Что такое ротовой сепсис, как его выявить и лечить
Природа человеческого организма устроена таким образом, что не всегда можно наглядно установить причину того или иного заболевания. Одной из таких опасных болезней является сепсис или же заражение крови. Болезнетворные бактерии разносятся по организму и поражают выборочные ткани. Сам же очаг заболевания может находиться в совершенно другом месте, в том числе и в полости рта.
Главный метод борьбы с данным заболеванием – своевременное выявление и устранение очагов возможного воспаления. В этой статье мы поговорим о том, что собой представляет ротовой сепсис, как он развивается, кто находится в зоне риска и какими методами его лечат в современной стоматологии.
Описание заболевания
Независимо от того где образовался сепсис, а он бывает не только ротовым, но еще и ушным, кожным, хирургическим, гинекологическим и криптогенным. Причиной его возникновения являются стафилококки и стрептококки, также это могут быть кишечная палочка, пневмококки и ряд других болезнетворных бактерий.
Что касается ротовой полости, тот тут сепсис может развиваться по нескольким сценариям:
- Поражение зубов кариесом. Внутри кариозной полости создаются все условия, которые могут стать очагом образования инфекции. Если заболевание затронет пульпу (кровеносные каналы), то бактерии начнут переноситься по всем организму. Обычно при начале воспаления пульпы возникают серьезные болевые ощущения, и пациенты сразу обращаются за медицинской помощью, но возможно и продолжительное развитие заболевания без явных симптомов в хронической форме.

- Поражение тканей пародонта. При запущенной стадии корни зуба начинают гнить, там появляется инфекция, которая через кровеносные каналы десны сначала распространяется по всей ротовой полости, а затем переходит на другие части тела.
- По причине неправильного лечения. Лечение каналов зуба, удаление зубов, удаление кисты и другие действия стоматолога, связанные с прямым вмешательством в ткани могут стать причиной развития нагноения и возникновения очагов сепсиса. К таким последствиям приводят врачебные ошибки, когда в тканях ротовой полости забывают инородное тело, не полностью вычищают инфекцию и др.
Выше приведены основные причины данного заболевания, но фактически любой очаг инфекции при стечении ряда обстоятельств может привести к заражению крови.
Кто в зоне риска
Известно, что у нас в организме постоянно происходят небольшие воспалительные процессы, с которыми успешно справляется иммунная система. Поэтому наличие инфекции не всегда переходит в заражение крови, нужно еще и выполнение дополнительных факторов. Главный из них это пониженный иммунитет, когда наш организм не способен самостоятельно эффективно очищать кровь.
В зоне риска возникновения ротового сепсиса находятся люди после операции, травмы или тяжелого продолжительного лечения, то есть все, у кого временно ослаблен иммунитет. Данное заболевание часто протекает незамеченным в хронической форме, поэтому, как только иммунитет дает слабину, болезнетворные бактерии получают шанс на распространение по организму. В связи с этим в стоматологии не проводят сложных операций, пока не устранят пародонтоз, кариес и другие возможные очаги образования инфекции.
Также под угрозой возникновения сепсиса находятся люди с хроническими заболеваниями, такими как сахарный диабет, рахит и другие. Им рекомендуется регулярно проходит обследование у стоматолога, достаточно одного визита в полгода, чтобы своевременно выявлять и лечить кариес, и другие заболевания полости рта.
Симптомы и Лечение
Напомним, что ротовой сепсис обычно протекает в хронической форме и диагностировать его можно только с помощью врачей после сдачи ряда анализов. Но есть косвенные признаки, по которым вы можете заподозрить наличие у себя данного заболевания:
- Постоянная усталость. Не стоит списывать эти симптомы на высокую переутомляемость, дайте себе отдохнуть и если усталость не прошла, возможно, стоит показаться к врачу.
- Нарушение сна. Бессонница еще может сопровождаться беспокойным состоянием.
- Частые головные боли. Они бывают у многих людей, но всегда имеют причину и важно ее знать.
- Боли в области сердца. Особенно если они ни чем не вызваны, например вы просто сидите и тут почувствовали укол.
- Повышение температуры тела. Это индикатор того что ваш организм борется с какой-то болезнью.
Все эти симптомы могут наблюдаться в повседневной жизни и у абсолютно здоровых людей, но если вы заметили несколько из них и они часто повторяются, рекомендуется пройти медицинское обследование.
При своевременном обнаружении ротовой сепсис не представляет серьезной опасности, для его лечения следует выявить очаг инфекции и пройти курс лечения от воспалительного заболевания. Если разобрать данный процесс на примере лечения кариеса. То врач сделает рентгеновское исследования для определения степени поражения зуба. Затем вычистить кариозную полость, по необходимости удалит каналы, и запломбирует зуб. Может потребоваться несколько терапевтических процедур для удаления инфекции. Если случай запущенный, то может образоваться киста, которую порой приходится удалять вместе с зубом.
Причиной ротового сепсиса может быть не только кариес, но современная стоматология позволяет выявить и устранить любой очаг инфекции. Сложность, а значит и стоимость, лечения напрямую зависит от запущенности воспалительного процесса.
симптомы, лечение, причины болезни, первые признаки
Описание
Сепсис развивается из-за наличия в организме человека септического очага и нарушения реактивности организма. Изначально развивается фаза токсемии, которая характеризуется развитием системного воспалительного ответа. Это происходит вследствие распространения микробных токсинов из первичного очага инфекции, при этом в крови микроорганизмы не обнаруживаются. Следующая фаза сепсиса, септицемия, характеризуется стойкой бактериемий, то есть диссеминацией патогенных микроорганизмом по сосудистому руслу. В следующую фазу, которая называется септикопиемией, происходит образование вторичных метастатических гнойных очагов во внутренних органах и костях.
Как правило, источником сепсиса являются следующие бактерии:
- стафилококки;
- стрептококки;
- менингококки;
- пневмококки;
- синегнойная палочка;
- клебсиелла;
- несколько реже — энтерококки, энтеробактерии, протей.
Значительно реже сепсис развивается на фоне грибковой инфекции, например, при кандидозе, аспергиллезе и др..
В зависимости от локализации первичного инфекционного очага выделяют следующие виды сепсиса:
- хирургический, возникающий в послеоперационном периоде;
- акушерско-гинекологический. Как правило, возникает после осложненных абортов или родов. В большинстве случаев в акушерской практике с сепсисом сталкиваются после криминального аборта, произведенного без соблюдения правил асептики и антисептики;
- перитонеальный, при котором первичный очаг инфекции располагается в брюшной полости;
- уросепсис, характеризующийся поражением мочевыделительного тракта;
- кожный. Источник инфекции – кожные покровы;
- одонтогенный. Встречается при таких заболеваниях, как периостит, околочелюстная флегмона, апикальный периодонтит и другие;
- тонзилогенный, развивающийся на фоне тяжелого течения ангин, возбудителем которой являются стафилококки или стрептококки;
- отогенный.
 Чаще всего возникает вследствие гнойного среднего отита;
Чаще всего возникает вследствие гнойного среднего отита; - риногенный. Развивается в результате распространения инфекции из носовой полости или придаточных пазух;
- пупочный, который встречает при омфалите новорожденных. Омфалит – воспаление кожи и подкожно-жировой клетчатки в области пупочной ранки у новорожденного.
Исходя из длительности патологического процесса, выделяют следующие формы сепсиса:
- молниеносная — 2-3 дня;
- острая — от 4 дней до недели;
- подострая — не больше 6-7 недель;
- хроническая — больше 2 месяцев.
Прогноз сепсиса зависит от того, насколько рано было начато лечение и насколько правильно оно проходило, от вида патогенных микроорганизмов, вызвавших болезнь, а также индивидуальных особенностей организма. На начальных этапах врачи нередко добиваются полного излечения. При отсутствии своевременного медицинского вмешательства смерть настигает более половины больных.
Симптомы
Фото: medknsltant.com
Одним из первых симптомов, указывающих на развитие воспалительного процесса, является повышение температуры тела. Как правило, при сепсисе отмечается резкое повышение температуры тела до 39 – 40 °C. В большинстве случаев происходит чередование эпизодов лихорадки с нормальными значениями температуры тела, лишь в редких случаях отмечается постоянная лихорадка. Это сопровождается выраженным ознобом, чувством жара, повышенным потоотделением, в результате чего следует по необходимости менять нательное и постельное белье. Человек становится возбужденным, мечется в постели, может произносить бессвязные слова, однако по мере прогрессирования процесса такое поведение сменяется заторможенностью, повышенной сонливостью. Также возможно снижение температуры тела, что обычно наблюдается при изнеможении организма.
Со стороны сердечно-сосудистой системы отмечаются следующие изменения:
- тахикардия – увеличение частоты сердечных сокращений. При сепсисе частота сердечных сокращений может достигать 120 – 150 ударов в минуту;
- при аускультации отмечается приглушенность тонов сердца;
- снижение артериального давления.
 В большинстве случаев систолическое артериальное давление составляет 100 и ниже мм.рт.ст, диастолическое артериальное давление – меньше 70 мм.рт.ст..
В большинстве случаев систолическое артериальное давление составляет 100 и ниже мм.рт.ст, диастолическое артериальное давление – меньше 70 мм.рт.ст..
Со стороны дыхательной системы отмечается появление одышки, которая заключается в учащенном и затрудненном дыхании. Как правило, при сепсисе развивается одышка смешанного характера, то есть возникают затруднения как при входе, так и при выдохе.
В некоторых случаях отмечается появление симптомов со стороны желудочно-кишечного тракта, а именно человека беспокоит тошнота, рвота или учащение дефекации (более 3х раз в сутки, при этом отмечается водянистый характер стула).
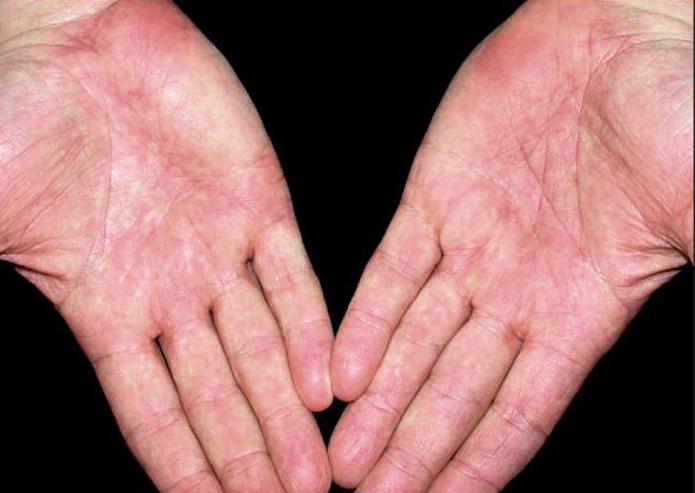
Изначально кожа имеет бледно-желтушный оттенок, однако по мере прогрессирования процесса на коже появляется сыпь в виде точечных кровоизлияний и мелких пузырьков, наполненных кровянистым содержимым. Появление множественных кровоизлияний указывает на развитие геморрагического синдрома. Кроме того, на видимых слизистых оболочках, например, слизистой ротовой полости также можно обнаружить точечные кровоизлияния.
Диагностика
Фото: vokrugsveta.ua
Во время осмотра пациента отмечается высокая температура тела, снижение артериального давления, увеличение частоты сердечных сокращений и увеличение частоты дыхания.
В общем анализе крови обнаруживается увеличение лейкоцитов (со сдвигом лейкоцитарной формулы влево), повышение СОЭ, в некоторых случаях отмечается пониженное содержание тромбоцитов. В общем анализе мочи можно обнаружить белок, лейкоциты или эритроциты. В биохимическом анализе крови особое внимание обращают на возможное увеличение билирубина, мочевины, мочевой кислоты и снижение ионов (кальция и хлора). Перечисленные изменения в общих анализах могут соответствовать и другим патологическим процессам, протекающих в организме человека, именно поэтому важно согласовывать их результаты с клинической картиной и другими результатами обследования.
Наиболее специфическим лабораторным показателем, указывающим на наличие у человека сепсиса, является определение в крови содержания прокальцитонина. Прокальцитонин является предшественником гормона щитовидной железы – кальцитонина. В норме прокальцитонин обнаруживается в плазме крови в минимальном количестве, а именно его концентрация составляет менее 0,05 нг/мл. При наличии выраженного инфекционного процесса в организме происходит выработка кальцитонина не только клетками щитовидной железы, но также и клетками других внутренних органов, например, печени, легких, поджелудочной железы. В этом случае происходит увеличение содержания прокальцитонина в плазме крови. Научно доказано, что уровень прокальцитонина в плазме крови прямо пропорционален степени выраженности воспалительного процесса в организме. Так, например, при локальном воспалении (ангине, гайморите и т.д.) наблюдается незначительное отклонение содержания прокальцитонина от нормальных значений, однако при тяжелых системных инфекциях содержание в крови прокальцитонина резко возрастает.
Прокальцитонин является предшественником гормона щитовидной железы – кальцитонина. В норме прокальцитонин обнаруживается в плазме крови в минимальном количестве, а именно его концентрация составляет менее 0,05 нг/мл. При наличии выраженного инфекционного процесса в организме происходит выработка кальцитонина не только клетками щитовидной железы, но также и клетками других внутренних органов, например, печени, легких, поджелудочной железы. В этом случае происходит увеличение содержания прокальцитонина в плазме крови. Научно доказано, что уровень прокальцитонина в плазме крови прямо пропорционален степени выраженности воспалительного процесса в организме. Так, например, при локальном воспалении (ангине, гайморите и т.д.) наблюдается незначительное отклонение содержания прокальцитонина от нормальных значений, однако при тяжелых системных инфекциях содержание в крови прокальцитонина резко возрастает.
Для обнаружения бактерий в крови выполняется посев крови на стерильность. В норме кровь человека стерильна, то есть не содержит микроорганизмов, что нарушается при сепсисе. Чтобы получить корректный результат, важно произвести забор материала для исследования до назначения антибактериальных средств. Для исследования набирается кровь из разных вен, объем которой составляет 10 мл у взрослых и 5 мл у детей, и направляется в лабораторию. Перед отправкой материала обязательно следует поставить маркировку на пробирки, контейнеры, флаконы и транспортные среды с указанием данных пациента, даты и времени взятия материала. В лаборатории выполняется посев крови на питательные среды, что позволяет выявить возбудителя сепсиса, а также определить его чувствительность к определенным группам антибактериальных средств, что особенно важно для назначения корректного лечения. В среднем результаты исследования становятся известны спустя 5 – 7 дней. При необходимости назначается ПЦР-диагностика, позволяющая в короткий срок выявить возбудителя сепсиса. ПЦР (полимеразная цепная реакция) – высокоспецифичный лабораторный метод исследования, основанный на идентификации генетического материала микроорганизма. Постановка реакции производится в течение 2 – 4 часов, то есть вся процедура, включающая в себя забор материала и его исследование, занимает не больше одного дня.
Постановка реакции производится в течение 2 – 4 часов, то есть вся процедура, включающая в себя забор материала и его исследование, занимает не больше одного дня.
Для выявления источника развития сепсиса могут назначаться инструментальные методы диагностики, например, ультразвуковое исследование, эндоскопическое исследование, рентгенологическое исследование и другие.
Лечение
Фото: arnapress.kz
Лечение сепсиса производится в условиях отделения интенсивной терапии. При необходимости выполняется хирургическое вмешательство, направленное на устранение источника развития сепсиса. Далее назначаются антибактериальные средства, действие которых направлено на уничтожение вредоносных микроорганизмов. До получения результатов чувствительности микроорганизмов к антибиотикам происходит эмпирическое назначение антибактериальных средств. Как правило, эмпирически назначаются препараты широкого спектра действия, которые оказывают влияние как на грамположительную, так и на грамотрицательную флору. Эффективность используемого антибиотика оценивается в течение 3х дней. Если наблюдается отсутствие клинического улучшения, производится замена антибактериального препарата на представителя другой группы.
Для коррекции кислотно-основного состояния крови применяется внутривенное введение электролитных инфузионных растворов. С целью коррекции белкового баланса назначаются аминокислотные смеси, альбумин или донорская плазма. При выраженной бактериемии используются следующие виды экстракорпоральной детоксикации:
- плазмаферез – разделение крови на плазму и форменные элементы крови с последующим удалением жидкой части – плазмы;
- гемофильтрация –метод фильтрации крови, который осуществляется с помощью искусственных высокопроницаемых мембран;
- гемосорбция – метод очищения крови, основанный на использовании специального фильтра, который обладает способность адсорбировать токсические вещества.
В некоторых случаях на фоне сепсиса развивается почечная недостаточность, что является показанием к проведению гемодиализа.
Симптоматическое лечение заключается в коррекции состояний, возникающих при сепсисе. Например, могут использоваться препараты, способствующие повышению артериального давления, обезболивающие средства, антикоагулянты и так далее.
Лекарства
Фото: zdorovi.com
При лечении сепсиса используются антибактериальные средства широкого спектра действия, влияющие на грамположительную и грамотрицательную микрофлору. К ним относятся:
- цефалоспорины (цефтриаксон, цефотаксим, цефоперазон, цефепим). Обладают бактерицидным действием, которое достигается благодаря нарушению синтеза клеточной стенки микроорганизма. Цефалоспорины распределяются во многих тканях, органах и секретах (исключение составляет предстательная железа), что дает возможность использовать их при различных заболеваниях бактериальной природы. На фоне приема цефалоспоринов могут появиться такие побочные эффекты, как тошнота, рвота, боль в животе, повышение активности трансаминаз, в некоторых случаях наблюдаются судороги, что указывает на использование высоких доз антибиотика при нарушении функции почек. На наличие аллергии будет указывать появление характерной сыпи, зуда, отека, нарушения дыхания;
- пенициллины (ампициллин, амоксициллин, аугментин). Механизм действия данных антибактериальных средств заключается в нарушении синтеза клеточной стенки бактерий, что приводит к их гибели. Пенициллины распределяются во многих внутренних органах, тканях и биологических жидкостях. В особенности большая концентрация препарата содержится в легких, почках, слизистой оболочке кишечника, плевральной и перитонеальной жидкостях, а также в органах репродуктивной системы. В некоторых случаях на фоне приема пенициллинов возникают следующие побочные эффекты: головная боль, тошнота, рвота, боль в животе, расстройство стула в виде диареи, тремор, изредка судороги. Препараты данной группы противопоказаны к применению при наличии у человека аллергической реакции на пенициллины;
- фторхинолоны (ципрофлоксацин, левофлоксацин, моксифлоксацин).
 Обладают бактерицидным эффектом, который достигается за счет ингибирования двух жизненно важных ферментов микроорганизма (ДНК-гираза и топоизомераза IV), в результате чего нарушается синтез ДНК. Важно отметить, что данная группа антибактериальных средств обладает ототоксичностью, поэтому длительное использование препарата, превышающее курс приема, запрещено. Кроме того, на фоне приема фторхинолонов могут появиться боли в животе, изжога, тошнота, диарея, нарушение аппетита, бессонница, головная боль, парестезии, тремор, судороги;
Обладают бактерицидным эффектом, который достигается за счет ингибирования двух жизненно важных ферментов микроорганизма (ДНК-гираза и топоизомераза IV), в результате чего нарушается синтез ДНК. Важно отметить, что данная группа антибактериальных средств обладает ототоксичностью, поэтому длительное использование препарата, превышающее курс приема, запрещено. Кроме того, на фоне приема фторхинолонов могут появиться боли в животе, изжога, тошнота, диарея, нарушение аппетита, бессонница, головная боль, парестезии, тремор, судороги; - карбапенемы (меропенем, имипинем). Механизм действия заключается в ингибировании пенициллин-связывающих белков клеточной стенки микроорганизма, в результате чего происходит нарушение ее синтеза, что в дальнейшем приводит к гибели бактерий. Карбапенемы кислотонеустойчивы, именно поэтому используются исключительно парентерально. Устойчивы к пенициллиназам и цефалоспориназам. Достаточно хорошо распределяются по всему организму, создавая терапевтические концентрации практически во всех внутренних органах, тканях и секретах. На фоне приема данной группы антибактериальных средств возможно развитие таких побочных эффектов, как тошнота, рвота, диарея, головокружение, сонливость, болезненность и инфильтрация в месте инъекции препарата.
Народные средства
Фото: cocukrehberi.net
Сепсис – патологическое состояние, требующее квалифицированную медицинскую помощь. Ни в коем случае нельзя полагать, что какие-либо народные средства способны справиться с таким тяжелым состоянием. Поэтому категорически запрещается заниматься самолечением. При появлении лихорадки следует незамедлительно обратиться к врачу, который назначит все необходимые методы исследования и соответствующее лечение.
Чтобы не допустить развитие сепсиса, стоит своевременно лечить местные гнойные процессы. Кроме того, важно напомнить, что при использовании антибактериальных средств следует тщательно соблюдаться все рекомендации лечащего врача. При самостоятельном изменении схемы лечения, а именно коррекции длительности приема и дозировки препарата, возрастает риск развития резистентности микроорганизмов к используемому антибиотику.
Также рекомендуется производить иммунизацию населения, находящегося в группе риска, от пневмококковой инфекции. К группе риска относятся люди, страдающие хроническими заболеваниями дыхательной и сердечно-сосудистой систем, лица, имеющие иммунодефицит, и так далее.
Помимо этого, в лечебных учреждениях должны соблюдаться правила асептики и антисептики во время проведения хирургических вмешательств или каких-либо других медицинских манипуляций. Также для предотвращения распространения инфекционного процесса необходимо своевременно выявлять и изолировать пациентов, имеющих признаки инфекционного заболевания.
Информация носит справочный характер и не является руководством к действию. Не занимайтесь самолечением. При первых симптомах заболевания обратитесь к врачу.Пути передачи ВИЧ-инфекции — Как обезопасить себя? — ВИЧ/СПИД: материалы Детского фонда ООН
Как обезопасить себя?
Пути передачи ВИЧ-инфекции
ВИЧ передается при передаче биологических жидкостей, содержащих вирус иммунодефицита, от одного человека другому.
Вирус иммунодефицита присутствует в следующих биологических жидкостях: кровь, сперма и пре-эякуляционные выделения, вагинальные выделения и грудное молоко. Данный вирус также содержится в слюне, однако, по мнению экспертов, его концентрация слишком мала для того, чтобы вызвать заболевание.
Встреча в джаз-клубе в столице Замбии Лусаке,. Фото ЮНИСЕФ.Отсюда следует, что поцелуи, даже глубокие поцелуи с открытым ртом, не несут никакого риска. Также невозможно заразиться ВИЧ при обычных прикосновениях, например при рукопожатии. Более того, нельзя заразиться ВИЧ от прикосновения к той вещи, которой уже касался ВИЧ-инфицированный. ВИЧ также невозможно заразиться воздушным путем. Биологические жидкости, содержащие вирус иммунодефицита, попадают в организм человека только через повреждения в тканях/коже.
Секс
Незащищенный проникающий секс является наиболее распространенным способом попадания биологических жидкостей из одного организма в другой, что может повлечь распространение вируса. «Незащищенный» означает секс без презерватива, «проникающий» значит, что во время полового акта пенис проникает или входит во влагалище или анальное отверстие. В этом случае сперма, зараженная вирусом иммунодефицита, вагинальная жидкость или кровь одного человека могут попасть в организм другого человека через мельчайшие порезы или раны во влагалище, анальном отверстии или на пенисе. Данные порезы или раны могут быть настолько малы, что их невозможно увидеть.
Наличие другого венерического заболевания повышает вероятность заражения ВИЧ-инфекцией, т.к. венерические заболевания вызывают повреждения тканей половых органов, способствуя попаданию зараженной крови в кровеносную систему. Венерические заболевания могут также становиться причиной серьезных проблем со здоровьем. Поэтому при возникновении в половых органах таких симптомов, как боль, язвы или раны, зуд или опухание, проблемы с мочеиспусканием, следует обязательно обратиться к медицинскому работнику. Все больницы, медицинские центры, клиники и частные врачи могут вылечить венерические заболевания. Не следует стесняться: вне зависимости от того, где проходит лечение, вся информация об этом является конфиденциальной.
Наркотики и иглы
Наркоманы, использующие нестерильные иглы, шприцы и воду для промывки, подвергают себя огромному риску заражения ВИЧ-инфекцией. Биологические жидкости (чаще всего кровь), содержащие вирус иммунодефицита, могут попасть прямо в систему кровообращения через иголки на шприце, что делает риск заражения очень высоким.
Татуировки и пирсинг, производимые с использованием нестерильного оборудования, также несут риск заражения ВИЧ-инфекцией.
Передача инфекции от матери ребенку
Матери, зараженные ВИЧ-инфекцией, могут передать ее своим детям во время беременности, родов или в период грудного вскармливания. Если ВИЧ-инфицированная женщина становится беременной, существует 35-процентная вероятность того, что она передаст вирус ребенку в случае отсутствия превентивного лечения.
Если ВИЧ-инфицированная женщина становится беременной, существует 35-процентная вероятность того, что она передаст вирус ребенку в случае отсутствия превентивного лечения.
Переливание крови и препараты крови
Каждому донору крови следует пройти тест на ВИЧ, чтобы зараженная кровь не попала в другой организм. К сожалению, не везде медицинские услуги включают проверку донорской крови на содержание вируса иммунодефицита.
Пожизненное злоключение: COVID-19 может стать хронической болезнью | Статьи
COVID-19 может оказаться опаснее, чем считалось. Ученые предположили, что заболевание коронавирусом может переходить из активной формы в хроническую. Это основано на информации о случаях повторного заражения, которые фиксировали в Китае в последние несколько месяцев. Вирус мог остаться в спящей латентной форме, так как иммунная система человека не взяла его под полный контроль. Еще одна гипотеза российских специалистов связана с тем, что новый штамм мутирует с большой скоростью и люди просто не успевают вырабатывать к нему антитела, поэтому заболевают еще раз. Также случаи повторного заражения могут быть связаны с ошибками тест-систем, погрешность которых высока.
Хронический COVID
В феврале вышла информационная сводка Госкомитета по вопросам гигиены и здравоохранения КНР, в которой сообщалось о 195 случаях повторного инфицирования уже выздоровевших пациентов с COVID-19. Иногда заражение происходило спустя часы после сдачи тестов, которые подтверждали успешное излечение.
Это может означать, что у части заболевших иммунитет по каким-то причинам не вырабатывает естественную защиту от вируса, как это происходит у людей, перенесших другие заболевания. Или же медикам не удается полностью убить инфекцию, которая переходит в латентную форму. Как пояснил «Известям» руководитель лаборатории геномной инженерии МФТИ Павел Волчков, обычно в ходе лечения иммунная система полностью уничтожает все инфицированные клетки и нивелирует вирусы в крови. Повторные симптомы говорят о том, что вирус еще присутствует в организме человека.
Повторные симптомы говорят о том, что вирус еще присутствует в организме человека.
Фото: Global Look Press/Xiong Qi/Keystone Press Agency
— Один из вариантов объяснения повторного заражения таков: у пациентов наблюдается переход заболевания из острой фазы в хроническую, при которой возможно колебание количества вирусных частиц в организме, — рассказал Павел Волчков. — Вирус может возвращаться, так как иммунная система в ходе острой фазы заболевания не взяла его под полный контроль и было инфицировано большое количество органов. Таким образом, чтобы не уничтожать сильно зараженные ткани, иммунная система выбирает вариант «совместного проживания» с вирусом.
Уже есть случаи летального исхода от так называемого повторного заражения. В начале марта появились сообщения о гибели 36-летнего жителя Уханя. Первый раз болезнь выявили 12 февраля, пациента госпитализировали. Медики зафиксировали у него незначительные симптомы и после двухнедельного курса лечения выписали. Повторно его забрали в больницу 2 марта, где он в тот же день скончался.
Сверхбыстрые мутации
Информацию о причинах того, что считается повторным заражением, необходимо тщательно исследовать, пока на этот счет нет точных данных, только гипотезы. Однако для ряда инфекций характерно длительное сохранение вируса в организме и различные места его локализации, рассказал «Известиям» заведующий инфекционным отделением университетской клиники H-Clinic РУДН Данила Коннов.
— Например, аденовирус на первых этапах заражения выявляется в слизистой ротоглотки и конъюнктивы глаз. А в финале болезни и после клинического выздоровления может присутствовать в кале на протяжении нескольких недель, — пояснил инфекционист. — Тут важен ответ на вопрос: если это повторное заражение, то оно произошло тем же штаммом или генетически отличным? Если он другой, то иммунитет, выработанный против одного вируса, может не сработать при инфицировании вторым.
Фото: Global Look Press/Peter Manning/Keystone Press Agency
Это значит, что, возможно, лидирующих штаммов несколько или вирус демонстрирует удивительную изменчивость в рамках такой короткой по продолжительности эпидемии, считает Данила Коннов. Ученым уже известно, что патогены, особенно содержащие не ДНК, а РНК (к ним как раз принадлежит COVID-19), при самокопировании допускают большое количество ошибок. Это дает им возможность быстро мутировать, изменяясь при передаче от человека к человеку. Однако теория о сверхбыстрых изменениях генома коронавируса требует тщательного подтверждения.
Сам факт обнаружения инфекции в организме уже выздоровевших людей необязательно означает повторное заболевание. Возможно, в этом случае болезнь «затаилась» и протекает уже бессимптомно, рассказала в разговоре с «Известиями» старший научный сотрудник Института Х-Bio ТюмГУ Мария Орлова.
— Повторные случаи заражения могут быть обусловлены неспособностью человека формировать долгоживущие антитела к данному возбудителю, — сказала она. — Также это может свидетельствовать о высокой способности самого вируса мутировать. Оба предположения достаточно тревожны: если информация подтвердится, вероятнее всего, эффективность вакцинации будет невысокой, и она явно не сможет стать жестким барьером для эпидемии.
Ошибка тест-систем
Ученые допускают, что в случае повторного заражения имеет место ошибка тест-систем. Доцент Сколтеха Георгий Базыкин считает, что иммунитет, приобретенный переболевшим COVID-19 человеком, вряд ли может ослабнуть за такое короткое время.
— Гораздо более вероятной представляется техническая ошибка, — пояснил ученый. — Считалось, что произошло повторное заражение, когда присутствие вируса у пациента сначала определялось тестом, потом нет, а через несколько дней его выявляли вновь. Но чувствительность тестов не стопроцентная, и могло случиться, что он просто «не заметил» штамм.
Гипотезу об ошибках тест-систем поддерживает и завкафедрой вирусологии биофака МГУ им. М.В. Ломоносова Ольга Карпова. Хотя она не отрицает и варианта перехода инфекции в хроническую форму.
Фото: Global Look Press/Sebastian Gollnow/dpa
— Такая персистирующая инфекция возможна (персистенция — это способность микроорганизмов, которые вызывают инфекцию, долго прибывать в организме человека без проявления клинических симптомов. — «Известия»), но пока не показана для коронавирусов, — отметила Ольга Карпова. — Однако первая мысль, которая приходит, — это ошибка в тестировании инфекции в этих 195 случаях повторного заражения в Китае. В любом случае ситуация требует дальнейших исследований.
Коронавирус выявлен на территории более чем сотни стран. Согласно последним данным, приведенным на сайте ВОЗ, зафиксировано 109 577 случаев заражения, 3809 человек погибли. То есть на сотню заразившихся приходится 3,5 умерших. Дальнейший рост смертности возможен, но маловероятен в условиях карантинных мер и роста эффективности лечения, сообщил ведущий научный сотрудник, заместитель заведующего лабораторией анализа показателей здоровья населения и цифровизации здравоохранения МФТИ (вуз — участник проекта «5-100») Станислав Отставнов.
— Вместе с тем ближневосточный респираторный синдром, также вызванный коронавирусом (MERS-CoV), менее заразен, однако при нем существенно выше смертность: 2494 случаев заражения (с 2012 года до наших дней) на территории 27 стран привело к 858 смертельным исходам (34 умерших на 100 заболевших). Поэтому в случае с COVID-19 не стоит поддаваться панике, — подчеркнул эксперт.
Ранее генеральный директор ВОЗ Тедрос Адханом Гебрейесус заявил, что угроза пандемии нового коронавируса становится реальной с ростом количества зараженных. При этом он подчеркнул, что это может быть первая пандемия в истории, которую можно будет контролировать.
ЧИТАЙТЕ ТАКЖЕ
Гонорея — КВД №2
Что такое гонорея?
Гонорея — инфекция, передаваемая половым путем (ИППП). Вызывает заболевание бактерия — гонококк (Neisseria gonorrhoeae), которая поражает женскую половую сферу, включая шейку матки, матку, придатки и мочевыводящий канал у женщин и мужчин. Инфекция может поражать ротовую полость, горло, глаза и прямую кишку.
Вызывает заболевание бактерия — гонококк (Neisseria gonorrhoeae), которая поражает женскую половую сферу, включая шейку матки, матку, придатки и мочевыводящий канал у женщин и мужчин. Инфекция может поражать ротовую полость, горло, глаза и прямую кишку.
Пути заражения гонореей
Гонореей можно заразиться при:
- вагинальные или анальные контакты с зараженным партнером;
- реже при оральном сексе;
- использование сексуальных игрушек с зараженным партнером;
- заражение новорожденного при родах от больной матери.
Абсолютно все сексуально активные люди могут заболеть гонореей. Чем больше число сексуальных партнеров, тем больше риск заражения. К сожалению, после успешного лечения возможно повторное заражение гонореей, поскольку не развивается стойкий иммунитет к этому микроорганизму. Нельзя заразиться гонореей через общую посуду, полотенца.
Проявления гонореи
Часть заразившихся могут не иметь проявлений заболевания. У остальных признаки гонореи появляются через 2 – 5 дней до 2 – 3 недель после заражения, как правило, раньше у мужчин, чем у женщин. Более чем у половины женщин заболевание протекает без симптомов.
Проявления у женщин:
- необычные гнойные влагалищные выделения, чаще желто-зеленого цвета;
- боль, жжение или неприятные ощущения при мочеиспускании;
- боли внизу живота;
- при воспалении шейки матки — кровотечения между месячными.
Симптомы у мужчин (без проявлений менее чем у 10% мужчин):
- белые или желто-зеленые гнойные выделения из полового члена;
- боль или неприятные ощущения при мочеиспускании;
- могут быть жжение в области выходного отверстия мочеиспускательного канала;
- иногда боль и/или опухоль яичек.
Мужчины или женщины, имеющие анальные контакты с зараженным партнером, могут внести инфекцию в прямую кишку, что приводит к анальному зуду, болям и выделениям из прямой кишки.
Гонорея может вызвать воспаление горла (фарингит) у мужчин и женщин, имеющих оральные контакты с зараженным партнером, однако это случается редко.
Осложнения инфекции
Если заболевание не лечить, могут развиться серьезные осложнения.
У женщин с нелеченной гонореей, инфекция может проникнуть из уретры через полость матки, маточные трубы (трубы несущие яйцеклетку от яичников до матки, придатки) до брюшной полости — это вызывает развитие воспалительных заболеваний органов малого таза (ВЗОМТ). У женщин сВЗОМТ может не быть проявлений осложнения. Если же проявления есть, то это, как правило, боли в нижней части живота и повышение температуры. ВЗОМТ приводит к внутренним абсцессам (полости с гнойным содержимым, которые трудно поддаются лечению), к стойкому повреждению маточных труб, матки и окружающих тканей. Хроническая тазовая боль, бесплодие и внематочная беременность – результат ВЗОМТ. Внематочная беременность – опасное для жизни состояние, при котором оплодотворенная яйцеклетка растет вне матки, обычно в маточных трубах.
У мужчин инфекция иногда распространяется до придатков яичек и вызывает эпидидимит, который проявляется болью в области придатка яичка и паховой области. Это осложнение может привести к мужскому бесплодию, если не лечиться. Гонококк может попасть в кровь и вызвать поражение суставов (гонококковые артриты) сердца, мозга, кожи. Эти опасные для жизни осложнения развиваются редко.
Лица, больные гонореей, более подвержены риску заражения ВИЧ – инфекцией. ВИЧ-инфицированные, имеющие гонорейную инфекцию, с большей вероятностью могут заразить своих половых партеров вирусом иммунодефицита человека.
Действие заболевания на беременную женщину и ее ребенка
Заражение новорожденных происходит при родах через инфицированные родовые пути. Это может вызвать инфекцию глаз (коньюктивит), суставов или, опасное для жизни новорожденного, заражение крови. Лечение беременной женщины резко снижает риск этих осложнений.
Диагностика гонореи
Диагностика включает наблюдение клинических проявлений у пациента, исследование на гонорею мазков с шейки матки, соскоба с мочевыводящего канала и прямой кишки, первой утренней порции мочи. Мазки и соскобы могут причинить незначительный дискомфорт. Обнаружение гонококков возможно при обычном исследовании мазка или соскоба под микроскопом. Лица, больныегонореей, обязательно должны быть обследованы на другие ИППП.
Мазки и соскобы могут причинить незначительный дискомфорт. Обнаружение гонококков возможно при обычном исследовании мазка или соскоба под микроскопом. Лица, больныегонореей, обязательно должны быть обследованы на другие ИППП.
Лечение гонореи
Диагностика и лечение гонореи, как и других ИППП, должна проводиться в условиях специализированной клиники – КВД, имеющей все необходимые средства для быстрой и точной диагностики. Лечение гонореи проводится антибиотиками. В последнее время все чаще обнаруживается устойчивость гонококка к различным антибактериальным препаратам. Учитывая, что почти у половины больных гонореей обнаруживаются хламидии и другие ИППП, могут назначаться одновременно два антибиотика. Лечение гонореи не приводит к восстановлению причиненных повреждений (спайки в маточных трубах и т.д.). Для предотвращения повторного заражения должны быть найдены, обследованы и пролечены все половые партнеры. Больные гонореей должны воздержаться от незащищенного секса во время лечения, в противном случае возможно повторное заражение полового партнера. К сожалению, после успешного лечения возможно повторное заражениегонореей, поскольку не развивается стойкий иммунитет к этому микроорганизму. Повторное исследование проводится через 7 — 10 дней после окончания лечения.
Профилактика гонореи
Наилучший путь профилактики инфекций, передаваемых половым путем – это долговременные половые контакты с одним здоровым половым партнером. Мужские презервативы из латекса, при правильном применении, резко снижают риск передачи инфекции.
Любые проявления, такие как боль или неприятные ощущения при мочеиспускании, необычная сыпь, выделения являются сигналом для прекращения половых контактов и немедленного обследования в условиях специализированной клиники – КВД. Если у больного обнаружена гонорея (или любые другие ИППП), он должен сообщить об этом своим половым партнерам, для того чтобы они также прошли полное обследование и соответствующее лечение. Это снизит риск развития серьезных осложнений и предотвратит возможность повторного заражения.
Больные гонореей должны воздержаться от незащищенного секса во время лечения, в противном случае возможно повторное заражение полового партнера.
Стафилококк – симптомы, виды, причины возникновения и лечение заболевания
Возбудитель стафилококка — Staphylococcus aureus — это грамположительные неподвижные и не образующие спор анаэробные бактерии, которые имеют округлую форму (форму кокка) и растут гроздьями, поэтому фактически название микроорганизма означает “золотая гроздь винограда”.
О заболевании
При выращивании в чашке Петри с кровяным агаром колонии золотистого стафилококка имеют характерный золотисто-желтый цвет, отсюда и соответствующее название. Этот микроорганизм чрезвычайно распространен, им колонизировано около четверти населения планеты.
Обычно он распространяется в носовой полости, паховой области, подмышках и других частях кожи, но в большинстве случаев является нормальной частью кожной флоры человека и не вызывает никаких проблем.
Однако при увеличении количества бактерий на коже, они начинают проникать в глубокие слои кожи через микротрещины и могут привести к кожным инфекциям и абсцессам.
Патологические процессы могут затрагивать не только различные внутренние органы, такие как печень, почки, селезенка, головной мозг, но и мышцы, кости и суставы, что ведет к крайне плачевным последствиям, поэтому при подозрении на наличие инфекции, следует немедленно обратиться к доктору.
Виды стафилококковых инфекций
Выделяют несколько наиболее распространенных видов стафилококков:
● Гемолитический стафилококк.
Чаще всего эта инфекция поражает верхние дыхательные пути, вызывая гнойную ангину, фарингит, тонзиллит, бронхит и другие воспалительные заболевания. Данные бактерии очень устойчивы и трудно поддаются терапии.
● Золотистый.
Данный микроорганизм чрезвычайно устойчив почти ко всем видам антибиотиков пенициллинового ряда, антисептикам, высоким температурам, активным прямым солнечным лучам. Он вызывает различные поражения кожи, такие как экзема, абсцесс, фурункулы, поражения желудочно-кишечного тракта, верхних дыхательных путей, слизистых оболочек, в худшем случае приводит к токсическому шоку.
● Эпидермальный.
Этот микроорганизм обитает на поверхности кожи и слизистых любого здорового человека и не несет никакого вреда. Но, если эта бактерия попадает в кровь человека с ослабленным иммунитетом, что чаще всего происходит при хирургических операциях, использовании неправильно обработанных инструментов, катетеров, происходит заражение крови, что ведет к воспалению внутренней оболочки сердца.
● Сапрофитный.
Несмотря на то, что этот вид наименее опасный, при заражении он приводит к общей интоксикации организма, вследствие выделения опасных токсинов и ферментов в процессе своей жизнедеятельности. Данные микроорганизмы часто становятся возбудителями воспаления уретры и мочевого пузыря. Преимущественно это характерно для женщин в силу анатомических особенностей строения их мочеполовой системы. При отсутствии лечения цистит влечет за собой воспаление почек и проблемы с зачатием ребенка.
Симптомы и формы стафилококка у взрослых и детей
Симптомы, которые ощущает больной, сильно разнятся в зависимости от способа и места инфицирования и состояния иммунитета. Но можно выделить ряд наиболее характерных признаков:
● повышенная температура;
● нагноение порезов, отечность, гнойные высыпания на коже и слизистых, зуд и покраснение глаз;
● отсутствие обоняния и носового дыхания;
● першение в горле, болезненность при глотании, сухой кашель;
● тошнота, рвота, общее ослабленное состояние;
● сильные головные боли, приступы эпилепсии, сильная одышка;
● болезненные ощущения в суставах.
Одной из самых распространенных форм стафилококков у взрослых людей является его бессимптомное носительство. Здоровый человек не ощущает каких-либо признаков заболевания до тех пор, пока не появится провоцирующий фактор, который даст толчок развитию болезни.
Для женщин наиболее опасен сапрофитная форма, способная привести к возникновению цистита. Это связано с тем, что уретра женщин располагается очень близко к влагалищу, из-за чего велика вероятность попадания патогенной микрофлоры, в том числе и палочки стафилококка, в уретральный канал, а затем и в мочевой пузырь, вызывая его воспаление.
Так как маленькие дети не обладают окрепшей иммунной системой, риск развития инфекции у ребенка достаточно велик. Причем привести к серьезным осложнениям у детей могут даже те виды стафилококка, которые во взрослом возрасте практически не вызывают проблем. Особенную опасность представляет стафилококк у детей в возрасте до года, так как он с легкостью, в кратчайшие сроки способен распространиться по организму и привести к серьезным последствиям вплоть до летального исхода.
Причины возникновения
Наиболее часто бактерия попадает в организм человека через ранки и микротрещины на коже. Инфекция, проникнув через рану, начинает размножаться в крови, распространяясь по организму и поражая легкие, сердце, мозг, печень, почки, суставы.
При стафилококке заболевания могут быть самые различные такие, как пневмония, менингит, остеомиелит, эндокардит, сепсис и многие другие.
Заражение инфекцией стафилококк может произойти следующими способами:
● Контактно-бытовым путем при использовании личных предметов больного;
● Воздушно-капельным при близком общении с зараженным;
● Фекально-оральным на грязных фруктах, овощах и других продуктах питания, грязных посуде и руках;
● Вертикальным при прохождении ребенка через родовые пути зараженной матери при родах.
● Нередко инфицирование происходит во время хирургического вмешательства через медицинский инструментарий и во время проведения различных манипуляций.
Диагностика
Диагностировать наличие инфекции может только врач по результатам проведенного анализа на стафилококк.
Стоит помнить, что проведение анализа рекомендуется только, если присутствуют симптомы болезни. Наличие бактерии в биологическом материале может означать то, что человек является ее носителем, что само по себе является нормой.
Для анализа осуществляется забор материала из области, где предположительно развивается инфекция. Чтобы обнаружить патологический процесс проводятся несколько тестов, чтобы отследить динамику размножения бактерий. Если их число стремительно увеличивается, можно диагностировать наличие стафилококковой инфекции. Также дополнительный анализ позволит определить конкретный вид инфекции, чтобы доктор смог подобрать персональную схему лечения.
Лечение
Лечение стафилококка может проводиться хирургическим способом при наличии гнойного поражения в области заражения. Также может потребоваться удалить инфицированный имплант, катетер и пр.
В качестве консервативного лечения стафилококка применяют антибиотики, антибактериальные средства в сочетании с иммуномодулирующей терапией. Препараты подбираются с учетом устойчивости стафилококка к большому ряду медикаментов. Большую эффективность показало применение бриллиантового зеленого раствора для обработки зараженных ран.
Какие анализы необходимо сдать
В первую очередь, для определения наличия инфекции сдается анализ на стафилококк.
При заболеваниях дыхательных путей сдают мазок из носо- и-ротоглотки, при цистите — мочу, при расстройстве ЖКТ — кал, при кожных поражениях — соскоб с кожи, а, если есть подозрения на обширное заражение, сдают кровь.
Также перед тем как начать лечение с применением антибиотиков, требуется сдать анализ на резистентность к этим медикаментам.
К какому врачу обращаться
Запущенными случаями заболевания занимается инфекционисту.
Но если у вас только появились подозрения и вы хотите получить точный диагноз, для начала вам следует обратиться к терапевту, с детьми – к педиатру. Доктор проведет диагностику и на основании полученных результатов выпишет вам направление к необходимому врачу.
Профилактика стафилококка
Главной мерой профилактики заражения стафилококком является постоянное соблюдение правил гигиены. После пребывания в общественных местах или контакта с предметами общественного пользования необходимо тщательно мыть руки с мылом. Также важно не контактировать с главным источником заражения стафилококком — больными людьми.
Как предотвратить заболевание
Чтобы предотвратить распространение стафилококка в организме и последующее развитие болезни, необходимо укреплять иммунитет. Для этого рекомендуется вести здоровый образ жизни, заниматься физической активностью, правильно питаться, соблюдая баланс витаминов и всех необходимых микроэлементов, потреблять достаточное количество воды.
Крепкий иммунитет сдержит активность патогенного микроорганизма в пределах безопасной нормы.
Будьте здоровы, дорогие пациенты!
Записаться на приемВведите пожалуйста свои данные
Cимптомы ВИЧ, заражение и распространение
ВИЧ (вирус иммунодефицита человек) — это вирус, вызывающий СПИД. ВИЧ атакует иммунную систему, уничтожая белые клетки крови, которые помогают организму бороться с инфекциями и болезнями. Анализ — единственный надежный способ определить, есть ли у вас ВИЧ. Ниже приведены симптомы, которые могут служить предупреждением, что у вас есть инфекция.
Метод 1 из 3: Определение ранних симптомов
1
Определите испытывайте ли вы сильную усталость без объяснимой причины. Усталость может быть признаком большого количества различных болезней, и так же проявляется, как симптомом у ВИЧ-инфицированных. Этот симптом не должен вызывать у вас большего беспокойства если он единственный, который вы ощущаете, но и о нем стоит задуматься в будущем.
Этот симптом не должен вызывать у вас большего беспокойства если он единственный, который вы ощущаете, но и о нем стоит задуматься в будущем.- — Сильная усталость это не то чувство, когда просто хочется спать. Чувствуете ли вы себя уставшим все время, и даже после того как хорошо выспались ночью. Ложитесь ли вы вздремнуть днем, чаще чем обычно и избегаете напряженной активности, потому что чувствуете упадок сил. Такой тип усталость является причиной для беспокойства.
- — Если такой симптом сохраняется более нескольких недель или месяцев, следует пройти обследование, чтоб исключить ВИЧ.
2
Проследите за температурой или повышенным ночным потоотделением. Такие симптомы часто возникают на ранних стадиях ВИЧ, в течение так называемой первичной или острой стадии ВИЧ-инфекции. Опять же, у многих людей нет таких симптомов, но у тех у кого они были, обычно чувствовали их через 2-4 недели после заражения ВИЧ.- — Температура и повышенное потоотделение являются симптомами гриппа и обычной простуды. Если сейчас холодное время года или эпидемия гриппа, возможно вы заболели этими болезнями.
- — Озноб, боль в мышцах, больное горло и головная боль, так же являются симптомами гриппа и простуды, но могут быть и признаками ранней ВИЧ инфекции.
3
Проверьте не опухли ли гланды в горле, а так же лимфатические узлы подмышками и в паху. Лимфатические узлы опухают в результате инфецирования. Это происходит не у всех у кого есть ранний ВИЧ, но среди тех, у кого есть такие симптомы, эти — самые распространенные.- — При ВИЧ инфекции Лимфатические узлы в шее обычно набухают сильнее, чем узлы подмышками и в паху.
- — Лимфатические узлы могут опухнуть в результате других видов инфекций, таких как простуда и грипп, поэтому необходимо дальнейшее обследование, что бы поставить диагноз.
4
Обратите внимание, на случаи тошноты, рвоты и диареи. Эти симптомы тоже могут быть признаком ранней ВИЧ инфекции. Проверьтесь если такие симптомы сохраняются в течение долгого времени.
Эти симптомы тоже могут быть признаком ранней ВИЧ инфекции. Проверьтесь если такие симптомы сохраняются в течение долгого времени.
5
Обратите внимание на язвочки во рту и на гениталиях. Если язвочки во рту возникают вместе с другими, уже указанными симптомами, и особенно если обычно у вас не появлялись ранее такие язвочки, то это может признаком раннего инфицирования ВИЧ. Язвы на гениталиях тоже признак того, что возможно было инфицирование ВИЧ.
Метод 2 из 3: Определение прогрессирующих симптомов
1
Не исключайте сухой кашель. Это симптом возникает на поздних стадиях ВИЧ, иногда даже в течение многих лет после заражения, когда вирус был латентен в организме. Такой с виду безобидный симптом вначале легко пропустить, особенно, если он возникает в аллергенный или гриппозный сезон или в холодное время года. Если у у вас присутствует сухой кашель и вы не можете от него избавиться с помощью антигистаминных препаратов или ингалятора, то это может быть признаком ВИЧ.
2
Присмотритесь к необычным пятнышкам (красные, коричневые, розовые или багровые) на коже. У людей на поздних этапах ВИЧ часто бывает сыпь на коже, особенно на лице и торсе. Сыпь может быть внутри рта или носа. Это признак того, что ВИЧ переходит в СПИД.- — Шелушащаяся, красная кожа тоже признак поздней стадии ВИЧ. Пятна могут быть в виде фурункулов и шишек.
- — Сыпь на теле обычно не сопровождается простудой и температурой. Соответственно если у вас попеременно возникают такие симптомы — немедленно обратитесь в врачу.
3
Обратите внимание на пневмонию. Пневмонией часто заболевают, те чья иммунная система ослаблена по различным причинам. Люди с поздней стадией ВИЧ склоны заболевать пневмонией при контакте с микробами, которые обычно не вызывают такую серьезную реакцию.4
Проверьте наличие молочницы особенно во в рту. Последняя стадия ВИЧ обычно вызывает молочницу во рту, которая называется стоматит. Она выглядит как белые или другие необычные пятна на языке или внутри рта. Это — предупреждающий знак, что иммунная система не может эффективно бороться с инфекцией.
Последняя стадия ВИЧ обычно вызывает молочницу во рту, которая называется стоматит. Она выглядит как белые или другие необычные пятна на языке или внутри рта. Это — предупреждающий знак, что иммунная система не может эффективно бороться с инфекцией.
5
Исследуйте свои ногти на наличие грибка. Желтые или коричневые ногти в трещинах и сколах — частый признак поздней стадии ВИЧ. Ногти становятся более восприимчивы к грибкам, с которым организм в нормальных обстоятельствах способен бороться.
6
Определите происходит ли у вас быстрая потеря веса по неизвестной причине. На ранних стадиях ВИЧ, это может быть вызвано сильной диареей, на поздних стадиях — «атрофией», сильной реакцией организма на присутствие ВИЧ в теле.
7
Будьте остoрожны со случаями потери памяти, депрессией или другими неврологическими проблемами. На последних стадиях ВИЧ влияет на когнитивные функции мозга. Эти симптомы являются серьезными сами по себе и должны быть изучены в любом случае.
Метод 3 из 3: Данные о ВИЧ
1
Узнайте находитесь ли вы в зоне риска. Есть несколько условий, которые относят вас к зоне риска заражения ВИЧ. Если у вас бывают такие ситуации то вы находитесь в зоне риска:- — У вас происходил не защищенный анальный, вагинальный или оральный секс.
- — Вы использовали иглы и шприцы вместе с другими людьми.
- — У вас диагностировали или лечили заболевания передающиеся половым путем (ЗППП),туберкулез, или гепатит.
- — Вам делали переливание крови между 1978 и 1985 годами, это годы до того, как начали проверять кровь, для предотвращения переливания зараженной крови.
2
Не ждите появления симптомов для проведения анализа. Многие люди с ВИЧ не знают, что он у них есть. Вирус может находится в организме более 10 лет пока симптомы не проявятся. Если у вас есть причины подозревать, что вы заразились ВИЧ, не отказывайтесь от анализа из-за отсутствия симптомов.
Если у вас есть причины подозревать, что вы заразились ВИЧ, не отказывайтесь от анализа из-за отсутствия симптомов.
3
Сделайте тест на ВИЧ. Это самый точный метод в определении ВИЧ. Обратитесь к нам по адресу: г. Ижевск, ул. Труда 17а, тел. (3412) 21-15-94 или в один из наших зональных центров расположенных в городах Глазове, Воткинске, Сарапуле, Можге, а также в поселках Ува и Игра.- — Тестирование простое, и проводится абсолютно БЕСПЛАТНО.
- — Если вы сделали анализ на ВИЧ не позволяйте страху не дать вам получить результаты анализа. Информация о том инфицированы вы или нет изменит или стиль ваш жизни или образ мышления.
Советы
- — В случае если вы сомневаетесь делать анализ или нет – сделайте его. Это единственное правильное и безопасное действие как для вас так и для окружающих.
- — ВИЧ не передается воздушно-капельным путем или через пищу. Этот вирус не живет долго вне организма.
Целлюлит | Sepsis Alliance
Целлюлит — это тип инфекции, поражающей кожу и ткани под ней. Бактерии, чаще всего стрептококковые бактерии группы А, проникают в кожу через отверстие, такое как порез, царапина, ожог или хирургический разрез, или даже укус насекомого.
Целлюлит может вызвать сепсис у некоторых людей. Сепсис, который люди часто неправильно называют заражением крови, часто является смертельной реакцией организма на инфекцию или травму.Сепсис убивает и выводит из строя миллионы и требует раннего подозрения и лечения для выживания.
Сепсис, который часто ошибочно называют заражением крови, является смертельной реакцией организма на инфекцию. Сепсис и септический шок могут быть вызваны инфекцией в любом месте тела, например пневмонией, гриппом и инфекциями мочевыводящих путей. Во всем мире одна треть людей, у которых развивается сепсис, умирает. Многие из тех, кто выживает, остаются с последствиями, изменяющими жизнь, такими как посттравматическое стрессовое расстройство (ПТСР), хроническая боль и усталость, дисфункция органов (органы не работают должным образом) и / или ампутации.
Многие из тех, кто выживает, остаются с последствиями, изменяющими жизнь, такими как посттравматическое стрессовое расстройство (ПТСР), хроническая боль и усталость, дисфункция органов (органы не работают должным образом) и / или ампутации.
Инфекция чаще всего поражает голени, но может произойти на любом участке тела. Симптомы целлюлита включают:
- Покраснение в области попадания бактерий на кожу
- Болезненность, болезненность пораженного участка
- Вздутие
- Блистеры
- Лихорадка
- «Ямочка» на коже
Целлюлит может развиться у любого человека, но у некоторых людей риск выше, чем у других.Если вы попадаете в одну из категорий повышенного риска, вам следует внимательно следить за любыми повреждениями кожи:
Нарушенная иммунная система : Люди с ослабленной иммунной системой более уязвимы для заражения инфекциями. К ним относятся люди, которые проходят химиотерапию или принимают кортикостероиды. Посетите раздел «Сепсис и нарушение иммунной системы», чтобы узнать больше.
Хронические болезни : Такие заболевания, как диабет, могут повысить риск развития инфекций.Люди с диабетом особенно подвержены язвам на ступнях и голенях, которые могут инфицироваться. Вы можете узнать больше в разделе «Сепсис и диабет».
Кожные заболевания или заболевания s: Кожные заболевания и нарушения могут вызывать разрывы кожи. К ним относятся экзема, опоясывающий лишай и даже так называемые детские болезни, такие как ветряная оспа.
Лимфедема : Лимфедема — это опухоль руки или ноги, чаще всего вызываемая удалением или повреждением лимфатических узлов в рамках лечения рака.Опухшая и растянутая кожа может потрескаться.
Ожирение : Люди, страдающие ожирением, имеют более высокий риск развития целлюлита и повторного его возникновения.
История целлюлита : Если у вас раньше был целлюлит, у вас действительно более высокий риск получить его снова.
ЛечениеЕсли вы подозреваете, что у вас целлюлит, обратитесь к врачу или медсестре. Если вам назначают антибиотики, жизненно важно, чтобы вы принимали их в соответствии с предписаниями до конца срока действия рецепта, даже если кажется, что инфекция ушла до того, как бутылка с рецептом опустеет.Спросите своего врача или практикующую медсестру, когда вы должны почувствовать улучшение. Если вы чувствуете, что инфекция усиливается или улучшения не наблюдается, несмотря на лечение, вам следует снова проверить инфекцию.
Если вы подозреваете сепсис, позвоните в службу 9-1-1 или обратитесь в больницу и скажите своему врачу: «МЕНЯ ОБЕСПЕЧИВАЕТ СЕПСИС».
Информация, представленная здесь, также доступна в виде Информационного руководства по сепсису, которое является загружаемым форматом для упрощения печати.
Хотели бы вы поделиться своей историей о сепсисе или прочитать о других людях, перенесших сепсис? Посетите «Лица сепсиса», где вы найдете сотни историй выживших и дань уважения тем, кто умер от сепсиса.
Обновлено 25 февраля 2021 г.
Знаете ли вы, есть ли у вашего ребенка сепсис?
Анита интуитивно чувствовала, что что-то не так с ее дочерью Лили, у которой в итоге обнаружили сепсис.
Мама из Квинсленда Анита Дуглас знала, что что-то не так с ее дочерью Лили, когда у 18-месячной девочки начали ухудшаться симптомы гриппа.Спустя два визита в больницу у маленькой девочки диагностировали сепсис, опасное для жизни состояние.
Сепсис, широко известный как сепсис или заражение крови, представляет собой опасное для жизни состояние. Вызванный чрезмерной реакцией организма на инфекцию, которая вызывает обширное воспаление по всему телу, а не только в очаге инфекции, сепсис может повредить ткани и органы, что приведет к шоку, отказу органов и смерти.
Звучит мрачно, как и статистика: ежегодно более 500 австралийских и новозеландских детей получают средства жизнеобеспечения в результате сепсиса.Некоторые случаи сепсиса можно предотвратить с помощью вакцинации и своевременного лечения инфекций. К сожалению, несмотря на оптимальную помощь, до 50 детей ежегодно умирают в Австралии и Новой Зеландии из-за сепсиса.
Своевременное лечение — один из важнейших факторов, когда у ребенка развивается сепсис. Знание признаков сепсиса означает, что вы можете быстро получить помощь, если заболеет ребенок или человек, за которым вы ухаживаете.
Признаки сепсиса у детей
Следующие признаки чаще наблюдаются при сепсисе и требуют немедленного обращения за медицинской помощью:
- судороги или припадки
- учащенное дыхание
- обесцвеченная или покрытая пятнами кожа, или кожа очень бледная или очень бледная или синеватый
- сыпь, которая не исчезает при нажатии
- высокая или очень низкая температура
- отсутствие мочеиспускания (или отсутствие мокрых подгузников) в течение нескольких часов
- рвота
- отсутствие еды или еды
- сон, спутанность сознания или раздражительность
- Боль или дискомфорт, которые не поддаются обычному обезболиванию, например парацетамолу
У Аниты Дуглас было «внутреннее ощущение», что с ее дочерью что-то не так, и ее врач скорой помощи, доктор Криста Белл, сказала, что признание Анитой возможности Ухудшающееся состояние Лили было ключевым фактором ее выживания.
Если у вашего ребенка есть какая-либо инфекция и у него появились какие-либо симптомы сепсиса, немедленно обратитесь за медицинской помощью. Не ждите на ночь — обратитесь к врачу в нерабочее время, если ваш обычный терапевт закрыт. Если ваш ребенок очень болен, обратитесь в отделение неотложной помощи. Объясните, что у вашего ребенка инфекция, и вы думаете, что ситуация ухудшается и, возможно, это сепсис.
Сепсис можно лечить антибиотиками, и можно провести тестирование для определения антибиотиков, подходящих для инфекции.
Профилактика сепсиса
Сепсис развивается в результате инфекции в организме, часто в крови, легких, мочевыводящих путях, коже или брюшной полости, хотя любая инфекция может привести к сепсису.Это может быть результатом инфекции, переданной в обществе, а также инфекции, приобретенной в больнице, и может развиться как у детей, которые ранее были полностью здоровыми, так и у детей с проблемами со здоровьем, требующими стационарного лечения. В случае Лили обычная легкая вирусная инфекция предшествовала сепсису, который часто наблюдается.
Лечение или профилактика инфекций может помочь остановить развитие сепсиса. Обработайте порезы и царапины на коже антисептиком и накройте защитной повязкой.Инфекции мочевыводящих путей (часто называемые ИМП) должны быть осмотрены терапевтом для надлежащего лечения. Ежегодная вакцинация против гриппа может помочь предотвратить инфекции, вызванные гриппом, в том числе такие состояния, как пневмония.
Сепсис может развиться после операции или лечения, поэтому такие организации, как Австралийская сеть по сепсису, проводят для медицинских работников тренинги и форумы по распознаванию и профилактике сепсиса. Если ваш ребенок находится в больнице или находится на лечении, вы можете предотвратить заражение сепсисом, убедившись, что каждый, кто входит в его комнату, тщательно вымывает руки перед общением с вашим ребенком.
Картина заражения становится вирусной; мама заметила знак спасения сына от сепсиса
Мама из Великобритании заметила эту красную полосу на руке сына и отвела его в клинику на выходных. Оказалось, у него сепсис. (Фото: любезно предоставлено Александрой Радди)
Мать 8-летнего мальчика сделала абсолютно правильный шаг, когда отвела его в поликлинику в нерабочее время на выходных после того, как ее сын упал неделей ранее в зоопарке.
Поднялась лихорадка и материализовалась таинственная красная полоса.
Эта полоса оказалась признаком инфицирования его раны, что побудило его посетить врача, который диагностировал сепсис, инфекцию крови, которая может стать смертельной, если ее не лечить.
«Это не то, что вы можете« оставить »до понедельника, когда врачи вернутся в офис», — поделилась в Facebook мама из Великобритании Александра Радди.
Радди сказала, что опубликовала историю и фотографию красного бифштекса в качестве предупреждения другим родителям — , особенно потому, что его рука «не выглядела зараженной» и, если не считать поздней лихорадки, ее сын вел себя нормально.
К настоящему времени его поделили 37 000 раз.
«Я вроде как знал, но сомневался, имеет ли это смысл», — сказал Рудди США СЕГОДНЯ о диагнозе сепсиса.
Покупки привели к 5 дням в больнице: Девочка, 4 года, госпитализирована с опасным для жизни сепсисом после примерки обуви без носков
Она почти не делилась
Радди сказала, что ее муж «убедил» ее написать история ее сына.
Она чувствовала себя «немного глупо», даже ведя его к врачу в воскресенье, хотя что-то в ней говорило ей не ждать.Врач подтвердил это и поблагодарил мать за то, что она узнала это и решила как можно скорее, написала она в Facebook.
У ее сына диагностировали сепсис с признаками и симптомами, включая жар, учащенное сердцебиение, спутанность сознания, боль и одышку. Красные полосы не имеют прямого отношения к сепсису, но являются признаком распространения инфекции.
Эван, 8 лет, полностью выздоровел, чувствует себя хорошо. (Фото: любезно предоставлено Александрой Радди)
Доктор предупредил Эвана, чтобы он не встревожил, и сказал Радди, чтобы он внимательно следил в течение следующих двух дней, сказала его мама USA TODAY.
«Он сказал, что, если (полоса) продлится в следующие 48 часов, чтобы попасть в больницу … учитывая, что Юэн был со мной, поэтому я уверен, что он не захочет напугать (его)!»
Эвана отправили домой с недельным курсом антибиотиков, и он полностью выздоровел после того, как пропустил два дня в школе.
То же самое случилось с подругой
Радди сказал, что это друг предупредил ее два года назад, что красные полосы могут означать опасность.
Ее муж, друг и ее собственная благодарность за то, что ее сын здоров, побудили ее поделиться на Facebook, чтобы не игнорировать красные полосы или инстинкты мамы.
Как все мамы?«К счастью, антибиотики работают, и он здоров!» она написала. «Если вы заметили эту красную линию, идущую от раны вдоль вены, немедленно покажите себя / своего ребенка. Надеюсь, мой пост может помочь кому-то так же, как мне помог пост моего друга от двухлетней давности».
Свяжитесь с нами на Facebook.
ПОДРОБНЕЕ
Прочтите или поделитесь этой историей: https://www.usatoday.com/story/life/allthemoms/2019/06/13/sepsis-infection-picture-goes-viral-mom-noticed- sign-save-son / 1431837001/
Сепсис у младенцев и детей
Автор: Сильвия Овусу-Ансах, доктор медицины, магистр здравоохранения, FAAP
Любой человек может заразиться инфекцией, и почти любая инфекция может привести к сепсису — в организме крайняя реакция на инфекцию.Без своевременного лечения сепсис (иногда называемый септицемией или септицемией) может быстро привести к повреждению тканей, органной недостаточности и смерти.
Сепсис может поразить любого в любое время, но он, как правило, поражает очень старых и очень молодых. Дети, особенно новорожденные и младенцы, могут быть более восприимчивыми к развитию сепсиса. Те, у кого есть проблемы со здоровьем, также подвергаются более высокому риску.
Каждый год в США более 75000 младенцев и детей заболевают тяжелым сепсисом . Почти 7000 из этих детей умирают — больше, чем умирают дети от рака.
Будьте осторожны с признаками и симптомами сепсиса:
Раннее обнаружение сепсиса и немедленное начало лечения часто являются разницей между жизнью и смертью. Родители и опекуны должны немедленно обратиться за медицинской помощью, если они подозревают, что у их ребенка инфекция, которая не улучшается или ухудшается. Сепсису могла предшествовать инфекция, такая как инфекция мочевыводящих путей, пневмония или инфекция кожи или костей.
Родители и опекуны должны немедленно обратиться за медицинской помощью, если они подозревают, что у их ребенка инфекция, которая не улучшается или ухудшается. Сепсису могла предшествовать инфекция, такая как инфекция мочевыводящих путей, пневмония или инфекция кожи или костей.
Признаки и симптомы сепсиса могут включать комбинацию любого из следующих:
Лихорадка или низкая температура (у новорожденных и младенцев может быть низкая температура)
Учащенное сердцебиение
Учащенное дыхание
Ощущение холода / холода в руках и ногах
Липкая и бледная кожа
Путаница, головокружение или дезориентация
Одышка
Сильная боль или дискомфорт
- и рвота
Важное примечание: Многие из этих признаков и симптомов сами по себе являются обычными для младенцев и детей, когда они больны.В большинстве случаев у них нет сепсиса. Однако, если одновременно наблюдается более одного из этих признаков и симптомов, или когда младенец или ребенок кажется более больным, чем обычно, вам следует обратиться за медицинской помощью. Если кожа вашего ребенка или ребенка холодная, бледная или имеет странные цвета или отметины; если ваш младенец или ребенок перестал отвечать или изо всех сил пытается дышать; или если у вашего ребенка сухие подгузники более 12 часов — вам следует немедленно доставить его в отделение неотложной помощи.
Как лечится сепсис?
Сепсис или даже подозреваемые на сепсис лечатся в больнице.Часто младенцам и детям требуется помощь в отделении интенсивной терапии (ОИТ). Борьба с инфекцией — чрезвычайная ситуация. Врачи и медсестры введут антибиотики внутривенно для борьбы с инфекцией. Для борьбы с сепсисом может потребоваться многое другое — внутривенные вливания, специальные лекарства для сердца и / или артериального давления, а также лекарства, чтобы дети успокаивались и чувствовали себя комфортно. В некоторых случаях детям может потребоваться аппарат искусственной вентиляции легких, чтобы облегчить дыхание.
В некоторых случаях детям может потребоваться аппарат искусственной вентиляции легких, чтобы облегчить дыхание.
Вы могли слышать термин «исследование сепсиса».
«Обследование на сепсис» означает комбинацию тестов, используемых для диагностики конкретной причины детской инфекции.Важно выяснить, какой тип вируса или бактерий вызывает инфекцию. Обследование на сепсис может включать анализ крови, мочи и спинномозговой жидкости; Также может быть включен рентгеновский или ультразвуковой тест.
Неонатальный сепсис:
Когда у ребенка развивается сепсис в течение нескольких месяцев после рождения (до 90 дней), это называется неонатальный сепсис . Если сепсис развивается в течение первых часов или дней после рождения, его называют ранним началом сепсисом .Сепсис, который развивается после того, как ребенку исполнится 1 неделя, называется поздним неонатальным сепсисом . У недоношенных детей сепсис развивается чаще, чем у детей, родившихся вовремя.
Сепсис у детей старшего возраста:
По мере того, как дети становятся старше, их подверженность болезням может увеличиваться, поскольку они посещают детские учреждения, ходят в школу и участвуют в занятиях, например, спорте. У детей, как и у взрослых, могут развиться бактериальные инфекции, такие как инфекции мочевыводящих путей, кожные инфекции, пневмония, аппендицит и менингит.При отсутствии лечения все это может привести к сепсису.
Чего ожидать в больнице:
Большинство пациентов с сепсисом попадают в больницу. Сильно больные младенцы и дети могут лечиться в отделении интенсивной терапии больницы.
Младенцам и детям нужно будет делать внутривенные вливания для введения жидкости и лекарств. У них будут иглы для анализов крови. В зависимости от возраста может потребоваться мягкая трубка или игла для взятия мочи на анализ. Для анализа спинномозговой жидкости ребенку может также потребоваться спинномозговая пункция. Для этого в спину вводят полую иглу, чтобы взять небольшой образец спинномозговой жидкости — жидкости, окружающей спинной и головной мозг. Анализ спинномозговой жидкости важен для определения того, что у ребенка менингит. Иногда хирургическое вмешательство может потребоваться тем, у кого есть хирургические инфекции, приводящие к сепсису, такие как тяжелая инфекция кожи или костей или аппендицит.
Для этого в спину вводят полую иглу, чтобы взять небольшой образец спинномозговой жидкости — жидкости, окружающей спинной и головной мозг. Анализ спинномозговой жидкости важен для определения того, что у ребенка менингит. Иногда хирургическое вмешательство может потребоваться тем, у кого есть хирургические инфекции, приводящие к сепсису, такие как тяжелая инфекция кожи или костей или аппендицит.
Родители и опекуны могут помочь остановить эту неотложную медицинскую помощь в ближайшее время.
Поговорите со своим педиатром о шагах, которые вы можете предпринять для предотвращения инфекций.
Некоторые шаги включают в себя заботу о хронических заболеваниях и соблюдение рекомендованных графиков вакцинации.
Соблюдайте правила гигиены, например, мойте руки и держите порезы чистыми до заживления.
Знайте признаки и симптомы сепсиса.
ACT FAST. Немедленно обратитесь за медицинской помощью, если вы подозреваете, что у вашего ребенка сепсис или инфекция, которая не проходит или ухудшается.
Дополнительная информация и ресурсы:
О Dr.Д-р Овусу-Ансах:
Сильвия Овусу-Ансах, доктор медицины, магистр здравоохранения, FAAP, сертифицированный педиатр и педиатрический врач неотложной медицинской помощи, в настоящее время работает в Питтсбурге в Детской больнице Питтсбургского UPMC и директором догоспитального отделения и скорой медицинской помощи. В Американской академии педиатрии доктор Овусу-Ансах входит в состав Комитета по педиатрической неотложной медицине и работал с офисом округа Колумбия по вопросам защиты интересов на федеральном уровне, уровне штата и общины, включая Закон о доступе школ к экстренному адреналину.Доктор Овусу-Ансах женат на пожарном / фельдшере и имеет двух прекрасных дочерей.
Информация, содержащаяся на этом веб-сайте, не должна использоваться вместо медицинской помощи и рекомендаций вашего педиатра. Ваш педиатр может порекомендовать различные варианты лечения в зависимости от индивидуальных фактов и обстоятельств.
Ваш педиатр может порекомендовать различные варианты лечения в зависимости от индивидуальных фактов и обстоятельств.
Спинальная инфекция — причины, симптомы и лечение
| Спинальные инфекции | Американская ассоциация неврологических хирургов |
Спинальные инфекции можно классифицировать по анатомической локализации: позвоночник, межпозвоночное пространство, позвоночный канал и прилегающие мягкие ткани.Инфекция может быть вызвана бактериями или грибковыми организмами и может возникнуть после операции. Большинство послеоперационных инфекций возникают в период от трех дней до трех месяцев после операции.
Остеомиелит позвоночника — наиболее частая форма вертебральной инфекции. Он может развиться в результате прямой открытой травмы позвоночника, инфекций в окружающих областях и бактерий, которые распространяются на позвонки из крови.
Инфекции межпозвонкового пространства поражают пространство между соседними позвонками.Инфекции дискового пространства можно разделить на три подкатегории: гематогенные (спонтанные) у взрослых, детские (дискит) и послеоперационные.
Инфекции спинного канала включают спинальный эпидуральный абсцесс — инфекцию, развивающуюся в пространстве вокруг твердой мозговой оболочки (ткани, окружающей спинной мозг и нервный корешок). Субдуральный абсцесс встречается гораздо реже и затрагивает потенциальное пространство между твердой мозговой оболочкой и паутинной оболочкой (тонкая оболочка спинного мозга между твердой мозговой оболочкой и мягкой мозговой оболочкой).Инфекции в паренхиме спинного мозга (первичной ткани) называются интрамедуллярными абсцессами.
К смежным инфекциям мягких тканей относятся шейные и грудные параспинальные поражения и абсцессы пояснично-поясничных мышц. Инфекции мягких тканей обычно поражают более молодых пациентов и нечасто наблюдаются у пожилых людей.
Заболеваемость и распространенность
- Остеомиелит позвоночника ежегодно поражает от 26 170 до 65 400 человек.

- Эпидуральный абсцесс встречается относительно редко, от 0,2 до 2 случаев на каждые 10 000 госпитализаций. Однако у 5-18% пациентов с остеомиелитом позвоночника или инфекцией межпозвоночного пространства, вызванной непрерывным распространением, развивается эпидуральный абсцесс.
- Некоторые исследования показывают, что в настоящее время растет число случаев инфекций позвоночника. Этот всплеск может быть связан с увеличением использования сосудистых устройств и других инструментов, а также с ростом злоупотребления наркотиками внутривенно.
- Около 30-70% пациентов с остеомиелитом позвоночника не имеют очевидной предшествующей инфекции.
- Эпидуральный абсцесс может возникнуть в любом возрасте, но чаще всего встречается у людей в возрасте 50 лет и старше.
- Хотя лечение значительно улучшилось за последние годы, уровень смертности от инфекций позвоночника по-прежнему оценивается в 20%.
Факторы риска развития спинномозговой инфекции включают состояния, подрывающие иммунную систему, такие как:
- Пожилой возраст
- Внутривенное употребление наркотиков
- Инфекция, вызванная вирусом иммунодефицита человека (ВИЧ)
- Длительное системное использование стероидов
- Сахарный диабет
- Трансплантация органов
- Недоедание
- Рак
Факторы хирургического риска включают длительные операции, высокую кровопотерю, имплантацию инструментов и множественные или повторные операции в одном и том же месте.Инфекции возникают в 1-4% хирургических случаев, несмотря на принимаемые многочисленные профилактические меры.
Причины
Спинальные инфекции могут быть вызваны бактериальной или грибковой инфекцией другой части тела, которая попала в позвоночник через кровоток. Наиболее частым источником инфекций позвоночника является бактерия золотистого стафилококка, за которой следует кишечная палочка.
Наиболее частым источником инфекций позвоночника является бактерия золотистого стафилококка, за которой следует кишечная палочка.
Спинальные инфекции могут возникнуть после урологической процедуры, поскольку вены в нижней части позвоночника проходят через таз.Чаще всего поражается поясничный отдел позвоночника. Люди, злоупотребляющие внутривенными наркотиками, более подвержены инфекциям, поражающим шейный отдел. Недавние стоматологические процедуры увеличивают риск инфекций позвоночника, поскольку бактерии, которые могут попасть в кровоток во время процедуры, могут попасть в позвоночник.
Инфекция межпозвоночного пространства, вероятно, начинается с одной из смежных концевых пластинок, а сам диск инфицирован вторично. У детей есть некоторые разногласия относительно происхождения.Большинство посевов и биопсий у детей отрицательны, что заставляет экспертов полагать, что детский дискит может быть не инфекционным заболеванием, а вызван частичным вывихом эпифиза (область роста около конца кости) в результате травмы сгибания. .
Симптомы
Симптомы различаются в зависимости от типа инфекции позвоночника, но, как правило, изначально боль локализуется в месте инфекции. У послеоперационных пациентов могут присутствовать следующие дополнительные симптомы:
- Дренаж раны
- Покраснение, припухлость или болезненность возле разреза
Остеомиелит позвоночника
- Сильная боль в спине
- Жар
- Озноб
- Потеря веса
- Спазмы мышц
- Болезненное или затрудненное мочеиспускание
- Неврологические нарушения: слабость и / или онемение рук или ног, недержание кишечника и / или мочевого пузыря
Инфекции межпозвоночного пространства
У пациентов сначала может быть мало симптомов, но со временем у них может развиться сильная боль в спине. Как правило, у младших довербальных детей нет ни лихорадки, ни боли, но они отказываются сгибать позвоночник. У детей в возрасте от трех до девяти лет преобладающим симптомом обычно является боль в спине
Как правило, у младших довербальных детей нет ни лихорадки, ни боли, но они отказываются сгибать позвоночник. У детей в возрасте от трех до девяти лет преобладающим симптомом обычно является боль в спине
Послеоперационная инфекция межпозвоночного диска может присутствовать после операции, в среднем через месяц после операции. Боль обычно облегчается постельным режимом и иммобилизацией, но усиливается при движении. Если не лечить, боль становится все хуже и трудноизлечимой, не реагируя даже на обезболивающие, отпускаемые по рецепту.
Инфекции позвоночного канала
Взрослые пациенты часто проходят следующие клинические стадии:
- Сильная боль в спине с лихорадкой и местной болезненностью в позвоночнике
- Боль нервного корешка, исходящая из инфицированной области
- Слабость произвольных мышц и дисфункция кишечника / мочевого пузыря
- Паралич
У детей наиболее явными симптомами являются продолжительный плач, явная боль при пальпации и болезненность бедра.
Инфекции соседних мягких тканей
В целом симптомы обычно неспецифические. При наличии параспинального абсцесса пациент может испытывать боль в боку, боль в животе или хромоту. Если присутствует абсцесс поясничной мышцы, пациент может ощущать боль, иррадирующую в область бедра или бедра.
Фонд нейрохирургических исследований в магазине
Знаете ли вы, что вы можете поддержать образование и исследования по таким заболеваниям, как инфекции позвоночника, пока вы делаете покупки, без каких-либо дополнительных затрат для вас?
Зарегистрируйтесь в AmazonSmile, чтобы обозначить NREF как свою благотворительную организацию, и процент от вашей покупки будет перечисляться автоматически.
Подпишитесь бесплатноКогда и как обращаться за медицинской помощью
Обратитесь за медицинской помощью, если присутствуют симптомы спинномозговой инфекции. Ранняя диагностика и лечение могут предотвратить прогрессирование инфекции и могут ограничить степень вмешательства, необходимого для лечения инфекции. Несвоевременное лечение может привести к прогрессированию инфекции, вызывая необратимое повреждение костной ткани и структур мягких тканей позвоночника и вокруг него.
Ранняя диагностика и лечение могут предотвратить прогрессирование инфекции и могут ограничить степень вмешательства, необходимого для лечения инфекции. Несвоевременное лечение может привести к прогрессированию инфекции, вызывая необратимое повреждение костной ткани и структур мягких тканей позвоночника и вокруг него.
Признаки неотложной инфекции позвоночника (Немедленно обратитесь за помощью):
- Развитие новых неврологических нарушений, таких как слабость рук или ног и / или недержание кишечника / мочевого пузыря.
- Лихорадка не контролируется лекарствами.
Диагностика
Самая большая проблема — поставить ранний диагноз до того, как произойдет серьезное заболевание. Диагностика обычно занимает в среднем один месяц, но может длиться и шесть месяцев, что препятствует эффективному и своевременному лечению. Многие пациенты не обращаются за медицинской помощью, пока их симптомы не станут серьезными или изнурительными.
Лабораторные испытания
Специальные лабораторные тесты могут быть полезны при диагностике инфекции позвоночника.Может быть полезно сдать анализ крови на белки острой фазы, скорость оседания эритроцитов (СОЭ) и уровни С-реактивного белка (СРБ). Как тесты СОЭ, так и СРБ часто являются хорошими индикаторами того, присутствует ли какое-либо воспаление в организме (чем выше уровень, тем более вероятно, что воспаление присутствует). Поскольку воспаление является естественной реакцией организма на инфекцию, эти маркеры можно отслеживать, чтобы оценить наличие инфекции и эффективность лечения. Однако только эти тесты ограничены, и обычно требуются другие диагностические инструменты.
Идентификация микроорганизма имеет важное значение, и это может быть достигнуто с помощью биопсии позвонка или дискового пространства под контролем компьютерной томографии. Культуры крови, желательно взятые во время всплеска лихорадки, также могут помочь идентифицировать патоген, вовлеченный в спинальную инфекцию. Правильное определение возбудителя необходимо для сужения режима лечения антибиотиками.
Правильное определение возбудителя необходимо для сужения режима лечения антибиотиками.
Инструменты для обработки изображений
Визуализирующие исследования необходимы для точного определения местоположения и степени поражения.Выбор конкретных методов визуализации незначительно варьируется в зависимости от локализации инфекции.
Компьютерная томография (КТ)
Степень разрушения кости лучше всего отображается на компьютерной томографии. Остеомиелит позвоночника может разрушить тело позвонка и привести к деформации позвоночника (обычно кифозу). Оценивая степень разрушения костной ткани, можно определить степень нестабильности позвоночника, что может помочь в выборе между консервативным и хирургическим лечением.
На КТ выше показан остеомиелит позвоночника в L3-L4, приводящий к разрушению тел L3 и L4 позвонков. Вторая КТ показывает компрессионный перелом грудного отдела позвоночника вследствие остеомиелита, вызывающий кифотическую деформацию позвоночника.
Магнитно-резонансная томография (МРТ)
МРТ с контрастным усилением гадолинием и без него стало золотым стандартом в выявлении спинномозговой инфекции и оценке нервных элементов. МРТ позволяет визуализировать мягкие ткани, включая нервы, спинной мозг и параспинальные мышцы, а также прилегающие мягкие ткани вокруг позвоночного столба.Увеличение тела позвонка, дискового пространства или эпидурального пространства является ключевым признаком инфекции; однако необходимо исключить другие патологии, такие как воспаление или опухоль.
Нехирургическое лечение
Спинальные инфекции часто требуют длительного внутривенного введения антибиотиков или противогрибковых препаратов и могут соответствовать длительному времени госпитализации пациента. Иммобилизация может быть рекомендована при сильной боли или потенциальной нестабильности позвоночника. Если пациент неврологически и позвоночник структурно стабилен, лечение антибиотиками следует проводить после того, как будет правильно идентифицирован организм, вызывающий инфекцию. Пациенты обычно проходят антимикробную терапию в течение минимум шести-восьми недель. Тип лекарства определяется индивидуально в зависимости от конкретных обстоятельств пациента, включая его возраст.
Если пациент неврологически и позвоночник структурно стабилен, лечение антибиотиками следует проводить после того, как будет правильно идентифицирован организм, вызывающий инфекцию. Пациенты обычно проходят антимикробную терапию в течение минимум шести-восьми недель. Тип лекарства определяется индивидуально в зависимости от конкретных обстоятельств пациента, включая его возраст.
Хирургическое лечение
Нехирургическое лечение следует рассматривать в первую очередь, когда у пациентов минимальные неврологические нарушения или их нет, а уровень заболеваемости и смертности от хирургического вмешательства высок.Однако операция может быть показана в любой из следующих ситуаций:
- Значительное разрушение кости, вызывающее нестабильность позвоночника
- Неврологический дефицит
- Сепсис с клинической токсичностью, вызванный абсцессом, не поддающимся лечению антибиотиками.
- Невозможность пункционной биопсии для получения необходимых культур
- Неспособность только внутривенных антибиотиков искоренить инфекцию
Основные цели хирургии:
- Очистить (очистить и удалить) инфицированную ткань
- Обеспечьте приток крови к инфицированной ткани, чтобы способствовать заживлению.
- Восстановить стабильность позвоночника с помощью инструментов для сращивания нестабильного позвоночника.
- Восстановить функцию или ограничить степень неврологического нарушения
После того, как определено, что пациенту требуется операция, инструменты визуализации, такие как обычный рентген, компьютерная томография или МРТ, могут помочь в дальнейшем точно определить уровень, на котором следует выполнить операцию.
Продолжение
Надлежащее и своевременное наблюдение необходимо, чтобы убедиться, что инфекция спинного мозга находится под контролем и отвечает протоколу лечения. Повторные лабораторные работы и визуализационные исследования должны отражать улучшение инфекции. КТ и рентгеновские исследования позволят хирургу оценить целостность костных структур позвоночника и убедиться, что спинномозговой инструментарий не отказал.
Текущие протоколы лечения спинальных инфекций требуют лечения многопрофильной командой врачей, включая экспертов по инфекционным заболеваниям, нейрорадиологов и хирургов-вертебрологов.Команда сможет оценить лучший подход к лечению на индивидуальной основе, будь то хирургическое или нехирургическое.
Пример случая: Остеомиелит тел L3 и L4 позвонков
МРТ (слева) и компьютерная томография (в центре), показывающие остеомиелит тел L3 и L4 позвонков, вызывающий разрушение позвоночника. Это приводит к нестабильности позвоночника и сдавлению корешков поясничных нервов. Пациенту была проведена операция по удалению раны тел позвонков L3 и L4 и имплантации титанового трансплантата, транспедикулярных винтов и стержней для восстановления позвоночника (справа).
Информация об авторе
Шашанк В. Ганди, доктор медицины; Майкл Шульдер, доктор медицины, FAANS
Отделение нейрохирургии
Медицинская школа Цукера в Хофстра / Нортвелл
Манхассет, Нью-Йорк
AANS не одобряет какие-либо виды лечения, процедуры, продукты или врачей, упомянутые в этих информационных бюллетенях о пациентах. Эта информация предоставляется в качестве образовательной услуги и не предназначена для использования в качестве медицинской консультации.Любой, кому нужен конкретный нейрохирургический совет или помощь, должен проконсультироваться со своим нейрохирургом или найти его в своем районе с помощью онлайн-инструмента AANS ’Find a Board-Certified Neurosurgeon.
Стафилококковая инфекция (стафилококковая инфекция)
Обзор
Что такое стафилококковая инфекция?
Стафилококковая инфекция, обычно называемая стафилококковой инфекцией, вызывается бактериями рода Staphylococcus .Существует более 30 штаммов (типов) бактерий Staphylococcus , наиболее распространенным возбудителем для человека является Staphylococcus aureus . Врачи назначают антибиотики для лечения стафилококковой инфекции. В тяжелых случаях инфекция стафилококка может вызвать серьезные осложнения со здоровьем и смерть.
Какие части тела поражены стафилококковой инфекцией?
Различные виды стафилококковых бактерий вызывают проблемы в различных частях тела. Стафилококковая инфекция может поражать:
- Кожа: Чаще всего бактерии Staphylococcus aureus вызывают кожную инфекцию.Это может вызвать фурункулы, волдыри и покраснение на коже.
- Грудь: У кормящих грудью женщин может развиться мастит, который вызывает воспаление (отек) и абсцессы (скопление гноя) в груди.
- Пищеварительная система: При проглатывании (употреблении в пищу) бактерии стафилококка вызывают пищевое отравление, что приводит к рвоте и диарее.
- Кости: Бактерии могут инфицировать кости, вызывая воспаление и боль. Эта инфекция называется остеомиелитом.
- Легкие и сердце: Если бактерии попадают в легкие, могут образовываться абсцессы, вызывающие пневмонию и проблемы с дыханием. Бактерии стафилококка также могут повредить сердечные клапаны и привести к сердечной недостаточности.
- Кровоток: Когда бактерии выделяют токсины в организм, может возникнуть серьезная инфекция, называемая сепсисом (заражение крови).

Насколько распространена инфекция стафилококка?
Ежегодно в Соединенных Штатах регистрируются миллионы случаев кожного стафилококка.Большинство этих случаев протекают в легкой форме и лечатся антибиотиками. Бактерии стафилококка и обычно живут на коже или в носу здоровых людей. Бактерии вызывают проблемы только тогда, когда проникают внутрь организма. Однако ежегодно в Соединенных Штатах регистрируются многие тысячи серьезных случаев инфекции S. aureus.
Кто поражен стафилококковой инфекцией?
Хотя любой человек может заразиться стафилококком, некоторые группы людей подвергаются более высокому риску, чем другие.Люди, работающие в больницах, чаще заражаются бактериями на коже. Инфекции стафилококка чаще всего возникают у людей:
- Инъекционные наркотики
- Госпитализированы, недавно перенесли операцию или в теле есть катетеры или медицинские устройства
- Справиться с хроническим заболеванием, например диабетом или сосудистым заболеванием
- Имеют ослабленную иммунную систему
- Кормят грудью
- Длительное ношение тампона
- Имеют врожденный порок сердца
- Перенесли другие операции на сердечных клапанах
Симптомы и причины
Каковы симптомы инфекции стафилококка на коже?Симптомы стафилококковой инфекции различаются в зависимости от области тела, на которой происходит инфекция.Заражение стафилококком чаще всего происходит на коже. Симптомы инфекции стафилококка на коже включают:
- Абсцессы и фурункулы: Эти болезненные язвы образуются под кожей, вызывая покраснение и боль.
- Целлюлит : Этот тип инфекции вызывает опухание, покраснение и болезненность кожи и тканей непосредственно под кожей.

- Фолликулит : Под волосяным фолликулом образуется небольшой пузырь, похожий на прыщик, который вызывает боль.
- Impetigo : Волдыри или язвы, заполненные жидкостью, образуются и лопаются, оставляя желтую или коричневую корку.
- Стафилококковый синдром ошпаренной кожи (SSSS): Эта серьезная инфекция вызывает шелушение кожи по всему телу. Обычно поражает младенцев и маленьких детей.
Симптомы инфекции стафилококка не на коже, а на других частях тела:
- Пищевое отравление: Симптомы могут быть серьезными и включают рвоту и диарею.
- Мастит: Мастит, чаще всего возникающий у кормящих женщин, приводит к воспалению, боли и абсцессам в груди.
- Септицемия: Бактерии стафилококка в кровотоке могут вызывать заражение крови, также называемое сепсисом. Симптомы включают жар и опасно низкое кровяное давление (гипотензия).
- Синдром токсического шока: Тяжелая форма сепсиса, симптомы синдрома токсического шока (СТШ) включают лихорадку, боли в мышцах и сыпь, похожую на солнечный ожог.
- Эндокардит : Эта инфекция оболочки сердечной мышцы часто вызывается инфекцией стафилококка.Также могут быть затронуты сердечные клапаны и сердечная мышца. Симптомы включают жар, потоотделение, потерю веса и учащенное сердцебиение.
Инфекция стафилококка распространяется различными путями, в том числе:
- Кожная инфекция: Стафилококковая инфекция на коже возникает при контакте с бактериями Staphylococcus . Бактерии заразны и обычно проникают в кожу через порез.
- Пищевое отравление: Бактерии стафилококка попадают в организм (съедаются), как правило, из-за перекрестного заражения при работе с пищевыми продуктами.

- Синдром токсического шока: Когда женщина носит тампон в течение длительного времени, кровь собирается на тампоне и создает идеальную среду для размножения бактерий из влагалища женщины. Бактерии проникают в организм через крошечные разрезы на слизистой оболочке влагалища.
- Мастит: У кормящих женщин бактерии изо рта ребенка попадают в грудь через трещину в соске.Когда грудь не опорожняется часто, бактерии попадают в нее и вызывают инфекцию.
- Эндокардит: Бактерии попадают в сердце через кровоток, иногда через рот. Люди с плохим состоянием зубов или у которых кровотечение при чистке зубов могут быть более подвержены этому риску.
Диагностика и тесты
Как диагностируется инфекция стафилококка?Диагноз стафилококка, поставленный вашим врачом, зависит от пораженной области тела.
- Кожа: Обычно врачи диагностируют инфекцию стафилококка на коже, осматривая пораженный участок. Ваш врач может взять образец кожи для проверки на наличие бактерий.
- Пищевое отравление: Ваш врач спросит о продолжительности и тяжести ваших симптомов и может взять образец стула.
- Мастит: Рассмотрев симптомы, врач может отправить образец грудного молока в лабораторию для проверки на наличие бактерий.
- Синдром токсического шока: Ваш врач может взять образец мочи или крови для проверки на наличие бактерий. Иногда врачи также назначают компьютерную томографию, чтобы увидеть, поражает ли инфекция органы.
- Эндокардит: Диагноз ставится на основании симптомов, анализов крови и эхокардиограммы.
Если у вас есть симптомы стафилококковой инфекции, вам следует обратиться к врачу для диагностики и лечения. Обратитесь к врачу, если у вас или у вашего ребенка есть волдыри, раздражение или покраснение на коже, особенно если эти симптомы сопровождаются лихорадкой. Только врач может диагностировать и лечить инфекцию стафилококка.
Обратитесь к врачу, если у вас или у вашего ребенка есть волдыри, раздражение или покраснение на коже, особенно если эти симптомы сопровождаются лихорадкой. Только врач может диагностировать и лечить инфекцию стафилококка.
Ведение и лечение
Какие методы лечения инфекции стафилококка?Большинство стафилококковых инфекций на коже можно вылечить с помощью местного антибиотика (наносимого на кожу).Ваш врач может также осушить нарыв или абсцесс, сделав небольшой разрез, чтобы выпустить гной.
Врачи также назначают пероральные антибиотики (принимаемые внутрь) для лечения стафилококковой инфекции в организме и на коже. Антибиотик будет варьироваться в зависимости от типа инфекции. В тяжелых случаях инфекции стафилококка врачи используют внутривенные (внутривенные) антибиотики, чтобы убить бактерии.
Каковы побочные эффекты лечения стафилококковой инфекции?Побочные эффекты зависят от типа антибиотика, применяемого для лечения стафилококковой инфекции.Побочные эффекты мазей для местного применения могут включать жжение, зуд и покраснение пораженного участка. Общие побочные эффекты пероральных антибиотиков включают тошноту, рвоту и диарею.
Какие осложнения связаны с инфекцией стафилококка?Если не лечить, инфекция стафилококка может быть смертельной. Редко стафилококковые инфекции устойчивы к антибиотикам, которые обычно используются для их лечения. Эта инфекция, называемая устойчивой к метициллину Staphylococcus aureus (MRSA), вызывает тяжелую инфекцию и смерть.
Что я могу сделать, чтобы облегчить симптомы стафилококковой инфекции? Важно обратиться к врачу, если вы подозреваете, что у вас стафилококковая инфекция. Чтобы облегчить симптомы стафилококковой инфекции на коже, следует промыть пораженный участок водой с мылом. Холодные компрессы и безрецептурные болеутоляющие могут облегчить дискомфорт, вызванный кожной инфекцией.
Чтобы облегчить симптомы стафилококковой инфекции на коже, следует промыть пораженный участок водой с мылом. Холодные компрессы и безрецептурные болеутоляющие могут облегчить дискомфорт, вызванный кожной инфекцией.
В случае пищевого отравления пейте много жидкости во время выздоровления, чтобы снизить риск обезвоживания.Массаж и теплые компрессы могут облегчить симптомы мастита.
Профилактика
Как предотвратить заражение стафилококком?Профилактика зависит от типа инфекции. Чтобы снизить риск заражения стафилококком, вы должны следовать этим советам:
- Кожа: Чтобы предотвратить заражение кожи стафилококком, вы должны соблюдать правила гигиены, содержать порезы в чистоте и часто мыть руки и тело.Не делитесь полотенцами и личными вещами с другими.
- Пищевое отравление: Вы можете снизить риск пищевого отравления, если будете безопасно обращаться с пищевыми продуктами, следить за их правильным приготовлением и охлаждать скоропортящиеся продукты в течение 2 часов.
- Синдром токсического шока: Вы должны менять тампоны каждые 4-8 часов и использовать тампоны с наименьшей эффективной впитывающей способностью.
- Мастит: Кормящие женщины должны стараться полностью опорожнять грудь во время каждого кормления.По возможности дайте соскам высохнуть на воздухе.
Перспективы / Прогноз
Каковы перспективы людей с инфекцией стафилококка? Большинство стафилококковых инфекций кожи протекает в легкой форме. Их можно лечить антибиотиками, и они не имеют длительного эффекта.
Их можно лечить антибиотиками, и они не имеют длительного эффекта.
Если не лечить стафилококковые инфекции, они могут привести к органной недостаточности и смерти.В редких случаях метициллин-резистентная инфекция Staphylococcus aureus (MRSA) может быть смертельной, если инфекция не контролируется.
Жить с
Когда мне следует позвонить своему врачу по поводу стафилококковой инфекции?Поскольку инфекция стафилококка может стать серьезной очень быстро, вам следует немедленно обратиться к врачу, если у вас есть признаки инфекции стафилококка.Только врач может диагностировать и лечить инфекцию стафилококка.
Может ли пятнистая кожа быть признаком сепсиса и как выглядит сепсисная сыпь?
СЕПСИС встречается редко, но серьезно, поэтому важно немедленно лечить его.
Если вас беспокоит, что сыпь, появившаяся у вас или у вашего ребенка, может быть признаком этого состояния, вам следует обратить внимание на это.
4
Важно знать, как выглядит сыпь при сепсисе Фото: AlamyКак выглядит сыпь при сепсисе?
У людей с сепсисом часто появляется геморрагическая сыпь.
Это может быть красноватый оттенок или скопление крошечных пятен крови, которые выглядят как булавочные уколы на коже.
Если не лечить, эти темные точки постепенно увеличиваются и начинают выглядеть как свежие синяки.
4
Геморрагическая сыпь выглядит как красные уколы булавкой на коже Фото: AlamyЗатем они соединяются вместе, образуя более крупные участки пурпурного цвета.
Если у вас или у кого-то из ваших знакомых появилась сыпь, которая, по вашему мнению, может быть признаком сепсиса, попробуйте надавить на нее.
Сыпь при сепсисе не исчезнет при надавливании.
Может ли пятнистая кожа быть признаком сепсиса?
Да, может.
Согласно NHS, вам следует сразу обратиться в отделение скорой помощи или позвонить по номеру 999, если ребенок в возрасте до пяти лет выглядит пятнистым, голубоватым или бледным.
У детей старшего возраста и взрослых холодная, липкая, бледная или пятнистая кожа может быть признаком сепсиса или сепсиса.
Руки и ступни также могут быть холодными и липкими, даже если у пациента повышенная температура.
4
У NHS есть подробные симптомы, на которые вам следует обратить внимание Фото: Getty — ContributorКаковы другие симптомы сепсиса и сепсиса?
Для детей младше пяти лет NHS рекомендует сразу обратиться в отделение скорой помощи или позвонить по номеру 999, если они:
- пятнистый, голубоватый или бледный
- очень вялые или их трудно разбудить
- необычно холодно на ощупь
- очень быстро дышат
- есть сыпь, которая не исчезает при нажатии
- припадок или судороги
4
Сыпь может выглядеть как синяк Фото: Infect MedУ детей старшего возраста и взрослых ранние симптомы сепсиса могут включать:
- высокая температура (жар) или низкая температура тела
- озноб и дрожь
- учащенное сердцебиение
- учащенное дыхание
В некоторых случаях вскоре после этого развиваются симптомы более тяжелого сепсиса или септического шока (когда ваше кровяное давление падает до опасно низкого уровня).
Сюда могут входить:
- чувство головокружения или обморока
- изменение психического состояния — например, спутанность сознания или дезориентация
- понос
- тошнота и рвота
- невнятная речь
- сильная мышечная боль
- Одышка сильная
- Выработка мочи меньше, чем обычно — например, отсутствие мочеиспускания в течение дня
- холодная, липкая и бледная или пятнистая кожа
- потеря сознания
Убедитесь, что вы знаете разницу между сепсисом и сепсисом.

 Чаще всего возникает вследствие гнойного среднего отита;
Чаще всего возникает вследствие гнойного среднего отита; В большинстве случаев систолическое артериальное давление составляет 100 и ниже мм.рт.ст, диастолическое артериальное давление – меньше 70 мм.рт.ст..
В большинстве случаев систолическое артериальное давление составляет 100 и ниже мм.рт.ст, диастолическое артериальное давление – меньше 70 мм.рт.ст.. Обладают бактерицидным эффектом, который достигается за счет ингибирования двух жизненно важных ферментов микроорганизма (ДНК-гираза и топоизомераза IV), в результате чего нарушается синтез ДНК. Важно отметить, что данная группа антибактериальных средств обладает ототоксичностью, поэтому длительное использование препарата, превышающее курс приема, запрещено. Кроме того, на фоне приема фторхинолонов могут появиться боли в животе, изжога, тошнота, диарея, нарушение аппетита, бессонница, головная боль, парестезии, тремор, судороги;
Обладают бактерицидным эффектом, который достигается за счет ингибирования двух жизненно важных ферментов микроорганизма (ДНК-гираза и топоизомераза IV), в результате чего нарушается синтез ДНК. Важно отметить, что данная группа антибактериальных средств обладает ототоксичностью, поэтому длительное использование препарата, превышающее курс приема, запрещено. Кроме того, на фоне приема фторхинолонов могут появиться боли в животе, изжога, тошнота, диарея, нарушение аппетита, бессонница, головная боль, парестезии, тремор, судороги;