Уреаплазмоз: что за инфекция, симптомы, признаки, лечение
Что такое уреаплазмоз
Начнем с того, что «уреаплазмоз» — диагноз довольно спорный. Российская медицина официально выделяет его как самостоятельное заболевание, обусловленное повышенной активностью уреаплазмы (рис. 1) в урогенитальном тракте. При этом в зарубежной клинической практике такого диагноза попросту не существует. Более того, даже среди отечественных специалистов уже давно ведутся дискуссии о том, можно ли считать уреаплазмоз обособленной патологией среди общего количества заболеваний мочеполовых путей. В современной практике уреаплазмозом называют состояние, при котором микрофлора человека перенасыщена бактериями рода уреаплазм.
Рисунок 1. Бактерии Ureaplasma parvum. Источник: СС0 Public DomainКак мы уже говорили ранее, уреаплазмы расцениваются как условно-патогенные бактерии: они являются частью здоровой микрофлоры, но при определенных условиях способны провоцировать развитие воспалительных заболеваний.
- наличие венерических заболеваний в анамнезе,
- заболевания эндокринной системы,
- регулярные стрессы,
- большое количество сексуальных партнеров, которое ведет к дисбалансу микрофлоры половых органов (в большей степени актуально для женщин).
В случае дисбиоза (преобладания условных патогенов над лакто- и бифидобактериями в организме) бактерии  Воспалительные заболевания органов малого таза сокращенно называют ВЗОМТ.
Воспалительные заболевания органов малого таза сокращенно называют ВЗОМТ.
Важно! Среди всех микоплазм только Mycoplasma genitalium считается патогеном и возбудителем венерического заболевания. Ее обнаружение является достаточным основанием начала лечения обоих половых партнеров.
Пути заражения
В большинстве наблюдений уреаплазмы передаются при любых видах интимных контактов, включая оральный секс. В редких случаях возможно заражение вертикальным путем, то есть во время родов болезнь передается от матери ребенку. Заражение бытовым путем чрезвычайно маловероятно. так как, будучи так называемыми мембранными паразитами, они не могут жить вне живых клеток и быстро погибают во внешней среде.
В чем опасность уреаплазмоза
Уреаплазма становится причиной проблем со здоровьем гораздо реже, чем другие возбудители урогенитальных инфекций (рис. 2).
Рисунок 2. Половые инфекции, диагностируемые в ЕС в 2007-2015 году у мужчин и женщин, в процентном соотношении.
Однако следует понимать, что заболевания, вызванные уреаплазмозом, могут приводить к воспалению разной степени тяжести. При этом воспаление может быть бессимптомным. Часто пациенты обращаются за помощью уже на этапе развития осложнений. К их числу относят:
- Бесплодие. Развивается как у мужчин, так и у женщин.
- Стриктура уретры. Проявляется затрудненным и зачастую болезненным мочеиспусканием вследствие сужения просвета мочеиспускательного канала. Сужение происходит за счет разрастания рубцовой ткани.
- Болезнь (синдром) Рейтера — одновременное поражение конъюнктивы, уретры и суставов, которое развивается как постинфекционное осложнение различных заболеваний, передающихся половым путем у генетически предрасположенных лиц.
- Поражения кожи. Чаще всего развивается крапивница. Могут наблюдаться и псориазоподобные высыпания в сочетании с поражением ногтей. Также возможно развитие кератоза стоп и подошв (огрубение и утолщение кожи, сопровождающееся образованием кровоточащих трещин).

- Заболевания, вызванные наличием уреаплазмоза, могут затрагивать практически все системы органов, включая нервную, сердечно-сосудистую и дыхательную. У мужчин и женщин существуют специфические осложнения.
Последствия у мужчин
В клинической практике андрологи и урологи часто сталкиваются с заболеваниями, которые развились в результате поздно выявленного уреаплазмоза.
Простатит
В результате воспаления предстательной железы страдает сексуальная функция и отмечаются проблемы с мочеиспусканием – оно становится частым, болезненным и постоянно остается чувство неполного опорожнения мочевого пузыря. Сама моча становится мутной и в некоторых случаях может содержать примесь крови. Помимо этого, возникает чувство слабости и быстрой утомляемости.
Эпидидимит
Воспаляются придатки яичек, что ведет к покраснению и отечности мошонки. Уменьшается количество семенной жидкости и меняется ее консистенция. Чаще всего присутствует боль в паховой области, однако в некоторых наблюдениях заболевание протекает безболезненно.
Баланит и баланопостит
При баланите происходит воспаление головки пениса, а при баланопостите воспалительный процесс также распространяется и на внутреннюю оболочку крайней плоти. Возникает неприятный запах, наблюдается отечность и покраснение слизистых оболочек. Также на внутренней поврехности крайней плоти появляются гнойные выделения и фрагменты эпителия белого цвета. Пациента беспокоит зуд в верхней части полового члена.
Последствия у женщин
При несвоевременном выявлении уреаплазмоза и неправильном лечении связанных с ним заболеваний у женщин возможны следующие осложнения.
Неоплазия шейки матки
Это предраковое состояние, которое при отсутствии лечения может закончиться злокачественной опухолью. Возникают боли в нижней части живота и выделения из влагалища с неприятным запахом. Во время полового акта боли существенно усиливаются. Риск развития рака шейки матки заметно возрастает при наличии заражения вирусом папилломы человека.
Цервицит
Развивается воспаление шейки матки, сопровождаемое болью во влагалище и над лобком.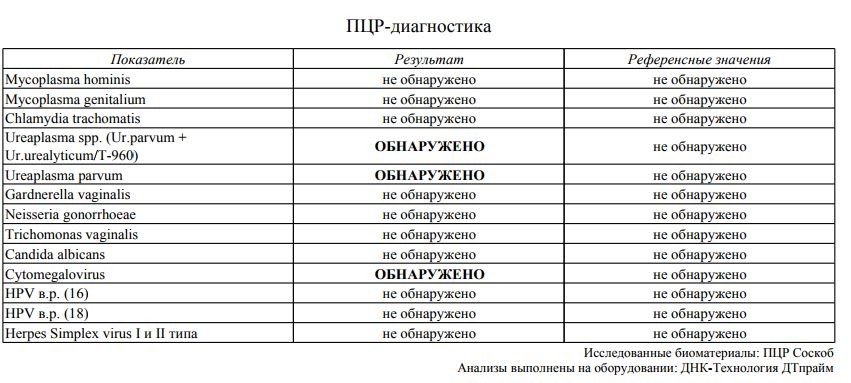 Могут появляться гнойные выделения с неприятным запахом, а после полового акта возможны незначительные кровянистые выделения из половых путей. При переходе заболевания в хроническую форму клиническая картина размыта.
Могут появляться гнойные выделения с неприятным запахом, а после полового акта возможны незначительные кровянистые выделения из половых путей. При переходе заболевания в хроническую форму клиническая картина размыта.
Сальпингоофорит
Уреаплазмоз может стать причиной воспаления яичников и придатков матки. На фоне общей слабости у женщины возникают боли в надлобковой области и выделения из половых путей. При острой форме болезни температура повышается до 38 Со, а при хронической — до 37 Со или может отсутствовать. В маточных трубах могут образоваться спайки, что чревато бесплодием.
Прерывание беременности
Для беременных женщин уреаплазмоз и связанные с ним воспалительные процессы органов малого таза представляют особую опасность, поскольку в подобных случаях могут произойти преждевременные роды. Возможна также замершая беременность и пороки развития плода.
Симптомы уреаплазмоза
Заболевания, ассоциированные с уреаплазмозом, очень часто протекают бессимптомно или со слабовыраженными клиническими проявлениями. Симптомы при уреаплазмозе неспецифичны.
Симптомы при уреаплазмозе неспецифичны.
У женщин чаще всего проявляются симптомы вагинита и уретрита:
- тянущие боли внизу живота,
- зуд в области вульвы,
- слизистые выделения,
- нарушения менструального цикла,
- болезненное мочеиспускание.
У мужчин уреаплазмоз проявляется следующими симптомами:
- зуд в мочеиспускательном канале,
- жжение во время мочеиспускания,
- прозрачные выделения (при запущенной стадии в них могут быть гнойные примеси),
- боль во время полового акта или мастурбации.
Диагностика
Показанием для диагностики уреаплазмоза является наличие симптомов уретрита, цистита и других ВЗОМТ. Решение о целесообразности проведения диагностических процедур принимает врач после осмотра пациента и уточнения его жалоб.
Бактериологический посев
Этот метод также известен как культуральное исследование и считается «золотым стандартом» диагностики уреаплазмоза, поскольку позволяет не только определить возбудителя болезни и его концентрацию (титр), но и выявить его чувствительность к антибиотикам.
Здесь следует сделать важную оговорку: целесообразность определения чувствительности уреаплазмы к антибиотикам в последнее время подвергается сомнениям, поскольку бактерии в лаборатории и в организме по-разному реагируют на лекарственные препараты.
У мужчин мазок берется из мочеиспускательного канала. У женщин все зависит от симптомов: мазок могут брать из шейки матки, уретры или влагалища. После забора биоматериал помещают в питательную среду, благоприятную для роста уреаплазмы. Если спустя несколько дней бактерии начинают стремительно размножаться и в пробе обнаруживают высокий титр уреаплазм (напомним, что верхней границей нормы считают 10*4 КОЕ/мл), врач имеет все основания сообщить своему пациенту неприятную новость.
Дополнительно для выявления воспаления назначают УЗИ органов малого таза и анализы крови.
Важно! Для определения урогенитальных инфекций у женщин сегодня часто используют тест на флороценоз. Это более информативный анализ, нежели бакпосев. Он выполняется с помощью метода ПЦР (о нем мы рассказываем ниже) и позволяет определять не только наличие различных микроорганизмов, но и их соотношение в биологическом образце, благодаря чему врач видит, какие бактерии с большей вероятностью вызвали нежелательные симптомы.
Он выполняется с помощью метода ПЦР (о нем мы рассказываем ниже) и позволяет определять не только наличие различных микроорганизмов, но и их соотношение в биологическом образце, благодаря чему врач видит, какие бактерии с большей вероятностью вызвали нежелательные симптомы.
Метод ПЦР
Эта аббревиатура расшифровывается как «полимеразная цепная реакция». Суть метода заключается в выявлении ДНК возбудителя. Преимущество метода в его высокой достоверности и специфичности – согласно мнению специалистов, она составляет 90-95%. Проще говоря, метод ПЦР помогает практически безошибочно определить возбудителя болезни.
Лечение
Поскольку при наличии уреаплазмоза главной задачей врача является устранение активности уреаплазмы, основу лечения составляют антибиотики. Иммуномодулирующие и местные антисептические препараты с точки зрения современной доказательной медицины неэффективны, а потому в настоящее время не используются.
Антибиотики
С назначением антибиотиков при уреаплазмозе возникают определенные трудности — уреаплазма проявляет высокую устойчивость ко многим их группам.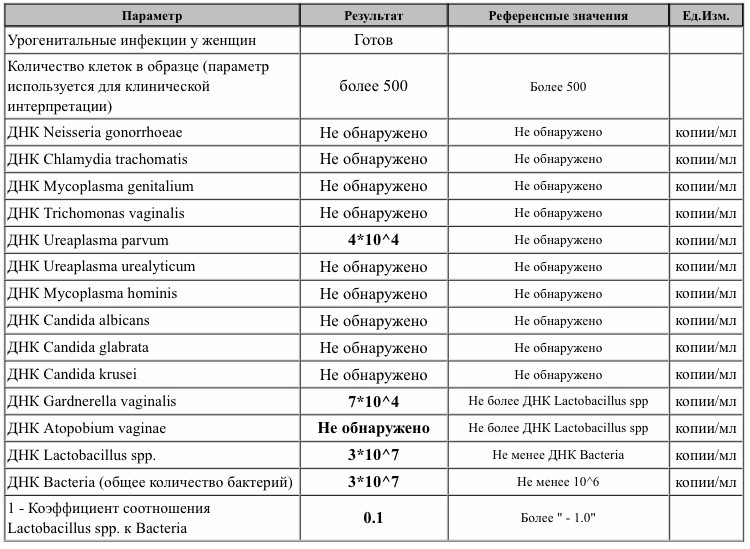 Например, цефалоспорины и пенициллины этим бактериям нисколько не страшны, а с тетрациклинами и фторхинолонами у них складываются достаточно непростые отношения. Некоторые отечественные специалисты считают эти группы антибиотиков высокоэффективными при лечении уреаплазмоза, однако многие коллеги им решительно возражают, заявляя, что устойчивость уреплазмы к ним достигает 53%.
Например, цефалоспорины и пенициллины этим бактериям нисколько не страшны, а с тетрациклинами и фторхинолонами у них складываются достаточно непростые отношения. Некоторые отечественные специалисты считают эти группы антибиотиков высокоэффективными при лечении уреаплазмоза, однако многие коллеги им решительно возражают, заявляя, что устойчивость уреплазмы к ним достигает 53%.
Тем не менее, согласно федеральным клиническим рекомендациям, одним из препаратов выбора при лечении уреаплазмоза является доксициклин, который относится именно к группе тетрациклинов.
При этом как отечественные, так и зарубежные специалисты сходятся во мнении, что азитромицин и джозамицин, относящиеся к группе макролидов, наиболее эффективны при лечении уреаплазмоза. Именно поэтому, как уже говорилось выше, важно определить чувствительность бактерий к антибиотикам еще на этапе диагностики.
Важно! Главную трудность в лечении представляет избирательная чувствительность уреаплазмы к антибиотикам.
Таким образом, препаратами выбора в отечественной медицине считают следующие антибиотики:
- доксициклин,
- азитромицин,
- джозамицин.
Беременным женщинам рекомендуют применение антибиотиков группы макролидов (джозамицин или эритромицин). Самостоятельно принимать антибиотики нельзя — подобрать правильную терапевтическую схему может только врач.
Важно! При лечении антибиотиками во избежание дисбактериоза необходимо принимать препараты, нормализующие состав кишечной микрофлоры.
Физиотерапия
Физиопроцедуры применяют как вспомогательный метод. К наиболее распространенным их видам при лечении уреаплазмоза относят:
- Электрофорез. Один из самых распространенных методов физиотерапии, который предполагает введение лекарственных средств через кожу или слизистые оболочки за счет применения тока слабой силы.
- Лазеротерапия. За счет применения низкоинтенсивного лазерного излучения достигается обезболивающее и противовоспалительное действие.
 Воздействие осуществляется на паховую область и надлобковую зону.
Воздействие осуществляется на паховую область и надлобковую зону. - Магнитотерапия. Воздействие высокочастотными и низкочастотными магнитными полями стимулирует насыщение тканей кислородом и выведение молочной кислоты. Это, в свою очередь, обеспечивает ускорение регенерации, обезболивающий и противовоспалительный эффект.
- Озонотерапия. В организм вводят насыщенный озоном физраствор. Процедура оказывает противовоспалительный, иммуномодулирующий, противовирусный и бактерицидный эффект.
Профилактика
Главная мера профилактики уреаплазмоза – осмотрительность в выборе сексуальных партнеров. В крайнем случае необходимо использовать презерватив – эта мера предосторожности существенно снижает риск инфицирования. Также важно проводить регулярный скрининг здоровья, то есть проходить обследования у врача.
Кроме того, чтобы избежать дисбиоза, следует не нарушать баланс микрофлоры кишечника и не принимать антибиотики без рецепта. Важно избегать стрессов и авитаминоза.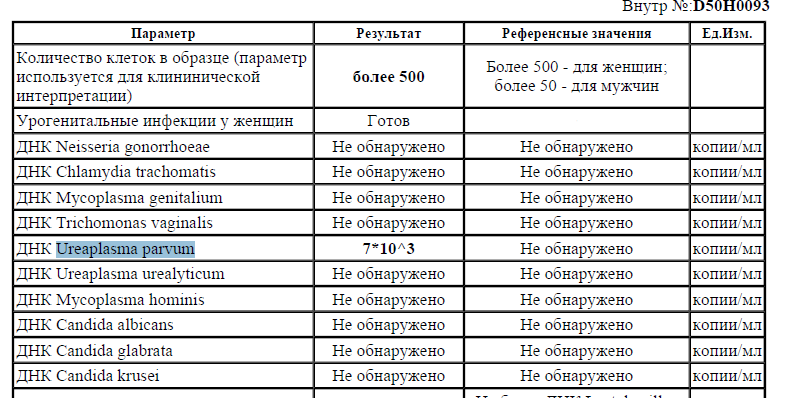 Все эти факторы способствуют снижению иммунитета, что повышает вероятность болезни. Женщинам не следует применять спринцевание без необходимости.
Все эти факторы способствуют снижению иммунитета, что повышает вероятность болезни. Женщинам не следует применять спринцевание без необходимости.
Заключение
Уреаплазмоз принято считать не столько самостоятельным заболеванием, сколько состоянием, провоцирующим развитие воспалительных процессов. Он часто протекает бессимптомно, что может привести к хроническим воспалительным процессам в органах мочеполовой системы.
Наибольшую сложность в лечении уреаплазмоза представляет устойчивость бактерий Mycoplasma hominis, Ureaplasma urealyticum и Ureaplasma parvum к различным группам антибиотиков. Отечественные специалисты и их зарубежные коллеги сходятся во мнении, что уреаплазма наиболее чувствительна к макролидам. Отзывы врачей о применении тетрациклинов противоречивы, однако антибиотики этой группы также рекомендованы к применению при лечении уреаплазмоза.
Источники
- Т.Г. Захарова, И.П. Искра // Уреаплазменная инфекция, современные методы диагностики и лечения
- А.
 А. Кубанов, Е.В. Соколовский, М.Р. Рахматулина // Урогенитальные заболевания, вызванные Ureaplasma spp., M. hominis
А. Кубанов, Е.В. Соколовский, М.Р. Рахматулина // Урогенитальные заболевания, вызванные Ureaplasma spp., M. hominis - И.О. Малова, Е.В. Соколовский, М.Р. Рахматулина // Федеральные клинические рекомендации по ведению больных урогенитальными заболеваниями, вызванными Ureaplasma spp., Mycoplasma Hominis
Уреаплазмоз у женщин и мужчин
Уреаплазмоз – инфекционное заболевание мочеполовой системы, вызванное уреаплазма парвум и др., симптомы которого могут проявляться по-разному.
Симптомы уреаплазмоза
Проявления инфекции, вызванной уреаплазма парвум и др. могут быть сходными у мужчин и женщин. Часто наличие уреаплазмы сочетается с другими половыми инфекциями, поэтому симптомы могут изменяться под влиянием прочих возбудителей.
Уреаплазма: симптомы у мужчин
У мужчин признаками уреаплазмоза бывают хронические воспалительные процессы в простате (простатит), придатках (эпидидимит) или мочеиспускательном канале. Часто при этом присутствуют выделения из уретры, зуд и жжение в этой области, боли внизу живота.
Часто при этом присутствуют выделения из уретры, зуд и жжение в этой области, боли внизу живота.
При инфекции, которую вызвала уреаплазма, симптомы у мужчин могут также проявляться бесплодием. Уреаплазма парвум и др. способна проникать в сперматозоиды, нарушая их подвижность и снижая шансы на оплодотворение яйцеклетки.
Уреаплазма: симптомы у женщин
Проявления уреаплазмоза могут быть следующими:
• Выделения из половых путей;
• Неприятные ощущения при половом контакте;
• Боли внизу живота, а также в области уретры;
• Зуд в области мочеиспускательного канала;
• Частые воспаления органов мочеполовой системы и слизистых оболочек (вульвовагиниты, уретриты и др.).
У беременных женщин при инфекции, которую вызвала уреаплазма, симптомы и осложнения могут варьировать от хронических воспалений мочеполовых органов, до преждевременных родов или инфицирования плода. Поэтому активная уреаплазма при беременности повышает риски для матери и будущего ребёнка.
Поэтому активная уреаплазма при беременности повышает риски для матери и будущего ребёнка.
Лечение уреаплазмоза
При обнаружении уреаплазмы лечение проводится в случае, если микроб является причиной хронического воспаления, бесплодия и т.д. Если причиной заболевания явилась уреплазма, лечение назначается с применением антибиотиков. Выбор антибиотика должен осуществлять доктор, так как самолечение уреаплазмоза часто не только не приносит нужного результата, но и может привести к развитию устойчивости микроба к антибиотику. Так, за последние несколько лет нарастает число устойчивых к тетрациклину штаммов уреаплазма уреалитикум и парвум.
Особое значение имеет лечение уреаплазмы (парвум, уреалитикум) у мужчин и женщин при планировании беременности. Решение о лечении уреаплазмы парвум и др. при наступившей беременности принимается с учётом её срока, а также после тщательного взвешивания возможных рисков для ребёнка и матери со стороны уреаплазмы и антибиотикотерапии. Обычно лечение уреаплазмы при беременности стараются проводить на более поздних сроках (после 20 недели), когда влияние антибиотиков на развитие плода становится минимальным.
Обычно лечение уреаплазмы при беременности стараются проводить на более поздних сроках (после 20 недели), когда влияние антибиотиков на развитие плода становится минимальным.
Диагностика уреаплазмоза
Чтобы поставить диагноз, необходимо сочетание клинической картины и лабораторных данных. Нужно помнить, что уреаплазма парвум и уреалитикум являются условно-патогенными микробами, поэтому не всегда можно устанавливать диагноз уреаплазмоза, опираясь только на результаты анализов. Точно также нельзя точно установить присутствие микробов Ureaplasma urealyticum, parvum и развитие заболевания только на основе клинических данных, без объективного лабораторного подтверждения.
Посев на уреаплазму парвум и уреалитикум у мужчин и женщин
Посев на уреаплазму является «золотым стандартом» диагностики уреаплазма парвум и других её видов. На питательные среды осуществляется посев отделяемого из мочеполовых путей.
При диагностике уреаплазмы у мужчин используется следующий материал для посева на уреаплазму парвум и др.: мазок из уретры, эякулят, секрет простаты. Для посева на уреаплазму у мужчин также можно использовать мочу.
Посев на уреаплазму парвум и др. у женщин берут с мазков из влагалища, уретры, шейки матки. Моча у женщин для посева на уреаплазму не используется.
Если спустя определённый промежуток времени на питательной среде получен рост уреаплазма парвум или другого её вида, то можно оценить результат и уточнить диагноз. В норме результат будет отрицательным, при наличии активности уреаплазма парвум и др. – положительным. При бессимптомном носительстве посев на уреаплазму имеет низкие показатели – менее 10 в 4 степени колониеобразующих единиц уреаплазмы/тампон/мл.
Показатели выше 10 в 4 степени по уреаплазме парвум и др. указывают на активацию инфекции. При результате от 10 в 4 степени в посеве на уреаплазму и выше определяют её чувствительность к антибиотикам. При показателях больше 10 в 4 кое/тампон/мл в посеве на уреаплазма парвум и др. микроб проверяется на чувствительность к разным видам антибиотиков, оценивается количественно, а также по характеру роста колонии. При показателях посева более 10 в 4 степени по уреаплазме лечение (выбор антибиотика) будет зависеть от этих характеристик.
При показателях больше 10 в 4 кое/тампон/мл в посеве на уреаплазма парвум и др. микроб проверяется на чувствительность к разным видам антибиотиков, оценивается количественно, а также по характеру роста колонии. При показателях посева более 10 в 4 степени по уреаплазме лечение (выбор антибиотика) будет зависеть от этих характеристик.
Посев на уреаплазму парвум и др. проводится не только при подозрении на урогенитальную инфекцию, но и с целью контроля эффективности (если была обнаружена уреаплазма) лечения (примерно в конце второй недели после отмены препарата). Об успешности лечения можно судить по титру. Если результат посева обнаруживает титр менее 10 в 4 степени по уреаплазме, то имеется значительный положительный эффект от лечения. Если титр составляет более 10 в 4 степени по уреаплазме, то необходима коррекция лечения и его продолжение.
Анализ на антитела к Ureaplasma urealyticum, parvum IgG, IgA, IgM
Уреаплазма парвум и уреалитикум, как условно-патогенный организм, слабо провоцируют иммунные реакции.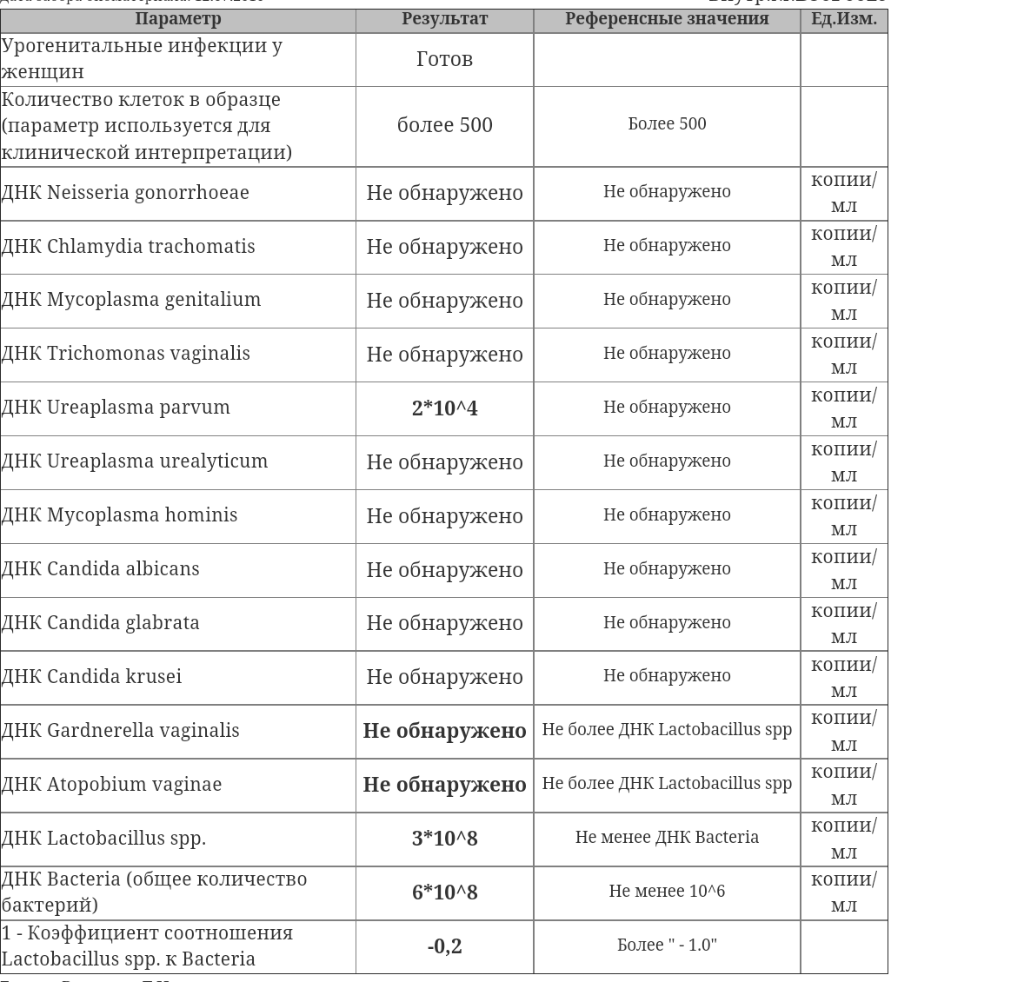 Поэтому в крови не всегда удаётся выявить антитела к уреаплазма уреалитикум, парвум. Данный вид исследования при подозрении на уреаплазмоз является вспомогательным и может предоставить некоторую дополнительную информацию по характеру течения инфекции.
Поэтому в крови не всегда удаётся выявить антитела к уреаплазма уреалитикум, парвум. Данный вид исследования при подозрении на уреаплазмоз является вспомогательным и может предоставить некоторую дополнительную информацию по характеру течения инфекции.
Антитела к Ureaplasma urealyticum, parvum класса IgG говорят о факте наличия иммунитета против уреаплазмы парвум или уреалитикум. IgG к Ureaplasma urealyticum, parvum могут обнаруживаться и при полном отсутствии клинических симптомов. Нарастание титра антител IgG к уреаплазма парвум и др. в парных сыворотках, взятых с двухнедельным интервалом, указывает на текущую инфекцию. IgA к уреаплазма парвум и уреалитикум тоже находят у части здоровых людей. Но если за две недели наблюдается рост и без того высоких титров IgA, можно думать о текущей инфекции, вызванной уреаплазма парвум или др.
Обнаружение ДНК Ureaplasma urealyticum, parvum
Проводится с помощью методики ПЦР, которая позволяет выявлять частицы ДНК микроба, представленные в образце материала в количестве выше пороговых значений. Положительный результат анализа бывает при наличии инфекции, либо у носителей уреаплазмы, когда симптомы отсутствуют.
Положительный результат анализа бывает при наличии инфекции, либо у носителей уреаплазмы, когда симптомы отсутствуют.
При наличии инфекции, которую могла вызвать уреаплазма, лечение проводится после лабораторного подтверждения. Для получения точного результата лабораторные исследования на уреаплазма парвум и др. должны осуществляться в комплексе.
Ureaplasma parvum, ДНК [реал-тайм ПЦР]
Выявление возбудителя урогенитального уреаплазмоза (Ureaplasma parvum), в ходе которого определяется генетический материал (ДНК) уреаплазм.
Услуги по взятию (сбору) биоматериала
- Мазок урогенитальный
- Первая порция утренней мочи
- Мазок урогенитальный (с секретом простаты)
- Ректальный мазок
Срок выполнения
2 суток
Синонимы русские
Возбудитель уреаплазмоза, уреаплазма.
Синонимы английские
Ureaplasma parvum, DNA.
Метод исследования
Полимеразная цепная реакция в режиме реального времени.
Какой биоматериал можно использовать для исследования?
Мазок урогенитальный (с секретом предстательной железы), первую порцию утренней мочи, эякулят, ректальный мазок.
Как правильно подготовиться к исследованию?
- Женщинам рекомендуется сдавать биоматериал (урогенитальный мазок или мочу) до менструации или через 2 дня после ее окончания.
- Мужчинам не следует мочиться в течение 3 часов до сдачи урогенитального мазка или мочи.
Общая информация об исследовании
Ureaplasma parvum (в прошлом «биовар parvo») являются разновидностью уреаплазм – условно-патогенных микроорганизмов, способных паразитировать на мембране сперматозоидов и эпителия слизистой оболочки мочеполовых органов. Они передаются преимущественно половым путем, хотя возможен контактно-бытовой, а также вертикальный способ – от больной матери к ребенку во время беременности или родов. Источник заражения – больной уреаплазменной инфекцией или бессимптомный носитель U. parvum. После инфицирования развитие инфекции происходит не во всех случаях. Ему способствуют различные иммунодефициты, нарушение факторов местной защиты, в том числе дисбиоз влагалища у женщин или хронический простатит у мужчин, сопутствующие инфекции (хламидиоз, гонорея, бактериальный вагиноз и т. д.).
Источник заражения – больной уреаплазменной инфекцией или бессимптомный носитель U. parvum. После инфицирования развитие инфекции происходит не во всех случаях. Ему способствуют различные иммунодефициты, нарушение факторов местной защиты, в том числе дисбиоз влагалища у женщин или хронический простатит у мужчин, сопутствующие инфекции (хламидиоз, гонорея, бактериальный вагиноз и т. д.).
Инкубационный период составляет 2-5 недель. Симптомы уреаплазменной инфекции могут быть слабо выраженными или вообще отсутствовать (характерно для женщин). У мужчин U. parvum может быть причиной воспаления уретры (негонококковый уретрит), мочевого пузыря (цистит), простаты (простатит), поражения яичек (орхит) и их придатков (эпидидимит), нарушения состава спермы (снижение подвижности и количества сперматозоидов – что грозит бесплодием), а также реактивных артритов и мочекаменной болезни. У женщин данная инфекция способна вызывать воспаление влагалища (вагинит), шейки матки (цервицит), а при ослаблении иммунитета – воспаление матки (эндометрит) и ее придатков (аднексит), что может приводить к внематочной беременности или бесплодию. Кроме того, U. parvum может быть причиной выкидышей, воспаления плодных оболочек, рождения детей с низкой массой тела, а также причиной развития бронхолегочных заболеваний (воспаления легких, дисплазии), бактериемии и менингита у новорожденных.
Кроме того, U. parvum может быть причиной выкидышей, воспаления плодных оболочек, рождения детей с низкой массой тела, а также причиной развития бронхолегочных заболеваний (воспаления легких, дисплазии), бактериемии и менингита у новорожденных.
В качестве причины воспалительных заболеваний мочеполовой системы U. parvum рассматривают в том случае, если при лабораторном исследовании не выявляются другие патогенные микроорганизмы, способные вызвать эти заболевания. Единственные методы диагностики, позволяющие дифференцировать U. parvum от другого вида уреаплазм – U. urealyticum, – это молекулярно-генетические методы, в том числе и полимеразная цепная реакция. Определение вида уреаплазмы имеет значение при выборе оптимальной тактики лечения пациента.
Для чего используется исследование?
- Чтобы установить причину хронических воспалительных заболеваний мочеполовой системы.
-
Для дифференциальной диагностики заболеваний, протекающих со сходными симптомами: хламидиоза, гонореи, микоплазменной инфекции (наряду с другими исследованиями).

- Чтобы оценить эффективность антибактериальной терапии.
- Для профилактического обследования.
Когда назначается исследование?
- При подозрении на уреаплазменную инфекцию, в том числе после случайных половых контактов и при симптомах воспаления мочеполовой системы.
- При планировании беременности (обоим супругам).
- При бесплодии или невынашивании беременности.
- При внематочной беременности.
- При необходимости оценить эффективность антибактериальной терапии (через 1 месяц после лечения).
Что означают результаты?
Референсные значения: отрицательно.
Положительный результат
-
Обнаружение ДНК U. parvum в биоматериале может свидетельствовать о том, что этот микроорганизм вызвал воспалительные заболевания органов мочеполовой системы, только при наличии симптомов воспаления и при отсутствии других патогенных микроорганизмов (хламидий, микоплазм, гонококков).

- Выявление ДНК U. parvum при отсутствии симптомов воспалительных заболеваний мочеполовой системы расценивается как носительство.
Отрицательный результат
- Отсутствие ДНК U. parvum в исследуемом биоматериале при наличии симптомов воспалительных заболеваний органов мочеполовой системы свидетельствует о том, что данный возбудитель не является причиной этих заболеваний.
Что может влиять на результат?
Антибактериальная терапия.
Загрязнение пробы посторонними молекулами ДНК ведет к ложноположительному результату, ингибирование полимеразной цепной реакции компонентами биопроб (гемоглобином, гепарином и т. д.) – к ложноотрицательному.
Также рекомендуется
Кто назначает исследование?
Акушер-гинеколог, уролог, венеролог, педиатр-неонатолог, инфекционист.
Тип биоматериала и способы взятия
|
Тип |
На дому |
В Центре |
Самостоятельно |
|
Мазок урогенитальный |
да |
||
|
Мазок урогенитальный (с секретом предстательной железы) |
да |
||
|
Ректальный мазок |
да |
да |
|
|
Первая порция утренней мочи |
да |
||
|
Эякулят |
да |
На дому: возможно взятие биоматериала сотрудником мобильной службы.
В Диагностическом центре: взятие, либо самостоятельный сбор биоматериала осуществляется в Диагностическом центре.
Самостоятельно: сбор биоматериала осуществляется самим пациентом (моча, кал, мокрота и т.п.). Другой вариант – образцы биоматериала предоставляет пациенту врач (например, операционный материал, ликвор, биоптаты и т.п.). После получения образцов пациент может как самостоятельно доставить их в Диагностический центр, так и вызвать мобильную службу на дом для передачи их в лабораторию.
Литература
- Kenny G.E. Genital Mycoplasmas: Mycoplasma genitalium, Mycoplasma hominis, and Ureaplasma Species. In: Principles and practice of infectious disease / G.L. Mandell, Bennett J.E., Dolin R (Eds) ; 6th ed. – Churchill Livingstone, Philadelphia, PA 2005. – 2701 p.
-
Non-chlamydial non-specific genital infection. In: Oxford handbook of genitourinary medicine, HIV, and Aids / R. Pattman [et al.] (Eds) ; 1st edition.
 – USA : Oxford University Press, 2005 – 580 p.
– USA : Oxford University Press, 2005 – 580 p. - Халдин А.А. Урогенитальный хламидиоз и уреаплазмоз: вопросы диагностики и новые возможности терапии / А.А. Халдин // Инфекции и антимикробная терапия. – 2004. — № 3. – С. 93-95.
- Larsen B. Mycoplasma, Ureaplasma, and adverse pregnancy outcomes: a fresh look / B. Larsen, J. Hwang // Infectious Diseases in Obstetrics and Gynecology. Electronic journal. – Vol. 2010. – Article ID 521921.
Уреаплазма чем опасна для женщин и как ее выявить на ранних проявлениях
Ни одна женщина не застрахована от появления самых распространенных инфекций мочеполовой системы. Этиология инфекций может быть смешанной, а бактериальная флора может поступать из разных мест: уретры, влагалища и заднего прохода. Одной из причин заражения является бактерия под названием Уреаплазма. Симптомы этой инфекции могут быть «тихими». Их выражение и внешний вид почти незаметны.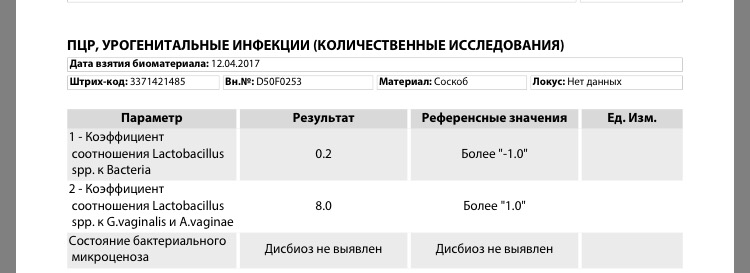 Ureaplasma urealyticum — это бактерия, передающаяся половым путем. Она особенно опасна для беременных женщин.
Ureaplasma urealyticum — это бактерия, передающаяся половым путем. Она особенно опасна для беременных женщин.
Своевременная диагностика и лечение способны быстро побороть деликатную проблему. Вы можете записаться на диагностику и лечение женского уреаплазмоза в нашем медцентре «Диамед-экспресс». Контактные номера рецепции: (044) 428 30 05, (044) 221 54 87, (063) 693 15 45, (067) 232 60 58.
Уреаплазма осложнения у женщин
По оценкам ученых, Ureaplasma urealyticum оказывается в 75% сексуально активных мужчин и женщин во всем мире. Вместе с другой бактерией, называется Ureaplasma parvum, она часто вызывает заражение мочевыводящих путей и репродуктивной системы. Чаще всего уреаплазма отвечает за такие болезни:
- негонококковый уретрит;
- тазовые воспалительные заболевания;
- воспаление шейки матки;
- острый нефрит.
Основной путь заражения — половой акт. Однако заразиться Ureaplasma urealyticum можно также с помощью совместных полотенец и постельного белья. Новорожденный ребенок может перенять бактерию от матери в течение родов путем попадания в дыхательные пути.
Новорожденный ребенок может перенять бактерию от матери в течение родов путем попадания в дыхательные пути.
Симптомы уреаплазмы
Первым симптомом заражения Ureaplasma urealyticum есть проблемы с нормальным мочеиспусканием у женщины. Она замечает у себя:
- боль при прохождении мочи
- давление на мочевой пузырь;
- частое мочеиспускание
- трудности с содержанием мочи
- жжение и пощипывание при мочеиспускании.
Иногда заражение Ureaplasma urealyticum может происходить без каких-либо симптомов.
Лабораторное исследование уреаплазмы
Уреаплазму у женщин диагностируют во время тестов на мазок на шейке матки или уретры. В лаборатории проводятся специальные диагностические тесты, которые помогают диагностировать уреаплазматичну инфекцию. Исследования включают выращивания бактерий в специальном и контролируемой среде для анализа и идентификации микроорганизмов.
Следует отметить, что существуют различные причины, которые затрудняют идентификацию этого класса бактерий. Наибольшей причиной является то, что даже после специальных испытаний этих организмов выделить почти невозможно. Кроме того, эти тесты могут проводить гинеколог или врач общей практики, а специализированная лаборатория.
Наибольшей причиной является то, что даже после специальных испытаний этих организмов выделить почти невозможно. Кроме того, эти тесты могут проводить гинеколог или врач общей практики, а специализированная лаборатория.
Лечение инфекции
Когда организм уединенный и обнаружен, он требует использования высокоэффективных антибиотиков, к которым следует относиться строго по назначению врача. Продолжительность лечения зависит от тяжести заболевания, но обычно следует принимать лекарство в течение 2 недель.
Ureaplasma urealyticum лечат такими группами антибиотиков:
- азитромицин;
- эритромицин;
- тетрациклин.
Внедрение антибиотикотерапии гарантирует стопроцентное выздоровление, тогда как отказ от лечения может привести к серьезным осложнениям. Также важно терпеливо воздерживаться от любой сексуальной активности с зараженным человеком во время лечения. Сексуальному партнеру стоит тоже сдать анализы на уреаплазму. К сожалению, некоторые люди считают, что сексуальная активность во время лечения безопасна. Это неправда и только увеличивает риск распространения заболевания. Важно провести повторные тесты после лечения, чтобы убедиться в том, что организм полностью здоров.
Это неправда и только увеличивает риск распространения заболевания. Важно провести повторные тесты после лечения, чтобы убедиться в том, что организм полностью здоров.
Уреаплазма осложнения у женщин
Уреаплазма особенно опасна в течение беременности, так как может привести к выкидышу или передачи бактерий новорожденному во время родов (это происходит даже у половины зараженных беременных женщин). У новорожденных бактерия может вызвать низкий вес при рождении, задержку роста в утробе матери, позднее это может вызвать у ребенка бактериемию, пневмонию и менингит.
Нелеченная бактериальная инфекция может привести беременных к таким болезням:
- бактериальный вагиноз,
- цервицит,
- внутриматочные инфекции;
- преждевременный разрыв оболочки.
У женщин, которые планируют ребенка, бактериальные инфекции могут вызвать воспаление. Пислязапальни изменения и спайки, расположенные в яичниках и маточных трубах вызывают женское бесплодие.
Уреаплазмы у мужчин | Румянцева, md
На просторах интернета можно найти много информации о том, что уреаплазмоз — это ужасное заболевание, которое в том числе вызывает камни в почках. Почему-то только у женщин.
Это научная фантастика! Ниже же реальные научные факты:
Уреаплазма — это род бактерий семейства микоплазм. Это крошечные бактерии, самые маленькие из свободно-живущих микроорганизмов. Весь род уреаплазм представлены двумя бактериями: Ureaplasma parvum и Ureaplasma urealyticum. Отличить их можно только с использованием ПЦР. При микроскопии (обычном «мазке») их не видно, а многие группы антибиотиков на них не действуют.
Уреаплазмы обнаруживаются во влагалище у 40-80% женщин, которые здоровы и сексуально активны. Уреаплазмы могут обнаруживаться и у девственниц, они не являются инфекцией, передающейся половым путем. Они являются условно-патогенной флорой. Раньше этих бедных крошечных бактерий винили во всех грехах: в бесплодии, эндометрите, пневмонии, атеросклерозе. Потом выяснили, что они часто могут «сопровождать» основной патоген, но редко когда приводят к заболеванию сами по себе (что важно – уреаплазмы у женщин не являются возбудителем цервицита, уретрита, сальпингоофорита). Но про уреаплазмы у женщин подробно говорили ранее, а вот о роли уреаплазм в развитии заболеваний у мужчин стоит сказать несколько подробнее.
Потом выяснили, что они часто могут «сопровождать» основной патоген, но редко когда приводят к заболеванию сами по себе (что важно – уреаплазмы у женщин не являются возбудителем цервицита, уретрита, сальпингоофорита). Но про уреаплазмы у женщин подробно говорили ранее, а вот о роли уреаплазм в развитии заболеваний у мужчин стоит сказать несколько подробнее.
Примерно у 30% здоровых мужчин уреаплазма встречается в уретре и не приводит ни к каким заболеваниям.
«Но вот негонококковый уретрит у мужчин точно уреаплазмы вызывают» , — такое мнение весьма распространено.
Роль уреаплазм в негонококковом уретрите до сих пор остается неясной. Выяснили, что Ureaplasma parvum — достаточно безобидная бактерия, с уретритом связей не имеет.
Остался только один возможный «злодей» — Ureaplasma urealyticum. Ureaplasma urealyticum МОЖЕТ БЫТЬ СВЯЗАНА с уретритом, простатитом, орхитом и эпидидимитом.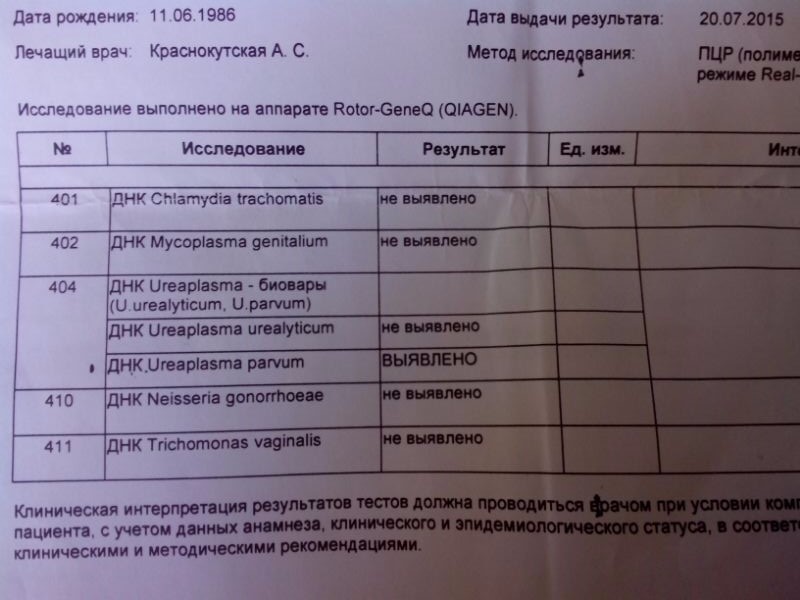 Возможно, есть некая роль у Ureaplasma urealyticum и в развитии мужского бесплодия. Теперь внимание! Чувствуете разницу между «может быть связана» и «вызывает»?
Возможно, есть некая роль у Ureaplasma urealyticum и в развитии мужского бесплодия. Теперь внимание! Чувствуете разницу между «может быть связана» и «вызывает»?
Научному сообществу более менее ясно, что мужчин без каких-либо жалоб не следует проверять на наличие уреаплазмы.
Но где еще остаются вопросы?
Нет никаких международных гайдлайнов, кого реально нужно лечить от уреаплазмы (в отечественных рекомендациях такие указания есть, надо признать!).
Ну если симптомы есть (а других возможных возбудителей нет) — надо лечить, тут понятно. Но и тут есть интересный момент: основной препарат для лечения негонококкового уретрита активен в отношении уреаплазм (то есть убивает и уреаплазм, и еще много кого, кто может быть причиной уретрита), а потому в стандарты обследования при уретрите выявление уреаплазм тоже не входит (если есть симптомы и нет гоногокков, хламидий и Mycoplasma genitalium, назначаем препарат А, активный в отношении большинства других возможных возбудителей).
А нужно ли лечить носителей?
Что делать с тысячами пациентов, кого доктора просто так проверяют на «скрытые инфекции»? Какова роль титра в определении необходимости лечения? Когда необходимо закончить лечение? Ответов пока нет, все ждут реальных научных данных, а не «исследований» от производителей антибиотиков.
Итог: если нет жалоб, анализ для определения уреаплазм на 100% бессмысленный. Если жалобы есть, особого смысла в анализе тоже нет, потому что его результат не повлияет на тактику лечения!
Критичное отношение к информации вокруг нас — это то, что реально важно. Важнее, чем анализ на «скрытые инфекции» для здорового человека. Будьте здоровы!
Автор: Дарья Чернышева. Врач-уролог. @doc_urology
Источники:
- http://journals.plos.org/plosone/article?id=10.1371/journal.pone.0113771
- https://iusti.org/regions/Europe/pdf/2017/NGU_IntJ_STD_AIDS.pdf
- https://onlinelibrary.
 wiley.com/doi/pdf/10.1111/andr.12078
wiley.com/doi/pdf/10.1111/andr.12078
Комментарии в Facebook
Ответы на вопросы пациентов
Наталья
Здравствуйте!
Методом ПЦР была выявлена уреаплазма, (по ранним анализам у меня ее никогда не было). Сдала анализ на посев, обнаружили в кол-ве >10*4 ЦОЕ и на чувствительность к антибиотикам (доксициклин, джозамицин, тетрациклин, пристиномицин –чувств., азитромицин, офлоксацин – умеренно/устойч., эритромицин, ципрофлоксацин, кларитромицин –устойч.).
Гинеколог назначила курс лечения:Азитромицин 500мг-1р/3дн.,свечи Виферон, Тержинан. Сдала через 1 мес. контрольный анализ бактер. посев кол-во
Провела второй курс лечения: Юнидокс-0,1 — 10 дней, свечи Гексикон, Циклоферон 2,0 в/м — 10 дней. Конторольный анализ через 1,5 мес.: посев -уреаплазма не обнаружена, методом ПЦР- обнаружена.
Была на консультации у трех врачей гинеколога и дермовенеролога, единое мнение, что дальнейшее лечение проводить не нужно, т.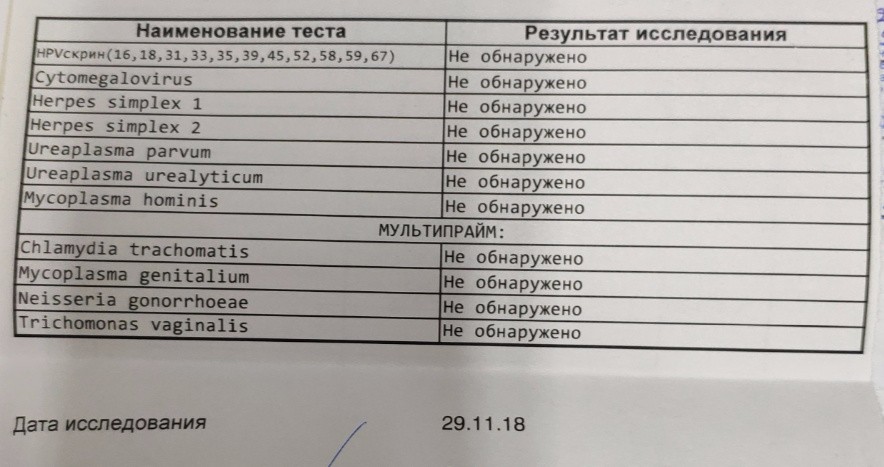 к. она в норме у меня и антибиотиками нанесу большой вред организму и иммунитету.
к. она в норме у меня и антибиотиками нанесу большой вред организму и иммунитету.
У меня новые отношения, у партнера результаты анализов ИППП отрицательные, планирую беременность и меня беспокоит вопрос, т.к. нет единого мнения у врачей (читала много информации в интернете, журналах о здоровье), боюсь передать инфекцию своему партнеру. Необходимо дальнейшее лечение уреаплазмы? Посоветуйте Здравствуйте!
Методом ПЦР была выявлена уреаплазма, (по ранним анализам у меня ее никогда не было). Сдала анализ на посев, обнаружили в кол-ве >10*4 ЦОЕ и на чувствительность к антибиотикам (доксициклин, джозамицин, тетрациклин, пристиномицин –чувств., азитромицин, офлоксацин – умеренно/устойч., эритромицин, ципрофлоксацин, кларитромицин –устойч.).
Гинеколог назначила курс лечения:Азитромицин 500мг-1р/3дн.,свечи Виферон, Тержинан. Сдала через 1 мес. контрольный анализ бактер. посев кол-во
Провела второй курс лечения у дермовенеролога: Юнидокс-0,1 — 10 дней, свечи Гексикон, Циклоферон 2,0 в/м — 10 дней.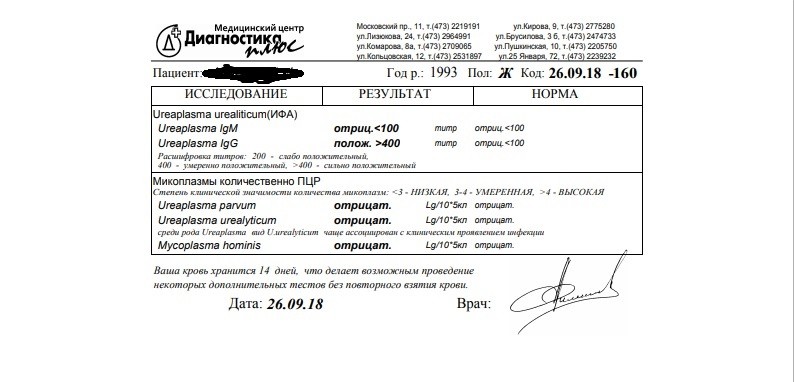 Конторольный анализ через 1,5 мес.: посев -уреаплазма не обнаружена, методом ПЦР- обнаружена.
Конторольный анализ через 1,5 мес.: посев -уреаплазма не обнаружена, методом ПЦР- обнаружена.
Была на консультации у трех врачей гинеколога и дермовенеролога, единое мнение, что дальнейшее лечение проводить не нужно, т.к. она в норме у меня и антибиотиками нанесу большой вред организму и иммунитету.
У меня новые отношения, у партнера результаты анализов ИППП отрицательные, планирую беременность и меня беспокоит вопрос, т.к. нет единого мнения у врачей (читала много информации в интернете, журналах о здоровье), боюсь передать инфекцию своему партнеру. Необходимо дальнейшее лечение уреаплазмы? Посоветуйте рациональный курс лечения. Заранее благодарна за ответ. С уважением, Наталья.
На данный момент в лечении уреаплазмы острой необходимости нет. Перед планированием беременности следует повторно сдать анализ и в том случае, если титр будет превышать предельнодопустимый уровень, необходимо пройти курс лечения.
С уважением врач акушер-гинеколог Коноплев Б.А.
Ureaplasma urealyticum, Ureaplasma parvum DNA (U urealyticum DNA, U parvum DNA) – SYNLAB Eesti
Уреаплазма – мельчайшая бактерия, обитающая на слизистых оболочках урогениального тракта здоровых взрослых людей Уреаплазмы являются условно патогенными микроорганизмами, которые способны вызвать различные заболевания. Ureaplasma urealyticum разделяется на два подвида:
Ureaplasma urealyticum разделяется на два подвида:
- Ureaplasma parvum (биовар 1 или парвобиовар)
- Ureaplasma urealyticum (биовар 2 или T960 биовар).
Заражение уреаплазмой происходит только половым путем, плод может заражаться при прохождении родовых путей, а также асцендирующим и трансплацентарным путем. У мужчин уреаплазма способствует возникновению негонококкового уретрита, простатита, эпидидимита, орхита. У женщин уреаплазма способствует возникновению острого сальпингита, цервицита, хориоамнионита, эндометрита, самопроизвольного аборта и преждевременных родов. Новорожденные (особенно пои преждевременных родах) могут иметь более низкую массу тела. Уреаплазма может колонизировать в дыхательных путях новорожденного, что может вызывать в свою очередь воспаление легких, хроническое заболевание легких, реже сепсис и менингит. Уреаплазму связывают с бесплодием как у мужчин, так и у женщин, реактивным артритом, болезнью Рейтера, а также камнями мочевого пузыря и почек. Разделение подвидов уреаплазмы очень важно, так как U. parvum и U. urealyticum могут различаться по своей патогенности.
Разделение подвидов уреаплазмы очень важно, так как U. parvum и U. urealyticum могут различаться по своей патогенности.
Показания:
- Урогенитальные инфекции
- Хорионамнионит
- Преждевременные роды
- Неонатальные инфекции
- Артрит
Исследуемый материал: Cоскоб из канала шейки матки, соскоб из уретры, первая порция мочи (рекомендуется у мужчин), сперма, амниотическая жидкость, соскоб со стенок влагалища
Метод анализа: PCR (полимеразная цепная реакция), Luminex xMAP
Референтное значение: Негативный
Интерпретация результата:
- Положительный результат подтверждает уроплазматическую инфекцию.
- Отрицательный результат не исключает инфекции, а показывает отсутствие в данном материале U. urealyticum или U. parvum или их количество, меньшее определяемой границы по этому методу. Очень важно корректное взятие материала.

Рецидивирующий бактериальный вагиноз: что нам не хватает? | Розмари Гергериан, доктор медицины
Фото Имани Кловис на UnsplashБактериальный вагиноз (БВ) — это нарушение баланса вагинальных бактерий, которое может вызывать неприятный запах и увеличивать выделение. Женщины, у которых наблюдаются частые рецидивы БВ, не просто испытывают неудобства; они мучаются. Это влияет на их самооценку, а также на их здоровье. Исследователи недавно обнаружили бактерии, которые лучше диагностируют БВ, чем бактерии, обнаруживаемые с помощью традиционных тестов.Тампоны для скрининга уже доступны для обнаружения этих недавно обнаруженных бактерий. Однако эти бактерии предлагают больше, чем новый способ диагностики BV. Они помогают объяснить, почему у некоторых женщин возникают рецидивы и почему обычные антибиотики при БВ неэффективны. Бактерии также обнаруживаются у партнеров-мужчин, что может способствовать рецидиву БВ у этих женщин. Новые мазки для скрининга предоставляют достаточно информации, чтобы некоторые могли пройти более целенаправленное лечение. Рекомендации CDC, используемые большинством врачей, еще не вошли в авангард этого исследования BV.
Основы бактериального вагиноза и его лечения:
Симптомы:
Симптомы BV включают неприятный или рыбный запах, жидкие или молочные серо-белые выделения, раздражение влагалища, спазмы или кровянистые выделения.
Причина:
Обычно несколько типов здоровых бактерий, в основном видов Lactobacilli , населяют влагалище. Lactobacilli поддерживают здоровье влагалища, производя кислоты и антибактериальные вещества. Эта кислая среда помогает предотвратить инфекцию и держать под контролем нежелательные бактерии.
При бактериальном вагинозе экосистема влагалища нарушена. В то время как многие виды бактерий разрушаются, причиной изменения является Gardnerella vaginalis . Когда количество Gardnerella увеличивается, количество Lactobacilli уменьшается; затем процветают другие нежелательные бактерии. Этот процесс, в свою очередь, изменяет кислотность влагалища или pH. Увеличение количества нежелательных бактерий одновременно является причиной и результатом изменения pH.
Тестирование:
Традиционный тест на BV — это слайд «мокрой подготовки».Врач или лаборант смотрит на клетки влагалища через микроскоп. При БВ нежелательные бактерии прилипают к клеткам влагалища и придают этим клеткам характерный вид. Это так называемые клетки-подсказки. Наличие клеток-подсказок показывает только то, что к клеткам влагалища прилипли бактерии, а не к типу бактерий.
В качестве альтернативы, «панели по вагиниту» могут искать ДНК определенных организмов для постановки диагноза. Стандартная панель по вагиниту проверяет наличие Gardnerella (бактерии BV), Candida albicans (частая причина дрожжевой инфекции) и Trichomonas (распространенный тип ЗППП).Этот тест направлен на определение того, вызваны ли выделения у женщины БВ или чем-то еще.
Лечение:
Лечение BV антибиотиками направлено на устранение Gardnerella , чтобы нормальные вагинальные бактерии могли размножаться. В настоящее время рекомендуются два типа антибиотиков.
· Метронидазол (Флагил, Метрогель): Метронидазол доступен в пероральной и вагинальной формах. Он убивает Gardnerella и не вредит здоровым Lactobacilli .Тинидазол (Tindamax, Fasigyn) и секнидазол (Solosec) являются другими пероральными антибиотиками из того же семейства.
· Клиндамицин (Cleocin, Clindesse, ClindaMax): Клиндамицин доступен в пероральных или вагинальных формах. Он убивает нежелательные Gardnerella , но также убивает требуемые виды Lactobacilli .
При успешном лечении возвращаются Lactobacilli , устраняется Gardnerella , восстанавливается нормальный рН влагалища и улучшаются симптомы.
Проблема:
Бактериальный вагиноз (БВ) рецидивирует почти у 60% женщин, получающих рекомендованные в настоящее время антибиотики.Женщины с частыми рецидивами испытывают чувство разочарования, беспомощности, стыда, снижение сексуального интереса, снижение сексуальной уверенности и низкую самооценку. Женщины с БВ также имеют повышенный риск заражения венерическими заболеваниями и осложнений при беременности и тазовой хирургии.
Разочарованные врачами и неудачными лекарствами, многие женщины обращаются к альтернативным методам лечения и естественным методам лечения с плохими результатами.
Многие женщины считают, что у них развился БВ после полового акта.Несмотря на то, что бактерии BV обнаруживаются у мужчин, лечение сексуальных партнеров-мужчин в настоящее время не рекомендуется, поскольку не было доказано, что оно снижает частоту рецидивов. Исследования, лежащие в основе этих рекомендаций, не учитывают недавно обнаруженные бактерии.
Следующий уровень:
Расширенные панели вагинита:
Теперь доступны более сложные панели вагинита, которые включают несколько ранее нераспознанных бактерий, связанных с BV, в том числе Atopobium vaginae , Megasphaera , BVAB-2 , Mycoplasma видов и Ureaplasma видов.По данным лабораторий, обнаружение некоторых из этих бактерий более надежно при диагностике BV, чем обнаружение Gardnerella .
Наиболее распространенные лабораторные компании предлагают вариант. NuSwab® от LabCorp обнаруживает Atopobium vaginae , Megasphaera -1, BVAB-2 , а также Mycoplasma и Ureaplasma . Quest Diagnostics предлагает SureSwab®, который определяет уровни Atopobium, Gardnerella, Megasphaera и здоровые Lactobacillus .Эти мазки можно использовать для обнаружения нескольких конкретных типов дрожжевых грибков и распространенных заболеваний, передающихся половым путем.
Результаты анализа позволяют врачам определить вероятность того, что симптомы пациента вызваны бактериальным вагинозом. Чем больше этих типов бактерий BV процветает, тем больше вероятность, что симптомы у женщины связаны с BV.
Результаты переводятся в положительные, отрицательные или неопределенные для BV. Обнаружение дрожжевых грибков или инфекций, передаваемых половым путем, предлагает альтернативные объяснения женских симптомов.Измерение нормальных видов Lactobacilli помогает подтвердить результаты.
На первый взгляд, расширенные панели не предлагают больше рекомендаций, чем стандартная панель BV, которая дает положительный или отрицательный результат на основе Gardnerella . Может показаться, что эти расширенные панели не предоставляют дополнительной информации о том, как управлять повторением.
Однако эти другие бактерии имеют значение не только для определения наличия у женщины БВ. Исследователи изучают, как эти бактерии связаны с неудачами лечения и как они устраняются.Лечение рецидивирующего БВ сложнее, чем назначение метронидазола или клиндамицина при положительном результате.
Другие бактерии BV:
Atopobium vaginae :
Атопобий редко встречается у женщин без BV, но примерно в 80% случаев встречается у женщин с BV. Исследователи обнаружили, что обнаружение Atopobium vaginae не только предсказывает, у кого есть БВ, но и у каких женщин есть рецидивы.В одном исследовании женщин, получавших метронидазол, у женщин с Gardnerella плюс Atopobium частота рецидивов была более чем в два раза выше, чем у женщин, получавших только Gardnerella . Частота рецидивов у женщин с обеими бактериями составила 83% по сравнению с 38% у женщин с Gardnerella .
Атопобий играет роль в создании биопленок. Биопленки подобны защитному слою для болезнетворных бактерий. Даже если женщина принимает антибиотики, чтобы убить нежелательные бактерии во влагалище, те, которые прячутся в биопленках, остаются защищенными и выживают до следующего рецидива.В то время как Gardnerella может быть основной причиной BV, Atopobium помогает ему пережить лечение антибиотиками, помогая создать защитную биопленку.
В отношении неэффективности лечения следует особо отметить тот факт, что Атопобий обладает естественной резистентностью к метронидазолу (флагилу). Тем не менее, метронидазол в настоящее время является рекомендованным CDC препаратом для лечения рецидива BV. Согласно CDC, «гель метронидазола два раза в неделю в течение 4-6 месяцев снижает частоту рецидивов, хотя это преимущество может не сохраняться после прекращения супрессивной терапии.«Это 4–6 месяцев вагинального геля, который может не дать долговременного решения.
Нам также известно, что Атопобий обнаружен у партнеров-мужчин этих женщин. В гетеросексуальных парах, в которых у женщины есть BV, мужчины несут чрезвычайно похожую смесь видов бактерий BV в качестве своего партнера. Когда БВ отсутствует, гетеросексуальные партнеры не имеют сходства по бактериям, которые они несут. Нормальные виды бактерий не передаются между партнерами, как бактерии BV. Мы знаем, что использование презервативов снижает риск рецидивов БВ.
Партнеры-мужчины, несущие Atopobium , могут способствовать рецидиву, передавая бактерии обратно после лечения. Поскольку наличие Атопобиум увеличивает частоту рецидивов у женщин, а Атопобий обладает естественной устойчивостью к метронидазолу, лечение партнеров-мужчин специально для Атопобий чем-то другим, кроме метронидазола, требует дополнительных исследований.
Лечение:
Клиндамицин (Клеоцин, Клиндесс, КлиндаМакс), другой распространенный препарат против БВ, является лучшим выбором для Атопобиум , поскольку он обладает очень хорошим убивающим действием против Gardnerella и Атопобия .Однако у клиндамицина есть и недостатки. Клиндамицин убивает нормальные бактерии влагалища. Использование клиндамицина может удалить Gardnerella и Atopobium , но нет гарантии, что Lactobacilli вырастет достаточно, чтобы восстановить нормальный баланс влагалища. Во-вторых, виды вагинальных бактерий могут быстро развить устойчивость к клиндамицину, иногда после всего лишь одного применения.
В ходе исследования бактерий в лабораторных культурах было обнаружено, что несколько других пероральных антибиотиков проявляют активность против Gardnerella и Atopobium .К ним относятся пенициллин, доксициклин, ципрофлоксацин, ампициллин, рифампицин и азитромицин. К сожалению, некоторые из этих антибиотиков убивают лактобацилл желаемого вида, видов. Из перечисленных антибиотиков, наименее вредных для здоровых Lactobacilli , являются ципрофлоксацин (Cipro), за которым следуют доксициклин и рифампицин. По-прежнему необходимы исследования, чтобы определить, как эти антибиотики действуют на человека, а не на чашку для культивирования.
В одном небольшом исследовании изучали пероральный моксифлоксацин (Авелокс) — препарат из той же семьи, что и ципрофлоксацин — у женщин с Gardnerella и Atopobium .Пятидневный пероральный прием моксифлоксацина, по-видимому, устраняет Atopobium надолго. Lactobacillus , нормальные бактерии, похоже, тоже пришли в норму. Однако, хотя первоначально Gardnerella исчезли, он все еще рецидивировал примерно в 40% случаев. Хотя это не является полным успехом, частота рецидивов BV после 5 дней приема моксифлоксацина, по-видимому, составляет половину от частоты рецидивов, ожидаемых от лечения метронидазолом (83%) для женщин с обоими бактериями. Исследователи предположили, что ответом может быть комбинация антибиотиков.Они также указали, что они не лечили партнеров и не рассматривали более длительный курс лечения моксифлоксацином.
Ципрофлоксацин и моксифлоксацин обычно используются в качестве последнего средства из-за возможных побочных эффектов, связанных с сухожилиями. Тем не менее, женщина, страдающая рецидивирующим БВ и имеющая положительный результат на Атопобиум , могла бы обсудить эти соображения со своим врачом.
Наконец, многообещает лекарство под названием нифурател (Макмирор). Нифурател используется в Европе и других частях мира, но недоступен в США.Нифурател устраняет Atopobium и Gardnerell a, обладает активностью против других бактерий, передающихся половым путем (например, Trichomonas , Chlamydia и Ureaplasma), , обладает активностью против дрожжей, сохраняет хорошие лактобациллы , хорошо переносится имеет минимальную сопротивляемость и безопасен во время беременности. Патент на нифурател в США существует, но в базах данных Управления по контролю за продуктами и лекарствами США (FDA) нет информации о том, будет ли он одобрен в США.S.
Megasphaera и другие штаммы BVAB:
Штаммы Megasphaera в настоящее время исследуются на рецидивирующий BV. Megasphaera — это семейство бактерий, различные виды которых обитают во рту, желудочно-кишечном тракте и прямой кишке. Высокий уровень этих бактерий во влагалище связан с диагнозом BV, а исчезновение этих бактерий предполагает успешное лечение. Когда эти бактерии остаются, наблюдается более высокая частота рецидивов БВ.
Подобно другим BV-связанным бактериям, Megasphaera обнаруживается у мужчин-партнеров женщин с BV. Они чаще встречаются у женщин, вступающих в половые отношения с женщинами, у женщин, имеющих несколько партнеров, и у женщин, недавно имевших полового партнера-мужчины. У женщин с БВ, не имевших в последнее время половых контактов, меньше шансов иметь Megasphaera . Некоторые исследователи полагают, что партнеры женщин с рецидивирующим БВ действуют как резервуар для Megasphaera и повторно вводят эти бактерии через половой контакт.Варианты лечения Megasphaera пока не ясны.
BVAB — это бактерии, ассоциированные с бактериальным вагинозом. Три штамма: BVAB1 , BVAB2 и BVAB3 в настоящее время также исследуются. Эти бактерии также связаны с более высокой вероятностью рецидива. Их исчезновение связано с успешным лечением.
Необходимы дальнейшие исследования для определения взаимосвязи мегасфер и BVAB с рецидивом, половыми партнерами и неэффективностью лечения антибиотиками.
Уреаплазма a, Mycoplasma hominis и Mycoplasma genitalium
Ureaplasma, Mycoplasma hominis и Mycoplasma гениталий у бактерий различаются по ролям в половых путях мужчин в инфекциях и симптомах, которые они вызывают. Они пропускаются стандартными культурами мочи и влагалища, потому что они требуют роста клеток, но их можно обнаружить в специализированных культурах и панелях вагинита, которые ищут бактериальную ДНК.Врачи редко проверяют наличие этих бактерий, поэтому они могут остаться незамеченными. Они передаются половым путем, поэтому рекомендуется лечение половых партнеров.
Уреаплазма
Хотя у многих женщин и мужчин нет симптомов Уреаплазма , она также связана с БВ. У женщин с БВ количество обнаруженных уреаплазм выше, чем у женщин без БВ. Некоторые врачи считают, что Ureaplasma является нормальным членом бактериальной среды влагалища и является условно-патогенным, что означает, что она размножается, когда среда влагалища находится в ослабленном состоянии.Хотя это не считается основной причиной BV, его роль все еще обсуждается.
Уреаплазма была вовлечена в мужской уретрит (воспаление уретры, вызывающее болезненное мочеиспускание, жжение или выделения), интерстициальный цистит (синдром боли в мочевом пузыре), хроническую тазовую боль, выделения из влагалища, боли в суставах, камни в почках, бесплодие у женщин. и мужчины, преждевременные роды, выкидыш, инфекции, связанные с беременностью, низкая масса тела при рождении и болезни легких у недоношенных детей.Хотя Ureaplasma является обычным явлением и часто не имеет симптомов, эти организмы действительно вызывают заболевания. Попытка устранить его у женщины с рецидивирующими симптомами БВ может быть оправдана.
Лечение:
Уреаплазма может быть трудно поддающейся лечению. Для лечения могут потребоваться более длительные курсы антибиотиков или повторное лечение. Кроме того, развилась устойчивость к антибиотикам. Уреаплазма передается половым путем; поэтому лечение должно включать лечение половых партнеров.
Обычным антибиотиком первого выбора для лечения уреаплазмы является доксициклин. Типичная продолжительность лечения составляет 10–14 дней, но в сложных случаях может потребоваться несколько месяцев. Многие люди хорошо переносят доксициклин, хотя он часто может вызывать расстройство желудка и другие побочные эффекты. Азитромицин также является вариантом, но его популярность снижается из-за повышения уровня резистентности. В лабораторных исследованиях моксифлоксацин имел самую сильную активность против уреаплазмы . Польза моксифлоксацина должна быть сопоставлена с риском его побочных эффектов, связанных с сухожилиями.Обычные антибиотики БВ (метронидазол и клиндамицин) не обладают адекватным действием на Ureaplasma .
Mycoplasma hominis
M. hominis тесно связана с бактериальным вагинозом. Уровни этих бактерий повышаются во время BV, и они, по-видимому, повышают способность Gardnerella вызывать BV . Сексуальное воздействие, сводящее две бактерии вместе , может быть спусковым крючком для развития БВ. M. hominis обнаруживается как у мужчин, так и у женщин без симптомов и передается половым путем. Половые партнеры также нуждаются в лечении.
Лечение:
M. hominis поддается лечению доксициклином и моксифлоксацином. Он также может реагировать на клиндамицин. Однако M. hominis устойчив к азитромицину. Метронидазол не является рекомендуемым антибиотиком для лечения M. hominis .
Mycoplasma genitalium
M.genitalium не связан с БВ, а скорее является заболеванием, передающимся половым путем. Это связано с уретритом (воспаление уретры, вызывающим болезненное мочеиспускание, жжение или выделения), инфекциями шейки матки, инфекциями органов малого таза, вагинальным кровотечением и бесплодием. Симптомы могут имитировать рецидивирующий БВ.
Лечение:
Антибиотиком выбора для M. genitalium является 5-дневный прием азитромицина, но устойчивость к нему растет. Доксициклин не так эффективен. Хотя моксифлоксацин не был полностью изучен, в ранних исследованиях первоначально сообщалось о 100% излечении за 7, 10 или 14 дней лечения.С тех пор более короткие 7-дневные курсы лечения у некоторых пациентов не увенчались успехом. Метронидазол и клиндамицин не рекомендуются в качестве антибиотиков для лечения M. genitalium.
А как насчет нормальных вагинальных бактерий ?
Лактобациллы видов являются основными здоровыми бактериями влагалища. Они производят молочную кислоту и перекись водорода, чтобы влагалище оставалось слегка кислым. Молочная кислота считается ключевой кислотой, подавляющей нежелательные бактерии.Они также обеспечивают защиту от инфекций, производя другие антибактериальные вещества и борясь за место во влагалище с нежелательными бактериями.
Преобладающим видом, продуцирующим молочную кислоту, является Lactobacillus crispatus . Другие виды вагинальных лактобацилл включают L. vaginalis, L. gasseri, L. iners, L. jensenii, L. reuteri и L. rhamnosus . Было показано, что эти лактобацилл защищают от Gardnerella vaginalis, ВИЧ-1, вируса простого герпеса 2 типа (HSV-2), Trichomonas vaginalis и других.
Некоторые исследования показали многообещающие результаты с двумя конкретными штаммами Lactobacilli , L. rhamnosus и L. reuteri . Прием пероральных пробиотических добавок, содержащих эти штаммы, может помочь восстановить и сохранить нормальный баланс вагинальных бактерий, особенно когда их принимают в сочетании с лечением антибиотиками BV.
Интересно, что количество одного конкретного штамма, Lactobacillus iners , фактически увеличивается во время вагинального дисбаланса, когда исчезают другие виды Lactobacilli . L. iners Бактерии плохо удерживают влагалище в слегка кислой среде. Таким образом, рост на L. iners свидетельствует о том, что женщина, возможно, скоро начнет развиваться или только что выздоравливает от BV.
Для пациентов: что вы можете сделать, если у вас рецидивирующий БВ:
Если вы страдаете рецидивирующим бактериальным вагинозом, не отказывайтесь от лечения. Исследования рецидивов BV все еще продолжаются, и новая информация о бактериях, связанных с BV, становится доступной каждый год.Текущие рекомендации еще не касались лечения или роли некоторых из этих недавно признанных бактерий. Ценность лечения половых партнеров также не была полностью оценена.
Поговорите со своим врачом об этих недавно оцененных бактериях, о том, могут ли более подробные панели BV дать дополнительную информацию о ваших рецидивах, и следует ли рассматривать антибиотики, альтернативные метронидазолу или клиндамицину. Ваш врач, вероятно, будет заинтересован в сотрудничестве с вами для решения проблемы.Ваше здоровье — это командные усилия.
Для врачей:
Новые панели по вагиниту предлагают не только диагноз БВ, но и обширную информацию. Существует достаточно информации о возможности тестирования и индивидуального лечения конкретных бактерий.
Хотя его следует рассматривать как последнее средство, моксифлоксацин (более длительный курс от 10 до 14 дней), по-видимому, действует против всех обсуждаемых в этой статье бактерий, для которых известна чувствительность к антибиотикам.Метронидазол не может адекватно лечить обсуждаемые недавно обнаруженные бактерии. Клиндамицин действует на некоторые, но не на все. Предварительные исследования также показывают, что здоровые Lactobacilli хорошо восстанавливаются после лечения моксифлоксацином. Это кажется сильным кандидатом на широкий спектр услуг у пациентов с рецидивирующим БВ и их партнеров; однако его использование в этом качестве пока не рекомендуется.
Назначение вне этикеток не поддерживается FDA. Клиницисты должны выбрать самые безопасные антибиотики для отдельных бактерий или получить лабораторные данные о бактериях, требующих применения моксифлоксацина.Для женщин с множественными патогенными бактериями, состояние которых постоянно не улучшается с помощью других антибиотиков, это может быть хорошим вариантом для одного лекарства.
Поскольку все вышеперечисленные бактерии, похоже, демонстрируют некоторый уровень передачи между партнерами, исследователям и клиницистам может потребоваться пересмотреть лечение партнеров. Консультации по вопросам сексуального поведения и профилактика также нуждаются в усилении. В то время как лабораторное тестирование на виды Ureaplasma и Mycoplasma доступно для мужчин, тестирование на виды бактерий BV — нет.Например, для женщины с рецидивирующим БВ, у которой имеется Atopobium vaginae , решение о лечении партнера-мужчины является «наилучшим предположением» в настоящее время. В руководствах не рассматривается конкретно Atopobium у партнеров-мужчин, его трансмиссивность или польза лечения партнеров для уменьшения рецидивов.
До тех пор, пока в руководствах по лечению рецидивирующего БВ не будут конкретно рассмотрены эти недавно выявленные организмы, для этих пациентов стоит мыслить нестандартно и выходить за рамки рекомендаций.
Следует ли проводить тестирование на урогенитальные Mycoplasma hominis, Ureaplasma parvum и U. urealyticum у мужчин и женщин? — Заявление о позиции редакционной коллегии Европейских руководств по НТИ
Введение. Несмотря на все более широкое применение молекулярных методов диагностики для выявления инфекций, передаваемых половым путем, цитологические находки в мазках Папаниколау пациентов с патогенами, которые могут быть идентифицированы только с помощью ПЦР, еще недостаточно хорошо описаны. Целью этого исследования было описание наиболее распространенных цитологических особенностей мазков Папаниколау шейки матки у пациентов с Chlamydia trachomatis, Neisseria gonorrhoeae, Mycoplasma genitalium, Trichomonas vaginalis, Mycoplasma hominis, Ureaplasma urealyticum и Ureaplasma parvum.Методы. Образцы шейки матки для традиционной и жидкостной цитологии и для мультиплексной ПЦР были собраны у женщин в возрасте от 23 до 54 лет, которые прошли плановый скрининг в гинекологическом отделении. Полученные результаты. Мультиплексная ПЦР была положительной в 36,2% образцов: Ureaplasma parvum 14,9%, Chlamydia trachomatis 10,6%, Trichomonas vaginalis 10,6%, Mycoplasma hominis 8,5%, Ureaplasma urealyticum 4,2%, Neisseria gonorrhoeae 2,1% и Mycoplasma (0). Множественные патогены наблюдались в 12.8% проб. Микроскопический цервицит (≥10 полиморфноядерных лейкоцитов / эпителиальных клеток) и нормальная (преимущественно лактобациллярная) микробиота были наиболее частыми находками в образцах, в которых были обнаружены только патогены, или при множественных инфекциях, за исключением образцов с Trichomonas vaginalis, в которых была обнаружена коккобациллярная микробиота. самый распространенный. В образцах с микроскопическим цервицитом и нормальной микробиотой образцы с хотя бы одним патогеном, идентифицированным с помощью мультиплексной ПЦР, встречались значительно чаще, чем образцы без патогена, 66.6% против 33,3%. Заключение. Невозможность идентифицировать воспалительный агент в мазке Папаниколау с интенсивным экссудатом нейтрофилов может указывать на присутствие Ureaplasma parvum, Ureaplasma urealyticum, Chlamydia trachomatis или Trichomonas vaginalis. Следует сделать отметку об интенсивности воспаления в отчетах о мазках Папаниколау шейки матки, чтобы эти цитологические данные можно было сопоставить с клиническими результатами и результатами ПЦР. 1. Введение Цервицит — распространенное, часто симптоматическое и клинически значимое заболевание [1].Осложнения цервицита включают эндометрит, воспалительные заболевания органов малого таза и неблагоприятные исходы для беременности и новорожденного [1]. Цервицит также связан с повышенным риском передачи ВИЧ (вируса иммунодефицита человека) и ВПЧ (вируса папилломы человека) и развития рака шейки матки [1]. Определения цервицита с наилучшей клинической полезностью и предсказанием патогенов основывались на клинических оценках (слизисто-гнойные выделения из шейки матки) и микроскопических данных:> 30 пмнл / HPF (полиморфно-ядерные лейкоциты на поле высокой мощности) при окраске по Граму [2].Chlamydia trachomatis и Neisseria gonorrhoeae считаются основными причинами цервицита; однако эти патогены составляют менее 50% случаев цервицита [3]. В остальных случаях заболевание называется нехламидийным и негонококковым цервицитом или неспецифическим цервицитом, и вовлеченные микроорганизмы могут включать виды Mycoplasma, виды Ureaplasma, вирус простого герпеса, цитомегаловирус и Trichomonas vaginalis [4, 5]. С внедрением тестов амплификации нуклеиновых кислот (NAAT) обнаружение этих патогенов было выполнено с повышенной специфичностью и чувствительностью, а с помощью мультиплексной ПЦР они могут быть обнаружены одновременно [6].Мазок Папаниколау (Пап) — это простая, быстрая, недорогая и безболезненная процедура, используемая в качестве скринингового теста для предотвращения рака шейки матки. Хотя в соответствии с действующей системой Bethesda необязательно сообщать о наличии микроорганизмов или других неопухолевых находках, обычно при сообщении результатов мазка Папаниколау шейки матки делается замечание об их наличии по цитологическим критериям [7]. Основным преимуществом использования мазка Папаниколау в качестве метода предполагаемой диагностики является тот факт, что это широко используемый рутинный тест, к которому все еще периодически сдается очень большое количество женщин.В развивающихся странах для диагностики цервиковагинальных инфекций зачастую единственными доступными исследованиями являются клиническое обследование и мазок Папаниколау. Несмотря на все более широкое применение молекулярных методов диагностики для выявления инфекций, передаваемых половым путем, цитологические данные в мазках Папаниколау у пациентов с патогенами, которые могут быть идентифицированы только с помощью ПЦР или посева, еще недостаточно хорошо описаны в литературе. Целью данного исследования является описание наиболее распространенных цитологических особенностей мазков Папаниколау шейки матки у пациентов с Chlamydia trachomatis, Neisseria gonorrhoeae, Mycoplasma genitalium, Trichomonas vaginalis, Mycoplasma hominis, Ureaplasma urealyticum и Ureaplasma parvum.2. Материалы и методы 2.1. Дизайн исследования и соответствие критериям В исследуемую популяцию вошли женщины в возрасте от 23 до 54 лет, прошедшие плановое обследование в 2017–2018 гг. В гинекологической клинике. Критерии отбора включали (i) годы, (ii) отказ от антибиотикотерапии за 12 месяцев до сбора образцов и (iii) отсутствие лекарств для местного применения в предыдущем месяце. 2.2. Цитология Для обычных препаратов (CP) образцы были взяты из эктоцервикса и эндоцервикса с помощью шпателя Эйра и цитобишки, соответственно.Мазки сразу фиксировали в 99% этаноле и окрашивали по методу Папаниколау. Для препаратов на жидкой основе (LBP) образцы собирали из эндоцервикса с помощью цитощетки, которую промывали раствором ThinPrep® PreservCyt®. Раствор центрифугировали, и с осадком остался только 1 мл раствора. Для каждого предметного стекла цитоцентрифугировали около 200 мкл концентрированного образца. Слайды окрашивали по методу Папаниколау. Мазки были проанализированы одним патологом, который не знал результатов ПЦР.Критерий микроскопического цервицита был установлен с использованием пяти образцов от пациентов со слизисто-гнойными выделениями, клинически определенными опытным гинекологом. В препаратах на жидкой основе количество полиморфноядерных лейкоцитов (пмнл) подсчитывалось по крайней мере в 10 репрезентативных мощных полях (hpf) (400x), и нижнее среднее значение составляло около 10 пмнл / эпителиальная клетка. Таким образом, микроскопическим цервицитом считалось, когда (среднее) количество пмнл / эпителиальных клеток было больше или равно 10 (≥10 пмнл / эпителиальная клетка), по крайней мере, через 10 часов после оплодотворения (рис. 1).(a)
Гинеколог объясняет, почему у вас может быть постоянный зуд и жжение в области таза
Несколько месяцев назад я оказалась в кабинете гинеколога с сводящей с ума, изнуряющей жалобой. Я знал, что что-то не так, я сказал секретарю, когда договаривался о встрече, но я не знал, что именно, и не мог сказать, как долго я так себя чувствовал. Не то чтобы я испытывал мучительную боль; Просто пощупал чуть от . Я испытал что-то едва уловимое, но всегда присутствующее, легчайшее жжение или покалывание, так что я постоянно, хотя и почти не осознавал, что это за область внизу.Когда меня спросили, как долго сохраняются эти симптомы, я честно — хотя и немного смущенно — ответил, что это были годы. Я не мог вспомнить время, когда моя репродуктивная система чувствовала себя нормально.
Я не могла избавиться от того, что что-то не так с моим репродуктивным здоровьем. Это едва присутствующее ощущение покалывания сохранялось во время агрессивных кампаний Monistat и клюквенного сока, травяных чаев и чесночных суппозиториев. Я тщательно изучал WebMD до поздней ночи, ставя себе диагноз «непонятные недуги», а затем вспомнил, что это не имеет значения: врачи уже определили, что со мной «все в порядке».”
Поэтому, когда я недавно рассказал о своих тонких, но странных симптомах практикующей медсестре, у меня не было никаких надежд. Удивительно, но она сказала мне, что мои симптомы напоминают симптомы бактериальной инфекции под названием Ureaplasma — то, о чем я даже не слышал, несмотря на постоянный поиск в Google и бесконечные посещения клиник. Через неделю, когда результаты моих анализов на инфекцию оказались положительными, я понял, что мне нужно узнать больше: насколько распространена эта болезнь? И почему за более чем пять лет регулярных посещений гинеколога меня раньше никто не проверял?
Чтобы узнать правду об этой малоизвестной — но слишком распространенной — инфекции, я обратился к докторуАдети Гупта.
Знакомьтесь, эксперт
Адеети Гупта — акушер и гинеколог из Нью-Йорка, основатель Нью-Йоркской клиники Walk-In GYN Care Clinic. Благодаря своей практике Гупта знакомит женщин с вагинальным и репродуктивным здоровьем.
Продолжайте пролистывать всю необходимую информацию об этой шокирующе распространенной бактерии.
Аракс Хлопковые трусики Jonah 50 долларов США
МагазинЧто такое уреаплазма?
« Уреаплазма — это тип бактерий, который обычно встречается в вагинальных выделениях у сексуально активных женщин », — объясняет Гупта.Чтобы быть более конкретным, Ureaplasma является подвидом Mycoplasma, бактерии, которая обитает на слизистых оболочках. (Другие типы микоплазм вызывают распространенные заболевания, такие как ходячая пневмония.) Без лечения инфекция Ureaplasma может привести к хроническому дискомфорту, воспалительным заболеваниям органов малого таза и даже к осложнениям во время беременности.
Насколько распространены бактерии уреаплазмы?
Самое удивительное, что я узнал о Ureaplasma , это то, что, несмотря на свою неизвестность, этот недуг встречается далеко не редко: по словам Гупты, бактерии «чрезвычайно распространены».Она уточняет, что к взрослому возрасту примерно 80% здоровых женщин имеют Ureaplasma spp. в их выделениях из шейки матки или влагалища . Распространенность увеличивается с увеличением сексуальной активности ». Ага, это 80% .
Стоит отметить, что, хотя инфекция Ureaplasma может вызвать серьезные проблемы со здоровьем влагалища, у здоровых женщин обычно присутствует около Ureaplasma бактерий во влагалище. В конце концов, наши нижние области представляют собой хрупкие экосистемы — только когда они флора выходит из равновесия, и мы плохо себя чувствуем.Гупта поясняет: «В большинстве случаев уреаплазма не вызывает никаких симптомов. Однако в редких случаях «хорошие» бактерии, такие как Lactobacilli и Acidophilli , могут оказаться в меньшинстве «не очень хороших» бактерий, таких как Ureaplasma. ”
Сад Жизни Сырые пробиотики для вагинального ухода 45 долларов США
МагазинКаковы симптомы инфекции уреаплазмы?
Как я писал выше, наиболее характерным признаком моего опыта с инфекцией Ureaplasma было то, что она не была похожа ни на одно другое заболевание, которое я испытал; в основном это была аура раздражения, которая переросла в ощущение полного жжения после секса или когда мне действительно нужно было в туалет.Гупта добавляет, что некоторые общие симптомы инфекции Ureaplasma : « зеленоватые выделения, рыбный запах и / или вагинальный зуд ». Важно отметить, что эти симптомы обычно вызваны бактериальным вагинозом или трихомониазом ». Другими словами, избыток уреаплазмы может привести к другим проблемам репродуктивного здоровья с более очевидными симптомами.
Почему большинство типичных экзаменов не проверяют на уреаплазму?
Возможно, самой неприятной частью моей многолетней медицинской одиссеи было то, сколько времени потребовалось, чтобы поставить диагноз.По-видимому, объясняет Гупта, на самом деле есть несколько веских причин, по которым врачи не включают бактерии Ureaplasma в стандартные гинекологические исследования. «Во-первых, эта бактерия невероятно распространена среди сексуально активных женщин», — объясняет она. «Во-вторых, что более важно, существует мало — если вообще есть — существенных доказательств того, что Ureaplasma является виновником болезненных вагинальных инфекций».
Это не означает, что Ureaplasma безвредна.Вместо этого теория состоит в том, что уреаплазма открывает двери для дрожжевых инфекций, ИМП и бактериального вагиноза , поэтому часто имеет смысл просто лечить эти заболевания. Во время моего визита в офис моя практикующая медсестра объяснила, что уреаплазма был, скорее всего, основной причиной моих рецидивов БВ и ИМП; без уничтожения в моей репродуктивной системе бактерий Ureaplasma , даже самые сильные средства от этих других недугов не прижились бы.Как пишет ресурс Go Ask Alice Колумбийского университета, «Ureaplasma urealyticum (UUR) — это распространенная инфекция, передающаяся половым путем, которая часто не вызывает симптомов, но может поражать урогенитальный тракт».
Ботаника травоядных животных Ванна для ванн с кокосовым молоком 18 долларов США
МагазинЧто делать, если вы подозреваете, что у вас инфекция уреаплазмы?
«Ваш гинеколог может запросить анализ на Ureaplasma с помощью вагинального мазка или мазка Папаниколау, если вы чувствуете, что у вас есть симптомы», — говорит Гупта.Поскольку все бактерии Mycoplasma не имеют клеточных стенок, они устойчивы к обычным антибиотикам и требуют специального лечения по рецепту.
Что касается предотвращения, Гупта утверждает, что контроль является ключевым фактором: «Уреаплазма не может быть полностью предотвращена, но ее можно контролировать. Лучший способ контролировать это — поддерживать здоровую флору влагалища. Здоровая микрофлора влагалища может поддерживаться при приеме качественных пробиотиков в высоких дозах и отказе от спринцеваний или с помощью лекарственных средств для промывания влагалища .”
В то время как мой строгий режим приема специальных антибиотиков творил чудеса, я искала временного облегчения в горячих ваннах с натуральным мега-нежным мылом. Моя практикующая медсестра также посоветовала мне отказаться от сахара в течение нескольких недель, чтобы облегчить любое воспаление в этой области, просьба, которую я сначала посчитал невозможной, а также безумной. Однако несколько недель спустя я должен признать, что она могла быть права.
Наконец, Гупта добавляет: «Прилежание к гигиене половых органов также является ключевым моментом — если вы весь день были на пляже или только что тренировались, вам следует сразу же принять душ.Также важно избегать слишком тесной одежды и ношения хлопкового нижнего белья ».
Уреаплазма и микоплазма | Центры проверки здоровья
Тестирование утвержденной лабораторией CLIA: LabCorp
Что такое уреаплазма / микоплазма?
Микоплазма и уреаплазма — это патогенные виды, мелкие бактерии, обнаруженные в нашем организме. В нормальных условиях эти бактерии безвредны. Однако, когда они разрастаются выше нормы, они воспаляют окружающие ткани и создают колонию бактерий, которые могут привести к инфекции.Уреаплазма — это бактерия, которая обычно обитает в наших дыхательных и мочевыводящих путях. Микоплазмы — это бактерии, у которых отсутствуют клеточные стенки, что затрудняет их лечение. Это может привести к воспалению тканей половых органов. И уреаплазма, и микоплазма передаются половым путем при незащищенном половом контакте. Риску заражения подвержены дети, рожденные от инфицированных матерей и взрослых с ослабленной иммунной системой.
Что касается микоплазмы, то существует множество ее типов. Большинство из них безвредны.Обратите внимание на следующие типы: Mycoplasma genitalium и Mycoplasma hominis. Этот тест используется для обнаружения Mycoplasma hominis.
Mycoplasma hominis — это тип, который обитает в мочевыводящих путях и половых органах. Если у женщин избыточное количество этих бактерий, это может вызвать воспалительное заболевание тазовых органов и возможные осложнения во время беременности, такие как выкидыш или внематочная беременность. У мужчин эти бактерии могут не проявлять никаких симптомов, однако инфекции могут проявлять такие признаки, как отек уретры, ощущение жжения при мочеиспускании, аномальные выделения из полового члена или покраснение и болезненность гениталий.
Особенность бактерий Mycoplasma заключается в том, что они не имеют клеточных стенок. При бактериальной инфекции обычно назначают антибиотики для борьбы с бактериями. Антибиотики обычно ослабляют клеточные стенки бактерий, что делает их уязвимыми и легко поддающимися лечению. Отсутствие клеточных стенок усложняет лечение микоплазмы любым антибиотиком.
Бактерии уреаплазмы обычно обнаруживаются в шейке матки, влагалище или уретре. Эти бактерии могут присутствовать в организме и могут не проявлять никаких симптомов у здоровых людей.Есть два основных типа этих бактерий, которые требуют внимания: это Ureaplasma Urealyticum и Ureaplasma Parvum. Этот тест используется для обнаружения Ureaplasma urealyticum. Люди с ослабленной иммунной системой или чрезмерным ростом этих бактерий могут иметь такие симптомы, как воспаление уретры, дизурия, выделения из полового члена, эпидидимит и отек уретры. Женщины могут испытывать такие симптомы, как затрудненное или болезненное мочеиспускание, аномальные выделения из влагалища или атипичное вагинальное кровотечение.
Что означают ваши результаты на уреаплазма / микоплазма?
Положительный анализ мочи на уреаплазму и / или микоплазму указывает на присутствие в организме одной из этих бактерий. Лечение обычно состоит из антибиотиков; но, может быть сложнее, чем любое другое заболевание, передающееся половым путем. Пенициллин, например, — неправильный выбор. Типы антибиотиков, которые обычно назначают для лечения микоплазменных инфекций, — это фторхинолоны, макролиды и тетрациклины.А при уреаплазме назначают азитромицин или доксоциклин. Во время лечения вы все равно можете передать инфекцию другим людям. Поэтому рекомендуется воздерживаться от любых сексуальных отношений. Кроме того, люди с положительным результатом теста на эти бактерии также должны пройти тестирование своих партнеров.
Как и в случае любого заболевания, передающегося половым путем, воздержание — единственный эффективный способ предотвратить обе бактериальные инфекции. Сексуально активным людям необходимо практиковать безопасный секс, чтобы снизить риск заражения.Это включает в себя моногамные отношения с кем-то, кто не инфицирован, эффективное и постоянное использование презервативов во время секса, отказ от инъекционных наркотиков и тестирование после любого неопределенного сексуального контакта.
Проверено: Д-р Курт Клосс, MD
Дата последней проверки: апреля 7, 2021
Уреаплазма | Причины и симптомы | ИППП
Одобрено нашей клинической командой & vert;
Что такое уреаплазма?
Уреаплазма — это группа бактерий, которые населяют мочевыводящие и репродуктивные тракты нашего организма.Он был обнаружен у 70% сексуально активных взрослых и может передаваться половым путем. * Он был замешан в случае уретрита (воспаления уретры), болей в области таза и вульвы, а также может привести к осложнениям беременности.
Как можно заразиться уреаплазмой?
Уреаплазма обычно передается при половом контакте, и, поскольку она может попасть в организм через влагалище или уретру, она очень распространена среди сексуально активных взрослых. Кроме того, он также может передаваться от матери к ребенку, и, поскольку инфекция обычно проходит в течение нескольких месяцев, среди детей и сексуально неактивных взрослых встречается редко.
Наибольший риск заражения инфекцией имеют люди с ослабленной иммунной системой, в том числе ВИЧ-положительные.
Каковы симптомы уреаплазмы?
Большинство людей с уреаплазматической инфекцией не испытывают никаких симптомов. Однако такие проблемы, как воспаление уретры, могут возникать как у мужчин, так и у женщин.
Симптомы могут включать:
- Боль при мочеиспускании
- Ощущение жжения
- Неожиданная разрядка
Для женщин симптомы могут включать:
- Водянистые выделения из влагалища
- Зловонный вагинальный запах
Как можно проверить на уреаплазму?
Большинство врачей обычно не тестируют на уреаплазму, но если вы испытываете симптомы, вы можете приобрести домашний набор для половых тестов , который позволит вам пройти тестирование на ряд различных инфекций, передаваемых половым путем, не выходя из дома.
Как я могу снизить риск заражения уреаплазмой?
Практика безопасного секса значительно снизит риск заражения уреаплазмой и другими инфекциями, передаваемыми половым путем, наряду с регулярными проверками сексуального здоровья.
Излечима ли уреаплазма?
Да, лечение включает курс антибиотиков, который вам пропишут, если у вас положительный результат на инфекцию.
Могу ли я проверить себя дома на уреаплазму?
Да, в местной аптеке можно пройти домашние тесты, которые вы можете пройти в уединении своего дома в удобное для вас время.
www.thesticlinic.com/ureaplasma-urealyticum.aspx
Ureaplasma urealyticum overview — wikidoc
Главный редактор: C. Майкл Гибсон, M.S., M.D. [1] Заместитель главного редактора (ов): Fatimo Biobaku M.B.S [2]
Обзор
Виды уреаплазм ( U. urealyticum и U. parvum ) представляют собой комменсальные организмы, обычно встречающиеся в урогенитальном тракте сексуально активных мужчин и женщин. [1] Эти организмы считаются низковирулентными, хотя несколько исследований продемонстрировали связь между вагинальной колонизацией видами уреаплазмы и неблагоприятными исходами беременности, включая перинатальную заболеваемость и смертность. [2] [3] [4] [5] Некоторые исследования также показывают связь между урогенитальной колонизацией U. urealyticum и негонококковым уретритом у мужчин. [6] [7] [8] Однако патогенная роль Ureaplasma urealyticum при негонококковом уретрите все еще не ясна. [9] [10] [11] Колонизация видами уреаплазм происходит у бессимптомных и симптоматических младенцев и взрослых, и необходимы дальнейшие исследования для определения точной патогенной роли уреаплазмы. [5] Часто возникает медицинская дилемма относительно того, является ли выделение уреаплазмы «истинной» инфекцией или «простой» колонизацией. Следовательно, проблема в принятии решения о необходимости лечения.
Историческая перспектива
Микоплазма Т-штамма(ныне известная как Ureaplasma urealyticum ) была впервые обнаружена в урогенитальном тракте человека в 1954 г. Shepard et al. [10] [7] Микоплазма крошечного (Т) штамма была переименована в Ureaplasma urealyticum в 1974 году. [10] [7]
Классификация
U. urealyticum ранее был разделен на два биотипа: [7] [10]
- Биовар 1 (парво биовар): Ureaplasma urealyticum Биовар 1 теперь известен как U. parvum .
- Биовар 2 (биовар Т960): Штамм Ureaplasma urealyticum биовар 2 сохранил свое обозначение как U.urealyticum .
Патофизиология
Уреаплазма повышает pH влагалища за счет гидролиза мочевины до углекислого газа и аммиака, повышая восприимчивость к инфекции, смешанной с другими патогенными бактериями. [5] Эти патогены стимулируют секрецию провоспалительных цитокинов и хемокинов, что приводит к привлечению лейкоцитов и выработке простагландинов, что впоследствии приводит к преждевременным родам. [1] [5] Вертикальная передача уреаплазмы также была связана с неонатальными осложнениями, такими как пневмонит, бактериемия и менингит, после стимуляции воспалительных реакций плода со стороны организма. [12] [13] Некоторые исследования, проведенные на мужчинах, показывают, что существует связь между урогенитальной колонизацией Ureaplasma urealyticum и негонококковым уретритом, однако патогенная роль Ureaplasma urealyticum не является clearthonocritcal. [6] [7] [8] [9] [10] [11]
Причины
Виды Ureaplasma — это бактерии, принадлежащие к семейству Mycoplasmataceae. [14]
Отличие уреаплазмы от других бактерий
Нет никаких специфических признаков и симптомов, позволяющих отличить инфекцию уреаплазмой от инфекции, вызванной другими микроорганизмами. Виды Ureaplasma нельзя культивировать на обычных питательных средах для большинства бактерий, и часто требуются специальные питательные среды для Mycoplasma.
Эпидемиология и демография
Виды Ureaplasma заселяют 40-80% половых путей здоровых женщин. [13] [4] [15] [12] Они являются наиболее частыми патогенами, выявляемыми у детей с ОНМТ. [12] Колонизация дыхательных путей уреаплазмой чаще встречается у недоношенных детей с ОНМТ по сравнению с доношенными. [16] [17] У 20–45% детей с очень низкой массой тела наблюдается колонизация дыхательных путей уреаплазмой. [4]
Факторы риска
Было выявлено несколько факторов риска инфекции уреаплазмой, таких как сильная урогенитальная колонизация у взрослых, множественные половые партнеры, иммуносупрессия и недоношенность у новорожденных. [13] [4] [12] [5] [18] [19]
Естественная история, осложнения и прогнозы
Половые пути взрослых мужчин и женщин служат основными резервуарами для видов уреаплазм. [7] [4] Осложнения беременности, такие как хориоамнионит, преждевременные роды и выкидыши, были связаны с уреаплазмой. [5] [20] [18] [21] [19] Неонатальные осложнения, связанные с уреаплазмой, включают недоношенность, пневмонию, пневмонит, бронхолегочную дисплазию, респираторный дистресс-синдром новорожденного и сепсис. Инфекции мочеполовых путей, такие как негонококковый уретрит у мужчин, также были связаны с Ureaplasma urealyticum . [11] [22]
История и симптомы
Важно собрать в анамнезе основные факторы риска колонизации / инфекции уреаплазмой. Неспецифические симптомы, такие как раздражительность, вялость, судороги и одышка, могут наблюдаться при неонатальной инфекции, связанной с уреаплазмой. [23]
Медицинский осмотр
Не существует результатов физикального обследования, специфичных или патогномоничных для инфекции уреаплазмы, и требуется лабораторный диагноз.
Результаты лабораторных исследований
Виды уреаплазм диагностируются на основании результатов посева и / или ПЦР. [24] [25]
Рентгеновский снимок
Ранние диспластические легочные изменения наблюдались чаще у недоношенных новорожденных с колонизацией уреаплазмой, хотя предыдущее исследование предполагает, что нет никаких уникальных рентгенографических изменений, связанных с уреаплазмой. [1] [26]
CT
Нет никаких специфических результатов КТ, связанных с колонизацией или инфекцией уреаплазмы.
Другие диагностические исследования
Методы культивирования микробов и / или методы на основе ПЦР — единственные надежные методы диагностики колонизации / инфекции уреаплазмы.
Лечебная терапия
Антибиотики являются основой лечения уреаплазменной инфекции, и перед началом лечения рекомендуется провести тестирование на чувствительность к антибиотикам из-за географических различий в структуре устойчивости к антибиотикам. Доксициклин рекомендуется как препарат первого выбора небеременным женщинам и взрослым.Джозамицин часто рекомендуется новорожденным и беременным женщинам, особенно при наличии смешанной инфекции. Кларитромицин и пристинамицин также эффективны для лечения инфекции уреаплазмы. [27] [4] [28]
Профилактика
Нет никаких руководств по предотвращению колонизации или инфицирования уреаплазмой.
Список литературы
- ↑ 1,0 1,1 1,2 Уэйтс К.Б., Щелонка Р.Л., Сяо Л., Григсби П.Л., Новый М.Дж. (2009).«Врожденные и условно-патогенные инфекции: виды Ureaplasma и Mycoplasma hominis». Semin Fetal Neonatal Med . 14 (4): 190–9. DOI: 10.1016 / j.siny.2008.11.009. PMID 1
- 84.
- ↑ Waites KB, Crouse DT, Cassell GH (1993). «Системная неонатальная инфекция, вызванная Ureaplasma urealyticum». Клиническая инфекция . 17 Дополнение 1: S131–5. PMID 8399903.
- ↑ Waites KB, Crouse DT, Philips JB, Canupp KC, Cassell GH (1989). «Уреаплазменная пневмония и сепсис, связанные со стойкой легочной гипертензией новорожденного». Педиатрия . 83 (1): 79–85. PMID 29.
- ↑ 4,0 4,1 4,2 4,3 4,4 4,5 Реш Б., Гутманн С., Рейтерер Ф, Люкснер Дж., Урлесбергер Б. (2016). «Колонизация неонатальной Ureaplasma urealyticum увеличивает легочную и церебральную заболеваемость, несмотря на лечение макролидными антибиотиками». Инфекция . 44 (3): 323–7. DOI: 10.1007 / s15010-015-0858-7. PMID 26518581.
- ↑ 5,0 5,1 5,2 5,3 5,4 5,5 Харада К., Танака Х, Комори С., Цудзи Й, Нагата К., Цуцуи Х; и другие. (2008). «Вагинальная инфекция, вызванная Ureaplasma urealyticum, является причиной преждевременных родов через индукцию воспалительных реакций». Микробиол Иммунол . 52 (6): 297–304. DOI: 10.1111 / j.1348-0421.2008.00039.x. PMID 18577163.
- ↑ 6,0 6,1 Повлсен К., Бьёрнелиус Э, Лидбринк П., Линд I (2002).«Связь биовара 2 Ureaplasma urealyticum с негонококковым уретритом». Eur J Clin Microbiol Infect Dis . 21 (2): 97–101. PMID 11939406.
- ↑ 7,0 7,1 7,2 7,3 7,4 7,5 Дегучи Т., Йошида Т., Миядзава Т., Ясуда М., Тамаки М., Ишико Х; и другие. (2004). «Ассоциация Ureaplasma urealyticum (биовар 2) с негонококковым уретритом». Секс Трансмиссия . 31 (3): 192–5.PMID 15076934.
- ↑ 8,0 8,1 Маэда С., Дегучи Т., Исико Х., Мацумото Т., Наито С., Кумон Х; и другие. (2004). «Обнаружение Mycoplasma genitalium, Mycoplasma hominis, Ureaplasma parvum (биовар 1) и Ureaplasma urealyticum (биовар 2) у пациентов с негонококковым уретритом с использованием гибридизации полимеразной цепной реакции и микротитрационного планшета». Int J Urol . 11 (9): 750–4. DOI: 10.1111 / j.1442-2042.2004.00887.x. PMID 15379939.
- ↑ 9.0 9,1 Couldwell DL, Gidding HF, Freedman EV, McKechnie ML, Biggs K, Sintchenko V; и другие. (2010). «Ureaplasma urealyticum в значительной степени связана с негонококковым уретритом у гетеросексуальных мужчин Сиднея». Int J STD AIDS . 21 (5): 337–41. DOI: 10.1258 / ijsa.2009.009499. PMID 20498103.
- ↑ 10,0 10,1 10,2 10,3 10,4 Шимада Й, Ито С., Мизутани К., Сугавара Т., Сейке К., Цучия Т.; и другие.(2014). «Бактериальные нагрузки Ureaplasma urealyticum способствуют развитию уретрита у мужчин». Int J STD AIDS . 25 (4): 294–8. DOI: 10.1177 / 0956462413504556. PMID 24047884.
- ↑ 11,0 11,1 11,2 Эсен Б, Гозалан А, Севинди Д.Ф., Демирбас А, Онде У, Эркайран У; и другие. (2017). «Ureaplasma urealyticum: наличие среди заболеваний, передающихся половым путем». Jpn J Заразить Dis . 70 (1): 75–79.DOI: 10.7883 / yoken.JJID.2015.258. PMID 27000449.
- ↑ 12,0 12,1 12,2 12,3 Viscardi RM, Hashmi N, Gross GW, Sun CC, Rodriguez A, Fairchild KD (2008). «Заболеваемость инвазивной уреаплазмой у детей с очень низкой массой тела: связь с тяжелым внутрижелудочковым кровоизлиянием». Дж Перинатол . 28 (11): 759–65. DOI: 10.1038 / JP.2008.98. PMC 5334544. PMID 18596706.
- ↑ 13,0 13,1 13.2 Waites KB, Crouse DT, Cassell GH (1993). «Системная неонатальная инфекция, вызванная Ureaplasma urealyticum». Клиническая инфекция . 17 Дополнение 1: S131–5. PMID 8399903.
- ↑ Робертсон Дж. А., Стемке Г. В., Дэвис Дж. В., Харасава Р., Тиркелл Д., Конг Ф .; и другие. (2002). «Предложение Ureaplasma parvum sp. Nov. И исправленное описание Ureaplasma urealyticum (Shepard et al. 1974) Robertson et al. 2001». Int J Syst Evol Microbiol . 52 (Pt 2): 587–97.DOI: 10.1099 / 00207713-52-2-587. PMID 11931172.
- ↑ Окогбуле-Воноди AC, Gross GW, Sun CC, Agthe AG, Xiao L, Waites KB; и другие. (2011). «Некротический энтероколит связан с колонизацией уреаплазмы у недоношенных детей». Педиатр Рес . 69 (5, ч. 1): 442–7. DOI: 10.1203 / PDR.0b013e3182111827. PMC 3968774. PMID 21258263.
- ↑ Waites KB, Katz B, Schelonka RL (2005). «Микоплазмы и уреаплазмы как возбудители болезней новорожденных». Clin Microbiol Ред. . 18 (4): 757–89. DOI: 10.1128 / CMR.18.4.757-789.2005. PMC 1265909. PMID 16223956.
- ↑ Паттерсон AM, Taciak V, Lovchik J, Fox RE, Campbell AB, Viscardi RM (1998). «Колонизация дыхательных путей Ureaplasma urealyticum связана с увеличением интерлейкина 1-бета и фактора некроза опухоли альфа по сравнению с интерлейкином 6 в трахеальных аспиратах недоношенных детей». Pediatr Infect Dis J . 17 (4): 321–8. PMID 9576388.
- ↑ 18.0 18,1 Kikhney J, von Schöning D, Steding I, Schulze J, Petrich A, Hiergeist A; и другие. (2017). «Является ли Ureaplasma spp. Ведущим возбудителем острого хориоамнионита у женщин с преждевременными родами?». Clin Microbiol Infect . 23 (2): 119.e1–119.e7. DOI: 10.1016 / j.cmi.2016.10.010. PMID 27756710.
- ↑ 19,0 19,1 Коуцки М., Маличкова К., Циндрова-Дэвис Т., Смишек Ю., Врабликова Н., Черны А; и другие. (2016).«Длительное введение прогестерона связано с менее частой цервиковагинальной колонизацией Ureaplasma urealyticum во время беременности — результаты пилотного исследования». Дж Репрод Иммунол . 116 : 35–41. DOI: 10.1016 / j.jri.2016.04.285. PMID 27172838.
- ↑ Vogel I, Thorsen P, Hogan VK, Schieve LA, Jacobsson B, Ferre CD (2006). «Совместное действие вагинальной Ureaplasma urealyticum и бактериального вагиноза на неблагоприятные исходы беременности». Acta Obstet Gynecol Scand . 85 (7): 778–85. DOI: 10.1080 / 00016340500442423. PMID 16817073.
- ↑ Joste NE, Kundsin RB, Genest DR (1994). «Гистология и культура Ureaplasma urealyticum в 63 случаях аборта в первом триместре». Ам Дж. Клин Патол . 102 (6): 729–32. PMID 7801884.
- ↑ Гарсия-де-ла-Фуэнте С., Миньямбрес Е., Угальде Е., Саес А., Мартинес-Мартинес Л., Фариньяс М.С. (2008). «Послеоперационный медиастинит, плеврит и перикардит, вызванный Mycoplasma hominis и Ureaplasma urealyticum со смертельным исходом». J Med Microbiol . 57 (Pt 5): 656–7. DOI: 10.1099 / jmm.0.47632-0. PMID 18436601.
- ↑ Fanaroff AA, Korones SB, Wright LL, Verter J, Poland RL, Bauer CR; и другие. (1998). «Заболеваемость, характерные особенности, факторы риска и значимость позднего начала сепсиса у новорожденных с очень низкой массой тела при рождении. Сеть неонатальных исследований Национального института здоровья детей и развития человека». Pediatr Infect Dis J . 17 (7): 593–8. PMID 9686724.
- ↑ Реш Б., Гутманн С., Рейтерер Ф, Люкснер Дж., Урлесбергер Б. (2016). «Колонизация неонатальной Ureaplasma urealyticum увеличивает легочную и церебральную заболеваемость, несмотря на лечение макролидными антибиотиками». Инфекция . 44 (3): 323–7. DOI: 10.1007 / s15010-015-0858-7. PMID 26518581 26518581.
- ↑ Йонеда Н., Йонеда С., Ниими Х., Уэно Т., Хаяси С., Ито М.; и другие. (2016). «Полимикробная инфекция околоплодных вод с микоплазмой / уреаплазмой и другими бактериями вызывает тяжелое внутриамниотическое воспаление, связанное с плохим перинатальным прогнозом при преждевременных родах». Ам Дж Репрод Иммунол . 75 (2): 112–25. DOI: 10.1111 / aji.12456. PMID 26668114.
- ↑ Cordero L, Coley BD, Miller RL, Mueller CF (1997). «Бактериальная колонизация и уреаплазма дыхательных путей: рентгенологические данные у младенцев с бронхолегочной дисплазией». Дж Перинатол . 17 (6): 428–33. PMID 9447527.
- ↑ Де Франческо М.А., Караччиоло С., Бонфанти С., Манка Н. (2013). «Заболеваемость и чувствительность к антибиотикам Mycoplasma hominis и Ureaplasma urealyticum, выделенных в Брешии, Италия, более 7 лет». J Заразить Chemother . 19 (4): 621–7. DOI: 10.1007 / s10156-012-0527-z. PMID 23192735.
- ↑ Lee MY, Kim MH, Lee WI, Kang SY, Jeon YL (2016). «Распространенность и чувствительность к антибиотикам Mycoplasma hominis и Ureaplasma urealyticum у беременных». Йонсей Мед Дж. . 57 (5): 1271–5. DOI: 10.3349 / ymj.2016.57.5.1271. PMC 4960396. PMID 27401661.
Шаблон: WH Шаблон: WS
Гипераммонемия, ассоциированная с Ureaplasma urealyticum и Ureaplasma parvum — Клиника Мэйо
РЕЗЮМЕ ПРОЕКТА Синдром гипераммонемии — это состояние по неизвестной ранее причине, которое поражает примерно 4% реципиентов легкого на раннем этапе после трансплантации.Несмотря на максимальную поддерживающую терапию, направленную на подавление выработки аммиака и увеличение его выведения, большинство из них исторически прогрессировали до отека мозга и умирали. С помощью ПЦР мы обнаружили Ureaplasma urealyticum, бактерию, которая продуцирует большое количество уреазы, гипотетически приводящей к выработке аммиака, в крови и органах реципиента легкого, умершего от синдрома гипераммонемии. Впоследствии мы протестировали секрецию нижних дыхательных путей и / или легочную ткань еще 12 реципиентов трансплантата легких с синдромом гипераммонемии — семь дали положительный результат на U.urealyticum, а остальные пять дали положительный результат на Ureaplasma parvum. Хотя семь диагнозов были поставлены после смерти, шесть были поставлены при жизни пациентов, что позволило лечить с помощью терапии, направленной на уреаплазму; все шестеро выжили. Важно отметить, что мы не нашли доказательств легочной или системной инфекции этими организмами у реципиентов трансплантата легких без синдрома гипераммонемии. Имеются также данные, подтверждающие передачу от доноров видов уреаплазм реципиентам легкого. Основываясь на этих клинических данных, мы создали экспериментальные мышиные модели U.urealyticum и U. parvum, которые мы использовали, чтобы показать, что у инфицированных мышей развилась гипераммониемия. Мы также измерили чувствительность к противомикробным препаратам видов Ureaplasma, показав, что она непредсказуема (т.е. устойчивость к антибактериальным препаратам у видов Ureaplasma является проблемой). В совокупности, наше обнаружение U. urealyticum или U. parvum у всех проверенных на сегодняшний день реципиентов трансплантата легких с синдромом гипераммонемии, способность этих организмов вырабатывать аммиак из мочевины и повторение гипераммониемии на животных моделях предполагают, что U.urealyticum и U. parvum являются вероятными причинами синдрома гипераммонемии у реципиентов трансплантата легких. Примечательно, что наши предварительные исследования показывают, что правильно направленная противомикробная терапия может изменить этот синдром.


 Воздействие осуществляется на паховую область и надлобковую зону.
Воздействие осуществляется на паховую область и надлобковую зону. А. Кубанов, Е.В. Соколовский, М.Р. Рахматулина // Урогенитальные заболевания, вызванные Ureaplasma spp., M. hominis
А. Кубанов, Е.В. Соколовский, М.Р. Рахматулина // Урогенитальные заболевания, вызванные Ureaplasma spp., M. hominis

 – USA : Oxford University Press, 2005 – 580 p.
– USA : Oxford University Press, 2005 – 580 p. wiley.com/doi/pdf/10.1111/andr.12078
wiley.com/doi/pdf/10.1111/andr.12078