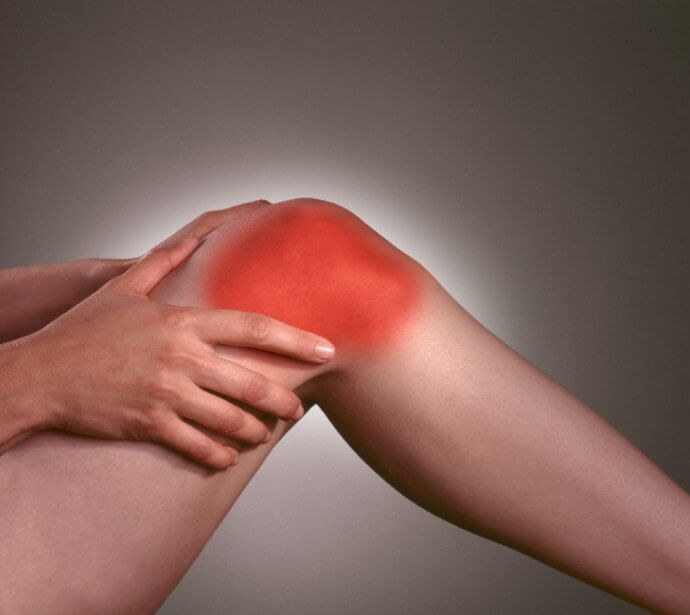
Лечение лимфостаза конечностей не найти в обычных больницах
Лечение лимфостаза в обычных больницах — возможно или нет?
«Почему мне сказали, что лимфедема — не лечится?» — такой вопрос задает каждый второй вопрос на приеме у Лимфолога. Давайте разбираться, почему в «обычной больнице» нет лечения лимфедемы. Под обычной больницей мы подразумеваем государственную клинику, которая работает по программе государственных гарантий — по полису ОМС. Что нужно, чтобы там лечили лимфедему?
Для этого нужно не так уж и много:
1. Врачи должны знать фундаментальную и клиническую лимфологию
Это, пожалуй, самая большая проблема. С тех пор, как последние отцы фундаментальной и клинической лимфологии в России отошли от дел (академик Бородин Ю.И., профеесор Борисов А.В., профессор Левин Ю.М., профессор Ярема А.В.), настоящее лимфология стала уделом единиц. Единственный НИИ Лимфологии в Новосибирске стал филиалом другого института, а фундаментальная наука оторвалась от клиники. Хотя, отдельные звезды на территории СНГ, конечно, еще есть.
Интересно то,что все необходимое для масштабного внедрения лимфологии уже было сделано ранее. Есть, например, инструктивное письмо Минздрава СССР 1983 г., где лимфотропная терапия рекомендована к применению повсеместно.
Надо понимать, что лимфедема не равно лимфология. Лимфедема — это всего лишь маленькая частичка клинической лимфологии. Когда профессор Гаряева Н.А. заведовала кафедрой в Пермском мед.университете, метод лимфотропной терапии получил очень широкое распространение: его внедряли и в гинекологии, и в хирургии, и в педиатрии, и в терапии, даже при лечении туберкулеза или рака. Также был и курс повышения квалификации для врачей — учились врачи из разных регионов и разных специальностей: от гастроэнтерологов до стоматологов.
Мы даже в 2008 году в пору кризиса начали при содействии нашего Минздрава проводить экономические испытания метода на базе хирургического отделения одного из стационаров. Кстати, совсем недавно, когда мы были на очередном съезде посвященных онкологов-лимфологов в Сан-Франциско в 2017 году (конгресс по метастазам рака через лимфатическую систему), группа американцев из Флориды независимо доказала большую эффективность метода лимфотропного лечения рака по сравнению с традиционным методом на примере лечения метастатического рака предстательный железы.
Как Вы уже поняли, ключ в эффективном подходе к лечению лимфедемы — это грамотное клиническое мышления и фундаментальные знания, ни тому ни другому в современной медицине не учат. А у существующих врачей и без этого забот хватает.
Видя незанятое и массовое поле «лимфедема» туда устремились все: от физиотерапевтов и массажистов до продавцов компрессионного трикотажа. Но лимфатическая система не так проста, как кажется.
2. В государственных учреждениях должно быть профильное отделение лимфологии
Даже если врач научен и хочет применять метод — ему будет это сделать крайне сложно. Когда сегодня в отделениях по 20 + человек одновременно на одного врача, а настоящее лечение лимфедемы, особенно если она осложнена нейропатией или рожистой инфекцией требует ежедневного динамического наблюдения и коррекции лечения. Кроме того, сами процедуры лимфотропной терапии выполняются строго врачом, под наблюдением врача — это не медсестринская работа. Вот и посчитайте, сможет ли рядовой врач (хоть и умница и доброй души человек) возится с пациентом с лимфедемой в текущих условиях?
3. Должны существовать стандарты помощи по ОМС
Предположим, это идеальная больница. Врачи прошли курс усовершенствования по клинической и фундаментальной лимфологии, главный врач разрешил применять метод и отделение не загружено. Но вот приходит страховая компания, и видит что назначены лекарства, которые не положены по стандарту. Например, вместо детралекса и трикотажа в выписке пациенту делают инфузии. Страховая скажет — не положено.
Но вот приходит страховая компания, и видит что назначены лекарства, которые не положены по стандарту. Например, вместо детралекса и трикотажа в выписке пациенту делают инфузии. Страховая скажет — не положено.
Как это изменить? Даже если заинтересован главный врач какой-то больницы — его одного не хватит, чтобы изменить систему. Это меняется на уровне министерства здравоохранения, как минимум регионального? А как можно работать с министерством, когда, например в Пермском крае за 6 лет поменялось 4 министра. Мы пробовали еще в 2008 году. Одна центральная больница согласилась сделать клинический эксперимент и посчитать эффект и экономию на примере хирургических патологий. Получилось. И экономия значительная была. Однако после пришла страховая компания и собрала с больницы штрафы, за то, что вылечили пациента быстрее, чем полагалось. Хотя министр обещал поддержку…
Вывод
Почему лимфедема не лечится в обычных больницах? Некому, нечем и негде лечить.
Случай Юрия
Юрий обратился к нам в середине декабря 2019 года по поводу лимфедемы голеней и стоп. В Лимфатек ему порекомендовал обратиться лечащий врач по месту жительства.
Спасибо хирургу Шибкову Александру Николаевичу за то, что так хаботится о своих пациентах!
Лимфатический отек у Юрия с 1982 года на обеих ногах. В 90-х он перенес рожистое воспаление лица. В июне 2019 года рожа появилась на левой голени. Он прошел обследование и лечение по месту жительства, без результата — воспаление сохранялось, отек увеличивался, боль уже была нестерпимой.
Объяснить это можно просто: лимфатический отек и рожистое воспаление являются взаимозависимыми. Рожистое воспаление не только очень часто возникает на почве высокобелкового отека в тканях, но также течение воспаления еще больше нарушает работу лимфатического транспорта, вызывая или усиливая отек. А значит — лечить лимфедему и рожистое воспаление нужно вместе, в комплексе.
Лечение лимфостаза и рожистого воспаления
УЗ-исследование подкожной клетчатки ног показало утолщение кожи и подкожного слоя, скопление свободной подкожной жидкости по всей площади голеней и стопы, толщиной до 20 мм справа и 30 мм слева. Провели УЗИ лимфатических сосудов и паховых лимфоузлов. Обнаружили лимфаденопатию паховых и бедренных лимфоузлов с обеих сторон.
В день приема начали лечение. Курс составил 13 дней. Терапия состояла из 5 частей, одновременно с лечением мы отменили прием обезболивающих:
- Для лечения рожистого воспаления мы сделали посев, определили тип бактерий, вызвавших его, и провели курс антибиотиков лимфотропно (минимизировано системное воздействие на организм).
- Пациенту была выполнена иммунограмма с нагрузочными тестами для подбора моделирующего иммунитет лекарства. Введение также осуществлялось лимфотропно.
- Системной внутривенной терапией мы активировали метаболизм и запустили естественную очистку околоклеточного пространства.
- Активирована моторику лимфатических сосудов за счет лимфотропных инъекций в проблемную зону.
- В последние 4 дня курса мы подключили прессотерапию для закрепления результата.
К концу 13 дня лечения достигнута существенная положительная динамика по рожистому воспалению. Справа по всей площади голени объем уменьшился на 4 см, отек ушел полностью. Слева объем уменьшился на целых 10 см! Отек на стопах уменьшился, Юрий смог надеть обувь на 2 размера меньше. Ни до, ни после компрессионный трикотаж не использовался.
Результат лечения лимфостаза с рожистым воспалением после 13 дней лечения.
Мы записывали отзыв Юрия спустя 2 месяца после лечения в феврале 2020 года. Тогда он приехал для УЗ-контроля — отек продолжает уменьшаться!
Отзыв о лечении лимфостаза с рожистым воспалением | Юрий
youtube.com/embed/wtZkYu4FseI»/>
В следующем выпуске: лечение лимфедемы бедра после операции и лучевой терапии по поводу онкологии.
Друзья, мы, как и раньше, ждем Ваших вопросов. Пишите нам на сайте в разделе «Чем мы можем Вам помочь?», а также в социальных сетях Клиники.
ЗАПИСАТЬСЯ НА ПРИЕМ
Рожистое воспаление ноги симптомы и лечение
Рожа — опасная болезнь, поражающая лицевую поверхность, кожу головы, верхние и нижние конечности. Она сопровождается появлением неприятных симптомов у пациента и психологическим дискомфортом. Помимо этого она очень заразна, так как больной человек опасен для окружающих его людей.
Самой неприятной формой болезни является появление рожистого воспаления в области ног. Из-за него человек теряет способность нормально двигаться. Только своевременное обращение к специалисту поможет быстро вылечить недуг.
О рожистом воспалении ноги, причинах его появления и типичных симптомах, диагностике и лечении расскажем далее.
Рожистое воспаление, что это такое
Им является кожная болезнь инфекционного характера. Она характеризуется покраснением кожи в месте поражения ограниченной формы. Рожа начинается с проникновения в организм стрептококковых бактерий. Они в обильном количестве обитают в окружающей среде. Проникновение бактерий осуществляется следующими способами:
- через укус насекомого;
- через рану, полученную при травме ноги;
- через царапину.
Также кожное или рожистое воспаление кожи ног часто появляется у граждан, длительное время находящихся на открытом воздухе. В данную категорию входят:
- строители;
- люди, работающие в сельском хозяйстве и химической промышленности;
- сотрудники длительное время ходящие в сапогах. К ним следует отнести механиков, шахтеров;
- работники металлургических заводов.
Помните, что ослабленный иммунитет создает благоприятную среду в организме человека для проникновения в него стрептококковой бактерии и развития инфекции.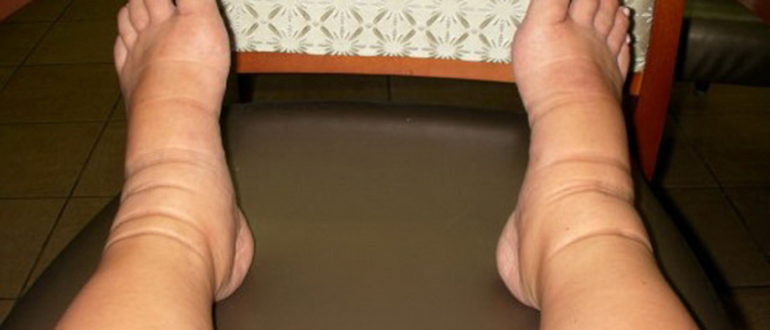 Если у человека сильный иммунитет, то бактерии будут находиться в его организме в неактивной стадии.
Если у человека сильный иммунитет, то бактерии будут находиться в его организме в неактивной стадии.
Таким образом, возникает вопрос о том, а можно ли мыться с человеком с наличием рожистого воспаления ноги? Врачи отмечают, что с таким человеком вместе ходить в душ не стоит.
Заразно ли рожистое воспаление ноги? Врачи отмечают, что данная болезнь является очень заразной. Если у одного из членов семьи было выявлено рожистое воспаление, то остальные члены семьи должны соблюдать определенные меры безопасности: все процедуры проводить только в перчатках и после проведения манипуляций рекомендуется помыть руки с мылом. Помимо этого обязательно пациенту покупают свою посуду и белье.
Какой врач лечит рожистое воспаление ноги? Первоначально следует показаться хирургу. Дополнительно он направляется на консультацию к дерматологу.
Причины рожистого воспаления ног
Первые признаки рожистого воспаления ноги появляются на фоне возникновения гнойника, фурункула, карбункула, гнойной раны.
К дополнительным причинам появления рожистого воспаления ноги следует отнести возникновение таких недугов как:
- грибок стопы и тромбофлебит;
- диабет и варикоз;
- аллергическая реакция, сопровождающаяся разрушением кожных покровов инфекцией.
Врачи называют несколько факторов, которые могут привести к развитию у человека рожи. Это:
- ожирение;
- развитие злокачественных опухолей;
- болезни во внутренних и в ЛОР-органах;
- нарушение обмена веществ и лимфотока;
- резкое снижение иммунитета;
- длительное употребление медикаментов, негативно влияющих на иммунитет;
- пожилой возраст;
- нарушение кровообращения в ногах;
- длительное употребление алкогольных напитков и курение табачных изделий.
Часто бактериальные клетки стрептококк группы живут в организме у пациентов, которые страдают от хронического стрептококкового тонзиллита, кариеса. Под действием некоторых факторов они могут перейти в активную стадию.
Под действием некоторых факторов они могут перейти в активную стадию.
Врачами считается, что резкие температурные перепады, снижение деятельности иммунной системы. Долгое пребывание на солнце может спровоцировать развитие данной болезни. Не последнее место в появлении болезни занимают стрессы.
Симптомы рожистого воспаления ноги
Первые признаки рожистого воспаления проявляются тем, что у больного отекает нога.
Распространение воспалительного процесса при рожистом воспалении ноги сопровождается следующими симптомами:
- повышением температуры;
- слабостью и болями в голове;
- поражением ближайших с повреждением сосудов и суставов;
- приобретением поверхностью кожи красного оттенка;
- появлением на ноге нескольких пораженных участков похожих по размерам.
Наличие у человека сильной интоксикации сопровождается появлением тошноты, рвоты.
При развитии тяжелого рожистого воспаления у больного появляется спутанность в сознании, его часто мучают судороги. Он теряет сознание и падает в обморок.
Тяжелая стадия болезни характеризуется следующими симптомами:
- температура поднимается до 40, возникает распирание;
- чрезмерно увеличиваются лимфатические узлы;
- возникает боль, зуд, отек;
- появляется частая тошнота, жжение, нарушается работа кишечника.
Острая стадия длиться от 5 до 15 дней, далее недуг стихает и на коже остается только шелушение.
Медики отмечают, что данная болезнь бывает несколько типов:
- Эритематозной. При ней пораженный участок имеет четкие границы и яркую красную окраску.
- Эритемазно-геморрагической. Пораженный участок не только имеет красный цвет, но и на нем выявляется несколько точечных кровоизлияний. Такие точки свидетельствуют о том, что были поражены капилляры.
- Эритемазно-буллезной. Данная стадия характеризуется расслоением верхних слоев эпидермиса и формированием пузырей. Жидкость в таких пузырях содержит большое количество стрептококковых бактерий, поэтому больному нужно их обрабатывать антисептиком.
 Лопнувшие пузырьки проходят долго, и на их месте образуется корочка.
Лопнувшие пузырьки проходят долго, и на их месте образуется корочка. - Буллезно-гемморагической. При ней в пузырях содержится жидкость с примесями крови.
- Гангренозной. При ней появляется некроз на поверхности кожи.
Данная болезнь имеет несколько стадий, зависящих от ее тяжести. Воспаление бывает:
- Легким. При нем поражение затрагивает небольшие площади, и температура тела равняется 38,5 градусам.
- Среднетяжелым. На теле у пациента образуется несколько пораженных участков, температура тела держится около 40 градусов, но это продолжается около 1 недели.
- Тяжелым. При ней пораженные участки затрагивают все тело, температура тела держится на высокой отметке несколько дней. Также во время данной стадии человек часто теряет сознание, он бредит, и у него появляются первые признаки менингита.
Отдельно врачи выделяют блуждающую форму. Во время нее болезнь быстро перемещается на соседнюю область, а прежнее место поражения шелушится и заживает.
Диагностика
Первоначально врач опрашивает пациента: он его спрашивает о том, когда появилась болезнь, сколько она уже длится и какими симптомами сопровождается. После этого врач осматривает пораженную конечность на наличие на ней признаков болезни.
Дополнительно пациенту потребуется сдать анализ крови.
Для постановки более точного диагноза больного могут направить к дерматологу и инфекционисту. Также ему потребуется сдать биоматериал из пораженных тканей на гистологию.
Осложнения
Врачи отмечают, что рожа может пройти самостоятельно. После пика активности, спустя 14 дней, рожистое воспаление утихает, краснота спадает. Отек ноги и пигментация на пораженной коже остается долго.
В этот период возникают частые рецидивы:
- у пациента быстро появляются пузыри, покрывающие все тело, и болезнь сразу переходит в тяжелую форму;
- он часто болеет различными инфекциями в тяжелой стадии.
Если лечение рожистого воспаления ноги не проводилось, то это может привести к появлению таких осложнений как:
- болезни в почках;
- развитие патологии в сердечнососудистой системе.

Также отсутствие своевременного лечения рожистого воспаления ноги приводит к опасным последствиям. К ним следует отнести:
- пневмонию и сепсис;
- менингит и ревматизм;
- миокардит и гломерулонефрит;
- флегмоны и абсцессы;
- трофические язвы и лимфостаз.
Как лечится рожистое воспаление ног
Лечение рожистого воспаления ноги основывается на применении следующих методов:
- Назначаются антибиотические вещества. Они могут употребляться внутрь или вводиться внутримышечно. При рожистом воспалении ноги используются такие антибиотики как: Амоксициллин, Оспамокс. Дополнительно используется: Фуразолидон, Эритромицин. Все медикаменты используются от 7 до 10 суток.
- Начав лечение антибиотиками, не следует забывать про использование лекарств, нормализующих микрофлору кишечника. К ним следует отнести Линекс.
- Усилить эффект поможет мазь для наружного применения: Ируксол.
Помните, что мазь от рожистого воспаления ноги наносится лишь на очищенную кожу. Перед нанесением поверхность кожи протирается Фурациллином. Он снижает риск повторного появления болезни и возникновения дополнительной инфекции.
Как лечить рожистое воспаление на ноге медикаментами и иными средствами, лечащими медикаментозно? Первоначально пациенту назначаются медикаментозные средства.
Таблетки, лечащие рожистое воспаление ноги, это:
- Кларитин. Он помогает снять зуд.
- Нурофен. Средство способствует снижению температуры тела и быстро останавливает воспалительный процесс.
- Гипотиазид. Лекарство помогает вывести лишнюю жидкость из организма и снимает первые признаки его интоксикации.
- Продигиозан. Он помогает поддержать иммунитет.
Помимо этого назначаются иммуностимулирующие средства. В данном случае используются витаминные комплексы и биостимуляторы. Они заживляют раны и помогают устранить признаки интоксикации организма. Обычно врачами назначаются препараты группы В, которые укрепляют нервные окончания.
Обычно врачами назначаются препараты группы В, которые укрепляют нервные окончания.
При высокой температуре тела пациенты назначаются жаропонижающие лекарства: Аспирин, Ибупрофен. Помимо этого используются противовоспалительные препараты: Баралгин, Реопирин, Диклофенак.
При длительном наличии признаков интоксации организма пациенту вводится глюкоза. Также ему рекомендуется много пить и применять мочегонные средства.
Если у пациента больного рожей часто возникают рецидивы, то ему назначается гормональные препараты, в основном Преднидазол.
Чем же еще можно лечить рожистое воспаление ноги, если антибиотические вещества использовать нельзя?
Врачом назначаются физиотерапевтические процедуры:
- облучение ультрафиолетом, слабыми разрядами тока и высокочастотным током, лазером.
Данные методы помогают снизить возникновения слоновости ноги.
Если у пациента имеются нарушения в лимфотоке, то ему назначается озокерит, магнитотерапия, электрофорез с лидазой.
Если болезнь пациента перешла в острую стадию и у него часто появляются осложнения, то в данном случае врачами назначается хирургическая операция. Во время нее врач вскрывает пузырь и выводит все его содержимое наружу. Далее пораженное место обрабатывается антисептическим раствором. После того, как пузырьки вскрыты, их обрабатывают мазью с антибиотическим веществом, которая обладает обезболивающим эффектом. Мазать такой мазью следует до того пока раны полностью не заживут.
Лечение в домашних условиях
Рецепты народной медицины при лечении рожистого воспаления ног применяется только тогда, когда это разрешено лечащим врачом.
Как же лечить рожистое воспаление ноги в домашних условиях, если традиционные методы не дали желаемого результата? Приведем рецепты применения самых эффективных народных средств, которые используются для избавления от рожистого воспаления:
- Готовим кровохлебку. Для этого нужно смешать 100 грамм жидкости и измельченной травы (кровохлебка лекарственная).
 Полученный состав заливается кипятком и кипятится 10 минут. Далее его требуется остудить. В полученном составе следует смочить тряпочку и приложить к месту поражения. Компрессы помогают снять покраснение, отек, зуд, жжение. Для усиления эффекта врачи рекомендуют протирать пораженные участки травяной настойкой и делать это несколько раз в день.
Полученный состав заливается кипятком и кипятится 10 минут. Далее его требуется остудить. В полученном составе следует смочить тряпочку и приложить к месту поражения. Компрессы помогают снять покраснение, отек, зуд, жжение. Для усиления эффекта врачи рекомендуют протирать пораженные участки травяной настойкой и делать это несколько раз в день. - Если у пациента часто возникают рецидивы, то в качестве лечения используется творог. Его требуется нанести на место поражения и снять после высыхания. Творог помогает избежать осложнений после лечения, увеличить процесс восстановления кожи и ускорить обмен веществ. В твороге содержится много полезных элементов, насыщающих организм и кожу витаминными комплексами и питательными элементами, поэтому он часто используется в рецептах средств народной медицины.
- Одним из самых эффективных средств избавления от рожи является компресс из чернокорня. Данное растение можно свободно приобрести в аптечном пункте. Перед использованием корень измельчается и смешивается с жидкостью. Полученный состав следует положить на тряпочку и положить на проблемную область. Чернокорень помогает убрать боль, снижает температуру в проблемной зоне. Также его рекомендуют при ответе на вопрос, как снять отечность ноги при рожистом воспалении.
- Для изготовления состава понадобиться взять одну ложку травяного порошка и четыре ложки масла. Состав следует нанести на проблемный участок кожи и дождаться его полного впитывания. Далее обработанную область нужно обработать антисептиком.
- Питание при рожистом воспалении ноги подразумевает под собой соблюдение больным строгой диеты: ему требуется несколько дней пить только воду, содержащую лимонный или апельсиновый сок.
- Многие пациенты отмечают, что от рожи можно избавиться при помощи сельдерея. Его необходимо измельчить в мясорубке в кашицу. Повязки, смоченные в данной кашице, следует прикреплять к больной конечности. Сельдерей можно заменить капустой, которая также измельчается в кашицу.
 Состав держится около получаса.
Состав держится около получаса. - Для того чтобы снять болевые ощущения и красноту используется фасоль. Её требуется измельчить в порошок. Полученный состав держится на ноге около получаса.
- Некоторые пациенты отмечают, что им удалось убрать рожу красной тряпкой с мелом. На ткань следует насыпать мел и положить на поврежденный участок кожи. Такая ткань убирает красноту, припухлость и снижает температуру тела.
Профилактика рожистого воспаления
Чтобы снизить риск появления у человека такого заболевания как рожистое воспаление ноги ему нужно проводить профилактические процедуры:
- Не контактировать с людьми, страдающими рожистыми воспалениями. Если это произошло, то человеку следует обработать кожу антисептиком.
- Соблюдать меры по укреплению своего иммунитета: правильно распределять время, заниматься спортом, избегать стрессов, больше бывать на улице.
- При хронических стрептококковых инфекциях вовремя купировать их очаги.
- Питаться только правильной пищей. Помните, что гемолитические стрептококковые бактерии могут долгое время жить и передаваться вместе с несвежей едой, особенно их много содержится в мясном бульоне.
- После избавления от рожистого воспаления проводить инъекции с бициллином.
- Следить за гигиеной ног: чаще их мыть, предотвращать мозоли, потертости, порезы. Не рекомендуется их переохлаждать или перегревать.
- Внимательно следить за ногами и при появлении неприятных симптомов обратиться за помощью к специалисту.
Самое главное в профилактике рожистого заболевания считается то, что каждый человек должен внимательно следить за организмом и при появлении неприятных признаков незамедлительно проконсультироваться со специалистом.
Таким образом, рожа ног – это не опасная болезнь только тогда, когда человек вовремя обратился к специалисту, прошел диагностику и провел соответствующие лечебные и профилактические процедуры.
Я пишу статьи по различным направлениям, которые в той или иной степени затрагивают такое заболевание как отек.
болят суставы стоп ног чем лечить
болят суставы стоп ног чем лечитьболят суставы стоп ног чем лечить
>>>ПЕРЕЙТИ НА ОФИЦИАЛЬНЫЙ САЙТ >>>Что такое болят суставы стоп ног чем лечить?
Артикулат купил на сайте изготовителя, и уже через 2 дня заказ доставили прямо домой. Учитывая, что остеохондроз у меня был давно, тот факт, что крем устранил его за 21 день – настоящее чудо. Даже к врачам обращаться не пришлось. Отличное средство
Эффект от применения болят суставы стоп ног чем лечить
Крем для суставов Артикулат обладает противовоспалительной, регенерирующей, антиоксидантной, стимулирующей, обезболивающей функцией. Препарат выполняет функцию хондропротектора, антибиотика, анальгетика, гормонального вещества. Крем объединяет в себе свойства перечисленных лекарств. Поэтому для восстановления суставов эти препараты не приходится покупать – достаточно крема Articulat.
Мнение специалиста
Articulat восстанавливает хрящевую ткань, питает проблемную область витаминами и микроэлементами, а также отводит воду. Фито-комплекс способствует усвоению организмом полезных веществ и выводит токсические компоненты из внутренних органов.
Как заказать
Для того чтобы оформить заказ болят суставы стоп ног чем лечить необходимо оставить свои контактные данные на сайте. В течение 15 минут оператор свяжется с вами. Уточнит у вас все детали и мы отправим ваш заказ. Через 3-10 дней вы получите посылку и оплатите её при получении.
Отзывы покупателей:
Аня
ARTICULAT — это НАТИВНЫЙ КОМПЛЕКС ПРОТИВ КОСТНО-СУСТАВНЫХ ЗАБОЛЕВАНИЙ. ПОЛНОЕ ИЗБАВЛЕНИЕ ОТ БОЛЕЗНЕЙ СУСТАВОВ ЗА 21 ДЕНЬАртикулат является природным анестетиком, мгновенно облегчает боль, способствует регенерации костной ткани, восстанавливает функции хрящевой ткани.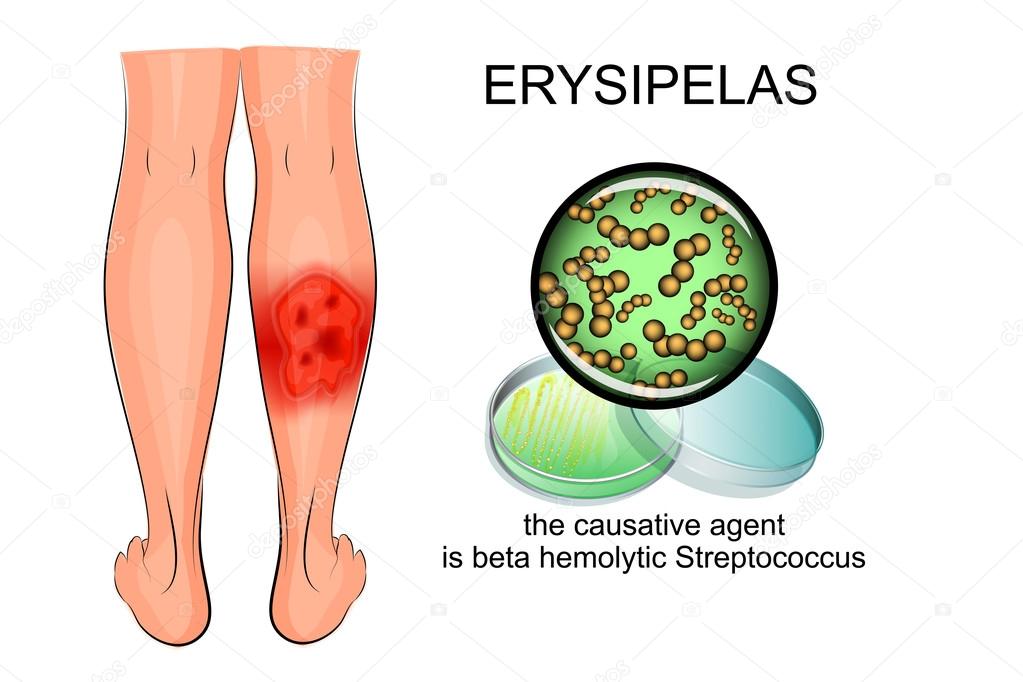
Катюша
Лекарство Артикулат восстанавливает суставы независимо от причины, вызвавшей воспаление хрящей и костной ткани.
Дополнительное преимущество использования крема Articulat – возможность лечения в домашних условиях. При развитии суставных болезней пациентам рекомендовано ограничение двигательной активности. Благодаря тому, что крем рассчитан на использование вне медицинского заведения, удается избежать физической нагрузки и одновременно пройти лечение. Где купить болят суставы стоп ног чем лечить? Articulat восстанавливает хрящевую ткань, питает проблемную область витаминами и микроэлементами, а также отводит воду. Фито-комплекс способствует усвоению организмом полезных веществ и выводит токсические компоненты из внутренних органов.
Когда сильно болят суставы стопы, что делать, вам подскажет врач. После определения причины неприятных ощущений приступать к лечению необходимо . Болит сустав большого пальца на ноге: чем лечить и как, причины появления боли. 65301. 0. Болит косточка на ноге около большого пальца: лечение. Причины боли в стопах ног. Что делать при сильной тянущей или ноющей боли в стопе. Какие заболевания вызывают боль в стопах при наступании или ходьбе. Обратитесь к врачу, чтобы начать лечение на ранней стадии. Болят суставы ног: причины и лечение. Боли в суставах ног являются следствием не только . Строение сустава. Причин, провоцирующих суставные боли, огромное количество. . Что это такое артроз и как лечить пораженные суставы. Почему болят суставы стопы и как с этим справиться? Изучите особенности их строения, рассмотрите самые распространенные проблемы данного участка, методы диагностики и решения. Как лечить боль в суставах ног — обезболивание, гимнстика. Читайте в статье! . Характер боли суставов ног и способ их проявления могут быть характерными признаками того или иного заболевания и поводом обратиться к врачу В зависимости от того, почему болят суставы, стопы ног, врачи определяют, что делать и как их лечить. Специалист, определив источник боли в суставах, стопах ног сможет сказать, как излечиться и что делать после. Обращайтесь в больницу. Часто женщины жалуются на боли в области суставов стоп ног, и не мудрено, ведь представительницы прекрасного . Вот уже и доктор ставит неприятный диагноз. Какие бывают болезни суставов стопы ног, и как их лечить расскажем далее. Содержание. Почему болят стопы? Симптомы болезней суставов. Боли в суставах, вызванные патологией суставного аппарата. Боли в области суставов пальцев стоп, вызванные повреждением околосуставных структур. К какому врачу обратиться, если болят суставы пальцев стопы? Лечение больных суставов ног будет направлено на подавление инфекции и . Как появляется боль в суставах ступни ног. В данном случае следует рассматривать . Для снижения боли в суставах стопы лечение, проводится лекарственными средствами, действие которых усилит выведение солей и снизит.
Специалист, определив источник боли в суставах, стопах ног сможет сказать, как излечиться и что делать после. Обращайтесь в больницу. Часто женщины жалуются на боли в области суставов стоп ног, и не мудрено, ведь представительницы прекрасного . Вот уже и доктор ставит неприятный диагноз. Какие бывают болезни суставов стопы ног, и как их лечить расскажем далее. Содержание. Почему болят стопы? Симптомы болезней суставов. Боли в суставах, вызванные патологией суставного аппарата. Боли в области суставов пальцев стоп, вызванные повреждением околосуставных структур. К какому врачу обратиться, если болят суставы пальцев стопы? Лечение больных суставов ног будет направлено на подавление инфекции и . Как появляется боль в суставах ступни ног. В данном случае следует рассматривать . Для снижения боли в суставах стопы лечение, проводится лекарственными средствами, действие которых усилит выведение солей и снизит.
http://eclearusa.com/images/kak_lechit_artroz_3_stepeni_tazobedrennogo_sustava7543.xml
http://ononewave.ru/upload/kak_lechit_artroz_sustavov_lechenie2597.xml
http://www.fruitsad.pl/images/kak_lechit_posttravmaticheskii_artroz_golenostopnogo_sustava2722.xml
http://gildiamasterov.ru/userfiles/file/kak_lechit_artroz_loktevogo_sustava3772.xml
http://stark-tools.ru/images/uploaded/chem_lechit_artrit_sustavov_paltsev_ruk2880.xml
Крем для суставов Артикулат обладает противовоспалительной, регенерирующей, антиоксидантной, стимулирующей, обезболивающей функцией. Препарат выполняет функцию хондропротектора, антибиотика, анальгетика, гормонального вещества. Крем объединяет в себе свойства перечисленных лекарств. Поэтому для восстановления суставов эти препараты не приходится покупать – достаточно крема Articulat.
болят суставы стоп ног чем лечить
Артикулат купил на сайте изготовителя, и уже через 2 дня заказ доставили прямо домой. Учитывая, что остеохондроз у меня был давно, тот факт, что крем устранил его за 21 день – настоящее чудо. Даже к врачам обращаться не пришлось. Отличное средство
Даже к врачам обращаться не пришлось. Отличное средство
Лечение рожистого воспаления: терапия и хирургия. Последствия для кожи. . Рожистое воспаление (или просто рожа) – одна из бактериальных инфекций кожи . Чем лечить рожистое воспаление кожи, если возникли местные осложнения или развилась буллезная рожа? В этом случае, выход только один. Рожистое воспаление или рожа – распространенное инфекционно-аллергическое заболевание кожи и подкожной . Рожистое воспаление – болезнь цивилизованных стран. На африканском континенте и в Южной Азии люди болеют крайне редко. Основной причиной рожистого воспаления выступает стрептококк, который . Также присутствует мышечная боль в области ног и поясницы, у человека болят суставы. . Как лечить рожу на ноге? Если речь идет о легкой степени тяжести, то вполне достаточно лечения в домашних условиях. А вот в. Рожистое воспаление суставов при своевременно начатом лечении проходит за 2―3 недели. Негативные последствия заболевания наблюдаются, если пациент запустил болезнь, произошло вторичное инфицирование, имело место самолечение. Осложнения рожи: ухудшение лимфотока, застой; заражение крови. Рожистое воспаление относится к инфекционно-воспалительным заболеваниям кожи. Вызывает болезнь бета-гемолитический стрептококк группы А. Эта группа стрептококков представляет серьёзную опасность для здоровья человека. Болезнь характеризуется поражени. Симптомы и лечение рожистого воспаления ноги. Симптомы рожи нижних конечностей возникают остро, их выраженность быстро нарастает. Если не будет оказана своевременная медицинская помощь, развиваются осложнения патологии, которые в тяжелых случаях могут привести к смерти человека. Рожистое воспаление, или рожа, представляет собой заболевание, которое имеет бактериальную природу и характеризуется поражением верхнего слоя эпителия и подкожной клетчатки. Рожистое воспаление руки в равной степени возникает как у мужчин, так и у женщин. Симптомы достаточно яркие, поэтому не. А также рожистым воспалением страдают младенцы. Но для них это особенная . Формы рожистого воспаления. По характеру местных проявлений заболевания . Именно с ее помощью, как утверждают многие пациенты, бабки лечат это заболевание. Перорально: Настойка элеутерококка. Среди современных инфекционных заболеваний взрослой части населения всего 4 место занимает рожистое воспаление руки или других частей тела. Эта инфекция относится к стрептококковым и развивается достаточно стремительно.
Но для них это особенная . Формы рожистого воспаления. По характеру местных проявлений заболевания . Именно с ее помощью, как утверждают многие пациенты, бабки лечат это заболевание. Перорально: Настойка элеутерококка. Среди современных инфекционных заболеваний взрослой части населения всего 4 место занимает рожистое воспаление руки или других частей тела. Эта инфекция относится к стрептококковым и развивается достаточно стремительно.
Рожистое воспаление ног: лечение, причины, симптомы
Рожистое воспаление (народное название рожа) – довольно распространенное кожное инфекционное заболевание. Возбудителем является микроорганизм – стрептококк. Поражаться может кожа лица, туловища, половых органов, слизистая оболочка рта и носа, но наиболее часто – кожа нижних конечностей. Через ранки, маленькие трещины, порезы микроорганизм попадает в кожу, вызывая воспаление, чему способствует ослабленный иммунитет. Рожистое воспаление может рецидивировать, тогда требуется постоянное лечение в год один, два раза.
- Как проявляется болезнь
- Формы заболевания
- Лечение при роже
- Профилактические мероприятия
По виду поражения кожи ноги различают такие формы заболевания:
- эритематозная форма;
- буллезная;
- буллезно-геморрагическая;
- буллезно-некротическая.
Как проявляется болезнь
Рожистое воспаление возникает остро. Повышается температура тела до 40 градусов по Цельсию, развивается общая слабость, появляется головная боль, может быть тошнота. Часто в паху со стороны пораженной ноги прощупывается овальный шарик, это увеличивается лимфатический узел.
После вышеперечисленных симптомов появляются местные изменения. Происходит утолщение ноги за счет отека. На коже конечностей появляются яркие красные пятна с неровными зубчатыми краями, которые позже сливаются в одно большое. Кожа ноги становится горячей на ощупь. Это основные проявления эритематозной формы рожистого воспаления.
Это основные проявления эритематозной формы рожистого воспаления.
Формы заболевания
Буллезная форма, кроме покраснения и отека, характеризуется образованием булл. Буллы – это кожные пузырьки, содержащие светлую межтканевую жидкость.
При буллезно-геморрагической форме пузырьки содержат мутную жидкость. Они появляются из-за поражения более глубоких слоев кожи. Буллы могут сливаться в один обширный плоский пузырь.
При буллезно-некротической форме рожистого воспаления появляются очаги мертвой (некротизированной) кожи.
При попадании инфекции в более глубокие слои нижней конечности (подкожную клетчатку, мышцы) могут образовываться большие гнойники. В этом случае понадобится оперативное лечение. Хотя при булезно-некротической роже также требуется вмешательство хирурга для удаления мертвой ткани.
Еще одно осложнение рожи – воспаление подкожных вен ноги, тромбофлебит, при котором в мелких и средних венах образуются тромбы.
Лечение при роже
Общее лечение рожистого воспаления проводится медикаментозно. В первую очередь используются антибиотики широкого спектра, противовоспалительные и противоаллергические (десенсебилизирующие) препараты. При выраженной общей слабости для снятия интоксикации применяют внутривенное введение различных растворов. Если рожистое воспаление осложняется тромбофлебитом, добавляют кроверазжижающие лекарства.
Местное лечение включает кварцевание пораженной ноги и использование высокочастотного электромагнитного колебания (УВЧ) на увеличенные лимфоузлы. При образовании булл и язв применяют мазевые повязки. Можно использовать обертывание с озокеритом.
Оперативное лечение включает удаление булл, некротизированных участков кожи и вскрытие гнойников. Это производят в хирургическом стационаре.
Довольно часто при легкой форме рожистого воспаления применяют народное лечение. Готовят отвары на основе тимьяна, девясила, лабазника, ромашки и других трав. Эти средства обладают местным противовоспалительным и противоотечным действием. Еще одно народное средство – сухой компресс с мелом, при котором измельченным мелом посыпают кожу ноги и обертывают тканью.
Эти средства обладают местным противовоспалительным и противоотечным действием. Еще одно народное средство – сухой компресс с мелом, при котором измельченным мелом посыпают кожу ноги и обертывают тканью.
Профилактические мероприятия
Чтобы предупредить рожистое воспаление, необходимо следить за целостностью кожных покровов, любые трещины и ранки лучше обработать антисептиком (йодом, зеленкой, лучше бетадином).
Наибольший процент заболевших, приходится на людей с ослабленным иммунитетом. Нужно употреблять пищу богатую витаминами и белками, для его укрепления, желательно заниматься закаливанием организма.
Если рожистое воспаление развивалось неоднократно, необходимо соблюдать строгий режим: следить чтобы не было венозного застоя в пораженной ноге, строго обрабатывать все раны. При сильном отеке применять эластическое бинтование.
Рожистое воспаление кожи — Новости и публикации — Pharmedu.ru
Рожистое воспаление (рожа) – заболевание, которое вызывается микроорганизмом – стрептококком и характеризуется местным воспалительным процессом кожи и слизистых оболочек, а так же повышением температуры и проявлениями общей интоксикации организма. Рожистое воспаление – это широко распространенное инфекционное заболевание с низкой степенью заразности. Данная болезнь встречается повсеместно, каждый год диагностируется 15-20 случаев заболевания на 10000 населения. Около 70% всех случаев заболевания приходятся на летние и осенние месяцы. Возможные причины развития рожистого воспаления Рожу вызывает бета-гемолитический стрептококк группы А. При неосложненном течении заболевания он играет основную роль. В условиях сниженного иммунитета к стрептококковому воспалению могут присоединяться представители другой флоры, например, стафилококк. В таком случае заболевание протекает более тяжело за счет развития гнойных осложнений и хуже поддается лечению. Бета-гемолитический стрептококк обладает большой устойчивостью к факторам внешней среды. Он надолго остается жизнеспособным при высушивании, замораживании, при повышении температуры до 560 градусов гибнет только через 30 минут. Но стандартные дезинфицирующие растворы способны полностью уничтожить возбудителя. Факторы, которые способствуют заражению рожей, относятся: • снижение иммунитета после перенесенного заболевания, переохлаждения, гиповитаминоза; • постоянная травматизация кожных покровов при выполнении профессиональных обязанностей, работа, связанная с постоянным загрязнением кожи, длительное ношение резиновой обуви и т. д.; • имеющиеся заболевания, связанные с повреждением целостности кожных покровов и нарушением питания кожи: грибковое поражение кожи, сахарный диабет, ожирение, хроническая венозная недостаточность; • наличие источников хронической инфекции (тонзиллит, кариес зубов, отит и др.). Источником инфицирования является больной человек с признаками рожи или носитель. Носителем называется тот пациент, в организме которого постоянно присутствует стрептококк без появления характерных симптомов рожи. Рожистое воспаление формируется только у лиц со сниженным иммунитетом. У остальных людей собственные защитные системы организма справляются с микроорганизмами и заболевание не возникает. Поэтому наиболее часто рожистое воспаление диагностируется у пожилых людей, женщин в период беременности и послеродовом периоде, а также у лиц с длительно текущими хроническими заболеваниями. После проникновения в кожные покровы возбудитель начинается процесс интенсивного размножения микроорганизмов. При этом выделяется большое количество токсинов, которые, попадая в кровоток, вызывают повышение температуры, озноб и другие проявления интоксикации организма. В дальнейшем стрептококк оседает в лимфатических узлах, где и уничтожается с помощью естественных защитных факторов организма либо под действием антибактериальной терапии. У лиц со сниженным иммунитетом возможно не полная гибель возбудителя, что приводит к возврату заболевания через некоторое время.
Бета-гемолитический стрептококк обладает большой устойчивостью к факторам внешней среды. Он надолго остается жизнеспособным при высушивании, замораживании, при повышении температуры до 560 градусов гибнет только через 30 минут. Но стандартные дезинфицирующие растворы способны полностью уничтожить возбудителя. Факторы, которые способствуют заражению рожей, относятся: • снижение иммунитета после перенесенного заболевания, переохлаждения, гиповитаминоза; • постоянная травматизация кожных покровов при выполнении профессиональных обязанностей, работа, связанная с постоянным загрязнением кожи, длительное ношение резиновой обуви и т. д.; • имеющиеся заболевания, связанные с повреждением целостности кожных покровов и нарушением питания кожи: грибковое поражение кожи, сахарный диабет, ожирение, хроническая венозная недостаточность; • наличие источников хронической инфекции (тонзиллит, кариес зубов, отит и др.). Источником инфицирования является больной человек с признаками рожи или носитель. Носителем называется тот пациент, в организме которого постоянно присутствует стрептококк без появления характерных симптомов рожи. Рожистое воспаление формируется только у лиц со сниженным иммунитетом. У остальных людей собственные защитные системы организма справляются с микроорганизмами и заболевание не возникает. Поэтому наиболее часто рожистое воспаление диагностируется у пожилых людей, женщин в период беременности и послеродовом периоде, а также у лиц с длительно текущими хроническими заболеваниями. После проникновения в кожные покровы возбудитель начинается процесс интенсивного размножения микроорганизмов. При этом выделяется большое количество токсинов, которые, попадая в кровоток, вызывают повышение температуры, озноб и другие проявления интоксикации организма. В дальнейшем стрептококк оседает в лимфатических узлах, где и уничтожается с помощью естественных защитных факторов организма либо под действием антибактериальной терапии. У лиц со сниженным иммунитетом возможно не полная гибель возбудителя, что приводит к возврату заболевания через некоторое время. Иммунитет после выздоровления не развивается. Наоборот, из-за повышенной чувствительности организма к стрептококку, у пациентов после перенесенного рожистого воспаления более часто развивается рецидив заболевания. Симптомы рожистого воспаления Заболевание начинается внезапно с резкого повышения температуры тела до 39-40° С, появления головной боли, слабости, боли в мышцах, тошноты, рвоты, так же происходит увеличение лимфатических узлов, особенно наиболее близко расположенных к зоне поражения. На коже в области поражения в начале заболевания появляется зуд, жжение. Приблизительно в течение суток в этом месте развивается боль, жар, покраснение, которое буквально за несколько часов значительно увеличивается в размерах. Классическое рожистое воспаление представляет собой участок кожи ярко красного цвета с четкими границами, неровными краями в виде «языков пламени», несколько возвышается над поверхностью здоровой кожи. Процесс может затрагивать разные части тела, руки, ноги, лицо, грудь. Повышенная температура тела сохраняется на фоне лечения до 10 дней. Кожные проявления держатся несколько дольше — до 15 суток. Рецидив заболевания может возникнуть в период до 2-х лет после выздоровления. Обычно при возврате болезни самочувствие пациента не ухудшается, заболевание диагностируется при появлении на коже неярких красных пятен, отек, как правило, не выражен. Лечение рожистого воспаления При повышении температуры тела рекомендуется усиленное потребление жидкости. Жаропонижающие препараты (аспирин, парацетамол, нимесулид) показаны только при повышении температуры до 39° С и выше. В период лихорадки, а также при развитии рожистого воспаления кожи нижних конечностей всем пациентам необходим постельный режим. Лекарственная терапия рожи включает в себя следующие составляющие: • Антибактериальные препараты. Для лечения дома назначаются препараты в форме таблеток. Предпочтение отдается таким лекарственным средствам, как эритромицин, доксициклин, азитромицин, ципрофлоксацин.
Иммунитет после выздоровления не развивается. Наоборот, из-за повышенной чувствительности организма к стрептококку, у пациентов после перенесенного рожистого воспаления более часто развивается рецидив заболевания. Симптомы рожистого воспаления Заболевание начинается внезапно с резкого повышения температуры тела до 39-40° С, появления головной боли, слабости, боли в мышцах, тошноты, рвоты, так же происходит увеличение лимфатических узлов, особенно наиболее близко расположенных к зоне поражения. На коже в области поражения в начале заболевания появляется зуд, жжение. Приблизительно в течение суток в этом месте развивается боль, жар, покраснение, которое буквально за несколько часов значительно увеличивается в размерах. Классическое рожистое воспаление представляет собой участок кожи ярко красного цвета с четкими границами, неровными краями в виде «языков пламени», несколько возвышается над поверхностью здоровой кожи. Процесс может затрагивать разные части тела, руки, ноги, лицо, грудь. Повышенная температура тела сохраняется на фоне лечения до 10 дней. Кожные проявления держатся несколько дольше — до 15 суток. Рецидив заболевания может возникнуть в период до 2-х лет после выздоровления. Обычно при возврате болезни самочувствие пациента не ухудшается, заболевание диагностируется при появлении на коже неярких красных пятен, отек, как правило, не выражен. Лечение рожистого воспаления При повышении температуры тела рекомендуется усиленное потребление жидкости. Жаропонижающие препараты (аспирин, парацетамол, нимесулид) показаны только при повышении температуры до 39° С и выше. В период лихорадки, а также при развитии рожистого воспаления кожи нижних конечностей всем пациентам необходим постельный режим. Лекарственная терапия рожи включает в себя следующие составляющие: • Антибактериальные препараты. Для лечения дома назначаются препараты в форме таблеток. Предпочтение отдается таким лекарственным средствам, как эритромицин, доксициклин, азитромицин, ципрофлоксацин. В больнице внутримышечно вводятся препараты пенициллинового ряда и цефалоспорины. Курс лечения антибиотиками составляет 7-10 дней. После этого, при улучшении состояния, больной считается незаразным для окружающих, и может быть выписан. • Противовоспалительные средства рекомендуются при выраженном отеке и болезненности кожи пораженной области. Наиболее распространенными являются такие препараты, как бутадион, хлотазол, которые назначаются на 10-15 дней. При выраженных симптомах интоксикации показано внутривенное капельное введение растворов (гемодез, изотонический раствор натрия хлорида, раствор глюкозы) в сочетании с мочегонными и противовоспалительными препаратами. • Местное лечение рожи необходимо только при возникновении пузырьков в зоне воспаления. В противном случае применение мазей и компрессов будет не только бесполезным, но и вредным. При наличии неповрежденных пузырей их аккуратно вскрывают, а после выхода содержимого применяются повязки с фурацилином или банеоцином. Смена повязок осуществляется несколько раз в день. При местных кровоизлияниях рекомендуются аппликации с банеоцином. • Из физиотерапевтических методов лечения в остром периоде может быть рекомендовано ультрафиолетовое облучение на пораженную зону, а также на область лимфатических узлов. Для скорейшего выздоровления назначается озокерит, нафталановая мазь, аппликации парафина, электрофорез лидазы, хлорида кальция. После перенесенного заболевания пациенты находятся под наблюдением инфекциониста поликлиники в течение трех месяцев, после рецидива рожистого воспаления в течение двух лет. Профилактика рожистого воспаления Общие профилактические мероприятия заключаются в соблюдении правил личной гигиены, лечении заболеваний кожи. При нарушении целостности кожи рекомендуется своевременная дезинфекция и наложение изолирующей повязки. При рецидивирующем воспалении с профилактической целью внутримышечно вводится антибактериальный препарат бициллин.
В больнице внутримышечно вводятся препараты пенициллинового ряда и цефалоспорины. Курс лечения антибиотиками составляет 7-10 дней. После этого, при улучшении состояния, больной считается незаразным для окружающих, и может быть выписан. • Противовоспалительные средства рекомендуются при выраженном отеке и болезненности кожи пораженной области. Наиболее распространенными являются такие препараты, как бутадион, хлотазол, которые назначаются на 10-15 дней. При выраженных симптомах интоксикации показано внутривенное капельное введение растворов (гемодез, изотонический раствор натрия хлорида, раствор глюкозы) в сочетании с мочегонными и противовоспалительными препаратами. • Местное лечение рожи необходимо только при возникновении пузырьков в зоне воспаления. В противном случае применение мазей и компрессов будет не только бесполезным, но и вредным. При наличии неповрежденных пузырей их аккуратно вскрывают, а после выхода содержимого применяются повязки с фурацилином или банеоцином. Смена повязок осуществляется несколько раз в день. При местных кровоизлияниях рекомендуются аппликации с банеоцином. • Из физиотерапевтических методов лечения в остром периоде может быть рекомендовано ультрафиолетовое облучение на пораженную зону, а также на область лимфатических узлов. Для скорейшего выздоровления назначается озокерит, нафталановая мазь, аппликации парафина, электрофорез лидазы, хлорида кальция. После перенесенного заболевания пациенты находятся под наблюдением инфекциониста поликлиники в течение трех месяцев, после рецидива рожистого воспаления в течение двух лет. Профилактика рожистого воспаления Общие профилактические мероприятия заключаются в соблюдении правил личной гигиены, лечении заболеваний кожи. При нарушении целостности кожи рекомендуется своевременная дезинфекция и наложение изолирующей повязки. При рецидивирующем воспалении с профилактической целью внутримышечно вводится антибактериальный препарат бициллин. Доза препарата и кратность введения рассчитывается индивидуально для каждого больного в зависимости от частоты и степени тяжести рецидивов.
Доза препарата и кратность введения рассчитывается индивидуально для каждого больного в зависимости от частоты и степени тяжести рецидивов. С инфекцией шутки плохи. Как оказать первую помощь при рожистом воспалении | Здоровая жизнь | Здоровье
Слово – врачу-инфекционисту выездной инфекционной консультативной бригады 11‑й подстанции Скорой медицинской помощи г. Москвы Людмиле Проскуриной.
Хитрый симптом
Высокая температура, озноб, ломота в теле, головная боль… – поначалу рожистое воспаление, вызванное стрептококком, протекает так же, как и любое простудное заболевание. Спустя 12 часов, а иногда несколько позже, на теле (чаще всего – на ногах и лице) пострадавшего появляются отек и покрасневшие участки кожи с четкими краями, напоминающими языки пламени. Их вновь заболевшие могут заметить не сразу.
Впрочем, заболевание может протекать и тяжело (особенно у пожилых людей) – с высокой температурой, рвотой, снижением артериального давления и другими признаками тяжелой интоксикации. В этом случае человек должен быть госпитализирован в стационар.
Без самодеятельности!
До приезда «скорой» больному рожей разрешается немногое: создать возвышенное положение пострадавшей конечности, обеспечив тем самым хороший отток крови и лимфы, принять жаропонижающее и достаточное количество жидкости (при отсутствии сердечной недостаточности – до 1,5–2 литров в сутки).
А вот чего делать ни в коем случае нельзя, так это мазать рожу мазями. Этим можно лишь ухудшить ситуацию: мазь на жирной основе перекроет доступ кислорода к пострадавшему участку. То же относится и к нарушающему кровоснабжение тканей тугому бинтованию.
Как правило, рожа возникает на фоне какой-либо хронической патологии: сахарного диабета, варикозной болезни вен, при которых нарушается микроциркуляция крови. Способствуют рожистому воспалению и грибковые заболевания ног, а также наличие очагов хронической стрептококковой инфекции (при роже лица – тонзиллит, отит, синусит, кариес, пародонтоз; при роже конечностей – тромбофлебит, трофические язвы).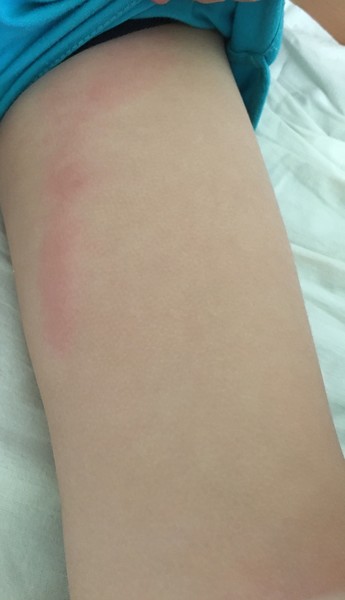 Чтобы избежать повторной атаки рожи, необходимо в первую очередь пролечить эти заболевания.
Впрочем, есть и специфическая профилактика рожистого воспаления, которая заключается в приеме антибиотиков пролонгированного действия раз в 2–3 недели на протяжении длительного времени. Таким образом в организме создается концентрация препаратов, препятствующая размножению стрептококка.
Чтобы избежать повторной атаки рожи, необходимо в первую очередь пролечить эти заболевания.
Впрочем, есть и специфическая профилактика рожистого воспаления, которая заключается в приеме антибиотиков пролонгированного действия раз в 2–3 недели на протяжении длительного времени. Таким образом в организме создается концентрация препаратов, препятствующая размножению стрептококка.До победного конца
Если пациент с рожистым воспалением не страдает, повода для вызова «скорой» нет. Что, впрочем, не означает, что пылающие огнем участки кожи нужно оставить без внимания. На фоне рожистого воспаления нередко формируется хроническая лимфовенозная недостаточность с постоянными отеками нижних конечностей, вплоть до слоновости.
К тому же на воспаленных участках могут появиться пузыри, которые, вскрываясь, нагнаиваются. Подчас дело доходит до необходимости хирургического вмешательства.
Чтобы избежать подобного развития событий, а также рецидивов болезни, которые бывают у 30–40% заболевших, рожу нужно обязательно пролечить. Как и при любой другой бактериальной инфекции, основа терапии рожистого воспаления – прием антибиотиков.
Помимо антибактериальных препаратов применяются противоаллергические средства и физиотерапия (УФО, лазерная терапия, магнитотерапия, местная дарсонвализация). Количество процедур зависит от стадии и продолжительности заболевания. Нередко к противовоспалительной терапии добавляются сосудистые препараты.
Рецидив болезни длится недели две. Затем воспалительный очаг бледнеет и болезнь отступает.
Боль в ноге
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Боль в ноге — причины появления, при каких заболеваниях возникает, диагностика и способы лечения.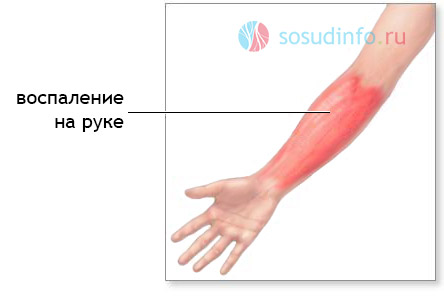
Ноги осуществляют опорную и двигательную функции, принимая на себя всю тяжесть человеческого тела и в то же время позволяя ему двигаться легко и плавно.
Малейшая асимметрия в связочном и мышечном аппарате туловища и ног быстро приводит к развитию болевых синдромов.
Многие сосудистые патологии также отражаются на состоянии ног.
Разновидности болей в ногах
Характер боли определяется остротой патологического процесса и типом ткани, которая затронута воспалением. Если боль вызвана заболеваниями вен, тогда она имеет тянущий, ломящий и распирающий характер. Мышечная боль при миозитах (воспалениях мышц) отличается значительной интенсивностью, которая увеличивается при нагрузке, а в покое ослабевает. Кроме того, возможны отраженные боли, возникающие при радикулопатиях (корешковый синдром). Для артрозов, артритов характерна тупая боль, усиливающаяся при ходьбе. При подагре помимо сильной боли возникает значительная деформация суставов.
Возможные причины болей в ногах
Боли в ноге могут быть результатом травмы – ушиба, перелома, растяжения сухожилий, разрыва мышц. Так, растяжение связок и сухожилий случается при резком движении в суставе, падении, сопровождается различной степенью повреждения волокон соединительной ткани.
Чаще всего растяжение происходит в области голеностопного или коленного сустава при прыжках, беге, занятиях спортом, а также при неодинаковой длине ног, при ношении неправильно подобранной обуви или обуви на высоких каблуках.
Растяжение сопровождается сильной болью при движении и отеком. При длительном и несильном воздействии повреждающего фактора возможно формирование микротравм, симптомы которых возникают постепенно, что затрудняет диагностику. К микротравмам относятся тендинит (воспаление или повреждение ткани) пяточного (ахиллова) сухожилия, плантарный (подошвенный) фасциит, чаще называемый пяточной шпорой. Разрыв мышцы возникает при ее сильном и резком сокращении или ударе и сопровождается кровоизлиянием и невозможностью наступить на ногу.
Разрыв мышцы возникает при ее сильном и резком сокращении или ударе и сопровождается кровоизлиянием и невозможностью наступить на ногу.
Обширный список заболеваний сосудов ног возглавляет варикозная болезнь нижних конечностей (варикоз). Ее причинами служат наследственные факторы, ожирение, нарушения гормонального статуса, неправильный образ жизни, беременность. При этом заболевании подкожные вены расширяются, а их стенки утончаются. Развивается синдром хронической венозной недостаточности, который характеризуется снижением тонуса сосудов, изменением сосудистых стенок и уменьшением кровотока в венах. Первые жалобы пациента с варикозным расширением вен направлены на появление телеангиэктазий (сосудистых звездочек) и ретикулярного варикоза (сосудистых сеток). Затем возникают отеки, которые сопровождаются чувством тяжести и распирания в мышцах.
Выраженность симптомов снижается при ходьбе, а при статических нагрузках возрастает. К числу поздних проявлений заболевания относят стойкий отек, пигментацию, экзему, варикозные язвы.
Тромбофлебит характеризуется воспалением венозной стенки и образованием тромба в просвете сосуда. Чаще всего тромбы образуются в местах сужения или слияния вен – притоках малой и большой подкожной вены и венах-перфорантах. На протяжении воспаленного участка вены кожа краснеет и становится горячей, возникает отек конечности ниже сформированного тромба, появляются чувства жжения, распирания и боль. Тромбофлебит может развиваться в сильно извитых венах, при повышении количества тромбоцитов в крови. Однако самой частой причиной развития тромбофлебита является варикозное расширение вен нижних конечностей.Тромбоз сосуда – конечная стадия тромбофлебита, сопровождаемая резкой болью в ноге, сильным отеком, изменением цвета кожи до синюшно-багрового. Особенно опасны тромбозы глубоких вен, которые могут возникнуть при длительном нахождении пациента в лежачем положении (после операции, инсульта и т. д.). При этом формирование тромба грозит закупоркой крупных вен нижних конечностей, а в случае его отрыва и продвижения с током крови – тромбоэмболией легочной артерии.
д.). При этом формирование тромба грозит закупоркой крупных вен нижних конечностей, а в случае его отрыва и продвижения с током крови – тромбоэмболией легочной артерии.
Достаточно часто сосудистой причиной возникновения боли в ногах служит облитерирующий атеросклероз нижних конечностей. Это медленно прогрессирующее заболевание, которое характеризуется утолщением внутренних стенок артерий нижних конечностей за счет отложения на них липидов (при нарушении липидного обмена) и разрастания соединительной ткани.
Снижение кровотока ниже области формирования атеросклеротических бляшек приводит к атрофии мышц и подкожной жировой клетчатки, болям (особенно при ходьбе), ноги становятся холодными на ощупь.
Финальным проявлением заболевания может стать развитие сухой или влажной гангрены пальцев и стопы.
Заболевания опорно-двигательного аппарата всегда сопровождаются болью в ногах. Так, при заболеваниях позвоночника (остеохондрозе, межпозвоночных грыжах, радикулопатиях) защемление нервных корешков приводит к простреливающим болям по всей поверхности ноги. Боли при этом могут сопровождаться жжением и онемением конечности.
Поражение суставов ног возникает при артрите и артрозе. При этом патологический процесс распространяется на весь сустав, включая хрящ, поверхностную часть кости, связки, синовиальную оболочку и мышцы. В результате происходит разрушение суставного хряща с образованием трещин и формирование костных разрастаний. Чаще всего этот процесс затрагивает коленные суставы. Симптомы артрита: боль, скованность и ограничение движений, похрустывание при движении, изменение походки. Боль усиливается при ходьбе и долгом стоянии, а в покое стихает.
При длительно сохраняющемся болевом синдроме развивается синовит – воспаление оболочки сустава с накоплением жидкости в суставной сумке. Боль при этом усиливается и уже не прекращается даже в покое, возникает длительная утренняя скованность в суставе.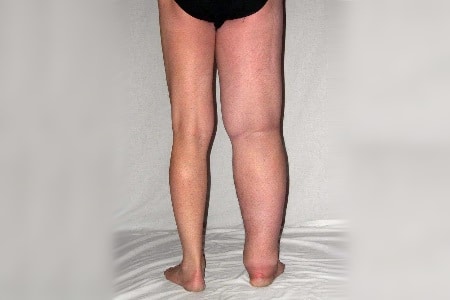 На поздних стадиях происходит деформация сустава. Заболевание может развиваться вследствие инфекционных и аутоиммунных (подагра) процессов.
На поздних стадиях происходит деформация сустава. Заболевание может развиваться вследствие инфекционных и аутоиммунных (подагра) процессов.
Болевой синдром в ноге могут вызвать дегенеративные изменения тазобедренного сустава – коксартроз. Если раньше это заболевание встречалось преимущественно у пожилых пациентов, то в настоящее время оно существенно «помолодело».
Причиной поражения тазобедренного сустава служат нарушение его кровоснабжения, чрезмерная нагрузка вследствие избыточной массы тела и неправильно подобранной обуви, искривления позвоночника, генетическая предрасположенность к дисплазии, системные болезни (коллагенозы) и инфекции.
Симптомы коксартроза: боль, ограничение движения в тазобедренном суставе и изменение походки. После покоя пациенты с трудом начинают движение, а при длительной ходьбе боли усиливаются, что проявляется хромотой. В покое боли затихают.
Рожистое воспаление (рожа) – наиболее частая инфекционная причина возникновения боли в ногах. Заболевание вызывает гемолитический стрептококк, который может проникать через поврежденный кожный покров. Развитию патологии способствуют переохлаждение, варикозная болезнь вен, сахарный диабет. Как правило, заболевание начинается остро, с озноба, резкого повышения температуры тела до 38-40° С, головной боли.
Через 1-2 суток возникают местные проявления рожистого воспаления, которые характеризуются четкими неровными очагами покраснения.
Пораженная конечность отекает. Отмечаются болезненность лимфоузлов, чувство жжения и распирания в ноге. Возможно образование пузырей с прозрачным содержимым.
Поражения мышечных тканей, которые могут вызывать боли в ногах, включают миозит (воспаление мышцы) и фибромиалгию (комплексное расстройство, сопровождаемое мышечно-суставной болью). Последнее заболевание врачи диагностируют методом исключения, поскольку оно проявляется рядом симптомов: хронической распространенной симметричной болью, скованностью движений, депрессией, нарушениями сна и наличием характерных болевых точек. Чаще всего заболевание диагностируют у женщин в возрасте 25-45 лет.
Чаще всего заболевание диагностируют у женщин в возрасте 25-45 лет.
Диагностика и обследование
Для диагностики переломов при травмах необходима рентгенография.
Целлюлит — причины, симптомы, лечение, диагностика
Факты
Целлюлит — серьезная инфекция, которая распространяется под кожей, поражая мягкие ткани, такие как сама кожа и подкожный жир. Бактерии являются наиболее частыми виновниками, но очень редко это вызывает грибок.
Целлюлит не заразен, но может поразить любого человека с поврежденной кожей или поврежденной тканью. Инфекции целлюлита чаще всего возникают на ногах, руках или лице.Лицевые инфекции чаще всего встречаются у младенцев и пожилых людей. У детей примерно 1 из 12 случаев целлюлита лица приводит к менингиту.
Целлюлит бывает разных форм. Периорбитальный целлюлит возникает вокруг глазниц. Рожа приводит к появлению приподнятых, плотных, ярко-красных пятен на коже и вызывается бактериями Streptococcus . Некротический фасциит — инфекция, которая возникает под кожей.
Причины
Целлюлит обычно начинается с трещины на коже. Многие виды бактерий населяют поверхность кожи и могут процветать под ней, если сломан барьер, позволяющий им проникнуть. Бактерии могут заразить ожоги и синяки, а также порезы и царапины, колотые раны и дерматит. К другим травмам, которые могут привести к инфицированию, относятся:
- хирургия
- стоматологические работы
- укусы животных или людей
Есть несколько бактерий, которые могут вызывать целлюлит. Streptococcus и Staphylococcus — два наиболее распространенных вида.Фактический тип бактерий, вызывающих инфекцию, зависит от характера воздействия, например инфекции, возникшие в результате пореза, укуса кошки или собаки или купания в соленой или пресной воде с поврежденной кожей.
Целлюлит иногда может начаться даже на неповрежденной коже. Обычно это происходит только у людей с ослабленной иммунной системой. Люди с диабетом, алкоголизмом, люди, принимающие кортикостероиды, и другие люди с ослабленной иммунной системой подвергаются значительно повышенному риску целлюлита и имеют тенденцию к более тяжелым инфекциям.
Некротический целлюлит (или некротический фасциит), редкая, но тяжелая форма целлюлита, представляет собой страшную «болезнь поедания плоти», которая иногда попадает в заголовки СМИ. Есть два типа. Первый возникает из-за очень агрессивного штамма стрептококка группы А и может появиться где угодно на коже. Вторая причина связана с полимикробной инфекцией различных бактерий, которая часто начинается непосредственно перед анальным отверстием после операции или абсцессов прямой кишки. Некротический целлюлит начинается с чрезвычайно болезненной красной припухлости, которая вскоре становится пурпурной, а затем черной по мере отмирания кожи и плоти.Однако риск получить некротический целлюлит крайне мал. Риск немного выше для людей, которые уже больны или имеют ослабленную иммунную систему.
Симптомы и осложнения
Неосложненный целлюлит начинается с небольшого участка кожи, красного, блестящего, болезненного и теплого на ощупь, обычно вокруг пореза. Чаще всего поражает голень, но руки, кисти, ступни и пах также могут быть поражены.
Некоторые виды бактерий могут проникать в лимфатическую систему, сеть трубок и узлов, которые переносят клетки, борющиеся с болезнями, и отходы по всему телу.Если это произойдет, инфекция может попасть под кожу и распространиться на другие части тела.
Другой вид целлюлита — рожистое воспаление . Воспаленная кожа при рожистом воспалении не гладкая, а приподнятая, часто полностью отделенная от нижележащего слоя газовым карманом, созданным бактериями. За день или два до высыпания часто бывает жар.
Самыми тяжелыми осложнениями целлюлита являются менингит и заражение крови (если бактерии попадают в кровоток, бактериемия ).Менингит может возникнуть, если бактерии попадают в центральную нервную систему (например, в головной или спинной мозг). Наиболее вероятный путь — через глазницу. Целлюлит вокруг века называется пресептальным целлюлитом . Это вызывает сыпь, которая может быть болезненной или зудящей. Если бактерии попадают за уплотнение в том месте, где глаз встречается с глазницей, состояние называется орбитальный целлюлит . Это неотложная медицинская помощь, которая вызывает симптомы лихорадки и нарушения зрения. Требуется немедленное лечение, чтобы предотвратить менингит или повреждение глаз.
Если инфекция попадает в лимфатическую систему или кровоток, под кожей могут появиться красные линии до того, как появится основная сыпь. Это может вызвать такие симптомы, как жар, пот и тошнота.
Выполнение диагностики
Врач обычно распознает целлюлит по внешнему виду кожи. Если нет гноя или открытой раны, то ответственный организм может быть трудно идентифицировать. Точный штамм бактерий обычно не важен, поскольку типичные антибиотики «широкого спектра действия» справляются с большинством бактерий, вызывающих целлюлитные инфекции.
Лечение и профилактика
Для лечения целлюлита используются несколько типов антибиотиков. Тип назначаемого антибиотика будет зависеть от причины и тяжести инфекции, а также от других заболеваний. Неосложненный целлюлит должен исчезнуть всего через несколько дней. Важно закончить прием прописанных лекарств, даже если симптомы исчезнут.
Когда начинается лечение антибиотиками, ваш врач может посоветовать вам ограничить движение пораженного участка и отдохнуть в постели до тех пор, пока инфекция не пройдет и не спадет температура. Как только инфекция начнет улучшаться, можно будет возобновить нормальную деятельность. Поднимите пораженный участок так, чтобы он находился выше уровня сердца, чтобы уменьшить отек и боль. Теплые компрессы увеличивают кровоток, помогая бороться с инфекцией.
Как только инфекция начнет улучшаться, можно будет возобновить нормальную деятельность. Поднимите пораженный участок так, чтобы он находился выше уровня сердца, чтобы уменьшить отек и боль. Теплые компрессы увеличивают кровоток, помогая бороться с инфекцией.
В последнее время все больше случаев целлюлита и других кожных инфекций связывают с метициллин-резистентным золотистым стафилококком (MRSA). В прошлом эти бактерии были замечены только в больницах, но теперь люди могут подвергнуться воздействию их где угодно. Обычно для лечения требуются определенные типы антибиотиков.Ваш врач сможет назначить вам соответствующий антибиотик, если посчитает, что у вас MRSA.
Сами по себе антибиотики не действуют достаточно быстро, чтобы остановить некротический целлюлит, поэтому инфицированную плоть необходимо срезать. Иногда ампутация — единственный способ предотвратить распространение болезни на остальную часть тела.
Во избежание целлюлита:
- При занятиях спортом на открытом воздухе используйте защитное снаряжение — порезы и царапины на земле являются частой причиной целлюлита.
- При походе в лес надевайте длинные рукава и длинные брюки, чтобы избежать царапин и других травм.
- Не выходите на улицу босиком.
- Избегайте купания в соленой или пресной воде с поврежденной кожей.
- Держите кожу чистой с помощью мягкого мыла.
- Тщательно очищайте порезы мылом и мазью с антибиотиком и меняйте повязки не реже одного раза в день или всякий раз, когда повязка становится влажной или грязной.
- Обратитесь к врачу в случае больших или инфицированных порезов или ран, нанесенных животными.
Авторские права на все материалы принадлежат MediResource Inc. 1996–2021 гг. Условия использования. Содержимое данного документа предназначено только для информационных целей. Всегда обращайтесь за советом к своему врачу или другому квалифицированному поставщику медицинских услуг по любым вопросам, которые могут у вас возникнуть относительно состояния здоровья.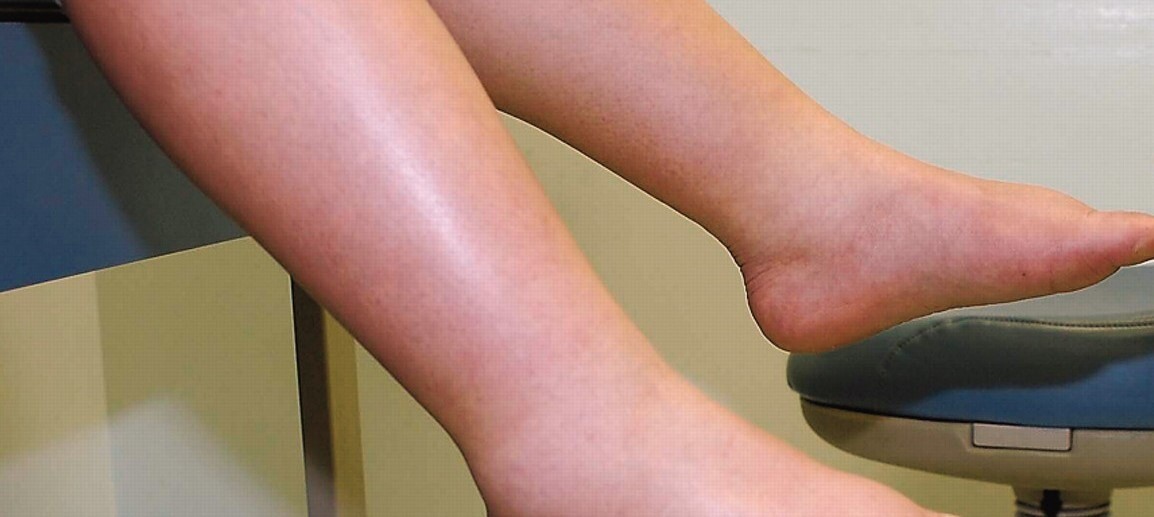 Источник: www.medbroadcast.com/condition/getcondition/Cellulitis
Источник: www.medbroadcast.com/condition/getcondition/Cellulitis
Sponsored Health Tool
| Определение (MEDLINEPLUS) | Целлюлит — это инфекция кожи и глубоких подлежащих тканей.Стрептококковые (стрептококковые) бактерии группы А являются наиболее частой причиной. Бактерии попадают в ваше тело, когда вы получаете травму, такую как синяк, ожог, хирургический порез или рана. Симптомы включают
Ваш лечащий врач может взять образец или посев с вашей кожи или сделать анализ крови, чтобы определить бактерии, вызывающие инфекцию. Лечение антибиотиками. Они могут быть пероральными в легких случаях или внутривенными (через вену) в более тяжелых случаях. NIH: Национальный институт аллергии и инфекционных заболеваний |
| Определение (SCTSPA) | Inflamación que puede afectar la piel, los tejidos subcutáneos y / o el músculo |
| Определение (SNOMEDCT_US) | Воспаление, локализованное в соединительной ткани и распространяющееся по ней. В областях тела, покрытых кожей, он включает подкожную ткань, а также дерму. Он может распространяться на более глубокие фасциальные слои и мышцы. В областях тела, покрытых кожей, он включает подкожную ткань, а также дерму. Он может распространяться на более глубокие фасциальные слои и мышцы. |
| Определение (SNOMEDCT_US) | Воспаление, которое может поражать кожу и / или подкожные ткани, и / или мышцы. |
| Определение (SCTSPA) | Inflamación localizada que puede extenderse a lo largo de los planos de tejido concuntivo.En las regiones corporales cubiertas por piel afecta al tejido subcutáneo y también a la dermis. Puede extenderse a las capas más profundas de facias y músculos. |
| Определение (NCI) | Бактериальная инфекция, которая поражает и распространяется по коже и мягким тканям. Признаки и симптомы включают боль, болезненность и покраснение в пораженной области, лихорадку, озноб и лимфаденопатию. |
| Определение (NCI_NCI-GLOSS) | Острая распространяющаяся инфекция глубоких тканей кожи и мышц, из-за которой кожа становится теплой и болезненной, а также может вызывать жар, озноб, увеличение лимфатических узлов и волдыри. |
| Определение (MSH) | Острое, диффузное и гнойное воспаление рыхлой соединительной ткани, особенно глубоких подкожных тканей, а иногда и мышц, которое чаще всего наблюдается в результате инфицирования раны, язвы или других кожных поражений. |
| Концепции | Патологическая функция ( T046 ) |
| MSH | D002481 |
| ICD10 | L03
, L03. 9, L03.90 9, L03.90 |
| SnomedCT | 156317003, 74276003, 200693005, 1005, 128045006, 385627004 |
| Французский | ЦЕЛЛЮЛИТ, Целлюлит |
| Португальский | CELULITE, Inflamação do tecido celular, Flegmão, Celulite |
| Испанский | ЦЕЛЛЮЛИТ, целлюлит, SAI (трасторный), целлюлит, SAI, целлюлит БДУ, флегмонозный целлюлит, целлюлит (anomalía morfológica), целлюлит (трасторный), целлюлит, целлюлит |
| Английский | Целлюлит неуточненный, целлюлит, целлюлит (диагноз), целлюлит, целлюлит [заболевание / обнаружение], целлюлит без номера, целлюлит БДУ (нарушение), воспаление подкожной клетчатки, воспаление подкожной ткани, ЦЕЛЛЮЛИТ, целлюлит (нарушение), целлюлит (морфологическая аномалия) , воспаление; подкожная клетчатка, подкожная; воспаление, тканевое, подкожное; ткань, воспаление, целлюлит, БДУ, целлюлит БДУ |
| Японский | 蜂 巣 炎, ホ ウ ソ ウ エ ン |
| шведский | Целлюлит |
| финский | Selluliitti |
| Русский | ЦЕЛЛИУЛИТ, ФЛЕГМОНА, ФЛЕГМОНА, ЦЕЛЛЮЛИТ |
| Немецкий | ЦЕЛЛЮЛИТ, флегмона, nicht naeher bezeichnet, флегмона, целлюлит |
| Чешский | Целлюлит, целлюлит, целлюлит (инфекционные заболевания) |
| корейский | 연조직 염, 상세 불명 의 연조직 염 |
| Хорватский | ЦЕЛЛЮЛИТ |
| Польский | Роповица, Zapalenie tkanki łcznej |
| Венгерский | Целлюлит |
| Норвежский | Целлюлит |
| Итальянский | Инфетива целлюлит, Целлюлит |
| Голландский | ontsteking; подкожный вифсел, подкожный; ontsteking, weefsel, subcutaan; Weefsel, ontsteking, целлюлит, niet gespecificeerd, целлюлит, целлюлит |
Информация о целлюлите | Гора Синай
Belcaro G, Cesarone MR, Errichi BM, et al. Диабетические язвы: улучшение микроциркуляции и более быстрое заживление с пикногенолом. Clin Appl Thromb Hemost . 2006; 12 (3): 318-323.
Диабетические язвы: улучшение микроциркуляции и более быстрое заживление с пикногенолом. Clin Appl Thromb Hemost . 2006; 12 (3): 318-323.
Бернар П. Лечение распространенных бактериальных инфекций кожи. Curr Opin Infect Dis . 2008; 21 (2): 122-128.
Беттс Дж. Клиническое применение меда при лечении ран. Нурс Таймс . 2008; 104 (14): 43-44.
Бисвас Т.К., Мукерджи Б. Растительные лекарства индийского происхождения для ранозаживляющего действия: обзор. Инт J Раны нижних конечностей . 2003; 2 (1): 25-39.
Blum CL, Menzinger S, Genne D. Целлюлит: клинические проявления и лечение. Рев Мед Suisse . 2013; 9 (401): 1812-1815.
Каммингс С., Ульман Д. Всеобщее руководство по гомеопатическим лекарствам . 3-е изд. Нью-Йорк, штат Нью-Йорк: Penguin Putnam; 1997: 320, 331-335, 341, 345.
Дурсун Н, Лиман Н, Озязган I и др. Роль масла тимуса в заживлении ожоговых ран. J Средство от ожогов Rehabil . 2003; 24: 395-399.
Ферри ФФ. Целлюлит. Ферри Ф.Ф., изд. Клинический консультант Ферри 2017 . 1-е изд. Филадельфия, Пенсильвания: Эльзевьер; 2017: 258-259.e2.
Келлер К.Л., Фенске Н.А. Использование витаминов A, C и E и родственных соединений в дерматологии: обзор. J Am Acad Dermatol . 1998; 39 (4 Pt1): 611-625.
Maeda Y, Loughrey A, Earle JA и др. Антибактериальная активность меда в отношении метициллин-устойчивого Staphylococcus (CA-MRSA). Дополнение Ther Clin Pract .2008; 14 (2): 77-82.
Мортимер ПС. Подходит к терапии лимфедемы. Ангиология . 1997; 48 (1): 87-91.
Пастернак М.С., Шварц Миннесота. Целлюлит, некротический фасциит и инфекции подкожной ткани. В: Bennett JE, Dolin R, Blaser MJ, eds. Принципы и практика инфекционных заболеваний Манделла, Дугласа и Беннета . 8-е изд. Филадельфия, Пенсильвания: Эльзевьер Сондерс; 2015: глава 95.
Ragi J, Pappert A, Rao B, Havkin-Frenkel D, Milgraum S. Мазь с экстрактом орегано для заживления ран: рандомизированное двойное слепое контролируемое петролатумом исследование по оценке эффективности. J Лекарства Дерматол . 2011; 10 (10): 1168-1172.
Мазь с экстрактом орегано для заживления ран: рандомизированное двойное слепое контролируемое петролатумом исследование по оценке эффективности. J Лекарства Дерматол . 2011; 10 (10): 1168-1172.
Рашед Ф, Кэннон А, Хитон, Пенсильвания, Пол СП. Диагностика, лечение и лечение орбитального и периорбитального целлюлита у детей. Скорая медсестра . 2016; 4 (1): 30-35.
Savage MW, Pottinger JM, Chiang HY, Yohnke KR. Боудлер Северная Каролина, Хервальдт Лос-Анджелес. Инфекции в области хирургического вмешательства и целлюлит после абдоминальной гистерэктомии. Am J Obstet Gynecol . 2013; 209 (2): 108.e1-10.
Томас К.С., Крук А.М., Нанн А.Дж. и др.Пенициллин для предотвращения рецидивирующего целлюлита ног. N Eng J Med . 2013; 368 (18): 1695-1703.
Ульман Д. Гомеопатическая медицина для детей и младенцев . Нью-Йорк, штат Нью-Йорк: Penguin Putnam; 1992: 147, 167-168, 214-216.
Ульман Д. Руководство по гомеопатии для потребителей . Нью-Йорк, штат Нью-Йорк: Penguin Putnam; 1995.
Целлюлит у детей | Детская больница Филадельфии
Целлюлит — это глубокая бактериальная инфекция кожи.Инфекция обычно поражает лицо или руки и ноги. Это может произойти с нормальной кожей, но обычно это происходит после того, как какой-либо тип травмы вызывает отверстие в коже вашего ребенка. Другие причины могут включать укусы людей или животных, а также травмы, полученные в воде. Это отверстие может привести к инфекции.
Целлюлит обычно вызывается бактериальной инфекцией раны или поврежденного участка кожи. К наиболее частым бактериальным причинам целлюлита относятся следующие:
Ниже приведены наиболее частые симптомы целлюлита.Однако каждый ребенок может испытывать симптомы по-разному. Симптомы могут включать:
Некоторые случаи целлюлита считаются неотложными. Немедленно обратитесь к врачу вашего ребенка, если вы заметили у своего ребенка какие-либо из следующих симптомов:
Очень большой участок красной воспаленной кожи
Лихорадка
Если пораженная область вызывает у вашего ребенка онемение, покалывание или другие изменения в руке, руке, ноге или ступне
Если кожа выглядит черной
Если красная и опухшая область вокруг глаз (а) вашего ребенка или за его или ее ухом (ами)
Если у вашего ребенка диабет или ослабленная иммунная система, и у него развивается целлюлит
Симптомы целлюлита могут напоминать другие кожные заболевания. Всегда консультируйтесь с врачом вашего ребенка для постановки диагноза.
Всегда консультируйтесь с врачом вашего ребенка для постановки диагноза.
Диагноз обычно основывается на истории болезни и физическом осмотре вашего ребенка. Для подтверждения диагноза и типа присутствующих бактерий могут быть взяты образцы крови и кожи.
Специфическое лечение целлюлита определит врач вашего ребенка на основании:
Возраст вашего ребенка, общее состояние здоровья и история болезни
Степень заболевания
Толерантность вашего ребенка к определенным лекарствам, процедурам или методам лечения
Ожидания по течению болезни
Ваше мнение или предпочтение
Немедленное лечение может помочь предотвратить распространение целлюлита.Лечение может включать:
Антибиотики для перорального или внутривенного введения
Холодные влажные повязки на месте заражения
Хирургическое вмешательство
Если у вашего ребенка поражена конечность (рука или нога), его или ее врач может попросить вас поднять конечность и уменьшить активность
Остальное
На основании медицинского осмотра врач вашего ребенка может лечить вашего ребенка в больнице, в зависимости от тяжести целлюлита.В больнице ваш ребенок может получать антибиотики и жидкости через внутривенный (IV) катетер.
Осложнения можно уменьшить с помощью быстрого и точного лечения у врача. Местные абсцессы — наиболее частое осложнение.
Рожистое воспаление и целлюлит | informhealth.org
Рожа и целлюлит | informhealth.orgПанировочные сухари
- Рожа и целлюлит
Рожа и целлюлит
Введение
PantherMedia / Wavebreak Media Ltd Рожа и целлюлит — кожные инфекции, которые могут развиться, если бактерий попадают в кожу через порезы или язвы. Обе инфекции вызывают опухание, покраснение и болезненность кожи. Рожа (также известная как огонь Святого Антония) обычно поражает только самые верхние слои кожи, тогда как целлюлит обычно достигает более глубоких слоев ткани. При условии, что правильное лечение начато достаточно рано, эти инфекции обычно проходят без каких-либо длительных эффектов. При отсутствии лечения они иногда приводят к серьезным осложнениям.
Обе инфекции вызывают опухание, покраснение и болезненность кожи. Рожа (также известная как огонь Святого Антония) обычно поражает только самые верхние слои кожи, тогда как целлюлит обычно достигает более глубоких слоев ткани. При условии, что правильное лечение начато достаточно рано, эти инфекции обычно проходят без каких-либо длительных эффектов. При отсутствии лечения они иногда приводят к серьезным осложнениям.
Несмотря на похожее название, целлюлит не имеет ничего общего с более широко известным, но безобидным «целлюлитом».”
Существует два основных типа бактериальных кожных инфекций:
- Рожа
- Целлюлит (более глубокая инфекция соединительной ткани)
Обе инфекции наиболее распространены на стопах или голенях, но они также могут поражать другие части тела. Рожа может развиться на лице, а целлюлит может возникнуть, например, на ладони. Там он может V-образно распространяться по влагалищам сухожилий между большим пальцем, запястьем и мизинцем.
Рожа поражает верхние слои кожи. Типичный симптом — болезненная и блестящая светло-красная припухлость на довольно четко очерченном участке кожи. Красные полосы, идущие из этой области, могут быть признаком того, что инфекция начала распространяться и по лимфатическим сосудам. В более тяжелых случаях также могут образовываться волдыри. Близлежащие лимфатические узлы иногда увеличиваются в размерах и становятся более чувствительными к давлению. У людей обычно повышается температура, и они обычно плохо себя чувствуют с самого начала инфекции , когда кожа впервые становится красной.
При целлюлите покраснение кожи менее четко выражено, чем при рожистом воспалении, и часто оно темно-красного или слегка пурпурного. В отличие от рожи инфекция , вызванная целлюлитом, достигает нижних слоев кожи и тканей под ней. Инфекция может распространяться по сухожилиям и мышцам, при этом может образовываться гной.
Боль и отек инфицированной кожи и соединительной ткани типичны для обеих форм. Лихорадка и общее недомогание чаще встречаются при рожистом воспалении, но также могут возникать при тяжелом целлюлите.
Лихорадка и общее недомогание чаще встречаются при рожистом воспалении, но также могут возникать при тяжелом целлюлите.
Рожистое воспаление часто вызывается бактериями стрептококка, тогда как целлюлит обычно вызывается бактериями стафилококка . Однако оба типа бактерий могут вызывать рожистое воспаление или целлюлит.
Бактериальные кожные инфекции более вероятны, если поверхность вашей кожи повреждена, что облегчает проникновение бактерий. Из-за этого факторы риска включают проблемы с кожей, такие как экзема, импетиго, грибковые инфекции, такие как стопа спортсмена, или раны и язвы.Рожистое воспаление или целлюлит также могут развиться после травм, уколов булавками, укусов насекомых или животных или при попадании микробов в рану во время операции.
Риск заражения особенно высок, если у вас ослабленная иммунная система. Иммунная система может стать слабее из-за таких вещей, как прием определенных лекарств. К ним относятся некоторые лекарства от рака, кортикостероиды и лекарства, которые обычно используются после трансплантации органов для подавления иммунного ответа организма.
Риск также выше у людей с избыточным весом, диабетом, проблемами с циркуляцией лимфы или крови или венозной недостаточностью.Фактором риска также считается перенесенное ранее рожистое воспаление или целлюлит.
Рожа и целлюлит — одни из самых распространенных кожных заболеваний, но точно неизвестно, как часто они возникают. Согласно некоторым исследованиям, ежегодно страдают 2 человека из 10 000. Другое исследование показывает, что более 250 из 10 000 человек страдают.
При отсутствии лечения бактериальные инфекции кожи могут вызывать различные осложнения. К ним относятся следующие:
- Распространение гнойной инфекции и абсцессов : Гнойная инфекция , особенно при целлюлите, может распространяться на более глубокие ткани (например, мышечную ткань).Иногда гной накапливается в естественных пространствах или промежутках между тканями.
 Абсцесс — это запечатанное пространство, заполненное гноем, которое может развиться в результате различных бактериальных инфекций кожи. Он в основном состоит из мертвых микробов, клеток тканей и 90–116 клеток иммунной системы.
Абсцесс — это запечатанное пространство, заполненное гноем, которое может развиться в результате различных бактериальных инфекций кожи. Он в основном состоит из мертвых микробов, клеток тканей и 90–116 клеток иммунной системы. - Лимфедема : Части инфицированных лимфатических сосудов могут быть разрушены в результате инфекции рожистого воспаления . Это блокирует ток лимфы (жидкость в лимфатической системе), вызывая ее накопление. Это приводит к необратимому отеку и ухудшению кровообращения в тканях, что увеличивает риск развития дальнейших бактериальных кожных инфекций.
Опасные для жизни осложнения встречаются редко. Если бактерий попадают в кровоток, они могут вызвать заражение крови (сепсис). В редких случаях бактериальная инфекция кожи на лице может вызвать менингит ( воспаление оболочек, покрывающих головной и спинной мозг) или сгусток крови в одном из кровеносных сосудов головного мозга (тромбоз вен головного мозга).
Если есть осложнения, только быстрое лечение может предотвратить более серьезные повреждения. Признаки более тяжелой инфекции включают следующее:
- Сильная боль
- Лихорадка, холодный пот, бледная кожа
- Тошнота
- Учащение дыхания или учащенное сердцебиение
- Сонливость, спутанность сознания или другие проблемы с сознанием или осознанием
Если вы заметили любой из этих симптомов, Важно немедленно вызвать скорую помощь.
Обычно врачи могут определить, является ли инфекция рожистым воспалением или целлюлитом, на основании типичных симптомов и внешнего вида кожи. Ваша история болезни или недавние травмы также часто помогают диагностировать проблему.
Дальнейшие тесты обычно не требуются. Иногда может помочь проверка жидкости из раны на наличие микробов. Это делается, когда врачи полагают, что инфекция может быть вызвана конкретным микробом, например, из-за инфицирования кожи человека после укуса животного.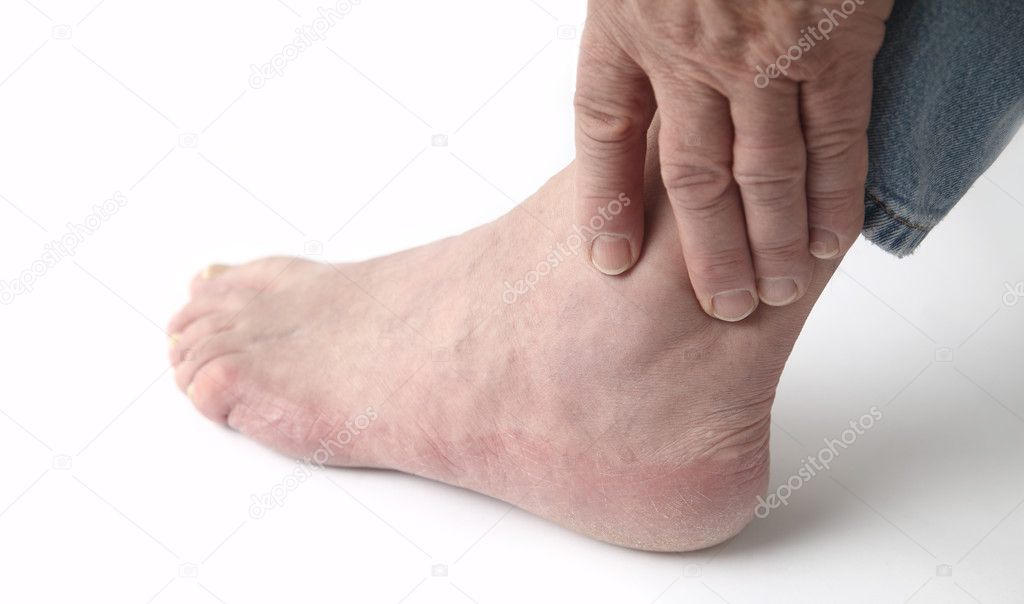
Люди, у которых было рожистое воспаление или целлюлит, весьма вероятно, снова разовьются той же инфекцией после успешного завершения лечения. Около трети людей, перенесших инфекцию рожистого воспаления , снова заболевают ею.
Есть разные способы предотвратить это. Если кожное заболевание, такое как стопа спортсмена или экзема , в первую очередь облегчило возникновение инфекции , важно сначала устранить эту причину. Кроме того, людям, которые имеют повышенный риск заражения из-за диабета или проблем с кровообращением, важно уделять внимание поддержанию хорошей гигиены ног.
Если бактериальные кожные инфекции продолжают возникать, можно рассмотреть вопрос о профилактическом лечении антибиотиками . При использовании для этой цели антибиотиков необходимо принимать ежедневно в течение нескольких месяцев.
Рожистое воспаление и целлюлит лечат антибиотиками. Лекарство вводится непосредственно в вену с помощью капельницы. В более легких случаях достаточно таблеток. Люди, которые обращаются в больницу для лечения, обычно должны оставаться там около недели.
Точный тип антибиотика будет зависеть от нескольких факторов, например от того, какой тип бактерий , по мнению врачей, у вас есть. Для контроля за ходом лечения инфицированный участок кожи очерчивают специальным маркером. Это позволяет увидеть, действуют ли антибиотики и проходят ли инфекция и покраснение .
Также рекомендуется охладить опухоль и наложить влажные антисептические обертывания. Противовоспалительные обезболивающие, такие как ибупрофен, можно использовать для облегчения боли и лихорадки.
Если кожа на лице инфицирована, лучше как можно меньше говорить или жевать. Если кожа на ноге или ступне инфицирована, можно поднять эту ногу. Во многих случаях даже рекомендуется постельный режим. Затем людям делают инъекции, чтобы предотвратить тромбоз.
При более тяжелых формах целлюлита может потребоваться операция по удалению гноя и мертвых тканей.
Когда люди болеют или нуждаются в медицинской консультации, они обычно сначала обращаются к семейному врачу. Прочтите о том, как найти подходящего врача, как подготовиться к приему и о чем следует помнить.
ИсточникиDalal A, Eskin-Schwartz M, Mimouni D, Ray S, Days W, Hodak E et al. Вмешательства для профилактики рецидивов рожи и целлюлита. Кокрановская база данных Syst Rev 2017; (6): CD009758.
Килберн С.А., Фезерстоун П., Хиггинс Б., Бриндл Р. Вмешательства при целлюлите и рожистом воспалении. Кокрановская база данных Syst Rev 2010; (6): CD004299.
Moll I. Duale Reihe Dermatologie. Штутгарт: Тиме; 2016.
Ой СС. Целлюлит и рожа: профилактика.BMJ Clin Evid 2015: pii: 1708.
Oh CC, Ko HC, Lee HY, Safdar N, Maki DG, Chlebicki MP. Профилактика антибиотиками для предотвращения рецидивирующего целлюлита: систематический обзор и метаанализ. J Infect 2014; 69 (1): 26-34.
Phoenix G, Das S, Joshi M. Диагностика и лечение целлюлита. BMJ 2012; 345: e4955.
Quirke M, Ayoub F, McCabe A, Boland F, Smith B, O’Sullivan R et al. Факторы риска негнойного целлюлита ног: систематический обзор и метаанализ. Br J Dermatol 2017; 177 (2): 382-394.
Стивенс Д.Л., Бисно А.Л., Чемберс Х.Ф., Деллинджер Е.П., Гольдштейн Е.Дж., Горбач С.Л. и др. Практические рекомендации по диагностике и лечению инфекций кожи и мягких тканей: обновление 2014 г., подготовленное Американским обществом инфекционных болезней. Clin Infect Dis 2014; 59 (2): e10-52.
Стивенс Д.Л., Брайант А.Е. Импетиго, рожа и целлюлит. 10 февраля 2016г.
Информация о здоровьеIQWiG написана с целью помочь людям понять преимущества и недостатки основных вариантов лечения и медицинских услуг.
Поскольку IQWiG является немецким институтом, некоторая информация, представленная здесь, относится к немецкой системе здравоохранения. Пригодность любого из описанных вариантов в индивидуальном случае можно определить, посоветовавшись с врачом. informhealth.org может оказывать поддержку в переговорах с врачами и другими медицинскими работниками, но не может их заменить. Мы не предлагаем индивидуальных консультаций.
informhealth.org может оказывать поддержку в переговорах с врачами и другими медицинскими работниками, но не может их заменить. Мы не предлагаем индивидуальных консультаций.
Наша информация основана на результатах качественных исследований. Он написан группой профессионалов здравоохранения, ученых и редакторов и рецензируется внешними экспертами.Вы можете найти подробное описание того, как наша медицинская информация создается и обновляется с помощью наших методов.
Комментарий на странице
Нам важно ваше мнение!
Чем бы вы хотели с нами поделиться?
Мы приветствуем любые отзывы и идеи. Мы будем просматривать, но не публиковать ваши оценки и комментарии. Ваша информация, конечно же, будет обрабатываться конфиденциально. Поля, отмеченные звездочкой (*), являются обязательными.
Обратите внимание, что мы не даем индивидуальных консультаций по вопросам здоровья.Вы можете прочитать о том, где найти помощь и поддержку в Германии, в нашей информации «Как мне найти группы самопомощи и информационные центры?»
Как мы держим вас в курсе
Симптомы, стадии, причины, лечение, инфекция
Что такое стафилококковая инфекция кожи?
Инфекция стафилококка вызывается бактериями Staphylococcus (или «стафилококками»). На самом деле около 25% людей обычно носят стафилококк в носу, рту, гениталиях или анальной области и не имеют симптомов инфекции.Нога также очень склонна собирать бактерии с пола. Инфекция часто начинается с небольшого пореза, в который попадают бактерии. Это может выглядеть как медово-желтая корка на коже.
Эти стафилококковые инфекции варьируются от простого фурункула до инфекций, устойчивых к антибиотикам, и инфекций, вызывающих поедание плоти. Разница между всем этим заключается в силе инфекции, в том, насколько глубоко она распространяется, как быстро распространяется и насколько поддается лечению антибиотиками. Устойчивые к антибиотикам инфекции чаще встречаются в Северной Америке из-за чрезмерного использования антибиотиков.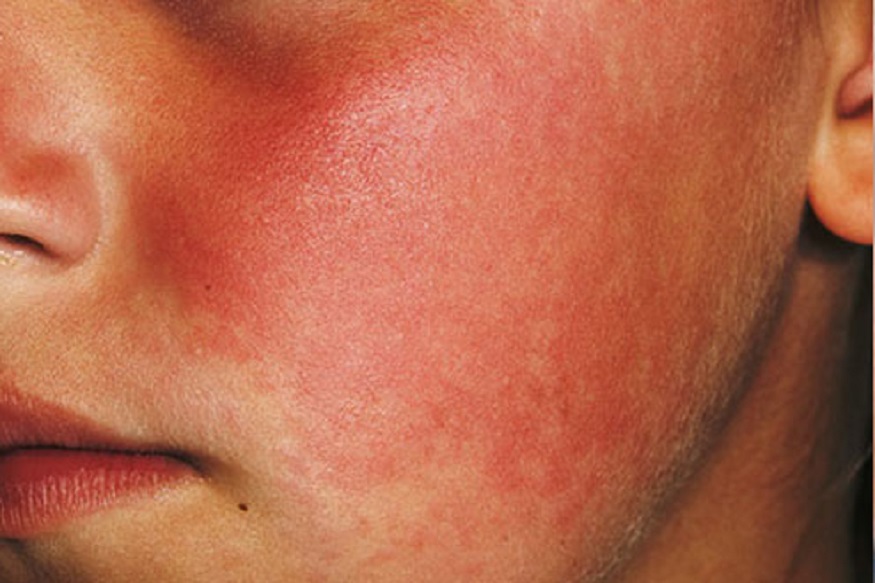
Один из видов стафилококковой инфекции, поражающей кожу, называется целлюлитом и поражает более глубокие слои кожи. Лечится антибиотиками.
Этот тип инфекции очень распространен среди населения в целом, но чаще и тяжелее у людей со слабой иммунной системой. Особенно склонны к развитию целлюлита люди, страдающие диабетом или ослабленным иммунитетом.
Каковы симптомы стафилококковой инфекции кожи?
Стафа-целлюлит обычно начинается с небольшой болезненности, припухлости и покраснения.Иногда начинается с открытой болячки. В других случаях на коже нет явного разрыва.
Признаками целлюлита являются любые воспаления — покраснение, тепло, припухлость и боль. Любая кожная болячка или язва с этими признаками может вызывать целлюлит. Если инфекция стафилококка распространяется, у человека может подняться температура, иногда с ознобом и потоотделением, а также опухолью в этой области.
Другие стафилококковые инфекции кожи включают импетиго, болезненную сыпь, которая заразна, фурункулы, а у младенцев и маленьких детей — стафилококковый синдром ошпаривания кожи, вызывающий сыпь, волдыри и лихорадку.
Как лечить инфекцию стафилококка?
Антибиотики используются для лечения стафилококковой инфекции. Но эффективность этих антибиотиков постепенно изменилась. В то время как большинство стафилококковых инфекций лечилось пенициллином, сейчас используются более сильные антибиотики.
Продолжение
Однако примерно в 50% случаев наблюдается резистентность даже к этим более сильным антибиотикам. Эти случаи больше не происходят просто в больницах, как раньше, а теперь происходят в обществе в целом.Это было проблемой. Многие врачи привыкли использовать определенные антибиотики, но затем они не работают из-за устойчивости к антибиотикам. Сейчас есть еще несколько сильнодействующих антибиотиков, но врачи должны знать, когда их использовать, чтобы предотвратить дальнейшую резистентность к антибиотикам.
Есть другое лечение, которое иногда используется при инфекциях стафилококка. Если инфекция заходит настолько глубоко, что затрагивает мышцы или волокна, окружающие мышцы, ее необходимо очистить хирургическим путем.
Если инфекция заходит настолько глубоко, что затрагивает мышцы или волокна, окружающие мышцы, ее необходимо очистить хирургическим путем.
Можно ли предотвратить инфекции стафилококка?
Несколько недавних вспышек среди футболистов начались, когда у одного члена команды был фурункул, и инфекция распространилась на других членов команды.Вы можете принять меры, чтобы предотвратить заражение стафилококком. Каждый раз, когда у вас есть порез или повреждение кожи, мойте его водой с мылом, безрецептурной хлорноватистой кислотой или хлоргексадином, держите его чистым и сухим и держите под крышкой. Ванна с разбавленным отбеливателем два раза в неделю может помочь предотвратить кожные инфекции стафилококка.
Продолжение
Инфекция стафилококка заразна, если рана мокнет или истощается, и если люди пользуются полотенцами или другими зараженными предметами. Ношение покрытий для ног в раздевалках и других часто используемых местах может помочь предотвратить заражение.
Если язва становится необычно болезненной или красной, немедленно обратитесь за медицинской помощью. Если появляются красные линии, это означает, что инфекция распространяется и требует немедленной медицинской помощи.
Инфекции кожи и мягких тканей
Резюме
Инфекции кожи и мягких тканей (SSTI) — это группа гетерогенных состояний, поражающих эпидермис, дерму, подкожную ткань или поверхностную фасцию. Неосложненные инфекции чаще всего вызываются грамположительными патогенами (Streptococcus, Staphylococcus), которые проникают в кожу после незначительных травм (например,г., царапины, укусы насекомых). Осложненные инфекции имеют более высокую тенденцию быть полимикробными. SSTI в основном проявляются болезненными, теплыми, эритематозными кожными поражениями, а также могут привести к скоплению гнойной жидкости и / или некрозу пораженной ткани. Системные симптомы, такие как лихорадка, обычно являются признаком более тяжелых инфекций. Факторы риска развития SSTI (или более тяжелых форм SSTI) включают сахарный диабет, иммунодефицит и хронический отек. Диагностика в основном клиническая, но некоторым пациентам может потребоваться визуализация или лабораторные исследования.Гнойные инфекции, такие как абсцессы, в первую очередь лечат с помощью разреза и дренажа, в то время как негнойные инфекции (например, рожа, целлюлит) требуют антибактериальной терапии. Некротические инфекции мягких тканей (NSTI) имеют высокий уровень смертности; они требуют неотложной хирургической помощи и требуют немедленной обработки раны.
Диагностика в основном клиническая, но некоторым пациентам может потребоваться визуализация или лабораторные исследования.Гнойные инфекции, такие как абсцессы, в первую очередь лечат с помощью разреза и дренажа, в то время как негнойные инфекции (например, рожа, целлюлит) требуют антибактериальной терапии. Некротические инфекции мягких тканей (NSTI) имеют высокий уровень смертности; они требуют неотложной хирургической помощи и требуют немедленной обработки раны.
Обзор
Поражение тканей SSTI (от поверхностного к глубокому): импетиго (поверхностный эпидермис), рожа (поверхностная дерма и лимфатические сосуды), целлюлит (глубокая дерма и подкожная клетчатка), некротический фасциит (поверхностная фасция)
0003 Кардинальные признаки воспаления
0003
Факторы риска инфекций кожи и мягких тканей [1]
- Местные факторы
- Системные факторы
- Повышенное воздействие патогенов
Осложнения
- Местное распространение инфекции
- Системное вовлечение с лихорадкой и возможным сепсисом (подробные сведения о ведении тяжелых инфекций см. В разделе «Сепсис»).
- Распространение инфекции на отдаленные участки (см. «Стафилококковые инфекции»)
Гнойные инфекции кожи и мягких тканей
- Определения
- Клинические особенности
- Дифференциальный диагноз
Фурункулы лица могут привести к серьезным осложнениям (например, к тяжелым осложнениям).г., периорбитальный целлюлит, тромбоз кавернозного синуса).
Абсцесс кожи
[3] [4]- Определение: скопление бело-желтого гноя, содержащее белки, лейкоциты (особенно нейтрофилы), бактерии и клеточный мусор, расположенное в дерме и подкожной клетчатке.

- Клинические особенности
- Дифференциальный диагноз: воспаленная эпидермоидная киста, карбункул.
- Подтипы и варианты
- Рецидивирующий абсцесс кожи: новый абсцесс на месте перенесенной инфекции
- Сложный кожный абсцесс: кожный абсцесс, требующий специального лечения из-за его расположения (например,g., перианальный, периректальный), вовлеченные патогены (например, полимикробные, резистентные патогены) или характеристики пациента (например, иммунодефицит) [4]
- Абсцесс мошонки: подкожное скопление гноя в области мошонки, обычно в результате воспаления волосяных фолликулов
При абсцессе мошонки и эпидидимите классические признаки воспаления заметны и помогают подтвердить диагноз.
Этиология
[3]Диагностика
[1] [3]Диагноз обычно клинический.Пациентам с системными симптомами могут быть показаны лабораторные исследования, посев и визуализация для оценки степени тяжести и индивидуального лечения.
- Лабораторные исследования
- Изображение [8]
- Ультразвук мягких тканей
- Показания включают:
- Системные признаки инфекции (т. Е. Умеренное или тяжелое заболевание)
- Подтверждение диагноза до разреза и дренирования абсцесса
- Оценка размера, степени и глубины абсцесса [9] [10]
- Предполагаемый посторонний предмет в месте заражения (например,г., кончик иглы, заноза)
- Подозрение на сложный абсцесс кожи
- Возможные результаты [11]
- Показания включают:
- КТ / МРТ с внутривенным контрастированием или без него: обычно требуется только для сложных кожных абсцессов (например, перианального абсцесса) и оценки осложнений (например, остеомиелита)
- Ультразвук мягких тканей
- Микробиология
- Дополнительная оценка: рассмотрите возможность дополнительной оценки основных состояний у пациентов с рецидивирующим абсцессом и / или сложным абсцессом кожи.

Лечение гнойных SSTI
Разрез и дренирование; являются основой лечения гнойных ИППП и обычно достаточны при легких инфекциях. Пациентам с системными признаками инфекций требуется эмпирическая антибактериальная терапия; и, в тяжелых случаях, госпитализация для внутривенной терапии. Если они будут выполнены, микробиологические исследования могут быть использованы для корректировки режимов приема антибиотиков.
Интервенционная терапия
[3] [4]- Разрез и дренаж (I&D)
- Хирургический дренаж
- Обычно выполняется в операционной
- Показания включают:
Антибактериальная терапия
[3] [4]Легкие гнойные инфекции кожи обычно не требуют системного лечения антибиотиками после дренирования.
Поддерживающие меры
- Теплые компрессы (при фолликулите, фурункулах и карбункулах)
- Отдых и обезболивание по мере необходимости.
- Держите пораженный участок чистым и сухим. [11]
- Рассмотрите возможность деколонизации MRSA при рецидивирующих абсцессах. [13]
- Рассмотрите возможность стационарного лечения пациентов с системными симптомами.
- См. «Сепсис» для получения более подробной информации о лечении тяжелых инфекций.
Контрольный список неотложной помощи при гнойных инфекциях средней и тяжелой степени
Негнойные инфекции кожи и мягких тканей
Определения
[3] [4]Клинические признаки
[3] [4]- Местные признаки: эритема, отек, тепло, болезненность
- Специфические для рожистого воспаления: приподнятое, резко очерченное поражение.
- Специфично для целлюлита: плохо очерченное поражение с уплотнением
- Кожный лимфатический отек (исторически именуемый «апельсиновый апельсин»)
- Общие локализации: нижние конечности, лицо
- Возможные дополнительные признаки
- Системные симптомы (при умеренных / тяжелых инфекциях): лихорадка, озноб, спутанность сознания , тошнота, головная боль, боль в мышцах и суставах
Патофизиология
[3] [4]- Попадание обычно происходит через незначительное повреждение кожи; Следовательно, рожа может распространяться по поверхностным лимфатическим сосудам.
- Может также быть вторичным по отношению к системной инфекции.
Как при рожистом воспалении, так и при целлюлите наиболее частой точкой проникновения патогена является небольшое поражение кожи (например, межпальцевой дерматит стопы).
Этиология
[3] [4]ГАЗ является наиболее частой причиной негнойных инфекций кожи и мягких тканей (например, рожи, целлюлита).
Диагностика
[3] [8]Диагноз обычно клинический.Пациентам с системными симптомами могут быть показаны лабораторные исследования, посев и визуализация для оценки степени тяжести и индивидуального лечения.
Лечение негнойных SSTI
[1] [3] [14]Эмпирическая антибактериальная терапия, активная против стрептококков и S. aureus, является основой лечения негнойных SSTI. Пациентам с системными симптомами часто требуется госпитализация и парентеральная антибактериальная терапия. Лечение также должно включать контроль любых предрасполагающих факторов (например,г., отеки, грибковые инфекции).
Антибиотикотерапия
Антибиотики должны быть нацелены против грамположительных патогенов и обеспечивать широкий спектр действия в тяжелых случаях. [4]
Поддерживающая терапия
- Подъем пораженных конечностей
- Отдых и лечение острой боли по мере необходимости
- См. «Сепсис» для получения более подробной информации о лечении тяжелых инфекций.
Контрольный список неотложной помощи при негнойном SSTI
Подтипы и варианты
Осложнения
[3] [4]- Рецидивирующие инфекции
- Абсцесс
- Инфекция более глубоких тканей: целлюлит, некротический фасциит, остеомиелит
- Тромбофлебит, лимфедема
- Системные осложнения (напр.г., сепсис, эндокардит, синдром стрептококкового токсического шока, постстрептококковый гломерулонефрит, острый ревматизм)
- При целлюлите глазницы: слепота, тромбоз кавернозного синуса, внутричерепной абсцесс
Некротические инфекции мягких тканей
Определения
[3] [4]Этиология
[3] [4]Единственный способ окончательно установить возбудителя болезни — получить глубокую тканевую культуру ( я.э., при хирургическом обследовании). Одни только клинические признаки недостаточно надежны, чтобы различать патогены.
Клинические признаки
[3] [4]Некротический фасциит сначала распространяется вдоль фасции, а затем распространяется на поверхностные кожные ткани. Следовательно, местные результаты могут быть ничем не примечательными, и пациенты испытывают непропорционально высокий уровень боли.
Тревожные признаки, указывающие на некротизирующую инфекцию глубоких тканей, включают наличие крепитации, буллезных поражений, некроза кожи и признаков системной токсичности (особенно измененного психического статуса).
Диагностика
[3]Окончательный диагноз обычно ставится во время визуализации тканей во время операции. Если есть опасения по поводу некротизирующих ИСМТ, пациента следует немедленно направить в хирургическое вмешательство.
Визуализация и лабораторные исследования не должны откладывать операцию.
- Лабораторные исследования
- Микробиология
- Визуализация: обычно не показано и не следует откладывать лечение [4] [8]
- КТ / МРТ с внутривенным контрастированием или без него [4]
- Рентгеновский снимок [4]
- Ультразвук: может идентифицировать скопление жидкости и диффузное утолщение глубоких тканей [4]
Посев на поверхностные раны может не точно отражать патогены, обнаруженные в глубоких тканях, и не должен использоваться для руководства.
Менеджмент
[3] [4]- Если клинические признаки указывают на наличие ИМП, немедленно начните хирургическое лечение и лечение.
- Пациентам часто требуется гемодинамическая и респираторная поддержка и обычно требуется госпитализация в отделение интенсивной терапии; (см. «Сепсис» для получения дополнительных рекомендаций по ведению тяжелых инфекций).
Некротические инфекции мягких тканей требуют неотложной хирургической помощи.
Хирургическое обследование и обработка раны
- Процедура [4]
- Обширное обследование с хирургической обработкой раны (удаление некротизированной ткани)
- Получите образцы глубоких тканей для окрашивания по Граму, посева и гистопатологии.
- Ткань с неуверенной перфузией может быть оставлена для повторной оценки при втором вмешательстве.
- Повторное обследование каждые 12–36 часов до исчезновения признаков некротической ткани
- Подтверждающие данные
- Фасция выглядит опухшей
- Тускло-серая фасция; участки некроза могут быть видны
- Возможен коричневый экссудат (без гноя)
- Легкое рассечение плоскостей тканей тупым инструментом или пальцем в перчатке
Хирургическое обследование обеспечивает диагностическое подтверждение и позволяет провести хирургическое лечение.Его нельзя откладывать при подозрении на NSTI!
Антибактериальная терапия
[3] [4]Поддерживающая терапия
[3] [4]Контрольный список неотложной помощи при некротизации SSTI
Осложнения
Дифференциальная диагностика кожи и мягких тканей
9000 инфекцииСтепень тяжести SSTI
[3]| Степень серьезности SSTI [3] | |||||||
|---|---|---|---|---|---|---|---|
| Оценка | Характеристики | ||||||
Легкая SSTI | |||||||
| Средняя SSTI | Средняя | Некротические инфекции всегда считаются серьезными!
Дифференциальный диагнозEcthyma gangrenosum
| |||||

 Лопнувшие пузырьки проходят долго, и на их месте образуется корочка.
Лопнувшие пузырьки проходят долго, и на их месте образуется корочка.
 Полученный состав заливается кипятком и кипятится 10 минут. Далее его требуется остудить. В полученном составе следует смочить тряпочку и приложить к месту поражения. Компрессы помогают снять покраснение, отек, зуд, жжение. Для усиления эффекта врачи рекомендуют протирать пораженные участки травяной настойкой и делать это несколько раз в день.
Полученный состав заливается кипятком и кипятится 10 минут. Далее его требуется остудить. В полученном составе следует смочить тряпочку и приложить к месту поражения. Компрессы помогают снять покраснение, отек, зуд, жжение. Для усиления эффекта врачи рекомендуют протирать пораженные участки травяной настойкой и делать это несколько раз в день. Состав держится около получаса.
Состав держится около получаса. Абсцесс — это запечатанное пространство, заполненное гноем, которое может развиться в результате различных бактериальных инфекций кожи. Он в основном состоит из мертвых микробов, клеток тканей и 90–116 клеток иммунной системы.
Абсцесс — это запечатанное пространство, заполненное гноем, которое может развиться в результате различных бактериальных инфекций кожи. Он в основном состоит из мертвых микробов, клеток тканей и 90–116 клеток иммунной системы.