Диагностика и лечение пиелонефрита (Александров)
Пиелонефрит – симптомы, причины, профилактика, диагностика и лечение в клинике «Парацельс», Александров
ВНИМАНИЕ: Доступны онлайн-консультации врачей (более 18 специальностей).
Пиелонефрит ー воспалительное заболевание мочеполовой системы. Среди урологических патологий пиелонефрит встречается наиболее часто. Болезнь распространена среди всех возрастных групп, часто встречается как у взрослых, так и у детей. В отдельную группу выделяют пиелонефрит беременных, который часто развивается у женщин в третьем триместре.
Что такое пиелонефрит?
Почки имеют два типа тканей: гломерулярную и тубуло-интерстициальную. Первая осуществляет фильтрацию крови и образование мочи, вторая ー ее сбор и отток из почек в мочеточники и мочевой пузырь.
Пиелонефритом называют воспаление тубуло-интерстициальной ткани почки, а именно ー системы чашечек и почечной лоханки, где моча собирается и выводится в мочеточники. Воспалительный процесс может распространяться ниже ー на мочевой пузырь.
Болезнь может протекать в острой форме или в хронической с периодическими обострениями.
Выделяют первичный пиелонефрит связанный с проникновением и размножением микроорганизмов и вторичный ー вызванный нарушением оттока мочи.
Симптомы пиелонефрита
Острый пиелонефрит сопровождается такими проявлениями:
- тянущие боли в поясничной области;
- повышение температуры тела, лихорадка;
- общая слабость, недомогание;
- головная боль;
- тошнота.
Дизурические расстройства ー затрудненное или болезненное мочеиспускание, проявляются при вовлечении в воспалительный процесс мочевого пузыря, развитии цистита.
Для хронического пиелонефрита характерно длительное течение со стертостью клинической картины. Большую часть времени симптомы пиелонефрита не проявляются, но после переохлаждения или простудного заболевания болезнь обостряется с появлением явной клинической симптоматики.
Лабораторно пиелонефрит можно выявить по изменениям в клиническом анализе мочи: наличие лейкоцитов, повышение удельного веса.
Причины развития пиелонефрита
Воспалительный процесс в чашечно-лоханочной системе почки развивается при попадании бактерий (стафилококков, кишечной палочки и др.). Размножению бактерий способствуют такие факторы:
- снижение функций иммунной системы;
- нарушение оттока мочи;
- воспалительные заболевания половых органов.
Нарушение оттока мочи является одним из главных провоцирующих факторов пиелонефрита. Причиной нарушенного пассажа мочи может быть:
- врожденная аномалия развития мочеточников;
- рубцовое сужение мочевыводящих путей после перенесенной операции;
- мочекаменная болезнь;
- опухоли почки или окружающих тканей;
- аденома простаты;
- сдавление мочеточников беременной маткой.
Возможные осложнения при пиелонефрите
Пиелонефрит может вызвать осложнения как со стороны почек, так и всего организма в целом. Наиболее частые последствия пиелонефрита:
- абсцесс и карбункул почки ー гнойное разрушение тканей органа с образованием полости;
- почечная недостаточность ー нарушение фильтрационной и секреторной функций органа, что ведет к отравлению организма аммиаком;
- паранефрит ー воспаление околопочечной клетчатки;
- сепсис ー распространение инфекции по крови, что ведет к серьезной интоксикации.
Если пиелонефрит сопровождается блоком оттока мочи (камнем, опухолью и т.д.), развивается гидронефроз ー растяжение лоханки и чашечек мочой, сдавление тканей почки, ее атрофия. В результате почка уже не выполняет функцию фильтрации, а просто становится резервуаром с мочой и подлежит удалению.
Многие из осложнений пиелонефрита являются угрожающими жизни больного. Поэтому, при появлении симптомов этой болезни необходимо обращаться за помощью нефролога или уролога. При своевременном обращении пиелонефрит легко выявить и вылечить. При хроническом течении возникают трудности в диагностике и подборе терапии.
При своевременном обращении пиелонефрит легко выявить и вылечить. При хроническом течении возникают трудности в диагностике и подборе терапии.
Рекомендации по профилактике пиелонефрита
Основа профилактики пиелонефрита ー не переохлаждаться и поддерживать иммунитет.
К группе риска по пиелонефриту относятся такие люди:
- дети до 7 лет;
- мужчины с аденомой простаты;
- беременные женщины;
- люди с мочекаменной болезнью и доброкачественными новообразованиями почек.
Этим людям рекомендовано 1-2 раза в год сдавать клинический анализ мочи и делать УЗИ почек.
При появлении тревожных симптомов (боли в пояснице, боли при мочеиспускании, кровь в моче) необходимо срочно показаться врачу.
Преимущества диагностики и лечения пиелонефрита в Медицинском центре «Парацельс»
В медицинском центре «Парацельс» проводится комплексная диагностика и лечение, при появлении тревожных симптомов пиелонефрита. Мы применяем научно обоснованные методики и оборудование экспертного класса. При подозрении на пиелонефрит у детей обследование и лечение проводит детский уролог-андролог, нефролог.
Доктор подробно опишет все жалобы пациента, проведет осмотр и направит на необходимые лабораторные и инструментальные исследования. После исследований доктор поставит диагноз и назначит адекватную терапию.
В Медицинском центре «Парацельс» применяется мультидисциплинарный подход, поэтому каждый доктор может привлечь к программе диагностики и лечения осложнений пиелонефрита, других специалистов. Команда врачей разберётся в причинах, установит диагноз и назначит курс лечения. Грамотная и всесторонняя диагностика позволяет предотвратить развитие хронических заболеваний.
При необходимости детский уролог-андролог, нефролог направит на консультацию к врачам других специализации: терапевту, акушер-гинекологу, педиатру.
Тактика лечения пиелонефрита сугубо индивидуальна и зависит от многих факторов, которые обязательно учитываются.
Наши пациенты получают сразу 5 преимуществ:
Врачи Медицинского центра «Парацельс» стоят на страже здоровья своих пациентов.
Записаться на приём к врачу можно каждый день, без выходных, выбрав удобный для Вас способ:
Записаться к врачу по телефону:
г. Сергиев Посад 8 496 554 74 50
г. Александров 8 492 446 97 87
Оставить заявку (мы перезвоним в ближайшее время)
Самостоятельно через Личный кабинет
Через директ в Instagram, VK, Facebook
Доступны онлайн-консультации специалистов
С заботой о Вашем здоровье, Медицинский центр “Парацельс”
Ультразвуковая диагностика пиелонефрита и рака почек
НазадПиелонефрит и рак почек – это патологии мочевыделительной системы, которые можно диагностировать при помощи ультразвукового метода исследования на ранних этапах развития.
Пиелонефрит и рак почек – это патологии мочевыделительной системы, которые можно диагностировать при помощи ультразвукового метода исследования на ранних этапах развития.
Пиелонефрит
Пиелонефрит – воспаление почек с вовлечением в воспалительный процесс почечной паренхимы, чашечек и лоханки. Возбудителями чаще всего становятся бактерии – кишечная палочка, энтерококки, протей, стафилококки и синегнойная палочка. Микробы могут проникать в почки восходящим путем из нижних отделов мочеполового тракта, а также попадать в них с кровью из отдаленных инфекционных очагов (например, из кариозных очагов, воспаленных миндалин).
По течению различают две основные формы пиелонефрита – острую и хроническую. Для острого воспаления характерны признаки общей интоксикации и местные симптомы:
- слабость;
- головная боль;
- снижение работоспособности;
- повышение температуры;
- боль в пояснице обычно ноющего характера;
- учащение мочеиспускания;
- необычный цвет мочи, появление неприятного запаха.

Хронический пиелонефрит во время обострения проявляется практически теми же симптомами, что и острый пиелонефрит. Со временем присоединяются признаки хронической недостаточности почек – анемия, отечность, хроническая интоксикация, повышение артериального давления.
Рак почки
Заболеваемость раком почки за последнее время возросла. Часто эту патологию обнаруживают случайно при ультразвуковом или рентгенологическом исследовании по поводу другого заболевания. Рак почек может какое-то время протекать бессимптомно, а его начальные признаки порой напоминают пиело- или гломерулонефрит. К ним относятся:
- боли в пояснице;
- появление крови в моче;
- артериальная гипертензия;
- слабость;
- снижение веса;
- отеки;
- симптомы анемии;
- длительное незначительное повышение температуры без видимых причин;
- симптомы со стороны других органов вследствие метастазирования – переломы костей, кровохаркание, кашель, признаки сдавления спинного мозга и др.
УЗИ при пиелонефрите
УЗИ почек и надпочечников – один из основных методов диагностики пиелонефрита, который позволяет оценить структурные изменения почечной ткани.
Подготовка
Перед проведением процедуры примерно за 3 дня рекомендуется придерживаться диеты, направленной на снижение газообразования в кишечнике. Для этого исключают из пищи бобы, фасоль, горох и другие бобовые, зерновые крупы, черный и отрубной хлеб, фрукты и свежее молоко. При метеоризме на это время назначают препараты, снижающие газообразование (эспумизан, активированный уголь и др.). В некоторых случаях требуется наполненный мочевой пузырь, с целью чего пациент должен выпить за час до исследования 1 литр жидкости. Обычно об этом специалист предупреждает заранее.
УЗ-признаки острого пиелонефрита:
- почки увеличены в размерах;
- подвижность почек ограничена во время дыхания;
- расширена чашечно-лоханочная система;
- наблюдается везикуло-уретральный рефлюкс (обратный ток мочи из мочевого пузыря в мочеточники).

Ультразвуковые признаки хронического пиелонефрита:
- размеры почек уменьшены;
- контур имеет неровности и деформации;
- неравномерность эхосигнала в области лоханок;
- истончение и повышенная эхогенность паренхиматозного слоя почек.
Ультразвуковая диагностика рака почек
УЗИ почек и надпочечников не только помогает диагностировать различные заболевания этих органов, но и дифференцировать их между собой. Как сказано выше, симптомы рака почки часто схожи с признаками пиелонефрита. Ультразвуковое исследование позволяет разграничить эти патологии без инвазивных вмешательств. Существует несколько форм почечного рака, ультразвуковые признаки которых отличаются.
Солидный рак
УЗ-признаком солидной формы рака является обнаружение в области почки однородного гипо- или изоэхогенного образования. Солидная опухоль обычно растет «наружу». Определяется неровный внешний контур, нередко имеются участки кальцификации (отложение солей кальция). С помощью допплеровского картирования (разновидность УЗИ) можно определить кровоток опухоли, который усилен в центре и ослаблен по периферии образования.
Инфильтративный рак
Инфильтрирующая опухоль прорастает внутрь почечных синусов. Она имеет однородную структуру и сниженную эхогенность. По мере роста приобретает неоднородную структуру вследствие появления очагов кровоизлияний. Чашечно-лоханочная система может быть расширенной. Вследствие инфильтративного роста такая форма рака почек раньше дает симптомы, поэтому диагностируется на более ранних стадиях, чем солидные опухоли.
Мультикистозный рак
В почке обнаруживается анэхогенное (т.е. темное на картинке) образование, которое часто имеет внутренние перегородки. Может быть принято за многокамерную кисту.
Рак стенки кисты
На ранней стадии в почках при УЗИ обнаруживают кисту с плотными стенками. По мере роста раковой опухоли на стенке кисты начинает определяться гипоэхогенное образование, состоящее из нескольких кистозных полостей, заполненных гипоэхогенным содержимым (некротические массы). Необходима дифференциальная диагностика с гематомой надпочечников, полученной в результате травмы.
Необходима дифференциальная диагностика с гематомой надпочечников, полученной в результате травмы.
Карцинома лоханки
На ранней стадии в чашечно-лоханочной системе определяется образование с однородной структурой и сниженной эхогенностью. Постепенно структура теряет однородность, опухоль прорастает в ткани мочевого пузыря и уретры.
СТАДИИ РАКА ПОЧКИ
Дифференциальная диагностика пиелонефрита и рака почки
В отличие от пиелонефрита, рак почек чаще бывает односторонним. В большинстве случаев при УЗ-исследовании определяется отдельное образование, а при пиелонефрите изменения бывают более диффузные. Для уточнения диагноза используют дополнительные лабораторно-инструментальные методы диагностики. Рак почки – очень серьезное заболевание, которое можно вылечить на ранних стадиях. Пиелонефрит имеет более благоприятный прогноз, но при несвоевременном лечении может приводить к развитию хронической почечной недостаточности и другим осложнениям (гидронефроз, сепсис и т. др.).
Поэтому при любых симптомах патологии почек необходимо как можно скорее пройти обследование, в частности,УЗ-исследование почек и надпочечников.
Ультразвуковая диагностика воспалительных заболеваний почек
Заболевания почек — одна из актуальных проблем современной медицины. Патология выявляется у 21% населения и занимает третье место в структуре заболеваемости, уступая лишь болезням сердечно — сосудистой системы и органов дыхания. Нередко данная группа заболеваний протекает бессимптомно и человек обращается к специалисту уже тогда, когда имеются необратимые изменения в органах. К воспалительным заболеваниям почек относятся острый и хронический пиелонефрит, апостематозный пиелонефрит, пионефроз, карбункул и абсцесс почки, острый и хронический гломерулонефрит, паранефрит и перинефрит. Ультразвуковое исследование является одним из ведущих методов диагностики этой патологии, что обусловлено его значительными преимуществами: отсутствием лучевой нагрузки, неинвазивностью, мобильностью и доступностью.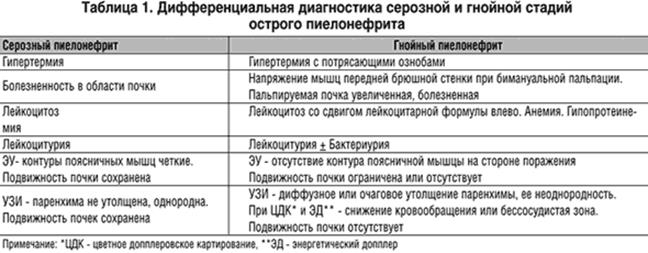
Острый пиелонефрит представляет собой острый воспалительный процесс в почечной паренхиме и чашечно-лоханочной системе. Данное заболевание встречается во всех возрастных группах и составляет 10-15% всех заболеваний почек. Во время беременности заболевание наблюдается у 3-5% беременных. Пиелонефрит у мужчин в молодом и среднем возрасте связан преимущественно с мочекаменной болезнью, хроническим простатитом, стриктурой мочеиспускательного канала, аномалиями развития почек и мочевых путей. Увеличение частоты пиелонефрита у мужчин пожилого возраста связано с наличием аденомы простаты. При ультразвуковом исследовании можно обнаружить расширение мочеточника и собирательной системы почки, увеличение её размеров, а также утолщение и снижение эхогенности паренхимы.
Хронический пиелонефрит, как правило, является следствием острого пиелонефрита. Сонографическая диагностика заболевания в начальной стадии вне обострения не возможна, так как ультразвуковая картина почек ничем не отличается от нормальной. При обострении хронического пиелонефрита иногда можно обнаружить такой признак, как утолщение стенки лоханки и проявление ее слоистой структуры. Многократные обострения приводят к постепенному уменьшению объёма поражённой почки и, при истощении ее возможностей, начинает развиваться увеличение противоположной почки.
Апостематозный пиелонефрит — гнойно — воспалительный процесс с образованием многочисленных мелких гнойничков (апостем) преимущественно в коре почки. Чаще всего является осложнением острого обструктивного пиелонефрита. При развёрнутой картине апостематозного гнойного процесса при ультразвуковом исследовании определяется резко увеличение почек в объёме, под капсулой появляются множественные мелкие абсцессы размером с булавочную головку, контуры почек неровные, бугристые, подвижность при дыхании практически отсутствует. С поверхностно расположенных абсцессов гной может распространяться под капсулу почек, на перинефрий и паранефрий.
Апостематозный пиелонефрит.
Паранефрит представляет собой воспалительный процесс в околопочечной клетчатке. Воспалительный процесс почечной капсулы, которая, как правило, вовлекается в процесс при тяжелом гнойном пиелонефрите, называют перинефритом. При данных процессах при ультразвуковом исследовании определяется резкое снижение дыхательной подвижности почек, нечеткость их контуров. Вокруг почек определяются зоны пониженной эхогенности, а также жидкостные полости.
Сонография является важным, а иногда и единственным лучевым методом, позволяющим выявить карбункул почки. Заболевание представляет собой гнойно-некротическое поражение органа с образованием отграниченного инфильтрата. В зоне образования карбункула выявляется крупноочаговый участок неоднородной структуры, пониженной, а иногда и повышенной, эхогенности, деформирующий контур почки. При динамическом исследовании в данном образовании со временем образуются полости, содержащие жидкость. В дальнейшем наблюдается уменьшение размеров образования и формируется капсула абсцесса. При формировании абсцесса ультразвуковая картина представлена очагом с кистозной структурой с толстой неровной стенкой, в полости которой определяется взвесь. В дальнейшем очаг может прорваться в чашечку или лоханку. Но чаще всего разрешение происходит в прилежащие ткани — паранефральную клетчатку, что приводит к развитию гнойного паранефрита. Данный процесс может являться также осложнением острого пиелонефрита либо результатом слияния гнойничков при апостематозном пиелонефрите.
Паранефрит. Карбункул почки.
Пионефроз — заболевание представляет собой терминальную стадию гнойно-деструктивного пиелонефрита.
Пионефротическая почка при сонографии представляет собой орган, подвергшийся гнойному расплавлению, состоящий из отдельных полостей, заполненных гноем, мочой и продуктами распада.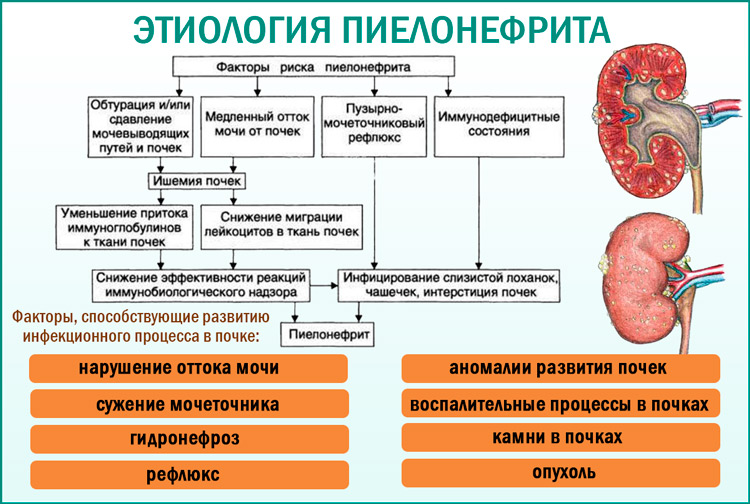 Пионефроз всегда сопровождается пери- или паранефритом. Заболевание наблюдается преимущественно в возрасте 30-50 лет.
Пионефроз всегда сопровождается пери- или паранефритом. Заболевание наблюдается преимущественно в возрасте 30-50 лет.
Пионефроз.
Острый гломерулонефрит — острое иммуновоспалительное заболевание почек с поражением клубочков и в меньшей степени канальцев почек. Встречается чаще у людей молодого возраста. При остром гломерулонефрите при ультразвуковом исследовании определяется симметричное увеличение почек в объёме; на поперечном срезе почка округлой формы. Паренхима утолщена, выглядит набухшей. Изменения почек обратимы, при нормализации клинико-лабораторных данных сонографическая картина вновь становится нормальной.
Хронический гломерулонефрит — прогрессирующее диффузное иммуновоспалительное поражение клубочкового аппарата почек с исходом в склероз и почечную недостаточность. Сонографическая картина хронического гломерулонефрита зависит от фазы и длительности заболевания. В фазе обострения в начальных стадиях может быть немного увеличен объем почек и слегка повышена эхогенность паренхимы. Вне обострения ультразвуковая картина может быть нормальной. По мере прогрессирования заболевания объем почек симметрично уменьшается, эхогенность паренхимы становится постоянно повышенной. В конечной стадии хронического гломерулонефрита почки уменьшены в размерах, плохо определяются на фоне окружающих тканей, с равномерно истончённой паренхимой.
Важным дополнительным методом диагностики воспалительных заболеваний почек является ультразвуковое дуплексное сканирование. При апостематозном пиелонефрите обнаруживается такой признак, как неравномерное диффузное ослабление почечного кровотока. Объективным методом диагностики ультразвуковая допплерография является при обнаружении карбункула или абсцесса почки. При исследовании выявляются локальные зоны ослабления кровотока с его усилением по краям воспалительного очага.
Карбункул почки. Ультразвуковая допплерография.
В отделении ультразвуковой диагностики ГБУЗ «ТОКБ им. В.Д. Бабенко» ежегодно проводится более 4000 исследований почек, при этом в 60-70% выявляется патология. Доступность, неинвазивность и простота подготовки позволяют широко использовать метод ультразвуковой диагностики врачами — специалистами различных направлений и делают его «золотым стандартом» при выявлении патологии мочевыделительной системы.
Пиелонефрит у собак — симптомы, лечение
Пиелонефрит – опасное и часто встречающееся заболевание у взрослых собак. Оно протекает как в острой, так и в хронической форме, провоцируя возникновение целого ряда признаков и осложнений. Как выявить пиелонефрит у своего питомца, предотвратить дальнейшее развитие заболевания и организовать домашний уход за собакой после выздоровления? Обо всем подробнее – смотрите далее.
Читайте в этой статье:
Что это?
Распространенные причины заболевания
Симптоматика пиелонефрита у собак
Диагностика заболевания
Лечение пиелонефрита
Что делать в домашних условиях?
Профилактика пиелонефрита у собак
Пиелонефрит — что это?
Пиелонефрит – это инфекционное воспалительное заболевание, поражающее почки. Его главная опасность состоит в высокой вероятности интоксикации всего организма: при фильтровании в кровь проникают токсины, которые в последующем распространяются по всей системе кровообращения и могут вызвать серьезные осложнения.
Более чем в 85% случаях пиелонефрит диагностируется у собак старше 8 лет. Заболеванию подвержены все породы, однако в группу особого риска входят:
- бульдоги,
- ши-тцу,
- далматинцы,
- пудели,
- немецкие овчарки,
- йоркширские терьеры.
По области поражения различают одно- и двусторонний пиелонефрит. В первом случае поражение затрагивает только одну почку, во втором – сразу обе. Двусторонний пиелонефрит гораздо чаще приводит к последующему диагностированию хронической почечной недостаточности (ХПН), которая также требует оперативной диагностики и профессионального лечения.
Распространенные причины заболевания
Наиболее распространенным возбудителем пиелонефрита является кишечная палочка. Она поражает одну или сразу обе почки, приводя к развитию воспалительных процессов. В других случаях возбудителями инфекции выступают вирусы, стафилококк и сальмонеллы.
Основные причины, которые могут вызвать пиелонефрит у собак:
- Поражение мочевыделительной системы.
Нефрит, уретрит, вагинит и другие воспалительные заболевания мочевого пузыря повышают вероятность развития пиелонефрита у вашего питомца. Зачастую он диагностируется после перенесенной мочекаменной болезни.
- Сахарный диабет.
Это один из самых частых факторов, провоцирующих развитие болезни. В результате сахарного диабета нарушается метаболизм, а также меняется давление в почках, что отрицательно отражается на состоянии животного.
- Воспаление матки.
Возникающие при воспалении матки опасные продукты (бактерии, токсины) проникают в почки по кровотоку и лимфатической системе. Результат – развитие патологии в почках. Это гематогенные и лимфогенные причины пиелонефрита.
- Нарушение кровообращения.
Сильное отравление, интоксикация организма, длительный прием определенных лекарственных препаратов (в частности, при нарушении сроков и дозировки) вызывают проблемы с кровообращением и опасные патологические процессы.
- Новообразования.
Опухоли, возникающие в мочевыделительной системе, а также рост клеток простаты – одни из причин, которые могут привести к воспалительным процессам, поражающим чашечно-лоханочную систему и почечные канальцы.
- Другие причины.
Факторы, провоцирующие заболевание: переохлаждение организма (например, при купании животного в холодной воде), повреждение спинного мозга, неквалифицированные операции на органах выделительной системы.
Симптоматика пиелонефрита у собак
По типу заболевания различают хронический и острый пиелонефрит. В первом случае инфекционный процесс на первых стадиях проходит практически без симптомов. Он развивается постепенно в продолжение нескольких месяцев. Диагностировать хронический пиелонефрит на начальных стадиях удастся только при обращении в ветклинику.
При остром пиелонефрите почечная ткань отекает, из-за чего они значительно увеличиваются в размерах.
Острая форма сопровождается следующими признаками:
- Вялость и апатичность.
Собака мало передвигается: старается избегать резких движений и чрезмерной активности. Практически не участвует в играх, болезненно реагирует на поглаживания в области поясницы.
- Снижение аппетита.
При остром и хроническом пиелонефрите на последних стадиях питомец отказывается от еды. Стремительно худеет, а в особо тяжелых случаях наблюдается анорексия.
Собака часто и много пьет. В результате учащается мочеиспускание. На последних стадиях заболевания часто имеются ложные позывы к мочеиспусканию. В моче могут быть примеси крови.
Температура тела в некоторых случаях повышается до 41 °C, при этом у животного наблюдается озноб и тремор мышц.
- Другие симптомы.
Рвота, обезвоживание, специфический запах ацетона из пасти – признаки, проявляющиеся на последних стадиях заболевания и в особо тяжелых случаях.
Заметили у своего питомца один или несколько признаков, указывающих на развитие пиелонефрита? Не медлите – обратитесь за помощью к опытным ветеринарам. Пытаясь помочь собаке в домашних условиях, вы рискуете его здоровьем.
Диагностика заболевания
Диагностировать пиелонефрит может только специалист. Он ставит диагноз на основе клинической картины, полученной в ходе первичного осмотра. Дополнительно назначаются анализы мочи и крови. При необходимости проводится УЗИ мочеполовой системы.
При пиелонефрите моча становится мутной, имеет щелочную реакцию (pH более 7). При исследовании в ней обнаруживаются:
- бактерии,
- высокое содержание белка,
- лейкоцитный осадок,
- эритроциты.
При исследовании крови наблюдается уменьшение красных клеток (анемия), высокая скорость оседания эритроцитов, а также увеличение палочкоядерных нейтрофилов. При помощи УЗИ ветеринар выявляет структурные изменения почек (например, увеличение в размерах).
Лечение пиелонефрита
Главная задача ветеринара, осуществляющего лечение пиелонефрита, – устранение причины, спровоцировавшей воспаление. Чаще всего назначаются антибиотики различных групп. При необходимости подбирают препараты, подходящие животному по чувствительности (например, при использовании посева мочи).
Если пиелонефрит возникает в результате мочекаменной болезни, то первоначально специалист определяет тип камней и выбирает методику их устранения. Дополнительно используются спазмолитические и мочегонные препараты, а также иммуностимуляторы. Не пытайтесь назначить лекарственные средства самостоятельно – следуйте указаниям специалиста, чтобы избежать развития осложнений.
Длительность терапии – не менее 14 дней. В особо тяжелых случаях лечение пиелонефрита занимает несколько месяцев.
Если владельцы собак обращаются к ветеринару только на последних стадиях пиелонефрита, не исключены осложнения в виде абсцессов и гидронефроза. Они закупоривают канальцы и прекращают отток мочи. В результате единственным возможным способом лечения пиелонефрита остается хирургическое вмешательство – удаление почки.
При тяжелой форме заболевания, сопровождающегося отечностью и задержкой выделения урины, специалист может назначить до 48 часов голодной диеты. Постепенно в рацион животного можно будет вводить белковую пищу, с каждым разом увеличивая объем порции, но без добавления соли.
Что делать в домашних условиях?
Первое, и самое важное правило – не занимайтесь самолечением. Пиелонефрит является опасным заболеванием, способным привести к серьезным осложнениям. Установить его причину и назначить эффективное лечение может только опытный специалист в ветеринарной клинике.
Пиелонефрит является опасным заболеванием, способным привести к серьезным осложнениям. Установить его причину и назначить эффективное лечение может только опытный специалист в ветеринарной клинике.
Терапию назначает специалист, а владелец питомца – организует правильный домашний уход. Основные рекомендации:
- Диетическое питание. Исключите из рациона углеводы и добавьте нежирные сорта мяса (например, курицу, говядину), а также овощи. Количество круп и злаков необходимо сократить до 25% от порции.
- Комфорт. Обеспечьте вашему питомцу удобство: выберите подстилку, предотвратите возможное переохлаждение;
- Наблюдение. Не забывайте показывать собаку, переболевшую пиелонефритом, специалисту не реже 1-2 раз в полгода.
Ваше внимательное отношение и профессионализм ветеринарного специалиста помогут питомцу преодолеть заболевание и избежать осложнений.
Профилактика пиелонефрита
Полное выздоровление питомца возможно только при оперативном обращении к врачу. Чтобы защитить собаку от развития пиелонефрита, важно соблюдать меры профилактики. Самое главное – лечить патологии мочевыделительной системы не самостоятельно, а в ветеринарной клинике, чтобы в дальнейшем они не перетекли в воспалительную инфекцию.
Меры профилактики пиелонефрита:
- Избегайте переохлаждения. Не позволяйте питомцу купаться в холодной воде. Старайтесь содержать его в теплом помещении;
- Регулярно проходите диспансеризацию. В особенности это касается животных старше 8 лет или перенесших болезни выделительной системы;
- Обеспечьте питомцу правильное и сбалансированное питание. По рекомендации специалиста взрослым собакам рекомендуется принимать витаминные и минеральные комплексы.
Пиелонефрит – опасное заболевание, поражающее выделительную систему и способное привести к тяжелой интоксикации всего организма. Самолечение в этом случае категорически не допускается. У вас есть подозрения на развитие заболевание у питомца? Покажите собаку специалисту, как можно скорее, и четко следуйте всем его рекомендациям.
Самолечение в этом случае категорически не допускается. У вас есть подозрения на развитие заболевание у питомца? Покажите собаку специалисту, как можно скорее, и четко следуйте всем его рекомендациям.
Смотрите также:
Инфекция мочевых путей и пиелонефрит :: Нефрологический Экспертный Совет
Что означает диагноз «пиелонефрит»?
Это очень важная тема, и причин тому две. Во-первых, само по себе заболевание достаточно серьезное и требует от пациента некоторого понимания его особенностей, а во-вторых, это «любимый» диагноз многих врачей, не связанных непосредственно с нефрологией, и под его маской часто скрываются совершенно иные состояния.
С этого мы и начнем. Дело в том, что диагноз «пиелонефрита», как правило, первоначально устанавливает терапевт районной поликлиники. И нередко диагноз этот основывается лишь на данных анализов мочи, а не на всем «облике» заболевания, то есть его клинической картине. Анализы же мочи, вещь хотя и исключительной важности, но все же всего лишь лабораторный метод, то есть вспомогательный. Интерпретировать результаты анализов можно только (и обязательно) вместе с историей заболевания и данными дополнительных исследований. Попросту говоря – «плохие» анализы, причем часто схожие, могут обнаруживаться при многих, весьма различных по своей природе состояниях, и постановка правильного диагноза в таких ситуациях требует проведения обследования, доступного только специалисту.
Очевидно, что установление правильного диагноза необходимо при любом заболевании – ведь от этого зависит характер проводимого лечения. В случае неправильной диагностики пиелонефрита возникает опасность двойного рода. Ошибочный диагноз может привести к тому, что реально необходимое больному, и иногда очень серьезное лечение не проводится, а вместо этого без достаточных оснований назначаются антибиотики, которые в некоторых случаях оказывают нежелательное воздействие на организм. Поэтому пациентам с впервые установленным диагнозом «пиелонефрит» обязательно нужно проконсультироваться у специалиста – уролога или нефролога.
Теперь мы переходим к сути дела. Пиелонефрит – заболевание воспалительной природы, вызываемое различными бактериями. Собственно пиелонефрит (термин означает воспаление почечных лоханок), это лишь одно из проявлений инфекции мочевых путей. Под этим понятием в настоящее время объединяют помимо пиелонефрита такие состояния, как острый и хронический цистит (воспаление мочевого пузыря), уретрит (воспаление мочеиспускательного канала) и так называемую «бессимптомную бактериурию», то есть случаи, когда присутствие бактерий в моче не вызывает каких-либо конкретных симптомов. У здорового человека моча стерильна (то есть бактерий в ней нет), но бактерии способны проникать в мочевые пути из близко расположенных органов (кишечника, половых органов) через лимфатическую и кровеносную систему, и получают возможность размножаться в мочевой системе при наличии предрасполагающих факторов.
А какие факторы могут быть предрасполагающими к развитию пиелонефрита и инфекции мочевых путей?
Факторы эти могут быть общими, такими как снижение иммунной реактивности, сахарный диабет, атеросклероз, нарушения деятельности кишечника, хронические воспалительные заболевания тазовых органов, и местными. Местные факторы — это нарушения оттока мочи в результате различных врожденных аномалий, мочекаменной болезни, заболеваний предстательной железы и некоторых других состояний. Особую проблему представляет собой пиелонефрит при беременности, связанный со сдавлением мочеточников связками матки.
Каковы симптомы пиелонефрита, инфекции мочевых путей?
Симптомы инфекции мочевых путей достаточно яркие. При цистите это жжение в мочеиспускательном канале, учащенное и болезненное мочеиспускание малыми порциями, иногда с выделением капель крови в конце мочеиспускания, тяжесть и боли в низу живота, познабливание, небольшое повышение температуры. Для пиелонефрита характерны высокая (иногда до 40 градусов) температура, ознобы, потливость, боли в поясничной области, часто односторонние. В тяжелых случаях возникают тошнота, рвота, боли в животе, жажда, резкая слабость. Мочеиспускание учащается, моча выделяется малыми порциями и может быть мутной, темной. При хронических формах обострения заболевания могут протекать более стерто, без высокой температуры и общих симптомов.
В тяжелых случаях возникают тошнота, рвота, боли в животе, жажда, резкая слабость. Мочеиспускание учащается, моча выделяется малыми порциями и может быть мутной, темной. При хронических формах обострения заболевания могут протекать более стерто, без высокой температуры и общих симптомов.
А если всех этих симптомов нет, а есть только изменения в анализах мочи?
В отсутствие указанных нарушений самочувствия изменения в анализах мочи – увеличение количества лейкоцитов, эритроцитов, появление белка – не могут служить достаточным основанием для диагностики именно пиелонефрита и других проявлений ИМП, даже если имеются признаки воспалительного процесса по данным клинического анализа крови. Такие признаки могут обнаруживаться и при заболеваниях, не связанных с бактериальной инфекцией.
А какие еще исследования могут понадобиться для правильного диагноза?
Для подтверждения диагноза, помимо общих анализов мочи и крови, необходимо исследование посевов мочи. Эти исследования позволяют выявить возбудитель воспалительного процесса и определить его чувствительность к различным антибиотикам. К сожалению, посевы мочи не всегда можно выполнить в условиях районной поликлиники, и это одна из причин, по которой больные с ИМП должны лечиться и наблюдаться у специалистов.
Дополнительные методы обследования, такие как ультразвуковое, рентгеновское и радиоизотопное, также требуют оценки уролога или нефролога. Каких-либо специальных изменений, которые позволили бы однозначно поставить диагноз, при этих исследованиях обнаружить нельзя. Самая главная задача этих исследований исключить обструкцию, т.е. нарушение оттока по мочевыводящим путям.
Часто приходится слышать от пациентов или даже читать в протоколах исследований, что диагноз «хронический пиелонефрит» поставлен только на основании данных УЗИ или радиоизотопной ренографии. В подавляющем большинстве случаев это означает, что заключение недостаточно квалифицированное. Поэтому повторюсь – диагноз пиелонефрита в обязательном порядке должен быть подтвержден специалистом-нефрологом.
Каково лечение пиелонефрита? Обязательно ли нужно использовать антибиотики?
Что касается лечения, то, как всякое микробное воспаление, все инфекции мочевых путей нужно лечить антибактериальными препаратами. Вопрос в том, какими препаратами и в каком режиме это лечение проводить. И здесь пациенту важно знать основные принципы. Так, острый пиелонефрит (под острым пиелонефритом понимается как собственно «острый», то есть впервые возникший, так и яркое обострение хронического) требует лечения в условиях стационара, так как антибиотики необходимо вводить внутримышечно или даже внутривенно. Кроме того, в редких случаях может возникнуть необходимость в проведении операции и интенсивной терапии, а соответствующее обследование и наблюдение, которые позволяют своевременно выполнить все необходимое, в амбулаторных условиях невозможно. Лечение пиелонефрита у беременных также необходимо проводить в специализированных лечебных учреждениях. Особого внимания и упорного лечения требует возникновение пиелонефрита у больных с сахарным диабетом, поскольку ИМП у диабетиков протекает достаточно тяжело и часто с трудом поддается терапии. При этом необходимо иметь в виду, что при диабете лечения антибиотиками требует даже бессимптомная бактериурия, то есть наличие роста микробов в посеве мочи при отсутствии каких-либо иных проявлений заболевания. Кроме того, профилактические курсы лечения у больных с ИМП и диабетом должны быть более длительными, чем у других категорий больных.
В остальных случаях лечение можно проводить на дому в соответствии с назначениями уролога или нефролога. Как правило, назначаются профилактические курсы различных антибактериальных препаратов. Выбор лекарств зависит от результатов посева мочи, о чем мы говорили выше. Препараты назначаются в «прерывистом» режиме, обычно рекомендуется прием в течение недели с перерывом в три недели. Такие профилактические курсы проводятся в течение 3-6 месяцев, при упорном течении и дольше, лекарственные средства чередуются. Дозы препаратов устанавливает врач, уменьшение обычных дозировок может (но далеко не всегда) потребоваться в случаях снижения функции почек. Обычно больному на руки выдается схема, согласно которой следует чередовать антибактериальные препараты и делать перерывы в лечении. В процесс лечения необходимо контролировать анализы мочи (до начала и после завершения очередного курса в обязательном порядке, и в случае возникновении обострений между курсами) и наблюдаться у специалиста.
Дозы препаратов устанавливает врач, уменьшение обычных дозировок может (но далеко не всегда) потребоваться в случаях снижения функции почек. Обычно больному на руки выдается схема, согласно которой следует чередовать антибактериальные препараты и делать перерывы в лечении. В процесс лечения необходимо контролировать анализы мочи (до начала и после завершения очередного курса в обязательном порядке, и в случае возникновении обострений между курсами) и наблюдаться у специалиста.
Ну и, наконец, еще одно важное обстоятельство. Далеко не во всех случаях наличие даже подтвержденного диагноза инфекции мочевых путей, в том числе и пиелонефрита, вообще требует лечения антибактериальными препаратами. Все зависит от клинической ситуации, оценить которую, я вновь вынуждена повториться, может только специалист. В практике врача-нефролога нередко приходится сталкиваться с тем, что участковые терапевты, а то и сами больные, бесконтрольно и необоснованно применяют серьезные и мощные препараты с нарушением показаний, дозировок и сроков применения антибиотиков. Это приводит к возникновению побочных эффектов (иногда довольно тяжелых) и появлению микроорганизмов, не чувствительных к основным группам антибактериальных препаратов, что впоследствии чрезвычайно затрудняет лечение.
Таким образом, я хочу еще раз обратить ваше внимание на серьезность этой проблемы. Обследование и лечение у специалиста позволит уточнить диагноз, своевременно провести коррекцию лечения в случаях возможных ошибок диагностики на предшествующих этапах, и контролировать проведение рациональной антибактериальной терапии при различных формах инфекции мочевых путей.
Обратиться за консультацией можно в отделения НЭСХронический обструктивный пиелонефрит — симптомы (признаки), лечение, лекарства
Раздел предназначен исключительно для медицинских и фармацевтических работников! Если Вы не являетесь медицинским и фармацевтическим работником — покиньте раздел! Условия использования- Номер класса:
- XIV
- Наименование класса:
- Болезни мочеполовой системы
- Номер блока:
- N10-N16
- Наименование блока:
- Тубулоинтерстициальные болезни почек
- Код заболевания:
- N11.
 1
1
Этиология, патогенез. Чаще всего пиелонефрит вызывается кишечной эшерихией, энтерококком, протеем, стафилококками, стрептококками. У Уз больных острым пиелонефритом и у 2/3 больных хроническим пиелонефритом микрофлора бывает смешанной. Во время лечения микрофлора и ее чувствительность к антибиотикам меняются, что требует повторных посевов мочи для определения адекватных уроантисептиков. Необходимо помнить о роли протопластов и L-форм бактерий в возникновении рецидивов пиелонефрита. Если инфекция в почке поддерживается протопластами, то посев мочи не обнаруживает их. Развитие пиелонефрита в значительной степени зависит от общего состояния макроорганизма, снижения его иммунобиологической реактивности. Инфекция проникает в почку, лоханку и ее чашечки гематогенным или лимфогенным путем, из нижних мочевых путей по стенке мочеточника, по его просвету- при наличии ретроградных рефлюксов. Важное значение в развитии пиелонефрита имеют стаз мочи, нарушения венозного и лимфатического оттока из почки. Пиелонефриту часто предшествует латентно протекающий интерстициальный нефрит.
Острый пиелонефрит бывает интерстициальным, серозным или гнойным. Апостематозный нефрит и карбункул почки — возможные последующие стадии острого гнойного пиелонефрита.
Симптомы, течение. Заболевание начинается остро, появляются высокая (до 40 гр. С) температура, озноб, проливной пот, боль в поясничной области; на стороне пораженной почки — напряжение передней брюшной стенки, резкая болезненность в реберно-позвоночном углу; общее недомогание, жажда, дизурия или поллакиурия. Присоединяющиеся головная боль, тошнота, рвота указывают на быстро нарастающую интоксикацию. Отмечаются нейтрофильный лейкоцитоз, анэозинофилия, пиурия с умеренной протеинурией и гематурией. Иногда при ухудшении состояния больных лейкоцитоз сменяется лейкопенией, что служит плохим прогностическим признаком. Симптом Пастернацкого, как правило, бывает положительным. При двустороннем остром пиелонефрите часто появляются признаки почечной недостаточности. Острый пиелонефрит может осложняться паранефритом, некрозом почечных сосочков.
Иногда при ухудшении состояния больных лейкоцитоз сменяется лейкопенией, что служит плохим прогностическим признаком. Симптом Пастернацкого, как правило, бывает положительным. При двустороннем остром пиелонефрите часто появляются признаки почечной недостаточности. Острый пиелонефрит может осложняться паранефритом, некрозом почечных сосочков.
Диагноз. Важную роль в диагностике играют указания в анамнезе на недавно перенесенный острый гнойный процесс или наличие хронических заболеваний (подострый септический эндокардит, гинекологические заболеваниях др. ). Характерно сочетание лихорадки с дизурией, болью в поясничной области, олигурией, пиурией, протеинурией, гематурией, бактериурией при высокой относительной плотности мочи. Следует помнить, что патологические элементы в моче могут наблюдаться при любом остром гнойном заболевании и что пиурия может иметь внепочечное происхождение (предстательная железа, нижние мочевые пути). На обзорной рентгенограмме обнаруживается увеличение одной из почек в объеме, при экскреторной урографии — резкое ограничение подвижности пораженной почки при дыхании, отсутствие или более позднее появление тени мочевыводящих путей на стороне поражения. Сдавленно чашечек и лоханки, ампутация одной или нескольких чашечек указывают на наличие карбункула.
Лечение. В остром периоде назначают стол № 7а, потребление до 2-2,5 л жидкости в сутки. Затем диету расширяют, увеличивая в ней содержание белков и жиров. При развитии метаболического ацидоза назначают натрия гидрокарбонат внутрь 3-5 г или в/в 40-60 мл 3-5% раствора. Для улучшения местного кровообращения, уменьшения болей назначают тепловые процедуры (согревающие компрессы, грелки, диатермия поясничной области). Если боли не стихают, то применяют спазмолитики (платифиллин, папаверин, экстракт белладонны и др. ).
Проводится антибактериальная терапия налидиксовой кислотой (невиграмон, неграм), курс лечения которой должен продолжаться не менее 7 дней (по 0,5-1 г 4 раза в день), производными нитрофурана (фурадонин по 0,15 г 3-4 раза в день, курс лечения 5-8 дней), нитроксолином (5-НОК), назначаемым по 0,1-0,2 г4 раза вдень в течение 2-3 нед. Применение этих препаратов должно быть поочередным. Нельзя одновременно назначать налидиксовую кислоту и нитрофурановые производные, так как при этом ослабляется антибактериальный эффект. В течение первых 5-6 дней, особенно при инфекции, резистентной к антибиотикам, можно применять гексаметилентетрамин (уротропин) внутрь по 0,5-1 г 3-4 раза в день или в/в 5-10 мл 40% раствора ежедневно.
Применение этих препаратов должно быть поочередным. Нельзя одновременно назначать налидиксовую кислоту и нитрофурановые производные, так как при этом ослабляется антибактериальный эффект. В течение первых 5-6 дней, особенно при инфекции, резистентной к антибиотикам, можно применять гексаметилентетрамин (уротропин) внутрь по 0,5-1 г 3-4 раза в день или в/в 5-10 мл 40% раствора ежедневно.
Весьма эффективно сочетанное лечение антибиотиками и сульфаниламидами. Подбор антибиотиков осуществляется в зависимости от чувствительности к ним микрофлоры. Назначают препараты группы пенициллина (бензилпенициллин по 1 000 000-2 000 000 ЕД/сут, оксациллин внутрь или в/м по 2-3 г/сут, ампициллин внутрь до 6-10 г/сут, ампициллина натриевую соль в/м или в/в не менее 2-3 г/сут и др. ) или вместе со стрептомицином (0,25-0,5 г в/м 2 раза в сутки). Применяют также тетрациклины (тетрациклин внутрь по 0,2- 0,3г4-6 раз в сутки; его производные-морфоциклин, метациклин и др. ), антибиотики-макролиды (олететрин, тетраолеан внутрь по 0,25 г 4-6 раз в сутки), антибиотики-аминогликозиды (канамицин в/м по 0,5 г 2-3 раза в сутки, гентамицин в/м по 0,4 мг/кг 2-3 раза в сутки), антибиотики-цефалоспорины (цефалоридин, цепорин в/м или в/в по 1,5-2 г в сутки) и др. Следует помнить о необходимости смены антибиотиков каждые 5-7-10 дней и о применении их в умеренных дозах с осторожностью при функциональной недостаточности почек.
Из сульфаниламидных препаратов назначают уросульфан и этазол (по 1 г 6 раз в сутки), сульфаниламиды длительного действия (сульфапиридазин по 1-2 г в первые сутки, затем по 1 г в течение 2 нед; сульфамонометоксин, сульфадиметоксин). У большинства больных уже через несколько дней исчезают изменения в моче, однако антибактериальная терапия должна продолжаться (обычно курс лечения длится 4 нед). При неэффективности консервативной терапии (чаще при апостематозном нефрите и карбункуле почек) показано оперативное вмешательство.
Хронический пиелонефрит может быть следствием неизлеченного острого пиелонефрита (чаще) или первично-хроническим, т. е. может протекать без острых явлений с начала заболевания. У большинства больных хронический пиелонефрит возникает в детском возрасте, особенно у девочек. У 1/3 больных при обычном обследовании не удается выявить несомненных признаков пиелонефрита. Нередко лишь периоды необъяснимой лихорадки свидетельствуют об обострении болезни. В последние годы все чаще отмечаются случаи комбинированного заболевания хроническим гломерулонефритом и пиелонефритом.
е. может протекать без острых явлений с начала заболевания. У большинства больных хронический пиелонефрит возникает в детском возрасте, особенно у девочек. У 1/3 больных при обычном обследовании не удается выявить несомненных признаков пиелонефрита. Нередко лишь периоды необъяснимой лихорадки свидетельствуют об обострении болезни. В последние годы все чаще отмечаются случаи комбинированного заболевания хроническим гломерулонефритом и пиелонефритом.
Симптомы, течение. Односторонний хронический пиелонефрит характеризуется тупой постоянной болью в поясничной области на стороне пораженной почки. Дизурические явления у большинства больных отсутствуют. В период обострения лишь у 20% больных повышается температура. В осадке мочи определяется преобладание лейкоцитов над другими форменными элементами мочи. Однако по мере
сморщивания пиелонефритической почки выраженность мочевого синдрома уменьшается. Относительная плотность мочи сохраняется нормальной. Для диагностики существенное значение имеет обнаружение в моче активныхлейкоцитов. При латентном течении пиелонефрита целесообразно проведение пирогеналового или преднизолонового теста (30 мг преднизолона, растворенного в 10 мл изотонического раствора хлорида натрия, вводят в/в в течение 5 мин; через 1; 2; 3 ч и через сутки после этого мочу собирают для исследования). Преднизолоновый тест положителен, если после введения преднизолона за 1 ч мочой выделяется более 400 000 лейкоцитов, значительная часть которых- активные. Обнаружение в моче клеток Штернгеймера — Мальбина свидетельствует только о наличии в мочевой системе воспалительного процесса, но еще не доказывает существования пиелонефрита.
Одним из симптомов заболевания у большинства больных является бактериурия. Если число бактерий в 1 мл мочи превышает 100 000, то необходимо определить их чувствительность к антибиотикам и химиопрепаратам. Артериальная гипертензия — частый симптом хронического пиелонефрита, особенно двустороннего.
Функциональное состояние почек исследуют с помощью хромоцистоскопии, экскреторной урографии, клиренс-методов (например, определение коэффициента очищения эндогенного креатин ина каждой почкой в отдельности), радионуклцдных методов (ренография с гиппураном, меченым 1311, сканирование почек). При хроническом пиелонефрите рано нарушается концентрационная способность почек, тогда как азотовыделительная функция сохраняется на протяжении многихлет. Развивающийся вследствие нарушения функций канальцев ацидоз, а также почечные потеря кальция и фосфатов иногда приводят к вторичному паратиреоидизму с почечной остеодистрофией.
При хроническом пиелонефрите рано нарушается концентрационная способность почек, тогда как азотовыделительная функция сохраняется на протяжении многихлет. Развивающийся вследствие нарушения функций канальцев ацидоз, а также почечные потеря кальция и фосфатов иногда приводят к вторичному паратиреоидизму с почечной остеодистрофией.
При инфузионной урографии вначале определяются снижение концентрационной способности почек, замедленное выделение рентгеноконтрастного вещества, локальные спазмы и деформации чашечек и лоханок. В последующем спастическая фаза сменяется атонией, чашечки и лоханки расширяются . Затем края чашечек принимают грибовидную форму, сами чашечки сближаются. Инфузионная урография бывает информативной только у больных с содержанием мочевины в крови ниже 1 г/л. В диагностически неясных случаях прибегают к биопсии почек. Однако при очаговых поражениях почки при пиелонефрите отрицательные данные биопсии не исключают текущего процесса, так как возможно попадание в биоптат непораженной ткани.
С развитием почечной недостаточности появляются бледность и сухость кожных покровов, тошнота и рвота, носовые кровотечения. Больные худеют, нарастает анемия. Из мочи исчезают патологические элементы. Осложнения пиелонефрита: нефролитиаз, пионефроз, некроз почечных сосочков.
Диагноз нередко представляет большие трудности. При дифференциальной диагностике с хроническим гломерулонефритом важное значение имеют характер мочевого синдрома (преобладание лейкоцитурии над гематурией, наличие активныхлейкоцитов и клеток Штернгеймера — Мальбина, значительная бактериурия при пиелонефрите), данные экскреторной урографии, радионуклидной ренографии. Нефротический синдром свидетельствуете наличии гломерулонефрита. При артериальной гипертензии следует проводить дифференциальную диагностику между пиелонефритом, гипертонической болезнью и вазоренальной гипертен-зией. Характерный анамнез, свойственный пиелонефриту, мочевой синдром, результаты рентгенологического и радионук-лидного исследований, выявляемая с помощью хромоцистоскопии асимметрия экскреции красителя в подавляющем большинстве случаев позволяют распознать заболевание.
Вопрос о наличии вазоренальной гипертензии решается с помощью внутривенной урографии, радионуклидной ренографии и аортоартериографии.
Лечение хронического пиелонефрита должно проводиться длительно (годами). Начинать лечение следует с назначения нитрофуранов (фурадонин, фурадантин и др. ), налидиксовой кислоты (неграм, невиграмон), 5-НОК, сульфаниламидов (уросульфан, атазол и др. ), попеременно чередуя их. Одновременно целесообразно проводить лечение клюквенным экстрактом. При неэффективности этих препаратов, обострениях болезни применяют антибиотики широкого спектра действия. Назначению антибиотика каждый раз должно предшествовать определение чувствительности к нему микрофлоры. Большинству больных достаточны ежемесячные 10-дневные курсы лечения. Однако у части больных при такой терапевтической тактике из мочи продолжает высеваться вирулентная микрофлора. В таких случаях рекомендуется длительная непрерывная антибиотикотерапия со сменой препаратов каждые 5-7 дней.
При развитии почечной недостаточности эффективность антибактериальной терапии снижается (из-за снижения концентрации антибактериальных препаратов в моче). При содержании в сыворотке крови остаточного азота более 0,7 г/л терапевтически действенной концентрации в моче антибактериальных препаратов достичь практически не удается. При отсутствии почечной недостаточности показано курортное лечение в Трускавце, Ессентуках, Железноводске, Саирме, Байрам-Али.
Администрация сайта не осуществляет деятельность в сфере медицинских услуг. Консультации и рекомендации носят лишь информационный характер и не являются полноценной медицинской помощью. Любая медицинская помощь осуществляется только в специализированных медицинских учреждениях. При любых недомоганиях обратитесь к врачу.
Определение стадии острого пиелонефрита для выбора лечебной тактики
В структуре заболеваний почек острый пиелонефрит (ОП) составляет около 14%. Гнойные формы развиваются у одной трети больных, нередко приводя к гибели почки (Пытель Ю. А., Золотарев И.И., 1985). При генерализации инфекции и развитии уросепсиса летальность достигает 80% (Аляев Ю.Г. и соавт., 2008).
А., Золотарев И.И., 1985). При генерализации инфекции и развитии уросепсиса летальность достигает 80% (Аляев Ю.Г. и соавт., 2008).
В последнее время течение острых воспалительных процессов в почке изменилось — молниеносные формы заболевания, сопровождающиеся септическим состоянием и высокой летальностью, стали встречаться реже (Аляев Ю.Г. и соавт., 2008; Cooper B., 2002). На фоне бессистемного и бесконтрольного применения антибиотиков заболевание часто приобретает упорный рецидивирующий, подострый характер. Возросла частота выявления «холодных» бессимптомных абсцессов почек. Высока доля участия в воспалительном процессе внутрибольничных, антибиотикорезистентных или даже антибиотиконезависимых штаммов бактерий, с частой трансформацией в L-формы (Синякова Л.А., 2002; Hooton TM, Stamm WE, 1997).
Изменение структуры заболевания совпало по времени с появлением принципиально новых методов диагностики. В настоящее время все более широкое применение находят современные высокотехнологичные методы исследований, которые позволяют оценивать структурно-функциональное состояние почечной паренхимы на принципиально ином, максимально приближенном к морфологическому уровню диагностики (Craig DW, 2008). УЗ-допплерография, МРТ, МСКТ позволяют дифференцировать интерстициальный отек, преобладающий на этапе серозного воспаления, от диффузных и локальных инфильтративных изменений, а последние — от гнойной деструкции почечной паренхимы (Mitterberger M, Pinggera GM и соавт., 2007; Craig DW, 2008). Подобные диагностические возможности современных клинических методов исследований позволяют обоснованно выделить дополнительно инфильтративную стадию заболевания.
Таким образом, если раньше после 48-ми часов течения острого пиелонефрита предпринимались, как правило, открытые оперативные вмешательства, а на операционном столе выяснялось, что имела место лишь инфильтративная или даже серозная форма воспаления, то в настоящее время в арсенале уролога появились методы, диагностические возможности которых позволяют подходить избирательно к лечению разных стадий воспалительного процесса (Аляев Ю. Г. и соавт., 2008).
Г. и соавт., 2008).
Уточнению роли различных высокоинформативных, современных инструментальных методов исследования (УЗИ с допплерографией, КТ с контрастированием, МРТ) в диагностике стадий ОП и изучению эффективности проводимого лечения в зависимости от клинической формы и стадии заболевания, посвящена данная работа.
Научная новизна
На основании изучения результатов современных инструментальных методов оценки состояния почечной паренхимы и верхних мочевых путей появилась предположительная возможность выделения трех стадий острого пиелонефрита — серозной, инфильтративной и гнойно-деструктивной. Проведенное исследование показало, что наибольшей чувствительностью при распознавании серозной стадии острого пиелонефрита обладает эходопплерография. Применение МСКТ И МРТ – в этой стадии нецелесообразно. С целью дифференциальной диагностики инфильтративной и гнойно-деструктивной стадий ОП показаны МСКТ или МРТ, которые обладают наибольшей чувствительностью и специфичностью при данных стадиях. В свою очередь, своевременное дренирование и правильно подобранная патогенетическая терапия в инфильтративную стадию способствуют предупреждению развития гнойных деструктивных форм заболевания в 98,7 % наблюдений.
Практическая значимость
Установлено, что при выявлении серозной стадии ОП при помощи ультразвукового исследования в сочетании с допплерографией, проведение МСКТ или МРТ для уточнения диагноза необязательно. Выявлено, что УЗИ и УЗДГ не обладают достаточной информативностью для проведения дифференциальной диагностики между инфильтративной и гнойно-деструктивной стадиями острого пиелонефрита, в связи с чем больным с подозрением на формирование абсцесса почки настоятельно показаны МСКТ с контрастированием или МРТ. Доказано, что своевременное и адекватное дренирование мочевыводящих путей и правильно подобранная комплексная консервативная патогенетическая терапия в серозную и инфильтративную стадии ОП являются эффективным методом лечения.
Установлено, что при развитии острого пиелонефрита, осложненного абсцессом почки наиболее целесообразно применение чрескожной пункции и дренирования гнойника под ультразвуковым контролем и проведением комплексной консервативной патогенетической терапии. Данная тактика в современных условиях должна быть методом выбора. К открытому оперативному лечению необходимо прибегать при диффузных поражениях почки с формированием нескольких абсцессов, труднодостижимых для пункции с целью эвакуации гнойного содержимого или неэффективности пункционного дренирования.
Данная тактика в современных условиях должна быть методом выбора. К открытому оперативному лечению необходимо прибегать при диффузных поражениях почки с формированием нескольких абсцессов, труднодостижимых для пункции с целью эвакуации гнойного содержимого или неэффективности пункционного дренирования.
Содержание работы
Работа основана на анализе результатов обследования и лечения 207 больных острым пиелонефритом, наблюдавшихся в урологической клинике Первого МГМУ им. И. М. Сеченова за период 2002 – 2007 гг. Возраст пациентов от 16 до 74 (в среднем 41±9,4) лет, из них 196 (94,7%) женщин и 11 (5,3%) — мужчин.
Важными показателями при обследовании больных с различными клиническими формами острого пиелонефрита являлись: а) сведения об урологическом анамнезе: у 184 (88,9%) урологические заболевания ранее отсутствовали, у 7 (3,4%) имели место почечные колики, 9 (4,3%) перенесли острый пиелонефрит, у 6 (2,9%) отмечалось отхождение камней, у 14 (6,8%) имелись различные аномалии мочевой системы; б) количество и характер ранее выполненных урологических операций: трое больных (1,4%) перенесли открытые операции на мочеточнике или почке, пятеро (2,4%) — эндоскопические вмешательства (из них двое на противоположной стороне).
Большое значение в нашей работе уделено характеру острого пиелонефрита в плане его возникновения на фоне нарушенного или ненарушенного пассажа мочи по верхним мочевыводящим путям, так как этот фактор существенно влияет на алгоритм обследования и лечения. С учетом целей и задач нашего исследования 207 наблюдавшихся нами больных разделены на 3 группы. В 1-ю группу вошли 113 (54,6%) больных острым необструктивным пиелонефритом, во 2-ю – 30 (14,5%) больных острым обструктивным пиелонефритом и в 3-ю группу составили 64 больных (30,9%) острым пиелонефритом на фоне беременности от 18 до 36 недель.
Распределение больных в зависимости от формы и стадии острого пиелонефрита представлено на диаграмме 1.
Диаграмма. 1. Распределение больных в зависимости от стадии острого пиелонефрита.
1. Распределение больных в зависимости от стадии острого пиелонефрита.
У 124-х больных (диаграмма 1) острый пиелонефрит нами диагностирован в серозную стадию, причем в 63 (50,8%) наблюдениях он имел необструктивный характер, в 12 (9,7%) – обструктивный и в 49-ти (39,5%) – возник на фоне беременности. У 75-ти больных острым инфильтративным пиелонефритом у 45-ти (60%) он имел необструктивный характер, в 16-ти (21,3%) – обструктивный и в 14-ти (18,7%) – развился на фоне беременности. Из 8-ми больных с тяжелыми гнойно-деструктивными формами заболевания, т.е. с наличием деструкции почечной ткани (абсцесс или карбункул), в 5-ти (62,5%) наблюдениях он носил необструктивный характер, в 2-х (25%) – обструктивный и в 1-ом (12,5%) – развился карбункул почки на фоне беременности.
Анализ клинико-лабораторных симптомов и данных экскреторных урограмм в большинстве наблюдений не позволил с достоверностью судить о клинической стадии болезни и с уверенностью выработать лечебную тактику, особенно когда решался вопрос о необходимости открытого оперативного лечения. Результаты экскреторной урографии мы всегда были вынуждены соотносить с клиническими проявлениями болезни и иными лучевыми методами обследования. Поэтому на начальном этапе нашего исследования мы пришли к выводу, что экскреторную урографию у больных ОП следует выполнять при отсутствии возможности применения КТ или МРТ. В дальнейшем при стадировании острого пиелонефрита мы старались сразу применять современные высокотехнологичные методы обследования, в основном УЗИ с допплерографией и МСКТ, которые позволяли дать оценку структурно-функциональному состоянию почечной паренхимы на принципиально ином, максимально приближенном к морфологическому, уровню диагностики.
Суммарные данные о количестве проведенных обследований у больных острым пиелонефритом в зависимости от характера нарушений уродинамики верхних мочевыводящих путей представлены в табл. 1.
Таблица 1. Распределение больных по видам проведенных исследований (n=207)
Вид исследования | Необструктивный пиелонефрит (n = 113) | Обструктивный пиелонефрит (n = 30) | Пиелонефрит беременных (n = 64) | Всего (n = 207) |
Физикальный осмотр | 113 (100%) | 30 (100%) | 64 (100%) | 207 (100%) |
Анализ крови | 113 (100%) | 30 (100%) | 64 (100%) | 207 (100%) |
Анализ мочи | 113 (100%) | 30 (100%) | 64 (100%) | 207 (100%) |
УЗИ почек | 113 (100%) | 30 (100%) | 64 (100%) | 207 (100%) |
Эходопплерография почек | 69 (61%) | 19 (63%) | 36 (56%) | 124 (60%) |
Экскреторная урография | 15 (13%) | 5 (17%) | – | 20 (9,7%) |
СКТ и МСКТ почек | 63 (55%) | 24 (80%) | – | 87 (42%) |
МР-урография | – | – | 9 (14%) | 9 (4,4%) |
МРТ почек | 3 (2%) | – | 2 (3%) | 5 (2,4 %) |
Всем 207 обследуемым больным острым пиелонефритом проведено УЗИ почек, 124 из них были в серозной стадии заболевания. Ультразвуковое исследование в В-режиме позволило выявить следующие признаки острого серозного пиелонефрита. Наиболее частым УЗ-признаком данной стадии являлся симптом «выделяющихся пирамидок», который установлен в 53 (42,7%) наблюдениях. Данный симптом обозначает повышение эхогенности почек за исключением области почечных пирамид, которые в результате выраженного отека, четко дифференцируются на остальном фоне. Остальные симптомы встречались несколько реже: утолщение почечной паренхимы преимущественно за счет медуллярного слоя, с незначительным снижением ее эхогенности в 42 (33,9%) и ограничение подвижности пораженной почки – в 34 (27,4%) наблюдениях. При этом следует отметить, что у 43 (37,9%) больных острым серозным пиелонефритом отмечено отсутствие каких-либо ультразвуковых признаков заболевания. Принимая во внимание клинико-лабораторные признаки болезни, мы считали, что неизмененные данные при эхографии почек являются признаком серозной стадии острого необструктивного пиелонефрита. УЗДГ-признаком острого серозного пиелонефрита в 62,1% наблюдений являлось усиление кровотока в проекции всех отделов сосудистой системы почки, так называемая «пылающая почка».
Ультразвуковое исследование в В-режиме позволило выявить следующие признаки острого серозного пиелонефрита. Наиболее частым УЗ-признаком данной стадии являлся симптом «выделяющихся пирамидок», который установлен в 53 (42,7%) наблюдениях. Данный симптом обозначает повышение эхогенности почек за исключением области почечных пирамид, которые в результате выраженного отека, четко дифференцируются на остальном фоне. Остальные симптомы встречались несколько реже: утолщение почечной паренхимы преимущественно за счет медуллярного слоя, с незначительным снижением ее эхогенности в 42 (33,9%) и ограничение подвижности пораженной почки – в 34 (27,4%) наблюдениях. При этом следует отметить, что у 43 (37,9%) больных острым серозным пиелонефритом отмечено отсутствие каких-либо ультразвуковых признаков заболевания. Принимая во внимание клинико-лабораторные признаки болезни, мы считали, что неизмененные данные при эхографии почек являются признаком серозной стадии острого необструктивного пиелонефрита. УЗДГ-признаком острого серозного пиелонефрита в 62,1% наблюдений являлось усиление кровотока в проекции всех отделов сосудистой системы почки, так называемая «пылающая почка».
Острый инфильтративный пиелонефрит диагностирован у 75 больных. Выявляемость ультразвуковых признаков инфильтративной стадии острого пиелонефрита довольно высокая и колеблется от 66,7% до 86,7%. Наиболее специфичными УЗ-признаками данной стадии являются: нарушение кортикомедуллярной дифференцировки и появление зон пониженной эхогенности с нечеткими контурамизоны пониженной эхогенности в почке с четким контуром и нарушение корково-медуллярной дифференцировки. Суммарно УЗ-признаки острого инфильтративного пиелонефрита выявлены у 72 (96%) больных, отсутствовали у 3 (4%). Эходопплерографические признаки инфильтративной стадии ОП в виде практического отсутствия кровотока в зоне пониженной эхогенности с нечеткими контурами и усиления периферического сопротивления в огибающих сосудах выявлены у 34 (69,4%) из 49 обследованных больных.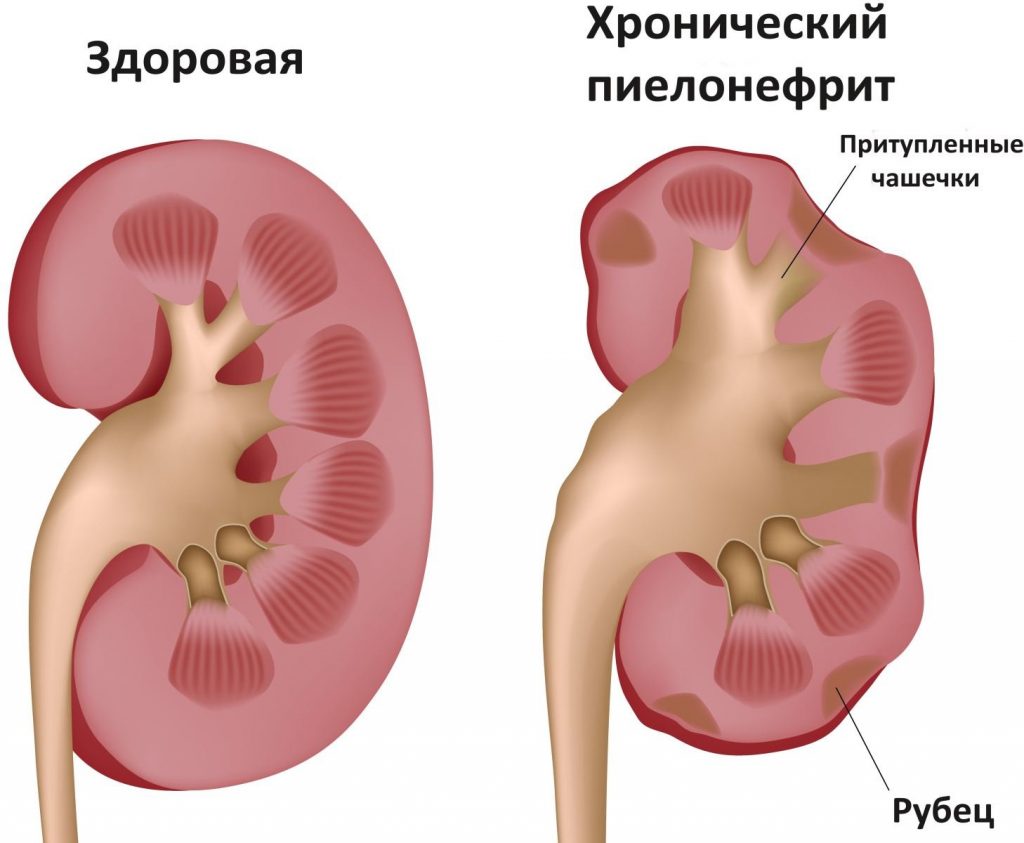
Острый гнойно-деструктивный пиелонефрит с наличием деструкции почечной ткани (абсцесс или карбункул) установлен у 8 больных. Ультразвуковая картина при гнойной деструктивной стадии острого пиелонефрита чаще всего представленная гипоэхогенным очагом, имеющим округлую или овальную форму и четкий контур (абсцесс), выявлена в 7 (87,5%) наблюдениях. Иногда внутри данного очага определялись внутренние перегородки или дольки (карбункул) – 1(12,5%) наблюдение.
Допплерографической картиной гнойно-деструктивной стадии острого пиелонефрита мы считали аваскулярную зону внутри очага, которая свидетельствует о гнойном расплавлении ткани почки. Данный признак был выявлен у всех 8 (100%) больных в этой стадии.
Таким образом, в допплерографическом режиме (энергодопплерографии) на начальных этапах острого пиелонефрита (серозная стадия) у больных регистрируется усиление почечного кровотока. В дальнейшем могут выявляться зоны со сниженной перфузией, отмечается увеличение индекса резистентности по периферии, что связано с развитием вазоконстрикции при прогрессировании воспаления.
В серозной стадии острого пиелонефрита при МСКТ, как правило, мы определяли такие неспецифические признаки как увеличение размеров почки у 9 (34%) пациентов и толщины паренхимы у 12 (44%), нарушение кортико-медуллярной дифференцировки – у 12 (44%)пациентов.
При МСКТ с контрастированием в инфильтративную стадию острого пиелонефрита симптомы заболевания выявлялись наиболее часто, по сравнению с другими методами обследования (от 71,7 до 100%). При этом у всех 53 больных, которым произведена МСКТ, выявлялись зоны пониженной интенсивности накопления сигнала, чаще треугольной или клиновидной формы с нечеткими контурами. Как правило, эти изменения определялась в артериальную и паренхиматозную фазы. Мы связывали данные изменения со спазмом сосудов, обструкцией канальцев и интерстициальным отеком. Это предположение подтверждается тем, что вышеупомянутые области в результате антибактериальной терапии при повторном исследовании полностью исчезали и на их месте, в большинстве наблюдений, не образовывалась рубцовая ткань.
В целом КТ-признаки, характерные для инфильтративной стадии острого пиелонефрита нами выявлены у 75 больных: в 1-й группе – у 45 (60%), во 2-й – 16 (53,3%), в 3-й – у 14 (21,9%).
По данным МСКТ гнойно-деструктивная стадия острого пиелонефрита (абсцесс и карбункул), выявлена нами у 8 (100%) пациентов, благодаря обнаружению образования (зоны) с низкой (пониженной) интенсивностью сигнала округлой формы, не усиливающейся после введения контрастного вещества.
В инфильтративной стадии МРТ выполнена у 10 больных. При этом увеличение почки в размерах обнаружено у 7 (70 %) пациентов, утолщение почечной паренхимы – у 9 (90%). Основным критерием инфильтративной стадии острого пиелонефрита являлось появление в почечной паренхиме зон повышенной интенсивности МР-сигнала с нечеткими контурами на Т2 взвешенных и пониженной интенсивности на Т1 изображениях, выявленное у всех 10 (100%) пациентов.
Признаками абсцесса почки по данным МРТ считали негомогенные участки пониженной интенсивности с четким контуром на Т1-взвешенных изображениях и негомогенные участки с повышением интенсивности сигнала и четким контуром на Т2-взвешенных изображениях. При этом степень повышения интенсивности сигнала считали зависимым от содержания белка, жидкости и клеточного детрита в полости абсцесса. С помощью МРТ мы могли предполагать распространение гнойного процесса в паранефральное пространство.
Важным преимуществом МРТ является то, что этот метод нередко позволяет проводить дифференциальную диагностику между гнойным процессом в ткани почки и нагноением ее кист. Метод позволяет определить характер жидкости внутри кисты (серозная, геморрагическая, гнойная), что влияет на дальнейшую тактику лечения.
В целом МСКТ и МРТ при инфильтративной и гнойно-деструктивной стадиях острого пиелонефрита обладали наибольшей чувствительностью (100%) и специфичностью (100%).
На основании проведенного исследования нами выделены УЗ-, МР- и рентгеновские признаки острого воспаления почки на различных стадиях процесса. Основными УЗ-признаками являются снижение подвижности почки, увеличение почки в размерах, утолщение паренхимы, нарушение кортико-медуллярной дифференцировки. Обнаружение зон пониженной эхогенности с нечетким контуром свидетельствует об инфильтративных изменениях почечной паренхимы. Появление четкого ореола является более специфичным для абсцесса или карбункула почки. Основным допплерографическим критерием серозной стадии острого пиелонефрита мы считали усиление кровотока в проекции всех отделов сосудистой системы почки. При инфильтративных изменениях определяются гипоэхогенные очаги с резким обеднением кровотока. Отсутствие кровотока в четко очерченном участке паренхимы с резко сниженной эхогенностью свидетельствовует в пользу абсцесса или карбункула почки.
Основными УЗ-признаками являются снижение подвижности почки, увеличение почки в размерах, утолщение паренхимы, нарушение кортико-медуллярной дифференцировки. Обнаружение зон пониженной эхогенности с нечетким контуром свидетельствует об инфильтративных изменениях почечной паренхимы. Появление четкого ореола является более специфичным для абсцесса или карбункула почки. Основным допплерографическим критерием серозной стадии острого пиелонефрита мы считали усиление кровотока в проекции всех отделов сосудистой системы почки. При инфильтративных изменениях определяются гипоэхогенные очаги с резким обеднением кровотока. Отсутствие кровотока в четко очерченном участке паренхимы с резко сниженной эхогенностью свидетельствовует в пользу абсцесса или карбункула почки.
КТ-признаками острого пиелонефрита являются увеличение почки с утолщением ее паренхимы, нарушение кортикомедуллярной дифференцировки. Появление зон пониженной интенсивности накопления сигнала с нечетки контуром, преимущественно треугольной формы, свидетельствует об инфильтративной стадии процесса. Наличие зон пониженной интенсивности накопления сигнала округлой формы с четкими контурами указывают на гнойно-деструктивный процесс.
Основными МР-признаками острого пиелонефрита являются: увеличение почки (больше 12 см в продольном сечении), утолщение паренхимы (больше 2 см в среднем сегменте почки), нарушение кортико-медуллярной дифференцировки. Появление в почечной паренхиме зон повышенной интенсивности МР-сигнала с нечеткими контурами на Т-2 взвешенных и пониженной интенсивности на Т-1 взвешенных изображениях свидетельствует об инфильтративных изменениях в почечной паренхиме. При выявлении в почечной паренхиме зон повышенной интенсивности МР-сигнала с четкими контурами на Т-2 взвешенных и пониженной интенсивности на Т-1 взвешенных изображениях можно утверждать о формировании гнойно-деструктивных очагов.
Таким образом, современные методы лучевой диагностики (УЗ-допплерография, МСКТ, МРТ) позволяют дифференцировать интерстициальный отек, преобладающий на этапе серозного воспаления от диффузных и локальных инфильтративных изменений, а последние от гнойной деструкции почечной паренхимы. При этом на начальном этапе обследования всем больным выполняется УЗИ, в том числе с допплерографией. Комплексное УЗИ позволяет практически со 100% точностью диагностировать серозную и гнойно-деструктивную стадии острого пиелонефрита. Поэтому при серозной стадии заболевания обследование больных на этом этапе завершается и на основании клинико-лабораторных данных и результатов УЗИ в сочетании с допплерографией назначается соответствующая терапия. Одновременно за больным в обязательном порядке ведется динамическое наблюдение, которое может внести коррективы в дальнейшее ведение его. При выявлении инфильтративной стадии острого пиелонефрита, поскольку речь идет о дифференциальном диагнозе с гнойно-деструктивной стадией заболевания, целесообразно подтвердить диагноз с помощью МСКТ или у беременных с помощью МРТ, как более точных диагностических методик. При выявлении гнойно-деструктивной стадии ОП комплексным УЗИ обследованием диагноз, как правило, сомнений не вызывает. Однако поскольку в этой ситуации вопрос однозначно решается о том или ином оперативном методе лечения перед его выполнением в этих наблюдениях также целесообразно подтвердить диагноз с помощью МКСТ или МРТ.
При этом на начальном этапе обследования всем больным выполняется УЗИ, в том числе с допплерографией. Комплексное УЗИ позволяет практически со 100% точностью диагностировать серозную и гнойно-деструктивную стадии острого пиелонефрита. Поэтому при серозной стадии заболевания обследование больных на этом этапе завершается и на основании клинико-лабораторных данных и результатов УЗИ в сочетании с допплерографией назначается соответствующая терапия. Одновременно за больным в обязательном порядке ведется динамическое наблюдение, которое может внести коррективы в дальнейшее ведение его. При выявлении инфильтративной стадии острого пиелонефрита, поскольку речь идет о дифференциальном диагнозе с гнойно-деструктивной стадией заболевания, целесообразно подтвердить диагноз с помощью МСКТ или у беременных с помощью МРТ, как более точных диагностических методик. При выявлении гнойно-деструктивной стадии ОП комплексным УЗИ обследованием диагноз, как правило, сомнений не вызывает. Однако поскольку в этой ситуации вопрос однозначно решается о том или ином оперативном методе лечения перед его выполнением в этих наблюдениях также целесообразно подтвердить диагноз с помощью МКСТ или МРТ.
Необходимо также отметить, что для уточнения диагноза (определения инфильтративной или гнойно-деструктивной стадий острого пиелонефрита) у большинства больных методом выбора, при наличии возможности выполнения, является МСКТ. Исключение составляют беременные с острым пиелонефритом, у которых методом выбора в дифференциальной диагностике этих стадий острого пиелонефрита является магнитно-резонансная томография.
В качестве антибактериальной терапии в серозной стадии острого необструктивного пиелонефрита мы использовали у 57 (90%) больных цефалоспорины 3 поколения, а защищенные аминопенициллины назначалсь лишь 6 (10%) пациентам. При серозной стадии острого необструктивного пиелонефрита всем 12 больным назначали только цефалоспорины 3 поколения.
При гестационном пиелонефрите в серозной стадии всем пациенткам мы дренировали мочевыводящие пути. При отсутствии дилатации чашечно-лоханочной системы мы ограничивались дренированием мочевого пузыря уретральным катетером на фоне антибактериальной и инфузионной терапии. При наличии дилатации ЧЛС всем пациенткам мы установили антирефлюксные мочеточниковые катетеры-стенты с дренированием мочевого пузыря уретральным катетером до нормализации температуры тела. В качестве этиотропной терапии в этой группе больных мы использовали у 39 (80%) больных цефалоспорины 3 поколения, у 10 (80%) защищенные аминопенициллины.
При отсутствии дилатации чашечно-лоханочной системы мы ограничивались дренированием мочевого пузыря уретральным катетером на фоне антибактериальной и инфузионной терапии. При наличии дилатации ЧЛС всем пациенткам мы установили антирефлюксные мочеточниковые катетеры-стенты с дренированием мочевого пузыря уретральным катетером до нормализации температуры тела. В качестве этиотропной терапии в этой группе больных мы использовали у 39 (80%) больных цефалоспорины 3 поколения, у 10 (80%) защищенные аминопенициллины.
При лечении острого необструктивного пиелонефрита в инфильтративной стадии с целью антибактериальной терапии у 39 (87%) больных использовались препараты из группы карбапенемов, а у 6 (13%) цефалоспорины 3 поколения на фоне дренирования нижних мочевыводящих путей.
При остром обструктивном пиелонефрите в инфильтративной стадии после восстановления оттока мочи из почки из-за тяжести состояния больных нами 14 (87,6 %) больным антибактериальная терапия проводилась карбапенемами и 2 (12,5%) – цефалоспоринами 3 поколения
В лечении острого пиелонефрита беременных в инфильтративной стадии заболевания во всех 100% наблюдений мы использовали цефалоспорины 3 поколения.
В качестве антибактериальной терапии при гнойно-деструктивной стадии острого пиелонефрита после оперативного лечения мы использовали цефалоспорины 3 поколения у 2 (25%) и карбапенемы по тяжести состояния у 6 (75%).
Основным способом дренирования мочевых путей у подавляющего большинства больных острым серозным необструктивным пиелонефритом являлась установка уретрального катетера в мочевой пузырь, с целью исключения пузырно-мочеточникового рефлюкса как патогенетического фактора развития заболевания. У больных с пиелонефритом беременных этот способ дренирования мочевыводящих путей применен в 18% наблюдений.
Преимущественным видом дренирования мочевыводящих путей при серозной стадии острого пиелонефрита с обструктивным характером заболевания и у пациенток с острым пиелонефритом на фоне беременности являлась установка мочеточникового катетера-стента.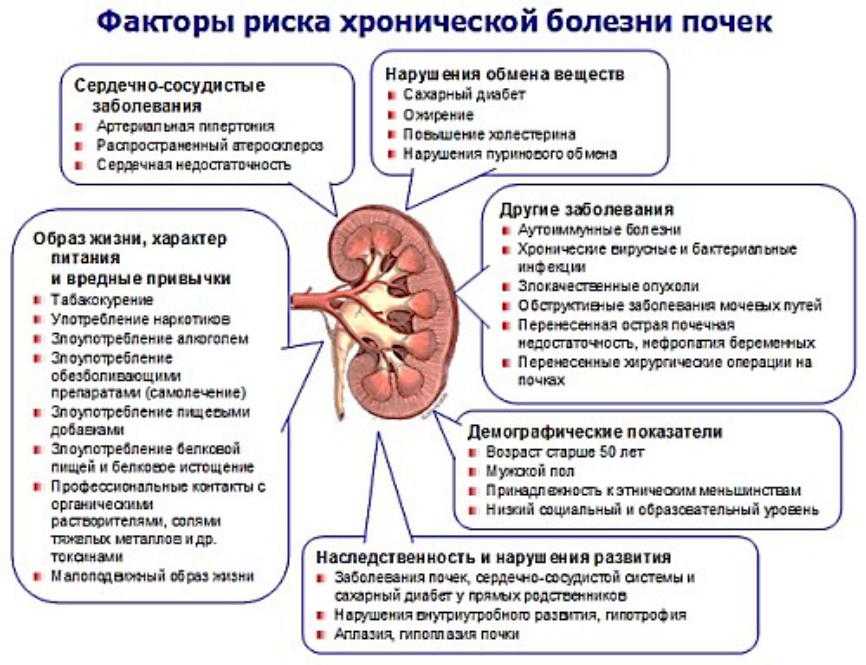 В 3 наблюдениях острого обструктивного серозного пиелонефрита при технической невозможности установки мочеточникового катетера-стента дренирование почки осуществлено путем чрескожной пункционной нефростомии. Примененные нами методы дренирования мочевых путей при серозной стадии острого пиелонефрита приведены в табл. 2.
В 3 наблюдениях острого обструктивного серозного пиелонефрита при технической невозможности установки мочеточникового катетера-стента дренирование почки осуществлено путем чрескожной пункционной нефростомии. Примененные нами методы дренирования мочевых путей при серозной стадии острого пиелонефрита приведены в табл. 2.
Таблица 2. Методы дренирования мочевыводящих путей больных острым пиелонефритом в серозной стадии (n=124)
Способ дренирования | Клиническая форма острого пиелонефрита | ||
Необструктивный пиелонефрит n=63 | Обструктивный пиелонефрит n=12 | Пиелонефрит беременных n=49 | |
Уретральный катетер | 51 (80,9%) | – | 9 (18%) |
Катетер-стент | – | 9 (75%) | 40 (82%) |
Пункционная нефростома | – | 3 (25%) | – |
Всего | 51 (80,9%) | 12 (100%) | 49 (100%) |
При необструктивном инфильтративном пиелонефрите единственным способом дренирования мочевыводящих путей была установка уретрального катетера в мочевой пузырь, которая осуществлена лишь у 29% больных с пиелонефритом беременных и ни у одного больного c этой стадией заболевания при обструктивном его характере.
Вместе с тем при инфильтративной стадии острого пиелонефрита на фоне обструкции и у пациенток с острым пиелонефритом на фоне беременности ведущим видом дренирования мочевыводящих путей являлась установка мочеточникового катетера-стента. В 4 наблюдениях острого обструктивного инфильтративного пиелонефрита и у 1 пациентки с гестационным пиелонефритом ввиду технической невозможности установки мочеточникового катетера-стента дренирование почки также осуществлено путем чрескожной пункционной нефростомии. Методы дренирования мочевых путей, примененные нами, при инфильтративной стадии острого пиелонефрита приведены в табл. 3.
В 4 наблюдениях острого обструктивного инфильтративного пиелонефрита и у 1 пациентки с гестационным пиелонефритом ввиду технической невозможности установки мочеточникового катетера-стента дренирование почки также осуществлено путем чрескожной пункционной нефростомии. Методы дренирования мочевых путей, примененные нами, при инфильтративной стадии острого пиелонефрита приведены в табл. 3.
Таблица 3. Методы дренирования мочевыводящих путей у больных острым пиелонефритом в инфильтративной стадии (n=75)
Способ дренирования | Клиническая форма острого пиелонефрита | ||
Необструктивный пиелонефрит n=45 | Обструктивный пиелонефрит n=16 | Пиелонефрит беременных n=14 | |
Уретральный катетер | 45 (100%) | – | 4 (29%) |
Катетер-стент | – | 12 (75%) | 9 (64%) |
Пункционная нефростома | – | 4 (25%) | 1 (7%) |
Всего | 45 (100%) | 16 (100%) | 14 (100%) |
При необструктивном гнойно-деструктивном пиелонефрите также единственным способом дренирования мочевыводящих путей была установка уретрального катетера в мочевой пузырь, которая осуществлена у всех больных с этой стадией заболевания. У пациентов с гнойно-деструктивным обструктивным и гестационным пиелонефритом такой способ дренирования мочевыводящих путей не применялся.
Чрескожная пункционная нефростомия в этой группе больных не производилось. Примененные нами методы дренирования мочевых путей при гнойно-деструктивной стадии острого пиелонефрита приведены в табл. 4.
Таблица 4. Методы дренирования верхних мочевыводящих путей больных острым пиелонефритом в гнойно-деструктивной стадии (n=8)
Способ дренирования | Клиническая форма острого пиелонефрита | ||
Необструктивный пиелонефрит n=2 | Обструктивный пиелонефрит n=5 | Пиелонефрит беременных n=1 | |
Уретральный катетер | 2 (100%) | – | – |
Катетер-стент | – | 2 (40%) | – |
Открытая нефростома | – | 3 (60%) | 1 (100%) |
Всего | 2 (100%) | 5(100%) | 1 (100%) |
В целом эффективность комплексного лечения больных серозной стадией острого пиелонефрита составила 100 %, а больных инфильтративной стадией — 98,7 %. У 1 больного возник абсцесс почки.
6 пациентам в гнойно-деструктивной стадии острого пиелонефрита выполнялось открытое оперативное вмешательство, в ходе которого производилось вскрытие гнойника, декапсуляция почки, нефростомия. Осложнений в послеоперационном периоде не было. Все больные выписаны с выздоровлением. Еще 2 пациентам осуществлялась чрескожная пункция абсцесса почки и дренирование его полости под ультразвуковым и рентгеновским контролем, что также привело к их излечению.
Таким образом, анализ современных клинических методов исследований (УЗДГ, МРТ, МСКТ) выявил их высокую диагностическую значимость и преимущества по сравнению с рутинными ранее используемыми методами обследования в оценке в первую очередь, структурно-функционального состояния почечной паренхимы. Состояние верхних мочевыводящих путей у больных с различными клиническими формами и стадиями острого пиелонефрита можно достоверно выявлять и с помощью экскреторной урографии, дополненной УЗИ в В-режиме. Однако полученных данных для проведения адекватной лечебной тактики при наличии инфильтративной и развитии гнойно-деструктивных стадий острого пиелонефрита иногда бывает недостаточно.
При остром пиелонефрите беременных современные методы оценки состояния почечной паренхимы и верхних мочевыводящих путей (УЗИ и УЗДГ и МРТ) позволяют диагностировать характер и стадию заболевания, а также выработать адекватную лечебную тактику.
Проведенное исследование позволило доказать высокую эффективность комплексного консервативного патогенетически обоснованного лечения при диагностике более ранних стадий острого пиелонефрита (серозной, инфильтративной) и малоинвазивных методов дренирования верхних мочевыводящих путей:
Применение современных высокотехнологичных методов исследования (МСКТ с контрастированием, МРТ, эходопплерография) позволяют со 100% чувствительностью и специфичностью диагностировать инфильтративную и гнойно-деструктивную стадии острого пиелонефрита, тем самым, дифференцировано устанавливать показания к различным методам лечения заболевания. При этом резко сокращается количество открытых операций, что приводит к снижению летальности практически до нуля, уменьшению количества осложнений и снижению числа органоуносящих оперативных пособий.
Выводы
1. Клинико-лабораторное обследование в сочетании с современными высокотехнологичными лучевыми методами обследования (УЗИ в сочетании с допплерографией, МКСТ, МРТ) позволяет предположительно диагностировать три стадии острого пиелонефрита: серозную, инфильтративную, гнойно-деструктивную.
2. УЗИ в сочетании с допплерографией обладают 62,1% чувствительностью в выявлении серозной, 90,7% инфильтративной и 100% гнойно-деструктивной стадии острого пиелонефрита. Чувствительность МСКТ с контрастированием и МРТ при инфильтративной и гнойно-деструктивной стадиях составляет 100%, в серозной стадии — 51,8%.
3. Применение малоинвазивных методов дренирования мочевыводящих путей (стентирование, пункционная нефростомия) в сочетании с консервативной патогенетической терапией у больных с различными стадиями острого пиелонефрита способствует эффективному лечению заболевания. Это выражается в уменьшении числа гнойно-деструктивных изменений в почке и приводит к снижению количества органоуносящих операций.
4. Возможность выявления инфильтративной и исключения гнойно-деструктивной стадии острого пиелонефрита с помощью современных высокотехнологичных лучевых методов обследования позволяет снизить число открытых операций до 2,9 %.
Практические рекомендации
1. При остром пиелонефрите экскреторная урография показана при отсутствии возможности проведения компьютерной и магнитно-резонансной томографии. Информативность ее в определении стадии заболевания недостаточна.
2. В серозную стадию острого пиелонефрита состояние почки и верхних мочевыводящих путей достаточно оценить с помощью УЗИ в В-режиме и эходопплерографии: от МСКТ и МРТ можно воздержаться.
3. Больным с подозрением на формирование абсцесса почки для уточнения диагноза целесообразно проведение МСКТ с контрастированием или МРТ.
4. Своевременное и адекватное дренирование мочевыводящих путей и консервативная патогенетическая терапия в инфильтративную стадию острого пиелонефрита способствуют предупреждению развития гнойных деструктивных форм заболевания.
5. При одиночном абсцессе почки возможно малоинвазивное оперативное пособие – пункция гнойника, эвакуация содержимого с дренированием его полости. При технической невозможности выполнения этого пособия или его неэффективности целесообразна открытая операция – вскрытие гнойника, декапсуляция почки, нефростомия.
6. Множественные карбункулы или абсцессы почек требуют открытого оперативного пособия – декапсуляции почки, крестообразного рассечения карбункулов, опорожнения абсцессов, дренирования чашечно-лоханочной системы.
Инфекции мочевыводящих путей: пиелонефрит / осложненные
ОБЗОР: Что нужно знать каждому практикующему врачу
Вы уверены, что у вашего пациента пиелонефрит / осложненная инфекция мочевыводящих путей? Что вы должны ожидать найти?
Инфекции мочевыводящих путей (ИМП) можно разделить на отдельные синдромы в зависимости от характеристик хозяина и наличия симптомов. Здесь рассматриваются синдромы пиелонефрита, инфекции паренхимы почек и осложненных ИМП, инфекций мочевыводящих путей у пациентов с функциональными или анатомическими аномалиями.Наличие бактерий в моче без локализации мочевыводящих путей или системных симптомов инфекции считается бессимптомной бактериурией — распространенным заболеванием, которое усиливается с возрастом и чаще всего не требует лечения. У пациента с бактериурией и системными симптомами инфекции без локализации мочеполовых симптомов (мочеполовой системы) ИМП следует рассматривать как потенциальный диагноз; однако следует оценить и другие причины системных симптомов, поскольку посев мочи может просто отражать бессимптомную бактериурию.
Пиелонефрит означает инфекцию паренхимы почек. Симптомы пиелонефрита включают:
местная боль (реберно-позвоночная болезненность, боль в спине или боку)
системные признаки инфекции (озноб, лихорадка, тошнота, рвота)
Эти симптомы могут быть связаны, а могут и не быть связаны с симптомами цистита (дизурия, частота, позывы к мочеиспусканию, новое недержание мочи).
Осложненная ИМП, предполагающая наличие причины ИМП, проявляется локализованными симптомами ЯМ или системными симптомами и может быть неотличима от неосложненной ИМП только на основании симптомов.
Очаговые симптомы мочеиспускания включают дизурию, частоту позывов, неотложные позывы и новое недержание мочи.
Также могут поступать сообщения о надлобковом дискомфорте или гематурии.
Системные симптомы инфекции (например, лихорадка, озноб, учащенное сердцебиение, головокружение, изменение психического статуса) и никакие другие идентифицируемые причины могут отсутствовать.
Физикальные результаты зависят от точного синдрома ИМП. В зависимости от локализации инфекции мочеполового тракта могут быть выявлены болезненные ощущения в надлобковой области, предстательной железе или реберно-позвоночный угол (ЦВА).У пациентов с осложненным циститом обследование может быть нормальным.
Системные признаки инфекции, включая тахикардию, лихорадку, изменение психического статуса и гипотонию, могут присутствовать при любом осложненном синдроме ИМП, но эти данные не специфичны для ИМП.
Как у пациента развился пиелонефрит / осложненная инфекция мочевыводящих путей? Каков был первичный источник распространения инфекции?
Базовая эпидемиология
Термин «осложненный», в отличие от неосложненного, предполагает наличие предрасполагающей причины для инфекции, включая наличие аномального мочеиспускания (напр.g., нейрогенный мочевой пузырь, стриктура, доброкачественная гипертрофия простаты) или инородное тело (например, камень, стент или катетер). Известная или предполагаемая множественная лекарственная устойчивость также является осложняющим фактором.
Осложненная ИМП может возникнуть у любого пола и в любом возрасте, но наиболее часто встречается у мужчин после пятого десятилетия, когда присутствует доброкачественная гипертрофия простаты (ДГПЖ), а также у мужчин и женщин, у которых есть аномалии мочеиспускания, связанные с другими состояниями.
Большинство ИМП у молодых небеременных женщин в пременопаузе и у молодых взрослых мужчин не вызывают осложнений.
ИМП у пациентов с диабетом или у женщин в постменопаузе следует рассматривать как осложненные, если имеется аномальное мочеиспускание, связанное с этими состояниями.
Дополнительные факторы, указывающие на осложнения ИМП, включают состояния, затрудняющие лечение, такие как беременность, множественная лекарственная устойчивость и иммуносупрессия.
Какие люди подвержены большему риску развития пиелонефрита / осложненной инфекции мочевыводящих путей?
Риск осложненных ИМП наиболее высок у пациентов с аномальным мочеиспусканием и может быть подтвержден задержкой мочи в анамнезе, рецидивирующими ИМП или мочевыми процедурами, включая установку стента или катетера.Любое состояние или инородное тело, приводящее к нарушению нормального оттока мочи, предрасполагает к осложненным ИМП. Диабет увеличивает риск периренального абсцесса и эмфизематозного пиелонефрита.
Конкретные факторы включают:
использование мочевого катетера в настоящее время или недавно
бутылок в час
беременность
Опухоли или образования таза или брюшной полости, поражающие мочевыводящие пути
нейрогенный мочевой пузырь, вызванный сахарным диабетом, травмой спинного мозга или рассеянным склерозом
Катетеры надлобковые
Стенты мочеточниковые
камни в почках или мочевом пузыре
Осторожно: существуют другие заболевания, которые могут имитировать пиелонефрит / осложненную инфекцию мочевыводящих путей:
Уретрит, вызванный патогенами, передающимися половым путем, может имитировать цистит.
Нефролитиаз (гематурия и шелушащаяся боль) имитирует пиелонефрит.
Синдром хронической тазовой боли (СХТБ) у мужчин имитирует простатит.
Системные состояния и инфекции, не связанные с мочеиспусканием, могут привести к лихорадке, тахикардии, изменению психического статуса и / или гипотонии и могут быть ошибочно диагностированы как ИМП из-за наличия пиурии или бессимптомной бактериурии. При постановке диагноза осложненной ИМП только на основании системных симптомов необходимо исключить другие диагнозы.
Какие лабораторные исследования следует заказать и что ожидать?
Результаты, соответствующие диагнозу
Общий анализ мочи: пиурия с гематурией или без нее
Периферические лейкоциты (WBC) с дифференциалом: могут быть повышены у пациентов с системными симптомами, но могут быть нормальными у пациентов с осложненными ИМП, локализованными в мочевом пузыре
Креатинин: может быть повышен у пациентов с непроходимостью
Результаты, подтверждающие диагноз
Посев мочи: более 10 4 КОЕ / мл уропатогена (если катетер установлен,> 10 3 КОЕ / мл соответствует диагностическим критериям) подтверждает диагноз.Этот критерий стоит только у пациента с симптомами ИМП. Положительный посев мочи при отсутствии симптомов определяется как бессимптомная бактериурия и не подлежит лечению, за исключением очень специфических состояний (например, беременности).
У пациентов с полной обструкцией мочевыводящих путей посев первичной мочи из недавно установленной нефростомической трубки может помочь идентифицировать уропатоген.
Посев крови: у пациентов с пиелонефритом или системными признаками инфекции посев крови может быть положительным и должен соответствовать патогену в моче.Если изоляты крови и мочи не совпадают, следует провести поиск источника изолята крови и рассмотреть диагноз, отличный от осложненной ИМП (изолят мочи может указывать на бессимптомную бактериурию).
Какие визуализационные исследования будут полезны при постановке или исключении диагноза пиелонефрита / осложненной инфекции мочевыводящих путей?
Пациентам с пиелонефритом или осложненными ИМП следует выполнять визуализацию мочевыводящих путей в следующих условиях:
Отсутствие ответа на антимикробную терапию в течение 48-72 часов
сепсис, который ухудшается, несмотря на противомикробную терапию
Повышение уровня креатинина по сравнению с исходным уровнем, не связанное с другими причинами, такими как гиповолемия
история мочевых камней или других анатомических аномалий (т.э., стенты, стриктуры)
УЗИ почек для оценки непроходимости и гидронефроза
компьютерная томография (КТ) без контраста для выявления камней, эмфизематозного пиелонефрита, абсцесса и непроходимости
ограниченная компьютерная томография ($$$)
УЗИ почек ($$$)
$$$ = 500–1000 долларов США
Какие консультационные услуги или услуги были бы полезны для постановки диагноза и оказания помощи в лечении?
Если вы решите, что у пациента пиелонефрит / осложненная ИМП, какие методы лечения вам следует начать немедленно?
Установить отток мочи; это может потребовать консультации с урологом, если катетер установить сложно или необходимо удалить препятствующий камень.Консультация интервенционного радиолога может быть полезна, если обструкция верхних мочевых путей требует чрескожной нефростомической трубки.
Следует назначить антибиотики (желательно после получения культур); Для оптимального выбора противомикробных препаратов может потребоваться консультация с отделом инфекционных заболеваний, если имеется известная или подозреваемая множественная лекарственная устойчивость.
Ксантогранулематозный пиелонефрит требует хирургической консультации по поводу возможной нефрэктомии; Почечный абсцесс и эмфизематозный пиелонефрит требуют консультации уролога для чрескожного дренирования.
Ключевые принципы терапии
Пациентам, нуждающимся в госпитализации, эмпирически показана внутривенная (IV) терапия широкого спектра в ожидании данных посева. У пациентов, которые клинически стабильны и которым не требуется внутривенное введение жидкостей или другой поддерживающий уход, можно рассмотреть возможность приема пероральных антибиотиков в амбулаторных условиях. Таким пациентам может быть полезна начальная однократная внутривенная доза противомикробного препарата широкого спектра действия, особенно если неизвестна чувствительность к инфекционному уропатогену.
Устойчивость к противомикробным препаратам более вероятна при осложненных ИМП, поскольку пациенты, возможно, ранее подвергались госпитализации и воздействию противомикробных препаратов. Если доступны предыдущие релевантные микробиологические данные (например, посев мочи из предыдущих ИМП), это можно использовать для выбора противомикробного препарата. В противном случае сначала рекомендуются схемы широкого спектра действия с адаптацией схемы после получения данных о чувствительности.
Недавнее воздействие антимикробных препаратов должно на начальном этапе побудить к появлению агентов более широкого спектра действия, поскольку инфекционный организм может быть устойчивым не только к классу ранее использовавшихся препаратов, но также и ко многим другим классам.Дополнительные факторы риска ИМП с множественной лекарственной устойчивостью включают воздействие в медицинских учреждениях и поездки в районы с эндемической устойчивостью.
Антибиотики с отличным проникновением в предстательную железу предпочтительны для лечения простатита и включают фторхинолоны и триметоприм-сульфаметоксазол. Первоначальный эмпирический выбор может быть более широким (особенно у пациентов, нуждающихся в госпитализации), а затем сужен до одного из этих агентов, если это возможно, на основе данных о чувствительности и факторов пациента, таких как аллергия и взаимодействия лекарств.
Оптимальная продолжительность терапии осложненных ИМП не установлена и варьируется в зависимости от клинического ответа и успешной модификации предрасполагающего фактора (например, можно ли удалить мочевой катетер?). В большинстве случаев достаточно 7 дней терапии. Более длительная терапия показана при наличии неизлечимого очага инфекции или замедленного ответа на терапию.
1. Противоинфекционные средства
Если я не уверен, какой патоген вызывает инфекцию, какое противоинфекционное средство мне следует заказать?
Эмпирический выбор противомикробного препарата зависит от известной микробиологии: указывает ли недавний посев мочи на чувствительность к одному классу агентов, например, триметоприм-сульфаметоксазолу (TMP-SMX) или фторхинолону (FQ)? Какова предполагаемая распространенность устойчивости к уропатогенам (в первую очередь, Escherichia coli) в регионе? Пороговые значения региональной резистентности составляют 20% для TMP-SMX и 10% для FQ, выше которых эти агенты не должны использоваться отдельно для эмпирического лечения ИМП.Последние данные эпиднадзора показали, что множественная лекарственная устойчивость и бета-лактамазы расширенного спектра все чаще выявляются среди уропатогенов, выделенных от пациентов с осложненными ИМП, поступающих в отделение неотложной помощи.
Следует рассмотреть схемы широкого спектра действия, такие как цефалоспорин расширенного спектра действия с аминогликозидом или без него или комбинации бета-лактама и ингибитора бета-лактамазы (например, ампициллин-сульбактам, тикарциллин-клавуланат и пиперациллин-тазобактам). для эмпирической терапии госпитализированных больных.
Пациенты с факторами риска развития псевдомонад или множественной лекарственной устойчивости или тяжелобольные с неизвестным профилем восприимчивости к возбудителю инфекции должны получать терапию карбапенемом (имипенем-циластатин, эртапенем, меропенем, дорипенем) или одним из новых препаратов. одобренные агенты, цефтазидим-авибактам или цефтолозан-тазобактам. Каждый из них обладает активностью против грамотрицательных препаратов с множественной лекарственной устойчивостью, включая pseudomonas, и может рассматриваться для лечения сложных инфекций мочевыводящих путей и пиелонефрита, которые вызваны патогенами, устойчивыми к фторхинолонам, продуцирующими β-лактамазы расширенного спектра действия или и тем, и другим. .Цефтолозан-тазобактам, в частности, следует рассматривать в отношении штаммов Pseudomonas aeruginosa с множественной лекарственной устойчивостью. Для этого агента необходимо специально запросить тестирование на чувствительность, поскольку оно еще не входит в стандартные панели.
Эмпирическая терапия должна включать покрытие Pseudomonas sp. у пациентов, которые недавно перенесли инструменты, госпитализацию, хронические постоянные катетеры, пролонгированное лечение антибиотиками или рецидивирующие осложненные ИМП, обструкцию, а также у пациентов с ослабленным иммунитетом (например,г .. нейтропенический).
Эмпирическая терапия должна включать покрытие Proteus sp. и других организмов, продуцирующих уреазу (Citrobacter, Morganella, Providencia), у пациентов с камнями оленьего рога.
Если пациент недавно лечился определенным классом антибиотиков от ИМП, для процедурной профилактики (например, трансуретральная резекция простаты (ТУРП)) или от другой инфекции, тогда рассмотрите возможность наличия микроорганизмов с множественной лекарственной устойчивостью и используйте другой класс противомикробных препаратов для эмпирического лечения осложненных ИМП.Например, если пациент недавно получал терапию или профилактику фторхинолоном или бета-лактамом (цефалоспорин или пенициллин с расширенным спектром действия), необходимо рассмотреть возможность развития организма с бета-лактамазой расширенного спектра (БЛРС), и начальная терапия должна проводиться с карбапенем (имипенем, меропенем, эртапенем, дорипенем) или цефтазидим-авибактам или цефтолозан-тазобактам. У пациентов с известной или ожидаемой резистентностью к карбапенему, которая не опосредована (металло) бета-лактамазой класса B, цефтазидим-авибактам является новым доступным агентом, который может обладать активностью; Потребуется запросить конкретный тест на чувствительность, потому что он еще не является частью автоматизированных панелей.
Дополнительные факторы, связанные с ИМП с множественной лекарственной устойчивостью, включают недавнее употребление антибиотиков, поездки в районы с высоким уровнем грамотрицательной устойчивости и воздействие на здоровье. Множественная лекарственная устойчивость может присутствовать в отсутствие этих факторов, особенно в районах с более высокими показателями устойчивости по месту жительства.
Выбор пероральных антибиотиков по сравнению с внутривенными зависит от того, может ли пациент переносить пероральный прием и требуется ли им госпитализация. Внутривенные антибиотики также могут быть необходимы пациентам, для которых нет жизнеспособных пероральных вариантов из-за известной или ожидаемой множественной лекарственной устойчивости.См. Таблицу I.
Таблица I.nСхемы лечения осложненных ИМП (известный микроорганизм и чувствительность)
Оральные средства
Пероральные препараты можно рассматривать у пациентов, которые клинически стабильны (либо в качестве начальной терапии, либо в качестве постепенной терапии после в / в). Триметоприм-сульфаметоксазол и фторхинолоны отлично проникают в ткань мочеполовой системы и являются предпочтительными агентами при осложненных ИМП и пиелонефрите, когда известна чувствительность.
У пациентов, которые клинически стабильны и имеют уропатогены с множественной лекарственной устойчивостью, фосфомицин можно рассматривать как при цистите, так и при простатите. Новые данные свидетельствуют о том, что фосфомицин проникает в предстательную железу и может успешно применяться для лечения простатита. Нитрофурантоин сохраняет активность против большинства уропатогенов с множественной лекарственной устойчивостью и может рассматриваться для терапии осложненных ИМП, если не подозревается поражение почек или простаты.
2. Далее перечислите другие ключевые терапевтические методы.
При обструкции мочевыводящих путей установите кровоток (например, поместите Фолея пациенту с задержкой мочи и ИМП). Для этого может потребоваться консультация с урологом (например, для установки мочеточникового стента или для удаления камня) или с интервенционной радиологией (установка чрескожной нефростомической трубки) для облегчения обструкции верхних мочевых путей.
При наличии хронических постоянных катетеров удалите их или, если невозможно отменить, замените новым катетером.
Если перинефральный абсцесс или гангренозный / эмфизематозный пиелонефрит, консультация урологического хирурга по поводу дренирования (абсцесса) или возможной нефрэктомии (при ксантогранулематозном пиелонефрите).
При наличии мочевых камней попытайтесь полностью удалить камни, потому что они являются очагом рецидивирующей инфекции.
Какие осложнения могут возникнуть в результате пиелонефрита / осложненной инфекции мочевыводящих путей?
Что вы должны рассказать семье о прогнозе пациента?
Диабет связан с ксантогранулематозом, папиллярным некрозом и эмфизематозным пиелонефритом, тяжелыми состояниями, требующими сочетания хирургического и медицинского подхода.
Непреодолимая непроходимость, наличие камня или стриктуры увеличивают вероятность заражения и затрудняют лечение инфекции.
Общая 28-дневная и 1-летняя смертность от всех причин после ИМП, связанных с грамотрицательной бактериемией, составила 4,9% (95% доверительный интервал [ДИ]: 3,0-6,8) и 15,6% (95% ДИ. : 12.4-18.8), соответственно, в популяционном ретроспективном исследовании. Смертность была выше с возрастом и у пациентов с инфекциями, приобретенными в результате оказания медицинской помощи.
ИМП, ассоциированная с катетером, была третьей по значимости причиной смерти, связанной с инфекциями, в больницах США в 2002 г.
Добавьте сюда сценарии «что, если»:
Если посев мочи выявляет дрожжи, оцените симптомы инфекции мочевыводящих путей, поскольку грибок чаще всего представляет собой бессимптомную колонизацию мочевыводящих путей (см. «Вы уверены, что у вашего пациента пиелонефрит / осложненная инфекция мочевыводящих путей?» И «Дрожжи»). Если присутствуют симптомы инфекции мочевыводящих путей, проверьте наличие грибковых клубочков в мочевыводящих путях (с помощью ультразвука или компьютерной томографии), контролируйте гипергликемию (диабет является часто ассоциированным состоянием) и назначьте противогрибковую терапию.Консультация уролога может потребоваться для удаления грибковых клубочков или промывания мочевыводящей системы противогрибковым средством (амфотерицин B). (См. Ниже)
Если посев мочи выявляет смешанную флору или более двух организмов, повторите посев мочи, гарантируя получение незагрязненного образца (считайте стерильным ввод и вывод катетеризации) и найдите альтернативный источник инфекции. Если пациент страдает системным заболеванием (лихорадка, гипотензия), назначьте эмпирическую антимикробную терапию широкого спектра действия, одновременно оценивая мочевыводящие пути с помощью повторных посевов и визуализации.
Если посев мочи выявляет две грамотрицательные палочки в одинаковых количествах, считайте оба потенциально патогенными и проводите противомикробную терапию для обоих организмов.
Если посев мочи выявляет золотистый стафилококк, дрожжевые грибки или сальмонеллу у системного больного, рассмотрите возможность гематогенного посева в мочевыводящие пути. Выполните посев крови и рассмотрите возможность оценки верхних отделов желудочно-кишечного тракта с визуализацией на пиелонефрит или почечный абсцесс.Если пациент не страдает системным заболеванием и не имеет очаговых симптомов ЯБ, рассмотрите возможность бессимптомной колонизации или, возможно, заражения из кишечного тракта (последнее особенно актуально в случае сальмонеллы).
Как можно заразиться пиелонефритом / осложненной инфекцией мочевыводящих путей и как часто встречается это заболевание?
Осложненная ИМП и пиелонефрит — это инфекции мочевыводящих путей, которые встречаются у широкого круга пациентов.
Осложненную ИМП следует подозревать при наличии анатомических или функциональных аномалий, предрасполагающих к инфекции или инфекции, вызванной бактериями с множественной лекарственной устойчивостью, затрудняющими лечение. Факторы риска, связанные с осложненными ИМП, включают:
Использование мочевого катетера (текущее или недавнее)
недавние мочевые инструменты (например, ТУРП)
препятствие (например, связанное с камнями, стриктурами или внешним масс-эффектом)
беременность
бутылок в час
нефролитиаз
Стенты мочеточниковые
сахарный диабет (повышенный риск тяжелых синдромов пиелонефрита, таких как эмфизематозный и ксантогранулематозный пиелонефрит и папиллярный некроз)
иммуносупрессия (включая нейтропению и почечный трансплантат)
нейрогенный мочевой пузырь (связанный с различными состояниями, включая рассеянный склероз)
Травма спинного мозга
почечная недостаточность
Дополнительные характеристики, которые требуют «сложной» диагностики ИМП, включают:
Симптомы цистита более 7 дней (возможно поражение верхних мочевых путей)
известная множественная лекарственная устойчивость
рецидивирующие ИМП (кроме цистита у здоровых женщин в пременопаузе)
Перспективных данных о заболеваемости осложненными ИМП немного.Катетер-ассоциированные инфекции мочевыводящих путей в отделениях интенсивной терапии (ОИТ) встречаются с частотой от трех до пяти эпизодов на 1000 дней Фоли. В обсервационном исследовании женщин с сахарным диабетом 1 типа распространенность цистита составила 15%, что аналогично распространенности в отдельной когорте женщин без диабета. Распространенность пиелонефрита у диабетиков составила 3%, что выше, чем в группе недиабетиков.
ИМП — это инфекция, возникающая в результате эндогенной флоры или внутрибольничного введения организмов. Хотя имеются единичные сообщения о том, что уропатогены передавались между половыми партнерами и вызывали ИМП, в целом передача от человека к человеку не является фактором ИМП.
Осложненная ИМП включает широкий спектр инфекционных синдромов с поражением мочевыводящих путей у разнообразной популяции пациентов. Большинство ИМП, возникающих у пациентов, отличных от небеременных женщин в пременопаузе, считаются сложными с точки зрения диагностического подхода, что означает, что показан посев мочи.
Хотя ИМП не является зоонозной инфекцией, имеются сообщения о выделении патогенов с клональным родством из домашней птицы и мочи человека. Предпосылка заключается в том, что тесный контакт или употребление в пищу домашней птицы (или других животных) с грамотрицательной флорой с множественной лекарственной устойчивостью может привести к приобретению бактерий людьми.Например, штамм Enterococcus faecalis был выделен из мочи пациента, имевшего тесный контакт с домашней птицей, несущей тот же клон.
Какие возбудители вызывают это заболевание?
ИМП — это прежде всего грамотрицательная бактериальная инфекция. У пациентов с постоянным катетером, иммуносупрессией, сахарным диабетом или принимающими антибактериальные препараты широкого спектра действия дрожжи могут вызывать ИМП. Наличие постоянного мочевого катетера часто является фактором риска грибковых ИМП.
Кишечная флора, включая кишечную палочку, клебсиеллу и протей, является первичными патогенами. E. coli ответственна за более чем 50% осложненных случаев ИМП и от 80 до 90% случаев неосложненного пиелонефрита. Клебсиелла и протей могут быть более распространены среди госпитализированных пациентов или пациентов с инструментами. Proteus часто является причиной ИМП, связанных с камнями.
Другие грамотрицательные палочки, включая Serratia, Morganella, Citrobacter, Enterobacter, Acinetobacter и Pseudomonas, обнаруживаются у пациентов, ранее получавших медицинскую помощь и подвергавшихся воздействию антимикробных препаратов.Грамположительные бактерии (энтерококки, S. aureus или стрептококки) реже являются патогенными, но могут считаться причинными, если клинические проявления совместимы с ИМП и бактерии изолированы как единственный организм из правильно собранной пробы мочи.
Туберкулез (ТБ) может поражать мочевыводящие пути и проявляется у пациентов, у которых нет других критериев для осложненных ИМП (отсутствие анатомических или функциональных аномалий). Проявление может быть коварным и часто локализоваться в мочевом тракте (симптомы цистита и обнаружение стерильной пиурии), но также может проявляться системными симптомами в виде лихорадки, потоотделения и потери веса.
Этот диагноз будет поставлен только в том случае, если есть клиническое подозрение на туберкулез и заказан посев мочи на микобактерии. Чувствительность посевов мочи к микобактериям может быть низкой, поэтому при интерпретации отрицательных результатов посевов микобактерий в моче следует учитывать визуализацию мочевого тракта, эпидемиологию и другие совместимые результаты. Лечение такое же, как и при диссеминированном туберкулезе, хотя хирургическое вмешательство для лечения очагового заболевания иногда применяется дополнительно.
Симптомы цистита являются обычными после инстилляции бациллы Кальметта-Герена (БЦЖ) в мочевой пузырь пациентам с раком мочевого пузыря.Эти симптомы обычно проходят самостоятельно и не требуют лечения. Однако воспалительная реакция может быть более серьезной, и может возникнуть диссеминированная инфекция, вызванная этим живым ослабленным штаммом Mycobacterium bovis. Сообщалось о системном поражении с лихорадкой, сепсисом, простатитом, гепатитом и пневмонитом. Тактика лечения зависит от тяжести заболевания и времени начала после инстилляции БЦЖ.
Дрожжи могут вызывать симптоматические ИМП, но чаще всего вызывают бессимптомную колонизацию мочевыводящих путей.Различить эти образования может быть сложно, поскольку у пациентов с истинной инфекцией могут отсутствовать локализующие симптомы, а количество колоний и наличие пиурии не являются надежными индикаторами инфекции. Виды Candida — наиболее распространенные дрожжевые грибки, обнаруживаемые в посевах мочи. Факторы риска кандидурии включают:
Наличие постоянного мочевого катетера
противомикробные препараты широкого спектра действия
сахарный диабет
Воздействие стероидов или другое подавление иммунитета
анатомические аномалии мочевыводящих путей
кандидемия с вторичным посевом мочевыводящих путей
Кандидозная ИМП может протекать в тяжелой форме с папиллярным некрозом и эмфизематозным пиелонефритом (особенно у пациентов с диабетом).
Кандидозная ИМП также может иметь более хроническое течение с образованием грибковых клубочков в мочевыводящих путях и околопочечным абсцессом.
Пациентам с кандидурией и постоянным катетером следует удалить или заменить катетер с повторным посевом мочи из свежего катетера. Если кандидурия сохраняется и имеются местные или системные признаки инфекции без другой идентифицируемой причины, следует начать противогрибковую терапию.
Визуализацию грибковых клубков, абсцессов или других аномалий следует проводить у пациентов с рецидивирующими кандидозными ИМП, тяжелыми ИМП или острыми изменениями функции почек.В каждом из этих случаев необходима противогрибковая терапия наряду с хирургическим вмешательством (например, дренирование, снятие обструкции, удаление инородного тела).
Другие грибы, такие как виды Aspergillus, также могут вызывать ИМП, но встречаются гораздо реже и обычно возникают у хозяев с иммуносупрессией из-за трансплантации солидного органа или костного мозга или злокачественного новообразования. Также было установлено, что Aspergillus является причиной ИМП у пациентов с диабетом.
Вирусная ИМП встречается редко, но должна рассматриваться как потенциальный диагноз у хозяев с ослабленным иммунитетом, в первую очередь у пациентов с трансплантатами, у которых наблюдается геморрагический цистит.Основные возбудители — аденовирус, вирус BK и цитомегаловирус. Обычно проявляется лихорадкой со специфическими симптомами цистита и макрогематурией. Диагностика конкретных вирусов проводится с помощью полимеразной цепной реакции (ПЦР) в реальном времени. Первоначальное лечение должно включать снижение иммуносупрессии, где это возможно. Противовирусная терапия цидофивиром может быть эффективной.
Гематобийный шистосомоз вызывает заболевание мочевыводящих путей, и его следует учитывать у пациентов, которые путешествовали в эндемичные районы.
Как эти патогены вызывают пиелонефрит / осложненную инфекцию мочевыводящих путей?
ИМП — это, прежде всего, восходящая инфекция, вызываемая организмами, в первую очередь кишечными бактериями, обитающими в кишечной флоре. Инфекция возникает при нарушении нормального оттока мочи через мочевыводящие пути, например, из-за камней, стриктур, катетеров или потери функции мочевого пузыря.
Бактериальная инфекция мочевыводящих путей связана с повышением уровня реагентов острой фазы, включая С-реактивный белок.Уровень интерлейкина 6 и 8 также повышен. Присутствие фимбриального адгезина P на E. coli было связано с пиелонефритом у женщин.
Реже ИМП может возникать при гематогенном посеве почек на фоне первичной бактериемии. Это может происходить с такими патогенами, как S. aureus, Candida sp. И Salmonella.
Какие другие клинические проявления могут помочь мне диагностировать и лечить пиелонефрит / осложненную инфекцию мочевыводящих путей?
Дополнительная диагностика зависит от конкретных факторов риска пациента и может потребовать консультации уролога для проведения цистоскопии и исследования мочеиспускания для оценки анатомических или функциональных аномалий.
ИМП имеет острое начало (симптомы появляются через несколько дней, а не месяцев).
Мужчины с рецидивирующими ИМП должны быть обследованы на простатит.
Женщины с рецидивом ИМП могут не иметь каких-либо осложняющих факторов, поскольку рецидив является частью естественного течения острого цистита у женщин.
Медицинский осмотр может быть нормальным у пациентов с осложненными ИМП.
У пациентов с первичными системными проявлениями или инфекцией без очаговых симптомов мочеиспускания обследование должно включать оценку других инфекций.
Обследование прохода уретры у мужчин с симптомами цистита должно проводиться для выявления выделений, которые могут указывать на уретрит. Аналогичным образом, у женщин с симптомами цистита обследование органов малого таза может быть полезно для исключения вагинита или цервицита.
Какие еще можно заказать дополнительные лабораторные исследования?
Повышенный уровень прокальцитонина был связан с бактериемией у пациентов с лихорадкой ИМП и предложен в качестве диагностического теста вместо посевов крови.Он обычно не используется в клинической практике для этой цели, потому что посев крови также дает дополнительную информацию об идентичности инфекционного патогена, который должен соответствовать мочевому патогену, если ИМП является правильным диагнозом.
Как можно предотвратить пиелонефрит / осложненную ИМП?
Однократная противомикробная профилактика рекомендуется для профилактики уросепсиса у пациентов, подвергающихся инвазивным процедурам мочеиспускания, таким как трансректальная биопсия простаты и биопсия мочевого пузыря. Схема выбора — ципрофлоксацин; однако повышенная устойчивость к ципрофлоксацину привела к резким эпизодам сепсиса и бактериемии.Оптимальные схемы профилактики, отличные от фторхинолонов, в настоящее время оцениваются, но могут быть основаны на данных о местной резистентности или на ректальных культурах.
Противомикробная профилактика с TMP-SMX используется у пациентов, перенесших трансплантацию почек.
Пациентам с рецидивирующими эпизодами осложненной ИМП из-за очага инфекции, такой как камень, стент или другое инородное тело, можно лечить с помощью противомикробной профилактики, пока не планируется окончательное лечение основного процесса заболевания.Эта стратегия неэффективна в долгосрочной перспективе из-за проблем, связанных с устойчивостью к антибиотикам и побочными эффектами.
Сокращение использования мочевых катетеров является основным методом профилактики катетер-ассоциированных ИМП.
КАКИЕ ДОКАЗАТЕЛЬСТВА для конкретных рекомендаций по ведению и лечению?
Ауэр, С., Война, А., Хелл, М. «Варианты перорального лечения амбулаторных пациентов с инфекциями мочевыводящих путей, вызванными продуцирующей β-лактамазой расширенного спектра». Антимикробные агенты Chemother. т. 54. 2010. С. 4006-8. (Экспертный консенсус относительно подхода к лечению уропатогенов с множественной лекарственной устойчивостью.)
Cek, M, Lenk, S, Naber, KG. «Рекомендации ЕАУ по лечению туберкулеза мочеполовой системы». Eur Urol. т. 48. 2005. С. 353–62. (Дополнительная информация о диагностике и лечении туберкулезных инфекций мочевыводящих путей.)
Grabe, M, Bjerklund-Johansen, TE, Botto, H. «Рекомендации по урологическим инфекциям». (Сборник доказательств для диагностики и лечения осложненных ИМП.)
Гупта, К., Хутон, Т.М., Набер, К. «Международные клинические рекомендации по лечению неосложненного цистита и пиелонефрита у женщин: обновление 2010 года, подготовленное Американским обществом инфекционистов и Европейским обществом клинических инфекционных заболеваний и микробиологии». Clin Infect Dis. т. 52. 2011. С. 103-20. (Основанное на фактических данных руководство, обобщающее текущие рекомендации по лечению неосложненного цистита и пиелонефрита.)
Хутон, Т.М., Брэдли, С.Ф., Кардена, Д.Д.«Диагностика, профилактика и лечение катетер-ассоциированных ИМП у взрослых: руководство по международной клинической практике 2009 г. Американского общества инфекционистов». Clin Infect Dis. т. 5. 2010. С. 625–63. (Исчерпывающий план научно обоснованных рекомендаций по диагностике и лечению ИМП, связанных с мочевыми катетерами.)
Николь, Л. Е., Брэдли, С., Колган, Р. «Руководящие принципы Американского общества инфекционных болезней по диагностике и лечению бессимптомной бактериурии у взрослых». Clin Infect Dis. т. 40. 2005. С. 643-54. (Отличный ресурс, в котором представлены доказательства того, что бессимптомная бактериурия не лечится в большинстве случаев и в конкретных случаях, в которых ее следует диагностировать и лечить.)
Петерсон, Дж., Каул, С., Хашаб, М. «Двойное слепое рандомизированное сравнение левофлоксацина 750 мг один раз в день в течение пяти дней с ципрофлоксацином 400/500 мг два раза в день в течение 10 дней для лечения осложненных мочевыводящих путей. инфекции и острый пиелонефрит ». Урология. т. 71. 2008. С. 17–22. (Рандомизированное клиническое исследование, демонстрирующее эффективность коротких курсов фторхинолонов при осложненных ИМП.)
Поульсен, Л.Л., Бисгаард, М., Сон, Н.Т., Трунг, Н.В., Ан, Х.М., Далсгаард, А. «Клоны Enterococcus faecalis у домашней птицы и людей с инфекциями мочевыводящих путей, Вьетнам». Emerg Infect Dis. т. 18. 2012. С. 1096–1100. (Наблюдательное исследование, демонстрирующее совместное использование бактериального клона между человеком и птицей.)
Тейлор, АК, Зембовер, Т.Р., Надлер, РБ.«Целенаправленная антимикробная профилактика с использованием посевов ректальных мазков у мужчин, подвергающихся трансректальной биопсии предстательной железы под ультразвуковым контролем, связана со снижением частоты послеоперационных инфекционных осложнений и стоимости лечения». J Urol. т. 187. 2012. С. 1275-9. (Рандомизированное испытание стандартной профилактики по сравнению с направленной профилактикой ректального посева для биопсии простаты.)
van der Starre, WE, van Dissel, JT, van Nieuwkoop, C. «Продолжительность лечения фебрильных инфекций мочевыводящих путей». Curr Infect Dis Rep. vol. 13. 2011. С. 571-8. (Обзор данных в поддержку краткосрочного лечения ИМП с лихорадкой.)
van Nieuwkoop, C, Bonten, TN, van’t Wout, JW. «Прокальцитонин отражает бактериемию и бактериальную нагрузку при синдроме уросепсиса: проспективное обсервационное исследование». Critical Care. т. 14. 2010. pp. R206 (Обсервационное исследование, демонстрирующее повышенный уровень прокальцитонина у пациентов с бактериемическими ИМП.)
van Nieuwkoop, C, van’t Wout, JW, Assendelft, WJ.«Продолжительность лечения фебрильной инфекции мочевыводящих путей (исследование FUTIRST): рандомизированное плацебо-контролируемое многоцентровое исследование, сравнивающее короткое (7 дней) лечение антибиотиками с традиционным лечением (14 дней)». BMC Infect Dis. т. 9. 2009. С. 131-40. (Рандомизированное клиническое исследование, демонстрирующее эффективность краткосрочного лечения лихорадочных ИМП.)
Талан, Д.А., Тахар, СС, Кришнадасан, А., Абрахамян, Ф.М., Косилка, В.Р., Моран, Г.Дж. «Инфекции, устойчивые к фторхинолонам и продуцирующие β-лактамазы расширенного спектра действия, у пациентов с пиелонефритом, США». Emerg Infect Dis. 2016 Сентябрь
Грейсон, М.Л., Мачешич, Н., Тревиллиан, Дж., Эллис, А.Г., Зеглински, П.Т., Хьюитт, Н.Х., Гардинер, Б.Дж., Фрауман, А.Г. «Фосфомицин для лечения простатита: новые приемы для старых собак». Clin Infect Dis. 2015.
Флориан, М., Вагенленер. «Цефтолозан-тазобактам в сравнении с левофлоксацином в лечении осложненных инфекций мочевыводящих путей, включая пиелонефрит: рандомизированное двойное слепое исследование фазы 3 (ASPECT-cUTI)». Ланцет. т. 385. 2015. С. 1949–56.
Кармели, Ю. «Цефтазидим-авибактам или лучшая доступная терапия для пациентов с цефтазидим-резистентными Enterobacteriaceae и осложненными инфекциями мочевыводящих путей или осложненными внутрибрюшными инфекциями (REPRISE): рандомизированное исследование фазы 3, направленное на патогены». Ланцет. т. 16. 2016. С. 661-673.
Коды DRG и ожидаемая продолжительность пребывания
Пиелонефрит, цистит, ИМП: 590-599
Острый простатит: 601
Хронический простатит: 601.1
Copyright © 2017, 2013 ООО «Поддержка принятия решений в медицине». Все права защищены.
Ни один спонсор или рекламодатель не участвовал, не одобрял и не платил за контент, предоставляемый Decision Support in Medicine LLC. Лицензионный контент является собственностью DSM и защищен авторским правом.
Инфекция мочевыводящих путей / пиелонефрит | UCSF Отделение урологии
Что такое мочевыводящие пути?
Мочевыводящие пути состоят из почек, каждой из которых оттекает в мочеточников, и, наконец, моча отводится из мочеточников в мочевой пузырь . Инфекция мочевыводящих путей может повлиять на мочевой пузырь и / или почки.
Что такое инфекция мочевыводящих путей?
Инфекция мочевыводящих путей — это воспаление мочевого пузыря и / или почек, которое почти всегда вызывается бактериями, которые перемещаются по уретре в мочевой пузырь. Если бактерии остаются в мочевом пузыре, это инфекция мочевого пузыря. Если бактерии попадают в почки, это называется почечной инфекцией или пиелонефритом. Вирусы и грибок также могут вызывать инфекцию мочевыводящих путей, но довольно редко.
Каковы признаки инфекции мочевыводящих путей?
У младенцев наиболее частыми признаками являются лихорадка, раздражительность, рвота и диарея, плохое питание и неспособность набрать вес, но у большинства младенцев будет просто высокая температура без каких-либо других симптомов. У детей старшего возраста общие признаки включают жжение или боль при мочеиспускании, частое или неотложное мочеиспускание, лихорадку, боль в нижней части живота, новое или более частое недержание мочи, боль в боку или спине или кровь в моче. Инфекцию мочевыводящих путей лечат внутривенными или пероральными антибиотиками.
В чем разница между инфекцией мочевого пузыря и почечной инфекцией?
Независимо от возраста инфекция мочевого пузыря обычно не связана с лихорадкой и обычно не вызывает долговременного повреждения мочевого пузыря или почек. Однако инфекция почек (пиелонефрит) обычно связана с высокой температурой и может привести к необратимому повреждению или рубцеванию почки даже после однократного инфицирования.
Как узнать, есть ли у вашего ребенка инфекция мочевыводящих путей?
Если у вашего ребенка есть симптомы инфекции мочевыводящих путей, образец мочи будет взят путем катетеризации мочевого пузыря, надев пакет на область гениталий или попросив вашего ребенка мочиться в чашку.Затем этот образец отправляется на анализ мочи и посев мочи, чтобы определить, достаточно ли в моче бактерий для подтверждения инфекции.
Нужно ли моему ребенку дополнительное тестирование?
Детям с инфекцией мочевыводящих путей в анамнезе может потребоваться дополнительное обследование, такое как УЗИ почек и мочевого пузыря (см. Раздел УЗИ почек и мочевого пузыря) или Цистоуретрограмма мочеиспускания (VCUG) (см. Раздел «Цистоуретрограмма мочеиспускания»). Мы соберем всю необходимую информацию об истории вашего ребенка и обсудим с вами, рекомендуем ли мы какой-либо из этих тестов.
Для получения дополнительной информации посетите веб-сайт Фонда помощи урологам:
Инфекции мочевыводящих путей у детей
Причины, симптомы, диагностика и лечение
Инфекция почек, называемая пиелонефритом, представляет собой серьезную бактериальную инфекцию одной или обеих ваших двух почек, расположенных в нижней части спины. Бактериальное заражение вызывает воспаление почек, вызывая такие симптомы, как лихорадка, озноб, боль в пояснице (боках), тошнота и / или рвота.
Диагноз пиелонефрита требует сбора анамнеза, медицинского осмотра и различных лабораторных тестов, в первую очередь посева мочи. Антибактериальная терапия дома или в больнице (в зависимости от степени заболевания) является основным методом лечения пиелонефрита.
Обратите внимание, что инфекция почек более серьезна, чем острый цистит, который относится к воспалению мочевого пузыря в результате бактериальной инфекции. Цистит — это то, что имеет в виду большинство людей, обсуждая инфекцию мочевыводящих путей (ИМП).
Симптомы
Типичные симптомы пиелонефрита включают следующее:
- Боль в боку (боль в пояснице, где расположены почки)
- Тошнота
- Рвота
- Лихорадка
- Озноб
Пациенты с пиелонефритом могут иметь или не иметь таких симптомов острого цистита, как боль при мочеиспускании, мутная моча, частое мочеиспускание и позывы. Также может присутствовать боль в животе и / или тазу.
Если не лечить, могут развиться осложнения пиелонефрита, такие как инфекция крови (так называемый сепсис) или абсцесс внутри или вокруг пораженной почки. Еще одним потенциальным осложнением является эмфизематозный пиелонефрит, при котором почки повреждаются и в почках накапливается газ. Взаимодействие с другими людьми
Причина
Инфекция почек возникает, когда бактерии, чаще всего Escherichia coli , перемещаются из уретры вверх через мочевой пузырь и мочеточник в одну или обе ваши почки.Взаимодействие с другими людьми
Большинство случаев пиелонефрита возникает у молодых, здоровых взрослых женщин, за которыми следуют младенцы и пожилые люди. Взаимодействие с другими людьми
Для здоровых женщин факторы, повышающие риск развития пиелонефрита, включают следующее:
- Повышенная сексуальная активность (три или более раз в неделю) за последние 30 дней
- ИМП в прошлом году
- Диабет
- Стрессовое недержание мочи в предыдущие 30 дней
- Новый сексуальный партнер в предыдущем году
- Недавнее использование спермицидов
- ИМП у матери пациентки в анамнезе
Диагноз
Диагноз пиелонефрита основывается на анамнезе и физическом осмотре, а также на результатах диагностических тестов, таких как анализ мочи и посев мочи.
Визуализация не требуется для диагностики большинства случаев пиелонефрита. Тем не менее, визуализация с помощью УЗИ или компьютерной томографии может быть полезна, если симптомы не улучшаются (может быть альтернативный диагноз) или для выявления структурной аномалии или осложнения (например, абсцесса вокруг почки).
История болезни и медицинский осмотр
Помимо выяснения симптомов пиелонефрита, особенно боли в боку, лихорадки и тошноты / рвоты, врач также проверит ваши жизненно важные органы, в том числе температуру тела.
У людей с острым пиелонефритом часто наблюдается лихорадка, за исключением людей с ослабленной иммунной системой или пожилых людей.
Ваш врач также проверит болезненность реберно-позвоночного угла (CVA), нажав на область нижней части спины (чуть ниже грудной клетки), которая покрывает вашу почку.
Если при постукивании врача по этой области возникает боль, диагноз пиелонефрита подтверждается.
Имейте в виду, что другие состояния (например, камни в почках) могут вызывать болезненность ЦВА, и в некоторых случаях, особенно у лиц с ожирением, может быть сложно точно определить болезненность ЦВА.
Диагностические тесты
В отличие от острого неосложненного цистита, подозрение на пиелонефрит требует посева мочи в дополнение к стандартному анализу мочи.
Иногда, в основном, у пациентов, госпитализированных по поводу пиелонефрита, берут посевы крови.
Дополнительные лабораторные исследования могут включать:
Лечение
Лечение пиелонефрита включает в себя прием жидкости и антибиотиков.
Введение жидкости и антибиотиков
Поскольку пиелонефрит чаще, чем острый цистит, вызывается устойчивыми к антибиотикам бактериями, включая штаммы E.coli, устойчивых к бактриму (TMP-SMX), лечение пиелонефрита обычно начинается с перорального (внутрь) антибиотика широкого спектра действия, такого как ципро (ципрофлоксацин) или леваквин (левофлоксацин).
Если у человека высокая температура, сильная боль или он не может удерживать лекарства, еду или жидкость из-за постоянной тошноты и рвоты, требуется госпитализация для внутривенного (через вену) введения жидкостей и антибиотиков.
Помимо тяжелой инфекции или значительной тошноты и рвоты, к другим факторам, которые обычно требуют госпитализации для лечения пиелонефрита, относятся:
- Беременность
- Мужской пол
- Пациенты со структурными или функциональными аномалиями системы мочевыводящих путей
- Предрасполагающее заболевание (e.г., сахарный диабет)
- Симптомы или признаки сепсиса или септического шока
Профилактика
Хотя это серьезная инфекция, положительным моментом является то, что вы (женщина) можете предпринять некоторые шаги для предотвращения пиелонефрита (и острого цистита):
- Пейте много воды и регулярно мочитесь
- Мочиться до и после полового акта
- Протрите спереди назад, чтобы избежать попадания бактерий из прямой кишки в мочевыводящие пути
- Принимать душ вместо ванны
- Избегайте нанесения на половые органы средств женской гигиены, таких как спринцевания, спреи и присыпки
Слово от Verywell
Суть в том, что инфекция почек может привести к серьезным, потенциально опасным для жизни осложнениям, если не лечить вовремя.Поэтому, если у вас жар и / или боль в боку, даже если у вас нет симптомов цистита (например, учащенного мочеиспускания или боли при мочеиспускании), обязательно немедленно обратитесь за медицинской помощью.
Пиелонефрит — обзор | Темы ScienceDirect
Пиелонефрит
Пиелонефрит определяется как инфекция и воспаление почек и почечной лоханки. Диагноз является клиническим, и симптомы включают боль в спине или в боку с болезненностью реберно-позвоночного угла при осмотре, лихорадку (температура выше 38 ° C), бактериурию и, возможно, тошноту и рвоту.Дизурия — менее распространенный симптом пиелонефрита. E. coli составляет до 80% случаев. Другие возбудители включают виды Klebsiella, Proteus, Enterobacter, Pseudomonas, Serratia, и видов Citrobacter .
Всем пациентам с подозрением на пиелонефрит требуется анализ мочи и посев с тестами на чувствительность. Пиурия почти универсальна при пиелонефрите, а цилиндры лейкоцитов в анализе мочи указывают на поражение верхних мочевыводящих путей.У инфицированных пациентов может быть повышенное количество лейкоцитов, скорость оседания эритроцитов и С-реактивный белок. Визуализация обычно не требуется для постановки диагноза пиелонефрита.
У пациентов с легкой инфекцией без лихорадки или других системных осложнений целесообразно амбулаторное лечение. Все остальные пациенты должны быть госпитализированы, особенно любой пациент, который соответствует критериям осложненной инфекции (например, пациенты с ослабленным иммунитетом, пациенты с аномалиями мочевыводящих путей или инфекция, связанная с урологическим хирургическим вмешательством) или который может не подчиняться.Всех беременных с пиелонефритом следует госпитализировать из-за риска эскалации инфекции, преждевременных родов и возможного сепсиса с острым респираторным дистресс-синдромом.
Рекомендуемая амбулаторная терапия включает фторхинолон в течение 7 дней или TMP ‐ SMX в течение 14 дней, если известно, что организм чувствителен. При грамположительной инфекции можно использовать только амоксициллин или амоксициллин / клавулановую кислоту (аугментин). Лечение можно улучшить, если станет известна чувствительность к антибиотикам.
Для стационарного лечения рекомендуется парентеральная терапия. Он может состоять из фторхинолона, аминогликозида, такого как гентамицин с ампициллином или без него, или цефалоспорина расширенного спектра действия с аминогликозидом или без него. После улучшения и исчезновения лихорадки пациента можно выписать домой с приказом завершить 2-недельный курс терапии. В идеале для разработки этого режима можно использовать чувствительность, подтвержденную посевом. Для всех схем лечения следует рассмотреть возможность проведения КТ или УЗИ почек, чтобы исключить перинефрические или внутрипочечные абсцессы, если в течение 72 часов не наблюдается улучшения симптомов.
Инфекция почек — NHS
Инфекция почек — болезненное и неприятное заболевание, обычно вызываемое циститом, распространенной инфекцией мочевого пузыря.
Большинство людей с циститом не заболевают почечной инфекцией, но иногда бактерии могут перемещаться из мочевого пузыря в одну или обе почки.
Если сразу начать лечение антибиотиками, инфекция почек не причинит серьезного вреда, хотя вы почувствуете себя очень плохо.
Если не лечить инфекцию почек, она может ухудшиться и иногда вызывать необратимое повреждение почек.
Симптомы почечной инфекции
Симптомы почечной инфекции часто проявляются в течение нескольких часов.
Вы можете чувствовать жар, дрожь, тошноту и боли в спине или боку.
Помимо такого плохого самочувствия, у вас также могут быть симптомы инфекции мочевыводящих путей (ИМП), такие как цистит.
К ним относятся:
- потребность в мочеиспускании внезапно или чаще, чем обычно
- боль или жжение при мочеиспускании
- вонючая или мутная моча
- кровь в моче
Когда обращаться к терапевту
Обратитесь к терапевту, если вы чувствуете жар и боль, которая не проходит в животе, пояснице или гениталиях.
Вам также следует обратиться к терапевту, если у вас есть симптомы ИМП, которые не улучшились через несколько дней, или если у вас есть кровь в моче.
Немедленно обратитесь к терапевту, если вы подозреваете, что у вашего ребенка инфекция почек.
Если вы не можете попасть на прием к терапевту и вам нужна срочная медицинская помощь, обратитесь в ближайший центр неотложной помощи (UCC).
Если у вас нет местного UCC, обратитесь в ближайший к вам A&E.
Диагностика почечной инфекции
Чтобы выяснить, есть ли у вас почечная инфекция, ваш врач спросит о ваших симптомах и недавней истории болезни.
Они проведут анализ мочи, чтобы определить, есть ли у вас ИМП.
Если вы мужчина с подтвержденным ИМП, терапевт направит вас прямо к специалисту (урологу) для дальнейшего обследования.
Лечение почечной инфекции
Большинство почечных инфекций требуют немедленного лечения антибиотиками, чтобы остановить инфекцию, поражающую почки или распространяющуюся в кровоток.
Вам также могут понадобиться обезболивающие.
Если вы особенно уязвимы к воздействию инфекции (например, если у вас есть хроническое заболевание или вы беременны), вас могут госпитализировать и лечить антибиотиками через капельницу.
Большинство людей, которым поставлен диагноз и своевременно пролечены антибиотиками, чувствуют себя полностью лучше примерно через 2 недели.
Людям старшего возраста или страдающим сопутствующими заболеваниями может потребоваться больше времени для восстановления.
Причины инфицирования почек
Инфекция почек обычно возникает, когда бактерии, часто называемые E.coli попадают в трубку, по которой моча выводится из вашего тела (уретра).
Бактерии попадают в мочевой пузырь, вызывая цистит, а затем попадают в почки.
Бактерии E. coli обычно обитают в кишечнике, где они не причиняют вреда.
Они могут переходить от ягодиц к гениталиям во время секса или если вы не будете осторожны, вытирая ягодицы после посещения туалета.
Инфекция почек иногда может развиться без инфекции мочевого пузыря. Например, если у вас проблемы с почками, например, камни в почках, или если у вас диабет или ослабленная иммунная система.
Кто подвержен риску
Инфекции почек могут возникнуть в любом возрасте и гораздо чаще встречаются у женщин.
Это связано с тем, что уретра у женщины короче, что облегчает проникновение бактерий в почки.
Наибольшему риску подвержены молодые женщины, потому что они, как правило, более сексуально активны, а частые половые контакты увеличивают вероятность заражения почечной инфекцией.
Профилактика инфекций почек
Лучший способ предотвратить инфекцию почек — защитить мочевой пузырь и мочеиспускательный канал от бактерий:
- пить много жидкости (лучше всего обычная вода)
- сходить в туалет, как только почувствуете в этом необходимость. чем держать его в
- ходить в туалет после секса
- вытирать спереди назад после посещения туалета
- мыть гениталии каждый день и, если возможно, перед сексом
- лечение любого запора — запор может увеличить ваши шансы о разработке ИМП
- без использования диафрагмы или презервативов, покрытых спермицидом, если вы предрасположены к ИМП — считается, что спермицид может увеличить риск заражения ИМП низкая доза антибиотиков, которую нужно принимать регулярно.
Это может помочь предотвратить возвращение инфекции или распространение инфекции на почки.
Последняя проверка страницы: 6 января 2021 г.
Срок следующей проверки: 6 января 2024 г.Пиелонефрит / перинефральный абсцесс — Консультант по терапии рака
I. Что нужно знать каждому врачу.
Острый пиелонефрит — это инфекция верхних структур мочевыводящих путей, включая мочеточники, почечную лоханку и почечную паренхиму.Инфекция обычно возникает из-за бактерий, попадающих через уретру в мочевой пузырь и собирательную систему. Восемьдесят процентов случаев острого пиелонефрита вызваны кишечной палочкой. Другие причины включают других членов семейства Enterobacteriaceae и энтерококки.
Острый пиелонефрит считается неосложненным, если инфекция вызвана типичным патогеном у иммунокомпетентного пациента с нормальной анатомией мочевыводящих путей и функцией почек. Те, кто не попадает в эту категорию, считаются больными осложненным острым пиелонефритом.
Перинефральный абсцесс — это скопление инфицированного материала в перинефральном пространстве. Инфекция обычно является результатом разрыва внутрипочечного абсцесса или хронического / рецидивирующего пиелонефрита, особенно в условиях обструкции. Это также может быть связано с гематогенным посевом паренхимы почек из-за эндоваскулярной инфекции. Escherichia coli и другие энтеробактерии, а также золотистый стафилококк являются наиболее частыми причинами перинефрических абсцессов.
II. Диагностическое подтверждение: Вы уверены, что у вашего пациента острый пиелонефрит / перинефрический абсцесс?
Пациенты с острым пиелонефритом жалуются на лихорадку, озноб, боль в боку и / или болезненность; и иметь положительный анализ мочи, микроскопию мочи и посев мочи.
Диагностика перинефрального абсцесса может быть трудной, поскольку начало часто незаметно. Симптомы могут быть такими же, как при пиелонефрите, однако обычно не разрешаются только с помощью эмпирической терапии. Для постановки диагноза часто требуются осмотр, лабораторные данные и рентгенологические данные.
A. История, часть I: Распознавание образов:
Острый пиелонефрит
Поскольку острый пиелонефрит представляет собой инфекцию верхних структур мочевыводящих путей, симптомы носят более системный характер, чем при инфекции нижних мочевыводящих путей.У пациентов может быть широкий спектр проявлений от легкой болезни до сепсиса.
Симптомы могут включать:
Лихорадка
Озноб
Боль в боку / боль в животе
Тошнота и рвота
Сепсис
Симптомы цистита — дизурия, частое мочеиспускание, позывы к мочевому пузырю и надлобковая боль
Один нюанс из вышеизложенного — представление пожилым людям.Они могут быть афебрильными, но иметь другие симптомы, включая изменение психического статуса, а также преобладающие желудочно-кишечные или легочные жалобы.
Перинефральный абсцесс
Перинефрические абсцессы развиваются медленнее. Больные обычно болеют 2 и более недель. Их проявления могут быть похожи на острый пиелонефрит с:
Лихорадка
Озноб
Боль в боку
Тошнота и рвота
Дизурия
Б.История, часть 2: Распространенность:
Острый неосложненный пиелонефрит встречается у женщин. Факторы риска острого неосложненного пиелонефрита у женщин включают недавний половой акт, использование спермицидных средств или диафрагмы и перенесенную инфекцию мочевыводящих путей в анамнезе.
Острый осложненный пиелонефрит может возникнуть как у женщин, так и у мужчин. Факторы риска острого осложненного пиелонефрита включают:
1. Непроходимость — увеличенная простата, нефролитиаз, увеличение остаточного мочеиспускания, нейрогенный мочевой пузырь
2.Иммуносупрессия — диабет, серповидно-клеточная анемия, трансплантация органов, вирус иммунодефицита человека, применение стероидов
3. Метаболические — нефролитиаз, подагра, гиперпаратиреоид
4. Анатомические или функциональные отклонения — единственная почка, инородное тело (стент, катетер), поликистоз почки, пузырно-мочеточниковый рефлюкс
5. Лечение — отсутствие реакции, резистентные организмы, недавно инвазивные инструменты
6. Другое — беременность, крайний возраст
Факторы, предрасполагающие пациентов к перинефрическим абсцессам, включают:
1.Непроходимость — нефролитиаз, увеличение остаточного мочеиспускания, нейрогенный мочевой пузырь
2. Иммуносупрессия — диабет, трансплантация почки, прием стероидов
3. Метаболический — нефролитиаз
4. Анатомические или функциональные отклонения — поликистоз почек, пузырно-мочеточниковый рефлюкс
5. Лечение — рецидивирующие или хронические инфекции мочевыводящих путей
6. Риск эндоваскулярной инфекции — хронический сосудистый доступ (например, диализ, парентеральное питание), внутривенное употребление наркотиков, протезный материал, стоматологические заболевания
С.История, часть 3: конкурирующие диагнозы, которые могут имитировать острый пиелонефрит и перинефрический абсцесс.
Дифференциальный диагноз острого пиелонефрита и околопочечного абсцесса широк и включает заболевания, которые могут вызывать лихорадку, озноб и боль в боку:
D. Результаты физикального осмотра.
Физикальное обследование как при остром пиелонефрите, так и при перинефральном абсцессе обычно дает положительные результаты по следующим признакам: лихорадка, тахикардия, болезненность в области реберно-тербральных углов и живота при глубокой пальпации.
Перинефральный абсцесс также может иметь образование на боку или в брюшной полости.
E. Какие диагностические тесты следует провести?
Нет никаких особых приемов, подтверждающих диагноз, но наличие лихорадки, тахикардии и болезненности над реберно-реберным углом и / или живота при глубокой пальпации при отсутствии других результатов указывает на диагноз острого пиелонефрита и / или перинефрического абсцесса.
1. Какие лабораторные исследования (если таковые имеются) следует назначить для установления диагноза? Как следует интерпретировать результаты?
Для подтверждения диагноза острого пиелонефрита необходимо провести следующие тесты.В случае положительного результата они указывают на диагноз острого пиелонефрита.
Общий анализ мочи — положительный на признаки пиурии, включая нитриты и лейкоцитарную эстеразу, может быть положительным на гематурию (нитриты присутствуют только в том случае, если инфекции вызваны энтеробактериями).
Микроскопия мочи — лейкоциты, цилиндры лейкоцитов, эритроциты.
Окраска по Граму мочи — видны бактерии.
Посев мочи — 10000 колониеобразующих единиц (КОЕ) на кубический миллиметр ( 3 мм).
Общий анализ крови — повышенное количество лейкоцитов (WBC).
Посев крови — выполняется только в том случае, если диагноз ставится под сомнение, у пациента подавлен иммунитет или есть подозрение на гематогенный источник.
Диагностика перинефрального абсцесса сложнее. Диагноз обычно ставится на основании рентгенологических исследований. Можно получить следующие лабораторные исследования:
Общий анализ мочи — лейкоциты и белок
Общий анализ крови — повышенный уровень лейкоцитов и возможная анемия
Посев мочи — может быть положительным, но может быть ложноотрицательным, если абсцесс изолирован от потока мочи
Посев крови — может быть положительным
Визуализация брюшной полости с помощью УЗИ или компьютерной томографии (КТ)
Основная ошибка в диагностике острого пиелонефрита и околопочечного абсцесса — исключение других возможных диагнозов.Следующие тесты могут быть выполнены, чтобы исключить другие диагнозы, которые могут быть аналогичными. В случае положительного результата они указывают на отклонение от диагноза острый пиелонефрит и околопочечный абсцесс.
Функциональные пробы печени
Липаза
Тест на беременность
УЗИ брюшной полости
УЗИ органов малого таза
КТ брюшной полости
Рентгенография грудной клетки (CXR)
Посев мочи может быть отрицательным при перинефральном абсцессе, особенно если он не проходит через дренажную систему мочевыводящих путей.Убедитесь, что визуализация доступна, чтобы не пропустить диагноз.
Посев мочи может быть ложноположительным при плохом сборе. Ищите полный набор симптомов. Отрицательный анализ мочи и необычные симптомы должны побудить к оценке альтернативных диагнозов.
2. Какие визуализационные исследования (если таковые имеются) следует заказать, чтобы помочь установить диагноз? Как следует интерпретировать результаты?
УЗИ почек или КТ брюшной полости без контрастирования по протоколу почечно-мочеточникового пузыря (CT KUB) можно использовать для оценки состояния почек при остром пиелонефрите.Есть несколько категорий пациентов, которым требуется визуализация:
Тем, кто не ответил на соответствующее лечение в течение 48-72 часов, следует сделать визуализацию для оценки обструкции, абсцесса или осложнений острого пиелонефрита.
Женщины с рецидивирующими инфекциями или в анамнезе, детские инфекции или почечные камни.
Все мужчины.
Любой пациент с клиническими симптомами непроходимости или камней.
Тяжелобольные.
Пациенты, недавно перенесшие инструменты или процедуры, связанные с мочевыводящей системой.
Радиологические исследования — ключ к диагностике перинефрических абсцессов:
КТ с контрастированием — это предпочтительный метод тестирования. Он определит размер абсцесса и его отношение к структурам вокруг него.
Магнитно-резонансная томография (МРТ) — предоставит информацию, аналогичную КТ с контрастированием, но обычно не используется, если контраст не противопоказан.
Ультразвук — потенциально может проводиться быстро, у постели больного, без контраста и облучения, однако может не отличить абсцессы от других структур.
F. Чрезмерно используемые или «потраченные впустую» диагностические тесты, связанные с этим диагнозом.
Нет
III. Управление по умолчанию.
Лечение острого пиелонефрита можно разделить на стационарное и амбулаторное.
Пациенты, которым следует рассмотреть возможность стационарного лечения, включают пациентов с: стойкой рвотой / неспособностью поддерживать гидратацию и принимать пероральные препараты, прогрессированием неосложненной инфекции мочевыводящих путей (ИМП), подозрением на сепсис, неопределенным диагнозом, сильной болью или истощением, неудачей амбулаторного лечения. , отсутствие наблюдения или соблюдения режима лечения, беременность, непроходимость мочеиспускания, тяжелое сопутствующее заболевание и любой случай осложненного острого пиелонефрита.
Все остальные можно рассматривать для амбулаторного лечения.
Амбулаторное лечение острого пиелонефрита
Амбулаторное лечение острого неосложненного пиелонефрита состоит из пероральных антибиотиков. Американское общество инфекционных болезней рекомендует:
1. Фторхинолон:
— Лечение первой линии:
— Ципрофлоксацин 500 миллиграммов (мг) два раза в день в течение 7 дней, с начальной дозой 400 мг внутривенного ципрофлоксацина или без нее
— Левофлоксацин 750 мг ежедневно в течение 5 дней
2.Триметоприм-сульфаметоксазол:
— используется, если известно, что уропатогены в этом районе чувствительны
— 160/800 мг 2 раза в сутки в течение 14 дней
3. Пероральные бета-лактамные препараты менее эффективны, чем другие доступные средства для лечения пиелонефрита. Если используется пероральный препарат, следует использовать начальную внутривенную дозу цефтриаксона или аминогликозида. Амоксициллин-клавулановая кислота:
— при аллергии на вышеуказанные препараты
— 500/125 мг каждые 8 часов в течение 14 дней
Эту амбулаторную терапию можно начать однократным внутривенным введением:
— 1 грамм цефтриаксона
— Сводная 24-часовая доза аминогликозида (на основе веса)
Терапию следует подбирать в соответствии с данными посева, поскольку устойчивость к антибиотикам первого ряда возрастает.
Стационарное лечение острого пиелонефрита
Первоначальная терапия для стационарного лечения острого неосложненного пиелонефрита должна основываться на данных о местной резистентности.
Выбор антибиотиков включает:
1. Фторхинолон — ципрофлоксацин 400 мг внутривенно (в / в) каждые 12 часов
2. Цефалоспорин расширенного спектра действия — цефтриаксон 1 грамм внутривенно каждые 24 часа
3. Карбапенем — Эртапенем 1 грамм внутривенно каждые 24 часа
4.Аминогликозиды с ампициллином или без него
После начала стационарного лечения необходимо использовать данные о местной чувствительности и / или данные посева мочи для подбора антибиотиков для завершения 10–14-дневного курса.
Стационарное лечение острого осложненного пиелонефрита такое же, как и при остром неосложненном пиелонефрите, и следует рассмотреть возможность лечения Pseudomonas, которое может включать:
1. Цефепим 2 грамма внутривенно каждые 8-12 часов с аминогликозидами или без них
2.Пиперациллин-тазобактам — 3,375 — 4,5 г внутривенно каждые 6 часов с аминогликозидом
или без него.Необходимо устранить анатомические или функциональные аномалии основных мочевых путей.
После начала стационарного лечения необходимо использовать данные о местной чувствительности и / или данные посева мочи для подбора антибиотиков для завершения 10–14-дневного курса.
Лечение околопочечных абсцессов
Лечение околопочечных абсцессов требует дренирования и лечения антибиотиками.
Дренаж следует проводить под контролем КТ или УЗИ.
Эмпирическая антибиотикотерапия должна широко охватывать грамотрицательные бактерии и стафилококковые бактерии. Для грамотрицательных бактерий доступны следующие варианты:
1. Цефепим 2 грамма внутривенно каждые 8-12 часов с аминогликозидами или без них
2. Пиперациллин-тазобактам — 3,375 — 4,5 грамма внутривенно каждые 6 часов с аминогликозидами или без них
Для стафилококковых бактерий доступны следующие варианты:
3.Ванкомицин — на основе веса или нацеленный на дозу 10-15 микрограммов / миллилитр (мл) (15-20 микрограммов / мл в критическом состоянии или при подозрении на абсцесс / глубокую инфекцию)
После получения данных о культуре антибиотики должны быть адаптированы и продолжаться не менее 2 недель. Для завершения терапии могут потребоваться парентеральные антибиотики, особенно если инфекция вызвана лекарственно-устойчивым организмом. Если инфекция вызвана стафилококковой бактериемией, необходимо обследование на эндокардит.
В дополнение к вышеуказанной помощи госпитализированному пациенту может быть оказана поддерживающая терапия симптомов:
1. Внутривенные жидкости (ЭКО) для обезвоживания
2. Обезболивающее
3. Противорвотные средства от тошноты и рвоты
A. Немедленное управление.
Неотложная помощь при остром пиелонефрите включает:
Для диагностики — физический осмотр, анализ крови и мочи, как указано выше.
Для лечения — антибиотики и поддерживающее лечение других родственных симптомов, таких как тошнота, боль и обезвоживание.
Неотложная помощь при перинефральном абсцессе включает:
Для диагностики — физический осмотр, анализ крови, анализы мочи и диагностическая визуализация, предпочтительно с помощью компьютерной томографии.
Для лечения — антибиотики, дренаж и поддерживающее лечение других связанных симптомов, таких как тошнота, боль и обезвоживание.
B. Советы по медицинскому осмотру для руководства.
Нет никаких конкретных советов по медицинскому осмотру для руководства.
C. Лабораторные тесты для мониторинга реакции и корректировок в управлении.
Для всех пациентов следует использовать посевы для определения курса лечения антибиотиками.
Для госпитализированных пациентов необходимо ежедневно контролировать температурную кривую и уровень лейкоцитов.
D. Долгосрочное управление.
Пациентам необходимо завершить курс антибактериальной терапии острого пиелонефрита. Если у них рецидивирующие инфекции, необходимо провести дополнительное обследование, чтобы найти первопричину.
Пациентам необходимо завершить курс антибиотиков при перинефральном абсцессе. Им требуется визуализация, чтобы убедиться, что инфекция исчезла.
E. Общие ловушки и побочные эффекты управления.
Постоянные симптомы в течение 48-72 часов должны побудить к оценке причин осложненного пиелонефрита, непроходимости или абсцесса. Это обследование может быть выполнено с помощью УЗИ почек и / или компьютерной томографии KUB.
Наиболее частыми побочными эффектами лечения являются побочные эффекты антибиотиков, выбранных для лечения инфекции.
IV. Лечение сопутствующих заболеваний.
НЕТ
A. Почечная недостаточность.
При лечении острого пиелонефрита / перинефрического абсцесса может потребоваться корректировка дозировки антибиотиков и жидкости для ЭКО.
B. Печеночная недостаточность.
При лечении острого пиелонефрита / перинефрального абсцесса может потребоваться корректировка дозировки антибиотиков и жидкости для ЭКО.
C. Систолическая и диастолическая сердечная недостаточность.
При лечении острого пиелонефрита / перинефрического абсцесса может потребоваться корректировка дозировки антибиотиков и жидкости для ЭКО.
Д.Заболевание коронарной артерии или заболевание периферических сосудов.
При лечении острого пиелонефрита / перинефрического абсцесса может потребоваться корректировка дозировки антибиотиков и жидкости для ЭКО.
E. Диабет или другие эндокринные проблемы.
При лечении острого пиелонефрита / перинефрического абсцесса может потребоваться корректировка дозировки антибиотиков и жидкости для ЭКО.
F. Злокачественность.
При лечении острого пиелонефрита / перинефрического абсцесса может потребоваться корректировка дозировки антибиотиков и жидкости для ЭКО.
G. Иммуносупрессия (ВИЧ, хронические стероиды и т. Д.).
При лечении острого пиелонефрита / перинефрического абсцесса может потребоваться корректировка дозировки антибиотиков и жидкости для ЭКО.
H. Первичная болезнь легких (ХОБЛ, астма, ILD).
При лечении острого пиелонефрита / перинефрического абсцесса может потребоваться корректировка дозировки антибиотиков и жидкости для ЭКО.
I. Проблемы с желудочно-кишечным трактом или питанием.
При лечении острого пиелонефрита / перинефрического абсцесса может потребоваться корректировка дозировки антибиотиков и жидкости для ЭКО.
J. Проблемы гематологии или коагуляции.
При лечении острого пиелонефрита / перинефрического абсцесса может потребоваться корректировка дозировки антибиотиков и жидкости для ЭКО.
K. Деменция или психическое заболевание / Лечение.
При лечении острого пиелонефрита / перинефрического абсцесса может потребоваться корректировка дозировки антибиотиков и жидкости для ЭКО.
V. Переходы опеки.
A. Рекомендации по выходу из системы во время госпитализации.
Если лихорадка и симптомы сохраняются более 72 часов при остром пиелонефрите, выполните визуализацию почек с помощью УЗИ или КТ KUB для выявления осложнений.
B. Ожидаемая продолжительность пребывания.
Типичная продолжительность пребывания в больнице при остром пиелонефрите составляет менее 3 дней.
Продолжительность госпитализации при перинефральном абсцессе зависит от того, сколько времени потребуется на получение данных дренажа и посева для подбора антибиотиков.
C. Когда пациент готов к выписке.
Пациенты готовы к выписке после стационарного лечения острого пиелонефрита, когда у них нет лихорадки, симптомы уменьшились, и они могут переносить пероральную гидратацию и лекарства.Нет смысла наблюдать за пациентами в больнице, принимающими пероральные антибиотики перед выпиской.
Пациенты готовы к выписке после стационарного лечения перинефрического абсцесса, когда у них нет лихорадки, симптомы уменьшились, у них есть дренаж и у них есть план завершения лечения антибиотиками.
D. Организация последующего наблюдения в клинике.
Пациенты, получающие амбулаторное лечение по поводу острого пиелонефрита, должны проконсультироваться с лечащим врачом по поводу результатов посева мочи.Других рекомендаций по дальнейшим действиям нет.
Нет никаких рекомендаций по наблюдению за перинефральным абсцессом, но пациенты должны находиться под наблюдением до тех пор, пока они не закончат антибактериальную терапию и повторная визуализация не покажет разрешение инфекции.
1. Когда и с кем следует организовать наблюдение в клинике.
Нет рекомендуемых руководств по дальнейшему наблюдению, за исключением случаев, когда пациент не отвечает на лечение острого пиелонефрита.
При перинефральном абсцессе пациенты должны находиться под наблюдением лечащего врача или инфекциониста каждые две недели до исчезновения инфекции.
2. Какие анализы следует провести перед выпиской, чтобы лучше всего получить возможность первого посещения клиники.
Нет
3. Какие анализы следует заказать амбулаторно до или в день посещения клиники.
Нет при остром пиелонефрите.
Для околопочечных абсцессов — перед посещением клиники следует получить лабораторные данные, включая общий анализ крови и биохимический анализ, а до прекращения терапии следует получить рентгенологические данные.
Э.Рекомендации по размещению.
Нет
F. Прогноз и консультирование пациентов.
Нет
VI. Безопасность пациентов и меры качества.
A. Стандарты и документация по основным показателям.
Нет
B. Соответствующая профилактика и другие меры по предотвращению реадмиссии.
Нет
VII. Какие доказательства?
Басс, П.Ф., Джарвис, Дж. А., Митчелл, СК. «Инфекции мочевыводящих путей». Клиническая практика отделения первичной медико-санитарной помощи. т. 30. 2003. С. 41–61.
Coelho, FR, Schneider-Monteiro, ED, Mesquita, JL. «Почечный и околопочечный абсцесс: анализ 65 последовательных случаев». World Journal of Surgery .. vol. 31. 2007. С. 431-6.
Дембри, Л.М., Андриоле, ВТ. «Почечные и околопочечные абсцессы». Клиники инфекционных болезней Северной Америки. 1997. pp. 11
Фоксман, Б. «Синдромы инфекций мочевыводящих путей: возникновение, рецидивы, бактериология, факторы риска и бремя болезней». Infect Dis Clin North Am .. vol. 28. Март 2014 г., стр. 1–13.
Гупта, К., Хутон, Т., Набер, К. «Международные клинические практические рекомендации по лечению острого неосложненного цистита и пиелонефрита у женщин: обновленные данные Общества инфекционистов Америки и Европейского общества микробиологии и инфекционных заболеваний за 2010 год» . Руководство по клинической практике. 2011. С. 52
Hooton, TM. «Клиническая практика. Неосложненная инфекция мочевыводящих путей ». N Engl J Med .. vol. 366. 2012 15 марта. С. 1028–37.
Норрис, DL, Янг, JD. «Инфекции мочевыводящих путей: диагностика и лечение в отделении неотложной помощи». Клиник неотложной медицинской помощи Северной Америки. т. 26. 2008. С. 413-30.
Рамакришнан, К., Шайд, округ Колумбия. «Диагностика и лечение острого пиелонефрита у взрослых». Американский семейный врач. т. 71. 2005. С. 933-42.
Takhar, SS, Moran, GJ. «Диагностика и лечение инфекций мочевыводящих путей в отделениях неотложной помощи и амбулаторно». Infect Dis Clin North Am .. vol. 28. Март 2014. С. 33–48.
Copyright © 2017, 2013 ООО «Поддержка принятия решений в медицине». Все права защищены.
Ни один спонсор или рекламодатель не участвовал, не одобрял и не платил за контент, предоставляемый Decision Support in Medicine LLC. Лицензионный контент является собственностью DSM и защищен авторским правом.
Пиелонефрит | патология | Britannica
Пиелонефрит , инфекция и воспаление ткани почек и почечной лоханки (полость, образованная расширением верхнего конца мочеточника, трубки, по которой моча поступает в мочевой пузырь).Инфекция обычно бактериальная. Пиелонефрит, наиболее распространенный тип почечной недостаточности, может быть хроническим или острым.
Британская викторина
Болезни, расстройства и многое другое: медицинская викторина
Какое состояние вызвано отложением солей мочевой кислоты? Как еще называют перелом костей? Узнайте, что вы знаете о болезнях, расстройствах и многом другом.
Острый пиелонефрит обычно поражает одну конкретную область почек, оставляя остальную структуру почек нетронутой. Во многих случаях пиелонефрит развивается без видимой провоцирующей причины. Однако любое препятствие потоку крови или мочи может сделать почки более восприимчивыми к инфекции, а загрязнение фекалиями отверстия уретры увеличивает частоту заболевания у младенцев (уретра является каналом для мочи из мочевого пузыря. наружу).Женщины могут получить травмы мочевыводящих путей во время полового акта или беременности, а катетеризация (механический дренаж мочи) может вызвать инфекцию.
При остром пиелонефрите может воспаляться слизистая оболочка почечных структур, в которую оттекает моча, почечная лоханка и чашечки. В ткани почек могут образовываться абсцессы, а некоторые канальцы нефрона (структуры, производящие мочу) могут быть разрушены. Медикаментозное лечение уменьшает инфекцию в течение одной-трех недель. По мере заживления на месте инфекции образуется рубцовая ткань, но обычно здоровой ткани достаточно для поддержания относительно нормальной функции почек.Симптомы острого пиелонефрита обычно включают лихорадку, озноб, боль или ломоту в пояснице и боках, воспаление мочевого пузыря, болезненность в области почек, лейкоциты в моче и высокое содержание бактерий в моче. Для лечения обычно требуется подавление роста бактерий с помощью антибиотиков.
Хронический пиелонефрит возникает в результате бактериальных инфекций почек на протяжении многих лет. Каждый эпизод инфекции может пройти незамеченным, но может разрушить все больше и больше участков ткани, пока количество функциональной ткани почек не станет намного меньше, чем образовавшаяся рубцовая ткань.Если поражена только одна почка или если пораженные участки ограничены, операция может восстановить некоторые функции. Активные инфекции лечат антибактериальными препаратами. Часто к тому времени, когда заболевание обнаруживается, наблюдается обширное и необратимое разрушение почечной ткани. Смерть может наступить в результате отравления мочой (уремия), тяжелых текущих инфекций или сердечных и сосудистых заболеваний, вызванных заболеванием почек. Использование аппаратов искусственной почки или трансплантации почки иногда может продлить жизнь.
Получите подписку Britannica Premium и получите доступ к эксклюзивному контенту. Подпишитесь сейчас .



 1
1