Микозы – причины и лечение заболевания
Термином микоз в дерматологии обозначают заболевания, развивающиеся под воздействием грибковых микроорганизмов. В большинстве случаев микозы затрагивают только кожные покровы, но иногда под воздействием грибков могут оказаться и внутренние органы. Лечение заболевания должен назначить врач, так как его легко спутать с другими дерматологическими патологиями, требующими совершенно другой терапии.
Причины микозов
Микоз относится к инфекционным дерматологическим заболеваниям, вызывается патология нитчатыми грибами. Источником инфекции является больной человек, кроме того грибковые споры могут находиться на личных предметах, использование которых и приводит к заражению.
Основными способами передачи микозов считаются:
- Близкий контакт с инфицированным человеком.
-
Проникновение микробов через микротрещинки, ссадины, потертости и раны на теле.

- Использование обсемененных грибковыми микроорганизмами полотенец, маникюрных предметов, обуви, расчесок.
Попадание на кожу и в подкожные слои патогенных грибков не всегда приводит к развитию микоза. Если у человека сильный иммунитет, то организм сам уничтожает болезнетворные микроорганизмы. Вероятность развития заболевания повышается под влиянием провоцирующих факторов, к ним относят:
- Нарушение нормальной работы иммунитета.
- Продолжительное медикаментозное лечение.
- Несоблюдение личной гигиены.
- Нерациональное питание.
- Хронические заболевания.
- Повышенную потливость тела.
Микозы чаще всего затрагивают область стоп и крупные складки. Иногда причинами заболевания становятся собственные грибки, при снижении иммунитета может происходить увеличение их нормального количества, что нарушает микрофлору кожи и приводит к образованию очагов инфекции.
Классификация микозов
Микозы принято подразделять по степени вовлечения в патологический процесс кожи, слизистых оболочек и придатков кожного покрова:
- Кератомикозы. Грибковые микроорганизмы размножаются только в роговом слое кожи, обширных воспалительных изменений кератомикозы на теле не вызывают.
- Дерматофии. Изменения затрагивают дерму и эпидермис, а также ногти и волосяные фолликулы.
- Кандидозы. Помимо кожи в патологический процесс могут вовлекаться слизистые оболочки.
- Глубокие микозы. Затрагивается не только кожа, но и ряд внутренних органов.
Общая симптоматика микозов
В инкубационный период, то есть во время размножения грибков, зараженного человека ничего не беспокоит. Болезнь начинает проявляться после того, как грибки начнут негативно воздействовать на кожный покров.
В зависимости от вида грибкового микроорганизма и локализации инфекции микозы могут проявляться по-разному, но есть несколько общих симптомов:
-
Зуд кожного покрова.

- Появление красных пятен, сыпи, пузырьков.
- Шелушение отдельных участков кожи.
При локализации на стопах и кистях возможно отслаивание дермы между пальцами.
Микоз, охватывающий ногтевые пластины, обозначают термином онихомикоз. На поражение ногтей грибком указывает изменение их цвета, расслаивание, появление темных или желтоватых пятен, утолщение пластины.
Лечение
Перед курсом терапии врач назначает анализ соскоба с тела в области очага или с измененных ногтей. Это необходимо для определения вида грибка и дифдиагностики со сходными дерматологическими заболеваниями.
Медикаментозное лечение микозов состоит из использования:
- Противогрибковых средств системного и местного действия. Внутрь антимикотические средства назначаются при обширных очагах поражения и в запущенных случаях заболевания.
-
Средств и способов, способствующих размягчению и удалению ногтей при онихомикозе.

Народные средства терапии можно использовать совместно с основным лечением, но нельзя ими заменять специфические препараты от микозов. Затягивание их использования приводит к распространению очагов грибковой инфекции на здоровые ткани, повышает заразность болеющего человека и может стать причиной осложнений.
При поражении волосистой части головы лечение удлиняется до 2-х месяцев, при микозах подошв и кистей рук до 3-х месяцев. Дольше всего лечатся онихомикозы – полного восстановления нормальной структуры ногтя при соблюдении всех рекомендация врача можно добиться за 1-1,5 года.
В нашей поликлинике врач-дерматолог учитывает причины возникновения микозов и назначает обследование иммунной системы, иногда совместно с врачом-иммунологом. Часто только совместное правильное лечение грибковых поражений может способствовать полному выздоровлению.
Лечение микоза гладкой кожи в Приморском районе СПб
Распространенное дерматологическое заболевание, которое вызывается различными грибками. Не опасно для жизни, но крайне неприятно, так как пораженные участки кожи вызывают сильный зуд и выглядят очень непривлекательно. Чем запущеннее болезнь, тем сложнее её вылечить, поэтому затягивать с обращением к врачу не стоит. Специалисты нашей клиники осуществляют эффективное лечение микоза гладкой кожи даже в самых запущенных состояниях. Мы избавим вас от заболевания в кратчайшие сроки.
Не опасно для жизни, но крайне неприятно, так как пораженные участки кожи вызывают сильный зуд и выглядят очень непривлекательно. Чем запущеннее болезнь, тем сложнее её вылечить, поэтому затягивать с обращением к врачу не стоит. Специалисты нашей клиники осуществляют эффективное лечение микоза гладкой кожи даже в самых запущенных состояниях. Мы избавим вас от заболевания в кратчайшие сроки.
Патогенные грибки обычно проникают в организм после контакта с зараженным человеком или животным. Они быстро развиваются и размножаются, поражая различные части тела: верхние и нижние конечности (особенно стопы, кисти, ногти), бедра, голени, волосистую часть головы. Если не начать лечение, то вскоре кожа по всему телу покроется розоватыми шелушащимися пятнами. Особенно быстро прогрессирует болезнь в ослабленном организме (при сниженном иммунитете или после длительного приема антибиотиков).
Симптомы микоза гладкой кожи
Первым и самым явным симптомом микоза является появление на коже округлых пятен и изменение её цвета в этих местах на нездоровый розовый оттенок.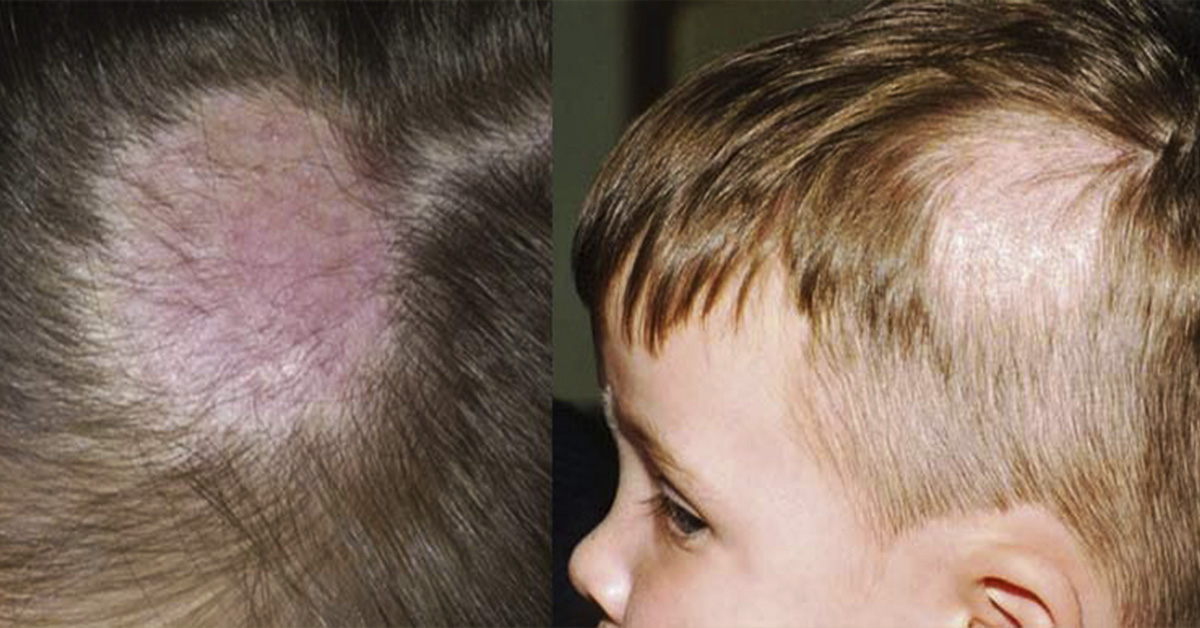
Диагностика микоза гладкой кожи
При первичном осмотре врач-дерматолог по характерным признакам определит наличие грибковой инфекции и направит вас делать соскоб, который позволит выявить конкретного возбудителя и уточнить диагноз. Во время соскоба берутся на анализ ткани с пораженного участка кожи для последующего микробиологического исследования.
Лечение микоза гладкой кожи
Лечение делится на 2 этапа:
- Использование местных препаратов. Обычно это гели и мази с выраженным противогрибковым эффектом (низорал, бифоназол, клотримазол, экзифин и др.), которые наносятся на очаги поражения кожи. Они позволяют снять отечность, уменьшить зуд и восстановить нормальный вид кожного покрова.
- Использование общих противогрибковых препаратов для приема внутрь (флуконазол, орунгал и пр.). Вместе с ними часто назначаются средства для укрепления иммунитета, пробиотики для восстановления кишечной флоры и таблетки для защиты печени.

Меры профилактики микоза гладкой кожи
- соблюдение правил гигиены;
- отказ от вредных привычек;
- укрепление иммунитета;
- регулярный прием витаминов;
- правильное питание.
Запись на прием
Позвоните в нашу клинику по номеру, указанному на сайте, и мы запишем вас на прием к врачу. Если у вас есть вопросы, вы можете задать их через форму обратной связи.
Грибковые заболевания
Среди широко распространенных сегодня грибковых заболеваний чаще всего встречаются микозы гладкой кожи, такие как микроспория, трихофития, разноцветный лишай, микоз стоп (кистей), кандидоз. . МИКРОСПОРИЯ ( или стригущий лишай ) – это грибковое заболевание, переносимое как животными ( в основном кошками и собаками ), так и людьми. От больного человека к здоровому данное заболевание может перейти через различные зараженные предметы ( головные уборы, расчески, постель, одежду ).

Меры профилактики
1.Дети, заболевшие микроспорией не должны посещать школы, детские сады, ясли до полного выздоровления.
2. Необходимо соблюдать санитарно- гигиенические правила: пользоваться только индивидуальными головными уборами, одеждой, иметь отдельную постель, полотенце, расческу, мочалку и другие предметы личного пользования.
3. Нельзя разрешать детям общаться с беспризорными животными. Взятых в дом котят или щенков следует показать ветеринарному врачу , не разрешать детям брать животных в постель.
4. В случае соприкосновения с больным животным необходимо помыть руки с мылом, царапины и ссадины смазать 5% йодом, сменить одежду, снятые вещи прокипятить или прогладить горячим утюгом.
5. Домашних кошек и собак по мере надобности мойте с мылом , не допускайте появления у них блох и обязательно один раз в год показывайте ветеринарному врачу.
6. При появлении на коже или голове шелушащихся пятен или очагов нужно немедленно обратиться к врачу – дерматологу.
С ЦЕЛЬЮ ПРЕДУПРЕЖДЕНИЯ ДАЛЬНЕЙШЕГО РАСПРОСТРАНЕНИЯ ЗАБОЛЕВАНИЯ СРЕДИ ОКРУЖАЮЩИХ
-1. Прокипятить все нательное и постельное белье, которыми пользовался больной, шапки лучше всего уничтожить.
– 2. Больному ребенку не следует общаться с другими детьми, пока он получает курс лечения.
–3. Если больной пользуется общей ванной, то после купания ванну необходимо вымыть горячей водой, продезинфицировать 5% раствором хлорамина.
— 4. Все члены семьи и контактные в детских учреждениях подлежат осмотру у врача-дерматолога.
ВИРУСНЫЕ ЭКЗАНТЕМЫ
Кожная сыпь, вызванная вирусным заболеванием, называется экзантемой.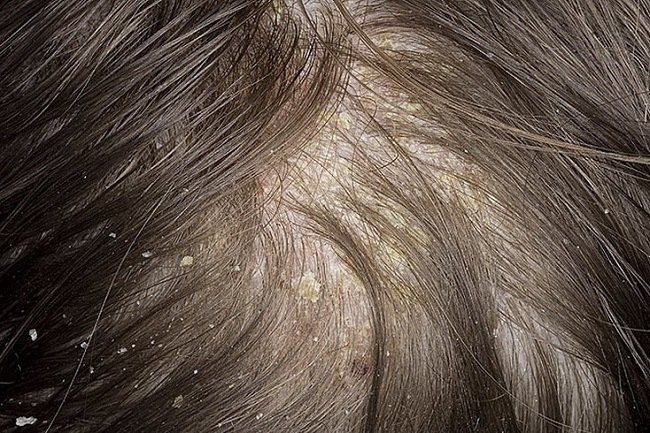 Многие вирусные инфекции, поражающие человека, вызывают появление сыпи. Корь, герпес, краснуха, инфекции, вызванные паровирусом B19, практически всегда сопровождаются образованием сыпи.
Многие вирусные инфекции, поражающие человека, вызывают появление сыпи. Корь, герпес, краснуха, инфекции, вызванные паровирусом B19, практически всегда сопровождаются образованием сыпи.
Причины развития
Этиология (причины развития) вирусной эритемы многообразна.
В развитие вирусной экзантемы принимают участие три патогенетических механизма:
- Вирусы через кровь попадают в кожу и вызывают повреждение ткани (варицелла, Herpes simplex, энтеровирусы).
- Реакция возбудителей инфекции с циркулирующими и клеточными иммунными факторами вызывает появление экзнтемы (краснуха).
- Даже без наличия возбудителей инфекции циркулирующие «иммунные факторы» вызывают экзантему (острая уртикария и др.).
Вирусы, которые приводят к высыпаниям, состоящим из папул и пятен: Краснуха, корь, герпес (6 типа), вызывающий развитие розеолы, вирус Эпштейна-Барра, энтеровирус, цитомегаловирус, который вызывает развитие цитомегалии.
Пузырьковые высыпания на коже образуются при инфицировании: вирусами герпеса 1 типа, вирусами герпеса, вызывающими ветряную оспу и опоясывающий лишай, коксакивирус, вызывающий вирусную пузырчатку.
Вирусы, провоцирующие покраснение кожи и папуло-везикулезную сыпь: аденовирусы, энтеровирусы, вирусы вызывающие гепатит типов C и B.
При заражении паровирусом B19 на коже образуется распространенная эритема, внешне напоминающая кружевное полотно.
Клиническая картина
Клиническая картина при вирусной экзантеме зависит от типа инфекции, которая привела к образованию высыпаний.
Заболевания, провоцируемые энтеровирусами.
Две трети экзантем в летние и осенние месяцы обусловлены энтеровирусами. Обычно поражаются дети младшего возраста. Энтеровирусы передаются воздушно-капельным и, чаще, фекально-оральным путем. Инкубационный период 3-8 дней.
Энтеровирусы относят к группе РНК-вирусов. Заболевания, вызываемые этими вирусами, имеют очень широкий симптоматический спектр.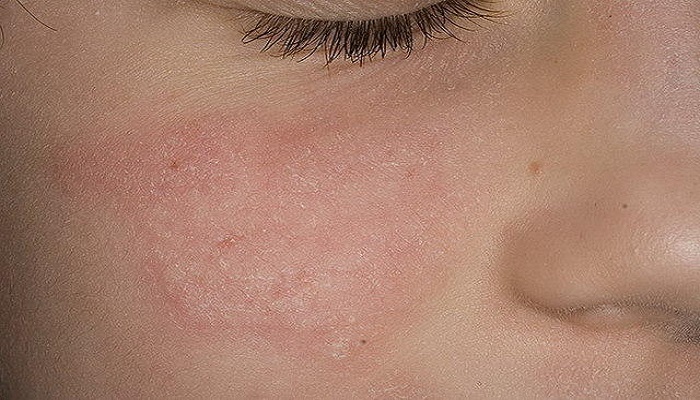 Возьмем как пример такое заболевание как многоликая энтеровирусная инфекция. У пациентов отмечаются респираторные симптомы, нарушения пищеварения, лихорадка.
Возьмем как пример такое заболевание как многоликая энтеровирусная инфекция. У пациентов отмечаются респираторные симптомы, нарушения пищеварения, лихорадка.
Клиника. Иногда заболевание, вызванное энтеровирусами, проявляется только образованием экзантемы без проявления других симптомов. Экзантемы, также, отличаются широкой вариативностью. Высыпания могут иметь вид папул, а также могут быть в виде пустул или пузырьков с геморрагическим содержимым.
Осложнения. Редко инфекция энтеровирусами сопровождается такими осложнениями как энцефалит, пневмония, миоперикардит и др.
Диагностика. Из-за перекрестных реакций четырех серотипов выделение вируса считается наиболее достоверным методом диагностики (исследование мочи, стула, ликвора, секрета носа и носоглотки).
Мононуклеоз инфекционный
Заболевание вызывается инфицированием вирусом Эпштейн-Барра, относящегося к группе герпетических вирусов.
Время инкубации составляет 10-50 дней. Чаще встречается в школьном и молодом взрослом возрасте.
Клиника. В продромальный период — лихорадка, головная боль, разбитость, фарингит, тонзиллит и лимфоаденопатия. Экзантема развивается с 5 дня заболевания, часто напоминает проявления кори, с особой выраженностью на лице и туловище. Отличием является присутствие сильного зуда. Характерным симптомом инфекционного мононуклеоз является фациальный отек, который проявляется у 1/3 пациентов на 1 недели заболевания. В конце первой недели заболевания у 50% пациентов можно диагностировать петехии в области переходной зоны твердого и мягкого неба.
Осложнения. Редко панцитопения, пери- и/или миокардит, менингоэнцефалит, развитие лимфопролиферативных заболеваний.
Диагностика. В картине крови лейкоцитоз, лимфоцитоз, тромбоцитопения. Серодиагностика.
Папулезный акродерматит (синдром Джанотти-Крости)
Это заболевание детей младшего возраста От 2 до 6 лет). Контагиозность небольшая, вид передачи не изучен.
Клиника. Кожные высыпания состоят из плоских отечных папул, красного или телесного цвета, 3-10мм в диаметре, которые распологаются на уках, ногах, ягодицах и лице. Очаги на икрах и разгибательной поверхностях рук могут стать настолько отечными, что выглядят везикулезными, иногда наблюдаются манифестные везикулы. Появление зуда не характерно. Экзантема сохраняется от 2 до 8 недель.
Очаги на икрах и разгибательной поверхностях рук могут стать настолько отечными, что выглядят везикулезными, иногда наблюдаются манифестные везикулы. Появление зуда не характерно. Экзантема сохраняется от 2 до 8 недель.
Осложнения. Редко развивается гепатит, энцефалит, анафилактоидная пурпура.
Диагностика. Типичная экзантема. Серология гепатита.
Розеола (внезапная экзантема)
Данное заболевание вызывается инфицирование вирусом герпеса 6 и 7 типа.
Клиника. Классическое клиническое течение наблюдается у детей в возрасте от 6 мес. до 3 лет. Начинается заболевание с внезапного повышения температуры, появлением лихорадки, потерей аппетита, расстройствами пищеварения. Катаральные явления (кашель, насморк), как правило, отсутствуют.
На четвертые сутки происходит резкое снижение температуры и появление сыпи. Экзантема при розеоле выглядит мелкоточечная розовая сыпь. Первые элементы появляются на спине и животе, затем сыпь распространяется по всему телу.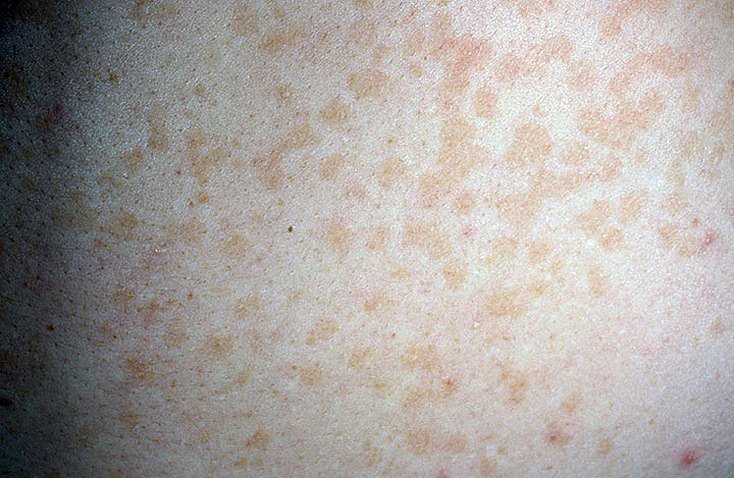 Экзантема при этом заболевании не вызывает зуда, элементы не имеют склонности к слиянию.
Экзантема при этом заболевании не вызывает зуда, элементы не имеют склонности к слиянию.
Осложнения. Фебрильные судороги. Редко – энцефалит, гепатит, ретинит, пневмония и тромбоцитопеническая пурпура.
Инфекционная эритема (пятая болезнь)
При инфицировании парвовирусом B19 характерные экзантемы образуются только у 20% больных. Начинаются высыпания с покраснения кожи щек, затем появляется сыпь, напоминающая своим видом гирлянды или кружева. Чаще всего, сыпь появляется на коже конечностей, иногда – и на коже туловища. Некоторые больные жалуются на сильный зуд.
Экзантема при заражении парвовирусом, как правило, имеет волнообразное течение, с периодами исчезновения и повторных высыпаний в период до 3 месяцев, особенно при усилении кровотока в коже и после повышения температуры или активной физической нагрузки. Появления сыпи нередко сопровождается симптомами, напоминающими грипп, и болями в суставах.
Осложнения. Редко артрит, анемия, водянка плода у беременных женщин, при врожденном или приобретенном иммунодефиците – персистирующая инфекция, и хроническая, угрожающая жизни анемия.
Методы диагностики
Диагностика вирусных заболеваний, сопровождающихся появлением экзантемы, основывается на тщательном изучении клинических проявлении и поведении анализов.
При произведении диагностики важно учитывать указанные ниже характеристики сыпи: вид и форму элементов; степень четкости краев элементов; размеры элементов и их склонность к слиянию; количество высыпаний – единичные или множественные; фон кожи – неизмененный, покрасневший, синюшный и пр., порядок появления сыпи – одномоментное, постепенное, волнообразное и пр.
Для вирусной экзантемы характерно: появление сыпи на 2 день заболевания или еще позже; повышение температуры в период перед появлением сыпи, и ее снижение с началом первых высыпаний; возможное отсутствие катаральных симптомов. Вирусные экзантемы, чаще всего, носят характер везикулярных и пятнисто-папулезных высыпаний, в то время, как при бактериальных инфекциях чаще наблюдается эритематозная, геморрагическая или мелкоточечная сыпь.
Пациенту назначается проведение анализа крови методом ИФА, позволяющим определить присутствие в крови антител к антигену инфекционного агента.
Лечение
Лечение при вирусной экзантемы, в большинстве случаев, симптоматическое. Схема терапии зависит от поставленного диагноза.
Для уточнения диагноза следует обратиться к врачу.
СТАТЬЯ
Какие продукты обязательно следует исключить из своего рациона людям с проблемной кожей, а какие продукты будут им полезны?
Вопрос, конечно, очень объемный. Здесь все будет зависеть от того, какое заболевание кожи, какая патология имеется у человека. Достаточно часто встречается кожное заболевание с медицинским названием атопический дерматит, многим оно известно как нейродермит. Это заболевание относится к кругу аллергических заболеваний.
При атопическом дерматите с рождения, с первых месяцев жизни имеется непереносимость определенных веществ. Из-за этого употребление в пищу самых обычных продуктов (которые у других не вызывают никакой реакции) может вызвать у этих людей высыпания на коже. Кожные высыпания в разные возрастные периоды проявляются по-разному. У младенцев их принято называть детским диатезом. На самом деле в большинстве случаев это и есть первые признаки атопического дерматита, только его «младенческая» фаза.
Из-за этого употребление в пищу самых обычных продуктов (которые у других не вызывают никакой реакции) может вызвать у этих людей высыпания на коже. Кожные высыпания в разные возрастные периоды проявляются по-разному. У младенцев их принято называть детским диатезом. На самом деле в большинстве случаев это и есть первые признаки атопического дерматита, только его «младенческая» фаза.
Как правило, атопический дерматит сопровождает человека всю жизнь, так как это врожденное заболевание. Кожные высыпания, связанные с этим заболеванием, несколько трансформируются в течение жизни, потому что меняется структура кожи. Процесс с возрастом может затухнуть, а в какой-то период жизни — проявиться особенно ярко. Очень многое зависит от того, какой образ жизни ведет человек. Как правило, стрессовые ситуации ухудшают течение болезни. Дело в том, что атопический дерматит не является на все сто процентов аллергическим заболеванием — в определенном возрасте сюда подключается еще и психоэмоциональный фактор.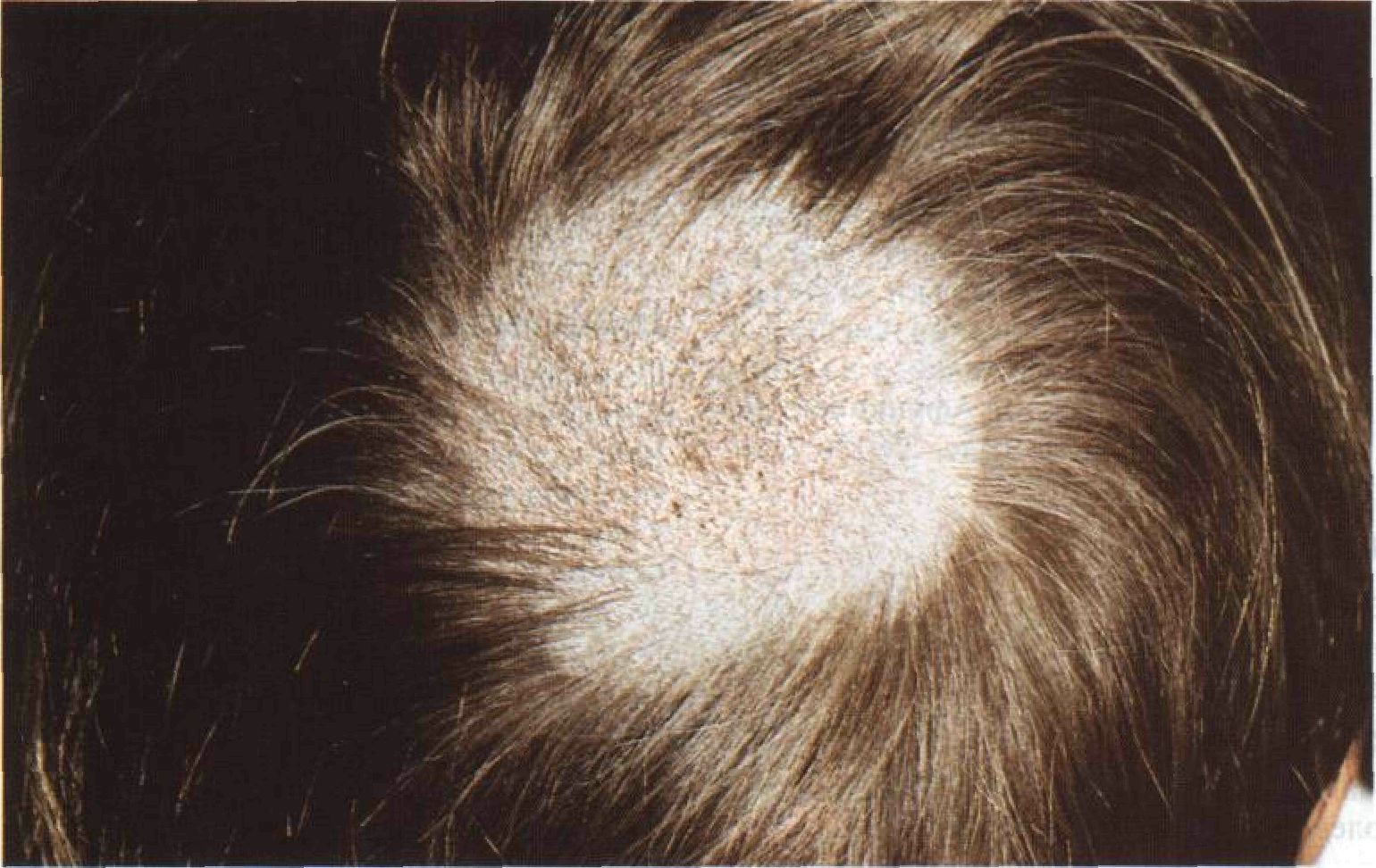 Не зря это заболевание раньше называли нейродермитом.
Не зря это заболевание раньше называли нейродермитом.
Как много людей страдает атопическим дерматитом, или нейродермитом?
Количество таких больных очень зависит от климатической зоны проживания. В Средней полосе России атопическим дерматитом страдает 10% населения.
Бывает ли, что детский диатез проходит бесследно?
Бывает, что проходит бесследно (внешне на коже ничего нет), однако сохраняется предрасположенность организма к различным аллергическим реакциям. Поэтому если человек знает, что у него в детстве был диатез, то ему нужно быть осторожнее в плане различных пищевых продуктов, а также в отношении различных стрессовых жизненных ситуаций, которые тоже могут «запустить» болезнь — и тогда она в каком-то возрасте снова вспыхнет, напоминая о себе.
Каких правил питания следует придерживаться людям, страдающим атопическим дерматитом (нейродермитом)?
Нет единой универсальной рекомендации, которую можно было бы стопроцентно применить ко всем людям, страдающим этим заболеванием, так как организм у всех разный. Однако ряд общих рекомендаций все-таки существует. Прежде всего, следует избегать тропических фруктов. Эти фрукты не характерны для нашей климатической зоны, они не поступали к нам в организм с совсем уж раннего детства, и у нас генетически нет определенных ферментов, которые бы правильно их расщепляли, а затем помогали всасываться в организме.
Однако ряд общих рекомендаций все-таки существует. Прежде всего, следует избегать тропических фруктов. Эти фрукты не характерны для нашей климатической зоны, они не поступали к нам в организм с совсем уж раннего детства, и у нас генетически нет определенных ферментов, которые бы правильно их расщепляли, а затем помогали всасываться в организме.
На период обострения заболевания обязательно нужно исключить из питания острое, маринованное и соленое. Эти пищевые продукты содержат много экстрактивных веществ, а потому обладают раздражающим действием, стимулируют ненужные организму иммунные реакции и вызывают обострение атопического дерматита.
Пряности следует исключить — пища должна быть спокойной.
Это относится и к луку и чесноку?
Да, в период обострения лук и чеснок есть нельзя. В обычные периоды жизни эти продукты употреблять можно — исключать их не надо, ведь они защищают нас от микробов, помогают организму освобождаться от излишней слизи. Однако даже вне обострений целесообразно несколько ограничивать потребление лука и чеснока.
Большинство людей, страдающих атопическим дерматитом (нейродермитом), как правило, не переносят молоко и куриные яйца, поэтому нужно исключить из рациона эти продукты. А молочнокислые напитки и творог (он богат кальцием, является ценным белковым питанием для организма) употреблять можно.
Сейчас рекламируют перепелиные яйца как неаллергенный продукт. Можно ли их употреблять при атопическом дерматите?
Их тоже надо употреблять как можно меньше. Другое дело, что объем перепелиного яйца значительно меньше. Дело в том, что аллергическая реакция у большинства пациентов носит дозозависимый характер, то есть поступление небольшого количества того или иного продукта не вызывает обострения заболевания, а чрезмерное употребление — вызывает.
Как правило, следует исключать цитрусовые и клубнику. Нужно ограничить шоколад, какао, а также исключить белый хлеб и сдобные изделия. Вообще не очень хороши пищевые продукты, производство которых связано с процессами брожения, в частности, сдоба, а также пиво, квас, алкоголь (в том числе и вино), сыр, квашеная капуста — все эти продукты усиливают бродильные процессы в кишечнике, и вследствие этого увеличивается риск более тяжелого течения заболевания.
Рыбу и куриное мясо рекомендуется исключать. Однако относительно рыбы существует такое мнение: если рыба свежая, то она не даст такой негативной реакции, как рыба, которая была заморожена или полежала сутки-двое в холодильнике. Дело в том, что в свежей рыбе содержится вещество гистидин, которое с течением времени превращается в гистамин, а гистамин способствует более бурному протеканию в коже процессов, запускающих аллергическую реакцию. Соответственно, препараты, которые используют для лечения этой аллергической реакции, называются антигистаминными (действующими против гистамина), среди которых широко известные супрастин и тавегил. Однако есть пациенты, которые не переносят даже свежую рыбу, даже ее запах — тогда любая рыба должна быть исключена.
Чем же следует питаться при аллергии, при нейродермите?
Основное правило в питании — чем проще, тем лучше. Из мясных продуктов предпочтительны говядина, телятина, нежирная свинина. Полезен творог. Хорошо использовать молочнокислые продукты, особенно обогащенные бифидофлорой. Можно употреблять картофель. Что касается круп, то однозначно подходят серые крупы (греча, овсяная крупа, хлопья «Геркулес»), а также рис. Остальные крупы не годятся: манная и пшеничная крупы, пшено — эти крупы содержат определенную структуру клейковины, которая усиливает течение аллергической реакции и неблагоприятно влияет на течение нейродермита.
Можно употреблять картофель. Что касается круп, то однозначно подходят серые крупы (греча, овсяная крупа, хлопья «Геркулес»), а также рис. Остальные крупы не годятся: манная и пшеничная крупы, пшено — эти крупы содержат определенную структуру клейковины, которая усиливает течение аллергической реакции и неблагоприятно влияет на течение нейродермита.
Можно употреблять все овощи, фрукты и ягоды, характерные для нашей полосы проживания. Однако традиционно принято ограничивать фрукты и овощи красного цвета — помидоры, красные яблоки (лучше используйте яблоки зеленых сортов). То же относится к свекле и моркови, но если вы, наблюдая за собой, обнаружили, что ваш организм хорошо воспринимает эти овощи, то пожалуйста — используйте их в пищу, только не перебарщивайте.
И еще нужно подчеркнуть, что какое бы ограничение на продукты мы не вводили, чрезвычайно важно, чтобы пища была разнообразной, причем разнообразной даже в течение дня. Нельзя питаться однотипно, одним и тем же. Обязательно разнообразьте свой рацион — от этого зависит и сохранение вашего здоровье, и облегчение течения тех заболеваний, которые у вас уже имеются.
Каких принципов питания следует придерживаться при другом кожном заболевании — при угревой сыпи?
Угревая сыпь (акне) может появляться на лице, на груди и на спине, то есть там, где физиологически повышено количество сальных желез (в так называемых себорейных зонах). Причиной угревой сыпи является чрезмерная чувствительность сальных желез к андрогенам — мужским половым гормонам, которые имеются в организме и мужчин, и женщин.
За рубежом были проведены исследования относительно питания людей с такими проблемами, и считается, что не нужно существенно ограничивать питание в этом случае, что питание может быть любым — к которому данный человек привык.
На что в своем питании все-таки целесообразно обратить внимание человеку, страдающему угревой сыпью?
Традиционно при угревой сыпи дерматологи рекомендуют облегчить нагрузку на печень. Поскольку гормональный обмен, химические превращения гормонов происходят частично в печени, то нужно попытаться повлиять на эти процессы, уменьшив нагрузку на печень. В связи с этим рекомендуется исключить из рациона или существенно уменьшить количество жирной и жареной пищи, а также острых продуктов.
В связи с этим рекомендуется исключить из рациона или существенно уменьшить количество жирной и жареной пищи, а также острых продуктов.
Отмечу, что влияние острых продуктов осуществляется не только через печень и кишечник, но также и через вегетативный отдел нервной системы, который, в частности, отвечает и за потоотделение, салоотделение, за деятельность сосудов кожи. Таким образом, острые продукты при угревой болезни могут отрицательно влиять и через вегетативную нервную систему.
Кроме того, необходимо резко ограничить потребление легкоусвояемых углеводов – сахар, варенье, мед, кондитерские изделия. Разрешаются трудноусваиваемыеуглеводы – все овощи, фрукты, ягоды, каши, печеный картофель.
В целом следует придерживаться двух правил при проблемах с кожей. Либо, при наличии аллергических проблем, исключаются из рациона продукты, которые не переносит данный человек, либо же ограничиваются продукты, косвенно влияющие на функции организма,- жирная, жареная и острая пища.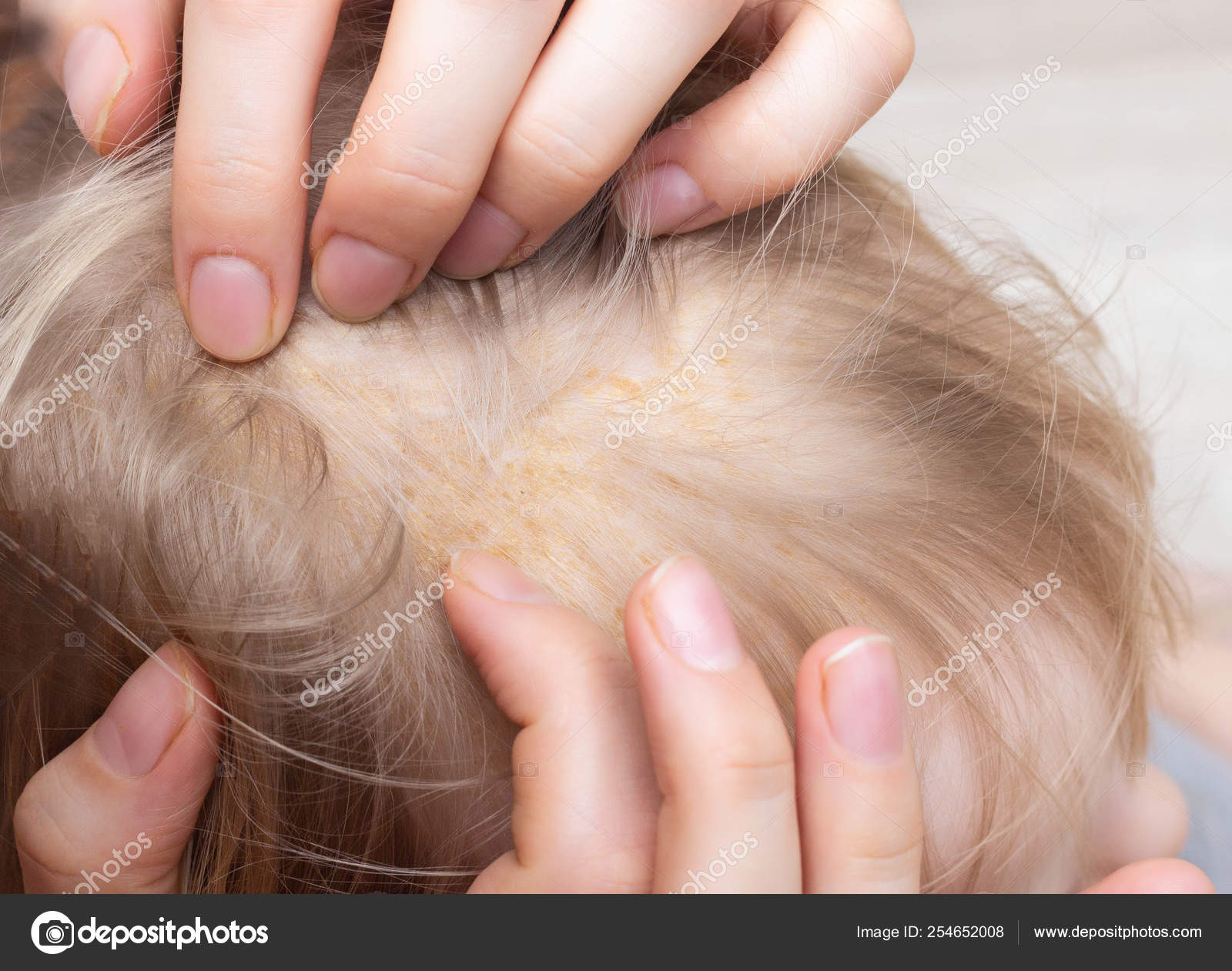
Существуют ли заболевания кожи, при которых противопоказан алкоголь?
Как говорится, хороших болезней нет, но псориаз часто протекает благоприятно, при таком течении псориаз, кроме кожи, ничего не поражает. Однако если больной псориазом будет частенько употреблять алкоголь, то в процесс могут быть вовлечены суставы. Сегодня существует вполне достоверная статистика, согласно которой 3% населения земного шара страдает псориазом — это довольно много.
Микоз (грибковые заболевание) – симптомы, лечение, профилактика.
Грибы растут везде — в тайге, холодной тундре, душных тропиках и даже в жаркой пустыне… На земном шаре насчитывается более ста тысяч видов грибов, из которых около пятисот являются опасными для человека. Однако далеко не всегда речь идет об отравлении мухомором или бледной поганкой: одними из самых распространенных заболеваний человеческого организма являются микозы — поражения кожи и внутренних органов паразитическими грибками.
Коварство этих мельчайших образований, стоящих на грани животного и растительного мира, не знает предела: они развиваются исподволь, плохо поддаются лечению, а в запущенных случаях грозят серьезными осложнениями
Поганки находятся везде.
Название «микоз» происходит от латинского слова «грибок». Диапазон заболеваний, вызываемых грибками, поразительно велик. Иногда грибковые инфекции проявляются лишь небольшим воспалением на коже или слизистых, но довольно часто они могут вызывать хронические абсцессы, язвы, становиться причинами возникновения тяжелых пневмоний, приступов бронхиальной астмы, провоцируют образование опухолей, состоящих из соединительной ткани.
Патогенные грибки обнаружены в речной воде, сточных водах, домашней пыли, продуктах питания, в системах жизнеобеспечения космических кораблей и домашних кондиционерах. Ученые установили, что дрожжеподобные и лучистые грибки, найденные в толще антарктического льда, сохраняют свою жизнеспособность. На поверхности человеческого тела и слизистых оболочках обитают множество самых различных видов мельчайших грибков. Проще говоря, эти настоящие поганки находятся везде и всегда.
На поверхности человеческого тела и слизистых оболочках обитают множество самых различных видов мельчайших грибков. Проще говоря, эти настоящие поганки находятся везде и всегда.
Сами по себе грибки передвигаться не умеют, но к их услугам имеются миллионы добровольных перевозчиков, способных переносить их по всему миру. Птицы, летучие мыши, грызуны, насекомые — естественный резервуар грибковой заразы. Практически ежедневно каждый из нас имеет контакт с различными патогенными грибками. Такие нежелательные встречи происходят в транспорте, на работе, в бассейне, тренажерном зале, при посещении общественного туалета и в театральном зале… Неудивительно, что микозы распространены по всему миру. Только в цивилизованной и благоустроенной Европе ими страдает до 70 процентов населения.
Грибки проникают в организм человека самыми разнообразными путями: при рукопожатии, воздушно-капельным путем, через кровь и лимфу. Глубокие микозы могут возникнуть в результате травмы, при ранениях, ссадинах, ушибах, оперативном вмешательстве.
Казалось бы, от грибков нет спасения, но, к счастью, заболевают микозами далеко не все. Здоровый организм успешно сопротивляется агрессору, однако стоит иммунитету ослабнуть, как грибок немедленно начинает атаку. Поэтому пожилые люди и дети наиболее восприимчивы к заражению патогенными грибками. Нередко жертвой тяжелых микозов становятся люди, перенесшие тяжелые операции, у которых резко понижена сопротивляемость организма. Микозы могут также развиваться на фоне длительного приема антибиотиков, кортикостероидов, некоторых других медикаментов.
Симптомы грибковых заболеваний (микоза)
Микоз гладкой кожи стоп.
Онихомикоз.
Микроспория волосистой части головы.
Микроспория гладкой кожи.
Грибковое поражение кожи или слизистых не всегда вызывает такие неприятные ощущения, как острая зубная боль, но последствия микозов бывают достаточно серьезными. Заболевание кожными формами микозов может послужить и препятствием для профессиональной деятельности: медики, повара, работники детских учреждений при обнаружении у них грибков не допускаются к работе. Но главная опасность грибков заключается в том, что пораженные участки легко становятся входными воротами для возбудителей различных инфекций.
Выделяют две основные группы микозов — поверхностные и глубокие. При первых патологический процесс локализуется преимущественно в коже, волосах, ногтях. К таким микозам относятся кератомикозы, эпидермомикозы, трихомикозы. При глубоких микозах могут пострадать внутренние органы и ткани организма, лимфатические узлы, головной мозг, печень.
При кератомикозе поражается роговой слой эпидермиса, в результате чего развивается заболевание, известное под названием разноцветного или отрубевидного лишая. Заражению способствуют повышенная потливость, одежда из синтетической ткани, несоблюдение правил личной гигиены, сахарный диабет, ожирение, себорея. При отрубевидном лишае на коже плеч, груди, спины, шеи появляются розовато-желтоватые пятна, постепенно приобретающие коричневый цвет. Пятна вначале мелкие, округлые, затем увеличиваются в размерах, сливаясь между собой.
Заражению способствуют повышенная потливость, одежда из синтетической ткани, несоблюдение правил личной гигиены, сахарный диабет, ожирение, себорея. При отрубевидном лишае на коже плеч, груди, спины, шеи появляются розовато-желтоватые пятна, постепенно приобретающие коричневый цвет. Пятна вначале мелкие, округлые, затем увеличиваются в размерах, сливаясь между собой.
Некоторые виды грибков предпочитают портить прическу, вызывая развитие парши, стригущего лишая, другие поражают кожу, подкожную клетчатку, мышцы и внутренние органы.
Стригущим лишаем (трихофития или микроспория) чаще страдают дети. Возбудителем этих заболеваний является особый вид гриба — трихофитон, микроспорум (различные виды), которые обнаруживаются у 90-97% больных. Основной источник заболевания — кошки и собаки. Характерными для этих заболеваний симптомами становятся наличие обломанных на уровне кожи волос в виде «черных точек», небольших плешин на волосистой части головы (чаще в затылочной и височных областях), шелушение. Больных беспокоит кожный зуд.
Больных беспокоит кожный зуд.
Инфицирование кожи грибком происходит по стандартной схеме: споры попадают на кожу и при благоприятных условиях — грибок любит тепло и влагу — приживаются на ней. Чаще всего страдают межпальцевые участки и кожа стоп.
В месте внедрения грибка вначале появляется отечное красноватое пятно с четкими границами. Постепенно пятно увеличивается в диаметре и уплотняется. По краям образуется валик, на котором заметны мелкие узелки, пузырьки, корочки. Вскоре центр пятна приобретает вид бледно-розового кольца с отрубевидным шелушением на поверхности. Постепенно область поражения расширяется. Затем начинаются неприятные осложнения: грибок захватывает новые участки кожи, проникает вглубь, переходит на ногти. Кандидоз ногтей обычно сопровождается паронихией — воспалением околоногтевого валика. В результате периодических обострений паронихии возникают дистрофические изменения ногтя, проявляющиеся поперечными бороздами на ногтевой пластинке.
На ногах грибковые поражения встречаются чаще, чем на руках. Это объясняется тем, что руки обычно моют несколько раз в день, каждый раз удаляя во время мытья клетки поверхностного эпителия вместе с обитающими там грибками. На ногах же и кожа стопы толще, да и обувь создает «парниковый» эффект, который очень любят грибки. К тому же кожа стоп больше подвержена микротравмам, потертостям, мозолям. Несколько дней в тесных туфлях или ботинках позволят грибку развиться и прочно обосноваться на коже. Особенно активно грибок стопы развивается зимой.
Это объясняется тем, что руки обычно моют несколько раз в день, каждый раз удаляя во время мытья клетки поверхностного эпителия вместе с обитающими там грибками. На ногах же и кожа стопы толще, да и обувь создает «парниковый» эффект, который очень любят грибки. К тому же кожа стоп больше подвержена микротравмам, потертостям, мозолям. Несколько дней в тесных туфлях или ботинках позволят грибку развиться и прочно обосноваться на коже. Особенно активно грибок стопы развивается зимой.
Как правило, грибок стопы «облюбовывает» промежутки между пальцами ног. Вскоре появляются зуд, жжение, покраснение кожи, шелушение и болезненные трещины. Заподозрить грибок стопы можно также по неприятному запаху от ног. Постепенно грибок распространяется на всю стопу и ногти и может привести к язвам, грубым мозолям. Инфекция отличается хроническим течением, поражением обеих стоп, частым распространением на гладкую кожу и ногтевые пластинки. При длительном течении характерно, что кроме ног начинается воспаление и кожи ладони правой (рабочей) кисти. Врачи-дерматологи называют это синдромом «двух стоп и одной кисти».
Врачи-дерматологи называют это синдромом «двух стоп и одной кисти».
Еще одно очень распространенное грибковое заболевание — паховая эпидермофития. На внутренних поверхностях бедер, мошонки, половых губ, промежности появляются розово-красные с синюшным оттенком пятна округлых очертаний, четко отграниченные от здоровой кожи. Поверхность таких пятен покрыта мелкими чешуйками. Пятна сначала небольшие, увеличиваясь в размерах, сливаются между собой, образуют сплошные очаги поражения. Больные испытывают резкий зуд, чувство жжения и боль в области паха и половых органов.
Грибки способны поражать носовую полость и слизистую глотки. Так, например, грибки рода Кандида находятся на слизистой ротовой полости у 46-52 % вполне здоровых людей. В обычное время они ведут себя достаточно смирно, но в случае снижения иммунитета, авитаминоза, заболеваний желудочно-кишечного тракта, а также длительного приема некоторых медицинских препаратов, в первую очередь – антибиотиков, переходят в атаку. Чаще всего после приема антибиотиков начинается бурный рост грибков рода Кандида. Именно поэтому этот недуг получил название кандидоза.
Именно поэтому этот недуг получил название кандидоза.
Заболевание обычно начинается небольшими болевыми ощущениями или появлением дискомфорта в горле. Иногда появляется головная боль, повышается температура. При осмотре на слизистой миндалин хорошо видны налеты различной формы и величины. Иногда в углах рта образуются так называемые заеды, и начинается воспаление красной каймы губ — хейлит.
При грибковых поражениях гортани возникают охриплость голоса, болезненные ощущения при глотании, одышка, кашель. Слизистая оболочка гортани воспалена, покрыта налетами. Иногда налеты распространяются и на надгортанник. Больных беспокоит зуд в горле, а также кашель с отхаркиванием мокроты в виде корок и пленок с запахом медицинских препаратов. Грибки, вызывающие пневмонии, передаются с воздухом из кондиционеров.
Лечение и профилактика грибковых заболеваний.
Лечение грибковых заболеваний проводится только в кожно-венерологических клиниках под контролем врача.
Микоз легко передается от больного другим людям, чаще всего инфицирование происходит внутри семьи. Инфекция передается такими способами:
- через обувь и одежду больного человека;
- при телесном контакте с носителем инфекции;
- через маникюрные и педикюрные приборы в салонах красоты;
- через общественные бани, туалеты, сауны;
- в результате микротравм кожи;
- при нарушении правил гигиены;
- из-за повышенной потливости тела.
Существуют достаточно несложные профилактические меры, благодаря которым можно уберечься от грибковой напасти.
Старайтесь не обуваться в гостях в чужие тапочки, вы ведь не знаете, кто надевал их до вас. Чем подвергать себя риску, лучше захватить с собой сменную обувь.
В банях, саунах, бассейнах обязательно пользуйтесь резиновыми тапочками. После того как вернетесь домой, вымойте ноги с мылом. Еще один совет: не кладите в ванной пористые коврики для ног, они плохо промываются и в них себя весьма комфортно чувствуют грибки и другие микроорганизмы.
Соблюдайте осторожность при использовании лежалого строительного материала. Грибки, поселившиеся на дереве, особенно опасны.
Хотя грибки на пищевых продуктах менее агрессивны, тем не менее небольшое пятно плесени на хлебе нужно тщательно вырезать, а если плесень появилась в нескольких местах, хлеб лучше в пищу не употреблять.
С профилактической целью необходимо дезинфицировать обувь и маникюрные принадлежности 2 раза в месяц.
АКТУАЛЬНАЯ ПРОБЛЕМА
В Московской области наметилась тенденция к росту заболеваемости, передаваемых половым путем, к которым относится сифилис, гонорея, хламидиоз, ВИЧ инфекция и др. Из года в год увеличивается число мальчиков, подростков заразившихся половым путем. Надо отметить, что многие инфекции протекают бессимптомно или с неспецифическими симптомами, и их диагностика требует лабораторного подтверждения.
Современная эпидемиологическая ситуация по заболеваемости сифилисом в РФ характеризуется негативными тенденциями, представляют угрозу для здоровья подростков, ведущих половую жизнь. В последние годы возросло количество случаев заболеваемости детей среди жительниц СНГ. Они имеют сомнительные источники дохода, ведут беспорядочную половую жизнь, зачастую не зная не только источников своего заболевания, но и отца будущего ребенка. Женщины обычно уклоняются от медицинского наблюдения по беременности, потом зачастую сифилис выявляется у них только в роддоме.
В последние годы возросло количество случаев заболеваемости детей среди жительниц СНГ. Они имеют сомнительные источники дохода, ведут беспорядочную половую жизнь, зачастую не зная не только источников своего заболевания, но и отца будущего ребенка. Женщины обычно уклоняются от медицинского наблюдения по беременности, потом зачастую сифилис выявляется у них только в роддоме.
Регистрируются случаи врожденного сифилиса, как в Московской области, так и в районе. Участились случаи поражения сифилисом нервной системы, сердечно сосудистой системы, внутренних органов. Современная диагностика и адекватное лечение сифилиса у беременной предотвращают неблагоприятные последствия инфицирования плода.
Наибольшую сложность в диагностике представляют поздние формы сифилиса. Можно с уверенностью сказать, что сифилис лечится на всех стадиях заболевания. Но лечение требует ответственного подхода, соблюдения всех предписании.
Домодедовский кожно-венерологический диспансер оказывает специализированную амбулаторную помощь населению, Работает в системе ОМС. В составе диспансера имеется отличная лаборатория, все анализы на ВИЧ инфекцию, сифилис и другие инфекции выполняются на месте. Анонимность гарантированна.
В составе диспансера имеется отличная лаборатория, все анализы на ВИЧ инфекцию, сифилис и другие инфекции выполняются на месте. Анонимность гарантированна.
Лечение микозов кожи и ногтей в Санкт-Петербурге
Причины грибковых заболеваний кожи
Патогенные грибы не паразитируют на здоровой чистой коже. Заражение происходит при определенных условиях – если есть микротравмы, трещины, царапины, ожоги. Дополнительным фактором, способствующим развитию заболевания, является повышенная потливость, мозоли, ношение синтетической одежды. Дерматофиты могут поражать в равной степени животных и людей (зоофильный класс грибков), но есть возбудители, паразитирующие только на человеке (антропофильный вид). В настоящее время медицине известно более пятисот видов грибов, вызывающих микозы кожи и ногтей.
Симптоматика
Симптомы зависят от места локализации гриба. Кожа в пораженной области зудит, краснеет и шелушится. Никакие самостоятельно выбранные средства и мази не помогают снять неприятные симптомы. Если грибок поразил ногтевые пластины, то признаки становятся еще более выраженными – это появление бугорков, впадинок, утолщение или истончение ногтя, а также изменение цвета. Ноготь быстро теряет прозрачность, темнеет или желтеет. Чаще всего поражаются ногти на ногах, поскольку область стопы испытывает большую нагрузку, потеет, травмируется от неподходящей обуви.
Кожа в пораженной области зудит, краснеет и шелушится. Никакие самостоятельно выбранные средства и мази не помогают снять неприятные симптомы. Если грибок поразил ногтевые пластины, то признаки становятся еще более выраженными – это появление бугорков, впадинок, утолщение или истончение ногтя, а также изменение цвета. Ноготь быстро теряет прозрачность, темнеет или желтеет. Чаще всего поражаются ногти на ногах, поскольку область стопы испытывает большую нагрузку, потеет, травмируется от неподходящей обуви.
Лечение микоза
Схема лечения вырабатывается после диагностики (определяется тип патогенного гриба). Большую роль в выборе лекарств играет степень поражения кожи (ногтей). В некоторых случаях достаточно использовать только наружные средства (мази), в других ситуациях необходимо принимать системную терапию – дополнительно прописываются внутренние препараты и местные процедуры. Период лечения также зависит от состояния кожных покровов. В клинике «EMS» применяют новейшие препараты, доказавшие высокую эффективность при лечении микозов.
Мы выбираем малотоксичные лекарства, не оказывающие серьезных побочных действий на внутренние органы. Чтобы записаться на прием к дерматологу, позвоните по контактному телефону или оставьте заявку на сайте.
Анализы на грибковые инфекции — сдать кровь, соскоб на грибок в СПб, цена в СЗЦДМ
Согласно официальной международной статистике по распространенности в мире грибковые инфекции вот уже много лет подряд занимают второе место среди всех кожных заболеваний. Они не только снижают качество жизни и доставляют дискомфорт, но и провоцируют аллергические реакции, хронические воспалительные процессы и многие другие патологии.
Из-за особенностей своей микробиологической природы грибковые заболевания способны активно передаваться от носителя к здоровому человеку, и кроме кожного покрова поражать ногтевые пластины, волосы, внутренние органы и вызывать их различные патогенные изменения. Отдельные грибы склонны к рецидивам, имеют довольно продолжительный инкубационный период и очень схожие внешние проявления.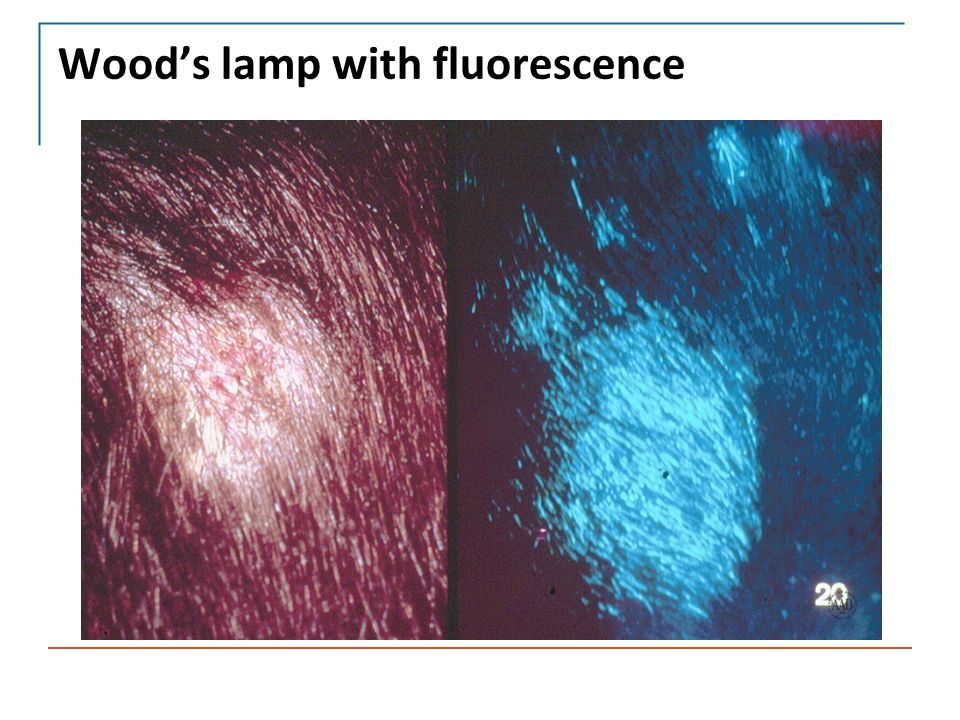 При этом одни виды микозов лечатся только пероральными препаратами, другие – накожными формами, поэтому категорически нельзя заниматься самолечением и при первых симптомах обращаться к специалистам.
При этом одни виды микозов лечатся только пероральными препаратами, другие – накожными формами, поэтому категорически нельзя заниматься самолечением и при первых симптомах обращаться к специалистам.
Микроскопические патогенные грибы в медицинской практике имеют общее название – микозы (греч. mycosis). Сегодня классифицируют более 100 видов паразитирующих и патогенных микрогрибов, выделим основные инфекции, поражающие взрослых и детей.

Дерматомикозы
Распространенные грибковые заболевания, поражающие кожу, ногти и волосы. Источником инфекции может быть человек или животное. Проявляются различной симптоматикой, обозначим лишь наиболее распространенные в нашей географической зоне болезни:
- рубромикоз — заболевание, вызываемое антропофильным грибом Trichophyton rubrum. Отличается многообразием клинических проявлений и локализацией очагов на любом участке тела, может поражать гладкую кожу, волосяные фолликулы и ногти;
- микоз стопы (эпидермофития), поражающий также межпальцевые складки. Очень схож с кандидозным поражением, а иногда имеет место полимикозная инфекция;
- фавус — редкая форма сопровождающаяся сильным облысением головы. Может передаваться через расчески, белье и инструменты для бритья и стрижки;
- микроспория – трихомикоз, возбудителем которого является гриб микроспорум. На гладкой коже проявляется красными пятнами четкой формы с периферическим валиком, а на волосяном покрове головы – мелкими шелушащимися очагами;
- трихофития (синоним стригущий лишай).
 Внешне проявляется розово-красными очаговыми поражениями кожи на любой части тела;
Внешне проявляется розово-красными очаговыми поражениями кожи на любой части тела; - эпидермофития кожных складок. Сопровождается зудом, покраснением и шелушением.
Микозы преимущественно рогового слоя. Среди них наиболее известны пьедра, эритразма и отрубиевый лишай.
Поверхностные микозы многие обыватели часто игнорируют, ведь если разноцветный лишай можно первично определить по желтовато-коричневым пятнам, покрытым отрубевидным чешуйкам, то эритразма часто воспринимается как возрастные потемнения кожи. Это обусловлено тем, что заболевание медленно прогрессирует и локализуется на внутренней поверхности бедер, в паховых складках и под молочными железами у женщин. Неяркие потемнения кожи, пораженной эритразмой, покрыты мелкими отрубевидными чешуйками, и хоть заболевание почти не вызывает зуда, оно резко снижает защитные свойства кожи и портит внешний вид инфицированного.
Заболевания, вызываемые дрожжеподобными грибами рода Candidosis, который включает более 150 разновидностей. Считаются самыми опасными и наиболее распространенными, так как встречаются по всему миру и могут передаваться от людей, птиц и домашних животных. При этом кроме кожных проявлений кандидозы могут:
Считаются самыми опасными и наиболее распространенными, так как встречаются по всему миру и могут передаваться от людей, птиц и домашних животных. При этом кроме кожных проявлений кандидозы могут:
- поражать слизистые оболочки;
- глубоко проникать в ткани и органы;
- вызывать септические болезни и аллергические перестройки в организме.
Кандидозы могут проявляться локализованной и распространенной сыпью на кистях и стопах, поражениями ногтевых валиков и волосистой части головы, в виде стоматитов, хейлитов и гингивитов. При внутренней инфекции они вызывают вульвовагиниты, уретриты, плевропневмании, эндокриты, менингиты и прочие заболевания.
Висцеральные и системные микозы
Грибковые поражения внутренних органов, вызванные инфицированием таксономическими микрогрибами и сопровождающиеся тяжелыми поражениями кожного покрова, висцеральных (внутренних) органов, подкожной клетчатки, нервной системы и даже опорно-двигательного аппарата. В эту группу входит более двух десятков грибов, среди которых есть патогенные и условно-патогенные. Наиболее распространены актиномикоз, аспергиллез, гистоплазмоз, кокцидиодоз, споротрихоз, хромимикоз и другие.
В эту группу входит более двух десятков грибов, среди которых есть патогенные и условно-патогенные. Наиболее распространены актиномикоз, аспергиллез, гистоплазмоз, кокцидиодоз, споротрихоз, хромимикоз и другие.
Как правило, глубокие микозы передаются непрямым путем и сложно диагностируются. Отдельные возбудители демонстрируют поразительную живучесть и стойкость к медикаментозной терапии, высокую патогенность и значительную контагиозность и могут приводить к инвалидности и летальному исходу. Большинство системных микозов выступают оппортунистическими инфекциями у больных гепатитами и СПИДом.
Методы диагностики грибковых инфекций
Северо-западный центр доказательной медицины предлагает традиционные и инновационные методы исследований. Мы проводим следующие анализы:
Микробиологические методы
Микроскопия – наиболее доступный и простой способ диагностики. Исследование направлено на подтверждение инфицирования поверхностным микозом, для чего у пациента берется биологический материал, который потенциально считается инфицированным: соскоб патологически измененного ногтя или кожи, ресничка, волос. Относится к качественным анализам и позволяет только установить или опровергнуть факт заражения. Исследование занимает несколько дней: полученный материал обрабатывают (окрашивают) определенным способом и передают на микроскопическое исследование для выявления элементов гриба (споры, гифы).
Относится к качественным анализам и позволяет только установить или опровергнуть факт заражения. Исследование занимает несколько дней: полученный материал обрабатывают (окрашивают) определенным способом и передают на микроскопическое исследование для выявления элементов гриба (споры, гифы).
Микроскопия позволяет быстро подтвердить микоз, но вид возбудителя и его количественная концентрация устанавливается только для дрожжеподобных и плесневых видов. Поэтому ее часто дополняют культурным исследованием (бакпосев). Результаты микробиологических исследований в обязательном порядке интерпретирует лечащий специалист.
Иммуноферментный анализ – современный и высоко достоверный метод идентификации грибов в венозной крови пациента. Является качественным и количественным методом и может использоваться в качестве первичной диагностики и выступать как подтверждающий анализ поверхностных и висцеральных микозов.
Метод основан на выявлении и идентификации иммуноглобулинового белка к определенному возбудителю. По антителам и антигенам получают достоверную информацию об инфицировании аспаргиллезом, кандидозами, криптококкамми и диморфными микрогрибами. Результат анализа интерпретируется как «положительный» (есть заражение) или «отрицательный» (нет грибковой инфекции). В отдельных случаях исследование может давать сомнительный результат, как правило, это происходит, если пациент недавно принимал антибактериальные препараты.
По антителам и антигенам получают достоверную информацию об инфицировании аспаргиллезом, кандидозами, криптококкамми и диморфными микрогрибами. Результат анализа интерпретируется как «положительный» (есть заражение) или «отрицательный» (нет грибковой инфекции). В отдельных случаях исследование может давать сомнительный результат, как правило, это происходит, если пациент недавно принимал антибактериальные препараты.
Исследование занимает от 1 до 5 дней. Если требуется выявить динамику заболевания, ИФА проводят с периодичностью в 14 дней.
Высокоточный метод исследований, основанный на полимеразной цепной реакции и занимающий не более 3 дней. Может использоваться для регистрации любых грибковых возбудителей, но имеет один недостаток – направленное исследование. Это означает, что лаборатория должна получить информацию о конкретном виде микрогриба, споры и гифы которого необходимо выявить.
Для анализа может предоставляться кровь, мокрота, секрет предстательной железы или моча, но в последних трех вариантах необходимо обеспечить максимальную чистоту биологического материала. Наиболее эффективен и целесообразен в комплексной диагностике системных и висцеральных форм грибковых заболеваний. Исследование дает качественные и количественные результаты, которые интерпретируются только лечащим врачом.
Наиболее эффективен и целесообразен в комплексной диагностике системных и висцеральных форм грибковых заболеваний. Исследование дает качественные и количественные результаты, которые интерпретируются только лечащим врачом.
Классические исследования, в которых чаще выявляются IgG-препитины, антигены енолазы, протеиназы и маннопротеиды. Исследование отличается вариативностью и может основываться на реакции агглютинации, титрировании и РСК. Позволяют получить информацию только о факте носительства микозной инфекции или свидетельствовать о ранее перенесенном грибковом заболевании.
Анализ может основываться на исследовании сыворотки крови. При развернутой серодиагностике выявлении микрогриба может осуществляться и в других физиологических жидкостях пациента.

Группы риска и профилактика грибковых инфекций
Грибковые возбудители в минимальном количестве находятся на коже любого человека. Но бесконтрольное употребление медикаментов, особенно гормонов и антибиотиков, может спровоцировать их активный рост и последующие поражения. Также следует учесть, что глубокие микозные инфекции могут попадать в организм через открытые раны. Соблюдение санитарных правил обработки любых травм, сопряженных с нарушением кожного покрова, минимизирует риски заболевания системными и висцеральными микрогрибами.
Повышенная влажность и постоянная плюсовая температура – идеальная среда для жизнедеятельности и размножения микроскопических грибов. Соответственно в группу риска априори входят сотрудники и посетители бассейнов, фитнес-клубов, банных комплексов, спа-салонов, а также работники прачечных и предприятий общественного питания.
Люди с ослабленным иммунитетом, угнетенной нервной системой, склонностью к аллергии, критическим недобором массы и нарушениями обмена веществ также склонны к грибковым инфекциям. Поэтому наиболее эффективной профилактикой является укрепление иммунной системы, безукоризненное соблюдение правил личной гигиены и систематические осмотры у терапевта и дерматолога.
Поэтому наиболее эффективной профилактикой является укрепление иммунной системы, безукоризненное соблюдение правил личной гигиены и систематические осмотры у терапевта и дерматолога.
Стоимость услуг в АО «СЗДЦМ»
Слаженная работа всех сотрудников и структурных подразделений центра в комплексе с рациональной организацией лабораторных и функциональных исследований позволяет нам формировать выгодные конкурентные цены на все виды услуг. При этом в Северо-западном центре доказательной медицины установлено ультрасовременное оборудование и используется уникальная система кодирования биологического материала, что позволяет с высокой точностью выявлять возбудителей грибковых заболеваний и проводить все исследования оперативно и строго конфиденциально.
Где сдать анализы на грибковые заболевания
АО «СЗЦДМ» – современное предприятие с развитой структурой филиалов и терминалов. Любой желающий может посетить нашу лабораторию в удобное для него время для сдачи крови, мокроты, соскоба с гладкого кожного и волосяного покрова или фрагмента ногтевой пластины на предмет выявления грибковых поражений.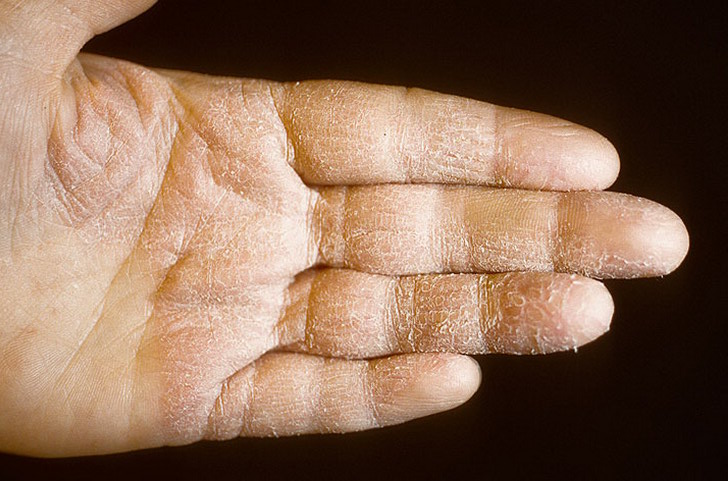
перейти к анализам
Грибковые инфекции — Официальный сайт ОБУЗ «Центр медицинской профилактики» комитета здравоохранения Курской области. Центр медицинской профилактики Курской области. Курск. Здоровый образ жизни. Курск.Профилактика и лечение.
Грибковые инфекции или, как их называют врачи, микозы настолько широко распространены, что можно с уверенностью говорить о том, что все люди в течение жизни наверняка имеют контакт с их возбудителями – грибками. В принципе все микозы – заразны. К счастью болезнь развивается не у всех, кто вступает в контакт с грибками, а лишь у тех, у кого в силу физиологических особенностей имеется предрасположенность к этой инфекции (например, плоскостопие, повышенное потоотделение), либо в момент контакта существуют какие-либо особо благоприятные внешние условия для развития процесса (например, повышенная влажность, инфицированность в местах общего пользования). В других случаях предрасполагающими факторами могут выступать некоторые сопутствующие заболевания (например, сахарный диабет, СПИД) или даже проводимое по другим поводам лечение (к примеру, применение антибиотиков или цитостатиков).
Между тем, статистические данные говорят о том, что микозами страдает каждый 3–4-й взрослый житель Земли. Грибковых инфекций известно множество. Также разнообразна и патология, которую они способны вызвать у людей.
Грибки могут поражать самые разные места на теле человека, а при некоторых условиях и внутри человеческого организма. Большую роль при этом играет иммунный статус человека, то есть его способность противостоять в принципе любой инфекции. Так, при выраженном иммунодефиците, в частности, у больных СПИДом встречается разнообразная грибковая патология, причем очень плохо поддающаяся лечению.
Вообще по существующей классификации грибковых инфекций их принято подразделять на несколько основных групп.
Одни разновидности грибков поражают только самый поверхностный, так называемый, роговой слой кожи. Такие заболевания называют кератомикозами. Именно этот слой мы и видим, когда смотрим свою кожу. Примером кератомикозов может служить чрезвычайно широко распространенный отрубевидный или разноцветный лишай. Так как при этом заболевании поражен самый поверхностный слой кожи, где отсутствуют чувствительные рецепторы, «счастливые» обладатели этой инфекции ничего не ощущают. Они могут заметить только косметический дефект: появление коричневатых сливающихся пятен на туловище, плечах, в области шеи. Оттенки коричневого цвета при этом весьма разнообразны, а кроме того, пятна эти при поскабливании шелушатся с отделением чешуек, напоминающих отруби. Отсюда и два названия этого заболевания: отрубевидный или разноцветный лишай. Как правило, коричневатых пятен люди не замечают, а обращают внимание на свою болезнь только тогда, когда после появления на солнце вместо красивого равномерного загара на местах, пораженных грибком, остаются белые пятна. На самом деле это не белые пятна, а кожа нормального цвета, но не загоревшая, поскольку грибок, разрыхляющий поверхностный слой кожи, не дает возможности ультрафиолетовым лучам проникнуть в те слои, где содержится пегмент меланин. Поэтому кожа в этих местах и не загорает.
Так как при этом заболевании поражен самый поверхностный слой кожи, где отсутствуют чувствительные рецепторы, «счастливые» обладатели этой инфекции ничего не ощущают. Они могут заметить только косметический дефект: появление коричневатых сливающихся пятен на туловище, плечах, в области шеи. Оттенки коричневого цвета при этом весьма разнообразны, а кроме того, пятна эти при поскабливании шелушатся с отделением чешуек, напоминающих отруби. Отсюда и два названия этого заболевания: отрубевидный или разноцветный лишай. Как правило, коричневатых пятен люди не замечают, а обращают внимание на свою болезнь только тогда, когда после появления на солнце вместо красивого равномерного загара на местах, пораженных грибком, остаются белые пятна. На самом деле это не белые пятна, а кожа нормального цвета, но не загоревшая, поскольку грибок, разрыхляющий поверхностный слой кожи, не дает возможности ультрафиолетовым лучам проникнуть в те слои, где содержится пегмент меланин. Поэтому кожа в этих местах и не загорает. Обращение к врачу в этот период с просьбой избавить пациента от «белых» пятен обречено на неудачу, поскольку даже при самом успешном лечении грибков, пятна исчезнут только после того, как загар сойдет и цвет кожи выровняется. Поэтому важно лечить таких больных до того, как они начинают загорать. Тогда не будет и косметических разочарований. Интересно, что отрубевидный лишай, будучи заболеванием безусловно заразным, поскольку без грибка нет и патологии, проявляет свою патологическую сущность не у всех, кому он попадает на кожу, а лишь у людей, восприимчивых к нему. Основную роль при этом играет характер потоотделения, причем не только обилие образующегося пота, но и его состав. С этим же связаны и особенности протекания инфекции: появление высыпаний на местах наиболее активного потоотделения, то есть на верхней половине туловища, шее, плечах, а также тот любопытный факт, что даже при многолетнем контакте с этим грибком болезнь может не развиваться. Скажем, у одного супруга она может быть, а у другого нет.
Обращение к врачу в этот период с просьбой избавить пациента от «белых» пятен обречено на неудачу, поскольку даже при самом успешном лечении грибков, пятна исчезнут только после того, как загар сойдет и цвет кожи выровняется. Поэтому важно лечить таких больных до того, как они начинают загорать. Тогда не будет и косметических разочарований. Интересно, что отрубевидный лишай, будучи заболеванием безусловно заразным, поскольку без грибка нет и патологии, проявляет свою патологическую сущность не у всех, кому он попадает на кожу, а лишь у людей, восприимчивых к нему. Основную роль при этом играет характер потоотделения, причем не только обилие образующегося пота, но и его состав. С этим же связаны и особенности протекания инфекции: появление высыпаний на местах наиболее активного потоотделения, то есть на верхней половине туловища, шее, плечах, а также тот любопытный факт, что даже при многолетнем контакте с этим грибком болезнь может не развиваться. Скажем, у одного супруга она может быть, а у другого нет.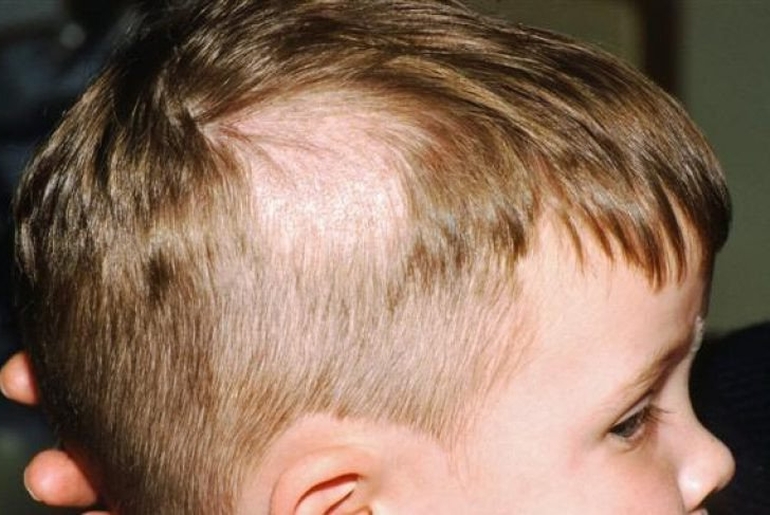 Секрет прост: супруги эти по-разному потеют.
Секрет прост: супруги эти по-разному потеют.
К кератомикозам условно относят и еще одно распространенное инфекционное заболевание – эритразму, связанную с поражением рогового слоя кожи, но в глубоких складках (обычно в паховой или подмышечной области). Это заболевание лишь внешне напоминает грибковую патологию с появлением коричневатых зудящих пятен, но вызывается оно бактериями, а не грибками и потому считается псевдомикозом.
К другой группе грибковых заболеваний относятся дерматомикозы, при которых поражаются все слои кожи, включая ее придатки – волосы и ногти. Это очень обширная группа грибковых инфекций, и ее принято подразделять на 2 подгруппы – эпидермомикозы, при которых поражается вся толща эпидермиса (верхнего слоя кожи), включая ногти, и трихомикозы (от греческого слова ТРИХОС – волос), при которых поражаются волосы.
Среди эпидермомикозов различают эпидермофитию (паховую и стоп) и рубромикоз. Заражение этими грибками происходит в результате непосредственного контакта, либо через инфицированные предметы, например, чужую обувь. Именно эти грибки чаще всего являются причиной поражения ногтей (онихомикозов, от греческого ОНИХОЗ – ноготь), которые при этом утолщаются, крошатся, желтеют. Пострадать могут ногти и на руках, и на ногах, но чаще все же на ногах. Если процесс затрагивает только кожу стоп, а это наиболее распространенный вариант эпидермомикозов, то процесс сопровождается появлением зудящих шелушащихся высыпаний в межпальцевой области или на подошвах (сквамозная форма эпидермофитии). Часто при этой форме появляются пузырьки и мокнутие в межпальцевой области (обычно 3-й и 4-й межпальцевых складках – интертригинозная форма эпидермофитии) или на подошвах (дисгидротическая форма эпидермофитии или, так называемая, «стопа атлета»).
При рубромикозе процесс на стопах носит, наоборот, сухой характер, кожа становится утолщенной, сухой, а в кожных складках имеется обилие очень мелких, легко спадающих чешуек, от чего создается впечатление, что человек наступил в муку. Поэтому явление получило название «муковидное шелушение», а «мука» в данном случае представляет собой не что иное как многочисленные споры грибка, которыми можно легко заразить других людей. При рубромикозе возможно поражение других участков кожи, например на голенях или туловище. Тогда возникают четко ограниченные от здоровой кожи очаги покраснения причудливых очертаний.
Среди трихомикозов различают микроспорию (или как ее более популярно называют «стригущий лишай»), трихофитию и фавус (паршу). Последняя практически перестала встречаться в нашей стране. Микроспорией и трихофитией можно заразиться как от больного человека (антропоф ильные формы болезни), так и от животного (зоофильные формы). Микроспорией люди заражаются от мелких домашних животных (бродячих собак, кошек). Трихофитией люди могут заразиться от крупного рогатого скота, поэтому зоофильная форма этой болезни встречается реже, чем микроспория. При этом антропофильные формы протекают много легче, чем зоофильные. Поражаются любые волосы, то есть не только длинные на голове, но и пушковые на теле. При поражении пушковых волос внешний вид очагов при трихофитии и микроспории одинаков: кольцевидные зудящие образования с просветлением в центре и воспалительным валиком по краям. На волосистой части головы в результате поражения волос грибком возникают плеши. При микроспории плешь имеет вид подстриженной под машинку, поскольку волосы обламываются на одной высоте (2-4 мм), а при трихофитии волосы могут быть обломаны на разной высоте, от чего в области плеши определяются, так называемые «пеньки погорелого леса». Есть и очень тяжелые инфильтративно – нагноительные формы трихофитии, связанные с поражением зоофильным возбудителем. Тогда голова покрывается гнойными корками, после снятия которых можно увидеть плешь.
Отдельную группу составляют поражения кожи и слизистых дрожжеподобными грибками рода Сапdidа. Эти заболевания называют кандидозами. Чаще всего в роли возбудителя выступает Сапdida albicans. Этот возбудитель относят к разряду условно-патогенных. Это означает, что сам факт его наличия на коже или слизистой не является показанием к его немедленному устранению. Однако в некоторых случаях, когда по каким-либо причинам создаются особо благоприятные условия для развития этой инфекции, может возникнуть заболевание, более известное под названием молочница. Среди наиболее частых причин развития молочницы называют нерациональную антибактериальную терапию, когда после назначения сильнодействующих антибиотиков подавляется рост микробов, а так как антибиотики на грибки не действуют, они получают возможность занять место уничтоженных «соседей».
Другой причиной бесконтрольного разрастания нормального обитателя человеческого организма может оказаться наличие особых условий на коже или слизистых, способствующих росту грибков. Например, это может быть повышенный уровень глюкозы у больных сахарным диабетом или неправильный прикус из-за отсутствия зубов у младенцев и стариков. Одной из важных причин, способствующих развитию кандидоза, является иммунодефицитное состояние. Так, при СПИДе у больных бывают очень тяжелые генерализованные кандидозные поражения не только кожи, но и внутренних органов, в частности различных отделов кишечника. При локализации процесса на слизистых полости рта или влагалища появляется творожистый налет, который легко снимается, обнажая под собой эрозию. Все это сопровождается чувством зуда и жжения. Возможно и поражение этим грибком межпальцевых складок, ногтей, угла рта (кандидозная заеда).
Что касается группы так называемых глубоких микозов, то это особая группа заболеваний (хромомикоз, бластомикоз, антиномикоз и др.), стоящая особняком среди другой грибковой патологии. При заражении этими грибками возникает тяжелая патология с поражением кожи и внутренних органов, подлежащая, как правило, хирургическому лечению.
Лечение грибковых инфекций, конечно, должно проводиться специалистом. Но существуют определенные принципы, которые не мешало бы знать и дилетанту. Казалось бы, что такое большое разнообразие грибковых заболеваний должно требовать совершенно различных подходов к терапии. Разумеется, принципы лечения микозов разнятся в зависимости от характера поражения. Нельзя одинаково подходить к проблеме поражения слизистых и ногтей, или волос и гладкой кожи. Тем не менее, современные противогрибковые препараты обладают высокой степенью универсальности, поскольку их действие основано на подавлении развития клеточной стенки грибка, а ее строение у грибков различных видов отличается не так уж сильно. Однако существуют и до сих пор широко применяются препараты, эффективные только против определенных видов грибков, Например, нистатин и леворин можно применять исключительно для лечения кандидоза. И, наоборот, универсальные противо-грибковые препараты могут с успехом применяться для лечения не только микозов, но и псевдомикозов, вызванных бактериями. Примером такого универсального средства служит экзодерил. Его можно использовать в виде мази для лечения кератомикозов, включая эритразму, или дерматомикозов. В виде раствора он с успехом применяется для лечения онихомикозов. При этом для достижения эффекта достаточно только местного лечения и, как правило, нет необходимости применять лекарства внутрь. Разумеется, есть ситуации, когда без общего системного лечения эффекта достичь не удается. Это обычно связано с иммунодефицитом, обширными многоочаговыми поражениями. Тогда противогрибковые препараты назначают внутрь. Но в таких случаях, конечно, лечение должно проводиться под наблюдением врача-специалиста с контролем состояния печени и учетом всех возможных противопоказаний.
Очень важны при грибковых инфекциях вопросы ее профилактики и, прежде всего, личной.
• Не следует одевать чужую обувь, особенно на босую ногу.
• Надо пользоваться тапочками в местах с высокой вероятностью контакта с грибками (бани, бассейны и прочее).
• Следует ухаживать за кожей рук и ног, следя, чтобы на них не было трещин, что облегчает проникновение инфекции.
• Больным с повышенным потоотделением необходимо часто мыться, а если у них уже был ранее отрубевидный лишай, прежде чем загорать, нужно провести профилактическое лечение.
• Излеченным от грибков больным следует помнить, что у них имеется склонность к этим заболеваниям и во избежание риска повторного заражения им надлежит продезинфицировать свою, одежду или обувь, контактировавшую с пораженными участками кожи.
О правилах и месте проведения дезинфекции
можно ознакомиться у своего лечащего врача.
Грибок на теле ребенка фото На приеме у педиатра Лечим ребенка
Грибок гладкой кожи
Микоз кожи представляет собой распространенное заболевание, вызываемое плесневыми грибками типа Tinea и Kandida, а также последствиями отрубевидного лишая. Грибок на коже разделяется на несколько подвидов:
Причины возникновения микоза гладкой кожи
На сегодняшний день микозом гладкой кожи может заразиться почти любой человек, включая детей. Основные причины появления микоза кожи:
- Тесное общение с человеком, пораженным грибковым вирусом. Прикосновение к коже больного или его предметам личной гигиены почти наверняка влечет заражение, так как при контакте передаются мельчайшие частички кожи, на которых «дремлет» грибковый вирус.
- Контакт с больным животным. Очень часто носителями грибковой инфекции оказываются бездомные кошки и собаки, однако в отдельных случаях инфекция может поражать домашний скот, а также мелких грызунов.
- Использование посторонних предметов личной гигиены без их предварительной стерильной обработки (ножницы, полотенца, тапочки, нижнее белье и т.п.).
- Посещение бассейнов, саун и других мест общественного пользования также является дополнительным фактором риска проявления на теле грибка кожи.
- Дополнительной причиной возникновения заболевания можно также считать индивидуальные особенности организма. К категории людей, чаще других подверженных грибковым инфекциям, относятся лица с чрезмерной потливостью стоп и ладоней, люди пожилого возраста. Небольшие открытые ранки на теле тоже способствуют возможному заражению.
Симптомы грибка на коже
В зависимости от подвида микоза гладкой кожи признаки заболевания могут несколько варьироваться, однако основополагающими симптомами грибка на коже являются:
Лечение грибка кожи
Основными методами лечения грибка кожи является терапия препаратами местного спектра действия и системными препаратами. Достаточно часто эти способы лечения используют комбинированно.
- Препараты местного спектра действия . К ним относят различного рода мази, крема и спреи (используются при лечении грибка кожи на ногах, коже рук и лица). Наиболее популярные препараты этой категории это «Миконазол», «Кетоназол». «Бифоназол», «Эконазол» и т.п. Активные вещества, входящие в их состав хорошо противостоят размножению вредоносных грибковых спор. При заражении ногтевых пластин можно использовать лечащие лаки «Батрафен», «Лоцерил», «Ирунин» и другие. Полный цикл лечения лекарствами местной терапии может достигать нескольких месяцев, однако необходимо точно соблюдать инструкции по применению, в противном случае очень вероятен рецидив заболевания.
- Системные препараты . Их представляют так называемые таблетки от грибка кожи. Принимать такие лекарства рекомендуется только с назначения врача и строго по инструкции. При лечении грибка на коже у ребенка чаще всего дерматологи назначают «Гризеофульвин», так как этот препарат наиболее безопасен для детского организма. При лечении микоза гладкой кожи у взрослых принимают «Кетоконазол», Тербинафин», «Итраконазол» и другие.
Лечение микоза кожи народными средствами
Лучше всего средства народной медицины помогают в сочетании с традиционными фармацевтическими препаратами.
Грибок на теле
Разновидностей грибов, которые могут паразитировать на теле человека, очень много. Некоторые из них поражают не только кожный покров, но и развивают свою жизнедеятельность внутри организма. В медицине грибковые заболевания называют микозом, и они характеризуются как отдельная группа кожных болезней, вызываемых патогенными грибами. На фото видно, что микоз поражает самые разные участки тела.
Места, поражаемые возбудителем
Микоз поражает кожный покров, волосы, ногти и некоторые внутренние органы. Как показывает статистика, зачастую у пациентов замечается грибок стоп с заражением ногтевых пластин. Реже у больных обнаруживается микоз кожи и волосяной части головы. Микоз на теле и в волосах принято называть поверхностным грибком. Его можно диагностировать самостоятельно при помощи сравнения своих симптомов с фото грибка в интернете.
На данный момент медицина насчитала примерно 20 видов глубоких микозов, которые не только паразитируют на теле, но и активно поражают жизненно важные органы. Внутреннее развитие грибка сопровождается:
Грибок может развиваться на протяжении от месяца до одного года и более. О наличии заболевания микозом пациенты узнают в основном тогда, когда грибок уже находится в прогрессирующей стадии. На начальном этапе развития грибка о болезни можно узнать только после проведения анализов, которые назначает врач дерматолог. При помощи микологических лабораторных исследований, доктор обнаружит микоз, установит его разновидность и выпишет соответствующее лечение.
Симптоматика грибковых заболеваний
Появление грибка на теле сопровождается сильным зудом, но в некоторых случаях болезнь проходит бессимптомно. Иногда случается так, что микоз может сопровождаться интоксикацией организма и вызывать лихорадку. Внешне присутствие грибка проявляется появлением красных шелушащихся пятен.
При обнаружении данных признаков болезни необходимо отправиться к специалисту и пройти курс приема противогрибковых препаратов, которые требует лечение микоза. Оперативность в этом деле играет главную роль. Это связано с тем, что грибок довольно заразен и быстро передается от больного к здоровому человеку непосредственно через предметы быта и тесный контакт. То, как выглядит микоз на теле, можно увидеть на фото.
Виды микозов
Группу грибковых заболеваний можно поделить на несколько категорий
К дерматомикозам относятся такие виды грибка:
К глубоким микозам относится:
Лечение заболевания
Лечение данных поражений состоит в употреблении противогрибковых препаратов и использовании мазей против микоза. В случае появления данного заболевания можно самостоятельно организовать свое лечение. Для этого следует посмотреть фото микозов в интернете, сравнить их со своей симптоматикой и приобрести одну из следующих мазей:
Кроме мазей, желательно купить таблетки, которые должны входить в комплексное лечение и избавлять организм от грибка изнутри. К действенным противогрибковым таблеткам относится:
Выполнять лечение грибка самостоятельно можно, однако в любом случае необходимо посетить врача. Несмотря на то, что фото микоза в интернете может совпадать с существующими симптомами на коже, пациенту могут потребоваться дополнительные анализы и определенный курс прима препаратов, которые потребует лечение.
Профилактика микоза
Как и все болезни, грибок оставляет после себя много неприятных последствий. Поэтому лучше всего соблюдать правила профилактики и не допускать появления заболевания. Профилактикой микоза в первую очередь становится соблюдение личной гигиены. Кроме этого необходимо не носить чужие вещи, мыть руки после общественных мест, проводить влажную уборку в доме и принимать витаминные комплексы.
Профилактика может предохранять человека от грибковой инфекции. Но если лечение грибка неизбежно, все перечисленные профилактические методы также должны соблюдаться. Это потребуется для того, чтобы ускорить процесс выздоровления и свести к минимуму возможность дальнейшего распространения инфекции.
Грибок на руках у ребенка: что делать?
Иммунная система у детей слабее, чем у взрослого человека, поэтому они более подвержены риску заражения грибком.
Для того, чтобы заразится этим заболеванием достаточно обычного рукопожатия или совместного использования каких-либо вещей (например, игрушек).
Малыши зачастую отличаются большой активностью, поэтому уследить за ними порой бывает очень сложно. Ещё сложнее проконтролировать, чтобы они не брали в руки грязные предметы на которых могут находится споры грибка.
Основные причины заражения:
Наиболее часто у детей диагностируют микоспорию — это разновидность грибка, которая может передаваться от животных к человеку. На теле ребенка грибок проявляется в виде розоватых пятен, покрытых мелкими шелушащимися чешуйками. Они могут появляться не только на руках, но и на коже головы или спинки/животика.
Распространителями микоспории являются кошки и собаки, при этом детям не обязательно контактировать с ними (держать в руках или гладить), в некоторых случаях достаточно даже сидения на стуле, где лежало животное.
Помимо микоспории у ребенка могут встречаться дрожжевой грибок или онихомикоз (грибок ногтей), но они бывают значительно реже.
Как проявляются симптомы
Если поражается кожа рук — она начинает краснеть и шелушится. В некоторых случаях могут появляться сыпь и сильный зуд. Чаще всего грибок на руках поражает кисти, участки кожи возле запястья или поверхность ладоней. Если не предпринять активных действий, то шелушащие пятна могут распространятся на другие участки кожи и поражать ногтевые пластины.
Если споры грибка поражают ногти, то они начинают менять цвет и имеют тенденцию к утолщению. Как правило, заболевание начинается по краям ногтей. При появлении первых же симптомов нужно обратиться к врачу, чтобы подтвердить диагноз и назначить правильное лечение.
О лечении
При лечении грибка у детей мы настоятельно не рекомендуем вам самостоятельно подбирать противогрибковые препараты и заниматься самолечением. Дело в том, что определенная часть противогрибковых мазей, кремов и таблеток противопоказана для детей в возрасте от 2 до 6-8 лет.
Наилучший вариант в такой ситуации — обратится к врачу дерматологу и сдать посев на грибок для того, чтобы определить вид возбудителя. На основании полученных данных и результатов обследования врач-дерматолог назначает противогрибковые препараты. В столь юном возрасте ограничиваются использованием мазей или кремов. Таблетки от микоза используют только в крайних случаях, так как они дают сильную нагрузку на почки.
Из препаратов доктор может назначить следующие:
Перед нанесением противогрибковых мазей обязательно до конца прочтите инструкцию и не превышайте указанной дозировки.
Как предотвратить рецидив заболевания
Чтобы предотвратить повторное появление микоза на руках рекомендуется обработать все игрушки и предметы, которые брал в руки ребенок раствором уксуса. Также не забудьте постирать все его вещи при высоких температурах, после чего их обязательно необходимо прогладить утюгом с обеих сторон.
Проведите с вашим ребенком беседу и объясните ему какие предметы трогать нельзя и почему. Проследите за тем, чтобы он ежедневно мыл руки с мылом.
Источники:
med-gribok.ru, vidigribka.ru, poka-gribok.com
Следующие материалы:
29 апреля 2021 года
Комментариев пока нет!Обзор клинических проявлений, диагностики и профилактики
Три вышеупомянутых инфекции подробно обсуждаются ниже.
Поверхностные грибковые инфекции
Эти инфекции распространены во всем мире (но особенно в зависимости от географического распределения) и вызываются грибами, называемыми дерматофитами, которые продуцируют кератиназу. Это позволяет им метаболизировать и питаться человеческим кератином, то есть на коже, ногтях и волосах. Они вызывают воспаление на поверхности, но не могут проникать глубже в дерму.Распространенными поверхностными грибковыми инфекциями, вызываемыми червем Tinea , являются стригущий лишай на теле Tinea corporis , стопа спортсмена Tinea pedis и т. Д. [4,5,8,10] Такие инфекции бывают красными, зудящими и чешуйчатыми. Диагноз и подтверждение должны основываться на клинических наблюдениях. Процедура заключается в том, чтобы соскоблить поражение и наблюдать под микроскопом, и в случае лампы Вуда (УФ) колонии будут флуоресцировать.
Другая важная поверхностная инфекция вызывается дрожжами Malassezia furfur .[12] Он даже не попадает в кератин — более поверхностный, чем дерматофиты. Он переваривает верхний слой липидов и поражает подростков и взрослых, вызывая поверхностную инфекцию под названием Tinea versicolor — круглые, гипо-, а иногда и гиперпигментированные пятна. Он никогда не проникает в кожу, но может, особенно внутрибольнично, инфицировать кровь, загрязняя растворы липидов для внутривенного введения.
Некоторые типы поверхностных грибковых инфекций, которые часто возникают у детей, обсуждаются ниже.
Молочница полости рта
Это инфекция дрожжевого грибка Candida albicans , которая возникает на поверхности языка и внутри слизистой оболочки щек. Он выглядит как белые пятна, известные как «бляшки», которые напоминают молочный творог. [13–15] Один из способов отличить бляшки кандиды от молочного творога состоит в том, что если соскоблить поверхность бляшки, под ней будет видна болезненная и покрасневшая область. , которые иногда могут кровоточить. Чаще всего встречается у младенцев, особенно в первые несколько недель жизни.[16–18] Вспышки молочницы у детей старшего возраста также могут быть результатом увеличения использования антибиотиков и стероидов, что нарушает баланс микробов во рту. Это вызывает чрезмерный рост Candida , что приводит к молочнице. [19,20]
Многослойный плоский эпителий слизистой оболочки полости рта образует непрерывную поверхность, которая защищает подлежащие ткани и действует как непроницаемый механический барьер. Обеспечиваемая таким образом защита зависит от степени кератинизации и постоянного шелушения или отслаивания эпителиальных клеток.Действительно, считается, что последний механизм играет ключевую роль в поддержании здоровья слизистой оболочки полости рта и в ограничении кандидозной колонизации и инфекции. Взаимодействие между Candida spp. и комменсальная микробная флора, возможно, является следующим критическим механизмом, регулирующим оральную кандидную колонизацию. Комменсальная флора регулирует количество дрожжей, подавляя прилипание дрожжей к поверхностям полости рта, конкурируя за места прикрепления, а также за доступные питательные вещества.
Кандидозная сыпь на подгузниках
Иногда ее называют салфеточным дерматитом — сыпь, которая возникает на ягодицах.Сыпь под подгузником возникает, когда кожа чувствительна и присутствует триггерный фактор, который включает длительное воздействие мочи и недомогание или молочницу. [21–23] Как правило, она возникает в самой глубокой части складок в паховой области и ягодицы. Сыпь обычно красного цвета с четко определенной границей и состоит из маленьких красных пятен, расположенных рядом с большими пятнами. Как правило, любая сыпь от подгузников, которая сохраняется в течение 3 дней или дольше, может быть кандидозом. [24–26] Кожная инфекция Candida может исходить из верхних отделов желудочно-кишечного тракта, нижних отделов желудочно-кишечного тракта или от лица, оказывающего медицинскую помощь.Сыпь от подгузников Candida может сопровождаться инфекцией полости рта Candida (молочница). Младенец, находящийся на грудном вскармливании с инфекцией молочницы, может случайно заразить область соска / ареолы матери. При подозрении на такую инфекцию врач может прописать простые лекарства местного действия. [27,28]
Инфекция опоясывающего лишая (стригущий лишай)
Это кожная инфекция, вызываемая грибками. Это называется «стригущий лишай», потому что инфекция может образовывать на коже кольцевые пятна с красными, волнистыми, червеобразными краями.Некоторые из способов заражения Tinea — это прямой контакт кожа к коже с инфицированным человеком, обмен предметами с инфицированным человеком или прикосновение к зараженной поверхности (например, полов в душевых и раздевалках) [4].
Далее обсуждаются некоторые из наиболее распространенных типов инфекций, возникающих у детей. Tinea capitis вызывает диффузное зудящее шелушение кожи головы, напоминающее перхоть. Это может вызвать выпадение волос на коже головы. Это особенно распространено среди детей в возрасте 3–9 лет, особенно среди детей, живущих в условиях тесноты в городских районах.Стригущий лишай на коже головы распространяется через зараженные расчески, щетки, шляпы и подушки. [8,9] Tinea corporis означает «стригущий лишай тела»; это касается безволосой кожи лица, туловища, рук или ног. Это приведет к классическим кольцевым пятнам с червеобразными краями, которые могут встречаться по отдельности или группами по три и четыре. Это может произойти у людей любого возраста. [8]
Tinea pedis (стопа спортсмена) вызывает участки покраснения, шелушения или трещин на коже стоп, особенно между пальцами ног.Пораженная кожа может чесаться или гореть, а ноги могут иметь сильный запах. Заболевание часто возникает при ходьбе босиком по загрязненному полу. [5]
Tinea versicolor или более известный как «белые пятна» вызывается грибком, известным как Malassezia furfur . Этот грибок присутствует на коже большинства людей, но вызывает инфекцию только у некоторых из них. Эта инфекция распространена круглый год в жарком и влажном климате. Чаще встречается у детей старшего возраста и молодых людей.[10]
Инфекция вызывает сыпь, которая может появляться на спине, шее, верхней части груди, плечах, подмышках и плечах. Кожная сыпь состоит из шелушения, овальных пятен с четко очерченными границами и прыщиков. Пятна кажутся белыми или черными у темнокожих людей и обычно розовыми или коричневыми у более светлокожих. Чаще всего это не вызывает зуда, если человек не горячий или не потный. Пятна могут быть более заметными после того, как кожа подверглась воздействию солнца, потому что пятна не загорают [].[11]
Клинические проявления некоторых часто наблюдаемых грибковых инфекций: (a) Tinea capitis , вызванная Trichophytontonsurans; (b) онихомикоз, вызванный Trichophyton rubrum; (c) хронический кандидоз полости рта; (d) хромобластомикоз; (e) гистопатологический вид аспергилломы. (f) Кожные поражения у пациента с диссеминированным кандидозом. [8] (Воспроизведено с разрешения Richardson и др. .) [29
Подкожные грибковые инфекции
Эти грибы имеют возможность проникнуть через кожу человека, они обладают биологической способностью расти в подкожной ткани и иногда могут вызывать серьезные заболевания человека. .Если они мешают, они могут перерасти в лимфатические сосуды и превратиться в кости или суставы. Эти инфекции гораздо чаще встречаются в развитых странах. Их вызывает множество видов: в Индии, Африке и на Дальнем Востоке, вообще говоря, они вызывают мицетому (ступня Мадура). Люди, идущие босиком, могут получить занозу или травму стопы и получить прививку, и постепенно кости стопы и голеностопный сустав могут разрушиться. [30]
Далее обсуждаются различные типы подкожных грибковых инфекций.
Споротрихоз
Эта инфекция вызывается диморфным грибком Sporothriz schenkii , который характеризуется развитием на коже, подкожной клетчатке и лимфатических узлах узелков, которые размягчаются и распадаются с образованием вялотекущих язв. Гриб — сапрофит, широко встречающийся на растениях, колючках и древесине. Заражение передается через уколы шипа или другие легкие травмы. Зарегистрированы редкие случаи передачи инфекции от больных и инфицированных лошадей и крыс.Ему нужен заноза или шип, чтобы ввести его в ткани человека — он может жить только внутри тела. Он перемещается по лимфатическим сосудам и вызывает сочетание пиогенной и гранулематозной реакции. Он проявляется в виде набора изъязвленных узелков на твердом пуповине по мере того, как он медленно растет по лимфатическим сосудам. Он перемещается от дистального к проксимальному отделу и может привести к разрушению костей и суставов. Он может распространяться почти исключительно у лиц с ослабленным иммунитетом. Классическая клиническая картина этого — у людей, встречающихся на открытом воздухе: садовников, игроков в гольф, охотников и т. Д.На культуре этого гриба видны мелкие ветвящиеся гифы и грушевидные конидии, расположенные в виде розеткообразных кластеров на концах на боковых ветвях и по отдельности вдоль сторон гиф. [31,32]
Хромобластомикоз
Эта инфекция вызывается обитающими в почве грибы семейства Dematiaceae. Они попадают в кожу путем травматической имплантации. Поражение медленно развивается вокруг места имплантации. Наиболее распространенными грибами, вызывающими заболевание, являются Fonsecaea spp. — F. pedrosoi , F. compactum , F. dermatitidis, Phialophora spp — P. verrucosa и Clostridium spp. — С. carrionii . Сообщалось, что инфекции, вызываемые F. pedrosoi и P. verrucosa , распространяются на другие области, особенно в мозг. Его клинические проявления — приподнятые и покрытые коркой поражения кожи. Гистологически поражения показывают присутствие грибка в виде круглых или неправильных, темно-коричневых дрожжевых телец с перегородкой, называемых склеротическими клетками, которые могут быть диагностированы с помощью концентратов КОН или срезов, а также путем культивирования на агаре Сабуро.[33]
Хронический кандидоз кожно-слизистых
Вызывается Candida spp. (преимущественно C. albicans ). Различные проявления включают белые трещины, высыпания, гиперкератотические, гранулематозные и вегетативные поражения, аутосомно-рецессивный признак, связанный с эндокринными нарушениями, например, гипопаратиреоз. [34,35]
Системные грибковые инфекции
После поверхностных и подкожных инфекций возникает системная грибковая инфекция. Они менее распространены, но более серьезны.В общих чертах их можно разделить на два типа, а именно (а) эндемические инфекции и (б) оппортунистические инфекции.
(a) Эндемические инфекции инфицируют все типы людей, включая людей с нормальной иммунной системой. Хотя они очень похожи на туберкулез, они вызывают заболевание только при определенных обстоятельствах. Заражено огромное количество особей, но заболевают единицы. Поскольку эти инфекции обладают рядом общих свойств, мы должны рассматривать их как группу: гистоплазмоз, кокциоидомикоз и бластмикоз.[36] Такие инфекции вызываются диморфами. Они растут в почве в виде плесени и размножаются там путем спороношения. Когда они попадают в организм человека, что происходит исключительно через дыхательные пути, они становятся дрожжами. Они также имеют ограниченное географическое распространение и, наконец, что наиболее важно, все они вызывают заболевание с симптомами, почти неотличимыми от туберкулеза [37].
Далее рассматриваются различные типы эндемических грибковых инфекций.
Гистоплазмоз . Это внутриклеточная инфекция ретикулоэндотелиальной системы, вызываемая диморфным грибком Histoplasma capsulatum .Этот грибок реагирует как почвы с высоким содержанием азота, поэтому он встречается в долине Огайо-Миссисипи, Карибском бассейне, а также в Центральной и Южной Америке. Это особенно характерно для курятников и пещер из-за содержания азота в помете птиц и летучих мышей. Это вызвано вдыханием спор, которые в легких превращаются в дрожжи, фагоцитируются макрофагами и распространяются гематогенно. Примерно через 6 недель можно пройти тестирование на производное гистоплазминового антигена (как и на туберкулез), что полезно для диагностики воздействия, но бесполезно для диагностики заболевания.Клинически гистоплазмоз также имитирует туберкулез; почти каждый, кто заражен этим организмом, имеет скрытое заболевание. Очень немногие люди заболевают, если только не происходит чего-то еще, что может вызвать проблемы у людей с незрелой иммунной системой или ослабленным иммунитетом. [38] У людей с аномальными легкими гистоплазмоз может вызвать пневмонию при вдыхании в неперфузированные области. Это может вызвать хроническую кавитирующую узловую инфекцию, очень похожую на туберкулез. Гистоплазмоз может оставаться латентным и реактивироваться много лет спустя, например, со СПИДом.Затем это может распространяться и вызывать заболевание практически во всех органах тела. Чтобы отличить туберкулез от гистоплазмоза, можно использовать мазки мокроты или крови, а также очищенное производное белка (PPD). [39]
Кокциоидомикоз . Это инфекция, вызываемая грибком Coccidiodes immitis . Этот гриб, вероятно, наиболее опасен и предпочитает жить в жаркую и сухую погоду (Аризона, Кали, Мексика, Центральная и Южная Америка). Заражение происходит при вдыхании пыли, содержащей артрофоры гриба.Этот гриб является диморфным, встречается в тканях как дрожжи и в культуре как мицелиальная форма. Ткань образует шарик диаметром 15–75 мкм м с толстой дважды преломляющей стенкой, заполненный эндоспорами. В отличие от гистоплазмоза, этот диморф превращается в сферулу, а не в дрожжевой грибок в легком человека. Сферула — это гигантский семенной короб, полный тысяч дрожжевых частиц, называемых эндоспермами; таким образом, он может очень эффективно заражать (объясняет вирулентность). Существует также кожная проба на кокки, называемая кокцидиодином.Как и при гистоплазмозе, в этом случае споры распыляются и вдыхаются. При сравнении последовательности событий при туберкулезе и гистоплазмозе было обнаружено, что они почти схожи. Однако, в отличие от туберкулеза и гистоплазмоза, первичная инфекция кокками может иметь симптомы, потому что человек получает огромное количество организмов, а эндоспоры распространяются в легких. У человека возникает самоограничивающийся гриппоподобный синдром (иногда называемый лихорадкой Бали). Однако у некоторых людей он распространяется (чаще у беременных женщин, людей с ослабленным иммунитетом и людей с более темной кожей) и вызывает заболевание кожи, костей и ЦНС.[40]
Бластомикоз . Это заболевание вызывает грибок Blastomyces dermatiditis . Этот гриб представляет собой диморф, который живет в почве как плесень и превращается в дрожжи в организме человека при вдыхании. Он любит органический мусор и влажность: лесные массивы, бобровые плотины, болота и арахисовые фермы (по неизвестной причине) и обычно встречаются в Средней Атлантике, Каролине и долине Миссисипи. Собирается из спор в виде аэрозоля. В дрожжевой форме бластомицеты намного крупнее гистоплазмы, имеют широкие почки и небольшую капсулу.Патогенез в основном такой же, как и у других. Единственная большая разница в том, что никто еще не обнаружил характерный белок для кожной пробы. Обычно мы не знаем, сколько людей подверглись воздействию и у скольких разовьется болезнь бластомицетов. Мы знаем, что у небольшой части людей (с ослабленным иммунитетом) болезнь может распространяться или оставаться в легких, вызывая туберкулезное заболевание. Он любит прохладные поверхности, поэтому имеет тенденцию вызывать множество кожных заболеваний (кожные поражения, которые выглядят и ведут себя как рак кожи), заболевания костей и заболевания мочевыводящих путей у мужчин.[36,39]
(b) Оппортунистические системные грибковые инфекции возникают в основном, когда нарушается какой-либо аспект нормальной защиты хозяина. Такие инфекции опасны для жизни и связаны с высоким уровнем смертности. Из-за роста популяции лиц с ослабленным иммунитетом частота системных грибковых инфекций значительно возрастает [40]. Пациенты с гематологическими злокачественными новообразованиями, такими как миелоидный и лимфолейкоз, подвергаются особенно высокому риску инфекционных осложнений.Инфекции могут возникать, когда у пациента развивается длительная нейтропения, вызванная самим гематологическим злокачественным новообразованием или назначенным лечением. Например, пациентам, которым проводят трансплантацию костного мозга, назначают иммунодепрессанты (например, кортикостероиды или циклоспорин) для предотвращения или лечения отторжения. Интенсивная миелосупрессивная химиотерапия также вызывает нейтропению у пациентов.
Примерно у 20–50% пациентов, умирающих от злокачественных гематологических заболеваний, при вскрытии обнаруживаются признаки инвазивных грибковых инфекций.Смертность еще выше у пациентов со смешанными тканевыми инфекциями Aspergillus и Candida. Реципиенты трансплантата твердых органов, которые получают иммунодепрессанты для ограничения риска отторжения, также имеют повышенную восприимчивость к системным грибковым инфекциям. Грибковые инфекции встречаются у 5–45% всех пациентов с трансплантацией твердых органов и являются основной причиной заболеваемости и смертности [41,42]. Пациенты с ожогами относятся к еще одной группе высокого риска; участок раны подвержен колонизации условно-патогенными грибами, такими как Candida, но в настоящее время это, как правило, хорошо контролируется, и кандидоз у пациентов с ожогами может возникать в желудочно-кишечном тракте или от внутривенных катетеров.[43] Изменения в медицинских процедурах способствовали увеличению заболеваемости системными грибковыми инфекциями. Кожа и поверхности слизистых оболочек обычно препятствуют проникновению микроорганизмов в организм, но, если эти барьеры нарушены, например, во время операции или при использовании домашних катетеров, грибковые клетки могут проникнуть внутрь. Миелосупрессивная химиотерапия также может вызвать поражение слизистой оболочки, что способствует проникновению грибков. Реципиенты аллогенного трансплантата костного мозга сталкиваются с дополнительным риском развития реакции «трансплантат против хозяина», которая может повредить поверхности слизистой оболочки и обычно требует усиления иммуносупрессивной терапии.
У реципиентов трансплантата легкого донорский орган также может быть резервуаром для патогенных грибов, которые могли быть бездействующими или безвредными у донора, но могут быть источником посттрансплантационной инфекции у реципиента с подавленным иммунитетом. Предыдущая грибковая инфекция может предрасполагать пациентов из группы высокого риска к последующим системным инфекциям, потому что грибки могут оставаться в спящем состоянии в течение некоторого времени и снова активироваться, когда у пациента подавлен иммунитет. [44,45] Пациенты из группы высокого риска с поврежденными поверхностями слизистой оболочки, вызванными бактериальными или вирусными инфекциями, могут подвергаться более высокому риску заражения Candida spp.Высокий уровень колонизации Candida в желудочно-кишечном тракте и полости рта также может увеличить угрозу системной кандидозной инфекции у пациентов из группы высокого риска. Дополнительным фактором, способствующим этому, является использование антибиотиков, которые нарушают микробную флору, делая возможной колонизацию грибами. Антибактериальная терапия также увеличивает выживаемость пациентов, предрасположенных к грибковой инфекции. Пациенты с ослабленным иммунитетом легко заражаются грибковыми инфекциями из окружающей среды, если не соблюдаются стандартные процедуры безопасности.Например, Aspergillus spp. является переносимым по воздуху грибком и может распространяться через системы вентиляции. Риск заражения можно значительно снизить за счет использования высокоэффективной фильтрации воздуха твердых частиц (HEPA). [46] Передача Candida от рук медицинских работников также является важной причиной внутрибольничных инфекций. Поэтому мытье рук жизненно важно, но, к сожалению, не всегда соблюдается строгое соблюдение правил, необходимое для уменьшения инфицирования. [47] В группу риска входят также пациенты с заболеваниями, подрывающими иммунную систему, наиболее заметными из которых являются прогрессирующая иммунная дисфункция при ВИЧ или СПИД.Из-за крайней степени иммуносупрессии в группе пациентов грибковые инфекции могут быть необычно опасными и стойкими. От 60% до 90% людей с прогрессирующим заболеванием ВИЧ заболевают хотя бы одной грибковой инфекцией в течение болезни. [48] Среди наиболее часто встречающихся грибковых инфекций в этой группе — кандидоз, криптококкоз и, реже, аспергиллез [49], хотя в определенных географических регионах важны эндемические микозы (например, кокцидиоидомикоз, пенициллиоз с Penicillium marneffei и гистоплазмоз).[50] Лица с хронической гранулематозной болезнью (ХГБ), наследственной аномалией нейтрофилов, которые служат важной защитой от грибков, также предрасположены к инфекции. Далее описаны различные типы условно-патогенных системных грибковых инфекций.
Инвазивный кандидоз / кандидемия . Это вызвано C. albicans и другими nonalbicans Candida spp. Его клинические проявления — длительная резистентная к антибиотикам лихорадка, часто сопровождающаяся потерей веса, болями в животе и увеличением печени и / или селезенки.Компьютерная томография может выявить небольшие рентгенопрозрачные образования в печени или селезенке у пациентов с хроническим инвазивным кандидозом (гепатоселезеночный кандидоз). [55 56 ]
Инвазивный аспергиллез . Это вызвано Aspergillus spp. Самым распространенным заболеванием человека, вызываемым аспергиллами, является отомикоз. Его клинические проявления — длительная резистентная к антибиотикам лихорадка, гистопатологическое появление непигментированных перегородочных гиф с дихотомическим ветвлением. Компьютерная томография показывает характерные признаки ореола и / или воздушного серпа.При этом грибок активно проникает в легочную ткань. Диссеминированный аспергиллез с поражением мозга, почек и других органов со смертельным исходом, иногда наблюдаемый у ослабленных пациентов при длительном лечении антибиотиками, стероидами и цитотоксическими препаратами.
Диагноз можно поставить при микроскопическом исследовании и посеве. Гриб быстро растет на питательных средах. Идентификация Aspergillus проста на основе характеристик роста и морфологии. Aspergillus имеет перегородчатые гифы.Бесполые конидии расположены в цепочки, переносятся на удлиненных клетках, называемых «стеригматами», на расширенных концах (пузырьках) конидиеносцев. [51] Менингит — наиболее частое клиническое проявление. Также может произойти гематогенное распространение, приводящее к обширным кожным поражениям. [52]
Зигомикоз . Это вызвано Rhizopus spp., Absidia spp. И Mucor spp. Это может проявляться в виде риноцеребрального, легочного, желудочно-кишечного или кожного мукормикоза.За этим может последовать распространенный мукормикоз, который чаще всего распространяется на головной мозг с возможными метастатическими поражениями в селезенке, сердце и других органах.
Другие инвазивные инфекции . Это вызвано Malassezia spp. Его проявления характеризуются катетер-ассоциированным сепсисом, связанным с перееданием липидными эмульсиями и пневмонией. Trichosporon spp. может вызвать нечасто диссеминированное заболевание, которое возникает у пациентов с гранулоцитопенией, со смертельным исходом.Инфекции кровотока проявляются в виде поражений кожи и легких и дают ложноположительные результаты в тестах на криптококковые антигены. Инфекции, вызываемые Fusarium spp. может вызывать мицетому, эндофтальмит, гранулему лица, остеомиелит и абсцесс головного мозга. Распространенное заболевание у пациентов с нейтропенией имеет положительные посевы крови и поражения кожи. [52]
Кожные проявления системных микозов
Автор: Скотт Баркер MB ChB, регистратор дерматологии, больница Вайкато, Гамильтон, Новая Зеландия, 2005.
Что такое системные микозы?
Системные микозы — это грибковые инфекции, поражающие внутренние органы. При определенных обстоятельствах грибки попадают в организм через легкие, кишечник, придаточные пазухи носа или кожу. Затем грибки могут распространяться через кровоток к нескольким органам, включая кожу, часто вызывая отказ нескольких органов и в конечном итоге приводя к смерти пациента.
Что вызывает системные микозы?
Пациенты с ослабленным иммунитетом более предрасположены к системным микозам, но они могут развиваться у здоровых в остальном пациентов.Системные микозы можно разделить на две основные разновидности: эндемические респираторные инфекции и оппортунистические инфекции.
Эндемические респираторные инфекции
Грибы, которые могут вызывать системную инфекцию у людей с нормальной иммунной функцией, а также у лиц с ослабленным иммунитетом, включают:
- Histoplasma capsulatum (вызывающие гистоплазмоз)
- Coccidioides immitis (вызывает кокцидиоидомикоз)
- Blastomyces dermatitidis (вызывает бластомикоз)
- Paracoccidioides brasiliensis (вызывающий паракокцидиоидомикоз)
- Talaromyces marneffei (вызывает таларомикоз)
Эти грибы встречаются в почве и древесных остатках.Гистоплазма распространена на юге США, в Центральной Америке, Южной Америке, Африке и Азии. Coccidioides и Paracoccidioides распространены на юге США и в Центральной Америке. Blastomyces чаще всего встречается в Северной Америке. Talaromyces marneffei (ранее известный как Penicillium marneffei ) является эндемиком тропической Юго-Восточной Азии.
Оппортунистические инфекции
К грибам, которые вызывают системную инфекцию только у людей с ослабленным иммунитетом или больных, относятся:
Эти грибы встречаются на нормальной коже, разлагающихся растительных веществах и птичьем помете или на них, но не исключительно.Они присутствуют во всем мире.
Кто подвержен риску системных микозов?
Люди с ослабленным иммунитетом подвержены риску системных микозов. Иммунодефицит может быть вызван:
- Инфекция, вызванная вирусом иммунодефицита человека (ВИЧ)
- Системная злокачественная опухоль (рак)
- Нейтропения (низкое количество лейкоцитов)
- Реципиенты трансплантата органов и после трансплантации гематологических стволовых клеток
- После тяжелой хирургической операции
- Плохо контролируемый сахарный диабет
- Синдром начального иммунодефицита у взрослых
- Очень старый или очень молодой.
Каковы клинические признаки системных микозов?
Клинические признаки системного микоза зависят от конкретной инфекции и пораженных органов. Инфекции у людей с нормальной иммунной функцией могут иметь очень незначительные симптомы или вовсе не проявляться (это называется субклинической инфекцией). Общие симптомы болезни могут включать:
- Лихорадку
- Кашель
- Потеря аппетита.
Легкие
Инвазивные микозы легких обычно проявляются прогрессирующим сухим кашлем, одышкой, болью при глубоком вдохе и лихорадкой.Эти симптомы могут прогрессировать до опасного для жизни острого респираторного дистресс-синдрома. Иногда также наблюдается кровохарканье (кровохарканье), особенно при воспалении крупных дыхательных путей.
Кость
Инфекция костей может развиться через кровь или, в редких случаях, через прямое распространение от вышележащей язвы или инфицированной кожи. Кардинальными симптомами являются лихорадка и боль в пораженной кости. Обычно это исследуют с помощью рентгеновских лучей, компьютерной томографии (КТ) и аспирации через иглу для получения образца для культивирования.
Мозг
Поражение мозга системными микозами имеет особенно высокую смертность. Симптомы, указывающие на поражение мозга, включают головные боли, судороги и нарушение нормального контроля мозга над движением или ощущениями. Они оцениваются с помощью компьютерной томографии или магнитно-резонансной томографии (МРТ) головного мозга и, если они вызывают подозрения, могут сопровождаться биопсией головного мозга.
Менингит
Может развиться воспаление тканей, окружающих мозг, особенно при кандидозе и криптококкозе.Симптомы обычно включают головную боль, ригидность шеи и раздражительность.
Глаза
Почти любая структура глаза может быть инфицирована микозом. Candida spp. и Cryptococcus spp. являются наиболее часто встречающимися микозами. Симптомы зависят от того, какая часть глаза инфицирована, но могут включать нечеткость зрения, темные или черные изображения, плавающие в поле зрения, боль и красный глаз.
Кожа
При системных микозах могут наблюдаться различные кожные изменения.Поражения кожи частично зависят от того, какой грибок является причиной.
| Инфекция | Клинические особенности |
|---|---|
| Кандидоз |
|
| Аспергиллез |
|
| Криптококкоз |
|
| Бластомикоз |
|
| Гистоплазмоз | |
| Кокцидиоидомикоз |
|
| Таларомикоз |
|
| Зикомикоз |
|
Поражение кожи, вызванное аспергиллезом
Какие тесты можно сделать для диагностики системных микозов?
Самыми надежными тестами для подтверждения инфекции являются биопсия кожи для гистологического (микроскопического) анализа и посев на грибок. Кровь также можно культивировать.
Какое лечение доступно при системных микозах?
После установления диагноза системных микозов иммунный компромисс должен быть обращен, если это возможно, например, путем прекращения приема иммуносупрессивных препаратов или, по крайней мере, уменьшения их дозы.
Также можно давать системные противогрибковые препараты. Подходящие препараты включают:
Прогноз зависит от иммунной функции пациента и степени инфицирования на момент начала лечения. Несмотря на лечение, многие пациенты умирают от инфекции.
Лимфома Действие | Лимфома кожи
Если английский не является вашим родным языком, вы можете прочитать переведенную информацию о кожной (кожной) лимфоме от Lymphoma Coalition.Их руководство составлено на основе информации, подготовленной Lymphoma Action и Фондом кожной лимфомы (некоммерческой организацией в США), и переведено на 31 европейский язык.
Лимфома — это рак, который начинается с белых кровяных телец, называемых лимфоцитами, которые являются частью вашей иммунной системы. Есть много разных типов лимфомы. Кожные лимфомы (также известные как «кожные» лимфомы) — это лимфомы, которые развиваются в коже и не влияют на другие участки тела на момент постановки диагноза.Лимфома кожи не является разновидностью рака кожи (когда рак развивается из клеток кожи).
Существует два типа лимфоцитов: В-лимфоциты (В-клетки) и Т-лимфоциты (Т-клетки). Лимфомы кожи могут развиваться как из Т-клеток, так и из В-клеток.
- Кожные Т-клеточные лимфомы (CTCL) или Т-клеточные лимфомы кожи являются наиболее распространенным типом лимфомы кожи. Т-клеточные лимфомы кожи часто выглядят красными и сухими, как экзема, и могут поражать обширные части тела.
- Кожные B-клеточные лимфомы (CBCL) или B-клеточные лимфомы кожи чаще вызывают образование комков на коже, обычно в одной или двух областях тела.
Большинство лимфом кожи растут медленно (низкоуровневые), но некоторые могут быть быстрорастущими (высокозлокачественными).
Лимфома, которая начинается где-то в другом месте тела, а затем распространяется на кожу, — это , а не лимфома кожи. Если у вас лимфома, распространившаяся на кожу, наша информация о конкретном типе лимфомы будет для вас более актуальной.
Вернуться к началу
Лимфомы кожи встречаются редко. В Великобритании около семи человек из миллиона ежегодно заболевают лимфомой кожи.Большинство из них (7 из 10) представляют собой Т-клеточные лимфомы кожи.
В целом лимфомы кожи немного чаще встречаются у мужчин, чем у женщин. Обычно они диагностируются у пожилых людей, чаще всего в возрасте от 50 до 74 лет. Только около 1 из 5 кожных лимфом поражает людей в возрасте до 50 лет. Очень редко некоторые типы лимфомы кожи могут развиваться у детей.
Врачи точно не знают, что вызывает лимфому кожи. Исследования показали, что:
- это не вызвано вашими действиями
- не передается в семьях (по наследству)
- , вы не можете его поймать или передать.
Вернуться к началу
Как выглядит лимфома кожи?
Различные типы лимфомы кожи могут сильно отличаться друг от друга, особенно на ранних стадиях.
В этот раздел включены фотографии, иллюстрирующие внешний вид лимфом кожи. Однако не пугайтесь, если ваша кожа имеет похожий вид. Есть много более вероятных и менее серьезных кожных заболеваний, которые могут выглядеть одинаково, но их можно отличить от лимфомы кожи только с помощью специализированных тестов на клетках пораженной кожи.
Т-клеточные лимфомы кожи
Самая распространенная лимфома кожи — это Т-клеточная лимфома кожи, называемая грибовидным микозом. На ранней стадии часто появляется пятен сухой обесцвеченной (обычно красной) кожи. Они могут выглядеть как более распространенные кожные заболевания, такие как дерматит, экзема или псориаз.
Рисунок: Пятна грибкового микоза с участками сухой красной кожиПятна обычно сухие, иногда чешуйчатые и могут вызывать зуд. Чаще всего они возникают на ягодицах или между талией и плечами (туловище), но могут возникать на любом участке тела.Т-клеточные лимфомы кожи могут развиваться как участки более светлого или темного оттенка кожи, особенно на азиатской или черной коже.
Кожа может становиться тверже и толще, но при этом оставаться довольно плоской. Это так называемые бляшки. Они могут вызывать зуд, а иногда и изъязвления (разрушение). Чаще всего они встречаются на ягодицах, в складках кожи и на лице. У многих людей лимфома кожи никогда не выходит за пределы стадии пластыря и налета.
Рисунок: Бляшки грибовидного микоза Рисунок: Язвы и струпья опухолиУ некоторых людей с Т-клеточной лимфомой кожи развивается эритродермия: генерализованное покраснение кожи, которое может вызывать сильный зуд, сухость и шелушение.Кожа на ладонях и подошвах стоп может утолщаться и трескаться. Лимфатические узлы также могут увеличиваться, часто в области шеи, подмышек или паха.
Рисунок: ЭритродермияВ-клеточные лимфомы кожи
В-клеточные лимфомы кожи встречаются гораздо реже, чем Т-клеточные лимфомы кожи. Чаще всего они появляются на голове, шее, спине или ногах. У вас могут быть небольшие выпуклые твердые участки кожи (папулы) или более плоские утолщенные участки кожи (бляшки). У некоторых людей есть более крупные образования, называемые узелками или опухолями, которые часто имеют темно-красный или пурпурный цвет.Они могут изъязвляться и инфицироваться. У вас может быть только один или два узелка, но может быть несколько, как сгруппированных вместе, так и более широко распространенных.
Рисунок: Опухоль В-клеточной лимфомы кожи головы
Вернуться к началу
Большинство лимфом кожи развиваются медленно — иногда в течение десятилетий. Их сложно диагностировать, потому что они часто напоминают более распространенные кожные заболевания. К ним относятся:
- кожные заболевания , такие как:
- экзема или атопический дерматит
- псориаз
- красный плоский лишай
- красная волчанка
- Группа высыпаний неизвестной причины, например хронический поверхностный дерматит, пальцевидный дерматоз или парапсориаз
- гранулематозные кожные заболевания, такие как саркоидоз или кольцевидная гранулема
- грибковые инфекции кожи , такие как стригущий лишай (tinea corporis)
- кожные реакции на:
- вещества, контактирующие с кожей, такие как металлы (например, никель в украшениях или пуговицах) или косметика; этот тип реакции называется «контактным дерматитом»
- препараты, которые могут вызвать обширную сыпь или даже эритродермию
- солнечный свет (светочувствительность), особенно на открытых участках кожи лица; это называется «актинический ретикулоид» или «хронический актинический дерматит»
- лимфоцитома кожи , также известная как «псевдолимфома», которая может быть вызвана:
- лекарства (иногда называемые «лекарственной сыпью»)
- прививки
- некоторые инфекции, например опоясывающий лишай
- краситель для тату
- укусы насекомых
- чесотка.
Сначала вам может быть поставлен диагноз одного из этих состояний, или ваш врач может упомянуть о них, пока разрабатывает ваш точный диагноз.
Средства для лечения некоторых из этих состояний (например, стероидные кремы) также могут использоваться для лечения лимфомы кожи. Это означает, что даже если вы лечитесь от другого заболевания, состояние вашей кожи может на некоторое время улучшиться. Это может увеличить время, необходимое для подозрения на лимфому кожи. Некоторые люди часто посещают терапевта или кожную клинику, прежде чем получить окончательный диагноз.
Даже если ваш врач подозревает лимфому кожи, вам может потребоваться повторение анализов несколько раз, прежде чем диагноз будет подтвержден. Некоторым людям могут потребоваться годы, чтобы получить подтвержденный диагноз лимфомы кожи. К счастью, раннее лечение не имеет решающего значения для лимфом кожи, и они, как правило, хорошо поддаются лечению.
Кто диагностирует лимфому кожи?
Диагностика лимфомы кожи немного похожа на решение головоломки. Команда людей из разных отделений больницы участвует в определении частей и их соединении.Это может быть дерматолог (специалист по коже) или гематолог (специалист по заболеваниям крови, включая лимфому) и другие медицинские работники, которые работают в составе многопрофильной группы (MDT). Вы можете встретить только несколько из этих людей, но все они негласно занимаются диагностикой вашего состояния и рекомендуют вам лучшее лечение.
Анамнез и обследование
Ваш врач спросит вас о состоянии вашей кожи («история болезни»), в том числе:
- как это развивалось
- как это влияет на вас
- сколько времени у вас есть
- не зудит ли
- приходит и уходит
- , заметили ли вы что-нибудь, что улучшает или ухудшает положение
- , становилось ли постепенно хуже.
Они также спрашивают о вашем общем состоянии здоровья и о том, были ли у вас какие-либо другие симптомы, такие как потеря веса или лихорадка. Они внимательно осматривают вашу кожу и проводят общий физический осмотр. Это может включать ощупывание шеи, подмышек и паха, чтобы проверить, нет ли у вас опухших лимфатических узлов. Вашу кожу может сфотографировать медицинский фотограф.
Ваш специалист может захотеть наблюдать за вашей кожей в течение нескольких месяцев на приемах в амбулаторном отделении. Это потому, что важно создать картину состояния с течением времени.
Обследование на лимфому кожи
Наиболее важным тестом для диагностики лимфомы кожи является биопсия кожи. Врач обезболивает пораженный участок кожи местным анестетиком и удаляет небольшой образец. Его отправляют в лабораторию для исследования под микроскопом и для специальных генетических тестов.
На возврат результатов может уйти от 2 до 3 недель. Часто результаты биопсии нечеткие. Для подтверждения диагноза может потребоваться несколько биопсий в течение месяцев или даже лет.Это может быть неприятное и тревожное время, но важно поставить правильный диагноз, чтобы вы могли получить наиболее подходящее лечение.
У вас также могут быть другие тесты, такие как анализы крови, компьютерная томография или ПЭТ / компьютерная томография. У вас могут быть другие биопсии, например биопсия лимфатического узла или биопсия костного мозга. Они могут появиться только в том случае, если результаты биопсии кожи предполагают лимфому кожи.
Вернуться к началу
Хотя лимфомы кожи являются формой рака, во многих случаях они очень медленно растут и не влияют на продолжительность жизни.Они ведут себя больше как хроническое заболевание кожи, чем рак.
Многие люди с медленно растущей лимфомой кожи не нуждаются в немедленном лечении. Вместо этого врач следит за состоянием. Это называется «активный мониторинг» или «смотри и жди». Он часто используется при лимфоме на ранней стадии, лечение которой не помогает.
Многим людям очень трудно справиться с активным мониторингом. Может быть трудно дождаться повторных посещений и анализов, а затем услышать, что отсутствие лечения — лучший вариант для вас в это время.Однако исследования и многолетний опыт показали, что это лучший подход для некоторых типов и стадий лимфомы кожи.
Если ваш специалист считает, что лечение поможет вам, есть много разных вариантов. Некоторые процедуры применяются непосредственно к пораженным участкам кожи (местное лечение), например, кремы, лосьоны или мази, световая терапия или лучевая терапия. Другое лечение влияет на все ваше тело (системное лечение), например иммунотерапия (препараты, которые используют вашу собственную иммунную систему, чтобы помочь вашему организму избавиться от клеток лимфомы), стероиды, химиотерапия или, в редких случаях, трансплантация стволовых клеток.Если у вас лимфома кожи, поражающая один участок кожи, вам может потребоваться операция по ее удалению. Необходимое вам лечение зависит от типа лимфомы кожи и от того, какая часть вашего тела поражена.
Если вам поставили диагноз лимфома кожи, вы можете найти более подробную информацию о лечении, которое может быть у вас, на наших страницах, посвященных конкретным лимфомам кожи:
Вернуться к началу
Что будет, если это все-таки не лимфома?
Ваш специалист мог бы обсудить с вами возможность лимфомы кожи, и вы могли бы подготовиться к тому, чтобы у вас был диагностирован какой-либо тип рака.После осмотра вашей кожи и проведения анализов ваш специалист может обнаружить, что у вас действительно доброкачественное (незлокачественное) состояние кожи.
Хотя вы, возможно, ожидаете, что будете довольны этой новостью, некоторым людям эмоционально трудно с ними справиться. Если вам трудно смириться с диагнозом, поговорите со своим врачом или медсестрой-специалистом. Они уже помогали людям в вашей ситуации и могут объяснить, что будет дальше.
Независимо от того, есть ли у вас лимфома кожи, возможно, вы изо всех сил пытаетесь справиться с симптомами или изменениями внешнего вида вашей кожи.Возможно, вам будет полезно обратиться в специализированную организацию, работающую с людьми, страдающими видимыми кожными заболеваниями.
Вернуться к началу
С благодарностью Kyowa Kirin за вклад в поддержание наших веб-страниц, посвященных лимфомам кожи. В соответствии с тем, как мы работаем с медицинскими и фармацевтическими компаниями, Kyowa Kirin не принимала участия в создании контента.
Контуры патологии — грибовидный микоз
Немеланоцитарная опухоль кожи
Лимфома и родственные заболевания (см. Также главу о лимфомах)
Т-клеточные / NK-клеточные новообразования
грибовидный микоз
Член редакционной коллегии: Хиллари Роуз Элвуд, М.D.
Тема завершена: 29 сентября 2020 г.
Незначительные изменения: 15 апреля 2021 г.
Авторские права : 2003-2021, PathologyOutlines.com, Inc.
Поиск в PubMed : грибковый микоз [TI] кожи [TI] патология
просмотров страниц в 2020 г .: 21,936
просмотров страниц в 2021 г. по настоящее время: 9,630
Цитируйте эту страницу: LeBlanc RE. Грибовидный микоз. Сайт PathologyOutlines.com.https://www.pathologyoutlines.com/topic/skintumornonmelanocyticmycosisfungoides.html. По состоянию на 28 апреля 2021 г.
Определение / общее
- Периферическая Т-клеточная лимфома, происходящая из зрелых посттимических Т-лимфоцитов
- Представляет собой кожные пятна и может прогрессировать до бляшек, опухолей и эритродермии
- В то время как у большинства пациентов наблюдается вялотекущее течение, лимфатические узлы, костный мозг и внутренние органы могут быть вовлечены в запущенную стадию заболевания.
Основные характеристики
- Фунгоидный микоз (MF) — это клинический диагноз, который требует тесной корреляции с гистопатологическими, а иногда и молекулярными данными, чтобы исключить доброкачественные воспалительные заболевания, более агрессивные первичные кожные лимфомы и внекожные лимфомы, которые могут поражать кожу
- Обычный МФ начинается с экзематоидных или псориазоподобных пятен и бляшек, которые возникают при распределении «туловища для купания»
- MF часто ведет себя как вялотекущая лимфома с отличной общей выживаемостью; однако у меньшинства пациентов наблюдается прогрессирование заболевания с грибковыми опухолями, эритродермией и внекожным распространением.
- Биопсии из образовавшихся пятен и бляшек MF показывают ленточноподобные папиллярные лимфоидные инфильтраты дермы с фоновой фиброплазией, лимфоциты, маркирующие стык и мигрирующие в эпидермис в виде отдельных клеток и микроабсцессы Путрие, лимфоидная цитологическая атипия и отсутствие результатов, которые в противном случае предполагали бы губчатый, псориазиформный или интерфейсный дерматит; есть много гистологических вариантов
- Иммуногистохимия обычно более полезна для исключения других лимфом, чем для подтверждения диагноза МФ
- Тестирование клональности иногда может подтвердить диагноз, когда результаты, полученные на парах временно или анатомически разделенных образцов, сравниваются вместе
Терминология
- Грибовидный микоз (MF)
- Кожная Т-клеточная лимфома
Эпидемиология
- Заболеваемость среди мужчин выше, чем среди женщин
- Средний возраст постановки диагноза: 50 лет
- Широкий возрастной диапазон, преимущественно пожилые люди
- Дети с большей вероятностью имеют гипопигментированный вариант
Участки
- В большинстве случаев обнаруживается светозащитное распределение «туловища для купания», охватывающее ягодицы, туловище и проксимальные части конечностей; однако грибовидный микоз может возникнуть на любом участке тела.
Патофизиология
- Патофизиология изучена не полностью из-за клинической и иммунофенотипической гетерогенности этого объекта
- Клетки происхождения представляют собой оттачивающие кожу эффекторные Т-клетки памяти в отличие от фенотипа центральных Т-клеток памяти, встречающегося при синдроме Сезари.
- При кожно-ограниченном заболевании клетки чаще всего демонстрируют резидентный в ткани фенотип Т-клеток памяти и реже — фенотип мигрирующих Т-клеток памяти (Sci Transl Med 2015; 7: 308ra158)
- Иммунологическая среда грибкового микоза (MF) усиливается для экспрессии гена Th3 и продукции ассоциированных цитокинов Th3 (Am J Hematol 2016; 91: 151)
- NFkB был связан с лимфомагенезом В-клеток и конститутивно активируется в MF (Am J Hematol 2016; 91: 151)
- Активация STAT, активация циклина и потеря RB1 были идентифицированы в некоторых когортах MF (Am J Hematol 2016; 91: 151)
- Цитогенетическая и сравнительная геномная гибридизация продемонстрировала потерю 9p21 (включая локус CDKN2a — CDKN2B ) в некоторых случаях MF крупных клеток и MF стадии опухоли (Am J Hematol 2016; 91: 151)
- Рецидивирующие хромосомные транслокации редки по сравнению с В-клеточными лимфомами (Am J Hematol 2016; 91: 151)
Этиология
- Необходимо исключить инфекцию HTLV1, потому что некоторые случаи Т-клеточного лейкоза / лимфомы взрослых очень похожи на грибовидный микоз (MF) при обращении
- Типы ассоциаций лейкоцитарного антигена человека (HLA) и редкие семейные случаи предполагают генетическую предрасположенность у некоторых пациентов
- Некоторые лекарства связаны с развитием дискразий Т-лимфоцитов, которые напоминают МФ и проходят после отмены лекарственного препарата, вызывающего нарушение.
- Нечасто инфильтраты Т-лимфоцитов, ассоциированные с лекарственными средствами, сохраняются и после отмены агента ведут себя как MF, что позволяет предположить, что некоторые лекарства действительно могут вызывать MF
Клинические особенности
- Следует избегать гипердиагностики, если результаты неоднозначны, но недостаточный диагноз может привести к лечению, подавляющему противоопухолевый иммунитет и способствующему развитию болезни
- Может имитировать спонгиотический или псориазиформный дерматит, воск и убыль и ускользать от окончательного диагноза от многих лет до десятилетий
- Начинается как кожная болезнь
- Классические пятна эритематозные, неоднородные по размеру и форме с мелким масштабом и различной атрофией
- Повышенный риск других злокачественных новообразований, включая синхронную лимфому
- Обычно безболезненно, но может прогрессировать до инфильтративных бляшек, опухолей и эритродермии, напоминающих синдром Сезари
- Поражение лимфатических узлов, поражение внутренних органов и, в редких случаях, поражение костного мозга могут возникать при прогрессировании заболевания
- Заболевание на поздней стадии связано с потерей репертуара Т-клеток, вызывая инфекцию и смерть
- Варианты включают пойкилодерматозный, гипопигментированный, гранулематозный, фолликулотропный, сиринготропный и ладонно-подошвенный грибовидный микоз.
Диагноз
- Грибовидный микоз (MF) — это клинический диагноз и диагноз исключения, основанный на клинических, гистологических и молекулярных данных
- Необходимо исключить воспалительный дерматит (в частности, спонгиотические, псориазиформные и лихеноидные заболевания), лекарственные реакции и дискразии, кожное распространение внекожной периферической Т-клеточной лимфомы, вялотекущее кожное лимфопролиферативное заболевание или агрессивную первичную кожную лимфому
Лаборатория
- Повышенная лактатдегидрогеназа (ЛДГ) является независимым прогностическим маркером худшей выживаемости
- Мазок, проточная цитометрия и тестирование на клональность могут обнаружить вовлечение в периферическую кровь
- Серологические исследования HTLV1 могут потребоваться для исключения Т-клеточного лейкоза / лимфомы взрослых
Факторы прогноза
- Независимые прогностические маркеры худшей выживаемости включают клиническую стадию болезни IV, возраст старше 60 лет, трансформацию крупных клеток и повышенную лактатдегидрогеназу (ЛДГ) (J Clin Oncol 2015; 33: 3766)
- Категория T основана на проценте поражения поверхности кожи и морфологии поражения (пятна, бляшки, опухоль или эритродермия) Категория
- N основана на наличии дерматопатической лимфаденопатии, лимфомных клеток и доказательств клональности в дополнение к степени поражения лимфомой узлов.
- Категория M основана на наличии или отсутствии поражения внутренних органов
- Определение стадии периферической крови основано на количестве аномальных лимфоцитов (бремя опухоли крови) и наличии или отсутствии клональности
- Средняя выживаемость для стадии IA (<10% поражения поверхности кожи пятнами или бляшками) ≥ 20 лет
- Средняя выживаемость после стадии III (> 80% слияния поверхности кожи / эритродермии) составляет примерно 5 лет.
Клинические изображения
Предоставлено Марком Р.Вик, доктор медицины,
Разные изображения
Кожа груди
Образы, размещенные на других серверах:
Классический дистрибутив
Патчи
Таблички
Опухоли
Эритродермия
Гипопигментация
Эритематозные бляшки
Нерегулярное эритематозное пятно
Микроскопическое (гистологическое) описание
- Ранние поражения иногда гистологически неотличимы от более распространенных воспалительных кожных заболеваний
- Ленточный папиллярный лимфоидный инфильтрат дермы
- Интраэпидермальные лимфоциты, несоразмерные со спонгиозом (эпидермотропизм) ± микроабсцессы Паутрие
- Лимфоциты, маркирующие соединение и внутри эпидермиса, могут иметь ореолы и могут демонстрировать изменчивый ядерный плеоморфизм, нерегулярность ядерного контура (цитоморфологию мозговых оболочек трудно определить при биопсии) и гиперхромазию
- Кожная ретикулярная фиброплазия с промежутком между отдельными лимфоцитами
- Отсутствие признаков, которые в противном случае предполагали бы диагноз спонгиотического дерматита, реакции гиперчувствительности к лекарственным средствам, псориаза или интерфейсного дерматита
- Опухоли могут демонстрировать отсутствие эпидермотропизма и могут поражать фиброзно-жировую ткань
- О крупноклеточной трансформации всегда следует сообщать, если она присутствует, и определяется как клетки размером ≥ 4x малого лимфоцита, составляющие> 25% от общего инфильтрата.
Микроскопические (гистологические) изображения
Предоставлено Робертом Э.ЛеБлан, доктор медицины
H&E
Предоставлено Марком Р. Уиком, доктором медицины
CD4
Образы, размещенные на других серверах:
Микроабсцесс Pautrier
Виртуальные слайды
Образы, размещенные на других серверах:
Женщина 72 лет с фазой бляшки MF
Положительные пятна
- В целом иммуногистохимия более полезна для исключения других лимфом, чем для подтверждения диагноза грибовидного микоза
- Иммунофенотип варьирует и может изменяться с трансформацией крупных клеток и прогрессированием стадии
- Фенотип зрелых Т-клеток (CD45RO +, TCR β +, CD2 +, CD3 +, CD4 + [часто], CD8 + [нечасто], CD5 +, CD7 +) чаще всего наблюдается
- Потеря CD2 или CD5 способствует развитию грибовидного микоза по сравнению с воспалительными заболеваниями, такими как экзема и псориаз
- Частичная потеря CD7 является обычным явлением; однако этот сомнительный результат также присутствует при доброкачественных дерматозах.
Отрицательные пятна
- Окрашивание TCR γ должно вызвать необходимость рассмотрения гамма-дельта-Т-клеточной лимфомы; тем не менее, существуют клинически аннотированные случаи грибовидного микоза, которые демонстрируют этот иммунофенотип.
- Экспрессия CD8 и цитотоксического маркера ( TIA1 , гранзим) должна вызывать необходимость в рассмотрении первичной кожной CD8 + агрессивной эпидермотропной Т-клеточной лимфомы
- Окрашивание пораженных клеток EBER должно вызвать необходимость рассмотрения экстранодальной NK / T-клеточной лимфомы носового типа
Молекулярное / цитогенетическое описание
- Клональная реаранжировка рецептора Т-клеток может быть полезной, если гистология неспецифична и клинические данные сильно наводят на мысль, но идентификация клональности в одной биопсии значительно менее специфична, чем идентификация того же клона в несколько биопсий, взятых в разное время или из разных мест
- Клоны могут сохраняться при заболевании лихеноидного спектра от лишайника и других дискразиях Т-клеток, которые не проявляют себя как лимфома
Отчет о патологии образца
- Кожа, левый бок, пункционная биопсия:
- Эпидермотропный инфильтрат Т-клеток, подозрительный на грибковый микоз (см. Комментарий)
- Комментарий: Это поражение имеет микроабсцессы типа Паутье, состоящие из CD4 + Т-клеток, которые экспрессируют TCR-бета и демонстрируют потерю экспрессии CD2.Фоновые признаки клинически рассматриваемого псориаза не идентифицированы, а окраска PASd отрицательна на интракорнеальные грибковые элементы. Фолликулотропизма не выявлено. Никаких доказательств трансформации крупных клеток не обнаружено. Корреляции с клиническими и лабораторными данными необходимы для подтверждения вышеупомянутого впечатления.
Дифференциальный диагноз
- Эритродермия:
- Острая болезнь трансплантат против хозяина: тонкий интерфейсный дерматит с некрозом сателлитных клеток
- Т-клеточный лейкоз / лимфома взрослых: различие часто требует корреляции с историей болезни и серологическими исследованиями
- Атопический дерматит: экзоцитоз лимфоцитов, пропорциональный степени спонгиоза; однако внутриэпидермальный отек с эозинофилами также может присутствовать при грибовидном микозе, поэтому могут быть полезны парные исследования клональности.
- Хронический актинический дерматит: анамнез, парные исследования клональности
- Лекарственная реакция, вызванная эритродермией: необходима клиническая корреляция
- Паранеопластическая эритродермия: необходима клиническая корреляция
- Пемфигус: необычная причина эритродермии; однако отсутствие данных об акантолизе и прямой / непрямой иммунофлуоресценции может исключить эту маловероятную возможность
- Pityriasis rubra pilaris: клинические корреляции могут быть чрезвычайно полезными, и, кроме того, PRP может показать чередующийся орто- и паракератоз, утолщение надпапиллярных пластинок, фолликулярных пробок и очаговый акантолиз
- Псориаз: расширенные и извитые сосочковые дермальные сосуды, аттенюация супрапапиллярных пластинок, сливная паракератотическая корка с нейтрофилами и ослабление гранулярного слоя — полезные признаки, но иногда необходимы тесная клиническая корреляция и парное тестирование клональности
- Синдром Сезари: необходимы клинические корреляции
- Т-клеточный пролимфоцитарный лейкоз: клинические корреляции исключают грибовидный микоз (MF)
- Нашивка / табличка:
- Т-клеточный лейкоз / лимфома взрослых: клинические корреляции, серология на HTLV1
- Хронический актинический дерматит: фотораспределение должно вызвать сомнения в отношении МФ; однако в некоторых случаях могут потребоваться парные исследования клональности.
- Экстранодальная NK / T-клеточная лимфома носового типа: EBER +, ангиодеструктивная
- Интерфейсный дерматит : вакуолярные дегенеративные изменения, некроз кератиноцитов
- Лихеноидный дерматит на границе раздела: образования коллоидных тел
- грибовидный микоз лекарственная реакция: необходимы клинические корреляции
- Pityriasis rubra pilaris: клинические корреляции могут быть чрезвычайно полезными, и, кроме того, PRP может показать чередующийся орто- и паракератоз, утолщение надпапиллярных пластинок, фолликулярных пробок и очаговый акантолиз
- Первичная кожная CD8 + агрессивная эпидермотропная цитотоксическая Т-клеточная лимфома: изъязвленные бляшки и опухоли; кроме того, гистология покажет плотные эпидермотропные инфильтраты из увеличенных CD8-положительных клеток, заполняющих эпидермис без микроабсцессов Паутье.
- Первичная кожная гамма-дельта-Т-клеточная лимфома: фиолетовые и иногда изъязвленные бляшки и опухоли, состоящие из TCR гамма + лимфоцитов
- Некоторые из них имеют преимущественно эпидермотропный характер, напоминающий MF
- Другой, потенциально более агрессивный вариант показывает адипотропизм, имитирующий стадию опухоли / крупноклеточный МФ и подкожную панникулитоподобную Т-клеточную лимфому
- Псориаз: расширенные и извитые папиллярные дермальные сосуды, ослабление супрапапиллярных пластинок, сливная паракератотическая корка с нейтрофилами и ослабление гранулярного слоя — полезные признаки, но иногда необходимы тесная клиническая корреляция и парное тестирование клональности
- Вторичное поражение кожи внекожной периферической Т-клеточной лимфомой: необходимы клинические корреляции
- Вторичный сифилис: изменения вакуолярной границы раздела, заметное набухание эндотелия и преобладание плазматических клеток; иммуногистохимия или окрашивание серебром могут выявить трепонемы
- Спонгиотический дерматит: экзоцитоз лимфоцитов, пропорциональный степени спонгиоза; однако внутриэпидермальный отек с клетками Лангерганса также может присутствовать при грибовидном микозе, поэтому могут быть полезны парные исследования клональности.
- Т-клеточный пролимфоцитарный лейкоз: клинические корреляции исключают МФ
- Дерматофит: PASd + гифы и дрожжи, присутствующие в роговом слое
- Опухоль:
Стиль обзора Правления Вопрос № 1
Какое из следующих исследований лучше всего отличает грибовидный микоз от Т-клеточного лейкоза / лимфомы взрослых?- Биопсия, обнаруживающая микроабсцессы Путрие
- История появления кожных пятен в начале заболевания
- Серология на HTLV1
- Иммуногистохимия с CD25
Стиль проверки Правлением, ответ № 1
C. Серология на HTLV1. Клинический анамнез, положительная серология на HTLV1 и последующая клиническая стадия потенциально могут отличить грибовидный микоз от Т-клеточного лейкоза / лимфомы взрослых. Эти заболевания могут иметь значительное клиническое и гистологическое совпадение. Оба могут демонстрировать экспрессию CD25.Комментарий здесь
Вопрос в стиле рецензирования Правления № 2
Какой из следующих результатов лучше всего отличает грибовидный микоз от синдрома Сезари?- История появления кожных пятен в начале заболевания
- Поражение костного мозга
- Наличие атипичных лимфоцитов в мазке периферической крови
- Наличие или отсутствие эпидермотропизма при биопсии
Стиль проверки Правлением, ответ № 2
A. История появления кожных пятен в начале заболевания. История патологической стадии болезни, предшествующей эритродермии, отличает грибовидный микоз от синдрома Сезари. Остальные варианты можно увидеть при обоих заболеваниях, хотя поражение костного мозга встречается редко.Комментарий здесь
Вернуться наверхMolluscum Contagiosum (педиатрический) у младенцев или младенцев: состояние, методы лечения и фотографии для родителей — обзор
53976 32 Информация для Младенец подпись идет сюда…Изображения контагиозного моллюска (педиатрические)
Обзор
Molluscum contagiosum выглядит как маленькие жемчужные бородавки цвета кожи по всему телу. Это вызвано обычным вирусом и распространяется при прямом контакте с другими пораженными детьми или при обращении с зараженными предметами. Контагиозный моллюск безболезнен и обычно безвреден; Обычно он проходит через 6–9 месяцев, но может длиться несколько лет. Дети, пораженные контагиозным моллюском, могут распространять сыпь на другие части тела, зудя или потирая пораженные участки.
Кто в опасности?
Типичный возраст детей, инфицированных контагиозным моллюском, составляет 1–5 лет, но могут быть затронуты и младенцы. Поражения могут быть где угодно на теле, но чаще всего поражаются лицо, веки, шея, подмышки и бедра. Младенцы с экземой (сухая, зудящая кожа) могут более серьезно пострадать от контагиозного моллюска.
Признаки и симптомы
Один или несколько маленьких (1–5 мм) розовых, белых или телесного цвета гладких куполообразных выступов, часто с крошечной точкой или углублением в центре, образуются группами, а иногда и прямой линией от царапин и царапин. самостоятельное введение (самостоятельная прививка).У пациентов с недостаточностью иммунной системы шишки могут быть больше никеля.
- Легкая инфекция моллюском — до 10 точек
- Умеренная инфекция моллюском — 10–50 точек
- Тяжелая инфекция моллюском — более 50 точек
Рекомендации по уходу за собой
Лечение легких инфекций, вызванных моллюском, часто не требуется, так как инфекция в конечном итоге пройдет сама по себе (купируется самостоятельно). В этом случае следует проявлять осторожность, чтобы не поцарапать и не побрить участки.Держите место укрытым, чтобы избежать передачи вируса, и не делитесь с другими одеждой, полотенцами и кроватями. Лекарства, отпускаемые без рецепта, используемые для лечения бородавок (с салициловой кислотой), могут быть полезны при удалении шишек, хотя эти методы лечения также могут вызывать раздражение.
Когда обращаться за медицинской помощью
Если есть умеренная или тяжелая инфекция моллюском, и есть опасения по поводу распространения или опасения по поводу внешнего вида, обратитесь за медицинской помощью.
Процедуры, которые может назначить ваш врач
Ваш врач может прописать следующее:
- Удаление замораживанием (криохирургия), соскабливанием (кюретаж), прижиганием (электрокаутеризация) или лазером
- Применение химических веществ (сильная кислота или щелочь) или кантарона (экстракт из блистерный жук)
- Назначение крема с третиноином (полученным из витамина А) или имиквимодом (рецептурный продукт, который также используется для лечения бородавок)
Надежных ссылок
Клиническая информация и дифференциальная диагностика контагиозного моллюска (детский)Список литературы
Болонья, Жан Л., изд. Дерматология , стр 1266. Нью-Йорк: Мосби, 2003.
Фридберг, Ирвин М., изд. Дерматология Фитцпатрика в общей медицине . 6 -е изд. pp.2114, 2116, 2332. Нью-Йорк: McGraw-Hill, 2003.
.кожных поражений: грибков и чесотки | 2018-04-03 | AHC Media
Большинство из нас вряд ли вздрогнет, если услышит «Приближается остановка сердца», но отшатнется в ужасе от «Как дела с высыпаниями?» Я не дерматолог — и не хочу им быть.Но не проходит и дня, чтобы меня не попросили (пациент, коллега, друг или член семьи) взглянуть на сыпь или поражение на коже. В то время как некоторые пациенты обращаются в первую очередь из-за сыпи, многие «добавляют ее» к визиту. Во многих отделениях неотложной помощи (ED), дерматологии или даже первичной медико-санитарной помощи повторный визит не является вариантом. Таким образом, специалистам по оказанию неотложной помощи необходимо рабочее представление о распространенных высыпаниях, а также следует распознавать те высыпания, на которые необходимо направление.
В этой статье подробно рассматриваются типичные высыпания, вызываемые грибками и чесоткой. Мы включили некоторую информацию о окрашивании гидроксидом калия (КОН), которое долгое время было стандартом для диагностики опоясывающего лишая. Я понимаю, что у многих больше нет микроскопов в отделениях неотложной помощи, и многие поставщики услуг по их лечению могут даже не знать, как им пользоваться. Эта информация предназначена для тех немногих из вас, кто может ею пользоваться.
Хотя кожные грибковые инфекции редко бывают опасными для жизни, они обычны и вызывают раздражение.Этот обзор должен помочь вам диагностировать и лечить эти инфекции.
— Сандра М. Шнайдер, доктор медицины, редактор
Введение
Опоясывающий лишай относится к поверхностной грибковой инфекции кожи, волос и ногтей, вызываемой дерматофитами. Дерматофиты — мицелиальные грибы; три рода, вызывающие заболевание: Microsporum , Trichophyton и Epidermophyton . 1 Trichophyton rubrum является наиболее частой причиной дерматофитной инфекции, на которую приходится почти 70% инфекций во всем мире. 1 Эти инфекции чрезвычайно распространены, но более заметны в теплом тропическом климате. Опоясывающий лишай чаще встречается у чернокожих и азиатских пациентов, чаще встречается у молодых людей и в три-четыре раза чаще встречается у мужчин. 1 Дерматофитные инфекции схожи по своей физиологии, морфологии и патогенности и клинически называются «опоясывающий лишай».
Передача может быть антропофильной (от человека к человеку), зоофильной (от животного к человеку) или геофильной (от почвы к человеку / животному). 1 В отличие от других грибов, дерматофиты метаболизируют кератин как источник энергии. Они не особенно опасны и обычно поражают только ороговевшие внешние слои эпидермиса. Маннаны в клеточной стенке дерматофитов способствуют вторжению в кожу, уменьшая разрастание эпидермиса и проявляя иммуно-ингибирующие эффекты. 1 Дефекты кожного барьера (такие заболевания, как болезнь Дарье, болезнь Хейли-Хейли и ихтиоз) или мацерация, как правило, способствуют инвазии дерматофитов. 1 Защитные факторы хозяина, ограничивающие инвазию в ороговевшую ткань, включают ингибиторы протеаз, кожный жир, сывороточные факторы и иммунную систему хозяина. 1 Хозяева с иммунодефицитом (хронический кандидоз кожно-слизистых оболочек, общий вариабельный иммунодефицит и ВИЧ), как правило, имеют более тяжелые, хронические или рецидивирующие инфекции, чем иммунокомпетентные хозяева.
Дерматофитные инфекции обычно неправильно диагностируются в клинической практике. Клинические проявления этих инфекций могут различаться, и многие другие дерматологические заболевания могут иметь сходный вид.Этот обзор поможет вам диагностировать и лечить ваших пациентов и предоставить самые современные схемы лечения.
Подтипы инфекций опоясывающего лишая
Клинические дерматофитные инфекции обычно называют по пораженной области тела. Клинические подтипы включают tinea corporis (тело), tinea capitis (скальп), tinea cruris (пах), tinea pedis (ноги), tinea manuum (руки), tinea unguium (ногти), tinea barbae (борода) и tinea faciei ( лицо). См. Рисунок 1 для клинической картины дерматомикоза.См. Таблицу 1 с клиническими признаками опоясывающего лишая и его имитаторов.
Маленькие чешуйчатые воротнички типичны для поверхностных грибковых инфекций на ладонях и подошвах. |
Изображение любезно предоставлено Джессикой Перкинс, DO. |
Tinea Corporis | Кольцевые пластины с центральным просветом и передней кромкой шкалы |
Числовая экзема | Крупные или «монетообразные» эритематозные чешуйчатые бляшки с типичным распространением (антекубитальная и подколенная ямки, задняя часть шеи, нижние конечности), атопический диатез |
Erythema Annulare Centrifugum | Кольцевидная эритема со спадающими чешуйками; может быть ответом на инфекцию опоясывающего лишая; выполнить полный осмотр кожи |
Чесотка | Эритематозные папулы или пустулы с экскориациями и возможными норами, сгибатели запястий, межпальцевые промежутки, пупок, гениталии |
Красный плоский лишай | Пурпурные многоугольные папулы с плоской вершиной ± ажурная сетчатая чешуя; сгибатели запястий, лодыжек, туловища ± поражения полости рта |
Вульгарный псориаз | Приподнятые, хорошо отграниченные эритематозные бляшки с покрывающей их серебристой чешуей |
Себорейный дерматит | Восковая желтая чешуйка на эритематозной основе; кожа головы, центральное лицо, брови, борода, центральная часть груди |
Пустулезный псориаз | Глубокие желтые папулы ± коричневые чешуйки на подошвенной / ладонной поверхности |
Подострая кожная красная волчанка | Кольцевые эритематозные бляшки с центральным просветом в фотораспределении (V-образный вырез и верхняя часть спины ± плечи) |
Розовый питириаз | Одиночное пятно (предвестник) с последующим высыпанием плоти до эритематозных чешуйчатых пятен в виде «новогодней елки» на стволе |
Источник: Создан автором. | |
Tinea Corporis
Tinea corporis — это инфекция поверхностей тела, кроме ладоней / подошв, паха, лица, кожи головы, волос и ногтей. Обычно он возникает на открытых участках кожи туловища и конечностей и обычно ограничивается эпидермисом. Обычно он передается при прямом контакте или вторично распространяется из другого инфицированного участка тела. 1 Наиболее частым возбудителем является T. rubrum , за которым следуют T. mentagrophytes . 1 Заражение, вызываемое T.tonsurans , может возникнуть у взрослых в результате контакта с ребенком, страдающим дерматомикозом головы. 2 Прямой контакт с инфицированной кошкой или собакой может привести к заражению Microsporum canis . 2 Эта инфекция встречается во всем мире; однако это чаще встречается в тропических регионах. Классическое проявление называется «стригущий лишай» и характеризуется зудящим, эритематозным, чешуйчатым пятном с приподнятым краем и центральным просветом. 3
Клинические варианты Tinea Corporis
Гранулема Майокки — это редкая глубокая инфекция волосяного фолликула, которая поражает дерму или подкожную ткань. 2 К провоцирующим событиям относятся бритье ног, травмы кожи или подавление иммунитета. Для него характерны перифолликулярные папулопустулы или гранулематозные узелки. 1 Tinea profunda возникает в результате чрезмерного воспаления в ответ на дерматофитную инфекцию. Он может иметь гранулематозный или бородавчатый вид и может быть ошибочно принят за кожный туберкулез или плоскоклеточный рак. 1
Tinea imbricata (стригущий лишай Токелау) — хроническая инфекция, вызываемая T.концентрический и характеризуется концентрическими кольцевидными чешуйчатыми эритематозными бляшками. 1 Встречается в экваториальных регионах мира.
Подражатели Tinea Corporis
Следующие состояния могут имитировать тинеу корпоризм: дерматит (включая нуммулярную экзему, застой, атопический, контактный и себорейный дерматит), разноцветный лишай, розовый лишай, парапсориаз, кольцевидная эритема центрифугум, кольцевидная кольцевидная анестезия псориаза, кольцевидная кольцевидная анестезия псориаза красная, грибовидный микоз и импетиго. 1
Опоясывающий лишай
Tinea capitis — дерматофитная инфекция волосистой части головы, которая в первую очередь поражает детей. Пиковый возраст составляет от 3 до 7 лет, и это чаще встречается у мальчиков. 3 T.tonsurans составляет более 90% случаев tinea capitis в Соединенных Штатах, при этом M. canis являются второй по частоте причиной. 1 Другие этиологии включают T. violaceum (эндемик в Африке) и M. audouinii (Европа). 1 Tinea capitis может иметь ряд клинических проявлений, которые зависят от возбудителя, а также от иммунного ответа хозяина. Алопеция с чешуей или без нее — наиболее частое проявление; однако он может варьироваться от легкого шелушения до тяжелой гнойничковой сыпи с алопецией, называемой керионом. 1
Три модели инвазии дерматофитов, поражающих волосы, включают эндотрикс, эктотрикс и фавус. Образцы эндотрикса являются результатом антропофильной инфекции Trichophyton в стержне волоса, и наиболее частые причины включают T.tonsurans и T. violaceum . 1 Образцы эктотрикса возникают, когда инфекция выходит за пределы стержня волоса и приводит к разрушению кутикулы. Проявления варьируются от невоспаленной, чешуйчатой, пятнистой алопеции до образования кериона. Инфекции Microsporum могут флуоресцировать под лампой Вуда. Паттерн фавуса вызывается T. schoenleinii и является наиболее серьезным. Он представляет собой толстую желтую корку и имеет голубоватое свечение под лампой Вуда. 1 Рубцовая алопеция может развиться, если инфекция носит хронический характер.Важно отметить, что многие состояния кожи головы / волос могут вызвать шелушение или алопецию, и очень важно учитывать и исключать грибковую инфекцию.
Подражатели Tinea Capitis
Себорейный дерматит, очаговая алопеция, псориаз и трихотилломания могут имитировать опоясывающий лишай на голове. Если присутствуют пустулы, гангренозная пиодермия и фолликулит могут напоминать опоясывающий лишай на голове. 1 При наличии рубцов в дифференциальной диагностике должны быть включены красный плоский лишай, дискоидная красная волчанка и центральная центробежная рубцовая алопеция. 1
Опоясывающий лишай
Известный как зуд, tinea cruris — дерматофитная инфекция паховой области. Обычно это наблюдается на внутренней стороне верхней части бедер и складок бедра, но также может быть замечено на ягодичной щели и ягодицах. Три наиболее распространенных патогена — это T. rubrum , E. floccosum и T. mentagrophytes . 1 Это чаще встречается у мужчин, потому что мошонка обеспечивает идеальную среду и потому, что у мужчин чаще возникает сопутствующий дерматит стопы, который может передаваться в пах, если натянуть нижнее белье на ступни. 1 Характерно, что очаги поражения резко очерчены выступающей эритематозной шелушащейся границей. Поражения могут иметь пузырьки и могут быть односторонними или двусторонними. У мужчин мошонка обычно сохраняется. Медицинские работники должны рассмотреть кожный кандидоз, если поражена мошонка. 1
Подражатели Tinea Cruris
Следующие состояния могут имитировать tinea cruris: обратный псориаз, эритразма, себорейный дерматит, кандидозный опрелость, контактный дерматит, простой хронический лишай, парапсориаз, болезнь Хейли-Хейли и гистиоцитоз клеток Лангерганса. 1
Опоясывающий лишай Pedis
Также известный как «спортивная стопа», tinea pedis является наиболее частым местом заражения дерматофитами. Инфекция обычно возникает на подошвах стоп и чаще всего в межпальцевой области. Основными типами дерматомикоза стопы являются межпальцевые, гиперкератотические (мокасинового типа), пузырно-пузырчатые (воспалительные) и язвенные. Характерной особенностью межпальцевого типа являются зудящие, эритематозные чешуйки и / или эрозии, которые обычно присутствуют между третьим и четвертым пальцами ног.Опоясывающий лишай стопы по типу мокасин представляет собой диффузное эритематозное гиперкератотическое поражение, которое покрывает подошвы, а также медиальный и латеральный края стоп. ( См. Рис. 2 ). Пузырно-пузырчатый тип проявляется в виде эритематозных везикулярных или буллезных высыпаний, которые могут быть зудящими или болезненными, и наиболее часто встречаются на медиальной стороне стопы. Подобно tinea cruris, наиболее распространенными возбудителями являются T. rubrum , E. floccosum и T. mentagrophytes . 1 Пациенты также могут иметь вторичную бактериальную инфекцию, если у них появляются эрозии или язвы с неприятным запахом.
Демонстрирует классический вид опоясывающего лишая стопы с небольшими чешуйчатыми воротничками, выходящими за срединно-боковую часть стопы, с незначительной эритемой, отмеченной на основании. Также отмечается Tinea unguium, что делает этот клинический случай очевидным. |
Изображение любезно предоставлено Джессикой Перкинс, DO. |
Tinea manuum имеет характерное проявление односторонних гиперкератотических поражений на ладонях и межпальцевых промежутках. 1,4 Наиболее распространенными возбудителями являются те же возбудители, что и опоясывающий лишай стопы и опоясывающий лишай, и эти инфекции часто возникают одновременно.
Подражатели Tinea Pedis
Имитаторы опоясывающего лишая стопы включают дерматит (дисгидротический и контактный), вульгарный псориаз или пустулезный псориаз, вторичный сифилис, ямчатый кератолиз, наследственный ладонно-подошвенный кератоз и ювенильный подошвенный дерматоз. 1,3 Эритразма или бактериальная инфекция могут напоминать межпальцевый дерматит стопы. 1
Тинея Унгуиум
Tinea unguium — дерматофитная инфекция ногтевого узла, чаще всего вызываемая T. rubrum , T. mentagrophytes и E. floccosum . 1 Часто эту инфекцию называют онихомикозом, общим термином, охватывающим все грибковые инфекции ногтей, в том числе недерматофитные.Однако дерматофиты составляют около 90% случаев онихомикозов. Опоясывающий лишай unguium чаще встречается у мужчин, часто связан с хроническим tinea pedis и чаще встречается на ногтях ног, чем на ногтях. Он может быть односторонним или двусторонним и затрагивать только один или несколько ногтей. В зависимости от точки проникновения инфекции существует три общих шаблона. Дистальный / латеральный подногтевой тип является наиболее распространенным и проявляется онихолизисом, пожелтением и утолщением ногтей. 1 ( См. Рис. 3. ) Поверхностный белый тип ограничен дорсальной поверхностью ногтя и представлен в виде белых пятен ( T. mentagrophytes ) или поперечно-полосатых полос ( T. rubrum ). 1 Проксимальный подногтевой тип проникает под проксимальную ногтевую складку и обычно встречается у пациентов с ослабленным иммунитетом. 1
Дистальные желтые обломки на среднем ногте могут указывать на опоясывающий лишай unguium.Целесообразно проверять ступни на наличие инфекции ногтей, так как обычно присутствуют опоясывающий лишай и стопы. |
Изображение любезно предоставлено Джессикой Перкинс, DO. |
Подражатели Tinea Unguium
Многочисленные патогены (дерматофиты и недерматофиты) вызывают онихомикоз, и многие факторы могут вызывать дистрофию ногтей, что затрудняет точную диагностику. Диагнозы, которые могут имитировать tinea unguium: Candida , манифестация псориаза, красный плоский лишай, дерматит, гипертиреоз, внешняя травма, пахионихия и болезнь Дарье. 1 Tinea unguium трудно поддается лечению из-за необходимости длительного лечения, побочных эффектов лекарств и рецидивов.
Tinea Faciei
Дерматофитная инфекция кожи лица, tinea faciei, обычно вызывается теми же организмами, что и tinea corporis. 4 Инфекции, вызванные T. rubrum , особенно трудно диагностировать, поскольку края поражения часто неразличимы. Tinea faciei чаще встречается у больных СПИДом.
Подражатели Tinea Faciei
Себорейный, периоральный или контактный дерматит может имитировать tinea faciei. К другим имитаторам относятся розацеа, красная волчанка, угри и кольцевидный псориаз у детей. 1
Tinea Barbae
Tinea barbae встречается исключительно в области распространения волос бороды на лице и шее мужчин. Он обычно передается животными, и типичными возбудителями заболевания являются T. mentagrophytes и T. verrucosum . 1 Клинические проявления для зоофильных патогенов могут быть тяжелыми и часто проявляются сильным воспалением, пустулами и абсцессами с бактериальной суперинфекцией. 4 T. rubrum вызывает легкий поверхностный вариант, сходный с tinea corporis.
Подражатели Tinea Barbae
Бактериальный фолликулит, простой герпес / опоясывающий лишай, обыкновенные угри и шейно-лицевой актиномикоз могут имитировать опоясывающий лишай. 1
Диагностика
Наиболее важным фактором в диагностике дерматофитной инфекции является тщательный медицинский осмотр.Важно помнить, что одновременно может быть инфицировано несколько участков тела, поэтому необходимо провести полное обследование кожи. Например, tinea pedis часто встречается с tinea unguium или tinea cruris. 2
Клинические данные, вызывающие подозрение на дерматофитную инфекцию, должны сопровождаться подтверждающим тестированием. Диагноз обычно подтверждается исследованием гидроксида калия (КОН) под микроскопом. Большинство ED удалили микроскопы и реагенты. Для тех, у кого еще есть доступ к этим полезным тестам, подготовка KOH может быть очень полезной.Исследования КОН можно улучшить с помощью окрашивания Е хлоразолом черным. Недостатком теста КОН является то, что он часто дает ложноотрицательные результаты. 5 Соскоб кожи для исследования КОН должен быть взят с активного края поражения лезвием № 15. 6 Медработник должен нанести спирт на поражение перед соскабливанием, чтобы улучшить прилипание чешуи к лезвию.
Все дерматофиты выглядят одинаково при обследовании КОН. Если есть необходимость идентифицировать конкретный вид, необходима культура.Культуры медленно растут и требуют много недель инкубационного периода. 7 Если исследование KOH и посев на грибок отрицательны и все еще есть подозрение на дерматофитную инфекцию, может быть выполнена биопсия кожи. Хотя в целом посевы грибков и биопсия кожи выходят за рамки обычной практики врача скорой помощи, многие страховые компании требуют позитивной культуры, прежде чем они будут покрывать расходы на лечение. Поскольку стоимость некоторых лекарств может исчисляться сотнями долларов, пациенты могут предпочесть направление к дерматологу, если ожидается дорогостоящее или долгосрочное лечение (онихомикоз).Биопсия кожи покажет грибковые гифы в роговом слое. Окрашивание периодической кислотой по Шиффу (PAS) и окрашивание серебром часто используются для усиления грибковых элементов в образцах биопсии. Методы с использованием полимеразной цепной реакции (ПЦР) и масс-спектроскопии также могут быть использованы для идентификации штаммов дерматофитов. 8 ПЦР — это быстрая и простая процедура, очень специфичная для диагностики дерматофитных инфекций. 9 Есть также многообещающие исследования для иммунохроматографической диагностики дерматофитов. 10 Самый надежный способ диагностировать онихомикоз — это гистологическое исследование фиксированной формалином ногтевой пластины, окрашенной PAS. 1 Практикующий помещает ножку для ногтей в формалин и отправляет ее в местную лабораторию патологии для проверки.
Лечение
Лечение неосложненных, поверхностных и локализованных инфекций опоясывающего лишая (тела, кожи и стоп) первой линии — это местные противогрибковые препараты. Местные агенты включают азолы (клотримазол, эконазол, кетоконазол, эфинаконазол, луликоназол, миконазол, оксиконазол, сертаконазол, сульконазол), аллиламины (нафтифин, тербинафин), циклопирокс, бутенафин и толнафин. 2 Некоторые из этих актуальных препаратов доступны без рецепта и часто являются адекватным лечением легких инфекций. Азолы, как правило, более рентабельны, хотя они не так эффективны, как аллиламины. 6 Местные противогрибковые средства следует применять один или два раза в день в течение двух-четырех недель и продолжать в течение одной недели после клинического разрешения. 6 Важно отметить, что, хотя местный нистатин эффективен при лечении Candida , он не эффективен при дерматофитных инфекциях. 2 Фотодинамическая терапия также является вариантом лечения, если другие методы не помогли. 6
Инфекции, включая tinea manuum, tinea capitis, tinea unguium и гранулемы Майокки; инфекции, охватывающие обширные территории; и инфекции, которые не поддаются местному лечению, обычно требуют системных противогрибковых препаратов. Пероральные средства включают тербинафин, флуконазол, итраконазол и гризеофульвин. Рекомендации по лечению обширных инфекций, неэффективности местного лечения и рецидивирующих инфекций предлагают тербинафин 250 мг в день в течение 14 дней, флуконазол 50 мг в день в течение двух-четырех недель (шесть недель для tinea pedis) или 150-200 мг один раз в неделю в течение двух-четырех дней. недель, итраконазол 100 мг в день в течение 15 дней или 200 мг в день в течение семи дней (может потребоваться более длительное лечение опоясывающего лишая стопы и мануума) или гризеофульвин в микрочастицах 500-1000 мг в день в течение двух-четырех недель. 2,6
Гризеофульвин является препаратом выбора для лечения опоясывающего лишая и усатого дерматита. Тербинафин, итраконазол и флуконазол не одобрены Управлением по санитарному надзору за качеством пищевых продуктов и медикаментов (FDA) для лечения опоясывающего лишая или заусеницы. 1 Дополнительное лечение опоясывающего лишая на голове включает противогрибковый шампунь (кетоконазол 2% или сульфид селена 2,5% через день), дезинфицирующие средства для ухода за шерстью и лечение близких людей. 1 Помимо противогрибкового лечения продукты, содержащие мочевину, гликолевую кислоту и молочную кислоту, могут использоваться для лечения опоясывающего лишая стопы или опоясывающего лишая. 1,11 Tinea unguium чрезвычайно трудно поддается лечению и часто требует длительного системного лечения.
Опоясывающий лишай инкогнито — это заболевание, которое возникает, если дерматофитная инфекция неправильно диагностирована и лечится местными кортикостероидами. Это может изменить клинический вид инфекции и затруднить диагностику. Лечение кортикостероидами также может привести к обострению инфекции и возникновению гранулемы Майокки. 2 Не рекомендуется использовать местные кортикостероиды в сочетании с противогрибковыми средствами, даже если это может привести к более быстрому разрешению воспаления и заболевания. 2
Чесотка
Клещ чесоточный, Sarcoptes scabiei var. hominis , вызывает чесотку у человека. 12 Весь жизненный цикл клеща проходит в эпидермисе, при этом самка клеща откладывает три яйца в день. Эти яйца созревают в течение 10 дней. Клещи обычно живут на человеке-хозяине менее трех дней, за исключением случая чесотки с коркой, при которой они могут выжить до семи дней. 12 Покрытая коркой чесотка — это тип чесотки, обнаруживаемый у людей с ослабленной иммунной системой, позволяющей клещу выжить с минимальными симптомами и большим количеством клещей. 12
Кожные поражения чесотки имеют типичное распространение. Они часто затрагивают перепонки пальцев, изгиб запястий, заднюю часть шеи и пупок. У мужчин часто бывают поражения на половом члене и мошонке, а у женщин — вульвы и ареолярные поражения. Нора — это классическая и отчетливая клиническая находка при чесотке, она представляет собой след самки клеща, откладывающей яйца. Клинически нора представляет собой небольшой извилистый налет от белого до серого цвета. 12 Нора может присутствовать не всегда. 12 Другие кожные находки могут включать эритематозные папулы, пустулы или пузырьки с часто заметными экскориациями. Диагноз можно подтвердить с помощью соскоба кожи, кюретирования или микроскопического исследования прозрачной ленты с зараженного участка. Биопсия кожи может подтвердить диагноз. 12
Симптомы чесотки могут проявиться через две-шесть недель после первого контакта или в течение одного-двух дней после второго контакта. Первичные симптомы — кожный зуд и поражения кожи.Чесотка обычно известна как одна из самых зудящих высыпаний. Зуд может усилиться от горячего душа или вызвать бессонницу, так как он усиливается ночью. Домашние контакты также часто страдают от зуда.
Стандартное лечение чесотки может быть завершено двумя местными курсами лечения 5% кремом с перметрином, проводимыми с интервалом в семь дней (нанесение на день 1 и день 8). 12 Взрослым: крем наносят от шеи вниз на все поверхности кожи на ночь и смывают утром.Пациентам пожилого возраста и младенцам (от 2 месяцев и старше) крем также следует наносить на лицо и кожу головы. Пациентам с чувствительностью или аллергией на формальдегид или хризантемы следует избегать использования крема с перметрином. Другие лекарства для местного применения, которые могут быть рассмотрены при чесотке при резистентности к перметринам или аллергии на них, включают 1% -ный лосьон / крем с линданом, серную мазь (5-10%) и 10% -ный лосьон / крем кротамитона. Ивермектин (от 200 до 400 мкг / кг) внутрь также является отличным выбором для лечения устойчивой чесотки в 1-й и 8-й или 14-й день. 12 Ивермектин может вызывать токсичность для центральной нервной системы (ЦНС) у младенцев и детей младшего возраста. Линдан также потенциально токсичен для ЦНС у пациентов с массой тела менее 50 кг. 12 Следовательно, эти препараты используются только в случае крайней необходимости.
Имитаторы чесотки
Поражения красного плоского лишая ( см. Рис. 4 ) имеют типичное проявление на сгибателях запястий, но представляют собой пурпурные папулы с плоской вершиной, часто с белой сетчатой вуалью, и не имеют характерной черты чесотки.Другие имитаторы могут включать вирусные экзантемы, каплевидный псориаз, вторичный сифилис, лекарственные реакции или другие нападения членистоногих.
Многоугольные пурпурные папулы с плоской вершиной на сгибателе запястья — классическое проявление красного плоского лишая. |
Изображение любезно предоставлено Джорджем Гиббонсом, доктором медицины. |
Заключение
Дерматофиты и чесоточные инвазии чрезвычайно распространены во всем мире и часто неправильно диагностируются.Пациенты, не имеющие доступа к первичной медико-санитарной помощи, могут обращаться за лечением этих состояний в отделение неотложной помощи. Чаще это может быть вторичная жалоба. Многие другие дерматологические кожные заболевания могут имитировать эти инфекции. Тщательное кожное обследование часто может помочь в постановке диагноза. Другие лабораторные методы, такие как соскоб кожи, биопсия или посев, могут дополнительно помочь в постановке правильного диагноза. Пациентам следует предупредить о необходимости дальнейшего лечения, если сыпь не поддается лечению.Если описанные выше методы лечения не помогают избавиться от кожной сыпи, врачам всегда целесообразно обратиться к дерматологу для дальнейшей оценки и лечения.
ССЫЛКИ
- Elewski B, Hughey L, Sobera J, Hay R. Грибковые заболевания. В: Bolognia JL, Jorizzo JL, Schaffer JV, ред. Дерматология . 3-е изд. Филадельфия: Эльзевьер Сондерс; 2012: 1251-1284.
- Goldstein A, Goldstein B. Дерматофитные (дерматофитные) инфекции. До настоящего времени. Доступно по адресу: https: // www.uptodate.com/contents/dermatophyte-tinea-infections. По состоянию на 1 июля 2017 г.
- Марселлин Л. Инфекции опоясывающего лишая . Филадельфия: Эльзевьер; 2013.
- Hay R. Дерматофития (стригущий лишай) и другие поверхностные микозы. В: Bennett JE, Dolin R, Blaser MJ, eds. Принципы и практика инфекционных заболеваний Манделла, Дугласа и Беннета . 8-е изд. Филадельфия: Эльзевьер Сондерс; 2015.
- Liansheng Z, Xin J, Cheng Q и др. Диагностическая применимость конфокальной лазерной сканирующей микроскопии при tinea corporis. Int J Dermatol 2013; 52: 1281-1282.
- Lebwohl M, Heymann WR, Berth-Jones J, Coulson I, ред. Лечение кожных заболеваний: комплексные терапевтические стратегии . 4-е изд. Филадельфия: Сондерс; 2014.
- Rezusta A, de la Fuente S, Gilaberte Y, et al. Оценка времени инкубации культур дерматофитов. Микозы 2016; 59: 416-418.
- Саху А.К., Махаджан Р. Управление тинея корпорис, дерматофития стопы и дерматофития стопы: всесторонний обзор. Indian Dermatol Online J 2016; 7: 77-86.
- Eckert JC, Ertas B, Falk TM, et al. Видовая идентификация дерматофитов в биоптатах, залитых парафином, с помощью нового анализа полимеразной цепной реакции, нацеленного на внутреннюю транскрибируемую область спейсера 2, и сравнение с гистопатологическими характеристиками. Br J Dermatol 2016; 174: 869-877.
- Noriki S, Ishida H. Производство моноклональных антител против дерматофитов и их применение: Иммунохроматографическое обнаружение дерматофитов. Med Mycol 2016; 54: 808-815.
- Elewski BE, Хейли HR, Роббинс CM. Применение крема с 40% мочевиной при лечении мокасинного дерматита стопы. Кутис 2004; 73: 355-357.
- Burkart CN, Burhart, CG, Morrell DS. Глава 84: Заражения. В: Bolognia J, Jorrizzo JL, Shaffer JV, ред. Дерматология . 3-е изд. Филадельфия: Эльзевьер Сондерс; 2012: 1423-1426.
Мужской пах — раздражение и инфекция
Раздражение в паху болезненно и раздражает.Это может быть вызвано множеством разных причин, в том числе:
- песок в купальных костюмах или шортах
- Потоотделение после тренировки
- Избыточное трение этой области, например, во время упражнений или секса
- смазочные материалы и спермициды
- изделия из латекса, например презервативы
- мыло, гели для душа, шампуни, дезодоранты или гигиенические спреи
- дезинфицирующие средства, антисептики и мази
- стиральные порошки или жидкости
- нижнее белье новое, особенно не из хлопка
Раздражение также может быть вызвано:
Вы можете облегчить раздражение, используя прохладный компресс или пакет со льдом. Пакеты со льдом нельзя класть прямо на кожу, их следует обернуть чем-то мягким, например кухонным полотенцем.
Если у вас есть сломанная кожа или язвы, не наносите крем или лосьон, пока не посоветуетесь с врачом.
Если вы испытываете боль, посоветуйтесь, какие лекарства вы можете принимать. Фармацевт может посоветовать успокаивающие кремы и лосьоны.
Не используйте крем или лосьон, которые у вас уже есть дома, пока вы не обсудите свою проблему с врачом или фармацевтом.
Инфекции паха
Инфекции паха могут быть вызваны грибком (известным как опоясывающий лишай или «зуд спортсмена»), инфекциями, передаваемыми половым путем, такими как герпес, или другими типами инфекций.
Некоторые кожные инфекции проходят сами по себе, если поддерживать чистоту и сухость. Но если у вас паховая инфекция, которой у вас не было раньше, было бы разумно обратиться к врачу или в клинику сексуального здоровья.
Легкий случай должен быстро исчезнуть с помощью мази, отпускаемой без рецепта в аптеке. Однако, если это трудно вылечить, вам могут понадобиться лекарства, отпускаемые по рецепту.
Если у вас инфекция, передающаяся половым путем, вам могут потребоваться антибиотики или другие лекарства.Если вам сказали, что у вас инфекция, передающаяся половым путем, сообщите об этом любому сексуальному партнеру, чтобы его также можно было обследовать и при необходимости лечить. Избегайте половых контактов до тех пор, пока ваш врач не разрешит это.
Другие причины раздражения паха, такие как лобковые и нательные вши или чесотка, необходимо лечить с помощью лечебных кремов или моющих средств. Поговорите со своим врачом.
Если причиной раздражения является аллергия, могут помочь антигистаминные препараты, но в будущем вам нужно будет попытаться избежать их возникновения. Вы можете немного облегчить дискомфорт, вызванный инфекцией, если будете держать эту область чистой и сухой.
Мойте пораженный участок теплой водой не реже двух раз в день. Тщательно высушите, а затем нанесите любой крем, который вам дал врач или фармацевт в соответствии с их инструкциями. Мойте руки до и после чистки.
Не делитесь полотенцами.
Если вы испытываете боль, посоветуйтесь, какие обезболивающие, которые вы можете принимать.
Не знаете, что делать дальше?
Если вас по-прежнему беспокоит раздражение и инфекция в паху, проверьте свои симптомы с помощью онлайн-программы Symptom Checker от healthdirect, чтобы узнать, когда следует обращаться за медицинской помощью.
Программа проверки симптомов направит вас к следующим соответствующим шагам в области здравоохранения, будь то уход за собой, разговор с медицинским работником, обращение в больницу или звонок по системе Triple Zero (000).
.


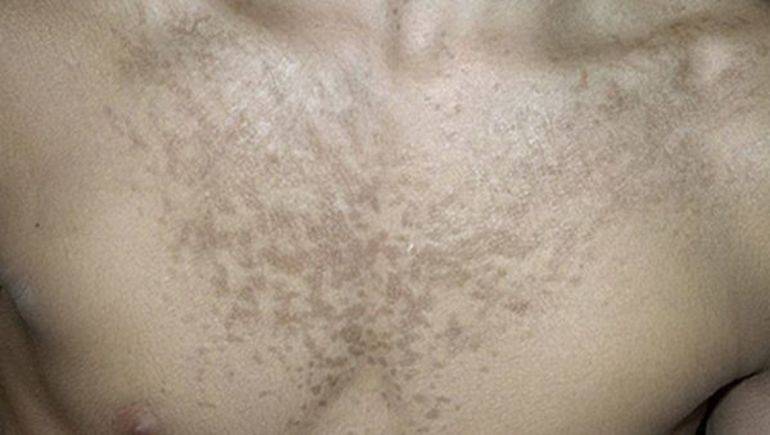
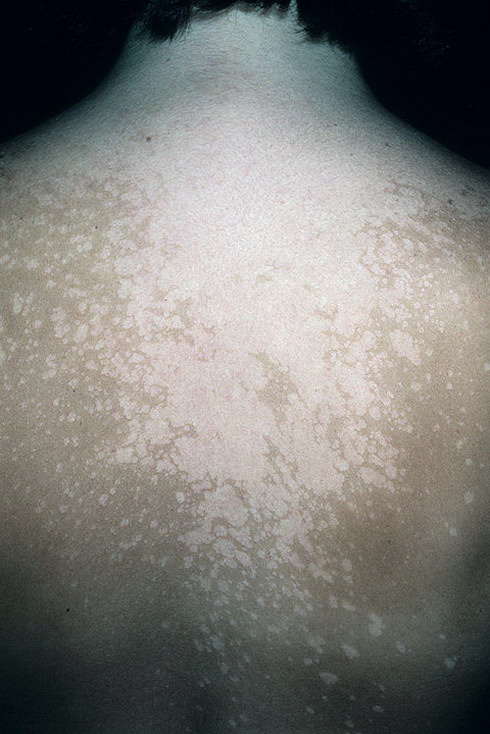
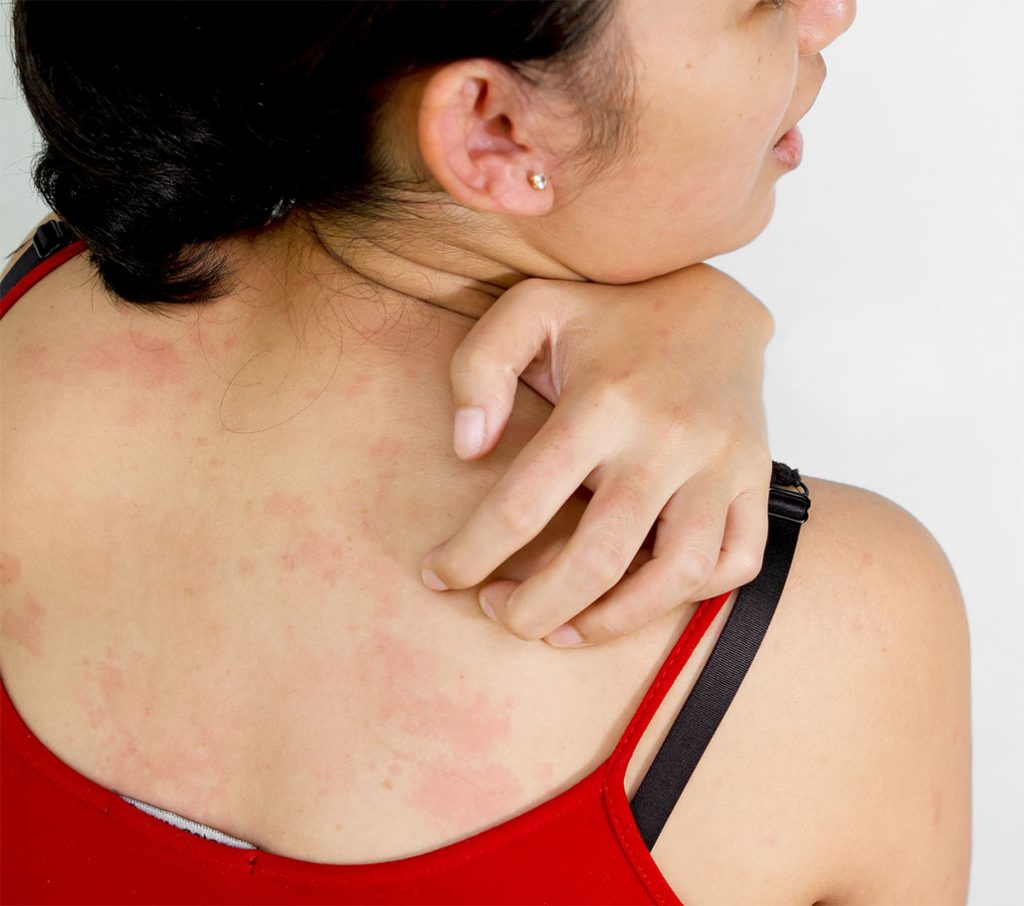 Внешне проявляется розово-красными очаговыми поражениями кожи на любой части тела;
Внешне проявляется розово-красными очаговыми поражениями кожи на любой части тела;