Внебольничные пневмонии у детей: диагностика и лечение | Короид Н.В., Заплатников, Мингалимова Г.А., Глухарева Н.С.
Пневмония – острое инфекционное воспаление легочной паренхимы, диагностируемое на основании характерных клинических и рентгенографических признаков [1–4].
Пневмония является одним из наиболее серьезных заболеваний у детей, популяционная частота которого и прогноз напрямую связаны с социально–экономическими условиями [1,2,5–8]. Так, в странах с низким культурным и социально–экономическим уровнем, неустойчивой политической обстановкой и продолжающимися военными конфликтами заболеваемость пневмонией у детей первых 5 лет жизни превышает 100 случаев на 1000, а летальность достигает 10%. В то же время в экономически благополучных странах у детей указанной возрастной категории пневмония встречается значительно (практически в 10 раз!!!) реже, а уровень летальности не превышает 0,5–1%. Особо следует подчеркнуть, что в детской популяции России заболеваемость и летальность при пневмонии сопоставимы с показателями ведущих мировых держав [1–9].
Благоприятный прогноз при пневмонии определяется ранней диагностикой, своевременным лечением и адекватным выбором стартовой антибактериальной терапии. При этом своевременная диагностика основывается на результатах детального и последовательного анализа клинико–анамнестических и рентгенологических данных [1–4].
Основными клиническими проявлениями, позволяющими заподозрить у ребенка пневмонию, являются симптомы токсикоза (лихорадка, снижение аппетита, отказ от питья, снижение диуреза и др.) и дыхательной недостаточности (тахипное, одышка, цианоз), а также типичные физикальные данные. К последним относят укорочение перкуторного звука над участком поражения легких и локализованные здесь же аускультативные изменения (ослабление или усиление дыхания с последующим появлением крепитирующих или влажнопузырчатых хрипов). Следует, однако, отметить, что при пневмониях у детей раннего возраста нередко сложно выявить аускультативную асимметрию в легких. Это связано с тем, что у детей первых лет жизни воспаление легочной паренхимы редко бывает изолированным и, как правило, развивается на фоне бронхита.


При выявлении у ребенка пневмонии в первую очередь решают вопрос о необходимости госпитализации. Абсолютными критериями для экстренной госпитализации являются дыхательная и/или сердечно–сосудистая недостаточность, судорожный, гипертермический, геморрагический и другие патологические синдромы. Показаниями для стационарного лечения детей с пневмониями, кроме тяжелых форм заболевания, являются также неонатальный и младенческий возраст ребенка и отягощенный его преморбит (тяжелая врожденная или приобретенная патология органов дыхания, кровообращения, нервной, иммунной и других систем). Особо следует отметить, что к абсолютным показаниям для госпитализации относятся все случаи, когда пневмония развивается у детей из «группы социального риска». Таким образом, госпитализация детей с пневмонией показана во всех случаях, когда тяжесть состояния и характер течения заболевания требуют проведения интенсивной терапии или имеется высокий риск развития осложнений.

Выбор антибактериальных препаратов при пневмонии, как и при других инфекционно–воспалительных заболеваниях, должен определяться в первую очередь особенностями этиологии заболевания. Однако в подавляющем большинстве случаев корректное микробиологическое обследование детей с пневмонией не проводится, несмотря на то, что в соответствии с «Международной статистической классификацией болезней и проблем, связанных со здоровьем» 10–го пересмотра (МКБ–Х) [10] рубрикация пневмоний должна строиться строго по этиологическому принципу. Отсутствие данных об этиологии заболевания приводит к тому, что пневмонии, как правило, шифруют под кодом J18 («Пневмония без уточнения возбудителя»), а антибактериальную терапию, соответственно, проводят вслепую.

 Реже внебольничную пневмонию вызывают Haemophilus influenzae, Мycoplasmae pneumoniaе, хламидии (Сhlamydia trachomatis – у детей первых месяцев жизни и Сhlamydia pneumoniaе – в последующие возрастные периоды) и респираторные вирусы. В тех случаях, когда инфицирование и развитие пневмонии произошло спустя 48–72 часов с момента поступления ребенка в больницу или в течение 48–72 часов после его выписки из стационара, то ее классифицируют, как внутрибольничную [3]. При этом этиология госпитальной пневмонии зависит от эпидемиологических условий, сложившихся в данном лечебном учреждении. Так, установлено, что нозокомиальные пневмонии могут быть вызваны различными, нередко полирезистентными представителями энтеробактерий, синегнойной палочкой, золотистым стафилококком и другими госпитальными микроорганизмами. К внутриутробным пневмониям относят такие варианты заболевания, при которых инфицирование произошло в анте– или интранатальный период, а реализация инфекционного воспаления – не позже первых 72 часов жизни ребенка.
Реже внебольничную пневмонию вызывают Haemophilus influenzae, Мycoplasmae pneumoniaе, хламидии (Сhlamydia trachomatis – у детей первых месяцев жизни и Сhlamydia pneumoniaе – в последующие возрастные периоды) и респираторные вирусы. В тех случаях, когда инфицирование и развитие пневмонии произошло спустя 48–72 часов с момента поступления ребенка в больницу или в течение 48–72 часов после его выписки из стационара, то ее классифицируют, как внутрибольничную [3]. При этом этиология госпитальной пневмонии зависит от эпидемиологических условий, сложившихся в данном лечебном учреждении. Так, установлено, что нозокомиальные пневмонии могут быть вызваны различными, нередко полирезистентными представителями энтеробактерий, синегнойной палочкой, золотистым стафилококком и другими госпитальными микроорганизмами. К внутриутробным пневмониям относят такие варианты заболевания, при которых инфицирование произошло в анте– или интранатальный период, а реализация инфекционного воспаления – не позже первых 72 часов жизни ребенка.
 Поэтому ошибочно считать, что внебольничные пневмонии – это нетяжелые формы заболевания, лечение которых всегда можно проводить в амбулаторных условиях. Таким образом, термин «внебольничная пневмония» должен применяться исключительно для ориентировочной характеристики этиологии заболевания, а не для оценки его тяжести и прогноза.
Поэтому ошибочно считать, что внебольничные пневмонии – это нетяжелые формы заболевания, лечение которых всегда можно проводить в амбулаторных условиях. Таким образом, термин «внебольничная пневмония» должен применяться исключительно для ориентировочной характеристики этиологии заболевания, а не для оценки его тяжести и прогноза.  Аналогичная ситуация может произойти и при возникновении пневмонии у детей с незаконченными курсами антибактериальной терапии или получавших антибиотики в неадекватно низких дозах. Наличие у ребенка синдрома срыгиваний создает предпосылки для аспирации и развития пневмонии, вызванной не только аэробными (стрептококки, энтеробактерии, стафилококки и др.), но и неспорообразующими анаэробными (бактероиды, фузобактерии, пептострептококки, пептококки и др.) бактериями. Приведенные примеры, которые являются лишь частью возможных клинических ситуаций, свидетельствуют о важности подробного уточнения анамнестических данных в каждом конкретном случае.
Аналогичная ситуация может произойти и при возникновении пневмонии у детей с незаконченными курсами антибактериальной терапии или получавших антибиотики в неадекватно низких дозах. Наличие у ребенка синдрома срыгиваний создает предпосылки для аспирации и развития пневмонии, вызванной не только аэробными (стрептококки, энтеробактерии, стафилококки и др.), но и неспорообразующими анаэробными (бактероиды, фузобактерии, пептострептококки, пептококки и др.) бактериями. Приведенные примеры, которые являются лишь частью возможных клинических ситуаций, свидетельствуют о важности подробного уточнения анамнестических данных в каждом конкретном случае.Стартовая этиотропная терапия внебольничной пневмонии у детей первых месяцев жизни. У пациентов данной возрастной группы этиология пневмонии может быть связана с очень широким спектром возбудителей (вирусы, хламидии, стрептококки, стафилококки, протей, клебсиелла, кишечная палочка и др.). Учитывая это, для адекватного выбора стартовой терапии вначале эмпирически определяют, чем вызвано заболевание: типичными или же атипичными микроорганизмами? Для этого оценивают клинико–анамнестические данные и анализируют результаты рентгенологического обследования.
 При этом такие симптомы, как лихорадка, токсикоз, четкие физикальные данные, а также очаговые и/или сливные рентгенологические изменения в легких, позволяют с большей достоверностью предполагать типичную бактериальную этиологию пневмонии. В этих случаях лечение начинают с антибиотиков широкого спектра действия, введение которых, учитывая высокий риск развития тяжелых форм заболевания, целесообразно осуществлять парентерально. В качестве стартовых препаратов используют аминопециллины и цефалоспорины, а при тяжелых вариантах пневмонии – их комбинацию с короткими курсами аминогликозидов. Такой выбор антибиотиков объясняется необходимостью воздействия на целый ряд грамположительных и грамотрицательных бактерий, которые могут быть причиной заболевания у детей данного возраста. Принимая во внимание высокий уровень β–лактамаза–продуцирующих штаммов среди потенциальных возбудителей, предпочтение должно отдаваться ингибитор–защищенным аминопенициллинам и цефалоспоринам 3–й генерации.
При этом такие симптомы, как лихорадка, токсикоз, четкие физикальные данные, а также очаговые и/или сливные рентгенологические изменения в легких, позволяют с большей достоверностью предполагать типичную бактериальную этиологию пневмонии. В этих случаях лечение начинают с антибиотиков широкого спектра действия, введение которых, учитывая высокий риск развития тяжелых форм заболевания, целесообразно осуществлять парентерально. В качестве стартовых препаратов используют аминопециллины и цефалоспорины, а при тяжелых вариантах пневмонии – их комбинацию с короткими курсами аминогликозидов. Такой выбор антибиотиков объясняется необходимостью воздействия на целый ряд грамположительных и грамотрицательных бактерий, которые могут быть причиной заболевания у детей данного возраста. Принимая во внимание высокий уровень β–лактамаза–продуцирующих штаммов среди потенциальных возбудителей, предпочтение должно отдаваться ингибитор–защищенным аминопенициллинам и цефалоспоринам 3–й генерации. В тяжелых случаях необходимо использовать внутривенное введение антибиотиков.
 При этом амоксициллин/клавуланат применяется в дозе (по амоксициллину): 30–60 мг/кг/сут., а базовые цефалоспорины 3 поколения (производные цефтриаксона и цефотаксима) в дозе 50–100 мг/кг/сут. Цефалоспорины 3 поколения активны по отношению к бактериям, продуцирующим β–лактамазы широкого спектра действия, а также подавляют штаммы, антибиотикорезистентность которых обусловлена и другими механизмами [11,12].
При этом амоксициллин/клавуланат применяется в дозе (по амоксициллину): 30–60 мг/кг/сут., а базовые цефалоспорины 3 поколения (производные цефтриаксона и цефотаксима) в дозе 50–100 мг/кг/сут. Цефалоспорины 3 поколения активны по отношению к бактериям, продуцирующим β–лактамазы широкого спектра действия, а также подавляют штаммы, антибиотикорезистентность которых обусловлена и другими механизмами [11,12]. Если пневмония развивается у ребенка, имеющего особенности анамнеза в виде генитального хламидиоза у матери, указаний на затяжной конъюнктивит у ребенка, который не купируется при использовании бета–лактамных антибиотиков, необходимо исключать возможность атипичной этиологии заболевания. При этом наличие сухого кашля с постепенным нарастанием интенсивности и частоты, медленное развитие других симптомов заболевания и преобладание интерстициальных изменений на рентгенограмме, заставляют подумать о возможной этиологической роли С. trachomatis. Верификация хламидийной пневмонии определяет необходимость назначения современных макролидных антибиотиков (мидекамицина ацетат, кларитромицин, рокситромицин или др.
 ), так как использование эритромицина часто сопровождается развитием побочных эффектов. Терапию макролидами при этом (за исключением азитромицина) проводят в течение 14 дней. В тех же случаях, когда у иммунодефицитных пациентов, а также у недоношенных или соматически ослабленных детей на фоне неспецифических симптомов интоксикации отмечается постепенное нарастание тахипное, превышающее частоту пульса в разгар заболевания (!), а при рентгенологическом обследовании выявляют «ватное легкое», «крылья бабочки» (диффузное двухстороннее усиление интерстициального рисунка, неоднородные очаговые тени с нечеткими контурами, участки локализованного вздутия, мелкие ателектазы, реже – парциальный пневмоторакс) необходимо исключать пневмоцистную пневмонию. При этом препаратом выбора является ко–тримоксазол в дозе 6–8 мг/кг/сут. (по триметоприму). При тяжелых формах пневмоцистной пневмонии ко–тримоксазол должен вводиться внутривенно в дозе 15–20 мг/кг/сут. (по триметоприму) в два приема на протяжении 2–3 недель.
), так как использование эритромицина часто сопровождается развитием побочных эффектов. Терапию макролидами при этом (за исключением азитромицина) проводят в течение 14 дней. В тех же случаях, когда у иммунодефицитных пациентов, а также у недоношенных или соматически ослабленных детей на фоне неспецифических симптомов интоксикации отмечается постепенное нарастание тахипное, превышающее частоту пульса в разгар заболевания (!), а при рентгенологическом обследовании выявляют «ватное легкое», «крылья бабочки» (диффузное двухстороннее усиление интерстициального рисунка, неоднородные очаговые тени с нечеткими контурами, участки локализованного вздутия, мелкие ателектазы, реже – парциальный пневмоторакс) необходимо исключать пневмоцистную пневмонию. При этом препаратом выбора является ко–тримоксазол в дозе 6–8 мг/кг/сут. (по триметоприму). При тяжелых формах пневмоцистной пневмонии ко–тримоксазол должен вводиться внутривенно в дозе 15–20 мг/кг/сут. (по триметоприму) в два приема на протяжении 2–3 недель.
Стартовая этиотропная терапия внебольничной пневмонии у детей дошкольного возраста. Лечение детей данного возраста при нетяжелых пневмониях проводится, как правило, в амбулаторных условиях. При этом наиболее частым бактериальным возбудителем внебольничных пневмоний является S. pneumoniaе, реже заболевание вызывается H. influenzaе. Учитывая, что пневмококк и гемофильная палочка в последние годы все чаще проявляют устойчивость к природным пенициллинам, антибактериальную терапию рекомендуют начинать с аминопенициллинов (амоксициллин, амоксициллин/клавуланат). Поскольку для лечения легких и среднетяжелых форм пневмонии, как правило, не требуется парентеральное введение антибиотиков, предпочтение отдается оральным формам препаратов. В тех случаях, когда пневмония развивается у ребенка, не получавшего ранее пенициллины, препаратом выбора является амоксициллин. Обычно амоксициллин при этом назначается по 10–20 мг/кг на прием с интервалом 8 часов (суточная доза – 30–60 мг/кг/сут.). Установлено, что более низкие дозы препарата недостаточны для эрадикации основных возбудителей пневмонии и поэтому не должны использоваться.
 Следует также отметить, что в тех случаях, когда развитие заболевания связывают с пенициллиноустойчивым пневмококком, амоксициллин рекомендуется назначать в более высоких дозах (до 90 мг/кг/сут.) или использовать базовые цефалоспорины 3 поколения (цефтриаксон и цефотаксим) в обычных дозах. Противопоказанием для назначения аминопенициллинов являются анамнестические указания на аллергию к пенициллину. В этих случаях используются макролиды или цефалоспорины 2–3 поколения (риск перекрестной аллергии с пенициллином – 1–3%).
Следует также отметить, что в тех случаях, когда развитие заболевания связывают с пенициллиноустойчивым пневмококком, амоксициллин рекомендуется назначать в более высоких дозах (до 90 мг/кг/сут.) или использовать базовые цефалоспорины 3 поколения (цефтриаксон и цефотаксим) в обычных дозах. Противопоказанием для назначения аминопенициллинов являются анамнестические указания на аллергию к пенициллину. В этих случаях используются макролиды или цефалоспорины 2–3 поколения (риск перекрестной аллергии с пенициллином – 1–3%). При подозрении на атипичную этиологию пневмонии (хламидии, микоплазмы) терапия проводится современными макролидными антибиотикам (джозамицин, спирамицин, мидекамицин, кларитромицин, рокситромицин или др.). Основанием для предположения об атипичной этиологии пневмонии у детей являются такие клинико–анамнестические данные, как наличие в окружении ребенка «длительно кашляющих» лиц, подострое начало заболевания, длительный субфебрилитет, постепенно нарастающий и длительно сохраняющийся кашель (нередко спастического характера), рецидивирующий бронхообструктивный синдром, а также двухсторонние изменения с мелкими негомогенными очагами и усиленным сосудисто–интерстициальным рисунком на рентгенограмме.
 В пользу хламидиоза может также свидетельствовать лимфаденопатия, сопутствующая основному заболеванию [7,15,16].
В пользу хламидиоза может также свидетельствовать лимфаденопатия, сопутствующая основному заболеванию [7,15,16].Стартовая антибактериальная терапия внебольничных пневмоний у детей школьного возраста. Основными возбудителями внебольничной пневмонии у детей данной возрастной категории являются пневмококк (S. pneumoniaе) и микоплазма (М. pneumoniaе). При этом установлено, что каждые 4–8 лет, во время эпидемических подъемов заболеваемости M. pneumoniae–инфекции частота микоплазменных пневмоний значительно возрастает (до 40–60% всех пневмоний у детей школьного возраста). Клинически микоплазменная пневмония характеризуется острым началом, нередко с фебрильной лихорадкой. Однако несмотря на гипертермию, симптомы интоксикации у ребенка при этом обычно слабо выражены, что является одним из немногих специфических признаков заболевания. Через несколько дней от начала заболевания появляется кашель – сухой, навязчивый, нередко приступообразный. Кашель может отмечаться в течение длительного времени, но постепенно он становится продуктивным.
 В легких при этом могут выслушиваться рассеянные сухие и разнокалиберные влажные хрипы. При рентгенологическом обследовании в легких выявляют двухсторонние очаги негомогенной инфильтрации. Установлено, что у 10% детей с микоплазменной пневмонией отмечается преходящая макулопапулезная сыпь. В подавляющем большинстве случаев заболевание протекает нетяжело, характеризуется гладким течением и отсутствием дыхательной недостаточности или слабой ее выраженностью.
В легких при этом могут выслушиваться рассеянные сухие и разнокалиберные влажные хрипы. При рентгенологическом обследовании в легких выявляют двухсторонние очаги негомогенной инфильтрации. Установлено, что у 10% детей с микоплазменной пневмонией отмечается преходящая макулопапулезная сыпь. В подавляющем большинстве случаев заболевание протекает нетяжело, характеризуется гладким течением и отсутствием дыхательной недостаточности или слабой ее выраженностью.Поскольку микоплазмы, как и хламидии, обладают природной устойчивостью к бета–лактамным антибиотикам, но высокочувствительны к макролидам, то последние являются препаратами выбора в этих клинических ситуациях. Таким образом, принимая во внимание особенности этиологии внебольничной пневмонии у детей школьного возраста (сохранение ведущих позиций у S. pneumoniaе и существенное возрастание роли M. pneumoniae), в качестве стартовых антибиотиков могут быть использованы аминопенициллины (при заболеваниях, вызванных типичными пневмотропными возбудителями) и макролиды – преимущественно при атипичной этиологии пневмонии.
 В ряде случаев, когда имеются противопоказания для назначения макролидных антибиотиков, лечение микоплазменных и хламидийных пневмоний у детей старше 8 лет может быть проведено доксициклином [1,7,8,11,12].
В ряде случаев, когда имеются противопоказания для назначения макролидных антибиотиков, лечение микоплазменных и хламидийных пневмоний у детей старше 8 лет может быть проведено доксициклином [1,7,8,11,12]. Эффективность стартовой антибактериальной терапии оценивается в первую очередь по динамике температурной реакции и уменьшению проявлений интоксикации в течение первых 24–48 часов от начала лечения. При своевременном назначении и адекватном выборе стартового антибиотика, строгом соблюдении рекомендуемого режима дозирования улучшение, как правило, отмечается уже на 2–3–й день лечения. При этом ребенок становится более активным, у него улучшаются аппетит и самочувствие, а температура тела имеет тенденцию к нормализации. Если же в этот период положительная клиническая динамика отсутствует или отмечается ухудшение состояния, то следует проводить смену антибиотика. При этом если лечение начинали с амоксициллина, то решают следующие вопросы: возможно ли продолжать терапию другими бета–лактамными антибиотиками или же необходимо использовать макролиды.
 Если детальный анализ эпидемиологических, клинико–анамнестических и рентгенологических данных не дает оснований считать этиологию пневмонии атипичной, то лечение можно продолжить ингибитор–защищенными аминопенициллинами (амоксициллин/клавуланат, ампициллин/сульбактам) или цефалоспоринами 2–3 поколения. В тех случаях, когда стартовая терапия проводится макролидами, но клинического эффекта нет, вероятнее всего, этиология заболевания не связана с такими атипичными возбудителями. В этих ситуациях макролиды необходимо заменить на бета–лактамные антибиотики.
Если детальный анализ эпидемиологических, клинико–анамнестических и рентгенологических данных не дает оснований считать этиологию пневмонии атипичной, то лечение можно продолжить ингибитор–защищенными аминопенициллинами (амоксициллин/клавуланат, ампициллин/сульбактам) или цефалоспоринами 2–3 поколения. В тех случаях, когда стартовая терапия проводится макролидами, но клинического эффекта нет, вероятнее всего, этиология заболевания не связана с такими атипичными возбудителями. В этих ситуациях макролиды необходимо заменить на бета–лактамные антибиотики. Критерием прекращения антибиотикотерапии при лечении легких и среднетяжелых форм пневмонии является клиническое выздоровление [1,8,9]. Так, если имеется полный и стойкий регресс клинических симптомов заболевания, то антибактериальные препараты должны быть отменены после окончания полного курса, даже в тех ситуациях, когда еще сохраняются остаточные рентгенологические изменения. При этом особо следует подчеркнуть, что при благоприятном течении пневмонии нет необходимости проводить так называемый «рентгенологический контроль» эффективности лечения.
 Следует при этом обратить особое внимание на недопустимость раннего (на 3–5–й день) прекращения терапии антибиотиками (кроме азитромицина), так как при этом не только не достигается полная эрадикация возбудителей, но и потенцируется развитие у них антибиотикорезистентности. В целом продолжительность курса антибактериальной терапии при легких и среднетяжелых формах пневмонии, как правило, составляет 7–10 дней. Необходимо отметить, что при лечении пневмоний атипичной (хламидийной, микоплазменной) этиологии может быть оправдан 14–дневный курс терапии макролидами, за исключением тех случаев, когда используется азитромицин.
Следует при этом обратить особое внимание на недопустимость раннего (на 3–5–й день) прекращения терапии антибиотиками (кроме азитромицина), так как при этом не только не достигается полная эрадикация возбудителей, но и потенцируется развитие у них антибиотикорезистентности. В целом продолжительность курса антибактериальной терапии при легких и среднетяжелых формах пневмонии, как правило, составляет 7–10 дней. Необходимо отметить, что при лечении пневмоний атипичной (хламидийной, микоплазменной) этиологии может быть оправдан 14–дневный курс терапии макролидами, за исключением тех случаев, когда используется азитромицин.Непременным условием эффективного лечения ребенка с пневмонией, наряду с проводимой антибактериальной терапией, является строгое соблюдение режима, рациональной диеты, адекватного ухода и рациональной симптоматической терапии. Симптоматическая терапия при пневмонии может быть использована для уменьшения тех клинических проявлений (лихорадка, кашель), которые нарушают самочувствие ребенка.
 При этом следует помнить, что при систематическом назначении жаропонижающих невозможно адекватно оценить эффективность проводимой антибактериальной терапии. В связи с этим при отсутствии у ребенка отягощающих факторов повышение аксиллярной температуры в пределах 38,5–39°С, как правило, не требует применения антипиретиков. В то же время у детей группы риска по развитию осложнений (возраст – первые 2 мес. жизни, тяжелые заболевания органов дыхания, кровообращения, ЦНС, наследственные метаболические нарушения, фебрильные судороги в анамнезе) жаропонижающие средства должны быть назначены даже при невысоком подъеме температуры тела (до 38,0°С). Препаратами выбора при этом являются парацетамол и ибупрофен (per os или per rectum). У детей раннего возраста парацетамол рекомендовано использовать в дозе 10–15 мг/кг массы тела на прием, ибупрофен – 5–10 мг/кг массы тела на прием. При выраженном токсикозе антипиретики должны вводиться парентерально (метамизол – 5 мг/кг на 1 введение у младенцев и 50–75 мг/год на 1 введение у детей в возрасте старше 1 года; парацетамол – 10–15 мг/кг на 1 введение).
При этом следует помнить, что при систематическом назначении жаропонижающих невозможно адекватно оценить эффективность проводимой антибактериальной терапии. В связи с этим при отсутствии у ребенка отягощающих факторов повышение аксиллярной температуры в пределах 38,5–39°С, как правило, не требует применения антипиретиков. В то же время у детей группы риска по развитию осложнений (возраст – первые 2 мес. жизни, тяжелые заболевания органов дыхания, кровообращения, ЦНС, наследственные метаболические нарушения, фебрильные судороги в анамнезе) жаропонижающие средства должны быть назначены даже при невысоком подъеме температуры тела (до 38,0°С). Препаратами выбора при этом являются парацетамол и ибупрофен (per os или per rectum). У детей раннего возраста парацетамол рекомендовано использовать в дозе 10–15 мг/кг массы тела на прием, ибупрофен – 5–10 мг/кг массы тела на прием. При выраженном токсикозе антипиретики должны вводиться парентерально (метамизол – 5 мг/кг на 1 введение у младенцев и 50–75 мг/год на 1 введение у детей в возрасте старше 1 года; парацетамол – 10–15 мг/кг на 1 введение).
Выбор лекарственных средств от кашля у детей при пневмонии должен проводиться на основе детального анализа клинических особенностей (частота, интенсивность, болезненность, наличие мокроты и ее характер и т.д.) [1,2,17]. При кашле с густой, вязкой, трудноотделяемой мокротой показано назначение муколитиков. В тех случаях, когда кашель редкий, мокрота не отличается высокой вязкостью, могут быть использованы отхаркивающие препараты. При этом у детей раннего возраста отхаркивающие препараты применять нужно с большой осторожностью, т.к. избыточная стимуляция рвотного и кашлевого центров может привести к аспирации, особенно если ребенок имеет поражение ЦНС. Назначение противокашлевых препаратов может быть оправдано, когда отмечается сухой, навязчивый, частый кашель.
Целесообразно подчеркнуть, что при необходимости назначения антитуссивных средств предпочтение должно отдаваться ненаркотическим противокашлевым препаратам, не оказывающим угнетающего влияния на дыхательный центр и не вызывающим привыкания.
 При этом в качестве альтернативы ненаркотическим и кодеин–содержащим противокашлевым препаратам при лечении непродуктивного кашля может быть предложен комплексный гомеопатический препарат Стодаль®. Активными компонентами препарата являются Pulsatilla (пульсатилла) C6, Rumex crispus (румекс криспус) C6, Bryonia (бриония) C3, Ipeca (ипека) C3, Spongia tosta (спонгия тоста) C3, Sticta pulmonaria (стикта пульмонария) C3, Antimonium tartaricum (антимониум тартарикум) C6, Myocarde (миокардэ) C6, Coccus cacti (коккус какти) C3, Drosera (дрозера) MT (по Ганеману) [14]. Препарат Стодаль® зарекомендовал себя эффективным и безопасным лекарственным средством при лечении кашля у детей [18–20], что нашло подтверждение и в нашем исследовании. Так, результаты проведенного нами исследования у 61 ребенка в возрасте от 2 лет – до 5 лет 11 мес 29 дней с частым, интенсивным, непродуктивным кашлем на фоне острой инфекции органов дыхания показали, что клиническая эффективность изучаемого препарата не уступает кодеин–содержащему лекарственному средству (рис.
При этом в качестве альтернативы ненаркотическим и кодеин–содержащим противокашлевым препаратам при лечении непродуктивного кашля может быть предложен комплексный гомеопатический препарат Стодаль®. Активными компонентами препарата являются Pulsatilla (пульсатилла) C6, Rumex crispus (румекс криспус) C6, Bryonia (бриония) C3, Ipeca (ипека) C3, Spongia tosta (спонгия тоста) C3, Sticta pulmonaria (стикта пульмонария) C3, Antimonium tartaricum (антимониум тартарикум) C6, Myocarde (миокардэ) C6, Coccus cacti (коккус какти) C3, Drosera (дрозера) MT (по Ганеману) [14]. Препарат Стодаль® зарекомендовал себя эффективным и безопасным лекарственным средством при лечении кашля у детей [18–20], что нашло подтверждение и в нашем исследовании. Так, результаты проведенного нами исследования у 61 ребенка в возрасте от 2 лет – до 5 лет 11 мес 29 дней с частым, интенсивным, непродуктивным кашлем на фоне острой инфекции органов дыхания показали, что клиническая эффективность изучаемого препарата не уступает кодеин–содержащему лекарственному средству (рис. 2 и 3). При этом нами установлено, что при использовании препарата Стодаль® (основная группа, n=32) динамика и темпы снижения интенсивности кашля не отличались от аналогичных показателей группы сравнения (n=31), в которой применяли комбинированный препарат, содержащий кодеин, а также экстракты отхаркивающих и противовоспалительных трав (рис. 2). В то же время было показано, что если в основной группе ночной кашель был купирован к концу 5–го дня терапии, то в группе сравнения – только на 7–е сутки. Более быстрое уменьшение эпизодов кашля в ночное время позволило быстрее нормализовать сон у детей, принимавших препарат Стодаль®. Кроме этого, кашель у детей основной группы значительно быстрее становился продуктивным, что также благоприятно влияло на течение заболевания (рис. 3). Особо следует отметить хорошую переносимость препарата Стодаль® – побочных реакций и нежелательных явлений отмечено не было, что также согласуется с результатами других авторов [18–20].
2 и 3). При этом нами установлено, что при использовании препарата Стодаль® (основная группа, n=32) динамика и темпы снижения интенсивности кашля не отличались от аналогичных показателей группы сравнения (n=31), в которой применяли комбинированный препарат, содержащий кодеин, а также экстракты отхаркивающих и противовоспалительных трав (рис. 2). В то же время было показано, что если в основной группе ночной кашель был купирован к концу 5–го дня терапии, то в группе сравнения – только на 7–е сутки. Более быстрое уменьшение эпизодов кашля в ночное время позволило быстрее нормализовать сон у детей, принимавших препарат Стодаль®. Кроме этого, кашель у детей основной группы значительно быстрее становился продуктивным, что также благоприятно влияло на течение заболевания (рис. 3). Особо следует отметить хорошую переносимость препарата Стодаль® – побочных реакций и нежелательных явлений отмечено не было, что также согласуется с результатами других авторов [18–20].В заключение необходимо еще раз подчеркнуть, что определяющими для благоприятного течения и исхода пневмонии у детей являются ранняя диагностика заболевания и своевременно назначенная рациональная терапия, основные принципы которых изложены в настоящем сообщении.

Литература
1. Таточенко В.К. Практическая пульмонология детского возраста. М. 2001; 268.
2. Острые респираторные заболевания у детей: лечение и профилактика/ Научно–практическая программа Союза педиатров России. М.: Международный Фонд охраны здоровья матери и ребенка 2002; 69.
3. Классификация клинических форм бронхолегочных заболеваний у детей. Рос. Вест. Перинатол. и Педиатр. 1996; 2: 52–56.
4. Пневмонии у детей/ Под ред. С.Ю.Каганова, Ю.Е.Вельтищева. М.: Медицина 1995.
5. Churgay C.A. The diagnosis and management of bacterial pneumonias infant and children. Primary Care. 1996; 4: 822–835.
6. Gendrel D. Pneumonies communautaires de I’enfant: etiologie et traitement. Arh. Pediatr., 2002, 9 (3): 278–288.
7. Red Book: Report of the Committee on Infectious Diseases. 27h ed. Elk Grove Village, IL: American Academy of Pediatrics, 2006; 992.
8. Коровина Н.А., Заплатников А. Л., Захарова И.Н. Антибактериальная терапия пневмоний у детей. М.: Медпрактика 2006; 48.
Л., Захарова И.Н. Антибактериальная терапия пневмоний у детей. М.: Медпрактика 2006; 48.
9. The Management of Community–Acquired Pneumonia in Infants and Children Older than 3 month of Age. Clin Infect Dis. 2011, 30 august.
10. Международная статистическая классификация болезней и проблем, связанных со здоровьем. 10 пересмотр. ВОЗ, 1994 (пер. на рус.) М.: Медицина; 1998.
11. Антибактериальная терапия пневмонии у детей. Пособие для врачей. – Клиническая микробиология и антимикробная терапия у детей. 2000; 1: 77 – 87.
12. Страчунский Л.С. Антибактериальная терапия пневмоний у детей. / Руководство по фармакотерапии в педиатрии и детской хирургии/ Под ред. С.Ю.Каганова. М.: Медпрактика–М 2002; Т.1: 65 – 103.
13. Самсыгина Г.А., Дудина Т.А. Тяжелые внебольничные пневмонии у детей: особенности клиники и терапии. Consilium Medicum. 2002; 2: 12–16.
14. Государственный реестр лекарственных средств: МЗиСР РФ, 2011.
15. Block S.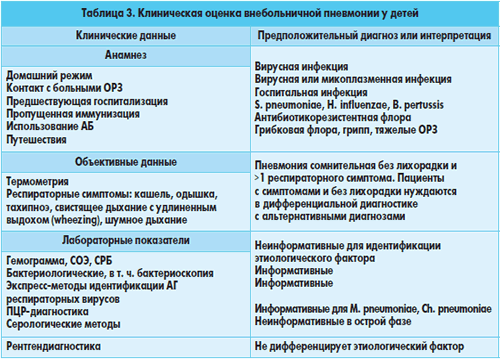 , Hedrick J., Hamerschlag M.R. et al. Mycoplasma pneumoniae and Chlamydia pneumoniae in pediatric community–acquired pneumonia. Pediatr. Infect. Dis. J., 1995; 14: 471–477.
, Hedrick J., Hamerschlag M.R. et al. Mycoplasma pneumoniae and Chlamydia pneumoniae in pediatric community–acquired pneumonia. Pediatr. Infect. Dis. J., 1995; 14: 471–477.
16. Principi N., Esposito S., Blasi F., Allegra L. Role of Mycoplasma pneumoniae and Chlamydia pneumoniae in children with community–acquired lower respiratory tract infections. Clin. Infect. Dis., 2001, 32: 1281–1289.
17. Коровина Н.А., Заплатников А.Л., Захарова И.Н., Овсянникова Е.М. Кашель у детей. Противокашлевые и отхаркивающие лекарственные средства в педиатрической практике. – М., 2000. – 53 с.
18. Радциг Е.Ю. Кашель – защитный механизм и симптом инфекций дыхательных путей. Педиатрия. 2009, 5(87): 112–116.
19. Радциг Е.Ю. Кашель у детей: дифференциальный диагноз и лечение. Consilium medicum (Приложение Педиатрия). 2009, 1: 66–69.
20. Богомильский М.Р., Радциг Е.Ю. Симптоматическая терапия кашля с позиций оториноларинголога. Consilium medicum (Приложение Педиатрия). 2010, 1: 3–7.
2010, 1: 3–7.
.
Пневмония у детей | uzalo48.lipetsk
Пневмония – это острое инфекционное заболевание легких, которое проявляется поражением альвеол и развитием в них воспалительных процессов. Как правило у детей пневмония развивается на фоне вирусной инфекции (чаще респираторной или аденовирусной инфекции и гриппа) при присоединении бактериальной флоры.
У детей разных возрастных групп отличаются возбудители этого заболевания. Различны они и у детей с измененным иммунитетом, ослабленных пациентов и находящихся на стационарном лечении. Большинство внебольничных («домашних») пневмоний — результат активации бактериальной флоры при ОРВИ и охлаждении, которая обычно присутствует в носоглотке, приводя к развитию пневмонии. Частыми возбудителями пневмоний у детей в возрасте от 6 месяцев до 5 лет, являются пневмококк и гемофильная палочка, у детей раннего дошкольного и школьного возраста — микоплазма, у подростков следует учитывать возможную роль хламидия пневмониа как причинного фактора заболевания. Вразвитии пневмоний у детей первого года жизни имеют значение вирусы.
Вразвитии пневмоний у детей первого года жизни имеют значение вирусы.
Выделяют группу внутрибольничных пневмоний, которые развиваются у детей при госпитализации по поводу других заболеваний. Такие пневмонии вызываются либо «больничными» штаммами возбудителей, обычно высоко резистентными к антибиотикам (стафилококки, клебсиеллы, синегнойная палочка, протей).
На развитие и течение болезни оказывают многие факторы:аспирация (попадание рвотных масс в дыхательные пути), повторные гнойные отиты, врожденные пороки развития, особенно сердца и легких, онкологические и гематологические заболевания, первичные и вторичные иммунодефициты и другие. Факторами риска, способствующими возникновению пневмонии у детей могут быть: частые ОРИ, бронхиты, отиты, отрицательное воздействие экологических факторов (проживание в перенаселенных жилищах, загрязнение воздуха внутри помещений, курение родителей и др.
Симптомы болезни: повышение температуры тела (более 38оС свыше 3 дней), очень быстрая утомляемость, отказ ребенка от еды, беспокойство или сонливость, раздувание крыльев носа, учащенное дыхание (с участием вспомогательной мускулатуры грудной клетки). Характерного кашля не существует, он может вообще отсутствовать. При вовлечении в процесс плевры появляются сильные боли в грудной клетке, которые связаны с кашлем и дыханием. Важное значение в диагностике заболеваний органов дыхания у детей является рентгенологический метод.
Характерного кашля не существует, он может вообще отсутствовать. При вовлечении в процесс плевры появляются сильные боли в грудной клетке, которые связаны с кашлем и дыханием. Важное значение в диагностике заболеваний органов дыхания у детей является рентгенологический метод.
Диагностика и лечение.
Диагностика основывается на данных анамнеза (совокупности сведений о развитии болезни), клинических проявлениях, результатах рентгенологического и лабораторных исследований. Важное значение в диагностике заболеваний органов дыхания у детей является рентгенологический метод.
При подтверждении диагноза пневмонии только врач назначает соответствующее лечение. В большинстве случаев оно проводится в стационаре. Для лечения пневмонии применяют антибиотики. Выбор медикамента зависит от вида микроорганизма, вызвавшего заболевание.
При лечении на дому нужно обеспечить достаточный питьевой режим, обычное питание. В комнате должно быть чисто и свежо, надо чаще проветривать. Горчичники и банки при пневмонии не рекомендуются, они не способствуют выздоровлению. Отхаркивающие препараты нужны при трудно отделяемой мокроте. Рассасывание пневмонии ускоряет дыхательная гимнастика и массаж грудной клетки, но они показаны только при нормализации температуры.
Восстановление кровотока в легких происходит через 1-2 месяца от начала болезни. Поэтому в этот период нужно отказаться от физических перегрузок и контактов с больными ОРВИ. Нельзя совсем изолировать ребенка, но стоит разумно ограничить число его контактов с больными. После перенесенной пневмонии участковый педиатр в течение 6 мес. наблюдает за состоянием здоровья ребенка. В системе диспансерного наблюдения будет контроль состояния организма другими специалистами (пульмонолог, иммунолог).
Профилактика: Особое внимание нужно уделять процедуре санации имеющихся очагов инфекции в носоглотке, так как даже небольшое воспаление может при отсутствии сопротивления организма быстро развиться в пневмонию. Кроме того, не стоит отказываться и от вакцинации (вакцина против гемофильной инфекции, пневмококка) детей, так как иммунный препарат бактериального происхождения может помочь организму ребенка научиться справляться с посторонними микробами. Летом часто болеющим детям необходимо проводить общий комплекс оздоровительных процедур.
Родителям необходимо всегда помнить: воспаление легких можно избежать, если следовать изложенным рекомендациям, внимательно и заботливо относиться к своим детям.
Главный внештатный специалист
детский по пульмонологии
Полянская Людмила Владимировна
Диагностика и лечение внебольничной пневмонии у детей Текст научной статьи по специальности «Клиническая медицина»
®
ребенка
На допомогу пед1атру / To Help the Pediatrician
I» vJ
i
УДК 616.24-002-053.21.5-08
КАРИМАЖАНОВ И.А., ИСКАНОВА Г.Х., ИСРАИЛОВА H.A.
Ташкентская медицинская академия, г. Ташкент, Республика Узбекистан
ДИАГНОСТИКА И ЛЕЧЕНИЕ ВНЕБОЛЬНИЧНОЙ ПНЕВМОНИИ
У ДЕТЕЙ
Резюме. На практике, особенно в амбулаторных условиях, серьезными проблемами педиатрии являются ранняя диагностика и рациональная терапия пневмонии у детей. Наиболее распространенными возбудителями при внебольничной пневмонии являются Streptococcus pneumoniae, Haemophilus influenzae и другие микроорганизмы, в том числе вирусы и грибы. Следует уточнить, что этиология заболеваний нижнего респираторного тракта резко отличается в разных возрастных группах. Самой частой причиной вне-больничной пневмонии (до 50 %) является S.pneumoniae, реже встречаются такие палочки, как Exoli, Klebsiella spp.neumoniae возрастает значимость Mycoplasma рneumoniae. Резистентность возбудителей инфекции к антибактериальным препаратам — нарастающая глобальная проблема.
Алгоритм диагностики внебольничной пневмонии включает фебрильную температуру продолжительностью > 3 дней, цианоз, одышку при отсутствии признаков бронхиальной обструкции, кашель. Тахипноэ является одним из лучших предикторов пневмонии у детей всех возрастов. При физикальном обследовании — наличие укорочения перкуторного звука в зоне поражения, бронхиальное или ослабленное дыхание, звучные мелкопузырчатые или крепитирующие хрипы. Для диагностики нетяжелых внебольничных пневмоний вполне достаточно ограничиться клиническими симптомами, рентгенографией легких, общим анализом крови.
Начальная антибиотикотерапия внебольничной пневмонии проводится эмпирическим путем. При лечении нетяжелых внебольничных пневмоний у детей от 2 мес. до 5 лет препаратом выбора является амоксициллин перорально. Макролиды — препараты выбора у детей от 5 до 16лет. При тяжелой пневмонии препаратами выбора являются амоксициллин/клавуланат, цефалоспорины II, III, IV поколения. В целом продолжительность антибиотикотерапии при внебольничной пневмонии, вызванной типичными бактериями, составляет 7—10 дней, атипичными бактериями — 10—14 дней. В реальной клинической практике при проведении антибактериальной терапии нередко наблюдаются ошибки, связанные с выбором препарата, пути введения, дозировки, режима применения, длительности курса. Ключевые слова: внебольничная пневмония, диагностика, антибактериальная терапия.
В настоящее время у врача общей практики особую актуальность имеет внебольничная пневмония (ВП) в связи с высокой распространенностью в детской популяции. На практике, особенно в амбулаторных условиях, серьезными проблемами являются ранняя диагностика и рациональная терапия пневмонии у детей. По данным Всемирной организации здравоохранения (ВОЗ), пневмония — главная причина детской смертности во всем мире. В частности среди причин летальности у детей до 5 лет на ее долю приходится 17,5 %, что ежегодно в мире составляет около 1,1 млн смертельных случаев [1, 3, 5].
Наиболее распространенными возбудителями при ВП являются Streptococcus pneumoniae,
Haemophilus influenzae и другие микроорганизмы, в том числе вирусы и грибы. Следует уточнить, что этиология заболеваний нижнего респираторного тракта резко отличается в разных возрастных группах. Самой частой причиной ВП (до 50 %) является S.pneumoniae, реже встречаются такие палочки,
Адрес для переписки с авторами: Каримджанов Ильхамджан Асамович E-mail: [email protected]
© Каримджанов И.А., Исканова Г.Х., Исраилова Н.А., 2016 © «Здоровье ребенка», 2016 © Заславский А.Ю., 2016
как Exoli, Klebsiella spp., C.trachomatis, Mycoplasma, Ureаplasma [3, 4].
У детей от 1 месяца жизни до 3 лет в этиологии внебольничной пневмонии возрастает роль респираторных вирусов, которые могут являться как самостоятельной причиной заболевания, так и создавать вирусно-бактериальные ассоциации [5, 11, 20]. Наиболее часто респираторные вирусы как самостоятельные этиологические факторы в развитии заболеваний нижних отделов респираторного тракта наблюдаются у детей в возрасте до 1 года. К 5 годам их этиологическая роль заметно снижается. Инфекции нижних отделов респираторного тракта и пневмонии у детей раннего возраста чаще вызывают риносинцитиальный вирус, вирус парагриппа 1-го и 3-го типов. Смешанная вирусная и бактериальная инфекция составляет 30—50 % в этиологии ВП у детей [5, 6, 10, 17].
Широкое использование вакцинации против пневмококковой инфекции снизило инфекционную заболеваемость [15]. Частота выделения пневмококка в качестве этиологического фактора пневмоний возрастает до значений, свойственных старшему возрасту, только после 6 месяцев жизни, а для гемофильной палочки данный уровень достигается лишь к концу второго года (35—45 % — для S.pneumoniae и 10 % — для H.influenzae) [10]. Однако актуальность таких возбудителей, как S.aureus, особенно methicillin-resistant S.aureus, S.pyogenes, K.pneumoniae и Exoli, которые вызывают тяжелые, в том числе и деструктивные пневмонии и летальность, остается высокой [4].
У детей старше 5 лет в этиологической структуре ВП наряду с S.pneumoniae возрастает значимость Mycoplasma pneumoniae. M.pneumoniae вместо клеточной стенки имеет трехслойную цитоплазмати-ческую мембрану, что обусловливает их резистентность к различным агентам, подавляющим синтез клеточной стенки, прежде всего к пенициллину и остальным ß-лактамам. Chlamydia — следующий по распространенности атипичный возбудитель ВП у детей [11, 19].
Итак, основными возбудителями ВП являются пневмококк, несколько реже — гемофильная палочка, у детей с 5 лет возрастает роль микоплазмы и хламидии. Резистентность возбудителей инфекции к антибактериальным препаратам (АБП) — нарастающая глобальная проблема. Высокий уровень резистентности и полирезистентности (утрата чувствительности сразу к нескольким АБП) наблюдается в основном у пациентов с хроническими заболеваниями, часто получающих антибиотики, и у детей, находящихся в закрытых коллективах (интернаты, дома ребенка) [5, 6].
Алгоритм диагностики при ВП складывается из общепринятой клинической симптоматики с использованием современных методов лаборатор-но-инструментальной диагностики [6]. Эксперты ВОЗ считают [25, 26], что в типичных случаях для пневмонии характерны: фебрильная температура
продолжительностью > 3 дней; цианоз и наличие одышки > 60 в 1 мин у детей до 2 мес., > 50 — в возрасте 2—12 мес., > 40 — у детей от 1 года до 5 лет и
> 30 — у детей старше 5 лет при отсутствии признаков бронхиальной обструкции; кашель. Тахипноэ является одним из лучших предикторов пневмонии у детей всех возрастов. Подсчет числа дыхательных движений ребенка желательно проводить при спокойном дыхании в течение 1 минуты. При физикальном обследовании больного выявляются укорочение перкуторного звука в зоне поражения, бронхиальное или ослабленное дыхание, звучные мелкопузырчатые или крепитирующие хрипы [10].
Золотым стандартом диагностики пневмонии остается рентгенография органов грудной клетки [23], позволяющая оценить размеры инфильтратив-ных изменений в легких и их распространенность, наличие или отсутствие плеврального выпота или деструкции легочной ткани.
Ранее в руководствах прежних лет по пневмонии очаговые, долевые, сегментарные инфильтратив-ные изменения в легочной ткани связывали с бактериальной инфекцией, а интерстициальные — с вирусной. Наблюдения последних лет показали бесперспективность использования рентгенологического метода для ориентировочной этиологической диагностики болезни, корректировки лечения [12].
При неосложненных ВП, с хорошей положительной динамикой течения болезни нет необходимости проведения контрольной рентгенографии сразу после окончания курса антибактериальной терапии (АБТ). Контрольное рентгенологическое исследование целесообразно проводить не ранее 4—5 недель от начала заболевания. При осложненных пневмониях динамический контроль проводят при наличии прогрессирования симптомов поражения легких и перед выпиской больного из стационара [10].
В диагностике ВП бактериальной этиологии ограниченное использование имеет подсчет количества лейкоцитов и их формулы [18]. Лейкоцитоз
> 10—12 • 109/л и сдвиг лейкоформулы влево (> 10 % палочкоядерных нейтрофилов) указывают на высокую вероятность бактериальной инфекции. Исследованиями установлено, что у 93 % детей с ВП и количеством лейкоцитов более 20 000 (> 20 • 109/л после антибиотикотерапии) наблюдалось улучшение показателей по сравнению с 50 % больных с ВП и числом лейкоцитов менее 10 000 (10 • 109/л) [24].
Для диагностики нетяжелых ВП вполне достаточно ограничиться клиническими симптомами, рентгенографией легких, общим анализом крови. Диагноз пневмонии является достоверным при наличии инфильтративной тени на рентгенограмме легких в сочетании хотя бы с двумя из нижеперечисленных клинико-лабораторных признаков: фе-брильная температура, кашель, аускультативные признаки пневмонии, лейкоцитоз > 10—12 • 109/л и/или палочкоядерный сдвиг лейкоформулы > 10 %.
Диагностические методы при тяжелой пневмонии: определение активности печеночных ферментов, уровня креатинина и мочевины, показателя С-реактивного белка, концентрации прокальци-тонина (ПКТ), которая коррелирует со степенью тяжести бактериемии и используется в качестве прогноза течения болезни, кислотно-щелочного состояния и электролитов крови, электрокардиография, верификация причинно-значимого возбудителя путем посева крови, микробиологическое исследование мокроты или секрета из верхних дыхательных путей. Для уточнения в этиологии заболевания атипичных возбудителей используются молекулярные (полимеразная цепная реакция) и серологические методы исследования.
Нетяжелая ВП лечится в амбулаторных условиях. Показаниями для госпитализации детей являются: возраст ребенка менее 2 месяцев вне зависимости от тяжести и распространенности процесса, дети до 3 лет при долевом характере поражения легких, возраст ребенка до 5 лет при поражении более чем одной доли легкого, дети с отягощенным пре-морбидным фоном: тяжелая энцефалопатия любого генеза, врожденные пороки развития, хронические заболевания бронхолегочной и сердечно-сосудистой систем, заболевания почек, сахарный диабет, новообразования, иммунодефицитные состояния, дети из социально неблагополучных семей, с плохими социально-бытовыми условиями, дети с осложненными формами пневмонии, при отсутствии положительной динамики в течение 48—72 часов после эмпирической антибактериальной терапии в амбулаторных условиях.
Начальная антибиотикотерапия ВП проводится эмпирическим путем, так как этиологический патоген в редких случаях известен при установлении диагноза [6, 17]. Выбор АБТ в каждом случае ВП проводится индивидуально, с учетом природной активности препаратов в отношении возбудителя и их возможной приобретенной резистентности, тяжести и течения заболевания, наличия у пациента противопоказаний к использованию тех или иных антибиотиков. Принципы эмпирической терапии: раннее назначение АБП с учетом наиболее вероятного возбудителя и его чувствительности в регионе, возраста больного, наличие фоновых заболеваний, токсичность и переносимость АБП для конкретного пациента [9, 20].
При лечении нетяжелых ВП у детей от 2 мес. до 5 лет препаратом выбора является (табл. 1) амок-сициллин перорально, если ребенок в течение по-
следних 3 месяцев получал антибактериальную терапию — амоксициллин + клавуланат. Проведенные доказательные исследования показали, что применение амоксициллина перорально даже при тяжелой неосложненной ВП у детей не уступает по эффективности бензилпенициллину или ампициллину, введенному внутривенно [20]. В связи с этим у всех детей с ВП, не имеющих показаний к госпитализации, а также у госпитализированных детей со среднетяжелой ВП целесообразно использование пероральной АБТ [16, 20]. При тяжелой внебольничной пневмонии АБП назначается парентерально или в виде ступенчатой терапии — двухэтапное применение антибиотиков: переход с парентерального введения на пероральный прием после улучшения состояния пациента (обычно через 2—3 дня после начала лечения) [3, 7]. Это приводит к уменьшению стоимости лечения и сокращению сроков пребывания в стационаре при сохранении высокой эффективности [1, 4, 7].
Препаратами альтернативной группы являются цефалоспорины II поколения (цефуроксима аксе-тил) или макролиды. Макролиды и цефалоспорины могут быть использованы у пациентов с аллергией на пенициллин. В настоящее время макролиды являются препаратами выбора у детей от 5 до 16 лет, так как сохраняют высокую активность в отношении 8.рпвишотав, М.рпвишотав и С.рпвишота [6, 20].
Препаратами выбора для больных с тяжелой пневмонией, требующей госпитализации, являются амоксициллин + клавуланат (внутривенно — в/в) или цефалоспорины II поколения. Альтернативными антибиотиками являются цефалоспорины III или IV поколения. Цефтриаксон и цефотаксим (цефалоспорины III поколения) сохраняют высокую чувствительность по отношению к пневмококку и гемофильной палочке — резистентные формы не превышают 2 % [8]. Рекомендованные дозы, режимы введения представлены в табл. 2.
Длительность антибактериальной терапии зависит от тяжести и течения болезни, а также наличия фоновых заболеваний [5, 20]. Критерием прекращения курса антибактериальной терапии при лечении нетяжелой ВП является клиническое выздоровление, даже при сохранении остаточных изменений на рентгенограмме. В целом продолжительность антибиотикотерапии при ВП, вызванной типичными бактериями, составляет 7—10 дней, атипичными бактериями — 10—14 дней [1, 5, 20, 23]. В динамике через 24—48 часов должна быть оценена эффектив-
Таблица 1. Антибиотики для лечения пневмонии у детей
Тяжесть пневмонии Препараты выбора Альтернативные препараты
Нетяжелая пневмония Амоксициллин, амоксициллин + клавуланат Цефалоспорины II поколения, макролиды
Тяжелая пневмония Амоксициллин + клавуланат или цефалоспорины II, III поколения Цефалоспорины III или IV поколения отдельно или в комбинации с аминогликозидом, карбапе-немы, гликопептиды
ность эмпирически назначенной терапии [17]. Не следует отменять антибиотик на ранних сроках (на 3-4-й день), так как при этом не достигается эра-дикация возбудителей, потенцируется развитие антибиотикорезистентных штаммов. Однако исследования последних лет показали возможность сокращения длительности АБТ при ВП у детей в 1,5—2 раза (с 9-11-х до 5-6-х сут.) под контролем уровня прокальцитонина крови. Это позволяет без
снижения эффективности сократить потребление АБП, сроки госпитализации, уменьшить число нежелательных лекарственных явлений, а также способствует сдерживанию роста резистентности бактерий. Определение уровня ПКТ крови можно проводить у всех госпитализированных детей с ВП [5, 21].
Несмотря на большое число опубликованных работ по вопросам диагностики и лечения ВП, а
Таблица 2. Антибиотики, наиболее часто применяющиеся у детей с ВП, пути и кратность их введения
Антибактериальный препарат Доза Путь введения Кратность введения
Пенициллины
Амоксициллин 25-50 мг/кг. Детям старше 12 лет — 0,25-0,5 г каждые 8 ч Внутрь 3 раза в сутки
Амоксициллин + клаву-ланат 20-40 мг/кг (по амоксициллину). Детям старше 12 лет при нетяжелой пневмонии — по 0,5 г каждые 8 ч или по 1 г (по амоксициллину) каждые 12 ч Внутрь 2-3 раза в сутки
Амоксициллин + клаву-ланат 30 мг/кг массы тела (по амоксициллину). Детям старше 12 лет — по 1 г (по амоксициллину) каждые 8 или 6 ч В/в 2-3 раза в сутки
Цефалоспорины II поколения
Цефуроксим натрия 50-100 мг/кг. Детям старше 12 лет — 0,75-1,5 г каждые 8 ч Внутримышечно (в/м), в/в 3 раза в сутки
Цефуроксима аксетил 20-30 мг/кг. Детям старше 12 лет — 0,25-0,5 г каждые 12 ч Внутрь 2 раза в сутки
Цефотаксим 50-100 мг/кг. Детям старше 12 лет — 2 г каждые 8-12 ч В/м,в/в 2-3 раза в сутки
Цефтриаксон 50-80 мг/кг. Детям старше 12 лет — 1-2 г 1 раз в сутки В/м,в/в 1 раз в сутки
Цефтазидим 50-100 мг/кг. Детям старше 12 лет — 2 г каждые 8 ч В/м,в/в 2-3 раза в сутки
Цефалоспорины IV поколения
Цефепим 100-150 мг/кг. Детям старше 12 лет — 1-2 г каждые 8-12 ч В/в 2-3 раза в сутки
Карбапенемы
Меропенем 30-60 мг/кг. Детям старше 12 лет 1 г каждые 8 ч В/в 3 раза в сутки
Гликопептиды
Ванкомицин 40 мг/кг. Детям старше 12 лет — 1 г каждые 12 ч В/в 3-4 раза в сутки
Оксазолидиноны
Линезолид 10 мг/кг В/м,в/в 3 раза в сутки
Аминогликозиды
Амикацин 15-30 мг/кг В/м,в/в 2 раза в сутки
Нетилмицин 5 мг/кг В/м,в/в 2 раза в сутки
Макролиды
Спирамицин 15 тыс. Ед/кг. Детям старше 12 лет — 500 тыс. Ед каждые 12 ч Внутрь 2 раза в сутки
Рокситромицин 5-8 мг/кг. Детям старше 12 лет — 0,25-0,5 г каждые 12 ч Внутрь 2 раза в сутки
Азитромицин 10 мг/кг Внутрь 1 раз в сутки
Джозамицин 30-50 мг/кг/сут Внутрь 3 раза в сутки
также организацию и проведение многочисленных образовательных мероприятий по использованию антибактериальных препаратов, в реальной клинической практике при проведении АБТ нередко наблюдаются ошибки, связанные с выбором препарата, пути введения, дозировки, режима применения, длительности курса. Типичными ошибками при проведении АБТ у детей с ВП являются назначение гентамицина, ампициллина, хотя аминогли-козиды неактивны в отношении пневомококков, а ампициллин низко биодоступен при пероральном приеме, использование ко-тримоксазола и фторхи-нолонов при высокой резистентности патогенов и противопоказании назначения у детей до 18 лет.
Необоснованный отказ от использования амок-сициллина при пневмонии, вызванной пневмококками, назначение антигистаминных и противогрибковых препаратов при отсутствии данных доказательной эффективности, применение парентерально АБП при среднетяжелых ВП при доказанной эффективности их перорального приема, а также частая смена и продолжение АБТ вплоть до исчезновения рентгенологических и лабораторных изменений приводят к снижению эффективности лечения и нежелательным реакциям [6, 17].
Современные рекомендации по лечению ВП предлагают ряд мероприятий для предотвращения заболевания. Они включают в себя частое мытье рук, исключение табачного дыма, грудное вскармливание, уменьшение контакта с другими детьми, иммунизацию пневмококковой конъюгированной вакциной, разрешенной для профилактики инва-зивных пневмококковых заболеваний, а также иммунизацию против других потенциальных причин пневмонии, в том числе гриппа, H.influenzae типа B, коклюша, ветряной оспы и кори у детей [15, 20].
Конфликт интересов. Авторы заявляют об отсутствии конфликта интересов.
Список литературы
1. Абатуров А.Е., Герасименко О.Н. Применение цефпо-доксима проксетила при лечении внебольничных пневмоний у часто болеющих детей раннего возраста // Совр. педиатрия. — 2008. — № 2(19). — С. 26-31.
2. Внебольничная пневмония у взрослых: практические рекомендации по диагностике, лечению и профилактике: Пособие для врачей/ Чучалин А.Г., Синопальников А.И., Козлов Р.С. и др. — М, 2010. — 106 с.
3. Внебольничная пневмония у детей: распространенность, диагностика, лечение, профилактика. Научно-практическая программа. — М.: Оригинал-макет, 2010. — 64с.
4. ВОЗ. Информационный бюллетень № 331 (ноябрь 2013 г.). — URL: http://www.who.int/mediacentre/factsheets/fs331/ ru/
5. Геппе H.A., Малахов А.Б., Волков И.К. и др. К вопросу о дальнейшем развитии научно-практической программы по вне-больничной пневмонии у детей // Рус. мед. журн. — 2014. — Т. 22, № 3. — С. 188-193.
6. Геппе Н.А., Розинова Н.Н., Козлова Н.В. и др. Рациональная антибактериальная терапия при внебольничной пневмонии у детей//Клин. неотл. пед. — 2015. — Т. 1, № 1. — С. 24.
7. Каримджанов И.А., Исканова Г.Х., Исраилова Н.А. Ступенчатая терапия внебольничной пневмонии у детей// Здоровье ребенка. — 2014. — № 3. — С. 70-73.
8. Козлов Р.С., Сивая О.В., Кречикова О.И. и др. Динамика резистентности Streptococcus pneumoniae к антибиотикам в России за период 1999—2009 гг. Результаты многоцентрового проспективного исследования ПеГАС//Клин. микробиол. антимикроб. химиотер. — 2010. — № 12(4). — С. 329-341.
9. Козлов Р. С., Чагарян А.Н., Козлова Л.В., Муравьев А.А. Серологическая характеристика и чувствительность к антибиотикам пневмококков, выделенных у детей в возрасте до 5 лет в отдельных регионах Российской Федерации // Клин. микробиол. и антимикроб. химиотер. — 2011. — Т. 13, № 2. — С. 177-187.
10. Самсыгина Г.А. Инфекции респираторного тракта у детей раннего возраста. — М.: Миклош, 2006. — 279 с.
11. Синопальников А.И. Атипичная пневмония // Русский медицинский журнал. — 2002. — Т. 10, № 23. — С. 1080-1085.
12. Спичак Т.В., Ким С.С., Катосова Л.К. Критерии диагностики и соответствие лечения внебольничных пневмоний у детей современным стандартам // Вопросы диагностики в педиатрии. — 2010. — Т. 2, № 6. — С. 31-34.
13. Таточенко В.К. Клинические рекомендации // Педиатрия (Пневмония у детей) / Под ред. А.А. Баранова. — М.: ГЭОТАР-Медиа, 2005. — 28 с.
14. Black R.E., Cousens S., Johnson H.L. et al.; Child Health Epidemiology Reference Group of WHO and UNICEF. Global, regional, and national causes of child mortality in 2008: a systematic analysis // Lancet. — 2010. — № 375(9730). — Р. 1969-1987.
15. Black S., Shinefield H., Baxter R. et al. Postlicensure surveillance for pneumococcal invasive disease after use of heptavalentpneumococcal conjugate vaccine in Northern California Kaiser Perma-nente//Pediatr. Infect. Dis. J. — 2004. — № 23(6). — Р. 485-489.
16. Bradley J.S., Byington C.L., Shah S.S. et al. The management of community-acquired pneumonia in infants and children older than 3 months of age: clinical practice guidelines by the Pediatric Infectious Diseases Society and the Infectious Diseases Society of America // Clin. Infect. Dis. — 2011. — Vol. 53, № 7. — P. e25-e76.
17. Cincinnati Children’s Hospital Medical Center. Evidence-based care guideline. Community acquired pneumonia in children 60 days through 17 years of age. — http://www.cincinnatichildrens. org/service/j/andersoncenter/evidence-based-care/community-ac-quired-pneumonia. Accessed February 14, 2012.
18. Esposito S., Patria M.F., Tagliabue C. et al. CAP in children // European Respiratory Monograph 63: Community-Acquired Pneumonia / Ed. by J. Chalmers, M. Pletz, S. Aliberti. — 2014. — P. 130-139.
19. Jadavji T., Law B., Lebel M.H., Kennedy W.A., Gold R.., Wang E.E. A practical guide for the diagnosis and treatment of pediatric pneumonia // CMAJ. — 1997. — № 156(5). — S703-S711.
20. Kimberly S.S., Burton L.H., Christa M.G. Community aguired pneumonia in children // Am. Fam. Physician. — 2012. — № 86(7). — Р. 661-667.
21. Korppi M. Non-specific host response markers in the differentiation between pneumococcal and viral pneumonia: what is the most accurate combination?//Pediatr. Int. — 2004. — № 46(5). — Р. 545-550.
22. Kumar S., Wang L., Fan J. et al. Detection of11 common viral and bacterial pathogens causing community-acquired pneumonia or sepsis in asymptomatic patients by using a multiplex reverse transcrip-tion-PCR assay with manual (enzyme hybridization) or automated (electronic microarray) detection // J. Clin. Microbiol. — 2008. — № 46(9). — P. 3063-3072.
23. Michelow I.C., Olsen K., Lozano J. et al. Epidemiology and clinical characteristics of community-acquired pneumonia in hospitalized children//Pediatrics. — 2004. — № 113(4). — Р. 701-707.
24. Shuttleworth D.B., Charney E. Leukocyte count in childhood pneumonia //Am. J. Dis. Child. — 1971. — № 122(5). — Р. 393-396.
25. Swingler G.H., Hussey G.D., Zwarenstein M. Randomised controlled trial of clinical outcome after chest radiograph in ambulatory acute lower respiratory infection in children //Lancet. — 1998. — № 351(9100). — Р. 404-408.
26. World Health Organization. The Management of Acute Respiratory Infections in Children: Practical Guidelines for Outpatient Care. — Geneva, Switzerland: World Health Organization; 1995.
Получено 27.01.16 ■
Кар1мджанов I.A., 1сканова Г.Х., !сра!лова H.A. Ташкентська мелична акалем!я, м. Ташкент, Республика Узбекистан
Д1АГНОСТИКА ТА ЛкУВАННЯ ПОЗАЛкАРНЯНОТ ПНЕВМОНП У Д1ТЕЙ
Резюме.в пневмонп у дiтей рiзного вiку. При фiзикальному обстеженнi — на-явнiсть укорочення перкуторного звуку в зош ураження, бронхiальне або ослаблене дихання, звучнi дрiбнопухир-част або крепiтувальнi хрипи. Для дiагностики нетяжких позалiкарняних пневмонiй цiлком достатньо обмежитися клшчними симптомами, рентгенографiею легень, загаль-ним аналiзом кровi.
Початкова антибiотикотерапiя позалiкарняно’i пневмонп проводиться емтричним шляхом. При лiкуваннi нетяжких позалшарняних пневмонiй у дiтей вщ 2 мiс. до 5 рошв препаратом вибору е амоксицилiн перорально. Макролiди — препарати вибору у дней вiд 5 до 16 ротв. При тяжкiй пневмонп препаратами вибору е амоксици-лiн/клавуланат, цефалоспорини II, III, IV поколiння. У цшому тривалiсть антибiотикотерапii при позалшарнянш пневмонп, викликанiй типовими бактерiями, становить 7—10 дшв, атиповими бактерiями — 10—14 дшв. У реаль-нш клiнiчнiй практицi при проведеннi антибактерiальноi терапи нерiдко спостерiгаються помилки, пов’язаш з ви-бором препарату, шляху введення, дозування, режиму за-стосування, тривалостi курсу.
Kro40Bi слова: позалiкарняна пневмонiя, дiагностика, антибактерiальна терапiя.
Karymdzhanov I.A., Iskanova H.Kh., Israilova N.A.
Tashkent Medical Academy, Tashkent, Republic of Uzbekistan
DIAGNOSIS AND TREATMENT OF COMMUNITY-ACQUIRED PNEUMONIA IN CHILDREN
Summary. In practice, especially in the outpatient setting, serious problems of pediatrics are early diagnosis and rational therapy of pneumonia in children. The most common pathogens in community-acquired pneumonia are Streptococcus pneumoniae, Haemophilus influenzae and other microorganisms, including viruses and fungi. It should be clarified that the etiology of diseases of the lower respiratory tract is very different in various age groups. The most common cause of the community-acquired pneumonia (up to 50 %) is S.pneumoniae, such bacilli as E.coli, Klebsiella spp., C.trachomatis, Mycoplasma, Ureaplasma are more rare. In children older than 5 years, in the etiological structure of the community-acquired pneumonia, along with S.pneumoniae, the importance of Mycoplasma pneumoniae are increasing. The resistance of pathogens to antibacterial therapy — the growing global problem.
Algorithm for the diagnosis of community-acquired pneumonia includes febrile temperature lasting > 3 days, cyanosis, dyspnea in the absence of signs of bronchial obstruction, cough. Tachypnae is one of the best pneumonia predictors in children of all ages. Physical examination reveals the presence of dullness on percussion in the affected area, the bronchial or diminished breath sounds, crackles or wheezing. For the diagnosis of moderate community-acquired pneumonia, it is enough to use clinical symptoms, X-ray of the lungs, common blood test.
The initial antibiotic therapy of community-acquired pneumonia is carried out empirically. In the treatment of severe community-acquired pneumonia in children from 2 months to 5 years, the drug of choice is amoxicillin orally. Macrolides are the drugs of choice for children aged 5 to 16 years. In severe pneumonia, drugs of choice are amoxicillin clavulanate, 2nd— 4th generation cephalosporins. In general, the duration of antibiotic therapy in the community-acquired pneumonia caused by typical bacteria is 7—10 days, by atypical bacteria — 10—14 days. In the real clinical practice, the errors associated with the choice of drug, route of administration, dosage, regimen of application, length of treatment are frequent during antibacterial therapy.
Key words: community-acquired pneumonia, diagnosis, antibacterial therapy.
Пневмония: симптомы и лечение. Лечение пневмонии в Рязани
Болезнь иногда возникает как следствие затяжной аллергии или сильной травмы грудной клетки, из-за отравления токсичными веществами, а также ионизирующего излучения.
Классификация пневмонии
Помимо характера возбудителя болезни, пневмония классифицируется по объемам поражения легких. Выделяется:
очаговая пневмония. Чаще всего она сопровождается таким признаком, как сухой кашель, и развивается на фоне вирусного заболевания. Сопровождается мокротой, болью в груди, а главное — четким очагом воспаления. О лечении здесь также говорит врач; односторонняя пневмония. Поражает только одно из легких. Опасна тем, что в первое время может протекать бессимптомно, постепенно распространяясь и на другую часть органа; двустороннее воспаление легких. Название говорит само за себя и затрагивает все доли легких; пневмония крупозная. Дает четкую клиническую картину. Признаками пневмонии этого вида являются высокая температура, доходящая до 40 градусов, сильный болевой синдром, мокрота приобретает характерный ярко желтый или оранжевый оттенок; воспаление долевых областей легкого. Легкие делятся на доли. Пневмония задевает не весь орган целиком, а лишь малую его часть. Здесь также внимательно прислушиваемся к симптомам организма, чтобы не запустить болезнь.
Во всех случаях точный диагноз и ход лечения пневмонии ставит специалист.
Как распознать симптомы пневмонии
Прежде всего стоит знать, что эта болезнь коварна. В начале своего развития она схожа с простудой или гриппом, поэтому так сложно пропустить первые «звоночки» и симптомы.
В зависимости от того, какой вид пневмонии поразил организм, отличаются и признаки пневмонии. Вирусная пневмония сопровождается:
- сухим кашлем;
- головной болью;
- высокой температурой;
- болью в мышцах;
- быстрой утомляемостью;
- лихорадкой.
Прогрессируя, болезнь приводит к тому, что признаки, такие как, кашель, температура, лихорадка становятся все сильнее, появляются характерные боли в грудной клетке.
Бактериальную пневмонию позволят определить такие симптомы, как:
- повышенное потоотделение;
- одышка;
- частый пульс;
- тяжелое дыхание;
- синеватый оттенок губ и ногтей.
Кроме того, симптомами могут быть:
- кровянистые выделения при кашле;
- мокрота зелено-коричневого цвета;
- тошнота и рвота с ощущениями нехватки воздуха;
- отсутствие аппетита и общая вялость.
Симптоматика пневмонии у детей
В раннем детском возрасте ход развития пневмонии отличается. Вид лечения тоже. Возникает она не только вследствие переохлаждения организма, но и из-за пороков развития, попадания в дыхательные пути инородного предмета, частой аспирации при срыгивании. Стоит обратиться к специалисту, когда вы заметили такие признаки, как:
- повышенную утомляемость у ребенка;
- сонливость и апатию;
- отсутствие аппетита;
- учащенное дыхание;
- беспричинный частый плач.
В возрасте от семи лет и старше симптомы пневмонии сходны со взрослыми и характеризуются высокой температурой, слабостью, сильным потоотделением.
Кто находится в зоне риска?
Болезнь быстрей всего поражает детский незащищенный организм, еще не выработавший иммунитет к вирусам и неустойчивый к лечению. Поэтому наиболее опасна пневмония для детей в возрасте до двух лет. Вторыми в зону риска входят дети от 2 до 7 лет. Также туда попадают взрослые старше 65 лет и лица с ярко выраженным ослабленным иммунитетом, перенесшие другие инфекционные заболевания.
Внимательно относиться к первым признакам заболевания пневмонии стоит людям:
- больным диабетом;
- ВИЧ-инфицированным;
- больным астмой;
- страдающим сердечной недостаточностью;
- злоупотребляющим алкоголем и сигаретами.
В каждом отдельном случае назначается свой ход лечения.
Лечение пневмонии: от дома до стационара
В первую очередь отметим, что несмотря на всю тяжесть болезни, она излечима в большинстве случаев.
Главное — вовремя поставить диагноз и обратиться к врачу. Первым шагом к выздоровлению станет определение вида пневмонии с помощью рентгенографии грудной клетки.
В перечень анализов войдут:
- общий анализ мочи и крови;
- анализ мокроты.
В зависимости от результатов анализов будет подобран курс лечения пневмонии. Если организм поразил вирус, справиться помогут противовирусные препараты. Если болезнь развивалась на фоне стафилококка или из-за гемофильных бактерий, подключаются антибиотики.
В любом случае самолечение при данном заболевании невозможно и при первых же настораживающих признаках необходимо обратиться в больницу. При правильном лечении полное выздоровление наступает в течение двух недель.
Как спастись от пневомнии?
Не зря говорят: «Береженного Бог бережет». Первое, что можно сделать, чтобы уберечь себя и близких — это привиться. Нередко пневмонией считают последствия гриппа. Поэтому в эпидемиологический сезон лучше сделать прививку от гриппа. Не лишним будет обеспечить себя вакцинацией с помощью пневмококковой и гемофильной вакцины. Прививки против коклюша и кори тоже помогают развить иммунитет от пневмонии.
Повысить иммунитет и избежать риска заболевания пневмонией помогут:
- здоровый образ жизни;
- закаливание;
- полноценное правильное питание.
SOS: опасность заразиться пневмонией
Болезнь передается воздушно-капельным путем, особенно если организм ослаблен и иммунитет низкий. Возбудителями могут стать стафилококк, кишечная палочка, стрептококк, гемофильная палочка. Она развивается, если назначено неправильное лечение бронхита или гриппа, а также любого другого респираторного заболевания, в том числе обычного ОРЗ.
За последнее время болезнь адаптировалась и не всегда сразу дает о себе знать. Нередко признаком становится просто общая усталость и сонливость, а также боль в груди без характерного кашля и повышенной температуры.
Необходимо настроиться, что даже при таком диагнозе госпитализация обязательна. Лечение пневмонии в домашних условиях приведет к более серьезным осложнениям. Помимо этого, болезнь заразна и, находясь дома, пациент несет угрозу окружающим.
Важно понять, что опасно не столько заболевание, сколько последствия пневмонии. Поэтому главное — не запустить и вовремя остановить ход ее развития.
В худших случаях она приведет к гангрене или отеку легких, сепсису, менингиту, абсцессу. В самых сложных случаях пациенту без лечения грозит летальный исход.
Пневмония у детей: симптомы, разновидности и лечение
Любая мама будет переживать, если у ее малыша диагностируют пневмонию. К счастью, при правильном лечении эта болезнь уже не так опасна, как несколько десятков лет назад. Сейчас у большинства маленьких детей она успешно лечится.
Что собой представляет пневмония? На какие симптомы пневмонии у детей нужно ориентироваться? Прочитав эту статью, вы узнаете о разновидностях пневмонии, вариантах ее лечения, подходящих для маленьких детей, и способах профилактики пневмонии.
Что такое пневмония?
Пневмония – это инфекционное заболевание верхних отделов груди, которое затрудняет дыхание или вызывает дискомфорт у ребенка при дыхании. При этом заболевании воспаляются воздухоносные мешочки (альвеолы) в легких и нарушается их основная функция – обогащение крови кислородом.
В тяжелых случаях некоторые альвеолы заполняются жидкостью, которая вырабатывается в процессе борьбы организма малыша с инфекцией.
Какие симптомы пневмонии у детей?
Для своевременной диагностики и правильного лечения очень важно вовремя распознать симптомы пневмонии.
Если вам кажется, что малыш заболел пневмонией, сразу же обращайтесь к врачу. Симптомы пневмонии у детей могут быть следующие:
Кашель, особенно в сочетании с любым из нижеперечисленных симптомов.
Высокая температура.
Потливость, озноб, покраснение кожи.
Бледность.
Учащенное или затрудненное дыхание.
Хрипы, в том числе дистанционные.
Более частый плач.
Потеря аппетита.
Упадок сил, вялость.
Боль в груди, особенно во время кашля и глубоких вдохов.
А также признаки дыхательной недостаточности:
Втягивание груди в районе ребер и грудины при дыхании.
Напряжение крыльев носа.
Посинение губ или ногтей (цианоз — признак нехватки кислорода в крови).
Причины и диагностика пневмонии
Пневмонию, как правило, вызывает вирус или бактерия, реже грибок или паразиты.
Иногда пневмония может быть спровоцирована сочетанием факторов. Например, вирус ослабляет иммунную систему малыша, а легкие затем атакует бактериальная инфекция.
Чаще всего у детей встречаются следующие разновидности пневмонии:
Вирусная пневмония. Эта разновидность пневмонии наблюдается у маленьких детей чаще всего. Она развивается, когда вирусная инфекция верхних дыхательных путей (ОРВИ, грипп) «опускается» в легкие. Симптомы вирусной пневмонии проявляются постепенно и зачастую не бывают такими выраженными, как при бактериальной пневмонии.
Бактериальная пневмония. Причиной инфекции легких также могут стать бактерии. При этой разновидности пневмонии симптомы проявляются резко, а болезнь начинается с внезапного повышения температуры и учащенного дыхания.
Точную причину пневмонии у малыша может определить только врач, поэтому крайне важно проверить его на наличие всех вероятных симптомов.
Диагностика пневмонии обычно выполняется при осмотре, но для уточнения информации о состоянии ребенка может потребоваться флюорография или анализ крови.
Пневмония у детей: лечение
Лечение пневмонии зависит от конкретной ее разновидности, поэтому необходимо показать ребенка врачу как можно раньше.
Чаще всего лечение пневмонии проводится на дому, но в некоторых случаях, особенно при осложнениях, ребенка могут положить в больницу.
Бактериальная пневмония лечится антибиотиками, а вирусная обычно проходит сама собой через несколько дней без специального лечения (нужно только побольше отдыхать, пить много жидкости и принимать назначенное врачом жаропонижающее средство).
Причину детской пневмонии иногда бывает сложно определить, поэтому педиатры часто назначают антибиотики на всякий случай.
При приеме антибиотиков неукоснительно соблюдайте рекомендации врача и проследите за тем, чтобы ребенок принял весь курс. Нельзя прекращать прием антибиотиков только потому, что ребенку стало лучше.
Не рекомендуется давать при пневмонии бронхолитические средства от кашля, в частности с содержанием кодеина или декстрометорфана, так как кашель помогает малышу вывести из легких жидкость, образовавшуюся в результате инфекции.
Следите за тем, чтобы ребенок побольше отдыхал и пил много жидкости. Наблюдайте за его состоянием – при появлении признаков ухудшения или дальнейшего распространения инфекции нужно сразу же вести ребенка к врачу.
Когда нужно вести ребенка на повторный прием
Вот симптомы ухудшения состояния при пневмонии:
Высокая температура не спадает несколько дней даже с антибиотиками.
Ребенку трудно дышать.
Нарастает интоксикация, вялость, появляется рвота
Симптомы распространения инфекции на другие органы: боль в области шеи, покраснение или опухание суставов, рвота.
Сколько длится пневмония?
Улучшение состояния малыша зависит от многих факторов, к примеру разновидности пневмонии и тяжести инфекции.
При надлежащем лечении симптомы пневмонии у детей могут пройти за одну-две недели, хотя кашлять малыш будет еще несколько недель. Учтите, что при тяжелом течении болезни восстановление от пневмонии протекает дольше.
Заразна ли пневмония?
Хотя сама по себе пневмония не заразна, вызывающие ее вирусы и бактерии могут передаваться от человека к человеку.
Инфекция, которая вызывает пневмонию, может передаваться воздушно-капельным путем.
Также инфекция может передаваться через кружки и другие предметы, поэтому не разрешайте никому, особенно другим детям, пить из кружки или бутылочки малыша, есть с его тарелки или пользоваться его ложкой и не разрешайте малышу пользоваться чужими столовыми приборами.
Распространено ошибочное мнение, что пневмонией можно заболеть от холодного ветра или если одеться не по погоде, хотя такие инфекции действительно чаще встречаются в холодное время года. На самом деле это связано с тем, что осенью, зимой и ранней весной дети больше времени проводят в помещении и чаще взаимодействуют друг с другом, что увеличивает вероятность распространения инфекции.
Как уберечь малыша от пневмонии
Полностью исключить вероятность того, что ребенок заболеет пневмонией, нельзя, но можно снизить риск заболевания.
Вот несколько способов профилактики пневмонии у детей:
Обязательно сделайте малышу прививку от пневмококковой инфекции. Часто причиной бактериальной пневмонии становится пневмококковая инфекция. Специалисты рекомендуют делать прививку от этих возбудителей всем детям младше 2 лет
Малышу нужно сделать прививки от опасных детских заболеваний. В набор обязательных прививок входят множество вакцин от возбудителей вирусной пневмонии. К ним относятся различные разновидности гриппа, корь, коклюш и ветряная оспа. Поэтому очень важно придерживаться рекомендованного врачом графика вакцинации. У новорожденных и совсем маленьких детей еще не сделаны все нужные прививки, поэтому следите за тем, чтобы они не контактировали с теми, у кого могут быть такие заболевания.
Следите за тем, чтобы ребенок не контактировал с больными людьми. Рекомендуется держать малыша подальше от взрослых или других детей, у которых есть симптомы инфекции верхних дыхательных путей: заложенный нос, насморк, кашель или боль в горле.
Следите за тем, чтобы все члены семьи и люди, контактирующие с ребенком, регулярно мыли руки. Гигиена – важная составляющая режима профилактики пневмонии у малыша. Прежде всего, нужно регулярно мыть руки и следить за тем, чтобы это делали все домашние, потому что часто люди дотрагиваются до глаз, рта и носа, сами того не замечая.
ЧАСТО ЗАДАВАЕМЫЕ ВОПРОСЫ
- Как проявляются симптомы пневмонии у детей?Высокая температура, затрудненное дыхание, кашель, отсутствие аппетита, упадок сил – все это может свидетельствовать о пневмонии. При появлении каких-либо из этих симптомов немедленно обратитесь к врачу.
- Сколько может продолжаться пневмония у ребенка?
Пневмония начинает идти на спад через неделю-две, хотя в тяжелых случаях ее симптомы продолжаются дольше.
- Как лечить пневмонию у детей в домашних условиях?
Только врач может назначить нужное лечение. Помимо назначенного лечения, ребенок должен больше отдыхать и пить много жидкости.
Родителям неизбежно приходится иметь дело с болезнями ребенка, но в случае такого серьезного заболевания, как пневмония, беспокойство более чем оправданно.
Надеемся, если вы будете больше знать об этом заболевании и эффективных современных методах лечения, вы будете меньше волноваться и сможете быстрее распознать его симптомы, чтобы врач смог назначить самое подходящее лечение для малыша.
В большинстве случаев состояние малыша быстро придет в норму, и вы снова сможете погрузиться в более приятные хлопоты родительства.
К этим хлопотам, конечно, относится и смена подгузников. Нужно подобрать малышу подходящий подгузник, чтобы ему было удобно и чтобы подгузник не протекал.
С помощью таблицы размеров подгузников по весу вы сможете подобрать самые комфортные подгузники для новорожденного малыша или тоддлера. Сэкономить на необходимых покупках помогут скидки и специальные предложения.
Пневмонию можно лечить в домашних условиях
Пневмония является одной из основных причин смерти детей в возрасте до пяти лет во всем мире. Ежеминутно почти четыре ребенка умирает от пневмонии. Около 60% случаев заболевания пневмонией в развивающихся странах вызваны бактериями и могут излечиваться антибиотиками. Большинство случаев заболевания пневмонией в развитых странах — вирусного происхождения.
Результаты исследования, проведенного в Пакистане исследователями из Школы общественного здравоохранения Бостонского университета, при поддержке ВОЗ и Агентства США по международному развитию (ЮСЭЙД), были опубликованы на этой неделе в медицинском журнале «Ланцет». В исследовании приняли участие 2037 детей с тяжелой пневмонией, одним из которых вводили инъекционные антибиотики в больнице, а другим давали антибиотики в таблетках в домашних условиях. Исследование было направлено на то, чтобы сравнить результаты больничной терапии тяжелой пневмонии с результатами ее лечения в домашних условиях. Полученные данные свидетельствуют о безопасности и эффективности ее лечения пероральными антибиотиками вне медицинских учреждений.
В рамках этого исследования в группе госпитализированных детей было 87 (8,6%) детей, которым лечение не помогло, а в группе детей, получающих лечение в домашних условиях, таких детей было 77 (7,5%). Из пяти детей (0,2%), умерших во время исследования, четверо входили в группу госпитализированных детей, а один ребенок проходил лечение дома.
Эксперты ВОЗ надеются, что эти выводы помогут изменить подходы к лечению пневмонии в развивающихся странах, что позволит ежегодно спасать большое число детских жизней и снизить нагрузку на системы здравоохранения.
Это исследование подтвердило результаты трех предыдущих исследований, проведенных в странах Африки, Азии, Европы и Латинской Америки, которые продемонстрировали, что пероральные антибиотики также эффективны, как и инъекционные, применявшиеся для лечения госпитализированных детей с тяжелой пневмонией.
Часто дети с тяжелой пневмонией, проживающие в отдаленных сельских районах, которых направляют на госпитализацию, либо умирают еще до поступления в больницы, либо поступают туда в таком состоянии, что для их спасения уже ничего нельзя сделать.
Дети в самых бедных странах иногда вообще не могут попасть на стационарное лечение. Кроме того, дети с таким заболеванием уязвимы перед инфекциями в результате ослабленного иммунитета и могут подвергаться повышенному риску в переполненных больничных палатах. Новый подход позволит начать их лечение дома до появления угрожающих жизни осложнений.
Лечение пневмонии у ребенка — Доктор Чой
�На сегодняшний день пневмония является одной из наиболее частых причин детской смертности во всем мире. Согласно статистике, ежегодно от данного заболевания умирает больше малышей, чем от СПИДА, малярии и кори вместе взятых.
�Своевременную антибиотикотерапию получает не более 30% малышей, что объясняется множеством различных причин. В первые годы жизни у детей чаще всего встречается бронхиальная пневмония – воспаление легочной ткани вокруг бронхов.
Чтобы помочь маленьким пациентам справиться с угрозой, специалисты клиники «Доктор Чой» применяют традиционные восточные практики наряду с современными европейскими методиками. Воздействие на активные точки организма в сочетании с тщательно подобранной фитотерапией позволяет значительно укрепить организм маленького пациента, минимизировать негативный эффект медикаментов и максимально приблизить выздоровление. Таким образом, высокая температура, кашель и затрудненное дыхание у детей при воспалении легких устраняются намного быстрее, чем при применении только лекарственных препаратов.
Непосредственной причиной пневмонии у детей является проникновение патогенных микроорганизмов в легочную ткань. Инфекция может заноситься гематогенным или лимфогенным путем из очагов хронической инфекции. Другими словами, источник проблемы должен уже находиться в организме, а затем попасть в легкие с кровью или лимфой. Также микробы могут попадать в легкие малыша из окружающей среды с вдыхаемым воздухом.
Многих родителей интересует, заразна ли пневмония для окружающих детей. Поскольку инфекция нередко передается воздушно-капельным путем, риск заразиться довольно высок. Следует отметить, что передаться может не сама болезнь, а лишь вредные микроорганизмы, вызывающие ее развитие. Ребенок с крепким здоровьем и активным иммунитетом может не заболеть даже после длительного контакта с больным.
В восточной медицине появление симптомов воспаления легких у детей связывают с развитием «жара легких». Это приводит к воспалению легочной ткани, появлению озноба, сильного кашля, отхаркивания красновато-желтой мокроты.
Как правило, распознать симптомы острого воспаления легких у ребенка довольно легко. У малыша появляются:
- озноб,
- сильный кашель,
- тошнота,
- удушье,
- головные боли.
Нередко наблюдается слабость, апатия, учащенное дыхание и сердцебиение. Как правило, при воспалении легких у детей температура повышается до 38-40 градусов. Младенцы нередко становятся капризными, крикливыми, беспокойными, плохо спят.
Следует отметить, что симптомы пневмонии несколько отличаются при различных ее видах. Выраженность клинической картины зависит от агрессивности микроорганизмов, состояния иммунной системы ребенка, размера воспалительного очага. Например, очаговая пневмония у детей протекает намного легче, чем крупозная, которая поражает практически все легкое.
В некоторых случаях у детей развивается воспаление легких без повышения температуры. Это сильно затрудняет диагностику и сбивает с толку как родителей, так и врачей. Чаще всего это происходит при вялотекущей пневмонии у детей. По течению данное заболевание больше напоминает ОРВИ. На протяжении нескольких дней малыш может чувствовать себя совершенно здоровым, после чего у него появляется несильный кашель и незначительное повышение температуры (до 37-38 градусов). Подобная ситуация может повторяться много раз подряд.
Некоторые виды пневмонии у детей, такие как двусторонняя, протекают очень тяжело и нередко приводят к опасным последствиям. При отсутствии лечения у ребенка могут образоваться абсцессы, гангрена легких, развиться сепсис или менингит. К сожалению, эти осложнения могут приводить к летальному исходу. Чтобы избежать этого, при появлении первых же симптомов воспаления легких у детей необходимо срочное лечение.
Выявить наличие воспалительного процесса и стадию пневмонии у детей можно с помощью рентгенографии или флюорографии. Однако этих исследований не достаточно для постановки диагноза: для того, чтобы адекватно подобрать антибиотики и другие лекарственные препараты, необходимо выявить и идентифицировать возбудителя заболевания. Поэтому перед тем как лечить пневмонию, требуется провести бактериологическое исследование мокроты и биорезонансное обследование организма.
Посев мокроты на питательные среды позволяет выявить бактерии, вызвавшие воспаление, и проверить их чувствительность к антибиотикам. Биорезонансное исследование дает возможность выявить наличие возбудителя пневмонии, степень инфицированности, определить локализацию воспаления в легких ребенка. Также эта методика дает возможность проверить состояние иммунной системы малыша и сопротивляемость его организма инфекциям. Биорезонансное обследование дает наиболее полную картину заболевания, что позволяет подобрать максимально эффективное лечение.
При появлении симптомов вирусной пневмонии у детей требуется вирусологическое исследование.
Острая пневмония у детей лечится с помощью антибиотиков (исключением являются те случаи, когда возбудителями выступают вирусы). Дополнительно ребенку назначаются противовоспалительные, жаропонижающие, укрепляющие средства.
После затихания воспалительных процессов (а также при хронической пневмонии у детей в период ремиссии) полезен точечный массаж и иглоукалывание. Эти методики укрепляют организм, улучшают микроциркуляцию и обмен веществ в легочной ткани, благодаря чему способствуют быстрому выздоровлению.
Точные методики лечения определяются в ходе первичного осмотра. Позвоните нашим администраторам, чтобы задать возникшие у вас вопросы и согласовать дату и время визита.
внебольничная пневмония у детей — американский семейный врач
1. Mulholland EK, Симоэс Э.А., Косталес МО, МакГрат Э.Дж., Маналак ЭМ, Гоув С. Стандартизированная диагностика пневмонии в развивающихся странах. Pediatr Infect Dis J . 1992; 11 (2): 77–81 ….
2. Черный RE, Cousens S, Джонсон Х.Л., Справочная группа по детской эпидемиологии ВОЗ и ЮНИСЕФ, и другие. Глобальные, региональные и национальные причины детской смертности в 2008 году: систематический анализ. Ланцет . 2010; 375 (9730): 1969–1987.
3. Джадавджи Т, Закон B, Лебель MH, Кеннеди WA, Золото R, Ван Э. Практическое руководство по диагностике и лечению детской пневмонии. CMAJ . 1997; 156 (5): S703 – S711.
4. Кумар С., Ван Л, Вентилятор J, и другие. Обнаружение 11 распространенных вирусных и бактериальных патогенов, вызывающих внебольничную пневмонию или сепсис у бессимптомных пациентов, с помощью мультиплексного ПЦР-анализа с обратной транскрипцией с ручным (гибридизация ферментов) или автоматическим (электронный микрочип) обнаружением. Дж. Клин Микробиол . 2008. 46 (9): 3063–3072.
5. Микелоу IC, Олсен К, Лозано Дж., и другие. Эпидемиология и клиническая характеристика внебольничной пневмонии у госпитализированных детей. Педиатрия . 2004. 113 (4): 701–707.
6. СП «Уильямс», Харрис PA, Толлефсон SJ, и другие. Метапневмовирус человека и заболевания нижних дыхательных путей у здоровых младенцев и детей. N Engl J Med . 2004. 350 (5): 443–450.
7. Медицинский центр детской больницы Цинциннати. Руководство по оказанию помощи, основанное на доказательствах. Внебольничная пневмония у детей от 60 дней до 17 лет. http://www.cincinnatichildrens.org/service/j/anderson-center/evidence-based-care/community-acquired-pneumonia. По состоянию на 14 февраля 2012 г.
8. Black S, Шайнфилд H, Бакстер Р., и другие. Постлицензионный надзор за пневмококковой инвазивной болезнью после использования гептавалентной пневмококковой конъюгированной вакцины в Kaiser Permanente в Северной Калифорнии. Pediatr Infect Dis J . 2004. 23 (6): 485–489.
9. Левин О.С., Фарли М, Харрисон LH, Лефковиц L, МакГир А, Шварц Б. Факторы риска инвазивного пневмококкового заболевания у детей: популяционное исследование случай-контроль в Северной Америке. Педиатрия . 1999; 103 (3): e28.
10. Каллен А.Дж., Рид C, Паттон М, Арнольд К.Э., Финелли Л, Хагеман Дж. Внебольничная пневмония, вызванная Staphylococcus aureus, у пациентов, госпитализированных в детские больницы осенью и зимой 2006–2007 гг. Эпидемиол. Инфекция . 2010. 138 (5): 666–672.
11. Станкович С, Махаджан П.В., Асмар Б.И. Метициллин-резистентный золотистый стафилококк как причина внебольничной пневмонии. Curr Infect Dis Rep . 2007. 9 (3): 223–227.
12. Finelli L, Фиоре А, Дхара Р, и другие. Детская смертность, связанная с гриппом, в США: рост коинфекции Staphylococcus aureus. Педиатрия .2008. 122 (4): 805–811.
13. Hageman JC, Uyeki TM, Фрэнсис Дж. С., и другие. Тяжелая внебольничная пневмония, вызванная Staphylococcus aureus, сезон гриппа 2003–04 гг. Emerg Infect Dis . 2006. 12 (6): 894–899.
14. Манделл Л.А., Wunderink RG, Анзуэто А, и другие. Общество инфекционных болезней Америки / Американское торакальное общество согласовали руководящие принципы ведения внебольничной пневмонии у взрослых. Clin Infect Dis . 2007; 44 (приложение 2): S27 – S72.
15. Тейлор Дж. А., Дель Беккаро М, Готово S, Винтерс В. Установление клинически значимых стандартов тахипноэ у детей младше 2 лет с лихорадкой. Arch Pediatr Adolesc Med . 1995. 149 (3): 283–287.
16. Марголис П, Гадомский А. Рациональное клиническое обследование. У этого младенца пневмония? JAMA . 1998. 279 (4): 308–313.
17.Свинглер GH, Хасси Г.Д., Зваренштейн М. Рандомизированное контролируемое исследование клинических исходов после рентгенографии грудной клетки при амбулаторной острой респираторной инфекции нижних дыхательных путей у детей. Ланцет . 1998. 351 (9100): 404–408.
18. Всемирная организация здравоохранения. Ведение острых респираторных инфекций у детей: Практическое руководство по амбулаторной помощи. Женева, Швейцария: Всемирная организация здравоохранения; 1995.
19. Харпер С.А., Брэдли Дж. С., Englund JA, и другие.Сезонный грипп у взрослых и детей — диагностика, лечение, химиопрофилактика и управление вспышками в учреждениях: руководящие принципы клинической практики Американского общества инфекционистов. Clin Infect Dis . 2009. 48 (8): 1003–1032.
20. Подкомитет Американской академии педиатрии по диагностике и лечению бронхиолита. Диагностика и лечение бронхиолита. Педиатрия . 2006. 118 (4): 1774–1793.
21. Виркки Р., Ювен Т, Рикалайнен Х, Svedström E, Мертсола Дж., Руусканен О.Дифференциация бактериальной и вирусной пневмонии у детей. Грудь . 2002. 57 (5): 438–441.
22. Корппи М. Маркеры неспецифического ответа хозяина при дифференциации пневмококковой и вирусной пневмонии: какая комбинация является наиболее точной? Педиатр Инт . 2004. 46 (5): 545–550.
23. Shuttleworth DB, Чарни Э. Подсчет лейкоцитов при детской пневмонии. Ам Дж. Дис Детский . 1971: 122 (5): 393–396.
24. Hickey RW, Боуман MJ, Смит Г.А. Полезность посевов крови у педиатрических пациентов с пневмонией в отделении неотложной помощи. Энн Эмерг Мед . 1996. 27 (6): 721–725.
25. Руководящий комитет по руководству по клинической практике Альберты. Руководство по диагностике и ведению внебольничной пневмонии: педиатрия. Обновление 2008 г. http://www.topalbertadoctors.org/cpgs.php?sid=15&cpg_cats=61. По состоянию на 10 января 2012 г.
26.Комитет по стандартам лечения Британского торакального общества. Рекомендации Британского торакального общества по ведению внебольничной пневмонии в детстве. Грудь . 2002; 57 (приложение 1): i1 – i24.
27. Аткинсон М., Лакханпаул М, Смит А, и другие. Сравнение перорального амоксициллина и внутривенного бензилпенициллина при внебольничной пневмонии у детей (исследование PIVOT): многоцентровое прагматическое рандомизированное контролируемое исследование эквивалентности. Грудь . 2007. 62 (12): 1102–1106.
28. Лоргелли П.К., Аткинсон М, Лакханпаул М, и другие. Устный против в / в. антибиотики при внебольничной пневмонии у детей: анализ минимизации затрат. Eur Respir J . 2010. 35 (4): 858–864.
29. Лю Ц., Байер А, Косгроув ЮВ, и другие. Руководство по клинической практике Американского общества инфекционных болезней по лечению метициллин-резистентных инфекций Staphlococcus aureus у взрослых и детей [опубликованная поправка опубликована в Clin Infect Dis.2011; 53 (3): 319]. Clin Infect Dis . 2011; 52 (3): e18 – e55.
30. Schrag SJ, Пенья С, Фернандес Дж., и другие. Влияние короткого курса терапии высокими дозами амоксициллина на носительство резистентного пневмококка: рандомизированное исследование. JAMA . 2001. 286 (1): 49–56.
31. Агентство по качеству и исследованиям в области здравоохранения. Уход за детьми и подростками в больницах США. http://archive.ahrq.gov/data/hcup/factbk4/. По состоянию на 26 января 2011 г.
32. Harman JS, Kelleher KJ. Рекомендации по продолжительности пребывания в педиатрии и повседневная практика: случай Миллимана и Робертсона. Arch Pediatr Adolesc Med . 2001. 155 (8): 885–890.
33. Кумар Р.М., Кабра СК, Сингх М. Эффективность и приемлемость различных способов введения кислорода детям: значение для общественной больницы. Дж. Троп Педиатр . 1997. 43 (1): 47–49.
34. Стэплтон Т. Физиотерапия грудной клетки при первичной пневмонии. Br Med J (Clin Res Ed) . 1985; 291 (6488): 143.
35. Nuorti JP, Уитни К.Г.; Центры по контролю и профилактике заболеваний (CDC). Профилактика пневмококковой инфекции среди младенцев и детей — использование 13-валентной пневмококковой конъюгированной вакцины и 23-валентной пневмококковой полисахаридной вакцины — рекомендации Консультативного комитета по практике иммунизации (ACIP). MMWR Recomm Rep . 2010; 59 (RR-11): 1–18.
36. Пилишвили Т, Лексау С, Фарли ММ, Активный базовый бактериальный эпиднадзор / Сеть программы новых инфекций, и другие.Устойчивое снижение инвазивной пневмококковой инфекции в эпоху конъюгированной вакцины. J Заразить Dis . 2010. 201 (1): 32–41.
37. Lucero MG, Дулалия В.Е., Nillos LT, и другие. Пневмококковые конъюгированные вакцины для профилактики инвазивного пневмококкового заболевания вакцинного типа и пневмонии, определяемой с помощью рентгеновских лучей, у детей в возрасте до двух лет. Кокрановская база данных Syst Rev . 2009 (4): CD004977.
Рассмотрение подхода, госпитализация, гемодинамическая поддержка
Автор
Мухаммад Васим, MS, MBBS, FAAP, FACEP, FAHA Профессор экстренной медицины и клинической педиатрии, Медицинский колледж Вейл Корнелл; Лечащий врач отделения неотложной медицины и педиатрии, Линкольнский медицинский и психиатрический центр; Адъюнкт-профессор экстренной медицины, адъюнкт-профессор педиатрии, Медицинский факультет Университета Святого Георгия, Гренада
Мухаммад Васим, магистр медицины, MBBS, FAAP, FACEP, FAHA является членом следующих медицинских обществ: Американской академии педиатрии, Американской академии наук Неотложная медицина, Американский колледж врачей неотложной помощи, Американская кардиологическая ассоциация, Американская медицинская ассоциация, Ассоциация специалистов в области клинических исследований, Общественная ответственность в медицине и исследованиях, Общество академической неотложной медицины, Общество моделирования в здравоохранении
Раскрытие информации: раскрывать нечего.
Соавтор (ы)
Marie-Micheline Lominy, MD Лечащий врач, Медицинский центр Линкольна; Врач детской подростковой медицины, Бостонские врачи по детскому здоровью
Мари-Мишлин Ломини, доктор медицинских наук, является членом следующих медицинских обществ: Американской академии педиатрии, Гаитянской медицинской ассоциации за рубежом, Общества Красного Креста Гаити
Раскрытие: Ничего не разглашать.
Главный редактор
Russell W. Steele, доктор медицины Клинический профессор, медицинский факультет Тулейнского университета; Врач-штатный врач, Ochsner Clinic Foundation
Рассел Стил, доктор медицины, является членом следующих медицинских обществ: Американской академии педиатрии, Американской ассоциации иммунологов, Американского педиатрического общества, Американского общества микробиологии, Американского общества инфекционных болезней, Медицинского центра штата Луизиана. Общество, Общество детских инфекционных болезней, Общество педиатрических исследований, Южная медицинская ассоциация
Раскрытие: Ничего не нужно раскрывать.
Дополнительные участники
Joseph Domachowske, MD Профессор педиатрии, микробиологии и иммунологии, Департамент педиатрии, Отделение инфекционных заболеваний, Медицинский университет штата Нью-Йорк, Государственный университет штата Нью-Йорк
Joseph Domachowske, MD является членом следующих медицинских обществ: Alpha Omega Alpha , Американская академия педиатрии, Американское общество микробиологии, Общество инфекционных заболеваний Америки, Общество педиатрических инфекционных болезней, Phi Beta Kappa
Раскрытие: Получен грант на исследования от: Pfizer; GlaxoSmithKline; AstraZeneca; Merck; Американской академии педиатрии, Novavax, Regeneron , Diassess, Actelion
Полученный доход в размере 250 долларов США или более от: Sanofi Pasteur.
Николас Джон Беннетт, MBBCh, PhD, FAAP, MA (Cantab) Доцент педиатрии, содиректор отдела управления противомикробными препаратами, медицинский директор, Отделение детских инфекционных заболеваний и иммунологии Детского медицинского центра Коннектикута
Николас Джон Беннетт, MBBCh, PhD, FAAP, MA (Cantab) является членом следующих медицинских обществ: Alpha Omega Alpha, Американская академия педиатрии
Раскрытие информации: получил исследовательский грант от: Cubist
Полученный доход в размере не менее чем 250 долларов от: Horizon Pharmaceuticals, Shire
Юридические консультации по вопросам Medico: Разн.
Благодарности
Лесли Л. Бартон, доктор медицины Почетный профессор педиатрии, Медицинский колледж Университета Аризоны
Лесли Л. Бартон, доктор медицины, является членом следующих медицинских обществ: Американской академии педиатрии, Ассоциации директоров педиатрических программ, Американского общества инфекционных болезней и Общества педиатрических инфекционных болезней
Раскрытие: Ничего не раскрывать.
Хайди Коннолли, доктор медицины Адъюнкт-профессор педиатрии и психиатрии, Школа медицины и стоматологии Рочестерского университета; Директор, Служба детской медицины сна, Центр сильных расстройств сна
Раскрытие: Ничего не раскрывать.
Брент Р. Кинг , доктор медицины, МММ Клайв Нэнси и Пирс Раннеллс, заслуженный профессор медицины неотложных состояний; Профессор педиатрии Центра медицинских наук Техасского университета в Хьюстоне; Заведующий отделением неотложной медицины, начальник отделения неотложной помощи больницы Мемориал Германн и больницы LBJ
Раскрытие: Ничего не раскрывать.
Джефф Л. Майерс, доктор медицины, доктор философии Заведующий отделением детской и врожденной кардиохирургии, хирургическое отделение, Массачусетская больница общего профиля; Доцент хирургии Гарвардской медицинской школы
Раскрытие: Ничего не раскрывать.
Марк И. Нойман, доктор медицины, магистр здравоохранения Доцент педиатрии Гарвардской медицинской школы; Лечащий врач отделения неотложной медицинской помощи, Детская больница Бостон
Mark I Neuman, MD, MPH является членом следующих медицинских обществ: Society for Pediatric Research
Раскрытие: Ничего не раскрывать.
Хосе Рафаэль Ромеро, доктор медицины Директор программы стипендий по педиатрическим инфекционным заболеваниям, доцент кафедры педиатрии Объединенного отделения детских инфекционных заболеваний, Университет Крейтон / Медицинский центр Университета Небраски
Хосе Рафаэль Ромеро, доктор медицины, является членом следующих медицинских обществ: Американской академии педиатрии, Американского общества микробиологов, Американского общества инфекционных болезней, Нью-Йоркской академии наук и Общества педиатрических инфекционных болезней
Раскрытие: Ничего не раскрывать.
Маника Сурядевара, доктор медицины Научный сотрудник педиатрических инфекционных болезней, педиатрический факультет, Медицинский университет штата Нью-Йорк, штат Нью-Йорк,
Раскрытие: Ничего не раскрывать.
Isabel Virella-Lowell, MD Отделение педиатрии, отделение легочных заболеваний, детской пульмонологии, аллергии и иммунологии
Раскрытие: Ничего не раскрывать.
Гарри Уилкс, MBBS, FACEM Директор отделения неотложной медицины, Госпиталь на Голгофе, Канберра, АКТ; Адъюнкт-профессор, Университет Эдит Коуэн, Западная Австралия,
Раскрытие: Ничего не раскрывать.
Мэри Л. Виндл, PharmD Адъюнкт-профессор, Фармацевтический колледж Медицинского центра Университета Небраски; Главный редактор Medscape Drug Reference
Раскрытие: Ничего не раскрывать.
Грейс М. Янг, доктор медицины Доцент кафедры педиатрии, Медицинский центр Университета Мэриленда
Раскрытие: Ничего не раскрывать.
Пенициллины, цефалоспорины, гликопептиды, макролидные антибиотики, аминогликозиды, противотуберкулезные агенты, противовирусные агенты, вакцины
Автор
Мухаммад Васим, MS, MBBS, FAAP, FACEP, FAHA Профессор экстренной медицины и клинической педиатрии, Медицинский колледж Вейл Корнелл; Лечащий врач отделения неотложной медицины и педиатрии, Линкольнский медицинский и психиатрический центр; Адъюнкт-профессор экстренной медицины, адъюнкт-профессор педиатрии, Медицинский факультет Университета Святого Георгия, Гренада
Мухаммад Васим, магистр медицины, MBBS, FAAP, FACEP, FAHA является членом следующих медицинских обществ: Американской академии педиатрии, Американской академии наук Неотложная медицина, Американский колледж врачей неотложной помощи, Американская кардиологическая ассоциация, Американская медицинская ассоциация, Ассоциация специалистов в области клинических исследований, Общественная ответственность в медицине и исследованиях, Общество академической неотложной медицины, Общество моделирования в здравоохранении
Раскрытие информации: раскрывать нечего.
Соавтор (ы)
Marie-Micheline Lominy, MD Лечащий врач, Медицинский центр Линкольна; Врач детской подростковой медицины, Бостонские врачи по детскому здоровью
Мари-Мишлин Ломини, доктор медицинских наук, является членом следующих медицинских обществ: Американской академии педиатрии, Гаитянской медицинской ассоциации за рубежом, Общества Красного Креста Гаити
Раскрытие: Ничего не разглашать.
Главный редактор
Russell W. Steele, доктор медицины Клинический профессор, медицинский факультет Тулейнского университета; Врач-штатный врач, Ochsner Clinic Foundation
Рассел Стил, доктор медицины, является членом следующих медицинских обществ: Американской академии педиатрии, Американской ассоциации иммунологов, Американского педиатрического общества, Американского общества микробиологии, Американского общества инфекционных болезней, Медицинского центра штата Луизиана. Общество, Общество детских инфекционных болезней, Общество педиатрических исследований, Южная медицинская ассоциация
Раскрытие: Ничего не нужно раскрывать.
Дополнительные участники
Joseph Domachowske, MD Профессор педиатрии, микробиологии и иммунологии, Департамент педиатрии, Отделение инфекционных заболеваний, Медицинский университет штата Нью-Йорк, Государственный университет штата Нью-Йорк
Joseph Domachowske, MD является членом следующих медицинских обществ: Alpha Omega Alpha , Американская академия педиатрии, Американское общество микробиологии, Общество инфекционных заболеваний Америки, Общество педиатрических инфекционных болезней, Phi Beta Kappa
Раскрытие: Получен грант на исследования от: Pfizer; GlaxoSmithKline; AstraZeneca; Merck; Американской академии педиатрии, Novavax, Regeneron , Diassess, Actelion
Полученный доход в размере 250 долларов США или более от: Sanofi Pasteur.
Николас Джон Беннетт, MBBCh, PhD, FAAP, MA (Cantab) Доцент педиатрии, содиректор отдела управления противомикробными препаратами, медицинский директор, Отделение детских инфекционных заболеваний и иммунологии Детского медицинского центра Коннектикута
Николас Джон Беннетт, MBBCh, PhD, FAAP, MA (Cantab) является членом следующих медицинских обществ: Alpha Omega Alpha, Американская академия педиатрии
Раскрытие информации: получил исследовательский грант от: Cubist
Полученный доход в размере не менее чем 250 долларов от: Horizon Pharmaceuticals, Shire
Юридические консультации по вопросам Medico: Разн.
Благодарности
Лесли Л. Бартон, доктор медицины Почетный профессор педиатрии, Медицинский колледж Университета Аризоны
Лесли Л. Бартон, доктор медицины, является членом следующих медицинских обществ: Американской академии педиатрии, Ассоциации директоров педиатрических программ, Американского общества инфекционных болезней и Общества педиатрических инфекционных болезней
Раскрытие: Ничего не раскрывать.
Хайди Коннолли, доктор медицины Адъюнкт-профессор педиатрии и психиатрии, Школа медицины и стоматологии Рочестерского университета; Директор, Служба детской медицины сна, Центр сильных расстройств сна
Раскрытие: Ничего не раскрывать.
Брент Р. Кинг , доктор медицины, МММ Клайв Нэнси и Пирс Раннеллс, заслуженный профессор медицины неотложных состояний; Профессор педиатрии Центра медицинских наук Техасского университета в Хьюстоне; Заведующий отделением неотложной медицины, начальник отделения неотложной помощи больницы Мемориал Германн и больницы LBJ
Раскрытие: Ничего не раскрывать.
Джефф Л. Майерс, доктор медицины, доктор философии Заведующий отделением детской и врожденной кардиохирургии, хирургическое отделение, Массачусетская больница общего профиля; Доцент хирургии Гарвардской медицинской школы
Раскрытие: Ничего не раскрывать.
Марк И. Нойман, доктор медицины, магистр здравоохранения Доцент педиатрии Гарвардской медицинской школы; Лечащий врач отделения неотложной медицинской помощи, Детская больница Бостон
Mark I Neuman, MD, MPH является членом следующих медицинских обществ: Society for Pediatric Research
Раскрытие: Ничего не раскрывать.
Хосе Рафаэль Ромеро, доктор медицины Директор программы стипендий по педиатрическим инфекционным заболеваниям, доцент кафедры педиатрии Объединенного отделения детских инфекционных заболеваний, Университет Крейтон / Медицинский центр Университета Небраски
Хосе Рафаэль Ромеро, доктор медицины, является членом следующих медицинских обществ: Американской академии педиатрии, Американского общества микробиологов, Американского общества инфекционных болезней, Нью-Йоркской академии наук и Общества педиатрических инфекционных болезней
Раскрытие: Ничего не раскрывать.
Маника Сурядевара, доктор медицины Научный сотрудник педиатрических инфекционных болезней, педиатрический факультет, Медицинский университет штата Нью-Йорк, штат Нью-Йорк,
Раскрытие: Ничего не раскрывать.
Isabel Virella-Lowell, MD Отделение педиатрии, отделение легочных заболеваний, детской пульмонологии, аллергии и иммунологии
Раскрытие: Ничего не раскрывать.
Гарри Уилкс, MBBS, FACEM Директор отделения неотложной медицины, Госпиталь на Голгофе, Канберра, АКТ; Адъюнкт-профессор, Университет Эдит Коуэн, Западная Австралия,
Раскрытие: Ничего не раскрывать.
Мэри Л. Виндл, PharmD Адъюнкт-профессор, Фармацевтический колледж Медицинского центра Университета Небраски; Главный редактор Medscape Drug Reference
Раскрытие: Ничего не раскрывать.
Грейс М. Янг, доктор медицины Доцент кафедры педиатрии, Медицинский центр Университета Мэриленда
Раскрытие: Ничего не раскрывать.
Информация о здоровье детей: Пневмония
Пневмония — это инфекция одного или обоих легких, которую иногда называют инфекцией грудной клетки.Пневмония у детей может быть вызвана вирусами или бактериями.
Из-за инфекции небольшие дыхательные пути в легких опухают и выделяют больше слизи (липкой жидкости). Слизь блокирует дыхательные пути и снижает количество кислорода, который может попасть в организм.
Пневмония часто возникает после другой респираторной инфекции, например, простуды. Иногда могут быть осложнения, связанные с пневмонией, но это нечасто, и ваш врач будет наблюдать за вашим ребенком на предмет их возникновения.
Признаки и симптомы пневмонии
Признаки и симптомы пневмонии различаются в зависимости от возраста вашего ребенка и причины пневмонии. У детей часто бывает одно или несколько из следующего:
- высокая температура
- быстрое и / или затрудненное дыхание — дыхание вашего ребенка станет тяжелым, и вы можете увидеть, как ребра или кожа под шеей «втягиваются», или ноздри раздуваются, когда он дышит; младенцы могут кивать головой при дыхании.
- кашель
- раздражительность или более сильная усталость, чем обычно
- боль в груди, особенно при кашле
- боль или боль в животе (животе).
Когда обращаться к врачу
Вам следует обратиться к терапевту, если вы считаете, что у вашего ребенка пневмония. Обычно вашему ребенку не нужны никакие анализы, но иногда терапевт назначает анализ крови или рентген, чтобы диагностировать пневмонию.
Лечение пневмонии
Бактериальная пневмония
Если пневмония вашего ребенка вызвана бактериями, ему пропишут антибиотики. В легких случаях бактериальной пневмонии это лекарство можно принимать внутрь дома. У детей с бактериальной пневмонией обычно улучшение наблюдается в течение 48 часов после начала приема антибиотиков.Очень важно пройти весь курс антибиотиков, даже если ваш ребенок выглядит намного лучше. Уход будет продолжаться от 3 до 7 дней. Ваш ребенок может продолжать кашлять в течение трех недель после лечения, но это не повод для беспокойства, если ему станет лучше.
Дети, которые очень плохо себя чувствуют из-за бактериальной пневмонии, могут быть госпитализированы для введения антибиотиков непосредственно в вену через капельницу (внутривенная или внутривенная терапия). Некоторым детям также может потребоваться кислород или дополнительная жидкость.
Вирусная пневмония
Вирусная пневмония обычно не столь серьезна, как бактериальная пневмония. Однако восстановление может быть медленнее и может занять до четырех недель. Антибиотики не лечат вирусы и не назначаются при вирусной пневмонии.
Уход на дому
После того, как врач поставит вашему ребенку диагноз пневмонии легкой степени, вы обычно можете ухаживать за ним дома.
- Вашему ребенку необходимо много отдыхать.
- Важно часто давать ребенку жидкости, чтобы предотвратить обезвоживание.Пейте воду небольшими глотками и чаще предлагайте грудное молоко или детскую смесь.
- Большинство детей отказываются от еды при пневмонии. Это не проблема, если они пьют жидкость.
- Следуйте инструкциям врача по назначению антибиотиков, если они были прописаны.
- Детям старшего возраста может быть удобнее спать на нескольких подушках, а не лежать полностью горизонтально.
- Если у вашего ребенка боли в груди или жар и он плохо себя чувствует, ему может потребоваться обезболивающее, например парацетамол или ибупрофен.Не давайте ибупрофен детям младше трех месяцев или детям с обезвоживанием. Никогда не давайте аспирин детям. См. Наш информационный бюллетень: Обезболивание для детей.
- Не давайте лекарства от кашля. Детям с пневмонией не помогают.
- Не позволяйте никому курить дома или рядом с вашим ребенком.
- Ваш врач скажет вам, нужно ли вам вернуться для проверки выздоровления вашего ребенка.
Вам следует вернуться к своему терапевту, если у вашего ребенка пневмония, и:
- их дыхание затрудняется, или они начинают кряхтеть при дыхании
- они становятся более сонными или сонными, или их трудно просыпать
- они начинают рвоту и не могут много пить
- вы беспокоитесь о своем ребенке на любом этапе болезни или у вас есть другие вопросы.
Ключевые моменты, которые следует запомнить
- Вам следует отвести ребенка к терапевту, если вы считаете, что у него пневмония.
- Если у вашего ребенка пневмония, ему нужно будет отдыхать и часто пить небольшое количество жидкости, чтобы предотвратить обезвоживание.
- Вашему ребенку очень важно пройти полный курс лечения антибиотиками, если они были прописаны.
- Лекарства от кашля не помогают детям с пневмонией.
Для получения дополнительной информации
Общие вопросы, которые задают нашим врачам
Как я могу предотвратить заражение моего ребенка пневмонией?
Держите вашего ребенка в курсе дел с помощью иммунизации и ежегодных прививок от гриппа.Лучший способ избежать пневмонии — избежать респираторных инфекций. Учите ребенка не делиться едой, напитками и столовыми приборами с другими детьми. Это может быть затруднительно для детей младшего возраста, особенно в детских садах или детских садах, поскольку они часто берут в рот общие игрушки. В таких случаях иммунизированные дети будут иметь гораздо меньший риск заражения пневмонией. Хорошая гигиена важна для предотвращения распространения пневмонии, поэтому научите ребенка тщательно мыть руки после кашля или чихания, чтобы предотвратить распространение микробов.
Разработано отделениями общей медицины и респираторной медицины и медицины сна Королевской детской больницы. Мы признательны потребителям и опекунам RCH.
Отзыв написан в феврале 2018 г.
Kids Health Info поддерживается Фондом Королевской детской больницы. Чтобы сделать пожертвование, посетите www.rchfoundation.org.au.
Пневмония у детей — медицинские условия
Помощь при пневмонии в Rush
Диагностика
Педиатр вашего ребенка сначала проведет медицинский осмотр.Это будет включать в себя прислушивание к легким вашего ребенка на предмет необычных звуков, таких как потрескивание или свистящее дыхание, когда ваш ребенок дышит.
Ваш педиатр может назначить следующие тесты, чтобы помочь диагностировать проблему вашего ребенка:
- Рентген грудной клетки может показать воспаление в легких.
- Анализ крови , например общий анализ крови, может показать, активно ли иммунная система вашего ребенка борется с инфекцией.
- Посев мокроты исследует образец слюны или мокроты от кашля, чтобы выяснить, какой микроб вызывает инфекцию.
Лечение на дому
Большинство детей могут поправиться дома с помощью лекарств:
- Антибиотики эффективны, если пневмония вашего ребенка вызвана бактериями. Состояние вашего ребенка должно улучшиться через несколько дней после начала приема рецепта.
- Противовирусные препараты могут помочь вашему ребенку быстрее выздороветь, если пневмония вашего ребенка вызвана вирусом. Вирусная пневмония часто имеет более легкие симптомы, но улучшение симптомов может занять больше времени — от одной до трех недель.
- Безрецептурные обезболивающие могут снизить температуру вашего ребенка и уменьшить боль, например головную боль или болезненность при кашле.
Не давайте ребенку средства от кашля. Он не дает легким очищаться от слизи, что может продлить инфекцию.
Вашему ребенку также необходимо пить много жидкости. Это предотвращает обезвоживание и помогает организму вашего ребенка вывести инфекцию.
Госпитализация
Детям с тяжелыми симптомами может потребоваться выздоровление от пневмонии в больнице.Кроме того, детям, которые часто болеют пневмонией или имеют хронические проблемы, повышающие риск осложнений, могут быть полезны уход и наблюдение в условиях больницы.
Если у вашего ребенка есть следующие проблемы, ваш педиатр может порекомендовать госпитализацию:
- Ребенку с тяжелыми проблемами дыхания может потребоваться кислородная терапия. Эта процедура увеличивает количество кислорода, получаемого легкими вашего ребенка и затем доставляемого в кровь.
- Ребенку, которого рвет или который не может есть или пить, может потребоваться внутривенное введение жидкости и лекарства.
- Ребенку, инфекция которого распространилась в кровоток, может потребоваться внутривенное введение антибиотиков.
Профилактика
Существует ряд вакцин для профилактики пневмонии у детей. Если вы будете следовать графику плановой вакцинации вашего педиатра, ваш ребенок получит следующие прививки, защищающие от пневмонии:
- Вакцина против Haemophilus influenzae типа b (Hib) защищает от типа бактерий, которые могут вызывать пневмонию и менингит.
- Вакцина DTaP предотвращает коклюш (коклюш), который может вызвать пневмонию.
- Вакцина против пневмококковой пневмонии защищает вашего ребенка от общей причины бактериальной пневмонии. Второй тип пневмококковой вакцины обеспечивает дополнительную защиту детям с хроническими заболеваниями.
- Вакцина против гриппа — это ежегодная прививка для профилактики гриппа. Поскольку многие люди заболевают пневмонией после гриппа, это также предотвращает пневмонию.
Пневмония | Американская академия педиатрии
Цели
После завершения этой статьи читатели должны иметь возможность:
Обсудить основные возбудители детской пневмонии, включая обычные возрастные группы и клинические особенности.
Определите основные результаты, которые отличают детей с пневмонией от детей с другими инфекциями дыхательных путей.
Опишите схемы антибиотикотерапии, применяемые для лечения пневмонии у амбулаторных детей.
Опишите клинические обстоятельства, требующие рентгенографических и лабораторных исследований и рассмотрения вопроса о госпитализации.
Объяснить ведение больницы при пневмонии, абсцессе легкого и эмпиеме.
Определите профилактические меры для снижения риска пневмонии.
Введение
Пневмония (инфекция паренхимы легких) у детей часто встречается в повседневной практике, и в остальном здоровые дети обычно хорошо переносят амбулаторное лечение.Однако важно распознавать тех детей, которые подвержены риску или уже страдают тяжелой или сложной пневмонией, а также контролировать и лечить их. Пневмонию обычно можно диагностировать клинически, хотя рентгенограммы могут быть полезны для подтверждения клинических данных или выявления осложнений. Выбор антибиотиков важен, и лечащий врач должен учитывать распространенные микроорганизмы, возраст ребенка и наличие факторов риска для атипичных или устойчивых микроорганизмов.Иногда в более тяжелых или сложных случаях может потребоваться госпитализация для введения внутривенных (IV) антибиотиков, жидкостей, кислорода и других поддерживающих мер, а также для облегчения необходимых инвазивных процедур для диагностики и лечения осложнений. К счастью, соответствующая иммунизация и личная гигиена могут помочь предотвратить пневмонию.
Эпидемиология
По данным Всемирной организации здравоохранения, около 150 миллионов случаев пневмонии в мире ежегодно возникают у детей в возрасте до 5 лет, причем до 20 миллионов случаев классифицируются как достаточно серьезные, чтобы потребовать госпитализации.В Северной Америке заболеваемость детей младше 5 лет оценивается в 35-40 случаев на 1000, с уменьшением до 7 на 1000 среди подростков…
Рецидивирующая пневмония у детей — детские пульмонологи
Рецидивирующая пневмония у детей — это заболевание, состоящее из повторяющихся или частых эпизодов пневмонии. Прежде чем обсуждать причины и лечение рецидивирующей пневмонии у детей, важно понять, как пневмония развивается.
Пневмония у детей
Пневмония — это общий термин, обозначающий инфекции легких, вызывающие воспаление воздушных мешков. Бактерии, грибки, паразиты или, чаще всего, вирусы могут вызывать пневмонию у детей. Пневмония обычно начинается после простуды, гриппа или инфекции верхних дыхательных путей. У большинства здоровых детей пневмония проходит через 2–3 недели, но в некоторых случаях дети сильно заболевают и требуют госпитализации. Для детей с ослабленной иммунной системой или другими заболеваниями пневмония может быть очень серьезным заболеванием.
Причины пневмонии у детей
Пневмония у детей обычно начинается после инфекции верхних дыхательных путей, простуды или гриппа и может быть вызвана любым из следующих факторов:
- Вирусы: Те же вирусы, которые вызывают простуду и грипп, могут вызывать пневмонию. Вирусы — самая частая причина пневмонии у детей до 5 лет. В целом вирусная пневмония протекает в легкой форме, но может перейти в серьезную болезнь. Вирусы включают аденовирус, риновирус, вирус гриппа, респираторно-синцитиальный вирус (RSV), метапневмовирус человека, вирус парагриппа.
- Бактерии: Бактерии могут вызывать пневмонию после простуды или гриппа или сами по себе. Стрептококковая пневмония — наиболее частая бактериальная причина пневмонии в США.
- Грибы: Пневмония, вызываемая грибами, чаще встречается у детей с ослабленной иммунной системой или у детей, которые вдыхали большое количество организмов.
Симптомы пневмонии у детей
Симптомы пневмонии у детей сильно различаются и зависят от возраста ребенка, общего состояния здоровья, причины инфекции, типа пневмонии и даже расположения пневмонии в легких.Например, если пневмония вызвана бактериями, серьезные симптомы могут проявиться быстро. Когда причиной является вирус, симптомы пневмонии обычно развиваются более постепенно. Более легкие симптомы пневмонии у детей похожи на простуду или грипп и включают:
- Жар
- Озноб
- Кашель
- Усталость
- Тошнота или рвота
- Сбивчивое дыхание
Факторы риска детской пневмонии
- Детский возраст до 2 лет
- Хроническое заболевание
- Астма
- Ослабленная иммунная система: дети, перенесшие трансплантацию органов, инфицированные ВИЧ, прошли курс химиотерапии или длительно принимали стероиды.
- Госпитализация
Осложнения пневмонии у детей
- Затруднение дыхания : Пневмония у детей с хроническими заболеваниями легких, такими как астма, может затруднить дыхание ребенка и усвоение достаточного количества кислорода.
- Накопление жидкости вокруг легких ( плевральный выпот) : Пневмония может вызвать накопление жидкости в пространстве между тканевой оболочкой легких и грудной полостью (плеврой).Жидкость потенциально может быть инфицирована, и ее необходимо откачать хирургическим путем или через дренажную трубку.
- Бактерии в кровотоке (бактериемия ): Бактерии из легких могут попасть в кровоток и распространить инфекцию на другие органы.
- Абсцесс легкого : Когда в полости легких образуется гной, он известен как абсцесс легкого и требует антибиотиков, а иногда и дренирования.
Рецидивирующая пневмония у детей
Пневмония может быть серьезным заболеванием, рецидивирующая пневмония — тревожным и потенциально опасным заболеванием у детей.Рецидивирующая пневмония определяется как 2 или более эпизода пневмонии в год или 3 эпизода, когда-либо разделенных бессимптомным периодом в месяц или четким рентгеновским снимком грудной клетки. Рецидивирующая пневмония у детей обычно имеет первопричины.
Основные причины рецидивирующей пневмонии у детей
Большинство детей с правильно идентифицированной рецидивирующей пневмонией имеют известный предрасполагающий фактор. Некоторые из этих факторов и основных заболеваний включают:
- Аспирационный синдром был наиболее частой основной причиной у детей с рецидивирующей пневмонией
- Легочные аномалии и структурные аномалии
- Иммунные нарушения и иммунологические аномалии
- Врожденные пороки сердца
- Гастроэзофагеальный рефлюкс (ГЭРБ)
- Серповидно-клеточная анемия
- Астма
- Гиперсекреторная астма : избыточное производство бронхиального секрета
- Бронхоэктазы : Причины бронхоэктазов включают муковисцидоз, первичную цилиарную дискинезию, иммунодефицит, задержку инородного тела и рецидивирующую аспирацию.
Диагностика пневмонии и хронической пневмонии у детей
Пульсоксиметрические измерения кислорода
Если после прослушивания легких вашего ребенка с помощью стетоскопа подозревается пневмония, ваш врач, скорее всего, назначит некоторые из следующих легочных тестов:
- Рентген грудной клетки: Наличие пневмонии и расположение пневмонии в легких можно увидеть на рентгеновском снимке.
- Анализ крови: Анализ крови может определить наличие инфекции и иногда указать причину пневмонии.
- Анализ мокроты: Этот анализ также может помочь определить причину, взяв образец жидкости из слизистой оболочки (мокроты).
- Пульсоксиметрия: Если у вашего ребенка затрудненное дыхание, этот тест можно использовать, чтобы определить, получает ли ребенок достаточно кислорода.
Лечение рецидивирующей пневмонии у детей
Тип лечения зависит от причины пневмонии, тяжести инфекции и возраста ребенка.Лекарства, отпускаемые по рецепту и без рецепта, обычно являются наиболее эффективным методом лечения.
- Антибиотики: Антибиотики — это лекарства, которые лечат инфекции и используются для лечения бактериальной пневмонии.
- Лекарства, отпускаемые без рецепта: Лекарства, такие как ибупрофен (Адвил) и ацетаминофен (Тайленол), используются для снижения температуры у ребенка.
- Госпитализация: Детям может потребоваться госпитализация для более интенсивного лечения, если у них высокая температура, учащенное дыхание, затрудненное дыхание, низкая температура, повторное обезвоживание, младше 2 месяцев.
Лечение рецидивирующей пневмонии обычно направлено на лечение самой пневмонии, поскольку симптомы и осложнения вызывают непосредственное беспокойство у детей. Лечение обычно проводится по тому же курсу, что и при единичных эпизодах пневмонии с помощью лекарств. Поскольку обычно существуют сопутствующие заболевания, крайне важно идентифицировать эти состояния, оценивать риски и возможные осложнения и соответствующим образом адаптировать лечение. После исчезновения пневмонии может потребоваться лечение основной причины.
Сертифицированные детские пульмонологи; Доктор Питер Шохет и доктор Хау Ли специализируются на уходе за младенцами, детьми и подростками с острыми или хроническими респираторными заболеваниями, такими как рецидивирующая пневмония.
