Острый средний отит у детей – клиника «Семейный доктор».
Острый средний отит – воспаление в полости среднего уха. Как правило, такое заболевание возникает у людей на фоне насморка. Различают катаральный и гнойный средний отит.
Начало заболевания обычно острое, с повышением температуры, сопровождается болью в ухе «стреляющего, ноющего» характера, у детей младшей возрастной группы – не мотивируемым беспокойством и криком, нарушением сна, отказом от еды. Высокая температура может сохраняться без лечения до возникновения перфорации в барабанной перепонке, и тогда уже возникает гноетечение из уха. Воспаление из среднего уха может распространиться на сосцевидный отросток (мастоидит) и на мозговые оболочки (отогенный минингит). Нейротропное воздействие вирусной инфекции может привести к сенсоневральной тугоухости и парезу лицевого нерва.
В детском возрасте чаще встречается экссудативная форма среднего отита, когда при неповрежденной барабанной перепонке нарушается отток патологического содержимого из барабанной полости.
Как предотвратить осложнения
Для предотвращения развития осложнений среднего отита необходима своевременная консультация ЛОР врача при острых респираторных заболеваниях. Профилактические осмотры пациентов, особенно перед отъездом в отпуск, дадут возможность исключить наличие серных масс в слуховых проходах, которые являются препятствием для диагностики и последующего лечения отитов. В период болезни врачами рекомендовано избегать попадания воды в уши, а именно, не купаться в открытых водоемах и бассейнах, не купать детей с головой в ванне. По возможности желательно отменить или отсрочить перелет на самолете, так как изменение давления при взлете и посадке усиливает эффект закладывания в ушах, а нередко и саму боль от отита.
Комплексное использование профилактических и лечебных мероприятий направлено на снижение заболеваемости средним отитом и значительно сокращает сроки лечения ушных болезней, а также предотвращает развитие осложнений, что в итоге улучшает качество жизни людей.
Острый гнойный средний отит у ребенка
Данное заболевание становится во многом просто продолжением более легкой первичной стадии среднего отита — острого катарального среднего отита у детей. Дело в том, что не вовремя распознанный катаральный или экссудативный средний отит у ребенка может превратиться в гнойный. Также развитию гнойного процесса в ухе способствуют все те же отрицательные факторы, связанные с анатомическим строением слуховой трубы у детей до 14 лет – (короткая и широкая слуховая труба), аденоиды носоглотки 2-3 степени, наличие экссудата в барабанной полости на фоне гипертрофии аденоидов и вазомоторного ринита у ребенка.
Симптомы острого гнойного среднего отита у детей
Как правило заболеванию предшествует длительный насморк и боль в горле у ребенка – ринофарингит (5-7 дней). Острая боль в ухе может появится внезапно, чаще всего вечером или ночью, сопровождается резким подъемом температуры тела до 39-40 гр.С. Ребенок становится вялым, заторможенным гиперемия (покраснение) кожных покровов сменяется на бледность, появляется повышенная потливость, озноб, общее недомогание, резко снижается аппетит. Боль в ухе имеет очень интенсивный характер – «стреляющий» с периодами высокой и низкой интенсивности. Характерна пульсация в больном ухе, перемещение боли в нижнюю челюсть и зубы. Своевременно начатое лечение после обращения к детскому оториноларингологу может остановить развитие воспаления на этом этапе. Если лечение не проводить наступает следующая стадия заболевания – скопление гнойного экссудата в полости среднего уха и клетках сосцевидного отростка, что может сопровождаться резкой болью в заушной области, отсутствием слуха, ухудшением общего состояния ребенка. При перфорации (прободении) барабанной перепонки – гной начинает поступать в наружный слуховой проход, данное явление сопровождается как правило исчезновением боли, снижением температуры тела. Однако необходимо проводить лечение под контролем ЛОР врача, так заболевание может перейти в хроническое.
При перфорации (прободении) барабанной перепонки – гной начинает поступать в наружный слуховой проход, данное явление сопровождается как правило исчезновением боли, снижением температуры тела. Однако необходимо проводить лечение под контролем ЛОР врача, так заболевание может перейти в хроническое.
Лечение острого гнойного среднего отита у ребенка должно проводиться только под контролем врача оториноларинголога. Данное заболевание при правильном лечении может протекать до 3- х недель с начала до момента восстановления слуховой функции.
Острый средний отит (ОСО) — Otipax
Сокращенная информация и перевод из статьи профессора Поповича В.И. «Контроль болю та запалення у хворих на неперфоративний гострий середній отит», Журнал вушних, носових і горлових хвороб, №1, 2018.
Отит – распространенное заболевание, особенно коварное своим стремительным развитием. От появления дискомфорта до просто невыносимой боли у ребенка может пройти всего несколько часов.
Острый средний отит (ОСО) – воспалительный процесс, охватывающий слизистую оболочку всех воздухоносных полостей среднего уха: барабанной полости, клеток соскоповидного отростка и слуховой трубы. ОСО чаще всего возникает на фоне острого синусита, чаще вирусного.
Диагностика острого среднего отита обычно основывается на типичной клинической картине: анамнез, жалобы больного и данные отоскопического исследования. Здесь надо помнить, что у новорожденных и детей младшего возраста ОСО проявляется как раз неспецифическими симптомами: больной ребенок постоянно кричит, крутит или качает головой, старается наклонить ее так, чтобы больное ухо было расположено как можно ниже или прижать его к подушке.
Чаще всего применяют медикаментозную патогенетическую терапию, этим методом лечат большинство заболеваний. Подбирая схему лечения острого среднего отита, важно понимать, что ведущим звеном патогенеза является выразительные воспалительные изменения слизистой оболочки полости среднего уха и ее нервно-рецепторного аппарата, что приводит интенсивная боль в ухе. Борьба с воспалением и болью как основным его симптомом предусматривает:
- устранение источника боли (воспаление слизистой оболочки) и восстановления поврежденных тканей
- влияние на периферические компоненты боли и торможение проведения болевой импульсации по периферическим нервам.
Основные препараты, которыми лечат воспаление и снимают боль, это ненаркотические анальгетики и нестероидные противовоспалительные соединения системного действия. И хотя терапия указанными препаратами довольно широко используется в практике, действие их замедленное. Кроме того, также необходимо учитывать возможность возникновения целого ряда побочных эффектов.

Показателен результат исследования обезболивающей и противовоспалительной эффективности препарата Отипакс у пациентов в различных возрастных группах. В частности, среди детей, у которых был диагностирован ОСО, наблюдаем высокую эффективность лечения препаратом Отипакс
Таким образом, использование ушных капель Отипакс решает приоритетную задачу клинициста — устранение боли в ухе. При использовании препарата в исследуемых взрослых и детей, больных неперфоративной формой острого среднего отита, уменьшение выраженности боли начинается примерно через пять минут после закапывания. Полное исчезновение болевого синдрома наступает в течение 15-30 минут, а устойчивый обезболивающий эффект длится до 8-10 часов, что и определило частоту использования препарата 2-3 раза в сутки.
С точки зрения комплексного влияния на болевой синдром, важным и необходимым является воздействие на механизм воспаления. Феназон, входящий в состав препарата, относится к противовоспалительным средствам с топическим действием. Курсовой прием препарата дважды в сутки обеспечивает уменьшение выраженности воспалительного процесса, что подтверждается динамикой регрессии объективных отоскопических симптомов острого среднего отита – гиперемии барабанной перепонки, деформации или отсутствия светового конуса и четкости познавательных контуров барабанной перепонки. Уменьшение интенсивности воспаления обеспечивает снижение интенсивности болевого синдрома, что, в свою очередь, уменьшает необходимость приема обезболивающих препаратов системного действия: потребность в них отпадает уже после вторых суток лечения практически во всех исследуемых пациентов взрослого и детского возраста. Для достижения общего терапевтического эффекта Отипакс
Выводы.
- лечение комбинированным эндоауральным препаратом проводится с учетом воздействия на один из основных симптомов – боль в ухе, выраженность которого связана с интенсивностью воспалительного процесса в среднем ухе;
- использование комбинированного препарата позволяет избежать полипрагмазии со всеми ее негативными последствиями при высокой эффективности лечения;
- приемлемое соответствие вместе с выраженным ранним клиническим эффектом способствует быстрому достижению высокой эффективности лечения;
- такая методология лечения является универсальной и приемлемой как для специалистов оториноларингологов, так и для специалистов общей практики – семейной медицины, педиатров как врачей первого контакта больных с ОСО.

Литература:
Детальная информация об ОТИПАКС® в инструкции. Р.П. МОЗ України № UA/5205/01/01 від 24.11.2016 р. №1275
ПОПОВИЧ В.І. // КОНТРОЛЬ БОЛЮ І ЗАПАЛЕННЯ У ХВОРИХ НА НЕПЕРФОРАТИВНИЙ ГОСТРИЙ СЕРЕДНІЙ ОТИТ// Журнал вушних, носових і горлових хвороб, №1, 2018
Hongzhuo Liua, Jinsong Haoa, Kevin S. Current strategies for drug delivery to the inner ear // Acta Pharmaceutica Sinica. – 2013. – Vol. 3, №2. – Р. 86-96.
Strichartz G. Molecular mechanisms of nerve block by local anaesthetics // Anaesthesiology. – 1976. – № 45. – Р. 421-441.
Лайко А.А. Дитяча оториноларингологія: підручник для лікарів-інтернів закладів (ф-тів) післядипломної освіти. – 2-ге поновлене вид. – К.: Логос, 2008. – 703 с.
Лайко А.А. Невідкладна допомога в дитячій оториноларингології: навч. посібник для лікарів-інтернів, курсантів ін-тів удосконалення лікарів.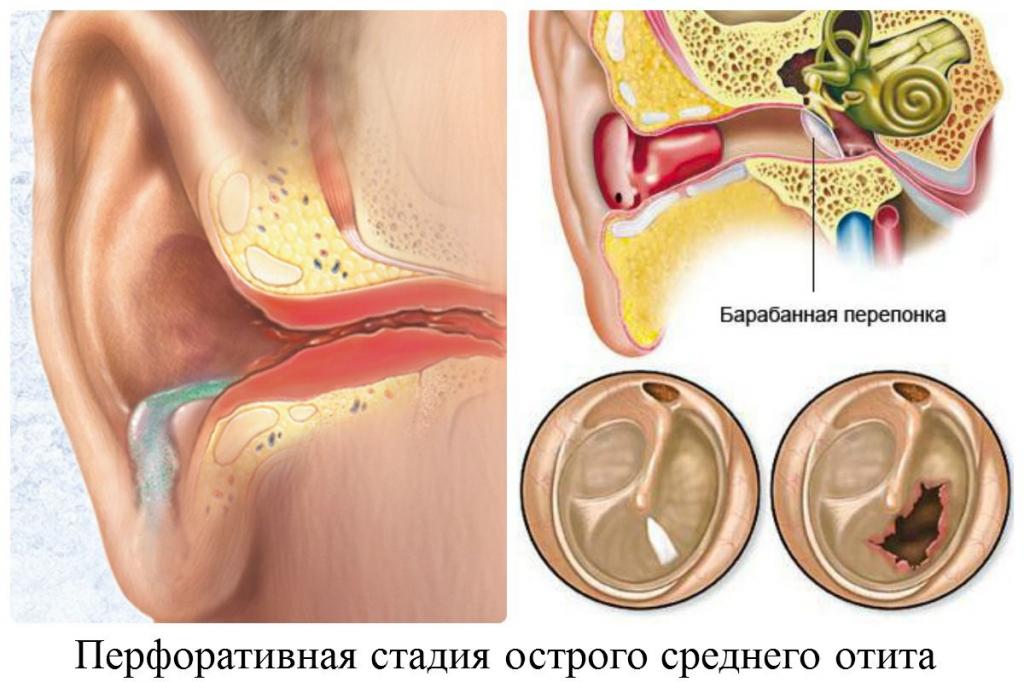 – К.: Здоров’я, 1998. – 255 с.
– К.: Здоров’я, 1998. – 255 с.
Клінічна настанова «Гострий середній отит» https://orl.ifnmu.edu.ua/protocols/sharp-otitis.
Лечение острого отита в Кемерово
Острый средний отит – это заболевание, сопровождающееся воспалением слизистых оболочек среднего уха: слуховой трубы, сосцевидного отростка и барабанной полости. Если воспалительный процесс сохраняется от 3 до 12 месяцев после лечения, говорят о затянувшемся отите, если эпизоды острого воспаления беспокоят от 4 раз в год — о рецидивирующем.
Заболевание встречается достаточно часто, особенно у детей. Заболевание нельзя назвать безобидным. С ним связан каждый четвертый случай нейросенсорной тугоухости, при этом от 20 до 70% респираторных инфекций у детей осложняется воспалением среднего уха.
К концу первого года жизни каждый третий ребенок перенесет острый отит, а к трем годам жизни — у 7 из 10 детей хоть раз наблюдаются симптомы патологии. У многих это происходит неоднократно.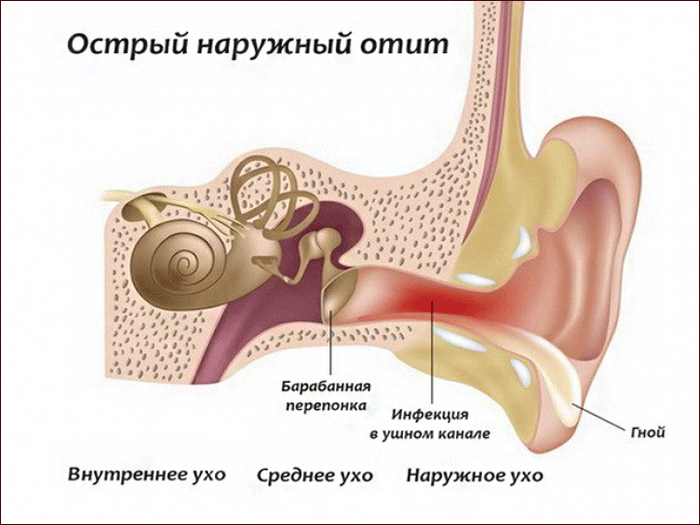
Причины отита
Отит способны вызвать различные бактериальные и вирусные агенты. От того, каким микробом вызвано заболевание, часто зависит тяжесть его течения и прогноз.
Сегодня считается, что важную роль в механизме развития болезни играет нарушение проходимости слуховой трубы, что приводит к возникновению отрицательного давления в барабанной полости и скоплению в ней жидкости. Последняя достаточно быстро заселяется микробами, в результате чего возникает воспаление. Однако слуховая труба является не единственным путем проникновения инфекции, которая может распространяться из водопроводов ушного лабиринта или вследствие травмы, реже — через кровь (сепсис, туберкулёз).
Воспаление среднего уха сопровождается накоплением в его полостях экссудата — серозной или гнойной жидкости. В части случаев содержащиеся в гное ферменты расплавляют барабанную перепонку. В ней образуется отверстие, через которое гной эвакуируется наружу, что сопровождается облегчением состояния пациента.
В некоторых случаях гнойного расплавления перепонки не возникает, и в барабанной полости жидкость задерживается длительное время. Нерациональное лечение способствует хронизации воспаления.
Более чем в 60% случаев отит вызывают пневмококки и гемофильная палочка. Важно понимать, что различные штаммы этих микробов в норме живут в носоглотке большинства детей. В каждом пятом случае отита не удается высеять микрофлору из барабанной полости. Эксперты предполагают, что воспаление в этом случае могло быть вызвано вирусными инфекциями.
Симптомы отита
- • боли в ухе;
- •лихорадка;
- •снижение слуха;
- •гнойное отделяемое из уха.
При опросе пациента часто имеется указание на перенесенную ОРВИ. Дети младшего возраста не могут описать свои жалобы. В этом случае важно обратить внимание на капризное поведение, немотивированный плач.
При осмотре пациента с отитом, врач наблюдает различные изменения в зависимости от стадии заболевания:
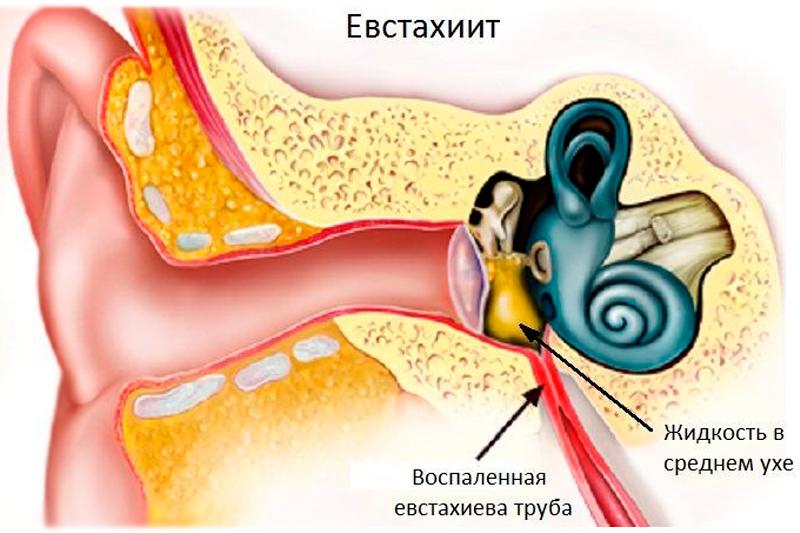
- • Острый евстахиит — воспаление слуховой трубы.
 Пациент предъявляет жалобы на заложенность уха, снижение слуха, чувство усиленного восприятия собственного голоса (аутофония).
Пациент предъявляет жалобы на заложенность уха, снижение слуха, чувство усиленного восприятия собственного голоса (аутофония). - • Острое катаральное воспаление. Врач наблюдает покраснение и утолщение барабанной перепонки при отоскопии.
- • Гнойное воспаление. Сопровождается ухудшением состояния пациента и усилением болей. Выраженное покраснение и набухание барабанной перепонки при отоскопии. В части случаев имеет место прободение перепонки с гноетечением из уха.
- • Восстановление. Симптомы заболевания стихают, воспаление курируется. При осмотре наблюдается восстановление цвета и толщины барабанной перепонки, перфорация рубцуется.
Диагностика отита
- • Диагноз выставляется на основе анализа жалоб пациента, а также лабораторных и инструментальных процедур:
общий анализ крови;
микробиологическое исследование отделяемого из среднего уха при тяжелом течении или выполнении парацентеза;
отоскопия — осмотр наружного слухового прохода и барабанной перепонки с помощью специального инструмента — отоскопа;
рентгеновское исследование височных костей или компьютерная томография при тяжелом течении и подозрении на гнойные осложнения.

Принципы лечения
Лечение острого отита может быть консервативным и хирургическим. Консервативная терапия включает:
- • Восстановление функции слуховой трубы, для чего назначают интраназальные процедуры — туалет носа с изотоническим раствором NaCL, своевременную очистку отделяемого из носа, сосудосуживающие препараты, иногда местные глюкокортикоиды и антибактериальные препараты.
- • Купирование болевого синдрома. У детей с этой целью используют парацетамол или ибупрофен (Нурофен). Местно можно применять капли, содержащие лидокаин.
- • Муколитическая терапия для улучшения дренажной функции слуховой трубы. В норме колебания ресничек мерцательного эпителия, который выстилает просвет Евстахиевых труб, помогают освободить барабанную полость от содержимого. Отек слизистой слуховой трубы препятствует этому процессу и вязкий секрет полости плохо эвакуируется. Препараты N-ацетилцистеина помогают нормализовать нормальный дренаж среднего уха.

- • Антибиотикотерапия рекомендована при гнойных отитах. Чаще всего отит является осложнением ОРВИ. Применение антибиотиков снижает риск мастоидитов и других осложнений. Препарат первой линии — амоксициллин, который может быть назначен, если ребенок не получал его последние 30 дней и не страдает аллергией на лекарство. Предпочтение в любом случае отдается средствам для приема внутрь.
- • Продолжительность антибиотикотерапии составляет 7-10 дней. Для лечения острых отитов не используют тетрациклин, линкомицин, гентамицин и ко-тримоксазол. Эти препараты показывают слабую эффективность в отношении основных возбудителей заболевания и связаны с высоким числом побочных эффектов.
Антибиотикотерапия обязательно назначается детям до 2 лет и пациентам с иммунодефицитом.
Хирургическое лечение подразумевает проведение парацентеза — небольшого рассечения барабанной перепонки с целью опорожнения полости. Процедура показана при выраженных симптомах гнойного отита в отсутствие перфорации. Парацентез может быть рекомендован также при относительно стертой симптоматике, но ухудшении общего состояния и лабораторных признаках продолжающегося воспаления.
Парацентез может быть рекомендован также при относительно стертой симптоматике, но ухудшении общего состояния и лабораторных признаках продолжающегося воспаления.
Обычно парацентез выполняют под местной анестезией, однако в некоторых случаях, особенно у беспокойных детей, возможно применение кратковременного наркоза. При хронических отитах в разрез устанавливают шунт. Это делается для обеспечения вентиляции среднего уха и введения в него лекарственных препаратов.
Возможные осложнения острого отита
Недостаточное внимание к болезни и ее неадекватное лечение могут стать причиной достаточно серьезных осложнений. К таковым относятся:
- • Мастоидит — воспаление тканей сосцевидного отростка. Заболевание осложняет до 0.1-1% случаев острого отита. Оно может развиваться в разные сроки, но чаще всего это происходит в конце второй — начале третьей недели от появления симптомов отита.
- • Лабиринтит — воспаление внутреннего уха, которое может завершиться полным выздоровлением, но в ряде случаев приводит к стойкому снижению слуха.

- • Внутричерепные гнойные осложнения, и в частности менингит, развиваются при проникновение инфекции в полость черепа. Встречаются примерно в 0.05% случаев и представляют серьезную угрозу для жизни пациента.
Большинство людей переносят не менее двух эпизодов острого среднего отита еще в детстве, и действенных мер профилактики заболевания не существует. Чаще всего воспаление среднего уха проходит самостоятельно через 3-4 дня. В некоторых случаях, например, при очень частых рецидивах врач может рекомендовать шунтирование или длительные курсы антибиотиков.
Острый средний отит — консультант по лечению рака
Острое начало признаков и симптомов выпота в среднем ухе (MEE) и воспаления среднего уха, обычно в течение 48 часов, предшествующих обращению, необходимо для диагностики острого среднего отита (AOM).
В Руководстве AAP по диагностике и лечению острого среднего отита от 2013 г. подчеркивается необходимость точного диагноза с использованием строгих отоскопических критериев для принятия обоснованных клинических решений.
Американская академия педиатрии и Американская академия семейных врачей согласны с рекомендациями по ведению АОМ (2004), которые рекомендуют пневматическую отоскопию с дополнительной тимпанометрией или акустической рефлектометрией или без них для подтверждения этих результатов или прямого исследования жидкости с помощью тимпаноцентеза.Рекомендации AAP 2013 подтверждают, что пневматическая отоскопия является стандартом диагностики ОМ.
Вирусная инфекция верхних дыхательных путей может проявляться острыми симптомами, которые накладываются на АОМ, такими как лихорадка и явная оталгия, то есть тянущее за ухо, но может не иметь МЭЭ с признаками / симптомами воспаления среднего уха, которые необходимы для диагностики АОМ. Средний отит с выпотом (OME) проявляется MEE и различной степенью потери слуха без признаков или симптомов острой ушной инфекции.
Буллезный мирингит проявляется волдырями на TM, но отсутствует MEE, который необходим для диагностики AOM.
Острый наружный отит — это быстро развивающееся генерализованное воспаление наружного слухового прохода, которое может проявляться оталгией и отореей, но не вызывает МЭЭ или воспаление среднего уха, которые необходимы для диагностики АОМ.
Диагностика АОМ является сложной задачей из-за трудностей при выполнении отоскопии у маленьких детей, которые могут отказаться от сотрудничества или иметь серную пробу в слуховых проходах. У плачущего ребенка может быть эритема ТМ, но не выпуклость или выпот в среднем ухе, и АОМ не следует диагностировать.
Младенцы и дети в возрасте до 2 лет наиболее подвержены развитию острого среднего отита. К провоцирующим факторам и основным состояниям, которые способствуют вероятности развития острого среднего отита, относятся следующие:
Факторы окружающей среды, связанные с повышенной вероятностью развития острого среднего отита, включают следующее:
АОМ диагностируется клинически на основании результатов отоскопии и анамнеза. Детям с АОМ, невосприимчивым к терапии, или у которых есть явные или надвигающиеся осложнения ОАМ, может потребоваться тимпаноцентез или миринготомия для дренирования и посева из среднего уха.
Детям с рецидивирующей АОМ или стойкой ОМЕ может потребоваться комплексное аудиологическое обследование для оценки слуха и определения кандидатуры на замену тимпаностомической трубки.
Визуализирующие исследования бесполезны для диагностики АОМ у детей. Детям с внутривисочными или внутричерепными осложнениями АОМ требуется визуализация с помощью компьютерной томографии с контрастным усилением и / или магнитно-резонансной томографии.
Диагноз АОМ требует (1) острого появления признаков и симптомов (2) выпота в среднем ухе (MEE) и (3) воспаления среднего уха, обычно в течение 48 часов до обращения.
Доказательства точности и точности клинического определения трех необходимых клинических критериев для диагностики АОМ ограничены. В одном исследовании из детей с ЭМЭ, диагностированных с помощью тимпаноцентеза, 97% имели тимпанограмму типа B, и всем было проведено отоскопическое обследование, соответствующее АОМ. В другом исследовании 78% случаев АОМ, диагностированных терапевтом, были подтверждены отоларингологом.
Симптомы: в систематическом обзоре четырех исследований сообщалось, что боль в ушах и трение ушей незначительно связаны с диагнозом АОМ, хотя более недавнее исследование предполагает серьезность симптомов, о которых сообщали родители, включая трение в ушах, боль в ушах и лихорадку. , не были связаны с диагнозом АОМ.
, не были связаны с диагнозом АОМ.
Отоскопические признаки: мутная, выпуклая, неподвижная или красная барабанная перепонка при отоскопии положительно связаны с АОМ.
Необходимо обследовать ребенка с АОМ на предмет боли. Основным средством лечения боли от АОМ является прием парацетамола и / или ибупрофена.
Американская академия педиатрии и Американская академия семейных врачей опубликовали согласованные рекомендации по ведению АОМ в 2004 году, которые были обновлены AAP в 2013 году.В рекомендациях 2004 г. была введена концепция наблюдения без начальной антибактериальной терапии для некоторых детей с острым отитом, а рекомендации относительно наблюдения по сравнению с незамедлительным лечением были уточнены в руководстве 2013 г. Различия в рекомендациях руководящих принципов 2004 и 2013 гг. Перечислены в Таблице I (См. Таблицу I).
Таблица I.
| Некоторые диагнозы ; | Неопределенный диагноз | |||
|---|---|---|---|---|
| Возраст | Тяжелая болезнь † | Нетяжелое заболевание | Тяжелая болезнь | Нетяжелое заболевание |
| <6 месяцев | Антибактериальная терапия | Антибактериальная терапия | Антибактериальная терапия | Антибактериальная терапия |
| от 6 месяцев до 2 лет | Антибактериальная терапия | Антибактериальная терапия | Антибактериальная терапия | Возможность наблюдения ‡ |
| > = 2 года | Антибактериальная терапия | Опция наблюдения | Опция наблюдения | Опция наблюдения |
Решение об использовании антибиотиков во время первоначального диагноза АОМ зависит от возраста пациента, одностороннего или двустороннего АОМ, тяжести симптомов и наличия отореи. Эти проблемы перечислены ниже.
Эти проблемы перечислены ниже.
Решение о лечении АОМ антибиотиками во время постановки диагноза ИЛИ для тщательного наблюдения (и лечения стойких симптомов / признаков) должно включать:
Вклад родителей / опекунов для совместного принятия решений.
Способность клинически оценивать состояние пациентов на предмет улучшения или ухудшения состояния.
Понимание того, что дети в возрасте до 6 месяцев, дети с двусторонним АОМ и дети с АОМ, вызывающим оторею, должны лечиться антибиотиками во время постановки диагноза.
Понимание того, что детям с тяжелыми симптомами, такими как продолжительная или сильная боль или высокая температура, следует лечить антибиотиками во время постановки диагноза.
Понимание разногласий по поводу необходимости использования антибиотиков на начальном этапе у детей в возрасте от 6 до 24 месяцев, у которых есть АОМ с легкими или умеренными симптомами.
Если для лечения ребенка с АОМ выбрана антибактериальная терапия, в Рекомендациях AAP 2013 рекомендуется:
Лечение первой линии: высокие дозы амоксициллина (80-90 мг / кг / день) с учетом амоксициллина-клавуланата (амоксициллин 90 мг / кг / день-клавуланат 6.
 4 мг / кг / день) для детей, получавших амоксициллин в предыдущие 30 дней или страдающих синдромом отита-конъюнктивита.
4 мг / кг / день) для детей, получавших амоксициллин в предыдущие 30 дней или страдающих синдромом отита-конъюнктивита.Альтернативы для пациентов с аллергией на пенициллин включают цефалоспорины, такие как цефнидир или цефуроксим.
Антибиотики для лечения детей с очевидной неэффективностью начальной антибиотикотерапии через 48-72 часа включают амоксициллин-клавуланат или цефтриаксон внутримышечно (три инъекции в день).
Альтернативные методы лечения детей, у которых начальная терапия неэффективна, включают цефтриаксон внутримышечно, комбинированную терапию клиндамицином и цефалоспорином третьего поколения.
Тимпаноцентез / миринготомия может выполняться при неудачном лечении для получения культур для прямой антимикробной терапии.
Рекуррентный АОМ (РАОМ)
У некоторых детей с диагнозом АОМ в анамнезе есть рецидивирующая АОМ (РАОМ), как было определено ранее.

Профилактические или супрессивные антибиотики не рекомендуются детям с РАОМ. РКИ предполагают, что длительное лечение антибиотиками снизит количество эпизодов АОМ всего на 0.09 серий в месяц.
Установка тимпаностомической трубки использовалась для предотвращения РАОМ у некоторых детей. Преимущества установки трубки для предотвращения эпизодов АОМ невелики. В недавнем руководстве по использованию тимпаностомических трубок у детей рекомендовано: 1) В остальном здоровым детям с анамнезом rAOM, у которых было нормальное обследование уха во время обследования на наличие трубок, НЕ следует устанавливать тимпаностомические трубки и В анамнезе RAOM, у которого на момент обследования были излияния в среднем ухе в одно или оба уха, могут быть предложены тимпаностомические трубки.Это отражает небольшое преимущество трубок для rAOM, благоприятное естественное течение rAOM у детей и неопределенность в диагностике AOM в целом.
АОМ с постоянной тимпаностомической трубкой покажет оторею
Недавнее руководство Американской академии отоларингологии — хирургии головы и шеи настоятельно рекомендует использовать капли с ототопными антибиотиками, а НЕ пероральные антибиотики при острой трубчатой отореи.
 Капли с антибиотиками эффективны и вызывают меньше побочных реакций.
Капли с антибиотиками эффективны и вызывают меньше побочных реакций.Системные пероральные антибиотики могут быть рассмотрены при отореи через трубку в следующих случаях: стойкая оторея, несмотря на лечение каплями, нарушение доставки капель через закупоренный слуховой проход или нежелательный ребенок, контралатеральный средний отит за интактной ТМ и опасение по поводу более тяжелого заболевания (тяжелые симптомы, нарушение иммунной системы, другое место бактериальной инфекции и т. д.).
Какие побочные эффекты связаны с каждым вариантом лечения?
Сообщалось о различных побочных эффектах при использовании антибактериальной терапии для лечения АОМ в зависимости от конкретного антибиотика, в том числе:
Желудочно-кишечные: стоматит, извращение вкуса, рвота, боль в животе, дискомфорт в животе, вздутие живота, желудочно-кишечные расстройства, диарея, ненормальный стул, запор
Дерматологические: сыпь, крапивница, многоформная эритема, монилиоз, зуд, потливость
Респираторные органы: нарушение дыхания, кашель
Неврологические: головная боль, головокружение, оталгия, нервозность, сонливость, жжение, плач, боль
Отоларингологические: дискомфорт в ушах, раздражение ушей, выделения из уха, мусор из уха, осадок в ушах, отек барабанной перепонки, гиперемия барабанной перепонки, зуд в ушах, шум в ушах, ринит
Системное: лихорадка
Риски:
Риски, связанные с терапией антибиотиками, зависят от конкретного антибиотика, но доказательства неполны. На основании доступной литературы были выявлены следующие существенные различия в антибиотических рисках:
На основании доступной литературы были выявлены следующие существенные различия в антибиотических рисках:
При терапии амоксициллином от 3 до 10 детей из 100 с неосложненной АОМ разовьется сыпь, а у 5-10 — диарея
Амоксициллин (14%) связан с меньшей частотой диареи, чем цефиксим (21%)
Амоксициллин-клавуланат (20%) чаще вызывает диарею, чем цефтриаксон при однократном применении (9%)
Амоксициллин-клавуланат (26%) связан с более высокой частотой любых нежелательных явлений по сравнению с 5-дневным приемом азитромицина (9%)
Побочные эффекты от установки тимпаностомической трубки включают неблагоприятную реакцию на анестетики, необходимость повторной установки трубки, оторею, стойкую перфорацию барабанной перепонки и долгосрочные изменения ВМ, такие как ретракция / тимпаносклероз.
Риск анестезии у здорового ребенка незначителен
Потребность в замене тимпаностомических трубок после экструзии может приближаться к 25%
Тимпаносклероз был замечен у 32% пациентов, длительно наблюдаемых после установки трубки
TM Перфорация может произойти у 2-18% пациентов после экструзии трубки, в зависимости от типа используемой трубки и клинических обстоятельств
Каковы возможные исходы острого среднего отита?
Прогноз: примерно 80 детей из 100 с неосложненной АОМ выздоровеют через 3 дня без антибиотиков, в то время как при немедленном лечении амоксициллином улучшится состояние еще 12 детей.
Два недавних исследования показывают, что дети в возрасте 6-23 и 6-35 месяцев, соответственно, с АОМ, могут иметь больший эффект от антибактериальной терапии, чем плацебо. Эти РКИ использовали амоксициллин-клавуланат в группах лечения и имели строгие критерии диагностики АОМ.
Хотя разрешение AOM является правилом, некоторые дети будут:
Что вызывает это заболевание и как часто оно встречается?
AOM — это вирусная или бактериальная инфекция среднего уха, одна из наиболее распространенных детских инфекций, которые лечатся антибиотиками в Соединенных Штатах.
В исследовании, проведенном в 1991–1994 годах, в котором наблюдали детей в течение первых 6 месяцев жизни, у 39% младенцев0 был эпизод АОМ, а у 20% к 6-месячному возрасту был рецидив среднего отита (ROM). По сообщениям, восемь миллионов восемьсот тысяч детей (11,8%) в возрасте до 18 лет болеют ушными инфекциями в гостинице Соединенных Штатов в 2006 году, а предполагаемая общая стоимость лечения составила 2,8 миллиарда долларов.
Бактериальные патогены, обнаруженные в выпоте в среднем ухе у детей с АОМ, включают Streptococcus pneumoniae, Haemophilus influenzae и Moraxella catarrhalis.С момента появления гептавалентной пневмококковой конъюгированной вакцины H. influenzae типа b стала более распространенной причиной АОМ, хотя S. pneumoniae остается важным этиологическим агентом с большей долей эпизодов, вызванных невакцинными серотипами. 13-валентная пневмококковая вакцина была лицензирована в 2010 году и может дополнительно изменить микробиологию АОМ.
Как эти патогены / гены / воздействия вызывают болезнь?
Вирусные инфекции верхних дыхательных путей могут вызывать функциональное нарушение функции евстахиевой трубы, приводя к выпоту в среднем ухе и бактериальной инфекции.
Дети с черепно-лицевыми дефектами, поражающими евстахиеву трубу и среднее ухо, например дети с синдромом Дауна или волчьей пастью, а также дети с иммунодефицитами предрасположены к инфицированию среднего уха этими патогенами. Одно исследование на близнецах выявило генетическую предрасположенность к длительности выпота в среднем ухе и частоту АОМ.
Одно исследование на близнецах выявило генетическую предрасположенность к длительности выпота в среднем ухе и частоту АОМ.
Какие осложнения вы можете ожидать от болезни или лечения болезни?
Серьезные осложнения АОМ встречаются редко и включают:
Системные осложнения, такие как бактериемия
Внутривенные осложнения, такие как паралич лицевого нерва, мастоидит, тромбоз бокового синуса, лабиринтит
Внутричерепные осложнения, такие как менингит, абсцесс головного мозга, отитовая гидроцефалия
AOM может вызвать перфорацию TM, но заживление является правилом при соответствующей терапии для AOM.Другие осложнения включают потерю слуха, тимпаносклероз, ателектаз среднего уха и холестеатому, когда АОМ является тяжелым, рецидивирующим или сопровождается длительной дисфункцией евстахиевой трубы.
Неблагоприятные эффекты медикаментозного и хирургического лечения АОМ обсуждаются в предыдущих разделах.
Как можно предотвратить острый средний отит?
Сообщалось о различных мерах по снижению частоты АОМ в детстве. В их число входят:
Прививки:
Противогриппозные вакцины имели более 30% эффективности в профилактике ОСЗ у детей старше 2 лет.
Эффективность гептавалентной пневмококковой конъюгированной вакцины в предотвращении AOM от всех причин составила 5,8% и 8,3%. Снижение посещений ОМ у детей старше 2 лет было связано с внедрением 13-валентной пневмококковой вакцины в 2010 году.
Поведенческие факторы:
Факторы питания:
Факторы окружающей среды:
Какие доказательства?
Либерталь, А.С., Кэрролл, А.Е., Чонмейтри, Т., Ганиатс, Т.Г.«Диагностика и лечение острого среднего отита». Педиатрия. т. 131. 2013. С. e964-999. (Обновленное руководство по клинической практике по AOM Американской академии педиатрии. )
)
Маром, Т., Тан, А., Уилкинсон, Г.С., Пирсон, К.С., Фриман, Дж. Л., Чонмейтри, Т. «Тенденции в использовании медицинских услуг, связанных со средним отитом, в США, 2001-2011 гг.». JAMA Pediatr. т. 168. 2014. С. 68–75. (Анализ базы данных страховых возмещений демонстрирует тенденцию к снижению использования связанных с ОМ медицинских услуг за период исследования, с уменьшением использования ОМ у детей в возрасте до 2 лет, связанного с введением Prevnar-13.)
Rosenfeld, RM, Schwartz, SR, Pynonnen, MA, Tunkel, DE. «Руководство по клинической практике: тимпаностомические трубки у детей». Otolaryngol Head Neck Surg. т. 149. 2013. С. S-35. (AAOHNS опубликовал это руководство по оценке и показаниям для тимпаностомических трубок и последующего ухода за детьми с постоянными трубками.)
Rettig, E, Tunkel, DE. «Современные концепции лечения острого среднего отита у детей». Otolaryngol Clin North Am. т. ; 47.2014. С. 651-772. (Обзор тенденций в управлении АОМ на основе последних руководств, основанных на доказательствах. )
)
«Американская академия педиатрии и Американская академия семейных врачей. Диагностика и лечение острого среднего отита ». Педиатрия. т. 113. 2004. С. 1451–1465. (AAP и AAFP опубликовали это согласованное руководство по диагностике и лечению АОМ, основанное на лучших доказательствах, доступных по сентябрь 2003 г., и рассмотрели вопросы, связанные с диагностикой; оценкой боли; лечением с применением и без антибиотиков; профилактикой; а также дополнительной и альтернативной медициной.Это руководство продвинуло концепцию первоначального наблюдения перед антибактериальной терапией для некоторых с АОМ.)
Shekelle, PG, Takata, G, Newberry, SJ, Coker, T, Limbos, M, Chan, LS. «Лечение острого среднего отита: обновленная информация. Отчет о доказательствах / Оценка технологии № 198. (Подготовлено Центром доказательной практики Южной Калифорнии в соответствии с Контрактом № 290 2007 10056 I) ». Ноябрь 2010г.
Кокер, Т.Р., Чан, Л.С., Ньюберри, С.Дж., Лимбос, Массачусетс, Сутторп, М. Дж., Шекелле, П.Г., Таката, Г.С.«Диагностика, микробная эпидемиология и лечение антибиотиками острого среднего отита у детей». JAMA. т. 304. 17 ноября 2010 г., стр. 2161-2169. (В техническом отчете подробно описывается, а в статье резюмируется систематический обзор, запрошенный AAP, чтобы служить в качестве доказательной базы для обновления AAP согласованного руководства AAP / AAFP 2004 года по диагностике и лечению AOM, а также рассматриваются вопросы, связанные с диагностикой; эпидемиология ; и лечение с антибиотиками и без них.)
Дж., Шекелле, П.Г., Таката, Г.С.«Диагностика, микробная эпидемиология и лечение антибиотиками острого среднего отита у детей». JAMA. т. 304. 17 ноября 2010 г., стр. 2161-2169. (В техническом отчете подробно описывается, а в статье резюмируется систематический обзор, запрошенный AAP, чтобы служить в качестве доказательной базы для обновления AAP согласованного руководства AAP / AAFP 2004 года по диагностике и лечению AOM, а также рассматриваются вопросы, связанные с диагностикой; эпидемиология ; и лечение с антибиотиками и без них.)
Хоберман, А, Парадайз, Дж. Л., Рокетт, Х.Э., Шейх, Н., Уолд, Скорая помощь, Кирни, Д.Х.«Лечение острого среднего отита у детей до 2 лет». N Engl J Med. т. 364. 2011. С. 105-15.
Tahtinen, PA, Laine, MK, Huovinen, P, Jalava, J, Ruuskanen, O, Ruohola, A. «Плацебо-контролируемое испытание антимикробного лечения острого среднего отита». N Engl J Med. т. 364. 2011. С. 116–26.
Исследования Хобермана и Тахтинена показывают небольшие преимущества терапии амоксициллин-клавуланатом для маленьких детей с АОМ.
Продолжающиеся споры относительно этиологии, диагностики и лечения
В рекомендациях AAP AOM 2013 г. исключена категория «неопределенный диагноз», содержащаяся в рекомендациях AOM 2004 г.Это выявляет трудности в точной диагностике АОМ в «реальных» клинических условиях, требующих опыта работы с серной пробой и пневматической отоскопии у маленьких детей.
Продолжаются дебаты о первоначальном наблюдении в сравнении с немедленным приемом антибиотиков во время постановки диагноза для некоторых детей с АОМ. Два недавних исследования, упомянутых выше, показали измеримые преимущества активного лечения антибиотиками, но клиническая значимость этих преимуществ обсуждается на фоне благоприятного естественного течения АОМ, побочных эффектов антибиотикотерапии и опасений по поводу устойчивости бактерий в результате широкого использования антибиотиков .
Роль тимпаностомических трубок при рецидивирующей АОМ обсуждается, поскольку их влияние невелико, но сопряжено с определенными затратами и риском.
 Преимущества тимпаностомических трубок более вероятны для детей с ОМЕ и потерей слуха из-за выпота в среднем ухе, а также для детей с сенсорными, когнитивными или черепно-лицевыми / синдромальными проблемами, которые подвергают их риску последствий длительного заболевания среднего уха.
Преимущества тимпаностомических трубок более вероятны для детей с ОМЕ и потерей слуха из-за выпота в среднем ухе, а также для детей с сенсорными, когнитивными или черепно-лицевыми / синдромальными проблемами, которые подвергают их риску последствий длительного заболевания среднего уха.
Первоначально написано Drs. Гленн Таката и Дэвид Тункел. Отредактировано доктором.Элени Реттиг и Дэвид Тункел.
Таблица II.
| При диагнозе для начальной антибактериальной терапии | Вариант наблюдения Клиническая неудача через 48-72 часа | Клиническая неудача антибактериальной терапии через 48-72 часа | ||||
|---|---|---|---|---|---|---|
| > = 39 ° C и / или тяжелая оталгия | Рекомендуется | Аллергия на пенициллин | Рекомендуется | Аллергия на пенициллин | Рекомендуется | Аллергия на пенициллин |
| Нет | Амоксициллин, 80-90 мг / кг в сутки | Не тип 1: цефдинир, цефуроксим, цефподоксим Тип 1: азитромицин, кларитромицин | Амоксициллин, 80-90 мг / кг в сутки | Не тип 1: цефдинир, цефуроксим, цефподоксим Тип 1: азитромицин, кларитромицин | Амоксициллин-клавуланат, 90 мг / кг в день амоксициллина с 6/4 мг / кг в день клавуланата | Не тип 1: цефтриаксон, 3 дня тип 1: клиндамицин |
| Есть | Амоксициллин-клавуланат, 90 мг / кг в день амоксициллина с 6/4 мг / кг в день клавуланата | Цефтриаксон, 1 или 3 дня | Амоксициллин-клавуланат, 90 мг / кг в день амоксициллина с 6/4 мг / кг в день клавуланата | Цефтриаксон, 1 или 3 дня | Цефтриаксон, 1 или 3 дня | Тимпаноцентез, клиндамицин |
Copyright © 2017, 2013 ООО «Поддержка принятия решений в медицине».Все права защищены.
Ни один спонсор или рекламодатель не участвовал, не одобрял и не платил за контент, предоставляемый Decision Support in Medicine LLC. Лицензионный контент является собственностью DSM и защищен авторским правом.
Антибиотики при острой инфекции среднего уха (острый средний отит) у детей
Контрольные вопросы
В этом обзоре сравнивалась 1) клиническая эффективность и безопасность антибиотиков по сравнению с плацебо у детей с острой инфекцией среднего уха (острый средний отит (AOM)) и 2) клиническая эффективность и безопасность антибиотиков в сравнении с выжидательным наблюдением (подходы наблюдения, в которых выписываются рецепты может или не может быть предоставлен) у детей с АОМ.
Фон
AOM — одна из наиболее распространенных инфекций в младенчестве и детстве, вызывающая боль и общие симптомы болезни, такие как лихорадка, раздражительность и проблемы с кормлением и сном. К трем годам у большинства детей был хотя бы один эпизод АОМ. Хотя АОМ обычно проходит без лечения, его часто лечат антибиотиками.
Характеристики исследования
Доказательства в этом обзоре актуальны на 26 апреля 2015 года.
Для обзора антибиотиков в сравнении с плацебо мы включили 13 испытаний (3401 ребенок в возрасте от двух месяцев до 15 лет) из стран с высоким уровнем доходов с низким риском систематической ошибки. Три испытания были проведены в условиях общей практики (ВОП), шесть — в амбулаторных условиях и четыре — в обоих учреждениях.
Для обзора антибиотиков на фоне выжидательного наблюдения, пять испытаний (1149 детей) из стран с высоким уровнем дохода соответствовали критериям отбора с низким или средним риском систематической ошибки.Два испытания были проведены в условиях терапевта, а три — в амбулаторных условиях. В четырех испытаниях (1007 детей) были представлены данные об исходах, которые можно было использовать в этом обзоре.
Ключевые результаты
Мы обнаружили, что антибиотики не очень полезны для большинства детей с АОМ; антибиотики не уменьшили количество детей с болью в течение 24 часов (когда у 60% детей все равно было лучше), только немного уменьшили количество детей с болью в последующие дни и не уменьшили количество детей с поздними рецидивами AOM и потеря слуха (которая может длиться несколько недель) через три месяца по сравнению с плацебо.Тем не менее, антибиотики несколько снизили количество детей с перфорацией барабанной перепонки и эпизодами остеоартрита в первоначально непораженном ухе по сравнению с плацебо. Результаты метаанализа индивидуальных данных пациентов, включая данные шести высококачественных испытаний (1643 ребенка), которые также были включены в наш обзор как отдельные испытания, показали, что антибиотики, по-видимому, наиболее эффективны у детей младше двух лет с инфекция в обоих ушах и у детей как с АОМ, так и с выделением из уха.
Мы не обнаружили разницы между немедленным приемом антибиотиков и выжидательными методами наблюдения в количестве детей с болью через 3–7 дней и 11–14 дней после оценки. Кроме того, между группами не наблюдалось различий в количестве детей с потерей слуха через четыре недели, перфорацией барабанной перепонки и поздними рецидивами АОМ.
Не было достаточно информации, чтобы знать, уменьшают ли антибиотики редкие осложнения, такие как мастоидит (инфекция костей вокруг уха).Все исследования, включенные в этот обзор, проводились в странах с высоким уровнем дохода. Отсутствуют данные о группах населения, в которых частота АОМ и риск прогрессирования мастоидита выше.
Антибиотики вызывают нежелательные эффекты, такие как диарея, рвота и сыпь, а также могут повышать устойчивость к антибиотикам в обществе. Трудно сбалансировать небольшую пользу и небольшой вред антибиотиков у детей с АОМ. Однако для большинства детей с легкими формами заболевания в странах с высоким уровнем дохода подход выжидательного наблюдения представляется оправданным.
Качество доказательств
Мы оценили качество доказательств как высокое для большинства результатов в обзоре антибиотиков против плацебо (это означает, что дальнейшие исследования вряд ли изменят нашу уверенность в оценке эффекта).
Для обзора немедленных антибиотиков по сравнению с выжидательным наблюдением мы оценили доказательства как умеренное качество для большинства результатов (это означает, что дальнейшие исследования, вероятно, окажут важное влияние на то, насколько мы уверены в результатах, и могут изменить их. полученные результаты).На качество повлияли опасения по поводу размера выборки (перфорация барабанной перепонки, редкие осложнения) и большого количества детей, которые « потеряны для последующего наблюдения » (боль в дни 11-14, потеря слуха через четыре недели и поздние рецидивы АОМ) .
Педиатрия по случаям болезни Глава
Родитель приводит к вам в офис своего двухлетнего сына из-за основной жалобы на суетливость и дергание его за правое ухо в течение последних двух дней. У него кашель и насморк около 5 дней, которые лечили спреем для носа с солевым раствором и увлажнителем.У него субфебрильная температура в подмышечной области около 38,3 градуса Цельсия в течение последних двух дней. Оба родителя курят сигареты. Он ходит в детский сад. Его история болезни имеет большое значение для ушных инфекций в прошлом, с последним эпизодом отита 5 месяцев назад, леченным амоксициллином. Его иммунизации сделаны на сегодняшний день, включая 13-валентную пневмококковую конъюгированную вакцину.
Экзамен: VS T 38.4, P 100, RR 28, BP 100/65. Он активен, внимателен к своему окружению и в остальном не терпит бедствий.УБЕДИТЕЛЬ: Правая барабанная перепонка эритематозная и выпуклая, с плохой подвижностью при пневматической отоскопии. Левая ТМ четкая, с хорошей подвижностью. Горло не эритематозное. Есть небольшие шейные лимфатические узлы. Легкие при аускультации чистые. В остальном осмотр в норме.
Диагноз: острый правый средний отит. Ему прописали амоксициллин и парацетамол. Его родителю говорят, что если ему не станет лучше, через 2–3 дня проследить за ним, а также предупредить об опасности, которую их ребенок представляет из-за пассивного сигаретного дыма.
Средний отит (ОМ) — один из наиболее частых диагнозов, с которыми сталкиваются педиатры. По оценкам, средний отит составляет около 25% всех визитов к врачу в первые восемнадцать лет жизни, причем большинство из них происходит у детей младше 3 лет (1). В Соединенных Штатах Америки ОМ была наиболее частым диагнозом в офисах: в 2000 году ее посетили 25 миллионов человек, а в том же году выписали более 20 миллионов рецептов. Ориентировочная прямая стоимость составляет 1 доллар США.96 миллиардов в 2005 году (2).
Среднее ухо представляет собой заполненную газом полость в каменистой части височной кости между наружным слуховым проходом и внутренним ухом. Он содержит три косточки, называемые молоточком, наковальней и стремечкой. Эти косточки проводят звук от наружного слухового прохода к внутреннему уху. Следовательно, факторы, препятствующие движению этих косточек, такие как гной или жидкость в среднем ухе, могут отрицательно повлиять на слух. Среднее ухо соединено с носоглоткой евстахиевой трубой.Евстахиева труба обеспечивает вентиляцию и удаление жидкости из среднего уха. Барабанная перепонка (TM) или барабанная перепонка обычно слегка выпуклая, прозрачная и подвижная. Когда есть инфекция уха, среднее ухо наполняется гноем с последующим выпуклостью TM с желтым, непрозрачным или красным цветом, в дополнение к неподвижности. (3)
Средний отит часто встречается у младенцев и детей раннего возраста, причем пиковый возраст приходится на возраст от 6 до 18 месяцев. Это связано не только с анатомическими факторами, но и с иммунологическими, поскольку у этих детей все еще отсутствует множество защитных антител против вирусных и бактериальных организмов.Заболеваемость ОМ снижается после первого года жизни, а затем снова увеличивается, когда ребенок идет в школу. Это становится реже после 7 лет. Факторами, повышающими риск развития ОМ, являются посещение детских садов, воздействие вторичного сигаретного дыма, черепно-лицевые аномалии, такие как расщелина неба, иммунологические нарушения, семейный анамнез, расовая принадлежность (коренные американцы, эскимосы Аляски и Канады, а также коренные австралийцы) и незначительный увеличиваются с использованием соски. Однако наиболее важным фактором риска является возраст.Защитным фактором является грудное вскармливание, которое может быть связано с иммунными факторами (например, секреторными IgA и IgG), неиммунными факторами (например, интерфероном, гликопротеинами, лактадгерином) и противовоспалительными факторами (например, антиоксидантами, TNF-альфа, лактоферрин). Кроме того, младенцев кормят грудью в вертикальном или полулежавшем положении, по сравнению с некоторыми младенцами, которых можно кормить из бутылочки в горизонтальном положении. Считается, что практика кормления из бутылочки в положении лежа (то есть подпирание бутылочки) увеличивает ОМ за счет обратного потока жидкости из носоглотки в среднее ухо (4,5).
Диагностика среднего отита является сложной задачей для педиатров из-за трудностей с адекватным исследованием барабанной перепонки (TM). Присутствие серы, а также отказ от сотрудничества и испуганные пациенты усложняют это. Распространенным симптомом ОМ является оталгия, но также могут возникать оторея и потеря слуха. Младенцы могут проявлять оталгию только из-за суетливости при лихорадке. Другими менее распространенными симптомами ОМ и его осложнений являются головокружение, нистагм (однонаправленный, горизонтальный, резкий тип), шум в ушах, отек в задней области ушной раковины (связанный с мастоидитом), паралич лицевого нерва (из-за заболевания височной кости) и гнойный конъюнктивит (который связан с нетипируемым Haemophilus influenzae). Лучшим инструментом для диагностики ОМ является пневматический отоскоп.Осмотр ТМ должен включать четыре характеристики: положение, цвет, степень прозрачности и подвижность. Также визуализируя TM, можно заметить несколько ориентиров, таких как молоток, который делится на короткий отросток, рукоятку и умбо; длинный отросток наковальни; и pars flaccida на верхнем аспекте и parstensa на нижнем аспекте (6). Следует отметить, хотя спорно, что барабанная перепонка может стать красным в плачущего ребенка. Другие методы диагностики ОМ включают тимпанометрию, тимпаноцентез и акустическую рефлектометрию (2).В этой главе будут рассмотрены два типа среднего отита, а именно острый средний отит и средний отит с выпотом.
Острый средний отит (ОСАО) обычно проявляется внезапным появлением оталгии, лихорадки и потери слуха, которым предшествует инфекция верхних дыхательных путей, продолжающаяся несколько дней. Лихорадка возникает примерно у 30-50% пациентов с АОМ и обычно ниже 40 ° C. Лихорадка более 40 ° C предполагает бактериемию или другую этиологию лихорадки (8). Пневматическая отоскопия выявляет непрозрачную TM, выпячивающуюся с плохой подвижностью.Эритема является характерной находкой, но может отсутствовать. Может быть перфорация. С другой стороны, у большинства детей отит с выпотом протекает бессимптомно. Некоторые могут жаловаться на потерю слуха и, реже, на шум в ушах и головокружение. Дети старшего возраста могут жаловаться на ощущение «заложенности» или «хлопка» в ушах, которое обычно бывает двусторонним. TM обычно кажется непрозрачным, но может быть втянутым или заполненным. Можно увидеть уровень воздушной жидкости или пузырьки. Подвижность также снижается. Важно различать эти два заболевания, потому что лечение каждого из них разное; однако сделать это нелегко.Некоторые ключевые моменты заключаются в том, что лихорадка, раздражительность, явное покраснение и оталгия, а также выпуклая и непрозрачная барабанная перепонка связаны с АОМ, тогда как отсутствие симптомов, за исключением потери слуха, и втянутость барабанной перепонки связаны с ОМЭ. Оба могут проявляться выпотом в среднем ухе и снижением подвижности ПМ (9).
Если присутствует сильная оталгия, то основным терапевтическим соображением становится обезболивание. Незначительную боль в большинстве случаев можно лечить с помощью ацетаминофена или ибупрофена.При более сильной боли местная анестезия ушными каплями, содержащими бензокаин (например, Auralgan otic), может быть применена в офисе, чтобы увидеть, достигнута ли удовлетворительная анальгезия. В противном случае может потребоваться более сильный анальгетик, такой как ацетаминофен с гидрокодоном. Хотя ушные капли, содержащие бензокаин, используются для снятия боли, следует помнить об аллергических реакциях и быть уверенным, что нет перфорации ТМ.
Из-за чрезмерного прописывания антибиотиков и появления устойчивых к антибиотикам штаммов бактерий руководство по лечению среднего отита изменилось, и теперь наблюдение без антибиотиков является вариантом, зависящим от возраста, тяжести и уверенности в дальнейшем вверх (2,10,11,17).
Детям с АОМ следует назначать антибиотики при следующих состояниях:
. . . . . Дети от 6 месяцев с отореей с АОМ.
. . . . . Дети от 6 месяцев и старше с серьезными признаками или симптомами, независимо от того, являются ли они односторонними или двусторонними.
. . . . . Дети младше 24 месяцев с нетяжелыми признаками и симптомами, с ДВУСТОРОННИМ АОМ и отореей.
Детям с АОМ могут быть назначены антибиотики ИЛИ наблюдаться без антибиотиков в течение 48-72 часов при соблюдении следующих критериев:
.. . . . Дети от 6 до 23 месяцев с нетяжелыми признаками и симптомами, с ОДНОСТОРОННИМ АОМ и без отореи.
. . . . . Дети от 24 месяцев и старше с нетяжелыми признаками и симптомами, независимо от того, односторонние они или двусторонние, без отореи.
Если принято решение не назначать антибиотики, а вместо этого наблюдать, то можно использовать выжидательный подход, при котором лицо, осуществляющее уход, получает рецепт на антибиотики, и использовать его, если ребенку не станет лучше через 48-72 года. часов, или если опекун не получил рецепта на антибиотики, опекун может позвонить или проконсультироваться с врачом, если ребенку не станет лучше в течение 48–72 часов для лечения антибиотиками.
Тяжелое заболевание определяется как оталгия средней или тяжелой степени, или оталгия в течение не менее 48 часов, или лихорадка выше 39 ° C (102,2 ° F). Нетяжелое заболевание определяется как легкая оталгия менее 48 часов с лихорадкой менее 39 ° C (102,2 ° F) (2,9,10). При ОМЕ антибиотики не доказали свою эффективность при лечении этой проблемы, если только она не перешла в хроническую форму, и в это время можно рассмотреть возможность применения 10-14-дневного курса антибиотиков (9). Три наиболее распространенных микроорганизма — это Streptococcus pneumoniae, нетипируемый Haemophilus influenzae и Moraxella catarrhalis.Другими менее распространенными микроорганизмами являются Streptococcus pyogenes, Staphylococcus aureus и анаэробы (7). АОМ, вызванный грамотрицательными кишечными бактериями, такими как Escherichia coli, может возникать у маленьких детей в первые несколько месяцев жизни (4). Выбор антибиотика зависит от эффективности, вкусовых качеств, побочных эффектов, удобства дозирования, лекарственной аллергии, структуры резистентности в сообществе и стоимости. Препаратом выбора против АОМ остается амоксициллин, хотя устойчивость к бактериям продолжает оставаться проблемой.По этой причине рекомендуется увеличить дозу амоксициллина с 40-50 мг / кг / день до 80-90 мг / кг / день в два-три приема, максимум до 3 граммов в день (4 , 8). Амоксициллин следует назначать, если ребенок не получал амоксициллин в течение последних 30 дней, у него нет сопутствующего гнойного конъюнктивита и нет аллергии на амоксициллин (или пенициллины). Если есть сопутствующий гнойный конъюнктивит (синдром отита-конъюнктивита), следует использовать антибиотик с большим охватом бета-лактамазой, такой как амоксициллин-клавуланат (Аугментин).Для людей с аллергией на пенициллин это зависит от того, была ли реакция немедленной (например, крапивница или анафилаксия) или отсроченной (например, сыпь). Для людей с немедленной реакцией можно выбрать антибиотики из группы макролидов или линкозамидов, такие как азитромицин и клиндамицин. Однако следует иметь в виду, что у этих антибиотиков часто встречается резистентность к S. pneumoniae, и они не эффективны против H. influenzae (8). При отсроченных аллергических реакциях можно выбрать цефдинир (Омницеф), цефподоксим и цефуроксим.Альтернативой является одна внутримышечная доза цефтриаксона в дозе 50 мг / кг, хотя при отсутствии ответа можно ввести 2–3 дозы. Клиническое улучшение должно наступить через 48-72 часа, но в противном случае следует учитывать неэффективность лечения и переходить на терапию второй линии (8,10). Руководство AAP (Американской академии педиатрии) рекомендует использовать амоксициллин-клавуланат (с компонентом амоксициллина 80-90 мг / кг / день) или цефтриаксон (50 мг / кг) в течение 3 дней в качестве терапии второй линии. Если терапия второй линии не дает результатов, то терапией третьей линии является клиндамицин (30-40 мг / кг / день в 3 приема) с цефалоспорином третьего поколения или тимпаноцентез с взятием посевов.Если в культуре обнаруживаются бактерии с множественной лекарственной устойчивостью, следует проконсультироваться со специалистом по инфекционным заболеваниям (10). Оптимальная продолжительность лечения не известна, но обычно составляет 10 дней, особенно у детей младше 2 лет или любого возраста с тяжелыми симптомами. Однако более короткие курсы можно использовать для детей старшего возраста с легкими или умеренными симптомами. Для людей в возрасте от 2 до 6 лет можно использовать 7-дневный курс пероральных антибиотиков, а для людей старше 6 лет — 5-7-дневный курс.Исключением является цефтриаксон внутримышечно, который вводится в течение 1–3 дней (10).
Повторный визит рекомендуется в двух случаях. В первом случае состояние ребенка не улучшается в течение 48-72 часов, что может указывать на неэффективность лечения. Во втором случае, когда симптомы исчезают, повторное обследование следует провести через 8-12 недель для детей младше 2 лет и детей старше 2 лет с языковыми проблемами или проблемами обучения, поскольку это когда 80% -90% среднего уха. выпот должен исчезнуть (8).У детей с острым средним отитом с тимпаностомической трубкой или с хроническим гнойным средним отитом для хорошо выглядящих детей старше 2 лет можно использовать хинолоновые отические капли, такие как офлоксацин или ципрофлоксацин (8).
Мы не только лечим средний отит для облегчения симптомов, но и для предотвращения его осложнений. Осложнения ОМ включают кондуктивную и нейросенсорную тугоухость, мастоидит, холестеатому, лабиринтит, паралич лицевого нерва, менингит, абсцесс мозга и тромбоз бокового синуса (4).К счастью, поскольку мы живем в эпоху антибиотиков и вакцин, эти осложнения встречаются редко.
Прогноз при среднем отите отличный. У большинства детей средний отит проходит после антибактериальной терапии. Лишь у некоторых детей медикаментозная терапия оказывается неэффективной, и требуются более агрессивные меры, такие как миринготомия и тимпаностомия. Недавно 13-валентная пневмококковая конъюгированная вакцина (Prevnar-13) была одобрена FDA и рекомендуется для иммунизации детей AAP, AAFP (Американская академия семейных врачей) и CDC (Центры по контролю и профилактике заболеваний).Доказано, что эта вакцина уменьшает средний отит, вызванный пневмококком; однако его наибольшая эффективность наблюдается у пациентов с рецидивирующим ОМ.
Бывают случаи, когда детям может потребоваться направление к отоларингологу для установки тимпаностомических трубок (также называемых ПЭ или трубками для выравнивания давления). Показаниями для этого могут быть случаи, когда у ребенка рецидивирующие ушные инфекции; которые определяются как 3 инфекции AOM за 6 месяцев или 4 инфекции AOM за 1 год.Это особенно важно для маленьких детей, поскольку рецидивирующие и хронические ушные инфекции могут повлиять на слух, что в свою очередь повлияет на развитие речи. Согласно новым руководящим принципам 2013 года, необходимость в тимпаностомических трубках является вариантом, поскольку существует риск, связанный с хирургическим вмешательством, таким как анестезия, с потенциальными долгосрочными осложнениями, такими как очаговая атрофия, тимпаносклероз, ретракционные карманы и хроническая перфорация. Следует отметить, что длительная профилактика низкими дозами антибиотиков не рекомендуется из-за возможности устойчивости к антибиотикам и побочных эффектов от приема лекарств, при этом защита от длительного применения антибиотиков является умеренной (10).
После установки тимпаностомической трубки одной из проблем, которые могут возникнуть, является оторея. Необходимо определить, является ли он острым (менее 6-8 недель) или хроническим (более 6-8 недель). Причины острой отореи связаны либо с острым средним отитом, либо с попаданием загрязненной воды в среднее ухо. Организмы, вовлеченные в АОМ с полиэтиленовыми трубками, такие же, как и микроорганизмы без полиэтиленовых трубок, а именно Streptococcus pneumoniae, Moraxella catarrhalis и нетипируемый Haemophilus influenzae для лиц младше 2 лет.Для отореи у детей старшего возраста, у которых может быть зараженная вода, попадающая в среднее ухо, или у тех, у кого АОМ не улучшился с помощью пероральных антибиотиков, возбудители такие же, как наружный отит, то есть Pseudomonas aeruginosa и Staphylococcus aureus. Поэтому выбор лекарства зависит от возраста ребенка и наличия системных симптомов или целлюлита. Для младенцев и детей без системных симптомов или целлюлита можно использовать местное лечение, такое как фторхинолоны. Для детей с системными симптомами или тяжелыми ушными симптомами, такими как обильные выделения из ушей, боль в ушах, можно использовать амоксициллин в высоких дозах (80-90 мг / кг) или амоксициллин-клавуланат.Если пероральные антибиотики не действуют через 5 дней, следует назначить антибиотические ушные капли, эффективные против синегнойной палочки и золотистого стафилококка. Наконец, если есть целлюлит, ребенка следует лечить как пероральными антибиотиками против S. aureus и S. pneumoniae, так и местными антибиотиками с посевом выделений. Поскольку острая оторея после установки полиэтиленовой трубки может быть вызвана попаданием загрязненной воды в среднее ухо, можно использовать беруши, чтобы предотвратить это во время занятий водой, хотя среди отоларингологов нет единого мнения относительно мер предосторожности при использовании воды.Поэтому родителям необходимо обсудить меры предосторожности при использовании воды и необходимость использования берушей со своим специалистом (11).
Хроническая оторея после установки тимпаностомической трубки обычно возникает из-за неадекватного лечения острой причины отореи, такой как мусор в слуховом проходе. Это можно исправить, отсасывая мусор и используя ушные капли со стероидным антибиотиком в течение 5-7 дней. Одной из проблем при постоянном использовании ушных капель с антибиотиками может быть появление необычных патогенов, таких как aspergillus, actinomyces и Candida albicans.Кроме того, грануляционная ткань и холестеатома также могут вызывать хроническую оторею. Поэтому при любой хронической оторее следует обращаться к отоларингологу (11).
Один из вопросов, который могут возникнуть у родителей, — как долго тимпаностомические трубки остаются в барабанной перепонке. Это зависит от типа размещенной трубки. Кратковременные трубки длятся от 6 до 18 месяцев и используются чаще всего. Трубки длительного действия служат более 15 месяцев и используются реже из-за таких осложнений, как повышенный риск отореи и стойкая перфорация барабанной перепонки.Трубки обычно самопроизвольно выходят из ТМ и со временем естественным образом выходят из слухового прохода; однако иногда ушные трубки могут быть оставлены и их необходимо удалить хирургическим путем, в зависимости от типа трубки. Для краткосрочной трубки время удаления составляет 2-3 года, а для долгосрочной — более 3 лет. Если в это время не удалить трубку, это может увеличить вероятность стойкой перфорации ТМ (12).
Наружный отит — еще одно заболевание, которое часто встречается в педиатрии.Четыре фактора, которые могут привести к развитию наружного отита, — это чрезмерная влажность (например, плавание), сухость (например, отсутствие ушной серы и сухость кожи ушей), другие кожные заболевания (например, дерматит, перенесенная инфекция) и травмы (например, аппликаторами с ватным наконечником). Его еще называют ухом пловца, хотя может возникнуть и без плавания (13). Патофизиология наружного отита следующая. Когда влажность в наружном ухе увеличивается, роговой слой в хрящевой части уха поглощает воду, что приводит к отеку.Отек блокирует волосяные покровы уха, тем самым уменьшая выведение серы. Уменьшение содержания серы вызывает повышение pH наружного уха, а также снижает его водоотталкивающее покрытие. Открытая кожа становится восприимчивой к мацерации, и более высокий pH становится благоприятной средой для бактерий, таких как Pseudomonas. Бактерии могут проникать через дерму после поверхностного разрушения или незначительных травм, например, при нанесении ватных аппликаторов. Воспаление и инфекция.Наиболее распространенными микроорганизмами, культивируемыми при наружном отите, являются Pseudomonas и Staphylococcus aureus. Другие организмы, которые можно культивировать, включают Enterobacter aerogenes, Proteus mirabilis, Klebsiella pneumoniae, стрептококки, коагулазонегативные стафилококки, дифтероиды и грибы / дрожжи, такие как Aspergillus и Candida. Первоначально симптомы включают зуд и ощущение полноты в ушах, которые затем переходят в боль в ушах, которая может быть сильной и непропорциональной по внешнему виду. Также могут присутствовать гнойная оторея и потеря слуха из-за отека канала.Обследование показывает воспаленный и эритематозный хрящевой канал с различным поражением костного канала. Манипуляции с ушной раковиной и давление на козелок вызывают боль. Хотя барабанная перепонка не поражена, она и медиальная часть канала могут быть вовлечены и часто выглядят зернистыми. Когда это происходит, необходима пневматическая отоскопия, чтобы исключить сопутствующий средний отит. В периаурикулярной и преаурикулярной областях могут присутствовать болезненные и пальпируемые лимфатические узлы. Лечение включает использование капель ототопных антибиотиков, в том числе фторхинолонов (например,g., офлоксацин [Floxin Otic] и ципрофлоксацин [Cipro HC Otic, Ciprodex Otic]), комбинации полимиксина B и неомицина (например, Cortisporin Otic) и аминогликозиды (например, тобрамицин и гентамицин) (14). Многие ушные капли также содержат кортикостероиды, уменьшающие воспаление и отек. Если дренаж жидкости много, может быть предпочтительнее удалить большую часть жидкости перед закапыванием капель. При сильном отеке, препятствующем эффективному закапыванию капель, можно поместить фитиль в перепончатый канал с применением ушных капель несколько раз в день, фитиль можно менять каждые 48-72 часа до исчезновения отека (15).Через 2-3 дня отек слухового прохода обычно заметно уменьшается. Анальгетики, такие как парацетамол, ибупрофен и гидрокодон, могут использоваться для снятия сильной боли. Очистка слухового прохода, например орошение 2% уксусной кислотой для удаления мусора, может быть полезным дополнением к терапии. Профилактика может быть необходима пациентам, страдающим рецидивами. Разбавленный спирт или уксусную кислоту (2%) можно закапывать сразу после купания или купания. Для этого хорошо подходит препарат из 50% белого уксуса и 50% медицинского спирта.Пациентам следует защищать уши от воды во время купания (помещая в ушной канал ватный диск с вазелином) и избегать плавания до разрешения наружного отита. К другим профилактическим методам относятся беруши, встряхивание ушей после купания и использование фена (14).
Вопросы
1. Какой возраст пика среднего отита?
2. Каковы факторы риска среднего отита?
3.Какой инструмент ЛУЧШИЙ для диагностики среднего отита (не золотой стандарт)?
4. В чем разница между острым средним отитом и средним отитом с выпотом?
5. Какие три наиболее распространенных микроорганизма вызывают средний отит?
6. Какой антибиотик лучше всего применять против среднего отита?
7. Какие два антибиотика второй линии рекомендуют AAP, если амоксициллин не помогает и нет аллергии на амоксициллин?
8.Какие антибиотики можно использовать для лечения среднего отита у ребенка, у которого в прошлом была немедленная аллергическая реакция на амоксициллин (например, крапивница или анафилаксия)?
9. Какие осложнения возникают при среднем отите?
10. Какие микроорганизмы наиболее часто культивируются при наружном отите?
11. Какие четыре фактора могут предрасполагать пациента к развитию наружного отита?
12. Что можно закапывать в ухо для профилактики наружного отита у ребенка, предрасположенного к наружному отиту?
13.В соответствии с новыми рекомендациями AAP / AAFP / CDC, можно ли назначать антибиотики пациентам, указанным ниже?
. . . . . а. 8-месячный мальчик с симптомами URI, немного суетливый. У него температура 38 ° C, которую контролируют ацетаминофеном. Правая ТМ показывает полную ТМ умеренно красного цвета с плохой подвижностью.
. . . . . б. 5-летняя девочка с симптомами URI и небольшой болью в правом ухе, которая купируется парацетамолом. Температура 38 ° C. Правая TM показывает полную, умеренно красную TM с плохой подвижностью.
. . . . . c. 18-месячный здоровый мальчик прошел обследование малыша. Лихорадки нет, но в течение нескольких дней наблюдается небольшая ринорея. Обе ПМ плоские, тусклые, малоподвижные. Не говорит ни слова о развивающем скрининге.
14. Когда следует рассматривать ребенка для направления к отоларингологу для возможной установки ПЭ трубки?
Список литературы
1. Амбулаторные визиты с диагностикой среднего отита. (без даты) Из Национального института глухоты и других коммуникативных расстройств.Получено с http://www.nidcd.nih.gov/health/statistics/Pages/officevisits.aspx.
2. Подкомитет по лечению острого среднего отита. Диагностика и лечение острого среднего отита. Педиатрия 2004; 113: 1451-1465.
3. Wald ER. Острый средний отит у детей: диагностика. В: Актуально. 1 марта 2013 г., Амстердам: Wolters Kluwer.
4. Кляйн Дж., Пелтон С. Острый средний отит у детей: эпидемиология, микробиология, клинические проявления и осложнения.В: Актуально. 25 апреля 2013 г., Амстердам: Wolters Kluwer.
5. Schanler RJ. Преимущества грудного вскармливания для младенцев. В: Актуально. 11 июля 2013 г., Амстердам: Wolters Kluwer.
6. Kerschner JE. Глава 632 — Средний отит. В: Kliegman RM, et al. Учебник педиатрии Нельсона, 19-е издание. 2011, Филадельфия: W.B. Saunders Company, стр. E2199-2213 e1.
7. Хаддад Дж. Глава 628 — Общие соображения и оценка. В: Kliegman RM, et al. Учебник педиатрии Нельсона, 19-е издание.2011, Филадельфия: W.B. Saunders Company, стр. E2188 e1.
8. Кляйн Дж., Пелтон С. Острый средний отит у детей: лечение. В: Актуально. 29 ноября 2012 г., Амстердам: Wolters Kluwer.
9. Осторожное использование антибиотиков. Средний отит с выпотом не требует лечения антибиотиками. Острый средний отит не всегда требует лечения антибиотиками. (без даты) Из Центра по контролю и профилактике заболеваний. Получено с http://www.cdc.gov/getsmart/campaign-materials/info-sheets/child-otitismedia.html
10. Liberthal AS, et al. Диагностика и лечение острого среднего отита. Педиатрия 2013; 131 (3): e964-e999.
11. Isaacson, GC. Профилактика и лечение отореи тимпаностомической трубки у детей. В: Актуально. 19 февраля 2013 г., Амстердам: Wolters Kluwer.
12. Isaacson, GC. Обзор размещения тимпаностомической трубки и оказания медицинской помощи детям с тимпаностомической трубкой. В: Актуально. 9 мая 2012 г., Амстердам: Wolters Kluwer.
13.Goguen LA. Наружный отит: патогенез, клиника и диагностика. В: Актуально. 19 августа 2013 г., Амстердам: Вольтерс Клувер.
14. Goguen LA. Наружный отит: лечение. В: Актуально. 12 апреля 2012 г., Амстердам: Wolters Kluwer.
15. Kryzer TC, Lambert PR. Глава 20-Болезни наружного слухового прохода. В: Canalis RF, Lambert PR. Ухо. 2000, Филадельфия: Липпинкотт Уильямс и Уилкинс, стр. 341-357.
Ответы на вопросы
1.От 6 до 18 месяцев.
2. Возраст (от 6 до 18 месяцев), посещение детских садов, воздействие вторичного сигаретного дыма, черепно-лицевые аномалии, кормление из бутылочки в горизонтальном положении, семейный анамнез, раса (коренные американцы, эскимосы Аляски и Канады , и коренные австралийцы), и небольшое увеличение при использовании соски.
3. Пневматическая отоскопия (миринготомия / тимпаноцентез — золотой стандарт, но не лучший диагностический инструмент из-за своей инвазивности).
4.АОМ: оталгия, лихорадка, потеря слуха, связанная с инфекцией верхних дыхательных путей; ТМ непрозрачная или эритематозная, выпуклая, с плохой подвижностью, перфорация. ОМЕ: обычно бессимптомный, но возможна потеря слуха; отозвали TM (но могли быть полными).
5. Streptococcus pneumoniae, нетипируемый Haemophilus influenzae, Moraxella catarrhalis.
6. Амоксициллин
7. Амоксициллин-клавулановая кислота, цефтриаксон внутримышечно
8. Азитромицин и клиндамицин.Кларитромицин, эритромицин-сульфизоксазол также можно использовать, но эти два варианта не упоминались в этой главе. Следует иметь в виду, что у S. pneumoniae может быть устойчивость к этим антибиотикам, и что эти антибиотики не будут эффективны против H. influenzae.
9. Кондуктивная и нейросенсорная тугоухость, мастоидит, холестеатома, лабиринтит, паралич лицевого нерва, менингит, абсцесс мозга и тромбоз бокового синуса.
10. Синегнойная палочка и золотистый стафилококк.
11. Чрезмерная влажность, отсутствие серы, уже существующие проблемы с кожей и травмы.
12. 2% уксусная кислота или разбавленный спирт (т.е. смесь белого уксуса и медицинского спирта).
13а. Да. Возраст пациента от 6 месяцев до 2 лет с определенным диагнозом. Антибиотики следует начинать независимо от тяжести заболевания.
13б. Нет. Пациент старше 2 лет с определенным диагнозом, но не страдает тяжелым заболеванием. Боль контролируется лекарствами.Если кто-то решает не лечить антибиотиками, необходимо наблюдение, если в течение 48-72 часов улучшения не наблюдается, и тогда следует начать прием антибиотиков. Если наблюдение не обеспечено, пациенту следует начать лечение антибиотиками.
13с. И да и нет. У пациента, скорее всего, есть ОМЭ, а не АОМ. Хотя эффективность антибиотиков не доказана, можно использовать однократный курс антибиотиков в течение 10–14 дней, если требуются тимпаностомические трубки, особенно при кондуктивной тугоухости с задержкой речи.Из-за задержки развития пациента следует направить на раннее вмешательство и провести формальную аудиологическую оценку.
14. Если у ребенка было 3 AOM за предыдущий 6-месячный период или 4 AOM за предыдущий 12-месячный период.
Вернуться к содержанию
Домашняя страница факультета педиатрии Гавайского университета
Тимпаноцентез для лечения острого среднего отита
Эта статья изначально была опубликована на сайте DrPullen.com, часть сети HCPLive.
Сначала звучит довольно радикально, но, возможно, нам стоит спросить себя, почему острый средний отит — это единственный легко дренируемый абсцесс, который мы обычно не дренируем, а пытаемся лечить антибиотиками без дренажа. По общему признанию, острые ушные инфекции часто проходят при лечении антибиотиками или без него. Тем не менее, доктор Марк Грабб имеет большой смысл, когда говорит о простой процедуре создания небольшого отверстия в барабанной перепонке, чтобы позволить жидкости стекать, что дает немедленное облегчение боли и часто позволяет избежать необходимости использовать анальгетики или антибиотики.Я сам проделал эту процедуру, используя устройство CDT Speculum доктора Грабба (направленный тимпаноцентез по каналу), и это действительно просто и легко. Любой семейный врач или педиатр легко выполнит процедуру. Послушайте, что доктор Грабб говорит о плюсах и минусах различных методов лечения острых инфекций уха:
Тимпаноцентез для лечения острого среднего отита
Д-р Марк Грабб
Инфекция уха (медицинский термин: острый отит media, или AOM) является наиболее распространенным детским заболеванием в Америке, а также основной причиной назначения антибиотиков детям.
После того, как в конце 1990-х годов устойчивость к антибиотикам была признана глобальной проблемой, врачи начали рассматривать альтернативные методы лечения АОМ. Текущие варианты лечения АОМ включают пероральную антибактериальную терапию, лекарства местного действия, наблюдение (подождите и посмотрите) и тимпаноцентез (прокол барабанной перепонки для снятия давления и аспирации жидкости). Большинство этих методов лечения обычно сопровождаются пероральными анальгетиками (парацетамолом или ибупрофеном).
В этой статье рассматриваются плюсы и минусы каждого метода лечения.
Немедленная антибактериальная терапия:
Системная (пероральная или внутривенная) антибиотикотерапия сегодня остается наиболее распространенным методом лечения АОМ. Антибиотики предназначены для искоренения патогена, вызывающего ушную инфекцию, тем самым излечивая болезнь. Если бы не было вредных эффектов, связанных с использованием антибиотиков, антибиотики были бы постоянным идеальным средством лечения ушных инфекций, а также любых других инфекций, потенциально вызываемых бактериальными патогенами.К сожалению, это не случай.
Широкое использование антибиотиков способствует способности целевых патогенов развивать устойчивость к антибиотикам, то есть устойчивость к антибиотикам. Чем больше мы используем определенный антибиотик, тем больше бактериальных патогенов со временем станет устойчивым к этому препарату. Это неизбежный результат, связанный с использованием антибиотиков, но с ним можно справиться, потому что резистентность напрямую связана с уровнем их использования. Медицинские исследования показали, что осторожное и разумное использование антибиотиков среди населения снижает частоту встречаемости резистентных патогенов.
Это возвращает нас к ушным инфекциям. Из исследований, проведенных за несколько десятилетий, мы знаем, что АОМ — это прежде всего самоизлечивающееся заболевание. Данные показывают, что примерно 75% эпизодов АОМ разрешаются удовлетворительно в течение одной недели или меньше без системной антибактериальной терапии. Другие медицинские исследования показали, что около 13 пациентов с АОМ должны получать антибиотики из расчета на 1 человека, чтобы получить эффект, которого в противном случае не произошло бы.
Плюсы — сплошная антибактериальная терапия для пациентов с АОМ может обеспечить немного повышенную «скорость излечения» и может сократить продолжительность боли АОМ до 1 дня по сравнению с аналогичной популяцией пациентов с АОМ, которые не получают терапию антибиотиками.
Минусы — наша привычка давать многим детям антибиотики, чтобы некоторые из них могли принести пользу, вносит значительный вклад в развитие устойчивых патогенов. Системные антибиотики также связаны с другими побочными эффектами, связанными с лекарственными средствами, такими как уничтожение полезных бактерий изо рта, горла и пищеварительного тракта, способствующих молочнице, повышенному риску последующих заболеваний, кожной сыпи и диарее.
Капли с антибиотиками для местного применения:
Плюсы — поскольку они локализуются в барабанной перепонке и в пространстве среднего уха, эти несистемные антибиотические капли могут быть эффективными против патогенов AOM, не вызывая многих проблем, связанных с системными антибиотиками. .
Минусы — антибиотик в этих каплях не будет эффективно проходить через барабанную перепонку, чтобы достичь инфицированной жидкости с другой стороны, если в барабанной перепонке нет перфорации. Поскольку лишь у небольшой части пациентов с АОМ имеется перфорация барабанной перепонки (спонтанная перфорация, трубка или тимпаноцентез), капли неэффективны для большинства пациентов.
Другие лекарственные средства для местного применения:
Имеется очень мало данных о влиянии антипирина / бензокаина или лекарственных средств местного обезболивания на травах.Эти решения могут дать небольшое преимущество с точки зрения временного облегчения боли, но не способствуют общему разрешению эпизодов АОМ.
Вариант наблюдения:
Этот метод лечения, иначе известный как выжидательный подход, предполагает двух- или трехдневный период наблюдения, в течение которого симптомы АОМ лечат с помощью анальгетиков, и мы ждем, чтобы увидеть, исчезнет ли эпизод на его фоне. собственный. Если после периода наблюдения у пациента все еще сохраняются симптомы, применяется другой метод лечения.Этот подход использует саморазрешающуюся природу AOM.
Плюсы — такой подход помогает уменьшить количество антибиотиков, назначаемых при АОМ.
Минусы — можно ожидать, что около 25% пациентов с АОМ сохранят симптомы после периода наблюдения, что означает, что этот процент пациентов проведет несколько «тяжелых» дней исключительно с целью выявления кандидатов на другую терапию. Более того, в конце периода наблюдения о конкретном патогене, вызывающем их заболевание, известно не больше, чем когда наблюдение было начато.Этот подход в значительной степени зависит от использования анальгетиков для лечения симптомов АОМ, что может не соответствовать наилучшим интересам пациента (см. Следующий абзац ниже). Наконец, вариант наблюдения не является очень активным методом лечения, и поэтому медработникам и родителям может быть трудно принять его.
Оральные анальгетики:
АОМ часто является болезненным состоянием со значительным дискомфортом, связанным с попаданием инфицированной жидкости в пространство среднего уха.
Плюсы — пероральные анальгетики (ацетаминофен и ибупрофен) могут быть полезны для уменьшения боли при АОМ и способствуют более нормальному режиму сна.
Минусы — все больше данных свидетельствует о потенциальном вреде, связанном с использованием анальгетиков. Использование ацетаминофена связано с повышенным риском детской астмы, а также с токсичностью для печени. Использование ибупрофена было связано с повышенным риском инфекций мягких тканей и желудочно-кишечного кровотечения уже после одной или двух доз, соответствующих возрасту.
Тимпаноцентез:
Этот подход включает перфорацию иглой барабанной перепонки для снятия давления захваченной жидкости в пространстве среднего уха и получения образца инфицированной жидкости для анализа культуры.При использовании в качестве дополнения к варианту наблюдения тимпаноцентез устраняет причину боли при АОМ и позволяет идентифицировать патоген, чтобы можно было выбрать точно направленную антибактериальную терапию для меньшинства пациентов, у которых симптомы остаются после периода наблюдения. Тимпаноцентез также способствует лечебному дренированию инфицированной жидкости из пространства среднего уха, что полезно для пациента так же, как дренирование любой другой формы абсцесса.
Плюсы — тимпаноцентез устраняет боль, что снижает или устраняет необходимость в анальгетической терапии.Лечебный дренаж способствует клиническому разрешению. Выявление возбудителя болезни устраняет необходимость эмпирического выбора антибиотиков, тем самым снижая частоту неэффективных назначений антибиотиков.
Минусы — тимпаноцентез редко используется в первичной медико-санитарной помощи. Для процедуры необходимо некоторое обучение, но в большинстве программ ординатуры к ней не обучаются.
Обсуждение:
Хотя частота ушных инфекций у детей, кажется, несколько ниже после введения пневмококковой вакцины, АОМ по-прежнему является распространенным заболеванием, и то, как мы лечим его, оказывает глубокое влияние на наших детей и их семьи.
Чтобы узнать больше о тимпаноцентезе, включая полные цитаты из приведенных выше обзоров доказательств, посетите блог доктора Грабба. Также посмотрите видео о том, как выглядит устройство и как оно работает.
Доктор Марк Грабб работает педиатром на полную ставку в компании Woodcreek Healthcare в Пуйаллапе, штат Вашингтон.
Эд Пуллен, доктор медицины, сертифицированный семейный врач, практикующий в Пуйаллапе, штат Вашингтон. Он ведет блог на DrPullen.com — медицинском болоте для информированного пациента.

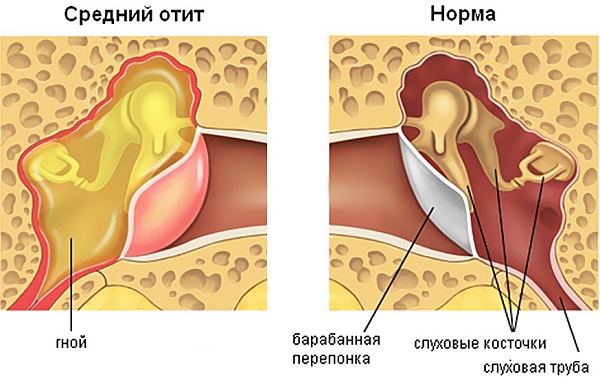
 Пациент предъявляет жалобы на заложенность уха, снижение слуха, чувство усиленного восприятия собственного голоса (аутофония).
Пациент предъявляет жалобы на заложенность уха, снижение слуха, чувство усиленного восприятия собственного голоса (аутофония).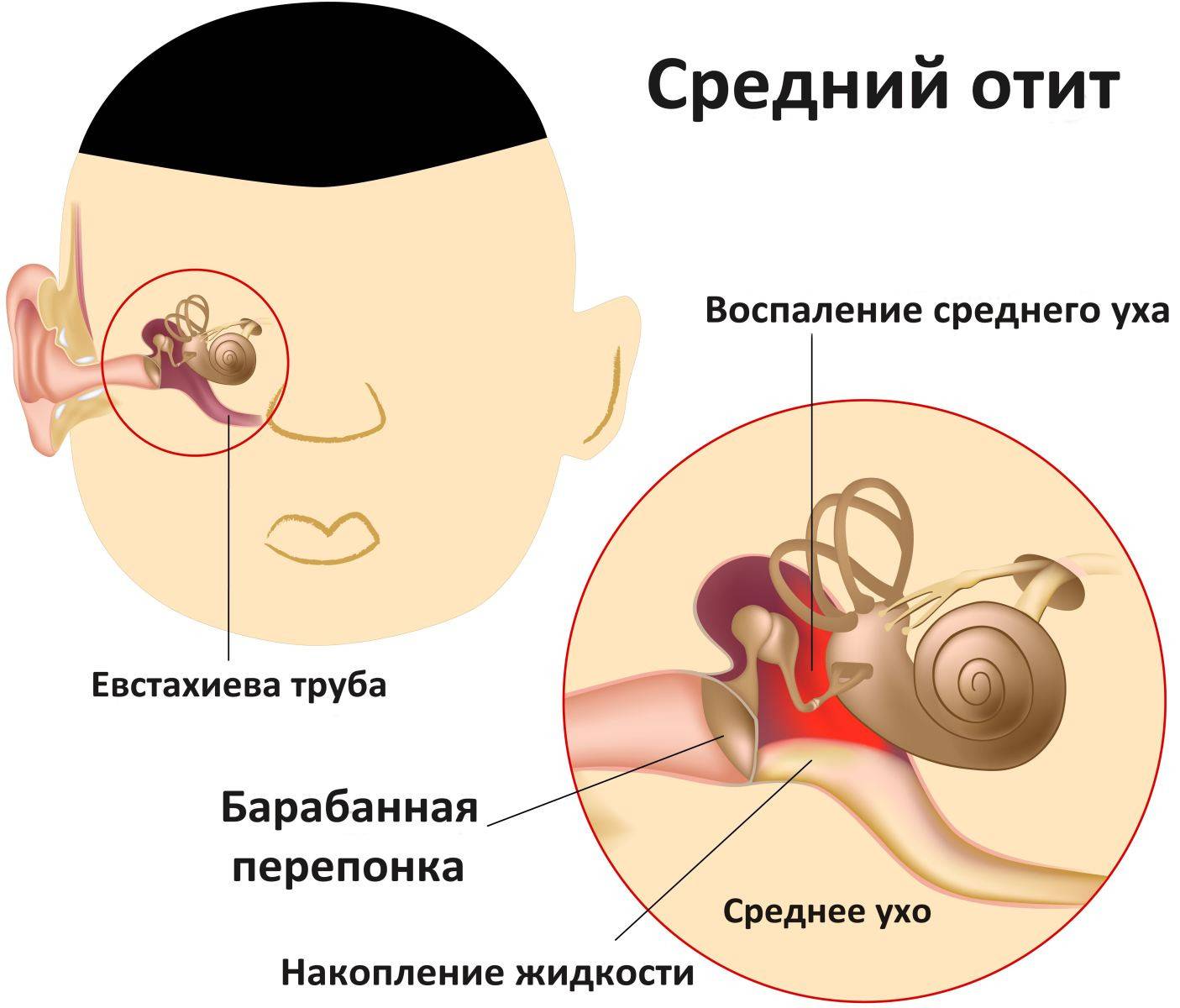

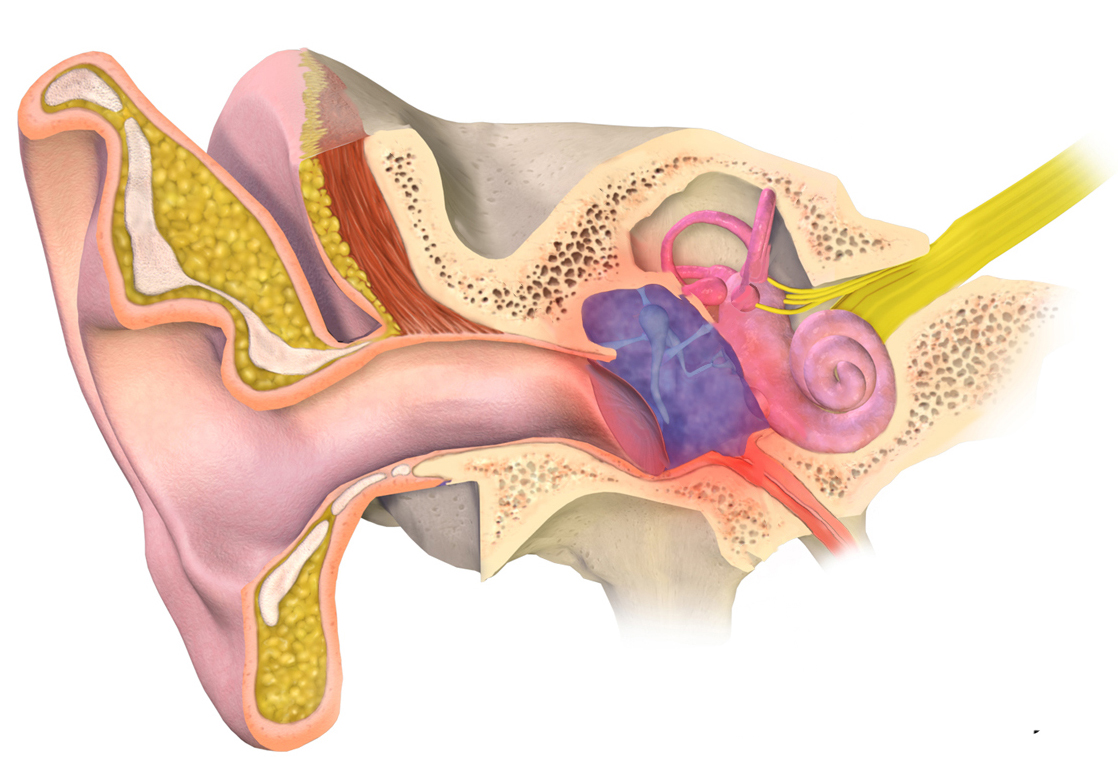
 4 мг / кг / день) для детей, получавших амоксициллин в предыдущие 30 дней или страдающих синдромом отита-конъюнктивита.
4 мг / кг / день) для детей, получавших амоксициллин в предыдущие 30 дней или страдающих синдромом отита-конъюнктивита.
 Капли с антибиотиками эффективны и вызывают меньше побочных реакций.
Капли с антибиотиками эффективны и вызывают меньше побочных реакций. Преимущества тимпаностомических трубок более вероятны для детей с ОМЕ и потерей слуха из-за выпота в среднем ухе, а также для детей с сенсорными, когнитивными или черепно-лицевыми / синдромальными проблемами, которые подвергают их риску последствий длительного заболевания среднего уха.
Преимущества тимпаностомических трубок более вероятны для детей с ОМЕ и потерей слуха из-за выпота в среднем ухе, а также для детей с сенсорными, когнитивными или черепно-лицевыми / синдромальными проблемами, которые подвергают их риску последствий длительного заболевания среднего уха.