Краснуха
Краснуха — острое вирусное инфекционное заболевание с воздушно-капельным путем передачи.
Заболеваемость
За 2018 г. на территории Российской Федерации было зафиксировано 5 случаев краснухи.
Возбудитель
РНК — вирус семейства Tagaviridae рода Rubivirus, нестоек во внешней среде.
Источник инфекции
Заболевший краснухой, а также дети с синдромом врожденной краснухи.
Пути передачи
Воздушно-капельный, трансплацентарный (от матери плоду во время беременности).
Группы риска
Особую опасность краснуха представляет для беременных в связи с высоким риском инфицирования плода, влекущее за собой у них множественные пороки развития.
Инкубационный период
Симптомы краснухи появляются спустя 11-21 день с момента инфицирования.
Период заразности
Инфицированный человек становится заразным уже за 4 – 5 дней до появления симптомов. Продолжается период заразности до 5 – 7 дней после появления сыпи (в целом – около двух недель).
У детей с врожденной краснухой вирус может выделяться в течение 8—12 мес и более (до 2 лет) после рождения.
Клиника
Симптомы краснухи:
— незначительная лихорадка
— мелкая пятнисто-папулезная сыпь, преимущественно на разгибательных поверхностях конечностей, спине и ягодицах
— катаральные явления в горле
— увеличение затылочных лимфоузлов
— боли в суставах (редко).
Инфицирование краснухой во время беременности может привести к развитию внутриутробной инфекции, которая может закончиться потерей беременности или развитием синдрома врожденной краснухи, при котором формируются врожденные дефекты плода, пороки сердца, поражения глаз (катаракта, врожденная глаукома и др. ), снижению умственного развития ребёнка, снижению слуха.
), снижению умственного развития ребёнка, снижению слуха.
Чем опасно заболевание
Инфекция особенно опасна в первом триместре беременности, в связи с вероятностью поражения вирусом эмбриона или плода. Особенно опасно инфицирование в первом триместре беременности.
Диагностика
Диагноз краснухи устанавливается на основании клинической картины, лабораторных данных (определение титра IgM к вирусу краснухи), а также эпидемиологической связи с другими подтвержденными случаями краснухи.
Лечение
Специфического лечения краснухи нет, лечение симптоматическое. Обычно лечение проводится на дому. Исключение — тяжёлое течение заболевания.
Профилактика
Профилактика краснухи — проведение плановой вакцинации в соответствии с Национальным календарем профилактических прививок.
Схема вакцинации детей
Для вакцинации используется как моновакцина, так и трехвалентная (корь, паротит, краснуха).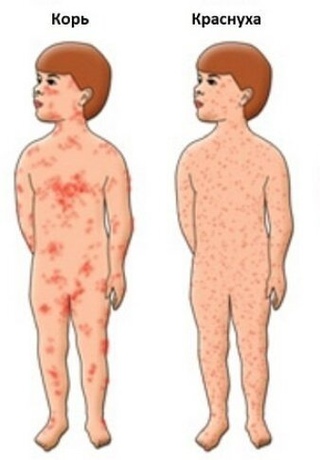
Вакцинация проводится в 12 месяцев, ревакцинация — в 6 лет.
Вакцинация и ревакцинация против краснухи также проводится детям от 1 года до 18 лет (включительно), женщинам от 18 до 25 лет (включительно), не болевшим, не привитым, привитым однократно против краснухи, не имеющим сведений о прививках против краснухи.
Противопоказания к вакцинации
-тяжелая аллергическая реакция на аминогликозиды
— сильная реакция на предыдущее введение вакцины (температура тела более 40*С, отек и покраснение в месте инъекции более 8 см в диаметре)
-анафилактическая реакция на яичный белок
-иммунодефицитные состояния, злокачественные заболевания крови, новообразования
-беременность
Реакция на введение вакцины
В большинстве случаев прививка против краснухи переносится хорошо, в некоторых случаях спустя 5-12 дней могут появиться незначительные катаральные явления (насморк, кашель), возможно повышение температуры до 38*С. В очень редких случаях возникает немногочисленная сыпь.
В очень редких случаях возникает немногочисленная сыпь.
Неспецифическая профилактика
Неспецифическая профилактика заключается в исключении контактов с заболевшими краснухой, а также в соблюдении правил личной гигиены.
причины, симптомы, диагностика, лечение, профилактика
Представляет собой острую вирусную инфекцию, которая характеризуется появлением мелких пятнисто-папулезных высыпаний, на фоне умеренной интоксикации, сопровождающейся регионарной лимфоаденопатией и гематологической реакцией.
ПричиныКраснуха у детей представляет собой острую вирусную инфекцию, возбудителем которой является РНК-содержащий вирус рода Rubivirus. Вирус характеризуется плохой устойчивостью во внешней среде, легко инактивируется под влиянием ультрафиолетового облучения, нагревания и химических дезинфицирующих средств. Вирус сохраняет свою жизнеспособность в течение нескольких часов при комнатной температуре и легко переносит замораживание.
Резервуаром и источником вируса краснухи является больной человек. Заболевание может протекать как с появлением клинической симптоматикой, так и в скрытой форме. Выделение вируса в окружающую среду у инфицированного человека начинается за неделю до проявления экзантемы и продолжается в течении 5 или 7 дней после. При врожденной краснухе у детей вирус выделяется с секретом слизистой носоглотки, мочой и в редких случаях с фекалиями.
Распространение краснухи происходит воздушно-капельным путем. Зафиксированы случаи передачи возбудителя контактно-бытовым путем при использовании общих игрушек либо посуды. Инфицирование через руки и предметы быта эпидемиологического значения не имеет. Иногда возможна трансплацентарная передача инфекции от больной матери плоду.
Дети обладают высокой естественной восприимчивостью к данной инфекции. Входными воротами инфекции служат слизистые оболочки верхних дыхательных путей и в редких случаях – поврежденные кожные покровы. Размножение и накопление вируса осуществляется в регионарных лимфоузлах.
Инкубационный период данной инфекции варьируется от 15 до 24 дней, в большинстве случаев первые симптомы заболевания появляются у ребенка через 16 или 18 дней после контакта. Манифестация краснухи –начинается с появления высыпаний, при этом остальные симптомы краснухи, чаще всего, выражены слабо.
Общее состояние малыша нарушается незначительно. Температура тела у ребенка редко повышается до 38 °С и чаще всего остается субфебрильной. У больного отмечается появление вялости, недомогания, дети старшего возраста могут жаловаться на появление головной боли, а также на появление болей в мышцах и суставах. В начале заболевания высыпания появляются в области лица и в течении нескольких часов распространяется по всему телу: преимущественно локализуются на разгибательных поверхностях конечностей вокруг суставов, на спине и на ягодицах.
Поражение верхних дыхательных путей проявляется легкими катаральными явлениями, такими как небольшой насморк и кашель, а также конъюнктивит. Зев больного может быть слегка гиперемирован, миндалины рыхлые, обнаруживается энантема на слизистых оболочках мягкого неба и щек.
Одним из важных патогномических симптомов краснухи считается увеличение периферических лимфатических узлов, преимущественно затылочных и заднешейных. Иногда лимфоузлы увеличены до размеров крупной горошины или фасоли, сочные, иногда слегка болезненны при пальпации.
ДиагностикаПостановка диагноза краснуха основывается на появлении характерных высыпаний, так как сыпь появляется практически одновременно на всей поверхности кожи, слабо выраженных катаральных явлений и увеличения периферических лимфатических узлов. Важное диагностическое значение имеют эпидемиологические данные, а также выявление антител класса IgM и IgG к вирусу краснухи в крови или нарастание титра антител в РПГА.
Важное диагностическое значение имеют эпидемиологические данные, а также выявление антител класса IgM и IgG к вирусу краснухи в крови или нарастание титра антител в РПГА.
Детям больным краснухой следует обеспечить постельный режим на этапе высыпаний. Лечение инфекции с помощью лекарственных препаратов не проводится. Иногда при высокой температуре тела, ребенку может потребоваться назначение антипиретических средств.
ПрофилактикаЭффективным методом, позволяющим предупредить заражение вирусом краснухи является вакцинация, которая регламентирована национальным календарем профилактических прививок.
Краснуха у детей. Лечение | Детская городская поликлиника № 32
Краснуха является одной инфекционных болезней, которая очень заразна. Чаще всего болезнь приходится на детей в возрасте от 2 до 10 лет. Если ребенок не перенес болезнь в детстве, он может заболеть ею будучи взрослым. Дети, в обязательном порядке, должны прививаться от краснухи, согласно установленному графику прививок.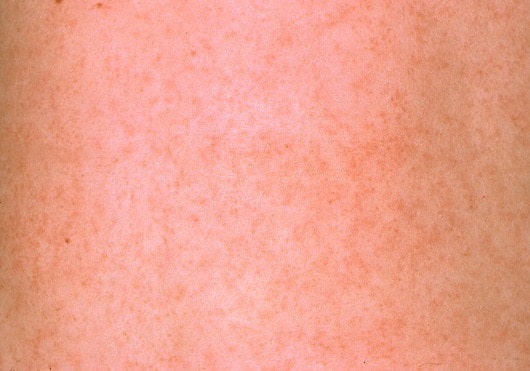
Симптомы краснухи
Как и другие вирусные заболевания, краснуха начинается с повышением температуры тела выше 38,0 С, которая может держаться в течении нескольких дней. На лицо и туловище больного появляются розовые овальные высыпания, которые проходят спустя 2 дня. Диагностировать болезнь можно через анализ крови на иммуноглобулин. К другим возможным симптомам относятся: насморк, головные боли, сухость во рту, боль в горле, увеличение лимфоузлов, отсутствие аппетита. Ребенок, однажды переболевший краснухой, навсегда приобретает к ней стойкий иммунитет.
При диагностировании краснухи у детей, лечение как таковое не применяется. Для снижения температуры, выписываются жаропонижающие препараты. Ребенку, с диагнозом краснухи необходимо много пить. Если на теле ребенка появилась сыпь, необходимо соблюдать постельный режим. Вирус краснухи разрушается при кипячении, поэтому необходимо часто стирать постельное белье, а также вещи ребенка при высокой температуре. Для предотвращения распространения инфекции необходимо временно прекратить общение ребенка с другими не болевшими людьми. Очень важно не контактировать с беременными женщинами. Согласно календарю вакцинации, ребенка прививают от краснухи в первый раз, в возрасте 12-15 месяцев, а второй раз в возрасте 6 лет. После прививки иммунитет к краснухе вырабатывается через 3-4 недели, и сохраняется в течении 20 лет.
Для снижения температуры, выписываются жаропонижающие препараты. Ребенку, с диагнозом краснухи необходимо много пить. Если на теле ребенка появилась сыпь, необходимо соблюдать постельный режим. Вирус краснухи разрушается при кипячении, поэтому необходимо часто стирать постельное белье, а также вещи ребенка при высокой температуре. Для предотвращения распространения инфекции необходимо временно прекратить общение ребенка с другими не болевшими людьми. Очень важно не контактировать с беременными женщинами. Согласно календарю вакцинации, ребенка прививают от краснухи в первый раз, в возрасте 12-15 месяцев, а второй раз в возрасте 6 лет. После прививки иммунитет к краснухе вырабатывается через 3-4 недели, и сохраняется в течении 20 лет.
Краснуха, как правило, проходит легко, но если вы замечаете осложнения, не стоит медлить, а сразу же обращайтесь за помощью к квалифицированному специалисту. В нашей клинике можно получить подробную информацию о болезни, а также провести вакцинацию против краснухи.
Корь и краснуха снова актуальны!
Skip to main content- Главная страница
- О нас
- Структура
- Администрация
- Амбулаторные подразделения
- Детская поликлиника
- Женская консультация
- Поликлиника для взрослых
- Трансфузиологический кабинет
- Рентгенологическое отделение
- Стационар
- Акушерское отделение
- Гинекологическое отделение
- Инфекционное отделение
- Неврологическое отделение
- Отделение анестезиологии и реанимации
- Педиатрическое отделение
- Приемное отделение
- Терапевтическое отделение
- Хирургическое отделение
- Режим работы
- Медицинские работники ФГБУЗ МСЧ №135 ФМБА России
- Вакантные должности ФГБУЗ МСЧ №135 ФМБА России
- Страница начальника медсанчасти
- Вышестоящие организации
- Участие в научно-практической деятельности
- Документы
- О нас пишут.
 ..
.. - Галерея славы
- Презентация МСЧ №135
- Контакты
- Спецоценка условий труда
- Структура
- Медицинская деятельность
- Сведения о лицензии
- Лицензии
- Лицензирующий орган
- Виды медицинской помощи
- Диспансеризация взрослого населения
- ОМС
- Перечень страховых медицинских организаций
- О правах и обязанностях граждан в сфере охраны здоровья
- Порядок и условия предоставления медицинской помощи
- Показатели доступности и качества медпомощи
- Лекарственное обеспечение
- Платные услуги
- Информация об организации
- Правила предоставления платных медуслуг
- Прейскурант цен
- График работы сотрудников ОПМУ
- Список врачей
- Образец договора платных медуслуг
- Стандарты медицинской помощи
- Сведения о лицензии
- Пациентам
- Телемедицинские консультации ФНКЦ ФМБА России
- Памятки
- Запись на прием в медучреждения через «ГОСУСЛУГИ»
- Памятка для граждан, имеющих право на получение набора социальных услуг
- Профилактика коронавируса в организациях
- Профилактика коронавируса для тех, кому больше 60 лет
Памятка родителям о профилактике кори
Корь — это широко распространенное острое инфекционное заболевание, встречающееся главным образом у детей и характеризующееся повышением температуры, катаральным воспалением слизистых оболочек носа, глаз и горла и появлением на коже пятнистой сыпи. Корь является одной из самых заразных болезней, известных на сегодняшний день. Для этой инфекции характерна почти 100% восприимчивость — то есть если
Корь является одной из самых заразных болезней, известных на сегодняшний день. Для этой инфекции характерна почти 100% восприимчивость — то есть если
человек, ранее корью не болевший и не привитый, будет контактировать с больным корью — вероятность заболеть чрезвычайно высока. Вот почему так важно строгое соблюдение сроков вакцинации и проведение противоэпидемических мероприятий в очаге инфекции.
Причины заболевания
Путь передачи инфекции воздушно-капельный. Вирус выделяется во внешнюю среду с капельками слюны при разговоре, во время кашля, чихания. Несмотря на нестойкость к воздействию внешней среды известны случаи распространения вируса с током воздуха по вентиляционной системе здания. Источник инфекции — больной корью, который заразен для окружающих с последних 2 дней инкубационного периода до 4-го дня высыпаний. С 5-го дня высыпаний больной считается незаразным. После перенесенного заболевания у выздоровевших сохраняется пожизненный иммунитет. Дети, родившиеся от перенесших корь матерей, остаются невосприимчивыми к болезни до 3 месяцев, так как в течение этого периода в их крови сохраняются защитные материнские антитела. Лица, не болевшие корью и не привитые противнее, остаются высоко восприимчивыми к кори в течение всей жизни и могут заболеть в любом возрасте.
Лица, не болевшие корью и не привитые противнее, остаются высоко восприимчивыми к кори в течение всей жизни и могут заболеть в любом возрасте.
Симптомы кори
Инкубационный период, то есть время от заражения до появления первых симптомов, длится от 7 до 14 дней. Важно помнить, что болезнь начинается не с появления сыпи, а с симптомов простуды: температура 38-40 градусов, резкая слабость, отсутствие аппетита, сухой кашель, насморк. Позже появляется конъюнктивит (воспаление слизистой оболочки глаза). Примерно через 24 дня после первых симптомов болезни на слизистой оболочке щек (напротив коренных зубов) возникают мелкие беловатые высыпания. На 3-5 день болезни появляется сыпь в виде ярких пятен, которые имеют тенденцию сливаться между собой. Сначала она обнаруживается за ушами и на лбу, затем быстро распространяется ниже на лицо, шею, тело и конечности. Мелкие розовые пятна сыпи быстро увеличиваются в размерах, приобретают неправильную форму, иногда сливаются. В период максимального высыпания, через 2-3 дня после появления сыпи, температура снова может подниматься до 40.5°. Сыпь держится 4-7 дней. На месте пятен остаются очаги коричневой пигментации, через 2 недели кожа становится чистой.
В период максимального высыпания, через 2-3 дня после появления сыпи, температура снова может подниматься до 40.5°. Сыпь держится 4-7 дней. На месте пятен остаются очаги коричневой пигментации, через 2 недели кожа становится чистой.
Осложнения
Осложнения развиваются чаще у детей в возрасте до пяти лет или у взрослых старше 20 лет. Наиболее распространенными являются воспаление среднего уха (отит), слепота, бронхопневмония, воспаление шейных лимфоузлов, ларингит, энцефалит. К сожалению, осложнения кори не так уж редки, поэтому лечение заболевания должно проводиться под медицинским контролем участковый врач посещает пациента раз в несколько дней.
Что можете сделать вы?
При малейшем подозрении на развитие кори следует незамедлительно обратиться к врачу. Это важно не только для скорейшей постановки диагноза и начала лечения, но и для принятия противоэпидемических мер в коллективе, который посещал заболевший.
Что может сделать врач?
В типичных случаях диагностика кори не вызывает затруднений. Участковый врач ставит диагноз на дому по клинической картине заболевания и назначает лечение. Иногда могут потребоваться серологические методы исследования (выявление антител к вирусу кори в сыворотки крови больного). Лечение не осложнённой кори симптоматическое, включает постельный режим, обильное питье, жаропонижающие, средства от насморка и боли в горле, отхаркивающие препараты, витамины. В случае развития осложнений кори дальнейшее лечение проводят в стационаре.
Участковый врач ставит диагноз на дому по клинической картине заболевания и назначает лечение. Иногда могут потребоваться серологические методы исследования (выявление антител к вирусу кори в сыворотки крови больного). Лечение не осложнённой кори симптоматическое, включает постельный режим, обильное питье, жаропонижающие, средства от насморка и боли в горле, отхаркивающие препараты, витамины. В случае развития осложнений кори дальнейшее лечение проводят в стационаре.
Профилактика кори
Надежным и эффективным методом профилактики кори является вакцинация. Прививка от кори это, по своей сути, искусственное инфицирование вирусом, но очень ослабленным, в результате которого организм вырабатывает защитный иммунитет. У некоторых детей с 6 по 20 день после прививки могут отмечаться слабые реакции в виде повышения температуры, а иногда появления конъюнктивита и не обильной сыпи. Эти симптомы сохраняются 2-3 дня, после чего все
благополучно проходит. Не пугайтесь, это вполне возможно и не опасно. Однако на всякий случай, при возникновении каких-либо осложнений после прививок обязательно обращайтесь к врачу. Первую вакцинацию проводят детям в возрасте 12 месяцев, вторую — в возрасте 6 лет. Вакцинация против кори может проводится моновакцинами или тривакциной (корь, краснуха и эпидемический паротит). Эффективность противокоревой вакцины одинакова, независимо от того, какая вакцина
применяется. Прививка обеспечивает стойкий защитный эффект в течение 15 лет. Живые вакцины не назначают беременным женщинам, больным туберкулезом, лейкозом, лимфомой, а также ВИЧ-инфицированным. При выявлении кори проводят профилактические мероприятия в очаге инфекции т.е. в том коллективе, где находился ребенок. Детям до 3 лет,
беременным женщинам, больным туберкулезом и лицам с ослабленной иммунной системой обычно вводят противокоревой иммуноглобулин (пассивная иммунизация) в первые 5 дней после контакта с больным. Дети старше 3 лет, не болевшие корью, не привитые ранее и не имеющие клинических противопоказаний, подлежат срочной вакцинации. Вакцина
может обеспечить защитный эффект при использовании ее до контакта или в течение 2 суток после контакта с больным корью. На детей, которые контактировали с заболевшим, не были привиты и не болели корью, налагают карантин. Первые семь дней после одноразового контакта позволяется посещать детский коллектив. Потом, до 17 дня после контакта включительно (а для детей, которые с целью профилактики получили иммуноглобулин, — до 21 дня) таких детей изолируют. В очаге инфекции ежедневно проводят профилактический осмотр и термометрию детей, которые находились в контакте с тем, кто заболел. Всех обнаруженных больных корью срочно изолируют.
Краснуха: профилактика, симптомы, лечение | Ассоциация медицинских журналистов
Зульфия Равильевна Галимова – врач-терапевт, врач высшей категории |
Представляем Вашему вниманию интервью с врачом-терапевтом, врачом высшей категории Зульфией Равильевной Галимовой на тему: «Краснуха: профилактика, симптомы, лечение»
– Что такое – краснуха? Насколько распространено данное заболевание в России и в мире?
– Краснуха, или третья болезнь — эпидемическое вирусное заболевание с инкубационным периодом около 15-24 дней. Это обычно неопасное заболевание, затрагивающее в основном детей, однако оно может спровоцировать серьёзные врожденные пороки, если женщина заражается в начале беременности. Название «третья болезнь» происходит из времён, когда был составлен список болезней, провоцирующих детскую сыпь, в котором краснуха стояла на третьем месте.
Это контагиозное заболевание, вырабатывающее стойкий иммунитет. Возбудитель Rubella virus относится к семейству Togaviridae, роду Rubivirus. Для краснухи характерны эпидемические вспышки, которые происходят через каждые 6 – 9 лет. Чаще всего вспышки происходят в период с апреля по июнь. При этом начинают заболевать не только дети, но и взрослые — в особенности, кто постоянно находится в большом коллективе.
Благодаря политике вакцинации болезнь становится всё более и более редкой в западных странах. Она почти исчезла в США начиная с 2002 года. В 2004 году было зарегистрировано 29 тыс. случаев краснухи в мире. Всемирная организация здравоохранения рассчитывала на искоренение краснухи в 2010 году. Региональный отдел ВОЗ «Панамериканская организация здравоохранения» объявила в 2015 году страны Северной и Южной Америки территорией, свободной от эндемичной передачи краснухи. В первом квартале 2019 года ВОЗ выдала Минздраву сертификат о полном искоренении вируса в России.
– Кто находится в группе высокого риска по заболеваемости?
– При мягком течении заболевании у детей для беременных краснуха опасна вследствие внутриутробной инфекции плода. Для детей, чьи матери болели краснухой во время беременности, характерны врождённые дефекты развития (чаще врождённая глухота). В Европе от 80 до 95 % женщин привиты, и это число растёт вместе с систематической вакцинацией в детстве. Заразность начинается за неделю до высыпания и продолжается 2 недели после.
– В чем опасность краснухи для беременных?
– Во время беременности вирус, в первую очередь, поражает ткани зародыша, легко проникая через плаценту. В первом триместре это приводит к хроническому инфицированию плода, нарушающему его внутриутробное развитие. Часто вирус краснухи провоцирует выкидыш. Чем меньше срок беременности, при котором произошло инфицирование, тем чаще и тяжелее развиваются пороки развития у плода. Например, заражение женщины в первые 8-10 недель беременности, в 90% приводит к развитию пороков. Среди них: пороки развития сердца; глухота; катаракта; нарушение умственного развития. Кроме развития пороков у плода могут встречаться и другие виды осложнений беременности: невынашивание, мертворождение. Заражение после 20 недели практически не оказывает никакого отрицательного действия на развитие малыша.
– Какие симптомы указывают на краснуху?
– После инкубационного периода, длящегося 2-3 недели, появляется умеренная температура с головной болью, фарингитом, заднешейной и затылочной лимфаденопатией, конъюнктивитом. Высыпание появляется через 48 часов, сыпь макулезная (пятнистая) не зудящая – сначала на лице, а потом спускается на всё тело в течение нескольких часов. Вначале сыпь морбилиформная (напоминает коревую) — затем скарлатиноформная. Она преобладает на лице, в области поясницы и ягодиц, разгибательных поверхностей рук и ног. Сыпь держится 2-4, изредка 5-7 дней, затем исчезает без пигментации и шелушения. Это классическое проявление краснухи. В то же время иногда краснуха у детей протекает малосимптомно, и, если родители не увидели классической картины краснухи, это не означает, что ребенок не контактировал с инфекцией.
– Каков стандарт лечения?
– Нет специфического лечения. Рекомендовано обильное теплое питье, при высоких температурах — жаропонижающее.
– Каковы возможности профилактики краснухи? Насколько эффективна вакцинация?
– Серонегативных девочек/девушек (т.е. у кого нет антител к краснухе) рекомендуется вакцинировать. В соответствии с российским национальным календарём прививок, который утверждён приказом Министерства здравоохранения РФ № 125н от 21 марта 2014 г., вакцинация против краснухи проводится комбинированной живой вакциной от кори, краснухи и паротита в возрасте 12 месяцев, ревакцинация — в 6 лет. В соответствии с тем же приказом вакцинация против краснухи и ревакцинация против краснухи показана мужчинам от 1 года до 18 лет и женщинам от 1 года до 25 лет в том случае, если они не болели, не привиты, привиты однократно против краснухи или не имеют сведений о прививках против краснухи.
Однозначного мнения ученых по эффективности вакцинации нет. Однократное введение вакцины защищает от заболевания и его осложнение на ближайшие 6-11 лет. Если же соблюсти вес правила и провести ревакцинацию в положенные сроки, то это может защитить ребенка на 15-20 лет.
Прием врач-терапевт Зульфия Равильевна Галимова осуществляет в клинике «Чудо доктор» — г. Москва, ул. Школьная, д. 49.
Подготовила интервью:
Мария Зеленская,
Руководитель по связям с общественностью Ассоциации медицинских журналистов,
Шеф-редактор журнала «Дайджест Академии акушерства и гинекологии»
КГБУЗ Зональная ЦРБ — Краснуха
Краснуха относится к числу наиболее распространённых инфекционных заболеваний на земле.
На территории России регистрируется от 150 до 500 тысяч заболеваний ежегодно. Большинство из них составляют дети и в этом смысле краснуху справедливо относят в группу так называемых детских инфекций. Но краснухой могут заболеть и взрослые, особенно высок риск краснушной инфекции у женщин детородного возраста. Инфицирование беременной женщины на первой неделе беременности приводит к поражению плода в 75-80% случаев, на 2-4 неделе — в 61%, на 5-8 неделе — в 26-30%, на 9-12 неделе — в 8% случаев. Кроме того, краснушная инфекция у беременных часто приводит к спонтанным абортам, мертворождению, к ранней смертности. Считается, что краснушная инфекция играет ведущую роль в формировании таких заболеваний, как рассеянный склероз, сахарный диабет, иммунодефицитные состояния, нервно-мышечные дистрофии и другие. | |
Восприимчивость к краснухе очень высокая. Источником распространения вируса являются больные краснухой. Заразившийся начинает выделять вирус из носоглотки за неделю до появления сыпи и еще 7-10 дней после её исчезновения, что делает заболевание крайне опасным. Увеличиваются затылочные, заушные, заднешейные лимфатические узлы, появляется пятнисто-папулёзная мелкоточечная сыпь, которая распространяется по всему телу практически в течение одного дня. Не поражаются сыпью ладони и подошвы. Почти одновременно с распространением сыпь начинает угасать, исчезая за 1-3 дня, не оставляя после себя пигментации и шелушения. Кашель и насморк выражены слабо, температура невысокая 1-3 дня. Большинство детей в лечении краснухи не нуждаются. |
Инфицирование беременной женщины ведёт к поражению плаценты и плода, у которого внутриутробно развивается краснушная инфекция, приводящая к возникновению пороков развития, повреждению тканей и рождению ребёнка с синдромом врождённой краснухи. Развиваются пороки сердца, помутнение роговицы, катаракта, слепота, глухота, менингоэнцефалиты, недоразвитие головного мозга, гидроцефалия, кальцинированные очаги в мозгу, желтуха, пороки развития скелета, мочеполовых органов, пищеварительного тракта. И у детей с симптомами врождённой краснухи, и у большинства детей, не имевших симптомов, в дальнейшем наблюдается отставание в развитии и выявляются те или иные поражения — снижение слуха, отставание в умственном развитии, катаракта или глаукома.
Изоляции больного способствует сокращению числа заразившихся. Однако, учитывая, что в 30-50% заболевание протекает бессимптомно, всех больных выявить и изолировать не удается, и они являются опасным источником инфекции. Доказано, что ребёнок с синдромом врождённой краснухи заразен в течение 1-2 лет после рождения и он так же может служить источником инфекции для членов семьи.
Особенно следует избегать контакта с больными краснухой беременным женщинам.
Переболевшими краснухой считаются лица, имеющие серологическое подтверждение диагноза (анализ крови, доказывающий, что у переболевшего выработался иммунитет к возбудителю краснухи), т.к. термином «краснуха» часто называют другие болезни.
Единственным и надёжным способом профилактики краснухи является вакцинация. Прививают всех детей в возрасте 1 года с последующей ревакцинацией в 6 лет, девушек и женщин детородного возраста до 25 лет. Дети, имеющие одну прививку, могут привиться повторно в любом возрасте. У привитых иммунитет сохраняется до 20 лет.
Лица, имеющие хороший иммунитет к данному возбудителю, не нуждаются в вакцинации.
Женщинам, планирующим беременность, необходимо проверить наличие иммунитета к краснушному возбудителю за 3-4 месяца до планируемого зачатия. Если напряженность иммунитета недостаточна для защиты от заражения во время беременности, следует сделать прививку. Разрешается зачатие ребенка не ранее, чем через три месяца после прививки — столько времени требуется для выработки иммунитета.
В настоящее время на рынке предлагается множество различных вакцин отечественного и зарубежного производства. Вакцины безопасны, мало реактогенны. Получить прививки можно в поликлиниках по месту жительства или в платных прививочных кабинетах.
Краснуха (немецкая корь): симптомы, причины, лечение
Что такое краснуха?
Краснуха — это заразное заболевание, которое чаще всего поражает детей. Это вызывает такие симптомы, как сыпь, жар и покраснение глаз. У детей он обычно протекает в легкой форме, но может быть серьезным у беременных женщин. Вы также можете услышать краснуху, называемую «немецкой корью» или «трехдневной корью».
Лучший способ защитить себя и своих детей от инфекции — это пройти вакцинацию против кори, эпидемического паротита и краснухи (MMR).
Симптомы краснухи
У детей краснуха обычно протекает в легкой форме. Иногда это не вызывает никаких симптомов.
Розовая или красная сыпь часто является первым признаком инфекции. Он начинается на лице и распространяется на остальное тело. Сыпь держится около 3 дней. Вот почему краснуху иногда называют «трехдневной корью».
Наряду с сыпью у вас или вашего ребенка могут быть:
Причины краснухи
Краснуха вызывается вирусом. Раньше это называлось «немецкой корью», хотя это не тот вирус, который вызывает корь.
Передача краснухи
Краснуха распространяется, когда инфицированный человек кашляет или чихает крошечными капельками, наполненными микробами, в воздух и на поверхности. Люди, которые заражаются вирусом, заразны за неделю до и через неделю после появления сыпи.
Некоторые люди не знают, что они инфицированы, потому что у них нет симптомов, но они все равно могут передать вирус другим. Если вам поставили диагноз краснухи, расскажите об этом окружающим, особенно беременным женщинам.
Факторы риска краснухи
До 1960-х годов краснуха была распространенной детской инфекцией. Благодаря вакцине MMR вирус прекратил распространение в Соединенных Штатах примерно в 2004 году. Тем не менее, он все еще распространяется в Азии, Африке и других частях мира. Люди из этих регионов иногда привозят вирус краснухи в Соединенные Штаты во время путешествий.
Каждый может заразиться краснухой, если он контактирует с вирусом и не был вакцинирован. Беременные женщины сталкиваются с серьезными рисками, поскольку краснуха может вызвать серьезные осложнения у ребенка во время беременности.
Осложнения краснухи
Наиболее серьезные из них могут произойти во время беременности, когда вирус может передаваться от матери к ребенку в утробе матери. Риск наиболее высок в течение первых 3 месяцев беременности.
У инфицированных младенцев могут быть серьезные врожденные дефекты, называемые синдромом врожденной краснухи (СВК). Это очень редко в Соединенных Штатах, но ребенок может заразиться им, если он поедет в другую страну, где распространяется вирус.
CRS — это группа проблем со здоровьем у ребенка, которая может включать:
У некоторых женщин, заболевших краснухой во время беременности, случается выкидыш.В других случаях ребенок не выживает долго после рождения. Чтобы защитить ребенка, лучше сделать прививку от краснухи до беременности. Вам следует подождать не менее 4 недель после вакцинации, чтобы забеременеть. Если вы уже беременны, вам не следует делать прививку.
Краснуха также может вызывать осложнения у небеременных женщин и мужчин. У молодых девушек и женщин, заболевших этим заболеванием, могут развиться боли в суставах (артрит). Этот побочный эффект обычно проходит в течение 2 недель, но у небольшого числа женщин он остается длительным.Редко бывает у мужчин и детей.
В редких случаях краснуха может вызвать более серьезные проблемы со здоровьем, такие как инфекции мозга или проблемы с отеком и кровотечением.
Профилактика краснухи
Лучше всего сделать прививку. Детям требуется две дозы вакцины MMR. Первый ребенок должен получить в возрасте от 12 до 15 месяцев. Вторую они должны получить в возрасте от 4 до 6 лет.
Младенцы, которые собираются отправиться в страну, где краснуха распространена, могут пройти вакцинацию уже в 6 месяцев.
Если вы женщина детородного возраста и не проходили вакцинацию, сделайте вакцину MMR как минимум за 1 месяц до беременности. Это особенно важно, если вы планируете поездку в страны, где распространяется краснуха.
Диагноз краснухи
Если ваш врач считает, что у вас краснуха, вы можете сдать анализы крови и посев на вирус, чтобы подтвердить это. Культура вируса берется из мазка из горла, носа или мочи.
Лечение краснухи
Это вирус, поэтому антибиотики не действуют.
В большинстве случаев инфекция у детей настолько легкая, что ее не нужно лечить. Вы можете снизить температуру вашего ребенка и облегчить боль с помощью болеутоляющих средств, таких как детский парацетамол или ибупрофен. Не давайте ребенку или подростку аспирин из-за риска развития редкого, но серьезного заболевания, называемого синдромом Рея.
Продолжение
Если вы беременны и думаете, что заразились краснухой, немедленно позвоните своему врачу. Вы можете принимать антитела, называемые гипериммунными глобулинами, чтобы помочь своему организму бороться с вирусом.
Что касается домашних средств от краснухи, то нет таких средств, которые заставляли бы вирус уйти быстрее. Но при необходимости отдых и обезболивающие могут помочь в уходе за собой в легких случаях.
Краснуха (немецкая корь): симптомы, причины, лечение
Что такое краснуха?
Краснуха — это заразное заболевание, которое чаще всего поражает детей. Это вызывает такие симптомы, как сыпь, жар и покраснение глаз. У детей он обычно протекает в легкой форме, но может быть серьезным у беременных женщин. Вы также можете услышать краснуху, называемую «немецкой корью» или «трехдневной корью».”
Лучший способ защитить себя и своих детей от инфекции — это пройти вакцинацию против кори, эпидемического паротита и краснухи (MMR).
Симптомы краснухи
У детей краснуха обычно протекает в легкой форме. Иногда это не вызывает никаких симптомов.
Розовая или красная сыпь часто является первым признаком инфекции. Он начинается на лице и распространяется на остальное тело. Сыпь держится около 3 дней. Вот почему краснуху иногда называют «трехдневной корью».»
Наряду с сыпью у вас или вашего ребенка могут быть:
Причины краснухи
Краснуха вызывается вирусом. Раньше ее называли» немецкой корью «, хотя она не вызывается тем же вирусом, который вызывает корь. .
Передача краснухи
Краснуха распространяется, когда инфицированный человек кашляет или чихает крошечные наполненные микробами капельки в воздухе и на поверхности. Люди, которые заражаются вирусом, заразны в течение недели до и недели после появления сыпи. .
Некоторые люди не знают, что они инфицированы, потому что у них нет симптомов, но они все равно могут передать вирус другим. Если вам поставили диагноз краснухи, расскажите об этом окружающим, особенно беременным женщинам.
Факторы риска краснухи
До 1960-х годов краснуха была распространенной детской инфекцией. Благодаря вакцине MMR вирус прекратил распространение в Соединенных Штатах примерно в 2004 году. Тем не менее, он все еще распространяется в Азии, Африке и других частях мира.Люди из этих регионов иногда привозят вирус краснухи в Соединенные Штаты во время путешествий.
Каждый может заразиться краснухой, если он контактирует с вирусом и не был вакцинирован. Беременные женщины сталкиваются с серьезными рисками, поскольку краснуха может вызвать серьезные осложнения у ребенка во время беременности.
Осложнения краснухи
Наиболее серьезные из них могут произойти во время беременности, когда вирус может передаваться от матери к ребенку в утробе матери. Риск наиболее высок в течение первых 3 месяцев беременности.
У инфицированных младенцев могут быть серьезные врожденные дефекты, называемые синдромом врожденной краснухи (СВК). Это очень редко в Соединенных Штатах, но ребенок может заразиться им, если он поедет в другую страну, где распространяется вирус.
CRS — это группа проблем со здоровьем у ребенка, которая может включать:
У некоторых женщин, заболевших краснухой во время беременности, случается выкидыш. В других случаях ребенок не выживает долго после рождения. Чтобы защитить ребенка, лучше сделать прививку от краснухи до беременности.Вам следует подождать не менее 4 недель после вакцинации, чтобы забеременеть. Если вы уже беременны, вам не следует делать прививку.
Краснуха также может вызывать осложнения у небеременных женщин и мужчин. У молодых девушек и женщин, заболевших этим заболеванием, могут развиться боли в суставах (артрит). Этот побочный эффект обычно проходит в течение 2 недель, но у небольшого числа женщин он остается длительным. Редко бывает у мужчин и детей.
В редких случаях краснуха может вызвать более серьезные проблемы со здоровьем, такие как инфекции мозга или проблемы с отеком и кровотечением.
Профилактика краснухи
Лучше всего сделать прививку. Детям требуется две дозы вакцины MMR. Первый ребенок должен получить в возрасте от 12 до 15 месяцев. Вторую они должны получить в возрасте от 4 до 6 лет.
Младенцы, которые собираются отправиться в страну, где краснуха распространена, могут пройти вакцинацию уже в 6 месяцев.
Если вы женщина детородного возраста и не проходили вакцинацию, сделайте вакцину MMR как минимум за 1 месяц до беременности.Это особенно важно, если вы планируете поездку в страны, где распространяется краснуха.
Диагноз краснухи
Если ваш врач считает, что у вас краснуха, вы можете сдать анализы крови и посев на вирус, чтобы подтвердить это. Культура вируса берется из мазка из горла, носа или мочи.
Лечение краснухи
Это вирус, поэтому антибиотики не действуют.
В большинстве случаев инфекция у детей настолько легкая, что ее не нужно лечить. Вы можете снизить температуру вашего ребенка и облегчить боль с помощью болеутоляющих средств, таких как детский парацетамол или ибупрофен.Не давайте ребенку или подростку аспирин из-за риска развития редкого, но серьезного заболевания, называемого синдромом Рея.
Продолжение
Если вы беременны и думаете, что заразились краснухой, немедленно позвоните своему врачу. Вы можете принимать антитела, называемые гипериммунными глобулинами, чтобы помочь своему организму бороться с вирусом.
Что касается домашних средств от краснухи, то нет таких средств, которые заставляли бы вирус уйти быстрее. Но при необходимости отдых и обезболивающие могут помочь в уходе за собой в легких случаях.
Немецкая корь (краснуха) — HealthyChildren.org
Немецкая корь или краснуха — заболевание, которое стало редким в Соединенных Штатах из-за доступности вакцины против этой инфекции. Вакцина против краснухи стала доступной в конце 1960-х годов, и с тех пор серьезных вспышек болезни не происходило. Однако инфекция не была уничтожена в других частях мира.
Немецкая корь вызывается вирусом краснухи, который отличается от вируса, вызывающего корь.Немецкая корь чаще всего возникает зимой и весной. Заболевание распространяется при тесном контакте или по воздуху. Люди с немецкой корью становятся заразными за несколько дней до появления симптомов. Заразный период длится от 5 до 7 дней после появления симптомов.
Признаки и симптомы
У детей, заболевших немецкой корью, наблюдается субфебрильная температура (100–102 ° F или 37,8–38,9 ° C) вместе с розовой сыпью и опухшими болезненными железами на затылке или за ушами. Внешний вид сыпи может быть разным, но обычно она начинается на лице.Затем он распространяется на шею, туловище, руки и ноги и исчезает с лица по мере продвижения к другим частям тела. У подростков также могут быть боли в суставах. Эти симптомы развиваются примерно через 14–21 день после заражения ребенка вирусом.Что вы можете сделать
Убедитесь, что вашему ребенку комфортно. Давайте ему жидкости и предложите постельный режим, если он чувствует усталость.Детям, больным краснухой, не следует посещать школу или детский сад в течение 7 дней после первого появления сыпи.
Когда звонить педиатру
Если у вашего ребенка есть симптомы, связанные с немецкой корью, такие как сыпь и лихорадка, позвоните своему педиатру. Однако, поскольку симптомы немецкой кори могут быть умеренными у детей, родители могут даже не осознавать, что их ребенок инфицирован. Фактически, от 25% до 50% детей, инфицированных немецкой корью, не имеют никаких симптомов.Информация, содержащаяся на этом веб-сайте, не должна использоваться вместо медицинской помощи и рекомендаций вашего педиатра.Ваш педиатр может порекомендовать лечение по-разному, исходя из индивидуальных фактов и обстоятельств.
Краснуха (немецкая корь): обзор — InformedHealth.org
Введение
Краснуха (немецкая корь) — это вирусная инфекция, которая может возникнуть в любом возрасте. Обычно это безвредное заболевание, за исключением ранних сроков беременности: если женщина заболевает краснухой в первые четыре месяца беременности, у ее будущего ребенка очень высока вероятность серьезных врожденных дефектов.
Благодаря введению вакцины против краснухи в настоящее время это заболевание очень редко.
Симптомы
Краснуха обычно остается незамеченной или вызывает лишь легкие симптомы простуды, такие как кашель, насморк и головная боль. Иногда это также приводит к увеличению лимфатических узлов в области шеи, легкой лихорадке или конъюнктивиту (конъюнктивит). За этим может последовать розовая или красная пятнистая сыпь на коже, которая не зудит.
Сыпь начинается за ушами, распространяется по лицу, а затем по всему телу.Он снова проходит через 1-3 дня. У детей обычно бывает только сыпь. У взрослых также часто бывает головная боль, боли в суставах и повышенная температура.
Причины
Вирусы краснухи распространяются через капли жидкости, которые выбрасываются в воздух при разговоре, кашле или чихании. Беременные женщины, больные краснухой, могут передать вирусы своему будущему ребенку.
Распространенность
До внедрения вакцины краснуха в основном встречалась у детей. Благодаря вакцине инфекции краснухи в настоящее время очень редки: ежегодно в Германии регистрируется всего от 20 до 40 случаев краснухи.Половина из них возникает у взрослых. Но поскольку краснуха часто не вызывает никаких симптомов, не все случаи выявляются и регистрируются.
Перспективы
Симптомы краснухи начинают проявляться только через 2–3 недели после заражения. Они длятся около недели. Существует риск заражения других людей в период от одной недели до появления сыпи до одной недели после ее появления.
Эффекты
Краснуха обычно безвредная инфекция. В редких случаях это может привести к бронхиту, инфекции среднего уха или воспалению сердечной мышцы или мозга.Эти осложнения чаще встречаются у взрослых.
Но краснуха может быть опасна для нерожденных детей: если женщина заразится краснухой в первые четыре месяца беременности, это может серьезно повредить ее ребенку, например, нанеся вред его глазам, сердцу, внутреннему уху (глухота) или даже их мозг. Это также может привести к выкидышу или преждевременным родам. Однако риск заражения ребенка краснухой после четырех месяцев беременности очень низок.
Диагноз
Из-за похожей сыпи краснуху иногда принимают за другие заболевания, например корь или скарлатину.Поэтому, чтобы точно узнать, краснуха это, необходимо взять мазок из зева или мочи и проверить на наличие вируса. Также можно сделать анализ крови на антитела, но он дает надежные результаты только через несколько дней после появления сыпи.
Профилактика
Существует эффективная и безопасная вакцина для предотвращения заражения краснухой. Она рекомендована всем детям — и всем женщинам детородного возраста, которые еще не сделали прививку от краснухи или не уверены, сделали ли они ее. Стандартные тесты, которые проводятся в рамках медосмотра на беременность, включают в себя тест на наличие у женщины иммунитета к краснухе (защиты от нее).Но ей нельзя делать прививку от краснухи во время беременности.
Люди, которые регулярно контактируют с беременными женщинами, должны быть вакцинированы, а также те, кто работает в общественных учреждениях, таких как детские сады, школы, больницы или учреждения дополнительного образования.
Вакцина против краснухи вводится вместе с вакцинами против кори и паротита в составе комбинированной вакцины (вакцина MMR) или дополнительно вместе с вакциной против ветряной оспы (вакцина MMRV). В Германии нельзя сделать вакцину от краснухи самостоятельно.
Первая доза вакцины вводится в возрасте 11 месяцев. Вторая доза вводится в возрасте 15 месяцев. Детям, которые раньше посещали детский сад, можно сделать прививку в возрасте 9 месяцев.
После вакцинации люди обычно защищены от краснухи на всю оставшуюся жизнь.
Важно, чтобы люди были вакцинированы против краснухи, чтобы предотвратить распространение болезни. Если большая часть населения была вакцинирована, это также защищает людей, которые не могут пройти вакцинацию, например беременных женщин.Это известно как коллективный иммунитет или стадный эффект. Для достижения коллективного иммунитета вакцинацию необходимо сделать как можно большему числу людей.
Лечение
Не существует эффективных методов борьбы с вирусом, вызывающим краснуху. При необходимости симптомы можно облегчить с помощью обезболивающих или жаропонижающих препаратов. Важно соблюдать постельный режим, чтобы ваше тело могло бороться с инфекцией и выздороветь.
Повседневная жизнь
Детям и взрослым, больным краснухой, следует избегать тесного контакта с другими людьми, особенно с беременными женщинами.Им не следует посещать общественные учреждения, такие как школы, детские сады или дома престарелых. Это также верно, если они там работают. Пока их симптомы не исчезнут, им следует избегать публичных мероприятий, вечеринок и других общественных мероприятий.
Беременным женщинам, не получившим вакцину против краснухи, очень важно избегать контактов с людьми, больными краснухой. До 20 недель беременности (пяти месяцев) им не разрешается выполнять какую-либо работу, связанную с близким контактом с детьми и подростками.
Важно проинформировать всех, с кем вы лично контактировали, о возможности заражения. Это также включает в себя вызов врача заранее, чтобы он принял необходимые меры предосторожности, когда вы туда приедете. Людям, не имеющим достаточной защиты от краснухи, рекомендуется как можно скорее сделать вакцинацию, если они вступят в контакт с больным этой болезнью. Это делается с целью предотвратить его дальнейшее распространение.
Дополнительная информация
В Германии и других странах краснуха официально является инфекционным заболеванием, о котором необходимо сообщать.Если врач подозревает, что у вас краснуха, он должен немедленно сообщить об этом в соответствующие органы здравоохранения, даже если диагноз еще не подтвержден.
Когда люди болеют или нуждаются в медицинской консультации, они обычно сначала идут к семейному врачу или педиатру. Прочтите о том, как найти подходящего врача, как подготовиться к приему и о чем следует помнить.
Источники
- Институт Роберта Коха (RKI). Infektionskrankheiten A-Z: Röteln.20 мая 2020 г.
Информация о здоровье IQWiG написана с целью помочь люди понимают преимущества и недостатки основных вариантов лечения и здоровья услуги по уходу.
Поскольку IQWiG является немецким институтом, некоторая информация, представленная здесь, относится к Немецкая система здравоохранения. Пригодность любого из описанных вариантов в индивидуальном случай можно определить, посоветовавшись с врачом. Мы не предлагаем индивидуальных консультаций.
Наша информация основана на результатах качественных исследований.Это написано команда медицинские работники, ученые и редакторы, а также рецензируются внешними экспертами. Ты можешь найти подробное описание того, как наша информация о здоровье создается и обновляется в наши методы.
Краснуха (немецкая корь) | Детская больница CS Mott
Обзор темы
Что такое краснуха?
Краснуха — очень заразное (легко передающееся) заболевание, вызываемое вирусом краснухи. Обычно это легкое заболевание. Но в редких случаях это может вызвать более серьезные проблемы.
Если вы беременны и заразились вирусом краснухи, ваш ребенок (плод) тоже может заразиться. Это может вызвать врожденные дефекты, включая серьезные дефекты, известные как синдром врожденной краснухи (СВК). CRS может вызвать потерю слуха, проблемы с глазами, проблемы с сердцем и другие осложнения.
Краснуха также называется немецкой корью или трехдневной корью.
Что вызывает краснуху?
Вирус краснухи чаще всего передается через капли жидкости изо рта, носа или глаз инфицированного человека.Человек, у которого есть инфекция, может распространять эти капли при кашле, чихании, разговоре или при совместном употреблении еды или напитков. Вы можете заразиться, прикоснувшись к предмету, на котором есть капли, а затем прикоснувшись к глазам, носу или рту, прежде чем мыть руки.
Если у вас краснуха, вы, скорее всего, распространите ее за несколько дней до появления сыпи и через 5–7 дней после первого появления сыпи. Но вы можете распространить вирус, даже если у вас нет никаких симптомов.
Если вы переболели краснухой, маловероятно, что вы снова заразитесь ею.
Каковы симптомы?
Симптомы краснухи могут включать:
- Легкую лихорадку.
- Увеличение лимфатических узлов, особенно за ухом и на затылке.
- Легкая сыпь, которая начинается на лице и распространяется на шею, грудь и остальную часть тела.
Взрослые, особенно женщины, также могут испытывать боли в суставах. У детей старшего возраста и подростков также могут быть боли в глазах, боли в горле и боли в теле.У маленьких детей может быть только сыпь.
Симптомы могут проявиться только через 14–21 день после того, как вы окажетесь рядом с инфицированным человеком. У некоторых людей симптомы отсутствуют.
Как диагностируется краснуха?
Анализ крови может помочь вашему врачу выяснить, была ли ваша недавняя инфекция вызвана вирусом краснухи. Тест также показывает, были ли вы иммунизированы против краснухи или имеете ли вы иммунитет к вирусу.
Как лечится?
Краснуха обычно выздоравливает при домашнем уходе.
- Используйте лекарства, чтобы уменьшить жар и ломоту в теле. Не давайте аспирин лицам моложе 20 лет. Это связано с синдромом Рейе, серьезным заболеванием.
- Пейте больше жидкости.
- Больше отдыхайте.
Держитесь подальше от других людей, особенно беременных женщин, насколько это возможно, чтобы не распространять болезнь. Если вы или ваш ребенок болеют краснухой, не ходите на работу, в школу или детский сад в течение 7 дней после первого появления сыпи. сноска 1
Если вы заразились вирусом краснухи во время беременности, поговорите со своим врачом. Он или она может сделать вам укол иммуноглобулина (IG), если анализ покажет, что у вас нет иммунитета. IG не предотвращает заражение, но может сделать симптомы менее серьезными. Это также снижает вероятность врожденных дефектов, хотя не всегда предотвращает их. Дети с синдромом врожденной краснухи родились от матерей, перенесших ИГ.
Можно ли предотвратить краснуху?
Вакцина против краснухи защищает не менее 9 из 10 иммунизированных людей от заражения этой болезнью. сноска 1 В США вакцина входит в состав вакцин MMR (от кори, эпидемического паротита и краснухи) и MMRV (от кори, эпидемического паротита, краснухи и ветряной оспы [ветряная оспа]). Большинство детей получают вакцину во время регулярных прививок.
Вспышки могут возникать у людей, не получивших вакцину. С большей вероятностью это произойдет в колледжах, вооруженных силах, здравоохранении и детских учреждениях, а также среди людей, недавно переехавших в Соединенные Штаты из других стран. сноска 1
Если вы планируете беременность и не знаете, есть ли у вас иммунитет к краснухе, сделайте анализ крови, чтобы выяснить это. Если у вас нет иммунитета, вы можете безопасно сделать прививку от краснухи за 1 месяц до беременности. Если у вас нет иммунитета и вы не получили вакцину до беременности, будьте особенно осторожны, чтобы избежать контакта с вирусом. Избегайте слюны младенцев и маленьких детей и часто мойте руки.
Краснуха (немецкая корь) — Дети Коннектикута
Содержание
О краснухе
Краснуха, широко известная как немецкая корь или трехдневная корь, — это инфекция, которая в основном поражает кожу и лимфатические узлы.Это вызвано вирусом краснухи (, а не того же вируса, который вызывает корь).
Краснуха распространяется, когда люди вдыхают инфицированную вирусом жидкость, например капли, распыляемые в воздухе, когда человек, больной краснухой, чихает или кашляет, или делится едой или питьем с инфицированным. Он также может пройти через кровоток беременной женщины и заразить ее будущего ребенка.
Это обычно легкое заболевание у детей; Основная медицинская опасность краснухи — инфицирование беременных женщин, поскольку она может вызвать синдром врожденной краснухи у развивающихся детей.
До того, как вакцина против краснухи стала доступной в 1969 году, эпидемии краснухи происходили каждые 6-9 лет, обычно среди детей от 5 до 9 лет, наряду с множеством случаев врожденной краснухи. Благодаря иммунизации значительно меньше случаев краснухи и врожденной краснухи.
Большинство инфекций краснухи сегодня возникает у молодых, неиммунизированных взрослых, а не у детей. Фактически, по оценкам экспертов, 10% молодых людей в настоящее время подвержены краснухе, которая может представлять опасность для любых детей, которые у них могут быть когда-нибудь.
Признаки и симптомы
Инфекция краснухи может начаться с 1-2 дней легкой лихорадки (99-100 ° F, 37,2–37,8 ° C) и опухших болезненных лимфатических узлов, обычно в задней части шеи или за ушами. Затем на лице появляется сыпь, которая распространяется вниз. По мере того, как он распространяется, он обычно очищается на лице.
Сыпь при краснухе часто является первым признаком болезни, которую замечают родители. Она может выглядеть как многие другие вирусные высыпания, проявляясь в виде розовых или светло-красных пятен, которые могут сливаться, образуя пятна равномерного цвета.Сыпь может чесаться и держится до 3 дней. Когда сыпь исчезнет, пораженная кожа может рассыпаться в виде очень мелких хлопьев.
Другие симптомы краснухи (чаще встречаются у подростков и взрослых) могут включать головную боль, потерю аппетита, легкий конъюнктивит (воспаление слизистой оболочки век и глазных яблок), заложенность носа или насморк, увеличение лимфатических узлов в других частях тела. тело, а также боль и припухлость в суставах (особенно у молодых женщин). Многие люди с краснухой имеют незначительные симптомы или вообще не имеют симптомов.
Краснуха у беременной женщины может вызвать синдром врожденной краснухи с потенциально разрушительными последствиями для развивающегося плода. Дети, инфицированные краснухой до рождения, подвержены риску нарушения роста; Интеллектуальная недееспособность; пороки сердца и глаз; глухота; и проблемы с печенью, селезенкой и костным мозгом.
Инфекция
Вирус краснухи передается от человека к человеку через крошечные капли жидкости из носа и горла при чихании и кашле.Люди, болеющие краснухой, наиболее заразны в период от 1 недели до появления сыпи до 1 недели после ее появления. Тот, кто инфицирован, но не имеет симптомов, может распространять вирус.
Младенцы с синдромом врожденной краснухи могут выделять вирус с мочой и жидкостью из носа и горла в течение года или более и могут передавать вирус людям, которые не были иммунизированы.
Профилактика
Краснуху можно предотвратить с помощью вакцины против краснухи. Широко распространенная иммунизация против краснухи имеет решающее значение для сдерживания распространения болезни и предотвращения врожденных дефектов, вызванных синдромом врожденной краснухи.
Вакцину обычно вводят детям в возрасте 12–15 месяцев в рамках плановой иммунизации против кори, паротита и краснухи (MMR). Вторую дозу MMR обычно вводят в возрасте 4–6 лет. Как и в случае всех графиков иммунизации, есть важные исключения и особые обстоятельства. Например, если ваш ребенок будет выезжать за пределы США, вакцину можно сделать уже в 6-месячном возрасте. Посоветуйтесь с лечащим врачом, чтобы узнать, когда нужна вакцина.
Вакцину против краснухи нельзя вводить беременным женщинам или женщинам, которые могут забеременеть в течение 1 месяца после вакцинации.Если вы думаете о беременности, убедитесь, что у вас иммунитет к краснухе, сделав анализ крови или доказав иммунизацию. Если у вас нет иммунитета, вам следует сделать прививку как минимум за 1 месяц до беременности.
Беременным женщинам, не имеющим иммунитета, следует избегать всех, кто болеет, и им следует сделать вакцинацию после родов, чтобы они не имели иммунитета во время любых будущих беременностей.
Инкубация
Инкубационный период краснухи составляет 14–23 дня, а средний инкубационный период — 16–18 дней.Это означает, что ребенок может заболеть краснухой в течение 2–3 недель после контакта с больным.
Продолжительность
Сыпь при краснухе обычно держится 3 дня. Лимфатические узлы могут оставаться увеличенными в течение недели или более, а боль в суставах может длиться более 2 недель. Дети, больные краснухой, обычно выздоравливают в течение 1 недели, но взрослым может потребоваться больше времени.
Лечение
Краснуху нельзя лечить антибиотиками, потому что они не действуют против вирусных инфекций.Если не будет осложнений, краснуха вылечится сама по себе.
Любая беременная женщина, пережившая краснуху, должна немедленно обратиться к своему акушеру.
Краснуха обычно протекает в легкой форме у детей, за которыми часто можно лечить дома. Следите за температурой ребенка и обратитесь к врачу, если температура поднимется слишком высоко.
Чтобы облегчить небольшой дискомфорт, можно дать ребенку парацетамол или ибупрофен. Помните, что никогда не следует давать аспирин ребенку с вирусным заболеванием, поскольку его использование в таких случаях связано с развитием синдрома Рейе.
Когда звонить врачу
Позвоните своему врачу, если ваш ребенок становится хуже, чем симптомы, описанные выше в легкой форме.
Корь | Симптомы, диагностика и лечение
Что такое корь?
Dr Sarah Jarvis MBE
Корь — очень инфекционное заболевание, вызываемое вирусом. Вирус обитает в слизи носа и горла людей с этой инфекцией. Физический контакт, кашель и чихание могут распространить инфекцию.Кроме того, инфицированные капли слизи могут оставаться активными и могут передаваться при прикосновении (они заразны) в течение примерно двух часов. Это означает, что вирус может жить вне тела — например, на поверхностях и дверных ручках.
Каковы симптомы кори?
После заражения вирусом вирус размножается в задней части горла и в легких. Затем он распространяется по всему телу. Ниже приведены наиболее частые симптомы кори:
- Обычно сначала возникают высокая температура (лихорадка), воспаление глаз (конъюнктивит) и насморк.
- Маленькие белые пятна обычно появляются во рту примерно через день. Они могут сохраняться несколько дней.
- Обычно бывает резкий сухой кашель.
- Прерывание еды, усталость, ломота и боли — обычное явление.
- Диарея и / или тошнота (рвота) являются обычным явлением.
- Красная пятнистая сыпь обычно появляется через 3-4 дня после появления первых симптомов. Обычно он начинается на голове и шее и распространяется по всему телу. Чтобы покрыть большую часть тела, требуется 2-3 дня. Сыпь часто приобретает коричневатый цвет и постепенно исчезает в течение нескольких дней.
- Дети обычно довольно плохо себя чувствуют и чувствуют себя плохо в течение 3-5 дней. После этого жар имеет тенденцию уменьшаться, а затем исчезает сыпь. Остальные симптомы постепенно ослабевают и проходят.
Большинство детей выздоравливают в течение 7-10 дней. Раздражающий кашель может сохраняться в течение нескольких дней после исчезновения других симптомов. Иммунная система вырабатывает антитела во время инфекции. Они борются с вирусом и затем обеспечивают пожизненный иммунитет. Поэтому случаи заболевания корью более одного раза случаются редко.
Некоторые люди принимают сыпь, вызванную другими вирусами, за корь. Корь — это не просто легкая красная сыпь, которая вскоре проходит. Вирус кори вызывает неприятное, а иногда и серьезное заболевание. Сыпь — лишь одна из составляющих этой болезни.
Как диагностируется корь?
Ваш врач обычно может диагностировать корь по комбинации ваших симптомов, особенно по характерной сыпи и небольшим пятнам во рту. Однако для подтверждения диагноза обычно проводится простой анализ слюны.
В Великобритании корь является «заболеванием, подлежащим регистрации», что означает, что ваш врач обязан проинформировать местную группу по охране здоровья (HPT) Управления общественного здравоохранения Англии (PHE). Это делается для того, чтобы они могли узнать, где вы подхватили корь, и предотвратить распространение инфекции. HPT может позвонить вам, чтобы организовать тестирование других людей, с которыми вы контактировали.
Каковы возможные осложнения кори
?
Осложнения более вероятны у детей с ослабленной иммунной системой (например, больных лейкемией или ВИЧ), у недоедающих, у детей в возрасте до 5 лет и взрослых.Многие дети в мире, страдающие от недоедания, умирают от кори, обычно от вторичной легочной инфекции (пневмонии). До сих пор время от времени поступают сообщения о детях в Великобритании, умирающих от осложнений кори. Эти дети обычно не вакцинируются.
Более частые осложнения включают:
Хотя они вызывают беспокойство, обычно они не являются серьезными.
Менее распространенные осложнения кори перечислены ниже:
- Лихорадочный припадок (судороги) возникает примерно в 1 из 200 случаев.Это может настораживать, но полное выздоровление — обычное дело.
- Воспаление головного мозга (энцефалит). Это редкое, но очень серьезное осложнение. Это происходит примерно в 1 из 5000 случаев. Обычно это вызывает сонливость, головную боль и тошноту (рвоту), которые начинаются примерно через 7-10 дней после появления сыпи. Энцефалит может вызвать повреждение головного мозга. Некоторые дети умирают от этого осложнения.
- Инфекция печени (гепатит).
- Пневмония. Это серьезное осложнение, которое иногда развивается.Типичные симптомы включают учащенное или затрудненное дыхание, боли в груди и общее ухудшение состояния.
- Косоглазие чаще встречается у детей, переболевших корью. Вирус может поражать нерв или мышцы глаза.
Очень редкое заболевание головного мозга, называемое подострым склерозирующим панэнцефалитом, может развиться спустя годы у очень небольшого числа людей, переболевших корью. Иногда это может произойти через несколько лет после заражения корью. Это состояние может быть фатальным.
Какие методы лечения кори?
Не существует специального лекарства, убивающего вирус кори.Лечение направлено на облегчение симптомов до тех пор, пока иммунная система организма не избавится от инфекции. В большинстве случаев для полного выздоровления достаточно покоя и простых мер по снижению высокой температуры (лихорадки). Симптомы обычно исчезают в течение 7-10 дней.
Часто полезны следующие меры:
- Дети должны пить как можно больше, чтобы предотвратить недостаток жидкости в организме (обезвоживание). Леденцы на палочке — полезный способ придать больше жидкости и сохранить прохладу.
- Парацетамол или ибупрофен можно принимать для облегчения жара, болей и болей.Вы должны держать ребенка в прохладе (но не мерзнуть).
- Антибиотики не убивают вирус кори, поэтому их обычно не принимают. Их могут назначить при развитии осложнения, например, вторичной бактериальной инфекции уха или вторичной бактериальной инфекции легких (пневмония).
Средства от кашля мало помогают при кашле.
Добавки с витамином А
Доказано, что добавки с витамином А помогают предотвратить серьезные осложнения, связанные с инфекцией кори.Добавки обычно рекомендуются детям, живущим в стране с высокой распространенностью дефицита витамина А. Это редкость в Великобритании, но обычное явление в развивающихся странах. Больным корью может быть предложено лечение витамином А.
Когда обратиться к врачу?
Если вы подозреваете, что у вас или у вашего ребенка корь, обратитесь к врачу для подтверждения диагноза. Большинство детей полностью выздоравливают без осложнений или лечения. Однако вам следует снова обратиться к врачу, если симптомы ухудшатся или вы подозреваете осложнение (см. Выше).
Основные серьезные симптомы, на которые следует обратить внимание:
- Сонливость.
- Недостаток жидкости в организме (обезвоживание). Это может развиваться, если ребенок мало пьет, мало выделяет мочу, у него сухость во рту и языке или появляется сонливость.
- Проблемы с дыханием.
- Приступ (судороги).
Иммунизация против кори
Иммунизация является рутинной в Великобритании частью вакцины против кори, эпидемического паротита и краснухи (MMR). Обычно используются две дозы — первая для детей в возрасте от 12 до 13 месяцев, а вторая обычно назначается в возрасте от 3 лет и от 4 месяцев до 5 лет.Иммунизация дает отличную защиту, поэтому корь в Великобритании сейчас редкость. Однако, к сожалению, в некоторых районах Великобритании корь снова становится все более распространенной среди детей. Это связано с тем, что некоторые дети не получают вакцину MMR. Иммунизацию против кори можно проводить в любом возрасте, а иногда и детям старшего возраста во время вспышек.
Заразна ли корь?
Да, это очень заразно. Он передается при кашле и чихании вируса в воздух. Для развития симптомов после заражения требуется от 7 до 21 дня (чаще всего 10–12 дней).(Это инкубационный период.) Вы заразны и можете передать ее другим людям от четырех дней до появления сыпи до четырех дней после появления сыпи.

 ..
..