Лечение и профилактика резервуарного илеита
Что такое резервуарный илеит?
У некоторых пациентов с язвенным колитом ободочная и прямая кишка удаляются с образованием резервуара (сделанного из петли тонкой кишки) на месте прямой кишки — операция, известная как формирование илеоанального резервуарного анастомоза (ИРА). Резервуарный илеит (паучит) — это воспаление хирургически сформированного резервуара. Симптомы активного резервуарного илеита (паучита) включают диарею, повышенную частоту стула, спазмы в животе, императивные позывы на дефекацию, тенезмы (чувство постоянной потребности в дефекации) и недержание. Острый [резервуарный илеит] относится к симптомам, которые длятся менее четырех недель, в то время как хронический [резервуарный илеит] относится к симптомам, которые длятся более четырех недель. Периоды прекращения симптомов называются «ремиссиями».
Какие методы лечения используются при резервуарном илеите (паучите)?
Виды лечения, используемые для лечения резервуарного илеита, включают антибиотики (лекарства, которые борются с бактериальными инфекциями), клизмы с будесонидом (стероидное средство), пробиотики (полезные бактерии), биологические агенты, которые направлены на фактор некроза опухоли, суппозитории с глютамином (аминокислота), суппозитории с бутиратом (короткоцепочечная жирная кислота), клизмы с висмутом (для лечения диареи), аллопуринол (аналог пурина) и тинидазол (противопаразитарный препарат).
Что изучили исследователи?
Исследователи изучали, вызывают ли эти лекарства ремиссию у людей с активным резервуарным илеитом, поддерживают ли ремиссию у людей с неактивным резервуарным илеитом, предотвращают ли резервуарный илеит у людей, перенесших операцию ИРА. Побочные эффекты также были оценены. Поиск литературы был проведен до 25 июля 2018 года.
Что обнаружили исследователи?
Мы нашли 15 исследований, с общим числом участников 547 человек. В четырех исследованиях оценивали лечение острого резервуарного илеита. В пяти исследованиях оценивали лечение хронического резервуарного илеита. В шести исследованиях оценивали профилактику резервуарного илеита.
В пяти исследованиях оценивали лечение хронического резервуарного илеита. В шести исследованиях оценивали профилактику резервуарного илеита.
Острый резервуарный илеит: Неясно, является ли ципрофлоксацин более эффективным, чем метронидазол, для лечения острого резервуарного илеита (1 исследование, 16 участников). Побочные эффекты включали рвоту, металлический вкус и временное повреждение нервов. Неясно, существуют ли какие-либо различия между клизмами с метронидазолом и будесонидом с точки зрения клинической ремиссии, уменьшения симптомов или побочных эффектов (1 исследование, 26 участников). Побочные эффекты включали анорексию (расстройство пищевого поведения), тошноту, головную боль, недостаток энергии и сил, металлический привкус во рту, рвоту, ощущение покалывания и депрессию. Неясно, есть ли какие-либо различия между рифаксимином и плацебо с точки зрения клинической ремиссии, уменьшения симптомов или побочных эффектов (1 исследование, 18 участников). Побочные эффекты включали диарею, метеоризм, тошноту, боль в прямой кишке, рвоту, жажду, грибковую инфекцию, простуду, повышение уровня ферментов печени и кластерную головную боль. Неизвестно, есть ли разница между
Хронический резервуарный илеит: Неясно, является ли лекарственная форма Де Симоне (De Simone Formulation, лекарственная форма пробиотика) более эффективной, чем плацебо, для поддержания ремиссии у людей с неактивным заболеванием (2 исследования, 76 участников). Побочные эффекты включали спазмы в животе, рвоту и диарею. Неясно, существуют ли различия в эффективности между адалимумабом и плацебо для лечения хронического резервуарного илеита (1 исследование, 13 участников). Неясно, существуют ли какие-либо различия между суппозиториями с глютамином и бутиратом для поддержания ремиссии (1 исследование, 19 участников).
Профилактика резервуарного илеита: Неясно, является ли лекарственная форма Де Симоне (De Simone Formulation) более эффективной, чем плацебо, для профилактики резервуарного илеита (1 исследование, 40 участников). Однако, неясно, существуют ли какие-либо различия в профилактике резервуарного илеита между препаратом Де Симоне (De Simone Formulation) и контрольной группой без лечения (1 исследование, 28 участников). Неясно, есть ли какие-либо различия в профилактике резервуарного илеита между Clostridium butyricum MIYAIRI и плацебо (1 исследование, 17 участников), Bifidobacterium longum и плацебо (1 исследование, 12 участников)
Эффекты антибиотиков, пробиотиков и других вмешательств для лечения и профилактики резервуарного илеита являются неопределенными. Необходимы дополнительные исследования, чтобы определить, какие из этих различных препаратов являются лучшими для лечения резервуарного илеита.
причины, симптомы, диагностика, лечение, профилактика
Патологическое состояние, проявляющееся острым либо хроническим воспалением подвздошной кишки.
ПричиныЗаболевание может развиться остро либо иметь хроническое рецидивирующее течение. Острые илеиты чаще наблюдаются у детей и в большинстве случаев имеют бактериальную или вирусную этиологию. Хроническая форма заболевания в большинстве случаев выявляется у взрослых.
Выделяют и общие причины, которые могут вызывать острое и хроническое поражение подвздошной кишки. К ним относят аллергические реакции, вредные привычки, неправильный режим питания, отравление ядами, тяжелыми металлами и химическими веществами. Вызвать заболевание может прием некоторых медикаментов, наследственная предрасположенность и хирургические вмешательства на кишечнике.
В большинстве случаев развитие хронического воспалительного процесса отмечается у лиц, которые ведут малоподвижный образ жизни, злоупотребляют жирной пищей и алкоголем, имеют спайки в брюшной полости и сопутствующие патологии органов пищеварения, такие как хронический панкреатит или желчнокаменная болезнь. В редких случаях илеит возникает на фоне туберкулезной инфекции, иерсиниоза, брюшного тифа, болезни Крона, язвенного колита.
Для острой формы заболевания характерно развитие выраженной симптоматики, а в дальнейшем быстрого выздоровления. При таком течении патологического процесса возможно, самопроизвольное выздоровление без какого-либо лечения. Острая форма заболевания сопровождается развитием типичных болей в правой подвздошной области, урчанием и вздутием живота, жидким стулом до 20 раз в сутки. Больного может беспокоить тошнота и рвота, повышение температуры до высоких цифр, головные боли и упадок сил. Тяжелая диспепсия провоцирует развитие выраженного обезвоживания, что при несвоевременно оказанной помощи при эксикозе может привести к развитию гиповолемического шока, судорог и нарушению свертывающей системы крови.
При хроническом течении илеита заболевание развивается постепенно. На начальном этапе у больного возникает умеренно выраженная симптоматика. Больные могут жаловаться на умеренные боли в правой подвздошной области и вокруг пупка, урчание и вздутие живота, появление сразу после приема пищи водянистого желтоватого стула с примесью непереваренной пищи. Акты дефекации не приносит больному облегчения и могут провоцировать усиление болей и развитие коллапса. В результате нарушения всасывания питательных веществ, витаминов и минералов у больного отмечается постепенное снижение веса, а также развитие гиповитаминоза и остеопороза.
Больные могут жаловаться на умеренные боли в правой подвздошной области и вокруг пупка, урчание и вздутие живота, появление сразу после приема пищи водянистого желтоватого стула с примесью непереваренной пищи. Акты дефекации не приносит больному облегчения и могут провоцировать усиление болей и развитие коллапса. В результате нарушения всасывания питательных веществ, витаминов и минералов у больного отмечается постепенное снижение веса, а также развитие гиповитаминоза и остеопороза.
При постановке диагноза большое значение придается лабораторным методам исследования, что обусловлено тем, что дистальный отдел тонкой кишки практически недоступен для осмотра с помощью эндоскопа. Для выявления заболевания больному назначается общий анализ крови, вирусологическое и бактериологическое исследование кала, анализ кала на скрытую кровь, биохимический анализ крови. Самыми информативными методами диагностики является рентгенография пассажа бария по тонкому кишечнику, ультразвуковое исследование брюшной полости.
ЛечениеПри бактериальном генезе илеита больному назначается корректная антибактериальная терапия. Важным составляющим успешного лечения является диетотерапия. В случае упорной рвоты или частых актов дефекации больному может быть назначена инфузионная терапия растворами глюкозы или солевыми растворами. Для улучшения усваивания пищи обязательно назначают ферментные препараты. При длительно сохраняющейся диарее рекомендован прием вяжущих средств, сорбентов, рисового отвара. Важной составляющей лечения илеита является назначение больному витаминов и пробиотиков.
ПрофилактикаПрофилактика илеита основана на своевременном выявлении и лечении хронической патологии пищеварительного тракта, соблюдении правильного образа жизни и питания.
причины, симптомы, диагностика и лечение
Илеит – это острое либо хроническое воспаление подвздошной кишки (дистального отдела тонкого кишечника).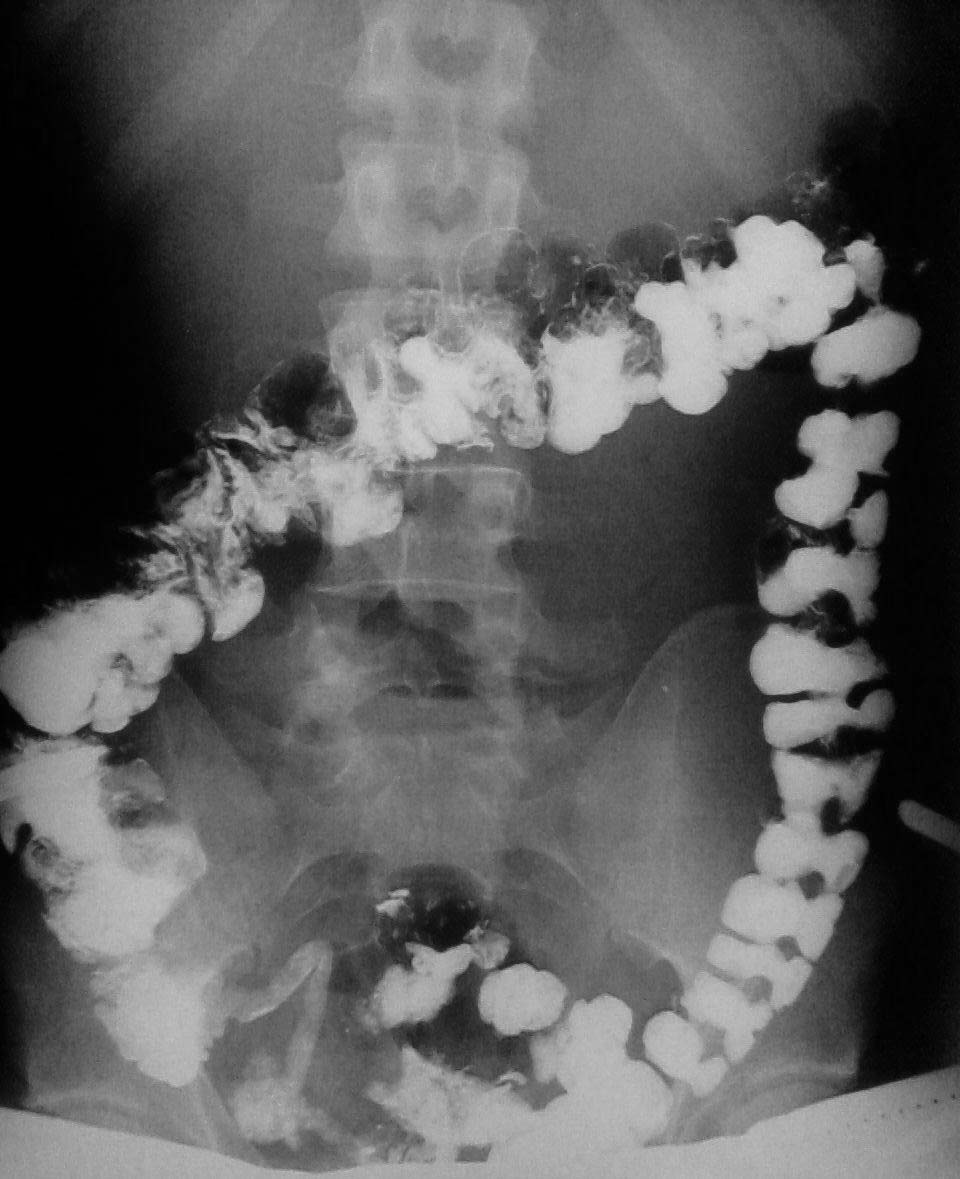 Проявляется диспепсическими расстройствами, болями в животе, повышением температуры до субфебрильных цифр, слабостью и недомоганием. Для подтверждения диагноза необходимо провести общий анализ крови, бактериологический и клинический анализы кала, рентгенологическое исследование кишечника с контрастированием. Бактериальные илеиты требуют применения антибиотиков, всем пациентам назначают специальную диету, энтеросорбенты и вяжущие средства, ферменты, корректоры кишечной моторики, пробиотики и мультивитамины.
Проявляется диспепсическими расстройствами, болями в животе, повышением температуры до субфебрильных цифр, слабостью и недомоганием. Для подтверждения диагноза необходимо провести общий анализ крови, бактериологический и клинический анализы кала, рентгенологическое исследование кишечника с контрастированием. Бактериальные илеиты требуют применения антибиотиков, всем пациентам назначают специальную диету, энтеросорбенты и вяжущие средства, ферменты, корректоры кишечной моторики, пробиотики и мультивитамины.
Общие сведения
Илеит – достаточно распространенное заболевание, обычно сочетающееся с воспалительным процессом в других отделах кишечника (дуоденитом, еюнитом, тифлитом и т. д.). Патология поражает преимущественно молодых людей от 20 до 40 лет, несколько чаще встречается у мужчин. У жителей крупных городов и мегаполисов илеит встречается в два раза чаще, чем у сельского населения.
Специалистами в сфере современной гастроэнтерологии было установлено, что боли в правой подвздошной области в 70% случаев являются признаком хронического илеита (чаще всего иерсиниозного). Хронический илеит составляет примерно 6% от всех воспалительных заболеваний кишечника. Актуальность проблемы илеита заключается в том, что подвздошная кишка практически недоступна для эндоскопических методов исследования, а клинически илеит проявляется только неспецифическими симптомами, что является причиной гиподиагностики и ошибочной тактики лечения.
Илеит
Причины илеита
Патология может развиться остро, а может иметь хроническое рецидивирующее течение. Острые илеиты более характерны для детей, часто имеют бактериальную или вирусную природу. Хроническое течение более распространено у взрослых. Наиболее частой инфекционной причиной заболевания служит инвазия иерсиний, реже воспалительный процесс в подвздошной кишке инициируется сальмонеллами, стафилококками, кишечной палочкой. Острый вирусный илеит может вызываться ротавирусами, энтеровирусами. Глистные инвазии, лямблиоз обычно приводят к развитию хронического илеита.
Глистные инвазии, лямблиоз обычно приводят к развитию хронического илеита.
Существуют и общие причины, которые могут способствовать возникновению как острого, так и хронического воспаления подвздошной кишки. К ним относят аллергические реакции организма, вредные привычки (курение, алкоголизм), неправильный режим питания (употребление большого количества экстрактивной, жирной, острой пищи), отравление ядами, тяжелыми металлами и химическими реагентами. Провоцировать патологию может прием некоторых медикаментов, наследственная предрасположенность (ферментопатии), операции на кишечнике.
Чаще всего хронический воспалительный процесс развивается у пациентов, ведущих малоподвижный образ жизни, злоупотребляющих жирной пищей и алкоголем, имеющих спайки в брюшной полости и сопутствующие заболевания органов пищеварения (хронический панкреатит, желчнокаменную болезнь и др.). Илеит может выступать одним из проявлений туберкулеза, иерсиниоза, брюшного тифа, болезни Крона, язвенного колита.
Классификация
По локализации процесса выделяют изолированный илеит или сочетающийся с воспалительным процессом в желудке, других отделах тонкого кишечника, толстой кишке, а также с тотальным поражением всего кишечника. По причине возникновения заболевание может быть паразитарным, инфекционным, медикаментозным, алиментарным, токсическим, ферментативным, послеоперационным.
Илеит может быть первичным и вторичным, возникшим на фоне другой патологии пищеварительного тракта. По ферментативной активности илеиты бывают атрофическими и неатрофическими. По течению выделяют легкую форму, среднетяжелую и тяжелую, протекающую с осложнениями или без. Также особо отмечают такие стадии патологии, как обострение, полная и неполная ремиссия.
Симптомы илеита
Острый процесс отличается бурной манифестацией симптоматики, а в будущем – быстрым выздоровлением, иногда самопроизвольным (без лечения). Для него характерны боли в правой подвздошной области, урчание и вздутие живота, жидкий стул до 20 раз в сутки. Пациента беспокоят тошнота и рвота, повышение температуры до 39°С, головные боли и слабость. Тяжелая диспепсия может приводить к выраженному обезвоживанию, несвоевременно оказанная помощь при эксикозе — к развитию гиповолемического шока, судорог, нарушений свертывающей системы крови.
Для него характерны боли в правой подвздошной области, урчание и вздутие живота, жидкий стул до 20 раз в сутки. Пациента беспокоят тошнота и рвота, повышение температуры до 39°С, головные боли и слабость. Тяжелая диспепсия может приводить к выраженному обезвоживанию, несвоевременно оказанная помощь при эксикозе — к развитию гиповолемического шока, судорог, нарушений свертывающей системы крови.
Для хронического илеита характерно постепенное начало заболевания, умеренная выраженность симптомов. Пациенты предъявляют жалобы на умеренные боли в правой подвздошной области и вокруг пупка, урчание и вздутие живота, появление водянистого желтоватого стула с примесью непереваренной пищи сразу после еды. Акт дефекации не приносит облегчения, а может провоцировать усиление болей, коллапс. Из-за нарушения всасывания питательных веществ, витаминов и минералов отмечается постепенное снижение веса, гиповитаминоз, остеопороз.
Диагностика
В диагностике большое значение придается лабораторным методам исследования, так как дистальный отдел тонкой кишки практически недоступен для осмотра с помощью эндоскопа. Производят общий анализ крови – в нем могут быть выявлены воспалительные изменения (лейкоцитоз, сдвиг лейкоформулы влево, повышение СОЭ). Назначается вирусологическое и бактериологическое исследование кала, в копрограмме определяется большое количество непереваренных пищевых волокон, углеводов, снижение ферментативной активности.
Обязательно выполняется анализ кала на скрытую кровь, так как хронические кровотечения довольно часто осложняют течение илеита. В биохимическом анализе крови отмечается недостаточность белка и микроэлементов. Информативным методом диагностики является рентгенография пассажа бария по тонкому кишечнику — во время исследования можно выявить нарушения моторики кишечника, динамическую кишечную непроходимость. На снимках могут быть выявлены участки спазма подвздошной кишки, свищи и стриктуры. Патологические изменения кишечной стенки приводят к нарушению пассажа кишечного содержимого, что может проявляться клиникой непроходимости кишечника.
Патологические изменения кишечной стенки приводят к нарушению пассажа кишечного содержимого, что может проявляться клиникой непроходимости кишечника.
Консультация врача-эндоскописта поможет диагностировать сопутствующую патологию пищеварительного тракта; ЭГДС проводится для исключения гастрита, воспаления начальных отделов тонкого кишечника. УЗИ органов брюшной полости выполняется при наличии подозрения на желчнокаменную болезнь, панкреатит. Также УЗИ позволит оценить состояние кишечной стенки, наличие выпота в брюшной полости (асцита). МСКТ брюшной полости дает возможность комплексной оценки состояния всех внутренних органов, выработки правильной тактики лечения.
Илеит следует дифференцировать с другими заболеваниями, протекающими с диареей: тиреотоксикозом, неспецифическим язвенным колитом, тиреотоксикозом синдромом раздраженного кишечника, болезнью Аддисона.
Лечение илеита
Всем пациентам с подозрением на воспалительный процесс в области подвздошной кишки показана консультация гастроэнтеролога. Специалист сможет дифференцировать жалобы, выявить закономерности течения заболевания, выработать правильную тактику диагностического поиска и терапии. При наличии острого инфекционного илеита в лечении обязательно принимает участие инфекционист. Лечение острых илеитов осуществляется только в стационаре. При верифицированном бактериальном генезе илеита (после определения чувствительности выделенной микрофлоры к антибиотикам) назначается антибактериальная терапия.
Обязательным компонентом лечения является диета – пища должна быть механически, химически и термически щадящей, легкоусваиваемой и богатой витаминами. При наличии упорной рвоты и диареи назначается инфузионная терапия растворами глюкозы, солевыми растворами. Для нормализации усваивания пищи обязательно назначают ферментные препараты. Если сохраняется диарея, рекомендуют прием вяжущих средств, сорбентов, рисового отвара. Важной составляющей терапии илеита служат витамины и пробиотики.
Важной составляющей терапии илеита служат витамины и пробиотики.
Тактика лечения хронических илеитов несколько иная. Назначается щадящая диета, содержащая молочно-кислую продукцию, небольшое количество грубых пищевых волокон, исключающая прием острых, жареных и жирных блюд. В меню включается достаточное количество белка, витаминов и минералов. Принимать пищу желательно 4-5 раз в день, маленькими порциями. При верификации наследственной ферментопатии такая диета соблюдается пожизненно. Обязательно назначаются ферменты, препараты для нормализации моторики кишечника, пробиотики, витамины и минералы, вяжущие растительные средства. Лечение может длиться несколько месяцев, однако после нормализации состояния не исключаются рецидивы.
Прогноз и профилактика
Прогноз при остром илеите благоприятный, а при хроническом течении зависит от причины и степени поражения кишечной стенки. Соблюдение диеты и прием ферментных препаратов значительно улучшают качество жизни пациентов, позволяют избежать значительного истощения, улучшают прогноз. Профилактика заключается в своевременном выявлении и лечении хронической патологии пищеварительного тракта, соблюдении правильного образа жизни и питания.
Болезнь Крона
Болезнь Крона — хроническое воспалительное заболевание кишечника аутоиммунной природы, характеризующееся стенозом кишечных сегментов с вовлечением в патологический процесс всех слоев кишечной стенки, образованием свищей и внекишечными поражениями.
Общепринятое название данного заболевания — “болезнь Крона”, однако до настоящего времени для ее обозначения используют и другие термины: “гранулематозный колит”, “гранулематозный энтерит”, “регионарный колит”, “трансмуральный колит” и т.п.
Термин “болезнь Крона” представляется наиболее удачным, так как включает в себя все многочисленные формы заболевания.
Этиология
Этиологический фактор заболевания не установлен. Предполагается роль вирусов, бактерий. Более или менее доказана роль генетических факторов в возникновении заболевания.
Предполагается роль вирусов, бактерий. Более или менее доказана роль генетических факторов в возникновении заболевания.
Патогенез
В патогенезе заболевания определенную роль играют аутоиммунные механизмы. У больных выявляются антитела к ткани толстой кишки, специфически сенсибилизированные к антигенам слизистой толстой кишки лимфоциты. Повреждающее действие оказывают также иммунные комплексы. Определяются признаки нарушения клеточного иммунитета, в частности уменьшение содержания Т-клеток в периферической крови. Все это приводит к выраженным воспалительным изменениям кишечника. Макроскопически воспалительные изменения могут быть единичными или множественными, при этом измененные участки чередуются с неизмененными. Более характерны изменения в подвздошной и слепой кишке, прямая кишка поражается не всегда. Процесс захватывает все слои стенки, выглядит в виде язв щелевидной формы или трещин. Часто развиваются стриктуры кишки и псевдополипоз.
Клиническая картина и возможные осложнения
Клиника болезни Крона во многом обусловлена преимущественной локализацией патологического процесса. При поражении толстой кишки, в основном ее правых отделов, у больного отмечается клиника синдрома поражения толстой кишки — боли в животе, урчание, вздутие, поносы с отхождением полужидкого стула с небольшой примесью крови и слизи, похудание, боли в суставах. Болезнь Крона характеризует длительное хроническое течение. При поражении конечной части тонкой кишки (терминальный илеит) появляются боли в правой подвздошной области, рвота, повышение температуры, что часто приводит к оперативному вмешательству из-за подозрения на острый аппендицит. Сужение просвета тонкой кишки может сопровождаться ее непроходимостью.
Боли схваткообразные и более выражены, чем при язвенном колите, стул менее частый, в кале крови может не быть, нет тенезмов и ложных позывов. Если одновременно поражен дистальный отдел подвздошной кишки, в правой подвздошной области пальпируется опухолевидный конгломерат, обусловленный продуктивным воспалением всех слоев кишечника, лимфоузлов брыжейки. Часто в области илеоцекального угла развиваются стриктуры кишки, они могут быть и в других участках как тонкого, так и толстого кишечника. В этом случае развивается довольно типичная картина синдрома частичной, а иногда и полной кишечной непроходимости. Изолированное поражение тонкой кишки, присоединение его к патологическому процессу в толстой кишке приводит к развитию типичной картины синдрома энтеральной недостаточности. Больной худеет, у него появляются явления полигиповитаминоза, метаболические расстройства различной степени тяжести. Характерно развитие свищей, особенно в перианальной области. При поражении пищевода и двенадцатиперстной кишки клиника может напоминать язвенную болезнь, часто развивается стенозирование выходного отдела желудка и начальных отделов двенадцатиперстной кишки с соответствующей клиникой рубцового стеноза кишки. Помимо местных осложнений — свищей, кишечной непроходимости — для болезни Крона характерны экстраинтестинальные проявления — лихорадка, поражение суставов, высыпания на коже, поражения глаз, печени. Из возможных осложнений следует отметить прободение кишки на месте образования язв с последующим формированием абсцесса в брюшной полости, свищей, реже — с развитием перитонита.
Часто в области илеоцекального угла развиваются стриктуры кишки, они могут быть и в других участках как тонкого, так и толстого кишечника. В этом случае развивается довольно типичная картина синдрома частичной, а иногда и полной кишечной непроходимости. Изолированное поражение тонкой кишки, присоединение его к патологическому процессу в толстой кишке приводит к развитию типичной картины синдрома энтеральной недостаточности. Больной худеет, у него появляются явления полигиповитаминоза, метаболические расстройства различной степени тяжести. Характерно развитие свищей, особенно в перианальной области. При поражении пищевода и двенадцатиперстной кишки клиника может напоминать язвенную болезнь, часто развивается стенозирование выходного отдела желудка и начальных отделов двенадцатиперстной кишки с соответствующей клиникой рубцового стеноза кишки. Помимо местных осложнений — свищей, кишечной непроходимости — для болезни Крона характерны экстраинтестинальные проявления — лихорадка, поражение суставов, высыпания на коже, поражения глаз, печени. Из возможных осложнений следует отметить прободение кишки на месте образования язв с последующим формированием абсцесса в брюшной полости, свищей, реже — с развитием перитонита.
Диагностика
Лабораторные исследования крови выявляют анемию как следствие кровопотери или развития синдрома мальабсорбции; различные проявления интоксикации и воспаления: лейкоцитоз с палочкоядерным сдвигом, увеличение СОЭ, повышение активности острофазных белков крови. Как и анемия, гипоальбуминемия и электролитные нарушения присоединяются при прогрессировании вторичного синдрома мальабсорбции. При ирригоскопии и пассаже бария по тонкой кишке выявляется сегментарность поражения тонкой и толстой кишки, чередование пораженных и непораженных сегментов. Контуры кишки неровные, имеются продольные язвы, утолщение рельефа, что создает картину “булыжной мостовой”. Характерны сегментарные сужения пораженных участков (“симптом шнура”). Как правило, решающее слово в диагностике болезни Крона остается за эндоскопическими методами исследования — фиброколоноскопией, ректороманоскопией с проведением множественных биопсий слизистой.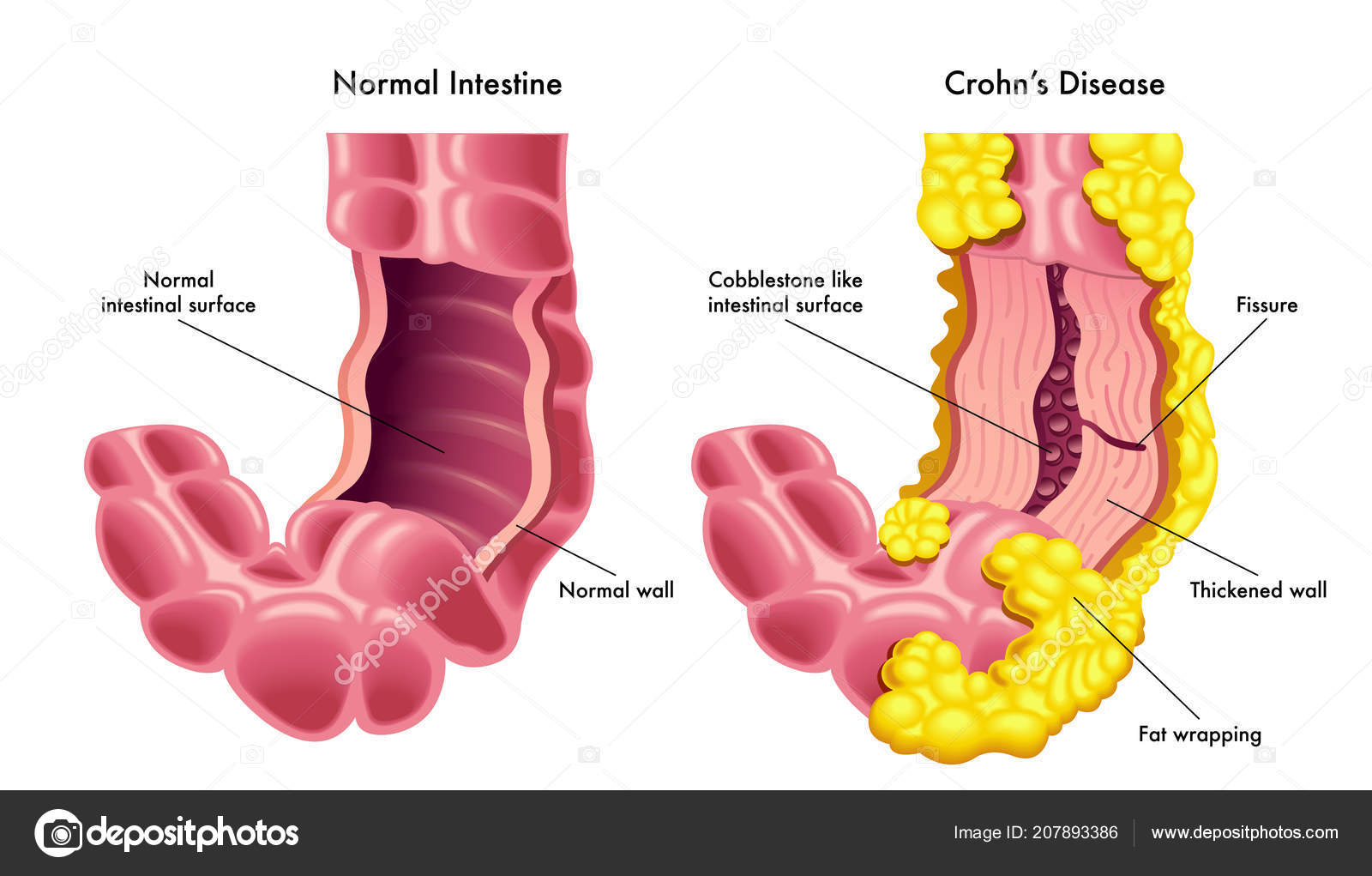 Подчеркивается необходимость взятия при биопсии более глубоких слоев кишки. Эндоскопические данные зависят от продолжительности и фазы заболевания. В начальном периоде определяется тусклая слизистая, на ней видны эрозии, окруженные белесоватыми грануляциями (по типу афт). По мере увеличения длительности болезни в фазу обострения картина меняется. Слизистая неравномерно утолщается, обнаруживаются глубокие продольные язвы-трещины, просвет кишки сужен. Нередко можно выявить образовавшиеся свищи. С уменьшением активности процесса на месте язв образуются рубцы и формируются участки стеноза. При гистологическом исследовании выявляется картина неспецифического воспаления, но с рядом особенностей. Инфильтрирована вся толща слизистой, особенно подслизистый слой. Можно выявить саркоидоподобные гранулемы. К сожалению, этот патогномоничный признак болезни Крона выявляется при исследовании биоптата достаточно редко. Ультразвуковое исследование брюшной полости, компьютерная томография дают ценную информацию при диагностике абсцессов, нередко встречающихся при болезни Крона. При наличии наружных свищей показано проведение фистулографии.
Подчеркивается необходимость взятия при биопсии более глубоких слоев кишки. Эндоскопические данные зависят от продолжительности и фазы заболевания. В начальном периоде определяется тусклая слизистая, на ней видны эрозии, окруженные белесоватыми грануляциями (по типу афт). По мере увеличения длительности болезни в фазу обострения картина меняется. Слизистая неравномерно утолщается, обнаруживаются глубокие продольные язвы-трещины, просвет кишки сужен. Нередко можно выявить образовавшиеся свищи. С уменьшением активности процесса на месте язв образуются рубцы и формируются участки стеноза. При гистологическом исследовании выявляется картина неспецифического воспаления, но с рядом особенностей. Инфильтрирована вся толща слизистой, особенно подслизистый слой. Можно выявить саркоидоподобные гранулемы. К сожалению, этот патогномоничный признак болезни Крона выявляется при исследовании биоптата достаточно редко. Ультразвуковое исследование брюшной полости, компьютерная томография дают ценную информацию при диагностике абсцессов, нередко встречающихся при болезни Крона. При наличии наружных свищей показано проведение фистулографии.
Дифференциальная диагностика
Наиболее часто болезнь Крона приходится дифференцировать от язвенного колита, туберкулезного поражения кишки, ишемического колита, иерсиниоза, острого аппендицита. Язвенный колит, протекающий с сопутствующим парапроктитом или ретроградным илеитом, может послужить причиной диагностической ошибки. К тому же даже с использованием современных эндоскопических и рентгенологических методов исследования, гистологического изучения биоптатов примерно в десятой части случаев не удается разграничить эти два заболевания (“недифференцируемый колит”). Развитие рубцовых изменений, кишечных свищей характерно не только для болезни Крона, но и для туберкулеза кишечника. Абдоминальные боли, кишечные кровотечения — симптомы ишемического колита — также могут быть адекватно оценены лишь после надлежащего клинико-инструментального обследования.
Болезнь Крона. Лечение | ЧУЗ «КБ «РЖД-Медицина» им. Н.А. Семашко»
Болезнь Крона — хроническое рецидивирующее заболевание желудочно-кишечного тракта, характеризующееся образованием очагов гранулематозного воспаления в различных его отделах и приводящее к изъязвлению и деформации органов. Названа по имени американского гастроэнтеролога, описавшего ее в 1932 году.
Причины
До настоящего времени неизвестны точные причины, вызывающие болезнь Крона. Лечение данного заболевания представляет не простую задачу для врачей.
Важным фактором является генетическая предрасположенность, которая приводит к нарушению функции иммунной системы кишечника и запускает процесс аутоиммунного воспаления. Инфекционная теория не исключает вирусную или бактериальную природу заболевания.
В результате воспаления, захватывающего все слои кишечника, на слизистой оболочке образуются изъязвления, гранулемы, слизистая приобретает вид «булыжной мостовой», характерно вовлечение в воспалительный процесс лимфатических узлов. Заболевание больше распространено в северных странах, начинается обычно в молодом возрасте (15–35 лет) и чаще встречается среди мужчин.
Беспокоит болезнь Крона?Получить консультацию, а также записаться на прием Вы можете по тел.:
+7 (499) 266-98-98
Классификация
Характерно сегментарное поражение кишечника.
- По локализация процесса:
- Терминальный илеит (терминальные отделы подвздошной кишки).
- Колит (толстая кишка).
- Илеоколит (подвздошная и толстая кишка).
- Сочетание локализаций.
- По форме заболевания: (воспалительная, стенозирующая, пенетрирующая).
- Тяжесть заболевания:
- Легкая.
- Умеренная.
- Высокая.
Симптомы
Симптомы можно разделить на несколько групп:
- Общие: слабость, утомляемость, повышение температуры тела (лихорадка).

- Кишечные. Боли в животе, тошнота, рвота, жидкий стул, вздутие кишечника, снижение аппетита, массы тела.
- Внекишечные. Развиваются поражения различных органов: конъюнктивит, кератит, стоматит, артрит, кожные высыпания, поражения почек и печени.
Осложнения
Перфорация язв, образование свищей, стеноз пораженного органа, кровотечение и другие осложнения, которые может вызвать болезнь Крона, требуют хирургического лечения.
Диагностика
Диагноз болезнь Крона может быть установлен на основании жалоб пациента, данных осмотра, результатов эндоскопического, рентгенологического и гистологического и лабораторного исследований. При развитии осложнений может потребоваться проведение ультразвукового исследования, компьютерной и магнитно-резонансной томографии.
Лечение болезни Крона
Болезнь Крона — заболевание, лечение которого не возможно без назначения правильной диеты.
Также для лечения болезни Крона используют:
- Медикаментозные препараты (иммунодепрессанты, салицилаты, глюкокортикоиды и др.).
- Плазмафарез и плазмосорбция.
- Хирургическое лечение. Показано при неэффективности консервативного лечения и развитии осложнений. Хирургия болезни Крона является сложной проблемой, операции могут выполняться в несколько этапов. После операции необходима адекватная терапия, направленная на профилактику рецидивов.
Если у вас имеется подозрение или установлен диагноз «болезнь Крона», лечение в гастроэнтерологическом отделении нашей клиники обеспечит назначение адекватной терапии с учетом данных самых современных методов обследования.
Возрастные особенности клинических проявлений болезни Крона у детей | Мазанкова Л.Н., Водилова О.В., Курохтина И.С., Лебедева С.В.
Болезнь Крона (БК) – хроническое заболевание неустановленной этиологии, характеризующееся сегментарным поражением различных отделов желудочно–кишечного тракта с развитием трансмурального воспаления, следствием которого является возможное формирование стриктур пораженных участков кишки и образование свищей.
Согласно данным зарубежных авторов, большинство детей с БК – это подростки, средний возраст которых составляет 12 лет. Значительно реже заболевание встречается в возрасте до 7 лет, а сообщения и заболевании детей в возрасте до 1 года являются единичными [4]. В литературе имеются противоречивые данные относительно полового состава больных детей: согласно одним данным, заболеваемость среди обоих полов относительно эквивалентна (соотношение мальчиков к девочкам 1:1,1), по другим данным, мальчики заболевают БК почти вдвое чаще [1,4].
Спорным остается вопрос о преимущественном поражении различных отделов кишечника у детей. Большинством авторов не отмечается существенных различий в отношении области поражения у детей и взрослых. Согласно этим данным, изолированное поражение толстой кишки отмечалось в 10–15%, тонкой – в 30%. Сочетанное поражение тонкой и толстой – в 50%. Некоторыми авторами отмечается большая, чем у взрослых, частота вовлечения в процесс верхних отделов пищеварительного тракта [5,6].
Данные о частоте и распространенности тех или иных клинических симптомов при БК у детей, полученные из различных источников, достаточно противоречивы, однако большинство исследователей на первое место ставят такие симптомы, как боли в животе, снижение веса, астенический синдром и диарею [3,4]. Все авторы сходятся во мнении, что ранние клинические проявления заболевания у детей могут быть неспецифичными и невыраженными. Преобладающими симптомами являются задержка роста, потеря веса, гипертермия неясного генеза, при этом симптомы поражения ЖКТ могут быть минимальными или вообще отсутствовать.
В мировой литературе имеются единичные данные по сравнению клинических проявлений БК в разных возрастных группах. Chang et al (1996), сопоставляя симптомы болезни у детей в двух возрастных группах (до 10 лет и старше 10 лет) не смогли установить существенных различий [3].
С целью выявления особенностей клинического течения болезни Крона в детском возрасте нами был проведен анализ течения БК у 150 детей и подростков с БК, находившихся на лечении и катамнестическом наблюдении в ГНЦ Колопроктологии и ДГКБ № 9 им. Г.Н. Сперанского за период с 1982 по 2003 г.
Возраст детей на момент манифестации заболевания был от 3 месяцев до 17 лет и в среднем составил 12,9±4,1 года, Наиболее часто дебют данной патологии был отмечен в старших возрастных группах – 10–15 лет (46,0%) и 15–17 лет (31,3%). 2,7% детей заболели в возрасте до 1 года (рис. 1). 59% больных составляли мальчики, причем тенденция к преобладанию их среди больных характерна для всех возрастных групп: среди больных до года их было 75%, в возрасте от 3 до 7 лет – 71%, от 7 до 10 лет – 53%, от 10 до 15 лет – 57% и от 15 до 17 лет – 62%.
Среди локализаций патологического процесса наиболее часто встречалось поражение толстой и терминального отдела тонкой кишки (илеоколит) (40%). БК толстой кишки (колит) отмечена у 38,6% детей. Изолированное поражение терминального отдела тонкой кишки (илеит) выявлено у 19% детей с БК. Среди других локализаций встречались единичные случаи БК полости рта, пищевода, тощей кишки и червеобразного отростка (по 0,6%).
Стриктуры имелись у 10,6% больных, свищи – у 32%, причем наиболее часто (в 73%) преобладали наружные свищи. У 10,6% больных детей отмечалось наличие как свищей, так и стриктур кишечника. В доступных нам литературных источниках отсутствуют сведения о возможности развития таких сочетанных поражений при БК у детей.
В клинической картине БК, по данным нашего исследования, наиболее частыми симптомами были: боли в животе (92%), снижение массы тела (78,7%), астенический синдром в виде слабости, быстрой утомляемости (62,6%) и диарея (62%).
Примесь крови в стуле присутствовала у 56,7% больных. Из них у 88% наличие примеси крови отмечено с момента начала заболевания, у 12% больных кровь в кале появилась позже, по мере прогрессирования заболевания.
Перианальные поражения (анальные трещины, свищи промежности) имели 32,7% больных. У 12% больных они явились первыми клиническими проявлениями болезни.
Наличие лихорадки в дебюте БК отмечено у 50% больных. Из них субфебрилитет длительностью свыше 3–6 месяцев отмечался в 43% случаев, периодические подъемы температуры до фебрильных цифр – в 57%.
Нарушение нутритивного статуса отмечено у 78,7% заболевших детей, задержка физического развития – у 24%. Внекишечные проявления БК имели 34% больных и наиболее часто они развивались при поражении толстой кишки: при колитах у 46,5% больных, при илеоколитах у 53,3%, в то время как при изолированном поражении тонкой кишки (терминальном илеите) внекишечные проявления встречались лишь у 14,3% больных.
При изучении клинических проявлений БК в возрастном аспекте установлено, что у детей младшей возрастной группы (до 1 года) наиболее частыми инициальными симптомами заболевания были появление примеси крови в кале (75%) и развитие диареи (50%) с последующим нарушением нутритивного статуса, сопровождавшимся потерей массы тела (100%) и задержкой роста (50%) (рис. 1).
У детей в возрасте от 1 до 3 лет ведущими начальными смптомами симптомами БК были нарушение весо–ростовых показателей (83%). Следующими по частоте были симптомы поражения ЖКТ – абдоминальные боли и диарея (по 67%), причем примесь крови в кале отмечена у половины больных (50%) (рис. 2).
В возрастной группе от 3 до 7 лет в начальном периоде заболевания с наибольшей частотой встречаются абдоминальные боли и диарея с примесью крови в кале (86%). У этих детей достоверно чаще по сравнению с другими возрастными группами встречаются внекишечные проявления заболевания и перианальные поражения. Потеря массы тела отмечена у 86% детей, задержку в росте имели 71% больных (рис. 3).
У детей в возрасте от 7 до 10 лет на первое место выходят изменение весо–ростовых показателей – задержка роста, отмечавшаяся у 70% детей, и потеря массы тела, встречавшаяся в этой возрастной группе достоверно чаще. Абдоминальные боли отмечались у 88% детей. Диарея встречалась у 53% больных, но при этом кровь в кале отмечена у большего числа больных (65%). Внекишечные проявления заболевания развились у 53% заболевших детей (рис. 4).
Для детей в возрасте 10–15 лет, также как и в других возрастных группах, такие симптомы БК как боли в животе, потеря веса и астенический синдром наблюдаются наиболее часто (96%, 74% и 64% соответственно). Частота диареи достигает 59%, появление крови в кале отмечена у 55% детей. Внекишечные проявления в этой возрастной группе развивались реже – у 29% больных. Особенностью этой возрастной группы является достоверно редкое возникновение задержки роста (17%) (рис. 5).
Для детей, заболевших в возрасте от 15 до 17 лет, наиболее характерными симптомами являются боли в животе, отмечавшиеся у всех больных (100%) и потеря веса (76%). В этой возрастной группе отмечено самое редкое развитие внекишечных проявлений БК (28%) и перианальных поражений (19%). Лихорадка отмечалась у этих детей чаще, чем в других возрастных группах (55%), а задержка роста не была выявлена ни у одного ребенка (рис. 6).
Лечение болезни Крона в детском возрасте
При выборе медикаментозной терапии у детей с болезнью Крона следует учитывать, что ее целью прежде всего является достижение не эндоскопической, а клинической ремиссии с последующей возможно более длительной ее пролонгацией.
Основой базисного лечения БК являются препараты 5–аминосалициловой кислоты (5–АСК). К ним относятся сульфасалазин (комплекс 5–АСК и сульфапиридина) и препараты «чистой» аминосалициловой кислоты: Салофальк, месакол, пентаса.
Применение сульфасалазина при БК у детей ограничено зоной его воздействия (применим только при изолированном поражении толстой кишки) и высокой частотой развития побочных эффектов, таких как диспептические расстройства, аллергические реакции, поражение печени и гематологические нарушения (анемия, агранулоцитоз).
Значительно лучшей переносимостью обладает Салофальк. В отличие от сульфасалазина он лишен сульфапиридина, являющегося причиной развития побочных эффектов и обладает рН зависимым механизмом действия, при котором высвобождение аминосалициловой кислоты начинается в подвздошной кишке и с последующим достижением максимальных концентраций в толстой кишке. Это делает Салофальк препаратом выбора при сочетанных поражениях толстой и тонкой кишки у детей (илеоколитах). Рекомендуемая доза Салофалька у детей составляет 20 мг/кг массы тела, однако в тяжелых случаях она может быть увеличена до 50 мг/кг с последующим снижением после достижения клинического эффекта. При поражении дистальных отделов толстой кишки хорошо зарекомендовало ректальное введение Салофалька в виде суппозиториев или микроклизм (возможно комбинированное применение с местным введением глюкокортикоидов). Существующие лекаственные формы Салофалька делают возможным его применение как у детей младшего возраста (таблетки и свечи по 250 мг, микроклизмы 2 г/30 мл), так и у старших детей и подростков (таблетки по 500 мг, свечи 500 мг, клизмы 4 г/60 мл).
При тяжелом течении заболевания и отсутствии эффекта от терапии препаратами 5–АСК (или при их непереносимости) приходится прибегать к назначению системных глюкокортикоидов, которые эффективны при любой локализации процесса. В условиях высокой активности воспалительного процесса в кишечнике препараты 5–АСК имеют ограничения для их использования в связи с недостаточной эффективностью вследствие ускоренного транзита по кишечнику и изменения уровня рН в кишечнике из–за активности воспаления. Глюкокортикоиды можно вводить парентерально с последующим переходом на пероральный прием. Используют преднизолон в дозе 1–2 мг/кг массы тела с постепенным снижением дозы и отменой в течение 3–4 месяцев. Однако кортикостероидная терапия дает множество побочных эффектов. Кроме того, серьезной проблемой остается развитие гормональной резистентности и гормональной зависимости при БК у ребенка, что является показанием для назначения иммунодепрессантов. С этой целью используются азатиоприн в дозе 2–2,5 мг/кг массы тела или метотрексат в дозе 5 мг через день.
Особые перспективы в лечении БК имеет применение моноклональных антител к фактору некроза опухоли – инфликсимаба, однако его использование у детей в настоящее время ограничивается стадией клинических испытаний.
Заключение
Таким образом, в результате проведенного анализа выраженности клинических проявлений БК в различных возрастных группах, можно сделать вывод, что такие симптомы, как боли в животе, потеря массы тела, астенический синдром и диарея были ведущими во всех возрастных группах. Однако потеря массы тела чаще встречалась у детей младших возрастных групп. Внекишечные проявления реже всего отмечались у детей старшей возрастной группы (15–17 лет). Частота такого симптома как задержка роста, определялась возрастом больного ребенка: имея максимальную выраженность в младших возрастных группах, у детей старшего возраста (15–17 лет) – данный симптом отсутствовал. Выраженность такого симптома, как примесь крови в кале, внезависимости от возраста, коррелировала с частотой поражения толстой кишки.
Литература
1. Румянцев В.Г., Щиголева Н.Е. Consilium medicum /Гастроэнтерология/, 2002, №2, с.17–20.
2. Bender S.W. Crohn’s disease in children: initial simptomatology// Acta Paediatrica Belgica.– 1977.– Vol.30.– P. 193
3. Chang C.H., Heyman M.B., Snyder J.D. Inflammatory bowel disease in children less than 10 years old: is sever disease common?// Gastroenterology.– 1996.– Vol.110.– A.795
4. Chong SKF, Bartram Cl,Campbell CA, et al. Chronic inflammatory bowel disease in childhood. BMJ, 1982, 284: 101–3/
5. Sanderson IR, Walker–Smith JA. Crohn’s disease in childhood. Br J Surg 1985; 72:87–90.
6. Hammer R.A. Inflammatory bowel disease: Crohn’s disease and ulcerative colitis. Curr Pract Med, 1999, 2397–2404.
.
Медикаментозное лечение болезни Крона
Полный текст статьи:
Определение степени тяжести
Вид применяемой терапии облавливается степенью тяжести, локализацией патологического процесса и его осложнениями (в том числе и внекишечными). Существует ряд способов оценки активности БК, однако к клинической практике наиболее близко следующее [32]:
- БК легкой/средней степени тяжести. Амбулаторный пациент способный переносить пероральную диету без дегидратации, интоксикации, болезненности при пальпации живота, пальпируемых образований, обструкции или потери более 10 % массы тела.
- БК средней/тяжелой степени тяжести. Пациенты с неэффективным лечением по поводу заболевания легкой/средней степени или пациенты с такими симптомами как лихорадка, выраженная потеря веса, боли в животе или болезненность при его пальпации, периодическая тошнота и рвота (без признаков обструкции) или выраженная анемия.
- Тяжелое/фульминантное заболевание. Пациенты с сохраняющимися симптомами, несмотря на лечение стероидами или пациенты с высокой лихорадкой, упорной рвотой, признаками кишечной обструкции, перитониальными симптомами, кахексией или абсцессами.
- Ремиссия. Пациенты без симптомов, либо спонтанно, либо после медикаментозного лечения или хирургического вмешательства. Пациенты продолжающие получать стероиды, для того, что бы симптомы отсутствовали, не рассматриваются как находящиеся в состоянии ремиссии.
Поражения ротовой полости
Афтозные изъязвления являются наиболее частым проявлением БК ротовой полости, хотя и был описан широкий спектр других поражений, включая гранулематозные массы, хиелит и гранулематозный сиалоаденит. Эти изменения могут быть тяжелыми и преобладать в клинической картине и вызывать достаточно сильные болевые ощущения, что бы быть причиной нарушения питания. Они обычно наблюдаются в сочетании с поражением кишечника и отвечают на лечение описанное для него (см. ниже). Топическая терапия включает гидрокортизон в пектин/желатиновых капсулах и карбоксиметилцелюлозу. Местное назначение сукральфата так же может быть эффективным для снятия симптомов со стороны ротовой полости. Есть сообщения об успешном лечении резистентного к стероидной терапии поражения ротовой полости инфликсимабом [20].
Гастродуоденальная БК
Менее 5 % пациентов с БК имеют ее гастродуоденальную локализацию, которая в большинстве случаев сочетается с поражением дистальной части тонкой кишки. Наиболее часто вовлекается дистальная часть антрума и различные области ДПК. Лечение ингибиторами протонной помпы и Н2 блокаторами или сукральфатом может приводить к частичному или полному исчезновению симптомов [10, 37]. Медленно высвобождающиеся формы месаламина в микрокапсулах ацетилцелюлозы (Пентаса) теоретически могут использоваться при дуоденальной локализации БК (т.л. препарат начинает освобождаться в проксимальных отделах тонкой кишки). Однако клинические исследования, подтверждающие его эффективность в этих условиях, отсутствуют.
Для большинства пациентов с заболеванием средней/тяжелой степени с локализацией в гастродуоденальной зоне обычно необходим (и эффективен) преднизолон. На основании анализа историй болезни 54 пациентов с гастродуоденальной формой БК были получены следующие данные: медикаментозное лечение было успешно в 39 % случаев, а у 33 больных (61 %) понадобилось хирургическое лечение по поводу гастродуоденальной обструкции (30 человек) наружного дуоденального свища (2 человека) и кровотечения (1 пациент) [38]. Ответ на лечение обычно развивался в пределах 2-х недель, но его длительность широко варьировала. Азотиоприн или 6-меркаптопурин показаны пациентам с сохраняющимися симптомами, несмотря на курс преднизолона или со стероидной зависимостью для сохранения клинической ремиссии.
Активный илеит
Подвздошная кишка является наиболее часто поражаемой БК частью тонкой кишки. Терапия обычно начинается с перорального приема препаратов 5-аминосалициловой кислоты (5-АСК) и может развиваться к лечению антибиотиками, кортикостероидами и иммуномодуляторами (в зависимости от начальной тяжести заболевания и результата лечения).
Препараты 5-АСКУ пациентов с легкими симптомами начальное лечение обычно состоит из медленно освобождающихся пероральных препаратов 5-АСК (Пентаса, Асакол). В 16 недельном исследовании Пентасы (4г/день), например, индекс активности БК снижался больше чем в случае плацебо (72 против 21 пунктов) и ремиссия развивалась более часто (48 % против 18 %). Клинический ответ обычно развивался в течение 4-х недель [31]. Сходные цифры (43 % ремиссии и 64 % улучшения, после 16 недель лечения) приводит и D. Clemett [8].
В другом исследовании, 94 пациента с БК с поражением подвздошной кишки легкой/средней степени тяжести были рандомизированны на месаламин (4 грамма в день), месаламин в виде микрогранул (4 грамма в день в виде микрогранул в оболочке освобождающихся в терминальной части подвздошной кишки) или метилпреднизолон (40 мг в день) в течении 12 недель. В конце курса лечения уровень ремиссии во всех трех группах был сходным (60 %, 79 % и 61 % соответственно) [26].
Лечение обычно начинается с месаламина в дозе 1 гр 3-4 раза в день (суточная доза 3,2-4 грамма), в зависимости от клинического ответа. В отличие от вышеназванных препаратов, эффективность сульфасалазина при поражении тонкой кишки дискутабельна, что возможно отражает необходимость присутствия кишечных бактерий для расщепления препарата и активации его рабочего компонента [1, 21, 33].
АнтибиотикиДля пациентов не переносящих препараты 5 АСК или с отсутствием результата от их применения до решения вопроса о применении кортикостероидов разумно назначение пробного лечения одним из ряда перечисленных ниже антибиотиков. Остается не ясным, обусловлена ли эффективность антимикробной терапии устранением неизвестного патогенна, синдрома избыточного бактериального роста или какой-либо другой причиной.
Ципрофлоксацин. Нарастающее количество доказательств подтверждает роль ципрофлоксацина при активной БК. Его эффективность была оценена в исследовании включавшем 40 пациентов с симптомами средней/тяжелой степени тяжести и локализацией поражения в тонкой кишке (14), толстой кишке (10), толстой и тонкой кишке (16). Больные были в случайном порядке распределены на месаламин (4 грамма в день, в два приема) или ципрофлоксацин (500 мг два раза в день). После 6 недель терапии уровень полной ремиссии был сходен в обеих группах пациентов (55 % и 56 % соответственно) [9]. Другое исследование рандомизировало 41 пациента с активной БК на комбинацию ципрофлоксацина (500 мг два раза в день) и метронидозола (250 мг 4 раза в день) или перорального метилпреднизолона (от 0,7 до 1,0 мг/кг в день). На 12 неделе клиническая ремиссия имела место у 46 и 63 % пациентов соответственно. У примерно 25 % пациентов в обеих группах лечение было расценено как безуспешное. [15]. Для пациентов с успешной терапией ципрофлоксацин должен даваться в дозе 500 мг два раза в день перорально в течение 6 недель, затем его доза может быть снижена до 500 мг один раз в день еще в течение 6 недель с последующим прекращением лечения и наблюдением. Пациентам должен быть дан совет о прекращении лечения, если они ощущают боль в пятках или отмечают отек в этой области из-за небольшого риска разрыва ахилова сухожилия.
Метронидазол менее эффективен при изолированном поражении тонкой кишки [34].
Кларитромицин. Существует небольшие исследования указывающие, что кларитромицин также может быть эффективен при лечении БК с поражением тонкой кишки. Пациенты могут быть пролечены дозой в 500 мг два раза день и, при достижении ответа, лечение продолжается до 6 месяцев. Некоторые пациенты выигрывают от смены одного антибиотика на другой после нескольких недель лечения.
КортикостеройдыБудесонид в дозе 9 мг в день (в один прием) с успехом применяется для лечения БК с поражением подвздошной и правой половины толстой кишки. Его эффективность практически не отличается преднизолона, а факт, что препарат на 90 % метаболизируется при первом прохождении через печень снижает частоту побочных эффектов [2, 6, 13, 28].
Преднизолон (до появления будесонида) рассматривался в качестве препарата выбора для пациентов с легкой степенью заболевания которые не отвечают на описанные выше меры или БК средней/тяжелой степени. Начальная доза обычно составляет 40-60 мг в день. Около 50-70 % получающие такую дозу достигают клиническую ремиссию в пределах 8-12 недель [21]. При достижении эффекта начинается постепенное снижение дозы на 5-10 мг в неделю до 20 мг и, затем, по 2-2,5 мг, с целью прекратить лечение кортикостероидами [17].
Более 50 % пациентов получающих стероидную терапию по поводу БК становятся «стероидно-зависимыми» или «стероидно-резистентными», причем этот процесс более выражен при толстокишечной локализации патологического процесса [24]. Добавление препаратов 5-АСК к кортикостероидам не улучшает результаты лечения [27].
Пациенты с тяжелой/фульминтативной БК должны получать кортикостероиды парентерально в дозе эквивалетной 40-60 мг преднизолона [7].
При достижении клинического ответа происходит переход на пероральный прием. Необходимо подчеркнуть, что степень эндоскопической ремиссии при использовании кортикостеройдов значительно ниже, чем клинической. Так по данным исследования R Modigliani [23] у пациентов получавших преднизолон в дозе 1 гр/кг в течение 7 недель эндоскопическая ремиссия была достигнута только в 29 % случаев, а у 9 % больных эндоскопическая картина даже ухудшилась. Роль иммуномодуляторов будет рассмотрена несколько ниже.
Обструкция тонкой кишки
Обструкция тонкой кишки является частым последствием длительно существующей БК. Она может развиться в результате механической стриктуры непосредственно вызывающей обструкцию, воспаления и спазма в области стеноза, закупоркой не переваренной пищей области стеноза и спаечных изменений (у пациента ранее перенесшего оперативное вмешательство). Пациенты с этим осложнением обычно имеют картину частичной обструкции с нестрангуляционным (кроме случаев спаечной непроходимости) механизмом. Консервативная терапия с внутривенной гидратацией, назогастральной аспирацией и парентеральным питанием часто успешна с ответом наблюдаемым в течение 24-48 часов. Возможность парентерального введения кортикостероидов должно быть рассмотрено у пациентов без ответа. Оперативное лечение оставляется для пациентов без ответа на консервативную терапию.
Илеоколит и колит
Пациентам с незначительными/средней степени тяжести симптомами терапия начинается с сульфасалазина или одного из препаратов месаламина. Доза сульфасалазина — 3-6 грамм в день в 3-4 приема. Доза месаламина варьирует от 2 до 4,8 граммов день.
АнтибиотикиВозможность антибиотикотерапии должна быть рассмотрена у пациентов, не переносящих препараты 5 АСК или без улучшения после 3-4 недель терапии ими. Метронидазол является наиболее изученным из доступных антибиотиков и контролированные исследования подтверждают его эффективность в качестве основной терапии колита и илeоколита при БК. Одно исследование, например, рандомизировало 78 пациентов на перекрестную терапию метронидазолом (400 мг два раза в день) или сульфасалазином (1.5 грамма два раза в день). Метронидазол был незначительно более эффективен, чем сульфасалазин. Среди пациентов с безуспешной начальной терапией, таковые переведенные на метронидазол продемонстрировали значительное снижение активности БК, что не наблюдалось у пациентов переведенных с метронидазола на сульфасалазин [36]. Метронидазол в дозе 10 мг/кг эффективен у большинства пациентов и возможность увеличения дозы до 20 мг/кг должна быть рассмотрено у больных без ответа. Как было упомянуто выше, возможно использование других антибиотиков как ципрофлоксацина с или без метронидазола, или кларитромицина.
КортикостероидыЕсли вышеперечисленные меры безрезультатны или начальные симптомы более тяжелые, назначается преднизолон в дозе 40-60 мг в день (или будесонид, при соответствующей локализации процесса). Антибиотики могут применяться одновременно с преднизолоном. При достижении ремиссии доза стероидов постепенно снижается и их прием прекращается. Должна быть рассмотрена возможность поддерживающей терапии препаратами 5 АСК в дозе 3 грамма в день.
ИммуномодуляторыДля большинства рефрактерных пациентов и пациентов со стероидной зависимостью основной альтернативой является азотиоприн или его активный метаболит 6-меркаптопурин (6-МП). Лечение может быть начато с любого из этих двух препаратов в дозе 50 мг в день. Их оптимальная доза дискутабельна, но, по мнению некоторых авторов, составляет 1,0-1,5 мг/кг для 6-МП и 2,0-2,5 мг/кг для азотиоприна [29]. Ответ на это лечение обычно наблюдается в пределах 3-6 месяцев. В этот период пациенты часто нуждаются в сопутствующей терапии стероидами с постепенным снижением их дозы после 1-2 месяцев лечения азотиоприном или 6-МП. Мета анализ рандомизированных исследований азотиоприна и 6-МП показали, что их эффективность в достижении ремиссии составляет 55 % [30].
Пациенты, у которых клиническая ремиссия была достигнута на азотиоприне или 6-МП и у кого удалось отказаться от стероидов, должны получать поддерживающую терапию этими агентами с целью предупреждения рецидива. Эффективность такого подхода доказан рядом исследований [4, 25]. Оптимальная длительность терапии этими агентами не определена, но результаты одного исследования указывают, что она возможно равна 4-м годам. Это исследование повещено пациентам получающим один из этих агентов более 6 месяцев и находящихся в продолжительной клинической ремиссии. Вероятность рецидива была 11 % и 32 % в сроки год и пять лет у 157 больных продолжающих получать лечение. У 42 пациентов прекративших терапию этот риск был 38 % и 75 %. Риск рецидива был одинаков после 4 лет.
Метотрексат является альтернативой у пациентов не переносящих азотиоприн или 6-МП или без ответа на них [35]. Для достижения гарантированной биодоступности препарат должен изначально вводиться внутримышечно в дозе 25 мг в неделю и эффект ожидаться в течении 3-х месяцев. Для пациентов получающих стероидную терапию она должна продолжаться в течении этого периода с постепенным снижением дозы преднизолона. При достижении эффекта от внутримышечного введения метотрексата, пациент может быть переведен на его пероральный прием с попыткой постепенного снижения дозировки в течении нескольких месяцев. Сопутствующая терапия фолиевой кислотой — 1 мг в день может снизить побочные эффекты метотрексата. Оптимальной стратегии проведения «контрольных» биопсий печени для этих пациентов не установлено. Возможность ее проведения должна быть рассмотрена у пациентов с кумулиативной дозой в 1000-1500 мг. Однако накопленные данные указывают, что количество случаев гепатотоксичности низко и проведение биопсий печени основываясь на общей дозе метотрексата может быть неоправданно.
Инфликсимаб. Анти-фактор некроза опухоли — инфликсимаб является наиболее перспективным видом терапии БК. Он представляет собой моноклональные антитела к человеческому фактору некроза опухоли. Не останавливаясь подробно на механизме его действия, скажем, что он не только связывает фактор некроза опухоли, но и снижает активность цитотоксических иммунных клеток и вызывает апаптоз Т-лимфоцитов и моноцитов. Существует много исследований подтверждающих высокую эффективность этого препарата при БК. В результате самого крупного из них ACCENT I (A Crohn’s Disease Clinical Trial Evaluating Infliximab in a New Long-term Treatment Regimen) было обследовано 573 больных с БК средней/тяжелой степени. Пациентов с положительным ответом на первое введение препарата в дозе 5 мг/кг (58 %) рандомизировали на три различных режима поддерживающей терапии: плацебо, инфликсимаб в дозе 5 мг/кг на второй, шестой недели и затем каждые 8 недель, инфликсимаб в дозе 5 мг/кг на второй, шестой недели и 10 мг/кг каждые 8 недель затем. Уровень клинического ответа на 54 недели составил 17 %, 43 % и 53 %, а ремиссии 14 %, 28 % и 28 % соответственно [19]. Процент эндоскопической ремиссии был так же относительно высок.
Существуют два подхода к пациентам с сохраняющимися хроническими активными симптомами БК несмотря на лечение препаратами 5 АСК, антибиотиками и иммуномодуляторами и препаратами анти-фактора некроза опухоли: хронический прием низких доз кортикостероидов и полное парентеральное питание. Некоторые из этих пациентов, например, могут достигнуть относительную ремиссию только находясь на низких дозах преднизолона. Такие пациенты должны получать наименьшую необходимую для поддержания облегчения симптомов дозу. Терапия «через день» может быть попробована с целью снижения токсичности. Этот подход должен рассматриваться только у пациентов с безуспешным лечением иммуномодуляторами т.к. поддерживающая терапия стероидами не показала снижение уровня рецидива и связанна с большим количеством побочных эффектов. У пациентов находящихся на длительном приеме кортикостероидов должен проводиться мониторинг катаракты и предупреждение развития остеопороза.
Альтернативой для стеройдно-резистентных и стеройдно-рефрактерных пациентов с БК является полное парентеральное питание (ППП) или энтеральное питание полимерными диетами. В ретроспективном исследовании 100 пациентов пролеченных с помощью ППП и полного «отдыха кишечника» у 77 была достигнута клиническая ремиссия.(ГГГ) Уровень ремиссии был сходен у пациентов с подстрой обструкцией кишки, пальпируемой воспалительной опухолью и не осложненным тяжелым активным заболеванием. Примерно 60 % этих пациентов сохранили ремиссию в течение одного года. Более низкий уровень первичного ответа (63 %) и сохранения ремиссии в течение года (36 %) наблюдалось у пациентов со свищами. Однако существует проблема обострения заболевания при возобновлении энтерального питания. Многие пациенты не переносят энтеральное питание, а долговременное ППП несет риск катетерного сепсиса и тромбофлебита. Тем не менее, такой подход должен быть рассмотрен у рефрактерных пациентов и может быть «жизнесберегающим» у таковых с синдромом короткой кишки.
Поддерживающая терапия
После достижения ремиссии должна быть начата поддерживающая терапия. Необходимо помнить, что кортикостероиды для решения этой задачи неэффективны, вне зависимости от локализации процесса, и вида препарата (преднизолон или будесонид) [11, 12, 14, 16, 32]. Месаламин (пентаса, асакол) в дозе 3 мг в день должен быть рассмотрен как долговременное лечение направленное на предотвращение рецидива заболевания. Мета анализ пяти исследований поддерживающей терапии только препаратами 5 АСК показал, что этот препарат значительно снижает уровень рецидива у больных с неактивной БК. На 6-ом месяце процент больных без рецидива в группах лечения и контроля был 91 % и 77 % соответственно, на 12-ом 84 % и 60 % и 72 % и 52 % на 24-ом [5]. В отличие от этого сульфасалазин не показал себя эффективным в качестве поддерживающей терапии. Однако, в случае ремиссии достигнутой с помощью стероидов, месаламин с этой целью также не эффективен [23]. В этом исследовании пациенты после достижения ремиссии путем применения стероидов были рандомизированны на 4 грамма месаламина или плацебо. Через год уровень рецидива в обеих группах статистически не отличался.
Вспомогательная терапия
У пациентов с неполным ответом на терапию первой линии должна быть рассмотрена возможность терапии антидиарейными агентами. Лоперамид является начальным препаратом выбора из-за его эффективности и относительной безопасности. Холестеринамин — другой препарат могущий применяться у пациентов с илеитом без стеноза и с хронической водянистой диареей. Он так же показан пациентам с резекцией подвздошной кишки и диареей связанной с солями желчных кислот. Начальная доза составляет 4 грамма в день, которая при необходимости увеличивается до 12 грамм в три приема. У пациентов, не переносящим холестерамин из-за диспепсии, холестерол, часто является приемлемой альтернативой. Пациенты с БК, особенно с поражением подвздошной кишки часто имеют приобретенный дефицит лактазы и симптомы непереносимости лактозы. Препараты кальция должны назначаться у пациентов с ограничением приема лактозы с целью уменьшения риска «потери» костей. Наркотические анальгетики должны избегаться в связи с риском развития зависимости.
Рекомендации Американского Гастроэнтерологического Колледжа
В конце приведем основные рекомендации Американского Гастроэнтерологического Колледжа по лечению БК (воспринимать их необходимо с учетом вышеизложенной информации) [18]:
- Средняя/легкая степень. Тонкокишечная, тонко-толстокишечная или толстокишечная формы БК должны лечиться пероральными формами аминосалицилатов (месаламин 3,2- 4,0 грамма, сульфасалазин 3-6 грамм, разделенные на несколько приемов, в день). Альтернативным лечением может быть назначение метронидазола 10-20 мг/кг в день, что может быть эффективно у части пациентов без ответа на сульфасалазин. Ципрофлоксацин в дозе 1 грамм в день имеет эффективность сходную с месаламином. Будесонид так же может стать возможным альтернативным лечением в ближайшем будущем.
- Пациенты с заболеванием средней/тяжелой степени лечатся преднизолоном в дозе 40-60 мг или будесонидом 9 мг/день до разрешения симптомов и возобновления набора веса (обычно 7-28 дней). Инфекционные осложнения и абсцессы требуют адекватной антибактериальной терапии и дренирования (чрескожного или хирургического). Инфузии инфликсимаба эффективны и являются альтернативой стероидной терапии для пациентов, у которых кортикостероиды противопоказаны или неэффективны.
- Тяжелое/фульминантное заболевание. Пациенты с упорными симптомами несмотря на пероральную терапию стероидами и инфузии инфликсимаба или больные с высокой лихорадкой, частой рвотой, признаками кишечной обструкции, перитониальными симптомами, кахексией или признаками абсцесса должны быть госпитализированы. Консультация хирурга оправдана для пациентов с обструкцией и болезненными образованиями в животе. При обнаружении образований в животе должна быть проведена компьютерная томография для исключения абсцесса. Абсцесс требует хирургического или чрескожного дренирования. Если абсцесс исключен или пациент получает пероральные стероиды, то показано парентеральное введение кортикостероидов в дозе эквивалентной 40-60 мг преднизолона в несколько приемов или в виде длительной инфузии. Парентеральное питание в дополнении к стероидной терапии специфической роли не играет. Нутриционная поддержка в виде энтерального или парентерального питания показано через 5-7 дней, пациентам не способным поддерживать свои нутриционые потребности.
Болезнь Крона | Илеит | Энтерит | UCI Health
Болезнь Крона, которой, по оценкам, страдают от 500 000 до 700 000 американцев, представляет собой воспалительное заболевание кишечника (ВЗК), которое вызывает отек и раздражение тонкой кишки, обычно нижней части, известной как подвздошная кишка. Однако это может повлиять на любую часть пищеварительного тракта.
Болезнь Крона — хроническое заболевание, для которого характерны периоды ремиссии и обострения, сопровождающиеся сильной болью в животе и диареей.В тяжелых случаях это может привести к закупорке кишечника и изъязвлениям, которые могут потребовать хирургического вмешательства.
Он отличается от язвенного колита тем, что воспаление может распространяться глубоко на слизистую оболочку всего пищеварительного тракта. При язвенном колите поражается только толстая или толстая кишка.
Чтобы получить дополнительную информацию о болезни Крона или назначить консультацию, позвоните нам по телефону 888-717-4463 или заполните онлайн-форму запроса на прием ›
Факторы риска
Хотя причины болезни Крона до конца не изучены, недавние исследования показывают, что несколько факторов могут способствовать заболеванию и ухудшению симптомов, в том числе:
Болезнь Крона поражает мужчин и женщин в равной степени и обычно возникает у подростков и взрослых в возрасте от 15 до 35 лет, со вторым пиком в возрасте от 50 до 70 лет.
Crohn’s имеет тенденцию работать семьями.
Курение повышает риск развития этого заболевания. Если оно у вас разовьется, курение может усугубить симптомы.
Болезнь Крона чаще встречается в развитых странах, городских районах и северном климате.
Стресс не вызывает напрямую болезнь Крона, но может усугубить симптомы или вызвать обострения.
Диета не вызывает болезнь Крона, но ограничение употребления молочных продуктов, жиров и клетчатки может облегчить симптомы.
Симптомы
Симптомы болезни Крона различаются, как и степень тяжести, что затрудняет диагностику.Воспаление подвздошной кишки, известное как илеит, может быть вызвано множеством других заболеваний.
Наиболее частыми симптомами болезни Крона являются боль в животе, в основном в правом нижнем углу, и диарея. Другие симптомы могут включать:
|
|
|
|
Диагностика
UCI Health — это единственная комплексная программа ВЗК в регионе.Наши врачи являются экспертами в диагностике и лечении болезни Крона. Как университетский медицинский центр, мы имеем доступ к современному диагностическому оборудованию и методам, а также к новейшим исследованиям.
Чтобы поставить точный диагноз, наши врачи проводят ряд медицинских осмотров и тестов, в том числе:
|
|
Узнайте больше о том, как наши специалисты по ВЗК диагностируют болезнь Крона и язвенный колит ›
Лечение
Лечение болезни Крона зависит от локализации болезни и ее степени тяжести.Лекарства нет, но лечение может помочь справиться с симптомами и уменьшить частоту рецидивов.
Процедуры могут включать:
К ним относятся различные лекарства, направленные на уменьшение и устранение воспаления.
Когда симптомы не поддаются лечению или когда возникают дальнейшие осложнения болезни, может потребоваться хирургическое вмешательство. Осложнения Крона, которые могут потребовать хирургического вмешательства, включают закупорку, кровотечение и перфорацию пищеварительного тракта.
Ознакомьтесь с нашими часто задаваемыми вопросами о болезни Крона ›
Если вы или ваш близкий подозреваете, что у вас воспалительное заболевание кишечника, наша команда по ВЗК может вам помочь. Чтобы записаться на прием к одному из наших специалистов по желудочно-кишечному тракту, позвоните по телефону 888-717-4463.
5 типов болезни Крона: илеоколит, еюноилеит и др.
Болезнь Крона является частью группы состояний, известных как воспалительные заболевания кишечника (ВЗК).
Существует пять основных типов болезни Крона, каждый со своим набором симптомов.Врачи определяют каждый тип воспаления по месту воспаления в желудочно-кишечном тракте (ЖКТ):
- Илеоколит: Воспаляет конец тонкой кишки (подвздошную кишку) и часть толстой кишки (толстую кишку)
- Илеит: Воспламеняет последний отдел тонкой кишки (подвздошной кишки)
- Гастродуоденальный синдром Крона: Воспаляет желудок и начало тонкой кишки (двенадцатиперстную кишку)
- Еюноилеит: Воспламеняет среднюю часть тонкой кишки (тощую кишку)
- Колит Крона (гранулематозный): Воспаляет только толстую кишку
Илеоколит
Это наиболее распространенный тип болезни Крона.Он поражает последний отдел тонкой кишки, известный как подвздошная кишка, и толстая кишка.
Симптомы: У вас могут быть:
Илеит
Этот тип болезни Крона поражает только подвздошную кишку.
Симптомы:
- Значительная потеря веса
- Диарея
- Спазмы
- Боль в средней или нижней правой части живота
- В правой нижней части живота могут образовываться свищи или воспалительные абсцессы.
Гастродуоденальная болезнь Крона
Эта форма поражает желудок и двенадцатиперстную кишку, которые являются первой частью тонкой кишки.
Симптомы:
- Тошнота
- Потеря веса
- Потеря аппетита
- Рвота (при непроходимости узких сегментов кишечника)
Еюноилеит
Этот тип заболевания вызывает воспаление участков тощей кишки, который является средней частью тонкой кишки.
Симптомы:
Колит Крона (гранулематозный)
Эта форма болезни Крона поражает только толстую кишку.
Симптомы:
Эти типы болезни Крона могут частично совпадать. Иногда поражается более одной области пищеварительного тракта.
Фенотипы Крона
Заболевание можно разделить по фенотипам или физическим признакам по мере его обострения. Для болезни Крона они основаны на:
- Ваш возраст на момент постановки диагноза:
- Пораженная часть тела:
- Терминальная подвздошная кишка
- Толстая кишка
- Илеоколон
- Верхний отдел желудочно-кишечного тракта
- Как протекает болезнь:
- Стягивание: болезнь вызывает опухоль и рубцы на стенках кишечника.Это делает стенки толще и может образовывать стриктуры или суженные участки, что приводит к закупориванию.
- Проникающий: вызывает свищи Крона, перианальные язвы, воспалительные образования или абсцессы.
- Несложная
Что я могу сделать для лечения болезни Крона?
Очень важно вести здоровый образ жизни, даже если болезнь переходит в длительную ремиссию. Вам следует:
Что такое илеит Крона? | Болезнь Крона
Илеит Крона является формой болезни Крона и вызывает воспаление в подвздошной кишке (последней части тонкой кишки).
Илеит Крона является формой болезни Крона и вызывает воспаление в подвздошной кишке (последней части тонкой кишки).
Считается, что на илеит Крона приходится около 30% случаев болезни Крона. Это хроническое заболевание, продолжающееся всю жизнь, которое в настоящее время не поддается лечению, и оно относится к группе состояний, известных как воспалительные заболевания кишечника (ВЗК).
Симптомы этого типа болезни Крона очень похожи на симптомы илеоколита.
Что такое болезнь Крона?
Болезнь Крона вызывает воспаление желудочно-кишечного тракта. Существует 6 типов болезни Крона. Чаще всего он поражает тонкую кишку и начало толстой кишки, однако может поражать любую часть желудочно-кишечного тракта от рта до ануса.
Болезнь Крона может поражать всю толщину стенки пищеварительного тракта, а также пропускать отдельные участки — это означает, что у вас может быть воспаление около рта, а также в тонкой кишке, но не где-то между ними.
У людей с болезнью Крона обычно диагностируется более одного типа состояния, если воспаление присутствует в нескольких местах желудочно-кишечного тракта.
Каковы симптомы илеита Крона?
Типичные симптомы включают:
- Диарея
- Спазмы или боль в правой нижней части середины живота
- Значительная потеря веса
- Усталость
Какие методы лечения илеита Крона?
В настоящее время лечение включает медикаменты и хирургическое вмешательство.У некоторых людей были удалены хирургическим путем (резекция) сильно воспаленные или поврежденные части кишечника. Это может уменьшить или устранить симптомы, однако не избавляет от болезни, и есть риск того, что она вернется в другую область желудочно-кишечного тракта в будущем.
Некоторые люди также вносят коррективы в свой рацион и образ жизни, чтобы поддержать свое лечение, например, заниматься физическими упражнениями, улучшать качество сна, уменьшать стресс.
Какие осложнения могут возникнуть при илеите Крона?
- Свищи: в правой нижней части живота могут образовываться свищи или воспалительные абсцессы.Свищ — это канал, который развивается между одним органом и другим, так что они связаны. Существует много различных типов свищей (в зависимости от того, где они соединяются). Примерно у 1 из 3 человек с болезнью Крона в какой-то момент развивается свищ.
- Стриктуры: Со временем стенка кишечника может утолщаться из-за рубцовой ткани, вызванной хроническим воспалением. Это может привести к частичной или полной закупорке кишечника, замедлению или прекращению движения пищи или стула через кишечник.Полная непроходимость кишечника опасна для жизни и часто требует хирургического вмешательства.
- Недоедание: может возникнуть недоедание и дефицит питательных веществ
- Абсцессы: это место, где в стенке кишечника может образовываться гнойный карман, вызванный инфекцией, вызванной бактериями, иногда вызывая его выпячивание
Болезнь Крона (илеит) | Здоровье пищеварительной системы Гастроэнтерология
Обзор
Болезнь Крона — это заболевание, которое вызывает воспаление (отек) пищеварительного тракта.Болезнь Крона может привести к ряду осложнений, включая илеит, то есть воспаление, поражающее подвздошную кишку (нижнюю треть тонкой кишки). От болезни Крона нет лекарства, но гастроэнтерологи могут помочь справиться с симптомами и уменьшить вашу боль. При неправильном лечении болезнь Крона может привести к изнурительной боли и даже опасным для жизни осложнениям.Болезнь Крона вызывает
Эксперты не знают точную причину болезни Крона. Раньше они считали, что причиной этого состояния могут быть диета и стресс.Сегодня эксперты знают, что диета и стресс могут усугубить болезнь Крона, но не могут ее вызвать. Они действительно считают, что ослабленная иммунная система, которая борется с вирусом или бактерией, а также наследственные факторы могут играть роль в развитии болезни Крона.Факторы риска болезни Крона
Факторы риска развития болезни Крона включают:
- Бытие восточноевропейского (ашкеназского) еврейского происхождения
- Быть моложе 30 лет
- Родитель, брат, сестра или ребенок болеют болезнью Крона
- Проживание в промышленно развитая страна
- Проживание в городской местности
- Регулярный прием нестероидных противовоспалительных препаратов (НПВП), таких как Адвил, Мотрин или Алев
- Курение сигарет
Симптомы болезни Крона
Признаки и симптомы болезни Крона могут варьируются по интенсивности от легкой до тяжелой и обычно переходят постепенно.Могут быть периоды времени, когда вы не испытываете никаких симптомов, что называется ремиссией.
Симптомы болезни Крона могут включать:
- Боль в животе и спазмы
- Кровавый стул
- Снижение аппетита
- Задержка роста или полового созревания (у детей)
- Диарея
- Лихорадка
- Усталость
- Воспаление (опухоль) кожи, глаз и суставов
- Воспаление печени или желчных протоков
- Язвы во рту
- Боль или дренаж из заднего прохода
- Непреднамеренная потеря веса
Диагностика болезни Крона
Единого теста для диагностики болезни Крона не существует .Ваш гастроэнтеролог может использовать один или несколько из следующих диагностических инструментов для диагностики вашего состояния:
Физикальное обследование . Ваш врач проведет полный медицинский осмотр и задаст вам вопросы об истории вашего здоровья в целом и о симптомах болезни Крона в частности.
Анализы крови . Ваш врач может использовать анализ крови, чтобы проверить наличие инфекции или исключить другие состояния, которые могут вызывать аналогичные симптомы.
Колоноскопия .Ваш врач использует эту процедуру для тщательного анализа всей вашей толстой кишки и подвздошной кишки, а также для взятия биопсии (небольшого образца ткани) для лабораторного анализа, если это необходимо.
Визуальные тесты . Компьютерная томография (КТ) или магнитно-резонансная томография (МРТ) может проверить ваш кишечник на наличие нарушений.
Капсульная эндоскопия . В этой процедуре вы проглотите капсулу с фотоаппаратом. Находясь в пищеварительном тракте, камера делает подробные снимки вашего тонкого кишечника.Камера автоматически передает эти изображения на специальный монитор, где ваш врач может проанализировать их на наличие признаков болезни Крона или других состояний.
Лечение болезни Крона
Поскольку это заболевание неизлечимо, цель лечения болезни Крона — уменьшить воспаление, которое вызывает симптомы. Местоположение и тяжесть болезни Крона, общее состояние здоровья и другие факторы помогут определить курс лечения.
Противовоспалительные препараты .Ваш специалист может назначить противовоспалительное лекарство, такое как кортикостероиды или пероральные 5-аминосалицилаты, чтобы уменьшить отек и связанные с ним симптомы.
Иммунодепрессанты . Ваш специалист может назначить одно или несколько лекарств, подавляющих иммунную систему. Эти лекарства работают за счет снижения сверхактивного иммунного ответа вашего организма, который вызывает воспаление и симптомы.
Антибиотики . Если у вас есть инфекция, вызванная болезнью Крона, ваш специалист пропишет вам антибиотики, чтобы избавиться от инфекции.
Лекарства прочие . Ваш гастроэнтеролог может прописать одно или несколько других лекарств, таких как лекарство от диареи, обезболивающее, добавки железа, кальция и витамина D или инъекции витамина B-12, чтобы помочь устранить другие симптомы, с которыми вы сталкиваетесь.
Специализированное питание . В случае тяжелой болезни Крона вам может потребоваться специальная диета через зонд для кормления или внутривенный (IV) ввод. Получение питания одним из этих способов может помочь улучшить ваше общее состояние здоровья и дать кишечнику время для отдыха и заживления.Еще одна модификация диеты, которую может порекомендовать ваш специалист, — это диета с низким содержанием остатков или клетчатки, которая может помочь снизить риск развития закупорки в кишечнике.
Хирургический . Если более консервативные методы лечения неэффективны для уменьшения симптомов Крона, ваш специалист может порекомендовать вам пройти операцию. Фактически, почти половине людей с болезнью Крона потребуется хотя бы одна операция. Во время операции ваш специалист удаляет поврежденный участок пищеварительного тракта и соединяет здоровые участки.Почти во всех случаях операция — временное решение, и те, кто перенес операцию, через некоторое время перенесут еще одну вспышку болезни Крона.
Когда мне следует обращаться за помощью?
Если вы испытываете какие-либо из этих симптомов, сначала сообщите о своих проблемах и симптомах своему основному лечащему врачу. После этого ваш врач может посоветовать обратиться к гастроэнтерологу для более специализированного лечения.
Болезнь Крона | Клиника ВЗК
Болезнь Крона (БК) — одна из двух основных форм воспалительного заболевания кишечника (ВЗК).
CD может поражать любую часть кишечника, но чаще всего развивается в подвздошной кишке (последней части тонкой кишки) или толстой кишке. Области воспаления часто неоднородны, между ними находятся участки нормальной кишки. Участок воспаления может быть небольшим, всего несколько сантиметров в поперечнике, или простираться на значительное расстояние вдоль части кишечника. Помимо воздействия на слизистую оболочку кишечника, CD также может проникать глубже в стенку кишечника, вызывая абсцессы и свищи (аномальные пути или проходы между органами, например, между двумя отделами кишечника или между кишечником и кожей).
CD может варьироваться от легкой до тяжелой и будет варьироваться от человека к человеку. Список наиболее распространенных симптомов см. В «Клинической презентации».
Болезнь Крона часто классифицируют в зависимости от того, какая часть или части кишечника поражены больше всего. Иногда это может повлиять на более чем одну часть кишечника. Вот основные типы:
Крона в подвздошной кишке (последней части тонкой кишки) можно назвать подвздошной, а иногда и «терминальной подвздошной» кишкой Крона — потому что она поражает окончание или конец подвздошной кишки.Если он также влияет на начало толстой кишки, он известен как илеоцекальный синдром Крона.
Это одна из самых распространенных форм компакт-дисков. Типичные симптомы — боль в правом нижнем углу живота, особенно после еды, диарея и потеря веса. Кровотечение в стуле маловероятно, но стул может казаться черным, а анализы крови могут показать, что у вас анемия.
Толстая кишка
Болезнь Крона в толстой или толстой кишке часто называют колитом Крона.
Это также распространенная форма БК, но не то же самое, что язвенный колит. Основным симптомом обычно является диарея с кровью и слизью. Из-за воспаления толстая кишка не может удерживать столько отходов, сколько обычно, и у вас могут быть очень частые испражнения, особенно если воспалена прямая кишка. У вас также могут быть позывы к дефекации и тенезмы (ощущение потребности в дефекации, хотя прямая кишка пуста).
Если болезнь Крона поражает как подвздошную, так и толстую кишку, ее называют илеоколитом Крона.
Тонкая кишка
Этот тип болезни Крона также называют илеитом или еюноилеитом, в зависимости от пораженной части тонкой кишки. Боль в животе и диарея также являются типичными симптомами болезни Крона в тонкой кишке, наряду с дефицитом питательных веществ. Опять же, диарея вряд ли будет окрашена кровью, но у вас все еще может быть анемия, а также потеря веса. Тонкая кишка обычно поражается у детей и молодых людей.
Перианальный
Болезнь Крона в области вокруг ануса (задний проход) может возникать сама по себе или одновременно с воспалением в других частях тела.Это довольно распространенное явление, и некоторые люди замечают перианальные симптомы до того, как у них разовьются кишечные симптомы. Это вызывает ряд симптомов, таких как:
Трещины — это разрывы или трещины в слизистой оболочке анального канала (заднего прохода), которые могут вызывать боль и кровотечение, особенно во время дефекации.
Метки на коже — небольшие мясистые наросты вокруг ануса
Геморрой (сваи) — опухшие кровеносные сосуды в анусе и прямой кишке или вокруг них
Абсцессы — скопления гноя, которые могут стать опухшими и болезненными.Они часто обнаруживаются в области вокруг заднего прохода и могут вызвать жар или привести к свищу.
Свищи — это узкие туннели или проходы между кишечником и кожей или другим органом. При перианальной болезни Крона свищи часто проходят от анального канала к коже вокруг ануса. Они выглядят как крошечные отверстия в коже, через которые выходит гной, а иногда и фекалии. Они могут раздражать кожу, часто болезненны и болезненны, но обычно их можно лечить с помощью лекарств и / или хирургического вмешательства.Для получения дополнительной информации см. «Жизнь с фистулой».
Гастродуоденальный
Болезнь Крона в верхнем отделе кишечника — пищевод, желудок или двенадцатиперстная кишка — встречается гораздо реже, но может возникать сама по себе или вместе с болезнью Крона в других частях пищеварительной системы. Ключевые симптомы включают боль, похожую на несварение желудка, тошноту с рвотой или без нее, потерю аппетита, потерю веса и анемию.
Oral Crohn’s
Болезнь Крона может иногда поражать ротовую полость.Истинная оральная болезнь Крона часто упоминается как «орофациальный гранулематоз» и чаще встречается у детей, хотя встречается редко. Обычно это вызывает опухшие губы и трещины во рту. У некоторых людей с болезнью Крона во время обострения могут развиться язвы во рту. Иногда это может быть связано с дефицитом питательных веществ, таких как витамин B12, фолиевая кислота и железо.
МОЖЕТ ЛИ CROHN БЫТЬ ОСЛОЖНЕНИЯМИ В НИЖНЕМ ЛУЧКЕ?
Болезнь Крона иногда может вызывать осложнения (дополнительные проблемы).Они могут находиться в самом кишечнике или в других частях тела. Осложнения кишечника могут включать стриктуры, перфорации и свищи.
Стриктуры
Продолжающееся воспаление, а затем заживление в кишечнике может привести к образованию рубцовой ткани, которая может образовывать узкую часть кишечника. Это известно как стриктура. Стриктура может затруднить прохождение пищи и, если она серьезная, может вызвать закупорку (непроходимость). Симптомы включают сильную схваткообразную боль в животе, тошноту, рвоту и запор.Живот может вздуться и вздуться, а кишечник может издавать громкие звуки. Стриктуры обычно лечат хирургическим путем, часто с помощью операции, известной как строгая пластика. Однако в некоторых случаях их можно лечить эндоскопически с помощью баллонной дилатации (см. Какие операции наиболее вероятны при болезни Крона). У некоторых людей есть «воспалительные стриктуры», когда воспаление, а не рубцовая ткань сужает кишечник. Часто это воспаление можно уменьшить с помощью лекарств.
Перфорация
Хотя и редко, воспаление глубоко в стенке кишечника или серьезная закупорка, вызванная стриктурой, может привести к перфорации или разрыву кишечника с образованием отверстия
.Через отверстие может вытекать содержимое кишечника. Это осложнение требует неотложной медицинской помощи. Симптомы включают сильную боль в животе, лихорадку, тошноту и рвоту. В некоторых случаях утечка образует абсцесс.
Свищи
У некоторых людей с болезнью Крона может развиться свищ. Свищ — это ненормальный канал или проход, соединяющий один внутренний орган с другим или с внешней поверхностью тела. Большинство свищей (также называемых свищами) начинаются в стенке кишечника и могут соединять части кишечника друг с другом или кишечник с влагалищем, мочевым пузырем или кожей (особенно вокруг ануса).Свищ формируется, когда воспаление при болезни Крона распространяется по всей толщине стенки кишечника, а затем продолжает туннелировать через слои других тканей. Свищи можно лечить медикаментозно или хирургическим путем. Для получения дополнительной информации см. «Жизнь со свищом».
МОЖЕТ ЛИ БОЛЕЗНЬ КРОНА ВЛИЯТЬ НА ДРУГИЕ ЧАСТИ ТЕЛА?Болезнь Крона (БК) может вызывать осложнения (дополнительные проблемы) за пределами пищеварительной системы. Более трети людей с CD заболевают другими заболеваниями, в основном поражающими суставы, глаза и кожу.Обратитесь к разделу Внекишечные проявления для получения дополнительной информации.
Вы можете найти полезную информацию в разделах «Диагностика ВЗК», «Лечение ВЗК», «ВЗК и образ жизни».
Взаимодействие с другими людьми Взаимодействие с другими людьмиСписок литературы
5 типов и их симптомы
Болезнь Крона — воспалительное заболевание кишечника, поражающее нижние отделы желудочно-кишечного тракта. Существует пять типов болезни Крона, каждый из которых поражает разные области пищеварительного тракта, а некоторые вызывают уникальные симптомы.
Врачам еще предстоит найти лекарство от болезни Крона. Однако люди могут справиться со своими симптомами с помощью комбинации изменения образа жизни, лекарств и, в некоторых случаях, хирургического вмешательства.
Читайте дальше, чтобы узнать больше о различных типах болезни Крона и их симптомах, в том числе о том, как врачи диагностируют и лечат это состояние.
Существует пять типов болезни Крона.
Илеоколит
По данным Американского фонда Крона и колита, илеоколит является наиболее распространенной формой болезни Крона.Это вызывает воспаление нижней части тонкой кишки или подвздошной кишки и толстой кишки или толстой кишки.
Люди с илеоколитом могут испытывать следующие симптомы:
- спазмы или боль в средней или нижней части живота
- диарея
- потеря веса
Илеит
Илеит вызывает воспаление только в подвздошной кишке. Болезнь Крона может вызывать илеит, но также могут вызывать и другие инфекции и воспалительные заболевания.
Илеит вызывает симптомы, аналогичные илеоколиту.
У людей с илеитом и другими формами болезни Крона могут развиться желудочно-кишечные свищи.
Свищи — это воспалительные каналы, которые создают проходы через стенки тонкой кишки. Свищи соединяют тонкий кишечник с другими участками и структурами, в том числе с кожей.
Пищеварительный сок может просачиваться через свищ в окружающие ткани или другие органы. Свищи могут привести к серьезным осложнениям со здоровьем, таким как тяжелая системная инфекция, недоедание, обезвоживание и значительная потеря веса.
Около 50% людей, страдающих илеитом, развивают одну или несколько кишечных стриктур, которые представляют собой сужения кишечника. Стриктуры возникают, когда воспаление вызывает отек или рубцевание стенок кишечника.
Колит Крона
Колит Крона или гранулематозный колит вызывает воспаление только в толстой кишке. У людей с колитом Крона могут развиваться свищи, язвы и абсцессы около заднего прохода.
Симптомы колита Крона могут возникать и при других формах болезни Крона и часто включают:
- диарею
- ректальное кровотечение
- кровянистый стул
- поражения кожи
- боль в суставах
гастродуоденальная болезнь Крона
Гастродуоденальная болезнь Крона
Болезнь Крона поражает желудок, пищевод и первую часть тонкой кишки.
Симптомы включают:
- тошноту
- рвоту
- потеря аппетита
- потеря веса
Jejunoileitis
Jejunoileitis вызывает очаги воспаления в верхней половине тонкой кишки или тощей кишки.
Симптомы могут включать:
- боль в животе или спазмы после еды
- диарея
Продолжительное воспаление может привести к образованию свищей в тощей кишке.
Около 201 из каждых 100 000 взрослых болеют болезнью Крона, и не все испытывают одинаковые симптомы.
Болезнь может вызывать:
Болезнь Крона может поражать любую часть желудочно-кишечного тракта, от рта до заднего прохода. Однако заболевание обычно развивается в отделах нижних отделов желудочно-кишечного тракта, таких как тонкий и толстый кишечник.
Врачи делят болезнь Крона на пять типов в зависимости от локализации воспаления.
Пять типов болезни Крона включают в себя:
- илеоколит
- илеит
- гастродуоденальная болезнь Крона
- тощеноилеит
- (гранулематозный) колит Крона
Болезнь Крона вызывает неспецифические симптомы, которые могут проявляться с некоторыми другими симптомами. диагностировать болезнь непросто.
Врачи проводят медицинские осмотры и лабораторные анализы, чтобы подтвердить, есть ли у кого-либо болезнь Крона. Эти медицинские осмотры и тесты также могут определить, какой тип болезни Крона может присутствовать.
Физический осмотр
Во время медицинского осмотра врач оценит общее состояние здоровья человека, проверив его частоту сердечных сокращений, артериальное давление и вес. Они также проверит наличие признаков, которые могут указывать на болезнь Крона, например:
- вздутие живота или вздутие живота
- аномальные звуки в пищеварительном тракте
Врач также изучит медицинский и семейный анамнез человека на предмет любых показаний, которые могут объяснить их симптомы.
Лабораторные тесты
Врач может выполнить следующие лабораторные тесты, чтобы исключить другие состояния и помочь диагностировать болезнь Крона:
- анализы крови
- образцы кала
- КТ или МРТ брюшной полости
- колоноскопия для проверки внутренних органов ободочной кишки
- эндоскопия и энтероскопия для проверки верхних отделов желудочно-кишечного тракта
В настоящее время не существует лекарства от болезни Крона. Однако врачи могут лечить симптомы и осложнения болезни Крона, сочетая лекарства и хирургические процедуры.
Лекарства
Врачи могут назначать разные лекарства и дозы в зависимости от симптомов человека.
Общие типы лекарств, которые врачи используют для лечения болезни Крона, включают:
Аминосалицилаты
Аминосалицилаты помогают регулировать воспаление и хорошо работают для людей, у которых недавно была диагностирована болезнь Крона, или у тех, у кого есть легкие симптомы. Примеры аминосалицилатов включают:
- бальсалазид
- месаламин
- сульфасалазин
Кортикостероиды
Кортикостероиды снижают иммунную активность в организме, что уменьшает любое воспаление.Однако эти лекарства могут сделать людей уязвимыми для инфекции и вызвать побочные эффекты, такие как высокий уровень сахара в крови, высокое кровяное давление и прыщи.
Примеры кортикостероидов включают:
- гидрокортизон
- преднизон
- метилпреднизолон
Иммуномодуляторы
Подобно кортикостероидам, иммуномодуляторы помогают контролировать воспаление за счет снижения иммунной активности в организме. Иммуномодуляторы подействуют через несколько недель или месяцев.
Примеры иммуномодуляторов:
- циклоспорин
- метотрексат
- 6-меркаптопурин (6-MP)
Другие лекарства
Врачи могут прописать другие лекарства, чтобы помочь справиться с чьими-то симптомами или для лечения дополнительных осложнений, связанных с Крохном. болезнь. Эти препараты могут включать:
- биопрепаратов, таких как адалимумаб и натализумаб
- антибиотиков для профилактики или лечения инфекций, вызванных свищами
- лоперамид для лечения тяжелой диареи
Люди могут принимать безрецептурные обезболивающие, содержащие ацетаминофен, такие как Тайленол.Однако им следует избегать приема нестероидных противовоспалительных препаратов (НПВП), таких как ибупрофен и аспирин, поскольку они могут ухудшить симптомы.
Хирургия
Людям с болезнью Крона часто требуется операция. Одно исследование показало, что почти 60% людей с болезнью Крона перенесли операцию в течение 20 лет после постановки диагноза.
Врач может порекомендовать операцию, если у человека:
- свищей
- тяжелые стриктуры кишечника
- непроходимость или непроходимость кишечника
- опасное для жизни кровотечение
Узнайте больше об операции Крона здесь.
Человек должен обратиться к врачу, если он испытывает:
- частые боли в животе или спазмы
- кровавый стул или ректальное кровотечение
- потеря веса не может быть объяснена
- диарея, которая длится более 1 недели
Существует пять типов болезни Крона. Болезнь Крона может поражать любую часть пищеварительной системы, и врачи могут определить, на какую часть это заболевание влияет. Они также могут определить тип болезни Крона с помощью медицинских осмотров и диагностических тестов.
У людей могут быть разные симптомы или развиваться дополнительные осложнения, в зависимости от того, какой тип болезни Крона они испытывают. Например, у людей, страдающих илеитом или колитом Крона, могут развиться свищи и язвы. С другой стороны, люди с гастродуоденальной болезнью Крона могут испытывать более сильную тошноту и рвоту.
Люди, живущие с болезнью Крона, могут поговорить со своим врачом или другим поставщиком медицинских услуг для получения дополнительной информации о своем заболевании и о том, как управлять своими симптомами с помощью изменения образа жизни и диеты.
Терминальный илеит, вызванный инфекцией иерсиний: недостаточно диагностированная ситуация
Эндоскопия в настоящее время является золотым стандартом диагностики воспалительного заболевания кишечника (ВЗК). Наличие макроскопических поражений наряду с микроскопическим обнаружением воспалительной инфильтрации в подвздошной кишке часто приводит гастроэнтеролога к диагностике болезни Крона (БК). Однако некоторые из этих случаев на самом деле могут быть инфекцией, вызванной Yersinia spp., Сопровождающейся или не сопровождающейся CD, что может быть легко диагностировано с помощью идентификации сывороточных антител к антигенам внешнего белка Yersinia (антигены YOP). .Поскольку иерсиниоз считается необычной ситуацией, пища и вода обычно не проверяются на предмет заражения иерсинией . Поэтому разумно предположить, что истинная распространенность инфекции Yersinia у пациентов с терминальным илеитом, вероятно, недооценена. В этой статье мы рассматриваем наиболее важные данные, касающиеся различных аспектов инфекции Yersinia , уделяя особое внимание ее патофизиологии и диагностике. Мы рекомендуем тестирование сывороточных антител к антигенам YOP у всех пациентов с эндоскопическим и гистологическим изображением терминального илеита, чтобы идентифицировать иерсиниоз в сочетании или нет с БК терминальной подвздошной кишки.
1. Введение
Род Yersinia (Y.), возбудитель иерсиниоза у человека, включает три различных вида грамотрицательных коккобацилл, а именно: Y. enterocolitica (YE), Y. pseudotuberculosis (YP) и Y. pestis , последний является возбудителем бубонной и легочной чумы. Среди трех типов иерсиниоза изоляты YP патогенны для человека, тогда как штаммы YE включают патотипы различной вирулентности [1].Как правило, штаммы Yersinia представляют собой психротрофные бактерии, устойчивые ко многим факторам окружающей среды.
В последние годы воспалительные поражения слизистой оболочки терминального отдела подвздошной кишки выявляются все чаще благодаря легкому эндоскопическому доступу. Более того, гистологическое обнаружение воспаления у лиц с симптомами побудило эндоскопистов поспешно диагностировать болезнь Крона (БК) в отсутствие недавнего анамнеза употребления лекарств или вирусной инфекции. Однако некоторые из этих случаев могут фактически соответствовать инфекции Yersinia , поскольку тесты на наличие сывороточных антител против антигенов внешнего белка (YOP) Yersinia обычно не проводятся.Таким образом, разумно предположить, что некоторые случаи, характеризуемые как БК, особенно легкой степени тяжести, на самом деле являются случаями иерсиниоза, которые разрешаются спонтанно или сопровождаются лечением ципрофлоксацином, антибиотиком, обычно используемым большинством гастроэнтерологов во всем мире для пациентов с БК. Неизвестно, увеличивает ли сосуществование инфекции Yersinia и CD у одного и того же пациента тяжесть основной энтеропатии. Кроме того, способность Yersinia выживать в природных образцах и процветать при температурах охлаждения означает, что истинный вклад этого патогена в заболевание может быть недооценен.
Целью этого обзора является обобщение наиболее важных данных, касающихся различных аспектов инфекции Yersinia у людей, с особым акцентом на ее патофизиологию и диагностику. Мы также рассмотрели данные, относящиеся к возможности инфицирования Yersinia у пациентов с диагнозом терминальный илеит (TI), и подчеркнули доступные диагностические инструменты, особенно оценку сывороточных антител против антигенов YOP.
2. Эпидемиологические аспекты инфекции Yersinia
YE был изолирован от пациентов во многих частях мира, но, по-видимому, он встречается преимущественно в более прохладном климате, включая Северную Европу, Скандинавию и Японию.Распространенность инфекции выше с ноября по январь. В США инфекция YE составляет 5% кишечных инфекций среди детей младше 5 лет. Изоляция YE в развивающихся странах — редкость [2]. YE передается людям через воду, пищу, почву и животных. Важнейшие резервуары — грызуны, домашние животные и птицы. Продукты из свинины, а также мясной фарш могут быть заражены насекомыми, которые распространяются на другие мясные отрубы во время убоя. В стаде Yersinia может передаваться от одной свиньи к другой.YE также был выделен от мух, обнаруженных в свинофермах и на кухнях, что позволяет предположить, что членистоногие-переносчики / насекомые могут способствовать передаче Yersinia от животных к человеку [3].
Инфекция передается преимущественно фекально-оральным путем. Употребление свинины (особенно недоваренной) или сырых продуктов из свинины ответственны за иерсиниоз. Сообщалось также о вспышках заболеваний в питьевой воде, зараженной этим патогеном. Имеются сообщения о случаях передачи инфекции от инфицированного домашнего животного и через перелитые продукты крови.Важно подчеркнуть, что инфицированные люди могут выделять ЯЭ с калом в течение как минимум 90 дней после исчезновения симптомов.
Молочные продукты, включая сыр, обычно считаются безопасными, хотя существует вероятность их загрязнения во время или после производственного процесса. Тем не менее, YE является третьим по распространенности кишечным патогеном, вызывающим пищевые отравления молочными продуктами. Zadernowska et al. показали, что сыр с плесенью может представлять собой подходящую среду для роста YE.Принимая во внимание тот факт, что YE может расти в условиях охлаждения, они могут представлять реальную угрозу для здоровья человека [4].
У пациентов с диагнозом TI инфекционная причина может быть обнаружена в одной трети случаев; включая Yersinia spp., CD также может быть продемонстрирован у 12,1% пациентов [5]. Принимая во внимание эти два наиболее важных условия, а именно инфекцию Yersinia и CD, мы можем сделать вывод, что TI может проявляться в трех условиях: TI из-за инфекции Yersinia , TI из-за CD и TI из-за сосуществования Yersinia инфицирование CD. Yersinia видов часто обнаруживаются в низком уровне в терминальной части подвздошной кишки как у здоровых людей, так и у пациентов с TI. Согласно последним данным, инфекция Y. была обнаружена в тканях CD не более вероятно, чем инфекции из воспалительного и невоспалительного контроля [6]. Однако в исследовании, направленном на определение серологической распространенности антител против Yersinia у 750 здоровых австрийцев с использованием набора для вестерн-блоттинга RecomBlot Yersinia , было обнаружено, что общая распространенность серотипов составила 29.7%. Распространенность серотипа значительно увеличилась с возрастом: с 24,7% в группе лиц в возрасте от 19 до 24 лет до 38,5% в группе лиц старше 44 лет. Такая высокая распространенность серотипа контрастирует с небольшим количеством зарегистрированных случаев, свидетельствующих о субклиническом или легком характере инфекции [7].
Knösel et al. показали, что, хотя несколько потенциальных патогенов могут быть обнаружены в образцах тканей от пациентов с CD, эти патогены также могут быть обнаружены у пациентов контрольной группы, предполагая, что многие инфекционные патогены могут быть связаны с CD, но они не являются обязательной причиной [8] .В последующем исследовании 44 пациентов с CD, протестированных на инфекцию Yersinia , значительная часть пациентов (39%) была положительной [9]. Наконец, в исследовании, проведенном в Германии, было обнаружено, что среднегодовая заболеваемость иерсиниозом составляла 7,2 на 100 000 населения, а более высокая заболеваемость была обнаружена у детей в возрасте до пяти лет. Около 90% инфекций произошло внутри страны. Преобладающим серотипом был О: 3 [10].
3. Патофизиология иерсиниоза
3.1. Invasion
YE — инвазивный организм, который может вызывать заболевание путем разрушения тканей.Патоген проникает в желудок через зараженную пищу и проникает в эпителиальные клетки тонкого кишечника и лежащие в основе пейеровские бляшки с помощью так называемых М-клеток (эпителиальных клеток кишечника, отбирающих образцы антигена). Эпителий, покрывающий пейеровские пятна, имеет высокую концентрацию М-клеток. Yersinia продуцирует три белка инвазии, Ail, YadA и инвазию. Последний обладает способностью связывать β одноцепочечных рецепторов интегрина, обнаруженных на высоких уровнях на просветной стороне М-клеток.YOP связаны с устойчивостью бактерий к опсонизации и фагоцитозу нейтрофилов. Лимфатическая связь между пейеровыми бляшками и брыжеечными лимфатическими узлами приводит к распространению бактерий [11]. Интересно, что Yersinia также секретирует уреазу, которая расщепляет мочевину крови до аммиака, что объясняет, почему Yersinia выживает во враждебной желудочной среде так же, как Helicobacter pylori . Он также может продуцировать вещества, которые обладают устойчивостью к опсонизации и фагоцитозу, опосредованным комплементом.YOP могут останавливать фагоцитоз, блокируя секрецию цитокинов, включая TNF-, α и IL-8. Распространение патогена во внекишечные участки опосредуется колонизацией пейеровских пятен, приводящей к появлению иерсиний в других тканях, или обходом пейеровских пятен путем прямого попадания в системный кровоток. Патогенез реактивного артрита, вероятно, обусловлен иммунным ответом на антигены Yersinia , которые перекрестно реагируют с антигенами хозяина.Хозяин может быть положительным на HLA-B27.
3.2. Энтеротоксичность
Энтеротоксин, вырабатываемый YE, играет довольно незначительную роль в возникновении заболевания, поскольку диарея может появиться в отсутствие энтеротоксина. Интересно, что токсин не может образовываться при температуре выше 30 ° C.
3.3. Железо и
Yersinia ИнфекцияВзаимосвязь между микробной инфекцией, включая инфекцию Yersinia , и статусом железа в последние годы привлекала большое внимание.Несколько лет назад большое количество испытаний применения железа у африканских и азиатских детей подтвердили наличие серьезных побочных эффектов. Сообщалось, что при длительном введении железа могут наблюдаться малярия, респираторные инфекции и тяжелая диарея, а также различные лихорадочные состояния неизвестного происхождения, хотя основные механизмы в значительной степени неизвестны [12–15]. Cross et al. исследовали характеристики роста ex vivo типичных сторожевых бактерий [включая грамотрицательные (-) (YE) и (+) бактерии] в сыворотке взрослых до и после 4 часов перорального приема 2 мг / кг сульфата железа.Наблюдался избыточный бактериальный рост после приема добавок железа, который в значительной степени коррелировал с насыщением трансферрина, что позволяет предположить, что небольшие дозы перорального приема могут способствовать бактериемии за счет ускорения роста бактерий на ранней стадии [16].
Хорошо известно, что Yersinia обладает уникальным свойством не хелатировать железо из-за его неспособности продуцировать сидерофоры, хелатор, абсолютно необходимый для этого процесса. Однако Yersinia может использовать сидерофоры, продуцируемые другими бактериями.В желудочно-кишечном тракте содержится большое количество соединений сидерофоров других организмов. Следует подчеркнуть, что Yersinia феррофильна и способна расти в хранимых единицах эритроцитов при низких температурах. Повышенная патогенность YE после перегрузки железом частично объясняет различную степень вирулентности среди серотипов YE. Многие клинические отчеты подтверждают способность Yersinia вызывать серьезные клинические ситуации после перегрузки железом. Delicou et al.сообщили о случае 43-летней женщины с талассемией и тяжелой перегрузкой железом в анамнезе, у которой были боли внизу живота, макулопапулезная сыпь и артрит. Серологические исследования выявили положительные антитела IgA и IgG к YopD (4a) и Yop M (2a) и IgG к LorV (антиген V). Пациент успешно прошел курс лечения ципрофлоксацином перорально. Через 12 месяцев после заражения положительными остались только антитела IgG [17]. Защитные механизмы хозяина, которые направлены на удержание железа от вторжения патогенов, включают в себя врожденные стратегии борьбы с инфекциями [18].Ряд экспериментальных исследований подтвердил, что пероральное железо отрицательно влияет на микробиом кишечника и увеличивает вирулентность кишечных бактерий [19]. Интересно, что некоторые штаммы Yersinia продуцируют железосвязывающий агент, который позволяет Yersinia расти в обедненном железом состоянии [20].
3.4.
Yersinia Инфекция и пробиотикиВсемирная организация здравоохранения определяет пробиотики как «живые микроорганизмы, которые при употреблении в достаточном количестве вместе с пищей приносят пользу здоровью хозяина.Пробиотики включают виды Lactobacillus и Bifidobacterium , которые являются грамположительными бактериями, продуцирующими молочную кислоту, обнаруженными в желудочно-кишечном тракте. Более того, некоторые пищевые добавки могут содержать штаммы Enterococcus , Streptococcus и Escherichia , агентов, которые реже встречаются в кишечном тракте [21].
Доза пробиотиков варьируется в зависимости от различных штаммов бактерий и основного состояния здоровья.Однако нет рекомендованной суточной дозировки пробиотиков. Как правило, пробиотики чувствительны к условиям окружающей среды, таким как тепло, влажность, кислород и свет. Кроме того, некоторые — в основном теоретические — побочные эффекты включают возможность трансмиграции, колонизации или передачи устойчивости к антибиотикам у пациентов с ослабленным иммунитетом, маленьких детей и пожилых пациентов, которым следует соблюдать осторожность при назначении пробиотиков. Механизмы действия пробиотиков, вероятно, связаны, среди прочего, с изменением состава кишечной флоры, иммунными реакциями слизистой оболочки кишечника и стимуляцией активности лактазы кишечника.
Повышенная сопротивляемость инфекциям — одно из положительных эффектов пробиотиков. Этот эффект может быть обусловлен несколькими механизмами: выработкой ингибирующих веществ, блокированием участков адгезии на поверхности кишечника, конкуренцией за питательные вещества и стимуляцией слизистых оболочек и системного иммунитета.
В последние годы появились данные о роли пробиотиков в инфекции Yersinia . Эти данные приведены ниже.
3.4.1.Aeromonas sobria GC2 и Bacillus subtilis JB-1
Субклеточные компоненты пробиотиков Aeromonas sobria GC2 и Bacillus subtilis JB-1 при введении радужной форели Oncorhynchus mykiss обеспечили защиту от новой биогруппы Y. ruckeri . Эти результаты указывают на потенциал использования клеточных компонентов пробиотиков для защиты рыб от бактериальных заболеваний [22].
3.4.2. Мыши, инфицированные Bifidobacterium adolescentis
B. adolescentis и Yersinia , были защищены от инфекции Yersinia , на что указывает значительно меньшая потеря веса и нагрузка на селезенку Yersinia по сравнению с мышами, инфицированными Yersinia .Это было связано с увеличением кишечных плазматических дендритных клеток и частот регуляторных Т-клеток, что может объяснить опосредованную B. adolescentis защиту от инфекции YE [23].
3.4.3. Enterococcus
В соответствующем исследовании все изоляты Enterococcus из различных молочных продуктов проявляли ингибирующую активность против нескольких бактерий, вызывающих порчу пищевых продуктов, включая YE, таким образом, являясь кандидатами для производства функциональных пищевых продуктов [24].
3.4.4. Lactobacilli
Damodharan et al. В исследовании, направленном на характеристику антагонистической активности против YE штамма paracasei KNI9, обнаружили, что этот штамм проявляет толерантность к моделированному орогастроинтестинальному состоянию и антимикробную активность против YE. Они также обнаружили, что штамм KNI9 ингибирует адгезию и инвазивность YE к линии клеток Caco-2, что указывает на то, что этот штамм должен быть далее развит в потенциальный пробиотический штамм, обладающий действием против YE [25].
В другом исследовании штаммы Lactobacillus spp. были проверены на их антагонистическую активность в сокультуре против уреолитического патогена YE. Уменьшение популяции патогенов наблюдалось через 6 часов, когда каждый штамм Lactobacillus совместно культивировали с патогеном, вызывая почти полное ингибирование активности уреазы [26].
Bujalance et al. показали, что двадцать штаммов Lactobacillus способны ингибировать YE. Это ингибирование в основном объясняется снижением pH в результате ферментации декстрозы лактобациллами [27].
Шесть штаммов, включая Lactobacillus fermentum (4 штамма), Lactobacillus paracasei и Lactobacillus plantarum , показали хороший пробиотический потенциал и подавляли рост энтеропатогенных бактерий, включая YE ATCC 23715 [28].
Воздействие L. fermentum на эпителиальные клетки человека не вызывает активации NF- κ B и последующей секреции IL-8 в клетках HeLa, тогда как YE индуцирует активацию NF- κ B и высокие уровни IL-8. L. fermentum ингибирует YE-индуцированную продукцию IL-8. Следовательно, L. fermentum может обладать пробиотическими свойствами, модулирующими воспалительные реакции кишечника [29].
Lactobacillus plantarum C4 был протестирован на его защитную и иммуномодулирующую способность на мышиной модели иерсиниоза. Инокуляция мышей штаммом YE серотипа О9 низкой патогенности приводила к длительной кишечной инфекции с колонизацией пейеровских пятен. Предварительная обработка С4 сократила колонизацию пейеровских пятен.Этот защитный эффект был связан с провоспалительным статусом слизистой оболочки кишечника (продукция TNF- α у инфицированных мышей увеличивалась на C4) и увеличением общей секреции IgA. Следовательно, L. plantarum C4 может повышать устойчивость к кишечным инфекциям за счет своей иммуномодулирующей активности [30]. Применение Lactobacillus plantarum (КОЕ г -1 корм) на вакцинированной радужной форели () против иерсиниоза позволило повысить эффективность иммерсионной вакцинации против Yersinia ruckeri [31].Метаболиты пробиотических лактобацилл штамма L plantarum 8P-A3 югулируют развитие псевдотуберкулеза на ранней стадии патологического процесса у экспериментальных животных, инфицированных возбудителем Y. pseudotuberculosis , вызывая сохранение устойчивости к колонизации слизистой оболочки кишечника. адгезия и колонизация возбудителя [32].
3.4.5. E. coli
Bosák et al. показали, что 4 штамма E. coli (Ech32, EcColinfant, Ec1127 и Ec1145), продуцирующие антибактериальный агент колицин F Y , способны подавлять рост YE во время совместного культивирования in vitro .У мышей с дисбиотиками, получавших стрептомицин, штаммы E. coli, продуцирующие колицин F Y , ингибировали прогрессирование инфекций YE, что позволяет предположить, что антимикробная активность колицина F Y может быть использована при лечении инфекций YE [33]. Было показано, что штамм h32 продуцирует несколько антимикробных соединений с ингибирующими способностями против патогенных или потенциально патогенных энтеробактерий [34]. Инвазию YE подавлял пробиотический штамм E. coli Nissle 1917 [35].
Интересное исследование показало, что пробиотический штамм E. coli Nissle 1917 (EcN), по-видимому, оказывает терапевтическое клиническое действие при коллагенозном колите. Это можно объяснить антагонистическим действием EcN против видов Yersinia , поскольку у значительного числа пациентов, страдающих коллагеновым колитом, наблюдались положительные титры сывороточных антител IgG и IgA против видов Yersinia [36].
3.4.6. S. salivarius и B. adolescentis
S.salivarius ингибировал YE-индуцированную активацию NF- κ B у мышей, перорально инфицированных YE, и у мышей со слизистой оболочкой, поврежденной обработкой DSS. Мыши, получавшие B. adolescentis , также имели значительно более низкую среднюю нагрузку патогенов во внутренних органах, экспрессию мРНК α TNF- в кишечнике и потерю массы тела при оральном заражении YΕ [37].
3.4.7. Enterobacter cloacae и B. mojavensis
Одновременное применение Enterobacter cloacae и B.mojavensis в качестве пищевой добавки может защитить радужную форель от иерсиниоза и ограничить использование антибиотиков для борьбы с этим заболеванием [38].
3.4.8. Реактивный артрит и пробиотики
Бактериальные инфекции кишечника, в том числе YE, могут вызывать реактивный периферический артрит, и у 20% этих пациентов может развиться хроническая спондилоартропатия. Пациентов с ранним артритом можно лечить с помощью пробиотиков, пребиотиков и синбиотиков, что улучшает качество жизни и положительно влияет на естественное течение болезни [39].
3.5. Гипохлоргидрия желудка
Мыши, которые были постоянно гипохлоргидритами из-за мутации в гене H (+) / K (+) — АТФазы желудка, были инфицированы YE. Значительно большее количество Yersinia выжило у мышей с пониженным содержанием хлорида натрия, что привело к снижению средних инфекционных доз [40].
Таким образом, вышеупомянутые данные предполагают, что определенные штаммы пробиотиков могут быть многообещающими полезными агентами у пациентов с желудочно-кишечными инфекциями, включая иерсиниоз.Необходимы дальнейшие исследования, чтобы точно определить дозу и продолжительность приема.
4. Клинические проявления
Кишечный иерсиниоз может проявляться как TI, энтерит, мезентериальный лимфаденит, псевдоаппендицит и сепсис. Инкубационный период обычно составляет от 4 до 6 дней (от 1 до 14 дней). Острая инфекция может привести к изъязвлению слизистой оболочки (обычно в терминальной части подвздошной кишки и редко в восходящей кишке), некротическим поражениям в пейеровских бляшках и увеличению брыжеечных лимфатических узлов.Симптомы включают диарею или кровавый стул, боль в животе и лихорадку. Инфекции YE или YP могут протекать бессимптомно, в легкой или тяжелой форме, в зависимости от иммунного статуса хозяина. Продолжительность диареи при остром иерсиниозе может составлять от 12 до 22 дней. Инфекция обычно проходит в течение нескольких недель с применением антибиотиков или без них. Однако осложнения, такие как реактивный артрит, могут проявляться через 1–4 недели после инфицирования с повышенным риском, если у человека положительный результат по аллелю MHC HLA-B27.YP является наименее патогенным из видов Yersinia и вызывает зоонозное заболевание с симптомами, аналогичными симптомам YE. После острой инфекции бактерии могут продолжать выделяться с калом в среднем в течение 40 дней (от 17 до 116 дней). В большинстве случаев продолжительность симптомов до постановки диагноза варьируется от 1 до 2 недель, в то время как в небольшой части симптомы могут присутствовать в течение нескольких месяцев до постановки диагноза [41].
Иерсиниоз трудно отличить от других причин острой диареи.Локализация боли в правом нижнем квадранте может быть диагностическим признаком иерсиниоза. Сепсис был описан у пациентов с ослабленным иммунитетом или в состоянии перегрузки железом. Острый иерсиниоз также может имитировать аппендицит (псевдоаппендицит), проявляющийся болью в правом нижнем квадранте живота, лихорадкой, рвотой, повышенным количеством лейкоцитов и диареей. Неотложная операция демонстрирует воспаление терминального отдела подвздошной кишки и брыжеечных лимфатических узлов с нормальным отростком [42].
В исследовании, направленном на выяснение долгосрочного прогноза пациентов с TI, было обнаружено, что изолированный острый TI, обнаруженный при диагностической илеоколоноскопии, редко приводит к окончательному диагнозу CD (4.6%) и что только наличие стриктуры на поперечном срезе может предсказать развитие БК [43]. У пациентов с инфекцией Yersinia и симптомами, указывающими на острый аппендицит, МРТ брюшной полости может показать признаки TI с нормальным аппендиксом. Дальнейшее обследование в этих случаях может выявить инфекцию Yersinia [44]. Инфекция Yersinia может также проявляться абсцессами печени или селезенки [45], бактериемией, септическим артритом [46] или кожными асептическими абсцессами [47].
Инфекция Yersinia может предшествовать диагностике CD. Zippi et al. описал пациента с мезентериальным аденитом, вызванным YP, у которого впоследствии был диагностирован CD [48]. На данный момент неизвестно, является ли присутствие микроорганизмов эпифеноменом или действительно фактором, способствующим патогенезу БК. Homewood et al. [49] описали еще один случай TI из-за инфекции YP. Впоследствии пациенту был поставлен диагноз CD. Ряд авторов предположили, что YP-илеит изменил классические особенности YP за счет существовавшего ранее CD [50–52].Кроме того, ДНК YE была обнаружена в гистологии резекций толстой кишки и брыжеечных лимфатических узлов в серии случаев CD. В соответствующем исследовании было обнаружено, что частота воспалительных заболеваний кишечника была выше у пациентов с положительными сывороточными антителами против YE, чем в группе с отрицательными антителами [53].
Заболеваемость реактивным артритом, вызванным инфекцией YE, варьируется в разных странах. Наиболее часто поражаются колени и лодыжки. В большинстве случаев от двух до четырех суставов вовлекаются последовательно и асимметрично в течение периода от нескольких дней до двух недель.В двух третях случаев острый артрит сохраняется от одного до четырех месяцев. Хроническое заболевание суставов или анкилозирующий спондилит возникает редко. Осложнения со стороны пищеварительной системы включают перфорацию кишечника, перитонит, язвенный илеит и колит, инвагинацию кишечника, паралитическую непроходимость кишечника, холангит, тромбоз брыжеечной вены, токсический мегаколон, абсцессы печени и селезенки, печеночную недостаточность и некроз тонкой кишки, в то время как внекишечные осложнения включают кожные выделения. абсцесс, остеомиелит, абсцесс легкого, эндокардит, гнойный лимфаденит, кожная инфекция, микотическая аневризма, миокардит и гломерулонефрит.
Возможно повторное заражение Yersinia и бессимптомное носительство. Смерть случается редко, но пациенты с сопутствующими заболеваниями подвержены риску бактериемии YE и имеют высокий уровень летальности. Узловатая эритема представляет собой еще одно постинфекционное последствие.
5. Диагностическая методика
Диагноз зависит от подробного анамнеза, физического осмотра, результатов лабораторных исследований и визуализации. Диагноз также может быть установлен на основе положительных культур, полученных из мезентериальных лимфатических узлов, глоточного экссудата, перитонеальной жидкости или крови.Разработаны полимеразная цепная реакция и иммунофлуоресценция. Эндоскопические и визуализирующие исследования (УЗИ или компьютерная томография) часто требуются, чтобы определить, есть ли у пациента аппендицит или псевдоаппендицит. Во многих странах используются серологические тесты, включая анализы ELISA и иммуноблоттинг для выявления IgG, IgA и IgM. Обнаружение антител против YOPs внесло значительный вклад в наш диагностический арсенал. Антитела против микроорганизма развиваются вскоре после заражения и сохраняются в течение длительного периода времени.Уровни антител начинают расти в течение первой недели болезни, достигают пика на второй неделе, а затем возвращаются к норме в течение 3-6 месяцев. Однако антитела могут оставаться обнаруживаемыми в течение нескольких лет. Было показано, что антитела IgA сохраняются в течение 14–16 месяцев после начала инфекции. Это контрастирует с сохранением антител IgA в течение 5 месяцев в случаях иерсиниоза без осложнений. В случаях хронического энтерита разрабатываются антитела IgA против YOPE (23 кДа), YOPD (35 кДа) и YOPB (41 кДа).Антитела IgA к YOPD вырабатываются в 90% случаев реактивного артрита. Антитела IgG чаще развиваются против YOPE (23 кДа), YOPB (41 кДа), YOPD (35 кДа) и YOPH (51 кДа). Они могут сохраняться дольше в случае реактивного артрита, но не так постоянно, как антитела IgA. Антитела IgM сохраняются только от 1 до 3 месяцев после начала инфекции и не так полезны для диагностики реактивного артрита. Вестерн-блот-анализ использует YOP для обнаружения антител Yersinia против YE и YP, что значительно более чувствительно и специфично, чем текущий метод фиксации комплемента.Он также предлагает дифференциацию между антителами IgG и IgA, что может указывать на состояние заболевания. Антитела IgA и IgM появились как маркеры острой фазы, быстро уменьшающиеся в фазе реконвалесценции [54]. Наличие в сыворотке только антител IgG указывает на перенесенную инфекцию. Одновременное присутствие антител IgG и IgA указывает на продолжающуюся инфекцию [55].
Однако, интерпретируя отсутствие антител IgA, мы должны иметь в виду тот факт, что небольшая часть нормальной популяции не продуцирует IgA (селективный дефицит IgA) [56].Иерсиниоз также был описан у пациента с селективным дефицитом IgM. У этого пациента вестерн-блоттинг выявил наличие 5 положительных IgG и 3 положительных IgA сывороточных антигенов YOP [57]. Вестерн-блоттинг позволяет дифференцировать специфические изотипы антител, включая специфическое обнаружение антител IgA, которые являются наиболее важными для диагностики реактивного артрита. Он полезен в качестве вспомогательного средства в диагностике и лечении кишечной инфекции и может быть ценным инструментом для идентификации Yersinia как возбудителя реактивного артрита.В последние годы было показано, что существует перекрестная реактивность между видами Y., Bartonella henselae , Borrelia burgdorferi , Brucella , Chlamydia pneumoniae и Rickettsia rickettsii . Также может существовать перекрестная реактивность между Yersinia , Francisella tularensis , Vibrio и иммуноглобулином, стимулирующим щитовидную железу. Поэтому результаты следует интерпретировать с осторожностью и соотносить с клинической информацией [58].
В настоящее время предлагается полимеразная цепная реакция у пациентов с подозрением на ТИ, поскольку методы культивирования для диагностики инфекции Y. постепенно заменяются молекулярными тестами. ДНК-микрочип для патогенных организмов, сравнительно новый метод, который используется для идентификации множества генов от различных видов патогенов, был использован в диагностике инфекции Y.
Эндоскопия очень полезна для обнаружения поражений слизистой оболочки терминального отдела подвздошной кишки и получения биопсии для оценки степени и типа воспаления.Результаты могут отличаться и в большинстве случаев относительно неспецифичны. Как правило, у пациентов с YE-инфекцией афтоидные язвы могут быть обнаружены в слепой кишке, а в подвздошной кишке — небольшие круглые возвышения и язвы. Могут присутствовать экссудаты. Левая часть толстой кишки обычно не поражается, но в отчетах о случаях описан левосторонний колит серотипа O: 8. В соответствующем исследовании с участием восьми пациентов с выделением Yersinia в фекалиях и сывороточными антителами против Yersinia было поражено окончание подвздошной кишки, за которым следовало поражение илеоцекального клапана и слепой кишки и, в меньшей степени, восходящая кишка [59].Основными эндоскопическими находками были круглые или овальные возвышения с или без язв в подвздошной кишке. Однако небольшие язвы были обнаружены также на илеоцекальном клапане, а также в слепой кишке [59]. Интересно, что эти эндоскопические данные были замечены через пять недель после появления симптомов.
Гистологические находки инфекции Yersinia не являются патогномоничными и обычно указывают только на острое и / или хроническое воспаление. Сообщалось о пятнистой атрофии ворсинок и гиперплазии крипт со смешанным острым и хроническим воспалением и очаговым нейтрофильным криптитом, а также о гранулемах эпителиальных клеток, состоящих из гистиоцитов и малых Т-лимфоцитов и моноцитов плазмы с нагноением центров [52].Кроме того, избыточный тропизм к лимфатической ткани, показанный Yersinia вместе с характерными гистопатологическими находками в мезентериальных лимфатических узлах, предполагает, что стимуляция Т-клеток играет центральную роль в патогенезе этой инфекции [60].
6. Стратегии лечения
Лечение острого тяжелого иерсиниоза включает поддерживающую терапию жидкостью, электролитами и восстановление питания. Следует рассмотреть возможность госпитализации и приема антибиотиков у пожилых людей; пациенты с ослабленным иммунитетом; пациенты с сахарным диабетом, перегрузкой железом и алкоголизмом; пациенты, находящиеся на хроническом гемодиализе или на терапии дефероксамином; и пациенты, которые страдают хроническими заболеваниями.В случае абсцесса брюшной полости необходимо его дренировать, желательно хирургическим путем. Более того, хирургическое обследование оправдано, если есть реальная возможность аппендицита, поскольку псевдоаппендицит и аппендицит не всегда можно дифференцировать на основании клинических данных и / или визуализации. Если аппендикс в норме во время хирургического исследования, важно удалить лимфатические узлы для гистологии.
Лекарства, которые используются в настоящее время, включают хинолоны, аминогликозиды, комбинацию триметоприм-сульфаметоксазол, тетрациклины и цефалоспорины третьего поколения.В исследовании реактивного артрита, вызванного Yersinia , пациенты были случайным образом распределены для приема ципрофлоксацина 500 мг два раза в день перорально или плацебо в течение трех месяцев. В группе пациентов, получавших ципрофлоксацин, отмечалась более быстрая ремиссия и купирование боли по сравнению с контрольной группой. Более того, YE исчез из ассоциированной с кишечником лимфоидной ткани у всех пациентов, получавших ципрофлоксацин, по сравнению с ни одним из пациентов, получавших плацебо. Интересно, что пациенты, получавшие плацебо, имели больше и дольше циркулировали антител IgA против YOP, чем пациенты, получавшие ципрофлоксацин [61].Другие исследования показали, что пациенты с артритом, вызванным Yersinia , демонстрируют стойкие сывороточные IgA-антитела против YOP по сравнению с пациентами, имеющими неосложненную инфекцию Y. Возможно, что длительное введение антибиотиков может устранить стойкие бациллы из кишечника, тем самым устраняя циркулирующие антитела IgA из сыворотки [62]. У пациентов, успешно пролеченных только ципрофлоксацином, можно обнаружить антитела IgG против YopD. У пациентов, получающих ципрофлоксацин, редко вырабатываются антитела против YopH, а у LSO редко вырабатываются антитела против YOPM.
В заключение, ципрофлоксацин влияет на выработку антител, устраняя триггер, тем самым предотвращая развитие хронической ситуации. Профилактические меры включают мытье рук и тщательную обработку пищи. Исход инфекции в целом благоприятный [63].
7. Связь между инфекцией, вызванной Yersinia
, и болезнью КронаЕсть некоторые свидетельства того, что инфекция YE может повышать риск последующего развития ВЗК. Была предложена связь между инфекцией YE и язвенным колитом, а также связь с CD [52].Например, были сообщения о ВЗК, диагностированной при лапаротомии у лиц, у которых Yersinia было выделено из образцов фекалий или у которых были положительные сывороточные тесты [53]. Кроме того, ДНК YE была обнаружена в гистологии резекций толстой кишки и брыжеечных лимфатических узлов у ряда пациентов с БК [64]. Исследование случай-контроль показало, что частота ВЗК была выше у пациентов с положительной серологией на YE, чем в группе с отрицательными антителами [53]. Однако частота сопутствующих инфекций у пациентов с рецидивом ВЗК, как сообщается, широко варьируется и вполне может зависеть от энтузиазма, с которым исследуется идентификация источника инфекции [65].
Большое количество эпидемиологических исследований, проведенных в развитых странах, предполагает, что ВЗК связана с современным западным образом жизни. Это предположение дополнительно подтверждается эпидемиологическими данными из развивающихся стран Северной Африки, Южной Азии или Южной Америки, показывающими рост заболеваемости ВЗК после повышения уровня жизни в этих странах. Нет сомнений в том, что экономическое развитие, ведущее к улучшению гигиены и другим изменениям в образе жизни, может сыграть роль в увеличении заболеваемости ВЗК.Холод, элемент так называемой «гипотезы холода», возможно, представляет собой связь между современным образом жизни, бактериями, диетой и домашней гигиеной.
«Гипотеза холодовой цепи» обеспечивает логическую платформу относительно этиологии ВЗК, связывая диетические факторы, микробные агенты, присутствующие в пищеварительном тракте, и возможную связь между домашним комфортом и ВЗК. Эта гипотеза предполагает, что психротрофные бактерии, такие как Yersinia spp., Способствуют развитию CD.Было высказано предположение, что CD является результатом нарушения распознавания хозяином патогенными бактериальными компонентами, которые обычно избегают иммунного ответа (например, молекулы YOP), что приводит к чрезмерному ответу хозяина на эти бактерии [66]. С другой стороны, из-за наличия дефектов барьерной функции слизистой оболочки и иммунологической функции пациенты с CD могут иметь повышенную восприимчивость к инфекции, вызванной Yersinia spp. [49].
В пользу «гипотезы простуды» свидетельствует исследование Forbes и Kalantzis, которые обнаружили, что средний возраст получения холодильника у пожилых пациентов с ВЗК был более чем на 4 года раньше, чем у контрольной группы того же возраста [67].Возможно, что охлаждение — это только мешающий фактор, связанный с CD, а не элемент причинной цепи, ведущей к CD [66]. Потенциальная связь между охлаждением пищи и CD, возможно, опосредована воздействием YE, который способен выживать или развиваться даже при низких температурах (-1 ° C и + 10 ° C) [68]. Адаптация к холоду включает изменения в синтезе белка и в клеточных мембранах, чтобы преодолеть снижение транскрипционной и трансляционной эффективности и снижение текучести клеточных мембран.
В течение многих лет считалось, что инфекция Yersinia может быть замечена в основном в северных странах Европы, что крайне редко в странах Южной Европы, включая Грецию. Однако в течение последних лет мы наблюдали в нашем центре ВЗК наличие антител IgG и IgA к панели из семи антигенов YOP YE (вестерн-блоттинг) в большой группе пациентов с CD (неопубликованные данные). У значительной части наших пациентов с активной или неактивной CD были положительные антитела, указывающие на сосуществование инфекции Yersinia у некоторых пациентов с CD.
Ципрофлоксацин представляет собой активный антибиотик у пациентов с CD, одновременно являясь антибиотиком первой линии против YE. Польза от приема ципрофлоксацина может быть связана (среди прочего) с его действием против Yersinia.
YE и YP часто вызывают у детей самоограничивающийся энтерит и мезентериальный лимфаденит. В гистологических образцах кишечника и лимфатических узлов можно увидеть образование гранулем. Как упоминалось ранее, Yersinia может продуцировать уреазу, которая необходима при гастрите, открытие, которое может объяснить высокую частоту фокально усиленного гастрита, наблюдаемого при БК [69]. Yersinia также может продуцировать белок теплового шока, который считается причиной диареи. Yersinia spp. может также вызывать реактивный артрит и узловатую эритему — две клинические ситуации, которые могут быть обнаружены у многих пациентов с CD.
Можно утверждать, что хроническое воздействие Yersinia spp. может способствовать поддержанию воспаления кишечника. Как ранее подчеркивалось, Yersinia spp. способны продуцировать инвазин, который облегчает проникновение бактерий в клетки [70].Инфекция Yersinia у мышей показывает гистологические изменения везикул, сосредоточенных на лимфоидных фолликулах, которые в конечном итоге могут принимать форму микроабсцесса [71]. Несколько авторов сообщили, что афтоидные язвы сосредоточены на лимфоидных фолликулах [72].
Yersinia pseudotuberculosis может вызывать активацию NF- κ B, воздействуя на пути передачи сигнала [73]. Хорошо известно, что ген NOD2 представляет собой активатор пути NF- κ B и что связь между микробным липополисахаридом и CD обусловлена мутациями в NOD2, которые предрасполагают к развитию CD [74].Мутация сдвига рамки считывания в NOD2 приводит к врожденной гипореактивности к некоторым бактериальным компонентам, что способствует аномальному адаптивному ответу на кишечные микробы [75]. Недавнее развитие бытового холодильного оборудования с последующим более высоким воздействием низких доз Yersinia spp. в пищевых продуктах — может объяснить вспышку БК в развитых странах. В крупных исследованиях еще предстоит выяснить, может ли Yersinia присутствовать в поражениях CD, а также для определения факторов вирулентности и подтверждения того, что CD связан с иммунным ответом хозяина на эти бактерии.
8. Заключение
Иерсиниоз — это острое диарейное заболевание, вызываемое 3 видами YE, YP и Y. pestis . Диагноз основывается на положительном посеве кала и обнаружении сывороточных антигенов YOP с помощью вестерн-блоттинга. Первоначальное лечение неосложненной диареи включает гидратацию, питание и замену электролитов. При появлении у пациента тяжелых симптомов или осложнений следует обращаться за неотложной помощью. Мытье рук и отказ от сырых продуктов из свинины — лучший способ предотвратить эти инфекции.Энтеропатогенные YE и YP вызывают серьезную озабоченность в свиноводстве. Способность Yersiniae воспроизводиться и процветать при низких температурах предполагает, что будущие меры наблюдения неизбежны. В настоящее время количество энтеропатогенных случаев Yersinia , вероятно, недооценено. Мы твердо убеждены в том, что иерсиниоз следует включать в диагностическое обследование у всех пациентов с ТИ, и что специалисты должны проявлять осторожность при установлении диагноза ВЗК у таких пациентов.Тщательные меры эпиднадзора позволят более точно оценить национальные тенденции иерсиниоза и помогут нам понять, какие меры следует принять для снижения заболеваемости инфекцией Yersinia среди населения в целом.
Дополнительные точки
Наконечник стержня . Воспаление в подвздошной кишке может быть, среди прочего, вызвано инфекцией, вызванной Yersinia , в сочетании или без CD. Несмотря на то, что различия в эндоскопии и гистологии между иерсиниозом и CD, безусловно, существуют, точный диагноз не всегда прост.Помимо проведения тщательного диагностического обследования каждого пациента с терминальным илеитом, необходимо провести оценку сывороточных антител к антигенам YOP (вестерн-блоттинг), поскольку терминальный илеит не всегда является CD.

