Методы лечения геморроя Элиста центр професора Ларина
На сегодняшний день геморрой – это одна из наиболее распространенных болезней в мире. По статистике, у 8 из 10 человек имеется геморрой. К сожалению, многие, страдающие геморроем пациенты, не обращаются за медицинской помощью своевременно. Это связано с боязнью оперативного вмешательства. Ведь за долгие годы традиционные хирургические способы лечения геморроя зарекомендовали себя с не самой лучшей стороны – большая травма, выраженные послеоперационные боли, продолжительный реабилитационный период и частые рецидивы заболевания, когда человеку приходится проходить все «круги ада» заново.
С целью уменьшения травматичности лечения, а также облегчения периода реабилитации, многие клиники предлагают пациентам различные безоперационные методики удаления геморроидальных узлов.
Это и латексное лигирование и склеротерапия, применение лазерных терапевтических и радиоволновых методик.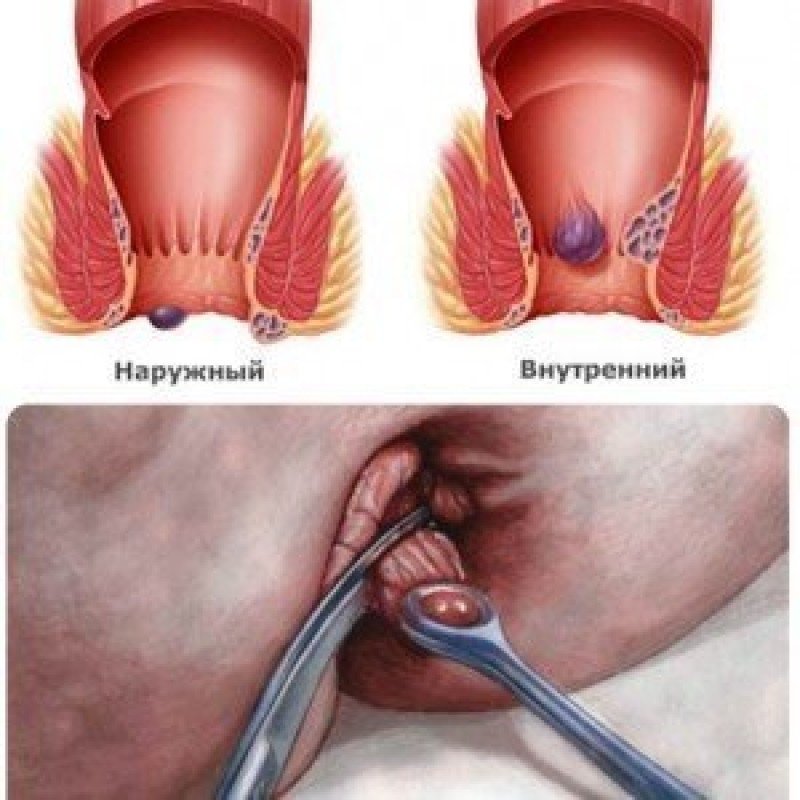
Мы также предлагаем нашим пациентам все эти методики. Они хорошо переносятся, но их радикальность не высока и ограничена 1-2 стадиями заболевания.
Кроме этого, мы, имея огромную практику лечения варикоза и геморроя, знаем, что если не устранить сосуд, питающий проблемную зону, то рецидив заболевания практически гарантирован.
Поэтому мы пошли по пути радикального, но вместе с этим малотравматичного, решения проблемы геморроя. Мы воздействуем не на следствие заболевания (геморроидальный узел), а на причину, которая привела к появлению этого узла.
В нашем Центре применяется методика
Геморроидальные узлы имеют артериальное питание. Это значит, что кровь к узлу поступает по веточкам артерий. Дезартеризация внутренних геморроидальных узлов — это обнаружение этих питающих сосудов и их перевязка рассасывающимся материалом.
Дезартеризация внутренних геморроидальных узлов — это обнаружение этих питающих сосудов и их перевязка рассасывающимся материалом.
Методика позволяет на 100% радикально вылечить геморрой. После манипуляции рецидив просто невозможен, т.к. устраняется причина болезни, а не ее следствие.
Дезартеризацию мы сочетаем с еще одной методикой, которая, совместно с перевязкой артерий, обеспечила превосходный клинический результат – это МУКОПЕКСИЯ (Методика RAR – Recto Anal Repair) или подтягивание геморроидального узла и слизистой анального прохода, так называемый лифтинг в прямой кишке.
Таким образом, применение методики DHAL-RAR позволило лечить как 2-3 стадии заболевания, так и применять ее на 4-ой стадии.
Как мы проводим лечение геморроя по методике DHAL-RAR.
Для проведения трансанальной дезартеризации в нашем Центре имеется специальный комплекс ультразвуковой допплерографии с проктоскопом, оснащенным ультразвуковым датчиком.
Врач вводит устройство в прямую кишку и определяет по ультразвуковому сигналу питающие артериальные веточки. Проктоскоп оборудован специальным окошком, через которое осуществляется перевязка сосуда. После этого узел «спадается» и больше не обостряется.
Один узел могут питать до 6 сосудов. Для получения результата от операции все ветки нужно перевязать.
После перевязки сосудов спавшийся узел прошивают нитью от основания ножки до вершины. Производится подтяжка, и концы нитей связываются вверху.
При необходимости, мы дополняем дезартеризацию с мукопексией Foam-form склеротерапией или лазерной обработкой узлов.
ПРЕИМУЩЕСТВА ЛЕЧЕНИЯ
1. HAL-RAR можно проводить на любой стадии заболевания.
2. При правильно выполненной процедуре рецидивов не бывает.
3. Дезартеризация позволяет избавиться от геморроя за один день.
4. Манипуляции не мешают свищи и трещины ректальной области.
5. Болевой синдром в послеоперационном периоде умеренный, купируется обычными анальгетиками.
6. Осложнения при этом вмешательстве бывают крайне редко.
Мы лечим геморрой:
· в амбулаторных условиях
· радикально
· без операции
· и без длительной реабилитации.
На сегодняшний момент в ЮФО нет более оснащенной клиники, чем наша, для современного амбулаторного лечения ВСЕХ СТАДИЙ геморроя!
Обращайтесь, и мы избавим Вас от острой проблемы!
Геморрой
Что такое геморрой?
Геморрой – это хроническое заболевание, сопровождающееся увеличением геморроидальных сосудов выходного отдела прямой кишки.
Кто имеет риск заболеть геморроем?
Если ранее считалось, что геморроем чаще болеют женщины, то сегодняшние данные говорят нам о том, что оба пола, примерно с одинаковой частотой, подвержены данному заболеванию.
К развитию геморроя могут приводить: неправильное питание (употребление острой пищи, алкоголя), наследственность, чрезмерные физические нагрузки, малоподвижный образ жизни, постоянные запоры или поносы, чаще геморрой развивается в возрасте старше 35 лет.
Спектр жалоб при геморрое может быть разнообразным:
Заболевание может манифестировать ощущением дискомфорта, боли, зуда в анальной области, кровотечением из прямой кишки во время акта дефекации, выпадением геморроидальных узлов.
Чем опасен геморрой?
Безусловно, геморрой не приводит к развитию рака, но может вызывать состояния, которые существенно снижают качество жизни пациента.
Одним из самых частых осложнений геморроя является тромбоз геморроидального узла. Данное состояние сопровождается интенсивным болевым синдромом, отеком пораженной области и, как следствие, требует экстренной медицинской помощи.
При длительном существовании заболевания стенки геморроидальных сосудов истончаются и при небольшой травматизации узлов развивается кровотечение. Геморроидальные кровотечения бывают очень интенсивными, что может потребовать экстренной госпитализации пациента.
Как лечить геморрой?
Существует полтора десятка способов лечения геморроидальной болезни – что свидетельствует об отсутствии единого высокоэффективного варианта лечения.
Итак, какие опции лечения мы можем предложить нашим пациентам.
На ранних стадиях болезни основное направление лечения предполагает применение минимально травматичных методов воздействия на болезнь, таких как лигирование и склерозирование узлов. Метод отличается тем, что процедура фактически имеет режим так называемой «офисной проктологии», т е в день выполнения манипуляции по лигированию и склерозированию пациент может вернуться к труду.
Следующим по травматичности и сложности является метод геморроидопексии – применение специального сшивающего аппарата, который фиксирует геморроидальные узлы и за счет не очень объемной резекции небольшого участка ткани над геморроидальными узлами уменьшает кровоснабжение геморроидальных узлов.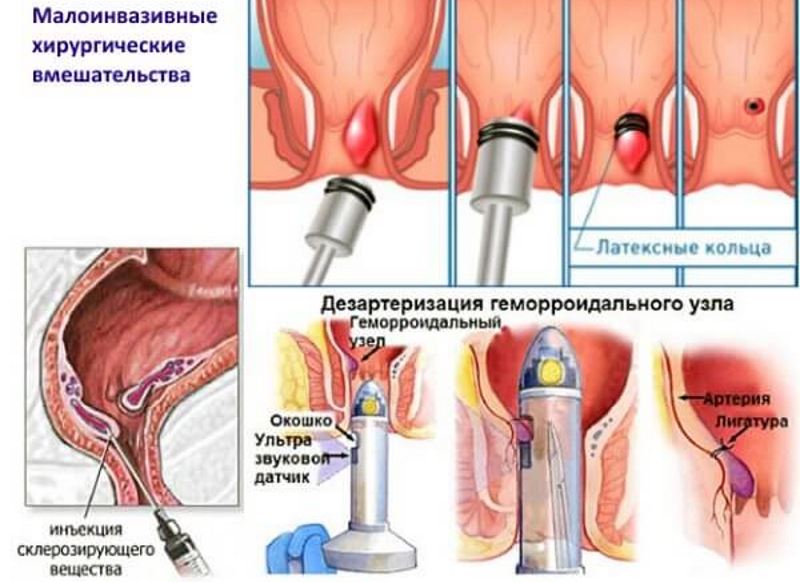
Классическая операция по удалению геморроидальных узлов применяется при 3 и 4 стадиях геморроидальных узлов. Данный вариант лечения предполагает механическое удаление узлов. Для этого используют множество различных методов с применением обычных хирургических инструментов, ультразвука, электричества, лазера. Как показывает масса научных исследований, значение выбора метода удаления не имеет решающего значения на результат лечения и время реабилитации пациента (возврата человека к труду).
Однако, не стоит не дооценивать значение объема удаляемой геморроидальной ткани, деликатность работы хирурга и вариант завершения операции: с ушиванием ран и без такового. Рядом исследований доказано, что ушивание ран после операции является причиной выраженного болевого синдрома, а желание выполнить операцию с минимальным количеством швов требует от хирурга очень серьезной подготовки и опыта.
Итальянский хирург Лонго для лечения геморроя в 1997 году предложил оригинальное хирургическое вмешательство, смысл которого заключается в циркулярной резекции слизистой оболочки и подслизистого слоя прямой кишки при помощи специального сшивающего аппарата с целью подтягивания выпадающих геморроидальных узлов.
В ходе этой операции происходит прошивание сосудов подслизистого слоя, питающих геморроидальные узлы. Подтянутые таким образом в анальный канал геморроидальные узлы постепенно лишаются кровоснабжения и запустевают. После этой операции довольно быстро исчезают практически все симптомы геморроя.
Необходимо отметить, что крайне редко хирург применяет только один метод лечения именно поэтому Ваш доктор должен обладать всем современными способами терапевтического воздействия на геморроидальную болезнь.
Лечение геморроя
Лечение геморроя
20 Апреля 2017
Заболевание геморроидальных вен, сопровождающееся кровотечением из них, выпадением венозных узлов из ануса, или геморрой, встречается у 120 взрослых людей из 1000. Лечение геморроя в СПб осуществляют врачи-проктологи поликлиник, стационаров, а также коммерческих медицинских центров. Государственные учреждения оказывают помощь бесплатно, если у пациента имеется полис ОМС. Преимуществом государственных клиник является хорошее оснащение, опыт специалистов и централизованность всего необходимого для исцеления пациента.
Лечение геморроя в СПб осуществляют врачи-проктологи поликлиник, стационаров, а также коммерческих медицинских центров. Государственные учреждения оказывают помощь бесплатно, если у пациента имеется полис ОМС. Преимуществом государственных клиник является хорошее оснащение, опыт специалистов и централизованность всего необходимого для исцеления пациента.
Лечение геморроидальных узлов
Появление выпадающих геморроидальных венозных сплетений характерно для 2 – 4 стадии заболевания. Вначале они вправляются самостоятельно, более тяжелые случаи требуют ручного вправления. 4-я стадия характеризуется невозможностью вправить такой узел. Острый вариант болезни характеризуется тромбозом (прекращением кровотока) по геморроидальной вене, присоединением воспаления самого узла, окружающих тканей.
При начальной стадии геморроя лечение консервативное. Такая же тактика необходима для лечения обострения болезни. Назначаются препараты для приема внутрь, местная терапия. Из медикаментов системного действия, укрепляющих венозные стенки, самое эффективное средство – Диосмин. Комплексное лечение дополняется назначением обезболивающих мазей – Проктогливенол, Гепатромбин Г. Если вена затромбировалась, используются гепариновая, троксерутиновая мази с антикоагулянтным эффектом. Если возникло воспаление перианальных тканей, курс лечения дополняется мазями с антибактериальным, противовоспалительным действием (Левомеколь).
Из медикаментов системного действия, укрепляющих венозные стенки, самое эффективное средство – Диосмин. Комплексное лечение дополняется назначением обезболивающих мазей – Проктогливенол, Гепатромбин Г. Если вена затромбировалась, используются гепариновая, троксерутиновая мази с антикоагулянтным эффектом. Если возникло воспаление перианальных тканей, курс лечения дополняется мазями с антибактериальным, противовоспалительным действием (Левомеколь).
На первой стадии эти меры, сочетающиеся с диетой, исключением тяжелых физических нагрузок обеспечивают быстрое купирование симптомов. После этого врач дает рекомендации, направленные на профилактику обострений.
Чтобы вылечить заболевание более тяжелой, хронической степени, используют малоинвазивные хирургические вмешательства или радикальное удаление венозных образований.
Так как многие пациенты обращаются к врачу уже с невправляемыми геморроидальными узлами, осложненными трещинами, 75% случаев заболевания требуют выполнения геморроидэктомии. Эта операция обычно проводится в отделении городской больницы по месту регистрации больного. Она требует общей анестезии, долгого восстановительного периода. После вмешательства возможен болевой синдром.
Эта операция обычно проводится в отделении городской больницы по месту регистрации больного. Она требует общей анестезии, долгого восстановительного периода. После вмешательства возможен болевой синдром.
Лечить геморрой лучше на 1 – 2 стадиях, когда возможно выполнение малотравматичных вмешательств амбулаторно. Если нет признаков кровотечения из геморроидальной вены, используются склеротерапия, лигирование латексными кольцами.
Склеротерапия – введение в просвет геморроидальной вены раствора, который вызывает денатурацию (свертывание) белков внутренней оболочки шунтов, соединяющих артериальное и венозное русло. Узел тромбируется, после чего спадается.
Лигирование латексными кольцами – один из самых распространенных методов лечения геморроя любой стадии. В ходе манипуляции с помощью аноскопа через венозный узел перебрасывают тонкую эластичную латексную петлю – лигатуру. Она перетягивает ткани, пораженная вена спадается, после чего отмирает, отделяясь вместе с лигатурой через неделю после операции. Иногда проводят 3 – 4 таких процедуры. При геморрое любой тяжести возможно проведение дезартеризации узла. Это вмешательство проводится под ультразвуковым контролем. Хирург выявляет артерии, питающие венозные сплетения, и прошивает их. Кровоток прекращается, геморроидальные вены спадаются. В запущенных случаях после этого врач проводит подшивание выпавшей слизистой оболочки прямой кишки (мукопексию). Такое вмешательство относится к малоинвазивным, оно не сопровождается повреждением окружающих тканей и служит заменой традиционной геморроидэктомии.
Иногда проводят 3 – 4 таких процедуры. При геморрое любой тяжести возможно проведение дезартеризации узла. Это вмешательство проводится под ультразвуковым контролем. Хирург выявляет артерии, питающие венозные сплетения, и прошивает их. Кровоток прекращается, геморроидальные вены спадаются. В запущенных случаях после этого врач проводит подшивание выпавшей слизистой оболочки прямой кишки (мукопексию). Такое вмешательство относится к малоинвазивным, оно не сопровождается повреждением окружающих тканей и служит заменой традиционной геморроидэктомии.
Своевременное лечение геморроидальных узлов дает возможность избежать геморроидэктомии у 80% пациентов.
Лечение кровоточащего геморроя
Признак обострения заболевания — кровотечение, которое не прекращается в течение как минимум 1 часа. Больному следует срочно обратиться к хирургу-проктологу по адресу ближайшей поликлиники. Кровотечение останавливают, применяя ректальные свечи с адреналином. Кроме того, используются кровоостанавливающие (гемостатические) материалы, содержащие тромбин и фибриноген.
 Они вводятся в задний проход, где растворяются, образуя защитную фибриновую пленку, останавливающую кровотечение.
Они вводятся в задний проход, где растворяются, образуя защитную фибриновую пленку, останавливающую кровотечение.Кровоточащий геморрой – показание для склеротерапии, инфракрасной фотокоагуляции, электрокоагуляции.
Принцип фотокоагуляции: геморроидальные вены подвергаются действию высокой температуры – «прижигаются». Электрокоагуляция – воздействие на сосуды электрическим током. Такое лечение кровоточащего геморроя эффективно на 1 – 2 стадиях болезни.
Стоимость лечения зависит не только от используемого метода, но и от того, сколько венозных узлов нужно удалить. При многочисленных геморроидальных образованиях цена увеличивается. Возможно, что врача придется посетить неоднократно.
В Санкт-Петербурге медицинские услуги по лечению геморроя оказывает городская поликлиника №17. При выборе врача стоит обращать внимание на его квалификационную категорию, практический опыт работы, оснащение учреждения современным оборудованием. Однако нужно понимать, что без усилий самого пациента по устранению факторов риска заболевания возможен его рецидив. Раннее обращение за медицинской помощью намного увеличивает шансы на полное избавление от геморроя.
Раннее обращение за медицинской помощью намного увеличивает шансы на полное избавление от геморроя.
Твердое уплотнение в заднем проходе: причины, диагностика и лечение
Задний проход обычно состоит из мягких тканей. Однако эта ткань может стать твердой из-за инфекций и других заболеваний, многие из которых различаются по степени тяжести. Когда это происходит, может казаться, что в этой области есть твердое уплотнение.
Анус — это отверстие в нижней части пищеварительного тракта, через которое кал выходит из тела. Он соединяется с прямой кишкой, в которой накапливается стул перед его выходом.
В этой статье рассматривается, что может вызвать твердый задний проход, сопутствующие симптомы и какие методы лечения доступны для лечения твердого заднего прохода.
Поделиться на PinterestВозможные причины твердости заднего прохода — перианальная гематома, внешний геморрой и анальные бородавки.
Анус состоит из нескольких различных тканей, в том числе:
- слизистых оболочек
- лимфатических узлов
- нервов
- кровеносных сосудов
Если что-либо вызывает раздражение, закупорку или инфекцию, на заднем проходе могут образоваться уплотнения, которые могут сделать это тяжело.
Если человек замечает твердую шишку или затвердевший задний проход, ему следует поговорить со своим врачом и обследовать эту область.Большинство шишек не повод для беспокойства.
Ниже приведены некоторые возможные причины твердости заднего прохода.
Перианальная гематома
Перианальная гематома — это состояние, при котором кровь собирается в тканях, окружающих задний проход, из-за разрыва кровеносного сосуда.
Напряжение во время дефекации, подъема и других энергичных движений может привести к разрыву кровеносного сосуда. У кого-то с перианальной гематомой может быть опухшая выпуклость возле ануса, которая также может быть болезненной.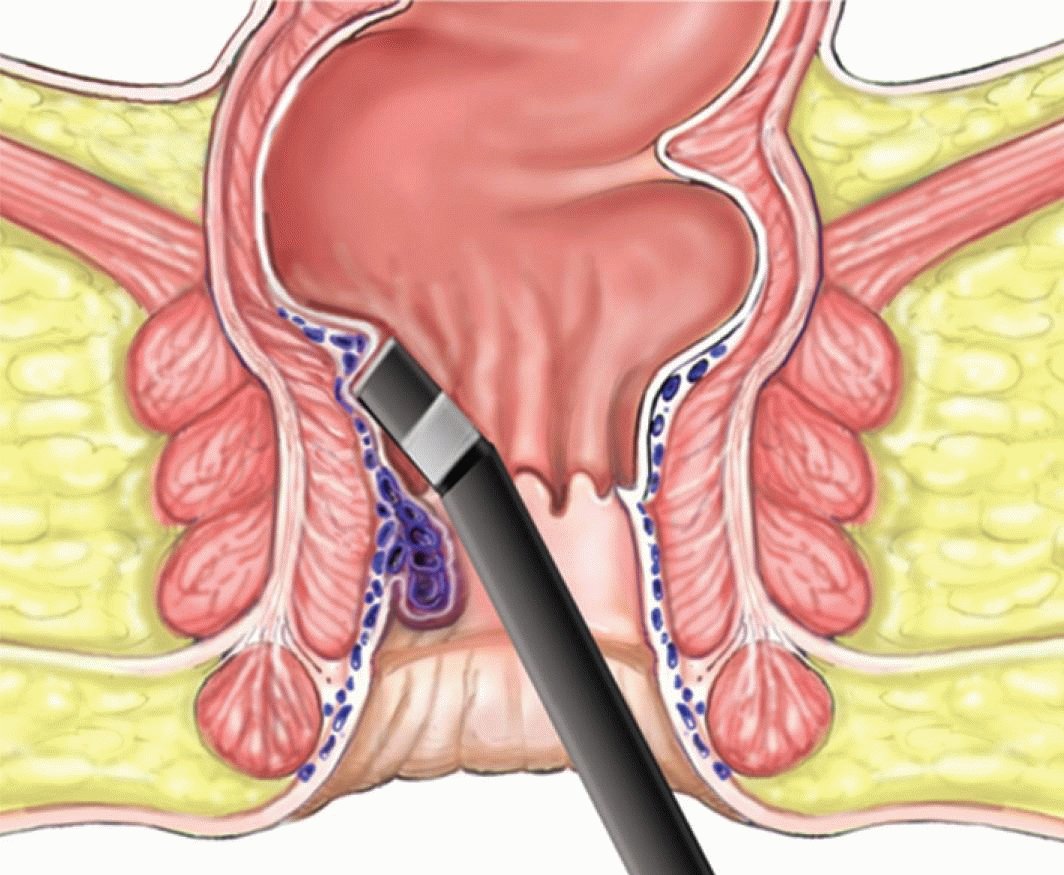
Наружный геморрой
Наружный геморрой проявляется в виде комков под кожей вокруг заднего прохода.Они распространены и поражают почти 50% людей в США к 50 годам.
Человек с геморроем может испытывать:
- боль
- зуд
- опухшие шишки
- кровотечение
Узнайте больше о внешнем геморрое здесь .
Анальные бородавки
Вирус папилломы человека (ВПЧ) может вызывать образование остроконечных кондилом, обычно известных как анальные бородавки, на анусе или вокруг него. Анальные бородавки обычно мягкие и имеют цвет кожи.
Человек может заразиться ВПЧ половым путем или при обмене жидкостями организма.
Анальные бородавки могут вызывать такие симптомы, как:
- зуд
- боль
- выделения слизи
- маленькие или большие шишки
Узнайте больше об анальных бородавках здесь.
Гнойный перианальный гидраденит
Гнойный перианальный гидраденит (HS) — это воспалительное заболевание, поражающее участки кожи, содержащие апокринные железы.
Perianal HS появляется под кожей в виде болезненных узелков. У человека могут появиться рубцы.
Когда медицинский работник осушает узелки, они часто содержат гной с неприятным запахом.
Запор
Другой потенциальной причиной образования твердого уплотнения в заднем проходе является запор. Запор возникает, когда у человека не стул регулярно. Это может произойти, если они не пьют достаточно жидкости или не едят достаточное количество клетчатки.
У людей, страдающих запорами, стул обычно сухой и твердый.
Запор также может вызывать следующие симптомы:
- нечастые испражнения
- твердый стул
- боль
- дискомфорт
Узнайте больше о запорах здесь.
Molluscum contagiosum
Molluscum contagiosum — инфекция кожи, которая распространяется при тесном контакте человека с инфицированным человеком. Инфекция может произойти в любом месте тела, которое контактирует с вирусом, включая задний проход.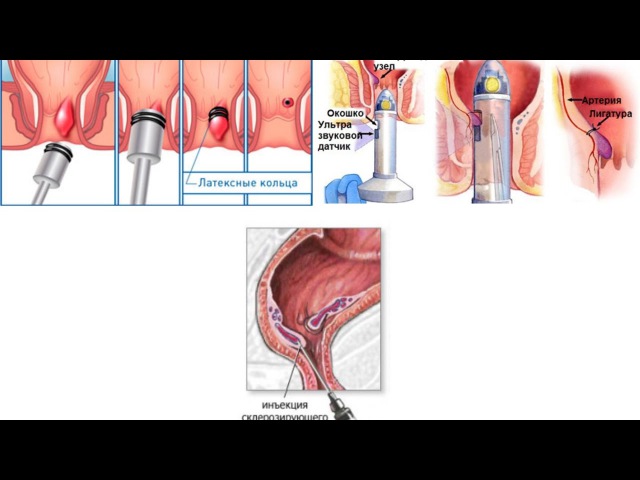
Если инфекция происходит в анусе, это обычно происходит из-за:
- полового акта с инфицированным человеком
- прикосновением к анусу после прикосновения к другой инфицированной части тела
- совместного использования полотенец или других тканей инфицированный.
Molluscum contagiosum может вызвать следующие поражения:
- опухшие или зудящие
- маленькие по размеру
- белые, розовые или телесные цвета
Узнайте больше о контагиозном моллюске здесь.
Посторонние предметы
Посторонние предметы иногда являются причиной ощущения твердости в заднем проходе. Предмет, застрявший в анальном отверстии, может оказывать на него давление, из-за чего становится тяжелее, чем обычно.
Застрявший предмет в анусе может вызывать чувство дискомфорта.
Объекты, которые могут застрять в анусе, включают:
- секс-игрушки
- проглоченные кости
- термометры
- насадки для клизмы
Рак анального канала
По данным Американского общества хирургов толстой и прямой кишки, рак анального канала является причиной около 1–2% всех видов рака, поражающих кишечник. Рак анального канала чаще всего встречается у женщин и людей в возрасте от 55 до 64 лет.
Рак анального канала чаще всего встречается у женщин и людей в возрасте от 55 до 64 лет.
Рак анального канала может вызвать опухоль и уплотнения.
Некоторые другие симптомы рака анального канала включают:
- ректальный зуд
- ректальное кровотечение
- увеличение лимфатических узлов вокруг ануса или паха
- боль или ощущение полноты в анальной области
- аномальные выделения
- образование шишки или масса около анального отверстия
- Изменения в дефекации, такие как сужение стула
Эти симптомы также часто встречаются при других доброкачественных состояниях.По этой причине врач должен осмотреть человека, если у него есть какие-либо из этих симптомов. Это необходимо для исключения других состояний и подтверждения диагноза.
Узнайте больше об анальном раке здесь.
Шишка не всегда вызывает боль. В большинстве случаев безболезненная шишка не является серьезной причиной для беспокойства, но человеку все же важно обратиться за медицинской помощью.
Некоторые потенциальные причины безболезненного образования включают:
- контагиозный моллюск
- определенный геморрой
- анальные бородавки
Если у человека есть опухоль в анусе, ему следует обратиться за консультацией к врачу.Часто они могут предложить или предоставить лечение, направленное на устранение опухоли и любой основной причины.
Обычно врач задает пациенту несколько вопросов о симптомах и проводит медицинский осмотр.
Во время медицинского осмотра врач пальцем в перчатке нащупывает шишки, вызванные геморроем, контагиозным моллюском или анальными бородавками.
В некоторых случаях может потребоваться аноскоп. Аноскоп — это инструмент, который врач может вставить в задний проход, чтобы он мог рассмотреть его поближе.
Если врач хочет более тщательно проверить анальную область и толстую кишку на наличие рака толстой кишки, он может использовать дополнительные инструменты.
Некоторые процедуры, которые врач может использовать для проверки толстой кишки, включают:
- Колоноскопия .
 Это процедура, при которой используется освещенная трубка для поиска наростов в толстой кишке.
Это процедура, при которой используется освещенная трубка для поиска наростов в толстой кишке. - Ригмоидоскопия . Это обследование, аналогичное колоноскопии, при котором используется зонд для осмотра нижнего отдела кишечника.
- Бариевая клизма .Это рентгеновское обследование толстой кишки.
Лечение будет зависеть от того, что вызывает ощущение твердости заднего прохода. В следующих разделах будут перечислены некоторые варианты лечения в зависимости от причины.
Перианальная гематома
Когда у человека есть перианальная гематома, варианты лечения обычно включают безрецептурные обезболивающие или холодные компрессы. В тяжелых случаях перианальной гематомы человеку может потребоваться хирургическое дренирование.
Наружный геморрой
Варианты лечения внешнего геморроя включают:
- сидячая ванна
- холодный компресс
- Безрецептурные обезболивающие
- кремы и мази
- хирургические операции
- склеротерапия, при которой используются химические вещества для ожога и разрушения геморроя
Узнайте о домашних средствах от геморроя здесь.
Анальные бородавки
Спящий вирус вызывает анальные бородавки. Когда вирус находится в «спящем» состоянии, это означает, что его симптомы могут повториться.
Некоторые методы лечения анальных бородавок включают:
- хирургическое вмешательство
- фульгурация, при которой используется электрический ток для выжигания бородавок
- криохирургия, при которой используется жидкий азот для замораживания бородавок
- кислоты, для небольших бородавок
перианал HS
Некоторые методы лечения перианальной HS включают:
Запор
Если у человека запор, есть несколько возможных шагов, которые они могут предпринять.
Некоторые методы лечения запора включают:
- употребление большего количества клетчатки
- прием слабительных
- прием смягчителей стула
- прием большего количества жидкости
Если безрецептурные препараты от запора не работают, врач может назначить более сильные версии.
Узнайте здесь о домашних средствах от запора.
Molluscum contagiosum
Врач обычно лечит контагиозный моллюск рецептурным кремом, который помогает иммунной системе организма бороться с вирусом, вызывающим поражение.
Посторонние предметы
Врач часто может использовать щипцы для удаления постороннего предмета из заднего прохода. Однако, если объект трудно удалить, может потребоваться операция.
Рак анального канала
Лечение рака анального канала зависит от стадии рака и общего состояния здоровья человека.
Вот некоторые потенциальные варианты лечения рака анального канала:
Поделиться на Pinterest Человек должен поговорить со своим врачом, если боль распространяется или усиливается.Человеку следует обратиться к врачу, если он заметит рост на заднем проходе.В большинстве случаев рост скорее всего будет доброкачественным.
Человек также должен как можно скорее обратиться к врачу, если он испытывает:
- распространяющуюся или усиливающуюся боль
- кровотечение, которое не останавливает
- анальное кровотечение или боль с лихорадкой
- изменения в дефекации
Большинство Условия, вызывающие твердые анальные образования, являются доброкачественными. Однако они могут быть болезненными и вызывать беспокойство у многих людей.
Однако они могут быть болезненными и вызывать беспокойство у многих людей.
Если на заднем проходе образуется твердое уплотнение, человеку следует обратиться к врачу, чтобы он проверил его.
Человек должен как можно скорее обратиться к врачу, если опухоль вызывает:
- сильная боль
- кровотечение, которое не проходит
- изменения дефекации
- лихорадка
Анальный абсцесс: симптомы, причины и Лечение
Анальный абсцесс — болезненное состояние, при котором скопление гноя образуется возле анального отверстия. Большинство анальных абсцессов возникают в результате инфицирования небольших анальных желез.
Самый распространенный тип абсцесса — перианальный абсцесс.Это часто проявляется в виде болезненной припухлости, напоминающей фурункул, возле заднего прохода. Он может быть красного цвета и теплым на ощупь. Анальные абсцессы, расположенные в более глубоких тканях, встречаются реже и могут быть менее заметными.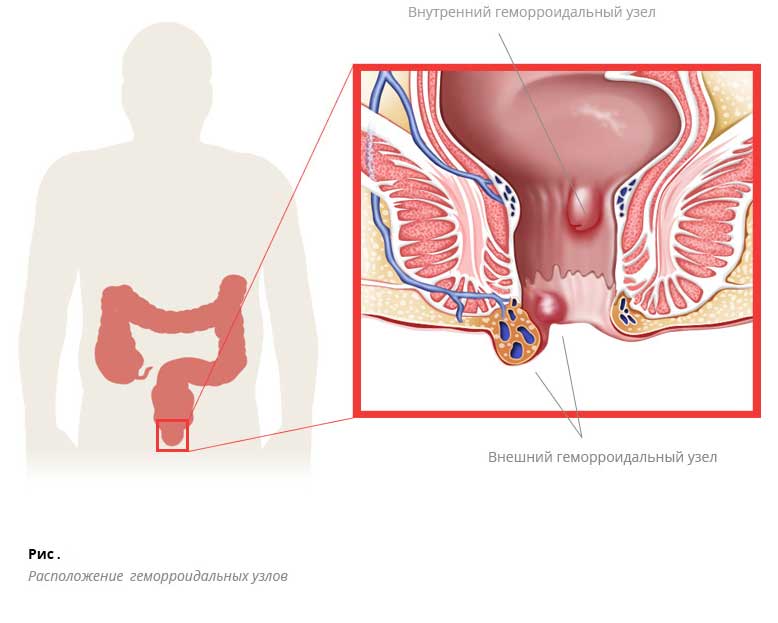
Хирургический разрез и дренирование — это наиболее распространенное лечение всех типов анальных абсцессов, которое обычно бывает успешным.
Около 50% пациентов с анальным абсцессом разовьются осложнения, называемые свищами. Свищ — это небольшой туннель, который создает аномальное соединение между местом абсцесса и кожей.
В некоторых случаях анальный свищ вызывает стойкий дренаж. В других случаях, когда внешняя часть туннельного отверстия закрывается, результатом могут быть рецидивирующие анальные абсцессы. Операция необходима, чтобы вылечить практически все свищи заднего прохода.
Причины анального абсцесса
Анальный абсцесс может иметь множество различных причин. К ним относятся:
- Анальная трещина, разрыв анального канала, которая инфицирована
- Инфекции, передаваемые половым путем
- Блокированные анальные железы
Факторы риска анальных абсцессов включают:
Для взрослых, использование презервативов во время полового акта , включая анальный половой акт, может помочь предотвратить анальные абсцессы. У младенцев и малышей частая смена подгузников и правильная чистка во время смены подгузников могут помочь предотвратить образование анальных свищей и перианальных абсцессов.
У младенцев и малышей частая смена подгузников и правильная чистка во время смены подгузников могут помочь предотвратить образование анальных свищей и перианальных абсцессов.
Симптомы анальных абсцессов
Поверхностные анальные абсцессы часто связаны с:
- Болью, которая обычно постоянная, пульсирующая и усиливается при сидении
- Раздражение кожи вокруг ануса, включая отек, покраснение и болезненность
- Выделение гноя
- Запор или боль при дефекации
Более глубокие анальные абсцессы также могут быть связаны с:
Иногда лихорадка является единственным симптомом глубоких анальных абсцессов.
Диагностика анальных абсцессов
Обычно для диагностики анального абсцесса достаточно клинического обследования, включая пальцевое ректальное исследование. Но некоторым пациентам могут потребоваться дополнительные тесты для скрининга:
В редких случаях обследование может проводиться под анестезией. Врач также может попросить сделать УЗИ, компьютерную томографию или МРТ.
Врач также может попросить сделать УЗИ, компьютерную томографию или МРТ.
Лечение анальных абсцессов
Немедленное хирургическое дренирование важно, желательно до того, как абсцесс прорежется. Поверхностные анальные абсцессы можно дренировать в кабинете врача под местной анестезией.Большие или более глубокие анальные абсцессы могут потребовать госпитализации и помощи анестезиолога.
После процедуры большинству людей назначают обезболивающие. Для здоровых в остальном людей антибиотики обычно не нужны. Однако некоторым людям, в том числе страдающим диабетом или пониженным иммунитетом, могут потребоваться антибиотики.
Иногда операцию по удалению свищей можно проводить одновременно с операцией на абсцесс. Однако свищи часто развиваются через четыре-шесть недель после дренирования абсцесса.Иногда свищ может возникнуть только через несколько месяцев или даже лет. Таким образом, операция по удалению свищей обычно представляет собой отдельную процедуру, которая может выполняться амбулаторно или при непродолжительном пребывании в больнице.
Продолжение
После операции на абсцессе или фистуле дискомфорт обычно легкий, и его можно контролировать с помощью обезболивающих. Люди могут ожидать, что потеряют минимальное количество времени на работе или учебе.
Людям обычно рекомендуют замочить пораженный участок теплой водной (сидячей) ванной три или четыре раза в день.Смягчители стула могут быть рекомендованы для облегчения дискомфорта при дефекации. Некоторым людям можно посоветовать носить марлевую салфетку или мини-салфетку, чтобы дренаж не испачкал их одежду.
Осложнения после операции могут включать:
После того, как анальный абсцесс или свищ полностью зажили, маловероятно, что проблема вернется. Однако, чтобы предотвратить это, важно следовать советам своего врача или хирурга толстой и прямой кишки.
Анализы на рак анального канала
Некоторым людям с высоким риском анального рака диагноз ставится с помощью скрининговых тестов, таких как пальцевое ректальное исследование и / или анальный мазок Папаниколау (описанный в разделе «Можно ли рано обнаружить рак анального канала?»).Иногда врач обнаруживает рак анального канала во время обычного медицинского осмотра или во время незначительной процедуры, такой как удаление геморроя. Такое лечение рака часто бывает очень эффективным, потому что опухоли обнаруживаются на ранней стадии. (Это означает, что они маленькие и не распространились.) Но чаще всего рак заднего прохода обнаруживается из-за признаков или симптомов, которые есть у человека.
При подозрении на рак анального канала необходимы обследования и анализы для подтверждения диагноза. Если рак обнаружен, будут проведены дополнительные тесты, чтобы помочь определить степень (стадию) рака.
История болезни и медицинский осмотр
Если у вас есть симптомы, которые могут быть вызваны раком анального канала, врач спросит о вашей истории болезни, чтобы проверить возможные факторы риска и узнать больше о ваших симптомах.
Ваш врач также осмотрит вас на предмет признаков рака анального канала или других проблем со здоровьем. Для женщин это будет включать гинекологический осмотр и мазок Папаниколау. Возможно, будет проведено и пальцевое ректальное исследование. (Это когда врач вводит смазанный палец в перчатке в задний проход и прямую кишку, чтобы нащупать уплотнения или другие изменения).Внимание также будет сосредоточено на паховой области, чтобы увидеть, не прощупываются ли какие-либо большие лимфатические узлы.
Если обнаружены проблемы или изменения, ваш врач может провести другие обследования или тесты, чтобы помочь найти причину. Если вас осматривает ваш лечащий врач, вас могут направить к специалисту, например, к колоректальному хирургу или гастроэнтерологу (врачам, специализирующимся на заболеваниях толстой, прямой и анальной кишки) для дополнительных анализов и, при необходимости, лечения. .
Аноскопия
Для аноскопии врач использует короткую полую твердую трубку, называемую аноскопом .Это от 3 до 4 дюймов в длину и около 1 дюйма в диаметре, и на конце может быть свет. Врач покрывает аноскоп гелем, а затем осторожно вводит его в задний проход и нижнюю часть прямой кишки. Посветив в эту трубку, врач хорошо видит слизистую оболочку нижней части прямой кишки и заднего прохода. Одновременно могут быть взяты образцы из аномальных участков (биопсия). Во время этого теста вы будете бодрствовать, но обычно это не больно.
Жесткая проктосигмоидоскопия
Жесткий проктосигмоидоскоп во многом похож на аноскоп, за исключением того, что он длиннее (около 10 дюймов в длину).Это позволяет врачу увидеть задний проход, прямую кишку и нижнюю часть сигмовидной кишки. Возможно, вам придется принять слабительное или поставить клизму перед этим тестом, чтобы убедиться, что ваш кишечник опорожнен, и врач может четко увидеть любые аномальные области.
Эндоскопия
Эндоскопия использует тонкую гибкую трубку с легкой и крошечной видеокамерой на конце, чтобы заглянуть внутрь части тела. Для поиска причины анальных симптомов можно использовать многие виды эндоскопии. Распространенным типом является колоноскопия, при которой можно увидеть задний проход, прямую кишку и всю толстую кишку.Его также можно использовать для получения образцов ткани из анального канала, прямой и толстой кишки (описано ниже в разделе «Биопсия»). Вместо колоноскопии можно провести гибкую ректороманоскопию, но при этом исследуются только анальный канал, прямая кишка и нижняя часть толстой кишки. Во время этих тестов могут быть использованы лекарства, чтобы вызвать сонливость.
Биопсия
Если во время эндоскопического обследования будет замечено изменение или рост, ваш врач должен будет вынуть его часть, чтобы проверить, не рак ли это. Это называется биопсией.Если рост находится в анальном канале, это часто можно сделать с помощью самого эндоскопа. Перед взятием биопсии можно использовать лекарственные препараты, чтобы обезболить пораженный участок. Затем вырезается небольшой кусочек ткани и отправляется в лабораторию. Если опухоль очень маленькая, ваш врач может попытаться удалить всю опухоль во время биопсии.
Врач позвонил патологу и осмотрит образец ткани под микроскопом. Если есть рак, патолог отправит отчет с типом клеток и другими деталями рака, включая то, связано ли оно с инфекцией ВПЧ.
Рак анального канала иногда распространяется на близлежащие лимфатические узлы (скопления клеток иммунной системы размером с боб). Увеличение лимфатических узлов в паху может быть признаком распространения рака. Лимфатические узлы также могут увеличиваться в результате инфекции. Для проверки распространения рака на близлежащие лимфатические узлы может потребоваться биопсия.
Есть много разных способов сделать биопсию. Тип под названием тонкоигольная аспирация (FNA) часто используется для проверки лимфатических узлов, которые могут иметь рак.Для этого из лимфатического узла берется небольшой образец ткани с помощью тонкой полой иглы. Патолог проверяет эту ткань на наличие раковых клеток. Если рак обнаружен в лимфатическом узле, может быть сделана операция по удалению лимфатических узлов в этой области.
Анализы крови
Тест на ВИЧ: Если у вас есть факторы риска заражения ВИЧ, ваш врач может назначить анализ крови, чтобы проверить его. Эта информация важна, потому что перед началом лечения рака ВИЧ-инфицированным пациентам может потребоваться начать лечение от ВИЧ, чтобы их иммунная система была как можно более нормальной.
Визуальные тесты
Визуализирующие тесты используют рентгеновские лучи, магнитные поля, звуковые волны или радиоактивные вещества для создания изображений внутренней части вашего тела. Визуализирующие исследования могут проводиться по ряду причин как до, так и после диагностики рака анального канала, в том числе:
- Помочь найти рак
- Чтобы узнать, как далеко распространился рак
- Чтобы узнать, работает ли лечение
- Для поиска признаков рецидива рака после лечения
УЗИ
Ультразвук использует звуковые волны для получения изображений внутренних органов или образований.Этот тест можно использовать, чтобы увидеть, насколько глубоко рак проник в ткани около заднего прохода.
Для большинства ультразвуковых исследований датчик в виде палочки перемещается по коже. Но при анальном раке датчик вводится в прямую кишку. Это называется трансректальным ультразвуком или эндоректальным ультразвуком . Тест может доставлять неудобства, но обычно не причиняет вреда.
Компьютерная томография (КТ)
При компьютерной томографиииспользуются рентгеновские лучи для получения подробных изображений поперечного сечения вашего тела.Это обычный тест для людей с раком анального канала. Этот тест может помочь определить, распространился ли рак на лимфатические узлы или другие части тела, такие как печень, легкие или другие органы.
Игольная биопсия под контролем КТ: Компьютерная томография также может использоваться для направления иглы для биопсии прямо в область, которая может быть раковой.
Магнитно-резонансная томография (МРТ)
МРТ использует радиоволны и сильные магниты вместо рентгеновских лучей. Контрастное вещество под названием гадолиний может быть введено в вену перед сканированием, чтобы лучше рассмотреть детали.
Этот тест иногда используется, чтобы увидеть, увеличены ли близлежащие лимфатические узлы, что может быть признаком того, что рак распространился там. МРТ также можно использовать для изучения аномальных участков печени, головного и спинного мозга, которые могут быть причиной распространения рака.
Рентген грудной клетки
Чтобы определить, распространился ли рак на легкие, можно сделать обычный рентген. Обычно в этом нет необходимости, если проводится компьютерная томография грудной клетки.
Сканирование позитронно-эмиссионной томографии (ПЭТ)
Для ПЭТ-сканирования в кровь вводится слегка радиоактивная форма сахара (известная как FDG ).Он накапливается в основном в раковых клетках, что позволяет выявить рак на ПЭТ-сканировании.
ПЭТ / КТ-сканирование: КТ-сканирование может показать больше деталей, чем ПЭТ-сканирование, поэтому ПЭТ-сканирование часто сочетается с компьютерной томографией с использованием специального аппарата, который может выполнять и то и другое одновременно. Это позволяет врачу сравнивать области с более высокой радиоактивностью на ПЭТ-сканировании с более подробным изображением этой области на компьютерной томографии.
Может пригодитьсяПЭТ / КТ-сканирований:
- Если ваш врач считает, что рак мог распространиться, но не знает куда.Они могут указывать на распространение рака на печень, кости, лимфатические узлы в тазу или другие органы. Они не так полезны для исследования головного или спинного мозга.
- В стадии подготовки анальный рак, когда вам впервые поставили диагноз. Но их роль в проверке эффективности лечения или после его завершения не доказана. Большинство врачей не рекомендуют сканирование ПЭТ / КТ для планового последующего наблюдения после лечения рака анального канала и чаще всего назначают сканирование КТ или МРТ для выявления рецидива рака.
Опухший задний проход и опухоль прямой кишки Причины, лечение и многое другое
Что вызывает опухание заднего прохода?
Анатомия прямой кишки
Сообщение, которое ведет от прямой кишки к анальному отверстию, называется анальным каналом. Анальный канал состоит из мышц (сфинктеров), которые контролируют прохождение кала из прямой кишки через задний проход. Есть внутренний сфинктер и внешний сфинктер. См. Это изображение для визуального представления этой анатомии.
Помимо этих мышц, аноректальная область состоит из желез, артерий, вен и нервов, которые контролируют ощущения и поток жидкости и крови в этой области.
Условия, влияющие на эти компоненты, могут привести к отеку и связанным с ним симптомам. Важно записаться на прием к врачу, чтобы обсудить возможные причины ваших симптомов.
Сосудистые причины
Сосудистые причины могут привести к опуханию прямой кишки, например, к повреждению или напряжению вен. Вены в аноректальной области могут стать перегруженными и опухшими из-за повышенного давления в результате таких действий, как натуживание во время дефекации, или таких состояний, как беременность.Набухшие вены в прямой кишке называются внутренним геморроем, а набухшие вены под кожей заднего прохода — наружным геморроем [3]. На этом изображении представлены различные виды геморроя.
Причины воспалительного процесса.
Проктит — это любое заболевание, которое включает воспаление слизистой оболочки прямой кишки. Проктит часто сопровождается симптомами боли и проблемами с дефекацией, которые могут привести к отеку прямой кишки.
- Инфекция: Инфекции этой области в виде инфекций, передаваемых половым путем, и болезней пищевого происхождения являются частой причиной проктита.Если эти инфекции затрагивают железы анального канала, могут развиться абсцессы (области, заполненные гноем), что приводит к отеку и усилению боли в аноректальной области.
- Воспалительные заболевания: Воспалительные заболевания кишечника (болезнь Крона или язвенный колит) часто поражают прямую кишку. Эти состояния могут привести к хроническому раздражению, которое приводит к анальным абсцессам, вызывающим боль и отек.
Анатомические причины
Анатомические причины могут привести к опуханию прямой кишки, например следующим.
- Свищ: В редких случаях аномальное анатомическое сообщение или фистула может образовываться между анусом или прямой кишкой и кожей вокруг заднего прохода. Анальный свищ часто является результатом не заживающего анального абсцесса, что приводит к разрывам на поверхности кожи.
- Выпадение: Повышенное давление в сочетании с ослаблением мышц анального канала может привести к состоянию, при котором прямая кишка «скользит» по анальному отверстию и высовывается через отверстие.Это называется выпадением прямой кишки. Выпадение часто может выглядеть и ощущаться как опухшая шишка, как на этом изображении.
Раковые причины
Злокачественное образование в анальном канале может расти и набухать, что приводит к сопутствующим симптомам боли, кровотечению и / или зуду в аноректальной области. Рак анального канала редко метастазирует (распространяется) на другие части тела.
3 состояния опухшей прямой кишки
В приведенном ниже списке показаны результаты использования нашей викторины пользователями Buoy, у которых наблюдалось опухание прямой кишки.Этот список не является медицинской консультацией и может неточно отражать то, что у вас есть.
Геморрой
Геморрой, также известный как геморрой, — это опухшие вены в анусе и нижней части прямой кишки, которые могут вызывать боль, зуд и ректальное кровотечение. Геморрой можно увидеть или почувствовать на внешней стороне ануса (внешний) или скрыть от глаз внутри прямой кишки.
Геморрой часто встречается у 10 миллионов Am.
Хронический или рецидивирующий геморрой
Хронический или рецидивирующий геморрой — это набухшие вены в заднем проходе и прямой кишке, которые никогда не рассасываются и могут иметь более или менее постоянные симптомы.
Геморрой вызывается чем-либо, что оказывает давление на задний проход изнутри, например, натуживанием во время дефекации; запор; беременность; или анальный половой акт.
Наиболее восприимчивы беременные женщины и пожилые люди, хотя любой может пострадать.
Симптомы включают небольшое кровотечение во время или после дефекации, а также дискомфорт, зуд или припухлость вокруг заднего прохода.
Медицинский работник может предложить лечение, чтобы облегчить симптомы хронического геморроя, а также удостовериться в диагнозе, поскольку другие, более серьезные состояния могут иметь симптомы, похожие на геморрой.
Диагноз ставится на основании анамнеза пациента и физического осмотра.
Лечение чаще всего включает простые изменения образа жизни, такие как питье большего количества воды; добавление в рацион продуктов, богатых клетчаткой; использование пищевых добавок и смягчителей стула; не задерживать или не напрягаться, чтобы опорожнить кишечник; и использование местных лекарств. В некоторых случаях можно использовать хирургические процедуры по удалению геморроя.
Редкость: Часто
Основные симптомы: ректальное кровотечение, ректальная боль, боль при дефекации, анальный зуд, безболезненное ректальное кровотечение
Симптомы, которые никогда не возникают при хроническом или рецидивирующем геморрое: непреднамеренная потеря веса
Срочность: СамолечениеЦеллюлит
Целлюлит — бактериальная инфекция глубоких слоев кожи.Он может появиться где угодно на теле, но чаще всего встречается на ступнях, голенях и лице.
Состояние может развиться, если бактерии стафилококка попадают в поврежденную кожу через порез, царапину или существующую кожную инфекцию, такую как импетиго или экзема.
Наиболее восприимчивы люди с ослабленной иммунной системой, например, от кортикостероидов или химиотерапии, или с нарушением кровообращения из-за диабета или любого сосудистого заболевания.
Симптомы возникают постепенно и включают болезненную, покрасневшую кожу.
Если не лечить, инфекция может стать серьезной, образовать гной и разрушить ткани вокруг него. В редких случаях инфекция может вызвать заражение крови или менингит.
При появлении симптомов сильной боли, лихорадки, холодного пота и учащенного сердцебиения следует немедленно обратиться к врачу.
Диагноз ставится на основании медицинского осмотра.
Лечение состоит из антибиотиков, поддержания чистоты раны и иногда операции по удалению мертвых тканей. Целлюлит часто рецидивирует, поэтому важно лечить любые основные заболевания и укреплять иммунную систему отдыхом и полноценным питанием.
Редкость: Нечасто
Основные симптомы: лихорадка, озноб, покраснение лица, опухшее лицо, боль в лице
Симптомы, которые всегда возникают при целлюлите: покраснение лица, покраснение кожи
Срочность: Врач первичной медико-санитарной помощи
Проктология, часть 2 — лечение острой анальной боли
Когда к врачу приходит пациент с острой анальной болью….
В первой части этой статьи мы уже обсуждали диагноз и подчеркивали важность анамнеза пациента в проктологии.Тщательный сбор анамнеза пациента позволяет во многих случаях установить диагноз или сузить количество возможных причин до небольшого числа. По этой причине и в качестве практического руководства мы решили в этой части классифицировать проктологическое лечение на основе симптомов, которые пациент проявляет в больнице или в кабинете врача.
Сильная, острая боль
Наиболее частыми причинами обращения к проктологу с болевым синдромом являются тромбоз анальных вен и анальная трещина.Оба эти состояния обычно возникают в результате затрудненной дефекации с сильным натуживанием (тромбоз анальных вен) или запора из-за твердой консистенции кала (анальная трещина).
Наиболее частыми причинами острой анальной боли являются тромбоз анальных вен и анальная трещина.
Оба типа боли описываются как «эпикритические», т. Е. Они интенсивны по своей природе и явно локализуются. В то время как интенсивность боли при тромбозе анальных вен снижается в течение нескольких дней, в случае анальной трещины боль уменьшается в течение нескольких часов, но начинается снова с каждым последующим испражнением и обычно описывается как гораздо более интенсивная. .Дифференциальный диагноз включает анальный пролапс с ущемлением и тромбированный геморрой, но они, как правило, вызывают меньшую боль. Анальные абсцессы также иногда являются причиной анальной боли, но обычно они развиваются медленно и сопровождаются тупой болью. Также необходимо учитывать невропатическую боль — например, в контексте герпетической инфекции или функциональных нарушений, таких как proctalgia fugax.
| Таблица 1. Частые причины анальной боли |
|---|
| Тромбоз анальных вен |
| Анальная трещина |
| Геморрой (пролапс / тромбоз) |
| Перианальный абсцесс |
| Функциональные нарушения |
| Невропатические расстройства |
Тромбоз анальных вен
Тромбоз анальных вен вызывается тромбом в наружном анальном венозном сплетении (рис.1), и поэтому располагается в области анодермы [1]. Различают изолированный тромб и множественные перианальные тромбозы, которые часто возникают во время беременности. Диагноз прост и может быть поставлен путем осмотра анальной области. Видимый тромб болезнен на ощупь, обычно имеет тугую консистенцию и покрыт анодермой. При дифференциальной диагностике его необходимо отличать от тромбированного геморроя и анального пролапса с ущемлением, но даже опытным коллегам иногда бывает трудно отличить от тромбированного геморроя.Если результаты неясны, мы рекомендуем проктоскопию и дифференциацию от геморроидального комплекса.
Лечение тромбоза анальных вен зависит от продолжительности и степени симптомов.
Время постановки диагноза имеет решающее значение для лечения. Чем больше время между развитием состояния и обращением к врачу, может произойти организация тромба, что затрудняет выполнение разреза.Следовательно, разрез следует выполнять только в течение первых нескольких дней, а идеальная точка отсечения — от 1 до 3–4 дней [2]. Поэтому в дополнение к временному периоду следует также принимать во внимание симптомы пациента, а также возможные сопутствующие заболевания (например, прием антикоагулянтов). Здесь еще раз следует подчеркнуть чувствительность анодермы и риск травмирования этой важной и чувствительной области неправильными мерами.
Рис. 1. Схема анального канала, показывающая внутреннее венозное сплетение (геморроидальное сплетение) и внешнее венозное сплетение.
Для разреза пораженная область инфильтрируется местными анестетиками, а затем иссекается над тромбозом в виде веретена радиально от заднего прохода. В большинстве случаев тромб выпадает самопроизвольно или его можно массировать легким надавливанием. Если тромб уже организован, следует избегать чрезмерных манипуляций. Если у пациента кровоточащий диатез, разрез следует закрыть швом (рассасывающийся шов 3–0 / 4–0), но в противном случае в этом нет необходимости.Информация, предоставляемая пациенту, должна указывать не только на то, что инфильтрация / анестезия может быть болезненной, но также и на то, что после вмешательства существует обычно безвредная легкая тенденция к кровотечению. Следует исключить любые аллергические реакции на местные анестетики и пациентов с кровоточащим диатезом. Последующее лечение включает обезболивающие и при необходимости сидячие ванны.
Без лечения тромбозы анальных вен обычно заживают в течение 2–3 недель, поэтому хирургическое лечение в принципе не требуется для этого в основном доброкачественного состояния.При консервативном лечении местные анестетики и нестероидные противовоспалительные препараты (НПВП) оказались полезными для уменьшения боли, а также сообщалось о положительном эффекте мази нитрата глицерина и нифедипина. В нашей собственной практике защита области и возвышение таза доказали свою ценность, что привело к быстрому уменьшению опухоли. Также могут быть рекомендованы размягчители фекалий и гигиенические меры [3].
Исследование, опубликованное в 2009 году, проанализировало консервативный подход у 72 пациентов и сообщило о частоте рецидивов 13.9% с хорошим ответом на предложенное лечение [4].
В обзоре, опубликованном в 2013 г., сравнивающем различные формы лечения, несмотря на неадекватные данные, был сделан вывод о том, что избавление от симптомов достигается значительно быстрее после удаления и хирургического вмешательства и что частота рецидивов может быть значительно снижена (примерно на 5%), хотя абсцессы и свищи могут привести к небольшому проценту случаев [2].
Анальная трещина
Подобно тромбозу анальных вен, анальная трещина является однократным диагнозом (или при необходимости с помощью проктоскопии), и ее легко диагностировать в сочетании с типичным анамнезом пациента.Решающим аспектом лечения является различие между острой и хронической трещиной заднего прохода, которые очевидны с течением времени, а также имеют морфологические различия. В то время как трещина в острой стадии проявляется в виде трещиноподобного разрыва в анодерме, хроническое течение приводит к гипертрофии окружающих структур, разграниченных гипертрофированным анальным сосочком и сторожевой меткой кожи [5] (Рис. 2). Помимо острой боли, которая почти всегда вызывает анальный спазм и запор, может наблюдаться кровотечение, а иногда и гнойный секрет, если имеется сопутствующий свищ.Если проктоскоп недоступен (например, в амбулаторных условиях), во время пальцевого ректального исследования диагностическое значение имеет четкое и легко локализуемое описание боли пациентом.
Рис. 2? Анальная трещина — это поверхностный разрыв на коже анального канала. Когда состояние становится хроническим, часто образуются гипертрофический анальный сосочек и сторожевой ярлык на коже. Также может быть свищ в области склепа выше.
Поскольку боль является ведущим симптомом и препятствует заживлению из-за вторичного спазма в анальной области, лечение основано на уменьшении боли.Помимо НПВП и местных анестетиков (мази, свечи), выраженная боль часто требует лечения местной инфильтрации. Для этого в пораженную область следует ввести тонкий шприц со средним и долгосрочным анестетиком. Кроме того, можно рекомендовать применение внешних расслабляющих сфинктер агентов, таких как тринитрат глицерина, или местное лечение блокаторами кальциевых каналов дилтиаземом или нифедипином [6]. Поскольку раздражающие вещества в кале могут усугубить симптомы, пациенту следует указать на соответствующие диетические меры, в частности, воздержание от кофе, цитрусовых и острых специй.Расслабляющие сидячие ванны также могут помочь облегчить симптомы.
Случаи выраженного анального спазма (в клинической оценке) также делают более важным расслабление сфинктерного аппарата. Этого можно добиться с помощью дилатации сфинктера, что можно сделать в основном с помощью саморасширения с помощью конуса. Ручное расширение также может быть выполнено даже во время постановки диагноза, если пациент разрешает это во время обследования под седативными препаратами. Однако делать это нужно осторожно и с адаптацией; чрезмерное расширение, как в процедуре Лорда, не следует предпринимать [7].Альтернативой является инъекция ботулинического токсина [8], позволяющая ослабить сфинктер на более длительное время. Это должно быть сделано с помощью двух или трех инъекций (20–50 МЕ) в наружную мышцу анального сфинктера возле трещины, латеральнее кожно-анокожной линии. При соответствующем отборе пациентов результаты инъекции ботокса хорошие, с частотой рецидивов около 10–30% и отсутствием боли примерно в 80% случаев через 1 неделю [6, 9].
Хирургическое лечение показано при наличии каких-либо осложняющих факторов, которые могут помешать заживлению консервативной терапией.К ним относятся сопутствующий свищ, выраженный склероз в области трещины и кожная метка, вызывающая задержку фекалий в трещине. На наш взгляд, часто упоминаемый гипертрофический анальный сосочек свидетельствует о вовлечении области крипты и наличии возможного свища [10].
Таким образом, хирургическая терапия должна обеспечивать полное опорожнение анального канала, т. Е. Беспрепятственное прохождение кала без задерживания. Таким образом, фиссурэктомия требует широкого иссечения области фиссуры в направлении наружу и за пределы кожной линии.Это способ обеспечить успех, но это также причина послеоперационной боли, о которой пациента необходимо сообщить заранее.
Фиссурэктомия не означает заживление трещины, но обеспечивает основу для курса заживления, который занимает не менее 2–3 недель.
При фиссурэктомии наш стандартный подход заключается в резекции проксимально расположенного анального сосочка и прилегающей области крипты, так что любые возможные подслизистые свищи также удаляются (рекомендуется предварительное тщательное зондирование области трещины и крипты).Иссечение следует проводить осторожно, защищая мышцы сфинктера (рис. 3). Если у основания трещины имеется серьезный склероз, его можно стереть, например, осторожно приложив острую хирургическую ложку. Контролируемое расширение сфинктера должно быть частью каждой процедуры фиссурэктомии, но это легко выполняется пациентом под анестезией. Из-за ожидаемой послеоперационной боли наша стандартная процедура заключается в инфильтрации пораженной области длительным анестетиком во время операции.
Рис. 3? Объем фиссурэктомии, которую следует продолжить в направлении наружу, чтобы предотвратить задержку кала.
Боковая сфинктеротомия, которую раньше рекомендовали для снижения чрезмерного тонуса сфинктера, с нашей точки зрения, больше не должна проводиться, поскольку она связана с риском недержания мочи [11], и сегодня существуют хорошие альтернативы инъекции ботулина [9].
Показатели успеха после фиссурэктомии составляют около 95% и могут считаться очень хорошими [12, 13].Рецидивы обычно вызваны недостаточным иссечением снаружи и преждевременным сращиванием краев раны, поэтому рекомендуется проверка в течение первых нескольких недель.
Геморрой тромбированный
Тромбоз геморроя также может вызывать острую анальную боль, но в этом случае поражается не внешнее, а внутреннее венозное сплетение [14]. Дифференциальный диагноз иногда затруднен по сравнению с тромбозом перианальных вен, особенно при наличии геморроя 3 или 4 степени, которые видны в анальном канале, но диагноз обычно можно четко установить на основании блестящей анальной кожи и связи с геморроидальный комплекс, очевидный при проктоскопии (рис.4). В принципе, лечение соответствует лечению тромбоза анальных вен, но из-за большей тенденции к кровотечениям мы склонны рекомендовать более консервативный подход и проводить хирургическое лечение только в острой стадии (боль
Рис. 4. При выпадении геморроидальных узлов (стрелка) иногда трудно отличить тромботические анальные вены (слева) от геморроидальных узлов (справа).
Узлы геморроидальные узлы / пролапс в узле
Помимо тромбоза, ущемление геморроя также может вызвать острую боль, которая обычно воспринимается как менее сильная и возникает, прежде всего, в случаях частичного или полного анального пролапса.Наблюдается диффузный отек пораженного узла, при котором собранная кровь локально не такая тугая и эластичная, как при тромбозе.
Позиционированный узел следует осторожно переместить, если это возможно, во время острой стадии и при необходимости его можно сохранить с помощью анального тампона или свернутого компресса. Во время репозиции необходимо достаточно времени и осторожный подход, также может помочь поднятие таза и местное охлаждение. После успешной репозиции мы рекомендуем пациенту удерживать узел в этом положении еще 15–30 минут (держа компресс с поднятым тазом), чтобы убедиться, что узел опустился.
В редких случаях репозиционирование может не сработать, и тогда потребуется хирургический доступ. Из-за острого отека существует риск чрезмерной резекции, поэтому эту процедуру должен проводить только опытный проктолог [1]. После успешной репозиции всегда следует рассматривать возможность резекции, но ее можно сделать в плановом порядке через 2–3 дня.
В отношении хирургической процедуры следует обратиться к следующей статье об анальном кровотечении, которая включает лечение геморроя.
Перианальный абсцесс
Боль в анальной и перианальной области также возникает при перианальных абсцессах из-за их пространственной протяженности и местного воспаления. В зависимости от положения абсцесса боль может быть четко локализованной (при поверхностных абсцессах) или может восприниматься как тупая и давящая (при глубоких, иногда надлеваторных абсцессах). Диагноз легко диагностируется при поверхностных абсцессах и может быть поставлен на основании локализованного покраснения, отека и гипертермии.Однако, когда абсцесс находится глубже, диагностика также может быть довольно сложной. Об этом важно помнить, особенно при незначительных признаках воспаления. Если есть подозрение на глубокое расположение, следует также провести ректоскопию и эндосонографию — или, если они недоступны, часто бывает достаточно чрескожного ультразвукового исследования, которое также подходит для диагностики тазовых процессов. Мы видим необходимость в МРТ только в исключительных случаях; при рецидивах или сложных свищах, напротив, можно широко использовать МРТ.
Лечение состоит из хирургического отделения абсцесса и дренирования в соответствии с основным хирургическим принципом «ubi pus, ibi evacua». Напротив, разрезы после местной анестезии почти всегда приводят к рецидиву и должны выполняться только в исключительных случаях. Хирургическая ревизия всегда включает проктоскопическое исследование прямой кишки и удаление сопутствующего свища. Мы рекомендуем делать обширный веретенообразный разрез радиально от заднего прохода с достаточным отступом от него, чтобы защитить мышцы сфинктера.При больших сливных абсцессах (например, подковообразных абсцессах) следует провести контрарез и установить дренажную трубку. В послеоперационном введении антибиотиков нет необходимости, если имеется достаточный дренаж, но его следует рассмотреть, если есть сопутствующие флегмоны. Если невозможно продемонстрировать свищ во время операции (и это не следует предпринимать принудительно), то рекомендуется проктологическое обследование во время последующего курса и после того, как уменьшится сопутствующий отек.Подробно о диагностике и лечении свищей мы поговорим в отдельной статье.
Невропатическая боль / функциональные симптомы
Различные нейрогенные причины также могут вызывать острую анальную боль, хотя иногда присутствуют и другие патологические находки, которые можно использовать для установления диагноза или для дальнейшей дифференциации характеристик боли.
Генитальные проявления герпетической инфекции могут вызывать болезненность и зуд во время болезни, а иногда и сильную боль.Это происходит прежде всего при поражении прямой кишки в форме вирусного проктита. Диагностика проста из-за типичных высолов (везикулы, заполненные жидкостью) и может быть поставлена с помощью мазка или анализа сыворотки на антитела. При сильной боли всегда следует проводить проктоскопию. Для лечения рекомендуется пероральное лечение виростатиками, например ацикловиром, валацикловиром или фамцикловиром [15].
Proctalgia fugax характеризуется внезапно возникающей болью в области промежности и прямой кишки, которая иногда бывает очень сильной и может длиться от нескольких секунд до максимум 30 минут.Боль не коррелирует с дефекацией, и между приступами у пациентов отсутствуют симптомы. Диагноз основывается на типичном анамнезе пациента и исключении других возможных причин. Патогенез состояния до конца не выяснен, но есть подозрения на мышечные спазмы в анальной области. Специфической терапии нет, но можно назначать системные анальгетики, например, Новаминсульфон (БАН, USAN дипирон; МНН метамизол) [16, 17].
Синдром поднимающего задний проход — еще одно функциональное нарушение, характеризующееся спазмом мышцы, поднимающей задний проход, и соответствующей болью [18].Симптомы обычно длятся более 30 минут и усугубляются при сидении. Диагноз устанавливается клинически при наличии стойкого напряжения мышцы, поднимающей задний проход, при пальцевом ректальном исследовании. Также часто присутствует асинергия мышц тазового дна и спазм сфинктера. Дефекография также может быть информативной для опытного экзаменатора. Процедура состоит из теплых сидячих ванн, приема миорелаксантов, анального массажа и тренировки с биологической обратной связью. Последний может обеспечить симптоматическую терапию более чем в 80% случаев и, следовательно, является методом выбора [19].
Состояние, известное как анизм (диссинергическая дефекация), связано с синдромом поднимающего задний проход. Это хронический спазм мышцы сфинктера, который приводит к постоянной боли и обструкции аноректального выхода [20]. Диагноз устанавливается клинически и с помощью анальной манометрии, но заметно повышенный тонус сфинктера и отсутствие расслабления при надавливании заметно уже при пальцевом исследовании. Диагностическое обследование должно исключить другие возможные причины (особенно трещины), а лечение включает миорелаксирующие мази (тринитрат глицерина, дилтиазем и нифедипин) и инъекции ботокса, которые позволяют снизить мышечный тонус на срок до 3 месяцев. [21].Тренировка с биологической обратной связью также важна в этом состоянии.
Сводка
Острая анальная боль — частая причина, по которой пациенты обращаются к проктологу или эндоскописту. Причиной обычно является тромбоз анальных вен или трещина заднего прохода, либо заболевание геморроидального комплекса. Воспаления и абсцессы также вызывают боль, но при этом боль обычно слабее и нарастает медленнее. Реже присутствуют функциональные нарушения или нейропатические изменения. Лечение состоит из консервативных мероприятий, таких как введение анальгетиков и релаксантов, а также хирургического лечения.
Список литературы
- Харди А., Коэн CR. Неотложная помощь при геморрое. Анналы Королевского колледжа хирургов Англии 2014; 96: 508-11.
- Чан К.К., Артур Дж. Д. Наружный геморроидальный тромбоз: данные для текущего лечения. Методы в колопроктологии 2013; 17: 21-5.
- Гринспон Дж., Уильямс С.Б., Янг Х.А., Оркин Б.А. Тромбированный внешний геморрой: исход после консервативного или хирургического лечения. Заболевания толстой и прямой кишки 2004; 47: 1493-8.
- Gebbensleben O, Hilger Y, Rohde H. Нужна ли нам вообще операция для лечения тромбированного внешнего геморроя? Результаты проспективного когортного исследования. Клиническая и экспериментальная гастроэнтерология 2009; 2: 69-74.
- Heitland W. [Перианальный свищ и анальная трещина]. Der Chirurg; Zeitschrift fur alle Gebiete der operativen Medizen 2012; 83: 1033-9.
- Нельсон Р.Л., Томас К., Морган Дж., Джонс А. Нехирургическая терапия анальной трещины. Кокрановская база данных систематических обзоров 2012: CD003431.
- O’Connor JJ. Лорд процедура лечения послеродового геморроя и трещин. Акушерство и гинекология 1980; 55: 747-8.
- Simms HN, McCallion K, Wallace W., Campbell WJ, Calvert H, Moorehead RJ. Эффективность ботулотоксина при хронической анальной трещине. Ирландский журнал медицинских наук 2004; 173: 188-90.
- Chen HL, Woo XB, Wang HS, et al. Инъекция ботулинического токсина в сравнении с боковой внутренней сфинктеротомией при хронической анальной трещине: метаанализ рандомизированных контрольных исследований.Методы в колопроктологии 2014; 18: 693-8.
- Herzig DO, Lu KC. Трещина заднего прохода. Хирургические клиники Северной Америки 2010; 90: 33-44, Содержание.
- Хассе С., Брун М., Бахманн С., Лоренц В., Ротмунд М., Ситтер Х. [Боковая частичная миотомия сфинктера как терапия хронической анальной трещины. Долгосрочные результаты эпидемиологического когортного исследования. Der Chirurg; Zeitschrift fur alle Gebiete der operativen Medizen 2004; 75: 160-7.
- Абрамовиц Л., Бушар Д., Суффран М. и др.Сфинктер-щадящая хирургия анальной трещины: проспективное, наблюдательное, многоцентровое исследование фиссурэктомии с анопластикой в течение 1 года. Колоректальное заболевание: официальный журнал Ассоциации колопроктологов Великобритании и Ирландии, 2013 г .; 15: 359-67.
- Aigner F, Conrad F. Фиссурэктомия для лечения хронических анальных трещин. Заболевания толстой и прямой кишки 2008; 51: 1163; ответ автора 4.
- Lohsiriwat V. Неотложная аноректальная терапия. Всемирный гастроэнтерологический журнал 2016; 22: 5867-78.
- Винерт В. Вирусные аноректальные заболевания. Condylomata acuminata и простой герпес. Der Hautarzt; Zeitschrift fur Dermatologie, Venerologie, und verwandte Gebiete 2004; 55: 248-53.
- Rao SS, Bharucha AE, Chiarioni G, et al. Функциональные аноректальные расстройства. Гастроэнтерология 2016.
- Jeyarajah S, Chow A, Ziprin P, Tilney H, Purkayastha S. Proctalgia fugax, метод лечения, основанный на фактических данных. Международный журнал колоректальных заболеваний 2010; 25: 1037-46.
- Grant SR, Salvati EP, Rubin RJ.Синдром Леватора: анализ 316 случаев. Заболевания толстой и прямой кишки 1975; 18: 161-3.
- Chiarioni G, Nardo A, Vantini I, Romito A, Whitehead WE. Биологическая обратная связь превосходит электрогальваническую стимуляцию и массаж при лечении синдрома поднимающего задний проход. Гастроэнтерология 2010; 138: 1321-9.
- Andromanakos N, Skandalakis P, Troupis T, Filippou D. Запор аноректальной обструкции выходного отверстия: патофизиология, оценка и лечение. Журнал гастроэнтерологии и гепатологии 2006; 21: 638-46.
- Emile SH, Elfeki HA, Elbanna HG, et al. Эффективность и безопасность ботулотоксина при лечении анизма: систематический обзор. Всемирный журнал желудочно-кишечной фармакологии и терапии 2016; 7: 453-62.
Рак анального канала — Диагностика, оценка и лечение
Рак анального отверстия, также известный как анальная карцинома, представляет собой рак заднего прохода. Чтобы помочь диагностировать это состояние, ваш врач проведет пальцевое ректальное исследование и аноскопию.Ваш врач также может назначить МРТ, КТ, ПЭТ / КТ или эндоанальное ультразвуковое исследование.
В зависимости от размера, местоположения и степени рака лечение может включать хирургическое вмешательство, лучевую терапию и химиотерапию.
Что такое рак анального канала?
Рак анального канала — это рак, который начинается в заднем проходе, отверстии в конце желудочно-кишечного тракта, через которое кал или твердые отходы покидают организм. Анус начинается в нижней части прямой кишки, которая является последней частью толстой кишки (также называемой толстой кишкой).
Рак анального канала обычно поражает взрослых старше 60 лет и женщин чаще, чем мужчин. Ежегодно более 8000 человек в США заболевают раком заднего прохода.
Симптомы рака анального канала могут включать изменения в привычках кишечника и изменения в анальной области и вокруг нее, в том числе:
- кровотечение и зуд
- боль или давление
- необычный разряд
- кусок или масса
- Недержание кала
- свищ.
Некоторые пациенты с раком заднего прохода не испытывают никаких симптомов. Некоторые незлокачественные заболевания, такие как геморрой и трещины, могут вызывать аналогичные симптомы.
начало страницы
Как диагностируется и оценивается рак анального канала?
Чтобы диагностировать причину симптомов, ваш врач может выполнить:
Пальцевое ректальное исследование (DRE): Цифровое ректальное исследование (DRE): в этом тесте исследуется нижняя часть прямой кишки и предстательная железа у мужчин на предмет отклонений в размере, форме или текстуре.Термин «цифровой» относится к использованию клиницистом пальца в перчатке со смазкой для проведения исследования. DRE используется для исследования анального поражения и прилегающих лимфатических узлов. У женщин также может проводиться вагинальное обследование, чтобы определить место и размер поражения, вовлечение влагалища и наличие свища.
Аноскопия: В этой процедуре используется специальная камера на конце трубки, которая позволяет врачу видеть внутреннюю часть заднего прохода и прямой кишки, а также выполнять биопсию анального поражения и определять анатомические отношения к окружающим структурам для точной клинической стадии.Если эта область болезненна, это обследование можно провести под анестезией.
Магнитно-резонансная томография (МРТ) таза: Этот тест использует магнитное поле и радиочастотные импульсы для получения подробных изображений внутренних органов и помогает определить размер опухоли, поражение лимфатических узлов и вторжение в соседние органы. . Никакой радиации.
Эндоанальное ультразвуковое исследование: В этой процедуре визуализации используются высокочастотные звуковые волны, генерируемые датчиком, вставленным в задний проход и прямую кишку, для получения изображений, которые помогают оценить структуру сфинктера и толщину мышц, окружающих анальный канал.Этот тест также используется для выявления разрыва в мышцах сфинктера, а также для оценки размера опухоли и глубины инвазии.
Компьютерная томография (КТ) брюшной полости и таза: В этом визуализирующем исследовании используются рентгеновские снимки для определения степени распространения рака и могут быть использованы для создания изображений грудной клетки, брюшной полости и таза.
ПЭТ / КТ: Позитронно-эмиссионная томография (ПЭТ) — это вид сканирования в ядерной медицине, при котором для визуализации функций организма используется небольшое количество радиоактивного материала.Исследование ПЭТ / КТ объединяет изображения ПЭТ и КТ для обнаружения и анатомической локализации рака и определения степени распространения рака.
начало страницы
Как лечится анальный рак?
Рак анального канала излечим при раннем обнаружении. Варианты лечения зависят от:
- тип раковой клетки
- стадия рака
- расположение опухоли
- Статус пациента по вирусу иммунодефицита человека (ВИЧ)
- Рецидив рака после лечения
- предпочтения пациента и общее состояние здоровья.
Основная цель лечения — вылечить болезнь и сохранить анальную функцию с максимально возможным качеством жизни. Лечение различается в зависимости от того, поражает ли опухоль анальный канал или анальный край.
Анальный канал
Существует два типа стандартного лечения рака анального канала — лучевая терапия и химиотерапия.
Лучевая терапия — это лечение рака, при котором используются высокоэнергетические рентгеновские лучи или другие виды излучения для уничтожения раковых клеток.
Для лечения рака анального канала используются два вида лучевой терапии:
Химиотерапия — это лечение рака, при котором используются химические вещества или лекарства для уничтожения раковых клеток или предотвращения их деления. Обычно его назначают с течением времени и чередуют с периодами отсутствия лечения. Могут возникнуть побочные эффекты, такие как аномальное количество клеток крови, усталость, диарея, язвы во рту и ослабленная иммунная система.
Хирургическое вмешательство обычно не выполняется в качестве первоначального стандартного лечения, поскольку оно приводит к удалению анального сфинктера и постоянной колостомии, при которой конец кишечника прикрепляется к отверстию на поверхности брюшной полости, а отходы тела собираются в одноразовый мешок вне тела.
Абдоминоперинеальная резекция может быть выполнена, если опухоль не реагирует на химиолучевую терапию или если анальный сфинктер не работает должным образом. В этой хирургической процедуре задний проход, прямая кишка и часть толстой кишки удаляются через разрез в брюшной полости. Также могут быть удалены лимфатические узлы, содержащие рак.
Анальный край
Стандартным лечением рака анального края может быть местная резекция, если опухоль небольшого размера и не затрагивает лимфатические узлы или имеет отдаленное распространение.Химиолучевая терапия может использоваться в качестве дополнительного лечения, если опухоль находится близко к хирургическому краю или затрагивает его.
Химиолучевая терапия — стандартное лечение всех других типов опухолей, поражающих анальный край. Дополнительную информацию см. На странице «Лечение рака анального канала».
начало страницы
Эта страница была просмотрена 17 февраля 2017 г.
Неожиданная плоскоклеточная карцинома заднего прохода после открытой геморроидэктомии
Мы сообщаем о случае неожиданной плоскоклеточной карциномы заднего прохода, обнаруженной в образце геморроидэктомии.В анамнезе пациентка 3 года наблюдалась выпадение геморроя. Выпадение геморроя было обнаружено в одиннадцать часов при литотомии. Была проведена процедура Миллигана-Моргана, и макроскопическое исследование образца не выявило примечаний. Гистопатологическая оценка показала неинвазивную плоскоклеточную карциному. Настоящий отчет свидетельствует о возможности рутинного гистопатологического анализа геморроидальных образцов, особенно в случае длительного пролапса. Возникают вопросы по выбору тех методик, при которых не берутся образцы или иссекается ткань вдали от области умершего.
1. Введение
Рак анального канала — редкое новообразование; частота, о которой сообщается в литературе, колеблется от 1 до 2% [1–3], но ее частота значительно выросла за последние десятилетия [4]. Клинический диагноз может быть легко поставлен при физикальном обследовании только на поздней стадии, вторичной по отношению к агрессивному локальному разрастанию и более высокой стадии T. Фактически, мы можем найти больше симптомов рака, таких как потеря веса, изменение калибра стула, запор или недержание кала [3].
Ранние симптомы рака анального канала может быть трудно отличить клинически от геморроя и других доброкачественных состояний, таких как анальная трещина, свищ анального отверстия, кондиломы или перианальные абсцессы. Поэтому диагноз рака заднего прохода нередко ставится после патологического исследования образца, взятого для лечения другого заболевания.
Геморроидэктомия — это часто выполняемая операция, и необходимость патологической оценки образцов все еще остается спорной. Мы представляем случай неинвазивной плоскоклеточной карциномы, обнаруженной после хирургического лечения геморроя, как пример того, почему важно отправлять все такие образцы патологу.
2. История болезни
48-летняя женщина с непримечательной историей болезни, поступившая в наше хирургическое отделение, с 3-летней историей анального кровотечения, анальной заминки и пролапса. Первоначально пациент лечился консервативно, но, несмотря на это лечение, симптомы не исчезли. Поэтому была запланирована операция.
При медицинском осмотре ничего не примечательно. Аноректальное обследование показало нормальную перианальную кожу, но 4-сантиметровый одиночный выпадающий геморроидальный узел в одиннадцать часов после литотомии присутствовал без признаков тромбоза.При маневре Вальсальвы у пациента была минимальная нисходящая промежность. Пальцевое анальное исследование подтвердило наличие внутреннего геморроидального узла мягкой консистенции. Были обнаружены какие-либо злокачественные признаки, такие как уплотнение или изъязвление.
Аноскопия подтвердила наличие одиночного выпуклого и выпадающего геморроидального узла. Эксцизионная геморроидэктомия выполнена под местной анестезией. Пациент был выписан через несколько часов. При тщательном изучении экземпляра ничего не примечательного. Гистопатологический отчет показал неинвазивную плоскоклеточную карциному (белая стрелка) без ангиолимфатической инвазии (черная стрелка) (рис. 1).
Метастатическое обследование показало нормальные компьютерные томограммы грудной клетки, живота и таза. В правой паховой области обнаружен лимфатический узел размером 4 см. Хирургическое и онкологическое наблюдение каждые 3 месяца в течение 27 месяцев. Пациент выздоровел без признаков стриктуры, местной инфекции или рецидива. Полное отсутствие гипертрофического узла для следующего контроля КТ и выживаемость пациента более 2 лет без адъювантной терапии демонстрируют воспалительное происхождение этого гипертрофированного лимфатического узла.
3. Обсуждение
Геморрой распространен в западных странах, поражая до 86% населения в целом [5]. Геморрой входит в число факторов риска рака анального канала; длительный геморрой, на самом деле, может действовать как хронический воспалительный стимул, который может превратиться в плоскоклеточный рак [6]. Неожиданная карцинома заднего прохода, обнаруживаемая после геморроидэктомии, — очень редкое явление; сообщаемая частота нераспознанной неоплазии, обнаруженной на хирургических образцах, полученных в результате незначительной хирургии анального канала, колеблется от 0,2% до 4,4% [1, 5, 7].
Учитывая относительную редкость рака анального канала, единственный умеренный избыточный долгосрочный риск и повышенную стоимость рутинного гистопатологического исследования образцов геморроидэктомии, некоторые авторы рекомендуют выборочную, а не рутинную патологическую оценку. Они предлагают обратить особое внимание на болезненные и уплотненные поражения, которые следует вручную осмотреть оперирующим хирургом: любые подозрительные участки следует отправить на микроскопическое исследование [2, 3, 8, 9]. В нашем случае в качестве злокачественных признаков обнаружено макроскопическое уплотнение или изъязвление.
В литературе встречаются авторы, предлагающие рутинное патологическое исследование всех тканей, полученных при геморроидэктомии [1, 5, 10, 11].
В этой связи следует учитывать разработку новых методов хирургического лечения геморроя; Сшитая геморроидэктомия (процедура Лонго) и процедура трансанальной геморроидальной диэтериализации (THD) не позволяют проводить гистопатологическое исследование геморроидальной ткани. Фактически, при первом хирургическом методе гистопатологическое исследование проводится на слизистой оболочке прямой кишки, а не на геморроидальном узле.В последнем иссечение узла не требуется.
Настоящий описанный случай обращает внимание на два вопроса: с одной стороны, возможность стандартного гистопатологического анализа образцов, взятых при процедуре Миллигана-Моргана, и, с другой стороны, невозможность исследовать геморроидальные образцы, полученные в результате процедуры Лонго или THD.

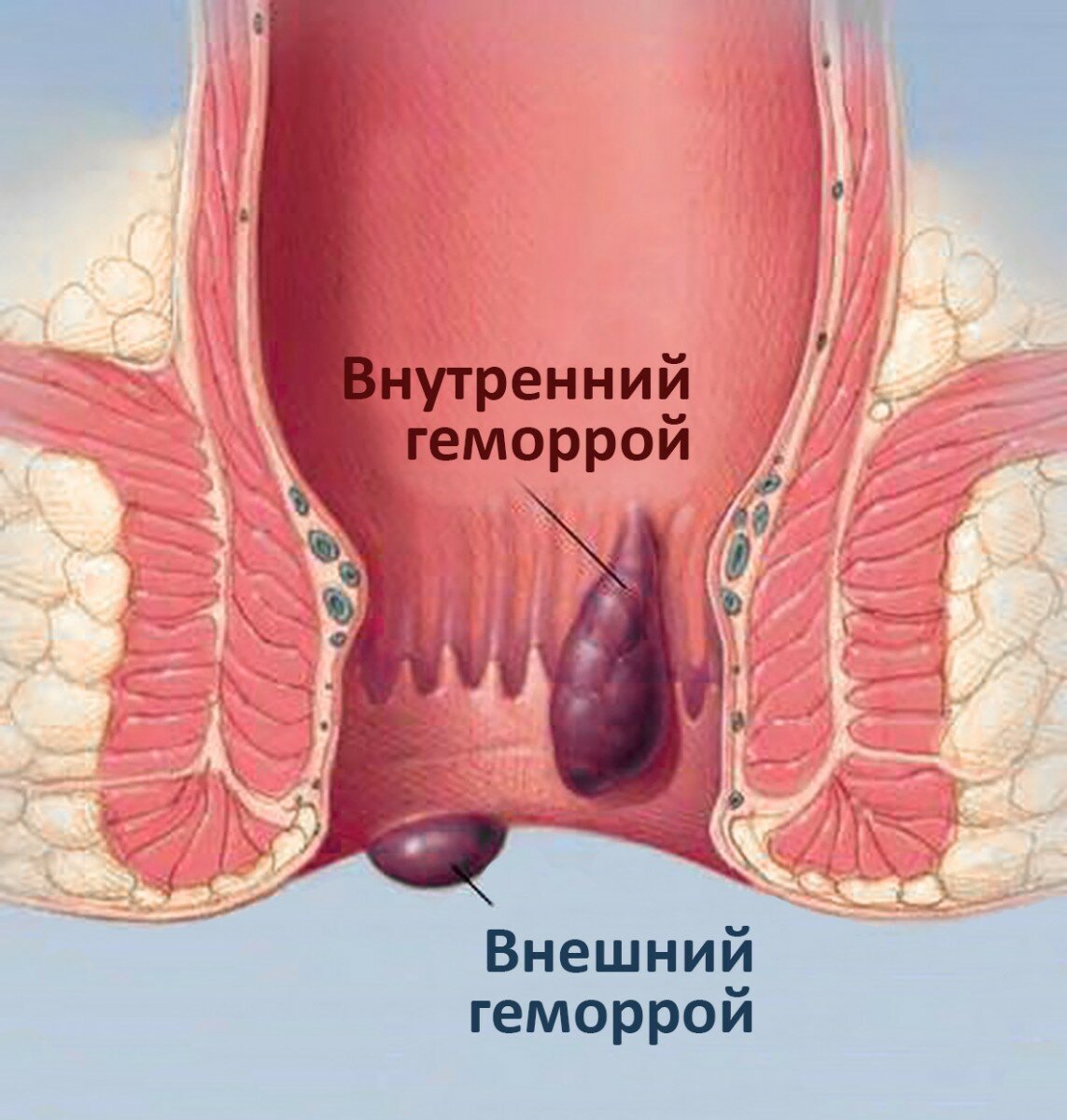 Это процедура, при которой используется освещенная трубка для поиска наростов в толстой кишке.
Это процедура, при которой используется освещенная трубка для поиска наростов в толстой кишке.