Противостоять коронавирусу поможет опыт космонавтов
С каждым днем из больниц по всей стране выписывают все больше пациентов, перенесших коронаровирусную пневмонию, включая и тяжелые ее формы. Информация в некоторых источниках настораживает: сообщается, что легкие теряют часть объема, и это сказывается на их функции. Так ли это? Обратим ли этот процесс, и что нужно делать, чтобы вирус не оставил последствий?
С этими вопросами «РГ» обратилась в Институт медико-биологических проблем РАН, в котором много лет изучают работу респираторной системы человека в условиях многомесячных космических полетов, длительной изоляции и глубоководных погружений. Нам ответил заведующий отделом физиологии и биомеханики кардиореспираторной системы в экстремальных условиях ИМБП РАН, заслуженный испытатель космической техники, доктор медицинских наук Александр Суворов.
Александр Владимирович, чем коронавирусная пневмония отличается от обычной?
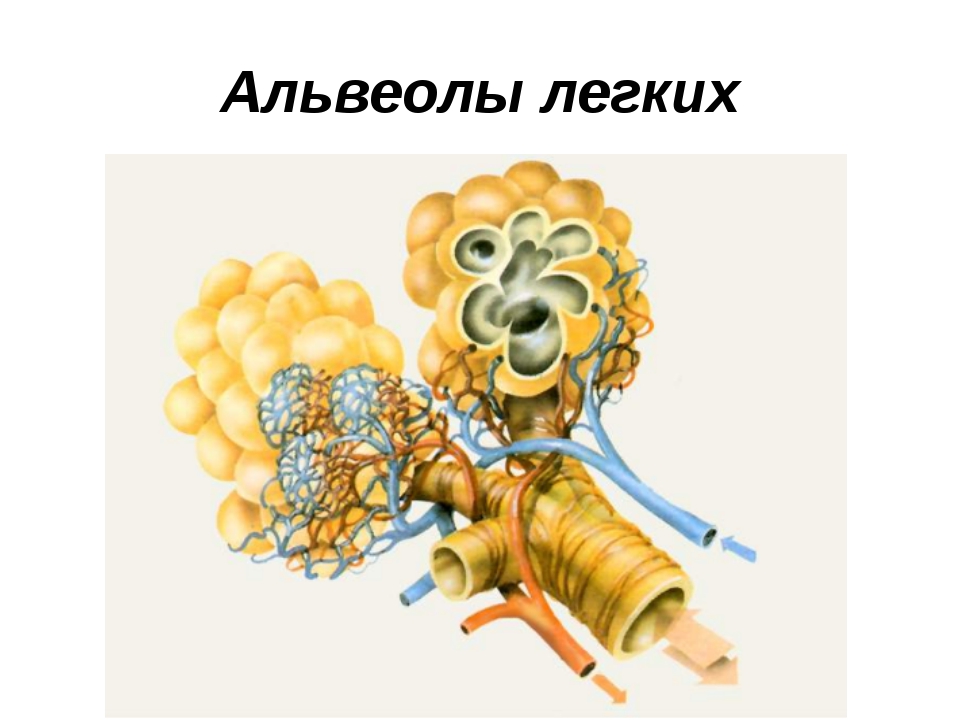
Александр Суворов: Наши легкие устроены чрезвычайно сложно.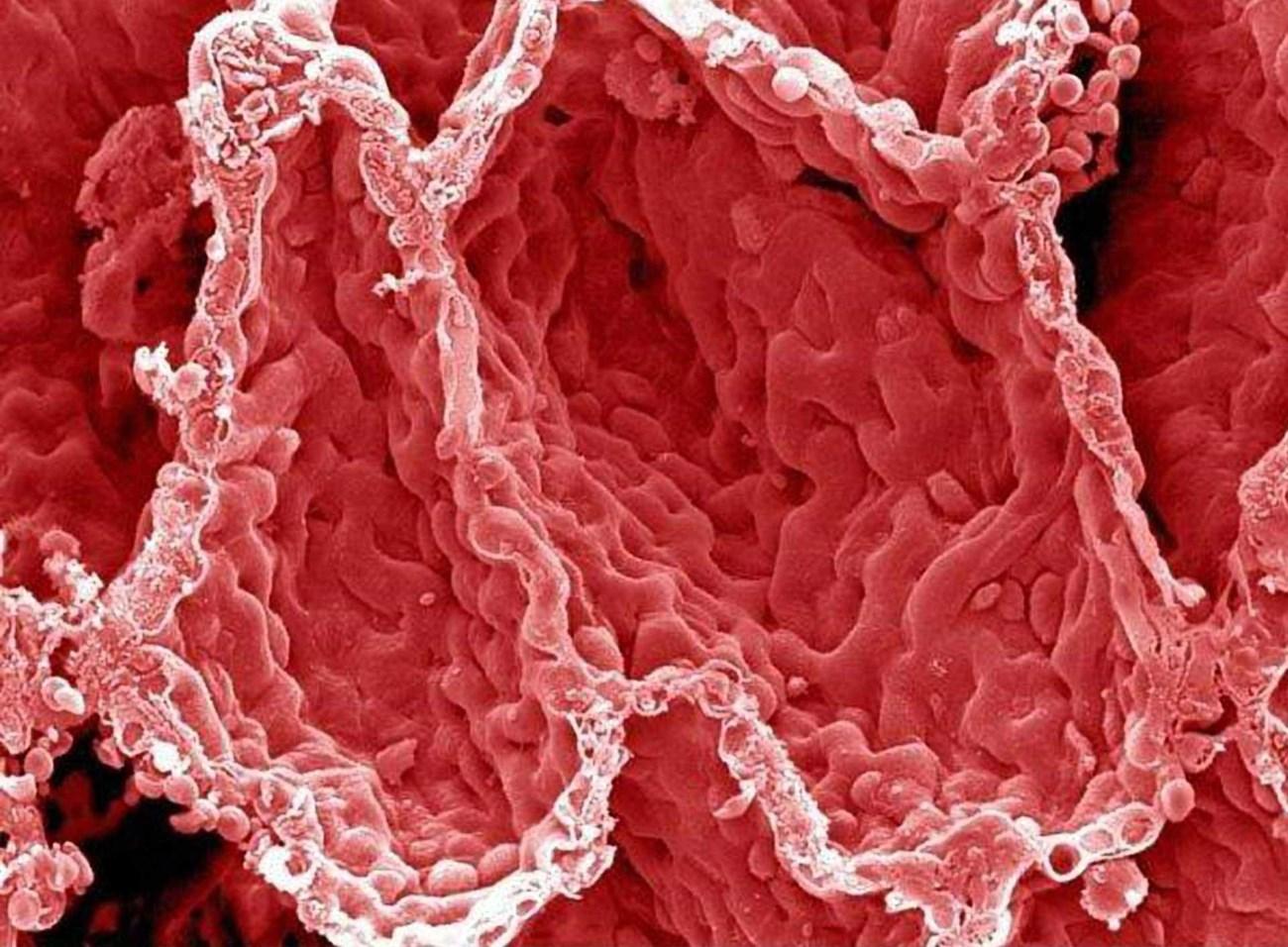 Это целая архитектура — трахеобронхиальное дерево, которое заканчивается воздушными мешочками — альвеолами. Они и обеспечивает газообмен между внешней средой и организмом. Представьте: если развернуть все поверхности альвеол на плоскости, то они займут от 80 до 120 квадратных метров — и вся эта площадь скомпонована в нашей грудной клетке. Внутри альвеол постоянно происходит диффузия газов: благодаря разности градиентов, в одну сторону, где циркулирует кровь, движутся молекулы кислорода, в другую — молекулы углекислого газа. Так происходит газообмен.
Это целая архитектура — трахеобронхиальное дерево, которое заканчивается воздушными мешочками — альвеолами. Они и обеспечивает газообмен между внешней средой и организмом. Представьте: если развернуть все поверхности альвеол на плоскости, то они займут от 80 до 120 квадратных метров — и вся эта площадь скомпонована в нашей грудной клетке. Внутри альвеол постоянно происходит диффузия газов: благодаря разности градиентов, в одну сторону, где циркулирует кровь, движутся молекулы кислорода, в другую — молекулы углекислого газа. Так происходит газообмен.
При пневмониях бактериальной природы инфекция опускается сверху вниз — сначала трахеит, потом бронхит, потом уже пневмония. При вирусной поражаются сразу глубинные участки легких — альвеолы с выстилкой из сурфактанта — это активное вещество, которое и позволяет держать альвеолы в расправленном состоянии. Вирус изменяет свойства этой структуры, и в окружающих капиллярах появляются тромбы и деструктивные изменения. Затем к вирусной инфекции может присоединиться бактериальная — стафилококки, стрептококки, пневмококки, а также грибковая флора. Такие комбинированные пневмонии очень сложно лечить. Коронавирусная пневмония не менее сложна, чем другие вирусные — например, гриппозная, однако она оказалась более коварной и тяжелой.
Такие комбинированные пневмонии очень сложно лечить. Коронавирусная пневмония не менее сложна, чем другие вирусные — например, гриппозная, однако она оказалась более коварной и тяжелой.
Как коронавирус может сказаться на функциональных возможностях дыхательной системы?
Александр Суворов: Благодаря тому, что у нас два легких, даже при тотальном поражении одного из них, если второе функционирует, человек сохраняет относительно неплохую работоспособность и качество жизни. Хотя, конечно, он уже не будет чемпионом и не поставит рекорды. Сейчас на КТ мы видим, что распространенный процесс идет в обоих легких. Но есть верхние доли, которые обычно не задействованы в газообмене, они могут взять на себя эти функции, поэтому пугаться особо не стоит. Конечно, пневмосклероз может сформироваться — какая-то часть легкого или даже двух перестанет функционировать. Но для обычной жизни с умеренными физическими нагрузками это не страшно благодаря значительным резервам нашей респираторной системы./GettyImages-103018598-5717187d3df78c3fa2ea583c.jpg)
Имеет ли значение то, что такие пациенты довольно долгое время проводят в лежачем положении?
Александр Суворов: Несомненно! Вот почему есть обязательная рекомендация — эти пациенты должны хотя бы несколько часов в день проводить в положении на животе. И это обусловлено простыми причинами. Когда мы находимся в вертикальном положении, нижние доли легких содержат много крови и хуже вентилируются, а верхние — наоборот — обескровлены и лучше вентилируются. Однако наибольший вклад в газообмен вносят средние доли. А когда мы лежим на спине, также происходит перераспределение крови. Те части легкого, что ближе к грудине, лучше вентилируются, а кровь находится ближе к позвоночнику. Поэтому очень важно периодически менять эти области, чтобы происходил наиболее качественный газообмен. Но надо поворачиваться не только на живот, а обязательно то на один, то на другой бок. Кроме того, при обилии мокроты рекомендуется понижать на несколько градусов изголовье — чтобы мокрота механически опускалась в трахею, и больной мог бы ее более активно откашливать.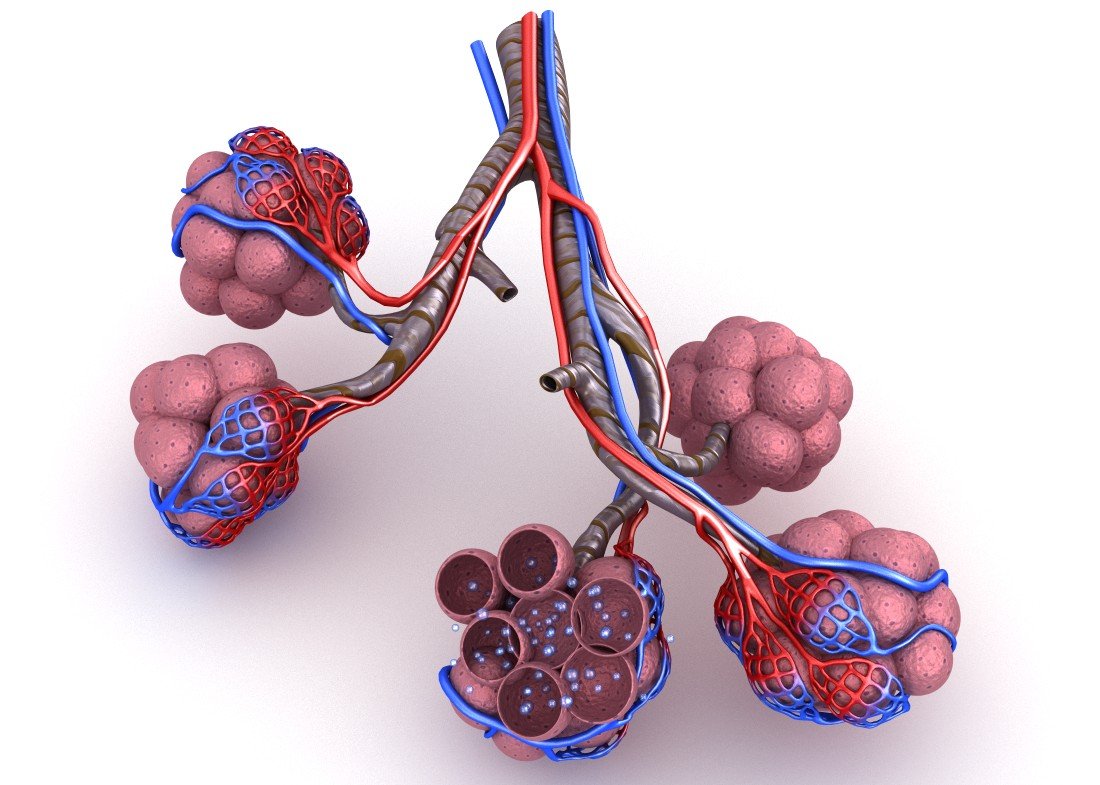 В этом положении показан также массаж, вибрация — в конечном итоге все это способствует нормализации дыхания.
В этом положении показан также массаж, вибрация — в конечном итоге все это способствует нормализации дыхания.
Известно, что тяжелые формы пневмонии сейчас возникают чаще у мужчин. Связано ли это с тем, что у них и у женщин разные типы дыхания?
Александр Суворов: Нет, не думаю. Скорее, с тем, что у мужчин легкие больше, чем у женщин, и, возможно, больше невентилируемых альвеол и, следовательно, зон поражения. Дополнительные объемы легких мужчинам нужны для физических нагрузок, и весьма вероятно, что этот избыточный запас в данном случае играет против них. Физические нагрузки сейчас снижены, необходимости в повышенной вентиляции нет. А в этих условиях микробы распространяются лучше. Клиницисты-пульмонологи эти тонкости хорошо знают. Но сейчас к лечению привлекли врачей, которые являются специалистами в других областях и могут этого не знать. Поэтому для них читаются лекции, проводятся семинары и пишутся методические рекомендации по ведению таких больных.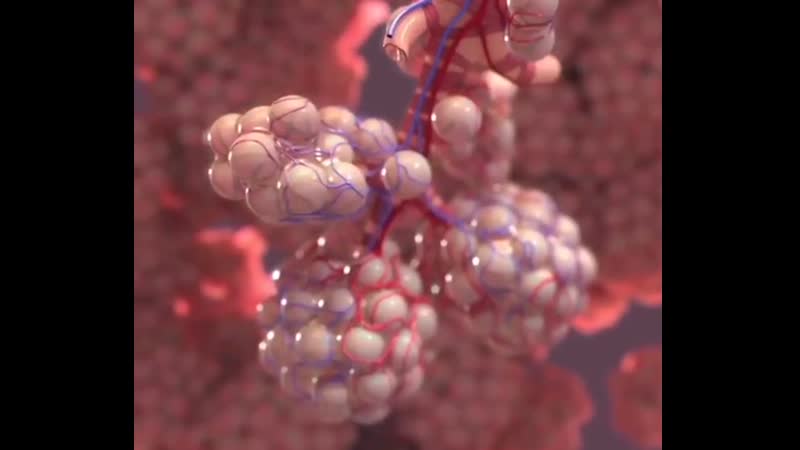
В вашем институте проводились многочисленные эксперименты по имитации длительных космических полетов с гипокинезией: добровольцы-испытатели в течение года находились в лежачем положении с пониженным изголовьем. Как это повлияло на их дыхательную систему?
Александр Суворов: Мы фиксировали у них снижение респираторной функции. Но поскольку в испытатели идут люди практически здоровые и даже немного более здоровые, чем обычные, у них снижение параметров дыхания остается в пределах физиологической нормы, то есть обеспечивается нормальный полноценный газообмен. Однако есть моменты, связанные с изменениями в регуляции дыхания. И в наших замкнутых экспериментальных объемах, и на МКС всегда немного повышается уровень углекислоты в воздухе — до 0,3 процента, а это в 10 раз больше, чем в земной атмосфере. Мы, как правило, этого не ощущаем. Но вот школьные физиологи ставят этот вопрос активно: если не проветривать классы, то за 40 минут сидения 30 детей в герметичном классе уровень СО2 может повыситься и сказаться на их работоспособности, памяти и т.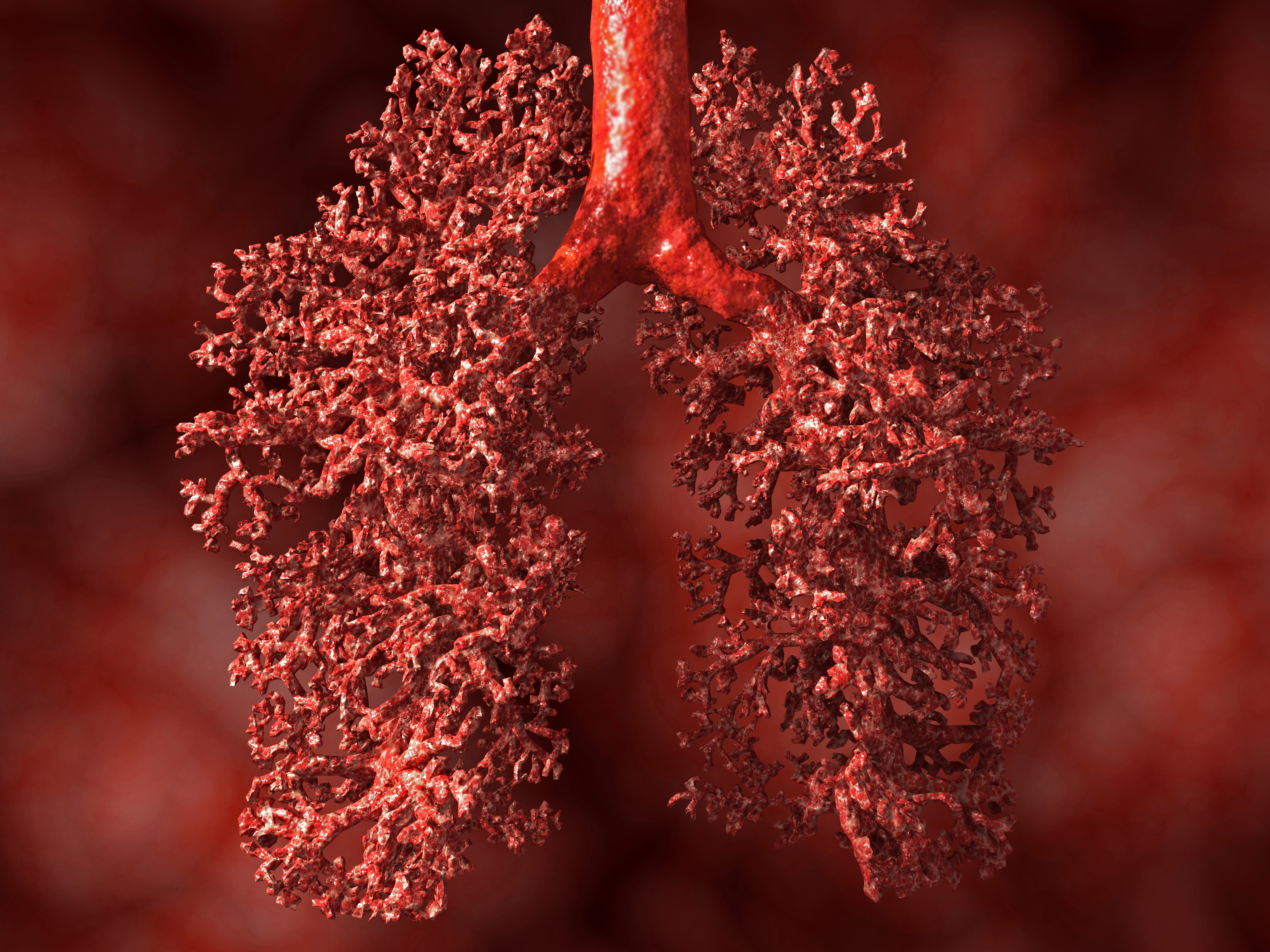 д. Мы тоже видим, что после года пребывания в такой атмосфере у испытателей снизилась чувствительность дыхательного центра к углекислому газу, что не очень благоприятно отражается на метаболизме внутри организма.
д. Мы тоже видим, что после года пребывания в такой атмосфере у испытателей снизилась чувствительность дыхательного центра к углекислому газу, что не очень благоприятно отражается на метаболизме внутри организма.
Поэтому вы рекомендовали частое проветривание палат, в которых сейчас лежат больные с пневмонией?
Александр Суворов: Именно поэтому. Свежий воздух им необходим, там и ионный состав другой, и углекислоту надо удалять из замкнутых помещений. Но люди нередко, наоборот, закрывают окна и форточки. Хотя с давних времен хорошо известно, что легким необходим свежий воздух. Прежде даже детей с респираторными заболеваниями зимой укутывали и укладывали спать на открытых верандах.
А какие изменения происходят с легкими у космонавтов во время длительных полетов?
Александр Суворов: Наши исследования показали, что пребывание в невесомости способствует более равномерному распределению крови в легких и более равномерной вентиляции.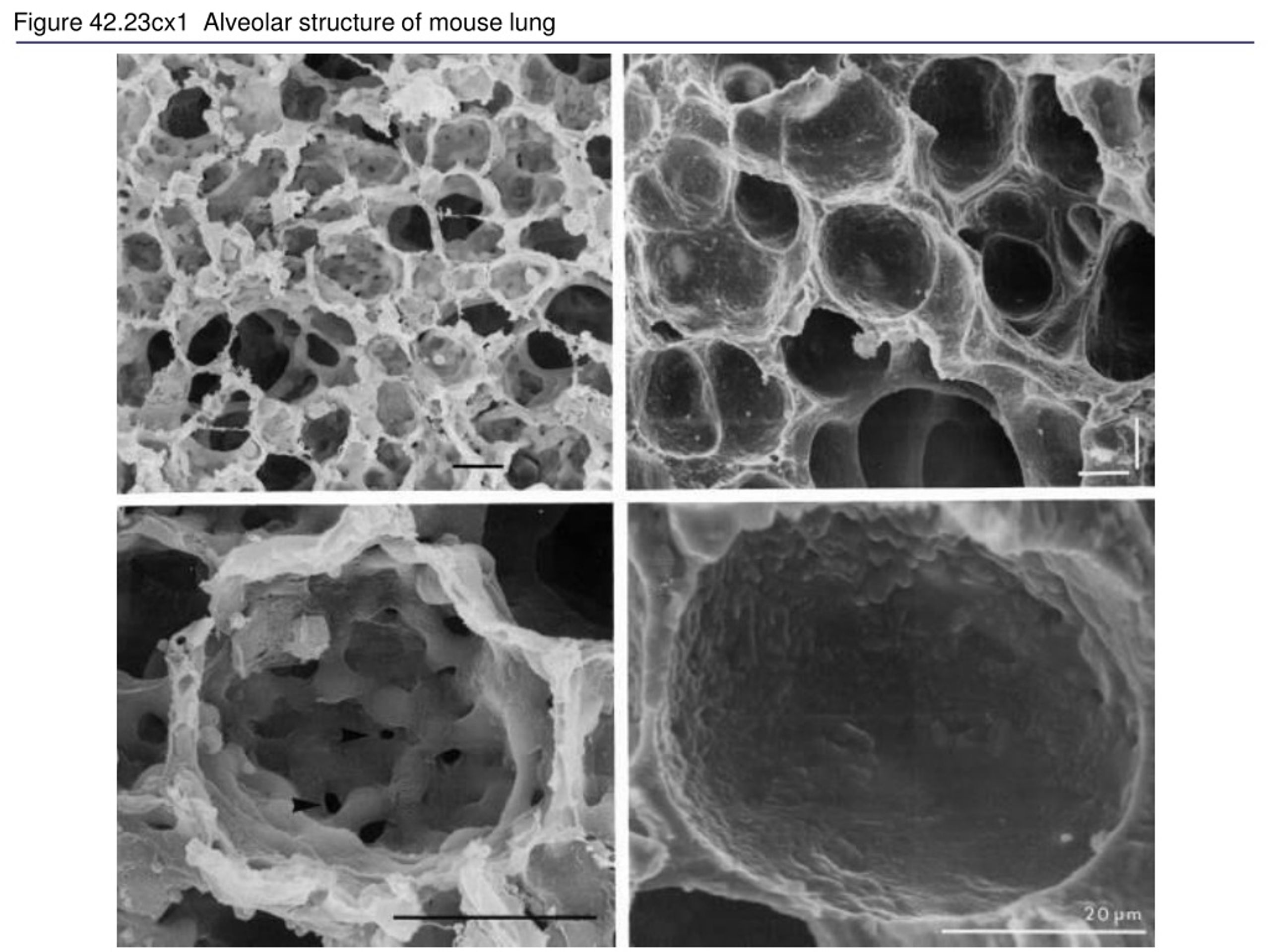 Но есть и обратная сторона медали — человек привыкает к этим условиям, у него снижается минутная вентиляция, дыхательные мышцы работают с меньшей нагрузкой. И если не заниматься физкультурой и периодически не заставлять дыхательные мышцы работать, то при возвращении на землю возникает их перегрузка и как бы дыхательная недостаточность. Поэтому космонавты на борту МКС регулярно тренируются. Врач Валерий Поляков, который провел в космосе почти 438 суток, лучше всех знает это. Он выполнил многочисленные исследования на себе и товарищах, заложил основы тренировочных режимов для всех последующих экспедиций. Принцип один — чем больше будешь тренироваться, тем в лучшей форме вернешься на землю.
Но есть и обратная сторона медали — человек привыкает к этим условиям, у него снижается минутная вентиляция, дыхательные мышцы работают с меньшей нагрузкой. И если не заниматься физкультурой и периодически не заставлять дыхательные мышцы работать, то при возвращении на землю возникает их перегрузка и как бы дыхательная недостаточность. Поэтому космонавты на борту МКС регулярно тренируются. Врач Валерий Поляков, который провел в космосе почти 438 суток, лучше всех знает это. Он выполнил многочисленные исследования на себе и товарищах, заложил основы тренировочных режимов для всех последующих экспедиций. Принцип один — чем больше будешь тренироваться, тем в лучшей форме вернешься на землю.
А бывают ли у космонавтов респираторные инфекции?
Александр Суворов: К счастью, такого не было благодаря предполетному карантину и мерам по профилактике. Но имеющийся на МКС специальный спирограф позволяет нам оценить функцию внешнего дыхания. И мы отмечали некоторое снижение проходимости трахеобронхиального дерева. Но причина тут другая. МКС — довольно большое сооружение, космонавты регулярно проводят генеральные уборки, там стоят фильтры, которые улавливают пыль и очищают атмосферу. Но периодически им приходится вскрывать панели, где, к сожалению, пыль может накапливаться. Не исключено, что у них могут возникать аллергические реакции. Аллерген работает так: на небольшое его количество организм не реагирует, но повышение дозы может вызвать аллергическую реакцию. Не исключено, что может появиться обструктивный бронхит, но степень его выраженности обычно очень небольшая. Какая-либо терапии им не требуется — на моей памяти таких случаев не было.
Но причина тут другая. МКС — довольно большое сооружение, космонавты регулярно проводят генеральные уборки, там стоят фильтры, которые улавливают пыль и очищают атмосферу. Но периодически им приходится вскрывать панели, где, к сожалению, пыль может накапливаться. Не исключено, что у них могут возникать аллергические реакции. Аллерген работает так: на небольшое его количество организм не реагирует, но повышение дозы может вызвать аллергическую реакцию. Не исключено, что может появиться обструктивный бронхит, но степень его выраженности обычно очень небольшая. Какая-либо терапии им не требуется — на моей памяти таких случаев не было.
Но, тем не менее, мы говорим о том, что при полетах в дальний космос на борту необходим спирограф, который позволял бы оценить проходимость трахеобронхиального дерева. Потому что при полетах на Луну, например, экипаж может столкнуться с этим фактором.
То есть на Луне есть аллергены для человека?
Александр Суворов: Не совсем, но лунная пыль отличается от земной — ее частицы имеют острые края.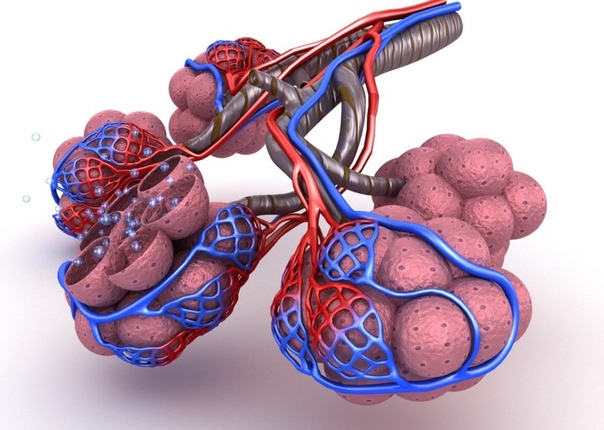 И если космонавт занесет пыль на станцию или в обитаемый модуль, она будет висеть в воздухе, попадать в дыхательные пути и, как наждачная пыль, может травмировать органы дыхания. Поэтому ее ни в коем случае нельзя допустить внутрь жилого модуля или привезти на окололунную станцию. А медикам придется усилить контроль за респираторной системой космонавтов в этих экспедициях.
И если космонавт занесет пыль на станцию или в обитаемый модуль, она будет висеть в воздухе, попадать в дыхательные пути и, как наждачная пыль, может травмировать органы дыхания. Поэтому ее ни в коем случае нельзя допустить внутрь жилого модуля или привезти на окололунную станцию. А медикам придется усилить контроль за респираторной системой космонавтов в этих экспедициях.
В вашем институте много лет разрабатывались дыхательные смеси на основе гелия для глубоководных погружений. Сейчас идут эксперименты по использованию кислородно-гелиевой смеси для лечения коронавирусной пневмонии. Связаны ли эти темы?
Александр Суворов: При пневмонии в результате отека возникает обструкция дыхательных путей. Их просвет сужается, повышается сопротивление дыханию. И чтобы дышать было легче, нужна газовая смесь, имеющая меньшую плотность. У гелия она в 7 раз меньше, чем у азота, доля которого в составе воздуха достигает 78 процентов. Поэтому кислородно-гелиевые смеси легче проникают в альвеолы, а внутри альвеол кислород и углекислый газ быстрее двигаются между молекулами гелия. Мы начинали с применения их при больших физических нагрузках еще в 1980 году. К счастью, гелий не входит в список ВАДА, не является допингом, как и кислородные ингаляции.Мы активно применять эти смеси в период восстановления не только спортсменов, но и спецконтингента — людей, которым необходимо выполнить тяжелую физическую работу, преодолеть экстремальные условия. Смеси помогают примерно на 20 процентов повысить физическую работоспособность человека, он быстрее восстанавливается. Потом мы стали применять их при погружении на большие глубины. Первая причина та же — на глубине людям из-за плотности газовой смеси трудно дышать. Вторая — на глубине больше 60 метров возникает так называемый азотный наркоз. Чтобы убрать это действие азота, стали добавлять гелий. Плотность смеси снижается, убирается наркотическое действие. В 70-е годы ХХ века было даже предложение заменить атмосферу космического корабля или скафандра на кислородно-гелиевую смесь. Противники этого предложения говорили, что человеку нельзя прожить без азота.
Мы начинали с применения их при больших физических нагрузках еще в 1980 году. К счастью, гелий не входит в список ВАДА, не является допингом, как и кислородные ингаляции.Мы активно применять эти смеси в период восстановления не только спортсменов, но и спецконтингента — людей, которым необходимо выполнить тяжелую физическую работу, преодолеть экстремальные условия. Смеси помогают примерно на 20 процентов повысить физическую работоспособность человека, он быстрее восстанавливается. Потом мы стали применять их при погружении на большие глубины. Первая причина та же — на глубине людям из-за плотности газовой смеси трудно дышать. Вторая — на глубине больше 60 метров возникает так называемый азотный наркоз. Чтобы убрать это действие азота, стали добавлять гелий. Плотность смеси снижается, убирается наркотическое действие. В 70-е годы ХХ века было даже предложение заменить атмосферу космического корабля или скафандра на кислородно-гелиевую смесь. Противники этого предложения говорили, что человеку нельзя прожить без азота. И тогда мой руководитель профессор А.Г.Дианов провел серию экспериментов и доказал, что успешно может. Позже я и сам прожил 37 суток на глубине 350 метров в кислородно-гелиевой среде. Но сейчас мы используем уже не двух, а трехкомпонентные смеси — кислород плюс гелий и еще один инертный газ. Думаю, что именно такие смеси в перспективе окажутся более полезны, в том числе и пациентам с коронавирусом.
И тогда мой руководитель профессор А.Г.Дианов провел серию экспериментов и доказал, что успешно может. Позже я и сам прожил 37 суток на глубине 350 метров в кислородно-гелиевой среде. Но сейчас мы используем уже не двух, а трехкомпонентные смеси — кислород плюс гелий и еще один инертный газ. Думаю, что именно такие смеси в перспективе окажутся более полезны, в том числе и пациентам с коронавирусом.
К вам обращались врачи с просьбой поделиться этим опытом?
Александр Суворов: К сожалению, наши разработки широкого применения в клинике пока не нашли. Но разработанный с нашим участием прибор «Ингалит» прошел все необходимые испытания и сейчас применяется в ряде клиник.
Какие комплексы дыхательной гимнастики можно рекомендовать для реабилитации пациентов, перенесших коронавирусную пневмонию?
Александр Суворов: Наша школа физиологии однозначно показала, что для любого человека полезна любая дыхательная гимнастика.:max_bytes(150000):strip_icc()/Alveoli-56a14da83df78cf772696d4f.jpg) Она помогает управлять дыханием, человек приобретает навыки его задержки, углубленного дыхания, подключает к вентиляции различные участки легких. Таких комплексов немало. А еще правильнее сочетать их с физическими упражнениям, чтобы вдох, например, сопровождался подъемом рук и расправлением грудной клетки, а выдох — сжатием грудной клетки и т.д. Можно тренировать «перекачку» воздуха из нижних отделов легких вверхние и т.д. Детей, например, мы учим делать глубокий вдох и на очень длинном выдохе произносить шипящие звуки как можно дольше. Существуют зарубежные дыхательные маски и отечественные тренажеры с повышенным сопротивлением дыханию. Для космонавтов нами была разработана маска «УДОД» (устройство дополнительного отрицательного давления) для тренировки дыхательных мышц. Гимнастика важна для профилактики, поскольку тренированные мышцы помогут легче перенести респираторное заболевание. В острый период тренировки исключены, но на этапе реабилитации углубленное дыхание и физические упражнения позволяют минимизировать последствия и сохранить объем легких.
Она помогает управлять дыханием, человек приобретает навыки его задержки, углубленного дыхания, подключает к вентиляции различные участки легких. Таких комплексов немало. А еще правильнее сочетать их с физическими упражнениям, чтобы вдох, например, сопровождался подъемом рук и расправлением грудной клетки, а выдох — сжатием грудной клетки и т.д. Можно тренировать «перекачку» воздуха из нижних отделов легких вверхние и т.д. Детей, например, мы учим делать глубокий вдох и на очень длинном выдохе произносить шипящие звуки как можно дольше. Существуют зарубежные дыхательные маски и отечественные тренажеры с повышенным сопротивлением дыханию. Для космонавтов нами была разработана маска «УДОД» (устройство дополнительного отрицательного давления) для тренировки дыхательных мышц. Гимнастика важна для профилактики, поскольку тренированные мышцы помогут легче перенести респираторное заболевание. В острый период тренировки исключены, но на этапе реабилитации углубленное дыхание и физические упражнения позволяют минимизировать последствия и сохранить объем легких.
Восстановление имплантами жевательных зубов — Имплантация зубов — Фото до и после — Результаты
Выберите врача
Свиридов С.Б. — увеличение объема кости для последующей имплантации
Врач: Свиридов Сергей БорисовичВ клинику обратился пациент с желанием установить импланты на место давно отсутствующих зубов. Нашим доктором была проведена диагностика, в результате которой выяснилось — альвеолярный отросток сильно атрофирован в зоне предполагаемой имплантации. Это значит, что для успешной установки импланта в нужном месте попросту не хватает объема костной ткани.
Было принято решение увеличить ширину кости. Для этого нашим доктором была применена методика аугментации (наращивание объема кости) с направленной костной регенерацией. В месте отсутствующего зуба была установлена титановая мембрана с костным материалом, который должен срастись с собственной костью, добавив ей объема.
Этого было более чем достаточно для успешной установки импланта.
Протезирование на имплантах MIS
Врач: Свиридов Сергей БорисовичПациентка обратилась в клинику «Эстетика» с жалобами на разрушение старых протезов и отсутствие зубов. При осмотре и обследовании было выявлено отсутствие 18, 17, 16, 15, 14, 13, 22, 34, 35, 36, 46, 47, 48 зубов, а протез 12, 11, 21, 22, 23, 24, 25 с опорой на 12, 11, 21, 23, 24, 25 нуждался в замене.
Была проведена имплантация в области зуба 13 с установкой коронки через 4 месяца. После был проведен открытый синус-лифт в области 14, 15 зубов. Два импланта MIS в области 14, 15 через 8 месяцев. Еще спустя 5 мясецев коронки на 14, 15 и новый металлокерамический протез 12, 11, 21, 22, 23, 24, 25.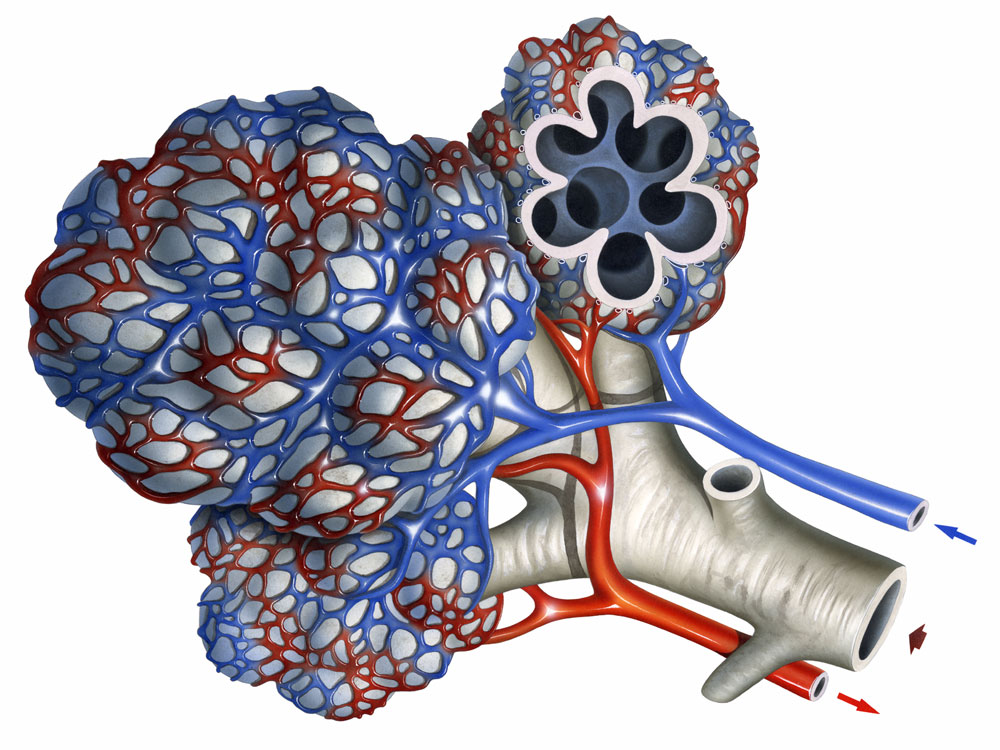
Комбинированное протезирование зубов, включающее протезирование на имплантах
Врач: Свиридов Сергей БорисовичПациентка обратилась с жалобой на боль под протезами в области трех зубов справа и трех зубов слева (34, 35, 37, 43, 45, 47).
На снимке КТ было установлено, что у двух зубов (45 и 47) корни разрушены, зубы подлежат удалению. Также сильно разрушены зубы 34 и 37 — данные зубы были восстановлен. Один — с помощью вкладки, другой (37) с помощью пломбы.
На 43 зуба установлена одиночная металлокерамическая коронка. Далее с этой стороны было установлено 3 импланта (в области 45 зуба — одновременно с удалением зуба). Была выбрана шведская система Astra-Tech. Далее на них были установлены металлокерамические протезы.
С другой стороны нижней челюсти был установлен протез из металлокерамики из трех единиц в области 34, 35, 36 и 37 зубов c опорой на 34, 35 и 37 зубы.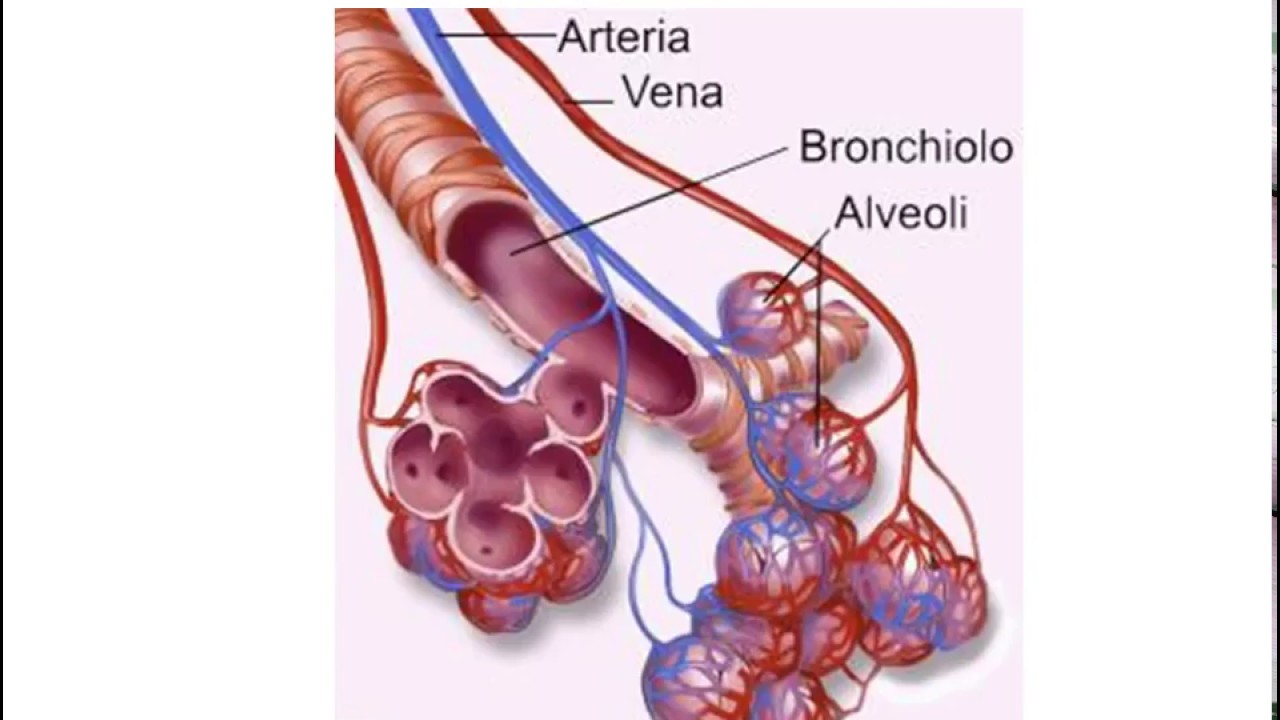
Фотографии до и после:
Подробнее итог лечения:
Протезирование на имплантах системы MIS
Врач: Свиридов Сергей БорисовичПротезирование на имплантах системы MIS (2 с одной стороны и 1 — с другой). Потребовались особые импланты на узкой платформе. На фото — нижняя челюсть после установки имплантов и после фиксации коронок из металлокерамики.
Протезирование на имплантах системы «Конмет»
Врач: Свиридов Сергей Борисович
Протезирование на имплантах системы «Конмет». При установке имплантов в области одного зуба была проведена операция закрытого синус-лифтинга. В области другого зуба — установка импланта сразу же после удаления зуба, также потребовалась подсадка костного материала.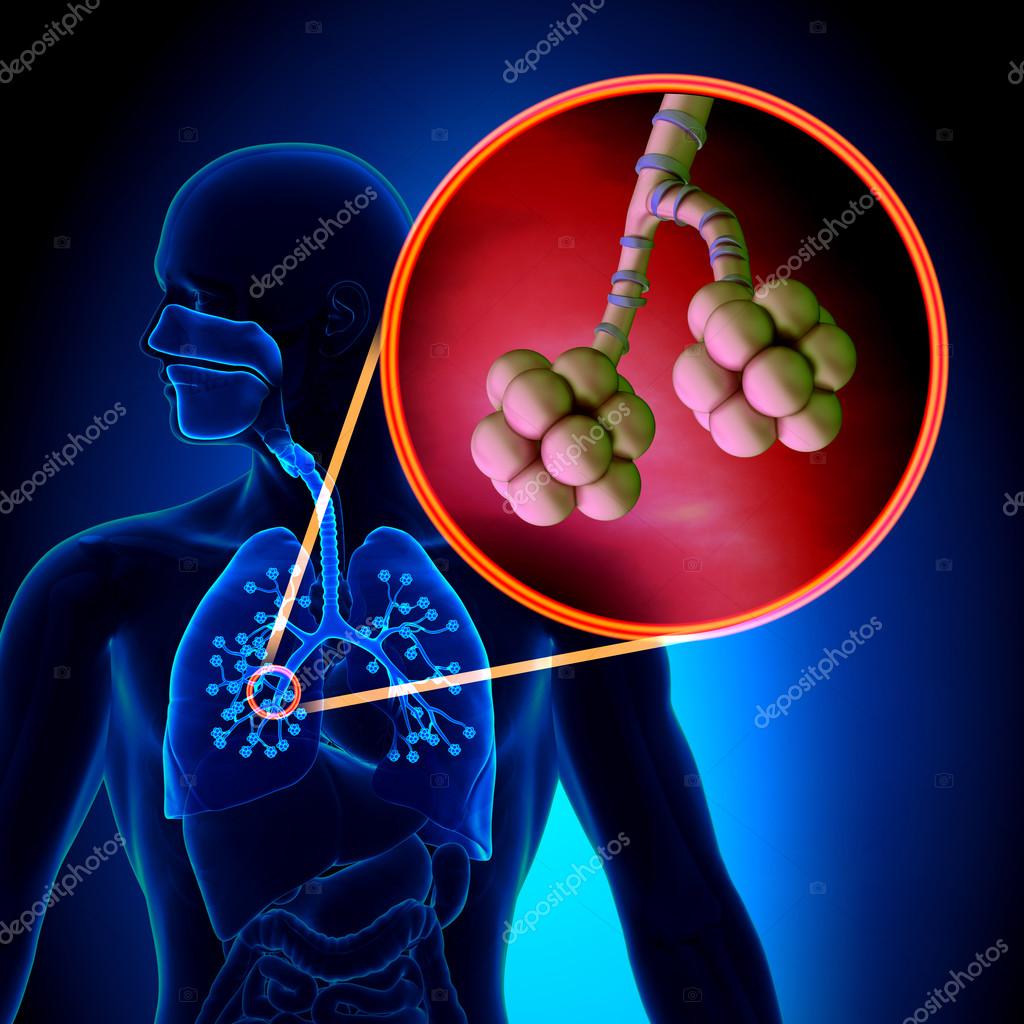
Протезирование на имплантах системы Astra-Tech
Врач: Свиридов Сергей БорисовичПротезирование на имплантах системы Astra-Tech (Швеция): прессованная керамика (E-max). А также на 47 зуб изготовлена и установлена коронка из прессованной керамики.
Протезирование на имплантах системы «Конмет»
Врач: Свиридов Сергей БорисовичИмплантация — система «Конмет», протезирование на имплантах — коронки из металлокерамики.
Протезирование на имплантах системы MIS
Врач: Свиридов Сергей Борисович
Три импланта системы MIS на нижней челюсти.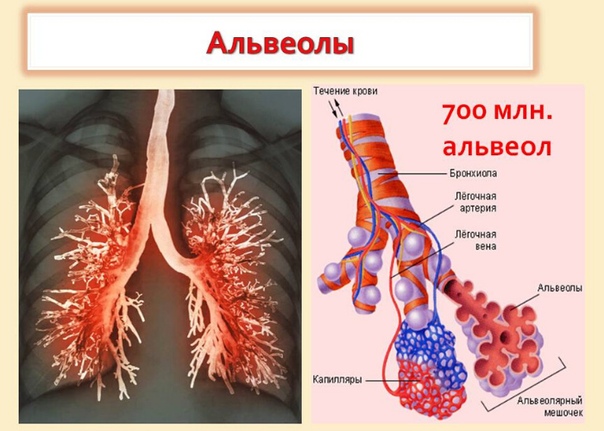
Протезирование на имплантах
Врач: Свиридов Сергей БорисовичПациентка обратилась в «Эстетику» с жалобой на отсутствие большого количества зубов. С ее слов другие клиники готовы были предложить только съемные протезы на верхнюю и нижнюю челюсти, что ее категирически не устраивало.
При обследовании выявлено отсутствие 16, 15, 14, и 34, 35, 36, 37, 38 зубов, разрушение 13 зуба с показанием к удалению. 17 зуб – показан к покрытию металлокерамической коронкой. На КТ в области 34, 35 зубов – сужение альвеолярного отростка до 3,5 мм, снижение высоты альвеолярного отростка в области 16, 15 зубов.
Было проведено расщепление альвеолярного отростка (метод расширения кости) и «подсадка» костного материала Bio-Oss, Bio-Gide в области 34, 35 зубов и установка имплантов MIS в области 34, 35, 36, 37 зубов.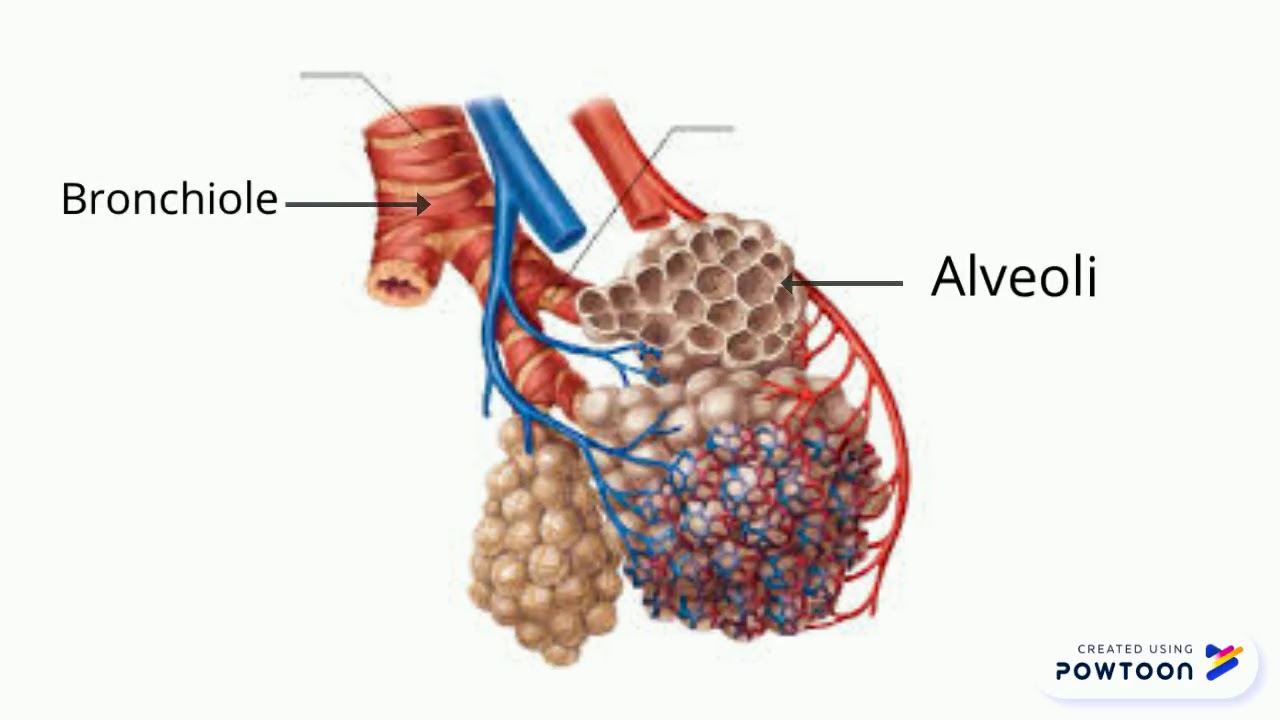 Затем одномоментная имплантация в области 13 зуба, установка имплантов в области 16, 15, 14 зубов с поднятием дна пазухи (закрытый синуслифт) в области 16 и 15 зубов. Пять месяцев спустя — протезирование и изготовление металлокерамических коронок.
Затем одномоментная имплантация в области 13 зуба, установка имплантов в области 16, 15, 14 зубов с поднятием дна пазухи (закрытый синуслифт) в области 16 и 15 зубов. Пять месяцев спустя — протезирование и изготовление металлокерамических коронок.
Протезирование на имплантах
Врач: Свиридов Сергей БорисовичИмплантация в области 21, 22 зубов (передних). Присутствовала значительная атрофия костной ткани, поэтому потребовалось провести костную пластику. Протезирование на имплантах — коронки из металлокерамики.
Протезирование на имплантах
Врач: Свиридов Сергей Борисович
Шесть имплантов на нижней челюсти и мостовидный протез на верхней челюсти. Верхние фотографии — до установки протезов, нижние — результат работы.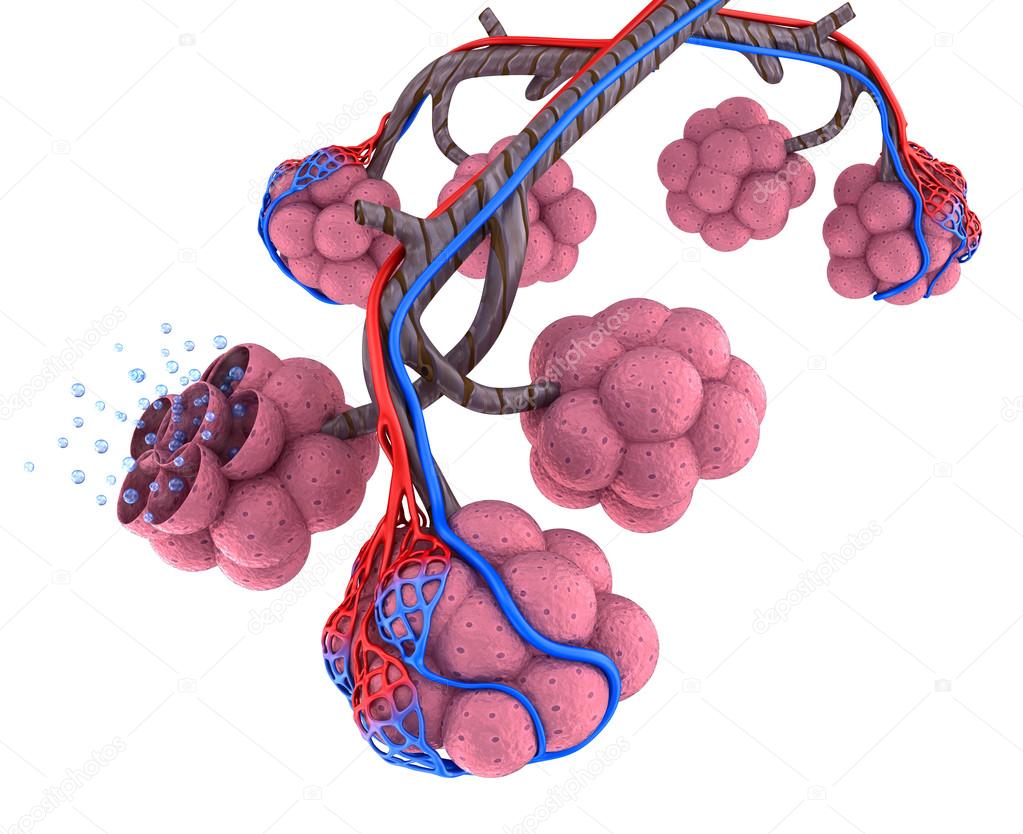
Протезирование на имплантах
Врач: Свиридов Сергей Борисович
Протезирование на имплантах
Врач: Свиридов Сергей Борисович
Протезирование на имплантах
Врач: Свиридов Сергей Борисович
Протезирование на имплантах
Врач: Свиридов Сергей Борисович
Протезирование на имплантах системы Astra-Tech
Врач: Свиридов Сергей Борисович
Имплантация системы Astra-tech в области 36 и 46 зубов. Абатменты и коронки из диоксида циркония.
Абатменты и коронки из диоксида циркония.
Легче легкому: российский препарат в пять раз снизил смертность от COVID-19 | Статьи
Отечественный препарат, созданный для лечения тяжелых поражений легких, оказался эффективен и против COVID-19. Больные ощущали улучшение сразу после ингаляций сурфактанта-БЛ, полученного российскими учеными из легких крупного рогатого скота. Об этом свидетельствует опыт медиков Петербурга, Москвы, Тюмени и Сыктывкара. Согласно среднемировой практике, 80% пациентов с тяжелой формой COVID умирают. Применение лекарства помогло снизить смертность в этой категории больных до 14,3%. По окончании исследования планируется включить применение сурфактанта-БЛ в рекомендации Минздрава по лечению больных коронавирусной инфекцией.
Бычье здоровье
Судя по среднемировой практике, в общей массе больных COVID-19 тяжелые случаи составляют около 5%. Почти 80% из них умирают. Опыт медицинского центра Алмазова, где пациентов с COVID-19 лечили с мая по август, подтвердил пропорцию тяжелых пациентов, а смертность в этой категории больных здесь удалось снизить до 14,3%.
Опыт медицинского центра Алмазова, где пациентов с COVID-19 лечили с мая по август, подтвердил пропорцию тяжелых пациентов, а смертность в этой категории больных здесь удалось снизить до 14,3%.
— В группе из 28 пациентов с тяжелым течением инфекции COVID-19, получавших терапию сурфактантом, 24 выздоровели, — сообщил «Известиям» заведующий научно-исследовательской лабораторией анестезиологии и реаниматологии НМИЦ им. В.А. Алмазова Андрей Баутин.
А.Е. Баутин в реанимации
Фото: НМИЦ им. В.А. Алмазова
Сурфактант-БЛ — природный препарат, получаемый из легких крупного рогатого скота (сурфактант — жидкость, выстилающая легочные альвеолы изнутри, БЛ — бычье легкое. — «Известия»). Его давно применяют при поражениях легких, но, как выяснилось, сурфактант-БЛ оказался также эффективен и при лечении коронавируса.
Как рассказал Андрей Баутин, его вводили пациентам ингаляционно, процедура занимала по 30 минут дважды в сутки.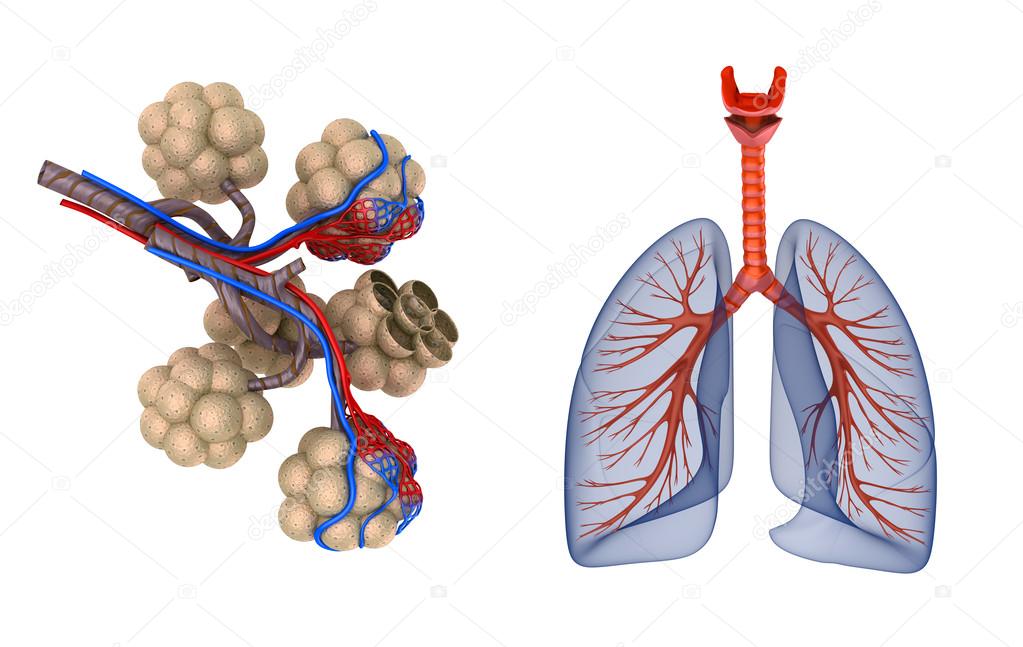 Кому-то хватило двух суток лечения, в некоторых случаях препарат вводили до пяти дней. Четверо умерших пациентов стали жертвами наиболее агрессивных проявлений болезни — катастрофической гипериммунной реакции, именуемой цитокиновым штормом, и развившегося вследствие борьбы с ним сепсиса в сочетании с тромбозом.
Кому-то хватило двух суток лечения, в некоторых случаях препарат вводили до пяти дней. Четверо умерших пациентов стали жертвами наиболее агрессивных проявлений болезни — катастрофической гипериммунной реакции, именуемой цитокиновым штормом, и развившегося вследствие борьбы с ним сепсиса в сочетании с тромбозом.
В клинике Сеченовского университета из 32 тяжелых больных, получавших сурфактант-БЛ, выжили 30. Именно здесь главный пульмонолог Минздрава России Сергей Авдеев впервые применил ингаляционный способ введения препарата вместо бронхоскопического, что комфортнее для пациентов, удобнее и проще для персонала, а также позволяет поймать и развернуть в обратную сторону процесс на более ранних стадиях. Ранее для больных с послеоперационными поражениями легких аэрозольный путь введения считался не очень эффективным. Но COVID-19 эти представления перевернул.
В Перинатальном центре Тюмени сурфактантом пролечили 16 беременных женщин и родильниц с тяжелыми формами COVID-19. Ни одна из пациенток не была переведена на искусственную вентиляцию легких, все они выжили.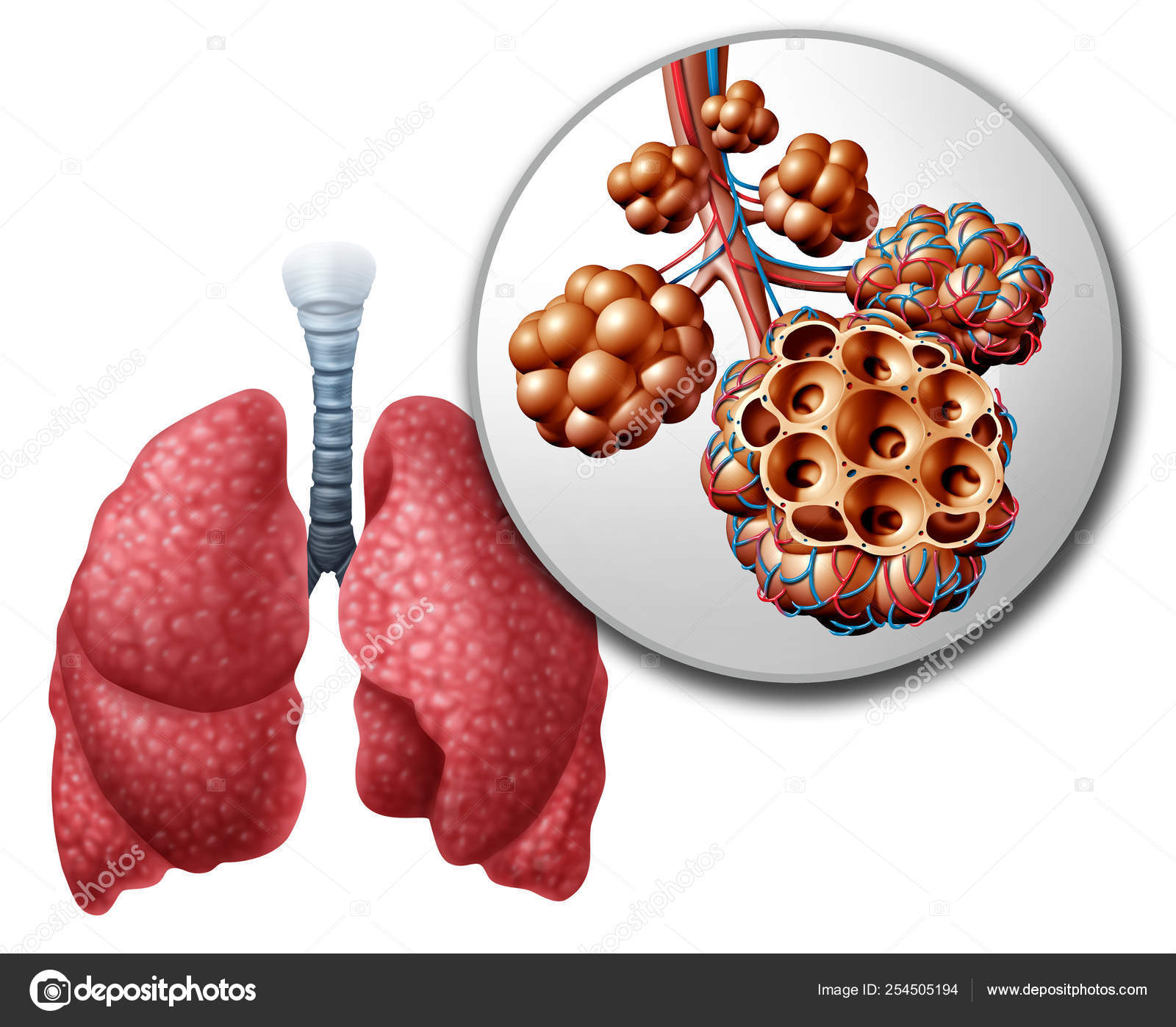
— Эффект от сурфактанта однозначно есть, он оказывает защитное действие и альвеолы не слипаются, — отметила в беседе с «Известиями» заместитель главного врача Перинатального центра Тюмени, руководитель анестезиолого-реанимационной службы Марина Швечкова.
Фото: РИА Новости/Владимир Астапкович
Всего за время борьбы с COVID-19 сурфактантом пролечили 120 больных. Эти данные в разговоре с «Известиями» привел разработчик препарата Олег Розенберг, руководитель лаборатории медицинской биотехнологии Российского научного центра радиологии и хирургических технологий им. А.М. Гранова, где и был 20 лет назад создан отечественный препарат.
— Больные, которых лечат сурфактантом, достоверно реже переводятся в реанимацию на ИВЛ, и летальность среди них в 3–5 раз ниже, — сказал Розенберг, пояснив, что обобщенные данные по всем случаям применения препарата еще в процессе сбора. Он с коллегами, работавшими с сурфактантом при лечении ковидных больных, убеждены, что выдвинутая ими в начале пандемии гипотеза о том, что препарат может помочь в борьбе с новой инфекцией, оправдалась на 100%.
В основе гипотезы лежал опыт применения сурфактанта при осложнениях гриппа A/h2N1 в 2009–2010 и 2015–2016 годах, бронхиальной астме, послеоперационных застойных пневмониях, туберкулезе и других тяжелых поражениях легких.
Тройной удар по вирусу
Попадая в легкие, вирус SARS-CoV-2 связывается с рецепторами АПФ2 (ангиотензинпревращающего фермента 2, который является входными воротами для вируса. — «Известия»), которые есть на альвеолоцитах — плоских клетках, выстилающих изнутри альвеолы легких и покрытых сверху слоем сурфактанта, вырабатываемого самими альвеолоцитами. В альвеоле — воздушном мешочке — происходит газообмен: кровь насыщается кислородом и отдает углекислый газ.
— Собственный, эндогенный сурфактант поддерживает альвеолу в расправленном состоянии. Когда вирус проникает в альвеолоцит и убивает его, выработка собственного сурфактанта прекращается, — пояснил «Известиям» Андрей Баутин, описывая механизм повреждения вирусом легочной ткани. — Мембрана между альвеолой и кровеносным сосудом повреждается, и в альвеолу поступает жидкая часть крови — плазма.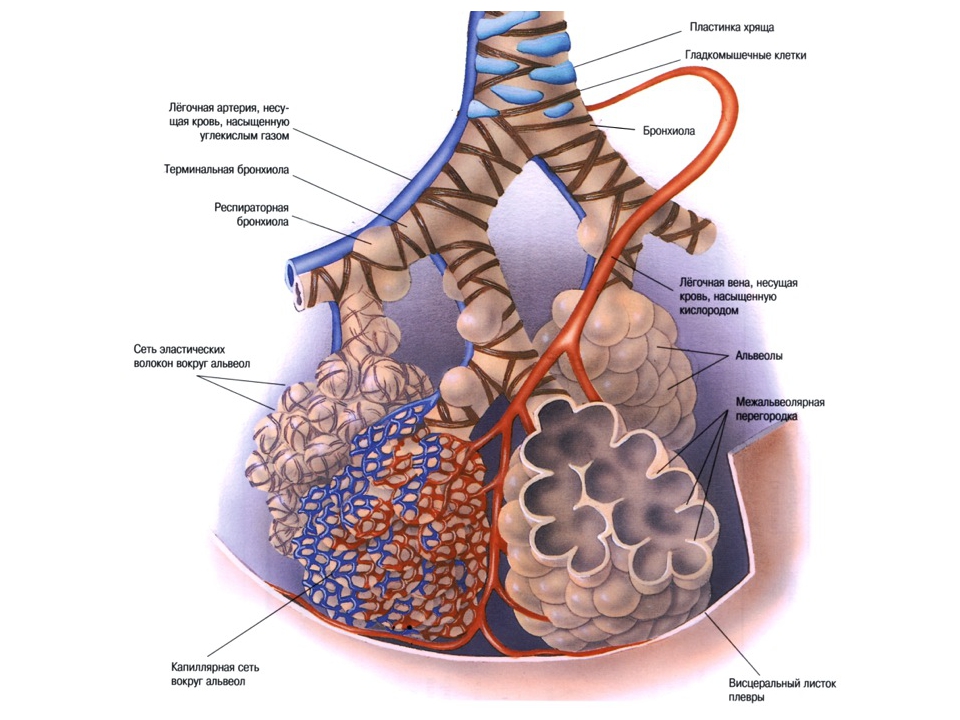 Альвеола заполняется, перестает участвовать в газообмене и напоминает сдувшийся и слипшийся воздушный шарик. Дальше ненасыщенная кислородом кровь попадает в левые отделы сердца и разносится по организму. Человек ощущает нехватку кислорода, падает сатурация — насыщение крови кислородом.
Альвеола заполняется, перестает участвовать в газообмене и напоминает сдувшийся и слипшийся воздушный шарик. Дальше ненасыщенная кислородом кровь попадает в левые отделы сердца и разносится по организму. Человек ощущает нехватку кислорода, падает сатурация — насыщение крови кислородом.
В отделении ранимации
Фото: НМИЦ им. В.А. Алмазова
По словам Андрея Баутина, если при дыхании кислородом с потоком 6–8 л в минуту у пациента сатурация не поднимается выше 92%, ему показано лечение препаратом сурфактанта.
— Недостаток синтезируемого самим организмом сурфактанта компенсируется внешним препаратом. Это позволяет даже поврежденной вирусом альвеоле оставаться в расправленном состоянии и осуществлять газообмен, насыщать кровь кислородом, — добавил эксперт.
Впрочем, есть еще два способа противодействия вирусу со стороны сурфактанта. Препарат блокирует рецепторы АПФ2, «закрывая» вирусу ворота в альвеолоциты. Поэтому ученые сделали вывод, что сурфактант работает превентивно на более ранней стадии, когда вирус только пытается внедриться в альвеолы.
Поэтому ученые сделали вывод, что сурфактант работает превентивно на более ранней стадии, когда вирус только пытается внедриться в альвеолы.
Третий удар по вирусу препарат наносит, участвуя в иммунной защите легких.
— Клетки макрофаги внутри альвеолы призваны бороться с вирусами и бактериями. Сурфактант их стимулирует, повышая местную иммунную защиту, — пояснил Андрей Баутин.
Центр сердца, крови и эндокринологии им. В.А. Алмазова
Фото: Наталия Михальченко
Этот тезис подтверждает опыт Марины Швечковой.
— Сурфактант препятствует присоединению вторичной бактериальной флоры, — добавила она. — Вторичная бактериальная флора опасна тем, что может привести к сепсису. Она развивается из-за ослабления иммунной системы после медикаментозного удара по ней, чтобы сбить цитокиновый шторм, который является гиперреакцией организма на SARS-CoV-2.
Ингаляционный путь введения препарата, который попадает сразу в легкие, позволил исключить антагонизм с какими-либо другими лекарствами, находящимися в кровеносном русле.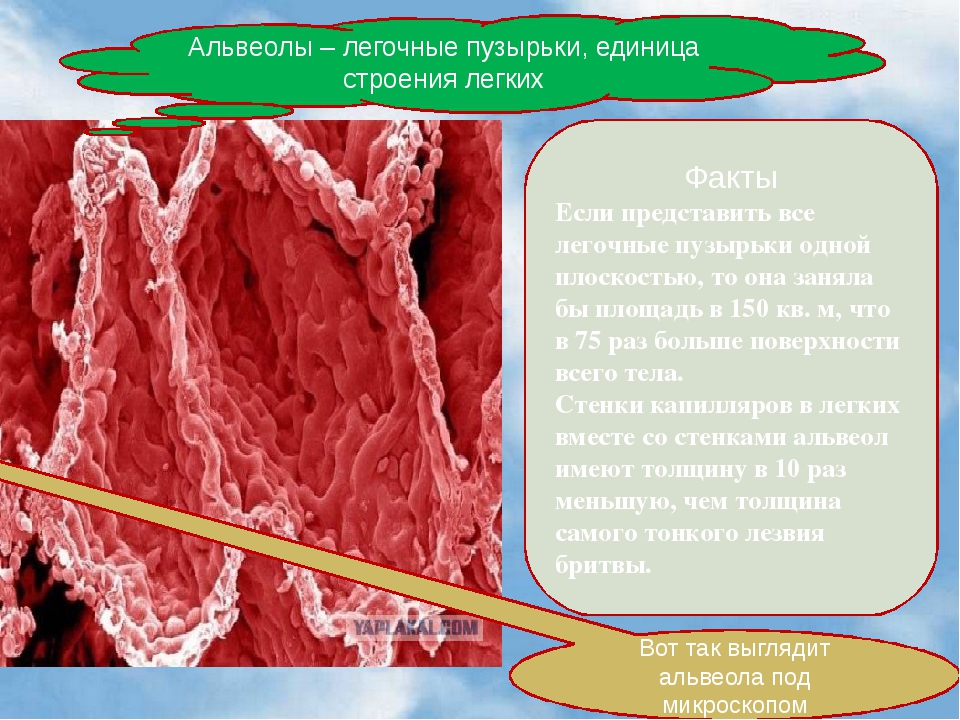
На шаг впереди
В мире существует около 10 препаратов сурфактанта. Все они, включая российский, изначально создавались для помощи недоношенным детям, которые еще не могут самостоятельно дышать из-за незрелости легких. Но только отечественный разрешен к применению у взрослых. Врачи и ученые попробовали его применить при других тяжелых болезнях легких, и это получилось. Сурфактант-БЛ помог как в свое время при свином гриппе, так и сейчас при COVID-19.
— Иностранные коллеги идут в том же направлении, что и мы. Но мы оказались на шаг впереди, — сказал главный пульмонолог Минздрава РФ, заведующий кафедрой пульмонологии лечебного факультета Первого МГМУ им. И.М. Сеченова Сергей Авдеев.
Фото: ТАСС/Сергей Бобылев
Ученый добавил, что гордиться этим времени нет, ведь, несмотря на то что найденное российскими учеными и клиницистами решение позволяет улучшить состояние многих больных, пока нельзя сказать, что все их проблемы решены.
В России с июля развернуто новое рандомизированное исследование применения препарата, сообщил Сергей Авдеев. В его рамках будут пролечены в общей сложности 90 больных, десятая часть уже прошла курс.
По итогам второго исследования планируется включить применение сурфактанта-БЛ в рекомендации Минздрава по лечению больных с COVID-19.
Спонтанный пневмоторакс, вызванный буллезной болезнью легких
Авторы: Хатович А. Р., ветеринарный врач-хирург. Азарова М. С., ветеринарный врач визуальной диагностики. Ветеринарная клиника доктора Сотникова, г. Санкт-Петербург.Спонтанный пневмоторакс является относительно редким заболеванием у собак и кошек. Он возникает, когда воздух или газ попадают в плевральное пространство при отсутствии травматической или ятрогенной причины. Наиболее распространенным источником воздуха является поврежденная паренхима легкого. Однако другими источниками воздуха могут также являться трахея, бронхи, пищевод или развитие анаэробной инфекции в плевральной полости.
Спонтанный пневмоторакс классифицируется как первичный или вторичный на основании истории болезни, клинических признаков и возможности определения первопричины, исходя из полученных данных анамнеза и методов визуальной диагностики, таких как рентгенография грудной клетки, компьютерная томография (КТ) или торакоскопия.
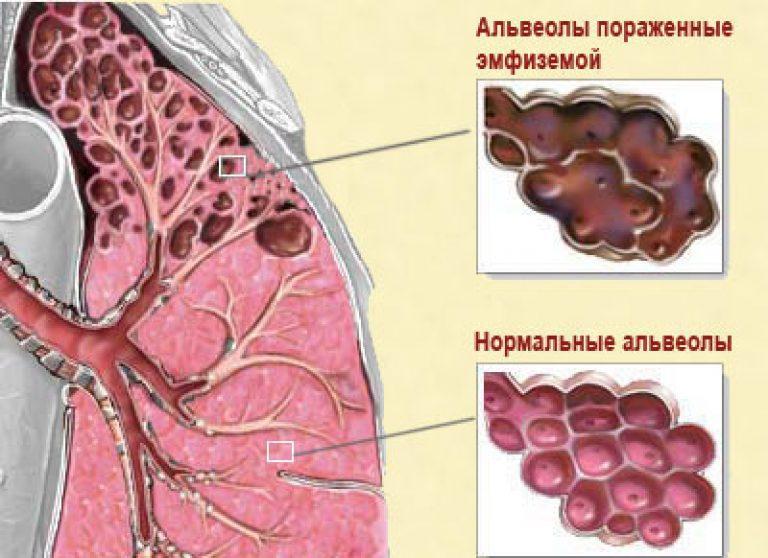
Распространенными причинами спонтанного пневмоторакса у собак могут быть абсцессы легких, дирофиляриоз, неоплазия легких, буллезная болезнь паренхимы и плевры.
Согласно многим публикациям, наиболее частой причиной спонтанного пневмоторакса является буллезная болезнь.
Буллы – это скопления воздуха в слоях висцеральной плевры, чаще всего расположенных на верхушках или краях легких (фото 1). Они образуются, если воздух выходит из паренхимы легкого, перемещается к периферии доли и попадает в ловушку между слоями висцеральной плевры. В целом буллы выглядят как маленькие пузыри или волдыри на поверхности легкого, размер которых может достигать нескольких сантиметров.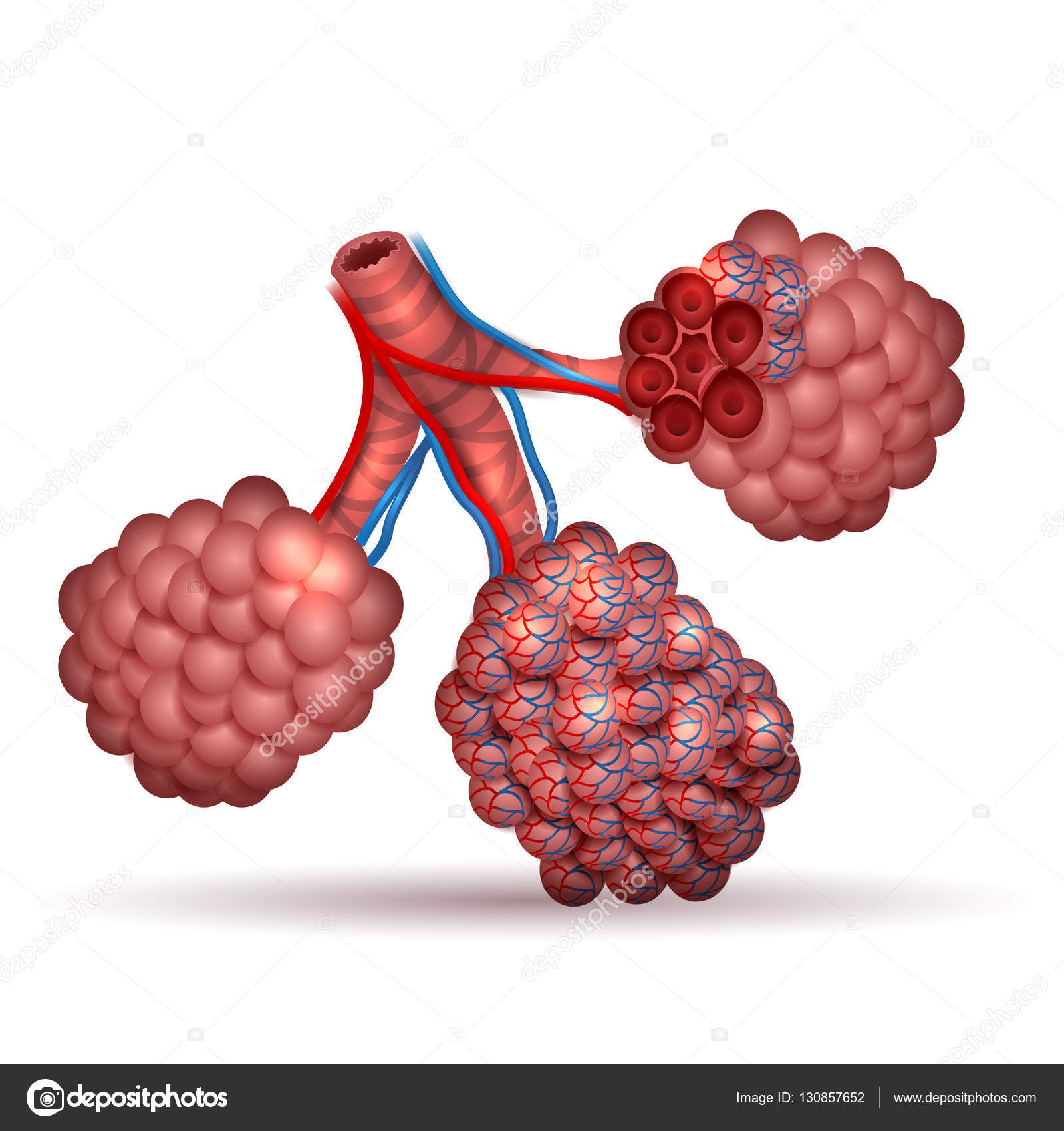 Другие варианты булл представляют собой заполненные воздухом пространства в паренхиме легких, которые возникают в результате разрушения, расширения и слияния смежных альвеол. Их размеры могут различаться, причем некоторые буллы могут быть незначительными (то есть включать несколько альвеол), а другие – очень большими (с вовлечением большей части легкого). Буллы ограничены перегородками соединительной ткани в легком и внутренним слоем висцеральной плевры.
Другие варианты булл представляют собой заполненные воздухом пространства в паренхиме легких, которые возникают в результате разрушения, расширения и слияния смежных альвеол. Их размеры могут различаться, причем некоторые буллы могут быть незначительными (то есть включать несколько альвеол), а другие – очень большими (с вовлечением большей части легкого). Буллы ограничены перегородками соединительной ткани в легком и внутренним слоем висцеральной плевры.
Буллы подразделяются на три типа в зависимости от размера и связи с окружающей тканью легкого:
- Тип 1. Тонкие буллы, изнутри заполненные только воздухом и имеющие слабое соединение с легочной паренхимой. Они обычно находятся по краям легкого и имеют наружные стенки, которые могут быть выстланы мезотелиальными клетками на внешней поверхности.
-
Тип 2. Буллы, возникающие из субплевральной паренхимы и плотно связанные с остальной частью легочной паренхимы эмфизематозного легкого. Внутренняя часть булл заполнена эмфизематозной тканью легкого, а наружные стенки образованы неповрежденной плеврой, выстланной мезотелиальными клетками.

- Тип 3. Буллы, которые могут быть очень большими и содержать эмфизематозную легочную ткань, распространяющуюся глубоко в легочную паренхиму.
Клинические признаки
Вторичный спонтанный пневмоторакс по причине буллезной болезни встречается чаще у собак, чем у кошек, в разном возрасте. Это заболевание описано у животных с разными формами грудной клетки и у разных пород собак (метисы, золотистый ретривер, немецкая овчарка, хаски, английский сеттер, колли, немецкий дог и др.). У кошек также можно встретить наличие булл, но диагностируется эта болезнь гораздо реже и зачастую является случайной находкой при диагностике какой-либо другой патологии.Основным клиническим признаком данного состояния является периодическая или прогрессирующая одышка, которая у некоторых животных может быть острой. Другие клинические признаки включают апатию, анорексию, депрессию, кашель и непереносимость физических упражнений.
При физикальном обследовании можно выявить различные степени тахикардии, тахипноэ, учащенные дыхательные движения и наличие дыхательной недостаточности.
 Условно при попытке «освободить» или «открыть» дыхательные пути животное может занимать вынужденную позу, вытягивать вперед шею и широко расставлять в локтевых суставах грудные конечности. При аускультации грудной клетки можно обнаружить снижение звуков легких с одной или обеих сторон. Результаты общего и биохимического анализов крови, как правило, находятся в пределах нормы.
Условно при попытке «освободить» или «открыть» дыхательные пути животное может занимать вынужденную позу, вытягивать вперед шею и широко расставлять в локтевых суставах грудные конечности. При аускультации грудной клетки можно обнаружить снижение звуков легких с одной или обеих сторон. Результаты общего и биохимического анализов крови, как правило, находятся в пределах нормы.Диагностика
Рентгенография является отличным методом для точной диагностики спонтанного пневмоторакса (фото 2), хотя рентгенографическая диагностика буллезных эмфизем, оценка мест их расположения и количества очагов поражения менее успешна. У людей рентгенографическая точность обнаружения булл колеблется от 10 до 60,5%, у собак – от 0 до 50%. Даже в тех случаях, когда рентгенограммы позволяют идентифицировать буллы, тяжесть поражений может быть недооценена.Зарубежные коллеги в литературных источниках отмечают, что попытки выявить поражения рентгенологическим способом иногда приводили к выбору неправильного хирургического подхода из-за недооценки количества или расположения очагов поражения, особенно это касалось правой добавочной доли легкого.
 В одной из публикаций8 упоминается, что при диагностике 12 собак на рентгенограммах не удалось выявить 13 (!) из 17 пораженных долей легких.
В одной из публикаций8 упоминается, что при диагностике 12 собак на рентгенограммах не удалось выявить 13 (!) из 17 пораженных долей легких.Компьютерная томография (КТ) имеет дополнительное преимущество, заключающееся в том, что она позволяет лучше дифференцировать анатомические структуры легких и их связь с очагами поражения. В связи с этим даже в тех случаях, когда поражения хорошо видны на рентгенограммах, КТ выявляет больше поражений, и с ее помощью лучше определяются их размер, местоположение и структура тканей легкого, окружающих поражения (фото 3, 4).
Поражения могут быть единичными или множественными, одно- или двусторонними. Важно также оценивать степень тяжести пневмоторакса5 и наличие ателектаза легочных долей, пневмонии, плеврита. При проведении контрастных серий с целью обнаружить или исключить иные патологии органов грудной клетки следует обратить внимание на наличие некротических процессов в легких, артериальных или венозных легочных тромбов, новообразований, абсцессов легких и т.
 д. Мелкие и едва заметные буллы (фото 6, 7), выявленные на КТ, фиксируют как участки легкого с минимальной плотностью (менее 1000 HU) и искажением нормального сосудистого рисунка. При наличии множественных полостных образований (тонкостенных булл) плотность легочной ткани будет пониженной. Крайняя степень буллезной эмфиземы может носить название «сотовое легкое» (фото 8).
д. Мелкие и едва заметные буллы (фото 6, 7), выявленные на КТ, фиксируют как участки легкого с минимальной плотностью (менее 1000 HU) и искажением нормального сосудистого рисунка. При наличии множественных полостных образований (тонкостенных булл) плотность легочной ткани будет пониженной. Крайняя степень буллезной эмфиземы может носить название «сотовое легкое» (фото 8).Таким образом, рентгенография эффективна для обнаружения пневмоторакса (фото 2), но имеет низкую чувствительность при выявлении булл и не может использоваться с целью оценки и ведения пациентов со спонтанным пневмотораксом.
Хотя результаты КТ действительно хорошо согласуются с результатами хирургического вмешательства, в нашей практике и в опубликованных данных отмечались случаи, когда во время операции были обнаружены дополнительные буллы. Одной из возможных причин отсутствия булл на КТ-изображениях может быть наличие пневмоторакса. При увеличении степени пневмоторакса наблюдаются усиление ателектаза легочной ткани и очаговое уменьшение легких.
 Это может затруднить визуализацию булл, и их будет сложно отличить от окружающего плеврального воздуха. Также перфорированные буллы могут появляться в качестве очаговых затемнений альвеолярного типа, следовательно, отличить их от разрушенной легочной ткани с помощью КТ будет еще сложнее. Другими потенциальными причинами отсутствия визуализации булл на КТ могут быть небольшой размер полостей и недостаточное пространственное разрешение компьютерной томографии.
Это может затруднить визуализацию булл, и их будет сложно отличить от окружающего плеврального воздуха. Также перфорированные буллы могут появляться в качестве очаговых затемнений альвеолярного типа, следовательно, отличить их от разрушенной легочной ткани с помощью КТ будет еще сложнее. Другими потенциальными причинами отсутствия визуализации булл на КТ могут быть небольшой размер полостей и недостаточное пространственное разрешение компьютерной томографии. Следует помнить, что формирование воздушных карманов с пневмотораксом может затруднять оценку различий между субплевральными буллами и свободным воздухом. Это может привести к ложноположительному диагнозу КТ.
После проведения нативной серии КТ следует устранить пневмоторакс и повторить сканирование, что может улучшить визуализацию пораженных долей легких.
Лечение
Стабилизация пациента имеет первостепенное значение, так как спонтанный пневмоторакс является угрожающим для жизни состоянием из-за снижения необходимой вентиляции легких.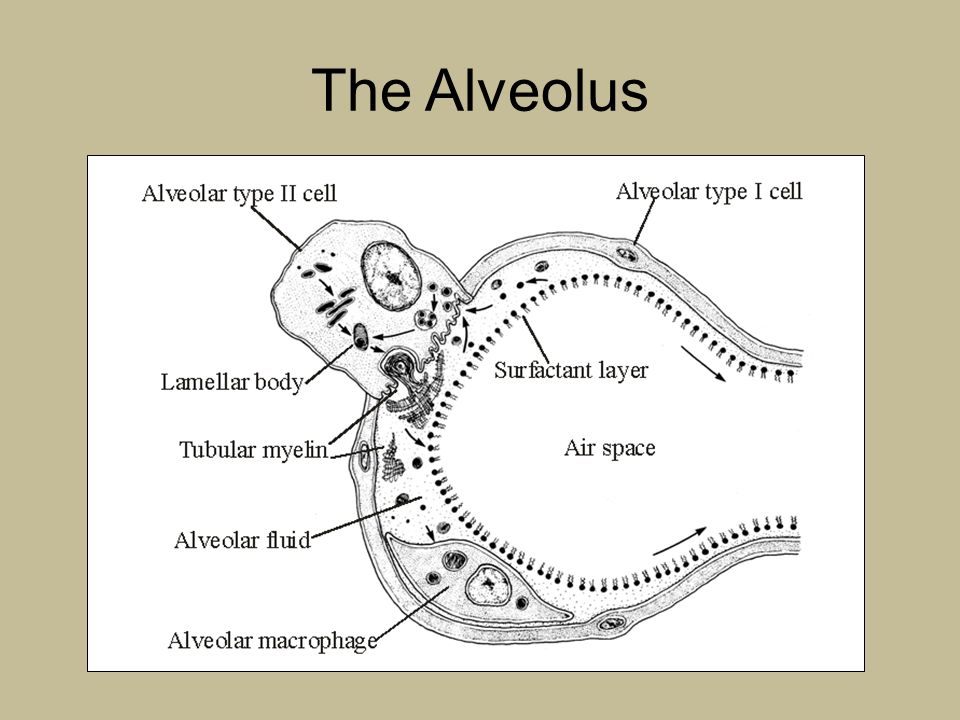
Как правило, существует два варианта долгосрочного лечения (консервативное и хирургическое). Основная причина возникновения спонтанного пневмоторакса позволяет определить, какой из вариантов будет наиболее подходящим для пациента.
В гуманной медицине данная патология признана хронической болезнью легких. В ветеринарной практике эта информация не подтверждена в опубликованных источниках по причине малого количества исследований и публикаций. Но даже если не иметь в виду указанный факт, в случае принятия решения о выборе лечения очень сложно предположить вероятность рецидива из-за отсутствия единого подхода и протокола в лечении заболевания. Исходя из описанных данных, можно сделать вывод, что при принятии решения требуется индивидуальный подход.
В некоторых последних публикациях3, 8 отмечается, что пневмоторакс сохранялся у всех собак, несмотря на консервативное лечение, длящееся от 1 до 5 дней. Аналогичные результаты были также обнаружены в двух предыдущих исследованиях, где пневмоторакс сохранялся или рецидивировал у 8 из 11 (73%) и у 7 из 8 (88%) собак с подтвержденными буллами после лечения торакоцентезом или дренирования торакальным дренажом.
 Основываясь на этих данных, авторы статьи считают, что консервативное лечение не должно считаться надежным методом лечения пневмоторакса, вызванного буллезной эмфиземой.
Основываясь на этих данных, авторы статьи считают, что консервативное лечение не должно считаться надежным методом лечения пневмоторакса, вызванного буллезной эмфиземой.Для собак, у которых хирургическое лечение не представляется возможным, длительное консервативное лечение может в конечном итоге разрешить пневмоторакс. Однако эта тактика должна быть согласована с владельцами животных по причине увеличения времени нахождения пациентов в стационаре и из-за вероятности возникновения потенциальных осложнений, связанных с проведением повторного торакоцентеза или с длительностью периода установки торакального дренажа. В конечном счете решение относительно продолжительности консервативного лечения должно основываться на степени тяжести клинических проявлений, скорости накопления воздуха, возможности исключения основного заболевания легких и проведения соответствующей хирургической операции, а также послеоперационного лечения.
Таким образом, по причине отсутствия единого протокола и подхода к лечению данной патологии зарубежные авторы рекомендуют хирургическое вмешательство в качестве более предпочтительного метода лечения спонтанного пневмоторакса.
 Эта рекомендация основана на более высоком общем уровне успешности данной методики в сравнении с консервативным лечением, более низком уровне рецидивов и более коротком времени нахождения пациентов в стационаре.
Эта рекомендация основана на более высоком общем уровне успешности данной методики в сравнении с консервативным лечением, более низком уровне рецидивов и более коротком времени нахождения пациентов в стационаре. Хирургический подход включает резекцию легочных булл (фото 9) с частичной или полной лобэктомией пораженных долей легких. В настоящее время рекомендуется проводить срединную стернотомию, поскольку этот доступ позволяет тщательно осмотреть все интраторакальные структуры. Повреждения могут присутствовать на нескольких долях легких, поэтому каждая доля должна быть тщательно обследована. Буллы обычно визуализируются в форме очаговых полупрозрачных пузырчатых поражений на краях легких, хотя они могут располагаться в них где угодно. Размер, количество и расположение очагов на каждой доле определяют количество ткани легких, которое необходимо удалить. Для собак с повреждениями, связанными с несколькими долями, может оказаться невозможным удаление всех поражений без значительного снижения объема легких.
Стернотомия. После разрезания кожи и поверхностной фасции разделяют двустороннюю грудинную мускулатуру и отделяют ее от грудины. Грудину рассекают продольно осциллирующей пилой (фото 10) или костными кусачками Листона (Liston). При операциях на небольших собаках, щенках и кошках можно использовать скальпель. В момент разведения грудины пациента необходимо обеспечить искусственную вентиляцию легких с положительным давлением. Края разреза следует прикрыть влажными салфетками, смоченными в теплом физиологическом растворе. С помощью реберного расширителя Финочетто (Finochetto; фото 11) можно обеспечить достаточный доступ к легким. Далее грудную клетку наполняют теплым физиологическим раствором и в момент вдоха животного осуществляют поиск источника свободного воздуха. Перед закрытием грудной клетки удаляют жидкость, установив торакальный дренаж. После совмещения грудины, ее фиксируют (фото12). Для этого грудину соединяют с реберным хрящом или накладывают проволочный шов восьмеркой.
 У пациентов небольшого размера можно использовать нерассасывающийся или медленно рассасывающийся шовный материал размером от 0 до 2 по USP.
У пациентов небольшого размера можно использовать нерассасывающийся или медленно рассасывающийся шовный материал размером от 0 до 2 по USP.Грудинную мускулатуру и фасции сшивают послойно непрерывными швами (рассасывающимся шовным материалом). После этого накладывают кожный шов.
Для частичной лобэктомии легких рекомендуется использовать автоматическое сшивающее устройство (по типу степлера), поскольку оно ускоряет работу и приводит к меньшему количеству осложнений по сравнению с традиционными методами наложения швов.
Видеоассистированная торакоскопия (VATS; фото 13) обладает неоспоримыми преимуществами по сравнению с традиционными хирургическими методами, поскольку является малоинвазивным способом оперативного вмешательства. Однако некоторые исследования2 демонстрируют высокие показатели перехода торакоскопии в срединную стернотомию из-за отсутствия видимого источника воздуха. Это продиктовано сложностью, связанной с попыткой погружения легких в физиологический раствор в закрытой грудной клетке.
 Поскольку физиологический раствор в дорсальной части грудной клетки способствует плавучести легких, они смещаются вентрально, оставляя большую часть паренхимы, не погруженной в жидкость, особенно в момент дыхательных движений. Таким образом, следует соблюдать осторожность при использовании полностью основанного на торакоскопии подхода для лечения спонтанного пневмоторакса у собак. Хирургу необходимо обладать максимальными данными (полученными благодаря КТ-исследованиям) о наличии возможных поражений, но при этом ему следует учитывать, что данные КТ и торакоскопии могут взаимно дополнять друг друга. После того как будет принято решение начать оперативное вмешательство с использованием метода VATS, хирург должен быть готов к переходу на срединную стернотомию в случае, если поражения не получится идентифицировать.
Поскольку физиологический раствор в дорсальной части грудной клетки способствует плавучести легких, они смещаются вентрально, оставляя большую часть паренхимы, не погруженной в жидкость, особенно в момент дыхательных движений. Таким образом, следует соблюдать осторожность при использовании полностью основанного на торакоскопии подхода для лечения спонтанного пневмоторакса у собак. Хирургу необходимо обладать максимальными данными (полученными благодаря КТ-исследованиям) о наличии возможных поражений, но при этом ему следует учитывать, что данные КТ и торакоскопии могут взаимно дополнять друг друга. После того как будет принято решение начать оперативное вмешательство с использованием метода VATS, хирург должен быть готов к переходу на срединную стернотомию в случае, если поражения не получится идентифицировать.Собственные клинические наблюдения
Собака, сибирский хаски, 8 лет, сука. Содержание животного домашнее, спортивные нагрузки в анамнезе отсутствуют. За два дня до обращения в нашу клинику владельцы заметили у своего питомца одышку. До этого обращались в стороннюю клинику, где был сделан рентген и выявлен пневмоторакс, после чего с помощью торакоцентеза было аспирировано 500 мл свободного воздуха из грудной клетки. В день обращения в нашу клинику во время прогулки собака резко упала и начала синеть. Владельцы сразу обратились в клинику, находящуюся рядом, там отвели 3 л свободного воздуха слева и 1,5 л справа, затем пациент был экстренно направлен в нашу клинику для проведения дополнительной диагностики.
За два дня до обращения в нашу клинику владельцы заметили у своего питомца одышку. До этого обращались в стороннюю клинику, где был сделан рентген и выявлен пневмоторакс, после чего с помощью торакоцентеза было аспирировано 500 мл свободного воздуха из грудной клетки. В день обращения в нашу клинику во время прогулки собака резко упала и начала синеть. Владельцы сразу обратились в клинику, находящуюся рядом, там отвели 3 л свободного воздуха слева и 1,5 л справа, затем пациент был экстренно направлен в нашу клинику для проведения дополнительной диагностики. Клинический и биохимический анализы крови у животного оказались в пределах нормы.
Пациенту провели КТ, на которой были выявлены участки ателектаза каудального края краниальной доли и краниального края средней доли правого легкого, где определялся дефект паренхимы легкого, характерный для фрагментов спавшейся буллы. В момент проведения КТ пациенту был установлен торакальный дренаж для аспирации свободного воздуха.
 В течение двух последующих дней положительная динамика отсутствовала, свободный воздух продолжал набираться.
В течение двух последующих дней положительная динамика отсутствовала, свободный воздух продолжал набираться. Было принято решение о проведении животному срединной стернотомии, в ходе которой была выявлена краевая булла (фото 9) краниальной доли правого легкого. Торакальный дренаж был извлечен через 2 дня. Пациент наблюдается 8 месяцев, рецидивов на сегодняшний день не отмечалось.
Собака, сибирский хаски, 3 года, кобель. Накануне приема в клинике владельцы заметили одышку у своего питомца, при этом он был активным, ночью спал спокойно, аппетит и жажда были в пределах нормы, рвота отсутствовала.
На рентгенограммах (фото 2) был обнаружен свободный воздух в плевральной полости. Пациенту провели КТ-обследование и выявили субплевральные буллы (фото 6, 7) краниальных долей легких.
После проведения КТ был установлен двусторонний торакальный дренаж и отведено более 2300 мл свободного воздуха. Владельцы животного, понимая все возможные осложнения и вероятность рецидивов, категорически отказались от оперативного вмешательства, в связи с этим их обучили, как пользоваться дренажами и отводить воздух. Дренажи были извлечены через 2,5 недели, пневмоторакс разрешился самостоятельно. Пациент наблюдается 7 месяцев, рецидивов на сегодняшний день не отмечалось.
Дренажи были извлечены через 2,5 недели, пневмоторакс разрешился самостоятельно. Пациент наблюдается 7 месяцев, рецидивов на сегодняшний день не отмечалось.
Список литературы:
- Spontaneous Pneumothorax Caused by Pulmonary Blebs and Bullae in 12 Dogs, J Am Anim Hosp Assoc, 2003.
- Brad J. Case, Philipp D. Mayhew, Ameet Singh. Evaluation of Video‐Assisted Thoracic Surgery for Treatment of Spontaneous Pneumothorax and Pulmonary Bullae in Dogs. Veterinary Surgery, 2015.
- Sensitivity, positive predictive value, and interobserver variability of computed tomography in the diagnosis of bullae associated with spontaneous pneumothorax in dogs: 19 cases (2003–2012), JAVMA, Vol 243, No. 2, July 15, 2013.
- Interpreting Small Animal Thoracic Radiographs, Procedures Pro / NAVC Clinician’s Brief / July 2010.
- Peter Scrivani, DVM, DACVR Cornell University College of Veterinary Medicine. Pulmonary imaging: Getting the most information from thoracic radiographs.
 Ithaca, NY, 2013.
Ithaca, NY, 2013. - Pulmonary Patterns, VMA 976 (ссылка)
- Marie K. Holowaychuk, DVM. Pulmonary Contusions. November, 2006.
- Au J. J., Weisman D. L., Stefanacci J. D. et al. Use of computed tomography for evaluation of lung lesions associated with spontaneous pneumothorax in dogs: 12 cases (1999–2002). JAVMA, Vol 228, No. 5, March 1, 2006.
- Шебиц Х. Оперативная хирургия собак и кошек, 2010.
- Small Animal Surgery, Elsevier, Mosby, 2013.
- Advances in Video-Assisted Thoracic Surgery, Thoracoscopy, Small Animal Surgery, College of Veterinary Medicine, University of Florida, 2015.
- Tobias Schwarz. Veterinary Computed Tomography, 2011.
Не пропустите первые признаки пневмонии
Пневмония или воспаление легких – это заболевание легких преимущественно инфекционного происхождения с поражением концевых участков легких – альвеол и нарушением газообмена на их уровне.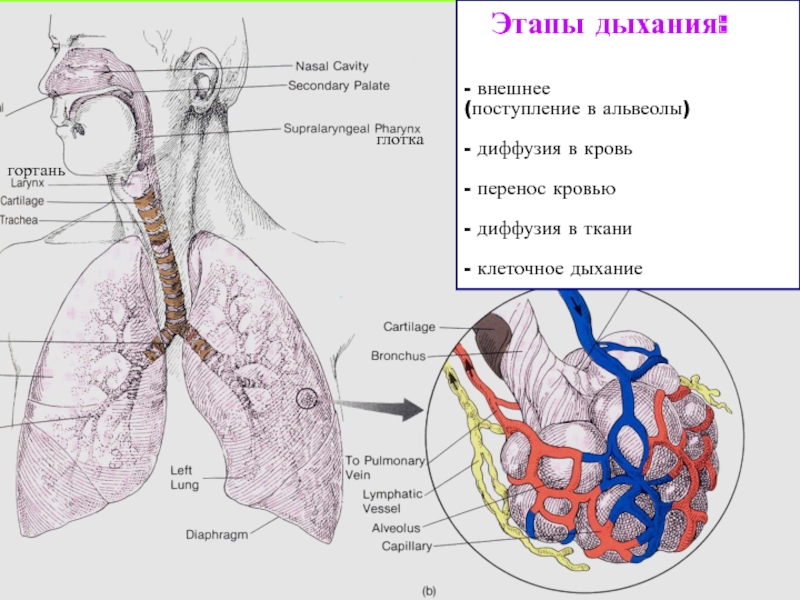 Альвеолы заполняются жидкостью или гнойным материалом, вызывая кашель с мокротой, реже кровохарканье, жар, озноб и затрудненное дыхание. Пневмонию могут вызывать различные микроорганизмы, включая бактерии, вирусы и грибы.
Альвеолы заполняются жидкостью или гнойным материалом, вызывая кашель с мокротой, реже кровохарканье, жар, озноб и затрудненное дыхание. Пневмонию могут вызывать различные микроорганизмы, включая бактерии, вирусы и грибы.
Пневмония может варьировать от легкой до угрожающей жизни, наиболее опасное для младенцев и детей младшего возраста, людей старше 65 лет и людей с ослабленной иммунной системой.
Симптомы пневмонии
Признаки и симптомы пневмонии варьируются от легких до тяжелых, в зависимости от таких факторов, как тип микроба, вызывающего инфекцию, возраст и общее состояние здоровья. Легкие признаки и симптомы часто похожи на симптомы простуды или гриппа, но они длятся дольше.
Признаки и симптомы пневмонии могут включать в себя:
- Боль в груди, когда вы дышите или кашляете
- Кашель с мокротой
- Сбивчивое дыхание (одышка) при меньшей нагрузке, разговоре, в покое
- Усталость
- Температура тела ниже нормальной (у взрослых старше 65 лет и людей со слабой иммунной системой)
- Изменение настроения, аппетита, физической активности у пожилых (в сочетании с другими факторами)
- Тошнота, рвота или диарея (в редких случаях)
У новорожденных и младенцев может не быть никаких признаков инфекции.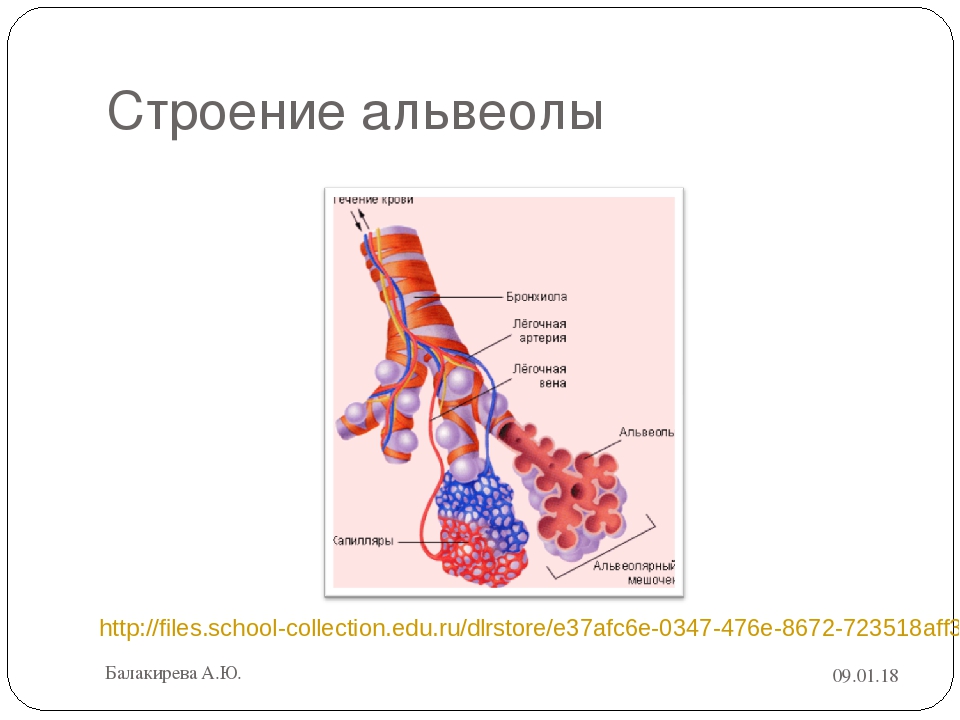 Может быть рвота, лихорадка и кашель, беспокойство, усталость и отсутствие энергии, а также проблемы с дыханием и приемом пищи.
Может быть рвота, лихорадка и кашель, беспокойство, усталость и отсутствие энергии, а также проблемы с дыханием и приемом пищи.
Когда обратиться к врачу
Обратитесь к врачу, если у вас проблемы с дыханием, боль в груди, постоянная лихорадка (38.5 C) или выше, кашель, особенно если вы кашляете с мокротой.
Важно, чтобы обращались к врачу люди из групп риска:
- Взрослые старше 65 лет
- Дети младше 2 лет с признаками и симптомами
- Больные с экзогенной интоксикацией (алкоголь, наркотики)
- Люди с плохим и удовлетврительным состоянием здоровья или ослабленной иммунной системой
- Пациенты с хроническими заболеваниями, особенно в стадии декомпенсации (обструктивный бронхит, сердечная недостаточность, сахарный диабет, цирроз печени)
- Люди, получающие химиотерапию или лекарства, которые подавляют иммунную систему
- Длительно лежащие в постели
Для некоторых пожилых людей и людей с сердечной недостаточностью или хроническими заболеваниями легких пневмония может быстро стать опасным для жизни состоянием.
Причины пневмонии
Пневмонию могут вызвать многие микроорганизмы. Наиболее распространенными являются бактерии и вирусы в воздухе, которым мы дышим, особенно в воздухе помещений. иммунитет человека обычно предотвращает заражение этими микроорганизмами легких. Но иногда эти микробы могут подавить иммунную систему, даже если здоровье в целом хорошее.
Пневмония классифицируется в соответствии с типами микроорганизмов, которые ее вызывают и места возникновения инфекции.
Внебольничная пневмония
Внебольничная пневмония является наиболее распространенным типом пневмонии. Это происходит за пределами больниц или других медицинских учреждений. Это может быть вызвано:
Бактерии: Наиболее распространенной причиной бактериальной пневмонии является пневмококк (лат. Streptococcus pneumoniae). Этот тип пневмонии может возникнуть сам по себе или после того, как вы простудились или заболели гриппом. Может затронуть одну часть (долю) легкого.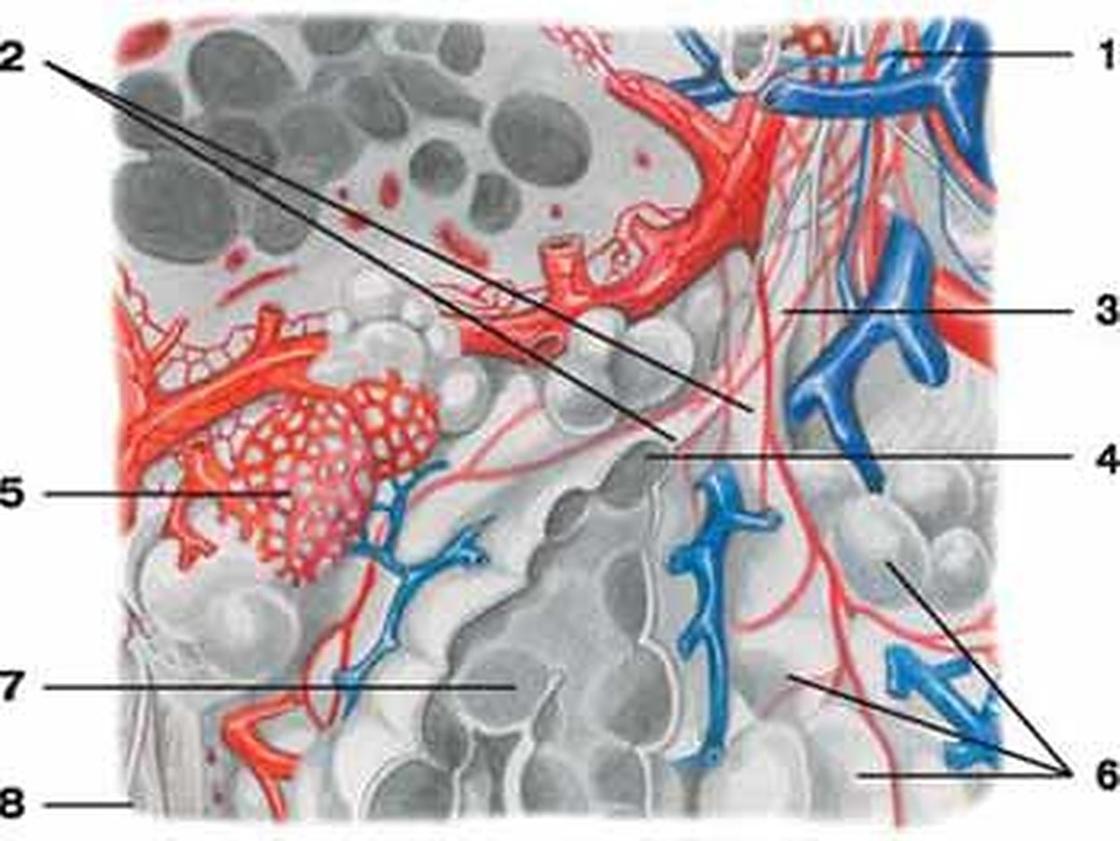
Бактериоподобные организмы. Mycoplasma pneumoniae также может вызывать пневмонию. Обычно он вызывает более легкие симптомы, чем другие виды пневмонии. Ходячая пневмония – это неофициальное название для данного типа пневмонии, которая обычно недостаточно серьезна, чтобы требовать постельного режима.
Грибы или плесень: Этот тип пневмонии чаще всего встречается у людей с хроническими проблемами со здоровьем или ослабленной иммунной системой, а также у людей, которые вдыхали большие дозы организмов. Грибки, вызывающие его, могут быть обнаружены в почве или птичьем помете и варьируются в зависимости от географического положения.
Вирусы. Некоторые вирусы, вирус гриппа, герпес-вирусы, аденовирусы вызывающие простуду, могут также вызывать пневмонию. Вирусы являются наиболее распространенной причиной пневмонии у детей младше 5 лет. Вирусная пневмония обычно легкая. Но в некоторых случаях это может стать очень серьезным.
Внутрибольничная пневмония
Некоторые люди заболевают воспалением легких во время пребывания в больнице из-за другой болезни. Больничная пневмония может быть серьезной, потому что бактерии, вызывающие ее, могут быть более устойчивыми к антибиотикам и потому, что люди, которые ее получают, уже больны и ослаблены. Люди, которые находятся на дыхательных аппаратах (ИВЛ), часто используемых в отделениях интенсивной терапии, подвержены более высокому риску этого типа пневмонии.
Больничная пневмония может быть серьезной, потому что бактерии, вызывающие ее, могут быть более устойчивыми к антибиотикам и потому, что люди, которые ее получают, уже больны и ослаблены. Люди, которые находятся на дыхательных аппаратах (ИВЛ), часто используемых в отделениях интенсивной терапии, подвержены более высокому риску этого типа пневмонии.
Пневмония, связанная с медицинским вмешательством
Это бактериальная инфекция, которая встречается у людей, которые находятся в учреждениях длительного ухода или получают лечение в амбулаторных условиях, включая центры диализа почек. Как и внутрибольничная пневмония, может быть вызвана бактериями, которые более устойчивы к антибиотикам.
Аспирационная пневмония
Аспирационная пневмония возникает, когда пациент вдыхает пищу, питье, рвоту или слюну в легкие. Аспирация более вероятна, если что-то нарушает нормальные рвотный или кашлевый рефлексы, например, повреждение мозга, чрезмерное употребление алкоголя или наркотиков.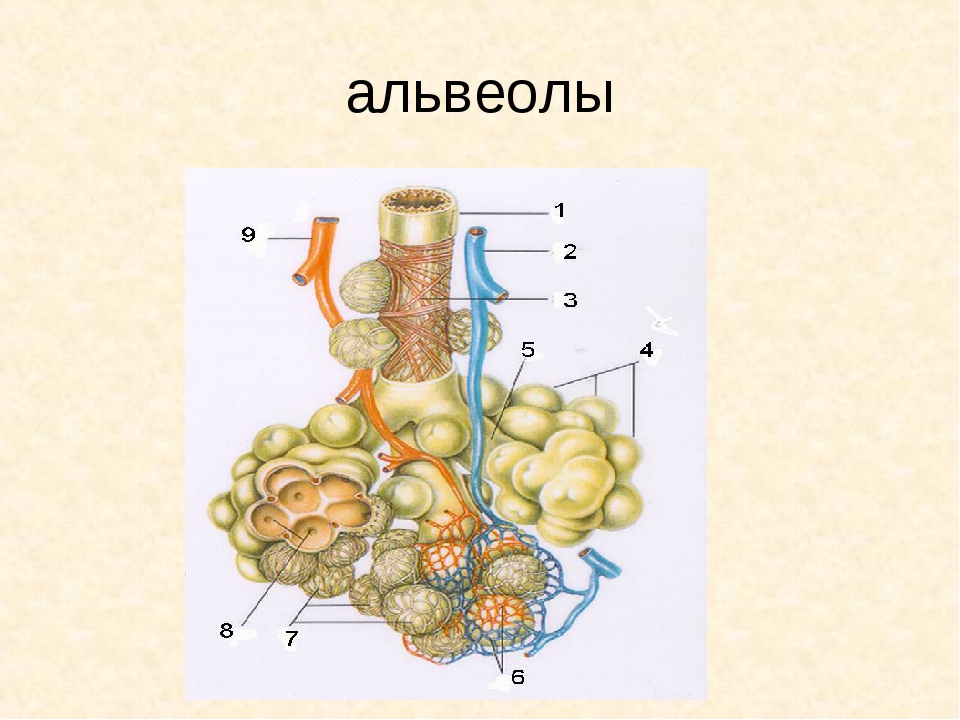
Факторы риска
Пневмония может повлиять на любого. Но в двух возрастных группах риск повышен:
- Дети 2 лет или младше
- Люди в возрасте 65 лет и старше
Другие факторы риска включают в себя:
- Нахождение в стационаре: повышается риск развития пневмонии, особенно в отделениях интенсивной терапии больниц, особенно при искусственной вентиляции лёгких.
- Хроническое заболевание. Риски заболеть пневмонией повышаются при бронхиальной астме, хронической обструктивной болезни легких (ХОБЛ) или хронических заболеваних сердца, сахарном диабете, циррозе печени.
- Курение. Курение нарушает естественную защиту организма от бактерий и вирусов.
- Ослабленная или подавленная иммунная система. Люди с ВИЧ/СПИДом, перенесшие пересадку органов, болеющие туберкулёзом получающие химиотерапию или длительно принимающие стероиды.
Осложнения при пневмонии
Даже при лечении некоторые люди с пневмонией, особенно в группах высокого риска, могут испытывать осложнения, в том числе:
- Бактерии в кровотоке (бактериемия).
 Бактерии, попадающие в кровь из легких, могут распространить инфекцию на другие органы, что может стать причиной нарушения функции этих органов и дальнейшего прогрессирования заболевания.
Бактерии, попадающие в кровь из легких, могут распространить инфекцию на другие органы, что может стать причиной нарушения функции этих органов и дальнейшего прогрессирования заболевания. - Затрудненное дыхание (одышка). При тяжёлых пневмониях, особенно на фоне хронических заболеваний легких, возникают проблемы с получением достаточного количества кислорода. Может потребоваться госпитализация и использование дыхательного аппарата (ИВЛ) на время лечения.
- Накопление жидкости вокруг легких (плевральный выпот). Пневмония может вызвать накопление жидкости в тонком пространстве между слоями ткани, которые выстилают легкие и грудную полость (плевру).
- Абсцесс легкого. Абсцесс возникает, если в легких образуется гной. Абсцесс обычно лечится антибиотиками. Иногда для удаления гноя требуется операция или дренаж с длинной иглой или трубкой, помещенной в абсцесс.
При подозрение на пневмонию обязательно обращение к врачу!
Не своевременное обращение, самолечение приводят к поздней диагностике, антибиотикорезистентности, различным осложнениям и даже летальному исходу.
Чем отличается поражение лёгких при COVID-19 от обычной пневмонии, и когда нужно идти на КТ лёгких?: Общество: Облгазета
Поражение лёгких при коронавирусе можно определить только по снимкам компьютерной томографии, а не рентгена Фото: Галина Соловьёва
Так называемая «вторая волна» коронавируса вызывает всё большую панику. Люди судорожно пытаются дозвониться до скорой помощи, неотложки и поликлиники при симптомах коронавируса и, не дождавшись оперативной помощи, за собственные деньги вызывают специалиста для взятия теста на COVID-19 и ищут, где им сделать компьютерную томографию лёгких, так как подозревают у себя воспаление. О том, почему поражение лёгких при коронавирусе нельзя называть пневмонией, кому и когда действительно нужно делать КТ лёгких и о том, могут ли лёгкие полностью восстановиться после этой новой инфекции, в интервью «Облгазете» рассказал главный пульмонолог Свердловской области Игорь ЛЕЩЕНКО.
А воспаление ли?— Диагноз «воспаление лёгких» или «пневмония» ставят многим заболевшим новым коронавирусом.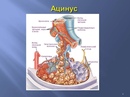 Что означает это воспаление?
Что означает это воспаление?
— Воспаление лёгких или пневмония – это воспаление лёгочной ткани бактериального характера, в которое вовлекаются преимущественно альвеолы (пузырьковидные образования в лёгких, которые оплетены сетью капилляров и участвуют в акте дыхания. — Прим. «ОГ»). Пневмония бывает внебольничная и больничная, которая развивается у человека в стенах медицинского учреждения, куда он попал с каким-то другим заболеванием. Чаще всего любое воспаление лёгких возникает по причине пневмококковой инфекции. Но пневмонией обычно болеют в холодное время года, что связано с переохлаждением организма. У нас же в России и Свердловской области новый коронавирус особенно бушевал летом, и вдруг такое большое количество воспалений лёгких. Какая же это пневмония?! Лёгкие при COVID-19 поражаются вирусом SARS-CoV-2, а не бактериями. Поэтому термины «пневмония» и «воспаление лёгких» в отношении больных коронавирусом некорректны.
— То есть поражение лёгких при COVID-19 и обычная пневмония не имеют ничего общего?
— Это не идентичные понятия. То, что мы сейчас наблюдаем у больных коронавирусом, — не пневмония, а повышенная реакция лёгочной ткани на воздействие вируса. Правильно ставить диагноз «новая коронавирусная инфекция с или без поражения лёгочной ткани». А дальше к этому диагнозу могут добавиться осложнения, например дыхательная недостаточность. Само поражение лёгких — не осложнение COVID-19, а его проявление. По сути альвеолы и бронхи тоже поражаются при коронавирусе, но не настолько интенсивно, как при бактериальной пневмонии. Получается совсем другая картина. Обычную пневмонию легко определить при рентгенологическом исследовании, а при коронавирусе нужно делать именно компьютерную томографию, иначе изменения лёгочной ткани будет не видно. Очевидна и разница в лечении. Слово «пневмония» гипнотизирует врачей, и они сразу назначают антибиотики, а при вирусной инфекции антибиотики совершенно бесполезны.
То, что мы сейчас наблюдаем у больных коронавирусом, — не пневмония, а повышенная реакция лёгочной ткани на воздействие вируса. Правильно ставить диагноз «новая коронавирусная инфекция с или без поражения лёгочной ткани». А дальше к этому диагнозу могут добавиться осложнения, например дыхательная недостаточность. Само поражение лёгких — не осложнение COVID-19, а его проявление. По сути альвеолы и бронхи тоже поражаются при коронавирусе, но не настолько интенсивно, как при бактериальной пневмонии. Получается совсем другая картина. Обычную пневмонию легко определить при рентгенологическом исследовании, а при коронавирусе нужно делать именно компьютерную томографию, иначе изменения лёгочной ткани будет не видно. Очевидна и разница в лечении. Слово «пневмония» гипнотизирует врачей, и они сразу назначают антибиотики, а при вирусной инфекции антибиотики совершенно бесполезны.
— Почему у одних коронавирус поражает лёгкие, а у других — нет?
— На этот вопрос нет точного ответа.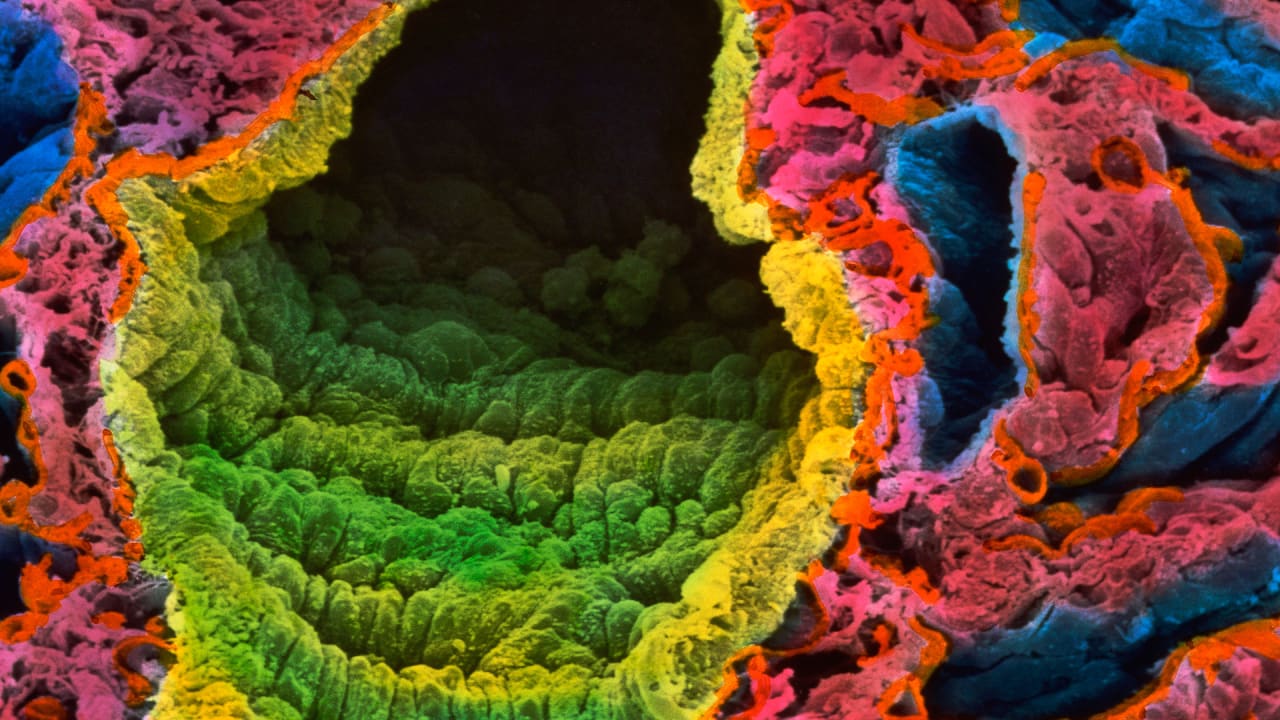 Чаще всего коронавирусная инфекция протекает бессимптомно или легко. Среднее течение по статистике встречается у одной пятой от общего числа всех заболевших, а тяжёлое ещё меньше. Но я наблюдал разных больных COVID-19 и знаю, что поражение лёгких может быть при любой степени тяжести заболевания и в любом возрасте. Есть случаи, когда вирус поражает лёгочную ткань у молодых, а у пациентов старше 65 лет — нет. Факторы риска на это, несомненно, влияют: хронические заболевания лёгких, сахарный диабет, ожирение, курение. Статистика говорит о том, что чем больший букет сопутствующих заболеваний и вредных привычек у человека, тем больше вероятность тяжёлого протекания коронавируса у него. Я не встречал пациентов с ожирением или сахарным диабетом, у которых бы COVID-19 протекал легко. При этом человек 70 лет без сопутствующих заболеваний и вредных привычек может перенести коронавирус без осложнений.
Чаще всего коронавирусная инфекция протекает бессимптомно или легко. Среднее течение по статистике встречается у одной пятой от общего числа всех заболевших, а тяжёлое ещё меньше. Но я наблюдал разных больных COVID-19 и знаю, что поражение лёгких может быть при любой степени тяжести заболевания и в любом возрасте. Есть случаи, когда вирус поражает лёгочную ткань у молодых, а у пациентов старше 65 лет — нет. Факторы риска на это, несомненно, влияют: хронические заболевания лёгких, сахарный диабет, ожирение, курение. Статистика говорит о том, что чем больший букет сопутствующих заболеваний и вредных привычек у человека, тем больше вероятность тяжёлого протекания коронавируса у него. Я не встречал пациентов с ожирением или сахарным диабетом, у которых бы COVID-19 протекал легко. При этом человек 70 лет без сопутствующих заболеваний и вредных привычек может перенести коронавирус без осложнений.
Как распознать одышку в домашних условиях?
Попросите находящегося рядом с вами человека посчитать ваши дыхательные движения за минуту. Одно дыхательное движение – вдох и выдох. Если вы совершаете 14–17 дыхательных движений – вы здоровы. Если больше 20-22, то это похоже на одышку, и требуется консультация врача.
Одно дыхательное движение – вдох и выдох. Если вы совершаете 14–17 дыхательных движений – вы здоровы. Если больше 20-22, то это похоже на одышку, и требуется консультация врача.
— С начала пандемии коронавируса стал очень часто звучать термин «матовое стекло» в отношении снимков лёгких. Этот признак можно отнести к явным симптомам COVID-19?
— Сейчас все зациклены на этом, но я могу назвать более двух десятков заболеваний лёгких и не только, при которых будет синдром «матового стекла». Это вызывает большие трудности в диагностике изменений лёгочной ткани, которые смотрят на компьютерной томографии. Врачам-рентгенологам нужно иметь специальную подготовку, чтобы определить, к какому заболеванию относится «матовое стекло». Более тонко разбираются в болезнях лёгких именно рентгенологи-пульмонологи, но у нас их мало. Конечно, проще сделать больному КТ и увидеть состояние его лёгких. Но это не очень выгодно экономически. К тому же не стоит забывать и о лучевой нагрузке от компьютерной томографии на организм человека.
К тому же не стоит забывать и о лучевой нагрузке от компьютерной томографии на организм человека.
— Тем не менее в России компьютерная томография лёгких как метод диагностики COVID-19 имеет большее распространение, чем в других странах…
— Да. Для проведения большого числа качественных тестов на COVID-19 необходимо много профессиональных лабораторий с правильными реактивами. Важен грамотный забор биоматериала для теста, его своевременная доставка и быстрое получение результата в течение четырёх-шести часов. Сейчас уже есть даже тесты, которые дают ответ через пятнадцать минут. У нас же люди ждут результатов тестирования по несколько суток.
— Из-за долгого получения результатов тестирования люди и начинают искать, где им сделать КТ лёгких…
— И это излишне. Компьютерная томография лёгких необходима только пациентам, у которых есть симптомы ОРВИ и коронавируса, температура 38 градусов и выше в течение трёх и более суток, а также присутствуют затруднённое дыхание и одышка, возникающая при тех физических нагрузках, при которых её раньше не было. Либо если у больного был явный контакт с больным коронавирусом, и в среднем через пять-шесть дней после этого у него отмечается непривычное затруднение дыхания, чувство стеснения грудной клетки. При лёгком и бессимптомном течении COVID-19 КТ не нужно. На вопрос, как часто делать КТ лёгких, я всегда говорю – чем реже, тем лучше.
Либо если у больного был явный контакт с больным коронавирусом, и в среднем через пять-шесть дней после этого у него отмечается непривычное затруднение дыхания, чувство стеснения грудной клетки. При лёгком и бессимптомном течении COVID-19 КТ не нужно. На вопрос, как часто делать КТ лёгких, я всегда говорю – чем реже, тем лучше.
Степени поражения лёгких при коронавирусе по результатам КТ
КТ-0 — характерных проявлений COVID-19 нет, вирус не затронул лёгкие.
КТ-1 — поражено менее 25 процентов объёма лёгких.
КТ-2 — поражено 25–50 процентов объёма лёгких.
КТ-3 – поражено 50–75 процентов объёма лёгких.
КТ-4 – поражено более 75 процентов объёма лёгких.
Полное выздоровление— В начале июня этого года в Свердловской области разработали порядок медицинской реабилитации пациентов, которые перенесли коронавирус.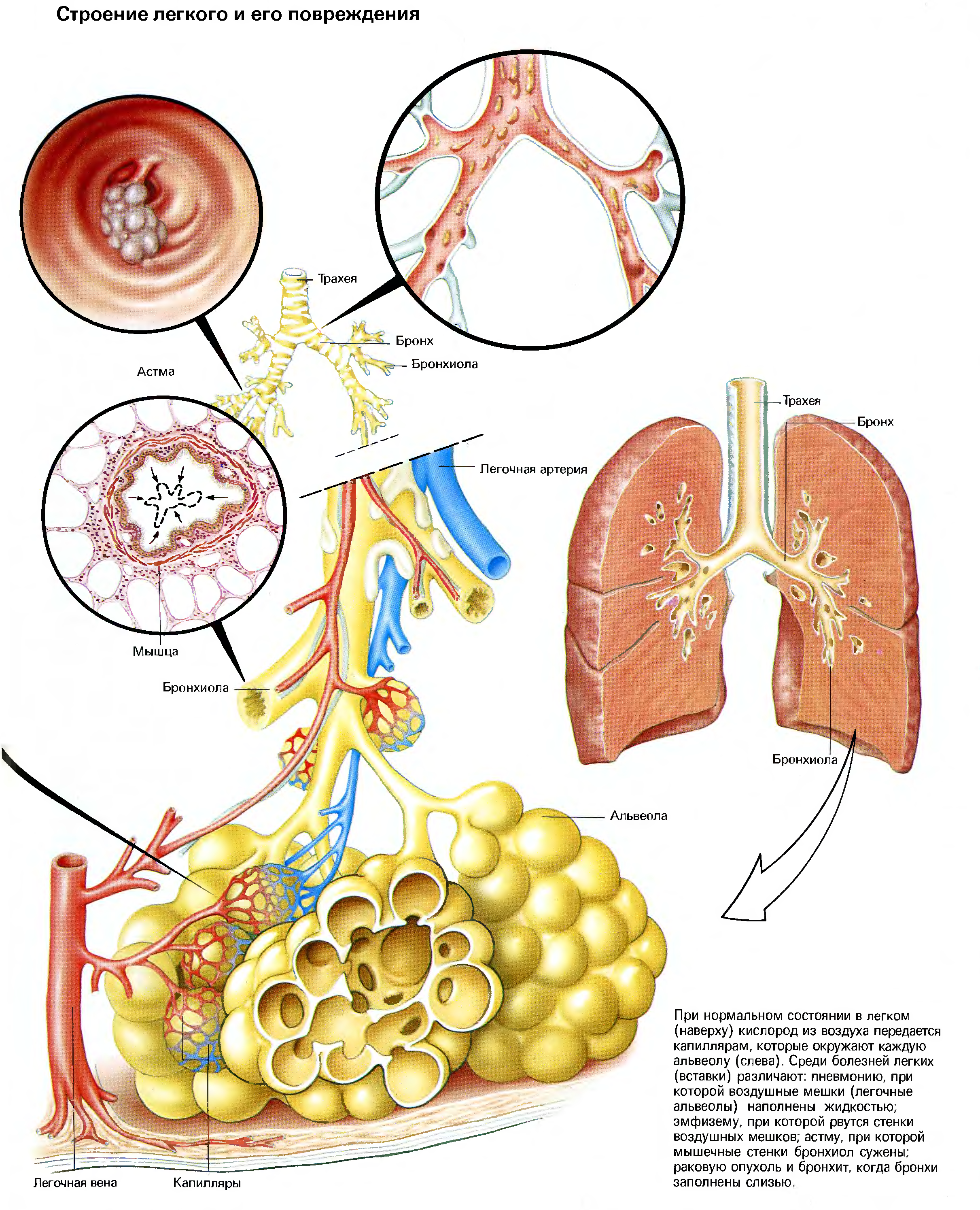 Он по-прежнему применяется?
Он по-прежнему применяется?
— Это программа реабилитации действует, но она носит рекомендательный характер. Сейчас в нашем регионе есть несколько центров по реабилитации пациентов после коронавируса. Тем, кто переболел COVID-19 в средней и тяжёлой форме и у кого были изменения лёгочной ткани, нередко требуется восстановление органов дыхания, которое включает специальный комплекс упражнений, дыхательную гимнастику. Если же у человека, переболевшего коронавирусом, возникает обострение его хронических заболеваний, то его направляют на реабилитацию к соответствующему специалисту.
— Возможно ли полное восстановление лёгких после их поражения коронавирусом?
— Конечно, но в целом восстановление зависит от объёма поражения лёгких и возраста пациента. Если у молодого человека нет хронических заболеваний и его лёгкие были поражены менее, чем на 25 процентов, то он поправится через месяц, и болезнь пройдёт для него бесследно. Мы видим отчётливую положительную динамику состояния лёгких уже через четыре недели после окончания лечения коронавируса у больного с выраженным изменением легочной ткани, который тяжело перенёс COVID-19. В целом восстановление лёгких занимает от четырёх недель до полугода.
В целом восстановление лёгких занимает от четырёх недель до полугода.
Из-за увеличения числа обращений людей по вопросам коронавируса на «горячую линию» Управления Федеральной службы по надзору в сфере защиты прав потребителей и благополучия человека по Свердловской области, ведомство организовало работу дополнительных телефонных номеров. К специалистам можно обратиться по вопросам:
– алгоритма действий в случае получения положительного результата на COVID-19;
– изоляции контактных;
– дезинфекции очагов COVID-19;
– профилактики коронавируса;
– в случае, если с заболевшим COVID-19 или контактным не связался сотрудник Роспотребнадзора.
Список новых номеров горячей линии по COVID-19 в Свердловской области:
Подготовлено в соответствии с критериями, утверждёнными приказом Департамента информационной политики Свердловской области от 09.01.2018 №1 «Об утверждении критериев отнесения информационных материалов, публикуемых государственными учреждениями Свердловской области, в отношении которых функции и полномочия учредителя осуществляет Департамент информационной политики Свердловской области, к социально значимой информации».
- Опубликовано в №202 от 28.10.2020
«До 20% поражения легких — выздоровеете полностью, более 50%
«До 20% поражения легких — выздоровеете полностью, более 50% — с последствиями»: патологоанатом рассказал о коварности коронавируса
Фото: ПЫХАЛОВА Юлия (архив)
Если раньше, в «докоронавирусные» времена, утро начиналось с обычных новостей, то сейчас на первом месте — сводки «с полей». Сколько еще человек заболели? А сколько умерли? Как инфекция изменяет организм, и при каком проценте поражения легких есть шансы полностью восстановиться, рассказала главный патологоанатом Иркутской области Людмила Гришина.
Легкие увеличиваются в 3-4 раза
Как определяют, от коронавируса ли умер пациент? Признака три. При жизни — положительный тест на вирус и клинические проявления болезни (температура, одышка и другие). После смерти — вирусологическое исследование органов. А также осмотр при вскрытии — изменения органов дыхания.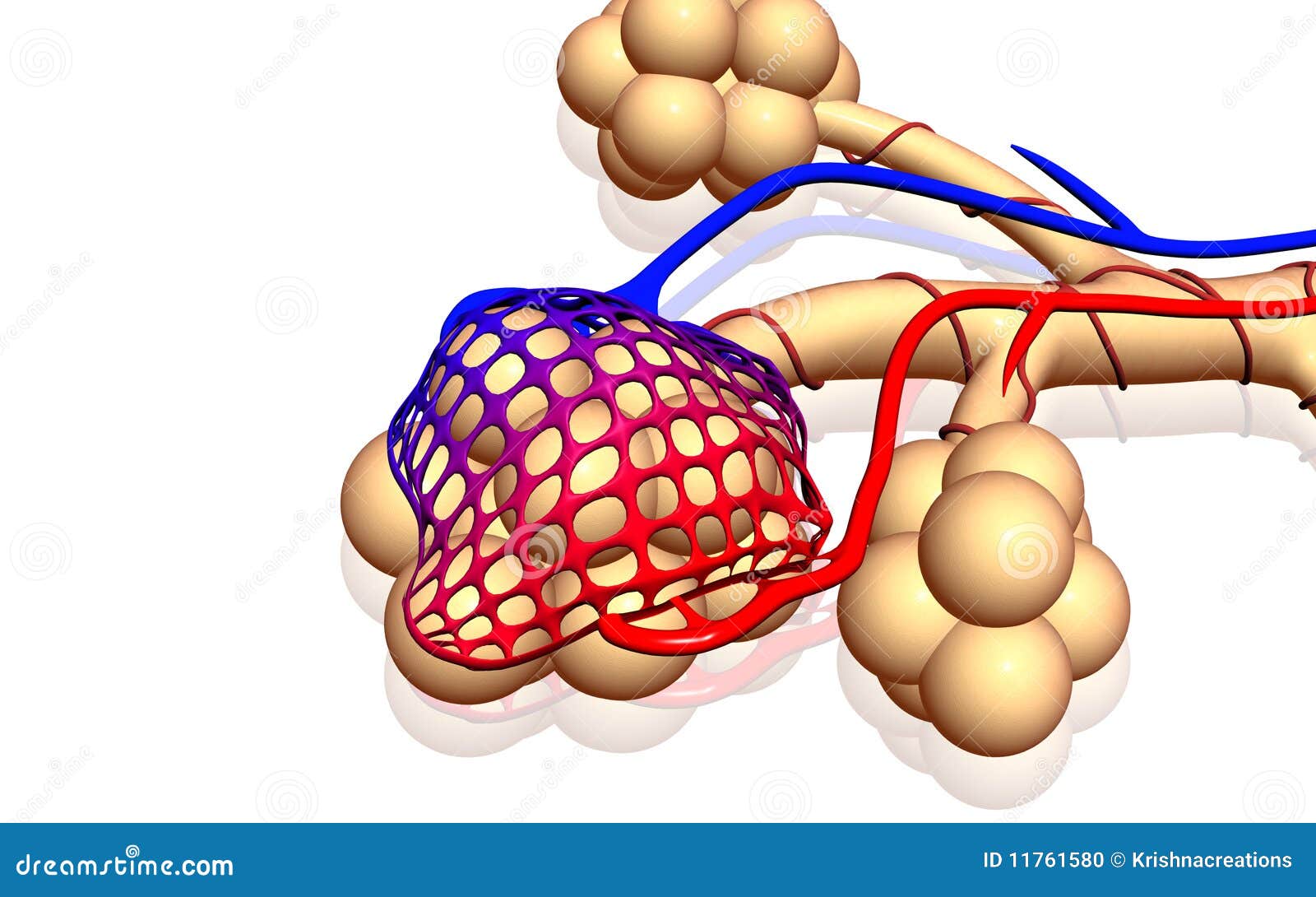
— Если тестирование изредка может дать сбой, показать ложноположительный или ложноотрицательный результат, то поражение дыхательной системы — верный признак COVID-19, — рассказывает Людмила Гришина. — Его видно невооруженным глазом. Трахея в норме — бледно-розовая. А при коронавирусе — ярко-красная, отечная, с эрозиями, эпителий (верхний слой клеток) сошел. А легкие?! Меняются до неузнаваемости. В норме каждое весит 300-400 граммов, но из-за инфекции увеличивается в три-четыре раза, до 1,3-1,7 килограмма, а то и до двух кило! Легкие перестают быть легкими по весу. И они больше не воздушные, а плотные, как резина, блестящие, пружинистые. В них нет воздуха…
Это картина пневмонии. Самую тяжелую патологию вирус вызывает на уровне альвеол — это такие структуры в виде «пузырьков» в легких. Их миллионы! И именно они насыщают кровь кислородом при каждом нашем вдохе. Вирус повреждает клетки альвеол, часть из них гибнет, а другая — слущивается (отслаивается) и начинает активно размножается, превращаясь в многоядерные клетки — симпласты, если говорить научным языком. В просвете — плотное содержимое. В газообмене эти альвеолы больше не участвуют. Легкое в этом месте уплотняется. А на рентгене или КТ видны размытые участки по типу матового стекла.
В просвете — плотное содержимое. В газообмене эти альвеолы больше не участвуют. Легкое в этом месте уплотняется. А на рентгене или КТ видны размытые участки по типу матового стекла.
Когда есть шансы восстановиться, будто COVID-19 и не было
— Картина, которую я описала выше, наблюдается при тотальном, 100% поражении легких, — продолжает патологоанатом. — В подавляющем большинстве случаев — ситуация фатальная. Все системы органов страдают, клетки испытывают тяжелейшее кислородное голодание, вплоть до их гибели. Кровь в сосудах сворачивается, образуя тромбы, что усугубляет ситуацию. В почках, печени, селезенке образуются очаги некрозов.
А если легкие пострадали частично? Специалист поясняет: при поражении до 20% (это легкая степень тяжести течения коронавируса) пациент способен выздороветь полностью, структура легких восстановится, и от перенесенного заболевания с большой вероятностью не останется и следа. При поражении средней тяжести, до 50%, тоже возможно полное восстановление, однако многое уже зависит от возраста пациента и наличия хронических заболеваний. На месте воспаления в легких может образоваться плотная соединительная ткань, которая в газообмене больше не участвует. И здесь уже риски последствий возрастают.
На месте воспаления в легких может образоваться плотная соединительная ткань, которая в газообмене больше не участвует. И здесь уже риски последствий возрастают.
— В дыхательную систему могут попадать бактерии, и это усугубляет воспаление, — говорит Людмила Гришина. — При поражении легких от 50% болезнь протекает еще тяжелее. Восстановиться полностью, конечно, тоже можно. Но после таких пневмоний, кстати, не только коронавирусных, нередки осложнения: проблемы с дыханием и сердцем.
По словам патологоанатома, болеть бессимптомно и при этом иметь большой процент поражения легких, чего многие боятся, невозможно. Прогрессируя, болезнь все же даст о себе знать. Правда, иногда пациенты с коронавирусом «тяжелеют» резко. Сегодня зараженный лечится дома, чувствует себя сносно. А завтра ситуация уже критическая: одышка, температура, требуется срочная госпитализация.
Стали умирать молодые
— Видела ли я подобное раньше? В 2009 году была вспышка гриппа h2N1, картина была схожа, — вспоминает Людмила Гришина. — Но за всю эпидемию было всего 19 вскрытий, сейчас жертв значительно больше. И вторая волна намного тяжелее первой. Пошла молодежь. Да, от коронавируса чаще умирают возрастные, от 65 до 90 лет, но теперь он «косит» и людей от 28 до 55 лет. Врачи делают все, что могут, и даже больше, но вирус очень коварный. Особенно, если он наслаивается на хронические болезни: проблемы с сердцем, сахарный диабет, ожирение и другие. Вот и получается, что пациент уже переборол инфекцию, но сердце не выдержало.
— Но за всю эпидемию было всего 19 вскрытий, сейчас жертв значительно больше. И вторая волна намного тяжелее первой. Пошла молодежь. Да, от коронавируса чаще умирают возрастные, от 65 до 90 лет, но теперь он «косит» и людей от 28 до 55 лет. Врачи делают все, что могут, и даже больше, но вирус очень коварный. Особенно, если он наслаивается на хронические болезни: проблемы с сердцем, сахарный диабет, ожирение и другие. Вот и получается, что пациент уже переборол инфекцию, но сердце не выдержало.
Хоронят в цинковых гробах
Вскрывают тела умерших от COVID-19 только в противочумных костюмах, респираторе и трех парах перчаток. Инфекция из разряда «особо опасных», а потому и осторожность особая.
— По рекомендациям Минздрава РФ, одевать тело запрещено, и родным отдавать — ни в коем случае! Риски заразиться есть, — говорит патологоанатом. — Реагируют они тяжело, но выбора нет. После вскрытия тело дезинфицируют, помещают в два пакета, закрывают их на молнию, а затем опускают в цинковый гроб и запаивают. Если у семьи есть возможность, то заказывают закрытый деревянный гроб, и тогда в цинк помещают его. Никаких прощаний и целований! Просто опустить гроб в землю…. Зачем мы обо всем этом говорим? Чтобы напомнить о безопасности, вирус коварный, нельзя надеяться на авось и думать: «Меня не коснется!», — коснуться может каждого. Наше здоровье — в наших руках! Сейчас, как никогда, надо поберечь себя и близких, без нужды никуда не ходить и не ездить, минимизировать контакты, обязательно носить маску и перчатки, — словом, держаться от ковида подальше.
Если у семьи есть возможность, то заказывают закрытый деревянный гроб, и тогда в цинк помещают его. Никаких прощаний и целований! Просто опустить гроб в землю…. Зачем мы обо всем этом говорим? Чтобы напомнить о безопасности, вирус коварный, нельзя надеяться на авось и думать: «Меня не коснется!», — коснуться может каждого. Наше здоровье — в наших руках! Сейчас, как никогда, надо поберечь себя и близких, без нужды никуда не ходить и не ездить, минимизировать контакты, обязательно носить маску и перчатки, — словом, держаться от ковида подальше.
ЧИТАЙТЕ ТАКЖЕ
101-летняя сибирячка, не зная о существовании коронавируса, переболела и победила его (Подробности)
Как сигаретный дым влияет на альвеолы в легких?
Альвеолы (в единственном числе — alveolus) — это крошечные тонкие воздушные мешочки глубоко в легких. Они выглядят как гроздья винограда на концах ветвей бронхов в легких.
Сколько альвеол в легких?
Когда мы вдыхаем, воздух попадает в легкие и проходит через проходы, достигая 300000000 альвеол.
Размер одной альвеолы составляет примерно 200-500 микрон, независимо от размера легких.Для сравнения: один микрон составляет миллионную долю метра. Диаметр человеческого волоса составляет около 70 микрон, поэтому одна альвеола будет примерно равна диаметру трех человеческих волос, вместе взятых. Крошечный!
Альвеолы содержат коллаген и эластин. Коллаген придает упругость структуре воздушного мешка, а эластин — отскок. Когда воздух вдыхается в легкие, эластин позволяет альвеолам расширяться, а на выдохе они возвращаются к своему первоначальному размеру.
Общая площадь всех альвеол в легких здорового взрослого человека составляет примерно 70 квадратных метров или 800 квадратных футов (примерно размер половины теннисного корта).
Функция альвеол
Большая часть внешней поверхности альвеол легких покрыта крошечными капиллярами. Эти капилляры и стенки альвеол имеют очень тонкую мембрану, которая позволяет кислороду вдыхаемого воздуха проходить через стенки альвеол и попадать в кровоток через капилляры. В то же время углекислый газ выталкивается таким же образом, когда выдыхается воздух.
В то же время углекислый газ выталкивается таким же образом, когда выдыхается воздух.
Общая площадь поверхности, доступная для этого газо / кровообмена, определяет, насколько хорошо человек может дышать.У нормального здорового взрослого человека для этого процесса достаточно места.
Курение сигарет
Со временем токсины из вдыхаемого сигаретного дыма разрушают тонкие стенки альвеол, оставляя более крупные и менее эффективные воздушные мешочки. Мешки также начинают терять упругость, затрудняя поступление кислорода и вывод углекислого газа. Оба эти вещества могут частично попасть в легкие. У курильщика этот процесс сигнализирует о начале эмфиземы, одной из форм ХОБЛ.
Повреждения от эмфиземы необратимы. После того, как воздушные мешочки сломаны, они не заживают.
Однако, если воздействие сигаретного дыма прекратится достаточно быстро, повреждение можно остановить. Если курение продолжится, наступит момент, когда повреждение легких будет прогрессировать независимо от того, бросает человек курить или нет.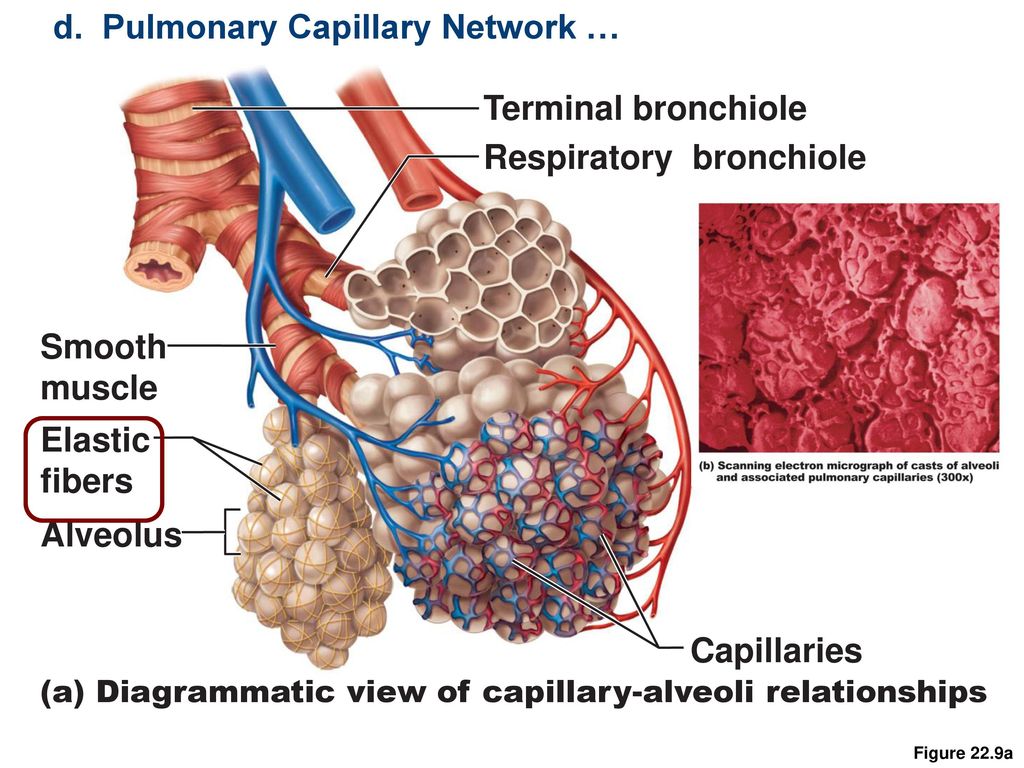
Веские причины бросить курить сейчас
Урок здесь в том, чтобы бросить курить как можно скорее. Каждая выкуренная сигарета вредит вашему телу разными способами.Сигаретный дым полон химикатов, которые вызывают рак и ядовиты.
Некоторые сигаретные добавки радиоактивны, и есть свидетельства того, что эти химические вещества оставляют постоянные радиоактивные отложения в легких курильщика. Исследователи считают, что это фактор, способствующий риску рака легких.
При вдыхании сигаретные токсины попадают в кровоток через альвеолы, откуда они попадают в каждый орган вашего тела. Неудивительно, что курение сигарет связано со многими заболеваниями.
Нечего рекомендовать курить. Мы думаем, что нам это нравится, но это простая и понятная зависимость.
Как COVID-19 повреждает наши легкие?
Изображение, полученное с помощью сканирующего электронного микроскопа SARS-CoV-2 (желтый), выделенного у пациента, выходящего из поверхности клеток (синий / розовый), культивируемых в лаборатории.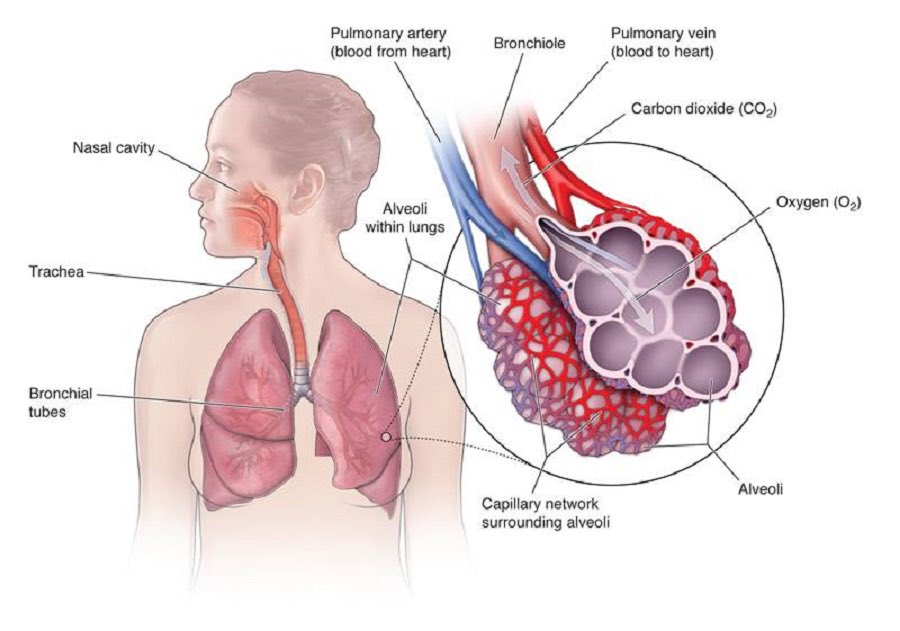 Изображение: NIAID / Flickr, CC BY 2.0.
Изображение: NIAID / Flickr, CC BY 2.0.
В наших легких есть основная функциональная единица, называемая альвеолой (множественное число: альвеолы; латинское слово означает «малая полость»), где кислород из воздуха диффундирует в кровеносные капилляры, в то время как углекислый газ из крови диффундирует в воздух, который впоследствии испаряется. .
Эти небольшие полости выстланы веществом, называемым поверхностно-активным веществом. Поверхностно-активное вещество предотвращает прилипание стенок альвеол друг к другу — точно так же, как моющее средство удаляет жир с ваших рук. Это необходимо для предотвращения коллапса альвеол в конце цикла дыхания, когда давление воздуха в легких снижается из-за выдоха воздуха.
В отсутствие сурфактанта каждый вдох будет таким же тяжелым, как дыхание новорожденного в первый раз: легкие ребенка сжаты, и их необходимо надуть воздухом.
Диаграмма, показывающая нормальную альвеолу. Изображение: Katherinebutler1331 / Wikimedia CommonsРоль аппаратов ИВЛ
Это именно то, что происходит, когда по какой-либо причине количество поверхностно-активного вещества уменьшается.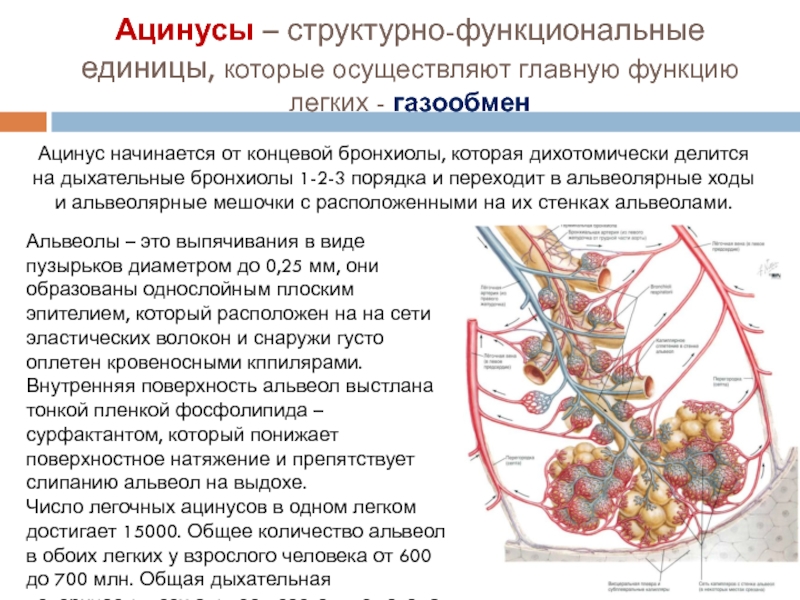 Это может быть связано с генетическим дефектом клеток, участвующих в производстве сурфактанта, или потому, что что-то повредило эти клетки. Этот агент травмы может быть окружающей средой, например, загрязнителями воздуха, дымом и патогенами, например, вызывающими пневмонию.
Это может быть связано с генетическим дефектом клеток, участвующих в производстве сурфактанта, или потому, что что-то повредило эти клетки. Этот агент травмы может быть окружающей средой, например, загрязнителями воздуха, дымом и патогенами, например, вызывающими пневмонию.
Повреждение также может быть сопутствующим, вызванным гиперактивным иммунным ответом, направленным на неродственный иммуноген.Вот почему у пациента с острым панкреатитом может развиться острый респираторный дистресс, и ему потребуется вентилятор.
SARS-CoV-2, вирус, инфекция которого вызывает COVID-19, использует рецепторы ACE2 для проникновения в клетки. К сожалению, клетки, вырабатывающие сурфактант, имеют одни из самых высоких концентраций рецепторов ACE2 в организме человека, и SARS-CoV-2 использует эти рецепторы для проникновения в эти клетки и их повреждения. Иммунная система реагирует, иногда слишком агрессивно, на эти инфицированные вирусом клетки и выпускает шквал химических посредников, которые могут усугубить ущерб.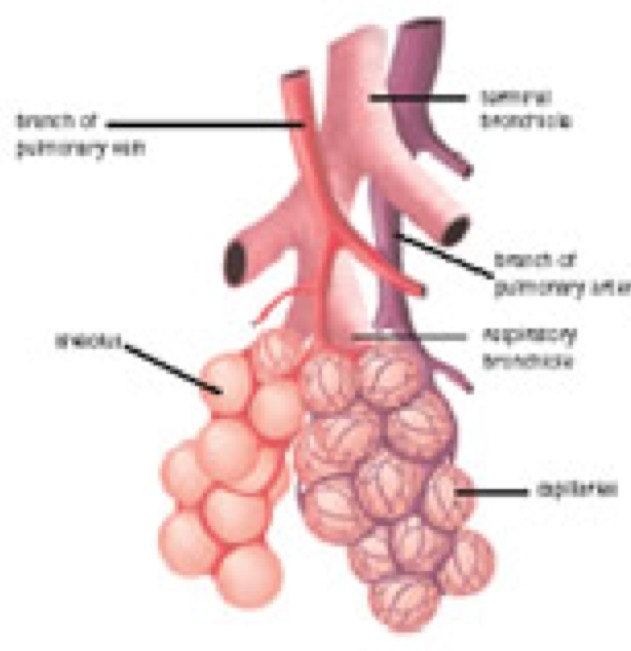
Когда уровень сурфактанта в альвеолах падает, они в конечном итоге разрушаются в конце дыхательного цикла, и необходимость последующего надувания в следующем дыхательном цикле значительно увеличивает нагрузку на наши дыхательные мышцы. Чтобы предотвратить избыточное кровообращение через спавшиеся альвеолы, где происходит минимальная диффузия кислорода, кровеносные сосуды, снабжающие эти альвеолы, сужаются и перенаправляют кровь в функциональные альвеолы.
Когда усиливается дыхательная нагрузка, наши дыхательные мышцы вынуждены работать больше.В зависимости от серьезности повреждения мышцы могут некоторое время выдерживать дополнительное напряжение, но они неизбежно утомляют и лишают человека возможности дышать. Известно, что снабжение этих людей воздухом с более высокой концентрацией кислорода помогает, особенно если уровень их дистресса варьируется от легкого до умеренного. Но когда бедствие слишком велико, требуется вентилятор.
Вентиляторы — это устройства, предназначенные для нагнетания воздуха в легкие для облегчения диффузии кислорода в кровь. Они могут быть неинвазивными, которые обычно используются для лечения храпа, или инвазивными, при которых эндотрахеальная трубка должна быть помещена в трахею.
Они могут быть неинвазивными, которые обычно используются для лечения храпа, или инвазивными, при которых эндотрахеальная трубка должна быть помещена в трахею.
Современные аппараты ИВЛ позволяют врачам контролировать объем и давление воздуха, а также концентрацию кислорода, регулировать частоту дыхания и даже предотвращать преждевременный коллапс легких. По сути, они могут работать как искусственные легкие, давая иммунной системе время на борьбу с патогеном и на заживление легких.
При этом пневмония, связанная с COVID-19, немного отличается.
Сосудистая сеть легких
Врачи были застигнуты врасплох, когда были обнаружены первые случаи пневмонии COVID-19. Хотя большинство пациентов выздоравливали самостоятельно, у значительного меньшинства наблюдалось необычно быстрое прогрессирование — от относительно легких симптомов до тяжелого респираторного дистресса.
Кроме того, хотя традиционные стратегии вентиляции и помогли, факторы, влияющие на смерть и выздоровление в ОИТ, сильно различались, что позволяет предположить, что различия в стратегии вентиляции оказывают влияние.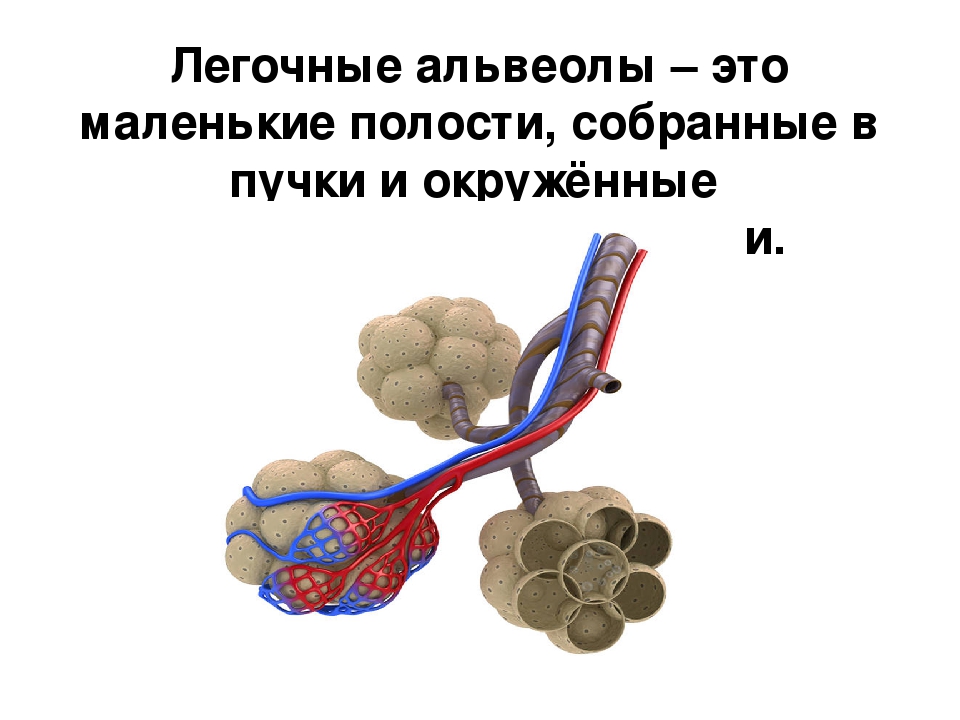 Некоторым пациентам, по крайней мере на ранних стадиях, не хватало кислорода в крови, несмотря на нормальную механику дыхания и незначительные изменения на компьютерной томографии.
Некоторым пациентам, по крайней мере на ранних стадиях, не хватало кислорода в крови, несмотря на нормальную механику дыхания и незначительные изменения на компьютерной томографии.
Ключевой вывод заключался в том, что рецепторы ACE2 не ограничиваются собственно легочной тканью, но также присутствуют в сосудистой сети легких — факт, который медицинские исследователи установили десять лет назад, во время пандемии атипичной пневмонии. Так возникла идея, что SARS-CoV-2 влияет на сосудистую сеть легких, а также нарушает необходимое компенсаторное перенаправление крови из спавшихся альвеол, что приводит к большим объемам избыточного дезоксигенированного кровотока.
Было также обнаружено, что вирус увеличивает склонность крови к свертыванию. По сути, это шунтировало кровоток, снижая приток кислорода к крови и, в конечном итоге, к тканям вокруг тела.
Основываясь на своем обширном опыте на раннем этапе работы в Италии, одна группа исследователей предложила с осторожностью относиться к этой реакции на COVID-19, называемой типом 1 или типом «L» для низкой эластичности легких. Они написали, что «избегание слишком многого приносит больше пользы, чем вмешательство любой ценой» — чтобы предотвратить повреждение легких, вызванное вентилятором, и в то же время предоставить антикоагулянтные препараты, кислород с высокой концентрацией и другие поддерживающие стратегии для увеличения времени доступен для иммунной системы и легких.
Они написали, что «избегание слишком многого приносит больше пользы, чем вмешательство любой ценой» — чтобы предотвратить повреждение легких, вызванное вентилятором, и в то же время предоставить антикоагулянтные препараты, кислород с высокой концентрацией и другие поддерживающие стратегии для увеличения времени доступен для иммунной системы и легких.
Другой фенотип, названный типом 2 или типом «H» для высокой эластичности легких, должен был лечиться традиционными методами лечения острого респираторного дистресса.
Очевидно, что оба фенотипа являются разными частями одного и того же спектра, и один может эволюционировать в другой. Возможно, даже у одного пациента были признаки, указывающие на оба.
Лечение COVID-19 в целом продолжает развиваться с новыми взглядами на лекарственную терапию и иммунный ответ. Все, на что мы можем сейчас надеяться, это то, что эта эволюция идет быстрее, чем эволюция вируса и пандемии.
Д-р Кушагра Агарвал — врач, получивший образование в области общей медицины.
Эта статья доступна для повторной публикации по лицензии Creative Commons Attribution-NonCommercial-NoDerivatives 4.0 International (CC BY-NC-ND 4.0).
Альвеолы: анатомия, функции и клинические аспекты
Альвеолы: хотите узнать об этом больше?
Наши увлекательные видео, интерактивные викторины, подробные статьи и HD-атлас помогут вам быстрее достичь лучших результатов.
С чем вы предпочитаете учиться?
«Я бы честно сказал, что Kenhub сократил мое учебное время вдвое». — Читать далее. Ким Бенгочеа, Университет Реджиса, Денвер
Автор:
Элис Фернг Б.С., доктор медицинских наук
• Рецензент:
Димитриос Митилинайос MD, PhD
Последний раз отзыв: 3 июня 2021 г.
Время чтения: 7 минут.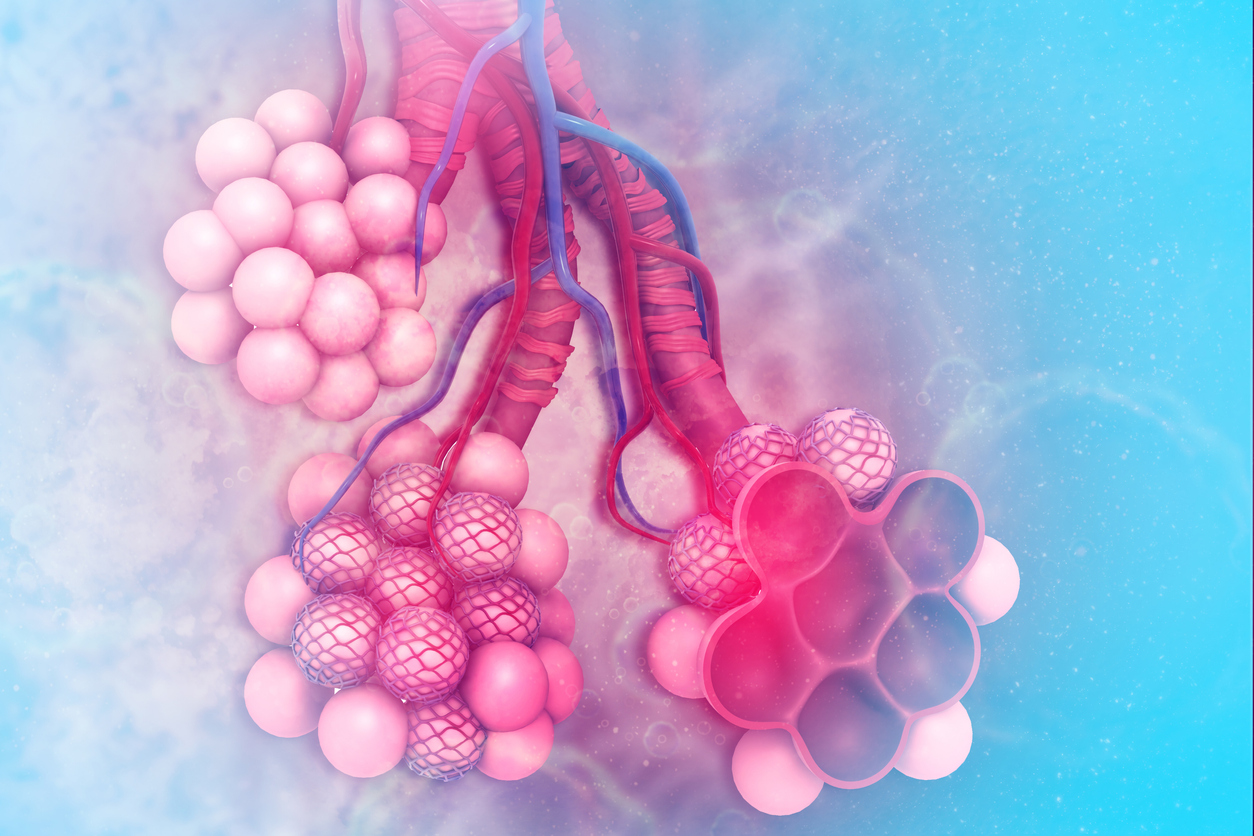
Термин alveolus (единственное число) относится к полой полости, тазу или чаше на латинском языке. Следовательно, существуют различные типы альвеол (множественное число), встречающиеся по всему человеческому телу.Однако альвеолы чаще всего используются для описания небольших воздушных мешочков легких млекопитающих и поэтому более конкретно известны как легочные альвеолы .
Легочные альвеолы представляют собой воздушные мешочки в форме баллонов, расположенные на дистальных концах бронхиального дерева. В каждом легком имеется до 700 миллионов альвеол, которые способствуют газообмену кислорода и углекислого газа между вдыхаемым воздухом и кровотоком.
| Функция | Обмен кислорода и углекислого газа через дыхательную мембрану |
| Альвеолярные клетки | Пневмоцит I типа (плоскоклеточные альвеолярные клетки с тонкой мембраной; допускают газообмен) Пневмоциты II типа (восстанавливают альвеолярный эпителий, секретируют легочное сурфактант) Альвеолярные макрофаги |
| Дыхательная мембрана | Плоскоклеточные альвеолярные клетки ,00 Базальная мембрана Эндотелий капилляров |
В этой статье мы обсудим анатомию и функцию альвеол.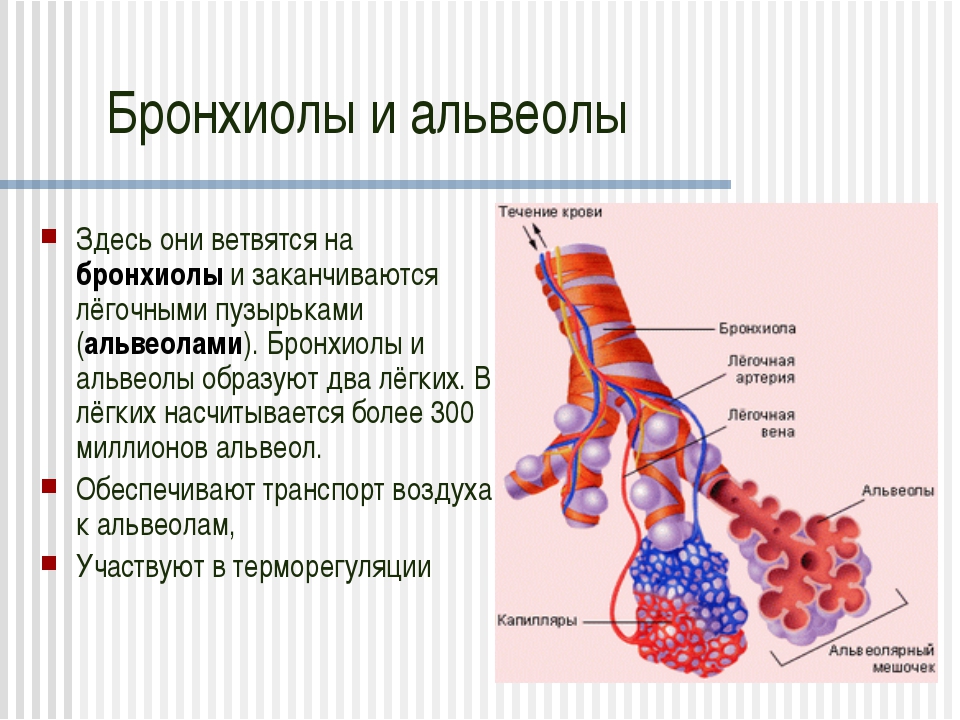
Анатомия
Легочная альвеола представляет собой мешок диаметром примерно от 0,2 до 0,5 мм. Эти альвеолы расположены на концах дыхательных путей в легких. Иногда люди сравнивают структуру альвеол с внешним видом малины или «грозди винограда».
В среднем легком взрослого человека содержится в среднем 480 миллионов альвеол (с диапазоном от 274 до 790 миллионов, коэффициент вариации: 37%; хотя это число варьируется в зависимости от общего объема легких), с общей средней площадью поверхности около 75 квадратных метров.Каждая альвеола, в свою очередь, окружена гнездом кровеносных капилляров, снабженных небольшими ветвями легочной артерии.
Дыхательная мембрана создает барьер между альвеолярным воздухом и кровью, и эта мембрана состоит только из плоской альвеолярной клетки, плоской эндотелиальной клетки капилляра и их общей базальной мембраны. Общая толщина мембран составляет всего 0,5 микрометра, в отличие от диаметра 7,5 микрометра эритроцитов (клеток крови), которые проходят через капилляры.
Хотите продолжить изучение анатомии дыхательной системы? Попробуйте наши тесты по дыхательной системе и схемы с этикетками.
Типы ячеек
Пневмоциты I типа
Основным типом клеток на альвеолярной поверхности, покрывающим около 95% площади поверхности, являются тонкие широкие клетки, известные как плоскоклеточные альвеолярные клетки (тип I) , также известные как пневмоциты типа I. . Тонкие стенки этих ячеек обеспечивают быструю диффузию газа между воздухом и кровью и, таким образом, обеспечивают газообмен .Остальные 5% поверхности альвеолы покрыты большими альвеолярными клетками округлой или кубовидной формы (тип II). Хотя альвеолярные клетки типа II занимают меньшую площадь поверхности, они значительно превосходят по численности плоскоклеточные альвеолярные клетки.
Гистологические слайды, иллюстрирующие пневмоциты I типа (слева) и пневмоциты II типа (справа)Пневмоциты II типа
Альвеолярные клетки типа II (также известные как пневмоциты типа II) выполняют две функции: (1) восстанавливать альвеолярный эпителий при повреждении плоских клеток и (2) выделять легочный сурфактант.Поверхностно-активное вещество состоит из фосфолипидов и белка и покрывает альвеолы и мельчайшие бронхиолы, что предотвращает сжатие альвеол при повышении давления при выдохе. Без поверхностно-активного вещества стенки спускающейся альвеолы будут иметь тенденцию слипаться, как листы влажной бумаги, и было бы очень трудно снова надуть их при следующем вдохе.
Альвеолярные макрофаги
Альвеолярные макрофаги (гистологический слайд)Самыми многочисленными из всех клеток в легких являются альвеолярные макрофаги (пылевые клетки), которые дрейфуют через альвеолярные просветы и соединительную ткань между ними, очищая от мусора посредством фагоцитоза.Эти макрофаги «поедают» частицы пыли, которые выходят из слизи в верхних отделах дыхательных путей, а также другой мусор, который не улавливается и не выводится слизью. Если ваши легкие инфицированы или кровоточат, макрофаги также могут фагоцитировать бактерии и терять клетки крови. В конце каждого дня до 100 миллионов этих альвеолярных макрофагов умирают, когда они поднимаются по мукоцилиарному эскалатору, чтобы быть проглоченными пищеводом и перевариванием — именно так удаляется мусор из легких.
Функция
Когда делается вдох во время вдоха, концентрация поступающего кислорода в альвеолах выше, чем в красных кровяных тельцах. По этой причине кислород покидает альвеолы и попадает в красные кровяные тельца.
Во время выдоха происходит обратное. Концентрация углекислого газа в альвеолах ниже, чем в красных кровяных тельцах, таким образом, углекислый газ покидает эритроцит, попадает в альвеолы и выдыхается.
Поскольку газы необходимы физиологически постоянно и вырабатываются как побочный продукт клеточных и метаболических процессов в организме, чрезвычайно важна эффективная система их обмена.Таким образом, дыхание играет важную регулирующую роль в газообмене.
Например, метаболические изменения у пациентов с диабетическим кетоацидозом (DKA) в конечном итоге приводят к изменениям в паттернах дыхания. Это связано с тем, что DKA приводит к метаболическому ацидозу, при котором организм первоначально буферизует изменения с помощью системы буферизации бикарбоната. Однако, когда организм перегружен и больше не может компенсировать ацидоз, тогда одним из компенсирующих механизмов является гипервентиляция, чтобы снизить уровень углекислого газа в крови путем выдоха углекислого газа (крайние формы этой гипервентиляции известны как Дыхание Куссмауля ).
Более подробную информацию об анатомии альвеол см. Ниже:
Клинические записи
В клинике очень важно предотвратить скопление жидкости в альвеолах, поскольку газы диффундируют через жидкость слишком медленно, чтобы обеспечить достаточную аэрацию крови. За исключением тонкой пленки влаги на стенке альвеол, альвеолы остаются сухими за счет поглощения избыточной жидкости кровеносными капиллярами (в зависимости от гидростатических и онкотических сил, описываемых уравнением Старлинга).
Их среднее кровяное давление составляет всего 10 мм рт. Ст., А онкотическое давление — 28 мм рт. Ст., Что означает, что осмотическое поглощение воды отменяет фильтрацию и сохраняет альвеолы свободными от жидкости.
В целом, легкие также имеют более обширный лимфатический дренаж, чем любой другой орган тела, поскольку отек (скопление жидкости) может вызывать множество патофизиологических заболеваний, некоторые из которых часто приводят к летальному исходу. Кроме того, низкое капиллярное кровяное давление также предотвращает разрыв нежной дыхательной мембраны.
Альвеолы: хотите узнать об этом больше?
Наши увлекательные видео, интерактивные викторины, подробные статьи и HD-атлас помогут вам быстрее достичь лучших результатов.
С чем вы предпочитаете учиться?
«Я бы честно сказал, что Kenhub сократил мое учебное время вдвое». — Читать далее. Ким Бенгочеа, Университет Реджиса, Денвер
Изменения эластических волокон в малых дыхательных путях и альвеолах при ХОБЛ
Реферат
Малые дыхательные пути являются основным местом обструкции дыхательных путей при хронической обструктивной болезни легких (ХОБЛ).Это связано с потерей эластина в альвеолах и фиброзом мелких дыхательных путей. В настоящем исследовании было высказано предположение, что изменения эластических волокон в альвеолах могут происходить параллельно с аналогичным сокращением эластических волокон в небольших дыхательных путях.
Были изучены тканевые блоки пациентов, перенесших лобэктомию по поводу бронхиальной карциномы. Пациенты были классифицированы как ХОБЛ (объем форсированного выдоха за одну секунду (ОФВ 1 ) <80% от прогнозируемого, ОФВ 1 / форсированная жизненная емкость легких (ФЖЕЛ) <0.7) или контрольные (ОФВ 1 ≥80% от пред., ОФВ 1 / ФЖЕЛ ≥0,7). Эластичные волокна визуализировали с использованием окрашивания Elastic van Gieson, а объемную долю (v / f) эластичных волокон определяли как процент от объема ткани с использованием точечного подсчета. Сети эластичных волокон также были визуализированы с помощью конфокальной микроскопии.
Объемная плотность эластических волокон в альвеолах составила 18,6% для ХОБЛ и 32,8% в контроле. В дыхательных путях v / f составлял 14,6% для ХОБЛ и 25,5% в контроле. ОФВ 1 % от прогнозируемого коррелировал с v / f как в альвеолах, так и в небольших дыхательных путях.
Объемная доля эластических волокон была уменьшена в одинаковой степени в мелких дыхательных путях и альвеолах при хронической обструктивной болезни легких, и оба показателя коррелировали со степенью обструкции дыхательных путей. Потеря эластичных волокон в мелких дыхательных путях может способствовать развитию обструкции дыхательных путей при хронической обструктивной болезни легких.
Мелкие дыхательные пути являются основным местом обструкции дыхательных путей при хронической обструктивной болезни легких (ХОБЛ) 1. Считается, что эмфизема способствует обструкции дыхательных путей из-за потери альвеолярных прикреплений к небольшим дыхательным путям, что, в свою очередь, приводит к потере дыхательных путей. эластичная отдача и повышенное сужение дыхательных путей 2.Эта точка зрения была оспорена, потому что некоторые морфометрические исследования посмертной ткани и тканей, полученных во время операции, показали только слабую корреляцию между степенью эмфиземы и показателями обструкции воздушного потока, такими как объем форсированного выдоха за одну секунду (FEV 1 ) 3, 4 . Это привело к предположению, что реконструкция стенки дыхательных путей является более важной причиной обструкции воздушного потока при ХОБЛ. Исследование, в котором использовался полуколичественный балл для оценки изменений в мелких дыхательных путях, включая гиперплазию бокаловидных клеток, метаплазию плоскоклеточных клеток, воспалительный инфильтрат в дыхательных путях и количество фиброза и мышц в стенке дыхательных путей, коррелировало с функцией легких 5.Более недавнее исследование с участием большего числа субъектов, которым была проведена хирургическая резекция легочной ткани, показало, что объем ткани в стенке малых дыхательных путей прогрессивно увеличивался по мере снижения функции легких 6. В этих исследованиях не было комментариев по поводу изменений в легких. эластин в малых дыхательных путях.
При ХОБЛ возникающее воспаление характеризуется увеличением CD8 + Т-лимфоцитов, а при более тяжелом заболевании также наблюдается увеличение нейтрофилов 7. Подобная картина воспаления наблюдается как в небольших дыхательных путях, так и в альвеолах 8.Это заставило авторов задуматься, может ли потеря эластина, которая была описана в паренхиме легких 9-11, также происходить в мелких дыхательных путях. Если бы это было так, это могло бы способствовать сужению мелких дыхательных путей при ХОБЛ. Чтобы проверить гипотезу о сокращении эластических волокон в малых дыхательных путях, а также в альвеолах при ХОБЛ, в легких были исследованы изменения объемной доли (v / f) эластических волокон как в малых дыхательных путях, так и в альвеолах. ткани пациентов с ХОБЛ и курильщиков с нормальной функцией легких.
МЕТОДЫ
Исследование проводилось с использованием архивированных, фиксированных формалином, залитых парафином тканей пациентов, у которых была резецирована одна или несколько долей по поводу карциномы бронхов. Образцы были идентифицированы с использованием компьютеризированных записей отделения патологии больницы Грин-Лейн (Окленд, Новая Зеландия). Операции проводились с января 1992 года по сентябрь 1996 года. Использовались только блоки ткани из участка, удаленного от опухоли. Многие, но не все из этих тканевых блоков были использованы в предыдущем исследовании 12.Дополнительная информация, в том числе история курения, история болезни, лекарства и предоперационная функция легких, была получена из больничных записей пациента. Пациенты были классифицированы как контрольные субъекты или ХОБЛ на основе их функции легких. Контрольные субъекты имели ОФВ 1 ≥80% от прогнозируемого и ОФВ 1 / форсированная жизненная емкость легких (ФЖЕЛ) ≥0,7. Пациенты с ОФВ 1 <80% и ОФВ 1 / ФЖЕЛ <0,7 были классифицированы как ХОБЛ. Пациенты с диагнозом астма, бронхоэктатическая болезнь или интерстициальное заболевание легких были исключены, и не было замечено изменений в срезах тканей включенных субъектов, позволяющих предположить эти диагнозы.Образцы были получены от 26 контрольных и 17 пациентов с ХОБЛ в возрасте от 58 до 90 лет и от 61 до 84 лет, соответственно. На проведение исследования было получено одобрение Оклендского этического комитета.
Образцы фиксировали в 10% -ном формалине с нейтральным буфером и заливали парафином. Окрашивание проводили на срезах толщиной 4 мкм, установленных на предметных стеклах. Слайды депарафинизировали и регидратировали с помощью серии ксилола и градуированного спирта. Эластичные волокна визуализировали окрашиванием Elastic van Gieson.Срезы инкубировали в растворе, содержащем 0,5 г порошка гематоксилина, 10 мл 95% этанола, 4 мл 10% хлорида железа и 4 мл йода Верхоффа в течение 15 мин. После инкубации срезы кратковременно промывали в водопроводной воде, дифференцировали в 2% хлористом железе, затем тщательно промывали в водопроводной воде перед быстрой инкубацией (5 с) в смеси Elastic van Gieson (360 мл пикриновой кислоты, 40 мл 1% кислого фуксина, 400 мл). мл дистиллированной воды). Затем предметные стекла быстро дегидратировали с помощью постепенной серии этанола и ксилола, устанавливали и наносили покровное стекло.Эластичные волокна окрашивания Elastic van Gieson выглядят черными. Чтобы стандартизировать окрашивание эластина для сравнительного морфометрического анализа, эластичные пластинки артерий использовали в качестве внутреннего контроля для каждого слайда.
Объем эластичных волокон определялся как процент от общего объема ткани путем счета 13 точек. Анализ проводился исследователем (P.S.T. Ching), который не знал о функции легких пациента. Срезы исследовали под световым микроскопом при 40-кратном увеличении, соединенном видеокамерой с экраном компьютера.Увеличение на экране было 400 ×. Были исследованы альвеолы, альвеолярные края и небольшие дыхательные пути (<2 мм в диаметре). Сетка из 100 пунктов (покрывающая 2 500 мкм 2 ) была наложена на каждую интересующую область на экране компьютера. Процент v / f рассчитывался исходя из того, сколько раз темное эластичное волокно было зарегистрировано как попадание (, т.е. , упало на сетку). Это выражалось в процентах от общего числа раз, когда альвеолярные стенки, альвеолярные края или стенки дыхательных путей регистрировались как попадания в сетку.Для каждого пациента случайным образом были отобраны 10 участков для альвеол и альвеолярных ободков и четыре участка для стенки дыхательных путей. Для каждого пациента среднее ± стандартное отклонение числа отобранных точек альвеолярной ткани составляло 420 ± 118, а для областей альвеолярного края 520 ± 98. Для стенки дыхательных путей случайным образом отбирали пробы из четырех участков в соответствии с положениями циферблата 12, три, шесть и девять. Для анализа стенка дыхательных путей была разделена на внутренний и внешний слои. Внутренний слой представлял собой область между базальной пластиной эпителиальных клеток и гладкой мышцей.Внешний слой представлял собой область между гладкой мышцей и внешним периметром адвентиции. Среднее ± стандартное отклонение числа точек ткани, отобранных для каждой стенки дыхательных путей, составило 625 ± 120. Толщина стенки дыхательных путей измерялась от базальной пластинки до внешнего края адвентиции в четырех случайных местах. Диаметр просвета дыхательных путей определяли с использованием общедоступной программы 14 Национальных институтов здравоохранения. Минимальный и максимальный диаметры были усреднены для каждого дыхательного пути, чтобы избежать завышенной оценки диаметра дыхательных путей, срезанных слегка по касательной.Ограниченное количество тканевых блоков, доступных для каждого пациента, означало, что подходящие дыхательные пути не были найдены для каждого человека. Всего было идентифицировано 27 дыхательных путей у 13 контрольных субъектов и 30 дыхательных путей у 11 субъектов ХОБЛ.
Толстые срезы (~ 150 мкм) легочной ткани трех пациентов с ХОБЛ и двух контрольных субъектов были также проанализированы под конфокальным микроскопом Leica TCS SP2 (Leica Microsystems GmbH, Вецлар, Германия) для визуализации эластиновых волокон и сетей эластичных волокон в трех измерениях.Депарафинированные и регидратированные срезы помещали в флуоресцентную монтажную среду Dako (S3023; Dako, Крайстчерч, Новая Зеландия) и оптические срезы (70 для альвеол, 25 для стенки дыхательных путей), полученные с помощью источника с длиной волны 515 нм для обнаружения автофлуоресценции эластина. . Стереоскопические и проекционные изображения были построены из оптических срезов. Отобранные области контроля и ткани легкого ХОБЛ были выбраны путем наложения срезов сеткой 9 × 9 и выбора точек сетки с использованием последних двух чисел случайных чисел из таблицы случайных чисел.
Результаты выражены как среднее ± стандартное отклонение. Данные анализировали с помощью непарных t-критериев (между группами) и линейной регрессии наименьших квадратов с прогнозируемым ОФВ 1 %, прогнозируемым% ФЖЕЛ или ОФВ 1 / ФЖЕЛ в качестве зависимой переменной. Значение p <0,05 считалось значимым.
РЕЗУЛЬТАТЫ
Характеристики испытуемых приведены в таблице 1⇓. Субъекты с ХОБЛ были аналогичны контрольной группе по возрасту, полу и курению, но, как и ожидалось, имели более низкую функцию легких.ОФВ 1 составлял 62 ± 8% от прогнозируемого у субъектов с ХОБЛ по сравнению с 94 ± 11% для контрольной группы. Пятеро пациентов с ХОБЛ и никто из контрольной группы не получали ингаляционные бронходилататоры и / или ингаляционные стероиды.
Таблица 1—Характеристики объекта
На рис. 1⇓ показаны эластические волокна в срезах альвеол и стенки дыхательных путей, окрашенные эластиком Ван Гизона (рис. 1a – d⇓) и визуализированные с помощью флуоресцентной конфокальной микроскопии (рис. 1e – h⇓). Эластичные волокна были более заметны в альвеолах и стенке дыхательных путей у контрольных субъектов, чем у лиц с ХОБЛ.Конфокальные изображения были построены из серийных изображений толстых (150 мкм) срезов и показывают сети эластичных волокон, которые демонстрируют автофлуоресценцию и потерю эластина как в альвеолах, так и в стенке дыхательных путей при ХОБЛ. Концентрация эластина вокруг входа или устья альвеол (область альвеолярного края) контрольного легкого была заметно снижена в легких с ХОБЛ. Конфокальные изображения также показали точечную автофлуоресценцию эритроцитов, расположенных в капиллярах. Также были созданы красно-зеленые смещенные изображения, чтобы показать сеть в трех измерениях (данные не показаны).
Рис. 1—Контрольные (a, c, e, g) и хроническая обструктивная болезнь легких (ХОБЛ; b, d, f, h) срезы легких, показывающие эластические волокна в альвеолярных (a, b, e, f) и дыхательных путях. стенки (c, d, g, h), визуализированные с помощью окрашивания Elastic van Gieson (a – d; черные волокна) и флуоресцентной конфокальной микроскопии (e – h). а и б) Альвеолярные края обозначены стрелками. Конфокальные изображения (e – h) представляют собой проецируемые изображения, построенные из последовательных оптических срезов из срезов 150 мкм и демонстрируют автофлуоресцентные эластичные волокна (белые волокна обозначены белыми стрелками) и, на f) точечные аутофлуоресцентные эритроциты в капиллярах альвеолярной стенки ( белая стрелка).д) Толстые волокна в паренхиме контрольного легкого отмечают края альвеол. Легкое ХОБЛ содержит меньше эластических волокон и обычно более тонкое по сравнению с контрольным легким. а, б, д, е) Масштаб = 200 мкм. c, d, g, h) Масштабные линейки = 100 мкм.
V / f для эластичных волокон, определенное путем подсчета точек, было снижено у пациентов с ХОБЛ по сравнению с контрольными пациентами в альвеолярных стенках, альвеолярных краях и стенках дыхательных путей. Среднее значение ± стандартное отклонение v / f для эластических волокон в стенках альвеол составило 18,6 ± 5.55% при ХОБЛ по сравнению с 32,8 ± 7,66% в контроле (p <0,001). Несмотря на различия в эластических волокнах, не было различий между образцами ХОБЛ и контрольными образцами в отношении v / f общей ткани альвеолярной стенки.
Подобные результаты наблюдались в альвеолярных краях и стенках дыхательных путей. В альвеолярных краях v / f для эластичных волокон составляло 31,5 ± 6,25% в образцах ХОБЛ и 39,0 ± ± 7,93% в контрольных образцах (p <0,002). Для стенок дыхательных путей результаты были проанализированы для внутреннего и внешнего слоев.Для внутреннего слоя v / f для эластичных волокон составляло 17,0 ± 4,09% для ХОБЛ и 27,8 ± 7,13% для контроля (p <0,001). Во внешнем слое соответствующие значения составили 12,3 ± 6,58% для ХОБЛ и 22,7 ± 5,77% для контроля (p <0,001). Когда два слоя были объединены, об / е для эластичных волокон составляло 14,6 ± 4,7% для ХОБЛ и 25,5 ± 5,23% для контроля (р <0,001). Толщина стенок существенно не различалась между двумя группами (контроль: 98,9 ± 28,0 мкм; ХОБЛ: 103,6 ± 16,8 мкм; p <0,63), и ни одна из них не имела диаметров просвета (контроль: 0.70 ± 0,46 мм, диапазон (0,19–1,99) мм; ХОБЛ: 0,64 ± 0,36 (0,26–1,79) мм; р <0,59). Не было замечено различий в соотношении v / f для эластичных волокон в дыхательных путях диаметром <0,5 мм по сравнению с волокнами диаметром ≥ 0,5 мм.
На рис. 2 показана взаимосвязь между прогнозируемым ОФВ 1 % и v / f для эластичных волокон в альвеолах и дыхательных путях. На рисунке 3⇓ показана взаимосвязь между прогнозируемым% FVC и v / f для эластичных волокон, а на рисунке 4⇓ показана взаимосвязь между FEV 1 / FVC и v / f для эластичных волокон.ОФВ 1 % прогноз (r = 0,66, p <0,001), FVC% pred (r = 0,41, p <0,001) и FEV 1 / FVC (r = 0,056, p <0,001) все были связаны с v / f для эластических волокон в альвеолах. В стенках дыхательных путей также наблюдалась значительная взаимосвязь между FEV 1 % pred, FVC% pred, FEV 1 / FVC и v / f для эластичных волокон независимо от того, проводился ли анализ для внутреннего или внешнего слоя или сочетание обоих слоев. Для комбинации слоев коэффициент корреляции для FEV 1 % pred был r = 0.73 (p <0,001), для FVC% pred r = 0,56 (p <0,001) и для FEV 1 / FVC r = 0,51 (p <0,001). Однако не было корреляции между количеством выкуриваемых пачек и v / f для эластичных волокон ни в альвеолах, ни в небольших дыхательных путях.
Рис. 2–Взаимосвязь между объемной долей эластичного волокна (v / f) и объемом форсированного выдоха за одну секунду (FEV 1 )%, прогнозируемая в а) стенках альвеол и б) стенках дыхательных путей. ▪: элементы управления; •: пациенты с хронической обструктивной болезнью легких.а) r = 0,66, p <0,001; б) r = 0,73, p <0,001.
Рис. 3–Взаимосвязь между объемной долей эластичных волокон (v / f) и форсированной жизненной емкостью (FVC)%, прогнозируемой для а) стенок альвеол и б) стенок дыхательных путей. ▪: элементы управления; •: пациенты с хронической обструктивной болезнью легких. а) r = 0,41, p <0,001; б) r = 0,56, p <0,001.
Рис. 4–Зависимость между объемной долей эластичных волокон (об / f) и объемом форсированного выдоха за одну секунду (ОФВ 1 ) / форсированной жизненной емкостью (ФЖЕЛ)% в а) стенках альвеол и б) стенках дыхательных путей .▪: элементы управления; •: пациенты с хронической обструктивной болезнью легких. а) r = 0,56, p <0,001; б) r = 0,51, p <0,001.
На рис. 5 показано соотношение между v / f для эластичных волокон в альвеолах и стенках дыхательных путей. Эти два показателя были связаны (r = 0,6, p <0,01): пациенты с более низким значением v / f для эластичных волокон в альвеолярной стенке, как правило, имели более низкий показатель v / f для эластичных волокон в небольших дыхательных путях.
Рис. 5–Соотношение объемной доли эластических волокон (v / f) в стенках альвеол и дыхательных путей (r = 0.6, р <0,01).
ОБСУЖДЕНИЕ
Эластические волокна в альвеолах у пациентов с эмфиземой ненормальны, и наблюдаются морфологические изменения, которые включают фрагментацию эластических волокон 9, 15–17. Несмотря на это, ранние исследования, в которых пытались количественно определить количество эластина в легочной ткани пациентов с эмфиземой с помощью биохимических анализов, не обнаружили снижения количества эластина 18, 19. В этих исследованиях использовались гравиметрические методы, и надежность этих подходов была подтверждена. под сомнение 9.Последующие исследования, в которых измеряли десмозин и изодесмозин, аминокислоты, специфичные для эластина, как долю от общей соединительной ткани в легких, показали, что количество эластина снижается при эмфиземе 9–11. Однако существует немного исследований, в которых использовались морфометрические измерения для количественной оценки эластических волокон в легочной ткани у пациентов с ХОБЛ. Используя гистохимию и точечный подсчет, авторы настоящего исследования смогли подтвердить, что имело место уменьшение эластических волокон в паренхиме легкого с уменьшением v / f эластических волокон с 32.От 8 до 18,6%. Влахович и др. . 20 также использовали морфометрический подход. Они изучили хирургически резецированные доли семи человек со средним ОФВ 1 77% до и ФЖЕЛ 94% до и обнаружили увеличение объема альвеолярной перегородки с параллельным увеличением эластических волокон 20. Разница с настоящее исследование может быть связано с тем, что у субъектов из предыдущего исследования было только очень легкое нарушение функции легких по сравнению с субъектами настоящего исследования, у которых была более тяжелая ХОБЛ со средним ОФВ 1 62% до предела и ФЖЕЛ. 74% предсказ.
В настоящем исследовании было обнаружено, что эластические волокна были уменьшены не только в альвеолах, но и в небольших дыхательных путях при ХОБЛ, со снижением об / е эластических волокон с 25,5 до 14,6%. Это уменьшение аналогично по величине изменениям эластических волокон, наблюдаемым в стенках альвеол при ХОБЛ.
Потенциальным недостатком настоящего исследования является то, что образцы не были раздуты стандартным способом перед фиксацией, что означало, что было невозможно рассчитать среднее расстояние между альвеолярными стенками или отношение площади альвеолярной поверхности к объему.Тем не менее, наблюдалась явная разница в функции легких между двумя группами, и авторы настоящей статьи были уверены, что группу с ХОБЛ легкой и средней степени тяжести (Глобальная инициатива по хронической обструктивной болезни легких (GOLD) стадии 1 и 2) сравнивали с группа с нормальной функцией легких (ЗОЛОТАЯ стадия 0). Уменьшение количества эластичных волокон было продемонстрировано с помощью точечного счета. В то же время авторы настоящего исследования обнаружили, что не было разницы между субъектами с ХОБЛ и контрольными субъектами в толщине стенки дыхательных путей или в соотношении v / f ткани стенки альвеол, что указывает на то, что уменьшение эластических волокон было не артефакт, вызванный увеличением толщины стенок альвеол или дыхательных путей.Кроме того, уменьшение эластических волокон также было замечено с помощью конфокальной микроскопии, когда эластиновые сети визуализировались в трех измерениях. В идеале нынешним авторам также хотелось бы изучить группу некурящих людей из контрольной группы, но ткани из такой группы людей не были доступны. Однако пациенты с ХОБЛ и контрольные субъекты были очень хорошо сопоставимы не только по возрасту, но и по истории курения, что дает уверенность в том, что различия, наблюдаемые между двумя группами, были следствием ХОБЛ, а не просто отражали разные воздействия курения.Авторы настоящей статьи признают, что образцы ткани не были выбраны с помощью метода, который гарантировал, что это действительно случайный образец, и нельзя исключать возможность того, что это могло повлиять на результаты.
Были замечены изменения в объемной массе эластических волокон, хотя не было различий между ХОБЛ и контрольными образцами в отношении объемной плотности общей ткани альвеолярной стенки. Это говорит о том, что изменения в эластических волокнах могут произойти относительно рано, до того, как будут отмечены признаки эмфиземы.В настоящем исследовании не рассматривается вопрос о том, почему происходит уменьшение эластических волокон в дыхательных путях и альвеолах у пациентов с ХОБЛ, но это может быть связано с повышенным образованием эластолитических ферментов, таких как матриксная металлопротеиназа-9 и -12, у пациентов с ХОБЛ по сравнению со здоровыми курильщиками. Есть ряд исследований, подтверждающих эту идею 21, 22.
Описания патологии ХОБЛ часто противопоставляют потерю эластина и разрушение альвеолярных стенок в паренхиме легкого фиброзу в мелких дыхательных путях.Настоящее открытие, заключающееся в сокращении эластических волокон как в малых дыхательных путях, так и в альвеолах, предполагает, что аналогичные патологические изменения происходят в дыхательных путях и в паренхиме легких. В этом нет ничего удивительного, потому что воспалительные изменения схожи с увеличением CD8 + Т-лимфоцитов и макрофагов как в дыхательных путях, так и в альвеолярной стенке 7, 8. Параллельные изменения в дыхательных путях и альвеолах могут происходить не только с эластином, но и с коллагеном. В настоящем исследовании изменения в коллагене не оценивались, но другие исследования сообщили, что увеличение коллагена происходит в паренхиме легких 11,23.В ряде исследований сообщалось об усилении фиброза в малых дыхательных путях при ХОБЛ 5, 24. Количественных исследований изменений коллагена в малых дыхательных путях при ХОБЛ было меньше, но недавний отчет показал, что было увеличение коллагена. отложение в мелких дыхательных путях пациентов с болезнью GOLD 2 стадии по сравнению с контрольной группой 25. Напротив, в мелких дыхательных путях пациентов с болезнью GOLD 4 стадии было меньше коллагена по сравнению с субъектами с нормальной функцией легких 25.
Была обнаружена корреляция между объемным соотношением эластических волокон в альвеолах и ОФВ 1 % от предшественника и ОФВ 1 / ФЖЕЛ. Эти результаты согласуются с идеей, что у пациентов с ХОБЛ потеря эластичной ткани в паренхиме приводит к обструкции воздушного потока. Снижение скорости выдоха при ХОБЛ объясняется снижением управляющего давления альвеол из-за потери упругой отдачи и увеличением сопротивления дыхательных путей из-за потери эластичной опоры дыхательных путей 26, 27.Уменьшение количества эластичных волокон в альвеолах будет способствовать уменьшению упругой отдачи, в то время как потеря альвеолярного прикрепления к дыхательным путям будет означать потерю поддержки малых дыхательных путей и большее сужение малых дыхательных путей на выдохе. Интересно, что аналогичная взаимосвязь наблюдалась между об / с эластичных волокон в малых дыхательных путях и как ОФВ 1 % от предшественника, так и ОФВ 1 / ФЖЕЛ. Это могло быть связано только с корреляцией между изменениями эластических волокон в небольших дыхательных путях и в альвеолах (r = 0.6, р <0,1). Другое объяснение состоит в том, что потеря эластичных волокон в малых дыхательных путях оказывает прямое влияние на физические свойства дыхательных путей, заставляя их сужаться легче при выдохе, так же как при потере альвеолярных прикреплений. Параллельные наблюдения были сделаны в дыхательных путях при тяжелой астме. Mauad et al. 28 выполнила морфометрические исследования центральных дыхательных путей пациентов со смертельной астмой и обнаружила фрагментацию эластичных волокон и снижение содержания эластических волокон в субэпителиальной части стенки дыхательных путей.В последующем исследовании астмы со смертельным исходом Mauad et al. 29 сообщили о снижении содержания эластичных волокон в адвентициальном слое малых дыхательных путей, хотя они также отметили уменьшение альвеолярных прикреплений к малым дыхательным путям, но без каких-либо признаков изменений в эластических волокнах в других частях альвеол. Хотя изменения в прикреплении альвеол могут способствовать потере эластической отдачи, наблюдаемой у пациентов с тяжелой астмой, Мауад и его сотрудники 28, 29 предположили, что повреждение и потеря эластичных волокон в стенке дыхательных путей также способствует раннему закрытию дыхательных путей при выдохе. .Хотя возможно, что потеря эластичных волокон в мелких дыхательных путях при астме и ХОБЛ приводит к чрезмерному сужению дыхательных путей и их преждевременному закрытию на выдохе, необходимо сделать одно предостережение, поскольку в текущем исследовании не изучались напрямую эластические свойства дыхательных путей. малые дыхательные пути.
Настоящее наблюдение, что аналогичные изменения эластичных волокон происходят как в малых дыхательных путях, так и в альвеолах, дает дополнительное свидетельство того, что подобные патологические изменения происходят в дыхательных путях и паренхиме легких при хронической обструктивной болезни легких.Единственное вмешательство, которое, как было показано, замедляет прогрессирование хронической обструктивной болезни легких, — это отказ от курения, но есть интерес к разработке методов лечения, способствующих восстановлению легких у пациентов с хронической обструктивной болезнью легких 30. Результаты настоящего исследования. исследования повышают вероятность того, что лечение, которое способствует восстановлению альвеол, также окажет благоприятное воздействие на дыхательные пути.
Заявление о заинтересованности
Не объявлено.
- Получено 12 февраля 2007 г.
- Принято 15 января 2008 г.
Список литературы
- ↵
Hogg JC, Macklem PT, Thurlbeck WM. Место и характер обструкции дыхательных путей при хронической обструктивной болезни легких. N Engl J Med 1968; 278: 1355–1360.
- ↵
Линхартова А., Андерсон А.Е. мл., Foraker AG. Лучевая тракция и бронхиолярная обструкция при эмфиземе легких. Наблюдаемые и теоретические аспекты.Arch Pathol 1971; 92: 384–391.
- ↵
Hogg JC, Wright JL, Wiggs BR, Coxson HO, Opazo Saez A, Paré PD. Структура и функция легких у курильщиков сигарет. Thorax 1994; 49: 473–478.
- ↵
Gelb AF, Hogg JC, Müller NL, и др. . Вклад эмфиземы и мелких дыхательных путей в ХОБЛ. Chest 1996; 109: 353–359
- ↵
Cosio M, Ghezzo H, Hogg JC, et al. Связь между структурными изменениями мелких дыхательных путей и легочными функциональными пробами. N Engl J Med 1978; 298: 1277–1281.
- ↵
Hogg JC, Chu F, Utokaparch S, et al. Природа обструкции мелких дыхательных путей при хронической обструктивной болезни легких. N Engl J Med 2004; 350: 2645–2653.
- ↵
Saetta M. Воспаление дыхательных путей при хронической обструктивной болезни легких. Am J Respir Crit Care Med 1999; 160: S17 – S20.
- ↵
Saetta M, Baraldo S, Corbino L, et al. CD8 + ve клеток в легких курильщиков с хронической обструктивной болезнью легких. Am J Respir Crit Care Med 1999; 160: 711–717.
- ↵
Chrzanowski P, Keller S, Cerreta J, Mandl I, Turino GM. Содержание эластина в нормальной и эмфизематозной паренхиме легких. Am J Med 1980; 69: 351–359.
Пекора Л.Дж., Манн В.Р., Баум Г.Л., Фельдман Д.П., Рекаваррен С.Биохимическое исследование основного вещества в нормальных и эмфизематозных легких. Am Rev Respir Dis 1967; 95: 623–630.
- ↵
Cardoso WV, Sekhon HS, Hyde DM, Thurlbeck WM. Коллаген и эластин при эмфиземе легких у человека. Am Rev Respir Dis 1993; 147: 975–981.
- ↵
Wu L, Скиннер SJ, Lambie N, Vuletic JC, Blasi F, Black PN. Иммуногистохимическое окрашивание на Chlamydia pneumoniae увеличивается в легочной ткани у субъектов с хронической обструктивной болезнью легких.Am J Respir Crit Care Med 2000; 162: 1148–1151.
- ↵
Ахерн, Вашингтон, Даннил, штат Миссисипи. ред. Подсчет точек и оценка объемной доли. В : Морфометрия. Лондон, Ходдер Арнольд, 1982; п. 33
- ↵
- ↵
Райт РР. Эластическая ткань нормальных и эмфизематозных легких. Трехмерное гистологическое исследование. Am J Pathol 1961; 39: 355–367.
Fukuda Y, Masuda Y, Ishizaki M, Masugi Y, Ferrans VJ.Морфогенез аномальных эластических волокон в легких у пациентов с панацинарной и центриацинарной эмфиземой. Хум Патол 1989; 20: 652–659.
- ↵
Финлей Джорджия, О’Доннелл, доктор медицины, О’Коннор С.М., Хейс Дж. П., Фитцджеральд М.Х. Ремоделирование эластина и коллагена при эмфиземе. Исследование с помощью сканирующей электронной микроскопии. Am J Pathol 1996; 149: 1405–1415.
- ↵
Пирс Дж. А., Хокотт Дж. Б., Эберт Р. В.. Содержание коллагена и эластина в легких при эмфиземе.Энн Интерн Мед 1961; 55: 210–222.
- ↵
Фитцпатрик М. Исследования соединительной ткани легких человека. III. Химические изменения структурных белков при эмфиземе. Am Rev Respir Dis 1967; 96: 254–265.
- ↵
Влахович Г., Рассел М.Л., Мерсер Р.Р., Крапо Д.Д. Изменения клеточной и соединительной ткани в стенках альвеолярной перегородки при эмфиземе. Am J Respir Crit Care Med 1999; 160: 2086–2092.
- ↵
Culpitt SV, Rogers DF, Traves SL, Barnes PJ, Donnelly LE.Металлопротеазы матрикса мокроты: сравнение хронической обструктивной болезни легких и астмы. Респир Мед 2005; 99: 703–710.
- ↵
Demedts IK, Morel-Montero A, Lebecque S, et al. Повышенный уровень белка MMP-12 в индуцированной мокроте от пациентов с ХОБЛ. Торакс 2006; 61: 196–201.
- ↵
Lang MR, Fiaux GW, Gillooly M, Stewart JA, Hulmes DJ, Lamb D. Содержание коллагена в ткани альвеолярной стенки в эмфизематозных и неэмфизематозных легких.Thorax 1994; 49: 319–326.
- ↵
Райт Дж. Л., Лоусон Л. М., Пол Паре, Кеннеди С., Виггс Б., Хогг Дж. Выявление заболеваний мелких дыхательных путей. Am Rev Respir Dis 1984; 129: 989–994.
- ↵
Javadifard A, Hall C, Elliott WM, Gosselink JV, Yuenand R, Hogg JC. Характер отложения коллагена в малых проводящих дыхательных путях при ХОБЛ. Am J Respir Crit Care Med 2006; 173: Дополнение. 7 A712
- ↵
Мид Дж., Тернер Дж. М., Маклем П. Т., Литтл Дж. Б.Значение взаимосвязи между отдачей легких и максимальным потоком выдоха. J Appl Physiol 1967; 22: 95–108.
- ↵
Leaver DG, Tatterfield AE, Pride NB. Вклад потери легочной отдачи и повышенной сжимаемости дыхательных путей в обструкцию воздушного потока при хроническом бронхите и эмфиземе. Дж. Клин Инвест 1973; 52: 2117–2128.
- ↵
Mauad T, Xavier AC, Saldiva PH, Dolhnikoff M.Эластоз и фрагментация волокон эластической системы при астме со смертельным исходом. Am J Respir Crit Care Med 1999; 160: 968–975.
- ↵
Mauad T, Silva LF, Santos MA, et al. Аномальные альвеолярные прикрепления со сниженным содержанием эластичных волокон в дистальных отделах легкого при астме со смертельным исходом. Am J Respir Crit Care Med 2004; 170: 857–862.
- ↵
Реннард С.И. Хроническая обструктивная болезнь легких: взаимосвязь результатов и патобиологии модификации болезни. Proc Am Thorac Soc 2006; 3: 276–280
Органы и структуры дыхательной системы
Цели обучения
К концу этого раздела вы сможете:
- Перечислите структуры, составляющие дыхательную систему
- Опишите, как дыхательная система обрабатывает кислород и CO 2
- Сравните и сопоставьте функции верхних дыхательных путей и нижних дыхательных путей
Основные органы дыхательной системы в первую очередь обеспечивают кислородом ткани тела для клеточного дыхания, удаляют углекислый газ из отходов и помогают поддерживать кислотно-щелочной баланс.Части дыхательной системы также используются для выполнения не жизненно важных функций, таких как распознавание запахов, производство речи и напряжение, например, во время родов или кашля.
Рис. 1. Основные респираторные структуры простираются от носовой полости до диафрагмы.
Функционально дыхательную систему можно разделить на проводящую зону и респираторную зону. Проводящая зона дыхательной системы включает органы и структуры, непосредственно не участвующие в газообмене.Газообмен происходит в зоне дыхания .
Проводящая зона
Основными функциями проводящей зоны являются обеспечение маршрута для входящего и выходящего воздуха, удаление мусора и болезнетворных микроорганизмов из входящего воздуха, а также нагревание и увлажнение входящего воздуха. Некоторые структуры в проводящей зоне выполняют и другие функции. Например, эпителий носовых ходов важен для восприятия запахов, а бронхиальный эпителий, выстилающий легкие, может метаболизировать некоторые канцерогены, переносимые по воздуху.
Нос и прилегающие к нему структуры
Основной вход и выход из дыхательной системы — через нос. Обсуждая нос, полезно разделить его на две основные части: внешний нос и полость носа или внутренний нос.
Внешний нос состоит из поверхностных и скелетных структур, которые создают внешний вид носа и вносят свой вклад в его многочисленные функции. Корень — это область носа, расположенная между бровями.Переносица — это часть носа, которая соединяет корень с остальной частью носа. Спинка носа — это длина носа. Вершина — это кончик носа. По обе стороны от верхушки ноздри образованы крылышками (единственное число = аля). Ала — это хрящевая структура, которая образует боковую сторону каждой ноздри (множественное число = ноздри) или отверстия ноздри. Желобок — это вогнутая поверхность, которая соединяет верхушку носа с верхней губой.
Рис. 2. На этом рисунке показаны особенности внешнего носа (вверху) и скелетные особенности носа (внизу).
Под тонкой кожей носа скрываются его скелетные черты. В то время как корень и переносица состоят из кости, выступающая часть носа состоит из хряща. В результате при взгляде на череп отсутствует нос. Носовая кость — одна из пары костей, лежащих под корнем и переносицей. Носовая кость сочленяется сверху с лобной костью и латерально с верхнечелюстными костями. Перегородочный хрящ — это гибкий гиалиновый хрящ, соединенный с носовой костью, образующий спинную часть носа.Хрящ крыльев носа состоит из верхушки носа; он окружает нарис.
Рисунок 3. Верхние дыхательные пути
Носовые ходы открываются в полость носа, которая разделена носовой перегородкой на левую и правую части. Носовая перегородка образована спереди частью перегородочного хряща (гибкая часть, которую можно коснуться пальцами), а сзади — перпендикулярной пластиной решетчатой кости (черепная кость, расположенная сразу после носовых костей) и тонким сошником. кости (название которых связано с формой плуга).Каждая боковая стенка носовой полости имеет три костных выступа, называемых верхней, средней и нижней носовыми раковинами. Нижняя раковина — это отдельные кости, а верхняя и средняя раковины — части решетчатой кости. Раковины служат для увеличения площади поверхности носовой полости и нарушения потока воздуха, когда он попадает в нос, заставляя воздух подпрыгивать вдоль эпителия, где он очищается и нагревается. Раковины и проходы также сохраняют воду и предотвращают обезвоживание носового эпителия, задерживая воду во время выдоха.Дно носовой полости состоит из неба. Твердое небо в передней части носовой полости состоит из кости. Мягкое небо в задней части носовой полости состоит из мышечной ткани. Воздух выходит из носовых полостей через внутренние ноздри и попадает в глотку.
Несколько костей, которые помогают формировать стенки носовой полости, имеют воздухосодержащие пространства, называемые придаточными пазухами носа, которые служат для обогрева и увлажнения поступающего воздуха. Пазухи выстланы слизистой оболочкой.Каждая придаточная пазуха носа названа в честь связанной с ней кости: лобной пазухи, верхнечелюстной пазухи, клиновидной пазухи и решетчатой пазухи. Пазухи выделяют слизь и облегчают вес черепа.
Носовые ходы и передняя часть носовых полостей выстланы слизистыми оболочками, содержащими сальные железы и волосяные фолликулы, которые служат для предотвращения прохождения крупных загрязнений, таких как грязь, через носовую полость. Обонятельный эпителий, используемый для обнаружения запахов, находится глубже в полости носа.
Раковины, проходы и околоносовые пазухи выстланы респираторным эпителием, состоящим из псевдостратифицированного мерцательного столбчатого эпителия. Эпителий содержит бокаловидные клетки, одни из специализированных столбчатых эпителиальных клеток, которые производят слизь для улавливания мусора. Реснички респираторного эпителия помогают удалять слизь и мусор из полости носа постоянными толчковыми движениями, перемещая материалы по направлению к глотке, чтобы их проглотить. Интересно, что холодный воздух замедляет движение ресничек, что приводит к накоплению слизи, которая, в свою очередь, может вызвать насморк в холодную погоду.Этот влажный эпителий нагревает и увлажняет поступающий воздух. Капилляры, расположенные непосредственно под эпителием носа, нагревают воздух конвекцией. Серозные и слизистые клетки также секретируют фермент лизоцим и белки, называемые дефенсинами, которые обладают антибактериальными свойствами. Иммунные клетки, патрулирующие соединительную ткань глубоко в респираторном эпителии, обеспечивают дополнительную защиту.
Рис. 4. Дыхательный эпителий представляет собой псевдостратифицированный мерцательный столбчатый эпителий. Серомукозные железы выделяют смазывающую слизь.LM × 680. (Микрофотография предоставлена Медицинской школой Риджентс Мичиганского университета © 2012)
Просмотрите WebScope Мичиганского университета, чтобы изучить образец ткани более подробно.Глотка
Глотка представляет собой трубку, образованную скелетными мышцами и выстланную слизистой оболочкой, которая проходит через слизистую оболочку носовых полостей. Глотка делится на три основных области: носоглотку, ротоглотку и гортань.
Рис. 5. Глотка делится на три области: носоглотку, ротоглотку и гортань.
Носоглотка обрамлена раковинами носовой полости и служит только дыхательным путем. В верхней части носоглотки находятся глоточные миндалины. Глоточная миндалина, также называемая аденоидом, представляет собой совокупность лимфоидной ретикулярной ткани, похожую на лимфатический узел, расположенный в верхней части носоглотки. Функция глоточной миндалины до конца не изучена, но она содержит богатый запас лимфоцитов и покрыта мерцательным эпителием, который улавливает и уничтожает вторгшиеся патогены, попадающие при вдыхании.Глоточные миндалины у детей большие, но, что интересно, с возрастом регрессируют и могут даже исчезнуть. Язычок — это небольшая выпуклая каплевидная структура, расположенная на вершине мягкого неба. И язычок, и мягкое небо во время глотания движутся как маятник, качаясь вверх, чтобы закрыть носоглотку, чтобы предотвратить попадание проглоченных веществ в полость носа. Кроме того, слуховые (евстахиевы) трубы, которые соединяются с каждой полостью среднего уха, открываются в носоглотку. В связи с этим простуды часто приводят к ушным инфекциям.
Ротоглотка — это проход как для воздуха, так и для пищи. Ротоглотка окаймлена сверху носоглоткой, а спереди ротовой полостью. Зев — это отверстие на стыке ротовой полости и ротоглотки. Когда носоглотка становится ротоглоткой, эпителий изменяется с псевдостратифицированного мерцательного столбчатого эпителия на многослойный плоский эпителий. Ротоглотка содержит два различных набора миндалин: небные и язычные миндалины. Небная миндалина — одна из пары структур, расположенных латерально в ротоглотке в области зева.Язычная миндалина расположена у основания языка. Подобно глоточной миндалине, небные и язычные миндалины состоят из лимфоидной ткани и улавливают и уничтожают патогены, попадающие в организм через ротовую или носовую полости.
Гортань ниже ротоглотки и позади гортани. Он продолжает путь проглоченного материала и воздуха до его нижнего конца, где пищеварительная и дыхательная системы расходятся. Многослойный плоский эпителий ротоглотки переходит в гортань.Спереди гортань открывается в гортань, а сзади — в пищевод.
Гортань
Гортань — это хрящевая структура, расположенная ниже гортани, которая соединяет глотку с трахеей и помогает регулировать объем воздуха, входящего и выходящего из легких. Структура гортани образована несколькими кусочками хряща. Три больших хряща — щитовидный хрящ (передний), надгортанник (верхний) и перстневидный хрящ (нижний) — образуют основную структуру гортани.Щитовидный хрящ — самый большой кусок хряща, из которого состоит гортань. Щитовидный хрящ состоит из выступа гортани, или «адамова яблока», который обычно более заметен у мужчин. Толстый перстневидный хрящ образует кольцо с широкой задней областью и более тонкой передней областью. Три парных хряща меньшего размера — черпаловидный, роговой и клиновидный — прикрепляются к надгортаннику, голосовым связкам и мышцам, которые помогают двигать голосовые связки для воспроизведения речи.
Рисунок 6.Гортань простирается от гортани и подъязычной кости до трахеи.
Рис. 7. Настоящие голосовые связки и вестибулярные складки гортани просматриваются снизу от гортани.
Надгортанник, прикрепленный к щитовидному хрящу, представляет собой очень гибкий кусок эластичного хряща, закрывающий отверстие трахеи. В «закрытом» положении незакрепленный конец надгортанника упирается в голосовую щель. Голосовая щель состоит из вестибулярных складок, настоящих голосовых связок и пространства между этими складками.Вестибулярная складка или ложная голосовая связка — это один из пары складчатых участков слизистой оболочки. Настоящая голосовая связка — это одна из белых перепончатых складок, прикрепленных мышцами к щитовидной железе и черпаловидным хрящам гортани на их внешних краях. Внутренние края настоящих голосовых связок свободны, что позволяет производить звук при колебаниях. Размер перепончатых складок настоящих голосовых связок различается у разных людей, что позволяет воспроизводить голоса с разным диапазоном высоты тона. Складки у самцов, как правило, больше, чем у самок, что создает более глубокий голос.Акт глотания заставляет глотку и гортань подниматься вверх, позволяя глотке расширяться, а надгортанник опускается вниз, закрывая отверстие для трахеи. Эти движения увеличивают площадь прохождения пищи, предотвращая попадание пищи и напитков в трахею.
Продолжая гортань, верхняя часть гортани выстлана многослойным плоским эпителием, переходящим в псевдостратифицированный мерцательный столбчатый эпителий, содержащий бокаловидные клетки.Подобно носовой полости и носоглотке, этот специализированный эпителий вырабатывает слизь для улавливания мусора и патогенов, когда они попадают в трахею. Реснички отбивают слизь вверх по направлению к гортани, где ее можно проглотить по пищеводу.
Трахея
Трахея (дыхательное горло) простирается от гортани к легким. Трахея образована от 16 до 20 уложенных друг на друга С-образных кусочков гиалинового хряща, соединенных плотной соединительной тканью. Мышца трахеи и эластичная соединительная ткань вместе образуют фиброэластическую мембрану, гибкую мембрану, которая закрывает заднюю поверхность трахеи, соединяя С-образные хрящи.Фиброэластичная мембрана позволяет трахее слегка растягиваться и расширяться во время вдоха и выдоха, тогда как хрящевые кольца обеспечивают структурную поддержку и предотвращают схлопывание трахеи. Кроме того, мышца трахеи может сокращаться, чтобы направлять воздух через трахею во время выдоха. Трахея выстлана псевдостратифицированным мерцательным столбчатым эпителием, который переходит в гортань. Пищевод сзади граничит с трахеей.
Рис. 8. (a) Трахеальная трубка образована сложенными друг на друга С-образными кусочками гиалинового хряща.(b) Слой, видимый на этом поперечном срезе ткани стенки трахеи между гиалиновым хрящом и просветом трахеи, представляет собой слизистую оболочку, которая состоит из псевдостратифицированного мерцательного столбчатого эпителия, содержащего бокаловидные клетки. LM × 1220. (Микрофотография предоставлена Медицинской школой Риджентс Мичиганского университета © 2012)
Бронхиальное дерево
Трахея разветвляется на правый и левый главные бронхи у киля. Эти бронхи также выстланы псевдостратифицированным мерцательным столбчатым эпителием, содержащим бокаловидные клетки, продуцирующие слизь.Киль — это приподнятая структура, содержащая специализированную нервную ткань, которая вызывает сильный кашель, если присутствует инородное тело, такое как пища. Хрящевые кольца, похожие на кольца трахеи, поддерживают структуру бронхов и предотвращают их коллапс. Первичные бронхи входят в легкие в воротах, вогнутой области, где кровеносные сосуды, лимфатические сосуды и нервы также входят в легкие. Бронхи продолжают разветвляться в бронхиальное дерево. Бронхиальное дерево (или респираторное дерево) — собирательный термин, используемый для этих разветвленных бронхов.Основная функция бронхов, как и других структур проводящей зоны, заключается в обеспечении прохода воздуха для входа и выхода из каждого легкого. Кроме того, слизистая оболочка задерживает мусор и болезнетворные микроорганизмы.
Бронхиола ответвляется от третичных бронхов. Бронхиолы, которые имеют диаметр около 1 мм, продолжают ветвиться, пока не становятся крошечными конечными бронхиолами, которые приводят к структурам газообмена. В каждом легком более 1000 терминальных бронхиол. Мышечные стенки бронхиол не содержат хрящей, как в бронхах.Эта мышечная стенка может изменять размер трубки, увеличивая или уменьшая поток воздуха через трубку.
Дыхательная зона
В отличие от проводящей зоны, респираторная зона включает структуры, которые непосредственно участвуют в газообмене. Дыхательная зона начинается там, где терминальные бронхиолы соединяются с респираторной бронхиолой, самым маленьким типом бронхиолы, которая затем ведет к альвеолярному протоку, открывающемуся в группу альвеол.
Рис. 9. Бронхиолы ведут к альвеолярным мешочкам в респираторной зоне, где происходит газообмен.
Альвеолы
Альвеолярный проток — это трубка, состоящая из гладких мышц и соединительной ткани, которая открывается в группу альвеол. Альвеола — это один из множества маленьких мешочков, похожих на виноград, которые прикрепляются к альвеолярным протокам.
Альвеолярный мешок — это скопление множества отдельных альвеол, которые отвечают за газообмен. Альвеола имеет диаметр около 200 мм с эластичными стенками, которые позволяют альвеолам растягиваться во время поступления воздуха, что значительно увеличивает площадь поверхности, доступную для газообмена.Альвеолы связаны со своими соседями альвеолярными порами, которые помогают поддерживать одинаковое давление воздуха в альвеолах и легких.
Рис. 10. (a) Альвеола отвечает за газообмен. (b) Микрофотография показывает альвеолярные структуры в легочной ткани. LM × 178. (Микрофотография предоставлена Медицинской школой Риджентс Мичиганского университета © 2012)
Стенка альвеол состоит из трех основных типов клеток: альвеолярных клеток I типа, альвеолярных клеток II типа и альвеолярных макрофагов.Альвеолярная клетка I типа представляет собой плоскоклеточную эпителиальную клетку альвеол, которые составляют до 97 процентов площади поверхности альвеол. Эти ячейки имеют толщину около 25 нм и очень проницаемы для газов. Альвеолярные клетки типа II рассредоточены среди клеток типа I и секретируют легочное сурфактант, вещество, состоящее из фосфолипидов и белков, которое снижает поверхностное натяжение альвеол. Вокруг альвеолярной стенки бродит альвеолярный макрофаг, фагоцитарная клетка иммунной системы, которая удаляет мусор и патогены, достигшие альвеол.
Простой плоский эпителий, образованный альвеолярными клетками I типа, прикреплен к тонкой эластичной базальной мембране. Этот эпителий очень тонкий и граничит с эндотелиальной мембраной капилляров. Взятые вместе, альвеолы и капиллярные мембраны образуют дыхательную мембрану толщиной примерно 0,5 мм. Дыхательная мембрана позволяет газам проходить через простую диффузию, позволяя кислороду поглощаться кровью для транспортировки и выделять CO 2 в воздух альвеол.
Заболевания дыхательной системы: астма
Астма — распространенное заболевание, поражающее легкие как у взрослых, так и у детей. Приблизительно 8,2 процента взрослых (18,7 миллиона) и 9,4 процента детей (7 миллионов) в Соединенных Штатах страдают астмой. Кроме того, астма — самая частая причина госпитализации детей.
Астма — хроническое заболевание, характеризующееся воспалением и отеком дыхательных путей, а также бронхоспазмами (то есть сужением бронхиол), которые могут препятствовать проникновению воздуха в легкие.Кроме того, может происходить чрезмерное выделение слизи, что еще больше способствует закупорке дыхательных путей. Клетки иммунной системы, такие как эозинофилы и мононуклеарные клетки, также могут участвовать в инфильтрации стенок бронхов и бронхиол.
Бронхоспазмы возникают периодически и приводят к «приступу астмы». Приступ может быть спровоцирован факторами окружающей среды, такими как пыль, пыльца, шерсть домашних животных или перхоть, перемены погоды, плесень, табачный дым и респираторные инфекции, или физическими упражнениями и стрессом.
Рис. 11. (a) Нормальная легочная ткань не имеет характеристик легочной ткани во время (b) приступа астмы, который включает утолщение слизистой оболочки, повышенное содержание слизистых бокаловидных клеток и инфильтраты эозинофилов.
Симптомы приступа астмы включают кашель, одышку, хрипы и стеснение в груди. Симптомы тяжелого приступа астмы, требующего немедленной медицинской помощи, включают затрудненное дыхание, которое приводит к посинению (синюшности) губ или лица, замешательству, сонливости, учащенному пульсу, потоотделению и сильному беспокойству.Серьезность состояния, частота приступов и выявленные триггеры влияют на тип лекарства, которое может потребоваться человеку. Для людей с более тяжелой астмой используются более длительные методы лечения. Краткосрочные, быстродействующие препараты, которые используются для лечения приступа астмы, обычно вводятся через ингалятор. Маленьким детям или людям, испытывающим трудности с использованием ингалятора, лекарства от астмы можно вводить через небулайзер.
Во многих случаях основная причина состояния неизвестна.Однако недавние исследования показали, что определенные вирусы, такие как риновирус С человека (HRVC) и бактерии Mycoplasma pneumoniae и Chlamydia pneumoniae , зараженные в младенчестве или раннем детстве, могут способствовать развитию многих случаев астмы. .
Практический вопрос
Посмотрите это видео, чтобы узнать больше о том, что происходит во время приступа астмы. Какие три изменения происходят в дыхательных путях во время приступа астмы?
Покажи ответ
Воспаление с выделением густой слизи; сокращение мышц дыхательных путей или бронхоспазм; и повышенная чувствительность к аллергенам.
Обзор главы
Дыхательная система отвечает за получение кислорода и избавление от углекислого газа, а также за помощь в речи и распознавании запахов. С функциональной точки зрения дыхательную систему можно разделить на две основные области: проводящую зону и респираторную зону. Проводящая зона состоит из всех структур, которые обеспечивают проходы воздуха в легкие и из них: носовую полость, глотку, трахею, бронхи и большинство бронхиол.Носовые ходы содержат раковины и проходы, которые увеличивают площадь поверхности полости, что помогает согревать и увлажнять поступающий воздух, удаляя при этом мусор и болезнетворные микроорганизмы. Глотка состоит из трех основных отделов: носоглотки, которая продолжается с носовой полостью; ротоглотка, граничащая с носоглоткой и ротовой полостью; и гортань, которая граничит с ротоглоткой, трахеей и пищеводом. Дыхательная зона включает структуры легкого, которые непосредственно участвуют в газообмене: концевые бронхиолы и альвеолы.
Выстилка проводящей зоны состоит в основном из псевдостратифицированного мерцательного столбчатого эпителия с бокаловидными клетками. Слизь задерживает болезнетворные микроорганизмы и мусор, в то время как биение ресничек перемещает слизь вверх по направлению к глотке, где она проглатывается. По мере того, как бронхиолы становятся все меньше и меньше и ближе к альвеолам, эпителий истончается и представляет собой простой плоский эпителий в альвеолах. Эндотелий окружающих капилляров вместе с альвеолярным эпителием образует дыхательную мембрану.Это гемато-воздушный барьер, через который происходит обмен газов путем простой диффузии.
Самопроверка
Ответьте на вопросы ниже, чтобы увидеть, насколько хорошо вы понимаете темы, затронутые в предыдущем разделе.
Вопросы о критическом мышлении
- Опишите три области глотки и их функции.
- Если человек получит травму надгортанника, каков будет физиологический результат?
- Сравните и сопоставьте проводящую и дыхательную зоны.
- Глотка состоит из трех основных областей. Первая область — это носоглотка, которая связана с задней полостью носа и выполняет функцию дыхательных путей. Вторая область — ротоглотка, которая является продолжением носоглотки и соединяется с ротовой полостью зева. Гортань соединяется с ротоглоткой, пищеводом и трахеей. И ротоглотка, и гортань являются проходами для воздуха, еды и питья.
- Надгортанник — это область гортани, которая важна при глотании еды или питья.Когда человек глотает, глотка движется вверх, и надгортанник закрывает трахею, предотвращая попадание пищи или питья в трахею. Если бы у человека был поврежден надгортанник, этот механизм был бы нарушен. В результате у человека могут возникнуть проблемы с попаданием еды или питья в трахею и, возможно, в легкие. Со временем это может вызвать инфекцию, например пневмонию.
- Проводящая зона дыхательной системы включает органы и структуры, которые не участвуют напрямую в газообмене, но выполняют другие функции, такие как обеспечение прохода для воздуха, улавливание и удаление мусора и патогенов, а также нагревание и увлажнение поступающего воздуха.Такие структуры включают носовую полость, глотку, гортань, трахею и большую часть бронхиального дерева. Дыхательная зона включает в себя все органы и структуры, которые непосредственно участвуют в газообмене, включая респираторные бронхиолы, альвеолярные протоки и альвеолы.
Глоссарий
ala: (множественное число = крылья) маленькая расширяющаяся структура ноздри, которая образует боковую сторону ноздрей
хрящ крыльев носа: хрящ, поддерживающий верхушку носа и помогающий формировать ноздри; он связан с перегородочным хрящом и соединительной тканью крыльев
альвеолярный проток: небольшая трубка, которая ведет от конечной бронхиолы к респираторной бронхиоле и является местом прикрепления альвеол
альвеолярный макрофаг: клетка иммунной системы альвеолы, которая удаляет мусор и патогены
Альвеолярная пора: отверстие, через которое воздух проходит между соседними альвеолами
альвеолярный мешок: кластер альвеол
альвеола: маленький, похожий на виноградный мешочек, который выполняет газообмен в легких
вершина: кончик наружного носа
бронхиальное дерево: собирательное название множественных ветвей бронхов и бронхиол дыхательной системы
переносица: часть наружного носа, лежащая в области носовых костей
бронхиола: ветвь бронхов диаметром 1 мм или менее, оканчивающаяся у альвеолярных мешочков
бронх: трубка, соединенная с трахеей, которая разветвляется на многие дочерние органы и обеспечивает проход для воздуха, входящего и выходящего из легких
проводящая зона: область дыхательной системы, которая включает органы и структуры, обеспечивающие проходы воздуха и не участвующие напрямую в газообмене
перстневидный хрящ: часть гортани, состоящая из хрящевого кольца с широкой задней областью и более тонкой передней областью; прикреплен к пищеводу
dorsum nasi: промежуточная часть внешнего носа, которая соединяет переносицу с верхушкой носа и поддерживается носовой костью
надгортанник: листообразный кусок эластичного хряща, который представляет собой часть гортани, которая поворачивается, чтобы закрыть трахею во время глотания
внешний нос: область носа, хорошо видимая окружающим
зев: часть задней полости рта, которая соединяет полость рта с ротоглоткой
фиброэластичная мембрана: специализированная мембрана, соединяющая концы хряща С-образной формы в трахее; содержит гладкие мышечные волокна
голосовая щель: отверстие между голосовыми складками, через которое проходит воздух при произнесении речи
выступ гортани: область, где две пластинки щитовидного хряща соединяются, образуя выступ, известный как «кадык»
гортань: часть глотки, ограниченная ротоглоткой сверху и пищеводом и трахеей снизу; служит маршрутом как для воздуха, так и для еды
гортань: хрящевая структура, которая издает голос, предотвращает попадание пищи и напитков в трахею и регулирует объем воздуха, который входит и выходит из легких
язычная миндалина: лимфоидная ткань, расположенная у основания языка
Meatus: одно из трех углублений (верхнее, среднее и нижнее) в носовой полости, прикрепленное к раковинам, которые увеличивают площадь поверхности носовой полости
нарис: (множественное число = ноздри) открытие ноздрей
носовая кость: кость черепа, которая лежит под корнем и переносицей и соединяется с лобной и верхнечелюстной костями
носовая перегородка: стенка из кости и хряща, разделяющая левую и правую полости носа
носоглотка: часть глотки между раковинами и ротоглоткой, служащая дыхательными путями
ротоглотка: часть глотки, окруженная носоглоткой, полостью рта и гортани, которая является проходом как для воздуха, так и для пищи
небная миндалина: одна из парных структур, состоящая из лимфоидной ткани, расположенная кпереди от язычка на крыше перешейка зева
околоносовые пазухи: одна из полостей в черепе, которая связана с раковинами, которые служат для нагрева и увлажнения поступающего воздуха, выделения слизи и уменьшения веса черепа; состоит из лобных, верхнечелюстных, клиновидных и решетчатых пазух
глоточная миндалина: структура, состоящая из лимфоидной ткани, расположенная в носоглотке
глотка: область проводящей зоны, которая образует трубку скелетных мышц, выстланную респираторным эпителием; расположен между носовыми раковинами и пищеводом и трахеей
желобок: вогнутая поверхность лица, которая соединяет вершину носа с верхней губой
легочное сурфактант: вещество, состоящее из фосфолипидов и белков, снижающее поверхностное натяжение альвеол; состоит из альвеолярных клеток II типа
респираторная бронхиола: специфический тип бронхиолы, ведущей к альвеолярным мешочкам
респираторный эпителий: реснитчатая выстилка большей части проводящей зоны, которая специализируется на удалении мусора и патогенов и выработке слизи
дыхательная мембрана: альвеолярная стенка и стенка капилляра вместе, которые образуют воздушный барьер, способствующий простой диффузии газов
Дыхательная зона: включает структуры дыхательной системы, непосредственно участвующие в газообмене
корень: область наружного носа между бровями
щитовидный хрящ: самый большой кусок хряща, который составляет гортань и состоит из двух пластин
трахея: трубка, состоящая из хрящевых колец и поддерживающей ткани, которая соединяет легкие, бронхи и гортань; обеспечивает путь для входа и выхода воздуха из легких
мышца трахеи: гладкая мышца, расположенная в фиброэластической мембране трахеи
Настоящий голосовой связок: одна из пары свернутых белых мембран со свободным внутренним краем, который колеблется при прохождении воздуха и производит звук
альвеолярная клетка I типа: клеток плоского эпителия, которые являются основным типом клеток в альвеолярной стенке; высокая проницаемость для газов
альвеолярная клетка типа II: кубовидных эпителиальных клеток, которые являются клетками минорного типа в альвеолярной стенке; секретирует легочный сурфактант
вестибулярная складка: часть складчатой области голосовой щели, состоящая из слизистой оболочки; поддерживает надгортанник при глотании
Список литературы
Bizzintino J, Lee WM, Laing IA, Vang F, Pappas T, Zhang G, Martin AC, Khoo SK, Cox DW, Geelhoed GC, et al.Связь между риновирусом С человека и тяжестью острой астмы у детей. Eur Respir J [Интернет]. 2010 [цитируется 22 марта 2013 г.]; 37 (5): 1037–1042. Доступно по адресу: http://erj.ersjournals.com/gca?submit=Go&gca=erj%3B37%2F5%2F1037&allch=
Кумар В., Рамзи С., Роббинс С.Л. Базовая патология Роббинса. 7-е изд. Филадельфия (Пенсильвания): Elsevier Ltd; 2005 г.
Мартин Р.Дж., Крафт М, Чу Х.В., Бернс, Э.А., Касселл Г.Х. Связь между хронической астмой и хронической инфекцией. J Allergy Clin Immunol [Интернет].2001 [цитируется 22 марта 2013 г.]; 107 (4): 595-601. Доступно по адресу: http://erj.ersjournals.com/gca?submit=Go&gca=erj%3B37%2F5%2F1037&allch=
Паренхима легких — обзор
2 Организация газообмена Область легких
Паренхима легких — это часть легких, участвующая в газообмене. Самая заметная структура в этой области — альвеола (рис. 1). Каждая альвеола в паренхиме легкого открывается непосредственно в альвеолярный проток или иногда, у ограниченного числа видов, в респираторную бронхиолу.Альвеолярные протоки могут быть от двух до шести поколений. Альвеолярный мешок представляет собой последнее и наиболее периферическое поколение альвеолярного протока. Альвеолы и альвеолярные протоки, выходящие из одного проводящего дыхательного пути, составляют ацинус легких. Размер ацинуса легких частично зависит от анатомического строения переходной зоны между последними проводящими дыхательными путями (называемыми терминальными бронхиолами) и альвеолярными протоками. У некоторых видов этот переход очень резкий и идет непосредственно от конечной бронхиолы к альвеолярному протоку.Примеры такого типа перехода можно найти в легких грызунов, овец, свиней, коров и лошадей. У других видов в стенках дыхательных путей за конечной бронхиолой имеются альвеолярные выступы. Эти дыхательные пути, называемые респираторными бронхиолами, могут состоять из одного-трех поколений до достижения альвеолярного протока. Дыхательные бронхиолы обнаружены у хорьков, кошек, собак и приматов. Поскольку проксимальные части ацинуса легких, образованные респираторными бронхиолами, подробно описаны в главах 3, 6 и 7, главе 6, главе 7, в этой главе будут обсуждаться только те более дистальные области легких, которые полностью состоят из альвеол и альвеолярных протоков.В очень недавней публикации по оценке морфологии ацинусов легких (Vasilescu et al., 2012) представлены методы трехмерной реконструкции ацинусов, которые позволяют количественно сравнивать ацинусы животных с различными физиологическими потребностями по всему спектру размеров ацинусов. легкое млекопитающих. Дополнительную информацию о структуре ацинуса легких см. В главе 8.
Рисунок 1. Газообменная паренхима.
(A) Общий анатомический вид легкого человека, показывающий паренхиму газообмена (GP), дыхательные пути (AW) и кровеносные сосуды (BV). Предоставлено Институтом анатомии Бернского университета , Швейцария . Увеличение 5 ×. (B) Сканирующая электронная микрофотография легкого хомяка, показывающая паренхиму газообмена (GP), парные дыхательные пути (AW) и легочную артерию (BV) (Burri, 1974; Burri et al., 1974; Pinkerton et al., 1982; Pinkerton et al. др., 2015). Увеличение 40 ×. (C) Сканирующая электронная микрофотография легкого человека, показывающая альвеолярный проток с концентрически расположенными вокруг него альвеолами (а). Из Gehr et al.(1978) . Увеличение 170 ×.
Паренхима составляет 80–90% от общего объема легких, когда интратрахеальная инстилляция фиксаторов на основе глутарового альдегида проводится в физиологических условиях (70–80% от общей емкости легких) (Hayatdavoudi et al., 1980). У крыс доля паренхимы легких составляет 81% (Burri and Weibel, 1971; Crapo et al., 1980; Pinkerton et al., 1982), у собак — 85% (Crapo et al., 1983), у свиней и лошадей. 86% (Pinkerton et al., 1989; Gehr, Erni, 1980), а у людей 85–90% (Weibel, 1963; Gehr et al., 1978). Эти значения отражают высокую степень организационной однородности паренхиматозных и непаренхиматозных фракций легких в широком диапазоне размеров млекопитающих.
Масса тела, объем легких, площади поверхности альвеол и капилляров, объем капилляров и средняя гармоническая толщина барьера воздух-кровь для различных видов млекопитающих приведены в таблице 1. К этим видам относятся обычно используемые лабораторные исследовательские животные, домашние и не домашних животных, и людей. Крысы и собаки дополнительно подразделяются по породе, возрасту, полу и / или весу.
Таблица 1. Сравнительная анатомия паренхимы легкого и тканевого барьера воздух-кровь a
| Виды | N | Масса тела (г) | Объем легкого (мл) | Средняя площадь поверхности Легкие) см 2 | Площадь поверхности капилляров (оба легких) см 2 | Объем капилляров (оба легких) см 2 | Th Tissue (I-Lm) | Ссылки | |
|---|---|---|---|---|---|---|---|---|---|
| 4 | 2.6 ± 0,2 | 0,10 ± 0,01 | 170 ± 10 | 130 ± 15 | 0,0118 ± 0,032 | 0,27 ± 0,02 | Gehr et al. (1980) | ||
| Белая мышь ( Mus musculus ) | 5 | 23 ± 2 | 0,74 ± 0,07 | 680 ± 85 | 590 ± 60 | 0,084 ± 0,009 | 0,32 ± 0,01 Гилхаар и Вейбель (1971) | ||
| Вальсирующая мышь ( Mus wagneri ) | 5 | 13 ± 1 | 0.58 ± 0,06 | 630 ± 40 | 540 ± 30 | 0,065 ± 0,008 | 0,26 ± 0,002 | Geelhaar and Weibel (1971) | |
Сирийский золотой хомяк ( Mesocricetus auratus| 4 ± 7 | 2,81 ± 0,24 | 2760 ± 250 | 2410 ± 190 | 0,294 ± 0,011 | 0,39 ± 0,10 | Гер (неопубликованные данные) | | ||
| Белая крыса ( Rattus | 901 9042)140 ± 7 | 6.34 ± 0,25 | 3880 ± 190 | 4070 ± 200 | 0,480 ± 0,022 | 0,37 ± 0,02 | Burri and Weibel (1971) | ||
| Белая крыса (Sprague – Dawley) | 6 | 10,82 ± 0,38 | 4865 ± 380 | 4270 ± 385 | 0,631 ± 0,07 | 0,40 ± 0,02 | Crapo et al. (1980) | ||
| Белая крыса (Fischer 344) | |||||||||
| Самец: 5 месяцев | 4 | 289 ± 13 | 8.60 ± 0,31 | 3915 ± 390 | 3830 ± 395 | 0,65 ± 0,06 | 0,38 ± 0,03 | Pinkerton et al. (1982) | |
| Женщина: 5 месяцев | 4 | 182 ± 5 | 7,48 ± 0,10 | 3420 ± 125 | 3260 ± 185 | 0,46 ± 0,10 | 0,34 ± 0,01 | и др. (1982)||
| Мужчина: 26 месяцев | 4 | 391 ± 11 | 12,67 ± 0,74 | 4630 ± 440 | 4490 ± 485 | 0.67 ± 0,10 | 0,37 ± 0,01 | Pinkerton et al. (1982) | |
| Женщина: 26 месяцев | 4 | 298 ± 7 | 9,39 ± 0,40 | 4020 ± 25 | 3570 ± 165 | 0,34 ± 0,05 | 0,37 ± 0,01 Пинктон | и др. 30 (1982)||
| Морская свинка ( Cavia porcellus ) | 15 | 429 ± 11 | 13,04 ± 3,03 | 9100 ± 280 | 7400 ± 230 | 1.50 ± 0,08 | 0,42 ± 0,01 | Форрест и Вейбель (1975) | |
| Кролик ( Oryctolagus cuniculus ) | 6 | 3560 | 79,2 | 58,600 ± 12,400 | 79,2 | 58,600 ± 12,400 | 1,88 | 0,50 ± 0,04 | Gehr et al. (1981) |
| Карликовый мангуст ( Helogale pervula ) | 3 | 52,800 ± 9800 | 30,6 ± 5,6 | 16,100 ± 2600 | 14,600 ± 3400 | 2.06 ± 0,52 | 0,39 ± 0,02 | Gehr et al. (1981) | |
| Genet cat ( Genetta tigrina ) | 2 | 137,200 ± 4300 | 99,0 ± 12,2 | 56,300 ± 6400 | 42,300 ± 1600 | 5 | Gehr et al. (1981) | ||
| Собака ( Canisiliaris ) | 3 | 5400 | 284,2 | 182,000 ± 135,000 | 141,000 ± 111,000 | 26.0 ± 24,9 | 0,43 ± 0,02 | Gehr et al. (1981) | |
| Собака ( C. familis ) | 8 | 11 200 ± 400 | 736 ± 25 | 407 000 ± 39 000 | 329 000 ± 16 000 | 50,2 ± 5,0 | 0,46 Siegwart et al. (1971) | ||
| Собака ( C. familis ) | 4 | 16,000 ± 3000 | 1322 ± 64 | 510,000 ± 10,000 | 570,000 ± 20,000 | 92 ± 5 | 0.45 ± 0,01 | Crapo et al. (1983) | |
| Собака ( C. familis ) | 6 | 22,800 ± 600 | 1501 ± 74 | 897,000 ± 69,000 | 718,000 ± 69,000 | 71,8 ± 4,5 | 0,48 ± 0,0 Siegwart et al. (1971) | ||
| Собака ( C. familis ) | 5 | 46,100 | 2888 | 1,769,000 ± 456,000 | 1,319,000 ± 375,000 | 234 ± 69 | 0.53 ± 0,08 | Gehr et al. (1981) | |
| Верблюд ( Camelus dromedarus ) | 2 | 231,700 ± 2,700 | 15,900 ± 1400 | 4,305,000 ± 584,000 | 2,726,000 ± 292,000 | 901 301 901 301 901 301 901 308 и другие. (1981)||||
| Жираф ( Giraffa camelopardalis ) | 1 | 3,83,000 | 21,000 | 63,61,000 | 55,16,000 | 965 | 0.6 | Gehr et al. (1981) | |
| Суни ( Nesotragus moschatus ) | 2 | 3300 ± 300 | 209,4 ± 0,6 | 96,900 ± 5500 | 81,300 ± 13,000 | 12,4 ± 0,7 | 0,09 ± 0,7 и другие. (1981) | ||
| Дик-дик ( Madoqua kirkii ) | 2 | 4200 ± 100 | 313,4 ± 1,2 | 146 000 ± 700 | 130 000 ± 6550 | 22.6 ± 3,3 | 0,43 ± 0,02 | Gehr et al. (1981) | |
| Антилопа гну ( Connochaetes tauriras ) | 1 | 1,02,000 | 7678 | 39,08,000 | 28,13,000 | 472 | и др. (1981) | ||
| Waterbuck ( Kobus defassa ) | 2 | 109,800 ± 16,300 | 7835 ± 1550 | 3,829,000 ± 950,000 | 3,3781,000 ± 460,000 | 90.46 ± 0,04Gehr et al. (1981) | |||
| Африканский козел ( Capra hircus ) | 2 | 20900 ± 1000 | 1370 ± 15 | 449000 ± 12000 | 439000 ± 12000 | 101 ± 8 | Gehr et al. (1981) | ||
| Африканские овцы ( Ovis aries ) | 2 | 21,800 ± 200 | 17,055 ± 435 | 671,000 ± 71,000 | 645,000 ± 139,000 | 146 ± 35 0131 | .53 ± 0,05 | Gehr et al. (1981) | |
| Крупный рогатый скот зебу ( Bos indicus ) | 4 | 192,500 ± 24,000 | 10,145 ± 1960 | 3,850,000 ± 420,000 | 3,795,000 ± 392,000 | 700 ± 1241 | 700 ± 124 0,50 Gehr et al. (1981) | ||
| Швейцарская корова ( Bos taurus ) | 1 | 7,00,000 | 22,450 | 1,28,30,000 | 1,13,80,000 | 2770 | 0.51 | Gehr et al. (1981) | |
| Лошадь ( Equis caballus ) | 2 | 510,000 ± 0 | 37,650 ± 1,050 | 24,560,000 ± 124,000 | 16,630,000 ± 1,080,000 | 2800 0,013 ± час 300 31 31 и Эми (1980) | |||
| Обезьяна ( Macaca irus ) | 6 | 3710 | 184,2 | 133,000 ± 12,700 | 116,000 ± 15,400 | 15.5 ± 2,7 | 0,50 ± 0,03 | Gehr et al. (1981) | |
| Бабуин ( Papio papio ) | 5 | 29000 ± 3000 | 2393 ± 100 | 496000 ± 77000 | 386000 ± 95000 | 44 ± 17 | и другие. (1980) | ||
| Человек ( Homo sapiens ) | 8 | 74,000 ± 4000 | 4341 ± 285 | 1,430,000 ± 120,000 | 1,260,000 ± 120,000 | 213 ± 31 | .62 ± 0,04 | Gehr et al. (1978) | |
Замечательная организация и упаковка двух больших поверхностей для газообмена в ограниченном объеме легких. Такое расположение в форме альвеол сопрягает поверхность воздуха с поверхностью крови аналогичных пропорций, разделенных тонким тканевым барьером (рис. 2). В обзоре Пинкертона и его коллег (Pinkerton et al., 2015) представлены дополнительные подробности. Из-за больших различий в размере легких среди видов млекопитающих (таблица 1) следует, что размер альвеол может варьироваться от вида к виду.Однако для ряда животных размер альвеол и поверхностная плотность не зависят от массы тела. Примером может служить сунни, масса тела которого составляет 3,5 кг, с альвеолами такого же размера и поверхностной плотности, как у 100-килограммового антилопа гну (Gehr et al., 1981).
Рисунок 2. Газообменный аппарат легкого человека.
(A) Сканирующая электронная микрофотография поверхности среза межальвеолярной перегородки (IS), показывающая капилляр (C) с эритроцитами (Ec) в нем. Также показан вид поверхности альвеолярной стенки с капиллярами (с), выступающими в альвеолярное пространство.Альвеолы (а). Из Gehr et al. ( 1978 ). Увеличение 500 ×. (B) Просвечивающая электронная микрофотография межальвеолярных перегородок (IS), на которой показаны капилляры, извивающиеся вокруг соединительной ткани от одной альвеолы (а) к ее соседу, где они выпячиваются в альвеолярное пространство. Эритроциты (Ec). Из Gehr et al. ( 1978 ). Увеличение 400 ×. (C) Просвечивающая электронная микрофотография при большем увеличении, показывающая барьер между воздухом и тканью, состоящий из очень тонких плоскоклеточных слоев: эпителиальный слой I типа (Ep) и эндотелиальный слой (En) со слитыми базальными мембранами (BM) двух клеточные слои.Альвеолы (а), плазма капиллярной крови (р), эритроциты (Ec). Увеличение 30,000 ×.
Отношение общей площади поверхности капилляров к площади альвеолярной поверхности у большинства млекопитающих немного меньше 1. Это соотношение колеблется от 0,75 до 0,95 для большинства видов. Капилляры организованы в альвеолярных перегородках как единый лист, отделенный от воздушного пространства тонким тканевым барьером, образованным эпителиальным, интерстициальным и эндотелиальным компартментами. Гармоническая средняя толщина ткани воздух-гематологический барьер ( T ht , Таблица 1) находится в диапазоне от 0.27 мкм у землеройки и 0,67 мкм у павиана. Тонкий тканевой барьер обеспечивает чрезвычайно эффективное средство переноса газа на большой площади поверхности, которое сопоставляет воздушные пространства легких с ложе легочных капилляров. Целостность этих хрупких альвеолярных перегородок в значительной степени поддерживается сетью коллагеновых и эластиновых волокон, которые чередуются на разных сторонах капиллярного ложа, проходя через перегородки, образуя «толстые» и «тонкие» части стенки альвеол, позволяя для высокоэффективного структурного состава для облегчения диффузии газа (Weibel, 1979).Помимо коллагена и эластина, толстая часть альвеолярной стенки содержит интерстициальные клетки и внеклеточный матрикс, зажатые между эпителиальным и эндотелиальным слоями, в то время как тонкая часть образована единой слитой базальной мембраной, зажатой между слоями эпителиальных и эндотелиальных клеток (Рисунок 2). . Тонкая часть стенки альвеолярной перегородки является высокоэффективной областью воздушно-гематологического барьера легких для переноса газов в капиллярную кровь и из нее. Именно эта часть воздухо-гематологического барьера максимально открыта для альвеолярного воздушного пространства, когда легкие фиксируются за счет перфузии сосудов в условиях, приближающихся к функциональной остаточной емкости (Gil et al., 1979).
Аллометрическая зависимость массы тела от ряда значений паренхимы легких, перечисленных в Таблице 1, показана в виде графиков на Рисунках 3–6. Открытые кружки обозначают африканских млекопитающих, а закрашенные кружки обозначают лабораторных животных, домашних животных и людей. В большинстве случаев африканские виды хорошо вписываются в аллометрические регрессии с другими видами млекопитающих. Это наблюдение представляет интерес, поскольку ряд африканских млекопитающих, таких как газели и антилопы гну, с большей физической активностью и более высоким относительным потреблением кислорода не имеют большего отношения объема легких к массе тела, чем менее активные одомашненные виды.Вальсирующая мышь, которая большую часть времени бодрствует в постоянном движении, также хорошо вписывается в аллометрические регрессии с другими менее активными видами. Эти наблюдения предполагают, что организация и архитектура легких обеспечивают адекватный резерв для широкого диапазона активности. Отношение объема легких к массе тела, показанное на рисунке 3, линейно масштабируется с аллометрическим наклоном 1,06. Аналогичным образом, площадь альвеолярной поверхности и средняя гармоническая толщина ткани по отношению к массе тела (Рисунок 4) имеют аллометрический наклон 0.95 и 0,05 соответственно, в то время как объем капилляров к массе тела (рис. 5) имеет аллометрический наклон 1,00. Объем капилляров к площади альвеолярной поверхности (нагрузка капилляров) немного увеличивается с увеличением массы тела. Увеличение T h с увеличением массы тела статистически значимо. Аллометрический наклон средней гармонической толщины ткани ( T ht ), показанный на рисунке 3, имеет значение 0,05.
Рис. 3. Аллометрический график среднего объема легких к средней массе тела для видов млекопитающих.Закрашенные кружки — африканские виды, а белые кружки — другие виды.
Из Gehr et al., 1981. J. Respir. Physiol. 44, 61–86. С разрешения.Рис. 4. Аллометрический график площади альвеолярной поверхности и средней гармонической толщины ткани (T 5 ) по отношению к массе тела для видов млекопитающих.
Из Gehr et al., 1981. J. Respir. Physiol. 44, 61–86. С разрешения.Рис. 5. Аллометрический график зависимости объема капилляров от массы тела у млекопитающих.
Из Gehr et al., 1981. J. Respir.Физиол . 44, 61–86. С разрешения.Рис. 6. Аллометрический график зависимости диффузионной способности легких от массы тела для видов млекопитающих.
Из Gehr et al., 1981. J. Respir. Physiol. 44, 61–86. С разрешения.Легочная диффузионная способность традиционно измерялась физиологическими методами (Roughton and Forster, 1957). Вейбель описал метод оценки способности к диффузии кислорода, используя стереологические методы (Weibel, 1971). Рассеивающая способность, основанная на плотности альвеолярной ткани, площади поверхности и средней гармонической толщине барьера между воздухом и кровью для видов, показанных на рисунках 3–5, представлена на рисунке 6 с аллометрическим наклоном 0.99.
Пневмоциты | BioNinja
Понимание:
• Пневмоциты типа I представляют собой чрезвычайно тонкие альвеолярные клетки, приспособленные для газообмена
Пневмоциты (или альвеолярные клетки) — это клетки, выстилающие альвеолы и составляющие большую часть внутренней поверхности легких
- Есть два типа альвеолярных клеток — пневмоциты типа I и пневмоциты типа II
Пневмоциты I типа
- Пневмоциты I типа участвуют в процессе газообмена между альвеолами и капиллярами
- Они имеют плоскую (уплощенную) форму и чрезвычайно тонкие (~ 0.15 мкм) — минимизация диффузионного расстояния для дыхательных газов
- Пневмоциты типа I соединены окклюзионными соединениями, что предотвращает утечку тканевой жидкости в альвеолярное воздушное пространство
- Пневмоциты типа I амитотичны и не могут реплицироваться, однако клетки типа II могут дифференцироваться в клетки I типа при необходимости
Пневмоциты II типа
- Пневмоциты II типа ответственны за секрецию легочного сурфактанта, который снижает поверхностное натяжение в альвеолах
- Они имеют кубовидную форму и содержат множество гранул (для хранения компоненты поверхностно-активного вещества)
- Пневмоциты типа II составляют лишь часть альвеолярной поверхности (~ 5%), но относительно многочисленны (~ 60% от общего числа клеток)
Поперечное сечение легкого
⇒ Щелкните для переключения между изображением микроскопа и упрощенной схемой
Понимание:
• Пневмоциты типа II выделяют раствор, содержащий сурфактант, который создает влажную поверхность внутри альвеол, чтобы
предотвратить слипание сторон альвеол друг с другом за счет снижения поверхностного натяжения
Альвеолы выстланы слоем жидкости, чтобы создать влажную поверхность, способствующую газообмену с капиллярами
- Кислород легче диффундировать через альвеолярные и капиллярные мембраны при растворении в жидкости
Хотя это влажная подкладка способствует газообмену, она также создает тенденцию к сжатию альвеол и сопротивлению раздуванию
- Поверхностное натяжение — это сила упругости, создаваемая поверхностью жидкости, которая минимизирует площадь поверхности (за счет когезии молекул жидкости)
Пневмоциты типа II выделяют жидкость, известную как легочное сурфактант, которая снижает поверхностное натяжение в альвеолах
- По мере того, как альвеолы расширяются при поступлении газа, сурфактант все больше распространяется по влажной слизистой оболочке альвеол
- Это увеличивает поверхностное натяжение и замедляет скорость расширения, гарантирующая, что все альвеолы надуваются примерно с одинаковой скоростью

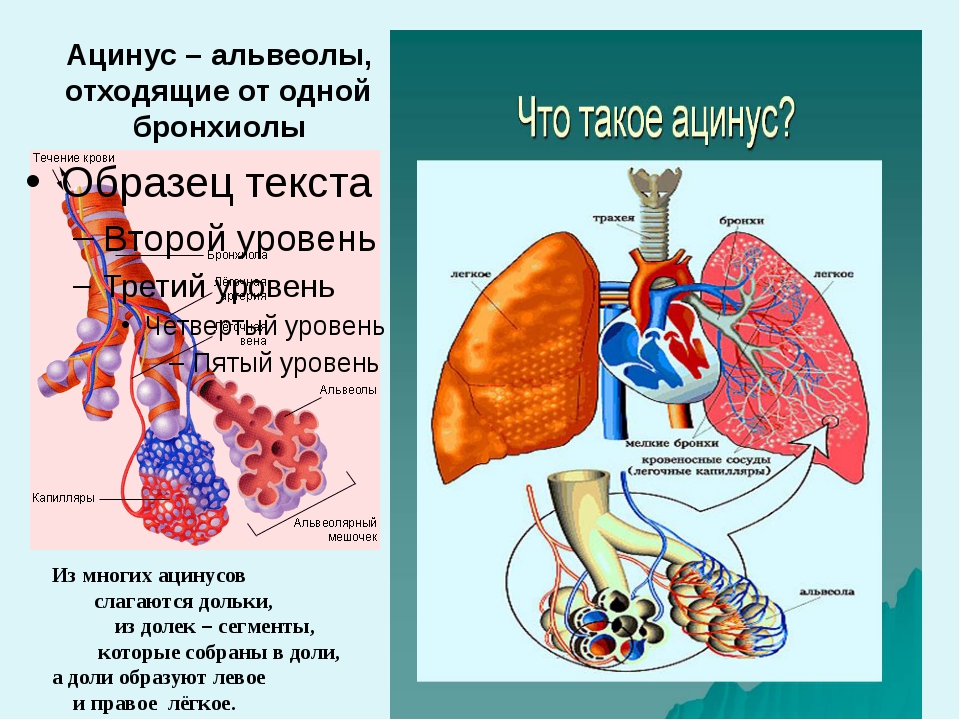
 Ithaca, NY, 2013.
Ithaca, NY, 2013.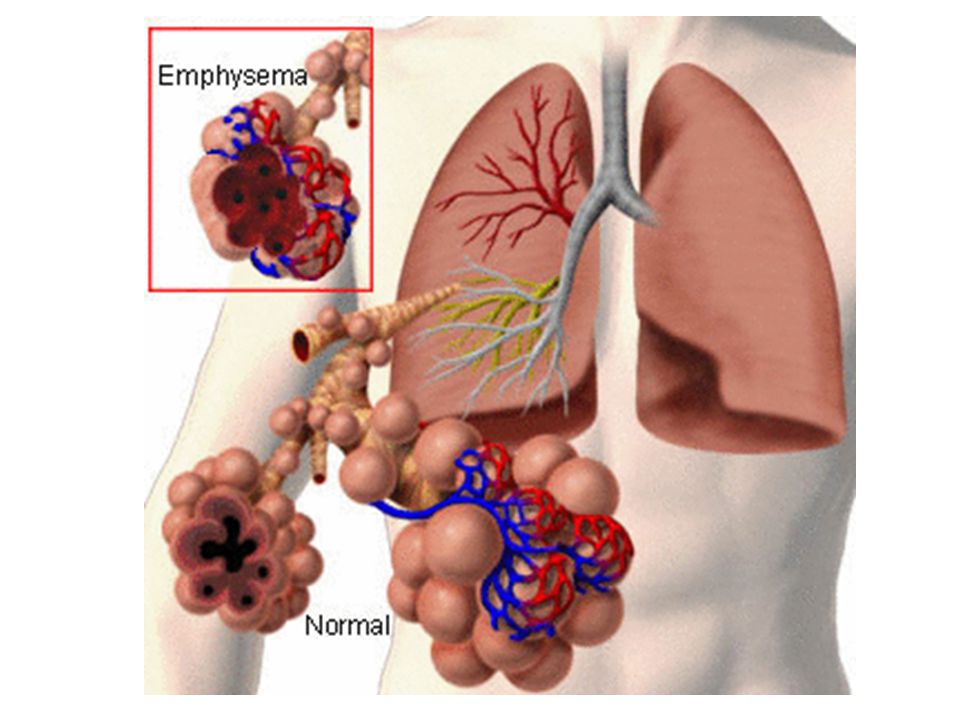 Бактерии, попадающие в кровь из легких, могут распространить инфекцию на другие органы, что может стать причиной нарушения функции этих органов и дальнейшего прогрессирования заболевания.
Бактерии, попадающие в кровь из легких, могут распространить инфекцию на другие органы, что может стать причиной нарушения функции этих органов и дальнейшего прогрессирования заболевания.