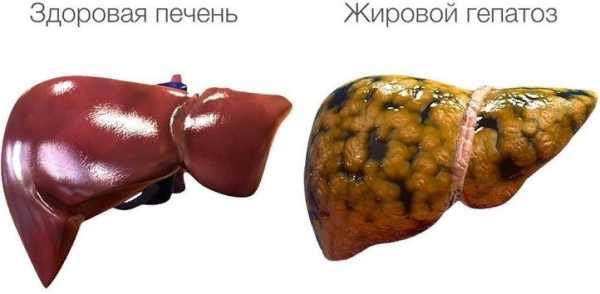
Жировой гепатоз печени — 15 причин, симптомы, лечение, диета, профилактика
Гепатозом называют заболевание печени со структурными изменениями, которые связаны с избыточным отложением жировых клеток и нарушением функции целого органа. Жировой гепатоз также называют ожирением печени, стеатозом, жировой дистрофией. Ниже подробно рассмотрены причины, симптомы и лечение жирового гепатоза печени, а также мероприятия, которые помогут избежать подобной проблемы.
Что это такое?
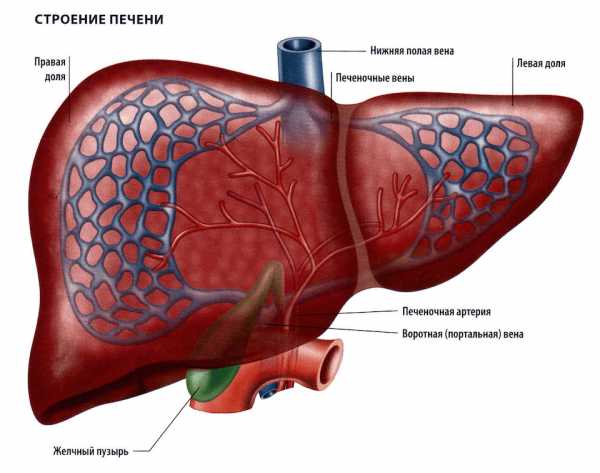
Гепатоз — хронический процесс, который сопровождается ожирением гепатоцитов и чрезмерным накоплением в них липидов. Изменение структуры клеток приводит к их повреждению и изменению межклеточного вещества, что в дальнейшем провоцирует воспалительно-некротические изменения. Хроническое течение и скрытая симптоматика становятся причиной несвоевременного лечения и появления изменений в организме, которые очень сложно ликвидировать.
Длительное течение патологии приводит к неспособности органа выполнять свои функции. Одна из разновидностей живого гепатоза — алкогольный гепатоз, который появляется у лиц, злоупотребляющих спиртными напитками. Патогенез заболевания остается таким же — в гепатоцитах накапливаются жировые клетки, которые меняют структуру и работоспособность органа.
Если перерождение печени вызвано не алкоголем, патология может наблюдаться на определенном участке органа, при этом, в целом, процесс протекает доброкачественно и не угрожает жизни больного. При действии неблагоприятных факторов или чрезмерном употреблении спиртного патология начинает прогрессировать, что приводит к опасной для жизни цепочки: фиброз-цирроз-необходимость трансплантации органа или летальный исход.
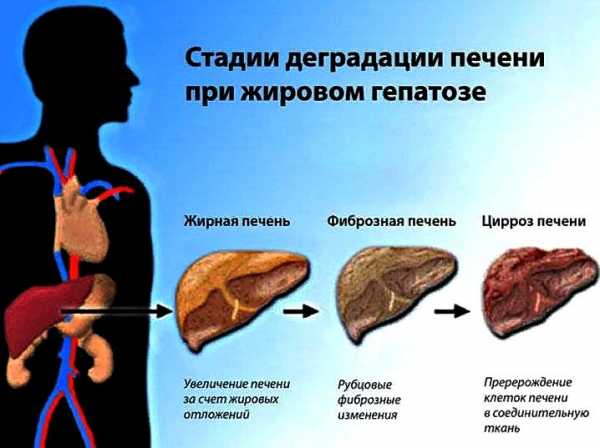
Формы и стадии
В большинстве случаев, у пациентов диагностируют такую форму, как неалкогольная жировая болезнь печени. Этот диагноз имеет множество синонимов — жировая дистрофия, стеатогепатит, стеатоз и другие. Патологические изменения начинаются при накоплении жира, превышающем 10% от веса печений. Различают 4 степени патологии:
- Нулевая. Клинические симптомы отсутствуют, мелкие частички жира присутствуют в единичных печеночных клетках.
- Первая. Размеры жировых отложений увеличиваются, их количество теперь напоминает отдельные очаги поражения.
- Вторая. Жировые отложения содержит около половины гепатоцитов, диагностируется внутриклеточное ожирение.
- Третья. Накапливаемый жир продолжает депонироваться в межклеточном пространстве, образуя жировые образования и кисты.
Симптомы
Специфические признаки заболевания обычно отсутствует, а хроническое течение патологии объясняет позднюю диагностику и сложность лечения. Заболевание развивается постепенно и долгие годы не доставляет пациенту дискомфорта. На первой и второй стадии происходят обратимые изменения и терапия может привести к положительному результату. На третьей и четвертой стадии происходит ожирение с перерождением дольковой структуры органа, что считается состоянием предцирроза.
На первой стадии симптомы и жалобы пациента отсутствуют. Позже начинают проявляться не специфические признаки заболевания:
- боль
- тошнота
- слабость
- плохой аппетит
- дискомфорт под ребрами с правой стороны
Ближе к третьей стадии может быть очаговым или диффузным. Последнее состояние сопровождается более яркой клинической картиной и объективными нарушениями, которые можно диагностировать инструментальными и лабораторными методами. При стеатозе наблюдается:
- дистрофия печени
- накопление жировых отложений
- задержка выведения токсинов
- устойчивость к инсулину
- нарушение кровоснабжения
- увеличение количества свободных радикалов
- разрушение клеток
- нарушение образование апопротеина
Неправильные обменные процессы в печени нарушают функции других органов. Боль появляется при растяжении капсулы печени из-за увеличения ее размеров. Клинические проявления не связаны со временем приемом пищи. Болезненность выявляется врачом при пальпации живота.
Общий вид пациента напоминает астеническое телосложение и дополняется жалобами на слабость, сонливость и нарушение работоспособности. Причина появления подобных симптомов заключается нарушение важнейших биохимических процессов, которые теперь не приводят к выработке достаточного количества энергии.
Тошнота появляется в результате нарушения желчеобразования и замедления выведения токсинов. На поздних стадиях нарушению подвержены все биохимические процессы, которые связаны с работой печени. Повышается уровень билирубина и желчных кислот, которые теперь попадают в кровь и разносятся по всему организму.
Так возникают дополнительные симптомы поздних стадий гепатоза — желтуха, которая сопровождается зудом, рвота, ухудшение общего самочувствия. В анализах диагностируется гипербилирубинемия и изменение концентрации печеночных ферментов.
Дополнительно к желтухе и зуду могут присоединяться сыпь или кровоизлияния на коже. В основе появления таких симптомов лежит ухудшение выведения токсинов. Отсутствие лечения, а также продолжительное действие повреждающих факторов приводит к тому, что стеатоз постепенно переходит в фиброз — клетки печени заменяются соединительной тканью, не обладающей способностью выполнять работу гепатоцитов. После фиброза развивается цирроз.
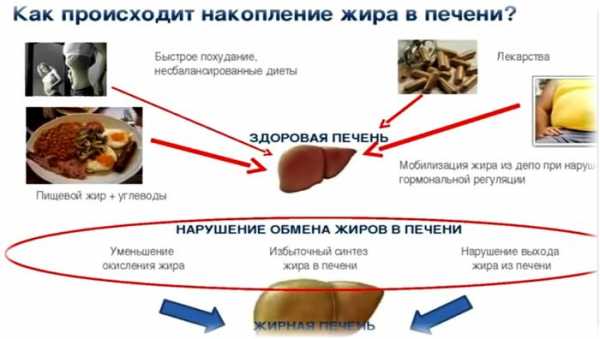
Причины
Среди причин жирового гепатоза следует знать провоцирующие факторы, которые повышают вероятность развития заболевания, и собственно сами причины. К первой группе относятся:
- Избыточный вес. У людей с ожирением на печень приходится повышенная нагрузка, поэтому орган постоянно находится в состоянии усиленной работоспособности. Со временем его клетки изнашиваются, в печени нарушается накопление гликогена и повышается депонирование липидных клеток.
- Злоупотребление алкоголем. Частое употребление спиртных напитков приводит к разрушению гепатоцитов, их недостаточной регенерации и нарушению работы органа в целом. Алкоголизм также изменяет обменные процессы в других органах, ухудшает детоксикационную и ферментативную функцию печени.
- Неправильное питание. Здоровье печени очень зависит от качества питания. В группу риска попадают люди, которые любят свежую выпечку, а также вегетарианцы, которые недополучают белок. Свежая выпечка считается тяжелой пищей для поджелудочной железы, печени и других органов ЖКТ. Несмотря на изумительный вкус и запах, врачи разных специализаций не рекомендуют ее употреблять. Вегетарианство приветствуется врачами только при соблюдении правильной диеты, которая обеспечит сбалансированный рацион и поступление всех необходимых веществ в организм. Если белка недостаточно, подобное питание приведет к ослаблению всего организма и нарушению работы многих внутренних органов.
- Гиподинамия. Недостаточная физическая активность способствует накоплению избыточной массы тела, что отрицательно скажется на состоянии внутренних органов, в частности печени.
Из основных причин появления гепатоза выделяют следующие:
- Инсулинорезистентность. При снижении чувствительности тканей к инсулину возникает гипергликемия и развивается компенсаторный механизм, который приводит к повышению выработки инсулина. Большое количество инсулина усиливает липолиз, в результате которого освобождается большое количество жирных кислот и повышается накопление триглицеридов в печени. Баланс выработки и утилизации жировых клеток нарушается, что приводит к накоплению липопротеидов очень низкой плотности. Позже возникает воспаление, гибель гепатоцитов и их перерождение в соединительную ткань.
- Дисбактериоз. Чрезмерная активность патогенной микрофлоры в кишечнике приводит к тому, что бактерии попадают в воротную вену и печень. Это способствует развитию воспалительного процесса, активизации иммунного ответа и последующей выработке фиброзной ткани.
- Нарушение метаболических процессов. Неправильный обмен веществ сопровождается гиперлипидемией. Обычно такое наблюдается при эндокринных сбоях (сахарном диабете и гормональных расстройствах).
Одно из ведущих мест в повышении вероятности развития стеатоза отводят избыточной массе тела. Взрослые пациенты должны сознательно заботиться о своем здоровье, а также не допускать ожирения у своих детей. Таким образом, жировой гепатоз может выступать самостоятельным заболеванием, развиваться как осложнение эндокринных или метаболических нарушений, а также быть следствием воздействия интоксикации и других неблагоприятных факторов.
Ожирение
Ожирение – патологическое состояние, при котором наблюдается повышение массы тела и отложение избытка жира в организме. Возникает в результате переедания, преобладания в рационе рафинированных продуктов, простых углеводов, малоподвижного образа жизни, наследственной предрасположенности, патологий нервной системы. Проявляется у людей, которые принимают антидепрессанты и гормональные препараты.
Болезнь проявляется в виде:
- увеличения массы тела
- отдышки
- нарушения трудоспособности
- затруднений дефекации
- повышения артериального давления
- болевых ощущений в сердце и суставах
- снижения либидо
- психологических нарушений: снижения самооценки
При внешней диагностике пациента с ожирение врач выявляет, что печень незначительно увеличена в размерах. Чем выше масса тела, тем меньше вероятность присоединения других симптомов. Для постановки точного диагноза рассчитывают индекс массы тела, проводят денситометрию, измеряют, в каком количестве содержится мышечная ткань и жировая ткань, а также характер ее распределения.
Заболевания обмена веществ
Обменные нарушения – комплекс проявлений, которые указывают на то, что процесс, направленный на синтез энергии в организме нарушен. Дисфункция обусловлена дефицитом важных микронутриентов: селена, цинка, марганца, хрома, жирорастворимых витаминов: А, Д, Е. пусковым механизмом к развитию обменных нарушение может стать железодефицитная анемия, недостаточное поступление фолиевой кислоты, витамина В 12.
При нарушения углеводного обмена развивается сахарный диабет, жирового – скапливается холестерин, провоцирующий дисфункцию сердечно-сосудистой системы. Избыточное количество свободных радикалов чревато новообразованиями. Обменные нарушения приводят к развитию:
- жирового гепатоза
- увеличению массы тела
- разрушению зубной эмали
- изменению цвета кожных покровов
- ухудшению состояния кожных покровов и волос
Также возможны нарушения кишечника, которые проявляются в виде диспепсических расстройств, запоров, диареи.
Гиподинамия
Пациенты с гиподинамией склонны к быстрому набору веса. Жировая ткань постепенно замещает клетки печени, у пациента развивается гепатоз. Регулярные физические нагрузки активизируют обменные процессы, функционирование лимфатической системы. Нормализуется насыщение клеток кислородов, восстанавливаются процессы очищения и регенерации. Пациентам с гиподинамией рекомендовано включить ежедневные умеренные физические нагрузки, пересмотреть рацион питания, совершать ежедневные пешие прогулки на свежем воздухе.
Недостаток двигательной активности чреват не только нарушением функционирования печени, но и дисфункцией опорно-двигательной системы, атрофией мышц, психоэмоциональными расстройствами. У пациентов уменьшается масса костной ткани, повышается вероятность развития остеопороза. Нарушается функционирование желудочно-кишечного тракта и органов дыхания, эндокринной системы, снижается уровень инсулина. Пациент жалуется на постоянное чувство слабости, нарушения памяти, сна, трудоспособности. Гиподинамия официально не признана болезнью, однако значительно ухудшает качество жизни.
Переедание
Основной причиной жирового гепатоза являются метаболические и эндокринные нарушения, которые вызывает переедание. Употребление избыточного количества пищи чревато нарушением углеводного и минерального обмена, повышением липопротеинов низкой плотности. «Плохой» холестерин скапливается в стенках сосудов, жировая ткань постепенно замещает гепациты.
Преобладание в рацион жирной пищи, красного мяса, наваристых бульонов, простых углеводов, сахара, белой муки, рафинированной продукции, некачественных масел вызывает заболевания сердечно-сосудистой системы, гепатоз, эндокринные нарушения. Чем выше масса тела, тем выше риск развития сахарного диабета, сосудистых осложнений. В группу риска попадают люди с некачественным несбалансированным рационом, расстройствам пищевого поведения, наследственной предрасположенностью к избыточной массе тела.
Вегетарианство с нарушением углеводного обмена
Нарушения углеводного обмена согласно избыточному типу приводят к колебаниям веса, изменениями физического и эмоционального состояния, колебаниям артериального давления, дрожи в теле, резким скачкам глюкозы, сухости во рту, постоянной жажде.
Недостаточный тип углеводного обмена, который часто наблюдается у людей с ограниченными питанием, может вызывать:
- постоянную слабость и сонливость
- тремор рук
- отдышку
- головную боль, головокружение
- апатию
- прогрессирование кетоацидоза, провоцирующего тошноту, рвоту
- глюкоза в крови падает, замеляются отменные процессы
При нарушениях углеводного обмена нарушается функционирование печени, повышается вероятность развития гепатоза. При ограничениях в питании важно контролировать и своевременно компенсировать возникающие нарушения витаминов, микроэлементов, аминокислот. Обратиться к диетологу, нутрициологу за подбором полноценного рациона питания, обогащенного незаменимыми питательными веществами. Курсами принимать витаминные, минеральные комплексы, витамин Д, омегу-3. Для очищения печени пользоваться расторопшей, корнями одуванчика.
Диеты для снижения веса
Несбалансированный рацион питания при соблюдении диет для снижения веса может провоцировать обменные нарушения, обострения хронических патологий. Недостаточное поступление жизненно важных веществ чревато нарушением минерального обмена, гипер- или гипогликемией, болезнью Берка, дисфункцией печени. В группу риска попадают люди с:
- наследственной предрасположенностью к обменным, эндокринным, углеводным нарушениям;
- расстройствами кровообращения
- опухолями
- токсическими поражениями печени и организма в целом
- нарушениями нервно-гормональных регуляций
- изнуряющими физическими нагрузками
- регулярным психоэмоциональным перенапряжением
При нарушения углеводной функции печени в анамнезе состояние и клиническая картина усугубляются. Требуется незамедлительно оказание качественной медицинской помощи, коррекция рациона питания, использование гепатопротекторов, соблюдение питьевого режима.
Длительный прием некоторых лекарственных препаратов
Печень первой страдает от продолжительного, бесконтрольного использования лекарственных препаратов в высоких дозах. В печени происходит ряд процессов фармакодинамики, расщепления и преобразования химических веществ. Осложнения вызывают препараты, в состав которых входят тяжелые металлы (ртуть, мышья, алюминий), антибактериальные средства. Перед началом использования препарата рекомендовано ознакомиться с инструкцией, обратить внимание на перечень возможных противопоказаний, побочных эффектов, возрастных ограничений.
Люди, в анамнезе которых есть патологии печени, должны проявлять особую осторожность. Об использовании любого лекарственного препарата необходимо сообщать врачу-гепатологу. Внимательно изучать лекарственное взаимодействие отдельных групп лекарственных средств. Стараться не пользоваться гепатотоксичными веществами. В противном случае, повышается риск развития жирового гепатоза и необратимых состояний. Для поддержания органа во время терапии пользуются Силимарином, препаратами расторопши.
Передозировка витамина А
Более 85% витамина откладывает в клетках печени в форме сложного эфира. В дальнейшем вещество трансформируется в альдегидную форму и ретиноевые кислоты. Вещества хорошо растворяются в масле и нерастворимы в воде. Чрезмерное депонирование печени и накопление в тканях может оказывать токсичный эффект не только не орган, но и организм в целом. Продолжительная передозировка вызывает дисфункцию печени, выпадение волос, головную боль, слабость, повышенную утомляемость. Клиническая картина усугубляется у пациентов с жировым гепатозом.
Заболевания органов внутренней секреции
Заболевания органов внутренней секреции или эндокринные нарушения – одна из наиболее распространенных причин жирового гепатоза. Гиперфункция или гипофункция желез приводит к нарушению функционирования щитовидной железы, сахарному диабету. Все это провоцирует неалкогольный жировой гепатоз у пациентов всех возрастных групп. При высокой концентрации Т3 и Т4 в свободной форме наблюдается нарушение синтеза белков, обусловленных патологиями печени. Орган производит тироксинсвязывающий глобулин, который отвечает за связывание Т3 и Т4.
Злоупотребление спиртными напитками
Печень – один из органов-мишеней, который страдает при употреблении избыточного количества этанола. Алкоголь приводит к повреждению и гибели клеток печен – гепацитов. Нарушаются окислительно-восстановительные процессы, скапливаются ацетальдегиды – токсичные продукты распада спиртного. Наблюдается развитие воспалительного процесса с последующим замещением клеток печени соединительными тканям. Орган увеличивается в размерах, перестает функционировать должным образом, развивается гепатоз.
Заболевания органов пищеварения
Печень – один из органов, который участвует в процессе пищеварения. В ней запускаются обмен витаминных комплексов, липидных фракций, углеводов. Печень синтезирует альбумин, глобулин и другие белки крови, принимает участие в иммунологической реакции организма. Все системы организма взаимосвязаны и дисфункция желудочно-кишечного тракта может сказываться на состоянии печени, мочевыделительной системы. Лечение подразумевает целостный подход и воздействие на первопричинный фактор, вызывающий болезнь. Препараты симптоматической терапии используют опционно.
Сахарный диабет
Многочисленные исследования подтвердили связь сахарного диабета с различными патологиями печени, в том числе, жировым гепатозом. Потери инсулина негативным образом сказываются на функциональном состоянии печени. У пациентов с СД повышается уровень печеночных ферментов. Это провоцирует показатели АЛТ, усугубляет течение сахарного диабета. Повышается выработка глюкозы, наблюдаются аномалии хранения триглицеридов. Печень – один из инсулинчувствительных органов, который может указывать на начальные стадии СД еще до повышения концентрации глюкозы в лабораторных показателях.
Желчные камни
При жировом гепатозе желчные камни выявляют более, чем у 25% пациентов. Заболевание влияет на процесс синтеза и продвижения желчи. Образование пигментных конкрементов чаще всего обусловлено застоем желчи в печени и внепеченочных желчных протоках. Камни начинают формироваться во внутрипеченочном желчном выходе в форме белковых основ, желчного пигмента и незначительного количества известковой соли.
Дефицит пищеварительных ферментов
К ферментной недостаточности часто приводят патологии печени (жировой гепатоз) и желчевыделительной системы. Это обусловлено тем, что ферменты поджелудочной железы недостаточно активированы желчью. Продукты, которые лишены энзимов, приводят к избыточной нагрузке на организм, а патологии печени только усугубляют эту ситуацию.
Воспаление поджелудочной железы
Патологии поджелудочной железы сопровождаются воспалительными процессами, встречаются под названием «панкреатит». Наблюдается острое и хронической течение патологического процесса. При обострении панкреатита наблюдается сильный отек, формирование жировых некрозов, окрашенных в бело-желтый цвет. При отсутствии своевременной помощи страдают окружающие органы, печень перестает функционирования должным образом. Возможны кровоизлияния, нагноения, формирование желтых кист. Отсутствие качественной помощи чревато развитием необратимых процессов.
Возможные осложнения
Нарушение строения гепатоцитов и гипофункция печени приводят к достаточно серьезным осложнениям, которые проявляются как в гепатобилиарном аппарате, так и в организме в целом. Из основных неблагоприятных последствий можно выделить следующие:
- развитие воспалительного процесса органах гепатобилиарного аппарата. У пациента диагностируется холецистит, панкреатит или наличие камней в протоках. Причиной часто выступает ухудшение качества жизни, скопление токсинов и активизация патогенной флоры. При недостатке выработки желудочных ферментов повышается нагрузка на поджелудочную железу, что со временем приводит к панкреатиту.
- сосудистые проблемы. Накопление токсинов и закупорка желчевыводящих протоков со временем провоцируют повышение артериального давления, ухудшение структуры венозных сосудов и развитие варикозной болезни. При отсутствии лечения подобные нарушения негативно влияют на работу зрительного аппарата, состояние кожи и внешний вид пациента.
- снижение иммунитета и защитных сил организма, что повышает вероятность частых респираторных заболеваний и риск заражения паразитами.
- необратимые печеночные изменения – цирроз.
Может ли беременность спровоцировать заболевание?
Стеатоз является одним из самых тяжелых осложнений беременности, который, к счастью, встречается не очень часто. При развитии стеатоза во время вынашивания ребенка вероятность летального исхода у матери и плода достаточно высока. Жировая дистрофия беременных развивается на фоне существующего холестаза, неукротимой рвоты, позднего токсикоза. Патология встречается редко, однако при выявлении требует срочного родоразрешения.
К какому врачу обратиться
Первые жалобы пациентов не специфичны, поэтому с ними можно обратиться к терапевту. Доктор назначит необходимые анализы, а затем направит к более узкому специалисту – гепатологу.
Диагностика
Основное место в диагностике стеатоза занимают лабораторные анализы, в частности, биохимическое исследование крови. В нем определяют показатели, которые отражают работу органа (печеночные ферменты, билирубин, желчные кислоты). В крови также обнаруживаются повышенные концентрации глюкозы и холестерина.
Дополнить объективную картину помогают инструментальные методы – УЗИ, компьютерная и магнитная томография. Они наглядно покажут локализацию изменений в структуре печени и расширение ее границ, однако воспаление на снимках заметно не всегда.
Лечение
Лечение включает три направления:
- выполнение схемы терапии, назначенной врачом;
- соблюдение необходимой диеты;
- отказ от алкоголя и других провоцирующих факторов.
Терапия чаще проводится амбулаторно с помощью лекарственных препаратов. Назначаются медикаменты следующих групп:
- Гепатопротекторы. Основная группа медикаментов при стеатозе. Их действие направлено на восстановление структуры и функций гепатоцитов, снижение интоксикации организма, а также уменьшение воспалительного процесса. Врачи могут назначать гепатопротекторы на растительной или синтетической основе. Лучшими средствами считаются препараты, содержащие эссенциальные фосфолипиды — компоненты мембран гепатоцитов, которые делают клетки прочнее и повышают устойчивость к действию неблагоприятных факторов. Комбинированные средства, куда дополнительно входит глицирризиновая кислота, также оказывают противовоспалительный эффект и действуют как антиоксиданты.
- Желчегонные препараты на основе урсодезоксихолевой кислоты. Уменьшают синтез холестерина и жировых отложений в печени, стимулируют выделение желчи, улучшают дезинтоксикационные свойства печени, способствуют растворению конкрементов.
- Растительные гепатотропные средства. Оказывают комплексное действие, нормализующее функции органа – улучшают отхождение желчи, способствуют регенерации тканей.
- Витамины, антигипоксанты, антиоксиданты – необходимы для нормализации биохимических процессов и ускорения регенерации гепатоцитов.
Диета

Диета обязательно необходима для эффективности основного консервативного лечения. Основные рекомендации по питанию следующие:
- достижение и поддержание веса пациента в пределах нормы
- замена животных жиров растительными
- отказ от спиртного, красителей и консервантов
- употребление достаточного количества овощей, белка, витаминов
- предпочтение должно отдаваться таким способам приготовления, как отваривание и запекание в духовке
- жареные и жирные блюда рекомендуется полностью исключить
- прием пищи должен происходить маленькими порциями, но 6-7 раз в день
- желательно кушать измельченные или жидкие блюда теплой температуры
Вредными при стеатозе считаются жирный творог, острые соусы, сметана, копчености, фастфуд, субпродукты, консервы, лук и чеснок, все грибы, жирные бульоны. Полезными для печени будут постные виды рыбы, сезонные овощи и фрукты, обезжиренные молочнокислые продукты, паровые мясные изделия, крупы. Кондитерские сладости и свежую выпечку рекомендуется заменить мармеладом, сухофруктами и медом.
Примерное меню на день
- Завтрак. Каша овсяная, чай, банан.
- Перекус. Нежирный творог, мармелад.
- Обед. Первое блюдо на овощном бульоне с фрикадельками, гречневая каша, филе трески.
- Полдник. Отвар шиповника, галетное печенье, груша.
- Ужин. Овощной сок, пюре, запеченная рыба.
- Поздний ужин. Нежирный йогурт, не сладкие сухари.
Профилактика
Предупредить заболевание можно с помощью здорового образа жизни, сбалансированного и полезного питания, оптимальных физических нагрузок. Активные нагрузки должны присутствовать у человека каждый день, очень полезны пешие прогулки и плавание. Несмотря на обилие фастфуда и магазинных вкусняшек, рекомендуется полностью исключить их из своего рациона и отдавать предпочтение натуральным овощам и фруктам, нежирному мясу и кашам.
Очень важно поддерживать вес в пределах нормы, так как при ожирении резко повышается вероятность не только заболеваний печени, но и других. Употребление спиртных напитков в любом количестве разрушает гепатоциты. Опасными также считаются эндокринные и гормональные нарушения. Для своевременного выявления начальных стадий стеатоза рекомендуется проходить профилактические осмотры и сдавать анализ крови хотя бы раз в год.
Жировой гепатоз — опасное состояние, которое начинается незаметно и долго не проявляется. Отсутствие терапии повышает риск необратимых изменений и летального исхода. Предупредить патологию достаточно легко, однако для этого требуется пересмотреть свой образ жизни и рацион питания.
Видео: Жировой гепатоз печени — симптомы и лечение
guruspa.ru
Жировой гепатоз печени — симптомы и лечение народными средствами и лекарствами
Известно, что гепатоз – заболевание, в котором часто виноват больной, ведущий неправильную жизнь. Переедание, отсутствие двигательной активности, прием алкоголя провоцируют жировую дистрофию. Необходимо знать симптомы, сопровождающие болезнь, чтобы лечение начать вовремя.
Статьи по темеЖировой гепатоз печени – симптомы
Болезнь, обусловленная противоестественным образом жизни, называется гепатозом. Употребление жирных продуктов, гиподинамия вызывают изменения в печени. Очень важный для человека орган, выполняющий сотни функций, перестает нормально работать, требует лечения. При этом:
- здоровые клетки заполняются жиром;
- замедляется кровообращение;
- клетки отмирают, на их месте появляется соединительная ткань;
- возникает жировая дистрофия;
- развивается цирроз.
Это заболевание называют еще жировой инфильтрацией, стеатозом. Кроме избыточного веса, причинами появления гепатоза становятся:
- нарушение обменных процессов;
- злоупотребление алкоголем;
- отравления ядами;
- передозировка витаминов;
- прием антибиотиков;
- беременность;
- хронический гепатит;
- диабет;
- бесконтрольный прием лекарств;
- патологии ЖКТ;
- гормональные нарушения;
- вегетарианство.
Важно на ранней стадии диагностировать жировой гепатоз печени – симптомы и лечение определяются и назначаются только доктором. Тогда выше вероятность полностью восстановить ее функции. Больной может сократить время исцеления, если будет соблюдать все предписания. К сожалению, на раннем этапе симптомы жирового гепатоза печени не проявляются. Люди в зоне риска должны периодически проходить проверку, чтобы выявить диффузные изменения и начать лечение. Это поможет избежать серьезных последствий:
- цирроза;
- рака;
- летального исхода.
Признаки жирового гепатоза печени становятся явными только на второй степени диффузных изменений паренхимы – ткани, отвечающей за функции органа. Постепенно происходит прогрессирование болезни, к первоначальным симптомам добавляются новые, более серьезные. Стеатоз на первых порах протекает с тяжестью справа в подреберье, тошнотой, продолжается:
- понижением работоспособности;
- вздутием живота;
- запорами;
- ухудшением координации.
Если не начать лечение гепатоза печени – симптомы будут выражены ярче, появятся:
- постоянная тошнота;
- устойчивая боль;
- сыпь на коже;
- снижение остроты зрения;
- отвращение к пище;
- слабость;
- монотонность речи;
- изжога;
- горечь во рту;
- рвота;
- дисбактериоз;
- бессонница;
- пожелтение склер;
- венозная сетка на брюшной стенке;
- раздражительность.


Стадии жирового гепатоза печени
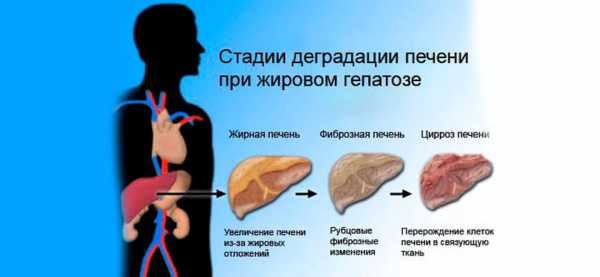
Когда причина заболевания в отравлении токсинами, развитие идет в острой форме. При долгом воздействии вредной пищи, алкоголя, избытке холестерина возникает хроническая печеночная дистрофия. Заболевание может развиться и во время беременности. Неалкогольная форма зависит от проходящих в этот период гормональных изменений. Чтобы успешно излечить болезнь, нужно приступить к процедурам на стадии жирового гепатоза печени, когда началось перерождение клеток. Чем дальше развивается стеатоз, тем сложнее справиться с жировой дистрофией.
Различают 4 стадии дегенерации печени:
- первая – отложение жира в отдельных клетках, начало скопления их в очаги, находящиеся в отдалении от других;
- вторая – появление соединительной ткани, замещающей здоровые клетки, объединение пораженных участков в единое целое;
- третья – появление рубцов, развитие фиброзных изменений;
- четвертая – происходят необратимые изменения, кроме внутреннего жира, появляются наружные жировые кисты.
Диагностика
Успешно лечить гепатоз печени реально только на ранних стадиях, но тогда симптомы еще не выражены, поэтому важно своевременно диагностировать болезнь. Пациенты, которые имеют риск заболевания, должны периодически проходить обследование. К ним относятся люди:
- с алкогольной зависимостью;
- имеющие лишний вес;
- больные сахарным диабетом, гепатитом;
- с проблемами ЖКТ;
- беременные;
- гипертоники;
- с малоподвижным образом жизни.
Диагностику начинают с опроса пациента, выявления симптомов заболевания, прощупывания печени. Далее проводят лабораторные исследования. Анализы включают:
- биохимию крови – определяет содержание глюкозы, билирубина, уровня белков АСТ, АЛТ;
- исследование кала, мочи;
- маркеры вирусного гепатита;
- гистологическое исследование тканей, полученных биопсией печени методом пункции.


Для уточнения диагноза, величины и особенностей симптомов поражения используют диагностические аппаратные исследования:
- УЗИ – по эхопризнакам определяет неоднородность тканей, изменение размеров, участки, пораженные жиром;
- эластография – при помощи ультразвука определяет эластичность тканей, объем разрастания соединительных рубцов;
- МРТ – выявляет разрушение паренхимы, жировую инфильтрацию, цирроз;
- радионуклидное сканирование – в кровь вводят радиоиндикатор, по излучению обнаруживают участки с патологией.
Размеры печени при жировом гепатозе
Один из симптомов, которые характеризуют диффузные изменения печени по типу жирового гепатоза – увеличение ее размеров – гепатомегалия. Орган, в здоровом состоянии весящий около полутора килограмм, способен достигать более десяти. Больная печень занимает огромное место во внутренней полости человека, вызывая дискомфортные ощущения. Причиной увеличения размеров служат:
- рост числа клеток для борьбы с токсическими веществами;
- приумножение тканей для восстановления утраченных функций;
- избыточная численность жировых клеток.
Лечение
Прежде чем определиться, как лечить жировой гепатоз печени, важно вспомнить, что вызвало заболевание. Для начала надо исключить провоцирующие факторы – снизить вес, начать активно двигаться, убрать из питания нездоровую еду. Как лечить ожирение печени? Для этого необходимо:
- применять специальную диету;
- использовать медикаментозные препараты;
- практиковать фитотерапию;
- употреблять средства народной медицины;
- прибегать к физиотерапии;
- очистить печень;
- пройти гирудотерапию.
Лекарства
Только врач после обследования назначает методику, которая поможет вывести лишний жир, восстановить клетки. Как вылечить жировой гепатоз? Подход к каждому случаю и больному индивидуален. Невозможно найти одно лекарство от жирового гепатоза печени, снимающее симптомы болезни, помогающее всем. Список медикаментов, которые используют в лечении, возглавляют гепатопротекторы. Это препараты, которые содержат в составе фосфолипиды, помогающие ускорить обменные процессы, восстановить клетки. Для лечения назначают:
- Эссливер Форте;
- Фосфоглив;
- Эссенциале Форте.
Чем лечить жировой гепатоз печени? В соответствии с тяжестью заболевания, задачами, которые они должны решать, назначают лекарственные средства в виде таблеток и инъекций:
- Урсосан – обезболивает, регулирует рост клеток;
- Фолиевая кислота – улучшает обменные процессы;
- Троглитазон – снимает рубцевание;
- Гемфиброзил – уменьшает в крови количество жира;
- Гептрал – улучшает кровоток;
- Адеметионин – восстанавливает оболочки клеток;
- Таурин – стимулирует образование собственных фосфолипидов;
- Холосас – улучшает отток желчи;
- Курантил – выводит продукты обмена.


Народные средства
Когда доктора диагностируют жировой гепатоз печени, лечение народными средствами – составляющая часть общего плана оздоровления. В этих условиях применяют:
- настой шиповника;
- чай с мелиссой;
- кедровые орехи;
- морковный сок;
- в свежем виде – петрушку, салат, укроп;
- абрикосовые косточки;
- сборы трав: расторопши, череды, корня солодки, ромашки.
Узнайте подробнее, чем лечитьжировой гепатоз печени.
Диета при жировом гепатозе
Особую роль при лечении стеатоза уделяется диете. Пищу желательно готовить запеканием, отвариванием, на пару. Важно правильно составить меню при жировом гепатозе печени. Полезно сократить употребление соли, сахара, исключить из рациона чеснок, лук, грибы. Меню не должно включать продукты, содержащие жир. Диета предполагает использование:
- каш;
- овощных супов;
- обезжиренной молочной продукции;
- нежирного мяса;
- птицы.
Узнайте, что такое диффузные изменения паренхимы печени.
Видео
Елена Малышева. Жировой гепатоз
Отзывы
Мирослава, 32 года Проходила диспансеризацию, у меня выявили жировой гепатоз – хорошо, что в самом начале болезни. Назначили лечение диетой – начала есть пищу без соли и обезжиренную. Всех домашних перевела на еду, приготовленную на пару. Муж сначала поворчал, а потом привык. Главное – ушли неприятные симптомы, тяжесть в боку, да еще и похудела.
Елена, 26 лет Как я напугалась, когда в последний месяц беременности стала желтеть. Оказалось, что проблема в печени, которую мой малыш передавил и начался жировой гепатоз. Лекарства в этом случае противопоказаны, решили сделать кесарево сечение – хорошо, что близко к сроку родов. Сынок появился на свет здоровым, а потом меня лечили травами.
Валерия, 28 лет Печень меня начала беспокоить после перенесенного гепатита. Были неприятные симптомы: тяжесть, боли в боку. Врач посоветовала курсами для профилактики жирового гепатоза принимать гепатопротекторы, пить травяные чаи. Закупила в аптеке высушенные растения. Завариваю по отдельности, а иногда делаю сборы трав. Лечение помогает.
Внимание! Информация, представленная в статье, носит ознакомительный характер. Материалы статьи не призывают к самостоятельному лечению. Только квалифицированный врач может поставить диагноз и дать рекомендации по лечению, исходя из индивидуальных особенностей конкретного пациента.
Нашли в тексте ошибку? Выделите её, нажмите Ctrl + Enter и мы всё исправим! Рассказать друзьям: Комментарии для сайта Cacklesovets.net
симптомы и лечение (медикаментозное и народное)
- Гепатозом называется поражение печени невоспалительного характера, на фоне которого орган подвергается дистрофическим изменениям. Заболевание протекает хронически и сопровождается избыточным накоплением жирового инфильтрата в тканях.
При грамотном лечении жировой гепатоз обратим, но в случае, если терапия не производится, развиваются тяжелые осложнения.
О чем я узнаю? Содержание статьи…
Что такое жировой гепатоз?
Известно, что гепатоз – это такое нарушение, при котором здоровые ткани замещаются жировой тканью. Избыточное содержание липидных веществ (более 10% от массы всего органа) приводит к активному образованию свободных радикалов, которые разрушают здоровые клетки.
Жировой гепатоз – это ранняя форма патологических изменений, происходящих в печени при влиянии негативных факторов. В дальнейшем у больных возникает воспалительное поражение. На месте поврежденных клеток растет фиброзная ткань. Постепенно развивается цирроз – необратимый процесс, приводящий к летальному исходу.
Причины заболевания
Болезнь напрямую связана с избыточным содержанием жира в печени. Главный фактор, провоцирующий заболевание – избыточный вес.
У многих пациентов лишний вес возникает по причине эндокринных расстройств, из-за неправильного питания, низкой физической активности.
В число провоцирующих факторов входят:
- Неконтролируемый рост уровня холестерина
- Вредные привычки
- Работа с ядовитыми веществами, химикатами
- Систематический прием медикаментов
- Возрастные гормональные нарушения
- Сахарный диабет
- Острые интоксикации в анамнезе
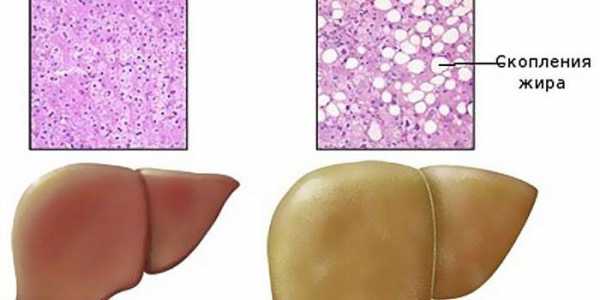
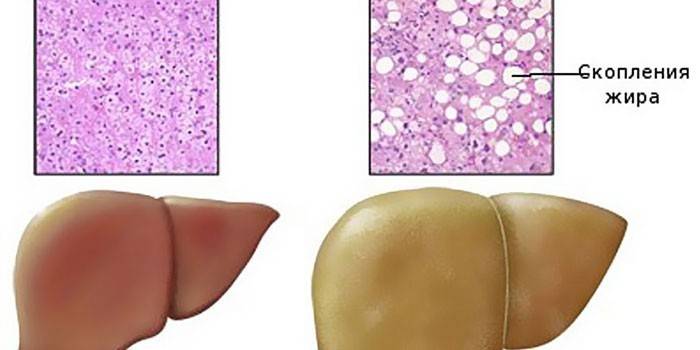
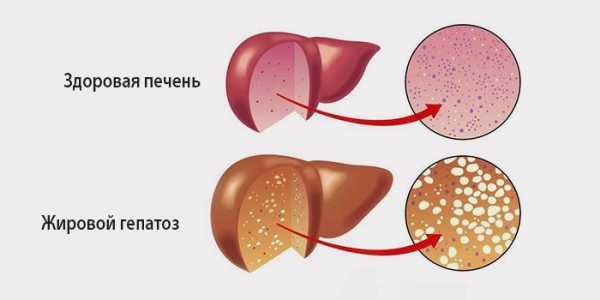 Как выглядит жировой гепатоз и здоровая печень
Как выглядит жировой гепатоз и здоровая печеньВ подростковом и юношеском возрасте заболевание провоцируется употреблением наркотических средств, алкогольных энергетических напитков. Спровоцировать избыточное жироотложение может соблюдение строгих диет или голодание. Часто острый жировой гепатоз возникает на фоне сопутствующих заболеваний, в особенности патологий, сопровождающихся кислородным дефицитом.
Степени жирового гепатоза
Болезнь развивается длительно. В отличие от других заболеваний печени, жировой гепатоз не возникает остро. Развитие симптомов протекает постепенно. Патологические проявления усиливаются и учащаются по мере прогрессирования болезни.
| Степени | Характеристика |
| 0 | Патология не диагностируется путем ультразвукового обследования, так как выраженные эхопризнаки отсутствуют. В печени содержатся мельчайшие частицы жира, которые не визуализируются при помощи УЗИ и других методов. |
| I | Размер жировых образований увеличивается. Возникают отдельные очаги с пораженными гепатоцитами, однако они малы и немногочисленны. |
| II | Поражается до 65% клеток печени. Обнаруживаются очаги разного размера. Жировые вещества выявляют непосредственно внутри здоровых клеток. |
| III | Липидные капли образуют крупные кистозные опухоли. Гепатоз поражает более 66% тканей печени.
|
Рекомендовано:
Подробнее о Степенях жирового гепатоза
Симптомы
Рассматривая клинические проявления, симптомы и лечение жирового гепатоза важно помнить – заболевание часто протекает бессимптомно. Выраженные симптомы возникают на поздних стадиях, когда орган прекращает справляться с нагрузкой.
Признаки заболевания:
- Тяжесть в области печени
- Болевой синдром в правом подреберье
- Горький привкус во рту
- Тошнота
- Рвота
- Явления метеоризма
- Нарушения дефекации
Клиническая картина зависит от причины жирового гепатоза. Если патология провоцируется сопутствующими заболеваниями, алкогольными отравлениями, приемом медикаментов, то кроме специфических симптомов возникают и общие.
В их число входят:
- Снижение работоспособности
- Вялость, слабость
- Боли в мышцах
- Общее недомогание
- Лихорадка
- Желтушность кожи
- Отеки тканей
- Отсутствие аппетита
- Нарушения сна
При возникновении описанных симптомов требуется комплексная диагностика. Это позволяет снизить риск перехода гепатоза печени в тяжелую стадию и своевременно излечиться от болезни.
Диагностика
Прежде чем лечить жировой гепатоз требуется обследование. Постановкой диагноза и лечением пациентов занимается гепатолог. Первым этапом обследования является сбор анамнеза. Собирая информацию о симптомах, доктор проводит дифференциальную диагностику с другими заболеваниями. Одновременно проводится визуальный осмотр пациента на предмет внешних проявлений заболевания (отеки, желтуха).
Достоверным диагностическим методом считается пальпация. При жировом поражении отмечается гепатомегалия печени (увеличение в размерах). За счет этого ставится предварительный диагноз.
Для подтверждения диагноза назначается биохимический анализ крови. При обследовании образца крови пациента в лабораторных условиях на микропрепарате обнаруживается повышенное количество специфических белков, говорящих о разрушении клеток печени.
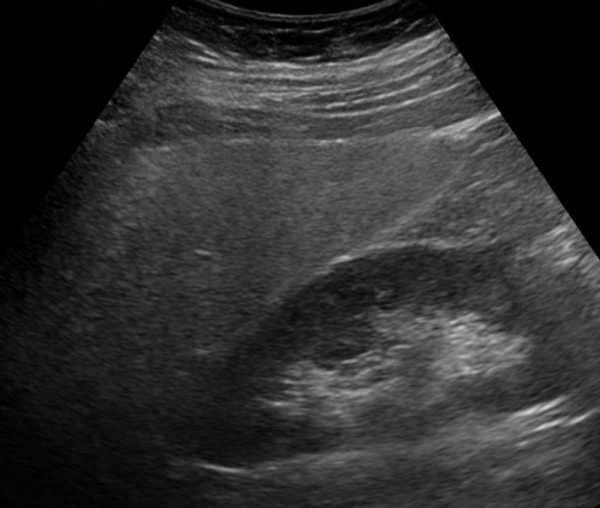 Жировой гепатоз на УЗИ
Жировой гепатоз на УЗИВ дальнейшем назначаются вспомогательные методы обследования, необходимые для подтверждения диагноза, определения стадии диффузных изменений печени по типу жирового гепатоза, степени тяжести заболевания.
В диагностических целях назначают такие процедуры:
На основании результатовопределяется диагноз и назначается дальнейшее лечение жирового гепатоза.
Как лечить жировой гепатоз печени?
Учитывая то, что заболевание имеет многофакторную этиологию, лечение жирового гепатоза проводится с учетом возможных причин развития.
Устранение провоцирующих факторов – это основной способ лечения, позволяющий снизить объем жира в печени, уменьшить нагрузку на орган.
В терапевтических целях назначают:
- Гепатопротекторы. Предназначены для очистки органа от жиров, токсинов, защиты гепатоцитов от негативного воздействия. Компоненты, входящие в состав гепатопротекторов, встраиваются в клеточные мембраны, выполняя при этом защитные функции. Используются как в терапевтических, так и профилактических целях. В число популярных препаратов входят Гепатрил, Овесол, Карсил, Гепотасан.
- Ферментные препараты. Назначаются с целью коррекции уровня ферментов печени, дефицит которых развивается вследствие дисфункции гепатоцидов. При жировом гепатозе назначают препараты Фестал, Креон, Панзинорм, Панкреатин.
- Средства для снижения уровня холестерина. При жировом гепатозе важно контролировать уровень холестерина, так как в противном случае он попадает в сосуды, провоцируя атеросклероз и последующие сердечно-сосудистые нарушения. В число медикаментов, нормализующих уровень жировых веществ: Крестор, Вазилип, Аторис.
- Антиоксиданты. Используются для снижения интоксикации. В терапевтических целях назначают средства на основе Метионина, Таурина. Такие средства стимулируют выработку фосфолипидов, оказывающих гепатопротекторное действие. Антиоксиданты улучшают кровообращение внутри печени, за счет чего жир выводится быстрее.
Медикаментозный комплекс для лечения жирового гепатоза назначается индивидуально с учетом специфики клинической картины. В период терапии пациенту советуется отказаться от вредных привычек, заниматься лечебной физкультурой, правильно питаться. Важно соблюдать питьевой режим, применять лекарственные средства на растительной основе, способствующие восстановлению органа.
Осложнения
Дистрофические изменения на фоне жирового гепатоза оказывают негативное влияние на другие органы пищеварения и весь организм.
Возможные осложнения:
- Цирроз
- Затяжной холестаз (вследствие сгущения желчи и нарушения ее оттока)
- Острый холецистит
- Желчнокаменная болезнь
- Недостаточность питательных веществ (за счет снижения всасываемости стенками кишечника из-за дефицита ферментов)
- Гормональные нарушения
- Онкологические заболевания
- Повышение риска паразитического заражения
- Некроз тканей печени
Осложнения жирового гепатоза возникают не сразу, однако при отсутствии лечения исключить риск их появления невозможно. Важно своевременное выявление симптомов и лечение болезни, а также дальнейшее соблюдение профилактических мер.
Диета при жировом гепатозе
При жировом гепатозе диета назначается вне зависимости от степени заболевания. Коррекция повседневного рациона позволяет вывести избыточный жир, устраняя фактор, способствующий прогрессированию заболевания.
При жировом гепатозе из рациона исключаются любые виды жирной пищи. Пациенту не рекомендуется употреблять тяжело усвояемые продукты, еду, обогащенную быстрыми углеводами.
Диета должна выстраиваться таким образом, чтобы пациент с избыточным весом терял, в среднем, 800 г в неделю. Такой показатель считается оптимальным, так как не несет вредные последствия для организма.
 Диета при жировом гепатозе
Диета при жировом гепатозеСуточная норма калорий не должна превышать 2500 ккал. Здоровое питание при жировом гепатозе предусматривает увеличение количества белковых продуктов, пищи, содержащей сложные углеводные соединения. Процент потребляемого жира составляет не более 10% от дневного объема БЖУ.
Назначается дробное питание 5-6 раз в сутки небольшими порциями. Такой вариант питания предусматривает регулярное употребление пищи (1 раз в 2-3 часа) малыми порциями. Благодаря этому организм постоянно получает питательные вещества, но при этом пищеварительная система не отягощается.
Народные средства лечения
Методы нетрадиционной медицины активно применяются при лечении печени. Народные средства используются в качестве вспомогательного метода терапии при лечении жирового гепатоза лекарствами и медикаментами.
Лекарственные средства следует принимать только после предварительного одобрения лечащего врача.
Народные методы лечения:
- Порошок из расторопши. Представленное лекарство способствует восстановлению функций органа. Достаточно измельчить семена расторопши. Полученный порошок принимают по 1 чайной ложкой, запивая водой. Прием повторяют трижды в день в течение 1 месяца.
- Настой семян. Для приготовления необходимо залить 1 ложку семян расторопши 500 мл кипятка. Жидкость настаивают 15-20 минут и процеживают. Лекарство принимается на пустой желудок 2 раза в день.
- Овсяный отвар. Чтобы приготовить лекарство 1 стакан зерен заливаются 1 л молока. Смесь доводится до кипения и варится на малом огне 15 минут. После этого лекарство настаивают 2 часа. Принимать 3-4 раза в день в течение 3 недель.
- Зеленый чай с лимоном. Такой напиток характеризуется антиоксидантными свойствами и помогает выводить жир из печени. Пить чай рекомендуется 4 раза в день. В терапевтических целях выбирают сорта, не содержащие ароматизаторов или вкусовых добавок.
- Кедровые орехи. Такое народное средство лечения не только способствует выведению липидов из печени, но и сам является источником легкоусвояемых жирных кислот, необходимых организму для восстановления. Достаточно ежедневно принимать по 1 чайной ложке измельченных кедровых орехов.
Профилактика и прогноз
В случае своевременного лечения прогноз хороший, так как жировой гепатоз – обратимое заболевание. Функции печени постепенно восстанавливаются. Определить сколько живут люди с жировым гепатозом достаточно сложно. Такая болезнь смертельна, однако потенциально опасными для жизни могут быть осложнения. При отсутствии лечения вероятность развития таких осложнений возрастает.
Профилактика жирового гепатоза направлена на изменение образа жизни пациента, общее оздоровление. Соблюдение таких правил снижает риск осложнений.
Профилактика жирового гепатоза:
- Отказ от алкоголя
- Исключение из рациона трудноусвояемых и жирных видов пищи
- Повышение физической активности
- Периодическое посещение гепатолога с целью осмотра
- Своевременное лечение сопутствующих заболеваний
- Контроль за массой тела
- Полноценный питьевой режим
Жировой гепатоз – это одно из наиболее распространенных заболеваний печени, возникающих по причине неправильного образа жизни, сопутствующих заболеваний, вредных привычек и прочих негативных факторов. Патология сопровождается постепенным замещением здоровых гепатоцитов жировой тканью, что приводит к печеночной недостаточности. Лечение направлено на устранение провоцирующих факторов и последующее восстановление органа.
progepatity.ru
Гепатоз печени — симптомы и лечение народными средствами, диета
Содержание статьи
Печень, как орган пищеварения выполняет главную функцию при расщеплении жиров, которые содержаться в пище. Как орган очистки, клетки печени расщепляют все токсичные вещества, проникающие в организм при отравлении алкоголем, медикаментами, испорченной пищей, при дыхании токсичными испарениями или газами.
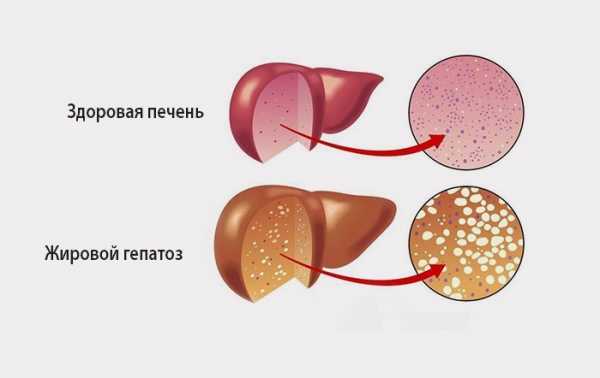
Что такое жировой гепатоз?
Жировой гепатоз печени – это заболевание, при котором происходит патологическое перерождение гепатоцитов (клеток печени). Дегенерация гепатоцитов происходит за счет постепенного накапливание жира в своей структуре.
Увеличение содержания жира в гепатоцитах более 5–10% от веса органа приводит к образованию свободных радикалов, что постепенно разрушает клеточную мембрану.
Неалкогольная жировая болезнь печени имеет медицинские названия: стеатоз, жировая дегенерация (дистрофия, перерождение, инфильтрация) печени, жировой гепатоз.
Степени жирового гепатоза
В зависимости от длительности заболевания, объема жировой инфильтрации, количества дегенеративных гепатоцитов и скорости развития заболевания гепатоз разграничивают по степеням.
0 степень
Очаговые накопления жировых клеток гепатоцитами, общее количество жировых отложений до 10% пораженных гепатоцитов. Это первичная степень заболевания, которая полностью обратима, в органе не происходит дегенеративного процесса перерождения ткани печени. Протекает без симптомов и болей.
1 степень
 Жировой гепатоз первой степени (простой стеатоз), в зависимости от причин возникновения разделяют на алкогольный и неалкогольный.
Жировой гепатоз первой степени (простой стеатоз), в зависимости от причин возникновения разделяют на алкогольный и неалкогольный.
При заболевании характерно накопление жира в органе до 7–10% от массы, небольшие воспалительные процессы в тканях.
Процесс дегенерации органа полностью обратим. На 1 стадии могут присутствовать симптомы: легкая тяжесть в области печени, периодические незначительные покалывания.
Накопление жировых отложений может быть локальным и диффузным (по всему органу). УЗИ определяет до 33% пораженных гепатоцитов.
2 степень
При 2 степени воспаление органа существенное, происходит частичная гибель клеток печени, замещение нормальной ткани печени на патологическую (стеатогепатит). Поражение гепатоцитов составляет до 66%.
Прогрессирующее заболевание характерно систематическими болями в области печени, одышкой, отдающей болью в районе желудка и пояснице.
3 степень
При значительном поражении гепатоцитов происходит полная дисфункция органа. Гепатоцитное поражение составляет более 66%, на поверхности печени могут образовываться жировые кисты, внутриклеточное крупноочаговое ожирение. Следующая стадия болезни цирроз.

Причины жирового гепатоза
При алкогольном жировом гепатозе главной причиной является употребление алкоголя. Достаточно употреблять 60 мл любого напитка с содержанием спирта 40% в день, чтобы начался процесс первичной дегенерации ткани печени.
При неалкогольной дистрофии печени причинами развития заболевания считаются:
- Несбалансированное питание.
- Малоподвижный образ жизни.

- Ожирение.
- Диабет II типа.
- Гастропластика.
- Генетические заболевания (болезнь Вильсона–Коновалова).
- Гормональные изменения.
- Заболевания желудочно-кишечного тракта.
- Патология сердечно-сосудистой системы.
- Регулярные диеты с минимальным количеством белковой пищи.
- Медикаментозное поражение (прием препаратов типа Метотрексат, Амиодарон).
- Метаболический синдром (нарушение обмена веществ, вызванное увеличением печеночных ферментов АЛТ, ГГТ и АСТ).
Кто находится в группе риска?
Жировой гепатоз многофакторное заболевание, которое начинает развиваться бессимптомно.
В группе риска находятся лица:
- Страдающие повышенным артериальным давлением.
- С повышенным уровнем триглицеридов в крови.
- При сахарном диабете 2-го типа.
- Соблюдающие режим питания с высоким содержанием простых (быстрых) углеводов и гидрогенизированных жиров.
- Со склонностью к ожирению или повышенным весом (абдоминальное ожирение: объем талии у женщин более 80 см у мужчин более 94 см).
Среди лиц с нормальным весом жировой гепатоз диагностируется в 25% случаев, а у лиц страдающих ожирением в 90%.
Симптомы жирового гепатоза
Поскольку клинический диагноз гепатоза можно поставить только после морфологического исследования УЗИ, КП, накопление жира в клетках печени происходит бессимптомно, пациентов должны насторожить следующие симптомы:
- Систематические или периодические тянущие боли в правом боку.
- Тяжесть после приема пищи.
- Вздутие живота.
- Беспричинная тошнота.
- Изменение структуры кожи (слишком сухая или наоборот жирная).
- Появление угревых высыпаний на спине.
- Нарушение менструального цикла.
- Появление аллергических реакций.
Резкая боль, спазм в печени появляется только при нарушении в работе желчного пузыря и его протоков или при резком увеличении размеров печени. Ткань печени имеет высокие компенсаторные возможности, поэтому появление резких болей свидетельствуют о том, что патологический процесс давно перешел в стадию хронического заболевания.
Интервью с врачом проктологом

«Занимаюсь лечением геморроя 15 лет. По статистике Минздрава геморрой способен переродиться в раковую опухоль уже через 2-4 года после появления болезни.
Основная ошибка — затягивание! Чем раньше начать лечение геморроя, тем лучше. Есть средство, которое Минздрав официально рекомендует.»
Читать полностью>>>
Чем опасен жировой гепатоз?
Сегодня жировой гепатоз это глобальная проблема, заболевание приводит к циррозу печени и раку, что в 60% случаев заканчивается летальным исходом.
- При гепатозе 2–3-й степени может развиться болезнь Госпела (желтуха).
- Кроме этого, гепатоз способствует развитию сердечно-сосудистой патологии, приводит к сбоям в работе эндокринной системы, варикозной болезни и развитию аллергии.
- Жировой гепатоз 2–3 степени в 50% случаев приводит к серьезным нарушениям в работе желудочно-кишечного тракта. Происходит неполное переваривание пищи на стадии расщепления жиров, печень не может функционально работать.
- Появляются частые запоры или нерегулярный стул, развивается дисбактериоз.
Диагностика заболевания
При обследовании пациента в первую очередь проводят сбор анализов и использование методов:
- Общего анализа крови и мочи.
- Пальпация.
- Биохимия.
- УЗИ.
- Перкуссия.
- Биопсия.
- Томография.
- Анализ на гормоны.
- Радионуклидное сканирование.
Комплексный подход позволяет исключить заболевания со схожей симптоматикой (эхинококкоз, вирусный гепатит, кистозы брюшной полости и пр.)
Методы диагностики:
- Осмотр гастроэнтеролога позволяет предположить жировой гепатоз после пальпации. Осмотр проводит врач терапевт. Осматривая пациента и проводя надавливания на органы брюшной полости, специалист может определить увеличение печени, локализацию боли. Дальнейшие анализы и процедуры позволяют провести точную диагностику.
- Биохимические пробы направлены на исключение других заболеваний печени, поскольку клиническая симптоматика гепатоза неспецифичны. Лабораторные исследования показывают количество вырабатываемых ферментов, уровень их насыщения и пр.

- Анализ крови позволяет определить наличие специфических антител в организме при вирусе Эпштейн-Барра, краснухе и пр. Кроме этого, уровень лейкоцитов в крови позволяет достаточно определить наличие воспалительного процесса.
- Биопсия печени позволяет выявить первые признаки жировой дистрофии, а также спектр смежных заболеваний. Гистологический анализ обязателен для постановки точного диагноза.
- Диагностика с помощью аппарата УЗИ позволяет выявить участки ткани с инфильтративными и очаговыми поражениями при стеатозе 2-й степени. Несмотря на популярность данного обследования, эхолокационный способ позволяет выявить заболевание только на 1–2 стадии.
- Сканирование печени методом радионуклидного осмотра позволяет выявить очаговый гепатоз 1-й и 0-й степени.
- Обследование с помощью аппаратов МРТ и КТ дает наиболее полную картину состояния органа, в сравнении с УЗИ.
Нормы содержания АСТ
АСТ – фермент, участвующий в процессе белкового обмена (аспартатаминотрансфераза), способствующий синтезу мембранных аминокислот в клетках и тканях организма. При повышенной выработке фермента АСТ, начинаются патологические изменения в некоторых органах и тканях.
Наибольшее количество фермента находится в гепатоцитах, миокарде, ткани скелетной мускулатуры и в нейронах головного мозга. Повышение активности АСТ приводит к их высокому уровню в системе кровотока, поэтому общий анализ крови является обязательным для точной диагностики жирового гепатоза.
При определении показателя АСТ, используются различные методы исследования. Стандартными считаются нормативы, приведенные в таблице
| Метод исследования | Норма мужчины | Норма женщины | Дети до 18-ти лет |
| Реакции Райтмана-Френкеля (в мкомоль/(ч/мл)) | 0,1-0,45 | 0,1-0,35 | 0,2-0,5 |
| Оптический (в МЕ) | До 41 | До 35 | До 50 |
Интервью с Геннадием Малаховым о воск-креме Здоров
«…я хочу затронуть одну из важных тем интимной болезни. Речь пойдет и геморрое и его лечении в домашнем условии…«
Читать полностью>>>
Какие врачи лечат жировой гепатоз?
При обследовании, пациенту следует проходить осмотр у врачей:
- Гепатолог.
- Эндокринолог.
- Терапевт.
- Гастроэнтеролог.
- Эндоскопист.
Первый осмотр проводит дежурный терапевт, затем следует обязательное посещение гастроэнтеролога. После постановки диагноза ведет пациента врач гепатолог.
Лечение жирового гепатоза
- Лечение жирового гепатоза направлено в первую очередь на блокировку факторов, способствующих развитию заболевания, изменение способа жизни и переход на сбалансированное питание.
- Медикаментозное лечение назначается в зависимости от стадии заболевания и скорости его развития. Медикаментозная терапия включает прием липотропных средств, например, «Эссенциале», «Эссенциале Форте», фолиевая и липолевая кислота, холина хлорид, «Сирепар», витамин группы В 12. Исключается прием гепатотоксичных препаратов. Медикаментозное лечение направлено на поддержание и нормализацию функционального состояния органа, желчевыводящих протоков, органов пищеварения.
- Изменение образа жизни и привычек к еде это одна из важных составляющих лечебной терапии. Пациенту наиболее трудно изменить питание и начать употреблять те продукты, к которым он не привык. Занятия спортом или увеличение физической активности вызывает наибольшее сопротивление у людей, страдающих жировым гепатитом. Препараты народной медицины, медикаментозная терапия принесут только кратковременный эффект и болезнь может вернуться вновь, если не поменять образ жизни.
Препараты для лечения и профилактики
Фосфолипидная группа
- Эссливер содержит природные фосфилипиды субстанции EPL, никотинамид, пиридоксин. Лекарственная форма: капсулы, покрытые оболочкой. Препарат способствует восстановлению поврежденных гепатоцитов, улучшает клеточный метаболизм и выработка ферментов. Стоимость препарата от 300 руб.
- Эссенциале. Фосфилипиды на основе масла соевых бобов. Выпускаются в капсулах. Широко применяются для лечения жирового гепатоза различных степеней тяжести. Компоненты препарата активно замещают поврежденные клетки печени, способствуют выработке здоровых гепатоцитов, улучшают обменные процессы в печеночной ткани, способствуют очищению органа от жировых накоплений. Средняя стоимость от 350 руб.
Сульфаминокислотная группа
Сульфаминокислотная группа препаратов, назначающихся при гепатозе 1,2-й стадии.
- Препараты Таурина, способствуют формированию клеточной мембраны гепатоцитов и уменьшают процессы окисления, тем самым оказывая очищающий эффект. Препараты Дибикор, Тауфон назначаются как основные формы, содержащие оптимальное количество таурина. Стоимость Дибикора от 700 руб., Тауфона от 130 руб.
Группа растительных гепатопротекторов
- ЛИВ-52. Благодаря своему составу, препарат восстанавливает структуру поврежденных гепатоцитов, способствует очищению ткани печени от жира, улучшает обменные процессы, обладает желчегонным эффектом. В состав препарата входят растительные вытяжки из корня цикория, паслена, кассии, семян тысячелистника, коры каперсов. Стоимость в аптеках от 320 руб.
- Карсил. Самый известный препарат содержит активный компонент силимарин, который оптимизирует клеточный метаболизм, восстанавливает поврежденные гепатоциты, оказывает антиоксидантные свойства. Назначается при гепатозах любой степени, циррозах, токсических отравлениях. Стоимость в аптеках от 370 руб.
Препараты фитотерапии оказывают положительный эффект при лечении жирового гепатоза и широко используются в качестве профилактики. Это Гепабене, экстракты куркумы, расторопши, Холагол.
Гепабене Куркума Расторопша Холагол
Народные методы лечения
Народные методы лечения доказали свою практическую пользу в течение долгого времени. При выборе лекарственной травы пациенты должны придерживаться правил приема.
- Артишок. Низкокалорийный продукт, имеет мочегонные свойства, снижает уровень холестерина и сахара в крови. Регулярное добавление артишока в меню препятствует всасыванию жиров клетками печени.
- Расторопша пятнистая. Популярное лечебное растение для очищения ткани печени от жира и восстановления клеточных мембран. Сухие мелкоизмельченные листья растения заливают кипятком, с расчетом 1 столовая ложка сухого экстракта на 400 мл воды, настаивают. Принимают по 100 мл три раза в день.

- Отвар одуванчика. Столовая ложка растения заливается 250 мл кипятка, настаивается. Рекомендуемые дозы три раза в день по 150 мл. Можно использовать листья и цветки как свежесобранного растения, так и сушеного. Цветки растения можно использовать в овощных салатах.
- Чай из растения Больдо. Больдо способствует восстановлению клеток печени, препятствует всасыванию жиров, выводит токсины. Рекомендуется пить 2–3 чашки чая после еды.
- Имбирь (корень) имеет высокие антиоксидантные свойства и значительно снижает уровень триглицеридов. Две чайные ложки хорошо измельченного корня растения заливают 200 мл кипятка, настаивают 5–10 мин и выпивают после еды три раза в день. Добавляя имбирь в десерты и салаты можно разнообразить диету.
- Цикорий универсальное растение, известное своими высокими антиоксидантными свойствами, которое широко используется в народной медицине. Главная особенность растения: передозировка цикорием невозможна. Для лечения и профилактики жирового гепатоза используют: 1 кг цикория измельчают на мясорубке или в блендере, добавляют 0,5 кг сахара и варят на маленьком огне до образования сиропа. Затем отвар следует остудить, хранить в плотно закрытой стеклянной посуде в холодильнике. Принимать по 1 чайной ложке перед едой один раз в день.
- Мушмула. Фруктовые салаты с добавлением мушмулы способствуют восстановлению клеток печени и очищают организм. Рекомендуется готовить салат из мушмулы через день или употреблять один фрукт в день.

- Свекла, редька. Универсальные овощи, которые необходимо обязательно включать в рацион. Свеклу можно отварить и готовить постные салаты, редьку рекомендуется натереть на терке и употреблять в сыром виде в салате. Благодаря веществу индолу, который содержится в свекле и редьке в больших количествах, систематическое употребление их в пищу снимает воспалительные процессы в печени, нормализует выработку гормонов.
- Грейпфруты и лимоны. Цитрусовые богаты витамином С и способствуют быстрому очищению клеток печени. Лимон можно добавлять в чай, десерт, использовать как приправу к другим блюдам. Грейпфрут лучше есть отдельно по одной штуке в день.
- Овес содержит достаточное количество микроэлементов и витаминов, которые способствуют восстановлению печеночной ткани и регенерации гепатоцитов. Для лечения используют как неочищенные семена, таки овсяные хлопья, которые не подвергались термической обработке. Овес заливают кипятком или горячим молоком, настаивают 10–15 мин или варят на маленьком огне 10–15 мин. Настаивают до 2 часов. Принимать овсяный отвар или есть овсяную кашу нужно 2-3 раза в день по 100–150 мл.
Рекомендации по питанию
Сбалансированное питание–это один из компонентов лечебной и восстанавливающей терапии.
Из рациона следует полностью исключить «европейскую диету», это быстрые углеводы и гомогенизированные жиры.
Главные правила диеты при лечении гепатоза:
- Прием пищи небольшими порциями 6–7 раз в день в теплом виде.
- Блюда должны готовиться в духовке, на пару или запекаться.
- Уменьшить потребление сахара и соли.
- Исключить употребление алкоголя и жареных блюд.
Рекомендованные и запрещенные продукты
| Исключить из рациона полностью | Разрешается порциями не более 100 гр. раз в 3–7 дней | Рекомендованные продукты |
| Алкоголь Черный чай Кофе Какао Маринады Пряности Консервированные продукты Соленья Жирные творог, сметана Копченые колбасы Чеснок
| Хлебный квас Зеленый чай Молодая телятина
| Мясо белой (нежирной) рыбы Фрукты Овощи Оливковое масло Крупы Ягоды (кроме кислых: клюква, виноград, вишня) Нежирный творог, сметана Мед Сухофрукты Кедровые орехи Отруби Блюда из овсяной муки |
Профилактика заболевания
 Пациентам следует увеличить физическую активность. Длительные прогулки, плавание, аэробные упражнения способствуют быстрому выведению жира из печени и восстановлению правильной работы гепатоцитов. Происходит обогащение всех органов и тканей кислородом, улучшаются обменные процессы.
Пациентам следует увеличить физическую активность. Длительные прогулки, плавание, аэробные упражнения способствуют быстрому выведению жира из печени и восстановлению правильной работы гепатоцитов. Происходит обогащение всех органов и тканей кислородом, улучшаются обменные процессы.- Печень не зря называют «благодарным органом». В медицинской практике нередки случаи, когда при диагностированном циррозе пациенты смогли полност
gastro911.com
Жировой гепатоз печени — причины, симптомы и лечение, МКБ
 Сегодня мы поговорим об ожирении печени (жировом гепатозе), довольно часто встречающейся печеночной патологии, расскажем на alter-zdrav.ru о причинах ее возникновения, основных симптомах, стадиях заболевания, диагностике и методах лечения, включающих упражнения, диету, народные средства и медикаментозную терапию.
Сегодня мы поговорим об ожирении печени (жировом гепатозе), довольно часто встречающейся печеночной патологии, расскажем на alter-zdrav.ru о причинах ее возникновения, основных симптомах, стадиях заболевания, диагностике и методах лечения, включающих упражнения, диету, народные средства и медикаментозную терапию.
Что такое гепатоз
Жировой гепатоз — это достаточно распространенное функциональное нарушение работы и структуры печени, возникающее под воздействием различных неблагоприятных факторов и, в результате которого, гепатоциты постепенно заменяются жировыми клетками.
Данное заболевание носит хронический характер и нередко называется как стеатоз, ожирение или дистрофия печени, липидная инфильтрация. Начало патологии сложно диагностировать. Поэтому заболевание обнаруживается уже в запущенных стадиях. Согласно статистическим данным один из четырех жителей нашей страны страдает от жирового гепатоза.
Причины развития гепатоза печени
Точной причины, вызывающей развитие гепатоза не существует. Как правило, это комплекс неблагоприятных внешних и внутренних факторов, различные заболевания, сбои в системах организма, несоблюдение режима питания и двигательной активности.
- Нарушения обмена веществ и гормональной системы;
- Ожирение;
- Алкоголизм;
- Малоподвижный образ жизни;
- Яды, токсины;
- Воздействие радиации;
- Систематические переедания;
- Наследственность;
- Гипервитаминоз;
- Длительное соблюдение строгой диеты для потери лишнего веса, а потом резкое нарушение поста;
- Чрезмерное употребление некоторых медикаментов без контроля лечащего врача;
- Такие заболевания, как сахарный диабет, вирусный гепатит, низкий уровень тромбоцитов в крови, артериальная гипертония, патологии пищеварительной системы, ВИЧ;
- Беременность.
Женщины, особенно после 45 лет, более склонны к развитию неалкогольного гепатоза, чем мужчины.
В результате воздействия вышеперечисленных факторов гепатоциты отмирают, печень окрашивается в более темный или, наоборот, желтоватый цвет, объем органа увеличивается в несколько раз (до 10 кг и более).
На поздних стадиях нередко формируются кисты с патологическим содержимым, здоровая ткань меняется на грубую рубцовую. После этого обратимый процесс переходит в прогрессирующий невозвратный – цирроз печени.
У больного жировым гепатозом часто наблюдается развитие таких состояний, как желчнокаменная болезнь, недостаточное выделение ферментов для нормального пищеварения, нарушение функции поджелудочной железы, гипертония, дискинезия желчевыводящих путей и даже ишемическая болезнь сердца.
Стадии и симптомы гепатоза
В развитии жирового перерождения печени выделяют несколько стадий, каждой из которых присущи определенные морфологические изменения органа и клинические проявления.
Начальная стадия — это диффузное поражение печени
В этот период не происходит разрушения гепатоцитов, но все же обнаруживаются небольшие очаги простых жиров, расположенные на большом расстоянии друг от друга. Распознать заболевание в это время очень тяжело, так как симптомы характерны для многих состояний.
К ним относятся ухудшение общего состояния, усталость, постоянное желание спать, нарушение координации, отсутствие аппетита. Со временем печень увеличивается в размерах, что вызывает чувство тяжести, дискомфорта периодическую боль в правом подреберье.
Стадия средней тяжести
Гепатоциты постепенно разрушаются, разрастается соединительная ткань, нередко формируются кисты. Состояние человека ухудшается, нарастают новые симптомы, признаки жирового гепатоза.
К внешним проявлениям можно отнести:
- повышенную сухость кожных покровов или наоборот ее жирность с образованием угрей;
- волосы выпадают, возможно преждевременное поседение;
- склеры глаз со временем приобретают желтоватый оттенок;
- отмечаются аллергические высыпания;
- происходит нарушение пищеварительной функции – запоры, диарея, тошнота, рвота, привкус горечи во рту и изжога;
- боль приобретает постоянный характер, наблюдается устойчивая бессонница и беспричинная раздражительность;
- при отсутствии лечения развивается водянка брюшной полости и венозная сетка на коже живота.
Самая тяжелая стадия
Соединительная ткань и жировые клетки занимают практически всю площадь органа. Печень не в состоянии выполнять свои функции, происходит интоксикация всех органов и систем. Больной страдает от циррозного поражения и печеночной недостаточности.
В запущенных тяжелых случаях возможны судороги конечностей, общее истощение организма, потеря сознания, кома.
Также к клиническим проявлениям жирового гепатоза относят монотонность речи, отеки, ослабление зрительной функции, пожелтение кожных покровов, нарушение свертываемости крови, снижение общего иммунитета, сбои в менструальном цикле у женщин.

Диагностика, код по МКБ
В результате диагностических мероприятий определяются размеры органа, степень его поражения и оценка эффективности лечения.
- УЗИ.
- Компьютерная томография.
- Анализы крови и кала.
- Биопсия.
- Пальпация и визуальный осмотр.
Код жирового гепатоза по МКБ 10 — K76.0
Лечение жирового гепатоза печени
Лечение жирового неалкогольного гепатоза — достаточно сложный и трудоемкий процесс. Помимо приема медикаментов очень большое внимание уделяется лечению заболеваний, спровоцировавших поражение печени, коррекции рациона и режима питания, занятиям физической активностью. При невыполнении, каких либо предписаний лечащего врача положительной динамики можно не ожидать.
Лечебная физкультура при заболеваниях печени
Занятия лечебной гимнастикой не требуют особых физических данных и помощи посторонних лиц. Для большей эффективности упражнения следует выполнять на свежем воздухе или в хорошо вентилируемом помещении в утреннее время.
- Положение, лежа на спине, руки свободно расположены вдоль тела. Ноги подняты вверх и крутят воображаемые педали.
- Положение лежа на левом боку. Правую руку и правую ногу следует одновременно поднять и зафиксировать в таком положении на 15-30 секунд.
- Лежа на спине, руки следует расположить под ягодицами, а ногами выполнять упражнение «ножницы».
- Лечь на живот, немного запрокинуть голову назад и выполнять плавательные движения руками.
- Каждое упражнение следует выполнять ежедневно, по 5 подходов с необходимым перерывом на отдых.
Медикаментозная терапия
Единой схемы лечения жирового гепатоза лекарствами не существует. В каждом конкретном случае врач основывается на индивидуальных показателях больного и степени поражения печени и внутренних органов.
- Витаминотерапия, особенно группа В.
Фолиевая кислота. Это очень важный витамин группы В. Основная его задача это поддержание развития новых клеток тканей и органов. Принимать его можно как в виде лекарственной формы, так и в продуктах питания (апельсины, печень, орехи, капуста брюссельская, сливки, картофель и прочее). - Эубикор. Это российский препарат, содержащий пшеничные отруби. Фармакологическое действие порошка заключается в восстановлении нарушенной микрофлоры кишечника, нормализации работы органов пищеварения и устранении различных токсинов из организма. Побочных эффектов у препарата нет, но дозировку может назначить только врач.
- Гепатопротекторы. Это целая фармакологическая группа разнообразных средств, чья работа заключается в препятствии к разрушению печеночных клеток и в восстановлении поврежденных гепатоцитов. Гепатопротекторы различаются по своему действию, происхождению и химическому составу. Эссенциале, фосфоглив, бонджигар, фламин.
- Желчегонные средства. Поскольку больная печень не в состоянии вырабатывать нужное количество желчи, нередко назначают препараты этой группы. Хофитол, карсил.
- Антиоксиданты. Лечение этой группой медикаментов довольно долгое, но в процессе лечения они восстанавливают процессы метаболизма, и расщепляют кислоты. Гептрал, таурин.
- Спазмолитики. Дротаверин.

Диета при жировом гепатозе печени
От соблюдения диеты напрямую зависит эффективность всего лечения. Существуют как разрешенные продукты, так и находящиеся под строгим запретом. Собственно, по классификации по Певзнеру питание при жировом гепатозе рекомендуется щадящее для органов пищеварения, соответствующее столу № 5.
Разрешены:
- Сезонные овощи в свежем или приготовленном виде (отварные, на пару) — яблоко, чернослив, свекла, морковь, укроп, листовой салат, соя, тыква, кабачок.
- Супы не на мясном бульоне, супы на молоке.
- Сыр малой жирности, творог, кефир.
- Крупы овсяная, гречневая, рисовая, манная, пшенная.
- Несладкий черный чай, компот из сухофруктов, отвар из шиповника, чай с мелиссой или ромашкой.
- Яйцо, сваренное вкрутую или омлет.
- Артишок, орех кедровый, косточка абрикоса.
- Щавель.
- Корица и куркума.
- Масло кукурузное и оливковое.
- Постное печенье.
- Минеральная вода – ессентуки, нарзан.
Запрещены:
- Мясо и рыба жирных сортов.
- Фасоль, лук, чеснок, бобы, редис, помидоры, грибы.
- Соленые, копченые, консервированные, жирные блюда.
- Жирная сметана и йогурт.
- Кофе, газировка, любой алкоголь.
Лечение жирового гепатоза народными средствами
Народное лечение жирового гепатоза эффективно только в самом начале заболевания. Применение его на поздних сроках без ведома врача может только усугубить ситуацию.
- В качестве терапии в основном применяют отвары таких трав, как бессмертник, овес, листья березы, одуванчик, толокнянка.
- Также не менее популярны тыквенный мед, свежий сок из моркови, косточки лимона и персика.
- Эффективен для снижения веса, нормализации обмена веществ и очищения печени отвар ягод шиповника. 50 гр ягодок настаиваем в термосе всю ночь, выпиваем равными порциями за следующий день. Шиповник можно пить длительно.
- Славящийся своими антиоксидантными свойствами зеленый чай поможет печени восстановить свою работу, но стоит пить этот напиток не менее 3 чашечек в сутки, приправляя его лимоном, мятой.
- Если нет сопутствующего диабета, то можно использовать рецепт смеси измельченных свежих иголок сосны (килограмм) и столько же сахара-песка. Смесь залить теплой водой и оставить на неделю в темном месте, потом принимать настой по столовой ложке за 30 минут до еды дважды в день.
- Расторопша также окажется эффективной при начальных стадиях гепатоза, чайную ложку семян заваривают стаканом кипятка, дают настояться, потом, выпивают в два приема в сутки, прием 1 месяц, потом через 2 недели перерыва можно повторить. Кому-то может оказаться удобнее принимать шрот расторопши в таких же количествах.
alter-zdrav.ru
симптомы и лечение, диета при гепатозе
Гепатоз жировой печени — это заболевание невоспалительной природы, которое характеризуется дистрофическими изменениями клеток с последующим преобразованием их в жировую ткань.На протяжении длительного времени люди, страдающие от ожирения, могут даже не догадываться о том, что такое жировой гепатоз и какие последствия может иметь его развитие. Основная группа риска заболеваемости гепатозом представлена людьми старше 40 лет, причем подобное нарушение печени встречается преимущественно у мужчин.

Что это такое?
Жировой гепатоз (по-другому жировая дистрофия, или ожирение печени) входит в группу обратимого, дистрофического, хронического заболевания печени, вызванного накоплением большого количества липидов. В настоящее время идет стремительный рост этого заболевания вследствие систематических нарушений в питании, а также неправильного образа жизни человека.
Остановить развитие болезни возможно при выявлении факторов, влияющих на возникновение жирового гепатоза. Изменения в лучшую сторону наблюдаются спустя месяц при оказанном своевременно лечении
Причины возникновения
Печень — орган, обладающий удивительной восстановительной способностью и огромными внутренними резервами, для поддержания жизни достаточно 1/7 ее массы. Печень долго может работать с повышенной нагрузкой, поскольку гепатоциты восстанавливаются, но у всего есть предел. И когда человек (особенно с раннего детства) нагружает печень избытком жиров, углеводов, усилителями вкусов, консервантами, пищевыми добавками, растительными жирами (пальмовым, кокосовым маслом) — печень не выдерживает колоссальную токсическую нагрузку и возникают ее заболевания.
Основная причина развития этого заболевания у мужчин (70%) — алкоголь, такой гепатоз называют алкогольным жировым гепатозом. У подростков — это злоупотребление энергетическими напитками, употребление наркотических веществ — экстези, кокаин, опиаты и пр.
Остальные причины возникновения:
- Любое токсическое поражение организма — любые отравления, прием некоторых лекарственных средств, наличие токсических веществ в воде, воздухе, пище, выбросы промышленных предприятий, пестициды в овощах, бытовая химия, вне зависимости от пути проникновения в организм — провоцируют жировой гепатоз печени.
- Такие заболевания, как сахарный диабет, повышенный уровень холестерина в крови (см. норма холестерина в крови) — маркеры наличия нарушения жирового обмена в печени. Кроме того, хронические гепатиты (особенно вирусный гепатит С), хронический панкреатит также сопровождается жировым гепатозом.
- Кислородная недостаточность при заболеваниях сердца, бронхов и легких приводит к гепатозу.
- Кроме этого жировые излишки в печени, как ни странно, могут образовываться и у худых людей, при дефиците в рационе питания белков (вегетарианцы), а также у тех, кто увлекается различными диетами, резко худеет (у заключенных «Освенцема» при дистрофии «кожа да кости», было высокое содержание в организме внутреннего жира).
При чрезмерном поступлении в печень липидов, в ее клетках оседают мелкие капельки жира, если это происходит редко, то гепатоциты успевают перерабатывать их и выводить жир, при частом и интенсивном поступлении липидов, происходит их накопление, а гепатоциты не справляются со своими функциями.
Такие капельки начинают растягивать клетки печени и происходит разрушение ее внутренней структуры, что приводит к задержке своевременного удаления токсинов, переработанных продуктов, при этом нарушается кровоснабжение и снижается поступление кислорода в ткани печени.
Прогрессирование такого состояния приводит к следующей стадии — гепатиту (воспалению печени), при гибели гепатоцитов (они замещаются соединительной тканью) развивается печеночная недостаточность и крайняя ее степень — цирроз.
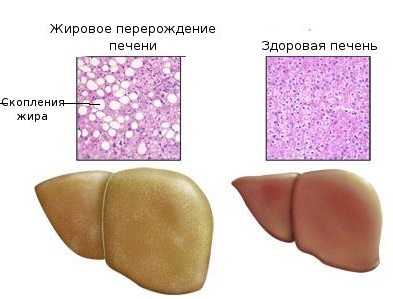
Симптомы жировой гепатозы печени
В начальной стадии жирового гепатоза печени симптомы полностью отсутствуют. Позже появляется дискомфорт, ощущение тяжести в правом подреберье, усталость, небольшая желтушность кожных покровов. Печень увеличена в размерах и при пальпации пациент ощущает боль.
УЗИ с точностью определяет размеры органа и насколько превышены первоначальные границы расположения. Анализ крови показывает повышенный уровень аминотрансферазы, холестерина.
Количество фиброзной ткани в печени служит для определения тяжести заболевания. Различают 4 стадии, при «0» это здоровый орган, а четвертая стадия — развитой цирроз печени.
Существуют факторы риска для образования жирового гепатоза, среди них:
- повышенное артериальное давление;
- женский пол;
- сниженные тромбоциты;
- повышенная щелочная фосфотаза и ГТГ;
- полиморфизм гена PNPLA3/148M.
Диагностика
Существует несколько методов диагностики, которые позволяют сделать это как на ранних стадиях, так и на последней. Первое, что будет делать врач, это общий осмотр пациента. При нем делается пальпация в области правого подреберья, где располагается печень. Увеличение печени (гепатомегалия) сразу будет выявлена при первичном осмотре.
Далее, врач должен назначить следующие исследования:
- прежде всего, нужно делать УЗИ, с его помощью выявляются эхопризнаки данного заболевания, при этом такая диагностика хороша при беременности;
- магнитно-резонансная терапия, которая может быть назначена врачом, поможет установить наличие пораженных участков печени, а также какова форма (стадия) заболевания;
- компьютерная томография также помогает установить гепатомегалию печени, которая является одним из основных признаков данного заболевания;
- диагностика данного недуга также выявляется, если в кровь ввести специальный микропрепарат, который попадая в печень, на рентгене показывает неоднородность ткани печени, но перед тем, как ввести такой микропрепарат, пациент некоторое время не должен употреблять пищу;
- биопсия печени, то есть исследование, при котором с помощью специальной иглы берется образец печени (ткани) и направляется на исследование, при нем могут быть обнаружены жировые клетки.
При проведении исследования, опытный специалист также может назначить и другие исследования, которые будут направлены на установление причин заболевания и сопутствующих болезней организма, для того, чтобы начать комплексное лечение всего организма.
Лечение
Когда становится ясно, что такое жировой гепатоз печени, нужно определиться со способами лечения. Диетотерапия стоит на первом месте: она способна избавить больного от жирового перерождения печени. Лечение проводят в основном дома.
Диета предусматривает ограничение тяжелой пищи, дозированное поступление белков, микроэлементов и витаминов в организм. Полностью исключаются алкоголь и фастфуд. Плавное снижение веса способствует быстрому выздоровлению (не более 500 г в сутки). Резкое похудение, напротив, может дать осложнение заболевания.
Лекарства при болезнях печени, в частности при жировом гепатозе, имеют вспомогательное воздействие. Назначают:
- витамины В6 и В12;
- фолиевую и липоевую кислоты;
- Эссенциале.
Гиполипидемические статины теоретически могли бы снизить жировые отложения в печени, однако их сильная гепатотропность часто не позволяет применять эти лекарственные средства при гепатозе. Гепатопротекторы выписывают без опасений, они благотворно влияют на паренхиму.
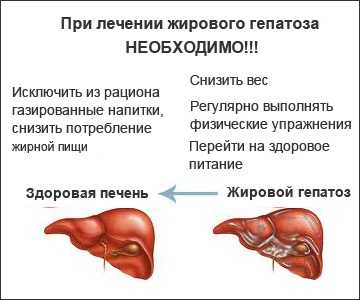
Диета при жировом гепатозе
Когда диагностировано жировое перерождение печени, одним из важнейших методов при лечении считается диета. Нормализацией питания можно значительно ускорить процесс выздоровления. Ее главные задачи:
- стабилизация выработки желчи;
- поставка необходимого количества глюкозы;
- восстановление всех функций органа;
- нормализация жирового обмена;
- снижение уровня холестерина.
Питание при жировом гепатозе печени желательно организовать так, чтобы больной ел часто – до 7 раз за день, но небольшими порциями. Во время диеты потребуется:
- употреблять много клетчатки;
- исключить холестерин;
- пить больше воды;
- ограничить соль, сахар;
- уменьшить животные жиры;
- изменить технологию приготовления – варить, запекать, парить.
Ожирение печени требует исключить из меню горячие и газированные напитки, отказаться от употребления кофе и чая. Не рекомендованы при диете:
- лук;
- редис;
- помидоры;
- чеснок;
- жирные молочные и мясные продукты.
Желательно употреблять:
- мед;
- нежирное мясо;
- молоко;
- кисели;
- овощные, молочные супы;
- морковь;
- каши: рис, манка, гречка;
- нежирные молочные продукты: сыр, йогурт, кефир;
- мясо птицы без жира.
Народные средства
Лучше совместить диету и медикаментозное лечение жирового гепатоза печени с народными средствами. Неоднократно доказан положительный эффект употребления тыквы. Этот овощ защищает печень и помогает клеткам восстанавливаться быстрее.
Для этого готовят тыквенный мед. Рецеп: у спелого плода срезают крышку и вычищают семена. Заполняют до краев медом, возвращают крышку на место, оставляют тыкву настаиваться 2 недели при комнатной температуре. Затем мед переливают в чистую сухую банку и хранят в холодильнике. При гепатозе принимают по 1 столовой ложке 3 раза в день.
Из лекарственных трав готовят настои и отвары. Рецепты приводить не будем — это требует согласования с лечащим врачом.
Профилактика
Профилактика жирового гепатоза печени не представляет сложностей. Достаточно выполнять следующие рекомендации:
- Снизить до самого минимума потребление животных жиров. Полный отказ от них также недопустим.
- Питаться часто и дробно, мелкими порциями. Так печень не будет перенапрягаться.
- Поддерживать хотя бы минимальный уровень физической активности: гиподинамия крайне негативно сказывается на работе печени.
- С осторожностью употреблять спиртное, ни в коем случае не злоупотреблять.
Все эти советы помогут избежать неприятностей с печенью в будущем.
Жировой гепатоз печени характеризуется высокой опасностью из-за риска перерождения в цирроз. Чтобы не допустить проблемы, следует рационализировать свое питание и режим физической активности. А если беда все же произошла, необходимо срочно обратиться к врачу за консультацией. Лечить гепатоз в начальных стадиях куда легче. Так пациент поможете и себе, и врачу.
medsimptom.org
симптомы и лечение, причины развития ожирения железы
Жировой гепатоз – болезнь печени, в основе развития которой лежит расстройство процессов обмена в печеночных клетках, вследствие чего наблюдаются дистрофические преобразования гепатоцитов. Они провоцируют замещение функциональных (нормальных) клеток липидной тканью.
Развитие жирового гепатоза обусловлена скоплением сложных липидных соединений в гепатоцитах, которые в них превращаются в жировые клетки. Это обратимый процесс, который еще можно предотвратить, если диагностировать своевременно.
Жировой гепатоз печени человека, что это такое и чем его медикаментозно лечить, особенности клиники, диагностики, классификация, степени тяжести – рассмотрим далее.
Описание заболевания
Под гепатозом понимают не конкретную болезнь. Это собирательное название недугов железы, которые провоцируют нарушение обменных процессов в печеночных клетках, что приводит к повреждению их структуры, дальнейшей дисфункции. В зависимости от вида нарушения процессов обмена в медицинской практике различается липидный и пигментный гепатоз (пигмент – компонент, который придает цвет внутренним тканям).
Когда в клетках начинаются скапливаться жировые соединения, говорят о стеатозе. Процесс обратимый, главное – вовремя начать соответствующую терапию. Скопление жиров в печени даже в минимальном количестве – не норма (присутствие жиров в печени – это другое, норма).
Жировая инфильтрация – распространенная болезнь, вследствие которой накапливаются жировые включения в железе. Если отсутствует лекарственное воздействие, то клетки постепенно заменяются липидными, которые образуют жировые ткани.
Это приводит к гепатомегалии (орган увеличивается в размере), изменяется цвет железы, гепатоциты разрушаются, активно формируются жировые кисты (это полости патологического характера, которые образуются в тканях печени), нарушается функциональность органа.
На фоне жировой инфильтрации при отсутствии терапии развивается фиброз – когда заменяются нормальные ткани органа на грубые рубцовые – происходит локально либо по всему органу. И последний этап – циррозное поражение. Патология необратима, быстро прогрессирует, нормальные ткани активно замещаются рубцовыми.
Морфологические степени жирового перерождения органа
В зависимости от продолжительности течения, объема жировой ткани, количества разрушенных клеток печени, скорости прогрессирования заболевание классифицируется на степени.
На основании степени назначается консервативная терапия.
Степени жирового гепатоза у взрослых людей:
- Нулевая степень. Количество липидных отложений до 10%. Это первичная степень, которую можно обратить. Отсутствуют разрушительные процессы, ткани печени еще не перерождаются. Нет негативной симптоматики, болевого синдрома.
- Первая степень. При патологии характерно накопление жира от 7 до 10%, присутствуют небольшие воспалительные реакции в мягких тканях. Обратить болезнь можно. Могут быть симптомы – незначительный дискомфорт в области проекции печени, периодическое подташнивание.
- Вторая степень. Врач на УЗИ видит выраженный воспалительный процесс, частичную гибель гепатоцитов. Активно распространяется процесс замещения нормальных тканей патологическими. Погибает до 66% гепатоцитов. Заболевание быстро прогрессирует, у пациента ухудшается самочувствие. Он страдает от одышки, сильной боли в печени, области эпигастрия.
- Третья степень. При таком диагнозе прогноз неутешительный, поскольку он подразумевает полную дисфункцию железы. Погибло более 66% гепатоцитов. На поверхности формируются липидные кисты, имеется внутриклеточное ожирение.
Третья степень необратима, практически не поддается медикаментозному воздействию, в скором времени развивается цирроз.
Классификация
Чтобы сформулировать точный диагноз, описать повреждения органа, распространенность патологического процесса используют специальную классификацию. Она позволяет детально понять патологию у конкретного пациента, если доктор не знаком с анамнезом.
Стеатоз печени бывает алкогольной и неалкогольной природы. В первом случае причина возникновения – алкогольная зависимость.
Неалкогольная форма гепатоза (НАЖБ) – это жировое преобразование железы, развивающееся при неправильном питании, различных сопутствующих недугах.
В зависимости от степени структурного поражения болезнь бывает:
- Очаговой диссеминированной – формируются небольшие участки с липидными включениями в различных частях печени, течение бессимптомное.
- Выраженной диссеминированной – скапливаются жировые капли в большом количестве в различных отделах, присутствует негативная симптоматика.
- Зональной – жиры локализуются в отдельных долях печени.
- Диффузной – поражение органа характеризуется равномерностью, есть симптомы.
В зависимости от причины жировая инфильтрация бывает первичной (это врожденное заболевание, сбой произошел еще во время внутриутробного периода) и вторичной – когда нарушается обмен веществ вследствие сопутствующих недугов, на фоне потребления жирной еды.
Ожирение печени по стадиям бывает:
- 1 стадия – минимальная жировая инфильтрация. Присутствуют в печеночных клетках жировые включения, отсутствует повреждение печеночных клеток.
- 2 стадия – средняя тяжесть. В гепатоцитах выявляются процессы необратимого характера, которые приводят к их гибели. Содержимое проникает в межклеточное пространство, образуются липидные кисты.
- 3 стадия – тяжелая степень. Это состояние, которое предшествует циррозу.
В соответствии с микроскопической картиной гепатоза, то есть преобразованиями на уровне клеток, заболевание бывает мелкокапельным – простая инфильтрация, наблюдаются ненормальные процессы, но гепатоциты не разрушаются, и крупнокапельная – тяжелое течение, разрушаются печеночные клетки, приводит к некрозу.
Причины возникновения гепатоза и механизм развития
К гепатозу приводит множество факторов. К проблемам с печенью ведут такие: погрешности в диете, прием лекарственных препаратов, потребление спиртных напитков, отсутствие физической активности, генетическая предрасположенность и пр.
Этиология алкогольного
Алкогольное ожирение имеет только одну причину – потребление спиртного. Скопление жировых включений в гепатоцитах происходит под влиянием этанола (чистый спирт, концентрация которого указывается в % на алкогольной продукции) на фоне хронической алкогольной зависимости либо при частом потреблении.
Высокой дозировкой считается употребление 30-60 г этанола в 24 часа. Под влиянием спирта гепатоциты погибают быстрее, чем успевают восстановиться. В это время на печени формируются рубцы. Снижается поступление кислорода, что приводит к разрушению клеток печени.
В гепатоцитах уменьшается формирование белковых веществ, что ведет к их увеличению (скапливается свободная жидкость) и гепатомегалии. Возрастает вероятность алкогольного гепатоза при плохой наследственности, дефиците белка в меню, ожирении.
Этиология неалкогольного
Помимо алкогольной зависимости к жировой инфильтрации приводят другие провоцирующие факторы. Рассмотрим их в виде таблицы:
| Группа факторов | Конкретные причины (заболевания, патологические состояния и др.). |
| Нарушение обменных процессов в организме | · Сахарный диабет, ожирение. · Голодание, резкое снижение массы тела, отказ от мясных продуктов. · Патологии эндокринного характера. · Время беременности (первоисточником выступает гормональный сбой, застойные явления). · Неправильное питание. |
| Прием медикаментозных препаратов | · Средства с гормонами. · Антибиотики. · Цитостатики. · Противовоспалительные медикаменты нестероидной группы. · Анаболики, химиотерапевтические лекарства. |
| Хирургическое вмешательство | На желудке, кишечнике, желчном пузыре. |
| Патологии органов ЖКТ и печени | · Гепатиты любого происхождения. · Инфекционные болезни. |
| Токсины | Отравление тяжелыми металлами, хронический алкоголизм, что привело к интоксикации этанолом. |
| Паразитарные недуги | · Эхинококкоз. · Альвеококкоз. · Амебиаз. · Печеночный аскаридоз. |
| Генетическая предрасположенность | Отсутствие некоторых сосудов печени, недоразвитие органа, аномальные нарушения врожденного характера. |
Кто находится в группе риска
Выделяют факторы, которые позволяют дать оценку течению НАЖБ и определить вероятность перехода в цирроз либо фиброз. К ним относят женский пол, возраст человека (старше 45 лет), ИМТ от 28 кг/м2, нарушение усвояемости сахара в крови, стойкую артериальную гипертензию.
Симптоматика в зависимости от стадии
Продолжительное время жировой гепатоз характеризуется бессимптомным течением.
Нередко диагностируют случайно во время ежегодного медицинского осмотра либо при обследовании по поводу других жалоб пациента.
Когда патологический процесс протекает быстро, проявляются симптомы – это уже вторая стадия.
В таблице представлены признаки второй стадии:
| Симптом | Клинические проявления |
| Болезненные ощущения | Дискомфорт, тяжесть и боль в области проекции печени. В 99% случаев отсутствует взаимосвязь с приемом пищи. При пальпации больно. |
| Слабость | Симптом спровоцирован дефицитом энергетического запаса. У больного ломота во всем теле, ничего не хочется делать, он быстро устает без видимой причины. |
| Тошнота (постоянно или периодически) | Дискомфорт или тяжесть в эпигастральной области, отвращение к запахам еды, повышенное выделение слюны. |
| Ухудшение аппетита | Не хочется кушать, сокращается обычный объем порции. |
| Снижение иммунного статуса | Частые респираторные и простудные патологии, вирусные и инфекционные болезни. |
На третьей стадии проявляется пожелтение кожи. Она становится желтого окраса различной интенсивности. Больной мучается от зуда, выраженного жжения кожного покрова. Такие симптомы имеют свойство усиливаться в ночное время. На этой же стадии часто наблюдаются патологические высыпания на покрове. Появляются ксантомы, ксантелазмы.
Диагностика жирового гепатоза
Чтобы собрать полную картину, требуется провести ряд анализов и инструментальных исследований, позволяющих установить разновидность, форму, стадию и степень жирового гепатоза у пациента.
Диагностика включает в себя сбор анамнеза, физикальный осмотр с пальпацией и использованием метода Курлова, лабораторные и инструментальные анализы.
Анализы крови
Диагностика носит дифференциальный характер, чтобы исключить другие печеночные заболевания. Проводится ОАК.
На основании показателей могут выявить малокровие (уменьшается количество эритроцитов, гемоглобина).
СОЭ и увеличение содержания лейкоцитов свидетельствует о воспалительной реакции.
Благодаря биохимическому исследованию могут обнаружить:
- Активность трансаминаз (ферментные вещества гепатоцитов, которые ускоряют течение химических реакций). Возрастает АСТ, АЛТ, изменяется соотношение этих величин. При росте подозревают разрушительные процессы в клетках.
- Нарушение обмена белков. Изменяется холестериновый профиль, снижается концентрация липопротеинов (ЛПВП) – комплекса белков и липидов высокой плотности.
- Нарушается обмен углеводов. Гипергликемическое состояние – высокая глюкоза в крови.
- Печеночно-клеточная недостаточность – снижение альбумина.
Малое содержание альбумина указывает на то, что печень не способна продуцировать белковые соединения, обеспечивать гемостаз.
УЗИ, КТ и МРТ
УЗИ рекомендуется при гепатомегалии, болевых ощущениях при пальпации печени, на фоне нехороших результатов биохимии.
Во время УЗИ врач может установить такие факты:
- Повышенную эхогенность некоторых участков. Это свидетельствует о большей плотности органа.
- Гепатомегалию – причиной выступает воспаление, скопление жировых соединений.
- Жировую болезнь – когда в тканях липидных соединений более 30%.
- Неоднородность органа, нечеткие края.
Благодаря проведению КТ можно выявить понижение плотности печени из-за накопления липидов, очаговое уплотнение кровеносных сосудов, очаги жировых включений. При необходимости подтвердить наличие других недугов – холестаз, холецистит. Нередко при поражении печени имеются проблемы с поджелудочной железой.
КТ не проводится при холестатическом гепатозе беременных, при психических расстройствах, массе тела от 150 кг.
МРТ назначается в следующих случаях:
- Когда требуется более детально визуализировать орган.
- Наличие кисты, патологического новообразования.
- Если требуется сравнить результаты с КТ.
МРТ под запретом на фоне психических нарушений, клаустрофобии, при наличии металлических имплантатов, кардиостимулятора.
Биопсия
Это инвазивная методика исследования. Для манипуляции сначала делают УЗИ, чтобы определить, с какого участка будет забираться биологический материал. После вводится специальная полая игла (все под контролем УЗИ-аппарата), забирается небольшой кусочек печеночных тканей. Их направляют в лабораторию для гистологического исследования.
С помощью биопсии удается установить:
- Морфологическую степень заболевания и тип поражения печени.
- Наличие преобразований структурного характера, стадию.
- Наличие других патологических процессов в печени.
- Воспаление.
Биопсия не проводится на фоне асцита, при склонности к кровотечению, психических и инфекционных недугах, гнойных процессах в железе.
Эластография
Неинвазивное исследование, выполняющееся специальным прибором – фибросканом. Процедура позволяет точно определить степень фиброза. Это альтернатива забору биологического материала.
Лечение жирового перерождения
Терапия требуется обязательно, поскольку болезнь имеет свойство прогрессировать, приводит к осложнению – циррозу, что чревато инвалидностью и смертью. Специфических лекарств, которые помогут избавиться от жировой инфильтрации, нет.
Важно устранить либо полностью нивелировать пагубное воздействие факторов, которые привели к жировому преобразованию.
Также требуется укреплять организм в целом, восстанавливать гепатоциты. Для этого назначается ряд лекарственных препаратов в виде таблеток, порошков.
Терапевтическая стратегия
Лекарственные средства назначаются пациенту индивидуально согласно конкретной картине заболевания. Доктор определяет дозировку, продолжительность курса. Для защиты печени рекомендуются гепатопротекторы.
Стратегия лечения:
| Цель применения | Группа препаратов | Представители |
| Защитить клетки от разрушения, ускорить восстановительный процесс. | Гепатопротекторы | Бывают следующих групп: 1. Эссенциальные фосфолипиды (Эссенциале Форте). 2. Лекарства растительной природы (Карсил). 3. Средства, содержащие урсодезоксихолевую кислоту (Ливодекс). 4. Производные аминокислот (Гептрал). 5. БАДы (Овесол – способствует очищению органа, ускоряет регенерацию). |
| Повысить восприимчивость клеток к инсулину | Средства гипогликемического свойства | Метформин, Сиофор. |
| Уменьшение концентрации жиров в организме | Гиполипидемические препараты | Статины (Аторвастатин) и фибраты (Клофибрат). |
| Похудение | Другие средства гиполипидемического свойства | Орлистат |
| Защита клеток от разрушения в процессах окисления | Антиоксиданты | Аскорбиновая кислота, ретинол, токоферол, Мексидол. |
БАДы гепатопротекторного свойства нужно употреблять только по назначению доктора. При самостоятельной терапии высок риск негативных последствий. Дополнительно рекомендуется правильное питание – стол № 5, физические упражнения, полный отказ от алкоголя, курения.
Эффективность народных средств
Народные средства на фоне жирового гепатоза также действуют результативно. Многие фармакологические препараты содержат травы (например, расторопша), которые положительно влияют на печень. Благоприятный эффект от лекарственных растений наблюдается только на ранней стадии патологии.
Цель применения народных средств – улучшение функциональности печени, восстановление гепатоцитов, очищение организма от шлаков, токсичных соединений. Травы помогают уменьшить общее содержание жира в организме, способствуют похудению.
Лекарственные растения используются отдельно либо комбинируются в сборах – они лучше, поскольку действуют быстрее и сильнее. Лечение нетрадиционными методами не рекомендуется при беременности, в детском возрасте.
Рекомендации по лечению народными средствами в домашних условиях:
- Семена расторопши обладают антиоксидантным свойством, способствуют повышению иммунного статуса. Для приготовления настойки в 250 мл кипятка добавляют 2 ч.л. семян, настаивают час. Принимать по 80 мл три раза в сутки за 30 минут до приема пищи. Примерный курс лечения составляет 1 месяц.
- Соцветия бессмертника обеспечивают желчегонное действие, нормализуют процессы обмена в печени. Соцветия заливаются 250 мл воды, нагревают на водяной бане. После нужно разбавить чистой водой до первоначального количества. Пить по две столовых ложки 4 раза в сутки. Принимают за 10 минут до еды либо спустя несколько часов после.
- Очистить организм от токсичных компонентов, восполнить дефицит минералов и витаминов помогают плоды шиповника. В 500 мл горячей жидкости настоять 50 г плодов (12 часов). Пить по 150 мл три раза в сутки.
- Соцветия календулы дают противовоспалительный и желчегонный эффект. В 200 мл воды 15 г сухого компонента, настоять в течение 5 часов. Принимают по 80 (1/3 стакана) с кратностью 3 раза сутки. Продолжительность лечения 30 дней.
Стеатоз требует обязательного лечения, поскольку прогрессирование болезни неизбежно. При отсутствии терапии развивается фиброз, цирроз – и единственный способ помочь больному в этом случае, только трансплантация печени.
Автор статьи
Сазонов Григорий Андреевич
Написано статей
612
blotos.ru




 Пациентам следует увеличить физическую активность. Длительные прогулки, плавание, аэробные упражнения способствуют быстрому выведению жира из печени и восстановлению правильной работы гепатоцитов. Происходит обогащение всех органов и тканей кислородом, улучшаются обменные процессы.
Пациентам следует увеличить физическую активность. Длительные прогулки, плавание, аэробные упражнения способствуют быстрому выведению жира из печени и восстановлению правильной работы гепатоцитов. Происходит обогащение всех органов и тканей кислородом, улучшаются обменные процессы.