симптомы и лечение, диета при гепатозе
Что такое жировой гепатоз и чем лечить печень?
Гепатоз жировой печени — это заболевание невоспалительной природы, которое характеризуется дистрофическими изменениями клеток с последующим преобразованием их в жировую ткань.
На протяжении длительного времени люди, страдающие от ожирения, могут даже не догадываться о том, что такое жировой гепатоз и какие последствия может иметь его развитие. Основная группа риска заболеваемости гепатозом представлена людьми старше 40 лет, причем подобное нарушение печени встречается преимущественно у мужчин.
Что это такое?
Жировой гепатоз (по-другому жировая дистрофия, или ожирение печени) входит в группу обратимого, дистрофического, хронического заболевания печени, вызванного накоплением большого количества липидов. В настоящее время идет стремительный рост этого заболевания вследствие систематических нарушений в питании, а также неправильного образа жизни человека.
Остановить развитие болезни возможно при выявлении факторов, влияющих на возникновение жирового гепатоза.
Причины возникновения
Печень — орган, обладающий удивительной восстановительной способностью и огромными внутренними резервами, для поддержания жизни достаточно 1/7 ее массы. Печень долго может работать с повышенной нагрузкой, поскольку гепатоциты восстанавливаются, но у всего есть предел. И когда человек (особенно с раннего детства) нагружает печень избытком жиров, углеводов, усилителями вкусов, консервантами, пищевыми добавками, растительными жирами (пальмовым, кокосовым маслом) — печень не выдерживает колоссальную токсическую нагрузку и возникают ее заболевания.
Основная причина развития этого заболевания у мужчин (70%) — алкоголь, такой гепатоз называют алкогольным жировым гепатозом. У подростков — это злоупотребление энергетическими напитками, употребление наркотических веществ — экстези, кокаин, опиаты и пр.
Остальные причины возникновения:
- Любое токсическое поражение организма — любые отравления, прием некоторых лекарственных средств, наличие токсических веществ в воде, воздухе, пище, выбросы промышленных предприятий, пестициды в овощах, бытовая химия, вне зависимости от пути проникновения в организм — провоцируют жировой гепатоз печени.

- Такие заболевания, как сахарный диабет, повышенный уровень холестерина в крови (см. норма холестерина в крови) — маркеры наличия нарушения жирового обмена в печени. Кроме того, хронические гепатиты (особенно вирусный гепатит С), хронический панкреатит также сопровождается жировым гепатозом.
- Кислородная недостаточность при заболеваниях сердца, бронхов и легких приводит к гепатозу.
- Кроме этого жировые излишки в печени, как ни странно, могут образовываться и у худых людей, при дефиците в рационе питания белков (вегетарианцы), а также у тех, кто увлекается различными диетами, резко худеет (у заключенных «Освенцема» при дистрофии «кожа да кости», было высокое содержание в организме внутреннего жира).
При чрезмерном поступлении в печень липидов, в ее клетках оседают мелкие капельки жира, если это происходит редко, то гепатоциты успевают перерабатывать их и выводить жир, при частом и интенсивном поступлении липидов, происходит их накопление, а гепатоциты не справляются со своими функциями.
Такие капельки начинают растягивать клетки печени и происходит разрушение ее внутренней структуры, что приводит к задержке своевременного удаления токсинов, переработанных продуктов, при этом нарушается кровоснабжение и снижается поступление кислорода в ткани печени.
Прогрессирование такого состояния приводит к следующей стадии — гепатиту (воспалению печени), при гибели гепатоцитов (они замещаются соединительной тканью) развивается печеночная недостаточность и крайняя ее степень — цирроз.
Симптомы жировой гепатозы печени
В начальной стадии жирового гепатоза печени симптомы полностью отсутствуют. Позже появляется дискомфорт, ощущение тяжести в правом подреберье, усталость, небольшая желтушность кожных покровов. Печень увеличена в размерах и при пальпации пациент ощущает боль.
УЗИ с точностью определяет размеры органа и насколько превышены первоначальные границы расположения. Анализ крови показывает повышенный уровень аминотрансферазы, холестерина.
Количество фиброзной ткани в печени служит для определения тяжести заболевания. Различают 4 стадии, при «0» это здоровый орган, а четвертая стадия — развитой цирроз печени.
Существуют факторы риска для образования жирового гепатоза, среди них:
- повышенное артериальное давление;
- женский пол;
- сниженные тромбоциты;
- повышенная щелочная фосфотаза и ГТГ;
- полиморфизм гена PNPLA3/148M.
Диагностика
Далее, врач должен назначить следующие исследования:
- прежде всего, нужно делать УЗИ, с его помощью выявляются эхопризнаки данного заболевания, при этом такая диагностика хороша при беременности;
- магнитно-резонансная терапия, которая может быть назначена врачом, поможет установить наличие пораженных участков печени, а также какова форма (стадия) заболевания;
- компьютерная томография также помогает установить гепатомегалию печени, которая является одним из основных признаков данного заболевания;
- диагностика данного недуга также выявляется, если в кровь ввести специальный микропрепарат, который попадая в печень, на рентгене показывает неоднородность ткани печени, но перед тем, как ввести такой микропрепарат, пациент некоторое время не должен употреблять пищу;
- биопсия печени, то есть исследование, при котором с помощью специальной иглы берется образец печени (ткани) и направляется на исследование, при нем могут быть обнаружены жировые клетки.

При проведении исследования, опытный специалист также может назначить и другие исследования, которые будут направлены на установление причин заболевания и сопутствующих болезней организма, для того, чтобы начать комплексное лечение всего организма. [adsen]
Лечение
Когда становится ясно, что такое жировой гепатоз печени, нужно определиться со способами лечения. Диетотерапия стоит на первом месте: она способна избавить больного от жирового перерождения печени. Лечение проводят в основном дома.
Диета предусматривает ограничение тяжелой пищи, дозированное поступление белков, микроэлементов и витаминов в организм. Полностью исключаются алкоголь и фастфуд. Плавное снижение веса способствует быстрому выздоровлению (не более 500 г в сутки). Резкое похудение, напротив, может дать осложнение заболевания.
Лекарства при болезнях печени, в частности при жировом гепатозе, имеют вспомогательное воздействие. Назначают:
- витамины В6 и В12;
- фолиевую и липоевую кислоты;
- Эссенциале.

Гиполипидемические статины теоретически могли бы снизить жировые отложения в печени, однако их сильная гепатотропность часто не позволяет применять эти лекарственные средства при гепатозе. Гепатопротекторы выписывают без опасений, они благотворно влияют на паренхиму.
Диета при жировом гепатозе
Когда диагностировано жировое перерождение печени, одним из важнейших методов при лечении считается диета. Нормализацией питания можно значительно ускорить процесс выздоровления. Ее главные задачи:
- стабилизация выработки желчи;
- поставка необходимого количества глюкозы;
- восстановление всех функций органа;
- нормализация жирового обмена;
- снижение уровня холестерина.
Питание при жировом гепатозе печени желательно организовать так, чтобы больной ел часто – до 7 раз за день, но небольшими порциями. Во время диеты потребуется:
- употреблять много клетчатки;
- исключить холестерин;
- пить больше воды;
- ограничить соль, сахар;
- уменьшить животные жиры;
- изменить технологию приготовления – варить, запекать, парить.

Ожирение печени требует исключить из меню горячие и газированные напитки, отказаться от употребления кофе и чая. Не рекомендованы при диете:
- лук;
- редис;
- помидоры;
- чеснок;
- жирные молочные и мясные продукты.
Желательно употреблять:
- мед;
- нежирное мясо;
- молоко;
- кисели;
- овощные, молочные супы;
- каши: рис, манка, гречка;
- нежирные молочные продукты: сыр, йогурт, кефир;
- мясо птицы без жира.
Народные средства
Лучше совместить диету и медикаментозное лечение жирового гепатоза печени с народными средствами. Неоднократно доказан положительный эффект употребления тыквы. Этот овощ защищает печень и помогает клеткам восстанавливаться быстрее.
Для этого готовят тыквенный мед. Рецеп: у спелого плода срезают крышку и вычищают семена. Заполняют до краев медом, возвращают крышку на место, оставляют тыкву настаиваться 2 недели при комнатной температуре. Затем мед переливают в чистую сухую банку и хранят в холодильнике. При гепатозе принимают по 1 столовой ложке 3 раза в день.
Затем мед переливают в чистую сухую банку и хранят в холодильнике. При гепатозе принимают по 1 столовой ложке 3 раза в день.
Из лекарственных трав готовят настои и отвары. Рецепты приводить не будем — это требует согласования с лечащим врачом.
Профилактика
Профилактика жирового гепатоза печени не представляет сложностей. Достаточно выполнять следующие рекомендации:
- Снизить до самого минимума потребление животных жиров. Полный отказ от них также недопустим.
- Питаться часто и дробно, мелкими порциями. Так печень не будет перенапрягаться.
- Поддерживать хотя бы минимальный уровень физической активности: гиподинамия крайне негативно сказывается на работе печени.
- С осторожностью употреблять спиртное, ни в коем случае не злоупотреблять.
Все эти советы помогут избежать неприятностей с печенью в будущем.
Жировой гепатоз печени характеризуется высокой опасностью из-за риска перерождения в цирроз. Чтобы не допустить проблемы, следует рационализировать свое питание и режим физической активности. А если беда все же произошла, необходимо срочно обратиться к врачу за консультацией. Лечить гепатоз в начальных стадиях куда легче. Так пациент поможете и себе, и врачу.
А если беда все же произошла, необходимо срочно обратиться к врачу за консультацией. Лечить гепатоз в начальных стадиях куда легче. Так пациент поможете и себе, и врачу.
Лечение жирового гепатоза в санатории Шахтер (Ессентуки)
Лечение жирового гепатоза в санатории Шахтер (Ессентуки) Мы заботимся о наших гостях и принимаем меры по борьбе с распространением вируса COVID-19. Мы заботимся о безопасности наших гостей. Подробнее
Гарантия лучшей цены!
Большой крытый бассейн на 25м
Дети до 4х лет проживают бесплатно
Удобное расположение — 100 метров до лечебного парка и бювета с минеральной водой
Бесплатная доставка багажа в номер
Ежедневная анимационная программа
VIP сервис в номерах повышенной комфортности
Уникальные лечебные программы
В зависимости от причины возникновения гепатоза выделяются различные направления лечения. Например, людям, страдающим ожирением, необходимо постепенное снижение веса и изменение образа жизни. Если недуг развился из-за лекарственных препаратов, то из процесса лечения исключаются все медикаменты, способные усугубить болезнь. При любом источнике заболевания больным рекомендуется особая диета, физическая активность, медикаментозное лечение.
Например, людям, страдающим ожирением, необходимо постепенное снижение веса и изменение образа жизни. Если недуг развился из-за лекарственных препаратов, то из процесса лечения исключаются все медикаменты, способные усугубить болезнь. При любом источнике заболевания больным рекомендуется особая диета, физическая активность, медикаментозное лечение.
Комплексное лечение позволяет победить болезнь и оздоровить печень. Одно из самых эффективных и удобных методов лечения жирового гепатоза – посещение санаторно-курортных учреждений. В санаториях назначают специальное лечебное питание, лечебную физкультуру. Больной постоянно находится под контролем врачей, осуществляется медикаментозное лечение и лечение минеральными водами, проводятся специальные процедуры.
Противопоказания
- Желче-каменная болезнь ,сопровождающая приступами печеночной колики
- Остаточные явления вирусного гепатита (вирусный гепатит «А» с признаками не закончившейся активности процесса и значительным отклонением функциональных проб печени
- Хронический активный (прогрессирующий) гепатит любой этиологии
- Цирроз печени
- Все формы желтухи
- Тяжелые формы панкреатита.

Результаты лечения
Печень, волшебный орган, который достаточно быстро регенерируется. Правильная диета и медикаментозное лечение позволяют откорректировать метаболические нарушения, остановить окислительный процесс, а также, восстановить микрофлору кишечника. На этом фоне, печень восстанавливает свои рабочие функции достаточно быстро.Последствия отсутствия лечения
У пациентов, больных НЖБП повышен риск возникновения сердечнососудистых заболеваний и летальности. Неалкогольная жировая болезнь печени – это заболевание, при котором клетки печени заменяются жировой тканью, при этом печень находится в состоянии хронического воспаления. К факторам риска возникновения жирового гепатоза относят: ожирение, резкая потеря веса, сахарный диабет, воздействие лекарственных препаратов.
Санаторно-курортные программы
Программа «Гастроэнтерологическая программа»
Путевки от 12 до 21 дня
Жировой гепатоз — болезнь ближе, чем кажется — Медицинский центр «Лотос»
До недавнего времени считалось, что «ласковый убийца» — это гепатит С.
Пирогова Ирина Юрьевна
Заместитель главного врача по организационно-методической работе, заведующая центром гастроэнтерологии и гепатологии, врач-гастроэнтеролог
Сейчас, в эру безинтерфероновой терапии гепатита С, проблема лечения этого заболевания считается решенной. Современная жизнь, насыщенная комфортом, привела к тому, что все больше людей сталкиваются с таким заболеванием, как жировой гепатоз печени. При жировом гепатозе ткани печени обрастают излишним жиром, что приводит к нарушению работы этого важного органа, выполняющего функцию фильтра в организме человека. Данное заболевание нередко предшествует сахарному диабету, атеросклерозу, гипертонической болезни, подагре, циррозу печени, может стать причиной возникновения панкреатита. Жировой гепатоз основная составляющая метаболического синдрома, то есть комплекса нарушений, возникающих при ожирении.
Специалисты считают жировой гепатоз новым «ласковым убийцей. Почему?
Во-первых, потому, что жировой гепатоз — это состояние, склонное к прогрессированию и формированию цирроза печени и его осложнений.
Во-вторых, жировой гепатоз-это верхушка айсберга имеющихся метаболических обменных нарушений, являющийся плацдармом для развития сахарного диабета, артериальной гипертензии, синдрома ночного апноэ и других состояний, опасных для жизни.
Жировой гепатоз (стеатоз) печени — достаточно коварное заболевание, выявить которое очень сложно. Болезнь протекает практически бессимптомно, лишь по внешним признакам можно заподозрить неладное. Лабораторные анализы, как правило, не дают никакого результата на ранней стадии гепатоза. Поскольку симптомы данного заболевания не доставляют особого дискомфорта человеку, то жировой гепатоз долгое время остается незамеченным.
Симптомы жирового гепатоза:
- Избыточная масса тела- индекс массы тела более 30
- Тошнота в утреннее время.

- Кожный зуд.
- Нарушение работы пищеварительного тракта – вздутие живота, неустойчивый стул
- Усталость, раздражительность.
- Боль или тяжесть в правом подреберье.
Злоупотребление спиртными напитками, жирная, копченая, острая пища, курение, набор массы тела — самые частые причины ожирения печени. Именно образ жизни, а не наследственность играют ведущую роль в формировании жирового гепатоза.
Как узнать, что есть жировой гепатоз?
ШАГ 1. Вычислить индекс массы тела.
В таблице приведенной ниже, можно узнать индекс массы тела сопоставив рост и вес.
Трактовка результата:
ИМТ до 22 – дефицит массы тела
22-25 –нормальный вес
25-29 – избыток массы тела
Более 30 — ожирение
В таблице, расположенной ниже, можно увидеть индекс массы тела и его трактовку в цветовом решении:
Если индекс массы тела больше 30 – это ожирение 1 степени, при котором всегда есть жировой гепатоз
ШАГ 2: УЗИ-диффузные изменения паренхимы печени.
 ФИБРОСКАН?
ФИБРОСКАН?
В нормальном виде печеночная ткань собой представляет слабоэхогенную однородную структуру. При обследовании в печеночной ткани можно увидеть кровеносные сосуды с желчными протоками, которые обладают повышенной эхогенностью. Признаки диффузных изменений паренхимы печени говорят о том, что печеночная ткань изменена полностью. Такие признаки характерны как для небольших изменений, так и для очень тяжелых поражений. К сожалению метод УЗИ не позволяет определить стадию гепатоза, а также изменения печени(фиброз) которые ведут к циррозу.
Поэтому ВМЕСТО УЗИ брюшной полости можно сразу провести ФИБРОСКАНИРОВАНИЕ ПЕЧЕНИ С ОПРЕДЕЛЕНИЕМ СТАДИИ ФИБРОЗА И СТЕАТОЗА(КОЛИЧЕСТВО ЖИРА В ТКАНИ ПЕЧЕНИ). Это абсолютно безболезненная и неинвазивная методика по точности приближается к биопсии печени. Далее можно не проводить лабораторное обследование, позволяющее определить, насколько поражен больной орган, так как степень поражения печени уже будет ясна.
ШАГ 3. ЛЕЧЕНИЕ ЖИРОВОГО ГЕПАТОЗА
Лечение жирового гепатоза начинается с модификации образа жизни. Это индивидуально составленная диета и физическая нагрузка, лечение других органов-мишеней, пострадавших при ожирении. Программы лечения обязательны для лиц с индексом массы тела более 30 и включают гепатопротекторы-препараты, которые снимают воспаление в печени и способствуют выведению жиров. Медицинский центр «ЛОТОС» располагает всеми указанными возможностями. В Центре коррекции веса и лечения сахарного диабета возможна и современная диагностика, и бесплатные программы лечения жирового гепатоза.
Для проведения диагностики и лечения жирового гепатоза вам надо записаться на прием к гепатологу центра для проведения программы лечения.
Жировой гепатоз печени — симптомы и лечение
Жировой гепатоз печени («жирная печень», жировая дистрофия печени, жировая инфильтрация печени, стеатоз) – заболевание, при котором печёночные клетки превращаются в жировые.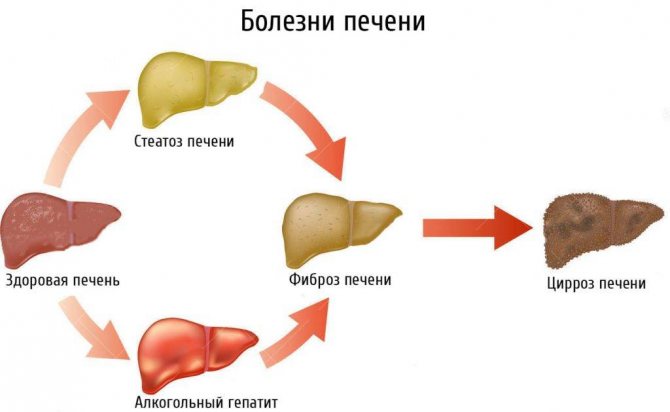 В здоровом состоянии печень состоит из особых клеток – гепатоцитов, которые выполняют фильтрационные функции, избавляя организм от токсинов. При накоплении в печени простых жиров гепатоциты перерождаются в жировую ткань и теряют свои функции.
В здоровом состоянии печень состоит из особых клеток – гепатоцитов, которые выполняют фильтрационные функции, избавляя организм от токсинов. При накоплении в печени простых жиров гепатоциты перерождаются в жировую ткань и теряют свои функции.
Причины жирового гепатоза
Причин, по которым возникает и развивается жировой гепатоз, немало, но в особом порядке следует выделить одну из наиболее актуальных для современного человека: ожирение и другие заболевания с нарушением липидного обмена. При ожирении в печени накапливается огромное количество жиров, которые провоцируют перерождение гепатоцитов. Корень проблемы – в переизбытке жирной пищи, что усугубляется современной культурой потребления фаст-фуда, сладостей, кондитерских изделий. Рост заболеваемости жировым гепатозом в развитых странах идёт параллельно с ростом числа больных ожирением.
Среди причин жирового гепатоза печени, связанных с нарушением обмена липидов, следует назвать также сахарный диабет второго типа (инсулиннезависимый) и гипертриглицеридемию, при которой уровень липидов в крови аномально повышается. Предпосылками для развития этих заболеваний также является обилие жирной пищи в ежедневном меню.
Предпосылками для развития этих заболеваний также является обилие жирной пищи в ежедневном меню.
Однако это далеко не все причины жирового гепатоза печени. Привести к данному заболеванию могут также следующие факторы:
- Воздействие токсинов. Печень является естественным фильтром человеческого организма, но и он может засориться. В группе риска – работающие на вредных профессиях, например: маляры, строители, работники химической промышленности.
- Систематическое злоупотребление алкоголем. Разновидность токсического воздействия, которое приводит к развитию алкогольного жирового гепатоза.
- Неправильное питание: голодание, нехватка белков в еде, вегетарианская диета, нерегулярность приёма пищи. Не только переедание приводит к жировому гепатозу, но и резкое истощение, при котором гепатоциты прекращают выполнять свои естественные функции.
- Проблемы пищеварения, связанные с недостаточным желчевыделением и нарушением всасывания жиров.

- Эндокринные заболевания, связанные с избыточным выделением кортизола, кортикостерона, альдостерон и других гормонов коры надпочечников, а также с недостатком тироксина (гормона щитовидной железы).
- Воздействие радиационного излучения.
- Антибиотики, принимаемые длительный срок без пробиотиков и диеты, иногда – неграмотный приём гормональных препаратов (развивается лекарственный жировой гепатоз).
- Перестройка гормонального фона во время беременности, обычно параллельно с избыточным потреблением пищи. Жировой гепатоз беременных обычно наблюдается на 30 – 38 неделях.
Симптомы жирового гепатоза
Симптомами жирового гепатоза печени являются:
- Чувство тяжести и дискомфорта в правом боку (точнее, в правом верхнем квадрате живота), иногда – появление болей.
- Потускнение кожи, ухудшение её состояния.
- Рвота, тошнота.
- Слабость, падение работоспособности, сонливость.

Эти симптомы становятся явными при остром жировом гепатозе и гепатозе 3 степени. При хроническом течении заболевания симптомы жирового гепатоза печени обычно не проявляются, поэтому начало заболевания больной может пропустить. В связи с этим рекомендуется УЗИ-обследование пациентов, находящихся в группе риска.
Увеличение печени: причины, симптомы, лечение
Роль печени в организме человека трудно переоценить. К ее функциям относятся и обезвреживание чужеродных веществ в организме, и удаление избытка гормонов, хранение энергетических резервов и витаминов, а также участие в кроветворении и многое другое. Поэтому проблемы, возникающие при заболеваниях печени, касаются всего организма в целом.
Марк Анатольевич, в чем может быть причина увеличения печени?
— Вообще, само по себе увеличение печени это всего лишь симптом заболевания. Необходимо в первую очередь выяснять причину заболевания, а потом устранять ее.
Болезни, способствующие увеличению печени — это цирроз и жировой гепатоз (ожирение печени).
Эти болезни являются хроническими, вызываются разными факторами, в том числе нарушением питания, злоупотреблением алкоголя либо инфекционными вирусными гепатитами.
Есть ли симптомы, по которым можно понять, что у человека увеличена печень?
— Специфических симптомов как таковых нет. Могут быть неспецифические, например, неприятные ощущения или ощущение инородного тела в правом боку, колющие ощущения в правом подреберье, изжога, отрыжка, неприятный привкус во рту, нарушение, разжижение стула, потемнение мочи. Все эти признаки могут свидетельствовать не только о заболевании печени, но и о совсем других болезнях.
Как диагностировать болезни?
— Диагностика проходит с помощью инструментальных и лабораторных методов, среди которых биохимический анализ крови, УЗИ брюшной полости и печени. Это основное.
Из вспомогательных методов — исследования на антитела к возбудителям вирусных гепатитов, компьютерная томография печени и другие углубленные методы.
В чем заключается лечение?
— Одна из самых частых причин болезней печени — это вирусные гепатиты. В этом случае назначается противовирусная терапия.
Если это токсический, алкогольный гепатит, то нужен отказ от алкоголя, медикаментозная поддержка и диета.
При жировом гепатозе, связанном с избытком массы тела, назначаются меры, направленные на снижение избытка массы тела, диета, медикаментозное лечение, хирургическое вмешательство в случае необходимости.
В случае циррозов, то есть уже более тяжелого поражения печени, лечение проходит более трудно, но оно возможно. В первую очередь, терапия направлена на устранение причин цирроза.
Следующим этапом будет лечение различными медикаментозными средствами, которые позволяют печени более оптимально функционировать. Ну и крайним методом лечения цирроза является трансплантация (пересадка) печени.
Есть ли какие-то меры по предотвращению болезней печени?
— Отказ от пагубного употребления алкоголя — одна из важнейших и эффективнейших мер в борьбе с заболеваниями печени.
Второе, это рацион, который не должен быть со слишком большим преобладанием жиров и легкоусвояемых углеводов.
Нужно контролировать свою массу тела, не допускать ее рост сверх нормы.
Профилактикой так же будет предохранение презервативом во время полового акта, потому что гепатиты B и C передаются в том числе половым путем.
Необходимо отказаться от употребления наркотиков, связанного с очень высоким риском заражения вирусными гепатитами, так как кровь — это еще один путь их передачи.
Кроме того, против гепатита В существует прививка, которую я рекомендую поставить всем.
Какие случаи из практики, связанные с болезнью печени, вам запомнились?
— Тяжелые поражения печени бывают при вирусном гепатите, когда человек долгое время не знал, что у него вирус, например, гепатита С. Этот гепатит долгие годы может протекать бессимптомно, в итоге приводя к циррозу печени.
То есть человек жил нормальной жизнью и вдруг у него начались проявления цирроза. При дальнейшем обследовании выяснилось, что функции печени пациента нарушены, болезнь уже на серьезной стадии, и человеку лежит дорога на операционный стол, на трансплантацию. Приходится бороться с таким циррозом, и речь уже идет о выживании, а не об излечении.
При дальнейшем обследовании выяснилось, что функции печени пациента нарушены, болезнь уже на серьезной стадии, и человеку лежит дорога на операционный стол, на трансплантацию. Приходится бороться с таким циррозом, и речь уже идет о выживании, а не об излечении.
Что может сделать человек для того, чтобы не упустить болезни?
— Общий анализ крови не способен выявить проблемы с печенью. Есть точечные, скрининговые методы исследования.
Раз в год я бы рекомендовал делать тест на антитела к гепатиту С, гепатиту В, и биохимический анализ крови по двум показателям — АЛТ и АСТ. Ну и нужно следить за весом, за физической активностью, за диетой.
Источник
ГЕПАТОЗ | ЛЕЧЕНИЕ ПЕЧЕНИ НАТУРАЛЬНЫМИ СРЕДСТВАМИ
ГЕПАТОЗ
Гепатоз — нарушение обмена веществ в печёночных клетках, приводящее к развитию в клетках печени дистрофических изменений.
Гептатоз может быть пигментным и жировым. Жировой гепатоз — наиболее часто встречаемый вид гепатоза. Жировой гепатоз так же называют жировой дистрофией печени, так как он сопровождается ожирением печёночных клеток.
Жировой гепатоз так же называют жировой дистрофией печени, так как он сопровождается ожирением печёночных клеток.
Причиной жировой дистрофии печени является избыточное поступление жиров и углеводов в пищу или же их накопление в крови вследствие различных нарушений обмена веществ (воздействия токсических веществ на печень – лекарств, алкоголя и др.). Этиловый спирт провоцирует превращение жирных кислот в жиры и приводит к накоплению их в печени. Обменные нарушения развиваются при эндокринных заболеваниях (снижение количества веществ, вовлечённых в переработку жиров). Жировая дистрофия печени может развиваться вследствие нарушения выведения жира из печени.
Наиболее часто жировой гепатоз развивается вследствие таких заболеваний, как сахарный диабет, при различных формах нарушений белкового обмена, при ожирении и так называемом метаболическом синдроме (патологический комплекс, состоящий из ожирения, снижения чувствительности тканей к инсулину или его повышенное содержание, нарушения углеводного, липидного, пуринового обменов и артериальной гипертензии).
Пигментный гепатоз обусловлен нарушениями обмена билирубина и жёлчных кислот в печени. Пигментные гепатозы носят наследственный характер, проявляющийся хронической или периодически появляющейся желтухой. Изменения структуры тканей и функции печени невыражены.
ГЕПАТОЗ ПЕЧЕНИ: СИМПТОМЫ И ЛЕЧЕНИЕ
Гепатоз печени развивается постепенно, поэтому в начале заболевания проявление симптомов гепатоза печени минимально и трудно поддаётся идентификации. Постепенное нарастание недостаточности печёночных клеток с течением десятилетий приводит к появлению таких неспецифических симптомов гепатоза печени, как усталость, потеря веса и аппетита. Появляются и проявления нарушений со стороны желудочно–кишечного тракта: тошнота, рвота, метеоризм.
Лабораторно: повышаются ферменты печени: АСТ, АЛТ, ЛДГ . Они являются составной частью клеток, поэтому, если клетки печени разрушаются, повышаются их значения в крови. Щелочная фосфатаза образуется в жёлчном пузыре и его протоках. Для подтверждения диагноза гепатоза этого недостаточно. Однако, это может стать сигналом того, что в организме развивается воспаление.
Щелочная фосфатаза образуется в жёлчном пузыре и его протоках. Для подтверждения диагноза гепатоза этого недостаточно. Однако, это может стать сигналом того, что в организме развивается воспаление.
УЗИ: печень увеличена, но сохранена однородность ее ткани — эхогенность повышена. Если процесс гепатоза печени выражен – обнаруживается «зернистость» паренхиматозной ткани.
Компьютерная томография: увеличение органа, возможно обнаружить участки жировой инфильтрации.
Биопсия печени: тонкий срез небольшого кусочка печени изучают ее под микроскопом. При этом можно выявить патологические изменения в тканях органа.
Гепатоз — как лечить? В основе механизмов повреждения гепатоцита лежит активация перекисных процессов мембраны клетки. Поэтому, помимо диеты и лечения сопутствующей или первичной болезни, вызвавшей жировой гепатоз, необходимо провести восстановление гепатоцита и его мембраны. Для этого активно используют две группы препаратов:
- гепатопротекторы — повышают устойчивость гепатоцитов к влиянию патологических факторов.
 Гепатопротекторы действуют стабилизирующее на поврежденные мембраны клеток и другие важные органеллы. Печень – орган, способный к самовосстановлению (регенерации), поэтому гепатопротекторы так же косвенно стимулируют этот процесс. Влияет данная группа препаратов и на выделение жёлчи.
Гепатопротекторы действуют стабилизирующее на поврежденные мембраны клеток и другие важные органеллы. Печень – орган, способный к самовосстановлению (регенерации), поэтому гепатопротекторы так же косвенно стимулируют этот процесс. Влияет данная группа препаратов и на выделение жёлчи. - антиоксиданты — замедляют биохимические реакции окисления, в которых участвуют свободные радикалы. Свободные радикалы повреждают клеточные мембраны. Антиоксиданты нейтрализуют свободные радикалы и сохраняют мембрану клеток. Именно мембрана клетки подвержена перекисному окислению липидов, которых в ней множество.
АЛКОГОЛЬНЫЙ ГЕПАТОЗ ПЕЧЕНИ: СИМПТОМЫ И ЛЕЧЕНИЕ
Алкогольный гепатоз печени развивается вследствие токсического воздействия этилового спирта на гепатоцит. Печень – главный орган, перерабатывающий алкоголь в организме. При постоянном поступлении алкоголя в количествах, превышающих целесообразную для организма дозу (в норме минимальное количество алкоголя включено в наши биохимические реакции), происходит перегрузка печени — развивается алкогольный гепатоз печени. Ацетальдегид накапливается в печени, отравляя её, а этиловый спирт способствует отложению жира в печени. Считается, что ежедневное употребление алкоголя более 60 г у мужчин и более 20 г у женщин способствует повреждению гепатоцитов в течение 8–10 лет.
Ацетальдегид накапливается в печени, отравляя её, а этиловый спирт способствует отложению жира в печени. Считается, что ежедневное употребление алкоголя более 60 г у мужчин и более 20 г у женщин способствует повреждению гепатоцитов в течение 8–10 лет.
Большинство злоупотребляющих алкоголем не подозревают про то, что они имеют алкогольный гепатоз печени. В России 30% употребляющих алкоголь — алкоголики.
Алкогольный гепатоз печени: симптомы и лечение не отличаются от таковых при жировом гепатозе нетоксической этиологии.
При прекращении употребления алкоголя через два месяца состояние печени приходит в норму. Потому алкогольный гепатоз печени — обратимое алкогольное поражение печени.
Алкогольный гепатоз печени: симптомы и лечение
- Первый этап: жировая болезнь печени – стеатоз.
Часто стеатоз протекает бессимптомно. - Второй этап: алкогольный гепатит.
Гепатит — это воспалительный процесс, развивающийся со всеми признаками воспаления (отеком температурой, нарушением функций печени). Печень увеличивается в размере, происходит пожелтение кожи и белков глаз, тошнота, хроническая усталость, температура и потеря аппетита.
Печень увеличивается в размере, происходит пожелтение кожи и белков глаз, тошнота, хроническая усталость, температура и потеря аппетита. - Третий этап: цирроз.
Если гепатит продолжается длительно, то гепатоциты погибают и замещаются рубцовой тканью — печень теряет рабочие элементы, развивается печеночная недостаточность.
Отмечается нарушение детоксикационной функции — человек чувствует слабость, появляются кожный зуд, бессонница и боли в животе.
Более тяжёлые форма цирроза проявляются более яркой симптоматикой — появлением кровоизлияний под кожей, отеками, кровавой рвотой и поносом, желтухой, потерей веса.
Цирроз – основная причина гибели алкоголиков.
Лечение:
Не употреблять алкоголь. Применение гепатопротекторов, витаминов, соблюдение высококалорийной диеты.
Лечение гепатоза печени по традиционным китайским методикам
Гепатозы — группа заболеваний печени, для которых характерно изменение (дистрофия) всех ее структур.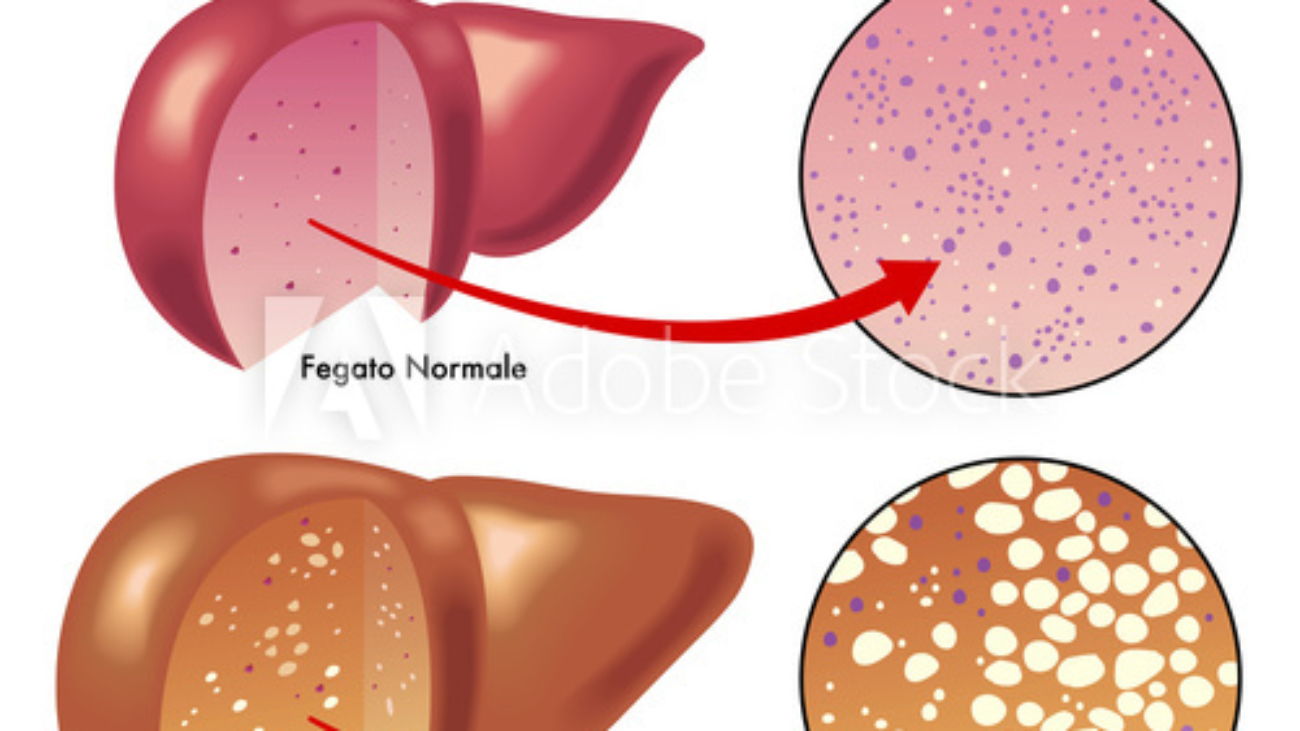 В настоящее время принято различать острые и хронические гепатозы.
В настоящее время принято различать острые и хронические гепатозы.
Гепатоз
Гепатоз печени. Причины
Причиной возникновения острого гепатоза считают токсическое поражение печени, возникающее, например, при алкогольном отравлении, воздействии фосфора, мышьяка, передозировке лекарственных препаратов, отравлении ядовитыми грибами.
Хронический жировой гепатоз чаще всего становится следствием постоянного воздействия на клетки печени алкоголя, несколько реже — сопровождает такое заболевание, как панкреатит, а также дефицит белков, витаминов, нарушения обмена веществ (ожирение, сахарный диабет, болезни щитовидной железы), может возникнуть под влиянием бактериальных токсинов или агрессивных химических веществ.
В представлении традиционной китайской медицины это заболевание происходит при нарушении равновесия между печенью и желчью, при пустоте и слабости печени и селезенки, блокировании энергии Ци и застое крови.
Жировой гепатоз печени. Симптомы
Для острого жирового гепатоза печени характерно внезапное начало и бурное течение, развитие признаков интоксикации (озноб, повышение температуры тела, головная боль, общая слабость), нарушение стула, желтушность кожи. При этом печень увеличивается в размере, что врач может определить во время осмотра. Если своевременно не оказать пациенту помощь, высока вероятность развития почечной недостаточности, печеночной комы и гибели больного. Наоборот, своевременная и адекватная терапия повышает вероятность восстановления функций печени (при легких формах) или хотя бы перевода состояния в хроническое с минимальным риском обострений.
Для хронического жирового гепатоза возможно как малосимптомное течение, так и маскировка под основное заболевание (например, под сахарный диабет, болезнь щитовидной железы). Также нередки симптомы нарушения работы кишечника (запор, понос), общая слабость, тупая ноющая боль в области печени (под нижним ребром справа), небольшая желтушность. Печень увеличена незначительно, но при попытке ее прощупать — болезненна.
Печень увеличена незначительно, но при попытке ее прощупать — болезненна.
Лечение жирового гепатоза
Острый жировой гепатоз требует госпитализации в стационар, где немедленно следует начать лечение, направленное на устранение действия токсинов, разрушающих печень (промывание желудка, слабительные), восстановление баланса минеральных компонентов крови. По отдельным показаниям выполняют более серьезные манипуляции и процедуры — переливание крови, плазмаферез.
В лечении хронического жирового гепатоза на первое место ставят устранение причины (запрет употребления алкогольных напитков), назначают диету с ограничением жиров и с повышенным содержанием белков. Также назначают препараты, способствующие растворению избыточных жировых клеток.
Традиционная китайская медицина в данном случае может стать лучшим подспорьем в лечении такой категории пациентов. Дело в том, что многие методики китайской медицины как раз и способствуют защите клеток от токсических повреждений, ускоряют восстановление тканей, устраняют последствия перенесенной болезни и делают выздоровление пациента наиболее вероятным. В клинике китайской медицины «ТАО» каждому пациенту будет предложен индивидуальный комплекс методик, в частности, фитотерапия (нормализует обмен веществ в печении, гармонизирует энергию меридианов, стимулирует регенерацию гепатоцитов), иглоукалывание и различные виды массажа устраняют застойные и воспалительные явления в организме, улучшают движение желчи и работу печени. Таким образом удается не просто быстрее восстановить нарушенные функции организма, но и обеспечить общеукрепляющий эффект, общее оздоровление пациента и профилактику рецидива заболевания, при этом избежав дополнительного повреждающего действия от химических препаратов на и без того пострадавшие клетки печени.
Дело в том, что многие методики китайской медицины как раз и способствуют защите клеток от токсических повреждений, ускоряют восстановление тканей, устраняют последствия перенесенной болезни и делают выздоровление пациента наиболее вероятным. В клинике китайской медицины «ТАО» каждому пациенту будет предложен индивидуальный комплекс методик, в частности, фитотерапия (нормализует обмен веществ в печении, гармонизирует энергию меридианов, стимулирует регенерацию гепатоцитов), иглоукалывание и различные виды массажа устраняют застойные и воспалительные явления в организме, улучшают движение желчи и работу печени. Таким образом удается не просто быстрее восстановить нарушенные функции организма, но и обеспечить общеукрепляющий эффект, общее оздоровление пациента и профилактику рецидива заболевания, при этом избежав дополнительного повреждающего действия от химических препаратов на и без того пострадавшие клетки печени.
Симптомы, причины, риски и лечение
Печень обычно содержит некоторое количество жира. Однако если он накапливается, это может вызвать жировую болезнь печени. Это означает, что печень не может нормально функционировать.
Однако если он накапливается, это может вызвать жировую болезнь печени. Это означает, что печень не может нормально функционировать.
Жировая болезнь печени может возникнуть, когда в печени содержится более 5% жира.
Эта статья расскажет о симптомах, причинах, лечении, профилактике и многом другом при жировой болезни печени.
Врачи иногда называют жировую болезнь печени «тихой» болезнью. Это связано с тем, что человек может не испытывать никаких симптомов, даже если болезнь прогрессирует.
Однако жировая болезнь печени может привести к ее увеличению. Когда это происходит, может возникнуть боль или дискомфорт в верхней правой части живота, которая находится между бедрами и грудью.
Ранние симптомы могут включать:
- потеря аппетита
- тошнота или рвота
- потеря веса
- усталость
Существует два типа жировой болезни печени — неалкогольная жировая болезнь печени (НАЖБП) и алкогольная жировая болезнь печени. .
.
Неалкогольная жировая болезнь печени
Основная форма заболевания — НАЖБП.
В США около 80–100 миллионов человек страдают НАЖБП.
Два отдельных состояния подпадают под действие НАЖБП: простая жировая дистрофия печени или неалкогольная жировая дистрофия печени (НАЖБ) и неалкогольный стеатогепатит (НАСГ).
Простое ожирение печени
Это происходит, когда в печени присутствует жир, но клетки печени не повреждены или повреждены незначительно.
Обычная жировая дистрофия печени обычно не перерастает в более тяжелое заболевание.
НАСГ
У человека, у которого развился НАСГ, есть воспаление и повреждение клеток печени, а также жир в печени.
НАСГ может перейти в более серьезное состояние, например, рак печени или цирроз.
Алкогольная жировая болезнь печени
У людей, злоупотребляющих алкоголем, может развиться алкогольная жировая болезнь печени. Поскольку печень расщепляет избыток алкоголя, она может выделять вредные вещества.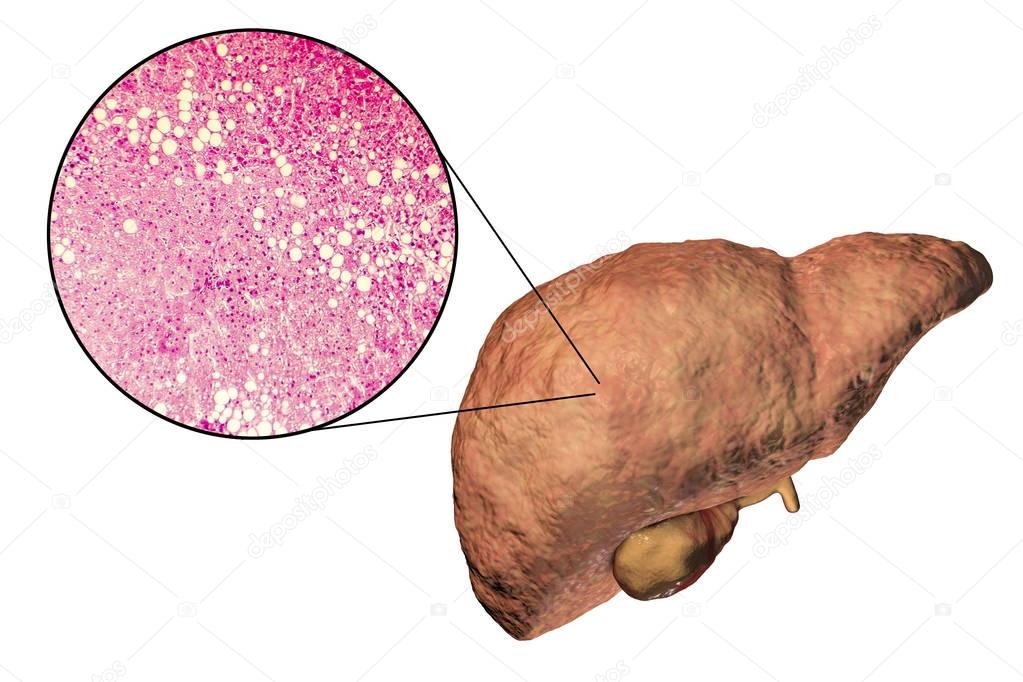
Это может привести к повреждению клеток печени и воспалению.
Это первая стадия заболевания печени, связанного с алкоголем, и если человек перестанет употреблять алкоголь, он сможет вылечить его.
Алкогольная жировая болезнь печени может перерасти в алкогольный гепатит или цирроз.
Цирроз
Цирроз является наиболее серьезной стадией заболевания печени. Обычно это происходит, когда рубцовая ткань заменяет здоровую ткань печени. Это может привести к печеночной недостаточности.
По мере прогрессирования цирроза симптомы могут включать:
- кожный зуд
- синяк или кровотечение
- проблемы с памятью и спутанность сознания
- опухоль в ступнях или голенях
- вздутие живота
- желтуха, то есть когда кожа и глаза человека желтеют
Цирроз может быть опасным для жизни, и человеку следует обратиться за медицинской помощью.
Причина жировой болезни печени не совсем ясна. Однако генетика может сыграть свою роль.
Однако генетика может сыграть свою роль.
Согласно статье в World Journal of Gastroenterology , определенные гены могут увеличить вероятность развития НАЖБП у человека на 27%.
Некоторые состояния здоровья могут увеличить риск развития НАЖБП.
К ним относятся:
Высокий уровень жиров в крови человека, таких как высокий уровень холестерина и триглицеридов, также может способствовать риску развития жировой болезни печени.
Эксперты считают уровень триглицеридов в крови человека высоким, если он превышает 150–199 миллиграммов на децилитр (мг / дл).
Менее распространенные причины жировой болезни печени включают инфекцию гепатита С, быструю потерю веса и прием некоторых лекарств, включая дилтиазем и глюкокортикоиды.
Чрезмерное употребление алкоголя вызывает алкогольную жировую болезнь печени.
Печень расщепляет алкоголь и выводит его из организма. При распаде алкоголя выделяются вредные токсины, которые могут повредить клетки печени и вызвать воспаление.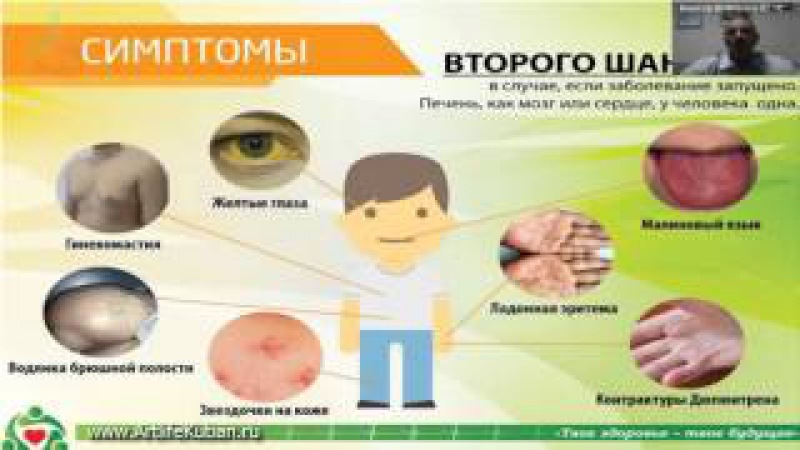
В настоящее время нет лекарств для лечения НАЖБП. Однако в зависимости от стадии болезни некоторые люди могут обратить ее вспять.
Постепенное снижение массы тела не менее чем на 7–10% может улучшить активность заболевания.
Однако слишком быстрое похудение может усугубить НАЖБП. Здоровый способ постепенно похудеть — это сбалансированная диета и регулярные упражнения.
Люди, страдающие алкогольной жировой болезнью печени, могут обратить вспять повреждение и воспаление печени или предотвратить их ухудшение, не употребляя алкоголь.Однако это не излечит цирроз печени.
Некоторым людям очень трудно отказаться от алкоголя, но врач может посоветовать, как это сделать безопасным и поддерживаемым способом.
Осложнения НАСГ и алкогольной жировой болезни печени могут включать цирроз и печеночную недостаточность.
На данном этапе варианты лечения — это лечение и хирургическое вмешательство.
Печеночная недостаточность может потребовать пересадки печени.
Изменение образа жизни имеет важное значение при лечении жировой болезни печени.
Изменения образа жизни могут включать:
- воздержание от алкоголя
- соблюдение сбалансированной диеты
- выбор меньшего размера порций
- выполнение регулярных упражнений
Сбалансированное питание и более скромные порции могут помочь человеку поддерживать умеренный вес.
Продукты, которые могут помочь предотвратить развитие НАЖБП, включают чеснок, кофе, лук-порей, спаржу и пробиотики. Человек должен выбирать цельнозерновые продукты и есть широкий выбор фруктов и овощей.
Человек должен стараться избегать продуктов с высоким содержанием насыщенных жиров, рафинированных углеводов или сахара.
По мнению исследователей, простой сахар, красное мясо, обработанные пищевые продукты и продукты с низким содержанием клетчатки могут привести к развитию НАЖБП.
Узнайте больше о продуктах, которые следует есть или избегать при жировой болезни печени.
Также важно регулярно заниматься спортом. Старайтесь уделять 2,5 часа физическим упражнениям в неделю. Это должно быть занятие, повышающее частоту сердечных сокращений, например, поездка на велосипеде.
Активный образ жизни, умеренный вес и умеренное употребление алкоголя — все это может помочь предотвратить жировую болезнь печени.
Острая жировая болезнь печени при беременности является специфической формой жировой болезни печени.
Около 3% беременных женщин заболевают этой формой жировой болезни печени.
Симптомы могут включать:
- боль в животе
- потеря аппетита
- крайняя усталость
- желтуха
- тошнота
Любая беременная женщина, которая испытывает эти симптомы, должна немедленно обратиться за медицинской помощью.
Острая жировая дистрофия печени при беременности может быть потенциально опасной для жизни, поэтому необходимы быстрая диагностика и лечение.
Человеку может быть трудно понять, когда следует обратиться за советом к врачу, потому что жировая болезнь печени часто протекает бессимптомно.
Врачи принимают во внимание историю болезни, диету и образ жизни человека. Они также проведут медицинский осмотр и проведут другие тесты, которые помогут диагностировать жировую болезнь печени.
Медицинский осмотр может включать проверку роста и веса для определения индекса массы тела (ИМТ).
Врач также будет искать признаки желтухи и инсулинорезистентности и проверять увеличение печени.
Анализы крови также могут показать, есть ли у человека повышенный уровень определенных ферментов печени.
Визуализирующие обследования, такие как УЗИ, компьютерная томография или МРТ, могут помочь выявить жир в печени или другие признаки жировой болезни печени.
Врач может провести биопсию. Биопсия включает в себя введение иглы в печень и взятие крошечного образца ткани. Затем лаборант исследует ткань на наличие болезни.В этой небольшой процедуре используется местный анестетик, чтобы обезболить пораженную область.
Наиболее распространенные факторы риска жировой болезни печени связаны с ожирением и избыточной массой тела.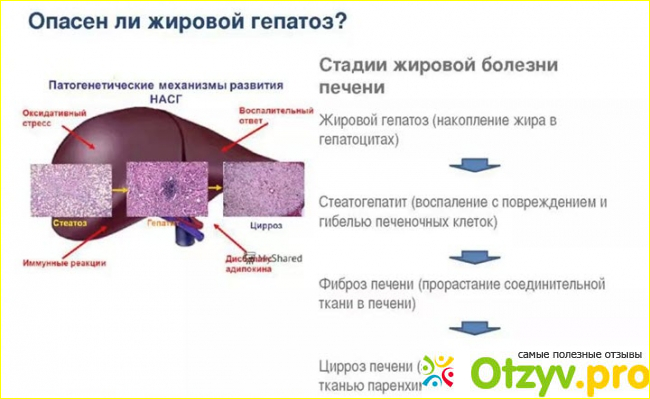
Принятие мер по снижению веса с помощью диеты и физических упражнений может снизить риск развития жировой болезни печени. Это также может быть способом обратить вспять повреждение печени или остановить развитие болезни.
Когда жировая болезнь печени прогрессирует, врачи считают ее более сложной для лечения. Тем не менее, печень очень хорошо восстанавливает себя, и лекарства и хирургическое вмешательство могут быть вариантами лечения.
НАЖБП и алкогольная жировая болезнь печени возникают, когда в печени накапливается жир. Это может привести к нарушению нормальной работы печени.
Хотя жировая болезнь печени часто протекает бессимптомно, некоторые симптомы, на которые следует обратить внимание, включают потерю веса, потерю аппетита и усталость.
Если болезнь прогрессирует и перерастает в цирроз, у человека могут возникнуть желтуха, зуд и отек.
Причина жировой болезни печени неизвестна, но определенные состояния здоровья могут способствовать ее развитию.
Лечение — непростая задача, но человек может помочь или предотвратить ожирение печени, поддерживая умеренный вес, регулярно занимаясь физическими упражнениями и не злоупотребляя алкоголем.
Если человек испытывает какие-либо симптомы жировой болезни печени, ему следует как можно скорее обратиться к врачу.
Обращение вспять безалкогольной жировой болезни печени с помощью продуктов питания
Американская диета большого размера с высоким содержанием жиров и углеводов не щадит печень и может привести к неалкогольной жировой болезни печени или НАЖБП, что приводит к воспаление или даже органная недостаточность из-за рубцевания с течением времени.
По словам Лоррейн Бонковски, доктора медицины, диетолога-гепатолога из Michigan Medicine, 30% населения Америки имеют это скопление жира в клетках печени.
СЛУШАЙТЕ: добавьте новый Michigan Medicine News Break на ваше устройство с поддержкой Alexa или подпишитесь на наши ежедневные обновления на iTunes , Google Play и Сшиватель .
«У 20% из этой группы разовьется воспаление, вызывающее повреждение и рубцевание, называемое неалкогольным стеатогепатитом или НАСГ», — говорит Бонковски. «Двадцать процентов людей с воспалением разовьются до необратимого повреждения органов».
К сожалению, НАЖБП часто остается незамеченной до тех пор, пока не произойдет повреждение органа. Симптомы, если таковые имеются, можно легко преуменьшить.
Пациент может испытывать тупую боль или дискомфорт в правой части живота или чувствовать усталость, говорит Бонковски.Но даже если они захотят сделать анализ крови, уровень ферментов печени не всегда будет повышенным, что является признаком болезни печени.
Скрытый характер болезни делает еще более важным знание факторов риска, таких как ожирение, высокий уровень холестерина и диабет 2 типа или преддиабет.
СМОТРИ ТАКЖЕ: Факторы риска, которые означают, что вам нужен тест на заболевание печени
Хотя лекарств для лечения НАЖБП не существует, правильная диета и регулярные физические упражнения могут обратить ее вспять.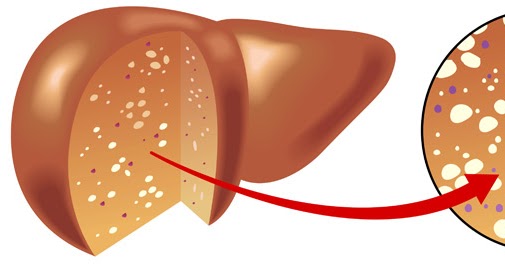 Потеря 10% от вашего текущего веса может значительно уменьшить количество жира в печени, а также уменьшить воспаление.
Потеря 10% от вашего текущего веса может значительно уменьшить количество жира в печени, а также уменьшить воспаление.
Но что означает «хорошая диета»? Распространенное заблуждение относительно ожирения печени состоит в том, что диета с низким содержанием жиров решит эту проблему.
По словам Бонковски, есть полезные и нездоровые жиры, а полезные жиры — например, содержащиеся в орехах, семенах и оливковом масле — могут быть желанным дополнением к питательной диете. Ключом к обращению вспять НАЖБП является потребление меньшего количества простых углеводов и других сахаров.
«Особое внимание уделяется этикеткам пищевых продуктов, чтобы найти скрытые сахара, содержащиеся в таких продуктах, как йогурт, батончики мюсли, крупы, протеиновые коктейли, кетчуп и заправка для салатов», — говорит Бонковски.
БОЛЬШЕ ОТ MICHIGAN: Подпишитесь на нашу еженедельную рассылку новостей
Она добавляет, что женщинам следует ограничивать добавление сахара до 24 граммов в день или 6 чайных ложек сахара. Для мужчин не более 36 граммов в день или 9 чайных ложек сахара.
Для мужчин не более 36 граммов в день или 9 чайных ложек сахара.
Итак, что вам есть?
Как и при многих других заболеваниях, средиземноморская диета, полная цельнозерновых, нежирных белков, полезных жиров и овощей, является идеальным средством для борьбы с НАЛБН или предотвращения развития факторов риска.
Рецепт салата Табуле из киноа
Печень — жировая болезнь печени
Печень, расположенная в верхней правой части живота, является самым большим внутренним органом человеческого тела. Основные функции печени — вывод токсинов и переработка питательных веществ из пищи. Кровь из пищеварительной системы фильтруется через печень, прежде чем отправиться в какой-либо другой участок тела. Жировая болезнь печени (стеатоз) — это накопление избыточного жира в клетках печени и является распространенной жалобой на печень в западных странах.Это поражает примерно одного из 10 человек. Содержание жира в печени является нормальным явлением, но если жир составляет более 10 процентов веса печени, значит, у вас ожирение печени, и у вас могут развиться более серьезные осложнения.
Жирная печень может не вызывать повреждений, но иногда избыток жира приводит к воспалению печени. Это состояние, называемое стеатогепатитом, действительно вызывает повреждение печени. Иногда воспаление из-за ожирения печени связано со злоупотреблением алкоголем. Это известно как алкогольный стеатогепатит.В противном случае это состояние называется неалкогольным стеатогепатитом или НАСГ.
Воспаленная печень со временем может покрыться рубцами и затвердеть. Это серьезное заболевание, называемое циррозом, часто приводит к печеночной недостаточности. НАСГ — одна из трех основных причин цирроза печени.
Причины жировой болезни печени
Избыточное потребление калорий вызывает накопление жира в печени. Когда печень не обрабатывает и не расщепляет жиры, как это обычно должно происходить, накапливается слишком много жира.Люди склонны к развитию ожирения печени, если у них есть определенные другие условия, такие как ожирение, диабет или высокий уровень триглицеридов.
Злоупотребление алкоголем, быстрая потеря веса и неправильное питание также могут привести к ожирению печени. Однако у некоторых людей развивается ожирение печени, даже если у них нет ни одного из этих состояний.
Факторы риска ожирения печени
Большинство, но не все пациенты с ожирением печени — люди среднего возраста и имеют избыточный вес. Факторы риска, наиболее часто связанные с жировой болезнью печени:- избыточный вес (индекс массы тела 25-30)
- ожирение (индекс массы тела более 30)
- диабет
- повышенный уровень триглицеридов.
Метаболический синдром и жировая болезнь печени
Многие исследователи теперь считают, что метаболический синдром — группа расстройств, повышающих риск диабета, сердечных заболеваний и инсульта — играет важную роль в развитии ожирения печени.Признаки и симптомы метаболического синдрома включают:
- ожирение, особенно в области талии (абдоминальное ожирение)
- высокое кровяное давление (гипертония)
- один или несколько аномальных уровней холестерина — высокий уровень триглицеридов, типа жира в крови, или низкий уровень холестерина липопротеинов высокой плотности (ЛПВП), «хороший» холестерин
- резистентность к инсулину, гормону, который помогает регулировать количество сахара в крови.

Как печень становится жировой
Неясно, как печень становится жировой. Жир может поступать из других частей вашего тела, или ваша печень может абсорбировать повышенное количество жира из кишечника.Другое возможное объяснение заключается в том, что печень теряет способность преобразовывать жир в форму, которую можно удалить. Однако употребление жирной пищи само по себе не вызывает ожирения печени.Симптомы ожирения печени
Жировая печень сама по себе не вызывает никаких симптомов, поэтому люди часто узнают о своей жировой болезни, когда проходят медицинские тесты по другим причинам. НАСГ может поражать печень годами или даже десятилетиями, не вызывая никаких симптомов. При обострении заболевания может наблюдаться утомляемость, похудание, дискомфорт в животе, слабость и спутанность сознания.
При обострении заболевания может наблюдаться утомляемость, похудание, дискомфорт в животе, слабость и спутанность сознания.Диагностика жировой болезни печени
Ваш врач может увидеть что-то необычное в анализе крови или заметить, что ваша печень немного увеличена во время планового осмотра. Это могут быть признаки ожирения печени. Чтобы убедиться, что у вас нет другого заболевания печени, ваш врач может попросить дополнительные анализы крови (включая тесты функции печени), УЗИ, компьютерную томографию (КТ) или медицинскую резонансную томографию (МРТ).Если исключены другие заболевания, вам может быть поставлен диагноз НАСГ.Единственный способ узнать наверняка — это сделать биопсию печени. Ваш врач возьмет образец ткани печени с помощью иглы и проверит его под микроскопом.
Некоторые вопросы, которые следует задать врачу после постановки диагноза, включают:
- Какова вероятная причина моего ожирения печени?
- У меня НАСГ? Если нет, какова вероятность развития НАСГ?
- У меня цирроз? Если нет, какова вероятность того, что у меня разовьется цирроз?
- Нужно ли худеть? Как я могу сделать это безопасно?
- Следует ли мне принимать какие-либо лекарства для контроля уровня холестерина и триглицеридов?
- Каких лекарств или других веществ мне следует избегать для защиты моей печени?
Профилактика и лечение жировой болезни печени
Не существует медицинских или хирургических методов лечения ожирения печени, но некоторые шаги могут помочь предотвратить или обратить вспять некоторые повреждения.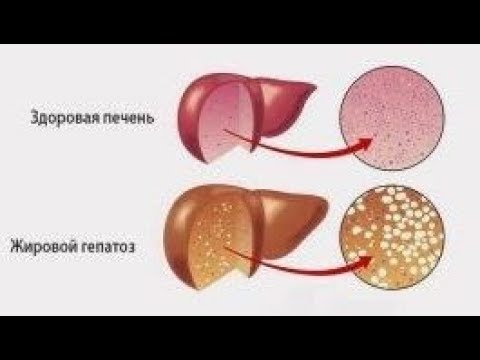
В целом, если у вас ожирение печени, и в частности, если у вас НАСГ, вам следует:
- худеть — безопасно. Обычно это означает потерю не более чем от половины до одного килограмма (от одного до двух фунтов) в неделю.
- понизьте уровень триглицеридов с помощью диеты, лекарств или и того, и другого.
- избегайте алкоголя
- контролируйте свой диабет, если он у вас есть
- ешьте сбалансированно, здоровая диета
- увеличьте физическую активность
- проходите регулярные осмотры у врача, специализирующегося на уходе за печенью.
Лечение жировой болезни печени
В настоящее время ожирение печени является предметом интенсивных исследований. Ученые изучают, могут ли различные лекарства помочь уменьшить воспаление печени, в том числе новые лекарства от диабета, которые могут помочь вам, даже если у вас нет диабета. К ним относятся метформин, пиоглитазон, розиглитазон и бетаин. Другой исследуемый препарат — орлистат (ксеникал), лекарство, которое блокирует всасывание некоторых жиров из пищи.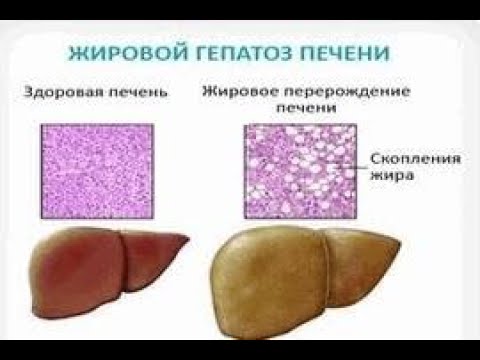 Первые результаты показывают, что орлистат может уменьшить количество жира в печени.
Первые результаты показывают, что орлистат может уменьшить количество жира в печени.Куда обратиться за помощью
Рекомендации по питанию при определенных заболеваниях печени
В этом разделе даются советы по диете для людей с особыми проблемами с печенью. У нас есть место только для того, чтобы охватить некоторую доступную информацию. У вас могут быть другие вопросы или опасения по поводу вашего конкретного состояния, и лучше всего поговорить с вашим врачом или диетологом. Если вам уже посоветовали соблюдать особую диету, обязательно проконсультируйтесь с врачом или диетологом, прежде чем вносить какие-либо изменения.
Алкогольная болезнь печени (ALD)
Первой стадией повреждения печени при чрезмерном употреблении алкоголя является накопление жировых отложений. Это можно полностью изменить, если воздержаться от алкоголя. Примерно у каждого пятого (20%) человека с жировой дистрофией печени, связанной с алкоголем, развивается алкогольный гепатит (воспаление) и, в конечном итоге, цирроз печени 8 .
Многие люди с поражением печени, вызванным алкоголем, недоедают (им не хватает всех питательных веществ, необходимых организму).Это может быть связано с несколькими факторами:
- плохое питание
- потеря аппетита
- Мальабсорбция (плохое усвоение питательных веществ из пищи), поскольку печень менее способна вырабатывать желчь для улучшения пищеварения Алкоголь
- не имеет питательной ценности, но для его переработки требуется много энергии. 1 .
Вы все равно можете недоедать, даже если у вас избыточный вес, в зависимости от того, что и как вы едите, или если ваш вес увеличился из-за задержки жидкости 1 .
Людям, страдающим от недоедания из-за связанных с алкоголем заболеваний печени, может особенно не хватать витамина тиамина (витамина B, который помогает организму превращать углеводы в энергию). Вам должны прописать витамины группы B, если вы употребляете алкоголь в опасных количествах или страдаете алкогольной зависимостью, и применимо любое из следующих условий:
- Вы недоедаете или находитесь под угрозой недоедания
- у вас декомпенсированная болезнь печени
- у вас острый синдром отмены или синдром отмены, полученный с медицинской помощью 19 .

Проконсультируйтесь с врачом или диетологом, если это не было предписано.
Самое важное изменение в своем рационе, которое вы можете сделать, — это отказаться от употребления алкоголя. Очень важно придерживаться сбалансированной диеты с достаточным количеством белков и углеводов. Первоначально, особенно в случае госпитализации, вам могут порекомендовать высокоэнергетические, высокобелковые напитки с витаминными и минеральными добавками. Если вы очень плохо себя чувствуете, вам может потребоваться жидкая добавка через зонд для кормления в желудок .
Неалкогольная жировая болезнь печени (НАЖБП)
Заболевание печени, не связанное с алкоголем, — это термин, обозначающий широкий спектр состояний, при которых происходит накопление жира в клетках печени людей, не злоупотребляющих алкоголем. Первоначально жировые отложения могут не быть связаны с какими-либо симптомами, однако у некоторых людей это может прогрессировать до воспаления — неалкогольного стеатогепатита (НАСГ), который, в свою очередь, может привести к рубцеванию и циррозу.
Вероятность развития ожирения печени выше, если вы:
- страдаете избыточным весом или ожирением, особенно если вы прибавили в весе около середины (в форме яблока)
- имеют повышенный холестерин в крови
- больны сахарным диабетом У
- диагностирована инсулинорезистентность (когда ваше тело не реагирует на инсулин должным образом) 7 .
Если у вас ожирение печени, вам могут посоветовать внести изменения в свой рацион и образ жизни, в том числе:
- отказ от алкоголя (помните, алкогольные напитки часто высококалорийны)
- регулярные физические упражнения, например ходьба или плавание
- есть много фруктов и овощей
- употребление в пищу крахмалистых продуктов с замедленным высвобождением, таких как хлеб и картофель
- избегайте рафинированного сахара и насыщенных жиров, таких как шоколад, торты и печенье.
- при необходимости постепенно снижая вес до здорового уровня для вашего телосложения и возраста и удерживая его на этом уровне.

Если вы страдаете диабетом, важно проконсультироваться с врачом, чтобы контролировать уровень сахара в крови. Если у вас высокий уровень холестерина в крови или вы инсулинорезистентны, вам могут прописать лекарства, а также дать рекомендации по питанию.
Острый вирусный гепатит
Если у вас кратковременная (острая) инфекция гепатита, вызванная вирусом — например, гепатитом А — вы действительно можете чувствовать себя неплохо, и вам следует придерживаться нормальной диеты.Однако некоторым людям может потребоваться дополнительное питание, чтобы предотвратить незапланированную потерю веса, и им может помочь диета с высоким содержанием энергии и белка. По этому поводу может посоветовать диетолог.
Если у вас развиваются тошнота и рвота, которые затрудняют прием пищи, вам могут помочь советы, приведенные в разделе «Как справиться с трудностями при приеме пищи» далее в этой публикации.
Хронический вирусный гепатит
Если у вас длительная инфекция гепатита (когда инфекция длится более шести месяцев), вызванная таким вирусом, как гепатит B или C, вы можете придерживаться нормальной сбалансированной диеты.
Старайтесь поддерживать вес, соответствующий вашему росту и комплекции. Поддержание здорового веса важно, поскольку исследования показывают, что ожирение может ускорить ущерб, причиненный гепатитом С, а также может повлиять на то, насколько хорошо вы реагируете на лечение 13,14 .
Некоторые люди обнаруживают, что у них проблемы с аппетитом и непреднамеренной потерей веса, особенно во время лечения противовирусными препаратами. Плохой аппетит, тошнота и рвота неприятны, но эти симптомы вызывают проблемы с питанием только в том случае, если они длятся дольше нескольких дней или если вы продолжаете худеть.В этом случае вам следует проконсультироваться с врачом.
Некоторые люди сообщают, что пероральный прием рибавирина с диетическими жирами помогает уменьшить любые побочные эффекты, как и питьевая вода в течение дня для поддержания уровня жидкости.
Периоды голодания, например, по религиозным причинам, не рекомендуются, если у вас хроническое заболевание печени.
Аутоиммунный гепатит
Некоторые люди с аутоиммунным гепатитом, которым прописаны стероиды, обнаруживают, что у них повышается аппетит и они постепенно набирают вес.Если это произойдет с вами, по-прежнему важно придерживаться разнообразной и сбалансированной диеты. Если вы принимаете стероиды в течение длительного времени, также важно, чтобы вам прописали добавки с кальцием и витамином D, чтобы снизить риск остеопороза9. Однако, если вы набираете слишком много веса, вам следует попытаться сократить потребление продуктов, богатых калориями, включая сахар, сладости, торты, печенье, жареную пищу, пироги и чипсы, чипсы и шоколад. Вы должны использовать нежирное молоко и пасту, а также больше фруктов и овощей.
Если увеличение веса является проблемой, ваш врач может порекомендовать помощь специалиста-диетолога.
Гемохроматоз
Если вам поставили диагноз генетический гемохроматоз, ваше тело будет поглощать больше железа, чем обычно. Регулярная венесекция (удаление единицы крови) — очень эффективное средство избавления от лишнего железа. Нет необходимости в конкретных диетических изменениях, и важно придерживаться сбалансированной диеты.
Регулярная венесекция (удаление единицы крови) — очень эффективное средство избавления от лишнего железа. Нет необходимости в конкретных диетических изменениях, и важно придерживаться сбалансированной диеты.
Рекомендуется:
- Избегайте приема добавок или поливитаминов с железом
- Избегайте продуктов, обогащенных железом, таких как некоторые напитки и сухие завтраки
- Будьте осторожны с витамином С в форме таблеток (максимум 500 мг / день), так как это может увеличить усвоение железа.Не следует избегать витамина С из фруктов и овощей
- следите за потреблением алкоголя, поскольку его избыток может ускорить повреждение печени и увеличить абсорбцию железа. 20 .
Некоторые продукты, такие как кальций, содержащийся в молочных продуктах 21 , и танин, содержащийся в чае 22 , могут снизить количество усваиваемого железа при приеме с пищей. Однако общий эффект на всасывание железа в течение нескольких дней или недель невелик 23 .
Болезнь Вильсона
Если у вас болезнь Вильсона, ваша печень не может адекватно метаболизировать и выводить медь из организма.Это состояние лечится с помощью хелатирующего медь агента, такого как пеницилламин, чтобы связать медь и удалить ее. Эти агенты очень эффективны, и в действительности нет необходимости ограничивать потребление меди с пищей.
Большинство продуктов содержат медь, а некоторые продукты содержат большое количество, например шоколад, орехи, грибы, моллюски и субпродукты. Однако врачи редко рекомендуют избегать этих продуктов, если вы принимаете лекарства и хорошо на них реагируете.
Если вы лечитесь пеницилламином, вам могут потребоваться добавки витамина B.Это связано с тем, что пеницилламин может увеличить потребность вашего организма в пиридоксине (витамине B6). Полезно спросить своего врача, требуются ли вам добавки24. Некоторых людей с болезнью Вильсона также можно лечить цинком, поскольку это средство может блокировать всасывание меди из пищи в кишечнике.
Синдром Гилбертса
Синдром Гилберта (GS) — это состояние, при котором уровень билирубина в крови выше нормы 25 . Избегайте диеты или голодания, так как это может вызвать повышение уровня билирубина и обезвоживание.Важно регулярно и правильно питаться и пить много воды.
Некоторые люди сообщают, что они плохо переносят углеводную пищу (например, хлеб, макароны, рис и картофель). Убедитесь, что в вашем рационе достаточно белка, чтобы компенсировать снижение потребления углеводов.
Первичный билиарный холангит и первичный склерозирующий холангит
Если у вас первичный билиарный цирроз (ПБЦ) или первичный склерозирующий холангит (ПСХ), ваши желчные протоки будут поражены.У вас могут возникнуть проблемы с усвоением жиров, и вам, возможно, придется изменить свой рацион.
Для расщепления жиров печень производит вещество, называемое желчью. Он накапливается в желчном пузыре и выводится через желчные протоки после еды. ПБЦ и ПСХ влияют на отток желчи, поэтому вы можете обнаружить, что плохо переносите жиры.
ПБЦ и ПСХ влияют на отток желчи, поэтому вы можете обнаружить, что плохо переносите жиры.
В этой ситуации жир выделяется через стул, и у вас развивается диарея, известная как стеаторея, которая вызывает объемные, бледные фекалии / стул, которые трудно смыть.
Если это произойдет, вам будет рекомендовано уменьшить количество жиров в вашем рационе. Однако жир необходим — он содержит жирорастворимые витамины A, D, E и K, а также незаменимые жирные кислоты — и его не следует полностью исключать из своего рациона без надлежащего совета диетолога. Ваш врач может порекомендовать витаминные инъекции или добавки. Вы не должны принимать добавки без консультации с врачом.
Люди различаются по количеству жира, которое они могут переносить, поэтому это не означает, что вам обязательно нужно придерживаться строгой диеты с низким содержанием жиров.Большинство людей обнаруживают, что они могут определить, сколько жира они могут переносить, «методом проб и ошибок», уменьшив количество продуктов с высоким содержанием жира. Улучшение привычки к кишечнику показывает, что ваше тело переносит количество потребляемого вами жира. Стул станет реже, станет темнее, и его будет легче смывать.
Улучшение привычки к кишечнику показывает, что ваше тело переносит количество потребляемого вами жира. Стул станет реже, станет темнее, и его будет легче смывать.
Сокращение жиров
Если вы хотите сократить потребление жиров, вам нужно избегать «скрытых» жиров, а также очевидных жиров, которые вы можете видеть в мясе и жирной пище. В приведенном ниже списке приведены примеры продуктов с высоким содержанием жиров и идеи для альтернатив.
- Сливочное масло, маргарин, сало, капля, майонез — попробуйте использовать альтернативы с низким содержанием жира.
- Сливки и цельное молоко — заменитель полуобезжиренного или обезжиренного молока. В полужирном или обезжиренном молоке содержится столько же кальция (необходимого для здоровья костей), сколько в цельном молоке.
- Сыр — попробуйте нежирный твердый сыр и нежирный творог.
- Все виды растительного масла, включая оливковое, подсолнечное и растительное масло — используйте их экономно; попробуйте отмерить добавляемое количество столовой ложкой вместо того, чтобы наливать прямо из емкости 5 .
- Жирное мясо, например, утка и свинина — ешьте больше рыбы, птицы, нежирного красного мяса.
- Мясные продукты, такие как колбасы и пироги — их можно есть в небольших количествах. Попробуйте добавлять в блюда больше овощей, фасоли или бобовых, тофу или заменителей мяса и уменьшите количество мяса.
- Чипсы, чипсы и орехи — попробуйте жареные в духовке или замените чипсы альтернативой с низким содержанием жира, например картофелем в мундире 5 .
- Печенье, торты и выпечка — попробуйте нежирные альтернативы, такие как чайные пирожные, булочки и нежирные торты или печенье.
- Многие обработанные пищевые продукты с высоким содержанием жира — например, пицца, лазанья, готовое карри или другие блюда. Ешьте только небольшими порциями или используйте обезжиренный вариант.
Приготовление с меньшим количеством жира
В приведенном ниже списке приведены некоторые идеи о том, как уменьшить количество жира, используемого при приготовлении пищи.
- Готовьте, запекайте, варите, готовьте на пару или запеканки вместо жарки или запекания, чтобы избежать добавления лишних жиров5.
- Перед приготовлением удалите с мяса видимый жир и снимите кожу с птицы.
- Снимите жир с поверхности супов и запеканок 5.
Если вы сокращаете количество жиров в своем рационе, вам следует попробовать есть больше углеводов, чтобы восполнить дефицит энергии. Это означает больше крахмала и сахара, например, тостов, крекеров, пышек или чайных пирожных, хлеба и меда. Посоветуйтесь с диетологом, чтобы убедиться, что вы получаете достаточно калорий, белков и витаминов.
Некоторым людям также могут потребоваться ежемесячные инъекции жирорастворимых витаминов A, D и K.
Как справиться с повышенной кислотностью
Некоторые люди с ПБЦ могут испытывать неприятный кислый привкус во рту или у них может возникнуть изжога — сильное жжение в груди. Кислоты из желудка, попадающие в пищевод (пищевод), являются обычной причиной этого дискомфорта.
Если это случилось с вами, попробуйте есть мало и часто, чтобы снизить кислотность желудочного сока. Хорошей идеей будет выработать привычку носить с собой еду на случай, если вам понадобится поесть. Лучше всего подходят продукты, содержащие углеводы, такие как крекеры, обычное печенье или хлебные палочки.
Также может быть полезно:
- Избегайте обильных приемов пищи на ночь, но включите перекус, если вам посоветовали это сделать
- принимать антацид перед сном и после еды
- Поднимите изголовье кровати на четыре или пять дюймов.
Если симптомы не исчезнут, обсудите это со своим специалистом, который может порекомендовать другие методы лечения.
Криптогенная болезнь печени (причина неизвестна)
Не всегда возможно определить явную причину повреждения печени, и в этом случае ваше состояние может быть названо криптогенным заболеванием печени.Криптогенное заболевание печени часто выявляется только при появлении симптомов цирроза. Пожалуйста, обратитесь к следующему разделу за советом по питанию.
Жировая болезнь печени — Канадский фонд печени: НАЖБП, НАСГ, НАЖБП у детей, профилактика, симптомы и лечение
Неалкогольная жировая болезнь печени (НАЖБП) — это заболевание печени, поражающее людей, которые мало пьют алкоголь или вообще не пьют его. Как следует из названия, основная характеристика НАЖБП — это слишком много жира, хранящегося в клетках печени.НАЖБП — наиболее распространенное заболевание печени в Канаде, которым страдают около 20% канадцев.
Он имеет тенденцию развиваться у людей с избыточным весом или ожирением, особенно если у них много жира в средней части тела (талии). Он также может развиться у человека, масса тела которого находится в диапазоне здорового веса, но который обычно ест много сладкой и жирной пищи и имеет лишний жир вокруг талии. Было показано, что НАЖБП тесно связана с метаболическим синдромом — нарушением здоровья, характеризующимся группой факторов риска (большая окружность талии, высокое кровяное давление, высокий уровень сахара в крови, высокий холестерин и аномальное количество липидов в крови), которые значительно увеличиваются. риск многих хронических заболеваний.
ПричиныНаиболее частой причиной жировой болезни печени в Канаде является ожирение. В 2018 году почти 30% канадцев в возрасте 18 лет и старше (примерно 7,3 миллиона взрослых) сообщили о росте и весе, которые классифицировали их как избыточный вес или ожирение.
Помимо ожирения, причинами ожирения печени являются следующие:
- Голодание и белковая недостаточность
- Длительное использование полного парентерального питания (процедура кормления, которая включает введение питательных веществ непосредственно в кровоток)
- Хирургия кишечного шунтирования при ожирении
- Быстрая потеря веса
Определенные состояния часто сопровождают жировую болезнь печени и могут способствовать ее развитию:
- Сахарный диабет
- Гиперлипидемия (повышенный уровень липидов в крови)
- Инсулинорезистентность и высокое кровяное давление
К другим причинам относятся:
- Генетические факторы
- Лекарства и химические вещества
Хотя многие люди считают, что они могут немного похудеть, немногие считают себя страдающими ожирением.Широко используемым показателем для определения «избыточного веса» и «ожирения» является индекс массы тела (ИМТ). ИМТ — это расчет, основанный на вашем росте и весе, который дает число, которое отражает здоровый или нездоровый вес.
Вы можете использовать следующую формулу для расчета вашего ИМТ:
| ИМТ: | Вес в кг ________________ (Высота в метрах) 2 9000 |
Пример: Для кого-то 1.Рост 70 метров и вес 80 килограммов…
ИМТ = 80 ÷ (1,70 x 1,70) = 27,7
Щелкните здесь, чтобы получить доступ к калькулятору ИМТ.
Примечание: разные этнические группы могут незначительно отличаться. Например, в азиатских популяциях здоровый ИМТ ниже, в диапазоне от 18 до 23.
Имеет ли значение размер вашей талии?Избыточный абдоминальный жир связан с жировой болезнью печени и другими рисками для здоровья, такими как диабет.Измерения талии, которые различаются в зависимости от пола, используются для определения рисков для здоровья, связанных с избыточным абдоминальным жиром.
- Для мужчин риски для здоровья возрастают, если окружность талии на больше 102 см (40 дюймов)
- Для женщин риски для здоровья возрастают, если окружность талии на больше 88 см (35 дюймов)
Важно постоянно измерять окружность талии. Лучший способ сделать это:
- Оберните вокруг себя измерительную ленту на уровне 2 см выше пупка.
- Лента должна плотно прилегать, но не давить на кожу.
- Расслабьтесь, выдохните и прочитайте результат измерения.
Жиры и сахара из рациона человека обычно расщепляются печенью и другими тканями. Если количество потребляемого жира или простого сахара превышает то, что требуется организму, жир откладывается в жировой ткани. Другими причинами накопления жира в печени может быть перенос жира из других частей тела или неспособность печени преобразовать его в форму, которую можно устранить.
СимптомыОбычно у людей с жировой болезнью печени нет симптомов. Однако некоторые люди сообщают о дискомфорте в области живота на уровне печени, утомляемости, общем недомогании и неопределенном дискомфорте.
ДиагнозЖировая болезнь печени обычно подозревается у людей с избыточным весом и ожирением (особенно с большой окружностью талии), у которых имеются признаки дислипидемии (высокий уровень холестерина и липидов в крови), инсулинорезистентность и / или аномалии печеночные пробы.
Ультразвук или Fibroscan® печени могут показать наличие жировой ткани в печени. В некоторых случаях ваш врач может порекомендовать биопсию печени — процедуру, при которой врач вводит иглу в печень и извлекает образец ткани, который затем исследуется под микроскопом.
Жировая болезнь печени: что это такое и что с этим делать — Harvard Health Blog
Неалкогольная жировая болезнь печени (НАЖБП), состояние избыточного накопления жира в печени, находится на подъеме — сейчас она поражает примерно 20-40% населения США.Обычно это не вызывает никаких симптомов и часто впервые обнаруживается случайно, когда визуализирующее исследование (например, УЗИ брюшной полости, компьютерная томография или МРТ) запрашивается по другой причине. Жировая печень также может быть идентифицирована при визуализации в рамках исследования аномальных анализов крови печени. НАЖБП тесно связана с такими состояниями, как диабет и ожирение. Это также связано с повышенным риском сердечно-сосудистых заболеваний. Работа над пониманием НАЖБП, ее причин, последствий и вариантов лечения еще не завершена.
Многоликая жировая болезнь печениСуществует множество медицинских терминов, связанных с жировой болезнью печени, и это может сбивать с толку. Основной общий медицинский термин НАЖБП относится к ожирению печени, не связанному с употреблением алкоголя. НАЖБП делится на две группы:
- Безалкогольная жировая печень (НАЖБ), иначе известная как простая жировая печень, или
- Неалкогольный стеатогепатит (НАСГ)
Важно различать простую жировую дистрофию печени и НАСГ.Почему? Потому что для большинства людей простая жировая дистрофия печени не вызывает заболеваний, связанных с печенью, тогда как у людей с НАСГ наблюдается воспаление и повреждение клеток печени. Это увеличивает риск развития более серьезных состояний, таких как фиброз (рубцевание) печени, цирроз и рак печени. Ожидается, что цирроз НАСГ станет причиной номер один для трансплантации печени в течение следующего года. К счастью, у большинства людей с НАЖБП просто ожирение печени, а не НАСГ; по оценкам, от 3% до 7% населения США страдает НАСГ.
Чтобы узнать, есть ли у человека простая жировая форма печени или НАСГ, требуется биопсия печени. Но возможные (хотя и нечастые) осложнения и стоимость биопсии печени делают ее непрактичной для всех с НАЖБП.
Ученые пытаются найти неинвазивные способы определить, кто подвергается наибольшему риску фиброза и, следовательно, кому следует пройти биопсию печени. Возможные подходы включают биомаркеры и системы оценки на основе анализов крови (такие как оценка фиброза НАЖБП и индекс фиброза-4), а также эластографию (технология, которая использует звуковые волны для оценки фиброза на основе жесткости печени).
Сохранение здоровья печениЕсли вам поставили диагноз «жировая болезнь печени», важно поддерживать состояние печени в максимально возможном состоянии и избегать всего, что может повредить ее. Вот несколько важных вещей, которые вам следует сделать.
- Не употребляйте слишком много алкоголя. Вопрос о том, сколько будет слишком много, остается спорным, но, вероятно, лучше полностью отказаться от алкоголя.
- Убедитесь, что ни одно из ваших лекарств, трав и пищевых добавок не токсично для печени; вы можете перепроверить свой список с помощью этого LiverTox. Даже ацетаминофен (общий ингредиент тайленола и некоторых лекарств от простуды) может быть вредным, если вы принимаете слишком много в течение длительного времени, особенно если у вас заболевание печени или много алкоголя.
- Сделайте прививку для защиты от вирусов печени гепатита A и B.
- Контролируйте другие состояния здоровья, которые также могут повлиять на вашу печень, и проконсультируйтесь со своим врачом, есть ли у вас другие поддающиеся лечению заболевания, способствующие ожирению печени.
- Регулярно проходите скрининговые тесты на рак печени, если у вас уже есть цирроз.
К сожалению, не существует одобренных FDA лекарств от жировой болезни печени.На данный момент два лучших варианта лекарств, подтвержденных Американской ассоциацией по изучению заболеваний печени для подтвержденного биопсией НАСГ, — это витамин Е (антиоксидант) и пиоглитазон (используемый для лечения диабета). Однако не все получат пользу от этого лечения, и были некоторые опасения по поводу безопасности и побочных эффектов. Если у вас НАСГ, лучше всего поговорить со своим врачом о том, подходят ли вам эти методы лечения, поскольку они подходят не всем. В разработке находятся другие лекарства, некоторые из которых имеют многообещающие первоначальные результаты исследований.
Самое эффективное лечение ожирения печени: изменение образа жизниХорошая новость заключается в том, что на сегодняшний день наиболее эффективное лечение жировой болезни печени включает не лекарства, а, скорее, изменение образа жизни. Плохая новость заключается в том, что многим людям обычно трудно достичь и поддерживать их. Вот что нам помогает:
- Похудеть. Потеря веса примерно на 5% от веса вашего тела может быть достаточной для улучшения отклонений от нормы печеночных тестов и уменьшения содержания жира в печени.Похоже, что потеря от 7% до 10% массы тела уменьшает воспаление и повреждение клеток печени и даже может обратить вспять некоторые повреждения, вызванные фиброзом. Постарайтесь постепенно терять от 1 до 2 фунтов в неделю, так как очень быстрая потеря веса может усугубить воспаление и фиброз. Вы можете обсудить с врачом возможность операции по снижению веса, если вы не достигли успеха в похудании и ваше здоровье страдает.
- Похоже, что аэробные упражнения также приводят к уменьшению количества жира в печени и, при высокой интенсивности, возможно, также к уменьшению воспаления независимо от потери веса.
- Ешьте хорошо. Некоторые исследования показывают, что средиземноморская диета может также уменьшить жир в печени. В этом плане питания особое внимание уделяется фруктам, овощам, цельнозерновым, бобовым, орехам, замене сливочного масла оливковым или рапсовым маслом, ограничению употребления красного мяса и потреблению большего количества рыбы и нежирной птицы.
- Может выпить кофе? Некоторые исследования показали, что пациенты с НАЖБП, которые пили кофе (около двух чашек каждый день), имели пониженный риск фиброза. Однако примите во внимание недостатки регулярного употребления кофеина.
Несмотря на то, что изменить образ жизни и сбросить вес может быть сложно, выгода огромна, если у вас ожирение печени, поэтому приложите все усилия! И помните, что самым большим риском для людей с ожирением печени по-прежнему остаются сердечно-сосудистые заболевания. Некоторые из этих изменений образа жизни могут не только улучшить или устранить ожирение печени, они также помогут сохранить здоровье вашего сердца.
Безалкогольная жировая болезнь печени — стратегии профилактики и лечения новых состояний
Декабрь 2009 г. Выпуск
Безалкогольная жировая болезнь печени — стратегии профилактики и лечения новых состояний
Кристен К.Cooper, MS, RD
Сегодняшний диетолог
Vol. 11 № 12 стр. 28
Распространенность неалкогольной жировой болезни печени (НАЖБП), заболевания, которое, как считалось, поражает в основном женщин в постменопаузе с избыточным весом, растет среди людей всех возрастов. Согласно обзору, опубликованному в ноябрьском / декабрьском выпуске журнала Journal of Clinical Gastroenterology , НАЖБП считается одной из наиболее распространенных форм заболеваний печени во всем мире, и ее распространенность растет пропорционально быстрому росту ожирения. .Эксперты полагают, что в настоящее время это состояние может поражать от 20% до 40% людей в промышленно развитых странах Запада, что представляет собой проблему с широкими физическими и финансовыми последствиями1.
Чтобы рекомендовать изменения в образе жизни, которые могут помочь клиентам предотвратить НАЖБП или управлять ею, мы должны сначала понять происхождение, стадии и типы заболевания.
НАЖБП: обзор
Когда мы думаем о заболевании печени, мы обычно думаем о серьезных проблемах, таких как цирроз или состояния, требующие пересадки печени.Но есть менее серьезные формы, вызванные факторами образа жизни, которые, если их не остановить, могут прогрессировать до более серьезных уровней. В конце концов, печень — сложный орган, который играет ключевую роль в метаболизме жиров, углеводов и белков. Жиры могут представлять собой наиболее утомительную работу, поскольку печень должна метаболизировать, хранить, производить и упаковывать жир в липопротеины для доставки к клеткам организма.
Здоровая печень может легко справиться с пищевыми жирами на всю жизнь, а неисправная — нет.Печень может быть перенапряжена из-за избытка пищевых жиров. Триглицериды могут накапливаться в гепатоцитах, если митохондриальное бета-окисление печени и выработка липопротеинов очень низкой плотности недостаточны для того, чтобы справиться с нагрузкой жирных кислот.2 Со временем это накопление жира может привести к рубцеванию, воспалению, фиброзу и циррозу — прогрессирующие стадии НАЖБП.
В техническом обзоре НАЖБП, опубликованном в выпуске журнала Gastroenterology за ноябрь 2002 г., основная гистологическая характеристика этого состояния описывается как избыток жира в гепатоцитах, который смещает ядро к краю клетки.Дополнительные признаки, такие как воспаление и дегенерация в определенных областях печени, могут присутствовать у некоторых, но не у всех пациентов.3
НАЖБП в настоящее время подразделяется на два типа: стеатоз печени и неалкогольный стеатогепатит (НАСГ). Стеатоз печени — это обратимое состояние, при котором большие вакуоли триглицеридного жира накапливаются в клетках печени, вызывая неспецифическое воспаление. Большинство людей с этим заболеванием испытывают незначительные симптомы или вообще не испытывают их, и обычно это не приводит к рубцеванию или серьезному повреждению печени.Большинство пациентов с НАЖБП имеют этот тип.
НАСГ — более тяжелая, прогрессирующая форма, которая включает не только накопление жира (стеатоз) в печени, но и воспаление. Стеатогепатит может привести к фиброзу и, в конечном итоге, к циррозу, который представляет собой серьезное рубцевание, которое может привести к печеночной недостаточности.
Теории от экспертов
Почему растет распространенность НАЖБП? Многие эксперты считают, что это потому, что люди толстеют.Исследования показали, что риск НАЖБП напрямую связан и пропорционален степени ожирения, особенно туловищного ожирения.1,4
Некоторые эксперты предположили, что рост распространенности НАЖБП может просто свидетельствовать о более эффективном выявлении, а не обязательно росте распространенности. Сегодня многие люди, особенно те, кто рассматривает терапию статинами при гиперхолестеринемии, проходят анализ крови, который проверяет уровень ферментов печени. С этими данными врачи могут легче выявлять и диагностировать НАЖБП.
Другие эксперты, в том числе большинство из тех, чьи данные были опубликованы в текущем обзоре журнала Journal of Clinical Gasteroenterology , считают, что настоящая причина НАЖБП — не избыток жира в организме, а инсулинорезистентность. У лиц с инсулинорезистентностью повышается уровень глюкозы в сыворотке крови, повышая уровень инсулина. Эта гиперинсулинемия, в свою очередь, повышает уровень триглицеридов в сыворотке крови. Инсулин также может играть роль в ожирении печени, подавляя липолиз жира в клетках организма и блокируя митохондриальное бета-окисление в печени, стимулируя синтез новых жирных кислот из глюкозы.Другими словами, гиперинсулинемия оставляет печень с обилием материалов для производства жиров, но некуда их отправить, когда они будут приготовлены. Таким образом, печень начинает преимущественно этерифицировать жирные кислоты в триглицериды, которые затем накапливаются, что приводит к стеатозу и, в конечном итоге, к жировой болезни печени2
Некоторые эксперты объединяют ожирение, инсулинорезистентность и связанные с ними факторы и называют НАЖБП «множественным поражением». Эта теория делает НАЖБП «печеночным компонентом» метаболического синдрома, состояния, характеризующегося не только ожирением и инсулинорезистентностью, но также гиперинсулинемией, диабетом и гипертонией.1,5 Хотя исследователи не полностью понимают это на молекулярном уровне, метаболический синдром имеет сильные клинические ассоциации с НАЖБП. Существуют обширные исследования, позволяющие предположить, что НАЖБП связана с диабетом и прогрессирующим фиброзом печени, а НАСГ — с ожирением и диабетом 2 типа.1,2
Согласно этой теории, первым «ударом» является скопление жира в паренхиме печени из-за инсулинорезистентности, что приводит к гиперинсулинемии. Второй удар — это реакция печени на этот стресс — выброс активных форм кислорода и цитокинов.Окислительный стресс, в свою очередь, приводит к перекисному окислению мембранных липидов и выработке дополнительных провоспалительных цитокинов. Состояние может прогрессировать до фиброгенеза, а затем до повреждения гепатоцитов. Примерно в 20% случаев воспаление НАСГ заканчивается циррозом или даже карциномой печени.3
Лечение и профилактика
Многие ученые считают, что первым шагом в профилактике и лечении НАЖБП является достижение и поддержание здорового веса.Люди могут напрямую избежать инсулинорезистентности и метаболического синдрома, состояний, тесно связанных с НАЖБП, оставаясь в форме. Те, кто подвержен риску НАЖБП, должны худеть за счет улучшения диеты и физической активности, поскольку оба типа изменения образа жизни обещают побороть болезнь.
Национальный институт сердца, легких и крови и Национальный институт диабета, болезней органов пищеварения и почек рекомендуют людям с избыточным весом терять до 10% веса тела за счет регулярных упражнений и соблюдения диеты.Исследования показывают, что снижение веса на 10% или более эффективно для улучшения активности аминотрансфераз и уменьшения размера печени, а также для улучшения чувствительности к инсулину и профилей риска сердечно-сосудистых заболеваний6
Некоторые гепатологи рекомендуют пациентам худеть, сокращая количество калорий из насыщенных и общих жиров и увеличивая потребление клетчатки и полиненасыщенных жирных кислот. Такой режим питания может помочь пациентам чувствовать себя сытыми при соблюдении диеты, направленной на снижение инсулинорезистентности.3,6 Согласно статье в июльском выпуске Hepatology, есть также некоторые свидетельства того, что снижение уровня холестерина с пищей и контроль потребления белка могут помочь контролировать НАЖБП, но это исследование является предварительным.
Некоторые эксперты считают, что, поскольку ожирение играет важную роль в НАЖБП, чем раньше снизится масса тела, тем здоровее станет печень. Такие специалисты рекомендуют людям с индексом массы тела более 35 рассмотреть возможность обходного желудочного анастомоза или другого агрессивного средства похудания.Однако эта рекомендация когда-то ставилась под сомнение, поскольку многие из первых сообщений о НАЖБП и смертях от ожирения печени и заболеваемости и смертности были получены от пациентов с тощей кишкой.3
Исследования показывают, что новые процедуры бариатрической хирургии не наносят вреда печени и что со временем послеоперационные нарушения ферментов печени имеют тенденцию нормализоваться. Однако быстрая потеря веса с хирургическим вмешательством или без него может привести к ожирению печени, поскольку это стимулирует выработку печенью эндогенных жирных кислот для восполнения жира, отсутствующего в рационе.3 Это проблема, заслуживающая дальнейшего изучения в рамках исследований НАЖБП.
Другой проблемой является отсутствие клинических руководств по мониторингу функции печени во время потери веса у пациентов с НАЖБП, а также достоверных данных о том, как различные скорости потери веса влияют на функцию печени. Мониторинг печеночных ферментов и функции печени должен стать стандартной процедурой для обеспечения безопасности изучения модификаций диеты при НАЖБП. Эти процедуры были бы особенно целесообразными при лечении НАЖБП у детей, поскольку здоровая функция печени и адекватное питание необходимы для правильного роста и развития.
Исследования образа жизни
Текущие исследования показывают, что лучший способ предотвратить и лечить НАЖБП — это сочетать здоровую диету с регулярными физическими упражнениями для достижения здорового веса. Упражнения важны для достижения и поддержания веса, а также снижают риск состояний, связанных с НАЖБП: диабета 2 типа, инсулинорезистентности, гипертонии, дислипидемии, нарушения уровня глюкозы натощак и метаболического синдрома.3 Физические упражнения также увеличивают окислительную способность организма. мышечные клетки и увеличивает использование жира в качестве энергии, тем самым предотвращая накопление лишнего жира в печени.1
Недавнее австралийское исследование с участием 141 пациента с НАЖБП показало влияние физических упражнений на функцию печени. Пациенты были распределены в группу низкой интенсивности, в которую были проведены три сеанса консультирования по физической активности, в группу средней интенсивности с шестью сеансами, в группу высокой интенсивности с шестью сеансами и постоянной телефонной поддержкой, и контрольную группу, которая получала только первоначальное консультирование. сеанс. Целью участников всех групп было увеличить физическую активность как минимум до 30 минут в день пять дней в неделю (всего 150 минут в неделю).Все участники прошли фитнес-тестирование через три месяца.
У тех, кто тренировался не менее 60 минут в неделю, наблюдалось значительное улучшение всех ферментов печени, а также уровней глюкозы, инсулинорезистентности, холестерина и триглицеридов. Тем не менее, у тех, кто тренировался более 60 минут в неделю, не наблюдалось значительных дополнительных улучшений ферментных профилей, что позволяет предположить, что даже скромные упражнения могут помочь предотвратить НАЖБП.
Столь же примечательно, что участники, получившие наибольшее количество консультаций, больше всего увеличили физическую активность, а те, кто получил наименьшее количество рекомендаций, проявили меньше всего.Это говорит о том, что консультирование и поддержка, которые заставляют людей двигаться, даже в небольшой степени, являются хорошим вложением для тех, кто подвержен риску НАЖБП. Исследование также показало, что уровень физической подготовки улучшился у тех, кто занимался спортом, независимо от потери веса, что также свидетельствует о том, что консультирование должно быть сосредоточено на повышении физической активности.7
Кроме того, участие в группах вмешательства повысило вероятность того, что люди будут придерживаться рекомендованных изменений образа жизни. Лица, отнесенные к группам умеренного и интенсивного консультирования, в девять раз чаще увеличивали физические нагрузки на один час в неделю, чем те, которые были отнесены к контрольной группе, и 96% этих участников оставались вовлеченными до последующей оценки.7 Это показывает, что программы, связанные с образом жизни, могут быть успешными в помощи людям в борьбе с НАЖБП, даже если изменения, к которым они приводят, являются трудными и резкими.
Другое недавнее исследование Киттихая Промрата, доктора медицины из Университета Брауна, опубликованное в ноябрьском номере журнала Hepatology за ноябрь 2008 г., продемонстрировало, что комбинированная терапия образа жизни также может помочь улучшить химию и гистологию печени у пациентов с ожирением печени. Тридцать один пациент с избыточной массой тела или ожирением с НАСГ был рандомизирован либо в 48 недель интенсивного изменения образа жизни, либо в комбинированную группу, либо в контрольную группу, которая не получала вмешательства.Целью обеих групп вмешательства была потеря веса от 7% до 10%.
Группа интенсивного изменения образа жизни сокращает количество калорий до 1 000–1 500 в день, а жир — до менее 25% от общего количества калорий. Участники комбинированной группы получали те же рекомендации по потреблению калорий, но имели дополнительную цель — работать до 200 минут физической активности умеренной интенсивности в неделю. Практически все параметры заболевания печени улучшились у участников группы вмешательства, в том числе вес (9.3% средняя потеря), трансаминаз (например, аланинаминотрансферазы), степени стеатоза печени, воспаления и других маркеров повреждения печени.
В немецком исследовании, опубликованном в сентябрьском номере журнала Gut , участвовали 50 пациентов с диагнозом НАЖБП и 120 пациентов без НАЖБП с риском метаболических заболеваний. Обе группы получили консультации по снижению веса и инструкции по умеренному увеличению аэробной активности. При контрольном наблюдении через 8,7 месяца как в экспериментальной, так и в контрольной группах наблюдалось общее снижение общего, подкожного абдоминального и висцерального жира, а также повышение уровня физической подготовки.НАЖБП полностью разрешилась у 20 пациентов. Самым сильным прогностическим фактором изменения содержания жира в печени был исходный уровень физической подготовки, который, как было доказано, имел эффект больше, чем базовый уровень общего жира и исходный уровень висцерального жира и не зависел от него.
Другие возможные методы лечения
Результаты ряда небольших исследований показывают, что другие методы лечения могут быть полезны для лечения первого или второго приступа НАЖБП. Исследования показывают, что первое попадание НАЖБП можно лечить цитопротективными средствами, такими как урсодезоксихолевая кислота и таурин, а также гиполипидемическим агентом гемфиброзилом.В небольших исследованиях противодиабетические препараты, такие как метформин, троглитазон и пиоглитазон, также показали некоторые преимущества при первом применении.2,8
С точки зрения защиты от второго удара добавка витамина E дала обнадеживающие результаты, особенно среди детей с НАЖБП. Кроме того, силимарин, который представляет собой экстракт расторопши, по-видимому, эффективен для лечения НАЖБП у некоторых людей, хотя доказательств его безопасности или эффективности нет. А антибиотики или пробиотики, которые изменяют флору кишечника, являются еще одним потенциальным оружием против второго удара, поскольку они помогают контролировать цитокиновую нагрузку.9
Будущие направления
Растущее количество исследований НАЖБП, кажется, предполагает, что ожирение, инсулинорезистентность или, возможно, все компоненты метаболического синдрома могут лежать в основе роста показателей НАЖБП. Мы знаем, что жировая болезнь печени может возникать у пациентов, получающих полное парентеральное питание. Полное парентеральное питание — ценная нутритивная терапия — может привести к гепатобилиарным осложнениям, которые обычно не прогрессируют. Многочисленные исследования описывают эту проблему как дисбаланс субстрата и высокий процент калорий из углеводов, что приводит к высвобождению инсулина и накоплению жира в печени.2 (В этой статье основное внимание уделяется НАЖБП и НАСГ, обусловленных факторами образа жизни, а не ожирению печени, вызванному полным парентеральным питанием.)
Важной целью будущих исследований НАЖБП будет изучение конкретных путей, с помощью которых связанные с ожирением состояния, такие как диабет, гипертриглицеридемия и инсулинорезистентность, могут повредить печень.3 Исследования показывают, что НАЖБП связана не только с инсулинорезистентностью, но и с повышенное содержание свободных жирных кислот, повышенное бета-окисление жирных кислот и повышенное перекисное окисление липидов в печени.10 Некоторые исследования показывают, что могут действовать дополнительные факторы, способствующие развитию жировой болезни печени. Лептин, например, может играть роль не только в инсулинорезистентности, но и в развитии фиброгенеза печени.3
Исследователи также изучат возможные причины, такие как обструктивное апноэ во сне и его активация цитохрома P450 E21 в печени. В одном небольшом исследовании, проведенном Хейрандиш-Гозалом и др., Опубликованном в 2008 г. в Chest , изучалось влияние обструктивного апноэ во сне на печень у детей.Результаты показали, что уровни трансаминаз в сыворотке у большинства пациентов нормализовались без значительных изменений массы тела после лечения обструктивного апноэ во сне. Дополнительные исследования связи между оксигенацией тканей печени и НАЖБП, а также по лечению состояний, которые часто возникают вместе с жировой болезнью печени, помогут людям избежать НАЖБП с помощью раннего лечения.4
Исследование этнической структуры НАЖБП — еще одна область исследований. Заболевания печени, по-видимому, носят семейный характер.Некоторые данные показывают, что американцы мексиканского происхождения чаще болеют НАЖБП, а афроамериканцы менее вероятны по сравнению с белыми неиспаноязычными языками3. Достижения в области нутригенетики могут открыть окно для изучения взаимодействий инсулина, глюкозы, жиров и гормонов, которые могут способствовать ожирению печени. .
Какой бы ни была гистопатология, НАЖБП приобретает новое значение в гепатологии, поскольку ученые ищут ответы о причинах, вариантах профилактики и возможных методах лечения тяжелого заболевания печени, помимо злоупотребления алкоголем.Для поколения детей, которые подвержены более высокому риску ожирения, чем предыдущие поколения, крайне важно обнаружить и лечить корни НАЖБП. В настоящее время диетологи могут помочь клиентам атаковать НАЖБП еще до первого приступа, поощряя их придерживаться здоровой для сердца диеты, богатой антиоксидантами. Мы также можем рекомендовать упражнения как часть плана не только для предотвращения НАЖБП, но и для общего благополучия.
— Christen C. Cooper, MS, RD, Плезантвиль, штат Нью-Йорк.Внештатный писатель по вопросам здоровья и питания из Ю. Она работала в сфере консалтинга в области здравоохранения в Латинской Америке и Соединенных Штатах и имеет степень магистра в области питания в педагогическом колледже Колумбийского университета.
Текущие рекомендации по питанию и лечебной физкультуре
• Если у пациента избыточный вес, сбросьте 10% от исходного веса.
• Уменьшите ежедневное потребление калорий настолько, чтобы способствовать еженедельной потере веса на 1–2 фунта, но не более того.
• Уменьшите количество насыщенных жиров (менее 7% от общего количества калорий).
• Снизьте общее потребление жиров до 30% от общего количества калорий или меньше.
• Увеличьте потребление клетчатки.
• Регулярно выполняйте физические упражнения, чтобы снизить вес и повысить чувствительность к инсулину.
• Если индекс массы тела больше 35, рассмотрите возможность операции по снижению веса. Если пациенту предстоит операция, внимательно следите за ферментами и функцией печени во время быстрой потери веса.
• У людей с диабетом доведите уровень гемоглобина A1C до менее 7%.
Рекомендуемые шаги для диагностики НАЖБП1,3
• Скрининг на наличие ранее существовавших заболеваний, таких как гепатит С.
• Оценка потребления алкоголя (клиническая оценка, семейные интервью, соотношение аспартатаминотрансфераза / аланинаминотрансфераза, поскольку оценка более 2 увеличивает вероятность алкогольной болезни печени вместо НАЖБП)
• Биомаркеры заболеваний печени (сывороточная аспартатаминотрансфераза, аланинаминотрансфераза, щелочная фосфатаза)
• Функциональные пробы печени (сывороточный билирубин, альбумин, протромбиновое время)
• Визуализация (сонография, компьютерная томография, МРТ), хотя визуализация не различает простую жировую дистрофию печени и более серьезные случаи
• Биопсия печени (выполняется, если клинические обстоятельства сильно указывают на НАЖБП и если стоимость и риски биопсии, по-видимому, оправдывают информацию, которая может помочь в принятии решения о лечении.)
Список литературы
1. Американская гастроэнтерологическая ассоциация. Заявление о медицинской позиции Американской гастроэнтерологической ассоциации: Неалкогольная жировая болезнь печени. Гастроэнтерология . 2002; 123 (5): 1702-1704.
2. Фонг Д.Г., Нехра В., Линдор К.Д., Бухман А.Л. Особенности метаболизма и питания при неалкогольной жировой болезни печени. Гепатология . 2000; 32 (1): 3-10.
3. Sanyal AJ, Американская гастроэнтерологическая ассоциация. Технический обзор неалкогольной жировой болезни печени AGA. Гастроэнтерология . 2002; 123 (5): 1705-1725.
4. Younossi ZM, Dielh AM, Ong JP. Неалкогольная жировая болезнь печени: повестка дня для клинических исследований. Гепатология . 2002; 35 (4): 746-752.
5. Марчезини Дж., Буджианези Э., Форлани Дж. И др. Неалкогольная жировая дистрофия печени, стеатогепатит и метаболический синдром. Гепатология . 2003; 37 (4): 917-923.
6. Краткое изложение клинических руководств по выявлению, оценке и лечению избыточной массы тела и ожирения у взрослых. Arch Intern Med . 1998; 158 (17): 1855-1867.
7. Сент-Джордж А., Бауман А., Джонстон А. и др. Независимые эффекты физических нагрузок у пациентов с неалкогольной жировой болезнью печени. Гепатология . 2009; 50 (1): 68-76.
8. МакЭвой, NC, Фергюсон Дж. У., Кэмпбелл И. В., Хейс, ПК. Неалкогольная жировая болезнь печени: естественное течение, патогенез и лечение: другие возможные методы лечения. Британский журнал диабета и сосудистых заболеваний . 2006; 6 (6): 251-260.
9. Neuschwander-Tetri BA, Caldwell SH. Неалкогольный стеатогепатит: Резюме конференции, посвященной одной теме AASLD.

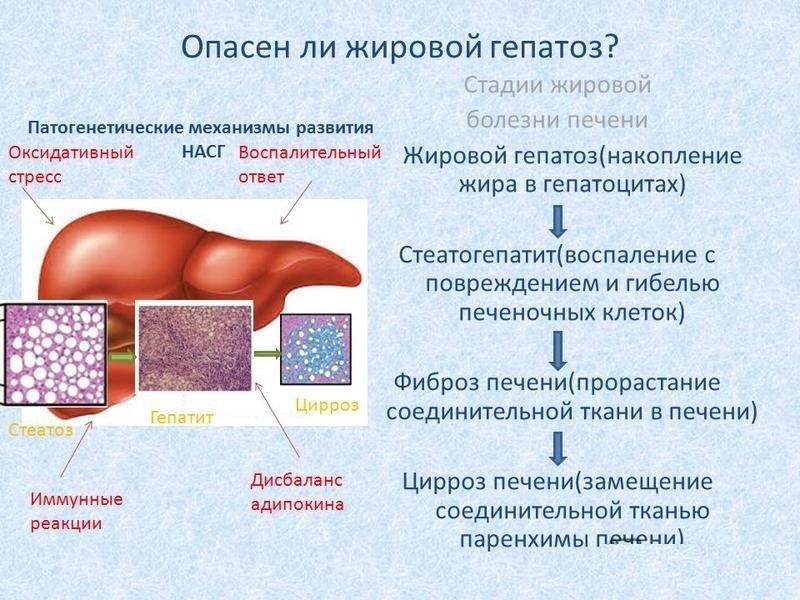


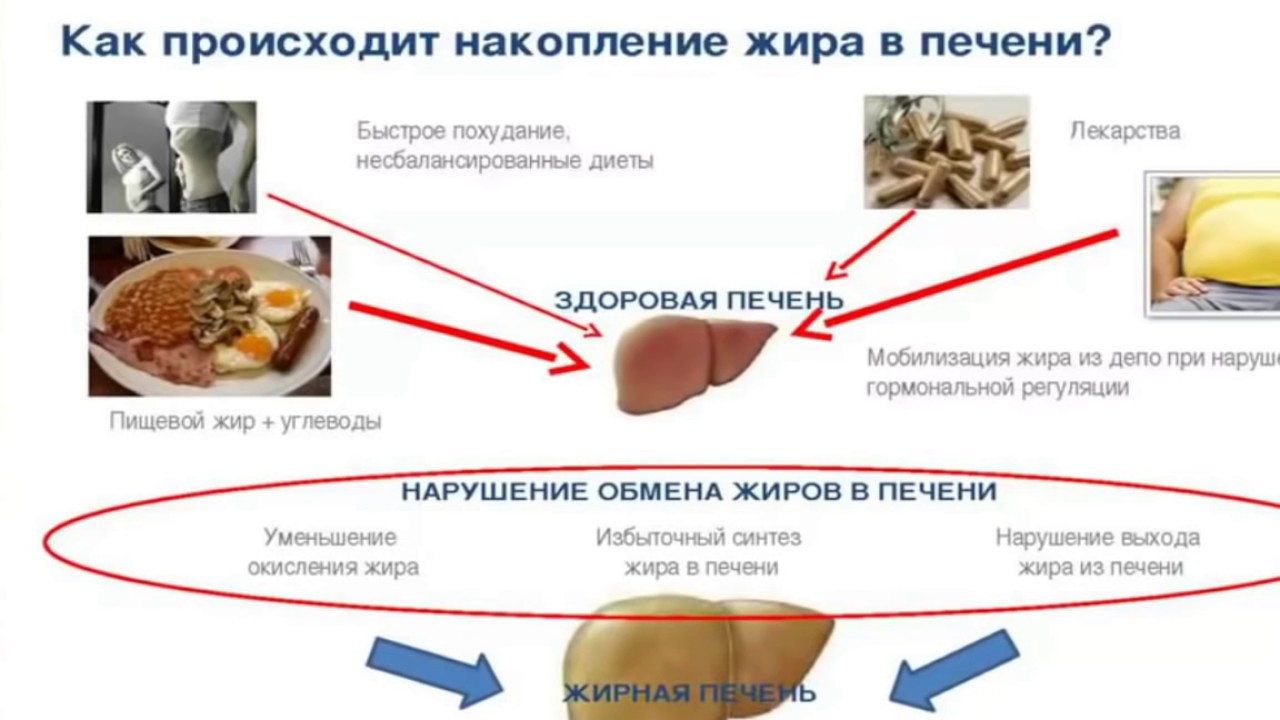



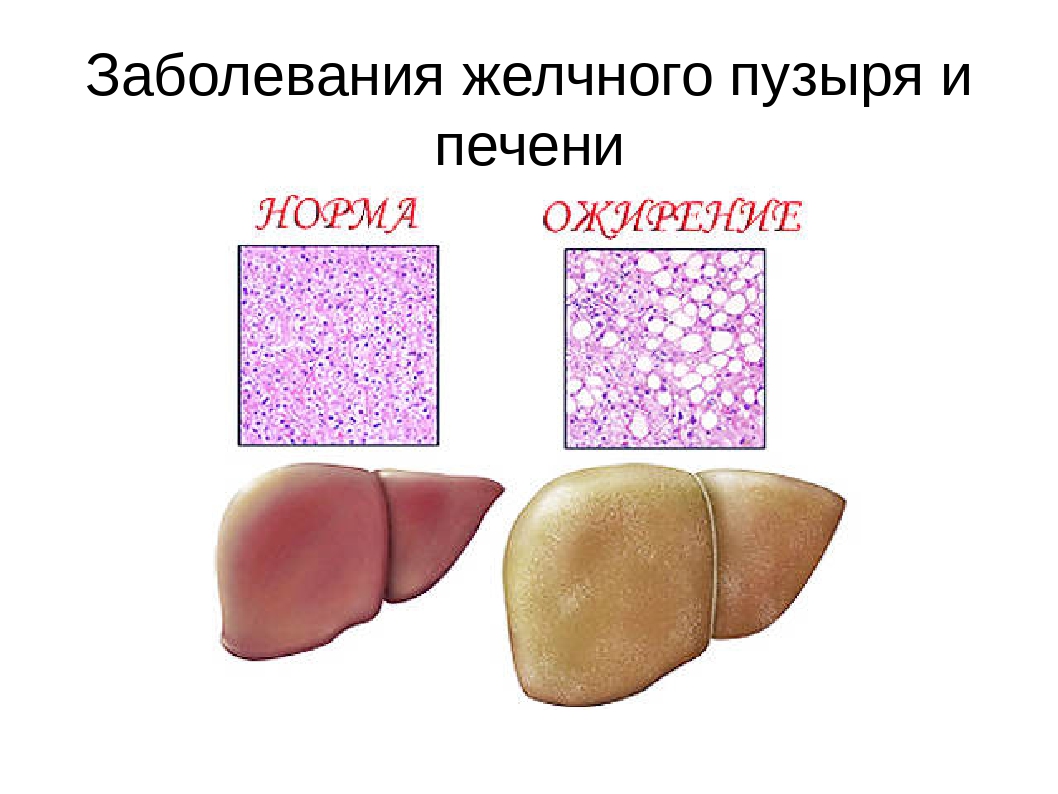
 Гепатопротекторы действуют стабилизирующее на поврежденные мембраны клеток и другие важные органеллы. Печень – орган, способный к самовосстановлению (регенерации), поэтому гепатопротекторы так же косвенно стимулируют этот процесс. Влияет данная группа препаратов и на выделение жёлчи.
Гепатопротекторы действуют стабилизирующее на поврежденные мембраны клеток и другие важные органеллы. Печень – орган, способный к самовосстановлению (регенерации), поэтому гепатопротекторы так же косвенно стимулируют этот процесс. Влияет данная группа препаратов и на выделение жёлчи. Печень увеличивается в размере, происходит пожелтение кожи и белков глаз, тошнота, хроническая усталость, температура и потеря аппетита.
Печень увеличивается в размере, происходит пожелтение кожи и белков глаз, тошнота, хроническая усталость, температура и потеря аппетита.

