что за болезнь и чем она опасна
Эта инфекция – одна из самых коварных. Во-первых, риск подхватить ее существует даже у новорожденных, а во-вторых, заболевание обладает даром «маскироваться» под вполне невинное ОРВИ.
Тогда как на самом деле все обстоит гораздо серьезнее. Под незначительным повышением температуры, слегка покрасневшим горлом, легким недомоганием, насморком и покашливанием может скрываться коклюш. Это заболевание имеет бактериальную природу.
Его возбудителем является коклюшная палочка. Распространение происходит воздушно-капельным путем, причем не только от больного человека, но и от здорового, который является бактерионосителем. Заразиться может тот, кто не обладает специфическим иммунитетом. В эту категорию в подавляющем большинстве случаев попадают дети раннего и дошкольного возраста. У малышей младше года коклюш представляет угрозу не только здоровью, но и самой жизни. Как обработать пупок новорожденному? Руководство для мам и пап. Тепловой удар у детей — симптомы и первая помощь.
Разгар заболевания
Главные и самые тяжелые при коклюше симптомы у детей проявляются только спустя 10–14 дней от начала болезни, в тот момент, когда токсин из коклюшевых палочек попадает в кровь и просвет бронхов, раздражая тем самым слизистую оболочку дыхательных путей и центральной нервной системы. Дети начинают капризничать, становятся вялыми и раздражительными, у них происходит ухудшение сна и снижение аппетита. Однако этот момент – лишь самая середина болезни, которая в среднем длится около 7 недель (от 3 недель до 3 месяцев) и состоит из нескольких этапов: инкубационного периода, продолжающегося от 3 до 87 дней, начального (катарального), когда ребенок максимально заразен, разгара заболевания (пароксизма) и выздоровления.
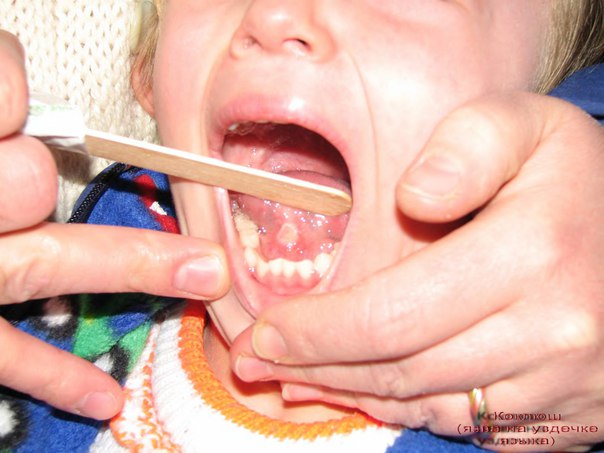
Во время самого приступа ребенок впадает в крайнее возбуждение, его лицо синеет и становится одутловатым, шейные вены выступают, на конъюнктивах глаз появляются точечные микроизлияния. Кашляя, дети часто высовывают язык, прикусывая его и травмируя уздечку. Иногда в конце приступа выделяется немного вязкой стекловидной мокроты. Во многих случаях кашель вызывает рвоту. Тяжесть протекания заболевания различна. У некоторых детей наблюдается не более 5 приступов в день, тогда как у других их число может достигать 50. Такое мучительное состояние держится в течение 3–4 недель, после чего кашель постепенно становится обычным, а не судорожным. Однако даже период восстановления при коклюше затяжной и продолжается от 14 до 21 дня.
Коклюш у грудничков
Говоря про коклюш, симптомы у детей до года, нужно отметить, что у грудничков не бывает тех приступов, которые описаны выше. Но заболевание у них протекает в куда более тяжелой форме и имеет гораздо более негативные последствия, вплоть до летального исхода. У младенцев наблюдается кратковременная остановка дыхания (апноэ), длящаяся от нескольких секунд до минуты и дольше. Это очень опасно для жизни, вот почему таких детей ни в коем случае нельзя оставлять без присмотра ни на минуту. Нехватка кислорода также провоцирует возникновение нарушений со стороны нервной системы организма и различные иные осложнения. Кроме того, у грудных детей нередко развивается пневмония, ателектазы (спадение доли легкого), судороги и энцефалопатия. Как лечить коклюш При диагностировании коклюша и симптомов у детей лечение назначается в зависимости от тяжести заболевания.


Лечение коклюша у детей | Детская городская поликлиника № 32
Коклюш является инфекционным заболеванием, возбудителем которого является коклюшная палочка. Болезнь сопровождается спазматическим кашлем.
Коклюш передается воздушно-капельным путем, поэтому стоит беречь своих детей от общения с больными. При контакте с переносчиком, возможность заражения составляет 90%. Коклюш опасен для детей младше 2 лет. Поэтому очень важно грудное вскармливание ребенка, так как с молоком передаются материнские антитела.
Начальный период коклюша характеризуется насморком, общим недомоганием, кашлем и повышенной температурой. Через неделю кашель усиливается, дети становятся капризными и раздражительными. К концу второй недели кашель приобретает спазматический характер. Приступы спазматического кашля сопровождаются внезапным кашлем с характерным свистящим вдохом. Судорожный кашель заканчивается выделением мокроты или рвотой. В зависимости от формы заболевания, у детей отмечается от 5 до 50 приступов в сутки. Длительность одного приступа составляет 3-5 минут.
Больным детям, необходимо обеспечить особые условия — помещение должно регулярно проветриваться, а воздух увлажняться. Ребенку необходимо соблюдать постельный режим. Желательно зашторить окна, так как внешние раздражители могут спровоцировать приступ кашля. Грудным и детям раннего возраста необходимо лечение в стационаре. Очень важно грудничкам вовремя отсасывать накопившуюся в глотке слизь. При гипоксии используют кислородную терапию. Для лечения коклюша у детей применяют антибиотики на основе эритромицина или пенициллина.
Если вы столкнулись с болезнью коклюша и хотите получить консультацию о методах лечения и профилактики, запишитесь на прием к специалистам нашей клиники. Детальную информацию можно получить на нашем сайте.
Детальную информацию можно получить на нашем сайте.
Коклюш – инфекционный недуг, который представляет особую опасность для крох до годика. В группе риска дети и до 5 лет, не получившие прививку от него. Описываемая болезнь сопровождается частичным или полным воспалением верхних дыхательных путей и спазматическим кашлем. Вызывается коклюш у детей бактерией, передаваемой воздушно-капельным путем. Из-за того, что она быстро гибнет вне организма больного, то невозможно заразиться через бытовые контакты. Вырабатывая токсины, микроб раздражает дыхательные пути малыша – этого достаточно, чтобы у ребенка развился спазм диафрагмы и бронхов, возник спастический кашель. Он и является отличительным признаком коклюша!
Как еще проявляет себя болезнь?
В самом начале у ребенка немного повышается температура, его беспокоит недомогание, сухой кашель и насморк. В принципе, все почти так, как и при обычном ОРЗ. Показывает себя коклюш примерно через 1,5-2 недели после заражения – усиленными приступами спазматического кашля. Они чередуются со свистящим дыханием – характерным проявлением коклюша у детей. За свистящим вдохом на одном выдохе наступают короткие судорожные кашлевые толчки: число таких циклических приступов в сутки может достигать 15.
Они чередуются со свистящим дыханием – характерным проявлением коклюша у детей. За свистящим вдохом на одном выдохе наступают короткие судорожные кашлевые толчки: число таких циклических приступов в сутки может достигать 15.
При спастических приступах у малыша нарушается дыхание, кожа приобретает синюшность, иногда на ней наблюдаются кровоизлияния. Лицо малыша становится одутловатым, его может поразить конъюнктивит. Из-за того, что ребенок высовывает язык, нередко травмируется уздечка, на которой появляется «болячка». У зараженных грудничков может остановиться дыхание как на несколько секунд, так и на 2-3 минуты. Длительные кислородные голодания приводят к тяжелым последствиям, например к судорогам или к энцефалопатии.
Приступы завершаются выделением мокроты или рвотой. Хотя они мучают ребенка в любое время суток, однако чаще всего возникают ночью или под утро. Когда их нет, то состояние малыша и температура его тела нормальные. Если у ребенка наблюдается жар вне приступов, то он указывает на то, что к коклюшу присоединены осложнения. Спазматический кашель продолжается в среднем 3-4 недели, однако количество приступов со временем идет на убыль. Еще несколько месяцев после излечения коклюша у детей сохраняется небольшой кашель, ощутимая слабость, раздражительность и возбудимость.
Спазматический кашель продолжается в среднем 3-4 недели, однако количество приступов со временем идет на убыль. Еще несколько месяцев после излечения коклюша у детей сохраняется небольшой кашель, ощутимая слабость, раздражительность и возбудимость.
Как бороться с коклюшем у детей?
Младенцев до года и детей с острым коклюшем лечат в больнице, остальных – дома. На раннем этапе болезни назначают антибиотики. Их не используют, если у ребенка наблюдается спастический кашель, поскольку данные препараты не могут справиться с приступами. В острой фазе болезни также назначаются антигистаминные медикаменты и средства, разжижающие мокроту и ослабляющие спазматический кашель. При лечении детей до трех лет не используются ингаляторы.
Не меньше лекарств больному ребенку помогает спокойная обстановка в доме, о чем должны знать родители! Так, приступы кашля могут спровоцировать громкие разговоры, резкие звуки и свет. Питаться больной ребенок должен часто и малыми порциями. Важно также как можно чаще проветривать детскую комнату и делать в ней влажную уборку. Полезны прогулки, конечно, если у ребенка нет повышенной температуры тела и на улице не ниже -10 градусов.
Полезны прогулки, конечно, если у ребенка нет повышенной температуры тела и на улице не ниже -10 градусов.
Трахеит у детей — причины, симптомы, диагностика и лечение трахеита у ребенка в Москве в детской клинике «СМ-Доктор»
ПОЛУЧИТЬ КОНСУЛЬТАЦИЮ Содержание:Описание заболевания
Симптомы
Причины
Диагностика
Лечение
Профилактика Трахеит – воспаление слизистой оболочки дыхательной трубки (трахеи) инфекционного или аллергического происхождения. Лечением заболевания занимается педиатр, детский отоларинголог или врач-аллерголог.
Описание заболевания
Трахеей называют трубчатый орган, который соединяет гортань и бронхи, служит для проведения воздуха в легкие. При попадании на слизистую трахеи аллергенов или инфекционных агентов, развивается диффузный воспалительный процесс, который охватывает весь орган. Из-за раздражения нервных окончаний формируется защитный рефлекс – кашель.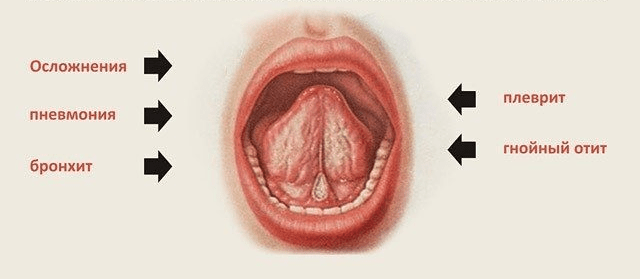 При трахеите он сухой и малопродуктивный.
При трахеите он сухой и малопродуктивный.Трахеит бывает инфекционным (вызван грибками, бактериями, вирусами, простейшими) и неинфекционным (аллергический). В зависимости от течения выделяют острую форму (яркие симптомы на протяжении короткого времени) и хроническую (длительная умеренная или слабая симптоматика). Как правило, хроническая возникает на фоне серьезных системных заболеваний или при неадекватной терапии острого.
В детской отоларингологии и педиатрии воспаление дыхательной трубки редко развивается изолированно. Чаще это происходит на фоне ОРВИ, когда поражается не только трахея, но и другие органы респираторной системы. У маленьких пациентов чаще диагностируют трахеобронхит и ларинготрахеит.
Длительное воспаление слизистой трахеи приводит к ее морфологическим изменениям. Хронический трахеит протекает с гипертрофическими процессами (утолщение слизистой) или атрофическими (оболочки истончаются).
Симптомы трахеита
Трахеит у малышей проявляется как обычная респираторная инфекция – насморком, першением или болью в горле, слабостью.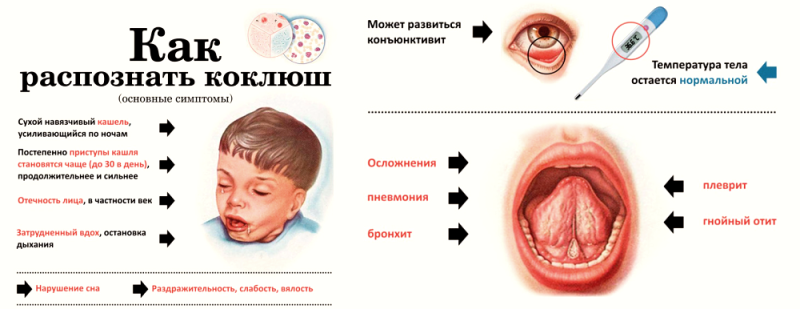 Характерным признаком воспаления дыхательной трубки является кашель. Его характеристики при трахеите:
Характерным признаком воспаления дыхательной трубки является кашель. Его характеристики при трахеите:- внезапный;
- приступообразный;
- малопродуктивный;
- надсадный;
- болезненный;
- продолжается несколько минут, иногда несколько часов (нередко приводит к рвоте).
Приступ может быть спровоцирован резким глубоким вдохом, перепадом температуры воздуха, плачем или криком. Тупая боль за грудиной и в области спины сохраняется после приступа. Боясь вызвать очередную атаку, ребенок дышит часто и поверхностно. Как правило, кашель мучает малыша ночью, ранним утром или при выходе из помещения на улицу.
При аллергической форме кашлю предшествует нестерпимое першение в горле. Его провоцирует контакт с аллергеном (вдыхание определенных запахов, запыленного воздуха, употребление некоторых продуктов).
Кашель сопровождается отхождением небольшого количества мокроты (обычно в конце приступа). Она выходит маленькими слизистыми комочками. По мере нарастания катаральных процессов мокроты становится больше, и откашливается она легче. При бактериальной форме секрет становится гнойным (зеленоватого, желтого цвета).
Она выходит маленькими слизистыми комочками. По мере нарастания катаральных процессов мокроты становится больше, и откашливается она легче. При бактериальной форме секрет становится гнойным (зеленоватого, желтого цвета).
Острый период длится 3-4 дня. Затем воспаление идет на спад, приступы повторяются реже, боль в грудной клетке исчезает. При хронической форме кашель сохраняется длительное время. Ребенок заходится приступами с утра и периодически покашливает в течение дня.
Другие симптомы трахеита (общая слабость, повышение температуры) связаны скорее не с воспалением дыхательной трубки, а с инфекцией.
Причины трахеита
В большинстве случаев трахеит вызывают вирусы. Чаще патология развивается вторично (на фоне дифтерии, коклюша, гриппа). Бактериальный трахеит возникает вследствие вирусного поражения слизистой, когда она становится боле уязвимой, или после инвазивных медицинских вмешательств, травм трахеи инородным телом. Воспаление дыхательной трубки может быть вызвано простейшими (микоплазмами, хламидиями). Грибковый трахеит развивается на фоне системных грибковых инфекций и в педиатрической практике встречается редко. Аллергическая форма запускается при повышенной чувствительности организма к аллергенам (пища, лекарства, пыль, бытовая химия).
Грибковый трахеит развивается на фоне системных грибковых инфекций и в педиатрической практике встречается редко. Аллергическая форма запускается при повышенной чувствительности организма к аллергенам (пища, лекарства, пыль, бытовая химия).Хронический трахеит возникает при неправильном лечении острого. К нему склонны ослабленные дети (с гиповитаминозом, иммунными нарушениями, другими хроническими заболеваниями). Прогрессированию трахеита с более тяжелыми симптомами и распространением воспаления на другие дыхательные органы способствуют переохлаждения, дыхание сухим, морозным, пыльным воздухом, табачным дымом.
Диагностика трахеита
Врачи центра «СМ-Доктор» имеют огромный опыт в диагностике и лечении трахеита у детей. Специалисты уделяют внимание поиску основного причинного фактора, а также обстоятельств, которые могли усугубить воспалительные изменения. При их устранении трахеит лечится быстро и не приводит к осложнениям.Диагностика детского трахеита, как правило, не вызывает трудностей. Врач ориентируется на жалобы родителей и данные осмотра ребенка. Дополнительные сведения дают аускультация грудной клетки и общеклинический анализ крови. При подозрениях на серьезные изменения в дыхательных органах проводят ларинго- и трахеобронхоскопию, рентгенографию грудной клетки, аспирацию трахеального содержимого (для вирусологического или ПЦР-анализа слизи, посева на питательную среду).
Для выяснения этиологии и особенностей течения заболевания, могут потребоваться консультации пульмонолога, аллерголога-иммунолога.
Лечение трахеита
Врачи центра «СМ-Доктор» подходят к лечению трахеита комплексно. Специалисты тщательно изучают особенности клинического случая и составляют персонифицированную терапевтическую программу. Она направлена на устранение причины заболевания, уменьшение выраженности симптоматики, скорейшее восстановление организма и профилактику рецидивов. При таком подходе можно рассчитывать на быстрое облегчение и полное выздоровление.Лечение трахеита подразумевает этиотропную терапию. Назначают противовирусные, антибактериальные, антипротозойные или противогрибковые препараты (в зависимости от возбудителя). При аллергической форме подбирают антигистаминные средства. Надсадный кашель в острой фазе купируют противокашлевыми средствами. По мере образования мокроты назначают отхаркивающие и муколитические препараты. В период выздоровления показаны витамины и иммуномодуляторы.
При хроническом трахеите добиться выздоровления крайне сложно. Целесообразны мероприятия по профилактике простуд и вирусных инфекций. Важно заниматься укреплением здоровья ребенка комплексно: обеспечить рациональный режим, полноценное питание, достаточное поступление в организм витаминов и минералов.
В острый период трахеита хороший эффект дают ингаляции небулайзером. После стихания воспалительного процесса назначают физиопроцедуры (массаж, электрофорез, УВЧ). Они улучшают микроциркуляцию в органах дыхательной системы, оказывают стимулирующее влияние на местный иммунитет и способствуют восстановлению тканей.
Для полного выздоровления важно обеспечить оптимальные условия дома: поддерживать влажность воздуха, проветривать помещение, проводить влажную уборку, устранить пахучие вещества, источники пыли, исключить вдыхание табачного дыма. Желательно на некоторое время исключить перепады температур.
Профилактика трахеита
Чтобы не допустить развитие трахеита у ребенка, нужно уделять внимание неспецифическим профилактическим мероприятиям. К таковым относят активный образ жизни, прогулки на свежем воздухе, качественное питание, занятия спортом, закаливание. Важно вовремя вакцинировать малыша от основных инфекций. Таким образом осуществляется профилактика вторичного трахеита.Лечение трахеита под руководством врачей центра «СМ-Доктор» позволит в кратчайшие сроки избавить ребенка от неприятных симптомов и предотвратить переход болезни в хроническую форму. Комплексный подход, заботливое отношение и современные методики сделают процесс лечения более комфортным и эффективным. За квалифицированной помощью обращайтесь в «СМ-Доктор»!
Врачи-отоларингологи:
Детская клиника м.Марьина РощаМосина Екатерина Ивановна
Детский отоларинголог, врач высшей категории
Игнатенко (Цивилёва) Елена Васильевна
Детский отоларинголог, детский отоларинголог-сурдолог, оперирующий специалист
Степанова Светлана Михайловна
Детский отоларинголог, врач высшей категории
Гнездилова Юлия Валерьевна
Детский отоларинголог, оперирующий специалист
Шишков Руслан Владимирович
Детский отоларинголог, детский онколог, оперирующий специалист, врач высшей категории, профессор, д.м.н.
Горшков Степан Вячеславович
Детский отоларинголог, оперирующий специалист
Казанова Анна Владимировна
Детский отоларинголог, оперирующий специалист, врач высшей категории, кандидат медицинских наук
Записаться на прием Детская клиника м.Войковская Записаться на прием Детская клиника м.Новые Черемушки Записаться на прием Детская клиника м.Тимирязевская Детская клиника м.Текстильщики Записаться на прием Детская клиника м.Молодежная Записаться на прием Детская клиника м.Чертановская Записаться на прием Детская клиника м.ВДНХ Записаться на прием Детская клиника в г.Солнечногорск, ул. Красная Записаться на приемЗаписаться на прием
Мы гарантируем неразглашение персональных данных и отсутствие рекламных рассылок по указанному вами телефону. Ваши данные необходимы для обеспечения обратной связи и организации записи к специалисту клиники.
Коклюш — сделать прививку в Москве в ЦКБ РАН
Коклюш — распространенная до сих пор управляемая инфекция, характеризующаяся выраженным изнуряющим спастическим кашлем. Традиционное название коклюша в отдельных странах мира – «100-дневный кашель». Подсчитано, что у непривитых детей коклюш развивается в 23 раза чаще. Распространение бактерии с крошечными капельками слизи происходит в процессе кашля или чихания больного.
Важно понимать, что эта инфекция — проблема не только детского возраста! Взрослые также болеют коклюшем с затяжным кашлем, особая группа риска — это пациенты, страдающие хронической обструктивной болезнью легких, бронхиальной астмой, т.к. возбудитель инфекции вызывает обострение или значительное ухудшение имеющегося состояния.
Клиника проявляется поэтапно:
- В первые 3-14 дней инкубационного периода заболевания будто бы нет проявлений болезни;
- В следующие 5-14 дней катарального периода появляются неспецифические симптомы острой респираторной инфекции — субфебрильная температура, насморк, першение в горле, поверхностный кашель;
- На протяжении дальнейших 10-20 дней спастического периода болезни разворачивается типичная для коклюша картина с изнурительным постоянным малопродуктивным кашлем, сопровождающимся покраснением лица, набуханием вен, слезотечением и кровоизлиянием в конъюнктиву глаз, высунутым языком вплоть до надрыва уздечки. Мучительный приступ кашля заканчивается шумным вдохом-репризами, рвотой вплоть до остановки дыхания у грудного ребёнка, причем всё это усиливается к ночи.
- Восстановительный период продолжается очень длительно — от 2 нед до 6 мес — кашель постепенно стихает, урежается. Однако приступы кашля легко повторяются при воздействии неспецифических раздражителей (холодный воздух, смех и т.д.) и обычных вирусных инфекций. И если в начале болезни кашель обусловлен поражением слизистой дыхательных путей, то в последующем, он возникает рефлекторно вследствие формирования патологической доминанты в головном мозге.
Коклюш особенно тяжело протекает у детей до года, с высоким риском летального исхода, что требует госпитализации, нередко в реанимационное отделение. Именно поэтому в США обязательна вакцинация беременных с 28-недельного срока как для защиты от коклюша самой будущей матери и формирования иммунитета новорожденному с первых дней жизни.
Осложнения коклюша многообразны: бронхиты, пневмонии, разрыв уздечки языка, апноэ, энцефалопатии. Изоляция до 21 дня. Антибиотикотерапия эффективна только в катаральный и начальный приступный период, далее возможно лишь симптоматическое лечение, которое малоэффективно в большинстве случаев.
Вакцинация — это единственно действенная надежная защита против коклюша.
Важно соблюдать рекомендованную схему прививок и необходимый интервал между инъекциями, чтобы выработать стойкий иммунитет против коклюша, а для поддержания защиты необходимо введение бустерных доз взрослым каждые 10 лет на протяжении всей жизни!
У вакцинированных младенцев поствакцинальный иммунитет после возрастной ревакцинации в 1,5 года угасает к 6-7 годам. И в начальной школе дети «хором» начинают болеть коклюшем. А от них заражаются родители, бабушки и дедушки, особенно младшие братья и сестры, которым коклюш чрезвычайно опасен. Для поддержания иммунитета необходимо проводить систематические ревакцинации на протяжении всей жизни. Поэтому так важны регулярные повторные прививки в соответствии с национальным календарём профилактических прививок, чтобы защитить ребенка, себя и окружающих от этой изнуряющей и опасной инфекции. Сейчас это стало возможно благодаря появлению на российском рынке комплексной вакцины, содержащей сниженное количество коклюшного компонента, направленной на поддержание защиты и минимизации реакций на иммунизацию.
Меры профилактики коклюша — Официальный сайт Тазовского района
Коклюш – острое инфекционное заболевание, характеризующееся острым катаром дыхательных путей с развитием приступов спазматического кашля с явлениями интоксикации. При контакте с больным заболевание развивается в 95% случаев.
Кто является источником инфекции? Источником инфекции является больной.
Как происходит передача инфекции?
Передача инфекции происходит воздушно-капельным путем. Больной выделяет бактерии коклюша при чихании и кашле с капельками слюны. Наиболее опасен он в катаральной стадии заболевания.
Кто чаще болеет коклюшем?
Коклюшем чаще всего болеют дети дошкольного и школьного возраста.
Как проявляется заболевание?
Первые признаки заболевания появляются на 5-7 день после заражения в виде недомогания, слабости, потери аппетита. Далее появляются небольшой кашель, насморк, субфебрильная температура.
В конце 2-й недели болезни начинается период спазматического кашля. При этом возможна остановка дыхания с развитием кислородной недостаточности.
В зависимости от тяжести болезни число приступов может колебаться от 5 до 50 в сутки.
Осложнениями коклюша являются тяжелые пневмонии, обусловленные коклюшным микробом или вторичной бактериальной инфекцией. У детей до 3-х лет смертельные исходы обусловлены именно пневмониями. Из других осложнений наблюдаются острый ларингит со спазмом гортани (ложный круп), бронхиты, остановка дыхания и др.
Какие основные меры профилактики?
Основным способом профилактики коклюшной инфекции является своевременная вакцинация в рамках национального календаря профилактических прививок.
Вакцинация состоит из трех прививок в возрасте 3, 4,5 и 6 месяцев, и ревакцинация в 18 месяцев. Вакцинация позволяет предупредить заболевание коклюшной инфекцией или же оно протекает в легкой форме.
Также, в случае если в семье есть заболевший с признаками респираторной инфекции и кашлем, необходимо свести к минимуму контакт с детьми, не привитыми, в том числе, по возрасту (дети до 3 месяцев). В помещении следует организовать ежедневную влажную уборку с применением моющих средств и частое проветривание.
Уважаемые родители! Не отказывайтесь от возможности защитить своих детей от этой коварной инфекции!
541
симптомы, признаки, прививки, лечение в 2021 году
Коклюш считается детской болезнью, но ее можно встретить и у взрослых. Ежегодно в Украине регистрируется 3-4 тысячи случаев заболевания. Примерно в половине из них — дети до 2-х лет. Количество случаев заболевания имеет тенденцию к увеличению. «Коклюшем с начала 2012 года заболели в 2,3 раза больше человек, чем за аналогичный период 2011 года. Особенно показатель увеличился в Донецкой области — в 1,3 раза», — рассказал для trust.ua Игорь Маричев, заведующий лабораторией иммунологии и вакцинопрофилактики ГУ «Институт эпидемиологии и других инфекционных болезней имени Громашевского АМН Украины».
«Облик» болезни: симптомы или как распознать коклюш у ребенкаКоклюш вызывает бактерия Bоrdetella pertussis, а передача инфекции происходит по воздуху. Коклюшная палочка размножается в трахее и бронхах человека, постоянно раздражая слизистую, провоцируя выделение обильной и густой слизи. «Это влияние на кашлевой центр настолько сильно, что даже при уничтожении микроба «главная причина кашля при коклюше, по крайней мере, после двух-трех недель болезни, находится уже не в бронхах и легких, а, как это ни парадоксально, в голове»,- утверждает педиатр Евгений Комаровский в своей книге «Здоровье ребенка и здравый смысл его родственников».
Коклюш опасен тем, что в начальной (катаральной) стадии (3-14 дней) его трудно отличить от самого обычного ОРВИ. Симптомы и признаки идентичны: болит горло, температура до 38 градусов, насморк, сухой кашель. Позже кашель становится продуктивным (с мокротой). Именно в этот период ребенок наиболее опасен для окружающих. Но благодаря тому, что коклюшная палочка вне человеческого организма гибнет всего через несколько минут, для заражения необходим очень тесный контакт с больным.
Через 10-14 дней наступает главная (судорожная) фаза с приступообразным кашлем (1-2 минуты). В конце приступа больной пытается сделать вдох, во время которого издает протяжный свист (реприза), по которому и диагностируют коклюш. Иногда он заканчивается рвотой. У младенцев во время такого кашля может остановиться дыхание, посинеть носогубный треугольник. Поэтому больные часто теряют вес, выглядят болезненными и измученными. Количество этих самых приступов у каждого больного разное: от 2-3 до 15 случаев в день. Эта стадия длится от двух недель и дольше. Остаточные явления (покашливание) могут беспокоить больного от 6 месяцев до года. И самое удивительное, что между приступами кашля ребенок может чувствовать себя отлично.
Диагноз «коклюш» подтверждается лабораторно. Но бактерию не всегда можно высеять из мокроты. Не высевается она, если первоначальная стадия заболевания уже прошла, после применения антибиотиков и у ранее привитых от коклюша.
«Управление» инфекцией или прививки от коклюшаПедиатры едины во мнении, что коклюш легко контролировать методом вакцинации. Согласно Национальному календарю вакцинации, для получения эффективной защиты от коклюша ребенок до года должен получить 3 коклюшные вакцины по схеме «3-4-5» месяцев и еще одну в 18 месяцев. Защита от инфекции формируется после 3-й дозы.
Выбор вакцины от коклюшаКоклюшный компонент идет в составе комбинированной вакцины от коклюша, дифтерии и столбняка (АаКДС). Ослабленным, недоношенным деткам вводят вакцину АКДС-м, которая содержит меньшее количество антигенов и, соответственно, легче переносится. Вводят ее глубоко внутримышечно, придавливая пальцем минуту после укола.
Обратите внимание, что вакцина АКДС «Инфанрикс» («ГлаксоСмитКляйн», Бельгия) содержит три коклюшных антигена, включая пертактин, который отвечает за эффективную иммунизацию (в «Пентаксим» («Санофи Пастер», Франция) его нет). Вакцина содержит возможные «аллергические» компоненты: формальдегид и полисорбат80.
Противопоказаниями к вакцинации являются заболевания нервной системы, афебрильные судороги, развитие на предшествующее введение АКДС-вакцины сильной общей реакции (повышение температуры в первые двое суток до 40 градусов и выше) или осложнения.
Дети с противопоказаниями к применению вакцины АКДС прививаются вакциной АДС, которая содержит только дифтерийные и столбнячные анатоксины.
В Украине вакцину АКДС можно купить в аптеке (180-400 грн), либо обратиться в частную клинику. Киевляне это могут сделать, к примеру, здесь:
Вакцина | Добробут | Наш доктор |
|---|---|---|
Грн* | ||
Инфанрикс (коклюш, дифтерия, столбняк — АКДС) | 310 | 300 |
Инфанрикс ИПВ (АКДС + полиомиелит инактивированный) | 395 | 400 |
Ифанрикс Пента (АКДС + полиомиелит инактивированный + гепатит В) | — | 400 |
Инфанрикс Гекса (АКДС + полиомиелит инактивированный + гепатит В + Хиб) | 720 | 550 |
Бустрикс (АКДС) для ревакцинации | 295 | 350 |
Пентаксим (АКДС + полиомиелит инактивированный + Хиб) | 650 | 650 |
Консультация педиатра | 250 | 150 |
* цены по состоянию на ноярбрь-2012 | ||
В детской поликлинике вероятнее всего вам предложат ввести Пентаксим бесплатно. Также для ревакцинации АКДС детей в возрасте от 4-х лет можно применить Бустрикс («ГлаксоСмитКляйн», Бельгия).
Перед началом вакцинации АКДС, следует посетить иммунолога, особенно если у вас индивидуальный график прививок. Важно знать, что вакцинация от коклюша не дает 100% гарантии того, что ребенок не заболеет. Возможно, он перенесет коклюш без осложнений и в легкой форме.
Поствакцинальные осложненияРассказами о поствакцинальных осложнениях (ПВО) после введения АКДС заполнены тематические сайты. Да и сами педиатры сетуют, что именно коклюшная составляющая в вакцине дает всевозможные ПВО, хотя обычно это только местные реакции. Родители же считают иначе.
Мама Елена делится опытом: «Моему сыну сделали первую АКДС в 3 месяца, его парализовало. Потом началась гидроцефалия и в итоге в 2,5 года поставили диагноз ДЦП. Чтобы поставить ребенка на ноги в полном смысле слова пришлось приложить много усилий. В 2,5 года дочке только АДС сделали, потому что именно коклюш поражает центральную нервную систему. В 5 лет мои дети переболели коклюшем, но только в группе они заболели последними, и в легкой форме. А привитые болели с осложнениями». У мамы Наташи своя история: «Мою дочку в 1, 2 года после прививки АКДС еле откачали в реанимации. Сейчас нам 2 года, уже 8 месяцев живем с диагнозом сахарный диабет, инсулинозависимы, врачи в областном центре говорят, что это последствия прививки, т.к. такие случаи у них регулярные». С введением прививки связывают и развитие у здорового ребенка аутизма и пиелонефрита. Но многие люди поддерживают вакцинацию и успешно ее прошли. Мама Вика радуется: «Сделали все положенные АКДС-ки платные, ни разу не было никаких реакций. Мой ребенок защищен, и я за него спокойна».
Курс на выздоровление принят: как лечить коклюш в домашних условияхПока возбуждение кашлевого центра не произошло (пару дней болезни), коклюшная палочка может погибнуть от антибиотиков. Но сразу давать антибиотик при любом недомогании тоже нежелательно. А когда сам коклюш проявится на стадии спазматического кашля, от антибиотиков ожидаемого эффекта (уменьшение частоты и длительности приступов) уже не будет. Но врачи все же настойчиво рекомендуют применять их в лечении коклюша, так как главная задача – сделать больного ребенка безопасным для окружающих. Также не стоит пренебрегать отхаркивающими средствами, даже если видимых результатов от их применения нет.
Одно из самых главных условий выздоровления – обеспечить максимально влажный и чистый воздух в комнате, часто гулять, лучше на берегу водоемов, вдали от пыльного города. Если есть возможность – лучше переехать за город. Избегать активных игр и тяжелой и обильной пищи. Лучше кормить мало, но часто.
Немаловажно изолировать ребенка во время болезни от окружающих, исключить переохлаждения. Так как перенесенные ОРЗ вдобавок к коклюшу могут спровоцировать развитие осложнений, чаще всего пневмоний. О развитии данного осложнения может говорить учащенное дыхание между приступами, слабость, повышение температуры и увеличение длительности приступов. Не бойтесь в который раз побеспокоить педиатра.
«Летний» коклюш лечится труднее, так как воздух сухой и жаркий. Есть мнение, что на процесс выздоровления влияют положительные эмоции, поэтому дарите своему малышу больше радости в период реабилитации.
Автор: Брикульская Юлия. Медицинский эксперт проектов, медицинский тренер, практикующий врач-терапевт. Специально для Простобанк Консалтинг
Коклюш у детей | МРТ Эксперт
Есть много заболеваний, сопровождающихся кашлем. При некоторых из них кашель настолько мучительный, что способен буквально измотать человека. Одно из них – коклюш.
С врачом-педиатром, аллергологом-иммунологом «Клиника Эксперт Смоленск» Чемовой Ульяной Владимировной говорим о коклюше.
— Ульяна Владимировна, что такое коклюш?
Это острое инфекционное заболевание с циклическим течением, наличием спастического кашля. Вызывается коклюш специфической бактерией — коклюшной палочкой.
— Какими симптомами проявляется коклюш?
Признаки типичного его течения у ребёнка следующие:
— повышение температуры тела;
— насморк;
— возможна небольшая раздражительность, возбудимость, нервозность;
— особый кашель, с одышкой на вдохе. Характерны несколько кашлевых толчков на выдохе, а затем происходит свистящий, усиленный вдох. Эти фазы составляют один цикл. В зависимости от тяжести течения, таких приступов на протяжении дня может быть 2-15.
ПРИ КОКЛЮШЕ — ОСОБЫЙ КАШЕЛЬ,
С ОДЫШКОЙ НА ВДОХЕ
Из-за кашля возможно посинение кожных покровов, напряжение — вплоть до разрыва капилляров, носовое кровотечение, вздутие межрёберных промежутков.
При выраженном приступе кашля может быть непроизвольное мочеиспускание или дефекация.
Существуют и другие формы коклюша, при которых симптомы будут отличаться. Несколько иначе протекает он у взрослых.
— По каким признакам можно отличить коклюш от простуды?
При типичном течении коклюша — по характерному спастическому кашлю, который ни с чем не спутаешь.
Следующий значимый показатель — затяжное течение. Если обычная простуда продолжает примерно 7-10 дней, то коклюш ко второй неделе только «набирает обороты» — в частности, усиливается кашель.
ЕСЛИ ОБЫЧНАЯ ПРОСТУДА ПРОДОЛЖАЕТСЯ ПРИМЕРНО
7-10 ДНЕЙ, ТО КОКЛЮШ КО ВТОРОЙ НЕДЕЛЕ ТОЛЬКО
«НАБИРАЕТ ОБОРОТЫ» — В ЧАСТНОСТИ, УСИЛИВАЕТСЯ КАШЕЛЬ
При обычной простуде лихорадка и симптомы интоксикации более выражены. У коклюша в начале возможна небольшая лихорадка, невыраженный насморк и кашель. Затем общее состояние больного улучшается, однако его начинает мучить изнуряющий кашель.
— Это заболевание вирусной или бактериальной природы? Как передаётся коклюш?
Коклюш вызывает бактерия. Передаётся заболевание воздушно-капельным путём от больного человека либо носителя инфекции.
— Сколько длится инкубационный период у коклюша?
В среднем 7-10 дней (может колебаться от 6 до 20 дней).
— Как долго заболевший коклюшем ребёнок заразен для окружающих?
После появления первых признаков заболевания — до 1 месяца.
— Ульяна Владимировна, чем чревата эта болезнь для деток? В чём её опасность?
Во-первых, выделяемый бактерией токсин раздражает слизистую оболочку дыхательных путей. В результате в головном мозге возникает длительно существующий активный очаг, который и обусловливает поддержание кашля.
Бактериальный токсин сам по себе может быть и аллергеном.
На протяжении заболевания может присоединяться другая инфекция, из-за чего может, например, развиваться пневмония (воспаление лёгких), воспаление бронхиол. Иногда их лечение довольно сложное, нередко после перенесённого заболевания сохраняется повышенная чувствительность дыхательных путей к заболеваниям (в частности, ОРВИ). В результате со временем может развиваться хронический бронхит.
«При длительно текущем, нелеченном бронхите может сужаться просвет бронхов с затруднением прохождения по ним воздуха». Цитата из материала «Дышите легко и чисто! Вся правда о бронхитах»
У детей до года вместо кашлевых приступов как их эквивалент может отмечаться остановка дыхания.
Возможно развитие отёка гортани, стенозирующего ларингита, ложного крупа. У маленьких детей это может вести к развитию дыхательной недостаточности.
Одним из возможных последствий после коклюша может быть эмфизема. При этой болезни лёгкое становится избыточно воздушным, и, как следствие эмфиземы, также может нарушаться кровообращение из-за изменений сосудистой системы лёгкого.
Возможны носовые кровотечения, кровоизлияния (подкожные, в конъюнктиву глаз), формирование паховых и пупочных грыж.
Бактерия может поражать и головной мозг. В этом случае развивается воспаление его ткани — энцефалит. Также возможно развитие энцефалопатии. Впоследствии у ребёнка могут появляться судороги, развиваться глухота.
— Дети какого возраста наиболее уязвимы для коклюша?
Это дошкольники, т.е. фактически от рождения и заканчивая 5-6 годами. В течение первого года жизни у малышей на грудном вскармливании ещё может быть какая-то защита, а вот после этого начинается период наибольшего риска, особенно у непривитых.
«В 2011 году почти все штаты США не провели нужного числа вакцинаций от коклюша. В итоге на следующий год заболели 42 тысячи человек». Цитата из материала «Кто придумал прививки?»
— Как проводится диагностика коклюша у детей?
Есть три направления диагностики:
— посев мокроты на специальные питательные среды, чтобы выделить бактерию;
— иммуноферментный анализ крови (ИФА) для обнаружения антител против коклюша. Но здесь нужно иметь в виду, что если ребёнка недавно привили против коклюша, то определить, идёт ли повышение уровня антител из-за прививки или из-за инфекции, сложно. Примерно такая же ситуация может быть и у того, кого привили достаточно давно: ребёнок может заболеть коклюшем в лёгкой или «стёртой» форме, и при выявлении антител против коклюша также будет непонятно, являются ли они послепрививочными, либо вырабатываются в ответ на инфекцию.
У тех же, кто на момент заболевания был не привит, этот тест информативен;
— ПЦР (полимеразная цепная реакция) — выявление генетического материала бактерии в мазке со слизистой оболочки зева.
— Коклюш лечат в домашних условиях или ребёнка необходимо госпитализировать в стационар?
Это зависит от:
— возраста. Ребёнка до года обязательно госпитализируют, поскольку у него выше вероятность остановок дыхания;
— тяжести течения болезни. При лёгком течении и возрасте малыша старше года врач может разрешить лечиться в домашних условиях. При среднетяжёлом и тяжёлом течении необходимо лечение в стационаре;
— наличия ряда сопутствующих заболеваний. Если они есть, то также необходима госпитализация.
— Для лечения коклюша используются антибиотики?
Концептуально да. Бактерия, вызывающая этот недуг, чувствительна к некоторым антибиотикам. Однако их назначают только в определённом периоде заболевания. Если время прошло, начался приступообразный кашель, то назначение антибиотиков уже может быть неэффективным.
«Вопросов и мифов вокруг антибиотиков не становится меньше». Цитата из материала «Как правильно применять антибиотики? Инструкция по применению»
— Но если не используются антибиотики, то как проводится лечение?
Вводится специфический противококлюшный иммуноглобулин. Кроме того, применяют синдромальное лечение: средства, уменьшающие повышенную реактивность дыхательных путей, антигистаминные, успокаивающие, бронхорасширяющие, кислородотерапия и т.д.
Большое значение имеют нормальная температура и достаточная влажность воздуха в помещении, пребывание на свежем воздухе, исключение звуковых, зрительных раздражителей, дробное питание маленькими порциями.
— Это заболевание встречается только у детей или им могут заболеть и взрослые?
Им может болеть и взрослый. Если человек не привит, вероятность заболеть есть, вне зависимости от возраста.
У взрослого коклюш протекает несколько иначе — например, бывает не такой сильный кашель. Однако его также нельзя оставлять без лечения.
— Как можно защитить ребёнка от коклюша?
Профилактика как у детей, так и у взрослых — это вакцинация. Она входит в национальный календарь прививок.
«В европейских странах отмечается более высокая заинтересованность родителей в вакцинации». Цитата из материала «Непривитые дети – самые здоровые?»
— Прививка от коклюша гарантирует, что ребёнок никогда не заболеет коклюшем?
100%-й гарантии нет. Это может быть из-за того, что после вакцинации прошло недостаточно времени, и уровень антител не успел «нарасти» для успешной защиты от инфекции; были погрешности в процессе вакцинации; у человека имеются индивидуальные особенности иммунной системы.
В таком случае заболевание протекает легко и без осложнений.
Другие материалы по темам:
Что поможет от кашля: барсучий жир или горчица в носках? Лечим детей правильно
Как лечить ветрянку у детей?
ОРВИ у детей: симптомы, диагностика и лечение
Для справки:
Чемова Ульяна Владимировна
Подробнее о докторе можно узнать здесь
Коклюш — Диагностика и лечение
Диагноз
Диагностика коклюша на ранних стадиях может быть трудной, поскольку признаки и симптомы напоминают симптомы других распространенных респираторных заболеваний, таких как простуда, грипп или бронхит.
Иногда врачи могут диагностировать коклюш, просто спросив о симптомах и послушав кашель. Для подтверждения диагноза могут потребоваться медицинские тесты.Такие тесты могут включать:
- Посев из носа или горла и тест. Ваш врач берет мазок или образец аспирата из области соприкосновения носа и горла (носоглотки). Затем образец проверяется на наличие бактерий коклюша.
- Анализы крови. Можно взять образец крови и отправить в лабораторию для проверки количества лейкоцитов, потому что лейкоциты помогают организму бороться с инфекциями, такими как коклюш. Высокое количество лейкоцитов обычно указывает на наличие инфекции или воспаления.Это общий тест, а не специфический для коклюша.
- Рентген грудной клетки. Ваш врач может назначить рентген, чтобы проверить наличие воспаления или жидкости в легких, которые могут возникнуть, когда пневмония осложняет коклюш и другие респираторные инфекции.
Лечение
Младенцы обычно госпитализируются для лечения, поскольку коклюш более опасен для этой возрастной группы. Если ваш ребенок не может пить или есть пищу, может потребоваться внутривенное введение жидкости.Ваш ребенок также будет изолирован от других, чтобы предотвратить распространение инфекции.
Лечение детей старшего возраста и взрослых обычно проводится дома.
Лекарства
Антибиотики убивают бактерии, вызывающие коклюш, и помогают ускорить выздоровление. Члены семьи, подвергшиеся воздействию, могут получать профилактические антибиотики.
К сожалению, для облегчения кашля мало что доступно. Например, отпускаемые без рецепта лекарства от кашля мало влияют на коклюш и не рекомендуются.
Образ жизни и домашние средства
Следующие советы по борьбе с приступами кашля применимы ко всем, кто лечится от коклюша в домашних условиях:
- Больше отдыхайте. Прохладная, тихая и темная спальня поможет вам лучше расслабиться и отдохнуть.
- Пейте много жидкости. Вода, сок и супы — хороший выбор. У детей особенно следите за признаками обезвоживания, такими как сухость губ, плач без слез и нечастое мочеиспускание.
- Ешьте небольшими порциями. Чтобы избежать рвоты после кашля, ешьте меньше и чаще, чем обильно.
- Очистите воздух. Следите за тем, чтобы в вашем доме не было раздражителей, которые могут вызвать приступы кашля, таких как табачный дым и пары каминов.
- Предотвратить передачу. Прикрывайте кашель и часто мойте руки; если вам необходимо быть рядом с другими, наденьте маску.
Подготовка к приему
Если вы считаете, что у вас или вашего ребенка коклюш, запишитесь на прием к семейному врачу или педиатру.Тяжелые симптомы могут потребовать посещения центра неотложной помощи или отделения неотложной помощи больницы.
Что вы можете сделать
Вы можете написать список, который включает:
- Подробное описание признаков и симптомов
- Справка о прошлых проблемах со здоровьем
- Сроки прививок
- Информация о медицинских проблемах родителей, братьев и сестер
- Вопросы, которые вы хотите задать врачу
Чего ожидать от врача
Ваш врач проведет медицинский осмотр и с помощью стетоскопа внимательно прислушается к вашим легким.Ваш врач может задать следующие вопросы:
- Когда начался кашель?
- Как долго обычно длится приступ кашля?
- Что-нибудь вызывает кашель?
- Вызывает ли кашель рвоту или рвоту?
- Приводил ли когда-нибудь кашель к покраснению или посинению лица?
- Были ли у вас случаи коклюша?
09 октября 2019 г.
Показать ссылки- Часто задаваемые вопросы о коклюше.Центры по контролю и профилактике заболеваний. https://www.cdc.gov/pertussis/about/faqs.html. Проверено 2 ноября 2017 г.
- Kasper DL, et al., Eds. Коклюш и другие инфекции Bordatella. В: Принципы внутренней медицины Харрисона. 19 изд. Нью-Йорк, штат Нью-Йорк: образование McGraw-Hill; 2015. http://accessmedicine.mhmedical.com. Проверено 2 ноября 2017 г.
- Cornia P, et al. Коклюшная инфекция у подростков и взрослых: клинические проявления и диагностика. https: //www.uptodate.com / contents / search. Проверено 2 ноября 2017 г.
- Yeh S. et al. Коклюшная инфекция у младенцев и детей: клиника и диагностика. https://www.uptodate.com/contents/search. Проверено 2 ноября 2017 г.
- Yeh S. Инфекция коклюша у младенцев и детей: лечение и профилактика. https://www.uptodate.com/contents/search. Проверено 2 ноября 2017 г. Информация о вакцине
- Tdap (столбняк, дифтерия, коклюш). Центры по контролю и профилактике заболеваний.https://www.cdc.gov/vaccines/hcp/vis/vis-statements/tdap.html. Проверено 2 ноября 2017 г.
- Постконтактная противомикробная профилактика. Центры по контролю и профилактике заболеваний. https://www.cdc.gov/pertussis/outbreaks/pep.html. По состоянию на 13 ноября 2017 г.
- Стеккельберг Ю.М. (заключение эксперта). Клиника Мэйо, Рочестер, Миннесота, 20 ноября 2017 г.
Коклюш — HealthyChildren.org
Что такое коклюш?
Коклюш, или коклюш, у маленьких детей встречается реже, чем раньше, поскольку вакцина против коклюша сделала большинство детей невосприимчивыми. До того, как эта вакцина была разработана, в Соединенных Штатах ежегодно регистрировалось несколько сотен тысяч случаев коклюша. В настоящее время в США регистрируется около 1 миллиона случаев в год, но в основном это взрослые и подростки.
Это заболевание вызывается бактериями коклюша, которые поражают слизистую оболочку дыхательных путей (бронхи и бронхиолы), вызывая сильное воспаление и сужение дыхательных путей.Ярким симптомом является сильный кашель. Если не распознать должным образом, бактерии могут распространиться на тех, кто находится в тесном контакте с инфицированным человеком, через его дыхательные выделения.
Кто в группе риска?
Младенцы в возрасте до одного года подвергаются наибольшему риску развития серьезных проблем с дыханием и опасного для жизни заболевания от коклюша. Поскольку у ребенка одышка, она глубоко и быстро вдыхает между кашлями. Эти вдохи (особенно у младенцев старшего возраста) часто издают «кричащий» звук — отсюда и название болезни.Сильный кашель разносит бактерии коклюша в воздух, распространяя болезнь на других восприимчивых людей.
Симптомы
В течение недели или двух коклюш часто проявляется как простуда. Затем кашель усиливается, и у старшего ребенка могут появиться характерные «крики». Во время этой фазы (которая может длиться две недели и более) у ребенка часто возникает одышка, и вокруг рта он может выглядеть синеватым. У нее также могут быть слезы, слюни и рвота.
Младенцы с коклюшем истощаются, и у них развиваются такие осложнения, как предрасположенность к другим инфекциям, пневмония и судороги.Коклюш может быть смертельным для некоторых младенцев, но обычно выздоровление начинается через две-четыре недели. Кашель может не исчезать в течение нескольких месяцев и может вернуться при последующих респираторных инфекциях.
Когда звонить врачу
Инфекция коклюша начинается с простуды. Вы должны учитывать возможность коклюша, если присутствуют следующие условия.
- Ребенок — очень маленький младенец, который не был полностью иммунизирован и / или имел контакт с кем-то с хроническим кашлем или заболеванием.
- Кашель у ребенка становится более сильным и частым, губы и кончики пальцев становятся темными или синими.
- Она истощается после приступов кашля, плохо ест, рвет после кашля и / или выглядит «больной».
Когда вашему ребенку требуется стационарное лечение
Большинство младенцев с коклюшем в возрасте до шести месяцев и чуть менее половины детей старшего возраста, страдающих этим заболеванием, первоначально лечатся в больнице. Эта более интенсивная терапия может снизить вероятность осложнений.Эти осложнения могут включать пневмонию, которая возникает у чуть менее четверти детей в возрасте до одного года, страдающих коклюшем. (Если ваш ребенок старше, он, скорее всего, будет лечиться только дома.)
Находясь в больнице, вашему ребенку может потребоваться отсасывание густых выделений из дыхательных путей. Его дыхание будет контролироваться, и ему может потребоваться введение кислорода. В течение нескольких дней ваш ребенок будет изолирован от других пациентов, чтобы инфекция не распространилась на них.
Лечение
Коклюш лечится антибиотиками, обычно в течение двух недель. Эти лекарства наиболее эффективны, когда их дают на первой стадии болезни до начала приступов кашля. Хотя антибиотики могут остановить распространение инфекции коклюша, они не могут предотвратить или лечить сам кашель. Поскольку лекарства от кашля не снимают приступы кашля, ваш педиатр, вероятно, порекомендует другие формы домашнего лечения, чтобы помочь справиться с кашлем.
Дайте ребенку отдохнуть в постели и используйте испаритель с прохладным туманом, чтобы успокоить его раздраженные легкие и дыхательные пути. Вапорайзер также поможет ослабить секрецию в дыхательных путях. Спросите своего педиатра о том, в каком положении лучше всего будет ваш ребенок, чтобы помочь слить эти выделения и улучшить дыхание. Также спросите своего врача, нужно ли давать антибиотики или бустеры вакцины другим членам вашей семьи, чтобы предотвратить развитие болезни.
Профилактика
Лучший способ защитить вашего ребенка от коклюша — вакцинация DTaP (иммунизация в возрасте двух, четырех и шести месяцев и ревакцинации в возрасте от двенадцати до восемнадцати месяцев и в четыре или пять лет).См. Рекомендуемые графики иммунизации.
Tdap также защищает от коклюша. Разовую дозу вакцины Tdap следует вводить детям в возрасте от 7 до 10 лет, которые были недостаточно вакцинированы DTaP или имеют неполный анамнез прививок.
Американская академия педиатрии (AAP) продолжает рекомендовать вакцинацию подростков, в том числе беременных подростков. Беременные женщины также должны получить вакцину. Разовую дозу следует вводить взрослым, контактирующим с младенцами, даже если они старше 65 лет, а также медицинским работникам любого возраста.
Информация, содержащаяся на этом веб-сайте, не должна использоваться вместо медицинской помощи и рекомендаций вашего педиатра. Ваш педиатр может порекомендовать лечение по-разному, исходя из индивидуальных фактов и обстоятельств.
Коклюш (коклюш) у детей
Не то, что вы ищете?Что такое коклюш у детей?
Коклюш (коклюш) — заразное заболевание.Вызывает сильные припадки (пароксизмы). кашля. В основном он поражает младенцев и детей младшего возраста.
Коклюш назывался «100-дневный кашель», потому что он может длиться от нескольких недель до месяцев. Болезнь часто начинается как простуда с насморком, чиханием, легким кашлем или лихорадкой. После 1 к 2 недели начинается сильный кашель. Кашель часто заканчивается коклюшем, как воздух. является вдохнул.Во время приступов кашля младенцам и детям трудно есть, пить, или же дышать. Эти заклинания могут длиться неделями. У младенцев это может вызвать периоды недержания мочи. дыхание (апноэ). Коклюш усиливается у детей младше 1 года. Это смертельно. есть несколько случаев.
Вакцина против коклюша может помочь предотвратить болезнь. Но вакцина не на 100% эффективна. Эпидемии произошли в регионах, где снизились показатели вакцинации.Если коклюш распространяется в определенной местности, есть вероятность, что человек, получивший вакцину, может до сих пор подхватываю болезнь. Защита вакцины также со временем ослабевает. Тинейджеры а взрослые, которые не получали ревакцинацию, могут распространять болезнь во время вспышки.
Что вызывает коклюш у ребенка?
Коклюш вызывается бактериями Bordetella pertussis.Это очень заразительный. Он передается от ребенка к ребенку при кашле и чихании. Однажды бактерии попадают в дыхательные пути ребенка, это вызывает отек дыхательных путей и слизь.
Какие дети подвержены риску коклюша?
Ребенок более подвержен коклюшу, если он или она не прошли вакцинацию и не прошли вакцинацию. находится рядом с больным.
Какие симптомы коклюша у ребенка?
Симптомы появляются примерно через 1–3 недели после контакта с бактериями.Встречаются в 3 этапы.
Первый этап может длиться от 1 до 2 недель. Симптомы включают:
- Легкий кашель
- Низкая температура
- Насморк
Второй этап может длиться от 1 до 6 недель, но может длиться до 10 недель. Симптомы включают:
- Кашель, усиливающийся и переходящий в тяжелые припадки
- Кашель, который может быть вызван многими факторами, включая кормление, плач или игру
- Сухой и резкий кашель
- Кашель, заканчивающийся звуком при вдохе
Ребенка также может вырвать при кашле, и кажется, что он задыхается от рвоты.
Длится третий этап (восстановление) от недель до месяцев:
- Сначала прекращаются рвота и коклюш.
- Кашель обычно уменьшается около неделя 6, но иногда это может продолжаться в течение следующих 1-2 месяцев.
Симптомы могут проявляться у каждого ребенка по-разному. У младенцев кашель может быть очень сильным. плохо слышно. У младенцев вместо кашля может быть пауза в дыхании (апноэ).Если вы заметили это, позвоните лечащему врачу вашего ребенка или отвезите ребенка в больницу сразу.
Симптомы коклюша могут: быть похожим на другие состояния здоровья. Убедитесь, что ваш ребенок посещает врача по а диагноз.
Как диагностируют коклюш у ребенка?
Медицинский работник спросит о симптомах вашего ребенка и история здоровья.Ваш ребенок также пройдет медицинский осмотр. Образец жидкости из в нос или слизь от кашля могут быть проверены на наличие бактерий. Это часто делается для подтверждения диагноз.
Как лечится коклюш у ребенка?
Лечение будет зависеть от симптомов, возраста и общего состояния вашего ребенка. Это также будет зависят от того, насколько тяжелое состояние.
В некоторых случаях ваш ребенок может уйти в больницу на лечение. Это для поддерживающей терапии и наблюдения. Иногда, вашему ребенку может потребоваться кислород и внутривенные (внутривенные) жидкости, пока он или она не начнет восстанавливаться.
Ваш ребенок также может принимать антибиотики. Антибиотики могут не вызвать у вашего ребенка поправляйся быстрее. Но они предотвратят распространение инфекции на других.Кто-нибудь кто был в тесном контакте с ребенком с коклюшем, обычно получает антибиотик медицина. Это так, даже если кто-то получил вакцину от коклюша.
Домашнее лечение может включать:
- Обеспечьте комфортное тепло для вашего ребенка
- Часто кормите ребенка небольшими порциями
- Давайте ребенку много жидкости
- Предотвращает кашель, например дым
Обсудите с лечащим врачом вашего ребенка риски, преимущества и возможные побочные эффекты всех лекарств.
Какие возможные осложнения коклюша у ребенка?
Коклюш может вызвать легочную инфекцию (пневмонию).
Как я могу предотвратить коклюш у моего ребенка?
Вакцина от коклюша обычно назначают детям первого года жизни. Но случаи болезни все еще возникают, особенно у детей младше 6 месяцев.
CDC рекомендует сделать детям 5 прививок DTaP для максимальной защиты от коклюша. Прививка DTaP — это комбинированная вакцина, которая защищает от 3 болезней: дифтерии, столбняк и коклюш. Первые 3 прививки делаются через 2, 4 и 6 месяцев. возраста. Четвертый укол делается в возрасте от 15 до 18 месяцев. Пятый Укол делается в возрасте от 4 до 6 лет.
При регулярных осмотрах дети 11 или 12 лет должны получить дозу Tdap.Бустер Tdap защищает против столбняка, дифтерии и коклюша.
Иммунитет только от вакцины длится от 10 до 20 лет. Бустер Tdap рекомендуется всем взрослым, у которых есть нет были вакцинированы ранее, а затем бустерная вакцина Tdap или Td каждые 10 лет. Пожилые люди кто были в тесном контакте с ребенком, больным коклюшем, например, с бабушкой и дедушкой, находятся в группе повышенного риска, если им не была сделана бустерная вакцина Tdap.Всем беременным следует получать вакцинацию при каждой беременности, даже если они ранее получали вакцину Tdap. Поговорите со своим поставщик медицинских услуг о вакцинации.
Когда мне следует позвонить поставщику медицинских услуг для моего ребенка?
Позвоните поставщику медицинских услуг, если:
- У вашего ребенка симптомы, которые не улучшаются или не улучшаются
- У вашего ребенка появились новые симптомы
- У вашего ребенка пауза в дыхании (апноэ) вместо кашля
Основные сведения о коклюше у детей
- Коклюш (коклюш) — заразное заболевание, вызываемое бактериями.В основном влияет младенцы и маленькие дети.
- Болезнь часто начинается с простуды с насморка, чихания и легкий кашель или лихорадка. Через 1-2 недели начинаются интенсивные приступы (пароксизмы) кашля. Кашель часто заканчивается коклюшем при вдыхании воздуха.
- Вакцина против коклюша может помочь предотвратить болезнь. Но вакцина не на 100% эффективна.Эпидемии произошли в регионах, где снизились показатели вакцинации.
- Кашель обычно уменьшается около неделя 6, но иногда это может продолжаться в течение следующих 1-2 месяцев.
- В некоторых случаях ребенок может пойти в больницу на лечение. Это для поддержки уход и контроль. Ваш ребенок также может принимать антибиотики.
- CDC рекомендует сделать детям 5 прививок DTaP для максимальной защиты от коклюша.
Следующие шаги
Советы, которые помогут вам получить максимальную пользу от посещения лечащего врача вашего ребенка:
- Знайте причину визита и то, что вы хотите.
- Перед визитом запишите вопросы, на которые хотите получить ответы.
- При посещении запишите название нового диагноза и любые новые лекарства, методы лечения, или тесты.Также запишите все новые инструкции, которые ваш поставщик дает вам для вашего ребенка.
- Узнайте, почему прописано новое лекарство или лечение и как они помогут вашему ребенку. Также знайте, каковы побочные эффекты.
- Спросите, можно ли вылечить состояние вашего ребенка другими способами.
- Знайте, почему рекомендуется тест или процедура и что могут означать результаты.
- Знайте, чего ожидать, если ваш ребенок не принимает лекарство, не проходит обследование или процедуру.
- Если вашему ребенку назначен повторный прием, запишите дату, время и цель. для этого визита.
- Узнайте, как можно связаться с лечащим врачом вашего ребенка в нерабочее время. Это важно если ваш ребенок заболел, и у вас есть вопросы или вам нужен совет.
Советы по лечению и профилактике коклюша для родителей округа Ориндж
Коклюш — очень заразная инфекция дыхательной системы, вызываемая бактериями B.Кокрюш . Он может вызвать серьезное заболевание у детей младше шести месяцев, не защищенных вакцинацией. Впервые за десятилетие в округе Ориндж из-за этого серьезного заболевания скончался младенец.
Несмотря на то, что коклюш или коклюш очень заразны, их можно предотвратить с помощью вакцин, и рисков можно легко избежать, если мы сможем выявить его симптомы на более ранней стадии.
Как передается коклюш у младенцев?
Бактерии коклюша, B.pertussis , может передаваться у младенцев, когда они вступают в тесный контакт с капельками, кашляющими или чихающими кем-то, кто страдает этим заболеванием. Младенцы также могут легко пострадать от контакта с недавно загрязненными твердыми поверхностями, такими как пол вашей спальни или обеденный стол, по которому они ползают во время игры.
После передачи бактерии B. pertussis будут процветать в дыхательных путях вашего ребенка, где они будут вырабатывать вредные токсины, вызывающие повреждение крошечных волосков (ресничек) в дыхательных путях.Эти крошечные волоски отвечают за улавливание и удаление вдыхаемых нежелательных частиц, а также слизи, образующейся в легких. Их повреждение приводит к усилению воспаления дыхательных путей и типичному сухому кашлю.
Младенцы младше двух месяцев наиболее подвержены коклюшу. Однако у детей младше одного года должны наблюдаться не менее серьезные симптомы.
Признаки и симптомы коклюша у младенцев
Ранние симптомы коклюша видны примерно через неделю после контакта и сохраняются в течение 1-2 недель после контакта.За это время ваш ребенок может испытать:
- Насморк
- Легкая лихорадка
- Легкий или эпизодический кашель (у детей младше шести месяцев кашель может не наблюдаться)
- Пауза в дыхании ребенка, состояние, широко известное как апноэ
По мере того, как болезнь прогрессирует и переходит в более позднюю стадию, она начинает проявлять свои традиционные симптомы, а именно:
- Более длительные приступы кашля, в результате которых лицо ребенка становится красным или пурпурным
- Высокий «кричащий» звук в конце приступа кашля, когда ребенок дышит в
- Проблемы с дыханием после приступа кашля
- Рвота или рвота после или во время заклинания
- Инфекции грудной клетки и среднего уха часто встречаются у детей с коклюшем
Варианты лечения коклюша у младенцев
Ваш врач рассмотрит три вещи, прежде чем посоветовать лечение.
- Возраст вашего ребенка
- Степень тяжести симптомов
- Как долго у ребенка наблюдаются симптомы
Врач может порекомендовать вам различные варианты лечения коклюша вашего ребенка:
Коклюш опасен для жизни детей младше шести месяцев, поэтому им почти всегда требуется госпитализация. В больнице дети находятся под пристальным наблюдением и получают специализированные лекарства.Им может потребоваться отсасывание, чтобы очистить дыхательные пути, при необходимости дать кислород и внутривенное (IV) введение жидкости, если они проявляют признаки обезвоживания или испытывают трудности с приемом пищи.
Детям старше шести месяцев, которые плохо себя чувствуют, также необходимо оставаться в больнице для лечения.
Антибиотики обычно назначают, чтобы сократить период инфицирования вашего ребенка. Однако антибиотики эффективны только в том случае, если их назначают на ранней стадии болезни.Профилактические антибиотики назначают и на более позднем этапе, но только для того, чтобы остановить распространение инфекции среди других.
В наиболее менее тяжелых случаях за детьми ухаживают дома после осмотра врача. В этом случае следуйте графику назначения антибиотиков точно так, как прописал врач. Вот несколько советов, которые помогут вашему ребенку быстро выздороветь:
- Госпитализация
- Антибиотики
- Уход на дому
- Кормите ребенка частыми небольшими порциями и поощряйте пить много жидкости
- Позвольте ребенку отдохнуть в постели
- Используйте испаритель холодного тумана, чтобы успокоить раздраженные легкие и дыхательные пути
- Не допускайте появления в доме раздражителей, которые могут вызвать приступ кашля
- Следите за признаками обезвоживания, такими как беспокойство, вялость, запавшие глаза, сухость во рту и языке, сухость кожи и плач без слез
Иммунизация для защиты вашего ребенка от коклюша
Вакцинация — лучшая защита от заразной болезни коклюша.В США для защиты от коклюша вводятся два типа вакцин: DTaP и Tdap. DTaP назначают детям младше семи лет, а Tdap — детям старшего возраста, подросткам и взрослым.
Все дети младше шести месяцев, не завершившие трехдозовый курс первичной вакцинации (2, 4 и 6 месяцев), подвержены риску заражения коклюшем. Для защиты детей младше двух месяцев проводится вакцинация матери. рекомендуется во время беременности.Вакцинация рекомендуется беременным женщинам в третьем триместре (на 27-36 неделе).
См. Ниже рекомендации CDC по вакцинам для людей всех возрастов.
Источник: Центры по контролю и профилактике заболеваний
Коклюш или коклюш опасны для жизни вашего ребенка, но их можно легко предотвратить с помощью вакцинации. Будьте в курсе дел о вакцинации и запишитесь на прием к врачу, если вы заметите какие-либо симптомы коклюша у вашего ребенка. Вы также можете посетить ближайшую к вам клинику неотложной помощи, чтобы показать ребенка опытному врачу.
Брайан Койн
Брайан Койн, доктор медицины. Доктор Койн — сертифицированный семейный врач, обслуживающий центры семейного ухода — Fountain Valley. Он получил степень бакалавра в Калифорнийском университете в Лос-Анджелесе, а затем получил медицинскую степень в Университете Джорджа Вашингтона в Вашингтоне, округ Колумбия. Доктор Койн проработал 6 лет в ВВС США на базе ВВС Эндрюса и Люка на базах ВВС Эндрюс и Люк, в конце концов отделившись от должности майора. .Ему нравится работать с пациентами любого возраста.
Что такое коклюш? Симптомы, причины, диагностика, лечение и профилактика
Ваш лечащий врач, скорее всего, назначит лечение антибиотиками эритромицином (EryPed 200), кларитромицином (биаксином) или азитромицином (Zithromax), чтобы убить бактерии, вызывающие коклюш. Чем раньше будут применяться антибиотики для лечения коклюша, тем лучше. Фактически, CDC настоятельно рекомендует поставщикам медицинских услуг рассмотреть возможность лечения предполагаемых случаев коклюша до того, как вернется положительный результат теста. Это особенно актуально для людей, которые подвержены риску тяжелого случая или осложнений.Если у младенца тяжелая форма заболевания, может потребоваться госпитализация. В больнице может вводиться внутривенное вливание для восполнения потерянной жидкости, а также может потребоваться отсос из горла для удаления лишней слизи.
Альтернативные и дополнительные методы лечения Антибиотики могут остановить распространение инфекции коклюша, но не могут предотвратить или лечить сам кашель.Эксперты не рекомендуют использовать безрецептурные лекарства от кашля, но следующие шаги могут помочь выздоровлению, согласно CDC:- Использование испарителя холодного тумана для разжижения слизи и успокоения раздраженных легких и кашля. частые приемы пищи, чтобы предотвратить рвоту
- Пить много воды во избежание обезвоживания
- Не допускать в доме раздражителей, таких как дым, пыль или химические пары, которые раздражают легкие
Прививка — это способ номер один предотвратить коклюш.По данным CDC, дети, не получившие вакцину DTaP, как минимум в 8 раз чаще заболевают, чем те, кто получил все пять доз этой вакцины. (Вакцины DTaP предотвращают дифтерию, столбняк и коклюш.)
В настоящее время в США есть две доступные вакцины: DTaP для детей до 7 лет и Tdap для подростков и взрослых. (Tdap — это одноразовая вакцина против столбняка, дифтерии и коклюша, которую вводят людям от 11 лет и старше.)
Вот кому и когда следует делать прививки:
- Младенцы и маленькие дети Младенцы должны получить первую прививку от коклюша в 2 месяца, а затем вторую и третью дозы в 4 месяца и 6 месяцев. По данным Министерства здравоохранения и социальных служб США, четвертую вакцинацию следует проводить между 15 и 18 месяцами, а затем пятую и последнюю прививку в возрасте от 4 до 6 лет. По данным CDC, по крайней мере 90 процентов детей полностью защищены после получения всех пяти доз DTaP.
- Preteens and Teens Способность DTaP предотвращать коклюш со временем медленно снижается. Например, если ребенок получил свою последнюю АКДС в возрасте 6 лет, то есть к 11 годам, шансы этого ребенка на полную защиту колеблются на уровне 70 процентов. Таким образом, CDC рекомендует всем детям в возрасте от 11 до 12 лет сделать повторную прививку вакцины Tdap.
- Взрослые 19 лет и старше Не получали бустер Tdap в подростковом возрасте? Вы должны убедиться, что получили это сейчас.Кроме того, по данным CDC, однократную дозу Tdap следует давать взрослым, которые контактируют с младенцами, а также медицинским работникам.
- Беременные женщины CDC рекомендует всем беременным женщинам делать прививку Tdap между 27-й и 36-й неделями каждой беременности . Таким образом, вы создаете защитные антитела, которые передаются ребенку до рождения, помогая обеспечить краткосрочную защиту от коклюша и связанных с ним осложнений, отмечает CDC. Это снижает риск заболевания коклюшем примерно на 91 процент в течение первых двух месяцев жизни ребенка, согласно отчету 2017 года в журнале Pediatrics.
Ни одна вакцина не эффективна на 100 процентов, но это самая лучшая доступная защита. Кроме того, если человек все же заболеет коклюшем после вакцинации, он с меньшей вероятностью получит серьезную инфекцию.
Помимо вакцинации, антибиотики могут помочь в профилактике после перенесенного коклюша.Это называется постконтактной антимикробной профилактикой (ПКП). CDC предлагает проводить ПКП всем членам семьи, у одного из которых был диагностирован коклюш. Согласно CDC, к другим кандидатам ПКП относятся те, кто:- Имеют ослабленный иммунитет
- Имеют астму средней и тяжелой степени
- Работают в отделениях интенсивной терапии новорожденных, детских учреждениях, родильных домах
- Младенцы младше года, особенно те, кто моложе 4 месяцев
- Женщины в третьем триместре беременности
Коклюш: очистка воздуха от профилактики — врачи, которые делают
Коклюш (коклюш), очень заразная и серьезная инфекция дыхательных путей, может распространяться, когда больной чихает, кашляет или просто делит передышку с другими в течение продолжительных периодов времени.В то время как взрослые обычно выздоравливают от коклюша с небольшими осложнениями или без них, младенцы особенно подвержены риску развития тяжелого заболевания, которое может потребовать стационарного лечения.
По данным Центров по контролю и профилактике заболеваний (CDC), число случаев коклюша растет. В 1980 году было всего около 1700 случаев. Однако в 2014 году это число выросло почти до 33000.
Коклюш нарастает. В 1980 году было зарегистрировано около 1700 случаев. В 2014 году это число подскочило почти до 33000.
CDC также сообщает, что около половины детей младше одного года, заболевших коклюшем, нуждаются в лечении в больнице. У каждого четвертого из госпитализированных разовьется легочная инфекция; и у 1 из 100 младенцев возникают осложнения.
Роб Данофф, доктор медицинских наук, семейный врач-остеопат из Филадельфии, выделяет явные признаки коклюша и дает советы по предотвращению и распространению болезни.
Признаки коклюша
По словам доктораDanoff: после заражения коклюшем симптомы обычно развиваются в течение пяти-десяти дней, но могут появиться до трех недель. У взрослых «сначала симптомы настолько слабы, что некоторые люди принимают первые признаки коклюша — насморк или заложенность носа, чихание и, возможно, легкий кашель или лихорадку — за простуду», — говорит доктор Данофф.
Однако, в отличие от обычной простуды, через одну-две недели развивается сильный или продолжительный кашель, иногда отмечаемый частым вдохом, который звучит как крик.«Младенцы, которые действительно страдают от такого сильного кашля, могут посинеть и вызвать рвоту после приступов кашля. Однако у некоторых детей может не развиться этот кашель или этот звук, а могут развиться более серьезные осложнения, такие как пневмония, судороги и повреждение головного мозга », — продолжает д-р Данофф.
Осложнения могут быть опасными для жизни детей младше 6 месяцев. Если вы считаете, что у вас или вашего ребенка коклюш, доктор Данофф рекомендует немедленно записаться на прием к врачу или посетить центр неотложной помощи или отделение неотложной помощи больницы, если симптомы станут более серьезными.
Профилактические советы для родителей и опекунов
«Младенцы особенно восприимчивы к этой очень заразной болезни», — говорит д-р Данофф. Большинство младенцев, заболевших коклюшем, инфицированы родителями, братьями и сестрами или другими опекунами, которые даже не подозревают, что у них это заболевание.
Как родители могут защитить своих детей? «Первая линия защиты — сделать прививки вашему ребенку. Затем убедитесь, что все, кто контактирует с младенцем, также вакцинированы », — говорит д-р.Данофф. Подход к вакцинации называется «коконированием». Другими словами, иммунизируйте всех тех, кто может быть вакцинирован, чтобы сформировать убежище защиты вокруг младенцев, у которых еще нет иммунитета, выработанного вакциной. Чтобы защитить вас и вашего ребенка, доктор Данофф рекомендует:
- Если вы беременны, важно получить бустерную вакцину против коклюша (Tdap) в течение третьего триместра, который начинается на 27-й неделе беременности; это может защитить младенца в течение первых нескольких месяцев его жизни.
- Окружите вашего ребенка вакцинированными членами семьи и опекунами.
- Убедитесь, что ваш ребенок получил полный набор прививок от коклюша в следующем возрасте: 2 месяца, 4 месяца, 6 месяцев, 15–18 месяцев и 4–6 лет.
- Назначьте бустер-прививку (Tdap) в 11–12 лет, в возрасте, когда иммунитет от вакцины против коклюша имеет тенденцию к снижению.
- Всем взрослым необходима одноразовая бустерная вакцина против коклюша, называемая Tdap, вместо одной из 10-летних бустерных прививок вакцины против столбняка и дифтерии.
Используя индивидуальный подход к оказанию помощи, врачи остеопатической медицины или терапевты не ограничиваются симптомами хронической боли, чтобы оценить влияние факторов окружающей среды и образа жизни на ваше здоровье. Их учат слушать своих пациентов и сотрудничать с ними, поощряя естественную склонность организма к самоисцелению.
Как избавиться от коклюша
июнь 2013
Распечатать этот номер
Профилактика коклюша
Многие люди считают коклюш детской болезнью.Но может поразить людей любого возраста. Коклюш, также известный как коклюш, вызывает неконтролируемый кашель, из-за которого трудно отдышаться. Заболевание может быть смертельным, особенно у новорожденных.
Вакцины помогли контролировать коклюш. Начиная с 1940-х годов повсеместная вакцинация привела к общенациональному падению числа случаев коклюша — с примерно 200 000 в год до рекордно низкого уровня примерно 1 000 в 1976 году. Однако в последнее время коклюш возвращается. В прошлом году количество U.Случаи S. превысили 41 000 — это самый высокий показатель за 50 лет.
Коклюш — очень заразная бактериальная инфекция, поражающая легкие и дыхательные пути. Бактерии распространяются по воздуху от одного человека к другому, когда инфицированный человек кашляет или чихает.
Ранние признаки коклюша трудно обнаружить. Симптомы обычно начинаются незаметно примерно через неделю после заражения, с насморка и чихания, которые можно принять за аллергию или легкую простуду. Лечение антибиотиками Лекарства, отпускаемые по рецепту, которые используются для лечения бактериальных инфекций, таких как коклюш.на этой ранней стадии может помочь уменьшить симптомы и предотвратить распространение болезни на других.
Следующая фаза коклюша начинается примерно через 10 дней после заражения. «Главный симптом — постоянный сильный кашель. Вы можете так сильно кашлять, что вас вырвет или будет трудно дышать », — говорит д-р Синь-Син Гу, эксперт по инфекционным заболеваниям в NIH. «У младенцев вы можете услышать резкий вдох и очень уникальный звук». Но не все инфицированные издают кричащий звук, который и дает название болезни.
Фаза кашля может длиться 10 недель и более. Заболевание наиболее заразно при первых симптомах простуды и в течение как минимум 2 недель после начала фазы кашля.
Коклюш наиболее вреден для маленьких детей. «Младенцы подвергаются наибольшему риску, особенно в возрасте до 3 месяцев — слишком маленькие, чтобы их защитила вакцина», — говорит доктор Кэтрин Эдвардс, педиатр и исследователь вакцин в Медицинской школе Университета Вандербильта. «Приступы кашля могут прерывать дыхание, и маленькие дети могут посинеть.Они могут умереть, не получив следующего вздоха ».
Вакцины — лучший способ предотвратить коклюш. Первоначальная вакцина была сделана из цельных инактивированных коклюшных бактерий. Эти цельноклеточные вакцины значительно снизили смертность и инфекцию, но имели много побочных эффектов.
Более трех десятилетий назад финансируемые Национальным институтом здравоохранения исследователи, в том числе Эдвардс, протестировали «бесклеточные» коклюшные вакцины в ранних клинических испытаниях. Эти новые вакцины сделаны только из частей бактерий, и у них меньше побочных эффектов, чем у исходной вакцины.С 1997 года все вакцины против коклюша в США были бесклеточными.
Дети в США обычно получают серию из 5 прививок от коклюша в возрасте от 2 месяцев до 6 лет в рамках обычного ухода. Бесклеточная вакцина против коклюша в сочетании с вакциной против дифтерии и столбняка называется DTaP. Однократный бустерный укол, называемый Tdap, делается дошкольным детям (в возрасте 11 или 12 лет) для повышения защиты.
