Язвенная болезнь желудка и двенадцатиперстной кишки
Язвенная болезнь — заболевание, при котором в желудке и (или) 12-перстной кишке человека образуются дефекты (язвы).
Для заболевания характерно хроническое течение и цикличность: болезнь подтачивает здоровье своего хозяина годами, периоды обострения сменяются обманчивым спокойствием. Обычно язва дает о себе знать весной и осенью.
Интересно, что язвенная болезнь двенадцатиперстной кишки возникает гораздо чаще, чем язвенная болезнь желудка.
Причины язвенной болезни желудка
Ведущую роль в развитии заболевания играет спиралевидный микроб Helicobacter pylori, который и повреждает слизистую оболочку желудка и 12-перстной кишки. Однако этот микроорганизм можно обнаружить более, чем у 80% жителей России, но при этом болеют язвенной болезнью далеко не все.
Дело в том, язва не развивается без ряда дополнительных факторов:
- стрессы, тревоги, депрессии;
- плохая наследственность;
- неправильное питание: употребление грубой и острой пищи, злоупотребление алкоголем;
- курение;
- бесконтрольный прием некоторых лекарств (резерпин, кортикостероидные гормоны, аспирин).

Что происходит?
Микроб Helicobacter pylori передается от человека к человеку при тесном длительном контакте, например, при поцелуях, через общую посуду и полотенца, а также при несоблюдении правил гигиены в туалетах.
Оказавшись в желудке Helicobacter, начинает активно размножаться и вести подрывную деятельность. Он вырабатывает особые ферменты (уреазу, протеазы), которые повреждают защитный слой слизистой (внутренней) оболочки желудка и 12-перстной кишки, нарушает функции клеток, выработку слизи и обменные процессы и вызывает образование язв.
С другой стороны, постоянные стрессы могут изменять работу нервной системы, что приводит к спазму мышц и кровеносных сосудов желудка. В результате он остается без питания и теряет свою неуязвимость: стенки начинают перевариваться едким желудочным соком. Образуется язва.
Как распознать?
В первую очередь о возникновении и развитии язвенной болезни человеку сигнализирует боль в верхней половине живота.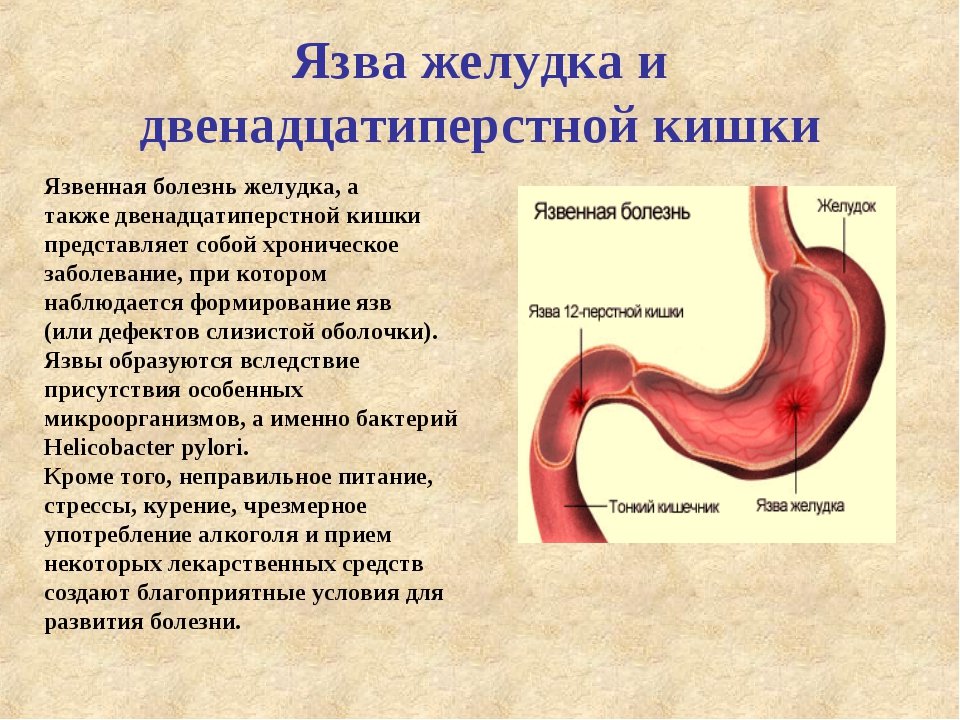
Часто беспокоит изжога спустя 2-3 часа после еды. Тошнота, рвота, «кислая» отрыжка, частые запоры все это свидетельствует о том, что вам пора обращаться к гастроэнтерологу.
Имейте ввиду, в некоторых случаях язва может протекать бессимптомно!
Чем опасно?
Если болезнь не лечить, язвенный дефект распространяется вглубь стенки желудка. Этот процесс может завершиться опасными для жизни человека осложнениями: прободением (перфорацией), при котором в стенке желудка или кишки образуется сквозное отверстие, и кровотечениями.
Диагностика
Для установления диагноза язвенной болезни необходимо проведение эзофагогастродуоденоскопии (ЭГДС), поставить правильный диагноз поможет УЗИ и рентгенография желудка, Тест на Helicobacter Pylori
Лечением данной патологии в нашем медицинском центре занимается
врач-гастроэнтеролог диетолог
Коробова Ирина Владимировна.
Запись проводится по телефонам +7 (495)-745-65-03 +7 (495)-745-65-06 +7 (495)-745-65-07
Язвенная болезнь: знакомая и такая многоликая
Язвенная болезнь – хроническое циклически рецидивирующее полиэтиологичное заболевание, основным морфологическим субстратом которого является язвенный дефект и/или рубец в пределах гастродуоденальной зоны, проявляющееся, главным образом, болевым абдоминальным синдромом и синдромом желудочной диспепсии.
Обострение заболевания: при локализации язвы в кардиальном и субкардиальном отделах желудка – ранние боли, при язвах антрального отдела желудка, пилорического канала и ДПК – поздние боли, а также «голодные» и «ночные». Аппетит обычно не снижается, а нередко даже возрастает, особенно при дуоденальной локализации язвы (“болезненное чувство голода”). Общее состояние больных ухудшается, появляется повышенная утомляемость, слабость, потливость, потеря трудоспособности, наблюдается угнетенность или, напротив, возбужденность.

Можно выделить следующие типы болевого синдрома при язвенной болезни:
Висцеральный — боли тупые, давящие, ноющие, купируются приемом пищи, антацидов, выраженная периодичность, неопределенной локализации в эпигастрии, не иррадиируют, симптомы раздражения брюшины, локальное мышечное напряжение при поверхностной пальпации, напряжение передней брюшной стенки и кожная гиперестезия отсутствуют, но имеется локальная болезненность в месте пораженного органа при глубокой пальпации, которая не совпадает с субъективной локализацией боли;
Висцеральный болевой синдром с иррадиацией — боли тупые, диффузные, на высоте боли острые, купируются приемом пищи, антацидов, выраженная периодичность, характерна иррадиация, симптом Менделя положительный, чаще только при локализации язвы на передней стенке, имеется локальное мышечное напряжение при поверхностной пальпации, напряжение передней брюшной стенки отсутствует, кожная гиперестезия в зонах Захарьина-Геда, локальная болезненность в месте пораженного органа при глубокой пальпации, которая обычно совпадает с субъективной локализацией боли;
Висцерально-соматический болевой синдром — боли острые, не купируются приемом пищи, антацидов, нет периодичности, характерна выраженная иррадиация, боль точечная в зоне пораженного органа, симптом Менделя положительный, имеется локальное мышечное напряжение при поверхностной пальпации, напряжение передней брюшной стенки отсутствует, кожная гиперестезия в месте локализации язвы и локальная болезненность в месте пораженного органа при глубокой пальпации, которая совпадает с субъективной локализацией боли;
Соматический болевой синдром при перфорации в свободную брюшную полость — боль резкая, “кинжальная”, разлитая, нет периодичности, иррадиации, боль точечная в зоне пораженного органа, положительны симптомы Менделя, Щеткина-Блюмберга, диффузная болезненность передней брюшной стенки, передняя брюшная стенка напряжена, имеется диффузная кожная гиперестезия в месте локализации язвы и локальная болезненность в месте пораженного органа при глубокой пальпации, которая совпадает с субъективной локализацией боли.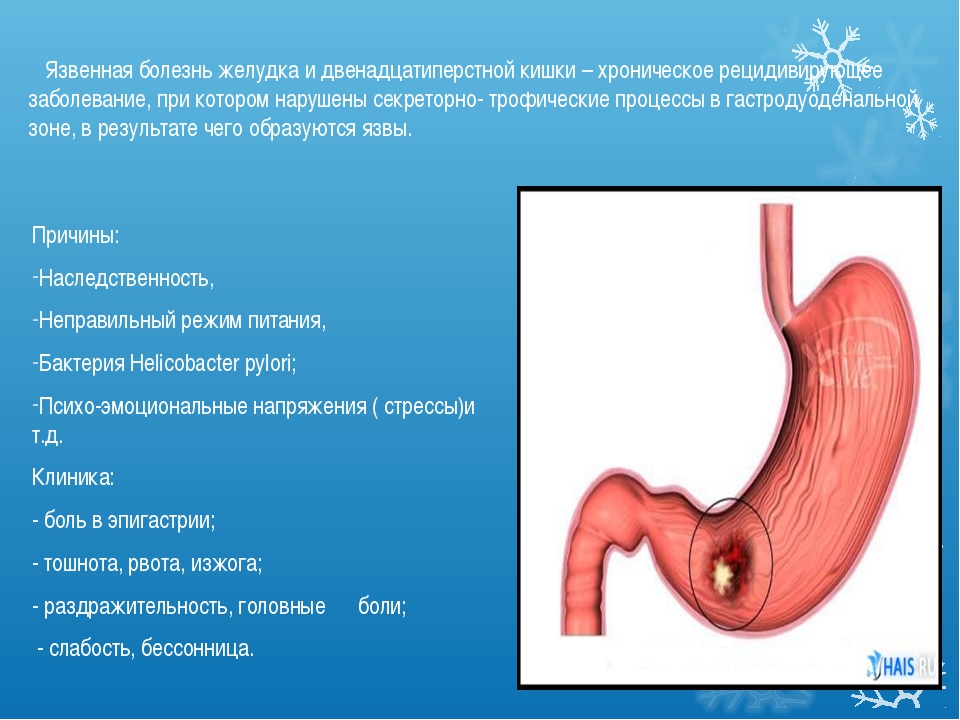
Атипичный болевой синдром при язвенной болезни: холецистоподобный болевой синдром – правоподреберная локализация боли, чаще свойственная женщинам, с той или иной заинтересованностью желчного пузыря; загрудинные боли, как при стенокардии, усиливающиеся при физической нагрузке (при “высоких” язвах и при наличии перивисцерита с образованием спаечного процесса), однако, в отличие от истинной стенокардии, провоцируются или уменьшаются после приема пищи; боли в области сердца (при локализации язвы по большой кривизне желудка), появляющиеся через 30-40 мин после еды и снимающиеся приемом пищи, антацидов и т.д. Схваткообразные боли, напоминающие приступы печеночной или почечной колики, возникающие остро и периодически повторяющиеся независимо от приема пищи и ее характера. Боли, локализующиеся в пупочной области и несколько ниже ее, напоминающие клинику кишечной колики, аппендицита и других заболеваний органов брюшной полости, нередко являющихся причиной диагностических ошибок вплоть до аппендэктомии.
Синдром желудочной диспепсии: изжога, отрыжка (пищей, кислым, воздухом), изменения аппетита (боязнь приема пищи при язвах желудка из-за провоцирования болевого синдрома, частый прием пищи при язвах ДПК для облегчения болевого синдрома), тошнота и рвота (гипертонус n.vagus: гиперсекреция, дисмоторика и спазм гладкой мускулатуры, в т.ч. привратника), воспалительный отек слизистой оболочки или рубцовая деформация привратника и луковицы ДПК, тошнота предшествует рвоте, рвота кислым, приносит облегчение, чувство тяжести, переполнения в эпигастрии (эквивалент болевого синдрома, при моторно-эвакуаторных нарушениях).
Синдром кишечной диспепсии. Запоры (больше характерны для язв ДПК): ваготония (перистальтики, тонуса сфинктеров), диетические ограничения (клетчатки), прием медикаментов (алюминий, висмут). Поносы (больше характерны для язв желудка): на фоне гипохлоргидрии, нарушения желчеотделения, нарушения работы поджелудочной железы, влияние эрадикационной терапии.
Поносы (больше характерны для язв желудка): на фоне гипохлоргидрии, нарушения желчеотделения, нарушения работы поджелудочной железы, влияние эрадикационной терапии.
Астено-вегетативный синдром: общая слабость, повышенная утомляемость, эмоциональная лабильность. Необходимо исключить осложнения: кровотечения, анемия, электролитные нарушения при частых рвотах, малигнизация.
Клинические варианты язвенной болезни
Субкардиальные язвы: возраст – 40-60 лет, слабая выраженность и атипичность болевого синдрома, жжение, давление под мечевидным отростком, иррадиация за грудину, в область сердца, ранние боли (в т.ч. во время еды), недостаточность кардиального жома. Трудности диагностики, кардиологические маски, левосторонний плеврит. Высокая частота осложнений.
Язвы тела желудка: Средний возраст, полиморфная клиническая картина, болевой синдром выражен умеренно, ранние боли, слева от срединной линии, тошнота, отрыжка, реже – изжога, рвота. Осложнения: кровотечение 15%, часто массивное, прободение – 4%, малигнизация – 8-10%, обратить внимание на язвы по большой кривизне желудка!
Осложнения: кровотечение 15%, часто массивное, прободение – 4%, малигнизация – 8-10%, обратить внимание на язвы по большой кривизне желудка!
Язвы антрального отдела: молодой и средний возраст, клинически схожи с дуоденальной язвой, поздние боли, изжога, отрыжка, рвота, кровотечение 10-15%.
Язвы канала привратника: Интенсивный болевой синдром, поздние боли, приступообразные, иррадиация в спину, упорные тошнота и рвота, чувство распирания, быстрая насыщаемость, трудности рентгеновской диагностики, малигнизация 3-8%.
Язвы луковицы ДПК: молодой и средний возраст, наследственный анамнез, гиперсекреция HCl, болевой синдром, поздние и ночные боли, изжога, рвота кислым содержимым, приносит облегчение, цикличность и сезонность течения, заинтересованность поджелудочной железы при локализации на медиальной стенке.
Постбульбарные язвы: упорное, длительное течение, частое рецидивирование, длительные обострения, часто множественные, гиперсекреция HCl, упорный болевой синдром, поздние (через 3-4 часа) и ночные боли, купируются не сразу, локализованы в районе пупка, изжога, частые кровотечения, поражения Фатерова сосочка, необходимо исключать симптоматические язвы, в т. ч гастриному. В подростковом возрасте: дуоденальная локализация, начало с диспептического синдрома, рвота, тошнота рефлекторного характера, потеря веса, бледность кожи, вегетативный дисбаланс (красный дермографизм, потливость, гипотония, брадикардия, запоры, субфебрилитет), гиповитаминозы, чаще в виде «моно-патологии», редкое вовлечение в патологический процесс соседних органов, чаще по варианту функциональых изменений, нередко — начало с осложнений. В пожилом возрасте: часто – малосимптомное и атипичное течение, на фоне сопутствующей патологии (сосудистого русла:ГБ, СД, ИБС, дыхательной системы — гипоксия), прием ульцерогенных медикаментов, полиорганные поражения ЖКТ, роль трофического фактора, высокая локализация, большие размеры, длительное рубцевание, частые осложнения.
ч гастриному. В подростковом возрасте: дуоденальная локализация, начало с диспептического синдрома, рвота, тошнота рефлекторного характера, потеря веса, бледность кожи, вегетативный дисбаланс (красный дермографизм, потливость, гипотония, брадикардия, запоры, субфебрилитет), гиповитаминозы, чаще в виде «моно-патологии», редкое вовлечение в патологический процесс соседних органов, чаще по варианту функциональых изменений, нередко — начало с осложнений. В пожилом возрасте: часто – малосимптомное и атипичное течение, на фоне сопутствующей патологии (сосудистого русла:ГБ, СД, ИБС, дыхательной системы — гипоксия), прием ульцерогенных медикаментов, полиорганные поражения ЖКТ, роль трофического фактора, высокая локализация, большие размеры, длительное рубцевание, частые осложнения.
Редкие причины язвенного дефекта
Язвы желудка:
аденокарцинома, карциноид, пенетрация опухолей других органов, саркома, лейомиома, инородные тела, эндокринные заболевания, болезнь Крона, сифилис, туберкулез, ВИЧ.
Язвы двенадцатиперстной кишки: синдром Золлингера-Эллисона, хронические обструктивные заболевания легких, портальная гипертензия, болезнь Крона, глютеновая энтеропатия, лимфома, поражения, травмы ЦНС – язвы Кушинга, гиперкальциемия, системный мастоидоз, амилоидоз, полицитемия, ВИЧ.
Цель лечения язвенной болезни: ускорить рубцевание язвенного дефекта, быстро купировать клинические проявления заболевания (болевой, диспепсический синдромы и т.д.), профилактика осложнений и рецидива язвы.
Болезни желудка и двенадцатиперстной кишки
Самыми распространенными хроническими заболеваниями желудка и двенадцатиперстной кишки являются гастрит, дуоденит и язвенная болезнь. При хроническом гастрите отмечается воспаление слизистой оболочки желудка, при дуодените — слизистой оболочки двенадцатиперстной кишки. Язвенная болезнь проявляется образованием дефекта (язвы) в слизистой оболочке желудка или двенадцатиперстной кишки.
Наиболее характерным признаком этих заболеваний являются боли в подложечной области. Обращает внимание связь болевого синдрома с приемом пищи. При этом в зависимости от локализации патологического процесса боли могут быть ранними, поздними, голодными. При язве антрального отдела желудка и луковицы двенадцатиперстной кишки боль может возникать ночью, заставляя пациента просыпаться и принимать пищу. По характеру боли могут быть различные — тупые ноющие, режущие, колющие, схваткообразные, различной интенсивности. Реже пациенты предъявляют жалобы на отрыжку, тяжесть в желудке, переполнение желудка после приема пищи, тошноту, рвоту, приносящую облегчение, снижение аппетита, массы тела. Такие проявления могут быть тревожными признаками пилоростеноза (осложнения язвенной болезни), а также рака желудка.
Причины развития хронического гастрита и язвенной болезни схожи. Важная роль принадлежит бактерии Helicobacter pylori. В 1994г экспертами ВОЗ Н. pylori отнесена к канцерогенам первой группы риска. При попадании в желудок она способна сохраняться в нем длительное время, размножаться и повреждать слизистую оболочку желудка, вызывая хроническое воспаление, появление эрозий и язв, способствуя онкологической патологии у определенного контингента больных, имеющих наследственную предрасположенность, высокую кислотность желудочного сока, нарушения местного иммунитета, кровоснабжения слизистой оболочки желудка и двенадцатиперстной кишки, нарушение моторики желудка.
pylori отнесена к канцерогенам первой группы риска. При попадании в желудок она способна сохраняться в нем длительное время, размножаться и повреждать слизистую оболочку желудка, вызывая хроническое воспаление, появление эрозий и язв, способствуя онкологической патологии у определенного контингента больных, имеющих наследственную предрасположенность, высокую кислотность желудочного сока, нарушения местного иммунитета, кровоснабжения слизистой оболочки желудка и двенадцатиперстной кишки, нарушение моторики желудка.
Лечение заболеваний пищевода, желудка и двенадцатиперстной кишки может осуществляться консервативными (терапевтическими) и хирургическими методами. Тактика лечения и его длительность должны определяться лечащим врачом.
Поздно начатое лечение заболеваний пищевода, желудка, двенадцатиперстной кишки, особенно эрозивного гастрита, дуоденита, а также язвенной болезни, а особенно самолечение, могут привести к неэффективности проводимой консервативной терапии, развитию грозных осложнений болезни, что нередко требует безотлагательного хирургического лечения.
Язвенная болезнь: симптомы, причины, диагностика, лечение
Язвенная болезнь: симптомы, причины, диагностика, лечение
21 июля 2014 г.
Язвенная болезнь – заболевание, характеризующееся язвенным поражением слизистой желудка, двенадцатиперстной кишки или нижнего отдела пищевода. Более чем в 50% случаях патология выбирает двенадцатиперстную кишку.
Поначалу больной не подозревает, что болен, так как не ощущает ухудшения самочувствия.Позже появляются такие симптомы, как голодные боли, ощущение жжения в области эпигастрия. Если язва на задней стенке двенадцатиперстной кишки, то пациент жалуется на боль в грудном отделе позвоночника. Как правило, болевые ощущения становятся интенсивнее между приемами пищи или в ночное время. После небольших порций еды возникает чувство переедания. Порой возникает рвота.
Сама язва не опасна, но может стать причиной тяжелых последствий. Например, кровотечения, повреждая кровеносные сосуды, что приводит к анемии из-за дефицита железа. Рубцы, образовавшиеся на месте зажившей язвы, могут нарушать проходимость двенадцатиперстной кишки. Встречаются случаи, к счастью они очень редки, когда соляная кислота разъедает истонченные язвой стенки желудка (прободная язва). В итоге содержимое желудка попадает в брюшную полость, вызывая опасное воспаление.
Рубцы, образовавшиеся на месте зажившей язвы, могут нарушать проходимость двенадцатиперстной кишки. Встречаются случаи, к счастью они очень редки, когда соляная кислота разъедает истонченные язвой стенки желудка (прободная язва). В итоге содержимое желудка попадает в брюшную полость, вызывая опасное воспаление.
Вот потому пациенту с язвенной болезнью, у которого наблюдаются такие симптомы как рвота с кровью или в виде «кофейной гущи», стул черного цвета, слабость, озноб и потливость, пониженное давление, напряжение мышц живота, приступ острой боли, необходимо срочно обратиться за медицинской помощью.
Причины язвенной болезни
Желудок вырабатывает соляную кислоту и фермент пепсин, расщепляющие белок. Избыточная секреция этих веществ (особенно соляной кислоты) или недостаточная защита слизистой от их воздействия могут спровоцировать образование язв. В норме слизистая желудка покрыта дополнительным слоем слизи, которая нейтрализует соляную кислоту и обеспечивает органу полноценную работу.
Кроме того, формирование язв может быть следствием длительного употребления лекарственных препаратов. В основном это нестероидные противовоспалительные препараты. Но это не означает, что препараты, раздражающие слизистую желудка, у каждого принимающего их пациента провоцируют развитие язвенной болезни.
До недавнего времени считалось, что стресс, курение, алкоголь, острые специи вызывают патологию .Хоть все вышеперечисленное и способствует развитию язвенной болезни, но ведущую роль сегодня в появлении заболевания приписывают бактерии Helicobacter Pylori. Она обладает уникальной способностью приспосабливаться к экстремальным условиям желудка и двенадцатиперстной кишки. Ее обнаруживают практически у каждого пациента, страдающего язвенной болезнью двенадцатиперстной кишки, и в 80% случаях у больных с язвой желудка. Существует предположение, что она передается путем непосредственного контакта.
Диагностика язвенной болезни
Сегодня методы радиологического и контрастного обследований желудка и двенадцатиперстной кишки, суть которых заключается в проглатывании контрастного вещества, заполняющего пищевод и отделы желудочно-кишечного тракта, не применяются.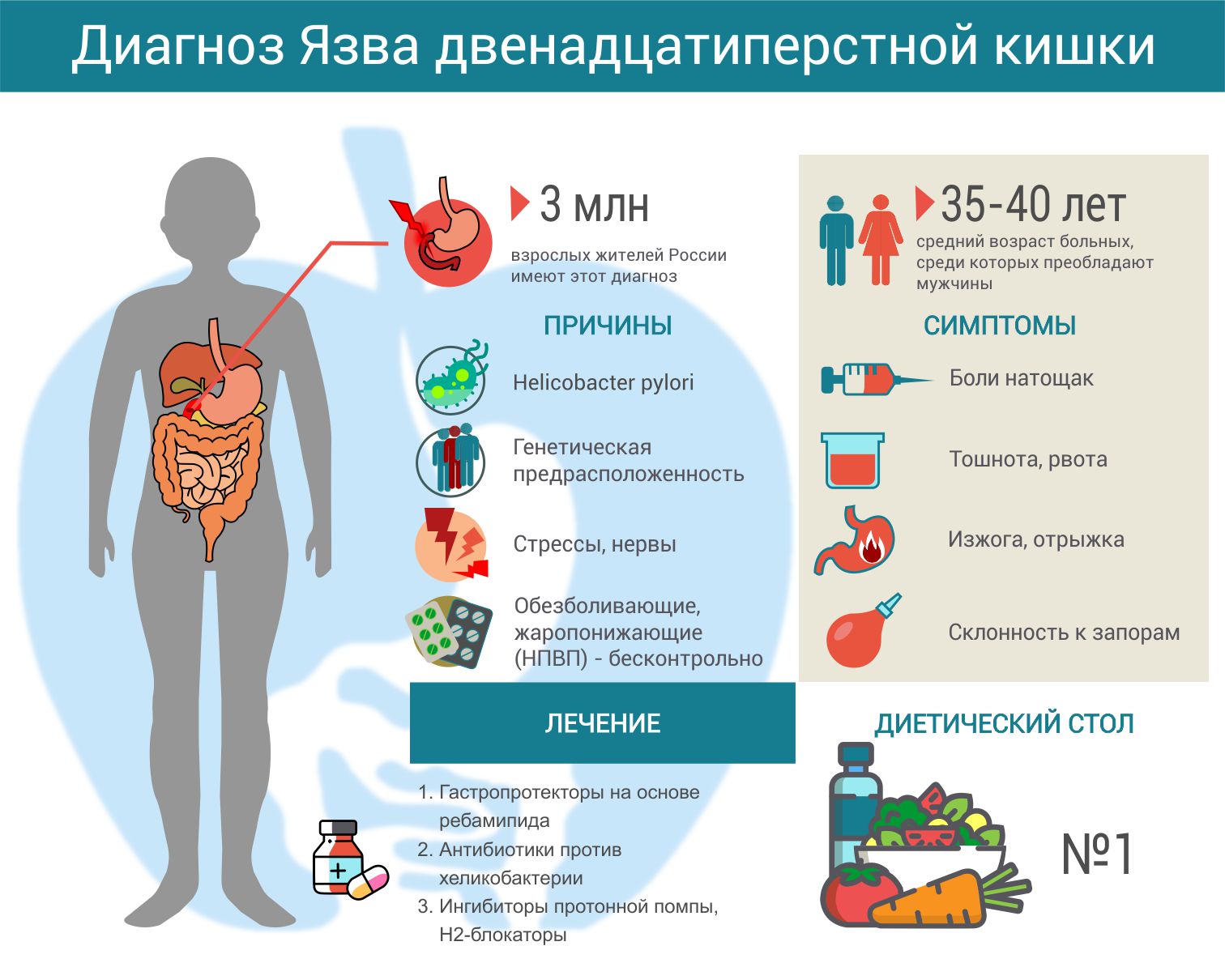
В последнее время для выявления язвенной болезни используют метод фиброгастроскопии. Этот метод позволяет не только рассмотреть какие-либо изменения слизистой с помощью специального прибора гастроскопа, но и взять образец ткани для дальнейшего изучения. С его помощью можно выявить бактерию Helicobacter Pylori. Еще наличие в организме бактерии определяют с помощью анализа крови.
Лечение язвенной болезни
Так как возбудителем болезни зачастую выступает бактерия Helicobacter Pylori, то лечение основывается на подавлении ее жизнедеятельности с помощью антибиотикотерапии. Лечение кроме приема антибиотиков включает в себя одновременное употребление препаратов, снижающих секрецию желудочного сока. Продолжительность курса всего 1–2 недели.
Значительное облегчение отмечают пациенты, принимая препараты, нейтрализующие кислотность желудка.
Достижения в области лечения язвенной болезни лекарственными препаратами привели к тому, что к хирургическому методу практически не обращаются. Лишь в тяжелых случаях болезни показано оперативное вмешательство, например, кровотечение, непроходимость или прободная язва.
Лишь в тяжелых случаях болезни показано оперативное вмешательство, например, кровотечение, непроходимость или прободная язва.
Пациентам рекомендуется придерживаться диеты. Следует исключить из рациона молоко, которое, хоть и снимает на некоторое время приступ боли, стимулирует выработку желудочного сока. Необходимо забыть о курении: язвы у курильщиков заживают медленнее и чаще обостряются. Не стоит злоупотреблять и нестероидными противовоспалительными препаратами типа аспирина, которые могут повреждать слизистую желудка.
Язвенная болезнь все еще считается серьезным заболеванием, поэтому недооценивать ее и лечить самостоятельно нельзя. Только квалифицированная помощь специалиста является залогом полного выздоровления.
ОСОБЕННОСТИ ДИАГНОСТИКИ И ЭПИДЕМИОЛОГИИ ЯЗВЕННОЙ БОЛЕЗНИ ЖЕЛУДКА И ДВЕНАДЦАТИПЕРСТНОЙ КИШКИ У СТАЦИОНАРНЫХ БОЛЬНЫХ
Язвенная болезнь, несмотря на совершенствование профилактических и лечебно-диагностических методов, остаётся одним из наиболее распространенных заболеваний желудочно-кишечного тракта болезни [6, 8 9].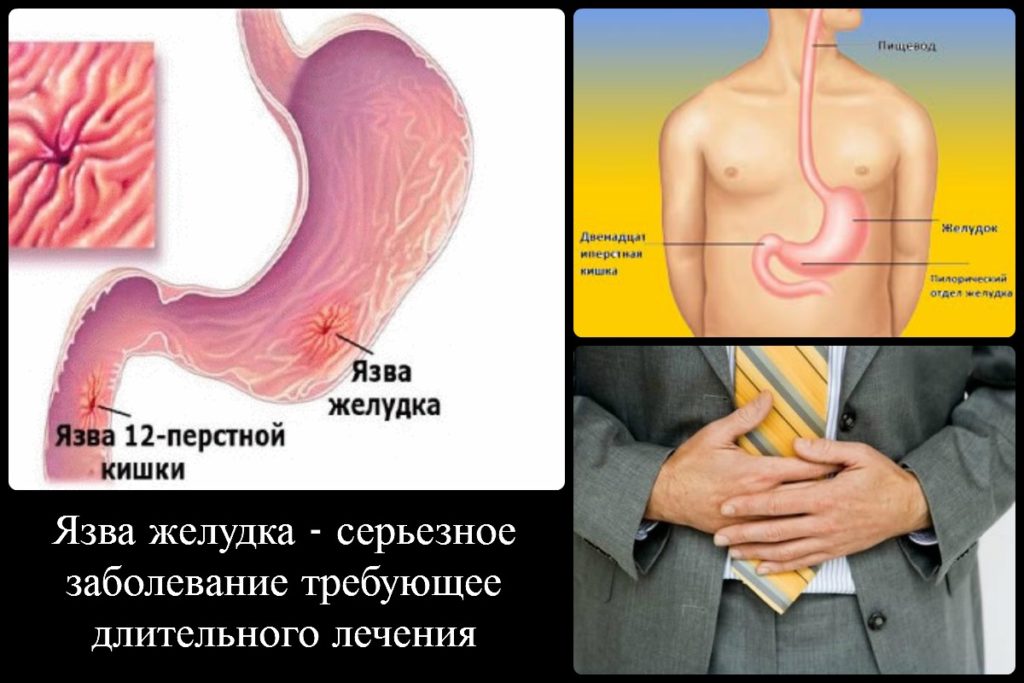 Значимость данной проблемы в основном обусловлена широкой распространённостью и встречается у 5-10% лиц среди населения. В частности, ЯБ ДПК выявляется у 6-10 % населения мира. В США, у 10 % взрослого населения выявляются случаи язвенной болезнью желудка или двенадцатиперстной кишки [3].
Значимость данной проблемы в основном обусловлена широкой распространённостью и встречается у 5-10% лиц среди населения. В частности, ЯБ ДПК выявляется у 6-10 % населения мира. В США, у 10 % взрослого населения выявляются случаи язвенной болезнью желудка или двенадцатиперстной кишки [3].
Заболевание значительно чаще встречается у мужчин: среди мужчин и женщин в соотношении 2:1 при язвенной болезни желудка и в соотношении 4:1 при язвенной болезни двенадцатиперстной кишки. Выраженный половой диморфизм язвенной болезни с высокой частотой встречаемости у мужчин в возрасте после 20 лет и заметным снижением к 40 годам при параллельном нарастании в этом же возрастном периоде уровня заболеваемости у женщин может указывать на несомненное участие в ее генезе гормонального звена репродуктивной системы [12]. В возрастных группах язвенная болезнь двенадцатиперстной кишки встречается чаще от 25 до 50 лет, а язвенная болезнь желудка — от 40 до 60 лет [4, 16]. Вследствие этого возможны некоторые особенности в диагностики язвенной болезни желудка и двенадцатиперстной кишки у пациентов разных возрастных групп обусловленные клиническим течением самой язвенной болезни.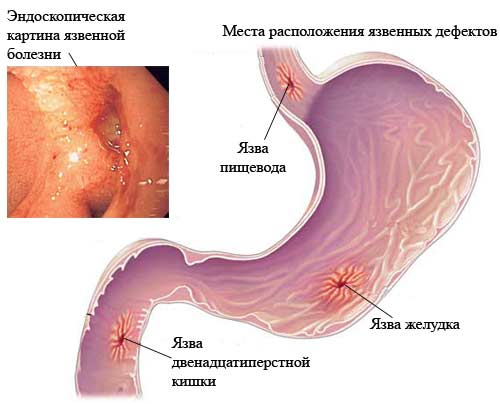
По последниму IV Маастрихтскому соглашению стратегия «test-and-treat» считается оптимальной для необследованных пациентов с жалобами с учетом диспепсии в регионах с высокой распространенностью Н. pylori (≥ 20%, вся Российская Федерация). Этот подход рекомендуют регулировать с учетом соотношения затрат и пользы на местах и не применяется у больных с настораживающими симптомами (анемия, потеря массы тела, рвота и т. д.) и у пациентов пожилого возраста (возраст определяется на основании риска рака желудка в данном регионе). Основными неинвазивными методами, которые рекомендуются для данной стратегии, признаны уреазный дыхательный тест и определение антигена Н. pylori в кале с помощью моноклональных антител (фекальный антигенный тест). Могут также применяться утвержденные в данном регионе серологические методы обнаружения антител к Н. pylori [3].
Рекомендованные методы исследования верификации Н. pylori и инструментальные исследования для уточнения локализации и размеров язвенного дефекта, однако в клинической практике используются не все рекомендованные методы. Таким образом, представляет интерес оценка клинических проявлений и методов диагностики язвенной болезни желудка и двенадцатиперстной кишки у пациентов разных возрастных групп.
Таким образом, представляет интерес оценка клинических проявлений и методов диагностики язвенной болезни желудка и двенадцатиперстной кишки у пациентов разных возрастных групп.
Целью исследования является оценка эпидемиологии и диагностики язвенной болезни желудка и двенадцатиперстной кишки у пациентов разных возрастных групп находящиеся на лечении в гастроэнтерологическом отделении стационара в г. Белгороде.
Материалы и методы исследования. Проведен ретроспективный анализ 205 историй болезней за 2013 г. пациентов старше 20 лет, проходивших стационарное лечение в гастроэнтерологическом отделении терапевтического корпуса МБУЗ «Городская больница №2» г. Белгорода по поводу язвенной болезни желудка и двенадцатиперстной кишки: мужчин — 130 (63,4%) и женщин — 75 (36,6%) разных возрастных групп. Средний возраст пациентов составлял 53,5±2,9 года (у мужчин средний возраст — 51,4±3,8 года, а у женщин – 57,2±4,7 года).
Пациентам, помимо сбора анамнеза, проводилось общеклиническое обследование, проведение фиброгастроскопии (ФГДС), контрастная рентгенография желудка и двенадцатиперстной кишки, а так же диагностика инфекции H.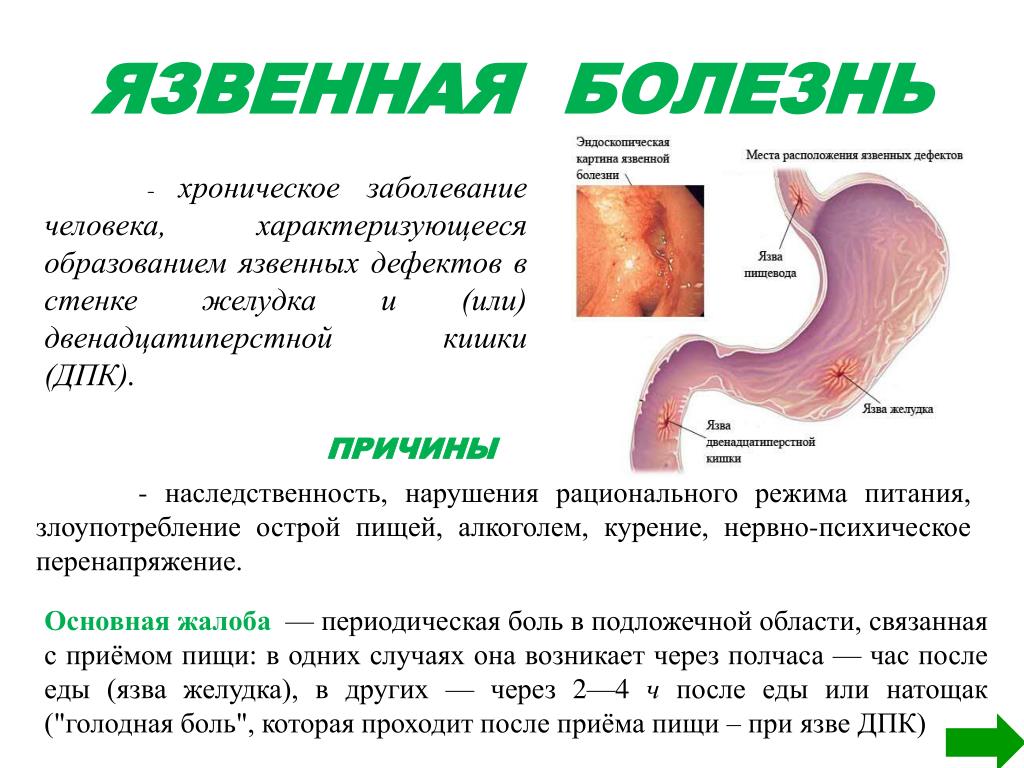 pylori с помощью метода быстрого уреазного теста. При выявлении сопутствующих заболеваний были проведены дополнительные клинические, инструментальные методы исследования и даны консультации специалистов по данному заболеванию.
pylori с помощью метода быстрого уреазного теста. При выявлении сопутствующих заболеваний были проведены дополнительные клинические, инструментальные методы исследования и даны консультации специалистов по данному заболеванию.
Результаты исследования и их обсуждение. При сборе анамнеза было выявлено, что у 30 (14,6%) пациентов язвенная болезнь диагностирована впервые: у 20 (15,4%) мужчин и 10 (13,3%) женщин. В литературе описано, что в молодом возрасте мужчины страдают язвенной болезнью в 2-5 раз чаще, чем женщины, после 40 лет возрастные отличия стираются [1, 2].
Повторно, в течение года, с рецидивом язвенной болезни желудка и/или двенадцатиперстной кишки находились на лечении 5 (2,4%) больных (все 5 больных были женщинами – 33,3%), 4 из них не соблюдали рекомендации данные им при выписке, что свидетельствует о низкой приверженности (комплаенса) пациентов к соблюдению рекомендаций данные им при выписке.
Диагностика H. pylori с помощью метода быстрого уреазного теста была проведена у 20 (9,8%) пациентов (10 (7,7%) мужчин и 10 (13,3%) женщин). Отсутствие H. pylori-инвазии выявлено в 2,4% (5 больных, все были мужчинами).
Отсутствие H. pylori-инвазии выявлено в 2,4% (5 больных, все были мужчинами).
Результаты данной диагностики показали, что из 20 пациентов положительные результаты были получены у 15 (7,3%) больных. Соответственно, эти результаты не могут объективно отражать уровень инфицированности инфекцией H. pylori среди населения, так как диагностику проводили у небольшого числа больных. Проведенная диагностика соответствует стандартом, поскольку точность амбулаторных экспресс-тестов ограничена. [10,11, 14]. Что касается уреазного дыхательного теста, в одном исследовании утверждается, что прием кислого пробного завтрака может устранить проблему ложноотрицательных результатов [15]. Применение блокаторов Н2-рецепторов значительно реже приводит к ложноотрицательным результатам, поэтому при использовании лимонной кислоты необязательно прекращать их прием перед проведением теста.
Из анамнеза известно, что всего у 9 (4,5%) человек ранее проводилась диагностика H. рylori, что крайне низко в соответствии с современной стратегией диагностики и лечения ЯБ. Возможно, это связано с тем, что данный вид обследования не входит в бесплатный перечень обследований в поликлинике, кроме того необходимо усовершенствование врачей первичного звена в гастроэнтерологическом аспекте.
Возможно, это связано с тем, что данный вид обследования не входит в бесплатный перечень обследований в поликлинике, кроме того необходимо усовершенствование врачей первичного звена в гастроэнтерологическом аспекте.
Эндоскопическое исследование (ФГДС) проводилось 195 пациентам (95,1%). Данное исследование относится к обязательным методам обследования и подтверждает наличие язвенного дефекта, уточняет его локализацию, глубину, форму, размеры, позволяет оценить состояние дна и краев язвы, выявить сопутствующие изменения слизистой оболочки, нарушения гастродуоденальной моторики.
Контрастная рентгенография желудка и двенадцатиперстной кишки проводилась у 125 (61,0%) пациентов. Рентгенологическое исследование: обнаруживается прямой признак ЯБ – «ниша» на контуре или на рельефе слизистой оболочки и косвенные признаки заболевания (местный циркулярный спазм мышечных волокон на противоположной по отношению к язве стенке желудка, конвергенция складок слизистой оболочки к «нише», рубцово-язвенная деформация желудка и луковицы двенадцатиперстной кишки, нарушения гастродуоденальной моторики).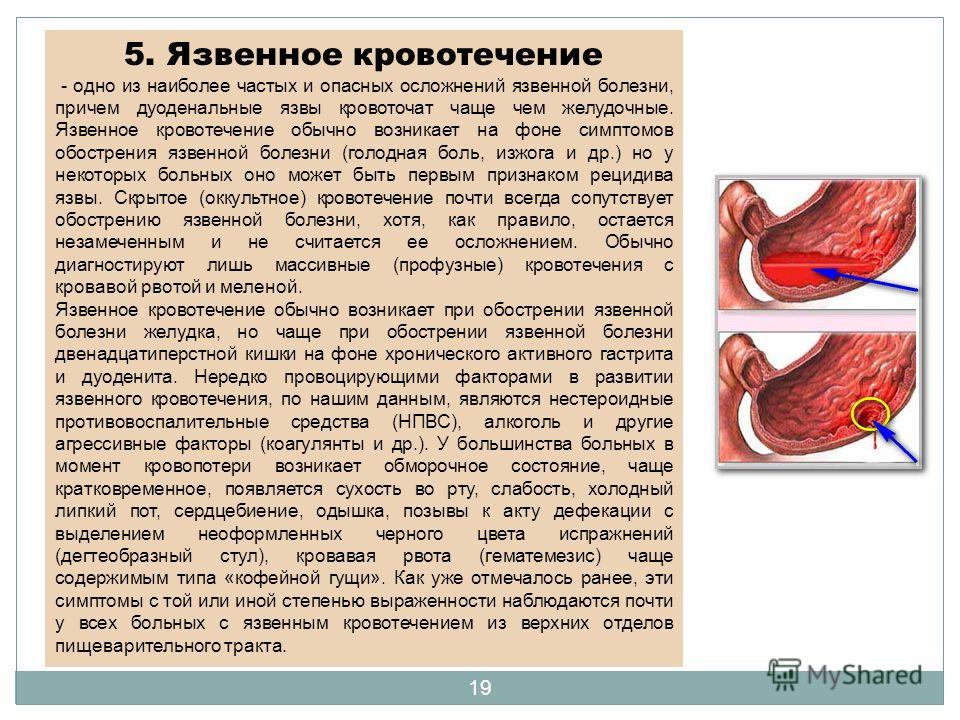 Выявлено, что значительно чаще проводили ФГДС, чем контрастную рентгенографию желудка и двенадцатиперстной кишки. Это объясняется тем, что ФГДС имеет ряд преимуществ перед контрастной рентгенографией желудка и двенадцатиперстной кишки (непосредственной визуализацией патологического процесса, возможностью взятия биопсии из поражённого участка и т.д.). Хотя контрастная рентгенография желудка и двенадцатиперстной кишки не потеряла актуальности сегодня – простота в использовании, нет психологического барьера со стороны пациентов связанных с процессом проведения ФГДС.
Выявлено, что значительно чаще проводили ФГДС, чем контрастную рентгенографию желудка и двенадцатиперстной кишки. Это объясняется тем, что ФГДС имеет ряд преимуществ перед контрастной рентгенографией желудка и двенадцатиперстной кишки (непосредственной визуализацией патологического процесса, возможностью взятия биопсии из поражённого участка и т.д.). Хотя контрастная рентгенография желудка и двенадцатиперстной кишки не потеряла актуальности сегодня – простота в использовании, нет психологического барьера со стороны пациентов связанных с процессом проведения ФГДС.
По результатам проведённых инструментальных исследований (ФЭГДС и контрастная рентгенография желудка и двенадцатиперстной кишки) была определена локализация патологического процесса в желудке и двенадцатиперстной кишки. Язвы чаще локализуются у больных в луковицы двенадцатиперстной кишки (у 135 (65,8%) больных), реже в желудке (у 60 (29,3%) больных) и крайне редко в желудке и в двенадцатиперстной кишке (у 10 (4,9%) больных), что согласуется со многими исследованиями [5]. Соотношение локализации язв в желудке, луковице двенадцатиперстной кишки, а так же в желудке и двенадцатиперстной кишке составляет 1:2,25:0,17.
Соотношение локализации язв в желудке, луковице двенадцатиперстной кишки, а так же в желудке и двенадцатиперстной кишке составляет 1:2,25:0,17.
Язвенная болезнь желудка чаще встречается у мужчин 40 (30,8%) в сравнении с 20 (26,7%) женщин. Язвенная болезнь двенадцатиперстной кишки встречалась у 135 (65,8%) больных: из них у 85 (65,4%) мужчин и 50 (66,7%) женщин). В 4,9% (10 больных) (5 (3,8%) мужчин и 5 (6,6%) женщин) – язва локализовалась в желудке и двенадцатиперстной кишке.
Осложнения язвенной болезни были выявлены у 170 (82,9%) больных (95 мужчин (73,0%) и 75 женщин (100,0%)). У пациентов имелось от 2 до 3 осложнений основного заболевания, из которых чаще всего встречались: рубцово-язвенная деформация луковицы двенадцатиперстной кишки — 170 (82,9%) больных, недостаточность кардии — 45 (22,0%) больных и желудочно-кишечное кровотечение — 35 (17,1%) больных. Все это диктует необходимость более эффективного лечения и профилактики ЯБ.
Сопутствующими заболеваниями страдали 145 (70,7%) пациентов (85 (65,4%) мужчин и 60 (80,0%) женщин). Пациенты имели в среднем от 4 до 6 сопутствующих заболеваний. Среди сопутствующих заболеваний чаще всего встречались: хронический гастрит — 85 (41,5%) больных и артериальная гипертензия – 65 (31,7%), в равных соотношениях по гендерному признаку. Ишемическая болезнь сердца выявлена у 40 (19,5%) больных, дисциркуляторная энцефалопатией у 30 (14,6%) больных, встречалась чаще среди женского пола. В среднем пациенты имели от 4 до 6 сопутствующих заболеваний, что согласуется с данными исследования Л.Б. Лазебника и В.Н. Дроздовой в котором выявлено, что у больных диагностируют от 5 до 8 нозологических форм одновременно [5].
Пациенты имели в среднем от 4 до 6 сопутствующих заболеваний. Среди сопутствующих заболеваний чаще всего встречались: хронический гастрит — 85 (41,5%) больных и артериальная гипертензия – 65 (31,7%), в равных соотношениях по гендерному признаку. Ишемическая болезнь сердца выявлена у 40 (19,5%) больных, дисциркуляторная энцефалопатией у 30 (14,6%) больных, встречалась чаще среди женского пола. В среднем пациенты имели от 4 до 6 сопутствующих заболеваний, что согласуется с данными исследования Л.Б. Лазебника и В.Н. Дроздовой в котором выявлено, что у больных диагностируют от 5 до 8 нозологических форм одновременно [5].
Заключение. Таким образом, было выявлено, что у подавляющего большинства пациентов не проводилась диагностика H. pylori-ассоциированной язвенной болезни и вследствие этого имеется большая возможность ошибочного выбора тактики лечения. Для устранения этой причини необходимо целенаправленное усовершенствование врачей в гастроэнтерологическом аспекте. Наиболее частым осложнением ЯБ стала рубцово-язвенная деформация луковицы двенадцатиперстной кишки у 82,9% больных, недостаточность кардии выявлена у 22,0% больных и желудочно-кишечное кровотечение у17,1% больных.
Кроме этого, для исключения повторных госпитализаций и повышения эффективности лечения необходимо повышение комплаенса пациентов (необходимо тщательно объяснить и инструктировать пациентов о соблюдении рекомендаций данных им при выписке и приёме лекарственных средств), поскольку 4 из 5 вновь госпитализированных пациентов не соблюдали рекомендации данные им при выписке.
Здоровье начинается с внимания
Как предотвратить или лечить язвенную болезнь желудка и двенадцатиперстной кишки?
Заболев, все мы мечтаем попасть к опытному врачу, который тщательно разберётся в том, что с нами случилось, учтет особенности нашего организма, образа жизни и назначит лечение, которое обязательно поможет и не даст побочных эффектов, ни сейчас, ни в будущем. Сегодня язвенная болезнь желудка и двенадцатиперстной кишки стала встречаться все чаще. Язвенная болезнь представляет собой одно из наиболее частых заболеваний аппарата пищеварения. Имеющиеся статистические данные указывают на высокий процент больных данным заболеванием. В различныx странаx этой болезнью страдают до десяти процентов всеx жителей.
В различныx странаx этой болезнью страдают до десяти процентов всеx жителей.
Зона риска
Язвенная болезнь — заболевание, при котором в желудке и (или) 12-перстной кишке человека образуются дефекты (язвы). Чаще всего болеют язвенной болезнью мужчины от 20 до 50 лет. Для заболевания характерно хроническое течение и цикличность: болезнь подтачивает здоровье своего хозяина годами, периоды обострения сменяются обманчивым спокойствием. Наиболее часто язва дает о себе знать весной и осенью. Язвенная болезнь двенадцатиперстной кишки встречается гораздо чаще, чем язвенная болезнь желудка. Как правило, язва возникает на фоне гастрита (воспаление слизистой оболочки желудка) или дуоденита (воспаление слизистой оболочки двенадцатиперстной кишки), ассоциированного с инфекцией Helicobacter pylori.
Повреждение слизистой оболочки с образованием язв, эрозий и воспаления связывают с преобладанием факторов агрессии (соляная кислота, пепсин, желчные кислоты) над факторами защиты слизистой оболочки.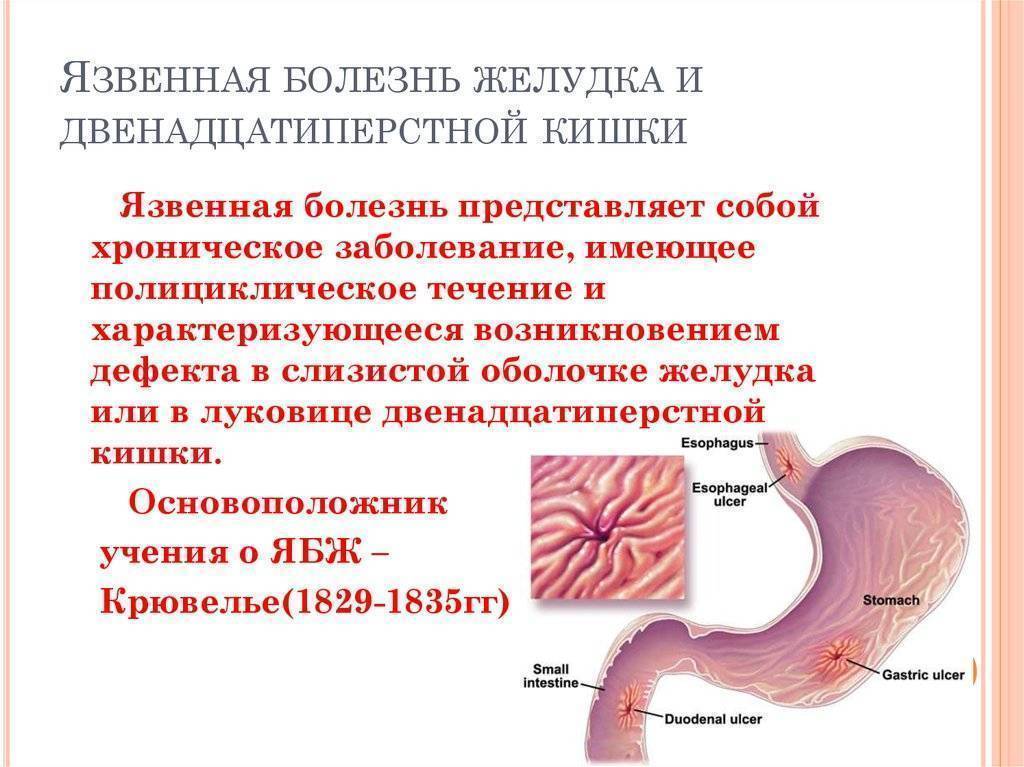 Важную роль имеет инфицирование Helicobacter pylori. Эти микроорганизмы способны вызывать воспаление слизистой оболочки, разрушая при этом местные факторы защиты и усиливая кислотность.
Важную роль имеет инфицирование Helicobacter pylori. Эти микроорганизмы способны вызывать воспаление слизистой оболочки, разрушая при этом местные факторы защиты и усиливая кислотность.
В тоже время, этот микроорганизм можно обнаружить более, чем у 80% жителей России, но при этом болеют язвенной болезнью далеко не все. Дело в том, язва не развивается без ряда дополнительных факторов:
• длительное нервно-эмоциональное перенапряжение;
• генетическую предрасположенность;
• наличие хронического гастрита или дуоденита;
• нарушение режима питания;
• потребление крепких спиртных напитков и курение;
• употребление некоторых лекарственных препаратов (ацетилсалициловая кислота, индометацин и др.).
Наиболее характерным проявлением язвенной болезни является боль в верхней части живота, которая чаще возникает на голодный желудок, т.е. между приемами пищи. Боль может возникать и ночью, заставляя пациента просыпаться и принимать пищу. Боль обычно стихает в первые 30 минут после еды. Менее специфичными, но встречающимися при язвенной болезни симптомами являются тошнота, тяжесть после приема пищи, чувство переполнения желудка, рвота, снижение аппетита, массы тела, изжога.
Менее специфичными, но встречающимися при язвенной болезни симптомами являются тошнота, тяжесть после приема пищи, чувство переполнения желудка, рвота, снижение аппетита, массы тела, изжога.
Механизмы возникновения
Микроб Helicobacter pylori передается от человека к человеку при тесном длительном контакте, например, при поцелуях, через общую посуду и полотенца, а также при несоблюдении правил гигиены в туалетах.
Оказавшись в желудке Helicobacter, начинает активно размножаться и вести подрывную деятельность. Он вырабатывает особые ферменты (уреазу, протеазы), которые повреждают защитный слой слизистой (внутренней) оболочки желудка и 12-перстной кишки, нарушает функции клеток, выработку слизи и обменные процессы и вызывает образование язв.
В первую очередь о возникновении и развитии язвенной болезни человеку сигнализирует боль в верхней половине живота. Беспокоят ночные и «голодные» боли, при которых человеку необходимо что-нибудь съесть, чтобы «погасить» боль.
Боли при язвенной болезни имеют четкую ритмичность (время возникновения и связь с приемом пищи), периодичность (чередование болевых ощущений с периодами их отсутствия) и сезонность обострений (весной и осенью).
Одним из частых симптомов язвенной болезни является изжога, которая обычно возникает спустя 2-3 часа после еды. Тошнота, рвота, «кислая» отрыжка, запоры – эти неспецифические симптомы также могут свидетельствовать о язве. Аппетит при язвенной болезни обычно сохранен или даже повышен, так называемое «болезненное чувство голода». Имейте ввиду, в некоторых случаях язва может протекать бессимптомно!
Если болезнь не лечить, язвенный дефект распространяется вглубь стенки желудка. Этот процесс может завершиться опасными для жизни человека осложнениями: прободением (перфорацией), при котором в стенке желудка или кишки образуется сквозное отверстие, или кровотечением.
Обратитесь к доктору
Лечение неосложненной язвенной болезни должно быть консервативным. К хирургическому лечению язвенной болезни прибегают только по строгим показаниям. В период обострения наиболее правильным является шести-, восьминедельный курс лечения в стационаре. Основные виды лечения, применяемого в стационаре: постельный режим, за выполнением которого должен следить средний медперсонал; лечебное питание, медикаментозные средства.
В период обострения наиболее правильным является шести-, восьминедельный курс лечения в стационаре. Основные виды лечения, применяемого в стационаре: постельный режим, за выполнением которого должен следить средний медперсонал; лечебное питание, медикаментозные средства.
Строгий постельный режим, который должен соблюдать больной в первые три недели лечения, в дальнейшем постепенно расширяют. Курение категорически запрещают. При невозможности поместить больного в стационар следует обеспечить курс противоязвенного лечения на дому в течение 4—5 недель с последующим переходом на так называемое половинное противоязвенное лечение — больной после обычного рабочего дня оставшуюся часть суток проводит в постели дома или в ночном санатории.
Санаторно-курортному лечению подлежат больные язвенной болезнью в стадии ремиссии или затихающего обострения при отсутствии стеноза привратника, пенетрации, склонности к кровотечениям и подозрения на злокачественное перерождение.
Питание при язвенной болезни
Рацион должен обладать повышенной питательной ценностью и включать в себя достаточное количество жиров, белков, углеводов, минеральных солей и витаминов. Пища не должна механически раздражать слизистую оболочку желудка. Поэтому все продукты следует употреблять в измельченном или пюреобразном виде. По мере улучшения состояния переходите от протертых продуктов к вареным. Термическое щажение подразумевает под собой использование блюд, температура которых не раздражает поврежденную слизистую оболочку желудка. Не рекомендуется употреблять как слишком холодные, так и чересчур горячие блюда. Лучше, если их температура будет приближена к температуре тела.
Пища не должна механически раздражать слизистую оболочку желудка. Поэтому все продукты следует употреблять в измельченном или пюреобразном виде. По мере улучшения состояния переходите от протертых продуктов к вареным. Термическое щажение подразумевает под собой использование блюд, температура которых не раздражает поврежденную слизистую оболочку желудка. Не рекомендуется употреблять как слишком холодные, так и чересчур горячие блюда. Лучше, если их температура будет приближена к температуре тела.
Посоветуйтесь с вашим лечащим врачом относительно особенностей диетического питания в вашем конкретном случае. Длительность соблюдения диеты зависит от тяжести заболевания и скорости заживления язвы.
Помните, что лечение язвенной болезни возможно только под наблюдением врача! Если не лечить язвенную болезнь, продолжать неправильно питаться, пить и курить, то такой образ жизни может привести к кровотечениям, прободению стен желудка и кишки, что чревато летальным исxодом! Важный факт: регулярное проxождение диспансеризации поможет выявить болезнь на ранней стадии, а значит, не допустить серьезного заболевания.
Подготовил врач хирург ТОГБУЗ «ГКБ №3 Тамбова» Сергей ЕРЕМИН
Материал опубликован в газете «Тамбовский курьер»
Язвенная болезнь желудка и двенадцатиперстной кишки
Язвенная болезнь желудка и двенадцатиперстной кишки — заболевание, которое обусловлено совокупностью множества этиологических факторов, морфологическим же проявлением болезни является язва – дефект слизистой желудка или двенадцатиперстной кишки. Локализация язв в двенадцатиперстной кишке более частая, чем в желудке.
Развитию болезни способствуют такие внешние факторы, как психоэмоциональные нагрузки, стресс, нерегулярное питание, злоупотребление алкоголем, табакокурение. Но, в основном, развитие болезни предопределено внутренними факторами: наследственность, нарушение обменных процессов в организме, патологическая нейро-гуморальная регуляция желудочной секреции, возрастные изменения гормонального фона и др.
Язвенная болезнь — серьезное и сложное заболевание, которое нередко протекает с развитием различных осложнений, таких как прободение, кровотечение, развитие рубцовых сужений выхода из желудка с нарушением прохождения пищи. В ряде случаев длительно существующие язвы могут стать причиной развития рака желудка.
В ряде случаев длительно существующие язвы могут стать причиной развития рака желудка.
Характерным для язвенной болезни является сезонность обострений, суточный ритм боли. Сезонность обострений (весна, осень) объясняется изменением состояния организма в различные периоды года, гормонального фона, нейроэндокринными изменениями. Типично усиление боли натощак и в ночное время. Боли нередко уменьшаются после приема пищи, холодного молока. Беспокоят также изжога, периодически возникает рвота, отрыжка. Рвота иногда возникает на высоте болей и снимает их. Если рвота стала возникать регулярно и большим объемом с примесью непереваренной пищи с тухлым запахом, то в таком случае речь может идти о развитии стеноза, т.е., сужении просвета двенадцатиперстной кишки из-за рубцовых изменений в ней. Наиболее грозным осложнением язвенной болезни является кровотечение, которое может быть явным и скрытым. Кровотечения могут проявляться кровавой рвотой и дегтеобразным стулом.
Показаниями к хирургическому лечению являются безуспешность консервативного лечения, частые обострения, множественные язвы, повторное кровотечение, рецидив язвы после ушивания прободной язвы. Определение показаний к хирургическому лечению должно происходить на основании данных комплексного современного обследования, при совершенно исчерпанных возможностях консервативного лечения. Для каждого конкретного больного должна быть выбрана индивидуальная лечебная тактика, оптимальный вариант хирургического лечения, которое на сегодняшний день имеет множество вариантов, в том числе и органосохраняющих, т.е., без удаления части желудка.
Определение показаний к хирургическому лечению должно происходить на основании данных комплексного современного обследования, при совершенно исчерпанных возможностях консервативного лечения. Для каждого конкретного больного должна быть выбрана индивидуальная лечебная тактика, оптимальный вариант хирургического лечения, которое на сегодняшний день имеет множество вариантов, в том числе и органосохраняющих, т.е., без удаления части желудка.
% PDF-1.5
%
799 0 объект
>
endobj
xref
799 78
0000000016 00000 н.
0000002814 00000 н.
0000003144 00000 п.
0000003179 00000 н.
0000003262 00000 н.
0000003333 00000 н.
0000003407 00000 н.
0000003483 00000 н.
0000003515 00000 н.
0000003615 00000 н.
0000003642 00000 н.
0000003747 00000 н.
0000004351 00000 п.
0000004857 00000 н.
0000005143 00000 п.
0000005439 00000 п.
0000005536 00000 н.
0000006011 00000 н.
0000006304 00000 н.
0000006616 00000 н.
0000006703 00000 п.
0000007229 00000 н.
0000007852 00000 п. 0000008177 00000 н.
0000008573 00000 н.
0000009043 00000 н.
0000009615 00000 н.
0000010170 00000 п.
0000010608 00000 п.
0000010795 00000 п.
0000011201 00000 п.
0000011378 00000 п.
0000011940 00000 п.
0000012479 00000 п.
0000012593 00000 п.
0000012705 00000 п.
0000012789 00000 п.
0000013194 00000 п.
0000015056 00000 п.
0000015389 00000 п.
0000015791 00000 п.
0000016182 00000 п.
0000017850 00000 п.
0000019487 00000 п.
0000021098 00000 п.
0000022843 00000 п.
0000023298 00000 п.
0000023866 00000 п.
0000023953 00000 п.
0000024138 00000 п.
0000024608 00000 п.
0000026172 00000 п.
0000026703 00000 п.
0000027087 00000 п.
0000027411 00000 п.
0000027791 00000 п.
0000029598 00000 п.
0000031261 00000 п.
0000035156 00000 п.
0000037824 00000 п.
0000044685 00000 п.
0000046300 00000 п.
0000047803 00000 п.
0000051261 00000 п.
0000056423 00000 п.
0000056729 00000 п.
0000059368 00000 п.
0000059767 00000 п.
0000060237 00000 п.
0000065815 00000 п.
0000066273 00000 п.
0000008177 00000 н.
0000008573 00000 н.
0000009043 00000 н.
0000009615 00000 н.
0000010170 00000 п.
0000010608 00000 п.
0000010795 00000 п.
0000011201 00000 п.
0000011378 00000 п.
0000011940 00000 п.
0000012479 00000 п.
0000012593 00000 п.
0000012705 00000 п.
0000012789 00000 п.
0000013194 00000 п.
0000015056 00000 п.
0000015389 00000 п.
0000015791 00000 п.
0000016182 00000 п.
0000017850 00000 п.
0000019487 00000 п.
0000021098 00000 п.
0000022843 00000 п.
0000023298 00000 п.
0000023866 00000 п.
0000023953 00000 п.
0000024138 00000 п.
0000024608 00000 п.
0000026172 00000 п.
0000026703 00000 п.
0000027087 00000 п.
0000027411 00000 п.
0000027791 00000 п.
0000029598 00000 п.
0000031261 00000 п.
0000035156 00000 п.
0000037824 00000 п.
0000044685 00000 п.
0000046300 00000 п.
0000047803 00000 п.
0000051261 00000 п.
0000056423 00000 п.
0000056729 00000 п.
0000059368 00000 п.
0000059767 00000 п.
0000060237 00000 п.
0000065815 00000 п.
0000066273 00000 п. 0000066833 00000 п.
0000067406 00000 п.
0000067687 00000 п.
0000093818 00000 п.
0000093857 00000 п.
0000002619 00000 н.
0000001856 00000 н.
трейлер
] / Назад 211411 / XRefStm 2619 >>
startxref
0
%% EOF
876 0 объект
> поток
hb«b`e`g`Pcd @
0000066833 00000 п.
0000067406 00000 п.
0000067687 00000 п.
0000093818 00000 п.
0000093857 00000 п.
0000002619 00000 н.
0000001856 00000 н.
трейлер
] / Назад 211411 / XRefStm 2619 >>
startxref
0
%% EOF
876 0 объект
> поток
hb«b`e`g`Pcd @
Лечение прополисом язвы желудка и дпк.Лечение язвы желудка прополисом
Нездоровый образ жизни, несбалансированное питание, плохая экология приводят к развитию заболеваний желудочно-кишечного тракта. Лидером среди таких патологий является гастрит с повышенной кислотностью, который характеризуется повышенной выработкой соляной кислоты желудком. В гастроэнтерологии такой гастрит называют гиперацидным. Клинические признаки гиперацидного гастрита в остром периоде болезни достаточно выражены.
Человек жалуется на острую боль в животе, изжогу, тошноту, чувство тяжести в животе и другие симптомы, которые значительно ухудшают качество жизни и требуют немедленного лечения.
Лечение гастрита с повышенной кислотностью всегда должно проводиться комплексно, включая как прием лекарств, так и соблюдение диеты. Дополнительной терапией к основному лечению является использование средств народной медицины.
Дополнительной терапией к основному лечению является использование средств народной медицины.
Среди большого перечня народных методов хороший результат можно получить от применения прополиса. Прополис при гастрите с повышенной кислотностью позволяет нормализовать секрецию желудочного сока, снять воспаление, защитить слизистую желудка от агрессивного воздействия внешних и внутренних факторов.
Прополис, один из немногих природных даров, признанных традиционной медициной. Применяется как для наружного, так и для внутреннего использования. В гастроэнтерологии прополис можно использовать как в чистом виде, так и в виде спиртовой настойки, которую можно купить в аптеке или приготовить дома.
Прополис — природный антибиотик, который содержит большое количество полезных веществ, а также витамины, минералы, эфирные масла, аминокислоты. Этот продукт имеет широкий спектр действия, что позволяет использовать его в различных областях медицины, для лечения и профилактики большого количества заболеваний.
Прополис или иными словами «пчелиный воск» обладает выраженным бактериостатическим, бактерицидным, противовоспалительным действием. Его использование позволяет подавить жизнедеятельность болезнетворных микроорганизмов, повысить иммунитет, стимулировать биологические процессы в организме.
В своем составе прополис содержит растительные смолы, аминокислоты, эфирные масла, а также витамины, ценные микроэлементы, гликозиды и другие полезные компоненты. Употребление прополиса положительно влияет на весь организм.
Доказано, что этот природный компонент положительно влияет на работу нервной системы, улучшает зрение, повышает иммунитет, улучшает работу всех внутренних органов и систем, включая работу пищеварительной системы.
Лечение гастрита с повышенной кислотностью прополисом известно более десяти лет. Его можно использовать как самостоятельное средство в период ремиссии болезни, а также в комплексном лечении медикаментами.
Прополис при гастрите обладает выраженным гастропротекторным действием. Его употребление позволяет снять воспалительный процесс, заживляет и защищает слизистую желудка от повреждений.
Его употребление позволяет снять воспалительный процесс, заживляет и защищает слизистую желудка от повреждений.
При заболеваниях желудочно-кишечного тракта прополис оказывает следующее действие:
- уничтожает бактериальную флору, в том числе жизнедеятельность бактерии Helicobacter pylori, которая на 80% является причиной гастрита;
- подавляет процессы брожения и гниения;
- восстанавливает поврежденный эпителий желудка;
- снижает выработку желудочного сока;
- снимает воспаление;
- обладает обезболивающим действием;
- предотвращает развитие эрозий на слизистой оболочке желудка.
В то же время прополис повышает иммунитет, улучшает работу всего организма, предотвращает развитие рецидивов гастрита.
Прополис, как и любой другой продукт пчеловодства, является достаточно сильным аллергеном, поэтому, если у человека повышенная чувствительность к продуктам пчеловодства, от его употребления лучше отказаться.
Существует множество рецептов лечения кислого гастрита прополисом. Его можно использовать как в чистом виде, так и в виде спиртовой настойки в сочетании с другими средствами народной медицины, которые будут усиливать действие друг друга.
Рецепт №1. Настойка прополиса. Самый распространенный и доступный способ применения — спиртовая настойка прополиса. Такую настойку можно купить в аптеке или приготовить самостоятельно. Для приготовления понадобится 20 г прополиса, 100 г 70% или 95% спирта. Прополис заливают спиртом и оставляют на 2 дня, после чего принимают по 10-15 капель до еды 2 раза в день. Для лечения гастрита такую настойку принимают в течение 2 недель.
Рецепт №2. Медово-прополисная настойка. Для приготовления нужно взять 100 г меда, 20 г сока каланхоэ + 5 мл спиртовой настойки прополиса и 20 мил воды. Все ингредиенты хорошо перемешать, поставить на слабый огонь на 15 минут. По истечении прошедшего времени готовый бульон снимают с огня, дают время остыть и переливают в бутылку из темного стекла. Чтобы принять такое лекарство от гастрита, понадобится 1 ст. л. 3 раза в день.
Чтобы принять такое лекарство от гастрита, понадобится 1 ст. л. 3 раза в день.
Рецепт №3. Отвар из орехов и прополиса. Для приготовления такого лекарства нужно взять 10 г грецких орехов, залить 200 мил кипяченого молока, остудить и добавить 20 капель настойки прополиса и 1 ст.л. мед. Такое средство хорошо помогает при гастрите с повышенной кислотностью.
Рецепт №4. Чистый прополис. Шарик прополиса 0,5 г следует жевать натощак. В течение месяца дозу можно увеличить до 5 граммов. Держите прополис во рту как можно дольше.
Настойку прополиса можно сочетать с лекарственными растениями: подорожником, льном, ромашкой и другими. При приготовлении любого из рецептов важно соблюдать дозировку, так как при неправильном применении спиртовой настойки она может вызвать ожог слизистой оболочки рта и желудка.
Важно помнить, что лечение гастрита прополисом не должно быть основным в медикаментозной терапии. Только комплексный подход к решению проблемы поможет добиться хороших результатов и не допустить превращения гастрита в язвенную болезнь.
Прополис издавна славился сильнейшими лечебными свойствами. Особенно эффективен пчелиный клей, его часто прописывают врачи при различных воспалениях желудка, в частности язве или гастрите.Еще в середине прошлого века советские ученые провели масштабное исследование и подтвердили, что прополис позволяет значительно уменьшить и даже полностью снять симптомы перечисленных выше заболеваний. После открытия Helicobacter pylori, провоцирующего язвы желудка и двенадцатиперстной кишки, зарубежные специалисты выяснили, что с этой бактерией лучше всего справляется тот же пчелиный клей. Таким образом, по мнению не только традиционной, но и официальной медицины, прополис является наиболее эффективным и безопасным средством лечения многих заболеваний желудочно-кишечного тракта.
Польза прополиса для желудка
Как правило, воспалительные процессы в желудке сводятся к двум основным процессам: повреждению слизистой оболочки и появлению язвы. В первом случае развивается гастрит, который прогрессирует из-за повышенной кислотности или бактериальной инфекции. Если это заболевание остается без лечения, то оно перерастает в глубокое поражение слизистой оболочки и приводит к образованию язвы.
Если это заболевание остается без лечения, то оно перерастает в глубокое поражение слизистой оболочки и приводит к образованию язвы.
Эффективность прополиса при лечении желудка объясняется рядом уникальных свойств этого продукта пчеловодства:
- Сильнейший антибактериальный эффект пчелиного клея помогает справиться с первопричиной воспаления — Helicobacter pylori.
- Прополис обладает противовоспалительным действием и обволакивает желудок тонкой пленкой, защищающей стенки от раздражающих веществ. Эта защита способствует раннему обновлению клеток.
- Прополис содержит большое количество питательных веществ, которые стимулируют заживление тканей и процесс заживления.
Видео: Лечебные свойства прополиса, Николай Клинецкий, академик апитерапии, кандидат медицинских наук.
Лечение гастрита прополисом
Медовый клей дает потрясающие результаты при лечении гастрита.Уже через 3-7 дней после начала приема прополиса пациенты испытывают боль и жжение в животе, исчезают тошнота, рвота и другие неприятные симптомы.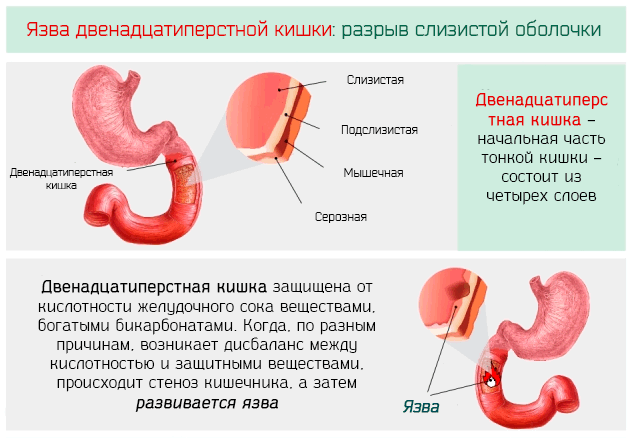 Наиболее эффективными считаются следующие рецепты:
Наиболее эффективными считаются следующие рецепты:
1. Жевание чистого прополиса. При обострении хронического гастрита помогает осторожное всасывание до 8 г прополиса натощак. Эту процедуру нужно делать ежедневно в течение месяца. При возникновении аллергии необходимо срочно отказаться от препарата.
2.Прием спиртовой настойки. Этот препарат чаще всего используется при лечении гастрита. Настой готовится на основе 100 г спирта и 100 г прополиса. Смесь тщательно встряхивают 10-15 минут и настаивают 3 дня. По истечении этого срока лекарство нужно процедить через марлю. Готовый настой пьют по 10-15 капель за час до еды. Лечение длится 2 недели, но улучшение самочувствия наступает уже на третьи-пятые сутки.
3.Прополисное молоко. Лекарство принимают по полстакана трижды в день до еды. Чтобы приготовить лекарство, нужно растворить 50 г пчелиного клея в 1 литре молока. Смесь нагревают на плите и варят 10 минут, постоянно помешивая. Подобный состав можно получить, растворив 25-30 капель спиртовой настойки прополиса в половине стакана молока. Это лекарство следует пить 3-5 раз в день за час до еды в течение 30 дней.
Это лекарство следует пить 3-5 раз в день за час до еды в течение 30 дней.
4. Отвар трав с прополисом подходит для лечения гастрита с повышенной кислотностью.Средство снимает обострение болезни и нормализует работу желудка. Лечебный чай готовится на основе мяты, липового цвета, корня солодки и плодов фенхеля. Все ингредиенты смешиваются в равных пропорциях — по 2 большие ложки залить 3 стаканами кипятка. Смесь настаивается 3 часа и процеживается. Принимают по полстакана за пару часов до еды, чередуя с жеванием прополиса.
5. Медовая эмульсия с прополисом и каланхоэ применяется для лечения хронического гастрита с пониженной кислотностью.Для приготовления препарата нужно взять 80 г меда, 8 мл 10% настоя прополиса на спирте и 15 мл сока каланхоэ. Все компоненты соединяют и тушат на водяной бане полчаса, постоянно помешивая. В результате получается масса, похожая по консистенции на сметану. Его следует пить по большой ложке трижды в день в течение 2 месяцев (за час до еды).
6. При хроническом гастрите с секреторной недостаточностью рекомендуется выпить эмульсию каланхоэ-прополиса, добавив к ней 15 мл сока алоэ.Процесс лечения аналогичен предыдущему рецепту.
Прополис рецепты от язвы
Язвы желудка и двенадцатиперстной кишки — это заболевания, при которых назначают комбинацию антибиотиков, болеутоляющих и антибактериальных препаратов. Однако одного прополиса может быть недостаточно. Однако это может помочь облегчить симптомы воспаления и ускорить выздоровление. Этот продукт пчеловодства может сыграть решающую роль в борьбе с Helicobacter pylori и улучшить подавленный с медицинской точки зрения иммунитет.Положительный эффект дает обработка желудка прополисом курсом:
1. Рекомендуется начинать с прополисного масла. Хорошо покрывает желудок и снимает воспаление. Для его приготовления нужно соединить 5 г прополиса и 95 г сливочного масла. Смесь помещают на водяную баню и тушат на медленном огне 15-30 минут, периодически помешивая. Не доводить продукт до кипения. Когда масса остынет, принимать ее по чайной ложке трижды в день.
Не доводить продукт до кипения. Когда масса остынет, принимать ее по чайной ложке трижды в день.
2. Для лечения язвы можно использовать более эффективное лекарство — спиртовую настойку прополиса, обладающую активным противомикробным действием. Он покроет стенки желудка защитной пленкой, поможет снизить кислотность, улучшит секрецию желчи, снимет спазмы и заживет. Желательно начинать терапию с 5-10-процентного препарата, так как более концентрированные препараты могут усилить боль в желудке. Экстракт принимают трижды в день перед едой, растворяя 40-60 капель в четверти стакана воды или молока.
3. Если лечение спиртовой настойкой прополиса не вызывает аллергии и не вызывает дискомфорта, то через 5-7 дней можно переходить к более эффективной терапии с применением 20- и 30-процентных препаратов. Общий курс лечения составляет от одного до двух месяцев. Прием прополиса необходимо сочетать со специальной диетой, назначенной врачом.
4. Если по истечении указанного срока язву не удалось вылечить, то курс приема препаратов на основе пчелиного клея необходимо повторить еще раз — до полного выздоровления.
5. При выраженной боли в желудке по назначению врача настой прополиса смешивают с 0,25% раствором новокаина. Обычно к 40-60 каплям экстракта пчелиного клея добавляют 50 мл анестетика. Это средство принимают трижды в день за час до еды.
Видео: Михаил Загайнов, лечение язвы желудка спиртовой настойкой прополиса.
Меры предосторожности
Прополис — очень эффективное средство для лечения заболеваний желудка, но в то же время это довольно сильный аллерген.Его можно использовать только после назначения врача и теста на переносимость. Пчелиный клей нужно начинать с более мягких лекарств, таких как прополисное молоко или масло, постепенно переходя к более концентрированным лекарствам. Если у пациента непереносимость алкоголя, то спиртосодержащие экстракты ему противопоказаны.
Лечение гастрита и язв прополисом будет быстрым и эффективным, если принять комплексные меры:
- наладить правильную систему питания с регулярным приемом пищи небольшими порциями;
- придерживаться рекомендованной диеты, есть только разрешенные при заболеваниях желудка продукты, приготовленные подходящим способом;
- не голодать;
- устраняет стресс и чрезмерное напряжение.

Лечение прополисом должно проходить под наблюдением врача, так как обострение заболеваний желудка может поставить под угрозу не только здоровье других органов, но и жизнь пациента.
Хороший лечебный эффект оказывает применение прополиса при гастрите. Применяется не только в стадии ремиссии в профилактических целях, но и в стадии обострения болезни. Пчелиный клей или прополис обладает множеством полезных свойств, которые полезны при лечении гастрита.
Конечно, прополис можно применять при гастрите, стоит учитывать только возможные противопоказания и побочные эффекты от такой терапии. Его простота использования объясняет его частое использование в лечебных целях в домашних условиях.
При лечении гастрита применение прополиса оправдано тем, что он обладает множеством лечебных свойств, а именно:
- отлично дезинфицирует организм, помогая избавиться от бактерий, вызывающих болезни, эффективно борется с гнойным воспалением;
- положительно влияет на слизистую желудка, регенерируя ее;
- предотвращает воспалительные процессы;
- помогает снять боль и стресс;
- укрепляет другие органы человеческого тела.

Прополис — мощный антисептик, учитывая, что чаще всего гастрит возникает на фоне развития бактерии Helicobacter pylori, его использование способствует уничтожению микроорганизмов, тем самым улучшая состояние слизистого органа.
Применение прополиса способствует заживлению ран, стимуляции восстановительных процессов, что необходимо при травмах слизистого органа и наличии язв.
Главное преимущество использования пчелиного клея при лечении заболеваний пищеварительной системы — сохранение полезных бактерий.Пчелиный клей избирательно воздействует на микроорганизмы в органах человека.
Прополис выводит токсины, улучшает общее самочувствие, укрепляет иммунную систему, предотвращая рецидивы заболевания.
Видео по теме:
Как принимать прополис при гастрите
Прополис принимают в различных лекарственных формах: масляной, спиртовой и водной, он сочетается с другими ингредиентами.
Настойка прополиса при гастрите изготовлена на спиртовой основе. Спиртовой раствор способствует повышению эффективности трех основных компонентов пчелиного клея:
Спиртовой раствор способствует повышению эффективности трех основных компонентов пчелиного клея:
- растительных смол, содержащих минералы и витамины;
- воск натуральный;
- эфирные масла.
Спиртовая настойка прополиса содержит широкий спектр витаминов и минералов. Пить прополис с алкоголем при гастрите следует по 10-15 капель за час до еды в течение нескольких недель. Но эффект от приема будет заметен уже через пять дней.
Этот способ использования прополиса считается наиболее эффективным методом терапии, так как в естественном виде прополис усваивается организмом только на 8%, а в виде настойки — на 85%.
Реже из прополиса делают водные настои (водные суспензии), масло или просто пережевывают смолу пчелиного клея.
При запущенном лечении гастрит может привести к развитию язвы двенадцатиперстной кишки, желудка или перерасти в онкологическое заболевание. При появлении первых признаков патологии рекомендуется разжевывать прополис — 8 г продукта тщательно разжевывают натощак.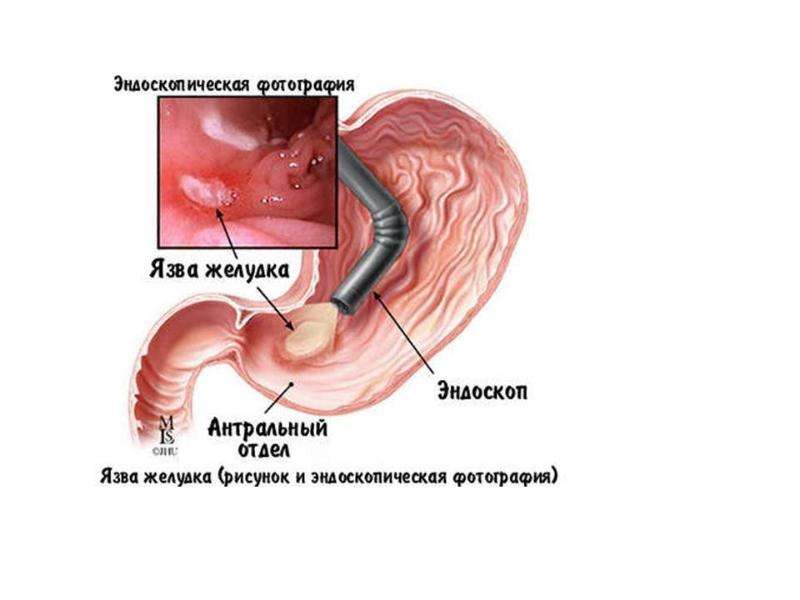 Продолжительность использования 1 месяц. Несмотря на неприятный вкус и аромат, в продукте много полезных веществ и микроэлементов.При возникновении аллергии следует прекратить употребление прополиса.
Продолжительность использования 1 месяц. Несмотря на неприятный вкус и аромат, в продукте много полезных веществ и микроэлементов.При возникновении аллергии следует прекратить употребление прополиса.
При жевании прополиса необходимо внимательно следить за дозировкой, так как это мощное средство может обжечь слизистую оболочку рта. Рекомендуется начинать жевать несколько граммов в день не дольше 30 минут.
Для лечения язвенных (эрозивных) форм заболевания используется прополисное масло. В домашних условиях масло готовится таким образом: в 1 кг оливкового масла или топленого масла растворить прополис (140 г), предварительно измельченный, затем растворить на водяной бане до однородности.Принимать такое масло за полчаса до (или после) еды по 1 ст. ложка. Оптимальная продолжительность курса терапии — месяц. Также в этой форме прополис принимают при гастрите с повышенной кислотностью, чтобы уменьшить симптомы и снизить уровень кислоты.
Способы приготовления спиртовой настойки и дозировка
Приготовить такое средство можно следующими способами.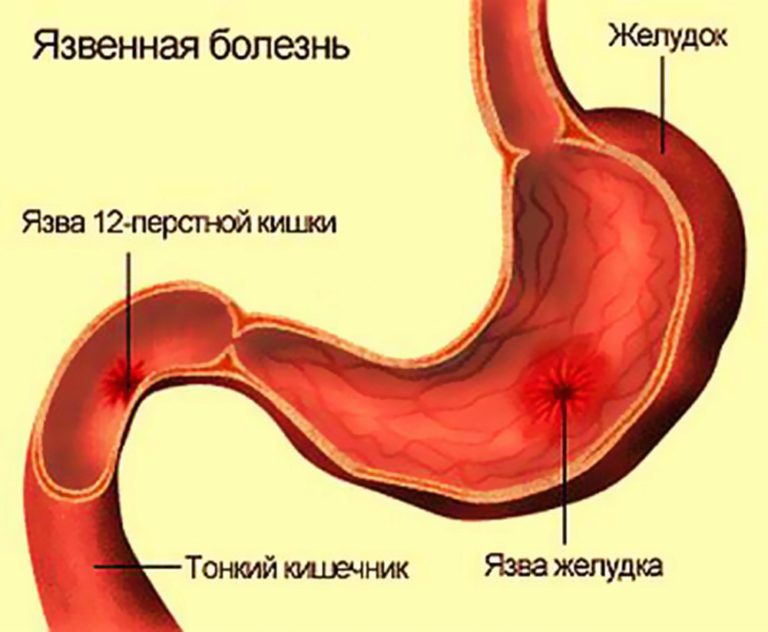 В качестве основы используется водка или медицинский спирт.
В качестве основы используется водка или медицинский спирт.
- 10 г прополиса, предварительно измельченного, смешивают со 100 мл водки или спирта.Настаивать две недели в темной посуде, встряхивая флакон 2 раза в день. После этого готовый настой процеживают;
- тертый прополис (10 г) добавляют к 70% -ному спирту, нагретому до 50 градусов на водяной бане, перемешивают до однородной массы. Снять с огня, не доводя до кипения, процедить. Храните лекарство в холодильнике или прохладном месте;
- 20 г прополиса, предварительно измельченного, заливают спиртом или водкой (100 мл) и дают настояться 2 дня в темном месте;
- 100 г прополиса и 100 мл водки или спирта смешивают и встряхивают около 20 минут.Затем настой настаивается 3 дня в темном теплом месте и процеживается в конце периода. Этот настой имеет сильную концентрацию, темно-коричневый цвет и аромат смолы с медом.
В период ремиссии гастрита спиртовую настойку употребляют по 15-20 капель, разведенных в 100 мл воды.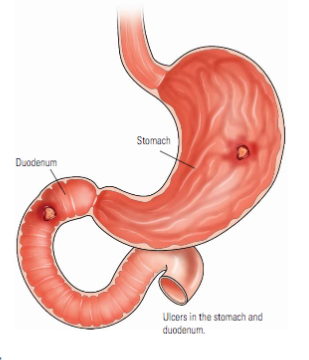 При повышенной кислотности настойку принимают через полчаса после еды 2 раза в день — утром и вечером. С уменьшенным — тоже два раза в день, но за час до еды.Детям рекомендуется применять меньшие дозы — до 5-10 капель на стакан воды. Чтобы несколько смягчить неприятный вкус, можно смешать настой с небольшим количеством грушевого (яблочного) сока.
При повышенной кислотности настойку принимают через полчаса после еды 2 раза в день — утром и вечером. С уменьшенным — тоже два раза в день, но за час до еды.Детям рекомендуется применять меньшие дозы — до 5-10 капель на стакан воды. Чтобы несколько смягчить неприятный вкус, можно смешать настой с небольшим количеством грушевого (яблочного) сока.
Водный настой и его применение
Для изготовления такого средства вам понадобится прополис толченый — 60 г и 200 мл воды. Поместите прополис с водой на водяную баню на час, постоянно помешивая и не позволяя температуре подниматься выше 80 градусов. Приготовленный продукт процедить, хранить в холодильнике не более 10 дней.
При гастрите водный настой употребляют за полчаса до еды по 1 чайной ложке трижды в день. Детям это средство дают по половине чайной ложки перед едой. Продолжительность лечения — месяц.
Прополис при разных видах гастрита
В зависимости от формы и течения (хронического или острого) гастрита используются различные средства на основе прополиса.
Низкая кислотность
Этот тип гастрита лечится прополисом в сочетании с другими полезными ингредиентами.Средство от этого вида гастрита готовят из: настойки прополиса (5 мл), сока каланхоэ (20 г), меда (100 г), теплой воды (10 мл). Эту смесь, постоянно помешивая, доводят до однородности на водяной бане. Через полчаса продукт снимают с огня и настаивают в темной посуде не менее суток. Пить перед едой 3 раза в день по 1 ст. ложка. На продолжительность лечения влияет тяжесть заболевания; лечение может длиться около 2 месяцев.
При обострении гастрита можно сделать следующее средство: взять по 1 чайной ложке цветки липы, фенхеля, мяты, корня солодки, полученную смесь залить водой (250 мл), кипятить несколько минут и настаивать половину. час.Затем добавьте мед (1 ст. Ложка) и 15 капель прополиса на спирте. Используйте это средство дважды в день натощак.
При повышенной кислотности
При гастрите с повышенной секрецией можно приготовить следующее средство: принять смесь трав (цветы липы, фенхель, мята, корень солодки по 1 чайной ложке) в количестве 2 ст. ложки и кипятить четверть часа в 0,5 л воды. Средство настаивают 3 часа, затем к нему добавляют мед с прополисом (на 100 г меда — 5-10 г пчелиного клея) — 3 ст.ложки. Это средство принимают за полчаса до еды, оно снижает кислотность и снимает изжогу.
ложки и кипятить четверть часа в 0,5 л воды. Средство настаивают 3 часа, затем к нему добавляют мед с прополисом (на 100 г меда — 5-10 г пчелиного клея) — 3 ст.ложки. Это средство принимают за полчаса до еды, оно снижает кислотность и снимает изжогу.
Для избавления от изжоги можно принять следующее средство: 10 г грецких орехов, предварительно измельченных, добавляют к 200 мл молока, эту смесь кипятят около 2 минут и процеживают. Затем добавьте настойку прополиса (20 капель) и мед (1 ст. Ложку). Пьют продукт теплым за 20 минут до еды или через полчаса после, запивая приготовленную порцию несколько раз. Курс лечения 2 месяца.
Эрозивный гастрит
При эрозивном гастрите прополис можно употреблять с молоком. Для его приготовления измельченный прополис (20 г) смешивают с молоком, смесь нагревают до полного растворения содержимого. Принимать по стакану утром перед едой.
Можно использовать смесь прополиса и меда с соком алоэ, которую нужно употреблять по 1 ст. ложка до еды за полчаса.
ложка до еды за полчаса.
Атрофический гастрит
От атрофического гастрита можно избавиться с помощью спиртовой настойки.Для его приготовления требуется 20 г прополиса (измельченного), который заливают водкой — 250 мл, перемешивают и оставляют постоять. Эта настойка разводится 30 каплями в молоке. Пьют средство 2 недели, после чего делают перерыв и повторяют курс.
Можно также использовать молочную настойку другого типа. Для этого прополис — 50 г, измельченный до порошкообразного состояния, смешивают с литром молока, смесь кипятят на медленном огне до полного растворения порошка прополиса. Это средство следует принимать по полстакана в день до трех раз натощак за полчаса до еды.
Чтобы обезболить слизистую желудочно-кишечного тракта, можно использовать масляный продукт. Для его приготовления измельченный прополис (20 г) размешивают с маслом (100 г), полученную смесь нагревают на паровой бане полчаса. Принимать следует по чайной ложке до еды за полчаса.
Схема применения прополиса при язве желудка и гастрите
Язвы, возникшие на слизистой оболочке желудка (двенадцатиперстной кишки), требуют комплексной терапии. Помимо медикаментозного лечения, хорошо использовать средства на основе прополиса, которые помогают ускорить процесс заживления, повышают защитные силы организма, помогают бороться с патогенной микрофлорой.Схема терапии следующая:
Помимо медикаментозного лечения, хорошо использовать средства на основе прополиса, которые помогают ускорить процесс заживления, повышают защитные силы организма, помогают бороться с патогенной микрофлорой.Схема терапии следующая:
Сначала принимают масло прополиса, которое покрывает слизистую желудка, предотвращая дальнейшее раздражение, помогая избавиться от воспаления. Его употребляют по 1 чайной ложке в день 3 раза за 30 минут до еды. Https://www.pravilnoe-pitanie / pri-yazve / pit-moloko
Через несколько дней переходят на прием настойки. Лучше использовать 10% препарат, так как более сильный препарат может нанести вред. Спиртовая настойка обладает дезинфицирующими свойствами, кроме того, она оказывает ранозаживляющее и обволакивающее действие.Также препарат способствует заживлению язв и регенерации слизистой желудка, снижая кислотность желудка, что предотвращает возникновение свежих ран. Принимать нужно 3 раза в день, растворяя 60 капель настойки в теплом молоке или воде (50 мл).
Следующим этапом лечения болезни будет переход на более сильную настойку — 20% или 30% при отсутствии аллергии. Продолжительность курса терапии — 2 месяца. Если после курса не произошло полного заживления язв, через неделю снова начинают пить настойку прополиса.
При выраженной боли препарат из пчелиного клея сочетают с новокаином. Для этого 60 капель настойки смешивают с 50 мл новокаина. Они используют этот препарат трижды в день за час до еды.
Прополис на травах
Настойка на травах с прополисом эффективна при заболеваниях ЖКТ: язве желудка и двенадцатиперстной кишки, панкреатите, дуодените, гастродуодените, гастрите, рефлюксе, колите.
Для приготовления продукта необходимы следующие компоненты:
- вода — 1 л;
- мята, фенхель, анис, корень солодки, липовый цвет, цветки тысячелистника — по 20 г;
- прополис — 50 г.
Смесь трав заливают водой и нагревают на водяной бане 25 минут. Бульон фильтруют, к смеси добавляют 50 г прополиса (предварительно измельченного) и дают настояться на тепле 5 часов. Хранить продукт можно не более 5 суток. Пить — по трети стакана трижды в день между приемами пищи, продолжительность курса 2 недели, после этого делается перерыв в 1 месяц, и курс можно повторить снова.
Бульон фильтруют, к смеси добавляют 50 г прополиса (предварительно измельченного) и дают настояться на тепле 5 часов. Хранить продукт можно не более 5 суток. Пить — по трети стакана трижды в день между приемами пищи, продолжительность курса 2 недели, после этого делается перерыв в 1 месяц, и курс можно повторить снова.
Противопоказания и передозировка препарата
Индивидуальная непереносимость составляющих вещества считается прямым противопоказанием, так как прополис в натуральном виде или в высокой концентрации является сильным аллергеном.
При возникновении аллергии на этот продукт пчеловодства у пациента могут возникнуть следующие симптомы:
- кожные высыпания, зуд;
- небольшая температура;
- общая слабость;
- отек гортани, в исключительных случаях возможно развитие анафилактического шока.
Передозировка этого растительного препарата может подавить работу иммунной системы, что приведет к расстройствам нервной системы.
Использование концентрированного продукта подходит для терапии, а не для профилактики.Для улучшения общего самочувствия рекомендуется использовать настойку мягкого отжима — прополисный мед. Запрещается употреблять настойку в неразбавленном виде, ее необходимо разбавлять молоком (коровьим или козьим), отваром лекарственных растений или просто водой.
Нерегулярное питание, злоупотребление фастфудом, длительный прием лекарств, раздражающих желудок, частые стрессы приводят к нарушению работы пищеварительной системы и воспалению слизистой оболочки желудка — острому и хроническому гастриту.
Как лечить данную патологию желудочно-кишечного тракта, каждый решает сам.Кто-то предпочитает официальную медицину, а кто-то ее фанат.
Один из методов лечения «от народа», имеющий множество положительных отзывов, — это лечение гастрита прополисом на спирте.
Прополис (от греч. Pro-do, ранее; полис — город), благодаря своим уникальным свойствам, считается природным даром и прекрасным лекарством в народной медицине, помогающим при многих заболеваниях.
Это вещество вырабатывается пчелами и является продуктом их жизнедеятельности.К ней, как клея, пчелы укрепляют все щели в ульях, соты, даже посторонние предметы, которые насекомые не могут удалить из своего жилища.
Физико-химические свойства
Свежий продукт имеет желтый или коричневый цвет с красноватым оттенком, специфический запах корицы из-за высокого содержания в продукте коричной кислоты и спирта, горьковатый, терпкий вкус.
По химическому составу в процентном соотношении отходы пчеловодства включают:
- смолы и бальзамы (56%)
- воск (19%)
- эфирные масла (8-10%)
- фенольных веществ (1416%)
- полисахаридов (2-2.5%)
- пыльца (5%)
Как хранить
Для достижения положительного результата от обработки пчелиным «клеем» важно знать не только как его принимать, но и как хранить.
Вещество собирают на пасеке, скатывают в маленькие шарики, заворачивают в целлофан или пергаментную бумагу, складывают в сухие темные стеклянные банки и закрывают плотными крышками.
Хранить в прохладном темном месте. Хранение во влажном помещении рядом с пахучими веществами не допускается.
Фармакологические свойства
Народные целители утверждают, что пчелиный «клей» отлично помогает при гастрите и не только: эффективен при лечении ран, трофических язв, хронических заболеваний простаты, острого бронхита, нейродермита, воспалительных процессов в носоглотке и гортани, отита. , как профилактическое средство при ОРЗ в сезон инфекций и простуд.
В чем причина столь широкого спектра его терапевтического действия? Доказаны следующие фармакологические свойства «пчелиного клея»:
- бактериостатическое и бактерицидное
- противомикробное, противовирусное, противогрибковое
- болеутоляющие
- противозудное
Настойка при гастрите
При хронических формах воспаления слизистой оболочки желудка спиртовой раствор из прополиса обладает прекрасным лечебным действием.Особенно хороший результат показывает прием этого средства при гастрите с повышенной кислотностью: нормализуется секреция желудочного сока, уменьшается воспалительный процесс, стихают клинические симптомы болезни.
Настойку этого продукта можно купить в аптеке без рецепта, а можно приготовить самостоятельно в домашних условиях.
Как приготовить настойку в домашних условиях
Для приготовления лечебной настойки в домашних условиях потребуется:
- прополис
- спирт этиловый 70%
- тара из темного стекла с плотной пробкой
Можно приготовить настойку в концентрации от 5% до 40%.Для этого следует принимать основное вещество и алкоголь в правильном соотношении.
Новичкам в лечении гастрита данным способом рекомендуется начинать с приготовления 5% продукта. Для этого нужно взять:
- прополис очищенный 5 г
- спирт 70% 95г
Пчелиный «клей», предварительно охладить в холодильнике, измельчить на терке, промыть водой, просушить. Рекомендуется промыть, чтобы удалить ненужные минеральные и органические примеси, не имеющие ценности.Поместите измельченный и подсушенный продукт в емкость из темного стекла и влейте девяносто пять миллилитров спирта.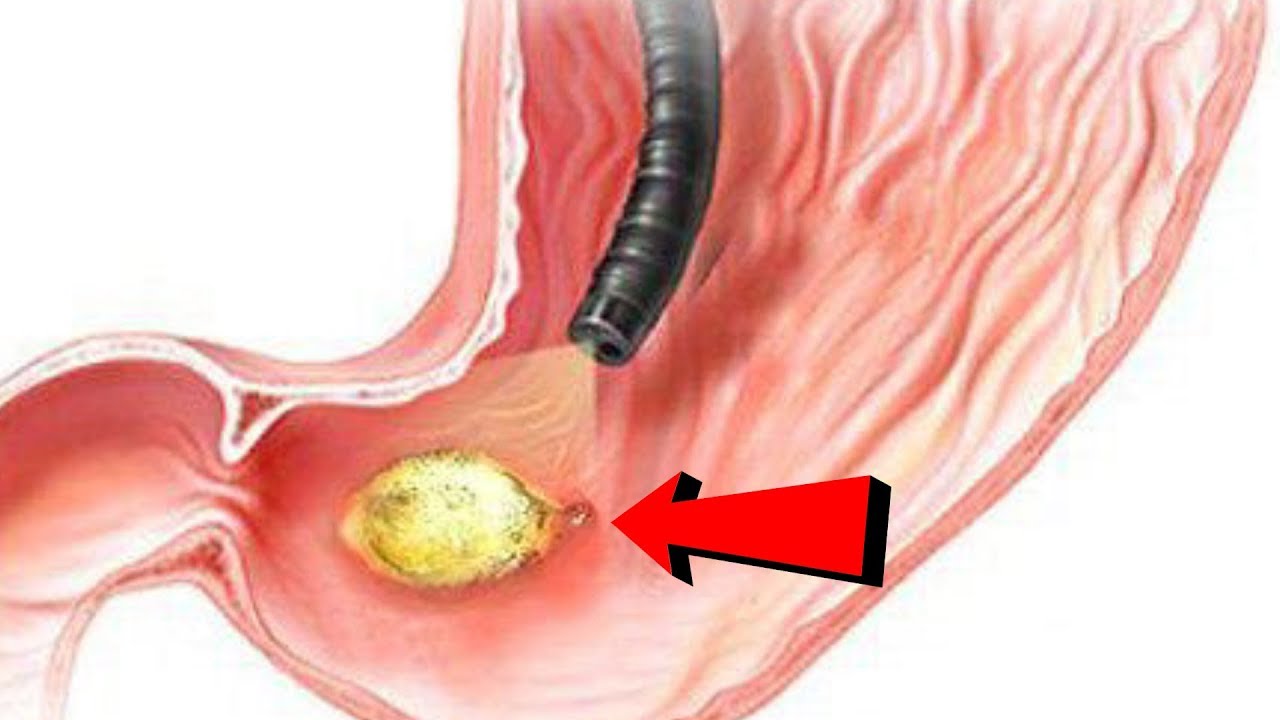
Если после курса лечения переносимость хорошая, можно приготовить настойку 10% или 15%. Более высокие концентрации могут вызвать раздражение слизистой оболочки желудка даже в разбавленном виде.
Состав для 10% настойки:
- прополис очищенный 10г
- спирт 70% 90г
Состав для 15% настойки:
- прополис очищенный 15 г
- спирт 70% 85г
Если этиловый спирт с высокой концентрацией недоступен, вы можете заменить его высококачественной 40% водкой, купленной в магазине.При этом соотношение ингредиентов должно быть 1: 5. На 20 г пчелиного «клея» нужно взять 100 мл водки.
После смешивания компонентов настойки необходимо оставить емкость с содержимым на 14 дней в темном прохладном месте (нельзя хранить в холодильнике), тару 2-3 раза в день хорошо встряхивать, для лучшего взаимодействие спиртовой составляющей с частицами пчелиного «клея».
На 14-е сутки содержимое необходимо профильтровать через несколько слоев марли или бумажного фильтра.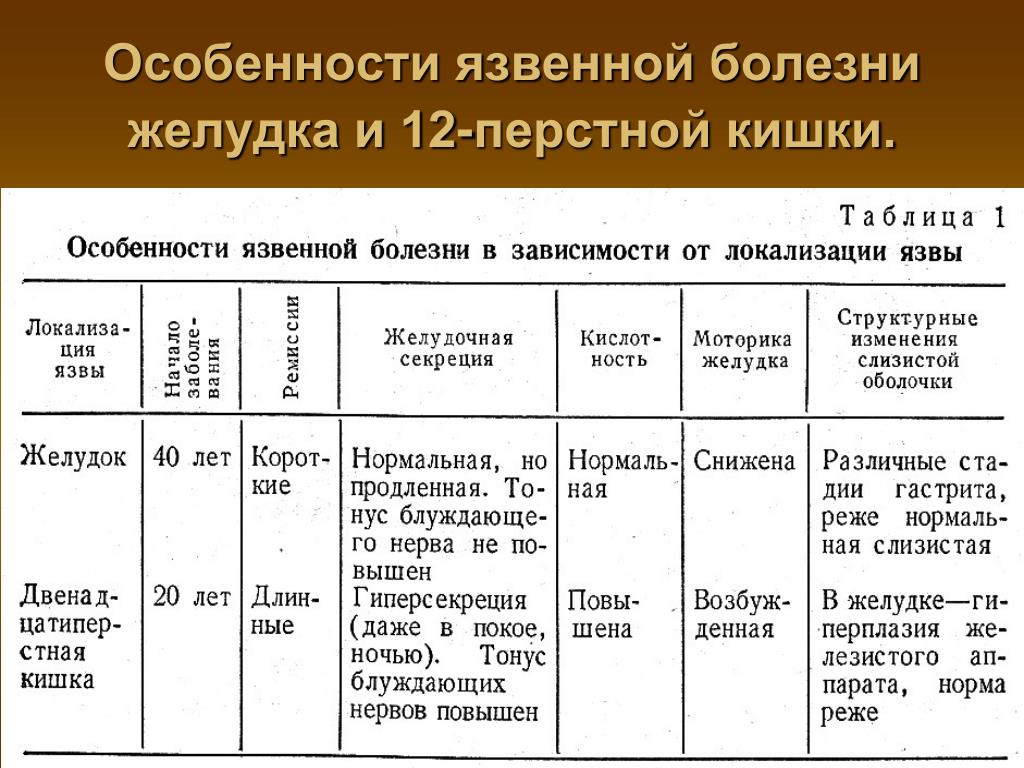 Это необходимо для удобства последующего использования, чтобы нерастворенные остатки отделялись от смеси.
Это необходимо для удобства последующего использования, чтобы нерастворенные остатки отделялись от смеси.
Правильно приготовленная настойка имеет насыщенный темно-коричневый цвет (при 5% -ной концентрации — светло-коричневый), прозрачна.
Хранить в прохладном месте (можно в холодильнике), не теряя целебных свойств до 3-х лет. Но лучше использовать средство по прямому назначению в первый год от его изготовления.
Есть несколько возможных применений и рекомендаций, как пить спиртовую настойку прополиса при гастрите.
Номер метода 1
Добавьте 20 капель настойки в 100 мл воды. Принимать 3 раза в день в течение 14 дней — 1 месяца. После этого необходимо сделать перерыв в лечении хотя бы на пару месяцев.
Номер метода 2
30 капель настойки разводят в 150 мл молока. Принимать за полчаса до еды 2-3 раза в день не менее двух недель. Метод подходит при атрофических процессах на слизистой оболочке и хорошей переносимости молока.
Некоторые пациенты успешно комбинируют эти методы, доводя курс лечения до 1 месяца: препарат разводят в воде в течение 15 дней, затем 15 дней в молоке. После курса обязательно сделать перерыв в лечении на 1-2 месяца. При хорошей переносимости можно проходить до 3 курсов в год.
Не следует принимать это средство больше месяца. Обязательно делайте перерывы в использовании.
Номер метода 3
Смешайте 10 капель 10% настойки прополиса с 15 мл сока каланхоэ и 80 г меда.Нагрейте эту смесь на водяной бане 15 минут, не доводя до кипения. Принимать по 1 столовой ложке 3 раза в день до еды в течение 1-2 месяцев.
Номер метода 4
Развести 1 ст. л. меда в стакане воды добавить 20 капель спиртового продукта пчеловодства. Принимать по 0,5 стакана до еды. Метод хорошо зарекомендовал себя при воспалении слизистой оболочки желудка в сочетании с пониженной кислотностью.
Номер метода 5
В приготовленный отвар (трава тысячелистника — 10г, цветки ромашки -10г, лист мяты 10г, лист подорожника крупного 10г на 1 л воды) добавляют 20 капель настойки. Принимать по 0,5 стакана независимо от приема пищи не более 21 дня.
Принимать по 0,5 стакана независимо от приема пищи не более 21 дня.
Важно! Несмотря на то, что данные методы имеют положительный эффект при лечении гастрита у многих пациентов, перед применением настойки лучше проконсультироваться с врачом. Противопоказанием к приему данного препарата может быть наличие определенных заболеваний и факторов.
Никогда не используйте неразбавленный алкоголь при желудочно-кишечных заболеваниях. Такими действиями можно спровоцировать развитие эрозий или язвы желудка!
Противопоказания
Нельзя принимать прополис на спирте внутрь при:
- Индивидуальная непереносимость компонентов настойки, аллергия на продукты пчеловодства
- беременных и кормящих матерей
- детей до 18 лет
- больных с синдромом алкогольной зависимости
- Заболевания печени и желчевыводящих путей
- Камни в почках
Если после первого применения настойки усилились боли в желудке, ухудшилось самочувствие, появился кожный зуд или покраснение, высыпания на теле, необходимо прекратить прием и немедленно обратиться к врачу. Эти симптомы указывают на непереносимость препарата и развитие аллергической реакции.
Эти симптомы указывают на непереносимость препарата и развитие аллергической реакции.
Альтернативное решение
Пациентам, которым по тем или иным причинам (кроме аллергических) не показана спиртовая настойка продуктов жизнедеятельности пчел, можно порекомендовать другую форму приема — водный раствор. Это средство можно принимать, если оно хорошо переносится беременными, детьми после 3 лет в возрастной дозировке.
30 грамм измельченного вещества необходимо залить стаканом кипяченой воды, нагреть на водяной бане 45-60 минут, не доводя до кипения.Настаивать пару часов, процедить и перелить в тару из темного стекла. Хранить раствор необходимо в прохладном, закрытом месте не более недели.
Следует помнить, что прополис — не панацея от всех болезней, и лечение спиртовой настойкой не гарантирует стопроцентной победы над недугом. Не отказывайтесь от лекарств, предложенных гастроэнтерологом.
Настойка пчелиного «клея» или водный раствор, при отсутствии противопоказаний к приему, может стать прекрасным подспорьем при основном лечении гастрита, а также поможет предотвратить обострения болезни в фазе ремиссии.
С давних времен продукты пчеловодства использовались для лечения желудочно-кишечного тракта. Мед и прополис часто применяют при гастрите. При этом заболевании наблюдаются такие симптомы, как болезненные ощущения и чувство тяжести в желудке, изжога и тошнота. Пчелиный продукт поможет справиться с этими признаками и может улучшить ваше здоровье. А вот лечение гастрита прополисом должно быть только дополнением к основному лечению лекарствами и только с разрешения лечащего врача.
Полезные качества и противопоказания
Прополис содержит много витаминов, минералов, аминокислот и других полезных веществ. Этот продукт пчеловодства считается природным антибиотиком, который издавна используется для эффективного лечения и профилактики многих заболеваний. Употребляя прополис, вы можете избавиться от таких признаков болезни, как тошнота, рвота и вздутие живота.
Лечение гастрита пчелиным клеем позволяет быстро избавиться от воспалительного процесса. Это вещество прекрасно лечит нежную слизистую оболочку желудка и бережно защищает ее от повторных повреждений. Прополис уничтожает вредные бактерии, которые являются основной причиной острого развития гастрита, подавляют процессы гниения и брожения в желудке.
Прополис уничтожает вредные бактерии, которые являются основной причиной острого развития гастрита, подавляют процессы гниения и брожения в желудке.
Обладает обезболивающим действием, повышает иммунитет пациента, значительно улучшая состояние всего организма.
Несмотря на множество полезных качеств, прополис, как и все натуральные продукты пчеловодства, является сильным аллергеном. Если у пациента повышенная индивидуальная чувствительность к этим натуральным продуктам, то лечить гастрит пчелиным клеем ему запрещено.Не рекомендуется лечить гастрит этим натуральным продуктом пациентам, страдающим бронхиальной астмой или экземой.
Как приготовить лечебные настои
Настойка прополиса при гастрите — одна из самых популярных. Спиртовой раствор успешно применяется при хроническом гастрите и при раннем рубцевании эрозий желудка. Спиртовую настойку прополиса можно свободно купить в аптеке в готовом виде или приготовить самостоятельно.
Вам понадобится 500 мл медицинского спирта и 100 г предварительно измельченного прополиса.Компоненты помещают в стеклянную банку и настаивают под крышкой в темном прохладном месте 2 недели. Готовый продукт фильтруют и используют для лечения.
Можно смешать 100 г спирта и 100 г измельченного пчелиного клея. Хорошо встряхните эти компоненты в течение 20 минут. После этого смесь оставляют настаиваться. Через 3 дня готовое лекарство процеживают и оно готово для лечения гастрита.
Применение настойки прополиса
Существует множество рецептов от гастрита, в состав которых входит этот натуральный продукт.Можно скатать из прополиса небольшой шарик весом около 0,5 г и ежедневно жевать его натощак. Жевать нужно не менее 1 часа, лечение длится месяц. За это время дозу постепенно увеличивают, к концу месяца она должна достичь 5 г.
Продукт глотать не нужно, после разжевывания выплевывается.
Как пить прополис при воспалительном процессе? В этом случае настойку принимают вечером перед сном.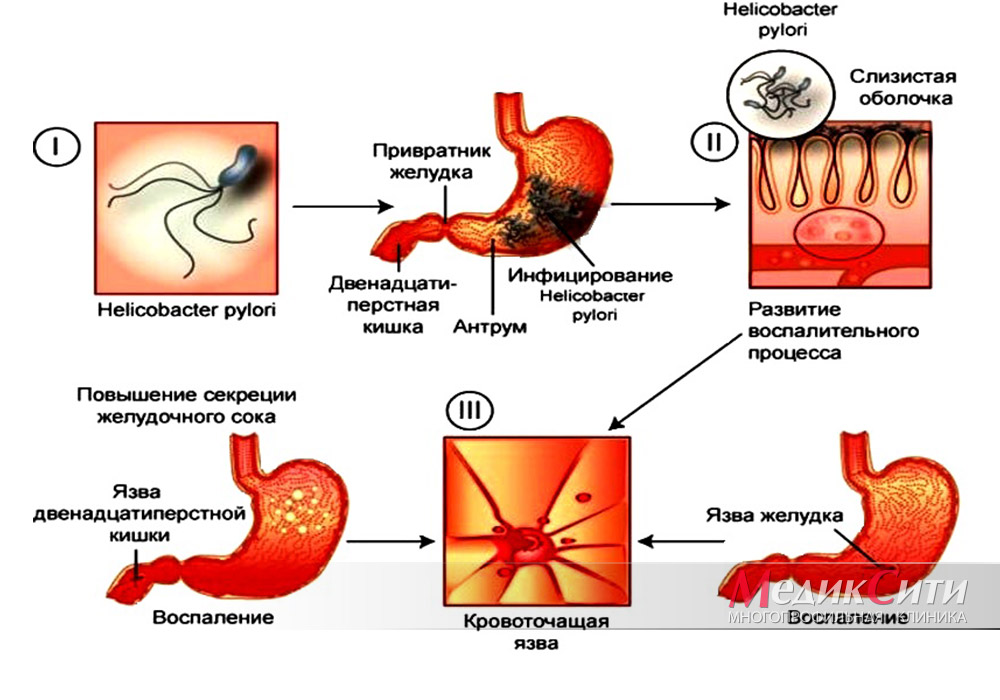 Суточная доза — 30 капель.При желании можно принимать по 10 капель до 3-х раз в день. Прополис при гастрите с повышенной кислотностью принимают примерно через час после еды, а при низкой — за 15 минут до еды.
Суточная доза — 30 капель.При желании можно принимать по 10 капель до 3-х раз в день. Прополис при гастрите с повышенной кислотностью принимают примерно через час после еды, а при низкой — за 15 минут до еды.
При эрозивном гастрите эту спиртовую настойку нужно запивать теплым молоком. На стакан молока потребуется 20 капель настойки. Они используют это лекарство перед сном. Вместо спиртовой настойки в этом случае можно использовать смесь прополиса с маслом. На 1 часть измельченного продукта пчеловодства берется 9 частей масла, смесь настаивается на водяной бане на медленном огне около 40 минут.Перед сном добавьте 1 ч.л. в стакан теплого молока. готовое прополисное масло. Храните этот продукт в холодильнике.
Как принимать прополис с алкоголем при гастрите с повышенной кислотностью при обострении болезни? В этом случае настойку необходимо разбавить водой; достаточно на стакан воды добавить 25 капель лечебного средства. Пьют его примерно за час до еды до 3-х раз в день.
Значительно улучшить противовоспалительные и антибактериальные свойства можно, добавив в спиртовую настойку прополиса сок лечебного каланхоэ и мед.В емкости смешивают 10 мл настойки, 15 мл сока и 100 г цветочного или травяного меда. Емкость помещается в водяную баню примерно на 30 минут после закипания воды.
Принимаем готовый продукт по 1 ст. л. до 3-х раз в сутки, курс лечения может длиться 2 месяца.
Для лечения, которое сопровождается избыточной выработкой в желудке соляной кислоты, можно использовать смесь трав. Взять необходимо в равных частях измельченную траву ромашки, календулы, зверобоя.Зверобой, тысячелистник, аир и корни алтея. Травы тщательно перемешать и по 4 ст. л. Полученную смесь заливают 1 л кипятка. Около 20 минут смесь трав тушат на водяной бане, затем процеживают и охлаждают.
В готовый травяной отвар добавить 15 капель спиртовой настойки пчелиного воска и 1 ампулу (5 мл) новокаина. Принимать такое средство по 1 ст. л. до 3-х раз в день, примерно за 10 минут до еды. Эта процедура помогает уменьшить боль, снимает болезненные спазмы и успокаивает воспаленную слизистую желудка.
л. до 3-х раз в день, примерно за 10 минут до еды. Эта процедура помогает уменьшить боль, снимает болезненные спазмы и успокаивает воспаленную слизистую желудка.
Кислый гастрит лечится отваром из смеси лечебных трав. В смесь входят мята, корень солодки, плоды фенхеля и цветки липы, взятые по 20 г. 3 ст. Переливаются в тару. л. смеси трав и залейте ее 3 стаканами кипятка. Состав кипятят на медленном огне 20 минут, затем дают остыть и процеживают. В готовый травяной отвар добавьте 20 мг настойки пчелиного продукта. Лекарственный экстракт пьют по 100 мл за час до еды.Курс такого лечения длится месяц, после чего желудок начинает нормально работать.
Масло облепихи обладает прекрасными лечебными свойствами, смешивая его с настойкой пчелиного продукта, мы получаем действенное. В стакан теплого молока добавить 20 капель настойки и 1 ст. л. масла. Принимается такое лечебное средство примерно за час до ужина.
Курс лечения составляет 3 недели, при необходимости его можно повторить, но не ранее, чем через неделю.
Пчелиный воск часто используют не только для лечения острого и хронического гастрита, но и для профилактики этого заболевания.Пчелиный клей обладает отличными антимикробными свойствами, которые помогают поддерживать здоровье нежной слизистой оболочки желудка.
Лечение гастрита настойкой прополиса очень распространено среди пациентов. Этот метод лечения получил множество положительных отзывов. Но прежде, чем будет принято окончательное решение о применении прополиса, необходимо обязательно проконсультироваться с врачом. Народное лечение и специальная диета должны только дополнять основное медикаментозное лечение.
Очаговая (артериальная) гиперемия слизистой оболочки желудка.Лампочка дпк гиперемированная что это
Иногда при посещении гастроэнтеролога обнаруживается отечность и покраснение слизистой оболочки желудка. Этот симптомокомплекс обнаруживается при эндоскопическом исследовании желудочно-кишечного тракта.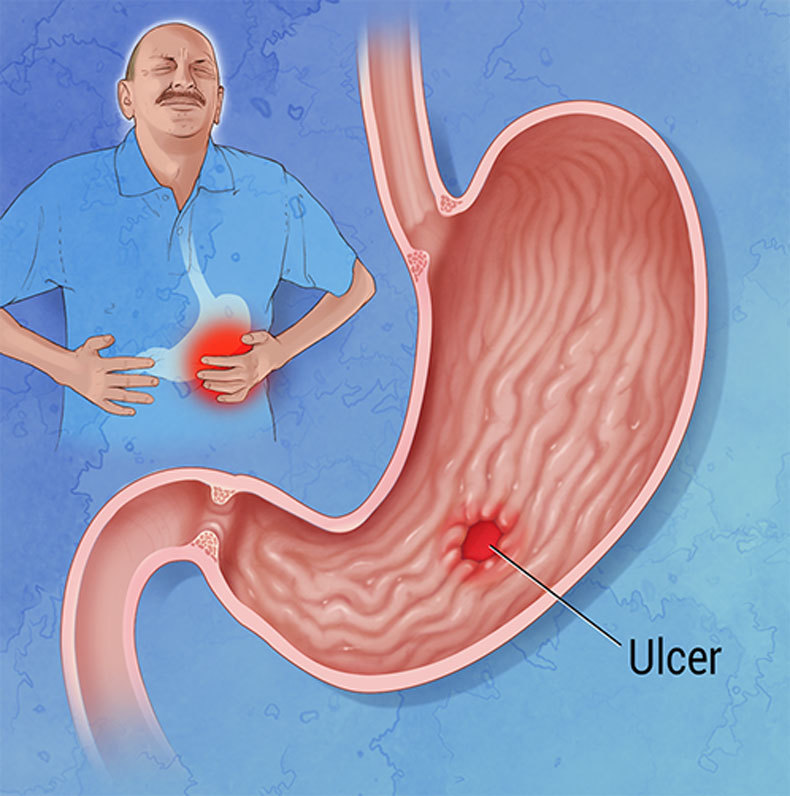 Обычно такое исследование показано при подозрении на различные заболевания желудочно-кишечного тракта, такие как гастрит, язвы и т. Д. Но каждому здоровому человеку также рекомендуется периодическая (1-2 раза в год) гастроскопия.
Обычно такое исследование показано при подозрении на различные заболевания желудочно-кишечного тракта, такие как гастрит, язвы и т. Д. Но каждому здоровому человеку также рекомендуется периодическая (1-2 раза в год) гастроскопия.
Описание проблемы
Если врач указал в результатах обследования — «гиперемированная, отечная слизистая оболочка» — это означает, что развилась начальная стадия воспаления стенки желудка. Гиперемия слизистых оболочек желудка — тяжелый симптом и сигнал о заболевании основного органа пищеварения. Поэтому стоит задуматься о комплексном обследовании для выявления заболевания и своевременного его лечения.
В нормальном состоянии слизистая оболочка желудка розового цвета с отражающей поверхностью, отражающей яркость эндоскопической оптики.Толщина складок здоровой слизистой оболочки не менее 5 мм, но не превышает 8 мм, а при расширении воздухом способны полностью расширяться. Утолщение наблюдается по направлению к зоне привратника. Антральный эпителий бледнее, чем в области тела пищеварительного органа. Иная ситуация с болезнью.
Иная ситуация с болезнью.
Гиперемированная слизистая оболочка желудка внешне покраснела и опухла из-за переполнения кровеносных сосудов, локализованных в стенках органа.Более старый термин для этого состояния — «полнокровие». Причины переполнения сосудов могут быть вызваны следующими причинами:
- нарушение оттока крови от стенок желудка — венозно-пассивная гиперемия;
- Кровоснабжение органа сверх меры — артериально-активная дисфункция.
В данном случае активная гиперемия перепонки — процесс положительный, так как приводит к выздоровлению, а пассивная форма, наоборот, угнетает регенеративную функцию и усугубляет повреждение стен на фоне кислородного голодания тканей. .Поэтому только врач может определить степень опасности и оперативно начать лечение.
Типичные болезни
Хронический стресс и длительная депрессия могут спровоцировать болезнь.
Гиперемия слизистой оболочки желудка или ее гипертрофия сигнализируют о многих заболеваниях желудочно-кишечного тракта. По выраженности симптома, степени и локализации судят о типе недуга, поразившего пищеварительную систему. Чаще при гиперемии плодных оболочек ставятся такие диагнозы, как гастрит, дуоденит, язва желудка.В редких случаях симптом говорит о заболеваниях органов, не отвечающих за пищеварение.
По выраженности симптома, степени и локализации судят о типе недуга, поразившего пищеварительную систему. Чаще при гиперемии плодных оболочек ставятся такие диагнозы, как гастрит, дуоденит, язва желудка.В редких случаях симптом говорит о заболеваниях органов, не отвечающих за пищеварение.
При разных формах гастрита выявляется другая клиника:
- При легком воспалении слизистая оболочка слабо гиперемирована, наблюдается очаговое поражение, которое проявляется очаговым, но также может быть рассеянным. Набухшая от покраснения слизистая оболочка покрыта белой пеной, а складки выглядят очень утолщенными и не разглаживаются при растяжении воздухом.
- При атрофии слизистая оболочка становится очень тонкой и бледной, поэтому очаги поражения не гиперемированы, но отчетливо виден красный сосудистый узор.Зона поражения локальная.
- При фиброзном гастрите гиперемия наиболее выражена и очаговая при гнойных поражениях. Причины этой формы воспаления — возбудители скарлатины, кори.
 Больного часто рвет кровью, что сигнализирует об отхождении гнойной пленки.
Больного часто рвет кровью, что сигнализирует об отхождении гнойной пленки. - При флегматической форме заболевания наблюдаются очаги гиперемии, вызванные травмой желудка острым предметом, например, рыбьей костью.
- При бульбите обнаруживается отек с покраснением, утолщение складок в антральном отделе желудка и луковице двенадцатиперстной кишки.При патологии визуализируется покраснение и припухлость слизистой оболочки. Причины — неправильное питание или инфекция Helicobacter pylori.
- При нарушении функции почек у 90% пациентов слизистая оболочка желудка отечна и гиперемирована в той или иной степени.
- При хроническом стрессе, длительной депрессии провоцируется кровоснабжение стенок желудка, что вызывает гиперемию.
Обследование
Для диагностики рекомендуется обратиться к гастроэнтерологу.
При первом подозрении на воспаление желудка рекомендуется обратиться к гастроэнтерологу для диагностики. Стандарт обследования — гастроскопия. Процедура проводится с помощью зонда, к которому для исследования прикреплены камера и оптика. Дополнительно вводятся инструменты для работы. Метод позволяет точно оценить состояние организма и внутренних стенок желудка, взять ткань на анализ (провести биопсию), выявить патологию и назначить правильное лечение.
Процедура проводится с помощью зонда, к которому для исследования прикреплены камера и оптика. Дополнительно вводятся инструменты для работы. Метод позволяет точно оценить состояние организма и внутренних стенок желудка, взять ткань на анализ (провести биопсию), выявить патологию и назначить правильное лечение.
Опытный врач легко увидит патологию с гиперемированным эпителием, так как здоровые ткани выглядят блестящими, выделяют прозрачную слизь в достаточном объеме. При осмотре пустого органа выявляется складчатая поверхность с высотой каждой извилины 10 мм. После надувания воздухом складки расправляются, поверхность становится гладкой с целыми кожными покровами. Редко оттенок слизистой оболочки может быть желтоватым, что не является отклонением.
Слизистые оболочки в пилорическом отделе желудка более бледные, складки массивные, но это норма.
Гиперемия желудка — это патологическое состояние, при котором сосуды, окружающие орган, слишком сильно наполнены кровью. При эндоскопической диагностике стенки желудка обычно розовые и покрыты защитной слизью, отражающей блеск оптики. На фоне патологического процесса наблюдается воспаление слизистой оболочки и появление красных пятен. Очаги гиперемии в желудке характерны для гастритов, язвенно-эрозивных поражений и других заболеваний пищеварительного тракта.
При эндоскопической диагностике стенки желудка обычно розовые и покрыты защитной слизью, отражающей блеск оптики. На фоне патологического процесса наблюдается воспаление слизистой оболочки и появление красных пятен. Очаги гиперемии в желудке характерны для гастритов, язвенно-эрозивных поражений и других заболеваний пищеварительного тракта.
Причины и симптомы
Спровоцировать развитие патологического процесса способны следующие факторы:
- механическое повреждение желудка на фоне гастрита или язвы;
- несбалансированное питание;
- инфекционных поражений тяжелой степени;
- чрезмерный рост Helicobacter pylori;
- почечная недостаточность;
- хронический стресс;
- депрессивное состояние.
В клинической практике классифицируют 2 типа заболеваний, каждый из которых характеризуется индивидуальной симптоматической картиной и причинами:
- Артериальная гиперемия или активная форма патологии.
 Желудок интенсивно снабжается кислородом и питательными веществами, поэтому в большинстве случаев наблюдается положительная динамика лечения и быстрое выздоровление. Диффузные очаги гиперемии исчезают через 1-2 недели. Артериальная форма патологии возможна при повышенной функциональной активности миокарда или из-за пониженного давления в сосудах. В некоторых случаях причиной кровенаполнения является нарушение иннервации: расширение сосудов, перерождение нервных окончаний в гладкую мускулатуру кровотока.
Желудок интенсивно снабжается кислородом и питательными веществами, поэтому в большинстве случаев наблюдается положительная динамика лечения и быстрое выздоровление. Диффузные очаги гиперемии исчезают через 1-2 недели. Артериальная форма патологии возможна при повышенной функциональной активности миокарда или из-за пониженного давления в сосудах. В некоторых случаях причиной кровенаполнения является нарушение иннервации: расширение сосудов, перерождение нервных окончаний в гладкую мускулатуру кровотока. - Пассивное венозное покраснение.Орган перестает получать нужные ему элементы, поэтому останавливается процесс регенерации тканей. Увеличивается толщина стенок желудка, снижается температура тела. Слизистая оболочка атрофируется на фоне кислородного голодания клеток. Пассивная форма патологии характерна при повышенном давлении в венозных сосудах, при механическом повреждении.
Если человек прогрессирует, ему необходимо срочное лечение. Заподозрить наличие пассивной формы патологии можно по следующим симптомам:
- появление перевеса;
- отек лица и ног;
- тахикардия;
- высокое кровяное давление;
- сонливость, хроническая усталость;
- Несогласованность в пространстве.

У 9 из 10 пациентов гиперемия развивается из-за гастрита, воспаления кишечника или язвы желудка и двенадцатиперстной кишки. В редких случаях болезнь может прогрессировать независимо от состояния пищеварительной системы. Для разных форм гиперемии характерны следующие симптомы:
- Когда ткань отмирает, поверхность слизистой становится тоньше и начинает тускнеть. В такой ситуации, когда сосуды переполнены, покраснения не наблюдается, хорошо видна сосудистая сеть.
- При повышенной кислотности на слизистой оболочке органа появляются очаги покраснения различной локализации. На стенках желудка виден налет с пенистой слизью белого цвета, складки гладкой мускулатуры становятся плотными и практически не разглаживаются под действием воздуха.
- На фоне фиброзного гастрита наблюдается выраженная очаговая гиперемия, характеризующаяся наличием гноя. В такой ситуации корь или скарлатина способны спровоцировать развитие патологического процесса.Больного часто тошнит, в рвотных массах обнаруживаются тромбы.

- При воспалении луковицы двенадцатиперстной кишки складки желудка уплотняются и начинают утолщаться. Переполнение сосудов приводит к появлению выраженной припухлости и ярко-красных пятен на поверхности слизистой оболочки. Спровоцировать это состояние могут заражение Helicobacter и несбалансированное питание.
- При флегмонозном гастрите причина гиперемии — механическое повреждение слизистой оболочки острыми предметами: пластиком, стеклом, рыбьими костями.
- Поверхностная форма гастрита провоцирует развитие гиперемии на теле и в антральном отделе органа.
При почечной недостаточности наблюдается сильный отек.
Обзор
При подозрении на переполнение сосудов желудка следует обратиться к гастроэнтерологу для диагностики заболевания. После сбора анализов просят разрешения на проведение гастроскопии. Для исследования слизистой оболочки через пищевод проводится зонд, на конце которого находится видеокамера и оптика для оценки состояния органа. Изображение отображается на мониторе. При необходимости врач может ввести инструменты для забора слизистой оболочки на анализ.
Изображение отображается на мониторе. При необходимости врач может ввести инструменты для забора слизистой оболочки на анализ.
Гастроскопия позволяет точно оценить состояние слизистой оболочки желудка, сделать биопсию, дифференцировать патологический процесс и назначить правильную схему лечения. Здоровые ткани должны быть розовыми и придавать глянцевый блеск, железы должны выделять прозрачную слизь без пенистой массы. У некоторых пациентов стена окрашена в желтый цвет, что не является отклонением от нормы.Если наблюдается покраснение, гастроэнтеролог объясняет пациенту, что такое гиперемия слизистой оболочки желудка, и дает рекомендации.
При осмотре натощак врач обращает внимание на каждую складку толщиной более 10 мм. Определить патологию позволяет наполнение органа воздухом. Обычно такие складчатые образования расправляются, и поверхность становится гладкой.
Как лечить
Артериальная гиперемия в 85% случаев не лечится. В такой ситуации начинается интенсивное кровоснабжение тканей вследствие самовосстановления повреждений.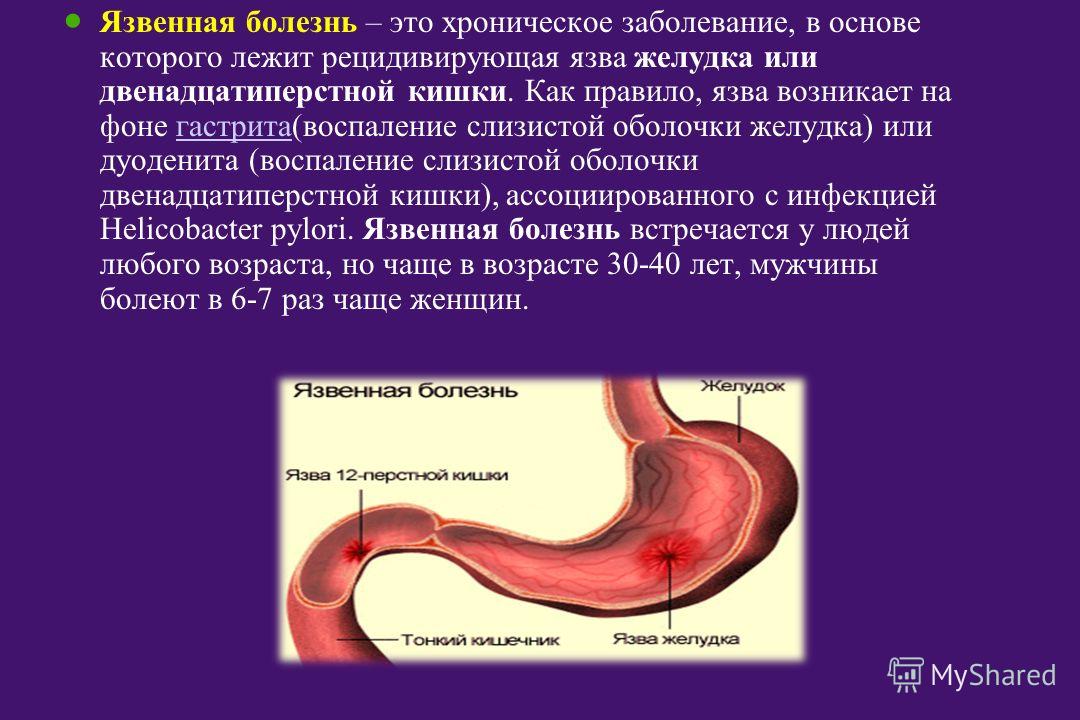 Клетки желудка получают необходимое количество кислорода и питательных веществ, тем самым ускоряя обменные процессы. В результате клетки начинают быстро делиться, здоровые ткани заменяют поврежденные структуры. При артериальной форме патологии врачи только назначают правильное питание и помогают сбалансировать рацион.
Клетки желудка получают необходимое количество кислорода и питательных веществ, тем самым ускоряя обменные процессы. В результате клетки начинают быстро делиться, здоровые ткани заменяют поврежденные структуры. При артериальной форме патологии врачи только назначают правильное питание и помогают сбалансировать рацион.
В оставшихся 25% случаев активная гиперемия, а также венозное кровенаполнение указывают на наличие гастрита. При воспалении слизистой оболочки проводится комплексное лечение.Пациенту необходимо соблюдать строгую диету, принимать антибиотики для подавления роста Helicobacter pylori и другие лекарства для ускорения регенерации тканей. Разрешено пить травяные чаи и есть мед.
Осложнения
После лечения основного заболевания, из-за которого развивается гиперемия желудка, переполнение сосудов проходит самостоятельно. В противном случае, если не лечить психологические заболевания или патологии пищеварительной системы, могут возникнуть следующие осложнения:
- полипоз — развитие доброкачественных новообразований, полипов на слизистой оболочке органа;
- разрыв сосудов с последующим кровотечением;
- холецистит;
- злокачественных опухолей;
- болезнь Менетри;
- воспаление поджелудочной железы;
- железодефицитная анемия.

Если гиперемия вызвана гастритом, то при отсутствии лечения может развиться язва желудка. Набухание слизистой оболочки нарушает работу органа, что приводит к ухудшению переваривания пищи. В такой ситуации увеличивается ломкость ногтей и волос, а упругость кожи снижается. Смерть возможна при появлении прободных язв.
Профилактика
Чтобы избежать появления патологического процесса, необходимо предотвратить развитие гастрита и язвы.Для этого требуется:
- сбалансировать диету;
- ограничить употребление острой, жирной, жареной и копченой пищи;
- проходить профилактический осмотр у гастроэнтеролога и гастроскопию 2 раза в год;
- отказаться от вредных привычек;
- не злоупотребляйте лекарствами, растворяющимися под действием соляной кислоты.
В профилактических целях следует избегать стрессовых ситуаций и вовремя лечить депрессию.
Пациенты, увидевшие при обследовании желудка запись о гиперемировании слизистой оболочки, задаются вопросом: что означает эта фраза? Сообщается, что в сосудах выстилки желудка присутствует избыточное количество крови. Другими словами, появляется припухлость или покраснение.
Другими словами, появляется припухлость или покраснение.
Сама по себе патология опасности не представляет. Однако обратить на это внимание просто необходимо, так как гиперемированная слизистая желудка говорит о том, что есть какое-то заболевание.
О каких заболеваниях свидетельствует гиперемия?
Покраснение слизистой оболочки возникает из-за того, что сосуды, расположенные в стенках желудка, переполнены кровью .
Это избыточное предложение может возникнуть по двум причинам :
- Нарушение кровотока из желудка — пассивная (венозная) гиперемия.
- Избыточный кровоток — активная (артериальная) гиперемия.
Между этими двумя формами патологий слизистых оболочек есть существенные различия. Активная гиперемия способствует заживлению тканей. Из-за пассивного развивается поражение желудка, так как в ткани не поступает достаточное количество кислорода.
Гиперемия слизистой оболочки — симптом многих заболеваний желудочно-кишечного тракта. По состоянию слизистой оболочки желудка и месту появления покраснения можно установить тип недуга.
По состоянию слизистой оболочки желудка и месту появления покраснения можно установить тип недуга.
Как определить гиперемированную слизистую
Для выявления заболевания необходимо пройти обследование желудка. Это особенно важно для тех, кто болеет гастритом. Гастроскопия желудка не вызывает приятных ощущений, но именно такой метод обследования позволит установить точный диагноз. Именно гастроскопия позволит выяснить, насколько гиперемирована внутренняя стенка желудка. Определение этиологии заболевания позволит назначить правильное лечение патологического процесса.
Болезни с гиперемией
В нормальном состоянии слизистая оболочка желудка розовая и блестящая. Он будет хорошо отражать свет от эндоскопа. Его складки должны быть толщиной от 5 до 8 мм. При вдыхании они хорошо расширяются, тем самым позволяя врачу провести тщательный осмотр желудка.
Существует несколько типов гиперемированной слизистой оболочки желудка. Исходя из вида патологии, можно судить о следующих разновидностях гастрита:
- Поверхностный гастрит .
 .. Гиперемия будет умеренной. Воспаление может разрастаться в больших размерах или охватывать отдельный участок. При эндоскопии будет видна белая пена, а складки желудка более утолщены.
.. Гиперемия будет умеренной. Воспаление может разрастаться в больших размерах или охватывать отдельный участок. При эндоскопии будет видна белая пена, а складки желудка более утолщены. - Атрофический гастрит предполагает истончение оболочки. Область слизистой оболочки вокруг атрофической зоны приобретет более бледный цвет.
- Фиброзный гастрит … При нем наблюдается отхождение гнойных масс. Чаще всего к гиперемии приводят такие заболевания, как корь, скарлатина.
- Флегмозный гастрит появляется после травм или инфекций половых органов.
Гиперемия может быть симптомом других заболеваний:
- дуоденит;
- язва желудка;
- заболеваний органов, не относящихся к желудочно-кишечному тракту, например, почечная недостаточность.
Как лечить промывку
По сути, эта патология не нуждается в лечении , так как свидетельствует о том, что организм сам пытается справиться с болезнью.
Гиперемия благотворно влияет на ускорение обмена веществ. Это приводит к тому, что ткани желудка быстрее заживают и восстанавливаются. Более того, иногда врачи искусственно создают приток крови к органу, тем самым ускоряя процесс заживления. Например, рекомендуется ставить банки или горчичники. Это способствует тому, что больше крови поступает к воспаленным бронхам и легким, ускоряя их выздоровление.
Как было сказано выше, гиперемированность слизистой оболочки чаще всего свидетельствует о наличии какой-либо формы гастрита.Стоит помнить, что это заболевание напрямую связано с неправильным питанием и попаданием болезнетворных бактерий в пищеварительный тракт.
Для лечения гастрита необходимо соблюдать определенную диету и принимать лекарства. Возможно, вам потребуется принимать антибиотики.
Если причина покраснения обнаружена, врач назначит лечение, направленное на устранение заболевания, вызвавшего покраснение. После устранения первопричины стенки желудка придут в норму.
Стоит знать, что гиперемия может возникнуть не только из-за воспаления. Проблемы с психическим здоровьем также могут быть причиной этого явления. Постоянный стресс, подавленное состояние приводят к приливу крови к стенкам желудка, в результате чего появляется гиперемия.
Специалисты утверждают, что часто проблемы с желудочно-кишечным трактом возникают из-за тяжелых психологических и эмоциональных состояний.
Если в результате обследования будет указано, что стенки слизистой оболочки желудка находятся в гиперемированном состоянии, это означает, что необходимо начинать лечение гастрита или другого заболевания, которое привело к возникновению патологии.
При различных патологических состояниях желудка появляются покраснение и припухлость его стенок. Такое состояние чревато развитием серьезных осложнений.
Гиперемия слизистой оболочки желудка часто диагностируется при эндоскопическом исследовании органов пищеварения. Обычно это явление требует медицинской помощи.
Что такое гиперемия слизистой оболочки желудка
В медицине термин «гиперемия» означает покраснение и припухлость, в особенности слизистых оболочек и кожи.Это явление возникает в результате того, что сосуды в пораженном месте переполняются кровью.
Если при гастроскопии выявляется отечность и гиперемия слизистой оболочки желудка, то это состояние свидетельствует о начавшемся воспалительном процессе стенки органа. Гиперемия может быть диффузной или очаговой.
Данная патология является симптомом многих заболеваний желудка. В норме, когда слизистая оболочка имеет розовый оттенок, она отражает блики эндоскопа, а ее толщина составляет от пяти до восьми миллиметров.
Когда складки расширяются под действием воздуха, они быстро разглаживаются. Считается нормальным, когда эпителий в антральном отделе имеет бледно-розовый цвет.
Основные причины возникновения
Гиперемия слизистой оболочки возникает при следующих заболеваниях:
- язвенная болезнь;
- дуоденит;
- бульбит;
- гастрит.
Кроме того, такие факторы могут спровоцировать такое состояние:
- механическое повреждение органа острым предметом;
- неправильное и нерациональное питание;
- корь, скарлатина;
- попадание бактерий Helicobacter pylori внутрь;
- почечная недостаточность;
- депрессивное состояние на длительное время;
- стрессовых ситуаций.
В некоторых случаях слой слизистой оболочки может покраснеть из-за воспалительного процесса в стенках органа.
Симптомы болезни, опасные признаки
Гиперемия слизистой оболочки желудка может сопровождаться следующими симптомами:
- болезненность в эпигастральной зоне;
- изжога;
- рвота;
- затрудненное мочеиспускание
- сонливость;
- отек конечностей, лица;
- тахикардия;
- увеличение или уменьшение веса;
- отсутствие координации.
При появлении этих признаков важно обратиться к опытному специалисту, который опровергнет или подтвердит диагноз.
Форма гастрита определяется характером и локализацией гиперемии:
- Умеренно гиперемированная слизистая оболочка с отеком, сопровождающаяся пенистым белым налетом на поверхности, в котором выделяются пораженные очаги, свидетельствует о легком воспалительном процессе.
- Если покраснение локальное, слизистые складки истончены и бледны, с выраженными сосудами, то это явление свидетельствует об атрофическом гастрите.
- При очагах гиперемии возможна флегмонозная форма, возникающая при поражении органа чем-то острым.
- Сильное очаговое покраснение, при котором наблюдается гнойный процесс, вызывает подозрение на фиброзную форму. Опасный признак в этом случае — рвота с примесями крови.
- При диффузной локализации гиперемии возможна поверхностная форма гастрита.
Если у больного бульбит, то диагностируется отек с гиперемией поверхности стенки желудка, утолщенный слой антрального эпителия.
Классификация гиперемии слизистой оболочки
Различают пассивную гиперемию, которая характеризуется чрезмерным кровотоком, и активную (при нарушении оттока крови от стенки органа). Пассивный тип гиперемированной слизистой оболочки — это нарушение венозного кровообращения в органе. Активная форма — артериальная гиперемия.
В первом случае орган продолжает поражаться в результате кислородной недостаточности. Активный вид способствует выздоровлению.
Кроме того, в зависимости от локализации гиперемия может быть очаговой или диффузной.
Методы диагностики
Диагностировать проблему поможет гастроэнтеролог. Он в первую очередь осматривает пациента и сдает анамнез.
После медицинского осмотра проводится гастроскопия. Выполняется с помощью специального приспособления — эндоскопа. Оснащен обзорной оптикой и камерой.
Этот диагноз — процедура неприятная и болезненная, но она позволяет точно определить состояние органа, выявить причины гиперемии, в связи с чем врач назначает соответствующую тактику лечения.Кроме того, с помощью этого метода делается биопсия, то есть берутся ткани на исследование.
Методы лечения
Лечение гиперемии слизистой оболочки желудка зависит от характера и степени тяжести заболевания. В основном лечение проводится комплексно. Терапия может включать использование препаратов следующих групп:
- Антибактериальные средства. Антибиотики назначают при бактериальной инфекции, например, при инфекции H. pylori.
- Антациды. Чаще всего назначают Ренни, Маалокс, Альмагель, Гастал, Фосфалугель, Гелусил, Тальцид.
- Блокаторы гистаминовых рецепторов (например, ранитидин).
- Препараты, стимулирующие секрецию желудка. К ним относятся сок подорожника или плантаглюцид.
- Ингибиторы протонной помпы. Омепразол, Золсер, Ультоп или Биопразол широко используются при лечении гастритов и язв.
- Ферменты. Такие препараты, как Мезим, Фестал или Мексаза, улучшают процессы пищеварения.
В некоторых случаях назначают производные нитрофурана и субцитрат висмута (Де-нол). Также необходимо употребление витамина B12.
Назначить эти лекарства может только квалифицированный врач, учитывая диагноз, тяжесть заболевания, а также индивидуальные особенности организма.
Кроме того, выздоровлению способствуют физиотерапевтические процедуры. Во время лечения важно отказаться от употребления алкогольных напитков и курения.
Важной частью лечения заболеваний желудка является диетическое питание. В частых случаях рекомендуется диета Певзнера. Выбор продуктов для диеты также зависит от того, повышена или понижена желудочная секреция.
Кроме того, альтернативная медицина — это вспомогательная терапия.
Возможные осложнения и прогноз
После излечения основного заболевания желудка такой симптом, как покраснение слизистой оболочки, проходит самостоятельно.
Однако, если игнорировать эту проблему, могут развиться следующие осложнения:
- полипоз;
- желудочное кровотечение;
- злокачественная опухоль;
- железодефицитная анемия;
- болезнь Менетри;
- хронический панкреатит;
- холецистит.
Кроме того, любая форма гастрита может привести к язвенной болезни, в тяжелой степени даже со смертельным исходом.
При проблемах с желудком ухудшается состояние ногтей, кожи и волос .
Чтобы избежать развития нежелательных последствий, важно своевременно диагностировать заболевания, сопровождающиеся гиперемией желудка, и начать своевременное лечение. Поэтому при любых признаках заболеваний органов пищеварения следует обращаться к гастроэнтерологу.
Меры профилактики
Чтобы предотвратить развитие гиперемии стенки желудка, нужно придерживаться основных правил профилактики. В первую очередь важно, чтобы диета была сбалансированной и рациональной.Поэтому необходимо включать в рацион полезные продукты и отказываться от вредной пищи.
Дополнительно к профилактическим мерам относятся:
- Достаточный сон.
- Соблюдение правил гигиены.
- Делайте упражнения ежедневно.
- Ежегодные профилактические осмотры.
- Соблюдение врачебных рекомендаций.
- Как избежать стрессовых ситуаций.
- Чередование физических нагрузок с отдыхом.
Гиперемия стенок желудка поражает поверхность слизистой оболочки органа.Это признак различных заболеваний органов, которые могут спровоцировать тяжелые осложнения. Поэтому важно вовремя обратиться к врачу, чтобы определить патологию и пройти соответствующее лечение. Терапия зависит от основного диагноза и его тяжести.
Комментарии:
- Почему болит живот: нюансы
- Заболевания слизистой оболочки, виды гастрита
- Особенности и рекомендации
О степени повреждения стенок желудка и гиперемированности слизистой оболочки желудка можно узнать с помощью эндоскопии, назначенной гастроэнтерологом.Процедура заключается во введении в гортань специального устройства — эндоскопа — гибкой трубки с пучком света и небольшой камерой на конце. Для более точного диагноза иногда берется небольшое количество эпителиальной ткани желудка. Именно этот метод позволяет поставить точную диагностику всего желудка в целом, несмотря на неприятности и дискомфорт при его выполнении.
Насколько изменилась слизистая оболочка, какова степень тяжести и характер заболевания, покажут результаты анализов.При наличии острого гастрита устанавливается тип заболевания. Он может быть обычным, фибринозным, флегмонозным или разъедающим.
Почему болит живот: нюансы
Механические или даже химические раздражители в виде употребления острой пищи, перца, горчицы или соляной кислоты, алкоголя не вызывают боли. Когда стенки желудка растягиваются, а сам желудок переполнен пищей, тогда начинает болеть. Симптомы — колики или тупая ноющая боль. Если перепонка воспалена и гиперемирована, то боль появляется от любого механического раздражителя.
Оболочка не имеет защитного слоя, и воздействие на нее желудочного сока, богатого соляной кислотой, приводит к боли и тяжести в желудке. При стенокардии, грыже, язве желудка, сегменты кожи действуют на блуждающий нерв, что также приводит к болевым ощущениям. Причиной болей в поджелудочной железе может быть межреберная невралгия, поражение мышц брюшных стенок.
Вернуться к содержанию
Заболевания слизистой оболочки, виды гастрита
Появление связано с воздействием на слизистую оболочку сильных раздражителей в виде больших доз алкоголя или лекарственных препаратов.Многие не знают, но именно прием таблеток разрушает стенки нашего желудка. Их действие вызывает повреждение слизистой оболочки, она изменяется, отекает, стенки желудка становятся эрозионными. Заболевание стремительно развивается. Поражения приводят к проблемам с желудком, органами пищеварения. Гастрит также пагубно влияет на кишечник, нарушая его работу, и развивается гастроэнтероколит.
Причина появления фибринозного гастрита — инфекционное заболевание. При тяжелых инфекциях, скарлатине, кори стенки желудка покрываются гнойной пленкой, слизистая оболочка гиперемирована.Человека постоянно тошнит. При сильной рвоте могут отторгаться некоторые участки гнойной пленки, в рвоте могут быть примеси крови, позывы болезненны.
Попав внутрь, инородные тела начинают нагноиваться, что приводит к флегмонозному гастриту. Кости от рыбы, проглоченная игла или другой острый предмет могут спровоцировать этот фактор. Также слизь видоизменяется, если у пациента инфекции половых органов. Раковина покрыта эрозией, гноится.
Если химические вещества попадают внутрь в концентрированном виде, то в качестве ответной реакции появляется разъедающая форма заболевания, симптомы которой аналогичны флегмонозной форме.
При хроническом гастрите происходит атрофия клеток желудка и желез на участках, уменьшается их количество, изменяется структура, становится чужеродной, выделяется слизь. Выстилка желудка приобретает вид очаговых пятен с серо-голубоватыми пятнами на розовом фоне. Мембрана становится уязвимой и часто кровоточит. Диффузная атрофия приводит к тусклому серовато-белому цвету слизистой оболочки. Складки истончаются, становятся прерывистыми, но слизи выделяется гораздо меньше.
Желтовато-зеленоватый оттенок и обильная слизь на слизистой оболочке при поверхностном гастрите.Раковина гиперемирована с полосами в складках. В основном на теле наблюдается скопление слизи, иногда она попадает в антральный отдел. На гребнях складок можно увидеть мелкие точечные кровоизлияния, локализующиеся в углах живота. Ямки желудка приобретают сжатую форму, бороздки сужаются, появляется вздутие.
Воспаленные очаги при атрофическом гастрите локализуются в спине и. Диффузный приводит к сероватому оттенку слизистой оболочки, ее бледности. Складки истончаются, в просветах желудка появляется мутное содержимое.
Умеренно гиперемированная слизистая оболочка при гипертрофическом гастрите. Участки приобретают темно-вишневый цвет. Складки утолщаются, появляются отеки, их хаотичное расположение придает слизистой оболочке грубый рельеф. Полиповидная форма утолщения может указывать на наличие рака желудка. Наблюдается рыхлость, шероховатость слизистой оболочки, на складках появляются бородавки и узелки.
При очагах воспаления на задних стенках желудка.
делает слизистую бархатистой с зернистыми наростами.
При бородавчатом гастрите поражается антральный отдел желудка. На эндоскопе выявляются сосочковые разрастания, утолщенные булавовидные складки. Заболевание становится очаговым, слизистая очень бледная.
Очаговая форма всегда присутствует при опухолевидном гастрите. Эндоскопически складки сильно искривлены и деформированы. У них есть утолщения, припухлости. Могут наблюдаться бородавчатые наросты, эрозии. Гиперемированная слизистая оболочка приводит к образованию на ней кисты. Пациенту назначена биопсия.
Лечение язвенной болезни | Johns Hopkins Medicine
Пептические язвы часто возникают из-за гиперпродукции желудочного сока.Многие варианты лечения направлены на снижение или подавление выработки кислоты в желудке. Если ваш врач определит, что у вас инфекция H. pylori, вам также потребуется лечение.
Целью лечения язвенной болезни является:
- Ослабление симптомов
- Исцеление поражений
- Предотвращение рецидивов
- Предотвращение осложнений
Лечение язвенной болезни включает:
Иногда лечение приводит к осложнениям.
Лечение пептической язвы: лекарства
Существует несколько различных медикаментозных методов лечения, которые помогают снизить кислотность желудочного сока и покрыть язвы:
- Антациды нейтрализуют кислоту желудочного сока. Недостатком является то, что вам необходимо принимать относительно большую дозу, чтобы они были эффективными, и они могут вызвать нежелательные побочные эффекты, такие как диарея.
- Блокаторы гистамина (h3) снижают кислотность желудочного сока, блокируя рецепторы h3. Эти лекарства уменьшают секрецию кислоты и являются относительно безопасным вариантом лечения.
- Ингибиторы протонной помпы (ИПП) — это препараты, которые блокируют три основных пути производства кислоты. ИПП подавляют выработку кислоты намного эффективнее, чем блокаторы h3. ИПП — золотой стандарт медикаментозной терапии язвенной болезни.
- Лекарства для защиты и укрепления слизистой оболочки желудка
- Антибиотики для лечения H. pylori, если он обнаружен
См. Анимацию: механизм нормальной выработки кислоты, блокаторы h3 и препараты, ингибирующие протонную помпу.
Осложнения язвенной болезни
Три основных осложнения лечения язвенной болезни:
- Кровоизлияние (чрезмерное кровотечение)
- Перфорация / проникновение из-за прожигания язвы через стенку желудка
- Обструкция выходного отверстия желудка или привратника стеноз, возникает при сужении привратника. Привратник — это отверстие желудка в тонкий кишечник.
Есть несколько вариантов лечения этих осложнений, включая эндоскопическую терапию.
См. Иллюстрацию: процедура эндоскопической терапии
.


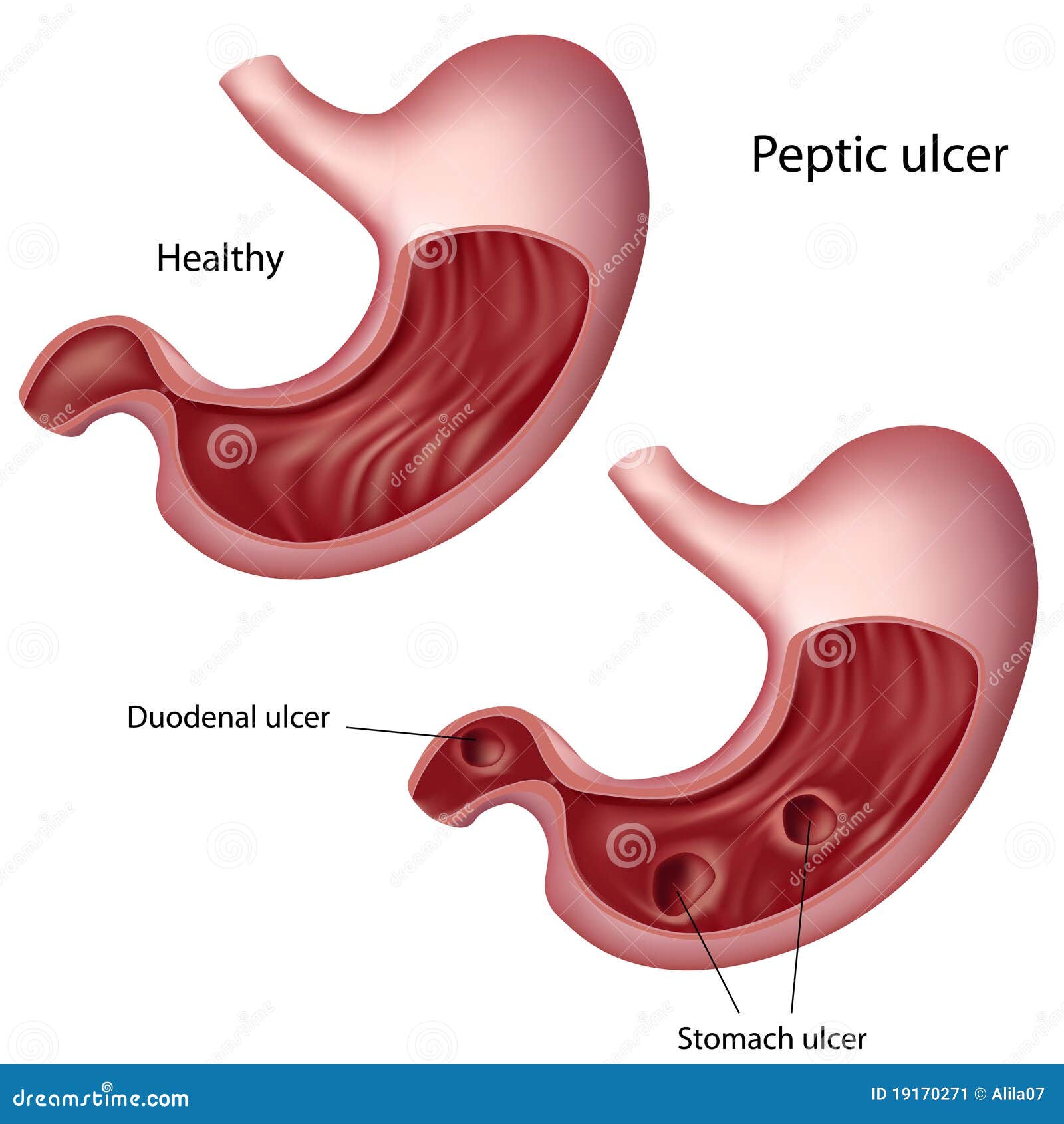


 Больного часто рвет кровью, что сигнализирует об отхождении гнойной пленки.
Больного часто рвет кровью, что сигнализирует об отхождении гнойной пленки. Желудок интенсивно снабжается кислородом и питательными веществами, поэтому в большинстве случаев наблюдается положительная динамика лечения и быстрое выздоровление. Диффузные очаги гиперемии исчезают через 1-2 недели. Артериальная форма патологии возможна при повышенной функциональной активности миокарда или из-за пониженного давления в сосудах. В некоторых случаях причиной кровенаполнения является нарушение иннервации: расширение сосудов, перерождение нервных окончаний в гладкую мускулатуру кровотока.
Желудок интенсивно снабжается кислородом и питательными веществами, поэтому в большинстве случаев наблюдается положительная динамика лечения и быстрое выздоровление. Диффузные очаги гиперемии исчезают через 1-2 недели. Артериальная форма патологии возможна при повышенной функциональной активности миокарда или из-за пониженного давления в сосудах. В некоторых случаях причиной кровенаполнения является нарушение иннервации: расширение сосудов, перерождение нервных окончаний в гладкую мускулатуру кровотока.


 .. Гиперемия будет умеренной. Воспаление может разрастаться в больших размерах или охватывать отдельный участок. При эндоскопии будет видна белая пена, а складки желудка более утолщены.
.. Гиперемия будет умеренной. Воспаление может разрастаться в больших размерах или охватывать отдельный участок. При эндоскопии будет видна белая пена, а складки желудка более утолщены.