Заболевания желчевыводящих путей: симптомы, лечение, факторы риска
Заболевания желчевыводящих путей встречаются достаточно часто, распространённость этих болезней с каждым днём увеличивается. Тенденция роста встречается среди всех возрастных групп – заболевание может развиться как у взрослого, так и у ребёнка. Причину расстройств билиарной системы гастроэнтерологи объясняют нарушением образа жизни современного человека – нерегулярным питанием, частыми стрессами, высоким содержанием консервантов в продуктах питания.
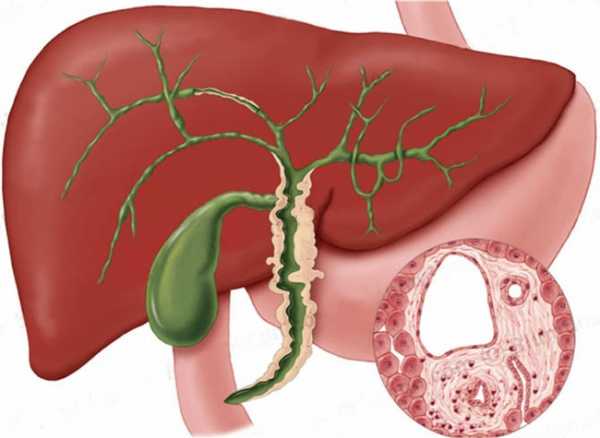
Жёлчный пузырь и жёлчевыводящие пути
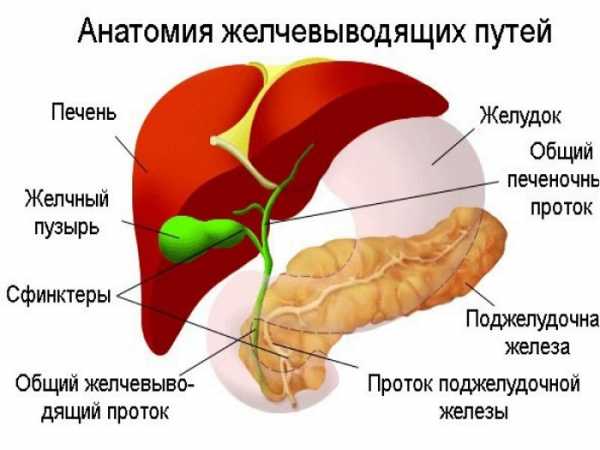
Жёлчный пузырь – орган, располагающийся на нижней поверхности печени. Жёлчный пузырь и печень функционально взаимосвязаны друг с другом. Одна из функций печени – выработка жёлчи, которая поступает в жёлчный пузырь и временно хранится в нём.
Жёлчь – очень важная составляющая пищеварительного процесса, она участвует в расщеплении пищевых жиров, активирует ферменты поджелудочной железы и стимулирует моторику тонкой кишки. Жёлчь, поступает в 12-пёрстную кишку и самостоятельно, но в меньших пропорциях.
Жёлчь, вырабатываемая непосредственно печенью, называется печёночной, или «молодой», а находящаяся в жёлчном пузыре – пузырной, или «зрелой». Жёлчь выделяется в 12-пёрстную кишку не постоянно, а только при поступлении в неё пищевой кашицы. На пути выхода жёлчи располагается сфинктер Одди, который расслабляется под влиянием нервных импульсов печёночного сплетения.
Жёлчные протоки представляют собой канальцы различного диаметра. По своей анатомии их разделяют на внутрипечёночные – находящиеся в самой печени, и внепечёночные – расположенные за её пределами.Внутрипечёночные протоки берут своё начало от скопления печёночных клеток – гепатоцитов. Постепенно сливаясь друг с другом, они формируют правый и левый печёночный проток, каждый из которых выходит из одноимённой доли печени. По своему ходу оба печёночных протока сливаются и образуют общий печёночный проток, выходящий из ворот печени. Из жёлчного пузыря выходит пузырный проток, который возле ворот печени соединяется с общим печёночным протоком и образует общий жёлчный проток, открывающийся в итоге в большой сосочек 12-пёрстной кишки. Благодаря такой анатомии осуществляется смешанный выброс пузырной и печёночной жёлчи в тонкую кишку.
Как проявляют себя болезни желчевыводящих путей
Зачастую заболевания протекают бессимптомно или со слабовыраженной симптоматикой. Клиническая картина и степень выраженности жалоб больного во многом зависит от вида патологии – например, при застойных явлениях в билиарной системе развитие заболевания будет постепенное, с нарастающей симптоматикой, а при жёлчнокаменной болезни может быть и с резко выраженным болевым синдромом. Тем не менее все болезни желчевыводящих путей имеют и схожие моменты в клинической картине.
Ниже представлен перечень симптомов, обнаружив которые следует записаться на приём к гастроэнтерологу:
- Болезненность в правой части живота – главный фактор, который позволяет заподозрить поражение желчевыводящих путей. Боли могут быть как слабые и ноющие, так и спастического характера – давящие, колющие, отдающие в правую половину туловища, правую часть шеи, правую руку. При сильном поражении билиарной системы боль усиливается при глубоком вдохе из-за перемещения диафрагмы, смещающей внутренние органы.
- Повышение температуры тела. В тяжёлых случаях может развиться лихорадка – повышение температуры до 39 градусов, а также могут присоединиться признаки интоксикации организма: чувство общей слабости и недомогания, мышечные боли.
- Желтушное окрашивание слизистых оболочек и кожи. Иногда отмечается возникновение дискомфорта в виде появления кожного зуда.
- Неприятный горький вкус во рту, ощущение сухости в полости рта.
- Диспепсические нарушения в виде чувства тошноты, возникновение рвоты. Повышенное газообразование – метеоризм.
- Нарушения стула.
- Изменение цвета мочи и кала: моча окрашивается в ярко-жёлтый цвет, кал – обесцвечивается, становится светло-коричневым.
Если вы испытываете сильную боль в животе и хотя бы один симптом из перечисленного списка – срочно обратитесь за медицинской помощью!
Несмотря на разнообразие заболеваний билиарной системы – причины возникновения, приводящие к их развитию во многом схожи. Главную роль в возникновении заболеваний играют застойные явления жёлчи в жёлчном пузыре. Основными причинами застоя могут послужить закупорка пузырного протока, уменьшение диаметра билиарных путей (спазм) или снижение тонуса гладкой мускулатуры.
Сама по себе жёлчь очень агрессивная, жёлчные кислоты и минералы при застое выпадают в осадок и начинают разрушать эпителий слизистой оболочки жёлчного пузыря. На этом этапе в патологический процесс вовлекаются микробы, а застойная жёлчь является благоприятной средой для их размножения. В процессе жизнедеятельности бактерий образуется большое количество продуктов распада, которые оседают на слизистой и проникают в толщу мышечного слоя и кровоток. Токсины, как и бактерии, воспринимаются иммунитетом как чужеродные агенты – в очаг инфильтрации вовлекаются клетки иммунной системы – макрофаги и лейкоциты.
Для облегчения работы иммунных клеток развивается отёк – увеличение проницаемости сосудов и выход жидкой части крови в межклеточное вещество тканей жёлчного пузыря. Вследствие развития отёка и расстройства кровообращения – снижается сократительная способность гладкой мускулатуры, приводящая ещё к более сильному застою жёлчи.Основные причины развития заболеваний желчевыводящих путей:
- Наличие камней – способствуют нарушению оттока жёлчи, неполному опорожнению органа, а в тяжёлых случаях приводят к закупорке пузырного протока и приступу жёлчной колики.
- Нарушение питания или резкое похудение – большие перерывы между приёмами пищи, употребление жирных или жареных продуктов приводят к дисбалансу и нарушению оттока жёлчи.
- Частые стрессы, психоэмоциональное перенапряжение – могут привести к расстройству иннервации и снижению сократительной способности жёлчного пузыря.
- Наследственные факторы – по статистическим данным установлена наследственная предрасположенность к заболеваниям билиарной системы.
- Врождённые аномалии жёлчного пузыря – ряд аномалий приводит к затруднению опорожнения жёлчного пузыря (нарушение положения, перегибы, перетяжки).
- Гормональные изменения – доказано, что некоторые изменения гормонального фона способствуют застою жёлчи и образованию камней.
- Аллергия – при некоторых аллергиях может развиваться воспалительная реакция слизистой жёлчного пузыря.
- Побочное действие лекарственных средств – некоторые препараты способствуют образованию камней.
- Инфекция – патогенная флора способствует развитию воспаления жёлчного пузыря.
- Паразитарные инвазии – наличие паразитов в органе может привести к закупорке пузырного протока или повреждению слизистой оболочки.
Виды заболеваний
Мы разберём упрощённую классификацию заболеваний желчевыводящих путей, которая является наиболее информативной для пациента: жёлчнокаменная болезнь, дискинезия желчевыводящих путей, холецистит.
Жёлчнокаменная болезнь
Жёлчнокаменная болезнь (ЖКБ) – заболевание билиарной системы, характеризующееся расстройством холестеринового и билирубинового обменов, проявляющееся образованием камней в жёлчном пузыре или в желчевыводящих путях. К факторам риска развития жёлчнокаменной болезни относятся нарушения режима питания, нарушение обмена веществ, инфекционные заболевания желудочно-кишечного тракта, наследственная предрасположенность, частые беременности у женщин. Стоит отметить, что заболевание часто развивается у женской половины населения.Камни образуются при нарушениях обмена холестерина, когда его концентрация при жёлчеотделении повышается. Жёлчь становится более концентрированной и формирует хлопья, выпадающие в осадок. Постепенно осадок уплотняется и образует камни.
Повышение концентрации холестерина в жёлчи возникает:
- при повышенном его употреблении с пищей;
- при недостаточном выделении жёлчных кислот клетками печени;
- при снижении концентрации фосфолипидов, которые связывают холестерин, препятствуя его оседанию;
- при нарушениях оттока жёлчи из жёлчного пузыря.
Клинические проявления ЖКБ долгое время могут протекать скрыто, никак себя не проявляя. Такая особенность объясняется тем, что образование камней происходит постепенно, если человек не нарушает режим питания, то организм привыкает к ежедневным пищевым нагрузками.
Жёлчный пузырь постоянно выбрасывает в тонкий кишечник определённое количество жёлчи, необходимой для пищеварения. Характерный симптом ЖКБ – приступ жёлчной или печёночной колики.
Чаще всего болевому синдрому предшествует переедание либо употребление жирных, копчёных или жареных продуктов. Также приступ могут спровоцировать длительные физические нагрузки, стрессы или психоэмоциональное перенапряжение Боль возникает внезапно, по ощущениям – колющего или режущего характера. Постепенно боль усиливается и локализуется в точной проекции жёлчного пузыря – в области правого подреберья. На пике приступа отмечается иррадиация боли под правую лопатку, в правую верхнюю конечность.При приступе жёлчной колики срочно обратитесь за медицинской помощью. Не пытайтесь снять боль самостоятельно!
Причина возникновения колики заключается в обструктивном спазме мускулатуры жёлчного пузыря в ответ на механическое раздражение слизистой камнями либо на закупорку камнем пузырного протока. Такой тип болевого синдрома называют ещё обтурационным. Если не оказывается своевременная медицинская помощь, присоединяется сильная рвота, не приносящая облегчения, повышается температура до 39-40 градусов. Спустя несколько часов регистрируется желтушное окрашивание кожи и склер глазных яблок, изменение цвета кала до светло-коричневого.
Дискинезия жёлчевыводящих путей
Дискинезия желчевыводящих путей (ДЖП) – заболевание, характеризующееся нарушением оттока жёлчи по причине нарушения тонуса жёлчного пузыря и протоков билиарной системы. Различают первичные и вторничные ДЖП.
Первичные дискинезии развиваются из-за частых стрессов, аллергических реакций, расстройств кровообращения или нарушений питания. Причиной вторичных дискинезий являются первоначальные повреждения соседних органов инфекционными или паразитарными агентами, а также аномалии развития.
По характеру нарушения различают следующие дискинезии:- гипертоническая (гиперкинетическая) – характеризуется повышением тонуса мускулатуры жёлчного пузыря и выводных протоков;
- гипотоническая (гипокинетическая) – обусловленная недостаточным сокращением гладкой мускулатуры органов билиарной системы.
У каждой формы ДЖП свои клинические проявления:
- При гиперкинетической дискинезии пациенты жалуются на интенсивные боли в правой части живота после приёма жирной или трудноперевариваемой пищи. Нередко боли возникают при умеренных физических нагрузках. Отличительная особенность от печёночной колики в том, что боли легко устраняются при приёме спазмолитиков.
- При гипокинетической дискинезии боли носят тупой, давящий характер, продолжаются длительное время. Важным моментом является небольшое увеличение границ печени из-за застойных явлений в билиарной системе. Помимо болезненности, пациенты могут жаловаться на диспепсические расстройства, чувство слабости и упадок сил.
Холецистит
Холецистит – воспалительное заболевание слизистой оболочки жёлчного пузыря. В классификации холецистита учитывают тип поражения слизистой оболочки, этиологию – что послужило причиной возникновения заболевания.
По поражению слизистой холецистит может быть:
- острый – характеризуется острым началом, бурным развитием симптоматики, наличием признаков интоксикации и выраженного болевого синдрома;
- хронический – долгое время не проявляет себя, боли ноющие, слабовыраженные. Симптоматика сглаженная.
По этиологии различают два вида холецистита:
- калькулёзный – причиной заболевания послужило наличие камней в жёлчном пузыре. Составляет до 90% от всех заболеваний, характеризуется более тяжёлым течением;
- бескаменный – встречается редко, причиной является поражение слизистой оболочки микробными агентами. Прогноз при бескаменном холецистите благоприятный.
Острый холецистит характеризуется быстрым началом – появлением резких болей в правой части живота. В тяжёлых случаях появляются симптомы интоксикации организма – слабость, ломота в мышцах, озноб, повышение температуры тела до 40 градусов. Хронический холецистит протекает бессимптомно, болевые ощущения беспокоят пациента только в периоды обострения.
Возможные осложнения
При отсутствии своевременной медицинской помощи жёлчнокаменная болезнь, дискинезия или холецистит могу вызвать серьёзные осложнения. Особую опасность представляют острые состояния.
Наиболее частые осложнения заболеваний билиарной системы:
- Панкреатит – воспаление поджелудочной железы.
- Развитие желтухи, реактивного гепатита.
- Перихолецистит – распространение воспаления на брюшину.
- Эмпиема органа – присоединение гнойного воспаления в полости жёлчного пузыря.
- Формирование абсцесса – нагноение органа и окружающих тканей.
- Образование спаек и свищей внутри жёлчного пузыря.
- Перфорация органа – появление отверстия, которое открывается в полость брюшины.
- Развитие гангрены жёлчного пузыря.
- Перитонит – переход воспаления на брюшину. Чаще всего образуется после перфорации. Очень опасное осложнение с высоким процентом летальности.
Диагностика
Выявление формы заболевания осуществляется на основании жалоб больного, его внешнего осмотра, а также по результатам пройденного обследования:
- Лабораторные методы. Общий анализ крови: повышение скорости оседания эритроцитов, сдвиг лейкоцитарной формулы влево и повышение уровня С-реактивного белка свидетельствуют в пользу воспалительной реакции в организме. Биохимический анализ крови: повышение уровня билирубина, холестерина и щелочной фосфатазы свидетельствует о нарушениях оттока жёлчи. Общий анализ мочи: отсутствие в моче уробилина и потемнение мочи говорит о застойных процессах в желчевыводящих путях. Копрограмма: при отсутствии поступления жёлчи в кишечник каловые массы приобретают светлый окрас.
- Дуоденальное зондирование – позволяет сделать забор жёлчи из 12-пёрстной кишки. В пользу жёлчнокаменной болезни или дискинезии по гипертоническому типу свидетельствует присутствие в содержимом хлопьев, помутнение жёлчи. При холецистите или дискинезии по гипотоническому типу – снижение кислотности жёлчи, повышение уровня билирубина. При наличии паразитов или микробного воспаления – в содержимом выявляются соответствующе возбудители.
- Ультразвуковое исследование – одна из самых информативных методик. Именно первая рекомендация врача – пройти УЗИ при заболеваниях билиарной системы. Эта методика позволяет детально оценить расположение и внутреннее строение органа в режиме реального времени.
- Магнитно-резонансная томография – является альтернативой УЗИ. Позволяет детально визуализировать внешнее и внутреннее строение билиарной системы, выявить камни размером более 1 мм, а также спазмы, воспалительные утолщения слизистой оболочки.
- Рентгенологическое исследование – максимально информативно при использовании контрастного вещества. Позволяет выявить камни, спазмы, аномалии развития, а также осложнения в виде спаек, перфорации. Недостатком этого метода является требование к пациенту определённое время не совершать никаких движений. Ребёнок, проходящий обследование, не всегда может выполнить требование врача.
- Лапароскопическая диагностика жёлчного пузыря – является инвазивной процедурой, назначается только в крайнем случае как дополнение к УЗИ или МРТ.
Для правильной трактовки результатов анализов необходимо обратиться к высококвалифицированному специалисту.
Лечение
Терапию подбирают с учётом вида заболевания. Лечение состоит из лекарственной терапии, фитотерапии, физиотерапии, соблюдения диеты. В крайнем случае назначается хирургическое лечение.Основной целью является снятие болевого приступа, устранение причины заболевания и профилактика возможных осложнений.
Лекарственная терапия
- При гипертонической дискинезии для расслабления мускулатуры назначаются спазмолитики (Папаверин, Мебеверин, Но-шпа, Гимекромон) или холинолитики (Гастроцепин).
- При гипотонической форме дискинезии применяются желчегонные (Магния сульфат, Ксилит, Сорбит), а также прокинетики (Ципразид, Домперидон).
- При остром холецистите для купирования болевого приступа актуально назначение спазмолитиков и обезболивающих (Баралгин, Анальгин, Но-шпа, Бускопан). Для профилактики присоединения бактериальной инфекции назначают антибиотики (Эритромицин, Гентомицин, Ампиокс).
- При хроническом холецистите назначают желчегонные (Аллохол, Оксафенамид, Холензим), гепатопротекторы (Гептрал, Карсил, Хофитол).
- Для растворения камней при жёлчнокаменной болезни назначают препараты жёлчных кислот (Хенофальк, Урофальк, Салофальк).
Фитотерапия
Фитотерапия – это применение лекарственных трав, обладающих лечебными свойствами. Актуальность фитотерапии растёт с каждым днём – лечебные травы рекомендуются как дополнение к лекарственной терапии.
Фактически при назначении лекарственных средств при той или иной форме заболевания доктор прописывает соответствующие элементы трав:
- Спазмолитики: ромашка аптечная; семена укропа, фенхеля; красавка обыкновенная.
- Жёлчегонные травы: шиповник, корень солодки, мать-и-мачеха.
- Гепатопротекторы: расторопша пятнистая, цикорий обыкновенный.
- Литолитики для растворения камней: кукурузные рыльца, цветки пижмы.
- Травы с антимикробным действием: зверобой, шалфей, цветки липы и календулы.
Физиотерапия
В качестве дополнения к медикаментозному лечению назначается физиотерапия, имеющая следующие направленности:
- для снятия воспаления: УВЧ-терапия, криотерапия;
- для повышения регенерации тканей: лазерная терапия, ультразвуковая терапия, вакуумный массаж, ДМВ-терапия, низкочастотная магнитотерапия.
Оперативное лечение
Хирургическое лечение назначается при неэффективности медикаментозной терапии, а также при тяжёлых случаях жёлчнокаменной болезни, запущенной стадии калькулёзного или острого холецистита, при присоединении осложнений в виде перитонита, гангрены, абсцессов.
Рекомендации по соблюдению диеты
Очень важным является соблюдение диеты. При заболеваниях желчевыводящих путей назначается диета №5 и её разновидности.
Основами диеты является:
- в острую фазу назначается голодание на несколько дней;
- ограничение в рационе жареной, жирной, копчёной или солёной пищи;
- большинство продуктов используются в измельчённом состоянии, в проваренном виде или приготовленные на пару;
- питание должно осуществляться несколько раз в день небольшими порциями;
- необходимо руководствоваться списком разрешённых и запрещённых продуктов, которые необходимо взять у лечащего врача.
pechen1.ru
симптомы и лечение, формы болезни – что такое воспаление желчных протоков
Воспалительный процесс в желчных протоках называют холангитом. Провоцируют заболевание инфекции, поступающие с кровью и лимфой из кишечника или желчного пузыря. Он бывает острым или хроническим, сложен в диагностике и выборе методов лечения. Болезнь возникает самостоятельно либо становится осложнением панкреатита, гепатита, а также камней в желчном пузыре.
Причины возникновения холангита
Не существует специальной бактерии, из-за которой возникает заболевание. Среди самых распространенных инфекций, вызывающих воспаление вне- или внутрипеченочных протоков, выделяют:
- кишечную палочку;
- стафилококки;
- энтерококки;
- неклостридиальную анаэробную инфекцию;
- бледную спирохету;
- палочку брюшного тифа.
Болезнетворные бактерии способны попадать в протоки печени восходящим путем, их источником становятся двенадцатиперстная кишка, кровь воротной вены, лимфа.
Встречается паразитарный холангит. Его вызывают различные глисты: аскарида, лямблии, печеночные сосальщики и т.д. При вирусном гепатите поражаются клетки печени и желчные протоки.
Ключевая предпосылка для возникновения холангита – непроходимость желчевыводящих протоков, провоцирующая застой желчи. Первопричинами становятся следующие заболевания:
- Холедохолитиаз. Первый симптом – закупорка желчевыводящих протоков камнями.
- Холецистит. Хроническое воспаление стенок желчного пузыря, из-за которого сужается просвет протоков зарубцевавшейся тканью.
- Постхолецистэктомический синдром. Перестройка желчевыводящей системы, происходящая после оперативного вмешательства.
- Кистоз. Невоспалительное заболевание, спровоцированное скоплениями слизи в желчевыводящих путях.
- Стеноз дуоденального соска. Возникает из-за травматичного прохождения камней по протокам.
- Холестаз. Затруднение выделения желчи, происходящее вследствие дискинезии протоков.
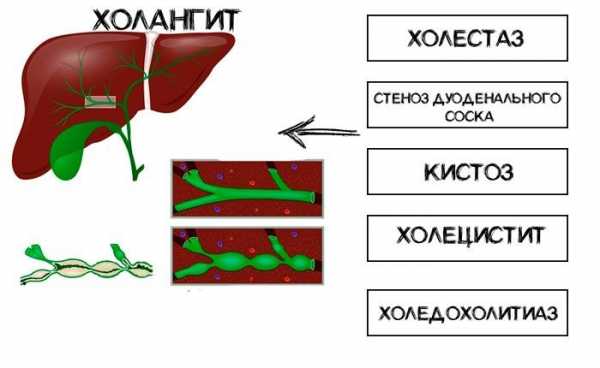
Повреждение стенок желчевыводящих путей приводит к воспалению, причины которого могут иметь механическую, биологическую, паразитарную, дистрофическую природу. Во избежание развития холангита следует не пропускать плановые осмотры у лечащего врача. Его рекомендации должны выполняться неукоснительно.
Симптомы холангита
Заболевание развивается по-разному в зависимости от возраста пациента. У взрослых в острой стадии почти отсутствуют другие симптомы, кроме боли в правом подреберье. Если медицинская помощь вовремя не оказана, воспаление развивается быстро, переходя в гнойную стадию. Велика опасность общего сепсиса.
В детском возрасте холангит крайне редко встречается в острой форме. Воспаление развивается на фоне вторичной стрептококковой инфекции. Симптомы смазаны. Требуется дифференциальная диагностика, после чего составляется индивидуальная программа лечения.
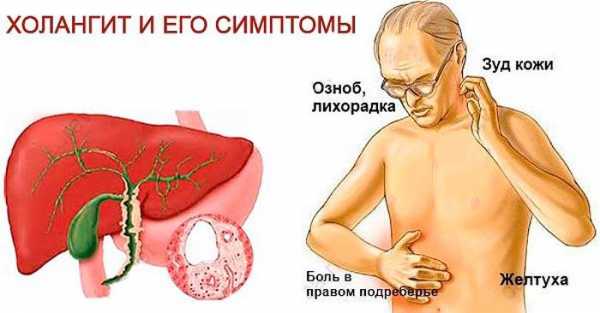
Острый холангит проявляется следующими симптомами:
- ноющая боль в правом подреберье, отдающая в правое плечо или лопатку;
- высокая температура, озноб, потливость;
- тошнота с рвотными позывами;
- пожелтение кожных покровов и склер, зуд.
Отсутствие лечения приводит к переходу острой формы в хроническую. Происходит это с различной скоростью, в зависимости от возраста, общего состояния здоровья, сопутствующих заболеваний. Хронический холангит имеет признаки:
- Упадок сил, снижение работоспособности, слабость.
- Покрасневшая кожа, особенно на ладонях, ощущение зуда.
- Высокая температура без симптомов простуды.
- Ногтевые фаланги пальцев на руках утолщаются.
Дети, заболевшие холангитом, теряют в весе из-за непрекращающейся тошноты. Ребенок отказывается от еды. Поскольку размножение микроорганизмов в желчевыводящих путях протекает очень активно, воспаление быстро переходит в гнойный абсцесс в желчных протоках. Внешне это проявляется в анемичности. Кожа бледнеет, белки глаз приобретают устойчивый желтушный оттенок. Появляются жалобы на головную боль.
Классификация форм и видов холангита
В процессе диагностики врачу необходимо выяснить, о какой именно форме и типе заболевания идет речь в каждом конкретном случае. Только тогда возможно правильно подобрать метод лечения, а также дать индивидуальные рекомендации пациенту по восстановительной терапии и профилактике.
Острый холангит
Речь идет не о специфической разновидности заболевания, а о скорости его развития. Типичные признаки холангита наряду с общим тяжелым состоянием пациента возникают в течение всего 1-2 суток. Боль, высокая температура, слабость, рвота – эти симптомы требуют немедленного реагирования. Пациенту вызывают скорую, после чего происходит госпитализация.
Острое воспаление редко охватывает только протоки желчного пузыря, поэтому проводится комплексная диагностика для установления точной картины заболевания. Промедление крайне опасно, так как грозит пациенту сепсисом.
Существует молниеносная («фульминантная») форма заболевания. Характерные клинические симптомы холангита появляются очень быстро, а от времени их начальных проявлений до сепсиса проходит всего несколько часов. Летальность превышает 90% случаев даже при оказании пациенту немедленной помощи в условиях стационара.
Хронический холангит
Сложно диагностируемая форма заболевания. Долгие годы может протекать скрытно, без особых симптомов. Возникает самостоятельно, но ее первопричиной может быть острый холангит, лечение которого не дало ожидаемого результата. Сложность терапии заключается в том, что клиническая картина нечеткая. Пациенты жалуются лишь на жидкий стул, а также периодические боли в животе в правом подреберье. Требуются стандартная диагностика и длительное наблюдение, по итогам которого врач подбирает схему лечения.
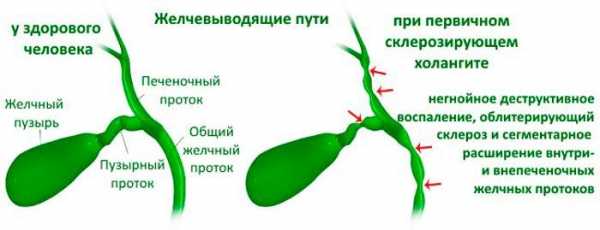
Одна из хронических форм заболевания – первичный билиарный холангит. Относится к аутоиммунным патологиям, проявляющимся в виде прогрессирующего, но негнойного воспаления внутрипеченочных желчных протоков. На этом фоне формируется фиброз, а вслед за ним – цирроз печени. В группе риска женщины 30-65 лет, у мужчин билиарный холангит встречается значительно ниже.
Склерозирующий тип
Хронический холангит, проявляющийся в нарушении оттока желчи. Пищеварительный фермент застаивается, что приводит к постепенному и разрастающемуся разрушению клеток печени. Типичное последствие – печеночная недостаточность. Патологический процесс часто не имеет специфических симптомов. По мере ухудшения состояния у пациента появляются:
- боль справа в животе;
- пожелтение кожи;
- зуд;
- апатия;
- потеря массы тела.
Частота заболевания не превышает 1-4 случаев на 100 тыс. населения по официальной статистике, но реальный показатель может быть выше, так как у многих пациентов оно протекает бессимптомно. В 80% случаев такое воспаление желчных протоков сопровождается другими хроническими заболеваниями органов пищеварительного тракта.
Гнойный тип болезни
Воспаление желчных протоков, протекающее в острой гнойной форме. Первопричина: полная блокировка оттока желчи. У пациента гнойный холангит сопровождается симптомами: стремительно развивающаяся желтуха с покраснением кожи, озноб, боль. Если проходимость протоков не восстановить, гнойный холангит приводит к билиарному сепсису.
В 100% случаев при отсутствии лечения болезнь завершается летальным исходом. Гнойный холангит вызывают конкременты в холедохе как осложнение при желчнокаменной болезни. В группе риска люди старшего возраста. Часто патологию вызывают травмы печени, опухоли, а также паразитарная инвазия.
Гнойный холангит имеет характерные симптомы, вписывающиеся в триаду Шарко: желтуха, боль в правом подреберье, высокая температура.
Холецистохолангит
Хронический воспалительный процесс, охватывающий желчный пузырь и проходы. В него вовлекаются паренхимы печени. Если у пациента с хроническим холангитом есть подозрение на холецистохолангит, то симптомы следующие: сильная боль в животе, интоксикационный синдром, уплотнение паренхимы печени, печеночная недостаточность.
Возбудителями являются патогенные микроорганизмы. К ним относят кишечную палочку, стафилококки и другие. Встречается вместе с вирусным гепатитом, а также микозами. Пути инфицирования: двенадцатиперстная кишка, лимфа, кровь. Необходимое условие: нарушение оттока желчи. Симптомы заболевания – не только воспаление желчных протоков, но и температура, слабость, пожелтение кожи, боль, на которые могут накладываться признаки сопутствующих заболеваний желудочно-кишечного тракта.

Диагностика
Для постановки диагноза требуется проведение лабораторных и инструментальных исследований. В большинстве случаев все необходимое имеется в любой многопрофильной поликлинике. Если же оснащения на месте недостаточно, пациента перенаправляют в соседний населенный пункт в соответствующее медучреждение.
Лабораторная диагностика
Для выявления симптомов холангита и назначения лечения необходимо провести исследование мочи и крови пациента. Для этого врач после осмотра и опроса больного выписывает направления на следующие лабораторные анализы:
- Клинический анализ крови. Отслеживаются количественные показатели СОЭ, нейтрофилов и лейкоцитов.
- Общий анализ мочи. В норме в нем отсутствует билирубин.
- Биохимический анализ крови.
- Иммунологический анализ сыворотки крови при подозрении на склерозирующую форму.
Этих исследований достаточно для того, чтобы установить, что это – холангит, либо иное заболевание. Дополнительно назначают анализ кала на выявление глистной инвазии. Если показатели далеки от нормы, следующим этапом проводятся инструментальные исследования. Для них выписывают соответствующие направления.
Инструментальные обследования
Сегодня у врачей есть выбор, каким методам диагностики отдать предпочтение, так как их достаточно много. В зависимости от того, как именно оснащено данное медучреждение, будет назначено соответствующее обследование:
- Магнитно-резонансная холангиопанкреатография (МРХПГ). Пациенту в кровь вводят контрастное вещество, после чего выполняют снимки на аппарате МРТ. Процедура занимает не более получаса, а для больного наименее травматична.
- Исследования на УЗИ. Этот метод диагностики холангита достаточно точен, безболезнен, но уступает МРХПГ степенью детализации. Самые мелкие протоки рассмотреть почти невозможно.
- Эндоскопическая ретроградная панкреато-холангиография (ЭРХПГ). Выполняется при помощи фиброгастродуоденоскопа, который пациенту вводят перорально до конечного отдела холедоха, который заполняют контрастным веществом. Методика достаточно травматична, хотя до недавнего времени являлась основной.
- Чрескожная чреспеченочная холангиография (сокращенно ЧЧХ). С помощью иглы под контролем УЗИ прокалывают кожу и печень, чтобы ввести контрастное вещество в желчные протоки. Травматичная методика, используемая все реже.
Самые точные результаты и объективную картину состояния печени, желчного пузыря и паренхимы дает МРХПГ, поэтому именно этой методике отдают предпочтение в частных клиниках, а также крупных лечебных учреждениях здравоохранения.
Методы лечения холангита
Выбор терапии зависит от состояния пациента, симптомов, а также данных диагностических исследований. При острой и многих хронических формах болезни выполняется госпитализация. Лечение холангита – сложный многоэтапный процесс, включающий оказание неотложной помощи, при необходимости оперативное вмешательство, а также длительную восстановительную терапию.
Медикаментозная терапия
Входит в состав консервативного лечения. Цель – освободить желчевыводящие протоки, снять воспаление. Преимущественный состав лекарственных средств – антибиотики, которые принимают не менее 10 дней. Точный подбор препаратов выполняют после посева желчи. Дополнительно пациенту требуется:
- Восстановить реологические свойства крови. Для этого вводят Реополиглюкин или Пентоксифиллин.
- Повысить показатели центральной гемодинамики. Могут использовать плазму, кардиотонические средства, электролитные растворы и т.д.
- Устранить интоксикацию. Вводят инфузионные растворы, выполняют форсированный диурез.
- Восстановить клетки печени. Подбирают витаминный комплекс, а также назначают Эссенциале.
Для снятия болевых симптомов прописывают анальгетики, а для улучшения пищеварения – ферментные препараты.
Физиотерапевтическое лечение
Неотъемлемая часть консервативного лечения и восстановительной терапии. Лечащий врач индивидуально назначает процедуры – диатермию, УВЧ, парафиновые или озокеритовые аппликации на область печени, лечебную физкультуру, санаторно-курортное лечение.
Хорошие результаты показало пребывание в специализированных санаториях Кавказских Минеральных Вод, а также в Трускавце.
После завершения восстановительной терапии требуется на протяжении нескольких лет для закрепления результата строго придерживаться предписанной гастроэнтерологом диеты.
Хирургическое вмешательство
Оперативное лечение показано при симптомах нарушения оттока желчи, если проведенные до этого консервативные методы не дали должного результата. Предпочтение отдается эндоскопической хирургии как наименее травматичной для пациента. С ее помощью удается выполнить дренирование желчных протоков, удалить имеющиеся камни и конкременты. Кровопотеря при такой операции минимальна, а восстановительный период сокращается до минимума. К полостным операциям прибегают, только если имеет место гнойный холангит.
Народная медицина
При хронических формах холангита у взрослых лечение под контролем врача может включать применение травяных сборов, устраняющих типичные симптомы застоя желчи. Рецептов довольно много, все они относятся к желчегонным.
| Тысячелистник, календула, спорыш в равных пропорциях | 2 ст. л. смеси настаивают 1 час в 0,5 л кипятка (в термосе). Отфильтрованный настой пьют 3 раза в сутки за 20 мин. до еды на протяжении 30 дней. |
| Мята, вахта трехлистная, кориандр, бессмертник | Помогает снять болевой синдром, улучшить отток желчи, стимулирует работу печени. Смесь в равных пропорциях в количестве 1 ст. л. заваривают 200 мл кипятка и настаивают 1 час. Процеженный настой принимают по 2 ст. л. натощак за 20 мин. до еды на протяжении 3 недель. |
| Пижма | 1 ст. л. сухой травы с цветками настаивают в 200 мл кипятка в течение 1 часа. Выпивают по 1 ст. л. перед едой. Средство улучшает отток желчи и оказывает антисептическое воздействие на воспаленные протоки. |
Строго не рекомендуется принимать стимулирующие выделение желчи средства без консультации с лечащим врачом. Ошибочно подобранный сбор может ухудшить состояние.
Диета и питание при холангите
При обострении симптомов болезни показан голод. В первые 1-2 дня допускается пить только чистую воду. После снятия острого синдрома назначают диету с приемом пищи 5-6 раз в день маленькими порциями с максимальным интервалом между трапезами – 4 ч. Нельзя пить и есть холодное, а также жареное. Можно употреблять лишь отварные и приготовленные на пару продукты.
В меню большую часть блюд составляют супы на вторичном бульоне, а также не овощных отварах. Мясо, рыбу можно, но только в отварном виде. Крупы, хлеб (лишь черствый), макароны – можно, но понемногу. Запрещены бобовые, лук, чеснок, а также очень кислые фрукты и ягоды. Допустимая суточная норма потребления сахара – 70 г для взрослого или вдвое меньше для детей.

Соки необходимо разбавлять водой в пропорции 1:2. Чай пьют только слабой заварки с добавлением молока. При приготовлении компотов сахар заменяют на мед. Полностью отказываются от употребления консервов, колбас, грибов, острых специй, горчицы, перца, хрена, шоколада, мороженого, кофе, какао.
Для поддержания моторики кишечника показаны умеренная физическая нагрузка, прогулки на свежем воздухе. Важно следить за тем, чтобы не было запоров.
Профилактика и прогноз
Врач поможет пациенту во всем, что относится к тому, как лечить холангит. Но профилактика – это преимущественно работа над собой. В нее входят: отказ от вредных привычек, соблюдение диеты, лечебная физкультура.
Ежегодно необходимо проходить осмотры у лечащего врача, выполнять назначенные предписания, сдавать анализы.
Прогноз в большей части случаев благоприятный, так как большая часть летальных случаев приходятся на гнойный холангит, когда пациенту не была оказана помощь. Однако успех лечения во многом зависит от возраста больного, предшествующего анамнеза, а также развития осложнений.
Видео
puzyr.info
Холангит (воспаление желчных протоков) симптомы и лечение
Раскидайловская, 69/71 Многопрофильная клиника Жилмассив «Радужный», 19/2 Поликлиника для всей семьи Черноморск, ул. 1-го мая, 23 Поликлиника для всей семьи +38 (048) 730-00-30 Круглосуточная горячая линия +38 (048) 752-9-000 Скорая помощь +38 (048) 752-9-000 Скорая помощь +38 (067) 752-9-000- О нас
- О Медицинском доме Odrex
- Специалисты
- Лицензия
- 3d-тур
- Medical Hub Odrex
- Вакансии
- Отзывы
- Новости и статьи
- Новости
- Статьи
- Медицинские кейсы
- Видео
- E-mail дайджест
- Афиша событий
- Энциклопедия заболеваний и симптомов
- Контакты
- Многопрофильная клиника на Раскидайловской
- Поликлиника для всей семьи в жилмассиве Радужный
- Оставить отзыв
- Telegram
- YouTube
- Диагностика
- Видеоэндоскопия
- Допплерография и дуплексное сканирование сосудов
- Ирригоскопия кишечника
- Компьютерная периметрия
- Компьютерная томография (КТ)
- Коронарная ангиография
- Лабораторные исследования
- Магнитно-резонансная томография (МРТ)
- Маммография
- Рентгенография
- Спекл трэкинг эхокардиоскопия
- Cтресс-эхокардиоскопия с добутамином
- Суточное мониторирование
- Тредмил-тест
- Ультразвуковые исследования (УЗИ)
- Чреспищеводная эхокардиоскопия
- Check-Up
- Направления
- Аллергология
- Амбулаторно-поликлиническое направление
- Анестезиология
- Бариатрия
- Гастроэнтерология
- Гемодиализ
- Гинекология
- Декларация с семейным врачом
- Дерматология
- Детская поликлиника
- Детский стационар
- Диагностика
- Иммунология
- Интенсивная терапия
- Кардиология
- Кардиология и кардиохирургия
- Клиника диетологии Самойленко
- Малоинвазивная хирургия
- Неврология
- Нейрохирургия
- Нефрология
- Общая хирургия
- Онкология
- Ортопедия и травматология
- Отоларингология
- Офтальмология
- Педиатрия
- Плазмаферез
- Пластическая хирургия
- Программы годового обслуживания
- Проктология
- Психология и психотерапия
- Пульмонология
- Рентгенэндоваскулярная хирургия и электрофизиология
- Семейная медицина
- Скорая помощь Odrex
- Сосудистая хирургия
- Стоматология
- Терапия боли
- Торакальная хирургия
- Урология
- Физиотерапия и реабилитация
- Химиотерапия
- Хирургия сердца и магистральных сосудов
- Центр лечения инсультов
- Эндокринология
- Эндоскопическая хирургия
- Поликлиника всей семьи в Радужном
- Поликлиника всей семьи в Черноморске
О нас
О нас
- О Медицинском доме Odrex
- Специалисты
- Лицензия
- 3d-тур
- Medical Hub Odrex
- Вакансии
- Отзывы
Новости и статьи
Новости и статьи
- Новости
- Статьи
- Медицинские кейсы
- Видео
- E-mail дайджест
- Афиша событий
- Энциклопедия заболеваний и симптомов
Контакты
Контакты
- Многопрофильная клиника на Раскидайловской
- Поликлиника для всей семьи в жилмассиве Радужный
- Оставить отзыв
- Telegram
- YouTube
Диагностика
Диагностика
- Видеоэндоскопия
- Допплерография и дуплексное сканирование сосудов
- Ирригоскопия кишечника
- Компьютерная периметрия
- Компьютерная томография (КТ)
- Коронарная ангиография
- Лабораторные исследования
- Магнитно-резонансная томография (МРТ)
- Маммография
- Рентгенография
- Спекл трэкинг эхокардиоскопия
- Cтресс-эхокардиоскопия с добутамином
- Суточное мониторирование
- Тредмил-тест
- Ультразвуковые исследования (УЗИ)
- Чреспищеводная эхокардиоскопия
- Check-Up
Направления
Направления
- Аллергология
- Амбулаторно-поликлиническое направление
- Анестезиология
- Бариатрия
- Гастроэнтерология
- Гемодиализ
- Гинекология
- Декларация с семейным врачом
- Дерматология
- Детская поликлиника
- Детский стационар
- Диагностика
- Иммунология
- Интенсивная терапия
- Кардиология
- Кардиология и кардиохирургия
- Клиника диетологии Самойленко
- Малоинвазивная хирургия
- Маммология
- Неврология
- Нейрохирургия
- Нефрология
- Общая хирургия
- Онкология
- Ортопедия и травматология
- Отоларингология
- Офтальмология
- Педиатрия
- Плазмаферез
- Пластическая хирургия
odrex.ua
Воспаление желчных протоков — что это такое, причины, лечение, прогноз и исход
При холангите происходит воспаление желчных протоков. При этом имеет значение воспаление неспецифического характера. Течение болезни острое и хроническое. Одновременно с холангитом поражается печень, поджелудочная железа.

Данный патологический процесс имеет системное поражение органов. Благодаря чему холангит сочетается со следующими заболеваниями:
- гастродуоденит;
- холецистит;
- гепатит;
- желчнокаменная болезнь;
- панкреатит.
В зависимости от течения патологического процесса различают различные формы холангитов. При остром течении холангита имеет значение следующая форма заболевания:
- катаральная;
- гнойная;
- некротическая.
Самой тяжелой формой холангита при остром течении является некротический холангит. Так как некроз сопровождается отмиранием тканей желчного пузыря. Хронический холангит, наиболее встречаемый вариант заболевания. При этом выделяют рецидивирующую форму болезни.
Что это такое?
Холангит – острое или хроническое воспаление желчных протоков. В зависимости от локализации воспаления различают виды холангитов. Первый вид холангита связан с воспалением общего желчного протока. Второй вид холангита связан с воспалением внутрипеченочных и внепеченочных желчных протоков.

В том числе в зависимости от возбудителей воспалительного процесса в желчных протоках различают холангит бактериальной, асептической и паразитарной природы. Бактериальная природа холангита свидетельствует о бактериальном поражении. Паразитарная форма холангита свидетельствует о поражении, связанном с внедрением паразитов.
Холангит деформирующего характера связан с хроническим течением заболевания. При этом разрастается соединительная ткань, что вызывает стриктуры желчных протоков. В результате чего они претерпевают деформацию.
перейти наверхПричины
Каковы же основные причины заболевания? Чаще всего болезнь обусловлена попаданием возбудителей. Как было сказано выше, возбудители различаются в зависимости от степени и природы поражения. Например, бактериальное поражение связывают со следующими возбудителями:
- кишечная палочка;
- стафилококк;
- анаэробная инфекция.
Имеет значение вирусное происхождение возбудителя. При этом вирусное происхождение связывают с развитием гепатитов. Поражение, связанное с паразитами различают при следующих заболеваниях:
Могут иметь значение в этиологии болезни врожденные патологии. Например, аномалии развития желчных протоков. В том числе болезнь может быть вызвана наличием опухолевых разрастаний. Например, рак желчного пузыря.
Также провоцирующими факторами холангитов могут стать инструментальные методы диагностики и лечения. К примеру, операции на желчных путях. Так как они способствуют воспалительным процессам.
перейти наверхСимптомы
Каковы же основные клинические признаки болезни? Следует отметить, что симптоматика болезни развивается внезапно. Нередко отмечается повышенная температура тела. А также боль в правом подреберье, характерная для желчных протоков, желтуха.
В зависимости от течения заболевания различают признаки, характерные для острого и хронического холангита. При остром течении холангита наиболее актуальны следующие симптомы:
- лихорадка;
- озноб;
- потливость.
Наряду с перечисленными признаками отмечается болевой порог. Данный болевой порог напоминает желчную колику. Также весьма уместна интоксикация, слабость. У больного наблюдается потеря аппетита, головная боль и диспепсия.
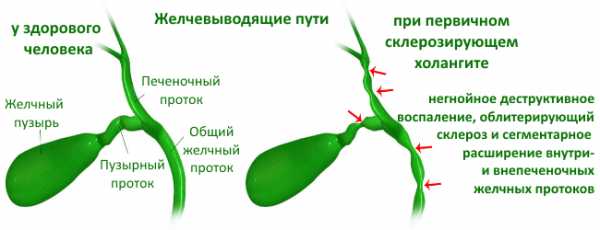
Данные признаки не ограничиваются только одним набором клинических симптомов. В дальнейшем по мере прогрессирования заболевания проявляет себя желтуха. Происходит пожелтение кожи и склер.
Желтуха сопровождается кожным зудом. Кожный зуд усиливается преимущественно по ночам, нарушает сновидение больного. Благодаря усиленному зуду отмечается повреждение кожи в виде расчесов.
В тяжелой форме заболевания прослеживается нарушение сознания. У больного может наблюдаться шок. Хронический холангит имеет следующую симптоматику:
- тупая боль в правом боку;
- дискомфорт в районе желудка;
- распирание желудка.
Также отмечается слабость, утомляемость, субфебрильная температура тела. Что свидетельствует о воспалительном процессе. Требуется срочное принятие лечебных мер.
Более подробную информацию о заболевании вы можете получить на сайте: bolit.info
Данный сайт является информативным!
перейти наверхДиагностика
По клиническим признакам можно заподозрить болезнь. Однако этого обычно недостаточно. Большое значение в диагностике холангита имеет анамнез. При этом исследуются возможные причины болезни, жалобы больного. Диагностика может быть основана на врожденных патологиях желчных протоков.
Диагностические методы включают также лабораторные и инструментальные исследования. В некоторых случаях требуется биохимические пробы. При их применении прослеживается следующий характер проявление болезни в показателях крови:
- увеличение билирубина;
- увеличение щелочной фосфатазы;
- увеличение альфа-амилазы
При наличии возбудителя заболевания требуется зондирование с посевом желчи. Это способствует не только установлению возбудителя заболевания, но и определение смешанной бактериальной флорой. Что является наиболее встречаемым патологическим фактором.
Если имеет место паразитарное поражение, то применяют исследование кала на яйца гельминтов. Обычно данное исследование проводится трехкратно. Так как однократное исследование имеет сомнительные результаты.
Болезнь имеет системное поражение. Именно поэтому нередко в диагностике используют ультразвуковое исследование брюшной полости и печени. Это позволяет выявить поражающий фактор, касающийся других органов и систем.
Наиболее точным исследованием в диагностике холангитов является КТ желчных путей. При этом исследовании удается выявить патологические изменения в желчных протоках. Используют и рентгенограмму.
Рентгенограмма позволяет визуально рассмотреть структуру желчевыводящих путей. Обязательно необходимо дифференцировать болезнь с вирусным гепатитом. А также дифференцировать холангит с пневмонией.
перейти наверхПрофилактика
Для того чтобы предупредить данное заболевание достаточно своевременно вылечивать некоторые патологии, касающиеся желудка, поджелудочной железы, печени. К данным патологиям, требующим своевременного лечения, относят:
- гастродуоденит;
- холецистит;
- панкреатит;
- паразитарные болезни.
Обязательным условием профилактики холангита является наблюдение у специалиста. Особенно это наблюдение уместно после оперативных вмешательств. Гастроэнтеролог поможет установить причину болезни, назначит соответствующее лечение.
Профилактика также включает методы диспансеризации. Особенно на начальном этапе развития болезни. Именно диспансеризация поможет установить точный диагноз на основе клинических, лабораторных и инструментальных исследованиях.
Во избежание паразитарных процессов целесообразно соблюдать правила личной гигиены. В том числе необходимо мыть тщательно руки с мылом перед едой, после посещения санитарной комнаты. Также следует мыть фрукты и овощи перед употреблением.
Если имеются опухолевые заболевания, то нередко приходится прибегнуть к оперативным вмешательствам. Это поможет справиться с дальнейшими осложнениями. Если болезнь вызвана хирургическим вмешательством, то мерами профилактики ее являются следующие мероприятия:
- операция должна проводиться по назначению врача;
- операция проводится только квалифицированными специалистами;
- необходимо осуществить подготовку к оперативному вмешательству.
Все эти меры способствуют предупреждению воспаления желчных потоков. Что позволяет исключить данную болезнь. После перенесенного холангита важно придерживаться следующих методов профилактики повторного возникновения болезни:
- режим и качество питания;
- диета;
- личная гигиена;
- строгое соблюдение врачебных назначений.
Лечение
Основным методом лечения при холангите является метод купирования воспалительных процессов. В том числе уместно применить консервативное и хирургическое лечение. Оно выбирается в зависимости от тяжести патологического процесса.
Консервативная методика заболевания рассчитана на снятие процессов воспалительного характера, а также применяется с целью снятия явлений интоксикации. При этом используются следующие методы лечебной терапии:
- постельный режим;
- голод;
- медикаментозные препараты.
Какие же именно медикаментозные препараты используют в лечении холангита? Предпочтение отдают антибактериальным средствам, противопаразитарным средствам, инфузионной терапии. Инфузионная терапия направлена на использование средств, которые снижают интоксикационное поражение.
Если обнаружены возбудители заболевания, то целесообразно использовать антибактериальные препараты следующей группы:
- цефалоспорины;
- аминогликазиды;
- метронидазол;
- противопаразитарные средства.
В период ослабления острой симптоматики болезни используют лечение физиотерапевтическими методиками. В данном случае широко используются следующие методы:
- увч;
- электорофорез;
- грязевые аппликации.
Нередко требуется хирургическое вмешательство. Поэтому прибегают к экстракции конкрементов желчных протоков. А также к эндоскопическим методикам лечения. В особо тяжелых случаях требуется трансплантация печени.
перейти наверхУ взрослых
Холангит у взрослых встречается чаще в возрасте от пятидесяти лет и выше. Он является следствием различных заболеваний. Причем данные болезнь связана с недостаточным лечением патологий. Или же с отсутствием должного лечебного процесса.
Холангит у взрослых является патологией женского населения. У мужчин данная разновидность заболевания встречается значительно реже. У взрослых людей различают острое и хроническое течение. Этиология холангита чаще всего связана:
- желчнокаменной болезнью;
- злокачественными и доброкачественными опухолями;
- панкреатитами;
- послеоперационными вмешательствами.
Также различают разновидности заболевания у взрослых людей. К данным разновидностям относят:
- катаральный;
- гнойный;
- обструктивный;
- негнойный.
Жалобы взрослых людей основаны на повышении температуры тела, ознобе, боли в правом подреберье. В том числе выделяют следующие симптоматические комплексы у взрослых людей:
- понижение артериального давления;
- потемнение мочи;
- сухость во рту;
- слабость;
- кожный зуд;
- тошнота;
- рвота.
Также изменения касаются центральной нервной системы в особо тяжелых случаях. У взрослых может наблюдаться нарушение психики. Из диагностических методик в приоритете следующие мероприятия:
- осмотр;
- пальпация;
- перкуссия.
Также прибегают к диагностике с помощью лабораторных, инструментальных и других исследованиях. Лечебный процесс общий. То есть с включением консервативных и хирургических методик.
перейти наверхУ детей
У детей холангит встречается довольно редко. Однако, если он возник, то болезнь протекает наиболее тяжело. Нередко осложнением острого холангита у детей становятся следующие патологии:
Если острый холангит у детей не вылечился вовремя, то возникает хроническая стадия болезни. Причем хроническая стадия выражается в скрытом течении болезни. Симптоматика при этом следующая:
- отсутствие болезненности в правом подреберье;
- слабость;
- повышение температуры тела;
- озноб;
- кожный зуд.
Нередко у детей отмечается увеличение печени. В результате исходом может стать цирроз печени. Какова же основная этиология холангита у детей? Чаще всего причиной болезни у детей является кишечная инфекция.
В том числе причинами болезни у детей могут стать паразитарные инфекции. В особенности аскариды и глисты. Известно, что дети наиболее подвержены паразитарному внедрению в организм.
Родителям стоит с малых лет приучать ребенка к гигиеническим правилам. Это способствует не только профилактике глистного поражения, но и предотвращению осложнений. Коими является холангит.
перейти наверхПрогноз
При холангите прогноз зависит от его вида. А также от течения болезни и причин ее возникновения. Самый тяжелый прогноз наблюдается при гнойном течении болезни.
Гнойное течение болезни наиболее тяжелая патология. В том числе наихудший прогноз при системном поражении органов брюшной полости. Особенно при поражении печени. А также при развитии перитонита.
Прогноз наилучший при своевременном лечении болезни. Своевременная терапия позволяет достичь результатов выздоровления. Но при наличии рецидивов и прогрессирования болезни прогноз ухудшается.
перейти наверхИсход
Скрытая хроническая форма холангита является следствием неадекватного, неправильного и несвоевременного лечения. Поэтому важно не допустить переход болезни из острой стадии в хроническую стадию. Известно, что хроническая стадия плохо поддается лечению.
Весьма тяжело протекает гнойный холангит. А также высокий риск осложнений при некротической форме заболевания. Поэтому исход нередко зависит от формы и течения болезни.
Смертельный исход возможен при абсцессе печени. А также при циррозах печени. Во избежание данных исходов большое значение имеет своевременность лечебного процесса.
перейти наверхПродолжительность жизни
На продолжительность жизни также оказывает влияние течение болезни. При прогрессивном течении холангита длительность жизни уменьшается. А хроническая стадия болезни ведет к инвалидизации.
Инвалидность больного не только снижает качество жизни. Но и ведет к различным осложнениям. Чаще всего инвалидность связывают с осложнениями. Например, в связи с развитием цирроза печени.
На продолжительность жизни оказывает влияние не только лечение, но и налаживание образа жизни. В том числе соблюдение правил личной гигиены. Если больной соблюдает рекомендации врача и четко им следует, то это улучшает не только качество жизни, но и ее продолжительность!
bolit.info
Дискинезия желчевыводящих путей — причины, симптомы, диагностика, лечение, профилактика
Функциональные нарушения моторной активности
Дискинезия желчевыводящих путей и желчного пузыря представляет собой хроническое состояние, при котором происходит нарушение моторики и тонуса стенки желчного пузыря и его протоков.
Такое состояние чаще встречается у женщин, что обусловлено зависимостью от гормонального фона. В половине случаев, заболевание вторично — появляется на фоне других болезней ЖКТ, и самостоятельно проходит после их лечения.
Причины дискинезии
Первичные
Нервный стресс вызывает дисбаланс между отделами вегетативной нервной системы, который ведет к несогласованному сокращению и расслаблению желчного пузыря и сфинктеров. Нарушение режима питания, переедание, употребление некачественных продуктов ведет к нарушению секреции ферментов и гормонов, которые участвуют в регулировке перистальтики. Астенический конституционный тип, малоподвижный образ жизни приводит к снижению тонуса мышечной стенки желченного пузыря, угнетает перистальтику желчных путей. При пищевой аллергии, астме, крапивнице, аллергены раздражающе влияют на систему иннервации, поэтому нарушается процессы расслабления и сокращение мышечной стенки.
Вторичные
На фоне воспалительных заболеваний ЖКТ нарушается выработка ферментов и гормонов, влияющих на моторику желчевыводящих путей. Из-за увеличения кислотности в двенадцатиперстной кишке, повышается тонус сфинктера Одди, который ответственен за выброс желчи. Другие заболевания органов брюшной полости и малого таза (почки, яичники, мочевой пузырь) рефлекторно влияют на перистальтику. Заболевания непосредственно желчного пузыря, печени (холецистит, гепатит), желчнокаменная болезнь вызывают воспаление слизистой протоков, поэтому она острее реагирует на раздражители. Врожденные аномалии (перегибы, перетяжки желчного пузыря) нарушают отток желчи. Некоторые гельминты (описторхии, лямблии) способны проникать в желчевыводящие пути, формируя механическое препятствие к оттоку желчи. Различные эндокринные заболевания и нарушения обмена веществ.
Симптомы дискинезии зависят от её вида
при гипомоторной характерна боль в правом подреберье тупая, разлитая, тошнота, отрыжка после еды, горечь во рту по утрам, ухудшение аппетита, вздутие, метеоризм, запор;
при гипермоторной дискинезии боль острая, приступообразная, сопровождающаяся тошнотой и рвотой, характерно послабление слула;
при смешанной форме наблюдаются признаки, характерные как для гипомоторной, так и для гипермоторной дискинезии.
Диагностика дискинезии желчевыводящих путей включает в себя
Печеночные пробы (АСТ, АЛТ, ГГТП, билирубин).УЗИ органов брюшной полости с функциональной нагрузкой (пробным завтраком).Исследования, направленные на исключение сопутствующих заболеваний.
Лечение
Включает себя соблюдение диеты (стол №5) и медикаментозной поддержки, в зависимости от вида дискинезии
при гиперкинетической форме применяют спазмолитики и желчегонные препараты;
при гипокинетической – прокинетики, желчегонные, препараты урсодезоксихолевой кислоты.
При гипокинетической форме с синдромом холестаза (застоем желчи) назначают беззондовый тюбаж – лечебную процедуру, при которой происходит опорожнение желчного пузыря и желчных путей. Для этого используются желчегонные средства и прогревание области печени грелкой. Такая процедура очень эффективна, хотя противопоказана при желчнокаменной болезни.
www.obozrevatel.com
Холангит: воспаление желчных протоков

Холангит — воспаление желчевыводящих протоков, которое может протекать остро или хронически. Чаще всего такое заболевание беспокоит женщин в возрасте 50-60 лет и развивается на фоне других патологий печени, желчного пузыря или поджелудочной железы. При хроническом холангите симптомы, как правило, стертые, поэтому пациент долгое время не обращает внимания на недомогания. При этом само заболевание может быть достаточно опасным. Как же заподозрить воспаление желчных протоков и почему оно возникает, разбирался MedAboutMe.
Причины застоя желчи: инфекции и другое

Протоки выводят желчь, образующуюся в печени, в двенадцатиперстную кишку — эта жидкость важна для правильного пищеварения и переваривания жиров. Выброс ее происходит во время еды, а в перерывах желчь накапливается в желчном пузыре. Непосредственно перед кишкой протоки соединяются с каналами поджелудочной железы. Именно поэтому, с одной стороны, воспалительный процесс здесь может быть связан с желчным пузырем, печенью и поджелудочной. А с другой, без лечения холангит может вызвать осложнения, отражающиеся на состоянии этих органов, например, панкреатит.
Основная причина развития воспалительного процесса в протоках — застой желчи, который происходит при поражении желчного пузыря. Чаще всего виной такого процесса является бактериальная инфекция. Среди возбудителей, приводящих к хроническому холангиту, врачи выделяют:
- Стафилококки.
- Энтерококки.
- Кишечная палочка.
- Пневмококк.
- Микобактерии туберкулеза (встречается реже).
Бактерии попадают в протоки и желчный пузырь через двенадцатиперстную кишку, но могут переноситься и с кровью. Кроме этого, если воспаление задевает мелкие печеночные каналы, врач может предположить наличие вирусного гепатита.
Острый холангит возникает при перекрытии желчных протоков. В большинстве случаев такой резкий застой желчи случается на фоне желчнокаменной болезни, а точнее, желчной колики, при которой камень попадает в каналы. Кроме этого, причиной острого воспалительного процесса могут стать опухоли или кисты, в том числе и в поджелудочной железе. Также обструкцию протоков могут вызвать паразитарные заболевания:
- Лямблиоз.
- Аскаридоз.
- Описторхоз.
- Стронгилоидоз.
Холангит может стать следствием патологии развития протоков, желчного пузыря, печени или поджелудочной. В этом случае он проявляется еще в детском возрасте. К повреждению желчевыводящих протоков могут привести и хирургические манипуляции.
Отдельно от других воспалений врачи упоминают склерозирующий холангит. Это аутоиммунное заболевание, возникающее как осложнение васкулитов, ревматоидного артрита, неспецифического язвенного колита, болезни Крона и других.
medaboutme.ru
