Ларингит — (клиники Di Центр)
Ларингит, воспаление гортани, обычно проходит за неделю безо всякого лечения. Но если охриплость не исчезает за две недели, это сигнал о возможном развитии серьёзного осложнения — ложного крупа.Ларингитом называют воспаление гортани. Этот орган расположен в верхней части дыхательных путей, между глоткой и трахеей. Если посмотреть на шею снаружи, то гортань будет сразу за хрящевым выступом, более выделяющимся у мужчин — кадыком. Отек и раздражение слизистой оболочки могут быть острыми (длительность болезни до недели) и хроническим, когда симптомы беспокоят более долгий период времени. Большинство случаев ларингита возникают после вирусной инфекции либо после громкого разговора. Длительная охриплость может быть сигналом о каких-то серьезных проблемах со здоровьем. В большинстве случаев ларингит проходит через неделю без какого-либо лечения, у взрослых его не считают опасным заболеванием.
Причины и факторы риска
Воспаление гортани чаще всего возникает из-за инфекции, чрезмерной нагрузки голосовых связок криком, пением, громким разговором или раздражения химическими веществами.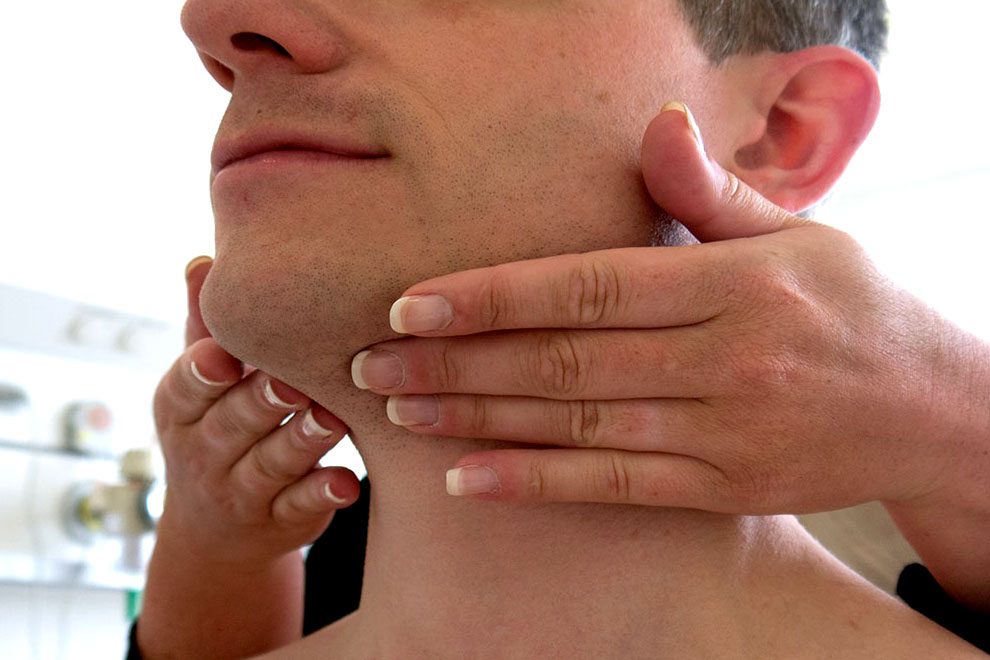
Наиболее частой причиной ларингита бывает инфекция. Обычно это те же вирусы, которые вызывают ОРВИ.
Другими провоцирующими факторами острого воспаления гортани могут быть:
-
аллергия
-
-
гастроэзофагеальная рефлюксная болезнь (ГЭРБ)
-
травмы гортани
-
пневмония
-
бронхит
-
фарингиты и синуситы.
Причиной хронического ларингита считают:
-
злокачественные опухоли в области шеи, легких
доброкачественные разрастания слизистой оболочки (полипы) в области связок
-
паралич связок после инсульта
-
потерю тонуса связок в пожилом возрасте.
 В этом случае нередко нарушен механизм закрывания надгортанником просвета гортани во время глотания. Частицы пищи попадают в дыхательные пути и провоцируют воспаление.
В этом случае нередко нарушен механизм закрывания надгортанником просвета гортани во время глотания. Частицы пищи попадают в дыхательные пути и провоцируют воспаление.
Внутри гортани находятся голосовые связки — это две складки слизистой оболочки, покрывающие мышцы и хрящи. В норме голосовые связки открываются и закрываются плавно, образуя звуки при прохождении через них воздуха. При ларингите связки воспалены и отекают, что приводит к искажению звука, проходящего через них. Голос становится сиплым и хриплым, в тяжелых случаях он исчезает совсем. У детей некоторые формы ларингита очень опасны, так как возможно затруднение дыхания из-за частичного или полного перекрытия воздуховодных путей воспаленными, набухшими тканями. У взрослых полного блока дыхательных путей практически не бывает.
Как заподозрить ларингит
Симптомы ларингита у взрослых и детей обычно включают:
-
изменение голоса — хриплый или шипящий
-
полную или частичную потерю голоса
-
боль, чувство «щекотания» в горле, которое провоцирует сухой кашель, дискомфорт при глотании
-
небольшое повышение температуры
-
увеличение и болезненность лимфоузлов шеи.

Если, кроме гортани, воспалены другие отделы дыхательного тракта (трахея, бронхи, легкие), глотка или миндалины, то будут характерные для этих болезней признаки.
Какие обследования помогут поставить диагноз?
Обычно врачу достаточно услышать, как пациент разговаривает, чтобы установить правильный диагноз. Но в некоторых случаях необходима консультация оториноларинголога (ЛОР-врача). Специалист сможет более подробно осмотреть гортань с помощью специального инструмента — ларингоскопа, чтобы определить, как двигаются голосовые связки.
Более современный методом считают эндоскопию. Её проводят с помощью специальной гибкой трубки с видеокамерой на конце — эндоскопа. Если на каком-то участке гортани есть видимые глазом изменения, врач может взять этот фрагмент ткани на микроскопическое исследование — биопсию. Для точной диагностики опухолевых поражений — рака гортани — выполняют КТ или МРТ.
Для диагностики аллергии проводят аллергопробы. Иногда необходим рентген шеи и/или легких, чтобы определить, есть ли обструкция (закупорка) дыхательных путей.
Лечение ларингита
При ларингите лечение не всегда нужно. Врач может попросить поменьше говорить, чтобы щадить голосовые связки. При повышении температуры назначают жаропонижающие средства — ибупрофен, парацетамол. Антибиотики при ларингите показаны только в случае подозрения на бактериальную инфекцию, что бывает довольно редко. Для снятия воспаления в тяжелых случаях используют кортикостероиды в ингаляциях или в инъекциях.
Если хронический ларингит вызван полипами голосовых связок, врач порекомендует удаление этих наростов. Эту процедуру обычно проводят в амбулаторных условиях, без госпитализации. Иногда хроническая охриплость вызвана слабостью голосовых связок. В этом случае возможны инъекции коллагена в голосовые связки или пластика связок.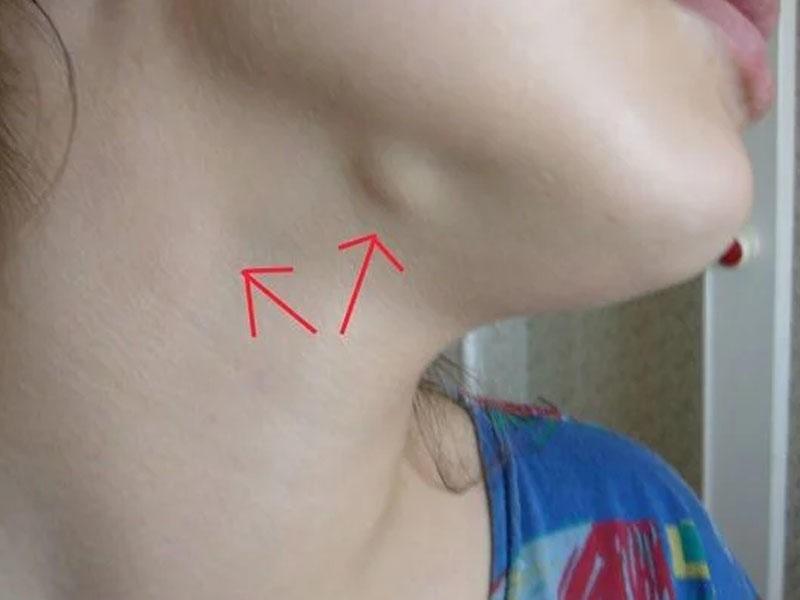
Аллергические реакции, вызвавшие ларингит, требуют назначения антигистаминных средств, а гастроэзофагеальная рефлюксная болезнь — назначения блокаторов протонной помпы, прокинетиков и т. д.
Лечение ларингита в домашних условиях
Не стоит лечить ларингит народными средствами, которые не всегда эффективны, а нередко и опасны. При ларингите в домашних условиях можно использовать немедикаментозные средства:
-
Увлажнять воздух в помещении, в том числе специальными парогенераторами.
-
Давать голосовым связкам как можно больше отдыха, избегать крика. Шепотом говорить тоже не стоит, так как он гораздо больше нагружает голосовые связки, чем нормальная речь.
-
Полоскать горло теплым раствором морской соли.
-
 Эти напитки способствуют обезвоживанию.
Эти напитки способствуют обезвоживанию.
Осложнения ларингита
Если ларингит вызван инфекцией, она может вызвать поражение других частей дыхательного тракта: бронхит или воспаление легких.
Потеря голоса при ларингите — это не осложнение, а один из наиболее характерных симптомов.
Что такое ложный круп?
 Воспаление распространяется не только на область голосовых связок, но и на нижележащие отделы гортани. Т.к. гортань образована хрящами, то не может растягиваться и отек мягких тканей внутри нее вызывает сужение просвета. Реже ложный круп возникает при аллергии, забросе желудочного сока в пищевод, вдыхании раздражающих веществ. Болеют ложным крупом преимущественно дети младшего возраста — от 6 месяцев до 3−4 лет, чаще поздней осенью или ранней зимой. Для заболевания характерны затруднение дыхания, «лающий» кашель, похожий на лай тюленя, хриплый голос и стридор (свистящее шумное дыхание в грудной клетке, которое слышно на расстоянии). Стридор становится более заметен, когда ребенок кричит или плачет.
Воспаление распространяется не только на область голосовых связок, но и на нижележащие отделы гортани. Т.к. гортань образована хрящами, то не может растягиваться и отек мягких тканей внутри нее вызывает сужение просвета. Реже ложный круп возникает при аллергии, забросе желудочного сока в пищевод, вдыхании раздражающих веществ. Болеют ложным крупом преимущественно дети младшего возраста — от 6 месяцев до 3−4 лет, чаще поздней осенью или ранней зимой. Для заболевания характерны затруднение дыхания, «лающий» кашель, похожий на лай тюленя, хриплый голос и стридор (свистящее шумное дыхание в грудной клетке, которое слышно на расстоянии). Стридор становится более заметен, когда ребенок кричит или плачет.
Круп возникает постепенно, обычно вначале есть только обычные признаки простуды, затем возникает кашель. Он нарастает до максимума через 2 дня от появления, приобретает лающий характер. Далее дыхание становится шумным, шипящим на вдохе. Ухудшение обычно наступает ночью, затруднение дыхания может быть интенсивным вплоть до полного перекрытия дыхательных путей.
Когда при ложном крупе нужен врач?
Немедленная медицинская помощь нужна в следующих случаях:
-
есть свистящий вдох или выдох
-
беспокоит затрудненное глотание и дыхание
-
выраженное слюнотечение, но зубы в этот момент не режутся
-
у ребенка до 3 месяцев возникает охриплость голоса
-
кожа приобретает темный, слишком бледный или голубоватый оттенок
-
кожа в области межреберных промежутков втягивается при дыхании, делая ребра более четкими и видимыми глазом
-
охриплость у ребенка любого возраста более недели
-
охриплость у взрослого более 2 недель.

Все эти симптомы могут указывать и на отечность надгортанника, и на трахеит, но определить это можно только специалист во время осмотра.
Как помочь ребенку при крупе?
В домашних условиях, до приезда врача при крупе можно предпринять несколько мер для облегчения состояния:
-
Обеспечить приток свежего прохладного воздуха. Иногда может помочь нахождение в ванной комнате, где включен душ для создания повышенной влажности. Этот метод не доказал своей эффективности, но иногда может помочь.
-
Дать парацетамол в возрастной дозе для уменьшения неприятных ощущений и снижения температуры, если она повышена.
-
Успокоить ребенка, так как крик усиливает симптомы нехватки воздуха. Для этого можно посадить ребенка к себе на колени или держать на руках вертикально.
 Желательно, чтобы малыш дышал глубоко и медленно.
Желательно, чтобы малыш дышал глубоко и медленно.
Следует прекратить прием лекарств от кашля до консультации с врачом и не давать аспирин (ацетилсалициловую кислоту) детям до 16 лет.
Лечение ложного крупа
Для снятия приступа под контролем медицинского работника используют ингаляцию с пульмикортом. Если это не помогло, вводят преднизолон или дексаметазон внутримышечно.
При серьезном состоянии нужна госпитализация для обеспечения ребенка кислородом через кислородную маску. В угрожающих жизни ситуациях проводят интубацию — вводят трубку через ноздри или горло для обеспечения проходимости дыхательных путей. Интубацию делают под общей анестезией, поэтому ребенок не будет чувствовать никакой боли.
Профилактика ларингита
Чтобы предотвратить ларингит у детей и взрослых, стоит учитывать несколько рекомендаций:
-
избегать крика как самой распространенной причины «сорванного» голоса
-
чаще мыть руки и стараться по возможности не контактировать с людьми, больными простудными заболеваниями
-
контролировать уровень влажности в помещениях, особенно в зимнее время
-
своевременно лечить воспалительные заболевания дыхательной системы
-
пользоваться респираторами при работе с токсическими веществами
-
меньше курить, не бывать в местах, где курят
-
ограничить употребление острой, пряной пищи, так как она провоцирует секрецию соляной кислоты в желудке и возможно попадание в пищевод и глотку
-
ограничить потребление алкоголя и кофеина
-
не прокашливаться, пытаясь прочистить горло.
 Вместо этого лучше делать глотательные движения.
Вместо этого лучше делать глотательные движения.
-
не спать без подушки, так как это провоцирует обратный заброс кислого содержимого из желудка в глотку.
-
ежегодно проводить вакцинацию от гриппа по рекомендации врача.
Альвеолит после удаления зуба — симптомы и лечение альвеолита
Альвеолитом называется воспаление лунки (альвеолы), оставшейся после удаления зуба. Эта патология развивается далеко не всегда, ее развитие зависит от множества факторов. Для заболевания характерны сильная боль в области лунки, образовавшейся после хирургического вмешательства, общая слабость, повышенная температура, головная боль, увеличение подчелюстных лимфоузлов, плохой запах изо рта и другие неприятные проявления.
Альвеолит — это не только мучительное физически, но и опасное заболевание. При отсутствии должного лечения в течение нескольких дней, воспалительный процесс может вылиться в ограниченный остеомиелит, гнойное расплавление кости челюсти, и тогда снова потребуется хирургическое вмешательство.
При отсутствии должного лечения в течение нескольких дней, воспалительный процесс может вылиться в ограниченный остеомиелит, гнойное расплавление кости челюсти, и тогда снова потребуется хирургическое вмешательство.
При своевременной диагностике патологии и грамотной санации лунки, прогноз лечения благоприятный. Главное — вовремя обнаружить симптомы заболевания и начать лечить его.
Классификация
В зависимости от характера заживления лунки, стоматологи выделяют несколько основных форм альвеолита зуба:
- Серозный. Начальная стадия заболевания, как правило, проявляется на 2–3 день после удаления зуба. Для этой формы характерна непрерывная боль, усиливающаяся во время приема пищи. Хотя пациент еще не жалуется на плохое самочувствие, его лимфоузлы не увеличиваются, но он уже чувствует, что болезнь прогрессирует.
- Гнойный. При отсутствии лечения серозной формы альвеолита болезнь переходит в гнойную форму. Чаще всего диагностируется через 6–7 дней после удаления зуба.
 Болезненные ощущения уже невозможно игнорировать, боль усиливается, отдает в ухо или висок. Исследования зоны поражения также вызывает сильнейшую боль. Для гнойного альвеолита характерны грязно-серый налет внутри лунки, значительный отек вокруг раны, утолщенный альвеолярный отросток и другие проблемы. Общее самочувствие пациента значительно ухудшается. Лимфоузлы увеличиваются, становятся болезненными при пальпации. Зачастую пациент не может даже есть и открывать рот.
Болезненные ощущения уже невозможно игнорировать, боль усиливается, отдает в ухо или висок. Исследования зоны поражения также вызывает сильнейшую боль. Для гнойного альвеолита характерны грязно-серый налет внутри лунки, значительный отек вокруг раны, утолщенный альвеолярный отросток и другие проблемы. Общее самочувствие пациента значительно ухудшается. Лимфоузлы увеличиваются, становятся болезненными при пальпации. Зачастую пациент не может даже есть и открывать рот. - Гипертрофический. На этой стадии симптомы заболевания затухают. Пациент отмечает снижение температуры тела, улучшение самочувствия и снижение боли. Однако на гипертрофической стадии происходит опасное разрастание тканей, которое отчетливо видно при осмотре. При касании выделяется гной из воспаленного участка, а слизистая приобретает синюшный оттенок.
Причины воспаления
Заболевание может развиться только после экстракции зуба. Чаще всего лунка, образовавшаяся после удаления, заживает уже через сутки после операции, и больной чувствует себя лучше. Но если сгусток крови, который прикрывает открытую рану, сдвигается или деформируется, в лунку может проникнуть инфекция, в этом случае развивается альвеолит десны. В результате поверхность ранки затягивается долго, и больной страдает от сложных неприятных ощущений.
Но если сгусток крови, который прикрывает открытую рану, сдвигается или деформируется, в лунку может проникнуть инфекция, в этом случае развивается альвеолит десны. В результате поверхность ранки затягивается долго, и больной страдает от сложных неприятных ощущений.
Предрасполагающие факторы для развития воспаления:
- Хирургические травмы во время сложного удаления. Чем сложнее была операция, тем более выраженным будет послеоперационное воспаление костной ткани, и тем более вероятен выброс прямых активаторов плазминогена.
- Сложные удаления, связанные с сегментацией зуба, остеотомией, отслаиванием слизисто-надкостничного лоскута. Сложные операции в 10 раз повышают шанс развития альвеолита.
- Удаление зубов мудрости. Более плотная, менее васкуляризированная костная ткань рядом с «восьмерками» склонна к образованию сухих лунок.
- Общие заболевания пациента. Нередко альвеолит возникает на фоне сопутствующих заболеваний. Например, больные сахарным диабетом или иммунокомпрометированные пациенты в большей степени подвержены альвеолиту ввиду нарушения процессов заживления в тканях.

- Прием оральных контрацептивов. Эстроген, содержащийся в этих препаратах, может косвенно усиливать фибринолитический процесс, вызывая распад кровяного сгустка.
- Курение. Прямая связь между курением и альвеолитом неоднократно доказана клинически. Согласно исследованиям, риск воспаления лунки у курильщиков увеличился в 4–5 раз, по сравнению с некурящими. Частота заболевания увеличилась более чем на 20% у пациентов, выкуривающих по 1 пачке в день, и на 40% у пациентов, которые курили непосредственно до операции и после нее.
- Дислокация сгустка. При неаккуратном обращении с лункой и отрицательном давлении (например, из-за питья через соломинку) возможно развитие альвеолита.
- Бактериальные инфекции. Стоматологи сходятся во мнении, что бактериальные инфекции являются главным фактором риска появления сухой лунки.
- Плохая гигиена полости рта. Частота возникновения альвеолита значительно повышается при неудовлетворительной гигиене полости рта.
- Избыточное применение локальных анестетиков.
 Согласно некоторым исследованиям, чрезмерное применение анестетика с высокой концентрацией вазоконстриктора может спровоцировать ишемию и затруднить заполнение лунки кровью. Подобное состояние также повышает риск появления альвеолита.
Согласно некоторым исследованиям, чрезмерное применение анестетика с высокой концентрацией вазоконстриктора может спровоцировать ишемию и затруднить заполнение лунки кровью. Подобное состояние также повышает риск появления альвеолита.
На самом деле, альвеолит является довольно редким заболеванием. По статистике, от него страдают примерно 3% пациентов, прошедших операцию по удалению зуба. Чаще лунка не формируется должным образом при удалении резцов и моляров нижнего ряда.
Но особенно распространен альвеолит при удалении нижних зубов мудрости: по данным специалистов, примерно в 20% случаев удаление «восьмерок» с затрудненным прорезыванием осложняется альвеолитом. Кроме того, считается, что риск развития заболевания неразрывно связан с возрастом. Это объясняется тем, что замедляется метаболизм, ослабляется иммунитет, и ухудшаются регенеративные способности организма.
Симптомы альвеолита
Как правило, первые симптомы воспаления пациент оставляет без должного внимания, считая их нормой после операции. После экстракции зуба, как уже было отмечено, в течение суток болезненные ощущения считаются нормой. По мере заживления лунки боль стихает и совсем проходит через несколько дней.
После экстракции зуба, как уже было отмечено, в течение суток болезненные ощущения считаются нормой. По мере заживления лунки боль стихает и совсем проходит через несколько дней.
Если у больного развивается воспалительный процесс, то неприятные ощущения не стихают ни через день, ни через два, а через 3–5 дней после операции возникает сильная, пульсирующая боль в лунке, усиливающаяся по мере развития инфекции.
При альвеолите больные могут жаловаться как на нестерпимую, так и умеренную боль. Пульсация и болезненность фокусируются, как правило, только в зоне удаления. Однако в редких случаях боль иррадиирует на половину лица.
Другими характерными симптомами альвеолита считаются:
- резкий подъем температуры тела;
- чувствительность зубов к горячей/холодной пище;
- увеличение подчелюстных лимфоузлов;
- снижение аппетита;
- повышенное слюноотделение.
В редких случаях на фоне заболевания появляется слабость, повышенная утомляемость, а на слизистой оболочке полости рта появляются вторичные инфекционные очаги.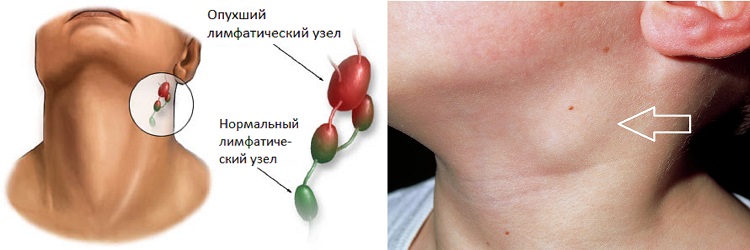
Диагностика
Основным признаком заболевания является появление острой боли, которая не стихает ни через 24 часа, ни через 2–3 дня после удаления зуба. Иногда стоматолог может определить хронический альвеолит при профилактических осмотрах полости рта. В этом случае на месте ретинированного зуба появляется пустая лунка без грануляционных тканей. На дне лунки уже видна кость.
Определить наличие изменения тканей стоматолог сможет в ходе осмотра, также может быть назначена рентгенография и радиовизиография пораженной области.
Лечение альвеолита
При воспалении лунки главное — устранить очаг инфекции, предотвратить развитие воспаления и сохранить зубной ряд. Для того чтобы облегчить состояние пациента, стоматолог использует следующие методы терапии:
- Механическое очищение лунки, вымывание гнойных остатков раствором нитрофурала или перекиси водорода.
- Обезболивание лунки. Болевой синдром купируется с помощью местных аппликаций с анестетиками и анальгетиками.
 Для этого врач прикладывает примочку на полчаса, а затем удаляет ее, чтобы предотвратить размножение микробов на участке. Стоматолог посоветует больному повторять процедуру несколько раз в день. Прием обезболивающих препаратов внутрь не рекомендуется.
Для этого врач прикладывает примочку на полчаса, а затем удаляет ее, чтобы предотвратить размножение микробов на участке. Стоматолог посоветует больному повторять процедуру несколько раз в день. Прием обезболивающих препаратов внутрь не рекомендуется. - Прием антибиотиков. При наличии сопутствующих заболеваний альвеолит лечится с помощью антибиотиков.
При грамотном подходе признаки альвеолита стихают через 2–3 дня после начала лечения. Если же терапия не была начата вовремя, остаточные боли могут затягиваться на 2–3 недели.
С разрешения стоматолога возможно дополнительное лечение альвеолита народными средствами:
- Полоскания шалфеем. Для приготовления раствора следует заварить большую ложку сухого шалфея в 250 мл закипевшей воды, настоять смесь в течение часа, укутав емкость полотенцем. После этого жидкость следует отфильтровать и использовать для полосканий.
- Полоскания цветами ромашки. Для приготовления состава следует заварить большую ложку цветов ромашки в стакане воды в течение 15 минут, утеплив емкость полотенцем.
 Настой следует процедить и полоскать рот до 12 раз в сутки.
Настой следует процедить и полоскать рот до 12 раз в сутки. - Почки тополя. Для приготовления следует взять полстакана почек, высыпать в стеклянную емкость и залить 500 мл водки. Средство следует настоять в течение 10 суток в темноте и прохладе, затем отфильтровать, смачивать в нем ватные тампоны и прикладывать к воспаленному участку.
- Содовый раствор для полоскания также может стать эффективным дополнением при лечении альвеолита. На стакан теплой воды следует взять большую ложку порошка или смешать соду с водой до получения пастообразной массы, которой затем нужно обрабатывать лунку.
- Листья лопуха. Для приготовления лекарственного отвара из листьев лопуха необходимо залить 20 граммов сырья 2 стаканами воды, а затем томить смесь на медленном огне примерно 40 минут. Полученный раствор следует охладить и процедить, после чего использовать для полоскания.
- Кора осины. Следует 1 столовую ложку измельченной коры осины залить одним стаканом кипятка. Раствор важно настоять в герметичной емкости 3 часа, а затем использовать по 100 мл процеженной теплой жидкости минимум 3 раза в день.

- Настой аниса. Для приготовления настоя следует залить 1 столовую ложку аниса 200 мл кипятка, а затем выдержать в термосе в течение 50 минут. Жидкость следует процедить и использовать для полоскания 3 раза в день.
Профилактика
Лучшей профилактикой патологии после удаления зуба станет внимательное отношение к себе и выполнение всех рекомендации хирурга. Во время заживления лунки откажитесь от вредных привычек, употребления слишком горячих, острых, сладких блюд, по возможности перейдите на пюреобразное питание. А при подозрениях на воспаление как можно скорее обратитесь к стоматологу.
Ни в коем случае нельзя оставлять без внимания первые симптомы альвеолита. На фоне воспаления могут возникнуть более серьезные проблемы:
- Флегмона — острое разлитое гнойное воспаление.
- Абсцесс — гнойное воспаление тканей с их расплавлением.
- Остеомиелит — гнойно-некротический процесс, который может развиваться в кости и костном мозге, а также в окружающих их мягких тканях.

- Периостит — воспаление надкостницы.
- Сепсис — тяжелая системная воспалительная реакция.
- Некроз тканей — местная гибель тканей.
Современные методы лечения альвеолита позволяют быстро купировать симптомы воспаления и избежать сложных последствий заболевания. Чем раньше пациент обратится к врачу, тем меньше вероятность развития осложнений.
Лечение альвеолита в клиниках «СТОМА»
Хирурги клиник «СТОМА» в обязательном порядке осматривают пациентов и дают рекомендации по уходу за образовавшейся после удаления зуба лункой. В случае возникновения проблем после экстракции, пациент всегда может позвонить в клинику и уточнить, действительно ли началось воспаление, и что делать, чтобы снизить болевые ощущения.
В любое время после удаления пациент может обратиться в наши клиники. Лечащий хирург осмотрит его и назначит грамотную терапию.
Не стесняйтесь звонить нам в любое время и консультироваться по поводу своего состояния. Чем раньше мы начнем лечение альвеолита, тем меньше риск развития осложнений.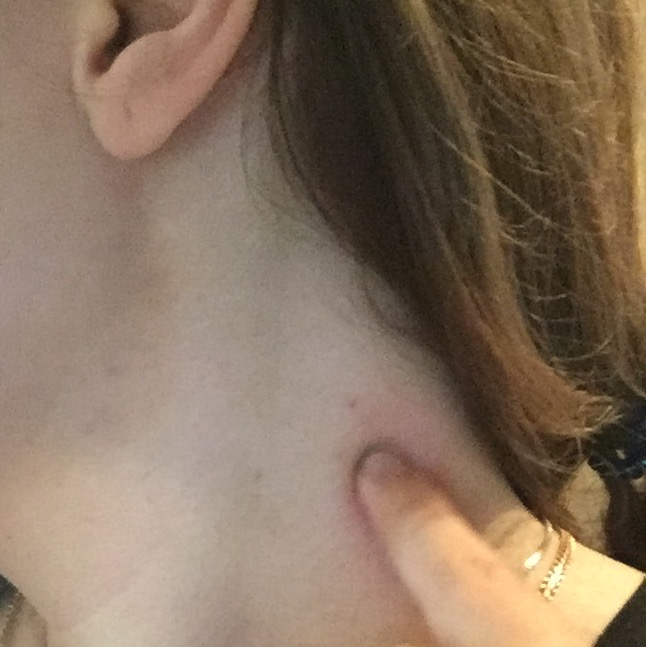
УЗИ лимфоузлов шеи в Березниках в центре диагностики, сделать УЗИ брюшных, подмышечных, паховых, шейных, забрюшинных, периферических лимфоузлов по низким ценам, что показывает УЗИ лимфоузлов
Лимфатические узлы – это важная часть иммунной системы человека. В их функции входит очистка крови от вирусов, бактерий, токсических веществ, различных атипичных клеток. В сотнях лимфоузлов вырабатываются антитела, которые защищают организм от патогенов.
Здоровый человек не замечает постоянную работу лимфатической системы и никак не ощущает узлы в своем теле. При развитии патологии лимфоузел уплотняется, деформируется, становится болезненным. В большинстве случаев изменения видны внешне.
Чтобы выяснить причину трансформации и подобрать лечение, пациенту назначают УЗИ лимфоузлов. На сегодняшний день ультразвуковое исследование является одним из наиболее безопасных и доступных методов диагностики заболеваний.
В клинике «Альфа-Центр Здоровья» в Березниках вы можете сделать УЗИ лимфоузлов в удобное время и по разумной цене. Обследование проводится на цифровом сканере экспертного класса. В цену УЗИ лимфоузлов включено стандартное описание от опытного врача ультразвуковой диагностики.
Обследование проводится на цифровом сканере экспертного класса. В цену УЗИ лимфоузлов включено стандартное описание от опытного врача ультразвуковой диагностики.
Показания к процедуре
Увеличение или изменение лимфоузлов почти всегда свидетельствует о заболевании близлежащих тканей и органов. Поэтому проявления зависят от расположения патологического очага.
Врач назначает область исследования с учетом текущей клинической картины.
- УЗИ подмышечных лимфоузлов показано при повышении температуры, слабости, общем недомогании. Структуры увеличиваются в размерах и хорошо пальпируются как небольшие круглые уплотнения. При ощупывании подмышечной впадины пациент чувствует боль. Возможен дискомфорт в подмышке при резких движениях рукой на пораженной стороне.
- УЗИ лимфоузлов шеи назначают при часто рецидивирующих фарингитах, тонзиллитах, ларингитах, ангинах, которые трудно поддаются лечении. Показанием к обследованию является подозрение на корь, краснуху.
 Воспаление шейных лимфоузлов часто сопровождается затрудненным глотанием, болью.
Воспаление шейных лимфоузлов часто сопровождается затрудненным глотанием, болью. - УЗИ паховых лимфоузлов проводят при отеках и болях в ногах, нижней части живота. Симптоматика сопровождается повышением температуры и ухудшением общего состояния пациента. В паховой зоне пальпируются уплотнения.
- УЗИ подчелюстных лимфоузлов назначают при подозрении на злокачественную опухоль. Структуры также увеличиваются при инфекциях, различных поражениях полости рта. Сканирование подчелюстных лимфоузлов позволяет врачу оценить тяжесть иммунодефицита после перенесенных болезней.
- УЗИ забрюшинных лимфатических узлов показано при гемолитических патологиях, лихорадке невыясненного происхождения. Обследование проводят при болях в животе, когда не удается точно установить причину синдрома. Плановое УЗИ внутренних забрюшинных узлов помогает контролировать эффективность лечения онкогематологических, воспалительных болезней, оценивать состояние пациента после операции и планировать вмешательства.

- УЗИ лимфоузлов брюшной полости назначают для диагностики патологий кишечника, органов малого таза. Сканирование позволяет установить причину болей, спланировать проведение операции в случаях, когда обследоваться пациента другими методами невозможно.
- УЗИ лимфоузлов молочной железы назначают при наличии узелков, уплотнений в области груди. Сканирование проводят при мастопатии, различных воспалительных заболеваниях. Ультразвуковое исследование – один из методов ранней диагностики рака молочной железы.
При наличии показаний также назначают УЗИ периферических лимфоузлов других групп: локтевых, подколенных, подчелюстных, надключичных, подключичных, околоушных.
Противопоказания
УЗИ не информативно при деревянистой плотности лимфоузлов, наличии сифилиды, палочки Коха, лепроматозных клеток. Диагностическое сканирование затруднено при наличии открытых ран, гнойных поражений кожи в области установки датчика.
Как проходит обследование
УЗИ лимфатических узлов шеи, брюшной полости, грудных желез, паховой и любой другой группы не требует специальной подготовки. Врач заранее расскажет пациенту, каких правил необходимо придерживаться. Процедура амбулаторная, длится около 15-20 минут.
Врач заранее расскажет пациенту, каких правил необходимо придерживаться. Процедура амбулаторная, длится около 15-20 минут.
После сканирования пациенту выдают описание УЗИ лимфоузлов. Для расшифровки результатов необходимо обратиться к врачу-терапевту или к лечащему доктору, который направил на исследование. Поставить диагноз по сонограмме можно только с учетом лабораторных анализов, текущего состояния пациента, других важных факторов. Поэтому расшифровка не входит в цену УЗИ лимфатических сосудов и делается на отдельной консультации.
Что показывает УЗИ лимфоузлов
В норме на УЗИ лимфоузлы остаются невидимыми. Здоровые структуры имеют высокую эхогенность и пропускают ультразвуковые лучи без искажения. Визуализация возможна только при наличии отклонений от нормы.
В ходе обследования врач изучает форму, размеры, плотность узлов и прилегающих тканей. По эхогенной активности отдельных участков можно обнаружить метастазы в зоне оттока лимфы от пораженного органа, заподозрить злокачественный процесс.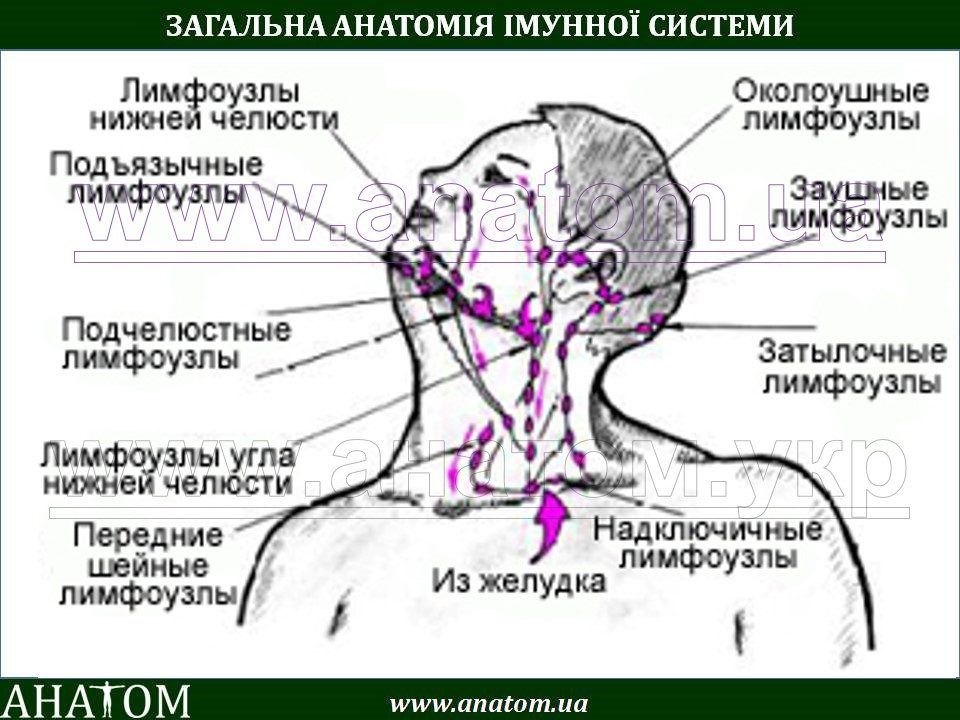
УЗИ увеличенных лимфоузлов позволяет поставить следующие диагнозы:
- Лимфаденит – воспалительный процесс, вызванный инфекцией в самом периферическом узле или патогенами из очага оттока лимфы.
- Лимфаденопатия – поражение нескольких групп лимфоузлов одновременно вследствие заражения туберкулезом, бруцеллезом, ВИЧ, токсоплазмозом и другими тяжелыми инфекциями.
- Лимфосаркома – онкологическое поражение.
В нашей клинике в Березниках УЗИ лимфоузлов делают в рамках комплексной диагностики таких заболеваний как сифилис, болезнь Сезари, актиномикоз, лейкоз. Для уточнения данных может потребоваться биопсия, рентген, другие исследования.
Записаться на УЗИ лимфатических узлов в Березниках
Позвоните нам, чтобы записаться на обследование в удобное время. Регистраторы клиники расскажут, сколько стоит УЗИ лимфоузлов, проконсультируют по стоимости приема узких специалистов, ответят на все возникшие вопросы. Наш адрес: ул. Комсомольский проспект, д. 17, стр. 11.
Наш адрес: ул. Комсомольский проспект, д. 17, стр. 11.
Гнойные заболевания, симптомы и лечение
Гнойные заболевания являются достаточно широко распространенными.Такие заболевания опасны тем, что при несвоевременно начатом лечении очень велика вероятность возникновения осложнений, среди которых может быть даже частичное, а в редких тяжелых случаях – и полная потеря трудоспособности.
СИМПТОМЫ РАЗВИТИЯ ГНОЙНЫХ ЗАБОЛЕВАНИЙ
При данной патологии возникает воспалительная реакция с развитием общих и местных изменений.
Степень выраженности болезни зависит от обширности воспалительного процесса и общей реактивности организма.
При этом существует универсальное правило, согласно которому показанием к проведению хирургического лечения заболевания является любой гнойный процесс.
Симптомы, которые характерные для таких заболеваний:
-
Повышение температуры тела (иногда до фебрильных значений),
-
Симптомы гнойной интоксикации – головная боль, слабость, ухудшение работоспособности, апатия, адинамия, снижение аппетита, сонливость или, напротив, нарушение сна.

-
Боль в месте воспаления.
-
Гиперемия кожного покрова в зоне воспаления
-
Местное повышение температуры над очагом воспаления, сглаженность контуров борозд и линий
Кроме того, отмечаются специфические признаки для каждого в отдельности заболевания.
В зависимости от расположения можно определить вовлечение в патологический процесс определенных областей и вероятность развития осложнений.
Формы гнойных заболеваний и их признаки:
-
Фурункул — это острое гнойно-некротическое воспаление волосяного фолликула, сальной железы и окружающей подкожной клетчатки.
-
Панариций — скопление отделяемого преимущественно гнойного характера под кожей в области фаланги.
 При этом могут отмечаться общие симптомы заболевания, однако чаще всего они выражены незначительно. При осмотре на одной из фаланг пальцев, преимущественно проксимальной, определяется зона припухлости, гиперемии.
При этом могут отмечаться общие симптомы заболевания, однако чаще всего они выражены незначительно. При осмотре на одной из фаланг пальцев, преимущественно проксимальной, определяется зона припухлости, гиперемии.
-
Фурункулез – это наличие нескольких фурункулов в различных областях, имеющих рецидивирующее течение. При фурункулезе больных необходимо обследовать для выявления нарушений обмена веществ (сахарный диабет, авитаминоз). Лечение проводится комплексное, включая и иммунотерапию.
-
Карбункул – это острое разлитое гнойно-некротическое воспаление нескольких близлежащих волосяных фолликулов и сальных желез с образованием некроза кожи и подкожной клетчатки, сопровождающееся признаками гнойной интоксикации. Локализация карбункулов чаще всего наблюдается на задней поверхности шеи, межлопаточной области. Обычно карбункул сопровождается лимфаденитом, а при локализации на конечностях – лимфангитом.

-
Флегмона – это острое гнойное разлитое воспаление клеточных пространств, не имеющие тенденцию к отграничению. Вызывается это заболевание чаще всего стафилококком, а также любой другой гноеродной микрофлорой. Инфекция может проникать в ткани через повреждения кожи и слизистых, после различных инъекций (так называемые постинъекционные флегмоны), лимфогенным и гематогенным путем, при переходе воспаления с лимфатических узлов, карбункула, фурункула и т.д. на окружающую их клетчатку.
-
Абсцесс – это ограниченное скопление гноя в различных тканях или органах, окруженное пиогенной капсулой. Возбудители и пути проникновения инфекции в ткани такие же как при флегмонах, хотя процент анаэробных возбудителей значительно выше.
-
Гидраденит- это гнойное воспаление потовых желез. Инфекция попадает при несоблюдении правил гигиены и повышенной потливости.
-
Мастит — это острое воспаление молочной железы.
 Мастит в основном развивается в послеродовом периоде во время лактации (лактационный мастит). Инфекция проникает в ткань железы через микротрещины в соске, а также и через молочные ходы при лактостазе.
Мастит в основном развивается в послеродовом периоде во время лактации (лактационный мастит). Инфекция проникает в ткань железы через микротрещины в соске, а также и через молочные ходы при лактостазе.
-
Рожа. Рожей называют острое серозно-эксудативное воспаление кожи или слизистой. Инфекция попадает через микротрещины, ранки на кожном покрове.
ОСОБЕННОСТИ ЛЕЧЕНИЯ ГНОЙНЫХ ЗАБОЛЕВАНИЙ.
Местная терапия болезни включает в себя консервативные и оперативные методы.Консервативные методы лечения применяются на ранних стадиях заболевания до образования гнойника, а также в сочетании с оперативным лечением с целью более быстрого и эффективного лечения.
Местное лечение в стадии инфильтрата включает в себя воздействие на него с помощью физиотерапевтических методик.
Обязательно необходимо применение мазей, в состав которых входят антибиотик и противомикробные вещества.
ОПЕРАТИВНОЕ ЛЕЧЕНИЕ
В зависимости от размера гнойного очага при лечении возможно использование обезболивания.
После вскрытия гнойника в ходе хирургического лечения заболевания производят его очищение от гнойного экссудата.
Затем его промывают антисептическим веществом, растворами антибиотиков.
После окончания операции рану никогда не зашивают наглухо, для наилучшего дренирования.
Перевязки заключаются в удалении дренажей и замене их новыми, промывании раны раствором антисептика, заполнении раны мазью, содержащей антибиотик, наложении повязки для предотвращения инфицирования раны.
Профилактика гнойных заболеваний:
В профилактике многих гнойных заболеваний большое значение имеет оздоровление внешней среды, в которой живет и работает человек, т. е. улучшение условий труда и быта.
Так, например, в профилактике целого ряда гнойных заболеваний (фурункулез, пиодермиты и т. п.) большую роль играют мероприятия общегигиенического характера и уход за кожей (особенно рук) и др.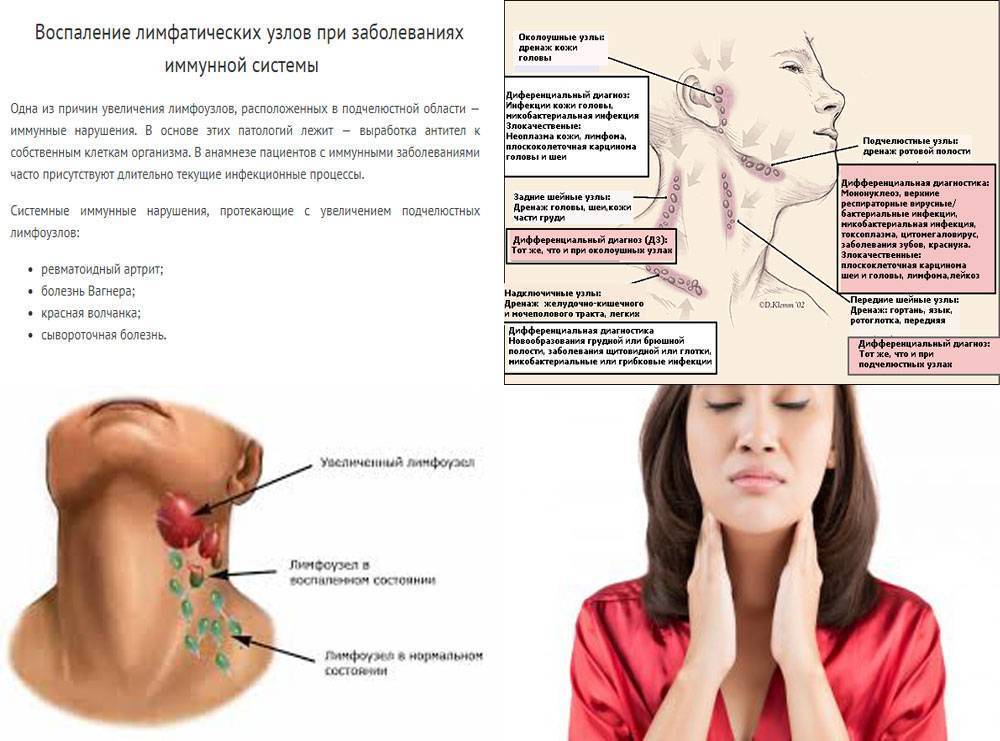
Врач хирург, Сарапульцев Герман Петрович.
Пэт кт диагностика лимфомы в сети ядерных центров ПЭТ-Технолоджи
Лимфомы – злокачественные новообразования, исходящие из элементов лимфатических узлов (нодулярная форма) или лимфатической ткани вне их. Они составляют 5% от всех онкологических патологий. Своевременная диагностика лимфом очень важна не только в связи с высокой распространенностью – заболевание часто встречается у детей и взрослых от 3 до 40 лет, долгое время протекает без выраженных симптомов.
Виды, симптомы и локализация лимфом
Лимфомы разделяют на две большие группы: лимфома Ходжкина (около 60% от всех случаев) и неходжкинские лимфомы, которые являются более агрессивными, прогноз при них хуже. По степени злокачественности неходжкинские лимфомы разделяют на низкую, среднюю и высокую. Одним из самых злокачественных видов болезни является лимфома Беркитта, исходящая из B-лимфоцитов.
Заболевание может развиваться в любом органе или ткани, где есть лимфоидные клетки. В норме они находятся в лимфоузлах, миндалинах, вилочковой железе, селезенке, фолликулах тонкого кишечника, а также в экстралимфатических органах, не относящихся к лимфатической системе: головном, спинном и костном мозге, легких, матке, яичниках и яичках, почках, печени, желудке, толстом кишечнике, коже и костях.
В норме они находятся в лимфоузлах, миндалинах, вилочковой железе, селезенке, фолликулах тонкого кишечника, а также в экстралимфатических органах, не относящихся к лимфатической системе: головном, спинном и костном мозге, легких, матке, яичниках и яичках, почках, печени, желудке, толстом кишечнике, коже и костях.
На первой-второй стадии заболевания наблюдается ограниченное поражение лимфоузлов или одного экстралимфатического органа по одну сторону диафрагмы – мышечной перегородки между брюшной и грудной полостями. Как правило, самым первым симптомом лимфомы является увеличение лимфатических узлов. Биопсия пораженного лимфоузла и анализ на гистологию позволяют установить правильный диагноз.
На третьей-четвертой стадии выявляется поражение лимфоузлов по обе стороны от диафрагмы и/или нескольких экстралимфатических органов. Пациент жалуется на симптомы, характерные для большинства онкологических болезней: апатию, усталость, похудение, а также на симптомы, связанные с поражением конкретного органа.
Для выбора адекватной терапии при лимфомах важно:
- комплексное обследование до начала терапии: определение вида, степени злокачественности и стадии болезни у пациента с поставленным диагнозом;
- своевременно контролировать эффективность терапии: на промежуточных этапах между курсами для определения эффективности выбранной схемы и своевременной корректировки плана лечения, а также после полного курса для определения риска рецидива или подтверждения ремиссии заболевания.
Наиболее информативным методом определения стадии и агрессивности заболевания является ПЭТ/КТ. КТ и МРТ также используют для диагностики, но с их помощью сложно отличить злокачественный процесс от доброкачественных изменений, а оценка распространенности процесса занимает больше времени, чем при ПЭТ/КТ.
Позитронно-эмиссионная томография позволяет провести анализ метаболических процессов в клетках. Злокачественные опухоли поглощают питательные вещества интенсивнее обычных, это значит, что они накапливают больше радиофармпрепарата и хорошо видны на снимках как участки яркого свечения. КТ и МРТ показывают только структурные изменения органов, объективно оценить функциональное состояние клеток этими методами невозможно.
ПЭТ/КТ всего тела у пациентов с лимфомами
Для обследования пациентов с лимфомами применяют ПЭТ/КТ всего тела с 18F-фтордезоксиглюкозой. Этот радиопрепарат распространяется по всем органам и тканям. За одно исследование врач получает изображение всех анатомических областей. Для достижения такого охвата при диагностическом КТ нужен анализ серии исследований различных областей тела, что увеличивает лучевую нагрузку на пациента.
ПЭТ/КТ при лимфомах применяют в следующих случаях:
- определение стадии опухолевого процесса и степени его распространенности;
- анализ эффективности лечения, в том числе на ранних этапах;
- уточнение прогноза заболевания;
- планирование лучевой терапии;
- определение лучшего участка для биопсии;
- диагностика рецидивов болезни.

По различным данным чувствительность ПЭТ/КТ диагностики может достигать 100% при диффузной В-крупноклеточной лимфоме, 98% при лимфоме Ходжкина и фолликулярной лимфоме, 67% при формах, поражающих зону мантии, 95% при миеломной болезни. Обследование наиболее результативно в случаях, когда клетки лимфомы характеризуются повышенной активностью, то есть при болезни Ходжкина и неходжкинских лимфомах высокой степени злокачественности.
Вы можете задать вопрос о применении ПЭТ/КТ-диагностикипри лимфоме нашим ведущим специалистам:
Абашин Сергей Юрьевич, д.м.н., профессор, врач-онколог, врач-химиотерапевт, г. Москва
Ручьева Наталья Александровна, к.м.н., зав. отделением радионуклидной диагностики, рентгенолог-радиолог, г. Москва
Иванников Виталий Валерьевич, руководитель направления «Лучевая диагностика», рентгенолог-радиолог, г. Москва
Первичная диагностика и определение стадии лимфом
В настоящее время лимфомы, особенно лимфома Ходжкина, относятся к злокачественным заболеваниям с хорошим прогнозом. После гистологической верификации диагноза нужно точно определить стадию и степень злокачественности заболевания. Для правильного выбора схемы химиотерапии надо знать, насколько опухоль распространилась по телу и лимфоузлам, а для назначения радиотерапии важно точное местоположение опухоли.
После гистологической верификации диагноза нужно точно определить стадию и степень злокачественности заболевания. Для правильного выбора схемы химиотерапии надо знать, насколько опухоль распространилась по телу и лимфоузлам, а для назначения радиотерапии важно точное местоположение опухоли.
ПЭТ/КТ позволяет выявить злокачественные опухоли от 6 мм в диаметре и точно измерить метаболический размер очага.
Часто первичная диагностика проводится с помощью рентгенографии, УЗИ, КТ, МРТ, а схема лечения подбирается на основе количества и размера выявленных очагов. Вокруг злокачественных опухолей по мере ответа на лечение часто образуется соединительная ткань или происходит некроз опухолевых тканей из-за нарушения кровообращения. Такие процессы становятся причиной ошибок при анализе размеров очага – он кажется больше, чем есть на самом деле. Также КТ и МРТ могут пропустить новообразования в случаях, когда патологический процесс происходит на клеточном уровне, и структура органа или лимфоузла визуально не изменяется.
ПЭТ/КТ позволяет выявить злокачественные опухоли от 6 мм в диаметре и точно измерить метаболический размер очага. На снимке видны активные злокачественные клетки, а соединительная ткань почти не отличается от здоровых участков, так как не поглощает радиофармпрепарат.
ПЭТ/КТ для анализа эффективности лечения
Проведение ПЭТ/КТ-исследования, г. МоскваДля анализа эффективности лечения лимфомы важно оценить скорость реакции опухоли на терапию. Если количество активных клеток в очагах снижается до минимума или они исчезают полностью – это считается полным метаболическим ответом. У пациентов с таким ответом в короткие сроки (после 2-3 курса) наблюдаются более длительные ремиссии. В противном случае, когда число активных клеток не уменьшается или растет – пациенту требуется коррекция схемы лечения.
С помощью КТ или МРТ сложно подтвердить или опровергнуть достижение ремиссии, в 30-60% случаев устанавливают неверный диагноз. Дело в том, что на месте опухолевого очага у ряда пациентов остается соединительная ткань, лимфоузлы могут замещаться ей полностью (фиброз). Участки фиброза при КТ или МРТ исследовании видны как структурное изменение органа. Только позитронно-эмиссионная томография помогает увидеть, остались ли в таких очагах активные злокачественные клетки.
Участки фиброза при КТ или МРТ исследовании видны как структурное изменение органа. Только позитронно-эмиссионная томография помогает увидеть, остались ли в таких очагах активные злокачественные клетки.
В результате ПЭТ/КТ позволяет повысить эффективность лечения и улучшить прогноз:
- своевременный перевод пациентов, опухоль которых не реагирует на лечение, на высокодозную химиотерапию или назначение им лучевой терапии повышает шансы на выживание;
- снижение интенсивности терапии, отказ от высоких доз химиопрепаратов или лучевого лечения у пациентов с ремиссией уменьшает риск осложнений и увеличивает выживаемость в долгосрочной перспективе.
Цены на ПЭТ/КТ исследование в Москве
Цены на позитронно-эмиссионную томографию в Москве зависят от вида исследования. Стоимость вы можете уточнить по телефону круглосуточной информационно-справочной службы или посмотреть в прайс-листе.
Федеральная сеть центров ядерной медицины «ПЭТ-Технолоджи» оказывает пациентам диагностическую и лечебную помощь в соответствии с международными стандартами качества.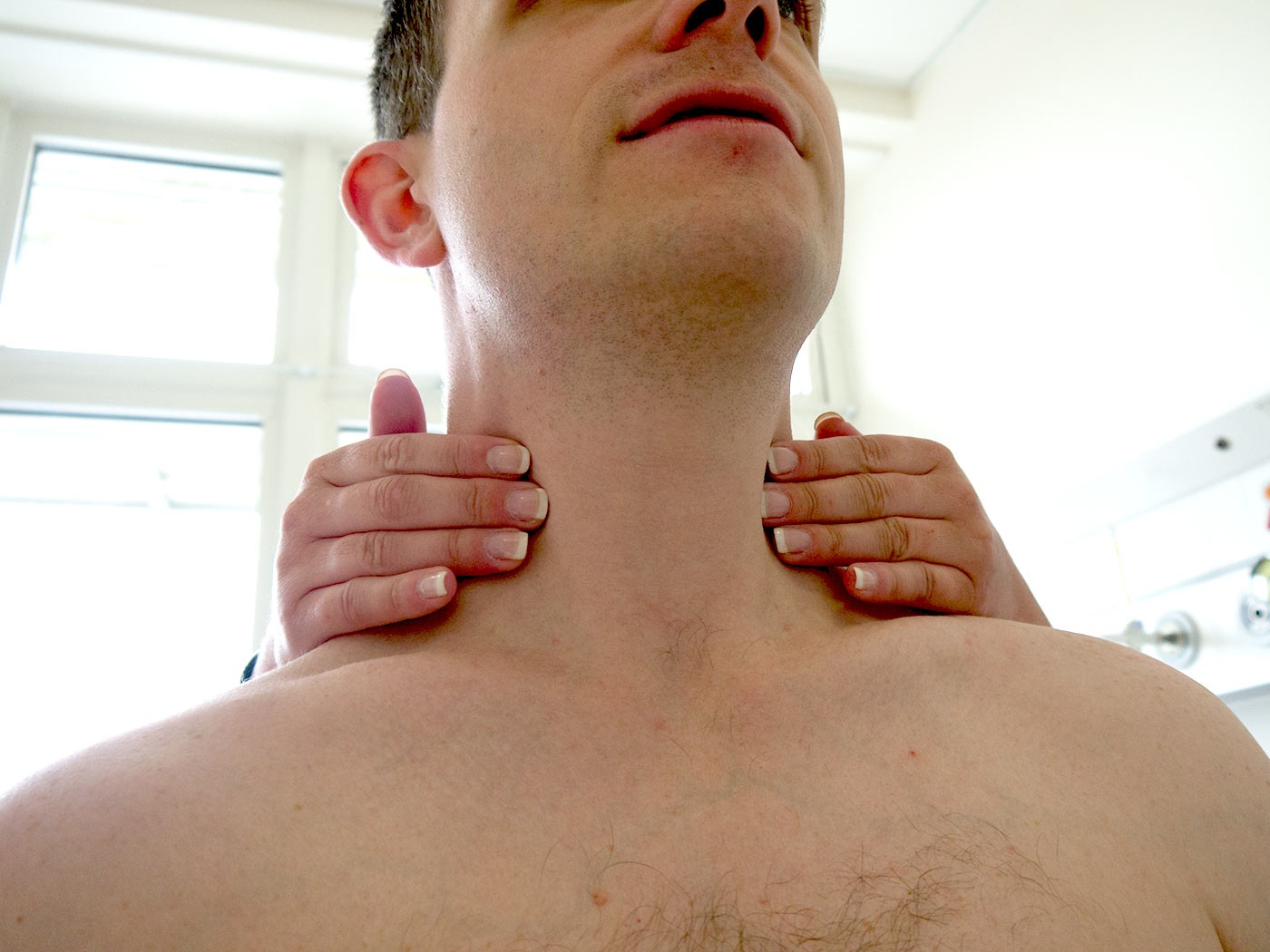 Целесообразность проведения ПЭТ/КТ в каждом конкретном случае заболевания лимфомой определяет врач-гематолог. Наши центры в Москве и других городах оснащены современным оборудованием для ПЭТ/КТ диагностики, в штате работают квалифицированные врачи-радиологи, прошедшие стажировку в ведущих медицинских клиниках и диагностических учреждениях России и мира.
Целесообразность проведения ПЭТ/КТ в каждом конкретном случае заболевания лимфомой определяет врач-гематолог. Наши центры в Москве и других городах оснащены современным оборудованием для ПЭТ/КТ диагностики, в штате работают квалифицированные врачи-радиологи, прошедшие стажировку в ведущих медицинских клиниках и диагностических учреждениях России и мира.
Лимфома — симптомы и признаки болезни
Содержание статьи:
Лимфома (lymphoma) – злокачественная опухоль клеток иммунитета.При ней лимфоциты увеличиваются до гигантских размеров, бесконтрольно делятся и поражают лимфатическую систему: лимфоузлы, костный мозг, вилочковую железу.
От других онкологических заболеваний лимфома отличается диссеминацией по всему организму: с током лимфы переродившиесязлокачественныеклетки попадают во внутренние органы и критически нарушают их работу. Болезнь долго течет бессимптомно, а когда начинает проявляться, то часто весь организм уже поражен.
Большинстволимфомхарактеризуетсяпрогрессирующим течением и высокой злокачественностью с метастазированием. Тем не менее при раннем их выявлении благоприятный прогноз достигает ~90%.
Тем не менее при раннем их выявлении благоприятный прогноз достигает ~90%.
Статистические данные о лимфомах:
- Ежегодно в России выявляют около 25 000 пациентов с раком данного типа – это 4% от всех онкобольных.
- Мужчины болеют чаще, чем женщины.
- Возрастной пик заболеваемости – 30-34 года и после 60 лет.
- В группе риска – больные с артритом двух и более суставов.
- Провоцирующий фактор – дефицит селена в организме.
- Есть предположение, что окрашивание волос чаще 1 раза в месяц темной краской увеличивают риск развития лимфомы на 26%.
- Считается что витамин Д обладает защитными свойствами против лимфомы.
- Благодаря современным методикам и препаратам за последние 10 лет смертность от лимфом в России снизилась на 27%.
Виды лимфом
Различают две основные группы заболевания – лимфому Ходжкина и неходжкинские лимфомы. Они развиваются из разного типа клеток, отличаются характером течения и по-разному реагируют на терапию.
Лимфома Ходжкина (ЛГМ) – лимфогранулематоз, злокачественная гранулема.ХарактеризуетсяпоражениемВ-лимфоцитов. Отличается агрессивным течением, при этом хорошо поддается лечению. Источник:
И.И. Яковцова, В.Д. Садчиков, В.М. Садчикова, О.В. Долгая, С.В. Данилюк, А.Е. Олейник Лимфома Ходжкина: эволюция клинических классификаций // Вестник проблем биологии и медицины, 2013, №3, т.2 (103), с.62-69
Неходжкинские лимфомы (НХЛ)поражают не только В-, но и Т-лимфоциты. Всего выделено 30 подтипов.Большинство из них менее агрессивно, но и труднее лечится.
Классификация неходжкинских лимфом в соответствии с 4-й редакцией ВОЗ 2008 года:
- В-лимфобластная НХЛ;
- болезнь тяжелых цепей;
- В-клеточный пролимфоцитарный лейкоз;
- волосатоклеточный лейкоз;
- диффузная В-крупноклеточая НХЛ;
- лейкоз Беркитта;
- НХЛ из клеток мантийной зоны;
- лимфоплазмоцитарная НХЛ;
- медиастинальная диффузная В-крупноклеточая НХЛ;
- нодальная В-клеточная НХЛ маргинальной зоны;
- первичная экссудативная НХЛ;
- плазмоклеточная плазмоцитома/миелома;
- селезеночная НХЛ маргинальной зоны;
- фолликулярная НХЛ;
- хронический лимфолейкоз;
- экстранодальная В-клеточная НХЛ маргинальной зоны;
- Т-лимфобластная НХЛ;
- агрессивный NK-клеточный лейкоз;
- анапластическая крупноклеточная НХЛ с первичным поражением кожи;
- анапластическая крупноклеточная НХЛ с первичным системным поражением;
- ангиоиммунобластная Т-клеточная НХЛ;
- гепатолиенальная Т-клеточная НХЛ;
- грибовидный микоз Сезари;
- неуточненная периферическая Т-клеточная НХЛ;
- Т-клеточная панникулитоподобная НХЛ подкожной клетчатки;
- Т-клеточный лейкоз;
- Т-клеточный лейкоз из больших гранулярных лимфоцитов;
- Т-клеточный пролимфоцитарный лейкоз;
- экстранодальная NK/T-клеточная лимфома назального типа;
- энтеропатическая Т-клеточная НХЛ.

Самые распространенные в клинической практике лимфомы: Ходжкина, фолликулярная и диффузная В-крупноклеточная. Источник:
Г.С. Тумян Неходжкинские лимфомы // Клиническая онкогематология, 2015, 8(4), с.455-470
По характеру поражения и патогенезу все лимфомы делятся на 3 основные группы:
- агрессивные – для них характерно быстрое развитие с ярко выраженной симптоматикой;
- экстранодальные – первичное поражение формируется не в лимфатических узлах, а сразу во внутренних органах;
- индолентные – отличаются своим медленным и благоприятным течением; могут не требовать терапии, иногда достаточно регулярно наблюдаться у врача.
Для каждого вида лимфом существует особая схема лечения.
Стадии лимфом
В зависимости от распространенности опухоли определяют стадию патологического процесса. В соответствии с международной классификацией AnnArborвыделяют 4 стадии заболевания:
- На 1-й стадии в лимфомный процесс может быть вовлечена одна группа лимфатических узлов.

- На 2-й допускается вовлечение двух и более групп по одну сторону от диафрагмы.
- На 3-й стадии опускается поражение лимфатических узлов по обе стороны диафрагмы.
- На 4-й стадии в процесс вовлекаются внутренние органы – мозг, сердце, печень, селезенка, желудок, кишечник.
Каждую стадию дополнительно маркируют титрами А и Б. Титр А указывает на отсутствие ключевых симптомов – лихорадки, сильной ночной потливости и резкого снижения веса. Титр Б указывает, что такие проявления есть.
Причины возникновения лимфом
Единого причинного фактора развития заболевания не выделено. На данный момент ученые считают, что патпроцесс запускается комплексом причин. К ним относят:
- наследственную предрасположенность;
- регулярные контакты с токсинами и канцерогенами;
- вирус герпеса, гепатита, хеликобактер пилори и другие инфекционные заболевания;
- аутоиммунные и иммунодефицитные состояния;
- повторяющиеся пневмонии;
- иммуноподавляющую терапию после пересадки почек, стволовых леток и т.
 д.;
д.; - операции по вставке грудных имплантатов (предположительно).
Симптомы
Помимо основных симптомов – лихорадки, сильной ночной потливости и резкого снижения веса – для патологии характерны:
- слабость и повышенная утомляемость;
- повышение температуры;
- потеря веса;
- увеличение лимфатических узлов (часто, но не всегда; при этом они безболезненны и не уменьшаются в результате лечения антибиотиками, как при инфекционных заболеваниях).
Иногда возможен кожный зуд. При поражениях опухолью грудной клетки возможны затрудненное дыхание, одышка и кашель. При локализации новообразования в брюшной полости наблюдают расстройства пищеварения, тошноту, рвоту, распирающие боли в животе и нижней части спины. При поражении костного мозга больные жалуются на боли в костях.Если в патологию вовлечены лицевые и черепные структуры, есть жалобы на головные боли и распирающие боли в лице и шее.
Диагностика лимфом
Диагноз ставят по результатам микроскопического исследования биоптата – образца лимфоидной ткани. По результатам дифференциальной биопсии определяют тип опухоли.
По результатам дифференциальной биопсии определяют тип опухоли.
Чтобы выявить опухоли в разных частях тела, применяют методы лучевой диагностики: рентгенографию, сцинтиграфию, магниторезонансную, позитронно-эмиссионную и компьютерную томографию. При необходимости уточнить некоторые особенности патпроцесса назначают лабораторные анализы крови – иммуноферментотипирование методом проточной цитометрии, молекулярно-генетические и цитогенетические исследования. Источник:
Wang HW, Balakrishna JP, Pittaluga S, Jaffe ES Diagnosis of Hodgkin lymphoma in the modern era // Br J Haematol. 2019 Jan;184(1):45-59. doi: 10.1111/bjh.15614. Epub 2018 Nov 8
Методы лечения
Наиболее распространенные методы лечения лимфом:
- лучевая терапия;
- химиотерапия;
- радиотерапия;
- биологическая терапия;
- трансплантация стволовых клеток;
- хирургическое вмешательство.
Они применяются как в виде отдельных курсов, так и в комплексе. Выбор лечебной схемы зависит от вида опухоли и общего состояния больного.
Выбор лечебной схемы зависит от вида опухоли и общего состояния больного.
Лечебная тактика
Индолентные лимфомы могут не требовать лечения, а только наблюдения онкогематолога. Терапия показана при первых признакахпрогрессированияпатпроцесса. При локализованныхопухоляхдостаточнорадиотерапевтического облучения пораженных структур. При генерализованных формах показана химиотерапия.
При агрессивном течении заболевания одна из наиболее эффективных лечебных схем – химиотерапия по протоколу СНОР в сочетании с иммунотерапевтическимипрепаратами из группы моноклональных антител. При высокоагрессивных видах опухолей может быть назначена высокодозная химиотерапия в сочетании с трансплантацией кроветорных стволовых клеток.
Лечение отдельных типов лимфом
Основной метод лечения лимфомы Ходжкина ЛГМ– химиотерапия. Противоопухолевые цитотоксины назначают в разных лекарственных формах. Химиотерапия носит цикличный характер – медикаментозные курсы чередуются с периодами реабилитации. Источник:
Источник:
Sermer D, Pasqualucci L, Wendel HG, Melnick A, Younes A Emerging epigenetic-modulating therapies in lymphoma // Nat Rev Clin Oncol. 2019 Aug;16(8):494-507.doi: 10.1038/s41571-019-0190-8
Радиотерапия – излучение высокой мощности – в качестве самостоятельного лечения ЛГМ может быть оправдана в отдельных случаях – когда в процесс вовлечена одна, максимум две группы лимфатических узлов. Чаще ее назначают в комплексе с химиотерапией. На поздних стадиях заболевания метод показан в качестве паллиативного лечения.
Биологические препараты – моноклональные антитела – при лечении лимфомы применяют для активизации иммунной системы. Лучевую терапию проводят регионарно, в области вовлеченных в онкологический процесс лимфоузлов.
В некоторых случаях при лечении ЛГМ оправдано удаление селезенки. Если увеличенные лимфатические узлы сдавливают соседние органы,может быть показано их иссечение.
При рецидивах заболевания, а также с целью уничтожения раковых клеток, на которые не действуют стандартные дозировки лучевой и химиотерапии, назначают высокие терапевтические дозы, разрушающие вместе с опухолью ткани костного мозга. После такого курса показана трансплантация органа. Взятые заранее собственные либо донорские стволовые клетки формируют новую иммунную систему.
После такого курса показана трансплантация органа. Взятые заранее собственные либо донорские стволовые клетки формируют новую иммунную систему.
Хорошие результаты в лечении НХЛ демонстрирует также комбинация лучевой и химиотерапии. В некоторых случаях успешно применяют инновационную техникулюмбально-пункционного введения противоопухолевых антител.
НХЛ с агрессивным течением плохо поддаются лечению. Наиболее эффективный метод борьбы с этим заболеванием – пересадка костного мозга.
Прогнозы
Прогноз для пациентов с лимфомами зависит от стадии процесса, возраста и состояния больного, а также от результатов терапии. При лимфоме Ходжкина пациенты молодого возраста на ранних стадиях,как правило, полностью выздоравливают. У 8 из 10 удается добиться устойчивой ремиссии. Пятилетняя выживаемость при 1-й стадии составляет 95%, при 4-й – 65%.
При НХЛ селезенки, лимфоузлов и слизистых средняя пятилетняя выживаемость – порядка 70%. При НХЛ ЖКТ, слюнных желез, глазных орбит средняя пятилетняя выживаемость – около 60%. Менее благоприятный прогноз у агрессивных НХЛ молочных желез, яичников, ЦНС и костей – пятилетняя выживаемость в среднем меньше 30%.
Менее благоприятный прогноз у агрессивных НХЛ молочных желез, яичников, ЦНС и костей – пятилетняя выживаемость в среднем меньше 30%.
Клинические рекомендации после лечения лимфом и профилактика
Избегайте факторов риска – интоксикаций и контакта с канцерогенами. Вакцинируйтесь, а если заболели инфекционной болезнью – не занимайтесь самолечением.
При первых признаках лимфомы обращайтесь к врачу. Ежегодно проходите профилактические медосмотры, придерживайтесь правильного питания и старайтесь вести здоровый образ жизни.
Источники:
- И.И. Яковцова, В.Д. Садчиков, В.М. Садчикова, О.В. Долгая, С.В. Данилюк, А.Е. Олейник. Лимфома Ходжкина: эволюция клинических классификаций // Вестник проблем биологии и медицины, 2013, №3, т.2 (103), с.62-69.
- Г.С. Тумян. Неходжкинские лимфомы // Клиническая онкогематология, 2015, 8(4), с.455-470.
- Wang HW, Balakrishna JP, Pittaluga S, Jaffe E. Diagnosis of Hodgkin lymphoma in the modern era // Br J Haematol.
 2019 Jan;184(1):45-59. doi: 10.1111/bjh.15614. Epub 2018 Nov 8.
2019 Jan;184(1):45-59. doi: 10.1111/bjh.15614. Epub 2018 Nov 8. - Sermer D, Pasqualucci L, Wendel HG, Melnick A, Younes A. Emerging epigenetic-modulating therapies in lymphoma // Nat Rev Clin Oncol. 2019 Aug;16(8):494-507.doi: 10.1038/s41571-019-0190-8.
Информация в статье предоставлена в справочных целях и не заменяет консультации квалифицированного специалиста. Не занимайтесь самолечением! При первых признаках заболевания необходимо обратиться к врачу.
Читайте также
Баланит (баланопостит) — симптомы, причины появления, диагностика, лечение
Баланит представляет собой воспаление кожи головки пениса. Как правило происходит воспаление и подкожных тканей крайней плоти и в этом случае болезнь называется баланопостит.
Данное заболевание половой системы встречается среди людей разного возраста. Иногда болезнь диагностируют у маленьких детей.
Причины
Воспаление может иметь как инфекционную, так и неинфекционную природу.
Несоблюдение личной гигиены считаются основным фактором, провоцирующими болезнь. Развитие патологии может быть вызвано микротравмами. Также ее могут вызвать разнообразные венерические заболевания: сифилис, гонорея и т.д.
Баланопостит провоцируют различные бактерии (кокки), одноклеточные организмы (трихомонады), грибы (кандидоз) и вирусы (герпес). Благоприятные условия для развития инфекции создает снижение иммунитета.
Также болезнь развивается у людей пожилого возраста, болеющих сахарным диабетом, а также и у тех кто болеет псориазом.
Симптомы
Развитие болезни сопровождается появлением зуда и жжения. Позже появляются внешние признаки баланита – покраснение и отек тканей, гнойные выделения. Далее возникают эрозии тканей, происходит увеличение и воспаление лимфоузлов в паху. При отсутствии лечения, кроме основных симптомов появляется ухудшение общего состояния пациента и даже может развиться гангрена.
У детей болезнь характеризуется их беспокойным поведением, повышением температуры и болезненная реакция на попытку обнажить крайнюю плоть. Во время мочеиспускания малыш капризничает из-за резкой боли.
Во время мочеиспускания малыш капризничает из-за резкой боли.
Диагностика и лечение
После внешнего осмотра и опроса, врач назначает ряд анализов, для выявления возбудителя заболевания, а также для определения подходящего антибиотика исходя из чувствительности к ним – от этого будет зависеть дальнейший метод лечения. Обычно это общий анализ крови и общий анализ мочи, серология а также мазок из уретры на посев и ПЦР.
Лечение данной патологии осуществляется с применением местных противовоспалительных и антисептических растворов. Обязательным условием для успешного лечения является тщательная личная гигиена. На ранних стадиях болезни медикаментозной терапии достаточно для того, чтобы преодолеть болезнь. Если заболевание запущено, то будут показаны антибиотики В редких случаях проводится хирургическое лечение путем иссечения крайней плоти.
Профилактика
Как и любое заболевание, баланит лучше предотвратить, чем потом долго лечить. В профилактических целях необходимо соблюдать следующие рекомендации:
- следить за гигиеной;
- носить удобное белье из натуральной ткани;
- использовать качественные моющие средства;
- пользоваться средствами предохранения при половых контактах, не вести беспорядочную половую жизнь;
- соблюдать профилактику кишечных заболеваний и сахарного диабета.

Многие серьезные заболевания мочеполовой системы являются результатом ошибочной диагностики (самодиагностики) и неверно выбранного препарата для лечения. Поэтому главным условием сохранения хорошего здоровья является своевременное прохождение осмотра у опытного врача уролога.
Получить консультацию
врача-уролога/андеролога
Массаж шеи для взрослых — Американский семейный врач
1. Бхаттачарья Н. Факторы, позволяющие прогнозировать неоплазию и злокачественные новообразования в области шеи. Хирургическая хирургия головы и шеи Arch Otolaryngol . 1999; 125: 303–7 ….
2. Armstrong WB, Giglio MF. Стоит ли беспокоиться об этой шишке на шее? Постградская медицина . 1998. 104: 63–4,67–71,75–6. пассим.
3. Келли Д. Д., Майер К. М.. Врожденные аномалии шеи. В: Твефик Т.Л., дер Калустян В.М., ред.Врожденные аномалии уха, носа и горла. Нью-Йорк: Oxford University Press, 1997.
4. Гурин К.Г.,
Джонсон JT.
Частота неожиданных метастазов в боковых кистах шейки матки. Ларингоскоп .
2000; 110 (10 пт 1): 1637–41.
Гурин К.Г.,
Джонсон JT.
Частота неожиданных метастазов в боковых кистах шейки матки. Ларингоскоп .
2000; 110 (10 пт 1): 1637–41.
5. Beenken SW, Мэддокс WA, Урист ММ. Обследование пациента с опухолью в шее. Adv Surg . 1995; 28: 371–83.
6. Джонсон И.Дж., Смит I, Акинтунде МО, Робсон А.К., Стаффорд FW.Оценка предоперационных исследований кист щитовидной железы. J R Coll Surg Edinb . 1996; 41: 48–9.
7. Tunkel DE, Domenech EE. Радиоизотопное сканирование щитовидной железы перед удалением кисты щитовидно-язычного протока. Хирургическая хирургия головы и шеи Arch Otolaryngol . 1998. 124: 597–9.
8. Рис DH. Хронические воспалительные заболевания слюнных желез. Otolaryngol Clin North Am . 1999; 32: 813–8.
9.Марси С.М.
Шейный аденит. Педиатр-инфекция .
1985; 4 (3 доп. ): S23–6.
): S23–6.
10. Медина М, Гольдфарб Дж. Traquina D, Сили Б., Сабелла К. Аденит шейки матки и глубокая инфекция шеи, вызванные Streptococcus pneumoniae. Pediatr Infect Dis J . 1997; 16: 823–4.
11. McDermott LJ, Глассрот J, Mehta JB, Датт АК. Туберкулез. Часть I. Dis Mon . 1997; 43: 113–80.
12. Зюскинд DL, Обработчик SD, Том Л.В., Поцич В.П., Ветмор РФ. Нетуберкулезный микобактериальный шейный аденит. Клинический педиатр [Phila] . 1997; 36: 403–9.
13. Бенатор Д.А., Гордин FM. Нетуберкулезные микобактерии у пациентов с инфекцией вируса иммунодефицита человека. Заражение семином респира . 1996. 11: 285–300.
14. О’Брайен Р.Дж.,
Гейтер LJ,
Снайдер DE младший
Эпидемиология нетуберкулезных микобактериальных заболеваний в США.Результаты национального опроса. Am Rev Respir Dis .
1987; 135: 1007–14.
Am Rev Respir Dis .
1987; 135: 1007–14.
15. MacDonell KB, Глассрот Дж. Комплекс Mycobacterium avium и другие нетуберкулезные микобактерии у пациентов с ВИЧ-инфекцией. Заражение семином респира . 1989; 4: 123–32.
16. Карем КЛ, Paddock CD, Regnery RL. Bartonella henselae, B. quintana и B. bacilliformis: исторические патогены новой значимости. Микробы заражают .2000; 2: 1193–205.
17. McCabe RE, Брукс Р.Г., Дорфман РФ, Remington JS. Клинический спектр в 107 случаях токсоплазматической лимфаденопатии. Ред. Заразить диск . 1987. 9: 754–74.
18. Энгель Дж., Лидиатт Д.Д., Раскин Дж. Токсоплазмоз, проявляющийся как образование в передней части шеи. Ухо-носовое горло J . 1993; 72: 584–6.
19. Колдвелл DM,
Новак З,
Рю РК,
Brega KE,
Biffl WL,
Оффнер Пи Джей,
и другие. Лечение посттравматических псевдоаневризм внутренних сонных артерий эндоваскулярными стентами. J Травма .
2000; 48: 470–2.
Лечение посттравматических псевдоаневризм внутренних сонных артерий эндоваскулярными стентами. J Травма .
2000; 48: 470–2.
20. Ландау А, Риз DJ, Блюменталь DR, Подбородок NW. Точечное образование на шее, проявляющееся кистой щитовидно-язычного протока. Rheum артрита . 1990; 33: 910–1.
21. Аллен Э.А., Али С.З., Ерозан Ю.С. Опухолевое отложение дигидрата пирофосфата кальция: цитопатологические данные при тонкоигольной аспирации. Диагностика Цитопатол . 1996; 15: 349–51.
22. Hytiroglou P, Брандвейн М.С., Штраухен JA, Миранте JP, Уркен М.Л., Биллер HF. Воспалительная псевдоопухоль парафарингеального пространства: клинический случай и обзор литературы. Голова Шея . 1992; 14: 230–4.
23. Armstrong WB,
Эллисон Джи,
Пена Ф,
Kim JK.
Болезнь Кимуры: два клинических случая и обзор литературы. Энн Отол Ринол Ларингол .1998; 107: 1066–71.
Энн Отол Ринол Ларингол .1998; 107: 1066–71.
24. Йи А.Ю., деТар М, Беккер Т.С., Рис DH. Гигантская гиперплазия лимфатических узлов головы и шеи (болезнь Кастлмена): отчет о пяти случаях. Отоларингол Хирургия головы и шеи . 1995; 113: 462–6.
25. Шах Великобритания, Белый JA, Gooey JE, Hybels RL. Отоларингологические проявления саркоидоза: картина и диагностика. Ларингоскоп . 1997; 107: 67–75.
26.МакГирт ВФ. Дифференциальная диагностика новообразований шеи. В: Cummings CW, et al., Eds. Отоларингология — хирургия головы и шеи. 3-е изд. Сент-Луис: Мосби, 1998: 1686–99.
27. Баракат М, Потоп LM, Осваль В.Х., Ракли RW. Лечение опухоли шеи: признак бессимптомного первичного злокачественного новообразования головы и шеи? Ann R Coll Surg Engl . 1987; 69: 181–4.
28. Ванебо HJ,
Конесс Р.Дж.,
Макфарлейн Дж. К.,
Эйльбер FR,
Байерс Р.М.,
Элиас Э.Г.,
и другие.Саркома головы и шеи: отчет реестра сарком головы и шеи. Комитет по исследованиям Общества хирургов головы и шеи. Голова Шея .
1992; 14: 1–7.
К.,
Эйльбер FR,
Байерс Р.М.,
Элиас Э.Г.,
и другие.Саркома головы и шеи: отчет реестра сарком головы и шеи. Комитет по исследованиям Общества хирургов головы и шеи. Голова Шея .
1992; 14: 1–7.
29. Moosa M, Mazzaferri EL. Лечение новообразований щитовидной железы. В: Cummings CW, et al., Eds. Отоларингология, хирургия головы и шеи. 3-е изд. Сент-Луис: Мосби, 1998: 2480–518.
30. Барнс Л. Патология головы и шеи: общие положения. В: Myers EN, Suen JY, eds. Рак головы и шеи.3-е изд. Филадельфия: Сондерс, 1996: 17–32.
31. Мартин Х., Morfit HM. В шейной лимфе отмечают метастазы как первый симптом рака. Акушерский гинекологический хирург . 1944; 78: 133–59.
32. Jeghers H, Clark SL Jr, Templeton AC. Лимфаденопатия и лимфатические нарушения. В: Blacklow RS, ed. Признаки и симптомы МакБрайда: прикладная патологическая физиология и клиническая интерпретация. 6-е изд. Филадельфия: Липпинкотт, 1983: 467–533.
33. Шаха А, Уэббер С, Марти Дж.Тонкоигольная аспирация в диагностике шейной лимфаденопатии. Am J Surg . 1986; 152: 420–3.
34. Чао С, Торосян М.Х., Бораас MC, Сигурдсон ER, Хоффман Дж. П., Айзенберг Б.Л., и другие. Местный рецидив рака молочной железы в месте стереотаксической биопсии иглой: отчеты о случаях и обзор литературы. Грудь J . 2001; 7: 124–7.
35. Йошикава Т, Ёсида Дж, Нисимура М, Ёкосэ Т, Нишиваки Y, Нагаи К.Имплантация рака легкого в грудную стенку после чрескожной тонкоигольной аспирационной биопсии. Япония J Clin Oncol . 2000; 30: 450–2.
36. Mighell AJ, Высокий AS. Гистологическая идентификация карциномы по следам иглы 21 калибра после тонкоигольной аспирационной биопсии карциномы головы и шеи. Дж. Клин Патол . 1998. 51: 241–3.
37. Ямагути КТ,
Сильный МС,
Шапшай С.М.,
Сото Э.
Посев околоушной карциномы по ходу иглы Вима-Сильвермана. Дж Отоларингол .
1979; 8: 49–52.
Ямагути КТ,
Сильный МС,
Шапшай С.М.,
Сото Э.
Посев околоушной карциномы по ходу иглы Вима-Сильвермана. Дж Отоларингол .
1979; 8: 49–52.
38. МакГирт В.Ф. Масса шеи. Med Clin North Am . 1999; 83: 219–34.
Увеличение лимфатических узлов | NHS inform
Увеличение лимфатических узлов обычно является признаком инфекции и имеет тенденцию снижаться, когда вы выздоравливаете. Однако иногда у них может быть более серьезная причина, и может потребоваться осмотр врача.
Лимфатические узлы (также называемые лимфатическими узлами) представляют собой комочки размером с горошину, содержащие лейкоциты.Они помогают бороться с бактериями, вирусами и всем остальным, что вызывает инфекцию. Они являются важной частью иммунной системы и встречаются по всему телу.
Железы могут увеличиваться более чем на несколько сантиметров в ответ на инфекцию или болезнь. Опухшие железы, известные с медицинской точки зрения как лимфаденопатия, могут ощущаться под подбородком, шеей, подмышками или пахом, где они могут быть более крупными скоплениями.
Набухание желез может быть вызвано множеством различных типов инфекции, например, простудой или железистой лихорадкой.Реже опухшие железы могут быть вызваны неинфекционным заболеванием, таким как ревматоидный артрит или даже рак.
Когда обращаться к вашему GP
Обратитесь к терапевту, если у вас опухшие железы, и:
- они не упали в течение нескольких недель или становятся больше
- они ощущаются жесткими или не двигаются, когда вы нажимаете на них
- у вас также болит горло, и вам трудно глотать или дышать
- у вас также необъяснимая потеря веса, ночная потливость или стойкая высокая температура (жар)
- у вас нет явной инфекции и вы не чувствуете себя плохо
При необходимости ваш терапевт может запросить несколько тестов, чтобы определить причину.Они могут включать анализы крови, ультразвуковое сканирование или компьютерную томографию (КТ) и / или биопсию (при которой из опухоли берут небольшой образец жидкости и проверяют).
Распространенные причины опухших желез
Увеличение желез обычно вызывается относительно незначительной вирусной или бактериальной инфекцией, в том числе:
Железы в пораженной области часто внезапно становятся болезненными или болезненными. У вас также могут быть дополнительные симптомы, такие как боль в горле, кашель или жар.
Эти инфекции обычно проходят сами по себе, и опухшие железы вскоре уменьшаются. Обычно вам просто нужно пить много жидкости, отдыхать и облегчать симптомы дома с помощью безрецептурных лекарств, таких как парацетамол или ибупрофен.
Обратитесь к терапевту, если ваши симптомы не улучшатся в течение нескольких недель.
Менее частые причины опухших желез
Реже опухание желез может быть результатом:
- краснуха — вирусная инфекция, вызывающая красно-розовую кожную сыпь, состоящую из мелких пятен
- Корь — очень заразное вирусное заболевание, вызывающее характерные красные или коричневые пятна на коже
- цитомегаловирус (CMV) — распространенный вирус, распространяющийся через жидкости организма, такие как слюна и моча
- туберкулез (ТБ) — бактериальная инфекция, вызывающая постоянный кашель
- сифилис — бактериальная инфекция, обычно передаваемая при половом акте с инфицированным
- болезнь кошачьих царапин — бактериальная инфекция, вызванная царапиной инфицированной кошки
- ВИЧ — вирус, который атакует иммунную систему и ослабляет вашу способность бороться с инфекциями
- волчанка — когда иммунная система начинает атаковать суставы, кожу, клетки крови и органы тела
- ревматоидный артрит — когда иммунная система начинает атаковать ткани, выстилающие суставы
- саркоидоз — при котором в органах тела развиваются небольшие пятна красной и опухшей ткани, называемые гранулемами.

Щелкните по ссылкам выше, чтобы получить дополнительную информацию об этих условиях.
Может быть, это рак?
Иногда опухшие железы могут быть признаком рака, который начался в другом месте тела и распространился на лимфатические узлы, или типа рака, поражающего лейкоциты, такого как неходжкинская лимфома или хронический лимфолейкоз.
Увеличение желез с большей вероятностью может быть вызвано раком, если они:
- не уходит в течение нескольких недель и постепенно увеличивается
- безболезненны и твердые или твердые при прикосновении к ним
- возникают с другими симптомами, такими как ночная потливость и потеря веса
Обратитесь к терапевту, если ваши железы опухли более двух недель.Отек, вероятно, является результатом незлокачественного заболевания, но лучше убедиться в этом, поставив правильный диагноз.
Лечение опухших желез | Стюарт, Флорида
У вас болит горло, болит голова и вы чувствуете усталость? Возможно, у вас увеличились лимфатические узлы, также называемые «опухшими железами». Как правило, опухшие железы указывают на то, что ваш организм борется с инфекцией или другим заболеванием.
Как правило, опухшие железы указывают на то, что ваш организм борется с инфекцией или другим заболеванием.
Назначение лимфатических узлов
Помогая вашему телу бороться с инфекциями и другими заболеваниями, лимфатические узлы представляют собой бобовидные железы, состоящие из тканевых компонентов большой лимфатической системы.Когда лимфатическая жидкость движется по вашему телу, лимфоциты (иммунные клетки) в лимфатических узлах улавливают вирусы, бактерии и другие, возможно, вредные вещества и уничтожают их. Это помогает предотвратить дальнейшее распространение этих патогенов.
Филиалы
Без сомнения, вы уже знаете о лимфатических узлах на шее. Однако на самом деле у вас есть сотни лимфатических узлов, расположенных по всему телу. Миндалины также относятся к лимфатической ткани. Иногда они могут опухать и воспаляться, чтобы бороться с такими заболеваниями, как тонзиллит.Это заболевание чаще всего встречается у детей, но могут заразиться и взрослые. Другие области тела, где вы можете почувствовать увеличение лимфатических узлов, включают:
Другие области тела, где вы можете почувствовать увеличение лимфатических узлов, включают:
- За ушами
- Под челюсть
- Нижняя часть затылка
- Подмышки
- Область паха
Симптомы и признаки
В нормальных условиях вы не должны чувствовать свои железы. Обычно они составляют примерно полдюйма в диаметре.Однако, когда вы или ваш ребенок боретесь с болезнью, эти железы могут увеличиваться вдвое или втрое по сравнению с обычным размером. В этот момент их можно очень легко почувствовать. Дополнительные признаки и симптомы опухших желез включают:
- Боль или болезненность при надавливании
- Боль в горле, лихорадка и / или язвы во рту
- Теплая красная и опухшая кожа над железой
- Железы, которые кажутся «комковатыми»
Причины и проблемы
Мягкие, нежные и подвижные опухшие железы обычно являются признаком воспаления или инфекции.Безболезненные лимфатические узлы, которые кажутся жесткими на ощупь и сопротивляются движению, требуют дальнейшего обследования у специалиста по уху, носу и горлу, поскольку они могут быть предупреждающими признаками более серьезных заболеваний. К наиболее частым причинам опухших желез относятся:
К наиболее частым причинам опухших желез относятся:
- Бактериальные инфекции, включая фарингит
- Зараженные зубы или язвы во рту
- Вирусные инфекции, включая мононуклеоз, также известный как «моно»
- Кожные инфекции
- Инфекции уха
- Инфекции, передаваемые половым путем (ИППП)
- Раковые заболевания, такие как болезнь Ходжкина, неходжкинская лимфома, лейкемия и рак груди
- Иммунодефицитные состояния, такие как ревматоидный артрит (РА), волчанка и ВИЧ-инфекции
- Возможные побочные эффекты вакцин или других лекарств
Решения и опции
После того, как болезнь будет вылечена и вы почувствуете себя лучше, ваши лимфатические узлы вернутся к норме.Лечение опухших желез, как правило, зависит от причины. Следующие домашние средства могут оказаться полезными для уменьшения боли и дискомфорта, которые вы испытываете:
- Безрецептурные обезболивающие: Тайленол (ацетаминофен) и противовоспалительные препараты, такие как Адвил (ибупрофен), помогают уменьшить отек и воспаление.
 Однако никогда не давайте аспирин ребенку, так как есть риск развития синдрома Рея.
Однако никогда не давайте аспирин ребенку, так как есть риск развития синдрома Рея. - Теплые влажные компрессы: Приложите к пораженным участкам для успокаивающего эффекта.
- Отдых: Обязательно много отдыхайте, так как это поможет вашему организму оправиться от болезни.
Когда обращаться к врачу
Есть некоторые симптомы и признаки того, что ваши опухшие железы требуют лечения у медицинского работника.
Может потребоваться дополнительное лечение, если опухшие железы сопровождаются:
- Высокая температура (более 104 градусов по Фаренгейту)
- Проблемы с дыханием
- Проблемы с глотанием
- Ночная одежда
- Необъяснимая потеря веса
- Покраснение кожи над увеличенными лимфатическими узлами
- Большие опухшие узлы, очень болезненные, жесткие на ощупь и не уменьшающиеся в размере
В большинстве случаев опухшие железы не вызывают особого беспокойства. Обычно они проходят после основного лечения дома. Однако нельзя игнорировать более серьезные симптомы, упомянутые выше. Если вы испытываете стойкое или проблемное опухание желез, обратитесь в наш офис, чтобы записаться на прием. Один из наших компетентных специалистов по ушам, носу и горлу может предложить вам решение и лечение.
Обычно они проходят после основного лечения дома. Однако нельзя игнорировать более серьезные симптомы, упомянутые выше. Если вы испытываете стойкое или проблемное опухание желез, обратитесь в наш офис, чтобы записаться на прием. Один из наших компетентных специалистов по ушам, носу и горлу может предложить вам решение и лечение.
Лимфаденопатия у детей | Сидарс-Синай
Не то, что вы ищете?Что такое лимфаденопатия у детей?
Лимфаденопатия означает отек
лимфатические узлы или железы.Это бобовидные железы в области шеи, подмышек,
пах
грудь и живот. Эти железы действуют как фильтры для лимфатической жидкости. Эта жидкость содержит
лейкоциты (лимфоциты), которые помогают организму бороться с инфекцией. Лимфаденопатия
может
возникают только в одной части тела, например, на шее. Или это может повлиять на лимфатические узлы
по всему телу. Шейные лимфатические узлы, обнаруженные на шее, являются наиболее частыми.
место лимфаденопатии.
Шейные лимфатические узлы, обнаруженные на шее, являются наиболее частыми.
место лимфаденопатии.
Почти все дети когда-нибудь заболеют лимфаденопатией. Это потому, что увеличено железы часто возникают при вирусных или бактериальных инфекциях, таких как простуда, грипп или стрептококк. горло.
Что вызывает лимфаденопатию у ребенка?
Лимфатическая система является частью иммунной системы. Иммунная система борется с инфекцией и другие болезни.Клетки и жидкость накапливаются в лимфатических узлах, чтобы помочь бороться с инфекцией или болезнь. Это приводит к увеличению лимфатических узлов.
Увеличенные лимфатические узлы часто находятся рядом с источником инфекции, поэтому их расположение может
помогите выяснить причину. Например, у ребенка с инфекцией кожи головы может увеличиться
лимфатические узлы в задней части шеи. Увеличение лимфатических узлов вокруг челюсти может быть признаком
инфекции в зубах или во рту.Лимфаденопатия также может поражать лимфатические узлы.
по всему телу. Это часто встречается при некоторых вирусных заболеваниях, таких как моно (инфекционные
мононуклеоз) или ветряная оспа.
Увеличение лимфатических узлов вокруг челюсти может быть признаком
инфекции в зубах или во рту.Лимфаденопатия также может поражать лимфатические узлы.
по всему телу. Это часто встречается при некоторых вирусных заболеваниях, таких как моно (инфекционные
мононуклеоз) или ветряная оспа.
Причины включают:
- Инфекции, вызываемые вирусами или бактериями
- Инфекция лимфатического узла или небольшой группы узлов
- Рак, хотя часто присутствуют и другие симптомы
- Реакции на лекарства, такие как некоторые антибиотики и противосудорожные препараты
- Ювенильный артрит и многие другие заболевания суставов, поражающие детей
Каковы симптомы лимфаденопатии у ребенка?
У детей нормально ощущать некоторые лимфатические узлы в виде небольших подвижных шишек.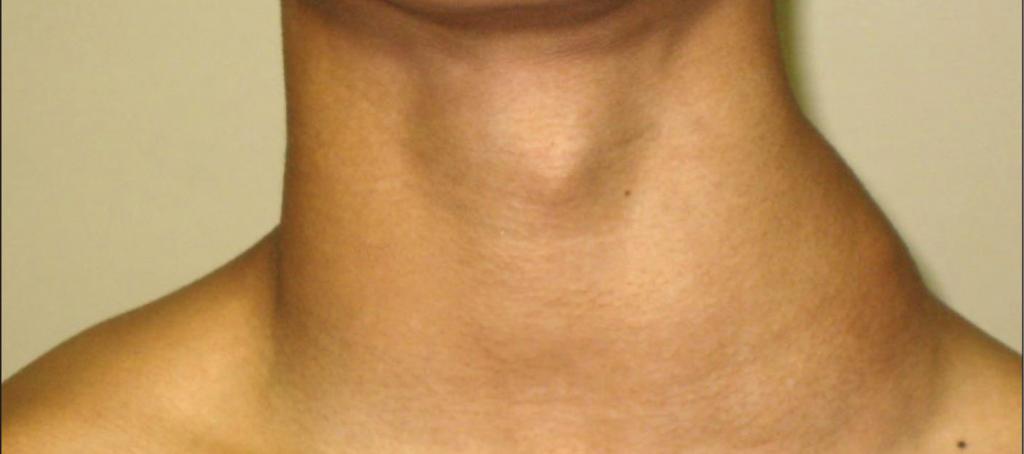 под кожей.Но если узлы становятся больше, чем обычно, у вашего ребенка может быть инфекция.
или другая проблема. Наиболее частые симптомы включают:
под кожей.Но если узлы становятся больше, чем обычно, у вашего ребенка может быть инфекция.
или другая проблема. Наиболее частые симптомы включают:
- Шишки под челюстью, по бокам или сзади шеи или в подмышечных впадинах, в паху, грудь или живот
- Боль или болезненность в этой области
- Покраснение или тепло в этой области
В зависимости от причины могут быть другие симптомы:
- Лихорадка
- Респираторные симптомы, такие как болезненность горло, заложенность и кашель
- Плохой аппетит
- Боли в теле
- Головная боль
- Усталость
- Похудание
- Сыпь
Симптомы лимфаденопатии могут быть такими же, как и при других состояниях здоровья. Убедитесь, что ваш ребенок
обращается к своему врачу для постановки диагноза.
Убедитесь, что ваш ребенок
обращается к своему врачу для постановки диагноза.
Как диагностируется лимфаденопатия у ребенка?
Лечащий врач вашего ребенка задаст много вопросов о здоровье вашего ребенка.
история и текущие симптомы. Например, он или она спросит, есть ли у вашего ребенка
был рядом с другими людьми с инфекциями, такими как ангина. Он или она может спросить, если ваш ребенок
был рядом с молодой кошкой.Это потому, что царапина может вызвать увеличение лимфатических узлов.
в легкой форме, называемой болезнью кошачьих царапин. Он или она проверит вашего ребенка, глядя
внимательно в местах увеличения лимфатических узлов. Провайдер проверит размер
и расположение узлов. Он или она также захочет знать, как долго они
опухшие и болезненные. Возможно, вашему ребенку потребуется обратиться к специалисту.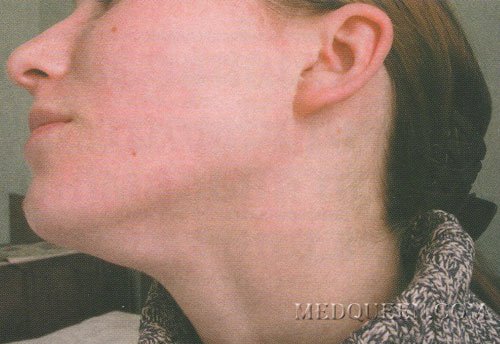 Он или она
также могут потребоваться некоторые диагностические тесты.Они могут включать:
Он или она
также могут потребоваться некоторые диагностические тесты.Они могут включать:
- Лабораторные тесты. Полный анализ крови, называемый CBC. Общий анализ крови проверяет красные кровяные тельца, лейкоциты клетки, клетки свертывания крови, а иногда и молодые эритроциты. Моча и прочее также могут быть сделаны анализы крови.
- Рентген грудной клетки. Фотографии сундука проверьте, нет ли увеличенных лимфатических узлов или других проблем.
- Биопсия лимфатического узла. Увеличенная лимфа узлы можно проверить с помощью биопсии. Образцы ткани лимфатических узлов берутся и исследуются. у под микроскопом. Их проверяют на разные причины увеличения.
Вашему ребенку может потребоваться посещение хирурга для биопсии. Или его могут направить к специалистам
при заболеваниях крови и раке. Сюда могут входить детский гематолог и онколог.
Или его могут направить к специалистам
при заболеваниях крови и раке. Сюда могут входить детский гематолог и онколог.
Как лечится лимфаденопатия у ребенка?
Лечение увеличенных лимфатических узлов зависит от причины. Увеличенные лимфатические узлы часто безвредны и проходят без лечения. Лечение может включать:
- Антибиотики для лечения основной бактериальной инфекции, например ангины, или инфекции уха или кожи
- Антибиотики и дренаж лимфатического узла при инфекции лимфатического узла или небольшая группа узлов
- Контрольный осмотр для повторной проверки увеличенных узлов после ожидания в течение 3-4 недель
- Другие лекарства или процедуры для лечения других состояний, вызвавших увеличение узлов
- Направление к специалистам для разреза, дренажа или других исследований, диагностических тестов, и лечение
Какие возможные осложнения лимфаденопатии у ребенка?
Лимфаденопатия — это нормальная реакция организма на инфекции и другие заболевания. Игнорирование
увеличенные лимфатические узлы могут отсрочить лечение серьезной инфекции или другого заболевания.
Игнорирование
увеличенные лимфатические узлы могут отсрочить лечение серьезной инфекции или другого заболевания.
Когда мне следует позвонить поставщику медицинских услуг для моего ребенка?
Позвоните лечащему врачу вашего ребенка, если:
- Вы замечаете шишки под грудью ребенка челюсти, вниз по бокам шеи, в задней части шеи, в подмышках или в пах.
- Лимфатические узлы вашего ребенка продолжают быть больше, чем обычно, стать болезненными или покраснеть на коже, даже после того, как ваш ребенок посетит своего врача.
- Ваш ребенок жалуется на проблемы или боль, когда глотание.
- Вы слышите какие-либо ненормальные звуки дыхания или ваш ребенок жалуется
из-за того, что трудно дышать.

Основные сведения о лимфаденопатии у детей
- Лимфаденопатия — это опухоль лимфатических узлов или лимфатических узлов.
- Лимфатические железы являются частью иммунной системы и помогают бороться с инфекциями и другими заболеваниями. болезнь. Они увеличиваются, когда организм борется с инфекцией или другими заболеваниями.
- Поскольку увеличенные лимфатические узлы часто находятся рядом с источником инфекции, их расположение может помочь найти причину.
- Диагноз лимфаденопатии часто основывается на наличии других состояний, таких как как инфекция.
- Лечение обычно основывается на причине лимфаденопатии.
- Игнорирование лимфаденопатии может отложить лечение серьезной инфекции или другого заболевания.

Следующие шаги
Советы, которые помогут вам получить максимальную пользу от посещения лечащего врача вашего ребенка:
- Знайте причину визита и то, что вы хотите.
- Перед визитом запишите вопросы, на которые хотите получить ответы.
- Во время посещения запишите название нового диагноза и любые новые лекарства, методы лечения, или тесты. Также запишите все новые инструкции, которые ваш врач дает вашему ребенку.
- Узнайте, почему прописано новое лекарство или лечение и как они помогут вашему ребенку. Также знайте, каковы побочные эффекты.
- Спросите, можно ли вылечить состояние вашего ребенка другими способами.
- Знайте, почему рекомендуется тест или процедура и что могут означать результаты.
- Знайте, чего ожидать, если ваш ребенок не принимает лекарство, не проходит обследование или процедуру.

- Если вашему ребенку назначен повторный прием, запишите дату, время и цель для этого визита.
- Узнайте, как вы можете связаться с лечащим врачом вашего ребенка в нерабочее время. Это важно если ваш ребенок заболел, и у вас есть вопросы или вам нужен совет.
Эндокринные заболевания — лимфома
Лимфатический узел: Также иногда называют лимфатическими узлами, которые помогают бороться с вирусами или бактериями, вызывающими инфекцию.
С ног до головы примерно 600 узлов! Их можно найти в любом месте тела, и они стратегически расположены там, где чаще всего встречаются бактерии.
Лимфатический узел — это небольшой круглый или бобовидный кластер клеток, покрытый капсулой из соединительной ткани.
Клетки представляют собой комбинацию лимфоцитов, которые производят белковые частицы, которые захватывают захватчиков, таких как вирусы, и макрофаги, которые разрушают захваченный материал.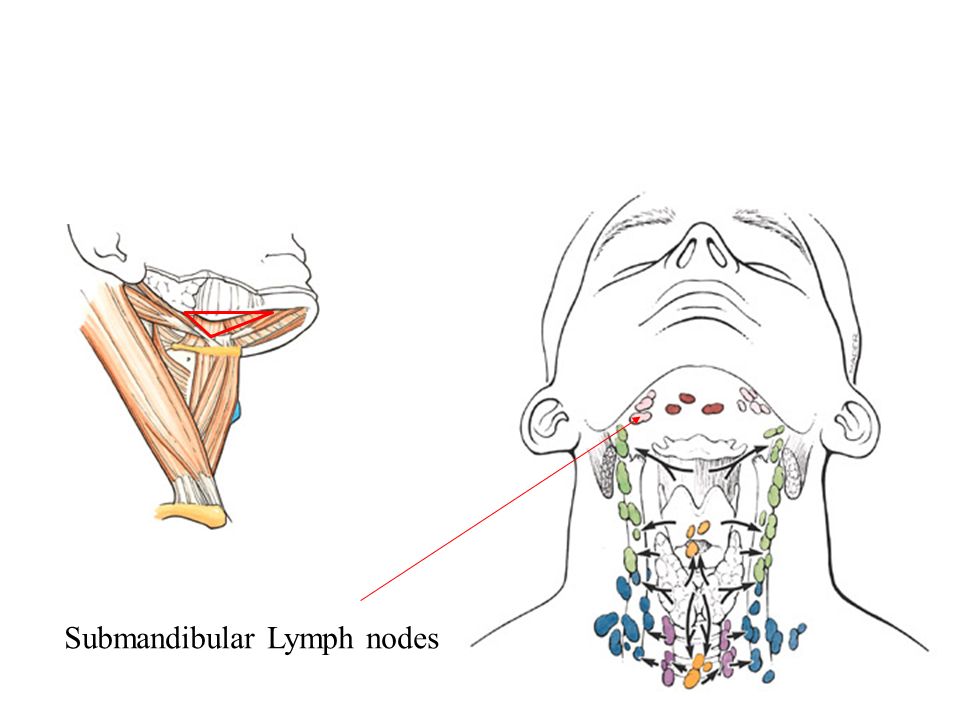 Лимфоциты и макрофаги фильтруют вашу лимфатическую жидкость, когда она движется по вашему телу, и защищают вас, уничтожая захватчиков.
Лимфоциты и макрофаги фильтруют вашу лимфатическую жидкость, когда она движется по вашему телу, и защищают вас, уничтожая захватчиков.
Лимфатические узлы расположены группами, и каждая группа истощает определенную область вашего тела. Вы можете с большей вероятностью заметить отек в определенных областях, например, в лимфатических узлах на шее, под подбородком, в подмышках и в паху.Расположение увеличенных лимфатических узлов может помочь определить основную причину.
Шишки могут возникать при увеличении лимфатических узлов из-за бактериальных или вирусных инфекций. Однако есть много возможных причин увеличения лимфатических узлов. В более серьезных случаях лечение опухших лимфатических узлов включает устранение основной причины.
Симптомы:
Лимфома может возникать у детей и взрослых, и симптомы схожи.
- опухоль в лимфатических узлах верхней части тела (может быть связана с болью или без боли).
- Необычная усталость или недостаток энергии.

- Лихорадка и озноб.
- Постоянный зуд по всему телу без видимой причины или сыпи.
- ночная потливость.
- Похудание.
Причины:
Причины лимфомы не очень ясны, но есть некоторые факторы, которые могут увеличить вероятность заболевания, например:
01. Генетика.
02. Иммунные болезни.
03.Вирусная инфекция (вирус иммунодефицита человека (ВИЧ) — вирус, вызывающий СПИД и гепатит С).
04. Бактериальная инфекция.
05. Воздействие химических веществ, таких как пестициды, удобрения и растворители.
Диагноз:
Для диагностики того, что может быть причиной увеличения лимфатических узлов, вашему врачу могут потребоваться:
Ваша история болезни. Кроме того, ваш врач захочет узнать, когда и как развились ваши опухшие лимфатические узлы, и есть ли у вас какие-либо другие признаки или симптомы.
Медицинский осмотр. Ваш врач также захочет проверить лимфатические узлы у поверхности вашей кожи на предмет размера, нежности, тепла и текстуры. Местоположение ваших увеличенных лимфатических узлов и другие признаки и симптомы помогут понять причину.
Ваш врач также захочет проверить лимфатические узлы у поверхности вашей кожи на предмет размера, нежности, тепла и текстуры. Местоположение ваших увеличенных лимфатических узлов и другие признаки и симптомы помогут понять причину.
Анализы крови. В зависимости от того, что, по подозрению вашего врача, вызывает увеличение лимфатических узлов, могут быть выполнены определенные анализы крови, чтобы подтвердить или исключить предполагаемое основное заболевание.
Конкретные тесты будут зависеть от предполагаемой причины, но, скорее всего, будут включать полный анализ крови (CBC), который поможет оценить ваше общее состояние здоровья и выявить ряд заболеваний, включая такие инфекции, как мононуклеоз и лейкоз.
Визуальные исследования. Рентген грудной клетки или компьютерная томография (КТ) пораженного участка могут помочь определить потенциальные источники инфекции или обнаружить опухоли.
Биопсия лимфатического узла. Если ваш врач не может точно определить диагноз, может быть полезно взять образец из лимфатического узла или даже целого лимфатического узла для микроскопического исследования.
Tre atment:
Опухшие железы, вызванные раком, требуют лечения от рака. В зависимости от типа рака лечение может включать хирургическое вмешательство, лучевую или химиотерапию.
Профилактика:
Лучшее средство профилактики — повысить осведомленность о заболевании (знать наиболее важные симптомы и признаки инфекции) и, если Бог даст, это поможет в ранней диагностике, а затем в лечении и попытках остаться вдали от причин этого типа рака, таких как избегание воздействия химических веществ и других.
Артикул:
Все о взрослой лимфоме Ходжкина
Что такое лимфатические узлы?
Лимфатические узлы — это небольшие железы размером с боб, которые находятся по всему телу и составляют часть системы циркуляции лимфатической жидкости.Лимфатическая жидкость — это прозрачная жидкость, которая вытекает из кровеносных сосудов. Чтобы тело поддерживало постоянный объем крови, лимфатическая жидкость собирается и возвращается в кровь через лимфатическую циркуляцию. Лимфатические узлы связаны друг с другом небольшими лимфатическими сосудами, по которым движется лимфатическая жидкость.
Лимфатические узлы связаны друг с другом небольшими лимфатическими сосудами, по которым движется лимфатическая жидкость.
Перед возвращением лимфатической жидкости в кровь лимфатические узлы очищают жидкость в поисках микробов, которые могут вызвать инфекцию (бактерии, вирусы и т. Д.). Большинство людей могут вспомнить опухшие «железы» под шеей, когда у них была инфекция.Эти «железы» были увеличенными лимфатическими узлами, которые реагировали на инфекцию. В большинстве случаев рака эта сеть лимфатических узлов является одной из первых областей, на которые рак может распространяться. Однако при лимфоме Ходжкина рак возникает из самих лимфатических узлов.
Группы лимфатических узлов существуют в определенных частях тела, таких как шея, подмышки и пах. В теле также есть определенные органы, которые считаются частью лимфатической системы, такие как селезенка и миндалины. Небольшие количества лимфатической ткани также можно найти почти в каждом другом органе тела.Хотя в организме есть определенные области, где часто встречаются лимфатические узлы, расположение и количество этих лимфатических узлов у разных людей разное.
Что такое лимфома Ходжкина?
Лимфома Ходжкина — это рак лимфатических узлов и лимфатической ткани. Он назван в честь патолога, впервые описавшего болезнь в 1832 году, доктора Томаса Ходжкина. Ежегодно в США диагностируется около 8 110 случаев лимфомы Ходжкина. Лимфома Ходжкина встречается немного чаще у мужчин и гораздо чаще у кавказцев и латиноамериканцев.Лимфома Ходжкина чаще всего поражает людей в возрасте от 15 до 40 лет (особенно в возрасте от 20 лет) и лиц старше 55 лет ( Детская лимфома Ходжкина обсуждается отдельно).
Помимо лимфомы Ходжкина существуют другие типы лимфом, известные как неходжкинские лимфомы. Хотя неходжкинские лимфомы также являются раком лимфатических узлов, они действуют иначе и лечатся по-разному. Лимфома Ходжкина возникает, когда клетки, борющиеся с инфекцией, в лимфатических узлах начинают бесконтрольно расти и сжимать близлежащие ткани или распространяться по телу через лимфатическое кровообращение. Лимфома Ходжкина отличается от других типов лимфом тем, как она выглядит под микроскопом, а также тем, как она растет и распространяется.
Лимфома Ходжкина отличается от других типов лимфом тем, как она выглядит под микроскопом, а также тем, как она растет и распространяется.
Существует два основных типа лимфомы Ходжкина: классическая лимфома Ходжкина и болезнь Ходжкина с преобладанием узловых лимфоцитов. Выделяют четыре подтипа классического типа:
- Узловой склерозирование (70%).
- Смешанная клеточность (20-25%).
- Истощение лимфоцитов (5%).
- С высоким содержанием лимфоцитов (<1%).
В целом классическая лимфома Ходжкина составляет около 95% всех случаев, в то время как лимфома Ходжкина с преобладанием узловых лимфоцитов (НЛП) встречается довольно редко.Тип лимфомы Ходжкина определяет патолог, который исследует часть ткани пораженного узла (ов). Патологи ищут особую аномальную клетку, известную как клетка Рида-Штернберга (также известная как клетка «совиного глаза»), чтобы диагностировать классическую лимфому Ходжкина, или клетку «попкорна» для диагностики НЛП лимфомы Ходжкина. Различие между классическим Ходжкином и НЛП важно, потому что к ним относятся по-разному.
Различие между классическим Ходжкином и НЛП важно, потому что к ним относятся по-разному.
Что вызывает лимфому Ходжкина, и подвержен ли я риску?
Никто не знает, что вызывает лимфому Ходжкина.Несколько факторов были связаны с лимфомой Ходжкина. Важно отметить, что эти факторы могут повышать риск развития лимфомы Ходжкина, но что у большинства людей с этими состояниями лимфома Ходжкина все еще не развивается.
- Вирус Эпштейна-Барра: Инфекция вирусом Эпштейна-Барра может играть роль в развитии определенных типов лимфомы Ходжкина. Вирус Эпштейна-Барра также вызывает мононуклеоз, также известный как «моно» или «болезнь поцелуев».
- Семейный анамнез: Похоже, что родственники людей, у которых лимфома Ходжкина развивается в очень молодом возрасте, могут иметь повышенный риск развития лимфомы Ходжкина.
- ВИЧ-инфекция: люди с подавленной иммунной функцией, такие как пациенты с ВИЧ / СПИДом или те, кто принимает лекарства, подавляющие иммунную систему (например, люди с трансплантатами органов или аутоиммунными заболеваниями), по-видимому, имеют более высокий риск развития лимфомы Ходжкина.
 . Лимфома Ходжкина у ВИЧ-инфицированных пациентов обычно более агрессивна и развита, чем у пациентов, не инфицированных ВИЧ.
. Лимфома Ходжкина у ВИЧ-инфицированных пациентов обычно более агрессивна и развита, чем у пациентов, не инфицированных ВИЧ.
Как я могу предотвратить лимфому Ходжкина?
Поскольку никто точно не знает, что вызывает лимфому Ходжкина, нет никаких конкретных шагов, которые вы можете предпринять для ее предотвращения.
Какие скрининговые тесты используются для выявления лимфомы Ходжкина?
Лимфома Ходжкина встречается достаточно редко, поэтому среди населения в целом не проводится скрининг с помощью каких-либо специальных анализов крови или радиологических исследований. Лучший способ обнаружить лимфому Ходжкина на ранней стадии — регулярно посещать врача для тщательного медицинского осмотра. Часто пациент первым замечает опухоль, и если это произойдет, вам следует обратиться к своему врачу для осмотра и дальнейшей оценки.
Каковы признаки лимфомы Ходжкина?
Ранние стадии лимфомы Ходжкина часто не вызывают никаких симптомов.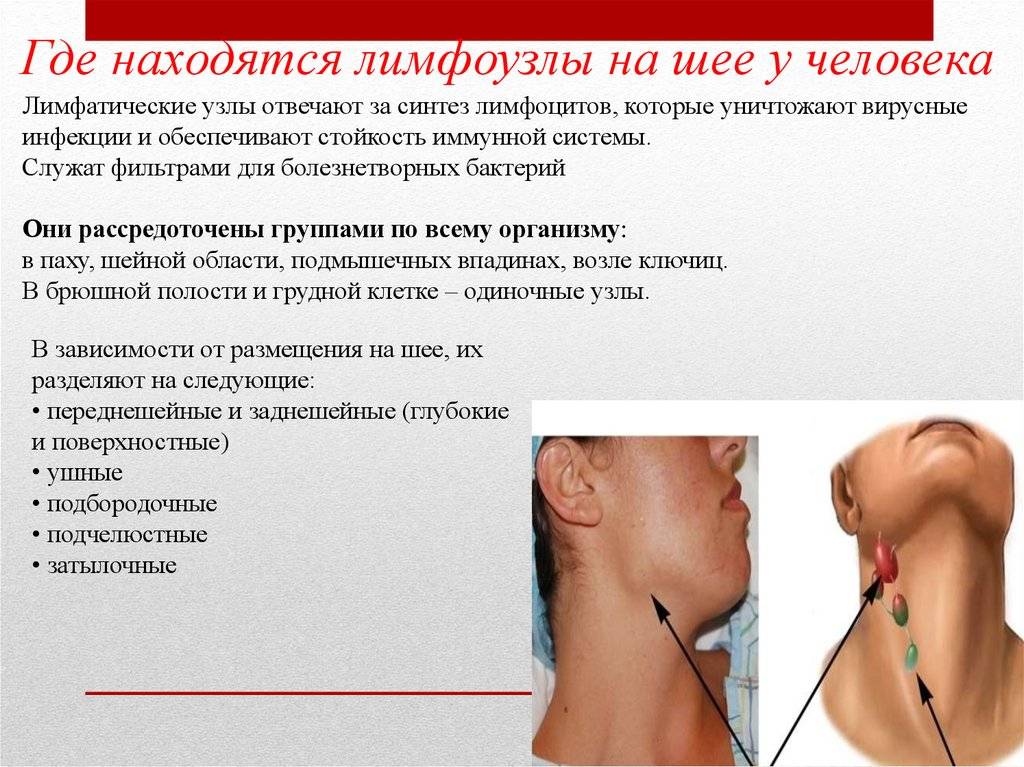 По мере увеличения размеров опухоль может вызывать множество симптомов. Наиболее часто лимфатический узел поражается лимфомой Ходжкина в области шеи, и люди часто обращаются к врачу с отеком шеи. Однако лимфома Ходжкина также может вызывать увеличение лимфатических узлов в подмышечных впадинах, верхней части груди, животе или паху. Эти отеки часто безболезненны, но могут казаться эластичными. Лимфома Ходжкина также может вызывать лихорадку, сильную ночную потливость, усталость, потерю веса и даже общий зуд.
По мере увеличения размеров опухоль может вызывать множество симптомов. Наиболее часто лимфатический узел поражается лимфомой Ходжкина в области шеи, и люди часто обращаются к врачу с отеком шеи. Однако лимфома Ходжкина также может вызывать увеличение лимфатических узлов в подмышечных впадинах, верхней части груди, животе или паху. Эти отеки часто безболезненны, но могут казаться эластичными. Лимфома Ходжкина также может вызывать лихорадку, сильную ночную потливость, усталость, потерю веса и даже общий зуд.
Если лимфома Ходжкина поражает лимфатические узлы в груди, которые обычно не видны или не ощущаются, опухоль может вызвать такие симптомы, как кашель, одышка или боль в груди. Рентген грудной клетки часто может показать эти опухшие узлы в груди. Некоторые люди с лимфомой Ходжкина отмечают боль в лимфатических узлах после минимального употребления алкоголя.
Многие из этих симптомов неспецифичны и могут представлять собой множество различных состояний; однако ваш лечащий врач должен вас осмотреть, если у вас есть какие-либо из этих проблем.
Как диагностируется лимфома Ходжкина?
Когда у пациента появляются симптомы, указывающие на лимфому Ходжкина, его лечащий врач тщательно изучит анамнез и проведет физическое обследование. Если есть узел, который увеличен, он, вероятно, будет удален хирургическим путем при так называемой эксцизионной биопсии. Удаляется часть или весь узел, чтобы врач, называемый патологом, мог посмотреть на него под микроскопом. Для диагностики лимфомы Ходжкина требуется образец биопсии.Важно, чтобы поставщик использовал эксцизионную биопсию — альтернативой является биопсия стержневой иглой, при которой небольшая игла вводится в опухший лимфатический узел и берется образец лимфатического узла. Однако биопсия с стержневой иглой может не предоставить достаточно ткани для постановки диагноза.
После того, как диагноз будет поставлен, поставщик медицинских услуг назначит несколько тестов, чтобы определить степень и серьезность заболевания. Вероятно, будет заказано несколько различных анализов крови, включая анализ крови, функциональные пробы печени, функциональные пробы почек, скорость оседания эритроцитов (СОЭ, маркер воспаления) и тест на беременность у женщин детородного возраста.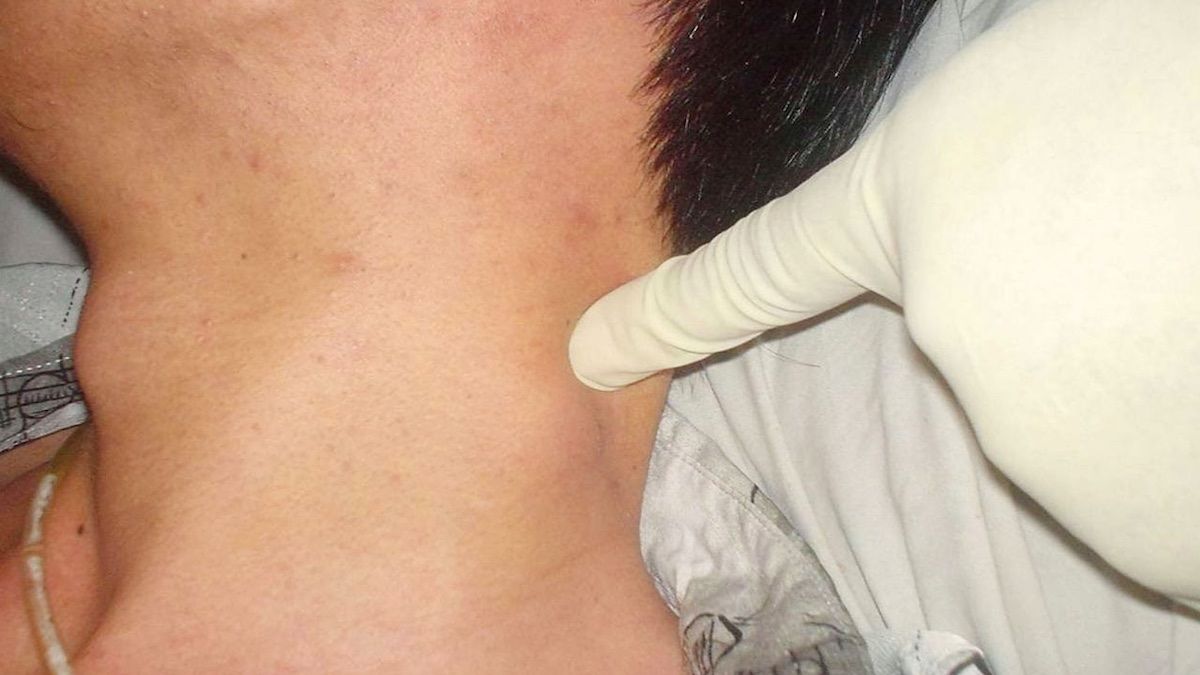
Ваш лечащий врач также закажет вам ПЭТ-КТ, чтобы определить степень заболевания. ПЭТ-КТ-сканирование сочетает в себе компьютерную томографию тела (3D-рентген) с ПЭТ. Часть КТ помогает определить расположение лимфатических узлов, пораженных раком. ПЭТ-сканирование — это особый тип сканирования, при котором раствор сахара вводится через капельницу. Очень активные ткани (например, раковые клетки) используют сахар для получения энергии. Эти области «светятся» при сканировании. ПЭТ-сканирование важно по двум причинам: 1) помогает определить, где лимфома находится в организме; и 2) Это дает вашему провайдеру картину «до лечения».ПЭТ-сканирование используется после лечения, чтобы иметь возможность сравнить ПЭТ «после лечения» с ПЭТ «до лечения».
Вам могут сделать аспирацию костного мозга и биопсию, чтобы определить, находится ли болезнь в вашем костном мозге. В зависимости от имеющихся у вас симптомов вам может быть назначен ряд других тестов. Эти тесты включают эхокардиограмму для проверки функции сердца, тесты функции легких для проверки функции легких, рентген, компьютерную томографию и МРТ. Ваш провайдер определит, какие из этих тестов необходимы.
Ваш провайдер определит, какие из этих тестов необходимы.
Как определяется стадия лимфомы Ходжкина?
После того, как ваше полное обследование будет завершено, ваша медицинская бригада определит стадию вашего рака. Стадия важна, потому что она классифицирует ваш рак по тому, сколько у вас заболевания и если / где он распространился. Постановка помогает составить план лечения. Система стадирования лимфомы Ходжкина известна как система Котсуолда. Он состоит из четырех различных стадий:
- Стадия I: также известна как ранняя стадия. Задействован единственный регион лимфатического узла.
- Стадия II: Также известна как местнораспространенное заболевание.Две или более области лимфатических узлов, расположенные на одной стороне диафрагмы (мышца, которая контролирует дыхание и отделяет грудную клетку от брюшной полости), или одна область лимфатических узлов плюс соседняя область или орган. Если заболевание поражает близлежащую область или орган, оно классифицируется как болезнь «Е» или «расширение».

- Стадия III: Также известна как запущенная болезнь. Поражаются лимфатические узлы выше и ниже диафрагмы или одна область узла и один орган на противоположной стороне диафрагмы. Заболевание, затрагивающее область одного узла и один орган на противоположной стороне диафрагмы, называется болезнью «Е».
- Стадия IV: Также известна как широко распространенное заболевание. Лимфома распространилась за пределы лимфатических узлов и селезенки и в одну или несколько других областей тела, включая кости, костный мозг, кожу и органы.
Ранняя стадия лимфомы Ходжкина (стадия I-II) делится на две группы: «благоприятные» и «неблагоприятные», чтобы помочь предсказать, каким пациентам может помочь более агрессивное лечение. Критерии неблагоприятного заболевания следующие:
- Объемное заболевание (опухоль размером> 10 см).
- Распространение за пределы лимфатических узлов («экстранодальное» заболевание).
- Поражение трех или более участков лимфатических узлов или СОЭ> 50 мм.
 Скорость оседания эритроцитов (СОЭ) — это лабораторный тест, который измеряет скорость оседания эритроцитов в течение одного часа.
Скорость оседания эритроцитов (СОЭ) — это лабораторный тест, который измеряет скорость оседания эритроцитов в течение одного часа.
Стадия рака также может включать буквы. Разъяснения следующие:
- E: Существует распространение заболевания, поражающее орган за пределами лимфатической системы.
- S: Заболевание поражает селезенку.
- B: У пациента появились симптомы «B», связанные с заболеванием, включая потерю более 10% веса тела за последние 6 месяцев, лихорадку 100,4 F или выше или ночную потливость.
- A: У пациента не было симптомов «B».
- X: У пациента объемное заболевание. Объемное заболевание — это заболевание, при котором описываются опухоли в груди, ширина которых составляет не менее одной трети ее ширины.
Некоторые другие термины, используемые при описании лимфомы Ходжкина, относятся к «стойкому» или «прогрессирующему» заболеванию.Эти термины используются, когда лечение не приводит к исчезновению болезни или ее обострению. «Рецидивирующее» или «рецидивирующее» заболевание — это термин, используемый, когда болезнь прошла после лечения, но вернулась либо в том же месте, либо в другой части тела.
«Рецидивирующее» или «рецидивирующее» заболевание — это термин, используемый, когда болезнь прошла после лечения, но вернулась либо в том же месте, либо в другой части тела.
Как лечится лимфома Ходжкина?
Выбор плана лечения зависит от стадии заболевания и текущего состояния здоровья пациента. План лечения должен быть разработан врачом, специализирующимся на лечении лимфом.Тип и продолжительность лечения зависят от стадии лимфомы Ходжкина, является ли она благоприятной или неблагоприятной, и является ли это НЛП Ходжкина.
Двумя стандартами лечения лимфомы Ходжкина являются химиотерапия и лучевая терапия. Лимфому Ходжкина также можно лечить с помощью мультимодальной терапии (комбинации методов лечения), которая включает химиотерапию, облучение и трансплантацию стволовых клеток. Другие методы лечения могут включать таргетную терапию или клинические испытания.
Химиотерапия
Химиотерапия — это использование лекарств, которые лечат рак. Химиотерапия известна как «системное» лечение, что означает, что она распространяется на все тело. Эти лекарства можно вводить через вену (внутривенно, внутривенно) или перорально в виде таблеток. Химиотерапия часто используется для лечения лимфомы Ходжкина, а для уничтожения опухолевых клеток обычно используются комбинации различных химиотерапевтических препаратов. Некоторые схемы химиотерапии могут быть назначены до лучевой терапии. Наиболее часто используемые схемы химиотерапии называются ABVD, BEACOPP и Stanford Five (V).
Химиотерапия известна как «системное» лечение, что означает, что она распространяется на все тело. Эти лекарства можно вводить через вену (внутривенно, внутривенно) или перорально в виде таблеток. Химиотерапия часто используется для лечения лимфомы Ходжкина, а для уничтожения опухолевых клеток обычно используются комбинации различных химиотерапевтических препаратов. Некоторые схемы химиотерапии могут быть назначены до лучевой терапии. Наиболее часто используемые схемы химиотерапии называются ABVD, BEACOPP и Stanford Five (V).
- ABVD: адриамицин, блеомицин, винбластин и дакарбазин.
- BEACOPP: блеомицин, этопозид, адриамицин, циклофосфамид, винкристин, , прокарбазин и преднизон.
- Stanford V: доксорубицин, винбластин, мехлорэтамин, винкристин, блеомицин, этопозид и преднизон.
Вы можете получить одну из этих схем или комбинацию других лекарств. Не всегда ясно, что одна схема химиотерапии лучше других.Выбранный режим может варьироваться в зависимости от поставщика.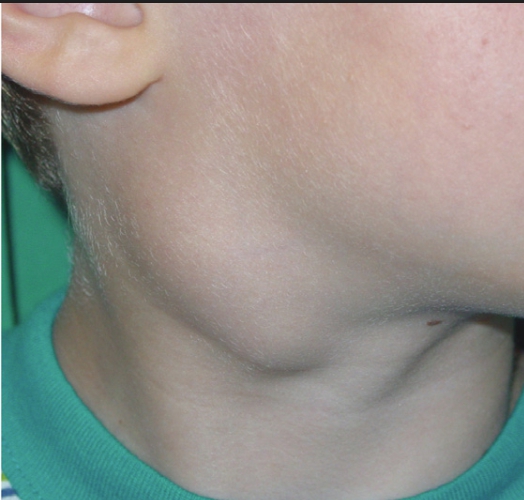 Ваш врач может объяснить, почему они рекомендуют один конкретный режим по сравнению с другим.
Ваш врач может объяснить, почему они рекомендуют один конкретный режим по сравнению с другим.
Наиболее распространенной таргетной терапией, применяемой при лечении лимфомы Ходжкина, особенно при лечении NDL, является ритуксимаб (Rituxan®). Ритуксимаб можно назначать отдельно или в сочетании с химиотерапией и / или облучением. Брентуксимаб ведотин часто используется для пациентов, у которых болезнь вернулась после других схем лечения. Другие таргетные методы лечения, применяемые при лечении рецидивирующей или резистентной лимфомы Ходжкина, включают эверолимус, ниволумаб и пембролизумаб.
Из-за потенциального риска для фертильности, связанного с химиотерапевтическими препаратами, используемыми для лечения лимфомы Ходжкина, обсудите варианты сохранения фертильности со своим врачом перед началом лечения.
Лучевая терапия
Лучевая терапия использует высокоэнергетические лучи (похожие на рентгеновские лучи), доставляемые из внешнего источника, для уничтожения раковых клеток. В отличие от химиотерапии, которая проводится повсеместно в организме, лучевая терапия — это местное лечение. Он нацелен на небольшие участки.Для лечения лимфомы Ходжкина используются два основных типа излучения: фотонная (традиционная лучевая терапия) и протонная терапия. Протонная терапия доступна только в определенных центрах. Вам следует обсудить со своим врачом, какой вид лучевой терапии вам подходит.
В отличие от химиотерапии, которая проводится повсеместно в организме, лучевая терапия — это местное лечение. Он нацелен на небольшие участки.Для лечения лимфомы Ходжкина используются два основных типа излучения: фотонная (традиционная лучевая терапия) и протонная терапия. Протонная терапия доступна только в определенных центрах. Вам следует обсудить со своим врачом, какой вид лучевой терапии вам подходит.
Лучевая терапия эволюционировала в последние несколько десятилетий, поскольку возросла озабоченность по поводу долгосрочного воздействия радиации на важные органы, такие как сердце и легкие. По этой причине, когда это возможно, избегают облучения. У пациентов, которым требуется облучение, прилагаются значительные усилия для защиты окружающей здоровой ткани.Усовершенствованные радиационные методы и методы, такие как IMRT, респираторная синхронизация, задержка дыхания и передовые методы моделирования (4D-визуализация), позволяют получать точно соответствующие дозы. Это означает, что лучи излучения плотно охватывают опухоль и максимально щадят окружающие ткани.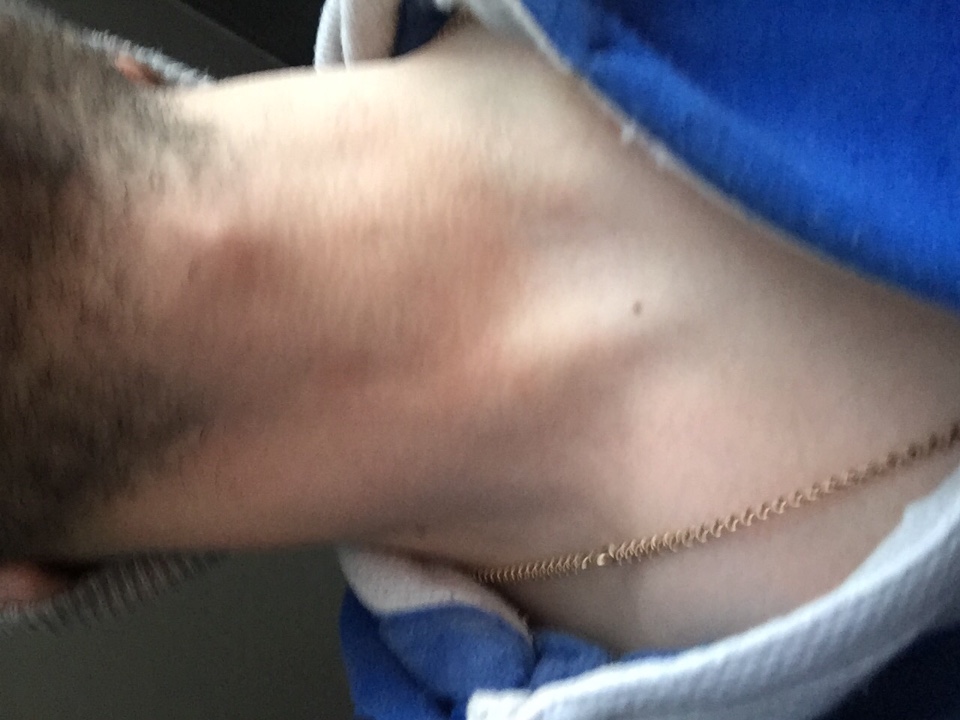
Кроме того, обрабатываемая площадь со временем менялась. Многие онкологи-радиологи теперь предпочитают лечить только пораженные лимфатические узлы и прилегающие области, где распространилась опухоль (так называемая лучевая терапия пораженного участка, ISRT).Это в значительной степени заменило лечение всего поля вокруг пораженных лимфатических узлов (включая полевую лучевую терапию). В прошлом лечили даже большие поля, включая большие участки здоровых тканей (так называемая лучевая терапия с расширенным полем).
Для лучевой терапии обычно требуется, чтобы пациенты приходили в центр лучевой терапии 5 дней в неделю в течение нескольких недель. Группа радиационной службы проведет сканирование и измерения, чтобы определить количество необходимых доз и точно, куда должны быть нацелены лучи излучения.Процедура занимает всего несколько минут и безболезненна. Вы не должны ничего чувствовать, хотя вы можете видеть какие-то огни на машинах и слышать их, когда они двигаются. Большинство поставщиков лучевой терапии посещают пациентов еженедельно, пока они получают лечение, чтобы отслеживать побочные эффекты и отвечать на вопросы.
Трансплантация стволовых клеток
Иногда пациенты получают химиотерапию и / или лучевую терапию, но лимфома Ходжкина все еще присутствует (также известная как рефрактерная лимфома Ходжкина).В этом случае врач может порекомендовать трансплантацию стволовых клеток (SCT). Стволовые клетки — это клетки-предшественники, которые могут развиваться в другие клетки тела при помещении в правильную среду. В случае SCT используемые стволовые клетки заранее предназначены для превращения в клетки крови (белые и красные кровяные тельца или тромбоциты).
Трансплантация стволовых клеток используется вместе с высокими дозами химиотерапии. Высокие дозы химиотерапии используются с целью уничтожить костный мозг человека. Без костного мозга человек не может производить компоненты крови и иммунной системы, необходимые для выживания.Для замены костного мозга пациенту вводят стволовые клетки. В случае трансплантации аутологичных стволовых клеток перед проведением химиотерапии в высоких дозах собираются (собираются) собственные стволовые клетки пациента. Эти клетки сохраняются, а затем возвращаются пациенту после завершения химиотерапии. Другой вариант — это трансплантация аллогенных стволовых клеток, при которой стволовые клетки берутся у донора, чьи клетки «совпадают» с клетками реципиента. Эти клетки используются таким же образом, как и пациенты после химиотерапии в высоких дозах.В обоих случаях клетки костного мозга могут вырасти из стволовых клеток. Это позволяет пациенту переносить высокие дозы химиотерапии, которые работают против лимфомы Ходжкина, но имеют нежелательный побочный эффект уничтожения здорового костного мозга.
Эти клетки сохраняются, а затем возвращаются пациенту после завершения химиотерапии. Другой вариант — это трансплантация аллогенных стволовых клеток, при которой стволовые клетки берутся у донора, чьи клетки «совпадают» с клетками реципиента. Эти клетки используются таким же образом, как и пациенты после химиотерапии в высоких дозах.В обоих случаях клетки костного мозга могут вырасти из стволовых клеток. Это позволяет пациенту переносить высокие дозы химиотерапии, которые работают против лимфомы Ходжкина, но имеют нежелательный побочный эффект уничтожения здорового костного мозга.
Трансплантация стволовых клеток иногда может вылечить пациентов, когда другие стратегии лечения не дали результатов. Тем не менее, трансплантация стволовых клеток — сложное и интенсивное лечение, поэтому оно обычно предназначено для пациентов, которые не излечились с помощью начальных схем химиотерапии и / или лучевой терапии.
Клинические испытания
Клинические испытания чрезвычайно важны для расширения наших знаний об этой болезни.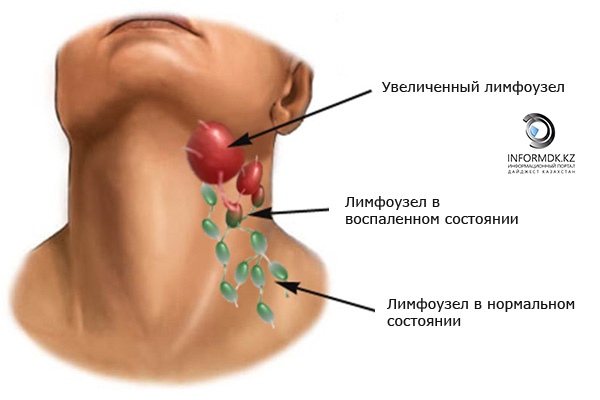 Именно благодаря клиническим испытаниям мы знаем, что делаем сегодня, и в настоящее время проходят испытания многие новые захватывающие методы лечения. Поговорите со своим врачом об участии в клинических испытаниях в вашем районе. Вы также можете изучить открытые в настоящее время клинические испытания, используя Службу сопоставления клинических испытаний OncoLink.
Именно благодаря клиническим испытаниям мы знаем, что делаем сегодня, и в настоящее время проходят испытания многие новые захватывающие методы лечения. Поговорите со своим врачом об участии в клинических испытаниях в вашем районе. Вы также можете изучить открытые в настоящее время клинические испытания, используя Службу сопоставления клинических испытаний OncoLink.
Последующий уход и выживаемость
После того, как вы прошли курс лечения от лимфомы Ходжкина, за вами будет внимательно следить медицинская бригада.В течение первых двух лет после лечения рекомендуется каждые 3-6 месяцев проходить медицинский осмотр и делать анализ крови. По истечении первых двух лет вы должны посещать своего лечащего врача каждые 6-12 месяцев, пока вам не исполнится три года после лечения, а затем — ежегодно. Рекомендуется пройти компьютерную томографию грудной клетки, брюшной полости и таза через 6, 12 и 24 месяца после завершения терапии. Выжившие также должны ежегодно получать вакцины от гриппа. Если вы получили облучение селезенки или вам удалили селезенку, вам следует пройти ревакцинацию от пневмококка, менингококка и H-гриппа через 5-7 лет после завершения лечения.
Если вы получили облучение селезенки или вам удалили селезенку, вам следует пройти ревакцинацию от пневмококка, менингококка и H-гриппа через 5-7 лет после завершения лечения.
Пациенты, излечившиеся от лимфомы Ходжкина, могут прожить многие десятилетия после лечения. Однако это означает, что можно увидеть некоторые поздние эффекты лечения. К ним относятся:
- Вторичные виды рака : Другие виды рака, включая рак легких и груди, неходжкинскую лимфому и лейкоз, могут возникать даже через много лет после лечения лимфомы Ходжкина. Это зависит от типа полученного лечения и места, где могла быть нацелена лучевая терапия.Ваша лечащая бригада обсудит с вами планы скрининга на рак после того, как вы завершите лечение.
- Сердечно-сосудистые заболевания : Пациенты, получившие облучение средостения (грудной клетки) и определенные виды химиотерапии, могут иметь более высокий риск развития сердечных заболеваний, иногда через 5–10 лет после завершения лечения.
 Ваша бригада должна контролировать ваше артериальное давление на всех последующих приемах. Ваша медицинская бригада также может порекомендовать стресс-тест или эхокардиограмму каждые 10 лет после завершения лечения.
Ваша бригада должна контролировать ваше артериальное давление на всех последующих приемах. Ваша медицинская бригада также может порекомендовать стресс-тест или эхокардиограмму каждые 10 лет после завершения лечения. - Гипотиреоз : снижение функции щитовидной железы (гипотиреоз) было зарегистрировано у 50% выживших с лимфомой Ходжкина, которые также получили облучение шеи или груди. Вашу щитовидную железу следует проверять в рамках ваших регулярных осмотров, а тесты функции щитовидной железы следует проводить каждый год после лечения.
Страх рецидива, финансовые последствия лечения рака, проблемы с трудоустройством и стратегии выживания — это общие эмоциональные и практические проблемы, с которыми сталкиваются выжившие с лимфомой Ходжкина.Ваша медицинская бригада может найти ресурсы для поддержки и решения этих проблем, с которыми сталкиваются во время и после рака.
Борьба с раком — относительно новое направление в онкологической помощи.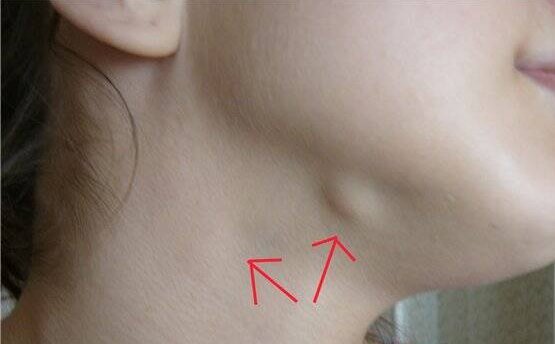 С учетом того, что только в США около 15 миллионов человек, выживших после рака, необходимо помочь пациентам перейти от активного лечения к выживанию. Что будет дальше, как вернуться к нормальной жизни, что нужно знать и делать, чтобы жить здоровой жизнью в будущем? План ухода за выжившими может стать первым шагом на пути к тому, чтобы научиться жить после рака и помочь вам грамотно общаться с вашими поставщиками медицинских услуг.Создайте план ухода за выжившими сегодня на OncoLink.
С учетом того, что только в США около 15 миллионов человек, выживших после рака, необходимо помочь пациентам перейти от активного лечения к выживанию. Что будет дальше, как вернуться к нормальной жизни, что нужно знать и делать, чтобы жить здоровой жизнью в будущем? План ухода за выжившими может стать первым шагом на пути к тому, чтобы научиться жить после рака и помочь вам грамотно общаться с вашими поставщиками медицинских услуг.Создайте план ухода за выжившими сегодня на OncoLink.
Ресурсы для получения дополнительной информации
Общество лейкемии и лимфомы
Предоставляет информацию о заболеваниях и ресурсы поддержки. www.lls.org
Фонд исследования лимфомы
Предлагает услуги по обучению и обслуживанию пациентов, информацию об исследованиях, помощь с доплатой и истории надежды. www.lymphoma.org
Американское гематологическое общество
Официальный сайт поставщиков медицинских услуг, занимающихся лечением заболеваний крови, включая лимфому Ходжкина.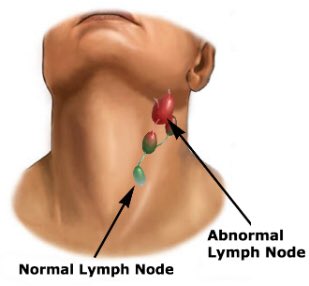 www.matology.org/Patients/Cancers/Lymphoma.aspx
www.matology.org/Patients/Cancers/Lymphoma.aspx
LymphomaInfo.net
Направлен на объединение людей по вопросам, связанным с лимфомой, путем предоставления краткой, актуальной информации и места встречи для пациентов с лимфомой и тем, кто о них заботится. www.lymphomainfo.net
Болезнь Ходжкина впервые диагностирована
Болезнь Ходжкина (также известная как лимфома Ходжкина) — это рак лимфоидной системы. Лимфоидная система состоит из различных тканей и органов, включая лимфатические узлы, миндалины, костный мозг, селезенку и тимус.Эти органы производят, хранят или переносят лейкоциты для борьбы с инфекциями и болезнями.
Около 900 детей и подростков ежегодно заболевают болезнью Ходжкина в Соединенных Штатах. Сообщалось о нем у младенцев и очень маленьких детей, но он считается редким в возрасте до пяти лет. Число случаев заболевания значительно увеличивается во втором десятилетии жизни, что делает его наиболее распространенным среди подростков.
У большинства пациентов с болезнью Ходжкина наблюдается увеличение лимфатических узлов (небольших тканей, расположенных по всему телу, в которых хранятся лейкоциты, помогающие отфильтровывать микробы), что называется лимфаденопатией.Обычно люди не чувствуют лимфатические узлы, если они не набухают во время борьбы с инфекцией. При болезни Ходжкина лимфатические узлы обычно больше, чем при обычных инфекциях, и они не уменьшаются при лечении стандартными лекарствами, такими как антибиотики. Пораженные лимфатические узлы обычно находятся на шее или над ключицей, реже под руками или в паху. Лимфатические узлы обычно безболезненны, плотны, эластичны и подвижны в окружающей ткани.
Плохой аппетит, потеря веса, ночная потливость, жар, плохое самочувствие и усталость также могут быть у детей с болезнью Ходжкина. Это «системные» симптомы с более общим воздействием на весь организм. Зуд (кожный зуд) — еще один симптом у пациентов с болезнью Ходжкина. Зуд может быть легким или сильным и чаще возникает у пациентов с запущенным заболеванием.
Диагностика болезни Ходжкина
Оценка начинается с сбора полной истории болезни и медицинского осмотра.Врач тщательно осмотрит лимфатические узлы и живот вашего ребенка. Наличие маленьких мягких лимфатических узлов вызывает меньшее беспокойство, чем узлы, которые увеличиваются в размере или значительно увеличены. Увеличение селезенки или печени может указывать на генерализованное заболевание. В то время как рентген грудной клетки обычно выполняется перед любой биопсией, биопсия лимфатического узла (или, реже, другого участка) необходима для диагностики заболевания.
Для оценки ребенка с подозрением на болезнь Ходжкина проводится ряд тестов.Оценка включает в себя сочетание физического осмотра, лабораторных исследований и визуализационных исследований. Педиатр вашего ребенка или ваш семейный врач могут назначить несколько предварительных анализов, прежде чем направить вас к специалисту. Некоторые анализы, возможно, придется повторить, чтобы точнее установить диагноз.- Лабораторные исследования (не позволяют установить стадию заболевания, но имеют важное значение)
- Общий анализ крови (CBC)
- Скорость оседания эритроцитов (СОЭ) — анализ крови, который обнаруживает воспаление в организме.

- Функциональные пробы почек и печени
- Визуализирующие исследования (не все тесты необходимы каждому пациенту)
Определение степени болезни Ходжкина
Стандартизированная система стадирования (стадии I-IV), разработанная для болезни Ходжкина, называется системой стадирования Анн-Арбор. Стадии определяются местоположением лимфатических узлов в организме, которые инфильтрованы раком. Чем выше номер стадии, тем больше болезнь распространилась по лимфоидной системе и другим частям тела.
Классификация болезни Ходжкина в Анн-Арборе
Стадия I: Рак обнаружен в одном месте.- Стадия I: Рак обнаруживается в области одного лимфатического узла (чаще всего в области шеи).
- Стадия IE: Рак обнаруживается в одном органе или участке за пределами лимфатических узлов.
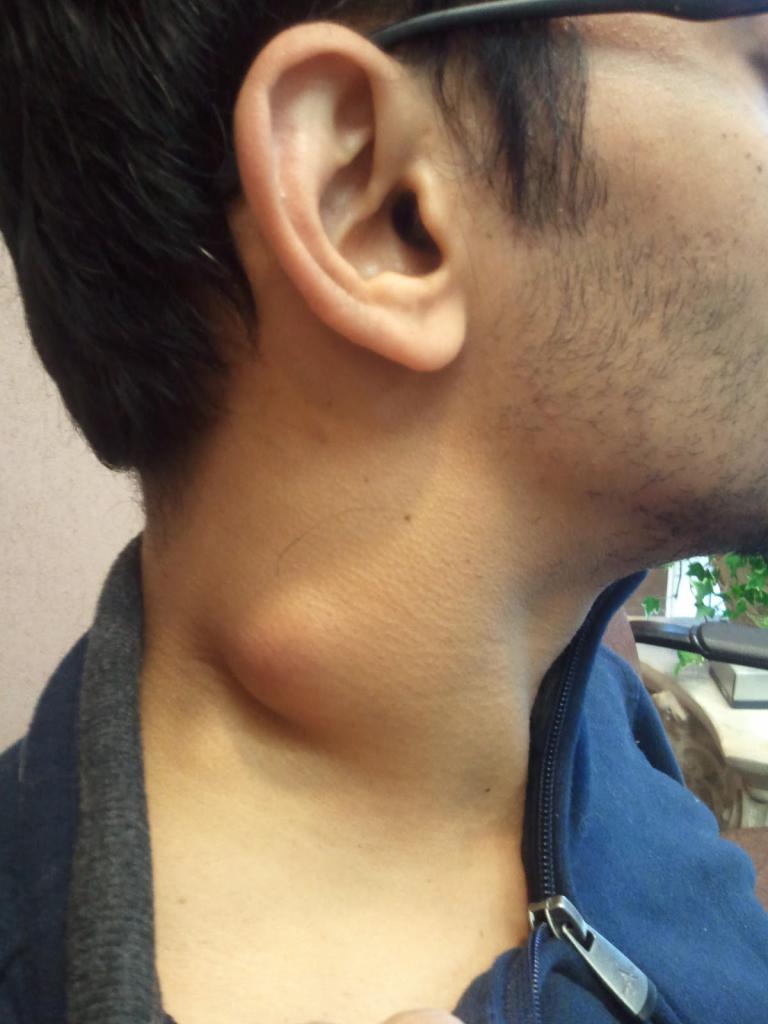
- Стадия II: Рак ограничен двумя или более областями лимфатических узлов на одной стороне диафрагмы.
- Стадия IIE: Рак обнаруживается в одной или нескольких областях лимфатических узлов и соседнем органе или участке на той же стороне диафрагмы.
- Стадия III: Рак ограничен лимфатическими узлами, но пораженные узлы находятся по обе стороны от диафрагмы.
- Стадия IIIE: Рак обнаруживается в лимфатических узлах с обеих сторон диафрагмы, а также в соседнем органе или участке.
- Стадия IIIS: Рак обнаруживается в лимфатических узлах с обеих сторон диафрагмы, а также в селезенке.
- Стадия IIIE + S: Рак обнаруживается в лимфатических узлах с обеих сторон диафрагмы, а также в селезенке и близлежащем органе или участке.
Стадия IV: Рак располагается обычно вне лимфатических узлов. Когда рак обнаруживается в легких, печени, костях или костном мозге, он классифицируется как стадия IV.
Когда рак обнаруживается в легких, печени, костях или костном мозге, он классифицируется как стадия IV.
- A относится к заболеванию без какого-либо из 3-х симптомов «B»
- B симптомы включают:
- Необъяснимая рецидивирующая лихорадка, превышающая 100,4˚F / 38,0˚C,
- Обливание ночной испариной и
- Непреднамеренная потеря веса не менее 10% от массы тела в течение 6 месяцев.
- 60% детей имеют болезнь I или II стадии
- 30% имеют III стадию болезни
- 10% имеют болезнь IV стадии
Причины болезни Ходжкина
Причины болезни Ходжкина неизвестны.Исследования, изучающие уровень заболеваемости среди населения, называемые эпидемиологическими исследованиями, предполагают некоторые возможные факторы, которые могут действовать. Однако нет никаких доказательств того, что какой-либо конкретный фактор ответственен за это заболевание. Согласно текущему состоянию медицинских знаний, следующие факторы , скорее всего, НЕ увеличивают риск развития лимфомы Ходжкина у ребенка:
Согласно текущему состоянию медицинских знаний, следующие факторы , скорее всего, НЕ увеличивают риск развития лимфомы Ходжкина у ребенка:- Связаться с больным лимфомой Ходжкина
- Ионизирующее излучение
- Химическое воздействие
Точно известны лишь несколько факторов риска болезни Ходжкина.
Вирус Эпштейна-Барра (EBV): EBV, вирус, ответственный за мононуклеоз, обнаруживается в опухолях у 20-50% пациентов с болезнью Ходжкина. Исследователи полагают, что ВЭБ является одной из причин болезни Ходжкина у этих пациентов. Однако из людей, инфицированных EBV в детстве или подростковом возрасте, лишь немногие заболевают лимфомой Ходжкина. Когда EBV не обнаруживается в опухоли болезни Ходжкина, вирус не является частью причины. Хотя исследователи знают, что инфекция ВЭБ связана с некоторыми случаями болезни Ходжкина, они не знают, почему у нескольких людей, инфицированных ВЭБ, развивается болезнь Ходжкина, а у подавляющего большинства — нет.
Семейный анамнез болезни Ходжкина : Братья и сестры, родители и дети молодых людей с лимфомой Ходжкина подвергаются повышенному риску развития рака. Исследования сообщили о повышенном риске заболевания, особенно среди братьев и сестер одного пола пациентов с болезнью Ходжкина. Хотя риск заболеть болезнью Ходжкина для братьев и сестер в два-пять раз выше, вероятность того, что брат или сестра заболеет раком, остается чрезвычайно низкой. Группирование случаев болезни Ходжкина в семьях и в определенных этнических группах может свидетельствовать о генетической предрасположенности к заболеванию.
Экономический статус: По сравнению с жителями бедных стран, жители развитых стран, таких как США, с меньшей вероятностью заболеют болезнью Ходжкина в возрасте до 10 лет, но с большей вероятностью заболеют раком в молодом возрасте.
Социальные контакты: Меньшее количество братьев и сестер и товарищей по играм в детстве, по-видимому, увеличивает риск развития болезни Ходжкина в молодом возрасте.
Определение лечения и вероятность выживания
Тип лечения и вероятность долгосрочного выживания зависят от многих факторов. Практически все дети с I или II стадией заболевания излечимы; хотя примерно у 1 из 10 детей с ранней стадией заболевания может развиться новое заболевание, и ему потребуется дополнительная терапия.Рецидив заболевания снижает шансы на долгосрочное выживание.
Наличие следующих факторов может снизить шансы на долгосрочное выживание:- Продвинутая стадия заболевания (стадия III или стадия IV). Примерно 8 из 10 детей с III и IV стадиями заболевания излечимы.
- B на момент постановки диагноза.
 Около одной трети детей с стадией болезни Ходжкина относятся к категории B. Этот процент увеличивается при запущенном заболевании.
Около одной трети детей с стадией болезни Ходжкина относятся к категории B. Этот процент увеличивается при запущенном заболевании. - Большой злокачественный лимфатический узел или группа узлов, также называемая «объем опухоли».»
- Гистология — как опухоль выглядит под микроскопом.
Детям с такими результатами может потребоваться более интенсивная терапия и лучевая терапия, чтобы иметь наилучшие шансы на выздоровление.
Последнее обновление: сентябрь 2011 г. О болезни Ходжкина
Лечение болезни Ходжкина
После лечения болезни Ходжкина


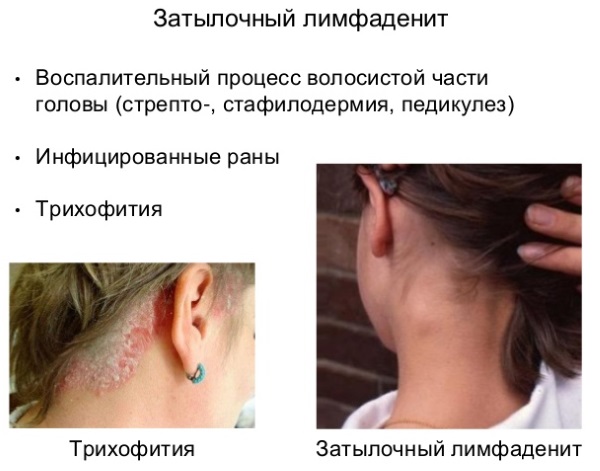 В этом случае нередко нарушен механизм закрывания надгортанником просвета гортани во время глотания. Частицы пищи попадают в дыхательные пути и провоцируют воспаление.
В этом случае нередко нарушен механизм закрывания надгортанником просвета гортани во время глотания. Частицы пищи попадают в дыхательные пути и провоцируют воспаление.
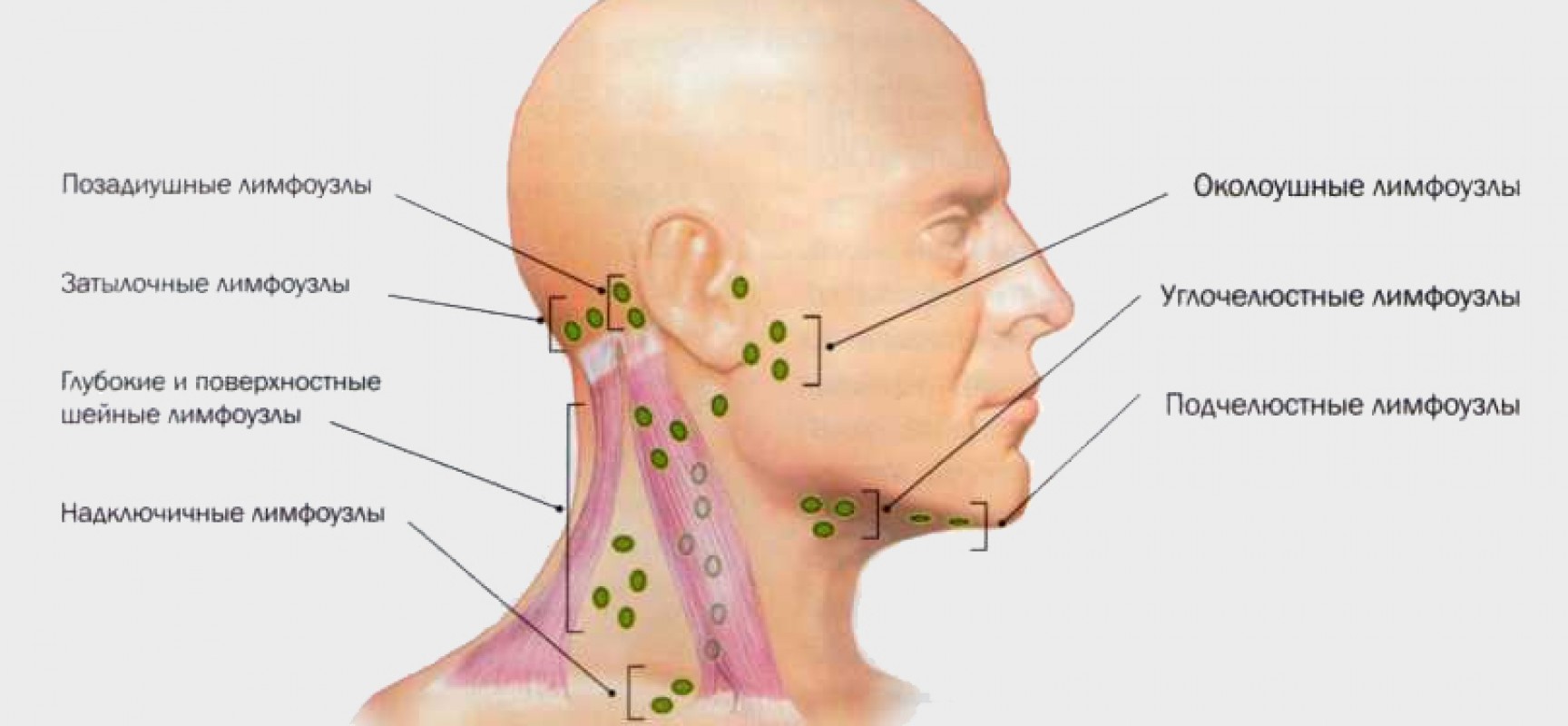
 Эти напитки способствуют обезвоживанию.
Эти напитки способствуют обезвоживанию.

 Желательно, чтобы малыш дышал глубоко и медленно.
Желательно, чтобы малыш дышал глубоко и медленно.
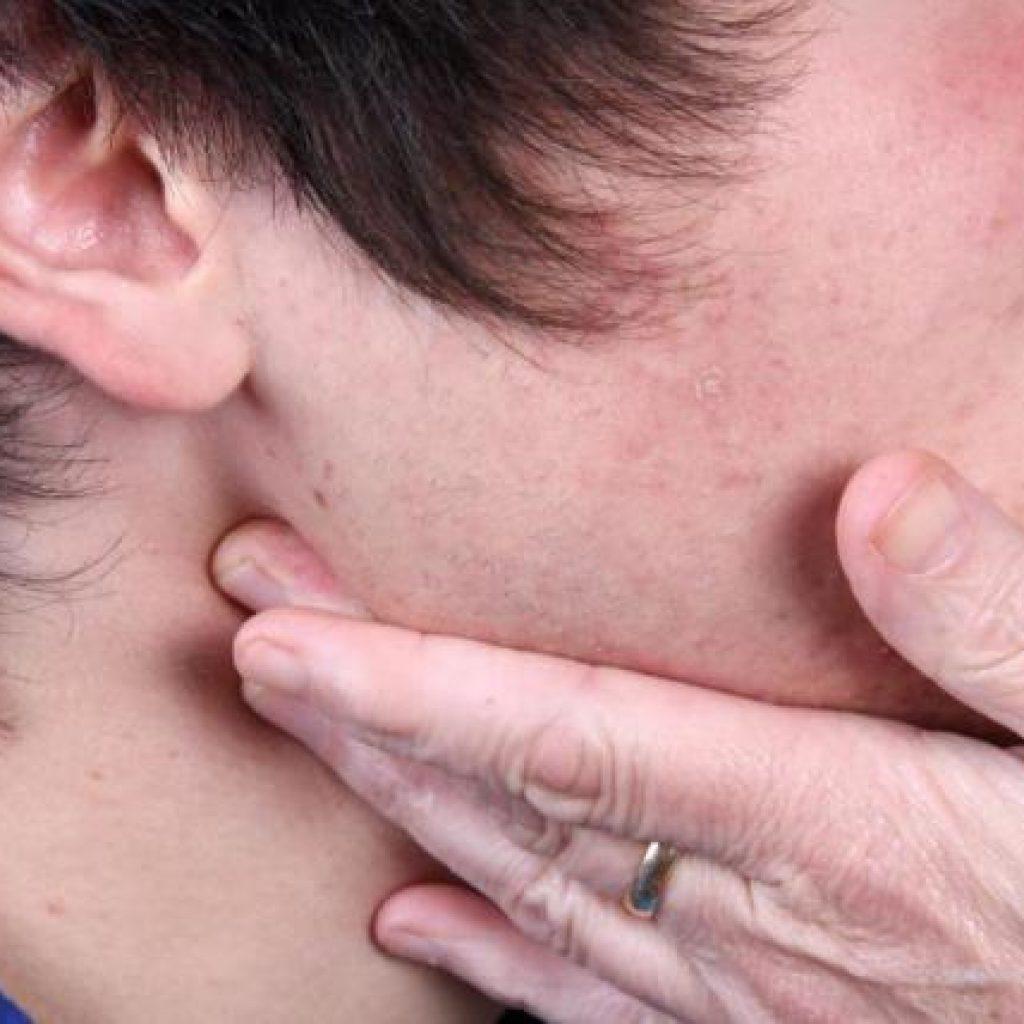 Вместо этого лучше делать глотательные движения.
Вместо этого лучше делать глотательные движения.
 Болезненные ощущения уже невозможно игнорировать, боль усиливается, отдает в ухо или висок. Исследования зоны поражения также вызывает сильнейшую боль. Для гнойного альвеолита характерны грязно-серый налет внутри лунки, значительный отек вокруг раны, утолщенный альвеолярный отросток и другие проблемы. Общее самочувствие пациента значительно ухудшается. Лимфоузлы увеличиваются, становятся болезненными при пальпации. Зачастую пациент не может даже есть и открывать рот.
Болезненные ощущения уже невозможно игнорировать, боль усиливается, отдает в ухо или висок. Исследования зоны поражения также вызывает сильнейшую боль. Для гнойного альвеолита характерны грязно-серый налет внутри лунки, значительный отек вокруг раны, утолщенный альвеолярный отросток и другие проблемы. Общее самочувствие пациента значительно ухудшается. Лимфоузлы увеличиваются, становятся болезненными при пальпации. Зачастую пациент не может даже есть и открывать рот.
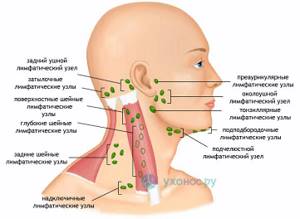 Согласно некоторым исследованиям, чрезмерное применение анестетика с высокой концентрацией вазоконстриктора может спровоцировать ишемию и затруднить заполнение лунки кровью. Подобное состояние также повышает риск появления альвеолита.
Согласно некоторым исследованиям, чрезмерное применение анестетика с высокой концентрацией вазоконстриктора может спровоцировать ишемию и затруднить заполнение лунки кровью. Подобное состояние также повышает риск появления альвеолита. Для этого врач прикладывает примочку на полчаса, а затем удаляет ее, чтобы предотвратить размножение микробов на участке. Стоматолог посоветует больному повторять процедуру несколько раз в день. Прием обезболивающих препаратов внутрь не рекомендуется.
Для этого врач прикладывает примочку на полчаса, а затем удаляет ее, чтобы предотвратить размножение микробов на участке. Стоматолог посоветует больному повторять процедуру несколько раз в день. Прием обезболивающих препаратов внутрь не рекомендуется. Настой следует процедить и полоскать рот до 12 раз в сутки.
Настой следует процедить и полоскать рот до 12 раз в сутки.

 Воспаление шейных лимфоузлов часто сопровождается затрудненным глотанием, болью.
Воспаление шейных лимфоузлов часто сопровождается затрудненным глотанием, болью.
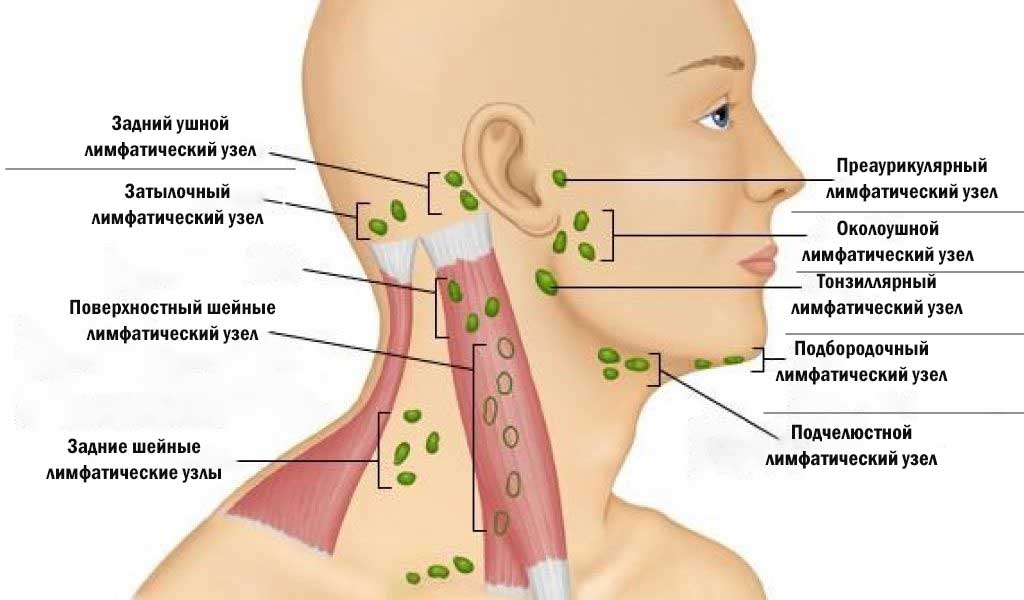 При этом могут отмечаться общие симптомы заболевания, однако чаще всего они выражены незначительно. При осмотре на одной из фаланг пальцев, преимущественно проксимальной, определяется зона припухлости, гиперемии.
При этом могут отмечаться общие симптомы заболевания, однако чаще всего они выражены незначительно. При осмотре на одной из фаланг пальцев, преимущественно проксимальной, определяется зона припухлости, гиперемии.
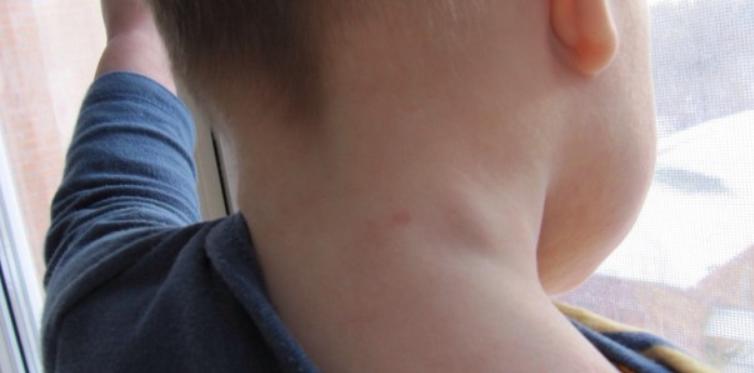
 Мастит в основном развивается в послеродовом периоде во время лактации (лактационный мастит). Инфекция проникает в ткань железы через микротрещины в соске, а также и через молочные ходы при лактостазе.
Мастит в основном развивается в послеродовом периоде во время лактации (лактационный мастит). Инфекция проникает в ткань железы через микротрещины в соске, а также и через молочные ходы при лактостазе.
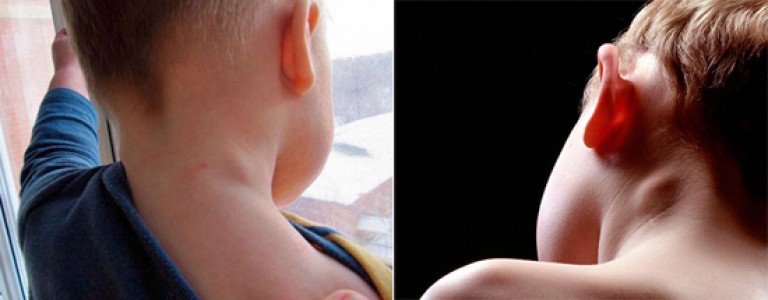

 д.;
д.; 2019 Jan;184(1):45-59. doi: 10.1111/bjh.15614. Epub 2018 Nov 8.
2019 Jan;184(1):45-59. doi: 10.1111/bjh.15614. Epub 2018 Nov 8.

 Однако никогда не давайте аспирин ребенку, так как есть риск развития синдрома Рея.
Однако никогда не давайте аспирин ребенку, так как есть риск развития синдрома Рея.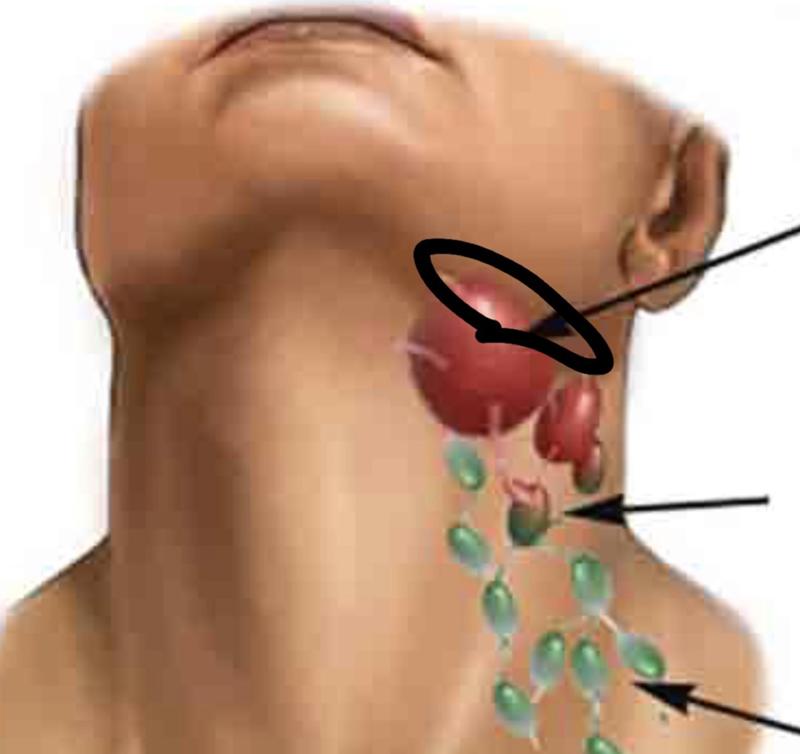



 . Лимфома Ходжкина у ВИЧ-инфицированных пациентов обычно более агрессивна и развита, чем у пациентов, не инфицированных ВИЧ.
. Лимфома Ходжкина у ВИЧ-инфицированных пациентов обычно более агрессивна и развита, чем у пациентов, не инфицированных ВИЧ.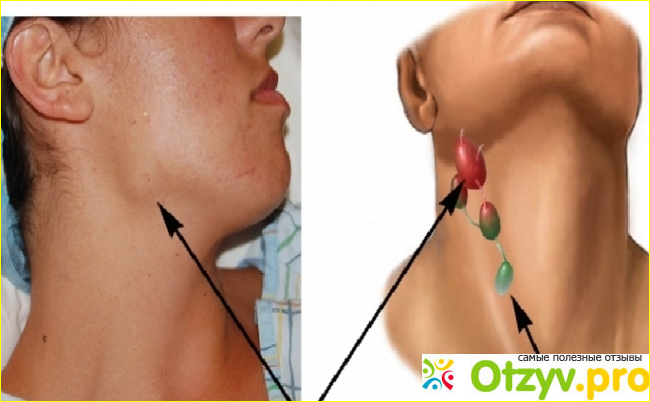
 Скорость оседания эритроцитов (СОЭ) — это лабораторный тест, который измеряет скорость оседания эритроцитов в течение одного часа.
Скорость оседания эритроцитов (СОЭ) — это лабораторный тест, который измеряет скорость оседания эритроцитов в течение одного часа. Ваша бригада должна контролировать ваше артериальное давление на всех последующих приемах. Ваша медицинская бригада также может порекомендовать стресс-тест или эхокардиограмму каждые 10 лет после завершения лечения.
Ваша бригада должна контролировать ваше артериальное давление на всех последующих приемах. Ваша медицинская бригада также может порекомендовать стресс-тест или эхокардиограмму каждые 10 лет после завершения лечения.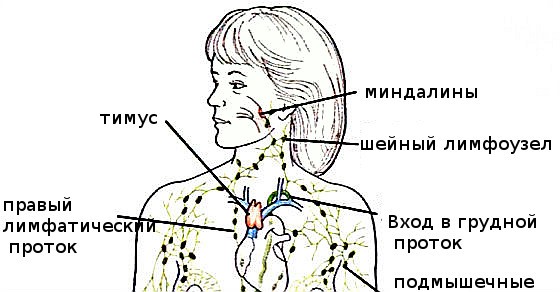
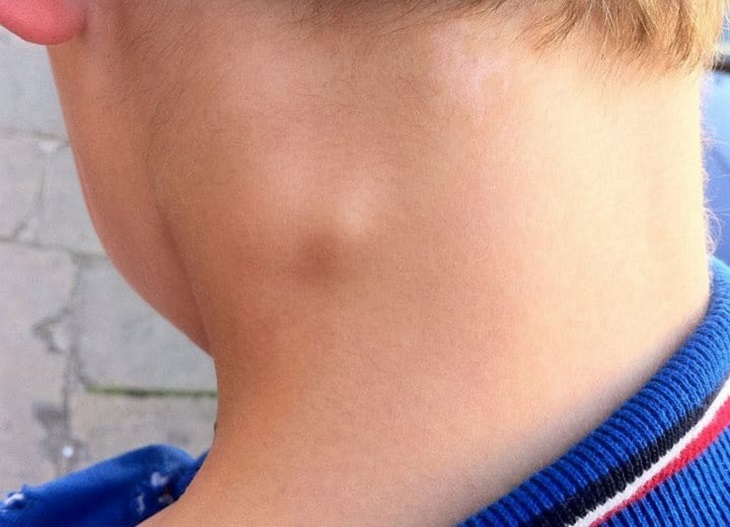 Около одной трети детей с стадией болезни Ходжкина относятся к категории B. Этот процент увеличивается при запущенном заболевании.
Около одной трети детей с стадией болезни Ходжкина относятся к категории B. Этот процент увеличивается при запущенном заболевании.