Хронический вирус Эпштейн Барра — симптомы, диагностика и лечение.
Вирус Эпштейна-Барр (Epstein-Barr virus) – весьма распространенное заболевание, по своему происхождению схожее с широко известным вирусом герпеса. В литературе этот вирус можно встретить под сокращенной формой – ВЭБ или ВЭБИ.
Представляет собой опасность, поскольку провоцирует множество заболеваний организма человека, в частности, органов ЖКТ, центральной нервной системы, а также бактериальных и грибковых заболеваний и др. Инфицирование чревато возникновением серьезных осложнений для всего организма.
Заражение происходит бытовым путем, через слюну при поцелуях, а также половым путем.
Попадая в организм здорового человека, вирус Эпштейна-Барр проявляет себя не сразу, а лишь спустя месяц-два. За это время он активно размножается, а затем «разносится» кровеносной системой по всему организму.
Самая большая концентрация находится в слюне: именно по этой причине существует опасность заразиться через поцелуй, общую посуду и через использование других бытовых предметов.
Симптомы
Внешнее проявление заражения выражается:
- повышением температуры;
- появлением озноба;
- общей слабостью;
- увеличением лимфатических узлов;
- головными болями;
- быстрой утомляемостью;
- нарушением работы ЖКТ.
Иногда присутствие в организме протекает бессимптомно.
При ослабленной иммунной системе ВЭБ может перейти в одну из хронических форм:
- Стертая форма. Признаки: повышение и длительное удержание температуры тела в диапазоне 37-38 градусов, повышенная утомляемость, боли в мышцах и суставах, сонливость, увеличенные лимфоузлы.
- Активная форма. Признаки: рецидив симптомов мононуклеоза (ангина, лихорадка, воспаление лимфы и др.) с осложнениями на фоне грибковых и бактериальных инфекций. Возможны герпетические образования на коже, поражение ЖКТ (понос, тошнота, боли в животе).
- Генерализованная форма.
 Признаки: поражение ЦНС, сердца, легких, печени.
Признаки: поражение ЦНС, сердца, легких, печени. - Атипичная форма. Признаки: рецидив кишечных инфекций, болезней мочеполовой системы, повторные заражения ОРЗ. Заболевания, как правило, носят затяжной характер и с трудом поддаются лечению.
Инфекционный мононуклеоз, известный как болезнь Филатова, – самое распространенное проявление Эпштейна-Барр. Это схожее с обычной простудой состояние организма, когда у больного есть жалобы на боль в горле и повышенная температура. Тяжелая форма протекания серьезно поражает дыхательные пути (вплоть до пневмонии) и остальные внутренние органы, в частности печень и селезенку. Если вовремя не обратиться за медицинской помощью, инфекция может привести к летальному исходу. Страдают чаще всего дети и подростки.
Диагностика
Дифференцировать мононуклеоз от сходных заболеваний и выявить присутствие ВЭБИ в организме можно одним из методов:
- Серологическая диагностика.
 Позволяет установить титр антител IgM, к примеру, титр 1:40 характерен для симптоматики мононуклеоза.
Позволяет установить титр антител IgM, к примеру, титр 1:40 характерен для симптоматики мононуклеоза. - Определение титра специфических антител. Чаще всего применяется при исследовании детей, в организме которых гетерофильные антитела отсутствуют.
- Иммуноферментный анализ (ИФА). Позволяет определять различные соединения на основе реакции «антиген-антитело».
- Полимеразная цепная реакция (ПЦР).
Три последние методики позволяют обнаружить в крови или отдельно собранного материала ДНК и даже частицы вируса.
Важно знать, что при хронической форме метод ПЦР может показать в слюне наличие антител к ядерным антигенам (IgG-EBNA-1). Однако подобного исследования недостаточно для подтверждения диагноза, поэтому иммунологами проводится как минимум двойное тестирование всего спектра антител.
Лечение
На сегодняшний день схем лечения хронического вируса Эпштейна-Барр не существует. Тяжелые формы лечатся амбулаторно, чтобы оградить больного человека от здоровых людей.
Первым этапов является прием курса антиоксидантов и проведение детоксикации организма. Затем используются противовирусные препараты и препараты для повышения иммунитета. Немаловажным является соблюдение режима покоя, правильного питания, отказ от употребления алкогольных напитков и курения и др.
Рекомендуется проходить лечение в стационарных условиях с регулярной клинической проверкой показателей крови (раз в неделю-две). Биохимия проводится ежемесячно (при отдельных показаниях – чаще), а иммунологическое исследование – раз в 30-60 дней.
Латентная (стертая) — может лечиться амбулаторно.
Как правило, домашнее лечение основывается на приеме интерферона-альфа, к которому, в случае необходимости, подключаются противовирусные препараты, иммуноглобулины и иммунокорректоры.
Важно знать, что носители или так называемые обладатели «бессимптомной латентной инфекции» должны раз в квартал проходить лабораторный контроль, в частности, сдавать клинический анализ крови, биохимию, а также проходить ПЦР и иммунологическое обследование.
Установлено, что при среднетяжелой форме и в случаях латентного протекания заражения эффективность терапии возрастает до 70-80%: можно не только достигнуть клинического эффекта, но и подавить репликацию вируса. В этом случае больному рекомендуется провести дополнительное санаторно-курортное лечение.
Инфекционный мононуклеоз | Профессиональная медицинская информация
Инфекционный мононуклеоз является полиэтиологичным заболеванием, обусловленным вирусами семейства герпесов с преобладанием вируса Эпштейна – Барр. Инфицированность вирусом Эпштейна – Барр достаточно высока. По данным сероэпидемиологических исследований, почти у 95% населения старше 40 лет выявляются специфические антитела к этому вирусу, около 50% населения переносят данную инфекцию в детском или подростковом возрасте.
Распространенность цитомегаловируса, другого часто выявляемого этиологического фактора инфекционного мононуклеоза, также чрезвычайно высока. Например, в разных странах уровень серопозитивных лиц колеблется в пределах 25–95%, а в первые пять лет жизни у детей частота положительных серологических маркеров цитомегаловируса достигает 60%.
Несмотря на выраженность клинических проявлений, открытыми остаются вопросы своевременной клинической диагностики. Проведенный анализ направительных диагнозов у больных инфекционным мононуклеозом при госпитализации показал, что неправильные диагнозы на амбулаторном этапе не редкость. Инфекционный мононуклеоз был диагностирован только в 38% случаев. В остальных случаях направительными диагнозами стали острый тонзиллит, острые респираторные вирусные инфекции, отек Квинке, токсико-аллергические реакции, лихорадки неясного генеза, гастроэнтериты, лимфаденопатия, скарлатина и даже вирусный гепатит.
Трудности диагностики и лечения послужили основанием для проведения исследования. Его целью стали определение клинических особенностей инфекционного мононуклеоза в зависимости от этиологии заболевания, возраста и пола пациентов, обоснование алгоритма ранней диагностики, оценка терапевтической эффективности применения препарата Генферон лайт.
Критерий включения в исследование: госпитализированные больные инфекционным мононуклеозом, этиологически подтвержденным данными клинико-лабораторного исследования (270 пациентов с острым инфекционным мононуклеозом, 10 – с обострением хронического инфекционного мононуклеоза).
Критерии исключения: инфекционный мононуклеоз неуточненной этиологии, наличие микст-инфекций и тяжелых соматических заболеваний.
Серологическую диагностику выполняли методом иммуноферментного анализа (ИФА) с определением в крови маркеров вируса Эпштейна – Барр (ВЭБ) и цитомегаловирусной инфекции (ЦМВ), с помощью полимеразной цепной реакции (ПЦР) – ДНК-ВЭБ, ДНК-ЦМВ и иммунологические показатели. Проводились и стандартные лабораторно-инструментальные исследования.
Проводились и стандартные лабораторно-инструментальные исследования.
В зависимости от этиологии заболевания пациенты были разделены на три группы: первая группа – больные инфекционным мононуклеозом ВЭБ-этиологии (176 пациентов), вторая – ЦМВ-этиологии (46 пациентов) и третья – микст-инфекции (ВЭБ + ЦМВ) (58 пациентов).
Острое начало заболевания с признаками интоксикации отмечалось у 72,8% больных, увеличение размеров лимфоузлов – у 98,6%, тонзиллит по типу лакунарной ангины – у 90,4%, гепатомегалия – у 81,4%, спленомегалия – у 50,4%, затруднение носового дыхания – у 52,3% больных. Реже наблюдались одутловатость лица, экзантема, афтозный стоматит. Осложнения (острый миокардит, пневмония, отит, спленит) встречались у 5,8% больных.
Установлено, что выраженность клинических проявлений инфекционного мононуклеоза зависит от этиологии заболевания (ВЭБ, ЦМВ или ВЭБ + ЦМВ). Так, инфекционный мононуклеоз, вызванный ВЭБ, достоверно чаще сопровождается развитием тонзиллита (по типу лакунарной ангины), изолированным увеличением шейных лимфоузлов, гипертермией, появлением атипичных мононуклеаров у большинства пациентов, развитием гепатита (26,2%) и характеризуется постепенным началом заболевания в 29,2% случаев.
Инфекционный мононуклеоз, вызванный ЦМВ, начинается остро, реже развивается тонзиллит, чаще возникают спленомегалия и лейкоцитоз по сравнению с ВЭБ-инфекцией, реже в крови появляются атипичные мононуклеары и реже, чем при ВЭБ и ВЭБ + ЦМВ, развивается гепатит.
Инфекционный мононуклеоз микст-этиологии (ВЭБ + ЦМВ) имеет выраженную клиническую картину (тонзиллит, генерализованная полилимфаденопатия, гепатоспленомегалия, количество атипичных мононуклеаров в крови > 20%), чаще характеризуется развитием тяжелых форм заболевания, формированием на пике заболевания гепатита с повышением уровня трансаминаз.
В ходе первого этапа исследования было установлено, что развитие инфекционного мононуклеоза связано с возрастными особенностями. Так, у детей первых четырех лет жизни чаще, чем в других возрастных группах (37,2%), определялся инфекционный мононуклеоз ЦМВ-этиологии с характерными клиническими проявлениями заболевания – выраженным затрудненным носовым дыханием, лейкоцитозом.
У детей в возрасте от четырех до семи лет чаще (р < 0,05) наблюдалась ВЭБ-инфекция (76,2%) с манифестными формами заболевания, характерными клиническими симптомами и гематологическими изменениями (атипичные мононуклеары выявлены у 94,6% пациентов).
В старших возрастных группах достоверно чаще развивалась микст-инфекция, тяжелая степень болезни, чаще встречалось поражение печени. Установлено, что риск хронизации инфекции возникает с четырехлетнего возраста и характерен для подростков и взрослых (р < 0,05).
Спектр типичных клинических симптомов и гематологических изменений при инфекционном мононуклеозе не зависит от пола пациентов. Но у лиц мужского пола чаще наблюдалось заболевание тяжелой степени (р < 0,05) с развитием осложнений, достоверно чаще развивался инфекционный мононуклеоз ЦМВ- и микст-этиологии. Для лиц женского пола характерны проявления гепатита (р < 0,05) и развитие хронического течения заболевания.
Таким образом, полученные данные продемонстрировали, что этиология инфекционного мононуклеоза, возраст пациентов и гендерные различия влияют на клинические особенности заболевания, гематологические и биохимические показатели. Была доказана диагностическая информативность трех опорных клинико-патогенетических синдромов – лимфопролиферативно-тонзиллярного, лимфопролиферативно-паренхиматозного и лимфостатически-эктодермального. С их учетом разработан алгоритм ранней диагностики инфекционного мононуклеоза.
Была доказана диагностическая информативность трех опорных клинико-патогенетических синдромов – лимфопролиферативно-тонзиллярного, лимфопролиферативно-паренхиматозного и лимфостатически-эктодермального. С их учетом разработан алгоритм ранней диагностики инфекционного мононуклеоза.
Герпес, цитомегаловирус, вирус Эпштейн-барра у беременных
Ожидание малыша всегда является стрессом для женского организма, которому приходится в течение девяти месяцев работать в усиленном режиме. А во время беременности у будущей мамы возникает масса поводов для волнений. Заражение любым инфекционным заболеванием вызывает серьёзные последствия, которые негативно отражаются как на состоянии беременной, так и ребенка. Рассмотрим данные заболевания подробнее.
Герпес
Понятие «герпес во время беременности» является слишком широким и часто становится поводом для необоснованной паники среди беременных женщин, не знающих, от чего и в каких случаях может появиться угроза для их будущего ребенка. Беременной женщине важно владеть информацией обо всех особенностях этого заболевания на разных сроках беременности, чтобы вовремя обратиться к гинекологу и понимать, когда действительно есть опасность для плода при появлении простуды на губах.
Беременной женщине важно владеть информацией обо всех особенностях этого заболевания на разных сроках беременности, чтобы вовремя обратиться к гинекологу и понимать, когда действительно есть опасность для плода при появлении простуды на губах.
Если у женщины, находящейся в интересной положении, наблюдается рецидивирующая форма вируса, то есть она уже до беременности с ним сталкивалась, практически любое проявление герпеса не опасно для матери и ребенка. Простой вирус герпеса может является угрозой при беременности только, если это первичное инфицирование, особенно на ранних сроках, когда закладываются все внутренние органы малыша и что самое опасное — нервная трубка. Только в случае первичного инфицирования на ранних сроках беременности, вплоть до второго триместра, вирус представляет угрозу, так как может привести к замершей беременности, выкидышу, аномалиям развития. Однако подобная клиническая ситуация скорее относится к исключениям из правил, потому что большинство женщин неоднократно сталкиваются с герпесом до наступления беременности.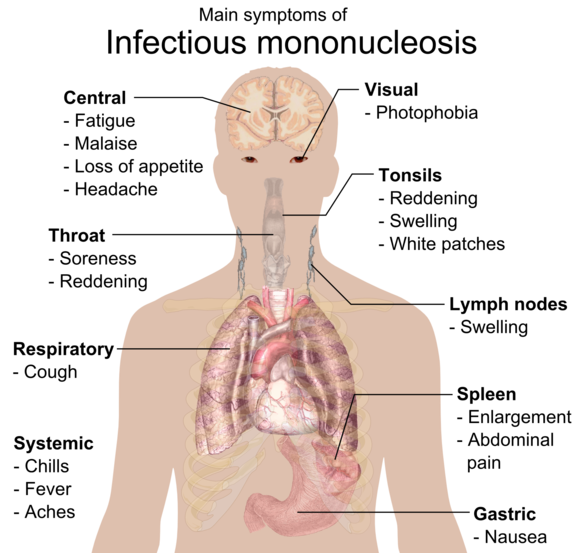
Цитомегаловирус
Для беременной женщины вирус опасен при первичном заражении именно во время ожидания ребенка. Заражение от больного человека с острой инфекцией цитомегаловируса — худший вариант для беременной женщины, потому что из-за отсутствия антител в крови, вирус легко проникает через плаценту и оказывает негативное воздействие на плод. Согласно статистике, инфицирование плода происходит в 40-50% случаев. Степень неблагоприятного влияния вируса на плод зависит от срока беременности. При инфицировании плода на ранних сроках беременности, существует большая вероятность самопроизвольного выкидыша или аномалии развития ребенка. Если инфицирование случилось в более поздние сроки, пороков развития плода не наблюдается, но довольно часто возникает многоводие при беременности, отмечаются преждевременные роды и так называемая «врожденная цитомегалия» новорожденного. У таких детей могут быть обнаружены желтуха, увеличенные печени и селезенка, анемия.
Вирус Эппштейн-Барра
Вирус Эпштейна-Барр предрасполагает к преждевременному прерыванию беременности, гипотрофии плода, у родившихся детей вызывает поражения нервной системы, органов зрения, рецидивирующий хрониосепсис, гепатопатию и синдром дыхательных расстройств. Однако данный вирус провоцирует перечисленные патологии только при определенных условиях, при наличии которых в течение беременности он и становится опасным. Очень плохо, если беременная женщина ранее не сталкивалась с вирусом Эппштейн-Барра, из-за чего у нее в организме нет антител к этому вирусу. Если же контакт все же был, а после лечения обнаружились антитела, то это является хорошим знаком, потому что в этом случае бояться нечего. Это служит свидетельством того, что, если организм женщины повторно заразится, то справится с этим опасным заболеванием самостоятельно. А значит, беременной женщине не придется принимать тяжелые и достаточно опасные для развития плода лекарственные препараты.
Однако данный вирус провоцирует перечисленные патологии только при определенных условиях, при наличии которых в течение беременности он и становится опасным. Очень плохо, если беременная женщина ранее не сталкивалась с вирусом Эппштейн-Барра, из-за чего у нее в организме нет антител к этому вирусу. Если же контакт все же был, а после лечения обнаружились антитела, то это является хорошим знаком, потому что в этом случае бояться нечего. Это служит свидетельством того, что, если организм женщины повторно заразится, то справится с этим опасным заболеванием самостоятельно. А значит, беременной женщине не придется принимать тяжелые и достаточно опасные для развития плода лекарственные препараты.
Отделение иммунопатологии № 2
Врачи отделения
Отделение иммунопатологии создано в 1980 году. В отделении работают два доктора наук, семь кандидатов медицинских наук и врачи аллергологи-иммунологи. Отделениями заведует заслуженный врач РФ, профессор, д. м.н., врач высшей категории Латышева Татьяна Васильевна. Автор более 250 научных работ.
м.н., врач высшей категории Латышева Татьяна Васильевна. Автор более 250 научных работ.
Консультативно-лечебная работа в отделении проводится по следующим направлениям:
- Диагностика, лечение и реабилитация больных с первичными нарушениями в иммунной системе (первичные иммунодефициты).
- Лечение вторичной иммунной недостаточности у взрослых и детей, развившейся на фоне различных соматических заболеваний (хронических вирусно-бактериальных и грибковых инфекциях, аутоиммунных заболеваниях, бронхиальной астмы, сахарного диабета и.т.д.).
- Обследование и лечение больных с рецидивирующими вирусными инфекциями (герпес, цитомегаловирус, вирус Эпштейн-Бар, герпес zoster).
- Подбор иммунокоррегирующей терапии у больных с нарушением иммунитета вследствие иммуносупрессивной терапии (химиотерапия, лучевая терапия, цитостатическая и глюкокортикостероидная терапия и.т.д.).
- Индивидуальный подбор иммунотропных препаратов у больных с первичным иммунодефицитом и с синдромом вторичной иммунной недостаточности.

- Диагностика и лечение лекарственной непереносимости, индивидуальный подбор лекарственных препаратов.
- Диагностика и лечение аллергических заболеваний (поллинозы, бронхиальная астма, аллергодерматозы, токсико-аллергические реакции и др.).
- Специфическая иммунотерапия аллергических заболеваний (аллергического ринита, конъюнктивита, бронхиальной астмы, атопического дерматита).
- Диагностика и лечение кожных заболеваний (пиодермия, рецидивирующий фурункулез, экзема, розацеа, буллезные дерматозы, дерматомикозы и др.).
- Экстракорпоральные методы лечения (плазмаферез, экстракорпоральная иммунофармакотерапия), оксигенотерапия, гидроколонотерапия, лазеротерапия и др.
диагностика, профилактика, лечение » Кузбасс главное
Мой ребенок относится к часто болеющим. Пережили мы многое за время детсада: пневмонии, бронхиты, ангины, отиты и прочее. На днях педиатр посоветовал сдать анализы, которые исключили бы вирус Эпшейна-Барр (ВЭБ). Теперь ждем результатов. Хочется узнать подробнее – насколько опасен этот вирус, откуда приходит он в детский организм и как от него защититься.
Теперь ждем результатов. Хочется узнать подробнее – насколько опасен этот вирус, откуда приходит он в детский организм и как от него защититься.
Ирина М.
г. Юрга.
На вопрос нашей читательницы отвечает Ольга Куренкова, врач педиатр-неонатолог, кандидат медицинских наук:
– Вирус Эпштейна-Барр (ВЭБ) у детей относится к широко распространенному семейству вирусов герпеса. Он еще называется герпесом IV типа. При первом попадании в организм вызывает заболевание «инфекционный мононуклеоз», течение которого тяжелое, но чаще всего выздоровление происходит без каких-либо осложнений. Дальше ВЭБ живет в организме, не вызывая болезней и никак себя не проявляя. А чем опасен данный возбудитель – так это своей способностью активизировать условно-патогенную флору, вызывая присоединение бактериальных или грибковых инфекций.
Свойства вируса. Он крайне распространен. Среди населения планеты его носителями являются до 98% взрослых и не менее 50% детей, не достигших пятилетнего возраста. Он хорошо защищается: имеет структуры, родственные рецепторам на лимфоцитах, поэтому не распознается иммунной системой. Вирус способен проникать даже в иммунные клетки и снижать их защитные свойства, что позволяет ему опосредованно вызывать аутоиммунные заболевания, вторичный иммунодефицит и даже злокачественные опухоли лимфоузлов.
Он хорошо защищается: имеет структуры, родственные рецепторам на лимфоцитах, поэтому не распознается иммунной системой. Вирус способен проникать даже в иммунные клетки и снижать их защитные свойства, что позволяет ему опосредованно вызывать аутоиммунные заболевания, вторичный иммунодефицит и даже злокачественные опухоли лимфоузлов.
Как распознать? Набор симптомов вируса Эпштейна-Барр у ребенка больше всего зависит от его возраста. Чем он младше, тем легче будет протекать острая стадия, и наоборот: у детей старше трех лет ВЭБ выражен значительно ярче, чем у годовалых. В подавляющем большинстве случаев ВЭБ у детей не имеет специфических клинических проявлений и протекает под «маской» ОРВИ: повышение температуры тела (может быть как 37,5, так и 39), боль в горле, насморк, кашель, недомогание и слабость; на фоне катаральных явлений характерно увеличение шейных лимфоузлов, без патологических процессов в них.
Особенности диагностики. В норме, все эти явления даже у грудного ребенка самопроизвольно исчезают в течение нескольких дней, и начинается стадия скрытого носительства на всю жизнь. Чаще всего от педиатра вы услышите диагноз «ОРВИ». Но при заражении детей старше трех-четырехлетнего возраста не возникнет сомнения в постановке диагноза «инфекционный мононуклеоз» (ВЭБ), что можно подтвердить общим анализом крови.
Чаще всего от педиатра вы услышите диагноз «ОРВИ». Но при заражении детей старше трех-четырехлетнего возраста не возникнет сомнения в постановке диагноза «инфекционный мононуклеоз» (ВЭБ), что можно подтвердить общим анализом крови.
Осложнения инфекции. Самым частым острым осложнением после заражения ВЭБ является бактериальная ангина. А еще бактериальный или грибковый стоматит. Невыраженная механическая желтуха за счет увеличения лимфоузлов портальной системы печени, которая вскоре разрешается самостоятельно. Активация вируса герпеса I типа с высыпаниями на губах, коже лица (при условии носительства вируса герпеса). Вторичный иммунодефицит. Здесь имеется в виду податливость организма острым респираторно-вирусным инфекциям, особенно кожи и верхних дыхательных путей. Поражение нервной системы встречается крайне редко. Менингит (воспаляются мозговые оболочки), вирусный энцефалит (поражение головного мозга). В периоде носительства ВЭБ не оказывает влияния на нервную систему. Изучается связь вируса с развитием рака лимфоидной ткани у взрослых людей.
Изучается связь вируса с развитием рака лимфоидной ткани у взрослых людей.
Пути заражения. ВЭБ плохо приспособлен к выживанию в окружающей среде – в иммунных, нервных и других клетках ему живется куда комфортнее. Поэтому дети, как и взрослые, заражаются им несколькими способами. Воздушно-капельный путь – основной путь заражения. Особенно при поцелуях (в том числе и в щеку) в период высыпаний герпеса IV типа на губах. При кашле или чихании рядом с ребенком в остром периоде заболевания. Через кровь – скажем, через общую с организмом матери кровеносную систему в период беременности, особенно если мама заразилась, будучи беременной. Инфицирование может произойти и при переливании крови.
Данный возбудитель заразен не столько потому, что его легко «подхватить», сколько потому, что нелегко заподозрить его носительство. Вырабатываемые к нему со временем антитела только защищают организм от обострений инфекции, но не губят ее. Поэтому в слюне носителя всегда хватает жизнеспособных телец вируса, а в крови — антител к нему.
Диагностика ВЭБ. Для диагностики данного заболевания, помимо тщательно осмотра пациента, используют общий анализ крови, который в остром периоде покажет наличие относительного лимфоцитоза и атипичных мононуклеаров. При носительстве показатели общего анализа крови будут в норме, тогда ВЭБ можно обнаружить другими методами, которые определяют наличие частиц вируса герпеса IV типа. При анализе крови на вирус Эпштейна-Барр у детей лаборант ищет во взятом образце крови антитела к так называемому «капсидному» антигену вируса. Капсидный антиген особенно ценен тем, что он сам и антитела к нему появляются первыми – иногда даже до наступления первых симптомов заболевания. Речь идет об антителах класса IgM. Чуть позже (начиная с шестой недели заболевания) формируются антитела класса IgG. Так что положительный тест на IgG-антитела свидетельствует, что вирус успешно размножается в организме малыша уже давно и в данный момент имеет место носительство.
Лечение. К сожалению, все лечение вируса Эпштейна-Барр у детей сводится к приему противовирусных препаратов – особенно тех, что доказали свою эффективность не столько против вируса герпеса IV типа, сколько против его «собратьев».
- Ацикловир дает хороший результат при лечении всех типов герпеса.
- Ганцикловир менее эффективен против ВЭБ. В основном из-за его способности подавлять активность цитомегаловируса – очень близкого «родственника» вируса Эпштейна-Барр.
- Рекомбинантный α-интерферон. Интерфероны – это универсальные защитные белки клеток, так что их число увеличивается в ответ на любую инфекцию. Сложность в том, что эффективные препараты интерферона выпускаются только в виде ампул для внутривенных инъекций, стоят очень дорого и применяются лишь в стационарах при очень тяжелом течении. И не имеют смысла в применении у «здоровых» детей при домашнем лечении.
- Иммуноглобулин. Иммуноглобулины, в отличие от интерферонов, служат частью иммунитета не клеток, а крови, поэтому препараты этих двух белков часто используют одновременно (и они также требуют внутривенного вливания).
Соответственно, лечение герпеса IV типа у детей с помощью этих средств совершенно не действует в период простого.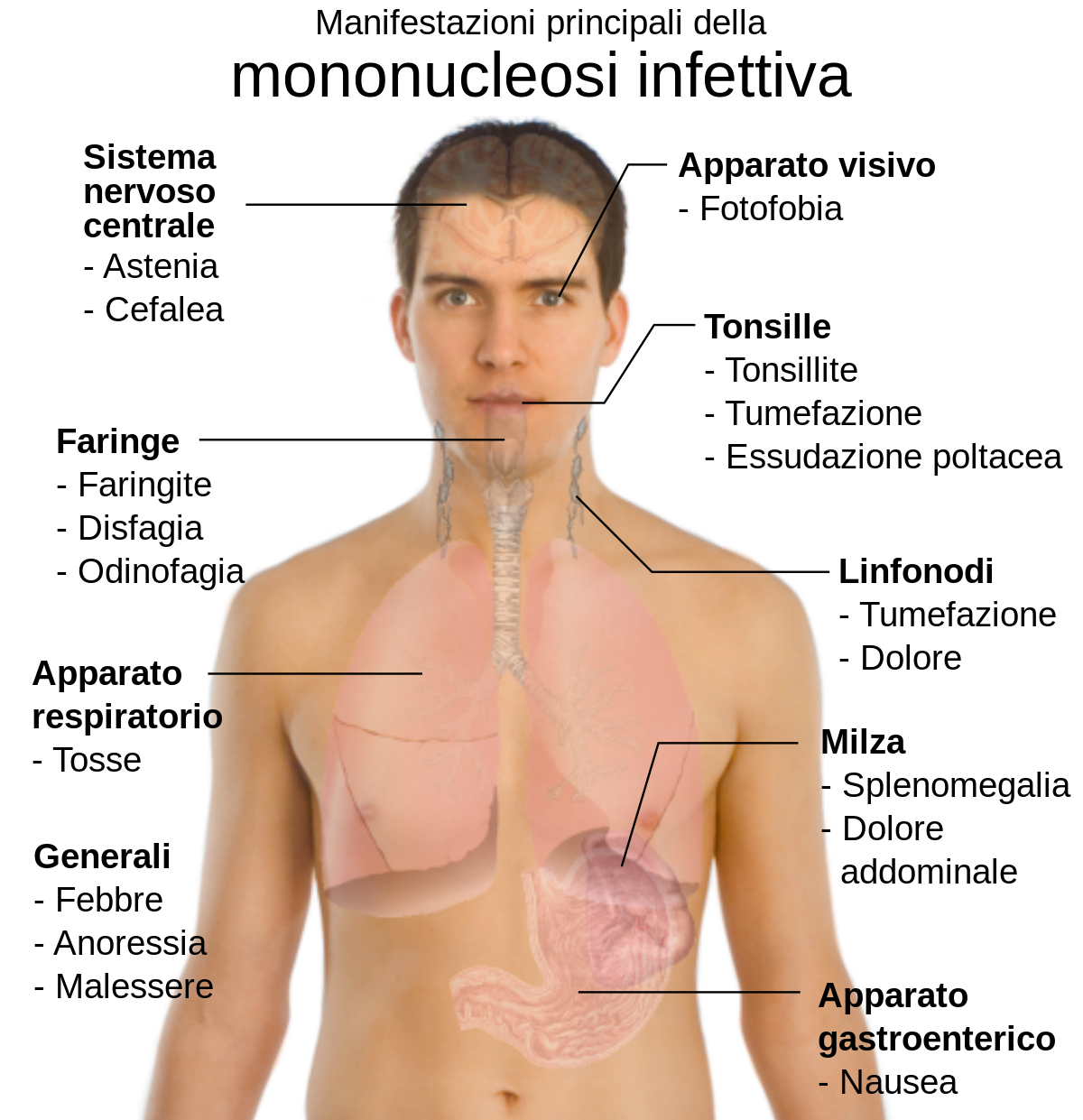 Да и при обострениях ожидать от лечения впечатляющих результатов тоже не приходится, что подтверждает и мировая практика.
Да и при обострениях ожидать от лечения впечатляющих результатов тоже не приходится, что подтверждает и мировая практика.
Возможна ли профилактика? Вакцины против вируса Эпштейна-Барр пока не разработали, поскольку состав его белков очень изменчив. Поэтому в условиях полного отсутствия эффективного лечения со стороны традиционной медицины мы можем использовать обычные меры профилактики: закаливание, своевременная гигиена рук, исключение общения с больными людьми.
О существовании этого возбудителя мир узнал совсем недавно. А создать метод лечения того, о чем никто не подозревает, не смогла бы и «народная медицина». Это же касается и его лечения гомеопатией. Оттого единственным на данный момент средством терапии и профилактики его осложнений является разве что планомерная работа над укреплением иммунитета ребенка.
Берегите своих детей. Здоровья!
Дети и коронавирус. Что нового узнали ученые? | Коронавирус нового типа SARS-CoV-2 и пандемия COVID-19 | DW
Что делать с занятиями в школах в условиях пандемии коронавируса: по-прежнему проводить их в режиме онлайн или вернуть школьников к привычному расписанию? Этот вопрос в настоящее время стал предметом наиболее ожесточенных дискуссий во многих странах.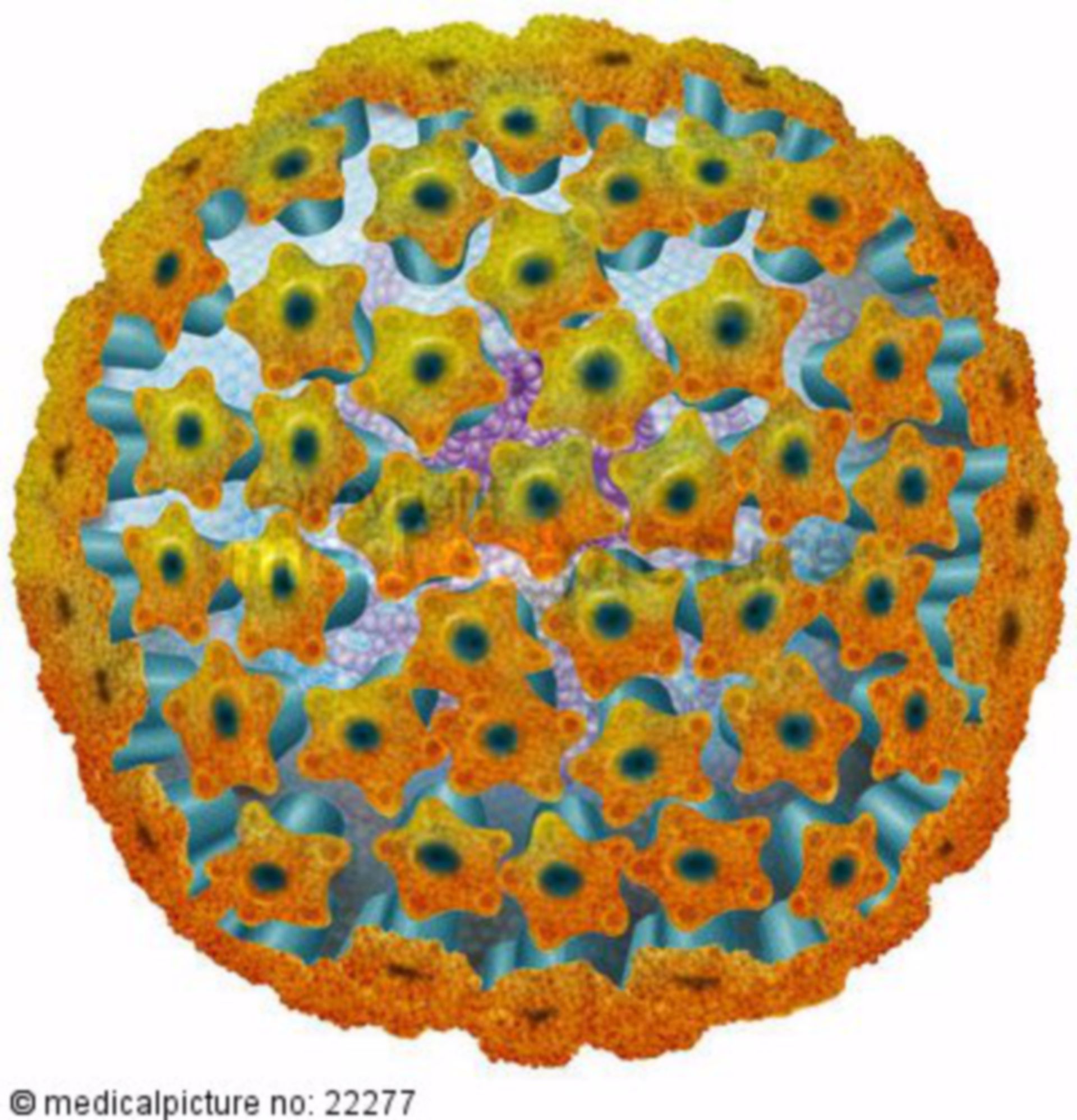 Сторонники открытия школ аргументируют это тем, что дети крайне редко подвержены риску заражения коронавирусом и, следовательно, не играют существенной роли в его распространении. На самом деле, это не так.
Сторонники открытия школ аргументируют это тем, что дети крайне редко подвержены риску заражения коронавирусом и, следовательно, не играют существенной роли в его распространении. На самом деле, это не так.
Дети заражаются коронавирусом не реже взрослых
Ученые Венского университета под руководством микробиолога Михаэля Вагнера решили выяснить, насколько велико количество незамеченных инфекций SARS-CoV-2 среди детей школьного возраста. Исследование, проведенное ими осенью прошлого года, показало, что ученики в возрасте до 14 лет заражаются коронавирусом не реже учителей.
Ученые взяли тесты на коронавирус у учеников более 240 школ Австрии. Всего было протестировано около 10 тысяч школьников в возрасте от 6 до 14 лет. Выяснилось, что коронавирусные инфекции у них встречались так же часто, как и у 1200 учителей, участвовавших в исследовании, результаты которого были опубликованы 4 января. «В каждом третьем или четвертом классе, где мы брали пробы, был обнаружен инфицированный ребенок, не имеющий симптомов», — рассказывает Михаэль Вагнер.
Выводы исследования: дети заражаются коронавирусом не реже взрослых
Тестирование проводилось не совсем обычным способом: школьники должны были в течение минуты полоскать горло специальным раствором соленой воды, который они затем выплевывали в пробирку. После этого пробы исследовались по методу ПЦР (полимеразной цепной реакции). Этот способ был для детей менее неприятным, чем традиционный, при котором пробы берутся из горла и носоглотки ватным тампоном. Результаты исследования доказали: дети подвержены опасности заразиться коронавирусом не реже взрослых, но не проявляют при этом никаких симптомов.
К сходным выводам пришли и немецкие ученые. Участники исследования, проведенного в Центре имени им. Гельмгольца в Мюнхене под руководством Анетте-Габриэле Циглер (Annette-Gabriele Ziegler), с января по июль 2020 года протестировали на антитела почти 12 тысяч детей в возрасте от года до 18 лет. У трети тех детей, члены семьи которых были инфицированы коронавирусом, результат оказался положительным.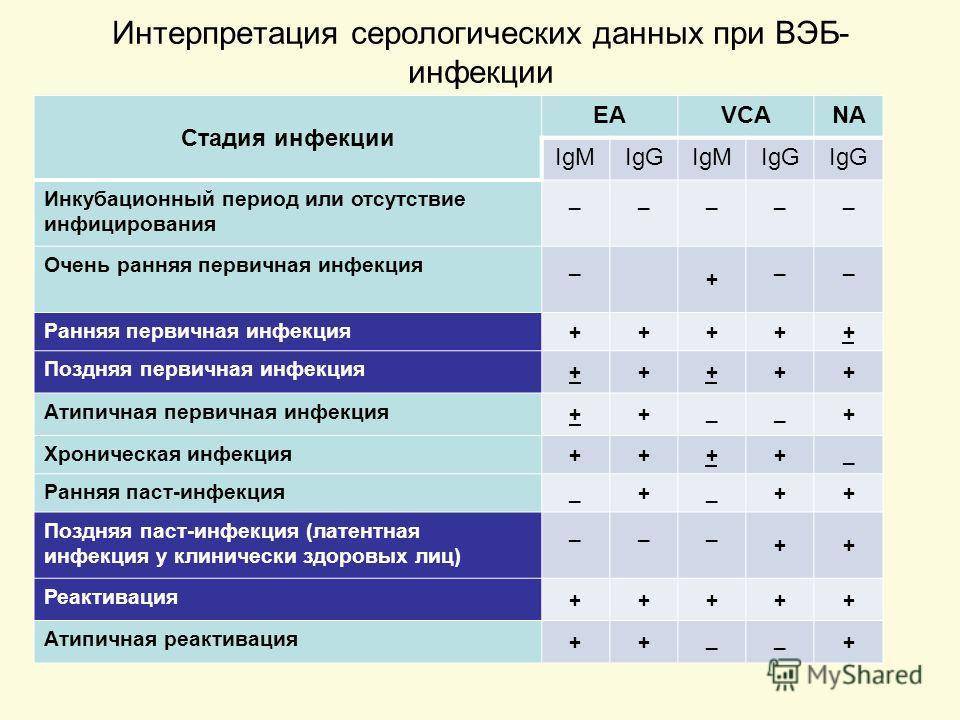
«Коронавирусом были заражены в шесть раз больше детей, чем мы предполагали», — говорит Циглер. Почти у половины детей заболевание проходит бессимптомно, а антитела к SARS-CoV-2 появляются в период от одной до четырех недель.
Бессимптомные распространители коронавируса: почему дети?
Тот факт, что у детей часто не проявляются никакие симптомы, и что инфекция может развиться, а затем распространиться незаметно, частично объясняется так называемыми наивными Т-лимфоцитами. Задача Т-лимфоцитов — обнаруживать и уничтожать патогены, атаковавшие организм. После первичного контакта с патогеном эти иммунные клетки сохраняют память о нем. Т-лимфоциты, не имевшие контакта с антигеном, называются наивными Т-клетками.
Бессимптомная инфекция у детей объясняется действием наивных Т-клеток
То, что дети и взрослые по-разному реагируют на коронавирус, может объясняться действием наивных Т-клеток, говорит в беседе с DW Донна Фабер — микробиолог и иммунолог в Колумбийском университете. В прошлом году она возглавила научную группу, изучающую так называемые необученные иммунные реакции у детей и роль, которую они могут сыграть в подавлении пандемии SARS-CoV-2.
В прошлом году она возглавила научную группу, изучающую так называемые необученные иммунные реакции у детей и роль, которую они могут сыграть в подавлении пандемии SARS-CoV-2.
«Необученные» или наивные Т-лимфоциты могут совершенно иначе реагировать на патогенные микроорганизмы. В организме у детей целый арсенал таких клеток, который постоянно пополняется. Взрослые, в свою очередь, с возрастом утрачивают способность вырабатывать новые наивные Т-клетки», — рассказывает ученая.
Наивные Т-лимфоциты циркулируют между кровеносными сосудами и периферическими лимфоидными органами. Когда они вступают в контакт с антигеном, они получают сигнал к размножению, а затем могут выдать адаптивный или приобретенный иммунный ответ.
Т-клетки взрослых, с другой стороны, обучены реагировать на инфекции, которые они уже испытали, например, вирусы гриппа, поэтому иммунный ответ у взрослых людей в целом проявляется гораздо активнее. Коронавирус — это новый патоген, воздействующий на человека, но дети могут лучше переносить инфекцию благодаря тому, что у них в организме содержится гораздо больше наивных Т-клеток.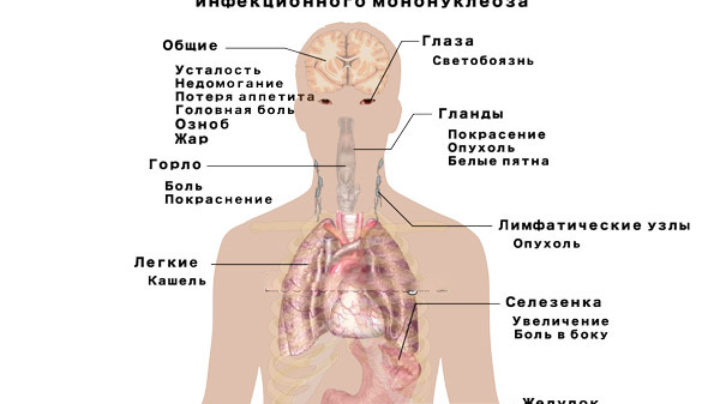
Могут ли дети быть суперраспространителями?
Опасность того, что дети также могут быть распространителями коронавируса, до сих пор недооценивалась, считают ученые. Последние исследования выяснили, что дети вполне могут быть переносчиками инфекции, не проявляя симптомов заболевания. При этом тесты на коронавирус среди детей проводятся крайне редко.
Впрочем, суперраспространителями коронавируса дети все же не являются — в этом уверен директор клиники детской и подростковой медицины университетской больницы Кельна Йорг Дёч (Jörg Dötsch). «Конечно, этот вирус может передаваться и через детей, но вероятность гораздо ниже, чем передача от взрослого к взрослому», — говорит немецкий врач.
Дети не являются суперраспространителями коронавируса
Ссылаясь на исследование австралийских коллег, он приводит такие цифры: заражение ребенка от ребенка — 0,3 процента, взрослого от взрослого — 4,4 процента. Получается, что дети заражают друг друга в 10 раз меньше, чем взрослые. Это подтверждают и первые результаты пилотного проекта, который в декабре проводился в Германии при поддержке министерства образования и научных исследований ФРГ.
Это подтверждают и первые результаты пилотного проекта, который в декабре проводился в Германии при поддержке министерства образования и научных исследований ФРГ.
В проекте участвовали 16 образовательных учреждений (среди них два детских сада). Было проведено 5000 проверок (среди них — 2000 детей дошкольного возраста). В 16 классах были «позитивные» результаты. Но и в этих классах не было ни одного случая заражения соучеников, то есть не было дальнейшего распространения инфекции, подчеркивает немецкий врач.
Смотрите также:
Коронавирус в Германии — 2020
Без святой воды
Первую фотографию в нашей рубрике «Кадр за кадром», связанную с пандемией коронавируса в Германии, мы опубликовали 28 февраля 2020 года. Именно тогда в самом посещаемом немецком храме приняли меры по профилактике распространения инфекции — в том числе, перестали наполнять чаши для святой воды. Прочитать эту и другие публикации можно, нажав на «+» справа над текстом или на ссылки под галереей.

Коронавирус в Германии — 2020
Осел в маске
В 2020 году мы видели много разных памятников в масках. Вот, например, фотография из Бремена, сделанная в конце марта. Обычно здесь следует подержаться за ногу осла и загадать желание, но из-за распространения коронавирусной инфекции от этого во время пандемии лучше воздержаться.
Коронавирус в Германии — 2020
Оставайтесь дома!
Самолет с таким баннером могли наблюдать в конце марта в небе над городом жители Гамбурга. В связи с пандемией коронавирусной инфекции подобные призывы появились в Германии повсюду — например, в виде хештегов #zuhausebleiben и #stayathome на экранах телевизоров или трафаретных граффити на тротуарах.
Коронавирус в Германии — 2020
Съедобная бумага
Готовясь уйти на многонедельный карантин из-за коронавируса, жители Германии весной особенно охотно закупали впрок макаронные изделия, муку, крупы и туалетную бумагу.
 Спрос на последнюю увеличился на 700 процентов! Полки опустели. В одной кондитерской в Дортмунде решили выпускать свой вариант этого товара повседневного спроса — сдобные рулоны.
Спрос на последнюю увеличился на 700 процентов! Полки опустели. В одной кондитерской в Дортмунде решили выпускать свой вариант этого товара повседневного спроса — сдобные рулоны.Коронавирус в Германии — 2020
Любовь во время короны
Эти фотографии были сделаны в конце марта на датско-германской границе около Зюдерлюгума. Из-за пандемии граница была закрыта, но эти влюбленные пенсионеры — 89-летний немец Карстен Тюхзен Хансен и 85-летняя датчанка Инга Рассмусен — нашли решение проблемы. Они встречались каждый день — устраивали посиделки около шлагбаума.
Коронавирус в Германии — 2020
Хоум-офис для балерины
Так во время весеннего локдауна проходили репетиции берлинского Государственного балета — транслировались через веб-камеру. Эта фотография сделана в однокомнатной квартире балерины Вивиан Ассал Кохнавард. В театральной мастерской для артистов изготовили специальные напольные покрытия, чтобы они могли выполнять упражнения у себя дома.

Коронавирус в Германии — 2020
Дурацкий коронавирус!
В 2020 году из-за коронавируса пасхальный декор в Германии несколько отличался от традиционного. Например, такого пасхального зайца установили около школы в баварском Оттенхофене — из соломы, в баварских кожаных штанах и с табличкой «Дурацкий коронавирус»!
Коронавирус в Германии — 2020
Без Октоберфеста
Эта фотография сделана в Мюнхене в апреле. Глава баварского правительства Маркус Зёдер идет на пресс-конференцию, чтобы сообщить об отмене традиционного Октоберфеста за пять месяцев до запланированного начала. Символический снимок. Октоберфест и другие многолюдные народные праздники, музыкальные, винные и прочие фестивали во время пандемии в Германии не состоялись.
Коронавирус в Германии — 2020
Маски для монархистов
Задержимся в Баварии. Раньше портреты короля Людвига II украшали разные баварские сувениры. Во время пандемии этого популярного и любимого монарха, построившего замок Нойшванштайн, можно было увидеть на защитных масках.
Коронавирус в Германии — 2020
Концерт на грузовике
Еще одним признаком коронавирусного времени стали концерты музыкантов в необычных местах или необычных форматах. Кэмерон Карпентер — единственный в мире органист, владеющий личным концертным органом. В начале мая он совершил турне по Берлину, чтобы поддержать людей во время пандемии. Эти фотографии сделаны во время выступления перед одним из столичных домов престарелых в районе Шпандау.
Коронавирус в Германии — 2020
Первая тренировка
В рамках послабления карантинных мер в Германии 11 мая в некоторых немецких регионах после многонедельного перерыва вновь открылись первые фитнес-клубы. Эти фотографии были сделаны в Кельне в одном из таких центров. Он работает круглосуточно и поэтому распахнул двери для посетителей ровно в полночь. Условием открытия таких спортивных клубов являлось соблюдение строгих мер гигиены и дистанции.
Коронавирус в Германии — 2020
Очереди за щенками
Летом немецкие собаководы сообщили о небывалом спросе на щенков. В частности, многие из тех, кто давно собирался завести собаку, работая в режиме хоум-офиса, посчитали нынешний момент особенно подходящим, так как почти все время находятся дома. Большой популярностью пользовались лабрадоры и золотистые ретриверы.
Коронавирус в Германии — 2020
Кинотеатр для олдтаймеров
После начала пандемии в Германии повсюду стали открываться автомобильные кинотеатры. Эти фотографии были сделаны в нижнесаксонской коммуне Худе во время сеанса, организованного специально для владельцев олдтаймеров. Фильм был подобран в соответствии с интересами публики — «Ford против Ferrari».
Коронавирус в Германии — 2020
Пустые бордели
Многие бордели и секс-клубы в Германии после нескольких месяцев коронавирусного локдауна оказались на грани банкротства — они оставались закрытыми даже после того, как работу возобновили парикмахерские, фитнес-клубы, бассейны и сауны. 16 июля некоторые публичные дома в разных регионах страны — например, в Гамбурге — провели день открытых дверей, чтобы привлечь внимание к сложной ситуации.
Коронавирус в Германии — 2020
Не поедем на Майорку
Из-за боязни отправляться в дальние края многие немцы предпочли в 2020 году отдыхать летом на море дома — на пляжах Балтийского и Северного морей. Так курорт Тиммендорфер-Штранд выглядел в один из выходных дней в июле. Доступ на некоторые пляжи приходилось периодически перекрывать из-за переизбытка желающих поплавать в море и полежать на солнышке в непосредственной близости от воды.
Коронавирус в Германии — 2020
И яйца, и радость
Во время пандемии жители Германии стали чаще заводить кур в качестве домашних животных — и детям радость, и свежие яйца к столу. Этот тренд наметился еще до начала пандемии, но из-за локдауна и прочих, так сказать, побочных коронавирусных последствий стал еще более очевидным. Эти фотографии агентства dpa были сделаны в сентябре около дома семьи Вагнеров из баварского Бад-Грёненбаха.
Коронавирус в Германии — 2020
Коронавирусный колокол
Такой колокол со стилизованным изображением возбудителя коронавирусной инфекции отлили в Германии осенью для готического храма в баден-вюртембергском городе Херренберге. Он сменит один из здешних старых колоколов, который получил повреждения еще во время Второй мировой войны и несколько лет назад окончательно пришел в негодность.
Коронавирус в Германии — 2020
COVID-отрицатели
Демонстрации так называемых корона-скептиков в разных городах Германии — еще одна сторона пандемии. Они считают все происходящее заговором. В ноябре полиция в Берлине после неоднократных предупреждений была вынуждена применить водометы против COVID-отрицателей, пытавшихся прорваться к Рейхстагу во время заседания парламента, обсуждавшего поправки к закону об эпидемиологической защите.
Коронавирус в Германии — 2020
Курящий вирусолог
Специалисты-вирусологи — герои нашего времени. Среди немецких ученых особую известность в 2020 году получил профессор Кристиан Дростен из Берлина. Один из мастеров традиционных промыслов в Рудных горах даже решил посвятить уважаемому вирусологу партию курящих человечков — таких вот рождественских сувениров с курительными свечами.
Коронавирус в Германии — 2020
Плюшевая «Панда-Мия»
«Посетителей нет, но есть 100 панд на продажу». Такое объявление в декабре появилось на входе в один из ресторанов Франкфурта, закрытого для посетителей из-за частичного коронавирусного локдауна. Внутри устроили инсталляцию под названием «Панда-Мия» («Panda-Mie»). Панд можно купить — по 150 евро, чтобы поддержать владельца и сотрудников ресторана в нынешние нелегкие времена.
Автор: Максим Нелюбин
Вирус Эпштейна-Барр
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Вирус Эпштейна-Барр относится к семейству герпесвирусов, подсемейство g-герпесвирусов — вирус герпеса человека IV типа. Вирусная частица состоит из нуклеоида, капсида и оболочки.
Нуклеоид содержит двухцепочечную ДНК, он окружен капсидом, состоящим из белковых субъединиц. Нуклеоид и капсид (нуклеокапсид) окружены липидсодержащей внешней оболочкой, образующейся из ядерной или наружной мембраны клетки-хозяина, в которую ещё до начала сборки вирусной частицы встраиваются некоторые вирусные белки.
При инфицировании вирус проникает в эпителий ротоглотки и слюнных желёз человека и вызывает активную инфекцию с лизисом клеток и высвобождением вирусных частиц, в результате чего вирус обнаруживается в слюне. Кроме того, он может проникать в В-лимфоциты и эпителий носоглотки и вызывать латентную инфекцию. Вирус Эпштейна-Барр можно обнаружить в оральных секретах здоровых, но латентно инфицированных людей. Вирус тропен к В-лимфоцитам, Т-лимфоциты он не поражает. Проникнув в лимфоциты, вирус Эпштейна-Барр может вызывать их трансформацию, в результате которой образуются способные к неограниченной пролиферации клоны атипичных лимфоцитов, содержащие кольцевую вирусную ДНК в виде плазмиды. Рецептором вируса на эпителиальных клетках и В-лимфоцитах служит молекула CD21, которая служит также рецептором фрагмента комплемента C3d. Вирус запускает как гуморальный, так и клеточный ответ. Среди образующихся антител есть специфические к антигенам вируса и неспецифические, гетерофильные. Последние появляются в результате поликлональной активации В-лимфоцитов (это может быть причиной интерференции при проведении ряда серологических исследований у людей с активной инфекцией вирусом Эпштейна-Барр). Главную роль в элиминации данной инфекции играет клеточный иммунитет. При острой инфекции первичная репродукция вируса в В-лимфоцитах сменяется выраженной пролиферацией Т-лимфоцитов с соотношением CD4/CD8 меньше 1.
Острая инфекция вирусом Эпштейна-Барр известна под названиями инфекционный мононуклеоз, болезнь Филатова, моноцитарная ангина, идиопатическая железистая лихорадка, болезнь Афейффера, острый доброкачественный лимфобластоз.
Вирус Эпштейна-Барр — главная причина мононуклеоподобного синдрома (хотя острая первичная инфекция, вызванная этим вирусом, и инфекционный мононуклеоз не являются синонимами). Для острой инфекции характерно повышение температуры, боли в горле и увеличение заднешейных лимфоузлов (реже – переднешейных и локтевых, встречается генерализованное увеличение лимфоузлов). В 50% случаев выявляется увеличение селезенки, в 10 — 30% случаев – увеличение печени. Другими проявлениями инфекции могут быть сыпь и периорбитальный отек. Изредка наблюдаются осложнения, в том числе, неврологические, изменения со стороны системы крови в виде гемолитической или апластической анемии, нейтропении, тромбоцитопении. После перенесённого заболевания иногда подолгу сохраняется фарингит, увеличение лимфоузлов, утомляемость и неспособность концентрации внимания.
Заболевание малоконтагиозно. Инкубационный период (период активного размножения и распространения вируса по всей лимфоидной ткани) может длиться от 30 до 50 суток. Инфицирование данным вирусом в любом возрасте, а у детей особенно, в большинстве случаев может протекать бессимптомно или как респираторная инфекция. Доля серопозитивных лиц (имеющих специфические антитела к антигенам вируса) уже среди подростков в разных странах составляет от 50 до 90%, среди взрослых людей серологические признаки инфекции обнаруживаются почти в 100% случаев. Вирус выделяется со слюной, передается через поцелуи и другие контакты слизистой со слюной или загрязнёнными ею предметами. Трансплацентарная передача вируса происходит редко. Иммунитет при инфекционном мононуклеозе стойкий.
Хотя канцерогенность вируса окончательно не доказана, есть основания полагать, что он может играть роль в развитии ряда злокачественных новообразований – лимфомы Беркитта, рака носоглотки, лимфогранулематоза и ряда посттрансплантационных лимфопролиферативных синдромов. На фоне нарушения клеточного иммунитета (СПИД, иммуносупрессия при трансплантации и пр.) вирус Эпштейна — Барр может вызывать инфекционный мононуклеоз с летальным исходом или лимфопролиферативные синдромы с развитием В-клеточных лимфом.
Лабораторная диагностика инфекционного мононуклеоза
Диагностика инфекционного мононуклеоза основывается на клинической картине, характерных изменениях в клиническом анализе крови (в ИНВИТРО тесты №5 – клинический анализ крови, №119 – лейкоцитарная формула) и результатах серологических тестов (в ИНВИТРО — №186 – анти-VCA IgM, №187 – анти-EBNA IgG, №255 – анти-EA IgG). Ко второй неделе заболевания развивается относительный и абсолютный лимфоцитоз с присутствием 10 — 20% атипичных мононуклеаров. Гематологические изменения, напоминающие картину инфекционного мононуклеоза, могут наблюдаться и при цитомегаловирусной инфекции, токсоплазмозе, острых респираторных вирусных заболеваниях, ветряной оспе, кори, инфекционных гепатитах и других заболеваниях. Поэтому для постановки дифференциального диагноза целесообразно проведение серологических тестов. Антитела к антигенам вируса появляются достаточно быстро, и исследование в остром периоде заболевания даже однократное взятие сыворотки на разные виды антител может дать достаточно точное представление о наличии иммунитета или восприимчивости пациента к инфекции вирусом Эпштейна-Барр, текущей инфекции или реактивации.
Дополнительным подтверждением течения острых стадий инфекции может служить выявление ДНК вируса Эпштейна — Барр в крови и/или слюне методом ПЦР (в ИНВИТРО тесты №318 – определение вирусной ДНК в крови, №351 – определение вирусной ДНК в соскобе слизистой). ПЦР-тестирование особенно полезно для выявления данной инфекции у новорождённых, когда серологические исследования мало информативны вследствие незрелости иммунной системы, а также в сложных и сомнительных случаях.
Серологические тесты. При литическом жизненном цикле вируса сначала появляются каскадом различные регуляторные белки ранней фазы (ранние антигены, early antigens, EA), к которым относятся используемые в различных тест-системах ЕА-D (p54), EA-R (p85), EA p138. Позже образуются структурные белки вируса — вирусные капсидные антигены (virus capsid antigens, VCA), мембранные белки (membrane antigens, MA). При латентной инфекции образуются только некоторые белки, в число которых входит Эпштейна-Барр ядерный (нуклеарный) антиген (Epstein-Barr nuclear antigens, EBNA, NA). Специфическая серологическая диагностика инфекции основана на использовании комбинации тестов, выявляющих наличие IgG и IgM антител к различным белкам-антигенам вируса, что позволяет дифференцировать инфекцию и уточнить стадию патологического процесса. В серологической диагностике острого мононуклеоза используется также тест на гетерофильные антитела.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Помогите остановить распространение COVID-19 среди детей
Мыть руки
Убедитесь, что ваш ребенок часто моет руки водой с мылом в течение не менее 20 секунд. Узнайте больше и посмотрите видео, как правильно мыть руки.
Если мыло и вода недоступны, убедитесь, что ваш ребенок пользуется дезинфицирующим средством для рук, содержащим не менее 60% спирта. Научите ребенка покрывать все поверхности рук дезинфицирующим средством для рук и тереть руки друг о друга, пока они не станут сухими.Если вашему ребенку меньше 6 лет, следите за ним, когда он пользуется дезинфицирующим средством для рук.
Вы, как родитель, опекун или попечитель, играете важную роль в обучении вашего ребенка мыть руки.
- Объясните, что мытье рук может сохранить их здоровье и предотвратить распространение микробов среди других.
- Будьте хорошим примером для подражания — если вы моете руки в соответствии с рекомендациями, они с большей вероятностью сделают то же самое.
- Сделайте мытье рук семейным занятием.
Соблюдайте этикет при кашле и чихании: прикрывайте нос и рот салфеткой во время чихания или кашля, бросайте салфетку в ближайший мусорный бак и мойте руки после того, как выбросите ее.
Избегайте близкого контакта
Держите ребенка на расстоянии не менее 6 футов от других людей, которые с ними не живут, и тех, кто болен (например, кашляющих и чихающих).
Ограничьте личное время для игр и виртуально общайтесь с другими детьми
CDC признает, что эта пандемия вызвала у многих стресс. Общение и взаимодействие со сверстниками может быть для детей здоровым способом справиться со стрессом и наладить общение с другими. Однако ключом к замедлению распространения COVID-19 является максимальное ограничение тесного контакта с другими людьми.
Важный руководящий принцип, о котором следует помнить, заключается в том, что : чем больше людей взаимодействует с вашим ребенком и чем дольше это взаимодействие, тем выше риск распространения COVID-19. . Хотя ваш ребенок может проводить время с другими людьми, когда они возвращаются в детский сад или школу, вам следует ограничить взаимодействие вашего ребенка с другими детьми и взрослыми за пределами дошкольного учреждения или школы, чтобы снизить риск.
В дни игр риск COVID-19 увеличивается следующим образом:
- Самый низкий риск: Никаких личных игр.Дети подключаются виртуально (через телефонные звонки и видеочаты).
- Средний риск: Нечастые игры с одной и той же семьей или другом, который также принимает ежедневные профилактические меры. Во время игры дети должны находиться на расстоянии не менее 6 футов друг от друга. Свидания проходят на открытом воздухе. (Внутренние помещения более опасны, чем открытые, где меньше вентиляции и может быть труднее держать детей отдельно.)
- Самый высокий риск: Частые игры в помещении с несколькими друзьями или семьями, которые не практикуют повседневные профилактические меры.Дети не должны находиться на расстоянии 6 футов друг от друга.
Чтобы помочь вашему ребенку поддерживать социальные связи во время социального дистанцирования, помогите ему контролировать телефонные звонки или видеочаты со своими друзьями.
Ограничьте общение вашего ребенка с людьми из группы повышенного риска тяжелого заболевания COVID-19
Чтобы защитить тех, кто подвержен повышенному риску тяжелого заболевания от COVID-19, вы можете подумать о принятии этих дополнительных мер предосторожности.
- Отделите вашего ребенка от других членов вашей семьи, которые имеют повышенный риск тяжелого заболевания от COVID-19.
- Тщательно подумайте, кто может лучше всего заботиться о ребенке, если вы не можете заботиться о своем ребенке (например, вы не можете оставаться с ребенком, пока детский сад или школа закрыты).
- Ограничьте контакты вашего ребенка с другими людьми, если кто-то из группы повышенного риска COVID-19 будет оказывать помощь (например, пожилой человек или кто-то с основным заболеванием).
- Откладывайте посещения или поездки к бабушкам и дедушкам, старшим членам семьи и членам семьи, которые подвергаются повышенному риску тяжелого заболевания COVID-19.Рассмотрите возможность виртуального подключения или написания писем.
Надеть маску
Дети от 2 лет должны носить маску.
Помогите своему ребенку (от 2 лет и старше) правильно носить маску в общественных местах и среди людей, с которыми он не живет.
CDC признает, что ношение масок возможно не во всех ситуациях или для некоторых людей. Правильное и постоянное использование масок может быть сложной задачей для некоторых детей, например детей с определенными ограниченными возможностями, включая когнитивные, интеллектуальные, связанные с развитием, сенсорные и поведенческие расстройства.Узнайте больше о том, что вы можете сделать, если ваш ребенок или вы не можете носить маски в определенных ситуациях.
Обратите внимание, что ношение маски , а не заменяет другие повседневные профилактические действия, такие как избегание тесного контакта с другими и частое мытье рук.
Очистка и дезинфекция
Ежедневно очищайте и дезинфицируйте поверхности, к которым часто прикасаются.
К часто касающимся поверхностям относятся столы, дверные ручки, выключатели света, пульты дистанционного управления, ручки, столы, туалеты и раковины.
Вымойте предметы, в том числе плюшевые игрушки, которые можно стирать по мере необходимости.
- Следуйте инструкциям производителя.
- Используйте подходящую самую теплую воду и полностью просушите вещи.
- Грязное белье больного человека можно стирать вместе с чужими вещами.
Узнайте больше о уборке и дезинфекции дома.
Рассмотрите возможность изменения плана поездки
Поскольку путешествие увеличивает шансы вашего ребенка контактировать с другими людьми, у которых может быть COVID-19, а ваш ребенок распространяет вирус, вызывающий COVID-19, другим людям, если они инфицированы, оставаться дома — лучший способ защитить вашего ребенка и других от болезни .
Мы не знаем, безопаснее ли один вид путешествий, чем другие. Любое место, где путешественники взаимодействуют с другими людьми (например, аэропорты, автобусные станции, вокзалы, заправочные станции, рестораны и остановки для отдыха), является местом, где путешественники могут подвергнуться воздействию вируса в воздухе и на поверхности. Также может быть трудно оставаться на расстоянии не менее 6 футов от других людей во время путешествия. Узнайте больше о путешествиях во время COVID-19.
зарегистрированных Министерством здравоохранения случаев мультисистемного воспалительного синдрома у детей (MIS-C) в США
* Дополнительные случаи расследуются.
Резюме
- Большинство случаев было у детей и подростков в возрасте от 1 до 14 лет, средний возраст — 9 лет.
- Случаи заболевания зарегистрированы у детей и подростков от 1 года до 20 лет.
- 63% зарегистрированных случаев произошли у детей латиноамериканского или латиноамериканского происхождения (1023 случая) или чернокожих, неиспаноязычных (868 случаев).
- 99% случаев (3152) дали положительный результат на SARS CoV-2, вирус, вызывающий COVID-19. Оставшийся 1% приходился на кого-то с COVID-19.
- Более половины (59%) зарегистрированных случаев были мужчинами.
MIS-Дела по юрисдикции
С момента начала подачи сообщений в середине мая 48 штатов, включая Нью-Йорк, Пуэрто-Рико и Вашингтон, округ Колумбия, сообщили CDC по крайней мере об одном случае MIS-C. Из-за небольшого числа случаев в некоторых штатах и для защиты конфиденциальности пациентов и их семей CDC не сообщает о количестве случаев в отдельных штатах.
Диапазон дел MIS-C по территориям, штатам, Нью-Йорку и Вашингтону, округ Колумбия, не позднее 29 марта 2021 г. *
* Мы поручаем штатам предоставлять дополнительную информацию по делам по своему усмотрению.
Ежедневных случаев MIS-Cases и COVID-19 (семидневное скользящее среднее)
На графике показано семидневное скользящее среднее количество случаев MIS-C и COVID-19 с датой возникновения MIS-C в период с 19 февраля 2020 года по 21 марта 2021 года. Сообщения о случаях, соответствующих определению случая, сообщаются на национальном уровне с ежемесячным интервалом .
Заштрихованная область в правой части рисунка представляет данные за последние шесть недель, по которым отчеты о случаях MIS-C еще не завершены. Фактическое количество случаев MIS-C в течение этого периода, вероятно, больше, и это число будет увеличиваться по мере включения дополнительных отчетов о случаях.Левая ось Y определяет количество среднесуточных случаев MIS-C и отмечена в единицах 5 по шкале от 0 до 35; правая ось Y определяет количество среднесуточных случаев заболевания COVID-19 и размечено в единицах по 50000 по шкале от 0 до 250000.
7 из 3185 случаев отсутствовали.
Раса и этническая принадлежность зарегистрированных случаев MIS-C
В дополнение к локализации случаев MIS-C, CDC внимательно следит за характеристиками пациентов MIS-C по расе, этнической принадлежности и возрасту.На сегодняшний день большинство пациентов MIS-C были латиноамериканцами / латиноамериканцами и нелатиноамериканскими чернокожими. Латиноамериканское / латиноамериканское и неиспаноязычное чернокожее население также в непропорционально большей степени страдают от COVID-19 в целом. Дополнительные исследования MIS-C необходимы, чтобы узнать, почему определенные расовые или этнические группы могут быть затронуты в большем количестве и какие факторы риска могут способствовать этому явлению.
Мультисистемный воспалительный синдром у детей (MIS-C) и COVID-19 — Симптомы и причины
Обзор
Мультисистемный воспалительный синдром у детей (MIS-C) — серьезное заболевание, которое, по-видимому, связано с коронавирусной болезнью 2019 (COVID-19).Большинство детей, инфицированных вирусом COVID-19 , болеют только в легкой форме. Но у детей, у которых развивается MIS-C , некоторые органы и ткани, такие как сердце, легкие, кровеносные сосуды, почки, пищеварительная система, мозг, кожа или глаза, сильно воспаляются. Признаки и симптомы зависят от того, какие участки тела поражены.
MIS-C считается синдромом — группой признаков и симптомов, а не заболеванием — потому что о нем многое неизвестно, включая его причины и факторы риска.Выявление и изучение большего количества детей, у которых есть MIS-C , может помочь в конечном итоге найти причину. Центры США по контролю и профилактике заболеваний (CDC) и Национальные институты здравоохранения работают с врачами и исследователями по всей стране, чтобы узнать больше о факторах риска для MIS-C , обмениваться данными и улучшать диагностику и лечение MIS -С .
В редких случаях у некоторых взрослых появляются признаки и симптомы, подобные MIS-C . Этот новый и серьезный синдром, называемый мультисистемным воспалительным синдромом у взрослых (MIS-A), возникает у взрослых, которые ранее были инфицированы вирусом COVID-19 , и многие даже не знали об этом. MIS-A , кажется, возникает через несколько недель после заражения COVID-19 , хотя у некоторых людей есть текущая инфекция. Если есть подозрение на MIS-A , диагностический тест или тест на антитела к COVID-19 может помочь подтвердить текущую или прошлую инфекцию вирусом, что помогает в диагностике MIS-A .
MIS-C встречается редко, и большинство детей, у которых он есть, со временем поправляются с помощью медицинской помощи. Но некоторым детям быстро становится хуже, до такой степени, что их жизнь оказывается в опасности.
Еще многое предстоит узнать об этом возникающем воспалительном синдроме. Если у вашего ребенка проявляются какие-либо признаки или симптомы, немедленно обратитесь за помощью.
Симптомы
Признаки и симптомы мультисистемного воспалительного синдрома у детей ( MIS-C ) включают указанные ниже, хотя не у всех детей симптомы одинаковые.
- Лихорадка, которая длится 24 часа и более
- Рвота
- Диарея
- Боль в животе
- Сыпь на коже
- Чувство необычайной усталости
- Учащенное сердцебиение
- Учащенное дыхание
- Красные глаза
- Покраснение или отек губ и языка
- Покраснение или отек рук или ног
- Головная боль, головокружение или дурноту
- Увеличенные лимфатические узлы
Знаки аварийной сигнализации
МИС-С- Сильная боль в животе
- Затрудненное дыхание
- Бледная, серая или синяя кожа, губы или ногтевое ложе — в зависимости от тона кожи
- Новая путаница
- Неспособность просыпаться или бодрствовать
Когда обращаться к врачу
Если у вашего ребенка есть какие-либо из вышеперечисленных тревожных признаков, или он серьезно болен с другими признаками и симптомами, немедленно обратитесь за помощью.Отведите ребенка в ближайшее отделение неотложной помощи или позвоните по номеру 911 или по местному номеру службы экстренной помощи.
Если ваш ребенок не серьезно болен, но проявляет другие признаки или симптомы MIS-C , немедленно обратитесь за советом к врачу вашего ребенка. Врачи могут захотеть сделать тесты, такие как анализы крови или визуализационные тесты грудной клетки, сердца или живота, чтобы проверить области воспаления и другие признаки MIS-C .
Причины
Точная причина MIS-C еще не известна, но, похоже, это чрезмерный иммунный ответ, связанный с COVID-19 .Многие дети с MIS-C имеют положительный результат теста на антитела. Это означает, что они недавно заразились вирусом COVID-19 . У некоторых может быть текущая инфекция вирусом.
Факторы риска
В США у детей чернокожего и латиноамериканского происхождения был диагностирован диагноз MIS-C больше, чем у детей других рас и этнических групп. Необходимы исследования, чтобы помочь определить, почему MIS-C поражает этих детей чаще, чем других.Факторы могут включать, например, различия в доступе к медицинской информации и услугам, а также возможность рисков, связанных с генетикой.
Большинство детей с MIS-C находятся в возрасте от 3 до 12 лет, средний возраст — 8 лет. Некоторые случаи также имели место у детей старшего возраста и младенцев.
Осложнения
Многие специалисты считают MIS-C осложнением COVID-19 .Без ранней диагностики, соответствующего лечения и лечения MIS-C может привести к серьезным проблемам с жизненно важными органами, такими как сердце, легкие или почки. В редких случаях MIS-C может привести к необратимым повреждениям или даже смерти.
Профилактика
Лучший способ предотвратить заражение вашего ребенка MIS-C — это принять меры, чтобы избежать контакта с вирусом COVID-19 , и научить вашего ребенка делать то же самое. CDC рекомендует соблюдать эти меры предосторожности, чтобы избежать контакта с вирусом, вызывающим COVID-19 :
- Держите руки в чистоте. Часто мойте руки водой с мылом в течение не менее 20 секунд. Если мыло и вода недоступны, используйте дезинфицирующее средство для рук, содержащее не менее 60% спирта.
- Избегайте больных. В частности, избегайте людей, которые кашляют, чихают или проявляют другие признаки, указывающие на то, что они могут быть больны или заразны.
- Практикуйте социальное дистанцирование. Это означает, что вы и ваш ребенок должны находиться на расстоянии не менее 6 футов (2 метров) от других людей, когда находитесь вне дома.
- Носите тканевые маски для лица в общественных местах. Когда сложно практиковать социальное дистанцирование, и вы, и ваш ребенок — если ему или ей не менее двух лет — должны носить маски для лица, закрывающие нос и рот.
- Не прикасайтесь к носу, глазам и рту. Поощряйте ребенка следовать вашим указаниям и не прикасаться к его или ее лицу.
- Прикрывайте рот салфеткой или локтем, когда чихаете или кашляете. Вам и вашему ребенку следует прикрывать рот, когда вы чихаете или кашляете, чтобы избежать распространения микробов.
- Ежедневно очищайте и дезинфицируйте сенсорные поверхности. Это включает в себя такие части вашего дома, как дверные ручки, выключатели света, пульты дистанционного управления, ручки, столешницы, столы, стулья, столы, клавиатуры, смесители, раковины и туалеты.
- При необходимости стирайте одежду и другие предметы. Следуйте инструкциям производителя, установив для стиральной машины наиболее теплую воду. Не забудьте включить моющиеся плюшевые игрушки.
Аденовирусные инфекции: причины, симптомы и лечение
Аденовирусы — это группа распространенных вирусов, которые поражают слизистую оболочку глаз, дыхательные пути и легкие, кишечник, мочевыводящие пути и нервную систему. Это частые причины лихорадки, кашля, боли в горле, диареи и розового глаза.
Инфекции у детей случаются чаще, чем у взрослых, но заразиться ими может каждый.К 10 годам у большинства детей будет хотя бы один тип аденовирусной инфекции.
Инфекции обычно вызывают лишь легкие симптомы и проходят сами по себе через несколько дней. Но они могут быть более серьезными у людей со слабой иммунной системой, особенно у детей.
Как распространяются аденовирусы
Эти вирусы распространены в местах с большими группами детей, таких как детские сады, школы и летние лагеря.
Они очень заразны. Они могут передаваться, когда зараженный кашляет или чихает.Капли, содержащие вирус, взлетают в воздух и приземляются на поверхности.
Ваш ребенок может заразиться вирусом, если он прикоснется к руке кого-то, у кого он есть, или к игрушке или другому предмету, который держит кто-то, а затем коснется своего рта, носа или глаз. Он быстро распространяется среди детей, потому что они с большей вероятностью кладут руки на лицо и в рот.
При смене подгузника можно заразиться. Вы также можете заболеть от еды, приготовленной кем-то, кто не вымыл руки должным образом после посещения туалета.Заразиться вирусом можно в воде, например, в небольших озерах или в неухоженном бассейне, но это случается нечасто.
Симптомы
Каждый тип аденовируса может влиять на вас по-разному:
- Бронхит : кашель, насморк, лихорадка, озноб
- Простуда и другие респираторные инфекции : заложенность и насморк, кашель, боль в горле и т. Д. опухшие железы
- Crou p: Лающий кашель, затрудненное дыхание, высокий звук при дыхании
- Инфекция уха : Боль в ухе, раздражительность, лихорадка
- Розовый глаз (конъюнктивит): Красные глаза, выделения из глаза, слезы, ощущение, будто что-то попало в глаз
- Пневмония : Лихорадка, кашель, затрудненное дыхание
- Желудочные и кишечные инфекции: Диарея, рвота, головная боль, жар, спазмы желудка
- Отек мозга и спинной мозг (менингит и энцефалит ): головная боль, лихорадка, ригидность шеи, тошнота и рвота (редко)
- Инфекция мочевыводящих путей ons: Жжение и боль при мочеиспускании, частые позывы к мочеиспусканию, кровь в моче
Если вы считаете, что у вашего ребенка может быть один из этих вирусов, проконсультируйтесь с педиатром.Обязательно вызовите врача, если у ребенка младше 3 месяцев наблюдаются симптомы аденовирусной инфекции.
Немедленно обратитесь к врачу, если у вашего ребенка есть какие-либо из этих более серьезных симптомов:
- Проблемы с дыханием
- Отек вокруг глаз
- Лихорадка, которая не проходит через несколько дней
- Признаки обезвоживания, такие как мало слез или меньше мокрых подгузников
Диагноз
Врач вашего ребенка может назначить медицинский осмотр и, возможно, один или несколько из этих тестов, чтобы выяснить, не вызвало ли инфекция вирус или бактерии:
- Анализ крови: A Медсестра возьмет образец крови вашего ребенка из вены на руке.
- Анализ мочи: ваш ребенок будет писать в чашку, которую дает вам медсестра.
- Мазок для анализа: медсестра возьмет ватный тампон для пробы слизи из носа вашего ребенка.
- Тест стула: вы возьмете образец фекалий вашего ребенка дома и принесете его в кабинет врача.
- Рентген грудной клетки: Ваш ребенок будет лежать неподвижно, в то время как техник использует небольшое количество излучения, чтобы сфотографировать его внутреннюю часть грудной клетки. Это позволит врачу вашего ребенка поближе взглянуть на его сердце и легкие.
Лечение
Антибиотики не помогают при аденовирусных инфекциях, потому что они убивают только бактерии. Часто дети проходят болезнь самостоятельно в течение нескольких дней. Некоторые инфекции, такие как розовый глаз или пневмония, могут длиться неделю и более.
Продолжение
Детям со слабой иммунной системой может потребоваться лечение в больнице, чтобы помочь им выздороветь.
Вы можете сделать несколько вещей, чтобы помочь вашему ребенку почувствовать себя лучше:
- Давайте много жидкости. Дети теряют жидкость от лихорадки, рвоты и диареи. Они могут обезвоживаться. Вода или 100% фруктовый сок — лучший выбор для обезвоживания детей. Вы также можете попробовать детский раствор с электролитами.
- Убрать заторы. Помогите ребенку почаще сморкаться. Младенцу закапайте в нос несколько капель солевого раствора или капель. Затем отсосите слизь шприцем с грушей.
- Включите увлажнитель холодного тумана . Влага ослабит заложенность носа и поможет вашему ребенку легче дышать.
- Сбей лихорадку . Спросите своего врача, можно ли дать ребенку ацетаминофен (тайленол) или ибупрофен (мотрин), чтобы облегчить боль и жар. Не давайте детям продукты, содержащие аспирин, так как это может привести к редкому, но серьезному заболеванию, называемому синдромом Рейе.
Профилактика
Чтобы помочь вашему ребенку не заболеть:
- Старайтесь держать ребенка подальше от тех, кто, как вы знаете, болен.
- Мойте ребенку руки — и свои — часто в течение дня, особенно перед едой.Если у вас нет воды и мыла, используйте дезинфицирующее средство для рук на спиртовой основе.
- Очистите поверхности, такие как раковины и столешницы, чтобы избавиться от микробов.
- Не позволяйте им плавать в неухоженных бассейнах.
Держите ребенка дома, когда он болен, чтобы избежать передачи аденовируса другим людям. Скажите им, чтобы они прикрывали нос и рот, когда чихают или кашляют.
COVID-19 и мультисистемный воспалительный синдром у детей (MIS-C)
Возможно, вы слышали новостные сообщения о возможной связи между COVID-19 и редкое, но серьезное заболевание детей, называемое мультисистемным воспалительным синдромом у детей (MIS-C).Ученые со всего мира, в том числе педиатры, работают вместе, чтобы понять MIS-C и то, как лучше всего диагностировать и лечить.
Связь между COVID-19 и MIS-C не совсем понятна, и мы пытаемся выяснить, не подвержены ли некоторые дети большему риску. Однако Американская академия педиатрии (AAP) хочет заверить родителей в том, что очень немногие дети страдают тяжелыми формами заболевания. заболел вирусом, вызывающим COVID-19. Пока что большинство детей, которым был поставлен диагноз MIS-C, выздоровели после получения медицинской помощи.
Что мы знаем
У детей с MIS-C жар и воспаление в организме, что подтверждается лабораторными исследованиями. Несмотря на то, что MIS-C отличается, он имеет некоторые из тех же симптомов, что и другие редкие детские заболевания, например Болезнь Кавасаки и синдром токсического шока. У детей с MIS-C также могут быть тромбозы (сгустки крови), нарушение функции сердца или повреждение почек.
Лучшее, что вы можете сделать, чтобы защитить своего ребенка, — это позвоните своему педиатру, если у вас есть любые проблемы со здоровьем вашего ребенка.
Симптомы MIS-C
Дети с MIS-C тяжело болеют с лихорадкой в течение 24 часов и более, имеют воспаление в теле и проблемы со многими органами, такими как кишечник, сердце, мозг, легкие, кожа, и почки. Немедленно обратитесь к педиатру вашего ребенка , если вы заметили любой из этих симптомов:
лихорадка (100,4 градуса по Фаренгейту или выше), продолжающаяся 24 часа или более
боль в животе, диарея или рвота
боль в шее
сыпь или изменение цвета кожи
налитые кровью глаза
кажутся очень уставшими
одышка
боль или давление в груди, которое не проходит
становление сбит с толку
не может проснуться или бодрствовать
голубоватые губы или лицо
Обязательно сообщите своему педиатру или поставщикам неотложной помощи, если у вашего ребенка положительный результат теста на COVID-19 или он был контактировал с кем-то с вирусом в течение последних четырех недель.Ваш педиатр может сообщить вам, если вашего ребенка можно увидеть в офисе, или если вам нужно обратиться в отделение неотложной помощи или звоните 911 прямо сейчас.
Диагностика и лечение
Есть несколько различных тестов, которые врачи могут использовать для диагностики MIS-C, в том числе:
Анализы крови и мочи
Рентген грудной клетки
Электрокардиограмма, которая измеряет электрическая активность в сердце и эхокардиограмма (УЗИ сердца)
В зависимости от симптомов и результатов анализов вашего ребенка лечение может включать:
стероиды для лечения отека или воспаления
Внутривенное введение иммуноглобулина (ВВИГ) , «биологическое» лекарство, которое содержит антитела иммунной системы
Жидкости, вводимые через вену
Сердечные лекарства или аспирин в низких дозах
Детей, заболевших MIS-C, необходимо лечить в больница, согласно CDC.Некоторым потребуется помощь в педиатрическом отделении интенсивной терапии.
Последующее наблюдение
Детям с MIS-C необходимо посетить детского кардиолога через две или три недели после выписки из больницы. MIS-C может вызвать воспаление сердечной стенки (миокардит). Пациентам с миокардитом запрещается заниматься такими видами деятельности, как упражнения или занятия спортом в течение определенного периода времени. Дети, получающие стероиды или биологические препараты, также должны пройти курс лечения. детский ревматолог.
Профилактика
Лучший способ предотвратить MIS-C — продолжать принимать меры, чтобы избежать контакта с COVID-19. Например, не забудьте:
Часто мойте руки водой с мылом в течение 20 секунд. Если мыло и вода недоступны, используйте спиртосодержащий дезинфицирующее средство для рук
Помните
Хотя MIS-C звучит пугающе, помните, что это состояние все еще очень редко.
Если у вас возникнут вопросы, позвоните своему педиатру.Не забудьте записаться на прием хорошо посещает детей тоже. Все дети должны пройти рекомендованные прививки, в том числе прививка от гриппа, вовремя.
Дополнительная информация:
Информация, содержащаяся на этом веб-сайте, не должна использоваться вместо медицинской помощи и рекомендаций вашего педиатра. Ваш педиатр может порекомендовать лечение по-разному, исходя из индивидуальных фактов и обстоятельств.
Розеола у детей | Сидарс-Синай
Не то, что вы ищете?Что такое розеола у детей?
Розеола — заразное вирусное заболевание.Это вызывает высокую температуру, а затем сыпь, которая появляется по мере ее исчезновения. Заболевание еще называют младенческой розеолой или шестой болезнью.
Что вызывает розеолу у ребенка?
Розеола вызывается вирусом герпеса. Вирус может попасть в организм через нос и рот. Он распространяется, когда ребенок вдыхает капли, содержащие вирус, после того, как инфицированный человек кашляет, чихает, разговаривает или смеется.
Какие дети подвержены риску заболевания розеолой?
Чаще всего поражает детей младше 2 лет.
Каковы симптомы розеолы у ребенка?
Симптомы розеолы у ребенка могут проявиться в течение 5–15 дней после контакта с вирусом. Высокая температура может начаться внезапно и может достигать 105 ° F. Ребенок наиболее заразен во время высокой температуры до появления сыпи. Лихорадка держится от 3 до 5 дней, а затем внезапно проходит.
По мере того, как жар уходит, появляется розовая сыпь. Сыпь представляет собой плоские или выпуклые высыпания на животе.Затем он распространяется на лицо, руки и ноги.
У вашего ребенка также могут быть такие симптомы, как:
- Раздражительность
- Отек век
- Увеличение лимфоузлов
- Боль в ухе
- Снижение аппетита
Фебрильные судороги встречаются довольно часто. у детей с розеолой. Лихорадочные припадки возникают при повышении температуры у ребенка. быстро.Лихорадочные судороги, как правило, не вредны. Но они могут быть очень страшными. Нет Каждый ребенок с высокой температурой подвержен риску фебрильного припадка. Фебрильные судороги случаются примерно у 3 из 100 детей младше 5 лет. Этот тип припадков может проявляться в семьи.
Симптомы розеолы могут быть такими же, как и при других заболеваниях. Убедитесь, что ваш ребенок посещает своего врача для постановки диагноза.
Как диагностируют розеолу у ребенка?
Медицинский работник спросит о симптомах и истории здоровья вашего ребенка.Он или она проведет медицинский осмотр вашего ребенка. Медицинский осмотр будет включать осмотр сыпи. Сыпи и высокой температуры обычно достаточно для постановки диагноза вашему ребенку.
Как лечить розеолу у ребенка?
Лечение будет зависеть от симптомов, возраста и общего состояния вашего ребенка. Это также будет зависеть от степени тяжести состояния. Антибиотики не используются для лечения этого заболевания.
Цель лечения — уменьшить симптомы.Лечение может включать:
- Убедитесь, что ваш ребенок пьет много жидкости
- Прием парацетамола или ибупрофена при лихорадке и дискомфорте
- Одевать ребенка в легкую одежду во время лихорадки
Обсудите с лечащим врачом вашего ребенка риски, преимущества и возможные побочные эффекты всех лекарств. Не давайте ибупрофен детям младше 6 месяцев, если только ваш лечащий врач не скажет вам об этом.Не давайте аспирин детям. Аспирин может вызвать серьезное заболевание, называемое синдромом Рейе.
Когда мне следует позвонить поставщику медицинских услуг для моего ребенка?
Позвоните поставщику медицинских услуг, если у вашего ребенка:
- Симптомы, которые не проходят или не ухудшаются
- Новые симптомы
Основные сведения о розеоле у детей
- Розеола — заразное вирусное заболевание.Это вызывает высокую температуру, а затем сыпь, которая появляется по мере ее исчезновения.
- Чаще всего поражает детей. моложе 2 лет.
- У ребенка могут появиться симптомы розеолы после контакта с вирусом от 5 до 15 дней. Высокая температура может начаться внезапно и может достигать 105 ° F. Лихорадка держится от 3 до 5 дней, а затем внезапно проходит.
- Ребенок наиболее заразен во время высокой температуры до появления сыпи.
- По мере того, как жар уходит, появляется розовая сыпь. Сыпь представляет собой плоские или выпуклые высыпания на животе. Затем он распространяется на лицо, руки и ноги.
- Цель лечения — уменьшить симптомы.
Следующие шаги
Советы, которые помогут вам получить максимальную пользу от посещения лечащего врача вашего ребенка:
- Знайте причину визита и то, что вы хотите.
- Перед визитом запишите вопросы, на которые хотите получить ответы.
- Во время посещения запишите название нового диагноза и любые новые лекарства, методы лечения или тесты. Также запишите все новые инструкции, которые ваш поставщик дает вам для вашего ребенка.
- Узнайте, почему прописано новое лекарство или лечение и как они помогут вашему ребенку. Также знайте, каковы побочные эффекты.
- Спросите, можно ли вылечить состояние вашего ребенка другими способами.
- Знайте, почему рекомендуется тест или процедура и что могут означать результаты.
- Знайте, чего ожидать, если ваш ребенок не принимает лекарство, не проходит обследование или процедуру.
- Если вашему ребенку назначен повторный прием, запишите дату, время и цель этого визита.
- Узнайте, как можно связаться с лечащим врачом вашего ребенка в нерабочее время. Это важно, если ваш ребенок заболел и у вас есть вопросы или вам нужен совет.
От 2 до 4 дней до появления сыпи до 2-5 дней после | Начинается вокруг ушей, лица и шеи Распространяется на туловище, руки и ноги | Начинается через 3-5 дней после начала лихорадки, насморка, кашля, покраснения глаз и боли в горле и длится 3-5 дней Неровные, плоские, красные участки, которые вскоре становятся приподнятыми | ||
За неделю до появления сыпи до недели после ее появления Инфицированные новорожденные обычно заразны в течение многих месяцев | Начинается на лице и шее Распространяется на туловище, руки и ноги | Начинается через 1-2 дня после начала легкой температуры, опухших и болезненных лимфатических узлов, красных глаз и головной боли и длится 3-5 дней | ||
Начинается на туловище и обычно распространяется на шею, лицо, руки и ноги | Начинается примерно на 4-й день после начала сильной лихорадки и обычно сразу после окончания лихорадки и длится от часов до нескольких дней Розовато-красная, плоская или выпуклая сыпь | |||
От до появления сыпи до 1-2 дней после | Распространяется на руки, ноги и туловище | Начинается через несколько дней после начала слабой температуры, головной боли и насморка и длится от 5 до 10 дней Может повторяться в течение нескольких недель Красная сыпь на щеках (сыпь пощечины) распространяется на руки, ноги и туловище, становится светлее и покрывается пятнами с кружевными узорами | ||
За несколько дней до появления симптомов до появления корки на всех пятнах | Начинается на лице, шее и туловище Распространяется на руки, ноги и кожу головы | Появляется в посевах, поэтому одновременно присутствуют разные стадии Начинается вскоре после начала лихорадки и недомогания и длится от нескольких дней до 2 недель Маленькие плоские красные пятна, которые становятся приподнятыми и образуют круглые пузыри, наполненные жидкостью на красном фоне, прежде чем окончательно покрыться коркой |

 Признаки: поражение ЦНС, сердца, легких, печени.
Признаки: поражение ЦНС, сердца, легких, печени. Позволяет установить титр антител IgM, к примеру, титр 1:40 характерен для симптоматики мононуклеоза.
Позволяет установить титр антител IgM, к примеру, титр 1:40 характерен для симптоматики мононуклеоза.

 Спрос на последнюю увеличился на 700 процентов! Полки опустели. В одной кондитерской в Дортмунде решили выпускать свой вариант этого товара повседневного спроса — сдобные рулоны.
Спрос на последнюю увеличился на 700 процентов! Полки опустели. В одной кондитерской в Дортмунде решили выпускать свой вариант этого товара повседневного спроса — сдобные рулоны.