Заболело горло — простуда, ангина или тонзиллит?
Боль в горле – частый симптом простуды (острого респираторного вирусного заболевания). Однако боль в горле при простуде длится один – два дня и может пройти без лечения. Частыми спутниками при простуде бывают насморк и заложенность носа.
Ангина – заболевание, вызываемое бактерией стрептококк – также частая причина боли в горле. При ангине боль в горле интенсивная, длится дольше и сопровождается рядом общих симптомов
Тонзиллит – болезненное воспаление миндалин, которые расположены на задней стенке глотки. Также вызывает боль в горле.
Чем вызывается боль в горле при простуде — бактерии или вирусы?
Чаще всего боль в горле при простуде вызывается различными вирусами и может сопровождатся другими симптомами вирусных заболеваний – насморком, повышением температуры тела, кашлем, покраснением глаз.
Как лечить боль в горле при простуде?
Несмотря на то, что не существует лекарств, непосредственно действующих на вирусы, вызывающие простуду, есть методы лечения, облегчающие состояние человека при простуде.
Улучшают ли медикаменты симптомы боли в горле при простуде?
Жаропонижающие средства облегчают симптомы простуды и боль в горле. Но не стоит преувеличивать эффективность этих препаратов
-
Нестероидные противовоспалите
- Различные спреи с антисептиками и анестезирующими веществами уменьшают интенсивность боли в горле.
-
Сосудосуживающие носовые спреи и капли улучшают симптоматику боли в горле при простуде за счет попадания на заднюю стенку глотки.

Антибиотики не нужно применять для лечения простуды и боли в горле, потому что все простудные заболевания вызываются вирусами.
Как боль в горле при стрептококковой ангине отличается от боли в горле при простуде?
Воспаление в глотке при ангине вызывается бактериями-стреп
Почему боль в горле при ангине опаснее, чем при простуде?
Стрептококковая ангина может вызвать такое грозное осложнение, как ревматизм с поражением сердечных клапанов. Поэтому очень важно вовремя начать правильное лечение ангины. При правильном лечении симптомы ангины исчезают в течение 10 дней.
Отличается ли боль в горле при ангине и при простуде?
При ангине боль в горле более интенсивная и отличается рядом особенностей
- внезапное начало
- потеря аппетита
- боль при глотании
- покраснение миндалин с белыми налетами
- высокая лихорадка
Надо ли обращаться за помощью к врачу при подозрении на стрептококковую ангину ?
В первый день болезни боль в горле при простуде и ангине бывает очень похожа.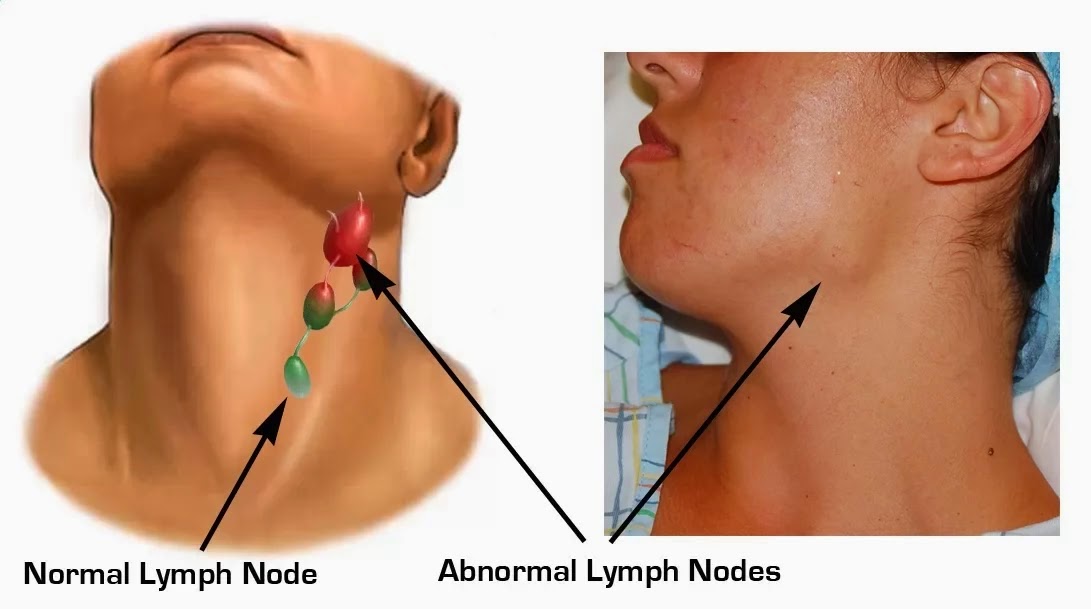 Если вы все же подозреваете наличие ангины – необходимо обязательно обратиться к врачу для установки правильного диагноза и проведения терапии.
Если вы все же подозреваете наличие ангины – необходимо обязательно обратиться к врачу для установки правильного диагноза и проведения терапии.
Лечение боли в горле при ангине?
При ангине применение антибиотиков обязательно. Чаще всего назначаются пероральные антибиотики группы пенициллина. При наличии аллергии на эти антибиотики врачом выбирается другая группа. Необходимо строго следовать предписанному режиму приема антибактериально
Почему не уменьшается боль в горле при стрептококковой ангине?
Иногда, несмотря на прием препаратов, состояние при ангине не улучшается в течение двух-трех дней. Это может свидетельствоват
- лихорадке боле 2-3 дней на фоне приема антибиотиков
- тошноте или рвоте
- боль в ухе
- выраженной головной боли
- напряжение мышц шеи
- появление сыпи на коже
- кашле
- одышке
Чем отличается боль в горле при простуде от боли в горле при тонзиллите?
Иногда боль в горле возникает при тонзиллите – воспалении миндалин (лимфатической ткани) в глотке. Тонзиллит может быть вызван как вирусами, так и бактериями. Миндалины защищают организм от проникновения инфекции через глотку, однако и сами могут быть поражены инфекционным агентом. Когда это происходит, то пораженные миндалины вызывают острую боль.
Тонзиллит может быть вызван как вирусами, так и бактериями. Миндалины защищают организм от проникновения инфекции через глотку, однако и сами могут быть поражены инфекционным агентом. Когда это происходит, то пораженные миндалины вызывают острую боль.
Как отличаются симптомы тонзиллита от боли в горле при простуде?
Простуда обычно сопровождается такими симптомами, как насморк, заложенность носа, кашель. При тонзиллите этих симптомов нет, но есть отечность миндалин и желтоватый налет на них. Кроме этого при тонзиллите встречаются следующие симптомы:
- затруднение дыхания
- лихорадка
- осиплость голоса
- боль при глотании
- увеличенные лимфоузлы на шее
Как лечить боль в горле при тонзиллите?
Если тонзиллит вызван бактериальной флорой, необходимо назначение антибиотиков. Решение принимает лечащий врач. При вирусном поражении антибиотики бесполезны. В этом случае следует придерживаться тактики лечения боли в горле при простуде. В любом случае, при боле в горле надо следовать общим рекомендациям:
Решение принимает лечащий врач. При вирусном поражении антибиотики бесполезны. В этом случае следует придерживаться тактики лечения боли в горле при простуде. В любом случае, при боле в горле надо следовать общим рекомендациям:
- находиться в покое
- пить много теплой жидкости
- есть мягкую теплую пищу, избегать грубые и острые блюда
- использовать лечебные аэрозоли
- при лихорадке применять жаропонижающие препараты
При частых обострениях тонзиллита необходима консультация врача для решения вопроса о тонзилэктомии (удалении миндалин).
По всем вопросам, связанными с патологией ЛОР-органов Вы можете обратиться к опытным ЛОР-врачам Клиники «АНДРОМЕДА».
Врач оториноларинголо
Лимфома Ходжкина. Заболевание
Лимфоциты – разновидность белых кровяных клеток, которые защищают организм от бактерий и вирусов. Их производит костный мозг, а потом клетки находятся в лимфоузлах, селезенке, тимусе (вилочковой железе), других органах и тканях.
Лимфома Ходжкина (болезнь Ходжкина, лимфогранулематоз) – один из видов лимфомы. Как и любая другая злокачественная опухоль, лимфома Ходжкина вызвана «поломкой» в клетках. Лимфоциты, из которых она построена, не похожи на нормальные. Чаще всего лимфома Ходжкина поражает лимфоузлы в шее, грудной полости, брюшной, паховой и подмышечной области.
Разновидности болезни Ходжкина, в зависимости от строения, классифицируют так:
- нодулярный склероз
- смешанно-клеточный вариант
- лимфоидное преобладание
- лимфоидное истощение
Это заболевание встречается у детей и взрослых. Чаще всего им страдают молодые взрослые – от 20 до 34 лет. Второй «пик» заболеваемости – после 50 лет. Практика показывает, что данный тип онкологического заболевания хорошо поддается лечению, даже когда опухоль успела затронуть другие органы.
Практика показывает, что данный тип онкологического заболевания хорошо поддается лечению, даже когда опухоль успела затронуть другие органы.
Стадии лимфомы описывают то, как далеко болезнь распространилась. Присутствие лимфомы только в одной группе лимфоузлов или органе считают ранней стадией. Если заболевание охватило несколько узлов или органов, то это считается более продвинутой стадией.
ФАКТОРЫ РИСКА
Несмотря на то, что ученые посвятили лимфомам много научных работ, достоверные причины этих заболеваний так и не выявили. Однако есть ряд факторов, которые связывают с возникновением лимфомы Ходжкина:
- возраст
- пол
- аутоиммунные заболевания
- наличие вируса Эпштейн-Барра, ВИЧ и других.
СИМПТОМЫ
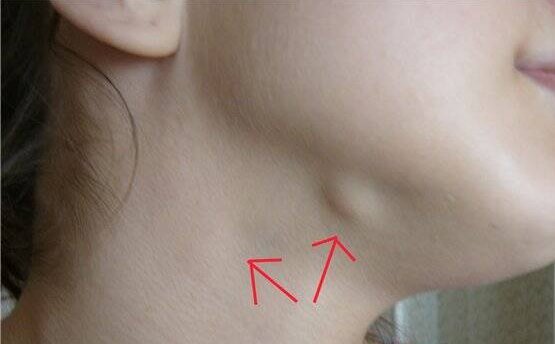
Основной симптом заболевания – увеличение лимфатических узлов, которые чаще замечают в области шеи, подмышек или паха. У здорового человека лимфоузлы могут быть увеличены, когда организм борется с вирусной или бактериальной инфекцией. Например, так бывает с лимфоузлами на шее, когда болит горло. Но если лимфоузлы остаются увеличенными длительное время или увеличиваются без очевидной причины, нужно обратиться к врачу.
У здорового человека лимфоузлы могут быть увеличены, когда организм борется с вирусной или бактериальной инфекцией. Например, так бывает с лимфоузлами на шее, когда болит горло. Но если лимфоузлы остаются увеличенными длительное время или увеличиваются без очевидной причины, нужно обратиться к врачу.
И есть ещё один набор характерных для заболевания симптомов, который называют В-симптоматикой:
- вес снизился на 10% и более за последние 6 месяцев,
- температура регулярно поднимается до 38 градусов, чаще всего по ночам,
- ночью человек очень сильно потеет.
Бывают и другие симптомы:
- постоянный безболезненный отек,
- болезненные ощущения в области лимфоузлов, которые могут провоцироваться алкоголем,
- постоянное ощущение сытости, отёк в области живота или кровотечение (так бывает, когда лимфома развивается в желудке или кишечнике),
- судороги, паралич части тела или проблемы при ходьбе (когда лимфома находится в головном или спинном мозге),
- кашель, одышка или боли (при лимфоме в груди),
- непроходящая усталость, слабость,
- зуд во всем телу,
- головные, суставные боли, боли в костях.

Из-за чего увеличиваются лимфоузлы: 5 причин
Лимфоузлы или лимфатические железы – это небольшие органы иммунной системы, которые есть на шее, под мышками, в паху и других областях. Их задача – фильтровать лимфу и помогать организму бороться с инфекциями.
Лимфа – это бесцветная жидкость, которая появляется на ранке, если слегка повредить кожу, пишет Lifehacker.
Читайте также: Вирусы, которые вызывают рак: профилактика и лечение
Когда у человека нет болезней, то железы очищают лимфу без лишнего перенапряжения. Если же увеличились лимфоузлы, то это свидетельствует о воспалении.
Что приводит к воспалению лимфоузлов
• заболевания дыхательных путей;
• проблемы в ротовой полости или носоглотке, например, кариес, пульпит, воспаление в пазухах носа;
• инфекции общего характера, к примеру, ветрянка, корь, цитомегаловирус;
* кожные инфекции – например, воспаление, возникшее из-за неудачной попытки выдавить прыщ;
* отиты.
Когда стоит обращаться к врачу
Чаще всего увеличенные лимфоузлы — это не самостоятельная болезнь, а лишь симптом. Поэтому обычно они сопровождаются другими признаками инфекции:
– общим недомоганием и слабостью;
– повышением температуры;
– головной болью;
– болью в горле, ушах или ротовой полости;
– насморком, заложенностью носа.
Что приводит к воспалению лимфоузлов
Срочно нужно бежать к врачу, когда:
1. Кожа над увеличенным лимфоузлом покраснела и стала горячей – это говорит о начале гнойного процесса.
2. Лимфоузлы на шее увеличились без видимой причины.
3. Лимфатические железы воспалились не только на шее, но и в других местах. Например, подмышками, в паху, на локтевых сгибах.
4. Узлы не двигаются, когда вы пытаетесь их прижать.
5. Увеличение лимфоузлов сопровождается повышенным потоотделением, постоянной лихорадкой (без других симптомов инфекционных заболеваний), необъяснимой потерей веса.
6. Вам стало трудно глотать или дышать.
Если вам трудно глотать или дышать из-за увеличенных лимфоузлов – бегите к врачу
7. Лимфоузлы не возвращаются к нормальным размерам две недели и дольше.
Врач поможет подобрать необходимые анализы и поставит вам точный диагноз.
Подчеркиваем, что самолечение опасно для вашего здоровья. Поэтому перед употреблением любых препаратов проконсультируйтесь с врачом. Если вы уже провели необходимые консультации, приобрести лекарства по выгодным ценам можно в этих аптеках: здесь.
Больше новостей, касающихся лечения, медицины, питания, здорового образа жизни и многое другое – читайте в разделе Здоровье.
Лимфогранулематоз (ходжкинская лимфома) | Фонд «Подари жизнь»
Суть болезни
Лимфогранулематоз (ЛГМ, болезнь Ходжкина, лимфома Ходжкина) – заболевание лимфатической системы, особый тип лимфомы, то есть злокачественного заболевания, где опухолевая ткань возникает из лимфоцитов. Для ЛГМ характерно прежде всего опухолевое поражение лимфатических узлов с постепенным распространением заболевания от одной группы лимфоузлов к другой. Могут поражаться также другие органы, прежде всего селезенка, а также печень, легкие, кишечник, костный мозг и т.п.
Для ЛГМ характерно прежде всего опухолевое поражение лимфатических узлов с постепенным распространением заболевания от одной группы лимфоузлов к другой. Могут поражаться также другие органы, прежде всего селезенка, а также печень, легкие, кишечник, костный мозг и т.п.
Отличительной чертой ЛГМ по сравнению с другими лимфомами является присутствие в пораженных болезнью лимфоузлах особого типа клеток, называемых клетками Березовского-Штернберга-Рид. Это гигантские клетки, возникшие из B-лимфоцитов.
В зависимости от распространенности процесса различают четыре стадии ЛГМ.
- Стадия I – вовлечены лимфоузлы только одной области или один орган вне лимфоузлов.
- Стадия II – вовлечены лимфоузлы в двух или более областях с одной стороны диафрагмы или одна группа лимфоузлов и один орган также с одной стороны диафрагмы.
- Стадия III – вовлечены лимфоузлы с обеих сторон диафрагмы; возможно также поражение селезенки и других органов вне лимфоузлов.

- Стадия IV – наблюдается распространенное поражение одного или более внутренних органов – таких как печень, костный мозг, легкие, кишечник; оно может сопровождаться или не сопровождаться поражением лимфоузлов.
В обозначении стадии заболевания могут использоваться также дополнительные символы: А (системные клинические симптомы отсутствуют), В (присутствуют), E (вовлечены не только лимфоузлы, но и другие органы), S (вовлечена селезенка).
Различают несколько гистологических вариантов ЛГМ: с нодулярным склерозом (40-50% всех случаев ЛГМ), смешанноклеточный (около 30% всех случаев ЛГМ), с лимфоидным преобладанием и с истощением лимфоидной ткани (редкие варианты).
Частота встречаемости, факторы риска
ЛГМ имеет два возрастных пика заболеваемости: один в молодом возрасте (15-35 лет), второй в пожилом. ЛГМ встречается в среднем с частотой около 1 случая на 25 тысяч населения в год, при этом дети и подростки составляют около 10-15% заболевших, а у детей дошкольного возраста болезнь встречается редко. Мужчины болеют несколько чаще женщин.
Мужчины болеют несколько чаще женщин.
Факторы, влияющие на риск заболевания ЛГМ, постоянно изучаются. Могут играть роль как генетическая предрасположенность, так и некоторые вирусные инфекции. Так, считается, что риск развития ЛГМ повышен у людей, инфицированных вирусом Эпштейна-Барр (широко распространенным вирусом из группы герпетических вирусов). Риск развития ЛГМ увеличивается при иммунодефицитных состояниях, включая СПИД.
Признаки и симптомы
При ЛГМ наблюдается безболезненное увеличение лимфатических узлов – чаще всего шейных и надключичных, лимфоузлов грудной полости (области средостения), порой подмышечных, паховых и лимфоузлов брюшной полости. Это самый характерный симптом болезни. Взрослые больные иногда отмечают, что увеличенные лимфоузлы становятся болезненными после приема алкоголя.
Важными симптомами являются ночная потливость, повышение температуры и снижение веса. Наличие этих «системных» симптомов отражается буквой «В» в обозначении стадии болезни и играет роль в оценке активности опухоли.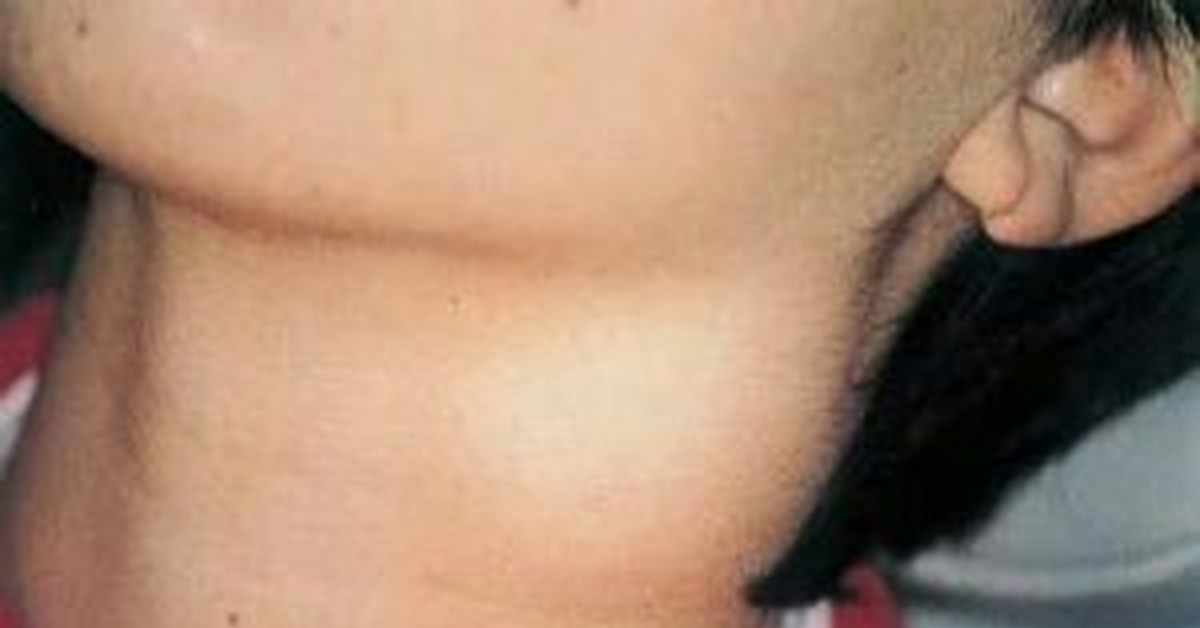 Среди других возможных симптомов можно назвать утомляемость, увеличение печени и/или селезенки, боли в спине, кожный зуд. Из-за увеличенных лимфоузлов грудной полости могут возникнуть затрудненное дыхание, кашель.
Среди других возможных симптомов можно назвать утомляемость, увеличение печени и/или селезенки, боли в спине, кожный зуд. Из-за увеличенных лимфоузлов грудной полости могут возникнуть затрудненное дыхание, кашель.
По мере развития опухолевого процесса самочувствие больного ухудшается. На поздних стадиях развития болезни может наблюдаться желтуха, если опухоль распространилась в печень и перекрывает желчные протоки. Могут возникать отеки лица, шеи и рук (так называемый синдром сдавления верхней полой вены), отеки ног.
Диагностика
Чтобы отличить ЛГМ от других онкологических и неонкологических заболеваний, необходимо провести исследование опухоли – увеличенного лимфатического узла или очага в других тканях тела. Для этого производят его хирургическое удаление или биопсию с микроскопическим и иммуногистохимическим исследованием образца. Обнаружение клеток Березовского-Штернберга-Рид (крупных клеток особого вида, специфичных для ЛГМ) и их предшественников (клеток Ходжкина) является важным признаком ЛГМ; эти опухолевые клетки окружены другими клетками – лимфоцитами, эозинофилами и др.
Для обнаружения конкретных пораженных опухолью участков – лимфатических узлов и/или внутренних органов – используют различные методы визуализации: рентгенографию, ультразвуковое исследование (УЗИ), компьютерную томографию (КТ) и позитронно-эмиссионную томографию (ПЭТ). Именно ПЭТ считается самым эффективным тестом для определения стадии ЛГМ и оценки ответа на лечение. Возможны и другие исследования.
Производится костномозговая пункция и/или трепанобиопсия с последующим исследованием образца костного мозга, чтобы понять, поражен ли болезнью этот орган.
Лечение
Лечение ЛГМ основано на сочетании химиотерапии и облучения. Выбор конкретной терапии зависит от варианта болезни, возраста пациента, стадии (локальное или распространенное поражение организма), сопутствующих заболеваний и других факторов.
В химиотерапии ЛГМ у детей и подростков в России успешно используют протоколы, предложенные немецкими онкогематологами. Эти протоколы позволяют получить высокий процент излечения с минимальными побочными эффектами, что очень важно при этой болезни. Также могут применяться курсы ABVD (адриабластин, блеомицин, винбластин, дакарбазин), BEACOPP (блеомицин, этопозид, адриамицин, циклофосфамид, винкристин, прокарбазин, преднизон) и другие химиотерапевтические курсы, количество которых определяют в зависимости от стадии болезни.
Также могут применяться курсы ABVD (адриабластин, блеомицин, винбластин, дакарбазин), BEACOPP (блеомицин, этопозид, адриамицин, циклофосфамид, винкристин, прокарбазин, преднизон) и другие химиотерапевтические курсы, количество которых определяют в зависимости от стадии болезни.
За химиотерапией следует лучевая терапия. Дозу облучения определяет врач-онкогематолог в зависимости от стадии заболевания, используемого протокола и облучаемого органа.
При оценке предпочтительности различных протоколов следует учитывать не только их эффективность в лечении основного заболевания, но также токсичность и повышение вероятности возникновения новых (вторичных) онкозаболеваний после терапии. Больные, излечившиеся от ЛГМ, и врачи, их наблюдающие, должны помнить о риске развития вторичных опухолей и о необходимости регулярных осмотров.
В сложных случаях (устойчивость болезни к терапии, рецидивы) может применяться высокодозная терапия с аутологичной трансплантацией костного мозга.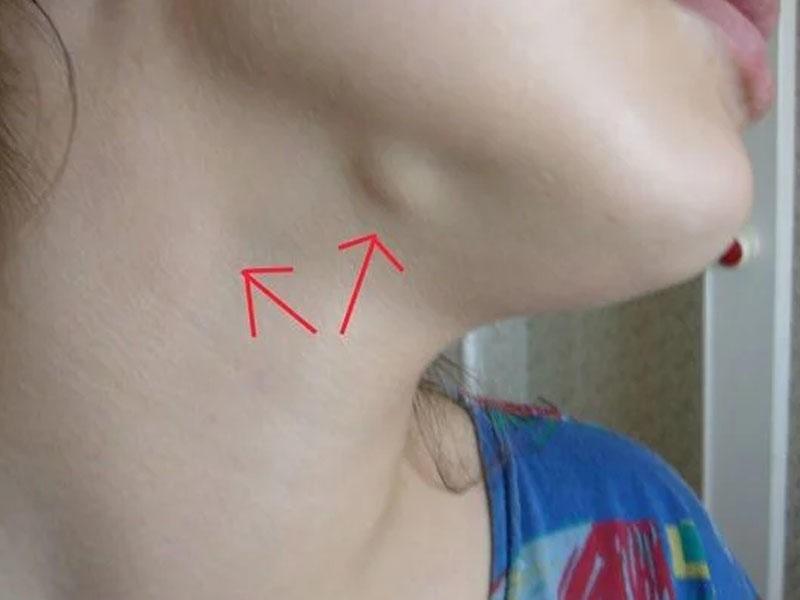 Аллогенная трансплантация используется лишь в редких случаях.
Аллогенная трансплантация используется лишь в редких случаях.
В последние годы у больных ходжкинской лимфомой появились новые шансы. В случае отсутствия ответа на стандартную терапию или рецидива болезни могут использоваться схемы химиотерапии с новейшим препаратом «Адцетрис» (брентуксимаб ведотин) или иммунотерапии с препаратом «Опдиво» (ниволумаб).
Прогноз
ЛГМ относится к числу тех опухолевых заболеваний, которые наиболее эффективно излечиваются на современном уровне развития медицины. Среди молодых пациентов выздоравливают около 90% больных. У пожилых пациентов выживаемость хуже, но в среднем прогноз все равно достаточно хороший. Даже в случае рецидива можно излечивать около половины пациентов.
Прогноз, разумеется, зависит также от стадии заболевания: среди пациентов, у которых болезнь была диагностирована на стадиях I-II, доля излечивающихся превышает 90%, тогда как при обнаружении ЛГМ на стадии IV эта доля снижается до 65-70%.
После пятилетней ремиссии болезнь, как правило, считается излеченной. Однако и после излечения от ЛГМ необходима пожизненная онкологическая настороженность, так как вторичные опухоли иногда развиваются даже через 10-20 лет после окончания лечения. Могут возникнуть и другие отдаленные последствия – например, кардиомиопатия (поражение миокарда) как следствие химиотерапии. Благодаря разработке новых протоколов вероятность побочных эффектов уменьшается, однако полностью исключить их нельзя.
Однако и после излечения от ЛГМ необходима пожизненная онкологическая настороженность, так как вторичные опухоли иногда развиваются даже через 10-20 лет после окончания лечения. Могут возникнуть и другие отдаленные последствия – например, кардиомиопатия (поражение миокарда) как следствие химиотерапии. Благодаря разработке новых протоколов вероятность побочных эффектов уменьшается, однако полностью исключить их нельзя.
Увеличиваются и болят. Что может вызвать воспаление лимфоузлов | Здоровая жизнь | Здоровье
Насколько оправданны эти опасения? Слово – нашему эксперту, врачу-неврологу, автору книг по здоровому образу жизни, доктору медицинских наук, профессору Евгению Широкову.
Пограничная застава
Именно так можно назвать лимфоузлы – важнейшую составную часть иммунной системы. Их главная функция – отбить атаку чужеродных веществ, инфекционных и неинфекционных вражеских агентов (белков, микроорганизмов, токсинов), задержать инфекцию, препятствуя её распространению.
Как? Усиленным производством лимфоцитов – защитных клеток организма, которые скапливаются в лимфоузлах, вызывая их увеличение, а иногда и воспаление.
А посему лимфоаденопатию врачи чаще всего воспринимают как естественный процесс. Особенно если узлы увеличены локально, что нередко бывает при вирусных инфекциях (ОРВИ, краснухе, кори, мононуклеозе), и сопровождаются катаральными явлениями, высокой температурой.
Нередко лимфоузлы воспаляются и при активизации бактериальной инфекции (зубов, лор-органов, кожи). При этом чем тяжелее протекает инфекционный процесс, тем сильнее увеличивается и/или воспаляется лимфоузел, как правило, недалеко от очага инфекции. В таких случаях выход один: как можно быстрее найти очаг инфекции и обезвредить его.
Медлить нельзя!
Другое дело – когда лимфоузлы увеличены системно (сразу в нескольких местах или повсеместно), симметрично, имеют плотную консистенцию и при этом никаких других симптомов не наблюдается.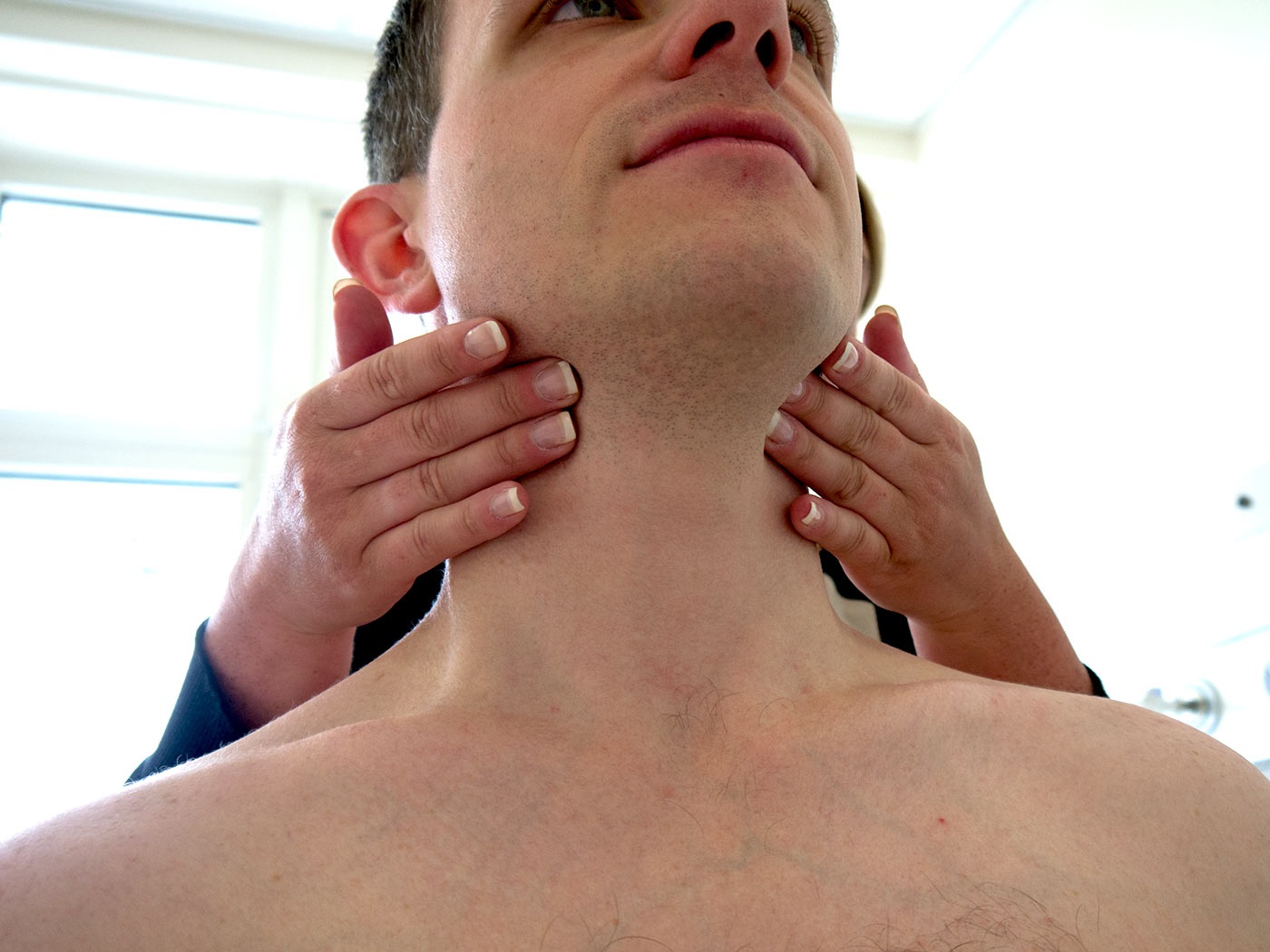 Такая картина нередко наблюдается при хроническом или остром лимфолейкозе – злокачественном заболевании крови, характеризующемся накоплением опухолевых лимфоцитов в лимфоузлах, в периферической крови и в костном мозге.
Такая картина нередко наблюдается при хроническом или остром лимфолейкозе – злокачественном заболевании крови, характеризующемся накоплением опухолевых лимфоцитов в лимфоузлах, в периферической крови и в костном мозге.
Увеличение и воспаление лимфоузлов может быть и признаком активизации и возникновения заболеваний соединительной ткани (ревматоидного артрита, системной красной волчанки). Однако в этом случае помимо лимфоаденопатии обязательно будут наблюдаться и другие симптомы: высыпание на коже, боль и покраснение в области поражённого болезнью сустава.
А вот онкологические заболевания вопреки широко распространённому мнению воспалением и увеличением лимфоузлов сопровождаются крайне редко и, как правило, в самой запущенной стадии (например, при раке молочной железы).
Тем не менее при появлении системной лимфоаденопатии медлить нельзя. Нужно срочно обратиться к врачу. Прежде всего к терапевту, который обязательно должен направить вас на общий анализ крови, а при необходимости – и на другие исследования: УЗИ лимфоузлов, рентген или компьютерную томографию грудной клетки, а при подозрении на злокачественный процесс – на биопсию, во время которой берут небольшие образцы ткани лимфоузла, его содержимого и изучают полученный материал в лаборатории.
Однако в любом случае паниковать не стоит. Ранняя диагностика поможет избежать худшего развития событий, которые, к слову, встречаются не так уж часто.
Кстати
Увеличенные лимфоузлы могут быть не только визитной карточкой различных заболеваний, но и сами стать источником воспаления, о начале которого могут свидетельствовать болезненные ощущения, значительное увеличение лимфатического узла, повышенная температура, вялость, головная боль. Чтобы дело не дошло до гнойного воспаления (абсцесса), не обойтись без помощи хирурга.
Смотрите также:
Увеличенные лимфоузлы на шее: почему увеличиваются и воспаляются, как лечить и чем опасно
Лимфатическими железами (они же лимфоузлы) называют органы иммунной системы. Располагаются лимфоузлы на шее, а также имеются в области подмышек, в паху и других зонах. Задача лимфоузлов – заниматься фильтрацией лимфы для того, чтобы организм мог бороться с различными видами инфекций.
Подпишись на Знай в Google News! Только самые яркие новости!
ПодписатьсяЧто такое лимфа? Лимфа представляет собой прозрачную жидкость, которую мы можем наблюдать при порезах кожи. Если человек здоров, то процесс очистки лимфы происходит легко и без каких-либо проблем. При увеличенных лимфоузлах, очистка лимфы происходит в усиленном режиме и немалые сил организм выделяет именно на это. Увеличенные лимфоузлы говорят нам о том, что в теле происходит воспалительный процесс.
Если человек здоров, то процесс очистки лимфы происходит легко и без каких-либо проблем. При увеличенных лимфоузлах, очистка лимфы происходит в усиленном режиме и немалые сил организм выделяет именно на это. Увеличенные лимфоузлы говорят нам о том, что в теле происходит воспалительный процесс.
лимфатические узлы, LimfoUzel.ru
Почему воспаляются и увеличиваются лимфоузлы?
Воспаление и увеличение лимфоузлов происходит у людей время от времени и является естественной реакцией организма человека на определенные раздражители. Не стоит пугаться этого преждевременно и ни в коем случае нельзя пить препараты, призванные уменьшать лимфоузлы на свое усмотрение, прежде чем разберетесь, какие тому послужили причины, и если нет прямой угрозы жизни. Ведь этот орган существует для того, чтобы вовремя отфильтровать все то, что не должно попадать в кровеносную систему.
Лимфоузлы – это своего рода стражи, которые проводят фейсконтроль полезных и вредных элементов, вредные, разумеется, дальше пройти не могут, если система работает правильно. При малейшем обнаружении патогенных микроорганизмов активизируются лимфоциты и уничтожают вредителей. И если вы насильственно будете подавлять систему препаратами, то сделаете только хуже – у организма отнимутся ресурсы для борьбы с патогенами.
При малейшем обнаружении патогенных микроорганизмов активизируются лимфоциты и уничтожают вредителей. И если вы насильственно будете подавлять систему препаратами, то сделаете только хуже – у организма отнимутся ресурсы для борьбы с патогенами.
Но иногда происходит так, что инородных вредных элементов становится слишком быстро слишком много, и лимфоциты с ними просто не успевают справляться. Из-за этого им приходится активно размножаться для устранения инфекции. В этот момент как раз и происходит воспаление и набухание лимфоузлов. В тем моменты, когда увеличиваются лимфоузлы – организм борется с заразой. Дополнительными симптомами могут быть: покраснение кожи, а также болезненные ощущения в области шеи (может отдавать в шейные отделы сзади), под челюстью и под ухом, а также в других местах локализации лимфатических узлов с одной или обеих сторон.
лимфоузлы, sobkor.net
При каких заболеваниях могут увеличиваться лимфоузлы?
Чаще всего лимфоузел (один или несколько) меняет свои размеры, когда в организм попадают такие инфекции и происходят такие изменения:
- Гнойные процессы, особенно, если инфекции попали из ран, которые случились в области локализации какого-либо лимфоузла – появляются воспалённые зоны.

- В шейных отделах лимфоузлы могут увеличиваться разными воспалительными процессами, в том числе могут быть и опухолевые.
- У детей при туберкулезе увеличиваются лимфоузлы в области грудной полости.
- Также у детей могут увеличиваться лимфоузлы после так званой кошачьей царапины при занесении бартонеллы.
- При проявлении ОРВИ.
- При венерических заболеваниях, в частности при сифилисе.
- Иногда лимфатические узлы увеличиваются при бруцеллёзе, листериозе и мононуклеозе.
Также есть ряд редких заболеваний, отчего тоже может произойти увеличение лимфоузлов: ревматоидный артрит, системная красная волчанка, дерматомиозит, сывороточная болезнь, реакция на лекарственные средства (дифенилгидантоин, гидралазин, аллопуринол), ангиоиммунобластная лимфаденопатия, бубонная чума.
лимфоузлы, e-Psikiyatri
В каких местах может развиться лимфаденит?
Как правило, лимфаденит различают по его воспалительной локализации (места, где они находятся).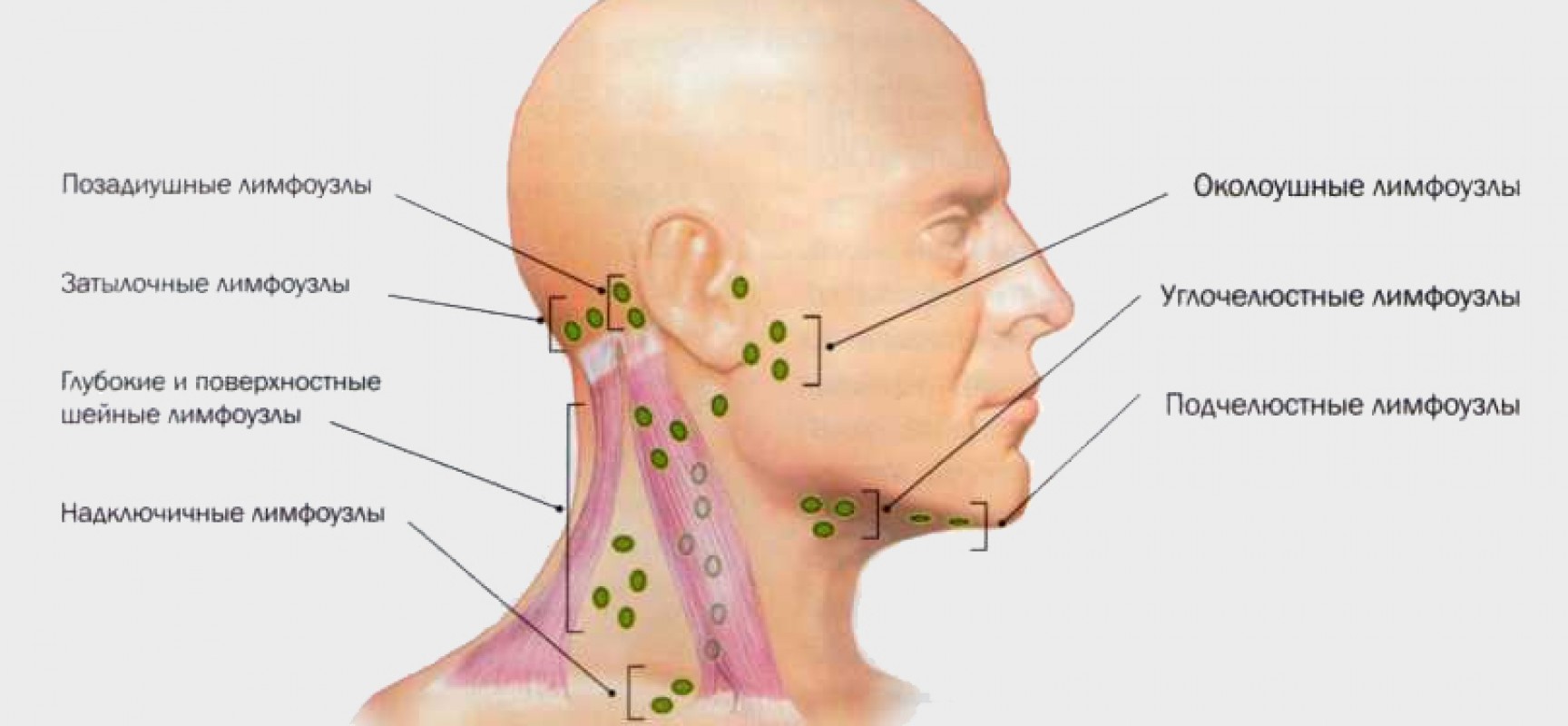 Бывает лимфаденит глубоким либо же поверхностным, увеличенные лимфоузлы могут обнаруживаться:
Бывает лимфаденит глубоким либо же поверхностным, увеличенные лимфоузлы могут обнаруживаться:
- На подбородке спереди
- Под челюстью в конце
- За ушами внизу
- Подмышками
- В паху
- На шее
Симптомы воспаления лимфатических узлов
Лимфаденитом называют воспаление лимфоузлов. Лимфаденит может иметь острую и хроническую фазы, когда в месте локализации лимфоузла появляется шишка, следовательно – лимфоузел опух.
Внезапное увеличение и воспаление лимфоузлов, которые болят как у ребенка, так и у взрослого – явный признак острого лимфаденита. Чаще всего лимфоузлы просто прощупываются без особых болезненных ощущений (могут быть просто неприятные чувства во время прикосновения к ним). При таком воспалении затрагиваются также и лимфатические сосуды.
девочка у врача, ZOJ.KZ
В случае, если какой-то из увеличенных лимфоузлов начинает уплотняться и становиться болезненными, а также ощущается общая слабость, болит в голове (иногда только с одной стороны), теряется аппетит, начинается лихорадка – значит, произошла интоксикация организма. Из-за воспаленного шейного или под челюстью лимфоузла может быть сложно поворачивать головой и глотать еду.
Из-за воспаленного шейного или под челюстью лимфоузла может быть сложно поворачивать головой и глотать еду.
Также среди симптомов воспаления является ухудшение местного состояния: отечность вокруг лимфоузлов, местная гиперемия. А контуры самих лимфоузлов теряют четкие очертания. Во время движения человека болезненность лимфатических узлов усиливается, сложно двигать шеей, крутить головой. В скором времени может случиться гнойное расплавление лимфоузлов. И если вовремя не вскрыть этот участок – гной может вырваться наружу, а также попасть в ткани, которые окружают лимфоузел. В результате происходит формирование аденофлегмоны с характерным плотным и болезненным инфильтратом, который имеет отдельные мягкие участки.
При специфическом лимфадените происходит увеличение лимфоузлов, сопровождаемое резкой болью.
Воспаление лимфатических узлов: когда следует срочно обращаться к врачу
При вышеперечисленных симптомах рекомендуем в срочном порядке отправиться к врачу, чтобы вовремя обследоваться и принять необходимые меры. Если болезнь не слишком запущена, то возможно получится обойтись только медикаментозным лечением без хирургического вмешательства. Но это может определить только врач.
Если болезнь не слишком запущена, то возможно получится обойтись только медикаментозным лечением без хирургического вмешательства. Но это может определить только врач.
В некоторых случаях врачи вообще не рекомендуют трогать и лечить лимфоузлы, если они не представляют серьезной угрозы жизни и здоровью – при лечении основной болезни проблема с лимфатическими узлами должна решиться параллельно и обычно не требует дополнительного вмешательства. И, конечно же, ни в коем случае не стоит их лечить самостоятельно в домашних условиях, особенно греть, укутывать или мазать народными средствами – можно только ухудшить состояние.
Как происходит диагностика лимфоузлов?
Если лимфоузлы увеличены и воспалились, то, как правило, в этом случае диагностику проводит врач-хирург. Но чтобы к нему попасть, сперва следует обратиться к своему семейному врачу, с которым у вас подписана декларация, либо в частное учреждение непосредственно к хирургу. Если при этом сильно поднялась температура и существенно ухудшилось состояние, следует немедленно вызвать скорую.
Диагностика врачом происходит посредством анализа жалоб пациента и симптоматики болезни. Если лимфаденит хронический, то не исключено назначение пункционной биопсии воспалившихся участков. Возможно также иссечение проблемного узла с последующей отправкой материала на гистологический анализ.
При необходимости врач также может назначить проведение УЗДГ лимфатических сосудов, КТ, МРТ пораженного сегмента, лимфосцинтиграфию, рентгеноконтрастную лимфографию. Если после таких обследований диагноз врачом подтвердиться, то потребуется немедленное лечение лимфатических узлов. Если проблему не затягивать, то решить ее можно будет быстро и малыми силами. Если болезнь уже в запущенном состоянии, то тогда придется набраться терпения и сил, чтобы восстановить здоровье.
Как лечить воспаленные лимфоузлы?
Если воспалился лимфоузел, то врач осматривает, берет анализы, уточняет его расположение и статус, после чего принимает решение, требует ли эта ситуация отдельного вмешательства или достаточным будет решить первопричину такого состояние лимфоузлов.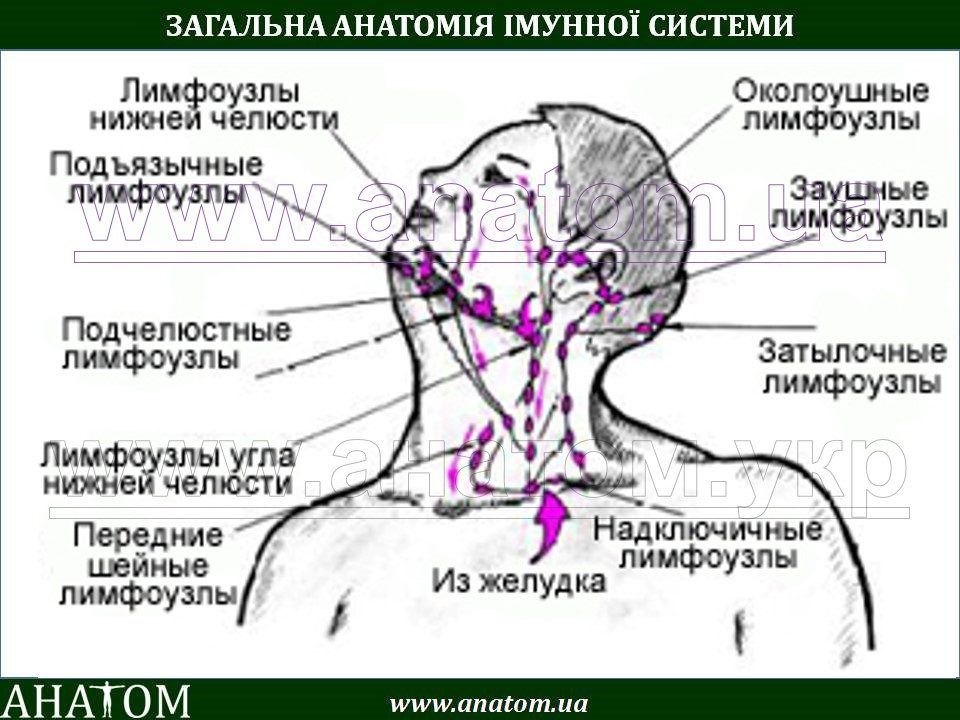 Лимфоузлы, как правило, не лечат отдельно, в этом вопросе идет лечение комплексно основного заболевания, и если уже состояние лимфоузлов вышло из-под контроля и ухудшилось, то тогда при серьезной запущенности принимается решение и о наиболее оптимальных вариантах лечения этих органов.
Лимфоузлы, как правило, не лечат отдельно, в этом вопросе идет лечение комплексно основного заболевания, и если уже состояние лимфоузлов вышло из-под контроля и ухудшилось, то тогда при серьезной запущенности принимается решение и о наиболее оптимальных вариантах лечения этих органов.
При остром лимфадените, если не успел образоваться активный гнойный компонент, назначают консервативное лечение. Как правило, в такое лечение лимфаденита входят антибиотики, УВЧ-терапия, витаминотерапия, крайне важно также соблюдать режим покоя (при стрессах ситуация только усугубляется).
При гнойном лимфадените проводят вскрытие абсцесса, аденофлегмоны, потом идет дренирование и санация в воспалившемся очаге. Параллельно назначаются антибиотики и проводится дезинтоксикационная терапия.
Для лечения хронического лимфаденита на начальном этапе необходимо провести лечение заболевания, которое послужило толчком для увеличения лимфоузла, который периодически воспаляется. Дополнительное лечение лимфаденита уже определяется врачом в процессе терапии и статуса лимфатических узлов на тот момент при необходимости.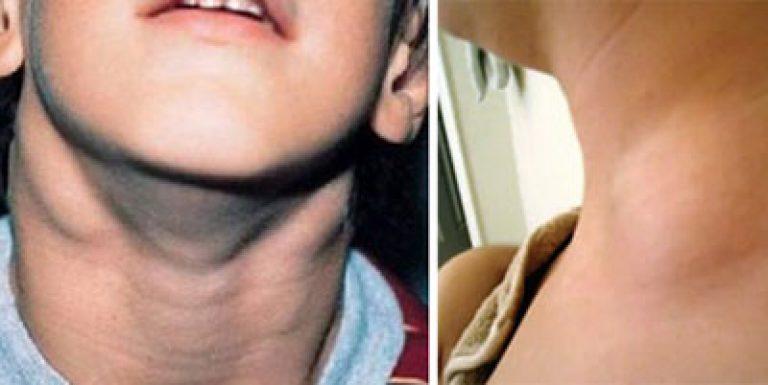
При наличие специфического лимфаденита назначают лечение с учетом первичного заболевания (гонорея, сифилис, туберкулез, актиномикоз и т.д.)
лимфоузлы, postila.ru
Профилактика лимфаденита
Какой может быть профилактика воспаления лимфоузлов? Чаще всего лимфаденит – это реакция на запущенные заболевания. Если вовремя лечить простудные инфекции и делать их профилактику, то очень большая вероятность, что с таким явлением, как лимфаденит вы не столкнетесь или столкнитесь в легкой форме (чаще всего при простудах набухает шейный или подчелюстной лимфоузел).
Важно также стараться в сезоны холодов, а также вспышек и эпидемий избегать скопления людей и по возможности не пользоваться общественным транспортом, особенно в часы-пик. Пользуйтесь также оксолиновой мазью перед выходом из дома, мойте тщательно руки с мылом после улицы и общественных мест, употребляйте достаточное количество витаминов, питайтесь регулярно и сбалансированно – и тогда у вашего организма будет больше сил и ресурсов, чтобы справиться с вирусными заболеваниями и не допустить осложнений.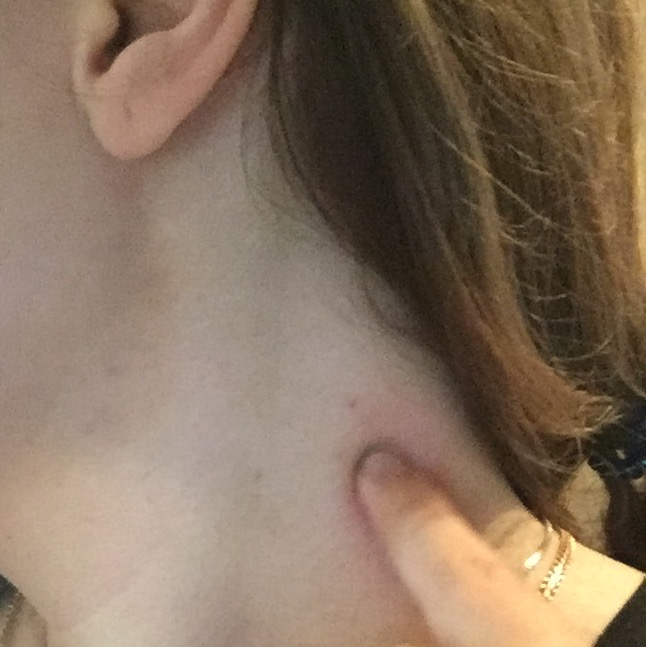
Все это поможет в том числе и избежать заболевания в виде лимфаденита, потому что воспаленный лимфоузел, который существенно увеличился, очень неприятное явление и в запущенном виде может привести к весьма неприятным последствиям.
Когда обращаться к врачу
Лимфатические узлы — это небольшие бобовидные структуры, которые являются частью вашей иммунной системы. У каждого из нас их около 600, и их задача — фильтровать лимфу — жидкость, которая путешествует по вашему телу, борясь с инфекциями, токсинами и даже раковыми клетками. Лимфатические узлы — это не железы, хотя многие думают о них именно так. Когда они набухают, они могут стать болезненными, и бывают случаи, когда вам следует позвонить своему врачу по поводу опухших лимфатических узлов.
Распространенные причины увеличения или увеличения лимфатических узлов
Любая инфекция, вызванная бактериями, вирусами или даже грибком, может вызвать увеличение лимфатических узлов. Причина их опухания в том, что в узлах накапливаются лейкоциты, борющиеся с инфекцией. По мере их размножения ваши лимфатические узлы могут увеличиваться и болеть. Опухшие узлы часто находятся рядом с местом инфекции; если у вас болит горло, узлы на шее могут опухнуть.Чаще всего вы замечаете увеличение лимфатических узлов в области шеи, подмышек и паха.
Причина их опухания в том, что в узлах накапливаются лейкоциты, борющиеся с инфекцией. По мере их размножения ваши лимфатические узлы могут увеличиваться и болеть. Опухшие узлы часто находятся рядом с местом инфекции; если у вас болит горло, узлы на шее могут опухнуть.Чаще всего вы замечаете увеличение лимфатических узлов в области шеи, подмышек и паха.
Увеличение лимфатических узлов также является признаком рака, который может начаться в лимфатических узлах. Это лимфома. Рак из других частей тела может распространиться на лимфатический узел. Это метастатический рак. Однако увеличение лимфатических узлов от лимфомы или других видов рака происходит гораздо реже, чем от инфекции. Другие возможные причины увеличения лимфатических узлов включают травмы и системные заболевания, такие как СПИД.
Лечение опухших лимфатических узлов в домашних условиях
Если вас беспокоят лимфатические узлы и у вас простуда, грипп или другая очевидная инфекция, вы можете принять безрецептурное обезболивающее или использовать теплый компресс, чтобы облегчить боль. Применяйте компресс на 15-20 минут за раз. Обычно опухоль в лимфатических узлах уменьшается, когда вы переносите инфекцию.
Применяйте компресс на 15-20 минут за раз. Обычно опухоль в лимфатических узлах уменьшается, когда вы переносите инфекцию.
Когда обращаться к врачу по поводу опухших лимфатических узлов
Хотя в большинстве случаев увеличение лимфатических узлов связано с нормальной реакцией вашего организма на инфекцию, бывают ситуации, когда вам следует обратиться к врачу по поводу увеличения лимфатических узлов.
Пора звонить врачу, если:
Ваши лимфатические узлы увеличиваются без видимой причины.
Они увеличиваются в размерах, и они у вас уже более двух недель.
Узел кажется твердым и не двигается, когда вы нажимаете на него.
У вас не проходит лихорадка, ночная потливость, утомляемость или потеря веса.
Опухший узел находится рядом с ключицей или нижней частью шеи.
У вас воспаление кожи вокруг опухшего узла.

У вас затрудненное дыхание.
Куда обратиться при увеличении лимфатических узлов
Обычно увеличенные лимфатические узлы проходят сами по себе, но если у вас есть проблемы, важно обратиться к врачу. Только врач может диагностировать первопричину увеличения лимфатических узлов. Сначала позвоните своему терапевту для первичной оценки.Если увеличение лимфатических узлов вызвано бактериальной инфекцией, вам могут потребоваться антибиотики, которые помогут вылечить инфекцию. Ваш врач может также предложить дальнейшее обследование и тестирование у специалиста, например, у инфекциониста или гематолога.
Лимфаденопатия | Система здравоохранения Святого Луки
Лимфаденопатия — это увеличение лимфатических узлов. Лимфатические узлы — это маленькие бобовидные железы вокруг тела.
Что такое лимфатические узлы?
Лимфатические узлы являются частью вашей иммунной системы. Эти железы находятся на вашей шее, над ключицей, подмышками, пахом, грудью и животом. Они действуют как фильтры для лимфатической жидкости, проходящей через ваше тело. Лимфатическая жидкость содержит лейкоциты (лимфоциты), которые помогают организму бороться с инфекциями и болезнями.
Эти железы находятся на вашей шее, над ключицей, подмышками, пахом, грудью и животом. Они действуют как фильтры для лимфатической жидкости, проходящей через ваше тело. Лимфатическая жидкость содержит лейкоциты (лимфоциты), которые помогают организму бороться с инфекциями и болезнями.
Почему увеличиваются лимфатические узлы
Лимфаденопатия встречается очень часто. Железы часто увеличиваются при вирусной или бактериальной инфекции. Это может произойти во время простуды, гриппа или ангины. Узлы могут набухать только в одной области тела, например на шее (локализовано).Или узлы могут опухать по всему телу (в общем). Шейные (шейные) лимфатические узлы являются наиболее частым местом лимфаденопатии.
Что вызывает лимфаденопатию?
Мертвые клетки и жидкость накапливаются в лимфатических узлах, помогая бороться с инфекцией или болезнью. Это заставляет их увеличиваться в размерах. Увеличенные лимфатические узлы часто находятся рядом с источником инфекции. Это может помочь найти причину инфекции. Например, увеличение лимфатических узлов вокруг челюсти может быть связано с инфекцией зубов или рта.Но лимфаденопатия также может быть генерализованной. Это часто встречается при некоторых вирусных заболеваниях, таких как инфекционный мононуклеоз или ветряная оспа (ветряная оспа).
Например, увеличение лимфатических узлов вокруг челюсти может быть связано с инфекцией зубов или рта.Но лимфаденопатия также может быть генерализованной. Это часто встречается при некоторых вирусных заболеваниях, таких как инфекционный мононуклеоз или ветряная оспа (ветряная оспа).
Лимфаденопатия также может быть вызвана:
Инфекция лимфатического узла или небольшой группы узлов (лимфаденит)
Рак
Реакции на лекарства, такие как антибиотики и определенное артериальное давление, подагра и судороги лекарства
Другие состояния здоровья, такие как ВИЧ-инфекция, волчанка или саркоидоз
Симптомы лимфаденопатии
Лимфаденопатия может вызывать такие симптомы, как:
Шишки под челюстью, по бокам или сзади шея, подмышки, пах, грудь или живот (живот)
Боль или болезненность в любой из этих областей
Покраснение или тепло в любой из этих областей
Вы также можете есть симптомы инфекции, вызвавшей опухание желез. Эти симптомы могут включать жар, боль в горле, ломоту в теле или кашель.
Эти симптомы могут включать жар, боль в горле, ломоту в теле или кашель.
Диагностика лимфаденопатии
Ваш лечащий врач спросит вас об истории вашего здоровья и симптомах. Он или она проведет физический осмотр и проверит области, где увеличены лимфатические узлы. Ваш лечащий врач проверит размер и расположение узлов и спросит, как долго они опухли и болезненны ли они. Могут быть рекомендованы диагностические тесты и направление к специалистам. Они могут включать:
Анализы крови.Это делается для выявления признаков инфекции и других проблем.
Анализ мочи. Это также делается для проверки на наличие инфекции и других проблем.
Рентген грудной клетки, УЗИ, компьютерная томография или МРТ. Эти тесты могут показать увеличенные лимфатические узлы или другие проблемы.
Биопсия лимфатического узла. Если лимфатические узлы увеличиваются в течение 3–4 недель, их можно проверить с помощью биопсии. Берутся небольшие образцы ткани лимфатических узлов и проверяются в лаборатории на наличие признаков рака.
 Вас могут направить к специалисту по заболеваниям крови и раку (гематологу и онкологу).
Вас могут направить к специалисту по заболеваниям крови и раку (гематологу и онкологу).
Лечение лимфаденопатии
Лечение увеличенных лимфатических узлов зависит от причины. Увеличенные лимфатические узлы часто безвредны и проходят без какого-либо лечения. Лечение чаще всего проводится по причине увеличения узлов и может включать:
Антибиотики для лечения бактериальной инфекции
Разрез и дренирование лимфатического узла при лимфадените
Другие лекарства или процедуры для лечения причина увеличенных узлов
Вам может потребоваться повторное обследование через 3–4 недели, чтобы повторно проверить увеличенные узлы.
Когда звонить своему поставщику медицинских услуг
Позвоните своему поставщику медицинских услуг, если у вас есть лимфатические узлы, которые все еще увеличиваются через 3-4 недели, или по указанию вашего поставщика медицинских услуг.
Лимфатические узлы — опухшие
Это симптом вашего ребенка?
- Увеличение размера одного или нескольких лимфатических узлов.
 Большинство в шее.
Большинство в шее. - Также включает увеличенные лимфатические узлы в подмышечной впадине или паху.
- Он больше, чем такой же узел на другой стороне тела.
- Нормальные узлы обычно имеют диаметр менее ½ дюйма (12 мм).Это размер горошины или печеной фасоли.
Причины увеличения лимфатических узлов
- Узлы шеи. Чаще всего поражаются шейные (шейные) узлы. Это связано с множеством респираторных инфекций, возникающих в детстве.
- Вирусная инфекция горла. Это наиболее частая причина опухших узлов на шее. Увеличенные узлы обычно имеют диаметр от ½ до 1 дюйма (12-25 мм). Они одинаковые с каждой стороны.
- Бактериальная инфекция горла. Опухший узел при бактериальной инфекции горла обычно находится только с одной стороны. Он может быть довольно большим; более 1 дюйма (25 мм) в поперечнике. Это примерно размером с четверть. Чаще всего это узел, дренирующий миндалину.
- Разрушение или абсцесс зуба.
 Это вызывает опухший болезненный узел под челюстной костью. Задействован только один узел. Нижняя часть лица также может быть опухшей с этой стороны.
Это вызывает опухший болезненный узел под челюстной костью. Задействован только один узел. Нижняя часть лица также может быть опухшей с этой стороны. - Распухшие узлы подмышек. Причины включают кожные инфекции (например, импетиго).Сыпь (например, от ядовитого плюща) может сделать то же самое.
- Опухшие узлы в паху. Причины включают кожные инфекции (например, микоз). Причиной может быть задержанный посторонний предмет (например, осколок).
- Бритье. Девочки-подростки могут вызвать легкие инфекции при бритье ног.
- Широко распространенные опухшие узлы. Повсюду опухшие узлы указывают на распространение инфекции в крови. Пример — инфекционное моно. Широко распространенные высыпания, такие как экзема, также могут вызывать увеличение всех узлов.
- Нормальные узлы. Лимфатические узлы всегда можно прощупать в области шеи и паха. Они размером с боб.
 Они никогда не уходят.
Они никогда не уходят.
Лимфатические узлы: что они истощают
- Лимфатические узлы заполнены лейкоцитами. Они фильтруют лимфатическую жидкость, поступающую из определенных частей тела. Они борются с инфекциями.
- Шейные узлы спереди . Они осушают нос, горло и нижнюю часть лица.
- Узлы шеи сзади. Они дренируют кожу головы.
- Узлы подмышек. Они осушают руки и верхнюю грудную стенку.
- Паховые узлы. Осушает ноги и нижнюю стенку живота.
Обычные предметы, используемые для определения размера
- Ластик для горошины или карандаша: дюйма или 6 мм
- Размер: дюйма или 1,8 см
- Четверть: 1 дюйм или 2,5 см
- Мяч для гольфа: 1 ½ дюйма или 3,8 см
- Теннисный мяч: 2 ½ дюйма или 6,4 см
Когда вызывать лимфатические узлы — опухшие
Позвоните врачу или обратитесь за помощью сейчас
- Узел на шее вызывает проблемы с дыханием, глотанием или питьем
- Лихорадка выше 40 ° C (104 ° F)
- Кожа над узлом красная
- Узел становится намного больше, чем 6 часов или меньше
- Ваш ребенок выглядит или ведет себя очень больным
- Вы думаете, что ваш ребенок нуждается в осмотре, и проблема срочная
Связаться с врачом в течение 24 часов
- 1 дюйм или более (2.
 5 см или более) размером по размеру
5 см или более) размером по размеру - Очень нежный на ощупь
- Возраст менее 3 месяцев
- Узел ограничивает движение шеи, руки или ноги
- Зубная боль с опухшим узлом под челюстной костью
- Лихорадка длится дольше более 3 дней
- Вы думаете, что вашего ребенка нужно осмотреть, но проблема не срочна
Обратиться к врачу в рабочее время
- На шее, а также у него боль в горле
- Большие узлы на 2 или более частях тело
- Причина опухшего узла не ясна
- Большой узел сохраняется более 1 месяца
- У вас есть другие вопросы или проблемы
Самостоятельный уход на дому
- Слегка увеличенный лимфатический узел
Пункты неотложной помощи детям Сиэтла
Если болезнь или травма вашего ребенка опасны для жизни, позвоните по номеру 911.
Рекомендации по уходу за маленькими лимфатическими узлами
- Что следует знать о нормальных узлах:
- Если вы обнаружили узел размером с горошину или фасоль, это нормально.
 Нормальные лимфатические узлы меньше ½ дюйма или 12 мм.
Нормальные лимфатические узлы меньше ½ дюйма или 12 мм. - Не ищите лимфатические узлы, их всегда можно найти. Их легко найти в области шеи и паха.
- Если вы обнаружили узел размером с горошину или фасоль, это нормально.
- Что следует знать о опухших узлах, вызванных вирусной инфекцией:
- Вирусные инфекции горла и простуды могут привести к увеличению лимфатических узлов на шее.Они могут увеличиться вдвое. Они также могут стать нежными.
- Это нормальная реакция. Это означает, что лимфатический узел борется с инфекцией и хорошо выполняет свою работу.
- Вот несколько советов по уходу, которые должны помочь.
- Лекарство от боли:
- Чтобы облегчить боль, дайте ацетаминофен (например, тайленол).
- Другой вариант — продукт с ибупрофеном (например, Адвил).
- Использовать по необходимости.
- Лекарство от лихорадки:
- При лихорадке выше 102 ° F (39 ° C) дайте ацетаминофен (например, тайленол).

- Другой вариант — продукт с ибупрофеном (например, Адвил).
- Примечание: Температура ниже 102 ° F (39 ° C) важна для борьбы с инфекциями.
- Для всех лихорадок: держите ребенка хорошо гидратированным. Дайте побольше холодной жидкости.
- При лихорадке выше 102 ° F (39 ° C) дайте ацетаминофен (например, тайленол).
- Не сжимайте:
- Не сжимайте лимфатические узлы.
- Причина: это может помешать им вернуться к нормальному размеру.
- Вернуться в школу:
- Одни только опухшие лимфатические узлы не могут быть переданы другим.
- Если опухшие узлы вызваны вирусным заболеванием, ваш ребенок может вернуться в школу. Подождите, пока температура не пройдет. Ваш ребенок должен чувствовать себя достаточно хорошо, чтобы заниматься обычной деятельностью.
- Чего ожидать:
- После того, как инфекция исчезнет, узлы медленно возвращаются к нормальному размеру.
- Это может занять от 2 до 4 недель.

- Однако полностью они никогда не исчезнут.
- Позвоните своему врачу, если:
- Узел получил 1 дюйм (2.5 см) или больше размером
- Большой узел сохраняется более 1 месяца
- Вы думаете, что вашему ребенку нужно быть на виду
- Вашему ребенку становится хуже
И помните, обратитесь к врачу, если у вашего ребенка разовьется какая-либо из Симптомы «позвоните своему врачу».
Отказ от ответственности: эта медицинская информация предназначена только для образовательных целей. Вы, читатель, несете полную ответственность за то, как вы решите его использовать.
Последняя редакция: 21.02.2021
Последняя редакция: 14.08.2020
Авторские права 2000-2020.Schmitt Pediatric Guidelines LLC.
Лимфома | Сидарс-Синай
Обзор
Лимфома — это группа опухолей клеток крови, которые возникают в клетках иммунной системы организма. В Соединенных Штатах ежегодно диагностируется около 79 990 * новых случаев лимфомы. При лимфоме раковые клетки обнаруживаются в лимфатической системе, которая состоит из костного мозга, лимфатических узлов, селезенки, желудка, кишечника и кожи. Поскольку лимфатические ткани присутствуют во многих частях тела, лимфома может начаться практически где угодно.
В Соединенных Штатах ежегодно диагностируется около 79 990 * новых случаев лимфомы. При лимфоме раковые клетки обнаруживаются в лимфатической системе, которая состоит из костного мозга, лимфатических узлов, селезенки, желудка, кишечника и кожи. Поскольку лимфатические ткани присутствуют во многих частях тела, лимфома может начаться практически где угодно.
Нормальные лимфатические узлы — это крошечные, похожие на бобовые структуры, которые удерживают клетки, содержащие яды и отходы. Они также служат резервуаром клеток, которые поставляют антитела для борьбы с микроорганизмами. Трубчатые сосуды, несущие жидкость молочного цвета, называемую лимфой, соединяют лимфатические узлы друг с другом. Лимфа позволяет лейкоцитам (лимфоцитам) циркулировать. Когда лейкоциты ненормально размножаются, они вызывают образование масс и увеличение лимфатических узлов. Некоторые лимфомы могут поражать костный мозг и мешать образованию клеток крови.Результат — анемия или низкое количество эритроцитов.
* Американское онкологическое общество, , Онкологические факты и цифры, 2014 г.
Классификация лимфом
Лимфомы подразделяются на низкие, промежуточные и высокие в зависимости от типа присутствующих лимфомных клеток и того, как они влияют на лимфатические узлы и хромосомы. Некоторые лимфомы растут быстрее и требуют специального лечения. Классифицировать их сложно, потому что в них могут быть вовлечены многие виды лимфоцитов.
Лимфома низкой степени злокачественности
Они растут так медленно, что пациенты могут жить в течение многих лет в основном без симптомов, хотя некоторые могут испытывать боль из-за увеличения лимфатических узлов.Через 5–10 лет заболевания легкой степени начинают быстро прогрессировать, становясь агрессивными или тяжелыми и вызывая более серьезные симптомы.
Лимфома средней степени
Этот тип довольно быстро прогрессирует без лечения. При лечении ремиссия может быть вызвана от 50 до 75 процентов случаев. Первоначальное лечение оказалось настолько успешным, что людей, которые остаются в ремиссии в течение трех лет после постановки диагноза, часто считают вылеченными. Нарушения I стадии лечат лучевой терапией.
Первоначальное лечение оказалось настолько успешным, что людей, которые остаются в ремиссии в течение трех лет после постановки диагноза, часто считают вылеченными. Нарушения I стадии лечат лучевой терапией.
Лимфома высокой степени
Без лечения они могут быстро прогрессировать независимо от стадии. С ними обращаются агрессивно. При лечении от 50 до 75 процентов пациентов достигают ремиссии. Те, кто остается в ремиссии один год, могут рассчитывать на жизнь без рецидивов. Лечение состоит из интенсивной комбинированной химиотерапии, которая иногда дополняется лучевой терапией. Используемые схемы приема лекарств определяются рядом факторов, наиболее важным из которых является исследование тканей.
Типы лимфом
В зависимости от течения заболевания и типа пораженных лимфоцитов лимфомы делятся на два типа: болезнь Ходжкина и неходжкинская лимфома.
Болезнь Ходжкина
Около 75 процентов людей, у которых диагностирована болезнь Ходжкина, полностью выздоравливают. Около 90 процентов всех людей, у которых диагностирована ранняя стадия заболевания, и более 50 процентов людей с более поздней стадией в настоящее время живут более 10 лет, и никаких признаков рецидива болезни не наблюдается.Стадия заболевания при постановке диагноза имеет решающее значение при планировании лечения. Иногда введение пациенту агрессивной химиотерапии и последующее введение молодых клеток из костного мозга (трансплантация костного мозга) может увеличить шансы пациента на более долгую жизнь. Трансплантация костного мозга должна рассматриваться для каждого пациента, болезнь которого возвращается после прохождения химиотерапии.
Около 90 процентов всех людей, у которых диагностирована ранняя стадия заболевания, и более 50 процентов людей с более поздней стадией в настоящее время живут более 10 лет, и никаких признаков рецидива болезни не наблюдается.Стадия заболевания при постановке диагноза имеет решающее значение при планировании лечения. Иногда введение пациенту агрессивной химиотерапии и последующее введение молодых клеток из костного мозга (трансплантация костного мозга) может увеличить шансы пациента на более долгую жизнь. Трансплантация костного мозга должна рассматриваться для каждого пациента, болезнь которого возвращается после прохождения химиотерапии.
Неходжкинская лимфома
За последние 10 лет это заболевание стало легче лечить, так как стало больше эффективных процедур.В целом от 50 до 60 процентов пациентов с неходжкинской лимфомой в настоящее время живут без рецидивов пять лет или дольше. Хотя ряд факторов определяет наилучшее лечение этих заболеваний, наиболее важным является классификация тканей с последующим определением стадии заболевания.
Симптомы
В большинстве случаев пациенты обращаются к врачу при появлении безболезненного отека в области шеи, подмышек, паха или живота. Иногда опухоль или опухоль возникают в других органах, например, на коже или желудке (экстранодальная лимфома), либо как первый симптом, либо как признак, появляющийся на более позднем этапе болезни.
Как и большинство видов рака, лимфому лучше всего лечить при раннем обнаружении.
Симптомы включают:
- Потеря аппетита
- Потеря веса, тошнота, рвота, несварение желудка или боль в животе
- Чувство вздутия живота
- Зуд, боль в костях, головные боли, постоянный кашель, аномальное давление и заложенность лица, шеи и верхней части груди
- Усталость и гриппоподобные боли в теле
- Утомляемость вследствие анемии
- Ночная потливость, повторяющаяся сильная лихорадка или постоянная субфебрильная температура
Причины и факторы риска
Рак ротовой полости и ротоглотки часто распространяется на лимфатические узлы шеи.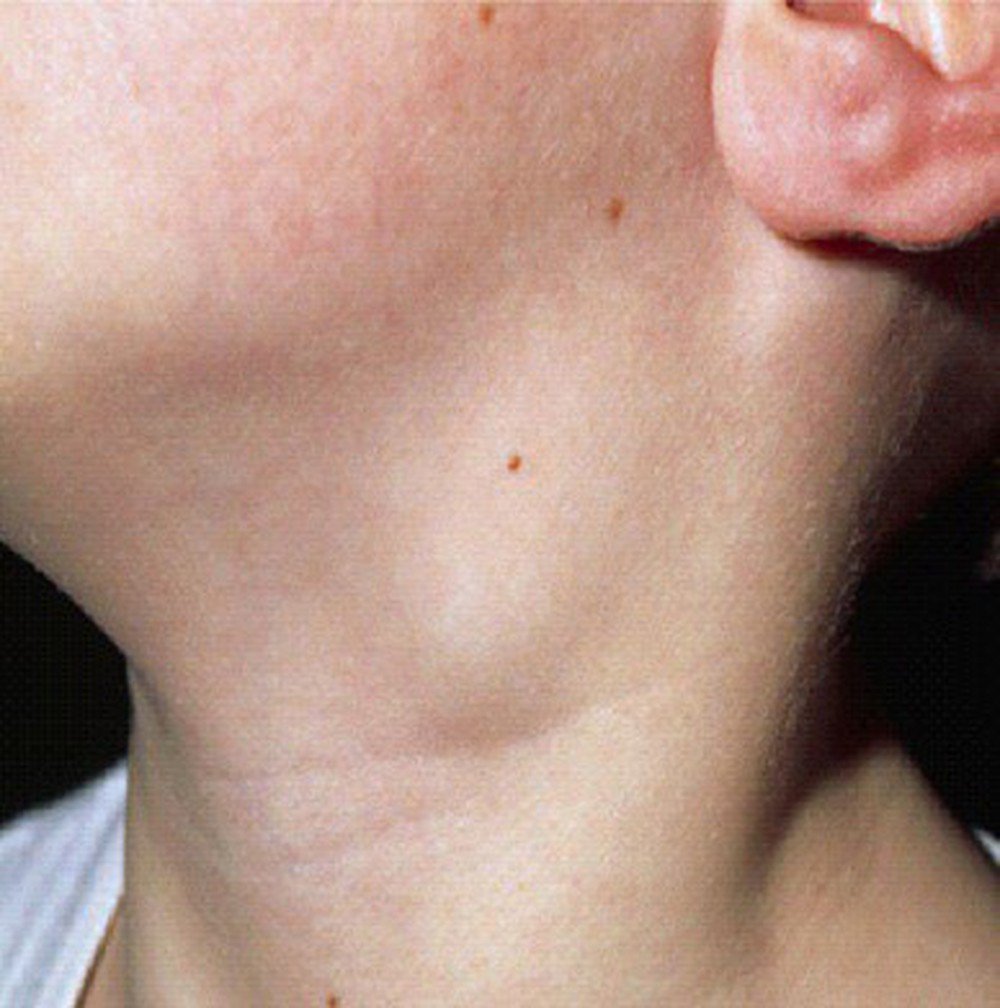 В теле 600 лимфатических узлов. Примерно 200 узлов находятся на голове и шее.
В теле 600 лимфатических узлов. Примерно 200 узлов находятся на голове и шее.
Лимфатические каналы похожи на кровеносные сосуды, но по ним транспортируется лимфа, а не кровь. Лимфа — это жидкость, которая переносит лейкоциты по всему телу для борьбы с инфекцией. Лимфа также может переносить раковые клетки в другие части тела. Лимфатические узлы действуют как фильтры и задерживают инфицированный материал. Зараженный материал может привести к увеличению узлов.
Причина лимфомы до сих пор неизвестна, но она не считается наследственной.Большинство лимфом возникает в возрасте от 40 до 70 лет. Болезнь Ходжкина, которая считается наиболее излечимой формой лимфомы, часто встречается у молодых людей или пожилых людей. Возможные триггеры лимфомы включают:
- Генетические факторы
- Определенные инфекции или факторы окружающей среды.
- Воздействие гербицидов и высоких доз радиации (включая агрессивную лучевую терапию).
- Некоторые вирусы (также подозреваются ретровирусы человека, такие как HTLV-1 и в некоторой степени вирус Эпштейна-Барра).

- СПИД (синдром приобретенного иммунодефицита). Этим пациентам требуется специализированное лечение.
- Аномалии в генетическом материале, называемом хромосомами, и иммунный ответ организма.
Несмотря на то, что заболевание регистрировалось у пациентов, которые живут или работают физически близко друг к другу (группировка), не существует доказательств, указывающих на то, что это заболевание является заразным.
Диагностика
При диагностике лимфомы врачи могут сделать следующее:
- Изучить историю болезни пациента
- Провести тщательное физическое обследование для обнаружения увеличенных лимфатических узлов, печени и / или селезенки
- Заказать анализы крови для проверки работы почек и печени
- Сделайте биопсию, удалив небольшое количество ткани из подозреваемой области и исследуя ее, чтобы определить тип имеющейся лимфомы
Лечение
Лучевая терапия является предпочтительным методом лечения пациентов с лимфомами I или II стадии, поскольку она успешно вызывает длительную ремиссию и даже во многих случаях излечивает. При лечении низкозатратных расстройств III или IV стадии одна школа мысли заключается в том, чтобы начать интенсивную терапию сразу после постановки диагноза — независимо от того, есть ли у пациента симптомы или нет — для достижения и поддержания полной ремиссии. Лечение обычно состоит из лучевой терапии в высоких дозах, химиотерапии или их комбинации. Интенсивное лечение сопряжено с риском, но недавние исследования показывают, что такое лечение может вызвать высокие показатели ремиссии.
При лечении низкозатратных расстройств III или IV стадии одна школа мысли заключается в том, чтобы начать интенсивную терапию сразу после постановки диагноза — независимо от того, есть ли у пациента симптомы или нет — для достижения и поддержания полной ремиссии. Лечение обычно состоит из лучевой терапии в высоких дозах, химиотерапии или их комбинации. Интенсивное лечение сопряжено с риском, но недавние исследования показывают, что такое лечение может вызвать высокие показатели ремиссии.
Пересадка костного мозга изучается как вариант лечения лимфомы низкой степени злокачественности.
Метастатический плоскоклеточный рак шеи с оккультным первичным лечением (взрослые) (PDQ®) — версия для пациента
О PDQ
Запрос данных врача (PDQ) — это обширная база данных по раку Национального института рака (NCI). База данных PDQ содержит резюме последней опубликованной информации о профилактике, обнаружении, генетике, лечении, поддерживающей терапии, а также дополнительной и альтернативной медицине. Большинство резюме представлено в двух версиях. Версии для медицинских работников содержат подробную информацию на техническом языке.Версии для пациентов написаны понятным, нетехническим языком. Обе версии содержат точную и актуальную информацию о раке, и большинство версий также доступно на испанском языке.
Большинство резюме представлено в двух версиях. Версии для медицинских работников содержат подробную информацию на техническом языке.Версии для пациентов написаны понятным, нетехническим языком. Обе версии содержат точную и актуальную информацию о раке, и большинство версий также доступно на испанском языке.
PDQ — это услуга NCI. NCI входит в состав Национальных институтов здравоохранения (NIH). NIH — это центр биомедицинских исследований при федеральном правительстве. Обзоры PDQ основаны на независимом обзоре медицинской литературы. Это не политические заявления NCI или NIH.
Цель данного обзора
В этом обзоре информации о раке PDQ содержится текущая информация о лечении метастатического плоскоклеточного рака шеи у взрослых с скрытой первичной скрытой формой.Он предназначен для информирования и помощи пациентам, семьям и лицам, осуществляющим уход. Он не дает официальных руководящих принципов или рекомендаций для принятия решений в отношении здравоохранения.
Рецензенты и обновления
Редакционные коллегии составляют сводки информации о раке PDQ и поддерживают их в актуальном состоянии. Эти советы состоят из экспертов в области лечения рака и других специальностей, связанных с раком. Резюме регулярно пересматриваются, и в них вносятся изменения при появлении новой информации. Дата в каждой сводке («Обновлено») — это дата самого последнего изменения.
Информация в этом обзоре пациентов была взята из версии для медицинских работников, которая регулярно проверяется и обновляется по мере необходимости редакционной коллегией PDQ по лечению взрослых.
Информация о клиническом испытании
Клиническое испытание — это исследование, призванное ответить на научный вопрос, например, лучше ли одно лечение, чем другое. Испытания основаны на прошлых исследованиях и на том, что было изучено в лаборатории. Каждое испытание отвечает на определенные научные вопросы, чтобы найти новые и лучшие способы помочь больным раком.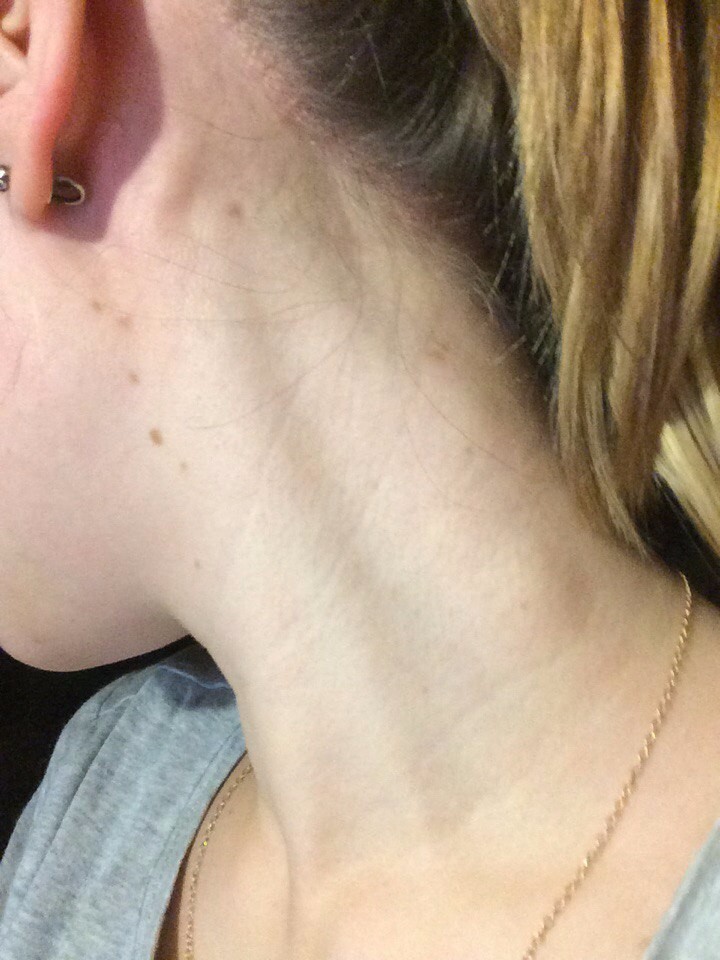 Во время клинических испытаний лечения собирается информация об эффектах нового лечения и о том, насколько хорошо оно работает. Если клинические испытания покажут, что новое лечение лучше, чем то, что используется в настоящее время, новое лечение может стать «стандартным». Пациенты могут захотеть принять участие в клиническом исследовании. Некоторые клинические испытания открыты только для пациентов, которые еще не начали лечение.
Во время клинических испытаний лечения собирается информация об эффектах нового лечения и о том, насколько хорошо оно работает. Если клинические испытания покажут, что новое лечение лучше, чем то, что используется в настоящее время, новое лечение может стать «стандартным». Пациенты могут захотеть принять участие в клиническом исследовании. Некоторые клинические испытания открыты только для пациентов, которые еще не начали лечение.
Клинические испытания можно найти в Интернете на сайте NCI. Для получения дополнительной информации позвоните в Информационную службу рака (CIS), контактный центр NCI, по телефону 1-800-4-CANCER (1-800-422-6237).
Разрешение на использование данного обзора
PDQ является зарегистрированным товарным знаком. Содержимое документов PDQ можно свободно использовать как текст. Его нельзя идентифицировать как сводку информации о раке NCI PDQ, если не отображается вся сводка и не обновляется регулярно. Тем не менее, пользователю будет разрешено написать такое предложение, как «Сводка информации о раке PDQ NCI о профилактике рака груди указывает риски следующим образом: [включить выдержку из резюме]».
Лучший способ процитировать это резюме PDQ:
Редакционная коллегия PDQ® Adult Treatment.PDQ Метастатический рак плоской шеи с оккультным первичным лечением (взрослые). Bethesda, MD: Национальный институт рака. Обновлено <ММ / ДД / ГГГГ>. Доступно по адресу: https://www.cancer.gov/types/head-and-neck/patient/adult/metastatic-squamous-neck-treatment-pdq. Дата обращения <ММ / ДД / ГГГГ>. [PMID: 26389176]
Изображения в этом резюме используются с разрешения автора (ов), художника и / или издателя для использования только в обзорах PDQ. Если вы хотите использовать изображение из сводки PDQ и не используете все сводки, вы должны получить разрешение от владельца.Он не может быть предоставлен Национальным институтом рака. Информацию об использовании изображений в этом обзоре, а также многих других изображений, связанных с раком, можно найти в Visuals Online. Visuals Online — это коллекция из более чем 3000 научных изображений.
Заявление об ограничении ответственности
Информация, содержащаяся в этом резюме, не должна использоваться для принятия решений о страховом возмещении. Более подробная информация о страховом покрытии доступна на сайте Cancer.gov на странице «Управление онкологическими услугами».
Свяжитесь с нами
Дополнительная информация о том, как связаться с нами или получить помощь при раке.gov можно найти на нашей странице «Свяжитесь с нами для получения помощи». Вопросы также можно отправить на Cancer.gov через электронную почту веб-сайта.
Определите симптомы и признаки неходжкинской лимфомы
В человеческом теле более 500 лимфатических узлов, соединенных сетью лимфатических сосудов. Шея, подмышки, пах, живот, таз и грудь имеют скопления лимфатических узлов. Эти бобовидные железы вырабатывают иммунные клетки и фильтруют загрязнения из лимфатической системы и кровотока.Неходжкинская лимфома может развиться в любом месте тела, где есть лимфатические узлы. Заболевание также может поражать такие органы, как печень, желудок и легкие.
Заболевание также может поражать такие органы, как печень, желудок и легкие.
Ранние предупреждающие признаки неходжкинской лимфомы
Поскольку многие типы неходжкинской лимфомы поражают разные органы, признаки и симптомы могут различаться в зависимости от типа, локализации и стадии заболевания. Симптомы, как правило, довольно неспецифичны и могут иметь общие характеристики с другими заболеваниями, такими как простуда, грипп или респираторная инфекция.
Одним из наиболее распространенных признаков неходжкинской лимфомы является увеличение одного или нескольких лимфатических узлов, в результате чего под кожей образуется безболезненная припухлость. Чаще всего это происходит на шее, под мышкой или в области паха. Внезапная и необъяснимая потеря веса также является распространенным ранним признаком неходжкинской лимфомы.
Другие общие симптомы неходжкинской лимфомы включают:
- Лихорадка
- Ночная потливость (часто промокание простыней) и / или озноб
- Стойкая утомляемость, вялость, слабость
- Потеря аппетита, тошнота, рвота
- Боль или припухлость в животе или ощущение полноты
- Кожная сыпь или кожный зуд
- Кашель или одышка
- Головные боли
- Затруднение движущихся частей тела
- Боль в груди, животе или костях по неизвестной причине
Когда лимфатическая система обнаруживает инфекцию, лимфатические узлы производят больше иммунных клеток, что может вызвать их набухание. Увеличение лимфатических узлов, лихорадка и ночная потливость также могут быть симптомами простуды и гриппа. Однако, в отличие от простуды и гриппа, симптомы неходжкинской лимфомы обычно не проходят. Если у вас есть симптомы, которые сохраняются более двух недель или симптомы повторяются и становятся более интенсивными, вам следует обратиться к врачу.
Увеличение лимфатических узлов, лихорадка и ночная потливость также могут быть симптомами простуды и гриппа. Однако, в отличие от простуды и гриппа, симптомы неходжкинской лимфомы обычно не проходят. Если у вас есть симптомы, которые сохраняются более двух недель или симптомы повторяются и становятся более интенсивными, вам следует обратиться к врачу.
Внезапная и резкая потеря веса, например потеря более 10 процентов вашего нормального веса менее чем за шесть месяцев, также является признаком, заслуживающим медицинской помощи. Иногда единственным признаком неходжкинской лимфомы у пациента является постоянная усталость.
Синдром SVC
Лимфомы могут возникать в любом месте сети лимфатических сосудов по всему телу. Опухоли или увеличенные лимфатические узлы в области груди могут сдавливать верхнюю полую вену, главную вену, впадающую в сердце.
Когда это происходит, кровь из головы, рук и груди может скапливаться и вызывать отек или окрашивать кожу в синевато-красный цвет. Это состояние может стать тяжелым и потребовать лечения, особенно если поступление кислорода в мозг ограничено.
Это состояние может стать тяжелым и потребовать лечения, особенно если поступление кислорода в мозг ограничено.
B симптомы
СимптомыB — это группа общих симптомов, которые могут указывать на агрессивную лимфому. Симптомы B-лимфомы часто выявляются в процессе определения стадии, чтобы помочь определить общий прогноз и принять решение о лечении.
В процессе определения стадии обычно измеряется степень и распространение рака с использованием римских чисел от I до IV. Стадия неходжкинской лимфомы уникальна тем, что каждой стадии присваиваются буквы A и B. Буквы указывают на наличие определенных симптомов.
Буква B указывает на то, что пациент испытывает один или несколько из следующих симптомов: сильная ночная потливость, лихорадка или необъяснимая потеря веса. Если ни один из этих симптомов не проявился, используется буква А. Симптомы B могут быть признаками более поздней стадии рака.
Обзор неходжкинской лимфомы
Скачать инфографику о лимфомах »
Следующая тема: Каковы стадии неходжкинской лимфомы?
Лимфома — Ходжкина — Детство: Диагноз
НА ЭТОЙ СТРАНИЦЕ : Вы найдете список общих тестов, процедур и сканирований, которые врачи могут использовать, чтобы выяснить, что не так, и определить причину проблемы. Используйте меню для просмотра других страниц.
Используйте меню для просмотра других страниц.
Врачи используют множество тестов для обнаружения или диагностики рака. Они также проводят тесты, чтобы узнать, распространился ли рак на другую часть тела, откуда он начался. Если это происходит, это называется метастазированием. Например, визуализирующие тесты могут показать, распространился ли рак. Визуальные тесты показывают изображения внутри тела. Врачи также могут провести тесты, чтобы узнать, какое лечение лучше всего.
При большинстве видов рака биопсия — единственный надежный способ для врача узнать, есть ли рак в той или иной области тела.При биопсии врач берет небольшой образец ткани для исследования в лаборатории. Если биопсия невозможна, врач может предложить другие тесты, которые помогут поставить диагноз.
В этом разделе описаны варианты диагностики этого типа рака. Не все тесты, перечисленные ниже, будут использоваться для каждого человека. При выборе диагностического теста врач вашего ребенка может учитывать следующие факторы:
Тип подозреваемого рака
Признаки и симптомы вашего ребенка
Возраст и общее состояние вашего ребенка
Результаты ранее проведенных медицинских обследований
В дополнение к физическому осмотру для диагностики лимфомы Ходжкина могут использоваться следующие тесты:
Медицинский осмотр / анализы крови. У детей лимфатические узлы больше, чем у взрослых. Обычно у ребенка увеличиваются лимфатические узлы за несколько недель или месяцев до того, как врач заподозрит лимфому Ходжкина, что редко встречается в этой возрастной группе. Врач сначала ищет признаки более распространенной инфекции, которая может вызвать увеличение лимфатических узлов, и может назначить антибиотики.
У детей лимфатические узлы больше, чем у взрослых. Обычно у ребенка увеличиваются лимфатические узлы за несколько недель или месяцев до того, как врач заподозрит лимфому Ходжкина, что редко встречается в этой возрастной группе. Врач сначала ищет признаки более распространенной инфекции, которая может вызвать увеличение лимфатических узлов, и может назначить антибиотики.
Если опухоль в лимфатических узлах не спадает после курса антибиотиков, опухоль может быть вызвана чем-то другим, а не инфекцией. В этих случаях врач проводит физикальное обследование всех областей лимфатических узлов, печени и селезенки, которые могут быть увеличены у детей или подростков с лимфомой Ходжкина.
Анализы крови также могут быть сделаны для проверки показателей крови и оценки работы печени и почек. Специфического анализа крови на лимфому Ходжкина не существует, но изменения в составе крови, такие как необъяснимая анемия или низкое количество эритроцитов, иногда чаще встречаются у людей с лимфомой Ходжкина.

Биопсия. Если лимфатические узлы не чувствуют себя нормально, когда врач их осматривает, и не реагируют на антибиотики, врач проверяет ткань аномального лимфатического узла на наличие раковых клеток.Процесс удаления ткани для исследования называется биопсией.
Лимфома Ходжкина представляет собой особый вид аномальных клеток, называемых клетками Рида-Штернберга, которые легко идентифицировать под микроскопом. Единственный способ диагностировать лимфому Ходжкина — это посмотреть на ткань аномального лимфатического узла под микроскопом. Затем патологоанатом анализирует образец (ы). Патолог — это врач, который специализируется на интерпретации лабораторных тестов и оценке клеток, тканей и органов для диагностики заболевания.
Для выполнения стандартной биопсии лимфомы Ходжкина хирург разрезает кожу и удаляет весь лимфатический узел или часть лимфатических узлов. У детей биопсия лимфатических узлов обычно выполняется под общей анестезией или седативными препаратами, когда ребенок бодрствует, но боль и дискомфорт уменьшаются с помощью лекарств.

Иногда врач может сначала попытаться получить ткань из лимфатического узла с помощью тонкоигольной аспирационной биопсии . В этом тесте тонкая игла используется для удаления небольшого количества жидкости и ткани из лимфатического узла.Этот тип биопсии может не обеспечить достаточного количества ткани для диагностики заболевания, поэтому он рекомендуется только в том случае, если стандартная хирургическая биопсия может быть слишком сложной или опасной для выполнения.
Если биопсия подтверждает диагноз лимфомы Ходжкина, несколько тестов и сканирований могут помочь врачу узнать больше о заболевании и с помощью процесса, называемого стадированием, показать, насколько далеко распространилось заболевание. Тесты и сканирование также могут показать, насколько хорошо работает лечение. Тесты могут включать:
Рентген. Рентген — это способ получить изображение структур внутри тела с использованием небольшого количества излучения.
 Например, рентген грудной клетки покажет, увеличены ли лимфатические узлы в средостении. Опухоль средостения, занимающая треть или более грудной полости, считается «объемной». Это может вызвать кашель или проблемы с дыханием из-за сужения дыхательных путей.
Например, рентген грудной клетки покажет, увеличены ли лимфатические узлы в средостении. Опухоль средостения, занимающая треть или более грудной полости, считается «объемной». Это может вызвать кашель или проблемы с дыханием из-за сужения дыхательных путей.Компьютерная томография (КТ) . Компьютерная томография делает снимки внутренней части тела с использованием рентгеновских лучей, сделанных под разными углами.Компьютер объединяет эти изображения в подробное трехмерное или трехмерное изображение, на котором видны любые аномалии или опухоли. Для измерения размера опухоли можно использовать компьютерную томографию. Перед сканированием наносится специальный краситель, называемый контрастным веществом, чтобы улучшить детализацию изображения. Краситель можно вводить пациенту в вену или принимать внутрь в виде таблетки. КТ показывает, увеличены ли лимфатические узлы в груди или брюшной полости, что может быть признаком рака.
 Кроме того, этот тест покажет, поражены ли другие органы, такие как легкие, печень или селезенка.
Кроме того, этот тест покажет, поражены ли другие органы, такие как легкие, печень или селезенка.Магнитно-резонансная томография (МРТ) . МРТ использует магнитные поля, а не рентгеновские лучи, для получения подробных изображений тела. МРТ можно использовать для измерения размера опухоли. Перед сканированием наносится специальный краситель, называемый контрастным веществом, для создания более четкого изображения. Этот краситель можно вводить пациенту в вену или давать в виде таблетки или жидкости для проглатывания. Этот тест может использоваться вместо или в дополнение к компьютерной томографии при постановке диагноза или во время последующего наблюдения для проверки наличия лимфомы в брюшной полости, костей или лимфатических узлов в груди.
Позитронно-эмиссионная томография (ПЭТ) или ПЭТ-КТ. ПЭТ-сканирование — это способ создания изображений органов и тканей внутри тела.
 В организм пациента вводится небольшое количество радиоактивного сахарного вещества. Это сахарное вещество поглощается клетками, которые потребляют больше всего энергии. Поскольку рак имеет тенденцию активно использовать энергию, он поглощает больше радиоактивного вещества. Затем сканер обнаруживает это вещество и создает изображения внутренней части тела.ПЭТ-сканирование часто используется для дополнения информации, полученной при компьютерной томографии и физическом обследовании. Этот тест также можно использовать для оценки эффективности лечения. До лечения у большинства людей участки активной лимфомы Ходжкина выглядели яркими. Во время и после лечения эти яркие участки обычно исчезают, поскольку раковые клетки разрушаются. Этот тест может убедить семьи и врачей — без проведения биопсии — что рубцовая ткань, все еще присутствующая на компьютерной томографии после лечения, не содержит активных раковых клеток.
В организм пациента вводится небольшое количество радиоактивного сахарного вещества. Это сахарное вещество поглощается клетками, которые потребляют больше всего энергии. Поскольку рак имеет тенденцию активно использовать энергию, он поглощает больше радиоактивного вещества. Затем сканер обнаруживает это вещество и создает изображения внутренней части тела.ПЭТ-сканирование часто используется для дополнения информации, полученной при компьютерной томографии и физическом обследовании. Этот тест также можно использовать для оценки эффективности лечения. До лечения у большинства людей участки активной лимфомы Ходжкина выглядели яркими. Во время и после лечения эти яркие участки обычно исчезают, поскольку раковые клетки разрушаются. Этот тест может убедить семьи и врачей — без проведения биопсии — что рубцовая ткань, все еще присутствующая на компьютерной томографии после лечения, не содержит активных раковых клеток.Биопсия костного мозга .
 Лимфома Ходжкина редко распространяется на костный мозг у детей с заболеванием, локализованным только в лимфатической системе. Костный мозг имеет как твердую, так и жидкую части. Биопсия костного мозга — это удаление небольшого количества твердой ткани с помощью иглы, обычно из тазовой кости, расположенной в пояснице у бедра. Врачи обычно заранее назначают лекарство, называемое «анестезией», чтобы обезболить пораженную область, или, что чаще, вводят седативный эффект, когда вводится игла.Анестезия — это лекарство, которое блокирует осознание боли.
Лимфома Ходжкина редко распространяется на костный мозг у детей с заболеванием, локализованным только в лимфатической системе. Костный мозг имеет как твердую, так и жидкую части. Биопсия костного мозга — это удаление небольшого количества твердой ткани с помощью иглы, обычно из тазовой кости, расположенной в пояснице у бедра. Врачи обычно заранее назначают лекарство, называемое «анестезией», чтобы обезболить пораженную область, или, что чаще, вводят седативный эффект, когда вводится игла.Анестезия — это лекарство, которое блокирует осознание боли.Небольшое количество костного мозга удаляется и исследуется под микроскопом. Затем патологоанатом анализирует образец (ы). Этот тип биопсии может быть рекомендован детям с признаками более распространенного заболевания, поражающего лимфатические узлы выше и ниже диафрагмы. Он также рекомендуется детям с лимфомой Ходжкина, которая распространилась за пределы системы лимфатических узлов в легкие, печень или кости, у которых более высока вероятность лимфомы в костном мозге.



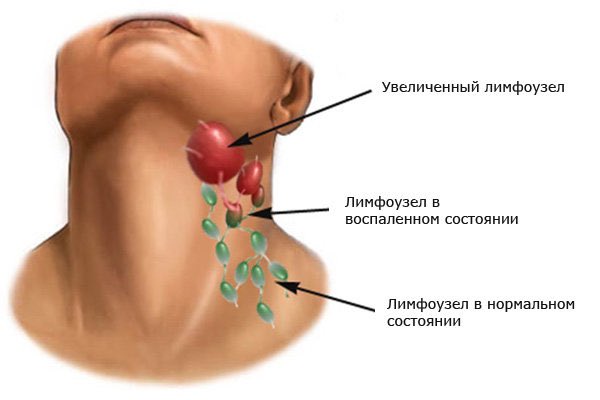



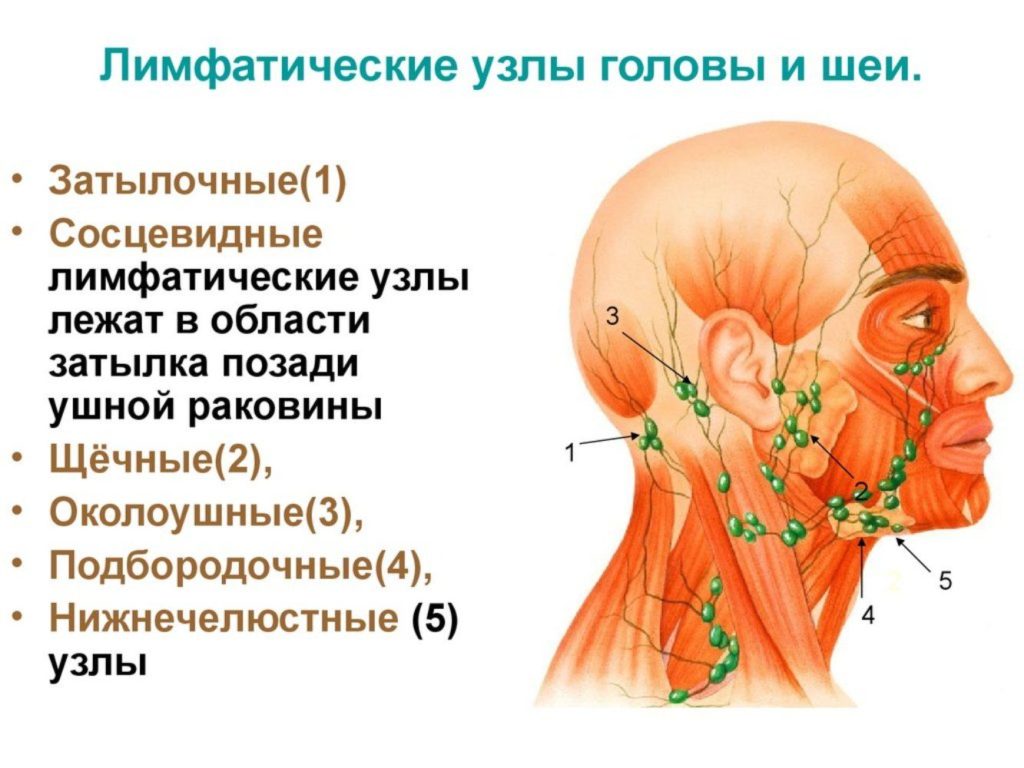 Вас могут направить к специалисту по заболеваниям крови и раку (гематологу и онкологу).
Вас могут направить к специалисту по заболеваниям крови и раку (гематологу и онкологу).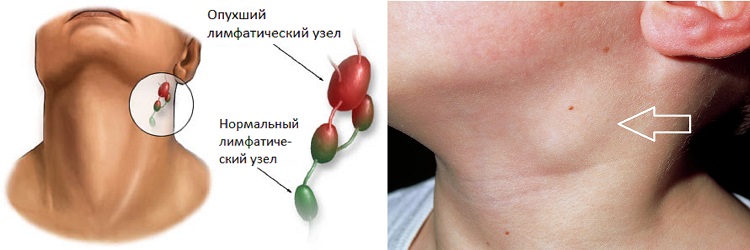 Большинство в шее.
Большинство в шее.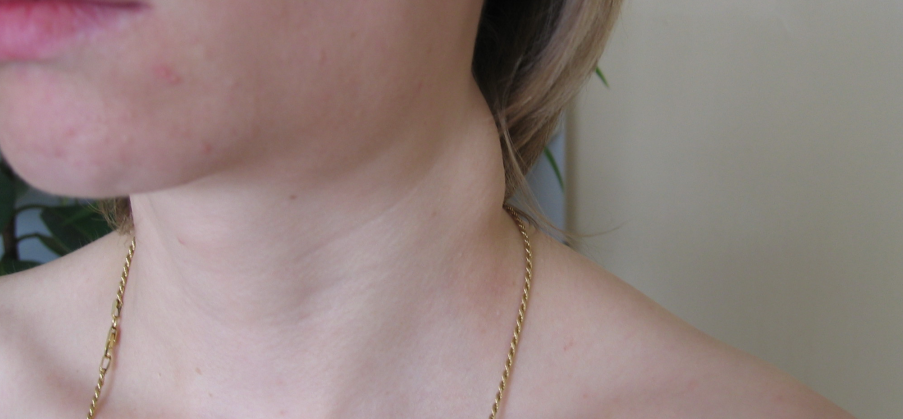 Это вызывает опухший болезненный узел под челюстной костью. Задействован только один узел. Нижняя часть лица также может быть опухшей с этой стороны.
Это вызывает опухший болезненный узел под челюстной костью. Задействован только один узел. Нижняя часть лица также может быть опухшей с этой стороны. Они никогда не уходят.
Они никогда не уходят. 5 см или более) размером по размеру
5 см или более) размером по размеру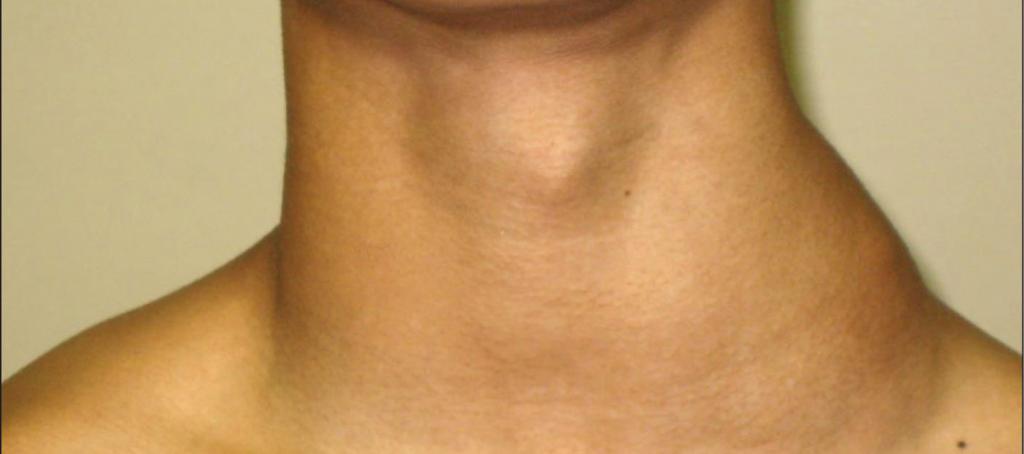 Нормальные лимфатические узлы меньше ½ дюйма или 12 мм.
Нормальные лимфатические узлы меньше ½ дюйма или 12 мм.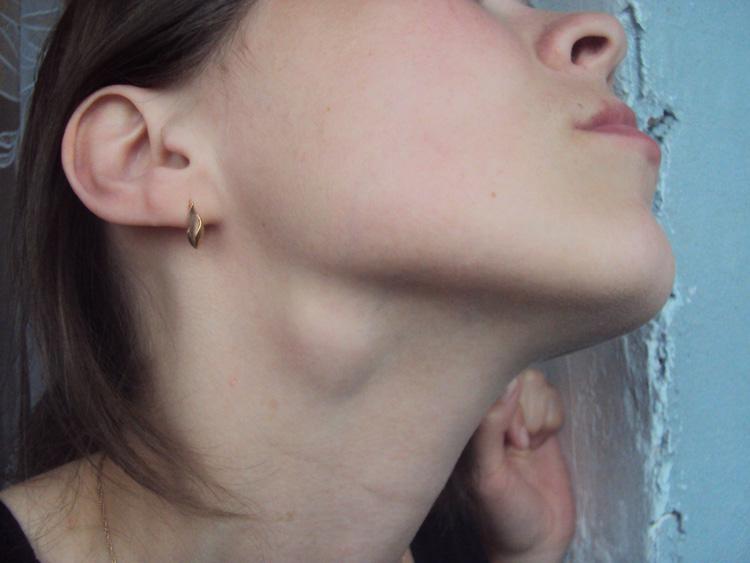



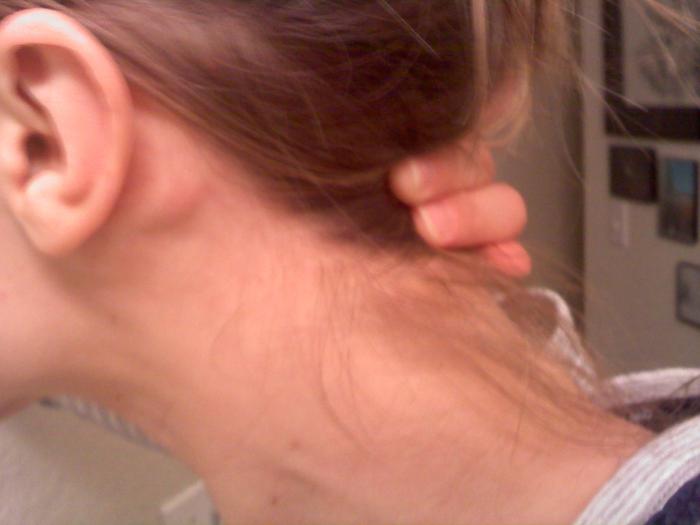
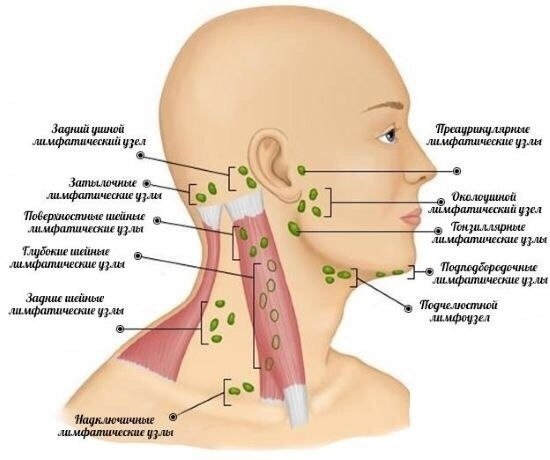 Например, рентген грудной клетки покажет, увеличены ли лимфатические узлы в средостении. Опухоль средостения, занимающая треть или более грудной полости, считается «объемной». Это может вызвать кашель или проблемы с дыханием из-за сужения дыхательных путей.
Например, рентген грудной клетки покажет, увеличены ли лимфатические узлы в средостении. Опухоль средостения, занимающая треть или более грудной полости, считается «объемной». Это может вызвать кашель или проблемы с дыханием из-за сужения дыхательных путей. Кроме того, этот тест покажет, поражены ли другие органы, такие как легкие, печень или селезенка.
Кроме того, этот тест покажет, поражены ли другие органы, такие как легкие, печень или селезенка. В организм пациента вводится небольшое количество радиоактивного сахарного вещества. Это сахарное вещество поглощается клетками, которые потребляют больше всего энергии. Поскольку рак имеет тенденцию активно использовать энергию, он поглощает больше радиоактивного вещества. Затем сканер обнаруживает это вещество и создает изображения внутренней части тела.ПЭТ-сканирование часто используется для дополнения информации, полученной при компьютерной томографии и физическом обследовании. Этот тест также можно использовать для оценки эффективности лечения. До лечения у большинства людей участки активной лимфомы Ходжкина выглядели яркими. Во время и после лечения эти яркие участки обычно исчезают, поскольку раковые клетки разрушаются. Этот тест может убедить семьи и врачей — без проведения биопсии — что рубцовая ткань, все еще присутствующая на компьютерной томографии после лечения, не содержит активных раковых клеток.
В организм пациента вводится небольшое количество радиоактивного сахарного вещества. Это сахарное вещество поглощается клетками, которые потребляют больше всего энергии. Поскольку рак имеет тенденцию активно использовать энергию, он поглощает больше радиоактивного вещества. Затем сканер обнаруживает это вещество и создает изображения внутренней части тела.ПЭТ-сканирование часто используется для дополнения информации, полученной при компьютерной томографии и физическом обследовании. Этот тест также можно использовать для оценки эффективности лечения. До лечения у большинства людей участки активной лимфомы Ходжкина выглядели яркими. Во время и после лечения эти яркие участки обычно исчезают, поскольку раковые клетки разрушаются. Этот тест может убедить семьи и врачей — без проведения биопсии — что рубцовая ткань, все еще присутствующая на компьютерной томографии после лечения, не содержит активных раковых клеток. Лимфома Ходжкина редко распространяется на костный мозг у детей с заболеванием, локализованным только в лимфатической системе. Костный мозг имеет как твердую, так и жидкую части. Биопсия костного мозга — это удаление небольшого количества твердой ткани с помощью иглы, обычно из тазовой кости, расположенной в пояснице у бедра. Врачи обычно заранее назначают лекарство, называемое «анестезией», чтобы обезболить пораженную область, или, что чаще, вводят седативный эффект, когда вводится игла.Анестезия — это лекарство, которое блокирует осознание боли.
Лимфома Ходжкина редко распространяется на костный мозг у детей с заболеванием, локализованным только в лимфатической системе. Костный мозг имеет как твердую, так и жидкую части. Биопсия костного мозга — это удаление небольшого количества твердой ткани с помощью иглы, обычно из тазовой кости, расположенной в пояснице у бедра. Врачи обычно заранее назначают лекарство, называемое «анестезией», чтобы обезболить пораженную область, или, что чаще, вводят седативный эффект, когда вводится игла.Анестезия — это лекарство, которое блокирует осознание боли.