фото, история болезни, симптомы, лечение, прогноз
Есть заболевания, о которых врачи говорят, что их легко прибрести, но сложно вылечить. Таких заболеваний немало, но среди них почетное место занимает хронический тонзиллит. Мало кто догадывается, что часто повторяющаяся ангина, если ее не лечить, может давать множество осложнений на организм. В том числе становиться причиной тонзиллярного (паратонзиллярного) абсцесса, вылечить который без скальпеля хирурга практически невозможно.
Тонзиллярный абсцесс: патогенез
У человека в глотке есть миндалины, представляющие собой лимфоидные образования. По сути, они являются «заставами» на пути различных бактерий и вирусов, мешая им проникнуть в организм.Когда увеличивается нагрузка на миндалины, это приводит к скоплению в них большого количества погибших клеток иммунной системы. Через некоторое время на миндалинах образуются гнойные налеты, и ставиться диагноз острый тонзиллит (ангина).
В некоторых случаях заболевание может приводить к осложнениям, когда воспаление переходит на паратонзиллярную клетчатку, и расслаивает слизистую оболочку. В результате этого в тканях образуется гнойный карман, или проще говоря, гнойник, и тогда заболевание трактуется как паратонзиллярный абсцесс.
Причины
Помимо основного фактора возникновения абсцесса – гнойной ангины, причиной его развития могут быть:
Банальный пример – застрявшая рыбья кость или другое инородное тело. Если не удалось его удалить, или же удалось, но в ранку попала инфекция, то воспаление переходит с небной миндалины на клетчатку.Симптомы
Самыми ранними симптомами заболевания являются:По мере развития абсцесса болевые ощущения становятся постоянными, а также возникают:
К общим признакам относятся:
При осмотре горла нередко можно заметить, что небный язычок смещен в сторону здоровой стороны.
Провоцирующие факторы, группа риска
Заболеванию подвержены, прежде всего, дети и люди со слабой иммунной системой. Свою роль в развитии абсцесса могут сыграть:
Свою роль в развитии абсцесса могут сыграть:
- генетическая предрасположенность к тонзиллиту;
- частые аденоидиты в детском возрасте.
В группе риска находятся люди, у которых имеется:
- искривленная носовая перегородка и наличие инфекционных очагов в пазухах носа;
- кариес зубов и заболевания десен;
- сахарный диабет.
К факторам риска также относятся табакокурение, неправильное питание и особенности климата в регионе проживания.
Что такое абсцесс в горле и чем он опасен:
Дифференциальная диагностика
Тонзиллярный абсцесс дифференцируют от тонзиллита путем:
в некоторых сложных случаях проводится КТ или УЗИ шеи при тризме (невозможности открыть рот).
Лечение
На ранних стадиях абсцесса лечение может проводиться консервативными методами при помощи антибиотиков. Пациент при этом не нуждается в госпитализации, но необходим постоянный осмотр врача.
Медикаментозно
Поскольку инфекция часто имеет устойчивость к пенициллину, то назначаются:
Народными средствами
Народные средства при абсцессе применяются только как вспомогательные меры для снятия воспаления. Для ингаляций и полосканий горла используют:
- Прополис (смазывают горло).
- Настой еловых шишек с медом.
- Отвары череды, зверобоя, листьев подорожника.
- Эфирные масла пихты, кедра, сосны.
Как лечить абсцесс народными средствами, смотрите в нашем видео:
Хирургическим путем
Как и при всех сложных абсцессах, лечение заключается в разрезе гнойника при помощи хирургического скальпеля для того, чтобы выпустить содержимое наружу. Тем самым сразу облегчается боль, возникшая из-за растяжения пораженных тканей. После этого ротовую полость обрабатывают антисептиком.
Тем самым сразу облегчается боль, возникшая из-за растяжения пораженных тканей. После этого ротовую полость обрабатывают антисептиком.
Как правило, вскрытие абсцесса проводится без применения общего наркоза. Он может использоваться лишь по личной просьбе больного, у детей и беспокойных пациентов. После вскрытия назначается медикаментозная терапия, и даются общие рекомендации.
На фото горло до и после оперативного лечения абсцесса
Возможные осложнения
Заболевание чревато следующими осложнениями:
- Развитием заглоточного абсцесса;
- Расширением гнойника в ткани шеи, что может привести к сдавливанию дыхательных путей (ангине Людвига).
- Некрозом тканей.
- Развитием сепсиса.
- В редких случаях – медиастинитом.
Факт! Первый президент и государственный деятель США Джордж Вашингтон скончался от осложнений паратонзиллярного абсцесса, не получив адекватного лечения.
Видеооперация по вскрытию абсцесса:
Прогноз
Рецидив заболевания возможен в 10-15% случаев, 90% из них возникают в течение первого года. Согласно данным медицинских источников, применение антибиотиков в профилактических целях при заболеваниях верхних дыхательных путей не снижает риск возникновения паратонзиллярного абсцесса.
фото до и после, история болезни, симптомы, Клинический диагноз и его обоснование, лечение, удаление хирургическим путем, прогноз, возможные осложнения
Паратонзиллярный абсцесс (флегмонозная ангина, паратонзиллит) – заболевание при котором воспалительный процесс локализуется в клетках тканей вокруг миндалин. Развивается болезнь на фоне хронической ангины и тонзиллита, может быть односторонней или двусторонней.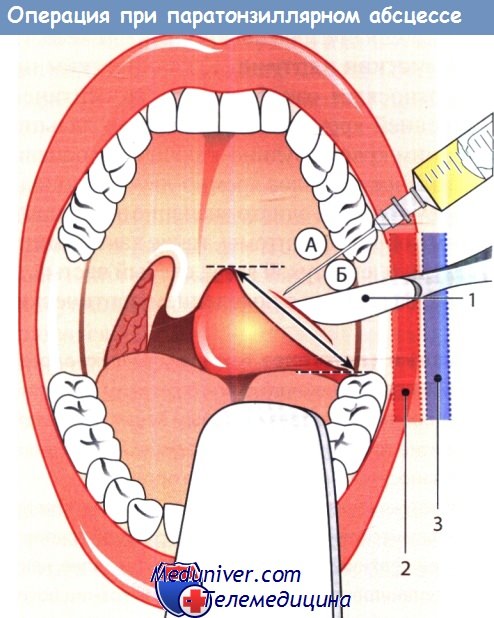
Паратонзиллярный абсцесс – что это
Как выглядит паратонзиллярный абсцесс? Внешние проявления заболевания зависят от формы флегмонозной ангины:
- Начальная стадия – воспалительный процесс затрагивает верхние отсеки миндалин и небно-язычную дужку. Наиболее распространенный подвид заболевания, поскольку миндалины в верхней части плохо дренируются. Воспаленное небо выдвигается вперед, через 5 дней на дужке появляется желтоватый налет. Такой абсцесс часто вскрывается без оперативного вмешательства.
- При задней форме очаг воспаления находится между миндалиной и небно-глоточной дужкой. Главная особенность – патология не препятствует нормальному открыванию рта. По мере развития заболевания абсцесс распространяется на гортань, сужается просвет, дыхание затруднено.
- При нижней форме очаги воспаления перемещаются в нижние отсеки миндалин. Патология развивается на фоне стоматологических проблем, может возникнуть при прорезывании зубов.
- Наружная форма флегмонозной ангины встречается редко. Для нее характерно наличие воспалительного процесса с внешней стороны миндалин.
Читайте! Что такое постинъекционный абсцесс вы узнаете в нашей статье.
Правосторонний паратонзиллярный абсцесс встречается чаще, все признаки воспаления проявляются с правой стороны. Код по МКБ 10 – J 36 – перитонзиллярный абсцесс.
Фото
Причины заболевания
Паратонзиллярный абсцесс горла развивается на фоне ослабленного организма, неправильного медикаментозного лечения воспалительных процессов в миндалинах.
Причины паратонзиллита:
- проникновение в околоминдальные ткани стафилококков, стрептококков;
- травмы глотки, которые привели к нарушению целостности тканей;
- воспалительные процессы, связанные с прорезыванием зубов у детей, или зубов мудрости у взрослых;
- стрессы, переохлаждение, нарушения обменных процессов в организме;
- некоторые лекарственные препараты.
Важно! Часто флегмонозная ангина возникает после удаления миндалин, если после операции оставляют кусочки лимфоидной ткани.
Паратонзиллярный абсцесс часто развивается на фоне сахарного диабета, иммунодефицита. Спровоцировать заболевание может курение, несбалансированное питание, злоупотребление алкоголем.
Симптомы заболевания
Во время ангины на миндалинах образуются рубцы, которые препятствуют оттоку гноя. При этом патогенные микроорганизмы скапливаются в околоминдальных тканях, образуются очаги воспаления, капилляры переполняются кровью, что проявляется в виде сильной отечности слизистой.
Важно! Флегмонозная ангина в равной степени диагностируется у детей и взрослых.
Основные признаки заболевания начинают проявляться за 2–8 дней до образования абсцесса. При этом отмечается постепенное ухудшение самочувствия человека.
Как проявляется острый паратонзиллярный абсцесс:
- появляется болевой синдром, который локализуется с одной стороны горла;
- во время глотания и разговора возникает дискомфорт;
- повышение температуры, постоянная головная боль, озноб;
- ухудшение качества сна;
- начинает болеть ухо со стороны воспаления, увеличиваются лимфоузлы.
Скопления гноя приводит к появлению гнилостного запаха изо рта, возникает отечность языка, спазм жевательных мышц. Боль при абсцессе более резкая и мучительная, нежели при обычной ангине, она не утихает в спокойном состоянии. Болевой синдром усиливается при каждом незначительном движении, отдается в челюсти или ухе.
Все проявления заболевания чаще затрагивают правую сторону, при левостороннем паратонзиллярном абсцессе признаки проявляются с левой стороны.
Паратонзиллярный абсцесс у ребенка
Паратонзиллярный абсцесс у грудничка и детей до 2 лет связан с накоплением гноя в околомндальных тканях. У детей старшего возраста болезнь развивается на фоне хронической или недолеченной ангины.
Основные симптомы – высокая температура на протяжении 6 и более дней, затрудненное глотание, учащенное дыхание. Больной ребенок начинает разговаривать «в нос», грудничкам сложно сосать грудь. Дети начинают запрокидывать головы, наклоняют ее в ту сторону, где находится очаг воспаления. При пальпации можно обнаружить опухоль по бокам глотки, увеличенные лимфоузлы.
Дети начинают запрокидывать головы, наклоняют ее в ту сторону, где находится очаг воспаления. При пальпации можно обнаружить опухоль по бокам глотки, увеличенные лимфоузлы.
Больной ребенок нуждается в срочной госпитализации, глее будет проведено антибактериальное медикаментозное лечение, при необходимости врач произведет вскрытие абсцесса.
Важно! Для лечения флегмонозной ангины у детей используют Цефотаксим, Амоксициллин, Ампициллин.
Как лечить медикаментами
Паратонзиллярный абсцесс нуждается в длительном медикаментозном лечении, основу которого составляют антибиотики. К консервативному лечению прибегают только на начальной стадии заболевания.
Можно ли лечить паратонзиллярный абсцесс бисептолом? Бисептол – противомикробный препарат, который не относится к группе антибиотиков.
Это лекарственное средство используют уже несколько десятков лет, поэтому многие бактерии не реагируют на него. Бисептол менее токсичен, но и менее эффективен в лечении абсцессов.
Принимать решение о целесообразности использования препарата в лечении флегмонозной ангины может только врач.
Читайте! В нашей статье вы можете узнать о причинах и симптомах заглоточного абсцесса: эффективные методы лечения.
Без квалифицированной медицинской помощи возможны следующие осложнения:
- Флегмона шеи – заболевание характеризуется быстрым распространением некроза, поражением нервных пучков и сосудов в шее. Гной начинает спускаться в пространство за грудиной, что может привести к нарушению в работе легких и сердца.
- Ангина Людвига – характеризуется широким распространением гнойных выделений. Заболевание развивается на фоне проникновения анаэробных микробов, которые отличаются повышенной агрессивностью. При патологии происходит увеличение шеи в размерах на фоне скопления газа в отмерших тканях.

- Сепсис – с кровотоком патогенные микробы разносятся по всему организму.
- Инфекционно-токсический шок – сильная интоксикация на фоне отравления организма продуктами распада мертвых тканей. Без своевременной медицинской помощи, возможно, наступление коматозного состояния.
Важно! Смертность от ангины Людвига составляет более 10%, даже при условии использования самых современных и сильных антибиотиков.
Для эффективного лечения используют антибактериальные средства на основе амоксициллина, макролиды, цефалоспорины последних поколений – Цефазолин, Цефураксим, Амиксацин.
Дополнительно назначают обезболивающие средства, иммуномодуляторы, витаминные комплексы. Обязательно необходимо полоскать горло растворами, которые содержат антисептические и антибактериальные вещества – фурацилин, мирамистин.
Биопарокс – наиболее эффективный препарат для лечения флегмонозной ангины. С его помощью удается приостановить активный рост патогенных микроорганизмов, уменьшить очаги воспалений. Лекарство имеет ярко выраженное антибактериальное и противовоспалительное действие.
Важно! Любой виды прогревания при флегмонозной ангине запрещены.
Оперативное удаление паратонзиллярного абсцесса
При отсутствии положительных результатов после использования консервативных методов врач назначает хирургическое лечение.
Паллиативные методы:
- отсасывание гноя – для этого проводят пункцию абсцесса, дренирование занимает 2–5 дней;
- вскрытие паратонзиллярного абсцесса – для этого в нем делают небольшой надрез.
Техника вскрытия не всегда дает положительные результаты, поскольку может не произойти отток гноя. Часто возникают осложнения в виде склеивания отверстия, что требует повторного вмешательства для расширения раны.
Радикальное лечение проводят путем двусторонней тонзиллэктомии. Такое вмешательство позволяет удалить очаги воспаления, которые стали причиной развития патологии.
Важно! Узнайте о симптомах и лечении абсцесса бартолиновой железы в нашей статье.
Лечение после вскрытия основано на консервативной терапии, которую используют для лечения заболевания на ранней стадии. Дополнительно врач может назначить Интраконазол для профилактики грибковых осложнений. В качестве обезболивающего средства используют парацетамол внутривенно.
Время госпитализации – 3–14 дней, в зависимости от степени тяжести заболевания, наличия осложнений после операции.
Паратонзиллярный абсцесс – сложное заболевание, которое может стать причиной многих серьезных патологий. Поэтому лечение в домашних условиях неприемлемо, необходима госпитализация. Методы нетрадиционной медицины можно использовать только как поддерживающее и профилактическое средство, когда миндалины уже без гноя.
Источник: https://lechim-prosto.ru/paratonzillyarnyj-abstsess-foto.html
Паратонзиллярный абсцесс — симптомы, фото, лечение и вскрытие
В современном обществе такое заболевание (или, точнее, осложнение), как паратонзиллярный абсцесс, обычно вынуждает пациента несколько дней провести с неприятными и мучительными болями в горле, с общими признаками болезни.
Затем происходит госпитализация в ЛОР – отделение. В тот же день (или на следующий) проводится небольшая операция, у больного сразу же наступает облегчение. После проведения курса антибактериальной терапии пациент выписывается.
Удивительно, но уже в новое время, в XVII – XVIII веках, английские и голландские врачи успешно проводили оперативные вмешательства при паратонзиллярном абсцессе, и процент выздоровевших был довольно высоким, несмотря на отсутствие антибактериальной терапии. Что же это за болезнь, как она возникает, протекает и лечится, и что делать пациенту?
Паратонзиллярный абсцесс — что это такое?
Паратонзиллярный абсцесс фото горла
Как всегда, проанализируем этот составной термин, в котором заложен полный и точный ответ. Абсцесс – это ограниченное скопление гноя, а паратонзиллярный – означает «окологлоточный», а если быть совсем точным – «околоминдалинный», поскольку имеется в виду tonsilla palatinа, или нёбная миндалина. Их у человека две, справа и слева. Именно они в просторечии именуются словом «гланды».
Их у человека две, справа и слева. Именно они в просторечии именуются словом «гланды».
Паратонзиллярный абсцесс – это ограниченный объем гноя, окруженный воспаленными тканями, который накапливается в клетчатке, окружающей миндалины, а точнее – между миндалиной и мышцами – констрикторами, которые сжимают глотку и проталкивают пищу далее, в пищевод.
Именно поэтому глотание при абсцессе является очень мучительным и болезненным актом.
Абсцесс не возникает сам по себе. Обычно он появляется, как осложнение паратонзиллита, или перитонзиллита. Так называют воспаление околоминдаликовой клетчатки, которое, чаще всего, является осложнением ангины.
Также паратонзиллит может развиться сразу, минуя ангину — это бывает при снижении иммунной защиты организма.
Но она не должна снижаться слишком сильно: ведь для того, чтобы возникло выраженное воспаление и образование гноя, должна быть способность к напряженному воспалению, ведь гной – это скопление клеточных элементов, «поспешивших на помощь». А выраженный иммунодефицит, например, при ВИЧ – инфекции, не позволяет проявиться такой реакции.
Не стоит думать, что паратонзиллит, как «предтеча» абсцесса – редкое заболевание. Увы, он развивается часто. У каждого третьего пациента с частыми ангинами хоть раз в жизни возникает или окологлоточный, или заглоточный (ретрофарингеальный) абсцесс — его «коллега» по несчастью.
Пациенты, у которых развивается эта форма паратонзиллярного абсцесса – молодые и трудоспособные. Средний возраст составляет от 15 до 40 лет. Разницы между поражением мужского и женского населения не выявлено.
Почему инфекция проникает в клетчатку?
Миндалины представляют собой образования не сплошные, а состоящие из крипт, или щелей, которые глубоко пронизывают их ткань. Особенно глубокие крипты находятся вблизи верхних полюсов этих небольших органов, а именно там воспаление наиболее выражено.
При хроническом тонзиллите очаг в области крипт верхнего полюса «тлеет» практически постоянно.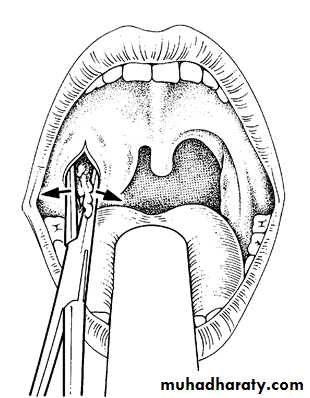 В результате возникают рубцовые изменения миндалин, появляются спайки. Небные дужки оказываются «приросшими» к миндалине. А это очень затрудняет дренирование крипт.
В результате возникают рубцовые изменения миндалин, появляются спайки. Небные дужки оказываются «приросшими» к миндалине. А это очень затрудняет дренирование крипт.
В итоге скопившееся содержимое, которое не находит выхода наружу, распространяется сквозь капсулу миндалины вглубь тканей.
Таким образом, инфицированное содержимое оказывается уже в глубине паратонзиллярной клетчатки.
В некоторых, более редких случаях, занос инфекции в клетчатку связан с больными зубами. Как показывает практика, в этом «виноваты» задние зубы нижней челюсти, а иногда и «зубы мудрости».
Микробы, которые вызывают абсцедирование, никогда не оказываются одного вида. Почти всегда это смешанная флора, в состав которой входят стафилококки, кишечная палочка или анаэробная флора в случае абсцессов одонтогенной этиологии.
Может быть так, что воспаление не перешло в стадию нагноения, и оно стихает еще на стадии воспалительной инфильтрации. В иных случаях, кроме паратонзиллярного абсцесса, возникает еще и глубокий некроз, который может даже поражать мышцы и требовать расширенного оперативного вмешательства.
Иногда воспаление с паратонзиллярной клетчатки распространяется более широко – на окологлоточное пространство в целом. Тогда вовлекается в процесс парафарингеальная клетчатка.
По локализации чаще всего как раз и встречаются верхние формы абсцесса (70% случаев), задняя форма развивается у 15% пациентов. Снизу возникает абсцесс у 7-8% пациентов.
Самым неблагоприятным является боковой абсцесс, или очаг латеральной локализации. Он диагностируется у каждого двадцатого пациента, и особенность его как раз в том, что вскрыться самостоятельно в ротовую полость (дренироваться) он не может: мешает корпус миндалины. Поэтому он прорывается вглубь и вызывает разлитое гнойное воспаление окологлоточной клетчатки.
Стадии паратонзиллярного абсцесса
Можно сказать, что эти стадии являются также разновидностями паратонзиллита, поскольку (если больному посчастливится), то воспаление может закончиться и пойдет вспять, и абсцесс не возникнет:
- Отечная стадия развития паратонзиллярного абсцесса.
 К врачу на этой стадии обращаются редко, поскольку боль и общая реакция организма еще не очень выражена. Состояние не отличается от обычной ангины, которая для пациента привычное дело, может быть просто чуть больнее глотать, чем обычно. Появляется отчетливая односторонняя локализация боли.
К врачу на этой стадии обращаются редко, поскольку боль и общая реакция организма еще не очень выражена. Состояние не отличается от обычной ангины, которая для пациента привычное дело, может быть просто чуть больнее глотать, чем обычно. Появляется отчетливая односторонняя локализация боли. - Инфильтративная стадия. Она длится 4-6 дней, а после нее возникает уже настоящее нагноение и абсцедирование. Как показывает статистика, у каждого пятого пациента на стадии инфильтрации процесс останавливается, нагноения не возникает. Этот исход возникает благодаря полноценному и своевременному лечению.
- Абсцедирующая стадия. Она является финальной в развитии гнойного очага. Может развиться как левосторонний паратонзиллярный абсцесс, так и правосторонний вариант нагноения. По статистике нет особенного предпочтения в локализации абсцесса. До этой стадии доходит около 80% всех пациентов.
Как же проявляются клинически стадии развития абсцесса? Расскажем об этом подробнее, чтобы в случае развития этого неприятного осложнения вы смогли своевременно принять меры на самых ранних стадиях, и не доводить дело до операции.
Симптомы паратонзиллярного абсцесса, первые признаки
фото симптомов паратонзиллярного абсцесса
Симптомы паратонзиллярного абсцесса вначале могут быть общими, или двусторонними, а затем приобретают четкую латерализацию (односторонний характер), если осложнение произошло на фоне ангины. Если же абсцесс развился в «холодный период», то жалобы сразу возникают односторонние:
- Первым признаком паратонзиллярного абсцесса является появление боли при глотании с одной стороны;
- Затем боль начинает беспокоить и в покое, становится постоянной. При «пустом» глотке и сглатывании слюны также происходит ее резкое усиление;
- Боль усиливается, приобретает «грызущий и рвущий» характер, пациенты отказываются от питья и пищи из-за боли, которая отдает в ухо, в челюсть;
- Возникает слюнотечение, которое происходит из одного угла рта с пораженной стороны;
- Появляется неприятный запах изо рта, и возникает тризм, или рефлекторное напряжение жевательных мышц.
 Таким образом они реагируют на близко расположенный очаг воспаления.
Таким образом они реагируют на близко расположенный очаг воспаления.
При возникновении тризма появляется затруднение при попытке открыть рот. Не нужно путать тризм с болью: при боли рот все – таки открыть можно, а при тризме ощущается сопротивление, словно кто – то снаружи поднимает вверх челюсть и пытается его закрыть.
Возникновение тризма – это практически патогномоничный признак того, что уже возник объем, заполненный гноем, и наступила третья стадия развития болезни.
Симптомы паратонзиллярного абсцесса проявляются остро — это означает, что развивается выраженная припухлость, покраснение, сильная боль и локальный жар. Кроме этого, у пациента присутствуют:
- Невнятность, смазанность и гнусавость речи;
- Появляется сильная боль при наклонах и поворотах головы и шеи. Пациент старается поворачиваться сам, как статуя. Это также является признаком «назревшего» абсцесса;
- При еде и питье возникают физические затруднения. Разбухшая с одной стороны слизистая оболочка мешает продвижению пищи, и жидкость может вытекать через нос;
- Появляется высокая температура, возникает недомогание, в крови определяется нейтрофильный высокий лейкоцитоз;
- Если открыть рот и посмотреть в зеркало, то состояние зева будет резко асимметричным, а в области выпячивания рядом с миндалиной будет видно резкое покраснение. При ощупывании пальцем этот участок будет намного горячее, чем на соседней стороне.
Такое мучительное состояние, в среднем, продолжается от 4 дней до недели. За это время у пациента может развиться обезвоживание, поскольку он не может пить, и выраженная невротизация на фоне интоксикации и лихорадки.
В 25% всех случаев, абсцесс вскрывается самостоятельно, что приносит резкое облегчение, с литическим (быстрым) снижением температуры и фактическим выздоровлением. Но чаще всего, паратонзиллярный абсцесс расположен так, что этого не происходит, и пациенту требуется операция.
Лечение паратонзиллярного абсцесса, препараты и вскрытие
Лечение паратонзиллярного абсцесса должно начинаться уже тогда, когда вы только заподозрили слабую, но одностороннюю боль в горле. У вас будет как минимум, 2-3 дня до наступления инфильтрации, и 3 дня течения инфильтрации до нагноения. Почти целая неделя, за которую можно не допустить появления гнойника. Итак, следует:
У вас будет как минимум, 2-3 дня до наступления инфильтрации, и 3 дня течения инфильтрации до нагноения. Почти целая неделя, за которую можно не допустить появления гнойника. Итак, следует:
- Часто полоскать горло (5-6 раз в день), желательно соленой горячей водой. Соль будет «вытягивать отек»;
- Полоскания солью нужно чередовать с полосканиями фурациллином, хлоргексидином, мирамистином, другими местными антисептиками;
- Можно употреблять сосательные антисептические пастилки;
- Назначается обильное витаминное питье, жидкая пища, которая механически щадит зев;
- При наличии дома физиоаппаратов, можно прогревать зев, например, ультрафиолетом или синей лампой;
- Нужно показаться врачу и, если в течение 2-3 дней боль прогрессирует – то нужно начинать прием антибиотиков. На ранних стадиях применяются пероральные препараты широкого спектра действия, например, амоксиклав или амоксициллин, а для воздействия на анаэробную флору можно применять стоматологические гели с метронидазолом местно, либо применять его внутрь.
Вся антибактериальная терапия должна быть согласована с ЛОРом, или с участковым терапевтом. В том случае, если консервативная терапия не дала результата, то нужно приступать к оперативному лечению: проводится вскрытие паратонзиллярного абсцесса.
Оперативное лечение (вскрытие абсцесса)
Обычно это происходит на стадии нагноения, «в расцвете» клинической картины. Но целесообразно также проводить операцию и в конце стадии инфильтрации, поскольку это предупреждает нагноение.
Операция проводится после госпитализации в ЛОР – отделение, то есть в стационарных условиях.
Вначале в месте наибольшего выпячивания проводят анестезию слизистой оболочки (орошением из пульверизатора, или простым смазыванием раствором анестетика), а затем проводят инфильтрационную анестезию новокаином, тримекаином. В результате тризм ликвидируется, и рот хорошо открывается.
Затем проводят разрез скальпелем, обычно в месте флюктуации гнойника, или в области наибольшего выпячивания, с таким расчетом, чтобы не повредить сравнительно крупные сосуды. Обычно глубина разреза составляет 1,5 – 2 см, а его длина — до 3 см.
Обычно глубина разреза составляет 1,5 – 2 см, а его длина — до 3 см.
Это позволит уверенно ориентироваться в полости абсцесса, выпустить весь гной, а также ввести в рану специальные глоточные щипцы и хорошо ее расширить: ведь абсцесс может быть многокамерным и содержать перемычки.
При этом опорожниться может только часть гнойника, а больший объем останется в глубине раны, что вызовет прогрессирование болезни.
Радикальный вариант
В том случае, если при поступлении пациента выясняется, что ангины – это его постоянный спутник жизни, то при операции «одним выстрелом убивают трех зайцев», а именно:
- проводится вскрытие абсцесса;
- выполняется тонзилэктомия с этой стороны, то есть удаление миндалины;
- выполняется тонзилэктомия с противоположной стороны.
Все. Теперь повторение абсцедирующего паратонзиллита у пациента исключается. Этот способ лечения не вызывает существенного удлинения времени операции, и не очень-то усложняет ее. Зато отдаленные исходы при таких радикальных вмешательствах значительно более благоприятные, чем при простом дренировании абсцесса.
После этого пациенту назначают внутримышечные инъекции антибактериальных препаратов, полоскания, и при нормализации общего самочувствия отпускают домой, прописав полоскания и щадящую, теплую, кашицеобразную пищу.
Осложнения и прогноз лечения
Мы уже говорили о том, какие осложнения могут возникнуть при развитии паратонзиллярного абсцесса горла. К ним относятся заглоточный и окологлоточный абсцессы.
Но инфекция может прорваться еще глубже. Может возникнуть флегмона дна полости рта при затеке гноя вниз, развиться гнойный медиастинит, в том случае, если гнойные затеки попадут в средостение, где находится сердце, корни легких, крупные сосуды и нервы.
При этих состояниях до сих пор высока госпитальная летальность.
Поэтому, чтобы справиться с паратонзиллитом и абсцессом своими силами – начинайте энергичные действия уже тогда, когда вы почувствовали навязчивую боль в горле при глотании с одной стороны.
Источник: https://zdrav-lab.com/paratonzillyarnyj-abstsess/
Тонзиллярный абсцесс опасное осложнение воспалительных заболеваний горла
Есть заболевания, о которых врачи говорят, что их легко прибрести, но сложно вылечить. Таких заболеваний немало, но среди них почетное место занимает хронический тонзиллит.
Мало кто догадывается, что часто повторяющаяся ангина, если ее не лечить, может давать множество осложнений на организм.
В том числе становиться причиной тонзиллярного (паратонзиллярного) абсцесса, вылечить который без скальпеля хирурга практически невозможно.
Тонзиллярный абсцесс: патогенез
У человека в глотке есть миндалины, представляющие собой лимфоидные образования. По сути, они являются «заставами» на пути различных бактерий и вирусов, мешая им проникнуть в организм.
Когда увеличивается нагрузка на миндалины, это приводит к скоплению в них большого количества погибших клеток иммунной системы. Через некоторое время на миндалинах образуются гнойные налеты, и ставиться диагноз острый тонзиллит (ангина).
В некоторых случаях заболевание может приводить к осложнениям, когда воспаление переходит на паратонзиллярную клетчатку, и расслаивает слизистую оболочку. В результате этого в тканях образуется гнойный карман, или проще говоря, гнойник, и тогда заболевание трактуется как паратонзиллярный абсцесс.
Причины
Помимо основного фактора возникновения абсцесса – гнойной ангины, причиной его развития могут быть:
- фарингит, вызванный стрептококками;
- травма небной миндалины.
Банальный пример – застрявшая рыбья кость или другое инородное тело. Если не удалось его удалить, или же удалось, но в ранку попала инфекция, то воспаление переходит с небной миндалины на клетчатку.
Симптомы
Самыми ранними симптомами заболевания являются:
- боль при глотании;
- боли в горле с одной стороны.
По мере развития абсцесса болевые ощущения становятся постоянными, а также возникают:
- лихорадка;
- головная боль;
- недомогание;
- нарушения фонации.

К общим признакам относятся:
- боль в ухе;
- увеличение лимфоузлов;
- неприятный запах изо рта.
При осмотре горла нередко можно заметить, что небный язычок смещен в сторону здоровой стороны.
Провоцирующие факторы, группа риска
Заболеванию подвержены, прежде всего, дети и люди со слабой иммунной системой. Свою роль в развитии абсцесса могут сыграть:
- генетическая предрасположенность к тонзиллиту;
- частые аденоидиты в детском возрасте.
В группе риска находятся люди, у которых имеется:
- искривленная носовая перегородка и наличие инфекционных очагов в пазухах носа;
- кариес зубов и заболевания десен;
- сахарный диабет.
К факторам риска также относятся табакокурение, неправильное питание и особенности климата в регионе проживания.
Что такое абсцесс в горле и чем он опасен:
Дифференциальная диагностика
Тонзиллярный абсцесс дифференцируют от тонзиллита путем:
- фарингоскопии – визуального осмотра горла;
- ларингоскопии – осмотра гортани при локализации абсцесса сзади или снизу миндалины;
в некоторых сложных случаях проводится КТ или УЗИ шеи при тризме (невозможности открыть рот).
Лечение
На ранних стадиях абсцесса лечение может проводиться консервативными методами при помощи антибиотиков. Пациент при этом не нуждается в госпитализации, но необходим постоянный осмотр врача.
Медикаментозно
Поскольку инфекция часто имеет устойчивость к пенициллину, то назначаются:
- Клиндамицин;
- Цефалоспорин;
- Амоксиклав;
- витаминные комплексы;
- иммуностимуляторы.
Применяют также полоскания горла растворами антисептиков. В некоторых случаях для облегчения симптомов используются внутривенно глюкокортикостероиды. Если же воспалительный процесс не удалось остановить и абсцесс продолжает нарастать, то в этом случае показано только хирургическое лечение.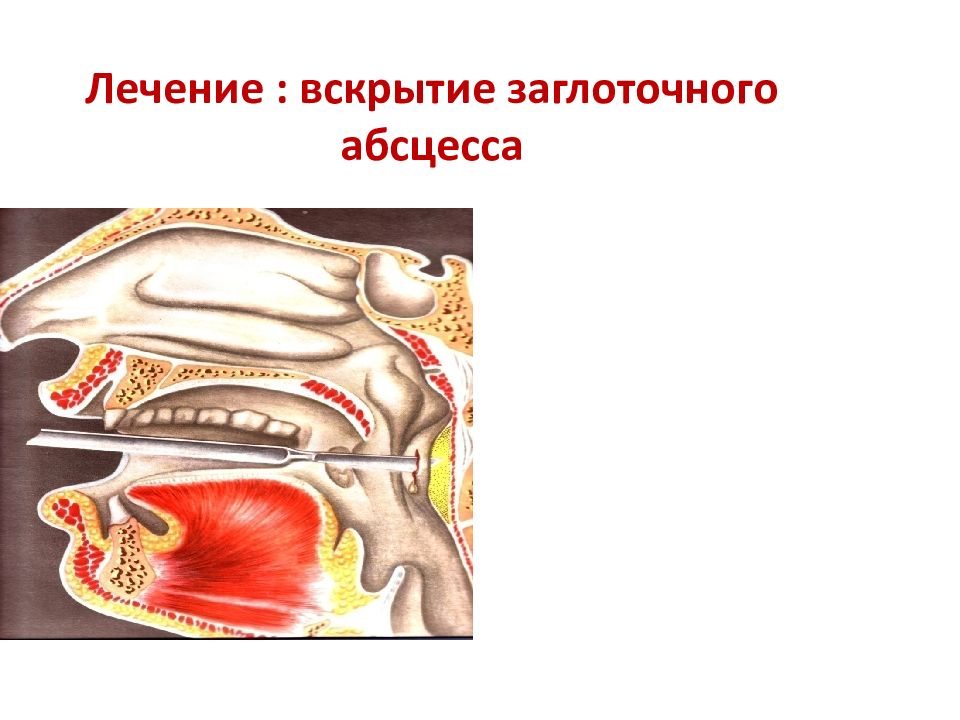
Народными средствами
Народные средства при абсцессе применяются только как вспомогательные меры для снятия воспаления. Для ингаляций и полосканий горла используют:
- Прополис (смазывают горло).
- Настой еловых шишек с медом.
- Отвары череды, зверобоя, листьев подорожника.
- Эфирные масла пихты, кедра, сосны.
Хирургическим путем
Как и при всех сложных абсцессах, лечение заключается в разрезе гнойника при помощи хирургического скальпеля для того, чтобы выпустить содержимое наружу. Тем самым сразу облегчается боль, возникшая из-за растяжения пораженных тканей. После этого ротовую полость обрабатывают антисептиком.
Внимание! При часто повторяющихся паратонзиллитах в хронической стадии врач может принять решение об удалении миндалин.
Как правило, вскрытие абсцесса проводится без применения общего наркоза. Он может использоваться лишь по личной просьбе больного, у детей и беспокойных пациентов. После вскрытия назначается медикаментозная терапия, и даются общие рекомендации.
На фото горло до и после оперативного лечения абсцесса
Возможные осложнения
Заболевание чревато следующими осложнениями:
- Развитием заглоточного абсцесса;
- Расширением гнойника в ткани шеи, что может привести к сдавливанию дыхательных путей (ангине Людвига).
- Некрозом тканей.
- Развитием сепсиса.
- В редких случаях – медиастинитом.
Факт! Первый президент и государственный деятель США Джордж Вашингтон скончался от осложнений паратонзиллярного абсцесса, не получив адекватного лечения.
Прогноз
Рецидив заболевания возможен в 10-15% случаев, 90% из них возникают в течение первого года. Согласно данным медицинских источников, применение антибиотиков в профилактических целях при заболеваниях верхних дыхательных путей не снижает риск возникновения паратонзиллярного абсцесса.
Источник: https://lekartut.ru/tonzillyarnyj-abscess-opasnoe-oslozhnenie-vospalitelnyx-zabolevanij-gorla.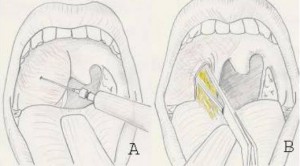 html
html
История болезни. Диагноз при поступлении: паратонзиллярный абсцесс слева. История развития заболевания
Ушная раковина, козелок , область сосцевидного отростка при пальпации безболезненные. Заушные, затылочные лимфатические узлы не пальпируются.
Отоскопия: наружный слуховой проход свободный, содержит небольшое количество серы. Барабанная перепонка перламутрово-серого цвета.
Опознавательные знаки (короткий отросток и рукоятка молоточка, световой конус, передние и задние складки) хорошо выражены.
Левое ухо. Ушная раковина правильной конфигурации, не деформирована, обычного расположения. Ушная раковина и козелок при пальпации безболезненны.
Пальпация сосцевидного отростка безболезненна, заушные, затылочные лимфатические узлы не пальпируются; Отоскопия: наружный слуховой проход свободный, барабанная перепонка перламутрово-серого цвета .
Опознавательные знаки ( короткий отросток и рукоятка молоточка, световой конус, передние и задние складки ) хорошо выражены.
Заключение: нарушение воздушной и костной звукопроводимости отсутствует.
ВЕСТИБУЛЯРНЫЙ ПАСПОРТ.
Спонтанный нистагм отсутствует. Указательные пробы (пальце — пальцевая, коленно-пяточная, пальце — носовая) выполняет точно с открытыми и закрытыми глазами. В позе Ромберга устойчив . Фланговую походку выполняет .
Предварительный диагноз: паратонзиллярный абсцесс слева
8.План обследования
- Общий анализ крови.
- Общий анализ мочи.
- RW.
- ЭКГ.
- Гр. крови, Rh.
- Коагулограмма ( АЧТВ ).
- Кровь на сахар.
Диф.
диагноз со злокачественными опухолями глотки ( рак, саркома) Для злокачественных новообразований глотки, в отличие от паратонзилярного абсцесса, не характерно острое начало, нет чёткой связи с переохлаждением, местно не выражены признаки воспаления ( боль, отёчность, гиперемия, нарушение функции), нет повышения температуры. Воспалительная реакция крови, которая отмечается у больного , также не характерна для злокачественных новообразований.
Воспалительная реакция крови, которая отмечается у больного , также не характерна для злокачественных новообразований.
Клинический диагноз и его обоснование
На основании:
- Жалоб больного (Боль в горле слева, усиливающаяся при глотании; невозможность полностью открыть рот).
- Анамнестических данных (острое начало заболевания, после переохлаждения).
- Объективных данных ( открывание рта – тризм III степени, нёбные дужки слева гиперемированы , отёчны, инфильтрированы, отмечается шаровидное выбухание в области верхнего полюса миндалины слева Лимфатические узлы нижнечелюстные, шейные слева размером с лесной орех, неспаянные с окружающей клетчаткой, умеренно болезненные при пальпации).
- Лабораторных данных: ОАК- лейкоциты 13· 109/л (сегментоядерные 56%)
- Можно выставить следующий клинический диагноз: паратонзиллярный абсцесс слева
- 11. План лечения
- Больному показано комплексное лечение (операция + медикаментозная терапия):
Общий режим. Диета: стол №15.
Медикаментозная терапия: цефоруксим по 0.25г. в/м 3 раза в сутки в течение 10 дней; диазолин по 0.1г. 1 раз в сутки в течение 5 дней; ревит N 100, по три драже в день 20 дней ; фурациллин (таблетки по 0.02) по 1 таб. растворить в 100 мл. воды, 4 раза в сутки полоскать глотку.
21.11.. Предоперационный эпикриз.
Учитывая наличие жалоб больного (боль в горле слева, усиливающаяся при глотании), анамнестических данных (острое начало заболевания, после переохлаждения), объективных данных ( открывание рта – тризм III степени, нёбные дужки слева гиперемированы , отёчны, инфильтрированы, отмечается шаровидное выбухание в области верхнего полюса миндалины слева) показана операция – вскрытие паратонзиллярного абсцесса слева.
21.11.. Операция N576, вскрытие паратонзиллярного абсцесса слева.
Под местной анестезией (1% р-р лидокаина в область подушкообразного выпячивания) произведено вскрытие через переднюю нёбную дужку паратонзиллярного абсцесса слева.
Выделилось около 5 мл. вязкого гноя . Кровотечение незначительное. Осложнений не было.
13. Эпикриз
Больной поступил 21.11.. в ЛОР — отделение в плановом порядке с жалобами на боль в горле слева , усиливающаяся при глотании; невозможность полностью открыть рот; речь с носовым оттенком.
Объективно: открывание рта – тризм III степени, нёбные дужки слева гиперемированы , отёчны, инфильтрированы, отмечается шаровидное выбухание в области верхнего полюса миндалины слева Лимфатические узлы нижнечелюстные, шейные слева размером с лесной орех, неспаянные с окружающей клетчаткой, умеренно болезненные при пальпации.
Источник: https://vunivere.ru/work85736
Методы эффективного лечения паратонзиллярного абсцесса. Лакунарная ангина паратонзиллярный абсцесс история болезни
Паратонзиллярный абсцесс представляет собой стадию флегмонозной ангины. Ее иначе называют острым паратонзиллитом. Оба этих названия отражают суть процесса – воспаление тканей, окружающих миндалины, с образованием большого количества гноя. К стадиям острого паратонзиллита относят:
- отечный паратонзиллит;
- инфильтративный;
- абсцедирующий — абсцесс горла и миндалин.
По расположению гнойника выделяют несколько видов заболевания:
- передневерхний паратонзиллит, когда гнойник над миндалиной, — самая частая форма;
- задний – позади миндалины;
- нижний, чаще всего, одонтогенный;
- боковой – на боковых стенках глотки, самый редкий вид, бывает левосторонний и правосторонний;
- интратонзиллярный – скопление гноя внутри миндалины.
Клинические проявления всех этих видов сводятся к такому набору симптомов:
- очень интенсивная боль в горле при глотании, которая вскоре становится постоянной и усиливается при попытке сглотнуть;
- отказ от пищи из-за боли;
- боль отдает в уши, зубы;
- гнусавая и невнятная речь;
- неспособность поворачивать и наклонять голову из-за боли;
- спазм жевательных мышц, не дающий возможности полностью открывать рот и жевать;
- подъем температуры до 38-39°С;
- озноб, слабость, головная боль;
- увеличение и болезненность лимфоузлов в области шеи и подбородка.

Как отличить от ангины
От обычной ангины паратонзиллит отличается и по процессам, происходящим в горле, и по симптомам. При неосложненной ангине, в отличие от абсцесса, нет:
- гнойного расплавления тканей, формирующего полость с гноем;
- полного отказа от пищи из-за невозможности глотания;
- тризма мышц шеи и неспособности поворачивать голову.
Также дифференциальная диагностика между ангиной и абсцессом проводится на основании данных фарингоскопии, при которой виден непосредственно воспаленный участок с абсцессом.
Лечение паратонзиллярного абсцесса, препараты и вскрытие
Лечение паратонзиллярного абсцесса должно начинаться уже тогда, когда вы только заподозрили слабую, но одностороннюю боль в горле. У вас будет как минимум, 2-3 дня до наступления инфильтрации, и 3 дня течения инфильтрации до нагноения. Почти целая неделя, за которую можно не допустить появления гнойника. Итак, следует:
- Часто полоскать горло (5-6 раз в день), желательно соленой горячей водой. Соль будет «вытягивать отек»;
- Полоскания солью нужно чередовать с полосканиями фурациллином, хлоргексидином, мирамистином, другими местными антисептиками;
- Можно употреблять сосательные антисептические пастилки;
- Назначается обильное витаминное питье, жидкая пища, которая механически щадит зев;
- При наличии дома физиоаппаратов, можно прогревать зев, например, ультрафиолетом или синей лампой;
- Нужно показаться врачу и, если в течение 2-3 дней боль прогрессирует – то нужно начинать прием антибиотиков. На ранних стадиях применяются пероральные препараты широкого спектра действия, например, амоксиклав или амоксициллин, а для воздействия на анаэробную флору можно применять стоматологические гели с метронидазолом местно, либо применять его внутрь.
Вся антибактериальная терапия должна быть согласована с ЛОРом, или с участковым терапевтом. В том случае, если консервативная терапия не дала результата, то нужно приступать к оперативному лечению: проводится вскрытие паратонзиллярного абсцесса.
Оперативное лечение (вскрытие абсцесса)
Обычно это происходит на стадии нагноения, «в расцвете» клинической картины. Но целесообразно также проводить операцию и в конце стадии инфильтрации, поскольку это предупреждает нагноение.
Операция проводится после госпитализации в ЛОР – отделение, то есть в стационарных условиях.
Вначале в месте наибольшего выпячивания проводят анестезию слизистой оболочки (орошением из пульверизатора, или простым смазыванием раствором анестетика), а затем проводят инфильтрационную анестезию новокаином, тримекаином. В результате тризм ликвидируется, и рот хорошо открывается.
Затем проводят разрез скальпелем, обычно в месте флюктуации гнойника, или в области наибольшего выпячивания, с таким расчетом, чтобы не повредить сравнительно крупные сосуды. Обычно глубина разреза составляет 1,5 – 2 см, а его длина — до 3 см.
Это позволит уверенно ориентироваться в полости абсцесса, выпустить весь гной, а также ввести в рану специальные глоточные щипцы и хорошо ее расширить: ведь абсцесс может быть многокамерным и содержать перемычки.
При этом опорожниться может только часть гнойника, а больший объем останется в глубине раны, что вызовет прогрессирование болезни.
Радикальный вариант
В том случае, если при поступлении пациента выясняется, что ангины – это его постоянный спутник жизни, то при операции «одним выстрелом убивают трех зайцев», а именно:
- проводится вскрытие абсцесса;
- выполняется тонзилэктомия с этой стороны, то есть удаление миндалины;
- выполняется тонзилэктомия с противоположной стороны.
Все. Теперь повторение абсцедирующего паратонзиллита у пациента исключается. Этот способ лечения не вызывает существенного удлинения времени операции, и не очень-то усложняет ее. Зато отдаленные исходы при таких радикальных вмешательствах значительно более благоприятные, чем при простом дренировании абсцесса.
После этого пациенту назначают внутримышечные инъекции антибактериальных препаратов, полоскания, и при нормализации общего самочувствия отпускают домой, прописав полоскания и щадящую, теплую, кашицеобразную пищу.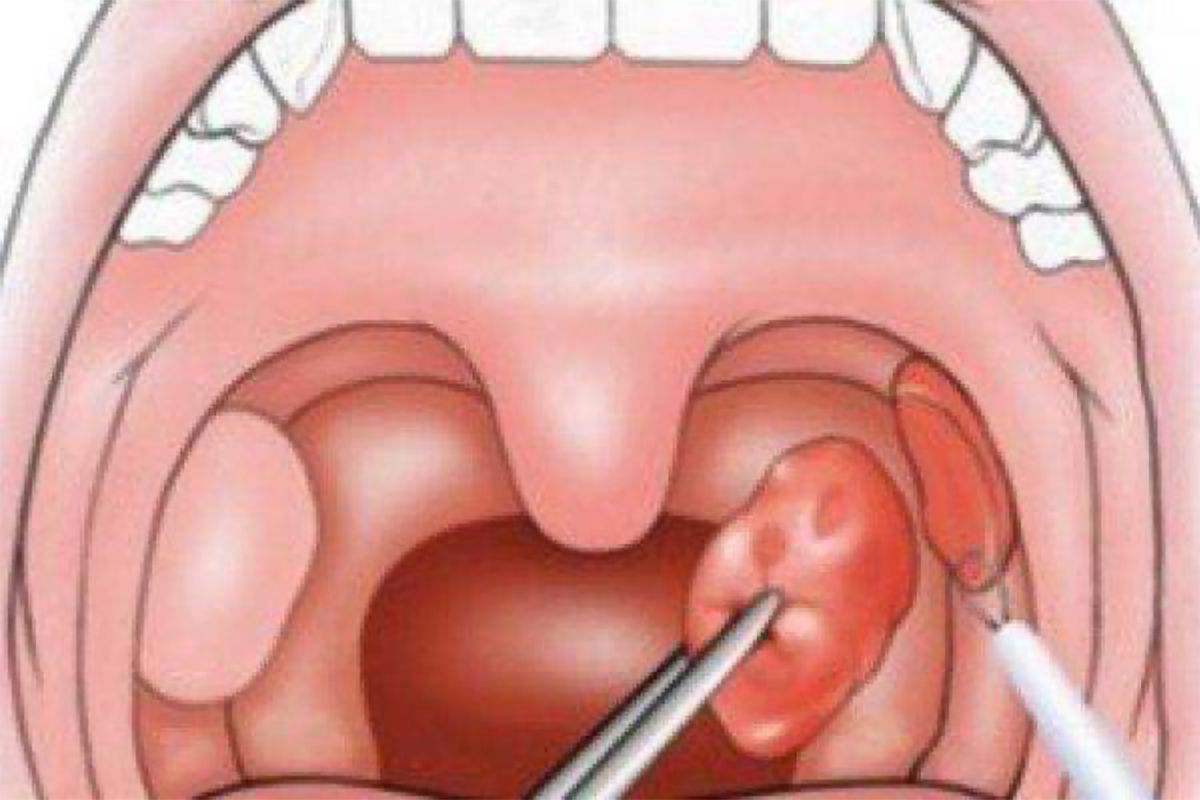
Особые отметки
Группа крови – А (II)
Причины заболевания
Паратонзиллярный абсцесс горла развивается на фоне ослабленного организма, неправильного медикаментозного лечения воспалительных процессов в миндалинах.
Причины паратонзиллита:
- проникновение в околоминдальные ткани стафилококков, стрептококков;
- травмы глотки, которые привели к нарушению целостности тканей;
- воспалительные процессы, связанные с прорезыванием зубов у детей, или зубов мудрости у взрослых;
- стрессы, переохлаждение, нарушения обменных процессов в организме;
- некоторые лекарственные препараты.
Важно! Часто флегмонозная ангина возникает после удаления миндалин, если после операции оставляют кусочки лимфоидной ткани.
Паратонзиллярный абсцесс часто развивается на фоне сахарного диабета, иммунодефицита. Спровоцировать заболевание может курение, несбалансированное питание, злоупотребление алкоголем.
Источник: https://probol.info/privivki/metody-effektivnogo-lecheniya-paratonzillyarnogo-abstsessa-lakunarnaya-angina-paratonzillyarnyj-abstsess-istoriya-bolezni.html
лечение и как лечить дома тонзиллярный
Паратонзиллярный абсцесс или гнойный тонзиллит – это осложнение, которое возникает в результате неэффективного лечения острого воспаления. Для рассматриваемого патологического процесса характерен гнойный нарыв, поражающий околоминдальную область. В результате этого у пациента наблюдается подъем температуры, увеличение лимфоузлов. Лечение в этом случае должно быть назначено в срочном порядке. А вот выбор способа терапии будет зависеть от стадии абсцесса.
Симптомы
При гнойном тонзиллите клиническая картина наблюдается с той стороны, на которой и произошло формирование гнойного очага. Распознать абсцесс миндалин можно по следующим симптомам:
- плохое общее самочувствие;
- подъем температуры до 38039 градусов;
- нарастание интенсивности боли в горле, в результате чего она становится дергающей и может поразить ухо, челюсть;
- усиливается боль при глотании, причем она становится настолько выраженной, что пациент вынужден отказаться от воды и еды;
- обильное выделение слюны, которое возникает как ответ на раздражение слюнных желез;
- противный запах изо рта, который указывает на процесс жизнедеятельности бактерий, ставших причиной развития абсцесса;
- тризм жевательной мускулатуры – спазм мышц, при котором больной не может широко открывать рот;
- невнятная речь, гнусавость;
- болезненные ощущения в области шеи при повороте головой, что указывают на распространение воспалительного процесса на шейные мышцы и лимфоузлы;
- першение в горле при попытке проглотить еду.

На видео- паратонзиллярный абсцесс у ребенка:
Лечение медикаментами
При лечении паратонзиллярного абсцесса врач может назначить следующие медикаменты:
- Антибиотики. Для терапии гнойного тонзиллита задействуют антибактериальные препараты тетрациклиновой и аминогликозидовых групп. Также могут назначить Амоксициллин (а вот стоит ли использовать Амоксициллин при простуде, очень подробно рассказывается в данной статье) Амоксициилин-Клавуланат, которые оказывают широкий сект влияния, подавляя различные виды бактерий.
Амоксициилин
- Макролиды могут использовать при условии, что от приема представленных выше препаратов положительная динамика отсутствует.
- Альтернативные антибиотики – это цефалоспорины 2 или 3 поколений.
- Обезболивающие средства, витаминные комплексы и иммуностимуляторы.
Что касается местной терапии, то она сводится к тому, чтобы полоскать горло антисептическими растворами и применять местные антибактериальные препараты в виде спрея, таблеток и аэрозоля.
Операция
Если паратонзиллярный абсцесс находится на последней стадии развития, то вылечить его медикаментозными средствами не получиться. Помочь здесь сможет только операция. Ее выполняют в условиях стационара путем вскрытия абсцесса.
На видео- как происходит удаление паратонзиллярного абсцесса:
youtube.com/embed/1oys7O8w5iw?feature=oembed» frameborder=»0″ allow=»accelerometer; autoplay; encrypted-media; gyroscope; picture-in-picture» allowfullscreen=»»/>
Для этого вначале пациенту вводят местное обезболивающие – раствор Дикаина, Липокаина. Затем выполняют надрез на самым опухшем участке с дальнейшим расширением области гнойника. Для этих целей задействуют глоточные щипчики. После чистки гнойной полости происходит обработка ранки антисептическим раствором. Чтобы улучшить отток гноя во вскрытой полости, устанавливают дренаж.
Как происходит удаление пробок из миндалин в домашних условиях, поможет понять содержание данной статьи.
А вот как вылечить гнойники на миндалинах и насколько эта операция сложна, рассказывается в данной статье.
Что делать, когда у ребенка сильно увеличены миндалины и какие меры стоит предпринять, рассказывается в данной статье: https://prolor.ru/g/lechenie/uvelichennye-mindaliny-u-rebenka.html
Для тех кто хочет узнать про безопасность операций на миндалинах ребёнку, стоит узнать информацию о том, кто удалял ребенку кисту на миндалине и насколько эта операция безопасна.
Лечение в домашних условиях
Конечно, вылечить гнойный тонзиллит одними только домашними средствами не получиться. Применяют их только в том случае, если патология развивается на начальной стадии, а народные средства выступают в качестве дополнительных методов терапии.
Еловые шишки
Мелко перхать горсть сырья, добавить 2 стакана кипятка. Установить на плиту, чтобы вода закипела. Затем прикрыть крышкой и ждать 30 минут. По истечении времени добавить в настой пару капель эфира сосны. Если такой отсутствует, то разрешено задействовать любое масло хвойного дерева.
Снова установить на плиту для кипения. Теперь можно проводить ингаляцию, длительность которой 15 минут. Подобные мероприятия выполнять 2-3 раза в день. Полученный раствор можно использовать для промывания горла.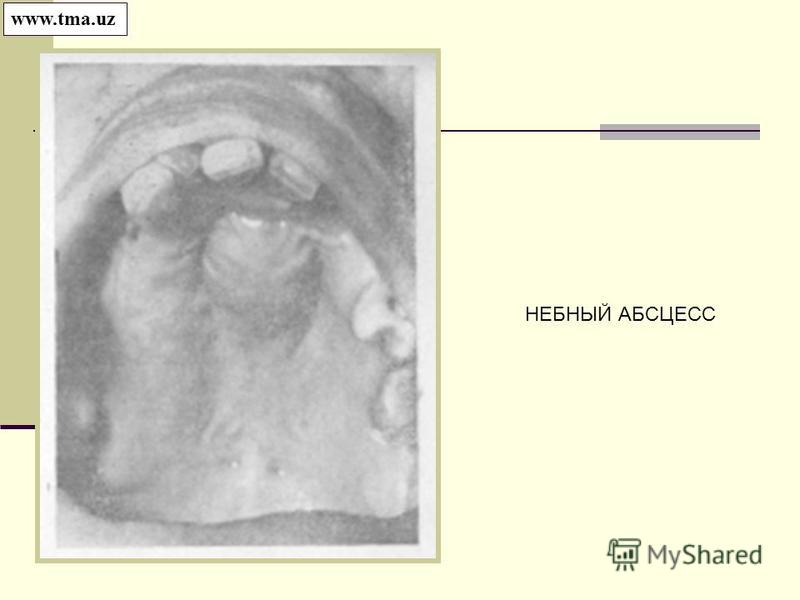 Делать это 5-6 раз в сутки. Лечение выполнять до того времени, пока вся клиническая картина не будет побеждена.
Делать это 5-6 раз в сутки. Лечение выполнять до того времени, пока вся клиническая картина не будет побеждена.
Медовый лук
Измельчить на терку луковицу, соединить с 40 мл меда. Подогреть в микроволновке. Принимать микстуру по 5 г каждые 2 часа. При этом не нужно сразу глотать, держите во рту, пока смесь сама не раствориться. А вот как стоит использовать луковый сироп от кашля и насколько он эффективен, подробно рассказывается в данной статье.
Мумие
В борьбе с гноем отлично помогает мумие. Его можно купить в аптеке в таблетированнной форме. Рассасывать таблетки предстоит каждый день 2 раза в сутки. Благодаря этому препарату удается быстро справиться с инфекцией.
Почему после ангины возникают миндалины в дырках и как можно справиться с данной проблемой, поможет понять данная информация.
Также будет интересно узнать о том, как лечить рыхлые миндалины у ребенка.
А вот как лечится стоматит на миндалинах у ребенка и какие средства стоит использовать, рассказывается в данной статье.
Настойка прополиса
Это средство обладает уникальными свойствами, ведь благодаря полосканию горла настойкой прополиса можно снять воспаление, грибковое и бактериальное поражение, а еще повысить защитные силы организма. Существует несколько способов применения, среди которых:
- Соединить 200 мл теплой воды и 20 мл настойки прополиса. Полученный раствор стоит задействовать для полоскания горла. Проводить подобные мероприятия по несколько раз в сутки.
- Кроме этого, можно просто пить настойку в количестве 20 капель. Принимать ее 2 раза в день.
- Соединить настойку и растительное масло в равном количестве. Смочить в растворе ватку и произвести обработку того места, где наблюдается абсцесс. Подобные действия предстоит выполнять как можно чаще, пока не наступит выздоровление.
А вот как лечить ангину прополисом и насколько данная процедура эффективна, очень подробно рассказывается в данной статье.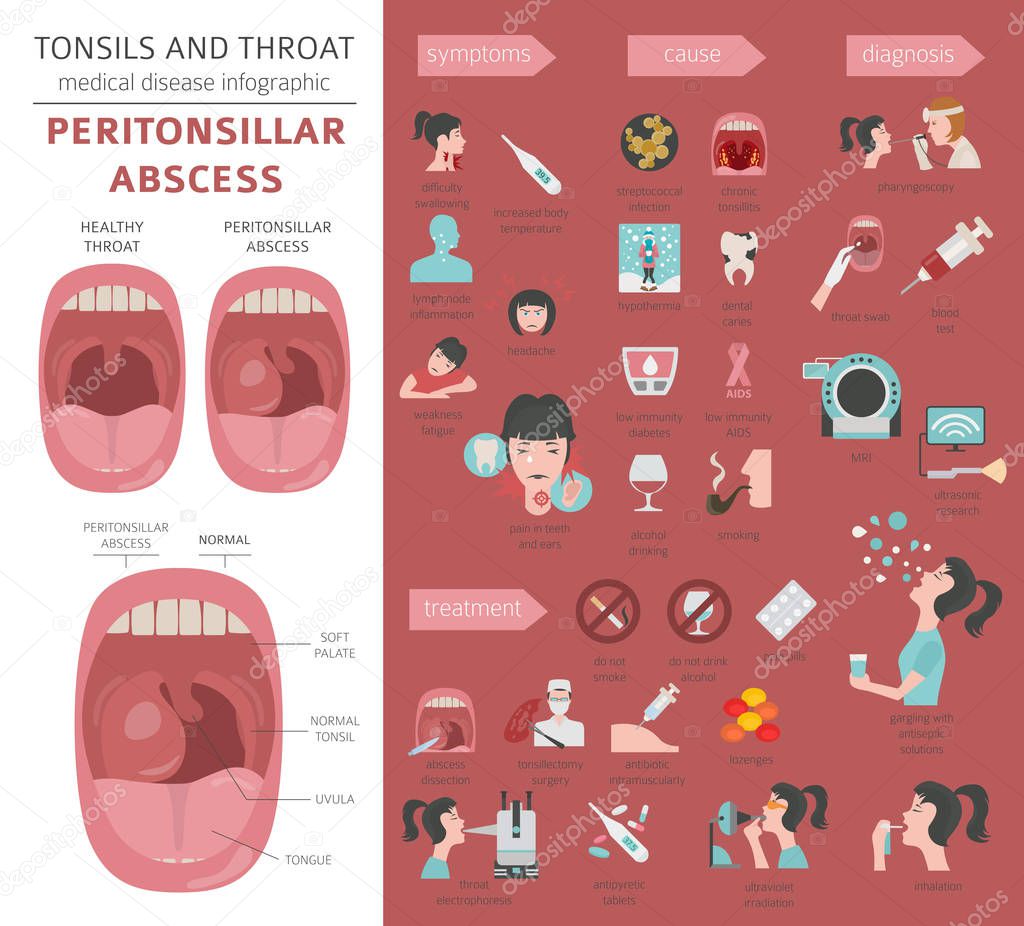
Особенности лечения детей
Лечить гнойный тонзиллит у ребенка стоит сразу методом вскрытия гнойников и удаления гноя. Проводят такие мероприятия в ЛОР-отделении. Хотя бывают ситуации, когда врачи назначают маленьким пациентам антибиотики. Как показывает практика, положительный эффект в этом случае наступает редко, так что все равно приходится прибегать к оперативному лечению. После операции врачи назначают антибиотики, благодаря которым можно создать защиту от повторного инфицирования.
Для паратонзиллярного абсцесса характерна отлична склонность к повторению. Причем рецидив наблюдается в течение года после выписка из больницы. Если абсцессы часто повторяются, то это серьезный повод для удаления миндалин.
Гнойный тонзиллит – это серьезное заболевание, которое поражает как детей, так и взрослых. Основная причина его развития – это недолеченная острая ангина. В большинстве случаев лечение сводится к оперативному удалению гноя. Но если патологический процесс был обнаружен на начальной стадии, то есть все шансы вылечить его, используя медикаментозные и домашние средства в комбинации.
Антибиотики в лечении тонзиллярной патологии
А.И. КРЮКОВ, д.м.н., профессор, Н.Л. КУНЕЛЬСКАЯ, д.м.н., профессор, Г.Ю. ЦАРАПКИН, д.м.н., А.С. ТОВМАСЯН, к.м.н., О.А. КИСЕЛЕВА, Научно-исследовательский клинический институт оториноларингологии им. Л.И. Свержевского Департамента здравоохранения г. Москвы
Тонзиллярная патология относится к наиболее распространенным во всем мире. Ей подвержены люди всех возрастов, но наибольшую актуальность воспалительные заболевания миндалин имеют в детском возрасте в связи с опасностью тяжелых осложнений. Алгоритмы лечения тонзиллярной патологии описаны в различных международных и национальных руководствах, тем не менее вопросы практического выбора антимикробных средств нередко вызывают трудности у практических специалистов.
До 80% острых и обострений хронических респираторных заболеваний сопровождается симптомом боли в горле, который является одной из наиболее частых причин обращения больных к педиатру, терапевту, оториноларингологу и врачам иных специальностей. Острое воспаление глотки является причиной 1,1% от всего числа посещений пациентами врачей; 6% от числа всех визитов к педиатру; острые тонзиллофарингиты входят в число 20 наиболее часто диагностируемых заболеваний [1, 2]. При этом боль в горле может являться доминирующей проблемой, неизбежно отражаясь на качестве жизни пациента [3]. Актуальность тонзиллярной проблемы определяется не только высокой распространенностью заболевания, но и значительным риском развития сопряженных системных заболеваний, таких как острая ревматическая лихорадка, бактериальный эндокардит, гломерулонефрит, токсический шок и т. д.
В отечественной практике при острой инфекции с поражением миндалин обычно используют термин «ангина» или «тонзиллит», а воспаление лимфоидных фолликулов задней стенки глотки обычно характеризуют термином «фарингит». В клинической практике нередко, особенно в детском возрасте, наблюдается сочетание тонзиллита и фарингита, поэтому в литературе, особенно англоязычной, широко используют термин «тонзиллофарингит», предполагая воспаление стенок ротоглотки. В частности, к развитию бактериального тонзиллита чаще приводит инфекция, вызванная бета-гемолитическим стрептококком группы А (БГСА), фарингиты обычно вызваны респираторными вирусами, аденоидиты — вирусами, Streptococcus pneumoniae, Haemophilus influenzae, Staphylococcus aureus, Moraxella catarrhalis, эпиглоттиты — H. influenzae.
Острые тонзиллиты классифицируют на первичные (банальные) ангины (катаральная, фолликулярная, лакунарная, смешанная, флегмонозная), вторичные, возникающие при инфекционных заболеваниях (скарлатина, корь, дифтерия, сифилис и т. д.), при заболеваниях крови (лейкоз, агранулоцитоз, моноцитоз), атипичные (Симановского — Плаута — Венсана, вирусная, грибковая). В клинической практике наиболее часто встречается эпидемическая форма заболевания, когда инфекция передается воздушно-капельным или контактным путем и вызывает первичные ангины. В детском возрасте бактериальную природу имеют до 30% ангин; в подавляющем большинстве случаев этиологическим фактором является БГСА. Значительно чаще к развитию острого тонзиллита приводит вирусная инфекция, в первую очередь аденовирусы, респираторно-синцитиальные вирусы, вирус Эпштейна — Барр. Вирусные формы острых тонзиллитов преимущественно возникают в осенне-зимний период и преобладают у детей первых 3 лет жизни (до 90%), а в возрасте старше 5 лет увеличивается частота бактериальных форм (до 50%) [4]. Значимую роль в развитии заболевания в детском возрасте имеют также внутриклеточные возбудители — Mycoplasma pneumoniae, Chlamydia pneumoniae, которые высевают соответственно в 10—24 и 5—21% наблюдений, причем хламидиями инфицируется весь эпителий глотки, что может являться причиной хронизации процесса [5, 6].
В клинической практике наиболее часто встречается эпидемическая форма заболевания, когда инфекция передается воздушно-капельным или контактным путем и вызывает первичные ангины. В детском возрасте бактериальную природу имеют до 30% ангин; в подавляющем большинстве случаев этиологическим фактором является БГСА. Значительно чаще к развитию острого тонзиллита приводит вирусная инфекция, в первую очередь аденовирусы, респираторно-синцитиальные вирусы, вирус Эпштейна — Барр. Вирусные формы острых тонзиллитов преимущественно возникают в осенне-зимний период и преобладают у детей первых 3 лет жизни (до 90%), а в возрасте старше 5 лет увеличивается частота бактериальных форм (до 50%) [4]. Значимую роль в развитии заболевания в детском возрасте имеют также внутриклеточные возбудители — Mycoplasma pneumoniae, Chlamydia pneumoniae, которые высевают соответственно в 10—24 и 5—21% наблюдений, причем хламидиями инфицируется весь эпителий глотки, что может являться причиной хронизации процесса [5, 6].
Считается, что развитие ангины происходит по типу гиперергической аллергической реакции, причем к сенсибилизации организма приводит разнообразная микрофлора лакун миндалин и продукты белкового распада, а пусковым механизмом развития заболевания могут являться различные факторы экзогенной или эндогенной природы. Аллергический фактор может служить предпосылкой возникновения инфекционно-аллергических заболеваний, таких как ревматизм, гломерулонефрит, неспецифический инфекционный полиартрит, достаточно часто являющихся осложнением тонзиллита, особенно индуцированного БГСА, т. к. они обладает высокой адгезивной способностью к мембранам слизистых оболочек, устойчивостью к фагоцитозу, выделяют многочисленные экзотоксины, вызывающие сильный иммунный ответ, содержат антигены, перекрестно реагирующие с миокардом, а включающие их иммунные комплексы участвуют в поражении почек [7, 8].
Лечение острых тонзиллитов и фарингитов комплексное и включает ирригационную терапию, использование местных антибактериальных препаратов и системные антибиотики.
При вирусной этиологии тонзиллитов и фарингитов возможно ограничиться назначением ирригационной терапии и местных антисептиков, однако бактериальная этиология заболевания, особенно БГСА, требует обязательного применения системных антибиотиков.
В связи с этим крайне важно следовать принципам рациональной антибактериальной терапии, а именно: назначение препарата с целью максимально быстрого клинического и бактериологического выздоровления; спектр действия препарата должен соответствовать вероятному возбудителю инфекции, преодолевать возможно имеющиеся механизмы резистентности и создавать максимальную концентрацию в очаге инфекции. Что особенно актуально в педиатрической практике — назначаемый препарат должен быть удобен в применении.
Адекватная трактовка ведущего этиологического фактора (бактерии, вирусы, грибки, простейшие), клиническая форма ангины (первичная или вторичная), острота заболевания (при остром тонзиллите обычно один возбудитель, при обострении хронического — смешанная флора) [9] позволяют назначить терапию эмпирически, с учетом сведений о чувствительности к антибиотикам, способности препарата создавать адекватные концентрации в очаге инфекции и доказанной эффективности и безопасности его применения.
Традиционно препаратами выбора при БГСА-тонзиллите являются полусинтетические пенициллины широкого спектра действия. Они эффективны против наиболее вероятных возбудителей тонзиллита (БГСА), относятся к безопасным группам антибиотиков и все имеют пероральные формы. При типичной картине заболевания они рассматриваются в качестве препаратов выбора.
Наиболее известный представитель данной группы — амоксициллин, который обладает выраженным бактерицидным эффектом. Механизм действия препарата связан с угнетением синтеза пептидогликана (вещества, являющегося основой бактериальной мембраны), что приводит к нарушению целостности клеточных мембран бактерий и их гибели. Амоксициллин активен в отношении штаммов Staphylococcus spp. и Streptococcus spp., а также Neisseria meningitidis, Neisseria gonorrhoeae, Escherichia coli, Salmonella spp., Shigella spp., Klebsiella spp. Терапевтические концентрации амоксициллина поддерживаются в плазме в течение 8 часов после перорального приема. Амоксициллин быстро абсорбируется в пищеварительном тракте и достигает пиковых концентраций в плазме в течение 1—2 ч после приема. Прием пищи практически не влияет на биодоступность и скорость абсорбции амоксициллина. Активный компонент устойчив в кислой среде желудка. Высокие концентрации действующего вещества создаются в бронхиальном секрете, мокроте, плазме крови, перитонеальной и плевральной жидкости, а также в тканях легких. Концентрации амоксициллина в тканях и биологических жидкостях пропорциональны принятой дозе.
и Streptococcus spp., а также Neisseria meningitidis, Neisseria gonorrhoeae, Escherichia coli, Salmonella spp., Shigella spp., Klebsiella spp. Терапевтические концентрации амоксициллина поддерживаются в плазме в течение 8 часов после перорального приема. Амоксициллин быстро абсорбируется в пищеварительном тракте и достигает пиковых концентраций в плазме в течение 1—2 ч после приема. Прием пищи практически не влияет на биодоступность и скорость абсорбции амоксициллина. Активный компонент устойчив в кислой среде желудка. Высокие концентрации действующего вещества создаются в бронхиальном секрете, мокроте, плазме крови, перитонеальной и плевральной жидкости, а также в тканях легких. Концентрации амоксициллина в тканях и биологических жидкостях пропорциональны принятой дозе.
В процессе метаболизма амоксициллина образуются фармакологически неактивные вещества. Порядка 50—70% принятой дозы экскретируется почками в неизменном виде, около 10—20% — печенью, остальная часть амоксициллина выводится в виде метаболитов. В настоящее время доступен амоксициллин российского производства Амосин (ОАО «Синтез», г. Курган). Препарат предназначен для перорального применения. Капсулы принимают до или после приема пищи через равные промежутки времени. Как правило, взрослым и детям старше 10 лет (при массе тела более 40 кг) назначают прием 500 мг амоксициллина трижды в сутки. При тяжелом течении заболевания дозу амоксициллина увеличивают до 750—1 000 мг трижды в сутки. Для детей от 5 до 10 лет терапевтическая доза составляет 250 мг амоксициллина трижды в сутки. Средний курс терапии длится от 5 до 12 дней (как правило, терапию продолжают в течение 2—3 дней после исчезновения клинических проявлений заболевания).
Однако следует учитывать, что H. influenzae, а также M. catarrhalis являются активными продуцентами β-лактамаз. Это диктует необходимость использования в качестве препаратов стартовой терапии защищенных аминопенициллинов, которые по праву считаются «золотым стандартом» терапии острой гнойно-воспалительной патологии лор-органов.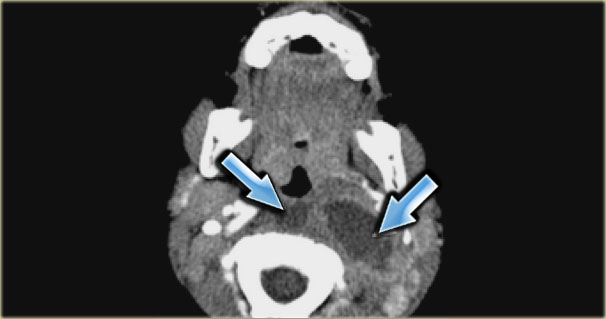 Одним из наиболее часто применяемых антибиотиков при лечении тонзиллярной патологии является комбинированный препарат, содержащий полусинтетический пенициллин — амоксициллин и необратимый ингибитор лактамаз – клавулановую кислоту. На рынке амоксициллин клавуланат представлен рядом торговых наименований, среди которых можно выделить российский препарат Арлет®. Клавулановая кислота благодаря наличию в ее структуре β-лактамного кольца образует стойкие комплексы с лактамазами бактерий и защищает амоксициллин от разрушения этими ферментами. Такое сочетание компонентов обеспечивает высокую бактерицидную активность препарата. Арлет® активен в отношении как чувствительных к амоксициллину микроорганизмов, так и штаммов, продуцирующих β-лактамазы:
Одним из наиболее часто применяемых антибиотиков при лечении тонзиллярной патологии является комбинированный препарат, содержащий полусинтетический пенициллин — амоксициллин и необратимый ингибитор лактамаз – клавулановую кислоту. На рынке амоксициллин клавуланат представлен рядом торговых наименований, среди которых можно выделить российский препарат Арлет®. Клавулановая кислота благодаря наличию в ее структуре β-лактамного кольца образует стойкие комплексы с лактамазами бактерий и защищает амоксициллин от разрушения этими ферментами. Такое сочетание компонентов обеспечивает высокую бактерицидную активность препарата. Арлет® активен в отношении как чувствительных к амоксициллину микроорганизмов, так и штаммов, продуцирующих β-лактамазы:
• грамположительные аэробы: Streptococcus pneumoniae, БГСА, Staphylococcus aureus (кроме метициллинорезистентных штаммов), S. epidermidis (кроме метициллинорезистентных штаммов), Listeria spp., Enteroccocus spp.;
• грамотрицательные аэробы: Bordetella pertussis, Brucella spp., Campylobacter jejuni, Escherichia coli, Gardnerella vaginalis, Haemophilus influenzae, H. ducreyi, Klebsiella spp., Moraxella catarrhalis, Neisseria gonorrhoeae, N. meningitidis, Pasteurela multocida, Proteus spp., Salmonella spp., Shigella spp., Vibrio cholerae, Yersinia enterocolitica;
• анаэробы: Peptococcus spp., Peptostreptococcus spp., Clostridium spp., Bacteroides spp., Actinоmyces israelii.
Фармакокинетика амоксициллина и клавулановой кислоты имеет много общего. Оба компонента хорошо всасываются в желудочно-кишечном тракте, прием пищи не влияет на степень их всасывания. Пик плазменных концентраций достигается примерно через час после приема препарата. Амоксициллин и клавулановая кислота характеризуются хорошим распределением в жидкостях и тканях организма, созданием терапевтических концентраций в очагах инфекций верхних дыхательных путей (небные миндалины, слизистая оболочка глотки, околоносовых пазух, барабанной полости и т.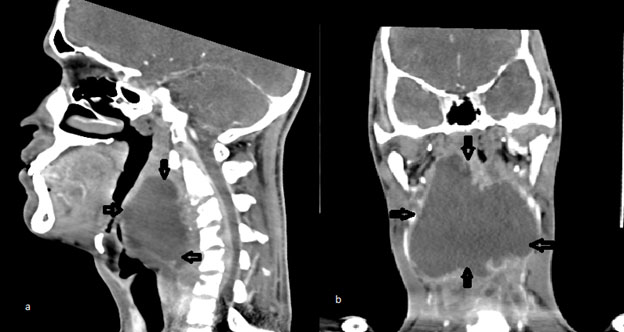 д.). Амоксициллин выводится из организма почками в неизмененном виде путем тубулярной секреции и клубочковой фильтрации. Клавулановая кислота элиминируется через клубочковую фильтрацию, частично — в виде метаболитов. Небольшие количества могут выводиться через кишечник и легкими. Период полувыведения составляет 1–1,5 ч. У пациентов с тяжелой почечной недостаточностью период полувыведения амоксициллина увеличивается до 7,5 ч, клавулановой кислоты — до 4,5.
д.). Амоксициллин выводится из организма почками в неизмененном виде путем тубулярной секреции и клубочковой фильтрации. Клавулановая кислота элиминируется через клубочковую фильтрацию, частично — в виде метаболитов. Небольшие количества могут выводиться через кишечник и легкими. Период полувыведения составляет 1–1,5 ч. У пациентов с тяжелой почечной недостаточностью период полувыведения амоксициллина увеличивается до 7,5 ч, клавулановой кислоты — до 4,5.
Амоксициллин/клавуланат характеризуется хорошей переносимостью. Нежелательные явления встречаются относительно редко в виде диареи, тошноты и кожной сыпи. Таблетки препарата Арлет® следует, не разжевывая, принимать внутрь во время еды, запивая небольшим количеством воды. Взрослым и детям старше 12 лет (или с массой тела более 40 кг) обычная доза при легком и среднетяжелом течении инфекций составляет 1 таблетку 250/125 мг 3 раза в сутки. При тяжелом течении инфекций назначают по таблетке 500/125 мг 3 раза в сутки, также при необходимости применяются таблетки препарата Арлет® в дозе 875/125 мг или по 1 таблетке 500/125 мг 3 раза в сутки. Курс лечения доходит до 5—14 дней. Длительность лечения определяет лечащий врач. Лечение не должно продолжаться более 14 дней без повторного медицинского осмотра.
При атипичных проявлениях болезни (микоплазменной и хламидофильной инфекции) препаратами выбора являются макролиды. Их рекомендуется использовать у детей в качестве стартовой терапии при лечении атипичных форм тонзиллита, а также в тех случаях, когда имеется непереносимость бета-лактамных антибиотиков. Макролиды рассматриваются как альтернативные антибактериальные средства, которые могут быть назначены в случае отсутствия эффекта от стартовой терапии, при развитии побочных и нежелательных явлений, связанных с применением препаратов первого ряда [10, 11].
Литература
1. Nash DR, Harman J, Wald ER, Kelleher KJ. Antibiotic prescribing by primary care physicians for children with upper respiratory tract infections. Arch Pediatr Adolesc Med, 2002. 156. 11: 1114-1119.
Arch Pediatr Adolesc Med, 2002. 156. 11: 1114-1119.
2. Panasiuk L, Lukas W, Paprzycki P. Empirical first-line antibioticotherapy in adult rural patients with acute respiratory tract infections. Ann Agric Environ Med, 2007. 14. 2: 305-311.
3. Бабияк В.И., Говорухин М.И., Митрофанов В.В. Некоторые психологические аспекты проблемы «качества жизни» человека. Российская оторинолар., 2004. 1(8): 3-6.
4. Таточенко В.К., Бакрадзе М.Д., Дарманян А.С. Острые тонзиллиты в детском возрасте: диагностика и лечение. Фарматека, 2009. 14: 65-69.
5. Гаращенко Т.И., Страчунский Л.С. Антибактериальная терапия ЛОР-заболеваний в детском возрасте. В кн.: Детская оториноларингология: Руководство для врачей. Под ред. М.Р. Богомильского, В.Р. Чистяковой. Т. II. М.: Медицина, 2005: 275-317.
6. Линьков В.И., Цурикова Г.П., Нуралова И.В., Панькина Н.А. Значение хламидийной инфекции в развитии хронических воспалительных заболеваний глотки. Новости отоларингологии и логопатологии, 1995. 3(4): 146-146.
7. Крюков А.И. Клиника, диагностика и лечение тонзиллярной патологии (Пособие для врачей). М., 2011. 32 с.
8. Лучихин Л.А. Ангина. Оториноларингология: национальное руководство. Под ред. В.Т. Пальчуна. М.: ГЭОТАР-Медиа, 2008: 652–673.
9. Гаращенко Т.И. Макролиды в терапии острого тонзиллита и его осложнений у детей. РМЖ, 2001. 9., 19: 812-816.
Источник: Медицинский совет, № 11, 2015
причины, симптомы, диагностика, лечение, профилактика
Представляет собой гнойный воспалительный процесс, который локализуется в заглоточном пространстве клетчатки.
ПричиныОсновными триггерами развития заглоточного абсцесса у детей чаще всего являются инфекции. Первичным очагом инфекции может являться гнойный отит, мастоидит, осложненный паротит, фарингит, ринит, синусит, тонзиллит. Распространение инфекции в заглоточное пространство может происходить лимфогенным путем с поражением заглоточных лимфатических узлов. Предрасполагающим фактором является ослабление собственного иммунитета, ослабление организма, а также наличие у ребенка диатеза или рахита. У детей заглоточный абсцесс может возникать на фоне острых инфекционных заболеваний, таких как острые респираторные вирусные инфекции, корь, скарлатина, дифтерия и грипп. Иногда данная патология может являться осложнение маденотомии или тонзиллэктомии.
У взрослых больных развитие заболевания чаще всего связывают с травмированием заглоточной зоны. Повреждение глотки может происходить рыбной костью, грубой пищей, инородным предметом. Иногда травматизация глотки возникает при проведении гастроскопии, бронхоскопии, установке назогастральной трубки и эндотрахеальном наркозе. В редких случаях у взрослых больных заглоточный абсцесс является осложнением тяжелой ангины. В некоторых случаях он вызывается специфической микрофлорой и является следствием туберкулеза или сифилиса, протекающих с поражением шейного отдела позвоночника. В этом случае речь идет о холодном заглоточном абсцессе. Вероятность развития заглоточного абсцесса выше у пациентов с хроническими заболеваниями и сниженным иммунитетом, при наличие сахарного диабета, злокачественной опухоли и ВИЧ-инфекции.
СимптомыДля заболевания характерно острое начало с повышением температуры тела до высоких цифр и нарушением общего состояния. В случае если абсцесс развивается на фоне уже имеющегося инфекционного заболевания, отмечается резкое ухудшение состояния больного и появление новых симптомов. Ребенок становятся плаксивым и беспокойным, у него отмечается нарушение сна, отсутствие аппетита, а у детей грудного возраста происходит нарушение сосания.
Одним из основных признаков возникновения заглоточного абсцесса считается появление болей в горле, усиливающихся при глотании, появление сложностей при проглатывании пищи. Боль в горле может быть настолько выражена, что больной может отказываться от еды. При локализации пиогенного очага в верхнем отделе глотки отмечается нарушение носового дыхания, у взрослых и детей старшего возраста присоединяется гнусавость голоса. При расположении абсцесс в среднем или нижнем отделе глотки возникает охриплость голоса и затрудненное дыхание, иногда могут возникать приступы удушья. У больных иногда отмечается появление одышки с затрудненным вдохом. В вертикальном положении у пациента происходит усугубление нарушения дыхания вследствие стекания гноя вниз и перекрытия им просвета трахеи. Может появляться клокотание в горле, что чаще всего возникает во время сна.
Возникновение гнойного очага может вызвать развитие регионарного воспаления лимфатических узлов. На фоне воспалительного поражения боковые верхнешейные и затылочные лимфоузлы становятся припухлыми и болезненными. Для облегчения болей пациент принимает вынужденное положение: его голова запрокинута назад и повернута в сторону абсцесс. Во многих случаях на стороне поражения возникает отек участка шеи, который находится позади угла нижней челюсти.
ДиагностикаДиагностика заболевания происходит на основании данных, полученных в ходе осмотра больного и проведения фарингоскопии. При осмотре пациента возможно обнаружение вынужденного положения головы, локального отека в области шеи, увеличения лимфатических узлов и их болезненность при пальпации. При проведении фарингоскопии выявляют локальную инфильтрацию на задней стенке глотки и опухолевидную припухлость шаровидной формы. При пальцевом исследовании глотки определяется болезненность в месте припухлости и наличие симптома флюктуации, указывающего на то, что образование представляет собой скопление жидкого гноя.
Для подтверждения диагноза больному могут быть назначены общий анализ крови, биохимические анализ крови, бактериологическое и микроскопическое исследование мазка, полученного из зева. Иногда может быть назначена ПЦР-диагностика сифилиса и туберкулеза, RPR-тест, анализ мокроты на микобактерии туберкулеза.
ЛечениеПри выявлении заглоточного абсцесса показано его хирургическое вскрытие с дальнейшим дренированием.
При развитии симптомов сдавления дыхательных путей с нарушением дыхания запрещено введение дыхательной трубки. Для восстановления дыхания неотложная помощь заключается в проведении крикотомии (выполнении разреза на передней поверхности шеи с формированием отверстия в гортанном хряще, через которое осуществляется дыхание). Для устранения симптомов гипоксии, возникшей вследствие нарушения дыхания, дополнительно проводится оксигенотерапия.
Больному могут быть назначены жаропонижающие и противовоспалительные средства,гипосенсибилизирующие препараты и поливитамины. До и после вскрытия абсцесса показано тщательное полоскание горла растворами антисептиков.
ПрофилактикаПрофилактика развития заглоточного абсцесса основана на ранней диагностике и корректном лечение ЛОР-заболеваний, своевременном проведении хирургической санации гнойных очагов.
Симптомы и лечение абсцессов миндалин или гланд —
Абсцесс миндалины – это болезнь, которая возникает в результате осложнения перенесенной острой, гнойной ангины, а также хронического тонзиллита.
Иногда встречаются случаи, когда болезнь проявляется после воспаления миндалин в отечной или инфильтративной форме.
В большинстве случаев абсцесс возникает вследствие переохлаждения и простуды.
Виды патологии
Абсцесс — это полость, которая наполнена гноем, но иногда, в запущенных случаях, процесс заканчивается нагноением в миндалине (это тонзиллярный абсцесс) или околоминдальной клетчатке (паратонзиллярный абсцесс).
Абсцесс нередко называют воспалением гланд.
Тонзиллярный абсцесс
Это достаточно редкое встречающееся осложнение. Обычно, оно появляется через 3-4 дня после начала тяжелой и среднетяжелой стадии ангины, которая сопровождается фолликулярно-лакунарным тонзиллитом (лечение у детей).
Кажется, что болезнь уже отступает, но при этом температура резко повышается до 39 градусов или выше.
Также может присутствовать озноб, который сменяется жаром. Больной чувствует слабость, боль в голове, пояснице, мышцах. Часто наблюдается бессонница.
Паратонзиллярный
Это заболевание также называют паратонзиллит или флегмонозная ангина. Оно возникает в результате распространения воспаления при ангине с небных миндалин. Есть несколько форм.
- Передний – это самая распространенная форма. В этом случае процесс распространяется из миндалины в верхней ее части в окружающую рыхлую ткань.При таком виде наблюдается неровность мягкого неба, в то время как миндалина сильно выпирает к средней линии.
- Задний – при этой форме гнойник находится между задним небом и миндалиной. Он представляет собой отекший выпирающий участок.
А что вы знаете какие болезни становятся причиной появления сухости в горле? Об этом читайте на странице под ссылкой.
Про острый фарингит, его симптомы и лечение вы сможете прочитать здесь.
На странице: https://uho-gorlo-nos.com/uho/bolezni/menera-lechenie.html описано ежегодное или дальнейшее лечение болезни Меньера.
- Нижний – находится ниже небной миндалины (прочитайте про лечение гипертрофии небных миндалин у детей). Внешне, это не особо выражено, но заметен отек нижней части небной дужки спереди. Кроме этого, есть неприятные ощущения на языке со стороны поражения.
- Боковой (или наружный) – эта форма болезни встречает реже остальных. В этом случае гнойник находится в рыхлой части снаружи от небной миндалины. Такой тип не сильно проявляется внешне. Заметно набухание миндалины на пораженной стороне. Кроме этого, может наблюдаться отек и боль шеи со стороны поражения.
При этой форме есть самая большая вероятность прорыва гнойника и распространения инфекции в мягкие ткани шеи. достаточно опасно развитием осложнений, которые могут проявиться в гнойном воспалении мягких тканей шеи и грудной клетки.
Симптомы и признаки
- Основным симптомом этого заболевания является достаточно сильная боль во время глотания. Обычно она усиливается в процессе развития абсцесса.
- Болезнь сопровождается повышением температуры, иногда она может доходить до 40 градусов.
- В организме наблюдаются симптомы интоксикации.
- Если воспалительный процесс проходит с одной стороны, тогда и боль будет присутствовать только с одной стороны.
- Когда абсцесс достигает больших размеров, практически, невозможным становится глотание. При этом будет наблюдаться неприятный запах изо рта.
- При возникновении абсцесса в заглоточной области (про заглоточный абсцесс у взрослых написано в этой статье), часто возникает затруднение дыхания. При этом может наблюдаться стридор, то есть дыхание с шумом и свистом.
После болезни может наступить осложнение.
Оно проявляется кровотечением, которое возникает из-за разъедания стенок сосудов глотки.
Кроме этого, могут возникнуть абсцессы окологлоточного пространства, а также отек гортани (симптомы у детей описаны здесь) и глубокие флегмоны шеи. Иногда может возникнуть нефрит.
Чаще всего абсцесс бывает односторонний, но примерно в 10–12% случаев встречаются двусторонние абсцессы.
Причины возникновения
Болезнь возникает из-за возбудителей, которыми в основном являются стрептококки (про гемолитический в горле читайте тут) и стафилококки.
Реже, болезнь возникает из-за кишечных палочек, протеи или клебсиеллы. Они попадают либо через кровь, либо через лимфоток.
Для проявления болезни необходимы сопутствующие условия, например, переохлаждение, гиповитаминоз, снижение защитных функций организма.
Чаще всего, абсцесс возникает из-за воспалительных процессов в ЛОР-органах имеющих хроническую форму, нарушения их проходимости, снижение иммунитета. Кроме этого, абсцессы могут вызвать аденоиды, травмы слизистых оболочек.
Методы лечения
Лечение абсцессов должен проводить врач. Категорически запрещается лечение народными средствами или самолечение.
Сначала для лечения применяют антибиотики. Нередко в сочетании с метронидазолом. Кроме этого, врачи могут назначить жаропонижающие, противовоспалительные и общеукрепляющие препараты.
Если такое лечение не дает нужного эффекта, специалисты могут применить процедуру дренирования. Но чаще всего используется хирургическое вмешательство и вскрытие абсцесса.
Операция проводится через 4–6 дней от начала болезни. После этого пациенту назначают антибиотики.
Профилактика воспалений гланд
Для того чтобы болезнь не появилась снова, необходимо соблюдать некоторые правила.
- Соблюдайте гигиену полости рта.
- Вовремя производите лечение кариеса.
- Не запускайте хронический тонзиллит (о признаках у взрослых написано здесь) и гнойные воспаления пазух носа.
Если болезнь повторяется, то больному показана тонзиллэктомия. Ее проводят, примерно, через месяц после перенесенного заболевания.
Как происходит операция по удалению абсцесса вы увидите в этом видео сюжете.
МРТ и КТ головы и шеи. Как выявить тонзиллярный абсцесс на КТ и МРТ
Что такое перитонзиллярный абсцесс
- Может распространяться на около- и заглоточные ткани, жевательное клетчаточное пространство, медиальную крыловидную мышцу и мягкое нёбо.
- Эпидемиология
- Паратонзиллярный абсцесс (флегмонозная ангина) наиболее частый воспалительный процесс глубоких мягких тканей шеи у детей и подростков
- Обычно развивается на фоне тонзиллярного абсцесса
- Как правило, флегмонозная ангина возникает в результате гнойного расплавления тонзиллярного абсцесса и распространения инфекции на перитонзиллярное пространство
- Основные возбудители: гемолитический стрептококк группы В, стафилококк, пневмококк, Haemophilus spp.
Клинические проявления
Типичные симптомы:
- Паратонзиллярный абсцесс проявляет свои симптомы после перенесенного острого или хронического тонзиллита в анамнезе
- Нарастающие боли в области шеи и припухлость нёбных миндалин (отек), не устраняющиеся на фоне приема антибиотиков внутрь
- Приглушенная невнятная речь
- Постоянная лихорадка
- Тризм в случае поражения крыловидных мышц.
Признаки тонзиллярного абсцесса и флегмонозной ангины на снимках МРТ и КТ
Методы выбора
Проводят ли КТ миндалин при абсцессе в них
- Асимметричное, неоднородное (пери)тонзиллярное образование
- Введение контраста не всегда вызывает образование типичного кольца усиления
- Часто сливается с окружающими мягкими тканями
- Нередко сочетается с шейным лимфаденитом.
Что покажут снимки МРТ глотки при тонзиллярном абсцессе
- Увеличение интенсивности сигнала на Т2-взвешенном изображении, увеличение интенсивности сигнала на Т1-взвешенном изображении после введения гадолиния.
Отличительные признаки
- Объемное образование с усилением стенки и небольшими уровнями газ- жидкость.
Что хотел бы знать лечащий врач
Какие заболевания имеют симптомы, схожие с абсцессом миндалин
Гиперплазия лимфоидной ткани
— Симметричное гомогенное увеличение обеих миндалин
— Усиление перегородок внутри миндалины
Ретенционная киста нёбной миндалины
— Отсутствие усиления после введения контрастного вещества
— Ограниченное скопление жидкости в миндалине
— Отсутствие перифокального отека
Одонтогенный абсцесс
— Поражение стенки верхнечелюстной пазухи
Поражение миндалин при неходжкинской лимфоме
— Одностороннее подслизистое опухолевое образование
— Отсутствие усиления перегородок
— Выраженная лимфаденопатия без признаков некроза
Опухоли подслизистых слюнных желез
— Доброкачественная: четко очерчена, иногда имеет ножку
-Злокачественная: необходима дифференциальная диагностика со злокачественными эпителиальными опухолями; лимфаденопатия встречается редко.
Лечение паратонзиллярного абсцесса
- Вскрытие абсцесса и дренирование или пункция и аспирация
- Парентеральная антибактериальная терапия (например, пенициллин)
- Тонзиллэктомия, как правило, проводится после стихания воспалительного процесса (обычно спустя примерно 6 нед.)
- «Ургентная» тонзиллэктомия более опасна, так как может потребоваться повторная операция.
Врачи каких специальностей диагностируют и лечат паратонзиллярный абсцесс
— ЛОР (постановка диагноза, вскрытие паратонзиллярного абсцесса, его дренирование, назначение антибактериальной терапии)
Прогноз
- После вскрытия или пункции с аспирацией в сочетании с парентеральной антибактериальной терапией прогноз благоприятный
- Для последующего дренирования может потребоваться повторное вмешательство
Возможные осложнения и последствия
- Несвоевременное лечение может привести к спонтанному дренированию в глотку или окружающие ткани.
КТ с контрастированием: левосторонний паратонзиллярный абсцесс. Образование имеет гипоинтенсивный центр, окруженный усиленной стенкой. Отек левой нёбной миндалины и слизистой глотки на стороне поражения вызывает асимметричное сужение глотки. Рот остается открытым в связи с болевым синдромом.
КТ с контрастированием (реконструкция во фронтальной плоскости): левосторонний паратонзиллярный абсцесс. Выявляется перифокальный отек и повышенная плотность слизистой, а также асимметричное сужение ротоглотки, распространяющееся в дистальном направлении слева от мягкого нёба. В абсцессе наблюдается типичное периферическое усиление с гипоинтенсивной полостью в центре.
Хирургическое лечение тонзиллярного абсцесса — Полный текст
Введение:
Тонзиллярный абсцесс — наиболее частое осложнение острой бактериальной ангины. Абсцесс в большинстве случаев располагается в капсульном пространстве, а иногда и в самой миндалине. Этиопатогенез является полимикробным и состоит в основном из Streptococcus Pyogenes (аэробный) и Fusobacterium Necrophorum (анаэробный). Это заболевание в основном поражает молодых людей, курильщиков и значительно влияет на качество жизни.Симптомы шумные, характеризуются тяжелой одинодисфагией, часто ограниченным открыванием рта (тризм), а иногда и одышкой, лихорадкой и ухудшением общего состояния. Его осложнения включают обструкцию верхних дыхательных путей, распространение инфекции в глубокие ткани шеи и средостения, септический венозный тромбоз и артериальное кровоизлияние в результате контактного некроза. Описаниям лечения этой патологии много веков, но даже сегодня существует необходимость слить гной. По нашим оценкам, около 200 пациентов в год обращаются в нашу университетскую клинику в Женеве (Швейцария) с подозрением на абсцесс миндалин.
Диагноз:
В медицинской литературе описано несколько диагностических методов, но нет единого мнения о наиболее эффективных. Клинические подозрения врача варьируются в зависимости от опыта исследователя, хотя определенные критерии признаны хорошими предикторами наличия абсцесса (тризм, отек, отклонение язычка, «горячий картофельный голос», рефлекторная оталгия), но с ограниченной чувствительностью и специфичностью. При наличии клинических подозрений подтверждение наличия гноя может быть определено путем прямой пункции или дренажа, что позволяет немедленно поставить диагноз, но с высокой долей ложноотрицательных результатов и требует болезненной инвазивной процедуры.Ультразвук (УЗИ) и компьютерная томография (КТ) обеспечивают безболезненный диагноз, но УЗИ требует специального орального зонда и может быть невозможным в случае тризма, а его интерпретация очень зависит от врача. КТ остается облучающим, дорогостоящим и трудоемким исследованием, но она чувствительна и может формально исключить любые сопутствующие осложнения (венозный тромбоз, ретро- или парафарингеальное разрастание, поражение контралатералей). Золотым стандартом диагностики абсцесса миндалин является прямая визуализация гноя во время дренирования.
Обращение:
Что касается лечения, то и здесь в научно-обоснованной литературе нет четкого определения наиболее эффективного (за исключением детей, у которых местная анестезия в большинстве случаев нецелесообразна). Обычно он состоит из комбинации медикаментозного и хирургического лечения. Медикаментозная терапия обычно включает — в дополнение к обезвоживанию и обезболивающим — внутривенное введение антибиотиков и требует примерно 3 дней госпитализации. Описано несколько техник хирургического дренирования.Повторные пункции иглы, послеоперационный дренаж под местной анестезией и тонзиллэктомия под общим наркозом. Последние два предпочтительнее, потому что они более эффективны при немедленной боли. Насколько нам известно, только два проспективных рандомизированных исследования (частично для одного) с участием 51 и 53 пациентов изучали эффективность этих двух вмешательств, и их выводы касаются только отсутствия разницы в продолжительности пребывания в больнице.
Ретроспективные данные показывают хорошую эффективность обоих методов (дренаж разреза под местной анестезией против тонзиллэктомии под общим наркозом), и выбор их выполнения сильно зависит от центра и врача.Дренаж через разрез позволяет избежать общей анестезии, но крайне неприятен, требует повторного полоскания, что болезненно для пациента и отнимает много времени для медицинской бригады. В литературе, а также в нашем собственном опыте этот метод прививается с частотой неудач около 20%, что требует дальнейшей тонзиллэктомии под общим наркозом. Кроме того, частота рецидивов оценивается в 9-22%. И наоборот, тонзиллэктомия первой линии требует общей анестезии, но сразу же снимает часть боли и тризма, позволяет почти наверняка разрешить инфекцию, предотвращает рецидивы, кажется экономически более выгодной и не требует сотрудничества пациента во время операции. процедура.
Поскольку в медицинской литературе нет четких рекомендаций, основанных на проспективных исследованиях, предлагаемое исследование направлено на проспективную оценку терапевтической эффективности тонзиллэктомии по сравнению с дренированием под местной анестезией.
Это проспективное рандомизированное клиническое исследование с участием взрослых в центре третичной медицинской помощи в Женеве (Швейцария).
Разрез и дренирование перитонзиллярного абсцесса — entsho.com
Некоторые хирурги рекомендуют аспирацию с помощью канюли, а не разрез и дренирование.Вы должны узнать, какова ваша местная политика.
Обязательно объясните пациенту процедуру и дайте согласие.
Сообщите им, что анестетик проникает в укус, но после этого процедура в основном безболезненна. Пациенты часто чувствуют себя намного лучше после того, как вытечет немного гноя, а разрез и дренаж означают, что вы уверены, что попали в карман с гноем. Если оставить рану большего размера, то оставшийся гной будет быстрее стекать, чему может помочь полоскание горла.
Пациент должен уметь оставаться неподвижным и держать рот открытым как можно шире в течение короткого времени (секунд).Им следует ожидать небольшого кровотечения и попадания гноя в горло и рот. Основными рисками являются более сильное кровотечение и повторное накопление гноя (это может быть реже при разрезе и дренировании, чем при аспирации).
Разрез и дренирование могут быть проще, чем аспирация, если у пациента тризм средней или тяжелой степени тяжести. Возможно, вы все же захотите провести начальное лечение (большое количество внутривенных жидкостей, обезболивание и т. Д.), Чтобы улучшить свое зрение. Часто такое первоначальное лечение снижает степень тризма.
Вам понадобится помощник.
Эта страница предназначена для справки, а не для инструкций: вам следует показать, как это сделать, прежде чем пытаться сделать это самостоятельно.
ОБОРУДОВАНИЕ
Головной фонарь
Пластиковый фартук, нестерильные перчатки и средства защиты глаз / рта
Металлический депрессор языка Лэка (это дает гораздо лучший контроль)
Стоматологический местный анестетик (например, лигнокаин лигнокаин с адреналином) с тонкой стоматологической иглой
Скальпель с 15 лезвиями
Щипцы Тилли или артериальные щипцы
Отсасывание с помощью катетеров Янкауэра и Зёлльнера
Стакан воды / жидкости для полоскания рта
Миски для больных
Ткани
ПРОЦЕДУРА
Расположите пациента прямо, на высоте, удобной для работы (вы должны не надо сутулиться).Им следует откинуть голову назад, слегка вытянуть шею и использовать диван / подушку в качестве опоры.
Ориентир: проведите линию сверху от медиальной поверхности коренных зубов, пока она не пересечется с линией, проведенной горизонтально от основания язычка. В этом и заключается ангина. Представьте себе слегка изогнутую линию с центром вокруг этого ориентира, параллельную нёбу (см. Фото ниже).
Используя налобный фонарик и приспособление для фиксации языка, получите хороший обзор ангины.Предупредив пациента о боли и покалывании, осторожно введите 1-2 мл местного анестетика в место разреза (убедитесь, что вы вводите поверхностно, чтобы слизистая оболочка побледнела). Запомните место разреза (там будет след от иглы) и оставьте на три-четыре минуты.
Пока действует анестетик, подготовьте оборудование. Предупредите пациента, что после того, как вы сделаете разрез, во рту будет кровь и гной. Для них критически важно не двигаться, пока у вас во рту скальпель.Чтобы сделать надрез, потребуется несколько секунд, а затем они должны дождаться команды сесть вперед и сплюнуть. Они будут чувствовать движение / тягу, но не боль.
Осторожно сделайте разрез 1–1,5 см на основе ориентира. Ищите струю гноя от ангины. Помните, что толщина слизистой оболочки ангины составляет 5 мм и более, поэтому будьте осторожны, чтобы не сделать поверхностный разрез. Осторожно снимите скальпель и попросите пациента сесть вперед и сплюнуть.
При необходимости осторожно откройте рану с помощью пары щипцов (Тилли или артерии) и при слабом отсасывании очистите полость с помощью катетера Цёлльнера.Если слизистая оболочка сильно опухла, вам может потребоваться очень осторожно растянуть рану, но сначала предупредите пациента, так как это может быть болезненным.
Попросите пациента полоскать горло каждые 30 минут в течение нескольких часов и после еды, чтобы обеспечить регулярное промывание ангины.
Лечение ангины — HSE.ie
Ангина, также называемая перитонзиллярным абсцессом, обычно лечится с помощью медикаментов и хирургического вмешательства.
Лекарство
Антибиотики
Если у вас диагностирована ангина, вам пропишут курс антибиотиков для лечения инфекции.Антибиотики обычно вводятся непосредственно в вену (внутривенно). Этот метод более эффективен, чем прием таблеток антибиотиков.
Антибиотики, часто используемые для лечения ангины, включают:
- феноксиметилпенициллин, также называемый пенициллин V — разновидность пенициллина
- кларитромицин, если у вас аллергия на пенициллин
- амоксициллин
- клиндамицин
- эритромицин
Доступно несколько различных антибиотиков.Выбор будет зависеть от типа бактерий, вызывающих вашу инфекцию, и от того, какие лекарства вам подходят лучше всего. Например, некоторые виды лекарств могут не подходить, если у вас есть другое заболевание, такое как проблемы с печенью или почками.
Некоторые типы антибиотиков могут взаимодействовать с некоторыми типами контрацепции, например, комбинированными противозачаточными таблетками. Если это повлияет на вас, лечащие врачи посоветуют вам, какие дополнительные средства контрацепции можно использовать в это время.
Кортикостероиды
Кортикостероиды — это лекарства, содержащие стероиды, один из видов гормонов. Они помогают уменьшить отек и могут использоваться для лечения ангины. Если у вас сильная боль в горле или серьезные затруднения при глотании, можно рассмотреть вопрос о приеме кортикостероидов.
Исследования показали, что кортикостероиды являются безопасным и эффективным методом лечения ангины.
Обезболивающие
Если у вас ангина, вам могут прописать обезболивающие, чтобы облегчить любую боль.Наиболее часто назначаемыми обезболивающими являются парацетамол и ибупрофен.
Хирургия
В большинстве случаев ангины одни антибиотики не являются эффективным лечением, также требуется хирургическое вмешательство. Можно использовать следующие процедуры:
- игла аспирационная
- разрез и дренаж
- Тонзиллэктомия
Вкратце они описаны ниже.
Игла аспирационная
Для удаления скопившейся жидкости из абсцесса можно использовать аспирационную иглу. Для удаления гноя используется длинная тонкая игла. Если у вас пункционная аспирация, вам обычно дадут лекарство, называемое седативным, чтобы помочь вам расслабиться, или местный анестетик, который обезболит пораженную область, чтобы вы не почувствовали боли.
После процедуры жидкость, удаленная из абсцесса, будет отправлена в лабораторию для выявления бактерий, вызвавших инфекцию.
Разрез и дренаж
В некоторых случаях в пораженной области делают разрез, чтобы слить жидкость из абсцесса. Это называется разрезом и дренированием.
Разрез и дренаж выполняются либо под седацией, чтобы расслабить вас, либо под местной анестезией, чтобы обезболить пораженную область, либо под общим наркозом, чтобы вы уснули.
Тонзиллэктомия
Тонзиллэктомия — это операция по удалению миндалин.Это две маленькие железы, расположенные в задней части горла, за языком. Тонзиллэктомия может быть рекомендована в тяжелых случаях ангины или при повторяющихся приступах ангины.
Примерно в 15 из 100 случаев ангины абсцесс возвращается. Некоторые люди могут предпочесть тонзиллэктомию, чтобы предотвратить возвращение ангины.
См. Раздел Здоровье от А до Я о Тонзиллите — лечение для получения дополнительной информации о тонзиллэктомиях.
Стационарное лечение
В зависимости от степени тяжести инфекции вам может потребоваться от двух до четырех дней лечиться от ангины в больнице.
В это время вам будут вводить лекарства и жидкости через капельницу в руку.
После выписки из больницы вам может потребоваться отдых дома в течение недели. Вам, вероятно, дадут антибиотики и обезболивающие, чтобы вы продолжали принимать их дома.
Обзор перитонзиллярного абсцесса
Перитонзиллярный абсцесс (ПТА) или ангина — это бактериальная инфекция, которая вызывает скопление гноя рядом с миндалинами и глоткой по направлению к задней части глотки.Обычно это происходит только рядом с одной из ваших миндалин и обычно прогрессирует от целлюлита до абсцесса. Как правило, формирование перитонзиллярных абсцессов занимает от 2 до 8 дней и обычно вызывается Staphylococcus aureus (стафилококковая инфекция), Haemophilus influenzae (пневмония и менингит) и гемолитическими стрептококками группы А (ГАЗ; часто встречается при стафилококковой ангине или фарингите). ) бактерии.
milanvirijevic / Getty ImagesПеритонзиллярный абсцесс обычно зажат между небной миндалиной и верхней констрикторной мышцей (которая используется в процессе глотания пищи) в задней части глотки.Существует три «отсека», в которых обычно располагается абсцесс или гной. В самой верхней области, называемой верхней, возникает большинство случаев перитонзиллярного абсцесса. Остальное происходит в средней или нижней части между миндалинами и мышцами.
Распространенность и факторы риска
Перитонзиллярные абсцессы являются частой причиной экстренного обращения за помощью к отоларингологу (врачу, специализирующемуся на заболеваниях ушей, носа и горла). У вас примерно 30 из 100000 шансов получить ПТА, и это может быть выше из-за устойчивых к антибиотикам штаммов бактерий.Взаимодействие с другими людьми
У вас будет повышенный риск развития перитонзиллярного абсцесса в ситуациях падения:
У вас также может быть повышенный риск развития перитонзиллярных абсцессов, если вы злоупотребляете алкоголем или запрещенными наркотиками, такими как кокаин. Эти препараты, а также другие стереотипные привычки, которые могут сопровождать употребление запрещенных препаратов, вероятно, ухудшат ваше здоровье и ослабят вашу иммунную систему, делая вас более восприимчивыми к перитонзиллярным абсцессам. Если вы причастны к какому-либо из этих веществ, немедленно обратитесь за помощью.Взаимодействие с другими людьми
Симптомы
Боль в горле, предшествующая перитонзиллярному абсцессу, является одной из самых частых жалоб. В некоторых случаях стрептококковая ангина не может быть обнаружена посевом или экспресс-тестом на стрептококк и усугубляется до перитонзиллярного абсцесса. В этих случаях перитонзиллярный абсцесс вызывает более сильную боль в горле, чем когда у вас только что была ангина. Другие симптомы включают:
- Лихорадка
- Голос «Горячий картофель»
- Слюни
- Неприятный запах изо рта (неприятный запах изо рта)
- Тризм (затруднение открывания рта) присутствует всегда, но может различаться по степени тяжести
- Болезненное глотание (одинофагия)
- Затруднение глотания (дисфагия)
- Боль в ухе
Диагноз
Будут проведены тесты, чтобы определить, действительно ли у вас перитонзиллярный абсцесс.История вашего здоровья является очень важной частью определения того, есть ли у вас перитонзиллярный абсцесс, но ваш врач также проведет несколько дополнительных анализов, чтобы сделать более точное определение. Общие тесты, которые могут быть выполнены, включают визуальный осмотр вашего горла, компьютерную томографию и / или УЗИ. Ультразвук вашего горла становится все более популярным, поскольку ультразвуковые устройства становятся все более доступными. У ультразвука также есть дополнительное преимущество, заключающееся в том, что оно не требует облучения. Однако не во всех больницах и клиниках есть подходящие ультразвуковые насадки для проведения достаточного обследования.В этом случае лучшим выбором будет компьютерная томография.
Другие тесты, которые, вероятно, будут выполнены, включают одноэтапный анализ крови, анализ крови, посев из горла и гноя. Эти тесты будут выполнены, чтобы помочь определить, есть ли у вас другая проблема, которую следует рассмотреть. Культуры также помогут выбрать для вас наилучшее продолжающееся лечение.
Ультразвук, компьютерная томография, лабораторные исследования или эндоскопия могут использоваться для исключения подобных диагнозов, таких как:
Лечение
Лечение перитонзиллярного абсцесса может включать госпитализацию маленьких детей, если присутствует обезвоживание.Однако в большинстве случаев в госпитализации нет необходимости. Для лечения причины инфекции потребуются антибиотики, и необходимо будет выполнить одну из следующих процедур:
- Вырез и дренирование гноя
- Игла аспирация (извлечение через иглу) гноя
- Тонзиллэктомия
Тонзиллэктомия требуется редко, гной просто удаляется, а антибиотики продолжают курс лечения в течение 10–14 дней, чтобы вылечить инфекцию.
Осложнения перитонзиллярного абсцесса | Annals of Clinical Microbiology and Antimicrobials
Klug TE, Rusan M, Fuursted K, Ovesen T. Перитонзиллярный абсцесс: осложнение острого тонзиллита или инфекции веберовских желез? Otolaryngol Head Neck Surg. 2016; 155: 199–207. https://doi.org/10.1177/0194599816639551.
Артикул PubMed Google Scholar
Klug TE. Заболеваемость и микробиология перитонзиллярного абсцесса: влияние сезона, возраста и пола.Eur J Clin Microbiol Infect Dis. 2014; 33: 1163–7. https://doi.org/10.1007/s10096-014-2052-8.
CAS Статья PubMed Google Scholar
Jousimies-Somer H, Savolainen S, Makitie A, Ylikoski J. Бактериологические находки при перитонзиллярных абсцессах у молодых людей. Clin Infect Dis. 1993; 16 (Приложение 4): S292–8.
PubMed Google Scholar
Клуг Т.Е., Хенриксен Дж. Дж., Русан М., Фурстед К., Крогфельдт К., Овесен Т. и др.Выработка антител к Fusobacterium necrophorum у пациентов с перитонзиллярным абсцессом. Eur J Clin Microbiol Infect Dis. 2014; 33: 1733–9. https://doi.org/10.1007/s10096-014-2130-y.
CAS Статья PubMed Google Scholar
Klug TE. Перитонзиллярный абсцесс: клинические аспекты микробиологии, факторы риска и связь с парафарингеальным абсцессом. Дэн Мед Дж. 2017. 64. pii: B5333.
Шауль С., Кословски Б., Родригес М., Шварц И., Муахнна Н., Пелег Ю. и др.Аспирация через иглу при перитонзиллярном абсцессе по-прежнему так хороша, как мы думаем? Долгосрочное наблюдение. Анн Отол Ринол Ларингол. 2015; 124: 299–304. https://doi.org/10.1177/0003489414556083.
Артикул PubMed Google Scholar
Райан С., Папаниколау В., Кео И. Оценка перибольничного ведения и развития микробиологии перитонзиллярной абсцессной болезни. Б-ЛОР. 2014; 10: 15–20.
CAS PubMed Google Scholar
Mazur E, Czerwińska E, Korona-Głowniak I, Grochowalska A, Kozioł-Montewka M. Эпидемиология, история болезни и микробиология перитонзиллярного абсцесса. Eur J Clin Microbiol Infect Dis. 2015; 34: 549–54. https://doi.org/10.1007/s10096-014-2260-2.
CAS Статья PubMed Google Scholar
Фридман Н.Р., Митчелл Р.Б., Перейра К.Д., Юнис Р.Т., Лазар Р.Х. Перитонзиллярный абсцесс в раннем детстве. Презентация и менеджмент.Arch Otolaryngol Head Neck Surg. 1997. 123 (6): 630–2.
CAS PubMed Google Scholar
Brøndbo K, Høie T., Aaløkken M. Перитонзиллярный абсцесс у ребенка 2 1/2 месяцев. J Отоларингол. 2000; 29: 119–20.
PubMed Google Scholar
Ормонд А., Чао С., Шапиро Д., Уолнер Д. Перитонзиллярный абсцесс с быстрым прогрессированием до полной обструкции дыхательных путей у малыша.Ларингоскоп. 2014; 124: 2418–21. https://doi.org/10.1002/lary.24770.
Артикул PubMed Google Scholar
Gupta N, Lovvorn J, Centor RM. Перитонзилярный абсцесс, требующий госпитализации в отделение интенсивной терапии, вызванный стрептококками группы C и G: описание случая. Дела J. 2009; 2: 6808. https://doi.org/10.4076/1757-1626-2-6808.
Артикул PubMed PubMed Central Google Scholar
Nagler J, Ruebner RL. Гнойные осложнения и обструкция верхних дыхательных путей при инфекционном мононуклеозе. J Hosp Med. 2007; 2: 280–2.
PubMed Google Scholar
Бурстин П.П., Маршалл К.Л. Инфекционный мононуклеоз и двусторонние перитонзиллярные абсцессы, приводящие к обструкции дыхательных путей. J Laryngol Otol. 1998; 112: 1186–8.
CAS PubMed Google Scholar
Оскулати А., Фассина Г. Парафарингеальный абсцесс и внезапная смерть. Leg Med. 1999; 1: 34–6.
CAS Google Scholar
Буртнер Д.Д., Гудман М. Анестезиологическое и оперативное лечение потенциальной обструкции верхних дыхательных путей. Арка Отоларингол. 1978; 104: 657–61.
CAS PubMed Google Scholar
Бун К., Ван Мохамад В.Е., Мохамад И. Двусторонний перитонзиллярный абсцесс: редкое неотложное состояние.Врач Малайзии Фам. 2018; 13: 41–4.
CAS PubMed PubMed Central Google Scholar
Лау СК. Апноэ сна из-за двустороннего перитонзиллярного абсцесса. J Laryngol Otol. 1987; 101: 617–8.
CAS PubMed Google Scholar
Кесслер А., Лапинский Дж., Сегал С., Беркович М. Двусторонние перитонзиллярные абсцессы: снятие обструкции верхних дыхательных путей с помощью тонзиллэктомии ангины.Isr Med Assoc J. 2003; 5: 126–7.
PubMed Google Scholar
Сяо Х.Дж., Хуан Ю.К., Ся Ш., Ву К.Т., Лин Дж.Дж. Клинические особенности перитонзиллярного абсцесса у детей. Pediatr Neonatol. 2012; 53: 366–70. https://doi.org/10.1016/j.pedneo.2012.08.006.
Артикул PubMed Google Scholar
Менезес А.С., Рибейро Д.К., Гимараес Дж. Р., Лима А.Ф., Диас Л. Ведение педиатрических перитонзиллярных инфекций и инфекций глубокой шеи — поперечный ретроспективный анализ.World J Otorhinolaryngol Head Neck Surg. 2019. https://doi.org/10.1016/j.wjorl.2019.04.003.
Артикул Google Scholar
Партасарати В., Снайдер Б., Саддави-Конефка Р. Есть много поводов для подавления: случай эпиглоттита у взрослых с сопутствующим перитонзиллярным абсцессом у пациента с болью в горле. J Emerg Med. 2018; 55: 841–4. https://doi.org/10.1016/j.jemermed.2018.09.017.
Артикул PubMed Google Scholar
Ито К., Титосе Х., Коганемару М. Четыре случая острого эпиглоттита с перитонзиллярным абсцессом. Auris Nasus Larynx. 2011; 38: 284–8. https://doi.org/10.1016/j.anl.2010.06.004.
Артикул PubMed Google Scholar
Brandow EC Jr. Немедленная тонзиллэктомия по поводу перитонзиллярного абсцесса. Trans Am Acad Ophthalmol Otolaryngol. 1973; 77: ORL412-6.
Hafidh MA, Sheahan P, Keogh I, Walsh RM. Острый эпиглоттит у взрослых: недавний опыт с 10 случаями.J Laryngol Otol. 2006; 120: 310–3.
CAS PubMed Google Scholar
Монобе Х., Сузуки С., Накашима М., Тодзима Х., Кага К. Перитонзиллярный абсцесс с поражением парафарингеальных и заглоточных путей: частота возникновения и интраоральный доступ. Acta Otolaryngol Suppl. 2007; 559: 91–4. https://doi.org/10.1080/03655230701597341.
Артикул Google Scholar
Sichel JY, Attal P, Hocwald E, Eliashar R.Новое определение инфекций парафарингеального пространства. Анн Отол Ринол Ларингол. 2006; 115: 117–23.
PubMed Google Scholar
Alaani A, Griffiths H, Minhas SS, Olliff J, Lee AB. Парафарингеальный абсцесс: диагностика, осложнения и лечение у взрослых. Eur Arch Otorhinolaryngol. 2005; 262: 345–50.
CAS PubMed Google Scholar
Миллар К.Р., Джонсон Д.В., Драммонд Д., Келлнер Д.Д.Подозрение на перитонзиллярный абсцесс у детей. Педиатр Emerg Care. 2007; 23: 431–8.
PubMed Google Scholar
Page C, Chassery G, Boute P, Obongo R, Strunski V. Немедленная тонзиллэктомия: показания для использования в качестве хирургического лечения первой линии перитонзиллярного абсцесса (ангины) и парафарингеального абсцесса. J Laryngol Otol. 2010; 124: 1085–90. https://doi.org/10.1017/S0022215110000903.
CAS Статья PubMed Google Scholar
Thapar A, Tassone P, Bhat N, Pfleiderer A. Парафарингеальный абсцесс: опасное для жизни осложнение ангины. Clin Anat. 2008; 21: 23–6.
PubMed Google Scholar
Klug TE, Fischer AS, Antonsen C, Rusan M, Eskildsen H, Ovesen T. Парафарингеальный абсцесс часто ассоциируется с сопутствующим перитонзиллярным абсцессом. Eur Arch Otorhinolaryngol. 2014; 271: 1701–7. https://doi.org/10.1007/s00405-013-2667-x.
Артикул PubMed Google Scholar
Loewen RR, Conley SF, Post AC. Атипичный путь заражения у подростка с абсцессом глубокого шейного отдела шеи. Педиатр Дент. 1995; 17: 220–3.
CAS PubMed Google Scholar
Côrte FC, Firmino-Machado J, Moura CP, Spratley J, Santos M. Острые педиатрические инфекции шеи: результаты в семилетней серии. Int J Pediatr Otorhinolaryngol. 2017; 99: 128–34. https://doi.org/10.1016/j.ijporl.2017.05.020.
Артикул PubMed Google Scholar
Охори Дж., Юти Х., Нагано Х., Умакоши М., Мацузаки Х., Куроно Ю. Полезность тонзиллэктомии абсцесса с последующим внутриротовым дренированием парафарингеального абсцесса, сочетающегося с перитонзиллярным абсцессом, у пожилых людей. Auris Nasus Larynx. 2019. https://doi.org/10.1016/j.anl.2019.06.003.
Артикул PubMed Google Scholar
Кавабата М., Умакоши М., Макисе Т., Мияшита К., Харада М., Нагано Х., Охори Дж., Куроно Ю. Клиническая классификация перитонзиллярного абсцесса на основе компьютерной томографии и показания к немедленной тонзиллэктомии абсцесса.Auris Nasus Larynx. 2016; 43: 182–6. https://doi.org/10.1016/j.anl.2015.09.014.
Артикул PubMed Google Scholar
Pedersen MG, Schilthauer O, Vinding HR. [Смертельный гнойный рассекающий перитонзиллярный абсцесс]. Ugeskr Laeger. 1984; 146: 586. Датский.
Young MH, Aronoff DM, Engleberg NC. Некротический фасциит: патогенез и лечение. Эксперт Rev Anti Infect Ther. 2005; 3: 279–94.
CAS PubMed Google Scholar
Гунаратне Д.А., Церос Е.А., Хасан З., Кудпадже А.С., Сурулирадж А., Смит М.К. и др. Некротический фасциит шейки матки: систематический обзор и анализ 1235 зарегистрированных случаев из литературы. Голова Шея. 2018; 40: 2094–102. https://doi.org/10.1002/hed.25184.
Артикул PubMed Google Scholar
МакМахон Дж., Лоу Т., Коппель Д.А. Некротические инфекции мягких тканей головы и шеи: клинические случаи и обзор литературы. Oral Surg Oral Med Oral Pathol Oral Radiol Endod.2003; 95: 30–7.
PubMed Google Scholar
Boninsegna M, Marioni G, Stramare R, Bottin R, Tesei J, de Filippis C, et al. Некротический фасциит шейки матки: необычное осложнение подлинного перитонзиллярного абсцесса. J Отоларингол. 2005; 34: 258–61.
PubMed Google Scholar
Уиллс П.И., Вернон Р.П. мл. Осложнения космических инфекций головы и шеи.Ларингоскоп. 1981; 91: 1129–36.
CAS PubMed Google Scholar
Тови Ф, Флисс Д.М., Зиркин Х.Дж. Некротические инфекции мягких тканей головы и шеи: клинико-патологическое исследование. Ларингоскоп. 1991; 101: 619–25.
CAS PubMed Google Scholar
лалвани А.К., Каплан М.Дж. Медиастинальные и грудные осложнения некротического фасциита головы и шеи.Голова Шея. 1991; 13: 531-9.
Greinwald JH Jr, Wilson JF, Haggerty PG. Перитонзиллярный абсцесс: маловероятная причина некротического фасциита. Анн Отол Ринол Ларингол. 1995; 104: 133–7.
PubMed Google Scholar
Scott PM, Dhillon RS, McDonald PJ. Некротический фасциит и тонзиллит шейки матки. J Laryngol Otol. 1994; 108: 435–7.
CAS PubMed Google Scholar
Джексон Б.С., Спроут Дж. Э. Некротический фасциит головы и шеи с внутригрудным расширением. J Отоларингол. 1995; 24: 60–3.
CAS PubMed Google Scholar
Хадфилд П.Дж., Мотамед М., Гловер Г.В. Синергетический некротический целлюлит, вызванный перитонзиллярным абсцессом. J Laryngol Otol. 1996; 110: 887–90.
CAS PubMed Google Scholar
Сафак М.А., Хаберал I, Килич Д., Гечмен Х. Некротический фасциит, вторичный по отношению к перитонзиллярному абсцессу: новый случай и обзор восьми предыдущих случаев. Ухо Нос Горло J. 2001; 80 (824–30): 833.
Google Scholar
Майзель Р., Карлен Р. Некротический фасциит шейки матки. Ларингоскоп. 1994; 104: 795–8.
CAS PubMed Google Scholar
Скитарелич Н., Младина Р., Матулич З., Ковачич М.Некротический фасциит после перитонзиллярного абсцесса у иммунокомпетентного пациента. J Laryngol Otol. 1999. 113: 759–61.
PubMed Google Scholar
Djupesland PG. Некротический фасцит головы и шеи — сообщение о трех случаях и обзор литературы. Acta Otolaryngol Suppl. 2000; 543: 186–9.
CAS PubMed Google Scholar
Гольденберг Д., Гольц А., Нетцер А., Лен-Гольденберг Р., Иоахим Х.З.Синергетический некротический целлюлит как осложнение перитонзиллярного абсцесса. Am J Otolaryngol. 2001; 22: 415–9.
CAS PubMed Google Scholar
Losanoff JE, Missavage AE. Запущенный перитонзиллярный абсцесс, приводящий к некротической инфекции мягких тканей шеи и грудной стенки. Int J Clin Pract. 2005; 59: 1476–8.
CAS PubMed Google Scholar
Bono G, Argo A, Zerbo S, Triolo V, Procaccianti P. Некротический фасциит шейки матки и нисходящий некротический медиастинит у пациента с запущенным перитонзиллярным абсцессом: случай врачебной халатности. J Forensic Leg Med. 2008; 15: 391–4. https://doi.org/10.1016/j.jflm.2007.12.008.
Артикул PubMed Google Scholar
Андрес Х.Т., Хирт Р., Статц К., Книппинг С. Некротический фасциит, вызванный перитонзиллярным абсцессом.HNO. 2013; 61: 510–5. https://doi.org/10.1007/s00106-012-2582-2.
CAS Статья PubMed Google Scholar
Вольф Х., Русан М., Ламбертсен К., Овесен Т. Некротический фасциит головы и шеи. Голова Шея. 2010. 32: 1592–6. https://doi.org/10.1002/hed.21367.
Артикул PubMed Google Scholar
Нильсен Х.У., Расмуссен Н. [Некротический фасциит].Ugeskr Laeger. 2000; 162: 1745-7. Датский.
Хорват Т., Хорват Б., Варга З., Ликтор Б. Младший, Сабадка Н., Чако Л. и др. Тяжелые инфекции шеи, требующие широкого наружного дренажа: клинический анализ 17 последовательных случаев. Eur Arch Otorhinolaryngol. 2015; 272: 3469–74. https://doi.org/10.1007/s00405-014-3367-x.
Артикул PubMed Google Scholar
Krenk L, Nielsen HU, Christensen ME. Некротический фасциит в области головы и шеи: анализ эффективности стандартного лечения.Eur Arch Otorhinolaryngol. 2007; 264: 917–22.
PubMed Google Scholar
Вайд Н., Котадия А., Патки С., Канхере Х. Некротический фасциит шеи. Индийский J Otolaryngol Head Neck Surg. 2002; 54: 143–5.
PubMed PubMed Central Google Scholar
Флорес К.Э., Мэтьюз М.Р., Карузо Д.М., Фостер К.Н., Строшейн М. Редкий случай перитонзиллярного абсцесса, приводящего к некротизирующему фасцииту шейки матки.Отоларингол Case Rep. 2017; 5: 1–5.
Google Scholar
Вениг Б.Л., Шиковиц М.Дж., Абрамсон А.Л. Некротический фасциит как летальное осложнение перитонзиллярного абсцесса. Ларингоскоп. 1984; 94: 1576–9.
CAS PubMed Google Scholar
Браун Л., Ю. Дж., Ши К. Редкий случай инфекции полостного отдела шеи из перитонзиллярного абсцесса. Otolaryngol Head Neck Surg.2017; 157: 1 Дополнение 1 (P195).
Бурстин П. Двусторонние перитонзиллярные и парафарингеальные абсцессы с шейно-некротическим фасциитом. Aus J Otolaryngol. 1999; 3: 342–5.
Google Scholar
Ирани Б.С., Мартин-Хирш Д., Ланниган Ф. Инфекция шейных пространств: современное осложнение. J Laryngol Otol. 1992; 106: 455–8. https://doi.org/10.1017/s0022215100119826.
CAS Статья PubMed Google Scholar
Бово Р., Бариллари М.Р., Мартини А. Обследование при выписке из больницы 4199 перитонзиллярных абсцессов в регионе Венето: каков риск рецидива и осложнений без тонзиллэктомии? Eur Arch Otorhinolaryngol. 2016; 273: 225–30. https://doi.org/10.1007/s00405-014-3454-z.
CAS Статья PubMed Google Scholar
Roccia F, Pecorari GC, Oliaro A, et al. Десять лет нисходящего некротического медиастинита: ведение 23 случаев.J Oral Maxillofac Surg. 2007; 65: 1716–24.
PubMed Google Scholar
Marty-Ané CH, Berthet JP, Alric P, Pegis JD, Rouvière P, Mary H. Ведение нисходящего некротического медиастинита: агрессивное лечение агрессивного заболевания. Ann Thorac Surg. 1999; 68: 212–7.
PubMed Google Scholar
Фриман Р.К., Валльер Э., Верье Э.Д., Карми-Джонс Р., Вуд DE.Нисходящий некротический медиастинит: анализ влияния серийной хирургической обработки раны на смертность пациентов. J Thorac Cardiovasc Surg. 2000; 119: 260–7.
CAS PubMed Google Scholar
Папалия Е., Рена О., Олиаро А., Кавалло А., Джоббе Р., Касадио С. и др. Нисходящий некротический медиастинит: хирургическое лечение. Eur J Cardiothorac Surg. 2001; 20: 739–42.
CAS PubMed Google Scholar
Makeieff M, Gresillon N, Berthet JP, Garrel R, Crampette L, Marty-Ane C, Guerrier B. Управление нисходящим некротическим медиастинитом. Ларингоскоп. 2004. 114: 772–5.
PubMed Google Scholar
Мора Р., Янковска Б., Катрамбоне Ю., Пассали Г.К., Мора Ф., Леонсини Дж., Пассали Ф.М., Барбьери М. Нисходящий некротический медиастинит: десятилетний опыт. Ухо, горло, нос, J. 2004; 83 (774): 776–80.
Google Scholar
Civen R, Väisänen ML, Finegold SM. Перитонзиллярный абсцесс, заглоточный абсцесс, медиастинит и неклостридиальный анаэробный мионекроз: клинический случай. Clin Infect Dis. 1993; 16 (Приложение 4): S299–303.
PubMed Google Scholar
Alsoub H, Chacko KC. Нисходящий некротический медиастинит. Postgrad Med J. 1995; 71: 98–101.
CAS PubMed PubMed Central Google Scholar
Санчо Л.М., Минамото Н., Фернандес А., Сеннес Л.Ю., Жатене Ф. Б. Нисходящий некротический медиастинит: ретроспективный хирургический опыт. Eur J Cardiothorac Surg. 1999; 16: 200–5.
CAS PubMed Google Scholar
Лаутерманн Дж., Ленердт Г., Бейдерлинден М., Судхофф Х. Инфекции глубоких пространств шеи с сопутствующим медиастинитом. Ларингориноотология. 2005; 84: 171–5.
CAS PubMed Google Scholar
Михос П.Т., Гакидис И., Потарис К., Статопулу С. Тонзиллит, нисходящий некротический медиастинит и другой дренаж шеи. Am J Otolaryngol. 2006; 27: 341–3.
PubMed Google Scholar
Коллин Дж., Бизли Н. Тонзиллит до медиастинита. J Laryngol Otol. 2006; 120: 963–6.
CAS PubMed Google Scholar
Sandner A, Börgermann J, Kösling S, Bloching MB.Нисходящий некротический медиастинит », вызванный глубокими инфекциями шеи. Заболеваемость и лечение. HNO. 2006; 54: 861–7.
CAS PubMed Google Scholar
Кинзер С., Майер В., Риддер Дж. Перитонзиллярный абсцесс: опасное для жизни заболевание — диагностические и терапевтические аспекты. Ларингориноотология. 2007. 86: 371–5.
CAS PubMed Google Scholar
Geerts JW, van Driel EM, Janssen MJ.Нисходящий медиастинит при вирусной инфекции Эпштейна-Барра. J Clin Microbiol. 2015; 53: 1781–2. https://doi.org/10.1128/JCM.03578-14.
CAS Статья PubMed PubMed Central Google Scholar
De Freitas RP, Fahy CP, Brooker DS, Primrose WJ, McManus KG, McGuigan JA, et al. Нисходящий некротический медиастинит: безопасный алгоритм лечения. Eur Arch Otorhinolaryngol. 2007. 264: 181–7.
PubMed Google Scholar
Vural FS, Girdwood RW, Patel AR, Zigiriadis E. Нисходящий медиастинит. Asian Cardiovasc Thorac Ann. 2012; 20: 304–7. https://doi.org/10.1177/0218492311434088.
Артикул PubMed Google Scholar
Пальма Д.М., Джулиано С., Краккиоло А.Н., Фальконе М., Чеккарелли Дж., Тетамо Р. и др. Клинические особенности и исходы пациентов с нисходящим некротическим медиастинитом: проспективный анализ 34 случаев. Инфекционное заболевание. 2016; 44: 77–84.https://doi.org/10.1007/s15010-015-0838-y.
Артикул PubMed Google Scholar
Мистос П., Катсарагакис С., Какарис С., Теодору Д., Скоттис И. Нисходящий некротический передний медиастинит: анализ выживаемости и методы хирургического лечения. J Oral Maxillofac Surg. 2007; 65: 635–9.
PubMed Google Scholar
Михос П., Потарис К., Гакидис И., Пападакис Д., Раллис Г.Ведение нисходящего некротического медиастинита. J Oral Maxillofac Surg. 2004. 62: 966–72.
PubMed Google Scholar
Кордеро Л., Торре В., Фрейре Д. Нисходящий некротический медиастинит и респираторный дистресс-синдром, леченные агрессивным хирургическим лечением. J Cardiovasc Surg. 1996; 37: 87–8.
CAS Google Scholar
Zgheib A, el Allaf D, Demonty J, Rorive G.Внутригрудные инфекции с бактериемией, вызванной Eikenella corrodens, как осложнение перитонзиллярных абсцессов: отчет о случае и обзор литературы. Acta Clin Belg. 1992; 47: 124–8.
CAS PubMed Google Scholar
Лакшмипати Г., Махендра Н., Кумар В. Необычные осложнения ангины. Индийский J Otolaryngol Head Neck Surg. 2003; 55: 289–91. https://doi.org/10.1007/BF02992443.
CAS Статья PubMed PubMed Central Google Scholar
Nielsen TR, Clement F, Andreassen UK. Медиастинит — редкое осложнение перитонзиллярного абсцесса. J Laryngol Otol. 1996. 110: 175–6.
CAS PubMed Google Scholar
Сокути М., Незафати С. Нисходящий некротический медиастинит ротоглоточных инфекций. J Dent Res Dent Clin Dent Перспективы. 2009; 3: 82–5. https://doi.org/10.5681/joddd.2009.021.
Артикул PubMed PubMed Central Google Scholar
Endo S, Murayama F, Hasegawa T., Yamamoto S, Yamaguchi T., Sohara Y, et al. Рекомендации по хирургическому лечению при распространении нисходящего некротического медиастинита. Jpn J Thorac Cardiovasc Surg. 1999; 47: 14–9.
CAS PubMed Google Scholar
Айер А.П., Кугатхасан Г., Прабха Р., Малик П., Кутейи О., Ларбалестиер Р. Нисходящий медиастинит, купируемый с помощью стернотомии, тауролидина и отсроченного закрытия. Asian Cardiovasc Thorac Ann.2013; 21: 612–4. https://doi.org/10.1177/0218492312459045.
Артикул PubMed Google Scholar
Вахаб Д., Бичард Дж., Шах А., Манн Б. Просто боль в горле? Необычные причины серьезных респираторных заболеваний. BMJ Case Rep. 2013. https://doi.org/10.1136/bcr-2013-008739.
Артикул PubMed PubMed Central Google Scholar
Манеке Г.Р. младший, Маргуб С., Финзел К.С., Мэдофф, округ Колумбия, Кихано И.Х., Попперс П.Дж.Катастрофическое каудальное распространение перитонзиллярного абсцесса: история болезни. Анестезиология. 1999; 91: 1956-8.
PubMed Google Scholar
Асрар Л., Раза С.С., Али С., Мохаммад Р., Хан С. Сегментарный коллапс нижней доли левого легкого, связанный с медиастинитом, вторичным по отношению к парафарингеальному абсцессу и ангине. J Отоларингол. 2004; 33: 260–3.
PubMed Google Scholar
Gallo O, Deganello A, Meccariello G, Spina R, Peris A. Закрытие с помощью вакуума для лечения абсцессов шеи с вовлечением средостения. Ларингоскоп. 2012; 122: 785–8. https://doi.org/10.1002/lary.22403.
Артикул PubMed Google Scholar
Корстен MJ, Shamji FM, Odell PF, Frederico JA, Laframboise GG, Reid KR, Vallieres E, Matzinger F. Оптимальное лечение нисходящего некротизирующего медиастинита. Грудная клетка. 1997. 52: 702–8.
CAS PubMed PubMed Central Google Scholar
Накамура Ю., Мацумура А., Кацура Х., Сакагути М., Ито Н., Китахара Н. и др. Успешный видеоторакоскопический дренаж при нисходящем некротическом медиастините. Gen Thorac Cardiovasc Surg. 2009; 57: 111–5. https://doi.org/10.1007/s11748-008-0328-6.
Артикул PubMed Google Scholar
Чо Дж. С., Ким Ю. Д., Хосок И., Ли С. К., Чон Й. Дж.Лечение медиастинита с помощью видеоторакоскопической хирургии. Eur J Кардио-торакальная хирургия. 2008. 4 (3): 520–4.
Google Scholar
Андерсон А.Р., Гилл П., Мур Дж., Телфер М.Р. Пиоторакс в результате перитонзиллярного абсцесса. Int J Clin Pract. 2010; 64: 105–6. https://doi.org/10.1111/j.1742-1241.2006.00883.x.
CAS Статья PubMed Google Scholar
Сакаи Т., Мацутани Н., Ито К., Мочики М., Минеда Дж., Шираи С. и др. Глубокий шейный и паратрахеальный дренаж при нисходящем некротическом медиастините. Азиатские кардиовы Тор Анналы. 2020; 28: 29–32.
Google Scholar
Яник Ф., Карамустафаоглу Ю.А., Йорук Ю. Ведение тяжелого инфекционного заболевания: нисходящего некротического медиастинита. J Inf Счетчик Развития. 2018; 12: 748–54.
Google Scholar
Гарино Дж. П., Райан Т. Дж. Каротидное кровоизлияние: осложнение перитонзиллярного абсцесса. Am J Emerg Med. 1987. 5: 220–3.
CAS PubMed Google Scholar
Blum DJ, McCaffrey TV. Септический некроз внутренней сонной артерии: осложнение перитонзиллярного абсцесса. Otolaryngol Head Neck Surg. 1983; 91 (2): 114–8.
CAS PubMed Google Scholar
da Silva PS, Waisberg DR. Псевдоаневризма внутренней сонной артерии с опасным для жизни носовым кровотечением как осложнение инфекции глубокого шейного отдела шеи. Педиатр Emerg Care. 2011; 27: 422–4. https://doi.org/10.1097/PEC.0b013e3182187539.
Артикул PubMed Google Scholar
Kleemann D, Dinsel S, Radtke A. Микотическая аневризма внутренней сонной артерии. Ларингориноотология. 2008; 87: 878–81. https://doi.org/10.1055/s-2008-1077388.
CAS Статья PubMed Google Scholar
Стивенс Х. Сосудистое осложнение инфекции шейного отдела позвоночника: клинический случай и обзор литературы. J Отоларингол. 1990; 19: 206–10.
CAS PubMed Google Scholar
Конрад Р., Крокенбергер М., Хуфен В., Хардер Т. Псевдоаневризма внутренней сонной артерии после перитонзиллярного абсцесса.Aktuelle Radiol. 1994; 4: 109–11.
CAS PubMed Google Scholar
Mootz W, Bleif H. Аневризма внутренней сонной артерии после перитонзиллярного абсцесса (перевод автора). HNO. 1980; 28: 197–200.
CAS PubMed Google Scholar
Рейсс М., Рейсс Г. Необычные осложнения двустороннего перитонзиллярного абсцесса. Praxis. 1999; 88: 1404–6.
CAS PubMed Google Scholar
Hidaka H, Ishida E, Suzuki T., Matsutani S, Kobayashi T., Takahashi S. Необычное парафарингеальное расширение перитонзиллярного абсцесса до жевательного пространства: успешно дренировано экстраоральным и внутриротовым эндоскопическим доступом. Анн Отол Ринол Ларингол. 2014; 123: 333–7. https://doi.org/10.1177/0003489414526360.
Артикул PubMed Google Scholar
Риордан Т. Инфекция человека Fusobacterium necrophorum (некробациллез) с акцентом на синдром Лемьера.Clin Microbiol Rev.2007; 20: 622–59.
CAS PubMed PubMed Central Google Scholar
Seidenfeld SM, Sutker WL, Luby JP. Септицемия Fusobacterium necrophorum после инфекции ротоглотки. ДЖАМА. 1982; 248: 1348–50.
CAS PubMed Google Scholar
Escher R, Haltmeier S, von Steiger N, Dutly AE, Arnold A, Kickuth R, Schiemann U.Продвинутый синдром Лемьера, требующий хирургического вмешательства. Инфекционное заболевание. 2008. 36: 495–6. https://doi.org/10.1007/s15010-008-8216-7.
CAS Статья PubMed Google Scholar
Righini CA, Karkas A, Tourniaire R, N’Gouan JM, Schmerber S, Reyt E, et al. Синдром Лемьера: исследование 11 случаев и обзор литературы. Голова Шея. 2014; 36: 1044–51. https://doi.org/10.1002/hed.23410.
Артикул PubMed Google Scholar
Куппалли К., Ливорси Д., Талати Н. Дж., Осборн М. Синдром Лемьера, вызванный Fusobacterium necrophorum. Lancet Infect Dis. 2012; 12: 808–15. https://doi.org/10.1016/S1473-3099(12)70089-0.
Артикул PubMed Google Scholar
Холм К., Свенссон П.Дж., Расмуссен М. Инвазивные инфекции Fusobacterium necrophorum и синдром Лемьера: роль тромбофилии и ВЭБ. Eur J Clin Microbiol Infect Dis. 2015; 34: 2199–207. https: // doi.org / 10.1007 / s10096-015-2469-8.
CAS Статья PubMed Google Scholar
Ребело Дж., Наян С., Чунг К., Фулфорд М., Чан А., Соммер Д.Д. Для антикоагуляции? Противоречие в лечении тромботических осложнений инфекций головы и шеи. Int J Pediatr Otorhinolaryngol. 2016; 88: 129–35. https://doi.org/10.1016/j.ijporl.2016.06.013.
Артикул PubMed Google Scholar
Дэвид Х. 21-летний мужчина с лихорадкой и болями в животе после недавнего дренирования перитонзиллярного абсцесса. Am J Emerg Med. 2009; 27 (515): e3–4. https://doi.org/10.1016/j.ajem.2008.07.043.
Артикул Google Scholar
Вестаут Ф., Хассо А., Джалили М., Афгани Б., Армстронг В., Нвагву С. и др. Синдром Лемьера, осложненный тромбозом кавернозного синуса, развитием субдуральных эмпием и сужением внутренней сонной артерии без инфаркта мозга.J Neurosurg. 2007; 106: 53–6.
PubMed Google Scholar
Такеда К., Кензака Т., Морита Ю., Куроки С., Каджи Э. Редкий случай синдрома Лемьера, вызванного Porphyromonas asaccharolytica. Инфекционное заболевание. 2013; 41: 889–92. https://doi.org/10.1007/s15010-013-0421-3.
CAS Статья PubMed Google Scholar
Накаяма М., Табучи К., Номура М., Мурашита Х., Комено М., Ямагути Т. и др.Тромбофлебит головы и шеи: сообщение о двух случаях. Auris Nasus Larynx. 2010; 37: 651–5. https://doi.org/10.1016/j.anl.2009.12.006.
Артикул PubMed Google Scholar
Джонс С., Сива TM, Сеймур Ф. К., О’Рейли Б.Дж. Синдром Лемьера, проявляющийся перитонзиллярным абсцессом и параличом VI черепного нерва. J Laryngol Otol. 2006; 120: 502–4.
CAS PubMed Google Scholar
Раджио Б.С., Грант М.С., Родригес К., Крипе П.Дж. Неонатальный синдром Лемьера: самый молодой зарегистрированный случай и обзор литературы. Clin Pediatr. 2018; 57: 294–9. https://doi.org/10.1177/0009922817721156.
Артикул Google Scholar
Риджуэй Дж. М., Парих Д. А., Райт Р., Холден П., Армстронг В., Камилон Ф. и др. Синдром Лемьера: серия детских случаев и обзор литературы. Am J Otolaryngol. 2010; 31: 38–45. https://doi.org/10.1016 / j.amjoto.2008.09.006.
Артикул PubMed Google Scholar
Weeks DF, Katz DS, Saxon P, Kubal WS. Синдром Лемьера: отчет о пяти новых случаях и обзор литературы. Emerg Radiol. 2010; 17: 323–8. https://doi.org/10.1007/s10140-010-0858-y.
Артикул PubMed Google Scholar
Эренфрид Бертельсен Р., Синдром Хайна Л. Лемьера после перитонзиллярного абсцесса.Ugeskr Laeger. 2012; 174: 1534–5.
PubMed Google Scholar
Gutzeit A, Roos JE, Portocarrero-Fäh B, Reischauer C, Claas L, Gassmann K, et al. Дифференциальный диагноз синдрома Лемьера у пациента с острым парезом отводящего и глазодвигательного нервов. Корейский J Ophthalmol. 2013; 27: 219–23. https://doi.org/10.3341/kjo.2013.27.3.219.
Артикул PubMed PubMed Central Google Scholar
Ledochowski S, Freichet M, Wallet F, Friggeri A. Синдром Лемьера: когда контралатеральный тромбоз вызывает споры. Intensive Care Med. 2015; 41: 329–30. https://doi.org/10.1007/s00134-014-3511-5.
CAS Статья PubMed Google Scholar
Альперштейн А., Фертиг Р.М., Фельдман М., Уотфорд Д., Нистром С., Делва Г. и др. Септический тромбофлебит внутренней яремной вены, случай синдрома Лемьера. Непреодолимый редкий диск Res.2017; 6: 137–40. https://doi.org/10.5582/irdr.2017.01021.
Артикул PubMed PubMed Central Google Scholar
Эдельман К., Педрам С., Гриннан Д. Синдром Лемьера, вызванный arcanobacterium haemolyticum: клинический случай. Грудная инфекция. 2017. https://doi.org/10.1378/chest.1383657.
Артикул Google Scholar
Кота Д., Зи Дж. Смертельное осложнение заглоточного абсцесса.Crit Care Med. 2016; 44: 12. https://doi.org/10.1097/01.ccm.0000510665.36211.20.
Артикул Google Scholar
Хагельшер Кристенсен Л., Синдром Праг Дж. Лемьера и другие диссеминированные инфекции Fusobacterium necrophorum в Дании: проспективное эпидемиологическое и клиническое исследование. Eur J Clin Microbiol Infect Dis. 2008. 27: 779–89. https://doi.org/10.1007/s10096-008-0496-4.
CAS Статья PubMed PubMed Central Google Scholar
Weesner CL, Cisek JE. Синдром Лемьера: забытая болезнь. Ann Emerg Med. 1993; 22: 256–8.
CAS PubMed Google Scholar
Hansberry DR, D´Angelo M, Prabhu AV, White MD, Tilwa S, Li Z et al. Синдром Лемьера: острая ротоглоточная инфекция, приводящая к септическому тромбофлебиту внутренней яремной вены с легочной септической эмболой. Междисциплинарный нейрохирург. 2000; 100573.
Zea-Hernandez J, Arens R.Редкий случай синдрома Лемьера, вызванного prevotella oris. Am J Resp Crit Care Med. 2015; 191 MeetingAbstracts.
Шуберт А.Д., Хотц М.А., Каверсаччо, доктор медицины, Арнольд А. Септический тромбоз внутренней яремной вены: снова о синдроме Лемьера. Ларингоскоп. 2015; 125: 863–8.
PubMed Google Scholar
Джейкобс Р., Токлу Б. Синдром Лемьера: напоминание о «забытой болезни». J Gen Int Med.2012; 27 (2): S450-S451.
Google Scholar
Мелес К., Хопкинс А., Ратор М. Обзор ретроспективной карты случаев синдрома Лемьера в детской больнице третичного уровня. J Invest Med. 2012; 60: 371–2.
Google Scholar
Чиркоп К., Маллиа М., Аквилина Дж. Редкие презентации «Забытой болезни». J Neurol. 2011; 258 (1): S245.
Google Scholar
Klug TE, Henriksen JJ, Fuursted K, Ovesen T. Значимые патогены в перитонзиллярных абсцессах. Eur J Clin Microbiol Infect Dis. 2011; 30: 619–27.
CAS PubMed Google Scholar
Klug TE, Rusan M, Fuursted K, Ovesen T, Jorgensen AW. Систематический обзор острого тонзиллита с положительным результатом на Fusobacterium necrophorum: распространенность, методы выявления, характеристики пациентов и полезность Centor Score. Eur J Clin Microbiol Infect Dis.2016; 35: 1903–12.
CAS PubMed Google Scholar
Шах С., Шах К., Яламанчий К. Редкий случай бактериемии fusobacterium necrophorum на фоне ангины. Criti Care Med. 2016. https://doi.org/10.1097/10.ccm.0000510461.43450.2d.
Артикул Google Scholar
Halfman C, Joslin J. Fusobacterium necrophum без септического тромбофлебита.Crit Care Med. 2016. https://doi.org/10.1097/01.ccm.0000510447.95922.2a.
Артикул Google Scholar
Pericleous A, Wilkinson S, Gerrish A, Daniel M. Перитонзиллярный абсцесс у младенца с врожденной недостаточностью костного мозга. Int J Pediatr Otorhinolaryngol. 2019; 124: 200–2. https://doi.org/10.1016/j.ijporl.2019.05.037.
Артикул PubMed Google Scholar
Ямада К., Хашимото К., Цубокава Т., Таширо К., Омура С., Танигучи Т., Сибата К. Дыхательная недостаточность, вызванная массивным плевральным выпотом у пациента с глубоким абсцессом шеи. Дж. Анест. 2004; 18: 48–50.
PubMed Google Scholar
Oleske JM, Starr SE, Nahmias AJ. Осложнения перитонзиллярного абсцесса, вызванные Fusobacterium necrophorum. Педиатрия. 1976; 57: 570–1.
CAS PubMed Google Scholar
Диксон Р.И., Робертс Ф.Дж., Фредерик Ф.Дж. Смертельный миокардит, связанный с перитонзиллярным абсцессом. Ларингоскоп. 1983; 93: 565–7.
CAS PubMed Google Scholar
Дресслер Дж., Берберих А., Хюттенбринк К. Б., Мюллер Э. Панкардит как причина смерти после тонзиллэктомии абсцесса. Ларингориноотология. 2004. 83: 593–6.
CAS PubMed Google Scholar
Лау М.Дж., Шеной А. Случай инфекционного эндокардита, вызванного Streptococcus constellatus. Am J Resp Crit Care Med. 2018; 197: Тезисы собраний.
Санкарараман С., Риэль-Ромеро Р.М., Гонсалес-Толедо Э. Абсцесс мозга из перитонзиллярного абсцесса у иммунокомпетентного ребенка: описание случая и обзор литературы. Pediatr Neurol. 2012; 47: 451–4. https://doi.org/10.1016/j.pediatrneurol.2012.08.014.
Артикул PubMed Google Scholar
Araz Server E, Onerci Celebi O, Hamit B, Yigit O. Редкое осложнение тонзиллита: септический артрит височно-нижнечелюстного сустава. Int J Oral Maxillofac Surg. 2017; 46: 1118–20. https://doi.org/10.1016/j.ijom.2017.04.007.
CAS Статья PubMed Google Scholar
Mazur E, Czerwińska E, Grochowalska A, Kozioł-Montewka M. Одновременный перитонзиллярный абсцесс и постстрептококковый реактивный артрит, осложняющий острый стрептококковый тонзиллит у молодого здорового взрослого человека: клинический случай.BMC Infect Dis. 2015; 15:50. https://doi.org/10.1186/s12879-015-0780-8.
Артикул PubMed PubMed Central Google Scholar
Аллинг М., Клуг Т.Э. Синдром стрептококкового токсического шока, осложняющий перитонзиллярный абсцесс. Заразить Dis. 2015; 47: 101–3. https://doi.org/10.3109/00365548.2014.961543.
Артикул Google Scholar
Рави К.В., Брукс Дж. Р.Перитонзиллярный абсцесс — необычное проявление болезни Кавасаки. J Laryngol Otol. 1997; 111: 73–4.
CAS PubMed Google Scholar
Rothfield RE, Arriaga MA, Felder H. Перитонзиллярный абсцесс при болезни Кавасаки. Int J Pediatr Otorhinolaryngol. 1990; 20: 73–9.
CAS PubMed Google Scholar
Пасси В. Патогенез перитонзиллярного абсцесса.Ларингоскоп. 1994; 104: 185–90.
CAS PubMed Google Scholar
Корделук С., Новак Л., Путерман М., Краус М., Джошуа Б.З. Связь перитонзиллярной инфекции и острого тонзиллита: миф или реальность? Otolaryngol Head Neck Surg. 2011; 145: 940–5.
PubMed Google Scholar
Игольная аспирация в сравнении с разрезом и дренированием для лечения перитонзиллярного абсцесса (ангины)
Мы включили 11 исследований (674 участника).Риск систематической ошибки был высоким или неясным во всех включенных исследованиях. Во всех исследованиях аспирация иглой сравнивалась с разрезом и дренированием.
Во всех 11 исследованиях, кроме одного, сообщалось о первичном исходе рецидивов . Когда мы объединили данные из 10 исследований, частота рецидивов была выше в группе пункционной аспирации по сравнению с разрезом и дренажом: отношение риска (ОР) 3,74 (95% доверительный интервал (ДИ) 1,63–8,59; 612 участников). Мы обнаружили умеренную неоднородность в этом анализе (I 2 = 48%).При интерпретации объединенного результата важно отметить, что доказательства этого исхода были очень низкого качества .
Ни один из других исходов ( побочных эффектов, вмешательства, время до возобновления нормальной диеты, , осложнений процесса болезни, и баллов симптомов, ) не измерялся во всех исследованиях.
Только в трех исследованиях сообщалось о побочных эффектах / событиях, связанных с вмешательством , и только об одном таком событии у одного пациента (постпроцедурное кровотечение после разреза и дренажа: 1/28, 3.6%) ( доказательства очень низкого качества, ).
Время до возобновления нормальной диеты сравнивали в двух исследованиях; ни один из них не обнаружил очевидной разницы между пункционной аспирацией и разрезом и дренированием ( доказательства очень низкого качества, ).
Только три исследования заявили, что они сообщат о осложнениях болезненного процесса . В этих трех исследованиях единственным осложнением, о котором сообщалось, была госпитализация по поводу обезвоживания у двух пациентов, которым был проведен разрез и дренирование (2/13, 6.7%).
баллов по симптомам было измерено в четырех исследованиях; трое оценили боль по разным шкалам и еще один — по симптомам. Данные не могут быть объединены в метаанализ. В двух исследованиях, посвященных оценке процедурной боли, этот показатель был ниже в группах пункционной аспирации. Одно исследование показало сопоставимые показатели разрешения боли через пять дней после вмешательства между группами. Качество доказательств для оценки симптомов было очень низким .
Перитонзиллярный абсцесс — обзор
Перитонзиллярный абсцесс
Перитонзиллярный абсцесс возникает, когда в пространстве между капсулой миндалин и рыхлой ареолярной тканью, отделяющей капсулу миндалин от верхней сужающей мышцы, имеется скопление гнойного экссудата.Считается, что эти абсцессы возникают вследствие острого тонзиллита. Стенки полости абсцесса состоят из капсулы миндалины медиально и верхней мышцы-констриктора латеральнее. Пациенты с перитонзиллярным абсцессом обычно в течение нескольких дней имеют одностороннюю боль в горле, одностороннюю оталгию и одинофагию. При физикальном обследовании выявляются тризм, односторонняя эритема миндалин, отклонение язычка, полнота мягкого неба или выпуклость перитонзиллярной области, а также обезвоживание. Часто трудно отличить перитонзиллярный целлюлит от перитонзиллярного абсцесса.Самый простой способ отличить их — отсосать выпуклость или полость мягких тканей. После правильного диагноза лечение перитонзиллярного абсцесса включает в себя разрез и дренирование, гидратацию и терапию антибиотиками. Возникающие в результате анаэробные и грамположительные бактерии могут распространяться через глубокие фасциальные плоскости шеи и быстро переходить в более серьезную инфекцию. Таким образом, это условие необходимо незамедлительно устранить. Заболеваемость перитонзиллярным абсцессом составляет примерно 30 на 100 000 пациентов, что составляет примерно 45 000 случаев перитонзиллярного абсцесса в год. 35 Целью лечения перитонзиллярного абсцесса является быстрое рассасывание абсцесса, а также предотвращение рецидива. Хотя разрез плюс дренирование, а также гидратация и терапия антибиотиками были основой неотложной помощи, решение о выполнении тонзиллэктомии в дополнение к срокам тонзиллэктомии остается спорным.
Паркер и Тами, анализируя литературу, предположили, что люди старше 40 лет с перитонзиллярным абсцессом с большей вероятностью, чем более молодые пациенты, испытали только один эпизод.В результате единичный перитонзиллярный абсцесс у пациента старше 40 лет, скорее всего, не требует тонзиллэктомии. 35
Тем не менее, пациенты моложе 40 лет, которые перенесли несколько эпизодов тонзиллита и у которых ранее были перитонзиллярные абсцессы, должны рассматриваться для тонзиллэктомии. Хотя частота рецидивов перитонзиллярного абсцесса составляет от 0% до 30%, обзоры исследований показали, что, возможно, 90% пациентов, у которых действительно есть перитонзиллярный абсцесс, не страдают рецидивом.Кроме того, только около 30% пациентов с перитонзиллярными абсцессами имеют в анамнезе рецидивирующий тонзиллит. 35 Пациентам с рецидивирующими перитонзиллярными абсцессами и в анамнезе рецидивирующим тонзиллитом может помочь тонзиллэктомия. С другой стороны, пациенты моложе 40 лет могут иметь право на тонзиллэктомию либо в остром состоянии, известном как «ангина», либо в отсроченном состоянии. Споры касаются сроков тонзиллэктомии.При проведении в остром периоде, известном как «ангина» тонзиллэктомия (ангина — это когда-то название перитонзиллярного абсцесса), процедура обеспечивает решение проблемы после однократной госпитализации и позволяет избежать длительного восстановления после дренирования абсцесса.

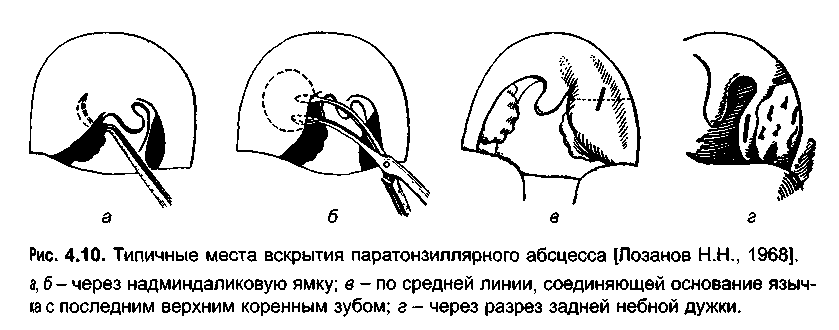
 К врачу на этой стадии обращаются редко, поскольку боль и общая реакция организма еще не очень выражена. Состояние не отличается от обычной ангины, которая для пациента привычное дело, может быть просто чуть больнее глотать, чем обычно. Появляется отчетливая односторонняя локализация боли.
К врачу на этой стадии обращаются редко, поскольку боль и общая реакция организма еще не очень выражена. Состояние не отличается от обычной ангины, которая для пациента привычное дело, может быть просто чуть больнее глотать, чем обычно. Появляется отчетливая односторонняя локализация боли.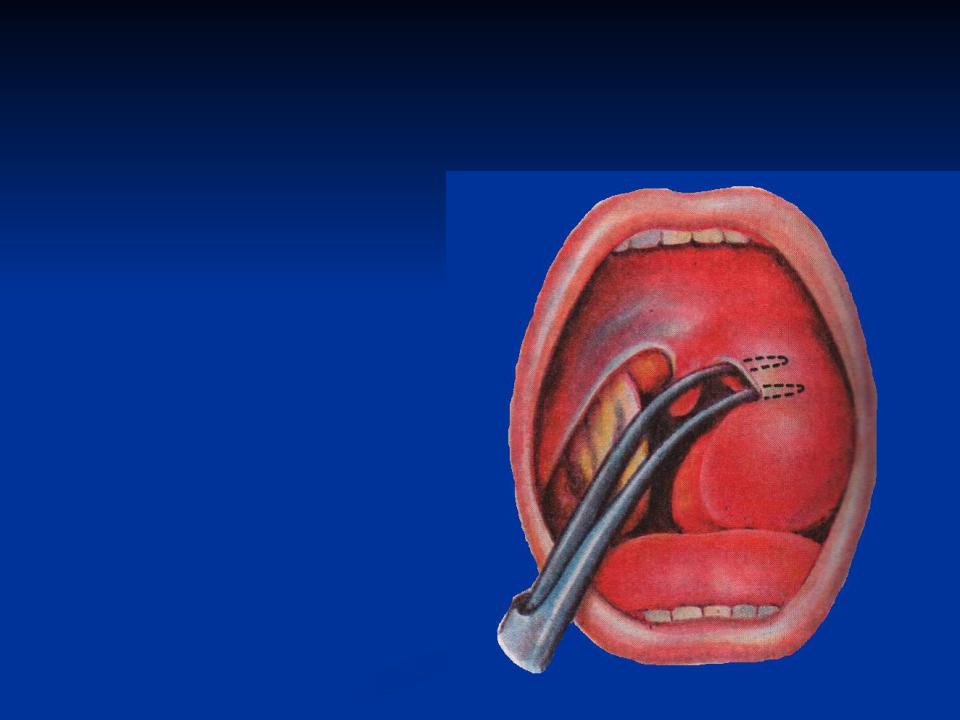 Таким образом они реагируют на близко расположенный очаг воспаления.
Таким образом они реагируют на близко расположенный очаг воспаления.
 Выделилось около 5 мл. вязкого гноя . Кровотечение незначительное. Осложнений не было.
Выделилось около 5 мл. вязкого гноя . Кровотечение незначительное. Осложнений не было.