Системные васкулиты | Клиническая ревматологическая больница №25
Системные васкулиты – разнородная группа заболевания, в основекоторых лежит воспаление сосудистой стенки. При этом в зависимости от типа пораженного сосуда и характера воспаления, имеет место особенная клиническая симптоматика с поражением разных органов и тканей.
В первую очередь, васкулиты делят на первичные и вторичные.
К вторичным относят то поражение сосудов, которое возникает как
осложнение на фоне активно текущих инфекционных или онкологических заболеваний.
При этом лечение данных форм васкулитов рекомендовано проводить у инфекциониста или онколога до снятия обострения основного процесса. К примеру, часто возникает вторичный васкулит на фоне обострения вирусного гепатита, который
может регрессировать на фоне противовирусной терапии, проводимой инфекционистом. Если успешное лечение основного заболевания не подействовало на проявления васкулита, то тогда необходимо обратиться к ревматологу для дообследования.
Первичным же называют то поражение сосудов, которое происходит как самостоятельный процесс. При этом в случаях, когда имеется вариант изолированного поражения кожного покрова (геморрагическая сыпь, пятна, язвы и т.д.) при отсутствии каких-либо других признаков воспаления, необходимо изначально обратиться к дерматологу, который даст все необходимые рекомендации и, при необходимости, направит Вас на обследование к другим специалистам.
Во всех других случаях проявления системных васкулитов необходимо наблюдение у ревматолога.
Этиология системных васкулитов в настоящее время не ясна, однако предполагаемыми факторами риска являются, в первую очередь, инфекции (вирусные, бактериальные и др.), профессиональные вредности. У большинства васкулитов выявлена генетическая предрасположенность.
В зависимости от калибра пораженного сосуда васкулиты подразделяются на три группы:
1. Васкулиты с преимущественным поражением мелкого калибра (капилляры, артериолы, венулы): гранулематозный полиангиит
(гранулематоз Вегенера), эозинофильный гранулематозный полиангиит (синдром Черджа-Стросс), микроскопический полиангиит, васкулит гиперчувствительности, пурпура Шенлейна — Геноха, болезнь Бехчета, криоглобулинемический васкулит, васкулит при ревматических заболеваниях (СКВ, РA, ССД, болезнь Шегрена), кожный лейкоцитокластический васкулит.
2. Васкулиты с преимущественным поражением среднего калибра: болезнь Кавасаки, узелковый полиартериит.
3. Васкулиты с преимущественным поражением сосудов крупного калибра: гигантоклеточный артериит (болезнь Хортона), артериит Такаясу (неспецифический аортоартериит, синдром дуги аорты).
Соответственно, в зависимости от калибра пораженных сосудов, их локализации и типа поражения возникает определенная клиническая картина.
При этом поражение органов и систем может сопровождаться разнообразными симптомами:
— легкие (кашель, одышка, кровохарканье, эпизоды удушья),
— почки (отеки, повышение артериального давления),
— кожа (высыпания, язвы, побеление и посинение пальцев, язвы в области гениталий, гангрена),
— слизистые (язвочки во рту, высыпания)
— опорно-двигательный аппарат (боли и припухания суставов, мышечные боли),
— глаза (покраснения, боли и рези в глазах, потеря зрения),
— ЛОР-органы (выделения из носа и ушей, снижение слуха и обоняния, носовые кровотечения, осиплость голоса, деформация спинки носа),
— нервная система (судороги, головные боли и головокружение, эпилептические припадки, инсульты, изменения чувствительности, нарушение двигательной функции),
— желудочно-кишечный тракт (боли в животе, диарея, кровь в стуле),
— сердечно-сосудистой системы (боли за грудиной, перебои в работе сердца, повышение АД, отсутствие пульса на руках или ногах) и т. д.
д.
Также часто встречается повышение температуры тела, похудание, общая слабость. Иногда диагностика системных васкулитов занимает длительное время, так как клинические проявления могут медленно развиваться и быть стертыми.
При лабораторном исследовании часто выявляется ускорение СОЭ, повышение С-реактивного белка, фибриногена, возможен лейкоцитоз. По анализам крови и мочи можно выявить поражение почек (чаще повышение белка, эритроцитов и цилиндров в моче; повышение креатинина и мочевины в сыворотке крови, снижение клубочовой фильтрации).
При иммунологическом исследовании крови при некоторых васкулитах (гранулематозный полиангиит,эозинофильный гранулематозный полиангиит, микроскопический полиангиит) выявляются антинейтрофильные цитоплазматические антитела (АНЦА), что значимо помогает в уточнении диагноза.
Также важное значение имеют инструментальные методы обследования (рентгенография, ультразвуковое исследование, эхокардиография и др.).
Для подтверждения диагноза в большинстве случаев (если это выполнимо) проводят биопсию пораженного органа или ткани с последующим гистологическим и иммуногистохимическим исследованиями.
Для лечения системных васкулитов чаще всего используются
Для постановки диагноза системный васкулит консультация ревматолога является обязательной. При этом самолечение может привести к прогрессированию заболевания и серьезным осложнениям, угрожающим жизни.
Пройти консультацию врача-ревматолога для уточнения диагноза и определения дальнейшей тактики ведения Вы можете у нас в «Клинической ревматологической больнице №25»
Подробности о работе врача-ревматолога и процедуру обращения можно уточнить на сайте.
Васкулит – что это за болезнь? Симптомы, причины и лечение, запись на прием к специалисту клиники МЕДСИ
Оглавление
Васкулит – патология, поражающая крупные, средние и мелкие сосуды и характеризующаяся воспалением стенок артерий, вен, венол, артериал и мелких капилляров. Заболевание является не только неприятным для пациента, но и опасным. Точный диагноз может поставить лишь опытный ревматолог. Он же справится и с задачей непростого лечения васкулита.
Причины патологии
Точные причины заболевания неизвестны. Нередко патология возникает даже у абсолютно здорового человека.
Обычно васкулиты возникают на фоне:
- Аутоиммунных нарушений
- Острых и хронических инфекций
- Ожогов
- Аллергических реакций
- Злокачественных новообразований
К предрасполагающим факторам относят:
- Генетическую предрасположенность
- Повреждения кожи
- Сниженный иммунитет
- Перегрев
- Длительные и частые переохлаждения
- Воздействие токсических веществ
- Патологии щитовидной железы
Васкулит может возникнуть и как осложнение реактивного артрита или красной волчанки.
Классификация
В зависимости от причин возникновения васкулиты делятся на:
- Первичные. Такая патология является следствием воспаления стенок сосудов, возникает самостоятельно и никак не связана с другими заболеваниями
- Вторичные. Эти патологические состояния являются реакцией сосудов на другие заболевания, протекающие в организме
В зависимости от локализации выделяют:
- Васкулиты крупных сосудов (артериит Такаясу, гигантоклеточный артериит).

- Васкулиты средних сосудов (болезнь Кавасаки и узелковый периартериит). Такие патологии зачастую являются следствием вируса гепатита и индивидуальной непереносимости различных медикаментозных препаратов. Они опасны тем, что могут провоцировать развитие опасных заболеваний: тромбозов, инфаркта миокарда и др.
- Васкулиты мелких сосудов (гранулематоз, микроскопический полиангиит и др.). Такие недуги способны быстро прогрессировать, поражая капилляры, артериолы и венулы. Нередко поражаются легкие, почки, органы зрения. Больной начинает страдать от тяжелой одышки, бронхиальной астмы и иных патологий
В некоторых случаях одновременно поражаются как мелкие и средние, так и крупные сосуды.
Симптомы васкулита
Основными признаками и симптомами васкулита, являющимися поводом для обращения к врачу и начала лечения, являются:
- Снижение аппетита и спровоцированная этим потеря веса
- Появление высыпаний на теле
- Снижение общей температуры тела
- Боли в суставах
- Бледность кожи
- Частые синуситы (насморк)
- Слабость и быстрая утомляемость
- Общее недомогание
- Тошнота и рвота
- Нарушения чувствительности
Симптомы васкулита у детей, после обнаружения которых следует обратиться к специалисту для лечения, являются таким же. Причем малыши страдают патологией чаще, чем взрослые. Наиболее подвержены недугу дети в возрасте от 4 до 12 лет. Как правило, развивается болезнь Кавасаки и другие системные васкулиты. У несовершеннолетних больных патология поражает мелкие сосуды эпидермиса, суставы, органы желудочно-кишечного тракта и почки.
Важно! Если своевременно не обратиться к врачу, не пройти диагностику и не начать лечение васкулита, заболевание перейдет в хроническую форму. Периодически пациент будет страдать от рецидивов патологического состояния.
Периодически пациент будет страдать от рецидивов патологического состояния.
Диагностика
Перед началом лечения всегда проводится диагностика васкулита. Она позволяет определить особенности течения заболевания и выявить его причину.
Диагностика включает:
- Осмотр. В некоторых случаях внешние признаки патологии отсутствуют, так как болезнь перешла в стадию ремиссии
- Исследование крови на цитоплазматические антитела, характерные для определенных заболеваний
- Исследование крови на ревматоидный фактор. Такая диагностика позволяет исключить ревматическую патологию
- Исследование крови на криоглобулины. Такое обследование позволяет отличить воспаление сосудов от других заболеваний
- Анализ мочи. Существуют объективные показатели наличия васкулита (превышение С-реактивного белка и наличие элементов крови)
- Висцеральную ангиографию. Данная методика направлена на исследование кровотока и проводится с введением контрастного вещества и при помощи рентгеновской установки
- Ультразвуковую доплерографию. Такое исследование направлено на оценку интенсивности кровотока и обнаружение участков с его нарушениями
- КТ и МРТ. Такая диагностика позволяет оценить состояние внутренних органов
- Аортографию. Такое исследование является рентгенологическим и направлено на изучение аорты
Лечение васкулита
Консервативная терапия
Лечение васкулита направлено на:
- Устранение агрессивных реакций со стороны иммунной системы, которые и провоцируют заболевание
- Предотвращение рецидивов
- Продление ремиссии
- Предупреждение возникновения осложнений
В комплексной терапии применяются средства для:
- Подавления выработки антител
- Очищения крови
- Снятия воспалительного процесса и устранения инфекции
Немедикаментозная терапия
Такое лечение включает:
- Гемокоррекцию.
 Она направлена на очистку крови пациента с использованием специальных сорбентов. Отбор крови выполняется венозным катетером. После этого кровь пропускается через специальный аппарат и очищается. Затем она возвращается в кровяное русло
Она направлена на очистку крови пациента с использованием специальных сорбентов. Отбор крови выполняется венозным катетером. После этого кровь пропускается через специальный аппарат и очищается. Затем она возвращается в кровяное русло - Иммуносорбцию. Такая процедура направлена на пропускание крови пациента через специальный аппарат, заполненный веществом, связывающим антитела иммунной системы, провоцирующие повреждение сосудов
- Плазмафарез. Заключается в отборе, очистке крови с помощью центрифуги и возвращении ее в кровяное русло
Оперативные вмешательства
Такое лечение васкулита проводится при наличии признаков тромбоза глубоких вен. Назначается оно только по строгим показаниям. Методики отбираются специалистами.
Профилактика
Васкулит на ногах и других частях тела часто не имеет не только ярко выраженных симптомов, но и причин, поэтому затрудняется не только его лечение, но и профилактика.
Тем не менее рационально:
- Постоянно укреплять иммунитет, принимая специальные препараты, назначенные врачом
- Проводить закаливающие мероприятия
- Придерживаться правильного питания
- Вести активный образ жизни
В целях профилактики вторичной формы патологии следует:
- Исключить длительные стрессы
- Регулярно санировать очаги хронической инфекции
- Строго придерживаться режима отдыха и работы
- Не допускать длительного воздействия на организм холода и тепла, аллергенов, агрессивных химических веществ
Диета при васкулите
Основой питания при патологии является исключение аллергенов (цитрусовых, яиц, усилителей вкуса, меда, грибов, промышленных консервантов и др.).
Пациентам следует:
- Отказаться от жареных и жирных блюд
- Ввести в рацион большое количество свежих фруктов и овощей
- Обязательно употреблять кисломолочные продукты и крупы
Точную диету составит ваш лечащий врач. Он же даст и рекомендации, касающиеся образа жизни в целом. Это позволит как сократить симптомы заболевания, так и (в некоторых случаях) снизить дозировки принимаемых лекарственных препаратов.
Он же даст и рекомендации, касающиеся образа жизни в целом. Это позволит как сократить симптомы заболевания, так и (в некоторых случаях) снизить дозировки принимаемых лекарственных препаратов.
Преимущества лечения васкулита в МЕДСИ
- Возможности для быстрой постановки диагноза (в том числе в день обращения). Мы проводим все виды обследований в одном месте и в кратчайшие сроки
- Лучшие мировые инновационные технологии на самом современном оборудовании США, Японии, Германии и России и использование генно-инженерных биологических препаратов и гормональных средств
- Опыт врачей. Процедуры проводятся под наблюдением специалистов, имеющих большой клинический опыт – от 15 до 30 лет, прошедших обучение в Европе и США. Некоторые методы иммуносорбции впервые в мире разработаны и применены Председателем Научного Совета ГК МЕДСИ, Лауреатом Премий Правительства РФ, директором бизнес-единицы «Белорусская» и Центра экстракорпоральных методов лечения, профессором Коноваловым Геннадием Александровичем
- Индивидуальный подход. План лечения пациента разрабатывается с учетом его особенностей, текущего состояния и заболевания
Если вы хотите записаться на прием к врачу и пройти лечение васкулита, позвоните нам по номеру +7 (495) 7-800-500.
Поражение верхних дыхательных путей при АНЦА-ассоциированных васкулитах. Клиническая фармакология и терапия
АНЦА-ассоциированные васкулиты (ААВ) – это группа системных аутоиммунных заболеваний, характеризующихся воспалительным некротизирующим поражением стенок преимущественно мелких (капилляры и венулы) и, существенно реже, средних сосудов различных органов , а также частым наличием антинейтрофильных цитоплазматических аутоантител (АНЦА) в сыворотке крови. К первичным ААВ относят гранулематоз с полиангиитом (ГПА), микроскопический полиангиит (МПА) и эозинофильный гранулематоз с полиангиитом (ЭГПА), а также АНЦА-ассоциированный васкулит с изолированным поражением почек [1]. Выделяют также вторичные васкулиты, которые могут сопровождаться образованием АНЦА, например, лекарственный васкулит, вызванный приемом кокаина, смешанного с левамизолом [2]. Язвенно-некротическое поражение кожи возникает спустя несколько дней после употребления левамизола, при этом гистологически определяется лейкоцитокластический васкулит с фибриноидным некрозом сосудистых стенок и фибриновыми тромбами в мелких сосудах кожи. Поражение слизистой оболочки ВДП связано в первую очередь не с васкулитом, а с местным раздражающим действием кокаина в составе смеси.
Выделяют также вторичные васкулиты, которые могут сопровождаться образованием АНЦА, например, лекарственный васкулит, вызванный приемом кокаина, смешанного с левамизолом [2]. Язвенно-некротическое поражение кожи возникает спустя несколько дней после употребления левамизола, при этом гистологически определяется лейкоцитокластический васкулит с фибриноидным некрозом сосудистых стенок и фибриновыми тромбами в мелких сосудах кожи. Поражение слизистой оболочки ВДП связано в первую очередь не с васкулитом, а с местным раздражающим действием кокаина в составе смеси.
Поражение верхних дыхательных путей встречается при всех ААВ, а у части пациентов может быть первым и в течение длительного времени единственным проявлением системного заболевания. Так, по данным J. Wojciechowska и соавт., от появления первых симптомов поражения ВДП до установления диагноза ГПА или МПА в среднем проходит 14,5 месяцев [3].
Варианты поражения ВДП при ААВ
Гранулематоз с полиангиитом. ГПА (ранее гранулематоз Вегенера) – это системный васкулит, характеризующийся наличием гранулематозного воспаления и развитием некротического поражения мелких и средних сосудов [4]. Заболевание может поражать все органы, однако наиболее частыми мишенями оказываются верхние и нижние дыхательные пути, а также почки [5]. ГПА обычно развивается у людей среднего и старшего возраста (40–50 лет), в равной степени у мужчин и женщин [6], хотя среди российских пациентов преобладали женщины (60%). Средний возраст больных на момент начала заболевания не превышает 40 лет [7].
Заболеваемость ГПА зависит от географического региона. Например, в Великобритании заболеваемость ГПА составляет 14 случаев на один миллион населения в год, а распространенность – 134,9 случаев на миллион населения [8]. В Новой Зеландии заболеваемость ГПА находится на том же уровне – 15 случаев на миллион населения [9]. В странах Азии заболеваемость ГПА в целом ниже и варьируется от 0,37 до 2,1 случаев на миллион населения в год, а распространенность заболевания в Китае составляет 19,4 случая на миллион [10]. К сожалению, имеющихся на данный момент российских данных по эпидемиологии ААВ недостаточно для объективной оценки заболеваемости и распространенности в нашей стране.
В странах Азии заболеваемость ГПА в целом ниже и варьируется от 0,37 до 2,1 случаев на миллион населения в год, а распространенность заболевания в Китае составляет 19,4 случая на миллион [10]. К сожалению, имеющихся на данный момент российских данных по эпидемиологии ААВ недостаточно для объективной оценки заболеваемости и распространенности в нашей стране.
При ГПА поражение органов головы и шеи, включая ЛОР-органы, отмечается в 80-95% случаев и чаще всего является первым симптомом васкулита [11]. По данным исследования A. Fauci и соавт., за 21 год наблюдения поражение ВДП развилось у 95% пациентов с ГПА [12]. Вовлечение в патологический процесс носа и околоносовых пазух отмечается у 60-90% пациентов с ГПА, в странах Азии этот показатель составляет 79-91% [10]. В российской когорте пациентов с ГПА поражение ВДП наблюдалось более чем в 80% случаев [7]. Зачастую поражение ВДП указывает на высокую активность системного васкулита [13]. Кроме того, у 25% пациентов с ГПА развивается локальная форма заболевания, ограничивающаяся исключительно симптомами поражения носа и околоносовых пазух [14].
Основные проявления активного ГПА с поражением ВДП включают в себя наличие корок в носовых ходах (69%), симптомы хронического риносинусита (61%), затруднение носового дыхания (58%) и кровянистые выделения из носа (52%) [15,16], а также неприятно пахнущие выделения из носа, рецидивирующие носовые кровотечения, гипосмию и аносмию, слезотечение, вызванное обструкцией носослезных протоков. В ретроспективном 20-летнем исследовании C. MoralesAngulo и соавт. представлены несколько иные данные: поражение носа и придаточных пазух наблюдалось у 52% пациентов с ГПА и в основном было представлено хроническим риносинуситом (32%) [17]. Заложенность носа часто является первым симптомом поражения ВДП, а гипосмия или аносмия обычно развиваются уже при наличии обширного отека слизистой оболочки [18]. Слезотечение также нередко отмечается в начале заболевания и может быть вызвано как гранулематозным поражением носослезного протока и слезного мешка, так и присоединением инфекции [19,20].
Неприятно пахнущие гнойные выделения из носа могут быть следствием роста Staphylococcus aureus или Pseudomonas aeruginosa. Влияние носительства S. aureus на патогенез, течение и частоту развития рецидивов ГПА долгие годы было предметом активного изучения [21-23]. С.В. Клименко в 2006 году подтвердила, что носительство S. aureus в полости носа ассоциировано с достоверным увеличением частоты рецидивов ГПА [24]. В 2010 году Laudien и соавт. показали, что частота носительства S. aureus среди пациентов с ГПА (72%) была несколько выше, чем в группе больных ревматоидным артритом (46%) и среди здоровых сотрудников клиники, на базе которой проходило исследование (58%). При этом риск рецидивов ГПА был выше у носителей стафилококка [25]. Однако при анализе микробиоты носа методом секвенирования 16s рРНК было установлено, что носительство стафилококков у пациентов с ГПА встречается не чаще, чем у здоровых людей [26]. Кроме того, негативное влияние носительства S. aureus на частоту рецидивов ГПА остается спорным. Например, по данным E. Besada и соавт., у пациентов, получавших иммунодепрессанты, как носительство, так и элиминация S. aureus не оказывали никакого влияния на частоту как обострений ГПА, так и гипогаммаглобулинемии [19].
При высокой активности ГПА с поражением ВДП слизистая оболочка носа покрыта диффузными кровоизлияниями, появляются гнойные выделения и корки, что вызывает дополнительное затруднение носового дыхания. Однако симптомы воспаления слизистой оболочки могут быть и менее выраженными, в таких случаях на активность процесса может указывать боль в области носа [18]. Прогрессирование патологического процесса приводит к вовлечению не только слизистой оболочки, но и костно-хрящевого скелета носа. При этом хрящевые структуры наружного носа и перегородки, как правило, поражаются в большей степени, чем костная спинка носа и костная перегородка. Пер форация хрящевой перегородки носа происходит в 33% случаев [16] и может вызывать потерю ее поддерживающей функции. Преимущественно поражается передняя часть носовой перегородки [18], поскольку в ней расположено сосудистое сплетение, обеспечивающее кровоснабжение хряща. В некоторых случаях отек слизистой оболочки и образование корок настолько сильно выражены, что перфорацию носовой перегородки удается визуализировать только после достижения ремиссии, регресса воспалительных изменений и уменьшения объема мягких тканей [27]. Дальнейшее прогрессирование заболевания приводит к увеличению числа перфораций передней части носовой перегородки [28], что влечет за собой значительное разрушение хрящевого скелета: деформации варьируются от потери высоты спинки носа до уменьшения ее длины с нарушением проекции кончика носа и последующим втягиванием носогубного угла. Потеря поддержки кончика приводит к укорочению носа с характерной седловидной деформацией, которая развивается у 23% пациентов с ГПА (рис. 1) [16]. Одновременно с развивающейся седловидной деформацией кожа носа может приобретать синеватую окраску, что связано с нарушением кровоснабжения этой области [29].
Преимущественно поражается передняя часть носовой перегородки [18], поскольку в ней расположено сосудистое сплетение, обеспечивающее кровоснабжение хряща. В некоторых случаях отек слизистой оболочки и образование корок настолько сильно выражены, что перфорацию носовой перегородки удается визуализировать только после достижения ремиссии, регресса воспалительных изменений и уменьшения объема мягких тканей [27]. Дальнейшее прогрессирование заболевания приводит к увеличению числа перфораций передней части носовой перегородки [28], что влечет за собой значительное разрушение хрящевого скелета: деформации варьируются от потери высоты спинки носа до уменьшения ее длины с нарушением проекции кончика носа и последующим втягиванием носогубного угла. Потеря поддержки кончика приводит к укорочению носа с характерной седловидной деформацией, которая развивается у 23% пациентов с ГПА (рис. 1) [16]. Одновременно с развивающейся седловидной деформацией кожа носа может приобретать синеватую окраску, что связано с нарушением кровоснабжения этой области [29].
B. D’Anza и соавт. выделили основные варианты поражения ВДП при ГПА, которые могут быть визуализированы при компьютерной (КТ) и магнитно-резонансной (МРТ) томографии: утолщение слизистой оболочки (87,7%), костная деструкция (59,9%) и эрозии носовой перегородки (59,4%) [30]. В острую фазу воспаления диагностическое значение поражения придаточных пазух носа в рамках ГПА может быть несколько переоценено, поскольку КТ и МРТ не позволяют дифференцировать гранулематозное воспаление при васкулите от инфекционного гранулематозного воспаления. В хронической же стадии заболевания, особенно после нескольких рецидивов, околоносовые пазухи постепенно заполняются рубцовой тканью, а верхнечелюстные пазухи часто уменьшаются в объеме, что нередко сочетается с прогрессирующей костной деструкцией и может быть легко обнаружено при помощи КТ и МРТ [31].
Поражение гортани при ГПА наиболее часто проявляется в виде подскладочного стеноза. Это потенциально жизнеугрожающее состояние развивается у 15-25% пациентов с ГПА [6]. При гистологическом исследовании выявляют неспецифический фиброз и инфильтрацию тканей гортани нейтрофилами и эпителиоидными гистиоцитами без явных признаков васкулита [32]. Помимо гортани, в патологический процесс часто вовлекаются бронхи и реже – трахея. Симптомы стеноза трахеи развиваются постепенно и включают в себя сухой кашель, осиплость голоса и одышку. Безусловно, следует учитывать и другие причины возникновения этих жалоб: дифференциальная диагностика проводится между врожденными, травматическими, инфекционными и опухолевыми заболеваниями, ни одно из которых, однако, не сопровождается системными проявлениями, характерными для ААВ.
Микроскопический полиангиит. МПА преимущественно поражает мелкие сосуды почек и легких и не сопровождается развитием гранулематозного воспаления или эозинофилии [33]. По данным Е.М. Щеголевой и соавт., поражение почек наблюдалось у 93,1% больных МПА, легких – у 78,4% [34]. Причиной смерти в 65% случаев становится диффузное альвеолярное кровотечение и/или прогрессирование почечной недостаточности до терминальной стадии, а в 18% – инфекционные осложнения [35]. Среди пациентов с МПА, обследованных в клинике им. Е.М. Тареева, диффузное альвеолярное кровотечение, было зафиксировано в 30,4% случаев, а быстропрогрессирующий гломерулонефрит – в 53% [34].
Распространенность МПА, как и ГПА, также значительно отличается в зависимости от региона. Например, в Японии она составляет 18,2 случаев на миллион населения в год, а Великобритании – 6,5 случаев на миллион населения в год. Средний возраст на момент установления диагноза составил 69 лет в Японии и 60 лет в Великобритании [36], а в России был ниже – 48-51 год [34,37].
Поражение носа и придаточных пазух у пациентов с МПА встречается реже, чем у пациентов с ГПА или ЭГПА, тем не менее, в большинстве исследований частота вовлечения ВДП у больных МПА была достаточно высокой. По данным зарубежных авторов она варьировалась от 9% до 30% [11,62,65], а России составляла от 13,7% по данным Е.М. Щеголевой и соавт. [34] до 54% в исследовании Т.В. Бекетовой [37]. В отличие от ГПА, при МПА не формируются очаги костной деструкции, а при биопсии слизистой оболочки отсутствует гранулематозное воспаление [36].
По данным зарубежных авторов она варьировалась от 9% до 30% [11,62,65], а России составляла от 13,7% по данным Е.М. Щеголевой и соавт. [34] до 54% в исследовании Т.В. Бекетовой [37]. В отличие от ГПА, при МПА не формируются очаги костной деструкции, а при биопсии слизистой оболочки отсутствует гранулематозное воспаление [36].
Несмотря на довольно высокую частоту, подробный анализ различных проявлений поражения ВДП при МПА в литературе практически не представлен. В недавно опубликованном исследовании [3] вовлечение ВДП было выявлено у 57% пациентов с МПА, в том числе изменения придаточных пазух – у 52%, хронический риносинусит – у 26%, рецидивирующие носовые кровотечения – у 26%, перфорация носовой перегородки – у 8,7%. Следует отметить, что если диагноз МПА не был морфологически верифицирован, наличие выраженных проявлений со стороны ВДП у таких пациентов указывает на необходимость пересмотра диагноза в пользу возможного ГПА.
Эозинофильный гранулематоз с полиангиитом. ЭГПА характеризуется наличием эозинофильного и некротизирующего гранулематозного воспаления, затрагивающего в том числе дыхательные пути, некротизирующего васкулита, преимущественно поражающего сосуды малого и, реже, среднего калибра, и бронхиальной астмы с эозинофилией [1]. Ежегодная заболеваемость ЭГПА оценивается в 0,5-4,2 случаев на миллион населения в год, а распространенность составляет 11-14 случаев на миллион населения [38-40].
Приблизительно у половины пациентов с ЭГПА наблюдается аллергический ринит с затруднением носового дыхания и хроническим полипозным риносинуситом (рис. 2) [41]. A. Bacciu и соавт. наблюдали полипоз носа и аллергический ринит у 76,1% и 42,8% из 28 больных ЭГПА, соответственно, а хронический риносинусит в анамнезе – у 14,2% [42]. В другом исследовании частота полипоза носа у 29 пациентов с ЭГПА составила 58,6% [43]. Среди 93 пациентов с ЭГПА, обследованных в клинике им. Е.М. Тареева, частота поражения ЛОР-органов, в том числе ринита, синусита или полипоза носа, достигла 88,2% случаев и не зависела от наличия АНЦА [44].
Е.М. Тареева, частота поражения ЛОР-органов, в том числе ринита, синусита или полипоза носа, достигла 88,2% случаев и не зависела от наличия АНЦА [44].
A. Cottin и соавт. [45] выявили хронический риносинусит у 114 (73%) из 157 пациентов с ЭГПА, в том числе аллергический – у 21% и неаллергического типа – у 52%. При КТ признаки синусита имелись у 66% пациентов, однако образование корок в носовых ходах при осмотре было выявлено только у 15% пациентов. Полипоз носа был диагностирован у 53% больных, причем более половины из них нуждались в оперативном лечении, а частота возникновения рецидивов после оперативного вмешательства составила 50%. В исследовании Y. Nakamaru и соавт. хронический риносинусит был диагностирован на ранних стадиях ЭГПА более чем у 80% пациентов [46]. При проведении цитологического исследования мазка со слизистой оболочки носа у больных ЭГПА с симптомами хронического риносинусита V. Seccia и соавт. обнаружили гиперэозинофилию в 17 из 28 случаев [47]. При гистологическом исследовании обычно выявляют некротическое гранулематозное воспаление в сочетании с тканевой эозинофилией [1,48,49].
Полипоз носа при ЭГПА нередко оказывается устойчивым к лечению глюкокортикостероидами и часто рецидивирует после хирургического вмешательства, что может потребовать назначения иммунодепрессантов [50]. При диагностике ЭГПА следует учитывать высокую частоту (до 50%) обнаружения риносинусита и полипов полости носа при бронхиальной астме [51].
H. Andersen и соавт. не выявили взаимосвязи между активностью ЭГПА и выраженностью проявлений со стороны ЛОР-органов [52]. Ранее сходные данные были получены V. Seccia и соавт. [47]. По мнению авторов, полученные результаты могут указывать на развитие независимого аутоиммунного воспалительного процесса в области ВДП и органа слуха, подобного локальным формам ГПА, что обосновывает необходимость долгосрочного наблюдения и междисциплинарного подхода к лечению.
Недавно B. Saha и соавт. впервые описали деструктивное поражение ВДП при ЭГПА в виде эрозивного хондрита и седловидной деформации носа [53]. Поражение гортани при ЭГПА практически не описано в литературе, однако еще в одном исследовании V. Seccia и соавт. обнаружили локальные признаки воспаления гортани без формирования подскладочного стеноза у 72% из 43 пациентов с ЭГПА [54]. Тем не менее, авторы склонны связывать высокую частоту вовлечения гортани не с первичным поражением в рамках ЭГПА, а с гастроэзофагеальной рефлюксной болезнью, возникающей вследствие приема глюкокортикостероидов.
Диагностика
При развитии симптомов поражения ВДП в дебюте ААВ, особенно до присоединения системных проявлений, оториноларинголог становится первым специалистом, к которому обращается пациент с системным васкулитом, поэтому от него зависит своевременность постановки диагноза и начала патогенетического лечения заболевания.
Диагностические и классификационные критерии. В настоящее время четкие критерии диагностики ААВ отсутствуют. Общепринятыми по-прежнему остаются классификационные критерии ГПА и ЭГПА, предложенные Американской коллегией ревматологов (АКР) еще в 1990 году. Они были разработаны на основании данных, полученных при обследовании пациентов с предположительным диагнозом системного васкулита [55]. Классификационные критерии МПА в то время не были предложены, поскольку заболевание было выделено в отдельную нозологическую форму только в 1994 г. [56].
В классификационные критерии ГПА входят четыре показателя: воспаление слизистой оболочки носа или рта, патологические изменения по данным рентгенографии грудной клетки, аномальный мочевой осадок и наличие гранулематозного воспаления по данным биопсии. При выявлении двух из четырех признаков заболевание может быть классифицировано как ГПА. Эти критерии обладает чувствительностью 88,2% и специфичностью 92% [57].
Эти критерии обладает чувствительностью 88,2% и специфичностью 92% [57].
В критерии диагноза ЭГПА входят бронхиальная астма, эозинофилия крови >10%, риносинусит, легочные инфильтраты (иногда преходящие), гистологические признаки васкулита с внесосудистым расположением эозинофилов и моно- или полинейропатия [1,5]. При наличии 4 из 6 критериев заболевание может быть классифицировано как ЭГПА с чувствительностью 85% и специфичностью 99,7%.
В 2016 году V. Cottin и соавт. предложили пересмотреть подход к диагностике ЭГПА и классифицировать случаи бронхиальной астмы с гиперэозинофилией более 1500 в мкл при отсутствии признаков васкулита и АНЦА в циркуляции как отдельную нозологическую форму – гиперэозинофильную астму с системными проявлениями (Hypereosinophilic asthma with systemic manifestations, HASM). При этом прежнюю номенклатуру ЭГПА было предложено использовать для тех случаев, когда имеются достоверные проявления или несколько суррогатных критериев васкулита [58].
Классификации критерии МПА отсутствуют, а проявления этого васкулита со стороны ВДП во многом сходны с таковыми ГПА. Это создает определенные трудности, если проведение биопсии носа невозможно или если ее результаты сомнительные. Тем не менее, это заболевание имеет характерные отличия: как уже указано выше, поражение ЛОР-органов при МПА встречается гораздо реже, а локальные формы болезни не описаны, поэтому чаще всего поражение ВДП при МПА сочетается с поражением легких по типу диффузного альвеолярного кровотечения или с поражением почек.
Для установления диагноза МПА принято руководствоваться алгоритмом Европейского агентства по лекарствам (EMA), который основывается на определениях, сформулированных на конференциях в ЧапелХилле [59,60]. В отечественной работе с участием 251 пациента этот алгоритм также был признан эффективным методом определения нозологической принадлежности ААВ [61]. На основании очень крупного международного исследования DCVAS (The Diagnostic and Classification Criteria for Vasculitis) недавно были разработы новые классификационные критерии ААВ, однако они пока не опубликованы.
На основании очень крупного международного исследования DCVAS (The Diagnostic and Classification Criteria for Vasculitis) недавно были разработы новые классификационные критерии ААВ, однако они пока не опубликованы.
Роль АНЦА в диагностике и прогнозе ААВ. Наличие в крови АНЦА не входит в “старые» классификационные критерии ААВ. Действительно, существуют так называемые “АНЦА-отрицательные» варианты морфологически доказанного васкулита, при которых выявить эти антитела в крови не удается. Тем не менее, проведение биопсии не всегда бывает доступным и информативным методом диагностики, поэтому наличие АНЦА способствует подтверждению диагноза и рассматривается как дополнительный диагностический признак.
Почти в 90% случаев АНЦА-ассоциированного ГПА определяются антитела к протеиназе-3 (ПР3), в то время как антитела к миелопероксидазе (МПО) присутствует менее чем в 5% случаев [62]. Сходные данные приводит Т.В. Бекетова: у 95% пациентов с ГПА были выявлены антитела к ПР3 и лишь у 7% – антитела к МПО [63]. Интересно, что в китайской популяции наблюдалась обратная картина: антитела к МПО были обнаружены у 70,9% пациентов с ГПА, а к ПР3 – у 29,1% [64].
При МПА частота выявления АНЦА составляет 95%. В 70% случаев определяются антитела к МПО, в остальных – антитела к ПР3. В то же время у пациентов с ЭГПА частота обнаружения АНЦА значительно ниже – примерно 30% (чаще всего к МПО) [58,65]. В исследовании, проводившемся в клинике им. Е.М. Тареева, АНЦА были выявлены у 37 (39,8%) больных ЭГПА, в том числе к МПО – у 34 и к ПР-3 – у 3 [44].
Основным методом типирования и количественного определения АНЦА является иммуноферментный анализ (ИФА). Следует отметить, что предварительное проведение реакции непрямой иммунофлюоресценции перед антиген-специфическим ИФА в настоящее время не является обязательным условием для обеспечения максимальной диагностической точности, что было доказано Европейской группой по изучению васкулитов (EUVAS) [66].
Влияние наличия и типа АНЦА на течение и прогноз заболевания. В настоящее время активно изучается влияние наличия и типа АНЦА на течение и исход заболевания. Например, при ГПА повышенный уровень антител к ПР-3 во время ремиссии ассоциируется с увеличением риска развития рецидивов у пациентов с тяжелым поражением почек или альвеолярным кровотечением в анамнезе, а также у больных, получающих ритуксимаб [67]. В исследовании MAINRITSAN сохранение повышенного уровня АНЦА в крови после 12-месячной поддерживающей терапии было фактором риска развития рецидива ААВ [68]. При МПА повторное повышение титра антител к МПО при условии их предшествующего исчезновения на фоне лечения также ассоциироваось с риском возникновения рецидива [69]. В исследовании С. Durel и соавт. наличие АНЦА у больных ЭГПА коррелировало с более частым поражением почек и нервной системы [70].
Обсуждалась возможность использования АНЦА с целью выделения различных форм ЭГПА – с преимущественно гранулематозным поражением или признаками васкулита [65,71]. Тем не менее, наличие АНЦА недостаточно для выделения таких групп пациентов, так как они присутствуют не более чем у 50% больных ЭГПА, а у одной трети АНЦА-позитивных пациентов не удается выявить прямых или косвенных признаков васкулита [58].
Классификация ААВ в зависимости от серотипа АНЦА. В последние годы некоторые авторы предлагали классифицировать ААВ в соответствии с типом циркулирующих АНЦА, т.е. ПР3-АНЦА или МПО-АНЦА ассо циированный васкулит. В исследовании S. Lionaki и соавт. было доказано, что наличие антител к ПР3 позволяет предсказать более частые рецидивов ААВ. В той же работе было продемонстрировано, что поражение ВДП при наличии ПР3-АНЦА развивается значительно чаще, чем при наличии МПО-АНЦА. Например, деструктивное поражение носового скелета в 94% случаев сопровождалось присутствием антител к ПР3 [72]. Данные клиники им. Е.М. Тареева также свидетельствуют о том, что наличие ПР3-АНЦА ассоциируется с более частым поражением ВДП по сравнению с МПОАНЦА ассоциированными вариантами васкулита [73]. J. Schirmer и соавт. пришли к выводу, что наличие антител к МПО обусловливает более частое формирование подскладочного стеноза и локальной формы ГПА [74], в то время как E. Miloslavsky и соавт. продемонстрировали, что возраст, клинические проявления и риск рецидива больше зависят от типа ААВ, чем от типа циркулирующих антител [75]. Недавно S. Deshayes и соавт. также показали, что наличие антител к ПР3 или к МПО не оказывают существенного влияния на клиническую картину и прогноз ААВ [76].
Е.М. Тареева также свидетельствуют о том, что наличие ПР3-АНЦА ассоциируется с более частым поражением ВДП по сравнению с МПОАНЦА ассоциированными вариантами васкулита [73]. J. Schirmer и соавт. пришли к выводу, что наличие антител к МПО обусловливает более частое формирование подскладочного стеноза и локальной формы ГПА [74], в то время как E. Miloslavsky и соавт. продемонстрировали, что возраст, клинические проявления и риск рецидива больше зависят от типа ААВ, чем от типа циркулирующих антител [75]. Недавно S. Deshayes и соавт. также показали, что наличие антител к ПР3 или к МПО не оказывают существенного влияния на клиническую картину и прогноз ААВ [76].
Тем не менее, генетические исследования методом полногеномного поиска ассоциаций (genome-wide association studies, GWAS) показывают, что с теми или иными генами первично ассоциирован именно тип АНЦА, а не клинические синдромы, на которых основана традиционная классификация ААВ [77]. Это означает, что необходимы дальнейшие многоцентровые исследования, конечной целью которых будет совершенствование формулировки диагноза ААВ для эффективного прогнозирования течения и возникновения рецидивов.
Особенности ранней диагностики поражения ВДП
Симптомы поражения ВДП на ранних стадиях ААВ или при их локальных формах демонстрирует широкую клиническую вариабельность и не обладают специфичностью. В этих случаях спектр дифференциально-диагностического поиска должен включать хронические инфекции (спирохетозы, микобактериозы, аспергиллезы) и другие воспалительные состояния (саркоидоз, другие васкулиты, последствия интраназального употребления кокаина), а также онкологические заболевания (NK/T-клеточная лимфома, назофарингеальная карцинома) [78,79], которые подобно ААВ могут быстро прогрессировать, вовлекая соседние структуры, в том числе ткани орбиты и основание черепа [80]. Раннее подозрение на ААВ позволяет ускорить начало лечения и предотвратить развитие системных проявлений заболевания, включая жизнеугрожающее поражение легких и почек.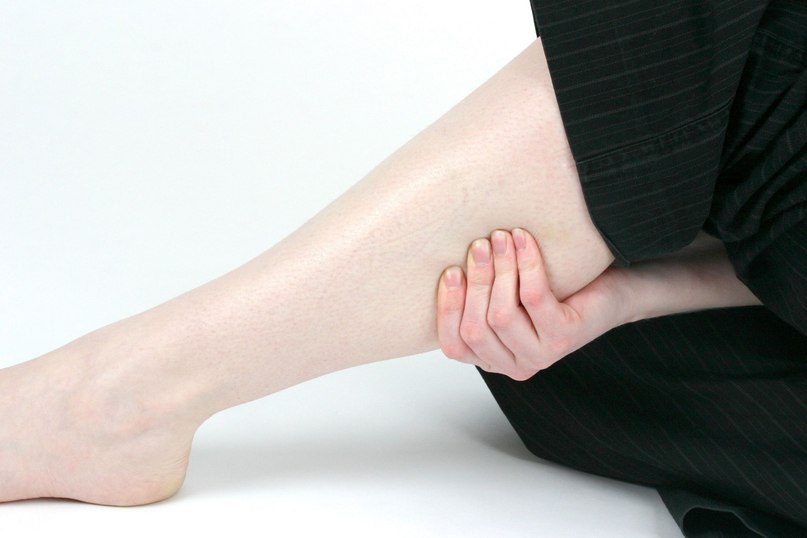 Кроме того, изолированное поражение ВДП в рамках ААВ без адекватной терапии может привести к значительной деструкции костно-хрящевых структур и мягких тканей головы [49].
Кроме того, изолированное поражение ВДП в рамках ААВ без адекватной терапии может привести к значительной деструкции костно-хрящевых структур и мягких тканей головы [49].
Исключать ААВ следует у всех пациентов с персистирующими симптомами воспалительного поражения ВДП, не отвечающих на антибактериальную и местную противовоспалительную терапию. В таких случаях необходимо провести общие анализы крови и мочи, биохимическое исследование крови, включая креатинин и С-реактивный белок, компьтерную томографию легких при наличии показаний, а также определить АНЦА. В то же время следует учитывать, что титр АНЦА не коррелирует с тяжестью заболевания [49], а отрицательные результаты теста не исключают наличия васкулита [3]. Гистологическое исследование имеет очень важное значение для дифференциальной диагностики ААВ, однако оно возможно далеко не всегда, а интерпретация полученных данных в значительной степени зависит как от взятого образца ткани, так и от квалификации и опыта патологоанатома. По данным A. Masiak и соавт., только в 32% из из 25 биоптатов слизистой оболочки носа больных ГПА были выявлены изменения, характерные для этого васкулита [81]. K. Devaney и соавт., изучившие 126 биоптатов органов головы и шеи у 70 пациентов с ГПА, также показали невысокую самостоятельную диагностическую ценность гистологического исследования: наличие васкулита, некроза и гранулематозного воспаления одновременно было обнаружено лишь в 16% случаев, а два из указанных признаков – в 23% [82]. Эти данные свидетельствуют о том, что отсутствие АНЦА в сыворотке крови или отрицательные или неоднозначные данные биопсии при подозрении на ААВ могут существенно увеличить время до установления диагноза [83,84].
Наибольшую трудность представляет распознавание изолированных форм ААВ, не сопровождающихся повышенным титром АНЦА в сыворотке крови. По данным A. Knopf и соавт., отсутствие как ПР3-АНЦА, так и МПО-АНЦА в крови является характерной особенностью локального поражения ВДП при ГПА [49]. J. Wojciechowska и соавт. также наблюдали эту тенденцию [3]. Кроме того, обе группы исследователей отмечают более молодой возраст пациентов с серонегативным статусом и локальным поражением ВДП. В этих случаях высокая настороженность ЛОР-врача и, как результат, проведение биопсии имеют ключевое значение для диагностики ААВ и своевременного начала лечения. Интересно, что в противоположной ситуации, т.е. при повышенном титре АНЦА и отсутствии четких признаков поражения ВДП, некоторые исследователи также рекомендуют проведение биопсии макроскопически неизмененной слизистой оболочки носа для подтверждения диагноза [49].
J. Wojciechowska и соавт. также наблюдали эту тенденцию [3]. Кроме того, обе группы исследователей отмечают более молодой возраст пациентов с серонегативным статусом и локальным поражением ВДП. В этих случаях высокая настороженность ЛОР-врача и, как результат, проведение биопсии имеют ключевое значение для диагностики ААВ и своевременного начала лечения. Интересно, что в противоположной ситуации, т.е. при повышенном титре АНЦА и отсутствии четких признаков поражения ВДП, некоторые исследователи также рекомендуют проведение биопсии макроскопически неизмененной слизистой оболочки носа для подтверждения диагноза [49].
Лечение
Иммуносупрессивная терапия. Подход к терапии ААВ значительно изменился за последние два десятилетия. В настоящее время лечение разделяют на две фазы: индукцию ремиссии, во время которой проводят терапию высокими дозами глюкокортикостероидов (ГКС) в сочетании с сильнодействующими иммуносупрессивными средствами (циклофосфамидом, ритуксимабом и др.), и поддерживающую терапию, когда иммуносупрессивное лечение продолжают для сохранения достигнутой ремиссии. Фаза поддержания ремиссии остается предметом многочисленных клинических исследований, в которых изучают эффективность различных лекарственных препаратов и оптимальную продолжительность лечения, достаточную для успешного предотвращения рецидивов. Для выбора оптимального объема лечения каждому пациенту необходимо проводить оценку активности и тяжести заболевания с помощью Бирмингемской шкалы активности васкулита (Birmingham Vasculitis Activity Score, BVAS) [85,86].
При тяжелых формах заболевания ГКС назначают в дозе 1 мг/кг преднизолона в сутки (не более 60 мг/сут), которую постепенно снижают до поддерживающей. Выбор иммунодепрессанта зависит от тяжести течения заболевания. При поражении жизненно важных органов назначают циклофосфамид внутривенно в режиме “пульс»-терапии, которая более предпочтительна, чем пероральный прием, в связи с более низкой кумуля тивной дозой препарата и меньшим количеством осложнений, связанных с токсическим поражением мочевыводящей системы. В качестве альтернативы циклофосфамиду может быть использован ритуксимаб, который не вызывает бесплодие, что обосновывает его применение у пациентов репродуктивного возраста.
В качестве альтернативы циклофосфамиду может быть использован ритуксимаб, который не вызывает бесплодие, что обосновывает его применение у пациентов репродуктивного возраста.
В соответствии с рекомендациями Европейской антиревматической лиги (EULAR)/Европейской почечной ассоциации и Европейской ассоциации диализа и трансплантации (ERA-EDTA) 2015 г. для индукции ремиссии ААВ, не сопровождающего жизнеугрожающими проявлениями, может быть использована комбинация ГКС и метотрексата или микофенолата мофетила [87]. Пациентам с нормальной функцией почек и изолированным поражением ВДП без костных эрозий, разрушения хряща и обонятельной дисфункции, можно назначать метотрексат (20-25 мг/нед перорально или парентерально). По эффективности этот препарат не уступал циклофосфамиду, хотя для достижения ремиссии в некоторых случаях требовалось больше времени, а риск рецидивов был выше [88]. Использование микофенолата мофетила (в дозе 1,5-2 г/сут) имеет меньшую доказательную базу. По данным некоторых исследований, он по эффективности значительно уступает циклофосфамиду [89]. Следует отметить, что время достижения клинической ремиссии при изолированном поражении ВДП и системных формах заболевания по некоторым данным достоверно не отличается [49], что еще раз подчеркивает необходимость не менее серьезного подхода к лечению ограниченных форм ААВ.
Более низкие дозы лекарственных препаратов используются у пожилых людей и пациентов с высоким риском осложнений иммуносупрессивной терапии. При возникновении рецидива и необходимости повторной индукции ремиссии следует принимать во внимание опыт предыдущего лечения, кумулятивную дозу препаратов, степень повреждения органов и риск возникновения инфекций.
Для предотвращения рецидивов после достижения ремиссии назначают поддерживающую терапию. Было доказано, что полная отмена ГКС является самостоятельным предиктором рецидива, поэтому распространенной практикой является применение низких доз ГКС в качестве одного из компонентов поддерживающей терапии ААВ [90].
Согласно рекомендациям EULAR/ERA-EDTA, азатиоприн и метотрексат одинаково эффективны для поддержания ремиссии [87]. Применение ритуксимаба по сравнению с азатиоприном позволяет добиться снижения частоты рецидивов заболевания за 28 месяцев наблюдения при сопоставимой частоте развития тяжелых нежелательных явлений [91]. Микофенолата мофетил менее эффективен для поддержания ремиссии, чем другие препараты, поэтому применяется только в тех случаях, когда альтернативные схемы оказываются неэффективными или не могут быть использованы [92].
Комбинация триметоприма с сульфаметоксазолом в дозе 800/160 мг два раза в день может эффективно снизить риск возникновения рецидивов, особенно у пациентов с изолированным поражением носа и придаточных пазух [93]. Поддерживающую терапию всех ААВ следует продолжать в течение не менее 2 лет после достижения ремиссии [87].
Приведенных общих принципов индукционной и поддерживающей иммуносупрессивной терапии рекомендуется придерживаться при всех трех нозологических формах ААВ. Однако в отношении лечения ЭГПА уровень доказанности и степень рекомендаций ниже, чем для других ААВ. Пациентам, не соответствующим критериям тяжелого течения заболевания, внутривенное введение циклофосфамида не рекомендовано. Кроме того, при ЭГПА единственным иммуносупрессивным препаратом, рекомендуемым для поддержания ремиссии, является азатиоприн [87]. Оценка эффективности ритуксимаба для индукции ремиссии у пациентов с ЭГПА в настоящее время проводится Французской группой по исследованию васкулитов в исследовании REOVAS. Недавно для лечения ЭГПА было одобрено применение меполизумаба – моноклональных антител к интерлейкину-5 [94].
Хирургическое лечение. При позднем начале патогенетической терапии ГПА прогрессирующая деструкция костной и хрящевой ткани наружного носа может приводить к появлению седловидной деформации носа, которая является заметным косметическим дефектом и может оказывать значительное влияние на качество жизни больных. Тем не менее, до настоящего времени остается распространенной позиция отказа от выполнения хирургических вмешательств у пациентов с ГПА [18,95,96]. Выбор консервативной тактики ведения нередко продиктован опасениями, что хирургическое лечение может привести к обострению как локальных, так и системных проявлений ГПА. Однако эта настороженность основана на анализе лишь отдельных клинических наблюдений. A. Coordes и соавт. обобщили 41 случай хирургического лечения деформаций наружного носа и перфорации носовой перегородки у пациентов с ГПА со средним периодом наблюдения 2,6 года [28]. В большинстве случаев использовались аутотрансплантаты костей черепа или реберных хрящей, однако в некоторых исследованиях применялись аллотрансплантаты. По данным анализа, хирургическое лечение седловидной деформации носа у пациентов с ГПА при отсутствии или минимальной активности локального воспаления не было сопряжено с более высокой частотой послеоперационных осложнений (инфекций раны, смещением или резорбцией трансплантата) по сравнению с таковой при подобных операциях у пациентов, не страдающих ГПА. Тем не менее, реконструкция наружного носа при ГПА ассоциировалась с некоторым увеличением частоты ревизионных операций. Некото рые исследователи отмечают, что результаты оперативных вмешательств при локальной форме ГПА в целом лучше, чем при вовлечении в патологический процесс нескольких систем органов [97].
Тем не менее, до настоящего времени остается распространенной позиция отказа от выполнения хирургических вмешательств у пациентов с ГПА [18,95,96]. Выбор консервативной тактики ведения нередко продиктован опасениями, что хирургическое лечение может привести к обострению как локальных, так и системных проявлений ГПА. Однако эта настороженность основана на анализе лишь отдельных клинических наблюдений. A. Coordes и соавт. обобщили 41 случай хирургического лечения деформаций наружного носа и перфорации носовой перегородки у пациентов с ГПА со средним периодом наблюдения 2,6 года [28]. В большинстве случаев использовались аутотрансплантаты костей черепа или реберных хрящей, однако в некоторых исследованиях применялись аллотрансплантаты. По данным анализа, хирургическое лечение седловидной деформации носа у пациентов с ГПА при отсутствии или минимальной активности локального воспаления не было сопряжено с более высокой частотой послеоперационных осложнений (инфекций раны, смещением или резорбцией трансплантата) по сравнению с таковой при подобных операциях у пациентов, не страдающих ГПА. Тем не менее, реконструкция наружного носа при ГПА ассоциировалась с некоторым увеличением частоты ревизионных операций. Некото рые исследователи отмечают, что результаты оперативных вмешательств при локальной форме ГПА в целом лучше, чем при вовлечении в патологический процесс нескольких систем органов [97].
При поражения гортани под голосовыми складками и трахеи стратегия ведения пациентов заключается в использовании трех компонентов лечения: системная иммуносупрессивная терапия, антибактериальные и антигрибковые препараты, а также местная терапия [98]. К последней относятся баллонная дилатация, лазерная терапия и криотерапия, аргоноплазменная коагуляция, диатермокоагуляция, местное использование ГКС, митомицина С и алемтузумаба (моноклонального антитела к антигену лимфоцитов CD52) [33].
Когда хронический воспалительный процесс в стенках гортани приводит к формированию стойкого стеноза, хирургическое лечение может быть необходимым, чтобы избежать установки постоянной трахеостомы [99]. Если стеноз локализован в области перстневидного хряща, могут быть использованы различные методики трансплантации тканей для ларингопластики [18,100]. C. Costantino и соавт. описали 11 случаев ларинготрахеальной резекции и реконструкции у пациентов с ГПА с последующим наблюдением в течение 10 лет [32]. В 55% случаев понадобилось проведение дополнительных дилатаций после хирургического лечения стеноза, при этом лишь в одном случае была установлена постоянная трахеостома. Высокая вероятность развития стеноза нижних дыхательных путей (18%) обосновывает проведение регулярного и, как правило, пожизненного контроля состояния после проведенной операции.
Если стеноз локализован в области перстневидного хряща, могут быть использованы различные методики трансплантации тканей для ларингопластики [18,100]. C. Costantino и соавт. описали 11 случаев ларинготрахеальной резекции и реконструкции у пациентов с ГПА с последующим наблюдением в течение 10 лет [32]. В 55% случаев понадобилось проведение дополнительных дилатаций после хирургического лечения стеноза, при этом лишь в одном случае была установлена постоянная трахеостома. Высокая вероятность развития стеноза нижних дыхательных путей (18%) обосновывает проведение регулярного и, как правило, пожизненного контроля состояния после проведенной операции.
В целом объективно оценить эффективность и безопасность хирургических вмешательств при ААВ достаточно сложно. Тем не менее, иногда их проведение необходимо, а наиболее значимыми факторами, позволяющими снизить число осложнений, являются минимизация местного воспаления тканей в оперируемой области и дополнительного повреждения тканей в результате процедуры [80].
Местная терапия. Использование топических лекар ственных препаратов для лечения поражений слизистой оболочки ВДП при ААВ заслуживает отдельного внимания вследствие своей простоты и эффективности. В исследовании B. Hofauer и соавт. было отмечено, что среди 20 пациентов с вовлечением ВДП в рамках ААВ, несмотря на проведение адекватной иммуносупрессивной терапии, в 61,1% случаев отмечалось лишь незначительное уменьшение симптомов поражения ВДП или отсутствие положительной динамики [48]. Разрушение реснитчатого эпителия носа изменяет транспорт слизи и способствует персистированию хронической инфекции в носовых ходах и образованию слизисто-гнойных корок, которые могут быть устранены с помощью промывания носа различными солевыми растворами в сочетании с применением назальных мазей для смягчения корок [18]. B. Hofauer и соавт. предложили применять локальную липосомальную терапию с использованием спреев с фосфолипидами, которые стабилизируют липидный слой и поддерживают естественную защитную функцию слизистой оболочки носа.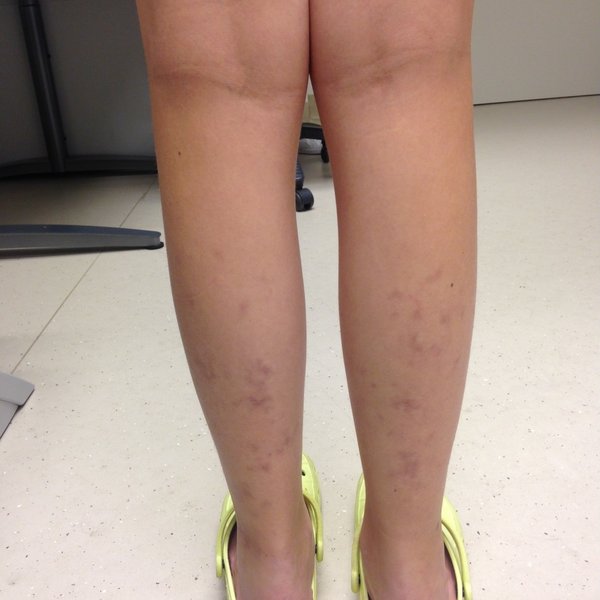 Использование этого метода в течение двух месяцев позволило значительно уменьшить выраженность симптомов со стороны ВДП, причем как по стандартизованным оценочным шкалам BVAS, так и по данным анкетирования пациентов [48].
Использование этого метода в течение двух месяцев позволило значительно уменьшить выраженность симптомов со стороны ВДП, причем как по стандартизованным оценочным шкалам BVAS, так и по данным анкетирования пациентов [48].
Влияния поражения ВДП на прогноз заболевания
В 1996 году L. Guillevin и соавт. разработали шкалу (Five-Factor Score, FFS), предназначенную для прогнозирования течения васкулита на основании числа органов и систем, вовлеченных в патологический процесс [101]. Первоначальная версия этой шкалы была предназначена для оценки трех некротизирующих васкулитов – узелкового полиартериита, МПА и ЭГПА. В 2009 году FFS была пересмотрена, что сделало возможным ее применение при трех типах ААВ, включая ГПА. По данным нового исследования, поражение ВДП и органа слуха при ГПА, даже при генерализованном варианте болезни, ассоциировалось с более низким относительным риском смерти, а их отсутствие – наоборот, ухудшало общий прогноз [102].
В 2016 году C. Durel и соавт. в многоцентровом исследовании у пациентов с ЭГПА подтвердили, что поражение ВДП является не только предиктором лучшей выживаемости, но и связано с меньшей частотой поражения почек и сердца в рамках системного аутоиммунного процесса [70]. Недавно M. Felicetti и соавт. получили сходные данные у пациентов с ГПА: поражение ВДП было ассоциировано с более высокими показателями пятилетней выживаемости, а также служило независимым предиктором благоприятного исхода заболевания [103].
Таким образом, поражение ВДП не только является одним из ключевых симптомов АНЦА-ассоциированных васкулитов, но и, по мнению некоторых авторов, может указывать на более благоприятное течение ААВ и более низкий риск смерти независимо от наличия или отсутствия АНЦА.
| ГПА | МПА | ЭГПА | |
|---|---|---|---|
| Характер поражения ВДП | Геморрагические и гнойно-геморрагические корки в носовых ходах, носовые кровотечения, хронический риносинусит, перфорация носовой перегородки, седловидная деформация носа, подскладочный стеноз гортани |
Хронический риносинусит, носовые кровотечения | Хронический риносинусит, полипоз носа |
| Гистологические особенности | Гранулематозное воспаление | Васкулит сосудов мелкого калибра без гранулематозного воспаления | Гранулематозное воспаление, тканевая эозинофилия |
| Преобладающий тип АНЦА | ПР3-АНЦА, реже МПО-АНЦА | МПО-АНЦА, реже ПР3-АНЦА | МПО-АНЦА (редко) |
Основные различия между ААВ в отношении характерных вариантов поражения ВДП, гистологической картины и преобладающего серотипа АНЦА были объединены нами в сводную (табл. 1.)
1.)
Заключение
Поражение ВДП часто встречается при ААВ и в течение длительного времени может оставаться единственным симптомом заболевания. Хотя выживаемость пациентов с ААВ определяется в основном вовлечением легких и почек, а поражение ВДП ассоциировано с более благоприятным прогнозом, хроническое воспаление в ЛОРорганах может привести к необратимому повреждению лицевого скелета и значительно ухудшает качество жизни больных, а вовлечение в патологический процесс гортани и трахеи прямо связано с риском развития жизнеугрожающих осложнений. Ранняя диагностика васкулита и своевременное начало иммуносупрессивной терапии позволяют избежать необратимых изменений ЛОР-органов и существенно улучшить прогноз заболевания в целом. В связи с этим особое значение приобретает информированность и настороженность в отношении ААВ врачей различных специальностей, в первую очередь оториноларингологов.
Кожный васкулит у больных ревматоидным артритом | Бестаев
1. Насонова ВА, Фоломеева ОМ, Эрдес ШФ. Ревматические болезни в России в начале XXI века. Научно-практическая ревматология. 2003;(1):6–10. [Nassonova VA, Folomeyeva OM, Erdesz S. Rheumatic diseases in Russia at the beginning of XXI century. Rheumatology Science and Practice. 2003;(1):6–10.]. DOI: http://dx.doi.org/10.14412/1995-4484-2003-1124.
2. Эрдес Ш, Фоломеева ОМ. Проблема ревматических заболеваний в России. Русский медицинский журнал. 2004;12(20):1121–2. [Erdes Sh, Folomeeva OM. Problema revmaticheskikh zabolevanii v Rossii. Russkii meditsinskii zhurnal. 2004;12(20):1121–2.]
3. Насонов ЕЛ. Фармакотерапия ревматоидного артрита с позиций доказательной медицины: новые рекомендации. Русский медицинский журнал. 2002;10(6):294–301. [Nasonov EL. Farmakoterapiya revmatoidnogo artrita s pozitsii dokazatel’noi meditsiny: novye rekomendatsii. Russkii meditsinskii zhurnal. 2002;10(6):294–301.]
2002;10(6):294–301. [Nasonov EL. Farmakoterapiya revmatoidnogo artrita s pozitsii dokazatel’noi meditsiny: novye rekomendatsii. Russkii meditsinskii zhurnal. 2002;10(6):294–301.]
4. Балабанова РМ, Эрдес ШФ. Динамика распространенности ревматических заболеваний, входящих в ХIII класс МКБ-10, в популяции взрослого населения Российской Федерации за 2000–2010 гг. Научно-практическая ревматология. 2012;(3):10–2. [Balabanova RM, Erdes SF. Trends in the prevalence of rheumatic diseases in ICD-10 in the adult population of the Russian Federation over 2000-2010. Rheumatology Science and Practice. 2012;(3):10–2.]. DOI: http://dx.doi.org/10.14412/1995-4484-2012-702.
5. Scott DGI, Bacon PA, Allen C, et al. IgG rheumatoid factor, complement and immune complexes in rheumatoid synovitis and vasculitis: comparative and serial studies during cytotoxic therapy. Clin Exp Immunol. 1981;43(1):54–63.
6. Vollerstein RS, Conn DL, Ballard DJ, et al. Rheumatoid vasculitis: survival and associated risk factor. Medicine (Baltimore). 1986;65(6):365–75.
7. Watts RA, Carruthers DM, Symmons DPM, Scott DGI. The incidence of rheumatoid vasculitis in Norwich Health Authority. Br J Rheumatol. 1994;33(9):832–3. DOI: http://dx.doi.org/10.1093/rheumatology/33.9.832.
8. Voskuyl A, Zwinderman AH, Westedt ML, et al. Factors associated with the development of vasculitis in rheumatoid arthritis: results of a case-control study. Ann Rheum Dis. 1996;55(3):190–2. DOI: http://dx.doi.org/10.1136/ard.55.3.190.
9. Laskaria K, Ahmadi-Simab K, Lamken M, et al. Are anti-cyclic citrullinated peptide autoantibodies seromarkers for rheumatoid vasculitis in a cohort of patients with systemic vasculitis? Ann Rheum Dis. 2010;69(2):469. DOI: 10.1136/ard.2009.110411.
Are anti-cyclic citrullinated peptide autoantibodies seromarkers for rheumatoid vasculitis in a cohort of patients with systemic vasculitis? Ann Rheum Dis. 2010;69(2):469. DOI: 10.1136/ard.2009.110411.
10. Turesson C, Schaid DJ, Weyand CM, et al. Association of HLA-C3 and smoking with vasculitis in patients with rheumatoid arthritis. Arthritis Rheum. 2006;54(9):2776–83. DOI: http://dx.doi.org/10.1002/art.22057.
11. Gorman JD, David-Vaudey E, Pai M, et al. Particular HLA-DRB1 shared epitope genotypes are strongly associated with rheumatoid vasculitis. Arthritis Rheum. 2004;50(11):3476–84. DOI: http://dx.doi.org/10.1002/art.20588.
12. Насонов ЕЛ, Баранов АА, Шилкина НП. Васкулиты и васкулопатии. Ярославль: Верхняя Волга; 1999. 516 с. [Nasonov EL, Baranov AA, Shilkina NP. Vaskulity i vaskulopatii. Yaroslavl’: Verkhnyaya Volga; 1999. 516 p.]
13. Rapoport R, Kozin F, Mackel S, et al. Cutaneous vascular immunofluorescence in rheumatoid arthritis. Am J Med. 1980;68(3):325–31. DOI: http://dx.doi.org/10.1016/0002-9343(80)90100-X.
14. Scott DG, Bacon PA. Systemic rheumatoid vasculitis: a clinical and laborathory study of 50 cases. Med (Baltimore). 1981;60(4):288–97. DOI: http://dx.doi.org/10.1097/00005792-198107000-00004.
15. Vollerstein RS, Conn DL, Ballard DJ, et al. Rheumatoid vasculitis: survival and associated risk factor. Medicine (Baltimore). 1986;65(6):365–75.
16. Puechal X, Said G, Hiiliquin P, et al. Peripheral neuropathy with necrotizing vasculitis in rheumatoid arthritis. A clinico-pathologic and prognostic study of 32 patients. Arthritis Rheum. 1995;38(11):1618–29. DOI: http://dx.doi.org/10.1002/art.1780381114.
A clinico-pathologic and prognostic study of 32 patients. Arthritis Rheum. 1995;38(11):1618–29. DOI: http://dx.doi.org/10.1002/art.1780381114.
17. Voskuyl AE, Hazes MW, Zwinderman AH, et al. Diagnostic strategy for assessment of rheumatoid vasculitis. Ann Rheum Dis. 2003;62(5):407–13. DOI: http://dx.doi.org/10.1136/ard.62.5.407.
18. Voskuyl AE, Martin S, Melchers L, et al. Levels of circulating intercellular adhesion molecule-1 and -3 but not circulating endothelial leucocyte adhesion molecule are increased in patients with rheumatoid vasculitis. Br J Rheumatol. 1995 Apr;34(4):311–5. DOI: http://dx.doi.org/10.1093/rheumatology/34.4.311.
19. Flipo RM, Cardon T, Copin MC, et al. ICAM-1, E-selectin, and TNF alpha expression in labial salivary glands of patients with rheumatoid vasculitis. Ann Rheum Dis. 1997 Jan;56(1):41–4. DOI: http://dx.doi.org/10.1136/ard.56.1.41.
20. Hart FD, Goiding JR, Mackenzie DH. Neuropathy in rheumatoid disease. Ann Rheum Dis. 1957;16(4):471–80. DOI: http://dx.doi.org/10.1136/ard.16.4.471.
21. Pallis CA, Scott JT. Peripheral neuropathy in rheumatoid vasculitis. Brit J Rheumatol. 1965;1(5443):1141–7.
22. Насонова ВА. Ревматоидный артрит с системными проявлениями – диагноз и прогноз. Терапевтический архив. 1983;55(7):3–6. [Nasonova VA. Revmatoidnyi artrit s sistemnymi proyavleniyami – diagnoz i prognoz. Terapevticheskii arkhiv. 1983;55(7):3–6.]
23. Сигидин ЯА, Гусева НГ, Иванова ММ. Диффузные болезни ткани. Москва: Медицина; 1994. [Sigidin YaA, Guseva NG, Ivanova MM. Diffuznye bolezni tkani. Moscow: Meditsina; 1994.]
Москва: Медицина; 1994. [Sigidin YaA, Guseva NG, Ivanova MM. Diffuznye bolezni tkani. Moscow: Meditsina; 1994.]
24. Puechal X, Said G, Hiiliquin P, et al. Peripheral neuropathy with necrotizing vasculitis in rheumatoid arthritis. A clinico-pathologic and prognostic study of 32 patients. Arthritis Rheum. 1995;38(11):1618–29. DOI: http://dx.doi.org/10.1002/art.1780381114.
25. Espinoza LR, Espinoza CG, Vasey FB, Germain BF. Oral methotrexate therapy for chronic rheumatoid arthritis ulcerations. J Am Acad Dermatol. 1986;15(3):508–12. DOI: http://dx.doi.org/10.1016/S0190-9622(86)70202-8.
26. Upchurch KS, Heller K, Bress NM. Low-dose methotrexate therapy for cutaneous vasculitis of rheumatoid arthritis. J Am Acad Dermatol. 1987;17(2 Pt 2):355–9. DOI: http://dx.doi.org/10.1016/S0190-9622(87)70212-6.
27. Segal R, Caspi D, Tishler M, et al. Accelerated nodulosis and vasculitis during methotrexate therapy for rheumatoid arthritis. Arthritis Rheum. 1988;31(9):1182–5. DOI: http://dx.doi.org/10.1002/art.1780310915.
28. Combe B, Didry C, Gutierrez M, et al. Accelerated nodulosis and systemic manifestations during methotrexate therapy for rheumatoid arthritis. Eur J Med. 1993;2(3):153–6.
29. Hafner J. Management of arterial leg ulcers and of combined (mixed) venous-arterial leg ulcers. Curr Probl Dermatol. 1999;27:211–9. DOI: http://dx.doi.org/10.1159/000060626.
30. Falanga V. Wound bed preparation: future approaches. Ostomy Wound Manage. 2003;49(5A Suppl):30–3.
2003;49(5A Suppl):30–3.
31. Simon GA, Schmid P, Reifenrath WG, et al. Wound healing after laser injury to skin – the effect of occlusion and vitamin E. J Pharm Sci. 1994;83(8):1101–6. DOI: http://dx.doi.org/10.1002/jps.2600830807.
32. Родин ЮА, Родин АЮ. Лечение варикозных язв голеней с помощью ксеногенной твердой мозговой оболочки животных. Хирургия. 2004;(6):35–8. [Rodin YuA, Rodin AYu. Lechenie varikoznykh yazv golenei s pomoshch’yu ksenogennoi tverdoi mozgovoi obolochki zhivotnykh. Khirurgiya. 2004;(6):35–8.]
33. Оболенский ВН. Трофические язвы нижних конечностей. Обзор проблемы. Учебно-методическое пособие. Москва; 2009. [Obolenskii VN. Troficheskie yazvy nizhnikh konechnostei. Obzor problemy. Uchebno-metodicheskoe posobie. Moscow; 2009.]
34. Fujikawa K, Kawakami A, Hayashi T, Iwamoto N. Cutaneous vasculitis induced by TNF inhibitors: a report of three cases. Mod Rheumatol. 2010 Feb;20(1):86–9. DOI: http://dx.doi.org/10.3109/s10165-009-0232-7.
35. Saint Marcoux B, De Bandt M.Vasculitides induced by TNFalpha antagonists: a study in 39 patients in France. Joint Bone Spine. 2006 Dec;73(6):710–3. DOI: http://dx.doi.org/10.1016/j.jbspin.2006.02.010.
36. Exarchou SA, Voulgari PV. Immune-mediated skin lesions in patients treated with anti-tumour necrosis factor alpha inhibitors. Scand J Rheumatol. 2009;38(5):328–31. DOI: http://dx.doi.org/10.1080/03009740902922612.
37. Guignard S, Gossec L, Bandinelli F, Dougados M. Comparison of the clinical characteristics of vasculitis occurring during anti-tumor necrosis factor treatment or not in rheumatoid arthritis patients. A systematic review of 2707 patients, 18 vasculitis. Clin Exp Rheumatol 2008 May-Jun;26(3 Suppl 49):S23–9.
A systematic review of 2707 patients, 18 vasculitis. Clin Exp Rheumatol 2008 May-Jun;26(3 Suppl 49):S23–9.
38. Jarrett SJ, Cunnane G, Conaghan PG, Bingham SJ. Anti-tumor necrosis factor-alpha therapy-induced vasculitis: case series. J Rheumatol 2003 Oct;30(10):2287–91.
39. Puechal X, Miceli-Richard C, Mejjad O, et al. Anti-tumour necrosis factor treatment in patients with refractory systemic vasculitis associated with rheumatoid arthritis. Ann Rheum Dis. 2008;67(6):880–4. DOI: http://dx.doi.org/10.1136/ard.2007.081679. Epub 2007 Nov 23.
40. Armstrong DJ, McCarron MT, Wright GD. Successful treatment of rheumatoid vasculitis-associated foot-drop with infliximab. J Rheumatol. 2005;32(4):759. author reply 759–60.
41. Bartolucci P, Ramanoelina J, Cohen P, et al. Efficacy of the anti-TNF-alpha antibody infliximab against refractory systemic vasculitides: an open pilot study on 10 patients. Rheumatology (Oxford). 2002;41(10):1126–32. DOI: http://dx.doi.org/10.1093/rheumatology/41.10.1126.
42. Garcia-Porrua C, Gonzalez-Gay MA. Successful treatment of refractory mononeuritis multiplex secondary to rheumatoid arthritis with the anti-tumour necrosis factor alpha monoclonal antibody infliximab. Rheumatology (Oxford). 2002;41(2):234–5. DOI: http://dx.doi.org/10.1093/rheumatology/41.2.234.
43. Garcia-Porrua C, Gonzalez-Gay MA, Quevedo V. Should anti-tumor necrosis factor-alpha be the first therapy for rheumatoid vasculitis? J Rheumatol. 2006;33(2):433. author reply 433–4.
44. Unger L, Kayser M, Nusslein HG. Successful treatment of severe rheumatoid vasculitis by infliximab. Ann Rheum Dis. 2003;62(6):587–8. DOI: http://dx.doi.org/10.1136/ard.62.6.587.
Unger L, Kayser M, Nusslein HG. Successful treatment of severe rheumatoid vasculitis by infliximab. Ann Rheum Dis. 2003;62(6):587–8. DOI: http://dx.doi.org/10.1136/ard.62.6.587.
45. Van der Bijl AE, Allaart CF, van Vugt J, et al. Rheumatoid vasculitis treated with infliximab. J Rheumatol. 2005;32(8):1607–9.
46. Hellmann M, Jung N, Owczarczyk K, et al. Successful treatment of rheumatoid vasculitis-associated cutaneous ulcers using rituxi-mab in two patients with rheumatoid arthritis. Rheumatology (Oxford). 2008;47(6):929–30. DOI: 10.1093/rheumatology/ken129. Epub 2008 Apr 14.
47. Maher LV, Wilson JG. Successful treatment of rheumatoid vasculitis-associated foot drop with rituximab. Rheumatology (Oxford). 2006;45(11):1450–1. DOI: http://dx.doi.org/10.1093/rheumatology/kel318. Epub 2006 Aug 27.
48. Kim MJ, Kim HO, Kim HY, Park YM. Rituximab-induced vasculitis: a case report and review of the medical published work. J Dermatol. 2009;36(5):284–7. DOI: 10.1111/j.1346-8138.2009.00639.x.
Васкулит у собак — синдромы заболевания, диагностика и лечение
Васкулит у собак — это воспалительный процесс, который поражает стенку сосудов. Причиной данной патологии считаются иммунные комплексы, которые выявляются на поверхности сосуда.
Васкулит может носить первичный или вторичный характер. Причиной вторичного воспаления сосудов являются инфекционные поражения, новообразования, аллергические реакции, вакцинация против бешенства, сахарный диабет, системная красная волчанка, побочная реакция на использование определенных лекарственных средств и пр.
Патогенез
Этиологические факторы вызывают активацию некоторых структур системы иммунитета. В результате, на месте повреждения сосуда скапливаются нейтрофилы. В дальнейшем, происходит ферментативное повреждение сосудистой стенки. Стоит заметить, что воспаление сосудов нередко приводит к формированию тромбов. Данные элементы закупоривают сосудистый просвет. Вследствие этого, развивается некроз и язвы.
В результате, на месте повреждения сосуда скапливаются нейтрофилы. В дальнейшем, происходит ферментативное повреждение сосудистой стенки. Стоит заметить, что воспаление сосудов нередко приводит к формированию тромбов. Данные элементы закупоривают сосудистый просвет. Вследствие этого, развивается некроз и язвы.
Клиническая картина заболевания и синдромы патологии
Некроз ушной раковины в результате тромбообразования
Чаще с этой болезнью сталкиваются малые породы собак. Характерен клиновидный некроз конечной части ушной раковины. На ранних стадиях заболевание проявляется покраснением, которое не бледнеет после надавливания. Это указывает на наличие кожного кровоизлияния. При прогрессировании патологии отмечается появление язв и эрозий, распространяющихся по направлению к основанию уха. В большинстве случаев, встречается двусторонний некроз ушной раковины. Характерно отсутствие системных поражений. Отмечается медленное прогрессирование синдрома.
Кожная васкулопатия наследственного характера
Породная склонность характерна для немецких овчарок. Патология проявляется снижением пигментации и отеком подушечек лап. Кроме того, отмечается появление эрозий и изъязвлений. Также локализацией поражений могут быть уши, кончик хвоста и пр. При наследственной кожной васкулопатии вероятно появление системных симптомов в виде увеличения лимфатических узлов, летаргии и пр.
Васкулит грейхаундов
С патологией сталкиваются молодые беговые собаки. Характерно появление темно-красного покраснения, на смену которого приходит язва. Язвы обладают хорошей очерченностью и тенденцией к слиянию. Локализация — конечности, туловище и паховая область. Кроме того, отмечается поражение почек. Характерно возникновение системных проявлений патологии (лихорадка, рвота).
Генерализованная ишемическая дерматопатия
Характерно появление множественных кожных поражений. Речь идет о корках, гиперпигментации, появлении участков облысения. Как правило, поражаются уши, кончик хвоста, кожные выступы и пр.
Васкулит у собак — диагностика
Для подтверждения диагноза показано проведение гистологической диагностики. С помощью этого метода выявляется воспалительное поражение сосудистой стенки. Кроме того, в стенке сосуда обнаруживаются явления фиброза и тромбообразования. Прямая иммунофлюоресценция способствует выявлению отложений иммуноглобулина.
Васкулит у собак необходимо отличать от системной красной волчанки, обыкновенной пузырчатки, отморожения и пр.
Лечение васкулита у собак
Для оптимизации работы иммунной системы предусматривается проведение иммуносупрессивной терапии. При этом используются кортикостероидные средства (преднизолон) и цитостатики (азатиоприн). Чтобы улучшить кровообращение в поврежденных сосудах, применяется пентоксифиллин.
На прогноз влияет специфика нарушений и тяжесть состояния собаки.
Системные васкулиты, волчанка
Системные васкулиты – это группа заболеваний, которые характеризуются воспалительным поражением стенок кровеносных сосудов. На данный момент причины возникновения васкулитов до конца не изучены, но их часто связывают с заражением вирусными инфекциями, аллергическими реакциями и аутоиммунными заболеваниями, например, системной красной волчанкой.
Системная красная волчанка – это заболевание иммунной системы человека, при котором организм по ошибке принимает здоровые клетки и ткани за опасные и начинает их атаковать. Волчанка может поражать практически все органы и системы организма. Но наиболее выраженно страдают почки. Женщины подвержены этому заболеванию намного чаще, чем мужчины. Основные причины возникновения до сих пор неизвестны, но медики предполагают, что волчанку провоцирует комбинация различных факторов, а также генетика и окружающая среда.
Симптомы системных васкулитов:
- волнообразная лихорадка
- появление гематом и геморрагий на коже
- боль в мышцах и суставах, их дисфункция
- возникновения нарушений со стороны периферической нервной системы
Симптомы системной красной волчанки:
- повышение температуры тела без видимых причин
- воспаление кожи и боль в суставах
- покраснения кожи щек и носа, которые напоминают силуэт бабочки
- высыпания в виде красных колец с более бледной кожей внутри кольца
- покраснение кожи в зоне декольте
- боль в мышцах
- резкая потеря веса
- поражение слизистой оболочки рта и губ
Методы диагностики системных васкулитов и волчанки:
- сбор анамнеза и визуальный осмотр
- анализы крови и мочи
- исследование иммунитета
- рентген, УЗИ, КТ и МРТ различных органов
Методы лечения системных васкулитов и волчанки:
- применение различных видов лекарственных препаратов
- гемодиализ и трансплантация почек при их поражении
- постоянный контроль лечащего врача
- корректировка образа жизни с целью избегания рецидивов
В сети клиник «Viva» работают высокопрофессиональные медики, которые готовы провести диагностику системных васкулитов и волчанки и назначить необходимую терапию при необходимости. Для более детальной консультации запишитесь на прием в удобное для вас время.
Остались вопросы?
Уртикарный васкулит: причины, симптомы, лечение
Уртикарный васкулит — это один из видов крапивницы.
Крапивница является воспалительным заболеванием кожи, которое вызывается высвобождением вредных веществ клетками человеческой иммунной системы. В тяжелых случаях, воспаляются кровеносные сосуды, и именно это состояние называют уртикарный васкулит.
Воспаление кровеносных сосудов вызывает покраснения кожи, боль, зуд и другие симптомы, для избавления от которых принимают препараты, которые снижают высвобождение воспалительных веществ.
Что вызывает уртикарный васкулит?
Активируясь патогенами, клетки иммунной системы вырабатывают так называемый гистамин. Иногда они делают это даже без наличия какой-либо инфекции, действуя как аллергическая реакция, или при астме. Причина, по которой эти реакции в организме приводят к крапивнице, неизвестны. Обычно это заболевание кожи относят к идиопатическим, то есть тем, когда причину объяснить невозможно…
Хотя существуют некоторые факторы риска, которые по предположениям врачей и приводят к развитию заболевания. Эти факторы включают вирусные заболевания, такие как гепатит, а также аутоиммунные заболевания, такие как системная красная волчанка. Кроме того, прием некоторых препаратов, включая ряд диуретиков и пенициллин, является факторами риска.
Как выглядит уртикарный васкулит и каковы его симптомы?
Крапивница вызывает образование зудящих кожных поражений, называемых эритематозные волдыри. Они, как правило, небольшие, хотя крупные волдыри также встречаются. В тяжелых случаях, крапивница распространяется на большой части спины или груди, а также конечностях.
Если воспаление кожи переходит на кровеносные сосуды, развивается уртикарный васкулит и волдыри становятся очень болезненными.
Если воспаляются кровеносные сосуды, поражения кожи, как правило, меняют внешний вид. Их бледно-крансый цвет усиливается, в то время, как волдыри остаются бледными. Петехии или небольшие пятна крови также возможны при заболевании.
Поражения обычно начинают залечиваться через 24 часа, при этом они темнеют, прежде чем начинают исчезать. При хронической форме крапивницы, человек может проходить симптомы уртикарного васкулита волнами, которые длятся несколько месяцев.
В дополнение к поражению кожи, уртикарный васкулит может вызывать системные симптомы, такие как увеличение лимфатических узлов, боль в суставах, лихорадка, чувствительность к свету. Некоторые люди даже испытывают боли в животе и затрудненное дыхание.
Более серьезные симптомы редки, но могут включать проблемы с почками и легкими, поэтому медицинские консультации в данном вопросе настоятельно рекомендуются.
Лечение уртикарного васкулита
Хотя это заболевание не является смертельным, некоторые люди страдают им всю жизнь. Лечение может потребовать нескольких месяцев или даже лет, прежде чем поражения кожи можно будет контролировать.
Наиболее распространенной формой лечения являются антигистаминные препараты, которые уменьшают выброс гистамина. Нестероидные противовоспалительные препараты назначают для уменьшения воспаления. При тяжелой и хронической форме уртикарного васкулита может потребоваться короткий курс стероидов.
Симптомы васкулита: Центр васкулита Джонса Хопкинса
Симптомы васкулита зависят от конкретных кровеносных сосудов, вовлеченных в воспалительный процесс.
Различные типы васкулита поражают кровеносные сосуды в характерных местах по всему телу. Например, гигантоклеточный артериит обычно поражает кровеносные сосуды среднего и большого размера, кровоснабжающие голову и шею, но редко затрагивает кровеносные сосуды почек. Напротив, гранулематоз Вегенера (GPA) часто поражает почки, очень часто легкие и почти всегда верхние дыхательные пути, но редко кровеносные сосуды головного мозга.
Как показано на изображении, болезнь Бюргера поражает пальцы рук и ног. Гангрена может возникнуть в результате полного отсутствия кровотока.
Различные типы васкулита имеют характерные ( локализованных ) паттерны поражения кровеносных сосудов. Однако васкулит — это системное заболевание . Таким образом, больных васкулитом ощущают себя больными . У них часто бывает жар, потеря веса, утомляемость, учащенный пульс, а также разлитые боли, которые трудно определить.Было сказано, что васкулит — это «болезненное заболевание», потому что он часто ассоциируется с болью того или иного типа: болью от инфаркта нерва, болью от недостатка крови в желудочно-кишечном тракте, болью от кожных язв. Однако в некоторых случаях определение источника и первопричины боли является чрезвычайно сложной задачей. В дополнение к этим диффузным, плохо локализованным «конституциональным симптомам» васкулит может поражать практически все системы органов тела.
Какие системы органов могут быть поражены?
Важно отметить, что не все системы органов будут затронуты у каждого пациента.Характер поражения органов (и симптомы) уникален для каждого человека, как и тип васкулита (категория).
Кожа
Разнообразные высыпания, самой классической из которых является «пальпируемая пурпура» — пурпурно-красные пятна, обычно встречающиеся на ногах. Эти пятна обычно ощущаются кончиками пальцев экзаменатора, отсюда и дескриптор «осязаемый».
Это классический пример пальпируемой пурпуры. Эти поражения возникают в результате попадания крови в кожу через воспаленные поврежденные кровеносные сосуды.Они, как правило, встречаются в «посевах».
Повторяющиеся приступы пурпуры могут привести к появлению гиперпигментированных участков кожи.
Суставы
Симптомы варьируются от полностью выраженного артрита до болей в суставах без явного отека (артралгии).
Это пример пурпуры Геноха-Шенлейна: кожный васкулит, проявляющийся пальпируемой пурпурой и артритом (обратите внимание на припухлость правой лодыжки). Диагноз был подтвержден биопсией кожи с положительной иммунофлуоресценцией на отложение IgA в стенках кровеносных сосудов.
Легкие
Кашель (особенно кашель с кровью), одышка, появление пневмонии на рентгеновском снимке грудной клетки пациента, «инфильтраты» легких и развитие полостей в легких.
На этом изображении компьютерной томографии легких 73-летней женщины с жалобами на конституциональные симптомы, одышку и кровянистую мокроту. У пациента также был гломерулонефрит, положительный P – ANCA и антитела к миелопероксидазе. Поставлен диагноз: микроскопический полиангиит.
Одиннадцать дней спустя, когда симптомы ухудшились, рентген грудной клетки подтвердил прогрессирование легочного кровотечения. Рентген показывает пушистые инфильтраты в обоих легких, представляющие кровотечение из поврежденных капилляров.
Почки
Красные кровяные тельца (обычно невидимые невооруженным глазом), скопления красных кровяных телец (известные как «слепки», также невидимые невооруженным глазом) и потеря белка с мочой. Может привести к почечной недостаточности и необходимости диализа.
На рисунке справа изображен единственный клубок (фильтрующая единица почек; каждая почка имеет примерно 1 миллион клубочков). Этот клубок активно вовлечен в воспалительный процесс, что особенно заметно в нижней части рисунка.
Боль в животе, кровавый понос, прободение кишечника.
Анемия (низкий гематокрит или количество эритроцитов) и / или слегка повышенное на количество лейкоцитов на .
Пазухи, нос и уши
Хроническая заложенность носовых пазух и «инфекции», которые сохраняются дольше, чем следовало бы; потеря слуха; воспаление носовой перегородки, иногда приводящее к перфорации или коллапсу переносицы, как показано на рисунке ниже.
Глаза
Может поражать кровеносные сосуды с по глаза, вызывая внезапную потерю зрения, или мелкие кровеносные сосуды в пределах глаз, что приводит к проблемам с сетчаткой, истончению склеры (белой части глаза), воспалению внутри разные камеры глаза и конъюнктивит («конъюнктивит»). На изображении ниже показан пример васкулита сетчатки у пациента с системной красной волчанкой. Белые области представляют собой области инфаркта сетчатки, вызванного васкулитом.
Мозг
Головные боли, инсульты, изменение психического состояния, нарушение координации. Ниже результаты магнитно-резонансной томографии (МРТ) мозга при васкулите центральной нервной системы демонстрируют внутримозговое кровоизлияние (яркая область).
Нерв
Стреляющие боли в руках и ногах, онемение и асимметричная слабость (т. Е. Слабость, поражающая одну сторону тела больше, чем другую).
Вся информация, содержащаяся на веб-сайте Центра васкулита Джонса Хопкинса, предназначена только для образовательных целей.Посетителям рекомендуется ознакомиться с другими источниками и подтвердить информацию, содержащуюся на этом сайте. Потребители никогда не должны игнорировать медицинский совет или откладывать его обращение из-за того, что они, возможно, прочитали на этом веб-сайте.
Васкулит — Симптомы и причины
Мы приветствуем пациентов в клинике Мэйо
Ознакомьтесь с нашими мерами безопасности в ответ на COVID-19.
Записаться на прием.
Обзор
Васкулит — это воспаление кровеносных сосудов.Воспаление может вызвать утолщение стенок кровеносных сосудов, что уменьшает ширину прохода через сосуд. Если кровоток ограничен, это может привести к повреждению органов и тканей.
Существует много типов васкулита, и большинство из них встречаются редко. Васкулит может поражать только один или несколько органов. Состояние может быть краткосрочным или длительным.
Васкулит может поразить любого, хотя некоторые типы чаще встречаются среди определенных возрастных групп. В зависимости от вашего типа, вы можете поправиться без лечения.Большинству типов требуются лекарства для контроля воспаления и предотвращения обострений.
Продукты и услуги
Показать больше продуктов от Mayo ClinicТипы
Симптомы
Общие признаки и симптомы большинства типов васкулита включают:
- Лихорадка
- Головная боль
- Усталость
- Похудание
- Боли общие
Другие признаки и симптомы, относящиеся к пораженным частям тела, в том числе:
- Пищеварительная система. При поражении желудка или кишечника вы можете почувствовать боль после еды. Возможны язвы и перфорации, которые могут привести к образованию крови в стуле.
- Уши. Возможны головокружение, звон в ушах и резкая потеря слуха.
- Глаза. Васкулит может вызвать покраснение глаз, зуд или жжение. Гигантоклеточный артериит может вызвать двоение в глазах и временную или постоянную слепоту на один или оба глаза. Иногда это первый признак болезни.
- Руки или ноги. Некоторые типы васкулита могут вызывать онемение или слабость в руке или ноге. Ладони рук и подошвы ног могут опухать или затвердевать.
- Легкие. У вас может развиться одышка или даже кашель с кровью, если васкулит поражает легкие.
- Кожа. Кровотечение под кожей может проявляться в виде красных пятен. Васкулит также может вызывать появление на коже шишек или открытых язв.
Когда обращаться к врачу
Запишитесь на прием к врачу, если у вас есть какие-либо признаки или симптомы, которые вас беспокоят.Некоторые типы васкулита могут быстро ухудшиться, поэтому ранняя диагностика является ключом к эффективному лечению.
Причины
Точная причина васкулита до конца не выяснена. Некоторые типы связаны с генетическим составом человека. Другие возникают в результате того, что иммунная система по ошибке атакует клетки кровеносных сосудов. Возможные триггеры этой реакции иммунной системы включают:
- Инфекции, такие как гепатит B и гепатит C
- Рак крови
- Заболевания иммунной системы, такие как ревматоидный артрит, волчанка и склеродермия
- Реакции на некоторые лекарственные препараты
Факторы риска
Васкулит может случиться с каждым.Факторы, которые могут увеличить риск определенных расстройств, включают:
- Возраст. Гигантоклеточный артериит редко возникает в возрасте до 50 лет, тогда как болезнь Кавасаки чаще всего встречается у детей младше 5 лет.
- Семейная история. Болезнь Бехчета, гранулематоз с полиангиитом и болезнь Кавасаки иногда передаются по наследству.
- Выбор образа жизни. Употребление кокаина может увеличить риск развития васкулита. Курение табака, особенно если вы мужчина моложе 45 лет, может увеличить риск болезни Бюргера.
- Лекарства. Васкулит иногда может быть вызван такими лекарствами, как гидралазин, аллопуринол, миноциклин и пропилтиоурацил.
- Инфекции. Наличие гепатита B или C может увеличить риск васкулита.
- Иммунные расстройства. Люди с заболеваниями, при которых их иммунная система по ошибке атакует их собственные тела, могут подвергаться более высокому риску развития васкулита. Примеры включают волчанку, ревматоидный артрит и склеродермию.
- Пол. Гигантоклеточный артериит гораздо чаще встречается у женщин, тогда как болезнь Бюргера чаще встречается у мужчин.
Осложнения
Осложнения васкулита зависят от типа и тяжести вашего состояния. Или они могут быть связаны с побочными эффектами лекарств, отпускаемых по рецепту, которые вы используете для лечения этого состояния. Осложнения васкулита включают:
- Повреждение органа. Некоторые типы васкулита могут быть тяжелыми, вызывая повреждение основных органов.
- Сгустки крови и аневризмы. В кровеносном сосуде может образоваться сгусток крови, затрудняющий кровоток. В редких случаях при васкулите кровеносный сосуд ослабляется и выпирает, образуя аневризму (AN-yoo-riz-um).
- Потеря зрения или слепота. Это возможное осложнение нелеченого гигантоклеточного артериита.
- Инфекции. Некоторые лекарства, применяемые для лечения васкулита, могут ослабить вашу иммунную систему. Это может повысить предрасположенность к инфекциям.
Опыт и истории пациентов клиники Мэйо
Наши пациенты говорят нам, что качество их взаимодействия, наше внимание к деталям и эффективность их посещений означают такое медицинское обслуживание, которого они никогда не получали. Посмотрите истории довольных пациентов клиники Мэйо.
24 ноября 2020 г.
Показать ссылки- Васкулит. Национальный институт сердца, легких и крови.https://www.nhlbi.nih.gov/health-topics/vasculitis. По состоянию на 6 октября 2020 г.,
- Ferri FF. Васкулит, системный. В: Клинический советник Ферри 2021. Эльзевир; 2021 г. https://www.clinicalkey.com. По состоянию на 6 октября 2020 г.,
- Merkel PA. Обзор и подходы к васкулитам у взрослых. https://www.uptodate.com/contents/search. По состоянию на 6 октября 2020 г.,
- Васкулит. Американский колледж ревматологии. https://www.rheumatology.org/I-Am-A/Patient-Caregiver/Diseases-Conditions/Vasculitis.По состоянию на 6 октября 2020 г.,
- Merkel PA. Обзор лечения васкулита у взрослых. https://www.uptodate.com/contents/search. По состоянию на 6 октября 2020 г.,
- Goldman L, et al., Eds. Системные васкулиты. В: Медицина Гольдмана-Сесила. 26-е изд. Эльзевир; 2020. https://www.clinicalkey.com. По состоянию на 6 октября 2020 г.,
Связанные
Связанные процедуры
Показать другие связанные процедурыПродукты и услуги
Показать больше продуктов и услуг Mayo ClinicЛечение, симптомы, причины и типы
Васкулит относится к большой группе заболеваний, вызывающих воспаление кровеносных сосудов.
Конкретные пораженные кровеносные сосуды включают артерии, вены и мельчайшие из них, известные как капилляры. Он может поражать разные части тела, вызывая широкий спектр симптомов.
Краткие сведения о васкулите
- Васкулит может иметь множество различных форм.
- Симптомы васкулита могут включать жар, усталость и боль в суставах.
- Васкулит центральной нервной системы может вызывать психические изменения и судороги.
- У васкулита есть ряд потенциальных причин, включая инфекции и иммунологические заболевания.
- Лечение васкулита часто включает стероиды.
Васкулит — это воспаление кровеносных сосудов. Это может повлиять на разные части тела, а последствия и симптомы будут зависеть от того, какая часть поражена.
Васкулит еще называют ангиитом и артериитом. Это вызывает изменения в стенках кровеносных сосудов, которые могут включать рубцевание, ослабление, сужение и утолщение.
Васкулит может быть острым и краткосрочным, хроническим и долгосрочным.В некоторых случаях могут быть поражены органы в организме, особенно если они не получают достаточного количества питательных веществ и богатой кислородом крови, что приводит к повреждению органов, а иногда и к смерти.
Лечение васкулита зависит от нескольких факторов, включая тип васкулита, тяжесть симптомов, возраст и общее состояние здоровья.
Иногда, как в случае пурпуры Шенлейна-Геноха, состояние проходит без лечения.
Здесь перечислены некоторые из наиболее часто используемых лекарств от васкулита:
Стероиды
Они используются для уменьшения воспаления.Примеры включают преднизон или метилпреднизолон (Медрол). Побочные эффекты могут быть серьезными, если принимать их в течение длительного времени. Они могут включать:
Лекарства иммунной системы
Если человек плохо реагирует на стероидную терапию, врач может назначить цитотоксические препараты, которые останавливают клетки иммунной системы, вызывающие воспаление.
Примеры включают:
- азатиоприн (имуран)
- циклофосфамид (цитоксан)
Признаки и симптомы васкулита различаются в зависимости от того, какие кровеносные сосуды поражены и какие органы повреждены, если таковые имеются.
Большинство случаев васкулита включают следующие симптомы:
- лихорадка
- усталость
- потеря веса, потеря аппетита
- боль в суставах
- мышечная боль
- онемение и слабость
при васкулите:
Болезнь Бехчета
Симптомы различаются и могут исчезать и возвращаться. Пораженные участки включают:
- Рот: Болезненные язвы, например язвы.Они начинаются с выпуклых круглых высыпаний во рту и переходят в болезненные язвы.
- Кожа: У некоторых людей могут появиться язвы, похожие на прыщи, в то время как у других могут быть красные, выступающие и болезненные узелки, особенно на ногах.
- Гениталии: Чаще всего на мошонке у мужчин и на вульве у женщин. Они выглядят как красные круглые изъязвленные поражения.
- Глаза: Воспаление глаза, называемое увеитом.
- Суставы: Обычно отек и боль в коленях, а иногда и в лодыжках, локтях или запястьях.
- Кровеносные сосуды: Воспаление вен и крупных артерий, вызывающее болезненность и отек конечностей.
- Желудочно-кишечный тракт: Боль в животе, диарея. Возможно кровотечение в пищеварительной системе.
- Мозг: Воспаление мозга и нервной системы может привести к головным болям, лихорадке, нарушению равновесия и дезориентации.
Болезнь Бюргера
Болезнь Бюргера поражает артерии и вены рук и ног.Кровеносные сосуды набухают и закупориваются сгустками крови, называемыми тромбами, в конечном итоге повреждая или разрушая ткани кожи. Иногда это может привести к инфекции и гангрене. Риск болезни Бюргера связан с регулярным курением.
Первоначальные симптомы часто включают боль в ступнях и руках во время упражнений, вызванную недостаточным кровотоком. Иногда эта боль может присутствовать и в покое. Обычно боль начинается в конечностях, но может распространяться и на другие части тела. Человек также может испытывать:
- онемение в конечностях
- покалывание в конечностях
- пальцы рук и ног, кисти и стопы белеют от холода
- кожные изъязвления
- гангрена пальцев рук и ног
- пораженные участки могут быть чрезвычайно болезненным
Васкулит центральной нервной системы
Это васкулит, поражающий головной и спинной мозг.Признаки и симптомы могут включать:
- психические изменения
- головные боли
- общее замешательство
- паралич или мышечная слабость
- проблемы со зрением
- дисфазия, кома
- судороги
- депрессия
- миелопатия. шнур
Синдром Черджа-Стросса
Этот редкий синдром представляет собой воспаление мелких артерий и вен у людей с аллергией или астмой в анамнезе.
Его главная особенность — астма, которая может начаться задолго до начала васкулита.Ранние признаки и симптомы могут включать:
На следующем этапе у человека обычно возникает эозинофилия, состояние, при котором слишком много эозинофилов, тип лейкоцитов.
Третья фаза — васкулит, обычно поражающий кожу, легкие, нервы, почки и другие органы.
Часто наблюдается поражение нервов, называемое множественным мононевритом, которое вызывает сильное покалывание, онемение, истощение мышц рук и ног и стреляющие боли.
Криоглобулинемия
Это состояние связано с инфекциями гепатита С.Из-за этого кровь становится чрезмерно густой из-за воспаления кровеносных сосудов.
Симптомы различаются в зависимости от типа и пораженных органов. Обычно признаки и симптомы включают:
- проблемы с дыханием
- усталость
- гломерулонефрит с поражением почек
- боль в суставах
- мышечная боль
- пурпура или пурпурные пятна и пятна на коже, органах и слизистых оболочках
- пальцев рук
- , пальцы ног, руки и ноги белеют от холода
- изъязвление кожи
Гигантоклеточный артериит
Это воспаление стенок артерий.Наиболее частые симптомы:
- головная боль
- боль в плече
- боль в бедрах
- боль в челюсти после жевания
- лихорадка
- помутнение зрения
Менее распространенные симптомы включают:
- болезненность кожи головы
- кашель
- боль в горле
- боль в языке
- потеря веса
- депрессия
- боль в руках во время упражнений
пурпура Геноха-Шенлейна
Воспаление крошечных кровеносных сосудов, называемых капиллярами, в коже и часто в почки, в результате чего появляются кожные высыпания, особенно над ягодицами и за нижними конечностями.Это связано с артритом и иногда со схваткообразной болью в животе.
Наиболее частые симптомы:
- кожная сыпь, похожая на небольшие синяки, или красные пятна на ягодицах, локтях и ногах
- боль в суставах, особенно в коленях и лодыжках
- боль в животе
- тошнота
- рвота
- диарея
- кровь в стуле при воспалении сосудов кишечника и почек
болезнь Кавасаки
Это редкий синдром неизвестного происхождения.Он вызывает воспаление стенок артерий по всему телу, включая коронарные артерии, снабжающие кровью сердечную мышцу.
Болезнь Кавасаки вызывает сильную лихорадку, покраснение глаз (конъюнктивит), губ и слизистой оболочки рта, гингивит (язвенную болезнь десен), опухание шейных лимфоузлов и ярко-красную сыпь на руках и ногах. Поражает маленьких детей.
Артериит Такаясу
Это редкий тип васкулита, при котором воспаление повреждает аорту, которая представляет собой большую артерию, по которой кровь идет от сердца к остальным частям тела.Он также повреждает основные ветви аорты.
Человек с артериитом Такаясу испытывает боль в руке или груди, гипертонию, вызывающую высокое кровяное давление, и в конечном итоге у него может быть инсульт или сердечная недостаточность.
Гранулематоз Вегенера
Гранулематоз Вегенера вызывает воспаление и повреждение кровеносных сосудов и поражает несколько органов, включая легкие, почки и верхние дыхательные пути.
Это опасное для жизни заболевание, требующее длительной иммуносупрессии.
Некоторые люди могут умереть из-за токсичности лечения.
Быстро прогрессирующий гломерулонефрит
Это состояние представляет собой синдром почек, который при отсутствии лечения быстро прогрессирует в острую почечную (почечную) недостаточность.
Осложнения
Осложнения могут различаться в зависимости от типа васкулита. Ниже перечислены наиболее частые осложнения:
- Повреждение органов: Плохое снабжение органов кислородом и питательной кровью может привести к повреждению.
- Рецидив: Даже при успешном лечении могут быть рецидивы. Некоторым людям требуется длительное лечение.
Предупреждение: Эти изображения являются графическими:
Васкулит возникает, когда иммунная система организма по ошибке атакует его кровеносные сосуды. Эксперты не уверены, почему это происходит. Некоторые известные триггеры:
- инфекции
- некоторые виды рака
- некоторые нарушения иммунной системы
- аллергические реакции
Обычно, когда кровеносные сосуды поражаются васкулитом, они воспаляются.Это приводит к тому, что:
- стенки кровеносных сосудов утолщаются
- кровеносные сосуды сужаются
- кровоток уменьшается
Меньший кровоток означает меньше кислорода и питательных веществ, попадающих в органы и ткани тела. В результате пораженный кровеносный сосуд более подвержен образованию тромбов, отчасти потому, что он уже. Если кровеносные сосуды ослабевают, может образоваться аневризма или выпуклость.
Существуют две основные категории васкулитов:
Первичный васкулит, который представляет собой васкулит без известной причины, и вторичный васкулит, возникший из-за другого заболевания, например:
- Инфекция: Инфекция вируса гепатита С может вызывать криоглобулинемию. .
- Нарушение иммунной системы: Ревматоидный артрит и волчанка являются примерами.
- Аллергическая реакция: Некоторые лекарства могут вызывать васкулит.
- Некоторые виды рака: Лейкемия и лимфома являются примерами.
Некоторые специфические типы васкулита:
- Болезнь Бехчета
- Болезнь Бюргера
- васкулит центральной нервной системы (ЦНС)
- Синдром Чурга-Стросса
- криоглобулинемия
- пурпура Шо Болезнь Кавасаки
- Артериит Такаясу
- Гранулематоз Вегенера
- быстро прогрессирующий гломерулонефрит
Они поражают различные части тела и вызывают широкий спектр симптомов.
Анализы крови
Они могут включать:
- Определение скорости оседания эритроцитов (СОЭ): Образец эритроцитов помещается в пробирку с жидкостью. Измеряется время, за которое красные кровяные тельца падают на дно. Если они падают быстрее, чем обычно, это может означать воспалительное состояние.
- Тест на C-реактивный белок (CRP): Более высокий, чем обычно, уровень CRP в крови указывает на воспаление в организме.
- Количество тромбоцитов: Тромбоциты — это клетки крови, которые собираются вместе, чтобы остановить кровотечение.Тромбоциты являются частью системы свертывания или свертывания крови.
- Общий анализ крови — В дополнение к n тесту на цитоплазматические антитела против нейтрофилов.
Анализы мочи
Они могут выявить количество белка в моче или наличие красных кровяных телец. Анализ мочи может определить, есть ли проблема с почками.
Сканирование изображений
Их можно использовать для осмотра более крупных артерий и их ветвей. Могут использоваться рентгеновские лучи, ультразвук, компьютерная томография или магнитно-резонансная томография.
Ангиограмма
Ангиограмма — это рентгеновский снимок кровеносных сосудов. Длинная тонкая гибкая трубка или катетер вводится в крупную вену или артерию. Через катетер в кровеносные сосуды вводится краситель. Краситель появляется на рентгеновских снимках, позволяя врачу увидеть кровеносные сосуды.
Биопсия
Биопсия — это когда врач хирургическим путем удаляет небольшой образец пораженного кровеносного сосуда. Затем его исследуют на наличие признаков васкулита.
Информационный бюллетень о синдромах васкулита центральной и периферической нервной системы
Что такое васкулит?
Васкулит — это воспаление кровеносных сосудов (включая вены, артерии и капилляры), по которым кровь разносится по телу.Васкулит может поражать кровеносные сосуды любого типа, размера и расположения. Воспаление может привести к ослаблению, растяжению, утолщению стенок кровеносных сосудов и развитию отека или рубцевания, которые могут сузить сосуд и замедлить или полностью остановить нормальный кровоток. Это снижение кровотока может необратимо повредить органы и ткани, включая головной, спинной мозг (центральную нервную систему или ЦНС) и периферическую нервную систему (ПНС, которая передает информацию из головного мозга и центральной нервной системы в другие части тела). ).В некоторых случаях ослабленный сосуд может лопнуть, вызвав кровотечение в окружающие ткани. В мозге воспаление может вызвать головные боли и симптомы инсульта или даже смерть.
Васкулит (также называемый ангиитом) может поражать кого угодно, хотя некоторые типы чаще возникают у людей с аутоиммунными расстройствами (расстройствами, которые возникают, когда иммунная система атакует клетки здоровья), такими как волчанка и ревматоидный артрит, или инфекционными заболеваниями, такими как гепатит В или C. Некоторые формы васкулита поражают определенный орган, в то время как другие могут поражать несколько органов одновременно.Васкулит, поражающий только головной и спинной мозг и не являющийся результатом другого системного заболевания, называется первичным ангиитом центральной нервной системы. В некоторых случаях васкулит может улучшиться без лечения, а в других случаях требуется прием лекарств.
верх
Что вызывает васкулит?
Васкулит возникает, когда иммунная система по ошибке атакует кровеносные сосуды в организме. В большинстве случаев причина атаки неизвестна. В других случаях текущая или недавняя инфекция, другое заболевание иммунной системы, аллергическая реакция на лекарства или токсины и некоторые виды рака крови (например, лимфома и лейкемия) могут вызвать реакцию иммунной системы и вызвать разрушительное воспаление.
верх
Как васкулит влияет на нервную систему?
Васкулит может вызывать проблемы в центральной и периферической нервной системе, поражая кровеносные сосуды, питающие головной, спинной мозг и периферические нервы. К осложнениям со стороны нервной системы при васкулите относятся:
- головная боль, особенно головная боль, которая не проходит
- церебральные аневризмы (слабое место на кровеносном сосуде в головном мозге, которое раздувается) могут лопнуть и пролить кровь на окружающие ткани (так называемый геморрагический инсульт)
- Кровь в воспаленном кровеносном сосуде может свернуться (тромбоз), блокируя кровоток и вызывая ишемический инсульт
- спутанность сознания или забывчивость, ведущая к деменции
- ненормальные ощущения или потеря ощущений
- мышечная слабость и паралич, обычно рук и ног
- боль
- опухоль головного мозга
- проблемы со зрением
- припадки и судороги
- Проблемы с речью или пониманием.
Симптомы васкулита обычно включают лихорадку, плохое самочувствие, потерю веса, необычную сыпь или изменение цвета кожи, а также повреждение практически любой системы органов.
верх
Как диагностируются эти синдромы в нервной системе?
Диагностировать васкулит может быть сложно, так как некоторые заболевания имеют похожие симптомы васкулита. Особенно трудно отличить от невоспалительных причин сужение сосудов (уменьшение диаметра кровеносного сосуда из-за сокращения мускулов в стенке сосуда).Диагноз заболевания васкулита ЦНС или ПНС будет зависеть от количества вовлеченных кровеносных сосудов, их размера и их расположения, а также от типов других вовлеченных органов. Врач, подозревающий васкулит ЦНС или ПНС, изучит историю болезни человека, проведет физический осмотр для подтверждения признаков и симптомов и назначит диагностические тесты и процедуры, в том числе:
- Анализы крови и мочи на признаки воспаления (например, аномальные уровни определенных белков, антител и клеток крови)
- анализ жидкости, окружающей головной и спинной мозг (спинномозговая жидкость), на наличие инфекции и признаков воспаления
- биопсия головного мозга или нервной ткани (включающая удаление небольшого кусочка ткани, исследуемого под микроскопом)
- диагностическая визуализация с использованием компьютерной томографии (КТ) и магнитно-резонансной томографии (МРТ), которые создают двух- и трехмерные изображения мозга, нервов и других органов и тканей.Сканирование выполняется до и после инъекции контрастного вещества, чтобы определить, не вытекает ли контрастное вещество из ослабленных сосудов.
- Ангиограмма (рентгеновское изображение с использованием специального красителя, который выделяется в кровоток) для определения степени сужения кровеносного сосуда в головном мозге, голове или шее
- ультразвук для получения изображений стенок кровеносных сосудов с высоким разрешением и измерения скорости кровотока.
верх
Как лечится васкулит?
Лечение васкулита обычно зависит от пораженного органа (ов) и включает лекарства, направленные на подавление аномальной активности иммунной системы и уменьшение воспаления.Продолжительность лечения зависит от типа васкулита, но обычно требуется длительное лечение. Лекарства, используемые для лечения васкулита, включают:
- Глюкокортикоидные препараты («стероиды»), такие как преднизон. Эти препараты, которые часто являются основным средством лечения васкулита, обладают противовоспалительным действием и, как правило, быстродействующими. Их можно назначать в сочетании с другими иммунодепрессантами.
- Иммунодепрессанты или цитотоксические препараты. Эти лекарства включают метотрексат, азатиоприн и циклофосфамид.Эти агенты останавливают или снижают функцию клеток иммунной системы.
- Ритуксимаб, лекарство, называемое «моноклональными антителами», работает, прикрепляясь к определенным аномально функционирующим иммунным клеткам (В-клеткам) и убивая их. Было показано, что он эффективен не только для остановки воспаления, но и для поддерживающей терапии для предотвращения обострений.
Аневризмы, связанные с васкулитом, могут нуждаться в хирургическом лечении, включая процедуры, блокирующие приток крови к аневризме.
верх
Какие бывают синдромы васкулита нервной системы?
Синдром васкулита может начаться внезапно или развиться со временем. Симптомы включают:
- головная боль, особенно головная боль, которая не проходит
- лихорадка
- недомогание (плохое самочувствие)
- быстрое похудение
- спутанность сознания или забывчивость, ведущая к деменции
- боли в суставах и мышцах
- Боль при жевании или глотании
- Паралич или онемение, обычно в руках или ногах
- нарушения зрения, такие как двоение в глазах, нечеткость зрения или слепота
- припадки, судороги
- инсульт или транзиторная ишемическая атака (ТИА, иногда также называемая «мини-инсульт»)
- необычная сыпь или изменение цвета кожи
- Проблемы с почками или другими органами
верх
Как называются некоторые из этих синдромов и как они лечатся?
Существует множество форм васкулита, которые могут поражать головной, спинной мозг и нервы, в том числе:
Гигантоклеточный артериит (также называемый височным артериитом или краниальным артериитом)
Гигантоклеточный артериит — это разновидность васкулита, поражающего аорту и ее первичные ветви.Часто поражаются височная артерия (находится с обеих сторон головы и проходит через висок) и глазная артерия, кровоснабжающая глаза. Для подтверждения диагноза часто проводят биопсию височной артерии. Гигантоклеточный артериит обычно возникает у людей в возрасте 50 лет и старше. Симптомы гигантоклеточного артериита:
- новое, сильная головная боль
- проблемы со зрением, включая нечеткое или двоение в глазах, или внезапную потерю зрения
- Боль в челюсти или языке при жевании или глотании
- болезненность височных артерий или волосистой части головы.
Повышение температуры тела, потеря веса, боли в шее или мышцах могут возникать, как правило, на ранней стадии заболевания. У людей также могут быть боли в суставах, усталость и дискомфорт в области шеи / плеч / бедер, известные как ревматическая полимиалгия. Потеря зрения — опасное осложнение гигантоклеточного артериита. Без лечения височный артериит может вызвать инсульт и даже смерть. Хотя традиционно считалось, что гигантоклеточный артериит поражает артерии в области головы и шеи, у многих людей с гигантоклеточным артериитом может быть воспаление в крупных артериях грудной клетки, брюшной полости и таза.
Первичный ангиит ЦНС (или гранулематозный ангиит)
Симптомы этого редкого заболевания обычно развиваются медленно и включают головную боль, слабоумие, изменения поведения, боль, сенсорные нарушения и тремор. Возможны инсульт, транзиторная ишемическая атака, множественные мини-инсульты и судороги. Для окончательного диагноза может потребоваться биопсия головного мозга. Расстройство может поражать любого человека любого возраста, но достигает пика примерно в 50 лет и чаще всего встречается у мужчин. Если его не лечить, это смертельно.
Артериит Такаясу
Это заболевание поражает крупные артерии, такие как аорта, по которой кровь идет к рукам, ногам и голове. Артериит Такаясу обычно впервые возникает у женщин в возрасте до 40 лет. Основными симптомами являются головные боли, головокружение, чувство холода или онемения в конечностях, проблемы с памятью и мышлением, а также нарушения зрения. Это также может вызвать инсульты, сердечные приступы и повреждение кишечника. Расстройство может вызвать частичную или полную инвалидность и может быть фатальным, если его не лечить.Визуализирующие исследования для оценки артерий на наличие признаков сужения, закупорки или отека часто требуются для постановки диагноза и отслеживания активности заболевания с течением времени. Узелковый полиартериит
Начало этого редкого заболевания может произойти в любом возрасте, но чаще всего проявляется в возрасте от 40 до 60 лет. Мужчины страдают чаще, чем женщины. Симптомы могут имитировать симптомы многих других заболеваний, но наиболее частыми первоначальными жалобами являются лихорадка, боль в животе, онемение или боль в ногах и конечностях, мышечные боли, слабость, ненормальные ощущения и необъяснимая потеря веса.По мере прогрессирования болезни могут отказывать почки и быстро развиваться высокое кровяное давление. Повреждение ПНС при нейропатии встречается чаще, чем поражение ЦНС, но если заболевание действительно затрагивает ЦНС, может произойти повреждение ткани головного и спинного мозга. В некоторых случаях болезнь может повториться через несколько лет. При отсутствии лечения заболевание часто заканчивается смертельным исходом и заканчивается отказом жизненно важных органов.
Дефицит аденозиндезаминазы 2 (DADA2)
DADA2 — редкая генетическая форма васкулита, вызванная мутацией в гене CECR1 .Хотя большинство форм васкулита обычно не передаются в семье, DADA2 может встречаться более чем у одного члена семьи. Симптомы DADA2 частично совпадают с симптомами узелкового полиартериита, включая лихорадку, кожные узелки, кружевную сыпь на туловище и конечностях (livedo reticularis) и боль в суставах. Большинство людей с DADA2 переживают инсульт в младенчестве или раннем детстве. DADA2 был обнаружен исследователями из NIH и впервые опубликован в медицинской литературе в 2014 году.
Кроме того, другие формы васкулита могут вызывать неврологические осложнения.Среди этих заболеваний Кавасаки болезнь , редкая форма васкулита, которая может вызвать инсульт или повреждение головного мозга у детей. Это в первую очередь поражает детей в возрасте 5 лет и младше. Воспаление стенок кровеносных сосудов коронарных артерий может вызвать аневризмы. Симптомы включают высокую температуру, продолжающуюся не менее пяти дней, опухшие руки и ноги, красные глаза и губы, а также увеличение лимфатических узлов. Большинство детей могут полностью выздороветь, если начать лечение на ранней стадии. Среди других синдромов системного васкулита, которые могут поражать нервную систему, можно назвать гранулематоз Вегенера, микроскопический полиангиит, синдром Черга-Стросса, криоглобулинемию, системную красную волчанку, болезнь Бехчета, болезнь Шегрена и ревматоидный артрит.Воспаление кровеносных сосудов, снабжающих нервную систему, может возникать из-за таких инфекций, как эндокардит (инфекция сердечных клапанов), опоясывающий лишай или ветряная оспа верхней части лица, микоплазма и туберкулез.
верх
Какие исследования проводятся для лучшего понимания этих синдромов?
Миссия Национального института неврологических расстройств и инсульта (NINDS) состоит в том, чтобы получить фундаментальные знания о мозге и нервной системе и использовать эти знания для уменьшения бремени неврологических заболеваний.NINDS является составной частью Национального института здоровья (NIH), ведущей биомедицинской исследовательской организации в мире.
Несколько исследователей, финансируемых NINDS, изучают повреждение кровеносных сосудов и церебральный кровоток в связи с инсультом. Лучшее понимание механизмов, вовлеченных в повреждение и восстановление кровеносных сосудов в головном мозге, может привести к улучшениям в лечении и профилактике других сосудистых заболеваний.
Программа трансляционных исследований васкулита в Национальном институте артрита, скелетно-мышечных и кожных заболеваний (NIAMS) посвящена проведению клинических и трансляционных исследований всех типов васкулитов.Право на участие имеют люди в возрасте 5 лет и старше, у которых есть или предполагается наличие васкулита. Цели программы — проследить за людьми, больными васкулитом, с течением времени, чтобы увидеть, как болезнь влияет на них, и обнаружить новые аспекты васкулита, которые помогут врачам узнать, как лучше лечить людей с васкулитом. Исследователи в этой программе работают в сотрудничестве с исследователями NINDS и Консорциумом клинических исследований васкулита. Для получения дополнительной информации см .: https: // Clinicaltrials.gov / ct2 / show / NCT02257866 .
NIH поддерживает Консорциум клинических исследований васкулита (VCRC, www.rarediseasesnetwork.org/vcrc/), сеть академических медицинских центров, организаций поддержки пациентов и ресурсы клинических исследований, предназначенные для проведения клинических исследований и улучшения ухода за людьми с различными заболеваниями. васкулиты, включая узелковый полиартериит, артериит Такаясу и гигантоклеточный артериит. В настоящее время 15 медицинских центров, участвующих в Консорциуме, расположены в США, Канаде и Турции.Интернет-сайт Консорциума предоставляет информацию о клинических исследованиях и возможностях клинических испытаний и помогает людям связаться с опытными врачами и группами поддержки пациентов.
Другие институты NIH, поддерживающие исследования васкулита, включают Национальный институт сердца, легких и крови и Национальный институт артрита, скелетно-мышечных и кожных заболеваний. Более подробную информацию об исследованиях васкулита и других заболеваний, финансируемых NIH, можно найти в NIH RePORTER (http: // projectreporter.nih.gov), доступная для поиска база данных текущих и прошлых исследовательских проектов, поддерживаемых NIH и другими федеральными агентствами. В RePORTER также есть ссылки на публикации и ресурсы из этих проектов.
верх
Где я могу получить дополнительную информацию?
Для получения дополнительной информации о неврологических расстройствах или исследовательских программах, финансируемых Национальным институтом неврологических расстройств и инсульта, свяжитесь с Институтом мозговых ресурсов и информационной сети (BRAIN) по телефону:
МОЗГ
стр.О. Box 5801
Bethesda, MD 20824
800-352-9424
Информацию также можно получить в следующих организациях:
Американская ассоциация аутоиммунных заболеваний
22100 Gratiot Avenue
Eastpointe, MI 48021-2227
[email protected]
Тел .: 586-776-3900; 800-598-4668
Факс: 586-776-3903
Национальный институт глаз (NEI)
Национальные институты здравоохранения, DHHS
31 Center Drive, Rm. 6A32 MSC 2510
Bethesda, MD 20892-2510
2020 @ nei.nih.gov
Тел .: 301-496-5248
Национальная организация по редким заболеваниям (NORD)
55 Kenosia Avenue
Danbury, CT 06810
[email protected]
Тел .: 203-744-0100; Голосовая почта: 800-999-NORD (6673)
Факс: 203-798-2291
Национальный институт сердца, легких и крови (NHLBI) Информационный центр здравоохранения
Национальные институты здравоохранения, DHHS
P.O. Box 30105
Bethesda, MD 20824-0105
301-592-8573
Национальный институт артрита, скелетно-мышечных и кожных заболеваний Информационный центр
Национальные институты здравоохранения, DHHS
1 AMS Circle
Bethesda, MD 20892-3675
877-226-4267
«Фактические данные о синдромах васкулита центральной и периферической нервной системы», NINDS, дата публикации сентябрь 2017 г.
Публикация NIH № 17-NS-5596
Информационный бюллетень по сосудистым заболеваниямдоступен на нескольких языках через MedlinePlus
Назад к информации о синдромах васкулита центральной и периферической нервной системы
См. Список всех расстройств NINDS
Подготовлено:
Офис коммуникаций и связей с общественностью
Национальный институт неврологических расстройств и инсульта
Национальные институты здравоохранения
Bethesda, MD 20892
NINDS, связанные со здоровьем, предоставляются только в информационных целях и не обязательно представляют собой одобрение или официальную позицию Национального института неврологических расстройств и инсульта или любого другого федерального агентства.Консультации по лечению или уходу за отдельным пациентом следует получать после консультации с врачом, который обследовал этого пациента или знаком с историей болезни этого пациента.
Вся информация, подготовленная NINDS, находится в открытом доступе и может свободно копироваться. Благодарность NINDS или NIH приветствуется.
Аутоиммунное воспаление кровеносных сосудов
Васкулит относится к группе заболеваний, отличительной чертой которых является воспаление кровеносных сосудов.Такое воспаление может вызвать сужение и слабость оболочки сосудов, а в некоторых случаях — тенденцию к образованию небольших сгустков в пораженных сосудах. Это может привести к повреждению тканей или органов, снабжаемых кровеносными сосудами, включая почки, легкие, кожу, нервы или даже мозг.
Пациенты с васкулитом также могут испытывать боль и жар из-за системного воспаления. Могут быть поражены кровеносные сосуды по всему телу, включая основные вены и артерии, и может произойти повреждение одного или нескольких органов.Тяжесть состояния значительно варьируется от легких случаев до тех, которые приводят к потере трудоспособности или даже опасны для жизни.
Васкулит может возникать спонтанно как самостоятельное заболевание или, в других случаях, может возникать в контексте более широкого аутоиммунного заболевания, такого как ревматоидный артрит или волчанка. При этих аутоиммунных заболеваниях организм воспринимает собственную ткань как «чужеродную», и иммунная система атакует собственные клетки организма. Васкулит также может быть реакцией на определенные лекарства или при наличии определенных хронических инфекций.
Симптомы васкулита связаны с пораженной частью или частями тела. Например, васкулит, поражающий сосуды, близкие к поверхности кожи, характеризуется сыпью, тогда как формы заболевания, поражающие кровеносные сосуды, питающие нервы, могут вызывать изменения в ощущениях. Лечение васкулита может включать мониторинг в легких случаях, но у пациентов с более агрессивными формами состояния может потребоваться немедленное вмешательство с применением иммунодепрессантов. Точный диагноз ревматолога очень важен, поскольку эти заболевания, как правило, хорошо поддаются лечению, если диагноз ставится до того, как произойдет значительное повреждение органа.
Васкулит у детей
Наиболее распространенными типами васкулита у детей являются пурпура Геноха-Шонлейна (также известная как васкулит IgA) и болезнь Кавасаки . Другие типы васкулита включают узелковый полиартериит, артериит Такаясу, ANCA-ассоциированный васкулит, болезнь Бехчета и первичный васкулит центральной нервной системы. Все эти заболевания очень редко встречаются в детстве.
Симптомы у ребенка зависят от конкретного типа васкулита и пораженных кровеносных сосудов.Многие типы васкулита имеют общие симптомы, такие как продолжительная лихорадка, утомляемость и потеря веса. У детей может быть характерная сыпь, которая выглядит как маленькие красные точки или синяки (петехии или пурпура), или язвы во рту или на половых органах. У детей с поражением почек могут наблюдаться изменения мочи и высокое кровяное давление, а при поражении нервной системы у ребенка могут быть судороги, инсульт или другие неврологические изменения. Другие тревожные симптомы включают затрудненное дыхание, кашель с кровью или кровавый понос.Если вы когда-либо беспокоитесь о немедленной безопасности вашего ребенка, важно сразу же доставить его или ее в отделение неотложной помощи для оценки.
Диагностика и лечение
Васкулит сложно диагностировать, поскольку он имеет широкий спектр симптомов, которые наблюдаются при многих других заболеваниях. Анализы крови, мочи и стула могут быть полезны для подтверждения наличия воспаления и исключения других основных причин. У некоторых детей с васкулитом есть положительные аутоантитела (антитела против самого себя), называемые ANCA, которые могут помочь в диагностике и лечении.В некоторых случаях может оказаться полезным визуализация кровеносных сосудов с помощью техники, называемой ангиографией. Врач вашего ребенка также может порекомендовать биопсию небольшого кусочка ткани, например кожи, чтобы внимательно изучить воспаление стенки кровеносных сосудов.
Некоторые типы васкулита можно лечить с помощью ежедневных пероральных лекарств, в то время как другие типы требуют внутривенного лечения. Основная цель лечения — как можно скорее контролировать симптомы (индукция), а затем поддерживать долгосрочный контроль (ремиссия).Обычно это делается с помощью комбинации стероидов и других иммунодепрессантов. В зависимости от проявлений заболевания детям могут потребоваться и другие виды лекарств, в том числе гипотензивные для контроля артериального давления.
Назад в игру Истории пациентов
Лейкоцитокластический васкулит — Американский остеопатический колледж дерматологии (AOCD)
Лейкоцитокластический васкулит, также называемый васкулитом гиперчувствительности, описывает воспаление мелких кровеносных сосудов.Термин лейкоцитокластический относится к остаткам нейтрофилов (иммунных клеток) в стенках кровеносных сосудов. Заболевание может ограничиваться кожей (кожным покровом) или поражать многие различные органы тела, такие как почки, центральную нервную систему, сердце, желудочно-кишечный тракт и легкие. Системное поражение обычно связано с более тяжелым течением заболевания, тогда как кожный лейкоцитокластический васкулит обычно проходит самостоятельно и имеет лучший прогноз.
Существует несколько причин лейкоцитокластического васкулита, однако почти в половине случаев этиология неизвестна.Аллергическая реакция на лекарства, пищу или пищевые добавки подтверждает теорию, согласно которой иммунная система играет доминирующую роль. Инфекции, воспалительное заболевание кишечника, ревматоидный артрит, красная волчанка , синдром Шегрена и, реже, злокачественные новообразования — вот некоторые из различных состояний, связанных с васкулитом.
Поврежденные кровеносные сосуды на коже становятся протекающими, а небольшие участки кровотечения выглядят как пурпурно-красные выпуклые высыпания, известные как пальпируемая пурпура. Множественные дискретные или сгруппированные поражения обычно обнаруживаются на ногах или других зависимых участках тела.Эти поражения обычно бессимптомны, но могут быть зудящими или болезненными. Большие болезненные изъязвленные пузыри указывают на более серьезное воспаление сосудов. Поражения присутствуют в среднем от 1 до 4 недель до заживления (часто с некоторыми остаточными рубцами). Признаки системного поражения включают лихорадку, мышечные боли, боли в суставах, кровь в моче или стуле, боль в животе, рвоту, кашель, онемение и слабость.
Врач обычно может поставить диагноз на основании характерных клинических проявлений.Диагноз может подтвердить пункционная биопсия одного из очагов поражения. Необходимы дополнительные тесты, чтобы исключить сопутствующие системные заболевания. Анализы, которые следует рассмотреть, включают общий анализ крови, анализ мочи, панель химического анализа сыворотки, ревматоидный фактор, панель гепатита, серологию на ВИЧ, антинуклеарные антитела и рентгенограмму грудной клетки.
Лечение лейкоцитокластического васкулита зависит от истории болезни пациента. Случаи могут быть острыми или хроническими. Острые случаи включают единичные случаи поражения кожи, которые уменьшаются после удаления возбудителя, такого как инфекция, лекарство или еда.В рецидивирующих случаях лечение более сложное. У этих пациентов необходимо выявить и лечить основное системное заболевание. Системные кортикостероиды и иммунодепрессанты могут потребоваться, когда поражены внутренние органы или имеются серьезные изъязвления кожи. Некоторые исследования показывают, что лекарства, такие как колхицин и дапсон , могут быть полезны в хронических случаях.
Вернуться к списку
Медицинская информация, представленная на этом сайте, предназначена только для образовательных целей и является собственностью Американского остеопатического колледжа дерматологии.Он не предназначен и не подразумевает замену профессиональной медицинской консультации и не должен создавать отношения между врачом и пациентом. Если у вас есть конкретный вопрос или беспокойство по поводу поражения или заболевания кожи, обратитесь к дерматологу. Любое использование, воссоздание, распространение, пересылка или копирование этой информации строго запрещено, если иное не дано письменным разрешением Американского остеопатического колледжа дерматологии.
Васкулит и волчанка | Lupus Foundation of America
Васкулит — это воспаление кровеносных сосудов.Воспаление — это состояние, при котором ткань повреждается клетками крови, попадающими в ткани. При воспалительных заболеваниях эти клетки в основном являются лейкоцитами. Лейкоциты циркулируют и служат нашей главной защитой от инфекции. Обычно лейкоциты уничтожают бактерии и вирусы. Однако они также могут повредить нормальную ткань, если проникнут в нее.
Васкулит может поражать:
- очень мелкие кровеносные сосуды (капилляры),
- кровеносные сосуды среднего размера (артериолы или венулы)
- крупные кровеносные сосуды (артерии или вены).
Как васкулит повреждает организм?
С воспаленным кровеносным сосудом может произойти несколько вещей:
- Если это небольшой сосуд, он может разорваться и вызвать крошечные участки кровотечения в ткани. Эти области будут выглядеть на коже в виде маленьких красных или пурпурных точек.
- Если воспален более крупный сосуд, он может опухнуть и образовать узелок, который можно почувствовать, если кровеносный сосуд находится близко к поверхности кожи.
- Внутренняя часть сосудистой трубки может сузиться, что приведет к уменьшению кровотока.
- Внутренняя часть сосудистой трубки может полностью закрываться, обычно из-за тромба, который образуется в месте воспаления.
- Если кровоток уменьшается или прекращается, ткани, которые получают кровь из этого сосуда, начинают отмирать. Например, у человека с васкулитом средней артерии руки может развиться холодный палец, который болит при каждом использовании. Если не лечить, это может прогрессировать до гангрены.
Что вызывает васкулит?
Вызывают васкулит:
- Инфекция стенок кровеносных сосудов.Это редко. Когда это происходит, бактерии, вирусы или грибки поражают кровеносный сосуд. Лейкоциты перемещаются, чтобы уничтожить инфекционных агентов и повредить кровеносный сосуд в процессе. Это серьезное заболевание, требующее немедленного лечения антибиотиками.
- Антитела, которые реагируют против клеток стенок сосудов. В некоторых случаях васкулита антитела против цитоплазмы нейтрофилов (антитела против нейтрофилов цитоплазмы или ANCA) являются вероятной причиной воспаления и повреждения.
- Иммунная или «аллергическая» реакция в стенках сосудов. Эта причина васкулита встречается чаще. Вещества, вызывающие аллергические реакции, называются антигенами (сокращенно от «антигенетический», что означает «против генетического материала»). Антигены заставляют организм вырабатывать белки, называемые антителами, которые прикрепляются (связываются) с антигеном с целью избавления от него. Антигены и антитела, которые связываются вместе, называются иммунными комплексами.
Два основных способа, которыми иммунные комплексы разрушают антигены:
- путем привлечения белых кровяных телец для переваривания антигена
- путем активации других веществ организма, чтобы помочь разрушить антигены
К сожалению, некоторые иммунные комплексы не служат им. цель уничтожения антигенов.Вместо этого они слишком долго остаются в организме, циркулируют в крови и откладываются в тканях. Обычно они накапливаются в стенках кровеносных сосудов, где вызывают воспаление.
Вероятно, что некоторые белые кровяные тельца (цитотоксические клетки), убивающие инфекционные агенты, могут также случайно повредить кровеносные сосуды и вызвать васкулит. ANCA, вероятно, реагирует на лейкоциты в стенках сосудов и увеличивает повреждение сосудов.
Как васкулит вызывается волчанкой?
Антигены, вызывающие иммунные комплексы при волчанке, часто неизвестны.В некоторых случаях комплексы содержат ДНК и анти-ДНК антигены или Ro (также называемые SS-A) и анти-Ro антигены.
Какие заболевания связаны с васкулитом?
Васкулит может возникать при многих заболеваниях. Васкулит также может возникнуть сам по себе без какой-либо очевидной ассоциированной инфекции или другого заболевания.
Некоторые из болезней, которые могут вызывать васкулит:
- волчанка
- ревматоидный артрит
- ревматическая полимиалгия
- склеродермия
- гранулематоз с полиангиитом
- криоглобулинемия
- узловатая эритема
- опухоли
- лейкемия
- лимфома
Каковы симптомы васкулита?
Васкулит может вызывать множество различных симптомов в зависимости от пораженных тканей и степени их повреждения.
Некоторые люди не заболевают, но замечают пятна на коже. Другие могут быть очень больны с системными симптомами и серьезными повреждениями органов.
Симптомы в этом списке сгруппированы по участкам тканей, в которых возникает васкулит.
Системные симптомы могут возникать при многих заболеваниях и не являются специфическими для васкулита:
- лихорадка
- общее плохое самочувствие (недомогание)
- боль в мышцах и суставах
- плохой аппетит
- потеря веса
- усталость

