как выглядят, диагностика и возможные осложн
ГигиенаКал и моча содержат агрессивные, раздражающие кожу вещества. Если они контактируют с кожей на протяжении длительного времени, раздражение усиливается. Именно поэтому для профилактики опрелостей стоит отдавать предпочтение одноразовым подгузникам, способным быстро впитывать влагу. Кроме того, памперсы должны полностью соответствовать возрасту и весу. Менять подгузники рекомендуется по мере наполнения, устраивая в перерывах воздушные ванны. Важно следить за тем, как кожа реагирует на памперс – это позволит вовремя исключить аллергическую реакцию на материалы или пропитки.
КупаниеПри мытье и купании необходимо использовать гипоаллергенные средства, созданные специально для новорожденных. После водных процедур кожу ребенка нужно тщательно высушить. Если опрелости уже появились, их нельзя тереть: удалять лишнюю влагу в кожных складках следует деликатными движениями, промокнув хлопковой пеленкой или мягким полотенцем.
Уход за вещами ребенкаАллергия на порошок или кондиционер может вызвать обострение опрелостей. Поэтому рекомендуется отдавать предпочтение безопасной бытовой химии, которая соответствует конкретному возрасту малыша.
Повышенное потоотделение — один из основных факторов, вызывающих опрелости, ведь из-за перегрева кожа становится более чувствительной к раздражению. Нужно одевать ребенка в соответствии с погодой, не кутать, опасаясь переохлаждения. Также лучше выбирать одежду свободного, но не мешковатого кроя. Вещи должны быть выполнены из натуральных и мягких тканей.
Микроклимат домаОпрелости могут беспокоить в течение всего года, если не создать правильный микроклимат в детской и спальне — снизить температуру до комфортного уровня и обеспечить нормальную влажность. Такие меры позволят защитить грудничка от кожных раздражений, улучшат его самочувствие и обеспечат продуктивный сон.
Опрелость — неприятная проблема, но обеспечив правильный уход за ребенком и соблюдение простых правил справиться с ней можно за несколько дней.
Чем лечить опрелости у новорожденных детей: чем обрабатывать, при
При осложнениях воспаленный участок становится более ярким, он приобретает четкие границы, отек нарастает. На поверхности появляются микротрещины и язвы, эрозии с гнойным (желтоватым) или грибковым (белым творожистым) налетом. При бактериальной инфекции вокруг опрелостей часто появляется гнойничковая сыпь. Осложнения вызывают зуд и жжение, иногда даже повышение температуры тела, поэтому ребенок становится беспокойным, часто плачет, плохо спит и ест.
Чем лечить опрелости
2,3,4Методы лечения опрелостей и сроки их устранения напрямую зависят от степени выраженности заболевания. На начальных стадиях используют препараты местного действия: неприятные симптомы исчезают ко 2-3 дню терапии. Если же возникло инфекционное осложнение, врач скорее всего назначит более серьезное медикаментозное средство: антибиотик или противогрибковый препарат. Поэтому так важно начать лечить опрелости у новорожденного ребенка уже при первых признаках покраснения.
Главное при лечении 1-2 стадий опрелостей — правильно ухаживать за кожей ребенка:
- регулярно менять подгузники;
- подмывать ребенка после каждого стула;
- промакивать кожу текстильным или бумажным полотенцем досуха после контакта с водой;
- не одевать малыша сразу после купания, ведь воздушные ванны – отличный метод борьбы с опрелостями;
- промазывать кожные складки специальным кремом или мазью, чтобы повысить защитные свойства кожи и ускорить заживление ранок.
Причина возникновения опрелостей при надлежащем уходе может крыться в низком качестве одежды, подгузников, косметических средств — стирального порошка для детского белья, мыла, геля, крема. Одежду для малыша лучше выбирать из натуральных тканей, со швами наружу, чтобы они не терли нежную кожу.
Лечение опрелостей лучше начать при появлении первых признаков. Если на поверхности кожи из-за воспаления образуется жидкость, можно попробовать добавлять в воду для купания отвары подсушивающих трав (коры дуба, череды, ромашки). Купание с травами способствует снятию воспаления и скопления влаги на поверхности кожи. Но важно помнить, что травы могут стать причиной аллергических реакций, поэтому перед купанием следует сделать тест — нанести отвар на небольшой участок кожи.
Для ухода за детской кожей следует с большой осторожностью применять спиртосодержащие препараты (лосьоны, йод, зеленка), которые подсушивают кожу, — у некоторых малышей они вызывают ожоги. Не рекомендуется использование присыпок на поврежденной области.
При сухости кожи необходимо использовать увлажняющие средства. Они легко впитываются и подходят для профилактики, а жирные мази образуют пленку, которая позволяет сохранять влагу.
Опрелости: симптомы, лечение и предотвращение
Если кожа под подгузником у вашего ребенка выглядит покрасневшей или раздраженной, возможно, это сыпь от подгузника. Pampers всегда рядом, чтобы помочь вам защитить кожу ребенка, предотвратить появление сыпи и избавиться от опрелости как можно быстрее. Чтобы понимать, как лечить опрелости, сперва нужно разобраться в происхождении этого недуга
Что такое опрелость?Опрелость — это распространенная форма воспаления кожи, при которой на коже вашего ребенка в области подгузника появляются красные пятна или бугорки.
Симптомы опрелостиЕсли кожа в области подгузника выглядит раздраженной и красной, возможно, это и есть опрелость. Кожа также может быть слегка припухлой и теплой на ощупь. Опрелости бывают небольшими — несколько красных пятен на маленьком участке — или обширными, с красными бугорками, распространяющиеся на животик и бедра ребенка.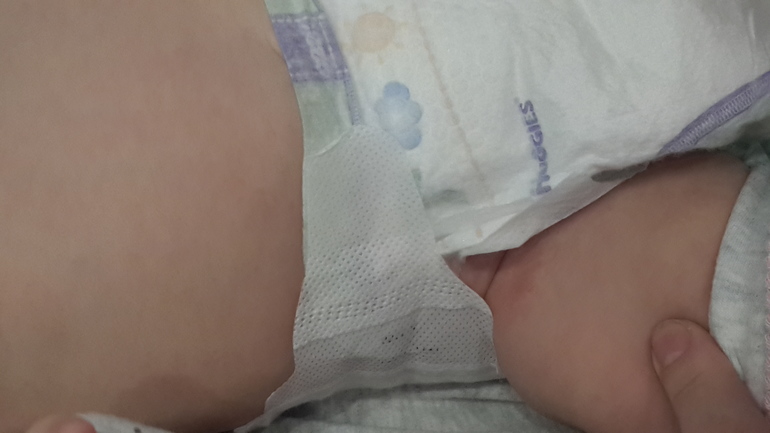 Пример опрелости можно увидеть на фото по следующей ссылке.
Пример опрелости можно увидеть на фото по следующей ссылке.
Если сыпь распространяется за пределы зоны подгузника, и локализуется на теле малыша или на лице, возможно есть более серьезная причина её возникновения. Обратитесь к вашему педиатру, он осмотрит малыша и даст рекомендации.
Поскольку малыш пока не может сказать вам, что с ним что-то не так, он будет выражать свои неприятные ощущения через плач и раздражительность во время смены подгузника или через отказ от еды.
Что поможет в борьбе с опрелостями у детейДля лечения опрелости чаще меняйте подгузники, чтобы избежать чрезмерной влажности кожи. А также:
Проветривайте кожу, позволяя ребенку каждый день некоторое время проводить без подгузника.
После испражнения тщательно очищайте попку вашего ребенка и насухо вытирайте перед тем, как надевать подгузник.
Нанесите на кожу слой цинковой мази, вазелина или средства, рекомендованного вашим детским врачом, чтобы предотвратить появление опрелостей.
Вспомните, не менялась ли диета малыша в последнее время. Возможно, появление опрелостей вызвано каким-либо изменением в привычном для малыша рационе или, возможно, в условиях проживания.
Позвоните детскому врачу, если опрелость не проходит несколько дней или в случае появления волдырей и гнойников.
Поскольку опрелости являются довольно распространенным явлением, вот несколько советов, чтобы предотвратить появление сыпи на попке вашего малыша:
Меняйте ребенку подгузник сразу же после того, как он пописал или покакал.
Деликатно очищайте попку младенца после каждого испражнения и вытирайте этот участок насухо, стараясь не тереть кожу слишком долго и сильно, а промакивать мягкой сухой тканью.
Нанесите на попку вашего ребенка тонкий слой защитного крема или вазелина.

Меняя малышу подгузник, следите за тем, чтобы он был комфортно застегнут — не слабо, но и не слишком туго. Под подгузником должно оставаться место для циркуляции воздуха.
Выбирайте одноразовые подгузники, такие как Pampers Swaddlers, с небольшим количеством лосьона на внутреннем слое, позволяющим нежной коже малыша оставаться сухой.
Если ваш ребенок принимает антибиотик или у него диарея, внимательно наблюдайте, нет ли покраснений и чаще меняйте подгузники.
То, что родители часто принимают за опрелости на попке малыша, вполне может быть симптомом другого заболевания. Поэтому важно отличать одно от другого и действовать в каждом случае соответствующим образом. К примеру, очень часто путают с опрелостями импетиго, себорейный дерматит и потницу.
ИмпетигоИнфекционное бактериальное поражение кожи, передающееся через телесный контакт и проявляющееся на коже под подгузником, а также на лице и руках в виде прыщиков и струпьев медового цвета, сопровождающееся зудом и шелушением. Эта инфекция заразна, поэтому во избежание ее распространения всем членам семьи необходимо тщательно мыть руки с мылом. Если вы заметили такие струпья, обратитесь к педиатру, который, скорее всего, пропишет антибиотик в форме мази или таблеток.
Себорейный дерматитРаспространенное заболевание кожи, которое часто встречается у детей в первый год жизни. Заболевание проявляется в виде рельефных уплотнений на коже, покрытых твердыми белыми или желтыми чешуйками, преимущественно в области паха, гениталий и нижней части живота; если аналогичные образования появляются на коже головы, такое состояние называют гнейсом. Обязательно обратитесь к педиатру, он подскажет, как правильно ухаживать за кожей, какой шампунь выбрать и при необходимости выпишет лекарственные препараты.
ПотницаЖара и влажность могут приводить к потнице, причиной которой является излишнее скопление влаги на коже и невозможность ее испарения. Такое состояние редко встречается у детей старше 3 месяцев. Сыпь при потнице похожа на очень маленькие прыщики. Потница может появляться в складочках кожи в области, закрытой подгузником, особенно в местах соприкосновения подгузника с кожей. Влага является основной причиной возникновения потницы, поэтому следите за тем, чтобы ребенок не потел и его кожа оставалась сухой. Если потница усиливается, необходимо обратиться к врачу.
Такое состояние редко встречается у детей старше 3 месяцев. Сыпь при потнице похожа на очень маленькие прыщики. Потница может появляться в складочках кожи в области, закрытой подгузником, особенно в местах соприкосновения подгузника с кожей. Влага является основной причиной возникновения потницы, поэтому следите за тем, чтобы ребенок не потел и его кожа оставалась сухой. Если потница усиливается, необходимо обратиться к врачу.
Пеленочный дерматит у детей — как лечить, какую мазь использовать?
Какая кожа у новорождённого ребенка?
В течение первого года жизни у деток наблюдается незрелость многих функций кожи. После рождения ребенок попадает в новые для себя условия, его кожа должна обеспечить механическую защиту, сохранить оптимальную температуру тела, препятствовать проникновению микроорганизмов, предотвратить потерю влаги.
Защитных механизмов кожи малыша может быть недостаточно при трении, механических или термических повреждениях, при чрезмерном воздействии солнца, при длительном контакте с влагой, при некоторых заболеваниях кожи. К дополнительным факторам риска ее повреждения относится генетическая особенность белков кожи (в первую очередь филлагрина), ранний возраст, нарушение строения церамид (например, при малом потреблении полиненасыщенных жирных кислот), при контакте с агрессивной/неблагоприятной внешней средой, при стрессе, при различных нарушениях трофики, часто связанных с проблемой нервной системы, при нерациональном питании, при неправильном уходе за кожей или при неадекватном лечении.
Казалось бы, кожу надо мыть как можно чаще, но частое использование моющих средств, приводит к истончению слоя барьерных липидов и делает кожный покров более уязвимым к действию патогенных микроорганизмов, способствует увеличению потери влаги.
Первородная смазка, что это такое и что с ней делать?
Когда родился ваш ребенок, его кожа была покрыта первородной смазкой, которая называется 
Эта смазка способствует созреванию верхнего слоя кожи, содержит антимикробные вещества, которые активны против бактериальных и грибковых возбудителей, улучшает увлажнение, уменьшает потерю влаги, тем самым поддерживая её упругость и эластичность, способствует изменению pH кожи в кислую сторону, что облегчает колонизацию полезной микрофлорой после рождения. А наличие в ее составе аминокислоты глутамина, способствует быстрой пролиферации клеток, обеспечивает трофическую функцию и восстановление кожи в случае её повреждения.
Что происходит при неправильном уходе за кожей?
При неправильном уходе за кожей у детей часто возникает пеленочный дерматит или иногда это называют пеленочной сыпью, опрелостями, при котором мы замечаем воспаление кожи в местах контакта с подгузником, пеленками.
Важным фактором развития такого воспаления, является длительный контакт кожи с влажной поверхностью подгузника, что ведет к мацерации и повреждению. Раздражающее действие мочи, кала, пищеварительных ферментов, изменение кислотности кожи под подгузником, бактериальная и грибковая инфекция играют важную роль в развитии и поддержании воспалительного процесса. У такого ребенка появляется покраснение, небольшое шелушение, в дальнейшем могут появиться поверхностные эрозии на выпуклых поверхностях половых органов и ягодиц, именно там, где есть хороший контакт с подгузником. Ребенок становится беспокойным, плачет во время смены подгузников, при туалете кожи ягодиц и генитальной зоны. Если вы вовремя не приняли меры, то через пару дней добавляется вторичная инфекция, часто присоединяется грибок – кандида и мы имеем кучу дополнительных проблем. Воспалительная реакция усиливается, распространяется и вызывает еще большее беспокойство у ребенка и у родителей. В некоторых случаях может развиться тяжелый, но к счастью редкий вариант пеленочного дерматита – который называется эрозивный дерматит Жаке.
При котором появляются характерные язвы с четкими краями и эрозии с приподнятыми краями.
Что может провоцировать развитие пеленочного дерматита
- Раздражение кожи от кала, особенно если у ребенка склонность к поносу от мочи, и при не очень качественных подгузниках;
- Излишне плотно прилегающие подгузники или одежда, которая натирает кожу.
- Раздражение от новых вещей и продуктов гигиены
- Бактериальная или грибковая инфекция. При этом то, что начиналось как локальная кожная инфекция, может распространиться на другие участки. Область, покрытая подгузником — ягодицы, бедра и гениталии — особенно уязвима, потому что это теплая и влажная зона, что делает ее идеальным местом размножения бактерий и дрожжей. Такие высыпания можно найти также в складках кожи, вокруг могут появиться характерные красные точки.
- Новая пища ребенка. Когда дети начинают есть твердую пищу, содержание кала меняется, может увеличиться его частота, что в свою очередь увеличивает вероятность опрелостей. Если ваш ребенок находится на грудном вскармливании, у него может развиться опрелость в ответ на то, что съела мама.
- Нежная кожа. У детей с кожными заболеваниями, такими как атопический или себорейный дерматит, вероятность появления опрелостей может быть выше.
- Применение антибиотиков. Антибиотики убивают бактерии — как хорошие, так и плохие. Это их работа. При этом уменьшается количество бактерий, которые контролируют рост грибков/дрожжей, что приводит к легкому возникновению грибкового поражения в зоне опрелостей.
 Использование антибиотиков, кроме того, увеличивает риск возникновения поноса. Грудные дети, чьи матери принимают антибиотики, также подвергаются повышенному риску опрелостей.
Использование антибиотиков, кроме того, увеличивает риск возникновения поноса. Грудные дети, чьи матери принимают антибиотики, также подвергаются повышенному риску опрелостей.
Основные принципы профилактики пеленочного дерматита:
- Лучший способ предотвратить опрелости — держать область подгузника в чистоте и сухости.
- Используйте качественные подгузники, которые имеют хорошие поглощающие характеристики;
- Меняйте подгузник максимально быстро после дефекации, при необходимости делайте это во время сна ребенка.
- При загрязнении кожи используйте водопроводную воду и мягкие очищающие средства, например специальное детское мыло, с нейтральным рН и без запаха. Не используйте салфетки, содержащие спирт или ароматизаторы.
- Не растирайте кожу, когда вы ее моете, старайтесь, как бы промокнуть эту зону, когда вытираете попку, трение может усилить раздражение кожи. После того, как вы помыли попку попробуйте положить ребенка на большое полотенце и поиграть с ним, пока кожа не высохнет.
- Не используйте в зоне подгузников растворы, содержащие спирт, это сильно пересушивает кожу
- Не перетягивайте подгузники. Плотные подгузники предотвращают циркуляцию воздуха, создают влажную среду, благоприятную для появления сыпи. Излишне плотные подгузники могут также вызвать раздражение в области талии или бедер.
- Дайте ребенку возможность побыть какое-то время без подгузника. Хотя бы три-четыре раза в день по 10 минут.
- Купайте ребенка ежедневно, пока сыпь не исчезнет. Используйте теплую воду с мягким мылом, без запаха
- При использовании многоразовых подгузников, применяйте нейтральную детскую мазь, которая значительно уменьшит риск раздражения кожи и создаст своеобразную прослойку между кожей и подгузником.
 Она не содержат лечебных компонентов или металлов. Это мазь для профилактики, а не для лечения.
Она не содержат лечебных компонентов или металлов. Это мазь для профилактики, а не для лечения. - Используйте мазь регулярно. Если у вашего ребенка часто появляются высыпания, наносите защитную мазь при каждой смене подгузника, чтобы предотвратить раздражение кожи.
- После смены подгузников хорошо мойте руки, это уменьшит риск распространения бактерий или дрожжевых грибков на другие части тела ребенка.
- Использование порошков, таких как кукурузный крахмал или тальк, сейчас врачами не рекомендуется.
Европейские принципы профилактики дерматита — ABCDE стандарт профилактики
- Аir – аэрация
- Barrier — защита и сохранение барьерных свойств эпидермиса: избегать использования агрессивных гигиенических средств, спиртосодержащих лосьонов, ароматизаторов или присыпок. Использовать эмоленты, мази которые восстанавливают барьерную функцию кожи, оказывают регенерирующее и противовоспалительное действие.
- Сleaning – очищение
- Diapper — тщательный выбор подгузников и замена подгузников как можно скорее после дефекации.
- Education — обучение родителей правильному уходу. Создание и проведение учебных программ.
Что еще может назначить врач, если сыпь сохраняется, несмотря на домашнее лечение:
- Крем с кортикостероидами, например гидрокортизоновый
- Противогрибковый крем
- Топические или оральные антибиотики, если есть признаки бактериальной инфекции
- Может порекомендовать обратиться к специалисту по кожным заболеваниям (дерматологу).
Когда нужно побыстрей обращаться к врачу — при пеленочной сыпи?
- Когда сыпь выглядит необычно, есть гнойнички или водянистые пузырьки
- Если ребенку становится хуже, несмотря на домашнее лечение
- Если есть кровотечения, зуд или появилась слизь
- Если вы заметили, что ребенок плачет при мочеиспускании или дефекации
- Если кожные изменения сопровождаются лихорадкой
Как выбрать мазь для профилактики и лечения пеленочного дерматита? Какими качествами должна обладать такая мазь?
- Иметь доказанную клиническую эффективность и безопасность у детей
- Улучшать естественную защиту кожи
- Поддерживать оптимальный уровень влажности
- Содержать ингредиенты с документированной безопасностью и пользой
- Не содержать лишних, потенциально токсичных веществ, сенсибилизаторов и раздражителей, ароматизаторов, антисептиков и консервантов.

- При этом иметь приятную консистенцию и легко наноситься на кожу.
На сегодняшний день рекомендуют использовать вещества, которые усиливают естественную защиту кожи, улучшают ее регенерацию и создают защитный барьер между кожей и внешними раздражителями, при этом позволяя коже дышать. Одним из лучших, на сегодняшний день, средств для профилактики и лечения пеленочного дерматита – это мазь, которая содержит декспантенол и ланолин.
Дексапентол или провитамин А быстро впитывается кожей, после чего превращается в пантотеновую кислоту, которая играет центральную роль в метаболизме каждой клетки и имеет регенеративные, ранозаживлющие и защитные свойства, участвует в обменных процессах.
Пантотеновая кислота является составной частью кофермента А который находится в мембранах всех здоровых клеток, участвует в регенерации кожи и слизистых оболочек, нормализует клеточный метаболизм, ускоряет деление клеток, увеличивает прочность коллагеновых волокон, имеет легкий противовоспалительный эффект, улучшает заживление поврежденной кожи. Одним из преимуществ дексапантенола является то, что он имеет небольшую молекулярную массу, легко проникает в самые глубокие слои кожи, притягивает к себе воду, это позволяет питать и увлажнять кожу на самом глубоком уровне. Кроме того, он имеет хорошую доказательную базу в Европейских исследованиях. Другой очень полезный компонент – это ланолин, который обеспечивает дополнительное увлажнение кожи, формирует защитный барьер против внешних раздражителей.
Это полностью натуральный компонент, производится сальными железами овец, по составу очень похож на секрет сальных желез человека. Ланолин обладает прекрасными увлажняющими и смягчающими свойствами, способен удерживать в два раза больше воды, чем весит сам. Он защищает кожу, образуя тонкую пленку на ее поверхности, предотвращает трение кожи в местах складок, которое является одной из причин дерматита. Это вещество разрешено в США для применения у новорожденных, и для обработки сосков у кормящей женщины как ранозаживляющее средство.
Это вещество разрешено в США для применения у новорожденных, и для обработки сосков у кормящей женщины как ранозаживляющее средство.
Пеленочный дерматит профилактика и лечение
Таким образом, пеленочный дерматит – это сочетание особенностей нежной детской кожи и недостаточного ухода за ней. Выполняя несложные правила ухода, подмывания и используя мазь для профилактики вы можете добиться того, что ваш ребенок будет иметь здоровую чистую кожу и радовать вас своим хорошим настроением!
Відео — пеленочный дерматит лечение и профилактика
Пускай Ваши дети будут здоровы и успешны !
Как бороться с опрелостями от подгузников?
Практически каждая счастливая и заботливая мамочка хотя бы раз сталкивалась с тем, что нежная кожа ее малыша под подгузником вдруг покраснела и выглядит воспаленной. Многие женщины, увидев такие симптомы, спешат обратиться к детскому врачу и узнают о том, что у их сыночка или дочурки пеленочный дерматит, с которым, по статистике, сталкивается 25-40% новорожденных детей.
Опрелости от подгузника появляются у маленьких деток достаточно часто, и этим никого не удивишь. Но каждой молодой маме хочется, чтобы у малыша на коже никогда не было покраснений, и он не испытывал из-за этого болезненных ощущений. И этого вполне можно добиться, если знать, как лечить опрелости от памперсов, и ежедневно следовать нескольким простым правилам.
Реакция на подгузник или опрелость?
Как известно, опрелости на ягодицах и интимных органах новорожденных возникают из-за того, что на кожу длительное время воздействует влага (не впитавшаяся моча и испражнения) и трение. В результате кожа краснеет, а на второй и третей стадии пеленочного дерматита возникают трещины, эрозии и язвы, поэтому иногда можно даже увидеть кровь на подгузнике.
Причины опрелостей под памперсом
Иногда родители путают опрелость после памперсов с аллергическим дерматитом, который может проявляться из-за реакции кожи младенца на подгузник.
Для того чтобы определить, пеленочный или аллергический дерматит у вашего ребенка, необходимо:
- снять подгузник и провести рукой по коже — если кожа ягодиц влажная, то, вероятнее всего, раздражение произошло из-за воздействия естественных выделений;
- внимательно изучить характер сыпи — если пятна большие и видны припухлости, то это пеленочный дерматит, если же наблюдаются мелкие красные точечки или прыщики, то у вашего малыша аллергия на подгузники.
К сожалению, даже тщательное следование правилам гигиены, которые помогают избавить ребенка от опрелостей, не спасет, если у малыша аллергия на подгузник. Однако не следует сразу отказываться от подгузников, ведь реакция на коже может возникнуть и на какой-нибудь крем или даже на продукт питания (если мать кормит ребенка грудью). К тому же можно попробовать сменить марку подгузника.
В тех случаях, когда у ребенка опрелости от памперсов, то на первой стадии видны ограниченные участки припухлостей и покраснений, которые резко контрастируют со здоровой кожей. Ниже приведены фото опрелостей.
Натер подгузник: что делать?
Если, сняв малышу памперс, вы видите красноту, не спешите самостоятельно ставить диагноз и лечить пеленочный дерматит. Вполне возможно, что подгузник натер нежную кожу из-за того, что попросту мал. Если это действительно так, то воспаленные места будут находиться там, где резинка прилегает к ножкам.
Выход из этой ситуации достаточно простой — нужно выбрать подгузник по размеру, то есть купить более свободный. К тому же имеет смысл протестировать изделия другого производителя, причем сделать это нужно как можно быстрее, ведь слишком тесные памперсы быстро приведут к образованию дерматита.
Как предотвратить опрелости?
Чтобы опрелости под подгузником новорожденного никогда не появлялись, необходимо следовать нескольким правилам гигиены. Во-первых, нужно регулярно менять памперсы (каждые 3-4 часа), то есть за сутки будет уходить 8-10 штук. К тому же нельзя оставлять ребенка в мокрых и грязных подгузниках, поскольку это обязательно приведет к пеленочному дерматиту.
Во-первых, нужно регулярно менять памперсы (каждые 3-4 часа), то есть за сутки будет уходить 8-10 штук. К тому же нельзя оставлять ребенка в мокрых и грязных подгузниках, поскольку это обязательно приведет к пеленочному дерматиту.
Во-вторых, не забывать подмывать ребенка чистой водой не только после каждой дефекации, но и после смены подгузника. Особое внимание обращают на гигиену девочек. Их нужно подмывать строго по направлению от половых органов к заднему проходу, чтобы не загрязнять вульву остатками кала. Что касается специальных гигиенических салфеток, их применяют, когда нет доступа к проточной воде.
Читайте также: Нужно ли менять подгузник ребенку ночью?
При этом стоит помнить, что кожа новорожденных плохо переносит воздействие химических веществ, поэтому многим деткам влажные салфетки не подойдут. По этой же причине важно серьезно отнестись к выбору детского стирального порошка.
Лучше покупать те моющие средства, которые предназначены для стирки детских вещей. А мамочки, у которых малыши склонны к аллергическим реакциям, часто используют детское мыло без ароматизаторов и отдушек.
Если ребенок натер кожу памперсом, нужно не забывать раздевать его, чтобы кожа дышала. Желательно это делать при каждой смене подгузника хотя бы на 20-30 минут. Считается, что воздушные ванны являются отличной профилактикой опрелостей и просто идут на пользу маленьким деткам.
Нужно понимать, что прием лекарств или смена состава пищи, то есть введение прикорма или новой молочной смеси, изменяют химический состав испражнений. В результате повышается риск появления опрелостей.
Как лечить опрелости под памперсом?
Лечение опрелостей зависит от того, на какой стадии находится пеленочный дерматит. Но совершенно точно одно — игнорировать подобные симптомы нельзя, ведь это может привести к увеличению площади поражения кожи, присоединению грибковых и бактериальных инфекций.
Если заболевание находится на первой стадии, рекомендуется проводить вышеописанные профилактические мероприятия. Если же через сутки краснота не начала сходить, то педиатры рекомендуют использовать безопасные лечебные мази, например, «Бепантен» или «Драполен».
Категорически запрещено использовать тальк, крахмал или другие присыпки. Они впитывают влагу и становятся отличной средой для размножения бактерий и грибков.
Возможные степени опрелости (дерматита) под подгузником
Если наблюдается опрелость второй степени, то детский врач рекомендует заказать в аптеке специальный раствор. Например, субстанция из 15 г дистиллированной воды, 15 г глицерина и 15 г оксида цинка. Педиатр может назначить ультрафиолетовое облучение пострадавших участков кожи, которые предварительно смазываются таниновой мазью. Для лечения опрелостей от памперсов используются и другие мази, например, крем F99, созданный специально для ухода за сухой и чувствительной кожей.
Пеленочный дерматит третьей степени вылечить сложно, ведь на теле ребенка появляются мокнущие раны. Их запрещено обрабатывать жирными мазями и кремами, поэтому для заживления язв используются лекарственные средства на водной основе и специальные примочки, которые должен назначить врач. При этом важно, чтобы в этот период малыш полноценно питался, иначе будет наблюдаться снижение иммунитета, и повысится риск инфицирования или появления других побочных реакций.
Кожа новорожденных очень нежная и требует бережного ухода. Если под подгузником вдруг появилось покраснение, не стоит пользоваться бабушкиными советами: избавляться от памперсов, посыпать попу малыша крахмалом, тальком или другими подручными средствами. Нужно обратиться к педиатру и тщательно следовать его рекомендациям, ежедневно принимая необходимые меры профилактики.
Ниже предлагаем просмотреть видео о красноте под памперсом.
15 лучших домашних средств от опрелостей у детей | КупиМама Москва
Опрелости представляют из себя красные пятна и чешуйки в области половых органов малышей, ягодиц. Хотя это распространенная проблема, она требует решения. Если у вас дома новорожденный малыш, вы должны знать, как предотвратить появление сыпи и опрелостей от подгузников, если хотите, чтобы ваш малыш был полностью здоров.
Хотя это распространенная проблема, она требует решения. Если у вас дома новорожденный малыш, вы должны знать, как предотвратить появление сыпи и опрелостей от подгузников, если хотите, чтобы ваш малыш был полностью здоров.
Что вызывает опрелости у младенцев
Ниже перечислены некоторые распространенные причины опрелостей у детей:
- Подгузник не подходит по размеру и натирает
- Вы слишком долго оставляете на малыше мокрый или грязный подгузник
- Дрожжевая инфекция
- Бактериальная инфекция
- Общие раздражители, такие как мыло и салфетки
15 натуральных средств от опрелостей
Влажные и грязные подгузники являются основной причиной появления сыпи у детей. От волдырей и зуда до крошечных прыщей и шелушения кожи, необработанные сыпи на подгузниках могут привести к бактериальным инфекциям у детей и стать причиной дискомфорта.
1. Кокосовое масло
Кокосовое масло известно своим противогрибковым и антибактериальным действием и является одним из самых эффективных средств от опрелостей у детей.
Подмойте малыша теплой водой и вытрите его мягким полотенцем. Затем возьмите половину столовой ложки кокосового масла и нанесите его на сыпь.
2. Уксус
Поскольку моча является щелочной по своей природе, она может раздражать кожу ребенка, если он носит мокрый подгузник слишком долго. Смешайте полторы чашки уксуса в ванне с водой и подмойте ребенка.
Также вы можете смешать одну чайную ложку белого уксуса в стакане воды, замочить в растворе салфетку и протереть кожу. Этот способ можно использовать каждый раз, когда вы меняете подгузник.
3. Грудное молоко
Грудное молоко является эффективным средством от опрелостей. Все, что вам нужно сделать, это нанести несколько капель грудного молока на пораженную сыпью область и дать им высохнуть самостоятельно.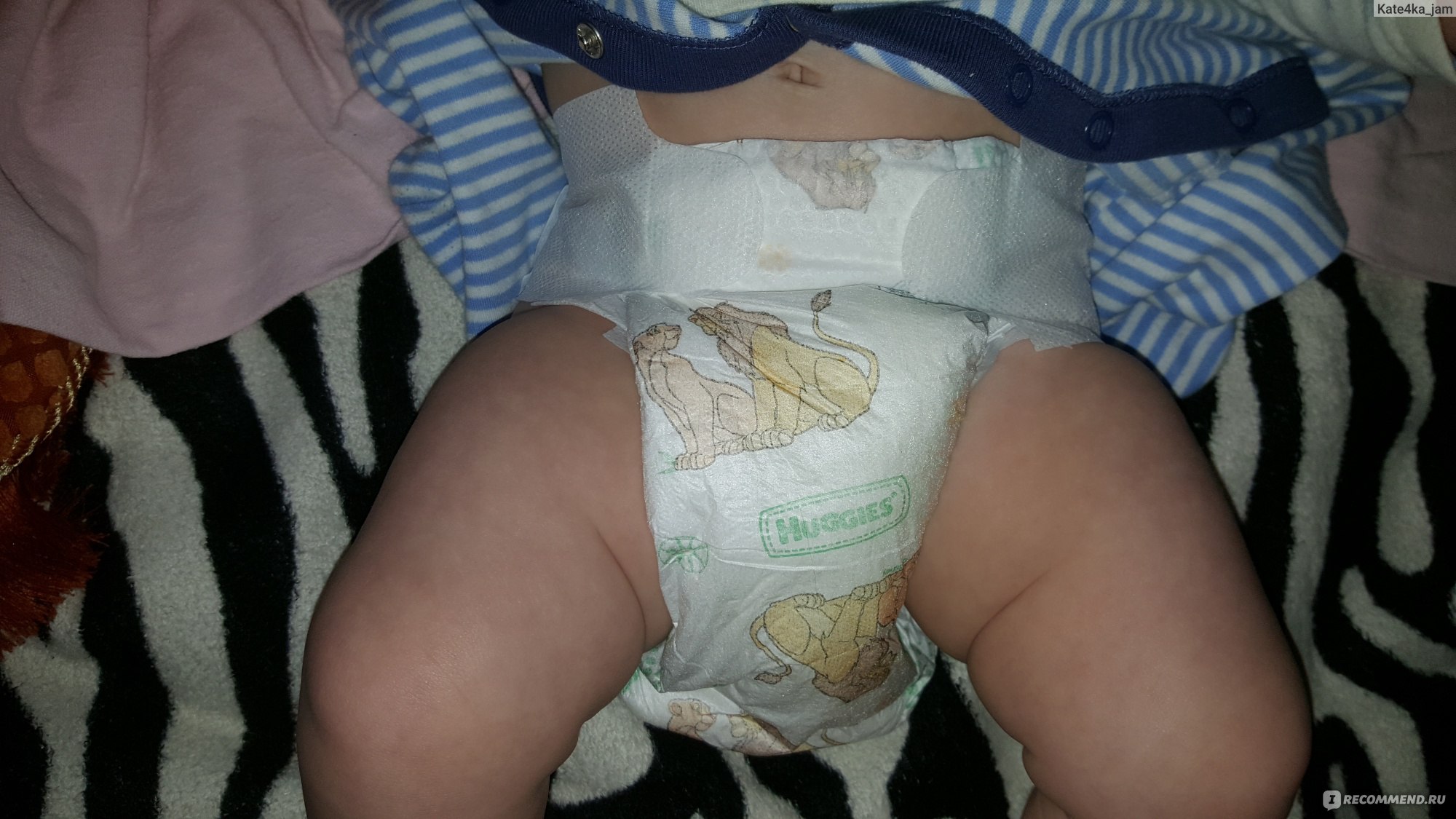 Для достижения наилучших результатов наденьте свежие подгузники, как только вы попробовали это средство.
Для достижения наилучших результатов наденьте свежие подгузники, как только вы попробовали это средство.
4. Держите малыша в чистоте
Купая малыша, используйте мягкое детское мыло и как можно чаще меняйте подгузники. Не используйте спиртовые салфетки.
5. Кукурузный крахмал
Кукурузный крахмал впитывает лишнюю влагу и поддерживает кожу вашего малыша сухой.
Сначала вымойте ребенка, промокните чистым полотенцем. Нанесите немного крахмала на пораженный участок кожи и аккуратно наденьте новый подгузник. Делайте это каждый день, пока сыпь не исчезнет.
6. Вазелин
Младенцы время от времени пачкают подгузники, что еще больше ухудшает их сыпь. Чтобы вылечить сыпь, подмойте ребенка, вытрите насухо хлопковым полотенцем и нанесите тонкий слой вазелина на пораженный участок. Вазелин защитит пораженный участок от вреда, вызванного мочой и фекалиями, тем самым предотвратив появление сыпи на подгузниках. Часто меняйте подгузники и используйте вазелин, пока не заметите исчезновение сыпи.
7. Устройте овсяную ванну
Овсянка — проверенное средство от сыпи. Она обеспечивает облегчение боли. Вы можете взять столовую ложку сухой овсянки и смешать ее в ванне с водой. Пусть ваш ребенок посидит в ванне в течение 5-10 минут. Затем вытрите его кожу. Будьте осторожны, не трите, так как растирание только усугубит состояние. Если сыпь сильная, попробуйте применять это средство два раза в день для достижения наилучших результатов.
8. Время без подгузников
Одной из основных причин появления сыпи у детей является отсутствие циркуляции воздуха вокруг нижней части тела. Следовательно, вам обязательно нужно давать малышу время в течение дня, когда он может ходить без подгузника.
Проветривание вылечит появившуюся сыпь гораздо быстрее.
9. Ромашковый чай и мед
Смесь ромашкового чая и меда действует как антисептическое средство от опрелостей. Устраняет сыпь и лечит кожу. Смешайте примерно две чашки ромашкового чая с чайной ложкой меда и ежедневно распыляйте эту смесь на сыпь, чтобы она быстро зажила.
Устраняет сыпь и лечит кожу. Смешайте примерно две чашки ромашкового чая с чайной ложкой меда и ежедневно распыляйте эту смесь на сыпь, чтобы она быстро зажила.
10. Алоэ Вера
Если сыпь сопровождается сильным воспалением, то вам следует использовать гель алоэ вера. Вы можете использовать свежий гель алоэ вера или магазинный вариант — оба они натуральные и принесут облегчение вашему ребенку.
11. Пищевая сода
Пищевая сода помогает сбалансировать уровень pH и удаляет нежелательные бактерии и грибки с кожи ребенка. Смешайте две столовые ложки пищевой соды в теплой воде и регулярно протирайте сыпь вашего ребенка этим раствором.
12. Масло чайного дерева
Антисептические и антибактериальные свойства масла чайного дерева делают его отличным средством от опрелостей у детей. Возьмите примерно три капли этого масла и смешайте его с маслом-основой, таким как кокосовое масло.
13. Спрей из эфирных масел
Смесь эфирных масел также хорошо подходит для лечения опрелостей у детей. Смешайте миндальное масло, масло чайного дерева и эфирное масло лаванды с небольшим количеством воды и храните его в аэрозольном распылителе. Используйте этот спрей на пораженные сыпью области для достижения эффективных результатов.
14. Йогурт
Простой йогурт (это означает, что без добавления сахара или кукурузного крахмала) можно использовать для лечения опрелостей и воспалений. Нанесите толстый слой йогурта на пораженную сыпью область, и высыпания станут проходить через пару дней. Вы можете использовать обычный йогурт так же, как и крем от опрелостей. Используйте йогурт комнатной температуры на пораженный участок, затем наденьте подгузник.
15. Соль Эпсома
Соль Эпсома известна своим высоким содержанием магния и противовоспалительными свойствами. Смешайте полстакана Эпсомской соли с теплой водой и дайте настояться в течение 10-15 минут. После этого проведите сеанс купания и повторяйте это два-три раза в неделю.
После этого проведите сеанс купания и повторяйте это два-три раза в неделю.
Когда обратиться к врачу?
Пеленочные высыпания обычно заживают и исчезают в течение нескольких дней. Большинство родителей прибегают к домашним средствам от опрелостей, но они не всегда оказываются эффективными. Вы должны отвести ребенка к врачу, если заметите следующие симптомы у ребенка: лихорадка, кожа пузырится, припухлость, сыпь не проходит на протяжении нескольких дней, несмотря на лечение.
Пеленочный дерматит у детей: как мы можем с ним справиться? | Минакина О.Л.
«Пеленочный дерматит»— это термин, применяемый для описания острой воспалительной реакции кожи промежностной области, убольшинства пациентов ограниченной областью подгузника, вследствие раздражения мочой, фекалиями, влагой итрением.
Как педиатры, так и родители маленьких детей считают пеленочный дерматит одним из самых частых кожных заболеваний. Почти каждый ребенок в течение первых месяцев или лет жизни переносит это состояние в разной степени тяжести [1, 2]. Пеленочный дерматит диагностируют у 7–35% младенцев, пик распространенности приходится на возраст 9–12 мес. жизни вне зависимости от пола и расовой принадлежности [3]. По данным исследования распространенности повреждений кожи в отделении интенсивной терапии детского госпиталя Филадельфии в 2008 г., пеленочный дерматит выявлен у 24% стационарных больных [4]. Во многом такая высокая частота связана с особенностями кожи маленьких детей.
Исследования последних лет дали возможность получить новые сведения о коже, объяснить ее воспалительный ответ и обосновать применение средств ухода за кожей для профилактики данного состояния. Кожа как орган представлена эпидермисом, собственно дермой и придатками кожи. Кожа — динамическая система с продолжающимся процессом пролиферации кератиноцитов в базальном слое эпидермиса, десквамацией корнеоцитов на поверхности кожи, деградацией плотных связок корнео-десмосом [6]. В верхушечном слое эпидермиса, роговом слое корнеоциты организуются в межклеточный липидный матрикс из ламинарных телец, состоящих из холестерола, керамидов и свободных жирных кислот [7].
В верхушечном слое эпидермиса, роговом слое корнеоциты организуются в межклеточный липидный матрикс из ламинарных телец, состоящих из холестерола, керамидов и свободных жирных кислот [7].
Детали морфологии младенческой кожи, в частности структура поверхности, толщина кожи, размер клеток, визуализированы микроскопическими методами и вычислены с использованием компьютерного анализа микроскопических снимков и кожных отпечатков в силиконе и адгезивных лентах [8–10]. Видеомикроскопия и конфокальная лазерная сканирующая микроскопия in vivo делают возможным 3D-изображение топографии кожи, внутренней структуры слоев дермы [9]. Результаты этих исследований in vivo позволили расширить представления о детской и взрослой коже и сформулировать их различия.
Кожа выполняет множество разных жизненных функций. Среди них физическая и иммунологическая защита от повреждающих влияний внешнесредовых элементов (включая микроорганизмы, ультрафиолетовую радиацию, влажность, экстремальные температуры), сенсорная перцепция (боль, температура, прикосновение), температурная регуляция, водный и электролитный гомеостаз, обмен газов.
Понимание физиологии здоровой младенческой кожи в норме (точка сравнения) важно с клинической точки зрения. Клинические исследования на здоровых младенцах, однако, ограничены с этических позиций (в отношении к применению инвазивных методов), поэтому их мало. Новые неинвазивные технологии измерения электроемкости, трансдермальной потери воды, скорости абсорбции-десорбции у младенцев и взрослых [10] показали различия в барьерной функции кожи, выявили динамические изменения в уровне естественного фактора увлажнения и водного профиля кожи младенцев, детей раннего возраста и взрослых [11].
Структура, функции и составные элементы младенческой кожи отличаются от таковых взрослого органа — прежде всего тем, что в течение первого года жизни и несколько дольше в коже продолжается непрерывный процесс созревания. Эпидермис новорожденных полностью дифференцирован. У детей первого года жизни и раннего возраста в эпидермисе корнеоциты и гранулоцитарные клетки отличаются от таковых у взрослых меньшим размером (на 20 и 10% соответственно) и числом [5]. Роговой слой и эпидермис младенческой кожи тоньше взрослого на 30 и 20% соответственно [5]. Линии микрорельефа более плотные у детей, при этом глубина поверхностной глифики детей схожа с таковой у взрослых [5]. В эпидермисе детей меньше меланина [12]. Сосочки дермы, их плотность, размер, морфология более гомогенны у детей, чем у взрослых [5]. У детей нет четкой границы между сосочковым и ретикулярным слоями дермы [5]. В составляющих эпидермиса у младенцев ниже, чем у взрослых, концентрация естественного фактора увлажнения [10]. Важно, что у детей отмечаются более высокие значения pH кожи, чем у взрослых, причем наиболее высокий уровень pH — у новорожденных [13]. Уровень поверхностных липидов кожи, кожного сала у детей ниже, чем у взрослых [14], а содержание воды в роговом слое у младенцев — выше [11]. Плотность коллагеновых волокон дермы детей ниже, чем у взрослых людей [5].
Эпидермис новорожденных полностью дифференцирован. У детей первого года жизни и раннего возраста в эпидермисе корнеоциты и гранулоцитарные клетки отличаются от таковых у взрослых меньшим размером (на 20 и 10% соответственно) и числом [5]. Роговой слой и эпидермис младенческой кожи тоньше взрослого на 30 и 20% соответственно [5]. Линии микрорельефа более плотные у детей, при этом глубина поверхностной глифики детей схожа с таковой у взрослых [5]. В эпидермисе детей меньше меланина [12]. Сосочки дермы, их плотность, размер, морфология более гомогенны у детей, чем у взрослых [5]. У детей нет четкой границы между сосочковым и ретикулярным слоями дермы [5]. В составляющих эпидермиса у младенцев ниже, чем у взрослых, концентрация естественного фактора увлажнения [10]. Важно, что у детей отмечаются более высокие значения pH кожи, чем у взрослых, причем наиболее высокий уровень pH — у новорожденных [13]. Уровень поверхностных липидов кожи, кожного сала у детей ниже, чем у взрослых [14], а содержание воды в роговом слое у младенцев — выше [11]. Плотность коллагеновых волокон дермы детей ниже, чем у взрослых людей [5].
Перечисленные особенности строения и состава кожи обусловливают своеобразие ее функции у детей. У новорожденных кожа более сухая в сравнении со взрослыми, но в течение первого месяца жизни картина полностью меняется. У детей 3–24 мес. жизни отмечается повышенная гидратация кожи в сравнении со взрослыми. Барьерная функция и влажность кожи связаны и с межклеточным липидным матриксом, естественным фактором увлажнения и путем прохождения молекул воды через роговой слой. Скорость абсорбции и десорбции воды в коже у детей выше, чем у взрослых, так же как и трансэпидермальная потеря воды [10].
В дополнение к структурным и функциональным изменениям на первом году жизни формируется и изменяется состав кожной микрофлоры. Преобладающими микробами на младенческой коже являются Firmicutes (преимущественно Staphylococci), за ними следуют Actinobacteria, Proteobacteria и Bacteroidetes. У взрослых доминируют тип Proteobacteria, за ним Actinobacteria и Firmicutes [15]. Как применять эти данные исследований, в настоящее время еще не совсем понятно. Ранняя микробная колонизация может влиять на развитие иммунной функции кожи. Барьерная функция жизненно важна для выживания, предотвращения проникновения патогенов в организм. Если кожный барьер поврежден, бактериальные факторы получают доступ к эпидермальным кератиноцитам, могут индуцировать защитный иммунный ответ. Кератиноциты продуцируют антимикробные пептиды. В отсутствие этих белков патогенные микроорганизмы могут внедряться в кожу, нарушать баланс коммерсалы/патогены или приводить к развитию инфекции.
У взрослых доминируют тип Proteobacteria, за ним Actinobacteria и Firmicutes [15]. Как применять эти данные исследований, в настоящее время еще не совсем понятно. Ранняя микробная колонизация может влиять на развитие иммунной функции кожи. Барьерная функция жизненно важна для выживания, предотвращения проникновения патогенов в организм. Если кожный барьер поврежден, бактериальные факторы получают доступ к эпидермальным кератиноцитам, могут индуцировать защитный иммунный ответ. Кератиноциты продуцируют антимикробные пептиды. В отсутствие этих белков патогенные микроорганизмы могут внедряться в кожу, нарушать баланс коммерсалы/патогены или приводить к развитию инфекции.
Морфологические особенности младенческой кожи определяют ее легкую ранимость. Повышенная влажность, недостаточная функция потовых желез, обильная васкуляризация кожных покровов могут способствовать быстрому развитию определенных патологических состояний, таких как ирритантный контактный дерматит, воспалительные процессы.
У детей раннего возраста часто встречается пеленочный дерматит. Сыпь в области подгузников захватывает нижнюю часть живота и спины, ягодицы, промежностную область и внутреннюю поверхность бедер. Ношение подгузников вызывает увеличение влажности в коже и повышение pH (ощелачивание). Если повышенная влажность сохраняется продолжительное время, могут возникать размягчение и нарушение целостности кожи (мацерация), что делает ее более восприимчивой к трению о поверхность подгузника. Это также увеличивает риск дальнейшего повреждения кожи и возникновения проблем, вызванных экспозицией других раздражителей, в частности фекалий, содержащих протеазы и липазы, и аммония в моче. Другие факторы, которые могут приводить к ухудшению положения и усиливать сыпь, включают в себя повторное мытье и очищение кожи, неадекватный уход за кожей, инфекции, антибиотики, диарею и проблемы с кишечником и мочевыводящими путями [16].
Пеленочный дерматит проявляется сыпью в области подгузника (при диагностировании следует исключить другие причины сыпи в этой области) (табл. 1). Необходимо также принять во внимание и оценить следующие факторы (табл. 2):
1). Необходимо также принять во внимание и оценить следующие факторы (табл. 2):
1. Гигиенические навыки (например, как часто подмывают ребенка, меняют подгузник). Недостаток гигиены и продолжительный контакт с мочой/фекалиями предрасполагают к ирритантному дерматиту.
2. Тип используемых подгузников — одноразовые или многократно используемые хлопковые.
3. Использование средств-ирритантов для мытья и очищения кожи, таких как мыла, детергенты, влажные салфетки с отдушкой/спиртом.
4. Травма кожи: например, трение подгузника, чрезмерное мытье с усиленным очищением.
5. Недавний прием антибиотиков, которые предрасполагают к колонизации Candida и диарее.
При пеленочном дерматите обычно имеет место гиперемия кожи в области, покрытой подгузником (ягодицы, промежность, область лобка, верхняя часть бедер), при отсутствии красноты в самых глубоких кожных складках. Кожа может иметь легкий блеск, легкое шелушение и гипопигментацию. Обычно сыпь не вызывает других симптомов до тех пор, пока не становится выраженной или болезненной. Легкая степень пеленочного дерматита предполагает слабо определяемую розовую сыпь, занимающую менее 10% поверхности, покрываемой подгузником, с наличием или отсутствием редких разбросанных папул, легкого блеска и сухости. Легкое течение, как правило, не приводит к беспокойству ребенка и обычно может быть купировано простыми мерами ухода. Среднетяжелое/тяжелое течение предполагает умеренно выраженную или выраженную гиперемию, занимающую площадь более 10% кожи под подгузником, с наличием или отсутствием папул, пятен, отека или изъязвления. При этой степени тяжести отмечается раздражительность детей, определяется вторичное инфицирование Candida albicans, нередко стоматит. Эритема расширяется на области вне контакта с испражнениями, подгузником, переходит в сливающиеся очаги с отчетливыми краями с папулами, пустулами, вовлекая кожные складки области кожи, контактирующей с подгузником. Характерны сопутствующие повреждения, стоматит [17]. Признаки бактериальной инфекции включают красноту с экссудатом, пузырьки, малые пузыри и пустулы. Если сыпь в области подгузника выраженная или не исчезает, несмотря на лечение, либо существует сомнение в диагнозе, следует проконсультироваться у дерматолога и провести дополнительное обследование.
Для купирования пеленочного дерматита необходимы хороший уход за ребенком, текущая оценка состояния кожи и обучение родителей. Уход за областью подгузников включает:
1) уменьшение интервала между сменой подгузников;
2) смену подгузника после загрязнения;
3) использование современных подгузников;
4) очищение области промежности — мытьем теплой водой и эмолентом или протиранием влажными салфетками без спирта и отдушек;
5) применение водоотталкивающего эмолента или барьерного средства после каждой смены подгузника для уменьшения раздражения от контакта с мочой и фекалиями;
6) воздушные ванны после мытья [18].
С пеленочным дерматитом в большинстве случаев можно с успехом справиться вышеперечисленным мерами. Если этого недостаточно, в среднетяжелых случаях могут назначаться топические кортикостероиды и топические противогрибковые средства с нанесением на кожу под барьерный препарат.
При подозрении на кандидозные поражения чаще используют нистатин, клотримазол или кетоконазол, миконазол. Для уменьшения воспаления, если дерматит упорно продолжается, назначают слабые стероиды — гидрокортизон [19]. В основном используют 0,5–1% гидрокотизон, применяют до очищения кожи от сыпи, но не дольше 1 нед. Поврежденная младенческая кожа промежности в условиях теплой влажной среды обладает усиленной перкутанной абсорбцией лекарственных препаратов. В США используют средние и сильные стероиды, чаще в комбинации с противогрибковыми составляющими (нистатин — триамцинолон, клотримазол — бетаметазон дипропионат) [19]. Однако в связи с возможными побочными эффектами при легком и среднетяжелом дерматите в детской практике их назначения следует избегать [20]. Если дерматит осложняется вторичной инфекцией (бактериальной), то применяют топические антибактериальные препараты [21]. При выборе тактики лечения дерматита следует руководствоваться научно обоснованными рекомендациями и результатами клинических исследований.
Подгузники. Сегодня доступны разные виды подгузников. Создание суперабсорбирующих полимеров сделало возможным производство новых тонких материалов с гелевым слоем, которые используют в настоящее время в подгузниках. Новые продукты характеризуются повышенной скоростью захвата и поглощения жидкости, большой влагоемкостью, что делает поверхность кожи более сухой. Создаются подгузники для младенцев разного возраста, при этом учтены физиологические особенности. Но в настоящее время в клинических исследованиях не приводится достаточных доказательств того, что определенные типы подгузников могут применяться для профилактики пеленочного дерматита [22].
Для очищения кожи не рекомендовано применение мыла и лосьонов. Их использование изменяет pH кожи, приводит к ее большей сухости и повреждению [23]. Недавнее исследование показало, что применение влажных салфеток без спирта и отдушек также эффективно для очищения и гидратации кожи и не повреждает кожу, как и купание в воде с применением тканевых средств для мытья кожи [24].
Барьерные средства создают протективный слой между кожей и испражнениями. Идеальным барьерным препаратом должен быть такой, который имеет доказанную эффективность у детей, а его действие схоже с естественной функцией кожи с формированием длительного барьера для сохранения оптимального уровня влажности. В его составе не должно быть ненужных ингредиентов, раздражающих, токсичных или ингредиентов с недокументированной безопасностью [18]. Однако нет достаточных доказательств того, что барьерный крем более эффективен в лечении неосложненного пеленочного дерматита, чем простые водоотталкивающие мази (вазелиновая, парафиновая) [16]. Водоотталкивающие эмоленты или барьерные препараты наносят при каждой смене подгузника. Они формируют защитную липидную пленку на поверхности кожи и тем самым защищают от раздражения при контакте с испражнениями. Большая часть продуктов содержит оксид цинка, вазелин или оба компонента. Под этим слоем поврежденная кожа защищена от раздражения, происходит ее заживление, при этом нет избыточной влажности кожи [25].
В барьерных кремах используются и другие ингредиенты, такие как масло печени трески, алое, диметикон, декспантенол [26]. В некоторых европейских странах для лечения пеленочного дерматита применяют 2% водный раствор эозина [27]. Отсутствие или недостаток барьерных кремов ассоциированы с рецидивами пеленочного дерматита [28]. В барьерных препаратах могут содержаться антисептики, отдушки. Препараты цинка и касторовое масло могут содержать части арахисового (земляного ореха) масла. У детей с аллергией к орехам и сое такие средства использоваться не должны. Мази, кремы, содержащие витамин, А, календулу, мед, чайное дерево, рекомендованные для профилактики и лечения пеленочного дерматита, не имеют достаточной доказательной базы эффективности. Требуются дополнительные исследования.
Для заживления кожи и восстановления ее защитных свойств, быстрого регресса клинических проявлений пеленочного дерматита следует назначать положительно зарекомендовавшие себя топические дермато-репаративные препараты, в частности Бепантен мазь. Действующим началом этих препаратов является декспантенол (провитамин B5). Пантотеновая кислота — жизненно важная составляющая нормальной эпителиальной функции. Это компонент коэнзима, А, кофактора разнообразных реакций метаболизма карбогидратов, жирных кислот, белков, глюконеогенеза, стероидных гормонов, порфиринов.
Декспантенол хорошо изучен. К концу ХХ в. опубликовано много работ, доказавших его эффективность в дерматологии. В обзоре исследователей Германии [29] обобщены данные 56 публикаций. Применение декспантенола обосновано его хорошим проникновением и высокой локальной концентрацией в коже, когда он используется в соответствующей форме, в частности в составе эмульсии «вода в масле». Местно он действует как увлажнитель, улучшая гидратацию рогового слоя, уменьшая трансэпидермальную потерю влаги, сохраняя мягкость и эластичность кожи.
В исследованиях in vitro и in vivo выявлено влияние декспантенола на активацию пролиферации фибробластов, доказана ускоренная реэпителизация при заживлении раневой поверхности. Показан противовоспалительный эффект декспантенола на экспериментальной модели эритемы, индуцированной ультрафиолетом. Выявлены благоприятные эффекты декспантенола у пациентов с пересадкой кожи, в лечении рубцов, ожоговых травм, различных дерматозов. Наиболее значимыми эффектами декспантенола были стимуляция эпителизации, грануляции и уменьшение зуда.
В двойных слепых плацебо-контролируемых исследованиях оценена эффективность декспантенола при заживлении раневой поверхности. Показаны уменьшение эритемы и более эластичная и прочная тканевая регенерация при лечении эпидермальных ран эмульсией декспантенола в сравнении с лечением без его применения. Мониторирование трансэпидермальной потери влаги показало значительное ускорение эпидермальной регенерации в результате терапии декспантенолом в сравнении с плацебо. В эксперименте на модели раздражения в группе, применявшей крем декспантенол до раздражения, выявлено значительно меньшее повреждение барьера рогового слоя по сравнению с таковым в группе, не применявшей данный препарат. Уход за кожей с помощью декспантенола значительно улучшал симптомы кожного раздражения, такие как сухость кожи, шероховатость, шелушение, зуд, эритема, эрозии/трещины через 3–4 нед. Обычно препараты декспантенола хорошо переносятся, риски раздражения или повышенной чувствительности минимальны [29].
Представляет интерес проспективное наблюдательное исследование с целью оценки эффективности лечения раздраженной кожи мазями, содержащими декспантенол, при самоназначении [30]. Исследование проведено в Германии фармацевтами сети 392 аптек, в нем участвовали 1886 пациентов с симптомами раздраженной кожи, включая атопическую экзему вне обострения, а также другие состояния с ксерозом кожи и поврежденным кожным барьером. Оценка эффективности проводилась на 7-10-й день после лечения с подсчетом индекса эффективности терапии / экономической выгоды. В результате 91,5% пациентов отметили выгоду терапии, 94,7% прямо указали на достигнутый успех лечения. Все симптомы раздраженной кожи (ксероз, эритема, десквамация) значимо уменьшились. Не выявлено различий в ответах в зависимости от возраста, пола, заболеваний кожи. Показан высокий индекс эффективности терапии / экономической выгоды в лечении раздраженной кожи мазью с декспантенолом.
В последнее десятилетие расширился объем данных о протективном эффекте декспантенола. Так, в двойном слепом плацебо-контролируемом исследовании доказана его эффективность при защите против раздражения [31], в лечении пеленочного дерматита у младенцев [26]. В мультицентровом исследовании показана эффективность 5% декспантенола и мази с оксидом цинка в лечении ирритантного пеленочного дерматита при диарейном синдроме у детей [32].
Декспантенол зарегистрирован в России в фармакологической группе регенерантов и репарантов. Результаты, полученные в ряде клинических исследований под руководством Н. А. Коровиной и соавт. (2004), В. А. Ревякиной (2004), Ю. С. Акоева и соавт. (2005), свидетельствуют о высокой клинической эффективности и переносимости Бепантен мази (5% декспантенола) при лечении детей с пеленочным дерматитом. Установлено, что в большинстве случаев уже на 2–3 сут терапии отмечалось уменьшение или исчезновение клинических проявлений на коже. Особо следует подчеркнуть, что среди исследуемых были дети не только грудного возраста, но и новорожденные (как доношенные, так и недоношенные). При этом положительный эффект Бепантена отмечали при использовании как у новорожденных, так и у детей постарше [33].
Приводим клинический случай пеленочного дерматита.
Девочка Е. Возраст 1 мес. 5 дней. При плановом осмотре педиатром в возрасте 1 мес. мама сообщила доктору о сыпи в области подгузника на 2-й день. Наследственный анамнез отягощен по материнской линии: у деда — аллергический ринит и астма в сезон цветения трав, у родной старшей сестры — аллергический ринит в сезон цветения деревьев. Девочка — второй желанный ребенок в благополучной семье; от 2-й благополучной беременности с перенесенным без применения лекарств легким ринофарингитом на 6-м мес., своевременные физиологичные роды в 40 нед. Родилась с весом 3940 г, ростом 53 см, окружностью груди 35 см, окружностью головы 35 см. Оценка по шкале Apgar — 8 баллов. Закричала сразу. К груди приложили в родильном зале. В раннем неонатальном периоде отмечена токсическая эритема. Привита по календарю без осложнений. Психомоторное развитие по возрасту. Девочка на грудном вскармливании. За первый месяц прибавила 950 г веса.
В возрасте 14 дней был однократный эпизод гиперемии кожи в области подгузника. Мама объяснила это тем, что в тот день не рассчитала диурез, задержалась со сменой подгузника. Гиперемия прошла в течение дня при замене подгузника, консультации врача не потребовалось. Мама купала ребенка с детским мылом, пользовалась детским кремом. После этого эпизода при купании стала применять пенку для тела. 2-й эпизод высыпания в месячном возрасте связала с тем, что у ребенка участился стул до 7 раз с кислым запахом, что вызвало раздражение кожи. Мама предположила, что это ответ на чрезмерный объем съеденного ею накануне жареного картофеля. Стул восстановился через 1 сут. Поведение девочки, сон, аппетит не изменились. На приеме у педиатра при осмотре ребенок спокойный. Общее состояние ребенка не страдает.
Объективно: местно на коже промежности, области лобка, верхней трети внутренней поверхности бедер, ягодицах на фоне умеренной гиперемии папулезные элементы. Глубокие складки не вовлечены. Зуда нет.
В общем анализе крови в возрасте 1 мес.: гемоглобин — 132 г/л, эритроциты — 4,0×1012, цветной показатель — 0,9; лейкоциты — 8,2×109; эозинофилы — 2, палочкоядерные нейтрофилы — 2, сегментоядерные — 18, лимфоциты — 74, моноциты — 4, СОЭ — 4 мм.
В копрограмме: консистенция — кашицеобразная, цвет — желтый, запах — каловый, нерезкий, pH — слабокислая, обнаружена слизь; крови, непереваренной пищи не обнаружено. Микроскопическое исследование кала: слизь — умеренно, лейкоциты — 0–5 в слизи, других ингредиентов не обнаружено.
Диагностирован пеленочный дерматит. Даны советы по рациональному питанию кормящей мамы и ведению пищевого дневника. Для ухода за кожей рекомендована мазь Бепантен после каждой смены подгузника. Осмотр через 5 дней показал положительный эффект с восстановлением розовой чистой кожи и удовлетворительное состояние.
В данном случае пеленочный дерматит возник у ребенка с высоким риском развития аллергических заболеваний. Раннее начало на первом месяце жизни говорит об уязвимости кожи. Эпизоды ее повреждения могут служить пусковым фактором развития воспаления, в т. ч. аллергического. Восстановление целостности и функции эпидермального барьера имеет протективное значение в отношении развития хронической патологии. Длительное применение Бепантен мази для сохранения полноценности кожного покрова в данном случае является оправданным.
Таким образом, необходимо подчеркнуть, что новые данные о морфологии и функции кожи в различных периодах ее зрелости в разном возрасте позволяют раскрывать механизмы ее повреждения, создавать необходимые средства ухода за кожей. Пеленочный дерматит представляет частую воспалительную реакцию кожи у младенцев. Подгузник, закрывая кожную поверхность, создает условия для внешнесредового воздействия, способствующие раздражению кожи, которое начинается с повреждения кожного барьера, вызванного компонентами мочи и испражнений. Поддержание целостности кожного барьера протективными кремами вместе с частой сменой подгузника является эффективной превентивной стратегией.
.
Обычная сыпь и средства от подгузников
Автор: Ингрид Полкари, доктор медицины, FAAP
По крайней мере, у половины всех младенцев в какой-то момент появляется опрелость. Фактически, покраснение и воспаление кожи в области подгузников — одна из наиболее частых причин, по которым родители обращаются за медицинской помощью к врачу своего ребенка. Ты не одинок!
1. Раздражающая сыпь от подгузников
Самым распространенным типом опрелостей является «раздражающий дерматит». Область подгузника проводит большую часть дня в контакте с двумя очень раздражающими веществами: мочой и калом.Если у вашего ребенка диарея или прорезывание зубов ― означает, что излишняя слюна проглатывается и проходит через кишечник ― вероятность развития опрелостей еще выше.
Раздражающая сыпь от подгузников выглядит как розовые или красные пятна на коже, покрытой подгузником. Паховые складки лучше защищены от мочи и стула, поэтому такая кожа обычно выглядит нормально.
Подпись к изображению: Примеры раздражающей опрелости. На дальнем правом фото показан более тяжелый случай с открытыми язвами.
2.Грибковая инфекция
Другой довольно частой причиной опрелостей является дрожжевая инфекция, вызванная чрезмерным ростом грибка, который в природе встречается в пищеварительном тракте. Признаки того, что сыпь может быть вызвана дрожжевой инфекцией, включают блестящие, ярко-красные или розовые пятна с острыми краями. У этой сыпи также могут быть маленькие розовые шишки или прыщи. В тяжелых случаях могут появиться язвы или трещины на коже, которая сочится или кровоточит. В отличие от раздражающей опрелости, дрожжевая сыпь от подгузников обычно усиливается в паховых складках.
Дрожжевая сыпь от подгузников может появиться после того, как ребенок принял антибиотики. Если у вашего ребенка есть такая сыпь от подгузников, не забудьте тщательно вымыть руки до и после смены подгузников. Ваш педиатр может порекомендовать или прописать противогрибковый крем для местного применения от сыпи. См. Молочница и другие кандидозные инфекции .
Image caption: S Caling Skin, распространяющаяся на бедра и живот is типичный с дрожжевым ( Candida ) подгузником сыпь.
3. Бактерии
В редких случаях опрелость может быть вызвана бактериальной инфекцией. Это также называется импетиго. Определенные типы бактерий (например, стафилококк и strep) может вызвать опрелость или усугубить уже имеющуюся. Ярко-красная кожа вокруг ануса может быть признаком стрептококковой инфекции. Желтые корочки, мокнутие или прыщи могут указывать на стафилококк или стафилококковую инфекцию. Любая инфекция в области подгузников должна быть подтверждена и лечиться у врача.
Подпись к изображению: Слева, стрептококковая инфекция, сыпь от подгузников; Справа: инфекция подгузника стафилококка
Не используйте отпускаемые без рецепта мази с антибиотиками от опрелостей; иногда ингредиенты этих продуктов могут усилить раздражение кожи.
4. Аллергия
Иногда у детей с чувствительной кожей может быть аллергическая реакция на конкретный ингредиент подгузников, салфеток и / или кремов. Общие аллергены включают красители или резинки в подгузниках, а также ароматизаторы или консерванты в салфетках или кремах для подгузников.Признаки, которые могут указывать на аллергию, включают сыпь, которая возникает после каждого контакта с этим продуктом, и сыпь, которая появляется везде, где его наносят. Смена бренда или типа продуктов на 2-недельный период иногда может помочь решить эту проблему.
Подпись к изображению: аллергическая реакция на салфетки для подгузников.
5. Другие редкие типы опрелостей
Есть редкие состояния, которые могут начинаться как опрелости или имитировать их. Примеры включают себорейный дерматит, который может включать избыточное выделение масла в коже, и педиатрический дерматит. псориаз.Генетические заболевания, такие как энтеропатический акродерматит, наследственная форма дефицита цинка, также могут вызывать сыпь в области подгузников.
Итог:
Поговорите со своим педиатром, если у вас есть какие-либо вопросы о опрелостях, а также о том, как их лечить и предотвращать.
Дополнительная информация:
О докторе Полкари:
Ингрид Полкари, доктор медицинских наук, FAAP, доцент кафедры дерматологии и педиатрии Университета Миннесоты и директор программы резидентуры по дерматологии в Университете Миннесоты.В Американской академии педиатрии она является членом секции дерматологии. Она также является членом образовательного комитета Общества детской дерматологии.
Информация, содержащаяся на этом веб-сайте, не должна использоваться вместо медицинской помощи и рекомендаций вашего педиатра. Ваш педиатр может порекомендовать лечение по-разному, исходя из индивидуальных фактов и обстоятельств.
Сыпь от подгузников — симптомы и причины
Обзор
Сыпь от подгузников — это распространенная форма воспаленной кожи (дерматит), которая проявляется в виде лоскутного одеяла ярко-красной кожи на ягодицах вашего ребенка.
Сыпь от подгузников часто связана с влажными или нечасто меняемыми подгузниками, повышенной чувствительностью кожи и натиранием. Обычно это поражает младенцев, хотя заболевание может развиться у любого, кто регулярно носит подгузник.
Сыпь от подгузников может встревожить родителей и раздражать детей. Но обычно это проходит с помощью простых домашних процедур, таких как сушка на воздухе, более частая смена подгузников и мазь.
Симптомы
Сыпь от опрелостей характеризуется следующим:
- Кожаные знаки. Сыпь от подгузников отмечается красной нежной кожей в области подгузников — ягодицах, бедрах и гениталиях.
- Изменения в характере вашего ребенка. Вы можете заметить, что вашему ребенку кажется более неудобным, чем обычно, особенно во время смены подгузников. Ребенок с сыпью от подгузников часто суетится или плачет, когда его моют или трогают.
Когда обращаться к врачу
Если после нескольких дней домашнего лечения состояние кожи вашего ребенка не улучшится, проконсультируйтесь с врачом.Иногда для лечения опрелостей вам понадобится рецептурное лекарство.
Попросите ребенка осмотреться, есть ли сыпь:
- Серьезно или необычно
- Становится хуже, несмотря на домашнее лечение
- Кровоточит, чешется или сочится
- Вызывает жжение или боль при мочеиспускании или дефекации
- Сопровождается лихорадкой
Причины
Сыпь от подгузников может быть связана с рядом источников, в том числе:
- Раздражение от стула и мочи. Длительное воздействие мочи или стула может вызвать раздражение чувствительной кожи ребенка. Ваш ребенок может быть более склонен к опрелости, если он или она испытывает частые испражнения или диарею, потому что фекалии вызывают большее раздражение, чем моча.
- Растирание или трение. Плотно прилегающие подгузники или одежда, которая трется о кожу, может вызвать сыпь.
- Раздражение от нового продукта. Кожа вашего ребенка может реагировать на детские салфетки, одноразовые подгузники новой марки, моющие средства, отбеливатели или смягчители ткани, используемые для стирки тканевых подгузников.Другие вещества, которые могут усугубить проблему, включают ингредиенты, содержащиеся в некоторых детских лосьонах, порошках и маслах.
- Бактериальная или дрожжевая (грибковая) инфекция. То, что начинается с простой кожной инфекции, может распространиться на окружающие области. Область, покрытая подгузником — ягодицы, бедра и гениталии — особенно уязвима, потому что она теплая и влажная, что создает идеальную среду для размножения бактерий и дрожжей. Эти высыпания можно найти в складках кожи, а вокруг складок могут быть разбросаны красные точки.
- Внедрение новых продуктов питания. Когда младенцы начинают есть твердую пищу, изменяется их состав стула. Это увеличивает вероятность появления опрелостей. Изменения в диете вашего ребенка также могут увеличить частоту стула, что может привести к появлению опрелостей. Если ваш ребенок находится на грудном вскармливании, у него может появиться опрелость в ответ на что-то съеденное матерью.
- Чувствительная кожа. У младенцев с кожными заболеваниями, такими как атопический дерматит или себорейный дерматит (экзема), вероятность развития опрелостей выше.Однако раздраженная кожа при атопическом дерматите и экземе в первую очередь поражает не подгузник, а другие области.
- Использование антибиотиков. Антибиотики убивают бактерии — как хорошие, так и плохие. Когда ребенок принимает антибиотики, бактерии, сдерживающие рост дрожжей, могут истощаться, что приводит к появлению опрелостей из-за дрожжевой инфекции. Использование антибиотиков также увеличивает риск диареи. Дети на грудном вскармливании, матери которых принимают антибиотики, также подвержены повышенному риску опрелостей.
Профилактика
Лучший способ предотвратить появление опрелостей — поддерживать чистоту и сухость подгузников. Несколько простых стратегий помогут снизить вероятность появления опрелостей на коже вашего ребенка.
- Меняйте подгузники часто. Немедленно снимайте мокрые или грязные подгузники. Если ваш ребенок находится в присмотре за детьми, попросите сотрудников сделать то же самое.
- Ополаскивайте попку вашего ребенка теплой водой при каждой смене подгузников. Для этой цели можно использовать раковину, таз или бутылку с водой.Влажные мочалки, ватные шарики и детские салфетки могут помочь очистить кожу, но будьте осторожны. Не используйте салфетки со спиртом или ароматизаторами. Если вы хотите использовать мыло, выберите мягкое, без отдушек.
- Осторожно промокните кожу чистым полотенцем или дайте ей высохнуть на воздухе. Не трите попу вашего ребенка. Скрабирование может еще больше вызвать раздражение кожи.
- Не перетягивайте подгузники. Плотные подгузники предотвращают попадание воздуха в область подгузников, что создает влажную среду, благоприятную для появления опрелостей.Плотные подгузники также могут вызывать натирание талии или бедер.
- Дайте попке вашего ребенка больше времени без подгузника. По возможности отпускайте ребенка без подгузника. Воздух на коже — это естественный и бережный способ дать ей высохнуть. Чтобы избежать неприятных происшествий, попробуйте положить ребенка на большое полотенце и поиграйте, пока он голый.
- Регулярно используйте мазь. Если у вашего ребенка часто появляется сыпь, наносите защитную мазь при каждой смене подгузников, чтобы предотвратить раздражение кожи.Вазелин и оксид цинка — проверенные временем ингредиенты многих мазей для подгузников.
- После смены подгузников хорошо вымойте руки. Мытье рук может предотвратить распространение бактерий или дрожжей на другие части тела вашего ребенка, на вас или других детей.
Раньше для защиты детской кожи и поглощения лишней влаги было обычным делом использовать порошки, такие как кукурузный крахмал или тальк. Врачи больше этого не рекомендуют. Вдыхаемый порошок может вызвать раздражение легких у ребенка.
Ткань или одноразовые подгузники?
Многие родители задаются вопросом, какие подгузники использовать. Когда дело доходит до предотвращения опрелостей, нет убедительных доказательств того, что тканевые подгузники лучше одноразовых или наоборот.
Поскольку не существует лучшего подгузника, используйте то, что подходит вам и вашему ребенку. Если одноразовые подгузники одной марки раздражают кожу вашего ребенка, попробуйте другую. Если хозяйственное мыло, которое вы используете для чистки тканевых подгузников, вызывает сыпь от подгузников, смените продукт.
Независимо от того, используете ли вы тканевые подгузники, одноразовые подгузники или оба вида, всегда меняйте ребенка как можно скорее после того, как он намочит или испачкает подгузник, чтобы нижняя часть оставалась как можно более чистой и сухой.
Ткань для стирки подгузников
Если вы используете тканевые подгузники, осторожная стирка поможет предотвратить появление опрелостей. Способы стирки различаются, и многие процедуры работают хорошо. Их главное — очистить, продезинфицировать и удалить остатки мыла. Вот один эффективный метод:
- Замочите сильно загрязненные тканевые подгузники в холодной воде.
- Стирать подгузники в горячей воде с мягким моющим средством и отбеливателем. Отбеливатель убивает микробы. Вы также можете добавить уксус в цикл стирки, чтобы устранить запахи и смыть остатки мыла.
- Дважды ополосните подгузники в холодной воде, чтобы удалить следы химикатов и мыла.
- Не используйте салфетки для смягчения белья и сушилки, поскольку они могут содержать ароматизаторы, которые могут вызвать раздражение кожи вашего ребенка.
Сыпь от подгузников
Это симптом вашего ребенка?
- Любая сыпь на коже, покрытой подгузником
- Возраст: возрастная группа ношения подгузников (от рождения до 3 лет)
Причины опрелостей
- Раздражающая сыпь от подгузников. Легкая сыпь может быть вызвана сушащим действием мыла.
- Сыпь от подгузников в стуле. Стул, оставшийся на коже, может вызывать сильное раздражение, поскольку содержит бактерии. Сама по себе моча не содержит микробов и обычно не раздражает кожу. Эта сыпь часто встречается на мошонке или в любом месте, которое может скрываться от стула. Небольшие язвы вокруг ануса часто возникают в результате длительного контакта со стулом.
- Аммиачная сыпь от подгузников . Стул и моча, оставленные в подгузнике слишком долго, могут образовывать аммиак.Это может вызвать легкий химический ожог. Пары при смене подгузника будут пахнуть аммиаком. Это чаще встречается с тканевыми подгузниками.
- Диарея, сыпь от подгузников . Сыпь вокруг ануса — обычное явление во время приступов диареи. Стул от диареи также содержит ферменты, которые переваривают пищу и раздражают кожу.
- Дрожжевая пеленочная сыпь. Сыпь от раздражителей может получить вторичное заражение дрожжами. Дрожжевые инфекции ярко-красные. Они могут быть мокрыми и слезливыми.Границы резкие. Небольшие красные шишки или даже прыщики могут появиться сразу за границей. При правильном лечении опрелость излечится за 3 дня. Если нет, вероятно, он был заражен дрожжами. Обработайте дрожжевым кремом.
- Бактериальная опрелость. Бактерии также могут вызывать вторичную инфекцию раздраженной кожи. Это встречается реже, чем дрожжевые высыпания. Бактерии вызывают язвы, желтые корки, прыщи или стекающий гной. Они похожи на импетиго, местную бактериальную инфекцию кожи.Также может стать болезненной красной шишкой (фурункулом)
- Целлюлит (серьезный). Бактериальная инфекция распространяется на кожу. Придает покраснение, которое распространяется от язвы. Красная область болезненна на ощупь.
- Синдром ожогового стафилококка (серьезный) . SSSS вызывается бактериями Staph. Основная находка — широко распространенные большие волдыри. Кожа ярко-красная. Ребенок очень болен.
Симптомы опрелостей
- Легкие высыпания возникают только на участках розовой сухой кожи.
- Сильные высыпания на участках красного цвета кожи. В некоторых местах кожа может стать сырой или даже кровоточить.
- Розовые высыпания безболезненны, но сырые могут быть очень болезненными. Это может привести к плачу и плохому сну.
Профилактика рецидивов опрелостей
- Меняйте подгузники чаще. Сосредоточьтесь на предотвращении контакта кожи со стулом.
- Перед очисткой стула промойте кожу ребенка большим количеством теплой воды. Не полагайтесь только на салфетки для подгузников для очищения кожи.
- Обязательно очистите стул от всех складок кожи. Очистить мошонку может быть непросто.
Когда звонить по поводу опрелостей
Позвоните врачу или обратитесь за помощью сейчас
- Ярко-красная кожа, которая отслаивается на простынях
- Лихорадка и выглядит инфицированной (распространяющееся покраснение)
- Возраст менее 1 месяца с крошечными водяными пузырями или прыщами в группе
- Возраст менее 1 месяц, выглядит инфицированным (желтые струпья, распространяющееся покраснение)
- Возраст менее 1 месяца, выглядит или ведет себя ненормально
- Ваш ребенок выглядит или ведет себя очень больным
- Вы считаете, что вашего ребенка нужно осматривать, и проблема срочная
Обратитесь к врачу в течение 24 часов
- Любые прыщики, волдыри, фурункулы, желтые корки или открытые язвы
- Вы думаете, что вашего ребенка нужно осмотреть, но проблема не является срочной
Связаться с врачом В рабочее время
- Сыпь очень сырая или кровоточит
- Сыпь распространилась за пределы области подгузников
- Сыпь не проходит через 3 дня использования дрожжевого крема
- У вас есть другой квест ионы или проблемы
Самостоятельный уход на дому
Пункты неотложной помощи детям Сиэтла
Если болезнь или травма вашего ребенка опасны для жизни, позвоните по номеру 911.
Рекомендации по уходу при опрелостях
- Что следует знать о опрелостях:
- Опрелости очень часто встречаются у младенцев.
- Часто возникает из-за того, что стул недостаточно быстро очищается от кожи.
- Стул является сильным раздражителем кожи.
- Вот несколько советов по уходу, которые могут помочь.
- Меняйте чаще:
- Меняйте подгузники чаще, чтобы предотвратить контакт кожи со стулом.
- Вы можете однажды встать ночью, чтобы сменить подгузник.
- Полоскание теплой водой:
- Промывайте кожу ребенка большим количеством теплой воды при каждой смене подгузников.
- Мойте мягким мылом (например, Dove) только после стула. Причина: частое использование мыла может помешать заживлению.
- Не используйте салфетки для подгузников. Причина: они оставляют на коже пленку из бактерий.
- Оставьте нижнюю часть открытой для воздуха:
- Как можно больше выставьте нижнюю часть на воздух.
- Свободно прикрепите подгузник к талии, чтобы не допустить попадания воздуха.
- Во время сна снимите подгузник и положите ребенка на полотенце. Причина: сухость снижает риск дрожжевых инфекций.
- Крем против дрожжей:
- Большинство высыпаний от подгузников реагируют на 3 дня очищения теплой водой и воздействия воздуха. Если вы пробовали это сделать или сыпь стала ярко-красной, подозревайте дрожжевую инфекцию.
- Купите крем против дрожжей (например, Лотримин). Рецепт не требуется.
- Используйте этот крем 3 раза в день.
- Сырая кожа — Обработка:
- Если дно очень сырое, замочите в теплой воде на 10 минут. Добавьте 2 столовые ложки (30 мл) пищевой соды в ванночку с теплой водой.
- Делайте это 3 раза в день.
- Затем нанесите противодрожжевую мазь (например, Лотримин) на сыпь.
- Лекарство от боли:
- Чтобы облегчить боль, дайте ацетаминофен (например, тайленол).
- Другой вариант — продукт с ибупрофеном (например, Адвил). Избегайте ибупрофена в возрасте до 6 месяцев.
- Используйте по мере необходимости.
- Возраст менее 3 месяцев. Не принимайте обезболивающие, если врач не разрешит вам их принимать. Посоветуйте своему ребенку увидеть, не вызывает ли сыпь сильную боль.
- Язвы или струпья на конце полового члена Лечение:
- Используйте мазь с антибиотиком (например, полиспорин). Рецепт не требуется.
- Делайте это 3 раза в день.
- Причина: язвочка — это бактериальная инфекция, которая может вызвать болезненное мочеиспускание.
- Диарея сыпь — используйте защитную мазь:
- Если у вашего ребенка диарея и сыпь вокруг ануса, используйте защитную мазь. Примеры — вазелин или деситин.
- Образует барьер между кожей и стулом.
- В противном случае они обычно не нужны.
- Осторожно: смыть кожу перед тем, как надеть.
- Чего ожидать:
- При правильном лечении большинство опрелостей проходят через 3 дня.
- Если сыпь не реагирует, вероятно, произошла дрожжевая инфекция.
- Позвоните своему врачу, если:
- Сыпь не намного лучше после 3 дней использования дрожжевого крема
- Она начинает выглядеть зараженной (с язвами и струпьями)
- Вы думаете, что ваш ребенок нуждается в осмотре
- Вашему ребенку становится хуже
И помните, обратитесь к врачу, если у вашего ребенка появится какой-либо из симптомов «Позвоните своему врачу».
Отказ от ответственности: эта медицинская информация предназначена только для образовательных целей.Вы, читатель, несете полную ответственность за то, как вы решите его использовать.
Последняя редакция: 16.03.2021
Последняя редакция: 11.03.2021
Авторские права 2000-2021. Schmitt Pediatric Guidelines LLC.
10 лучших методов лечения и средств от опрелостей
Опрелостей — распространенная, но неприятная кожная сыпь, которая возникает у младенцев. Родителям и опекунам жизненно важно знать, как лечить опрелости, чтобы симптомы не ухудшились.
Сыпь от подгузников — это красная болезненная сыпь, которая появляется в теплой и влажной среде. Сыпь может сделать кожу шелушащейся, неровной или раздраженной. На это заболевание приходится около 20 процентов всех посещений дерматолога в детстве.
Некоторые младенцы особенно предрасположены к опрелости и могут получать ее очень часто, особенно если у них есть основное кожное заболевание, такое как экзема.
Из этой статьи вы узнаете о причинах опрелостей, а также о том, как ее быстро и эффективно лечить.
Люди могут использовать следующие методы для предотвращения и лечения опрелостей:
1. Часто менять подгузники
Когда у ребенка появляется сыпь от подгузников, родители и опекуны должны проявлять еще большую бдительность, чем обычно, при смене подгузников. быстро.
Если ребенок остается в мокром или грязном подгузнике, когда у него появляется сыпь, это может усугубить симптомы.
2. Смена марки подгузников или моющих средств для стирки
Если у ребенка часто появляется сыпь от подгузников, его кожа может быть чувствительной к определенному продукту.Например, подгузники или салфетки определенной марки могут вызвать сыпь. Если люди используют тканевые подгузники, тип стирального порошка, который они используют, также может быть причиной высыпания.
Устранение агрессивных химикатов и запахов может помочь избавиться от стойкой или повторяющейся сыпи.
3. Обеспечение дыхания этой области
Если у ребенка появилась сыпь от подгузников, проследите, чтобы он некоторое время в течение дня проводил без подгузников или пеленок, это поможет области высохнуть и заживить.
Людям также не следует надевать на младенцев тесные, синтетические или резиновые попки, когда у них есть опрелости.
Если надеть свободные штаны из 100-процентного хлопка, это поможет сохранить сыпь сухой и позволит коже дышать.
4. Убедитесь, что подгузник сидит правильно.
Слишком тесные подгузники могут вызвать раздражение опрелостей. Родители и опекуны должны проверять, подходят ли все подгузники правильно, и покупать подгузники большего размера по мере роста ребенка.
5. Примерка кремов и мазей для подгузников
В продуктовых магазинах, аптеках и в Интернете можно найти множество защитных кремов и успокаивающих кожу мазей.
Родителям и опекунам следует искать кремы, содержащие оксид цинка. Они должны нанести толстый слой одного из этих кремов на пораженную кожу и дать области высохнуть.
6. Избегайте использования детских салфеток
Хотя очень важно поддерживать чистоту области подгузников младенца, детские салфетки могут вызвать раздражение имеющейся сыпи от подгузников.
Если у ребенка сыпь от подгузников, лучше всего аккуратно очистить область подгузника водой с мылом без запаха, прежде чем промокнуть насухо.
В ситуациях, когда это невозможно, рекомендуется выбирать натуральные салфетки без запаха, которые можно купить в аптеке или в Интернете.
7. Рассмотрение отказа от любых новых продуктов питания
Введение новых продуктов питания обычно полезно, но некоторые кислые продукты, такие как цитрусовые и помидоры, могут вызвать у некоторых младенцев мочу и фекалии особенно кислыми и раздражающими.
Родители и опекуны должны с осторожностью вводить эти продукты в небольших количествах и следить за младенцем, чтобы увидеть, не появляется ли при этом новая опрелость. Если это так, им следует исключить кислые продукты из рациона ребенка до тех пор, пока сыпь не исчезнет.
8. Использование мыла и моющих средств без запаха
Кожные раздражители, в том числе запахи мыла и моющих средств, являются причиной многих случаев опрелостей.
Распространенными виновниками являются ароматизированные моющие средства для стирки, некоторые детские мыла и кремы, а также определенные пены для ванн, хотя производители часто рекламируют их как удобные для детей.
9. Избегайте вытирания этой области
Сохранение чистоты и сухости области подгузников ребенка жизненно важно, особенно когда у них есть сыпь, но люди должны помнить, что лучше всего бережно чистить.
Очистка этой области тела или растирание насухо может вызвать раздражение сыпи и повредить чувствительную кожу.
10. Принятие ванны с овсянкой
Исследования показывают, что коллоидная овсянка может уменьшить воспаление и раздражение, вызываемые атопическим дерматитом и воспалительными заболеваниями кожи.Коллоидная овсянка также может уменьшить боль и зуд, возникающие при опрелостях.
Люди могут купить овсяные ванны во многих аптеках и в Интернете. Люди должны следовать указаниям на упаковке и после этого промокнуть кожу младенца насухо.
Как вылечить сыпь от подгузников у вашего ребенка
Все, что вам нужно знать, чтобы лечить и предотвращать эту страшную сыпь от подгузников
Кэти Суини
Особая благодарность Майклу Козимини, доктору медицины, за помощь в написании этой статьи.
Если ваш ребенок носит подгузники, в какой-то момент вы, вероятно, столкнетесь с опрелостью. По крайней мере, у половины всех младенцев появляется опрелость.
Но хотя опрелости — обычная проблема, вы можете многое сделать, чтобы помочь своему ребенку. С помощью нескольких простых шагов вы можете успокоить эту кожу, ускорить заживление и помочь предотвратить появление новой сыпи в будущем.
Что вызывает опрелости?
Две основные причины — это влажность и трение. Обычно моча и стул из подгузника могут со временем раздражать кожу вашего ребенка.Подгузники также могут натирать или тереться о попу вашего ребенка, создавая трение.
Изменения pH кожи из-за мочи, фекалий или некоторых продуктов для кожи могут вызвать сыпь.
Кроме того, мыло может со временем разрушать кожу, так же как оно уничтожает микробы и грязь. И, в редких случаях, у детей может быть аллергия на конкретный ингредиент подгузника, салфетки или мыла.
Хотя опрелость может возникнуть в любом возрасте, чаще всего она возникает у детей от 9 до 12 месяцев. Это также более вероятно, когда ваш ребенок:
- Начинает есть твердую пищу
- Начинает спать всю ночь (с меньшим количеством смен подгузников)
- Простуда или понос
- Принимает антибиотики
Советы по лечению опрелостей
Сыпь от подгузников может быть легкой или тяжелой.При легкой сыпи вы можете увидеть маленькие розовые или красные пятна или пятна. В более тяжелых случаях пятна будут более ярко-красными, или кожа может потрескаться, сломаться или покрыться волдырями. Сыпь может распространяться вниз на ноги или вверх по животу, и ваш ребенок может плакать или испытывать затруднения.
Чем раньше вы начнете лечить сыпь, тем лучше. Ниже приведены несколько проверенных временем советов, которые помогут избавиться от опрелостей. Эти же советы могут помочь предотвратить высыпания в будущем или, по крайней мере, сделать их менее частыми и менее серьезными.
Откажитесь от подгузника. Если дать вашему ребенку «немного времени» без подгузников, это поможет ускорить процесс заживления. По сути, это позволяет младенцам оставаться сухими и избегать трения, чтобы их кожа могла дышать.
Одна из идей — купить одноразовые водонепроницаемые прокладки (иногда называемые «чукс») и позволить ребенку играть на них без подгузника. Или снимите подгузник, когда ребенок спит. Чем дольше вы снимаете подгузник, тем лучше, особенно в тяжелых случаях.
Чаще меняйте подгузники. Не позволяйте ребенку долго сидеть в мокром или грязном подгузнике. Частая смена подгузников — хороший способ предотвратить опрелость или уменьшить ее тяжесть. Дрожжи любят расти в теплых влажных помещениях, поэтому их сухость может предотвратить появление сыпи от этих инфекций.
Используйте защитный крем — и используйте его в большом количестве. Барьерный крем защищает кожу вашего ребенка от мочи и стула. Крем с оксидом цинка или мазь с вазелином — хорошие варианты.Вы также можете использовать эти кремы, чтобы предотвратить сыпь.
Ключ? Когда у ребенка появится сыпь, нанесите ее очень толстым слоем, как глазурь на торт. Многие родители недооценивают эти кремы.
Будьте осторожны при чистке. Вы хотите уменьшить трение о попе ребенка, поэтому не трите и не трите его. Осторожно промокните кожу мягкой мочалкой в теплой воде или ненадолго окуните ребенка в ванну. Вытрите полотенцем — не трите.
Для очистки мочи и фекалий часто бывает достаточно теплой воды. Мыло может оказывать вредное воздействие на кожу младенцев; если теплой воды недостаточно, используйте очищающее средство без мыла (в эту категорию попадает большинство «детских моющих средств»). Если вы используете детские салфетки, выбирайте те, которые не содержат красителей, отдушек и спирта.
Перейти на одноразовые подгузники. Если ваш ребенок в настоящее время носит тканевые подгузники, рекомендуется перейти на одноразовые супервпитывающие подгузники, пока сыпь не исчезнет. Это поможет сохранить кожу ребенка максимально сухой.
Проверьте размер. Убедитесь, что подгузник подходит. Слишком большой подгузник может тереться о попку вашего ребенка взад и вперед. Если он слишком маленький, он задерживает влагу и приближает мочу и фекалии к коже.
Когда звонить врачу
Большинство легких форм опрелостей можно лечить в домашних условиях. Чтобы сыпь полностью исчезла, может потребоваться несколько недель. Но оно должно начать улучшаться уже через несколько дней после выполнения приведенных выше советов.
Если у вашего ребенка сыпь серьезная, не проходит через несколько дней или ухудшается, обратитесь к врачу.Это может быть грибковая инфекция. Врач вашего ребенка может дать вам лекарство от грибка или мягкий стероидный крем.
Вы также должны позвонить врачу, если ваш ребенок:
- Повышенная температура (более 100,4) с сыпью
- Ушибы, кровотечение или открытые язвы в области
- Сильная боль или дискомфорт
- худеет или кажется больным
Сыпь от подгузников — нормальное явление в детстве, но ребенку не обязательно страдать. Следите за высыпаниями, чтобы вылечить их как можно раньше.А если у вас возникнут проблемы, позвоните своему врачу.
Ознакомьтесь с дополнительными советами по охране здоровья и безопасности
Пеленочный дерматит (пеленочная сыпь): обзор, профилактика и лечение
Сыпь от подгузников — это термин, используемый для описания красной и болезненной кожи на ягодицах ребенка в области, покрытой подгузником. Кожа не должна быть повреждена волдырями или сыпью, чтобы ее можно было назвать опрелостями.
Сыпь от подгузников обычно возникает из-за того, что кожа слишком долго подвергается воздействию влаги (мочи и дефекации).Влага раздражает кожу, которая начинает разрушаться. Кожа повреждается при трении о подгузник. Химические вещества в моче и кале могут еще больше повредить кожу и вызвать сыпь. Раздраженная кожа может быть подвержена риску инфицирования.
Некоторые другие причины опрелостей могут включать:
- Ребенок начал есть твердую пищу
- Аллергическая реакция на материал подгузника
- У ребенка частые дефекации или диарея
- Кормящая мама или ребенок принимают антибиотики или другие новые лекарства
- Подгузник слишком узкий
Как предотвратить сыпь от подгузников
Для предотвращения опрелостей:
- Следите за тем, чтобы кожа ребенка была как можно более чистой и сухой.
- Смените подгузник, как только он или она намокнут или испражняются.
- Очищайте попку ребенка салфетками для подгузников спереди назад при каждой смене подгузника. Избегайте салфеток со спиртом или ароматизаторами.
- Убедитесь, что между кожными складками ребенка имеется чистка.
- Если возможно, дайте коже высохнуть на воздухе. Дайте ему немного побыть без подгузника (Изображение 1) .
- Если вы знаете, что ваш ребенок находится в группе риска, после очистки кожи используйте безрецептурный кожный барьер или крем с оксидом цинка, например, вазелин (вазелин®), Desitin®, Triple Paste®, A + D®. или Balmex®.
- Наденьте подгузники свободно.
Что делать при сыпи от подгузников
Если кожа вашего ребенка раздражается и краснеет, есть несколько способов избавиться от опрелостей. Он должен зажить в течение 2-3 дней.
- Смените подгузник, как только ребенок станет мокрым или испражняется.
Вы можете сменить подгузник один раз за ночь. - Полощите попку ребенка после каждой смены подгузников. Осторожно очистите область подгузника теплой водой и мягкой мочалкой (Изображение 2) .
- Используйте мягкое мыло и воду только в том случае, если стул не отделяется легко.
- Избегайте тереть или тереть. Это может еще больше повредить кожу.
- Если сыпь сильная, используйте струю воды для очистки и ополаскивания, не теряя. Или может быть полезно замачивать попку ребенка в ванне с теплой водой после каждой смены подгузника.
- Старайтесь не пользоваться детскими салфетками. Особенно избегайте употребления алкоголя или ароматизаторов.
- Промокните кожу насухо.Дайте области полностью высохнуть на воздухе.
- Нанесите толстый слой безрецептурного кожного барьера или крема с оксидом цинка. Эти кремы не нужно полностью удалять при каждой смене подгузника.
- Не наносите стероидные кремы или детскую присыпку на попку ребенка.
- Позвольте вашему ребенку поиграть или вздремнуть без подгузника. Воздух помогает высохнуть и заживить сыпь.
- Избегайте резиновых штанов или пластиковых подкладок поверх подгузника.
- Наденьте подгузник свободно, чтобы он меньше не терся о кожу.
Когда звонить врачу:
Позвоните врачу вашего ребенка, если:
- Сыпь не проходит и не проходит через 3 дня или если сыпь усиливается.
- На нем появляются волдыри или ярко-красный цвет с выступающими шишками.
- Ваш ребенок принимает антибиотик, и его кожа стала ярко-красной с красными пятнами.
- Сыпь очень болезненная.
- У ребенка высокая температура и сыпь.
Сыпь от подгузников (PDF)
HH-I-28 10/75, пересмотрено 17 мая Copyright 1975, Национальная детская больница
Помощь родителям при лечении опрелостей
Фарм США .2012; 37 (3): 12-15.
Сыпь от подгузников — это многофакторное заболевание, которое крайне неудобно для младенца и может вызвать множество беспокойство за родителей. Чтобы еще больше усугубить проблему, в то время как настоящий подгузник сыпь (также известная как раздражающий пеленочный дерматит ) довольно проста чтобы распознать и лечить, подгузники могут усугубить такие дерматологические нарушения как себорейный дерматит, псориаз и атопический дерматит.
Проявления опрелостейСыпь от опрелостей обычно проявляется в виде ярко-красного раздражения мошонки и полового члена у мальчиков и половых губ и влагалища у девочек. 1 Он включает широкий спектр дерматозов, таких как шелушение, образование пузырей, язвы, большие шишки, прыщи или гнойные язвы. Дети, способные это может привести к появлению царапин во время смены подгузников. Если площадь приобретает ярко-красный цвет, если есть небольшие красные шишки на внешние края пораженного участка, или если ребенок сильно плачет, когда моча касается кожи, вероятна кандидозная колонизация и врач направление обязательно. 2,3
Безопасное лечение опрелостейОчевидно, что младенцы очень уязвимы для опасных химические вещества, наносимые на кожу.Это особенно верно, учитывая, что подгузник представляет собой окклюзионную повязку, улучшающую впитывание любых местно применяемый фармакологически активный ингредиент. Кроме того, кожа младенца с опрелостями часто повреждается или надрывается, дальнейшее увеличение степени абсорбции. По этой причине только одобрены самые безопасные и тщательно исследованные ингредиенты как защитники. Некоторые защитные средства химически инертны, но все покрывают и защищать поверхности кожи. Они создают механический барьер для исключения раздражители, исключают или удаляют влажность и защищают кожу, контактирующую с Противоположная кожа (опрелость). 2
Общие инструкции FDA по средствам защиты кожи продукты включают совет прекратить их использование и обратиться за помощью к врачу если симптомы сохраняются более 7 дней, и менять влажные и грязные подгузники быстро очищают область подгузника и дают ему высохнуть. 2 Другой надежный федеральный веб-сайт рекомендует обратиться к врачу, если область ухудшается или полностью не заживает в течение 2-3 дней, более безопасный лимит времени. 1 Родителям также рекомендуется наносить мазь, крем или пудру так часто, как это необходимо, с каждым подгузником перемены, особенно перед сном или в любое время при воздействии влажных подгузники могут быть продлены.Что касается порошковых продуктов, родители желают большего. проинструктирован наносить порошок близко к телу, но подальше от ребенка лицо и осторожно втирать порошок в подгузник или в руку и нанесите на область подгузника.
Специальные защитные ингредиентыЕсли кожа младенца повреждена, родителям следует посоветовать обратиться к врачу. 2 Однако, если раздражение ограничивается воспалением, защитные средства безопасно и эффективно.Аллантоин (0,5% -2%), каламин (1% -25%), диметикон (1% -30%) и каолин (4% -20%) являются безопасными защитными средствами. 2 Треска печеночное масло (5% -13,56%) также безопасно и эффективно, но имеет неприятный запах, поэтому его комбинируют с другими ингредиентами для предотвращения этот запах. Ланолин 15,5% безопасен и эффективен, но его следует избегать. так как это контактный сенсибилизатор. 2,4 Продукты, содержащие ланолин включает оригинальную мазь A + D, детский крем Weleda Baby Calendula, Крем Belli Baby Protect Me от опрелостей и сыпь от подгузников бабушки Эль Средства правовой защиты и профилактики.
Минеральное масло (50% -100%) — безопасное и эффективное смягчающее средство. средство от опрелостей. Он нерастворим в воде, что создает барьер. эффект. Однако он остается на коже неопределенно долго, пока физически удаляется и может накапливаться на коже, если ее периодически не очищать. 2 Поскольку FDA предписывает опекуну очищать область подгузников при каждой смене подгузников минеральное масло не должно скапливаться. Однако если пациенты не могут правильно очистить ребенка, это может вызвать хронические кожные заболевания раздражение и фолликулит.Это активный ингредиент Johnson’s Детское масло.
Пасты и мази с оксидом цинка (25-40%) безопасны и безопасны. эффективны при опрелостях, но в более высокой концентрации они трудно снимается с кожи ребенка из-за их толстой и плотной природа. Это основной активный ингредиент в таких продуктах, как Desitin. Паста Maximum Strength (40% оксида цинка) и крем от подгузников A + D (10%).
Петролатум (30% -100%) — идеальное средство от опрелостей. Практически неаллергенен, не имеет неприятного запаха, легко переносится удаляется с кожи и эффективен как отдельный ингредиент без возможность фолликулита или раздражения. 2 Это единственный активный ингредиент в вазелиновом желе и вазелине для младенцев.
Кукурузный крахмал (10% -98%) выпускается в виде порошка. это широко считается безопасной детской присыпкой, но она может быть опасной. В один такой случай, месячный младенец был доставлен в отделение неотложной помощи из-за неправильного питания и нарушения дыхания. 5 The врачи назначили рентген грудной клетки, который выявил диффузное помутнение в обоих легких, с темно-синими кристаллами многоугольной формы, видимыми на Окраска по Граму.В конечном итоге было показано, что кристаллы являются кукурузным крахмалом. Мать призналась, что использовала порошок кукурузного крахмала во время пеленания. изменения. Врачи диагностировали кукурузный крахмальный пневмонит, предостерегая. что неосторожное использование порошка может привести к случайной аспирации с последующим тяжелым респираторным заболеванием.
Еще одна проблема, связанная с кукурузным крахмалом, заключается в том, что он может служить питательной средой для Candida albicans . 6 По этой причине фармацевт не должен рекомендовать использование кукурузный крахмал.Продукты, содержащие кукурузный крахмал, включают Johnson’s Baby Pure Кукурузный крахмал с лепестками магнолии. Лепестки магнолии в этом продукте не одобрен для использования в качестве защитных средств. Национальные институты здоровья (NIH) рекомендует не использовать кукурузный крахмал в любое время, поскольку он может ухудшить опрелости при кандидозной инфекции. 1
Тальк (45% -100%) когда-то считался безопасным и эффективным в качестве абсорбента при профилактике и лечении опрелостей, но может быть опасен в виде талька при неправильном использовании и никогда нельзя рекомендовать. 1 Продукты, содержащие тальк включая детскую присыпку Johnson’s. Порошок талька представляет респираторные и дерматологические риски для ребенка. Случайное вдыхание может быть смертельным, факт, из которых не менее 42% матерей (младенцев до 2-х лет лет) совершенно не осведомлены. 7,8 В одном исследовании эпизодов вдыхание талька, 55% пострадавших были в возрасте до 1 года возраста, и 41% были на втором курсе. 7,8
В некоторых из наихудших случаев, указанных FDA, один ребенок развилась аспирационная пневмония, а другому потребовалось несколько дней респиратор. 8 В нетипичном случае трехлетний брат налил тальк в рот и нос месячному ребенку, которому потребовалось реанимация по поводу остановки сердца и легких, но выжила. Другой ребенок 22 месяцев играл с тальком, вдыхая достаточно пыли, чтобы вызывают респираторный дистресс и периоральный цианоз. Через 20 часов внимательности, он скончался от трудноизлечимой сердечно-легочной недостаточности. 8
Эта проблема вызвала такую серьезную озабоченность FDA, что общественное собрание было проведено в 1994 году для обсуждения безопасного использования талька. в потребительских товарах. 9 Особый интерес вызвало исследование Национальная программа токсикологии, которая подвергала грызунов воздействию талька, обнаружив, что существует риск хронического повреждения легких и смерти. В FDA требует обязательного предупреждения о продуктах, содержащих тальк. чтобы свести к минимуму опасность аспирации: «Держите порошок подальше от лицо ребенка, чтобы избежать вдыхания, которое может вызвать проблемы с дыханием ». 8
Тальк представляет дерматологическую опасность для младенцев. Если наносится на поврежденную кожу, тальк может вызвать образование корок, инфекции и гранулемы кожи.По этой причине продукты, содержащие На порошке талька должно быть предупреждение: «Не наносите на поврежденную кожу». Пеленочный дерматит, который лечится только порошками, может не исчезнуть должным образом. В одном из таких случаев 6-месячный младенец с легким пеленочным дерматитом обработанные только порошками, на поверхности образовалась гранулематозная ткань. ягодицы, возможно, в результате использования присыпок. 10
Фармацевт не должен использовать тальк. как защитное средство кожи из-за дерматологических и респираторных опасности, как рекомендовано NIH. 1 Если родители покупают продукт несмотря на этот совет, они должны быть осторожны в заявке согласно предупреждению FDA, но родитель или опекун должны Кроме того, будьте осторожны, чтобы хранить продукты в недоступном для детей месте, сколько ядов хранятся. Эти меры предосторожности относятся конкретно к тальк, но его можно распространить на использование всех порошков в младенцам, независимо от ингредиентов.
Неизвестные ингредиенты продуктов от опрелостейСредства от опрелостей доступны в большом количестве известные бренды (например,g., Vaseline, Desitin, A + D, Johnson’s), но также как множество малоизвестных продуктов со странными названиями. 11 Некоторые из первые и многие из последних загружают свои продукты ингредиентами безопасность и эффективность при опрелостях неизвестны. Они часто включают несколько растительные ингредиенты, которые могут быть аллергенными или токсичными, если впитывается. Желательно избегать этих перегруженных составов в в пользу тех, которые содержат одно безопасное и эффективное средство защиты (например, вазелин).
Известно, что борная кислота опасна для младенцев, но она входит в состав таких продуктов, как Butt Paste Boudreaux. 2 Обезжиренное сухое молоко и козье молоко необъяснимо включены в такие такие продукты, как система для снятия сыпи подгузника First Years Bottom Care и Мазь из козьего молока Canus Li’l. Масло чайного дерева содержится в Bum Boosa Мазь от бамбуковой сыпи от подгузников и не жгучая и нежная мазь California Baby Успокаивающие средства для мытья подгузников. Хотя они также содержат оксид цинка, различные растительные ингредиенты содержатся в Aveeno Baby Soothing Relief Крем от подгузников Aveeno Baby Organic Harvest Diaper Rash Cream, Крем от подгузников Balmex и сыпь от подгузников Puristics с оксидом цинка для детей Крем. 11
Некоторые родители могут спросить об использовании местных противогрибковых средств. от опрелостей. Это правда, что сломанная кожа под подгузником часто бывает колонизирован Candida , но посещение врача обязательно. 2 Доступные в настоящее время противогрибковые препараты, отпускаемые без рецепта, показаны только для грибковые заболевания, такие как tinea pedis, tinea cruris и tinea corporis. Их эффективность в отношении Candida неизвестна.
ИНФОРМАЦИЯ ДЛЯ ПАЦИЕНТА
Сыпь от подгузников может причинить большой дискомфорт детка.Поскольку цель состоит в том, чтобы кожа оставалась сухой, родители должны выбирать подгузники с маркировкой суперабсорбирующие или сверхабсорбирующие. Эти предотвращают появление опрелостей лучше, чем старые обычные впитывающие подгузники. Немного родители предпочитают тканевые подгузники из соображений экономии, санитарии или сохранение, но одноразовые намного лучше, чем многоразовые тканевые подгузники в предотвращении опрелостей. Если используются тканевые подгузники, их нельзя быть закрытым пластиковыми штанами, так как пластик удерживает влагу внутри подгузника и увеличивает вероятность появления опрелостей.
Во время активного случая опрелостей кожа очень чувствительный. Во время этого следует избегать использования большинства имеющихся в продаже салфеток для подгузников. время, так как эти продукты могут содержать химические вещества, которые раздражают кожу затронуты сыпью. Немедленная очистка участка мягким мылом. самая безопасная альтернатива.
Защитные средства для кожиСредства защиты кожи — самые безопасные ингредиенты для лечения опрелости. К ним относятся такие ингредиенты, как аллантоин, каламин, треска. масло печени, диметикон, каолин, ланолин, минеральное масло, вазелин, тальк, крахмал для местного применения (также известный как кукурузный крахмал ), белый вазелин и оксид цинка.Однако некоторые из них лучше других. Вазелин (например, вазелин) — отличный выбор.
Порошки, содержащие каолин, кукурузный крахмал или тальк, могут вызывать проблемы, если кожа ребенка сломана или поранена, и их следует избегать. Если вы все равно решите использовать их, сохраните любые порошковые средства от опрелостей. подальше от лица ребенка, пока вы кладете его на руки или прикладывая его к попе ребенка. Если вы позволите порошку попасть в воздух, ребенок будет вдыхать его во время дыхания, потенциально производя химическая пневмония, которая может привести к постоянным проблемам с дыханием или смерть.
Лучший способ наносить порошки — это уехать куда-нибудь подальше. от младенца. Поместите контейнер ближе к телу и подальше от лицо. Аккуратно встряхните небольшое количество порошка на руку. Когда осела пудра, подойдите к малышу и нанесите на область подгузника. Никогда не позволяйте старшему брату или сестре играть с порошками в одиночку или вокруг ребенка по тем же причинам.
Продукты, которых следует избегатьНекоторые химические вещества нельзя использовать для лечения ребенка.Не используйте домашние препараты, такие как пищевая сода, поскольку их безопасность быть сомнительным. Любой продукт, содержащий борную кислоту или бура, небезопасен. и этого следует избегать. Химические вещества, такие как алоэ вера, бензиловый спирт, касторовое масло. семена, перуанский бальзам, обезжиренное сухое молоко, арника, огуречник, тимол, календула, масло шиповника и масло чайного дерева не одобрены FDA. протекторы. Некоторые могут быть указаны как неактивные ингредиенты, но все же могут вызывают аллергические реакции или другие проблемы. Мази с антибиотиками содержащие такие ингредиенты, как неомицин, полимиксин или бацитрацин, должны нельзя использовать при опрелостях.Препараты с гидрокортизоном использовать нельзя. без рекомендации врача. Вы не должны использовать противогрибковые или антикандидозные средства от опрелостей.
Помните: если у вас есть вопросы, проконсультируйтесь с фармацевтом.
ССЫЛКИ 1. Опрелостей. MedlinePlus . www.nlm.nih.gov/medlineplus/ency/article/000964.htm. По состоянию на 30 января 2012 г.
2. Молитесь WS. Терапевтические препараты, отпускаемые без рецепта. 2-е изд. Балтимор, Мэриленд: Липпинкотт Уильямс и Уилкинс; 2006 г.
3. Сыпь — ребенок до 2 лет. MedlinePlus . www.nlm.nih.gov/medlineplus/ency/article/003259.htm. По состоянию на 30 января 2012 г.
4. Клигман AM. Аллергия на ланолин: кризис или комедия. Контактный дерматит . 1983; 9: 99-107.
5. Сильвер П., Саги М., Рубин Л. Дыхательная недостаточность из-за аспирации кукурузного крахмала: опасность смены подгузников. Скорая педиатрическая помощь . 1996; 12: 108-110.
6.Фаррингтон Э. Пеленочный дерматит. Педиатр, медсестра . 1992; 18: 81-82.
7. Престон С.Л., Брайант Б.Г. Этиология и лечение пеленочного дерматита. Хосп Фарм . 1994; 29: 1086-1088, 1097.
8. Лекарственные средства для защиты кожи, отпускаемые без рецепта людьми; предложено нормотворчество лекарственных препаратов для лечения опрелостей. Реестр ФРС . 1990; 55: 25204-25232.
9. Тальк; потребительское использование и перспективы здоровья; общественные собрания. Реестр ФРС . 1994; 59: 2319.
10.Конья Дж, Гоу Э. Младенческая ягодичная гранулема. Австралас Дж. Дерматол . 1996; 37: 57-58.
11. Средства от опрелостей. www.drugstore.com. По состоянию на 7 февраля 2012 г.
12. Semiz S, Balci YI, Ergin S, et al. Два случая синдрома Кушинга из-за чрезмерного использования местных стероидов в области подгузников. Педиатр дерматол . 2008; 25: 544-547.
13. Tempark T, Phatarakijnirund V, Chatproedprai S, et al.
Экзогенный синдром Кушинга из-за местного применения кортикостероидов:
отчет о болезни и обзор литературы.


 Использование антибиотиков, кроме того, увеличивает риск возникновения поноса. Грудные дети, чьи матери принимают антибиотики, также подвергаются повышенному риску опрелостей.
Использование антибиотиков, кроме того, увеличивает риск возникновения поноса. Грудные дети, чьи матери принимают антибиотики, также подвергаются повышенному риску опрелостей.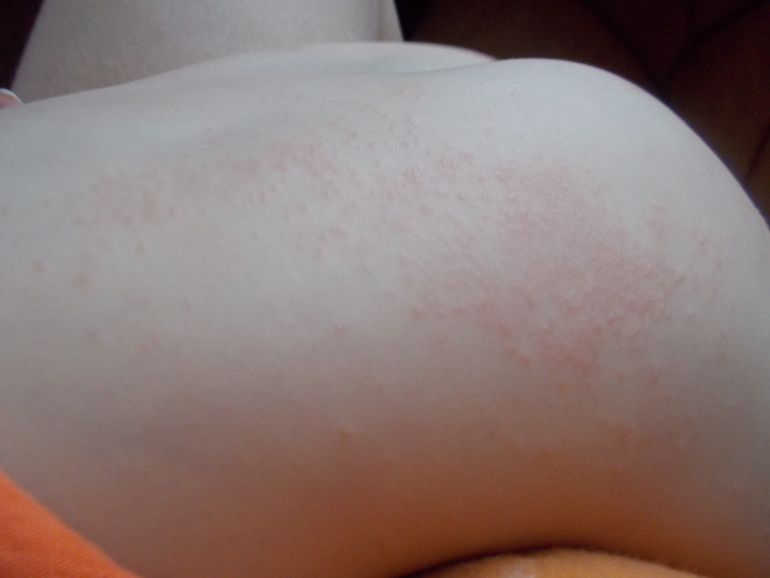 Она не содержат лечебных компонентов или металлов. Это мазь для профилактики, а не для лечения.
Она не содержат лечебных компонентов или металлов. Это мазь для профилактики, а не для лечения. 