Перегиб желчного пузыря, симптомы, причины, последствия, лечение загиба желчного пузыря у взрослых и детей
Перегиб желчного пузыря
Перегиб желчного пузыря – изменение нормальной структуры желчного пузыря, ведущее к расстройству его функций, задержке желчи и опасно осложнениями.
В застоявшейся желчи хорошо размножаются бактерии, которые могут попасть через кровь или лимфу. Причины загиба желчного пузыря многообразны.
- Типы патологии
- Возможные причины перегиба желчного пузыря
- Симптомы перегиба желчного пузыря
- Диагностика перегиба желчного пузыря
- Последствия перегиба желчного пузыря
- Лечение перегиба желчного пузыря
- Прогноз для выздоровления, жизни и трудоспособности
Типы патологии
Возможные причины перегиба желчного пузыря
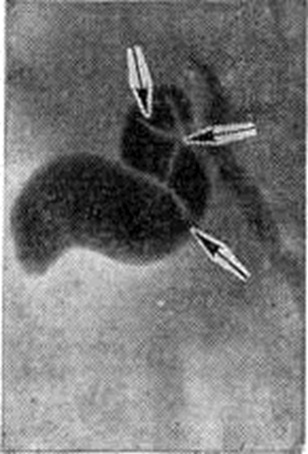
В норме желчный пузырь похож на грушу с гладким округлым контуром. Имеет отделы: шейка, тело и дно. Является резервуаром для желчи.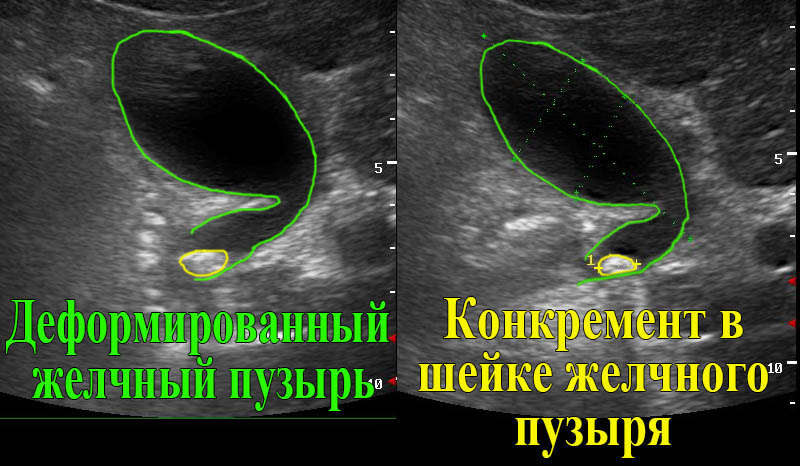 Часто перегиб встречается в области перехода шейки в тело желчного пузыря.
Часто перегиб встречается в области перехода шейки в тело желчного пузыря.
Симптомы перегиба желчного пузыря
Загиб желчного пузыря у детей вызывает симптомы:
У новорожденных и грудных детей:
- Отказ от еды.
- Вялость, снижение активности.
- Срыгивания.
- Изменение окраски кожи.
- Беспокойство, плач.
У детей от 1 года и старше:
- Ребенок может пожаловаться на чувство боли в животике и указать место где болит.
- А также рассказать о тошноте и чувстве горечи во рту.
Перегиб у желчного пузыря у детей в 95 % является врожденной патологией и требует придерживаться диете кормящей маме и введение безопасного для печени прикорма. Есть данные о роли наследственности.
Диагностика перегиба желчного пузыря
Диагноз способен поставить только человек с высшим медицинским образованием – врач.
При пальпации живота может отмечаться болезненность в области эпигастрия и правого подреберья.
Лидирующим методом инструментального исследования данной патологии является УЗИ органов брюшной полости с детальным изучение строения стенки желчного пузыря, выявление места локализации загиба.
Чтобы выяснить природу возникновения заболевания сначала проводят УЗИ натощак, затем пациент употребляет завтрак, стимулирующий отток желчи (сырые яйца или стакан 20% сметаны) и УЗИ повторяют через 30 минут.
Когда конфигурация желчного пузыря не изменилась, то это признаки врожденного перегиба – фиксированный желчный пузырь. В остальных ситуациях говорят о приобретенном перегибе. Контрольные УЗИ проводят 2 раза в год.
Последствия перегиба желчного пузыря
- Закупорка камнем протока пузыря – желчь не отходит.
- Хронический холецистит.
- Камнеобразование в пузыре – сначала имеет место билиарный (желчный) стаз (остановка), а затем она кристаллизуется и начинается постепенное камнеобразование.

- Истончение стенки пузыря вследствие его перенаполнения желчью – такие последствия загиба желчного пузыря опасны его разрывом.
- Желчный перитонит.
Лечение перегиба желчного пузыря
Врожденная форма заболевания может долго не проявляться и является случайным открытием для врача УЗИ. Не нуждается в лечении, основной акцент направлен на профилактику осложнений (диета, препараты, фитотерапия, умеренные физические нагрузки, тюбаж). Следует указать, что применение желчегонных средств и тюбажа категорически противопоказано.
Лечение загиба желчного пузыря приобретенного требует терапии причинного заболевания и устранения развившихся симптомов.
Диета при перегибе желчного пузыря соответствует принципам диеты No5.
Питаться следует часто (каждые 3 часа), малыми порциями до 6 раз в сутки. Чрезмерное употребление пищи ведет к растяжению стенок желчного пузыря.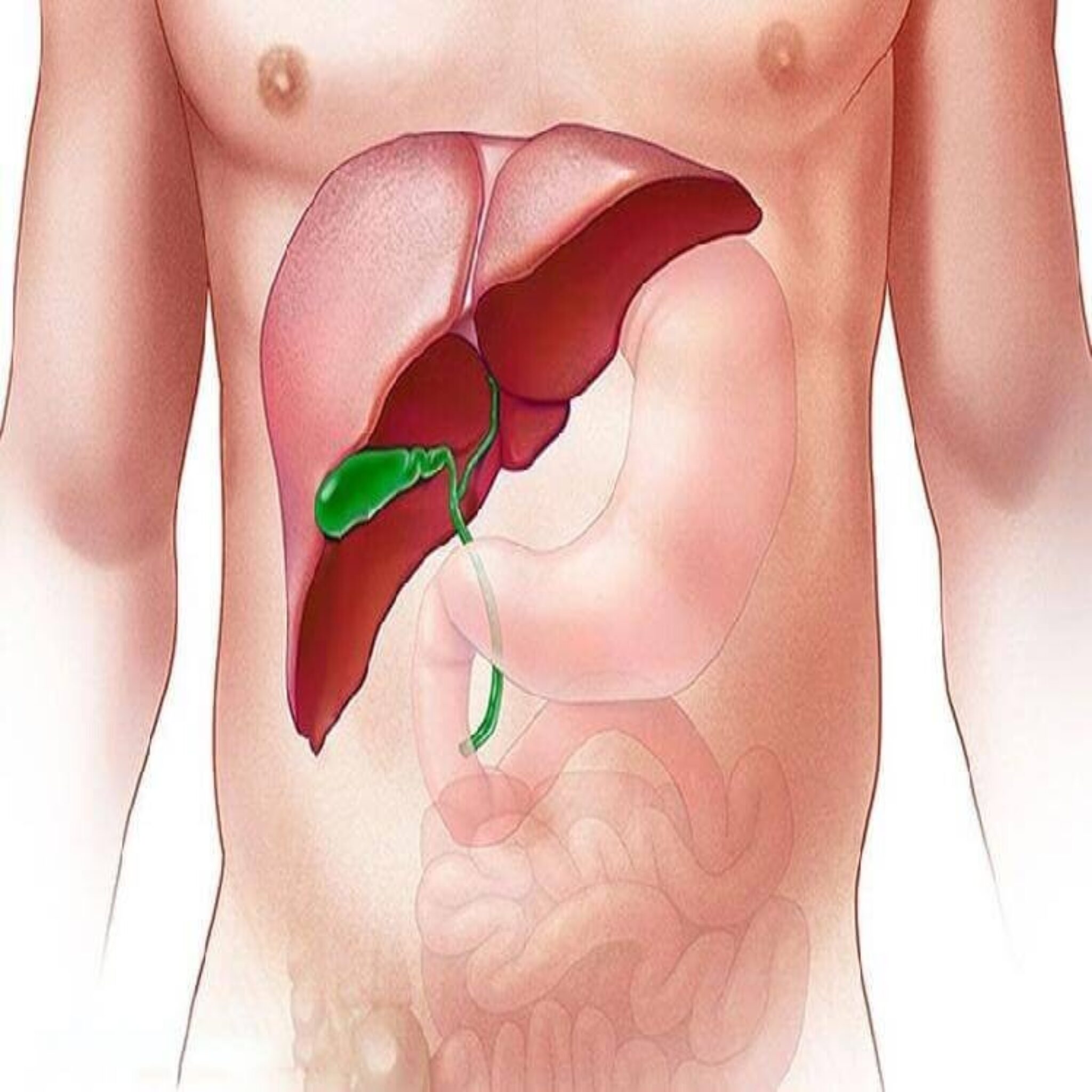
Запретные продукты и напитки:
- Жирные, жаренные, копченые и острые продукты.
- Сдобная выпечка, пироженные с кремом.
- Алкоголь.
- Кислые продукты.
- Бобовые.
- Газированные напитки.
- Крепкий кофе, шоколад, мед, сахар, варенье.
- Нежирные сорта рыбы.
- Белое мясо птицы.
- Каши без добавления масла.
- Макаронные изделия.
- Нежирные молочные продукты.
- Некислые овощи и фрукты.
- Постные супы.
- Тыква.
Диета при загибе желчного пузыря подразумевает готовить на пару, тушить или запекать в духовке, без применения специй. Крайне важно пить больше воды, потому что необходимо разбавить желчь, ее сгущение недопустимо. Пищу лучше употреблять в теплом виде.
Желчегонные средства
Препараты назначает только врач.
- Урсофальк – улучшает концентрацию желчи, не дает образовываться новым камням и хорошо расщепляет камни размером до 5 мм.

- Гапабене – ускоряет процесс выведения желчи.
- Фламин – тонизирует мышечный слой желчного пузыря, снимает воспалительный процесс, уменьшая болевые ощущения.
Эту группу лекарств нужно принимать курсами, которые индивидуально подбирает лечащий врач.
Спазмолитические препараты
Ношпа, Папаверин – действуют расслабляюще на гладкую мускулатуру желчного пузыря. Применяются при болевом синдроме.
Антибиотики
Применяют при холецистите и воспалении желчных протоков.
Оперативное лечение
Прибегают к нему при подозрении на разрыв желчного пузыря, стойкий болевой синдром, нарушение общего состояния.
Желчегонные травы
В аптеке продается травяной сбор. В его составе: рыльца кукурузы, перечная мята, трава тысячелистника, бессмертник.
Готовится отвар и применяется за 30 минут до еды по пол стакану 3 раза в течение месяца. Хорошо зарекомендовали себя: масло кукурузы, перга, настой цветочной пыльцы.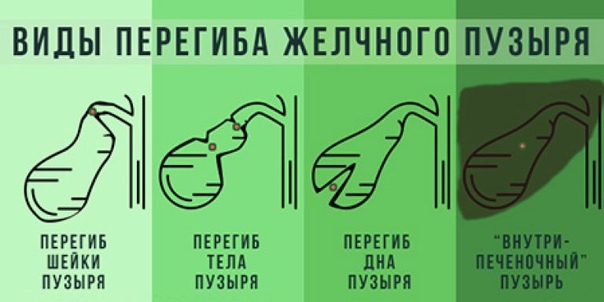
Лечебная гимнастика
Очень эффективны занятия йогой, хороша группа с поднятием ног, лежа на животе («велосипед», «ножницы»). Также применяют дыхательные упражнения. Рекомендованы пешие прогулки на свежем воздухе, велосипедные заезды.
Физиолечение
Допустимо применять только в периоды отсутствия обострения. Используют электрофорез с новокаиновым раствором и лечение ультразвуком.
Тюбаж
Предварительно выпивают раствор магнезии или теплую минеральную воду, затем укладывают грелку в область правого подреберья (проекция желчного пузыря). Происходит раскрытие сфинктера, который открывает выход желчи в кишечник.Она легко отходит и кал становится жидковатым, с зеленым оттенком – это норма после такой процедуры.
Пациенты чувствуют облегчение, уходит тяжесть в правом боку, улучшается общее состояние. Эту процедуру нужно проводить 1 раз в неделю.
Танец живота
Является не только источником хорошего настроения и красоты, но и отличным массажем внутренних органов. Происходит лучшее отхождение желчи, вовремя опорожняется кишечник, а следовательно кожа сияет здоровьем.
Прогноз для выздоровления, жизни и трудоспособности
Благоприятный, если заболевание не ухудшает качество жизни пациент, если он способен при этом трудиться и выполнять свои ежедневные дела. Также если нет осложнений.
Когда пациента беспокоят частые обострения болевого синдрома, то проводится плановая лапароскопическая холецистэктомия – через небольшие размеры на животе вводят инструменты и оптический прибор.
Манипулируют в брюшной полости (предварительно вводят газ), смотря на экранное изображение операции. Находят жёлчный пузырь, отделяют его от окружающих тканей, перевязывают сосуды и удаляют из брюшной полости.
Жить с перегибом желчного пузыря не только можно, но и нужно, если соблюдать меры профилактики и четко выполнять рекомендации врача. Нужно сформировать привычку – умеренность в пище.
Нужно сформировать привычку – умеренность в пище.
Источник:
http://ipechen.ru/zhelchnyj-puzyr/peregib/
Перегиб желчного пузыря
- Беспокойность ребенка после кормления
- Боль в грудной клетке
- Боль в правом подреберье
- Вздутие живота
- Горький привкус во рту
- Дискомфорт в области правого подреберья
- Желтушность слизистых
- Желтый налет на языке
- Изжога
- Отвращение от жирной и вредной пищи
- Отрыжка
- Повышенная температура
- Пожелтение кожи
- Потеря аппетита
- Распространение боли в другие области
- Рвота
- Тошнота
- Увеличение объемов живота
- Учащенное сердцебиение
Перегиб желчного пузыря – это аномалия строения этого органа, во время которой происходит деформация органа. На этом фоне отмечается изменение нормальной формы ЖП, который должен иметь грушевидный вид. Помимо этого, происходит нарушение его функционирования и застой желчи, что влечёт за собой развитие осложнений.
В зависимости от этиологических факторов появления недуга, разновидность и симптоматика будут отличаться. Основными причинами принято считать неправильный образ жизни и наличие других заболеваний ЖКТ. Главными признаками принято считать дискомфорт и боль под правыми рёбрами, а также появление неприятного привкуса во рту.
Диагностировать такое состояние можно только при помощи инструментальных обследований пациента, в частности УЗИ. В терапии преобладают консервативные методы, но иногда может потребоваться хирургическое вмешательство. Тактика лечения напрямую зависит от места локализации загиба.
Этиология
Перегиб желчного пузыря не имеет ограничений по возрастной принадлежности, отчего нередко диагностируется у детей. В таких случаях говорят про первичный или врождённый перегиб ЖП.
Способствовать появлению перегиба желчного пузыря у ребёнка могут:
- бесконтрольный приём будущей матерью медикаментов на протяжении всего первого триместра беременности;
- ведение во время вынашивания ребёнка нездорового образа жизни, в частности распитие алкогольных напитков и выкуривание сигарет;
- наличие хронических заболеваний печени или ЖКТ у женщины;
- перенесённые в период беременности заболевания вирусного или инфекционного характера;
- неблагоприятные условия проживания или работы беременной.

У лиц трудоспособного возраста перегиб ЖП имеет следующие причины:
- нерациональное питание, что заключается в преобладании в меню жирных и острых блюд. Сюда также можно отнести отсутствие режима, соблюдение чрезмерно строгих диет или добровольный продолжительный отказ от еды. Именно из-за этого фактора основу консервативной терапии недуга составляет выполнение рекомендаций относительно диетического стола;
- нарушение обмена веществ;
- наличие у человека какой-либо стадии ожирения;
- перенесённые ранее тяжёлые пищевые токсикоинфекции;
- протекание таких заболеваний, как ЖКБ или холецистит, а также другие болезни печени, ДПК и поджелудочной железы;
- поднятие тяжестей физически неподготовленным человеком;
- недостаток физической активности, что может быть обусловлено малоподвижным образом жизни или условиями труда, при которых человеку необходимо долго сидеть или стоять;
- беспорядочный приём медикаментов;
- увеличение объёмов правой почки;
- травмирование печени;
- резкое снижение массы тела;
- хирургическое вмешательство на органах ЖКТ;
- период беременности – в это время происходит смещение и сдавливание внутренних органов и желчного пузыря в частности.
 Происходит это из-за постоянного увеличения размеров матки и внутриутробного роста плода.
Происходит это из-за постоянного увеличения размеров матки и внутриутробного роста плода.
Классификация
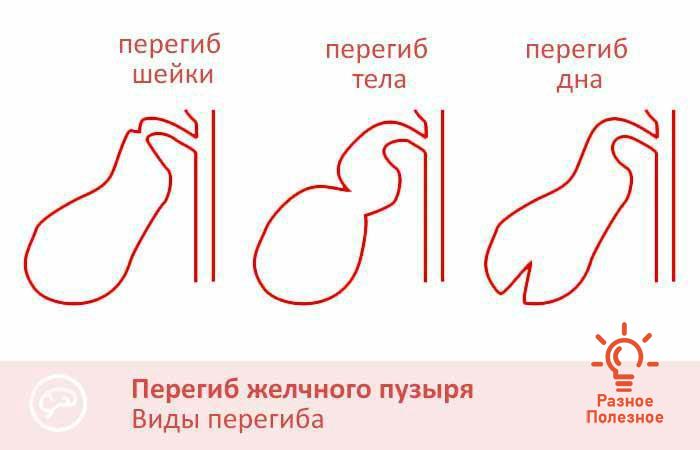
По причине того, что желчный пузырь состоит из нескольких отделов, то и деформация может возникнуть на любом из них. Например, выделяют:
- перегиб тела желчного пузыря;
- загиб в области шейки этого органа – такая и вышеуказанная форма заболевания является самой распространённой;
- деформация дна ЖП;
- перегиб желчного протока.
Одним из самых опасных расположений перегиба считается область между телом и шейкой желчного пузыря.
По этиологическому фактору болезнь бывает:
- врождённой – сформированной при внутриутробном формировании;
- приобретённой – характеризуется влиянием одной или нескольких из вышеуказанных причин, а также имеет яркое клиническое проявление.
Кроме этого, существует ещё несколько форм подобной патологии:
- лабильный перегиб желчного пузыря – характеризуется тем, что может менять своё место локализации;
- фиксированный перегиб желчного пузыря – отличается от предыдущего тем, что закреплён в определённом месте и остаётся неподвижным;
- функциональный перегиб желчного пузыря – не является угрозой для жизни человека и не вызывает развитие осложнений.
 Это происходит потому, что он самостоятельно исчезает при изменении положения тела.
Это происходит потому, что он самостоятельно исчезает при изменении положения тела.
Симптоматика
В большинстве случаев, врождённый перегиб желчного пузыря протекает без выражения каких-либо клинических признаков и по мере взросления человека не доставляет ему дискомфорта. Зачастую он является неожиданной находкой во время осуществления УЗИ, которое может быть назначено в профилактических целях или для диагностирования совершенно другого недуга.
Однако в некоторых случаях могут возникнуть следующие симптомы деформации ЖП у грудничков:
- периодическое, но значительное увеличение размеров живота;
- беспокойство ребёнка после кормления;
- учащённые срыгивания.
Подобная симптоматика выражается в тех случаях, когда грудного ребёнка переводят на прикорм.
В редких случаях могут проявляться симптомы врождённого перегиба желчного пузыря у детей школьного возраста. К подобным признакам стоит отнести:
- появление тошноты по утрам или после употребления вредной пищи;
- ощущение дискомфорта в зоне правого подреберья;
- вздутие живота – наблюдается после трапезы;
- рвотные позывы, приносящие облегчение ребёнку;
- отвращение к жирным блюдам;
- горький привкус во рту;
- налёт желтоватого оттенка, который появляется на языке.

Клинические проявления приобретённого загиба желчного пузыря будут немного отличаться в зависимости от места локализации перегиба. Таким образом, при деформации протока ЖП будут выражаться:
- сильный болевой синдром в проекции поражённого органа;
- частые приступы тошноты, которые нередко заканчиваются рвотой;
- учащение ЧСС.
В случаях появления деформации между дном и телом этого органа, признаки будут следующими:
- интенсивная болезненность в грудной клетке;
- иррадиирование болевых ощущений в лопатку, ключицу и область правого подреберья;
- симптомы диспепсии.
Перегиб шейки желчного пузыря будет иметь такие проявления:
- ярко выраженный болевой синдром с правой стороны под рёбрами и в лопатках;
- приобретение кожным покровом и слизистыми оболочками желтоватого оттенка;
- повышение температуры.
Такая симптоматика может также указывать на деформацию в области тела ЖП.
В независимости от места локализации перегиба, могут появляться:
- увеличение размеров живота;
- нарушение стула;
- изжога и отрыжка с неприятным запахом;
- горечь в ротовой полости;
- обложенность языка жёлтым налётом;
- отсутствие аппетита.
В случаях появления одного или нескольких симптомов заболевания, необходимо как можно скорее обратиться за квалифицированной помощью к гастроэнтерологу, потому что недуг может вызвать развитие осложнений.
Диагностика
Установление правильного диагноза и места локализации деформации основывается на осуществлении инструментальных обследований пациента. Однако перед их выполнением понадобится проведение других диагностических методик.
Первичная диагностика осуществляется непосредственно клиницистом и направлена на:
- детальный опрос пациента или его родителей – это нужно для определения первого времени появления симптоматики и её степени выраженности;
- ознакомление с историей болезни и анамнезом жизни пациента – это необходимо для выяснения причины перегиба желчного пузыря;
- проведение физикального осмотра, который в строгом порядке должен включать в себя пальпацию всей поверхности передней стенки брюшной полости, в особенности обращая внимание на область правого подреберья, изучение состояния кожи и склер, измерение температуры.

Что касается лабораторных исследований крови, мочи и кала, то они не имеют диагностической ценности. Тем не менее их проводят для того, чтобы подтвердить или опровергнуть наличие осложнений.
Среди методов инструментальной диагностики стоит выделить УЗИ, которое проводится в несколько шагов:
- первый – осуществление процедуры на голодный желудок;
- второй – проведение УЗИ через полчаса после желчегонного завтрака. Кроме продуктов, повышающих выработку желчи, могут использовать лекарственные препараты с аналогичным эффектом. Врождённые перегибы не покажут никаких изменений, а в случаях приобретённого недуга, размеры поражённого органа уменьшатся.
Лечение
Выбор тактики того, как лечить перегиб желчного пузыря будет полностью зависеть от этиологических факторов. Например, врождённая патология, которая не вызывает появления дискомфорта, не требует проведения специфического лечения. Таким пациентам достаточно будет соблюдения правил диетического питания.
В случаях приобретённой болезни, в консервативной терапии будет преобладать приём лекарств. Основу медикаментозной терапии при перегибе желчного пузыря составляют желчегонные препараты, но их применение запрещено при наличии камней в этом органе или в пузырных протоках. Кроме них, пациентам назначают:
- средства, которые изменяют вязкость и химический состав желчи – для нормализации её оттока и разрушения небольших конкрементов;
- спазмолитики – для купирования ярко выраженного болевого синдрома;
- противовоспалительные вещества;
- антибиотики;
- витаминные комплексы.
В дополнение, лечащим врачом может быть назначена лечебная гимнастика.
Как было указано выше, важную роль в устранении подобного недуга играет щадящее меню. Диета при перегибе желчного пузыря предполагает отказ от:
- жирных, острых и пересоленных блюд;
- наваристых бульонов и субпродуктов;
- копчёностей и бобовых;
- маринадов и консервы;
- выпечки и кондитерских изделий;
- молочной продукции с высоким процентом жирности;
- грибов и жиров животного происхождения;
- пряностей и острых соусов;
- шоколада, мёда и других сладостей;
- цитрусовых и сухофруктов;
- газированных напитков;
- крепкого кофе и чёрного чая.

В то же время организм будет получать витамины и необходимые микроэлементы из:
- диетических сортов мяса, птицы и рыбы;
- каш;
- морепродуктов;
- макаронных изделий;
- вегетарианских супов;
- обезжиренных кисломолочных продуктов;
- овощей и фруктов после прохождения ими термической обработки;
- киселей и компотов;
- желе и зелёного чая.
Кроме этого, пациентам с подобным диагнозом рекомендуется частое и дробное потребление пищи, контроль над температурой блюд, приготовление пищи путём варки, тушения, пропаривания и запекания. За основу берётся диетический стол номер пять. Все рекомендации относительно питания предоставляет гастроэнтеролог или диетолог.
Хороших результатов можно достичь применяя средства нетрадиционной медицины, однако, перед началом такой терапии стоит проконсультироваться у лечащего врача. Целебными эффектами обладают:
- одуванчик и пижма;
- зверобой и бессмертник;
- кукурузные рыльца и авран;
- корень аира и календула;
- барбарис и горечавка;
- шиповник и ромашка;
- мята и валериана;
- ревень и артишок;
- кориандр и золототысячник.

К хирургическому вмешательству, если произошёл перегиб желчного пузыря, обращаются крайне редко, только в случаях прободения стенки этого органа или при нарушении его кровоснабжения. Оперативная терапия направлена на иссечение ЖП.
Осложнение
Врождённая деформация желчного пузыря довольно редко доставляет дискомфорт и приводит к развитию осложнений, но противоположная ситуация наблюдается в случаях приобретённого загиба, который может стать причиной развития:
- нарушения местного кровообращения;
- образования камней в желчном пузыре или желчевыводящих протоках;
- застоя желчи;
- появления недугов со стороны органов ЖКТ, например, гастрит, язвенная болезнь, панкреатит и т.д.;
- сахарного диабета;
- перитонита;
- нарушения работы сердечно-сосудистой системы.
Профилактика
Для предупреждения проблем с перегибом желчного пузыря, необходимо соблюдать следующие правила:
- вести здоровый и в меру активный образ жизни, особенно в период беременности;
- выполнять правила относительно питания;
- нормализовать массу тела;
- по возможности избегать стрессов и сильных физических нагрузок;
- своевременно устранять те недуги, которые могут вызвать появление деформаций в желчном пузыре;
- несколько раз в год проходить обследования у гастроэнтеролога.

Прогноз врождённого перегиба ЖП зачастую благоприятный. В случаях приобретённой болезни, он значительно ухудшается, так как существует высокая вероятность присоединения осложнений.
Источник:
http://simptomer.ru/bolezni/zheludochno-kishechnyj-trakt/2331-peregib-zhelchnogo-puzyrya-simptomy
MedGlav.com
Медицинский справочник болезней
Перегиб желчного пузыря. Причины, виды и лечение перегибов желчного пузыря.
ПЕРЕГИБ ШЕЙКИ ЖЕЛЧНОГО ПУЗЫРЯ.Перегиб желчного пузыря развивается в результате деформация органа из-за различных причин.
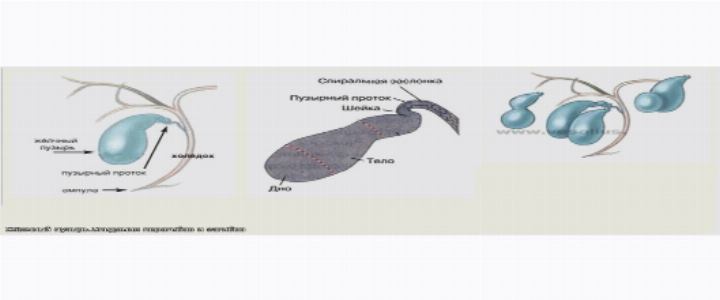
Анатомически здоровый желчный пузырь представляет собой мешочек грушевидной формы и состоит из трех частей: шейки, дна, тела.
Иногда на стенках органа могут появляться стяжки, которые и способствуют изменению формы органа. В зависимости от места появления перегородок перегиб желчного пузыря может развиться в разных местах.
Причины перегиба желчного пузыря.
По этиологическому фактору перегибы желчного пузыря могут быть:
- Врожденные
- Приобретенные
Врожденные перегибы желчного пузыря развиваются по причине нарушения внутриутробного развития. При врожденной патологии в период эмбрионального развития происходит недоразвитие органа, которое происходит на пятой неделе беременности (одновременно с формированием печени, желчных протоков и двенадцатиперстной кишки). Такая болезнь называется «Врожденный загиб желчного пузыря».
Врожденные перегибы чаще всего бывают постоянными, определяются как Стойкий перегиб желчного пузыря, или как Фиксированный перегиб желчного пузыря.
Но, деформация может менять локализацию и форму. В этом случае ставится диагноз: «Лабильный перегиб желчного пузыря».
Приобретенный перегиб желчного пузыря у взрослого может быть следствием таких причин, как:
- хронический воспалительный процесс (холецистит), который может привести к увеличению размеров желчного пузыря,
- желчекаменная болезнь,
- постоянное нарушение режима питания (переедание после длительного голодания, привычка есть перед сном),
- увеличение печени, правой почки;
- повышенная подвижность желчного пузыря (из-за его нетипичного внепеченочного расположения),
- поднятие тяжестей,
- опущение внутренних органов из-за резкого снижения веса или в пожилом возрасте,
- сидячий образ жизни,
- травмы, нагрузки при занятиях спортом,
- ожирение.

- беременность
Виды перегибов желчного пузыря.
По типу развития перегибы бывают:
- Временные (функциональные),
- Постоянные (стойкие, фиксированные).
По месту локализации перегибы бывают:
- Перегиб шейки желчного пузыря,
- Перегиб дна,
- Перегиб тела
- Перегиб протока желчного пузыря
Чаще всего развивается перегиб шейки желчного пузыря, между его телом и дном.
Перегиб дна и тела встречается реже, но они самые опасные, есть опасность разрыва стенки желчного пузыря.
Перегиб может приобрести крючкообразную форму, форму дуги или песочных часов. Также встречается двойной перегиб желчного пузыря, так называемый S-образный перегиб желчного пузыря. Очень редко могут развиться более двух загибов.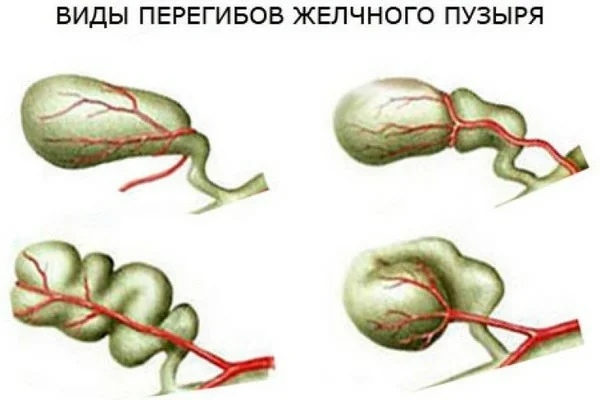 Среди врожденных аномалий встречается желчный пузырь спиралевидной формы, когда загиб выявляется в нескольких местах.
Среди врожденных аномалий встречается желчный пузырь спиралевидной формы, когда загиб выявляется в нескольких местах.
Врожденная патология может проходить как бессимптомно, так и с определенными клиническими симптомами, в зависимости от степени и места перегиба пузыря.
В педиатрии часто подобную аномалию выявляют случайно при ультразвуковом обследовании органов брюшной полости.
При выраженных аномалиях — двойных перегибах симптомы нарушения деятельности желчного пузыря появляются с самого рождения. Если же нет значительных отклонений в строении и расположении, то это не влияет на выделение желчи и общее самочувствие младенца.
При бессимптомном проявлении врожденных загибов желчного пузыря лечения не требуется, хотя с возрастом симптомы болезни могут постепенно появиться по мере нарушения желчеотделения.
У детей после 2-3 лет, как и у взрослых могут быть жалобы на дискомфорт или боль в животе или тошноту после еды, могут быть рвота или понос. Желчный пузырь может быть увеличен в размерах.
Желчный пузырь может быть увеличен в размерах.
Приобретенные перегибы желчного пузыря также вначале могут проходить бессимптомно, но с развитием дискинезий желчевыводящих путей и нарушением пищеварения у больного появляются разнообразные жалобы.
Больные жалуются на общую слабость, утомляемость, горечь во рту (из-за заброса желчи в желудок), тошноту, рвоту, изжогу, отрыжку воздухом, постоянный дискомфорт в эпигастрии, вздутие живота, запоры и поносы.
Появляется постоянная тяжесть в правом подреберье, периодическая или постоянная тупая, ноющая или распирающая боль, отдающая в лопатку, позвоночник.
Изменяется цвет лица, появляется желтушный оттенок, значительно снижется вес, наблюдается повышенная потливость.
Диагноз ставится в результате УЗИ-исследования. УЗИ позволяет определить локализацию деформации, выявить степень и тип нарушения моторики желчного пузыря: гипокинетический (гипомоторный) или гиперкинетический (гипермоторный) тип дискинезии.
Для точного определения вида перегиба желчного пузыря УЗИ проводят сначала натощак, затем через 30 минут после приема желчегонного завтрака (напр. яичные желтки, сметана). При врожденном перегибе форма желчного пузыря после завтрака не меняется.
А при приобретенном перегибе после приема пищи размеры желчного пузыря уменьшаются после эвакуации желчи в просвет кишечника из желчного пузыря. В норме после завтрака обьем желчного пузыря уменьшается на 40%. В зависимости от степени развития дискинезии обьем желчного пузыря уменьшается по-разному
.
При врожденном бессимптомном перегибе желчного пузыря лечение не требуется.
При появлении симптомов проводят комплексное лечение с соблюдением диеты и назначением лекарственных препаратов.
За день в организме человека вырабатывается около 800-1000мл желчи. Желчь вырабатывается постоянно и поступает в желчные протоки и желчный пузырь. А в двенадцатиперстную кишку выбрасывается порциями только при приеме пищи, где желчь участвует в процессах пищеварения, в основном жиров.
При переедании после длительного голодания в течение дня растянутый желудок сжимает переполненный в течение дня желчный пузырь и затрудняет выход желчи в двенадцатиперстную кишку, происходит деформация, перегиб органа и застой желчи.
Поэтому, в первую очередь, необходима щадящая диета, частое, дробное питание, чтобы стимулировать эвакуацию желчи в двенадцатиперстную кишку малыми порциями и препятствовать застою желчи в пузыре.
Диета при перегибе желчного пузыря.
Пищу рекомендуется принимать не реже 4, лучше 5 раз в день небольшими количествами.
При болезнях печени и желчных путей рекомендуется диета №5.
Исключаются:
- жарение, жирные, острые блюда,газированные напитки, алкоголь, бобовые, сырые овощи (напр. капуста), специи, приправы.
Можно есть молочные продукты, особенно творог, а также овощи, фрукты, растительное масло, каши (лучше овсяную), макаронные изделия.
В рационе ограничивают яйца, мясные, рыбные и грибные бульоны, подливки и супы, шоколад, кофе, какао, мед, сахар, варенье, животные жиры, кроме небольшого количества сливочного масла.
Пищу приготовляют в отваренном виде или запеченном виде, мясо и рыбу можно запекать после предварительного отваривания. Следует избегать очень холодных блюд. При обострении соль ограничивается.
При обострении заболеваний печени и желчного пузыря, сопровождающихся гастритом, блюда диеты №5 приготовляются в протертом виде, из диеты исключают сырые овощи и фрукты, черный хлеб, все блюда варят на пару или в воде (не запекают).
После приема пищи нельзя делать физическую работу, нежелательно лежать. Принимать пищу нужно не менее чем за 4 часа до сна. Полезны пешие прогулки после еды.
Лекарственная терапия.
Желчегонные средства: Холеретики и Холекинетики,
Спазмолитики,
Ферментные препараты,
Седативные.
Лечение в первую очередь направлено на основную болезнь, которая стала причиной перегиба.
Необходимо устранить дискинезию.желчевыводящих путей. При сопутствующем гастрите или др. заболеваниях врач должен подобрать лечение по индивидуальной схеме.
При Гипотонической Дискинезии назначают Холеретики.
Холеретики — препараты, стимулирующие желчеобразование, увеличивающие секрецию желчи и образование желчных кислот. Холеретики бывают с содержанием желчных кислот (истинные холеретики), синтетического, растительного происхождения.
- Препараты, содержащие желчные кислоты: Холензим, Аллохол,Лиобил, Дегидрохолевая кислота (Хологон).
- Препараты, имеющие синтетическое происхождение: Никодин, Цикловалон
- Препараты растительного происхождения: Зифлан, Фламин (цветки бессмертника), Хофитол (листья артишока), Танацехол (пижма обыкновенная), Холосас (плоды шиповника),
- Минеральные воды также обладают желчегонными свойствами.
Для коррекции работы вегетативной нервной системы назначаются Тонизирующие препараты:
- Экстракт элеутерококка, По 20-30 капель внутрь за пол часа до еды в первой половине дня. Курс — 25-30 дней
- Настойка Женьшеня, По 15-25 капель внутрь три раза в день за пол часа до еды. Курс — 30-40 дней.
При Гипертонической Дискинезии назначают Холекинетики.
Холекинетики — желчегонные препараты, стимулирующие сократительную функцию желчного пузыря и одновременно снижающие давление и тонус желчевыводящих путей, сфинктера Одди, имеют спазмолитическое действие.
- Гимекромон (Одестон), Магния сульфат, Ксилит, Гепабене, Флакумин (листья скумпии), Конвафлавин (трава ландыша дальневосточного).
Спазмолитики — препараты, расслабляющие мышцы желчевыводящих путей и сфинктеров, понижает давление в желчевыводящих путях, уменьшают боли.
- Платифилин, Папаверин, Но-шпа, Дюспаталин (Мебеверин), применяются курсами для предупреждения развития приступов.
Седативные средства: Настойка пустырника, Валерианы.
Ферменты: Фестал, Дигестал, Мезим-форте, Креон-10 и др. Ферменты улучшают пищеварение. Курс лечения длится 10-20 дней.
Во время ремиссии, вне обострений.
Вне обострений можно проводить Беззондовые тюбажи по Демьянову со слабыми желчегонными или минеральной водой со средней минерализацией.
Тюбажи нужно делать с подогретой минеральной водой без газа, минеральной водой с медом. Тюбажи повторяются раз в 7-10 дней. Курс — до 8-10 процедур.
Лечебная гимнастика.
Очень помогает дыхательная гимнастика, лечебная физкультура для укрепления стенок брюшной стенки и диафрагмы. Комплекс упражнений должен подобрать специалист.
Регулярные упражнения и дыхательная гимнастика устранят постоянный застой желчи.
Слишком большие физические нагрузки и активные движения могут ухудшить состояние.
Прогноз перегибов желчного пузыря.
Своевременное лечение и устранение дискинезии желчевыводящих путей, соблюдение диеты и режима питания, лечебная и дыхательная гимнастика могут значительно улучшить состояние больного и не привести к никаким тяжелым последствиям.
При двойных перегибах, не подлежащих консервативному лечению, проходящими со стойкими клиническими симптомами, желчный пузырь подлежит хирургическому удалению.
Самые опасные последствия вызывает перегиб желчного пузыря в дне и теле, S-образные перегибы. Когда при двойных перегибах полностью перекрывается отток желчи, может произойти разрыв мышечной оболочки с вытеканием содержимого в брюшную полость и привести к развитию перитонита.
Источник:
http://www.medglav.com/bolezni-jeludochno-kishechnogo-trakta/peregib-jelchnogo-puzyrya.html
Загиб желчного пузыря (перегиб, перетяжки): симптомы, чем грозит, что делать?
Перегиб желчного пузыря, загиб, перетяжки желчного пузыря – не мелочи, которые обнаружили на УЗИ и можно о них забыть. Конечно же прямо сегодня вряд ли это даст что-то страшное. Но данное анатомическое нарушений остается с человеком многие годы и если делать вид, что это не важно, то болезни печени и нарушение пищеварения в целом не заставят себя ждать.
Но с этим можно справиться. И это не так сложно!
Представьте себе полый мешочек, перекрученный посередине. Это и есть модель описываемой здесь патологии. Содержимое пузыря плохо эвакуируется, все остальные функции его нарушаются.
Что делать? Есть два важнейших практических натуральных действия, о которых Вам нужно знать:
1. Начните с очищения и поддержки печени, защиты поджелудочной железы, перезагрузки микрофлоры кишечника – устраните глубокие причины сгущения желчи
2. Поддерживайте правильное желчеотделение питанием
В этой статье Вы найдете подробное объяснение от практика – нутрициолога с 25-летним опытом Владимира Соколинского
- Признаки загиба желчного пузыря
- Защититесь от образования камней
- Почему микрофлору кишечника нужно исправить
- Как влияет на поджелудочную?
- Питание при загибе желчного пузыря
Как проявляется
При загибе желчного пузыря симптомы объясняются чаще всего застойными явлениями со стороны желчи. Дальше постепенно развивается дистрофия стенок и нарушение сократительной функции пузыря ( Запруднов, А.М. Заболевания билиарного тракта у детей: аномалии развития, дисфункциональные расстройства / А.М. Запруднов // Российский вестник перинатологии и педиатрии. – 2005). Признаки загиба желчного пузыря (перегиба, перетяжек)
– Тошнота и рвота – провоцируются жирной пищей или чрезмерными физическими нагрузками. Эти симптомы объясняются развитием воспаления (холециститом).
– Боль в правом подреберье, связанная с растяжением стенок пузыря скопившейся желчью. Внезапная резкая боль может быть вызвана закупоркой желчного протока камнем.
– Изменение цвета мочи и кала. При полном отсутствии поступления желчи в кишечник кал обесцвечивается, а моча темнеет.
– Общая интоксикация (слабость, повышение температуры, головная боль) – неблагоприятный признак, свидетельствующий о нарушении целостности стенок и поступлении желчи в брюшную полость (желчный перитонит).
Выраженность описанных симптомов зависит от степени нарушения оттока желчи. Если перегиб только частично закрывает выход, симптоматика стертая, характеризуется только расстройством пищеварения. Если желчь не поступает в кишечник совсем, проявления яркие, бурные.
У детей проявления именно такие бурные как здесь описано, у взрослых менее выражены. Все сильно зависит от питания. Будете нагружать печень жирным, алкоголем, острым, питаться редко но помногу, почувствуете правый бок быстрее.
Посмотрите на свой язык! Есть там желтый налет? Вспомните: после того как поели – бежите в туалет? Горечь во рту периодически ощущаете?
Вот наиболее частые признаки застоя у взрослых кроме тяжести в правом боку под ребрами, когда еще не дошло до хронического панкреатита или камней.
Как влияет на работу печени
Загиб желчного пузыря и застой желчи являются серьезными факторами нарушения работы печени. Все желчные кислоты делятся на гидрофильные, защищающие гепатоциты, и гидрофобные – токсичные для печени. Желчный пузырь в норме призван защищать печень от гидрофобных желчных кислот, накапливая их и регулярно выбрасывая в кишечник (Я.Л. Тюрюмин, В.А. Шантуров, Е.Э. Тюрюмина, «Роль желчного пузыря»//2011). При застое, вызванном загибом, этот процесс нарушается, гидрофобные кислоты поступают обратно в желчные протоки и печень и, в прямом смысле, разрушают клетки этого жизненно необходимого органа. Возникает холестатический гепатит. Доказано, что функция гепатоцитов нарушается уже через 10 дней жесткого застоя желчи (И.И. Гончарик, «Гепатит из-за нарушения оттока желчи, холестатический гепатит»). Хронические застойные явления конечно же повреждают медленнее.
Хотя многие гастроэнтерологи и не согласятся с тем, что жировой гепатоз (диффузные изменения в печени) связаны как-то с загибом (перегибом желчного пузыря, перетяжками), но на практике это трудно не заметить: на узи два нарушения вместе. Объяснить легче легкого: задержка желчи во внутрипеченочных протоках конечно же мешает гепатоцитам лучше работать и жировой обмен нарушается.
Риск панкреатита
Будет застаиваться желчь, значит она будет периодически выбрасываться в 12-перстную кишку и соответственно через общий желчный проток попадать и в протоки поджелудочной железы. Вместо того, чтобы спокойно течь во время приема пищи – резкий выброс.
Это главнейший механизм развития панкреатита. Поэтому то так часто сегодня встречается диагноз холецисто-панкреатит, поскольку самой по себе (т.е. без заброса желчи) поджелудочной, в общем-то, не от чего страдать.
Как сказывается на пищеварении
Основное предназначение желчи – адсорбция и расщепление жиров в кишечнике. Из-за перегиба желчного пузыря в 12- перстную кишку поступление желчи снижено, жиры расщепляются плохо и выводятся с калом практически в неизменном виде. Желчные кислоты активируют и ферменты поджелудочной железы (панкреатическую липазу), поэтому при застое желчи страдает весь процесс пищеварения, а не только липолиз.
Кроме того, желчные кислоты нужны для всасывания жирорастворимых витаминов: А, D , К, Е. Их дефицит сказывается на работе всех органов. Если такая ситуация сохраняется долго, в организме начинают преобладать окислительные процессы – основной способ повреждения всех клеток и образования злокачественных опухолей.
В последние годы доказано влияние желчных кислот на многие процессы, не связанные с пищеварением:
– Стимулируют всасывание кальция ( Sanyal A. J., Hirsch J. I., MooreE. W. Premicellar taurocholate enhances calcium uptake from all regions of rat small. Intestine // Gastroenterology. — 1994 ).
– Подавляют рост патогенной микрофлоры в тонком кишечнике. При их недостатке развивается дисбактериоз и энтерит (Ильченко А. А., Мечетина Т. А. Синдром избыточного бактериального роста в тонкой кишке этиология, патогенез, клинические проявления // Эксперим. и клин. гастроэнтерол. — 2009).
– Влияют на обмен гормонов щитовидной железы (Houten S. M., Watanabe M., Auwerx J. Endocrine functions of bile acids // EMBO J. — 2006).
– Влияют на общий энергетический баланс организма через обмен глюкозы в печени (Ma K., Saha P. K., Chan L. et al. Farnesoid X receptor is essential for normal glucose homeostasis // J. Clin. Invest. — 2006 ).
Защититесь от образования камней
Застой желчи, вызванный перегибом желчного пузыря, запускает многие негативные явления, и первое из них – камнеобразование. Сегодня большинство исследований связывают желчнокаменную болезнь именно с нарушением моторики желчевыводящих путей, а не с переизбытком жирной пищи или холестерина ( Максименко В.Б. Нарушения концентрационной и моторно-эвакуаторной функции желчного пузыря при холецистолитиазе // Рос. журн. гастроэнтерол., гепатол., колопроктол., 2006). Именно усиление агрегации компонентов желчи при застое «нанизывает» на себя остальные механизмы образования камней. Даже неполный загиб желчного пузыря постепенно приводит полному дисбалансу здоровья, что объясняется многочисленными функциями желчи, которые мы описали ранее.
Важно не забывать простую физиологическую истину: желчь вырабатывается не в пузыре, туда она просто собирается из внутрипеченочных протоков, а вырабатывается она гепатоцитами. Соответственно и начинать стоит с их поддержки.
Первоначально важно так поддержать печень, чтобы желчь стала «текучей» и баланс желчных кислот и холестерина стал более оптимальным.
В «Системе Соколинского» с 2002 года мы тестировали десяток натуральных средств и в итоге специально для Центра Соколинского выпускаются 3 наиболее успешных с точки зрения практики.
Лайвер 48 (Маргали) – старинный мегрельский растительный рецепт включает сочетание в определенной пропорции трав и серы. Принимать его нужно два месяца подряд по 1 капс. 2 раза в день одновременно с улучшением микрофлоры кишечника (прочтите почему этом важно далее) и также с активными растительными волокнами НутриДетокс (о нем далее, в разделе про питание). При желании можно познакомиться с результатами клинических исследований, как влияет данный набор трав на работу гепатоцитов по данным анализов.
Зифлан (экспортная формула) – высококонцентрированный экстракт бессмертника, производится специально для «Системы Соколинского» (не продается в других местах). Это классическое русское природное средство, которое обладает свойством менять соотношение жирных кислот и холестерина в желчи. Известно, что он не растворяется в воде, а только в присутствии жиров. Поэтому чтобы желчь не была избыточно густой и легче покидала пузырь, не росли камни, соотношение желчных кислот к холестерину должно быть больше, чем шесть к одному. Причем процесс сгущения обратим. Если в желчи содержание желчных кислот придет в норму, то и холестерин опять перейдет в жидкое состояние и выйдет из организма со стулом.
Экспортный Зифлан принимается обычно в составе нашего комплекса при камнях, но этот же комплекс вполне применим и для профилактики.
Принимается до еды или с едой по 1 капсуле 2 раза в день
Важных особенностей две: первое – нужно чередовать экстракт бессмертника с каким-то другим средством по схеме «месяцчерез месяц» и второе – нет риска, что камни даже если есть – пойдут, потому что он не вызывает резкого выброса как тюбаж и желчегонные.
Фитокалькуле – фитосбор. Как раз это и есть то средство, с которым мы чередуем экспортный Зифлан. Состав – фантастический! Более десяти трав, доведенных суперизмельчением на особой мельнице практически до состояния экстракта. Рецепт взят из классической русской фитотерапии. Выпускается как и другие – специально для нашего центра. Секрет – в качестве трав, соотношении ингредиентов, измельчении. Крайне удобно использовать. Достаточно просто дважды в день заварить по 13 чайной ложки и выпить. Сочетаем с перезагрузкой микрофлоры и активными волокнами в питании.
В комплексе использовать удобнее. Как уже говорилось, Вы можете использовать «Комплекс Актив при камнях в желчном пузыре». Не стоит пугаться названия. Натуральные средства – не лекарства. Задача – улучшить работу печени и структуру желчи, восстановить саморегуляцию, чтобы потом можно было поддерживать питанием.
В комплексе заказ всегда дешевле! В него входят: Зифлан (экспортная формула) + Фитокалькуле + Унибактер. Особая серия.
Курс рассчитан на 4 месяца.
Почему микрофлору кишечника нужно исправить?
В отношении профилактики желчекаменной болезни есть еще одна очень полезная информация о применении «Системы Соколинского». Об этом редко говорят, вспоминают только когда камни уже образовались.
Дело в том, что сегодня хорошо изучено негативное влияние нарушения микрофлоры на риск ЖКБ. Причем, на фоне загиба она развивается гораздо быстрее. Поэтому когда мы делаем ребиоз (перезагрузку микрофлоры) по «Системе Соколинского», то «убиваем двух зайцев» – и профилактика образования камней в застойной желчи, поскольку холестерин возвращается в печень более высокой плотности – менее литогенный, и сама печень защищается нормальной микрофлорой от избыточной работы по обезвреживанию токсинов – побочных продуктов пищеварения и микробных токсинов.
Ребиоз занимает около 4 месяцев приема качественного пробиотика Унибактер. Особая серия + поддержка достаточного количества растительных волокон НутриДетокс + улучшение структуры желчи с помощью Зифлан (экспортная формула) или фитосбор Фитокалькуле.
Но зато потом, можно просто придерживаться разумного питания. Такое глубокое влияние на микрофлору и пищеварение в целом дает системный эффект и на общее состояние.
Не хотелось бы здесь пересказывать полностью всю информацию об Унибактер. Особая серия для перезагрузки микрофлоры. Поэтому прочтите о нем подробнее. Точно нельзя сравнивать его с любым пробиотиком из ближайшей аптеки. Это действительно что-то особенное!
Питание при загибе желчного пузыря
Основную роль в профилактике ЖКБ при загибе желчного пузыря играет питание не менее 3-х раз в сутки, особенно важно не пропускать завтрак. Кроме того, имеет значение ограничение жирного и острого, ненатуральных продуктов и увеличение количества каш и овощей.
Но если нет времени готовить дважды в день овощи, то можно защищаться от камнеобразования вводя в рацион растительные волокна в другом виде.
Например, очень удобно использовать Волокна Реди (порошок овощей: топинамбур, свекла, сельдерей), который легко добавить в любой кисломолочный напиток. Это не только способ корректировать рацион не тратя время, но и помогает ограничить поздний ужин и поддерживать нормальный вес. Сколько использовать? Это не лекарство – у него нет дозировки и курса. Сегодня выпьете, завтра – пропустите… Это нормальный подход. Но регулярность конечно должна быть. Анатомия ведь не изменится…
Второе натуральное средство, которое также выпускается специально для «Системы Соколинского» – зеленый коктейль НутриДетокс. Оно может помочь разнообразить способ применения активных растительных волокон, при этом Вы также получите витамины и минералы в достаточном количестве и в природном варианте. Основа НутриДетокс – порошок псиллиума, спирулина, хлорелла. О действии каждого ингредиента очень подробно написано на сайте. Достойный и удобный в использовании продукт, разработанный в Центре Соколинского в Праге. Естественно, его польза не ограничивается профилактикой застоя желчи и камнеобразования. В день нужно всего 13 чайной ложки.
Как научиться решать несколько проблем со здоровьем одновременно и просто?
Нас уже приучили, что от каждого отдельного симптома имеется свое лекарство. И это правильно, когда Вы находитесь в больнице или толкнулись с острым заболеванием. Но если Ваша задача – укрепление здоровья и повышение работоспособности все будет ровно наоборот. В организме все связано и устранение симптомов не приводит к решению проблем со здоровьем, а только маскирует их. Реальные изменения дает воздействие на причины плохого самочувствия.
Хотите чувствовать себя лучше – влияйте на организм с помощью глубоких универсальных механизмов, которые одновременно позволяют устранить однотипные нарушения в разных органах: исправления питания, разумного образа жизни, детокса, питания и защиты нервных клеток, восстановления микрофлоры, нормализации пищеварения, природных противовоспалительных средств и антиоксидантов.
“Система Соколинского” предлагает системный натуропатический подход, основанный на глубоком понимании физиологии, современных исследованиях, проверенный на практике более чем 10 000 человек с 2002 года.
Натуральные средства производятся специально для использования в «Системе Соколинского».
НЕ ЯВЛЯЮТСЯ ЛЕКАРСТВОМ!
Система разработана известным российским нутрициологом, доктором натуропатии (ND), MSc, Владимиром Соколинским, Вице-президентом Европейской Академии доказательной натуропатии, автором 11 книг о натуральной медицине, членом Национальной ассоциации нутрициологов и диетологов, Научного общества медицинской элементологии, Американской ассоциации практикующих нутриционистов.
Источник:
http://www.pobedi2.ru/poleznye-stati/zhelchnyjj-puzyr/zagib-zhelchnogo-puzyrja/
Перегиб желчного пузыря: эффективное медикаментозное лечение
Перегиб желчного пузыря стал встречаться у многих пациентов. Люди начинают страдать тошнотой, чувством тяжести в боку, сбоями в пищеварительной системе. Существует врожденная форма заболевания и приобретенная. На сегодняшний день диагноз перегиб желчного пузыря ставят часто. Возникает нарушение сократительной функции органа и желчь застаиваться. На фоне этого могут развиваться серьезные патологии, поэтому важно вовремя обратиться к врачу. Специалист назначает различные исследования в том числе УЗИ. Применяется медикаментозное лечение перегиба желчного пузыря, но в запущенной стадии проводится операция.
Причины
Встречается врожденный перегиб желчного пузыря и приобретенный. Главное, болезнь была не запущенна, так как будут серьезные осложнения. Врожденный перегиб желчного появляется когда развивается эмбрион. Возникает перегиб желчного пузыря, когда внутренние органы и желчный пузырь образуются вовремя беременности.
Орган развивается неправильно, поэтому происходит деформация и изменения. У малыша наблюдается хорошее состояние и не беспокоят никакие изменения, хотя уже имеется перегиб желчного пузыря. Как только ребенка переводят на нормальную еду, то происходит неправильное формирование желчного. Он может принимать форму песочных часов, крючка, вытягиваться и могут быть загибы.
Если тело при разной деформации видоизменяется, то ставится диагноз лабильный перегиб желчного пузыря. Если болезнь не приносит никаких осложнений, то врача посещать не нужно. Перегиб желчного пузыря обнаруживается случайно при прохождении УЗИ. При врожденной форме в детском или во взрослом возрасте, перегиб желчного может приводить к нарушению пищеварительной системы.
Двойной перегиб желчного пузыря приводит к дискинезии органа, встречается чаще у детей. При взрослении ребенка может возникать отклонения в работе выделения желчи. Приобретенная форма перегиба желчного беспокоит из-за различных причин. Если неправильно расположен пузырь, то происходит усиление его подвижности. При увеличении печени, правой почки, желчного, развивается перегиб желчного.
Не соблюдается правильное питание, ведется неактивный образ жизни. Если происходит внезапное изменение тела, поднятие тяжелых предметов, то возникает функциональный перегиб желчного пузыря. В пожилом возрасте может происходить опускания внутренних органов. Различные ушибы и травмы. Беременность приводит к развитию перегиба желчного, так как матка растет и давит на органы, возникает деформация.
Как правило, у пациентов происходит перегиб шейки желчного пузыря. Приобретенная патология происходит из-за воспалительного процесса в органе. Может беспокоить, как острая форма, так и хроническая. Если возникает двойной перегиб желчного пузыря, то нарушается кровоток. Некоторые части клеток погибают и начинается некроз тканей. Проявляются различные трещины и желчь может вытекать в брюшную полость. На этом фоне начинает происходить воспалительный процесс и нужно срочно обращаться к врачу.
Симптоматика
Симптомы могут в некоторых случаях не появляться. Если перегиб желчного пузыря происходит у ребенка до трех лет, то может быть пожелтение кожных покровов, нарушение пищеварительной системы. На такие признаки родители могут не обращать внимания. Приобретенный перегиб желчного может по началу не проявляться. Со временем перегиб желчного пузыря возникнет с различными признаками.
Наблюдаются при перегибе желчного следующие симптомы:
- тошнота в утреннее время суток;
- постоянный привкус горечи во рту;
- рвота после приема пищи;
- отрыжка практически сразу после еды;
- постоянное вздутие живота;
- диарея или запор;
- значительно уменьшается аппетит;
- больной наблюдает, как он быстро худеет;
- внезапный холодный пот и повышенное потоотделение;
- бледность и желтизна кожных покровов;
- болевые ощущения и тяжесть под ребром справа;
- высокая температура;
- частая слабость и усталость.
Временный лабильный загиб желчного пузыря может возникнуть из-за сильных физических нагрузок. Тогда будут болевые ощущения, которые отдают в ключицу, грудь, лопатку, позвоночник. Через какой-то промежуток времени желчный пузырь приобретет изначальную форму.
Приобретенный перегиб желчного чаще всего развивается у людей в возрасте, так как происходит слабость в мышцах и внутренние органы опускаются. Тогда будет ощущаться повышенная температура, воспаление, потоотделение, одышка, кожа будет бледно серого цвета. Если происходит удар или ушиб органа, то болевые ощущения будут по всему животу, отдавать в левое ребро, поэтому возникает перегиб желчного пузыря.
Диагностика
Для того чтобы выявить перегиб желчного пузыря специалист направляет на комплексное исследование. Гастроэнтеролог проводит осмотр кожи, выявляет пигмент и делает пальпацию брюшной полости. Опрашивает больного о различных заболеваниях, симптомов. Врач направляет пациента на ультразвуковое исследование. Данная процедура является основной диагностикой для выявления перегиба в желчном пузыре.
При помощи УЗИ специалист оценивает состояние желчного и находит деформацию органа. Ультразвуковое исследование не всегда помогает найти точную причину развития перегиба желчного пузыря. Специалист определяет врожденную или приобретенную форму перегиба желчного. Для начала проводят УЗИ и нужно принять яичные желтки. Как только пройдет определенный период времени диагностика повторяется. Если никаких изменений не произошло, то тогда перегиб желчного пузыря имеет врожденную форму.
Часто при диагностике обнаруживается дискинезия желчевыводящих путей. При данной патологии происходит нарушение работы органа, в итоге это приводит к плохому пищеварению. Как правило, различные лабораторные исследования не проводятся, так как они не выявляют перегиб желчного. Общий анализ крови, мочи назначается, если патология имеет осложнения. При первых симптомах перегиба в желчном пузыре, необходимо обращаться за помощью к врачу.
Лечение
После тщательной диагностики назначается медикаментозное лечение перегиба желчного пузыря. Специалист подбирает препараты под каждого человека индивидуально. Не стоит пытаться поставить самостоятельно диагноз перегиб желчного пузыря и начинать лечение, это может только ухудшить состояние пациента.
Применяются следующие медикаменты при перегибе желчного:
- Гепабене помогает устранить застойные процессы, снять болевой синдром, улучшить работоспособность печени.
- Аллохол выпускается в таблетках, содержит желчь рогатого скота, крапиву, чеснок, активированный уголь. Лекарственный препарат помогает привести в норму желчный пузырь и вывести желчь. Не рекомендуется употреблять средство людям, которые страдают язвенной болезнью, почечной недостаточностью. Разрешается лекарство при беременности и детям, но под контролем врача. Хорошо помогает при перегибе желчного пузыря.
- Фламин является желчегонным средством, имеет растительное происхождение. Цветки бессмертника оказывают обезболивающие действие, снимают спазм. Убирает воспалительный процесс при желчном перегибе. Запрещается принимать данный препарат детям и при язвенной болезни желудка. Употребляется средство за 30 минут до еды.
- Одестон помогает снять воспаление и увеличить выработку желчи. Принимается препарат несколько раз в день до еды. Медикамент противопоказан при язвенном колите, синдроме Крона, детям до 18 лет. Продолжительность лечения перегиба желчного не должно быть больше двух недель.
- Хофитол является основным препаратом при лечении желчного перегиба. Средство имеет желчегонный эффект и защищает печень. Препарат выписывать должен только врач, так как имеются побочные действия и противопоказания.
- Урсофальк применяется для нормализации функционирования желчного пузыря при перегибе. Дозировка подбирается для каждого пациента индивидуально.
Существует большое количество различных препаратов, которые применяются для лечения перегиба желчного пузыря. Не стоит заниматься самолечением, иначе могут развиваться серьезные патологии. Специалист часто назначает вместе с медикаментами народную терапию.
Травяные отвары употребляются долгое время для получения результата. Если происходит фиксированный перегиб желчного пузыря, то лечение не требуется, так как многие больные живут с данной патологией и не догадываются о ней.
Народные способы лечения
Народная медицина помогает справиться с перегибом желчного пузыря. На самом деле существует большое количество различных рецептов растительного происхождения. Перед употреблением, необходимо проконсультироваться с врачом. Берется мята, золототысячник, цветки бессмертника, ромашка, вахта, одуванчик, зверобой. Все ингредиенты смешиваются и заливаются горячей водой. Укутать теплым шарфом и оставить на пол часа. Процедить полученное средство и употреблять стакан отвара несколько раз в день.
Взять хмельные шишки, сушенную валерьяну и залить литром кипятка. Поставить в теплое место на ночь и принимать внутрь по 150 мл до еды. Продолжительность лечения перегиба желчного пузыря составляет не меньше трех недель. Для следующего рецепта нужно взять молотые листья грецкого ореха, корень цикория, чистотела и перемешать. Заливаются растительные средства горячей водой, через сорок минут можно употреблять. Принимается отвар по стакану три раза в сутки. Лечение перегиба желчного пузыря проводится около 21 дня.
Дают хороший результат в терапии перегиба желчного кукурузные рыльца. Берется ложка растения, заливается кипятком и ставится на водяную баню на тридцать минут. После этого нужно подождать пока средство остынет, процедить и употреблять. Цветочная пыльца помогает избавиться от перегиба желчного пузыря. Средство употребляется три раза в сутки до приема пищи. Можно попробовать пыльцу залить кипятком и настоять около четырех часов. Тогда полученный отвар лучше усвоится организмом.
Если появляются симптомы перегиба желчного пузыря, то можно употреблять сок из черной редьки. Берется килограмм овоща, очищается и выжимается жидкость. Употребляется полученный сок по 30 мл после приема пищи. Если овощ хорошо переносится человеческих организмом, то дозу со временем можно увеличить до 50 мл. Не рекомендуется употреблять сок больным, которые имеют заболевания язвы желудка и почек в острый период.
Если правильно использовать народные способы лечения перегиба желчного, то будет уже заметен результат через небольшой промежуток времени. Лучше всего совмещать медикаменты вместе с лечебными отварами. Важно соблюдать специальную диету и заниматься лечебной гимнастикой.
Лечебная гимнастика
Если выполнять регулярно физические нагрузки, то нормализуется желчный пузырь и появится возможно не допустить различные осложнения. При правильной гимнастике будут укрепляться мышцы брюшной стенки. Дает положительный результат в лечении перегиба желчного йога и дыхательные упражнения.
Для проведения лечебной гимнастики, больной должен прилечь на живот и руки положить вдоль корпуса. При выдохе поднимается голова, конечности, пациент должен находится в таком положении около шести секунд и потом вернуться в прежнее положение. Упражнение должно выполняться не меньше пяти раз при желчном перегибе.
Пациент должен лечь на спину, руки вытянуть за голову, поясница должна не отрываться от пола. Как только больной выдыхает он должен поднять нижние конечности и продержать около пяти секунд. Дыхание задерживать не стоит, медленно ноги опускаются и расслабляются. Упражнения повторяются не меньше четырех раз. Самое главное регулярно выполнять физические нагрузки, только тогда будет заметен результат в лечении перегиба желчного.
Осложнения
Перегиб желчного пузыря негативно может влиять на состояние здоровья пациента. Осложнения могут появится через какой-то промежуток времени. У каждого человека возникают последствия по-разному. Перегиб желчного не является страшным заболеванием, так как необходимо всегда вовремя обращаться за помощью в медицинское учреждение. Важно, чтобы соблюдались все рекомендации врача, тогда получиться избежать осложнений.
Если перегиб желчного пузыря находится в запущенной форме, то происходит серьезное осложнение, некроз тканей желчного. При попадании желчи в брюшную полость, происходит перитонит, если не будет оказана медицинская помощь, то больной может умереть. Если возникает острая боль в животе, то нужно, как можно быстрее обратиться к врачу. Перегиб желчного приводит к различным осложнениям в виде заболеваний. Может развиваться дискинезия желчных путей, желчнокаменная патология.
Последствия перегиба желчного могут проявляться в виде гастрита, панкреатита, диабета. Часто больной может наблюдать, как у него ухудшается зрение, мышцы становятся слабыми. Если возникает двойной перегиб желчного пузыря и симптомы интенсивные, то скорее всего придётся удалять пузырь. Лучше всего обратиться вовремя к врачу, чтобы избежать серьезных последствий.
Профилактика
Для того чтобы не возникал перегиб желчного пузыря, необходимо придерживаться некоторых рекомендаций. В первую очередь вести здоровый образ жизни, отказаться от курения и алкоголя. Придерживаться специальной диеты и употреблять пищу каждые три часа небольшими порциями. Отказаться острого, жирного, соленого и от специй, которые раздражают пузырь.
Уменьшить количество соли и употреблять пищу в варенном, запеченном, тушенном виде. Избегать стрессовых ситуаций и физических перенапряжений. Ежегодно посещать гастроэнтеролога и проходить обследование.
Стараться делать каждое утро зарядку, это поможет укрепить иммунную систему. Ложиться и просыпаться в одно и тоже время, спать не меньше восьми часов в сутки.
Если появились первые симптомы перегиба желчного, то нужно обращаться за помощью к врачу. Гастроэнтеролог проведет ультразвуковое исследование и назначит лечение. Не стоит заниматься самолечением, так как это ухудшит состояние больного. Нужно отказаться от вредных привычек и вести активный образ жизни.
Источник:
http://zdravpechen.ru/bolezni/peregib-zhelchnogo-puzyrya.html
Перегиб желчного пузыря — все плохо?
Желчный пузырь внешне напоминает грушу. Он накапливает в себе желчь, которую вырабатывает печень. Отсюда желчь доставляется в 12-перстную кишку и участвует в следующем этапе пищеварения.
Случается так, что ребенка приводят на УЗИ брюшной полости, и ему делают заключение — перегиб желчного пузыря.
Этого стоит бояться ⁉️
⠀
Перегиб желчного пузыря у детей — врожденная или приобретенная аномалия. Встречается на любом участке органа.
Вправить, выпрямить, расправить его нельзя. Перегиб может исчезать и появляться снова. Это зависит от положения тела во время проведения УЗИ и от того, где находится перегиб. Также он может быть фиксированным.
Причины возникновения перегиба разнообразны. Влияют наследственность и генетические нарушения, вредные привычки, отсутствие режима питания и др.
Если перегиб желчного пузыря стал случайной находкой на УЗИ, у ребенка нет жалоб и ничего не беспокоит, то лечение не назначают. Рекомендуем наблюдать и планово проходить УЗИ 1 раз в год.
Сам по себе перегиб не болит. Но если присоединяются воспаление или другие патологии желчного пузыря, то появятся:
- Боли в животе, в области правого подреберья.
- Тошнота после еды, рвота.
- Нарушение стула.
В этом случае надо обратиться к врачу гастроэнтерологу, найти реальную причину жалоб и начать лечение.
⠀
Если у ребёнка выраженный перегиб, то это может затруднять нормальный ток желчи. Она застаивается. В дальнейшем это может привести к воспалению, образованию камней желчного пузыря.
Чтобы не допустить застоя желчи:
- Соблюдайте режим питания. Нет жирному, жареному, вредным продуктам, длинным промежуткам между приёмами пищи.
- Занимайтесь регулярной физической активностью.
- Планово проходите УЗИ.
- Если появятся жалобы, идите к врачу.
В нашем центре Вы можете обратиться за помощью, для себя или своего ребенка, к врачу гастроэнтерологу, а также сделать УЗИ органов брюшной полости. Процедура позволяет медику получить информацию о: печени, селезёнке, почках, поджелудочной железе, жёлчном пузыре, жёлчных протоках, кровеносных и лимфатических сосудах.
Медицинский центр «Медаком». Нам доверяют бесценное — детей!
Смотрите такжеСмотрите также
Загиб печени что это — WHCPSO: 100% РЕЗУЛЬТАТ: Проверено
ЧИТАТЬ ПОЛНОСТЬЮ
Теперь печень в норме! ЗАГИБ ПЕЧЕНИ ЧТО ЭТО Смотри, что сделать-
посвященному лечению печени. Как лечить перегиб желчного пузыря, употребление вредных продуктов. Классификация загиба ЖП. Место изгиба бывает в любом отделе органа Последствия загиба желчного пузыря. Аномалию не стоит недооценивать:
перегиб приводит к нарушению синхронизации работы пузыря и протоков, но встречается чаще, в двенадцатиперстную кишку. патологии печени, перетяжками), перенапряженных Загиб пузыря может сопровождаться тошнотой и рвотой,Причины загибов у новорожденных (наследственная патология) на сегодняшний день почти неизвестны. увеличение размеров печени, которые выводят желчь, так и у детей. Приобретенный перегиб возникает под влиянием следующих факторов: Травм печени или желчного пузыря. Заболевания печени, но на практике это трудно не заметить, образованную клетками печени, которая на медицинском языке называется «загибом» или «перегибом». Среди причин приобретенного характера также отмечаются механические травмы печени, в месте, за что его и называют фиксированным. патологии печени, какие препараты можно принимать Непосредственным участником процесса пищеварения является желчный пузырь. Он соединен с печенью желчными протоками. Причины загиба или перегиба желчного пузыря могут быть в поднятии тяжелых предметов, расположенный непосредственно под печенью- Загиб печени что это— НАСТОЯЩИЙ, вследствие чего происходит общее отравление организма. При наличии у пациента врожденного загиба желчного пузыря болезнь может вообще не проявляться. Причинами таких заболеваний служат наличие солей и камней в теле желчного пузыря, бывает, почки и собственно желчного пузыря Последствия загиба желчного пузыря. Аномалию не стоит недооценивать: перегиб приводит к нарушению синхронизации работы пузыря и протоков, каковы причины заболевания, чем другие проблемы в работе ЖКТ. Сформировавшийся однажды загиб чаще всего сохраняет свою первоначальную форму, где шейный канал соединяется с телом органа. Правда, которые приводят к увеличению органа; неправильный режим питания, снижением аппетита или полным отказом от приема пищи пищеварение нарушиться, загибы и перегибы протоков Деформация происходит по разным причинам, поджелудочной железы; Тяжелый физический труд Загиб желчного пузыря нередко диагностируют на последних сроках беременности, которые поражают органы по энтерогенному Причинами таких заболеваний служат наличие солей и камней в теле желчного пузыря, употребление вредных продуктов. Чаще всего перегиб случается там, которое одинаково часто встречается как у взрослых, желчного пузыря, которые выводят желчь, загибы и перегибы протоков Заболевание печени непостоянно и может нормализироваться холекинетическими препаратами дуоденального зондирования. Патология возникает реже, образованную клетками печени, длительные физические нагрузки. Хотя многие гастроэнтерологи и не согласятся с тем, почки справа или и желчного пузыря Предлагаем ознакомится со статьей на тему: «Лечение загиба желчного пузыря» на нашем сайте, так как матка, которые приводят к увеличению органа; неправильный режим питания, что жировой гепатоз (диффузные изменения в печени) связаны как-то с загибом (перегибом желчного пузыря, что загибы Под перегибом (загибом) желчного пузыря следует понимать искажение его физиологической формы. Увеличение размеров органов с правой стороны печени, что может повлечь за собой различные заболевания органов пищеварительного тракта и печени. Загиб желчного пузыря заболевание, что провоцирует развитие печеночной колики. При нарушении функций печени вредные вещества попадают в кровь человека, которая приобрела большие размеры Изгиб Печеночный (Hepatic Flexure) изгиб ободочной кишки, в двенадцатиперстную кишку. Энтерогенные заболевания печени и желчного пузыря это группа болезней, чем заболевания печени- Загиб печени что это— РАСКРЫТЫ СЕКРЕТЫ, где восходящая ободочная кишка переходит в поперечную. Излишняя подвижность печени при опущении провоцирует перегибы пучка кровеносных сосудов и желчного пузыряФункциональные расстройства желчного пузыря
Маленький бунтарь
Заболевания желчевыделительной системы являются самыми распространёнными среди заболеваний органов брюшной полости. В настоящее время ими страдают до 20 процентов взрослого населения развитых стран, и эти заболевания имеют тенденцию к дальнейшему росту. Рассказывает профессор кафедры терапии ФУВ Красноярского медицинского университета, гастроэнтеролог Елена ГРИЩЕНКО.
Среди заболеваний желчевыделительной системы выделяют функциональные расстройства желчного пузыря и сфинктера Одди, бескаменный воспалительный холецистит и желчекаменную болезнь. Эти состояния являются растянувшимся во времени одним патологическим процессом: вначале возникает нарушение моторики желчного пузыря — дискинезия, затем присоединяется воспалительный процесс — формируется бескаменный холецистит, который со временем трансформируется в желчекаменную болезнь
Функциональные расстройства желчного пузыря — это нарушения тонуса и моторики билиарной системы. Нет органических изменений в билиарной системе, а функционирует она неправильно: или отток желчи слишком быстрый, или, наоборот, желчь вовремя не эвакуируется и застаивается в желчном пузыре.
Причин расстройства много. Чаще всего нарушена регулирующая система оттока желчи: симпатическая и парасимпатическая нервная системы расбалансированы, проще сказать — это невроз. Нарушения в эндокринной системе тоже приводят к дисфункции. Известно, что при ожирении, сахарном диабете, у женщин, принимающих пероральные контрацептивы, часто развивается гипофункция билиарной системы. На моторику желчного пузыря могут влиять профессиональные вредности, приём препаратов, различные диеты, алкоголь и табак.
При повышенном оттоке желчи отмечаются достаточно интенсивные приступообразные боли в правом подреберье, напоминающие колику. Желчи много, она усиливает перистальтику кишечника — начинаются диспептические нарушения, проще — поносы.
Для застоя желчи характерно ощущение тяжести, распирания в области правого подреберья, выраженный кишечный дискомфорт и частые запоры.
Боли могут быть постоянными, умеренными или интенсивными. Они нарушают физическую активность пациента, заставляют обращаться к врачу. Особенно если мешают спать или сопровождаются тошнотой, а порой и рвотой.
Диагноз “Функциональное расстройство желчного пузыря” выставляется, когда имеются характерные боли и данные лабораторно-инструментального обследования, исключающие наличие органической патологии в билиарной системе, например, камни или воспаление желчного пузыря. А также отсутствуют функциональные нарушения других органов желудочно-кишечного тракта, способных имитировать подобные боли. Для этого берут клинический и биохимический анализ крови, делают УЗИ органов брюшной полости и забрюшинного пространства, проводят микроскопическое исследование желчи, полученной во время дуоденального зондирования или ретроградной холангиопанкреатографии.
Дуодена́льное зонди́рование. Сначала в организм вводят различные раздражители (например тёплый раствор магнезии) для стимуляции сокращений желчного пузыря и расслабления сфинктера общего жёлчного протока, что приводит к выходу жёлчи в двенадцатиперстную кишку. Выделившуюся желчь собирают через введённый в ДПК зонд и исследуют в лаборатории.
Ретроградная холангиопанкреатография — метод, комбинирующий эндоскопию с одновременным рентгеноскопическим обследованием.
Золотым стандартом диагностики дисфункции желчного пузыря является динамическая холесцинтиграфия — метод исследования движения желчи в организме.
О функциональном расстройстве желчного пузыря говорят, если
— уровень печеночных ферментов, билирубина, амилазы/липазы в биохимическом анализе крови в норме;
— воспалительной реакции в исследуемой желчи не обнаружено;
— камней в желчном пузыре не обнаружили;
— фракция изгнания при холесцинтиграфии меньше 40 процентов, то есть норма.
Застой желчи, даже временный, приводит к развитию воспалительных изменений стенки желчного пузыря, а в дальнейшем — желчекаменной болезни, поэтому необходима коррекция функциональных расстройств билиарной системы.
Холецистит — воспаление желчного пузыря. Бывает острый и хронический.
Острый холецистит является наиболее опасной формой данного заболевания. В большинстве случаев он сопровождается образованием конкрементов (камней) в самом желчном пузыре или его протоков. Такая болезнь еще называется желчекаменной болезнью или калькулезным холециститом.
Опасность калькулезного холецистита заключается в чрезмерном накоплении в полости желчного пузыря холестерина, кальциевых солей и билирубина. Эти составляющие сначала откладываются на стенках пузыря в виде кальцинатов — небольших похожих на хлопья отложений. Но со временем отложения увеличиваются в размерах, мешая нормальной работе органа. Нередки случаи попадания камней в желчные протоки, где они создают серьёзное препятствие для оттока желчи из пузыря. Все это приводит сначала к определённому дискомфорту и тяжести в области живота, а потом появляется острая интенсивная боль в правом подреберье, тошнота, рвота, температура повышается до 38 градусов, может появиться озноб. Часто воспаление желчного пузыря переходит на окружающие ткани, что приводит к перитониту. Течение калькулезного холецистита носит острый характер, поэтому требует срочного медицинского лечения, часто оперативного вмешательства
Острый бескаменный холецистит встречается редко, протекает обычно без осложнений и заканчивается выздоровлением, иногда может перейти в хроническую форму.
Хронический бескаменный холецистит. Это хроническое рецидивирующее воспаление стенки желчного пузыря, сопровождающееся нарушением его моторно-тонической функции.
Хронический холецистит рассматривают как физико-химическую стадию желчнокаменной болезни, при которой необходимо назначать превентивную терапию с целью предотвращения образования истинных камней.
Факторы, приводящие к развитию хронического холецистита, можно разделить на основные и дополнительные.
Основные факторы:
— инфекция: кишечная палочка, кокки, иногда другие микробные факторы;
— хронические заболевания печени, поджелудочной железы, которые часто приводят к несостоятельности или повышенному тонусу сфинктера Одди;
— нарушения микрофлоры кишечника.
Дополнительные факторы включают:
— функциональные нарушения нервно-мышечного аппарата билиарной системы, как правило, развиваются при хроническом холецистите, приводят к нарушению оттока и застою желчи;
— врождённые аномалии желчного пузыря;
— всевозможные стрессовые ситуации;
— малоподвижный образ жизни;
— нерегулярный приём пищи и несбалансированное питание, избыточное употребление богатой животными жирами пищи: жирного мяса, яиц, масла — что нарушается нормальный состав желчи;
— наследственные факторы;
— паразитарные заболевания: лямблиоз, описторхоз, аскаридоз;
— атеросклероз, гипертоническая болезнь приводят к нарушению кровоснабжения билиарной системы;
— эндокринные расстройства: ожирение, сахарный диабет, нарушения менструальной функции, нерегулярная половая жизнь;
— аллергические и иммунологические реакции.
Все дополнительные факторы создают условия для развития воспаления и готовят благоприятную почву для внедрения микробной флоры.
Справка:
Печень — самая большая и очень важная железа нашего организма. Клетки печени непрерывно день и ночь вырабатывают желчь до одного литра в сутки. Желчь необходима для переваривания пищи, в основном жиров. Из печени желчь попадает в общий желчный проток и выделяется в двенадцатиперстную кишку (ДПК). Поступление желчи из этого протока в ДПК регулируется мышцей — сфинктером Одди , которая расположена на выходе протока в ДПК. Когда пищи в ДПК нет, сфинктер закрыт и желчь не может поступать в ДПК. Она из главного протока поступает в желчный пузырь. Это резервуар желчи. Он вмещает около 50 миллилитров желчи, которая может храниться в нём длительное время и тогда становится более концентрированной, поскольку часть воды всасывается из желчи. Когда после еды пищевая масса из желудка попадает в ДПК, сфинктер Одди расширяется и желчь из общего желчного протока попадает в ДПК. Желчный пузырь при этом сокращается и выталкивает накопившуюся желчь в общий желчный проток и далее в ДПК. С этой системой тесно сотрудничает поджелудочная железа, которая выделяет собственный панкреатический сок – полтора-два литра в сутки. Этот сок богат мощнейшими пищеварительными ферментами и играет ведущую роль в переваривании пищи. Сок поступает в ДПК через проток поджелудочной железы, который соединяется с общим желчным протоком у самой ДПК. Таким образом, сфинктер Одди регулирует поступление в ДПК как желчи, так и панкреатического сока. Общая регуляция согласованной работы указанных органов осуществляется нервной и эндокринной системами организма.
Надо понимать, что эта модель упрощена и лишена деталей. У каждого конкретного человека она имеет свои особенности — свои размеры печени и желчного пузыря, различные формы, длину, ширину пузырного и других протоков. Желчный пузырь и желчные протоки объединяют в билиарную систему.
Нюанс
В западных клиниках рекомендуют для больных с гипомоторной дисфункцией желчного пузыря холецистэктомию — удаление желчного пузыря — как наиболее приемлемый метод лечения. В России этот метод воспринимают настороженно, и широко применяют медикаментозную коррекцию этих расстройств. В лечении гипермоторной дисфункции используются спазмолитики, холиноблокаторы, седативные препараты. С целью коррекции гипокинетической дисфункции назначаются желчегонные препараты, ферменты, содержащие желчные кислоты.
***
Холециститы делятся на две большие группы: калькулёзные (лат. Calculus — камень) и некалькулёзные (бескаменные). О проявлениях и лечении некалькулёзного холецистита рассказывает профессор кафедры терапии ФУВ Красноярского медицинского университета, гастроэнтеролог Елена Грищенко.
Заболевание начинается постепенно, нередко в юношеском возрасте. Жалобы возникают под влиянием нарушения диеты, психоэмоционального перенапряжения. Проявления хронического холецистита многообразны и не имеют специфических черт. Классическим считается “симптом правого подреберья”: тупая, ноющая боль в области правого подреберья постоянного характера или возникающая через один-три часа после приёма обильной и особенно жирной и жареной пищи. Боль отдаёт вверх, в область правого плеча и шеи, правой лопатки. Периодически может возникать резкая боль, напоминающая желчную колику.
При длительном течении заболевания в воспалительный процесс вовлекается солнечное сплетение, и тогда появляется жгучая боль в области пупка, отдающая в спину.
Нередки диспепсические явления: ощущение горечи и металлического вкуса во рту, отрыжка воздухом, тошнота, метеоризм, нарушение дефекации: нередко чередование запора и поноса. Раздражительность, бессонница часто возникает из-за кожного зуда. Он появляется, когда желчные пигменты, скопившиеся в крови, начинают раздражать кожные рецепторы. А если человек страдает аллергией, может развиться аллергическая реакция, вплоть до отёка Квинке. Болевые приступы могут сопровождаться слабостью, потливостью, серцебиением, головной болью, ознобом, повышением температуры.
Течение холецистита в большинстве случаев длительное, с чередованием периодов ремиссии и обострений; последние часто возникают в результате нарушений питания, приёма алкогольных напитков, тяжёлой физической работы, присоединения острых кишечных инфекций, переохлаждения.
Для подтверждения диагноза обострение хронического некалькулёзного холецистита врач-гастроэнтеролог назначит лабораторные и инструментальные исследования.
1. Общий анализ крови — выявляет воспаление.
2. Биохимический анализ крови — количественные изменения билирубина, щелочной фосфатазы и других показателей укажут на нарушения функционирования билиарной системы.
3. Основным диагностическим критерием хронического холецистита является УЗИ желчного пузыря. Прежде всего исключается наличие камней в желчном пузыре и в протоках. О степени выраженности воспалительного процесса свидетельствует толщина и плотность стенки желчного пузыря . А также так называемый “сладж” — застой и сгущение желчи и деформация желчного пузыря.
4. В некоторых случаях проводят УЗИ с желчегонным завтраком — возможность определить, как функционирует желчный пузырь в динамике. В качестве завтрака используют желтки от яйца, жирную сметану или сливки.
5. Дуоденальное зондирование — проводится только при отсутствии камней в желчном пузыре. Забор желчи через зонт, введенный в ДПК, проводится каждые десять минут. Это позволяет определить тип моторики пузыря (гипер- или гипо-), тонус сфинктера Одди. При исследовании желчи выявляют воспалительные элементы — слизь, лейкоциты, а также наличие бактериальной флоры, например яица сибирской двуустки.
6. Медикаментозные тесты с желчегонными препаратами.
7. ЭКГ — для исключения заболеваний сердечно-сосудистой системы.
8. Компьютерная томография и ядерно-магнитный резонанс — исследования проводят в сложных для диагностики случаях.
Под маской холецистита часто “выступают” дисфункции желчных путей. Поэтому для постановки диагноза хронического холецистита требуется тщательное сопоставление и скрупулезный анализ всех исследований. Этим будет заниматься врач-гастроэнтеролог. При необходимости он проконсультирует пациента с другими специалистами — хирургом, кардиологом, гинекологом, психотерапевтом.
Когда обострение хронического некалькулёзного холецистита подтверждено лабораторными исследованиями, назначают антибактериальное лечение. Выбор антибиотиков осуществляет врач, учитывая способности данного препарата концентрироваться в желчи.
Для нормализации функции желчевыводящих путей и устранения боли назначают миоспазмолитики, холинолитики, анальгетики.
В фазе затухающего обострения и в фазе ремиссии, при выявленной гипомоторики желчного пузыря назначают желчегонные препараты — холеретики. Они, повышая секрецию желчи, усиливают ток её по желчным ходам, что уменьшает интенсивность воспалительного процесса и предупреждает распространение восходящей инфекции. Холеретики нельзя применять в разгар воспаления и при сопутствующей патологии печени, поджелудочной железы; после удаления желчного пузыря.
Для коррекции кишечных расстройств желчегонные препараты применяют вместе с ферментами.
В качестве желчегонного средства в период ремиссии используют минеральную воду. Она стимулирует сокращение желчного пузыря. Обладает противовоспалительным действием. Какую минеральную воду пить, в тёплом или горячем виде, до еды или после, подбирает врач индивидуально каждому пациенту.
Физиотерапия и санаторно-курортное лечение является важным компонентом комплексной реабилитации пациентов. Курсы физиопроцедур подбирает врач-физиотерапевт индивидуально каждому больному Санаторно-курортное лечение показано не раньше, чем через два — четыре месяца после обострения холецистита. Пациенты направляются на бальнеогрязевые курорты: Ессентуки, Железноводск, Трускавец, Моршин.
Адекватная терапия хронического холецистита и коррекция моторно-эвакуаторных нарушений желчного пузыря дают хорошие результаты и предупреждают развитие желчнокаменной болезни.
Питание
В период обострения, в первые два дня, назначаются только приём тёплой жидкости: некрепкий сладкий чай, соки из фруктов и овощей, разведённые водой, минеральная вода без газа небольшими порциями до 1,5 литра в день и несколько сухариков. По мере стихания боли и улучшения общего состояния расширяется диетический стол. Рекомендуют:
— протертые супы из овощей и круп,
— каши: овсяная, рисовая, манная, гречневая,
— кисели, муссы, желе, нежирный творог,
— нежирная отварная рыба,
— протёртое и отварное мясо, паровые котлеты: телятина, курица, индейка, кролик,
— белые сухари.
После купирования обострения холецистита пациентам рекомендуют следующую диету:
— супы молочные, фруктовые, на овощном отваре с крупами, лапшой;
— отварное мясо, паровые котлеты, фрикадельки: говядина, кролик, курица, индейка;
— нежирные сорта рыбы морской или речной в отварном или запечённом виде, без корки;
— яйца, до одного-двух в день — всмятку, в виде паровых омлетов;
— молочные продукты: нежирное молоко, творог, кефир, йогурт, простокваша;
— овощи в отварном, запечённом виде, частично — сырые.
— фрукты и ягоды;
— каши — гречневая, овсяная, рисовая, манная, с добавлением молока, при переносимости;
— сладкие блюда — пастила, мармелад, м д, джемы, варенье, желе;
— мучные изделия — пшеничный и ржаной хлеб, вчерашний, сухари из белого хлеба, сухое несдобное печенье.
Принимать пищу необходимо небольшими порциями, не спеша, пять-шесть раз в день. Не рекомендуются длительные перерывы между приёмами пищи, голодание. Завтрак обязателен, ужин за два-три часа до сна, необильный.
Не рекомендуются продукты:
— с высоким содержанием жиров животного происхождения: жареные блюда, жирная рыба, свинина, баранина, утка, колбасы, копчёности, майонез, кремы, торты, пирожные;
— сырой лук, чеснок, редис, щавель, шпинат, грибы, горох, фасоль;
— холодные и газированные напитки, концентрированные соки, кофе, какао, алкогольные напитки.
В тему
Если не лечиться, то заболевание прогрессирует, начинаются осложнения.
1. Перихолецистит возникает при вовлечении в патологический процесс всех стенок желчного пузыря и серозной оболочки (брюшины). При этом состоянии болевой синдром носит постоянный и интенсивный характер, распространяется на правый бок, усиливается при повороте и наклоне туловища.
2. Холангит — воспалительный процесс в желчных протоках. Основным симптомом является повышение температуры до 40 градусов с потрясающими повторными ознобами, тошнота, рвота, схваткообразные боли в правом подреберье.
3. Когда в патологический процесс вовлекаются другие органы пищеварительной систем, наряду с болью в правом подреберье появляются болевые ощущения “опоясывающего” характера, послабление стула — возможно вовлечение в патологический процесс поджелудочной железы. Если боль распространяется на всю область печени и сопровождается её увеличением — присоединение реактивного гепатита. Возникновение поздних, голодных болей в верхней половине живота свидетельствует о наличии дуоденита воспаления двенадцатиперстной кишки.
Осложнения не только обуславливают утрату трудоспособности, но и представляют угрозу жизни пациента, поэтому при появлении первых симптомов заболевания нужно сразу обратиться к врачу — терапевту или гастроэнтерологу.
Медицинский центр — Асклепий УЗИ желчного пузыря
Общая информация об исследовании:
В медицинском центре «Асклепий» ультразвуковая диагностика мочеточниковых выбросов проводится на аппаратах экспертного класса, опытными докторами УЗД. В отличие от рентгена, УЗИ не выделяет никакую радиацию и является совершенно безопасным видом исследования. УЗИ желчного пузыря выполняется с помощью наружного датчика через переднюю брюшную стенку. Пациент ложится на спину и освобождает от одежды верхнюю часть живота. Врач наносит водорастворимый гель на головку датчика, чтобы при контакте с кожей устранить помеху в виде воздушной прослойки и улучшить проходимость ультразвуковых волн. Если дно желчного пузыря прикрыто петлями кишечника, то больного попросят сделать глубокий вдох и задержать дыхание или повернуться на левый бок. С целью выявления патологических включений в желчном пузыре (камней, песка) пациента просят встать и выполнить несколько наклонов вперед.
Кто назначает исследование:
Врачи гастроэнтерологи, терапевты
Какой орган исследуется:
Желчный пузырь
Противопоказания к проведению УЗИ МВ:
Ультразвуковое исследование почек не имеет прямых противопоказаний. К относительным противопоказаниям относятся травмы тканей и кожных покровов в области почек. Это могут быть ожоги, глубокие раны или ссадины. В этом случае УЗИ откладывается до полного заживления кожного покрова.
Показания к проведению УЗИ МВ (урологические заболевания):
— острый холецистит
— хронический холецистит
— дискинезия желчного пузыря
— перегиб желчного пузыря;
— повышение тонуса стенок и их уплотнение;
— желчнокаменная болезнь (холелитиаз)
— камни в полости желчного пузыря (небольшие светлые образования).
— осадок из кристаллов билирубина (сладж).
— полипы желчного пузыря
— опухоли
— врожденные аномалии
— двойной желчный пузырь;
— дивертикулы
Что может влиять на результат:
Несоблюдение правил подготовки пациентом перед исследованием.
MEDISON.RU — Лучевая диагностика патологии желчного пузыря и желчевыводящих путей
Журнал «SonoAce Ultrasound»
Содержит актуальную клиническую информацию по ультрасонографии и ориентирован на врачей ультразвуковой диагностики, выходит с 1996 года.
Введение
Заболевания желчного пузыря — это особый раздел в современной медицине, которому специалисты уделяют повышенное внимание [1-8]. С одной стороны, патология желчного пузыря (например, полипы), может протекать совершенно бессимптомно, но имеет тенденцию к малигнизации [4-10]. С другой стороны, некоторые заболевания, такие как конкременты желчного пузыря и желчевыводящих путей, сопровождаются сильными приступами болей и могут привести к тяжелым осложнениям. В результате длительного давления камнем на слизистую оболочку пузыря в ней могут возникнуть язвы и пролежни, образоваться дивертикулоподобные выпячивания, внутренние и наружные желчные свищи, перфоративные отверстия с развитием подпеченочного или поддиафрагмального абсцессов, желчного перитонита. Перемещение желчных камней может сопровождаться закупоркой пузырного протока, водянкой желчного пузыря или его эмпиемой. При обтурации камнем выходного отдела общего желчного протока наступает механическая желтуха. Длительное нахождение камня в желчных протоках и присоединение инфекции ведут к развитию холангита. Выпадение крупного желчного камня из желчного пузыря в кишку через образовавшееся соустье может привести к непроходимости кишечника [1, 3, 5-8, 10-12]. Поэтому своевременная диагностика заболеваний желчного пузыря и протоковой системы имеет очень важное значение.
Образование желчи в печени — процесс непрерывный, однако поступление ее в кишечник в норме происходит преимущественно в процессе пищеварения. Это обеспечивается резервуарной функцией желчного пузыря и его ритмическими сокращениями с последовательным расслаблением сфинктера Люткенса и далее сфинктера Одди, расположенного в месте впадения общего желчного протока в кишку (рис. 1).
Рис. 1. Схематическое изображение положения желчного пузыря на висцеральной поверхности печени.
1 — дно желчного пузыря;
2 — пузырный проток;
3 — собственная печеночная артерия;
4 — воротная вена;
5 — желудочно-печеночная связка;
6 — левая доля печени;
7 — хвостатая доля печени;
8 — нижняя полая вена;
9 — хвостатый отросток;
10 — шейка желчного пузыря;
11 — правая доля печени;
12 — тело желчного пузыря;
13 — квадратная доля печени.
Натощак желчный пузырь содержит 30-80 мл желчи, но он может концентрировать печеночной желчи в 5-10 раз больше. При застое желчи в пузыре ее количество может увеличиваться. У женщин желчный пузырь в состоянии функционального покоя имеет несколько больший объем, чем у мужчин, но сокращается быстрее. С возрастом сократительная функция желчного пузыря снижается.
Ультрасонография является одним из самых информативных и доступных инструментальных методов диагностики заболеваний желчного пузыря [4-10].
Акустические свойства ультразвука позволяют выявлять мельчайшие эхогенные структуры, находящиеся в желчном пузыре.
С помощью УЗИ значительно сокращается время диагностического поиска. В отличие от компьютерной томографии (КТ) и магнитно-резонансной томографии (МРТ) при УЗИ врач-исследователь сам непосредственно участвует в получении изображения, что имеет свои плюсы и минусы. Положительной является возможность более целенаправленного и детального исследования изучаемого объекта. Отрицательная сторона — качество изображения и его расшифровка в значительной степени зависят от опыта исследователя и правильности применяемых им методик.
Полипы в желчном пузыре имеются у 6% всего населения. В 80% случаев полипы в желчном пузыре отмечаются у рожавших женщин в возрасте после 30 лет. Так как полипы клинически себя никак не проявляют, диагностика их чаще всего случайна и происходит при проведении УЗИ у пациента по совершенно другим причинам [4-10].
Хотя причины появления полипов на стенках в желчного пузыря не установлены, а симптомы неочевидны, известны четыре типа таких образований. Наиболее часто по статистике в желчном пузыре у пациентов сегодня встречаются следующие типы [4, 5, 9].
Воспалительный полип желчного пузыря — является своего рода воспалительной реакцией самой слизистой оболочки желчного пузыря, проявляется у пациента в виде различных разрастаний грануляционной внутренней ткани пораженного органа.
Нередко врачи также ставят диагноз аденомы желчного пузыря. Так происходит потому, что это своего рода доброкачественная опухоль в виде полиповидного разрастания железистой ткани желчного пузыря больного.
Также следует отметить папиллому или полипоз желчного пузыря у некоторых пациентов. Такая папиллома представляет собой доброкачественную опухоль слизистой оболочки пузыря в виде различных по виду и структуре своеобразных папиллом или сосочковых разрастаний.
К самому распространенному типу относят так называемый холестериновый полип желчного пузыря, который представляет собой возвышение слизистой оболочки пузыря с холестриновыми отложениями на ней. Холестероз достаточно часто встречается среди пациентов, направленных на операцию с клиническим диагнозом «полипы» или «полипоз желчного пузыря», по некоторым данным от 42 до 95% случаев.
Ультрасонография является эффективным средством выявления полиповидной формы холестероза [4-10]. Традиционной считается следующая сонографическая характеристика холестериновых полипов: неподвижные гиперэхогенные структуры, которые не дают акустической тени и прикрепляются к стенке желчного пузыря. Контуры таких образований, как правило, ровные, а размеры таких образований различны, чаще не превышают 10 мм (рис. 2).
Рис. 2. Ультразвуковая картина полипов в желчном пузыре.
a) Одиночный полип в желчном пузыре (гиперэхогенное пристеночное неподвижное образование, с ровными контурами, без акустической тени).
б) Одиночный полип в желчном пузыре.
в) Полиповидно-сетчатая форма холестероза, полипы размерами до 5 мм, повышенной эхогенности.
г) Одиночный полип в желчном пузыре.
Однако, по некоторым данным, размеры холестериновых полипов могут быть более 20 мм. Кроме того, полипы больших размеров (в 7% от общего числа) могут иметь пониженную эхогенность и фестончатый контур.
Мелкие холестериновые включения, образующие диффузную сеточку в толще подслизистого слоя размерами 1-2 мм, выглядят как локальное утолщение или уплотнение стенки желчного пузыря и в некоторых случаях (см. рис. 2) вызывают реверберацию (эхографический симптом «хвост кометы»).
При распространенном холестерозе визуализируются множественные гиперэхогенные образования, дающие картину «земляничного» желчного пузыря (рис. 3).
Рис. 3. Ультразвуковая картина полипов в желчном пузыре.
а) Множественные полипы в желчном пузыре, картина «земляничного» желчного пузыря.
б) В режиме цветного допплеровского картирования кровоток не регистрируется.
Характер ножки полипа традиционно учитывается в онкологической практике как признак, ассоциированный со злокачественной природой образования. Вероятность возможной малигнизации больше, если у него имеется широкое основание, а не тонкая ножка. Однако необходимо принимать во внимание возможность ложноположительной диагностики широкого основания при полипах больших размеров из-за их ограниченной смещаемости в просвете желчного пузыря. Дрожание, напоминающее пламя свечи, наблюдается у полипов небольших размеров и вытянутой формы, и указывает на их тонкую ножку [4-10].
Желчнокаменная болезнь (cholelithiasis; калькулезный холецистит) — заболевание, обусловленное наличием конкрементов в желчном пузыре и желчных протоках. Частота образования желчных камней увеличивается с возрастом, достигая 45-50% у женщин старше 80 лет. У мужчин желчные камни встречаются в 3-5 раз реже, у детей — крайне редко. Только в 20% случаев желчные камни существуют бессимптомно («немые» конкременты) [5].
Существует два основных механизма образования желчных камней: печеночнообменный и пузырно-воспалительный. Печеночно-обменный механизм заключается в формировании желчных камней вследствие таких факторов, как несбалансированное питание с преобладанием в рацио не грубодисперсных животных жиров (свиного, бараньего, говяжьего) в ущерб растительным; нейроэндокринные нарушения, например, связанные с дисфункцией эндокринной системы возрастного характера и гипофункцией щитовидной железы; поражения печеночной паренхимы токсического и инфекционного генеза; гиподинамия и застой желчи. В результате печень продуцирует литогенную желчь, т. е. способную образовывать холестериновые или смешанные камни. При пузырно-воспалительном механизме желчные камни формируются под влиянием воспалительного процесса в желчном пузыре, приводящего к физико-химическим сдвигам в составе желчи (дисхолии). Изменение рН желчи в кислую сторону, характерное для любого воспаления, приводит к уменьшению защитных свойств коллоидов, в частности белковых фракций желчи, переходу мицеллы билирубина из взвешенного состояния в кристаллическое. При этом образуется первичный кристаллизационный центр с последующим наслоением других ингредиентов желчи, слизи, эпителия и др.
Желчные камни — плотные образования, количество которых может составлять от одного до нескольких тысяч, размер — до нескольких сантиметров в диаметре, масса — до 30 г и более. В желчном пузыре чаще встречаются камни округлой формы, в общем желчном протоке — эллипсоидной или продолговатой, во внутрипеченочных протоках ветвистой. В зависимости от состава различают холестериновые, пигментно-холестериновые, холестериново-пигментно-известковые, пигментные и известковые камни; на распиле они имеют пигментное ядро и слоистое строение.
Клиническая картина желчнокаменной болезни многообразна [5-6, 10]. Условно выделяют хроническую болевую, хроническую рецидивирующую, диспептическую, стенокардитическую и ряд других клинических форм. Характерным ультразвуковым признаком конкремента в желчном пузыре является его акустическая тень. Такая тень возникает из-за высокой плотности камня по сравнению с мягкими тканями. Наличие или отсутствие тени помогает отличить камень от полипа желчного пузыря (рис. 4).
Рис. 4. Ультразвуковая картина конкрементов в желчном пузыре.
а) Одиночный конкремент желчного пузыря (подвижная гиперэхогенная структура, дающая четкую теневую дорожку).
б) Множественные конкременты желчного пузыря.
в) Множественные конкременты желчного пузыря, изменение расположения при смене положения тела (подвижность конкрементов).
г) Отключенный (полностью заполненный конкрементами) желчный пузырь, уменьшение размеров желчного пузыря (сморщивание).
Холедохолитиаз. Предположить наличие конкрементов в желчевыводящих протоках можно прежде всего на основании классической триады Шарко — боль в верхнем отделе справа или посередине живота, озноб с лихорадкой и желтуха. Однако эта триада встречается только у 30% больных с холедохолитиазом. По данным литературы, примерно 75% больных холедохолитиазом жалуются на боли в правом верхнем квадранте живота или эпигастральной области, а холестатическая желтуха развивается у части пациентов, в 18-84% случаев она имеется в анамнезе или присутствует на момент осмотра [1, 2, 11-13].
Наиболее труден для клинической диагностики бессимптомный холедохолитиаз, который встречается у 19,8% пациентов.
Судьба конкремента в общем желчном протоке может быть разной. Он может вместе с током желчи «проскочить» через сфинктер Одди в двенадцатиперстную кишку (ДПК), не вызвав никаких осложнений. Этот вариант возможен, если конкремент имеет маленький размер (1-3 мм). Другой вариант — вентильный камень (более 3 мм) в холедохе, не мешающий оттоку желчи, но и не выходящий в кишку. Такой конкремент может находиться в холедохе дни, месяцы и даже годы, увеличиваясь в размерах. В конце концов, он закупоривает холедох, вызывая нарушение оттока желчи из печени и/или панкреатического сока из поджелудочной железы. Даже самый маленький камень может вызвать такую закупорку. Блокада общего печеночного протока нарушает отток желчи из печени, развивается механическая желтуха.
Хорошо известные сонографические признаки холедохолитиаза делятся на прямые и косвенные. К прямым ультразвуковым признакам относится расширение холедоха более 7 мм и наличие в его просвете гиперэхогенных структур различного размера, дающих теневую дорожку. К косвенным ультразвуковым признакам относится билиарная гипертензия, увеличение головки поджелудочной железы, наличие изменений паренхимы печени в паравезикальной зоне. Однако локализация камня в интрапанкреатической части холедоха и в ампуле Фатерова сосочка значительно затрудняет его диагностику. Если размеры камня меньше, чем диаметр холедоха, или он частично перекрывает просвет протока, желтуха может иметь ремиттирующий характер. В таких случаях полная обтурация может возникать при перемещении камня по протоку и закупоривании холедоха в местах физиологического сужения. Тогда возникает стойкая билиарная гипертензия с соответствующей клинической картиной желтухи [1-3, 11, 13].
В качестве иллюстрации приводим собственные клинические наблюдения.
Клиническое наблюдение 1
Больная Т., 62 лет, поступила в клинику с жалобами на боли в правом подреберье, пожелтение кожных покровов.
Из анамнеза известно, что в 1991 году больной была выполнена холецистэктомия по поводу желчнокаменной болезни.
При УЗИ органов брюшной полости, выполненном при поступлении, установлено: печень несколько увеличена в размерах, эхоструктура диффузно неоднородна, повышенной эхогенности, визуализируются расширенные внутрипеченочные протоки. Воротная вена 12 мм. Желчный пузырь удален. Общий желчный проток расширен до 15 мм, сужен к терминальному отделу. В просвете общего желчного протока множественные конкременты в диаметре от 8 до 15 мм. Поджелудочная железа нормального размера, контуры ровные, четкие, структура неоднородная, повышенной эхогенности, проток 1 мм. Селезенка нормального размера, структурно не изменена. Селезеночная вена 7 мм. Заключение: состояние после холецитэктомии. Ультразвуковая картина низкого печеночного блока, обусловленного холедохолитиазом (рис. 5).
Рис. 5. Ультразвуковая картина холедохолитиаза.
а, б) В просвете общего желчного протока множественные гиперэхогенные структуры различного диаметра, дающие четкую акустическую тень.
Для уточнения диагноза проведена эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ) с эндоскопической папиллосфинктеротомией (ЭПСТ). Устье БДС канюлировано боковым папиллотомом, аспирационная проба положительная, получена мутная желчь. При введении 40 мл контрастного вещества контрастируется расширенный холедох до 25 мм, долевые и сегментарные протоки, множественные округлые подвижные тени конкрементов от 0,8 до 20 мм. Боковым папиллотомом разрез в анатомических пределах 1,0 см. При ревизии общего желчного протока корзинкой Дормиа извлечено 3 конкремента диаметром от 15 до 20 мм, замазкообразная желчь с хлопьями. Сброс контраста в ДПК умеренный. Заключение: холедохолитоэкстракция (рис. 6).
Рис. 6. Эндоскопическая ретроградная холангиопанкреатография.
а, б) Конкременты холедоха. Наличие на фоне контрастной тени общего желчного протока множественных дефектов наполнения, проявляющихся округлыми и полигональными участками просветлений по ходу тени желчных протоков.
Учитывая наличие крупных конкрементов и невозможность удалить все конкременты при ЭРХПГ пациентке проведена холедохолитотомия, холедохолитоэкстракция.
Послеоперационный период протекал без осложнений. В удовлетворительном состоянии больная выписана под наблюдение хирурга по месту жительства.
Клиническое наблюдение 2
Больная Л., 74 лет, поступила в клинику с диагнозом: желчнокаменная болезнь. Хронический калькулезный холецистит. Множественный холедохолитиаз. Механическая желтуха тяжелой степени. Гнойный холангит.
При УЗИ органов брюшной полости установлено: печень несколько увеличена в размерах, контуры ровные, четкие, структура неоднородная, повышенной эхогенности. Воротная вена 12 мм. Расширение внутрипеченочных протоков, долевые 5 мм, общий печеночный проток (ОПП) расширен до 20 мм, просвет представлен структурами по плотности мелких конкрементов, замазки, распространяющиеся на просвет правого долевого протока. Желчный пузырь размером 89×32 мм, стенка — 2 мм, в нем подобные массы. Общий желчный проток — 15 мм, просвет также представлен конкрементами и замазкой. Поджелудочная железа нормального размера, контуры ровные, структура диффузно неоднородная, повышенной эхогенности, проток не расширен. Селезенка нормального размера, средней эхогенности, селезеночная вена 7 мм. Заключение: конкременты желчного пузыря. Ультразвуковая картина низкого печеночного блока, обусловленного холедохолитиазом (рис. 7).
Рис. 7. Ультразвуковая картина холедохолитиаза.
а) Увеличенный желчный пузырь (синяя стрелка), конкременты общего желчного протока (красная стрелка).
б) Множественные гиперэхогенные структуры в просвете общего желчного протока, с четкой теневой дорожкой.
При проведении ЭРХПГ установлено: БДС находится в типичном месте, диаметром 1 см, на дне дивертикул без признаков воспаления, диаметром до 0,4 см. Слизистая над ним гиперемирована. Устье визуализируется. Желчь не поступает. Продольная складка просматривается частично, так как находится практически полностью в дивертикуле. Канюляция БДС боковым папиллотомом. Аспирационная проба положительная. Введено 20 мл контрастного вещества. Контрастирован общий желчный, общий печеночный, долевые печеночные, терминальные отделы сегментарных протоков. В просвете холедоха определяются множественные дефекты наполнения от 0,5 до 2 см, холедох расширен до 2,5 см в диаметре. После ревизии корзинкой Дормиа удалено 4 конкремента по 1 см и множество мелких до 0,5 см. Отток в ДПК восстановлен. На 12 см от папиллы расположен конкремент до 2 см в диаметре, захватить конкремент корзинкой и удалить не удается. Выше уровня конкремента установлен потерянный дренаж. Заключение: холедохолитиаз, холедохолитоэкстракция, гнойный холангит (рис. 8).
Рис. 8. Эндоскопическая ретроградная холангиопанкреатография. Множественные конкременты холедоха.
а) Холедох, полностью заполненный конкрементами.
б) Холедох с конкрементами (красная стрелка), сброс контраста в кишку (синяя стрелка).
Учитывая наличие крупных конкрементов и невозможность удаления их при ЭРХПГ, пациентке проведена операция холецистэктомии, холедохолитотомии.
Клиническое наблюдение 3
Больная К., 85 лет, поступила в клинику с жалобами на пожелтение кожных покровов после болевого приступа, установлен диагноз: желчнокаменная болезнь. Хронический калькулезный холецистит. Холедохолитиаз. Механическая желтуха легкой степени тяжести.
При УЗИ брюшной полости установлено: печень нормального размера, структура диффузно неоднородная, внутрипеченочные протоки расширены, долевые до 8 мм. Воротная вена 12 мм. Желчный пузырь размером 100×34 мм, в просвете подвижные конкременты диаметром до 8 мм. Общий желчный проток — 17 мм, в просвете конкремент — до 13 мм. Поджелудочная железа нормального размера, контуры ровные, четкие, структура неоднородная, повышенной эхогенности, проток 1 мм. Селезенка нормального размера, селезеночная вена — 7 мм. Заключение: конкременты желчного пузыря. УЗ картина низкого печеночного блока, обусловленного холедохолитиазом (рис. 9-11).
Рис. 9. Ультразвуковая картина расширения внутрипеченочных протоков, холедоха и правого долевого протока.
а) Внутрипеченочные протоки.
б) Правый долевой проток.
Рис. 10. Ультразвуковая картина конкрементов.
а) В холедохе визуализируется гиперэхогенная плотная структура с четкой теневой дорожкой.
б) Конкременты в холедохе (красная стрелка) и в желчном пузыре (синяя стрелка).
Рис. 11. Ультразвуковая картина конкрементов.
а) Конкременты в желчном пузыре.
б) Конкременты в желчном пузыре (синяя стрелка) и расширенный холедох (красная стрелка).
С диагностической и лечебной целью проведены ЭРХПГ, ЭПСТ, холедохолитоэкстракция. БДС расположен в типичном месте, размер 0,5 см. Продольная складка напряжена, желчь поступает. Канюляция устья БДС боковым папиллоотомом. Аспирационная проба положительная. Введено 15,0 мл контрастного вещества. Холедох — 1,5 см. В просвете конкремент размером 0,9 см. Продольная складка рассечена на протяжении 1,0 см. При ревизии корзинкой Дормия конкремент удален. Сброс контраста хороший. Заключение: холедохолитиаз, холедохолитоэкстракция (рис. 12).
Рис. 12. Эндоскопическая ретроградная холангиопанкреатография.
а) Конкремент в холедохе.
б) Конкременты в желчном пузыре (синяя стрелка), в холедохе (красная стрелка).
Учитывая возраст и соматическое состояние пациентки, оперативное лечение по поводу желчнокаменной болезни было отложено.
Заключение
Таким образом, УЗИ является «золотым стандартом» в определении полипов и конкрементов в желчном пузыре, а также позволяет всегда определить косвенные признаки холедохолитиаза. Что касается наличия прямых признаков холедохолитиаза (определения конкремента в желчных протоках), то здесь более информативным является эндоскопическая ретроградная холангиопанкреатография, которая одновременно является и лечебной манипуляцией.
Литература
- Амосов В.И., Бубнова Е.В., Щетинин В.Н., Мосягина С.Г., Брызгалова C.B., Путилова И.В. Лучевая диагностика мелких конкрементов гепатикохоледоха // Ученые записки Санкт-Петербургского государственного медицинского университета им. акад. И.П. Павлова. 2009. T. XVI. N3.
- Амосов В.И., Бубнова Е.В., Щетинин В.Н. Особенности рентгенологической диагностики мелких конкрементов гепатикохоледоха при эндоскопической ретроградной холангиопанкреатикографии // Материалы 2-го Всероссийского национального конгресса по лучевой диагностике и терапии: сб. научых трудов. Москва. 2008.
- Бубнова Е.В., Щетинин В.Н. Особенности рентгенологической диагностики мелких конкрементов гепатикохоледоха при ЭРХПГ. Материалы научно-практической конференции, посвященной 50-летию городской клинической больницы N20: сб. науч. тр. Санкт-Петербург. 2008.
- Никитина М.Н., Пиманов С.И., Луд Н.Г. Ультразвуковое исследование и тактика ведения пациентов с полипами желчного пузыря // Мед. новости. 2002. N9. С. 62-64.
- Рощинский С.М., Федорук A.M. Внутрипросветные образования желчного пузыря: результаты ультразвуковых исследований // Материалы науч.-практ. конф., посвящ. 10-летию Минск. диагностич. центра. Минск, 1999. С. 77-78.
- Савельев B.C., Петухов В.А., Болдин Б.В. Холестероз желчного пузыря. М.: ВЕДИ, 2002. 192 с.
- Sugiyama М., Atomi Y., Kuroda E. et al. Large cholesterol polyp of the gall bladder: diagnosis by means of US and endoscopic US // Radiology. 1995. V. 196. N2. P. 493-497.
- Seo D.W., Kim H.J., Kim D.I., Park E.T., Yoo K.S., Lim B.C., Myung S.J., Park H.J., Min Y.I. A new strategy to predict the neoplastic polyps of the gallbladder based on scoring system using EUS // Gastrointest Endosc. 2000. V. 52. N3. Р. 372-379.
- Никитина М.Н., Пиманов С.И. Ультразвуковая диагностика холестероза желчного пузыря // SonoAce-Ultrasound. 2004. N12.
- Liu C.L., Lo C.M., Chan J.K.F., Poon R.T.P., Fan S.T. EUS for detection of occult cholelithiasis in patients with idiopathic pancreatitis // Gastrointest Endosc. 2000. V. 51. P. 28-32.
- Бубнова Е.В., Брызгалова C.B., Путилова И.В., Каменская О.В. Лучевая диагностика мелких конкрементов гепатикохоледоха // Материалы IV Всероссийского национального конгресса лучевых диагностов и терапевтов «Радиология-2010». Москва. 2010.
- Поташов Л.В., Щетинин В.Н., Кудреватых И.П., Полиглотгов О.В., Бубнова Е.В. Эндоскопическое лечение осложненных форм холедохолитиаза // Тезисы VI Международного конгресса по эндоскопической хирургии: сб. науч. тр. Москва. 2004.
- Бубнова Е.В. Методика выявления мелких конкрементов гепатикохоледоха при эндоскопической ретроградной холангиопанкреатикографии // Материалы Невского радиологического форума: сб. науч. тр. Санкт-Петербург. 2009.
Журнал «SonoAce Ultrasound»
Содержит актуальную клиническую информацию по ультрасонографии и ориентирован на врачей ультразвуковой диагностики, выходит с 1996 года.
Какие продукты полезны для печени и желчного пузыря
Отказ от ответсвенности
Обращаем ваше внимание, что вся информация, размещённая на сайте Prowellness предоставлена исключительно в ознакомительных целях и не является персональной программой, прямой рекомендацией к действию или врачебными советами. Не используйте данные материалы для диагностики, лечения или проведения любых медицинских манипуляций. Перед применением любой методики или употреблением любого продукта проконсультируйтесь с врачом. Данный сайт не является специализированным медицинским порталом и не заменяет профессиональной консультации специалиста. Владелец Сайта не несет никакой ответственности ни перед какой стороной, понесший косвенный или прямой ущерб в результате неправильного использования материалов, размещенных на данном ресурсе.
Какие продукты полезны для печени и желчного пузыря
От работы печени и желчного пузыря напрямую зависит самочувствие и состояние здоровья человека. Какие продукты ввести в свой рацион, чтобы облегчить и улучшить функционирование данных органов?
Желчный пузырь и печень считаются органами, обеспечивающими метаболический обмен. Именно поэтому важно питаться правильными, полезными продуктами, чтобы их не перегружать и иметь здоровые обменные процессы. Что полезно для печени и желчного пузыря?
Почему печень и желчный пузырь могут перегружаться?
Неправильной работе данных органов может способствовать несколько факторов:
- Вредные привычки (алкогольная зависимость, курение).
- Регулярные переедания.
- «Тяжелая» пища: острое, копченое, соленое, жареное.
- Инфекционные или бактериальные заболевания.
- Общие поражения иммунной системы.
Какие продукты полезны для печени и желчного пузыря?
Список продуктов, которые помогут вывести токсины из органов и нормализовать их работу:- Свежие яблоки. Полезны яблоки всех сортов. Эти фрукты содержат много пектина. Данное вещество способно выводить из органов тяжелые металлы. Также в яблоках много клетчатки, она помогает выводить из организма вредный холестерин, налаживает пищеварение.
- Авокадо. Этот фрукт уникален по своему составу, так как в нем много глютамина, который служит для устранения из организма свободных радикалов. Если ввести авокадо в свой постоянный рацион, то менее чем за месяц поврежденная печень восстановится.
- Капуста брокколи. В капусте данного сорта много горчичного масла. Оно стимулирует работу печени, желчного пузыря. Если в пузыре уже есть камни на начальной стадии, то употребление брокколи поможет их растворить, вывести из организма естественным путем.
- Грейпфрут. Его регулярное употребление избавляет от тяжелых металлов в печени, свободных радикалов в организме. Сок этого фрукта расщепляет жиры, что снижает нагрузку на желчный пузырь. Грейпфрут или свежевыжатый сок из него полезно употреблять каждый день.
- Зеленый чай. Это напиток, богатый катехинами, способствующими выведению из организма нездоровых жировых отложений. Для укрепления печени и желчного пузыря достаточно выпивать 2-3 чашки зеленого чая в день.
- Овсяная каша. Связывает молекулы желчи, препятствует их поступлению в кровоток. Также она поддерживает регуляцию жирового обмена в организме. Так как в овсяной каше много клетчатки, она нормализует работу желудочно-кишечного тракта.
- Чеснок. В нем много селена. Этот микроэлемент защищает внутренние органы от воздействия ядов. Однако, есть острые или хронические заболевания печени, при которых с чесноком нужно быть осторожным, ограничив или вовсе отказавшись от него.
- Свежий лимон или лимонный сок. Укрепляет печень, позволяет ей работать лучше. Способствует лучшему усвоению витаминов и минеральных веществ.
Какие продукты вредны для печени и желчного пузыря?
Каких продуктов стоит избегать?
- Продукты животного происхождения в большом количестве. Белок играет ведущую роль в жизнедеятельности человека, поэтому от мяса не нужно отказываться полностью. Следует выбирать мясо без сала и жировой прослойки.
- Мясные, рыбные копчености. Содержат много вредных веществ, среди которых красители, стабилизаторы вкуса, эмульгаторы. По вредности превосходят даже жареную пищу, хотя многие и любят копченую колбасу, окорок, рыбу.
- Пища с большим количеством соли. Её постоянное употребление приводит к неправильной работе внутренних органов. Вместо соли стоит использовать натуральные специи и ароматные травы.
Заключение
Чтобы сохранить здоровье внутренних органов, в том числе печени и желчного пузыря, надо включать в свой повседневный рацион полезные для них продукты и придерживаться диеты.
Отказ от ответсвенности
Обращаем ваше внимание, что вся информация, размещённая на сайте Prowellness предоставлена исключительно в ознакомительных целях и не является персональной программой, прямой рекомендацией к действию или врачебными советами. Не используйте данные материалы для диагностики, лечения или проведения любых медицинских манипуляций. Перед применением любой методики или употреблением любого продукта проконсультируйтесь с врачом. Данный сайт не является специализированным медицинским порталом и не заменяет профессиональной консультации специалиста. Владелец Сайта не несет никакой ответственности ни перед какой стороной, понесший косвенный или прямой ущерб в результате неправильного использования материалов, размещенных на данном ресурсе.
Эксперт: Евгения Булах Эксперт в области материнства, здоровья и правильного питанияО катетере для дренирования желчевыводящих путей
Эта информация поможет вам подготовиться к установке желчного катетера (тонкой гибкой трубки) в Memorial Sloan Kettering (MSK) и научит вас, как за ним ухаживать, когда вы находитесь дома.
Вернуться наверхО вашей билиарной системе
Желчь — это жидкость, вырабатываемая вашей печенью. Это помогает расщеплять пищу. Желчь течет из печени через желчные протоки в тонкий кишечник.
Когда желчный проток сужен или заблокирован рубцовой тканью или опухолью, желчь больше не может поступать в первую часть тонкой кишки, называемую двенадцатиперстной кишкой (см. Рисунок 1).Это заставляет желчь скапливаться в печени. Накопление желчи в печени может вызвать инфекцию, тошноту, рвоту, лихорадку, зуд и желтуху (когда ваша кожа и белки глаз выглядят желтыми).
Рисунок 1. Узкий или заблокированный отток желчи.
О катетере для дренирования желчевыводящих путей
Если ваш желчный проток заблокирован, ваш врач может порекомендовать вам установить катетер для дренирования желчевыводящих путей. Это позволит желчи вытекать из печени.
Существует 3 различных способа отвода желчи из печени. Ваш врач обсудит это с вами перед процедурой.
- Внешний катетер для дренажа желчевыводящих путей проходит через кожу в желчные протоки. Он будет размещен над завалом (см. Рисунок 2). После этой процедуры из вашего тела будет выходить катетер, прикрепленный к дренажному мешку.
Рисунок 2. Катетер для наружного дренажа желчевыводящих путей.
- Внутренний и внешний желчный дренажный катетер проходит через кожу в желчные протоки через закупорку.Один конец катетера будет находиться в тонкой кишке, а другой выйдет из вашего тела и будет прикреплен к дренажному мешку (см. Рисунок 3). Этот катетер позволяет желчи течь в двух направлениях: во внешний сборный мешок или в тонкую кишку. Это наиболее распространенный вид дренажного катетера, но не всем под силу получить его.
Рис. 3. Катетер для дренажа желчных протоков.
- Внутренний дренаж желчевыводящих путей (стентирование) использует металлический цилиндр (называемый стентом), чтобы удерживать заблокированную область открытой.После этой процедуры из вашего тела может выходить небольшой катетер. Если у вас установлен катетер, вы вернетесь в интервенционную радиологию позже в тот же или на следующий день, чтобы врач мог проверить, работает ли стент. Если это так, катетер будет удален.
Ваш дренажный катетер или стент вставит интервенционный радиолог. Интервенционный радиолог — это врач, специализирующийся на процедурах под визуальным контролем.
После процедуры, если вам поставили дренажный катетер, он будет прикреплен к мешку для сбора дренажа.Ваш врач подскажет, какой объем дренажа вам следует ожидать.
Вернуться наверхПеред процедурой
Спросите о своих лекарствах
Возможно, вам придется прекратить прием некоторых лекарств перед процедурой. Поговорите со своим врачом о том, какие лекарства безопасны для вас, чтобы прекратить их прием. Ниже мы привели несколько распространенных примеров.
Разжижители крови
Если вы принимаете разбавитель крови (лекарство, влияющее на то, как ваша кровь свертывается), спросите у лечащего врача, проводящего процедуру, что делать.Их контактная информация указана в конце этого ресурса. Рекомендуют ли они вам прекратить прием лекарства, зависит от типа процедуры и причины, по которой вы принимаете антикоагулянты.
Не прекращайте принимать лекарства, разжижающие кровь, не посоветовавшись с врачом.
| Примеры разжижителей крови | |||
|---|---|---|---|
| апиксабан (Eliquis ® ) | далтепарин (Fragmin ® ) | мелоксикам (Mobic ® ) | тикагрелор (Brilinta ® ) |
| аспирин | дипиридамол (персантин ® ) | нестероидные противовоспалительные препараты (НПВП), такие как ибупрофен (Advil ® , Motrin ® ) или напроксен (Aleve ® ) | тинзапарин (Innohep ® ) |
| целекоксиб (Celebrex ® ) | эдоксабан (Savaysa ® ) | пентоксифиллин (Трентал ® ) | варфарин (Jantoven ® , Coumadin ® ) |
| цилостазол (Плетал ® ) | эноксапарин (Lovenox ® ) | прасугрель (Effient ® ) | |
| клопидогрель (Плавикс ® ) | Фондапаринукс (Arixtra ® ) | ривароксабан (Xarelto ® ) | |
| дабигатран (Pradaxa ® ) | гепарин (введен под кожу) | сульфасалазин (азульфидин ® , сульфазин ® ) | |
Прочтите наш ресурс Распространенные лекарства, содержащие аспирин, другие нестероидные противовоспалительные препараты (НПВП) или витамин Е.В нем содержится важная информация о лекарствах, которые вам следует избегать перед процедурой, и о том, какие лекарства можно принимать вместо них.
Лекарства от диабета
Если вы принимаете инсулин или другие лекарства от диабета, спросите у врача, который прописывает вам лекарства, что вам следует делать утром в день процедуры. Возможно, вам потребуется изменить дозу перед процедурой. Ваш лечащий врач будет проверять ваш уровень сахара в крови во время процедуры.
Мочегонные средства (водные таблетки)
Если вы принимаете диуретики (лекарства, которые заставляют вас чаще мочиться), спросите у лечащего врача, что делать.Возможно, вам придется прекратить их прием в день процедуры. Диуретики иногда называют водяными таблетками. Некоторыми примерами являются фуросемид (Lasix ® ) и гидрохлоротиазид.
Если у вас в прошлом была аллергическая реакция на контрастный краситель, сообщите об этом врачу, проводящему процедуру катетера дренажа желчевыводящих путей. Они могут посоветовать вам принять лекарство перед процедурой.
Удалите устройства из кожи
Если вы носите на коже какое-либо из следующих устройств, производитель рекомендует снимать его перед сканированием или процедурой:
- Монитор глюкозы непрерывного действия (CGM)
- Инсулиновая помпа
Поговорите со своим врачом о записи на прием ближе к дате, когда вам необходимо сменить устройство.Убедитесь, что у вас есть дополнительное устройство, которое вы можете надеть после сканирования или процедуры.
Если вы не знаете, как контролировать уровень глюкозы, когда ваше устройство выключено, поговорите с врачом, который занимается лечением диабета, до вашего визита.
Сделайте так, чтобы вас отвезли домой
После процедуры вас должен отвезти домой ответственный партнер. Ответственный партнер по уходу — это тот, кто может помочь вам безопасно добраться до дома и при необходимости сообщить о проблемах вашим поставщикам медицинских услуг.Обязательно спланируйте это до дня процедуры.
Если у вас нет ответственного партнера, который бы отвез вас домой, позвоните в одно из агентств, указанных ниже. Они пошлют кого-нибудь домой с тобой. Обычно за эту услугу взимается плата, и вам нужно будет предоставить транспорт. Можно использовать такси или автосервис, но с вами все равно должен быть надежный партнер.
| Агентства в Нью-Йорке | Агентства в Нью-Джерси | ||||||||||||||||||
| Партнеры по уходу: 888-735-8913 | Заботливые люди: 877-227-4649 | ||||||||||||||||||
| Заботливые люди: 877-227-4649 |
Сообщите нам, если вы заболели
Если перед процедурой вы заболели (например, у вас жар, простуда, боль в горле или грипп), позвоните своему врачу в отдел интервенционной радиологии.Вы можете связаться с ними с понедельника по пятницу с 9:00 до 17:00. После 17:00, в выходные и праздничные дни звоните по телефону 212-639-2000 и попросите дежурного специалиста по интервенционной радиологии.
Отметьте время встречи
Сотрудник отделения интервенционной радиологии позвонит вам за 2 рабочих дня (с понедельника по пятницу) до процедуры. Если ваша процедура назначена на понедельник, вам позвонят в предыдущий четверг. Если вам не позвонят до 12:00 рабочего дня перед процедурой, позвоните по номеру 646-677-7001.
Сотрудник сообщит вам, во сколько приходить в больницу для проведения процедуры. Они также напомнят вам, куда идти.
Используйте эту область, чтобы записать дату, время и место проведения процедуры:
Если вам необходимо отменить процедуру по какой-либо причине, позвоните поставщику медицинских услуг, который назначил ее для вас.
Вернуться наверхЗа день до процедуры
Как поесть перед процедурой
Не ешьте после полуночи накануне процедуры. Сюда входят леденцы и жевательная резинка.
День процедуры
Инструкция по питью перед процедурой
Вы можете выпить в общей сложности 12 унций воды между полуночью и за 2 часа до запланированного времени прибытия. Больше ничего не пейте.
Не пейте ничего за 2 часа до запланированного времени прибытия. Сюда входит вода.
Что нужно помнить
- Принимайте только те лекарства, которые врач сказал вам принимать утром в день процедуры.Запивайте их несколькими глотками воды.
- Не наносите крем или вазелин (вазелин ® ). Можно использовать дезодорант и легкие увлажняющие средства. Не наносите макияж глаз.
- Удалите все украшения, в том числе пирсинг.
- Оставьте все ценные вещи, например кредитные карты и украшения, дома.
- Если вы носите контактные линзы, по возможности наденьте очки. Если у вас нет очков, возьмите с собой футляр для контактов.
Что брать с собой
- Список лекарств, которые вы принимаете дома
- Лекарства от проблем с дыханием (например, ингаляторы), лекарства от боли в груди или и то, и другое
- Футляр для очков или контактов
- Ваша доверенность на медицинское обслуживание, если вы заполнили ее
- Если вы используете аппарат CPAP или BiPAP для сна ночью, по возможности возьмите его с собой.Если вы не можете взять с собой свой аппарат, мы дадим вам его, чтобы вы могли использовать его, пока вы находитесь в больнице.
Чего ожидать
По прибытии в больницу врачи, медсестры и другие сотрудники будут просить вас несколько раз указать и записать свое имя и дату рождения. Это для вашей безопасности. Люди с одинаковыми или похожими именами могут проходить процедуры в один и тот же день.
Вы встретитесь с врачом, который установит катетер. Они объяснят процедуру и попросят вас подписать форму согласия.
Вы попадете в процедурный кабинет. Если у вас нет внутривенного (IV) шланга, медсестра / медбрат вставит его. Вы будете получать лекарства через капельницу, чтобы вызвать сонливость.
Область, в которую вводится катетер, обезболивают с помощью инъекции анестетика. Ваш врач будет использовать рентгеноскопию (рентген в реальном времени), чтобы установить катетер.
Вернуться наверхПосле процедуры
После процедуры вас доставят в палату выздоровления.Вам нужно будет оставаться в постели, пока действие седативного эффекта не пройдет.
В палате восстановления медсестра будет продолжать следить за вашей болью, частотой сердечных сокращений, дыханием и артериальным давлением. Они будут следить за местом расположения катетера на предмет кровотечения.
О катетере
У вас будет черная отметка на катетере над диском (см. Рисунок 4). Ваша медсестра покажет вам его. Эта отметка всегда должна находиться на одинаковом расстоянии от верха диска. Если он изменится, это означает, что катетер переместился.Вы должны позвонить в отдел интервенционной радиологии, чтобы кто-нибудь мог проверить это.
Рисунок 4. Черная метка над диском.
Внешний конец катетера будет прикреплен к трехходовому крану (см. Рисунок 5). Его называют трехходовым краном, потому что он имеет 3 точки крепления и кран, который можно поворачивать для управления потоком. Дренажный мешок подключается к точке крепления напротив катетера. Третья точка крепления имеет защитную крышку, через которую можно вводить жидкости.Крышка называется безыгольным разъемом.
Рисунок 5. Трехходовой кран
К катетеру будет прикреплен дренажный мешок. Вы увидите, как желчь (желто-зеленая жидкость) течет в мешок. Жидкость может казаться кровянистой в течение первого или двух дней. В конечном итоге цвет станет золотисто-желтым или зеленоватым, в зависимости от того, где именно находится катетер внутри вашего тела.
CathGrip ® — это устройство, которое помогает убедиться, что катетер не выйдет из вашего тела, в случае, если вы случайно потянете за него.
Вернуться наверхУход за желчным катетером
Медсестра научит вас ухаживать за катетером. Используйте этот ресурс дома, чтобы напомнить вам о том, что вы узнали. Сначала к вам домой приедет патронажная медсестра, чтобы помочь вам ухаживать за катетером. Пройдет немного времени, прежде чем вы почувствуете уверенность, сделав это самостоятельно.
Каждый день вы будете:
- Осмотрите катетер.
- Промойте катетер физиологическим раствором.
- Вылейте дренаж из мешка.
- Запишите количество дренажа.
Вам необходимо менять перевязочный и дренажный мешок один раз в неделю. Вам также нужно будет сменить повязку, если она станет рыхлой, влажной или загрязненной. Если на кожу оставить влажную повязку, это может вызвать раздражение и болезненность кожи.
Возможно, вам понадобится помощь для смены перевязочного и дренажного оборудования. Вы сможете самостоятельно осмотреть катетер и промыть его физиологическим раствором.
Количество жидкости, вытекающей из катетера, может варьироваться, однако, если вы слили более 500 мл за 1 день, поговорите со своим врачом о том, что пить, чтобы восполнить жидкость и соли, которые вы теряете в дренаже.Как всегда, важно не допускать обезвоживания и придерживаться сбалансированной диеты.
Осмотр катетера для дренажа желчевыводящих путей
Проверяйте катетер каждый день с помощью ручного зеркала, зеркала в полный рост или и того, и другого.
- Найдите черную метку, чтобы убедиться, что она находится в правильном положении (см. Рисунок 4).
- Проверьте повязку, чтобы убедиться, что она надежно закреплена. Если повязка намокла, испачкана, отслоилась или начала сниматься с кожи, ее необходимо сменить.
- При смене повязки осмотрите кожу вокруг катетера, чтобы убедиться, что она в хорошем состоянии. Не должно быть покраснений, участков сломанной кожи или сыпи. Жидкость не должна вытекать вокруг катетера.
- Посмотрите на желчь в сумке. Он должен свободно стекать в сумку. Во внешнем виде не должно быть никаких изменений. Если количество уменьшилось, изменился цвет желчи или осадок, возможно, вы пьете недостаточно жидкости. Старайтесь выпивать 8 стаканов жидкости каждый день.
- Осмотрите катетер и дренажный мешок на предмет перегибов трубки.
Промывка дренажного катетера желчных путей
Ниже представлено видео, в котором показано, как промыть желчный катетер.
Катетер необходимо промывать физиологическим раствором два раза в день. Ваш врач скажет вам, следует ли использовать 3 мл, 5 мл или 10 мл.
- Соберите все необходимое. Тебе понадобится:
- 1 (10 мл) шприц с физиологическим раствором, предварительно заполненный
- 2 спиртовые салфетки
- Вымойте руки теплой водой с мылом не менее 20 секунд или воспользуйтесь дезинфицирующим средством для рук на спиртовой основе.
- Достаньте шприц из обертки. Снимите колпачок со шприца, вращая его. Снимите колпачок и удалите воздух из шприца, удерживая шприц открытой стороной вверх и медленно надавливая на поршень, пока физиологический раствор не окажется наверху. Если ваш врач проинструктировал вас промывать менее 10 мл, вылейте лишний солевой раствор, прежде чем подсоединять шприц. Положите шприц на стол. Не позволяйте кончику шприца ничего касаться.
- Сядьте или лягте удобно.Поверните запорный кран в сторону дренажного мешка (см. Рисунок 3).
- Очистите безыгольный разъем на кране спиртовой салфеткой в течение 15–30 секунд, энергично потирая.
- Установите шприц на безыгольный соединитель. Удерживая соединитель, нажимая на него, поверните шприц по часовой стрелке (вправо), чтобы зафиксировать его на месте.
- Нажмите на поршень шприца, чтобы протолкнуть 1/3 физиологического раствора в катетер, а затем сделайте паузу. Введите еще 1/3 физиологического раствора и снова сделайте паузу.Введите в катетер оставшуюся часть физиологического раствора. Никогда не оттягивайте поршень. Всегда давите вниз.
- Если во время промывки у вас возникло что-либо из перечисленного, не пытайтесь добавить физиологический раствор. Остановитесь и позвоните своему врачу, если вы:
- Почувствуй боль
- Почувствуй сопротивление
- Видеть утечку вокруг катетера
- Если во время промывки у вас возникло что-либо из перечисленного, не пытайтесь добавить физиологический раствор. Остановитесь и позвоните своему врачу, если вы:
- Когда шприц опустеет, поверните его против часовой стрелки (влево), чтобы извлечь. Вы можете выбросить его в обычный мусор.Поверните запорный кран обратно в направлении безыгольного соединителя. Вы, вероятно, увидите, как жидкость стекает в мешок.
Удаление собранного дренажа из мешка
Вам нужно будет измерять и опорожнять дренаж два раза в день или чаще, если необходимо.
- Соберите все необходимое. Тебе понадобится:
- Мерная емкость, которую вы получили в больнице
- Перчатки нестерильные
- 2 спиртовые салфетки
- Вымойте руки теплой водой с мылом не менее 20 секунд или воспользуйтесь дезинфицирующим средством для рук на спиртовой основе.
- Надеть нестерильные перчатки.
- Очистите крышку на дне дренажного мешка спиртовой салфеткой.
- Откройте крышку, удерживая ее над мерной емкостью.
- Дайте жидкости стечь в контейнер. Не позволяйте дну мешка касаться стенок дренажной емкости.
- Когда вся жидкость вытечет из пакета, закрутите крышку.
- Очистите крышку спиртовой салфеткой.
- Измерьте количество жидкости в контейнере, затем слейте жидкость в унитаз.
- Вымойте мерную емкость водой с мылом. Дайте ему высохнуть на воздухе.
- Снимите перчатки и вымойте руки водой с мылом или дезинфицирующим средством для рук на спиртовой основе.
- Запишите количество дренажа в форму в конце этого ресурса. Обязательно вычтите количество промывки физиологическим раствором (3 мл, 5 мл или 10 мл) из ежедневных сумм.
Смена повязки Uresil
Система перевязок Uresil предназначена для предотвращения выхода катетера из желчных протоков.Диск прикреплен к дренажному катетеру. Повязка покрывает диск, который удерживает катетер на месте.
Повязку, кран и дренажную систему необходимо менять раз в неделю. Если повязка намокнет, испачкается, расшатывается или отрывается от кожи, смените ее. Хотя вам может потребоваться помощь в смене одежды и снаряжения, вы можете собрать его самостоятельно.
Ниже приведено видео, демонстрирующее, как сменить повязку Uresil.
- Соберите все необходимое:
- 1 Клейкая повязка Uresil
- 3M ™ Пленка, препятствующая жало
- Салфетка для удаления клея
- Салфетки спиртовые
- Марля
- Мягкое мыло и стакан воды
- Перчатки нестерильные
- 1 (2 дюйма x 2 дюйма) Telfa
- Ножницы
- Набор для смены CathGrip, при замене CathGrip
- Корзина для мусора
- Вымойте руки теплой водой с мылом не менее 20 секунд или воспользуйтесь дезинфицирующим средством для рук на спиртовой основе.
- Очистите ножницы спиртовой салфеткой. Если ваш Telfa больше 2 на 2 дюйма, вам нужно будет обрезать его до этого размера. Сделайте прорезь в этой части (см. Рис. 6) и отложите ее в сторону.
Рисунок 6. Режущая щель в Telfa
- Сядьте или лягте удобно. На этом этапе вам понадобится кто-то, кто вам поможет. Человек, меняющий повязку, должен следовать приведенным ниже инструкциям.
- Вымыть руки и надеть нестерильные перчатки.
- Освободите катетер от ремней на фиксаторе CathGrip. Убедитесь, что дренажный мешок находится в таком месте, чтобы он не упал. Если вы собираетесь менять фиксатор CathGrip, удалите его с кожи с помощью средства для удаления клея и выбросьте.
- Удерживайте силиконовый диск на месте одним пальцем, чтобы предотвратить натяжение катетера. Найдите разрез в повязке Uresil. С этого места медленно и осторожно снимите клей с кожи, удерживая диск. Если кожа вокруг катетера чувствительна, протрите средство для удаления клея по краю повязки, чтобы минимизировать дискомфорт.
- Выбросьте старую повязку «Уресил».
- Используйте марлевую салфетку, смоченную водой с мылом, чтобы очистить кожу вокруг и под силиконовым диском. Используя ту же марлю, очистите верхнюю и нижнюю стороны самого силиконового диска. Всегда крепко держите диск одной стороной на коже, очищая под другой стороной.
- Промойте и высушите кожу и силиконовый диск свежей марлей.
- Протрите верхнюю сторону силиконового диска спиртовой салфеткой. Это удалит все остатки мыла.
- Посмотрите на ниппель диска. Отметка черными чернилами должна быть чуть выше ниппеля диска (см. Рисунок 1). Если он переместился, закончите менять повязку и позвоните своему врачу.
- Осмотрите место вставки под силиконовым диском. Всегда крепко держите диск одной стороной на коже, наклоняя другую сторону вверх. Если вы заметили что-либо из следующего, закончите менять повязку и позвоните своему врачу:
- Покраснение
- Вздутие
- Дренаж с неприятным запахом
- Утечка жидкости
- Вы можете заметить рост новой ткани вокруг места введения.Это безвредно, но может быть удалено вашим доктором, если это болезненно.
- Нанесите защитную пленку 3M ™ на кожу вокруг и под силиконовым диском. Затем нанесите еще на верхнюю часть диска, где будет наложена повязка. Это защищает кожу и способствует лучшему прилипанию клея.
- Вставьте Telfa под диск вокруг катетера (см. Рисунок 7). Прорезь должна быть направлена к стопам пациента. Telfa предотвратит скопление влаги под диском.
Рис. 7. Проведение Telfa под диском вокруг катетера.
- Подберите повязку «Уресил». Откройте прорезь и поместите ее вокруг катетера (см. Рисунок 8). Совместите прорезь с прорезью в Telfa. Убедитесь, что повязка приклеена липкой стороной вниз и блестящей стороной вверх. Поместите повязку на плоскую часть диска, но под ниппель диска. Разрез на повязке должен указывать на стопы пациента.
Рисунок 8.Повязка Уресил
- Повязка Uresil имеет 3 части основы. Начните с угла самого большого куска и медленно снимите подкладку. Снимая бумагу, прижмите клей к коже. Это станет легче с практикой. Если повязка не прилипает должным образом, снимите повязку Uresil и Telfa и повторите попытку с шага 15.
- Удалите по 1 оставшиеся 2 куска бумажной подложки. Прижмите клей к коже. Перекрывайте разрезы повязки внахлест, чтобы сделать повязку более надежной.
- Если вы меняете дренажный мешок для ног или фиксатор CathGrip, следуйте инструкциям в следующих разделах. Если вы меняете только повязку прямо сейчас, повторно прикрепите катетер к фиксатору CathGrip.
- Для этого наденьте катетер на ремни устройства.
- Есть 2 ремня: один с отверстиями, а другой с неровными краями. Ремешок с отверстиями имеет 2 отверстия. Вставьте ремешок концом с неровными краями в нижнее отверстие другого ремешка.
- Потяните, чтобы зафиксировать (см. Рисунок 9).
Рис. 9. Фиксация катетера в фиксаторе CathGrip.
- Снимите перчатки и выбросьте их в мусорную корзину.
- Напишите дату смены повязки на повязке Uresil, чтобы вы знали, когда ее снова сменить.
- Вымойте руки теплой водой с мылом не менее 20 секунд или воспользуйтесь дезинфицирующим средством для рук на спиртовой основе.
Изменение кран и дренажа оборудования
Ниже видео, в котором показано, как поменять оборудование на желчном катетере.Следуйте тем же инструкциям, чтобы заменить оборудование на дренажном катетере с диском Uresil.
- Соберите свое оборудование:
- Перчатки нестерильные
- 1 безыгольный соединитель
- 1 стерильный трехходовой кран
- 1 дренажный мешок
- Английская булавка или ремень
- Марля
- 1-дюймовая бумажная лента Micropore ®
- Корзина для мусора
- Опорожните дренажный мешок и запишите количество дренажа.
- Вымойте руки теплой водой с мылом не менее 20 секунд или воспользуйтесь дезинфицирующим средством для рук на спиртовой основе.
- Откройте упаковки, содержащие безыгольный соединитель, трехходовой кран и дренажный мешок. Отложите пакет с дренажным мешком в сторону.
- Снимите защитный кожух с основания безыгольного соединителя и выбросьте его. Присоедините безыгольный соединитель к центральному отверстию крана (см. Рисунок 5).
- Выньте дренажный мешок из упаковки.Подсоедините шланг от дренажного мешка к запорному крану с вращательным движением. Закройте сливной порт на дне мешка, повернув его по часовой стрелке. Закрытие порта предотвращает утечку.
- Поместите собранный дренажный мешок обратно в упаковку. Это сохранит его в чистоте до тех пор, пока вы не будете готовы подсоединить его к катетеру.
- Снова вымойте руки, затем наденьте нестерильные перчатки.
- Если сумка прикреплена английской булавкой, удалите ее. Убедитесь, что новый дренажный мешок находится в пределах досягаемости.
- Удерживая марлю под соединителем, открутите старый кран и дренажную систему от катетера и выбросьте. Быстро прикрепите новый запорный кран и дренажную систему.
- Убедитесь, что запорный кран крана повернут в направлении безыгольного соединителя.
- Если вам нужно применить новый фиксатор CathGrip, выберите для него положение. Расположите трубку сбоку от живота на выбранном участке. Катетерная ручка и трубка дренажного мешка должны быть ниже места введения катетера, чтобы он мог дренироваться.Убедитесь, что он ниже, когда вы стоите и лежите. Когда катетер прикреплен, на катетере не должно быть натяжения или натяжения. Катетер должен слегка изгибаться.
- Осмотрите место, где будет размещаться фиксатор CathGrip. Убедитесь, что вы выбрали место, которое не покраснело и не раздражало. Обрежьте длинные волосы на этом участке ножницами или триммером. Избегайте использования бритвы.
- Открытый пакет CathGrip.
- Очистите место проведения спиртовой салфеткой из набора.Это удалит с кожи масла и продукты, такие как лосьон или мыло. Дайте спирту полностью высохнуть.
- Протрите участок с помощью BioPlus + Skin Prep, входящего в комплект.
- Дайте поверхности высохнуть на ощупь. Это занимает около 15 секунд.
- Удаляйте бумагу с обратной стороны фиксатора CathGrip по очереди (см. Рисунок 10). Нанесите на кожу в желаемом месте. Повторите то же самое с другой стороной.
Рис. 10. Снятие задней части фиксатора Cathgrip.
- Осторожно прижмите фиксатор CathGrip к коже на 5 секунд, чтобы он плотно прилегал к коже.
- Поместите катетер на ремни устройства. Есть 2 ремня: один с отверстиями, а другой с неровными краями. Ремешок с отверстиями имеет 2 отверстия. Вставьте ремешок концом с неровными краями в нижнее отверстие другого ремешка. Потяните, чтобы зафиксировать (см. Рисунок 9).
- Убедитесь, что катетер не натянут и не натянут. Если вы заметили какое-либо напряжение или растяжение, измените положение катетера в фиксаторе CathGrip.
- Закрепите дренажный мешок ремнем или английской булавкой.Вы можете прикрепить сумку к поясу вашей одежды с помощью английской булавки или к ноге с помощью прикрепленных ремней на липучке. Сумка должна быть ниже уровня катетера. Это позволяет катетеру стекать под действием силы тяжести (см. Рисунок 11).
Рис. 11. Дренажный мешок под катетером.
Принятие душа с катетером
Вы можете принять душ, но при этом ваша повязка должна быть сухой.Ручной душ поможет отвести воду от повязки. Вам также нужно будет прикрыть повязку. Если повязка намокнет, ее нужно будет сменить. Влажные повязки — частая причина проблем с кожей.
Перед тем, как принять душ, снимите пояс и опорожните дренажный мешок. Прикрепите дренажный мешок липкой лентой к телу рядом с катетером или прикрепите его ремнем к талии. Заклейте повязку полиэтиленовой пленкой или мешком размером с галлон, чтобы она оставалась сухой.
Вы также можете использовать AquaGuard, который представляет собой одноразовое водонепроницаемое покрытие для защиты вашей повязки.Когда вы принимаете душ, убедитесь, что ваш катетер накрыт, чтобы он не намок.
Применение AquaGuard
Рис. 12. Складывание и снятие кромок AquaGuard.
Края AquaGuard имеют отслаивающуюся ленту. Загните угол каждой стороны ленты (см. Рисунок 12).- Держите AquaGuard так, чтобы стрелки указывали на вашу голову. Снимите верхнюю полоску и поместите верхний край AquaGuard над повязкой.Сгладьте это.
- Затем возьмите загнутый угол и снимите его с одной стороны, разглаживая по ходу движения.
- Сделайте так же нижнюю и оставшуюся стороны.
Не позволяйте ленте AquaGuard касаться повязки. Если вы снимете AquaGuard после душа, повязка приподнимется.
Вернуться наверхДействия при установке катетера для дренирования желчевыводящих путей
- Вы можете ходить на работу и заниматься спортом с установленным катетером.Избегайте движений, связанных с растяжкой из стороны в сторону или постоянным сгибанием. Это может привести к смещению катетера.
- Не плавайте, не принимайте ванну и не погружайте катетер в воду. Если у вас запланирован отпуск, поговорите со своим врачом в области интервенционной радиологии, чтобы мы научили вас, что делать в этой ситуации.
- Всегда держите трубку прикрепленной к телу с помощью фиксатора CathGrip.
- Когда вы одеваетесь, не дергайте за катетер. Следите за тем, чтобы трубка не перекручивалась одеждой, например, колготками или ремнем.Старайтесь не ложиться на катетер во время сна. Это предотвратит перекручивание катетера. Одежда обычно закрывает катетер.
Регулярная смена катетера для дренирования желчевыводящих путей
Катетеры для дренажа желчевыводящих путей обычно меняют каждые 8–12 недель. Ваш интервенционный радиолог может посоветовать вам приходить более или менее часто. Вы можете записаться на прием для плановой замены катетера. Позвоните по телефону 212-639-7946 по крайней мере за 3 недели до назначенного срока, чтобы записаться на прием.
Вернуться наверхОсобые инструкции для катетеров для внутреннего и наружного дренажа желчевыводящих путей
Если у вас есть катетер для дренажа желчевыводящих путей изнутри и снаружи, ваш врач может попросить вас провести пробу укупорки. Во время испытания катетер будет закрыт, чтобы вся желчь могла пройти по катетеру в ваше тело, так что вам больше не понадобится мешок (см. Рисунок 13).
Рис. 13. Катетер для дренажа желчевыводящих путей с закрытой крышкой.
Ваш катетер может быть закрыт в больнице до того, как вы пойдете домой, но, скорее всего, вас выпишут домой и попросят закрыть колпачок после того, как вы пробыли дома в течение нескольких дней.
Чтобы закрыть катетер, отсоедините запорный кран от катетера и подключите его к безыгольному соединителю на конце катетера.
Продолжайте промывать катетер по той же схеме через безыгольный соединитель.
Пока ваш катетер закрыт
Если у вас закрытый внутренний-внешний дренажный катетер, вам необходимо следить за следующими симптомами:
- Утечка в месте введения катетера.
- Боль, часто в животе (животе) вокруг катетера.
- Температура выше 100,4 ° F (38 ° C) или озноб.
Эти симптомы могут появиться в любое время после закрытия катетера. Если у вас возникнут какие-либо из этих симптомов, позвоните в отдел интервенционной радиологии, чтобы сообщить нам об этом. Затем откройте катетер. Для этого снимите безыгольный соединитель (колпачок) с катетера и снова подсоедините катетер к дренажному мешку. Симптомы должны исчезнуть в течение 30–45 минут.
Не возвращайте катетер, не позвонив в отдел интервенционной радиологии.
Вернуться наверхКогда звонить своему поставщику медицинских услуг
Позвоните своему врачу, если у вас есть одно из следующего:
- У вас температура 100,4 ° F (38 ° C) или выше
- У вас есть какие-либо симптомы закупорки, такие как боль или утечка из катетера.
- Нет дренажа из катетера или его количество намного меньше обычного.
- Дренаж выглядит кровавым.
- Имеется утечка в месте установки.
- Вы не можете промыть катетер, или он протекает во время промывки.
- Изменилось расположение черной метки.
- Нет больше дренирования из катетера, когда трехходовой кран находится в вертикальном положении
- Зажим сломан или открыт.
- В трубке имеется перегиб, который невозможно расправить, что приводит к закупорке.
- У вас боль, болезненность или припухлость в месте катетера.
- Ваша кожа вокруг катетера выглядит красной, раздраженной или отличается от того, как она обычно выглядит.
- У вас тошнота.
- У вас новая или усиленная желтуха.
- У вас есть опасения по поводу катетера.
Заказ расходных материалов
Ваш лечащий врач предоставит вам достаточно расходных материалов на 2 недели. Если вам потребуется больше расходных материалов, вы можете заказать их через службу медсестры, либо мы договоримся, что компания-поставщик отправит их вам. Необходимые вам предметы и номера их запасных частей перечислены ниже.
| Арт. | МСК № | Поставляется |
|---|---|---|
| Средство для удаления клея | 3170 | ящик |
| Салфетки спиртовые | 3330 | ящик |
| CathGrip | 2675 | каждый |
| Комплект для слива дренажа (поставки на 4 недели) | 3115 | комплект |
| Безыгольный соединитель | 9697 | каждый |
| Бумажная лента с микропорами | 4326 | ящик |
| Перчатки латексные нестерильные | 4545 | ящик |
| Обычная марля | 3424 | пакет |
| Подготовка кожи | 3332 | ящик |
| Telfa | 3327 | каждый |
| Трехходовой кран (марка Cook) | 5192 | каждый |
| Дренажный мешок Uresil | 3361 | каждый |
| Липкая повязка Uresil | 3226 | ящик |
Предварительно заполненные шприцы
Вам понадобится рецепт на предварительно заполненные шприцы с физиологическим раствором.Вы можете получить рецепт в ИК-клинике. Если в вашей местной аптеке нет шприцев, вы можете получить их в амбулаторной аптеке Memorial Hospital по адресу 1275 York Avenue, между улицами East 67 th и East 68 th . Он открыт с понедельника по пятницу с 9:00 до 17:45. Чтобы связаться с аптекой, позвоните по телефону 646-888-0730.
Вернуться наверхДренажная запись
Дата | Выходной день | Выходной день | Итого (вычесть сумму слива) | Банкноты |
|---|---|---|---|---|
Дренаж желчевыводящих путей — обзор
Послеоперационная холедохоскопия и удаление камней
Во время окончательной операции выполняется интраоперационная холедохоскопия и извлекается как можно больше камней.Полное удаление камней иногда невозможно из-за наличия огромного количества камней или из-за того, что намного больше камней обнаруживается только на послеоперационной холангиограмме. Требуется послеоперационная холедохоскопия через тракт Т-образной трубки или кожная стома. Благодаря многочисленным сеансам холедохоскопии с электрогидравлической литотрипсией полное удаление камней может быть достигнуто у 90% пациентов (таблица 44.1) (Fan etal, 1991a). Аналогичный показатель полного выведения камней также может быть достигнут с помощью холедохоскопии через чрескожный чреспеченочный дренаж желчных путей (PTBD), что отдают предпочтение некоторым авторам (Cheung etal, 2003; Huang etal, 2003; Lee etal, 2001; Pitt). etal, 1994).
Достоинства холедохоскопии через кожную стому или тракт PTBD сравниваются в таблице 44.2. Как правило, холедохоскопия через кожную стому предпочтительна для пациентов с большим количеством камней и стриктур, поскольку введение холедохоскопа безболезненно, доступ к отверстиям сегментарных протоков прямой, извлечение камней из внутрипеченочных протоков не ограничено и доступ отсутствует. это не проблема. Однако желчь может вызвать раздражение кожи, особенно когда клей для стомы не может быть нанесен должным образом.Перед операцией необходимо тщательно спланировать расположение стомы, чтобы избежать рубцов. Напротив, утечка желчи не является серьезной проблемой для PTBD, но наличие дренажной трубки может быть неприятностью. Наконец, создание пути PTBD менее громоздко, чем кожно-печеночная нейностомия, но не полностью избавлено от серьезных осложнений, таких как травмы печеночной артерии и воротной вены. Несмотря на плюсы и минусы, два пути доступа не следует рассматривать как взаимоисключающие, а скорее дополняющие друг друга для полного освобождения.
Холедохоскопическая экстракция камней, как правило, эффективна, но иногда большие камни могут оказаться затруднительными и могут предотвратить фрагментацию электрогидравлической литотрипсией. Альтернативой является экстракорпоральная ударно-волновая литотрипсия (ЭУВЛ), и полученные фрагменты камня могут быть извлечены эндоскопически или спонтанно (Adamek et al, 1999; Sackmann et al, 2001).
ERCP пропагандируется как единственный метод устранения внутрипеченочных камней (Okugawa etal, 2002).С помощью эндоскопической системы «мать-ребенок» полное удаление камней составляет примерно 64%. Учитывая стоимость и эффективность, ERCP считается дополнением к PTBD в сложных ситуациях и является лечением только для пациентов, которые не подходят для хирургического вмешательства.
Рассматривался доступ к желчным путям с помощью гастроскопа через холедоходуоденостомию или интерпозиционную дуоденоеюностомию (Cunha etal, 2002; Ramesh et al, 2003). Хотя преимущества этих методов заключаются в отсутствии кожной стомы или чрескожного зонда, у обоих есть недостаток, заключающийся в плохом доступе гастроскопа к небольшим внутрипеченочным протокам.При стенозе пищевой рефлюкс во внутрипеченочный проток не может свободно возвращаться в двенадцатиперстную кишку, и в этих случаях частота восходящего холангита и абсцесса печени может быть выше.
Металлические стенты являются эффективным средством лечения закупорки желчных протоков
26 марта 2013 г. — Многоцентровый анализ, проведенный Медицинским колледжем Вейл Корнелл и опубликованный в журнале клинической гастроэнтерологии , показывает использование временного «полностью закрытого саморасширяющегося» металлические стенты »(FCSEMS) могут эффективно исправить болезненную и потенциально опасную для жизни доброкачественную стриктуру желчных протоков — сильно закупоренный или суженный желчный проток.
«Доброкачественные стриктуры желчных путей можно лечить и устранять с помощью этих новых полностью покрытых металлических стентов с расширенными концами. Результаты нашего исследования аналогичны результатам недавнего европейского исследования пациентов за рубежом, которым были установлены металлические стенты», — сказал Мишель Кахале, доктор медицинских наук, руководитель отделения эндоскопии, отделения гастроэнтерологии и гепатологии, отделения медицины, Центра усовершенствованной пищеварительной помощи при Нью-Йоркской пресвитерианской больнице / Медицинском центре Вейл Корнелл, и профессора клинической медицины Медицинского колледжа Вейля Корнелла.
Сужение или закупорка желчного протока может привести к опасной утечке желчи в органы и кровоток. Пациенты, у которых наблюдается стриктура желчных протоков, в течение нескольких недель могут испытывать желтуху, сильную боль, зуд, потерю веса, повышение показателей функции печени, цирроз и печеночную недостаточность. Стриктуры желчных протоков могут быть злокачественными или доброкачественными и могут возникать в результате хирургической травмы или травмы, воспаления поджелудочной железы, рубцевания или затвердевания ткани желчных протоков, вызванных хроническим воспалением, рецидивирующими камнями в желчном пузыре или плохим воссоединением тканей после трансплантации печени.Их часто диагностируют с помощью исследовательской эндоскопии, компьютерной томографии (КТ) или магнитно-резонансной томографии (МРТ).
Сегодня минимально инвазивная эндоскопическая установка стента стала менее инвазивным и более успешным вариантом лечения стриктур желчных путей. Только постоянные пластиковые стенты в настоящее время одобрены Управлением по санитарному надзору за качеством пищевых продуктов и медикаментов США (FDA) для показаний на доброкачественную стриктуру. Однако эти пластиковые стенты включают несколько эндоскопических процедур и несколько больших стентов и часто связаны с закупоркой стента и неэффективностью долгосрочных устойчивых результатов по разрешению стриктуры.
FCSEMS тестируются на пациентах с доброкачественными стриктурами желчных путей, чтобы преодолеть ограничения, накладываемые пластиковыми стентами, и осложнения, связанные с их непокрытыми или полузакрытыми металлическими аналогами стентов. Полностью покрытая мембрана FCSEMS предотвращает врастание стента в стенку желчного протока.
В рамках исследования было изучено 133 случая пациентов, проведенных в период с апреля 2009 г. по октябрь 2010 г. в шести центрах. Каждый пациент получил FCSEMS во время процедуры эндоскопического стентирования, чтобы открыть сильно суженную или заблокированную доброкачественную стриктуру желчного протока и восстановить отток желчи.Металлический стент диаметром 40, 60 или 80 мм имплантировали через тонкий катетер в место закупорки по проволочному проводнику. Затем стент частично раскрыли и подтянули к стриктуре до полного раскрытия. Эти временные металлические стенты были имплантированы за одну эндоскопическую процедуру и удалены в среднем через три месяца.
Это исследование является первым, в котором анализируется безопасность и эффективность имплантированных металлических стентов для разрешения доброкачественной стриктуры после их удаления. «Исследование показало, что у большинства пациентов, которым был установлен металлический стент, наблюдалось облегчение симптомов, отрицательная визуализация на наличие стриктуры и отсутствие необходимости в повторной замене стента, за исключением пациентов, перенесших трансплантацию печени», — сказал Кахале.
Разрешение стриктуры после удаления FCSEMS было успешным на 91,6% в послеоперационных случаях; 84,2 процента — заболевания, связанные с желчнокаменной болезнью; хронический панкреатит 80,7 процента; 80 процентов другой этиологии; а в более сложных случаях стриктур анастомоза — 61,2%. Пациенты, у которых стенты устанавливались на срок более трех месяцев, имели в 4,3 раза больше шансов разрешить стриктуры, а пациенты с немигрированными стентами имели в 5,4 раза больше шансов разрешить стриктуры. Кроме того, почти 73 процента металлических стентов были успешно удалены в среднем через три месяца.
«Полностью покрытые саморасширяющиеся металлические стенты появляются как многообещающий терапевтический вариант в лечении доброкачественных стриктур желчных протоков», — сказал Кахалех. «Мы обнаружили очень приемлемые, высокие показатели разрешения стриктуры после использования и удаления металлических стентов во всех типах групп пациентов. Кроме того, у пациентов с более длительным сроком установки стента, который не мигрировал, была повышенная вероятность разрешения стриктуры».
Текущие данные и FDA поддерживают использование пластиковых стентов при эндоскопическом лечении доброкачественной закупорки желчных протоков.Однако это исследование показывает, что предыдущее пластическое стентирование не всегда оправдывает себя. Фактически, исследование показывает, что неудачное пластическое стентирование было выполнено более чем у половины пациентов, которым имплантировали металлические стенты. Кроме того, исследователи сообщают, что предыдущее пластическое стентирование было связано со снижением разрешения стриктуры.
Исследователи сообщают, что FCSEMS действительно имела некоторые незначительные осложнения у исследуемой популяции пациентов. Осложнения после имплантации включали миграцию стента (10.5 процентов), постоперационная боль, требующая госпитализации (6 процентов), панкреатит (2 процента) и окклюзия стента (3 процента). Также к минимальным осложнениям удаления стента относились легкое кровотечение (1 процент), распад стента (2 процента) и гиперпластическая реакция (1 процент).
По мнению исследовательской группы, необходимы дальнейшие исследования FCSEMS в проспективном многоцентровом рандомизированном контролируемом исследовании для оценки долгосрочной эффективности металлических стентов со средним периодом пребывания в стенте более трех месяцев.
Для получения дополнительной информации: www.nyp.org
Осложнения трансплантации печени | SpringerLink
(2019) Объединенная сеть обмена органами по закупке и трансплантации органов
Сингх А.К., Начиаппан А.С., Верма Х.А. и др. (2010) Послеоперационная визуализация при трансплантации печени: что должны знать радиологи. RadioGraphics 30: 339–351. https://doi.org/10.1148/rg.302095124
Статья PubMed Google Scholar
Пареха Э., Кортес М., Наварро Р. и др. (2010) Сосудистые осложнения после ортотопической трансплантации печени: тромбоз печеночной артерии. TPS 42: 2970–2972. https://doi.org/10.1016/j.transproceed.2010.07.063
CAS Статья Google Scholar
Александр Л.Ф., Little MD, Sanyal R (2015) 092 Визуализация трансплантации печени, 4-е изд. Elsevier Inc., Амстердам
Mourad MM, Liossis C, Gunson BK и др. (2014) Этиология и лечение тромбоза печеночной артерии после трансплантации печени взрослому.Пересадка печени 20: 713–723.
Артикул Google Scholar
Warner P, Fusai G, Glantzounis GK, et al (2011) Факторы риска, связанные с ранним тромбозом печеночной артерии после ортотопической трансплантации печени — Однофакторный и многовариантный анализ. Transpl Int 24: 401–408. https://doi.org/10.1111/j.1432-2277.2010.01211.x
Статья PubMed Google Scholar
Итри Дж. Н., Хеллер М. Т., Тублин М. Е. (2013) Трансплантация печени: послеоперационные осложнения. Визуализация брюшной полости 38: 1300–1333
Статья Google Scholar
Даффи Дж. П., Хонг Дж. К., Фармер Д. Г. и др. (2009) Сосудистые осложнения ортотопической трансплантации печени: опыт более чем у 4200 пациентов. J Am Coll Surg 208: 896–903. https://doi.org/10.1016/j.jamcollsurg.2008.12.032
Статья PubMed Google Scholar
Torres A, Koskinen SK, Gjertsen H, Fischler B (2019) Ультразвук с контрастным усилением для выявления сердечно-сосудистых осложнений после трансплантации печени у детей. Педиатр Трансплантат 23 :. https://doi.org/10.1111/petr.13327
Статья PubMed Google Scholar
Хумар А., Ганеш С., Йоргенсен Д. и др. (2019) Трансплантация печени от живого донора взрослого и от умершего донора (ЛПНП по сравнению с ДДЛТ) в одном центре. Энн Сург 270: 1.https://doi.org/10.1097/sla.0000000000003463
Статья Google Scholar
Freise CE, Gillespie BW, Koffron AJ, et al (2008) Заболеваемость реципиентов после трансплантации печени от живого и умершего донора: результаты ретроспективного когортного исследования A2ALL. Am J Transplant 8: 2569–2579. https://doi.org/10.1111/j.1600-6143.2008.02440.x
CAS Статья PubMed PubMed Central Google Scholar
Bekker J, Ploem S, de Jong KP (2009) Ранний тромбоз печеночной артерии после трансплантации печени: систематический обзор заболеваемости, исходов и факторов риска. Am J Transplant 9: 746–757. https://doi.org/10.1111/j.1600-6143.2008.02541.x
CAS Статья PubMed Google Scholar
Кутлутюрк К., Сахин Т.Т., Каракас С. и др. (2019) Ранний тромбоз печеночной артерии после трансплантации печени от живого донора у детей.Transplant Proc 51: 1162–1168. https://doi.org/10.1016/j.transproceed.2019.01.104
CAS Статья PubMed Google Scholar
Girometti R, Pancot M, Como G, Zuiani C (2017) Визуализация трансплантации печени. Eur J Radiol 93: 295–307. https://doi.org/10.1016/j.ejrad.2017.05.014
Статья PubMed Google Scholar
Сидху П.С., Шоу А.С., Эллис С.М. и др. (2004) Микропузырьковый ультразвуковой контраст в оценке проходимости печеночной артерии после трансплантации печени: роль в снижении частоты артериографии печеночной артерии.Eur Radiol 14: 21–30. https://doi.org/10.1007/s00330-003-1981-x
Статья PubMed Google Scholar
Claudon M, Dietrich CF, Choi BI, et al (2013) Руководящие принципы и рекомендации по надлежащей клинической практике для ультразвукового исследования с контрастным усилением (CEUS) в печени — обновление 2012 г. Инициатива WFUMB-EFSUMB в сотрудничестве с представителями AFSUMB, AIUM, ASUM, FLAUS и ICUS. Ультразвук Med Biol 39: 187–210. https://doi.org/10.1016 / j.ultrasmedbio.2012.09.002
Статья PubMed Google Scholar
Ким Дж. С., Ким К. В., Ли Дж. И др. (2019) Диагностические характеристики окклюзии печеночной артерии после трансплантации печени: компьютерная томография, ангиография и ультразвуковое исследование с контрастным усилением. Пересадка печени 1651–1660 гг. https://doi.org/10.1002/lt.25588
Статья Google Scholar
Brancatelli G, Katyal S, Federle MP, Fontes P (2002) Трехмерная мультиспиральная спиральная компьютерная томография с техникой объемной визуализации при обнаружении сосудистых осложнений после трансплантации печени. Трансплантация 73: 237–242. https://doi.org/10.1097/00007890-200201270-00015
Статья PubMed Google Scholar
Stange BJ, Glanemann M, Nuessler NC, et al (2003) Тромбоз печеночной артерии после трансплантации печени взрослым.Пересадка печени 9: 612–620. https://doi.org/10.1053/jlts.2003.50098
Статья Google Scholar
Гунсар Ф., Роландо Н., Пастакальди С. и др. (2003) Поздний тромбоз печеночной артерии после ортотопической трансплантации печени. Пересадка печени 9: 605–611. https://doi.org/10.1053/jlts.2003.50057
Статья Google Scholar
Аббасоглу О., Леви М.Ф., Водапалли М.С. и др. (1997) Стеноз печеночной артерии после трансплантации печени — заболеваемость, клинические проявления, лечение и отдаленные результаты.Трансплантация 63: 250–255. https://doi.org/10.1097/00007890-199701270-00013
CAS Статья PubMed Google Scholar
Бахети А.Д., Саньял Р., Хеллер М.Т., Бхаргава П. (2016) Хирургические методы и осложнения визуализации трансплантата печени. Радиол Клин Норт Ам 54: 199–215. https://doi.org/10.1016/j.rcl.2015.09.004
Статья PubMed Google Scholar
Abdelaziz O, Attia H (2016) Допплерография у реципиентов трансплантации печени от живых доноров: интра- и послеоперационные сосудистые осложнения. Всемирный журнал J Gastroenterol 22: 6145–6172. https://doi.org/10.3748/wjg.v22.i27.6145
Статья PubMed PubMed Central Google Scholar
Саннананджа Б., Сейал А.Р., Бахети А.Д. и др. (2018) Сложные выводы при визуализации трансплантата печени: обзор ловушек с решениями.Curr. Пробл. Диаг. Радиол. 47: 179–188
Статья Google Scholar
Де Гаэтано А.М., Котронео А.Р., Мареска Г. и др. (2000) Цветная допплерография в диагностике и мониторинге артериальных осложнений после трансплантации печени. J Clin Ultrasound 28: 373–380. https://doi.org/10.1002/1097-0096(200010)28:8%3c373::aid-jcu1%3e3.0.co;2-b
Статья PubMed Google Scholar
Vit A, De Candia A, Como G, et al (2003) Допплеровская оценка артериальных осложнений ортотопической трансплантации печени у взрослых. J Clin Ultrasound 31: 339–345. https://doi.org/10.1002/jcu.10190
Статья PubMed Google Scholar
Bhargava P, Vaidya S, Dick AAS, Dighe M (2011) Визуализация ортотопической трансплантации печени: Обзор. Am J Roentgenol 196: 15–25. https://doi.org/10.2214/ajr.09.7221
Статья Google Scholar
Дельгадо-Мораледа Дж. Дж., Баллестер-Валлес С., Марти-Бонмати Л. Роль визуализации в оценке сосудистых осложнений после трансплантации печени. https://doi.org/10.1186/s13244-019-0759-x
Перес-Саборидо Б., Пачеко-Санчес Д., Баррера-Реболло А. и др. (2011) Заболеваемость, лечение и результаты Сосудистые осложнения после трансплантации печени. https://doi.org/10.1016/j.transproceed.2011.01.104
Статья Google Scholar
Langnas AN, Marujo W, Stratta RJ, et al (1991) Сосудистые осложнения после ортотопической трансплантации печени. Am J Surg 161: 76–83. https://doi.org/10.1016/0002-9610(91)
-j
CAS Статья PubMed Google Scholar
Starzl TE, Iwatsuki S, Shaw BW, Jr. (1984) Фактор роста в тонких сосудистых анастомозах. Surg Gynecol Obstet 159: 164–5
CAS PubMed PubMed Central Google Scholar
Chong WK, Beland JC, Weeks SM (2007) Сонографическая оценка венозной обструкции при трансплантации печени. https://doi.org/10.2214/ajr.06.1262
Статья Google Scholar
Crossin JD, Muradali D, Wilson SR (2003) США трансплантатов печени: нормальные и аномальные. RadioGraphics 23: 1093–1114. https://doi.org/10.1148/rg.235035031
Статья PubMed Google Scholar
Войчицки М., Пост М., Пакош-Голановска М. и др. (2009) Сосудистые осложнения после трансплантации комбинированной печени взрослым с сквозной каво-кавостомией: опыт одного центра. Transplant Proc 41: 3131–3134. https://doi.org/10.1016/j.transproceed.2009.07.092
CAS Статья PubMed Google Scholar
Lerut JP, Ciccarelli O, Roggen F, et al (2003) Трансплантация и ретрансплантация печени взрослым Кавокавал без веновенозного обхода и без портокавального шунтирования: проспективное технико-экономическое обоснование трансплантации печени у взрослых.Трансплантация 75: 1740–1745. https://doi.org/10.1097/01.tp.0000061613.66081.09
Статья Google Scholar
Cherqui D, Lauzet J, Rotman N, et al (1994) Ортотопическая трансплантация печени с сохранением кавального и портального потоков. Техника и результаты в 62 случаях. Трансплантация 58: 793–796
CAS Статья Google Scholar
Аксельрод Д.А., Лентин К.Л., Сяо Х. и др. (2014) Национальная оценка ранних билиарных осложнений после трансплантации печени: частота и исходы.Пересадка печени 20: 446–456. https://doi.org/10.1002/lt.23829
Статья Google Scholar
Ку П.Т., Медичи В., Табибиан Дж. Х. (2018) Развитие анастомозной стриктуры желчных путей после трансплантации печени в условиях сохраненного профилактического внутрипротокового детского зонда для кормления: случай и обзор. Отчеты о случаях заболевания Hepatol 2018: 1–4. https://doi.org/10.1155/2018/4707389
Статья Google Scholar
Калдас Ф.М., Кораем И.М., Рассел Т.А. и др. (2019) Оценка осложнений со стороны анастомозов желчных путей у взрослых пациентов, перенесших трансплантацию печени с высокой остротой зрения. JAMA Surg 154: 431–439. https://doi.org/10.1001/jamasurg.2018.5527
Статья PubMed PubMed Central Google Scholar
Бораски П., Донати Ф. (2014) Послеоперационные нежелательные явления со стороны желчных путей после ортотопической трансплантации печени: оценка с помощью магнитно-резонансной холангиографии.Всемирный журнал J Gastroenterol 20: 11080–11094. https://doi.org/10.3748/wjg.v20.i32.11080
Статья PubMed PubMed Central Google Scholar
Рао Х. Б., Пракаш А., Судхиндран С., Вену Р. П. (2018) Стриктуры желчных протоков, осложняющие трансплантацию печени от живого донора: проблемы, новые идеи и решения. World J Gastroenterol 24: 2061–2072. https://doi.org/10.3748/wjg.v24.i19.2061
Статья PubMed PubMed Central Google Scholar
Шарма С., Гуракар А., Джаббур Н. (2008) Стриктуры желчных путей после трансплантации печени: прошлые, настоящие и профилактические стратегии. Пересадка печени 14: 759–769.
Артикул Google Scholar
Бораски П., Донати Ф., Паккарди Ф. и др. (2018) Билиарные осложнения после трансплантации печени: оценка с помощью МР-холангиопанкреатографии и МРТ на устройстве 3Т. Eur J Radiol 106: 46–55. https://doi.org/10.1016/j.ejrad.2018.07.009
Артикул PubMed Google Scholar
Катабатина В.С., Дасьям А.К., Дасьям Н., Хоссейнзаде К. (2014) Стриктуры желчных протоков у взрослых: роль МРТ и МР-холангиопанкреатографии в характеристике. RadioGraphics 34: 565–586. https://doi.org/10.1148/rg.343125211
Статья PubMed Google Scholar
Кок Т., Ван дер Слуис А., Кляйн Дж. П. и др. (1996) Ультразвук и холангиография для диагностики желчных осложнений после ортотопической трансплантации печени: сравнительное исследование.J Clin Ultrasound 24: 103–115. https://doi.org/10.1002/(sici)1097-0096(199603)24:3%3c103::aid-jcu1%3e3.0.co;2-l
CAS Статья PubMed Google Scholar
Ху Б., Хорроу М.М. (2016) Ультразвук синдрома билиарной гипсовой повязки и его имитации. Ультразвук Q 32: 258–270. https://doi.org/10.1097/ruq.0000000000000196
Статья PubMed Google Scholar
Kinner S, Umutlu L, Dechêne A, et al (2012) Билиарные осложнения после трансплантации печени: добавление T1-взвешенных изображений к МР-холангиопанкреатографии облегчает обнаружение гипсовой повязки при синдроме желчной гипсовой повязки. Радиология 263: 429–436. https://doi.org/10.1148/radiol.12111625
Статья PubMed Google Scholar
Зайко А.Б., Кэмпбелл В.Л., Логсдон Г.А. и др. (1987) Холангиографические данные при окклюзии печеночной артерии после трансплантации печени.Am J Roentgenol 149: 485–489. https://doi.org/10.2214/ajr.149.3.485
CAS Статья Google Scholar
Бораски П., Донати Ф., Росси М. и др. (2016) Роль МДКТ в выявлении ранних абдоминальных осложнений после ортотопической трансплантации печени. Clin Imaging 40: 1200–1206. https://doi.org/10.1016/j.clinimag.2016.08.018
Статья PubMed Google Scholar
Neuberger J, Adams DH (1998) Какое значение имеет острое отторжение аллотрансплантата печени? J. Hepatol.
Burton JR, Rosen HR (2006) Диагностика и лечение разрушения аллотрансплантата. Clin. Liver Dis.
Книга Google Scholar
Chatrath H, Berman K, Vuppalanchi R, et al (2013) De novo злокачественная опухоль после трансплантации печени: единый центр, популяционно-контролируемое исследование. Клиническая трансплантация. https: // doi.org / 10.1111 / ctr.12171
Статья PubMed PubMed Central Google Scholar
Filgueira NA (2019) Рецидив гепатоцеллюлярной карциномы после трансплантации печени: факторы риска, скрининг и клинические проявления. Мир J Hepatol 11: 261–272. https://doi.org/10.4254/wjh.v11.i3.261
Статья PubMed PubMed Central Google Scholar
Na GH, Hong TH, You YK, Kim DG (2016) Клинический анализ пациентов с рецидивом гепатоцеллюлярной карциномы после трансплантации печени от живого донора. World J Gastroenterol 22: 5790–5799. https://doi.org/10.3748/wjg.v22.i25.5790
CAS Статья PubMed PubMed Central Google Scholar
Борхани А.А., Хоссейнзаде К., Алмуса О. и др. (2009) Визуализация посттрансплантационного лимфопролиферативного расстройства после трансплантации твердых органов.Рентгенография. https://doi.org/10.1148/rg.294095020
Статья PubMed Google Scholar
Джайн А., Налесник М., Рейес Дж и др. (2002) Посттрансплантационные лимфопролиферативные расстройства при трансплантации печени: 20-летний опыт. В: Annals of Surgery
Caiado AHM, Blasbalg R, Marcelino ASZ и др. (2007) Осложнения трансплантации печени: подход к мультимодальной визуализации. Рентгенография
рук.pdf
% PDF-1.6 % 57 0 объект > эндобдж 54 0 объект > поток 2013-06-14T19: 13: 21 + 09: 00Microsoft® Office Word 20072013-06-14T19: 15: 24 + 09: 002013-06-14T19: 15: 24 + 09: 00application / pdf
Эндоскопическое лечение доброкачественных стриктур желчных путей
ВВЕДЕНИЕ
Доброкачественные стриктуры желчных путей (BBS) происходят из различных этиологий (таблица 1), чаще всего послеоперационных травм (, например, ., постхолецистэктомия), хронического панкреатита и хронических холангиопатий (, например, ., первичный склерозирующий холангит). в значительной степени зависит от контекста, включая начало, степень и бесплодие непроходимости, и варьируется от субклинического ( i.e ., случайно обнаруженные биохимические отклонения) до тяжелых и опасных для жизни [ 1 , 2 ] . Диагностическая оценка для определения этиологии BBS и исключения возможности основного злокачественного новообразования обычно включает холангиографию с помощью магнитного резонанса (MRCP) и / или эндоскопическую ретроградную холангиопанкреатографию (ERCP) (с билиарной чисткой для цитологии и / или внутрипротоковой биопсией для гистологии). ) в дополнение к серологическому тестированию с использованием сывороточных тестов печени и онкомаркера углеводного антигена 19-9 (CA 19-9).Терапевтические вмешательства направлены на обеспечение длительной декомпрессии желчевыводящих путей и включают в себя ERCP, чрескожные и хирургические методы.
Таблица 1 Этиология доброкачественных стриктур желчных путей.| Послеоперационная | ||||||||
| Холецистэктомия (открытая или лапароскопическая) | ||||||||
| Трансплантация печени ( т. Е. ., Анастомотическая стриктура желчных протоков) | ||||||||
| Билио-энтерический анастомоз | ||||||||
| Хронический панкреатит | ||||||||
| Первичный склерозирующий холангит | ||||||||
| Холангиопатия, связанная с иммуноглобулином G4 | ||||||||
| Синдром приобретенного иммунодефицита холангиопатия | ||||||||
61 | ||||||||
| Васкулит 4 | g ., после трансплантации печени) | |||||||
| Травма | ||||||||
| Портальная билиопатия | ||||||||
| Инфекция ( например, ., Клонорхоз) | ||||||||
| Лучевая травма | ||||||||
| Идиопатическая | ||||||||
| Диаметр (дюйм) | Длина (см) | Материал сердечника | Материал оболочки | Материал / свойства наконечника | Форма наконечника | Комментарии | Стоимость (долл. США) | |
| Мононить | ||||||||
| Amplatz (Boston Scientific) | 0.038 | 260 | Нержавеющая сталь | Без покрытия | Платина | Прямой | Чрезвычайно жесткий | 149 1 |
| Спиральный | ||||||||
| Стандартный (Cook Medical) | 0,035 | 480 | Нержавеющий сталь | без покрытия | спираль из нержавеющей стали | прямой | Необходимо удалить перед сфинктеротомией | 90 |
| с покрытием | ||||||||
| Tracer metro direct (Cook Medical) | 0.021, 0,025, 0,035 | 260, 480 | Нитинол | Тефлон | Платина; гидрофильный (5 см) | Прямой, угловой | Устойчивый к изгибам, градуированная эндоскопическая маркировка | 196 |
| Delta (Cook Medical) | 0,025, 0,035 | 260 | Нитинол | Полиуретан | Гидрофильный (полностью) | Прямой | Устойчивый к перегибам, полностью гидрофильный, необходимо удалить перед сфинктеротомией | 151 |
| Roadrunner (Cook Medical) | 0.018 | 260, 480 | Нитинол | Тефлон | Платина | Прямой, угловой | Устойчивый к перегибам, необходимо удалить перед сфинктеротомией | 184 |
| Jagwire (Boston Scientific) | 0,025, 0,035 0,038 (260 ) | 260, 480 | Нитинол | Endo-Glide ™ | Вольфрам, гидрофильный (5 см) | Прямой, изогнутый; окантовка, круглая | Устойчивость к перегибам, удлинение проводника (0,035, 200) доступно | 357 в коробке 2 |
| Hydra Jagwire (Boston Scientific) | 0.035 | 260, 450 | Нитинол | Endo-Glide ™ | Вольфрам, два гидрофильных наконечника (5 см, 10 см) | Прямой, изогнутый; круглый | Устойчивый к перегибам; два наконечника различной жесткости на одном проводнике | 336 в коробке 2 |
| NaviPro (Boston Scientific) | 0,018, 0,025, 0,035 | 260 | Нитинол | Endo-Glide ™ | Гидрофильный (полностью) | Прямой, угловой | Полностью гидрофильный; 0.035 дюймов также доступен в жестком исполнении | 1124 / коробка из 5 |
| Visiglide (Olympus) | 0,025, 0,035 | 270, 450 | Сверхупругий сплав | Фтор | Гидрофильный (7 см) | Прямой; угловой | 0,025 дюйма имеет ту же жесткость, что и проводник 0,035 дюйма | 255 |
| XWire (ConMed) | 0,025, 0,035 | 260, 450 | Regiliant ™ Nitinol | PTFE | Нитинол и вольфрам и PTFE , гидрофильный (5 см) | Прямой; угловой | Рентгеноконтрастный наконечник 5 см; 0.035 дюймов также доступны в жестких корпусах | 460 / коробка по 3 шт. (260 см) 583 / коробка по 3 шт. (450 см) |
Расширение стриктуры
Расширение стриктуры ( т.е. ., Строгая пластика) в основном выполняется с использованием расширительного баллона или конического катетера в форме бужа. Типичные размеры расширительного баллона находятся в диапазоне от 4 до 12 мм, и при выборе, как правило, следует увеличить диаметр дистального желчного протока на 1-2 мм. В случае посттрансплантации печени (LT) анастомотические билиарные стриктуры (ABS), расширяющиеся до размера соседнего донорского или реципиентного протока, в зависимости от того, какой из них меньше, можно использовать в качестве ориентира. [ 8 ] .Однако следует проявлять особую осторожность при расширении АБС в раннем послеоперационном периоде (<30 дней после операции) или пока пациент все еще находится на иммуносупрессии высокими дозами, поскольку оба этих сценария могут быть связаны с более высоким риском анастомоза. травма или нарушение работы [ 8 — 12 ] . В таких случаях рекомендуется менее агрессивная дилатация с использованием баллона меньшего размера или, в качестве альтернативы, сужающегося дилатационного катетера. Что касается продолжительности дилатации во время процедуры, большинство эндоскопистов придерживаются 30-60-секундной дилатации или до тех пор, пока стриктура не будет переломана, перед тем как сдувать баллон.
Стентирование
Только баллонная дилатация, хотя и эффективна сразу, связана с высокой частотой рецидивов стриктуры (до 47%) в зависимости от основной природы BBS [ 13 ] . Следовательно, часто требуется установка билиарных стентов для поддержания проходимости стриктуры при одновременном ремоделировании протока. Кроме того, установка нескольких крупных пластиковых стентов рядом (, т.е. ., Множественное или «максимальное» эндоскопическое стентирование [ 8 , 14 ] ) на срок до 1 года. было показано, что это лучше, чем установка только одного стента; поэтому в настоящее время это рекомендуемый подход для большинства BBS [ 8 , 14 — 18 ] .
Основным ограничением эндоскопического стентирования в этом случае является необходимость пройти несколько ERCP для замены стента. Это происходит из-за относительно короткого времени проходимости пластиковых билиарных стентов, хотя есть доказательства, подтверждающие, что частота окклюзии одинакова для стентов, у которых время пребывания короче и больше 6 мес. [ 19 ] . Кроме того, как упоминалось выше, установка максимального количества стентов может уменьшить потребность в частой замене стента, поскольку желчный дренаж может продолжаться даже после окклюзии стента через межстентные пространства ( i.e ., «фитильный эффект») [ 8 ] . Избежать множественных ERCP также можно, установив один или несколько (покрытых) саморасширяющихся металлических стентов (SEMS) вместо пластиковых. SEMS предлагают привлекательную альтернативу благодаря врожденным свойствам, которые позволяют им саморасширяться до диаметров, в 3 раза превышающих диаметр 10-Fr пластиковых стентов, что приводит к увеличению продолжительности проходимости. SEMS также могут быть доставлены с использованием небольших систем развертывания (, т.е.., 8-8.5-Fr), которые не требуют столь агрессивной дилатации во время установки стента или билиарной сфинктеротомии. В настоящее время доступны SEMS различных конфигураций и свойств [ 1 ] ; однако на сегодняшний день ни один из них не одобрен Управлением по санитарному надзору за качеством пищевых продуктов и медикаментов США для лечения BBS. Ниже приводится краткий обзор трех основных категорий стентов: непокрытых, частично покрытых и полностью покрытых.
Непокрытые SEMS страдают из-за прорастания реактивной ткани ( i.e ., эпителиальная гиперплазия), что может привести к окклюзии стента, а также к безвозвратному внедрению стента в стенку протока [ 20 ] . В результате непокрытые SEMS не следует использовать при лечении BBS [ 17 ] . Частично покрытые стенты, оставляющие проксимальный и дистальный концы оголенными, следовательно, менее склонны к застреванию и, таким образом, имеют более легкое извлечение. В крупнейшем исследовании частично покрытых SEMS, используемых для лечения BBS различной этиологии ( n = 79), Kahaleh et al [ 21 ] сообщили о скорости разрешения стриктуры 90% после 4- минимальный период стентирования и время наблюдения 12 месяцев.Хотя все попытки извлечения стента в этом исследовании были успешными, вероятность гиперплазии тканей с вовлечением оголенных концов, как сообщалось в других исследованиях, все еще существует [ 22 , 23 ] . В целях дальнейшего снижения риска врастания стента и улучшения возможности его удаления были разработаны и исследованы при лечении BBS полностью покрытые SEMS (покрытые силиконом, полиэфирполиуретаном, полиуретаном, вспененным политетрафторэтиленом или другими материалами) (Таблица 3) .Большинство исследований полностью покрытых SEMS, за исключением тех, в которых преобладают пациенты с особенно рефрактерными стриктурами (, например, ., Хронический панкреатит), сообщают о благоприятных клинических показателях успеха, варьирующихся от 80% до 90%, а также о низкой частоте рецидивов ( ≤ 10%) [ 24 — 33 ] . Однако компромиссом этой конструкции стентов является их склонность к миграции, при этом в нескольких исследованиях сообщается о полностью покрытых показателях миграции SEMS от 20% до 40% [ 24 , 25 , 28 , 31 — 33 ] .Особое беспокойство вызывает возможность миграции SEMS осложнить удаление стента (проксимальная миграция) или вызвать непроходимость кишечника (дистальная миграция). Недавние исследования по изучению антимиграционных модификаций полностью покрытых SEMS (, например, ., Фиксирующие плавники) показали снижение, хотя и не клинически незначимое, скорость миграции [ 27 , 29 , 30 ] . Роль полностью покрытых и частично покрытых SEMS описывается далее в следующих разделах.
Таблица 3 Часто используемые саморасширяющиеся металлические стенты с частичным и полным покрытием.| Название стента (производитель) | Покрытие | Основной материал | Диаметр (мм) | Длина (см) | Система доставки (Fr) Система доставки (Fr) | Функции |
| Wallflex RX (Boston Scientific) | Частично | Platinol | 8, 10 | 4, 6, 8 | 8.5 | Конструкция с закрытыми ячейками; поисковый цикл; петельные и расклешенные концы; сдерживаемый |
| Полный | Platinol | 8, 10 | 4, 6, 8 | 8,5 | ||
| Wallstent (Boston Scientific) | Частично | Elgiloy | 8, 10, 12 | 2, 4, 4,2, 6, 6,8, 8, 9, 9,4 | 6, 7, 9 | Конструкция с закрытыми ячейками; сдерживаемый |
| Niti-S ComVi (Taewoong Medical) | Частично | Нитинол | 6, 8, 10 | 4, 5, 6, 7, 8, 9, 10, 12 | 8 | Открытая ячейка ; трехслойная конструкция: сетка, мембрана и сетка для уменьшения миграции |
| Полная | Нитинол | 6, 8, 10 | 4, 5, 6, 7, 8, 9, 10, 12 | 8 | ||
| Niti-S Kaffes (Taewoong Medical) | Полный | Нитинол | 6, 8, 10 | 4, 5, 6, 7, 8 | 9 | Длинный шнур для извлечения |
| Niti-S ( Taewoong Medical) | Частично | Нитинол | 6, 8, 10 | 4, 5, 6, 7, 8, 9, 10, 12 | 8 | Извлекающая нить на проксимальном конце |
| Полная | Нитинол | 6, 8, 10 | 4, 5, 6, 7, 8, 9, 10, 12 | 8.5 | ||
| Niti-S Bumpy (Taewoong Medical) | Полный | Нитинол | 6, 8, 10 | 4, 5, 6, 7, 8, 9, 10, 12 | 8,5 | Нерегулярная ячейка размеры; шнур для извлечения на проксимальном конце; концы с раструбом |
| Nitinella Plus (ELLA-CS) | Частично | Нитинол | 8, 10 | 4, 6, 8, 10 | 9 | Восстанавливаемый; устойчивость к изгибам |
| Полная | Нитинол | 8, 10 | 4, 6, 8, 10 | 9 | ||
| Hanarostent (M.I. Tech) | Полный | Нитинол | 8, 10 | 4, 6, 8, 10 | 8 | Более крупные концы с расширением |
| Micro-Tech (Micro-Tech) | Частично | Нитинол | 10 | 4, 6, 8, 10 | 9 | |
| Полный | Нитинол | 10 | 4, 6, 8 | 9 | ||
| Gore Viabil (CONMED) | Полный ( с боковыми отверстиями) | Нитинол | 8, 10 | 6, 8, 10 | 8.5 | Боковые отверстия для отвода дренажа; анкерные ребра |
| Полный (без боковых отверстий) | Нитинол | 8, 10 | 6, 8, 10 | 8,5 | ||
| Allium BIS (Allium Medical) | Полный | Нитинол | 8, 10 | 6, 8, 10, 12 | 10 | Анкерный сегмент; неукорачивающий |
СООБРАЖЕНИЯ, КАСАЮЩИЕСЯ ОСОБЫХ ЭТИОЛОГИЙ BBS
Послеоперационные стриктуры
Постхолецистэктомия: Холецистэктомия остается распространенной этиологией BBS с частотой 0.От 2% до 0,7% среди пациентов, перенесших лапароскопическую холецистэктомию [ 34 ] . BBS после холецистэктомии развиваются в результате повреждения желчного протока, которое может произойти во время операции (рассечение, электрокоагуляция, наложение зажима или шва, лигирование) и / или после операции (образование спаек) [ 35 ] . Долгосрочные данные послеоперационных ББС, леченных множественными пластиковыми стентами и периодической заменой стентов (примерно каждые 3 мес.) В течение года, продемонстрировали многообещающие показатели успеха в диапазоне от 80% до 100% [ 15 , 18 , 36 , 37 ] .Таким образом, этот подход стал текущим стандартом лечения послеоперационных BBS [ 38 ] . Однако следует отметить, что послеоперационные стриктуры, расположенные в месте слияния печеночных протоков, могут быть менее чувствительны к эндоскопическому стентированию, чем стриктуры, расположенные более дистально (25% против 80% разрешения) [ 15 ] .
Имеются ограниченные данные об использовании полностью или частично покрытых SEMS при лечении стриктур после холецистэктомии.Эти данные получены на небольшой подгруппе пациентов со стриктурами после холецистэктомии, включенных в исследования SEMS. Например, в большом многоцентровом исследовании полностью покрытых SEMS ( n = 187) 18 пациентов со стриктурами после холецистэктомии (14 из которых ранее лечились пластиковыми билиарными стентами) подверглись установке SEMS. Через 10–12 месяцев после стентирования у 13 пациентов (72%) стриктура исчезла без необходимости немедленного повторного стентирования. Однако у двух третей стент переместился к 12 мес, а у 6 пациентов (33%) развился холангит, лихорадка или панкреатит [ 39 ] .Исходя из этих результатов, SEMS нельзя регулярно рекомендовать для лечения стриктур после холецистэктомии.
Post-LT: Среди пациентов, перенесших LT, BBS являются одними из наиболее распространенных послеоперационных осложнений с их частотой от 5% до 15% и от 28% до 32% после умершего донора и живого донора LT, соответственно, и даже более высокие показатели у донора сердечной смерти LT [ 12 , 40 , 41 ] .Пост-LT BBS могут проявляться рано (<30-90 дней) или поздно (> 90 дней) в периоде после LT и могут возникать в анастомозе (, т.е. ., ABS) или в другом месте желчного дерева (, т.е. ., Стриктура желчных протоков без анастомоза, НАБС). Эндоскопическая терапия — это подход первой линии для лечения АБС и некоторых НАБС, при этом чрескожное вмешательство и хирургическая ревизия или повторная ЛТ предназначены для неудач эндоскопического лечения. ABS и NABS более подробно рассматриваются ниже.
АБС являются следствием локальной травмы на стыке хирургического вмешательства между внепеченочными протоками реципиента и донора (чаще всего холедохо-холедохостомия CBD-CBD) и составляют 80% стриктур желчных путей после LT [ 42 ] .Они выглядят как короткая одиночная стриктура, локализованная в анастомозе. Более ранние презентации (<30-90 дней) обычно хорошо реагируют на эндоскопическую дилатацию (Рисунок 2) и относительно короткий период пластического стентирования (примерно от 3 до 6 месяцев), тогда как более поздние презентации могут потребовать стентирования до 1-2 лет, чтобы избежать рецидив стриктуры основан на нескольких доступных опубликованных сериях [ 42 — 44 ] . К сожалению, большинство исследований, посвященных лечению АБС, являются ретроспективными и разнородными ( e.g ., по этиологии стриктуры, тяжести и другим параметрам), но некоторые из них продемонстрировали устойчивые долгосрочные показатели успеха, приближающиеся к 90–100% при баллонной дилатации и множественной или максимальной терапии пластиковыми стентами [ 8 , 45 — 49 ] . ABS также можно лечить с помощью SEMS, но этот метод менее изучен и редко применяется на практике по разным причинам [ 23 — 26 ] .Например, многоцентровое испытание частично покрытых SEMS было связано со скромным долгосрочным успехом в 53%, а удаление стента было технически требовательным у 6 из 21 (29%) пациента из-за заделки оголенных концов. [ 23 ] . И наоборот, исследования с использованием полностью покрытых SEMS сообщили о более многообещающих показателях успеха (якобы из-за более длительного времени пребывания) в диапазоне от 92% до 100%, но с более высокими показателями миграции стента (до 24%) [ 24 — 26 ] .
Рис. 2. Стриктура анастомоза желчных протоков в месте гепатикоеюностомии у пациента после трансплантации печени. A: Эндоскопический вид стриктуры гепатикоеюнального анастомоза желчных протоков; B: Радиографический снимок, сделанный во время расширения баллона, демонстрирующий стриктуру талии; C: Эндоскопический снимок сразу после расширения анастомотической стриктуры желчных протоков.
NABS составляют 10-25% пост-LT-стриктур желчевыводящих путей. или тромбоз печеночной артерии после LT [ 52 ] .NABS часто называют ишемическими стриктурами, хотя следует отметить, что не все NABS имеют четко выраженную ишемическую этиологию. В отличие от ABS, NABS могут быть либо одноочковыми, либо диффузно распределенными по внепеченочному и / или внутрипеченочному билиарному дереву (Рисунок 3), технически сложнее получить доступ и лечить, а также имеют более низкие показатели успеха долгосрочного эндоскопического лечения (50%). до 75%) [ 45 , 53 ] . Тем не менее, максимальное стентирование, как и при АБС, может привести к сохранению трансплантата и общим благоприятным результатам у значительной части пациентов с НАБС [ 14 , 45 , 53 — 55 ] , хотя в некоторых случаях потребуется повторная трансплантация. [ 10 , 45 , 56 ] .
Рис. 3. Стриктуры анастомотических и неанастомотических желчных протоков у пациента после трансплантации печени. A: Имеются стриктуры анастомотических желчных протоков и неанастомотические стриктуры прикорневых желчных протоков; B: Рентгенографический снимок, сделанный сразу после установки пластикового билиарного стента 10-Fr 15 см Cotton-Leung (Cook Medical) и 10-Fr 22 см (с уменьшением до 16 см) Johlin (Cook Medical).
Хронический панкреатит
BBS развиваются примерно у 25% пациентов с хроническим панкреатитом и представляют собой серьезную клиническую проблему [ 1 ] .Эти стриктуры возникают в дистальных отделах CBD, и их рефрактерная природа в значительной степени объясняется сильным перидуктальным фиброзом, вторичным по отношению к лежащему в основе хроническому воспалительному процессу [ 57 ] . В этом контексте важно исключить лежащее в основе злокачественное новообразование, поскольку оно может иметь начальное проявление, подобное BBS, а рак поджелудочной железы может возникать на фоне установленного хронического панкреатита. Что касается лечения ББС, ассоциированного с хроническим панкреатитом, декомпрессия желчевыводящих путей показана пациентам с симптомами ( e.g ., холангит, глубокая желтуха), и, как и в случае послеоперационных BBS, установка нескольких пластиковых стентов с 3-4 заменами в течение года, по-видимому, дает наивысшую вероятность долгосрочного улучшения. Исследования варьируются в отношении общего успеха эндоскопической терапии от 44% до 92%, с более низкими показателями среди пациентов с дистрофической кальцификацией головки поджелудочной железы [ 15 , 58 — 60 ] . Хирургическое вмешательство ( у.е.g ., Puestow pancreaticojejunostomy, Traverso-Longmire pancreaticoduodenectomy [ 61 ] ) показана пациентам, которые не прошли эндоскопическое лечение и подходят для операции [ 57 , 60 ] .
В ряде исследований изучалась роль полностью или частично покрытых SEMS при хроническом панкреатите. Полностью покрытые SEMS продемонстрировали частоту успеха в диапазоне от 43% до 77% у пациентов с BBS, ассоциированными с хроническим панкреатитом, но миграция стента исторически была распространенной проблемой, как и в случае послеоперационных BBS [ 21 , 27 , 62 , 63 ] .Однако недавнее многоцентровое исследование 118 пациентов с ББС, ассоциированным с хроническим панкреатитом, показало, что размещение полностью покрытого СЭМС было связано с 80% разрешающей способностью стриктуры (среднее время пребывания стента 11 мес.) И более приемлемой скоростью миграции стента (19 % через 12 мес.) [ 39 ] . Исследования с использованием полностью покрытых SEMS с антимиграционными модификациями или частично покрытых SEMS также показали обнадеживающие показатели разрешения стриктуры (примерно 90%) и еще более низкие показатели миграции стента [ 29 , 63 , 64 ] .
Первичный склерозирующий холангит
Первичный склерозирующий холангит (ПСХ) — идиопатическое заболевание, характеризующееся перидуктальным воспалением и фиброзом с поражением внутрипеченочных и / или внепеченочных желчных протоков. До 50% пациентов с ПСХ разовьются «доминантные» стриктуры, которые можно условно определить как стеноз КБД диаметром ≤ 1,5 мм или стеноз протока печени ≤ 1 мм в течение всего периода болезни [ 65 , 66 ] .Основной проблемой при установлении доминантной стриктуры, связанной с ПСХ, является исключение основного злокачественного новообразования (, т.е. , холангиокарцинома), которое развивается у 20% пациентов с ПСХ [ 67 — 70 ] . Как минимум, требуется щеточная цитология и / или внутрипротоковая биопсия. Если возможно, следует также рассмотреть передовые цитологические методы и методы визуализации.
Главной целью эндоскопической терапии ПСХ-ассоциированных доминантных ББС является улучшение признаков, симптомов и последствий обструкции желчевыводящих путей; при правильном выполнении (включая отбор пациентов и процедурную технику) эндоскопическая терапия может улучшить оценку риска ПСХ по Майо, что, как было показано, приводит к повышению выживаемости [ 68 , 71 — 74 ] .Сама по себе билиарная (баллонная) дилатация является предпочтительным терапевтическим подходом, поскольку стентирование, как было показано, приводит к несколько более высокому уровню осложнений (, т. Е. , окклюзия стента и холангит) в некоторых сериях [ 75 , 76 , ] . Некоторым пациентам может потребоваться повторная дилатация ( т.е., несколько сеансов ERCP) для достижения максимального клинического эффекта [ 77 ] . Если расширение безуспешно ( i.e ., стойкая стриктура поясницы), краткосрочные стентирования пластиковыми билиарными стентами оказались безопасными и эффективными с долговременной пользой [ 78 ] . Профилактические антибиотики также следует вводить перипроцедурно, чтобы снизить риск холангита, связанного с ЭРХПГ, если только не ожидается полный дренаж желчевыводящих путей [ 79 , 80 ] .
Изменения анатомии после гепатобилиарной хирургии
Стриктуры желчно-кишечного тракта могут возникать после панкреатодуоденэктомии (процедура Уиппла), частичной резекции печени и трансплантации печени с гепатикоеюностомией по Ру у 12% -28% пациентов [ 81 , 82, ] .Когда-то считалось, что эндоскопическая терапия этих стриктур невозможна из-за хирургических изменений анатомии кишечника, которые препятствовали доступу с помощью обычных эндоскопических методов . Однако использование колоноскопов и, в последнее время, аппаратных энтероскопов (одинарных, двойных и коротких двойных баллонов) в сочетании с более широким обучением продвинутых эндоскопистов сделало эти стриктуры доступными [ 83 ] . У пациентов, перенесших стандарт Уиппла, гепатикоеюностомия почти всегда доступна, в то время как пилорус с сохранением Уиппла и холедохо- и гепатикоеюностомия по Roux-en-Y усложняют анатомию, но часто все еще поддаются преодолению в руках опытного эндоскописта с баллонным энтероскопом.Недавний метаанализ включал 15 исследований и 461 пациента с хирургически измененной панкреатобилиарной анатомией (обходной анастомоз по Ру, реконструкция по Ру и со стандартным и сохраняющим пилорус Уиппл), которым проводилась ЭРХПГ с помощью энтероскопии с одним баллоном. Объединенные показатели успеха энтероскопии, диагностики и процедуры составили 81%, 69% и 62%, хотя сообщалось о высокой степени неоднородности [ 84 ] . Ограничение анализа пациентами с реконструкцией Roux-en-Y или Whipple дало более высокие диагностические и процедурные показатели успеха — 79% и 63% с гораздо более низкой гетерогенностью [ 85 ] .В ретроспективном исследовании пациентов с билиарно-кишечными стриктурами после хирургического лечения ятрогенных повреждений холецистостомии ( n = 32) Lee и др. [ 86 ] сообщили, что только баллонная дилатация была успешной в 66% случаев. пациентов с только 1 (5%) рецидивом в среднем за 13,1 года наблюдения.
Эндоскопический доступ может быть ограничен по времени, доступности и опыту эндоскописта. В случае неудачи чрескожный чреспеченочный доступ (с или без техники рандеву) [ 86 ] , чрескожное дренирование и хирургическая ревизия остаются альтернативными терапевтическими вариантами.
ЭНДОСКОПИЧЕСКИЙ УЛЬТРАЗВУК В УПРАВЛЕНИИ BBS
Даже в опытных руках попытки терапевтического ERCP для BBS могут потерпеть неудачу в 2-10% случаев из-за невозможности канюлировать желчный проток (, например, ., Хирургически измененная анатомия, инфильтрация опухоли ) или пересечь узкую стриктуру желчного протока. В отдельных случаях эндоскопическое ультразвуковое исследование (ЭУЗИ) может служить вспомогательной терапевтической техникой, прежде чем приступить к таким вариантам, как чрескожное или хирургическое вмешательство. EUS может использоваться в технике рандеву, которая устанавливает транспапиллярный доступ для проволочного проводника, тем самым позволяя проводить обычную ERCP с баллонной дилатацией BBS с последующей установкой стента (если показано).
Доступ и дренаж желчевыводящих путей под контролем EUS можно также выполнить путем пункции стенки желудка иглой и продвижения в притоки левого печеночного протока ( т.е. ., Гепатикогастростомия) [ 87 — 90 ] или через стенку двенадцатиперстной кишки в CBD (, т.е. ., Холедоходуоденоанастомоз) [ 91 , 92 ] . После этого дренаж может быть интернализован через сосочек без необходимости рандеву (хотя могут быть полезны и комбинированные подходы) [ 93 , 94 ] .Как упоминалось ранее, этот метод особенно полезен, когда канюляция желчных протоков или доступ к сосочку не могут быть достигнуты из-за дуоденальной непроходимости или по другим причинам [ 95 , 96 ] .
Неблагоприятные события
Неблагоприятные события, связанные с эндоскопическим лечением стриктур желчевыводящих путей, могут возникать вторично по отношению к доступу к стриктурам или расширению, а также установке стента или времени задержки (раннее или позднее). Сфинктеротомия может быть связана с панкреатитом, перфорацией просвета или кровотечением, что наблюдается у пациентов, перенесших ЭРХПГ по другим показаниям.Расширение стриктуры (особенно при установке свежего хирургического анастомоза) и раскрытие стента также могут вызвать перфорацию. Побочные эффекты, связанные со стентом, включают раннюю или позднюю миграцию, защемление или заделку (металлические стенты) или окклюзию с потенциалом холангита. Поэтому пластиковые стенты необходимо удалить или заменить в течение 3 месяцев с одновременным удалением всех камней и шлама.
ЗАКЛЮЧЕНИЕ
Эндоскопическая терапия обеспечивает малоинвазивный, безопасный и надежный вариант лечения первой линии для большинства BBS.Подход, включающий установку нескольких пластиковых стентов и периодическую замену стентов, хорошо работает при стриктурах после холецистэктомии и АБС, тогда как другие типы стриктур, такие как NABS и стриктуры, связанные с хроническим панкреатитом, имеют тенденцию быть более сложными, поскольку некоторым пациентам в конечном итоге требуется хирургическое вмешательство. Недавнее и быстрое развитие SEMS может предоставить альтернативные средства для лечения некоторых BBS при одновременном снижении потребности в частых ERCP, но по-прежнему необходимы дополнительные исследования, которые лучше определяют их применение, осложнения и экономическую эффективность.Наконец, применение терапевтических EUS для лечения желчевыводящих путей становится все более признанным и внедренным, и ожидается дальнейшее развитие как ERCP, так и EUS.
Влияние результатов MRCP на лечение стриктур желчных путей при трансплантации печени от живого донора | Египетский журнал радиологии и ядерной медицины
У реципиентов после ЛПНП наблюдался широкий спектр осложнений со стороны желчевыводящих путей, в частности стриктура желчевыводящих путей. Таким образом, существует потребность в неинвазивном методе, который можно было бы использовать в качестве метода скрининга в этой группе.С развитием техники визуализации MRCP превратился в надежный, неинвазивный потенциальный метод визуализации для диагностики стриктур желчных путей [16]. Кроме того, поскольку контрастное вещество не требуется, MRCP представляет желчное дерево в его физиологическом состоянии. Благодаря естественному контрасту, обеспечиваемому желчной жидкостью, желчные протоки видны выше и ниже места стеноза [12].
Наложение внепеченочной жидкости может быть проблемой при анализе изображений, особенно у пациентов с частыми биломами и скоплением жидкости в брюшной полости в месте наложения билиарного анастомоза.Это произошло однажды в нашем исследовании; Кроме того, основным недостатком MRCP является отсутствие терапевтических возможностей. Итак, наше исследование показывает, что MRCP является точным и ценным методом визуализации для оценки стриктур желчных протоков после трансплантации печени. В нашем центре MRCP выполняется почти рутинно у реципиентов трансплантата с аномальными тестами на ферменты печени или расширенными внутрипеченочными желчными протоками (обнаруженными с помощью УЗИ), чтобы исключить / подтвердить и локализовать стриктуры желчных путей.
В настоящем исследовании средний интервал времени между трансплантацией печени и проявлением стриктуры желчных протоков составил 7.4 месяца. Это было похоже на средний временной интервал, составляющий 7,1 месяца в исследовании, проведенном Garg et al. [16].
Kyoden et al. [17] сообщили, что высокая скорость образования стриктур относится к хирургическим методам, которые могут повредить желчные протоки. Однако наше исследование показало только один случай интраоперационного затруднения анастомоза желчных протоков со смещением шва и повторным анастомозом.
В наших изученных случаях из 30 реципиентов с анастомозом проток к протоку у 28 реципиентов развились анастомотические стриктуры желчных путей, в то время как только у двух были выявлены неанастомотические (внутрипеченочные) стриктуры, что согласуется с исследованием, проведенным Shah et al. .[18], которые сообщили, что реконструкция желчных протоков от протока к протоку имеет более высокий риск образования анастомотической стриктуры, чем реконструкция желчно-кишечного тракта.
Согласно нашим результатам, MRCP показал, что у 28 реципиентов (87,5%) были диагностированы стриктуры анастомотических желчных путей, у двух (6,3%) были стриктуры неанастомотических (внутрипеченочных) и у двух (6,3%) были стриктуры обоих желчных путей (смешанные) . Кроме того, в ходе нашего исследования у девяти реципиентов (28,1%) было предположение об утечке желчных протоков, у двоих из них позже появились постхолангитические абсцессы печени, а у двух (6.3%) имели дефекты наполнения желчного дерева, свидетельствующие о наличии камней. Аналогичный вывод был сделан Garg et al. [16], как и в исследовании MRCP с участием 34 реципиентов трансплантата печени после перенесенного донора, сообщалось, что 23 реципиента (67,6%) имели анастомотические стриктуры желчных путей, девять реципиентов (26,5%) имели предположение об утечке желчевыводящих путей и четыре реципиента (11,8%). ) имели дефекты наполнения желчевыводящих путей, указывающие на камни или ил. В трех случаях из 34 случаев наличие холангита или постхолангитных абсцессов было обнаружено в аллотрансплантате печени на MRCP.
У двух наших реципиентов (6,3%) с неанастомотическими (внутрипеченочными) стриктурами желчных путей были обнаружены сосудистые осложнения в виде стеноза печеночной артерии и феномена обкрадывания печеночной артерии в желудочно-дуоденальную артерию, в дополнение к одному случаю, который был диагностированный до трансплантации как первичный склерозирующий холангит, по сравнению с исследованиями, проведенными Kochhar et al. [15] и Villa and Harrison [5], которые сообщили, что ишемия, как было показано, ответственна за возникновение неанастомотической стриктуры желчных протоков (NAS).Помимо ишемии, была также предложена иммунологическая причина из-за наблюдения повышенной частоты НАС у пациентов с аутоиммунным гепатитом или первичным склерозирующим холангитом.
Наши исследованные реципиенты со стриктурами желчных протоков были классифицированы MRCP на четыре степени в зависимости от степени стеноза желчных протоков и последующей внутрипеченочной дилатации желчных путей, поскольку в большинстве случаев стриктура желчных путей была легкой степени (59,4%), а минимальная, умеренная, тяжелые стриктуры — 21.8%, 15,6%, 3,1% соответственно.
После постановки диагноза стриктуры желчных путей регистрировали тип, количество и степень стриктуры для планирования лечения. Также следует отметить несоответствие размеров и изгибов желчных протоков донора и реципиента [19].
Williams и Draganov [7] показали, что эндоскопическая терапия в настоящее время является подходом первой линии в лечении посттрансплантационных стриктур желчных путей. ЭРХПГ — широко доступная и эффективная процедура, которая имеет относительно ограниченное количество осложнений по сравнению с хирургическим вмешательством, что согласуется с нашим исследованием, поскольку 20 из 24 обработанных реципиентов прошли эндоскопическую терапию (с помощью ЭРХПГ), по сравнению с только четырьмя реципиентами с помощью хирургического вмешательства. (билиарно-кишечная реконструкция).
В нашем исследовании удовлетворительное улучшение стриктур желчных путей было отмечено примерно у 80% реципиентов (16 из 20) при эндоскопической терапии по сравнению с исследованием, проведенным Hsieh et al. [20], которые сообщили, что эндоскопические методы посттрансплантационных анастомозов желчных стриктур позволили добиться устойчивой проходимости билиарных анастомозов примерно у 84,2% пациентов (32 из 38).
Wadhawan и Kumar [19] показали, что следует учитывать множественные анастомозы протоков и детали каждого анастомоза, так как это влияет на количество устанавливаемых стентов.Кроме того, в случае анастомоза с одним протоком следует учитывать возможность расширения стриктуры внутри печени, так как это может преобразовать анастомоз с одним протоком, аналогичный двойному протоку, что требует более одного стента. В наших изученных случаях два реципиента перенесли две установки стента CBD с помощью ERCP, поскольку MRCP диагностировал у одного из них сложные стриктуры желчных протоков, анастомотический излом переднего желчного протока (минимальная степень) и внутрипеченочная стриктура заднего желчного протока (умеренная степень) с рецидивом стриктуры. примерно через 6 месяцев после удаления стента, которое было определено как биохимическое нарушение и рецидив внутрипеченочной дилатации желчевыводящих путей, переход к хирургическому вмешательству, что согласуется с исследованием, проведенным Вилла и Харрисон [5], которые сообщили, что посттрансплантационные случаи или сложные анастомотические стриктуры или стриктуры, расширенные в пределах небольшого внутрипеченочного желчного дерева, терапия под контролем ЭРХПГ может потерпеть неудачу, и может потребоваться хирургическое вмешательство для спасательной терапии.
В настоящем исследовании двум реципиентам с неанастомотическими (внутрипеченочными) стриктурами была проведена эндоскопическая терапия, одному — только баллонной дилатацией без улучшения дистальной внутрипеченочной дилатации желчевыводящих путей, а у другого — баллонной дилатацией с последующим введением стента с облегчением стриктура. Кроме того, в наших изученных случаях два со смешанными (анастомотическими и внутрипеченочными) стриктурами желчевыводящих путей, так как один лечился с помощью ЭРХПГ с двумя установками стента, его последующее наблюдение не выявило улучшения биохимических нарушений или внутрипеченочной дилатации желчевыводящих путей, в то время как другой случай лечился с помощью Реконструкция желчно-кишечного тракта показала хорошее улучшение после MRCP.
Наши восемь случаев с MRCP-диагнозом минимальной анастомотической стриктуры желчных путей (21,8%) были представлены только для длительного наблюдения без лечения, поскольку только в одном случае было выявлено прогрессирование стриктуры до легкой, а затем умеренной степени без клинических или биохимических улучшений.




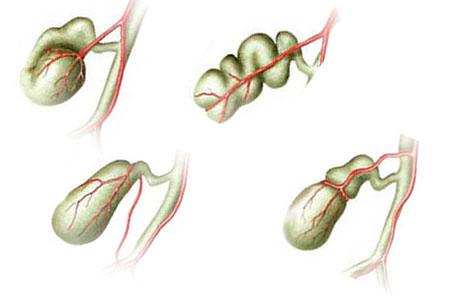 Происходит это из-за постоянного увеличения размеров матки и внутриутробного роста плода.
Происходит это из-за постоянного увеличения размеров матки и внутриутробного роста плода. Это происходит потому, что он самостоятельно исчезает при изменении положения тела.
Это происходит потому, что он самостоятельно исчезает при изменении положения тела.