УЛЬТРАЗВУКОВОЕ ИССЛЕДОВАНИЕ В КОМПЛЕКСНОЙ ДИАГНОСТИКЕ ЛИМФАДЕНОПАТИЙ У БОЛЬНЫХ С РЕЦИДИВОМ РАКА ГОРТАНИ
Частота рецидивирования рака гортани (РГ) остается на высоком уровне, несмотря на использование современных диагностических методов и проведение адекватных лечебных мероприятий. В течение 1 года после лечения первичного РГрегистрируютболее 50% случаев рецидивирования процесса, 2 лет — 25%[1, 2]. Регионарноеметастазировани епри РГотмечаютчаще (60%), чем рецидив в ложе первичной опухоли (32%). Данные литературы [1, 2, 6] свидетельствуют о высокой частоте регионарного метастазирования (до 42%) убольных, которым проведено хирургическое лечение в виде резекции гортани. Нередко метастазы в лимфатических узлах шеи, не выявляемые намомент клинического осмотра, диагностируют пригистологическом исследовании материала после хирургического лечения. 3летняя выживаемость больных с РГ, пролеченных по радикальной программе, не превышает 60%, 5летняя составляет 36–45% [1, 5, 6, 8].
Проблема ранней диагностики рецидива заболе
вания не решена и остается актуальной. В настоящее время в диагностике как первичного РГ, так и его рецидива и регионарных метастазов используют широкий спектр диагностических методов: рентгенотомографию, компьютерную томографию (КТ), магнитнорезонансную томографию (МРТ), спиральную рентгенокомпьютерную томографию гортани, ультразвуковое сканирование, ультразвуковую допплерографию, инфракрасную термографию, радиоизотопную сцинтиграфию. Эффективность этих методов не одинакова: так при КТ распознаются лишь регионарные метастазы размером больше 2 см. КТ у больных с РГ, получавших рентгенотерапию, часто малоинформативна иззалучевых повреждений, особенно в течение первых 3 мес после облучения. Лучевая терапия влияет и на информативность радиоизотопной сцинтиграфии; при использовании этого метода отмечают накопление радиофармпрепаратов в слюнных железах, что приводит к недостоверным (ложноположительным) результатам исследования; метод не дает информации о размерах лимфатических узлов, их консистенции, а также о реакции магистральных сосудов (утолще
В настоящее время в диагностике как первичного РГ, так и его рецидива и регионарных метастазов используют широкий спектр диагностических методов: рентгенотомографию, компьютерную томографию (КТ), магнитнорезонансную томографию (МРТ), спиральную рентгенокомпьютерную томографию гортани, ультразвуковое сканирование, ультразвуковую допплерографию, инфракрасную термографию, радиоизотопную сцинтиграфию. Эффективность этих методов не одинакова: так при КТ распознаются лишь регионарные метастазы размером больше 2 см. КТ у больных с РГ, получавших рентгенотерапию, часто малоинформативна иззалучевых повреждений, особенно в течение первых 3 мес после облучения. Лучевая терапия влияет и на информативность радиоизотопной сцинтиграфии; при использовании этого метода отмечают накопление радиофармпрепаратов в слюнных железах, что приводит к недостоверным (ложноположительным) результатам исследования; метод не дает информации о размерах лимфатических узлов, их консистенции, а также о реакции магистральных сосудов (утолще
ние стенки и снижение просвета сосуда), поэтому его используют только для первичной ориетировочной диагностики регионарных метастазов [1].
Среди методов диагностики регионарных метастазов РГ особое место занимает ультразвуковое исследование (УЗИ), эхография. Лучевые повреждения тканей после рентгентерапии не влияют на информативность УЗИ. Главное преимущество метода заключается в доступности и эффективности; УЗИ может выявить метастазы размером меньше 2 см, которые необходимо дифференцировать от шейного лимфаденита с перифокальным воспалением, сопровождающим РГ [1, 4, 8].
УЗИ в комплексной диагностике рецидива РГ
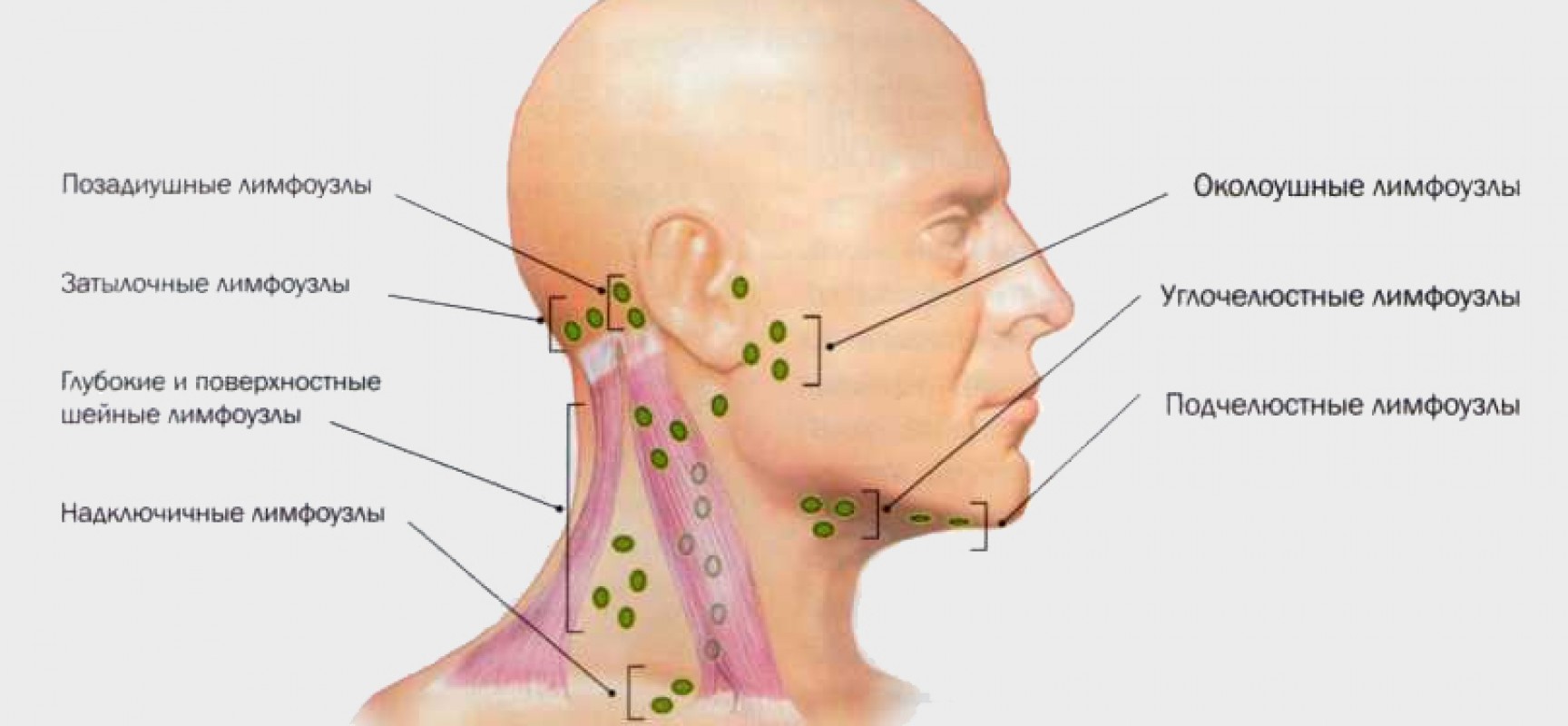
имеет ограниченные возможности определения границ инвазии в ложе первичной опухоли, позволяет только заподозрить наличие рецидивной опухоли в гортани (воздушная полость) и ориентировочно судить о ее форме и размерах [4, 8]. В дифференцировке различных лимфаденопатий шеи УЗИ высоко информативно. К доброкачественным лимфаденопатиям относят реактивные и воспалительные состояния (при вирусных, бактериальных, грибковых, микоплазменных, хламидийных, спирохетных инфекциях, паразитарных инвазиях, после травмы) или доброкачественные опухоли шеи [1, 4, 8]. Злокачественные лимфаденопатии — это проявления гемобластозов и метастазы опухолей. В клинической практике необходимо учитывать диагностические трудности определения образований на шее. Лимфаденопатию могут имитировать асимметрия больших слюнных желез, щитовидной железы, щитовидного хряща и рожков подъязычной кости; измененный тонус мышц шеи; деформация мягких тканей шеи после комбинированного лечения РГ; поперечные отростки шейных позвонков. Точность УЗИдиагностики поражений шеи различна: при боковых кистах шеи — 45–50% [4, 8, 12], заболеваниях слюнных желез — 27–40% [4], лимфаденопатиях шеи — 56–86% [8]. Тем не менее УЗИ позволяет визуализировать все образования не шее [1]; в 86% случаев возможно отдифференцировать лимфаденопатии от других образований. Определяющими критериями оценки эхограмм лимфатических узлов являются: размеры, контуры, форма и эхоструктура [1, 4, 12].
Злокачественные лимфаденопатии — это проявления гемобластозов и метастазы опухолей. В клинической практике необходимо учитывать диагностические трудности определения образований на шее. Лимфаденопатию могут имитировать асимметрия больших слюнных желез, щитовидной железы, щитовидного хряща и рожков подъязычной кости; измененный тонус мышц шеи; деформация мягких тканей шеи после комбинированного лечения РГ; поперечные отростки шейных позвонков. Точность УЗИдиагностики поражений шеи различна: при боковых кистах шеи — 45–50% [4, 8, 12], заболеваниях слюнных желез — 27–40% [4], лимфаденопатиях шеи — 56–86% [8]. Тем не менее УЗИ позволяет визуализировать все образования не шее [1]; в 86% случаев возможно отдифференцировать лимфаденопатии от других образований. Определяющими критериями оценки эхограмм лимфатических узлов являются: размеры, контуры, форма и эхоструктура [1, 4, 12].
Известно, что РГ Т 3–4 стадии и его рецидивы сопровождаются выраженным симптомокомплексом смешанной интоксикации организма [3, 5]. Исходя из этого, для динамического наблюдения пациентов с РГ после лечения целесообразно проведение комплексного мониторинга. Цель работы — определение эффективности такого мониторинга, включающего УЗИ шеи и определение биохимических показателей, отражающих уровень интоксикации организма в сыворотке крови и слюне.
Исходя из этого, для динамического наблюдения пациентов с РГ после лечения целесообразно проведение комплексного мониторинга. Цель работы — определение эффективности такого мониторинга, включающего УЗИ шеи и определение биохимических показателей, отражающих уровень интоксикации организма в сыворотке крови и слюне.
В течение 5 лет произведено обследование 65 больных (1я группа) в безрецидивный период с целью выявления начальных признаков рецидивирования процесса. Возраст обследуемых колебался от 45 до 70 лет, все пациенты мужского пола. Все больные получили химиолучевое лечение по поводу рака срединного отдела гортани, результат которого — полная регрессия первичной опухоли. Начиная с 4го месяца после лечения, каждому пациенту проводили УЗИ шеи и клиниколабораторное исследование показателей интоксикации. Комбинированную диагностику проводили 1 раз в 2 мес.
УЗИ проводили на аппарате « в аксиальной проекции (плоскости) при горизонтальном положении больного на спине. Зона обследования — от линии нижней челюсти, зачелюстных ямок вниз до ключиц, включая все треугольники шеи.
Использовали известный комплекс эхографических характеристик для дифференциальной диагностики лимфаденопатий (таблица). Помимо изучения состояния лимфатического аппарата уделяли особое внимание дополнительному диагностическому ориентиру: деформации магистральных сосудов в виде увеличения или сужения просвета сосуда на 1–4 мм. Оценка этого параметра позволила планировать объем хирургического вмешательства с учетом прорастания метастатической опухоли в адвентицию сонной артерии. Так, например, сужение просвета сонной артерии более чем на 3–4 мм подтверждало глубокое прорастание в адвентицию сосуда: хирургическое вмешательство заключалось при этом в резекции пораженного участка сонной артерии с наложением анастамоза. Оценка эффективности УЗИ в диагностике лимфаденопатии проводилась с определением чувствительности, специфичности и точности метода. Эти критерии вычисляли по общепринятым формулам.
Второй компонент мониторинга — изучение активности эндогенного церулоплазмина (ЦП), основного антиоксиданта в слюне и сыворотке крови; активности ферментов печени в сыворотке крови: аргиназы (показатель детоксикационной функции печени) и орнитиндекарбоксилазы (показатель белковосинтетической функции печени) [3, 5, 11]. Изучение этих показателей рекомендовано при оценке дезинтоксикации функции печени и токсического состояния организма. Они являются индикатором активности опухолевого процесса, в том числе и у больных с РГ [3]. Нарушения активности названных ферментов в сыворотке крови должны настораживать клиницистов, указывая на необходимости более тщательного УЗИ органов шеи во время динамического наблюдения.
Изучение этих показателей рекомендовано при оценке дезинтоксикации функции печени и токсического состояния организма. Они являются индикатором активности опухолевого процесса, в том числе и у больных с РГ [3]. Нарушения активности названных ферментов в сыворотке крови должны настораживать клиницистов, указывая на необходимости более тщательного УЗИ органов шеи во время динамического наблюдения.
Таблица
Комплекс эхографических характеристик для дифференциальной диагностики лимфаденопатий
| Характеристика | Критерии | |
| доброкачественности | злокачественности | |
| Лимфоузлы минимальный размер объем отношение размеров (продольный/ поперечный) форма контуры структура эхогенность | до 8 мм до 500 мм3 свыше 1,7
удлиненная, овоидная сглажены, четкие гомогенная гиперэхогенность | свыше 8 мм свыше 500 мм3 менее 1,7
округлая, неправильная не четкие гетерогенная гипоэхогенность |
| Сосуды | интактные | компрессия, деформа- ция, прорастание |
| Состояние паренхимы | равномерное утолщение | очаговое утолщение |
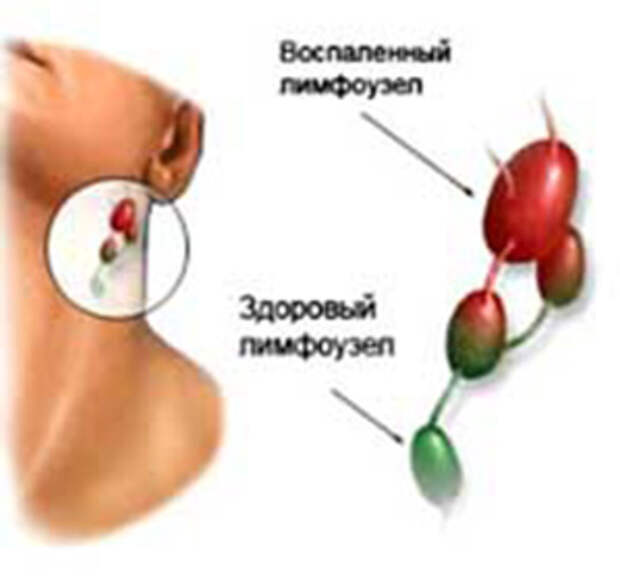
Результаты исследований показали возможность высокой выявляемости регионарных метастазов на ранних стадиях. Основные УЗИдиагностические признаки (критерии) метастазов: увеличение размера, изменение формы, контура и неоднородность эхоструктуры узла. Лимфатические узлы при воспалительных процессах имели овальную форму. Метастазы размером < 20 мм имели округлую форму с четкими контурами и не деформировали прилежащие мягкие ткани. Метастазы > 20 мм и конгломераты лимфатических узлов визуализировались на эхограммах в виде опухоли с нечеткими контурами, неправильной формы, с гетерогенной структурой, сдавливающей магистральные сосуды шеи и прилегающие ткани.
Основные УЗИдиагностические признаки (критерии) метастазов: увеличение размера, изменение формы, контура и неоднородность эхоструктуры узла. Лимфатические узлы при воспалительных процессах имели овальную форму. Метастазы размером < 20 мм имели округлую форму с четкими контурами и не деформировали прилежащие мягкие ткани. Метастазы > 20 мм и конгломераты лимфатических узлов визуализировались на эхограммах в виде опухоли с нечеткими контурами, неправильной формы, с гетерогенной структурой, сдавливающей магистральные сосуды шеи и прилегающие ткани.
У 24 (36,9%) больных через 5,5 мес после лечения при втором УЗИ выявлено увеличение лимфатических узлов глубокой яремной цепи на стороне поражения (клинически не определялись). Характерные эхографические ориентиры: минимальный размер обычно 6–8 мм (критерий доброкачественности, см. таблицу), однако округлой или неправильной формы (критерий злокачественности). Показатели интоксикации (активность ЦП в слюне и сыворотке) в 1,5–1,6 раза выше таковых у практически здоровых лиц, а показатели аргиназы и орнитиндекарбоксилазы снижены в 1,6 раза. Такой комплекс характеристик указывал на наличие метастаза. Этим пациентам проводили футлярнофасциальную лимфаденэктомию. Гистологическое исследование подтвердило наличие рецидива заболевания в виде регионарного метастазирования РГ. Мониторинг в течение последующих 3 лет показал отсутствие повторного рецидива, показатели активности белковых ферментов приблизились к таковым у здоровых лиц.Во 2й группе больных ( = 31, 47,7%) через 11 мес при проведении УЗИ диагностировано увеличение лимфатических узлов шеи с обеих сторон и рецидив РГ в ложе первичной опухоли. Увеличение лимфатических узлов уже с абсолютными признаками злокачественности: размер узлов 10–20 мм, неправильной, округлой формы, эхоструктура узлов неоднородна, отмечено наличие деформации магистральных сосудов у 12 больных; показатели интоксикации выражены (активность ЦП повышена в 1,6–2,3 раза, аргиназы и орнитиндекарбоксилазы достоверно снижены, р = 0,05). Хирургическому лечению подверглись 12 больных, 19 отказались от хирургического лечения и получили химиолучевую терапию повторно.
Такой комплекс характеристик указывал на наличие метастаза. Этим пациентам проводили футлярнофасциальную лимфаденэктомию. Гистологическое исследование подтвердило наличие рецидива заболевания в виде регионарного метастазирования РГ. Мониторинг в течение последующих 3 лет показал отсутствие повторного рецидива, показатели активности белковых ферментов приблизились к таковым у здоровых лиц.Во 2й группе больных ( = 31, 47,7%) через 11 мес при проведении УЗИ диагностировано увеличение лимфатических узлов шеи с обеих сторон и рецидив РГ в ложе первичной опухоли. Увеличение лимфатических узлов уже с абсолютными признаками злокачественности: размер узлов 10–20 мм, неправильной, округлой формы, эхоструктура узлов неоднородна, отмечено наличие деформации магистральных сосудов у 12 больных; показатели интоксикации выражены (активность ЦП повышена в 1,6–2,3 раза, аргиназы и орнитиндекарбоксилазы достоверно снижены, р = 0,05). Хирургическому лечению подверглись 12 больных, 19 отказались от хирургического лечения и получили химиолучевую терапию повторно.
По данным исследования чувствительность УЗИ составила 86,2, специфичность — 80,0, точность — 84,6%, что соответствует аналогичным данным других авторов (соответственно 74,1–86,7; 80,0–87,0;
85,3%) [1, 7].
ВЫВОДЫ
- Использование комплексного обследования повышает точность диагностики, позволяет выявлять клинически не определяемые лимфатические узлы в области шеи у больных, которым проводили лечение по поводу РГ, и таким образом способствует ранней диагностике прогрессирования заболевания.
- На основании использования комплекса диагностических критериев, точность диагностики лимфаденопатий шеи у пациентов с РГ составила 84,6%, наличие деформации магистральных сосудов и окружающих мягких тканей позволило определить объем хирургического вмешательства.
- Диагностический комплекс (УЗИ + определение показателей интоксикации) целесообразно ис
пользовать в процессе динамического наблюдения
больных, леченных по поводу РГ.
Базарнова МА, Гетте ЗП и др.
 Руководство по клинической лабораторной диагностике. 2е изд, перераб и доп. К: Высшая школа 1990. 319 с.
Руководство по клинической лабораторной диагностике. 2е изд, перераб и доп. К: Высшая школа 1990. 319 с.Гребенюк Ю. Метод динамічного ультразвукового дослідження запальних ускладнень шийного відділу стравоходу при сторонніх тілах Ліки України 2004; (5): 121–4.
Євчев ФД. Діагностичне і прогностичне значення виявлення пухлинних мікрометастазів у лімфатичних вузлах шиї та щитоподібної залози у хворих на рак гортані. Одес мед журн 2004; (3): 53–4.
Лукач ЭВ. Проблемы и перспективы современной лоронкологии в Украине. Онкология 2000; 2 (1–2): 51–3.
Матякин ЕГ. Диагностика, лечение и профилактика метастазов в регионарные лимфоузлы шеи при раке гортани. Журн ушных, носовых и горловых болезней 1987; (1): 9–13.
Матякин ЕГ, Ольховская ИГ. Зависимость выживаемости больных раком гортани от некоторых клинических и морфологических признаков, характеризующих регионарные метастазы. Вест отоларингологии 1989; (5): 57–9.

Митьков ВВ, Медведев МВ. Клиническое руководство по ультразвуковой диагностике. 1997: 271–4.
Пачес АИ. Опухоли головы и шеи. М: Медицина, 1983. 416 с.
Atanasi RI, Stea D, Mateescu MA,
et al. Drct vdcf crup txdt p[rprt. M C Bch 1998;
189: 127–35.
Esser D, Merk H, Basse HI. D hchufd r t — grph dr Dffrt — dg v Tur d H. HNO Rrx 1998$ (1): 33–8.
ЛИТЕРАТУРА
Абизов РА. Онколарингологія. Лекції. К: Книга плюс, 2001. 276 с.
Акопян РГ, Романова ТП. Метастазирование рака гортани после резекции гортани. Вестн отоларингологии 1991; (3): 46–51.
Центральная шейная лимфодиссекция при хирургическом лечении папиллярного рака щитовидной железы | Кропотов
1. Jemal A, Bray F, Center MM, Ferlay J, Ward E, Forman D. Global cancer statistics. CA Cancer J Clin (2011) 61 (2):61-90. doi:10.3322/caac.20
doi:10.3322/caac.20
2. Hundahl SA, Fleming ID, Fremgen AM, Menck HR, et al. A national cancer data base report on 53,856 cases of thyroid carcinoma treated in the U.S. 1985-1995. Cancer (1998) 839 (12):2638-48. doi:10.1002/(SICI)1097-0142(19981215)83:12<2638::AID-CNCR31>3.0.CO;2-1
3. Kitamura Y, Shimizu K, Nagahama M, Sugino K, Ozaki O, Mimura T, et al. Immediate cuases of death in thyroid carcinoma: clinicopathological analysis of 161 fatal cases. J Clin Endocrinol Metab (1999) 84 (11):4043-94. doi:10.1210/jcem.84.11.6115
4. Grebe S.K., Hay I.D. Thyroid cancer nodal metastases: biologic significance and therapeutic considerations. Surg.Oncol.Clin.North Am., 1996, 5, 43-46.
5. Kouvaraki M.A., Shapiro S.E., Fornage B.D., et al. Role of preoperative ulthrasonography in the surgical management of patients with thyroid cancer. Surgery, 2003, 134, 946-954.
Kouvaraki M.A., Shapiro S.E., Fornage B.D., et al. Role of preoperative ulthrasonography in the surgical management of patients with thyroid cancer. Surgery, 2003, 134, 946-954.
6. Л.П. Яковлева «Диагностика местнораспространенного рака щитовидной железы» Автореферат канд. Дисс. 2005.
7. Bhattacharyya N. Surgical treatment of cervical nodal metastases in patients with papillary thyroid carcinoma. Arch. Otolaryngol. Head Neck Surg. 2003, 129 (10), 1101-1104.
8. Scheumann G.F., Gimm O., Wegener G. et al. Prognostic significance and surgical management of locoregional lymph node metastases in papillary thyroid cancer. World J. Surg. 1994;18 (4):559-567.
9. Mazzaferri EL, Jhiang SM.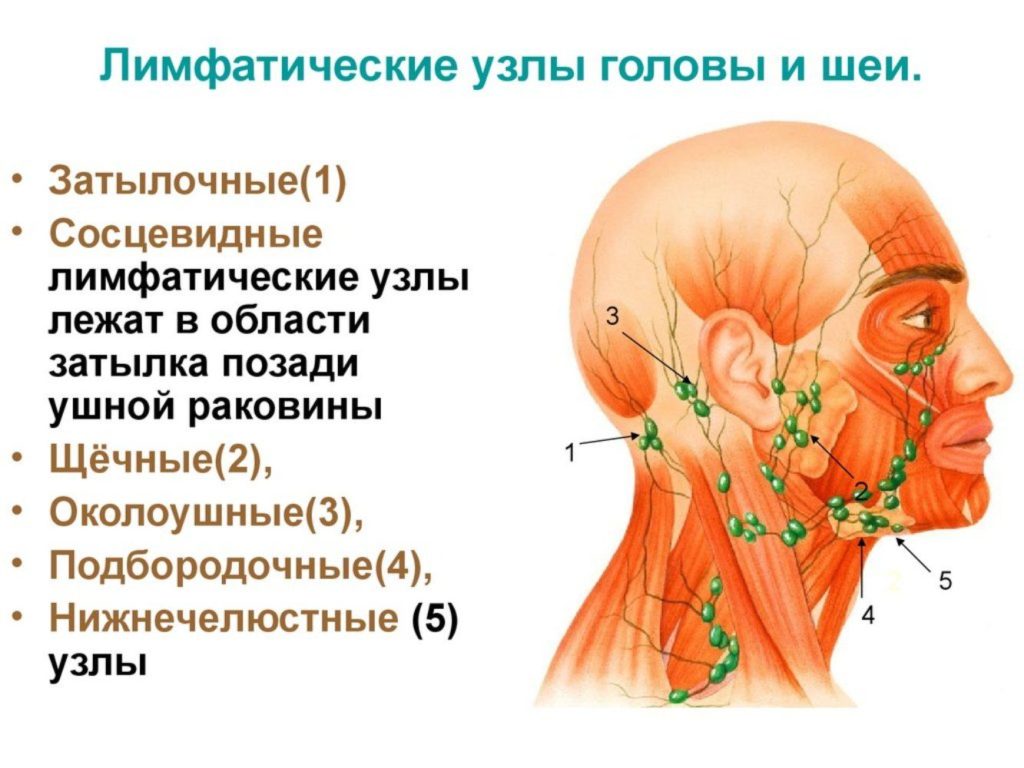
10. Podnos YD, Smith D, Wagman LD, Ellenhorn JD. The implication of lymph node metastasis on survival in patients with well-differentiated thyroid cancer. Am Surg (2005) 71 (9):731-4.
11. Zaydfudim V, Feurer ID, Griffin MR, Phay JE. The impact of lymph node involvement on survival in patients with papillary and follicular thyroid carcinoma. Surgery (2008) 144 (6):1070-7. doi:10.1016/j.surg.2008.08.034
12. Mazzaferri EL. A vision for the surgical management of papillary thyroid carcinoma: extensive lymph node compartmental dissections and selective use of radioiodine. J Clin Endocrinol Metab (2009) 94 (4):1086-8. doi:10.1210/jc.2009-0298
doi:10.1210/jc.2009-0298
13. Zaydfudim V., Feurer I.D., Griffin M.R. et al. The impact of lymph node involvement on survival in patient with papillary and follicular thyroid carcinoma. Surgery, 2008, 144, 1070-1077.
14. Popadich A, Levin O, Lee JC, Smooke-Praw S, Ro K, Fazel M, et al. A multicenter cohort study of total thyroidectomy and routine central lymph node dissection for cN0 papillary thyroid cancer. Surgery (2011) 150:1048-57. doi:10.1016/j.surg.2011.09.003
15. So YK, Seo MY, Son YI. Prophylactic central lymph node dissection for clinically node-negative papillary thyroid microcarcinoma: influence on serum thyroglobulin level, recurrence rate, and postoperative complications. Surgery (2012) 151:192-8. doi:10.1016/j.surg.2011.02.004
16. Sywak M, Cornford L, Roach P, Stalberg P, Sidhu S, Delbridge L. Routine ipsilateral level VI lymphadenectomy reduces postoperative thyroglobulin levels in papillary thyroid cancer. Surgery (2006) 140 (6):1000-5. doi:10.1016/j.surg.2006.08.001
Sywak M, Cornford L, Roach P, Stalberg P, Sidhu S, Delbridge L. Routine ipsilateral level VI lymphadenectomy reduces postoperative thyroglobulin levels in papillary thyroid cancer. Surgery (2006) 140 (6):1000-5. doi:10.1016/j.surg.2006.08.001
17. Shan CX, Zhang W, Jiang DZ, Zheng XM, Liu S, Qiu M. Routine central neck dissection in differentiated thyroid carcinoma: a systematic review and meta-analysis. Laryngoscope (2012) 122 (4):797-804. doi:10.1002/lary.22162
18. Roh JL, Kim JM, Park CL. Central compartment reoperation for recurrent / persistent differentiated thyroid cancer: patterns of recurrence, morbidity, and prediction of postoperative hypocalcemia. Ann Surg Oncol (2011) 18 (5):1312-8. doi:10.1245/s10434-010-1470-9.
19. Coatesworth AP, MacLennan K.
20. Ducci M, Appetecchia M, Marzetti M. Neck dissection for surgical treatment of lymph node metastasis in papillary thyroid carcinoma. J Exp Clin Cancer Res (1997) 16:333-5.
21. Lee YS, Shin SC, Lim YS, Lee JC, Wang SG, Son SM, et al. Tumor location-dependent skip lateral cervical lymph node metastasis in papillary thyroid cancer. Head Neck (2014) 36 (6):887-91. doi:10.1002/hed.23391
22. Chisholm EJ, Kulinskaya E, Tollery NS. Systematic review and meta-analysis of the adverse effects of thyroidectomy combined with central neck dissection as compared with thyroidectomy alone. Laryngoscope (2009) 119 (6):1135-9. doi:10.1002/lary.20236
23. Cooper DS, Doherty GM, Haugen BR, Kloos RT, Lee SL, Mandel SJ, et al. American Thyroid Association (ATA) guidelines taskforce on thyroid nodules and differentiated thyroid cancer: revised American Thyroid Association management guidelines for patients with thyroid nodules and differentiated thyroid cancer. Thyroid (2009) 19 (11):1167—214. doi:10.1089/thy.2009.0110
Cooper DS, Doherty GM, Haugen BR, Kloos RT, Lee SL, Mandel SJ, et al. American Thyroid Association (ATA) guidelines taskforce on thyroid nodules and differentiated thyroid cancer: revised American Thyroid Association management guidelines for patients with thyroid nodules and differentiated thyroid cancer. Thyroid (2009) 19 (11):1167—214. doi:10.1089/thy.2009.0110
24. Haugen BR, Alexander EK, Bible KC, Doherty GM, Mandel SJ, Nikiforov YE, et al. 2015 American Thyroid Association management guidelines for adult patients with thyroid nodules and differentiated thyroid cancer: the American Thyroid Association Guidelines task force on thyroid nodules and differentiated thyroid cancer. Thyroid (2016) 261:1-133. doi:10.1089/thy.2015.0020
 doi:10.1158/1078-0432.CCR-11-1155
doi:10.1158/1078-0432.CCR-11-115526. Kim SJ, Lee KE, Myong JP, Park JH, Jeon YK, Min HS, et al. BRAFV600E mutation is associated with tumor aggressiveness in papillary thyroid cancer. World J Surg (2012) 36:310-7. doi:10.1007/s00268-011-1383-1.
27. Tufano RP, Bishop J, Wu G. Reoperative central compartment dissection for patients with recurrent/ persistent papillary thyroid cancer: efficacy, safety, and association of the BRAF mutation. Laryngoscope (2012) 122:1634-40. doi:10.1002/lary.23371
28. Xing M, Tufano RP, Tufaro AP, Basaria S, Ewertz M, Rosenbaum E, et al. Detection of BRAF mutation on fine needle aspiration biopsy specimens: a new diagnostic tool for papillary thyroid cancer. J Clin Endocrinol Metab (2004) 89 (6):2867-72. doi:10.1210/jc.2003-032050
29.
30. Han PA, Kim HS, Cho S, Fazeli R, Najafian A, Khawaja H, et al. Association of BRAF V600E mutation and microRNA expression with central lymph node metastases in papillary thyroid cancer: a prospective study from four endocrine surgery centers. Thyroid (2016) 26 (4):532-42. doi:10.1089/thy.2015.0378
31. Kim SK, Woo JW, Lee JH, Park I, Choe JH, Kim JH, et al. Role of BRAF V600E mutation as an indicator of the extent of thyroidectomy and lymph node dissection in conventional papillary thyroid carcinoma. Surgery (2015) 158 (6):1500—11. doi:10.1016/j.surg.2015.05.016
32. Xing M, Liu R, Liu X, Murugan AK, Zhu G, Zeiger MA, et al. BRAF V600E and TERT promoter mutations cooperatively identify the most aggressive papillary thyroid cancer with highest recurrence. J Clin Oncol (2014) 32 (25):2718-26. doi:10.1200/JC0.2014.55.5094
Xing M, Liu R, Liu X, Murugan AK, Zhu G, Zeiger MA, et al. BRAF V600E and TERT promoter mutations cooperatively identify the most aggressive papillary thyroid cancer with highest recurrence. J Clin Oncol (2014) 32 (25):2718-26. doi:10.1200/JC0.2014.55.5094
33. Ywata de Carvalho, A., Chulam, T.C., and Kowalski, L.P. Long-term results of observation vs prophylactic selective level VI neck dissection for papillary thyroid carcinoma at a cancer center. JAMA Otolaryngol Head Neck Surg. — 2015.-pp 141: 599-606
34. Ma, B., Wang, Y., Yang, S., and Ji, Q. Predictive factors for central lymph node metastasis in patients with cN0 papillary thyroid carcinoma: a systematic review and meta-analysis Int J Surg.2016.-pp 289: 153-161
Метастазы плоскоклеточного рака в лимфатических узлах шеи без выявленного первичного очага | Комаров
1. Рак без выявленного первичного очага. В кн.: Минимальные клинические рекомендации Европейского общества медицинской онкологии (ESMO). М.: Изд. группа РОНЦ им. Н.Н. Блохина РАМН, 2010. С. 348–353. [Cancer without detected primary focus. In: Minimal clinical recommendations of the European Society for Medical Oncology (ESMO). Moscow: Publ. group of the N.N. Blokhin ROSC, 2010. Pр. 348–353. (In Russ.)].
Рак без выявленного первичного очага. В кн.: Минимальные клинические рекомендации Европейского общества медицинской онкологии (ESMO). М.: Изд. группа РОНЦ им. Н.Н. Блохина РАМН, 2010. С. 348–353. [Cancer without detected primary focus. In: Minimal clinical recommendations of the European Society for Medical Oncology (ESMO). Moscow: Publ. group of the N.N. Blokhin ROSC, 2010. Pр. 348–353. (In Russ.)].
2. Pavlidis N., Fizazi K. Carcinoma of unknown primary (CUP). Crit Rev Oncol Hematol 2009;69(3):271–8. DOI: 10.1016/j.critrevonc.2008.09.005.
3. Pavlidis N., Pentheroudakis G. Cancer of unknown primary site: 20 questions to be answered. Ann Oncol 2010;21 Suppl 7: vii303–7. DOI: 10.1093/annonc/mdq278.
4. Комаров И.Г., Слетина С.Ю. Метастазы злокачественных опухолей без выявленного первичного очага. Онкогинекология 2015;(2):50–8. [Komarov I.G., Sleti- na S.Yu. Metastases of malignant tumor of unknown primary. Onkoginekologiya = Gynecologic Oncology 2015;(2):50–8. (In Russ.)].
Онкогинекология 2015;(2):50–8. [Komarov I.G., Sleti- na S.Yu. Metastases of malignant tumor of unknown primary. Onkoginekologiya = Gynecologic Oncology 2015;(2):50–8. (In Russ.)].
5. Nystrom J.S., Weiner J.M., Heffelfin- ger-Juttner J. et al. Metastatic and histologic presentation in unknown primary cancer. Semin Oncol 1977;4(1):53–8. PMID: 841350.
6. Гончарова Е.В., Сенюта Н.Б., Смирнова К.В. и др. Вирус Эпштейна–Барр (ВЭБ) в России: инфицированность населения и анализ вариантов гена LMP1 у больных ВЭБассоциированными патологиями и здоровых лиц. Вопросы вирусологии 2015;60(2):11–7. [Goncharova E.V., Senyuta N.B., Smirnova K.V. et al. Epstein–Barr virus (EBV) in Russia: infection of the population and analysis of the LMP1 gene variants in patients with EBV-associated pathologies and healthy individuals. Voprosy virusologii = Problems of Virology 2015;60(2):11–7. (In Russ.)].
(In Russ.)].
7. Chauhan A., Tiwari S., Pathak N. Primary branchiogenic carcinoma: report of a case and a review of the literature. J Cancer Res Ther 2013;9(1):135–7. DOI: 10.4103/09731482.110380.
8. Choi J., Nahm J.H., Kim S.K. Prognostic clinicopathologic factors in carcinoma of unknown primary origin: a study of 106 consecutive cases. Oncotarget 2017;8(37):62630–40. DOI: 10.18632/ oncotarget.16021.
9. Mackenzie K., Watson M., Jankowska P. et al. Investigation and management of the unknown primary with metastatic neck disease: United Kingdom National Multidisciplinary Guidelines. J Laryngol Otol 2016;130(Suppl 2):170–5. DOI: 10.1017/S0022215116000591.
10. Al Kadah B., Papaspyrou G. , Linxweiler M. et al. Cancer of unknown primary (CUP) of the head and neck: retrospective analysis of 81 patients. Eur Arch Otorhinolaryngol 2017;274(6):2557–66.
, Linxweiler M. et al. Cancer of unknown primary (CUP) of the head and neck: retrospective analysis of 81 patients. Eur Arch Otorhinolaryngol 2017;274(6):2557–66.
11. Martell K., Mackenzie J., Kerney W., Lau H.Y. Management delays in patients with squamous cell cancer of neck node(s) and unknown primary site: a retrospective cohort study. J Otolaryngol Head Neck Surg 2017;46(1):39. DOI: 10.1186/s40463017-0217-z.
12. Du C., Ying H., Zhang Y. et al. Treatment for retropharyngeal metastatic undifferentiated squamous cell carcinoma from an unknown primary site: results of a prospective study with irradiation to nasopharyngeal mucosa plus bilateral neck. Oncotarget 2017;8(26):42372–81. DOI: 10.18632/ oncotarget.16344.
13. Axelsson L., Nyman J., Haugen-Cange H. et al. Prognostic factors for head and neck cancer of unknown primary including the impact of human papilloma virus infection. J Otolaryngol Head Neck Surg 2017;46(1):45. DOI: 10.1186/s40463-017-0223-1.
et al. Prognostic factors for head and neck cancer of unknown primary including the impact of human papilloma virus infection. J Otolaryngol Head Neck Surg 2017;46(1):45. DOI: 10.1186/s40463-017-0223-1.
14. Schroeder L., Boscolo-Rizzo P., Dal Cin E. et al. Human papillomavirus as prognostic marker with rising prevalence in neck squamous cell carcinoma of unknown primary: A retrospective multicentre study. Eur J Cancer 2017;74:73–81. DOI: 10.1016/j.ejca.2016.12.020. PMID: 28335889.
Произошла ошибка при настройке вашего пользовательского файла cookie
Произошла ошибка при настройке вашего пользовательского файла cookieЭтот сайт использует файлы cookie для повышения производительности. Если ваш браузер не принимает файлы cookie, вы не можете просматривать этот сайт.
Настройка вашего браузера для приема файлов cookie
Существует множество причин, по которым cookie не может быть установлен правильно. Ниже приведены наиболее частые причины:
Ниже приведены наиболее частые причины:
- В вашем браузере отключены файлы cookie.Вам необходимо сбросить настройки своего браузера, чтобы он принимал файлы cookie, или чтобы спросить вас, хотите ли вы принимать файлы cookie.
- Ваш браузер спрашивает вас, хотите ли вы принимать файлы cookie, и вы отказались. Чтобы принять файлы cookie с этого сайта, используйте кнопку «Назад» и примите файлы cookie.
- Ваш браузер не поддерживает файлы cookie. Если вы подозреваете это, попробуйте другой браузер.
- Дата на вашем компьютере в прошлом. Если часы вашего компьютера показывают дату до 1 января 1970 г., браузер автоматически забудет файл cookie.Чтобы исправить это, установите правильное время и дату на своем компьютере.
- Вы установили приложение, которое отслеживает или блокирует установку файлов cookie.
Вы должны отключить приложение при входе в систему или уточнить у системного администратора.

Почему этому сайту требуются файлы cookie?
Этот сайт использует файлы cookie для повышения производительности, запоминая, что вы вошли в систему, когда переходите со страницы на страницу.Чтобы предоставить доступ без файлов cookie потребует, чтобы сайт создавал новый сеанс для каждой посещаемой страницы, что замедляет работу системы до неприемлемого уровня.
Что сохраняется в файлах cookie?
Этот сайт не хранит ничего, кроме автоматически сгенерированного идентификатора сеанса в cookie; никакая другая информация не фиксируется.
Как правило, в файле cookie может храниться только информация, которую вы предоставляете, или выбор, который вы делаете при посещении веб-сайта.Например, сайт
не может определить ваше имя электронной почты, пока вы не введете его. Разрешение веб-сайту создавать файлы cookie не дает этому или любому другому сайту доступа к
остальной части вашего компьютера, и только сайт, который создал файл cookie, может его прочитать.
предлагают лечение лимфатических узлов шеи и грудной клетки с помощью радиации, что улучшает общую выживаемость при ранней стадии заболевания
Leer esta página en español
После операции по удалению рака груди на ранней стадии многим женщинам предстоит лучевая терапия в области груди.Радиация применяется, чтобы снизить риск рецидива рака в области груди и близлежащих тканей (врачи называют это локорегиональным рецидивом).
Врачи иногда также рекомендуют включать лимфатические узлы, расположенные рядом с областью удаления рака груди, в область, подвергающуюся облучению. Это называется облучением регионарных лимфатических узлов. Облучение регионарных лимфатических узлов может включать внутренние лимфатические узлы молочной железы, которые являются узлами под грудной стенкой. Облучение регионарных лимфатических узлов также может включать надключичные лимфатические узлы, которые находятся чуть выше ключицы, возле впадины шеи.
Облучение регионарных лимфатических узлов обычно рекомендуется только некоторым женщинам, у которых диагностирован рак груди, который уже распространился на один или несколько близлежащих лимфатических узлов и которые, как считается, имеют более высокий, чем средний риск, риск повторного рака груди в том же месте. площадь.
Европейское исследование показывает, что женщины, у которых диагностирована ранняя стадия рака груди, распространившаяся на лимфатические узлы, имели лучшую общую выживаемость после облучения внутренних молочных желез и надключичных лимфатических узлов после операции по сравнению с женщинами, у которых не было рака груди. радиация в эту область.
Общая выживаемость — это продолжительность жизни женщины с раком или без него.
Исследование «Облучение внутренних молочных желез и медиальных надключичных лимфатических узлов при раке груди I – III стадии: 10-летние результаты исследования EORTC по радиационной онкологии и группе рака груди III фазы» было представлено на Европейском онкологическом конгрессе в сентябре. 29, 2013.
29, 2013.
В исследовании приняли участие около 4000 женщин с диагнозом «рак груди на ранней стадии, который распространился на подмышечные лимфатические узлы (лимфатические узлы в подмышечной впадине)» из 43 онкологических центров в Европе:
- около 75% женщин перенесли лампэктомию с лучевой терапией; 85% этих женщин получили усиление радиации, дополнительную дозу радиации, направленную непосредственно на область, где был обнаружен рак.
- 73% женщин, перенесших мастэктомию, прошли курс лучевой терапии грудной клетки
После этих процедур женщины были случайным образом распределены для получения:
- лучевая терапия внутренних молочных и надключичных лимфатических узлов
- без лучевой терапии лимфатических узлов
Примерно через 10 лет наблюдения исследователи обнаружили, что женщины, получившие лучевую терапию на внутренние молочные железы и надключичные лимфатические узлы, имели лучшую общую выживаемость, чем женщины, которые не получали облучение этих лимфатических узлов, независимо от количества лимфатических узлов. в узлах был рак груди:
в узлах был рак груди:
- 82.3% женщин, перенесших внутреннее облучение молочных желез и надключичных лимфатических узлов, были живы
- 80,7% женщин, у которых не было облучения лимфатических узлов, были живы
Исследователи также сообщили, что облучение молочной железы и надключичных лимфатических узлов не вызвало каких-либо дополнительных побочных эффектов, помимо ожидаемых при стандартной лучевой терапии.
Другие более ранние исследования показывают, что облучение внутреннего узла молочной железы может, возможно, увеличить риск необычных проблем с сердцем и легкими, потому что эти здоровые ткани непреднамеренно подвергаются облучению.Достижения в области лучевой терапии в последние годы значительно снизили вероятность непреднамеренного воздействия радиации на здоровые близлежащие ткани, такие как сердце и легкие. Тем не менее, облучение внутреннего узла молочной железы и / или надключичного узла не следует использовать, если оно не дает некоторых преимуществ.
Другие исследования показывают, что облучение внутреннего узла молочной железы не снижает риск рецидива.
Принимая решение о лечении рака груди, вы и ваш врач тщательно взвешиваете преимущества каждого лечения с учетом любых рисков.Расширение зоны лучевой терапии для включения внутренних молочных и надключичных лимфатических узлов обычно следует проводить только в том случае, если это снижает риск рецидива рака и / или улучшает общую выживаемость.
Если вам поставили диагноз рака груди на ранней стадии, неплохо спросить своего врача, распространился ли рак на лимфатические узлы, и какие варианты лечения рекомендуются в связи с этим распространением. Вы можете спросить о своем риске рецидива рака и о том, рекомендуется ли вам лучевая терапия, а также о том, имеет ли смысл облучение внутренних молочных желез и / или надключичных узлов в вашей уникальной ситуации.
Посетите раздел «Лучевая терапия» Breastcancer.org, чтобы узнать больше о роли лучевой терапии в лечении рака груди, о способах ее проведения и о том, чего ожидать во время лечения.
Была ли эта статья полезна? Да / Нет Была ли эта статья полезна?
Опубликовано 23 октября 2013 г. в 5:37
Улучшение результатов лечения рака полости рта с помощью операции по удалению лимфатических узлов на шее до распространения рака
При раннем плоскоклеточном раке полости рта операция по удалению лимфатических узлов на шее до того, как рак распространится, может привести к лучшим результатам.Эти результаты были представлены на Ежегодном собрании Американского общества клинической онкологии в 2015 г. (29 мая — 2 июня, Чикаго, Иллинойс) и опубликованы в журнале New England Journal of Medicine .
Раком полости рта называется рак, поражающий ротовую полость, губы или язык. Употребление табака и алкоголя, а также семейный анамнез могут увеличить риск рака полости рта.
Пациенты, у которых диагностирован рак ротовой полости (в частности, плоскоклеточный), подвержены риску распространения рака на лимфатические узлы на шее. Лечение раковых лимфатических узлов включает в себя операцию по удалению лимфатических узлов. Эта процедура называется рассечение шеи .
Лечение раковых лимфатических узлов включает в себя операцию по удалению лимфатических узлов. Эта процедура называется рассечение шеи .
Эксперты обсуждали преимущества рассечения шеи при раннем плоскоклеточном раке полости рта до того, как болезнь распространится на лимфатические узлы. Рассечение шеи, выполняемое в этих условиях, известно как плановое рассечение шеи . Альтернативой является подход под названием терапевтическое рассечение шеи , который включает ожидание, пока рак в лимфатических узлах не будет обнаружен с помощью биопсии, и удаление их на этом этапе.
Чтобы определить, какой подход может дать наилучшие результаты, исследователи недавно сравнили выживаемость пациентов с ранним раком полости рта, перенесших плановое рассечение шеи, и пациентов, перенесших терапевтическое рассечение шеи. Они оценили общую выживаемость и выживаемость без болезней.
В исследование было включено 596 пациентов, которые были включены в исследование в период с 2004 по 2014 год. Исследователи недавно сообщили о результатах для первых 500 пациентов, присоединившихся к исследованию. Из этих пациентов 245 подверглись плановому расслоению шеи, а 255 — терапевтическому рассечению шеи.
Исследователи недавно сообщили о результатах для первых 500 пациентов, присоединившихся к исследованию. Из этих пациентов 245 подверглись плановому расслоению шеи, а 255 — терапевтическому рассечению шеи.
Среднее время наблюдения составило чуть более трех лет. На этот раз у пациентов в группе плановой хирургии результаты оказались лучше. У этих пациентов был 81 рецидив и 50 случаев смерти по сравнению с 146 рецидивами и 79 случаями смерти в группе терапевтического хирургического вмешательства. Общая выживаемость составила 80% в выборной группе и 67,5% в терапевтической группе. Безрецидивная выживаемость также была выше у пациентов, перенесших плановую операцию: 69,5% против 45,9%.
У пациентов в выборной группе было больше побочных эффектов по сравнению с терапевтической группой.Частота побочных эффектов составила 6,6% для выборной группы и 3,6% для терапевтической группы.
Пациенты с плоскоклеточным раком ротовой полости на ранней стадии могут иметь лучшие результаты, если они перенесут плановую операцию по удалению лимфатических узлов на шее, чем если они будут ждать, пока болезнь распространится на лимфатические узлы, прежде чем удалять их. В частности, эти результаты показывают более высокие показатели общей выживаемости и выживаемости без заболеваний при плановой хирургии.
В частности, эти результаты показывают более высокие показатели общей выживаемости и выживаемости без заболеваний при плановой хирургии.
Ссылка: D’Cruz AK, Vaish R, Kapre N, et al.Выборное и терапевтическое рассечение шеи при раке полости рта с отрицательными узлами. Медицинский журнал Новой Англии [ранняя онлайн-публикация]. 31 мая 2015г.
Авторские права © 2016 CancerConnect. Все права защищены.
Удаление лимфатических узлов | Меланома
Многим людям с ранней меланомой не нужно удалять лимфатические узлы.
Подробнее о:
Обзор
В некоторых случаях вам может потребоваться биопсия сигнального лимфатического узла одновременно с широким местным иссечением.Это удаляет первый лимфатический узел, на который могла распространиться меланома. Если меланома обнаружена в удаленном узле, вам необходимо будет регулярно проходить сканирование изображений, чтобы убедиться, что меланома не вернулась и не распространилась. Вам также могут предложить лекарственную терапию, чтобы снизить риск возврата меланомы.
Вам также могут предложить лекарственную терапию, чтобы снизить риск возврата меланомы.
Иногда меланома может распространяться на лимфатические узлы и вызывать уплотнения, которые врач может почувствовать во время медицинского осмотра. Если тонкоигольная биопсия подтверждает, что лимфатический узел содержит меланому, эта группа лимфатических узлов может быть удалена с помощью операции, называемой диссекцией лимфатических узлов или лимфаденэктомией.Это делается под общим наркозом и требует более длительного пребывания в больнице.
Побочные эффекты удаления лимфатических узлов
Удаление лимфатических узлов может вызвать побочные эффекты. Скорее всего, они будут более мягкими, если у вас удалено всего несколько лимфатических узлов.
Боль в ране
Большинство людей после операции испытывают некоторую боль, которая обычно проходит по мере заживления раны. У некоторых людей боль может продолжаться, особенно если на шее были удалены лимфатические узлы. Поговорите со своей медицинской бригадой о том, как справиться с болью.
Поговорите со своей медицинской бригадой о том, как справиться с болью.
Скованность и боль в шее / плече / бедре
Это наиболее частые проблемы при удалении лимфатических узлов на шее, подмышках или паху. Вы можете обнаружить, что не можете перемещать пораженный участок так же свободно, как до операции. Это может помочь сделать легкие упражнения или попросить вашего терапевта или бригаду по лечению рака направить вас к физиотерапевту.
Серома / лимфоцеле
Это скопление жидкости в области удаления лимфатических узлов.Это частый побочный эффект, который проявляется сразу после операции. Обычно через несколько недель становится лучше, но иногда хирург может слить жидкость иглой.
Лимфедема
Это опухоль шеи, руки или ноги, которая может появиться после удаления лимфатического узла (см. Ниже).
Лечение лимфедемы
Если при лечении меланомы удаляются или повреждаются лимфатические узлы, ваша шея, рука или нога могут позже опухнуть. Это называется лимфатическим отеком.Это происходит, когда лимфатическая жидкость накапливается в пораженной части тела, потому что лимфатическая система не работает должным образом.
Это называется лимфатическим отеком.Это происходит, когда лимфатическая жидкость накапливается в пораженной части тела, потому что лимфатическая система не работает должным образом.
Риск развития лимфатического отека после лечения меланомы зависит от объема операции и от того, проходили ли вы лучевую терапию, повредившую лимфатическую систему.
Лимфедема может развиться через несколько недель или даже лет после лечения. Хотя это состояние может быть постоянным, обычно с ним можно справиться, особенно если лечить при первых признаках отека или тяжести.
Врач, практикующий лимфедему, может помочь вам справиться с лимфедемой. Чтобы найти практикующего, посетите Австралийскую ассоциацию лимфологов или попросите направление у своего врача.
Возможно, вам понадобится профессионально подогнанная компрессионная одежда. Массаж и регулярные упражнения, такие как плавание, езда на велосипеде или йога, могут улучшить отток лимфы. Также важно поддерживать кожу здоровой и неповрежденной, чтобы снизить риск заражения.
Подробнее об этом см. Наш общий раздел, посвященный лимфедеме.
Слушайте наши подкасты о принятии решений о лечении и о том, как справиться с диагнозом рака
ЛОР лечат лимфатические узлы, тоже
В тот или иной момент вы, вероятно, чувствовали твердый комок сбоку в горле. Вероятно, это произошло, когда у вас было больное горло, ушная инфекция или, возможно, даже инфицированный зуб. Эти твердые образования представляют собой опухшие лимфатические узлы (железы).
Роль лимфатической системы
Лимфатическая система играет важную роль в иммунном ответе вашего организма на болезни.Ваша лимфатическая система является частью вашей системы кровообращения. Он состоит из лимфатических органов, сети сосудов и циркулирующей лимфы.
Лимфатические органы: вилочковая железа, костный мозг и селезенка являются наиболее важными лимфатическими органами. Вы можете не думать о своем костном мозге как об органе, но это дом для Т-клеток и В-клеток, которые имеют решающее значение для вашей иммунной системы.
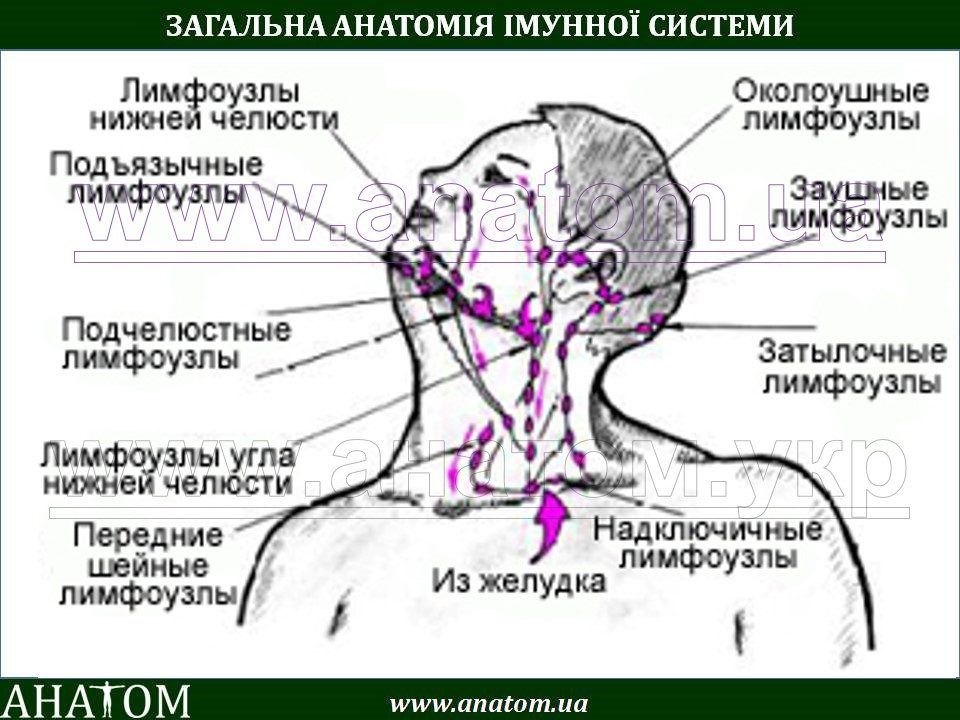
Лимфатические узлы: Эти сосуды — место, где лимфа возвращается обратно в кровь. В вашем теле сотни таких лимфатических узлов, расположенных с головы до ног.Наиболее знакомы вам те, которые находятся на горле, за ушами и под челюстью, а также те, которые находятся под руками и в области паха.
Лимфа: Лимфа образуется, когда жидкости, окружающие ткани (интерстициальная жидкость), собираются лимфатическими капиллярами. Поскольку он состоит из межклеточной жидкости, он постоянно меняется. Он может собирать бактерии и перемещать их в узлы, где они могут быть уничтожены или переносить жир из пищеварительной системы.
Проблемы с лимфатической системой
Проблемы с лимфатической системой обычно сначала распознаются в лимфатических узлах.Вы можете заметить, что узлы в горле опухли или чувствуете комок под мышкой. Обычно это признак инфекции, которую ваше тело пытается победить. Это может быть ангина, инфицированный зуб, вирусная инфекция, определенные типы рака или иммунные нарушения, такие как ревматоидный артрит, ВИЧ или волчанка.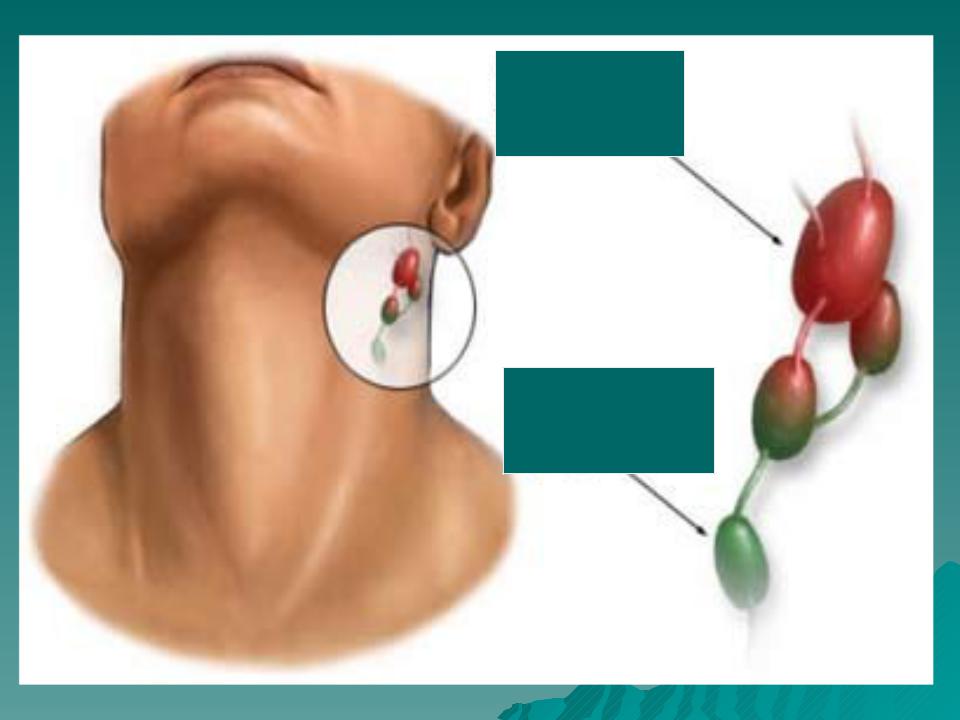 Иногда опухоль в этих узлах может исчезнуть по мере лечения инфекции. Однако, если у вас увеличились лимфатические узлы (или железы), вам может потребоваться посещение врача. Вы должны увидеть своего ЛОР, если вы испытываете одно из следующего:
Иногда опухоль в этих узлах может исчезнуть по мере лечения инфекции. Однако, если у вас увеличились лимфатические узлы (или железы), вам может потребоваться посещение врача. Вы должны увидеть своего ЛОР, если вы испытываете одно из следующего:
- Температура выше 104 градусов по Фаренгейту
- Проблемы с дыханием
- Проблемы с глотанием
- Ночные поты
- Необъяснимая потеря веса
- Покраснение кожи над увеличенными лимфатическими узлами
- Большие опухшие узлы, очень болезненные, твердые на ощупь и не уменьшающиеся в размере
Хронический отек лимфатических узлов указывает на гораздо более серьезную проблему, чем простая инфекция.ЛОР может определить основную причину отека и обработать вашу лимфатическую систему, чтобы дать вам необходимое облегчение.
Ваш ЛОР — это гораздо больше, чем просто врач для лечения ушей, носа и горла; они тоже ваш врач лимфатических узлов!
Рак горла на ранней стадии | Техасская онкология
Рак горла на ранних стадиях небольшой, локализованный и хорошо излечимый при хирургическом лечении и / или лучевой терапии. Заболевание на ранней стадии включает рак I, II и некоторые стадии III. Рак стадии I имеет размер не более 2 сантиметров (около 1 дюйма) и не распространился на лимфатические узлы в этой области. Рак стадии II составляет более 2 сантиметров, но менее 4 сантиметров (менее 2 дюймов) и не распространился на лимфатические узлы в этой области. Рак стадии III можно считать «ранним», если он небольшой и поражает только один лимфатический узел, который можно удалить хирургическим путем или лечить лучевой терапией с высокой вероятностью излечения.
Заболевание на ранней стадии включает рак I, II и некоторые стадии III. Рак стадии I имеет размер не более 2 сантиметров (около 1 дюйма) и не распространился на лимфатические узлы в этой области. Рак стадии II составляет более 2 сантиметров, но менее 4 сантиметров (менее 2 дюймов) и не распространился на лимфатические узлы в этой области. Рак стадии III можно считать «ранним», если он небольшой и поражает только один лимфатический узел, который можно удалить хирургическим путем или лечить лучевой терапией с высокой вероятностью излечения.
Ниже приводится общий обзор лечения рака горла на ранней стадии. Лечение может состоять из хирургического вмешательства, лучевой терапии, химиотерапии, биологической терапии или комбинации этих методов лечения. Мультимодальное лечение, то есть лечение с использованием двух или более методик, может быть наиболее многообещающим подходом для увеличения шансов пациента на выздоровление или продления жизни пациента. Однако обстоятельства, уникальные для ситуации каждого пациента, могут повлиять на то, как применяются эти общие принципы лечения и решит ли пациент пройти лечение. Потенциальные преимущества лечения должны быть тщательно сбалансированы с потенциальными рисками. Информация на этом веб-сайте предназначена для ознакомления пациентов с вариантами лечения и для облегчения совместного или совместного процесса принятия решений с лечащим онкологом.
Потенциальные преимущества лечения должны быть тщательно сбалансированы с потенциальными рисками. Информация на этом веб-сайте предназначена для ознакомления пациентов с вариантами лечения и для облегчения совместного или совместного процесса принятия решений с лечащим онкологом.
Методы лечения
Лечение рака горла носит комплексный характер. Поскольку горло задействовано в разговоре, глотании и дыхании, тип лечения выбирается таким образом, чтобы минимизировать воздействие на эти важные функции.Кроме того, лечение может зависеть от того, как оно влияет на внешний вид пациента и, следовательно, на качество жизни.
Хирургия: Самым распространенным методом лечения рака горла на ранних стадиях является хирургическое вмешательство, в результате которого излечиваются более 80% пациентов. В некоторых случаях пациенты не переносят хирургическое вмешательство или хирургическое вмешательство приводит к значительным функциональным дефектам, включая затруднения при разговоре или глотании.
Лучевая терапия: Было показано, что лучевая терапия дает результаты, аналогичные хирургическим.Результаты одного клинического исследования с участием 400 пациентов с раком миндалин показали, что использование только лучевой терапии или хирургического вмешательства по удалению только злокачественных лимфатических узлов обеспечивает такой же высокий уровень излечения, как и при более обширном хирургическом вмешательстве, но с менее серьезными осложнениями. В этом исследовании 100% пациентов со стадией болезни I и 86% пациентов со стадией болезни II выжили через 5 лет после завершения лечения. Контроль над раком в области миндалин был достигнут более чем у 80% пациентов с I и II стадией заболевания.
В другом исследовании 96% из 57 пациентов с раком горла I стадии, получавших лучевую терапию, были живы через 10 лет после лечения. Исследователи из онкологического центра доктора медицины Андерсона также повторили результаты клинического исследования, в котором участвовали 150 пациентов с ранее нелеченным плоскоклеточным раком миндалин, получающих лучевую терапию. Облучение обеих сторон шеи (двустороннее) было обычным для всех пациентов. При минимальном последующем наблюдении в течение 2 лет после облучения 94% пациентов со стадией I и 79% со стадией II не сообщили об отсутствии рецидива на месте происхождения.
Облучение обеих сторон шеи (двустороннее) было обычным для всех пациентов. При минимальном последующем наблюдении в течение 2 лет после облучения 94% пациентов со стадией I и 79% со стадией II не сообщили об отсутствии рецидива на месте происхождения.
Облучение и хирургия: Комбинированное облучение и хирургическое вмешательство обычно применяется при более крупных формах рака горла. Однако этот подход может также использоваться для лечения пациентов, у которых рак обнаружен на краях удаленной ткани или у которых после хирургического удаления рака остается только узкий край нормальной ткани.
Лечение лимфатических узлов шеи
Одно из разногласий в лечении рака горла на ранней стадии заключается в том, следует ли в плановом порядке лечить лимфатические узлы шеи с помощью хирургического вмешательства и лучевой терапии.Если не лечить, рак горла в конечном итоге распространяется по лимфатической системе шеи. Нелеченый рак, распространившийся на лимфатические узлы, вызывает рецидив рака.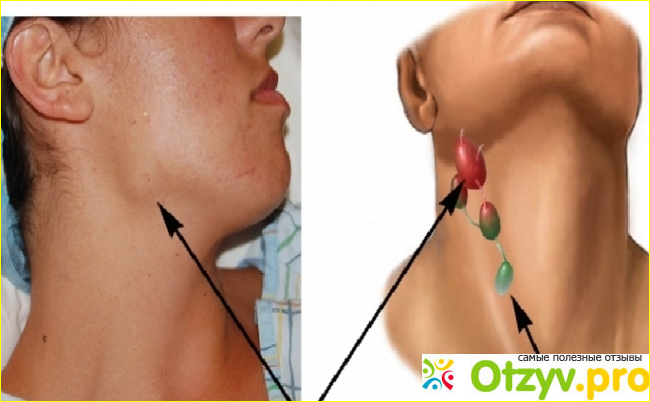 Таким образом, определение наличия рака в лимфатических узлах шеи важно для предотвращения рецидива. В настоящее время хирургическое удаление лимфатических узлов на шее — лучший способ определить, присутствует ли рак.
Таким образом, определение наличия рака в лимфатических узлах шеи важно для предотвращения рецидива. В настоящее время хирургическое удаление лимфатических узлов на шее — лучший способ определить, присутствует ли рак.
Оценка лимфатических узлов шеи заключается в хирургическом удалении большинства лимфатических узлов на той стороне шеи, где присутствует рак, и называется «радикальной лимфодиссекцией».Модифицированная радикальная диссекция шеи, которая связана с меньшими косметическими и функциональными осложнениями, чем радикальная диссекция шеи, используется для выборной диссекции лимфатических узлов у пациентов без клинических признаков распространения рака. Когда обнаруживаются положительные лимфатические узлы, пациентов обычно лечат лучевой терапией на шею. Если оценка лимфатических узлов не выявляет признаков рака, дальнейшая терапия после лимфодиссекции не рекомендуется.
В настоящее время клинические исследования не продемонстрировали убедительно улучшенную выживаемость пациентов с раком горла на ранней стадии, подвергшихся плановому удалению лимфатических узлов, по сравнению с тщательным наблюдением и лечением рецидива хирургическим вмешательством или лучевой терапией.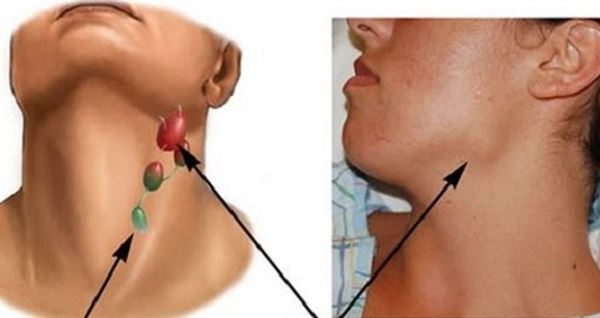 Основными преимуществами удаления лимфатических узлов являются точное определение стадии и потенциально более эффективное лечение пациентов с распространением рака.
Основными преимуществами удаления лимфатических узлов являются точное определение стадии и потенциально более эффективное лечение пациентов с распространением рака.
Стратегии улучшения лечения
Разработка более эффективных методов лечения рака требует оценки новых и инновационных методов лечения больных раком. Клинические испытания — это исследования, в которых оценивается эффективность новых лекарств или стратегий лечения. Дальнейший прогресс в лечении рака горла на ранней стадии будет результатом продолжающейся оценки новых методов лечения в ходе клинических испытаний.Участие в клинических испытаниях может предложить пациентам доступ к лучшим методам лечения и расширить существующие знания о лечении этого рака. Пациенты, которые заинтересованы в участии в клинических испытаниях, должны обсудить риски и преимущества клинических испытаний со своим врачом. Области активных исследований для улучшения лечения рака горла на ранней стадии включают следующее:
Микрографическая хирургия по Моосу: Обычный метод хирургии — удаление всех видимых опухолей с «безопасным» краем, обычно от одного до двух дюймов, ткани, которая считается нормальной. На многих участках тела возникают большие дефекты, которые необходимо исправлять кожными трансплантатами. В микрографической технике Мооса делается попытка удалить только злокачественную ткань и сохранить как можно больше нормальной ткани.
На многих участках тела возникают большие дефекты, которые необходимо исправлять кожными трансплантатами. В микрографической технике Мооса делается попытка удалить только злокачественную ткань и сохранить как можно больше нормальной ткани.
Микрографические операции по Моосу выполняются под местной анестезией в амбулаторном хирургическом отделении. На клинически идентифицируемую опухоль наносят татуировку, а область рака инфильтрируют местным анестетиком. Все видимые раковые образования полностью удаляются с помощью агрессивного выскабливания (соскоба).Выполняется удаление опухоли с полями 2–3 мм и тщательный осмотр замороженных участков поверхностного и глубокого краев хирургического образца. Если исследование ткани на первом хирургическом этапе по Моосу выявляет злокачественное поражение края, то дополнительный образец ткани удаляется из соответствующим образом картированной области, и процесс повторяется до тех пор, пока не будут достигнуты свободные от рака края.
Несмотря на то, что этот метод используется более 50 лет, до сих пор ведутся споры относительно его относительных преимуществ перед традиционной хирургией. Обычная хирургия обычно требует больших начальных полей с последующим исследованием под микроскопом. Для пациентов с раком в жизненно важных областях удаление «безопасных» широких краев нормальной ткани может привести к обезображиванию.
Обычная хирургия обычно требует больших начальных полей с последующим исследованием под микроскопом. Для пациентов с раком в жизненно важных областях удаление «безопасных» широких краев нормальной ткани может привести к обезображиванию.
Биопсия сторожевого лимфатического узла: Альтернативой радикальной диссекции лимфатического узла является биопсия сторожевого лимфатического узла (SLNB). Этот метод включает удаление только основного лимфатического узла, который дренирует пораженную область, называемого сигнальным лимфатическим узлом. В SLNB краситель с радиоактивной меткой вводится в ткань рядом с раком и позволяет стекать в лимфатические узлы.Сторожевой лимфатический узел — это первый узел, которого достигает краситель. Затем выполняется операция по удалению этого лимфатического узла, который затем исследуется под микроскопом, чтобы определить, существует ли какой-либо рак.
Одно исследование, проведенное в Германии, предполагает, что SLNB может применяться при раке уха, носа и горла. БСЛУ проведена девяти пациентам мужского пола с плоскоклеточным раком головы и шеи. У 7 из 9 пациентов обнаружение сторожевого лимфатического узла было успешным. При обследовании дозорного лимфатического узла под микроскопом раковые клетки были обнаружены у 5 пациентов.Этот метод все еще находится в разработке для решения таких проблем, как небольшое расстояние между местом первичной инъекции и лимфатическими узлами и влияние рака на поглощение радиоактивно меченного красителя.
БСЛУ проведена девяти пациентам мужского пола с плоскоклеточным раком головы и шеи. У 7 из 9 пациентов обнаружение сторожевого лимфатического узла было успешным. При обследовании дозорного лимфатического узла под микроскопом раковые клетки были обнаружены у 5 пациентов.Этот метод все еще находится в разработке для решения таких проблем, как небольшое расстояние между местом первичной инъекции и лимфатическими узлами и влияние рака на поглощение радиоактивно меченного красителя.
Фотодинамическая терапия: При фотодинамической терапии свет лазера, усиленный фотосенсибилизирующими агентами, может убивать раковые клетки без повреждения нормальных клеток. Основному методу более 50 лет, но за последние 5 лет были разработаны надежные портативные лазеры и улучшенные фотосенсибилизирующие агенты.Эти достижения сделали технику быстрой, эффективной и относительно свободной от побочных эффектов. Для пациентов с раком головы и шеи функциональные результаты фотодинамической терапии, вероятно, лучше, чем хирургическое вмешательство и лучевая терапия. Однако в настоящее время нет достаточных данных о долгосрочной выживаемости.
Однако в настоящее время нет достаточных данных о долгосрочной выживаемости.
Результаты и показатели выживаемости двух клинических исследований фотодинамической терапии выгодно отличаются от опубликованных показателей выживаемости при хирургическом вмешательстве и / или лучевой терапии для аналогичных пациентов, хотя сравнительных исследований не проводилось.В этих исследованиях фотодинамическая терапия с темопорфином (Foscan) полностью излечила рак через 12 недель у 83% из 115 пациентов с первичным раком головы и шеи. Годовая выживаемость составила 87%. Этот подход также оказался успешным для 50% из 96 пациентов с рецидивирующим или вторым первичным раком с годовой выживаемостью 65%.
Преимущество фотодинамической терапии заключается в том, что ее обычно можно проводить амбулаторно под местной анестезией. Пациентам внутривенно вводят темопорфин, а через 4 дня проводят кратковременное лазерное облучение места рака.Около 10% из примерно 1000 пациентов, получавших лечение во всем мире, имели реакции светочувствительности — в основном только легкую эритему. Для исчезновения светочувствительности требуется 2–3 недели, в течение которых пациенты должны избегать яркого света. Также наблюдалась значительная боль после лечения, которая может потребовать обезболивающих с опиатами.
Для исчезновения светочувствительности требуется 2–3 недели, в течение которых пациенты должны избегать яркого света. Также наблюдалась значительная боль после лечения, которая может потребовать обезболивающих с опиатами.
Фотодинамическое лечение может также иметь паллиативный эффект у более чем 50% пациентов с неизлечимым раком головы и шеи при полном местном контроле рака.
Авторские права ©; 2020 CancerConnect.Все права защищены.
Методы диагностики и лечения пациентов с метастазами в шейные лимфатические узлы неизвестной первичной локализации — текущее состояние и проблемы | Радиационная онкология
Рак неизвестного первичного очага (CUP) включает в себя различные группы метастатических заболеваний, первичная опухоль которых не обнаруживается после клинического обследования и расширенных диагностических процедур. Причины могут заключаться в инволюции или более медленном росте первичной опухоли из-за различных генетических изменений первичной опухоли или метастазов [1]. В зависимости от страны, CUP составляет 2-8% от общего числа злокачественных новообразований [2] и 3-5% всех солидных опухолей [3,4,5]. Предполагаемая частота CUP в области головы и шеи (HNCUP) колеблется от 3 до 9%, с гистологическими данными о злокачественных новообразованиях плоских клеток в 53–77% случаев [6,7,8]. Частота последующего появления первичного очага на слизистой в области головы и шеи колеблется от 4 до 21% в рассмотренных исследованиях [9,10,11,12,13,14,15,16,17,18,19 , 20,21,22,23,24,25,26,27,28].Наиболее часто встречающимся первичным симптомом является образование шейки матки из-за увеличения лимфатических узлов (94%) [15], в основном локализованных на уровне 2 (30–50%), за которым следуют уровни 1 и 3 (10–20%) и 4 и 5 (5–10%) [2, 15]. О двустороннем поражении шеи сообщается менее чем в 10% случаев [6, 8, 15, 18, 19, 29, 30]. Когда метастазы в лимфоузлы обнаруживаются на уровнях 1-3, предполагается, что первичная локализация находится в области головы и шеи. При поражении уровней 4–5 первичная опухоль, скорее всего, располагается ниже ключиц [31,32,33].
В зависимости от страны, CUP составляет 2-8% от общего числа злокачественных новообразований [2] и 3-5% всех солидных опухолей [3,4,5]. Предполагаемая частота CUP в области головы и шеи (HNCUP) колеблется от 3 до 9%, с гистологическими данными о злокачественных новообразованиях плоских клеток в 53–77% случаев [6,7,8]. Частота последующего появления первичного очага на слизистой в области головы и шеи колеблется от 4 до 21% в рассмотренных исследованиях [9,10,11,12,13,14,15,16,17,18,19 , 20,21,22,23,24,25,26,27,28].Наиболее часто встречающимся первичным симптомом является образование шейки матки из-за увеличения лимфатических узлов (94%) [15], в основном локализованных на уровне 2 (30–50%), за которым следуют уровни 1 и 3 (10–20%) и 4 и 5 (5–10%) [2, 15]. О двустороннем поражении шеи сообщается менее чем в 10% случаев [6, 8, 15, 18, 19, 29, 30]. Когда метастазы в лимфоузлы обнаруживаются на уровнях 1-3, предполагается, что первичная локализация находится в области головы и шеи. При поражении уровней 4–5 первичная опухоль, скорее всего, располагается ниже ключиц [31,32,33]. Временной интервал между регистрацией массы шейки матки и окончательным диагнозом HNCUP составляет от 2 до 5 месяцев [6, 8, 34].
Временной интервал между регистрацией массы шейки матки и окончательным диагнозом HNCUP составляет от 2 до 5 месяцев [6, 8, 34].
Пациенты с HNCUP — это преимущественно мужчины в возрасте 55–65 лет с типичными факторами риска рака головы и шеи, такими как злоупотребление табаком и алкоголем [6, 8, 15, 18, 29, 35]. Пациенты с вирусом папилломы человека (ВПЧ, ~ 90% ВПЧ-16), обнаруженные в метастазах в лимфатические узлы, представляют собой другую и растущую популяцию [36] со средним возрастом минимум на пять лет меньше, чем пациенты с ВПЧ-отрицательными реакциями, меньше табака и алкоголя. злоупотребления и значительно лучший прогноз [37, 38].
Поскольку проспективных рандомизированных исследований для пациентов с HNCUP нет, терапевтические стратегии для HNCUP сильно различаются и основаны на ретроспективных исследованиях, клиническом опыте и политике учреждения. Они варьируются от хирургического вмешательства или (химио) -радиотерапии до хирургического вмешательства плюс адъювантная лучевая терапия в различной степени с или без сопутствующей химиотерапии [11, 29, 39, 40]. Прогноз для пациентов с CUP сильно зависит от гистологии и пораженной области варьируется от плохого (аденокарцинома с метастазами в кости, мозг и / или внутренние органы) до благоприятного (например.g., плоскоклеточный рак с метастазами в лимфатические узлы шеи). Средняя выживаемость в группе с плохим прогнозом колеблется от 7 до 11 месяцев, тогда как выживаемость в группе с благоприятным прогнозом аналогична выживанию карцином головы и шеи с известными первичными заболеваниями (например, HNSCC) [2, 41, 42, 43]. Здесь мы даем всесторонний обзор текущих диагностических и терапевтических стратегий, обсуждаем открытые вопросы и проблемы в ведении пациентов с HNCUP, такие как (в зависимости от стадии) универсальное комбинированное лечение, объемы лечения лучевой терапией и необходимость сопутствующей химиотерапии, а также предлагаем лечение. алгоритм.
Прогноз для пациентов с CUP сильно зависит от гистологии и пораженной области варьируется от плохого (аденокарцинома с метастазами в кости, мозг и / или внутренние органы) до благоприятного (например.g., плоскоклеточный рак с метастазами в лимфатические узлы шеи). Средняя выживаемость в группе с плохим прогнозом колеблется от 7 до 11 месяцев, тогда как выживаемость в группе с благоприятным прогнозом аналогична выживанию карцином головы и шеи с известными первичными заболеваниями (например, HNSCC) [2, 41, 42, 43]. Здесь мы даем всесторонний обзор текущих диагностических и терапевтических стратегий, обсуждаем открытые вопросы и проблемы в ведении пациентов с HNCUP, такие как (в зависимости от стадии) универсальное комбинированное лечение, объемы лечения лучевой терапией и необходимость сопутствующей химиотерапии, а также предлагаем лечение. алгоритм.
Диагностика: что следует считать стандартом и каковы значения новых молекулярных маркеров?
Клиническое обследование и диагностические процедуры направлены на определение стадии опухоли в соответствии с системой классификации UICC-TNM. HNCUP — это диагноз исключения; только после того, как вся работа будет завершена, классификация может быть сведена только к N и M, определяющим CUP.
HNCUP — это диагноз исключения; только после того, как вся работа будет завершена, классификация может быть сведена только к N и M, определяющим CUP.
История болезни и обследование
Если история пациента отражает чрезмерное употребление алкоголя и табака, маловероятно, что первичная локализация находится в носоглотке, тогда как беспорядочные половые связи и орогенитальный контакт предполагают находки в ротоглотке.Также поиск в анамнезе может быть направлен на поражение кожи головы и шеи [44]. Пациент обычно имеет безболезненное одностороннее образование шейки матки. Поражение на уровнях 1–3 указывает на то, что первичная локализация расположена в области головы и шеи, тогда как образование на уровнях 4–5 указывает на то, что первичная опухоль расположена в нижней части шеи (например, в щитовидной железе) или ниже ключиц [31 , 32,33] (рис. 1). Дальнейшее обследование проводится путем исследования головы и верхних отделов пищеварительного тракта с помощью назофарингоскопа.
FNAB
FNAB (тонкоигольная аспирационная биопсия) массы шейки матки является первой и наиболее часто используемой диагностической процедурой, поскольку она минимально инвазивна и связана с незначительным риском распространения опухоли по пути иглы. После рутинного окрашивания диагностическая чувствительность метастатических шейных лимфатических узлов составляет от 83 до 97% с точностью 91–100% при проведении опытным гистопатологом [45].
Иммуногистохимия
Иммуногистохимия (ИГХ) — важный инструмент для определения происхождения ткани.Общее окрашивание идентифицирует морфологию клеток и популяции аномальных / злокачественных клеток. После этого используется начальная панель IHC для широких типов рака, включая эпителиальные, меланоцитарные и лимфоидные маркеры. Общими маркерами карциномы являются цитокератины, то есть промежуточные филаменты, специфичные для эпителия. Маркерами лимфомы являются CLA — общий лейкоцитарный антиген, ALK1 — киназа анапластической лимфомы, CD30 и CD43.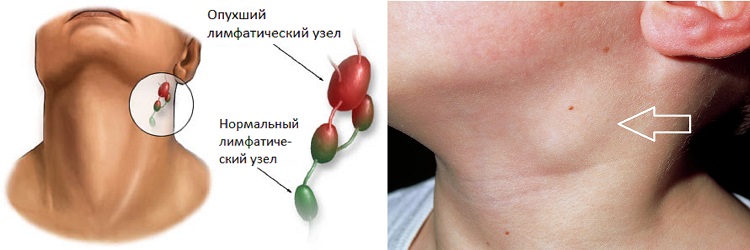 Для меланом существуют S-100, HMB45 — античеловеческая меланосома и мелан-A [46].В случае карциномы ее подтип оценивается с учетом морфологических аспектов, за которыми следуют специфические антитела, такие как CK5, CK6, CK7 или TTF-1 [46]. Наиболее распространенными типами опухолей для HNCUP являются плоскоклеточный рак SCC и аденокарциномы.
Для меланом существуют S-100, HMB45 — античеловеческая меланосома и мелан-A [46].В случае карциномы ее подтип оценивается с учетом морфологических аспектов, за которыми следуют специфические антитела, такие как CK5, CK6, CK7 или TTF-1 [46]. Наиболее распространенными типами опухолей для HNCUP являются плоскоклеточный рак SCC и аденокарциномы.
Визуализация
Доступные методы визуализации для пациентов с HNCUP — это компьютерная томография и МРТ, а также позитронно-эмиссионная томография с 18F-фтор2-дезоксиглюкозой (FDG-PET) (рис. 1). Быстрая и недорогая процедура с высоким пространственным разрешением — это компьютерная томография с контрастным усилением от основания черепа до ключиц, дополненная или замененная МРТ с контрастным усилением гадолиния с превосходным разрешением мягких тканей [43].В случае метастазов в шейных лимфатических узлах вероятность обнаружения первичного очага с помощью КТ, МРТ или того и другого составляет от 9 до 23% [7, 47,48,49]. Когда подозрительные результаты визуализации используются для проведения биопсии, шанс обнаружить первичную опухоль возрастает до 60% [50]. Для лимфатических узлов, расположенных на уровнях 4–5, рекомендуется дополнительное сканирование грудной клетки / брюшной полости / таза [51]. ФДГ-ПЭТ является полезным диагностическим инструментом, когда стандартное рентгенологическое обследование завершается с отрицательными или неубедительными результатами и должно выполняться перед любыми инвазивными процедурами, которые могут затруднять оценку результатов сканирования из-за ятрогенного изменения ткани [52,53,54 , 55,56].Его способность обнаруживать опухоли до размера ≥5 мм. Несколько исследований и обзоров обращались к дополнительным преимуществам FDG-PET для пациентов с HNCUP (таблица 1) [54,55,56]. Объем диагностических исследований перед ФДГ-ПЭТ различается в разных исследованиях, поэтому становится трудно сравнивать зарегистрированные чувствительность и особенности и количественно оценить дополнительную ценность ПЭТ [57].
Для лимфатических узлов, расположенных на уровнях 4–5, рекомендуется дополнительное сканирование грудной клетки / брюшной полости / таза [51]. ФДГ-ПЭТ является полезным диагностическим инструментом, когда стандартное рентгенологическое обследование завершается с отрицательными или неубедительными результатами и должно выполняться перед любыми инвазивными процедурами, которые могут затруднять оценку результатов сканирования из-за ятрогенного изменения ткани [52,53,54 , 55,56].Его способность обнаруживать опухоли до размера ≥5 мм. Несколько исследований и обзоров обращались к дополнительным преимуществам FDG-PET для пациентов с HNCUP (таблица 1) [54,55,56]. Объем диагностических исследований перед ФДГ-ПЭТ различается в разных исследованиях, поэтому становится трудно сравнивать зарегистрированные чувствительность и особенности и количественно оценить дополнительную ценность ПЭТ [57].
Панендоскопия с биопсией
Панендоскопия верхних пищеварительных трактов (P-UADT), включая носо-, рото- и гипофаринкс, а также ларингоскопия и эзофагоскопия выполняется под общим наркозом. Биопсии берутся из радиологически или клинически подозрительных участков [43]. Дополнительная бронхоскопия рекомендуется по показаниям визуализации [44]. Повторение панендоскопии показано только в том случае, если направленная биоспия не удалась во время первой процедуры [50, 58]. Ипсилатеральная тонзиллэктомия приводит к выявлению первичной опухоли в 18–44,6% случаев. Waltonen et al. [47] сообщили о самом высоком уровне успешности обнаружения первичной опухоли с помощью ПЭТ-КТ плюс панендоскопия с направленной биопсией, с тонзиллэктомией или без нее (59.6%).
Биопсии берутся из радиологически или клинически подозрительных участков [43]. Дополнительная бронхоскопия рекомендуется по показаниям визуализации [44]. Повторение панендоскопии показано только в том случае, если направленная биоспия не удалась во время первой процедуры [50, 58]. Ипсилатеральная тонзиллэктомия приводит к выявлению первичной опухоли в 18–44,6% случаев. Waltonen et al. [47] сообщили о самом высоком уровне успешности обнаружения первичной опухоли с помощью ПЭТ-КТ плюс панендоскопия с направленной биопсией, с тонзиллэктомией или без нее (59.6%).
Молекулярные исследования
ДНК ВПЧ, обнаруженная в метастазах, направляет поиск первичной опухоли в ротоглотку, поскольку распространенность ВПЧ в плоскоклеточном раке неорофарингеального отдела в настоящее время составляет всего 22%. Статус ВПЧ можно определить с помощью гибридизации in-situ (ISH) или полимеразной цепной реакции (ПЦР), расшифровки ДНК ВПЧ или экспрессии РНК Е6 / Е7 ВПЧ, обнаруженной с помощью количественной обратной транскриптазы-ПЦР (qRT-PCR).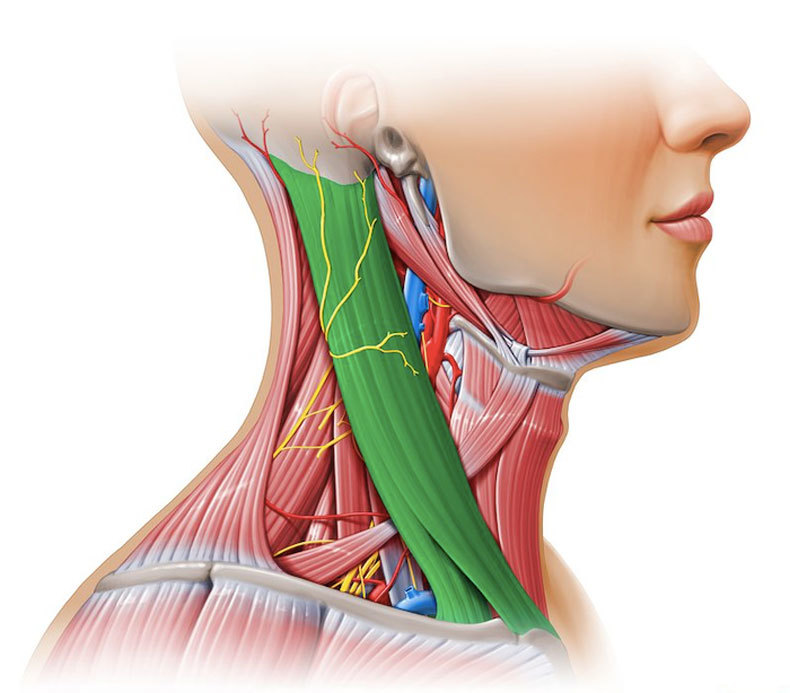 В качестве суррогатного маркера ВПЧ также широко используется иммуногистохимическое окрашивание р16, белка-супрессора опухоли человека [59,60,61,62,63,64,65].Несмотря на значительное улучшение выживаемости без болезней, некоторые авторы, такие как Dixon et al. не смогли найти улучшенной общей выживаемости для p16-положительных пациентов с HNCUP в своих исследованиях [66]. В других отчетах показано значительное положительное влияние ВПЧ / p16 только в сочетании с другими факторами, такими как (курение) [67]. Опубликованный в 2007 г. метаанализ неорофарингеального HNSCC показывает совпадающие результаты [68]. Однако большая часть опубликованной литературы соглашается с тем, что HPV / p16 является положительным прогностическим индикатором HNCUP [69, 70].
В качестве суррогатного маркера ВПЧ также широко используется иммуногистохимическое окрашивание р16, белка-супрессора опухоли человека [59,60,61,62,63,64,65].Несмотря на значительное улучшение выживаемости без болезней, некоторые авторы, такие как Dixon et al. не смогли найти улучшенной общей выживаемости для p16-положительных пациентов с HNCUP в своих исследованиях [66]. В других отчетах показано значительное положительное влияние ВПЧ / p16 только в сочетании с другими факторами, такими как (курение) [67]. Опубликованный в 2007 г. метаанализ неорофарингеального HNSCC показывает совпадающие результаты [68]. Однако большая часть опубликованной литературы соглашается с тем, что HPV / p16 является положительным прогностическим индикатором HNCUP [69, 70].
TP53 (название белка: p53) представляет собой ген-супрессор опухолей, который изменяется примерно в 50% злокачественных новообразований человека в результате мутации или инактивации из-за взаимодействий вирусных или клеточных белков, приводящих к деградации p53 [71]. Значительно нарушенный исход для пациентов с мутированным статусом p53 или сверхэкспрессией p53 (экспрессия которого прямо коррелирует с мутированным белком, поскольку второй имеет тенденцию к накоплению) в HNCUP и HNSCC, было продемонстрировано ранее [72, 73]. Некоторые из авторов также исследовали влияние комбинированного статуса HPV / p53 на выживаемость и пришли к выводу, что p53 может быть независимым прогностическим фактором независимо от статуса HPV [74].
Значительно нарушенный исход для пациентов с мутированным статусом p53 или сверхэкспрессией p53 (экспрессия которого прямо коррелирует с мутированным белком, поскольку второй имеет тенденцию к накоплению) в HNCUP и HNSCC, было продемонстрировано ранее [72, 73]. Некоторые из авторов также исследовали влияние комбинированного статуса HPV / p53 на выживаемость и пришли к выводу, что p53 может быть независимым прогностическим фактором независимо от статуса HPV [74].
Вирус Эпштейна-Барра (EBV) постоянно связан с карциномой носоглотки (NPC), особенно с плохо или недифференцированными и некератинизирующими типами [75]. NPC гораздо более распространены в южном Китае и Юго-Восточной Азии, чем в Европе или Северной Америке [74]. Латентный мембранный белок 1 EBVs весьма подозрительно играет центральную роль как в инициации, так и в прогрессировании опухоли [76,77,78]. EBV-ДНК обычно определяется с помощью ПЦР с чувствительностью и специфичностью, близкой к 90% из образцов FNAB [79,80,81,82].
Приведенные выше данные предполагают, что важность обнаружения ДНК ВПЧ и ВЭБ (или их суррогатных белков) в метастатическом лимфатическом узле при CUP-заболевании высока, поскольку это может служить ориентиром как для дальнейшей диагностики, так и для лечения (например, новых направленных биопсий). или усиление лучевой терапии, направленное на предполагаемое место первичной опухоли), а также прогнозировать исход пациента. Эти анализы должны быть внедрены в клиническую практику для каждого случая HNCUP. Иммуногистохимия на р53 — простой и недорогой метод дальнейшей прогностической стратификации, который может использоваться в качестве дополнительного прогностического параметра.
Варианты лечения
Из-за отсутствия рандомизированных исследований оптимальные стратегии лечения HNCUP остаются спорными. Варианты лечения зависят от возраста пациента, его работоспособности, локального распространения, места метастазов в лимфатических узлах и их гистологии. В то время как другие типы опухолей, кроме SCC, часто лечат точно так же, как метастазы в шейке матки с известными первичными [83], этот обзор посвящен лечению HNSCC-CUP. В предыдущих сериях лечение HNCUP было направлено на метастазы, а также на предполагаемый участок первичной слизистой оболочки.Однако современные подходы должны оценивать пользу местного контроля шеи и слизистых оболочек отдельно, в зависимости от возраста пациента и его работоспособности. При ранней стадии заболевания шеи возможна мономодальная терапия, тогда как при запущенной стадии заболевания шеи обычно требуется агрессивный мультимодальный подход, сравнимый с местнораспространенным раком головы и шеи [83]. В таблице 2 обобщены более крупные исследования HNCUP-терапии, включая узловые стадии лечения пациентов, методы лечения, характеристики лучевой терапии и хирургии и, наконец, контрольные показатели и данные о выживаемости [9,10,11,12,13,14,15,16,17 , 18,19,20,21,22,23,24,25,26,27,28].
В предыдущих сериях лечение HNCUP было направлено на метастазы, а также на предполагаемый участок первичной слизистой оболочки.Однако современные подходы должны оценивать пользу местного контроля шеи и слизистых оболочек отдельно, в зависимости от возраста пациента и его работоспособности. При ранней стадии заболевания шеи возможна мономодальная терапия, тогда как при запущенной стадии заболевания шеи обычно требуется агрессивный мультимодальный подход, сравнимый с местнораспространенным раком головы и шеи [83]. В таблице 2 обобщены более крупные исследования HNCUP-терапии, включая узловые стадии лечения пациентов, методы лечения, характеристики лучевой терапии и хирургии и, наконец, контрольные показатели и данные о выживаемости [9,10,11,12,13,14,15,16,17 , 18,19,20,21,22,23,24,25,26,27,28].
Есть ли необходимость в комплексном лечении ранней стадии заболевания шеи?
Ранняя стадия HNCUP определяется как pN1 или мобильный pN2a без экстракапсулярного распространения (ECE). Об адекватном региональном контроле сообщалось в исследованиях, проводивших хирургическое вмешательство или лучевую терапию (ЛТ) в качестве монотерапии. Существует систематическая ошибка, так как обычно пациенты с большей нагрузкой на шею лечатся преимущественно с помощью лучевой терапии [10].Хотя подходы, зависящие от политики, отдают предпочтение только хирургическому вмешательству с вариантом спасительной лучевой терапии [16, 84] или наоборот [15], есть некоторые свидетельства в пользу первичной хирургии: только патология после операции достоверно доказывает ЭКЭ, что затем требует проведения лучевой терапии с сопутствующей химиотерапией. (CTx), и подавляющее большинство пациентов в опубликованной серии использовали этот подход (Таблица 2). В ситуациях с pN1 или pN2a без ECE послеоперационная лучевая терапия не доказала явного преимущества в отношении локорегионального контроля или выживаемости [85, 86].Однако некоторые из немногих исследований, посвященных этой теме, являются необъективными из-за их ретроспективного характера и используемой упрощенной статистики [87, 88], так что роль послеоперационной лучевой терапии в этих ситуациях остается неясной.
Об адекватном региональном контроле сообщалось в исследованиях, проводивших хирургическое вмешательство или лучевую терапию (ЛТ) в качестве монотерапии. Существует систематическая ошибка, так как обычно пациенты с большей нагрузкой на шею лечатся преимущественно с помощью лучевой терапии [10].Хотя подходы, зависящие от политики, отдают предпочтение только хирургическому вмешательству с вариантом спасительной лучевой терапии [16, 84] или наоборот [15], есть некоторые свидетельства в пользу первичной хирургии: только патология после операции достоверно доказывает ЭКЭ, что затем требует проведения лучевой терапии с сопутствующей химиотерапией. (CTx), и подавляющее большинство пациентов в опубликованной серии использовали этот подход (Таблица 2). В ситуациях с pN1 или pN2a без ECE послеоперационная лучевая терапия не доказала явного преимущества в отношении локорегионального контроля или выживаемости [85, 86].Однако некоторые из немногих исследований, посвященных этой теме, являются необъективными из-за их ретроспективного характера и используемой упрощенной статистики [87, 88], так что роль послеоперационной лучевой терапии в этих ситуациях остается неясной. Однако, когда ЛТ была отложена и использовалась только для спасительного лечения, окончательный контроль над ключицами все еще достигал более 90% в ситуациях с pN1 без ECE [84]. Хирургия также должна сопровождаться адъювантной лучевой терапией в случае инвазии соединительной ткани (ECE), более чем одного пораженного узла и вероятности остаточного микроскопического поражения шеи (R1) [87, 88].В случаях без этих факторов риска можно рассмотреть возможность послеоперационной ЛТ.
Однако, когда ЛТ была отложена и использовалась только для спасительного лечения, окончательный контроль над ключицами все еще достигал более 90% в ситуациях с pN1 без ECE [84]. Хирургия также должна сопровождаться адъювантной лучевой терапией в случае инвазии соединительной ткани (ECE), более чем одного пораженного узла и вероятности остаточного микроскопического поражения шеи (R1) [87, 88].В случаях без этих факторов риска можно рассмотреть возможность послеоперационной ЛТ.
Как лечить запущенную стадию заболевания шеи?
При запущенной стадии заболевания шеи (N2b-N3) наиболее распространен мультимодальный подход, состоящий из хирургического вмешательства и лучевой терапии с применением CTx или без него, и, по-видимому, обеспечивает лучшие результаты в отношении выживаемости по сравнению с одномодальным лечением [15, 18, 23] . Это верно для комбинации хирургического вмешательства и лучевой терапии по сравнению с одной лучевой терапией [25, 27, 89], а также для хирургического вмешательства и лучевой терапии по сравнению с одной только хирургической операцией, по крайней мере, в отношении последующего появления первичной опухоли [15]. В случаях неоперабельной опухоли или однозначно ожидаемой ЭКЭ / неполной резекции, первичная химиолучевая терапия (CRT) является методом выбора, чтобы избежать избыточной токсичности в результате хирургического вмешательства и послеоперационной химиолучевой терапии. В большинстве ретроспективных исследований, приведенных выше, ранняя стадия заболевания (пораженный 1 небольшой узел) лечилась хирургическим путем и неоперабельные образования подвергались первичному облучению, что могло исказить результаты и затруднить интерпретацию данных. Однако из-за отсутствия проспективных данных остается много важных вопросов относительно оптимального лучевого лечения: универсальное двустороннее лечение шеи, облучение слизистой оболочки и использование сопутствующей химиотерапии.
В случаях неоперабельной опухоли или однозначно ожидаемой ЭКЭ / неполной резекции, первичная химиолучевая терапия (CRT) является методом выбора, чтобы избежать избыточной токсичности в результате хирургического вмешательства и послеоперационной химиолучевой терапии. В большинстве ретроспективных исследований, приведенных выше, ранняя стадия заболевания (пораженный 1 небольшой узел) лечилась хирургическим путем и неоперабельные образования подвергались первичному облучению, что могло исказить результаты и затруднить интерпретацию данных. Однако из-за отсутствия проспективных данных остается много важных вопросов относительно оптимального лучевого лечения: универсальное двустороннее лечение шеи, облучение слизистой оболочки и использование сопутствующей химиотерапии.
Какие объемы следует облучать?
В 2001 году Nieder et al. [90] проанализировали ведение HNCUP и сообщили о результатах различных групп в отношении ипсилатерального по сравнению со слизистой и двустороннего облучения.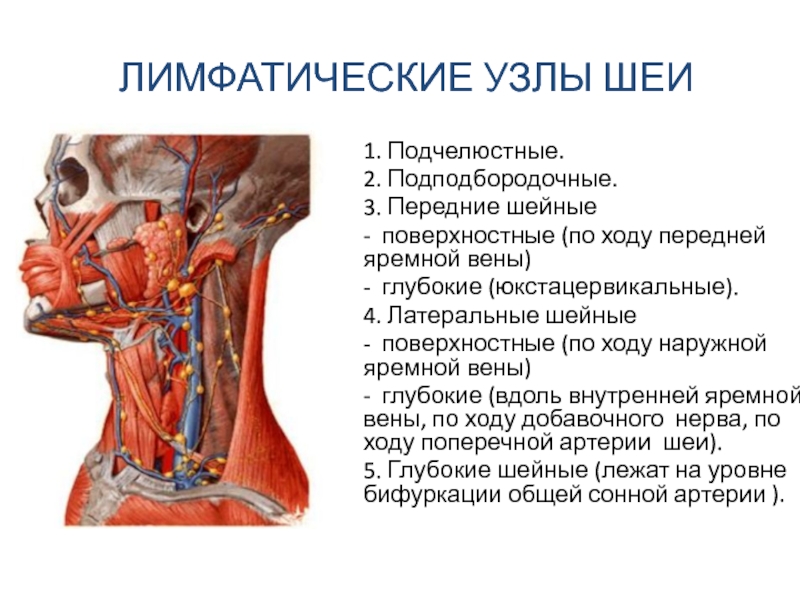 Некоторые результаты показали снижение контроля над опухолью и выживаемость при ипсилатеральной терапии, в то время как другие не показали каких-либо существенных различий в результатах между единственной ипсилатеральной ЛТ и комплексным лечением обеих сторон шеи и слизистой оболочки. При изучении контроля над заболеванием не было доказательств, подтверждающих, что лечение увеличенным объемом по сравнению с ипсилатеральной ЛТ.Авторы рекомендовали рандомизированное испытание между обоими вариантами, но аналогичное испытание так и не было проведено: проспективное рандомизированное испытание (EORTC-24001-22005), начавшееся в 2002 г., для сравнения ипсилатерального и двустороннего облучения слизистой оболочки при HNCUP не дало никаких результатов из-за очень ограниченный набор пациентов. Таблица 2 демонстрирует, что большинство более крупных исследований включали одностороннее, а также двустороннее лечение в различных пропорциях. Однако очевидных различий в исходах между теми, кто лечился преимущественно односторонним (например,g.
Некоторые результаты показали снижение контроля над опухолью и выживаемость при ипсилатеральной терапии, в то время как другие не показали каких-либо существенных различий в результатах между единственной ипсилатеральной ЛТ и комплексным лечением обеих сторон шеи и слизистой оболочки. При изучении контроля над заболеванием не было доказательств, подтверждающих, что лечение увеличенным объемом по сравнению с ипсилатеральной ЛТ.Авторы рекомендовали рандомизированное испытание между обоими вариантами, но аналогичное испытание так и не было проведено: проспективное рандомизированное испытание (EORTC-24001-22005), начавшееся в 2002 г., для сравнения ипсилатерального и двустороннего облучения слизистой оболочки при HNCUP не дало никаких результатов из-за очень ограниченный набор пациентов. Таблица 2 демонстрирует, что большинство более крупных исследований включали одностороннее, а также двустороннее лечение в различных пропорциях. Однако очевидных различий в исходах между теми, кто лечился преимущественно односторонним (например,g. , Straetmans et al., Patel et al.) и тех, кто предпочитал одностороннее облучение (например, Wallace et al., Fakhrian et al.), по крайней мере, в отношении общей выживаемости. Недавний крупный метаанализ не выявил существенных различий в 5-летней общей выживаемости и выживаемости без признаков заболевания (OS и DFS) между ипси- и двусторонней ЛТ, но улучшил локорегиональный контроль и снизил частоту рецидивов в пользу двустороннего лечения [89]. При рассмотрении дополнительного лечения слизистой оболочки («предполагаемая первичная опухоль») частота рецидивов была значительно ниже, а DFS лучше, когда использовались расширенные объемы облучения, но не было обнаружено никакого преимущества для OS, а улучшенный локорегиональный контроль был связан со значительно более высокой тяжелой токсичностью [89 ].
, Straetmans et al., Patel et al.) и тех, кто предпочитал одностороннее облучение (например, Wallace et al., Fakhrian et al.), по крайней мере, в отношении общей выживаемости. Недавний крупный метаанализ не выявил существенных различий в 5-летней общей выживаемости и выживаемости без признаков заболевания (OS и DFS) между ипси- и двусторонней ЛТ, но улучшил локорегиональный контроль и снизил частоту рецидивов в пользу двустороннего лечения [89]. При рассмотрении дополнительного лечения слизистой оболочки («предполагаемая первичная опухоль») частота рецидивов была значительно ниже, а DFS лучше, когда использовались расширенные объемы облучения, но не было обнаружено никакого преимущества для OS, а улучшенный локорегиональный контроль был связан со значительно более высокой тяжелой токсичностью [89 ].
В текущих рекомендациях NCCN [91] нет четкого указания на объемы лечения, подходы, найденные в литературе, различаются, и многие из этих данных относятся к временам до рутинного использования ПЭТ и тонзиллэктомии. По мере того, как диагностическое обследование становилось более комплексным, можно было показать, что количество пациентов, у которых развивается первичная опухоль, ниже, чем указано в предыдущей литературе [15], а также примерно в два раза ниже, чем риск рецидива лимфатических узлов или отдаленных метастазов [90].Похоже, что метастатическое заболевание в целом в настоящее время является наиболее частым типом неудач [92, 93], так что возможная польза от слегка улучшенного локорегионального контроля за счет лучевой терапии расширенного объема не может быть переведена на улучшение выживаемости [84].
По мере того, как диагностическое обследование становилось более комплексным, можно было показать, что количество пациентов, у которых развивается первичная опухоль, ниже, чем указано в предыдущей литературе [15], а также примерно в два раза ниже, чем риск рецидива лимфатических узлов или отдаленных метастазов [90].Похоже, что метастатическое заболевание в целом в настоящее время является наиболее частым типом неудач [92, 93], так что возможная польза от слегка улучшенного локорегионального контроля за счет лучевой терапии расширенного объема не может быть переведена на улучшение выживаемости [84].
Появление лучевой терапии с модулированной интенсивностью (IMRT) сделало необходимым более сложный выбор объемов облучения, поскольку он позволяет как щадить органы, подверженные риску, так и пропускать первичный, который случайно лечился с использованием старых методов.Раньше HNSCC / HNCUP лечили с использованием метода трех полей, включая все участки слизистой оболочки и оба участка шеи [94], тогда как сегодня стандартом является интенсивность IMRT, сохраняющая слюнные ткани [95]. Подавляющее большинство данных, представленных здесь (Таблица 2), были получены с помощью более старых неконформных методов. Однако возможной стратегией в современной серии лечения HNCUP может быть облучение выбранных участков слизистой оболочки, например, основания языка для ВПЧ-положительных некурящих или носоглотки для некурящих с ВЭБ-положительными подтипами и / или пациентов с азиатским происхождением. .Такие подходы стали более распространенными в эпоху IMRT, и первые данные обнадеживают [84, 96].
Подавляющее большинство данных, представленных здесь (Таблица 2), были получены с помощью более старых неконформных методов. Однако возможной стратегией в современной серии лечения HNCUP может быть облучение выбранных участков слизистой оболочки, например, основания языка для ВПЧ-положительных некурящих или носоглотки для некурящих с ВЭБ-положительными подтипами и / или пациентов с азиатским происхождением. .Такие подходы стали более распространенными в эпоху IMRT, и первые данные обнадеживают [84, 96].
Обзор доз облучения и объемов лечения в наибольшей опубликованной серии можно найти в таблице 2.
Есть ли польза от сопутствующей химиотерапии?
Значение добавления химиотерапии к ЛТ как в окончательном, так и в послеоперационном периоде для лечения пациентов с HNCUP остается неясным, несмотря на его обычное использование во многих учреждениях [27, 29, 67, 97, 98].Цисплатин (например, 100 мг / м 2 , дни 1, 22 и 43) является наиболее часто используемым в этих случаях агентом [24, 99]. Установленными показаниями для сопутствующей химиотерапии при HNSCC являются окончательное лечение местно-распространенных опухолей (например, опухоль cT2cN2b) или послеоперационное лечение опухолей высокого риска (например, опухоль pT1pN3b: экстракапсулярное распространение). Проведение химиотерапии для HNCUP с одним или несколькими пораженными узлами после рассечения шеи предполагает аналогичный прогноз для таких случаев.Это не кажется оправданным, поскольку опухоль cT1 (в данном случае не обнаруженная, поэтому CUP) обычно имеет отличный прогноз при использовании только лучевой терапии [84, 100]. Недавнее исследование Hosni et al. выявили почти идентичный прогноз для пациентов с HNCUP и пациентов с карциномой основания языка T1 [101]. Эти данные означают, что оба заболевания можно лечить одинаково, то есть без использования химиотерапии. При ретроспективном анализе эффекта сопутствующего цисплатина с участием 60 пациентов с HNCUP не было обнаружено явных преимуществ для добавления химиотерапии, и тяжелая токсичность (степень 3+) наблюдалась значительно чаще [24].
Установленными показаниями для сопутствующей химиотерапии при HNSCC являются окончательное лечение местно-распространенных опухолей (например, опухоль cT2cN2b) или послеоперационное лечение опухолей высокого риска (например, опухоль pT1pN3b: экстракапсулярное распространение). Проведение химиотерапии для HNCUP с одним или несколькими пораженными узлами после рассечения шеи предполагает аналогичный прогноз для таких случаев.Это не кажется оправданным, поскольку опухоль cT1 (в данном случае не обнаруженная, поэтому CUP) обычно имеет отличный прогноз при использовании только лучевой терапии [84, 100]. Недавнее исследование Hosni et al. выявили почти идентичный прогноз для пациентов с HNCUP и пациентов с карциномой основания языка T1 [101]. Эти данные означают, что оба заболевания можно лечить одинаково, то есть без использования химиотерапии. При ретроспективном анализе эффекта сопутствующего цисплатина с участием 60 пациентов с HNCUP не было обнаружено явных преимуществ для добавления химиотерапии, и тяжелая токсичность (степень 3+) наблюдалась значительно чаще [24].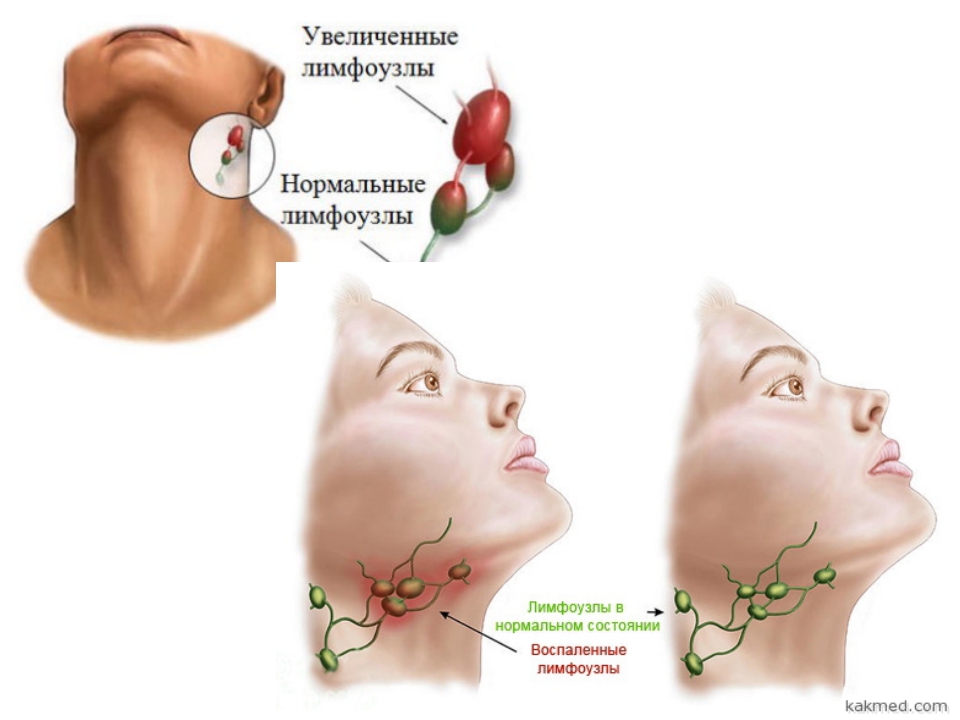 Более того, в эпоху стратификации HPV / p16 деэскалация лечения и альтернативная стадия для положительных опухолей уже обсуждаются из-за явных улучшенных результатов этой совокупности [102, 103]. Современная парадигма показаний к послеоперационному химиолучевому лечению (R1, pN3b) восходит к эпохе пре-HPV-стратификации [104, 105]. Keller et al. [70] провели анализ клинико-патологических данных, включая p16 и экстракапсулярное расширение (ECE), в HNCUP и смогли продемонстрировать очень похожий прогноз у пациентов с ECE или без него, даже без химиотерапии, но количество пациентов в этом анализе было очень ограниченным. и поэтому нельзя сделать никаких безопасных выводов.Лечение-деэскалация для некурящих с ВПЧ / p16 можно вообразить либо путем отказа от химиотерапии, либо даже с помощью химиотерапии для снижения дозы RT, следуя парадигме текущих исследований HNSCC [102]. В таблице 3 показаны крупнейшие опубликованные исследования, посвященные химиотерапии и агентам, используемым в каждом случае [10, 11, 53, 76, 77, 79,80,81,82,83,84,85].
Более того, в эпоху стратификации HPV / p16 деэскалация лечения и альтернативная стадия для положительных опухолей уже обсуждаются из-за явных улучшенных результатов этой совокупности [102, 103]. Современная парадигма показаний к послеоперационному химиолучевому лечению (R1, pN3b) восходит к эпохе пре-HPV-стратификации [104, 105]. Keller et al. [70] провели анализ клинико-патологических данных, включая p16 и экстракапсулярное расширение (ECE), в HNCUP и смогли продемонстрировать очень похожий прогноз у пациентов с ECE или без него, даже без химиотерапии, но количество пациентов в этом анализе было очень ограниченным. и поэтому нельзя сделать никаких безопасных выводов.Лечение-деэскалация для некурящих с ВПЧ / p16 можно вообразить либо путем отказа от химиотерапии, либо даже с помощью химиотерапии для снижения дозы RT, следуя парадигме текущих исследований HNSCC [102]. В таблице 3 показаны крупнейшие опубликованные исследования, посвященные химиотерапии и агентам, используемым в каждом случае [10, 11, 53, 76, 77, 79,80,81,82,83,84,85].

 Руководство по клинической лабораторной диагностике. 2е изд, перераб и доп. К: Высшая школа 1990. 319 с.
Руководство по клинической лабораторной диагностике. 2е изд, перераб и доп. К: Высшая школа 1990. 319 с.
