Лечение ВСД у взрослых в клинике
Причины и симптоматика
Такой диагноз, как вегетососудистая дистония, или ВСД, в Международном классификаторе болезней отсутствует и считается устаревшим. Тем не менее существует специфический комплекс симптомов, для обозначения которого многие врачи используют именно этот термин. Это различные нарушения работы вегетативной нервной системы (ВНС), затрагивающие регуляцию сердечно-сосудистой, дыхательной и других систем организма.
Нарушения работы ВНС могут возникать на фоне заболеваний центральной нервной системы, сильного или продолжительного стресса, ослабления организма вследствие перенесенных инфекций, гормональных сбоев. Свою роль играет плохое состояние сосудов вследствие курения, малоподвижного образа жизни, неправильного питания или в связи с другими причинами.
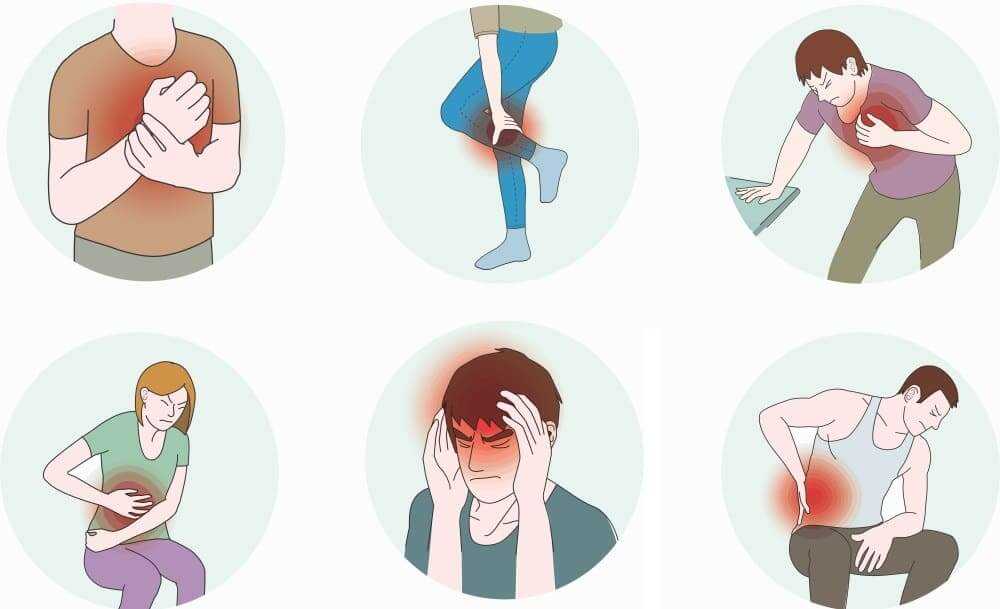
Проявления ВСД многообразны и зависят от формы заболевания. Наиболее распространены боли в сердце и животе, скачки давления, тахикардия, головокружение, головные боли. Если вас беспокоят такие симптомы, необходимо обратиться к специалисту, чтобы выявить их причины и устранить последствия.Выделяют несколько типов синдрома ВСД:
- Кардиалгический. Характеризуется сердечными болями, которые не зависят от нагрузок и не проходят от приема препаратов, предназначенных для лечения стенокардии.
- Тахикардиальный. Основной симптом – учащенный пульс.
- Гипертонический. Пациенты жалуются на скачки артериального давления, однако показатели никогда не превышают 170/95.
- Гипотонический. Давление периодически понижается, возникает слабость.
- Астенический. Основные признаки – сильная усталость, утомляемость.
- Респираторный. Для этого типа характерны нарушения дыхания, боли в груди.
- Висцеральный. Боли в животе, которые могут сопровождаться нарушениями работы ЖКТ, но не связаны с какими-либо заболеваниями.
- Смешанный. Всевозможные сочетания симптомов различных типов.
Патология часто возникает в подростковом, юношеском возрасте. Нередко она проходит к моменту окончания полового созревания самопроизвольно. Если же этого не происходит, необходимо лечение вегетососудистой дистонии у взрослых. Несмотря на то что заболевание неопасно, оно может существенно снижать качество жизни. Лечение ВСД поможет избавиться от неприятных симптомов.
Нередко она проходит к моменту окончания полового созревания самопроизвольно. Если же этого не происходит, необходимо лечение вегетососудистой дистонии у взрослых. Несмотря на то что заболевание неопасно, оно может существенно снижать качество жизни. Лечение ВСД поможет избавиться от неприятных симптомов.
Диагностика и лечение
Главное отличие ВСД от других болезней – отсутствие органических нарушений. Это значит, что сердце, легкие, кишечник, желудок и другие органы здоровы, однако их функционирование почему-то нарушено.
По этой причине крайне важно пройти полное и подробное обследование. Врач вегетососудистой дистонии (лечением занимается невролог) может назначить консультации кардиолога, пульмонолога, гастроэнтеролога, чтобы исключить те или иные органические патологии. И только когда будет основанная на данных обследований уверенность в том, что все нарушения имеют функциональный характер, может быть поставлен диагноз ВСД.
Лечение вегетососудистой дистонии у взрослых должно быть комплексным. Одновременно с мероприятиями, улучшающими состояние ВНС, показаны общеукрепляющие процедуры. Хорошо зарекомендовала себя мануальная терапия: такое воздействие способствует расслаблению. В клинике «Ирис» лечение осуществляется и с помощью гомеопатических препаратов, которые не имеют противопоказаний и побочных эффектов, но заметно улучшают состояние пациентов.
Популярные вопросы
1. ВСД и невроз — одно и то же?
Оба диагноза уже не используются врачами, однако можно сказать, что ВСД – разновидность невроза, обозначающая нарушения в работе именно вегетативной системы. Когда говорят о неврозах, чаще имеют в виду поведенческие и эмоциональные нарушения (коммуникативные сложности, застенчивость, обидчивость, плаксивость), в то время как при вегетососудистой дистонии проблемы возникают из-за нарушений работы внутренних органов и систем. ВСД прекрасно иллюстрирует известная поговорка «все болезни от нервов».
2. Можно ли навсегда избавиться от ВСД?
Можно ли навсегда избавиться от ВСД?
Да. Симптомы полностью исчезают в результате лечения, а иногда и самопроизвольно. Важно не пренебрегать рекомендациями врача: не меньшее значение, чем медикаментозная терапия, имеют такие меры, как изменение режима дня, занятия спортом и прогулки на свежем воздухе. Важно научиться расслабляться, противостоять стрессам и обеспечивать себя положительными эмоциями.
Стоимость лечения вегетососудистой дистонии
| Артикул | Название | Цена |
|---|---|---|
| B01.023.002 | Прием (осмотр, консультация) врача-невролога повторный | 1000 |
| B01.023.001 | Прием (осмотр, консультация) врача-невролога первичный | 1600 |
Несуществующие «болезни сосудов» детей и взрослых — «ВСД» и «НЦД»
19.12.2014Несуществующие «болезни сосудов» детей и взрослых — «ВСД» и «НЦД»
Практически каждый, однажды посетивший поликлинику в возрасте моложе пятидесяти, выходил оттуда с диагнозом «ВСД» («вегетативно-сосудистая дистония») или «НЦД» («нейроциркуляторная дистония»). Несколько раньше ВСД и НЦД вообще превалировали в статистике диагностируемой патологии нервной и сердечно-сосудистой систем. Мало того, что эти «болезни» даже становились причинами инвалидности.О «ВСД» и «НЦД» написаны сотни статей и книг, им посвящены научные исследования и разработки. В то же время, данные «заболевания» известны в основном в нашей стране и на постсоветском пространстве. Парадоксально, но факт – в западной клинической медицине об этих недугах ничего не известно.
Попробуем разобраться, что же за напасть накрыла Россию.
Тонус сосудов – это состояние частичного напряжения в покое, обеспечиваемое посредством сокращения гладких мышц в сосудистых стенках. Тонус принято разделять на базальный или основной (присущий всем сосудам, в стенке которых имеются мышечные элементы) и индуцированный – связанный с влияниями на сосуды в процессе жизнедеятельности организма (повышением и снижением артериального давления и (или) сердечного выброса, увеличением или уменьшением интенсивности обмена веществ в органах и тканях и т.
Что же при этом происходит? Сосуды (их стенки, просветы) при этом морфологически не изменены и реагируют на воздействие обычно. Нервы также не повреждены и хорошо проводят импульсы к сосудам. Значит, что-то происходит на более высоком уровне, то есть в мозгу.
Вот здесь-то и начинается самое интересное. Ни для кого не секрет, что работа мозга и процессы, ее составляющие, изучены не столь глубоко. Тем не менее, даже имеющихся знаний достаточно, для того, чтобы делать вполне определенные заключения.
Представим себе, что у человека что-то случилось и он это глубоко переживает. При этом закономерно будет наблюдаться активация симпатической части нервной системы, что обычно сопровождается спазмом сосудов.
Поставим еще один эксперимент – поместим человека в помещение с сухим воздухом высокой температуры – сосуды расширятся.
И такие ситуации можно моделировать сколь угодно долго – практически любое (сознательное или бессознательное) влияние будет сопровождаться различными вегетативными реакциями со спазмами (сужением) или дилатацией (расширением) артерий.
К таким «расстройствам» может приводить усталость, неадекватно интенсивная нагрузка, бессонница и многое другое.
Таким образом, все описываемое явно не укладывается в рамки представлений о болезни и на самом деле болезнью не является. Весь этот комплекс ни что иное как неспецифические реакции вегетативной нервной системы.
В то же время, под маской пресловутых и очевидно не существующих ВСД и НЦД могут протекать многие настоящие болезни, которые могут быть диагностированы в ранние сроки, что определяет успешность их лечения. Подобный подход с позиций доказательности является оптимальным.
Так что вялость, слабость, снижение работоспособности, рассеянность внимания, головная боль и колебания артериального давления могут оказаться проявлениями метаболических расстройств, артериальной гипертонии, опухолей и т.п. В таких ситуациях вегетативные расстройства лишь сопутствуют другим состояниям и болезням, что делает их клинические проявления выносимыми в ряд диагностических критериев, позволяющих поставить верный диагноз.Нельзя также не упомянуть о том, что симптомы, круг которых принято определять как «вегетодистонические» зачастую присутствуют при многих психических нарушениях, как органических, так и т.н. «пограничных».
Последние, которые могут определятся как невротические расстройства (неврозы) широко распространены, в том числе среди лиц молодежи и среднего возраста, могут быть, в том числе, обусловлены жизненными обстоятельствами (ситуационные неврозы), но в ряде случаев сопутствуют различным болезням – язвенной болезни, заболеваниям щитовидной железы и. т.д.
т.д.
1. Не паниковать. В большинстве случаев речь идет об астении с вегетативными проявлениями.
2. Не лечить «ВСД», «НЦД» там, где был поставлен диагноз. Учитывая сам факт диагностики подобной «болезни» ставит под сомнение профессиональные качества специалистов.
3. Обратиться к врачам, которым Вы доверяете (которых Вам рекомендуют) для диагностики, а при необходимости и лечения.
Что предлагает наша академическая клиника
В Многопрофильном профессорском медицинском центре «Сосудистая клиника на Патриарших» для пациентов с клиническими симптомами вегетативной недостаточности, предлагается:- Комплексная лечебно-диагностическая программа «Анти-ВСД»;
- Экспресс-программа «Сосудистый check-up»;
- Обследование сердца: электрокардиография, холтеровское суточное мониторирование ЭКГ, суточное мониторирование АД (СМАД), стресс-тестирование на велоэргометре (велоэргометрия), эхокардиография (УЗИ сердца).

- Обследование сосудов: брахиоцефальных артерий (артерий шеи), сосудов головного мозга, аорты и ее ветвей, сосудов рук, сосудов ног.
- Консультации ведущих неврологов, кардиологов, эндокринологов.
Если Ваша проблема сложна и в ней не могут разобраться другие, предлагаем консультацию доктора медицинских наук, профессора Лелюк Светланы Эдуардовны – невролога и диагноста с большим стажем и клиническим опытом. Прием включает клинический осмотр, высокоразрешающее ультразвуковое сканирование внечерепных отрезков мозговых артерий и интракраниальных сосудов, разработку индивидуального плана обследования и лечения с назначением терапии (включая базовую, направленную на нормализацию уровня артериального давления, нивелирование расстройств метаболизма , а также симптоматическую, призванную влиять на причину и механизмы развития симптомов, рекомендации по режиму и коррекции образа жизни).
Мы сделаем все возможное, чтобы избавить Вас от неприятных ощущений, обнаружить имеющиеся нарушения и подобрать персональную программу профилактики и лечения на основе методов доказательной медицины.
Читайте также на нашем сайте:
Записаться на прием можно по указанным телефонам, а также воспользовавшись интерактивной формой на сайте.
Лечение вегето-сосудистой дистонии
Когда случается сбой в продуктивной работе вегетативной нервной системы – нарушается внутренний баланс в организме человека, что ведет к серьезным проблемам в процессах кровообращения, пищеварения, теплообмена. Такое заболевание называется вегето-сосудистая дистония или ВСД. Тревогу вызывает то, что этому заболеванию подвержены все возрастные категории людей. Дети обычно страдают из-за плохой наследственности, у подростков это проявляется из-за дисбаланса между физическим формированием и развитием нервной системы, у взрослых эта болезнь возникает при гормональных изменениях, из-за постоянных стрессов, психических расстройствах, физических и умственных перегрузках, на фоне развития других заболеваний.
Дети обычно страдают из-за плохой наследственности, у подростков это проявляется из-за дисбаланса между физическим формированием и развитием нервной системы, у взрослых эта болезнь возникает при гормональных изменениях, из-за постоянных стрессов, психических расстройствах, физических и умственных перегрузках, на фоне развития других заболеваний.
Поразительно то, что можно годами принимать лекарственные препараты и так и не избавиться от синдрома ВСД. Как известно, злоупотребление медикаментами ведет к болезням печени, почек, сердца… Лечение же в санатории более результативно и безопасно применительно ко всем органам и системам человека. Посетите санаторно-курортный комплекс «Русь», размещенный в городе Ессентуки, чтобы получить широкое комплексное лечение, замечательный полноценный отдых, оздоровить весь организм, окунуться в спокойную атмосферу доброты и понимания.
Пожалуй, главное в лечении ВСД – нормализовать свой образ жизни, привести в порядок нервную систему, укрепить тонус сосудов. Этому способствует климатотерапия, которая совмещает благоприятное влияние экологически чистого воздуха, мягкий климат, замечательные живописные красоты наших мест, целебные природные ресурсы. Помогает избегать острых приступов ВСД правильный режим питания. В санатории вы получите здоровое, сбалансированное, рациональное питание и квалифицированные советы о здоровой пищи в вашей повседневной жизни. Кавказские минеральные воды позволяют максимально расширить границы лечения и оздоровления. Бальнеологическим процедурам в нашей здравнице уделяют большое внимание. Учитывая индивидуальные особенности каждого пациента, наши специалисты предлагают различные виды водолечения: питьевой прием, многообразные виды минеральных ванн, контрастный душ, гидромассаж, плавание в бассейне, водная гимнастика, влажное обертывание. Мягкие и ненавязчивые сеансы психотерапии, проводимые психотерапевтами высокого уровня, помогут вам справиться с паническими атаками, вызванными ВСД, научат избегать стрессовые ситуации в жизни, успокоят расшатанную нервную систему, помогут разобраться в себе. Успешному лечению вегето-сосудистой дистонии также способствуют: фитотерапия, аппаратная физиотерапия, лечебный массаж, ЛФК, оксигенотерапия, терренкур, иглорефлексотерапия.
Успешному лечению вегето-сосудистой дистонии также способствуют: фитотерапия, аппаратная физиотерапия, лечебный массаж, ЛФК, оксигенотерапия, терренкур, иглорефлексотерапия.
Ознакомьтесь с материалами нашего сайта, позвоните нашим консультантам, чтобы получить более полную информацию о лечении вегето-сосудистой дистонии в нашем санатории.
Вегето-сосудистая дистония
Диагноз вегето-сосудистая дистония (ВСД) знаком большинству людей, обратившихся к врачу в молодом возрасте с жалобами на головные боли, головокружение, сердцебиение, нарушение сна. Симптомы этого заболевания появляются вне зависимости от возраста, даже у детей.
Так что же такое вегето-сосудистая дистония? Ответить на этот вопрос одним предложением невозможно. И несмотря на то, что ВСД сегодня — одно из самых распространенных заболеваний, оно до сих пор преподносит все новые неприятные сюрпризы и пациентам, и врачам. Давайте попробуем разобраться, что же это за явление.
Вегето-сосудистая дистония — это широкое и разнообразное понятие, включающее проявление всех форм нарушения вегетативных функций. Это заболевание часто возникает на фоне хронического стресса и является по своей сути болезнью адаптации.
- Особенно подвержены этому недугу следующие категории населения: подростки, у которых происходит гормональная перестройка на фоне больших нагрузок в школе, выпускных экзаменов;
- люди, работающие по 12-14 часов в сутки;
- женщины в климактерическом периоде.
У людей, испытывающих хронический стресс, возникает перегрузка организма. Это приводит к дисбалансу, происходит срыв адаптационных возможностей. В первую очередь страдают регуляторные системы, что приводит к нарушению работы внутренних органов и сосудов. Клинические проявления вегетативных нарушений отличаются большим разнообразием в зависимости от возраста, пола, уровня артериального давления.
Первой страдает ранимая сердечно-сосудистая система. При этом появляются такие симптомы, как сердцебиение, боли в левой половине грудной клетки, повышение или понижение артериального давления, частый или замедленный пульс, утомляемость, раздражительность, нарушение сна, головные боли, головокружение, неприятные ощущения в конечностях (чувство ползанья» мурашек», онемение).
Одновременно могут быть вегетативные кожные расстройства, изменения со стороны желудочно-кишечного тракта (нарушение аппетита, тошнота, рвота, боли в животе, поносы или запоры). У детей часто появляются нарушения в деятельности дыхательной системы в виде чувства нехватки воздуха, одышки. Другим характерным признаком вегетативных нарушений, также характерным для детей, является нарушение терморегуляции, проявляющееся повышением температуры (37.0-37.5) в подмышечных впадинах при нормальной температуре кожи лба. Это повышение температуры незначительное, но иногда может держаться очень продолжительный период, до нескольких месяцев.
Диагноз вегето-сосудистая дистония отражает функциональные нарушения в организме. Значит, можно говорить об обратимости этих нарушений, и вегето-сосудистая дистония поддается лечению. Казалось бы, все просто — врач выпишет таблетки, пациент пройдет курс лечения, и все будет хорошо. Но лечение ВСД предполагает восстановление адаптационных возможностей организма (подорванных хроническим стрессом), а для этого не достаточно одной только медикаментозной терапии. Комплекс лечения включает в себя рекомендации по режиму труда и отдыха, режиму питания, медикаментозную и не медикаментозную терапию и подбирается индивидуально с учетом типа вегетативной дисфункции и личности человека.
Хочу обратить Ваше внимание на то, что сейчас мы говорим о вегето-сосудистой дистонии как о самостоятельном диагнозе, а не о синдроме в рамках другого заболевания. Ведь если первопричиной является, например, эндокринная патология, а ВСД выступает одним из проявлений этого заболевания, его последствием, говорить о лечении вегето-сосудистой дистонии не имеет смысла — лечить надо основное заболевание, а не отдельные его симптомы. Поэтому ВСД предполагает тщательное обследование для исключения других патологий.
Поэтому ВСД предполагает тщательное обследование для исключения других патологий.
Но встает другой вопрос: если это функциональные нарушения, то есть ВСД — далеко не самое серьезное заболевание, может, все само пройдет? Может быть, но вегетативные нарушения в юности часто приводят к развитию гипертонической болезни или ишемической болезни сердца в зрелом возрасте.
Вегето-сосудистую дистонию все-таки лучше лечить. Целесообразно выделять 10-14 дней в год на проведение комплексной терапии. Регулярность проведения этих мероприятий позволяет не только предупредить обострение, но и уменьшить их проявления, а в результате значительно повысятся энергетические ресурсы организма.
Вегето-сосудистая дистония. Избавьтесь от неприятных симптомов
Опубликовано: 04.12.2017 Обновлено: 15.09.2020 Просмотров: 2496
Вегетативная дисфункция или вегето-сосудистая дистония (ВСД) — далеко небезопасна для человека. Помимо неприятных симптомов, снижающих качество жизни, в некоторых случаях ВСД является первым предвестником гипо- и / или гипертонической болезни, атеросклероза. Чтобы предотвратить развитие этих тяжелых заболеваний важно вовремя разобраться в причинах.
Основные причины вегето-сосудистой дистонии
Частой причиной нарушений в работе вегетативной нервной системы являются:
- постоянный стресс, переутомление, недостаток сна и отдыха;
- заболевания эндокринной системы, почек;
- наследственная предрасположенность.
Чрезмерные эмоциональные нагрузки, переживания, например, по поводу работы, личной жизни, страх перед будущим — все это стимулирует выработку гормона стресса — кортизола. Постоянно повышенный уровень этого гормона усиливает работу вегетативной нервной системы. В итоге появляются головная боль, нервозность, бессонница, тревожное состояние; в некоторых случаях агрессия.
Исследования при ВСД
Прежде чем начать самостоятельно принимать успокоительные средства, важно измерить уровень кортизола в крови. В этом случае подбор фармакотерапевтических средств будет обоснованным и эффективным. В СИТИЛАБ для этого проводят исследование 33-20-001 — Кортизол.
Чтобы дополнительно не подвергать себя стрессу, связанному с поездкой в клинику, вызовите медсестру на дом. Она произведет все необходимые манипуляции, а после транспортирует его в лабораторию для исследования. Результаты анализов Вы получите в личном кабинете на сайте citilab.ru или по e-mail.
Но не только повышенный уровень кортизола может быть причиной вегето-сосудистой дистонии. Низкое или повышенное («скачущее») давление, на которое многие жалуются в осенне-зимний период, может быть обусловлено недостатком / переизбытком жидкости в организме. И дело здесь не в том, сколько воды Вы употребляете (может быть и достаточное количество), а в дисбалансе гормонов ренина и альдостерона.
Ренин контролирует уровень артериального давления. Его повышенный или пониженный уровень свидетельствуют о ненормальной уровне давления, возможной почечной недостаточности и поражении почек. При нарушении выработки ренина вырабатывается больше альдостерона — стероидного гормона, стимулирующего выведение лишней жидкости из организма. В результате появляются отеки, повышенная утомляемость, повышение кровяного давления.
Исследование 99-10-318 Альдостерон-рениновое соотношение (АРС) выявляет данные нарушения и позволяет врачу назначить верную фармакотерапевтическую поддержку для Вашего лучшего самочувствия.
Будьте здоровы!
33% взрослых в США использовали методы лечения бесплодия или знают кого-то, у кого есть
Тройняшки Розали, Риган и Рокко Муллэйн, которым сейчас 3 года, были среди многих детей с экстракорпоральным оплодотворением, принимавших участие в Бостонском ЭКО Baby Bowl на стадионе Gillette в Фоксборо, штат Массачусетс, 21 октября. В этом штате была самая высокая доля родов с участием вспомогательные репродуктивные технологии в 2015 г. — 4,5%. (Кэролин Ван Хаутен / The Washington Post через Getty Images)
В этом штате была самая высокая доля родов с участием вспомогательные репродуктивные технологии в 2015 г. — 4,5%. (Кэролин Ван Хаутен / The Washington Post через Getty Images)Спустя четыре десятилетия после рождения Луизы Браун, первого «ребенка из пробирки», зачатого посредством экстракорпорального оплодотворения (ЭКО), 33% взрослых американцев сообщают, что они или кто-то Согласно новому опросу исследовательского центра Pew, ноу использовал какой-то вид лечения бесплодия, чтобы попытаться завести ребенка.
Доля людей, сообщивших, что они прошли курс лечения от бесплодия или знают кого-то, кто лечился от бесплодия, заметно варьируется в зависимости от образования и дохода. Около четырех из десяти (43%) тех, кто имеет степень бакалавра, в какой-то мере подвергались лечению бесплодия — либо на собственном опыте, либо на опыте кого-то, кого они знают, — и эта доля возрастает до 56% среди тех, кто имеет ученую степень. Около половины (48%) людей с семейным доходом 75 000 долларов и более также получали лечение от бесплодия.(В опросе не уточнялось, какой вид лечения.)
Белые чаще, чем чернокожие или выходцы из Латинской Америки, сообщают, что прошли курс лечения бесплодия или знают кого-то, кто лечился (37% против 22% и 26% соответственно), а женщины чаще, чем мужчины, говорят то же самое (36 % против 30%).
Рассматривая только женщин, приближающихся к концу детородного возраста, 9% сообщают, что они когда-либо лично проходили лечение от бесплодия или имели супруга или партнера, согласно анализу данных Национального центра статистики здравоохранения Pew Research Center.(Еще 5% этих женщин сообщают, что они или их партнеры обращались за медицинской консультацией или тестированием относительно фертильности, но не проходили никакого дополнительного лечения.)
Среди женщин в возрасте от 35 до 44 лет, имеющие как минимум степень бакалавра, женщины с доходом 75 000 долларов и более, а также белые, особенно склонны говорить, что они лично проходили лечение от бесплодия или имели супруга или партнера. Например, среди белых женщин в этой возрастной группе 12% говорят, что они подвергались этому виду лечения, по сравнению с 3% чернокожих и 5% испаноязычных женщин.
Например, среди белых женщин в этой возрастной группе 12% говорят, что они подвергались этому виду лечения, по сравнению с 3% чернокожих и 5% испаноязычных женщин.
В то время как лечение бесплодия может включать в себя множество процедур, Центры по контролю и профилактике заболеваний (CDC) относят подмножество методов лечения бесплодия, которые включают работу с эмбрионами или яйцами в лаборатории, включая ЭКО, как «вспомогательные репродуктивные технологии» (ВРТ). . По оценкам Pew Research Center, основанным на данных CDC, собранных в клиниках по лечению бесплодия, с 1996 года более 1 миллиона младенцев в США родились в результате этих методов. В 2016 году, последнем году, за который доступны общенациональные данные, с помощью АРТ было зачато более 75 000 детей.
Около 2% всех родов в США в настоящее время являются результатом АРТ, причем в некоторых северо-восточных штатах этот показатель выше. В Массачусетсе — одном из немногих штатов, в котором предусмотрено обязательное страхование некоторых видов лечения бесплодия, — самая высокая доля детей, получающих АРТ (4,5%). Рождаемость в результате АРТ, как правило, самая низкая в южных штатах. Между тем, в Нью-Мексико, где очень мало клиник по лечению бесплодия и нет обязательного медицинского страхования, доля родов в результате АРТ снижается до 0,5%.
Примечание. См. Полные результаты и методологию здесь (PDF).
Гретхен Ливингстон — бывший старший научный сотрудник исследовательского центра Pew Research Center, занимающийся вопросами фертильности и семейной демографии.Экстракорпоральное оплодотворение при бесплодии
Обзор лечения
Во время экстракорпорального оплодотворения (ЭКО) яйцеклетки и сперматозоиды собираются вместе в лабораторной стеклянной посуде, чтобы позволить сперме оплодотворить яйцеклетку. С помощью ЭКО вы можете использовать любую комбинацию собственных яйцеклеток и спермы, а также донорских яйцеклеток и спермы.
После ЭКО в матку помещают одну или несколько оплодотворенных яйцеклеток.
Овуляция и извлечение яйцеклеток. Чтобы подготовиться к вспомогательной репродуктивной процедуре с использованием ваших собственных яйцеклеток, вам потребуется гормональное лечение, чтобы контролировать производство яйцеклеток (овуляцию). Это делается для предотвращения непредсказуемой овуляции, из-за которой необходимо отменить попытку in vitro. Обычно это делается с использованием одного из двух аналогичных типов аналога гонадотропин-рилизинг-гормона (агонист гонадолиберина или антагонист гонадолиберина).Ниже приведены два примера того, как можно контролировать овуляцию:
- Сначала вы получаете около 10 дней назального или инъекционного агониста гонадолиберина, который «отключает» ваш гипофиз. Затем вы получаете ежедневные инъекции гормона, стимулирующего яичники, и находитесь под тщательным наблюдением в течение 2 недель перед извлечением яйцеклеток. Дома вы или ваш партнер вводите вам гонадотропин или фолликулостимулирующий гормон (ФСГ), чтобы ваши яичники производили несколько яйцеклеток (суперовуляция).
- Вы начинаете лечение с инъекций ФСГ, а затем примерно через 5 дней добавляете инъекцию антагониста ГнРГ, которая останавливает выработку лютеинизирующего гормона (ЛГ) в течение часа или двух.
После первой недели ваш врач проверяет уровень эстрогена в крови и с помощью ультразвука определяет, созревают ли яйца в фолликулах. В течение второй недели ваша дозировка может измениться в зависимости от результатов анализов. И вас часто наблюдают с помощью трансвагинального УЗИ и анализов крови. Если фолликулы полностью развиваются, вам делают инъекцию хорионического гонадотропина (ХГЧ), чтобы стимулировать созревание фолликулов. Зрелые яйца собирают через 34–36 часов с помощью пункционной аспирации под контролем ультразвука.Обычно для этой процедуры вам понадобится обезболивающее и успокоительное.
Сбор спермы. Сперму собирают путем мастурбации или путем взятия спермы из яичка через небольшой разрез. Эта процедура выполняется, когда закупорка препятствует эякуляции сперматозоидов или когда есть проблемы с развитием сперматозоидов. Сперма могла быть собрана и заморожена раньше. Затем в день сбора яйцеклеток размораживают сперму.
Сперму собирают путем мастурбации или путем взятия спермы из яичка через небольшой разрез. Эта процедура выполняется, когда закупорка препятствует эякуляции сперматозоидов или когда есть проблемы с развитием сперматозоидов. Сперма могла быть собрана и заморожена раньше. Затем в день сбора яйцеклеток размораживают сперму.
Оплодотворение и перенос эмбрионов. Яйца и сперму помещают в стеклянную посуду и инкубируют при тщательной температуре, атмосферном давлении и контроле инфекций в течение 48–120 часов. Примерно через 2-5 дней после оплодотворения отбираются наиболее оплодотворенные яйца. От одного до трех вводят в матку с помощью тонкой гибкой трубки (катетера), которая вводится через шейку матки. Оставшиеся могут быть заморожены (криоконсервированы) для будущих попыток.
Беременность и роды. Любые эмбрионы, имплантируемые в матку, могут затем привести к беременности и рождению одного или нескольких младенцев.
Чего ожидать после лечения
В целом, инъекции, мониторинг и процедуры, связанные с экстракорпоральным оплодотворением (ЭКО), требуют эмоциональной и физической нагрузки от партнера-женщины. Суперовуляция гормонами требует регулярных анализов крови, ежедневных инъекций (некоторые из которых довольно болезненны), частого наблюдения со стороны врача и сбора яиц.
Эти процедуры выполняются в амбулаторных условиях и требуют короткого периода восстановления. Во время процедуры у вас могут возникнуть судороги.Вам могут посоветовать избегать физических нагрузок до конца дня или соблюдать постельный режим в течение нескольких дней, в зависимости от вашего состояния и рекомендации врача.
Почему это делается
Экстракорпоральное оплодотворение может быть вариантом лечения, если:
- У женщины отсутствуют или заблокированы маточные трубы.
- У женщины эндометриоз тяжелой степени.
- У мужчины низкое количество сперматозоидов.

- Искусственное или внутриматочное оплодотворение не увенчалось успехом.
- Бесплодие без объяснения причин длится долгое время. То, как долго пара решает ждать, зависит от возраста партнера-женщины и других личных факторов.
- Пара хочет пройти тест на наследственные заболевания перед переносом эмбрионов.
ЭКО можно сделать, даже если:
- Женщина перенесла операцию по перевязке маточных труб, которая не увенчалась успехом.
- У женщины нет маточных труб.
- Фаллопиевы трубы женщины заблокированы и не подлежат ремонту.
ЭКО может быть выполнено с использованием донорских яйцеклеток женщинам, которые не могут производить собственные яйцеклетки из-за преклонного возраста или по другим причинам.
Как это работает?
Число женщин, рожающих детей после экстракорпорального оплодотворения, варьируется в зависимости от многих факторов. Почти все процедуры вспомогательных репродуктивных технологий (ВРТ) проводятся с использованием ЭКО.
Возраст. Уровень рождаемости в результате одного цикла ЭКО с использованием собственных яйцеклеток женщин составляет от 30% до 40% для женщин в возрасте 34 лет и младше, затем этот показатель неуклонно снижается после 35 лет. сноска 1 Старение количества яйцеклеток сильно влияет на шансы того, что процедура вспомогательных репродуктивных технологий (ВРТ) приведет к беременности и рождению здорового ребенка.
Причина бесплодия. Бесплодие может быть вызвано проблемами с репродуктивной системой женщины или мужчины. Некоторые из этих причин могут включать проблемы с маточными трубами, овуляцией или со спермой.
История беременности. У женщины, которая уже родила живого ребенка, больше шансов пройти успешную процедуру ВРТ, чем у женщины, которая раньше не рожала.Это «преимущество предыдущего рождения» постепенно сужается по мере того, как женщины достигают возраста от 30 до 40 лет.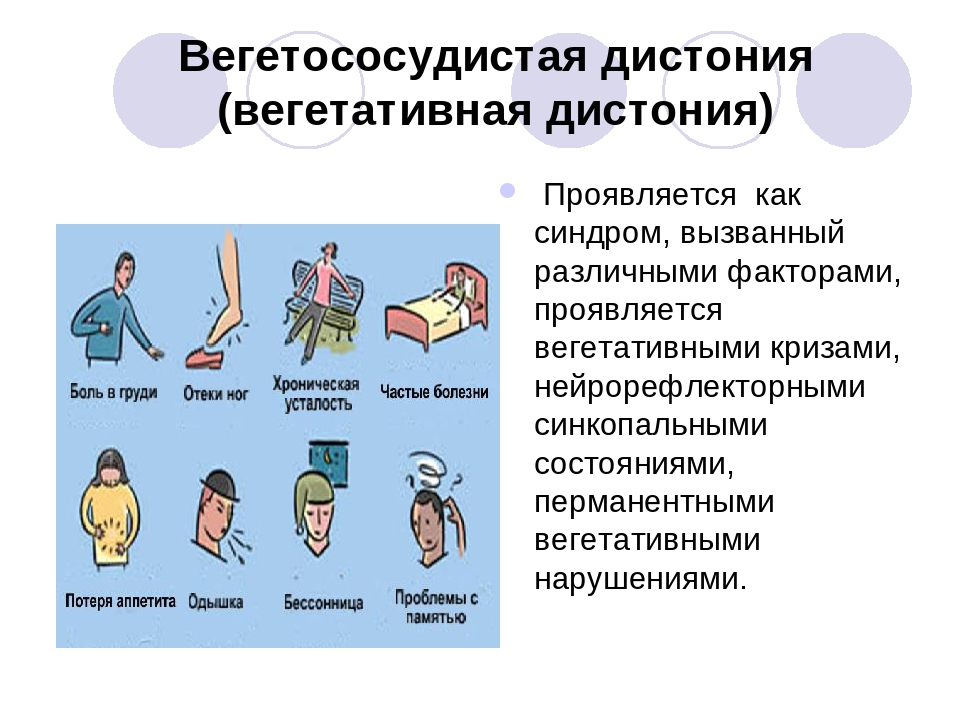
Собственные яйцеклетки по сравнению с донорскими яйцеклетками. На рождаемость влияет то, используются ли в процедурах АРТ собственные яйцеклетки женщины или донорские яйцеклетки. Многие женщины старше 40 лет предпочитают использовать донорские яйцеклетки, что значительно увеличивает их шансы родить здоровых детей. Для каждого цикла экстракорпорального оплодотворения: сноска 1
- При использовании ее собственных яйцеклеток шансы женщины на рождение живого ребенка снижаются с более чем 40% в ее конце 20-летнего возраста до 30% примерно в 38 лет и до 10% примерно к 43 годам.
- Коэффициенты живорождения примерно одинаковы среди молодых и пожилых женщин, использующих донорские яйцеклетки. У женщин в возрасте от 20 до 40 лет в среднем около 55% рождаемости при использовании свежих (не замороженных) эмбрионов.
Замороженные эмбрионы и свежие эмбрионы. Эмбрионы ЭКО, замороженные донорами из предыдущего цикла ЭКО, размороженные и перенесенные в матку, с меньшей вероятностью приведут к живорождению, чем свежие (недавно оплодотворенные) эмбрионы ЭКО, полученные от доноров. сноска 1 Но замороженные эмбрионы менее дороги и менее инвазивны для женщины, потому что суперовуляция и извлечение яйцеклеток не нужны.
Риски
Экстракорпоральное оплодотворение (ЭКО) увеличивает риск синдрома гиперстимуляции яичников и многоплодной беременности.
- Суперовуляция при лечении гормонами может вызвать тяжелый синдром гиперстимуляции яичников. Ваш врач может минимизировать риск синдрома гиперстимуляции яичников, внимательно следя за вашими яичниками и уровнем гормонов во время лечения.
- Риск зачатия многоплодной беременности напрямую зависит от количества эмбрионов, перенесенных в матку женщины.Многоплодная беременность сопряжена с высоким риском как для матери, так и для плода.
У детей, зачатых с помощью определенных вспомогательных репродуктивных технологий, таких как ЭКО, может быть более высокий риск врожденных дефектов. Поговорите со своим врачом об этих возможных рисках.
Поговорите со своим врачом об этих возможных рисках.
Успешный перенос эмбрионов в сравнении с риском многоплодной беременности
Для женщины старше 35 лет, чтобы максимизировать свои шансы на зачатие собственными яйцеклетками и вынашивание здоровой беременности, она может перенести больше эмбрионов, чем это сделала бы более молодая женщина.Но это увеличивает ее риск многоплодной беременности.
Из-за риска многоплодной беременности для детей специалисты рекомендуют ограничить количество переносимых эмбрионов. Ваш врач порекомендует перенести определенное количество эмбрионов в зависимости от вашего возраста и конкретной ситуации.
Женщины старше 40 лет часто теряют эмбрионы при использовании собственных яиц. В качестве альтернативы пожилые женщины могут выбрать более жизнеспособные донорские яйцеклетки. Когда женщина использует донорские яйцеклетки, эксперты рекомендуют использовать возраст донора, чтобы определить, сколько эмбрионов нужно перенести. сноска 2
Что думать о
Курение пагубно влияет на фертильность и беременность. Курение снижает вероятность того, что ЭКО подействует. Курение также может повлиять на здоровье плода.
Экстракорпоральное оплодотворение предоставляет диагностическую информацию об оплодотворении и развитии эмбриона (чего нельзя сказать о процедурах GIFT или ZIFT).
Использование ультразвука для сбора яйцеклеток из яичников женщины дешевле, менее рискованно и менее инвазивно, чем сбор яйцеклеток с помощью лапароскопии.
В США цикл экстракорпорального оплодотворения стоит примерно от 10 000 до 15 000 долларов.
Если вы и ваш врач обеспокоены передачей генетического заболевания вашему ребенку, может быть доступна доимплантационная генетическая диагностика. Некоторые генетические нарушения можно выявить с помощью специального тестирования до переноса эмбриона, что увеличивает шансы на зачатие здорового ребенка.
Список литературы
Цитаты
- Центры по контролю и профилактике заболеваний, Американское общество репродуктивной медицины и Общество вспомогательных репродуктивных технологий (2010 г.
). Национальный сводный отчет по вспомогательным репродуктивным технологиям за 2010 год . Доступно в Интернете: http://www.cdc.gov/art/ART2010/PDFs/ART_2010_National_Summary_Report.pdf.
- Комитет практики Американского общества репродуктивной медицины и Комитет практики Общества вспомогательных репродуктивных технологий (2013). Критерии количества эмбрионов для переноса: заключение комитета. Фертильность и бесплодие , 99 (1): 44–46.
Кредиты
Текущий по состоянию на: 8 октября 2020 г.
Автор: Healthwise Staff
Медицинский обзор:
Кэтлин Ромито, доктор медицины, семейная медицина
Адам Хусни, доктор медицины, семейная медицина
Феми Олатунбосун, магистр медицины, FRCSC — акушерство и гинекология
По состоянию на: 8 октября 2020 г.
Автор: Здоровый персонал
Медицинский обзор: Кэтлин Ромито, доктор медицины, семейная медицина, Адам Хусни, доктор медицины, семейная медицина, и MB Femi Olatunbosun, FRCSC — акушерство и гинекология
Экстракорпоральное оплодотворение (ЭКО) | Rush System
Экстракорпоральное оплодотворение (ЭКО) — это лечение бесплодия, при котором в лаборатории объединяются яйцеклетка и сперма (создавая эмбрион).Затем один или несколько из этих эмбрионов помещаются в матку женщины, чтобы вызвать беременность. ЭКО — самая успешная форма вспомогательных репродуктивных технологий.
Кому поможет ЭКО?
Ваш поставщик Rush обсудит, является ли ЭКО вашим лучшим вариантом. ЭКО часто рекомендуется, если у вас или вашего партнера есть одно из следующего:
- Бесплодие: Если вы пытались забеременеть после 12 или более месяцев регулярных половых контактов или 6 месяцев, если вам 35 лет и старше, возможно, вы столкнулись с бесплодием.
 Иногда у бесплодия есть причина, иногда — необъяснимая. Мы лечим как мужское, так и женское бесплодие.
Иногда у бесплодия есть причина, иногда — необъяснимая. Мы лечим как мужское, так и женское бесплодие. - Эндометриоз: Эндометриоз часто может влиять на функцию яичников, матки и маточных труб, затрудняя зачатие.
- Миома: Хотя эти опухоли доброкачественные, они могут мешать имплантации оплодотворенной яйцеклетки.
- Генетические проблемы: ЭКО позволяет проверять эмбрионы на наличие определенных генетических нарушений перед имплантацией.Этот дополнительный шаг в процессе ЭКО позволяет оценить ваш риск рождения ребенка с такими заболеваниями, как ломкая X-хромосома, муковисцидоз или болезнь Хантингтона.
- Рак до или после лечения: Лучевая и химиотерапия может вызвать проблемы с фертильностью как у мужчин, так и у женщин. Яйца и сперму можно заморозить до или после лечения и использовать для ЭКО на более позднем этапе.
- Сохранение фертильности: ЭКО позволяет сохранить ваши яйцеклетки или эмбрионы на случай возможной будущей беременности.Вы можете рассмотреть это по ряду причин, в том числе по возрасту или до стерилизации или операции по подтверждению пола.
ЭКО также используется для суррогатного материнства — когда женщина вынашивает для вас ребенка — или при использовании донорских яйцеклеток, спермы или эмбрионов для беременности.
Как работает ЭКО?
Хотя точный процесс ЭКО зависит от вашей ситуации и рекомендаций врача, ЭКО обычно включает следующие шаги:
- Стимуляция фолликулов: Вы будете принимать лекарства от бесплодия, которые вводите сами, чтобы увеличить яйценоскость.
- Сбор спермы: Ваш партнер или донор-мужчина предоставит образец спермы.
- Извлечение яйцеклеток: Под контролем ультразвука ваш врач введет иглу через влагалище к яичникам и яйцевым мешочкам (фолликулам). Отсасывающее устройство аккуратно извлечет яйца и перенесет их в лабораторную посуду.
 Эта процедура обычно проводится под наркозом, и в тот же день вы отправитесь домой.
Эта процедура обычно проводится под наркозом, и в тот же день вы отправитесь домой. - Оплодотворение: Затем эмбриолог оценит качество ваших яйцеклеток и объединит лучшие яйцеклетки со спермой.В некоторых случаях сотрудники лаборатории вводят сперму прямо в яйцеклетку, чтобы повысить вероятность оплодотворения.
- Культивирование и перенос эмбрионов: После деления оплодотворенной яйцеклетки ее называют эмбрионом. Каждый эмбрион подвергается биопсии в нашей собственной лаборатории и оценивается в соответствии с карточкой положительных качеств эмбриона. Через три-пять дней ваш специалист по фертильности имплантирует в вашу матку эмбрион наилучшего сорта. Вы и ваш врач можете имплантировать более одного эмбриона, а любые неиспользованные эмбрионы можно заморозить для дальнейшего использования.
- Тест на беременность: Примерно через 10–14 дней после извлечения яйцеклеток ваш врач назначит анализ крови, чтобы подтвердить, беременны вы или нет.
Безопасно ли ЭКО?
ЭКО — безопасная, но сложная оздоровительная процедура. Важно понимать, как работает ЭКО, а также возможные риски для вас и будущей беременности.
- Многоплодные роды: ЭКО увеличивает риск многоплодных родов, если имплантировано более одного эмбриона.Двойная, тройная или другая многоплодная беременность сопряжена с более высоким риском преждевременных родов и потенциальных родовых осложнений.
- Синдром гиперстимуляции яичников: Лекарства от бесплодия могут чрезмерно стимулировать ваши яичники, вызывая их опухание и боль. Симптомы обычно длятся неделю или две, а в случае беременности могут длиться несколько недель.
- Осложнения процедуры извлечения яйцеклеток: Хотя это случается редко, существует риск того, что игла, используемая во время извлечения яйцеклеток, может вызвать кровотечение или повреждение близлежащих органов или тканей.

- Стресс: Лечение бесплодия и ЭКО может быть трудным в финансовом, эмоциональном и физическом плане. Вам может быть полезно обратиться к специалисту по психическому здоровью, который поможет вам справиться с этими проблемами.
Если у вас был рак, вы можете задаться вопросом, могут ли гормоны при ЭКО спровоцировать рецидив. Исследования продолжают показывать, что кратковременное употребление этих гормонов не улучшает и не увеличивает риск развития рака.
И, как и при любой беременности, возможными исходами являются выкидыш и внематочная беременность, которые часто увеличиваются с возрастом матери.
Если вы подумываете о ЭКО, чтобы создать свою семью, обратитесь в Центр расширенного репродуктивного здоровья Rush для первичной консультации со специалистом по бесплодию Rush. Или ваш текущий поставщик может направить вас в центр, чтобы узнать, подходит ли вам это лечение.
Пролапс диска | Пролапс (грыжа) диска
Выпадение (грыжа) диска возникает, когда внешние волокна межпозвоночного диска повреждены, и мягкий материал, известный как пульпозное ядро, вырывается из замкнутого пространства.
Выпавший диск или материал разорванного диска может попасть в позвоночный канал, раздавив спинной мозг, но чаще спинномозговые нервы.
Грыжа межпозвоночного диска редко встречается у детей и чаще всего встречается у взрослых молодого и среднего возраста. Грыжа может развиваться внезапно или постепенно в течение недель или месяцев.
ПРИЧИНЫ
Межпозвоночные диски могут внезапно выпадать из-за чрезмерного давления. Примеры включают:
- Падение со значительной высоты и приземление на ягодицы.Это может передать значительную силу через позвоночник. Если сила достаточно сильная, либо позвонок (кость) может сломаться, либо может разорваться межпозвоночный диск.
- Наклон вперед создает значительную нагрузку на межпозвоночные диски. Если вы наклонитесь и попытаетесь поднять слишком тяжелый предмет, эта сила может привести к разрыву диска.

Межпозвоночные диски также могут разорваться в результате ослабления внешних волокон диска. Обычно это происходит из-за повторяющихся мелких травм, которые со временем накапливаются.Это повреждение может возникнуть в результате старения, наследственных факторов, деятельности, связанной с работой или отдыхом. Часто нет очевидной причины, почему такой процесс должен был произойти. Затем в какой-то момент вы можете что-то поднять, скрутить или согнуть так, чтобы давление на диск было достаточным, чтобы он разорвался через ослабленные внешние волокна.
ГДЕ ПРОИСХОДИТ ПРОЛАВИРОВАНИЕ ДИСКА?
Выпадение межпозвонкового диска чаще всего возникает в поясничном отделе позвоночника (поясница) и шейном отделе позвоночника (шея).Реже они возникают в грудном отделе позвоночника (в средней части спины).
Выпадение межпозвоночного диска может вызвать проблемы двумя способами:
- Прямое давление. Материал диска, прорвавшийся в позвоночный канал или межпозвонковое отверстие, может оказывать давление на нервы (или спинной мозг).
- Химическое раздражение. После разрыва основной материал диска может вызвать химическое раздражение нервных корешков и привести к воспалению нервов.
Как давление на нервный корешок, так и химическое раздражение могут привести к проблемам с его работой.
СИМПТОМЫ
Симптомы грыжи или выпадения межпозвоночного диска у некоторых людей могут не включать боль в спине или шее, хотя такая боль является обычным явлением.
Основные симптомы выпадения межпозвоночного диска включают:
- В тяжелых случаях потеря контроля над мочевым пузырем и / или кишечником, онемение в области гениталий и импотенция (у мужчин)
- Онемение, иглы или покалывание в одной или обеих руках или ногах
- Боль за лопатками или в ягодицах
- Боль, бегущая по одной или обеим рукам или ногам
- Расположение этих симптомов зависит от того, какой нерв (-ы) был поражен.
 Другими словами, точное местоположение
Другими словами, точное местоположение - симптомов помогают определить ваш диагноз.
- Слабость в одной или обеих руках или ногах
ДИАГНОСТИКА
Диагностика выпавшего межпозвоночного диска начинается с того, что ваш специалист составляет полную историю болезни. Это часто завершается соответствующим физическим осмотром.
Основные вопросы, которые будут интересовать вашего нейрохирурга или спинального хирурга:
- Были ли у вас травмы до того, как начались боли?
- Где именно боль?
- Есть ли онемение или иголки?
- Есть слабые места?
- Была ли у вас подобная проблема раньше?
- Были ли в последнее время потеря веса, лихорадка или другие заболевания?
Наконец, вашему нейрохирургу или спинальному хирургу будет интересно узнать, есть ли у вас проблемы с ходьбой, или когда вам нужно опорожнить мочевой пузырь или открыть кишечник.Эти вопросы могут показаться неуместными, но они важны, чтобы убедиться, что грыжа межпозвоночного диска не оказывает значительного давления на спинной мозг или нервы на кишечник и мочевой пузырь. Такие симптомы могут указывать на неотложную ситуацию и требуют немедленного обследования и / или хирургического вмешательства.
Точный диагноз ставится на основании рентгенологического исследования. КТ обычно выявляет значительное выпадение диска, однако часто это не самые надежные тесты.
МРТ — самый точный тест, однако небольшие пролапсы могут быть пропущены, особенно потому, что большинство этих исследований проводится, когда вы лежите ровно — это оказывает меньшее давление на диск и может показывать меньшую выпуклость, чем когда вы сидите.
Другие исследования, которые может организовать ваш нейрохирург или спинальный хирург, включают КТ-миелограмму (где краситель вводится в позвоночный канал и выполняется КТ) и инъекцию оболочки нерва с местным анестетиком (это может точно подтвердить, какой нерв вызывает ваши симптомы.
ЛЕЧЕНИЕ
По крайней мере, 80 или 90% пролапсов диска проходят сами по себе, и их симптомы почти исчезают. Обычно этот процесс занимает 6-8 недель, но может занять больше времени.
Если нет доказательств значительной компрессии спинного мозга или нервных корешков или нарушения функции, острый пролапс диска почти всегда в первую очередь лечится консервативно.Обычно рекомендуется комбинация противовоспалительных препаратов и препаратов на основе парацетамола, а также программа физиотерапии, а иногда и гидротерапия и пилатес.
Если симптомы не исчезнут при разумном консервативном лечении, может быть рекомендовано вмешательство. Это может включать инъекцию оболочки нервов с местным анестетиком (не было доказано, что стероиды дают дополнительную пользу) или хирургическое вмешательство. Было показано, что хирургическое вмешательство ускоряет выздоровление после пролапса диска.
Лечение, предлагаемое каждому человеку, будет адаптировано к его клинической картине, рентгенологическим данным и другим обстоятельствам.
Ваш нейрохирург или спинальный хирург предложит вам программу лечения, основанную на вашей конкретной ситуации, и она будет периодически пересматриваться.
Для получения дополнительной информации позвоните по телефону +61 3 8862 0000 или обратитесь к специалисту по точности.
Экстракорпоральное оплодотворение (ЭКО) | Центр женского здоровья
Экстракорпоральное оплодотворение (ЭКО) — высокоэффективный метод лечения бесплодия. Экстракорпоральное оплодотворение относится к процедуре, при которой яйцеклетка (или ооцит) оплодотворяется вне тела, а затем переносится в матку женщины.ЭКО лишает возможности оплодотворения. Затем оплодотворенная яйцеклетка должна имплантироваться сама по себе и вырастет до здоровой и жизнеспособной беременности. Сегодня ЭКО обычно используется, чтобы повысить ваши шансы на беременность.
Сначала из яичника женщины удаляется яйцеклетка. Затем в лаборатории эта яйцеклетка оплодотворяется спермой, в результате чего получается эмбрион. После того, как эмбрион должным образом развился, он переносится в вашу матку. Эмбрионы хорошего качества, которые не заменяются во время свежего цикла, можно заморозить для будущего использования.Этот процесс называется криоконсервацией. Вы можете использовать свои собственные яйцеклетки и сперму или использовать знакомого донора. Вы также можете использовать яйцеклетки и / или сперму из наших программ донорства яйцеклеток или спермы.
Затем в лаборатории эта яйцеклетка оплодотворяется спермой, в результате чего получается эмбрион. После того, как эмбрион должным образом развился, он переносится в вашу матку. Эмбрионы хорошего качества, которые не заменяются во время свежего цикла, можно заморозить для будущего использования.Этот процесс называется криоконсервацией. Вы можете использовать свои собственные яйцеклетки и сперму или использовать знакомого донора. Вы также можете использовать яйцеклетки и / или сперму из наших программ донорства яйцеклеток или спермы.
Процедура ЭКО сложна и может напугать некоторых. Каждый план лечения индивидуален и варьируется от пациента к пациенту. Но общие шаги в нашей программе будут аналогичными. Таким образом, наши общие рекомендации помогут вам понять, каким может быть для вас процесс ЭКО.
Важно помнить, что мы всегда рядом с вами.Вы будете работать с специальной командой медсестер, специалистами по ЭКО и другим вспомогательным персоналом. Мы будем координировать ваш цикл, помогать направлять и поддерживать вас в процессе ЭКО.
Отборочные тесты
Как только вы решите перейти к ЭКО, вы встретитесь с нашим координатором по уходу за пациентами. Она поможет вам пройти обследование, чтобы подготовить вас к ЭКО.
Этапы лечения ЭКО
После завершения процесса скрининга вы будете работать с одним из наших координаторов медсестер по ЭКО.Она и ваш врач будут работать с вами, чтобы разработать индивидуальный план ухода и режим приема лекарств, отвечающий вашим потребностям.
У вас будет индивидуальный план лечения
После этого вы получите журнал приема лекарств и календарь с описанием вашего лечения. Важно отметить, что мы разрабатываем ваш план лечения индивидуально, чтобы создать идеальное количество яиц лучшего качества.
Посмотреть примерную хронологию ЭКО
Охвати использование услуг по охране фертильности в США.С.
|
Введение
Многим людям требуется помощь в обеспечении бесплодия, чтобы иметь детей. Это может быть связано либо с диагнозом бесплодия, либо с тем, что они состоят в однополых отношениях или одиноки и хотят иметь детей. Хотя существует несколько форм помощи в обеспечении бесплодия, многие услуги недоступны для большинства людей из-за их стоимости.Лечение бесплодия стоит дорого и часто не покрывается страховкой. В то время как некоторые частные планы страхования покрывают диагностические услуги, существует очень небольшое покрытие таких лечебных услуг, как ВМИ и ЭКО, которые стоят дороже. Большинство людей, пользующихся услугами по лечению бесплодия, должны платить из своего кармана, и их расходы часто достигают тысяч долларов. Очень немногие штаты требуют частных страховых планов для покрытия услуг по лечению бесплодия, и только один штат требует покрытия в рамках Medicaid, программы медицинского страхования для людей с низкими доходами.Это увеличивает разрыв для людей с низкими доходами, даже если они имеют медицинскую страховку. В этом кратком обзоре рассматривается, как доступ к услугам по лечению и диагностике бесплодия в США варьируется в зависимости от государственных нормативных актов, типа страхования, уровня дохода и демографических данных пациентов.
Диагностика и лечение
Бесплодие чаще всего определяется как неспособность забеременеть после 1 года регулярных, незащищенных гетеросексуальных контактов, и затрагивает примерно 10-15% гетеросексуальных пар.Как женский, так и мужской факторы способствуют бесплодию, включая проблемы с овуляцией (когда яичник выпускает яйцеклетку), структурные проблемы с маткой или фаллопиевыми трубами, проблемы с качеством или подвижностью сперматозоидов, а также гормональные факторы ( Рисунок 1 ). Примерно в 25% случаев бесплодие вызывается более чем одним фактором, а примерно в 10% случаев бесплодие остается необъяснимым. Однако оценки бесплодия не учитывают ЛГБТК или одиноких людей, которым также может потребоваться помощь в обеспечении фертильности для создания семьи. Таким образом, существуют различные причины, которые могут побудить людей обращаться за помощью по лечению бесплодия.
Таким образом, существуют различные причины, которые могут побудить людей обращаться за помощью по лечению бесплодия.
Рис. 1: Есть несколько причин, по которым кто-то может обратиться за помощью по вопросам фертильности
Для обеспечения фертильности может потребоваться широкий спектр диагностических и лечебных услуг (, таблица 1, ). Диагностика обычно включает лабораторные тесты, анализ спермы и визуализационные исследования или процедуры репродуктивных органов. Если выявлена вероятная причина бесплодия, лечение часто направлено на устранение источника проблемы.Например, если у кого-то аномальный уровень гормонов щитовидной железы, лекарства для щитовидной железы могут помочь пациентке забеременеть. Если у пациента большие миомы, деформирующие полость матки, хирургическое удаление этих доброкачественных опухолей может позволить беременность в будущем. В других случаях необходимы другие вмешательства, чтобы помочь пациентке забеременеть. Например, если анализ спермы показывает плохую подвижность сперматозоидов или закупорку маточных труб, сперма не сможет оплодотворить яйцеклетку, и может потребоваться внутриматочная инсеминация (ВМИ) или экстракорпоральное оплодотворение (ЭКО).Эти процедуры также способствуют созданию семьи для ЛГБТК и одиноких людей с использованием донорской яйцеклетки или спермы, с гестационным носителем или без него (суррогатное материнство).
| Диагностические услуги: | |
| Лечебные услуги: |
|
| Сохранение плодородия: | |
ПРИМЕЧАНИЯ: Это не исчерпывающий список услуг по лечению бесплодия.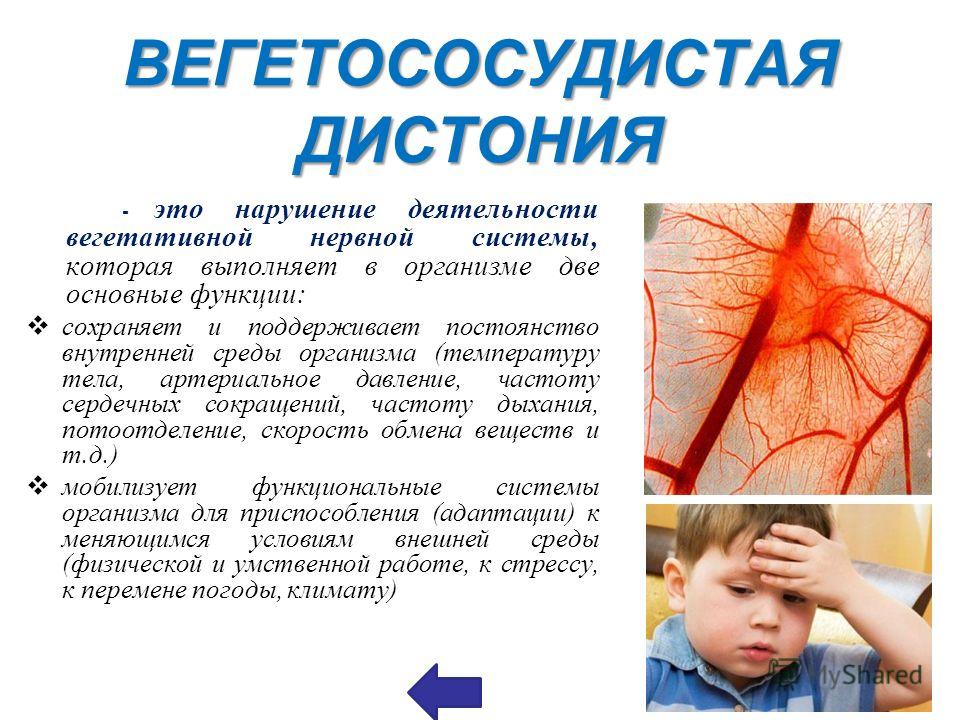 ИСТОЧНИК: ACOG. Оценка бесплодия. 2017; ACOG. Лечение бесплодия. 2019; Американское общество репродуктивной медицины. Бесплодие: обзор. Информационная серия для пациентов. 2017 год | |
Использование служб фертильности
Наш анализ Национального исследования роста семьи (NSFG) за 2015–2017 годы показывает, что 10% женщин в возрасте 18–49 лет говорят, что они или их партнеры когда-либо говорили с врачом о том, как помочь им забеременеть (данные не показаны). Среди женщин в возрасте от 18 до 49 лет чаще всего упоминаются консультации по вопросам фертильности (, рис. 2, ).
Рисунок 2: Женщины и их партнеры обращаются за различными услугами по лечению бесплодия, чтобы забеременеть
CDC обнаружил, что использование ЭКО неуклонно растет с момента его первого успешного рождения в 1981 году. Согласно последним данным, около 1,8% младенцев в США ежегодно зачатие с использованием вспомогательных репродуктивных технологий (ВРТ) (например, ЭКО и связанных с ним процедур). ). Пропорции наиболее высоки на северо-востоке (MA 4,7%, CN 3,9%, NJ 3,9%) и ниже на юге и юго-западе (NM 0.4%, AR 0,6%, MS 0,6%).
Использование услуг по охране фертильности резко упало во время чрезвычайной ситуации в области общественного здравоохранения, связанной с COVID-19. 17 марта 2020 года Американское общество репродуктивной медицины (ASRM) выпустило руководство по прекращению всех новых циклов лечения бесплодия и несрочных диагностических процедур. С тех пор ASRM предоставило обновленное руководство о том, какие условия должны быть соблюдены, и какие меры следует принять, прежде чем безопасно возобновить лечение бесплодия. За это время исследование, проведенное компанией Strata Decision Technology в 228 больницах в 40 штатах, показало, что количество обращений за услугами по лечению бесплодия снизилось на 83% с 22 марта по 4 апреля 2020 года по сравнению с этим временем годом ранее.
Стоимость услуг
Многие пациенты не имеют доступа к услугам по лечению бесплодия, в основном из-за их высокой стоимости и ограниченного покрытия частной страховкой и Medicaid. В результате многие люди, пользующиеся услугами по лечению бесплодия, должны платить из своего кармана, даже если они застрахованы иным образом. Наличные расходы сильно различаются в зависимости от пациента, штата проживания, поставщика медицинских услуг и плана страхования. Как правило, диагностические лабораторные тесты, анализ спермы и ультразвук дешевле, чем диагностические процедуры (например,g., HSG) или хирургическое вмешательство (например, гистероскопия, лапароскопия). Между тем, лечение с использованием лекарств от бесплодия дешевле, чем ВМИ и ЭКО, но даже менее дорогостоящие методы лечения все равно могут обойтись в тысячи долларов из собственных средств. Многие люди должны попробовать несколько видов лечения, прежде чем они или их партнер сможет забеременеть (обычно сначала лекарства, а затем хирургическое вмешательство или процедуры по лечению бесплодия, если лекарства не помогают). Исследование почти 400 женщин, проходящих лечение бесплодия в Северной Калифорнии, демонстрирует эту общую тенденцию с самыми низкими расходами из собственного кармана на лечение только медикаментами и самыми высокими затратами на услуги ЭКО (, рис. 3, ).Предыдущие исследования показали, что стоимость одного стандартного цикла ЭКО в 2009 году составляла примерно 12 500 долларов, но сегодня она, вероятно, выше из-за общего роста затрат на здравоохранение. Кроме того, многим пациенткам требуется несколько циклов лечения до наступления беременности, при этом затраты на каждый цикл делают эти вмешательства недоступными для многих с финансовой точки зрения. В дополнение к затратам на фактическое лечение, пациенты могут быть обременены собственными расходами на посещение офиса, диагностические тесты / процедуры, генетическое тестирование, использование донорской спермы / яйцеклетки и плату за хранение и потерю заработной платы из-за отсутствия на работе.
В результате многие люди, пользующиеся услугами по лечению бесплодия, должны платить из своего кармана, даже если они застрахованы иным образом. Наличные расходы сильно различаются в зависимости от пациента, штата проживания, поставщика медицинских услуг и плана страхования. Как правило, диагностические лабораторные тесты, анализ спермы и ультразвук дешевле, чем диагностические процедуры (например,g., HSG) или хирургическое вмешательство (например, гистероскопия, лапароскопия). Между тем, лечение с использованием лекарств от бесплодия дешевле, чем ВМИ и ЭКО, но даже менее дорогостоящие методы лечения все равно могут обойтись в тысячи долларов из собственных средств. Многие люди должны попробовать несколько видов лечения, прежде чем они или их партнер сможет забеременеть (обычно сначала лекарства, а затем хирургическое вмешательство или процедуры по лечению бесплодия, если лекарства не помогают). Исследование почти 400 женщин, проходящих лечение бесплодия в Северной Калифорнии, демонстрирует эту общую тенденцию с самыми низкими расходами из собственного кармана на лечение только медикаментами и самыми высокими затратами на услуги ЭКО (, рис. 3, ).Предыдущие исследования показали, что стоимость одного стандартного цикла ЭКО в 2009 году составляла примерно 12 500 долларов, но сегодня она, вероятно, выше из-за общего роста затрат на здравоохранение. Кроме того, многим пациенткам требуется несколько циклов лечения до наступления беременности, при этом затраты на каждый цикл делают эти вмешательства недоступными для многих с финансовой точки зрения. В дополнение к затратам на фактическое лечение, пациенты могут быть обременены собственными расходами на посещение офиса, диагностические тесты / процедуры, генетическое тестирование, использование донорской спермы / яйцеклетки и плату за хранение и потерю заработной платы из-за отсутствия на работе.
Рисунок 3: Лечение бесплодия обычно обходится пациентам в тысячи долларов
Страховая защита
Страховое покрытие услуг по охране фертильности зависит от штата, в котором проживает человек, а для людей со страховкой, спонсируемой работодателем, — от размера их работодателя. Многие виды лечения бесплодия не считаются «необходимыми с медицинской точки зрения» страховыми компаниями, поэтому они обычно не покрываются частными страховыми планами или программами Medicaid. При наличии покрытия некоторые виды услуг по охране фертильности (например,g., тестирование) покрываются с большей вероятностью, чем другие (например, ЭКО). В некоторых штатах требуется страхование услуг по фертильности для некоторых полностью застрахованных частных планов, которые регулируются государством. Эти требования, однако, не применяются к планам медицинского страхования, которые администрируются и финансируются непосредственно работодателями (самофинансируемые планы), которые покрывают шесть из десяти (61%) работников, имеющих медицинское страхование, спонсируемое работодателем. Штаты также имеют право распоряжаться льготами, покрываемыми их программами Medicaid. Федеральное правительство обладает полномочиями в отношении требований к пособиям в рамках федеральных программ медицинского страхования, включая Medicare, Индийскую службу здравоохранения (IHS) и медицинское страхование военных.
Многие виды лечения бесплодия не считаются «необходимыми с медицинской точки зрения» страховыми компаниями, поэтому они обычно не покрываются частными страховыми планами или программами Medicaid. При наличии покрытия некоторые виды услуг по охране фертильности (например,g., тестирование) покрываются с большей вероятностью, чем другие (например, ЭКО). В некоторых штатах требуется страхование услуг по фертильности для некоторых полностью застрахованных частных планов, которые регулируются государством. Эти требования, однако, не применяются к планам медицинского страхования, которые администрируются и финансируются непосредственно работодателями (самофинансируемые планы), которые покрывают шесть из десяти (61%) работников, имеющих медицинское страхование, спонсируемое работодателем. Штаты также имеют право распоряжаться льготами, покрываемыми их программами Medicaid. Федеральное правительство обладает полномочиями в отношении требований к пособиям в рамках федеральных программ медицинского страхования, включая Medicare, Индийскую службу здравоохранения (IHS) и медицинское страхование военных.
Частное страхование
В пятнадцати штатах действуют законы, требующие, чтобы определенные планы медицинского страхования покрывали по крайней мере некоторые виды лечения бесплодия («обязательство покрывать») (Рисунок 4) . Кроме того, Колорадо недавно ввел в действие требование для индивидуальных и групповых планов медицинского страхования, которые охватывают диагностику бесплодия, лечение и сохранение фертильности при ятрогенном бесплодии, начиная с января 2022 года. Среди штатов, которые не имеют полномочий на покрытие, девять штатов и округ Колумбия имеют контрольный план это включает покрытие по крайней мере некоторых услуг по лечению бесплодия (диагностика и / или лечение) для большинства индивидуальных и небольших групповых планов, продаваемых в этом штате.Два штата (Калифорния и Техас) требуют, чтобы групповые планы медицинского страхования предлагали по крайней мере один полис с покрытием от бесплодия («обязательство предлагать»), но работодатели не обязаны выбирать эти планы.
Рисунок 4: В большинстве штатов не требуется, чтобы частные страховщики предоставляли пособие по бесплодию
Тем не менее, в штатах с законами о «покрытии» они применяются только к определенным страховщикам, к определенным лечебным услугам и к определенным пациентам, а в некоторых штатах есть денежные ограничения на расходы, которые они должны покрывать ( Приложение 1 ).Например, в OH и WV требование о покрытии услуг по лечению бесплодия применяется только к организациям по поддержанию здоровья (HMOs). В других штатах почти все страховщики и ОПЗ включены в мандат. Многие штаты предоставляют исключения для мелких работодателей (<50 сотрудников) или религиозных работодателей. Кроме того, законы штата не применяются к самофинансируемым (или самострахованным) планам работодателя, которые регулируются федеральным законом. Шестьдесят один процент застрахованных работников зарегистрированы в самофинансируемом плане.
Даже в штатах, где действуют законы о страховом покрытии, не все пациенты имеют право на лечение от бесплодия.В HI человек с необъяснимым бесплодием имеет право на ЭКО только после пяти лет бесплодия. В других случаях пациенты имеют право на участие через 1 год. Некоторые штаты устанавливают возрастные ограничения для пациентов женского пола, которые могут получить доступ к этим услугам (например, они не имеют права, если 46 лет и старше в Нью-Джерси или если они моложе 25 или старше 42 лет в РИ). Другие устанавливают ограничения по семейному положению; например, до мая 2020 года льготы по ЭКО были доступны только замужним женщинам в Мэриленде. Недавно принятый закон теперь распространяется на незамужних женщин.Кроме того, не всегда ясно, соответствуют ли ЛГБТ-люди критериям права на получение этих льгот без диагноза бесплодия. Кроме того, многие расходы, связанные с суррогатным материнством, часто не покрываются страховкой.
Государства также различаются в зависимости от того, какие лечебные услуги они должны покрывать. В некоторых штатах страховщики поручают покрывать криоконсервацию лиц с ятрогенным бесплодием, в то время как другие этого не делают. Четыре государства с полномочиями страховщика не покрывают ЭКО. Одиннадцать штатов это делают, но с ограничением в долларовом покрытии (например,g., не более 15000 долларов в течение жизни в AR и 100000 долларов в MD и RI) или ограничение на количество циклов, которые они будут покрывать (например, один цикл ЭКО в HI и три цикла в Нью-Йорке).
В некоторых штатах страховщики поручают покрывать криоконсервацию лиц с ятрогенным бесплодием, в то время как другие этого не делают. Четыре государства с полномочиями страховщика не покрывают ЭКО. Одиннадцать штатов это делают, но с ограничением в долларовом покрытии (например,g., не более 15000 долларов в течение жизни в AR и 100000 долларов в MD и RI) или ограничение на количество циклов, которые они будут покрывать (например, один цикл ЭКО в HI и три цикла в Нью-Йорке).
Влияют ли государственные предписания на покрытие ЭКО на использование услуг?
ИспользованиеЭКО, по-видимому, выше в штатах с обязательным покрытием ЭКО. Данные CDC за 2016 год показали, что в трех из четырех штатов, которые, по мнению CDC, имеют «всеобъемлющий охват» ЭКО (Иллинойс, Массачусетс, Нью-Йорк), использование вспомогательных репродуктивных технологий было равно 1.В 5 раз выше общероссийского. Точно так же национальное исследование показало, что доступность и использование ЭКО были значительно выше в штатах с обязательным охватом ЭКО. Исследование, проведенное в Массачусетсе, показало, что использование ЭКО увеличилось после выполнения их мандата на ЭКО, но чрезмерного использования пациентами с низким шансом на успешную беременность обнаружено не было. Мандаты на государственном уровне также могут помочь уменьшить неравенство в доступе. Например, недавний законопроект, предложенный в законодательный орган ЦА, отменяет существующие ограничения на покрытие фертильности и делает льготы доступными для одиноких женщин и женщин, состоящих в однополых отношениях.
Сколько стоит покрытие пособий по фертильности?
В то время как стоимость лечения бесплодия может быть очень высокой для тех, кто не имеет страхового покрытия, стоимость покрытия пособий по фертильности варьируется в зависимости от покрываемых услуг и их использования, что имеет последствия для государственного бюджета, работодателей и держателей полисов. Например, в 2019 году Нью-Йорк принял закон, требующий услуг ЭКО и сохранения фертильности для полисов комплексного частного медицинского страхования. По оценке Департамента финансовых услуг штата Нью-Йорк, размер страховых взносов увеличится на 0.От 5% до 1,1% из-за обязательного охвата ЭКО и 0,02% из-за обязательного сохранения фертильности при ятрогенном бесплодии (вызванном медицинским лечением).
По оценке Департамента финансовых услуг штата Нью-Йорк, размер страховых взносов увеличится на 0.От 5% до 1,1% из-за обязательного охвата ЭКО и 0,02% из-за обязательного сохранения фертильности при ятрогенном бесплодии (вызванном медицинским лечением).
Анализ законопроекта, предложенного в Калифорнии, чтобы требовать частные планы и планы управляемого медицинского обслуживания Medi-Cal для покрытия услуг ЭКО, показал, что ежемесячные взносы на одного участника вырастут примерно на 5 долларов на частном рынке и менее чем на 1 доллар для планов Medi-Cal. . В целом, однако, личные расходы лиц, обращающихся за услугами, существенно снизятся.
Данные MA, CT и RI предполагают, что обязательное страхование, по-видимому, не приводит к значительному увеличению страховых взносов. Все три штата ввели обязательные выплаты по бесплодию более 30 лет и оценивают стоимость страхового покрытия бесплодия менее 1% от общей суммы страховых взносов. В 2017 году Калифорния рассматривала более ограниченный законопроект, который требовал бы сохранения фертильности при ятрогенном бесплодии в определенных индивидуальных и групповых планах медицинского обслуживания. На момент внесения законопроекта предполагалось, что чистое ежегодное увеличение страховых взносов составит 2 197 000 долларов США, или 0.0015% для участников планов, подпадающих под действие мандата.
Хотя эти расходы могут быть скромными по сравнению с расходами на оплату этих услуг из кармана, существуют и другие расходы, связанные с мандатами на покрытие. ACA требует, чтобы штаты компенсировали часть затрат на любые утвержденные государством льготы, помимо основных льгот для здоровья (EHB), на индивидуальном рынке и рынке малых групп. Это требование оценивается в 59–69 миллионов долларов США в год, если покрывает один цикл, или от 98 до 116 миллионов долларов США в год, если охватывает неограниченные циклы ЭКО.
Какая доля работодателей предлагает пособия по фертильности?
Крупные работодатели с большей вероятностью, чем мелкие работодатели, включают пособия на рождаемость в свои планы медицинского страхования, спонсируемые работодателем. Согласно Национальному исследованию планов здравоохранения, спонсируемых работодателями, Mercer за 2017 год, 56% работодателей с 500 и более сотрудниками покрывают те или иные услуги по лечению бесплодия, но большинство не покрывают такие услуги по лечению, как ЭКО, ВМИ или замораживание яйцеклеток. Охват выше для диагностических обследований и препаратов для лечения бесплодия.Покрытие более распространено среди крупнейших работодателей и тех, кто предлагает более высокую заработную плату ( Рисунок 5 ).
Согласно Национальному исследованию планов здравоохранения, спонсируемых работодателями, Mercer за 2017 год, 56% работодателей с 500 и более сотрудниками покрывают те или иные услуги по лечению бесплодия, но большинство не покрывают такие услуги по лечению, как ЭКО, ВМИ или замораживание яйцеклеток. Охват выше для диагностических обследований и препаратов для лечения бесплодия.Покрытие более распространено среди крупнейших работодателей и тех, кто предлагает более высокую заработную плату ( Рисунок 5 ).
Рисунок 5: Крупные работодатели чаще покрывают пособия на рождаемость, чем более мелкие работодатели
Общественное покрытие
Medicaid
ДанныеNSFG показывают, что значительно меньше женщин с Medicaid когда-либо пользовались медицинскими услугами, чтобы помочь забеременеть, по сравнению с женщинами с частной страховкой. По состоянию на январь 2020 года наш анализ политик и льгот Medicaid показывает, что только один штат, Нью-Йорк, конкретно требует, чтобы их программа Medicaid покрывала лечение бесплодия (ограничено 3 курсами лекарств от бесплодия) (, рис. 6, ).Однако в некоторых штатах может потребоваться, чтобы Medicaid покрывала лечение состояний, влияющих на фертильность, хотя это прямо не указано в их полисах. Например, штаты могут покрывать лекарства для щитовидной железы или операции по поводу миомы, эндометриоза или других гинекологических аномалий, если они вызывают боль в тазу, аномальное кровотечение или другую медицинскую проблему, кроме бесплодия. В настоящее время никакая государственная программа Medicaid не охватывает искусственное оплодотворение (IUI), ЭКО или криоконсервацию ( Приложение 2 ).
В некоторых штатах конкретно услуги по диагностике бесплодия покрываются; GA, HI, MA, MI, MN, NH, NM и NY предлагают по крайней мере один план Medicaid с этим преимуществом, но диапазон охватываемой диагностики варьируется.Например, New York Medicaid покрывает расходы на посещение офиса, HSG, УЗИ органов малого таза и анализы крови на бесплодие. Между тем, оценка бесплодия, охватываемая программой Georgia Medicaid, включает лабораторное тестирование, но не визуализацию или процедурную диагностику. Другие штаты специально не охватывают диагностику бесплодия или, в более общем смысле, не охватывают «услуги по бесплодию», которые, вероятно, включают диагностику. Другие не упоминают диагностику бесплодия в своих полисах Medicaid, что означает, что бенефициар должен будет проверить в своей программе Medicaid, покрываются ли эти услуги ( Приложение 2 ).
Между тем, оценка бесплодия, охватываемая программой Georgia Medicaid, включает лабораторное тестирование, но не визуализацию или процедурную диагностику. Другие штаты специально не охватывают диагностику бесплодия или, в более общем смысле, не охватывают «услуги по бесплодию», которые, вероятно, включают диагностику. Другие не упоминают диагностику бесплодия в своих полисах Medicaid, что означает, что бенефициар должен будет проверить в своей программе Medicaid, покрываются ли эти услуги ( Приложение 2 ).
Отсутствие охвата программой Medicaid помощи в отношении фертильности несоразмерно сказывается на цветных женщинах. Среди женщин репродуктивного возраста программа охватывает трех из десяти (30%) чернокожих и четверть испаноязычных (26%) по сравнению с 15% белых. Поскольку право на участие в программе Medicaid основано на низком доходе, люди, участвующие в программе, вероятно, не могли позволить себе оплачивать услуги из своего кармана.
Относительное отсутствие покрытия Medicaid для услуг по лечению бесплодия резко контрастирует с покрытием Medicaid для услуг по охране материнства и планирования семьи.Почти половина родов в США финансируется программой Medicaid, и эта программа финансирует большинство государственных услуг по планированию семьи. Таким образом, несмотря на то, что многие услуги для людей с низким доходом во время беременности широко распространены и помогают предотвратить беременность, почти нет доступа для оказания помощи людям с низким доходом в достижении беременности.
Рисунок 6: Программа Medicaid одного штата покрывает лечение бесплодия, а восемь покрывают некоторые виды диагностики
Medicare
В то время как большинство получателей Medicare старше 65 лет, Medicare также предоставляет медицинское страхование примерно 2.5 миллионов взрослых людей репродуктивного возраста с постоянной инвалидностью. Согласно руководству по политике льгот Medicare, «разумные и необходимые услуги, связанные с лечением бесплодия, покрываются программой Medicare». Однако конкретные покрываемые услуги не перечислены, и определение «разумных и необходимых» не определено.
Однако конкретные покрываемые услуги не перечислены, и определение «разумных и необходимых» не определено.
Военный
TRICARE : TRICARE, программа страхования для семей военнослужащих, покроет некоторые услуги по лечению бесплодия, если они будут сочтены «необходимыми по медицинским показаниям» и если беременность достигнута посредством «естественного зачатия», то есть оплодотворение происходит через гетеросексуальный половой акт.Предоставляются диагностические услуги, включая лабораторное тестирование, генетическое тестирование и анализ спермы. Также оплачивается лечение для устранения физических причин бесплодия. Тем не менее, IUI, IVF, донорские яйцеклетки / сперма и криоконсервация обычно не покрываются, если только военнослужащий не получил серьезную травму во время активной службы, которая привела к бесплодию.
Департамент по делам ветеранов (VA): Услуги по лечению бесплодия покрываются пакетом медицинских льгот VA, если бесплодие возникло в результате состояния, связанного с предоставлением услуг.Это включает в себя консультирование по вопросам бесплодия, анализы крови, генетическое консультирование, анализ спермы, ультразвуковую визуализацию, хирургическое вмешательство, лекарства и ЭКО (по состоянию на 2017 год). Однако пара, обращающаяся за услугами, должна состоять в законном браке, а яйцеклетка и сперма должны исходить от указанной пары (фактически за исключением однополых пар). Донорские яйцеклетки / сперма, суррогатное материнство или акушерское обслуживание для супругов, не являющихся ветеранами, не покрываются.
Услуги по лечению бесплодия в государственных клиниках
Рекомендации CDC и Управления по делам народонаселения (OPA) по качественному планированию семьи касаются предоставления базовых услуг по лечению бесплодия.Поставщикам услуг по планированию семьи рекомендуется предоставлять пациентам как минимум информацию об изменениях фертильности и образа жизни, подробный анамнез и физический осмотр, анализ спермы и, при показаниях, направления на лабораторное тестирование уровня гормонов, дополнительные диагностические тесты (биопсия эндометрия, УЗИ, HSG). , лапароскопия) и назначение лекарств, способствующих фертильности. Однако исследования клиник планирования семьи, финансируемых государством, показывают, что доступность услуг по лечению бесплодия неравномерна.В исследовании, проведенном в 2013–2014 годах в 1615 клиниках, финансируемых государством, большая часть сообщила о том, что они предлагают помощь до зачатия (94% для женщин и 69% для мужчин), но меньшее количество предлагает какие-либо базовые услуги по бесплодию (66% для женщин и 45% для мужчин). Предоставление какого-либо лечения бесплодия было редкостью (16% клиник), что, вероятно, требовало направления к специалистам, которые могут не принимать Medicaid или незастрахованных пациентов. Большинство пациентов, которые полагаются на государственные клиники, имеют низкий доход и вряд ли смогут позволить себе услуги и лечение бесплодия после постановки диагноза.
, лапароскопия) и назначение лекарств, способствующих фертильности. Однако исследования клиник планирования семьи, финансируемых государством, показывают, что доступность услуг по лечению бесплодия неравномерна.В исследовании, проведенном в 2013–2014 годах в 1615 клиниках, финансируемых государством, большая часть сообщила о том, что они предлагают помощь до зачатия (94% для женщин и 69% для мужчин), но меньшее количество предлагает какие-либо базовые услуги по бесплодию (66% для женщин и 45% для мужчин). Предоставление какого-либо лечения бесплодия было редкостью (16% клиник), что, вероятно, требовало направления к специалистам, которые могут не принимать Medicaid или незастрахованных пациентов. Большинство пациентов, которые полагаются на государственные клиники, имеют низкий доход и вряд ли смогут позволить себе услуги и лечение бесплодия после постановки диагноза.
Согласно руководству поставщика услуг здравоохранения Индии (IHS), базовая диагностика бесплодия должна быть доступна женщинам и мужчинам в учреждениях IHS, включая сбор анамнеза, физический осмотр, график базальной температуры (для прогнозирования овуляции), анализ спермы и тестирование прогестерона. В учреждениях с акушерскими гинекологами также должны быть доступны HSG, биопсия эндометрия и диагностическая лапароскопия. Однако неясно, насколько доступны эти услуги на практике, и не упоминается предоставление лечения бесплодия.
Ключевые группы населения
Расовые и этнические меньшинства
Способность иметь семью и заботиться о ней — фундаментальный принцип репродуктивной справедливости. Для тех, кто в этом нуждается, это включает в себя доступ к услугам по фертильности. Доля расовых и этнических меньшинств, которые пользуются медицинскими услугами, чтобы помочь забеременеть, меньше, чем доля белых неиспаноязычных женщин, несмотря на исследования, которые выявили более высокие показатели бесплодия среди чернокожих женщин и женщин из числа американских индейцев / коренных жителей Аляски (AI / AN ). Наш анализ данных NSFG за 2015-2017 годы показывает, что, хотя 13% белых женщин неиспаноязычного происхождения сообщили, что когда-либо обращались к врачу за помощью, чтобы забеременеть, только 6% женщин испанского происхождения и 7% чернокожих женщин неиспаноязычного происхождения сделали это ( Рисунок 7 ). Более высокая доля чернокожих и латиноамериканских женщин либо покрывается программой Medicaid, либо не застрахована, чем белые женщины, и больше женщин с частной страховкой обращались за помощью в связи с бесплодием, чем женщины с Medicaid или незастрахованные. На доступ к лечению бесплодия влияет множество факторов, в том числе различия в уровне охвата, доступности услуг, доходе и обращении за услугами.Кроме того, играют роль и другие социальные факторы. Заблуждения и стереотипы о фертильности часто изображали чернокожих женщин как не нуждающихся в помощи по оплодотворению. В сочетании с историей дискриминационной репродуктивной помощи и вреда, причиненного многим цветным женщинам на протяжении десятилетий, некоторые могут откладывать обращение за помощью по поводу бесплодия или могут вообще не обращаться за ней.
Наш анализ данных NSFG за 2015-2017 годы показывает, что, хотя 13% белых женщин неиспаноязычного происхождения сообщили, что когда-либо обращались к врачу за помощью, чтобы забеременеть, только 6% женщин испанского происхождения и 7% чернокожих женщин неиспаноязычного происхождения сделали это ( Рисунок 7 ). Более высокая доля чернокожих и латиноамериканских женщин либо покрывается программой Medicaid, либо не застрахована, чем белые женщины, и больше женщин с частной страховкой обращались за помощью в связи с бесплодием, чем женщины с Medicaid или незастрахованные. На доступ к лечению бесплодия влияет множество факторов, в том числе различия в уровне охвата, доступности услуг, доходе и обращении за услугами.Кроме того, играют роль и другие социальные факторы. Заблуждения и стереотипы о фертильности часто изображали чернокожих женщин как не нуждающихся в помощи по оплодотворению. В сочетании с историей дискриминационной репродуктивной помощи и вреда, причиненного многим цветным женщинам на протяжении десятилетий, некоторые могут откладывать обращение за помощью по поводу бесплодия или могут вообще не обращаться за ней.
Рисунок 7: Женщины, ищущие помощи, чтобы забеременеть, как правило, старше 35 лет, белые, имеют более высокий доход и имеют частную страховку
Другое исследование показало, что использование тестов на фертильность и лечения также зависит от расы.Анализ данных NSFG показал, что среди женщин, которые сообщили об использовании медицинских услуг, чтобы забеременеть, примерно одинаковая доля чернокожих (69%), латиноамериканских (70%) и белых (75%) женщин получали советы по фертильности. Однако менее половины (47%) чернокожих и латиноамериканских женщин, которые пользовались медицинскими услугами, чтобы забеременеть, сообщили о прохождении тестирования на бесплодие, по сравнению с 62% белых женщин, и еще меньше цветных женщин получали лечебные услуги. Согласно анализу данных эпиднадзора за услугами ЭКО, их использование наиболее высоко среди азиатских и белых женщин и меньше всего среди женщин из числа американских индейцев / коренных жителей Аляски (AI / AN). Расовое неравенство может существовать и для сохранения фертильности; исследование пациентов женского пола с онкологическими заболеваниями в Нью-Йорке показало, что в патентах чернокожих и латиноамериканцев криоконсервация яиц использовалась гораздо реже, чем у белых. В среднем больше чернокожих, латиноамериканцев и людей AI / AN живут ниже федерального уровня бедности, чем белые или выходцы из азиатских / тихоокеанских островов. Высокая стоимость и ограниченный охват услугами по лечению бесплодия делают эту помощь недоступной для многих цветных людей, которые могут желать сохранения фертильности, но не могут себе это позволить.
Расовое неравенство может существовать и для сохранения фертильности; исследование пациентов женского пола с онкологическими заболеваниями в Нью-Йорке показало, что в патентах чернокожих и латиноамериканцев криоконсервация яиц использовалась гораздо реже, чем у белых. В среднем больше чернокожих, латиноамериканцев и людей AI / AN живут ниже федерального уровня бедности, чем белые или выходцы из азиатских / тихоокеанских островов. Высокая стоимость и ограниченный охват услугами по лечению бесплодия делают эту помощь недоступной для многих цветных людей, которые могут желать сохранения фертильности, но не могут себе это позволить.
Ятрогенное бесплодие
Ятрогенное бесплодие или бесплодие, вызванное медицинскими причинами, означает бесплодие, когда человек становится бесплодным в результате медицинской процедуры, проводимой для лечения другой проблемы, чаще всего химиотерапии или облучения при раке. В этих ситуациях люди репродуктивного возраста могут желать зачатия в будущем и могут решить заморозить свои яйцеклетки или сперму (криоконсервация) для последующего использования. Американское общество репродуктивной медицины (ASRM) призывает врачей информировать пациентов о вариантах сохранения фертильности до начала лечения, которое может вызвать ятрогенное бесплодие.
Однако стоимость извлечения яйцеклеток или сперматозоидов и последующего криоконсервации может быть непомерно высокой, особенно при отсутствии страхового покрытия. Лишь в нескольких штатах (Коннектикут, Делавэр, Иллинойс, Мэриленд, Нью-Йорк, Нью-Джерси, Нью-Йорк и Род-Айленд) конкретно требуется, чтобы частные страховые компании обеспечивали сохранение фертильности в случаях ятрогенного бесплодия. В настоящее время ни один штат не требует сохранения фертильности в своих планах Medicaid.
ЛГБТК-сообщества
ЛГБТК могут столкнуться с повышенными препятствиями на пути к лечению бесплодия и с дискриминацией по признаку гендерной идентичности или сексуальной ориентации. Раздел 1557 Закона о доступном медицинском обслуживании (ACA) запрещает дискриминацию в секторе здравоохранения по признаку пола, но администрация Трампа устранила эти меры защиты путем внесения нормативных изменений. Без явных мер защиты, которые были исключены в действующих правилах, пациентам ЛГБТК может быть отказано в медицинской помощи, в том числе в лечении бесплодия, в соответствии с законами о свободе вероисповедания и предлагаемыми изменениями в ACA. Однако эти изменения оспариваются в судах, поскольку они противоречат недавнему решению Верховного суда, в котором говорится, что федеральный закон о гражданских правах запрещает дискриминацию по признаку сексуальной ориентации и гендерной идентичности.
Раздел 1557 Закона о доступном медицинском обслуживании (ACA) запрещает дискриминацию в секторе здравоохранения по признаку пола, но администрация Трампа устранила эти меры защиты путем внесения нормативных изменений. Без явных мер защиты, которые были исключены в действующих правилах, пациентам ЛГБТК может быть отказано в медицинской помощи, в том числе в лечении бесплодия, в соответствии с законами о свободе вероисповедания и предлагаемыми изменениями в ACA. Однако эти изменения оспариваются в судах, поскольку они противоречат недавнему решению Верховного суда, в котором говорится, что федеральный закон о гражданских правах запрещает дискриминацию по признаку сексуальной ориентации и гендерной идентичности.
По мнению комитета, ASRM пришло к выводу, что этической обязанностью программ фертильности является обращение с гомосексуальными, лесбийскими парами и трансгендерными лицами наравне с гетеросексуальными супружескими парами. Они пишут, что вспомогательная репродуктивная терапия не должна ограничиваться на основании сексуальной ориентации или гендерной идентичности, и что трансгендерам следует предлагать сохранение фертильности до смены пола. Это позволяет трансгендерам при желании иметь в будущем биологических детей.Несмотря на эту рекомендацию, в вышеупомянутых штатах с обязательным покрытием сохранения фертильности при ятрогенном бесплодии остается неясным, распространяется ли эта льгота на трансгендеров, чья помощь с подтверждением пола может привести к бесплодию. Кроме того, многие законы штатов, касающиеся предписаний по лечению бесплодия, содержат положения, которые могут исключать ЛГБТ-пациентов. Например, в Арканзасе, Гавайях и Техасе и в VA службы ЭКО должны использовать собственные яйцеклетки и сперму пары (а не донора), что фактически исключает однополые пары.В других штатах однополые пары не подпадают под определение бесплодия и, следовательно, не имеют права на получение этих услуг. Отсутствуют данные, чтобы полностью охватить долю ЛГБТК, которые могут пользоваться услугами по оказанию помощи в обеспечении бесплодия. Исследования по построению семьи часто не рассчитаны на учет потребностей респондентов ЛГБТК в отношении фертильности.
Исследования по построению семьи часто не рассчитаны на учет потребностей респондентов ЛГБТК в отношении фертильности.
Одинокие родители
Одинокие люди часто не имеют доступа к лечению бесплодия. Например, те же законы об ЭКО, процитированные выше, которые требуют наличия собственной спермы и яйцеклетки пары, также эффективно исключают одиноких людей, поскольку они не могут использовать доноров.Некоторые гранты и другие варианты финансирования также предусматривают, что средства должны поступать в пользу супружеской пары, за исключением одиноких и не состоящих в браке лиц. Это противоречит мнению комитета ASRM, в котором говорится, что программы фертильности должны предлагать свои услуги родителям-одиночкам и парам, не состоящим в браке, без дискриминации по признаку семейного положения.
Заглядывая в будущее
На федеральном уровне усилия по принятию закона, обязывающего страховщиков покрывать услуги по фертильности, в значительной степени застопорились.Предлагаемый Закон о доступе к лечению и уходу от бесплодия (HR 2803 и S 1461), который потребует, чтобы все планы медицинского страхования, предлагаемые на групповых и индивидуальных рынках (включая Medicaid, EHBP, TRICARE, VA), обеспечивали лечение бесплодия, все еще находится на рассмотрении комитета (и никогда не выходил из комитета, когда было предложено на 115-м съезде). На государственном уровне произошло еще какое-то движение. Некоторые штаты требуют, чтобы частные страховые компании покрывали услуги по лечению бесплодия, последней из которых была NH в 2020 году. В настоящее время Нью-Йорк продолжает оставаться первой и единственной программой Medicaid штата, которая покрывает любое лечение бесплодия.
Для тех, кто хочет иметь детей, получение медицинской помощи по лечению бесплодия может быть стрессовым процессом. Стигматизация бесплодия, интенсивные, а иногда и длительные или болезненные схемы лечения, а также неуверенность в успехе могут иметь негативные последствия. Вдобавок ко всему, при отсутствии страхового покрытия лечение бесплодия является непомерно дорогостоящим для большинства, особенно для людей с низкими доходами и для более дорогих услуг, таких как ЭКО или сохранение фертильности. Существуют значительные различия в доступе к услугам по лечению бесплодия, обусловленные государством проживания, планом страхования, уровнем дохода, расой / этнической принадлежностью, сексуальной ориентацией и гендерной идентичностью.Достижение большей справедливости в доступе к лечению бесплодия, вероятно, будет зависеть от удовлетворения потребностей, с которыми сталкиваются люди с низким доходом, цветные люди и представители ЛГБТК в политике и охвате фертильности.
Вдобавок ко всему, при отсутствии страхового покрытия лечение бесплодия является непомерно дорогостоящим для большинства, особенно для людей с низкими доходами и для более дорогих услуг, таких как ЭКО или сохранение фертильности. Существуют значительные различия в доступе к услугам по лечению бесплодия, обусловленные государством проживания, планом страхования, уровнем дохода, расой / этнической принадлежностью, сексуальной ориентацией и гендерной идентичностью.Достижение большей справедливости в доступе к лечению бесплодия, вероятно, будет зависеть от удовлетворения потребностей, с которыми сталкиваются люди с низким доходом, цветные люди и представители ЛГБТК в политике и охвате фертильности.
Психологические последствия бесплодия и его лечение
Медицинские вмешательства могут усугубить тревогу, депрессию и стресс.
Случай с калифорнийской женщиной, родившей восьмерку вызвало широкое освещение в СМИ и общественное обсуждение лечение бесплодия.Но во многом дело в том, что исследователи могут назвать «выбросом» — нетипичным — и, как таковой, он мало что сделал для освещения гораздо более распространенных, но обычно личные, психологические проблемы, с которыми сталкиваются примерно 1,3 миллиона пациентов, которые получают консультации по бесплодию или лечение каждый год в Соединенных Штатах.
Около 5% пар, живущих в развитых странах мира, испытывают
первичное бесплодие (невозможность иметь детей) или вторичное бесплодие
бесплодие (невозможность забеременеть или донести беременность до срока)
после рождения одного или нескольких детей).Эксперты однажды
считали, что только около половины всех случаев бесплодия имели
физическое происхождение, и что остальное было необъяснимым или результатом
психосоматических проблем у женщин. Но исследования показывают, что
большинство случаев бесплодия можно отнести к физиологическим
причина в мужчине или женщине. Примерно в одной трети случаев
физиологическая проблема выявлена у женщины, у трети
время в человеке, и примерно одну десятую времени в обоих
партнеры. Еще в 10-20% случаев (оценки разнятся)
основа бесплодия не может быть определена.
Примерно в одной трети случаев
физиологическая проблема выявлена у женщины, у трети
время в человеке, и примерно одну десятую времени в обоих
партнеры. Еще в 10-20% случаев (оценки разнятся)
основа бесплодия не может быть определена.
Но в то время как причины бесплодия в подавляющем большинстве физиологические, как следствие, сердечная боль, часто усугубляемая физические и эмоциональные суровые условия лечения бесплодия — май нанести огромный психологический урон. Наблюдалось одно исследование с участием 200 пар последовательно в клинике репродуктивного здоровья, например, обнаружили, что половина женщин и 15% мужчин сказали, что бесплодие было самый печальный опыт в их жизни. Другое исследование 488 Американки, заполнившие стандартную психологическую анкета перед прохождением программы снижения стресса пришли к выводу, что женщины с бесплодием испытывают тревогу или депрессивные, как и те, у кого диагностирован рак, гипертония или восстанавливается после сердечного приступа.
Меньше исследований было проведено реакции мужчин на бесплодие, но они, как правило, сообщают о меньшем стрессе, чем женщины. Однако одно исследование показало, что реакция мужчин может зависеть от диагностировано ли у них или их партнеров бесплодие. Когда проблема диагностируется у их жен или партнеров, мужчины делают это. не сообщайте о том, что они так расстроены, как женщины. Но когда мужчины узнают, что они бесплодны, они испытают те же уровни низкой самооценки, стигмы и депрессии, что и бесплодные женщины.
Итоговые баллы
|
Стресс бесплодия и вмешательства
Люди, которые узнают, что они бесплодны, часто испытывают нормальные, но тем не менее тревожные эмоции, характерные для тех, кто скорбят о какой-либо значительной потере — в этом случае возможность производить потомство.Типичные реакции включают шок, горе, депрессию, гнев и разочарование, а также потеря самооценки, уверенность в себе и чувство контроля над своей судьбой.
Отношения могут пострадать — не только первичные отношения с супруг или партнер, но также и те, у кого есть друзья и семья члены, которые могут непреднамеренно причинить боль, предлагая из лучших побуждений но ошибочные мнения и советы. Пары, имеющие дело с бесплодие может избежать социального взаимодействия с друзьями, которые беременные и семьи, в которых есть дети.Они могут бороться с сексуальная дисфункция, связанная с тревогой, и другие семейные конфликты.
Существует около 40 способов лечения бесплодия. От 85% до 90% пациенты проходят лечение традиционными методами, включая консультации о времени полового акта, лекарственной терапии для стимуляции овуляции или предотвращение выкидышей и операции по восстановлению репродуктивных органов. Только около 3% пациентов используют более продвинутые вспомогательные репродуктивные технологии, такие как экстракорпоральное оплодотворение (ЭКО).Хотя медицинские вмешательства предлагают столь необходимую помощь и надежду, исследования показывают, что они также могут усиливать стресс, беспокойство, и горе, которое пациенты уже испытывают от бесплодия сам.
Побочные эффекты лекарств. Лекарства и
гормоны, используемые для лечения бесплодия, могут вызывать различные
психологические побочные эффекты. Например, синтетический эстроген
цитрат кломифена (кломид, серофен), часто назначаемый
поскольку он улучшает овуляцию и увеличивает выработку спермы, может
вызывают беспокойство, нарушения сна, перепады настроения и раздражительность
у женщин.(Эти побочные эффекты не были зарегистрированы у мужчин.)
Другие лекарства от бесплодия могут вызвать депрессию, манию,
раздражительность и проблемы с мышлением. Пациенты и врачи могут
трудно понять, какие реакции являются психологическими и
которые вызваны лекарствами, но выявление причин
необходимо для определения следующих шагов.
Например, синтетический эстроген
цитрат кломифена (кломид, серофен), часто назначаемый
поскольку он улучшает овуляцию и увеличивает выработку спермы, может
вызывают беспокойство, нарушения сна, перепады настроения и раздражительность
у женщин.(Эти побочные эффекты не были зарегистрированы у мужчин.)
Другие лекарства от бесплодия могут вызвать депрессию, манию,
раздражительность и проблемы с мышлением. Пациенты и врачи могут
трудно понять, какие реакции являются психологическими и
которые вызваны лекарствами, но выявление причин
необходимо для определения следующих шагов.
Денежные заботы. Только 15 штатов. страховое покрытие для лечения бесплодия и размер охват варьируется.Стоимость лечения бесплодия значительна. Средняя стоимость цикла ЭКО с использованием свежих эмбрионов, для Например, составляет 8 158 долларов США с дополнительными 3 000–5 000 долларов США за цикл. для препаратов от бесплодия. Для пациентов без страховки покрытие или средства для оплаты лечения, не имея возможности получение лечения может способствовать чувству беспомощности и безнадежности. Даже пациенты со страховым покрытием могут обнаружить, что доплаты или ограничения на покрытие означают, что они должны платить значительные суммы из кармана.
Выбор и исход. Всего, вмешательства при бесплодии помогают примерно половине пациентов стать родители, вероятность успеха которых снижается с возрастом. Пациенты, которые узнают, что им предстоит стать родителями, могут быть вне себя от радости, но также должны научиться приспосабливаться к новым ролям и давлению — и то, и другое. во время беременности и после родов. Пострадавшие женщины например, множественные выкидыши могут вызывать беспокойство о том, смогут ли они дойти до срока.Пожилые пары может обсудить, следует ли проходить пренатальное тестирование, такое как амниоцентез.
С другой стороны, неэффективность лечения может вызвать возобновление цикла. скорби и горя. Бедствие может быть особенно серьезным
для пациентов, проживающих в западных развитых странах, таких как
США, где считается, что любой, кто
много работает и настойчив, добьется цели.
скорби и горя. Бедствие может быть особенно серьезным
для пациентов, проживающих в западных развитых странах, таких как
США, где считается, что любой, кто
много работает и настойчив, добьется цели.
Также трудно понять, когда следует прекратить лечение.Часто один партнер хочет закончить лечение раньше другого, что может обострить отношения. Большинству пациентов необходимо постепенно и с большим трудом осуществить переход от желая, чтобы биологические дети признали, что им придется добиваться усыновления или смириться с бездетностью.
Дополнительные проблемы с психическим здоровьем
Отчеты о случаях и исследования с использованием самоотчетов показывают, что бесплодные пациенты испытывают большее беспокойство, чем другие люди.Более Однако тщательное исследование показало, что для большинства часть — показатели тревожности, депрессии и другого психического здоровья расстройств не больше, чем в общей популяции. Пациенты могут испытывать серьезные проблемы с психическим здоровьем на преходящая основа, поскольку они имеют дело с эмоциональным и физическим американские горки, типичные для лечения бесплодия.
Например, в одном исследовании на Тайване использовалось тщательное исследование. инструмент — структурированное диагностическое интервью с психиатр — обследовать 112 женщин, обращающихся за вспомогательными репродуктивными лечение.Женщины также заполнили шкалу самооценки. Уровни тревожности и депрессии были выше, чем в других населения. Исследователи диагностировали тревогу в 23% исследования. населения, по сравнению с 11%, отмеченными в отдельном исследовании амбулаторные пациенты, обращающиеся за общей медицинской помощью. Они также поставили диагноз большая депрессия у 17% женщин, ищущих бесплодия лечения, по сравнению с 6% у других пациентов.
Лечение бесплодия может также усугубить существующие психиатрические
условия.Бесплодие женщины с депрессией в анамнезе, для
например, с большей вероятностью, чем другие бесплодные женщины, станут
депрессия во время лечения.
Терапия, которая может помочь
Многие пациенты находят способ справиться самостоятельно или ищут поддержка друзей, семьи или одно из многих бесплодие группы поддержки теперь доступны лично и онлайн. Но другие нужна дополнительная помощь.
Консультации. Рефералы краткосрочные Консультации являются обычным явлением — особенно для улучшения стратегий выживания, или оказать помощь в принятии решений (поскольку пациенты сталкиваются со многими выбор во время лечения).Пациенты, у которых наблюдается длительный изменения в настроении или режимах сна или у кого есть отношения проблемы следует искать более всесторонней оценке, так как эти могут быть признаки беспокойства или депрессии.
В идеале консультирование следует начинать до того, как пациенты начнут лечение бесплодия, как показывают некоторые исследования, но не все что касается психологических факторов, таких как депрессия, беспокойство и стресс могут помочь увеличить шансы на роды ребенку. Клиницисты, работающие с бесплодными пациентами, могут предоставить информацию о том, как справиться с усталостью, снизить стресс и беспокойство и улучшить общение с другими людьми.
Психотерапия. Отдельные виды терапия также может быть полезной. Например, исследования пришли к выводу межличностная терапия (направленная на улучшение отношения или разрешение конфликтов с другими) и когнитивные поведенческая терапия (которая выявляет и пытается изменить нездоровый образ мышления или поведения) может облегчить бесплодные пациенты, страдающие депрессией легкой и средней степени тяжести. Исследователи показали, что психотерапия может быть полезной при тревога или депрессия, доставленные индивидуально, парам, или в группе.
Техники релаксации. Учитывая, что
бесплодие и его лечение часто вызывают значительный стресс,
специалисты рекомендуют различные техники релаксации. Например,
медитация осознанности, глубокое дыхание, управляемые образы и йога
способствовать управлению стрессом. (См. Наш онлайн-центр стресса
для получения дополнительной информации и инструментов: www.health.harvard.edu/stress.)
Например,
медитация осознанности, глубокое дыхание, управляемые образы и йога
способствовать управлению стрессом. (См. Наш онлайн-центр стресса
для получения дополнительной информации и инструментов: www.health.harvard.edu/stress.)
Лекарства. Антидепрессанты и лекарства от тревожности полезны, когда симптомы от умеренных до серьезный.Тем не менее, женщинам, принимающим психиатрические лекарства, чтобы рассмотреть риски для развивающегося плода. Способствовать осложняя лечение, некоторые лекарства от бесплодия могут взаимодействовать с психиатрическими препаратами. Например, противозачаточные таблетки. предписанный для регулирования овуляции, может снизить уровень в крови некоторые бензодиазепины, включая лоразепам (ативан), в то время как повышение уровня в крови других лекарств, таких как алпразолам (Ксанакс) и имипрамин (Тофранил). Это важно для пациентов и врачи должны взвесить все эти факторы при принятии лекарств решения.
Для дополнительной информацииАмериканское общество репродуктивной медицины (ASRM) Позвоните по телефону 205-978-5000 или посетите сайт www.asrm.org Эта профессиональная организация по бесплодию специалисты издают руководства и проводят встречи по лечение бесплодия. Его психическое здоровье Профессиональная группа фокусируется на психологических и эмоциональные аспекты лечения бесплодия. RESOLVE: Национальное бесплодие Association Позвоните по телефону 703-556-7172 или посетите сайт www.resolve.org Эта организация обеспечивает образование, поддержку, публикации и защита интересов женщин и мужчин, сталкивающихся с бесплодие. |
С трудом полученная резолюция
Хотя психологические проблемы бесплодия могут быть
подавляющее большинство пациентов в конечном итоге достигают того или иного типа
разрешение — стать ли родителями для биологических детей,
усыновление детей или решение построить жизнь без детей.



 ). Национальный сводный отчет по вспомогательным репродуктивным технологиям за 2010 год . Доступно в Интернете: http://www.cdc.gov/art/ART2010/PDFs/ART_2010_National_Summary_Report.pdf.
). Национальный сводный отчет по вспомогательным репродуктивным технологиям за 2010 год . Доступно в Интернете: http://www.cdc.gov/art/ART2010/PDFs/ART_2010_National_Summary_Report.pdf. Иногда у бесплодия есть причина, иногда — необъяснимая. Мы лечим как мужское, так и женское бесплодие.
Иногда у бесплодия есть причина, иногда — необъяснимая. Мы лечим как мужское, так и женское бесплодие. Эта процедура обычно проводится под наркозом, и в тот же день вы отправитесь домой.
Эта процедура обычно проводится под наркозом, и в тот же день вы отправитесь домой.
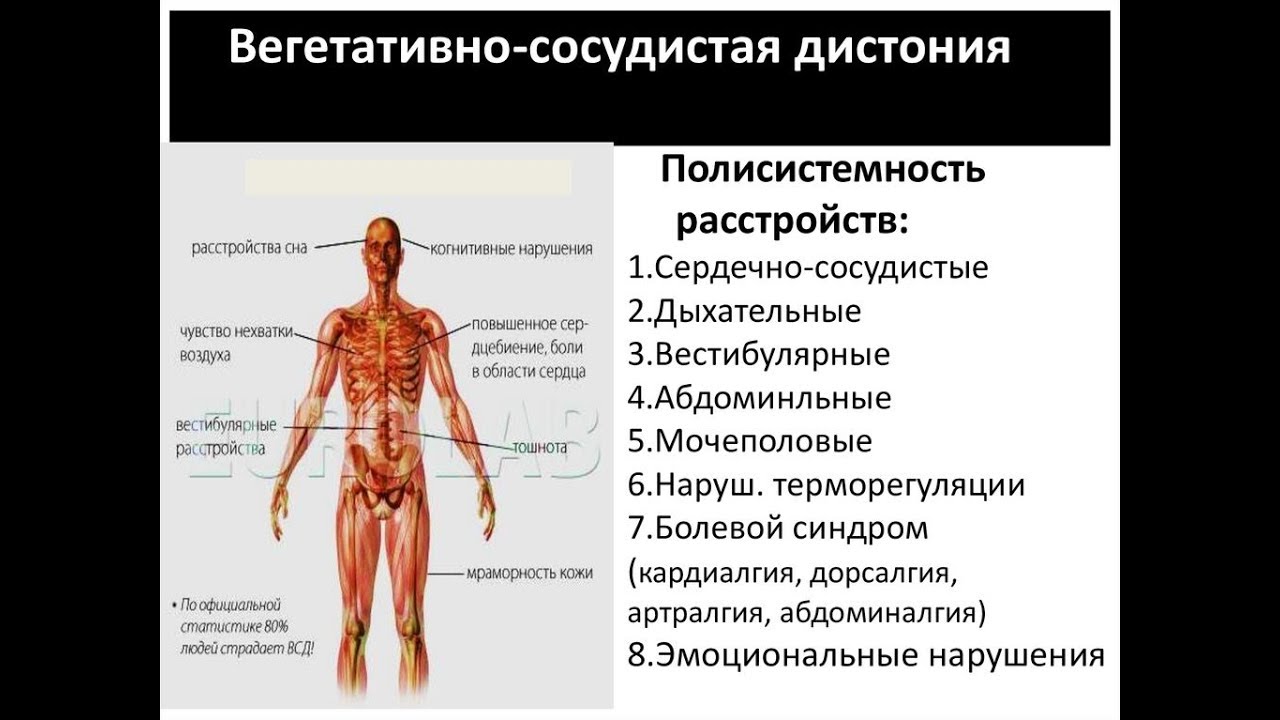
 Другими словами, точное местоположение
Другими словами, точное местоположение