Воспаление поджелудочной железы: как снять боль
Роль поджелудочной железы в организме человека очень велика: она участвует в регуляции энергетического обмена, обеспечивает пищеварение, помогает перевариванию белков, регулирует уровень глюкозы и участвует в других важных процессах организма. Воспаление поджелудочной железы (или панкреатит) опасно осложнениями, которые могут привести к возникновению сахарного диабета или даже к некрозу тканей поджелудочной железы.
Статьи по темеСимптомы и признаки воспаления поджелудочной железы
Расположена железа сзади желудка и поблизости с желчным пузырем, поэтому если он болит, то болезнь распространяется и на поджелудочную. В начале развития воспаления признаки и симптомы панкреатита стандартные:
- опоясывающий характер болей;
- жгучие боли в районе нижних бедер со стороны спины;
- снижение аппетита;
- повышенный рвотный рефлекс;
- при наклоне вперед боли снижаются;
- иногда характерно повышение температуры.

Больные нередко путают панкреатит с остеохондрозом, пиелонефритом и даже с опоясывающим лишаем. Но опытный врач быстро определяет воспаление поджелудочной железы, поскольку начало болезни всегда проходит с острой болью. Определить, что болит не позвоночник, легко с помощью пальпации: при остеохондрозе или пиелонефрите постукивания в болезненной области ощутимы, а при панкреатите – нет.
Острая форма
Острая форма панкреатита поддается лечению в стационаре, причем врачи должны «успокоить» поджелудочную железу быстро, иначе заболевание грозит перейти в некроз (отмирание тканей) и летальный исход для пациента. Поэтому при первых болях в подложечной области или при воспалении подреберья следует срочно обращаться к врачу. Острое заболевание железы приводит к смертности в 15% случаев из-за несвоевременного обращения к специалисту. Основные признаки острого воспаления поджелудочной:
- тахикардия;
- рвота;
- острая боль вокруг пупка;
- повышение температуры;
- понос.


Хроническая
Если острый панкреатит возникает на фоне активации ферментов поджелудочной железы, то хроническая его форма формируется различными заболеваниями желудочно-кишечного тракта, например, желчнокаменной болезнью, холециститом или гепатитом. Признаки хронического заболевания:
- отвращение к жирной пище;
- боль в подреберье при физических нагрузках;
- нарушение стула;
- резкая потеря массы тела;
- потеря аппетита.
В зависимости от симптомов, врачи выделяют несколько форм хронического заболевания поджелудочной железы: бессимптомная, болевая, рецидивирующая и псевдоопухолевая. При первой форме пациент не подозревает о заболевании, при болевой – ощущает периодические боли под ребрами, а при рецидивах болевые ощущения проявляются, но после курса лечения исчезают. Псевдоопухолевая форма воспаления поджелудочной происходит тогда, когда ее головка увеличивается, зарастая фиброзной тканью.
Локализация воспалительного процесса
Если поджелудочная железа воспаляется, то боли бывают разные: ноющие, режущие, колющие, с конкретной локализацией, к примеру, под правым ребром, или вообще без локализации по всей брюшной полости, в спине или паху. Тип этой боли напрямую зависит от того, какая часть железы воспалена: тело, головка или хвост. Когда локализация боли размыта, врачи чаще говорят о полном заболевании органа.
Ноющая боль в средней части брюшной полости указывает на то, что воспалено тело поджелудочной, если боль ощутима в правом боку – воспалена головка железы, а если в левом – хвост. Наличие последних двух случаев гораздо хуже, ведь в этих частях формируется объемное образование (опухоль).
 Заболевания поджелудочной железы
Заболевания поджелудочной железы
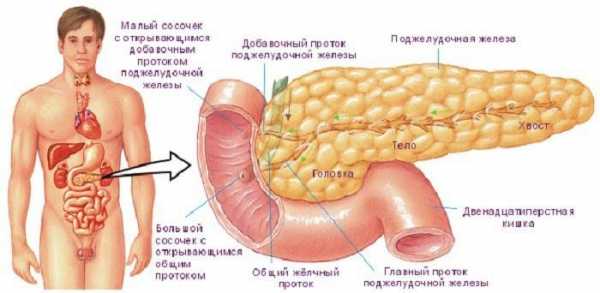
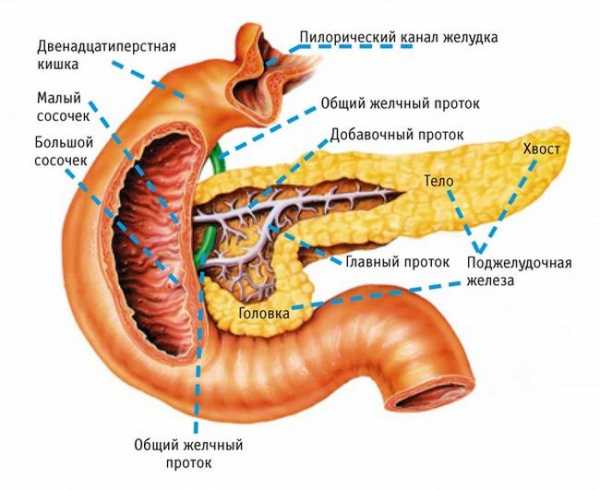
В головке поджелудочной железы
Общее изменение размеров поджелудочной железы намного безопаснее, чем увеличение ее какой-либо части. Головка железы имеет особую форму и своеобразное строение: она располагается у взрослого человека на уровне первых двух позвонков, а у новорожденного младенца немного выше. В зрелом возрасте нормальный размер головки поджелудочной железы должен достигать до 35 мм, а если она меньше или больше по размеру, то это считается патологией.
Объемное образование головки поджелудочной обычно обнаруживается во время УЗИ брюшной полости и считается опасным заболеванием. Оно бывает доброкачественным или недоброкачественным, которое требует незамедлительного удаления. Такое заболевание нередко встречается у людей после 60 лет. Даже визуально опытный врач определяет первые признаки воспаления головки железы: изменение цвета кожи и окрашивание белков глаз в желтый цвет. Лечение этой формы заболевания происходит в условиях стационара.
В хвосте
Хвост поджелудочной железы имеет загнутую вверх грушевидную форму и вплотную подходит к селезенке. У взрослого здорового человека оптимальная ширина хвоста органа составляет 20-30 мм, а длину он имеет около 15 см. Сильная патология хвоста железы – это его расширение или уплотнение, на фоне которого развивается непроходимость селезеночной вены или подпочечной формы.
Опухоль в хвосте железы проявляется редко: около четвертой части всех заболеваний ЖКТ. Но если ее диагностируют, то нередко опухоль сразу злокачественная и почти не поддается лечению, так как обнаруживается поздно, когда уже достигает значительных размеров. При оперировании новообразования в хвосте поджелудочной железы врачам нередко приходится удалять и близлежащие органы.

Причины заболевания
В большинстве случаев причины заболевания поджелудочной железы связаны со спиртными напитками. Причем, не имеет значения, что было выпито накануне: дорогая водка или домашнее вино. Люди привыкли думать, что алкоголь дает основную нагрузку на печень, что приводит к циррозу,но она до определенного момента справляется со спиртами с помощью своих ферментов. У поджелудочной железы таких белков вовсе нет, поэтому спирты бьют сразу по органу, не способному защититься.
Также причинами воспаления органа принято считать следующие факторы:
- Заболевания желчевыводящих путей. При забрасывании желчи в поджелудочную железу происходит накопление особых веществ, которые активируют собственные ферменты железы, создавая отек тканей, поражение кровеносных сосудов и разные кровоизлияния. Если не брать во внимание алкогольный панкреатит, то такая форма воспаления составляет 70% от всех заболеваний железы.
- Заболевания двенадцатиперстной кишки или желудка. Язва желудка, гастрит или любое другое воспаление ЖКТ способствуют выбросу в протоки поджелудочной железы необработанного кишечного содержимого, что приводит к обострению панкреатита.
- Гипертония, сахарный диабет, атеросклероз, беременность. В этих случаях происходит нарушение нормального кровообращения, ограничивая питание поджелудочной, развивая воспаление.
- Химические или пищевые отравления
- Неконтролируемый прием лекарственных препаратов. Некоторые лекарственные препараты активируют ферменты железы, поэтому принимать их нужно строго под наблюдением врача.
- Переедание. Если в организме нарушается жировой обмен при склонности к перееданию, то риск возникновения панкреатита повышается в разы. Особенно, если человек злоупотребляет жареной, жирной и острой пищей.
- Ранения или травмы живота. При ранах, тупых травмах или неудачных хирургических вмешательствах на органах ЖКТ повышается риск развития острого воспаления органа.
- Инфекции. Хронические гепатиты, ветряная оспа, печеночная недостаточность, тонзиллит, свинка, гнойные процессы в брюшной полости, сепсис кишечника или дизентерия повышают риск заболевания панкреатитом.
- Генетика. Генетические нарушения нередко вызывают воспаление поджелудочной у ребенка сразу после рождения.


Методы снятия воспаления и лечение панкреатита
При любой боли в области ЖКТ лучше сразу обратиться к врачу. Лечение панкреатита, как правило, происходит в условиях стационара. Врачи в острый период обезболивают поджелудочную железу, подавляя ее секреторные функции. Также они снимают лекарственными препаратами спазм выводящих потоков и назначают прием антибиотиков широкого спектра действия, чтобы предотвратить воспалительные изменения или вторичные осложнения. Если осложнения в поджелудочной железе серьезные, применяют хирургическое вмешательство.
Обострение хронического заболевания лечится в амбулаторных условиях. Пациенту назначается термически щадящая диета с блюдами, приготовленными на пару. Правильное питание сочетается с приемом лекарственных препаратов, блокирующих активные ферменты железы. При сильном обострении воспаления «поджелудки» также назначаются обезболивающие, спазмолитические, ферментные лекарства и витамины.
Как лечить травами и народными средствами
Древний и эффективный метод лечения – травяная терапия. Помимо правильной диеты при панкреатите и отказа от жареных, жирных и острых блюд, чтобы снять в поджелудочной железе острое воспаление, нужно пить желчегонные травы. Для этого следует взять по 10 г сухих трав:
- чистотела;
- кукурузных рылец;
- плодов аниса;
- корня одуванчика;
- трехцветной фиалки;
- птичьего горца.
Все размельчить, перемешать, залить ½ л кипятка и проварить 3 минуты. После охлаждения отвар следует пить при обострении заболевания по три раза каждый день до еды две недели подряд. Затем нужно приготовить напиток из следующих трав:
- укроп, мята перечная по 30 г;
- цветы бессмертника, плоды боярышника по 20 г;
- цветы ромашки 10 г.
Залить измельченные травы ½ л кипятка и оставить на 20 минут, после процедить и принимать ежедневно три раза после еды в течение месяца. Также полезно пить сок квашеной капусты без морковки и специй. Сок быстро снимет острую боль, ведь в нем присутствует молочная кислота, которая особо полезна при обострении панкреатита.


Лекарственные препараты
Медикаменты в первую очередь устраняют первичную причину воспалительного процесса в поджелудочной железе, а также:
- восстанавливают пищеварительную функцию;
- купируют болевой синдром;
- компенсируют эндокринную недостаточность.
Для достижения этих результатов врачи назначают такие лекарственные препараты, как анальгетики, спазмолитики, направленные на снятие болевого синдрома в железе, ферменты, предназначенные для восстановления нормальной работы поджелудочной, а также антациды – препараты, которые подавляют выделение желудком соляной кислоты. При остром воспалении железы применяют в средних дозах но-шпу, папаверин или атропин.
Какие анализы необходимы
При подозрении на воспаление поджелудочной железы пациент направляется на комплексное обследование. Ему назначают:
- узи брюшной полости;
- обзорный снимок рентген исследования;
- компьютерную, магнитно-резонансную томографию;
- лапаротомию.
Если врач поставил диагноз панкреатит, то нужно постоянно контролировать состояние поджелудочной железы, поэтому регулярно понадобится проходить следующие лабораторные исследования (анализы):
- общий клинический крови;
- биохимический крови;
- мочи, кала;
- слюны.
Как снять приступ боли у ребенка
В домашних условиях снимать приступ острого панкреатита у ребенка врачи настоятельно не рекомендуют. С любыми симптомами заболевания нужно малыша везти в стационар. Но в жизни существуют разные ситуации, например, недоступна медицинская помощь. В таких ситуациях острую боль в поджелудочной железе стоит попытаться снять самостоятельно, а потом обязательно отправить ребенка в ближайшее медицинское учреждение. Для этого потребуется:
- Строгое голодание.
- Полный покой тела.
- Каждые 30 минут давать ребенку ¼ стаканы воды.
- Нельзя давать такие лекарственные препараты, как креон или панзинорм, а также любые другие, содержащие ферменты, чтобы не усугубить ситуацию.
- Лучше по возможности сделать инъекцию папаверина (2 мл) или заменить его но-шпой.
- Пузырь со льдом приложить со стороны спины на область поджелудочной железы.
- Ребенка усадить, наклонив вперед туловище.

Питание и диета
Независимо от формы заболевания, для лечения воспаления поджелудочной железы необходимо соблюдать строгий режим питания. При обострении заболевания в первые два дня принимать любую пищу нельзя. Разрешается только отвар шиповника, минеральная вода без газа или некрепкий и несладкий чай. Следует обязательно исключить из рациона при обострении заболевания:
- алкоголь;
- специи, приправы;
- жирное, жареное;
- колбасы, копчености;
- соленья, консервы;
- кондитерские изделия, шоколад, кислые соки.
Какие продукты можно
Если воспаление поджелудочной железы хроническое, то врачи разрешают следующие продукты:
- Молокопродукты: неки
sovets.net
Разнообразное Меню на Каждый День ▷ NUR✹KZ
Проблемы с поджелудочной железой отражаются резкой болью в теле, поэтому прежний образ жизни становится невозможным. Требуется диета при панкреатите, которая принесет максимум пользы организму. Что можно есть, а от чего лучше отказаться? Узнайте из статьи.
Фото: goodhome.su
Питание при панкреатите: общие принципы
Никто не рождается с панкреатитом, заболевание появляется после длительного неправильного питания, травм живота, отравлений, нарушений работы печени. Чаще всего панкреатит развивается постепенно, благодаря большому употреблению жирной и жареной пищи, вредным привычкам.
Как понять, что развивается панкреатит? Симптомы проявляются в виде тошноты, резких болей в области живота, диареи, потери веса. Также боль может опоясывать все тело. Тогда сложно определить, где именно болит. При первых признаках лучше обратиться к врачу, чтобы болезнь не переросла в хроническую.
Фото: medknsltant.com
Если поджелудочная железа хоть раз воспалилась, то придется придерживаться пожизненной диеты. Правильное питание даст отдых организму и поможет справиться с проблемой. Вот основные принципы диеты:
- Частое питание до пяти–шести раз в день.
- Протертая пища, которая не будет раздражать слизистую.
- Пищу готовят на пару, варят или запека.
- Для поддержания организма увеличивают употребление белков. Поэтому приветствуется нежирное мясо (курица, индейка, кролик), рыба (щука, треска, лещ), молочные продукты (йогурт, творог, кефир).
- Снижение в рационе жиров и углеводов. Разрешены каши из пшена, гречки, овсянки, а также мелкая лапша и вермишель.
- Большое количество воды. В день нужно выпивать до двух литров теплой воды.
Если беспокоит панкреатит, лечение должно основываться не только на правильном питании, но и на отказе от вредных привычек.
Категорически запрещены мясные бульоны и производные блюда. Придется забыть о копченых и жареных продуктах, большом количестве соли и кондитерских изделиях. Капусту, редис, щавель также лучше исключить. Сладкие, газированные, алкогольные напитки — табу для тех, кто страдает воспалением поджелудочной железы.
Читайте также: Японская диета: меню по дням
Что можно есть при панкреатите: меню
После списка запретов многих интересует вопрос: чем можно питаться? Меню исключает вредные продукты, направлено на поддержание организма и снятие воспаления. Хронический панкреатит нельзя вылечить, но можно убрать симптомы.

Фото: vk.com
Ниже расписано меню по дням недели. При желании меняйте дни местами.
Понедельник:
- Позавтракайте хорошо перетертым отварным картофелем с говядиной. Добавьте несладкий чай.
- На второй завтрак подойдет куриная котлета на пару, нежирный творог и запеченное яблоко.
- Обед: суп из лапши, чай.
- Между основными приемами пищи съешьте творог, йогурт. Выпейте воду без газа.
- Ужин: запеченный мясной рулет, пудинг из творога и чай.
Вторник:
- Утром съешьте гречку, выпейте компот.
- На второй завтрак подойдет суфле из кабачков, подсушенный хлеб, паровая котлета. Запейте некрепким чаем.
- В обед отведайте суп с лапшой, отварное перетертое мясо, пюре из свеклы, компот.
- На полдник возьмите запеченное яблоко, сухое печенье, йогурт.
- На ужин приготовьте овсянку, биточки на пару, чай и хлеб.

Фото: pankreatit.su
Среда:
- Утром — рис с молоком, компот.
- На перекус — нежирный творог и печеная груша, вода без газа.
- В обед — морковный суп, отварная говядина.
- Во второй половине дня — рагу из овощей, нежирный сыр, чай.
- Ужин состоит из пюре, хлеба с сыром, чая с молоком.
Четверг:
- В качестве раннего завтрака сделайте белковый омлет и ромашковый чай.
- Второй раз позавтракайте творожным пудингом и теплым чаем.
- Пообедайте супом из брокколи, отварной рыбой, частью банана, чаем из шиповника.
- Перекусите запеченными грушами.
- Вечером съешьте отварную рыбу с морковью и несладким чаем.
Пятница:
- С утра сделайте мясные тефтели, рисовую кашу, выпейте минеральную воду.
- Второй завтрак составит нежирный творог, отварное мясо.
- В обед отведайте молочный суп из манки, мясные биточки на пару, кисель из ягод.
- На перекус возьмите ягодное желе, йогурт.
- Вечером отварите овсяную кашу, паровые котлеты, выпейте кисель.

Фото: opodjeludochnoy.ru
Суббота:
- Утро начните с пюре и рыбы на пару, компота.
- Позже съешьте творожный пудинг, белковый омлет, компот.
- Пообедайте супом-пюре из овощей, куриным мясом, куском хлеба, очищенной водой.
- После полудня ешьте запеченные фрукты, запивайте чаем.
- На ужин готовьте кашу из гречки, банан, кефир.
Воскресенье:
- Позавтракайте творожным пудингом, гречкой, чаем.
- Немного позже съешьте мясной рулет, йогурт, выпейте отвар из шиповника.
- В обед приготовьте суп из овсянки, паровые котлеты, пюре. Запейте минералкой.
- На перекус возьмите желе из фруктов, творожный пудинг, кефир.
- Закончите день вермишелью, запеченной рыбой, чаем.

Фото: nazdorovie.info
Здоровое питание поможет наладить пищеварение и вернуть организм в нормальное состояние. Меняйте составляющие в меню в зависимости от предпочтений. Помните, что лучше все время следить за питанием и не впадать в крайности, чем потом лечить заболевания.
Читайте также: Белковая диета: меню на 7 дней
www.nur.kz
примерное меню на каждый день.
Воспаление поджелудочной железы – панкреатит – выводит из строя всю пищеварительную систему. В ней синтезируются все ферменты, помогающие в переработке белков, жиров и углеводов. Панкреатит бывает острым и хроническим, но при любой форме требуется придерживаться диеты.
Содержание этой статьи
Общие правила диеты
При данной патологии главная задача – это щадить пищеварительную систему в механическом, химическом и термическом плане. Здоровое питание при панкреатите поджелудочной железы часто вылечивает воспаление, восстанавливает ее функцию, защищает желудок и кишечник от воздействия агрессивной пищи, снижает активную работу желчного пузыря и предупреждает от болезней печень.
По данной теме есть похожая статья — Хронический панкреатит: симптомы и лечение у взрослых.
Больные должны питаться пищей, предусмотренной для стола №5п по классификации Певзнера. Еда должна быть питательной, но с пониженным содержанием жиров и углеводов, а именно сахара.
Разрешается повышенный объем белковой пищи. Таким способом можно предупредить переход печени в жировой гепатоз и возникновение сахарного диабета. В сутки следует употреблять определенный объем питательных веществ:
- Белки – 100-120 г, из них 65% – животного происхождения.
- Жиры – 80-100 г, из них 15-20% – растительного происхождения.
- Углеводы – 300-350 г, сахара в них – 30-40 г.
- Соль пищевая – 6-10 г, еду лучше недосаливать.
- Прием жидкости – 1,5-2 литра.
Энергетический показатель в сутки не должен превышать 2500-2600 ккал. Суточную калорийность должен рассчитать врач с учетом имеющегося веса и здоровья больного.
Общие принципы:
Механическая подготовка продуктов. На стадии обострения заболевания еду требуется протирать до состояния пюре и готовить на пару. Это максимально щадит желудок и упрощает переваривание пищи.
Температура блюд. Нельзя есть горячие или холодные блюда. Оптимальная температура – 20-50 градусов.
Умеренные порции. Нельзя переедать при рассматриваемом заболевании, чтобы не нагружать больной орган и всю систему в целом.
Режим питания. Трапезничать следует дробно – по 5-6 раз в день умеренными объемами. Так исчезает нагрузка на органы, еда быстро и легко усвоится, не будет болей в животе после еды.
Запрет на спиртное и табак. При данном заболевании алкоголь способствует нарастанию бляшек в протоках железы, не давая выхода ее секрета в двенадцатиперстную кишку. Железа при этом еще сильнее воспаляется и начинает самопереваривать себя. А никотин препятствует синтезу фермента, устраняющего уксусный альдегид.
Рассматриваемое заболевание коварное, при нем требуется неукоснительно соблюдать правила диеты, потому как в противном случае, наступит обострение и все лечение будет неэффективным.
Как долго нужно сидеть на диете, зависит от протекания болезни. Вначале следует всегда очень строгая диета, а потом границы допустимых продуктов постепенно расширяются.
Что можно есть при панкреатите?
Разрешенные при рассматриваемой патологии продукты должны быть легкими, чтобы не затрудняли работу поджелудочной железы, тогда ей меньше придется вырабатывать ферментов.
Еда должна быстро перерабатываться и переходить из желудка и кишечника на выход, не образуя газообразования, усиливающего и без того резкие боли в животе.
Еда должна содержать больше белков, потому как ферменты, которые синтезирует железа, состоят из них. Какие продукты можно есть без опасения очередного приступа, представляются списком:
Хлеб. Подсушенный, несвежий, сухое печенье, сухари.
Супы. Желательно из протертых овощей: тыква, картофель, морковь, кабачки. Можно варить с вермишелью, манкой или овсянкой.
Мясо. Только постные сорта: чистое филе телятины, куриная грудка, индейка, кролик. Только отварное или приготовленное на пару: котлеты, кнели, бефстроганов.
Рыба. Сухие сорта: карп, минтай, треска, на пару или отварная рыба.
Крупы. Разрешается протертая гречка, манка, рисовая каша на воде пополам с молоком, овсянка, запеканки из круп с творогом.
Молочная продукция. Молоко нежирное, обезжиренный творог, не кислый, йогурты, кефир, простокваша. Можно есть сыр с низкой жирностью и несоленый.
Яйца. Готовить омлет из белков, а желток только один в неделю.
Овощи. Разрешается картофель, свекла, капуста цветная, тыква, цукини, морковь, отварной зеленый горошек.
Сладости. Вместо песка брать ксилит. Какие фрукты можно при панкреатите: спелые и не кислые плоды и ягоды, разрешается готовить из них компоты, муссы, желе, при этом все протирать. Можно есть сладкие запеченные яблоки.
Соусы. Необходимо готовить самостоятельно из овощного отвара и молока, добавляя необжаренную муку.
Жиры. Можно употреблять в пищу коровье масло, но не более 30 г в сутки, растительное очищенное – 10-15 г и приправлять ими уже готовую еду на тарелке.
Напитки. Пить можно некрепкий чай с лимоном, отвар из плодов шиповника, минералку без газа, соки, предварительно разбавлять водой в соотношении 1:1.
Эта щадящая диета применяется при хроническом панкреатите во время покоя. При обострении диета кардинально видоизменяется, что следует соблюдать безоговорочно.
Что есть запрещено?
Диета при воспалении поджелудочной железы не допускает употребления продуктов, повышающих выброс желудочного сока и секрета железы. Если вырабатывается больше ферментов и они не уходят целиком на переработку пищи, то начинают разъедать ткани больного органа. Для уменьшения выделения ферментов и быстрого устранения воспаления требуется отказаться от употребления следующих продуктов:
Супы. Нельзя употреблять супы на мясном, рыбном и грибном бульоне, состоящие из множества ингредиентов: щи, борщ. Молочные супы тоже под запретом, и холодные, например, окрошка.
Свежий хлеб изо ржи или пшеницы, жареные пирожки, лепешки, выпечку сдобную и слоеную.
Мясо. Свинина и баранина, гусятина и утятина, то есть жирные виды, субпродукты, колбасы, копчености, консервы.
Рыба. Жирные виды, жареная, копченая, соленая и консервированная.
Молочная продукция. Нельзя употреблять жирные виды молочной продукции: сметана, сыры, сливки.
Крупы. Запрещены: перловка, пшенка, кукурузная и пшеничная крупа. Они долго перевариваются, провоцируя выделение соляной кислоты.
Яйца. Отварные вкрутую и яичница.
Овощи. Нельзя есть капусту, редьку, репу, баклажаны, сладкий и горький перец, шпинат, чеснок, редис.
Варенье, шоколад, сырые и непротертые фрукты и ягоды (виноград, инжир, бананы), мороженое.
Пряности. Все острые приправы: перцы, хрен, уксус и тому подобное.
Кофе, чай крепкий, сладкая газировка, какао, виноградный сок.
Запрещается при готовке использовать твердые жиры: говяжий, бараний, свиной, курдючный жир, медвежий и тому подобное. Все это тяжело переработать больному ЖКТ.
Хронический и острый панкреатит. Видео:
Диета при остром панкреатите
Острая патология железы в первые два дня требует полного воздержания от еды. Больному нужен полный покой – и физический, и эмоциональный.
Можно пить щелочную минералку, некрепкий и несладкий чай и отвар плодов шиповника. Дополнительно можно положить грелку со льдом на живот. Затем пару дней питание вводится в виде капельниц.
На 4-5 день небольшими порциями больному можно давать низкокалорийную еду в виде жидкой каши-размазни, слизистых отваров. С 5-6 суток можно давать омлет из яичных белков, протертые каши из гречки или овсянки, овощи отварные и немного сухариков. Пищу принимать раз 6 в день небольшими объемами. Затем можно употреблять пудинги, муссы, запеканки. После снятия острой фазы больной переходит на диету №5п.
Диета при хроническом панкреатите
Если панкреатит приобрел хроническую форму, то человек практически всегда должен питаться диетической пищей. Специалисты разработали для этого специальный стол №5п, задача диеты которого направлена на максимальное облегчение работы поджелудочной железы, ее полного спокойствия. Достигается это за счет правильного химического состава еды, объема порций.
В меню преобладает белковая пища, снижены углеводы и жиры, происходит полный отказ от грубой клетчатки и тяжелых сортов мяса. Пищу готовить строго на пару, варить или тушить.
Нельзя пить спиртные напитки и сдабривать еду острыми специями. В период ремиссии можно расширять список разрешенных продуктов, но не выходить за пределы списка разрешенных продуктов, который находится выше.
Диета при панкреатите поджелудочной железы при обострении, если патология приняла хроническую форму, точно такая, как и при остром панкреатите. Вначале два дня покой и только питье, потом жидкие каши и протертые супы, после чего рацион расширяется до разумных пределов.
Диета при панкреатите. Видео:
Меню на каждый день
Из общего списка разрешенных блюд можно выбрать для себя приемлемое сочетание, чтобы пища не приелась и не надоела. Что можно есть в течение дня:
1.Завтраки:
- Салат из вареной свеклы, компот.
- Нежирный творог, отвар шиповника.
- Омлет на пару, чай и печенье.
- Овсяная каша, кисель.
- Каша гречневая, чай.
2. Перекус:
- Морковный салат.
- Запеченное яблоко с курагой.
- Взбитые белки.
- Рис с изюмом.
- Пюре из моркови и тыквы.
3. Обед:
- Супы и борщи на постном мясном бульоне.
- Куриная котлета.
- Рыба на пару с рисом.
- Макароны по-флотски.
- Овощи тушеные.
4. Перекус:
- Желе из фруктов или ягод.
- Бутерброд с маслом и сыром.
- Кисель из ягод.
- Запеченная картошка.
- Пюре из фасоли.
5. Ужин:
- Винегрет и сыр мацони.
- Омлет и ряженка.
- Рисовый пудинг и йогурт.
- Цветная капуста отварная и простокваша.
- Кабачковая икра и кефир.
Это приблизительное меню, из которого можно взять любое блюдо или придумать его самостоятельно из тех продуктов, которые разрешается употреблять, и приготовить способом, щадящим больной орган.
Диета при гастрите желудка. Что можно есть? — здесь больше полезной информации.
Травы при панкреатите
Помочь облегчить состояние, находясь дома, можно употреблением различных травяных отваров и настоев. Самыми эффективными при панкреатите считаются: бессмертник, полынь, боярышник, репешок, мята, зверобой, алоэ, ромашка и другие.
Вас заинтересует эта статья — Диета Дюкана: меню на каждый день, разрешенные продукты.
Их можно применять по отдельности, но лучше они действуют в сборах. В период обострения лучшим травяным лекарем будет отвар шиповника.
Многих больных волнует вопрос – можно ли мед при панкреатите? Да, можно, мед усваивается легче, чем сахар, поэтому им можно заменить известный и довольно вредный для организма человека подсластитель.
Тем более больным панкреатитом запрещено есть торты, пирожные и другие сладости. Мед при воспалении поджелудочной приносит большую пользу: снимает воспаление, повышает иммунитет, помогает в заживлении ран.
Соблюдение диеты при панкреатите любой формы – это верный путь к выздоровлению. Если этим пренебрегать, то могут возникнуть тяжелые осложнения и выкарабкаться из данной ситуации будет довольно сложно.
– оцените статью, 4.18 / 5 (кол-во голосов — 11) You need to enable JavaScript to voteПонравилась статья – 9 ? Покажите её друзьям:
HealFolk.ru
healfolk.ru
особенности на каждый день и на неделю
При заболеваниях поджелудочной железы соблюдение диеты на основе щелочеобразующих продуктов является неотъемлемой частью лечения, а при хронических формах — основой питания на долгое время. Меню при панкреатите должно включать большое количество овощей и фруктов, продукты с большим содержанием белка, например, нежирные сорта мяса и рыбы, молочные продукты, яйца. Врачи рекомендуют исключить из рациона жиры, острые, кислые и жареные блюда, продукты с высоким содержанием углеводов.

Меню при панкреатите должно включать большое количество овощей и фруктов, продукты с большим содержанием белка, например, нежирные сорта мяса и рыбы, молочные продукты, яйца.
Особенности на каждый день
При хронической форме панкреатита диетическое питание предусматривает не менее 5 приемов пищи в день. Больные должны полностью отказаться от алкоголя, кондитерских изделий и выпечки с большим количеством сахара, существенно снизить долю употребляемых жиров. Завтрак, обед и ужин при панкреатите должны состоять из отварных или приготовленных на пару блюд, изредка можно подавать овощи, мясо или рыбу на гриле. На второй завтрак и полдник можно съесть овощной или фруктовый салат, йогурт, творог, овощную запеканку, кашу.

Больные должны полностью отказаться от алкоголя.
При остром панкреатите для снятия воспаления рекомендуется несколько дней воздержаться от твердой пищи, выпивая в день по несколько стаканов отвара шиповника или щелочной негазированной минеральной воды. На 3-4 день после приступа панкреатита можно есть протертую или измельченную в блендере пищу без жира и соли — пюре из моркови или картофеля, овощные супы-пюре, рыбное суфле и другое.
Врач-терапевт должен ознакомить больных панкреатитом с рекомендациями относительно питания. Диеты необходимо придерживаться до полного исчезновения симптомов.
Но даже после того как самочувствие улучшиться, следует помнить, что употребление вредных продуктов может стать причиной очередного обострения панкреатита.
На неделю
Примерное меню на неделю поможет людям с панкреатитом разнообразить свой рацион. Оно рассчитано на 5 приемов пищи: 1 и 2 завтрак, обед, полдник и ужин. Необходимо стараться есть в одно и тоже время и не пропускать приемов пищи.
Понедельник
- Овсяная каша с отварной куриной грудкой, тосты и отвар плодов шиповника.
- Йогурт, печеные яблоки.
- Овощной суп, запеченное филе рыбы с тушеными кабачками, сок.
- Творожная запеканка, кисель.
- Картофельное пюре с запеченными овощами, компот из сухофруктов.
Вторник
- Яйцо вкрутую, галетное печенье, чай без сахара. Больные панкреатитом могут заменить сахар сахарозаменителем.
- Некислые фрукты (персики, абрикосы, дыня), йогурт.
- Рисовый суп, гречка с мясными котлетами, приготовленными на пару, чай.
- Рыбное суфле, кусочек хлеба с отрубями, компот из сухофруктов.
- Вермишелевая запеканка с творогом, стакан молока.
Среда
- Манная каша с курагой, фруктовый сок.
- Снежки из белка со сладким подливом из фруктов, компот.
- Куриный суп, запеченная тыква, отварное мясо, травяной чай.
- Макароны с соусом бешамель, морковный салат.
- Мясной пудинг, отварные овощи, чай.

В меню так же можно включить мясной пудинг.
Четверг
- Омлет из белков, черный хлеб, кофе без сахара.
- Творог со свежими фруктами, чай.
- Молочный суп, рыба на гриле, овощное рагу, томатный сок.
- Галеты, сыр, отвар шиповника.
- Салат из отварной свеклы, моркови и картофеля, паровые тефтели из индейки, молоко обезжиренное.
Пятница
- Каша из риса, сухофрукты, чай.
- Творожной пудинг, булочка с маком, стакан нежирного кефира.
- Сырный суп с овощами, мясные тефтели на пару, морковный салат с небольшим количеством оливкового масла, минеральная вода.
- Запеканка с вермишелью и фруктами, кисель.
- Рыбные кнели, запеченные кабачки, отвар шиповника.
Суббота
- Омлет, кусок черствого хлеба, чай.
- Картофельное пюре, отварная говядина, компот.
- Суп-пюре на слабом мясном бульоне, рыба, запеченная в фольге, овощной салат, фруктовый сок.
- Мясной пудинг, чай.
- Рисовая молочная каша, кисель.
Воскресенье
- Овсяная каша с медом, фрукты, кофе с молоком.
- Омлет, галеты, чай.
- Гречневый суп, овощи и куриная грудка, приготовленные на пару, отвар шиповника.
- Мясной рулет, овощное пюре, стакан кефира.
- Макароны, тушеная цветная капуста, кисель.
Диета при панкреатите
Что можно есть при панкреатите?
Особенности меню при панкреатите для детей
Детям, больным панкреатитом, следует строго придерживаться специальной диеты. Их рацион должен включать молочные каши и легкие овощные супы, рыбные и мясные тефтели или котлеты, приготовленные на пару, кисломолочные продукты с низким содержанием жиров, отварное куриное мясо, овощи, некислые фрукты.
При обострении панкреатита дети, как и взрослые, в течение 1-2 дней воздерживаются от еды. Им разрешается только пить теплый отвар шиповника и минеральную слабощелочную воду. При ослаблении симптомов панкреатита в меню разрешают вводить жидкие каши на молоке, овощное пюре, компот, легкие супы, белковый омлет и паровые котлетки.

Детям, больным панкреатитом, следует строго придерживаться специальной диеты.
Через 7-10 дней рацион детей можно расширить: им готовят запеканки, рыбные тефтели, творог с фруктовым пюре. При положительной динамике панкреатита через 3-4 недели детям можно есть нежирные сорта сыра, отварное постное мясо и рыбу, макароны, каши, запеченные и тушеные овощи, яйца вкрутую.
Для обеспечения нормального пищеварения при панкреатите вся еда должна быть измельченной, теплой, без специй, с небольшим количеством соли.
При введении в рацион разрешенных блюд нужно наблюдать за ребенком и при появлении вздутия, тошноты, диареи, являющихся признаками панкреатита, сразу же отказаться от них.
pankreatit.guru
Панкреатит. Диета при остром панкреатите. Диета №5п
 Диета при остром панкреатите имеет свои особенности, отличающие ее от других диет. О том, что характерно для диеты при остром панкреатите, об особенностях питания при заболеваниях поджелудочной железы расскажет этот пост.
Диета при остром панкреатите имеет свои особенности, отличающие ее от других диет. О том, что характерно для диеты при остром панкреатите, об особенностях питания при заболеваниях поджелудочной железы расскажет этот пост.
Острый панкреатит – воспаление поджелудочной железы, протекающее в острой форме, вызванное активацией пищеварительных ферментов.
Причин возникновения острого панкреатита много, но чаще всего острый панкреатит возникает у лиц злоупотребляющих алкоголем и лиц с заболеваниями желчевыводящей системы – хронический холецистит, желчнокаменная болезнь.
Приступ острого панкреатита возникает, как правило, внезапно и проявляется нестерпимыми болями и другими характерными для данного заболевания симптомами.
Лечение острого панкреатита консервативно:
• производят очищение крови от ферментов поджелудочной железы (Контрикал, Трасилол и др – разрушают ферменты, попавшие в кровь)
• в течение нескольких дней назначается голод,
• затем строгая диета – диета № 5п — первый вариант,
• затем постепенный переход на второй вариант диеты №5п.
• Обезболивание (наркотическое или ненаркотическое)
Если улучшения состояния больного не наступает, то происходит оперативное вмешательство с целью удаления некротических участков железы.
Голод в течение 2 дней (голод может назначаться до 4 дней в зависимости от тяжести заболевания.
Голодание более двух дней проводят в условиях стационара). В течение этого периода больному разрешается только пить отвар шиповника, слабозаваренный чай и минеральную воду, из которой удалены газы – «Боржоми», «Ессентуки №4», «Ессентуки №20», «Смирновская» или «Славяновская» по одному стакану 4-5 раз в день. С целью устранения интоксикации организма, питания и недопущения обезвоживания применяют парентеральное питание (т.е. капельницы – натрий хлорид с 5% глюкозой).
Поскольку питание в пищевод не поступает, следовательно не вырабатываются желудочный и панкреатический соки, ферментативная активность снижается, что способствует регенерации поджелудочной железы.
Диета при остром панкреатите, начиная с 3 дня.
Больного переводят на диету №5 п первый вариант — щадящая диета, с механическим и химическим щажением.
Диета 5п-1 вариант разрабатывается на основании норм лечебного питания, утвержденных Приказом Минздрава России от 21.07.2013 № 395н «Об утверждении норм лечебного питания».
Показания к диете №5п первый вариант — острый панкреатит, обострение хронического панкреатита.
Больному разрешается есть, но пища значительно снижена по калорийности.
• Запрещено: соль, жиры, продукты, которые могут вызвать секреторную активность желудка и поджелудочной железы.
• Разрешается: пища жидкая, приготовленная без соли, богатая углеводами. Сахар, мед, фруктовые соки, клюквенный морс, отвары шиповника и черной смородины. до 2,5 л в день.
Таблица. Перечень разрешенных и запрещенных продуктов и блюд. Диета № 5п — 1 вариант.
Диета при остром панкреатите и обострении хронического.
| Продукт | Разрешаются | Запрещаются |
| Хлеб | Пшеничные сухари не более 50 г | Ржаной и свежий хлеб, изделия из сдобного или слоеного теста |
| Супы | Слизистые из различных круп на воде или некрепком овощном отваре, суп-крем из вываренного мяса | Мясные, рыбные бульоны, грибные отвары, молочные супы, гороховый, фасолевый, с пшеном, окрошка, свекольник |
| Мясо, птица | Нежирная говядина, курица, индейка, кролик, освобожденные от сухожилий, жира, кожи | Жирные и жилистые сорта мяса и птицы (утки, гуси), субпродукты, жареные блюда |
| Рыба | Нежирные сорта (треска, судак, сазан, окунь и др.) в виде кнелей, суфле | Жирная рыба, соленая, копченая, жареная, консервы |
| Яйца | Всмятку, омлеты паровые, белковые (не более 1 желтка в день) | Яйца вкрутую, жареные |
| Молоко, молочные продукты | Творог свежеприготовленный некислый в виде пасты, парового пудинга. Молоко только в блюдах (в суп до 100 г на порцию). Сливки в блюда | Молоко цельное, молочные продукты с высокой кислотностью, повышенной жирности и включением сахара, сметана, сыры |
| Овощи | Картофель, морковь, кабачки, цветная капуста в виде пюре, паровых пудингов. Тыква, свекла ограничиваются | Белокочанная капуста, чеснок, репа, брюква, редька, щавель, шпинат, лук, редис, огурцы, сладкий перец, сырые, квашеные и маринованные овощи, грибы, консервы |
| Крупы | Рис, гречневая, геркулес, несладкие протертые вязкие каши, пудинги, запеканки из риса, продельной крупы, геркулеса. Ограничиваются манная крупа, лапша, вермишель | Пшено, крупы перловая, ячневая, кукурузная, бобовые, макароны в цельном виде |
| Фрукты и ягоды | Яблоки печеные | Другие фрукты и ягоды, сырые яблоки. |
| Сладкие блюда | Кисели, желе, мусс на ксилите, сорбите. Фруктовые пюре — детское питание | Другие кондитерские изделия |
| Напитки | Чай некрепкий, минеральная вода, отвар шиповника, отвары из сухих и свежих фруктов полусладкие | – |
| Жиры | Несоленое сливочное масло в блюда не более 5 г на 1 порцию | Все другие жиры |
| Специализированные продукты питания | Смеси белковые композитные сухие. Например, СБКС «Дисо®» «Нутринор», произведенная в соответствии с требованиями ГОСТ Р 53861-2010 «Продукты диетического (лечебного и профилактического) питания. Смеси белковые композитные сухие. Общие технические условия», и имеющая следующую пищевую ценность: 40 г белков, 20 г жиров, 30 г углеводов | Смеси белковые композитные сухие, произведенные не в соответствии с требованиями ГОСТ Р 53861-2010 |
Смотрите также: Диета при остром панкреатите — Образец меню диеты №5п первый вариант (протертый)
5 день. Калорийность увеличивается до 600-800 кал
Жиры исключаются. Белки – 15г. Углеводы – до 200 г.
6-9 день. Калорийность увеличивается до 1000 кал
Жиры – 10г. Белки – 50г. Углеводы – до 250 г.
• Завтрак. Каша манная безмолочная (или рисовая), яблоко (или апельсин), чай с сахаром.
• Второй завтрак. Пюре картофельное (или морковное), 50г. Нежирного куриного мяса (или нежирной рыбы), отвар шиповника с сахаром.
• Обед. Бульон овощной, вегетарианский — 100-150г., рыба отварная (или говядина) — 30- 40г. с пюре картофельным, яблоко протертое.
• Полдник. Творог обезжиренный с сахаром – 50-60г. Чай с сахаром или вареньем
• На ночь. Стакан кипяченой воды, мед – 1столовая ложка (или стакан простокваши)
10-15 день. Калорийность превышает 1000 кал
Белки — до 60 г., жиры -20 г., углеводов — 300г.
Через две недели после приступа — диета при остром панкреатите:
Больному рекомендована на диета №5 п второй вариант.
После перенесенного приступа острого панкреатита строжайшая диета № 5п должна соблюдаться в течение 6-12 месяцев. Калорийность постепенно увеличивается.
Белки – до 100г., жиры – до 40 г., углеводы – до 450 г, увеличивается содержание водорастворимых витаминов.
Пища по-прежнему протертая, без соли.
Таблица. Перечень разрешенных и запрещенных продуктов и блюд. Диета № 5п — 2 вариант.
| Продукт | Разрешаются | Запрещаются | Ограничено употребление |
| Хлеб | Пшеничный подсушенный или вчерашний 200–300 г в день или в виде сухарей; несдобное печенье | Ржаной и свежий хлеб; изделия из сдобного и слоеного теста | Не сдобное сухое печенье |
| Супы | Вегетарианские протертые с разрешенными овощами; крупяные (кроме пшена) протертые, с вермишелью, ½ порции (250 мл) с добавлением сливочного масла (5 г) или сметаны (10 г) | Мясные, рыбные супы и бульоны, отвары грибов, молочные супы, с пшеном, щи, борщи, окрошки, свекольник | В период ремиссии супы на некрепком мясном или рыбном бульоне 1–2 раза в неделю (при переносимости) |
| Мясо, птица | Нежирных сортов (говядина, телятина, кролик, индейка, курица) рубленые. В период ремиссии возможно куском | Жирные жилистые сорта мяса, кожа птиц и рыб; субпродукты. Колбасные изделия, консервы, копчености, жареное | Нежесткое мясо, курица, кролик, индейка разрешаются в отварном виде куском |
| Рыба | Нежирная треска, окунь, судак, ледяная и др. в отварном виде куском и рубленая (тефтели, кнели, суфле, котлеты) | Жирные виды (сом, карп, севрюга, осетрина и пр.), жареная, копченая, тушеная, соленая, консервы, икра кетовая | Рыба заливная |
| Яйца | Белковые омлеты из 2 яиц | Блюда из цельных яиц, особенно вкрутую и жареные. Сырые яйца | Желтки яиц в блюда до 1 в день |
| Молоко, молочные продукты | Все продукты пониженной жирности. Творог свежий некислый, кальцинированный или из кефира — натуральный и в виде пудингов. Кисломолочные напитки однодневные | Молочные продукты повышенной жирности и с включением сахара | Молоко при переносимости. Сметана и сливки в блюда. Сыр нежирный и неострый (голландский, российский) |
| Овощи | Картофель, морковь, цветная капуста, свекла, кабачки, тыква, зеленый горошек, молодая фасоль, в виде пюре и паровых пудингов | Белокочанная капуста, баклажаны, редька, редис, репа, лук, чеснок, щавель, шпинат, перец сладкий, грибы. Сырые непротертые овощи | Помидоры без кожуры, свежие огурцы без кожуры — протертые, салат зеленый |
| Крупы | Каши из различных круп (манная, гречневая, овсяная, перловая, рисовая), на воде или пополам с молоком. Крупяные суфле, пудинги с творогом. Макаронные изделия, домашняя лапша, вермишель | Крупы: пшено, бобовые, рассыпчатые каши | – |
| Фрукты и ягоды | Фрукты только сладких сортов, яблоки некислые, печеные или протертые без кожуры | Сырые непротертые фрукты и ягоды, виноград, финики, инжир, клубника, бананы, клюква | Абрикосы, персики — без кожуры, фруктово-ягодные соки без сахара, разбавленные водой |
| Сладкие блюда | Кисели, желе, муссы на ксилите или сорбите, без сахара | Кондитерские изделия, шоколад, мороженое, варенье | Сахар до 30 г в день или мед 20 г в день |
| Напитки | Слабый чай с лимоном полусладкий или с ксилитом. Отвар шиповника, черной смородины, компота | Кофе, какао; газированные и холодные напитки, виноградный сок | – |
| Соусы | Молочный, фруктово-ягодные, на некрепком овощном отваре. Муку не пассеруют | Соусы на бульонах, грибном отваре, томатный. Все пряности, закуски | – |
| Жиры | Сливочное масло до 30 г в день, рафинированные растительные масла (10–15 г в день) — в блюда | Мясные и кулинарные жиры | Масло сливочное и растительное в блюда по 5 г на 1 порцию |
| Специализированные продукты питания | Смеси белковые композитные сухие. Например, СБКС «Дисо®» «Нутринор», произведенная в соответствии с требованиями ГОСТ Р 53861-2010 «Продукты диетического (лечебного и профилактического) питания. Смеси белковые композитные сухие. Общие технические условия», и имеющая следующую пищевую ценность: 40 г белков, 20 г жиров, 30 г углеводов | Смеси белковые композитные сухие, произведенные не в соответствии с требованиями ГОСТ Р 53861-2010 | – |
Диета при остром панкреатит —
Рецепты, разрешенных блюд
Диета при остром панкреатите и обострении хронического — № 5п (2 вариант):
- омлет паровой белковый,
- мясное суфле,
- мясные кнели и рыбные кнели ,
- суп овсяный и рисовый протертые,
- пюре овощные,
- каши протертые из круп: геркулес, рис, гречка,
- мусс и желе из яблок,
- напитки и морсы из шиповника, смородины черной, клюквы.
- чай с молоком и свекольный сок.
МОЖНО: супы вегетарианские, мясо нежирное и нежилистое, блюда из мяса, отварная рыба, творог домашний и блюда из творога, блюда из круп и овощей (каши, пудинги) фрукты и ягодные соки, сахар, варенье, мед.
Читайте также: О лечении минеральной водой и показаниях к применению
На ночь – кефир, простокваша, кипяченая вода с ложкой меда, изюм, чернослив. Этот прием пищи ориентирован на то, чтобы в кишечнике не было запоров, т.е. кишечник вовремя освобождался.
КАТЕГОРИЧЕСКИ НЕЛЬЗЯ: жирная пища, жареное мясо и рыба, сдобное тесто, солености, копчености, чеснок, лук, редька, редис, маринады, копчености, консервы мясные и рыбные, наваристые бульоны, пельмени, сало, алкоголь
ЗАКЛЮЧЕНИЕ: Диета при остром панкреатите — является обязательным условием снятия воспаления в поджелудочной железе. Без соблюдения диетического питания, выполняющего лечебную роль, выздоровление невозможно.
pancr.ru
Диета при панкреатите поджелудочной железы: примерное меню
Лечение любых заболевание органов, связанных с усвоением пищи, невозможно представить без ограничений в еде. Диета при панкреатите – простое и эффективное средство снизить нагрузку на органы пищеварения, помочь организму даже в условиях заболевания получать с пищей все необходимое.
Некоторые продукты способны навредить даже здоровому организму, например, употребление спиртной продукции в чрезмерных количествах рано или поздно вызовет сбои во всех системах, не только пищеварительной. Жирное, жареное, кондитерские изделия, привычный многим стол – все это далеко не полезно, и исключение этих маленьких радостей жизни прибавит жизненных сил даже здоровому организму.
Панкреатит – заболевание поджелудочной железы, именно ее нормальное функционирование помогает организму усваивать жиры, белки и углеводы. Причины сбоев в работе могут быть разными, не только неправильное питание, но и заболевания ЖКТ, нарушения в работе печени, травмы, инфекционные заболевания. Назначаемая врачом диета при панкреатите поджелудочной железы способствует нормализации работы и печени в том числе, тормозит развитие в ней патологических процессов.
Однако чаще всего симптомы панкреатита возникают из-за неумеренного употребления жиров, причем это не обязательно сало или масло. Кондитерская продукция, представленная сейчас в большом соблазнительном количестве, почти вся изготавливается на основе кондитерских жиров – на пальмовом масле, говоря проще, которое способно разрушить не только печень и поджелудочную железу, но и расстроить обмен веществ, вызвать быстрое развитие атеросклероза и принести много иных неприятностей.
Симптомы панкреатита
Панкреатит – воспалительное заболевание и острая форма его необычайно опасна, вызывает резкое ухудшение самочувствия человека, при подозрении на острую форму пациента немедленно госпитализируют.
 Панкреатит – заболевание поджелудочной железы
Панкреатит – заболевание поджелудочной железыОсновные симптомы заболевания могут быть такими:
- резкое повышение или снижение давления, температура
- невыносимая боль, вплоть до болевого шока. В случае воспаления большей части органа приобретает опоясывающий характер
- землистый цвет лица, лицо осунувшееся
- икота, тошнота, безудержная рвота, при этом приступы рвоты не приносят облегчения
- диарея, запор
- липкий пот, желтушность, синюшные пятна на животе, в паху, пояснице
Помните! Если есть хотя бы приблизительно такие симптомы, нельзя медлить ни минуты, вызывать карету скорой помощи, панкреатит может протекать ураганно и вызвать резкое ухудшение состояния человека за очень короткое время
Панкреатит – как теперь питаться
Есть несколько правил, которые помогут перенести острый период, не истощая организм. Начав лечение поджелудочной железы, следует сразу смириться с тем, что основной частью его будет диетический стол, и питаться как раньше, теперь нельзя.
- Еду теперь придется готовить на пару. Дома должна будет появиться пароварка, неважно, электрическая или для приготовления на газовой плите. Еда, приготовленная таким образом полезна и здоровому организму, в продуктах сохраняется естественный вкус, особенно в овощах, и много полезных человеку веществ (рецепты для пароварки разнообразны и можно подобрать блюда из разрешенных продуктов).
- Есть теперь нужно часто (5-6 раз в день) и небольшими порциями, нельзя переедать.
- В основном еда должна быть жидкой, полужидкой консистенции. Овощи, каши придется перетирать.
- Варить крупы нужно только на воде
- Принимать пищу нужно в теплом виде, слишком холодные или горячие блюда должны быть приведены к нужной температуре
- Потребление соли должно быть снижено.
 При панкреатите нужно соблюдать строгую диету
При панкреатите нужно соблюдать строгую диетуИз рациона полностью исключаются:
- копчености, соленья, маринованные продукты
- колбасы, сосиски
- кондитерская продукция, шоколад, какао
- алкоголь
- соки с высоким содержанием фруктовых кислот
- продукты с высоким содержанием жиров
- острые приправы, чеснок, другие пряности.
Острый панкреатит: как пережить
Во время острого панкреатита диета обычно не назначается, состояние человека настолько плохо, что о приемах пищи речи даже не идет.
При остром приступе рекомендуется первые 2 дня дать организму возможность разгрузки поджелудочной железы.
Можно только пить воду – заварить шиповник, пить минеральную воду без газа – 5-7 стаканов в день (1,5-2 литра).
Затем начать принимать пищу, приготовленную с соблюдением правил, изложенных выше. Первые приемы пищи должны быть как можно менее калорийны, так следует питаться почти неделю.
Лучше всего, если это будет каша, приготовленная без соли и перетертая. После голодания начинать нагружать органы пищеварения нужно осторожно и постепенно, диета при обострении панкреатита предназначена для адаптации организма к заболеванию, она поможет пережить приступ, и сохранит функциональность органов пищеварения.
Питательность нужно повышать шаг за шагом, через неделю калорийность может быть повышена до 900 Ккал. Жиров в еде быть не должно, постепенно можно добавлять молочную обезжиренную продукцию, нежирные белки, лечащий врач порекомендует основные рецепты.
На вторую неделю питательность принимаемой пищи может составить 1100 Ккал.
Диета при панкреатите, примерное меню на 6-7 день после обострения
Рисовая или манная каша на воде, можно перетереть ее с фруктами
- Второй завтрак
Отварная рыба – небольшой кусочек, ее также можно приготовить в пароварке, перетертое пюре (картофельное, морковное)
Суп на овощном бульоне, рыба, на десерт – перетертые фрукты.
- Отужинать можно небольшой порцией обезжиренного творога, перед сном выпить простоквашу или нежирный кефир.
Через неделю-другую после обострения, ориентируясь на самочувствие, можно начать есть немного более калорийно, увеличить объем потребляемой пищи. Лечебный стол может включать белковой пищи до 100 г в день, углеводов – до 450 г, можно включить в рацион не более 40 г жиров.
Но еда должна готовиться по-прежнему на пару, или отвариваться, и все должно поедаться без соли. Примерное меню может быть предложено врачом, который проводит лечение, и в рамках его рекомендаций можно немного варьировать блюда и пробовать несложные рецепты.
На 11-12 день можно считать, что пациенту удалось пережить острую фазу заболевания, теперь следует несколько расширить меню:
- готовить вегетарианские супы
- есть мясо (нежирное), рыбу, должным образом приготовленные
- творог, кефир, простокваша (с минимальной жирностью)
- каши
- фрукты и овощи.
С такими вкусностями, как:
- выпечка, печенья
- сметана, сливки
- копчености
- жареное мясо, рыба
- алкоголь
- соленья, приправы – придется проститься надолго, лечение и восстановительный период длится до года, несмотря на то, что симптомы могут сгладиться или совсем исчезнуть. Но и по истечении его любая перегрузка поджелудочной железы будет немедленно сказываться на состоянии человека.
Диета при панкреатите – это ограничения на всю жизнь, особого меню следует придерживаться постоянно, и не обманываться улучшением общего самочувствия. Только соблюдение правильного баланса поступаемых жиров, углеводов и белков сможет сохранить качество жизни и нормализовать работу пищеварительных органов, сделает лечение эффективным.
Как питаться при хроническом панкреатите
Хроническая форма нарушения функциональности поджелудочной железы может развиться после приступа острой, кроме того, наличие таких болезней, как желчнокаменная болезнь, аллергии, гепатит, атеросклероз могут сразу сформировать условия для хронических проявлений панкреатита. В любом случае при наличии симптомов панкреатита, либо после перенесенной острой фазы, назначается лечение и диета, направленные на восстановление пищеварительной функции и разгрузку основных органов ЖКТ.
В условиях, когда недуг может в любую минуту дать обострение, диетический стол особенно важен, его надо каждый день соблюдать для собственного блага. Дробное питание, без переедания, повышение калорийности только в случае наличия физической нагрузки, регулярное очищение кишечника – факторы, которые человек в состоянии обеспечить самостоятельно, диета при панкреатите поджелудочной железы – это в значительной мере изменение образа жизни, системы питания.
Обязательно нужно контролировать потребление белка, это строительный материал для восстановления поврежденных тканей. Белковая пища должна составлять около 120 г в день, причем большая часть должна быть животного происхождения. Мясо, рыбу следует отваривать или готовить на пару.
Это могут быть:
- цыпленок (нежирный)
- кролик
- говядина
- телятина
- индейка.
Употребление постного мяса предупредит развитие жирового гепатоза печени (скапливание в печени жиров и замена клеток печеночной ткани жировыми образованиями и соединительной тканью), это сохранит функциональность печени.
- Употребление творога, нежирного (от 0 до 5%) и свежего, обязательно. Молочный белок отлично усваивается и способствует регенерации паренхимы печени. При потреблении полезных продуктов, кроме насыщения, организм получает и лечение, и строительный материал для восстановления.
- При этом не стоит злоупотреблять молоком, нежирное молоко можно пить по 0,5-1 стакану в день, но лучше заменить его кефиром или простоквашей.
- Жирные сыры употреблять нельзя, однако можно есть понемногу нежирные сорта, если организм нормально переносит их.
- Можно потреблять яичный белок, готовить из него воздушные омлеты на пару. Яйца вкрутую есть не рекомендуется, желтки лучше оставлять.
- Приготовление каш из различных круп (овсянка, рис, гречка) будет восполнять недостаток белка растительным эквивалентом. Бобовые могут вызвать повышенное газообразование, поэтому их употребление исключается. Исключение может составить зеленый горошек.
- Можно потреблять немного жира, не более 70 г в сутки, но это должно быть качественное сливочное масло, маргарины, масла на основе пальмового – полностью запрещены. Сливочное масло разрешается положить в кашу, в допустимом количестве, непосредственно перед едой. Вообще готовить без масла, чтобы оно не проходило тепловую обработку, его можно добавлять в уже готовое остывшее блюдо перед подачей.
- Хлеб нужно есть «вчерашний», свежий и горячий нельзя. Также правильно будет есть хлеб из второсортной муки.
Допускается несдобная выпечка, в очень небольшом количестве.
- Перетертое пюре из отварных овощей можно есть ежедневно. Подойдут картофель, тыква, баклажаны, свекла, кабачки, морковь. Лук перед добавлением в блюдо следует обдавать кипятком, не более 15 г на порцию. Фрукты также надо потреблять, но некислых сортов. Яблоки очень полезны запеченные, либо перетертые.
- Можно очень слабый кофе, чай с молоком, овощные соки без добавления соли и специй.
- Из сладостей можно карамель, конфеты без шоколада, мармелад, мед, пастилу. Часть сахара можно заменять ксилитом или сорбитом.
Несмотря на то, что диета разрешает довольно много, из рациона должны быть исключены:
- ряженка, сливки, молоко 6%, соленый, жирный сыр
- любые бульоны (кроме овощных)
- консервы, колбасы
- субпродукты (печень, почки, мозги)
- яичница традиционная, яйца вкрутую
- из овощей – редис, хрен, грибы, редька, щавель, шпинат, зеленый лук, любые маринованные овощи.
Это лишь примерная схема питания – «Диета стол 5» – одна из самых известных. Подробные рекомендации, списки препаратов, план питания может дать только врач, исходя из состояния пациента, наличия иных заболеваний, многих других факторов. Если состояние стабильно, обычно рекомендуют придерживаться принципов «Диеты стол 5».
 Начав лечение поджелудочной железы, следует сразу смириться с тем, что основной частью его будет диетический стол, и питаться как раньше, теперь нельзя
Начав лечение поджелудочной железы, следует сразу смириться с тем, что основной частью его будет диетический стол, и питаться как раньше, теперь нельзяКак запланировать свое питание при панкреатите
Существует достаточно схем лечебного питания, которого нужно придерживаться при заболеваниях поджелудочной железы.
Все они разработаны специалистами в области диетического и лечебного питания, и следует придерживаться этих меню для того, чтобы как минимум сохранить функциональность органа, и не допустить дальнейшего развития болезни.
Можно корректировать свое питание, основываясь на «Диет-стол 5», лечебно профилактическую разработку системы питания. «Стол 5» – диета для людей, страдающих нарушениями пищеварения, болезнями печени, хронической формой панкреатита. Однако и здоровым людям можно придерживаться ее принципов, это послужит лишь к улучшению фигуры, обменных процессов и работы основных органов пищеварения.
Основные принципы этой системы питания уже изложены выше, это основа для формирования меню для людей, страдающих панкреатитом, болезнями печени, а также просто для желающих питаться правильно.
- Любые продукты, повышающие кислотность желудка, полностью исключаются
- Диету 5 отличает повышенное содержание белков, при этом жиров мало, углеводов тоже
- Все подается только в отварном виде, приготовленным на пару, все должно быть протерто или измельчено
- Нельзя голодать (за исключением пациентов, только что перенесших острый приступ), нужно практиковать частые приемы пищи маленькими порциями
- Диета 5 может быть вполне вкусной, разнообразной, если нет особых указаний лечащего врача, в меню можно включать ванилин, корицу, лавровый лист. Блюда можно приправлять не только сливочным маслом в разрешенном количестве, но и оливковым, другими растительными маслами.
Рацион может быть таким, это примерные блюда на день:
Каша на воде из риса или овсянки, отварное или паровое мясо.
Взбитый омлет из 2 яиц, можно добавить запеченные или отварные овощи
Вегетарианский суп, его следует перетереть. Овощи на пару или отварные, отварное мясо, небольшой сухарик. Компот из сухофруктов (очень полезен при панкреатите).
Нежирный свежий творог, можно приготовить из него запеканку, запивать можно компотом, слабым чаем или нежирным молоком.
Пюре из овощей (картофельное, морковное, тыквенное), паровая рыба
- На ночь можно выпить кефир.
При желании меню можно расширить, есть много легких в приготовлении, вкусных, полезных диетических блюд, рецепты есть и специализированной литературе, и в сети.
- Из рыбы можно готовить нежное паровое суфле, из фруктов муссы, запеканки, суфле.
- Вегетарианские супы также можно разнообразить, готовить овсяные, рисовые, супы-пюре с сухариками. Рецепты растительной диеты сделают питание вкусным. На десерт можно потреблять разнообразные кисели, желе, отвары, травяные чаи с добавлением кусочков фруктов.
- Главное, чтобы питание было калорийным, содержало витамины и необходимые минералы. Творог можно готовить самостоятельно, делать его кальцинированным. Для улучшения пищеварения можно принимать специальные препараты, содержащие необходимые для организма ферменты, принимать витамины.
- Кроме оздоровления пищеварительных органов снизится вес, постепенно отладится обмен веществ.
Для примера можно ознакомиться с несколькими простыми и аппетитными рецептами приготовления пищи по схеме питания «Диета стол 5».
Паровые котлетки
Нежирный говяжий фарш – 150 г, белый хлеб – 20 г, молоко – 2 столовые ложки, столовая ложка оливкового масла, соль на кончике ножа.
Все смешивается, добавляется соль, из полученной массы скатать маленькие шарики, разложить в пароварке, готовить на медленном огне.
Овощные голубцы
Полстакана овощного отвара, несколько листьев капусты (они должны быть целыми), 50 г моркови, половина помидора, 20 г репчатого лука, зелень – 10-15 г, яйцо, 70 г риса, по столовой ложке нежирной сметаны и муки.
Яйцо отварить (затем измельчить), рис тоже, смешать с измельченными морковью, помидором, луком. Капустные листья обдать кипятком, затем завернуть в них готовую начинку.
Все выкладывается в посуду, заливается соусом (смешивается овощной отвар, сметана, мука). Далее блюдо запекается 40 минут. Количество ингредиентов можно пропорционально увеличить.
Мясо с яблоками, в молочном соусе
Мясо (говядина) – 150 г, 10 г сливочного растопленного масла, 75 г молока, мука 5 г, яблоки – 100 г. (количество ингредиентов можно пропорционально увеличить).
Отварное мясо нарезается тонкими пластами. Яблоки очищаются от кожуры, сердцевины, нарезаются кружочками. Сковородка смазывается маслом, сначала выкладывается слой яблок, затем мясо, его тоже нужно прокладывать яблоками. Сверху полить приготовленным соусом (молоко смешивается с мукой). Сверху немного полить растопленным маслом, затем запечь в духовке.
Запеканка из отварной курицы с овощами
Мясо куриное – 100 г, мука – 10 г, молоко – 50 мл, масло сливочное – 10 г, морковь – 40 г, цветная капуста – 50 г, яичный белок, столовая ложка растительного масла.
Вареное куриное мясо дважды прокручивается через мясорубку, затем его надо вымешать с молочным соусом и взбитым белком (половиной).
Морковь и капуста тушится в кастрюле с добавлением чайной ложки масла, затем их следует протереть через сито, вымешать с половиной взбитого белка.
Фарш выкладывается на сковороду (предварительно смазать маслом), на пару доводится до полуготовности, затем сверху нужно выложить овощной фарш, слегка смазать растопленным маслом и запекать в духовке.
Творожные шарики с медом
Нежирный творог – 100 г, яйцо (на это количество творога нужно ½ яйца), 15 г муки, 30 г меда, 30 г сметаны.
Творог смешать с яйцом, мукой, хорошо перемешать, слепить шарики, отварить в подсоленной воде (высыпать в кипяток, после закипания выключить, немного охладить прямо в воде, затем откинуть на дуршлаг). Есть, макая в мед и сметану.
Следует помнить, что еда – не главное, можно отказать себе в привычной вкусной пище и ввести в правило сдержанный диетический стол, в любом случае, лучше отказаться от чего-то, чем переживать приступы обострения заболевания, а также тяжелые последствия этих приступов.
simptom-lechenie.ru
Оптимальное меню в диете лечения поджелудочной железы
Здоровое питание – залог долголетия и вечной молодости. Особенно правильное питание важно при патологиях поджелудочной железы, например, панкреатит. Научной медициной доказано, что одно лишь соблюдение строгой диеты, без применения каких-либо лекарственных средств, способно вылечить заболевание или добиться его стойкой ремиссии.
Каким образом диета помогает в лечении воспаления поджелудочной железы
Диетическое питание — основа консервативной терапии панкреатита (или воспаления поджелудочной железы), особенно если воспаление сопряжено с заболеваниями желчного пузыря и печени. Дело в том, что при воспалении важно создать функциональный покой железе, а этого можно добиться только при соблюдении правил диетического питания. Правильная пища, которая благоприятно действует на работу пищеварительного тракта, меньше воздействует на рецепторы слизистой оболочки желудка и двенадцатиперстной кишки, что рефлекторно приводит к подавлению секреции и нормализации выделения поджелудочного сока.
Важно! При начальных стадиях воспаления основу лечения представляет диета. Её назначает лечащий врач, с которым вы всегда можете посоветоваться насчёт употребления в пищу отдельных продуктов. Также врачи рекомендуют вести пищевой дневник, куда записываются все продукты, съеденные в течение дня, и пометки о реакции на них пищеварительного тракта и организма в целом. Уже через несколько недель совместно с лечащим врачом вы сможете понять какие продукты можно добавлять в рацион питания, а от употребления которых стоит отказаться из-за непереносимости.

Важно!
 Это средство спасает от панкреатита за 2 недели! Достаточно ежедневно выпивать один стакан натурального…
Это средство спасает от панкреатита за 2 недели! Достаточно ежедневно выпивать один стакан натурального…Читать далее
Что нужно знать о диете
В первую очередь из рациона исключается жирная пища. Дело в том, что жиры могут расщепляться на составные элементы единственным ферментом нашего организма — липаза. Так как данный фермент вырабатывается исключительно поджелудочной железой, то поступление обильной пищи богатой жирами вызывает нагрузку в работе данного органа. И если здоровая поджелудочная способна справиться с возросшей нагрузкой, то больная это сделать не в состоянии, что ещё больше ухудшает воспаление.
Во вторую очередь исключается всё сладкое. Пища богатая глюкозой вызывает повышенную выработку инсулина поджелудочной железой, что также плохо сказывается на её функциональном состоянии.
Диета при болезни поджелудочной железы также подразумевает исключение раздражающих блюд: острой, копчёной, маринованной, жареной, пряной пищи. Они содержат особые вещества, которые рефлекторно повышают её работу, что нежелательно при воспалении.

Особенности диеты при обострениях
Основную диету соблюдают в период ремиссии, то есть между обострениями. Само обострение воспалительного процесса несёт опасность для здоровья, поэтому здесь особенно важно снизить нагрузку на железу. Для этого в первые 3-4 дня пациенту запрещают употреблять какую-либо пищу, разрешено лишь употребление воды в небольших объёмах.
Далее по мере улучшения общего состояния в рацион вводятся нежирные мясные бульоны, травяные отвары и чаи. К концу недели разрешены каши и диетические супы. Диету строго соблюдают до самой выписки, после чего продуктовую корзину, помимо злаковых и овощей, можно пополнить фруктами, кисломолочными продуктами, хлебобулочными изделиями.
Важно! Расширяйте рацион питания постепенно, отслеживая реакцию организма на новый продукт. Не позволяйте себе переедать, но и голодать не нужно. Питайтесь небольшими порциями 4-5 раз на дню.

Что можно есть при диете страдающим заболеваниями поджелудочной железы
Перечень продуктов, разрешённых диетой, не такой уж и большой. Однако, сочетая их между собой, можно приготовить массу полезных и вкусных блюд. Примерный список продуктовой корзины при воспалении поджелудочной железы таков:
- Нежирные сорта мяса: птица (курица, индейка), кролик, телёнок, постная говядина.
- Нежирные сорта рыбы и морепродукты.
- Все крупы, кроме пшённой и перловой. Также не желательно кушать кукурузную крупу и бобовые.
- Все виды овощей.
- Фрукты: яблоки, бананы, груши. Кушать их нужно в небольшом количестве, перед употреблением лучше запечь в духовке.
- Различные ягоды.
- Кисломолочные напитки: нежирный кефир, ряженка, сметана, творог, натуральный йогурт. За день можно употребить кусочек нежирного бутербродного сливочного масла.
- Хлебобулочные изделия: чёрный хлеб в виде сухариков или чуть подсушенный, но не свежий.
- Напитки: свежие чаи, отвары и настои трав, компоты. Разрешены кисели, ягодные морсы.

Что запрещено диетой при панкреатите
Список запрещённых продуктов довольно обширен, однако употреблять их действительно не стоит, чтобы не спровоцировать очередное обострение и не усугубить воспаление в органе.
- Из мучных изделий диетой запрещены сдобные изделия (печенье, белые булки и т.д.), а также свежий хлеб.
- При приготовлении бульонов и мясных блюд нельзя использовать баранину, жирную говядину, свинину, колбасы.
- Диетой запрещены любые консервированные продукты.
- От соусов и приправ лучше отказаться. Они подержат пряности, которые раздражают рецепторы поджелудочной.
- Экзотические виды фруктов.
- Твёрдые жиры: сало, маргарин и т.п. Жидкие растительные жиры (масла) употреблять можно, но не более чайной ложки в день.
- Из напитков строго запрещён алкоголь, кофе. Газировки и соки также пить не нужно, так как в них содержится много простых углеводов.

Основные принципы диеты, предназначенной для лечения поджелудочной железы
За день устраивают 4-5 приёмов пищи примерно с одинаковым интервалом времени. Питаться лучше в одно и то же время день ото дня. Чтобы соблюдать этот основополагающий принцип, пищу лучше готовить заранее и носить с собой в контейнерах, если вы знаете, что не сможете быть дома в нужное время.
Блюда готовятся на пару, отбельные овощи и супы отваривают. В первой половине дня потребляют основную часть калорий, ближе к вечеру пища должна быть некалорийной и легко усваиваемой. При приготовлении не добавляют пряности и специи, соль добавляют минимальное количество.
Основной упор при выборе продуктов и блюд меню делается на белковую пищу (мясо и рыба), употребление жиров сводят к минимуму. При подаче проверьте температуру блюда, оно не должно быть горячим или холодным. Температура тела человека – наиболее благоприятна для употребления.
Важно! Придерживаться диеты нужно пожизненно. Соблюдение правил диетического меню должно стать для вас своеобразным кредо по жизни. Даже вне обострения имеется риск прогрессирования воспаления.
Полезное видео: Диета при заболеваниях поджелудочной железы
Примерное меню идеальной диеты на 1 неделю
Меню составляется на неделю вперёд согласно основным принципам диетического питания. В нём отображаются только те продукты, которые хорошо переносятся организмом, поэтому меню может меняться для каждого человека индивидуально.
| Дни | Дневное меню |
|---|---|
| Меню на 1 день | Утро:
День:
Вечер: Творог с кусочками сухофруктов, стакан кефира. |
| Меню на 2 день | Утро:
День:
Вечер: Рыбное суфле, травяной чай. |
| Меню на 3 день | Утро:
День:
Вечер: Творожный пудинг, стакан кефира. |
| Меню на 4 день | Утро:
День:
Вечер: Рыба, приготовленная на пару с кусочками овощей и зелёный чай. |
| Меню на 5 день | Утро:
День:
Вечер: Овощной салат и стакан кефира. |
| Меню на 6 день | Утро:
День:
Вечер: Отварной кусочек говядины, овощной салат и стакан кефира. |
| Меню на 7 день | Утро:
День:
Вечер: Творог с кусочками сухофруктов, кисель. |
Как видите, составить меню при воспалении поджелудочной железы совсем не сложно. Вы можете приготовить несколько блюд за один вечер, а затем просто распределить их на завтрак, обед, ужин и на перекусы.

Польза правильного питания
Питаясь так всего пару месяцев, вы почувствуете облегчение основных симптомов воспаления, улучшите процесс усвоения и переваривания пищи. Здоровая пища снижает риск возникновения обострения в будущем, улучшает прогноз заболевания в целом.
Диета благотворно влияет на состояние не только поджелудочной железы, но и соседних органов: печени, желчного пузыря, которые зачастую поражаются вместе с железой.
Важно!
 Вы думаете, у вас панкреатит? Не спешите с выводами, в 93% случаев это оказываются паразиты! Срочно начинайте пить антипаразитарный…
Вы думаете, у вас панкреатит? Не спешите с выводами, в 93% случаев это оказываются паразиты! Срочно начинайте пить антипаразитарный…Читать далее
pankreatit.su
