Нетравматический пневмоторакс: тактика лечения | Винарская В.А.
Введение Впервые термин «спонтанный пневмоторакс» (СП) (в противопоставление термину «травматический пневмоторакс») был предложен A. Hard в 1803 г. СП диагностируется у 5–7 человек на 100 тыс. населения в год. Больные со СП составляют 12% от всех госпитализированных с острыми заболеваниями органов грудной полости [1]. Нетравматический СП может возникнуть при различных заболеваниях, а также при врачебных манипуляциях (ятрогенный пневмоторакс (ЯП)) (табл. 1, 2). Летальность при тяжелых клинических формах пневмоторакса достигает от 1,3 до 10,4% [2].
Впервые термин «спонтанный пневмоторакс» (СП) (в противопоставление термину «травматический пневмоторакс») был предложен A. Hard в 1803 г. СП диагностируется у 5–7 человек на 100 тыс. населения в год. Больные со СП составляют 12% от всех госпитализированных с острыми заболеваниями органов грудной полости [1]. Нетравматический СП может возникнуть при различных заболеваниях, а также при врачебных манипуляциях (ятрогенный пневмоторакс (ЯП)) (табл. 1, 2). Летальность при тяжелых клинических формах пневмоторакса достигает от 1,3 до 10,4% [2].– пункция плевральной полости с аспирацией воздуха;
– дренирование плевральной полости по Бюлау;
– дренирование плевральной полости с активной аспирацией.
Дополнительное введение препаратов для лекарственного плевродеза направлено на профилактику рецидива.
 д. При этом возможно дополнительное проведение механического, термического, химического плевродеза. Эффективность плевродеза, выполненного во время хирургических вмешательств, превосходит эффективность плевродеза, проведенного во время дренирования плевральной полости [3].
д. При этом возможно дополнительное проведение механического, термического, химического плевродеза. Эффективность плевродеза, выполненного во время хирургических вмешательств, превосходит эффективность плевродеза, проведенного во время дренирования плевральной полости [3].Частота осложнений после традиционной торакотомии по поводу СП может достигать 10,4–20%, а летальность – 2,3–4,3%, что связано с развитием осложнений в послеоперационном периоде, таких как эмпиема плевры, послеоперационная пневмония, тромбоэмболия ветвей легочной артерии [4].
В последние годы в специализированных стационарах по поводу СП выполняются преимущественно видеоассистированные операции, а среди всех торакоскопических операций видеоторакоскопия (ВТС) по поводу СП составляет около 45% [1]. Во многих центрах видеоассоциированная торакоскопия является основным хирургическим методом лечения пневмоторакса. Очевидны преимущества метода по сравнению с открытой торакотомией: сокращение времени операции и дренирования, уменьшение числа постоперационных осложнений, менее выраженный болевой синдром в послеоперационном периоде, уменьшение общего числа койко-дней. По данным мультицентрового исследования, число рецидивов пневмотораксов после ВАТ составляет 4% [4]. Другие авторы отмечают еще более низкий уровень рецидива СП после ВТС лечения – 1,3% [1], а осложнений, присущих стандартной торакотомии, не наблюдается [1]. Частота развития ЯП: при трансторакальной тонкоигольной пункционной биопсии – 15–37%, в среднем – 10% [5]; при катетеризации центральных вен – 1–10% [6]; при торакоцентезе – 5–20% [7]; при биопсии плевры – 10% [8]; при трансбронхиальной биопсии легких – 1–2% [9]; во время искусственной вентиляции легких – 5–15% [10].
Материалы и методы
 Для активной аспирации использовались различные аппараты: от «ОП-1» до более современных «Элема-Н ПРО 1» и «Medela».
Для активной аспирации использовались различные аппараты: от «ОП-1» до более современных «Элема-Н ПРО 1» и «Medela».С 1987 г. в дополнение к дренированию плевральной полости начал применяться лекарственный плевродез. Для его проведения использовали тетрациклин (20 мг на 1 кг массы тела больного), морфоциклин 0,3 г (суточная доза), в последнее время – доксициклин (20 мг на 1 кг массы тела больного). Лекарственный плевродез проводили как при оперативном, так и при консервативном лечении пневмоторакса. При оперативном лечении в плевральную полость вводили 0,8 г (максимальная суточная доза) раствора доксициклина в 50 мл 0,9% NaCl. Всего с 1987 по 2013 г. выполнено 250 лекарственных плевродезов в процессе консервативного лечения пневмоторакса. За период с 1987 по 1995 г. выполнено всего 2 операции – атипичные резекции легкого с применением сшивающих аппаратов УДО, УО, УС. Доступ, использовавшийся при операциях, – боковая торакотомия. С внедрением видеоэндоскопических технологий (с 1996 г.) оперативная активность при лечении пневмоторакса составила 28,5%, за последние 3 года эта цифра выросла до 61,7% при развитии пневмоторакса у пациентов с буллезной болезнью легких. С 1996 по 2013 г. выполнено суммарно 170 операций по поводу пневмоторакса.
Для ВТС атипичной резекции буллезно измененных участков легочной ткани применяются эндостеплеры. При видеоассистированных операциях из мини-доступа наиболее часто используются сшивающие аппараты УДО-20 и УДО-30. Для коагуляции буллезно-фиброзно измененных участков легких и, в большей степени, для коагуляции субплевральных пузырьков и термического плевродеза применялись термические хирургические инструменты.
Операция выбора – ВТС с атипичной резекцией легкого, коагуляцией булл термическими хирургическими инструментами, термической плевродеструкцией париетальной плевры этими же инструментами и лекарственным плевродезом раствором доксициклина.
Результаты и обсуждение
Выполнено 140 ВТС операций: 114 ВТС + атипичная резекция легкого (81,4%), 26 ВТС + коагуляция булл и/или деплевризированных участков легкого (18,5%). Наиболее эффективной стала коагуляция булл и блебсов плазменным потоком. 36 больным проведена атипичная резекция легкого из мини-торакотомического доступа с видеоассистенцией и использованием сшивающих аппаратов УДО. 8 раз для выполнения атипичной резекции легкого применялась традиционная торакотомия.
Наиболее эффективной стала коагуляция булл и блебсов плазменным потоком. 36 больным проведена атипичная резекция легкого из мини-торакотомического доступа с видеоассистенцией и использованием сшивающих аппаратов УДО. 8 раз для выполнения атипичной резекции легкого применялась традиционная торакотомия.
За последние годы (2003–2013) в торакальном отделении ГКБ № 61 наблюдались 165 больных ЯП, 94 пациента были переведены из стационаров г. Москвы и 71 – из других отделений больницы. Главными причинами ЯП были: катетеризация центральной (в основном подключичной) вены и плевральная пункция по поводу гидроторакса различного происхождения, реже – баротравма при искусственной вентиляции легких, еще реже – при трансторакальной или трансбронхиальной пункционной биопсии легкого. Основным поводом для перевода в отделение из других стационаров был рецидив пневмоторакса после кратковременного дренирования плевральной полости: дренаж удалялся в первые сутки (или сразу) после расправления легкого, что требовало повторного (часто многократного) дренирования плевральной полости. Раннее удаление дренажа объяснялось опасением инфицирования плевральной полости и развитием связанных с этим осложнений – эмпиемы плевры.
Рецидивы при лечении СП методом дренирования и пункции плевральной полости наблюдались в 21,5% случаев; при дренировании с последующим лекарственным плевродезом – в 5,5%. Ранних рецидивов не было (после дренирования без плевродеза в ближайшие 10 дней после выписки рецидивный пневмоторакс развивался в 4,9% случаев). Единственное осложнение дренирования плевральной полости – подкожная эмфизема. Осложнений, связанных с выполнением лекарственного плевродеза, не наблюдалось.
В соответствии с национальными клиническими рекомендациями по диагностике и лечению СП, выжидательная тактика допустима при объеме спонтанного ограниченного верхушечного пневмоторакса менее 15% у пациентов с отсутствием диспноэ. При наличии у таких пациентов буллезной болезни и отсутствии противопоказаний профилактикой рецидива будет проведение оперативного лечения в объеме резекции буллезно-измененных участков легочной ткани. При объеме пневмоторакса до 30% у больных без выраженного диспноэ можно однократно осуществить плевральную пункцию с аспирацией воздуха. Профилактика рецидива достигается так же, как и в предыдущем случае.
При объеме пневмоторакса до 30% у больных без выраженного диспноэ можно однократно осуществить плевральную пункцию с аспирацией воздуха. Профилактика рецидива достигается так же, как и в предыдущем случае.
Однако результаты лечения СП исключительно пункциями и дренированием плевральной полости у пациентов с буллезной болезнью нельзя считать удовлетворительными: рецидив пневмоторакса наблюдается в 20–45% случаев при лечении плевральными пункциями, в 12–18% – после закрытого дренирования плевральной полости [2]. В связи с этим в настоящее время при отсутствии противопоказаний ВТС операции с краевой резекцией и термодеструкцией буллезно-измененных участков легкого выполняются у всех пациентов с буллезной болезнью легких.
ЯП в отличие от СП развивается на фоне здоровой легочной ткани или изменений легочной паренхимы, недостаточных для спонтанного разрыва легкого, поэтому ЯП является показанием только к консервативному лечению. При этом важно, чтобы активная аспирация продолжалась до тех пор, пока легкое полностью не расправится, и не менее 5–7 сут после расправления, до развития спаечного процесса в плевральной полости. При расправленном легком не существует опасности инфицирования плевральной полости и развития эмпиемы плевры, т. к. собственно полость в плевре отсутствует.
Литература
1. Шулутко А.М., Овчинников А. А., Ясногородский О.О., Мотус И.Я. Эндоскопическая торакальная хирургия. М.: Медицина, 2006. 392 с.
А., Ясногородский О.О., Мотус И.Я. Эндоскопическая торакальная хирургия. М.: Медицина, 2006. 392 с.
2. Рабеджанов М.М. Роль видеоторакоскопии в диагностике и выборе метода лечения спонтанного пневмоторакса: Автореф. … канд. мед. наук. М., 2007. 25 с.
3. Noppen M., Schramel F. Pneumothorax // Eur Respir Mon. 2002. Vol. 22. Р. 279–296.
4. Schramel F.M., Postmus P.E., Vanderschueren R.G. Current aspects of spontaneous pneumothorax // Eur Resp J. 1997. Vol. 10. Р. 1372–1379.
5. Моспанова Е.В. Лекарственный плевродез в лечении спонтанного пневмоторакса и гидроторакса: Дис. … канд. мед. наук. М., 1993. 106 с.
6. Mansfield P.F., Hohn D.C., Fornage B.D. et al. Complications and failures of subclavian vein catheterization // N Eng J Med. 1994. Vol. 331. Р. 1735–1738.
7. Grogan D.R., Irwin R.S., Channick R. et al. Complications associated with thoracocentesis. A prospective, randomized study comparing three different methods // Arch Intern Med. 1990. Vol. 150. Р. 873–877.
8. Blasco L.H., Hernandez I.M.S., Garrido V.V. et al. Safety of transbronchial biopsy in outpatients // Chest. 1991. Vol. 99. Р. 562–565.
9. Poe R.H. Sensitivity, specificity, and predictive values of closed pleural biopsy // Arch Intern Med. 1984. Vol. 144. Р. 325–328.
10. Gammon R.B., Shin M.S., Buchalter S.E. Pulmonary barotrauma in mechanical ventilation. Patterns and risk factors // Chest.1992. Vol. 102. Р. 568–572.
11. Light R.W., O’Hara V.S., Moritz T.E. et al. Intrapleural tetracycline for the prevention of recurrent spontaneous pneumothorax: results of a Department of Veterans Affairs Cooperative Study // JAMA. 1990. Vol. 264. Р. 2224–2230.
.
заболевание, симптомы, лечение, причины, диагностика
Пневмоторакс – это наличие воздуха в плевральной полости между грудной стенкой и легким из-за травмы грудной стенки или лёгкого с повреждением одной из веточек бронха. Пневмоторакс также может возникнуть спонтанно у людей без хронических заболеваний лёгких («первичный») или у лиц с заболеваниями лёгких («вторичный»).
Пневмоторакс также может возникнуть спонтанно у людей без хронических заболеваний лёгких («первичный») или у лиц с заболеваниями лёгких («вторичный»). Симптомы пневмоторакса определяются размером и скоростью поступления воздуха в плевральную полость; в большинстве случаев — это боль в груди и затруднённое дыхание. Если поступление воздуха в плевральную полость прекратилось, пневмоторакс считают закрытым. При открытом пневмотораксе воздух свободно поступает в нее и при выдохе перемещается в обратном направлении. При клапанном пневмотораксе воздух на вдохе проникает в плевральную полость, но не имеет выхода из нее. При интенсивной боли может возникать острая сосудистая недостаточность. Выраженность одышки и тяжесть состояния больного зависят от вида пневмоторакса (закрытый, открытый, клапанный) и степени коллапса легкого. Наиболее тяжело протекает клапанный пневмоторакс, при котором отмечаются возбуждение больного, затруднение вдоха, быстро прогрессирующие одышка и цианоз, нарастающая слабость вплоть до потери сознания.
При медленном поступлении воздуха в плевральную полость, постепенном коллапсе легкого и хорошем исходном состоянии дыхательной и сердечно-сосудистой систем боль в пораженной половине грудной клетки незначительна и быстро прекращается, иногда отмечается умеренная одышка и тахикардия (подостро протекающий пневмоторакс). Закрытый пневмоторакс с небольшим объемом газового пузыря может протекать бессимптомно (латентный пневмоторакс).
При подозрении на пневмоторакс следует немедленно вызвать скорую помощь или обратиться к врачу.
Преимущества услуги
Удобный график работы
Работаем до позднего вечера, чтобы вам было удобно заняться своим здоровьем после работы
Отсутствие очередей
Система записи пациентов отлажена за много лет работы и действует так, что вас примут точно в выбранное время
Уютный интерьер
Нам важно, чтобы пациенты чувствовали себя комфортно в стенах клиники, и мы сделали все, чтобы окружить вас уютом
Внимание к пациенту
К вашим услугам – внимательный персонал, который ответит на любой вопрос и поможет сориентироваться
Пульмонологические состояния, которые создают серьезную проблему для дыхательной системы
Введение
Если вообразить плоский полиэтиленовый пакет, проложенный между плотно упакованными предметами или конструктивными элементами, то можно составить представление об устройстве большинства пленочных оболочек или прослоек человеческого организма. Таковы, например, конъюнктива и брюшина; такова и плевра – серозная двухлепестковая оболочка легких, средостения и внутренней поверхности грудной клетки.
Таковы, например, конъюнктива и брюшина; такова и плевра – серозная двухлепестковая оболочка легких, средостения и внутренней поверхности грудной клетки.
Плевра своим висцеральным (легочным) лепестком плотно покрывает каждое легкое и переходит в париетальный, пристеночный лепесток. Узкое пространство между висцеральным и париетальным лепестками носит название плевральной полости. В здоровом состоянии это щелевидное пространство заполнено незначительным (всего несколько миллилитров) объемом серозной жидкости. В целом, такое морфологическое и механическое устройство плевры является важным элементом дыхательной системы, обеспечивающим наиболее эффективный внешний газообмен.
Вынесенные в заголовок пульмонологические термины обозначают четыре близких по сути состояния, которые встречаются с разной частотой и имеют собственные нюансы, но практически всегда создают серьезную проблему для дыхательной системы, следовательно, в целом для здоровья, а нередко и для жизни.
Определения
Пневмоторакс – присутствие воздуха в плевральной полости.
Гидроторакс – скопление негнойной жидкости (выпота) в плевральной щели.
Гемоторакс – наличие в плевральном пространстве того или иного объема крови.
Хилоторакс – скопление жирной лимфы (хилуса, хилезной жидкости) в плевральной полости.
Причины
Пневмоторакс возникает при механических торакальных травмах, – открытых или закрытых, – в том числе ятрогенных. Последние могут быть побочным эффектом или осложнением медицинских процедур, однако искусственный пневмоторакс иногда показан при туберкулезе и вызывается целенаправленно. Кроме того, пневмоторакс в ряде случаев осложняет течение пульмонологических заболеваний (например, буллезной эмфиземы легких, а также может возникнуть при глубинном нырянии, высотном полете и других значительных перепадах давления.
Гидроторакс, как правило, развивается при сердечнососудистых, нефрологических, гастроэнтерологических и других заболеваниях, когда нарушается общий обмен и циркуляция жидкости в организме, что приводит к ее накоплению в патологически больших количествах (асцит).
Гемоторакс обычно становится следствием травматических кровотечений и в этом случае нередко сочетается с пневмотораксом. Кроме того, причинами могут выступать патология магистральных и периферических кровеносных сосудов, туберкулез, онкопроцесс в системе дыхания, абсцесс легкого, а также ятрогенные факторы.
Хилоторакс, наиболее редкий вариант скопления непредусмотренных субстанций в плевральной полости, чаще всего является осложнением патологии лимфодинамики. Встречается травматический хилоторакс, врожденный хилоторакс новорожденных, хилоторакс курильщика, хирургический, туберкулезный, тромбозный, гельминтозный и т.п.; хилоторакс при злокачественных опухолях, прорастающих в грудной проток, а также хилоторакс, обусловленный комбинацией различных причин (например, механических и биохимических).
Симптоматика
Любые нарушения целостности и содержимого плеврального пространства проявляются симптомами, специфическими для большинства видов пульмонологической патологии, а именно дыхательной недостаточностью, цианозом, слабостью, удушьем, кашлем и т.п. При открытых травматических повреждениях с пневмогидротораксом наблюдается пенистое кровотечение из раны. Нередко отмечается асимметрия дыхательных движений грудной клетки, отечность, тахикардия, снижение АД (особенно при гемотораксе) вынужденная поза пострадавшего (ортопноэ). Длительно существующий хилоторакс может приводить к существенному снижению массы тела, общей дегидратации.
В целом, симптоматика зависит от тяжести причин и количества вещества, скопившегося в плевральной полости. Зачастую симптоматика основного заболевания или травмы доминирует и является значительно более тяжелой, требующей немедленного начала реанимационных мероприятий.
Диагностика
Диагностика рассматриваемых состояний включает анализ клинических проявлений и их динамики; субъективных ощущений, внешнего вида и поведения больного; результатов перкуссии и аускультации. Инструментальные исследования, наиболее информативные при такого рода патологии – рентгенография, в том числе с контрастированием, КТ, УЗИ, пункционный отбор материала для дальнейшего лабораторного исследования. Назначаются также рутинные и специальные анализы крови, мокроты, выпота и т.д.
Инструментальные исследования, наиболее информативные при такого рода патологии – рентгенография, в том числе с контрастированием, КТ, УЗИ, пункционный отбор материала для дальнейшего лабораторного исследования. Назначаются также рутинные и специальные анализы крови, мокроты, выпота и т.д.
Лечение
Совершенно очевидно, что лечение пневмо-, гидро-, гемо- и хилоторакса бессмысленно, если не устраняются непосредственные причины. Поэтому дальнейшая терапевтическая стратегия и тактика определяется результатами диагностики и соответствующими протоколами оказания помощи. Чаще всего применяется аспирация воздуха или дренаж скопившихся жидкостей, однако основные усилия направляются на лечение основного заболевания или устранение последствий травмы.
Гидропневмоторакс — Лучевая диагностика в педиатрии
Гидропневмоторакс
— аномальное присутствие воздуха и жидкости в плевральном пространстве. Причины возникновения гидропневмоторакса: травмы грудной клетки, новообразования, инфекционные болезни и самопроизвольное вскрытие полости абсцесса, буллы или кисты в плевру, ятрогенные (при инвазивных вмешательствах), а также при заболеваниях соединительной ткани (синдром Марфана, Эллерса-Данло и т.д.). В зависимости от объема свободной жидкости в плевральной полости гидроторакс разделяют на тотальный, средний, малый и минимальный:
- Минимальный гидроторакс – до 100 мл жидкости,
- Малый – до 0,5 л,
- Средний – от 0,5 до 1,5 л,
- Тотальный или выраженный – свыше 1,5 л.
Пневмоторакс – скопление газа в плевральной полости. По этиологии выделяют первичный (спонтанный) пневмоторакс и вторичный, то есть возникающий в результате какого либо воздействия или заболевания легких. Спонтанный пневмоторакс может быть 3 видов: открытый, закрытый или клапанный (напряженный). Травматический пневмоторакс, в свою очередь, может быть наружным или внутренним, закрытым или открытым.
В классификации спонтанного пневмоторакса по степени коллапса легкого различают:
- Верхушечный (до 1/6 объема — полоска воздуха, располагающаяся в куполе плевральной полости выше ключицы)
- Малый (на 1/3 исходного объёма)
- Средний (на ½ исходного объема)
- Большой (больше чем ½ от исходного объема)
По клиническому течению:
- Неосложненный
- Осложненный ( с развитием «газового синдрома» (напряженный пневмоторакс, подкожная эмфизема, пневмомедиастинум), развитием экссудативного плеврита или кровотечения и др.

Ведущими методами диагностики пневмоторакса являются рентгенография, компьютерная томография. По данным визуализации можно определить степень коллапса легкого, смещение органов средостения, наличие таких осложнений, как подкожная эмфизема и пневмомедиастинум, а также диагностировать возможное наличие жидкости или крови в плевральной полости. При пневмотораксе рентгенологически определяется повышение прозрачности легочного поля или его части, с отсутствием легочного рисунка на фоне просветления и визуализацией края спавшегося легкого. При подозрении на пневмоторакс исследование желательно проводить на глубине выдоха для повышения контрастности спавшегося легкого.
Гидропневмоторакс – имеет схожие причины возникновения и рентгенологические проявления, как и пневмоторакс, однако помимо воздуха характеризуется наличием жидкости в плевральной полости.
Рентгенологическими признаками гидропневмоторакса помимо общих признаков с пневмотораксом являются: гомогенная тень высокой интенсивности, соответствующая наличию жидкости с верхней границей при вертикальном положении пациента и участком просветления, также при этой патологии визуализируется коллабированное легкое. Часто визуализируется тонкая линия висцеральной плевры, отделенной от грудной клетки. При обширном выпоте затемнение становиться идентичным как при ателектазе легкого, но в отличии от последнего, для гидропневмоторакса характерно смещение тени средостения в противоположную сторону от пораженного легкого.
Гидропневмоторакс относиться к неотложным состояниям и требует незамедлительного оказания специализированной медицинской помощи.
Дифференциальная диагностика
Пиопневмоторакс. Появлению пиопневмоторакса предшествует развитие гнойно-некротического деструктивного процесса в легких. На рентгенограмме могут определятся воспалительные инфильтраты, участки деструкции легочной ткани.
Легочный абсцесс. Классическим проявлением легочного абсцесса на рентгенограмме является полость, на которой определяется уровень жидкости и поверх этого уровня определяется газ.
Травматическое пневматоцеле. На рентгенограмме обычно выглядит как кистозные пространства в легочной ткани, заполненные воздухом, возможно с наличием минимального количества жидкости.
Клинический случай
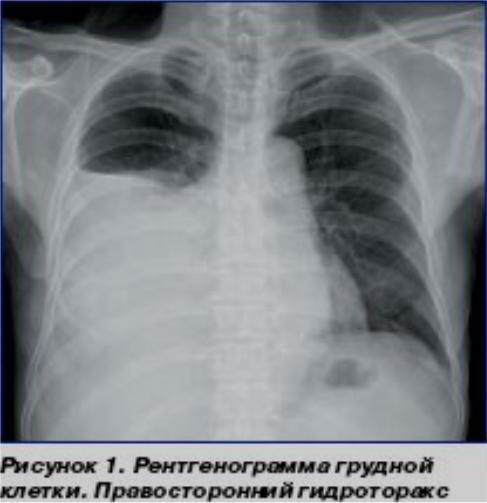
Пациент 16 лет, поступил НМИЦ ДГОИ им. Дмитрия Рогачева, с основным диагнозом острый лимфобластный лейкоз. Для проведения аллогенной ТГСК от гаплоидентичного донора. В раннем посттрансплантиционном периоде у пациента развились инфекционные осложнения в виде двусторонней полисегментарной пневмонии смешанного генеза (методом БАЛ был установлен высев из плевральной жидкости плесневых грибов типа Mucor), правостороннего гидропневмоторакса, коллабированного правого легкого. Была выполнена торакотомия справа, билобэктомия (нижней и средней долей).
В связи с ухудшением состояния в виде развития одышки, ослабления проведения дыхания в правом легком пациенту была выполнена рентгенография органов грудной клетки.
Описание:
На обзорной рентгенограмме органов грудной клетки в прямой проекции в области правого гемиторакса определяется массивное скопление воздуха, правое легкое коллабировано. В левом легком легочный рисунок не изменен, не деформирован. Корень левого легкого не изменен. Средостение смещено влево, не расширено. Диафрагма расположена обычно, контур ее четкий, ровный. Правый плевральный синус не визуализируется, в его проекции отмечается уровень жидкости.
Заключение:
Правосторонний гидропневмоторакс. Коллабированное правое легкое.
Список использованной литературы
- Kasargod V, Awad NT. Clinical profile, etiology, and management of hydropneumothorax: An Indian experience. Lung India. 2016;33(3):278-280.
- Chang JH, Kim JH, Hong S-H, et al. Angiosarcoma Presenting with Spontaneous Hydropneumothorax: Report of a Case and Review of the Literature. Open Respir Med J. 2014;8:48-54.
- Reed A., Dent M., Lewis S., Shogan P., Folio L. Radiology corner. Answer to last month’s radiology case and image: hydropneumothorax.
 Military Medicine. 2010;175(8):625–626.
Military Medicine. 2010;175(8):625–626. - Oyinloye O. I., Adeboye M. A., Abdulkarim A. A., Abdur-Rahman L. O., Adesiyun O. A. Traumatic diaphragmatic hernia masquerading as left-sided hydropneumothorax: a case report. Annals of Tropical Paediatrics. 2010;30(1):57–60.
- Kose M., Bilgin M., Kontas O., Ozturk S., Doganay S., Ozdemir M. A. A case of mucoepidermoid carcinoma of the bronchus presented with hydropneumothorax in a child. Pediatric Pulmonology. 2014;49(3):E86–E89. doi: 10.1002/ppul.22938.
Торакоскопическая резекция легкого при спонтанном пневмотораксе
В Хирургическую клинику ЕМС обратился пациент (20 лет) с часто встречающимся заболеванием — буллезной болезнью легких. При первом обращении в августе 2013 г. пациент жаловался на боли в груди и одышку, внезапно возникшие при незначительной физической нагрузке. При компьютерной томографии органов грудной клетки выявлен спонтанный левосторонний пневмоторакс (воздух в плевральной полости) с коллапсом (спадением) левого легкого, заподозрена буллезная болезнь легких с расположением булл в верхушках обоих легких. В экстренном порядке в плевральную полость установлен дренаж, воздух эвакуирован, левое легкое расправлено.
Булла — наполненный воздухом тонкостенный пузырь, который образуется преимущественно в верхних отделах легких. Буллы легких могут быть как врожденными, возникающими в результате нарушения развития легочной ткани, так и приобретенными, связанными с нарушением проходимости бронхиол и мелких бронхов вследствие различных заболеваний. Переполненные воздухом альвеолы постепенно растягиваются, возникают тонкостенные полости, которые, медленно увеличиваясь, могут достигать больших размеров. Буллезная болезнь обычно протекает бессимптомно, но часто, как в случае с нашим пациентом, осложняется разрывом булл и возникновением спонтанного пневмоторакса.
Пациент продолжал амбулаторное наблюдение, чувствовал себя хорошо, однако в ноябре, фактически через два месяца после первого эпизода пневмоторакса возник рецидив заболевания.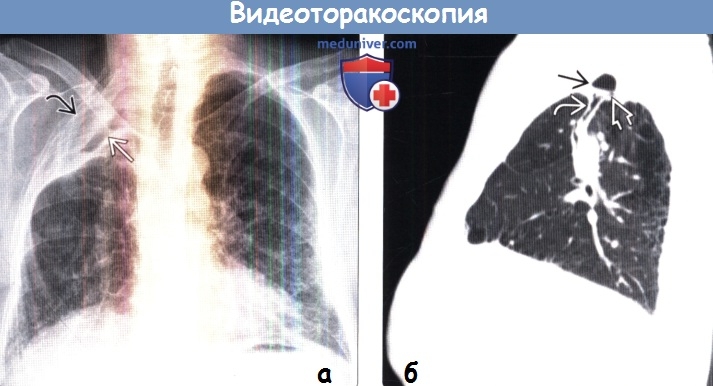 При повторной компьютерной томографии отчетливо выявлена причина пневмоторакса — буллы в верхушке левого легкого (рис.1).
При повторной компьютерной томографии отчетливо выявлена причина пневмоторакса — буллы в верхушке левого легкого (рис.1).
Рис. 1
Пациенту была выполнена операция: торакоскопическая резекция (удаление небольшой части) верхней доли левого легкого, частичная плеврэктомия (удаление части плевры).
Возможности Хирургической клиники ЕМС позволяют выполнить большинство операций на органах грудной клетки торакоскопическим доступом, т.е. с использованием видеотехники и специальных инструментов, вводимых через небольшие разрезы в межреберных промежутках. Открытые операции на органах грудной клетки нередко сопровождаются длительным и выраженным болевым синдромом, причина которого — травма, наносимая при разведении ребер. При использовании торакоскопической техники минимальное повреждение тканей снижает интенсивность и продолжительность послеоперационного болевого синдрома, уменьшает вероятность послеоперационных осложнений и сроки пребывания в стационаре.
В нашем случае операция и период реабилитации прошли без осложнений, и пациент был выписан из стационара уже на 4 сутки после хирургического вмешательства.
Аспирация пневмоторакса у новорожденных с помощью небольшой иглы в сравнении с установкой трубки большего размера в межреберном пространстве
Вопрос обзора: Приводит ли использование иглы для аспирации пневмоторакса к уменьшению смертности у новорожденных по сравнению с использованием межреберной трубки (трубки, которую вводят между ребрами)?
Актуальность: Пневмоторакс — это наличие воздуха в плевральном пространстве (пространство между легкими и грудной стенкой). Это серьезное состояние у новорожденного, которое можно лечить с помощью игольной аспирации или установки трубки в грудной клетке. Первый метод является менее инвазивным и позволяет избежать необходимости установки трубки в грудной клетке, что сокращает продолжительность госпитализации. Однако неудачная игольная аспирация может впоследствии привести к необходимости установки дренажной трубки, что является дополнительной инвазивной процедурой.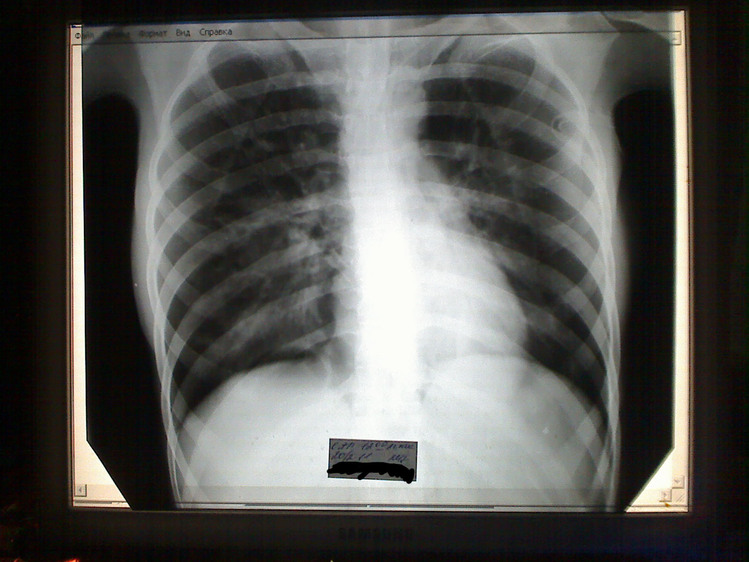 Этот систематический обзор оценивает имеющиеся доказательства эффективности этих двух методов лечения пневмоторакса у новорожденных.
Этот систематический обзор оценивает имеющиеся доказательства эффективности этих двух методов лечения пневмоторакса у новорожденных.
Характеристика исследований: Мы включили одно исследование (с участием 70 новорожденных), в котором игольную аспирацию с последующим немедленным удалением иглы сравнивали с установкой дренажной трубки в грудной клетке при лечении пневмоторакса, и еще одно исследование (72 новорожденных), в котором игольную аспирацию с оставленным на месте сосудистым катетером сравнивали с установкой дренажной трубки в грудной клетке при лечении пневмоторакса. Доказательства актуальны по состоянию на июнь 2018 года.
Основные результаты: Использование игольной аспирации по сравнению с установкой дренажной трубки в в грудной клетке не привело к снижению смертности или каких-либо осложнений, связанных с процедурой. Около 30% младенцев с пневмотораксом, которых лечили при помощи игольной аспирации с последующим немедленным удалением иглы, не нуждались в установке дренажной трубки в межреберном пространстве; ни один из младенцев с пневмотораксом, которых лечили при помощи игольной аспирации с оставленной на месте иглой (сосудистым катетером) не нуждались в установке дренажной трубки в межреберном пространстве. Однако множество факторов могли бы объяснить эти результаты.
Качество доказательств Два небольших выявленных испытания не дают достаточной информации, чтобы определить, какой из двух методов лучше для лечения пневмоторакса у новорожденных. Однако, игольная аспирация может снизить потребность в установке дренажной трубки в межреберном пространстве у соответствующей доли новорожденных.
Случай из практики: Спонтанный пневмоторакс
Этот случай произошел, когда я только перешёл работать в плановое отделение с торакальными койками из экстренного. Было это в 2014 году.Как раз в то время в отделение поступил пациент, который мне надолго врезался в память. Даже сейчас помню его внешность, имя и фамилию. Но мы назовём его Артём. Случай этот произошел в мае.
Но мы назовём его Артём. Случай этот произошел в мае.
Боли в грудной клетке появились внезапно, на фоне полного благополучия. Ранее никогда такого не было. Только что всё было хорошо – и тут, вдруг, левую половину грудной клетки как сдавило снаружи обручем. Дышать стало тяжело, перед глазами поползли мушки, чуть не потерял сознание.
Скорой помощью был доставлен в терапевтический стационар, где по данным ЭКГ заподозрили инфаркт миокарда и даже около суток от него лечили. А парень то совсем молодой, лет 40. Высокий, худенький – совсем не похож на типичного пациента кардиологии. Лучше не становилось, а только наоборот.
Наконец кому-то в голову пришло выполнить рентгенографию органов грудной клетки. И там выявили практически тотальный пневмоторакс слева. Пневмоторакс – это такое состояние, когда в небольшое щелевидное пространство между грудной стенкой и лёгким попадает воздух. Попадает он туда двумя путями. Снаружи, например, при ранении и изнутри, из легкого.
Учитывая, что Артем никаких повреждений до появления болей не получал, то естественно предположить, что воздух поступил из самого легкого. Состояние это называется спонтанным пневмотораксом и чаще всего обусловлено разрывом кисты или буллы легкого. Обычно это врожденные, реже приобретенные заболевания, когда в легком образуются тонкостенные полости с воздухом.
Под действием каких-то факторов – чаще бывает при значительной физической нагрузке, реже просто в покое (как у моего пациента) полость лопается, воздух выходит и сдавливает само лёгкое. При этом уменьшается жизненная ёмкость лёгкого, оно хуже выполняет свои функции и возникают вышеописанные симптомы: одышка, выраженные боли в грудной клетке, слабость, может быть холодный липкий пот.
В общем, после постановки диагноза, пациента срочно переводят в соседнее хирургическое отделение, где выполняют дренирование плевральной полости.
Думаю, эту манипуляцию все видели в кино – через небольшой разрез-прокол в межреберье устанавливается трубочка, которая будет выводить «лишний» воздух из плевральной полости. Для того, чтобы через трубочку при вдохе не шёл воздух в обратном направлении, другой конец её опускают в жидкость.
Для того, чтобы через трубочку при вдохе не шёл воздух в обратном направлении, другой конец её опускают в жидкость.
Таким образом создаётся клапан, работающий только в одном направлении – наружу. То есть, при дыхании и кашле «лишний» воздух выходит наружу в виде пузырьков воздуха. Постепенно лёгкое расправляется, и состояние улучшается. Обычно, это происходит довольно быстро, где-то в течение суток. А то и меньше.
У него же в течение нескольких дней была лишь небольшая положительная динамика — пневмоторакс сохранялся. Видя безуспешность лечения, пациент выходит через своих знакомых на нашего заведующего отделением и переводится в наш стационар.
При поступлении состояние стабильное. На рентгенограмме сохраняется пневмоторакс, но по сравнению со снимками «как было» (их пациенту дали на руки) стало куда лучше. Дренаж (они установили тонкую трубку – мы ставим куда толще, раза в три) функционировал, по нему свободно выходил воздух. Поэтому мы сразу при поступлении ничего менять не стали и продолжили лечение в прежнем объёме.
Кроме того, у него были изменения на ЭКГ и болевой синдром в области сердца, поэтому несколько первых дней совместно с терапевтами мы занимались лечением патологии сердца и высокого артериального давления (давление повышалось до 185/100). До этого, кстати, с сердцем и давлением тоже всё было неплохо. Через несколько дней с сердцем стало лучше, а лёгкое всё никак не хотело расправляться.
Мы под местным обезболиванием переставили тонкий дренаж на более толстый (какой всегда ставим) и подсоединили его к активной аспирационной системе. Суть его в том, что аппарат активно высасывает воздух, под действием чего лёгкое должно расправиться быстрее.
В течение десяти дней наши попытки также были безуспешны. Если честно, я не мог припомнить другого такого случая, что лёгкое не удаётся расправить. Бывало, к нам с районов поступали пациенты с месячными пневмотораксами, но чтобы «свежий»…
Оставался один вариант – прооперировать.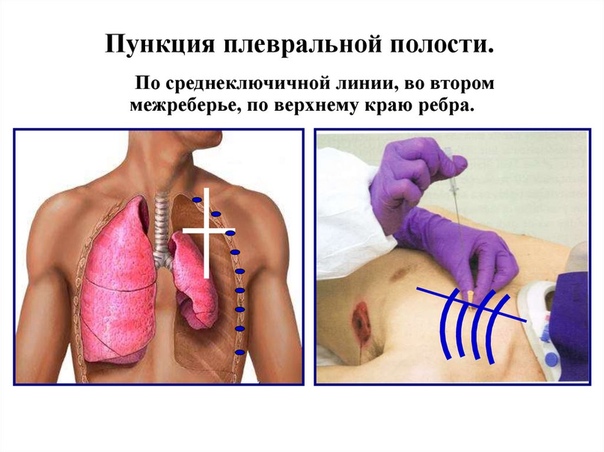 Дело в том, что если лёгкое остаётся сжатым в течение длительного времени, то на висцеральной плевре (тонкая плёнка, покрывающая его снаружи), формируется что-то наподобие «коры», которая удерживает лёгкое от расправления подобно панцирю. Других вариантов, как ободрать эту кору и расправить сжатый орган, нет.
Дело в том, что если лёгкое остаётся сжатым в течение длительного времени, то на висцеральной плевре (тонкая плёнка, покрывающая его снаружи), формируется что-то наподобие «коры», которая удерживает лёгкое от расправления подобно панцирю. Других вариантов, как ободрать эту кору и расправить сжатый орган, нет.
Кстати, для подтверждения диагноза мы свозили его в другой стационар на компьютерную томографию органов грудной клетки (у нас его нет), где эта кора была видна как утолщение плевры, и несколько еще целых булл в верхней доли лёгкого. Другой патологии выявлено не было.
Боюсь напутать, но к тому времени с начала заболевания прошло уже около трёх недель. Две из которых он провёл у нас.
Операция прошла успешно. Удалось неплохо ободрать «кору» (называется эта операция декортикация лёгкого), и прошили несколько мелких булл, которые могли лопнуть в дальнейшем. Закончили операцию установкой уже двух дренажных трубок. Двух, потому что лёгкое местами сильно повредилось с нарушением его целостности, и мы ожидали активное «продувание» ткани лёгкого в течение некоторого времени, пока не заживут ссадины. Как правило, эти дефекты на ткани лёгкого заживают в течение нескольких дней и продувание легкого воздухом заканчивается. Если лёгкое расправлено – можно удалять дренажи.
У него же воздух продувал еще в течение нескольких недель, раны никак не хотели «заклеиваться». Поначалу продувание уменьшалось с каждым днем, и через неделю я повёл его в перевязочную, чтобы убрать одну из трубок, потому что на утреннем обходе дренажи не продували. Однако уже в перевязочной, когда он стал ложиться на здоровый бок, он закашлял, и дренаж снова заработал. Убирать его я, конечно же, не стал.
Продувание только нарастало: сначала только при сильном кашле, потом при покашливании, а затем и при простом дыхании. Через несколько дней я объяснил себе эту ситуацию формированием пролежня в лёгком, и после того, как я подтянул его немного кнаружи, продувание постепенно сошло на нет и я удалил сначала один дренаж, а затем и другой.
Пациент выписался с выздоровлением, проведя только в нашем стационаре более месяца.
Почему у него всё пошло не так, как обычно? До сих пор не знаю. Кстати, у него в сопутствующих диагнозах был хронический вирусный гепатит С. Но как-то не верится, что он был всему виной…
Это один из самых сложных случаев из торакальных пациентов на моей памяти за всё время работы в этом отделении, а это уже четыре года. В какой-то момент я уже не верил в благоприятный исход – он высоко лихорадил, лёгкое активно продувало, пациент был апатичен и расстроен. Приходилось успокаивать его и всех многочисленных родственников – убеждать в благоприятном исходе, в который не верил сам.
Но хорошо, что хорошо заканчивается. Пишите комментарии – мне всегда интересна обратная связь. Подписывайтесь на мой канал в Telegram – там еще больше из жизни молодого хирурга.
Редкое осложнение бактериальной пневмонии
Гидропневмоторакс — это нечастое проявление осложненной пневмонии, и было зарегистрировано очень мало случаев в педиатрической популяции. Это случай 5-месячного пациента, поступившего в отделение неотложной помощи (ED) с трехдневной историей лихорадки, диареи и респираторного дистресс-синдрома. Его первоначальная оценка предполагала инфекцию нижних дыхательных путей, и из-за респираторной недостаточности и гипоксии был проведен рентген грудной клетки.Другая клиническая информация и радиологические исследования будут обсуждаться далее, но рентген грудной клетки показал, что правосторонний гидропневмоторакс вторичен по отношению к осложненной пневмонии. Он завершил 12 дней внутривенного лечения антибиотиками, и ему потребовался дренаж через плевральную трубку. Пациент выписан домой с полным выздоровлением.
1. Введение
Гидропневмоторакс — это редкая рентгенологическая находка, заключающаяся в одновременном присутствии как свободной жидкости, так и воздуха в плевральной полости [1].Это может быть вторичным по отношению к различным ситуациям, таким как торакоцентез, травма грудной клетки, пищеводно-плевральный свищ или бронхоплевральный свищ. Это необычное проявление в педиатрической популяции, чаще описываемое как вторичное по отношению к осложненной пневмонии с бронхоплевральной фистулой. Во всем мире это редкое заболевание у детей, и опубликовано лишь несколько сообщений о его случаях [2, 3].
Это необычное проявление в педиатрической популяции, чаще описываемое как вторичное по отношению к осложненной пневмонии с бронхоплевральной фистулой. Во всем мире это редкое заболевание у детей, и опубликовано лишь несколько сообщений о его случаях [2, 3].
Радиологическое обследование является ключом к подтверждению диагноза и требует серьезного клинического подозрения.Как уже упоминалось, этиологии разнообразны и могут быть связаны с осложнением инвазивной процедуры, вторичным по отношению к злокачественному новообразованию, инфекции или ревматологическому заболеванию [4–6]. Лечение будет определяться в зависимости от найденной этиологии. Основная цель этого случая — проиллюстрировать редкую рентгенологическую находку относительно распространенного состояния у детей.
2. Описание клинического случая
Пациент в возрасте 5 месяцев, доставленный в отделение неотложной помощи Национальной детской больницы, с трехдневной историей лихорадки, диареи и респираторной недостаточности.В анамнезе у него была недоношенность на сроке 28 недель от беременности двойней. Он получил сурфактант при рождении, после этого ему не потребовалась ИВЛ. Он был выписан домой на 30-е сутки после рождения без кислородной зависимости. Был госпитализирован на 1 месяц после выписки из больницы по поводу набора веса и проблем с непереносимостью кормления. Больной снова выписан домой в хорошем состоянии.
Ранее он консультировался в сельской больнице за 3 дня до обращения в отделение неотложной помощи, где врач диагностировал фарингит и назначил лечение антибиотиками с амоксициллином в течение 7 дней.Пациенту не стало лучше, и он обратился в отделение неотложной помощи из-за стойкой лихорадки.
При физикальном обследовании пациентка была раздражительной, плакала без признаков обезвоживания и без признаков гемодинамической нестабильности. У него было умеренное расширение носа и межреберная рецессия с уменьшением поступления воздуха в правое легкое. Хрипов и хрипов не обнаружено. Тоны сердца у него были нормальные, обследование живота было нормальным.
Тоны сердца у него были нормальные, обследование живота было нормальным.
Лабораторные исследования показали общий анализ крови с 18 780 лейкоцитами / мм 3 (63% нейтрофилов, 22% лимфоцитов), гемоглобин 9.46 г / дл и тромбоцитов 565000 / мм 3 . Газы крови показали pH 7,34, pCO 2 42 мм рт.ст., pO 2 2 38,2 мм рт.ст., EB -3,58, 22 мэкв / л, BUN 4 мг / дл, креатинин 0,26 мг / дл, и CRP 224 МЕ / л. Две посевы крови, взятые при поступлении, были отрицательными; и образец кала был нормальным с отрицательным латексом на ротавирус и аденовирус.
Рентген грудной клетки был проведен после обнаружения пациента с респираторной недостаточностью. Рентген грудной клетки показал рентгенопрозрачное изображение, локализованное правое легкое, с частичным коллапсом легкого, показывающее изображения, предполагающие плевральные спайки, вероятно, связанные с локализованным пневмотораксом.Обнаружена трансмедиастинальная грыжа пневмоторакса. Диафрагма была видна без какого-либо кишечника внутри грудной клетки. Пневмоторакс был диагностирован в зависимости от уровня жидкости и воздуха, соответствующего гидропневмотораксу (рис. 1).
Была проведена КТ грудной клетки, показавшая обширный локализованный правый гидропневмоторакс с почти полным коллапсом левого легкого. Картина, которая представляла коллапс правого легкого, была атипичной, с плевральными спайками к передней грудной стенке; и небольшое количество плевральной жидкости, распределенной по переднебоковой и задней стороне гемиторакса.Внутри спавшегося легкого наблюдались по крайней мере 3 пузыря (рис. 2).
Гидропневмоторакс лечили с помощью дренажной трубки. Рентген грудной клетки после процедуры показал полное разрешение гидропневмоторакса (рис. 3). Посев плеврального выпота выявил метициллин-устойчивый Staphylococcus aureus (MRSA). Кислородная терапия с помощью назальных канюль требовалась в течение 12 дней, и был назначен режим внутривенного введения антибиотиков с клиндамицином в течение 14 дней. Пациент был выписан на курс лечения антибиотиком триметопримом еще на семь дней.При последующем наблюдении через месяц у пациента не было симптомов с нормальной рентгенограммой грудной клетки (рис. 4).
Пациент был выписан на курс лечения антибиотиком триметопримом еще на семь дней.При последующем наблюдении через месяц у пациента не было симптомов с нормальной рентгенограммой грудной клетки (рис. 4).
3. Обсуждение
Гидропневмоторакс — редкий вариант пневмоторакса. Он состоит как из свободной жидкости, так и из воздуха в плевральной полости. В педиатрии гидропневмоторакс был связан с разрывом диафрагмальной грыжи, после торакоцентеза и травм, а также с такими инфекциями, как туберкулез [1, 7, 8].
Гидропневмоторакс может быть осложнением инвазивной процедуры, такой как трансбронхиальная биопсия, установка дренажной трубки или торакоцентез.Другая этиология включает злокачественные новообразования после травмы грудной клетки, вторичные после пневмонэктомии, инфекцию, инфаркт легкого, кистозную болезнь легких, обструктивную болезнь легких и, в редких случаях, заболевания соединительной ткани, такие как дерматомиозит [5, 9–11]. В литературе мы не нашли сообщений о случаях осложненной пневмонии, вызванной MRSA.
Гидропневмоторакс и плевральный выпот обычно проявляются внезапным появлением односторонней боли в грудной клетке и одышки. Обычно наблюдается асимметричное расширение гемиторакса, связанное с уменьшением поступления воздуха.Диагноз гидропневмоторакса подозревается на рентгенограмме грудной клетки и подтверждается компьютерной томографией. На рентгенограмме грудной клетки плевральный выпот имеет характерный признак и представляет собой мениск вдоль грудной стенки с облитерацией гемидиафрагмы. При гидропневмотораксе мениск не наблюдается, потому что захваченный воздух приводит к увеличению внутригрудного давления, которое стирает границу раздела жидкости. Уровень жидкости и воздуха на рентгенограмме грудной клетки может быть важным ключом к подозрению на наличие пневмоторакса [1].
Диагноз разрыва диафрагмы требует высокого уровня клинического подозрения и внимательного изучения рентгенограммы грудной клетки. Рентгенологические признаки, указывающие на возможность разрыва диафрагмы, включают приподнятую гемидиафрагму, неправильный контур диафрагмы, газовый пузырь в грудной клетке, назогастральный зонд в груди и компрессионный ателектаз нижней доли [7].
Ультразвук в прошлом использовался для визуализации характеристик гидропневмоторакса. Ультрасонографические признаки, наблюдаемые в одном исследовании, включали выделение газа над плевральной жидкостью, исчезновение «скользящего знака», описываемого как возвратно-поступательные дыхательные движения, и «признак занавеса», который представляет собой движение уровня жидкости в воздухе.Также может наблюдаться «полимикробуллезное» изображение, вызванное микропузырьками воздуха внутри жидкости. Хотя это хороший описательный метод, он не подходит для определения природы гидропневмоторакса [12, 13].
Существуют разные протоколы ведения простого плеврального выпота и гидропневмоторакса в зависимости от степени тяжести. Первоначальное лечение должно быть сосредоточено на обеспечении проходимости дыхательных путей, дыхания и кровообращения. Пациентам со значительным респираторным дистресс-синдромом во многих случаях требуется определенная проходимость дыхательных путей и агрессивное лечение основного заболевания.Кислород может увеличить скорость реабсорбции гидропневмоторакса с четырехкратным эффектом, продемонстрированным при наличии пневмоторакса более 30% легочного поля [14].
Различие между гидропневмотораксом и простым плевральным выпотом необходимо, потому что соответствующее лечение гидропневмоторакса часто требует размещения в определенном месте двух грудных трубок, одна для слива жидкости, а другая для удаления воздуха. С другой стороны, простой плевральный выпот часто требует единственного плеврального дренажа [1].
Этот случай — необычная форма гидропневмоторакса. Сообщалось о нескольких случаях в педиатрической популяции. Гидропневмоторакс чаще всего встречается у новорожденных и подростков. Диагноз подозревают на основании рентгенологического исследования, и компьютерная томография является методом выбора. УЗИ — не лучший метод определения характера гидропневмоторакса. Первоначальное лечение педиатрической популяции должно включать оценку дыхательных путей, мониторинг сердца и немедленную стабилизацию.Введение грудной трубки необходимо для слива жидкости и удаления воздуха. Диафрагмальная грыжа — важный диагноз, который возникает у детей и должен быть исключен как возможная этиология.
Сокращения
| ED: | Отделение неотложной помощи |
| CT: | Компьютерная томография. |
Конкурирующие интересы
Авторы заявляют об отсутствии конкурирующих интересов.
Произошла ошибка при настройке вашего пользовательского файла cookie
Произошла ошибка при настройке вашего пользовательского файла cookieЭтот сайт использует файлы cookie для повышения производительности.Если ваш браузер не принимает файлы cookie, вы не можете просматривать этот сайт.
Настройка вашего браузера на прием файлов cookie
Существует множество причин, по которым cookie не может быть установлен правильно. Ниже приведены наиболее частые причины:
- В вашем браузере отключены файлы cookie. Вам необходимо сбросить настройки своего браузера, чтобы он принимал файлы cookie, или чтобы спросить вас, хотите ли вы принимать файлы cookie.
- Ваш браузер спрашивает вас, хотите ли вы принимать файлы cookie, и вы отказались.Чтобы принять файлы cookie с этого сайта, нажмите кнопку «Назад» и примите файлы cookie.
- Ваш браузер не поддерживает файлы cookie. Если вы подозреваете это, попробуйте другой браузер.
- Дата на вашем компьютере в прошлом. Если часы вашего компьютера показывают дату до 1 января 1970 г., браузер автоматически забудет файл cookie. Чтобы исправить это, установите правильное время и дату на своем компьютере.
- Вы установили приложение, которое отслеживает или блокирует установку файлов cookie.Вы должны отключить приложение при входе в систему или проконсультироваться с системным администратором.
Почему этому сайту требуются файлы cookie?
Этот сайт использует файлы cookie для повышения производительности, запоминая, что вы вошли в систему, когда переходите со страницы на страницу. Чтобы предоставить доступ без файлов cookie потребует, чтобы сайт создавал новый сеанс для каждой посещаемой страницы, что замедляет работу системы до неприемлемого уровня.
Что сохраняется в файлах cookie?
Этот сайт не хранит ничего, кроме автоматически сгенерированного идентификатора сеанса в cookie; никакая другая информация не фиксируется.
Как правило, в файле cookie может храниться только информация, которую вы предоставляете, или выбор, который вы делаете при посещении веб-сайта. Например, сайт не может определить ваше имя электронной почты, пока вы не введете его. Разрешение веб-сайту создавать файлы cookie не дает этому или любому другому сайту доступа к остальной части вашего компьютера, и только сайт, который создал файл cookie, может его прочитать.
Клиническая картина и лечение гидропневмоторакса (бронхо-плечевой фистулы) (B.P.F.)
Абстрактные
Введение : Гидропневмоторакс — это аномальное присутствие воздуха и жидкости в плевральной полости.
Aim : Изучить признаки и симптомы, причины и методы лечения гидропневмоторакса.
Материалы и методы : Пациенты, поступившие с 2017 по 2018 год, прошли обследование с подробным анамнезом, лабораторным исследованием и записанным лечением.Установлена межреберная трубка, и пациенты наблюдались в течение 3 месяцев.
Результат : Обследовано 80 пациентов T.B. был причиной у 75% пациентов, бактериальной инфекции — у 11,25%, ХОБЛ — у 12,5, злокачественных новообразований — у 1,25% пациентов. Всем пациентам потребовалось установить трубку ИКД примерно через 15-20 дней.
Заключение: У большинства пациентов имеются признаки кардиореспираторного дистресса, и анализ плевральной жидкости наиболее важен для постановки диагноза.Т. является наиболее частой причиной, и МКБ с длительным приемом антимикробной химиотерапии — это лечение.
Ключевые слова : Туберкулез, межреберный дренаж, гидропневмоторакс (Б.П.Ф.)
Ссылки
- Этиология клинического профиля и лечение гидропневмоторакса: опыт Индии — Васунетра Касаргод, Нилкант Тукарам Авад с http://www.lungIndia.com//
- Респираторное заболевание Крофтона и Дугласа, Энтони Ситон, Дуглас Ситон — Гордон Лейтч, 5 th
- Эмерсон К.P.Pneumothorax — историческое клиническое и экспериментальное исследование — Johns Hopkins Hosp. Rep. 1903, 11: 1 .
- Итар Дж.М.Г. Диссертация на тему скопления пневмотораксулов, остановившихся на отсрочке в диссертации Париж, 1803 г.
- Light RW. Заболевания плевры. Филадельфия США Липпикотт Уильямс и Уилкинс 2007 456
- Руководство по туберкулезу, ВИЧ и болезням легких Практический подход Редактор В.К. Арора Джейпи, первое издание 2009 г.
- Morrison P. Nerves DD Оценка ADA в диагностике легочной T.Б. Бразильский мета-анализ. (Bros Pneumo 2008; 34; 217-24)
- Учебник легочной медицины Джайпи Джотсна М. Джоши первое издание 2009 г.
- Учебник легочного и внелегочного туберкулеза. 4 th Edition S. Satyashri Pg. 90
- Туберкулезный редактор С.К. Братья Шарма Джайпи Дели-2001 стр.112.
Автор, ответственный за переписку
Д-р Анджали П. Гаре
Доцент, доктор медицины туберкулеза и респираторных заболеваний
Отделение респираторной медицины Медицинский колледж Нараяна Сасарам, Джамухар.(Индия)
Двусторонний гидропневмоторакс у пациента с легочными ревматоидными узелками на фоне лечения метотрексатом
Внесуставные проявления при ревматоидном артрите (РА), в частности, ревматоидные узелки, являются обычным явлением. Наиболее частыми легочными проявлениями являются аномалии плевры и интерстициальное заболевание легких. 1 Узелки, наблюдаемые при обследовании грудной клетки x лучей — хорошо известная диагностическая дилемма у пациентов с РА, учитывая дифференциальный диагноз злокачественных новообразований и ревматоидных узелков.Спонтанный пневмоторакс, вторичный по отношению к легочным ревматоидным узелкам, является редким осложнением РА. 2, 3
Больная 73 лет поступила с кашлем, лихорадкой и одышкой. У нее был серопозитивный РА в течение 15 лет, в анамнезе был хронический бронхит, сердечная недостаточность, сахарный диабет и гипотиреоз. В течение 1 года она лечилась преднизоном 7,5 мг / день и метотрексатом (МТ) по поводу активного артрита. Дозу метотрексата увеличили до 12,5 мг / неделю за месяц до начала лечения.
При поступлении у больной наблюдалась одышка, температура 39,3 ° C. Клинические проявления правостороннего пневмоторакса и деструктивного поражения суставов. Признаков активного артрита или подкожных ревматоидных узелков не наблюдалось. Скорость оседания эритроцитов составила 73 мм / 1 час, а количество лейкоцитов — 20,3 × 10 9 / л. При обследовании грудной клетки x лучей был выявлен гидропневмоторакс правого легкого.
Дренирование через грудную трубку привело к утечке хилезной жидкости и воздуха.Началось лечение антибиотиками, нормализовалась температура. Микробиологические посевы и всесторонние исследования для выявления инфекции были отрицательными. Компьютерная томография (КТ) показала двусторонний гидропневмоторакс с субплевральными узлами и утолщенной висцеральной плеврой с правой стороны (рис. 1). Через десять дней после поступления метотрексат был отменен, а лечение стероидами было увеличено (30 мг / день) для контроля внесуставного заболевания (нодулез). Двусторонний гидропневмоторакс сохранился.Через неделю появилась сильная подкожная эмфизема. Плевральная трубка большего диаметра была помещена в правую плевральную полость. Продолжалась утечка воздуха. Торакотомия считалась неприемлемой при ее состоянии. Язвы и некроз стопы потребовали частичной ампутации правой стопы. Произошли вторичные инфекции. Через два месяца после поступления больная скончалась.
Рисунок 1КТ грудной клетки, показывающая двусторонний пневмоторакс и плевральный выпот.Большой легочный ревматоидный узелок находится в правой нижней доле. Плевральная трубка помещается в правую плевральную полость. Висцеральная плевральная оболочка заметно утолщена.
Патологоанатомический анализ показал двусторонний гидропневмоторакс с множественными субплевральными узелками с обеих сторон. Самый крупный узел, 2 см, располагался в правой нижней доле и в этом месте разрушил внутреннюю плевру.
Причины плеврального выпота разнообразны, но сочетание с пневмотораксом сужает дифференциальный диагноз.У пациентов с РА, у которых развивается двусторонний гидропневмоторакс, в качестве причины следует рассматривать внесуставное заболевание (например, ревматоидные узелки).
Плевральный выпот развивается как воспалительная реакция на наличие субплевральных узелков. Пневмоторакс возникает в результате кавитации некробиотических узелков, которые прорываются в плевральную полость, как у нашего пациента, и являются редким осложнением РА. 3 Частота образования узелков в легких составляет <1% при обследовании грудной клетки x лучей и около 25% при компьютерной томографии высокого разрешения. 1 В большинстве случаев они связаны с давним серопозитивным RA, мужским полом и подкожными ревматоидными узелками.
Предыдущие сообщения предполагают, что метотрексат может участвовать в обострении внесуставных проявлений РА. 4 Эти отчеты описывают обострение подкожных ревматоидных узелков; легочные узелки не исследовались. В небольшом количестве тематических исследований описываются пациенты с легочными узелками, у которых развивается пневмоторакс после начала или усиления лечения метотрексатом, как у нашего пациента. 5 Определенных отношений установить не удалось.
Учитывая тот факт, что причиной пневмоторакса может быть внесуставное ревматоидное заболевание, можно считать, что более интенсивное иммуносупрессивное лечение следует начинать раньше у пациентов с РА и пневмотораксом из-за некроза легочного узла. Мы рекомендуем учитывать некроз легочного узелка при дифференциальной диагностике плеврального выпота и пневмоторакса у пациентов с РА. Учитывая побочные эффекты лечения циклофосфамидом и преднизоном, следует исключить другие причины.
Гидропневмоторакс, вызванный туберкулезом | Отчеты о делах BMJ
Описание
Мужчина 85 лет обратился с жалобой на правостороннюю плевритную боль в груди в течение 2 недель, непродуктивный кашель и субфебрильную температуру. Примерно 40 лет назад в анамнезе был туберкулез легких, но пациент не знал, через какое лечение он проходил. Он отрицал любую предыдущую операцию.
Медицинский осмотр не выявил клинических признаков респираторной недостаточности.Лабораторные результаты показали повышенный уровень C-реактивного белка 8,02 мг / дл и увеличение оседания эритроцитов на 100 мм. Задне-передняя рентгенограмма грудной клетки показала уровень воздушной жидкости без четко очерченной границы в правой нижней зоне легкого (рис. 1). КТ показала, что правая плевра сильно утолщена и кальцинирована, что соответствует кальцинированному фибротораксу, с гидропневмотораксом, возможно, соответствующим эмпиеме, в правом нижнем гемитораксе, а также повышенным помутнением легкого и ателектазом в паренхиме соседнего легкого (рисунки 2 и 3).Проведенная туберкулиновая кожная проба была полностью положительной. Исследование мокроты дало положительный результат на кислотоустойчивые бациллы, а исследование с помощью ПЦР выявило Mycobacterium tuberculosis .
Рис. 1Задне-передняя рентгенограмма грудной клетки — уровень жидкости в воздухе без четко очерченной границы в правой нижней зоне легкого.
Рисунок 2Компьютерная томография — правая плевра сильно утолщена и кальцинирована с гидропневмотораксом, возможно, соответствующим эмпиеме, в правом нижнем гемитораксе.
Рис. 3. КТ— правая плевра сильно утолщена и кальцинирована, с гидропневмотораксом, возможно, соответствующим эмпиеме, в правом нижнем отделе гемиторакса и повышенным помутнением легкого и ателектазом в паренхиме прилегающего легкого.
Установлена реактивация туберкулеза эмпиемой и проведена стандартная противотуберкулезная терапия.
Реактивация туберкулеза составляет 90% взрослых случаев среди ВИЧ-отрицательных лиц и является результатом реактивации ранее спящего очага, засеянного во время первичной инфекции.Первоначальный участок распространения, возможно, ранее был виден как небольшой шрам, называемый очагом Саймона.
В неэндемичных странах заболеваемость туберкулезом легких среди пожилых людей в два-три раза выше. Болезнь полой полости встречается реже, тогда как многодолевое поражение и поражение нижних долей встречается чаще.
Туберкулезная эмпиема представляет собой хроническую активную инфекцию плевральной полости, которая содержит большое количество туберкулезных микобактерий. Это редко по сравнению с туберкулезными плевральными выпотами, которые возникают в результате чрезмерной воспалительной реакции на локализованную малобактериальную инфекцию плевры с туберкулезом.Воспалительный процесс может длиться годами при небольшом количестве клинических симптомов.
Очки обучения
Реактивация туберкулеза означает реактивацию ранее спящего очага, засеянного во время первичной инфекции.
Осложнения туберкулезного плеврита столь же разнообразны, как и его легочные проявления. КТ может быть полезным при диагностике хронических осложнений или поздних последствий туберкулезного плеврита.
Профилактика реактивации туберкулеза осуществляется путем выявления и лечения латентной туберкулезной инфекции.
(PDF) Клинический профиль, этиология и лечение гидропневмоторакса: опыт Индии
Касаргод и Авад: гидропневмоторакс в Индии
280 Легкое Индия • Том 33 • Выпуск 3 • Май — июнь 2016 г.
24,8 дня (SD ± 13,1 дней). Только 22,81% пациентов имели
полного улучшения после удаления трубки ИКД в течение 15 дней.
У большинства пациентов (43,86%) полное выздоровление
наблюдалось в период от 15 дней до 1 месяца. ICD потребовалось более чем на
более 30 дней у 33,3% пациентов, из которых 14 пациентов (73,68%)
были больны туберкулезом, три пациента имели бактериальную этиологию, а два пациента
имели злокачественные новообразования. Все семь пациентов (12,3%) продолжали лечение ТБ по МКБ
более 3 месяцев.
ОБСУЖДЕНИЕ
Гидропневмоторакс был обычным явлением в этой стране
.Однако были зарегистрированы только единичные случаи гидропневмоторакса
, а крупных тематических исследований не хватало на
. У большинства пациентов были
с симптомами острого респираторного нарушения, то есть
одышка из-за несоответствия вентиляции и перфузии и
кашля из-за поражения плевры; однако лихорадка и
конституциональных симптомов, таких как потеря веса и анорексия
, также часто наблюдались, вероятно, из-за ТБ, являющегося основной этиологией
.Это коррелирует с исследованиями, проведенными Gupta
и др. [2] и Джавид и др. [3] где одышка была наиболее частым симптомом
и присутствовала у 93% и
98% пациентов, соответственно. Однако это были исследования
на пневмоторакс. Вышеуказанные симптомы респираторного расстройства
были связаны с признаками тахипноэ у 68%
пациентов и объективными признаками гипоксемии у 61%
всех пациентов по газам артериальной крови.В нашем исследовании
отметили, что мазок AFB плевральной жидкости был положительным в 14%,
, что коррелирует с исследованием Heyderman et al. [4] В
нашей стране, где распространенность туберкулеза высока, причиной пневмоторакса
или гидропневмоторакса мог быть разрыв полости
или очага туберкулеза. Первоначально компания Light разработала критерии
Light с целью правильного определения всех экссудатов
, и эти критерии чрезвычайно эффективны для достижения этой цели
.[5] При применении критериев Лайта у всех пациентов из
нашего исследования был экссудативный плевральный выпот. В нашем исследовании дифференциальный подсчет
плевральной жидкости показал преобладание лимфоцитов
у 72% пациентов, и 91% из этих пациентов
имели туберкулез по этиологии, что коррелирует с индийским исследованием
, в котором 96% лимфоцитов преобладали в плевральной жидкости
были связаны с туберкулезом. [6] ADA плевральной жидкости была повышена у 77% из
наших пациентов, из которых 93% пациентов имели туберкулез по
этиологии, что доказывает, что определение уровней ADA
имеет высокую точность в диагностике плеврального туберкулеза и
следует использовать в качестве стандартного теста при его расследовании.[7] Из
42 пациентов, у которых плевральная жидкость для посева MGIT была
, положительный рост был у 24%, у которых был лучший выход
, чем среда Левенштейна-Дженсона, которая показала рост
бацилл ТБ у 9% пациентов. . Этот результат коррелирует с исследованием
2001, проведенным Luzze et al. [8] КТ грудной клетки потребовалась только у
22 пациентов для этиологического диагноза, поскольку задача была облегчена
за счет анализа плевральной жидкости и начальной батареи тестов,
, которые привели к постановке диагноза.Туберкулез был наиболее распространенным этиологическим диагнозом
(80,7%), что еще больше подтверждает тот факт, что
является наиболее распространенным хроническим инфекционным заболеванием
плевропаренхимы в Индии. ИКД был установлен у
всех пациентов, и дренирование потребовалось более
30 дней у 33,3% пациентов. Обычно это наблюдается в практике
, где трубка остается на более длительное время, сливая
некоторого количества жидкости из-за основного туберкулеза, и у большинства
этих пациентов был бронхоплевральный свищ, о чем свидетельствует длительная утечка воздуха в ИКД.На рентгенограмме грудной клетки также были отмечены множественные локализации и
спаек, что составляет
для пролонгированного ИКД. Продолжительность трубочной торакостомии
составляла от 5 дней до 6 месяцев, при средней продолжительности
из 50 дней в серии, проведенной Уайлдером и др. [9] Торакоскопия
или другие вмешательства не проводились из-за отсутствия
в нашем институте.
ЗАКЛЮЧЕНИЕ
Из нашего исследования можно было сделать вывод, что у большинства пациентов
были симптомы и признаки кардиореспираторного
дистресса наряду с кашлем, анорексией и потерей веса
, что насторожило к постановке диагноза.Обширный анализ плевральной жидкости
и исследования, включая микробиологическое и
биохимическое обследование, являются краеугольным камнем в установлении этиологического диагноза
гидропневмоторакса. Туберкулез остается
наиболее частой этиологией гидропневмоторакса.
Установка трубки ИКД остается под контролем вместе с
антимикробной химиотерапией. Однако ICD требуется для
более длительных периодов. Поскольку в литературе мало информации о
гидропневмотораксе, необходимы дальнейшие исследования, чтобы помочь
в соответствующем лечении.
Финансовая поддержка и спонсорство
Нет.
Конфликты интересов
Конфликты интересов отсутствуют.
ССЫЛКИ
1. Emerson CP (Чарльз П. Пневмоторакс: историческое, клиническое и
экспериментальное исследование. [Балтимор, 1903]; 1903. стр. 466. Доступно по адресу:
http: //www.archive. org / details / pneumothoraxhist00emer. [Последнее цитирование:
, 17 октября 2013 г.]
2. Гупта Д., Мишра С., Фаруки С., Аггарвал А.Н.Этиология и клинический профиль
спонтанного пневмоторакса у взрослых. Индийский журнал J. Chest Dis Allied Sci
2006; 48: 261‑4.
3. Джавид А., Амджад М., Хан В., Самад А., Хан М.Ю., Садик М. и др.
Пневмоторакс ‑ На востоке это другое заболевание? J Postgrad Med Inst
2011; 11 (2): 157‑61. Доступно по адресу: http://www.jpmi.org.pk/index.php/
jpmi / article / view / 578. [Цитировано 01 декабря 2013 г.].
4. Heyderman RS, Makunike R, Muza T., Odwee M, Kadzirange G,
Manyemba J, et al.Туберкулез плевры в Хараре, Зимбабве: взаимосвязь
между вирусом иммунодефицита человека,
лимфоцитов CD4, образованием гранулем и диссеминированным заболеванием. Trop Med Int
Health 1998; 3: 14‑20.
5. Легкая RW. Заболевания плевры. Филадельфия, США: Липпинкотт Уильямс и
Уилкинс; 2007. с. 456.
6. Кушваха Р., Шашикала П., Хайремат С., Басаварадж Х. Клетки в плевральной жидкости
и их значение в дифференциальной диагностике.Дж. Цитол 2008; 25: 138.
7. Мориссон П., Невес Д.Д. Оценка аденозиндезаминазы при диагностике туберкулеза плевры
: бразильский метаанализ. J Bras
Pneumol 2008; 34: 217‑24.
8. Луззе Х., Эллиотт А.М., Джолоба М.Л., Одида М., Овека-Онье Дж., Накиинги Дж.,
и др. Оценка подозрения на туберкулезный плеврит: клинические и
диагностических результатов у ВИЧ-1-положительных и ВИЧ-отрицательных взрослых в Уганде.
Int J Tuberc Lung Dis 2001; 5: 746-53.
9. Уайлдер Р.Дж., Бичем Э.Г., Равич М.М. Спонтанный пневмоторакс
, осложняющий полостной туберкулез. J Thorac Cardiovasc Surg
1962; 43: 561-73.
[Загружено бесплатно с http://www.lungindia.com в среду, 28 сентября 2016 г., IP: 80.61.112.37]
Пневмоторакс (коллапс легкого): причины, симптомы и лечение
Пневмоторакс, обычно называемый коллапс легкого может быть болезненным и тревожным.
В здоровом теле легкие соприкасаются со стенками грудной клетки.Пневмоторакс возникает, когда воздух попадает в пространство между грудной стенкой и легким, называемое плевральным пространством.
Давление этого воздуха заставляет легкое сжиматься. Легкое может полностью разрушиться, но чаще всего разрушается только его часть. Этот коллапс также может оказывать давление на сердце, вызывая дальнейшие симптомы.
Пневмоторакс может быть вызван несколькими причинами, и симптомы могут сильно различаться. Врачи могут помочь диагностировать и лечить пневмоторакс.
Причины пневмоторакса подразделяются на первичные спонтанные, вторичные спонтанные или травматические.
Первичный спонтанный
Поделиться на Pinterest Если воздух попадает между легким и грудной стенкой, это может вызвать коллапс легкого. Изображение предоставлено: декад3d / istockПервичный спонтанный пневмоторакс (ПСП) возникает, когда у человека нет сведений о заболевании легких. Прямая причина PSP неизвестна.
Группы риска по первичному спонтанному пневмотораксу включают:
- курильщиков табака или каннабиса
- высоких мужчин
- человек в возрасте 15-34 лет
- человек с семейным анамнезом пневмоторакса
Самый важный фактор риска, связанный с ПСП курит табак.Обзор в медицинском журнале BMJ отметил, что у мужчин, которые курят табак, вероятность развития ПСП в 22 раза выше, чем у некурящих. У курящих табак женщин вероятность развития ПСП в девять раз выше, чем у некурящих.
При своевременном лечении PSP обычно не приводит к летальному исходу.
Вторичный спонтанный
Вторичный спонтанный пневмоторакс (SSP) может быть вызван различными легочными заболеваниями и нарушениями.
SSP несет более серьезные симптомы, чем PSP, и с большей вероятностью может привести к смерти.
Заболевания легких, которые могут увеличить риск развития пневмоторакса, включают:
Некоторые заболевания соединительной ткани также могут вызывать SSP. Эти расстройства включают:
При определенных условиях дети также подвержены риску SSP. Причины SSP у детей включают:
- врожденные пороки развития
- вдыхание инородного предмета
- корь
- эхинококкоз
Риск также может быть выше, если член семьи ранее испытал SSP.
Травматический пневмоторакс
Травматический пневмоторакс возникает в результате удара или травмы. Возможные причины включают тупую травму или травму, повреждающую грудную стенку и плевральную полость.
Один из наиболее частых случаев этого — перелом ребра. Острые части сломанной кости могут проколоть грудную стенку и повредить ткань легких. Другие причины включают спортивные травмы, автомобильные аварии, колотые или ножевые ранения.
Травматический пневмоторакс может возникнуть даже при отсутствии заметной раны на груди.Это обычное явление у людей, получивших травму в результате взрыва.
Аквалангистам необходимо соблюдать меры предосторожности под водой, чтобы предотвратить пневмоторакс. Когда дайверы дышат из баллона со сжатым воздухом, они испытывают разные уровни давления воды и самого воздуха. Сила этих различных давлений может вызвать повреждение легких, которое может принять форму пневмоторакса.
Некоторые медицинские процедуры также могут привести к травматическому пневмотораксу. Введение катетера в вену на груди или взятие образца легочной ткани может привести к пневмотораксу.Врачи часто наблюдают за людьми после этих процедур, чтобы выявить первые признаки, которые могут нуждаться в лечении.
Напряженный пневмоторакс
Любой из этих видов пневмоторакса может перейти в напряженный пневмоторакс. Это вызвано утечкой в плевральной полости, которая напоминает односторонний клапан.
Когда человек вдыхает, воздух проникает в плевральную полость и становится захваченным. Его нельзя выпустить на выдохе. Этот процесс приводит к повышению давления воздуха в плевральной полости, что опасно для жизни и требует немедленного лечения.
Симптомы пневмоторакса поначалу могут быть едва заметны и их можно спутать с другими заболеваниями.
Симптомы пневмоторакса могут варьироваться от легких до опасных для жизни и могут включать:
- одышку
- боль в груди, которая может быть более сильной на одной стороне груди
- резкая боль при вдохе
- давление в грудь, которая со временем ухудшается
- посинение кожи или губ
- учащение пульса
- учащенное дыхание
- спутанность сознания или головокружение
- потеря сознания или кома
В некоторых случаях пневмоторакс почти не имеет симптомов.Их можно диагностировать только с помощью рентгена или другого типа сканирования. Другим требуется неотложная медицинская помощь. Любой, кто испытывает указанные выше симптомы, должен обратиться к своему врачу или немедленно обратиться за медицинской помощью.
Диагностика пневмоторакса может быть сложной из-за множества симптомов и причин.
В экстренных ситуациях врачи сначала осматривают человека на предмет признаков заболевания. Они могут постучать по груди, чтобы проверить наличие ненормальных звуков, или послушать свое дыхание через стетоскоп.
Врачи также спросят кого-нибудь об их истории болезни и привычках, например о курении. Они также могут спросить о семейном анамнезе заболеваний легких.
Визуализация — важная часть большинства диагнозов. Врачи используют рентгеновские лучи для получения снимков грудной клетки и поиска признаков коллапса легкого. Техник делает рентгеновский снимок, пока человек полностью вдыхает и задерживает дыхание.
Размер пневмоторакса обычно измеряется как пространство между легким и грудной стенкой.Размер пневмоторакса часто определяет, как его лечить.
Компьютерная томография используется для получения более точного изображения легких, чем рентгеновский снимок. Врачи часто используют компьютерную томографию при травмах, когда им требуется точное изображение колотой раны или другого повреждения для лечения.
Ультразвук используется в некоторых ситуациях и может обеспечить быстрый способ оценить размер и тяжесть пневмоторакса. Он может быть более чувствительным, чем рентгеновские лучи, для исследования тупой травмы.
В случаях тяжелого напряженного пневмоторакса признаки коллапса легкого часто очень очевидны и требуют немедленного внимания, чтобы предотвратить необратимое повреждение или смерть.
Большинство форм пневмоторакса требуют медицинской помощи. Степень медицинской помощи может варьироваться в зависимости от самого расстройства.
Стандартное лечение обычно включает введение небольшой трубки между ребрами или под ключицей, чтобы выпустить скопившийся газ. Это медленно уменьшит давление в легком.
Врачи могут прописать различные препараты для обезболивания, удаления токсинов или предотвращения инфекций в организме. Некоторым людям может потребоваться кислород при недостаточной емкости легких.
В некоторых случаях может потребоваться хирургическое лечение, особенно у лиц, перенесших повторный пневмоторакс.
Люди с SSP с большей вероятностью будут нуждаться в медицинской помощи из-за серьезного характера заболеваний легких, связанных с этим состоянием. Пациенты с SSP могут испытывать более серьезные симптомы и сталкиваться с повышенным риском серьезных осложнений и смерти.
Некоторые очень маленькие пневмотораксы могут зажить без какого-либо лечения. Врачи могут дать своим пациентам возможность вылечить пневмоторакс под наблюдением без каких-либо медицинских или хирургических действий.


 Military Medicine. 2010;175(8):625–626.
Military Medicine. 2010;175(8):625–626.