что это, причины, симптомы, лечение
Экзоцервицит шейки матки – что это такое?
Многие женщины, которые следят за своим здоровьем, сталкивались с такими распространенными болезнями, как молочница или цистит, но существуют менее известные заболевания, оказывающие негативное воздействие на мочеполовую систему женщины. К ним относя вагинит, экзоцервицит. От чего возникают такие болезни, рассмотрим ниже.
Что такое экзоцервицит шейки матки?
Из-за особенностей строения женских половых органов, болезнетворные микроорганизмы легко могут проникнуть в организм. В результате такого явления может возникать воспаление слизистой ткани шейки матки, что называют экзоцервицитом. К характерным признакам стоит отнести боль внизу живота и специфические выделения. На фоне воспалительного процесса моет сформироваться и киста экзоцервикса.
Воспалительный процесс слизистой – экзоцервицит – что это такое знают женщины возрастной категории 25-35 лет, ведущие активную половую жизнь с частой сменой половых партнеров.
Что такое экзоцервикс в гинекологии – причины появления заболевания
Этиология цервицита весьма разнообразна. Есть несколько факторов, которые могут стать причиной развития данного заболевания, это:
- Бездумные половые связи при условии отсутствия защиты во время секса;
- Ухудшение иммунитета на фоне почечной или печеночной болезни, ВИЧ или сахарного диабета;
- Роды, аборты и травмирование внутренних половых органов;
- Воспалительные заболевания мочеполовой системы, например, цистит или кольпит;
- Опущение шейки матки;
- Заболевания, при которых инфекция и микробы разносятся по всему организму, тонзиллит и прочие воспаления;
- Неаккуратное применение средств внутренней контрацепции и частые спринцевания с помощью агрессивных составов для предотвращения беременности;
- Гормональный дисбаланс, происходящий в постменопаузе, или гормональный сбой, вызванный приемом средств оральной контрацепции;
- Несоблюдение правил личного ухода за собой.

- Экзоцервицит при впч стоит отдельной графой в этиопатогенезе этого патологического состояния.
Эндо и экзоцервикс – что это такое в гинекологии и какие симптомы воспаления частей матки бывает?
Эндоцервиксом в гинекологии обозначают цервикальную часть шейки матки, а экзоцервиксом – влагалищную ее часть. Для диагностики воспаления эндо и экзоцервикса врач обязательно обращает внимание на симптоматическую картину, проявления которой зависят от стадии болезни. Сначала женщина может даже не подозревать о наличии инфекции и развитии воспалительного процесса, но при обострении воспаления возникают такие специфические симптомы:
- Боль внизу и дискомфорт внизу живота;
- Болевые ощущения при сексе и выделения в виде крови практически сразу после него;
- Болезненное мочеиспускание, сопровождающееся резью и жжением;
- Выделения могут боль с примесью крови, гноя или слизи;
- Зуд наружных половых органов.
Кроме этого женщину беспокоят общее недомогание, чрезмерная сонливость и высокая температура тела.
Воспаление — экзоцервицит – что это такое по классификации болезни?
Исходя из характера данного заболевания, экзоцервицит может быть:
- Острым – эта форма болезни часто диагностируется у женщин, у которых ранее была здоровая шейка матки. Возбудителем болезни является грибковая инфекция или гонорея. Для нее характерны такие признаки, как резкие боли внизу живота, лихорадка, слизисто-гнойные выделения из влагалища;
- Хроническим – такая форма экзоцервицита обнаруживается на фоне полностью невылеченного заболевания, протекающего в острой форме. При таком состоянии у женщины уплотняется шейка матки, усиливаются боли, образуются кисты и отторгается эпителий.
Воспалительный процесс слизистой экзоцервицит – что такое, может показать диагностика
Для быстрого и эффективного лечения заболевания важно обратиться к врачу при обнаружении первых признаков экзоцервицита.
Поставить точный диагноз можно только после диагностических мероприятий.
Для начала гинеколог опрашивает пациентку, выслушивает ее жалобы, интересуется о характере выделений и особенностях ее менструального цикла. Также во внимание берутся ранее перенесенные инфекционные болезни.
Для точного подтверждения диагноза и подбора эффективных методов лечения женщине придется пройти такие дополнительные процедуры:
- Влагалищный мазок на флору;
- Анализы для выявления или исключения наличия вирусных болезней, которые передаются половым путем. В частности, это касается ВИЧ и гепатита В;
- Общий анализ крови и мочи;
- УЗИ ОМТ. Обязательно требуется исследование яичников и придатков матки;
- Кольпоскопия.
Для окончательного подтверждения диагноз нужно пройти цитологическое исследование.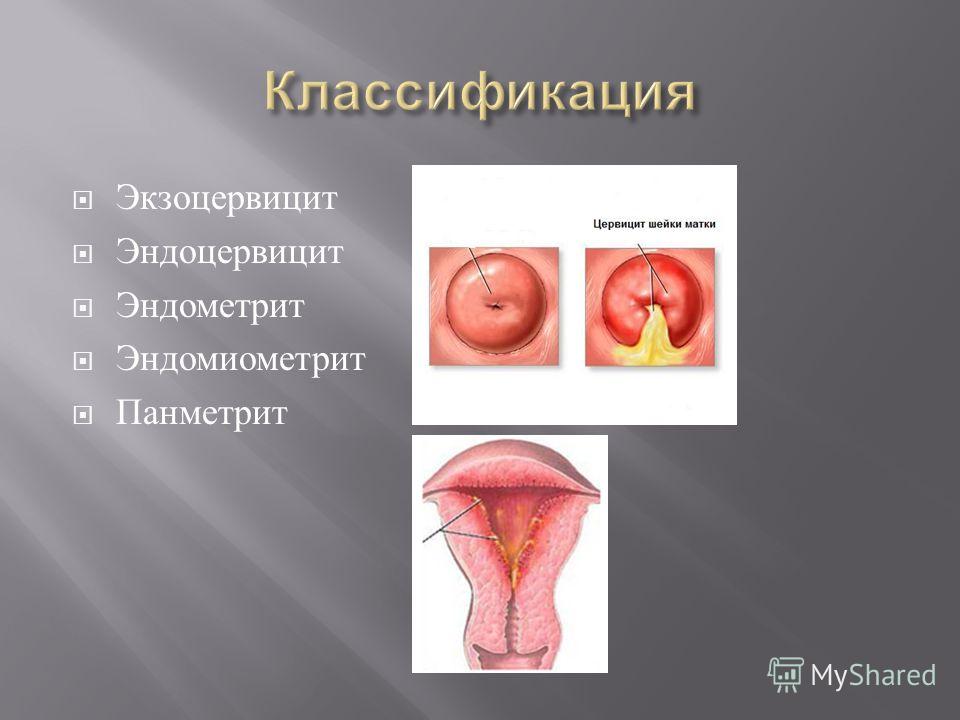 Результаты такой процедуры дадут возможность полноценно оценить характер воспалительного процесса.
Также дается детальная информация, касательно изменений влагалищной флоры. Особое внимание уделяется изменениям эпителия.
Результаты такой процедуры дадут возможность полноценно оценить характер воспалительного процесса.
Также дается детальная информация, касательно изменений влагалищной флоры. Особое внимание уделяется изменениям эпителия.
С помощью цитограммы врач сможет объяснить, воспаление «экзоцервицит» — что это такое. Также исходя из особенностей организма, появляется возможность назначить индивидуальный курс лечения.
Что такое экзоцервит – что значит «эффективное лечение»?
После прохождения всех диагностических процедур и получения результатов определяется схема лечения, которая является индивидуальной для каждой пациентки. Это обусловливается разным характером течения болезни и наличием определенного типа возбудителей.
- Если воспаление начало развиваться по причине размножения бактерий, то будет назначен курс применения антибиотиков, дозировку которых определяет только врач.
- Если причиной заболевания стал вирус, то лечение будет заключаться в применении противовирусных препаратов.
 Расчет дозировки также будет индивидуальным.
Расчет дозировки также будет индивидуальным. - Если при постановке диагноза экзоцервит выявлено, что такое заболевание было спровоцировано грибком, то врач назначает противогрибковую терапию.
Экзоцервицит шейки матки – что это такое «восстановительная терапия»?
После прохождения лечебного курса женщина нуждается в восстановлении влагалищной микрофлоры. С этой целью ей назначают специальные препараты в виде мази или свечей, которые подбираются только индивидуально.
Мкб
Цервицитом называют заболевание шейки матки, при котором развивается воспаление. Существует два похожих понятия – это экзоцервицит и эндоцервицит.
- Первое заболевание – это воспаление влагалищной области шейки;
- Второе – это воспаление слизистой цервикального канала шейки.
Такое заболевание как экзоцервицит по МКБ 10 относится к пункту №72, в котором указаны воспалительные заболевания шейки матки.
Этот диагноз ставится женщинам, которые обращаются за медицинской помощью, в 70% случаях.
Экзоцервицит код по МКБ 10 №72 может быть разной формы, это:
- Острая;
- Хроническая.
Экзоцервицит МКБ 10 – как подтверждается этот диагноз?
Для постановки точного диагноза врач назначает пациентке ряд диагностических процедур, к которым относят:
- Микроскопическое исследование;
- Бактериологическое исследование;
- Цитологическое исследование;
- Полимеразную цепную реакцию или иммуноферментный анализ.
Для получения точного описания заболевания женщине нужно сделать кольпоскопию. Результаты такого исследования дадут возможность оценить такие характеристики:
- Консистенцию выделений, которая может отличаться, в зависимости от вида возбудителя;
- Наличие ярко-красных точек на поверхности многослойного плоского эпителия;
- Наличие воспалительного процесса можно выявить с помощью пробы Шиллера. Очаги поражения будут видны как светлые точки на коричневом фоне;
- На эрозийных поверхностях виден гноевидный налет.

Для подтверждения или исключения образований онкологического характера проводится УЗИ ОМТ.
Диагноз экзоцервицит — код МКБ 10 №72 ставится после лабораторных и инструментальных исследований
Перед тем, как поставить диагноз, нужно пройти лабораторное и инструментальное исследования.
Посредством микроскопического исследования можно выявить точное количество микроорганизмов, а также определить, к какому виду они относятся.
С помощью бактериологического обследования можно выявить, к какому роду или виду принадлежат микроорганизмы. Также определяется их чувствительность к антибиотикам.
За счет цитологического метода исследования можно определить, какова структура и клеточный уровень повреждения тканей. Также можно понять, эффективно ли конкретное лечение.
С помощью кольпоскопии также можно выявить вид возбудителя и определить, какое лечение будет более эффективное.
Помимо лабораторной диагностики, проводится расширенное обследование шейки матки и инструментальное обследование органов малого таза. Это следует проводить для исключения онкологии.
Это следует проводить для исключения онкологии.
Этиология
Причина появления неспецифического экзоцервита заключается в разрастании условно-патогенной флоры, которая не проявляется у здоровой женщины. Вызвать такое состояние могут:
- Стафилококки;
- Стрептококки;
- Кишечная палочка;
- Бактероиды и прочие.
Этиология экзоцервита специфического характера может заключаться в заражении ИППП, это:
- Хламидиоз;
- Грибок;
- Трихомониаз;
- Гонорея;
- Микоплазмоз и прочие.
Существуют также предрасполагающие факторы, которые могут спровоцировать развитие данного заболевания:
- Воспалительные болезни ОМТ;
- Травмирование шейки матки во время родов или аборта;
- Опущение влагалища и, соответственно, шейки матки;
- Снижение защитных сил организма;
- Использование внутриматочных средств контрацепции;
- Активная сексуальная жизнь с разными половыми партнерами.

К провоцирующим факторам также стоит отнести климакс и менопаузу у женщины.
Виды
Если учитывать тип болезнетворной бактерии, вызвавшей воспаление, виды экзоцервицита могут быть такие:
- Гнойное заболевание развивается по причине заражения гонорей. Характерные признаки – скопление гноя в шеечном канале;
- Вирусная болезнь передается при половых контактах. Симптоматическая картина – зуд наружных половых органов, дискомфорт и боль внизу живота;
- Бактериальный вид болезни возникает на фоне имеющейся гонореи, дисбактериоза влагалища или бактериального инфицирования. К характерным симптомам относят болезненность живота и подозрительные выделения с примесью слизи или гноя;
- Кандидозный вид отличается тем, что причина воспаления – это грибковая инфекция.
Атрофический экзоцервицит диагностируется в месте пораженного участка после аборта, выскабливания, а также разрыва матки при родах.
Хронический экзоцервицит
Такое заболевание как экзоцервицит хронический диагностируется при наличии прогрессирующего воспаления шейки матки. По сравнению с острой стадией заболевания, хронический экзоцервит длится не меньше 2-х месяцев, на протяжении которых случаются ремиссии и обострения.
По сравнению с острой стадией заболевания, хронический экзоцервит длится не меньше 2-х месяцев, на протяжении которых случаются ремиссии и обострения.
Чаще всего такая патология обнаруживается у женщин в детородном возрасте. Если вовремя не вылечить заболевания, т оно переходит в хроническую форму, которая может стать причиной появления таких проблем:
- Развитие эрозии и псевдоэрозии;
- Разрастание полипов и прочих новообразований доброкачественного характера;
- Деформация шейки матки и чрезмерное утолщение ее эпителия;
- Выработка малого объема цервикальной слизи;
- Образование злокачественных опухолей;
- Бесплодие.
Хронический экзоцервицит – что это такое в гинекологии?
В гинекологии понятие цервицит означает – воспаление шейки матки. Если болезнь поражает цервикальный канал, то это признак развития эндоцервицита.
Если же болезнь локализируется ближе к влагалищу, то врачи ставят диагноз экзоцервицит.
Многие женщины сталкиваются с диагнозом хронический активный экзоцервицит – что это на самом деле? Обозначение такой патологии означает, что поражает влагалищный отдел шейки матки, при этом болезнь прогрессирует в течение 2-х месяцев.
Хронический эндо- и экзоцервицит – причины появления болезни
Хроническая форма этих заболеваний развивается по причине поражения шейки матки разными возбудителями инфекции. Воспаление шейки матки может быть двух видов, это:
- Неспецифическое – инфекция условно-патогенной микрофлоры проникает в шейку матки из прямой кишки через кровь или лимфу. Часто причиной такого воспаления становятся грибы Кандида, стафилококки и стрептококки;
- Хронический умеренно активный экзоцервицит со специфическим воспалением. Возбудителями болезни могут быть герпес, хламидии и уреаплазма.
Для развития хронической формы заболевания одного инфицирования мало. Существуют предрасполагающие факторы, под влиянием которых воспаление шейки матки переходит в хроническую форму, к ним относят:
- Ухудшение иммунитета;
- Прошлое травмирование шейки матки;
- Патологическое опущение половых органов;
- Нарушения гормонального и эндокринного характера;
- Гинекологические заболевания.

Хронический экзоцервицит и планирование лечения такого заболевания – это два вопроса, требующие особого внимания, поскольку на фоне воспаления шейки матки могут быть другие патологии, оказывающие негативное влияние, это эндометрит, кольпит и аднексит.
Хронический неактивный экзоцервицит – какие могут быть симптомы?
Хроническая форма болезни развивается при условии отсутствия его лечения не протяжении двух месяцев с момента начала воспаления.
Если же при острой форме заболевания обнаруживается ярко выраженная симптоматическая картина, то хронический экзоцервит может не иметь каких-либо патологических симптомов.
Женщину должны насторожить такие проявления хронического эндо- и экзоцервицита:
- Неприятнопахнущие выделения из влагалища с примесью слизи или гноя;
- Болезненность низа живота;
- Дискомфортные, зудящие и жгучие ощущения внутри влагалища;
- Болезненность при мочеиспускании;
- Выделения или боль при и после половой близости.

Хронический экзоцервицит со слабым воспалительным компонентом можно обнаружить при диагностическом осмотре. Основной признак такого состояния – это наличие венчика красного цвета, расположенного возле наружного зева.
Хронический экзоцервицит 72 код по МКБ 10 – методы диагностики и лечения
Если не лечить хроническую форму экзоцервицита, то могут возникнуть серьезные осложнения вплоть до бесплодия.
При постановке такого диагноза беременной женщине повышаются риски заражения плода и его оболочки. Такая ситуация может закончиться выкидышем или преждевременными родами. В целях предотвращения этого нужно обследоваться и вылечиться во время планирования беременности.
Диагностика цервицита проводится по такому алгоритму:
- Врач опрашивает пациентку для составления ее анамнеза;
- С применение гинекологических зеркал проводится осмотр шейки матки;
- Назначается простая или расширенная кольпоскопия;
- Если есть подозрение на онкологию, то делают биопсию пораженной области;
- Мазок из влагалища и цервикального канала для определения микрофлоры с бакпосевом делается в обязательном порядке;
- Цитологический анализ;
- ПЦР назначается с целью выявления половых инфекций;
- Если имеются проблемы с мочеиспусканием, то женщина сдает общий анализ крови;
- Трансвагинальное или абдоминальное УЗИ ОМТ.

Впрочем, для обнаружения хронической формы экзоцервицита стоит только пройти гинекологический осмотр. Для точного подтверждения диагноза и выявления причин заболевания врач назначает дополнительное обследование.
Лечение хронического экзоцервицита бывает консервативным или хирургическим. Выбор того или иного терапевтического метода зависит от течения заболевания, вида инфекции и репродуктивных планов на будущее.
Для остановки воспаления назначаются антибиотики, гормональные, противогрибковые и противовирусные препараты, а также витаминные комплексы.
Отличной эффективностью обладают настойки из трав для спринцевания, антисептическая обработка и физиотерапевтические процедуры.
Если медикаментозное лечение не привело к необходимым результатам, то врачи настаивают на хирургическом лечении, это:
- Лазерная вапоризация;
- Криокоагуляция;
- Радиоволновое лечение;
- Диатермокоагуляция.
Хирургические методы лечения могут рекомендоваться только нерожавшим женщинам, так как высок риск образования рубцов на шейке матки.
Эффективность того или иного метода лечения напрямую зависит от своевременного обнаружения проблемы. В идеале каждая женщина должна проходить профилактический осмотр у гинеколога каждые полгода.
Умеренный экзоцервицит
Многие женщины, которые сталкиваются с таким диагнозом, хотят знать, экзоцервицит умеренно-выраженный – что это значит? На самом деле умеренная форма экзоцервицита протекает также, как и острая форма заболевания, только симптоматическая картина не так ярко выражена. К основным проявлениям болезни стоит добавить раздражительность, эмоциональную нестабильность и чрезмерную нервозность.
Умеренный экзоцервит нужно обязательно лечить, и это будет эффективно, если вовремя обратиться за медицинской помощью. В худшем случае инфекционное воспаление может поражать половые пути, что провоцирует возникновение других болезней.
Постановка диагноза экзоцервицит умеренной степени выраженности
Женщина, регулярно посещающая гинеколога, знает, что означает цитограмма. Для тех, кто не знаком с таким исследованием стоит разъяснить,
что это своеобразный микроскопический анализ, с помощью которого можно дать оценку отторгающимся клеткам эпителия. По результатам анализа можно понять, какие процессы происходят в женских половых путях или органах.
Для тех, кто не знаком с таким исследованием стоит разъяснить,
что это своеобразный микроскопический анализ, с помощью которого можно дать оценку отторгающимся клеткам эпителия. По результатам анализа можно понять, какие процессы происходят в женских половых путях или органах.
Если возникает вопрос, как понять экзоцервицит умеренно выраженный и ложная эрозия, то с помощью цитограммы можно отличить наличие патологического воспаления от других заболеваний шейки матки.
Посредством такого анализа диагностируют болезнь на ранней стадии ее развития. Также с точностью можно оценить состояние шейки, а именно:
- Наличие образований онкологического характера;
- Разрастание полипов;
- Выявление лейкоплакии.
Диагноз «экзоцервицит – степень выраженности умеренно» ставится по результатам анализов
При цитограмме определяются отличительные признаки ядра клетки, а также ее цитоплазмы. С помощью специальных методик осуществляется
подсчет клеток в слоях эпителия шейки. Такой подсчет индексов помогает диагностировать патологическое состояние у женщины. Во внимание
берутся частые воспалительные заболевания по причине воздействия различных возбудителей.
Такой подсчет индексов помогает диагностировать патологическое состояние у женщины. Во внимание
берутся частые воспалительные заболевания по причине воздействия различных возбудителей.
Цитограмма воспаления на фоне заражения герпесом показывает разреженную структуру хроматина, также просматривается его неравномерное распределение и увеличение ядер в клетках. При микроскопическом исследовании могут быть выявлены клетки неправильной формы и размеров.
Если развитие болезни спровоцировано вирусом папилломы человека, то анализ покажет присутствие больших ядер в клетках неправильной формы. Также будут видны многоядерные клетки и клетки ороговевшего эпителия. По таким признакам врач не может поставить окончательный диагноз «умеренный экзоцервицит», поэтому часто назначаются дополнительные методы диагностики.
При цитограмме умеренного воспаления можно обнаружить клетки с биологическими отклонениями в поверхностном и промежуточном слое эпителия шейки матки.
Такие клетки не распространяются на нижние слои тканей, при этом характер их разрастания зависит от степени воспалительного процесса. Если воспаление слабо выражено, то у женщины диагностируется экзоцервицит умеренный.
Если воспаление слабо выражено, то у женщины диагностируется экзоцервицит умеренный.
На результат цитологии оказывает влияние возраст и гормональный фон женщины. Если диагностика не дала точных результатов, то назначается более информативное исследование – биопсия.
Если выявлен точный вид возбудителя болезни, при этом воспалительный процесс не останавливается, то женщине назначают тест для определения других инфекций, передающихся половым путем. Возможно, причина заболевания кроется в распространении хламидий, гонококков или уреаплазмы.
Если результат тестов на инфекции оказался отрицательным, то назначается бакпосев из шейки, после чего приступают к устранению выявленного патологического микроорганизма.
Экзоцервит умеренный – какие бывают осложнения при отказе от лечения?
Если в результате цитограммы воспаления был выявлен возбудитель болезни, то приступают к определению схемы лечения. Если лечение по каким-либо причинам не проводится, то вследствие воспаления и огрубения тканей шейки матки развиваются серьезные осложнения, которые могут перерасти в заболевание злокачественного характера, это:
- Лейкоплакий и псевдоэрозия;
- Полипы и кондиломы плоского типа;
- Кольпит и экропион;
- Сальпингит и эндометрит;
- Цервицит и эндоцервицит;
- Дисплазия и прочее.

Умеренный экзоцервицит не сопровождается сильно выраженным болевым синдромом. В большинстве случаев женщина ощущает только дискомфорт. По этой причине заболевание часто не лечится, что влечет за собой развитие хронической патологии. При прогрессировании воспаления страдают другие половые органы, из-за чего могут диагностироваться другие болезни на фоне этого недуга. Так как воспаление прогрессирует, женщина может ощущать нарастающую боль.
Самостоятельно выявить болезнь и заранее определить последствия длительного воспалительного процесса невозможно. Заниматься самолечением крайне не рекомендуется, так как риск развития осложнений очень высок.
Причины
По характеру течения патологии существует всего две формы экзоцервицита. У женщины с относительно здоровой шейкой матки может
быть диагностирована острая форма заболевания. Чаще всего провоцирующими факторами такого воспаления являются гонорея и грибки.
В подобных ситуациях воспалительный процесс распространяется очень быстро на другие органы малого таза.
Экзоцервицит – причины, симптомы и лечение болезни
К характерным проявлениям острой формы патологии стоит отнести ярко выраженные влагалищные выделения, болезненность внизу живота и лихорадочное состояние.
Хроническая форма болезни длится примерно 2-3 месяца. Несмотря на то, что симптомы могут быть малозаметными, воспаление будет носить более выраженный характер. Оно может распространяться на мышечную и соединительную ткань. Если не будет оказана необходимая медицинская помощь, то будет прогрессировать экзоцервит. Причины такого процесса будут заключаться в упущении болезни.
Воспаление может прогрессировать по таким причинам:
- Неоказание медицинской помощи при острой форме заболевания;
- Опущение влагалища и, соответственно, матки;
- Самостоятельное назначение антибиотиков и средств для контрацепции;
- Беспорядочные половые связи;
- Несоблюдение правил гигиены.
При хроническом экзоцервиците шейка матки увеличивается в размере, а ее ткани уплотняются. Также происходит отторжение эпителия и образование кист.
Также происходит отторжение эпителия и образование кист.
Экзоцервицит – причины возникновения болезни
Зная, что представляет собой экзоцервицит, нужно разобраться, какие причины могут стать провоцирующим фактором. Если женщина будет уведомлена о них, то она сможет предпринять профилактические меры для предотвращения развития такой болезни.
- Основные причины экзоцервицита – это венерические болезни, которым женщина заражается в результате незащищенного полового контакта. К таким болезням относят гонорею, хламидиоз и др.
- При размножении болезнетворных бактерий также может развиться экзоцервицит. Чаще всего женские половые органы поражает стафилококк и кишечная палочка.
- Нередко грибковая инфекция становится причиной развития данного заболевания.
- Воспаление шейки матки может случиться по причине воспалительных процессов, происходящих в органах мочеполовой системы.
Другими словами, это может случаться на фоне цистита, кольпита и других патологий.

- Повреждение слизистой оболочки влагалища и шейки матки за счет хирургического вмешательства, то есть по причине аборта или выскабливания.
- Опущение шейки матки и непосредственно самой матки.
- Неправильная установка внутриматочной спирали, несоблюдение инструкции при приеме оральных средств контрацепции.
- Причины экзоцервита могу скрываться в гормональном дисбалансе, который обычно происходит у женщин после климакса.
- Ухудшение защитных сил организма и снижение местного иммунитета.
- Спринцевание влагалища растворами агрессивного характера.
- Несоблюдение правил личной гигиены.
Чтобы не столкнуться с осложнениями и последствиями экзоцервицита, стоит своевременно обращаться за медицинской помощью. Также необходимо воздерживаться от частой смены половых партнеров.
Симптомы
В зависимости от формы заболевания симптомы могут носить стертый или ярко выраженный характер. Проявления также зависят от вида патологического микроорганизма.
Жалобы чаще всего возникают у пациенток, заболевших гонореей. А их отсутствие может указывать на наличие гормонального сбоя и хламидиоза.
Острый и хронические экзоцервицит – что это такое? Симптомы и лечение заболевания
По своему течению данное заболевание может быть острым и хроническим.
При острой форме симптомы экзоцервицита достаточно хорошо выражены. Женщину должно насторожить наличие гнойных или слизистых влагалищных выделений, жжение и зуд во внешних и внутренних половых органах. Неприятные симптомы могут усиливаться при мочеиспускании. Кроме этого беспокоить могут боли в нижней области живота.
Другие признаки болезни могут появляться на фоне других патологий, например, цистита. Если у женщины воспалены придатки, то болезненность внизу живота будет более выраженной.
Также в частых случаях повышается температура тела.
Если имеется эрозия шейки матки, то после полового акта могут возникать кровотечения. После менструации симптомы заболевания проявляются сильнее.
Хронический экзоцервицит – что это такое? Симптомы, лечение и профилактика болезни
Характерной чертой хронического экзоцервицита является отсутствие ярко выраженных симптомов. Многих женщин интересует, почему именно так происходит?
На самом деле такой факт можно объяснить постепенным стиханием воспалительного процесса и уплотнением шейки. После заживления эрозии, которая может является сопутствующей проблемой, образуются небольшие кисты.
По клиническим проявлениям цервицит можно спутать с любым инфекционным заболеванием. Женщины должны понимать, что самостоятельно назначать себе антибиотики нельзя, так как происходит только подавление симптомов, а не лечение болезни. Если беспокоят какие-либо подозрительные симптомы или проявления, то лучше обратиться за квалифицированной помощью к гинекологу.
Экзоцервицит – симптомы и лечение препаратами. Что это такое «подходящий метод лечения»?
Исходя из выявленного вида возбудителя, для лечения экзоцервицита могут применяться разные препараты,
будь то антибиотики, противогрибковые средства, противовирусные лекарства или прочие медикаменты.
Выявить причину развития заболевания помогут не только лабораторные исследования, но и симптомы, с которыми женщина обратилась к врачу. Они могут быть такие:
- Тянущая боль и дискомфорт внизу живота;
- Болевые ощущения во время полового акта и появление коричневых мажущих выделений после него;
- Болезненность, жжение и рези при мочеиспускании;
- Влагалищные выделения могут быть с примесью крови, гноя или слизи;
- Зуд внешних половых органов.
Эти симптомы могут дополняться общей усталостью, ростом температуры тела, сонливостью и нервозностью.
Диагностика
Успешное излечение экзоцервицита напрямую зависит от своевременной постановки правильного диагноза, поэтому при обнаружении первых подозрительных симптомов стоит сразу обратиться к врачу для прохождения обследования.
Дифференциальная диагностика экзоцервицита
Перед тем как назначать анализы и лабораторные исследования, врач выслушивает жалобы пациентки и изучает ее анамнез. После этого проводится гинекологический
осмотр для оценки состояния внешних и внутренних половых органов. Для осмотра стенок влагалища и стенок матки гинеколог использует специальные зеркала.
После этого проводится гинекологический
осмотр для оценки состояния внешних и внутренних половых органов. Для осмотра стенок влагалища и стенок матки гинеколог использует специальные зеркала.
Для постановки диагноза экзоцервицит, диагностика на гинекологическом кресле является ключевым моментом.
Для выбора эффективного лечения одного гинекологического осмотра мало, нужно пройти несколько диагностических процедур, это:
- Взятие мазка из влагалища на флору;
- Цитологический анализ;
- Анализ мазка из влагалища для определения чувствительности к антибиотикам;
- ПЦР для выявления или исключения ИППП;
- Сдача анализа на ВИЧ, сифилис и гепатит В;
- Кольпоскопия;
- УЗИ органов малого таза.
Если диагностирован затяжное хроническое заболевание, то пациентке назначают биопсию пораженного участка.
Цитограмма
Цитограмма экзоцервицита – это изменения, наблюдающиеся в мазке, которые указывают на наличие воспаления в области шейки матки. При цитологическом исследовании изучается клеточный состав полученного образца. Этот анализ дает возможность:
При цитологическом исследовании изучается клеточный состав полученного образца. Этот анализ дает возможность:
- Выявить количество лейкоцитов, эозинофилов и прочих клеток крови;
- Детально изучить форму клеток эпителия;
- Уточнить расположение хроматина в ядре;
- Определить реактивные изменения в ткани;
- Выявить наличие патологических микроорганизмов, которые предположительно могут быть причиной воспаления.
Как правило, такие показатели характерны для всех слоев эпителия. Они важны для вычисления важных индексов:
- Созревания;
- Кариопикнотического;
- Эозинофильности.
После анализа может быть выявлено – цитограмма соответствует экзоцервициту, что значит наличие воспалительного процесса, происходящего в области шейки матки. При таком диагнозе нужно взять еще один мазок для определения чувствительности микрофлоры к антибактериальным средствам.
После лечения заболевания при прошлом диагнозе экзоцервит, цитограмма проводится повторно.
Что такое «цитограмма соответствует экзоцервициту» и как подготовиться к исследованию?
Чтобы результат цитограммы был максимально достоверным, нужно придерживаться несложных правил подготовки к анализу:
- Не должно быть половых актов за два дня до взятия мазка;
- Нужно исключить спринцевание и ввод лекарственных средств во влагалище;
- Прием гормональных препаратов также стоит приостановить;
- Цитологическое исследования не делается сразу после месячных или перед ними. Самое подходящее время для анализа – середина цикла;
- Воспалительные заболевания шейки матки или влагалища должны быть пролечены предварительно, так как при взятии мазка риск распространения воспаления и гноя в другие слои ткани очень высок. Исходя из этого риска, мазок на цитологию берется при условии отсутствия активного воспалительного процесса.
Что значит цитограмма соответствует экзоцервициту при беременности – не удается понять,
так как это цитологическое исследование не проводится. Объяснить такое исключение можно тем, что у беременных женщин цервикальный
канал плотно закрыт пробкой из слизи. Если пренебречь этим, то риск повреждения этой пробки будет очень большой.
Объяснить такое исключение можно тем, что у беременных женщин цервикальный
канал плотно закрыт пробкой из слизи. Если пренебречь этим, то риск повреждения этой пробки будет очень большой.
Брать мазок на цитологию можно после родов, когда родовые пути и тонус матки восстановятся.
Цитограмма соответствует воспалительному процессу экзоцервициту – что значит это заключение?
Самым распространенным заключением подобного исследования считается цитограмма воспаления. На самом деле такое заключение является не очень опасным.
На фоне воспаления при цитологическом исследовании могут быть обнаружены койлоциты, которые указывают на наличие вируса папилломы человека. При обнаружении таких клеток женщине нужно будет пройти дополнительное обследование для подтверждения факта присутствия такого заболевания.
Результат цитологического исследования также может показать лейкоплакию шейки матки. Такую патологию можно обнаружить даже при взятии мазка по внешним признакам. Врач может увидеть места кератоза белого цвета, который отлично выделяется на фоне розовой шейки матки.
Врач может увидеть места кератоза белого цвета, который отлично выделяется на фоне розовой шейки матки.
При цитологическом анализе такие атипичные клетки также обнаруживаются. В результате их деления появляются клетки неправильной формы и размеров. Если такие клетки выявляются, то анализ проводится повторно для исключения ошибочного результата. Наличие таких клеток указывает на развитие предракового состояния шейки. После подтверждения диагноза женщина должна пройти срочное лечение.
Лечение
Лечение экзоцервицита препаратами или другими методами должно осуществляться с учетом заболеваний, сопровождающих данную патологию. Большей результативности можно добиться, если лечение будет проходить в период развития острой стадии экзоцервицита, при которой симптомы носят ярко выраженный характер.
Экзоцервицит – что это такое лечение консервативным методом?
Для лечения основного заболевания сначала врач назначает этиотропную терапию, цель которой заключается в устранении причин экзоцервицита. В зависимости от вида обнаруженного болезнетворного возбудителя, назначается применение таких видов препаратов:
В зависимости от вида обнаруженного болезнетворного возбудителя, назначается применение таких видов препаратов:
- Противовирусные;
- Антибактериальные;
- Гормональные;
- Цитостатики.
Если ставится диагноз экзоцервицит, лечение препаратами местного действия при острой форме болезни запрещается. Это объясняется большим риском распространения инфекции на другие внутренние половые органы
Подходящая группа антибиотиков выбирается после определения чувствительности возбудителя к ним. В любом случае антибиотики для лечения назначаются после проведения анализа на выявление конкретного возбудителя.
- Нередко среди пациенток возникает вопрос «чем лечить экзоцервицит кандидозной природы?». Обычно в таких ситуациях врачи назначают прием противогрибковых антибиотиков. Если диагностирован хламидийный цервицит, то назначаться будут антибиотики тетрациклинового ряда.
- По окончанию антибактериального курса лечения пациентке нужно будет пройти восстановительный курс для стабилизации микрофлоры влагалища.

- Если причина заболевания заключается в активности вируса, то нужно быть готовым к более длительному и трудоемкому лечению. Например, цервицит на фоне генитального герпеса лечится долго при воздействии противовирусных препаратов. Для этих целей назначается Зовиракс, Ацикловир или Валтрекс.
- Если у женщины обнаружена папилломавирусная инфекция, то для лечения заболевания не обойтись без применения цитостатиков.
Экзоцервицит – как лечить заболевание у женщины в период менопаузы?
Если пациентка находится в менопаузальном возрасте, при этом не обнаружена инфекция и нет проявлений острого воспалительного процесса, то, скорее всего, заболевание возникло на фоне дефицита эстрогенов. В подобных случаях назначается заместительно-гормональная терапия.
Что такое экзоцервицит и как его лечить с помощью других препаратов?
Кроме этиотропного лечения врачом назначается курс приема витаминов и препаратов-иммуномодуляторов. Неплохим эффектом обладает Изопринозин. Его применяют не только с целью повышения иммунитета, но и в качестве противовирусного средства.
Неплохим эффектом обладает Изопринозин. Его применяют не только с целью повышения иммунитета, но и в качестве противовирусного средства.
Экзоцервицит – что это такое, как лечить болезнь, если обнаружена половая инфекция?
Если при постановке диагноза экзоцервицит была обнаружена половая инфекция, то в лечении будут нуждаться оба половых партнера. Применять местное лечение можно будет после устранения ярко выраженных симптомов болезни. В качестве средств местного воздействия используются дезинфицирующие растворы с добавлением борной кислоты, марганцовки, соды или хлоргексидина для спринцевания.
Если диагностирована хроническая форма болезни, то консервативное лечение не принесет желаемого результата. Несмотря на это, этиотропное лечение проводится в любом случае.
Экзоцервицит – что это и как лечить хирургическим методом?
Обычно хирургический способ лечения экзоцервицита уместен, если заболевание перешло в хроническую форму. Чтобы приступить к подобной терапии, женщина должна пройти лечение для устранения всех инфекций, если это потребуется.
Чтобы приступить к подобной терапии, женщина должна пройти лечение для устранения всех инфекций, если это потребуется.
Если на фоне хронического экзоцервицита обнаружена эрозия шейки матки, и это подтверждено гистологически, то без хирургического лечения не обойтись.
Исходя из конкретного случая, может осуществляться криотерапия, при которой отдельные участки тканей замораживаются жидком азотом. Кроме этого врач может рекомендовать пациентке лазерное или электрохирургическое лечение.
Если у нерожавшей женщины обнаруживают экзоцервицит, «что это такое, чем лечить?» – будут важными вопросами. В подобных ситуациях для обработки пораженной области шейки может применяться раствор Ваготил или Солковагин. После прижигания пораженного участка применяются противовоспалительные и иммуностимулирующие средства местного действия.
Для лечения хронической формы болезни пациентке нередко назначают физиотерапевтические процедуры. Это может быть
электрофорез с применением лекарственных препаратов, при котором электрод вводится во влагалище.
Чтобы не возникало рецидивов экзоцервицита, нужно обязательно лечить сопутствующие заболевания, которые могли спровоцировать воспаление шейки матки.
Успешность лечения и быстрота выздоровления пациентки будут зависеть от полового воздержания. То есть, на время лечения следует исключить половую жизнь. Также обязательным условием является правильная гигиена половых органов, особенно это касается «критических дней». После каждой смены прокладки или тампона нужно подмываться. Менять средства гигиены следует каждые 3-4 часа в независимости от обильности выделений.
После применения хирургического метода лечения воспаления шейки могут быть выделения в виде сукровицы. Такая ситуация – норма, поэтому опасений не должно быть.
Как лечить экзоцервицит – что это «лечение народными средствами»?
Если отсутствует острая форма заболевания с проявлением серьезных симптомов и не обнаружена инфекция,
то можно попробовать вылечить воспаление шейки матки с помощью средств народной медицины.
Для спринцевания можно использовать специальный травяной настой, приготовленный из календулы или эвкалипта. Спринцеваться лучше перед сном в вечернее время. Подобный курс лечения длится примерно 2 недели.
Сегодня большой популярностью пользуются фитотампоны китайского производства. В их состав входят разные лекарственные травы, отличающиеся противовоспалительным и бактерицидным воздействием.Роды при экзоцервиците и эндоцервиците могут быть чреваты травматизацией шейки матки в виде ее разрывов различной степени.
Профилактика
Воспаление шейки матки – это весьма серьезное заболевание, которое в запущенной стадии может стать причиной развития разного рода осложнений. Для предотвращения такой ситуации требуется такая профилактика экзоцервицита:
- На прием к гинекологу стоит приходить два раза в год;
- После родов разрывы матки ушивают;
- Не рекомендуется делать аборты;
- Стоит воздержаться от частой смены половых партнеров и секса без презервативов;
- Лечить инфекционные и прочие половые болезни стоит своевременно;
- Нужно периодически делать упражнения для укрепления мышц влагалища;
- В период климакса можно проводить заместительно-гормональную терапию.

Чтобы исключить риск развития заболевания также важно укреплять свой иммунитет и вести правильный образ жизни.
Форум
Женщины, впервые столкнувшиеся с заболеванием экзоцервицит, не всегда сразу обращаются к врачу. Многие предпочитают узнать больше информации о патологии в интернете, посещая разделы «экзоцервицит форум и отзывы». Конечно, прочитать информацию можно, но только в ознакомительных целях. Лечение заболевания лучше начинать после полного обследования и постановки точного диагноза.
Экзоцервицит – отзывы об острой и хронической форме
Если вовремя не начать лечение заболевания на начальной стадии его развития, то будет высока вероятность появления серьезных осложнений. Например, инфекция может попасть в полость матки, вследствие чего поражается внутренний слой эндометрия. По причине хронического эндометрита плодное яйцо не сможет закрепиться на стенках матки.
Если женщина планирует беременность, то она должна вылечить все гинекологические заболевания, в том числе и хронический эндометрит, появившийся на фоне экзоцервицита.
Экзоцервицит – лечение. Форум об применении антибиотиков
Для лечения заболевания часто назначаются антибиотики, но это делается только после выявления чувствительности к ним возбудителя.
Если причина болезни скрывается в распространении хламидийной инфекции, то пациентке будут назначаться макролиды и тетрациклины. Следующий этап лечения будет направлен на восстановление микрофлоры во влагалище.
Если воспаление шейки матки произошло по причине размножения грибка Кандида, то назначают противогрибковые медикаментозные средства. Это может быть пимафуцин или дифлюкан.
При наличии вирусной инфекции лечение может длиться намного дольше и сложнее. В терапевтических целях женщине назначают противовирусные средства. В исключительных случаях может быть рекомендована вакцинация.
Если женщина в менопаузе столкнулась с таким диагнозом, при этом у нее низкий уровень эстрогенов, то ей показано использование специальных свечей.
Помимо перечисленных препаратов для лечения экзоцервицита применяются иммуномодулирующие средства, витаминные комплексы и при необходимости гормонотерапия. Если заболевание начало развиваться по причине ИППП, то комплексное лечение проходят как женщина, так и мужчина.
Если заболевание начало развиваться по причине ИППП, то комплексное лечение проходят как женщина, так и мужчина.
Экзоцервицит – чем лечить? Форум о народной медицине
В сфере нетрадиционной медицины существуют специальные рецепты для лечения такого заболевания, отличающиеся особой эффективностью. Несмотря на это, такая терапия должна быть дополнением к лекарственному лечению.
В качестве народных средств чаще всего используются ванночки из лечебных трав или тампоны, приготовленные на их основе.
возможные nричины, симптомы и терапия
Как правило, слабый пол очень тщательно следит за состоянием своего женского здоровья. И в то время, когда понятия «молочница» или «цистит» всем очень хорошо известны, существуют менее распространенные в широких кругах заболевания. Одной из таких проблем является экзоцервицит. Что это такое, каковы его симптомы, как его лечить, и существуют ли способы избежать этого заболевания? Давайте разбираться.
Экзоцервицит — что это такое?
Из-за специфических особенностей женской анатомии, а в частности, мочеполовой системы, патогенные организмы могут очень легко проникнуть внутрь организма. В результате они могут вызвать экзоцервицит шейки матки. Что это такое? Это воспалительные процессы в слизистой шейки матки, которые сопровождаются болями внизу живота и нехарактерными для женщины выделениями.
Воспалительный процесс — экзоцервицит — чаще всего наблюдается у женщин в возрасте от 25 до 35 лет, которые ведут активную и неупорядоченную половую жизнь.
Причины возникновения экзоцервицита
Существует несколько факторов, которые могут спровоцировать появление заболевания:
- Беспорядочные половые связи, незащищённый секс.
- Снижение иммунитета из-за почечной либо печёночной недостаточности, ВИЧ-инфекции, сахарного диабета.
- Аборт, роды, а также наличие травм, нанесённых внутренним половым органам в результате этих процессов.
- Опущение шейки матки.

- Воспалительные процессы в мочеполовой системе (кольпит, цистит и т. д.).
- Наличие заболеваний, во время которых по всему организму вместе с кровью разносятся и микробы (тонзиллит, различные воспаления и т. д.).
- Неправильное использование внутренних средств контрацепции (спирали, вагинальные свечи) либо частое спринцевание агрессивными препаратами с целью защиты от беременности.
- Гормональные сбои в организме. Чаще всего это происходит у женщин в постменопаузном периоде, когда значительно уменьшается выработка женских гормонов и из-за этого в слизистой оболочке начинают развиваться атрофические воспаления. Ещё одной причиной гормонального сбоя может стать неправильный прием оральных контрацептивов (противозачаточных таблеток).
- Игнорирование правил личной гигиены.
Экзоцервицит шейки матки: что это такое и каковы его симптомы
С вопросом, что такое экзоцервицит шейки матки, разобрались — это воспалительные процессы в её слизистой оболочке. Какие симптомы сопровождают эти процессы? Это зависит от стадии заболевания. В то время как на начальной стадии женщина может даже не подозревать о наличии инфекций и воспалительных процессов в половой системе, то в случае обострения появятся некоторые специфические симптомы, по которым можно судить о заболевании:
Какие симптомы сопровождают эти процессы? Это зависит от стадии заболевания. В то время как на начальной стадии женщина может даже не подозревать о наличии инфекций и воспалительных процессов в половой системе, то в случае обострения появятся некоторые специфические симптомы, по которым можно судить о заболевании:
- ощущение дискомфорта и болей внизу живота;
- боль во время секса и кровянистые выделения сразу или через небольшой промежуток времени после него;
- дискомфорт, рези или жжение во время мочеиспускания;
- изменение характера выделений — они могут стать кровянистыми, с примесями гноя либо слизи.
- зуд в области наружных половых органов.
Помимо основных симптомов, может наблюдаться сонливость, общее недомогание, повышение температуры тела.
Классификация заболевания
В зависимости от характера заболевания экзоцервицит разделяют на две группы:
1. Острый экзоцервицит.
Этот тип заболевания характерен для здоровой шейки матки. Спровоцирован он грибковой инфекцией либо гонореей. Характерными признаками острого экзоцервицита являются появление гнойных или слизисто-гнойных выделений из влагалища, сильные боли и лихорадка.
Спровоцирован он грибковой инфекцией либо гонореей. Характерными признаками острого экзоцервицита являются появление гнойных или слизисто-гнойных выделений из влагалища, сильные боли и лихорадка.
2. Хронический экзоцервицит.
В большинстве случаев он развивается в случае ненадлежащего лечения острого экзоцервицита. Характеризуется этот тип заболевания увеличением болей, уплотнением шейки матки, выраженным воспалением и образованием кисты, отторжением эпителия.
Диагностика заболевания
Для того чтобы лечение прошло как можно быстрее и без приложения лишних усилий, важно вовремя заметить симптомы заболевания и обратиться к врачу для подтверждения диагноза «экзоцервицит». Что это такое и какие его симптомы, было описано выше, поэтому сейчас стоит узнать более подробно о способах диагностики заболевания.
Посещение гинеколога начинается с небольшого опроса. Врач задаёт вопросы о характере и продолжительности болей в животе, наличии либо изменении выделений из влагалища, особенностях менструального цикла, ранее перенесённых инфекционных заболеваниях и так далее.
Второй этап диагностики — осмотр на гинекологическом кресле. В первую очередь осматриваются наружные половые органы, после чего врач переходит к влагалищу и шейке матки. Уже во время осмотра гинеколог определяет характер и тип заболевания: острый либо хронический экзоцервицит.
Для более точной диагностики и назначения правильного и эффективного способа лечения, кроме осмотра проводятся ещё следующие процедуры:
- Взятие мазка на флору из влагалища.
- Диагностика возможных вирусных заболеваний, передающихся половым путём (в том числе ВИЧ, гепатит В).
- УЗИ органов малого таза (яичников, придатков матки).
- Общие анализы крови и мочи.
- Кольпоскопия.
- Проведение цитологического обследования. Оно помогает окончательно подтвердить диагноз «экзоцервицит». Цитограмма поможет врачу ещё раз убедиться в наличии воспалительных процессов, получить информацию об изменениях во флоре влагалища. Особенное внимание уделяется характеру изменений эпителия.

Если цитограмма соответствует экзоцервициту, гинеколог назначает необходимый курс лечения. При этом лечение подбирается исключительно в индивидуальном порядке исходя их особенностей организма пациента.
Лечение заболевания
Следующий этап после постановки диагноза «экзоцервицит» — лечение. Оно может носить разный характер, в зависимости от степени тяжести заболевания и его возбудителей.
Если воспаление было вызвано бактериями, назначается курс антибиотикотерапии. При этом лекарственный препарат и дозировку может назначить только врач!
В случае вирусной природы заболевания лечение проводится курсом противовирусной терапии. Наиболее популярные препараты в таком случае — «Валтрекс» и «Ацикловир». Так же, как и в предыдущем случае, необходимая дозировка рассчитывается индивидуально.
Если экзоцервицит был вызван грибком, то, соответственно, назначаются противогрибковые препараты.
После проведения курса лечения обязательно назначаются препараты для восстановления микрофлоры влагалища.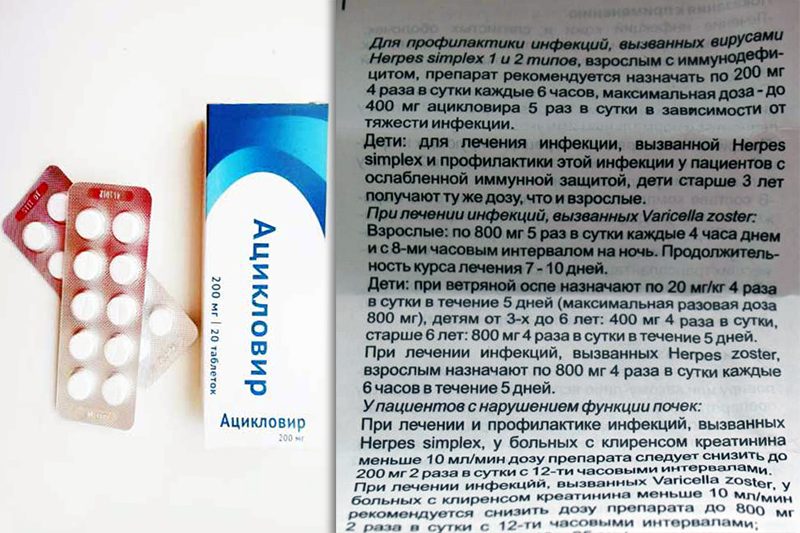 Это могут быть различные мази либо свечи, которые также подбираются в индивидуальном порядке.
Это могут быть различные мази либо свечи, которые также подбираются в индивидуальном порядке.
Если заболевание было диагностировано слишком поздно и спровоцировало осложнения, возможны хирургические вмешательства. Их цель — удаление повреждённого слоя эпителия с помощью лазерного излучения.
Профилактика заболевания
Экзоцервицит — что это такое? Какие он имеет симптомы и почему возникает? Ответы на все эти вопросы есть в статье. Поэтому понять, как уберечь себя от этой неприятности, уже не составит труда. Главное правило: не допускать появления причин заболевания и проходить обязательные осмотры у гинеколога не реже одного раз в год.
Лечение хронического цервицита у женщин: помощь и услуги высококвалифицированных гинекологов в Алматы
Что такое хронический цервитит
Цервицит — воспаление в области влагалищного сегмента шейки матки. Заболевание выявляется у 70% женщин репродуктивного возраста. Цервицит — распространенная причина невынашивания беременности. Хроническая форма болезни способствует развитию эрозии, проникновению инфекции во внутренние половые органы.
Цервицит — распространенная причина невынашивания беременности. Хроническая форма болезни способствует развитию эрозии, проникновению инфекции во внутренние половые органы.
По области поражения различают:
- экзоцервицит – воспалительный процесс затрагивает слизистую оболочку влагалища;
- эндоцервицит – у женщины воспаляется слизистая оболочка цервикального канала.
По течению цервицит бывает:
- острым – симптомы имеют явную степень выраженности, продолжительность заболевания не более 2-х месяцев;
- хроническим – жалобы слабые или почти отсутствуют, болезнь характеризуется затяжным течением, периодически возникают обострения.
Цервицит классифицируется по типу возбудителя.
- Специфический. В числе возбудителей вирусы, трихомонады, хламидии, гонококки и другие инфекции, вызывающие ЗППП.
- Неспецифический. Патологический процесс вызван грибками Кандида или такими бактериями, как кишечная палочка, стрептококк и другими микроорганизмами, присутствующими в организме здорового человека в малом количестве.

Нередко экзо- и эндоцервицит протекает одновременно с эрозией шейки матки, воспалительными заболеваниями матки и ее придатков.
Хронический цервицит чаще развивается как последствие острой формы воспаления по причине отсутствия лечения или незаконченного лечения.
Смотреть видеоСимптомы хронического цервицита
Хроническая форма цервицита характеризуется переходом воспаления соединительную и мышечную ткань. На влагалищном сегменте формируется псевдоэрозия. В дальнейшем возможны гиперпластические или дистрофические изменения. Шейка матки становится плотной и увеличивается в размере из-за образования кист, образующихся после заживления псевдоэрозий.
Пациентка может испытывать следующие жалобы:
- чувство жжения во влагалище;
- боль во время мочеиспускания;
- болевые ощущения во время полового акта;
- иррадиация боли в поясничный отдел;
- желтовато-зеленые выделения из половых путей;
- увеличение или уменьшение объема выделяемой мочи;
- зуд в интимной зоне;
- мелкие кровоизлияния слизистой оболочки, заметные на белье.

В хронической форме эти признаки слабо выражены или вообще отсутствуют. Усиление боли и выделений наблюдается в период обострения.
Невылеченный хронический цервицит способствует значительному утолщению шейки матки, эрозии, воспалительным заболеваниям матки, маточных труб и яичников. При длительном воспалении у пациентов развиваются серьезные заболевания, приводящие к бесплодию.
Причины хронического цервицита
Причины заболевания зависят от его формы. Специфический цервицит развивается в результате заражения ИППП при незащищенном половом акте. Условно-патогенные микроорганизмы, вызывающие неспецифическую форму болезни, проникают во влагалищный сегмент матки через кровь, лимфу, прямую кишку при неправильной гигиене интимной зоны.
Факторы, способствующие развитию цервицита:
- частая смена полового партнера;
- неправильная гигиена половых органов;
- регулярные стрессы;
- раннее начало половой жизни;
- вредные привычки;
- аборты и травмы шейки матки;
- ослабление защитных сил организма.

По этим и другим причинам воспаляется влагалищный сегмент матки.
Диагностика хронического цервицита
Для опровержения или подтверждения диагноза проводится комплекс диагностических процедур.
- Сбор анамнеза.
- Гинекологический осмотр. Врач отмечает изменения вокруг цервикального канала, наличие выделений.
- Мазок на микрофлору влагалища.
- ИФА и ПЦР-диагностика. При специфическом цервиците выявляются ИППП, неспецифическом – повышенная концентрация условно-патогенной микрофлоры.
При необходимости органы малого таза исследуются ультразвуком, проводится гистероскопия. Эти методы диагностики помогают выявить поражение внутренних половых органов.
Лечение хронического цервицита
Устали от постоянных симптомов болезни и желаете от них избавиться? Вы имеете шанс вылечиться. В медицинском центре Он Клиник в Алматы принимают опытные врачи. Специалист проведет диагностические процедуры. На основании результатов обследования вам порекомендуют лечение, которое эффективно избавит от болезни.
В медицинском центре Он Клиник в Алматы принимают опытные врачи. Специалист проведет диагностические процедуры. На основании результатов обследования вам порекомендуют лечение, которое эффективно избавит от болезни.
Терапевтический курс направлен на уничтожение возбудителя болезни, устранение симптомов и повышение общего, местного иммунитета. В ходе лечения хронического цервицита применяется медикаментозная терапия, физиотерапия.
При выявлении ИППП лечение должен проходить и партнер женщины. Так как многие гинекологические заболевания проходят бессимптомно, осмотр у гинеколога следует проходить не реже 1 раза в полгода.
Воспалительные заболевания женских половых органов
Проблема воспалительных гинекологических заболеваний занимает важное место в деятельности врача акушера-гинеколога.
Эти заболевания у гинекологических больных встречаются значительно чаще других заболеваний половых органов.
Значение воспалительных заболеваний особенно велико, так как известно, что они часто обостряются, приводя больных к нетрудоспособности и даже инвалидизации. Кроме того, воспалительные процессы половых органов нередко ведут к нарушениям менструальной функции, вызывают бесплодие, общую интоксикацию организма с вовлечением в патологический процесс нервной системы, печени, почек и других жизненно важных органов и систем.
Кроме того, воспалительные процессы половых органов нередко ведут к нарушениям менструальной функции, вызывают бесплодие, общую интоксикацию организма с вовлечением в патологический процесс нервной системы, печени, почек и других жизненно важных органов и систем.
Причиной развития воспалительных заболеваний женских половых органов обычно являются микробные или вирусные возбудители.
Пути проникновения микробов в гениталии:
- Половой – активный транспорт микробов из влагалища в вышележащие органы реализуется сперматозоидами и трихомонадами. Сперматозоиды обладают отрицательным зарядом, который является своеобразным рецептором для микробов.
- Пассивный транспорт (самостоятельное распространение микробов и вирусов по половым органам).
- Гематогенный транспорт (из других органов с током крови).
- Лимфогенные (по лимфатической системе), например, из кишечника при гнойном аппендиците.
Факторы, способствующие распространению инфекции (провоцирующие факторы):
- Переохлаждение, ослабление общих защитных сил организма в результате заболеваний других органов и систем.

- Физиологическое (менструация, роды) или искусственное (аборт, внутриматочные спирали, внутриматочные диагностические и лечебные вмешательства, операции на органах брюшной полости, ЭКО и др.) ослабление или повреждение защитных (барьерных) механизмов шейки матки.
- Социальные факторы: хронические стрессовые ситуации, низкий уровень жизни (недостаточное и нерациональное питание, неблагоприятные условия жизни), хронический алкоголизм и наркомания.
- Поведенческие факторы: раннее начало половой жизни, высокая частота половых контактов, большое количество и частая смена половых партнеров при этом – использование гормональной, а не барьерной контрацепции, нетрадиционные формы половых контактов (орогенитальный, анальный), половые отношения во время менструации, частые спринцевания и самолечение, неправильное использование внутривлагалищных тампонов и др.
Начало заболевания часто связано со сменой полового партнера.
Специалисты классифицируют воспалительные заболевания женских половых органов по вызвавшим их возбудителям, по месту локализации, по давности и выраженности симптомов.
По виду возбудителя заболевания в гинекологии могут быть специфическими и неспецифическими:
- Специфические воспаления вызваны инфекциями, передающимися половым путем. К ним относят ВИЧ, гонорею, герпес, трихомониаз, гонококк, трихомонаду, хламидиоз и другие. Иногда в качестве возбудителей могут выступать сразу несколько инфекций.
- Неспецифические воспаления вызваны собственной флорой женщины, которая активизируется, если в организме произошли сбои: кишечной палочкой, стрептококком, стафилококком и др. В последние несколько лет все больше проблем доставляют женщинам вирусы и простейшие грибы, которые в обычном состоянии являются частью нормальной микрофлоры влагалища.
Как таковой разницы между специфическими и неспецифическими заболеваниями нет, зато есть общее правило —приступить к лечению сразу после появление первых симптомов.
По характеру воспаления могут быть острыми, подострыми, хроническими и обостренными:
- Острое течение процесса возникает впервые и сопровождается яркими клиническими проявлениями.

- Подострое также беспокоит женщину в первый раз, однако выражено не так явно.
- Хроническое течение длится более четырех недель. Жалобы от пациентки на протяжении этого времени, как правило, отсутствуют и появляются лишь при обострении хронического процесса. Жалобы могут быть связаны и с уже наступившими осложнениями хронического процесса (нарушение менструальной функции, бесплодие, нарушение функции других органов и систем).
Течение воспалительного процесса зависит от характера возбудителя и особенностей защитных сил организма женщин. При срыве защитных сил организма может произойти распространение процесса (сепсис).
По месту поражения женские заболевания делятся на два типа — поражения верхнего и нижнего отделов гениталий.
Поражения верхнего отдела объединяют следующие болезни: сальпингоофорит (воспаление яичников и маточных труб), эндометрит (воспаление слизистой оболочки тела матки), пельвиоперитонит (воспаление брюшины), параметрит (воспаление околоматочной клетчатки), тубоовариальный абсцесс (гнойное воспаление придатков матки).

Самым распространенным воспалительным заболеванием у женщин является сальпингоофорит.
Симптомы:
Чаще всего острый, гнойный сальпингоофорит начинается остро:
- Повышение температуры, иногда сопровождающееся ознобами. Размахи температуры могут быть различны, характерно вечернее повышение температуры при нормальных или субфебрильных показателях утром.
- Боли в низу живота. Возникают остро. В начале заболевания они, как правило, носят локальный характер, и пациентка может четко указать область поражения, при наличии сопутствующего воспаления матки и окружающих тканей боли могут быть распространенными и иррадиировать в поясницу, прямую кишку и бедро).
- Обильные гнойные (реже – серозо-гнойные) бели и резей при мочеиспускании. Как правило, они сопровождаются гнойными выделениями из уретры, что приводит также к появлению у больных частого, малыми порциями, болезненного мочеиспускания или сильных резей при мочеиспускании.

- В последующем присоединяются симптомы гнойной интоксикации (слабость, тахикардия, мышечные боли, чувство сухости во рту), диспепсические и эмоционально-невротические и функциональные расстройства.
Полного излечения, как правило не происходит, чаще заболевание приобретает хроническое течение с периодическими обострениями. Обострение хронического сальпингоофорита может начаться под влиянием многих внешних факторов: переохлаждения, перегревания, утомления, реже связано с реинфекцией. В период обострения повышается температура, появляются или усиливаются боли в низу живота, увеличивается количество выделений. Обычно боли усиливаются перед и во время менструаций, иногда нарушается цикл. До половины больных отмечают нарушения половой функции: исчезает либидо, коитус становится болезненным. При продолжительном течении и частых рецидивах в патологический процесс вовлекаются мочевыделительная, нервная, эндокринная, сосудистая система, и заболевание приобретает характер полисистемного процесса.

Эндометрит
Симптомы:
Острая форма заболевания обычно развивается после перенесенных лечебно-диагностических вмешательств на матке, операций. Предрасполагающими факторами являются оставление в полости матки плодных оболочек во время аборта, сгустков крови, большое количество патогенных и условно-патогеных (эшерехий, протей и др.) микроорганизмов во влагалищном биоценозе.
Острая форма начинается с повышения температуры тела появляются боли в низу живота, выделения из половых путей различного характера (гнойные, кровянисто-гнойные), женщины жалуются на слабость, головную боль.
Без лечения воспаление может распространиться на все слои матки и параметрий – клетчатку, расположенную между листками широких связок матки. Развивается параметрит. Острая форма параметрита может привести к абсцессу параметрия, который иногда самостоятельно вскрывается в прямую кишку, матку, брюшную полость или мочевой пузырь.
При неадекватном лечении развитие переходит в хроническое.

Хронический эндометрит характеризуется светлыми серозными выделениями из половых путей, периодическими маточными кровотечениями вне менструации. Иногда хронический процесс протекает без каких-либо внешних симптомов, но приводит при этом к нарушению менструального цикла, невынашиванию, бесплодию.
Пельвиоперитонит – воспаление брюшины малого таза. Чаще является осложнением вышеперечисленных заболеваний.
Симптомы: заболевание характеризуется острыми болями в животе, тошнотой, рвотой, вздутием живота, задержкой стула и газов, повышением температуры, учащением пульса. Язык сухой, обложен белым налетом. При современном (стертом) течении возможна малая выраженность симптомов или отсутствие некоторых из них.
Больные нуждаются в особом наблюдении в связи с возможностью перехода пельвиоперитонита в разлитой перитонит, при котором необходима экстренная операция.
К поражениям нижнего отдела относится вульвит, кольпит (вагинит), уретрит, бартолинит и цервицит (экзоцервицит, эндоцервицит).

Вульвит — воспаление слизистой оболочки преддверия влагалища. Развивается в основном у девочек. Инфицированию способствуют опрелости, расчесы, ссадины, эндокринная патология (ИЗСД), глистные инвазии, детские вирусные инфекции. У взрослых, как правило, вульвит сочетается с воспалением слизистой влагалища.
Клиника: боль, отек вульвы, гнойное отделяемое.
Бартолинит — это воспаление больших желез преддверия влагалища. Очень часто при несоблюдении правил гигиены половых органов в нее попадают различные бактерии и ИППП. Ее выводной проток закупоривается и в железе возникает воспалительный процесс. Чаще встречается одностороннее поражение бартолиновой железы.
Проявляется сначала покраснением вокруг наружного отверстия выводного протока, далее воспалительный отек может закупоривать проток железы, препятствуя выделению гнойного секрета, который, задерживаясь в протоке, растягивает его, образуя ложный абсцесс (гнойник), который выпячивает внутреннюю поверхность большой половой губы и закрывает вход во влагалище.
 Может повышаться температура тела, болезненность в области промежности. В редких случаях воспалительный процесс может захватывать непосредственно ткань железы, при этом возникает истинный абсцесс с сильным нагноением и увеличением железы. Припухает большая и малая половые губы. Увеличиваются паховые лимфатические узлы. Повышается температура тела. От ложного абсцесса истинный отличается постоянной болью, резкой отечностью половой губы, неподвижностью кожи над абсцессом, высокой температурой.
Может повышаться температура тела, болезненность в области промежности. В редких случаях воспалительный процесс может захватывать непосредственно ткань железы, при этом возникает истинный абсцесс с сильным нагноением и увеличением железы. Припухает большая и малая половые губы. Увеличиваются паховые лимфатические узлы. Повышается температура тела. От ложного абсцесса истинный отличается постоянной болью, резкой отечностью половой губы, неподвижностью кожи над абсцессом, высокой температурой.Гнойник может самопроизвольно вскрываться с истечением густого желто-зеленого содержимого, после чего состояние улучшается. Воспалительный процесс может затухать самостоятельно (без нагноения). При этом наблюдается уплотнение и незначительное увеличение железы. Однако довольно часто через некоторое время воспалительный процесс возобновляется и осложняется.
Кольпит — воспаление влагалища (вагинит).
В клинической картине триада симптомов: боли, бели, зуд.
Кольпит могут вызывать гонококки, трихомонады, хламидии, а также условно патогенные микроорганизмы, такие как стафилококки, стрептококки, грибы рода Candida, кишечная палочка и др.
 Выделяют острый и постоянный вагиниты. При остром процессе женщины жалуются на зуд в области преддверия влагалища, жжение, ощущение давления, жара в половых органах и малом тазу, многие отмечают дизурические растройства. Характерным являются обильные выделения – бели. Воспалительный процесс, вызванный различными возбудителями, имеет свои особенности. Например, обильные пенистые желтовато-зеленые выделения с неприятным запахом характерны для трихомонадного вагинита; выделения белого творожистого вида – для грибкового. При хронических формах воспаления боли отсутствуют, в основном больные жалуются на выделения, зуд, жжение, небольшие изъязвления в области преддверия влагалища.
Выделяют острый и постоянный вагиниты. При остром процессе женщины жалуются на зуд в области преддверия влагалища, жжение, ощущение давления, жара в половых органах и малом тазу, многие отмечают дизурические растройства. Характерным являются обильные выделения – бели. Воспалительный процесс, вызванный различными возбудителями, имеет свои особенности. Например, обильные пенистые желтовато-зеленые выделения с неприятным запахом характерны для трихомонадного вагинита; выделения белого творожистого вида – для грибкового. При хронических формах воспаления боли отсутствуют, в основном больные жалуются на выделения, зуд, жжение, небольшие изъязвления в области преддверия влагалища.Бактериальный вагиноз (диагноз с 1980 года) болезнь Гарднера. Жалобы только на повышенное отхождение белей (выделения обильные, дурно пахнущие). Симптомов воспаления нет. Часто женщины жалуются на дискомфорт и жжение во влагалище. В последнее время бактериальный вагиноз рассматривают как своеобразный дизбактериоз влагалища, возникающий при уменьшении числа лактобактерий, выделяющих молочную кислоту, повышении рН вагинального секрета (больше 4,5).
 При этом создаются условия для массивного размножения таких микроорганизмов, как гарднереллы и облигатные анаэробы бактерии. Это заболевание редко встречается у девочек в препубертатном периоде и у женщин в постменапаузе, что указывает на большое значение гормонального компонента в возникновении такого дисбаланса.
При этом создаются условия для массивного размножения таких микроорганизмов, как гарднереллы и облигатные анаэробы бактерии. Это заболевание редко встречается у девочек в препубертатном периоде и у женщин в постменапаузе, что указывает на большое значение гормонального компонента в возникновении такого дисбаланса.Цервицит представляет собой воспаление шейки матки, которое возникает в результате проникновения в цервикальный канал гонококков, трихомонад, хламидий, стафилококков, стрептококков и других бактерий, реже вирусов. Возникновению способствуют разрывы шейки матки при родах, опущение половых органов, инфекционные процессы во влагалище и, наоборот, во внутренних половых органах. При остром процессе женщину беспокоят слабые боли в низу живота, неприятные ощущения во влагалище, иногда зуд, слизистые или гнойно слизистые выделения из влагалища, болезненные ощущения во время половых контактов. При хроническом процессе жалобы выражены слабее.
Эндоцервицит – воспаление слизистой оболочки канала шейки матки.
 Может возникать при проникновении различных бактерий (стафилококков, стрептококков, гонококков, кишечной эшерихии и др.). Эндоцервицит часто сочетается с воспалительным процессом в других отделах полового аппарата – кольпитом, сальпингоофоритом, эрозией шейки матки.
Может возникать при проникновении различных бактерий (стафилококков, стрептококков, гонококков, кишечной эшерихии и др.). Эндоцервицит часто сочетается с воспалительным процессом в других отделах полового аппарата – кольпитом, сальпингоофоритом, эрозией шейки матки.Симптомы: слизисто-гнойные выделения из влагалища, болевых ощущений нет. Клинические признаки выражены мало. В острой стадии определяется гиперемия вокруг наружного зева и слизисто-гнойные выделения. В хронической стадии гиперемии почти нет, выделения остаются. При длительном течении процесса развивается гипертрофия (утолщение) шейки матки – цервицит
Кондиломы остроконечные (множественные разрастания по поверхности наружных половых органов и входа влагалища). Могут распространяться на промежность, влагалище, шейку матки. Причиной возникновения кондилом служит фильтрующийся вирус (вирус папилломы человека), развитию процесса способствуют обильные выделения из половых путей при кольпитах и эндоцервицитах.
 Очень быстро остроконечные кондиломы разрастаются при беременности.
Очень быстро остроконечные кондиломы разрастаются при беременности.Симптомы: кондиломы чаще всего локализуются на наружных половых органах, промежности, вокруг заднепроходного отверстия. В случаях некроза кондилом и присоединения вторичной инфекции появляется гнойное отделяемое. Кондиломы влагалища и шейки матки во время беременности и родов могут быть причиной кровотечения. Диагноз ставят на основании осмотра.
Программа обследования при воспалительных заболеваниях органов малого таза (ВЗОТ)
Наименование обследования | Информация, которую может давать обследование |
Общий анализ крови | Лейкоцитоз, палочкоядерный сдвиг влево, ускорение СОЭ, лимфопения при острых и 1 м варианте обострения хронических ВЗОТ |
СРВ, серомукоиды | Увеличение уровня при острых и 1-м варианте обострения хронических ВЗОТ |
Общий белок, белковые фракции | Снижение уровня общего белка, альбуминов, повышение содержания глобулинов при острых и 1-м варианте обострения хронических ВЗОТ |
Средние молекулы, среднемо-лекулярные пептиды для оценки эндогенной интоксикации | Увеличение уровня (норма: средние молекулы -56,8±1,3 ед/мл; среднемолекулярные пептиды -85,4±1,8 мкг/мл) при острых и 1-м варианте обострения хронических ВЗОТ |
УЗИ органов малого таза | Информативно в сочетании с анамнестическими, клиническими и клинико-лабораторными данными в диагностике серозных и гнойных ТОВО, абсцессов малого таза, патологических изменениях: структуре яичников, спаечного процесса, инфильтративных изменений в органах и тканях малого таза, при оценке результатов консервативного лечения в динамике |
Иммунограмма | При остром и обострении хронического процесса: рост абсолютного и относительного числа нейтрофильных гранулоцитов в периферической крови, а также их функциональной активности в НСТ-тесте при низком функциональном резерве; снижение показателей фагоцитоза; повышение ИЛ-1 – продуцирующей активности моноцитов; повышение содержания лизоцима в сыворотке крови; повышение уровня IgM и IgG в периферической крови; снижение количества и функциональной активности лимфоцитов периферической крови; возрастание значение соотношения Т4Л8 (хелперы/супрессоры). |
Первичная микроскопия нативного материала из влагалища, цервикального канала, полости матки, малого таза (пунктат), маточной трубы (лапароскопия) | Ключевые клетки, трихомонады, грибковая флора, лейкоцитоз. |
Мазок, окрашенный по Граму из влагалища, цервикального канала, полости матки, малого таза (пунктат), маточной трубы (лапароскопия) | Диагностика гонореи, трихомониаза, бактериального вагиноза, кандидоза; лейкоцитоз, степень функциональной активности лейкоцитов. Оценка степени обсемененности материала раздельно для грамм-отрицательных и грамм-положительных палочек, грамм-положительных кокков, грибов с использованием следующих критериев: в большом количестве – более 100 микроорганизмов в поле зрения; в умеренном количестве – 20-100 микроорганизмов в поле зрения; в малом количестве – 5-20 микроорганизмов в поле зрения; микрофлора не определяется. |
Посев на аэробную и анаэробную микрофлору, определение чувствительности к антибиотикам содержимого влагалища, цервикального канала, полости матки, маточных труб и малого таза | Определение характера биоценоза влагалища, выявление этиологически значимых аэробных и анаэробных микроорганизмов и их антибиотикочувствительности. |
Определение возбудителя методом ПЦР или количественными методами (бак. посев, Фемофлор) в мазках-соскобах из цервикального канала, эндометрия, маточных труб, малого таза (хламидии, микоплазмы, уреаплазмы, вирусы) | Подтверждение диагноза хламидиоза, микоплазмоза, уреаплазмоза, вирусной инфекции гениталий. Результат получают в течение 1 суток. |
Аспирационная биопсия эндометрия | Оценка функциональных возможностей яичников и рецепции эндометрия по гистологическим изменениям слизистой оболочки матки, диагностика характера воспалительного процесса в эндометрии, гистобактериоскопическая характеристика возбудителя, получение представлений о состоянии местного иммунитета (иммуноморфологические реакции) и протективных возможностей слизеобразующего аппарата матки (лектиногистохимические исследования). |
Гистероскопия | Проводится при хронических ВЗОТ для: выявления наиболее измененных участков эндометрия; проведение прицельной биопсии эндометрия для гистологического, гистохимического исследования и определения возбудителя; обнаружение сопутствующей патологии. |
Лапароскопия – «золотой» стандарт диагностики острых ВЗОТ | Установление характера воспаления, степени изменений маточных труб, наличия осложненных ВЗОТ. Дифференциальная диагностика. Биопсия материала для бактериологических и гистологических (иммуноморфологических, лектиногистохимических) исследований. Лечебные мероприятия. |
Лечение воспалительных заболеваний женских половых органов
Важно помнить!!!
Выбирать метод лечения самостоятельно, основываясь на опыте подруг, родственников или на информации в СМИ, литературе – серьезная ошибка. Только обращение к врачу акушеру-гинекологу сразу при появлении первых симптомов поможет избежать серьезных осложнений и перехода воспалительного процесса в хронический. Так как двух одинаковых людей не бывает, схема лечения всегда назначается индивидуально с учетом особенностей организма, показателей обследования, наличия у женщины заболеваний других органов и т.д. При этом врач обращает внимание на возможные аллергические реакции, состояние иммунитета.
Так как двух одинаковых людей не бывает, схема лечения всегда назначается индивидуально с учетом особенностей организма, показателей обследования, наличия у женщины заболеваний других органов и т.д. При этом врач обращает внимание на возможные аллергические реакции, состояние иммунитета.
Также не стоит забывать, что хронические заболевания очень трудно поддаются лечению и избавиться от них можно только с помощью высококвалифицированного специалиста. В противном случае неизбежны рецидивы и осложнения, которые нередко опаснее самой болезни.
Хронические гинекологические заболевания нередко являются первопричиной нестабильного эмоционального состояния и снижения качества сексуальной жизни. Стоит помнить и о реальной опасности дисфункции репродуктивной системы, то есть — невозможности зачать и родить ребенка. Какими бы ни были последствия болезней, они всегда меняют жизнь женщины к худшему.
Общими принципами успешного лечения являются:
- Своевременная и точная диагностика, в том числе контрольная после курса лечения
- Своевременное начало лечения
- Индивидуальный, комплексный и грамотный подход
- Одновременное лечение половых партнеров
- Соблюдение диеты во время лечения
- Профилактика осложнений и обострений
!!!!Лечение воспалительных заболеваний женских половых органов должно быть комплексным, то есть воздействовать на все механизмы развития заболевания!!!!
Итак, в арсенале врачей гинекологов следующие методы лечения:
- При острых воспалениях, обострении хронических назначаются антибактериальные противовирусные препараты, которые призваны бороться с возбудителем.

- Параллельно проводится коррекция иммунных нарушений.
- Чтобы снизить реакцию организма на разрушение микробов, проводят десенсибилизирующую терапию.
- Для удаления из организма токсических веществ назначают дезинтоксикационную терапию
- При необходимости, во время курса лечения назначают лечение сопутствующих жалоб и симптомов (например, препараты против зуда, боли и др.)
- Для профилактики отрицательного воздействия лекарств на другие органы, а также для того, чтобы назначаемые препараты “работали” с более полной отдачей назначают ферментные препараты, пробиотики.*
*Препараты для вышеперечисленных методов могут быть назначены как в таблетированном виде для приема внутрь, так и в виде различных инъекций. Инъекции препаратов необходимо проводить в медицинском учреждении под контролем медицинского персонала (обычно – в условиях процедурного кабинета) - Местное лечение (спринцевания, ванночки, тампоны с лекарственными средствами, обработки, аппликации, орошения и др.
 ) используются для усиления эффекта антибактериальной и противовирусной терапии, а также как самостоятельный вид лечения при некоторых заболеваниях. Проводится в условиях процедурного кабинета или в домашних условиях. Для местного лечения используются различные лекарственные средства, действие которых направлено на борьбу с возбудителем, снятие симптомов воспаления, удаление продуктов распада микробов и т.д.
) используются для усиления эффекта антибактериальной и противовирусной терапии, а также как самостоятельный вид лечения при некоторых заболеваниях. Проводится в условиях процедурного кабинета или в домашних условиях. Для местного лечения используются различные лекарственные средства, действие которых направлено на борьбу с возбудителем, снятие симптомов воспаления, удаление продуктов распада микробов и т.д. - Фитотерапия – лечение растительными препаратами. Может использоваться в комплексе с другими методами и самостоятельно. Как для общего лечения, так и для местного.
- Немедикаментозное лечение объединяет большое количество методов:
- Хирургическое (обычно применяется при неэффективности консервативного лечения или для удаления патологических образований в “холодный период”, то есть, после стихания острого воспаления). Проводится в условиях стационара.
- Акупунктура – воздействие на биологически активные точки (мезотерапия, электростимуляция активных точек, пальцевой массаж, иглорефлексотерапия)
- Лечебная физкультура
- Диетическое питание
- Санаторно-курортное лечение
- Физиотерапия – это один из методов лечения, в котором используются не химические факторы (лекарства), а физические: токи, магнитные поля, лазер, ультразвук и др.

Физиотерапия (в гинекологии в частности) в медицине и как и лекарственная терапия, подбирается индивидуально в зависимости от многих-многих особенностей человека и его болезни. Физиотерапия хороша тем, что она помогает и дополняет лечение состояний, которые не всегда хорошо поддаются традиционной терапии.
Применение физических факторов традиционно является важной составляющей в профилактике и лечении акушерской и гинекологической патологии. Физические факторы могут быть основным или вспомогательным методом в комплексе лечебных мероприятий. Особенно актуальна физиотерапия при долечивании острых воспалительных процессов и при лечении хронических. Например, при ряде хронических заболеваний женской половой сферы приток крови к органам малого таза может быть затруднён в связи с изменениями тканей и сосудов. Медикаментозное воздействие в этом случае малоэффективно, так как действующее вещество с током крови не поступает в должном объёме к органу или ткани, оказывая при этом общее, часто негативное влияние на организм женщины в целом. Сочетание же лекарства с физиотерапией, комплексный подход к лечению заболевания позволяет добиться улучшения состояния и качества жизни женщины при минимальной лекарственной нагрузке.
Сочетание же лекарства с физиотерапией, комплексный подход к лечению заболевания позволяет добиться улучшения состояния и качества жизни женщины при минимальной лекарственной нагрузке.
При некоторых болезнях физиотерапия часто является единственным методом лечения. Например, хроническая тазовая боль как следствие спаечного процесса и невралгия тазовых нервов после перенесенных воспалительных заболеваний, оперативных вмешательств изматывают пациенток физически и морально, нарушая нормальный образ жизни и гармонию сексуальных отношений. Проведенное физиотерапевтическое лечение способствует не только сокращению протяженности периода выздоровления, но и препятствует образованию спаек. Последний факт особенно значим для женщин с бесплодием. Таким образом, при проведении физиотерапевтического лечения наблюдается целый ряд положительных эффектов:
- сокращение сроков лечения
- мягкие безболезненные лечебные эффекты
- профилактика осложнений и рецидивов
- отсутствие побочных эффектов, свойственных медикаментозному лечению
- снижение лекарственной нагрузки или, в некоторых случаях, отказ от них
Наиболее часто используются сегодня в гинекологии следующие аппаратные физические факторы:
- Электрическое и магнитное поля.
 Действующим фактором электромагнитного поля может быть преимущественно его электрическая или магнитная составляющая. Магнитотерапия характеризуется, в основном, противовоспалительным эффектом, который связан противоотёчным действием фактора. Это позволяет широко использовать магнитное поле в гинекологии в раннем послеоперационном периоде после хирургических вмешательств.
Действующим фактором электромагнитного поля может быть преимущественно его электрическая или магнитная составляющая. Магнитотерапия характеризуется, в основном, противовоспалительным эффектом, который связан противоотёчным действием фактора. Это позволяет широко использовать магнитное поле в гинекологии в раннем послеоперационном периоде после хирургических вмешательств. - Электротерапия (использование электрического тока). Возможно использование постоянного тока (гальванизация, лекарственный электрофорез), импульсных токов (интерференцтерапия, электростимуляция и др.). Лечение импульсными токами снимает спазм сосудов и гладкой мускулатуры, что способствует улучшению кровоснабжения тканей, оказывает обезболивающий эффект.
- Действие факторов механической природы (ультразвуковая терапия). Ультразвуковые (УЗ) воздействия осуществляют своеобразный микромассаж клеток и тканей, сопровождающийся появлением тепла, и обеспечивают обезболивающий эффект, «размягчение спаек», улучшения кровоснабжения тканей и повышают гормональную активность яичников.

- Фототерапия. Лечение светом – использование ультрафиолетовых (УФ-лучи), инфракрасных и видимых лучей. Коротковолновые УФ-лучи, например, при прямом попадании на патогенные микроорганизмы, находящиеся непосредственно на коже или слизистой оболочке, вызывают выраженный бактерицидный эффект и применяются в лечении воспаления слизистой наружных половых органов и влагалища. К фототерапии относится и применение лазерного излучения. Низкоинтенсивное лазерное излучение включают в комплекс лечения эндоцервицитов (воспаления канала шейки матки), кольпитов (воспаление слизистой влагалища) и воспалительных заболеваний органов малого таза.
При воспалительных заболеваниях женской половой сферы чаще используются следующие физические воздействия:
- Индуктотерапия
- УВЧ
- Электрофорез лекарственных средств, фонофорез
- Ультразвук
- Импульсные токи низкой частоты
- Парафинотерапия
- Грязелечение
- Озокерит
- Бальнеотерапия
Используются также и нетрадиционные методы лечения, такие, как гирудотерапия (лечение пиявками), апитерапия (лечение пчелами и продуктами пчеловодства).
Профилактика воспалительных заболеваний у женщин
Кто предупрежден, тот вооружен, поэтому специалисты настоятельно рекомендуют девушкам и женщинам соблюдать ряд простых правил, которые помогут избежать возникновения серьезных проблем со здоровьем.
- Употребляйте как можно больше цитрусовых и бобовых, блюд из рыбы и картофеля, а также кисломолочных продуктов (особенно тех, в чей состав входят бифидобактерии). Это позволит избежать дисбактериозов наружных половых органов.
- Во время менструации используйте при необходимости – днем тампоны, а ночью прокладки. Помните, что супервпитывающие тампоны, а также тампоны, остающиеся во влагалище на шесть и более часов, способствуют размножению микроорганизмов.
- Не приобретайте специфические средства интимной гигиены: цветные тампоны и туалетную бумагу, мыло с отдушкой и спреи — это может стать причиной раздражения слизистой и развития дисбактериоза и воспаления.
- После бассейна или купания в море, старайтесь не ходить долго в мокром купальнике, так как это чревато опасностью переохлаждения органов малого таза и активизации в этих органах микробной и вирусной флоры.
 Кроме того, вы непроизвольно создаете идеальные парниковые условия для микробов.
Кроме того, вы непроизвольно создаете идеальные парниковые условия для микробов. - Отдавайте предпочтение белью из натуральных тканей — синтетические ткани почти не впитывают влагу и не обеспечивают достаточно хорошей циркуляции воздуха в области гениталий. Хлопковое белье не дает образоваться щелочной среде на слизистой влагалища.
- Ограничивайте в своем рационе продукты с высоким содержанием сахара. По мнению многих известных врачей, рафинированный сахар обладает свойствами, достаточными для поддержания хронического кандидоза.
- Обращайте внимание даже на незначительный дискомфорт при мочеиспускании — он может быть предвестником серьезного недомогания.
- Не ешьте слишком много хлеба и грибов, не злоупотребляйте алкоголем, особенно пивом — все эти продукты благоприятствуют возникновению хронических грибковых инфекций.
- Соблюдайте правила гигиены и пользуйтесь лишь своими бритвенными станками и другими туалетными принадлежностями.
- При гигиенических процедурах генитальной и перианальной области, ваши движения должны иметь направленность в сторону ануса, чтобы избежать занесения в половые органы кишечных болезней из анального отверстия.

- Если у вашего партнера обнаружилась какая-либо инфекция, вы также должны обратиться к гинекологу — с большой долей вероятности микробная флора будет беспокоить и вас.
- Избегайте случайных половых связей. Если же произошел незащищенный контакт со случайным половым партнером, необходимо как можно быстро обратиться в клинику для проведения профилактических мероприятий, предупреждающих заражением мочеполовыми инфекциями.
Лечение цервицита шейки матки в Москве. Центр репродукции и генетики «Fertimed»
Цервицит – заболевание воспалительной природы, при котором патологический процесс затрагивает канал шейки матки или цервикальный канал, и поверхность влагалищной порции шейки матки. Патология проявляет себя слизистыми выделениями — зачастую гноевидными, ноющими болями внизу живота, дискомфортом при мочеиспускании и при половом контакте. Диагностикой и лечением такой болезни занимается врач-гинеколог, к которому необходимо незамедлительно записаться на консультацию при наличии указанных симптомов.
 Лечение цервицита может быть консервативным или хирургическим. Все зависит от степени запущенности патологии.
Лечение цервицита может быть консервативным или хирургическим. Все зависит от степени запущенности патологии. В Центре Репродукции и Генетики ФертиМед используются самые современные и передовые методики борьбы с таким распространенным гинекологическим заболеванием. Инновационный безоперационный способ лечения цервицита, практикуемый специалистами нашего центра – лечение на аппарате HIFU. Методика безопасная, безболезненная, высокоэффективная, позволяет достичь положительных результатов уже после первого сеанса терапии. Пациентам, обратившимся в наш Центр Репродукции и Генетики «Фертимед», гарантирован индивидуальный подход и профессиональная медицинская помощь.
Не теряйте время! Запишитесь на прием прямо сейчас!
Нажимая кнопку “Отправить заявку”, Вы даете согласие на обработку Ваших персональных данных в соответствии с условиями
* — обязательные поля для заполнения
Что такое цервицит шейки матки
Цервицит – инфекционное или неинфекционное воспаление, поражающее слизистую шейки матки. Болезнь распространена среди пациенток молодого возраста, ведущих активную сексуальную жизнь. В климактерическом периоде цервицит диагностируется крайне редко.
Болезнь распространена среди пациенток молодого возраста, ведущих активную сексуальную жизнь. В климактерическом периоде цервицит диагностируется крайне редко.
Шейка матки – своеобразный барьер, защищающий маточную полость от патогенных микроорганизмов и болезнетворной микрофлоры. Защитную функцию обеспечивают:
• узость цервикального канала;
• слизистая пробка — специфический секрет, обладающий защитными свойствами.
Но, несмотря на это, шейка матки, как и другие органы репродуктивной системы, подвержена различным воспалительным заболеваниям, таким как:
• Эндоцервицит. Воспалительная реакция, охватывающая слизистую ШМ, которая выстилает цервикальный канал.
• Экзоцервицит. Воспаление эпителия влагалищной части шейки матки.
Воспалительный процесс, затрагивающий ШМ, может быть обусловлен специфической и неспецифической инфекцией. В связи с этим различают следующие виды цервицита:
В связи с этим различают следующие виды цервицита:
• Неспецифический. Патология начинает прогрессировать при активном размножении обычных микроорганизмов, например, таких, как стафилококки, стрептококки, кишечная палочка. Также неспецифический цервицит может быть результатом гормональных преобразований в организме.
• Специфический. Воспалительный процесс возникает в результате заражения инфекциями, которые передаются во время незащищенного полового контакта. Зачастую, это папилломавирус, трихомониаз, гонорея, хламидиоз.
Учитывая характер и длительность воспалительного процесса, выделяют такие формы цервицита:
1. Острый. Сопровождается ярко выраженной клинической картиной: обильные серозно-гнойные выделения, кровоточивость ШМ, гиперемия, отек.
2. Хронический. Развивается после не пролеченного острого цервицита. Характеризуется гипертрофией тканей шейки, образованием утолщенных очагов на слизистой оболочке цервикального канала.
Причины возникновения
Слизь, образующаяся в цервикальном канале, обладает защитной функцией, препятствующей росту и проникновению в полость матки болезнетворной микрофлоры. Нормальный биоценоз (бактериальный состав) влагалища предупреждает инфицирование, особое значение – в синтезе молочной кислоты «своими» бактериями (палочками Дедерлейна). Снижение защитных функций, различные травмы слизистой ШМ становятся пусковым механизмом развития патогенных микроорганизмов, которые проникают в ткани экзо- или эндоцервикса, провоцируя острый воспалительный процесс. Развившаяся воспалительная реакция, ведет к нарушению формирования поверхностного слоя клеток.
Инфекции, способствующие развитию цервицита:
• Условно-патогенные. Наиболее распространенная причина прогрессирования воспаления. Чаще обнаруживаются грамотрицательные микроорганизмы: кишечная палочка, энтерококки, клебсиеллы. Также могут встречаться стрептококки, стрептококки, протеи, бактероиды.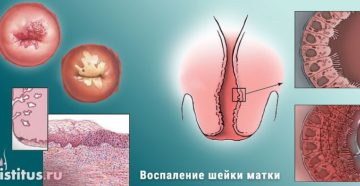
• Вирусные. У пациенток с признаками хронического цервицита в более чем 80% случаев обнаруживается вирус папилломы человека. Для цервицита, протекающего на фоне ВПЧ характерно субклиническое или латентное течение. Иногда для идентификации возбудителя необходимо пройти комплексное, углубленное обследование. Патогенным вирусным агентом, провоцирующим цервицит, иногда может выступать вирус герпеса, цитомегаловирус, аденовирус.
• Хламидии. После проникновения в организм попадания в половые пути часто провоцируют острый цервицит. В чистом виде такая инфекция редка, чаще встречается ее сочетание с условно-патогенной микрофлорой.
• Трихомонады. На фоне трихомониаза цервицит в основном протекает с минимально выраженными симптомами инфекции.
• Гонококки. Становятся причиной острого вагинита и цервицита, нередко сочетающихся с уретритом.
• Кандиды (разновидность грибков). Грибковая инфекция, развивающаяся на фоне снижения местного иммунитета и провоцирующая нарушение баланса влагалищной микрофлоры. Кандидозный цервицит часто дополняет симптомы кольпита (воспаления влагалища).
Грибковая инфекция, развивающаяся на фоне снижения местного иммунитета и провоцирующая нарушение баланса влагалищной микрофлоры. Кандидозный цервицит часто дополняет симптомы кольпита (воспаления влагалища).
Факторы, ускоряющие развитие цервицита:
• Травмы ШМ. Травмирование может быть результатом осложненных родов, хирургического вмешательства, диагностических манипуляций.
• Возрастные изменения. По мере старения организма в тканях развиваются необратимые возрастные изменения, которые при стечении неблагоприятных факторов могут послужить толчком к развитию цервицита.
• Новообразования, послеоперационные рубцы.
Симптомы цервицита
В самом начале развития воспалительного процесса в ШМ клиническая картина может полностью отсутствовать или носить невыраженный характер. При остром течении женщину беспокоят:
• слизистые выделения с гнойными включениями;
• тупая, ноющая боль в нижней части живота.
При сочетании с кольпитом добавляются такие симптомы:
• зуд, жжение, дискомфорт при мочеиспускании;
• болезненность во время полового контакта.
При хроническом течении симптомы цервицита смазанные. Обострение могут спровоцировать:
• менструация;
• переохлаждение;
• новый половой партнер.
Характерный признак хронического воспаления – мажущие кровянистые выделения, беспокоящие после полового акта, гинекологического осмотра.
Инфекционные возбудители, провоцирующие неспецифический цервицит, вызывают практические одинаковые симптомы. При специфических инфекциях признаки патологии могут отличаться:
• Хламидии. Воспалительный процесс в основном протекает без ярко выраженных симптомов, быстро приобретает хроническое течение.
• Гонорея.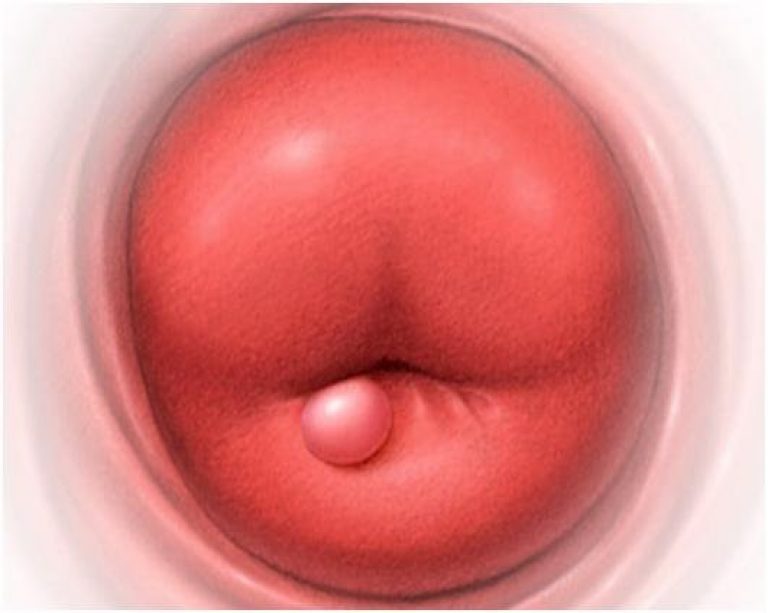 Клиническая картина яркая, женщину беспокоят обильные гнойные выделения, дизурия.
Клиническая картина яркая, женщину беспокоят обильные гнойные выделения, дизурия.
• Трихомонады. Характерные симптомы цервицита, развивающегося на фоне трихомоноза – обильные выделения зеленого цвета с неприятным запахом.
Если лечение цервицита отсутствует, патологический процесс распространяется на матку, придатки. Прогрессирование воспаления проявляется такими симптомами:
• повышение температуры;
• интенсивные боли в нижней части живота;
• интоксикация: тошнота, головные боли, рвота.
Симптомы цервицита не специфичныее, поэтому диагностика патологии на ранних стадиях может быть затруднительна. Если лечение острой формы несвоевременное или неадекватное, развивается хронический цервицит.
Диагностика
Чтобы подтвердить диагноз и подобрать максимально эффективную схему терапии, используются:
• Гинекологический осмотр. При осмотре в зеркалах врач обнаруживает воспаленную гиперемированную шейку, при контакте с тампоном развивается кровотечение, заметны слизисто-гнойные выделения.
При осмотре в зеркалах врач обнаруживает воспаленную гиперемированную шейку, при контакте с тампоном развивается кровотечение, заметны слизисто-гнойные выделения.
• Мазок из влагалища. Материал необходим для определения состава микрофлоры. При цервиците количество полезных микроорганизмов ниже нормы, наблюдается присутствие кокков, гонококков. Количество лейкоцитов увеличено.
• ИФА и ПЦР. При специфическом течении обнаруживаются соответствующие микробы, при неспецифическом – повышенная концентрация условно-патогенных микроорганизмов.
• Кольпоскопия. Высокоинформативная диагностическая процедура, с помощью которой врач может детально рассмотреть все очаги патологии, степень распространения воспаления. Во время кольпоскопии проводится забор материала для гистологического исследования.
• Биопсия. Анализ биопата позволяет подтвердить воспаление, выявить злокачественное перерождение тканей ШМ.
Хроническое воспаление шейки матки
Хроническая форма патологии характеризуется распространением воспалительного процесса на соединительную и мышечную ткань. При этом на влагалищной порции формируется псевдоэрозия, которая в будущем может стать причиной гиперпластических и дистрофических изменений. Слизистая шейки матки становится уплотненной, после заживления псевдоэрозии на ней образуются кисты.
При хроническом течении клиническая картина смазанная, усиление симптоматики наблюдается в период обострения. Распространенные жалобы при рецидивах:
• боль при мочеиспускании;
• жжение, зуд во влагалище;
• боль во время интимной близости;
• боль в нижней части живота, пояснице;
• влагалищные выделения желто-зеленого цвета и неприятного запаха;
• мажущие кровянистые выделения.
Осложнения
Осложнения возможны при отсутствии своевременной диагностики и лечения. Если болезнь перешла в хроническую стадию, появляется риск развития:
Если болезнь перешла в хроническую стадию, появляется риск развития:
• деформация шейки матки;
• эрозивных процессов на слизистой влагалища;
• распространения воспаления на тело матки и придатки;
• стеноза цервикального канала, который может стать причиной бесплодия.
Хронический цервицит, лечение которого отсутствует, нередко становится причиной развития дисплазии ШМ. Это опасное заболевание, классифицирующееся как предраковое и характеризующееся появлением атипичных клеток. Особую опасность здоровью несет сочетание хронического цервицита с ВПЧ высокого онкогенного риска. В таких ситуациях пациентка нуждается в длительном, комплексном лечении и постоянном наблюдении врача-гинеколога.
Не теряйте время! Запишитесь на прием прямо сейчас!
Нажимая кнопку “Отправить заявку”, Вы даете согласие на обработку Ваших персональных данных в соответствии с условиями
* — обязательные поля для заполнения
Методы безоперационного лечения эрозии шейки матки
Главная цель безоперационной терапии – устранение воспалительного процесса и патологической симптоматики, предупреждение осложнений, профилактика рецидивов.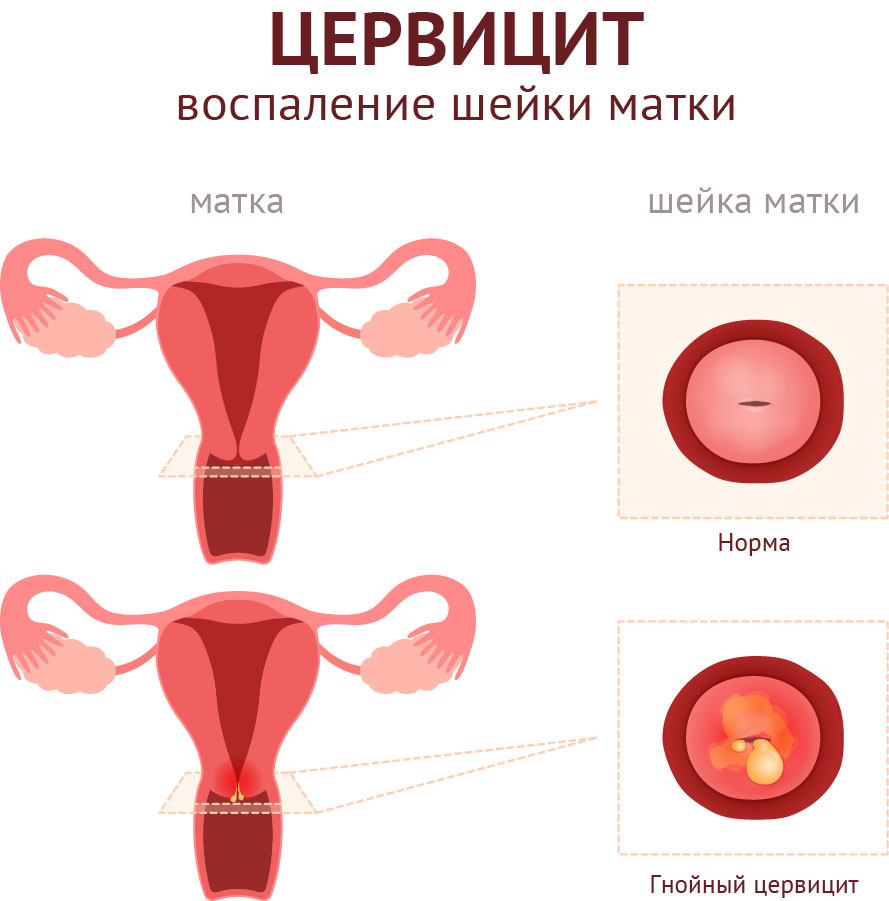 Лечение проводится с применением препаратов местного и системного действия. Одновременно могут использоваться иммуномодулирующие средства, направленные на восстановление и поддержание защитных функций организма.
Лечение проводится с применением препаратов местного и системного действия. Одновременно могут использоваться иммуномодулирующие средства, направленные на восстановление и поддержание защитных функций организма.
При остром цервиците препараты подбираются индивидуально, с учетом типа возбудителя. Использование препаратов местного действия допустимо при кандидозной инфекции, неспецифическом цервиците. Вирусное, хламидийное, трихомонадное воспаление лечится с помощью системных медикаментозных средств.
Консервативная терапия при острой форме может включать такие группы препаратов:
• Антибиотики. Назначается при цервиците, спровоцированном специфическими половыми инфекциями (ИППП). Вид препарата подбирается с учетом характера возбудителя. Лечатся и женщина, и половой партнер.
• Противогрибковые. Назначаются при кандидозной инфекции. Если болезнь не запущена, используются местные противогрибковые средства в виде вагинальных таблеток, капсул, кремов.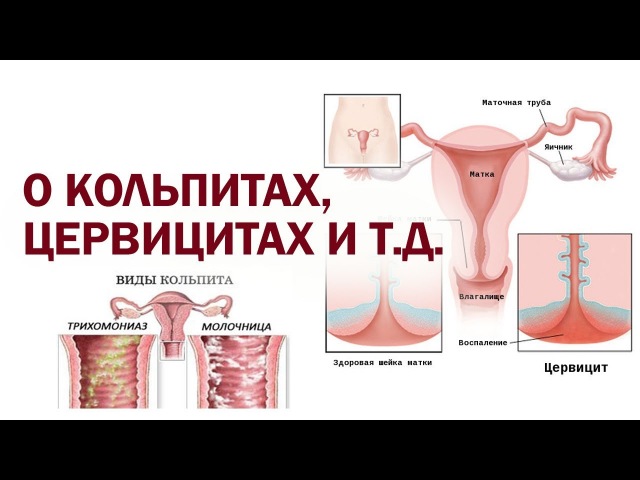 В прогрессирующей стадии лечение проводится системными препаратами на основе флуконазола
В прогрессирующей стадии лечение проводится системными препаратами на основе флуконазола
• Противовирирусные. Основной вирус, подлежащий «уничтожению» – папилломавирус человека. Хорошими терапевтическими свойствами обладает препарат на основе инозина пранобекса. Лекарство используется длительными курсами одновременно с иммунокоррекцией. Для подавления активности вируса простого герпеса в основном используется препарат «Ацикловир», который назначается в стадии обострения.
Обязательно назначаются препараты местного действия, восстанавливающие баланс влагалищной микрофлоры. После подавления воспалительного процесса можно прибегнуть к методам физиотерапии:
• диадинамическая терапия;
• лазеротерапия;
• магнитотерапия;
• лекарственный электрофорез.
Если цервицит сочетается с другими фоновыми процессами, такими как: лейкоплакия, эктропион, истинная эрозия, полипы, папилломатоз, для лечения воспаления используются деструктивные методы:
• Химическое прижигание. Предполагает применение специальных препаратов, которые при контакте с пораженным участком, вызывают химических ожог. Такой вид терапии хорошо переносится пациентками, не приводит к рубцеванию.
Предполагает применение специальных препаратов, которые при контакте с пораженным участком, вызывают химических ожог. Такой вид терапии хорошо переносится пациентками, не приводит к рубцеванию.
• Криодеструкция. Проводится при очаговом цервиците. Предполагает воздействие на патологические ткани жидкого азота, который вымораживает измененные клетки и способствует восстановлению здоровых тканей.
• Лазерная вапоризация. Суть методики заключается в использовании терапевтических свойств лазера, который разогревает патологические клетки, способствуя их гибели.
• Радиоволновое лечение. Осуществляется с помощью аппарата генерирующего высокочастотные радиоволны, которые разрушают патологический эпителий и препятствуют дальнейшему распространению воспаления.
Наши преимущества
ребенка родилось благодаря нашим специалистам
Лечение на аппарате HIFU
Высоко интенсивный фокусированный ультразвук HIFU (от англ.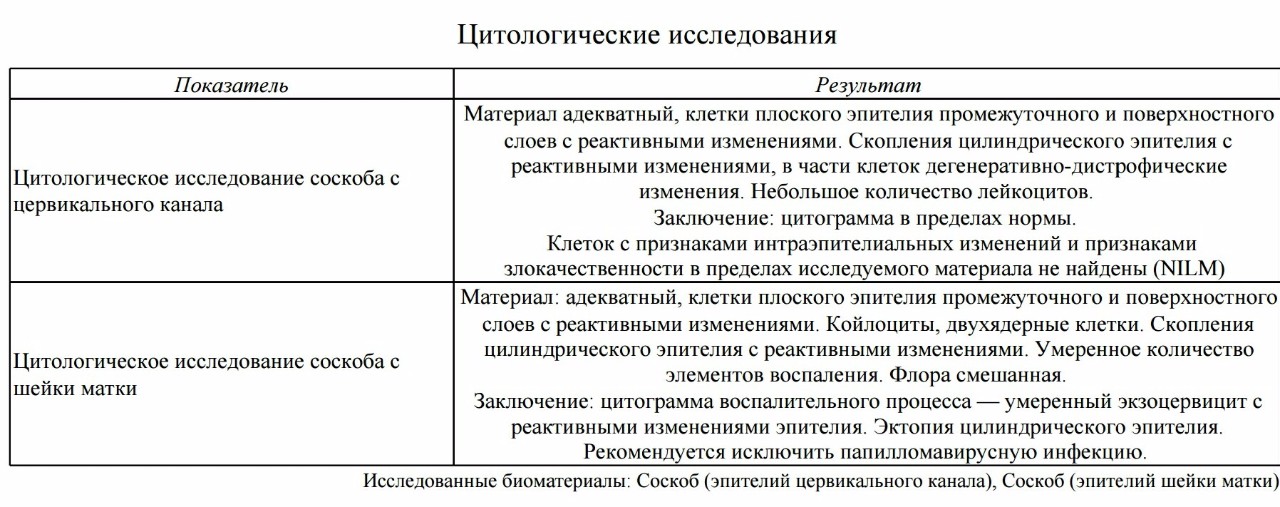 High-Intensity Focused Ultrasound – HIFU) – инновационная медицинская методика, суть которой заключается в применении высокочастотных и высокоэнергичных УЗ-лучей, с помощью которых проводится деструкция и разрешение патологических тканей. Термическая абляция воздействует прицельно только на измененные ткани, при этом здоровые структуры остаются неповрежденными.
High-Intensity Focused Ultrasound – HIFU) – инновационная медицинская методика, суть которой заключается в применении высокочастотных и высокоэнергичных УЗ-лучей, с помощью которых проводится деструкция и разрешение патологических тканей. Термическая абляция воздействует прицельно только на измененные ткани, при этом здоровые структуры остаются неповрежденными.
Метод HIFU относится к неинвазивным процедурам, позволяющим получить доступ к глубинным тканям без разрезов, проколов и других манипуляций, предполагающих травмирование тканей. ВИФУ приводит к термической абляции патологических очагов, при этом отмершие ткани реабсорбируются (всасываются) окружающими здоровыми тканями.
Процедура проводится в амбулаторных условиях с использованием местной анестезии. Для воздействия на патологические ткани используются одноразовые насадки. Энергетические параметры выставляются на дисплее с учетом локализации патологического очага. На экране монитора врач контролирует энергетический режим, время воздействия, суммарную дозу УЗ-энергии.
Профилактика
Для профилактики цервицита рекомендуется соблюдать такие правила:
• своевременно лечить инфекционные патологии влагалища и ШМ;
• вести защищенную половую жизнь;
• вовремя лечить гормональные дисфункции под наблюдением врача;
• предотвращать травмы шейки матки;
• периодически проходить профилактический осмотр у гинеколога с целью ранней диагностики любого гинекологического заболевания.
Стоимость лечения
Общая стоимость лечения цервицита формируется с учетом разных факторов:
• причины развития патологии;
• острая или хроническая форма;
• стадия прогрессирования;
• наличие сопутствующих осложнений и пр.
Если вы нуждаетесь в более подробной консультации или желаете записаться на прием к специалисту, позвоните по номеру +7 (495) 249-88-08 или +7 (495) 504-15-26 либо заполните форму обратной связи. Наши администраторы сразу перезвонят вам и ответят на все возникшие вопросы.
Наши администраторы сразу перезвонят вам и ответят на все возникшие вопросы.
| Консультации Главного врача | |
| Расширенная консультация главного врача | 7000,00 |
| Консультация акушера гинеколога первичная (кмн Херсонская Е.Б.) | 6500,00 |
| Консультация акушера-гинеколога 4 группы (кмн Херсонская Е.Б.) | 6000,00 |
| Консультация главного врача по кррекции назначенного лечения (кмн Херсонская Е.Б.) | 2500,00 |
| Дистанционная консультация врача по коррекции назначенного лечения | 1500,00 |
| Дистанционная консультация врача | 3000,00 |
| Консультация CITO (в неприемные дни) | 9000,00 |
| Консультации | |
| Консультация акушера-гинеколога 2 группы | 3500,00 |
Консультация акушера-гинеколога 3 группы (д-р Фотина Е. В.) В.) | 4000,00 |
| Консультация первичная акушера-гинеколога 3 группы (д-р Фотина Е.В.) | 4500,00 |
| Дистанционная консультация акушера-гинеколога 3 группы (д-р Фотина Е.В.) | 1000,00 |
| Консультация акушера-гинеколога (заслуженный врач РФ Иванова Н.В., профессор Панина О.Б.) | 8000,00 |
| Консультация врача по коррекции назначенного лечения | 2000,00 |
| Консультация гинеколога-репродуктолога первичная | 3500,00 |
| Консультация гинеколога-репродуктолога повторная | 3000,00 |
| Консультация гинеколога-репродуктолога и УЗИ с целью оценки овариального резерва | 4500,00 |
| Консультация гинеколога-репродуктолога расширенная и УЗИ с целью оценки овариального резерва | 5500,00 |
| Консультация акушера гинеколога (д-р Егорова А.А., Муравина Е.Л.) | 4000,00 |
| Консультация гинеколога-эстетиста | 4500,00 |
| Акушерские инвазии | |
| Амниотест (тест на подтекание околоплодных вод) | 800,00 |
| Амниотест Amnisure (экспресс-тест) | 4000,00 |
| Тест на беременность | 1000,00 |
| Введение разгружающего акушерского пессария (без стоимости пессария) | 2500,00 |
| Удаление разгружающего акушерского пессария (без стоимости пессария) | 2500,00 |
| Гинекологические процедуры | |
| Забор гинекологического мазка I степень сложности | 500,00 |
| Забор гинекологического мазка II степень сложности | 1000,00 |
| Забор гинекологического мазка III степень сложности | 1900,00 |
| Процедура в гинекологическом кабинете I степень сложности | 700,00 |
| Процедура в гинекологическом кабинете II степень сложности | 1700,00 |
| Процедура в гинекологическом кабинете III степень сложности | 2700,00 |
| Кольпоскопия (видеокольпоскопия) | 3000,00 |
| Кольпоскопия (видеокольпоскопия) расширенная | 4500,00 |
| Введение внутриматочных противозачаточных средств (без стоимости спирали) | 2700,00 |
| Введение внутриматочных противозачаточных средств II степень сложности (без стоимости спирали) | 4500,00 |
| Извлечение внутриматочных противозачаточных средств (спирали) | 1200,00 |
| Извлечение внутриматочных противозачаточных средств (спирали) II степень сложности | 1700,00 |
| Постановка/удаление контрацептивного кольца (без стоимости кольца) | 800,00 |
| Постановка/удаление контрацептивного кольца (без стоимости кольца) II степень сложности | 1100,00 |
| Удаление инородного тела из влагалища | 1000,00 |
| Удаление инородного тела из влагалища II степень сложности | 1500,00 |
Радиоволновое удаление единичных (до 3 ед. ) кондилом или папиллом женских половых органов ) кондилом или папиллом женских половых органов | 2000,00 |
| Радиоволновое удаление множественных (более 3 ед.) кондилом или папиллом женских половых органов | 4000,00 |
| Лечение патологии шейки матки радиоволновым методом (аппарат Сургитрон) I степень сложности | 7000,00 |
| Лечение патологии шейки матки радиоволновым методом (аппарат Сургитрон) II степень сложности | 12000,00 |
| Лечение патологии шейки матки радиоволновым методом (аппарат Сургитрон) III степень сложности | 19000,00 |
| Криогенное удаление единичных кондилом или папиллом женских половых органов (до 5 ед.) (стоимость азота включена) | 2000,00 |
| Криогенное удаление множественных кондилом или папиллом женских половых органов (до 10 ед.) (стоимость азота включена) | 3000,00 |
| Химическое удаление единичных кондилом или папиллом женских половых органов (до 5 ед.) | 1000,00 |
Химическое удаление множественных кондилом или папиллом женских половых органов (до 10 ед. ) ) | 2000,00 |
| Химическая деструкция патологии шейки матки (лечение заболеваний шейки матки солковагином) | 2500,00 |
| Вскрытие наботовых кист шейки матки | 2000,00 |
| Вскрытие наботовых кист шейки матки II степень сложности | 3000,00 |
| Гистеросонография | 10000,00 |
| Гистеросонография II степень сложности | 13000,00 |
| Аспирация содержимого матки | 3200,00 |
| Аспирация содержимого матки II степень сложности | 4700,00 |
| Установка акушерского пессария Арабин | 7500,00 |
| Аспирационная биопсия эндометрия (Пайпель-биопсия) | 3500,00 |
| Аспирационная биопсия эндометрия (Пайпель-биопсия) II степень сложности | 4900,00 |
| Петлевая биопсия шейки матки (1 позиция) с использованием аппарата Сургитрон | 2700,00 |
| Петлевая биопсия шейки матки (1 позиция) II степень сложности с использованием аппарата Сургитрон | 3300,00 |
| Выскабливание цервикального канала | 2200,00 |
| Выскабливание цервикального канала II степень сложности | 3200,00 |
| Выскабливание цервикального канала + петлевая биопсия шейки матки с использованием аппарата Сургитрон | 7000,00 |
| Выскабливание цервикального канала + петлевая биопсия шейки матки с использованием аппарата Сургитрон II степень сложности | 10000,00 |
| Выскабливание цервикального канала + петлевая биопсия шейки матки с использованием аппарата Сургитрон III степень сложности | 15000,00 |
| Гистероскопия, раздельное диагностическое выскабливание | 16000,00 |
| Гистероскопия, раздельное диагностическое выскабливание II степень сложности | 19500,00 |
| Гистероскопия, раздельное диагностическое выскабливание, удаление ВМС | 18000,00 |
| Гистероскопия, раздельное диагностическое выскабливание, удаление ВМС II степень сложности | 25500,00 |
| Гистероскопия, раздельное диагностическое выскабливание, петлевая биопсия шейки матки | 18000,00 |
| Гистероскопия, раздельное диагностическое выскабливание, петлевая биопсия шейки матки II степень сложности | 27000,00 |
| Гистероскопия, раздельное диагностическое выскабливание, полипэктомия | 20000,00 |
| Гистероскопия, раздельное диагностическое выскабливание, полипэктомия II степень сложности | 27500,00 |
| Гистероскопия, рассечение внутриматочных синехий | 25000,00 |
| Гистероскопия, рассечение внутриматочных синехий II степень сложности | 37500,00 |
| Выскабливание цервикального канала, удаление полипа цервикального канала | 10000,00 |
| Выскабливание цервикального канала, удаление полипа цервикального канала II степень сложности | 15000,00 |
| Инструментальное удаление ВМС | 6000,00 |
| Инструментальное удаление ВМС II степень сложности | 9000,00 |
| Конизация шейки матки | 22000,00 |
| Конизация шейки матки II степень сложности | 25000,00 |
| Операции на бартолиновой железе (марсупиализация, удаление бартолиновой железы) | 15000,00 |
| Операции на бартолиновой железе (марсупиализация, удаление бартолиновой железы) II степень сложности | 22500,00 |
| Снятие швов с шейки матки | 3000,00 |
| Снятие швов с шейки матки II степень сложности | 4500,00 |
| Снятие скобок после кесарева сечения I категории сложности | 2500,00 |
| Снятие скобок после кесарева сечения II категории сложности | 3500,00 |
| Снятие швов I категории сложности | 3000,00 |
| Снятие швов II категории сложности | 4500,00 |
| Цервикоскопия II степень сложности | 12000,00 |
| Цервикоскопия+выскабливание цервикального канала | 18000,00 |
| Цервикоскопия+выскабливание цервикального канала II степень сложности | 15000,00 |
| Полипэктомия II степень сложности | 9000,00 |
| Удаление образования влагалища | 15000,00 |
| Удаление новообразоания малой половой губы | 15000,00 |
| Удаление новообразоания малой половой губы II категории сложности | 25000,00 |
| Контурная пластика филлерами на основе гиалуроновой кислоты 3 мл | 40000,00 |
Женское здоровье: чем опасны воспалительные гинекологические заболевания?
Но все же лучше знать, какие существуют опасности, чтобы избежать неприятных, а порой и роковых последствий и сохранить свое женское здоровье.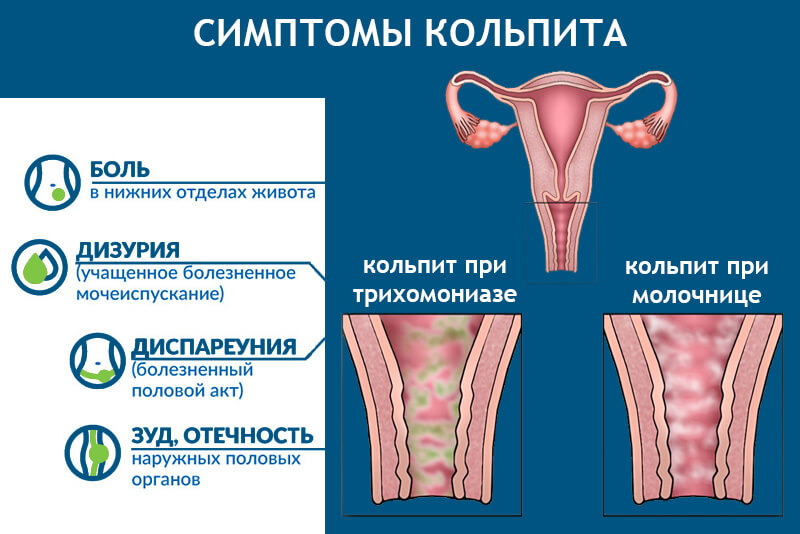
Если сексуальные контакты стали причинять боль, появились покраснения в зоне бикини, возник зуд или изменился цвет, запах и объем выделений из влагалища, стоит на это обратить внимание. Перечисленные симптомы могут открыто «намекать» на то или иное воспалительное заболевание. Что делать в такой ситуации расскажет врач высшей категории, к.м.н., гинеколог-эндокринолог клиники «Семейный доктор» Татьяна Шипхинеева.
«Огласите весь список, пожалуйста!»В структуре гинекологических заболеваний на воспалительные заболевания органов малого таза приходится 25%. Гинекологические заболевания хотя бы раз в жизни возникают как минимум у половины женщин, и это – без учета проблем, связанных с беременностью.
К наиболее распространенным воспалительным заболеваниям органов малого таза относятся:
- кольпит — воспаление слизистой оболочки влагалища;
- цервицит — воспаление шейки матки, включающее воспаление слизистой оболочки влагалищной части шейки матки (экзоцервицит) и слизистой оболочки канала шейки матки (эндоцервицит).

- эндометрит — воспалительный процесс во внутреннем слизистом слое матки;
- параметрит — воспаление околоматочной клетчатки, вызванное бактериальной микрофлорой;
- сальпингит – воспаление маточных труб;
- оофорит – воспаление яичников.
— Такие симптомы как зуд, жжение, дискомфорт в интимной зоне, изменение цвета, запаха и объема выделений, нарушение менструального цикла, кровянистые выделения, боли внизу живота, высыпания на коже и слизистых половых органов, должны насторожить. В этом случае нужен осмотр врача-гинеколога, — предупреждает Татьяна Ивановна.
Причин развития воспаления множество, причем причин простых. Речь может идти и о банальной простуде, и о частых стрессах, и о неправильном питании, но чаще всего воспаление вызывает инфекция половых путей, которую своевременно не выявили или не вылечили полностью.
— Причиной воспалительных заболеваний могут быть микроорганизмы – различные бактерии и вирусы.
В 90% случаев речь идет о смешанной инфекции, так называемой, микст-инфекции
— Самые распространенные возбудители: гонококки, хламидии, трихоманады, вирусы простого герпеса и папилломы человека. Все они передаются половым путем, — разъясняет врач-гинеколог.
Скрытые угрозыМногие думают, что если ничто не беспокоит – значит все в порядке. Однако вовремя не замеченные и не вылеченные заболевания могут нанести непоправимый ущерб женскому здоровью.
Однократный воспалительный процесс придатков матки при незавершенных методиках лечения приводит к бесплодию в 25-30% случаев, двукратный – в 45-50%, трехкратный – в 70%, причем риск внематочной беременности возрастает при этом в 5 раз.
Подобных неприятностей можно избежать, если не доводить организм до «аварийного» состояния.
— С визитом к врачу не стоит затягивать. Острый воспалительный процесс переходит в хронический, а это уже чревато серьезными последствиями. Например, сальпингоофорит может привести к образованию спаек, как результат, непроходимость маточных труб и бесплодие, — предостерегает врач, — Для воспалительных заболеваний характерен восходящий путь — с «нижних этажей вверх». Лечить болезнь на начальной стадии всегда проще.
Лечить болезнь на начальной стадии всегда проще.
В идеале женщина должна посещать гинеколога раз в год для прохождения хотя бы минимального обследования – это мазок на микрофлору и цитологию, УЗИ органов малого таза. Особенно это касается женщин репродуктивного возраста (от 20 до 35 лет), именно они больше всех находятся в зоне риска. Это связано с тем, что в этот период женщина ведет активную половую жизнь, реализует свою репродуктивную функцию или прерывает беременность. Аборты также являются причиной острых воспалительных заболеваний.
— Желательно избегать переохлаждения, потому что оно способствует обострению воспалительных процессов
— Также нужно проводить санацию очагов воспаления, потому что инфекция передается лимфогенным и гематогенным путем. Особенно это касается органов мочеполовой системы и желудочно-кишечного тракта, — отмечает Татьяна Ивановна.
Игра на опережениеПредотвратить болезнь можно с помощью ранней диагностики и грамотного лечения. Обычный ультразвук и лабораторные анализы далеко не всегда выявляют воспаление. Вот почему так важно доверить свое здоровье профессионалам. В клинике «Семейный доктор» лечение воспалительных заболеваний является комплексным.
Обычный ультразвук и лабораторные анализы далеко не всегда выявляют воспаление. Вот почему так важно доверить свое здоровье профессионалам. В клинике «Семейный доктор» лечение воспалительных заболеваний является комплексным.
Записав жалобы, врач-гинеколог назначает диагностические мероприятия:
- осмотр на кресле;
- мазки из влагалища, цервикального канала на флору;
- мазок с шейки матки на атипичные клетки;
- бактериологический посев на определение возбудителя и чувствительность к антибиотикам;
- анализы методом ПЦР;
- УЗИ.
Список анализов зависит от имеющейся проблемы. При необходимости он может быть расширен
— После определения диагноза назначается терапия. Пройти ее можно в нашем дневном стационаре. Гонойно-септическиеформы воспалительных заболеваний лечатся в рамках круглосуточного стационара — в больнице. Показания для госпитализации в любом случае должен определить врач-гинеколог, — рассказывает специалист.
Конечно, Татьяна Ивановна еще раз акцентирует внимание на том, что в этом вопросе самолечение опасно для здоровья. При появлении тревожных симптомов не нужно сразу бежать за антибиотиками в аптеку, начитавшись советов в сети. Здесь требуется специфическое лечение, назначить которое может только гинеколог.
Будьте уверены, регулярно посещая опытного гинеколога, вы сведете к минимуму вероятность возникновения воспалительных заболеваний в органах малого таза.
Тел.: 37-97-96
Адрес: ул. Ключевская, 76а (20А квартал, здание МФЦ, второй этаж)
Сайт: semdoctor.pro
График работы: будние дни: c 08-30 до 19-30, выходные и праздничные дни: с 8:30 до 16:00
НЕОБХОДИМА КОНСУЛЬТАЦИЯ СПЕЦИАЛИСТА. ИМЕЮТСЯ ПРОТИВОПОКАЗАНИЯ.
Реклама
Автор: Анастасия Черниговская
Диагностика, лечение и его связь с раком
Что такое койлоцитоз?
Как внутренняя, так и внешняя поверхности вашего тела состоят из эпителиальных клеток. Эти клетки образуют барьеры, которые защищают органы, такие как более глубокие слои кожи, легкие и печень, и позволяют им выполнять свои функции.
Эти клетки образуют барьеры, которые защищают органы, такие как более глубокие слои кожи, легкие и печень, и позволяют им выполнять свои функции.
Койлоциты, также известные как гало-клетки, представляют собой тип эпителиальных клеток, которые развиваются после инфекции вируса папилломы человека (ВПЧ). Койлоциты структурно отличаются от других эпителиальных клеток.Например, их ядра, содержащие ДНК клетки, имеют неправильный размер, форму или цвет.
Койлоцитоз — это термин, обозначающий наличие койлоцитов. Койлоцитоз можно считать предшественником некоторых видов рака.
Сам по себе койлоцитоз не вызывает симптомов. Но это вызвано ВПЧ, вирусом, передающимся половым путем, который может вызывать симптомы.
Существует более 200 типов ВПЧ. Многие типы не вызывают никаких симптомов и проходят сами по себе. Однако некоторые типы ВПЧ с высоким риском связаны с развитием рака эпителиальных клеток, также известного как карцинома.В частности, хорошо известна связь между ВПЧ и раком шейки матки.
Рак шейки матки поражает шейку матки, узкий проход между влагалищем и маткой. По данным Всемирной организации здравоохранения (ВОЗ), почти все случаи рака шейки матки вызваны инфекциями ВПЧ.
Симптомы рака шейки матки обычно не проявляются до тех пор, пока рак не перейдет в запущенную стадию. Расширенные симптомы рака шейки матки могут включать:
- кровотечение между менструациями
- кровотечение после полового акта
- боль в ноге, тазу или спине
- потеря веса
- потеря аппетита
- усталость
- дискомфорт во влагалище
- выделения из влагалища , который может быть жидким и водянистым или более похожим на гной и иметь неприятный запах
HPV также связан с раком, который поражает эпителиальные клетки в анусе, половом члене, влагалище, вульве и частях глотки.Другие типы ВПЧ не вызывают рак, но могут вызывать остроконечные кондиломы.
ВПЧ передается при половом акте, включая оральный, анальный и вагинальный секс.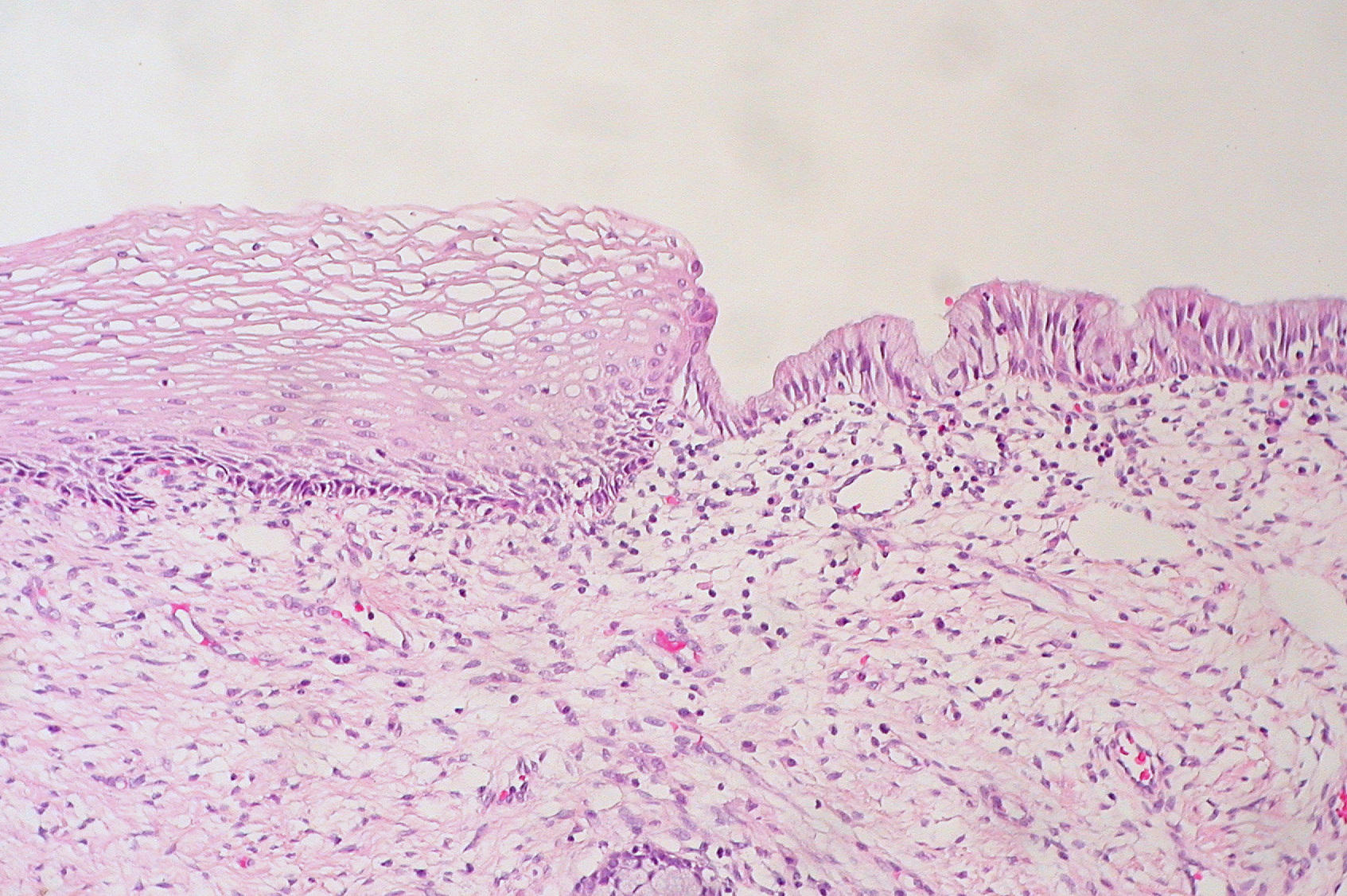 Вы подвергаетесь риску, если занимаетесь сексом с человеком, у которого есть вирус. Однако, поскольку ВПЧ редко вызывает симптомы, многие люди не знают, что у них он есть. Они могут неосознанно передать это своим партнерам.
Вы подвергаетесь риску, если занимаетесь сексом с человеком, у которого есть вирус. Однако, поскольку ВПЧ редко вызывает симптомы, многие люди не знают, что у них он есть. Они могут неосознанно передать это своим партнерам.
Когда ВПЧ попадает в организм, он поражает эпителиальные клетки. Эти клетки обычно находятся в области гениталий, например, в шейке матки.Вирус кодирует свои собственные белки в ДНК клеток. Некоторые из этих белков могут запускать структурные изменения, превращающие клетки в койлоциты. Некоторые могут вызвать рак.
Койлоцитоз в шейке матки обнаруживается с помощью мазка Папаниколау или биопсии шейки матки.
Мазок Папаниколау — это стандартный скрининговый тест на ВПЧ и рак шейки матки. Во время мазка Папаниколау врач с помощью маленькой щеточки берет образец клеток с лицевой стороны шейки матки. Образец анализирует патолог на койлоциты.
Если результаты положительные, врач может предложить кольпоскопию или биопсию шейки матки. Во время кольпоскопии врач использует инструмент для освещения и увеличения шейки матки. Этот экзамен очень похож на экзамен, который вы проводите при взятии мазка Папаниколау. Во время биопсии шейки матки врач берет небольшой образец ткани из шейки матки.
Этот экзамен очень похож на экзамен, который вы проводите при взятии мазка Папаниколау. Во время биопсии шейки матки врач берет небольшой образец ткани из шейки матки.
Ваш врач сообщит вам результаты любых анализов. Положительный результат может означать, что койлоциты были обнаружены.
Эти результаты не обязательно означают, что у вас рак шейки матки или что вы собираетесь его заболеть.Однако вам необходимо пройти наблюдение и лечение, чтобы предотвратить возможное развитие рака шейки матки.
Койлоцитоз шейки матки является предвестником рака шейки матки. Риск увеличивается, когда присутствует больше койлоцитов, являющихся результатом определенных штаммов ВПЧ.
Диагноз койлоцитоза после мазка Папаниколау или биопсии шейки матки увеличивает потребность в частых обследованиях на рак. Ваш врач сообщит вам, когда вам нужно будет снова пройти обследование. Мониторинг может включать проверки каждые три-шесть месяцев, в зависимости от вашего уровня риска.
Койлоциты также участвуют в раковых заболеваниях, которые появляются в других частях тела, таких как задний проход или горло. Однако процедуры скрининга на эти виды рака не так хорошо отработаны, как на рак шейки матки. В некоторых случаях койлоцитоз не является надежным показателем риска рака.
Однако процедуры скрининга на эти виды рака не так хорошо отработаны, как на рак шейки матки. В некоторых случаях койлоцитоз не является надежным показателем риска рака.
Койлоцитоз вызывается инфекцией ВПЧ, лечения которой не существует. В целом, лечение ВПЧ направлено на медицинские осложнения, такие как генитальные бородавки, предрак шейки матки и другие виды рака, вызванные ВПЧ.
Вероятность выздоровления выше при раннем обнаружении и лечении предрака шейки матки или рака.
В случае предраковых изменений шейки матки может быть достаточно мониторинга риска посредством частых обследований. Некоторым женщинам с предраком шейки матки может потребоваться лечение, в то время как у других женщин наблюдается спонтанное разрешение.
Лечение предрака шейки матки включает:
- Петлевая электрохирургическая процедура иссечения (LEEP). В этой процедуре патологические ткани удаляются из шейки матки с помощью специального инструмента с проволочной петлей, по которой проходит электрический ток.
 Проволочная петля используется как лезвие, чтобы аккуратно соскрести предраковые ткани.
Проволочная петля используется как лезвие, чтобы аккуратно соскрести предраковые ткани. - Криохирургия. Криохирургия включает замораживание аномальных тканей для их разрушения. Для удаления предраковых клеток на шейку матки можно нанести жидкий азот или углекислый газ.
- Лазерная хирургия. Во время лазерной хирургии хирург с помощью лазера разрезает и удаляет предраковые ткани внутри шейки матки.
- Гистерэктомия. Эта хирургическая процедура удаляет матку и шейку матки; это обычно используется для женщин, у которых не было разрешения с помощью других вариантов лечения.
Если койлоциты обнаруживаются во время обычного мазка Папаниколау, это не обязательно означает, что у вас рак шейки матки или вы собираетесь его заболеть. Это означает, что вам, вероятно, потребуется более частые обследования, чтобы в случае возникновения рака шейки матки его можно было обнаружить и лечить на ранней стадии, что обеспечило бы наилучший результат.
Чтобы предотвратить ВПЧ, практикуйте безопасный секс. Если вам 45 лет или меньше, или если у вас есть ребенок, поговорите со своим врачом о вакцине как о дополнительной профилактике против определенных типов ВПЧ.
Лечение, причины, симптомы хронического экзоцервицита
Экзоцервицит — это инфекционное воспаление наружной поверхности шейки матки. Воспалительный процесс при экзоцервиците распространяется только на ту часть шейки матки, которая выступает в полость влагалища и визуализируется при осмотре (вагинальная часть).
Воспалительные изменения в области влагалища и находящейся в нем части шейки матки диагностируются у 70% пациенток.Изолированного воспаления шейки матки практически не существует, в связи с анатомической близостью и единым строением покровного эпителия влагалище и шейка матки вовлекаются в патологический процесс симметрично.
Поскольку формулировка диагноза «воспалительные изменения шейки матки» имеет много схожих терминов, а иногда даже указывает на один и тот же процесс, пациенты часто не могут понять суть своего заболевания.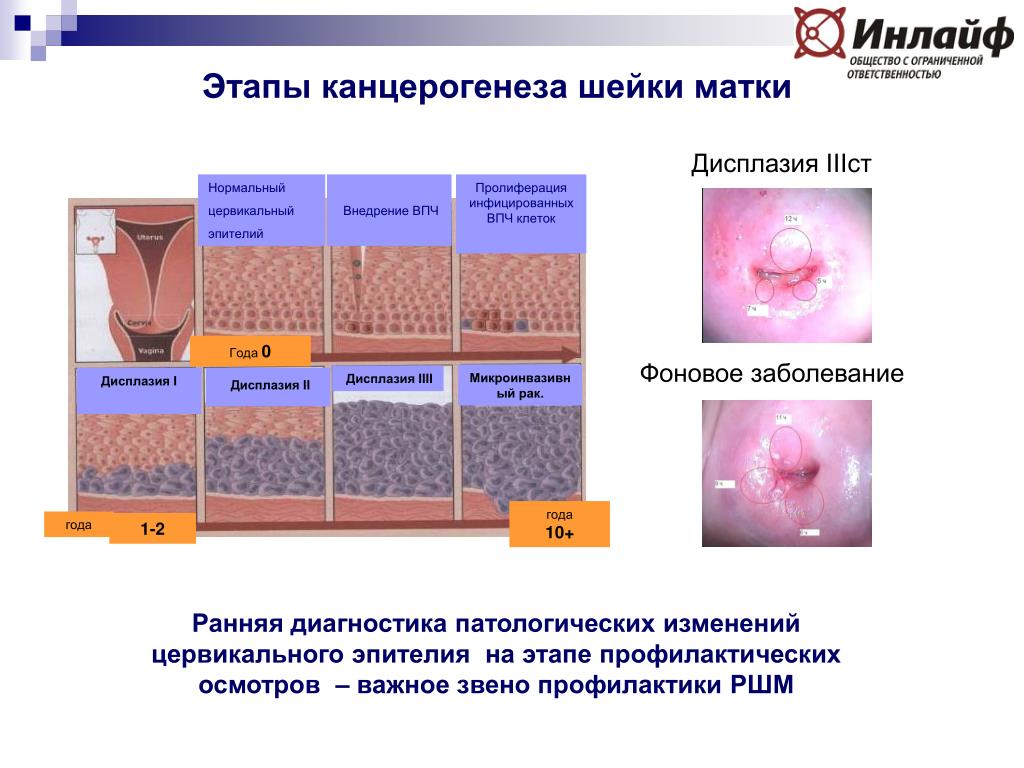 Чтобы правильно интерпретировать любой поставленный диагноз, необходимо иметь общие представления об шейке матки.
Чтобы правильно интерпретировать любой поставленный диагноз, необходимо иметь общие представления об шейке матки.
Шейка матки — нижний, значительно суженный сегмент матки. Его можно представить в виде полой трубки длиной 3-4 см, внешняя часть которой выступает во влагалище. По строению эпителий шейной поверхности похож на слизистую влагалища, он представлен несколькими слоями клеток плоской формы.
Внутри шейки матки находится цервикальный канал, соединяющий вагинальную и маточную полости. Железистые структуры цервикального канала выделяют много слизистых выделений.Узловатая слизь биологически активна против инфекции и способна уничтожать нежелательные микроорганизмы, защищая вышележащие структуры от воспаления.
Воспалительные изменения могут затронуть только область, окружающую шейку матки снаружи — экзоцервикс, тогда в диагноз включен термин «экзоцервицит». Однако изолированное воспаление только поверхности шейки матки, скорее всего, продлится долго, особенно при ослабленном местном иммунитете. Часто воспаление распространяется на слизистые оболочки полости шейки матки (эндоцервикса).Воспалительный процесс при экзоцервиците затрагивает слизистые влагалища, провоцируя развитие вагинита.
Часто воспаление распространяется на слизистые оболочки полости шейки матки (эндоцервикса).Воспалительный процесс при экзоцервиците затрагивает слизистые влагалища, провоцируя развитие вагинита.
Жалобы больных экзоцервицитом не различаются по специфике и аналогичны признакам инфекционного воспаления наружных половых органов любой локализации и характера: дискомфорта во влагалище и патологических выделений. Выраженность симптомов зависит от стадии воспаления. Выраженный экзоцервицит имеет резкое начало и яркие симптомы, при переходе воспалительного процесса в хроническую форму активные симптомы могут отсутствовать.
Наличие воспаления на поверхности шейки матки хорошо визуализируется при плановом осмотре, но для определения источника заболевания требуется детальная лабораторная диагностика. Чаще у источников экзоцервицита обнаруживается специфическая микрофлора (гонококки, трихомонады, реже — хламидиоз). Неспецифическое воспаление провоцируют условно-патогенные микробы, входящие в состав микробиоценоза влагалища (стрептококки, стафилококки, кишечная палочка, коринебактерии и другие).
Для более детального изучения воспалительных изменений эпителия шейки матки проводится кольпоскопическое исследование. Также дает возможность определить вовлеченность слизистой оболочки шейки матки в воспалительный процесс и диагностировать сопутствующие заболевания (чаще истинные и ложные эрозии шейки матки).
Объем лечения зависит от источника инфекции, формы заболевания, поражения окружающих тканей и наличия сопутствующей патологии.Помимо устранения инфекции необходимо устранить провоцирующие факторы, стимулировать местный иммунитет и восстановить нормальный микробиоценоз влагалища.
Причины экзоцервицита
Поверхностный эпителий шейки матки способен противостоять большинству микробов, поэтому для развития инфекционного воспаления необходимы определенные предрасполагающие условия, а именно:
— Сопутствующий инфекционно-воспалительный процесс, локализованный в любом отделе мочеполовой системы.Инфекция на поверхность шеи может попасть из полости шейки матки или из влагалища, поэтому часто выраженный экзоцервицит диагностируется в сочетании с кольпитом, эндоцервицитом, эндометритом, аднекситом, циститом. Довольно часто экзоцервицит сопровождается эрозией шейки матки.
Довольно часто экзоцервицит сопровождается эрозией шейки матки.
— Половые инфекции (трихомониаз, гонорея, хламидиоз и другие). Чаще других представителей определенной микрофлоры последствия экзоцервицита вызывают трихомонады и гонококки.У каждого третьего пациента эти инфекции провоцируют воспалительный процесс на шейке матки.
— Повреждение шейки матки механического характера (аборт, травма, роды, диагностические травматические манипуляции, частые спринцевания). Нарушение целостности эпителия шейки матки позволяет нежелательной микрофлоре проникнуть в слизистый слой и спровоцировать воспаление.
Также коррозионные химические вещества (спермициды, неподходящие гигиенические средства) могут повредить покрывающую шейку слизистой оболочки.
— Дисбиотические нарушения слизистой оболочки влагалища. Микрофлора влагалища очень разнообразна, но количественное соотношение различных ее представителей всегда постоянно. В здоровом влагалище преобладает лактофлора (98%). Лактобациллы поддерживают постоянный уровень кислотности (рН) и защищают слизистые оболочки от негативного воздействия условно-патогенной и патогенной микрофлоры. В гораздо меньшем количестве (оставшиеся 2%) во влагалище обитают условно-патогенные микроорганизмы (стафилококки, стрептококки, коринебактерии, бактероиды и другие).В неблагоприятных условиях, создаваемых лактобациллами, они не могут вегетировать, но при нарушении нормального микробаланса начинается их усиленное размножение и возникает инфекционное воспаление.
Лактобациллы поддерживают постоянный уровень кислотности (рН) и защищают слизистые оболочки от негативного воздействия условно-патогенной и патогенной микрофлоры. В гораздо меньшем количестве (оставшиеся 2%) во влагалище обитают условно-патогенные микроорганизмы (стафилококки, стрептококки, коринебактерии, бактероиды и другие).В неблагоприятных условиях, создаваемых лактобациллами, они не могут вегетировать, но при нарушении нормального микробаланса начинается их усиленное размножение и возникает инфекционное воспаление.
— Наличие большого количества половых партнеров при отсутствии адекватной защиты от половых инфекций. Экзоцервицит чаще встречается у сексуально активных и молодых.
— Тяжелая гормональная дисфункция. Слизистая влагалища и соответственно шейка матки реагируют на гормональные изменения, особенно на изменение концентрации эстрогенов.При гипоэстрогенной гибели лактобацилл увеличивается количество условно-патогенных микробов.
— Ослабление механизмов иммунной защиты.
Симптомы и признаки экзоцервицита
Заболевание имеет несколько клинических форм, как правило, они связаны с природой возбудителя инфекционного воспаления. Острый экзоцервицит часто возникает из-за конкретной инфекции, особенно гонореи. Спровоцировать хламидиоз может умеренный экзоцервицит с минимальными клиническими признаками.Хронический экзоцервицит не беспокоит пациента и диагностируется только при непосредственном осмотре.
Острая форма экзоцервицита имеет все признаки выраженного местного воспаления: обильные бели, неприятные ощущения в проекции влагалища (зуд, жжение), дискомфорт при мочеиспускании. Обычно после окончания менструации выраженность симптомов усиливается.
Умеренный экзоцервицит имеет те же признаки, но гораздо менее выражен.
Если острое воспаление вовремя не диагностировать и не лечить, инфекция проникает глубоко в организм (буквально «уходит» с поверхности шейки матки) эпителия. Симптомы воспаления стихают, создается ложное представление о «выздоровлении», а на шее формируется хронический экзоцервицит.
Инфекционное воспаление при экзоцервиците последовательно проходит три стадии: альтерация (повреждение), экссудация (выработка воспалительного секрета) и пролиферация (образование новых клеток).На стадии поражения инфекция проникает в клетки слизистого слоя и разрушает их оболочку. В ответ ткани разрыхляются, и пораженные железы интенсивно выделяют, чтобы «смыть» инфекцию (экссудацию). Стадия разрастания начинается после того, как инфекция покидает поверхностные эпителиальные слои и проникает под ними. Активизируются процессы регенерации (восстановления) поврежденной слизистой. Однако часто процессы заживления протекают неправильно, и новообразованные клетки закрывают отверстия шейных желез, в результате в них накапливается секрет, и образуются псевдоцисты.
Если экзоцервицит возникает на фоне сопутствующей патологии, его симптомы будут дополняться признаками имеющегося заболевания, поэтому поставить достоверный диагноз только на основании жалоб невозможно.
Диагностика экзоцервицита
Воспалительные изменения на шейке матки выявляются даже при визуальном осмотре, поэтому установить наличие экзоцервицита несложно.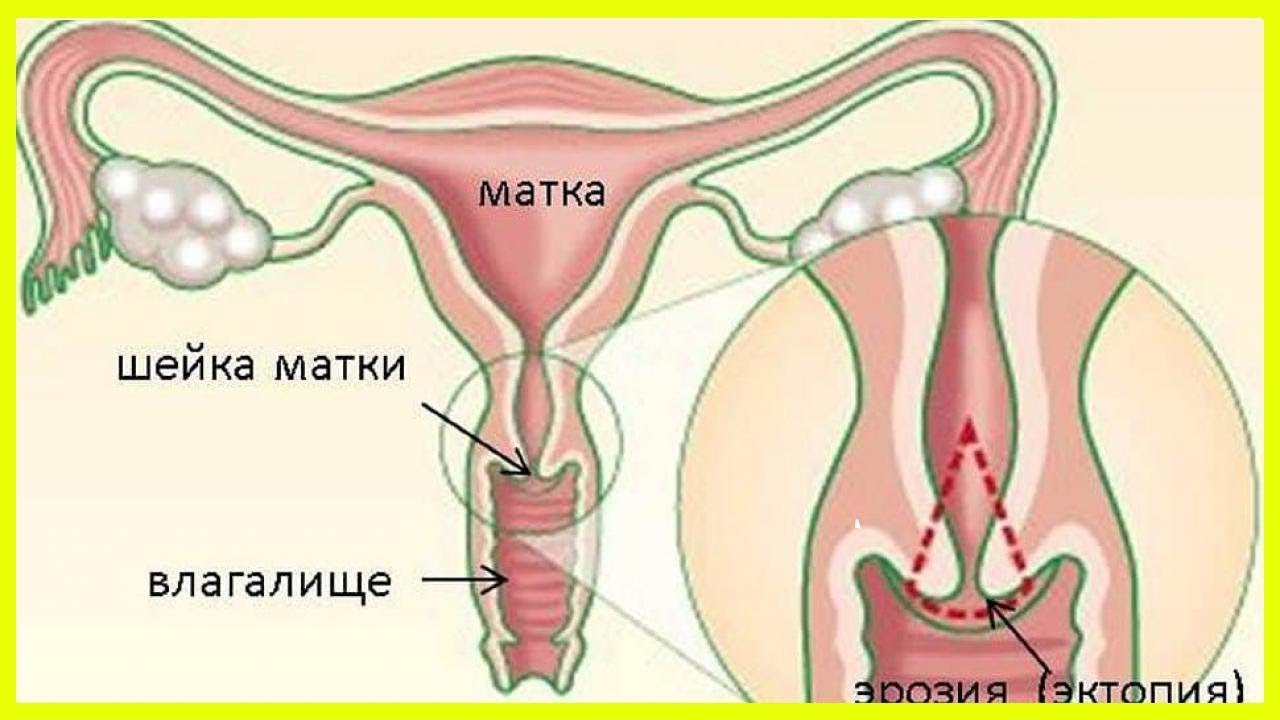 При осмотре шейки матки визуализируется покрасневшая и отечная слизистая с небольшими кровоизлияниями (петехиями) в виде красных крапинок.Острый гнойно-выраженный экзоцервицит часто отличается более тяжелым течением, когда на поверхности шеи образуется плотный гнойный налет, образуются язвы. Умеренный экзоцервицит отличается стертой клиникой, он может спровоцировать легкое покраснение и легкий отек шейки матки.
При осмотре шейки матки визуализируется покрасневшая и отечная слизистая с небольшими кровоизлияниями (петехиями) в виде красных крапинок.Острый гнойно-выраженный экзоцервицит часто отличается более тяжелым течением, когда на поверхности шеи образуется плотный гнойный налет, образуются язвы. Умеренный экзоцервицит отличается стертой клиникой, он может спровоцировать легкое покраснение и легкий отек шейки матки.
Поскольку экзоцервицит вызывает патологическую секрецию шейных желез, во влагалище при обследовании всегда присутствуют атипичные выделения. Их характер зависит от «виновника» воспаления.Так, при гонорейной и трихомонадной инфекции выделения из влагалища всегда плотные, обильные, гнойные, а неспецифическая микрофлора отличается серозными или серозно-гнойными выделениями.
Хронический экзоцервицит не имеет ярких воспалительных признаков, однако давняя инфекция в толще слизистой оболочки провоцирует утолщение шейки матки и приводит к образованию псевдоэрозии.
Поскольку воспалительные изменения на шее часто сочетаются с другими патологиями, а иногда и вызывают, для более детального изучения патологических процессов в слизистой оболочке проводят кольпоскопическое исследование. При большом увеличении визуализируются признаки инфекционного поражения слизистой оболочки и определяются ее границы, определяется наличие псевдоэрозии.
При большом увеличении визуализируются признаки инфекционного поражения слизистой оболочки и определяются ее границы, определяется наличие псевдоэрозии.
Ценную информацию о заболевании дает результат цитологического исследования (цитограмма экзоцервицита). С его помощью изучается клеточный состав патологического очага на шейке матки. Цитограмма экзоцервицита свидетельствует о воспалительном процессе: количество лейкоцитов более 100 (вместо допустимых 10), много слизи, содержащей возбудителя инфекции.
Диагностировать экзоцервицит намного проще, чем выяснить его истинную причину. Чтобы успешно лечить болезнь, необходимо установить, какая инфекция спровоцировала воспалительный процесс на шейке матки. Поэтому требуется комплексное лабораторное исследование (мазки и бапсосева) для выявления возбудителя заболевания.
Лечение экзоцервицита
Терапия экзоцервицита проводится согласно принципам лечения инфекционного воспаления и преследует несколько основных целей:
— Устранение инфекции. Антибактериальная терапия начинается только после точной лабораторной идентификации возбудителя. Чем раньше будет диагностирован экзоцервицит, тем легче убить инфекцию. Лечение хронического экзоцервицита всегда проблематично, поскольку инфекция локализуется не на поверхности, а в подслизистой основе, а также вызывает серьезные структурные нарушения.
Антибактериальная терапия начинается только после точной лабораторной идентификации возбудителя. Чем раньше будет диагностирован экзоцервицит, тем легче убить инфекцию. Лечение хронического экзоцервицита всегда проблематично, поскольку инфекция локализуется не на поверхности, а в подслизистой основе, а также вызывает серьезные структурные нарушения.
Симметричное лечение с половым партнером проводится в случае выявления у пациента специфического воспаления.
— Устранение местных дисбиотических нарушений. Если не восстановить физиологический состав микрофлоры влагалища, избежать рецидива заболевания не удастся. Поэтому по окончании курса антибиотиков назначают препараты, содержащие бифидо- и лактобациллы (Лактагель, Бифидумбактерин, Ацилакт и им подобные).
— Восстановление способности слизистой противостоять инфекциям с помощью иммуномодуляторов и витаминотерапии.
Хирургическое лечение экзоцервицита, как правило, применяется для устранения воздействия на шейку матки хронического воспаления, то есть эрозии. После антибактериальной терапии эрозия устраняется наиболее подходящим для конкретного пациента методом.
После антибактериальной терапии эрозия устраняется наиболее подходящим для конкретного пациента методом.
что это? Причины, симптомы и лечение
Как правило, слабый пол очень внимательно следит за состоянием своего женского здоровья. И в то время, когда понятия «молочница» или «цистит» очень хорошо известны каждому, встречаются реже при широком спектре заболеваний. Одна из таких проблем — экзоцервицит. Что это такое, каковы его симптомы, как лечить и есть ли способы избежать этого заболевания? Давайте разбираться.
Экзоцервицит — что это?
В связи с особенностями женской анатомии и, в частности, мочеполовой системы, патогенные организмы могут очень легко проникать в организм. В результате они могут вызвать экзоцервицит шейки матки. Что это? Это воспалительные процессы в слизистой оболочке шейки матки, которые сопровождаются болями внизу живота и нехарактерными для женских выделений.
Воспалительный процесс — экзоцервицит — чаще всего наблюдается у женщин в возрасте от 25 до 35 лет, ведущих активную и беспорядочную половую жизнь.
Причины экзоцервицита
Есть несколько факторов, которые могут спровоцировать начало заболевания:
- Случайный секс, незащищенный секс.
- Снижение иммунитета вследствие почечной или печеночной недостаточности, ВИЧ-инфекции, сахарного диабета.
- Аборт, роды и наличие повреждений внутренних половых органов в результате этих процессов.
- Птоз шейки матки.
- Воспалительные процессы в мочеполовой системе (кольпиты, циститы и др.)).
- Наличие заболеваний, при которых микробы (тонзиллит, различные воспаления и др.) Разносятся по организму вместе с кровью.
- Неправильное использование внутренних контрацептивов (спиралей, вагинальных суппозиториев) или частое спринцевание агрессивными препаратами для защиты от беременности.
- Гормональные сбои в организме. Чаще всего это происходит у женщин в период постменопаузы, когда значительно снижается выработка женских гормонов и из-за этого в слизистой оболочке начинает развиваться атрофическое воспаление.
 Другой причиной гормонального сбоя может стать неправильное использование оральных контрацептивов (противозачаточных таблеток).
Другой причиной гормонального сбоя может стать неправильное использование оральных контрацептивов (противозачаточных таблеток). - Несоблюдение правил личной гигиены.
Цервикальный экзоцервицит: что это такое и каковы его симптомы
С вопросом, что такое экзоцервицит шейки матки, разобрался — это воспалительные процессы в его слизистой оболочке. Какие симптомы сопровождают эти процессы? Это зависит от стадии заболевания. Если на начальном этапе женщина может даже не подозревать о наличии инфекций и воспалительных процессов в репродуктивной системе, то в случае обострения у нее появятся специфические симптомы, по которым можно будет судить о заболевании:
- чувство дискомфорта и боли. в низу живота;
- боль во время секса и кровянистые выделения сразу или вскоре после этого;
- дискомфорт, спазмы или жжение при мочеиспускании;
- Изменение характера выделений — они могут стать кровянистыми, с примесями гноя или слизи.
- зуд вульвы.

Помимо основных симптомов может наблюдаться сонливость, общее недомогание, повышение температуры тела.
Классификация заболевания
В зависимости от характера заболевания экзоцервицит делится на две группы:
1. Острый экзоцервицит.
Этот вид заболевания характерен для здоровой шейки матки. Спровоцирована грибковой инфекцией или гонореей. Характерными признаками острого экзоцервицита являются появление гнойных или слизисто-гнойных выделений из влагалища, сильная боль и повышение температуры тела.
2. Хронический экзоцервицит.
В большинстве случаев развивается при неправильном лечении острого экзоцервицита. Для этого типа заболевания характерно усиление болей, уплотнение шейки матки, выраженное воспаление и образование кисты, отторжение эпителия.
Диагностика заболевания
Для того, чтобы лечение прошло как можно быстрее и без дополнительных усилий, важно вовремя заметить симптомы заболевания и обратиться к врачу для подтверждения диагноза экзоцервицит. Что это такое и каковы его симптомы, было описано выше, поэтому теперь стоит узнать более подробно о том, как диагностировать заболевание.
Что это такое и каковы его симптомы, было описано выше, поэтому теперь стоит узнать более подробно о том, как диагностировать заболевание.
Визит к гинекологу начинается с небольшого звонка. Врач задает вопросы о характере и продолжительности болей в животе, наличии или изменении выделений из влагалища, особенностях менструального цикла, перенесенных ранее инфекционных заболеваниях и так далее.
Второй этап диагностики — осмотр онгинекологического кресла. В первую очередь осматриваются наружные половые органы, после чего врач переходит к влагалищу и шейке матки.Уже во время осмотра гинеколог определяет характер и вид заболевания: острый или хронический экзоцервицит.
Для более точной диагностики и назначения правильного и эффективного метода лечения, помимо осмотра, также проводятся следующие процедуры:
- Взятие мазка на флору из влагалища.
- Диагностика возможных вирусных заболеваний, передающихся половым путем (включая ВИЧ, гепатит В).
- УЗИ органов малого таза (яичники, матка).

- Общие анализы крови и мочи.
- Кольпоскопия.
- Цитологическое исследование. Это помогает окончательно подтвердить диагноз экзоцервицита. Цитограмма поможет доктору еще раз убедиться в наличии воспалительных процессов, получить информацию об изменениях во влагалищной флоре. Особое внимание уделяется характеру изменений эпителия.
Если цитограмма соответствует экзоцервициту, гинеколог назначает необходимый курс лечения.В этом случае лечение подбирается исключительно в индивидуальном порядке, исходя из особенностей пациента.
Лечение болезни
Следующим этапом после постановки диагноза «экзоцервицит» является лечение. Он может иметь разную природу, в зависимости от тяжести заболевания и его возбудителей.
Если воспаление вызвано бактериями, назначают курс антибактериальной терапии. В этом случае назначить препарат и дозировку может только врач!
В случае вирусной природы заболевания лечение проводится курсом противовирусной терапии. Самыми популярными препаратами в этом случае являются Валтрекс и Ацикловир. Как и в предыдущем случае, необходимая дозировка рассчитывается индивидуально.
Самыми популярными препаратами в этом случае являются Валтрекс и Ацикловир. Как и в предыдущем случае, необходимая дозировка рассчитывается индивидуально.
Если экзоцервицит был вызван грибком, то соответственно назначают противогрибковые препараты.
После курса лечения в обязательном порядке назначают препараты для восстановления микрофлоры влагалища. Это могут быть самые разные мази или свечи, которые тоже подбираются индивидуально.
Если заболевание было диагностировано слишком поздно и спровоцировало осложнения, возможно хирургическое вмешательство.Их цель — удалить поврежденный слой эпителия с помощью лазерного излучения.
Профилактика болезней
Экзоцервицит — что это? Каковы симптомы и почему это происходит? Ответы на все эти вопросы — в статье. Поэтому понять, как уберечься от этой неприятности, уже не сложно. Главное правило: не допускать возникновения причин заболевания и проходить обязательные осмотры у гинеколога не реже одного раза в год.
клинических предикторов эндоцервицита Chlamydia trachomatis у женщин-подростков: поиск подходящей комбинации | JAMA Педиатрия
• Хламидийное заболевание у женщин-подростков представляет собой серьезную проблему для общественного здравоохранения, но вторичные профилактические меры посредством раннего выявления и лечения затруднены из-за стоимости и сложности массового обследования. Это исследование было предпринято с целью выявления клинических предикторов инфекции, которые могут сузить рамки скрининга подростков.Демографические / клинические данные и эндоцервикальные мазки для прямого теста на моноклональные антитела, конъюгированные с флуоресцеином, на Chlamydia trachomatis были собраны у 244 последовательных женщин в возрасте 21 года и младше, посещавших клинику для подростков. Положительный тест на моноклональные антитела, конъюгированные с флуоресцеином в прямом образце, на C trachomatis Результаты были связаны с прошлой хламидийной инфекцией, множественными сексуальными партнерами, половым контактом с мужчинами с уретритом, неиспользованием презервативов, метроррагией, экзоцервицитом, слизисто-гнойными эндоцервикальными выделениями. цитологические особенности шейки матки и выделение Neisseria gonorrhoeae из эндоцервикса.Эти переменные были введены в дискриминантный анализ для прогнозирования результатов прямого теста на моноклональные антитела, конъюгированные с флуоресцеином, для результатов C trachomatis . Дискриминантная функция была статистически значимой, но объясняла только 17% межгрупповой дисперсии. Только две переменные, экзоцервицит и партнеры с уретритом, правильно предсказали результаты прямого теста на моноклональные антитела, конъюгированные с флуоресцеином, на C trachomatis в 79% всех случаев (отрицательная прогностическая ценность 90%; положительная прогностическая ценность 35%).Когда рутинный скрининг с использованием надежных лабораторных тестов невозможен, выборочное тестирование или эмпирическое лечение женщин-подростков с любым из факторов риска могут быть экономически эффективными альтернативами.
( AJDC. 1989; 143: 1437-1442)
ПРАЙМ PubMed | Контролируемое клиническое исследование эффективности бензидамина при местном лечении неспецифического цервицита и вагинита
Citation
Ventolini, G, et al. «Контролируемое клиническое исследование эффективности бензидамина при местном лечении неспецифического цервицита и вагинита.» International Journal of Tissue Reactions, vol. 9, no. 2, 1987, pp. 157-67.
Ventolini G, Villa I, Guerra A. Контролируемое клиническое исследование эффективности бензидамина при местном лечении неспецифический цервицит и вагинит. Int J Tissue React . 1987; 9 (2): 157-67.
Ventolini, G., Villa, I., & Guerra, A. (1987). Контролируемое клиническое исследование об эффективности бензидамина при местном лечении неспецифических цервицитов и вагинитов. Международный журнал тканевых реакций , 9 (2), 157-67.
Ventolini G, Villa I, Guerra A. Контролируемое клиническое исследование эффективности бензидамина при местном лечении неспецифического цервицита и вагинита. Int J Tissue React. 1987; 9 (2): 157-67. PubMed PMID: 3610514.
TY — JOUR T1 — контролируемое клиническое исследование эффективности бензидамина при местном лечении неспецифического цервицита и вагинита. AU — Вентолини, G, AU — Вилла, I, AU — Герра, А, PY — 1987/1/1 / pubmed PY — 1987/1/1 / medline PY — 1987/1/1 / entrez СП — 157 EP — 67 JF — Международный журнал тканевых реакций JO — Int J Tissue React ВЛ — 9 ИС — 2 N2 — Авторы сообщают о результатах контролируемого клинического исследования, проведенного для оценки эффективности некоторых препаратов для местного применения при лечении так называемого неспецифического цервиковагинита.Наилучшие результаты наблюдались у 55 пациентов, получавших 0,1% раствор бензидамина, эффективность которого была значительно выше, чем у вагинальных суппозиториев с повидон-йодом или 0,2% раствора ацетата алюминия, которые использовались еще у 45 пациентов, страдающих от неспецифический вульвовагинит и экзоцервицит в соответствии с протоколом полностью рандомизированного экспериментального исследования. Результаты, полученные в не отобранной популяции настоящего исследования, подтверждают полезность вагинальных спринцеваний с бензидамином в терапии неспецифических воспалений, затрагивающих нижний половой аппарат женщины.SN — 0250-0868 UR — https://wwww.unboundmedicine.com/medline/citation/3610514/a_controlled_clinical_study_on_the_efficacy_of_benzydamine_in_the_topical_treatment_of_non_specific_cervicitis_and_vaginitis_ L2 — https://medlineplus.gov/vaginitis.html DB — PRIME DP — несвязанная медицина ER —
Цервицит — симптомы, причины, лечение
Цервицит — это воспаление шейки матки, нижней части матки, которая выступает во влагалище. Цервицит чаще всего возникает из-за инфекций, передающихся половым путем, или ИППП, хотя он может быть вызван другими типами инфекций, раздражением или аллергией.Цервицит — распространенное заболевание; более чем у половины всех женщин он в какой-то момент развивается (Источник: PubMed).
Инфекции, передаваемые половым путем, которые могут вызывать цервицит, включают хламидиоз, гонорею, трихомонаду, герпес и вирус папилломы человека, или ВПЧ, вирус, вызывающий остроконечные кондиломы. Эти инфекции могут протекать бессимптомно или могут вызывать проблемы, такие как выделения из влагалища, зуд, боль во время полового акта, боль в области таза, вагинальное кровотечение или ощущение давления или полноты в тазу.Некоторые из этих состояний можно вылечить с помощью антибиотиков. Герпес и остроконечные кондиломы невозможно вылечить; однако лечение их симптомов возможно.
Диагностика цервицита включает тестирование на инфекции, передаваемые половым путем, включая хламидиоз, гонорею, ВИЧ, сифилис и гепатит C. Необходимо связаться со всеми половыми партнерами и предложить лечение, если тестирование выявляет инфекцию, передающуюся половым путем.
Химические вещества, спермициды, лубриканты и презервативы могут вызывать цервицит из-за раздражения или аллергии, в зависимости от их состава.Вагинальные приспособления, прилегающие к шейке матки, такие как цервикальные колпачки, диафрагмы и устройства поддержки таза (пессарии), также могут вызывать цервицит, как и некоторые бактерии или бактериальный дисбаланс. Симптомы могут имитировать симптомы, наблюдаемые при инфекциях, передающихся половым путем. Лечение зависит от причины, но может включать антибиотики, терапию эстрогенами у женщин в постменопаузе или отказ от продуктов, вызывающих раздражение или аллергию.
Риск цервицита можно снизить, соблюдая правила безопасного секса и избегая известных раздражителей или аллергенов.
При отсутствии лечения некоторые инфекции шейки матки могут перерасти в воспалительные заболевания органов малого таза (ВЗОМТ, инфекция репродуктивных органов женщины) и привести к абсцессам таза, генерализованному воспалению тканей таза и воспалению области вокруг печени. Немедленно обратитесь за медицинской помощью (позвоните 911) в случае серьезных симптомов, таких как высокая температура (выше 101 градуса по Фаренгейту) или сильная боль в области таза или живота, или если у вас развиваются симптомы цервицита во время беременности.
Некоторые виды цервицита требуют лечения, чтобы избежать долгосрочных осложнений. Если у вас есть симптомы цервицита или если вы заразились инфекцией, передающейся половым путем, немедленно обратиться за медицинской помощью . Также немедленно обратитесь за медицинской помощью , если вы лечитесь от цервицита, но симптомы повторяются или сохраняются.
Цервицит | Johns Hopkins Medicine
Что такое цервицит?
Цервицит — это раздражение или инфекция шейки матки.Вызвать это может ряд различных организмов. Цервицит может быть острым, что означает, что симптомы возникают внезапно и являются серьезными, или хроническими, длящимися в течение нескольких месяцев или дольше.
Что вызывает цервицит?
Цервицит может быть вызван любой из ряда инфекций, передающихся половым путем, включая:
Его часто путают с вагинитом.
Каковы симптомы цервицита?
Хотя каждая женщина может испытывать симптомы по-разному, наиболее частыми симптомами цервицита являются следующие:
Инфекция во влагалище легко передается на шейку матки.Тогда ткань шейки матки может воспалиться и образовать открытую язвочку. Одним из первых признаков этого являются гнойные выделения из влагалища.
Симптомы цервицита могут быть похожи на другие состояния или проблемы со здоровьем. Всегда консультируйтесь со своим врачом для постановки диагноза.
Как диагностируется цервицит?
Наряду с полным анамнезом, физическим осмотром и осмотром органов малого таза вы также можете пройти обследование на хламидиоз, гонорею, герпес и трихомониаз. Ваш лечащий врач также проведет вагинальный осмотр, чтобы определить, есть ли у вас воспалительные заболевания органов малого таза.
Как лечится цервицит?
Конкретное лечение цервицита будет назначено вашим лечащим врачом на основании:
Ваш возраст, общее состояние здоровья и история болезни
Степень заболевания
Тип и тяжесть симптомов
Ваша переносимость определенных лекарств, процедур или методов лечения
Ожидания по течению болезни
Ваше мнение или предпочтение
Лечение направлено на уменьшение симптомов и предотвращение распространения инфекции и может включать:
Каковы осложнения цервицита?
Цервицит вызывается организмами, которые могут проникать в матку и фаллопиевы трубы, если их не лечить.Это может вызвать воспалительное заболевание органов малого таза (ВЗОМТ). ВЗОМТ может привести к бесплодию и перитониту, опасной для жизни инфекции. Микроорганизмы также могут передаваться половым партнерам, у которых могут развиться серьезные осложнения.
Ключевые моменты
Цервицит — это раздражение или инфекция шейки матки.
Это часто вызывается какой-либо из инфекций, передающихся половым путем.
Симптомы могут включать гнойные выделения, боль в области таза, кровотечение между менструациями или после полового акта или проблемы с мочеиспусканием.
При отсутствии лечения микроорганизмы, вызывающие цервицит, могут проникнуть в матку и фаллопиевы трубы, вызывая воспалительные заболевания органов малого таза.
Лечение цервицита включает антибиотики и лечение половых партнеров.
Следующие шаги
Советы, которые помогут вам получить максимальную пользу от посещения врача:
Перед визитом запишите вопросы, на которые хотите получить ответы.


 Расчет дозировки также будет индивидуальным.
Расчет дозировки также будет индивидуальным.





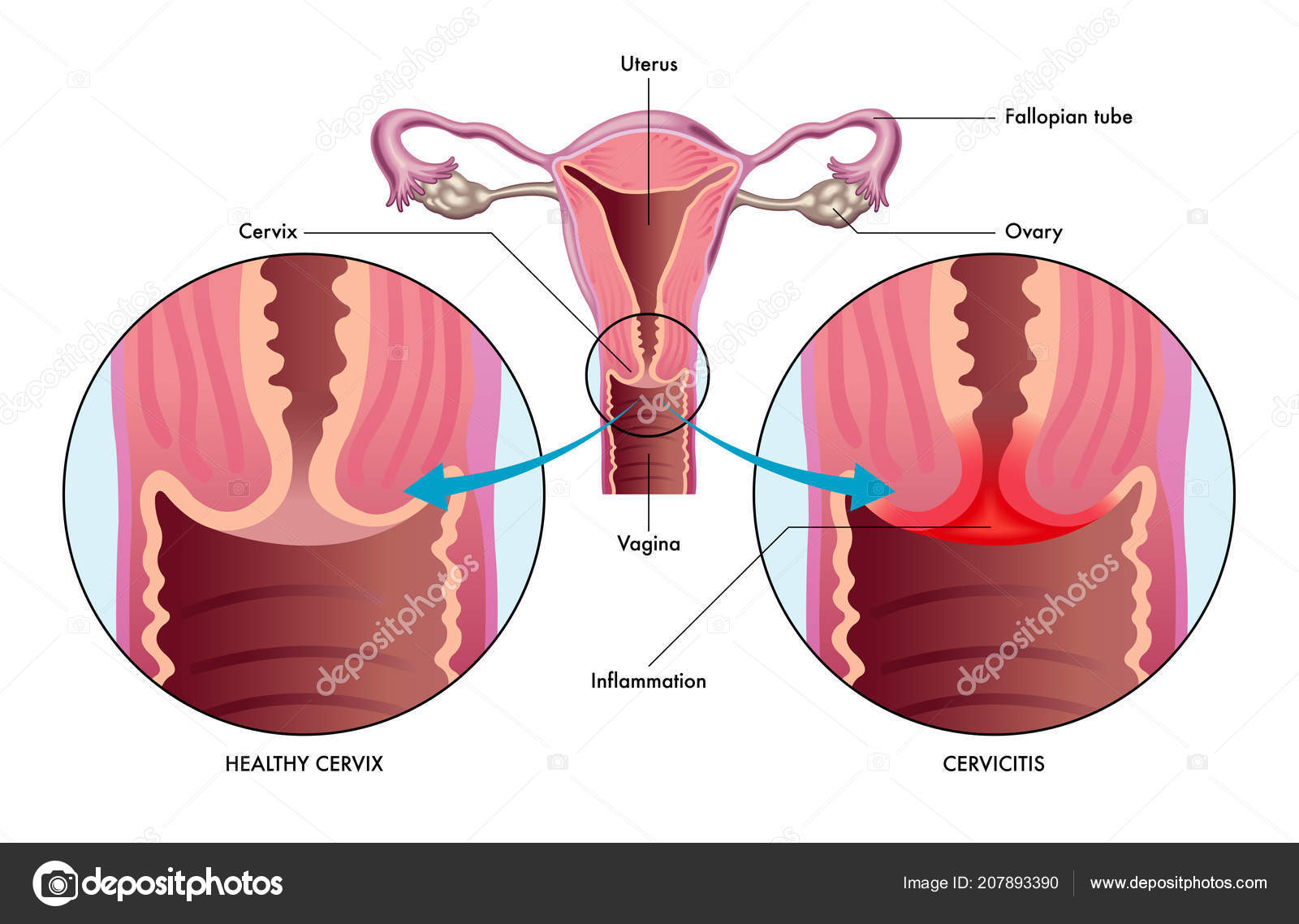


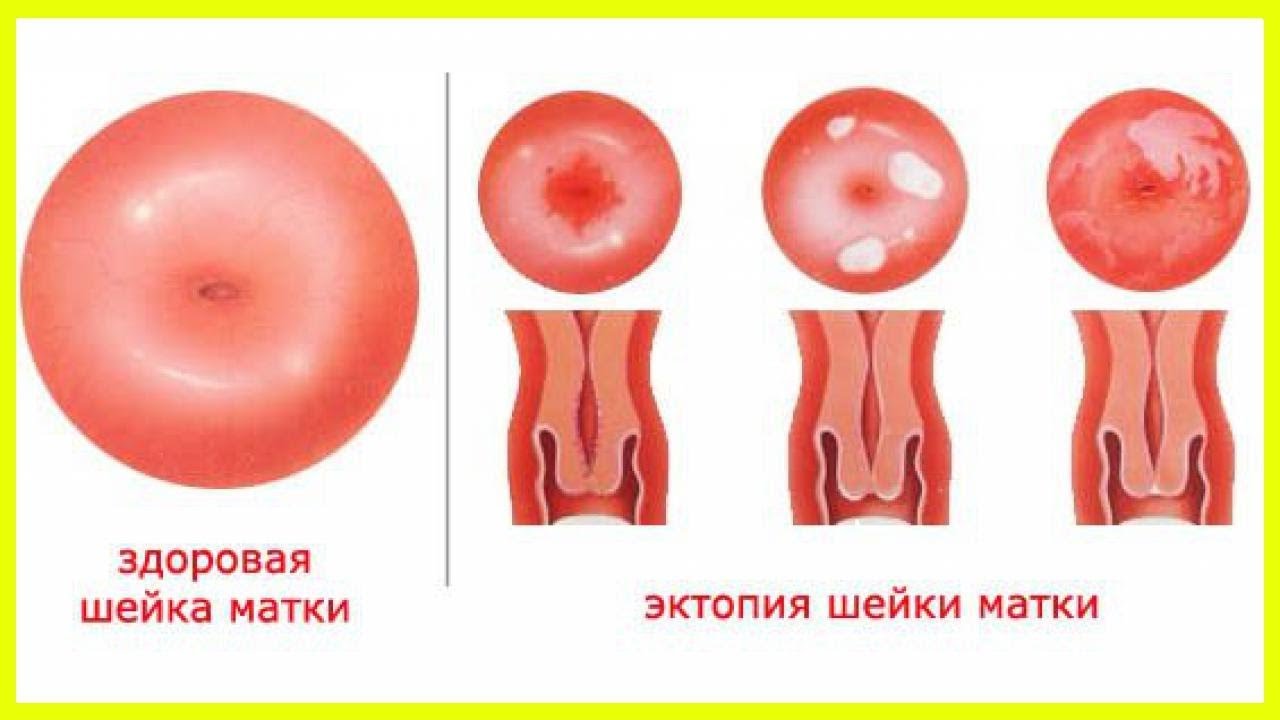


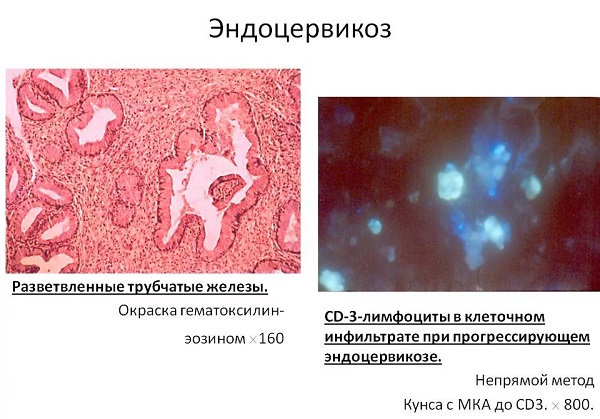







 Может повышаться температура тела, болезненность в области промежности. В редких случаях воспалительный процесс может захватывать непосредственно ткань железы, при этом возникает истинный абсцесс с сильным нагноением и увеличением железы. Припухает большая и малая половые губы. Увеличиваются паховые лимфатические узлы. Повышается температура тела. От ложного абсцесса истинный отличается постоянной болью, резкой отечностью половой губы, неподвижностью кожи над абсцессом, высокой температурой.
Может повышаться температура тела, болезненность в области промежности. В редких случаях воспалительный процесс может захватывать непосредственно ткань железы, при этом возникает истинный абсцесс с сильным нагноением и увеличением железы. Припухает большая и малая половые губы. Увеличиваются паховые лимфатические узлы. Повышается температура тела. От ложного абсцесса истинный отличается постоянной болью, резкой отечностью половой губы, неподвижностью кожи над абсцессом, высокой температурой. Выделяют острый и постоянный вагиниты. При остром процессе женщины жалуются на зуд в области преддверия влагалища, жжение, ощущение давления, жара в половых органах и малом тазу, многие отмечают дизурические растройства. Характерным являются обильные выделения – бели. Воспалительный процесс, вызванный различными возбудителями, имеет свои особенности. Например, обильные пенистые желтовато-зеленые выделения с неприятным запахом характерны для трихомонадного вагинита; выделения белого творожистого вида – для грибкового. При хронических формах воспаления боли отсутствуют, в основном больные жалуются на выделения, зуд, жжение, небольшие изъязвления в области преддверия влагалища.
Выделяют острый и постоянный вагиниты. При остром процессе женщины жалуются на зуд в области преддверия влагалища, жжение, ощущение давления, жара в половых органах и малом тазу, многие отмечают дизурические растройства. Характерным являются обильные выделения – бели. Воспалительный процесс, вызванный различными возбудителями, имеет свои особенности. Например, обильные пенистые желтовато-зеленые выделения с неприятным запахом характерны для трихомонадного вагинита; выделения белого творожистого вида – для грибкового. При хронических формах воспаления боли отсутствуют, в основном больные жалуются на выделения, зуд, жжение, небольшие изъязвления в области преддверия влагалища. При этом создаются условия для массивного размножения таких микроорганизмов, как гарднереллы и облигатные анаэробы бактерии. Это заболевание редко встречается у девочек в препубертатном периоде и у женщин в постменапаузе, что указывает на большое значение гормонального компонента в возникновении такого дисбаланса.
При этом создаются условия для массивного размножения таких микроорганизмов, как гарднереллы и облигатные анаэробы бактерии. Это заболевание редко встречается у девочек в препубертатном периоде и у женщин в постменапаузе, что указывает на большое значение гормонального компонента в возникновении такого дисбаланса. Может возникать при проникновении различных бактерий (стафилококков, стрептококков, гонококков, кишечной эшерихии и др.). Эндоцервицит часто сочетается с воспалительным процессом в других отделах полового аппарата – кольпитом, сальпингоофоритом, эрозией шейки матки.
Может возникать при проникновении различных бактерий (стафилококков, стрептококков, гонококков, кишечной эшерихии и др.). Эндоцервицит часто сочетается с воспалительным процессом в других отделах полового аппарата – кольпитом, сальпингоофоритом, эрозией шейки матки. Очень быстро остроконечные кондиломы разрастаются при беременности.
Очень быстро остроконечные кондиломы разрастаются при беременности.
 Для определения инвазивности (агрессивности) грибковой микрофлоры отмечается наличие почкующихся дрожжевых клеток, элементов мицелия и псевдомицелия. Результат получают в течение 1 часа.
Для определения инвазивности (агрессивности) грибковой микрофлоры отмечается наличие почкующихся дрожжевых клеток, элементов мицелия и псевдомицелия. Результат получают в течение 1 часа.

 ) используются для усиления эффекта антибактериальной и противовирусной терапии, а также как самостоятельный вид лечения при некоторых заболеваниях. Проводится в условиях процедурного кабинета или в домашних условиях. Для местного лечения используются различные лекарственные средства, действие которых направлено на борьбу с возбудителем, снятие симптомов воспаления, удаление продуктов распада микробов и т.д.
) используются для усиления эффекта антибактериальной и противовирусной терапии, а также как самостоятельный вид лечения при некоторых заболеваниях. Проводится в условиях процедурного кабинета или в домашних условиях. Для местного лечения используются различные лекарственные средства, действие которых направлено на борьбу с возбудителем, снятие симптомов воспаления, удаление продуктов распада микробов и т.д.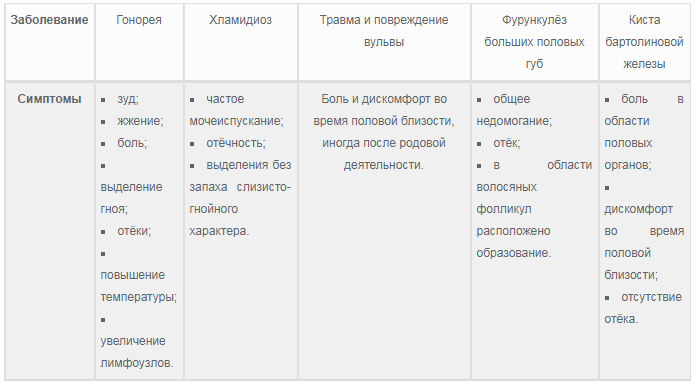
 Действующим фактором электромагнитного поля может быть преимущественно его электрическая или магнитная составляющая. Магнитотерапия характеризуется, в основном, противовоспалительным эффектом, который связан противоотёчным действием фактора. Это позволяет широко использовать магнитное поле в гинекологии в раннем послеоперационном периоде после хирургических вмешательств.
Действующим фактором электромагнитного поля может быть преимущественно его электрическая или магнитная составляющая. Магнитотерапия характеризуется, в основном, противовоспалительным эффектом, который связан противоотёчным действием фактора. Это позволяет широко использовать магнитное поле в гинекологии в раннем послеоперационном периоде после хирургических вмешательств.
 Кроме того, вы непроизвольно создаете идеальные парниковые условия для микробов.
Кроме того, вы непроизвольно создаете идеальные парниковые условия для микробов.

 В 90% случаев речь идет о смешанной инфекции, так называемой, микст-инфекции
В 90% случаев речь идет о смешанной инфекции, так называемой, микст-инфекции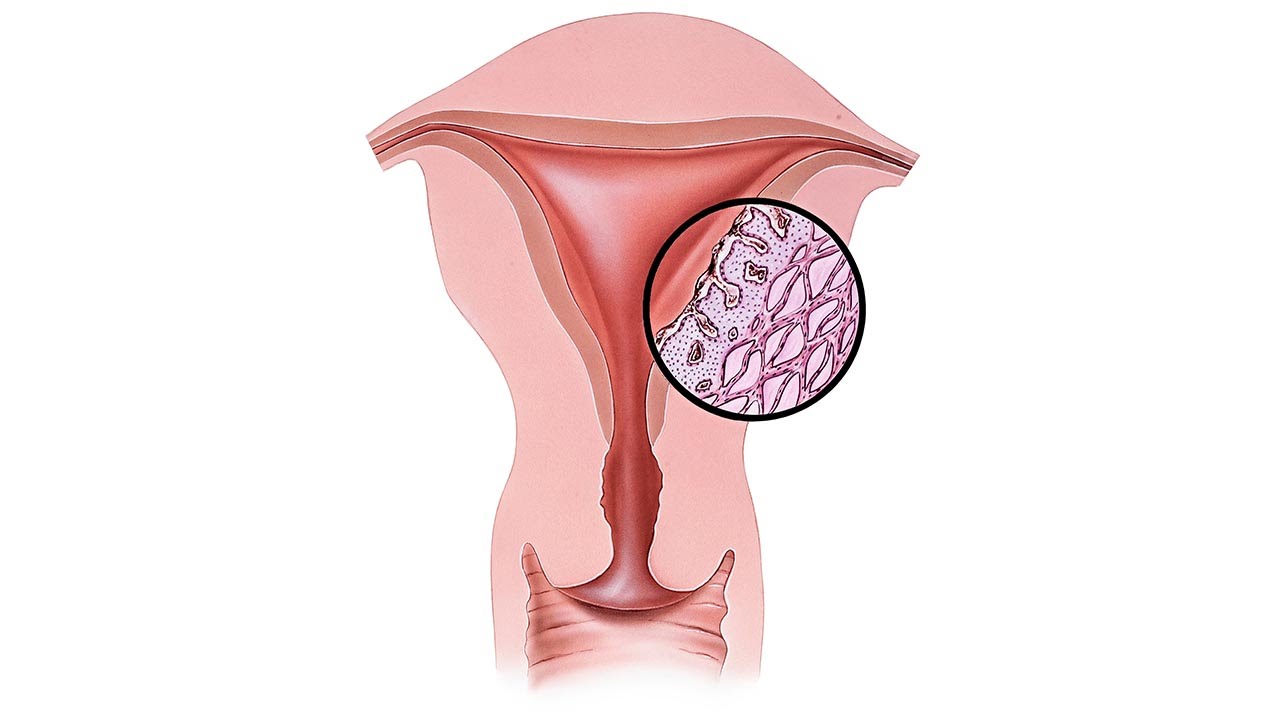 Проволочная петля используется как лезвие, чтобы аккуратно соскрести предраковые ткани.
Проволочная петля используется как лезвие, чтобы аккуратно соскрести предраковые ткани.