Современные принципы терапии анкилозирующего спондилоартрита | Кимова А.М.
В статье представлены современные принципы терапии анкилозирующего спондилоартрита
Для цитирования. Кимова А.М. Современные принципы терапии анкилозирующего спондилоартрита // РМЖ. 2015. No 25. С. 1499–1503.
Анкилозирующиий спондилит (АС) (болезнь Бехтерева, болезнь Штрюмпеля – Мари – Бехтерева) – это хроническое воспалительное заболевание позвоночника (спондилит), крестцово-подвздошных суставов (сакроилеит), нередко периферических суставов (артрит), энтезисов (энтезит), в ряде случаев – глаз (увеит), сердечно-сосудистой системы – корня аорты (аортит), других внутренних органов.О данном заболевании было известно еще в Древнем Египте. Первые описания АС в зарубежной литературе сделаны А. Штрюмпелем (1884) и П. Мари (1898) и расценивались как вариант хронического суставного ревматизма [1]. В отечественной литературе приоритет отдается В.М. Бехтереву, хотя клиническая картина больных с «одеревенелостью позвоночника», описанная Бехтеревым, отличалась от классической клиники АС. Однако В.М. Бехтерев привлек большое внимание к проблеме АС, что послужило толчком к изучению АС и других спондилоартритов [2].
1. Боль и скованность в нижней части спины – более 3-х мес., уменьшающиеся после физических упражнений и усиливающиеся в покое.
2. Ограничение движений в поясничном отделе позвоночника в сагиттальной и фронтальной плоскостях.
3. Уменьшение экскурсии грудной клетки (в сравнении с показателями нормы для пола и возраста).
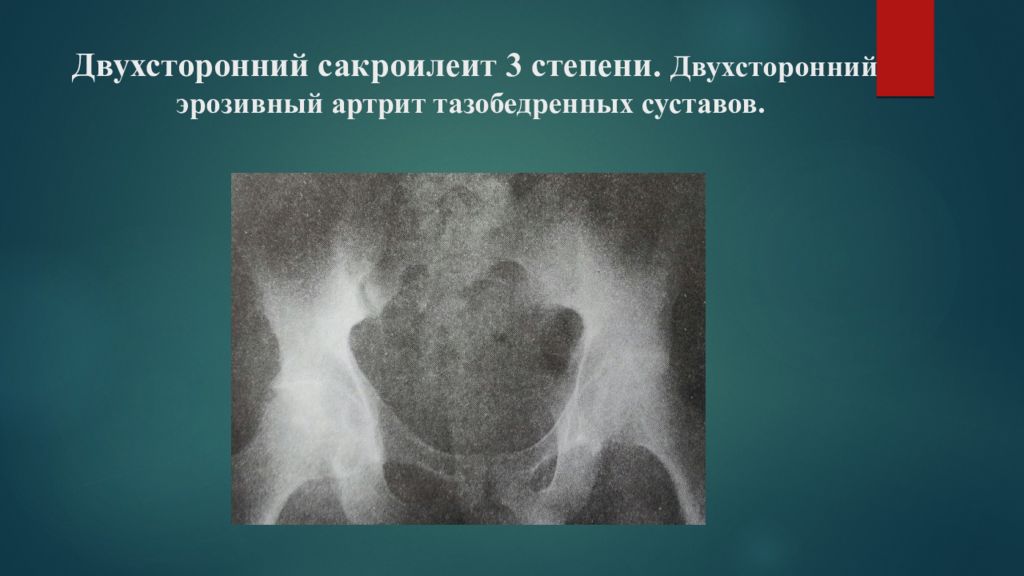
4. Двусторонний сакроилеит 2–4 стадии или односторонний сакроилеит 3–4 стадии.
Диагноз определенного АС устанавливается при наличии рентгенологического и хотя бы 1 клинического критерия [3].
 Мужчины заболевают в 2–3 раза чаще, чем женщины. Более чем в 90% случаев выявляется генетический маркер HLA-B27. Несмотря на то, что клиническая картина АС описана еще полвека назад, диагноз АС устанавливается в среднем через 7–10 лет от начала первых проявлений. Это связано с рядом причин, таких как:
Мужчины заболевают в 2–3 раза чаще, чем женщины. Более чем в 90% случаев выявляется генетический маркер HLA-B27. Несмотря на то, что клиническая картина АС описана еще полвека назад, диагноз АС устанавливается в среднем через 7–10 лет от начала первых проявлений. Это связано с рядом причин, таких как:– разнообразие клинической картины в дебюте заболевания;
– медленное развитие рентгенологических признаков сакроилеита, которые имеют решающее значение;
– спонтанные длительные ремиссии в первые годы болезни;
– отсутствие иммунологических маркеров;
– непостоянное повышение СОЭ и СРБ в первые месяцы и годы течения АС;
– отсутствие достаточных знаний о дебюте АС у врачей других специальностей.
Клиническая картина АС не зависит от пола и наличия HLA-B27. Примерно в 25% случаев заболевание появляется в детском возрасте. Далеко не всегда АС начинается со спондилита или сакроилеита.
Варианты начала заболевания
Поражение позвоночника
Поражение позвоночника обычно начинается с крестцово-подвздошных суставов с постепенным переходом на вышележащие отделы. Сакроилеит проявляется перемежающейся болью в области ягодиц, иррадиирующей в ягодичные складки, по задней поверхности бедра, в паховую область. Постепенно боль нарастает, становится двухсторонней. Для ранней стадии болезни характерна также воспалительная боль в нижней части спины, для диагностики которой разработаны следующие критерии:
– возраст начала боли – ранее 40 лет;
– постепенно нарастающее течение;
– уменьшение боли после физических упражнений;
– ночная боль.
Боль считается воспалительной при наличии 4 из 5 признаков. При АС в процесс вовлекаются все отделы позвоночника. Заболевание часто протекает под маской пояснично-крестцового радикулита.
 При поражении грудного отдела позвоночника, реберно-позвоночных суставов отмечается боль в грудной клетке, иногда опоясывающего характера. Боль усиливается при кашле, глубоком вдохе, поворотах. Поражение реберно-позвоночных суставов способствует уменьшению экскурсии грудной клетки, что в дальнейшем ведет к уменьшению жизненной емкости легких. Поражение шейного отдела прозвоночника происходит в более поздние сроки и приводит к уменьшению объема движения головы и шеи. Спондилит шейного отдела может сопровождаться явлениями дисциркуляторной энцефалопатии. Боль в позвоночнике рефлекторно вызывает спазм мышц, что приводит к ограничению подвижности позвоночника. На ранних стадиях заболевания ограничение объема движения в позвоночнике обусловлено воспалительными явлениями и рефлекторным спазмом мускулатуры на фоне боли, на стадии развернутых клинических проявлений движения ограничены вследствие оссификации позвоночника. Со временем в результате воспалительного поражения позвоночника происходят изменения осанки, характерные для АС: поза «просителя», поза «гордеца».
При поражении грудного отдела позвоночника, реберно-позвоночных суставов отмечается боль в грудной клетке, иногда опоясывающего характера. Боль усиливается при кашле, глубоком вдохе, поворотах. Поражение реберно-позвоночных суставов способствует уменьшению экскурсии грудной клетки, что в дальнейшем ведет к уменьшению жизненной емкости легких. Поражение шейного отдела прозвоночника происходит в более поздние сроки и приводит к уменьшению объема движения головы и шеи. Спондилит шейного отдела может сопровождаться явлениями дисциркуляторной энцефалопатии. Боль в позвоночнике рефлекторно вызывает спазм мышц, что приводит к ограничению подвижности позвоночника. На ранних стадиях заболевания ограничение объема движения в позвоночнике обусловлено воспалительными явлениями и рефлекторным спазмом мускулатуры на фоне боли, на стадии развернутых клинических проявлений движения ограничены вследствие оссификации позвоночника. Со временем в результате воспалительного поражения позвоночника происходят изменения осанки, характерные для АС: поза «просителя», поза «гордеца». Поражение периферических суставов
Периферический артрит отмечается на протяжении всей болезни более чем у половины больных и начинается преимущественно с суставов нижних конечностей. Наиболее часто поражаются тазобедренные, коленные, голеностопные суставы, реже – височно-нижнечелюстные, плюсне-фаланговые, плечевые. Периферический артрит любой локализации является серьезной проблемой вследствие выраженных болей, а также из-за разрушения суставных поверхностей и нарушения функции. Наиболее неблагоприятным в отношении прогноза является коксит, нередко двухсторонний. Он чаще развивается у пациентов, заболевших в детском возрасте [8]. Периферический артрит при АС часто сочетается с энтезитами.
Энтезиты
Воспаление энтезисов при АС закономерно. При АС энтезиты проявляются болями при движении, в котором участвует соответствующее сухожилие, болезненностью, а иногда отечностью области энтезиса.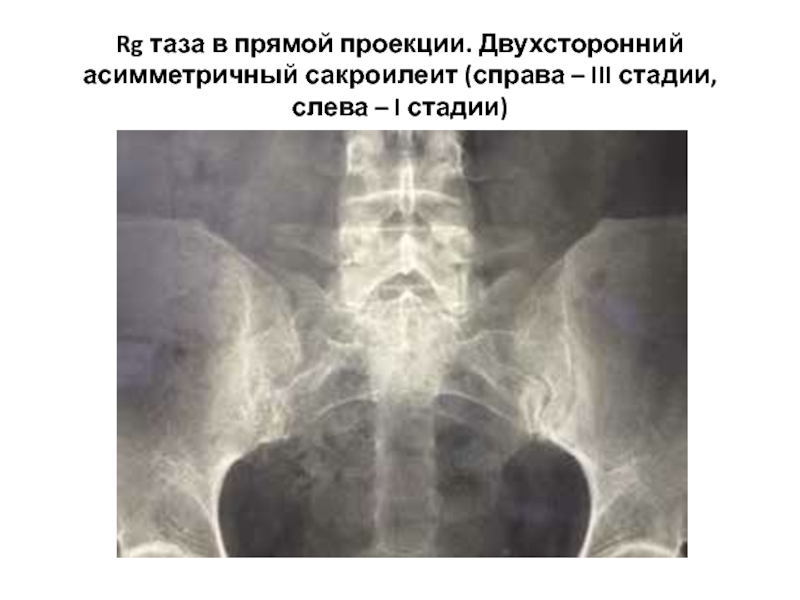 Энтезиты обычно появляются в области пяток, локтевых, коленных, плечевых и тазобедренных суставов. В воспалительный процесс вовлекается подлежащая кость (остит), что ведет к развитию эрозий и дальнейшей оссификации и избыточному костеобразованию. Эти явления лежат в основе появления своеобразных рентгенологических изменений, характерных для АС: внесуставного эрозирования кости, субхондрального остеосклероза, костной пролиферации («шпоры») и периостита. При АС наблюдаются внескелетные поражения: увеит, изменение аорты и сердца, поражение почек.
Энтезиты обычно появляются в области пяток, локтевых, коленных, плечевых и тазобедренных суставов. В воспалительный процесс вовлекается подлежащая кость (остит), что ведет к развитию эрозий и дальнейшей оссификации и избыточному костеобразованию. Эти явления лежат в основе появления своеобразных рентгенологических изменений, характерных для АС: внесуставного эрозирования кости, субхондрального остеосклероза, костной пролиферации («шпоры») и периостита. При АС наблюдаются внескелетные поражения: увеит, изменение аорты и сердца, поражение почек.
Увеит
Частота увеитов при системных ревматических заболеваниях составляет от 25 до 50%. Увеит является самым частым внескелетным проявлением АС, может быть манифестацией и долгое время – единственным проявлением заболевания. Увеит начинается остро и длится до 3 мес., имеет рецидивирующий характер, может поражать все отделы увеального тракта. В процесс поочередно могут вовлекаться оба глаза. У больных отмечаются боль в глазу, фотофобия, слезотечение, гиперемия конъюнктивы. Развитие осложнений приводит к снижению зрения и слепоте в молодом, трудоспособном возрасте. Слепота и слабовидение могут составить от 10 до 35% среди заболеваний глаза [9].
Поражение сердца и аорты
Поражение сердца и аорты определяет прогноз заболевания и тактику лечебных мероприятий. Известно отсутствие взаимосвязи между активностью и тяжестью поражения опорно-двигательного аппарата. Несмотря на то, что поражение сердечно-сосудистой системы зачастую протекает субклинически, на секции поражение аорты и клапанов аорты обнаруживают в 24–100% случаев [4, 11].
Ранняя постановка диагноза АС позволяет избежать ненужных обследований и уберечь пациентов от неправильной терапии, в т. ч. от оперативных манипуляций, ориентировать пациента на систематический прием нестероидных противоспалительных препаратов (НПВП), а при неблагоприятном прогнозе АС – назначить ингибиторы фактора некроза опухоли (анти-ФНО-терапия) в ранние сроки.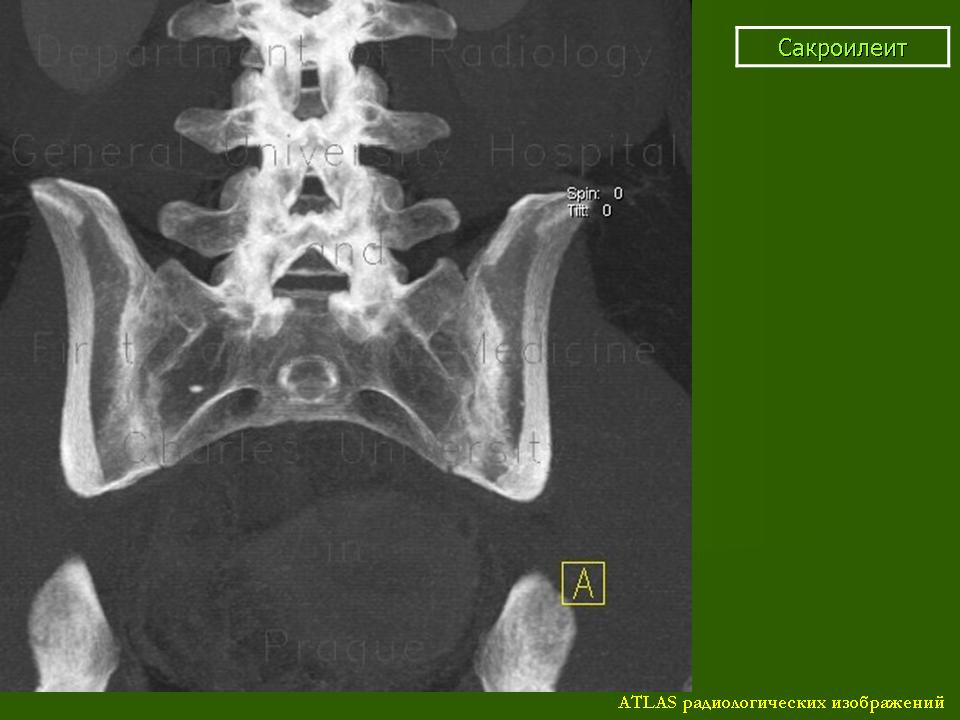
Лечение АС
Должно основываться на имеющихся в момент осмотра клинических признаках болезни (позвоночные, суставные, энтезисные симптомы), их выраженности, наличии индикаторов прогноза: активности болезни/ воспаления, функциональных возможностей/трудоспособности, структурных повреждений, вовлечения тазобедренных суставов, деформации позвоночника, общеклиническом статусе (возраст, пол, сопутствующие болезни и терапия), ожиданиях и предпочтениях пациента. Ведение пациента с АС требует обязательной комбинации нефармакологических и фармакологических методов лечения.
Немедикаментозные методы лечения
К немедикаментозным методам лечения относятся ежедневное выполнение комплекса физических упражнений, направленных на поддержание достаточного объема движения в позвоночнике и крупных суставах, укрепление скелетных мышц [12]; дыхательная гимнастика, массаж спины, физиотерапевтические процедуры с различными противовоспалительными мазями в виде фонофореза, бальнеолечение: радоновые и сероводородные ванны. Функциональное состояние позвоночника у лиц, регулярно занимающихся ЛФК и тренировкой мышц, лучше, чем у больных, по тем или иным причинам пренебрегающих упражнениями. Нефармакологические методы при АС могут включать образовательные программы – школы для больных. Они могут проводиться как в индивидуальном, так и в групповом режиме. Нефармакологические методы лечения при АС имеют лишь вспомогательное значение.
Фармакологические методы лечения
Фармакологические методы лечения объединяют препараты нескольких групп: НПВП, миорелаксанты, кортикостероиды, анти-ФНО-терапию.
НПВП
Несмотря на давность применения НПВП в практике ревматолога, в современных рекомендациях EULAR/ ASAS они по-прежнему являются препаратами первой линии при лечении АС, поскольку их отличает уникальное сочетание обезболивающего, противовоспалительного и жаропонижающего эффекта [5]. Длительное применение и высокая эффективность НПВП в отношении боли воспалительного характера поднимают вопрос об их способности оказывать не только симптоматическое, но и болезнь-модифицирующее действие, т. е. замедление рентгенологического прогрессирования. Недавнее наблюдение A. Wanders et al. подтвердило, что НПВП способны замедлять рентгенологическое прогрессирование (оссификацию) в позвоночнике. По данным этого исследования, оказалось, что средние величины рентгенологических изменений были достоверно меньше у пациентов, принимавших НПВП постоянно, а не по требованию. Однако не установлено, что влияет на замедление оссификации позвоночника: подавление активного воспаления или прямое действие НПВП на костную ткань – подавление активности остеобластов. По данным морфологических исследований, воспаление в области энтезисов и кости (остеит) при АС продолжается на протяжении всей болезни и не склонно полностью затухать, даже когда наступает анкилозирование позвоночника или сустава, что является основанием для длительного приема препаратов этой группы. После установления диагноза АС (независимо от стадии болезни) НПВП должны назначаться больному сразу. АС является единственным ревматологическим заболеванием, при котором длительный прием НПВП патогенетически обоснован, высокоэффективен и не имеет альтернативы, кроме ингибиторов ФНО-a. Первой целью назначения НПВП является снятие болевого синдрома. Обычно это достигается через 2 нед. Если основные симптомы заболевания – ночная боль в позвоночнике и утренняя скованность, то желательно назначение пролонгированных форм препаратов. Порой для устранения болевого синдрома и утренней скованности необходима последовательная смена 2–3 препаратов.
Длительное применение и высокая эффективность НПВП в отношении боли воспалительного характера поднимают вопрос об их способности оказывать не только симптоматическое, но и болезнь-модифицирующее действие, т. е. замедление рентгенологического прогрессирования. Недавнее наблюдение A. Wanders et al. подтвердило, что НПВП способны замедлять рентгенологическое прогрессирование (оссификацию) в позвоночнике. По данным этого исследования, оказалось, что средние величины рентгенологических изменений были достоверно меньше у пациентов, принимавших НПВП постоянно, а не по требованию. Однако не установлено, что влияет на замедление оссификации позвоночника: подавление активного воспаления или прямое действие НПВП на костную ткань – подавление активности остеобластов. По данным морфологических исследований, воспаление в области энтезисов и кости (остеит) при АС продолжается на протяжении всей болезни и не склонно полностью затухать, даже когда наступает анкилозирование позвоночника или сустава, что является основанием для длительного приема препаратов этой группы. После установления диагноза АС (независимо от стадии болезни) НПВП должны назначаться больному сразу. АС является единственным ревматологическим заболеванием, при котором длительный прием НПВП патогенетически обоснован, высокоэффективен и не имеет альтернативы, кроме ингибиторов ФНО-a. Первой целью назначения НПВП является снятие болевого синдрома. Обычно это достигается через 2 нед. Если основные симптомы заболевания – ночная боль в позвоночнике и утренняя скованность, то желательно назначение пролонгированных форм препаратов. Порой для устранения болевого синдрома и утренней скованности необходима последовательная смена 2–3 препаратов.
Наиболее эффективными препаратами для лечения АС являются классические (стандартные) препараты: диклофенак, индометацин, кетопрофен, напроксен. Однако частота побочных реакций у этой группы препаратов, особенно при длительном приеме, который требуется при лечении АС, заставляет отдать предпочтение селективным ингибиторам ЦОГ-2. В свою очередь среди последних выделяются умеренно селективные (мелоксикам, нимесулид, набуметон, этодолак) и высокоселективные (целекоксиб, вальдекоксиб, эторикоксиб, лумирококсиб). Выбор препарата должен основываться на анализе достоинств и недостатков различных групп НПВП, причем с учетом наличия анальгетического, противовоспалительного эффектов в сочетании с хорошей переносимостью (безопасность по отношению к желудочно-кишечному тракту (ЖКТ) и сердечно-сосудистой системе). В России многие эксперты препаратом, обладающим указанными свойствами, считают нимесулид (Найз). Достоинства данного препарата отмечают и многие мировые эксперты. В статье, посвященной 25-летию использования нимесулида в Италии, С. Mattia et al. указали на очевидное преобладание положительных качеств этого лекарства [6]. Эти выводы подтверждены клиническими исследованиями ученых из НИИР им. В.А. Насоновой – А.Е. Каратеевым и соавт. Ретроспективный анализ частоты осложнений со стороны ЖКТ, кардиоваскулярной системы и печени у больных, поступивших в НИИР с 2007 по 2008 г. и принимавших нимесулид в дозе 200 мг не менее 12 мес. до поступления, показал, что помимо эффективных анальгетических, противовоспалительных свойств препарат Найз обладает хорошей переносимостью. Нимесулид зарекомендовал себя как эффективное средство для купирования боли. Он обладает высокой биодоступностью – уже через 30 мин после перорального приема достигается значительная концентрация препарата в крови, составляющая не менее 25% от максимальной. Полный обезболивающий и противовоспалительный эффект нимесулида наступает через 1–3 ч после приема.
В свою очередь среди последних выделяются умеренно селективные (мелоксикам, нимесулид, набуметон, этодолак) и высокоселективные (целекоксиб, вальдекоксиб, эторикоксиб, лумирококсиб). Выбор препарата должен основываться на анализе достоинств и недостатков различных групп НПВП, причем с учетом наличия анальгетического, противовоспалительного эффектов в сочетании с хорошей переносимостью (безопасность по отношению к желудочно-кишечному тракту (ЖКТ) и сердечно-сосудистой системе). В России многие эксперты препаратом, обладающим указанными свойствами, считают нимесулид (Найз). Достоинства данного препарата отмечают и многие мировые эксперты. В статье, посвященной 25-летию использования нимесулида в Италии, С. Mattia et al. указали на очевидное преобладание положительных качеств этого лекарства [6]. Эти выводы подтверждены клиническими исследованиями ученых из НИИР им. В.А. Насоновой – А.Е. Каратеевым и соавт. Ретроспективный анализ частоты осложнений со стороны ЖКТ, кардиоваскулярной системы и печени у больных, поступивших в НИИР с 2007 по 2008 г. и принимавших нимесулид в дозе 200 мг не менее 12 мес. до поступления, показал, что помимо эффективных анальгетических, противовоспалительных свойств препарат Найз обладает хорошей переносимостью. Нимесулид зарекомендовал себя как эффективное средство для купирования боли. Он обладает высокой биодоступностью – уже через 30 мин после перорального приема достигается значительная концентрация препарата в крови, составляющая не менее 25% от максимальной. Полный обезболивающий и противовоспалительный эффект нимесулида наступает через 1–3 ч после приема.
Как известно, фармакологическое действие всех НПВП связано с блокадой ЦОГ-2, а ассоциированные с их приемом осложнения со стороны ЖКТ в основном определяются подавлением активности ЦОГ-1 в слизистой оболочке ЖКТ. Но ЦОГ-1 также принимает участие в развитии воспаления, и поэтому локальное снижение ее активности в области повреждения следует рассматривать как положительный фактор.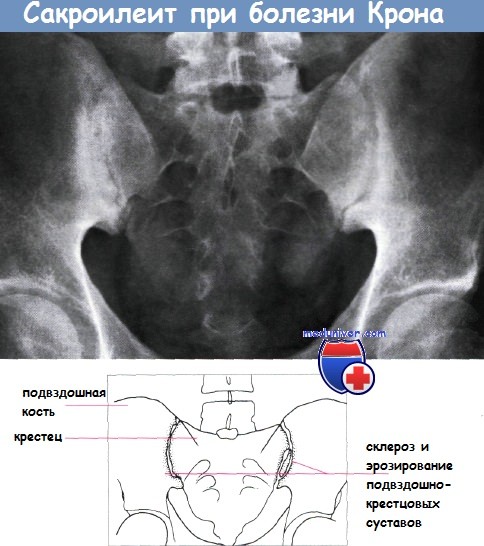 Таким действием обладает нимесулид – он лишь в небольшой степени влияет на «структурную» ЦОГ-1 слизистой желудка, но существенно снижает эффекты этого фермента в области воспаления. В последнее время активно обсуждается вопрос о центральных эффектах НПВП, связанных с их способностью проникать в ткань центральной нервной системы и влиять на развитие ряда звеньев патогенеза хронической боли, связанной с активацией центральной болевой системы (феномен «центральной сенситизации»). Нимесулид, очевидно, обладает таким действием, что подтверждается данными экспериментальных и клинических исследований. Есть серьезное основание предполагать, что нимесулид обладает рядом фармакологических эффектов, независимых от класс-специфического воздействия на ЦОГ-2. В частности, он подавляет гиперпродукцию главных провоспалительных цитокинов (интерлейкин-6, ФНО-a), снижает активность металлопротеиназ.
Таким действием обладает нимесулид – он лишь в небольшой степени влияет на «структурную» ЦОГ-1 слизистой желудка, но существенно снижает эффекты этого фермента в области воспаления. В последнее время активно обсуждается вопрос о центральных эффектах НПВП, связанных с их способностью проникать в ткань центральной нервной системы и влиять на развитие ряда звеньев патогенеза хронической боли, связанной с активацией центральной болевой системы (феномен «центральной сенситизации»). Нимесулид, очевидно, обладает таким действием, что подтверждается данными экспериментальных и клинических исследований. Есть серьезное основание предполагать, что нимесулид обладает рядом фармакологических эффектов, независимых от класс-специфического воздействия на ЦОГ-2. В частности, он подавляет гиперпродукцию главных провоспалительных цитокинов (интерлейкин-6, ФНО-a), снижает активность металлопротеиназ.
Эффективность нимесулида для купирования острой и хронической боли при ревматических заболеваниях (РЗ) подтверждается серией клинических испытаний. Так, имеются данные о его использовании при послеоперационном обезболивании. При остром ревматическом воспалении околосуставных мягких тканей – энтезитах, бурситах и тендинитах он демонстрирует хороший терапевтический эффект, сопоставимый или более выраженный, чем действие высоких доз «традиционных» НПВП – диклофенака и напроксена. В частности, W. Wober et al. провели исследование, в ходе которого 122 пациента с субакромиальным бурситом и тендинитом в течение 14 дней принимали нимесулид 200 мг/сут или диклофенак 150 мг/сут. При этом «хороший» или «отличный» ответ на лечение несколько чаще отмечался у лиц, принимавших нимесулид, – 82,3%, в сравнении с 78,0% в группе диклофенака. Субъективная оценка переносимости использованных лекарств демонстрировала еще более выраженное преимущество нимесулида: 96,8% больных оценили его переносимость как «хорошую» или «отличную», в то время как аналогичную оценку диклофенаку дали лишь 72,9% [14].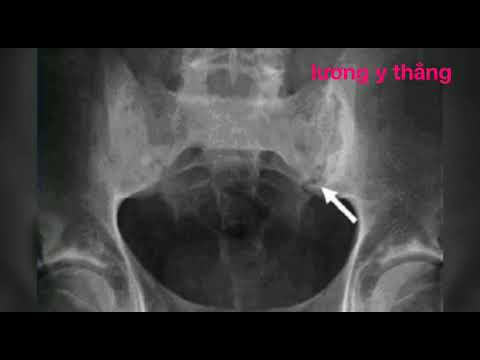
Нимесулид эффективно действует при острой боли в нижней части спины (БНЧС). По данным клинического испытания, проведенного финскими учеными, нимесулид в дозе 100 мг 2 р./сут превосходил ибупрофен в дозе 600 мг 3 р./сут как по выраженности обезболивающего эффекта, так и по восстановлению функции позвоночника. К 10-му дню терапии использование нимесулида обеспечило улучшение функциональной активности более чем в 2 раза. Это делает нимесулид (Найз) весьма привлекательным для лечения болевого синдрома при болезни Бехтерева.
Одним из наиболее ценных для клинической практики достоинств нимесулида является хорошая переносимость со стороны ЖКТ. Ведь именно развитие патологии пищеварительной системы, которая относится к числу класс-специфических осложнений НПВП, является одним из главных параметров, определяющих соотношение риска и пользы для этого класса обезболивающих средств.
Риск осложнений со стороны печени при использовании нимесулида (Найз) не выше, чем у «традиционных» НПВП. Анализ имеющихся литературных данных и клинических исследований показывает, что негативная динамика лабораторных биохимических показателей, свидетельствующая о развитии патологии печени, отмечается при применении нимесулида с такой же частотой, как и на фоне приема других НПВП. При анализе сообщений о гепатотоксических реакциях оказалось, что общее число сообщений при использовании диклофенака составило 990, ибупрофена – 590, а нимесулида – лишь 152. Самое главное, что угрожающая жизни патология – печеночная недостаточность была зафиксирована ВОЗ у 21 больного, получавшего диклофенак, и у 32 больных, получавших ибупрофен. На фоне приема нимесулида это осложнение было отмечено лишь в 4 случаях. Становится понятно, что осложнения со стороны печени при использовании нимесулида возникают крайне редко, а их абсолютное число в сравнении с другими популярными НПВП очень невелико.
В 2013 г. отсутствие особой гепатотоксичности нимесулида было подтверждено еще одним популяционным исследованием. S. Gulmez et al. изучили причины развития острой печеночной недостаточности у 9479 человек, вошедших в список нуждавшихся в экстренной трансплантации печени (Евросоюз, 2005–2007 гг.). НПВП стали этиологическим фактором потенциально этого фатального осложнения в 40 случаях, парацетамол – в 192. Относительный риск (ОР) острой печеночной недостаточности для различных препаратов разный. По результатам исследования нимесулид был менее опасен, чем парацетамол и ибупрофен, и фактически равен таким препаратам, как диклофенак и кетопрофен. В России не было описано ни одного случая тяжелых гепатотоксических реакций [7].
S. Gulmez et al. изучили причины развития острой печеночной недостаточности у 9479 человек, вошедших в список нуждавшихся в экстренной трансплантации печени (Евросоюз, 2005–2007 гг.). НПВП стали этиологическим фактором потенциально этого фатального осложнения в 40 случаях, парацетамол – в 192. Относительный риск (ОР) острой печеночной недостаточности для различных препаратов разный. По результатам исследования нимесулид был менее опасен, чем парацетамол и ибупрофен, и фактически равен таким препаратам, как диклофенак и кетопрофен. В России не было описано ни одного случая тяжелых гепатотоксических реакций [7].
Важным фактором, способствующим популярности нимесулида среди других препаратов этой лекарственной группы, является низкая стоимость, делающая его доступным для подавляющего большинства жителей нашей страны. Ведь основные потребители НПВП – пациенты, страдающие хроническими заболеваниями суставов и позвоночника, люди пожилого возраста с низким доходом.
Помимо стандартных форм для перорального приема также представлен препарат для локального применения – Найз гель, содержащий 1% действующего вещества. Локальные формы НПВП являются полезным и безопасным средством, которое может быть использовано для вспомогательной терапии как при нанесении на кожу, так и в виде фонофореза с мазью на болезненную зону [13].
Глюкокортикостероиды (ГКС)
Для лечения АС не рекомендуется системное применение ГКС. Но эти препараты являются эффективными в качестве локальной терапии периферического артрита при рецидивирующем синовите. Эффективность ГК при лечении АС не вызывает сомнений, но они отличаются меньшей эффективностью в лечении энтезита (по-видимому, из-за меньшей концентрации действующего вещества в аваскулярной зоне энтезисов). В этих случаях высокоэффективны локальные инъекции ГКС в зону энтезисов.
Миорелаксанты
Известно, что болевой синдром в позвоночнике сопровождается мышечным спазмом, наличие которого в свою очередь усугубляет болевой синдром и спазм. Установлено, что одновременное применение НПВП и миорелаксантов уменьшает боль в спине, а также способствует сохранению подвижности позвоночника [7].
Установлено, что одновременное применение НПВП и миорелаксантов уменьшает боль в спине, а также способствует сохранению подвижности позвоночника [7].
Базисные противовоспалительные препараты (БПВП)
Синтетические БПВП: сульфасалазин, метотрексат, лефлуномид не рекомендуются при лечении аксиальных форм АС в связи с неэффективностью. Но при периферическом артрите данная группа препаратов применяется с положительным эффектом, который рекомендуется оценивать не ранее чем через 3 мес. Сульфасалазин принимается в суточной дозе 2–3 г. Применение метотрексата в зависимости от эффективности, токсичности может быть в дозе от 10 до 15–20 мг в неделю и обязательно должно сопровождаться приемом фолиевой кислоты, исключая день приема метотрексата. При непереносимости метотрексата больному может быть назначен препарат арава. Последний принимается по 20 мг/сут после 3-дневного приема индукционной дозы по 100 мг/сут 3 дня.
Генно-инженерные биологические препараты (ГИБП)
За последнее время достигнут значительный прогресс в лечении заболеваний суставов и позвоночника благодаря применению ГИБП. Высокая эффективность данной группы препаратов подтверждена многочисленными исследованиями и долголетним использованием в лечебной практике. При АС эти препараты обеспечивают отчетливое уменьшение боли и воспаления в позвоночнике, суставах и энтезисах. К разрешенным к использованию для лечения АС относятся инфликсимаб, адалимумаб, этанерцепт, голимумаб, цертолизумаб пегол. Принципиального различия в эффективности этих препаратов в отношении влияния на основные симптомы (боль, скованность, энтезиты, периферические артриты) не установлено. Лечение ГИБП надо начинать в случае отсутствия эффекта при лечении как НПВП, так и НПВП в сочетании с БПВП (сульфасалазин в максимальной дозе 3 г/сут) в течение 3 мес. Влияние ингибиторов ФНО-a на увеит (в отличие от воздействия на позвоночник и периферические артриты) мало изучено. Группой сотрудников НИИР им. В.А. Насоновой (А.А. Годзенко, А.Г. Бочкова, Ш.Ф. Эрдес и др.) проведено исследование влияния ингибиторов ФНО-a: инфликсимаба, адалимумаба и этанерцепта на частоту атак увеита у больных с АС. В результате исследования установлено, что ингибиторы ФНО-a эффективно воздействуют на увеит у больных с АС. Три исследованных препарата (инфликсимаб, адалимумаб, этанерцепт) достоверно уменьшили частоту обострения увеита в сравнении со стандартной противовоспалительной терапией. Критериями оценки ответа на лечение являются глобальная оценка самочувствия пациента по 100-миллиметровой визуальной аналоговой шкале (ВАШ), боль в позвоночнике по ВАШ, функциональная оценка пациента (ВАSFI), оценка воспаления по вопроснику BASDAI [1, 10].
В.А. Насоновой (А.А. Годзенко, А.Г. Бочкова, Ш.Ф. Эрдес и др.) проведено исследование влияния ингибиторов ФНО-a: инфликсимаба, адалимумаба и этанерцепта на частоту атак увеита у больных с АС. В результате исследования установлено, что ингибиторы ФНО-a эффективно воздействуют на увеит у больных с АС. Три исследованных препарата (инфликсимаб, адалимумаб, этанерцепт) достоверно уменьшили частоту обострения увеита в сравнении со стандартной противовоспалительной терапией. Критериями оценки ответа на лечение являются глобальная оценка самочувствия пациента по 100-миллиметровой визуальной аналоговой шкале (ВАШ), боль в позвоночнике по ВАШ, функциональная оценка пациента (ВАSFI), оценка воспаления по вопроснику BASDAI [1, 10].
Хирургическое лечение
В случаях вовлечения в процесс тазобедренных суставов с развитием коксита и последующими функциональными нарушениями у больных может быть проведено эндопротезирование тазобедренного сустава. Операция на позвоночнике (корректирующая остеотомия) может проводиться при необходимости.
Несмотря на значительный прогресс в лечении АС в последнее время, остается много нерешенных проблем: мониторинг больных, иммуногенность ГИБП и их влияние на эффективность и безопасность терапии и т. д. Это оставляет тактику ведения и лечения больных АС в центре внимания ученых и врачей.
.
синергический эффект нестероидных противовоспалительных препаратов и нуклеотидов
Авторы: Т.Х. Михаелян, М.М. Орос, Т.Н. Слободин
Статья в формате PDF.
Боль в спине является одной из наиболее частых причин обращения пациентов к неврологу. Несмотря на столь широкую распространенность данного состояния, врачи нередко совершают диагностические ошибки. В этом нет ничего удивительного, поскольку число заболеваний, проявляющихся дорсалгией, достаточно большое, а локализация патологического процесса часто не совпадает с проекцией боли. Кроме того, успех терапии зависит от правильности выбора препарата или комбинации лекарственных средств, своевременности их назначения и др. Не удивительно, что вопросам ведения пациентов с дорсалгией уделяют большое внимание на неврологических и междисциплинарных форумах. Не стала исключением XVIII Международная конференция «Мультимодальные подходы в неврологии», которая проходила в апреле этого года в г. Трускавце. С докладами ведущих отечественных специалистов, занимающихся проблемой дорсалгий, мы предлагаем ознакомиться нашим читателям.
Кроме того, успех терапии зависит от правильности выбора препарата или комбинации лекарственных средств, своевременности их назначения и др. Не удивительно, что вопросам ведения пациентов с дорсалгией уделяют большое внимание на неврологических и междисциплинарных форумах. Не стала исключением XVIII Международная конференция «Мультимодальные подходы в неврологии», которая проходила в апреле этого года в г. Трускавце. С докладами ведущих отечественных специалистов, занимающихся проблемой дорсалгий, мы предлагаем ознакомиться нашим читателям.
Ассистент кафедры невропатологии и нейрохирургии Харьковской медицинской академии последипломного образования Тамара Хачатуровна Михаелян посвятила свой доклад анатомическим аспектам боли в нижней части спины.
Докладчик подчеркнула, что существует достаточно много причин дорсалгии. Источником болевой импульсации могут быть скомпрометированные межпозвоночные диски, позвонки, нервы, спинномозговые узлы, твердая мозговая оболочка, фасеточные суставы, мышцы, связки, фасции. Однако основная доля клинических случаев дорсалгий обусловлена миофасциальной болью. В данном случае именно мышцы участвуют в формировании триггеров болевого синдрома в нижней части спины, поэтому знание точек их фиксации помогает правильно локализовать место формирования триггеров и может дать четкое представление о «локации» последующего проведения терапевтических блокад.
Наиболее частым клиническим вариантом боли в спине является первичная неспецифическая боль. Кроме того, могут встречаться корешковый синдром, а также более коварная – вторичная специфическая боль, обусловленная травмами, новообразованиями, инфекциями и остеопорозом. Что касается первичной неспецифической боли, то она провоцируется преимущественно физической нагрузкой. Из-за возникновения мышечного спазма больной принимает вынужденную позу, что приводит к нарушению осанки. При пальпации можно определить локальную болезненность в области проекции позвонков, межпозвоночных щелей, паравертебральных мягких тканей, сакроилеального сочленения, а также миофасциальные болевые триггеры.
Как отмечает докладчик, перцепция болевых ощущений – достаточно субъективное явление. Поэтому, оценивая боль в спине, рекомендуется руководствоваться шкалами, предложенными корифеем нейроортопедии Я.Ю. Попелянским. Одна из них основывается на оценочном суждении состояния пациента во время пальпации исследуемого участка. При 1-й степени болевого синдрома возникновение слабовыраженных ощущений ассоциируется с интенсивным давлением исследуемого участка без четкой мимической реакции. В то же время у пациентов с 3-й степенью болевого синдрома уже легкая пальпация вызывает резко выраженную боль, которая сопровождается яркой генерализованной двигательной реакцией. Кроме того, можно производить оценку боли по объему движений, где спектр ощущений колеблется от «боли нет в покое и при движениях» до «резко выраженной боли в покое».
Для точной постановки диагноза и последующего выбора лечебной тактики важно правильно определить, какой фрагмент позвоночно-двигательного сегмента (костный, дисковый или суставный) вовлечен и какой патологический процесс в нем происходит. Чаще всего неврологу приходится сталкиваться с пациентами, имеющими патологию межпозвонковых дисков – протрузии, грыжи с выпадением и их секвестрацией. Касательно процессов, которые обусловливают выявляемые изменения, нужно выделить дистрофические, воспалительные, онкологические, травматические и метаболические нарушения. Поэтому при диагностике боли в нижней части спины важно обращать внимание на определенные маркеры, помогающие в идентификации того или иного нарушения: проблемы с мочеиспусканием; снижение массы тела неясной этиологии; иммуносупрессивная терапия в анамнезе или длительный прием глюкокортикоидов; болевой синдром, выраженность которого не уменьшается в покое; повышенная температура тела; травма в постменопаузальном или сенильном периоде.
При ведении больных с болями в нижней части спины нужно решить следующие задачи: максимально полно купировать болевой синдром, предупредить его хронизацию, провести полноценный курс реабилитационных мероприятий и обеспечить профилактику рецидива обострений. Для достижения перечисленных задач рекомендуется сочетанное применение медикаментозной терапии, лечебной физкультуры, физиотерапии.
Для достижения перечисленных задач рекомендуется сочетанное применение медикаментозной терапии, лечебной физкультуры, физиотерапии.
Как отмечает докладчик, постельный режим у пациента с острой болью в спине отрицательно сказывается на результатах терапии. В то же время ранняя активизация больных позволяет достичь более быстрого регресса боли, создает оптимальные условия для реституции поврежденных тканей, ускоряет выздоровление, снижает риск инвалидизации. Важно только научить страдающего от сильной боли пациента правильно совершать движения.
Золотым стандартом для купирования острой боли в спине считаются нестероидные противовоспалительные препараты (НПВП), терапевтическая эффективность которых обусловлена угнетением активности циклооксигеназы (ЦОГ), торможением синтеза простагландина Е2, тромбоксана А2, снижением уровня лейкотриенов, кининов, гистамина, серотонина и других медиаторов воспаления.
Среди лекарственных средств данной группы следует выделить препарат лорноксикама Ксефокам, обеспечивающий выраженный аналгетический эффект. В исследовании F. Rainer (1996) применение инъекционной формы Ксефокама у пациентов с дорсалгией позволило достичь купирования боли – к концу 4-го дня исследования у 94% испытуемых. Учитывая патомеханизм развития болевого мышечного спазма, вследствие которого возникает локальная гипоксия и ишемия с вазогенным отеком, влекущие за собой нейротоксические и нейродистрофические изменения в тканях с целью предупреждения возникновения ятрогенных инфильтратов, рекомендуется ограничить проведение внутримышечных инъекций при болях в нижней части спины. В таком случае предпочтение следует отдавать внутривенному пути введения Ксефокама либо таблетированной его форме.
Говоря об использовании НПВП, не следует забывать о детерминантах их безопасности, назначая минимально эффективную дозу препарата на минимально необходимый период. С этой позиции представляется целесообразным сочетанное применение НПВП с препаратами из других классов. К примеру, при наличии нейропатического компонента боли уменьшить курсовую дозу НПВП можно путем их комбинации с Келтиканом. В исследовании L. Negrao и соавт. (2014) было показано, что нуклеотиды, составляющие основу данного препарата, уменьшают потребление симптоматических обезболивающих средств, повышая тем самым безопасность терапии. Кроме того, нуклеотиды способствуют более быстрой регенерации миелиновой оболочки поврежденных нервных волокон.
К примеру, при наличии нейропатического компонента боли уменьшить курсовую дозу НПВП можно путем их комбинации с Келтиканом. В исследовании L. Negrao и соавт. (2014) было показано, что нуклеотиды, составляющие основу данного препарата, уменьшают потребление симптоматических обезболивающих средств, повышая тем самым безопасность терапии. Кроме того, нуклеотиды способствуют более быстрой регенерации миелиновой оболочки поврежденных нервных волокон.
Таким образом, комбинация двух вышеуказанных препаратов позволяет рассчитывать на выраженный аналгетический эффект, мощное противовоспалительное действие, длительное обезболивание с хорошим соотношением пользы и риска, стимулирование регенерации миелиновой оболочки и синтеза нейрональных белков, восстановление чувствительности и двигательных функций.
Продолжая тему «дорсалгии», заведующий кафедры неврологии, нейрохирургии и психиатрии Ужгородского национального университета, доктор медицинских наук Михаил Михайлович Орос подробно рассказал о синдроме дорсопоясничной петли.
Синдром дорсопоясничной петли диагностируют у 20-25% пациентов с люмбалгией – преимущественно у мужчин старше 50 лет (R. Maigne, 1998).
Как и много других нейропатий, данный феномен характеризуется отличием локализации болевого синдрома и патологического очага. Он объясняется особенностями анатомического строения периферических нервов, определенные ветви которых могут отражать боль в пояснице, паху, наружной поверхности бедра. Например, ветки спинальных нервов Th21-L3 обеспечивают иннервацию задней части сакроилеального сочленения, большого вертела, поэтому патология грудопоясничного перехода Тh22-L1 может симулировать люмбалгию, сакроилеит, пельвикальный синдром, заболевание тазобедренного сустава. Забывая об этих особенностях, врачи часто совершают диагностические ошибки.
Следует принимать во внимание, что короткие мышцы спины, прикрепляющиеся к 12-му грудному позвонку, более склонны к спазмированию. В свою очередь, мышечный спазм может сопровождаться компрессией расположенных в межфасциальных промежутках нервных волокон с развитием так называемого туннельного синдрома.
В свою очередь, мышечный спазм может сопровождаться компрессией расположенных в межфасциальных промежутках нервных волокон с развитием так называемого туннельного синдрома.
Почему именно 12-й грудной позвонок? Именно он работает в разных плоскостях. Его нижние суставные отростки расположены в сагиттальной плоскости, а верхние – во фронтальной. Если одновременно происходит наклон вперед с поворотом туловища, позвонок Th22 испытывает колоссальную нагрузку, образно выражаясь, подвергается «разламыванию». Именно сочетание описываемых движений позвонка в разных плоскостях и приводит к развитию локального мышечного спазма.
Описываемый мышечный спазм и локальную болезненность можно определить пальпаторно, что очень помогает в диагностике синдрома дорсопоясничной петли. Часто пальпацию паравертебральных мышц проводят в положении пациента стоя, однако вследствие постурального напряжения мышц выявить их локальное напряжение и болезненность достаточно сложно. Поэтому идеальным для пальпаторного исследования считается пребывание пациента в лежачем на столе положении с расслабленным и свешенным книзу поясом нижних конечностей.
Правильно разобраться в ситуации позволяет и диагностика «на периферии». В месте болевых ощущений рекомендуется выполнить «пинч-прокат». Для проведения данного теста необходимо собрать в складку кожу в зоне болезненности и прокатать ее между пальцами. При этом в определенном месте под пальцами можно почувствовать твердый валик, раскачивание которого приводит к резкому усилению болевых ощущений. Наличие описываемых симптомов также свидетельствует в пользу синдрома дорсопоясничной петли.
Немаловажную роль в процессе правильной постановки диагноза играет лечебно-диагностическая блокада. Учитывая механизм формирования боли при синдроме дорсопоясничной петли, можно предположить, что проведение блокады в месте локализации болевых ощущений не даст должного эффекта. Верность этой догадки можно наглядно продемонстрировать на примере следующего клинического случая.
Пациентка, 35 лет, достаточно длительное время (около двух лет) без существенного эффекта лечилась по поводу люмбалгии. После выявления на МРТ поясничного отдела позвоночника протрузии диска L4-L5 ей была проведена лечебная блокада L4-L5, которая, впрочем, не принесла ожидаемого результата, и пациентка даже рассматривала вопрос об оперативном лечении. В последующем выполнение блокады в месте грудопоясничного перехода позволило быстро купировать болевую симптоматику. Таким образом, болевой синдром в поясничном отделе был вызван не межпозвоночной грыжей диска L4-L5, а синдромом дорсопоясничной петли.
Следует подчеркнуть, что лечебно-диагностическая блокада у таких пациентов является как методом точной диагностики, так и лечения. Однако выполняя данную манипуляцию при подозрении на синдром дорсопоясничной петли, следует избегать введения стероидных гормонов пролонгированного действия. За счет противовоспалительного эффекта кортикостероида мы можем просто купировать симптоматику, но в таком случае теряется ее диагностический компонент. Поэтому при синдроме дорсопоясничной петли более уместным считается проведение блокады с местным анестетиком, что позволяет точно локализовать процесс и отличить его от радикулопатии, воспалительного заболевания фасеточного сустава и др.
Для лечения синдрома дорсопоясничной петли используют немедикаментозные, медикаментозные методы и хирургию. Из первых наиболее эффективными считаются лечебная физкультура, постизометрическая релаксация, физио- и бальнеотерапия. Медикаментозное лечение включает использование НПВП, миорелаксантов, блокад со стероидами и местными анестетиками.
Когда речь идет о НПВП, очень важно выбрать оптимально безопасный препарат – то есть тот, который приблизительно в равной степени обеспечивает блокаду ЦОГ‑1 и ЦОГ‑2. Кроме того, для профилактики хронизации болевого синдрома необходимо быстрое и эффективное преодоление острой боли. Этим требованиям отвечает препарат Ксефокам, который наряду с высокой безопасностью обеспечивает быстрый и выраженный аналгетический эффект.
У пациентов с синдромом дорсопоясничной петли нет необходимости в длительном приеме НПВП. В таких случаях они работают как «простой» аналгетик, который должен снять боль, поскольку здесь не идет речь о хроническом воспалении. Важным моментом в борьбе с хронизацией боли является улучшение микроциркуляции и стимулирование регенерации нервных волокон, поскольку даже после успешного устранения туннельного синдрома функция длительное время может оставаться нарушенной. С целью ремиелинизации нерва рекомендуется назначить препарат Келтикан. Входящие в него нуклеотиды необходимы для образования сфингомиелина и глицерофосфолипидов (основных структурообразующих компонентов миелиновой оболочки), они принимают участие во всех этапах регенерации нерва (пролиферация и репликация шванновских клеток, их миграция, а также адгезия к аксону). Необходимо изначально объяснить пациенту, что регенерация нервов является процессом длительным, поэтому продолжительность приема препарата должна составлять несколько месяцев.
Интересным видится и прямой антиноцицептивный эффект Келтикана. В своем исследовании H. Goldberg и соавт. (2009) показали, что у пациентов, страдающих от компрессионного поражения нервов, добавление нуклеотидов к стандартной терапии позволяет уменьшить боль и улучшить функциональную активность. Важно отметить, что прием Келтикана улучшает качество жизни таких пациентов. К тому же нуклеотиды уменьшают потребность в использовании НПВП, улучшая тем самым профиль безопасности комплексной терапии (L. Negrao, 2014).
К одной из редких и труднодиагностируемых причин боли в нижней части спины относится поражение крестцово-подвздошного сочленения. Случай сложного диагностического поиска причины дорсалгии в рамках своего доклада «Сакроилеит: диагностические капканы» представила доктор медицинских наук, профессор кафедры неврологии № 1 Национальной медицинской академии последипломного образования им. П.Л. Шупика Татьяна Николаевна Слободин.
Пациент, 53 года, обратился с жалобами на продолжительную, преимущественно одностороннюю боль в пояснично-крестцовой области, которая иррадиировала в ягодицу и распространялась вниз по задней поверхности бедра, вызывала ограничение подвижности при наклоне вперед. На МРТ – протрузия диска L5-S1 до 0,8 мм, соответствовавшая стороне боли. При оценке неврологического статуса рефлекторных и чувствительных изменений не было выявлено. При пальпации крестцово-подвздошного сочленения отмечалась выраженная болезненность, положительным оказался тест на наличие сакроилеита (в положении пациента на животе разгибание бедра при фиксации таза другой рукой).
На МРТ – протрузия диска L5-S1 до 0,8 мм, соответствовавшая стороне боли. При оценке неврологического статуса рефлекторных и чувствительных изменений не было выявлено. При пальпации крестцово-подвздошного сочленения отмечалась выраженная болезненность, положительным оказался тест на наличие сакроилеита (в положении пациента на животе разгибание бедра при фиксации таза другой рукой).
Предположение о сакроилеите подтвердилось рентгенологически – на КТ-снимках вместе с признаками воспаления крестцово-подвздошного сустава были выявлены округлые очаги деструкции в губчатом веществе подвздошной кости. Эта находка повела рентгенологов по пути исключения миеломной болезни и метастатического процесса. После гематологического исследования и проведенной стернальной пункции данное предположение не подтвердилось.
Дальнейшая диагностика была направлена на поиск инфекционного агента, способного вызывать поражение суставов. Выяснилось, что за полгода до появления болевого синдрома пациент перенес энтероколит. Возникло предположение о возможном бруцеллезе или иерсиниозе, который часто манифестирует с энтеральной фазы. Иммунологические тесты подтвердили наличие антител к иерсинии.
Однако причины сакроилеита этим не ограничиваются. Сакроилеит (воспалительный процесс в крестцово-подвздошном суставе) может быть как самостоятельным заболеванием, так и симптомом других болезней инфекционного или аутоиммунного характера.
Чаще сакроилеит развивается с одной стороны, но может иметь и двусторонний характер (например, при бруцеллезе, болезни Бехтерева). В зависимости от распространенности воспалительного процесса выделяют следующие виды сакроилеитов: синовит, остеоартрит и панартрит. По характеру воспаления сакроилеит бывает неспецифическим, специфическим (сифилитический, туберкулезный, бруцеллезный, иерсиниозный), асептическим (аутоиммунный), а также может иметь неинфекционную природу, когда поражение обусловлено дегенеративно-дистрофическими процессами в области сустава или воспалением крестцово-поясничной связки.
Двусторонний сакроилеит имеет особое диагностическое значение при болезни Бехтерева. Характерная рентгенологическая картина обеспечивает раннюю постановку диагноза и позволяет начать лечение в максимально благоприятный для этого период. На начальных стадиях болезни Бехтерева рентгенологической картине присущи очаги субхондрального остеопороза, делающие контуры сочленений нечеткими, из-за чего создается ложное представление о диффузном или очаговом расширении суставной щели. В дальнейшем развивается эрозирование субхондральной кости, отчего края сочленения делаются неровными. Со временем суставная щель суживается вплоть до ее полного исчезновения и образования анкилоза.
Важно отметить, что у более чем 90% больных с болезнью Бехтерева обнаруживается наличие HLA B27 (HLA – Human Leukocyte Antigen), что, очевидно, свидетельствует о генетической детерминированности процесса. Кроме того, в развитии заболевания важную роль могут играть приобретенные факторы, главным образом инфекция. В последнее время дискуссия развивается вокруг потенциального провокатора этого серьезного прогрессирующего рецидивирующего аутоиммунного заболевания – микроорганизмов кишечной группы, в частности Klebsiella pneumoniae.
Болезнь Бехтерева требует дифференциальной диагностики с дегенеративными заболеваниями позвоночника (ДЗП) – остеохондрозом, спондилезом. Различить эти состояния помогают некоторые особенности их течения. Так, болезнь Бехтерева развивается в основном у молодых мужчин, тогда как ДЗП, несмотря на тенденцию к омоложению, возникает после 35-40 лет. Примечательно, что при болезни Бехтерева боли усиливаются в состоянии покоя или при длительном пребывании в одной позе (особенно во второй половине ночи), тогда как при ДЗП болевой компонент возникает или усиливается после физической нагрузки или в конце рабочего дня.
Один из ранних признаков болезни Бехтерева – напряжение мышц спины, постепенная их атрофия и тугоподвижность позвоночника. Вместе с тем при ДЗП ограничение движения наступает на высоте боли, а ее купирование позволяет восстановить подвижность позвоночника.
Следует помнить, что характерные для ранней стадии болезни Бехтерева рентгенологические признаки поражения крестцово-подвздошных суставов не встречаются при ДЗП. Ранняя диагностика болезни Бехтерева имеет исключительно важное значение, так как при этом заболевании не ограничение движений, а именно правильно спланированная двигательная активность позволяет предотвратить быстроразвивающиеся необратимые суставные изменения в виде анкилозов.
Особое внимание следует уделить инфекционному поражению крестцово-подвздошного сочленения, поскольку при выяснении этиологии поражения довольно часто возникают диагностические трудности.
Помочь диагностировать туберкулезное поражение крестцово-подвздошного сустава позволяет рентгенологическое исследование. Выраженный воспалительный процесс на рентгенограмме выглядит как массивная деструкция в области подвздошной кости или крестца. Секвестры могут занимать треть и более пораженной кости. При этом контуры сустава размыты, края изъедены. В некоторых случаях наблюдается частичное или полное исчезновение суставной щели.
Сифилитический сакроилеит, который чаще всего встречается на третичной (гуммозной) стадии болезни, отличается тем, что проявляется ночными болями, имеющими разлитой характер. Рентгенологическая картина пораженного сустава оказывается не всегда информативной, поскольку изменения могут быть незначительными, достигая выраженности со временем.
Еще менее патогномоничные признаки поражения крестцово-подвздошного сочленения можно увидеть на рентгенограмме у больных на ранних стадиях бруцеллезного сакроилеита, который, как правило, имеет двусторонний характер. Данное состояние очень часто может маскироваться под ДЗП, когда больного беспокоит боль при ходьбе, спуске по лестнице, ригидность, скованность движений. В таких случаях установить диагноз часто помогает эпидемиологический анамнез.
Когда речь заходит о сакроилеите, обусловленном иерсиниозом, следует помнить, что данному инфекционному антропозоонозному заболеванию присуща энтеральная фаза. Дальше в своем течении болезнь может проходить генерализованную, регионарную, вторичноочаговую и аллергическую стадии с обострениями и возможным развитием мезаденита, инфекционно-аллергического миокардита, узловатой эритемы, увеита.
Дальше в своем течении болезнь может проходить генерализованную, регионарную, вторичноочаговую и аллергическую стадии с обострениями и возможным развитием мезаденита, инфекционно-аллергического миокардита, узловатой эритемы, увеита.
Успешность лечения специфического сакроилеита напрямую зависит от назначения этиотропной терапии. В то же время выраженный и стойкий болевой синдром, независимо от причины его возникновения, требует эффективных мероприятий по его купированию. В большинстве случаев лечебная тактика может требовать продолжительного применения противовоспалительной терапии НПВП. Кроме того, необходимость длительного применения препарата выдвигает повышенные требования к его безопасности. В связи с этим целесообразным выглядит назначение лорноксикама, который равномерно ингибирует ЦОГ‑1 и ЦОГ‑2, что приводит к существенному снижению риска как гастроинтестинальных, так и кардиоваскулярных осложнений. В ряде других исследований было показано, что препарат лорноксикама Ксефокам обеспечивает выраженное противовоспалительное и аналгезирующее действие при низкой частоте побочных эффектов (Antman et al., 2007; J. Pleiner et al., 2009).
Сочетание выраженного обезболивающего и значительного противовоспалительного эффектов Ксефокама за счет не только эквипотентного ингибирования обеих изоформ циклооксигеназы, но и с вовлечением дополнительных механизмов, позволяет достигать высокой эффективности терапии, способствует улучшению функциональной активности и качества жизни пациентов.
Подготовил Виталий Мохнач
При содействии ООО «Такеда Украина»
UA/CNS/1016/0058
СТАТТІ ЗА ТЕМОЮ Неврологія
10.04.2021 Інфекційні захворювання Неврологія Тривожно-депресивний синдром та COVID‑19: інновації психофармакологіїУ березні 2021 року відбувся IX Всеукраїнський конгрес «Профілактика. Антиейджинг. Україна». Провідні фахівці представили доповіді щодо інноваційних розробок у галузі профілактичної та антиейджинг медицини, а також сучасні доказові підходи до лікування. Не оминули увагою й одну з найактуальніших проблем сьогодення – пандемію COVID-19 та її вплив на якість життя. Ганна Сергіївна Бондаренко, к. мед. н., лікар-невролог, виступила із промовою на тему «Тривожно-депресивний синдром в час пандемії COVID-19. Що нового в методах фармакологічної корекції?»….
10.04.2021 Неврологія Ендокринологія Цукровий діабет 2-го типу як фактор ризику розвитку та прогресування хвороби ПаркінсонаЦукровий діабет (ЦД) 2-го типу та хвороба Паркінсона (ХП) – поширені захворювання, які часто співіснують в осіб похилого віку. Раніше в межах систематичних оглядів та метааналізів вже вивчали зв’язок між ЦД та ризиком розвитку ХП, але докази були суперечливими. H. Chohan et al. проаналізували дані обсерваційних досліджень із метою детальнішого розгляду ЦД 2-го типу як фактора ризику виникнення і прогресування ХП. Пропонуємо до вашої уваги огляд отриманих результатів, розміщених у виданні Movement Disorders (2021; doi: 10.1002/mds.28551)….
10.04.2021 Неврологія Застосування локальних форм препаратів для лікування болю у спиніБіль у нижній частині спини (БНС) є найпоширенішим захворюванням кістково-м’язової системи. Значну частину причин БНС становлять дегенеративно-дистрофічні ураження хребта. Провідне місце в наявному арсеналі медикаментів для терапії БНС посідають нестероїдні протизапальні препарати (НПЗП), однак застосування ліків цієї групи, особливо в осіб похилого віку, часто призводить до розвитку різноманітних ускладнень із боку шлунково-кишкового тракту та серцево-судинної системи. Однією з можливостей розв’язання цієї проблеми є застосування місцевих засобів без системної дії….
10.04.2021 Інфекційні захворювання Неврологія Маски COVID‑19 у практиці невролога: як не піти хибним шляхом?Науково-практичну фахову школу-семінар «Клінічні рекомендації в загальній практиці сімейного лікаря та терапевта» було успішно реалізовано в онлайн-форматі 23 лютого 2021 року. У своїй доповіді в межах заходу невролог, професор кафедри пропедевтики внутрішньої медицини № 2 Національного медичного університету імені О.О. Богомольця (м. Київ), д. мед. н. Сергій Геннадійович Сова висвітлив проблему неврологічних порушень при COVID‑19….
Сакроилеит: понятие, клиника, диагностика, лечение
Сикилинда Владимир Данилович Профессор, Доктор медицинских наук, Заведующий кафедрой травматологии и ортопедии Ростовского государственного медицинского университета, Вице-президент Всероссийской Ассоциации травматологов-ортопедов ЮФО.
Голубев Георгий Шотавич Профессор, Доктор медицинских наук, Заведующий кафедрой травматологии и ортопедии ФПК и ППС РостГМУ, Заведующий ортопедическим отделением МБУЗ «Городская больница №1 им. Н.А. Семашко, Главный травматолог-ортопед ЮФО, Член Международной ассоциации по изучению и внедрению метода Илизарова (ASAMI)
Кролевец Игорь Владимирович Доктор медицинских наук, Врач-травматолог высшей квалификационной категории.
Автор статьи: Низолин Дмитрий Владимирович.
Что такое сакроилет?
Данный медицинский термин обозначает воспаление крестцово-подвздошного сустава. Как известно, воспалительный процесс может поражать синовиальною оболочку, суставные поверхности, а также весь сустав (панартирит). В настоящее время принято различать несколько форм сакроилеита. Так, различают асептический сакроилеит, специфический сакроилеит (при туберкулезе), неспецифический сакроилеит.
Как известно, крестцово – подвздошный сустав представляет собой малоподвижное сочленение. Посредствам данного соединения крестец соединяется с тазовой костью. Сустав укреплен довольно прочными межкостными связками. Крестец у детей представлен отдельными позвонками, затем, образуется единое костное образование.
Сакроилеит
Сакроилеит обычно поражает один сустав. Однако двусторонний сакроилеит может наблюдаться при бруцеллезе, болезни Бехтерева и т. д. Лечение данной патологии, как правило, зависит от этиологии и формы.
Симптоматика данного заболевания всецело зависит от формы и этиологии
Острый сакроилеит
При данном типе сакроилеита наблюдается общая гипертермия. Данный тип часто бывает односторонним. Может быть следствием остеомиелита. Для данной формы характерен лейкоцитоз, также характерно увеличение СОЭ. При пальпации отмечается довольно выраженный болевой синдром. Также для данной формы сакроилеита характерно вынужденное положение больного. При рентгенологическом исследовании данной патологии отмечается сужение суставной щели. У детей диагностика данной патологии существенно затруднена.
Подострый сакроилеит
Для данной формы заболевания характерно стертое начало заболевания. Наблюдается в начале заболевания стойкий субфебрилитет. Отмечается нерезкое увеличение СОЭ. Отмечается локальная незначительная болезненность. Признаки заболевания на рентгенограмме проявляются лишь через две – три недели.
Хроническая форма сакроилеита
Как известно, хроническая форма данной патологии встречается значительно чаще, нежели подострая и острая форма. Хроническая форма сакроилеита характерна для туберкулеза и бруцеллеза. Чаще всего данная форма бывает двусторонней. Как известно, для данной формы характерно наличие болевого синдрома, затрудняющего длительное стояние и продолжительную ходьбу.
Для диагностики данной формы может использовать серологическая реакция, рентгенологическое исследование. Для рентгенологического исследования при сакроилеите характерно наличие очагов остеопороза, сужение межсуставной щели, поражение суставных поверхностей, наличие секвестров и т. д.
Сакроилеит неинфекционной природы
Данная форма может быть следствием различных травм, частых нагрузок на сустав, аллергических реакций и т. д. Также возможно развитие данной формы сакроилеита при нарушениях осанки. При данной форме пациенты жалуются на острую боль, усиливающуюся при движениях. Возможна иррадиация в ягодицу. На рентгенограмме наблюдается уменьшение суставной щели, деформация сустава и т. д. Для лечения данной патологии показано использование различных бандажей, использование нестероидных противовоспалительных препаратов, анальгетиков и т. д. Возможно применение массажей.
Лечение сакроилеита
Лечение, как известно, направлено еще и на увеличение резистентности организма. Показано дренирование полости сустава при гнойном остром сакроилеите. Лечение хронической формы зачастую консервативное. Широко распространено применение антибактериальной терапии для лечения данной патологии. Показаны также физиотерапевтические процедуры и иммобилизация конечности.
Клиника Рута
Анкилозирующий спондилит (АС) – хроническое воспалительное заболевание позвоночника (спондилит) и крестцово-подвздошных суставов (сакроилеит), а также периферических суставов (артрит), энтезисов (энтезит), в ряде случаев глаз (увеит) и корня аорты (аортит), которым заболевают, как правило, до 40 лет и при котором более чем в 90% случаев выявляется генетический маркер HLA-B27.
Эпидемиология.
Распространенность АС широко варьирует: от 0.1% до 1.4% (Норвегия). Ни при одной из ревматических болезней нет такого четкого сцепления с антигеном гистосовместимости, как при АС: у 90-95% больных обнаруживают HLA-B27. Распространенность АС зависит от частоты носительства HLA-B27. HLA-B27 чаще встречается у населения северных стран. АС распространен в первую очередь среди молодых мужчин (15-30 лет), у женщин заболевание встречается реже, соотношение мужчин и женщин 2:1. У 80 % пациентов первые симптомы проявляются в возрасте до 30 лет, а в возрасте старше 45 лет обнаруживаются впервые менее чем у 5% больных.
Генетические аспекты
Близнецовые исследования подтверждают, что предрасположенность к AС почти полностью определяется генетически. Так, в двух исследованиях утверждается, что АС наследуется более чем в 90% случаев. Наследуемость клинических проявлений болезни также значима и включает в себя возраст первого появления симптомов (наследуемость 40%), активность заболевания, измеряемую с помощью широко используемых опросников BASDAI (Bath Ankylosing Spondylitis Disease Activity Index) и BASFI (Bath Ankylosing Spondylitis Functional Index) (наследуемость 51% и 76% соответственно), а также рентгенологическую тяжесть течения (наследуемость 62%). Ассоциация HLA-B27 с АС является одной из самых сильных известных в настоящее время генетических ассоциаций с общим заболеванием. Тем не менее, исследования в семьях предполагают, что менее 50% от общего генетического риска обусловлено изолированными мутациями HLA-B27 и вполне вероятно вовлечение в процесс нескольких других генов.
У родственников первой степени родства риск возникновения АС в 5-16 раз больше, чем у HLA-B27-позитивных лиц в общей популяции, что лишний раз подтверждает существование других модифицирующих факторов риска АС, кроме HLA-B27. Наиболее вероятные модели заболевания предполагают, что гены-модификаторы эффекта HLA-B27 и определяют риск возникновения АС у его носителей.
Роль HLA-B27 в патогенезе АС
Существует несколько гипотез о роли HLA-B27 в патогенезе АС на молекулярном уровне:
HLA-B27 может обладать способностью связывать уникальные антигенные пептиды, приводя к CD8+ цитотоксическим Т-клеточным реакциям в ответ на собственные или бактериальные пептидные последовательности. Последующая цитолитическая реакция приводит к повреждению тканей и возникновению диффузного воспаления. В отличие от большинства других молекул МНС I класса, для пептидов с аргинином в положении P2 существует ограничение связывания с HLA-B27. Одиночные аминокислотные замены аспартата в аллели B*2705 на гистидин в аллели B*2709 приводят к потере ассоциации с АС. Таким образом, корреляция с АС может быть результатом разнообразия спектра связывания с пептидами аллотипа B*2705.
Хотя наличие артритогенных белков может играть роль в патогенезе АС, это не единственный патогенетический механизм, с помощью которого АС-ассоциированные HLA-B27 подтипы активируют заболевание. Опосредованное Т-клетками развитие колита и артрита у трансгенных крыс с HLA-B27 неизменно связано с истощением CD8+ Т-клеток, что вызывает вопрос об активации других аутоиммунных путей при данном заболевании. Аномальное формирование молекул HLA-B27 может привести к необычным конформациям в дальнейшем, и эти нетрадиционные формы могут вызвать патогенную аутоиммунную активность.
Неправильно свёрнутые молекулы белка всегда расщепляются в ходе процесса их ЭР-ассоциированной деградации (ЭРАД). Если потенциал клеток к процессированию неправильно свёрнутых белков посредством ЭРАД превышен, то такие белки могут осаждаться в качестве внутри- или внеклеточных агрегатов. Эти агрегаты зачастую токсичны и могут вызывать неспецифические воспалительные реакции посредством мононуклеарных клеток. Было показано, что полипептидная последовательность HLA-B*2705 подвергается более медленному фолдингу, а также проявляет большую склонность к цитозольному накоплению, чем не ассоциированные с болезнью типы HLA.
Повышенная внутриклеточная выживаемость микробов может также играть роль в патогенезе АС. Аномальная активация или модуляция иммунной системы может произойти из-за неэффективной пептидной нагрузки на HLA-B27, что приводит к чрезмерной вирусной или бактериальной внутриклеточной пролиферации и задержке выведения антигенов. Существующие данные слишком противоречивы, чтобы поддержать или опровергнуть это утверждение.
Патоморфология
В процесс, прежде всего, вовлекаются крестцово-подвздошное сочленение, суставы позвоночника и периферические суставы, межпозвоночные диски, тела позвонков, связки позвоночника в местах их прикрепления к телу позвонка. Поражение синовиальной оболочки и вышеперечисленных суставов характеризуется прогрессирующей деструкцией суставного хряща с развитием паннуса, анкилозированием илеосакрального сочленения и суставов позвоночника и эрозированием субхондральной кости. Поражение позвоночника касается позвонков, межпозвоночных дисков и связок. Процесс начинается в поверхностных слоях фиброзного кольца межпозвоночного диска, затрагивая примыкающие к нему тела позвонков. В передних и переднелатеральных отделах возникает реактивное воспаление, ведущее к формированию краевых эрозий и склерозированию данных участков. Разрушение дисков медленно развивается от периферии к центру. По краям тел позвонков формируются костные мостики — синдесмофиты — за счёт соединения с оссифицированными наружными слоями межпозвоночных дисков. В дальнейшем окостенение охватывает все ткани, окружающие позвонки, и диски, начиная с дисков нижних позвонков. Затем процесс генерализуется, позвоночник приобретает вид «бамбуковой палки». Существенным является склерозирование связок позвоночника, оно происходит без их воспаления. Из-за склерозирования и изменения диска при окостенении основной передней связки происходит деформация позвоночника.
Клиническая картина.
Боли в спине
Боли в спине — первый симптом АС. Это тупые боли в нижней части спины, обычно в области поясницы, постепенно развивающиеся, хронические. В первые месяцы и годы боли могут быть нестойкими, спонтанно проходящими. Отличительная особенность болей и скованности — усиление в покое, в ночное время и в ранние утренние часы (между 2:00 и 5:00). Утренняя скованность продолжительностью от 30 минут и более, уменьшение скованности после упражнений и физической деятельности, усиление боли в покое и хороший эффект от приема НПВС также являются признаками боли, характерной для АС.
Ответ на НПВС в течение 48 часов – хороший предиктор воспалительного генеза боли в спине. B начале заболевания боль может иметь односторонний и прерывистый характер (чередование болей в ягодицах является кардинальным признаком болезни). B течение нескольких месяцев боли, как правило, становятся стойкими и двусторонними. Нижняя часть поясничной области становится менее подвижной и болезненной.
Сакроилеит
Сакроилеит обязательно развивается при АС, но у большинства больных протекает бессимптомно. Некоторых пациентов беспокоят альтернирующие боли в области ягодиц, иногда приводящие к хромоте.
Поражение плечевых и тазобедренных суставов
Плечевые и тазобедренные суставы (так называемые корневые суставы) поражаются у 50% пациентов. Для тазобедренных суставов характерны прогрессирующая сгибательная деформация и деструкция сустава. Деструктивные изменения в тазобедренных суставах прогрессируют медленно и ассоциированы с деформацией головки бедра еще до развития анкилоза.
Артрит периферических суставов
Вовлечение других периферических суставов отмечается реже, у 10-15% больных с АС. Обычно поражение протекает по типу симметричного олигоартрита: поражаются преимущественно коленные и голеностопные суставы, реже височно-нижнечелюстные, плюснефаланговые. Возможно вовлечение в патологический процесс симфизов, клинически редко поражение лобкового симфиза. Раннее поражение периферических суставов – предиктор более агрессивного течения. Характерным для этого заболевания считается артрит грудинно-ключичных сочленений, акромиально-ключичных суставов, синхондроза рукоятки грудины.
Артрит при АС может начинаться остро, но чаще отмечают хроническое упорное течение. Деструктивные изменения периферических суставов развиваются медленнее, чем при ревматоидном артрите.
Энтезит — это воспаление мест прикрепления сухожилий, связок, капсул или фасций к костям. Kлинически часто проявляются энтезиты в области пяток, локтевых, коленных, плечевых и тазобедренных суставов. В процесс могут вовлекаться: подлежащая кость с развитием эрозий и последующей костной пролиферацией, сухожилия и их оболочки, апоневрозы (подошвенный апоневрозит), капсулы суставов и синовиальные сумки.
Внесуставные проявления:
Увеит — острый передний увеит встречается у 25-40 % пациентов. Увеит протекает остро (не более 3 месяцев), характерны рецидивы. Типична односторонняя локализация, но возможно попеременное поражение обоих глаз.
Поражение сердечно-сосудистой системы, проявляющееся аортитом, аортальным вальвулитом и поражением проводящей системы сердца и миокарда, наблюдается у 9% пациентов. Реже встречаются другие состояния, включающие перикардит, кардиомиопатию и поражение митрального клапана.
Гастроэнтерология: до 50% пациентов с АС имеют макро- и микроскопические признаки воспаления подвздошной и слепой кишки, которые обнаруживаются при колоноскопии.
Поражение почек может включать амилоидоз (АА-тип), НПВС-нефропатию и гломерулонефрит. Почечный амилоидоз – самое распространенное почечное поражение при АС (4-9%). Амилоидоз типичен для длительно текущего АС, ассоциирован с поражением периферических суставов, повышенным СОЭ и гипергаммаглобулинемией .
Более чем у половины пациентов с длительным анамнезом АС наблюдаются остеопения и остеопороз.
Спондилодисцит и переломы позвонков.
Утомление/усталость – распространенная проблема среди пациентов с АС. Бессонница встречается у 81% женщин и 50% мужчин с АС. Бессонница связана с ночной болью. Высокий уровень симптомов депрессии обнаружен у одной трети пациентов, у женщин чаще, чем у мужчин.
Диагностика:
- Физикальные методы диагностики
Оценивают состояние позвоночника, суставов, энтезисов. Обращают внимание на осанку, изгибы позвоночника. Измеряют объем движений.
- Лабораторные методы диагностики
— Увеличение СОЭ и СРП наблюдается не у всех пациентов.
— При высокой активности заболевания увеличивается концентрация IgA
— Возможна умеренная нормохромная анемия.
— Ревматоидный фактор не обнаруживается.
— Определение HLA-B27 имеет значение для ранней диагностики АС у молодых мужчин с типичными клиническими, но недостаточно информативными рентгенологическими признаками сакроилеита.
- Инструментальные методы диагностики.
Рентгенологическое исследование крестцово-подвздошных сочленений (относительно ранние изменения) и позвоночника (поздние изменения) играет главную роль в диагностике АС. Для ранней диагностики целесообразно МРТ крестцово-подвздошных сочленений.
На ранней стадии в крестцово-подвздошных сочленениях наблюдаются размытость контуров и «псевдорасширения» суставной щели, связанные с субхондральным остеопорозом. Впоследствии могут выявляться субхондральные эрозии, сужение, анкилоз. В позвоночнике на ранней стадии могут быть обнаружены эрозии в области верхних и нижних передних углов тел позвонков, остеосклероз, исчезновение нормальной вогнутости позвонков (квадратизация позвонков). При длительном течении характерно появление синдесмофитов, оссификации связок позвоночника, анкилоза дугоотростчатых сочленений. Формирование синдесмофитов приводит к деформации позвоночника по типу «бамбуковой палки».
Рентгенологические признаки сакроилеита появляются позже, через год и более после начала заболевания. С помощью МРТ крестцово-подвздошных суставов уже на ранних стадиях обнаруживаются видимые признаки сакроилеита.
Классификация
Клиническая классификация включает в себя классификацию по стадиям, активности, внеаксиальным и внескелетным проявлениям, наличию осложнений, по функциональным классам.
Стадии АС:
1-ая стадия – дорентгенологическая. Нет достоверных рентгенологических изменений ни в сакроилеальных суставах (сакроилеит двусторонний второй стадии и выше или односторонний третьей стадии и выше по Келлгрену), ни в позвоночнике (синдесмофиты), однако имеется достоверный сакроилеит (СИ) по данным МРТ.
2-ая стадия – развернутая. На рентгенограмме определяется достоверный СИ (двусторонний второй стадии и выше или односторонний третьей стадии и выше по Келлгрену), но отсутствуют четкие структурные изменения в позвоночнике в виде синдесмофитов.
3-я стадия – поздняя. На рентгенограмме определяются достоверный СИ и четкие структурные изменения в позвоночнике (сакроилеит + синдесмофиты).
Функциональные классы АС:
1 – полностью сохранены самообслуживание, непрофессиональная и профессиональная деятельности.
2 — самообслуживание и профессиональная деятельность сохранены, ограничена непрофессиональная деятельность.
3 — сохранено самообслуживание, ограничены непрофессиональная и профессиональная деятельности.
4 — ограничены самообслуживание, непрофессиональная и профессиональная деятельности.
Лечение
Основной целью лечения больных АС является максимальное улучшение качества жизни пациентов посредством:
- Купирования и уменьшения боли;
- Уменьшения скованности и утомляемости;
- Улучшения/стабилизации функциональных возможностей.
Прогноз
АС сопровождается ухудшением качества жизни пациентов и утратой трудоспособности. Cлучаи временной и стойкой утраты трудоспособности среди больных АС регистрируются чаще, чем в целом в популяции.
Считается, что для прогноза функциональной недостаточности имеют значение быстрота развития клинико-рентгенологических изменений позвоночного столба и степень их выраженности в течение первых 10 лет болезни, характер проводившейся терапии, ее переносимость и результаты.
Факторами неблагоприятного прогноза являются такие клинические параметры, которые утяжеляют течение болезни, ускоряют инвалидизацию или значительно сокращают продолжительность жизни.
Факторы неблагоприятного прогноза:
— развитие болезни в детском возрасте;
— ранние кокситы;
— системные проявления – поражение аорты, глаз, проводящей системы сердца, амилоидоз;
— неэффективность НПВС;
— нарушение функции позвоночника и выраженные рентгенологические изменения в первые годы болезни.
Автор: Даша Кокина
Редакция: Юля Белова, Диана Мавлютова, Азат Муртазин, Алексей Дорохов, Deepest Depths
Недифференцированный спондилит
Междисциплинарное взаимодействие неврологов и ревматологов позволило выявить редкую причину болевого синдрома.
Одной из самых частых жалоб, с которой сталкиваются в клинической практике врачи-неврологи, являются жалобы на боли в спине. Согласно статистическим данным, до 80% населения хотя бы раз в своей жизни сталкивались с подобным синдромом. В большинстве случаев боль является вертеброгенной и обусловлена остеохондрозом позвоночника. Однако встречаются и редкие причины, диагностика которых требует более длительного и тщательного обследования пациентов.
Одной из редких причин болевого синдрома является спондилоартропатия.
Спондилоартропатии это — группа воспалительных заболеваний соединительной ткани, развивающаяся у генетически предрасположенных лиц. Вероятность развития данной группы заболеваний увеличивает носительство антигена HLA-B27, однако встречаются и HLA-B27 – негативные формы. Отличительным признаком этих заболеваний является поражение позвоночника, крестцово-подвздошных сочленений и периферических суставов.
К спондилоартропатиям относят:
- анкилозирующий спондилит;
- некоторые формы псориатического артрита;
- постинфекционные артриты;
- энтеропатические артриты;
- недифференцированную спондилоартропатию.
Распространённость спондилоартропатии составляет 5—12 на 1000 населения. Данная группа заболеваний является одной из редких причин болевого синдрома в спине, поэтому не всегда специалистам удаётся установить правильный диагноз и назначить лечение.
Пример из клинической практики нашего отделения.
Пациент М., 53 года, 18.03.2019 экстренно госпитализирован в 1 неврологическое отделение КБ№1 с жалобами на интенсивные боли в нижне-грудном и поясничном отделах позвоночника с иррадиацией по задней поверхности левой ноги до большого пальца (до 10 баллов по ВАШ), невозможность стоять и ходить из-за болей.
По данным анамнеза: Боли в поясничном и нижне-грудном отделах позвоночника беспокоят с января 2019 г. Пациент расценил данную ситуацию как заболевание почек, выполнялось УЗИ почек — без патологии. Обращался к неврологу, был установлен диагноз дорсопатии, получал НПВС, мидокалм — без эффекта. В связи с усилением болей вызвал бригаду СМП, доставлен в неврологическое отделение одного из крупных Московских стационаров. В стационаре была выполнена МРТ грудного и поясничного отделов позвоночника, на которой выявлены грыжи дисков L4/L5, L5/S1, спондилез, спондилоартроз. Выполнялась рентгенография костей таза: артроз лонного сочленения. Двусторонний коксартроз 1-2 ст. Проводилось комплексное лечение — анальгетики, миорелаксанты, нейролептики, витамины группы В, физиотерапия — без существенного клинического эффекта. Выписан. Сразу после выписки отметил усиление болей, распространение их до большого пальца левой стопы. Обратился в поликлинику. Учитывая выраженный болевой синдром, направлен на экстренную госпитализацию в КБ №1.
Состояние при поступлении: Общее состояние: удовлетворительное. Кожные покровы: обычной окраски, влажность нормальная. Отеки отсутствуют. Дыхание через нос свободное. Аускультативно везикулярное. Пульс: 72 уд. в мин., удовлетворительного наполнения, ритмичный. АД 140/90 мм рт.ст. Тоны сердца: ритмичны. Язык чистый. Пальпация живота безболезненна. Дизурических расстройств нет.
Неврологический статус: В сознании, контактен, ориентирован. Тревожен, фиксирован на собственных ощущениях. Менингеальных знаков нет. Глазные щели D=S. Зрачки D=S. Фотореакции живые. Движения глазных яблок не ограничены. Нарушений чувствительности на лице нет. Лицо симметрично. Нистагма нет. Слух не нарушен. Глотание, фонация не нарушены. Язык по средней линии. Парезов нет. Сухожильные рефлексы живые, S=D. Патологических рефлексов не выявляется. Чувствительность не нарушена. Дефанс, болезненность при пальпации паравертебральных мышц в грудном и поясничном отделах. Симптом Ласега отрицательный с 2-х сторон.
Лабораторные обследования:
В анализах крови – повышение уровня С-реактивного белка (43.43 мг/л), СОЭ (50 мм/час).
Анализ мочи – без патологии.
Инструментальные обследования:
На МРТ поясничного отдела позвоночника выявлены дегенеративные изменения, малая грыжа межпозвонкового диска L5-S1 4 мм, спондилоартроз в дугоотростчатых суставах, выраженный на уровне L4-L5 с периартикулярной кистой слева и признаками воспалительного процесса в периартикулярных мягких тканях, спондилез.
На МРТ грудного отдела позвоночника выявлены умеренные дегенеративные изменения, артроз реберно-позвоночных суставов, протрузии межпозвонковых дисков TH7-Th9, Th5- TH5, спондилез.
На МРТ тазобедренных суставов — признаки сакроилеита, более выраженного справа.
Обращало на себя внимание несоответствие клинической картины (выраженные боли до 10 баллов по ВАШ) и изменений на МРТ (малая грыжа L5-S1 4мм), неэффективность стационарного лечения в предыдущую госпитализацию, повышение показателей воспаления (С-РБ, СОЭ).
Пациент был консультирован ревматологом. Предположен воспалительный генез заболевания. Зачастую спондилоартропатии ассоциированы с урогенитальной инфекцией, однако выявить специфического возбудителя по анализам крови и при исследовании простатического сока в данном случае не удалось. Анализ на HLA-B27 – отрицательный.
Был поставлен диагноз: Недифференцированный периферический спондилит, HLA-B27 – негативная форма, активность высокая. Двусторонний сакроилеит 1-2 ст., с поражением грудного, поясничного отделов позвоночника (спондилит, синдесмофиты), ФН -2.
Начата гормональная терапия глюкокортикостероидами (Дексазон 12 мг в сутки), и антибактериальная терапия Ципрофлоксацином 500 мг х 2 раза/сут. На фоне гормональной и антибактериальной терапии отмечалась положительная динамика в виде уменьшения болевого синдрома до 1-2 баллов по ВАШ. Пациент выписан с улучшением и рекомендациями по продолжению антибактериальной терапии сроком до 3-х месяцев с последующей консультацией ревматолога.
Таким образом, междисциплинарное взаимодействие неврологов и ревматологов позволило выявить редкую причину болевого синдрома, установить правильный диагноз и назначить лечение.
Статья добавлена 16 апреля 2019 г.
Лечение болезни Бехтерева в Германии ✔️ Стоимость лечения, рейтинг, отзывы
Выезд на лечение в Германию сейчас возможен!
Оформляем срочные медицинские визы для въезда в Германию!
Обращайтесь, мы знаем все про доступные авиарейсы по всему миру!
Болезнь Бехтерева – это хроническое заболевание, сопровождающееся воспалением межпозвонковых суставов с развитием их анкилоза (неподвижности вследствие сращивания суставных поверхностей). Это весьма распространенная патология. В разных странах ею страдают от 0,2 до 2% взрослого населения. У большинства из них болезнь Бехтерева рано или поздно приводит к инвалидности вследствие болевого синдрома, нарушения подвижности суставов и позвоночника.
Диагностика болезни Бехтерева
Болезнь Бехтерева диагностируется клинически, а также при помощи рентгенологических методов исследования. Для установления диагноза требуется наличие признаков двустороннего сакроилеита на рентгене, плюс 4 из 5 нижеперечисленных признаков:
- Скованность и болезненные ощущения в крестце, которые не исчезают после отдыха, продолжительностью не меньше 3 месяцев
- Скованность и болевой синдром в грудном отделе позвоночника
- В поясничном отделе ограничена подвижность
- Ирит (воспаление радужки глаза) в анамнезе или на момент обследования
- Ограничение экскурсии грудной клетки во время дыхания
Для ранней диагностики болезни Бехтерева используется шкала, где суммируются баллы за определенные симптомы. Учитываются клинические, генетические, лабораторные и рентгенологические признаки.
Рекомендуемые клиники для диагностики болезни Бехтерева в Германии:
Университетская клиника Шарите Берлин
3822
Подробнее Показать все программы диагностики
Лечение болезни Бехтерева
Болезнь Бехтерева не излечивается. Более того: в настоящее время нет методов терапии, которые обладали бы доказанным влиянием на темпы развития заболевания. Эта патология плохо поддается врачебному контролю. Поэтому основная цель лечения – поддержание приемлемого качества жизни и сохранение трудоспособности пациента.
На начальном этапе болезни Бехтерева применяется консервативное лечение. Пожизненно назначаются препараты (НПВС, глюкокортикоиды). Используются лечебная физкультура, физиопроцедуры, массаж. Время от времени проводятся курсы плазмафереза или гемосорбции для очищения крови от иммуноглобулинов. Они помогают снять обострение болезни.
В определенных ситуациях требуется хирургическое лечение, направленное на восстановление подвижности пациента. При необходимости используются:
- Эндопротезирование сустава (обычно тазобедренного) в случае анкилоза 3 степени
- Операции на позвоночнике с целью коррекции угла шеи или поясницы
- Остеосинтез или дорзальная фиксация при переломах в области шеи
В дальнейшем продолжается поддерживающая терапия, направленная на устранение симптомов болезни Бехтерева. Если лекарственные средства первой линии становятся неэффективными, назначаются ингибиторы ФНО (фактора некроза опухолей).
Рекомендуемые клиники для лечения болезни Бехтерева в Германии:
Университетская клиника Шарите Берлин
Диагностика и консервативное лечение болезни Бехтерева6147
Дорзальная фиксация или остеосинтез при переломе в области шеи при М. Бехтерев41033
Коррекция угла шейного отдела при М. Бехтерев41589
Ортопедическая клиника Vitos Кассель
Дорзальная фиксация или остеосинтез при переломе в области шеи при М. Бехтерев27101
Коррекция угла шейного отдела при М. Бехтерев27123
Показать все программы лечения
Автор:
Доктор Надежда Иванисова
Что входит в стоимость услуг
Стоимость лечения данного заболевания в Университетских клиниках Германии Вы можете узнать здесь. Оставьте заявку, и мы предоставим бесплатную консультацию врача и займемся организацией всего процесса лечения.
Сюда входит:
- Оформление приглашения на лечение для быстрого получения медицинской визы
- Запись на прием в удобное для Вас время
- Предварительная организация комплексного обследования и обсуждения плана лечения
- Предоставление трансфера из аэропота в клинику и обратно в аэропорт
- Предоставление услуг переводчика и личного медицинского координатора
- При необходимости – помощь в организации дальнейшего хирургического лечения
- Предоставление медицинской страховки от осложнений лечения с суммой покрытия 200 000 евро
- Подготовка и перевод медицинских выписок и рекомендаций из клиники
- Помощь в последующем общении с Вашим лечащим врачом, включая консультации по повторным рентгеновским снимкам через уникальную систему медицинского документооборота E-doc
Лечение сакроилеита: препараты, упражнения, народные средства
Воспалительное заболевание крестцово-подвздошного сочленения называется сакроилеитом. Оно возникает из-за травм или бактериальной инфекции. Характеризуется заболевание болями в области таза. Лечение сакроилеита нужно начинать незамедлительно, чтобы болезнь не привела к серьезным осложнениям. Чаще всего оно проводится в условиях стационара, ведь при гнойном течении иногда необходимо срочное хирургическое вмешательство.
Какой врач лечит сакроилеит? Чаще всего это ревматолог или ортопед-травматолог. Гнойная форма лечится хирургом. Особенности терапии заболевания зависят от причин его возникновения, а также от характера течения воспалительного процесса. Чаще всего воспаление возникает у людей, ведущих малоподвижный образ жизни или имеющих дегенеративные заболевания позвоночника и костной ткани. Спровоцировать его развитие могут травмы, длительные перегрузки сустава или инфекционные заболевания органов малого таза.
Осложнения сакроилеита
Если не начать вовремя лечить заболевание, воспаление может распространиться. В области крестца находится крупное нервное сплетение, которое иннервирует все органы малого таза. При распространении воспаления по нервным корешкам могут развиться такие осложнения:
- нарушение функции почек и мочевыделительной системы;
- онемение и боль в ягодичной области;
- ослабление коленного и ахиллового рефлексов;
- боли в ногах;
- нарушение работы сфинктера прямой кишки.
Неправильное или несвоевременное лечение сакроилеита приводит к нарушению кровообращения, разрушению костной ткани, прорыву гноя в позвоночный канал. Все это может закончиться тяжелой инвалидностью. Поэтому ни в коем случае нельзя терпеть боль, необходимо обратиться к врачу для обследования.
Диагностика заболевания
Чтобы вовремя начать лечение и не допустить осложнений, необходимо правильно поставить диагноз. Но часто это бывает затруднительно из-за схожести признаков сакроилеита с другими инфекционными заболеваниями и неявной рентгенологической картины. На снимке может наблюдаться сужение суставной щели или признаки остеопороза. Для уточнения диагноза делают КТ или МРТ, а также анализы крови. Первичную диагностику врач проводит по клинической картине заболевания. Осматривая пациента, врач обращает внимание на походку, силу мышц, объем движений нижних конечностей. Проверяется также коленный и ахиллов рефлексы.
Основной признак заболевания – это боль в пояснице и в области таза
Особенности лечения сакроилеита
Выбор метода терапии зависит от клинической картины и причины заболевания. Если воспаление возникло на фоне инфекционных заболеваний, например, туберкулеза или сифилиса, необходимо лечить именно их. Только врач специалист по этим болезням может помочь в этом случае снять симптомы сакроилеита. При воспалении, вызванном ревматическими или аутоиммунными заболеваниями, также нужна специфическая терапия.
При других формах сакроилеита лечение должно быть направлено на устранение боли и воспаления. Острая форма заболевания, протекающая с высокой температурой, требует обязательного применения антибактериальной терапии. А если заподозрено наличие гноя в крестцово-подвздошном сочленении, пациента нужно поместить в стационар под постоянное наблюдение врача. Возможно, потребуется дренаж сустава для освобождения его от гноя.
Только комплексный подход к терапии поможет быстро снять все симптомы и избежать развития осложнений. Чаще всего используются такие методы:
- ограничение нагрузки на крестцово-подвздошное сочленение – пациенту нежелательно сидеть и ходить;
- ношение специальных бандажей для поддержки позвоночника;
- медикаментозная терапия;
- физиопроцедуры;
- лечебная гимнастика;
- при осложненной форме заболевания нужна хирургическая операция – удаление гнойного очага или резекция сочленения.
Для успешного лечения важно ограничить подвижность пояснично-крестцового отдела позвоночника
Медикаментозная терапия заболевания
Это основной метод лечения сакроилеита. Но выбор лекарства зависит от причины, которая вызвала воспаление. При специфическом или асептическом сакроилеите применяются специальные препараты для лечения основного заболевания. Гнойная форма болезни требует применения антибактериальных средств, чаще всего используются «Цефтриаксон», «Кларитромицин», «Стрептомицин» или Ванкомицин». При наличии инфекции обязательно использовать средства, которые помогали бы выводить токсины из организма, например, «Энтеросгель».
Нестероидные противовоспалительные препараты помогают не только снять воспаление, они также уменьшают болевые ощущения. Поэтому при любой форме сакроилеита применяют «Нимесулид», «Диклофенак», «Ибупрофен» или «Индометацин». Эффективны также «Анальгин» или «Парацетамол». Обезболивание обязательно при сакроилеите, так как боли могут быть очень сильными. В случае необходимости проводят внутрисуставную блокаду с помощью «Лидокаина», «Кенолога» или «Дипроспана». Иногда используют гормональные средства: «Метилпреднизолон» или «Дексометазон».
Инъекции «Диклофенака» хорошо помогают снять боль и воспаление
Применяются еще такие препараты:
- «Сульфасалазин» снимает воспаление;
- «Инфликсимаб» или «Адалимумаб» в инъекциях устраняют саму причину воспаления;
- «Атофан» выводит из организма мочевую кислоту, отложения которой могут развиваться на поверхностях сустава при сакроилеите;
- «Трентал» или «Пентоксифиллин» назначают для улучшения кровоснабжения тканей сустава и связок;
- эффективны также миорелаксанты: «Скутомил» или «Мидокалм».
Часто используются наружные противовоспалительные и болеутоляющие средства. Например, полезно после проведения массажа втирать в область сустава облепиховое масло или раствор «Бишофит». Для уменьшения боли и воспаления можно использовать мази «Бутадион», «Диклофенак», «Индометацин», «Вольтарен» или «Нимесил».
Ограничение подвижности позвоночника
Очень важно пациенту соблюдать постельный режим или хотя бы ограничить ходьбу и пребывание в сидячем положении. Для снятия спазма мышц и уменьшения воспаления в суставе применяют полужесткие пояснично-крестцовые корсеты. Они помогают уменьшить объем движений в позвоночнике, что способствует снижению боли. При отсутствии острого гнойного процесса в таком корсете пациент может самостоятельно передвигаться, а также сидеть. Обязательно нужно правильно подобрать бандаж по размеру, чтобы он фиксировал сочленение, но не передавливал кровеносные сосуды.
Физиотерапевтические процедуры
Если нет острого гнойного процесса и температуры, то физиолечение – тоже эффективный способ терапии заболевания. Чаще всего применяются такие методы:
- электрофорез с кальцием на крестцово-подвздошное сочленение полезен ежедневно по 20-30 минут;
- электропунктура стимулирует обменные процессы, снимает боль, хорошо помогает, если проведено не менее двух курсов лечения;
- общий массаж поясничной области делается через день для активизации кровообращения и снятия спазмов мышц;
- лазеролечение стимулирует обмен веществ и способность к регенерации тканей;
- импульсная магнитотерапия усиливает метаболизм, уменьшает воспаление;
- ультрафонофорез улучшает всасывание лекарственных препаратов, чаще всего его делают с противовоспалительными средствами;
- инфракрасное облучение согревает, стимулирует процессы регенерации тканей;
- грязевые аппликации, озокерит и парафин назначаются в том случае, если воспаление сопровождается дегенеративными процессами в суставах для минерализации хрящевых тканей и улучшения кровообращения.
Лечебная гимнастика
После стихания острого воспалительного процесса и сильных болей необходимо выполнять специальные упражнения для разработки мышц нижних конечностей. Они помогают бороться с утренней скованностью в суставах, восстанавливают подвижность конечности. Особенно эффективны занятия после предварительного разогрева: теплого душа или аппликаций лечебных грязей.
Основой ЛФК при сакроилеите должна стать дыхательная гимнастика и растяжка. Очень эффективно занятие йогой или аквафитнес, но только под руководством специалиста. Обычные упражнения выполняются медленно и плавно, без резких движений. Очень важно каждую позицию удерживать до минуты, чтобы мышцы растягивались. Заниматься необходимо ежедневно, не менее 30 минут. Можно использовать, например, такие упражнения:
- в положении лежа на спине с согнутыми в коленях ногами взять руками одну ногу, выпрямить ее и тянуть носком на себя;
- сидя на полу соединить ступни, локти положить на колени и медленно наклоняться вперед, локтями опуская колени к полу;
- стоя на четвереньках выполнять упражнение «кошка», поочередно выгибая и прогибая спину;
- лежа на спине, ноги вытянуты, согнуть одну ногу и тянуть ее коленом к полу через другую ногу, плечи от пола не отрывать.
Восстановить подвижность после прекращения воспалительного процесса можно с помощью лечебной физкультуры
Народные методы лечения
В качестве вспомогательной терапии для снятия болей и восстановления функций сустава очень эффективно народное лечение. Такие методы помогают ускорить выздоровление. Но применять их нужно только в комплексе с мероприятиями, которые назначил врач. Самыми эффективными народными средствами при сакроилеите считаются такие:
- принимать дважды в день по 20 мл 0,3% раствора мумие;
- перемолоть яичную скорлупу и пить ее по половине чайной ложки 2 раза в день;
- распаренную свежую траву цикория прикладывать к крестцу;
- сделать на ночь компресс из листьев капусты;
- смазывать сустав соком чистотела;
- использовать для массажа эфирные масла лаванды, лимона или сосны, разбавленные в оливковом масле;
- пить натуральные соки брусники, грейпфрута, огурца, моркови, шпината.
Лечение сакроилеита будет эффективным, если начать его вовремя и выполнять все рекомендации врача. Комплексный подход поможет избежать осложнений, а также вернет пациенту функции сустава и подвижность нижних конечностей.
Сакроилеит: причины, симптомы и лечение
Сакроилеит — болезненное состояние, при котором воспаляется один или оба крестцово-подвздошных суставов. Крестцово-подвздошные суставы находятся в месте соединения позвоночника с тазом.
Сакроилеит, который часто ошибочно принимают за боль в пояснице, связан с заболеваниями, вызывающими воспалительный артрит позвоночника.
Сакроилеит может вызывать боль в ягодицах, пояснице и на одной или обеих ногах. В этой статье рассматриваются причины, симптомы и методы лечения сакроилеита.
Поделиться на Pinterest Сакроилеит — это воспаление крестцово-подвздошных суставов, соединяющих таз и позвоночник.Есть несколько потенциальных причин воспаления в крестцово-подвздошных суставах. К ним относятся:
- Анкилозирующий спондилит : это прогрессирующий тип воспалительного артрита, поражающий позвоночник и бедра. Как объясняется в этом отчете за 2005 год, сакроилеит является ранним признаком этого состояния. Не все люди, страдающие сакроилеитом, страдают анкилозирующим спондилитом.
- Остеоартрит : Это может вызвать воспаление в крестцово-подвздошных суставах и является другой основной причиной сакроилеита.
- Травма : Внезапная травма может повредить крестцово-подвздошные суставы и вызвать воспаление, что приведет к сакроилеиту.
- Беременность : Когда женщина беременна, ее крестцово-подвздошные суставы растягиваются, чтобы освободить место для растущего ребенка. Это может вызвать нагрузку на суставы и вызвать сакроилеит.
- Инфекция : При инфицировании крестцово-подвздошного сустава он может воспалиться.
Кроме того, следующие условия могут повысить вероятность развития сакроилеита:
Поделиться на Pinterest Общие симптомы сакроилеита включают скованность и боль в пояснице и ягодицах.Основные симптомы сакроилеита включают:
- боль в ягодицах, пояснице и спине одной или обеих ног
- небольшая температура
- скованность в бедрах и пояснице
Иногда сакроилеит может вызывать боль в бедрах и ступни тоже, хотя это встречается реже.
Следующие действия могут усугубить боль при сакроилеите:
- сидя или стоя в течение длительного времени
- стоя с весом на одной ноге
- подъем по лестнице
- большие шаги при ходьбе
- бег
- переворачивание в постели
Сакроилеит сложно диагностировать, поскольку его можно принять за боль в пояснице, вызванную другим заболеванием, например радикулитом.
Врач может надавливать на бедро и ягодицы или двигать ногами человека, чтобы исследовать крестцово-подвздошные суставы.
Чтобы определить, исходит ли боль из крестцово-подвздошного сустава, врач может ввести в сустав обезболивающий раствор.
Дальнейшее обследование может потребоваться, если врач не уверен в диагнозе. В отчете за 2013 год подчеркивается важность МРТ-тестов как диагностического инструмента для сакроилеита.
Исследования, проведенные в 2013 году, показали, что при диагностике сакроилеита также может быть полезен вид скрининга, называемый компьютерной томографией.
Существует множество способов лечения сакроилеита.К ним относятся лекарства, упражнения и хирургические процедуры.
Лекарство
Поделиться на Pinterest Безрецептурные обезболивающие могут помочь в лечении легких симптомов сакроилеита.Следующие лекарства могут помочь в лечении сакроилеита:
- Обезболивающие : Обезболивающие, отпускаемые без рецепта, могут оказать некоторое облегчение. Врач может назначить более сильные лекарства, если безрецептурные препараты не помогают.
- Миорелаксанты : сакроилеит может вызывать мышечные спазмы, которые могут быть болезненными.Миорелаксанты могут помочь избавиться от них.
- Ингибиторы ФНО : Этот тип лекарств может помочь облегчить сакроилеит, если он связан с анкилозирующим спондилитом. Исследование 2016 года показало, что ингибиторы TNF могут значительно улучшить как активность, так и функцию суставов.
Домашние средства и упражнения
Помимо прописанных лекарств, следующие домашние средства и упражнения могут помочь облегчить боль при сакроилеите:
- Отдых : Избегание движений, усиливающих боль при сакроилеите, может помочь уменьшить воспаление.
- Лед и тепло: Поочередное прикладывание ледяных и тепловых пакетов к пораженному участку может помочь облегчить боль при сакроилеите. Человек должен всегда накрывать лед и тепловые пакеты полотенцем, чтобы предотвратить ожоги и повреждение кожи.
- Упражнения на сгибание бедра : Это упражнение включает лежа на спине с опорой ног на ящик или подушки. Скрестите одну ногу над другой, сожмите ноги вместе, а затем отпустите. Повторите это с обеих сторон. Попробуйте вариант этого упражнения, лежа на спине, поднимая ноги, а затем сжимая их вместе с подушкой между ними.
В тяжелых случаях, когда лекарства и упражнения не уменьшают боль при сакроилеите, врач может порекомендовать одну из следующих операций или процедур:
- Электростимуляция : В крестец может быть имплантирован электрический стимулятор, который может помочь уменьшить боль.
- Совместные инъекции : Введение кортикостероидов в крестцово-подвздошный сустав может помочь уменьшить воспаление и боль. Слишком большое количество инъекций может вызвать другие проблемы, поэтому их обычно ограничивают 2–4 инъекциями в год.
- Радиочастотная денервация : Этот тип лечения воздействует на нервную ткань, которая может вызывать крестцово-подвздошную боль.
- Слияние суставов : В тяжелых случаях сращивание двух костей вместе с помощью металлической пластины или других устройств для сращивания может помочь облегчить боль при сакроилеите.
Существует ряд методов лечения сакроилеита, которые могут облегчить боль, связанную с этим заболеванием.
Долгосрочное улучшение будет зависеть от причины состояния.Повреждения суставов и дегенеративные формы артрита потребуют постоянного лечения, чтобы справиться с симптомами.
Врач может порекомендовать лучший способ лечения симптомов сакроилеита и облегчения боли, связанной с этим заболеванием.
Сакроилеит: причины, симптомы и лечение
Сакроилеит — болезненное состояние, при котором воспаляется один или оба крестцово-подвздошных суставов. Крестцово-подвздошные суставы находятся в месте соединения позвоночника с тазом.
Сакроилеит, который часто ошибочно принимают за боль в пояснице, связан с заболеваниями, вызывающими воспалительный артрит позвоночника.
Сакроилеит может вызывать боль в ягодицах, пояснице и на одной или обеих ногах. В этой статье рассматриваются причины, симптомы и методы лечения сакроилеита.
Поделиться на Pinterest Сакроилеит — это воспаление крестцово-подвздошных суставов, соединяющих таз и позвоночник.Есть несколько потенциальных причин воспаления в крестцово-подвздошных суставах. К ним относятся:
- Анкилозирующий спондилит : это прогрессирующий тип воспалительного артрита, поражающий позвоночник и бедра.Как объясняется в этом отчете за 2005 год, сакроилеит является ранним признаком этого состояния. Не все люди, страдающие сакроилеитом, страдают анкилозирующим спондилитом.
- Остеоартрит : Это может вызвать воспаление в крестцово-подвздошных суставах и является другой основной причиной сакроилеита.
- Травма : Внезапная травма может повредить крестцово-подвздошные суставы и вызвать воспаление, что приведет к сакроилеиту.
- Беременность : Когда женщина беременна, ее крестцово-подвздошные суставы растягиваются, чтобы освободить место для растущего ребенка.Это может вызвать нагрузку на суставы и вызвать сакроилеит.
- Инфекция : При инфицировании крестцово-подвздошного сустава он может воспалиться.
Кроме того, следующие условия могут повысить вероятность развития сакроилеита:
Поделиться на Pinterest Общие симптомы сакроилеита включают скованность и боль в пояснице и ягодицах.Основные симптомы сакроилеита включают:
- боль в ягодицах, пояснице и спине одной или обеих ног
- небольшая температура
- скованность в бедрах и пояснице
Иногда сакроилеит может вызывать боль в бедрах и ступни тоже, хотя это встречается реже.
Следующие действия могут усугубить боль при сакроилеите:
- сидя или стоя в течение длительного времени
- стоя с весом на одной ноге
- подъем по лестнице
- большие шаги при ходьбе
- бег
- переворачивание в постели
Сакроилеит сложно диагностировать, поскольку его можно принять за боль в пояснице, вызванную другим заболеванием, например радикулитом.
Врач может надавливать на бедро и ягодицы или двигать ногами человека, чтобы исследовать крестцово-подвздошные суставы.
Чтобы определить, исходит ли боль из крестцово-подвздошного сустава, врач может ввести в сустав обезболивающий раствор.
Дальнейшее обследование может потребоваться, если врач не уверен в диагнозе. В отчете за 2013 год подчеркивается важность МРТ-тестов как диагностического инструмента для сакроилеита.
Исследования, проведенные в 2013 году, показали, что при диагностике сакроилеита также может быть полезен вид скрининга, называемый компьютерной томографией.
Существует множество способов лечения сакроилеита.К ним относятся лекарства, упражнения и хирургические процедуры.
Лекарство
Поделиться на Pinterest Безрецептурные обезболивающие могут помочь в лечении легких симптомов сакроилеита.Следующие лекарства могут помочь в лечении сакроилеита:
- Обезболивающие : Обезболивающие, отпускаемые без рецепта, могут оказать некоторое облегчение. Врач может назначить более сильные лекарства, если безрецептурные препараты не помогают.
- Миорелаксанты : сакроилеит может вызывать мышечные спазмы, которые могут быть болезненными.Миорелаксанты могут помочь избавиться от них.
- Ингибиторы ФНО : Этот тип лекарств может помочь облегчить сакроилеит, если он связан с анкилозирующим спондилитом. Исследование 2016 года показало, что ингибиторы TNF могут значительно улучшить как активность, так и функцию суставов.
Домашние средства и упражнения
Помимо прописанных лекарств, следующие домашние средства и упражнения могут помочь облегчить боль при сакроилеите:
- Отдых : Избегание движений, усиливающих боль при сакроилеите, может помочь уменьшить воспаление.
- Лед и тепло: Поочередное прикладывание ледяных и тепловых пакетов к пораженному участку может помочь облегчить боль при сакроилеите. Человек должен всегда накрывать лед и тепловые пакеты полотенцем, чтобы предотвратить ожоги и повреждение кожи.
- Упражнения на сгибание бедра : Это упражнение включает лежа на спине с опорой ног на ящик или подушки. Скрестите одну ногу над другой, сожмите ноги вместе, а затем отпустите. Повторите это с обеих сторон. Попробуйте вариант этого упражнения, лежа на спине, поднимая ноги, а затем сжимая их вместе с подушкой между ними.
В тяжелых случаях, когда лекарства и упражнения не уменьшают боль при сакроилеите, врач может порекомендовать одну из следующих операций или процедур:
- Электростимуляция : В крестец может быть имплантирован электрический стимулятор, который может помочь уменьшить боль.
- Совместные инъекции : Введение кортикостероидов в крестцово-подвздошный сустав может помочь уменьшить воспаление и боль. Слишком большое количество инъекций может вызвать другие проблемы, поэтому их обычно ограничивают 2–4 инъекциями в год.
- Радиочастотная денервация : Этот тип лечения воздействует на нервную ткань, которая может вызывать крестцово-подвздошную боль.
- Слияние суставов : В тяжелых случаях сращивание двух костей вместе с помощью металлической пластины или других устройств для сращивания может помочь облегчить боль при сакроилеите.
Существует ряд методов лечения сакроилеита, которые могут облегчить боль, связанную с этим заболеванием.
Долгосрочное улучшение будет зависеть от причины состояния.Повреждения суставов и дегенеративные формы артрита потребуют постоянного лечения, чтобы справиться с симптомами.
Врач может порекомендовать лучший способ лечения симптомов сакроилеита и облегчения боли, связанной с этим заболеванием.
Сакроилеит: причины, симптомы и лечение
Сакроилеит — болезненное состояние, при котором воспаляется один или оба крестцово-подвздошных суставов. Крестцово-подвздошные суставы находятся в месте соединения позвоночника с тазом.
Сакроилеит, который часто ошибочно принимают за боль в пояснице, связан с заболеваниями, вызывающими воспалительный артрит позвоночника.
Сакроилеит может вызывать боль в ягодицах, пояснице и на одной или обеих ногах. В этой статье рассматриваются причины, симптомы и методы лечения сакроилеита.
Поделиться на Pinterest Сакроилеит — это воспаление крестцово-подвздошных суставов, соединяющих таз и позвоночник.Есть несколько потенциальных причин воспаления в крестцово-подвздошных суставах. К ним относятся:
- Анкилозирующий спондилит : это прогрессирующий тип воспалительного артрита, поражающий позвоночник и бедра.Как объясняется в этом отчете за 2005 год, сакроилеит является ранним признаком этого состояния. Не все люди, страдающие сакроилеитом, страдают анкилозирующим спондилитом.
- Остеоартрит : Это может вызвать воспаление в крестцово-подвздошных суставах и является другой основной причиной сакроилеита.
- Травма : Внезапная травма может повредить крестцово-подвздошные суставы и вызвать воспаление, что приведет к сакроилеиту.
- Беременность : Когда женщина беременна, ее крестцово-подвздошные суставы растягиваются, чтобы освободить место для растущего ребенка.Это может вызвать нагрузку на суставы и вызвать сакроилеит.
- Инфекция : При инфицировании крестцово-подвздошного сустава он может воспалиться.
Кроме того, следующие условия могут повысить вероятность развития сакроилеита:
Поделиться на Pinterest Общие симптомы сакроилеита включают скованность и боль в пояснице и ягодицах.Основные симптомы сакроилеита включают:
- боль в ягодицах, пояснице и спине одной или обеих ног
- небольшая температура
- скованность в бедрах и пояснице
Иногда сакроилеит может вызывать боль в бедрах и ступни тоже, хотя это встречается реже.
Следующие действия могут усугубить боль при сакроилеите:
- сидя или стоя в течение длительного времени
- стоя с весом на одной ноге
- подъем по лестнице
- большие шаги при ходьбе
- бег
- переворачивание в постели
Сакроилеит сложно диагностировать, поскольку его можно принять за боль в пояснице, вызванную другим заболеванием, например радикулитом.
Врач может надавливать на бедро и ягодицы или двигать ногами человека, чтобы исследовать крестцово-подвздошные суставы.
Чтобы определить, исходит ли боль из крестцово-подвздошного сустава, врач может ввести в сустав обезболивающий раствор.
Дальнейшее обследование может потребоваться, если врач не уверен в диагнозе. В отчете за 2013 год подчеркивается важность МРТ-тестов как диагностического инструмента для сакроилеита.
Исследования, проведенные в 2013 году, показали, что при диагностике сакроилеита также может быть полезен вид скрининга, называемый компьютерной томографией.
Существует множество способов лечения сакроилеита.К ним относятся лекарства, упражнения и хирургические процедуры.
Лекарство
Поделиться на Pinterest Безрецептурные обезболивающие могут помочь в лечении легких симптомов сакроилеита.Следующие лекарства могут помочь в лечении сакроилеита:
- Обезболивающие : Обезболивающие, отпускаемые без рецепта, могут оказать некоторое облегчение. Врач может назначить более сильные лекарства, если безрецептурные препараты не помогают.
- Миорелаксанты : сакроилеит может вызывать мышечные спазмы, которые могут быть болезненными.Миорелаксанты могут помочь избавиться от них.
- Ингибиторы ФНО : Этот тип лекарств может помочь облегчить сакроилеит, если он связан с анкилозирующим спондилитом. Исследование 2016 года показало, что ингибиторы TNF могут значительно улучшить как активность, так и функцию суставов.
Домашние средства и упражнения
Помимо прописанных лекарств, следующие домашние средства и упражнения могут помочь облегчить боль при сакроилеите:
- Отдых : Избегание движений, усиливающих боль при сакроилеите, может помочь уменьшить воспаление.
- Лед и тепло: Поочередное прикладывание ледяных и тепловых пакетов к пораженному участку может помочь облегчить боль при сакроилеите. Человек должен всегда накрывать лед и тепловые пакеты полотенцем, чтобы предотвратить ожоги и повреждение кожи.
- Упражнения на сгибание бедра : Это упражнение включает лежа на спине с опорой ног на ящик или подушки. Скрестите одну ногу над другой, сожмите ноги вместе, а затем отпустите. Повторите это с обеих сторон. Попробуйте вариант этого упражнения, лежа на спине, поднимая ноги, а затем сжимая их вместе с подушкой между ними.
В тяжелых случаях, когда лекарства и упражнения не уменьшают боль при сакроилеите, врач может порекомендовать одну из следующих операций или процедур:
- Электростимуляция : В крестец может быть имплантирован электрический стимулятор, который может помочь уменьшить боль.
- Совместные инъекции : Введение кортикостероидов в крестцово-подвздошный сустав может помочь уменьшить воспаление и боль. Слишком большое количество инъекций может вызвать другие проблемы, поэтому их обычно ограничивают 2–4 инъекциями в год.
- Радиочастотная денервация : Этот тип лечения воздействует на нервную ткань, которая может вызывать крестцово-подвздошную боль.
- Слияние суставов : В тяжелых случаях сращивание двух костей вместе с помощью металлической пластины или других устройств для сращивания может помочь облегчить боль при сакроилеите.
Существует ряд методов лечения сакроилеита, которые могут облегчить боль, связанную с этим заболеванием.
Долгосрочное улучшение будет зависеть от причины состояния.Повреждения суставов и дегенеративные формы артрита потребуют постоянного лечения, чтобы справиться с симптомами.
Врач может порекомендовать лучший способ лечения симптомов сакроилеита и облегчения боли, связанной с этим заболеванием.
Сакроилеит — Фонд целенаправленного ультразвукового исследования
Фон
Сакроилеит — это состояние, при котором воспаляется один или оба крестцово-подвздошных суставов. Эти суставы расположены по обе стороны от нижнего отдела позвоночника (крестца) и соединяют нижний отдел позвоночника с тазом.Сакроилеит может развиться по ряду причин, включая травматическое повреждение, общий артрит (остеоартрит), артрит позвоночника (анкилозирующий спондилит), беременность и инфекцию.
Сакроилеит обычно проявляется болью в спине или ягодицах, которая усиливается после длительного стояния или сидения. Также известно, что бег и подъем по лестнице усугубляют состояние. Боль также может ощущаться в ногах, паху и ступнях. Однако боль обычно уменьшается при физической активности.Правильный диагноз важен, поскольку могут возникнуть осложнения, особенно при сакроилеите, вызванном анкилозирующим спондилитом, который может привести к затрудненному дыханию, проблемам с сердцем и легкими и деформациям позвоночника.
В США ежегодно 13 миллионов человек обращаются к врачу с хронической болью в спине. Сакроилеит является основной причиной инвалидности, составляющей 10–27% пациентов с болями в пояснице ниже уровня L5. Это число будет только расти по мере старения населения.
Текущее лечение
Существует несколько вариантов лечения сакроилеита, но ни один из них не является постоянным или исключительно успешным. Для облегчения симптомов часто назначают лекарства, такие как безрецептурные болеутоляющие и миорелаксанты. В более тяжелых случаях можно использовать лекарства, отпускаемые по рецепту. Ингибиторы фактора некроза опухолей также использовались для лечения сакроилеита, возникающего в результате анкилозирующего спондилита.
Врачи обычно рекомендуют физиотерапию для расслабления и стабилизации мышц, окружающих крестцово-подвздошные суставы, и может помочь повысить эффективность назначенных лекарств.
Совместные инъекции кортикостероидов могут быть сделаны в более серьезных случаях. Часто необходимы повторные инъекции, поскольку облегчение не является постоянным. Однако известно, что повторные инъекции ослабляют кости и сухожилия, и их можно делать только несколько раз в год.
Электростимуляция может выполняться в случаях, когда лечение не помогает. Это включает имплантацию электрического устройства в крестец. Затем устройство излучает электрические импульсы, чтобы помешать сигналам мозга о боли.Это лечение не всегда бывает успешным, и риски включают слабость, онемение, выход из строя аккумуляторной батареи и аллергические реакции на имплантированные материалы.
Радиочастотная денервация — еще один вариант лечения пациентов, не поддающихся лечению традиционными методами. Амбулаторное лечение предполагает использование радиочастотных импульсов для нагрева специальной иглы, которая вводится непосредственно в спину. Тепло термически удаляет часть нерва, вызывающего боль.
Самым агрессивным методом лечения сакроилеита является сращение суставов, при котором крестец (нижняя часть позвоночника) и подвздошная кость (тазовая кость) сращиваются вместе с титановыми пластинами.Исторически сложилось так, что эта процедура назначается редко, поскольку требует открытого хирургического вмешательства. Однако достижения позволили врачам выполнять минимально инвазивное сращивание суставов с минимальными рисками.
Целенаправленное ультразвуковое исследование
Сфокусированный ультразвук не одобрен для лечения сакроилеита. Однако он был одобрен для лечения боли у пациентов с метастазами в кости. Технико-экономические исследования неоднократно показывали, что целенаправленное нагревание надкостницы с помощью сфокусированного ультразвука обеспечивает облегчение боли у этих пациентов.Точно так же сфокусированный ультразвук, если он направлен на нерв, питающий крестцово-подвздошный сустав, должен иметь возможность термической абляции ткани и облегчения симптомов. Способность сфокусированного ультразвука фокусироваться на очень точной цели без повреждения окружающих тканей должна обеспечить решение проблем, связанных с менее точными формами денервации (RF).
Предстоящее клиническое испытание в Университете Вирджинии направлено на проверку безопасности и эффективности сфокусированного ультразвука для лечения сакроилеита у 10 пациентов.После процедуры пациенты будут находиться под наблюдением в течение 12 месяцев, чтобы следить за постоянством лечения. Это клиническое испытание основано на аналогичной работе, проведенной в пилотном исследовании в больнице Святой Марии в Англии, где 18 пациентов с болями в пояснице, вызванными фасеточной болезнью, лечились с помощью сфокусированного ультразвука. О каких-либо серьезных побочных эффектах не сообщалось, и более половины пациентов испытали либо уменьшение боли, либо увеличение подвижности.
Известные статьи
Син Юин Йео, Андрес Дж.Ариас Морено, Берт ван Ритберген, Натали Д. тер Хув, Пол Дж. Ван Дист и Хольгер Грюлль. Влияние абляции высокоинтенсивным сфокусированным ультразвуком под магнитным резонансом на механические свойства и моделирование костей. Журнал терапевтического ультразвука 2015, 3:13 DOI: 10.1186 / s40349-015-0033-8
Weeks E., et al., Сфокусированный ультразвук под контролем МРТ (MRgFUS) для лечения остеоартроза фасеточных суставов в пояснице — серия случаев с применением инновационной новой техники. Eur Radiol, 2012.
Muhlner SB., и другие. Обзорная статья: радиочастотная нейротомия в лечении синдрома крестцово-подвздошного сустава. Curr Rev Musculoskelet Med, 2009; 2: 10-14.
Hansen HC., Et al. Вмешательства на крестцово-подвздошном суставе: системный обзор. Врач боли, 2007; 10: 165-84.
Сакроилеит Лечение воспаленных крестцово-подвздошных суставов
Сакроилеит — это состояние, вызванное воспалением крестцово-подвздошных суставов. Это состояние вызывает боль в пояснице, которая иногда распространяется до ног и ступней.Физическая активность может вызвать усиление боли. Deuk Spine Institute предлагает лечение сакроилеита при боли, вызванной воспалением крестцово-подвздошного сустава, и работает с пациентами в Орландо, Мельбурне и по всей Флориде.
Сакроилеит боль в суставах
В основании позвоночника, чуть ниже линии пояса, есть два больших сустава, которые называются левым и правым крестцово-подвздошными суставами. Вес всего тела выше талии передается через позвоночник через два крестцово-подвздошных суставов в таз.Суставы обычно безболезненны, однако повреждение сустава (-ов) может вызвать сильную боль в пояснице и воспаление суставов. Нижняя часть спины становится нежной на ощупь, и любое движение в пояснице может быть болезненным.
Это состояние называется «сакроилеит», что означает воспаление крестцово-подвздошного сустава. Это состояние является частой причиной боли в пояснице или ягодицах и ухудшается при физической активности.
Лечение сакроилеита
К счастью, существует очень успешное малоинвазивное лечение крестцово-подвздошной боли; инъекция стероидов в крестцово-подвздошный сустав.В болезненный сустав вводят противовоспалительное лекарство под контролем рентгена или ультразвука.
Во время операции необходимо выполнить артрограмму, чтобы лекарство достигло сустава. После инъекции пациент должен выполнить ряд очень специфических упражнений и растяжек, чтобы навсегда устранить воспаление. Если воспаление в подвздошном суставе возвращается, может потребоваться еще один курс инъекций с последующим дополнительным лечением. Иногда рецидивирующий сакроилеит имеет медицинскую причину, и всем пациентам следует обращаться за медицинской помощью к квалифицированному психиатру или ревматологу.
Наша команда специалистов в Deuk Spine Institute уже много лет успешно лечит сакроилеит или боли в крестцово-подвздошных суставах. Самая сложная часть лечения — это попадание лекарства в правую часть крестцово-подвздошного сустава. Многие пациенты из Центральной Флориды с хронической болью в пояснице без нужды страдают от боли в подвздошном суставе, когда лекарство находится в пределах досягаемости.
Симптомы боли в поясничном суставе или сакроилеита
- Боль в пояснице
- Скованность в пояснице
- Боль в пояснице от легкой до умеренной
- Боль в области ягодиц
- Боль при ходьбе или боли в положении сидя
- Односторонняя боль в пояснице
- Боль в нижней конечности, которую часто ошибочно принимают за «ишиас»
Чтобы узнать больше о сакроилеите, посмотрите видео ниже:
Страдаете ли вы или ваш близкий сакроилеит или СИ боль в суставах? Deuk Spine Institute обслуживает Орландо, Мельбурн и большую часть Центральной Флориды и может лечить боль в крестцово-подвздошных суставах.Чтобы узнать больше, свяжитесь с нами или позвоните нам по телефону 1-800-FIX-MY-BACK .
Медицина, физиотерапия и инъекции
Боль из-за дисфункции крестцово-подвздошного сустава затрудняет передвижение, удобство или повседневную работу. Когда отдыха, льда и тепла недостаточно, чтобы помочь, правильное лечение может облегчить вашу боль и вернуть сустав в движение.
Ваш врач сначала захочет попробовать простые методы лечения. Если это не сработает, вы можете обсудить другие варианты, которые могут помочь.
Лекарства
Есть две причины использовать лекарства при дисфункции крестцово-подвздошного сустава. Первый — уменьшить опухоль и раздражение, называемое воспалением, в суставе. Второй — контролировать боль.
Принимайте лекарства так, как вам советует врач, даже если вы почувствуете себя лучше. Если вы перестанете принимать его слишком рано, воспаление может остаться и помешать заживлению сустава. Это означает, что боль может вернуться.
Для начала ваш врач может посоветовать вам попробовать безрецептурные препараты, называемые нестероидными противовоспалительными препаратами (НПВП), такими как ибупрофен или напроксен.
Продолжение
Если они не работают, вы можете перейти к рецептурным препаратам, таким как более сильные НПВП или другие лекарства, в том числе:
- Целекоксиб (Целебрекс)
- Кеторолак (Торадол)
- Напроксен (Анапрокс, Напрелан, Напросин)
Если вы принимаете НПВП в течение длительного времени, они могут вызвать расстройство желудка, повышение артериального давления и тяжелое воздействие на почки. Если вы не можете их принимать, врач может посоветовать вам попробовать ацетаминофен.
Мышечные релаксанты, отпускаемые по рецепту, облегчают боль, расслабляя мышцы.К ним относятся каризопродол (Сома), циклобензаприн (Флексерил) и метаксалон (Скелаксин). Однако они могут вызвать сонливость или тошноту в животе.
Физиотерапия
Поскольку лекарства облегчают боль и успокаивают воспаленный SI-сустав, физиотерапия может помочь этой области стать более гибкой. Терапевт может научить вас упражнениям, которые укрепят ваш поясничный сустав и сделают его более подвижным. Вы также узнаете, как двигаться, чтобы меньше было больно. Скорее всего, у вас будут занятия два-три раза в неделю, но вы можете продолжить упражнения дома.
Ваш врач или физиотерапевт может порекомендовать временно использовать специальный пояс для стабилизации спины и поясничного сустава во время повседневной деятельности. Если у вас проблемы с поясничным суставом из-за того, что одна из ваших ног длиннее другой, вам также могут потребоваться специальные вставки или подъемники для обуви.
Продолжение
Инъекции
Если таблетки и физиотерапия не избавят вас от боли за несколько недель, ваш врач может попробовать сделать укол внутрь сустава с лекарством, чтобы обезболить боль, и стероидом. вниз воспаление.
Вам нужно обратиться в больницу или поликлинику, чтобы сделать инъекцию. Это займет от 15 до 30 минут. Сначала врач сделает вам другой укол, чтобы обезболить область, куда войдет игла. Затем они с помощью рентгена или ультразвука направят иглу в нужное место в суставе и введут стероид.
После этого вы можете почувствовать онемение или слабость в ногах и ступнях. Он должен исчезнуть в течение 6 часов. Вам нужно будет отдыхать 24 часа.
Уколы стероидов в суставе SI обычно начинают действовать через 3–7 дней.Большинство людей чувствуют себя намного лучше, и после этого им становится намного легче передвигаться. У вас могут быть некоторые побочные эффекты, такие как:
- Беспокойство
- Повышенный уровень сахара в крови при диабете
- Для женщин изменения в периоде менструации
- Теплая красная кожа, называемая покраснением
- Проблемы со сном
- Вздутие живота
Продолжение
Побочные эффекты обычно проходят через несколько дней.
Многие люди получают облегчение после инъекции, но боль часто возвращается.Ваш врач, скорее всего, подождет от 2 до 4 месяцев, прежде чем назначит вам еще один.
Если боль не исчезнет в течение нескольких лет, вам может потребоваться операция, чтобы исправить ее.
16 способов уменьшить отек и воспаление в области SI
Вы, наверное, слишком хорошо знаете это чувство — боль в пояснице. Может быть, вы только начали это испытывать или у вас давно были проблемы. В любом случае, острая или хроническая боль в пояснице может привести к тому, что вы будете чувствовать себя несчастным, изо дня в день пытаясь пережить это.
Хотя это не всегда так, часто вызывает боль в пояснице из-за отека и воспаления в крестцово-подвздошном суставе , что может быть диагностировано как дисфункция крестцово-подвздошного сустава.
Если вы испытываете боль в пояснице, мы рекомендуем вам записаться на прием в один из наших центров обезболивания и лечения. Наши врачи и команда медицинских профессионалов готовы помочь вам облегчить вашу боль и вернуть вас на путь быстрого выздоровления без хирургического вмешательства или обезболивающих.
Вот лишь некоторые из методов лечения, которые мы используем в Prospira Pain Care, чтобы уменьшить отек и воспаление в поясничном суставе и помочь вам жить без боли. Если вы устали жить с болью и хотите попробовать другой подход к управлению болью, мы здесь, чтобы помочь вам.
1 Используйте ледяную и тепловую терапию для облегчения боли
Вы, наверное, слышали, что бейсбольные кувшины обледенели после тяжелого дня на насыпи, но задумывались ли вы когда-нибудь о том, почему используется лед?
Прикладывание льда или компресса к воспаленному участку — один из самых простых способов уменьшить отек. Это жизнеспособный метод лечения в течение многих лет, который очень хорошо работает для многих пациентов.
Важно отметить, что при использовании льда не следует прикладывать его непосредственно к коже, так как это может привести к ожогу льда. В идеале, вы должны обернуть лед полотенцем и приложить его к нижней части спины.
Тепловая терапия предназначена для увеличения притока крови к определенной области; в этом случае сустав SI. Когда мышцы становятся напряженными, кровообращение часто ограничивается. Тепло восстанавливает кровоток, что помогает уменьшить болевые сигналы, посылаемые в мозг.
Тепловая терапия также оказывает успокаивающее и расслабляющее действие на тело, как если бы вы прижались к костру или выпили чашку кофе или горячего шоколада.
2 Обезболивающие, не вызывающие привыкания
Мы задокументировали в другой статье, как обезболивающие могут ухудшить состояние, которое вы можете прочитать здесь.
Очевидно, что никто не хочет пристраститься к обезболивающим, но это случается с людьми всех слоев общества каждый день по всему миру.
Вот лишь несколько шокирующих статистических данных о обезболивающих:
- 52 миллиона человек в США старше 12 лет употребляли отпускаемые по рецепту лекарства в немедицинских целях в течение своей жизни.
- 6,1 миллиона человек использовали их в немедицинских целях за последний месяц. Соединенные Штаты составляют около 5 процентов населения мира и потребляют 75 процентов отпускаемых по рецепту лекарств в мире.
- В 2010 г. было прописано достаточно обезболивающих, чтобы лечить каждого взрослого американца каждые 4 часа в течение 1 месяца.
Источник: https://www.drugabuse.gov/related-topics/trends-statistics/infographics/popping-pills-prescription-drug-abuse-in-america
Это пугающая статистика, и дела идут только хуже. Хотя мы, конечно, понимаем, что в определенных ситуациях требуются сильнодействующие обезболивающие, наш алгоритм лечения боли ориентирован на ограниченное употребление наркотиков, вызывающих привыкание.
Мы не хотим, чтобы пациенты становились зависимыми от обезболивающих, чтобы иметь полноценную полноценную жизнь.
На самом деле, когда мы обсуждаем использование лекарств в рамках протокола лечения пациента, мы обычно начинаем с НПВП или ацетаминофена, которые доступны регулярно, недорого и без рецепта.
Оба эти лекарства, отпускаемые без рецепта, являются эффективными вариантами лечения для уменьшения воспаления и отека SI-сустава.
Как и в случае с любым другим лекарством, которое вы принимаете, важно обсудить конкретную дозировку с врачом. Наши врачи в Prospira Pain Care могут работать с вами, чтобы составить план лечения с использованием лекарств, не вызывающих привыкания, в соответствии с вашими потребностями.
3 Уменьшите количество продуктов, вызывающих воспаление, или исключите их
Погодите, док… Каким образом изменение диеты поможет облегчить боль в спине?
Этот вопрос мы слышим постоянно. Пациенты понимают, что для предотвращения сердечных заболеваний или диабета им необходимо изменить свой рацион, но часто люди не связывают плохое питание с болью в спине (особенно с воспалением в области поясницы).
На самом деле все сводится к выбору продуктов в вашем рационе, которые, как известно, снижают уровень воспаления в организме. Уменьшая воспаление во всем теле, вы по умолчанию уменьшаете воспаление в SI-суставе или, по крайней мере, предотвращаете любое избыточное воспаление.
Вот несколько продуктов, которые вы можете включить в свой рацион, если испытываете боль в крестцово-подвздошном суставе:
Оливковое масло. Оливковое масло содержит омега-9 жирные кислоты, которые помогают уменьшить воспаление. Подумайте о замене растительного масла оливковым при приготовлении пищи, чтобы получить дополнительную дозу суперпродукта для борьбы с воспалениями.
Больше рыбы, меньше красного мяса. В красном мясе больше холестерина и соли, которые вызывают воспаление. С другой стороны, рыба богата жирными кислотами омега-3, которые помогают бороться с воспалениями в организме. Кроме того, он обычно содержит меньше калорий. Так что в следующий раз, когда вы будете готовить или пойдете перекусить, выберите стейк из лосося!
Больше орехов в вашем рационе. Грецкие орехи, семена подсолнечника, миндаль и многое другое — отличные источники омега-3 (заметили здесь тему?).Они состоят из полезных жиров, которые являются отличным дополнением к вашему рациону.
Когда вы посетите Prospira Pain Care, наши консультанты по питанию расскажут вам о том, как можно изменить свой рацион, чтобы уменьшить отек и помочь бороться с воспалением SI-сустава.
4 Иглоукалывание
Иглоукалывание — это малоинвазивная методика лечения, предназначенная для уменьшения боли за счет развития врожденной способности организма к самовосстановлению.
В то время как современная медицина до некоторой степени свела к минимуму восприятие самоисцеления, наши тела на самом деле весьма замечательны в преодолении препятствий и исцелении.
Иглоукалывание способствует этому процессу, стимулируя определенные акупунктурные точки на теле, как это определено лицензированным сертифицированным специалистом по иглоукалыванию.
Лечение иглоукалыванием начинается с того, что пациент удобно ложится на лечебный стол, при этом определяются области акупунктуры и устанавливаются иглы. Как правило, пациенты сообщают о незначительной боли или ее отсутствии во время введения маленьких игл и сообщают о чувстве расслабления во время и после процедуры.
Обычное лечение обычно занимает от 5 до 30 минут, и обычно требуется несколько сеансов лечения как при острой, так и при хронической боли в подвздошном суставе.
Если вы испытываете боль в пояснице или других частях тела, иглоукалывание — это малоинвазивная альтернатива лечения, которую вы можете попробовать. Наши врачи в Prospira Pain Care с удовольствием расскажут вам более подробно о преимуществах иглоукалывания и о том, как оно может вписаться в ваш общий протокол лечения боли и лечения.
5 Когнитивно-поведенческая терапия, включая техники релаксации
Когда вы испытываете сильную боль, последнее, что вы хотите, чтобы кто-то сказал вам, — это то, что она «только в вашей голове».«Независимо от причины вашей боли, мы знаем, что она реальна для вас.
Для тех, кто страдает болями в подвздошном суставе, когнитивно-поведенческая терапия может быть отличным вариантом лечения. В конце концов, расслабление приносит телу пользу. Это помогает успокоить наш разум и уменьшить триггеры физического, умственного и эмоционального стресса.
Вкратце, когнитивно-поведенческая терапия утверждает, что с физической болью можно успешно справиться, контролируя негативные мысли и поведение, которые влияют на восприятие боли.
Поговорив с когнитивно-поведенческим терапевтом и разработав механизмы преодоления, чтобы лучше понять и справиться с болью, можно достичь более высокого качества жизни. В Prospira Pain Care наши терапевты могут помочь вам лучше понять, почему вы испытываете боль, и вооружить вас навыками, необходимыми для того, чтобы справляться с болью положительным образом.
6 инъекций стероидов в суставы SI
Инъекции кортикостероидов в суставSI — один из самых популярных малоинвазивных методов, используемых для непосредственного уменьшения воспаления и отека крестцово-подвздошного сустава.
Во время этой процедуры непосредственно в сустав вводится противовоспалительное средство, которое облегчает боль многим пациентам. Если лечение будет успешным, его можно повторять каждые 3-4 месяца, чтобы помочь пациентам эффективно справиться с болью.
В некоторых случаях : начальная инъекция в SI с последующим курсом физиотерапии эффективна для купирования боли и может уменьшить потребность в будущих инъекциях.
В Prospira Pain Care мы предоставляем эти инъекции многим нашим пациентам в рамках нашего алгоритма лечения боли, где мы фокусируемся на том, чтобы вывести пациентов от чувства безнадежности к чувству надежды с помощью минимально инвазивного безоперационного лечения. протоколы.
7 Растяжка с малой ударной нагрузкой
Когда мы впервые видим пациентов, они часто думают, что лежание в постели или отдых на кушетке — единственный способ уменьшить воспаление в области SI-сустава.
Хотя отдых, безусловно, является важным компонентом любого реабилитационного процесса, также важно, чтобы выполнялись правильные упражнения на растяжку и упражнения.
Что касается SI-сустава, важно растянуть мышцы, окружающие сустав, чтобы предотвратить мышечное напряжение или чрезмерную нагрузку, которые могут способствовать повышению уровня воспаления в суставе.
В Prospira Pain Care физиотерапия может быть частью вашей программы лечения боли в суставах. Если это так, наши физиотерапевты проинструктируют вас о лучших упражнениях и протоколах растяжки, чтобы уменьшить воспаление и вернуть ваш поясничный сустав на путь успешного выздоровления.
8 TENS-терапия и / или стимуляция спинного мозга
Хотя электрическая стимуляция может вызывать в воображении образы шоковой терапии на лабораторных крысах, ничто не может быть дальше от истины.
Как терапия TENS, так и стимуляция спинного мозга доказали свою эффективность при лечении боли в нижней части спины, окружающей сустав SI.
Вот как работают эти методы лечения:
Терапия TENS:
TENS — это чрескожная электрическая стимуляция нервов. Этот тип терапии обеспечивает низковольтный ток, который помогает пациентам меньше болеть.
Устройство TENS размером с сотовый телефон или карманный радиоприемник работает, прикрепляя электроды к коже в том месте, где присутствует боль.Эта электростимуляционная терапия посылает в мозг сигналы, которые блокируют болевые сигналы.
Устройство TENS имеет множество настроек, и наши врачи будут работать с вами, чтобы определить идеальные настройки для вашего устройства TENS, чтобы вы получили максимальное облегчение боли. Самое приятное то, что как только вы поймете, как работать со своим устройством TENS, оно станет довольно простым и может использоваться где угодно.
Стимуляция спинного мозга:
Стимуляция спинного мозга похожа на терапию TENS в том, что электрический сигнал используется для блокирования или «сбивания с толку» болевых сигналов.Одно из основных различий между ними заключается в том, что стимуляция спинного мозга заключается в имплантации в тело небольшого устройства с батарейным питанием, которое излучает сигналы в позвоночник.
Пациенты обычно сообщают о покалывании вместо боли, и многие пациенты сообщают об уменьшении боли в подвздошном суставе из-за терапии стимуляцией спинного мозга.
Ключевой вывод заключается в следующем: электростимуляционная терапия с помощью устройства TENS или устройства для стимуляции позвоночника может быть эффективной при устранении боли в SI-суставе.
9 Трициклические антидепрессанты (ТЦА)
Поначалу лечение боли в пояснице антидепрессантами может показаться необычным, но, как вы знаете, боль в подвздошном суставе также может вызвать множество эмоциональных проблем, которые необходимо оценивать и принимать всерьез.
В Prospira Pain Care мы сосредоточены не только на обезболивании, но и на общем благополучии наших пациентов.
В случае антидепрессантов (особенно ТЦА), когда определенные химические вещества не сбалансированы в головном мозге, это может привести к повышенному уровню восприятия боли, и боль очень реальна.
ТЦА повышают уровень серотонина, дофамина и норадреналина, чтобы успокоить ваше тело, что для многих пациентов приводит к более расслабленному ощущению, уменьшению боли и мышечного напряжения.
Использование ТЦА для лечения боли считается применением не по назначению, но многие пациенты получают отличные результаты. Как правило, при использовании ТЦА для лечения боли в спине, в отличие от депрессии, требуется более низкая дозировка.
10 Включите ежедневный прием поливитаминов в свой распорядок дня
Определенные витамины помогают нашему организму в борьбе с воспалением. , и прием поливитаминов с правильными ингредиентами, борющимися с воспалением, является эффективным способом уменьшить или даже устранить воспаление в организме, в том числе в SI-суставе.
Если вы принимаете поливитамины с целью уменьшения воспаления и отека суставов, вот основные витамины, которые вы должны включить в свою ежедневную добавку:
Витамин A:
Витамин А — это антиоксидант, который обычно содержится в цельном молоке среди других распространенных продуктов. Бета-каротин, который содержится во многих овощах, также превращается в организме в витамин А.
Витамин B6:
Поскольку организм постоянно избавляется от витамина B6, ему необходимо ежедневно восполнять запасы этого витамина.Витамин B6 содержится в таких продуктах, как рыба, индейка и говядина, и даже было показано, что он усиливает воспаление, приводящее к повреждению суставов (источник: https://www.ncbi.nlm.nih.gov/pubmed/12681455).
Витамин C:
Витамин C содержится в цитрусовых в изобилии и может помочь уменьшить воспаление в организме. Этот мощный витамин является антиоксидантом, который может снизить уровень с-реактивного белка, который является маркером воспаления в организме.
Витамин D:
Витамин D содержится в молоке, рыбе, яйцах и многом другом.Организм также поглощает витамин D при воздействии солнечного света (поэтому умеренная работа над загаром полезна для вас!).
Дефицит витамина D связан с рядом воспалительных заболеваний. Таким образом, хотя нельзя сказать, что витамин D поможет вам уменьшить воспаление, вам не повредит получить немного больше витамина D в вашем рационе.
Витамин К:
Хотя витамин К (содержащийся во многих зеленых овощах) известен тем, что способствует свертыванию крови, некоторые данные свидетельствуют о том, что он может уменьшить воспаление в организме.
Хотя необходимы дополнительные исследования влияния витамина К на организм в отношении воспалений, употребление большего количества зелени всегда является хорошей идеей, чтобы оставаться здоровым.
Если вы ищете хорошие поливитамины, наши врачи в Prospira Pain Care могут посоветовать вам во время вашего визита, потому что не все поливитамины одинаковы.
11 Сделайте перерыв в деятельности, которая усиливает воспаление
Несмотря на то, что оставаться активным важно, иногда может быть полезно сделать перерыв в действиях, которые вызывают воспаление и отек в области поясничного сустава и вокруг него.
Общие виды деятельности, которые способствуют воспалению SI сустава, могут включать:
- Гольф
- Теннис
- Софтбол или бейсбол
- Тяжелая атлетика
- Боевые искусства
- Баскетбол
- Велоспорт
- Пешие прогулки
И многое другое. По сути, любой спорт или физическая активность, вызывающие стресс или напряжение в нижней части спины, могут усугубить ваш SI-сустав, что приведет к воспалению.
Мы, конечно, не хотим, чтобы вы навсегда оставляли свои любимые хобби, но временный перерыв, дополненный профессиональным планом обезболивания от Prospira Pain Care, может помочь вам быстрее вернуться на игровое поле, поле, площадку или арену. .
12 Плазма, обогащенная тромбоцитами (PRP)
Кажется, вы перепробовали все, чтобы облегчить боль и воспаление в подвздошном суставе, но ничего не работает?
В Prospira Pain Care пациенты каждый день заходят в наши офисы по всей стране и говорят нам: «Я все перепробовал… Вы можете мне помочь?»
Мы, безусловно, сочувствуем этим пациентам и во многих случаях задаем им простой вопрос: Вы когда-нибудь пробовали плазму, обогащенную тромбоцитами (PRP)?
Когда другие методы лечения были опробованы и не помогли, это лечение часто используется для уменьшения боли в подвздошном суставе.
Проще говоря, вот как работает лечение:
Плазма, богатая тромбоцитами (содержащая более высокую концентрацию тромбоцитов, которая способствует естественному заживлению), вводится в область SI-сустава пациента.
Поскольку в плазме выше концентрация тромбоцитов, организм получает необходимые белки, цитокины и другие факторы роста. Процесс заживления начинается с добавления факторов роста и других важных стволовых клеток, которые обеспечивают полное заживление.PRP усиливает и усиливает этот естественный процесс заживления.
Результат для многих пациентов прост — меньше боли и улучшается качество жизни от простой инъекции. Если вы хотите попробовать PRP, мы рекомендуем вам связаться с Prospira Pain Care в нашем ближайшем к вам офисе.
13 Сосредоточьтесь на уменьшении воспаления во всем теле
Хотя основная цель этой статьи — уменьшить боль и отек SI-сустава, работа по уменьшению воспаления во всем теле может положительно сказаться на боли в пояснице.В конце концов, прилив поднимает все лодки.
Итак, что можно сделать, чтобы уменьшить воспаление в организме?
Для начала вы можете изменить свой рацион. Мы подробно рассмотрели диету ранее, и если вы хотите уменьшить воспаление во всем теле, употребление диеты, состоящей из противовоспалительных продуктов, является хорошим началом.
Во-вторых, упражнения на растяжку и меньшую ударную нагрузку, как мы обсуждали ранее, также могут уменьшить воспаление. Часто мышцы нижней части спины, окружающие SI-сустав, воспаляются из-за недостаточной эластичности.Растяжка может помочь предотвратить потерю эластичности в нижней части спины.
И последнее, но не менее важное: мониторинг потребления витаминов, чтобы убедиться, что вы получаете достаточно витаминов A, B6, C, D и K, может помочь снизить уровень воспаления во всем организме. Во время вашего приема мы можем поговорить о добавлении высококачественных поливитаминов в ваш ежедневный режим.
14 Укрепите нижнюю часть спины с помощью физиотерапии
Физиотерапия — это распространенный протокол лечения боли в подвздошном суставе в Prospira Pain Care.Для пациентов, страдающих воспалением КП-сустава, существует несколько специфических методов лечения и упражнений, которые обычно используются для увеличения силы и гибкости, а также для улучшения механики тела, чтобы снизить риск боли в КП в будущем.
Вот несколько конкретных физиотерапевтических процедур, которые обычно используются при боли в подвздошном суставе:
Упражнения на гибкость:
Последовательное растяжение мышц вокруг SI-сустава может помочь расслабить напряженные мышцы, а также улучшить диапазон движений.Для многих пациентов это приводит к меньшему стрессу при выполнении повседневных задач.
Укрепляющие упражнения:
Укрепив SI и прилегающие области, вы сможете снизить вероятность напряжения в этой области. Мышцы, которые специально предназначены для упражнений на укрепление, — это нижняя часть спины, тазовое дно, пресс и ягодицы.
Кузовная механика:
Многие пациенты из-за своих обычных движений чрезмерно нагружают подвздошный сустав.Физиотерапевт сможет проанализировать, как вы двигаете своим телом, и научить вас вносить необходимые изменения, чтобы уменьшить стресс и напряжение, оказываемое на ваш SI-сустав.
15 Местные анальгетики (кремы, гели и растирки)
Иногда нанесение крема, геля или другого местного анальгетика на нижнюю часть спины может помочь облегчить боль в подвздошном суставе. Хотя это лечение обычно используется в менее тяжелых случаях, оно эффективно у многих пациентов.
Несмотря на то, что все они предназначены для облегчения боли, часто используются разные ингредиенты, в том числе:
-Ментол, камфора и метилсалицилат — эти ингредиенты вызывают ощущение жжения или охлаждения, чтобы дать вашему мозгу что-то еще, о чем можно подумать, помимо боли).
-Салицилаты содержатся в некоторых кремах и лучше всего работают при нанесении на суставы, расположенные ближе к коже. Тем не менее, они по-прежнему могут облегчить состояние вокруг SI-сустава некоторым пациентам.
-Капсаицин является основным ингредиентом перца чили и, как вы могли догадаться, вызывает ощущение покалывания или жжения. Это один из наиболее эффективных ингредиентов, используемых в обезболивающих.
Кремы для местного применения могут работать на вас, а могут — нет. Даже если они обеспечивают временное обезболивание, скорее всего, существует основная проблема в вашем подвздошном суставе или вокруг него, которую необходимо решить.
16 Ношение соединительного ремня SI
Вы когда-нибудь видели, чтобы кто-то носил пояс шириной 6-8 дюймов вокруг таза? Если так, то, скорее всего, это был крестцово-подвздошный пояс.
Хотя эти ремни не предназначены специально для уменьшения воспаления в SI-суставе, они предназначены для стабилизации этой области, обеспечивая облегчение боли для многих пациентов.
