Болезнь Крона > Клинические протоколы МЗ РК
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИДиагностические критерии
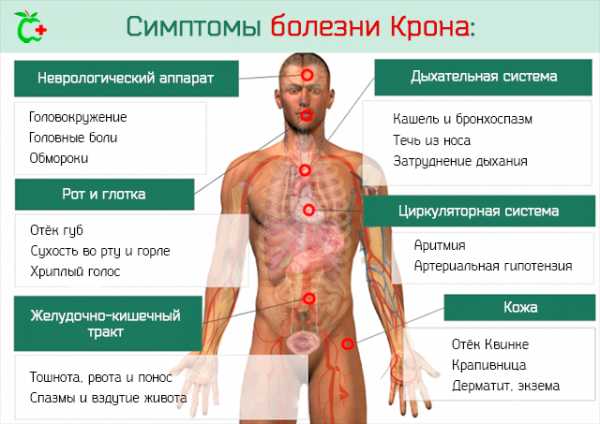
Жалобы: Симптомы БК гетерогенны, но наиболее частыми являются абдоминальная боль, потеря веса, хроническая диарея. Боль в животе и похудание ретроспективно встречаются у 60-80% больных до уточнения диагноза.
Наличие крови в стуле является характерным симптомом воспаления толстой кишки (40-50% при Крон-колите). При других локализациях болезни Крона крови в стуле может не быть. Так, для илеита будут характерны абдоминальная боль, потеря веса, а затем — хроническая диарея (от 60 до 80% больных с БК). Клиника острого терминального илеита часто схожа с острым аппендицитом.
Системные симптомы, такие как потеря веса, лихорадка, диспепсические явления характерны для болезни Крона (у 15% пациентов) [EL5].
Перианальные фистулы встречаются у 4-10% больных с БК.
Анамнез и факторы риска. Полный анамнез направлен на детализацию дебюта заболевания, продолжительности диареи, рецидивирующего характера описанных жалоб. Необходимо уточнить связь возникновения симптомов с недавними путешествиями, пищевой непереносимостью, приемом антибактериальных или нестероидных противовоспалительных препаратов, перенесенной кишечной инфекцией, аппендэктомией, наследственностью по ВЗК и колоректальному раку (КРР).
Факторами риска являются: наличие ВЗК у близких родственников; активное табакокурение, инфекционные гастроэнтериты в анамнезе (протективный фактор для ЯК и фактор риска для БК), аппендэктомия и мезентериальный лимфаденит в анамнезе (протективный фактор для ЯК). Неселективные нестероидные противовоспалительные препараты увеличивают риск развития болезни Крона.
Физикальное обследование:
· осмотр кожных покровов: сухость кожи, ломкость ногтей, сниженный тургор за счет мальабсорбции (нарушение всасываемости микроэлементов), наличие признаков узловатой эритемы
· измерение температуры (повышение до 38-39 С, признак высокой активности заболевания и/или осложнений)
· подсчет ЧСС (тахикардия, как признак активности заболевания, сопутствующей анемии или осложнений)
· осмотр ротовой полости (на предмет наличия или отсутствия язв-афт),
· напряжение мышц брюшной стенки, пальпируемый инфильтрат брюшной полости,
· обязательный осмотр перианальной области и половых органов
· пальцевое исследование прямой кишки,
· измерение индекса массы тела (ИМТ): чаще всего снижение массы тела.
· осмотр глаз (признаки увеита или коньюктивита)
Лабораторные исследования [1-6,8,9]:
Основные:
· ОАК с обязательным подсчетом тромбоцитов и лейкоформулой;
· ОАМ;
· в биохимическом анализе крови: исследование электролитов, показателя острофазового воспаления – количественного СРБ, а также определение функциональных проб печени (АЛТ, АСТ) и почек (креатинин, мочевина), обмена железа (ферритин, сывороточное железо, ОЖСС) и витамина Д, общего белка и альбумина, маркера холестаза и остеопороза: щелочная фосфатаза;
· копрограмма;
· определение ВИЧ (дифференциальная диагностика диарейного синдрома)
Биологическими маркерами воспаления являются протеины – продукты распада нейтрофилов – лизоцим, лактоферрин и, наиболее чувствительный – фекальный кальпротектин [EL5]. В качестве скринингового метода, укоряющего уточнение диагноза ВЗК, а также для мониторинга терапии может быть рекомендован экcпресс тест на фекальный кальпротектин, являющийся альтернативой ИФА методике [1]. Уровень фекального кальпротектина значительно выше при толстокишечном воспалении [6].
Дополнительные:
· По показаниям изучается иммунологический статус (клеточный, гуморальный, ЦИКи) [EL5].
· Инфекционная диарея, а также рефрактерный колит (резистентный к проводимой терапии), исключаются серологическими и культуральными тестами на инфекции, включая C. difficile (токсины А и В) [EL2].
· Для дифференциального диагноза язвенного колита и болезни Крона может быть использовано серологическое тестирование ANCA, ASCA.
· Диагностика оппортунистических инфекций перед стартом биологической терапии (см. раздел 6 «Оппортунистические инфекции »)
Инструментальные обследования:
Частой локализацией БК является подвздошная кишка (терминальный отдел доступен для эндоскопического осмотра во время илеоколоноскопии) или более проксимальные отделы тонкой кишки (10% больных). Кроме того, у 15% больных диагностируются пенетрирующие осложнения (фистулы, флегмоны или абсцессы). Эндоскопическое или радиологическое (МРТ или КТ) обследование – методики, направленные на уточнение локализации и протяженности заболевания и планирования наиболее оптимальной терапии. Обзор методов визуализации при болезни Крона представлен в таблице 6.
Основные:
· Эндоскопические методы исследования [7,8]:
Следует учитывать опасность эндоскопических манипуляций у больных в острой фазе заболевания из-за вероятности перфорации кишечника.
Эндоскопическое исследование верхних отделов ЖКТ (ЭГДС) и нижних отделов (илеоколоноскопия) проводится для подтверждения диагноза ВЗК, оценки локализации и распространенности патологического процесса и получения образцов ткани для морфологического анализа с целью дифференциальной диагностики между ЯК и БК, выявления дисплазии или злокачественного образования.
Наличие поперечных язв, афт, ограниченных участков гиперемии и отека в виде «географической карты», свищи с локализацией на любом участке желудочно-кишечного тракта характерно для БК.
Илеоколоноскопия – метод диагностики БК первой линии, позволяющий выявить терминальный илеит, особенно, мелкие дефекты слизистой [EL1]. По информативности сопоставим с лучевыми диагностическими процедурами, такими как МРТ и КТ (Таблица 6).
Наиболее часто используемой является Простая эндоскопическая шкала болезни Крона или Simple endoscopic score (SES-CD). Выявление критериев (Таблица 3) и подсчет баллов (Таблица 4) проводится в 5 сегментах кишечника.
Таблица 3. Простая эндоскопическая шкала болезни Крона (SES-CD)
diseases.medelement.com
симптомы и лечение у взрослых, фото, причины
Болезнь Крона — это хроническое воспалительное заболевание, которое поражает слизистую оболочку преимущественно нижних отделов тонкой кишки и толстый кишечник. Патология чаще встречается в Северной Европе и Америке. Пик заболеваемости регистрируется в возрасте от 15 до 35 лет, а затем после 60 лет. При отсутствии своевременного лечения патологический процесс прогрессирует, приводя к образованию язв и эрозий, что является причиной тяжелых осложнений и негативных последствий для здоровья.
Патогенез
Болезнь Крона относится к аутоиммунным воспалительным заболеваниям. Воздействие провоцирующего пускового фактора приводит к активизации иммунитета, который «ошибочно» вырабатывает антитела к собственным тканям кишечника. Это приводит к развитию хронической воспалительной реакции. Она включает несколько патогенетических звеньев:
- «Атака» тканей собственными антителами с их повреждением, частичным разрушением.
- Инфильтрация с увеличением количества иммунокомпетентных клеток в области поражения.
- Выработка клетками иммунной системы биологически активных соединений (простагландины, фактор некроза опухолей, интерлейкины различных классов), которые приводят к повышению кровенаполнения в тканях, их отеку, раздражают нервные окончания.
- Чрезмерное увеличение уровня биологически активных соединений в области воспалительной реакции, приводящее к дальнейшему распространению повреждений.
- Формирование нарушений целостности слизистой оболочки в области воспалительной реакции в виде язв и эрозий.
- Увеличение язв и эрозий в размерах с последующим вовлечением в патологический процесс всех слоев стенок кишечника.
Весь патогенез болезни Крона представляет собой «порочный круг». Повреждение тканей провоцирует чрезмерную активизацию иммунной системы, которая в свою очередь инициирует дальнейшее повреждение тканей. Прогрессирование патологи приводит к выраженному нарушению целостности стенок кишечника, а также нарушение их функционального состояния.
Причины развития
Достоверной и единственной причины развития болезни Крона нет. Развитие патологического процесса провоцирует воздействие значительного количества различных факторов, к которым относятся:
- Наследственная предрасположенность – основная причина, которая реализуется на генетическом уровне. На сегодняшний день известно более 20-ти генов, наличие которых в значительной мере повышает вероятность развития болезни Крона. Они передаются по наследству от родителей детям. Чаще такие гены встречаются у коренных жителей Северной Европы и Америки.
- Первичное изменение функционального состояния иммунитета, которое приводит к чрезмерной активности клеток. Они начинают «ошибочно» продуцировать антитела к собственным тканям организма. При этом болезнь Крона часто развивается в комбинации с другими аутоиммунными патологическими процессами (гломерулонефрит, ревматизм, ревматоидный артрит).
- Инфекционные заболевания – достоверные данные о роли инфекционных возбудителей в развитии болезни Крона на сегодняшний день отсутствуют. Считается, что некоторые бактериальные и вирусные инфекции в кишечнике могут быть пусковым механизмом развития патологического процесса. Они приводят к повреждению слизистой оболочки с последующей продукцией антител к собственным тканям клетками иммунной системы.
Нерациональное питание, дисбактериоз, который сохраняется в течение длительного периода времени, вредные привычки (систематическое употребление алкоголя, курение), чрезмерные физические, психоэмоциональные нагрузки могут ускорять развитие патологии. Знание причин и провоцирующих факторов, которые повышают вероятность развития болезни Крона у вр, дает возможность проводить адекватные профилактические мероприятия.
Классификация
Современная клиническая классификация основывается на преимущественной локализации патологического процесса при болезни Крона с выделением следующих типов заболевания:
- Илеоколит – наиболее распространенная форма заболевания, которая сопровождается локализацией воспалительного процесса в нижних отделах тонкой кишки (подвздошная кишка) и в толстом кишечнике.
- Илеит – изолированное поражение подвздошной кишки.
- Еюноилеит – болезнь Крона преимущественно развивается в тощей и подвздошной кишке.
- Колит – изолированное поражение толстой кишки.
Классификация, основанная на локализации патологического процесса, дает возможность подобрать наиболее оптимальные терапевтические мероприятия.
Симптомы болезни Крона у взрослых
Болезнь Крона является хроническим заболеванием. Длительное прогрессирование воспалительной реакции в кишечнике сопровождается отсутствием клинической симптоматики, поэтому человек может не подозревать о развитии заболевания. По мере прогрессирования патологии появляются следующие признаки:
- Длительный понос (диарея) – наиболее распространенный клинический признак, указывающий на развитие воспалительного процесса в тонком и толстом кишечнике.
- Незначительное повышение температуры до субфебрильных цифр (не выше +37,5° С), указывающее на воспалительную реакцию в организме.
- Периодические боли в области живота, которые имеют характер спазмов.
- Появление патологических примесей в кале в виде прожилок темной крови (неблагоприятный в прогностическом отношении признак, указывающий на нарушение целостности слизистой оболочки кишечника).
- Появление трофических эрозий и язв во рту, которые характеризуются выраженной болезненностью и снижают качество жизни человека.
- Периодические боли и зуд в области анального отверстия, которые заставляют человека ошибочно думать о формировании геморроидальных узлов.
- Снижение веса человека, ухудшение аппетита, вплоть до его полного отсутствия.
- Общая слабость, не мотивированное снижение трудоспособности. После отдыха или ночного сна человек не ощущает прилива сил.
Вследствие хронического течения патологического процесса клинические признаки появляются не одновременно. Периоды обострения болезни Крона (рецидив заболевания) чередуются с улучшением состояния человека (ремиссия).
Диагностика
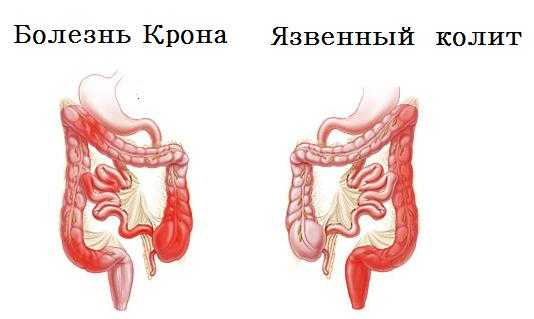
Клинические проявления при болезни крона имеют определенные сходства с неспецифическим язвенным колитом (воспаление толстой кишки с образованием язв и эрозий на слизистой оболочке). Для достоверного определения характера, локализации и тяжести изменений в стенках кишечника назначается дополнительное диагностическое обследование, которое включает следующие методики:
- Колоноскопия – методика визуального обследования толстого кишечника, которая подразумевает введение тонкой оптоволоконной трубки с камерой и освещением. На экране монитора врач оценивает состояние слизистой оболочки, а также выявляет нарушения целостности и признаки хронической воспалительной реакции.
- Фиброгастродуоденоскопия – визуальное исследование желудка и двенадцатиперстной кишки при помощи оптического прибора, которое назначается при подозрении развития гастродуоденита на фоне болезни Крона.
- Двухбалонная энтероскопия – современная методика эндоскопического визуального исследования, которая подразумевает поэтапное введение оптоволоконной трубки в просвет тонкого кишечника.
- Капсульная эндоскопия – методика, которая не доставляет ощущений дискомфорта. Суть заключается в проглатывании специальной небольшой капсулы, которая оснащена камерой и освещением. По мере перемещения в различных отделах желудочно-кишечного тракта при помощи радиопередатчика информация передается в компьютер. Исследование дает возможность изучить все отделы кишечника.
- Рентгенография с контрастным веществом – пациент употребляет внутрь контрастное вещество (бариевая смесь), которое заполняет кишечник. Затем выполняется серия рентгенологических снимков.
- Компьютерная томография – современное исследование, включающее рентгенологическое послойное сканирование тканей и органов. Оно дает возможность визуализировать минимальные изменения, так как обладает высокой разрешающей способностью.
- Магнитно-резонансная томография – послойное сканирование тканей, визуализация осуществляется при помощи эффекта резонанса ядер в сильном магнитном поле. Исследование назначается для дифференциальной диагностики, оно противопоказано пациентам с металлическими имплантатами.
- Ультразвуковое исследование – визуализация кишечника осуществляется при помощи специальных насадок. Метод дает информативные результаты исследования паренхиматозных органов.
- Иммунологические исследования – лабораторное определение в крови различных антител и маркеров развития аутоиммунного процесса. Исследование дает возможность дифференцировать болезнь Крона от неспецифического язвенного колита.
Для оценки функционального состояния организма врач назначает дополнительные методы лабораторного (клинический анализ крови, мочи, биохимические печеночные, почечные пробы), инструментального (флюорография) и функционального (электрокардиография) исследования. На основании всех результатов проведенного диагностического обследования специалист устанавливает диагноз в соответствии с современной классификацией, а также определяет адекватное лечение.
Лечение болезни Крона у взрослых
Болезнь Крона относится к неизлечимым заболеваниям с хроническим течением. Современная терапия дает возможность замедлить прогрессирование патологического процесса, а также уменьшить неприятные проявления заболевания и улучшить функциональное состояние кишечника. Она включает применение медикаментов следующих фармакологических групп:
- Противовоспалительные средства группы 5-аминосалицилаты (Сульфасалазин) – лекарства, которые снижают чрезмерную активность иммунной системы, за счет чего снижается ее повреждающее влияние на слизистую оболочку кишечника.
- Глюкокортикостероиды (Преднизолон) – средства, являющиеся производными гормонов коры надпочечников. Они обладают выраженным противовоспалительным действием, которое реализуется за счет снижения чрезмерной активности иммунитета.
- Иммунодепрессанты – препараты «тяжелой артиллерии» для снижения чрезмерной активности иммунитета. Их назначают при недостаточной эффективности противовоспалительных препаратов и глюкокортикостероидов. Выбор конкретного лекарственного средства, дозировки осуществляет только врач. Это связано с частым развитием побочных эффектов на фоне применения медикаментов данной группы.
- Антибиотики (Ципрофлоксацин, Метронидазол) – назначаются препараты, которые обладают достаточной активностью в отношении бактерий представителей анаэробной флоры (микроорганизмы, которые размножаются в условиях отсутствия кислорода). Необходимость использования препаратов определяется вовлечением в патологический процесс бактериальной инфекции, вследствие чего существенно ухудшается течение заболевания.
В большинстве случаев требуется длительный, иногда пожизненный прием препаратов, которые обладают иммунносупрессивным и противовоспалительным действием. Также на фоне лекарственной терапии обязательно назначается диета. Она включает отказ от жирной, жареной пищи, алкоголя, сладостей, кондитерский изделий, свежей выпечки. В рационе питания должны преобладать диетическое мясо (кролик, курица), растительная клетчатка, овощи, фрукты. Допускается включение небольшого количества нежирных кисломолочных продуктов.
Прогноз
Прогноз при болезни Крона может быть благоприятным только на фоне проводимой адекватной терапии. Несмотря на то, что заболевание считается неизлечимым, грамотная медикаментозная терапия дает возможность существенно замедлить его прогрессирование, а также повысить качество жизни человека.
bezboleznej.ru
симптомы и лечение у взрослых
Потеря массы тела, стойкая диарея, нарушение обмена веществ — это характеризующие хроническую болезнь Крона симптомы, и лечение у взрослых этого заболевания предполагает собой длительный процесс, включающий своевременную адекватную терапию обострений и пожизненную профилактику осложнений.
Болезнь Крона – что это такое?
Болезнь Крона – хроническое неизлечимое заболевание, обусловленное гранулематозным (узелковым) поражением пищеварительного тракта и его отделов. Впервые этот процесс (Morbus Crohn – Морбус Крон) описал в начале ХХ века доктор Б.Б. Крон.
По типу локализации очага воспаления различают следующие формы болезни Крона:
- Воспаление протекает в одном сегменте тонкой или толстой кишки.
- Поражение илеоцекального клапана, аппендикса, слепой и подвздошной кишки.
- Воспаление локализуется в отделах тонкой и толстой кишки.
- Распространение воспаления на область желудка или пищевода.
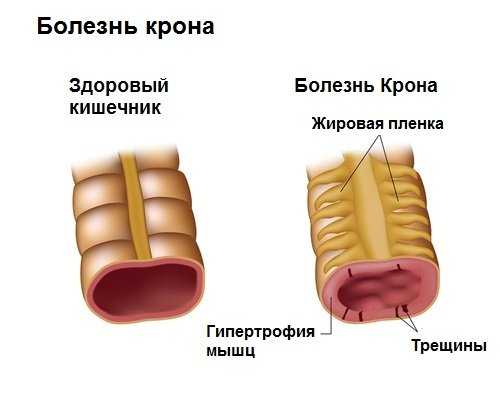
Воспаление начинается с формирования инфильтратов (гранулем) в одном из отделов кишечника. Первым признаком становится небольшая язва в слизистой кишки. Со временем, гранулематоз захватывает все слои стенки кишечника, проявляясь множественными язвами.
При отсутствии терапии воспаление переходит на соседние отделы и органы, формируются свищи. Рельефность стенки кишки, образованная рубцами и инфильтратами, может приводить к сужению ее просвета и развитию непроходимости кишечника. К сожалению, прогноз жизни больных при развитии осложнений неблагоприятный.
Причины возникновения болезни Крона по сей день не установлены, предполагается, что воспаление слизистой кишечника могут вызывать вирусы, бактерии, аллергены и негативные факторы окружающей среды. Доказано влияние генетических факторов: у 20% больных выявляется роль наследственности.
к содержанию ↑Первый эпизод болезни Крона возникает, преимущественно, в возрасте от 15 до 35 лет. Мужчины и женщины болеют одинаково часто.
Общие симптомы
Симптоматика зависит от локализации процесса, его распространенности, и наличия возможных осложнений. Болезнь Крона характеризуется стадийным течением: с фазами обострения и ремиссии.
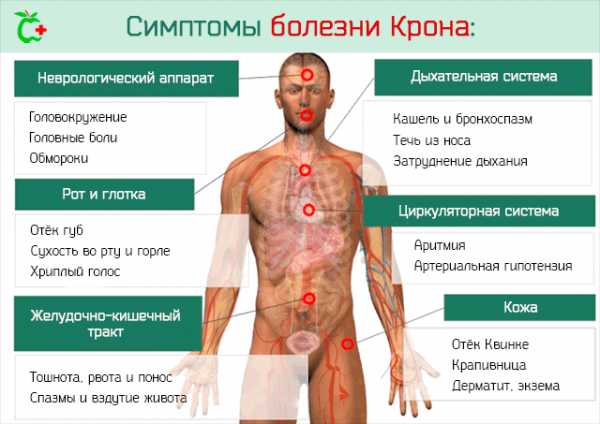
Характерные симптомы болезни Крона проявляются у всех больных, вне зависимости от области поражения, к ним относят:
- Кишечные расстройства: боль в животе после еды, частые эпизоды диареи, иногда с кровью, раздражения и трещины в перианальной области, рвота, вздутие живота, повышенное газообразование.
- Вегетативные расстройства: общее недомогание, головные боли, ухудшение памяти, снижение работоспособности.
- Неврологические проявления: дрожание рук, потливость, учащенное сердцебиение.
- Дерматологические признаки: пигментные пятна на лице, выпадение волос, вплоть до облысения, ломкость ногтей.
- Глазная симптоматика: конъюнктивит, воспаление радужной оболочки и роговицы глаза.
к содержанию ↑Нарушение всасываемости кишечника при болезни Крона приводит к нарушению всех видов обмена веществ. У женщин заболевание сопровождается нарушением менструального цикла, вплоть до полного отсутствия месячных. Среднетяжелая и тяжелая форма болезни протекает с повышением температуры тела.
Осложнения при болезни Крона
Осложнения болезни Крона могут иметь местный, то есть проявляться со стороны органов кишечного тракта, или системный характер. Наиболее частые из них:
- кишечная непроходимость;
- свищ прямой кишки;
- перфорация;
- гнойные инфильтраты в брюшной полости;
- перитонит;
- внутреннее кровотечение;
- рак кишки.
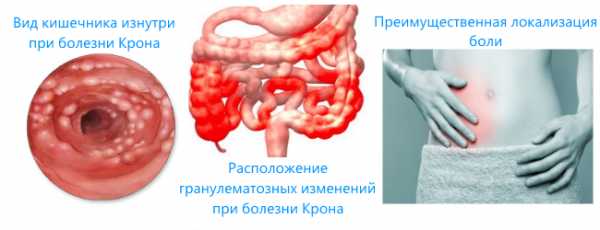
Внекишечные последствия болезни Крона обусловлены, главным образом, нарушением всасывания и затрагивают все системы организма:
- При нарушении всасывания оксалатов у больных начинается мочекаменная болезнь.
- Воспаление в подвздошной кишке провоцирует развитие желчнокаменной болезни.
- Воспаление в тонкой кишке приводит к развитию различных форм анемий.
к содержанию ↑У 30% пациентов на фоне хворобы возникают артриты, стоматиты, пиодермии. Болезнь, протекающая с осложнениями, представляет серьезную опасность для жизни больного и требует немедленного хирургического вмешательства.
Диагностика болезни Крона
Диагностика болезни Крона очень сложна. У многих больных с хронически протекающим заболеванием болезнь удавалось определить, только спустя 5 лет с момента проявления первых симптомов. При любом расстройстве обмена веществ с кишечными проявлениями необходимо обратиться к тем специалистам, кто лечит энтерологические заболевания – это гастроэнтерологи и терапевты.
Диагностические методы включают в себя:
- Лабораторные исследования: общий анализ крови и мочи, биохимическое исследование крови, определение гормонального статуса, анализ кала.
- Рентгенологическое исследование.
- Колоноскопия.
- Эхография (УЗИ).
- Биопсия и гистологический анализ тканей тонкой кишки.
Диагностические критерии болезни Крона
| Метод исследования | Диагностические признаки |
|---|---|
| Анализ крови | Низкий гемоглобин, повышенный СОЭ, лейкоцитоз |
| Биохимия | Дефицит белка, железа, В12, магния, цинка, фолиевой кислоты. |
| Увеличение АЛТ, трансферрина, серомукоида, глобулинов α и γ | |
| Копрограмма | Примесь крови и слизи |
| Анализ мочи | В острой стадии: выявление белка и эритроцитов |
| Рентгенограмма | Утолщение кишечной стенки, рельефность, изъязвления, сужение просвета |
| Колоноскопия | Нормальная или воспаленная слизистая с изъязвлениями, сужение просвета, стеноз |
| УЗИ | Утолщение стенки кишечника, абсцессы, объемное образование |
к содержанию ↑В острой стадии болезни Крона диагноз устанавливается совершенно случайно, во время экстренной операции по удалению аппендикса, когда при разрезе обнаруживают пораженный участок кишки, абсцесс, свищи или стеноза.
Принципы лечения
Терапевтическая тактика при болезни Крона включает в себя:
- Лечебное питание.
- Медикаментозную терапию.
- Хирургическое вмешательство.
к содержанию ↑Лечение болезни Крона направлено на устранение кишечных и внекишечных осложнений заболевания, синдрома нарушенного всасывания, нормализацию обменных процессов. Полностью вылечить заболевание невозможно.
Медикаментозная терапия

Медикаментозное лечение болезни Крона включает в себя применение следующих групп препаратов:
- противовоспалительные средства;
- иммунодепрессанты;
- антибактериальные препараты;
- симптоматические лекарства.
к содержанию ↑Важно: все препараты имеют выраженные побочные эффекты и применяются только по назначению и под контролем врача в условиях стационара.
Противовоспалительные лекарства
Основу медикаментозной терапии при болезни Крона составляют противовоспалительные средства. Это препараты:
- Сульфасалазин;
- Месалазин: 5-АСА, Салофальк, Пентаса;
- Преднизолон;
- Дексаметазон;
При локализации воспалительного процесса в толстой кишке и илеоцеокальной области назначают Сульфасалазин по 2 таблетки 4 раза в сутки на 2 недели. По мере стихания заболевания дозу препарата постепенно снижают.
Лекарства на основе месалазина обладают более высокой эффективностью, чем Сульфасалазин, их назначают при заболевании средней тяжести.
При отсутствии клинического эффекта после лечения Месалазином и Сульфасалазином, а также при тяжелых проявлениях болезни Крона переходят к лечению кортикостероидами – Преднизолоном и Дексаметозоном. Препараты вводят в виде внутривенных инъекций или клизм в задний проход.
Курс лечения противовоспалительными средствами длительный, его продолжительность составляет до нескольких месяцев.
к содержанию ↑Иммунодепрессанты
В некоторых случаях, наряду с кортикостероидами могут применяться иммунодепрессанты:
- Азатиоприн;
- Имуран.

Азатиоприн при болезни Крона способствует заживлению свищей и травм перианальной области. Клинический эффект достигается через 2 – 3 месяца применения лекарств, курс лечения проводится под контролем врача и длится до 4 месяцев.
к содержанию ↑Антибиотики
Показаниями для назначения антибиотиков при Кроне служат: наличие гнойных осложнений, абсцессов и присоединение вторичной инфекции.
Назначают антибиотики группы пенициллинов, цефалоспоринов или противомикробные средства: метронидазол, фуразолидон. Вопрос о том, какие препараты следует использовать, решается лечащим врачом после проведения лабораторных исследований. Лекарства вводят внутривенно в условиях стационара, курс лечения продолжают до 2 недель.
к содержанию ↑Симптоматические средства
Для устранения кишечных проявлений болезни Крона можно принимать следующие лекарства:
- от диареи – Лоперамид, Имодиум;
- при метеоризме – Смекта, Алмагель;
После курса антибиотикотерапии, а также при дисбактериозе необходимо пить средства, нормализующие микрофлору кишечника: кисломолочные коктейли, колибактерин.
к содержанию ↑Хирургическое лечение болезни Крона
Многие больные, страдающие болезнью Крона, переносят за свою жизнь не одну операцию. Хирургическое вмешательство показано в следующих случаях:
- неэффективность медикаментозного лечения;
- абсцессы в кишечнике;
- развитие сепсиса;
- стеноз кишки, непроходимость кишечника;
- свищи;
- поражения кожи и суставов, обусловленные болезнью Кона, и неподдающиеся лечению.
Оперативное вмешательство проводится после тщательной лабораторной диагностики с использованием рентгенографических методов, для того чтобы хирург смог получить полную информацию о том, как лечить заболевание. Хирургическое лечение может включать в себя: удаление патологического участка кишки, иссечение свищей, пластику стриктур.
к содержанию ↑После операции у больных наступают существенные улучшения, однако, вероятность возникновения повторных обострений болезни Крона не исключается.
Лечебное питание
Диета при болезни Крона показана всем пациентам в стадии ремиссии: после перенесенной операции и медикаментозной терапии. При полном затихании процесса ограничения по питанию снимаются.

В стадии обострения больным назначается стол 4 по Певзнеру, с последующим переходом на диету 4Б и, при нормализации стула, на диету 4В. В зависимости от состояния стула пациента составляются рекомендации по питанию:
- При поносах необходимо употреблять пищу, задерживающую перистальтику: вязкие супы, кисели и каши, чай, чернику, какао.
- При запорах следует употреблять продукты, усиливающие перистальтику: овощи, фрукты, черный хлеб, мясо, кисломолочные продукты.
к содержанию ↑При тяжелых формах болезни Корона на стадии обострения больных переводят на инфузионное питание в стационарных условиях.
Видео — болезнь Крона
к содержанию ↑Прогноз при болезни Крона
К сожалению, болезнь Крона неизлечима, ее течение предполагает пожизненные обострения. При адекватном и своевременном лечении больные могут сосуществовать с болезнью и вести полноценную жизнь.
netgastritu.com
Болезнь Крона: симптомы, диагностика, лечение
Болезнь Крона — хроническое воспалительное заболевание кишечника, затрагивающее все его слои.
Наиболее частыми осложнениями являются необратимые изменения (сужение кишечных сегментов, свищи). Также для этого заболевания характерны многочисленные внекишечные поражения.
Распространенность болезни Крона в разных странах мира колеблется в пределах 50—150 случаев на 100 000 населения.
Первые проявления заболевания, как правило, появляются в молодом возрасте (15—35 лет), причем это могут быть как кишечные, так и внекишечные проявления.
Причины возникновения болезни Крона
Причинный фактор заболевания не установлен. Предполагается провоцирующая роль вирусов, бактерий (например, вируса кори, микобактерии паратуберкулеза).
Вторая гипотеза связана с предположением, что какой-то пищевой антиген или неболезнетворный микробный агент способен вызвать аномальный иммунный ответ.
Третья гипотеза утверждает, что роль провокатора в развитии болезни играют аутоантигены (т. е. собственные белки организма) на стенке кишечника больного.
Симптомы болезни Крона
При болезни Крона слизистая толстой кишки воспалена, покрыта поверхностными изъязвлениями, что вызывает
- боль в животе,
- примеси крови и слизи в кале,
- диарею, часто сопровождаемую болями при дефекации.
Кроме того, часто наблюдаются общее недомогание, потеря аппетита и похудение.
Наличие болезни Крона можно заподозрить при постоянных или ночных поносах, боли в животе, кишечной непроходимости, похудании, лихорадке, ночной потливости.
Поражаться может не только толстая, но и тонкая кишка, а также желудок, пищевод и даже слизистая оболочка рта.
Встречаемость свищей при болезни Крона составляет от 20 до 40 %.
Часто развиваются сужения кишки с последующей кишечной непроходимостью, псевдополипоз.
К внекишечным проявлениям болезни Крона относятся:
Болезнь Крона — это рецидивирующее или непрерывнотекущее заболевание, которое в 30% случаев дает спонтанное затихание без лечения.
Бывает, что больные жалуются на боли в различных отделах живота, вздутие, нередко рвоту.
Это вариант заболевания с преимущественным развитием синдрома тонкокишечной недостаточности, протекающий с поражением тонкой кишки.
Диагностика
Диагностика болезни Крона основана на данных рентгенологического и эндоскопического исследования с биопсией, которые выявляют воспалительное поражение одного или нескольких участков желудочно-кишечного тракта, обычно распространяющееся на все слои кишечной стенки.
О воспалении кишечной стенки свидетельствуют лейкоциты в кале. При поносе (в начале заболевания или при рецидиве) кал исследуют на возбудителей кишечных инфекций, простейших, яйца гельминтов и клостридий.
В диагностике болезни Крона важная роль принадлежит рентгенологическим исследованиям с контрастированием (ирригоскопия с двойным контрастированием, исследование пассажа бария, интубационная энтерография — исследование тонкой кишки с барием, который вводят через назогастральный зонд в двенадцатиперстную кишку).
Сцинтиграфия с мечеными лейкоцитами позволяет отличить воспалительное поражение от невоспалительного; ее используют в тех случаях, когда клиническая картина не соответствует данным рентгена.
Эндоскопия верхних или нижних отделов желудочно-кишечного тракта (при необходимости — с биопсией) позволяет подтвердить диагноз и уточнить локализацию поражения.
При колоноскопии у больных, перенесших операцию, можно оценить состояние анастомозов, вероятность рецидива и эффект лечения, проводимого после операции.
Биопсия может подтвердить диагноз болезни Крона, в частности отличить ее от неспецифического язвенного колита, исключить острый колит, выявить дисплазию или рак.
Лечение болезни Крона
Важное значение имеет образ жизни больного. Очень трудно добиться того, чтобы у него стало меньше стрессов, но следует помнить, что стресс может играть значительную роль в развитии рецидивов болезни Крона.
Курение значительно ухудшает прогноз, поэтому таким пациентам рекомендуется бросить курить.
Выбор метода лечения болезни Крона зависит прежде всего от тяжести заболевания. Оценить ее по какому-либо одному показателю невозможно, необходимо учитывать характер поражения желудочно-кишечного тракта, системные проявления, наличие истощения и общее состояние.
Лечение зависит от локализации, тяжести поражения и наличия осложнений. Препараты подбирают индивидуально, оценивая их эффективность и переносимость в динамике.
Хирургическое лечение болезни Крона показано при сужении кишечника, гнойных осложнениях и неэффективности медикаментозного лечения.
Легкое течение
При поражении подвздошной и ободочной кишки назначают производные аминосалициловой кислоты внутрь (месалазин, 3,2—4 г/сут, или сульфасалазин, 3—6 г/сут в несколько приемов).
При неэффективности сульфасалазина может помочь метронидазол (10—20 мг/кг/сут).
Ципрофлоксацин (1 г/сут) столь же эффективен, как и месалазин.
Эффективность каждого препарата оценивают через несколько недель лечения. Если препарат эффективен, лечение продолжают до достижения ремиссии или максимально возможного улучшения, после чего переходят на поддерживающее лечение.
Если препарат неэффективен, его меняют на другой из перечисленных выше либо переходят на одну из схем, показанных при среднетяжелой форме болезни.
Среднетяжелое течение
Назначают преднизон, 40—60 мг/сут внутрь, до исчезновения симптомов и начала прибавки в весе (обычно это происходит через 7—28 суток).
В случае инфекции (например, абсцесса) проводят антибиотикотерапию, открытое или чрескожное дренирование.
Если кортикостероиды неэффективны либо противопоказаны, нередко помогает инфликсимаб в виде инфузии; его можно использовать и как дополнение к кортикостероидной терапии.
Тяжелое течение
Если, несмотря на прием преднизона и инфузию инфликсимаба, состояние при болезни Крона не улучшается или имеется высокая лихорадка, частая рвота, кишечная непроходимость, симптомы раздражения брюшины, истощение, признаки абсцесса, то показана госпитализация. Консультация хирурга требуется при кишечной непроходимости и наличии болезненного объемного образования в брюшной полости.
В последнем случае для исключения абсцесса проводят УЗИ или компьютерную томографию. При абсцессах показано чрескожное или открытое дренирование.
Если абсцесс исключен или больной уже принимал кортикостероиды, то их назначают внутривенно (в виде инъекций или длительной инфузии) в дозе, эквивалентной 40—60 мг преднизона.
Зондовое питание элементными смесями или парентеральное питание назначают, если больной не может есть через 5—7 дней после начала лечения.
При абсцессе показано открытое дренирование. При свищах и трещинах заднего прохода назначают антибиотики, глюкокортикоиды, инфликсимаб.
Показания к хирургическому лечению
Хирургическое лечение болезни Крона показано при развитии осложнений (рубцовые стриктуры, абсцессы) и неэффективности медикаментозного лечения.
Прогноз
Болезнь Крона протекает довольно непредсказуемо, тем не менее остается верным правило, что у большинства пациентов тип и тяжесть заболевания остаются такими же, как и при постановке диагноза.
www.diagnos.ru
симптомы, диагностика и методы лечения
В 1932 году американский гастроэнтеролог Баррил Бернард Крон с коллегами сообщили о заболевании с острым кишечным воспалением, болью и диареей. Впоследствии патология ЖКТ была названа «болезнь Крона» по имени первооткрывателя. Синонимичным названием является «терминальный илеит», который на сегодняшний момент не отражает полной сути заболевания, являясь распространённым частным случаем. В России болезнь Крона имеет статус редкого заболевания, встречается у 1-2 человек на 100 тысяч населения. Наибольшее количество носителей патологии проживает в Северной Америке и Северной Европе.
Как проявляется заболевание
Болезнь Крона – это такое воспалительное заболевание ЖКТ, которое по невыясненным причинам поражает любой отдел от ротовой полости до прямой кишки включительно. При этом повреждаются все слои пищеварительного канала – слизистый, мышечный, серозный. Заболевание хроническое рецидивирующее, с периодами обострения и затухания. Преимущественно встречается у молодых людей 15-35 лет и стариков старше 60-ти.
Локализация поражений воспалительного характера:
- 60% – толстая и прямая кишка;
- 25% – тонкая кишка;
- 11% – конечный отдел подвздошной кишки или терминальный илеит;
- 4% – тощая, 12-перстная кишка, пищевод, желудок, ротовая полость.
На практике встречается сочетание этих форм недуга. Первые описания болезни Крона касались терминального отдела подвздошной кишки, которая находится между тощей и слепой кишкой, фактически на границе толстого и тонкого отделов.
Поэтому при изначальном поражении болезнью Крона тонкого или толстого кишечника она неминуемо оказывается вовлечённой в воспалительный процесс. Отсюда отождествление заболевания с терминальным илеитом. Другое название недуга – энтерит регионарный, что означает воспаление какого либо участка тонкого кишечника, в том числе подвздошного.
Симптомы внешние
Симптомы болезни у взрослых похожи на аппендицит. Кишечные проявления – сильно крутит живот, после жидкого стула возникает боль, мучает диарея на протяжении нескольких недель. Кишечная клиника проявляется тошнотой, рвотой, высокой температурой. Приём пищи сопровождается сильным дискомфортом. Больной отказывается от еды, резко теряет вес, дело доходит до анорексии. Основным симптомом является стремительное резкое исхудание – до 20 кг за месяц. Больной слабеет, быстро утомляется, теряет аппетит.
Симптомами терминального илеита служит повышенная температура, боль справа, в подвздошной области. При прощупывании врач определяет плотную воспалённую массу. Внешняя схожесть с острым аппендицитом приводит к ошибочной операции по удалению отростка слепой кишки.
Существуют и внекишечные проявления болезни Крона. К ним относятся язвенные дефекты ротовой полости – округлые серо-жёлтые эрозии с ярким красным ободком. Они болезненны, мешают нормальному питанию. Глаза могут воспаляться, гноиться. Больной жалуется на боль в крестце, пояснице. Ограничивается подвижность позвоночника, тазобедренных суставов.
Проявляются поражения сосудов, они изъязвляются, повреждаются, возможны кровотечения. Одним из признаков болезни Крона являются язвенно-геморрагические дефекты кожи, по большей части на коже рук и ног.
При значительном изъязвлении слизистой оболочки прямой кишки наблюдается стул с прожилками алой крови. Если поражён тонкий кишечник, кал светлый, кашицеобразный, с примесью гноя. Встречаются осложнения анальной трещиной, геморроем. Характерный синдром заболевания – сочетание высокой температуры, диареи, рвоты, боли в подвздошной области справа.
Что происходит внутри организма при болезни Крона
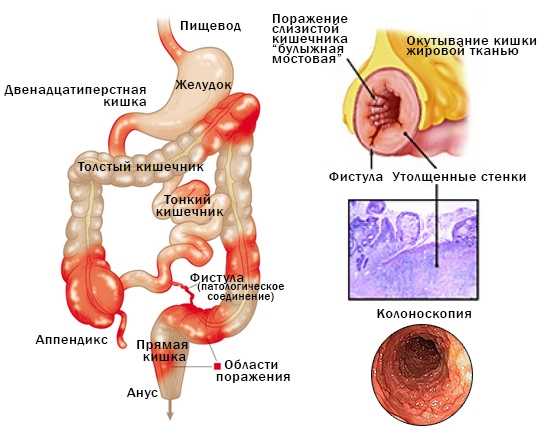
Наблюдаемая внешне клиника имеет под собой почву из внутренних изменений. Поражённый участок кишечника чётко отграничен от здорового сегмента кишки. Поэтому говорят о сегментарном характере заболевания. Стенки больного сегмента утолщаются, а сам просвет сужается за счёт отёка и гиперемии. На слизистой оболочке обнаруживается наличие многочисленных язв, бугорков, исчерчивающих поверхность вдоль и поперёк. Воспалённые кишечные лимфоузлы увеличены. Врачи говорят, что слизистая оболочка больного кишечника похожа на булыжную мостовую или кукурузный початок.
Как болезнь сказывается на работе кишечника и других органов
Образование гранулём на стенке кишечника, сужение его просвета крайне негативно отражается на его работе. У больного отмечается:
- нарушение всасывания питательных веществ, что ведёт к исхуданию, анемии у взрослых, отставанию в росте и развитии у детей;
- стойкое нарушение пищеварительных процессов влечёт хроническую диарею с быстрым обезвоживанием, расстройством электролитического равновесия и водно-солевого обмена.
В патологический процесс могут вовлекаться внутренние органы – почки, печень, мочевой пузырь, влагалище у женщин. Изменяется клеточная структура органов, резко нарушается их функция. Наблюдаются признаки цирроза, почечная недостаточность.
Осложнения заболевания
Тяжёлые формы течения заболевания выражаются в образовании свищей. На воспаленном участке органа появляются отверстия, выходящие в полость тела или другой орган. При свищевой форме болезни Крона образуются ходы из кишечника в мочевой пузырь, матку. Начинается заражение этих органов, неестественное выделение кала, газов из влагалища. Осложнениями болезни Крона считается формирование абсцессов в стенке кишечника. Далее вероятно прободение кишечника, перитонит, кровотечение из повреждённых сосудов ЖКТ. Прогрессирование заболевания приводит к значительному сужению просвета кишок, их непроходимости. Последствия интоксикации выражены в крайне тяжёлом состоянии, требующем незамедлительного помещения больного в стационар.
Классификация заболевания
К настоящему времени разработано несколько видов классификации болезни Крона. Каждая опирается на некий параметр патологии. Наиболее полными и рекомендованными к использованию в лечебно-диагностической практике являются результаты Венской конференции с Монреальскими дополнениями в 2005 году.
Классификационные параметры:
- в каком возрасте установили диагноз;
- какая часть ЖКТ воспалена, где локализуются изменения. Различают терминальный илеит, колит, илеоколит, поражение верхнего отдела пищеварительного тракта;
- наличие свищей, абсцессов, степени сужения кишки, снижение функциональных свойств;
- по степени тяжести выделяют лёгкую, умеренную, высокую, стадию ремиссии, обострение, рецидив после операции.
Ремиссия болезни Крона наблюдается при переходе активной стадии заболевания с ярко выраженными симптомами к затуханию признаков болезни и облегчению симптомов на более или менее продолжительное время.
Почему возникает болезнь Крона
К сожалению, причины болезни Крона до конца не установлены. Учёные, исследовавшие заболевание, выдвинули предположения:
- иммунореактивная теория основана на снижении защитных возможностей организма под воздействием плохой экологии, нездорового образа жизни;
- генетическая предрасположенность, так как часто выявляют болезнь у близнецов, близких родственников;
- инфекции – микобактерии туберкулёза и паратуберкулёза, вирусы кори, микробные токсины. Пока достоверных случаев передачи в бытовых условиях болезни Крона не установлено, заразиться ею нельзя. Однако введение лабораторным мышам смывов с больного кишечника вызвало у животных признаки заболевания;
- пищевой фактор, в частности, питание тугоплавкими жирами – маргаринами, пальмовым маслом.
По мнению исследователей, они имеют дело с совокупным влиянием нескольких факторов. Например, неблагополучная экология приводит к снижению иммунитета у генетически предрасположенного человека. Происходит инфицирование и острый воспалительный процесс, переходящий в хронический.
Диагностика болезни Крона
Симптомы болезни Крона схожи с язвенным колитом, аппендицитом, туберкулёзом кишечника, гонорейным проктитом, лимфомой кишечника и целым рядом других аномалий. Диагностика затруднена в связи с многообразием признаков и похожих патологий.
Диагностируют недуг целым комплексом исследований и анализов:
- анализ крови на гемоглобин, лейкоциты, тромбоциты, СОЭ;
- тест на болезнь Крона – определение в крови антигенов к Saccharomyces cerevisae;
- анализ кала на присутствие шигелл, клебсиелл, сальмонелл, клостридий, туберкулёзной палочки, дизентерии, гельминтов и других возбудителей;
- выявление белка кальпротектина в кале, высокий уровень белка говорит об интенсивном кишечном воспалении;
- уточнит диагноз исследование эндоскопом толстой и подвздошной кишки с ведением видеозаписи и взятием образцов тканей;
- биоптат для гистологии берут из разных сегментов кишечника и тщательно просматривают срезы под микроскопом;
- проглатывание капсулы с микрокамерой, которая проходит по всему ЖК . Помогает определить болезнь Крона в тонком отделе;
- рентгенологические снимки с контрастным веществом.
Широко используются в диагностике болезни Крона ультразвуковое обследование, компьютерная и магниторезонансная томография. Благодаря новым методам исследования выявляют величину, место расположения абсцессов, свищей, сужений, увеличенных лимфоузлов.
Как лечится воспалительное заболевание кишечника
Лечение болезни Крона преследует цель – уменьшить воспаление, заживить язвенные дефекты, устранить диарею, кровотечение, боль в животе. Навсегда вылечить недуг невозможно, но люди с болезнью Крона живут полноценной жизнью при регулярном медицинском сопровождении.
Лекарственная терапия
Лечить болезнь Крона допустимо лекарственными средствами, назначенными врачом. Применяют медикаментозную терапию группами препаратов:
- аминосалицилаты используют для снятия катарального воспаления толстого кишечника. Месалазин, Сульфасалазин эффективны в форме клизм и суппозиториев;
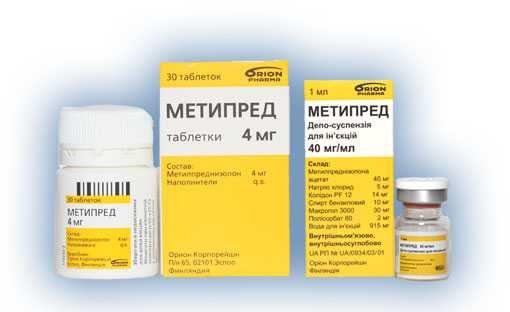
- кортикостероидные препараты Метипред, Преднизолон, Будесонид, Дексаметазон хорошо работают в просвете кишки, борясь с воспалением средней тяжести. Капли, капсулы Будесонид применяют для лечения терминального илеита;
- таблетки или инъекции антибиотиков Метронидазола, Ципрофлоксацина показаны при абсцессах, присоединении вторичной инфекции;
- после окончания курса кортикостероидов назначают иммуномодуляторы Азатиоприн, Пуринетол, Методжект чтобы избавиться от кортикостероидной зависимости;
- биологически активные препараты способны излечить на время болезненные симптомы. Ремикейд, Хумира, Симзия вводятся внутривенно или подкожно.
На стадии разработки и внедрения находятся продукты генной инженерии, останавливающие рост опухоли, замедляющие воспаление. Находят применение препараты стволовых клеток для лечения болезни Крона. Для терапии взрослых используют восстановление симбиотической флоры с помощью донорских бактерий.
Хирургическое лечение
Показаниями к операции при болезни Крона являются прободение стенок органов, абсцессы, свищи, спайки, стриктуры, перитонит. Тактика хирургического лечения выбирается индивидуально, в зависимости от патологии. Абсцессы, стриктуры, свищи удаляются вместе с поражённым сегментом кишки, такое вмешательство называется резекцией. Операцией можно вылечить болезнь Крона на несколько лет, но нет гарантий от повторного воспаления в месте соединения здоровых участков кишечника.
В случае необратимого поражения прямой кишки лечение только хирургическое. Больной участок удаляют. Оставшуюся после резекции кишку выводят на переднюю брюшную стенку, формируя стому. Переваренные остатки поступают в калоприёмник. По продолжительности стома бывает временной или постоянной.
Лечебное питание
Улучшить состояние при болезни Крона поможет специальная диета и режим питания. Питаются до 6 раз в день скромными порциями. Диета нацелена на снижение механической, химической, термической нагрузки на пищеварительный тракт. Продукты желательно отваривать, тушить, запекать, но не жарить. Рекомендуется вести пищевой дневник, где фиксируется реакция организма на разные продукты питания. Уменьшается процент жирной, острой еды, газообразующих продуктов. При диарее ограничивают послабляющие продукты – молоко, свежие фрукты и овощи. Важно пить больше воды, восполняя потерю влаги. Питание должно быть полноценным, включать все нужные компоненты. Дополнением к рациону станут витаминно-минеральные комплексы.
Прогноз на будущее
Прогноз на будущее для людей с болезнью Крона относительно благоприятный. На протяжении жизни нужно продлевать время ремиссии и предупреждать обострения. Больной тесно сотрудничает с врачом, принимает препараты, выполняет процедуры. Только при соблюдении диеты, чётком распорядке труда и отдыха, отказе от курения и алкоголя возможно улучшение состояния и продление жизни.

Женщинам с болезнью Крона нужно планировать беременность при стойкой длительной ремиссии. Во время беременности наблюдаться не только у гинеколога, но и у гастроэнтеролога, колопроктолога, иммунолога, хирурга. К сожалению, нельзя достоверно спрогнозировать течение периода вынашивания плода. По наблюдениям врачей, у 25% беременных пациенток отмечалось стихание симптомов заболевания.
Сколько проживёт человек, сказать сложно. На продолжительность и качество жизни влияет комплекс причин. Инвалидность при болезни Крона грозит трети её обладателей. Люди не могут работать и жить в нормальном ритме из-за мучительных болей, изнуряющей диареи, свищей, нарушения обмена веществ. Инвалиды обречены на приём препаратов, жизнь со стомой и калоприёмником.
Прогноз жизни при должном уходе за собой, качественном медицинском сопровождении, поддержке родственников оптимистичный. Люди доживают до преклонного возраста даже с болезнью Крона.
Хроническое заболевание пищеварительного тракта с периодами обострения и затухания получило название болезни Крона. Проявляется диареей, болью в животе, рвотой и температурой. Болезнь не имеет выясненной этиологии, считается неизлечимой. Врачи могут продлить период затихания симптомов и этим облегчить жизнь пациента.
Информация на нашем сайте предоставлена квалифицированными врачами и носит исключительно ознакомительный характер. Не занимайтесь самолечением! Обязательно обратитесь к специалисту!
Автор: Румянцев В. Г. Стаж 34 года.
Гастроэнтеролог, профессор, доктор медицинских наук. Назначает диагностику и проводит лечение. Эксперт группы по изучению воспалительных заболеваний. Автор более 300 научных работ.
gastrot.ru
Болезнь Крона — симптомы, диагностика, лечение, диета и профилактика

Болезнь Крона – это хроническое заболевание, проявляющееся воспалением слизистой оболочки толстого кишечника, характеризующееся прогрессирующим течением и рядом различных осложнений: сужение просвета, перфорация, кровотечения, сепсис – заражение крови, и другими.
Протекает данное заболевание в нескольких формах:
- Лёгкая – когда патологический процесс локализуется в одной анатомической единице или области. Чаще всего это проктит.
- Средняя. Когда задействованы уже несколько участков. Характеризуется проктосигмоидитом.
- Тяжёлая форма. В процесс вовлечён весь кишечник – тотальный колит.
В отдельных случаях данное заболевание может протекать в острой форме.
По статистике, данная патология чаще встречается у женщин, приблизительно в 1,5 раза больше, чем у мужчин. Заболеваемость во всём мире составляет около 50 случаев на 100 000 человек в год.
Наибольшее число приходится на возраст 30-40 лет. За последние годы отмечается тенденция к выявлению заболеваемости и увеличению обращаемости в клиники по поводу данного диагноза.
Международная классификация болезни
Важными диагностическими критериями, по которым систематизируют сведения о патологии являются:
1. Течение болезни. Различают острое, или по другому молниеносное; хроническое непрерывное; хроническое рецидивирующее.
2. По формам. Данный критерий оценивается по следующим показателям: частота дефекаций, температура тела, частота сердцебиения, общие показатели крови.
- При лёгкой степени стул по частоте менее 4 раз за сутки; температура тела обычно не повышается более 37.5 градусов, усиленного сердцебиения – тахикардии нет; воспалительные изменения в общем анализе крови выражены незначительно.
- При умеренной тяжести – частота стула более 4 раз в сутки, но с минимальными системными проявлениями.
- При тяжёлой степени – частота стула более 6 раз за сутки; температура тела выше 38,0 градусов; тахикардия свыше 90 ударов в минуту, в общем анализе крови отмечается активное воспаление и снижение уровня гемоглобина.
3. По распространённости поражения: тотальный или абсолютный колит с ретроградным иелитом или без него; левосторонний колит; дистальный колит.
Кроме того:
Важным диагностическим критерием является эндоскопическая оценка. Она позволяет оценить эффективность проводимой терапии и определить состояние, оцениваемое как конечною цель лечения — эндоскопическую ремиссию.
Эндоскопическая активность классифицируется следующим образом:
- 0 степень – нормальная, не повреждённая слизистая оболочка;
- I степень – уменьшение сосудистого рисунка;
- II степень – зернистость и рыхлость оболочки;
- III степень – контактная кровоточивость;
- IV степень – язвы, эрозии, спонтанное кровотечение.
Болезнь Крона — причины заболевания
Точно установленной причины в настоящий момент до конца ещё не установлено. Однако, ходе изучения данной патологии, было сделано много выводов по поводу факторов, которые могут спровоцировать её.
Важно помнить: данное заболевание не является заразным, а передаваться может только лишь по наследству на генетическом уровне.
Формирование недуга основано на иммунологических процессах в организме. Дело в том, что в ходе воздействия различных повреждающих факторов и генных мутаций на стенку кишечника, она приобретает чужеродные свойства.
В результате этого, организм воспринимает кишечник как чужеродный орган и вырабатывает на него защитные клетки – антитела. Получается, что иммунитет в виде антител начинает действовать против собственной слизистой пищеварительного тракта, тем самым повреждая её и формируя патоморфологические изменения в виде проявления болезни Крона.
Такими провоцирующими факторами яваляются:
- Генетическая предрасположенность. Очень частая встречаемость патологии среди членов одной семьи в пределах нескольких поколений.
- Воздействие патогенных бактерий и вирусов. Они повреждают внутренний слой органа, тем самым меняя его функции и свойства.
- Нарушение нормальной микрофлоры – дисбактериоз.
- Токсическое воздействие различных веществ: алкоголь, табак, загрязняющие факторы окружающей среды и вредного производства.
- Пищевые отравляющие продукты.
- Цитоплазматические токсины.
Признаки и симптомы болезни Крона
Состояние и жалобы пациентов связаны с протяжённостью поражения и выраженностью воспалителения. Наиболее часто встречается недуг прямой и сигмовидной (около 60%), немного реже – колит слева (30%), и ещё реже – полное заболевание толстого кишечника (20%). Зачастую недуг начинается в нижнем отделе и распространяется вверх по разным отделам.
Первый симптом, характерный для проктита – появление капель крови в кале. Затем, по мере развития заболевания появляются ложные позывы на дефекацию с вкраплениями слизи и крови. Чем активнее воспалительный процесс, тем чаще появляются эти процессы, особенно ночью.
Кроме того:
Больные жалуются на недержание стула. Если заболевание ограничено только сегментом прямой кишки, то диарейного синдрома не будет. Наоборот, будут отмечаться запоры из-за спазма вышележащих неповреждённых отделов.
При вовлечении в процесс нисходящей части ободочной кишки появляется неустойчивый стул, так как формирование каловых масс происходит именно в этом отделе, а в результате воспаления этот процесс нарушается. Общее состояние пациента в этих случаях страдает уже значительно сильнее.
При абсолютном поражении всего кишечника возникает диарея с кровью, болями внизу живота, которые носят характер схваток. Отмечается похудение, водно-электролитный и белковый дисбаланс в результате потери жидкости, макроэлементов из организма.
В этих случаях отмечается увеличение температуры тела, тахикардия, устойчивое понижение артериального давления – гипотония. Появляются существенные угрозы в виде кровотечения из кишечного тракта, токсической дилатации – отсутствие моторики, перфорации – нарушение целостности стенки.
Однако, врачи отмечают, что тяжесть течения и локализация патологии не всегда имеют тесную взаимосвязь. Так, например, при тотальном повреждении кишечника, проявления могут быть выражены незначительно. Связано это с тем, что сам процесс воспаления может быть минимальным.
Все проявления болезни Крона можно принято делить на локальные и общие.
К локальным относят:
- Диарею с кровью, слизью или гноем. Частота стула может достигать до 15 раз за сутки. В тяжёлых случаях пациент может за день терять до 150 мл крови, что является угрожающим знаком. Каловые массы имеют в своём составе значительное количество примесей гноя. Жидкий стул и кровотечение являются значимыми клиническими проявлениями.
- Боли – это неотъемлемый симптом, сопровождающий болезнь. Носят они схваткообразный оттенок. Распространяются в области проекции толстой кишки. Зачастую могут охватывать всю брюшную полость. Обычно их усиление происходит перед дефекацией и утихают после опорожнения органа. Могут наблюдаться усиления после приёма пищи. Если врач проводит пальпацию живота, то она будет болезненна над толстым кишечником. Под пальцами врача пациент будет отмечать дискомфорт.
Общие симптомы:
- Интоксикация чаще сопровождает тяжелых формы. Характерны слабость, отсутствие двигательной активности, температура, снижение веса, аппетита, эмоциональная неустойчивость, частые расстройства, депрессии.
- Полиартрит. В процесс поражения вовлекаются голеностопные, коленные, межфаланговые суставы. Может быть саркоилеит, который часто предшествует болезни за несколько лет.
- Узловатая эритема. Другие поражения кожи — при тяжелом течении — пиодермия.
- Со стороны глаз проявления ирита, иридоциклита, увеита, эписклерита, кератита.
- Изменения печени и желчных протоков. Выявляют следующие патологии: дистрофия по типу жировой; фиброз перипортальных зон, хронический гепатит с разной степенью активности, цирроз. Данные явления не поддаются консервативной терапии.
- Поражения слизистой оболочки в ротовой полости: стоматиты, глосситы, гингивиты. Всё это сопровождается очень сильным болевым симптомом, вплоть до полного отказа от пищи.
- Нередко может наблюдаться нефротический синдром.
Как выявить и диагностировать болезнь Крона
К наиболее значимым и входящим в стандарт лабораторной диагностики любого заболевания относятся: общий и биохимический анализы крови. В общем анализе ещё на самых ранних стадиях выявляется увеличение количества лейкоцитов — лейкоцитоз, ускорение скорости оседания эритроцитов СОЭ.
По мере развития и усиления болезни появляется сдвиг лейкоцитарной формулы влево, анемия. Эти показатели являются основными маркёрами и индикаторами воспалительного процесса.
В биохимическом анализе крови отмечается повышение уровня фракций глобулинов, иммуноглобулинов, ЦИК; при тяжелом течении с развитием водно-электролитных расстройств снижается концентрация калия, кальция, реже натрия и хлора.
Дифференциальная диагностика болезни Крона
Проводят с:
- Неспецифическим язвенным колитом, для которого специфично наличие в копрологическом исследовании гноя, слизистых и кровавых выделений;
- Системные проявления, интоксикационный синдром, анемия, ускорение СОЭ;
- Хроничсским энтеритом, для которого свойственно присутствие синдрома мальабсорбции, снижение массы тела, стеаторея и креаторея в копрологическом анализе;
- Функциональными расстройствами толстой кишки — синдром раздраженного кишечника;
- Опухолевидными образованиями толстого отдела кишечника.
Необходимо взять за правило тщательную рентгендиагностику и эндоскопическое исследование больных с симптоматикой поражения желудочно-кишечного тракта.
Эндоскопические методы исследования
Для верификации и точной постановки диагноза болезни Крона необходимо эндоскопическое исследование: колоноскопия или ректороманоскопия + ирригоскопия.
При ректороманоскопии выявляется отечная, рыхлая, легко ранимая слизистая прямой кишки; она гиперемирована, зернистая; отмечается потеря складчатости, обширные зоны изъязвлений, псевдополипоз.
В просвете ее значительное количество крови и слизи. Ранними признаками являются смазанность или полная утрата сосудистого рисунка одновременно с гиперемией и отеком слизистой оболочки.
Отек легко определяется по утолщенным и закругленным клапанам Хоустона, которые в норме представлены заостренными, серповидными складками.
Колонофиброскопия проводится после уменьшения или исчезновения острых симптомов для того, чтобы узнать протяженность патологических изменений.
Для выраженного воспаления характерны зернистость поверхности слизистой оболочки, ее ранимость и контактная кровоточивость. При тяжелом поражении отмечаются уже спонтанная кровоточивость и разнообразные по форме сливные изъязвления, покрытые фибрином.
Окончательно утвердиться в диагнозе позволяет биопсия. Гистологически выявляются лимфоплазмоцитарный клеточный инфильтрат, нарушение архитектоники крипт, криптабсцессы, истощение бокаловидных клеток.
Иные методы обследований
Кроме того, назначаются рентгенологические методы или компьютерная томография. При рентгенологическом обследовании толстого кишечника – ирригоскопии, обнаруживают отек, неровности и зернистую рыхлость в толще слизистой оболочки, псевдополипы, эрозивные и язвенные повреждения, укорочение и утолщение размеров органа, исчезновение гаустрации.
Самый первый рентгенологический знак — зернистость слизистой оболочки. При двойном контрастировании с барием контур слизистой стенки визуализируется неровным, волнистым, гаустрация сглаживается или исчезает, появляются поверхностные глубокие язвенные участки — симптом оболочки, «истыканная гвоздями».
У пациентов с легким течением перечисленные выше рентгенологические симптомы могут отсутствовать. Хроническое непрерывно рецидивирующее течение проявляется постепенным исчезновением гаустр, укорочением кишки, сужением просвета с супрастенотическим расширением; стриктуры не характерны.
Диетотерапия и лечение болезни Крона
В период обострения назначается на 2 дня так называемая «голодная» диета. При ней возможно употребление до 1.5 литров крепкого чая с хлебом или сухарями. Альтернативой может стать отвар плодов шиповника, черной смородины или черники. Можно употреблять кефир, перетёртую морковь или яблоки.
Во время постоянных диарей и диспептических расстройств на протяжении 5 дней рекомендовано употребление большого количество белка — не менее 100 г, ограничение потребления жиров и углеводов до нижнего предела физиологической потребляемой нормы.
Противопоказаны:
Продукты, которые способны усиливать процессы брожения, газообразования, гниения, желчевыделение, секрецию желудком соляной кислоты и ферментативную деятельность поджелудочной железы.
Все блюда отваривают, в ином случае, их приготовление должно осуществляться на пару. Не рекомендуют молочные изделия, кроме творога и творожных масс.
Такая диета называется высокобелковой. Добавляют ассортимент мяса: куриная грудка, индейка, кролик, нежирная рыба. Длительность до 4—6 нед. (до полной нормализации стула).
Базисная медикаментозная противобактериальная терапия
Все препараты и антибиотики при болезни Крона могут назначаться и использоваться только под контролем лечащего врача или в условиях стационара.
Сульфасалазин (салазопиридин). Назначается в терапевтических дозировках в зависимости от веса пациента и стадии заболевания. При достижения ремиссии приём лечебной дозы показан еще на протяжении трёх — четырёх недель. Затем дозу уменьшают до поддерживающей, которую следует принимать не менее одного года.
Обязательным является приём фолиевой кислоты.
При проктосигмоидите сульфасалазин выписывают для местного применения в форме микроклизм или свечей. Если появились побочные эффекты, такие как: головная боль, кожные высыпания, лейкопения, диспепсические явления — снижение аппетита, тошнота, то применять препарат не рекомендуется.
Салазопиридазин, салазодиметоксин менее токсичен.
Выписывают таким пациентам производные 5-аминосалициловой кислоты: салофальк, тидокол, мезакол, месалазин.
Глюкокортикоиды могут применяться только по рецепту или в стационаре под постоянным контролем медицинского персонала.
Показания:
- левосторонние или тотальные повреждения органа с клиникой тяжелого течения;
- тяжелые и средней тяжести формы, которые сопровождаются внекишечными проявлениями;
- отсутствие эффективности от иных групп препаратов.
Внутрь назначают таблетки преднизолона. Можно проводить внутривенное капельное введение гидрокортизона. Курс кортикостероидной терапии около 10—20 недель. После достижения состояния ремиссии лучше перейти на салазопиридазин или 5-АСК.
Самая серьезная проблема при терапии глюкокортикоидами — это гормональная резистентность. О ней говорят, когда после пяти дней интенсивного лечения фармакологический эффект отсутствует. Такие пациенты нуждаются в применении цитостатиков или в хирургическом лечении.
Цитостатики
Их применения должно быть максимально оправдано и использовано в крайних случаях. Показаны при отсутствии терапевтических эффектов 5-АСК и глюкокортикостероидов. При их употреблении быстрее наступает ремиссия. Применяют такие препараты, как:
- Азатиоприн + половина лечебной дозы преднизолона. Такая комбинация показана 3—4 недели с последующей отменой цитостатика;
- Циклоспорин.
Терапия циклоспорином сопровождается высоким риском нежелательных явлений: нарушение функций выделительной системы, в частности почек, артериальным повышением давления, гипертрихозом, тремором, парастезней, желудочной диснепсией.
При использовании циклоспорина необходим мониторинг его концентрации в плазме крови. Однако, не все клиники могут позволить это дорогостоящее исследование.
При тяжелых формах обязательна дезинтоксикационная терапия: внутривенно капельно вводят глюкозу, физиологический, Рингера и другие солевые растворы.
Можно рекомендовать антилимфоцитарный глобулин, иммуностимуляторы, плазмаферез. Перспективно применение гипербарической оксигенации (ГБО).
Представляет интерес применение некоторых новых препаратов: будесонида в виде капсул, который оказывает местное противовоспалительное действие в кишечнике. Новое направление в лечении — использование моноклональных антител к фактору некроза опухоли (ФНО-д) — инфликсимаба.
Как лечить болезнь Крона — выбор терапии
За рубежом активно применяют месалазин, который является препаратом первой линии в лечении. Это обусловлено его высокой эффективностью в лекарственной терапии, как и глюкокортикоидов; но он лишен присущих последним побочных реакций.
Его действие у больных с впервые выявленным НЯК начинается через 3—21 день. Длительность применения составляет не менее 3—6 недель.
Широкому назначению месалазина у больных препятствует его высокая стоимость, что нередко служит оправданием назначения глюкокортикоидов ректально.
Если консервативная парентеральная или внутривенная терапия не приносит желаемого улучшения или состояние больного ухудшается, необходимо экстренное хирургическое вмешательсгво.
Терапия при обострении
С целью удлиненния ремиссии используют сульфасалазип или его аналоги в индивидуально подобранной дозе. Или же в качестве альтернативы — пробиотики: линекс, энтерол.
Поскольку для болезни характерна сезонность, профилактика обострений должна проводиться весной и осенью. При отсутствии обострений в течение двух лет их медикаментозное предупреждение нецелесообразно.
Полностью вылечить заболевание трудно. Однако при соблюдении диеты, своевременном выявлении и выполнении врачебных назначений, состояние может перейти в стадию ремиссии и долгие годы не беспокоить пациента.
Лечение болезни Крона травами и народными средствами
Использование трав и народных методов лечения отмечается полезными свойствами не только при хроническом течении, но и при обострениях процесса.
Целебными свойствами обладают цветки шалфея. Данное растение способствует уничтожению пагубных микроорганизмов, угнетает процессы гниения в просвете кишечника, снимает воспалительный компонент и обладает болеутоляющим свойством. Приготовление: 150 грамм сухой смеси заливаю кипятком – около 200 мл, настаивают. Пьют по 100 мл до 5-6 раз в день.
Облепиховое масло. Оно способствует заживлению ран и эрозий, уменьшает кровоточивость. Приём по 50 мл 3 раза в день перед едой.
Обволакивающим и противоязвенным действием обладает настой из семян льна. Заваривают его по тому же принципу, что и шалфей. Пьют по требованию, около 5-6 раз в сутки.
Профилактика заболевания
Специфической профилактики на данный момент не существует, однако есть меры, направленные на предупреждение провоцирующих явлений заболевания.
- Соблюдение режима дня, труда, отдыха. Избегать переутомлений, недосыпаний.
- Правильная диета. Рацион должен быть сбалансирован, энергетически полноценным.
- Избегать гиподинамию. Заниматься физической активностью.
- Вовремя санировать и лечить хронические очаги инфекции.
- Избегать переохлаждений, травматизаций ЖКТ.
- Принимать поливитамины.
- Использовать профилактические курсы пробиотиков.
- Раз в год посещение врача гастроэнтеролога при отягощённом семейном анамнезе.
bolvzheludke.ru
Болезнь Крона.
БОЛЕЗНЬ КРОНА.
Это хроническое рецидивирующее заболевание кишечника, которое сопровождается гранулематозно-воспалительными, язвенно-некротическими, рубцово-стенозирующими изменениями.
Патологический процесс может быть в любом отделе (от ротовой полости до анального отверстия ) пищеварительног тракта . В большинстве случаев процесс начинается в терминальном отделе подвздошной кишки (терминальный илеит). Протяженность поражения при БК может быть различной : от 3-4 см до 1 метра и более.
Этиопатогенез.
Воздействие вирусов и бактерий на сенсибилизириванную слизистую оболочку толстого и тонкого кишечника.
Патанатомия: глубокое поражение слизистой. Поражения могут быть выявлены на разных уровнях ( «прыжки кенгуру»).
Диагностика.
R- обследование, ректороманоскопия с биопсией.
Имеются изьязвления на разных участках, стенотические изменения просвета кишки, симптом струпы (шнурка), кишечник сужен.
При макроскопическом осмотре стенка кишки отечна, утолщена, с наличием белесоватых бугорков под серозным покровом. Брыжейка кишки утолщена за счет отложения жира и разрастания соединительной ткани. Регионарные лимфатические узлы увеличены.
В зоне поражения слизистая имеет вид «булыжной мостовой», где участки сохраненной слизистой чередуются с глубокими щелевидными язвами, проникающими в подслизистый и мышечный слой. Здесь же выявляются свищи, абсцессы и стриктуры кишки. Между пораженными и здоровыми отделами кишки имеется четкая граница.
Клиника.
Появление болей, поносов, мелена (нечастый симптом).
Пальпаторно выявляются бугристые участки кишки, конгломераты, можно подумать об опухоли. Характерно раннее образование свищей в сторону мочевых путей, половых органов. В моче может быть примесь кала.
Поражается анус, нередко повышение t, лейкоцитов, СОЭ, анемия, снижение альбуминов.
ЛЕЧЕНИЕ БОЛЕЗНИ КРОНА.
Общие принципы.
Основные принципы лечения больных БК состоят в определенности рекомендации по образу жизни, питанию, медикаментозному лечению при обострении заболевания.
Диета при Болезни Крона.
- Избыточное употребление сахара может явиться одной из причин, способствующих обострению и возникновению БК.
- С целью устранения диареи во время проведения адекватной терапии необходимо назначить безлактозную диету.
- После операций нужно перейти на парентеральное питание.
- При синдроме короткой кишки (менее 100 см кишка ), еюно- или илеостоме показаны энтеральные добавки и цитраглюкосолан для восстановления потери жидкости, микроэлементов, минеральных веществ.
- При стеаторее предписывается диета, бедная жиром.
- При обострении болезни, неподдающейся лечению стероидами, назначается основная диета с энтеральными добавками (раствор аминокислот могут вводиться через назогастральный зонд, так как их прием внутрь используется трудно из-за плохой переносимости).
- Специфические дефициты (железо, фолиевая кислота, жирорастворимые витамины,цинк и др.) восполняются путем назначения соответствующих препаратов.
Медикаментозное лечение.
Для тяжелого обострения характерно наличие следующих симптомов:
- Внешний вид больного,
- Рвота,
- Фебрильная лихорадка,
- Тахикардия более 90 ударов в минуту,
- Выраженность лабораторных признаков (альбумин менее 35 г/л, увеличение С- реактивного белка, СОЭ, лейкоцитов).
При наличии таких проявлений БК больной нуждается в срочной госпитализации, для проведения неотложных лечебных мероприятий:
- В/в введение жидкости и электролитов, особенно калия, так как больные нередко обезвожены.
- В/в введение гидрокортизона ( начальная доза 100 мг 3 раза в день).
- Внутрь метронидазол (трихопол и др.) по 500 мг 3 раза в день для устранения инфицированности кишечника условно-патогенной микрофлорой, присущей этому заболеванию.
- Гемотрансфузии с целью устранения анемии, которая нередко бывает довольно значительной (уровень гемоглобина следует поднять до 10 г%).
- В/в введение гидрокортизона продолжается в течение 5 дней, и, как только прекращается рвота и появляется возможность приема лекарств внутрь, сразу же заменяют в/в введение гидрокортизона на прием внутрь 40 мг преднизолона в день.
- Результаты лечения оцениваются по срокам (частота стула , боли в животе, анорексия, диспепсия, пальпаторная болезненность живота, лихорадка, тахикардия ), лабораторных показателей ( гемоглобина, эритроцитов, СОЭ, С-реактивного белка, альбумина, электролитов).
- Если на фоне гидрокортизона и других лекарств не наступает улучшения, то возможно показано хирургическое лечение.
- Если у больного анорексия и выраженная диспепсия (тошнота и др,), то от насильственного приема пищи нужно воздержаться, но обеспечить прием жидкости.
Легкая форма характеризуется наличием кишечного дискомфорта, болезненностью при пальпации живота, умеренным увеличением СОЭ и/или появлением С- реактивного белка.
- Лечение проводится амбулаторно (больные при необходимости могут госпитализироваться в основном для дообследования и начала лечения).
- Преднизолон внутрь по 30 мг в день в течение недели, далее на 2 неделе доза снижается до 20 мг в день.
Если на этом фоне сохраняются боли в животе, то больному рекомендуется на длительный срок перейти на протертую диету.
При наступлении стойкой ремиссии суточная доза преднизолона снижается на 5 мг в день через каждые 2-4 недели.
Прием преднизолона прекращается тогда, когда наступает стойкая клиническая ремиссия и нормализуются лабораторные показатели.
Больные БК в амбулаторных условиях подлежат регулярному врачебному наблюдению и обследованию ( каждые 2-4 нед., иногда реже ).
Поддерживющая терапия длительное время при БК не проводится, но у некоторых больных при отмене препарата наступает обострение, поэтому прием препарата сохраняют на длительный срок.
Нестероидная терапия (альтернативное лечение стероидной терапии).
- Сульфасалазин по 2,0 г в день. Препарат можно сочетать с кортикостероидами, если процесс локализуется в толстой кишке.
Поддерживающая терапия сульфасалазином нужна только, если под его влиянием наступила ремиссия. - Месалазин (мезакол, салофальк и др.) по 1200 мг в день назначают вместо сульфасалазина, если процесс при БК локализуется в тонкой кишке.
- Азатиоприн (имуран и др.) из расчета 2-2,5 мг на кг МТ в сутки назначается в комбинации со стероидными гормонами.
- Метронидазол (нидазол, трихопол, и др. син) по 400 мг 3 раза в день при перианальном поражении или инфекции (дисбактериоз и др.). Метронидазол можно сочетать с другими антибактериальными препаратами, например, ципрофлоксацином ( по 500 мг 2 р в день).
www.medglav.com
