Абсцедирующая пневмония: причины, симптомы и лечение
Абсцедирующая пневмония или абсцесс легких – сложная форма воспаления легких, протекающая с расплавлением легочных тканей и образованием полостей, заполненных гнойным содержимым. Главная причина абсцедирующего осложнения – затяжная гнойная пневмония. Симптомы заболевания практически ничем не отличаются от обычной пневмонии: у больного критическая температура, которую сложно сбить, дыхательная недостаточность, сильный кашель, сопровождающийся отхождением мокроты с гнойными включениями.
Диагностика абсцедирующей пневмонии предполагает сдачу лабораторных анализов и прохождение аппаратных методик исследования. Лечение в основном сочетает методы консервативного и хирургического воздействия. Отсутствие терапии чревато серьезными последствиями, вплоть до летального исхода.
Причины абсцедирующей пневмонии
Деструкцию и расплавление легочных структур провоцируют различные болезнетворные микроорганизмы:
- анаэробные;
- аэробные;
- грибки;
- простейшие;
- смешанная микрофлора.
Аспирационная природа развития болезни чаще всего встречается у таких категорий пациентов:
- наркоманы, алкоголики;
- перенесшие внутримозговое кровоизлияние;
- страдающие эпилепсией и нарушениями сознания;
- болеющие десфагией, сахарным диабетом, парадонтозом, болезнями системы кроветворения.
Само по себе проникновение инфекции в легкие не гарантирует возникновения гнойно-воспалительного процесса. Все зависит от состояния иммунной системы человека. Если иммунитет работает слаженно, защитные клетки моментально уничтожат болезнетворную флору, в противном случае инфекция внедряется в ткани и беспрепятственно размножается, вызывая деструктивные изменения в легких.
После проникновения возбудителя в ткани легких образуется гнойный очаг, вокруг которого формируется воспаленная зона. Она локализует участок гноеобразования от рядом расположенных неповрежденных структур. В результате образуется полость, наполненная гнойным содержимым.
Иммунная система, пытаясь избавиться от патологического очага, удаляет гнойное содержимое через бронхи. Нередко случается прорыв абсцесса в бронхи. После прорыва стенки капсулы слипаются и на этом месте формируется рубец. Если же прорыва абсцесса не случилось, развиваются такие опасные осложнения:
- прорыв гнойника и распространение гнойного содержимого в плевральную полость;
- внутрилегочное кровотечение;
- заражение крови;
- инфекционно-токсический шок.
Если при таких осложнениях медицинская помощь оказана больному несвоевременно, высока вероятность летального исхода.
Возможности медцентров
Самое современное оборудование
Операционный блок для хирургических операций
Современные процедурные кабинеты
Диагностика и лечение взрослых и детей
Услуга вызова врача или медсестры на дом
Симптомы абсцедирующей пневмонии
По симптоматике гнойная пневмония у взрослых мало чем отличается от обычного воспаления легких. Человека беспокоят:
- критическая температура – 39 – 40 °C;
- лихорадка;
- сильный кашель;
- боль в груди, усиливающаяся при кашле и попытках глубоко вдохнуть.
При отсутствии лечения состояние стремительно ухудшается. Нарастают признаки общей интоксикации:
- гипертермия;
- сильная головная боль;
- тошнота, приступы рвоты;
- отсутствие аппетита;
- недостаточность дыхания.
Приступ кашля сопровождается отхождением мокроты с гнойным и кровянистым включением. Прогрессирует симптоматика абсцедирующей пневмонии:
- упадок сил;
- мышечная слабость;
- сонливость, вялость;
- спутанность сознания.

В клиниках «Президент-Мед» вы можете
- пройти обследование и лечение по более чем 30 медицинским специализациям, реабилитацию после инсультов, операций, травм,
- сдать различные виды анализов (более 5000 видов анализов и лабораторных исследований),
- пройти функциональную диагностику (УЗИ, эндоскопия: гастроскопия), ЭКГ, установка и расшифровка СМАД и Холтер-ЭКГ и другие,
- пройти медицинскую комиссию за один день, пройти профосмотр (как для организаций, так и для частных лиц), пройти профосмотр (как для организаций, так и для частных лиц),
- при наличии показаний – оформить лист временной нетрудоспособности,
- оформить и получить другие виды медицинской документации,
- сделать любые инъекции,
- воспользоваться услугами хирургии одного дня или дневного стационара.
Диагностика абсцедирующей пневмонии
Чтобы подтвердить или опровергнуть диагноз «абсцедирующая пневмония», врач, после первичного осмотра и сбора анамнеза, дает направление на комплексное диагностическое обследование, включающее такие процедуры:
- Общий анализ крови. При гнойно-воспалительных процессах в легких повышается уровень эритроцитов, СОЭ, нейрофилов, С-реактивного протеина, креатинкиназы, глюкозы.
- Биохимия. Наблюдается ускорение синтеза и обмена белка, гипоальбуминемия.
- Общий анализ мочи. Увеличивается количество эритроцитов в моче, появляется белок, цилиндры.
- Бронхоскопия. Во время процедуры производится забор мокроты, гноя для дальнейшего цитологического и бактериологического исследования. Также бронхоскопия поможет определить чувствительность инфекционного возбудителя к антибиотикам.
Диагноз поможет подтвердить рентгенологическое исследование. На снимках гнойная пневмония выглядит так:
- в легочных тканях заметны осветленные полости;
- контур нечеткий, округлый с перифокальными воспалительными очагами;
- затмение в проекции распада в результате образования инфильтрата;
- отсутствие горизонтального уровня при дренировании абсцесса.

Ультразвуковое исследование назначается при наличии плевральных осложнений. Во время УЗИ проводится дренирование плевральной полости и удаление гнойного содержимого. При необходимости врач может назначить пункцию плевральной полости, чтобы удостовериться в правильности поставленного диагноза.
Если данных, полученных в результате вышеупомянутых диагностических процедур, недостаточно, врач даст направление на компьютерную или магниторезонансную томографию.
Лечение абсцедирующей пневмонии
После подтверждения диагноза врач подбирает индивидуальную схему терапии, продолжительность которой может составлять от 3 недель до нескольких месяцев. Все зависит от тяжести и запущенности болезни.
Консервативная схема терапии включает:
- Антибактериальную терапию. Антибиотики подбираются с учетом чувствительности инфекционного возбудителя к определенным препаратам этой группы. Если терапия продолжительная, после курса врач может сменить комбинацию препаратов, так как патоген со временем становится устойчивым к антибиотикам определенной группы.
- Дополнительная терапия. Чтобы ускорить выведение мокроты и гноя, дополнительно назначаются отхаркивающие, муколитические, бронхолитические лекарства. При сильной интоксикации проводится детоксикационная терапия, предполагающая капельное введение препаратов, а также процедуры плазмафареза, гемосорбции.
- Витаминотерапия. Для поддержания и укрепления подорванного иммунитета назначаются витаминно-минеральные комплексы. Помимо витаминов пациенту показано качественное, сбалансированное питание, обильное питье.
- Симптоматическое лечение. Включает применение обезболивающих, жаропонижающих, противовоспалительных препаратов, облегчающих патологическую симптоматику.
Для очищения легочной ткани от гнойных очагов проводятся хирургические процедуры:
- лечебная бронхоскопия;
- дренирование очага с удалением гноя и промыванием полости антисептическими растворами;
- пунктирование абсцесса.

Если консервативные методы не приносят должного эффекта, врач принимает решение о проведении операции по удалению пораженных участков легких.
Абсцедирующая пневмония, лечение которой назначено правильно и своевременно, имеет относительно благоприятный прогноз. Если же терапия отсутствует и болезнь прогрессирует, развиваются тяжелые, угрожающие жизни осложнения. Прогноз запущенной гнойной пневмонии серьезный: процент летального исхода высокий – 15 – 25 %.
Цены на лечение абсцедирующей пневмонии
Стоимость лечения абседирующей пневмонии для каждого пациента рассчитывается индивидуально, с учетом таких факторов, как:
- степень запущенности патологии;
- длительность терапии;
- применение хирургических вмешательств и пр.
С нами дешевле
- Выгодные программы годового прикрепления, ведения беременности, диспансеризации и «check-up» со скидкам от цен прайс-листа до 25%
- Скидки инвалидам, ветеранам, пенсионерам 10%
- Скидка по депозитной программе до 25%
- Скидки по акциям и сезонным предложениям до 50%
Возможности оплаты услуг
Наличная оплата
Безналичный перевод
Оплата картой
Оплата в кредит
Автор: Мамунц Цовинар Алексеевна
Главный врач Президент-Мед г. Видное
Высшее медицинское, Пермский государственный медицинский институт, лечебный факультет, специальность-лечебное дело
Записаться к врачу
ОТЗЫВЫ КЛИЕНТОВ
Татьяна
Роман Евгеньевич хороший,грамотный специалист.Я разбираюсь в медицине и могу полностью доверять доктору.Спасибо.[…]Светлана
Выражаю благодарность Роману Евгеньевичу Бачурину. Доктор провел УЗИ брюшной полости на высшем уровне, проконсультировал по всем беспокоившим меня вопросам, показал на мониторе проблемные области и порекомендовал дальнейшие действия. Осталась очень довольна и отношением врача, и его работой. При необходимости буду вновь к нему обращаться.[…]
Осталась очень довольна и отношением врача, и его работой. При необходимости буду вновь к нему обращаться.[…]симптомы и возбудители болезни, методы хирургического лечения и профилактика и прогноз заболевания
Абсцесс легкого – воспаление участка ткани самого органа, образованное из-за гнойного расплавления. В нем образуется заполненная этой жидкостью полость. При появлении первых признаков заболевания требуется срочный вызов терапевта на дом.
Возможные возбудители острого абсцесса легкого
В роли возбудителя заболевания обычно выступают болезнетворные бактерии, особо часто — золотистый стафилококк. Заболевание может развиться на фоне общего снижения иммунитета и слабости организма в результате попадания в дыхательные пути и легкие различных инородных тел.
В состоянии сильного опьянения или без сознания рвотные массы, слизь и другие вещества могут проникнуть в легкие, провоцируя развитие абсцесса.
На фоне хронических заболеваний и инфекций, при длительном курсе приема антидепрессантов или глюкокортикоидов, при нарушении дренажа бронхов абсцесс легких развивается достаточно часто. Еще один способ заражения – гематогенный. В этом случае инфекция проникает в легкие при сепсисе.
Такой путь заражения крайне редок. Вторичное инфицирование может произойти на фоне инфаркта легкого. Еще одна довольно часто встречающаяся причина заболевания – ранение в область груди.
Первый этап абсцесса отличается инфильтрацией ткани легкого на ограниченном участке. Потом гнойник расплавляется, постепенно образуя полость. На следующем этапе болезни инфильтрация по краям полости пропадает. Полость в это время покрывается грануляционной тканью.
Если болезнь проходит в легкой форме, полость закрывается, а на ней образуется участок пневмосклероза. Если полость имеет фиброзные стенки, то внутри процессы образования гноя склонны к самоподдерживанию. В этом случае развивается хронический абсцесс легкого. Такой этап болезни более свойственен мужчинам, чем женщинам.
При этом почти половина заболевших употребляли алкоголь в больших дозах.
Какими могут быть причины начала возникновения абсцесса легкого
1. Спровоцированная анаэробами либо стафилококком пневмония. Контакт с больным поддиафрагмальным абсцессом.
2. Попадание какого-либо инородного тела в легкие или бронхи.
3. Инфекция миндалин и придаточных пазух.
4. Многочисленные абсцессы в анамнезе, возникающие на фоне септикопиемии.
5. Эмболы, проникающие в легкие из различных очагов заболеваний: простатита, онита; а при лимфогенном способе – из инфицированной полости рта, фурункулов с губ.
6. Распад раковой опухоли в легком или осложнение инфаркта легкого.
Симптомы заболевания
Признаки абсцесса легкого, как правило, не заставляют себя долго ждать. Заболевание развивается стремительно – больной чувствует боль в грудине, у него повышена температура, появляется озноб. Мокрота при абсцессе легкого выделяется через ротовую полость после прорыва бронха. Мокрота неприятно пахнет, могут быть вкрапления крови.
При прослушивании ясно, что дыхание ослаблено, после прорыва оно становится бронхиальным с сопутствующими влажными хрипами. Образование тонкостенной кисты или пневмосклероза – подход к благоприятному завершению болезни. Его следует ждать примерно через 2 месяца после инфицирования.
Может возникнуть хронический абсцесс легкого, причины этого кроются в неправильном лечении или его отсутствии.
Первый этап болезни длится около недели. Начало болезни может затянуться и до трех недель. Бывает, что гнойной полости на развитие нужно только 2 дня, такое начало заболевания считают стремительно быстрым.
Второй этап абсцесса характеризуется разрывом полости и ее гнойного содержимого. Развивается лихорадка, сухой кашель уступает место влажному отхаркивающему. Больной постоянно кашляет и отхаркивает гной в больших количествах. Количество гноя варьируется в зависимости от объема полости и может достигать 1 и более литра.
https://www.youtube.com/watch?v=vKLSXo_8rps
Завершающий этап заболевания характеризуется снижением симптомов интоксикации и лихорадки. Больной чувствует себя значительно лучше. Анализы крови, взятые на этом этапе, указывают на отступление инфекции.
Сложность состоит в том, что этапы заболевания четко разграничить возможно не всегда. В случае маленького размера дренирующего бронха мокрота не будет отходить большими объемами, как это должно быть. Хотя если собранная мокрота будет стоять какое-то время в стеклянной емкости, она расслоится. Верхний слой станет пенистым, средний – жидким, а нижний – густым и серым.
Осложнения абсцесса легкого
При привлечении плевры либо ее области к течению болезни могут возникнуть осложнения абсцесса. Осложнения болезни протекают на фоне гнойного плеврита. Легочное кровотечение может возникнуть в случае гнойного расплавления сосудистых стенок.
Инфекция может беспроблемно распространиться на здоровые участки легкого, образуя многочисленные гнойные очаги. Возможен переход инфекции и на соседнее здоровое легкое.
Если распространение инфекции происходит гематогенным способом, очаги абсцесса могут возникнуть на других органах, что может вызвать бактериемический шок и распространение болезни по всему организму. Абсцесс легкого приводит к летальному исходу в пяти процентах случаев из ста.
Как диагностировать заболевание
При первых признаках такого заболевания, как абсцесс легкого, диагностика проводится в полном объеме, необходимо сдать все анализы: кровь, мочу. В анализе крови врач увидит выраженный лейкоцитоз, повышение допустимого уровня СОЭ, токсичную зернистость нейтрофилов.
Анализируемая кровь улучшается к началу второго этапа абсцесса. Когда болезнь переходит к хронической форме, заметно понижается уровень гемоглобина в крови.
Изменяется биохимия крови: количество серомукоида, гаптоглобинов, фибрина растет, а количество альбумина в крови падает.
Анализ мочи покажет, как изменяются показатели альбуминурия и микрогематурия.
Чем сложнее течение заболевания, тем выше они растут.
Для правильной постановки диагноза обязательно проводят анализ отделяемой мокроты. Ее проверяют на наличие жирных кислот, атипичных клеток, эластичных волокон, а также на наличие туберкулезных бактерий.
Возбудитель заболевания выявляется с помощью бактериоскопии мокроты. Затем выявляется чувствительность и реакция на антибиотики.
Самый верный и быстрый способ постановки данного диагноза – проведение рентгеноскопии легких. При затруднении диагностики выполняют МРТ легких, КТ легких, бронхоскопию и другие процедуры, предписанные врачом. При подозрении на плеврит обязательна пункция плевры.
Лечение абсцесса легкого
Если по результатам анализов подтвердился абсцесс легкого, лечение производится незамедлительно. В зависимости от степени тяжести абсцесса врач назначает целесообразную терапию. Возможен консервативный либо хирургический путь лечения. Оба способа терапии ведутся в стационаре под наблюдением специалистов-пульмонологов.
Чтобы победить абсцесс легкого, лечение заболевания проводят консервативно, что подразумевает обязательный дренаж мокроты, т.е. больной несколько раз в сутки должен принимать положение, удобное для отхода мокроты. Соблюдение постельного режима необходимо для благоприятного исхода болезни.
Как только лаборантом определена чувствительность микроорганизмов, врач назначает лечение антибиотиками. Назначается переливание необходимых компонентов донорской крови. В отдельных случаях пациенту переливается его собственная кровь, взятая заблаговременно. Данные процедуры назначаются с целью восстановления функций иммунной системы.
Также лечащий врач принимает решение о целесообразности назначения больному глобулинов.
В отдельных случаях, когда естественный дренаж незначительно улучшает состояние больного и отход мокроты, ему назначается бронхоскопия с аспирацией полостей.
Во время данной процедуры полость промывается и антисептически обрабатывается. В трудных случаях антибиотик вводится непосредственно в гнойную полость.
Гнойный абсцесс легкого в 75-80 процентах случаев бывает одиночным и локализуется в сегментах правого легкого.
При отсутствии результатов консервативного лечения или возникновении опасных для жизни осложнений прибегают к хирургическому пути решения проблемы: врач удаляет часть больного легкого под наркозом.
Абсцесс и гангрена легкого являются наиболее частыми острыми нагноительными заболеваниями легких.
Профилактика заболевания
Профилактические меры в случае данного заболевания не всегда эффективны. Но следует знать о некоторых правилах:
- — нужно вовремя лечить пневмонию, бронхит и другие заболевания органов дыхания;
- — предупреждение попадания инородных тел в легкие и бронхи;
- -своевременное лечение гнойных заболеваний, фурункулов на теле и особенно абсцессов в полости рта;
- — не злоупотреблять алкогольными напитками.
Прогноз
Прогноз этого заболевания при правильном и своевременном лечении благоприятный. Часто абсцесс легкого со времен проходит: инфильтрация вокруг полости истончается. Со временем полость уже не определяется. В течение 8 недель заболевание проходит (если не затягивается или не переходит в хроническую форму).
В случае отсутствия должного лечения острый абсцесс легкого станет хроническим с соответствующими обострениями и ремиссиями.
Данная нозологическая форма отличается формированием в пораженном органе некой полости, а вокруг нее происходит необратимый процесс изменения паренхимы и бронхиального дерева.
Данные метаморфозы приобретают форму деформирующего бронхита, пролиферации соединительной ткани, а в будущем они могут перетечь в бронхоэктазы. Переход острой формы абсцесса легкого в хроническую наблюдается в 2,5–8% случаев.
Патогенез и этиология заболевания
Если подтверждается хронический абсцесс легкого, история болезни пациента начинается еще задолго до него. Хронические абсцессы возникают из-за тех же возбудителей, которые провоцируют острые нагноения в легких.
К ним можно причислить стафилококк с преобладанием штаммов, имеющих устойчивость к большинству антибиотиков, самых современных в том числе. Есть также подобные, в плане устойчивости к медицинскому воздействию, микроорганизмы со значительной ролью в этиологии хронических абсцессов легких.
Это такие грамотрицательные палочки, как протея, эшерихий, псевдомонад и пр. Микологическое исследование, имеющее четкую направленность, выявляет у большей доли больных наличие возбудителей глубоких микозов, которые выделяются из мокроты.
Причем только выявив серологические маркеры активной грибковой инфекции, получается доказать их этиологическое значение. Данные условия делают этиотропную терапию хронических абсцессов нелегкой задачей.
Переход от острой формы легочного абсцесса к хронической обусловлен следующими основными факторами:
- в легком находится либо слишком большая деструкция (больше 5 см), либо их слишком много;
- процесс дренирования полости деструкции был неэффективен или прошел неадекватно, в связи с чем в окружающей паренхиме развилась соединительная ткань, а также сформировалась фиброзная капсула, которая впоследствии будет препятствовать уменьшению размеров полости;
- в полости абсцесса есть секвестры, которые загораживают устья дренирующих бронхов, а также постоянно поддерживают нагноение внутри полости и воспаление вокруг нее;
- консервативное лечение острого абсцесса легкого спровоцировало образование сухой остаточной полости, а также ее эпителизацию из устьев дренирующих легких;
- неспецифический характер резистентности организма и скомпрометированный иммунитет;
- в пораженных абсцессом сегментах легких образовались плевральные сращения, из-за чего не происходит ранний спад и облитерация полости.

Из-за хронической гипоксии и гнойной интоксикации, из-за дефицита негазообменных легочных функций и из-за сбоя в работе эндокринной, нервной и других регуляционных систем организма длительному хроническому нагноительному процессу сопутствуют разнообразные нарушения:
- компенсаторные и резервные возможности кровообращения снижаются;
- наблюдается легочная гипертензия;
- микроциркуляция в органах и тканях нарушается;
- приобретается вторичный иммунодефицит;
- происходят изменения в энергетическом и белковом обмене.
Клиника и диагностика хронического абсцесса
Хронический абсцесс легкого симптомы имеет следующие:
- постоянный кашель;
- боли в грудной клетке;
- длительное ощущение нехватки воздуха;
- хроническая гнойная интоксикация;
- возможны осложнения со стороны других органов и систем организма.
Сложно точно определить хронический абсцесс легкого, симптомы могут быть выражены в любой степени, это зависит от тяжести или стадии заболевания, фазы его течения (ремиссия или обострение), характера изменений легочной ткани, степени нарушения бронхиальной дренирующей функции. Примечательно, что за последние 20 лет методы лечения острых легочных нагноений усовершенствовались настолько, что частота переходов в хроническую форму существенно снизилась, к тому же их клинические проявления стали гораздо слабее.
Осложнения хронического абсцесса
Чаще всего хронический абсцесс легкого сопровождаются следующими осложнениями:
- легочное кровотечение;
- вторичные бронхоэктазии;
- сепсис.
Они в большинстве случаев проявляются при обострении болезни или ее длительном лечении. За последнее время амилоидоз паренхиматозных органов стал встречаться значительно реже.
Лечение хронического абсцессаЕсли диагностирован хронический абсцесс легкого, лечение происходит только путем хирургического вмешательства.
Консервативный метод лечения львиной доли больных состоит в предоперационной подготовке. Эти мероприятия могут стать даже единственным возможным путем лечения, если оперативное вмешательство невозможно по каким-либо причинам. Этому методу характерны следующие мероприятия:
- санация трахеобронхиального дерева и полости деструкции;
- купирование обострения гнойной деструкции;
- коррекция нарушенных функций организма для повышения его резервных возможностей, которые помогут противостоять хирургической агрессии.
Очень сложным и трудоемким является послеоперационное лечение людей, которые перенесли хронический абсцесс легкого. Такие больные требуют особого внимания, так как может возникнуть целая цепь взаимообусловленных осложнений после оперативного вмешательства. Послеоперационные осложнения у данной категории больных могут быть всевозможными:
- Общими: декомпенсация кровообращения, осложнения тромбоэмболического характера.
- Легочными и бронхоплевральными, такими как пневмония, плевральная эмпиема, бронхиальные свищи, несостоятельность культи бронха.
- Общехирургического характера: инфицирование послеоперационной раны, послеоперационное кровотечение.
В послеоперационный период, длящийся сутки–двое, главным образом необходимо обеспечить все условия для восстановления и поддержания главных жизнеобеспечивающих систем организма, ослабленных перенесенной болезнью и оперативным вмешательством. К ним относятся дыхательная система и система кровообращения.
Когда дыхательный процесс стабилизировался, наладилась гемодинамика, пора переключать интенсивную терапию на профилактику инфекционных осложнений. Она должна сопровождаться терапией корригирующего и поддерживающего характера.
Ранняя стадия послеоперационного периода считается удачно завершенной, если оперированное легкое расправилось, показатели крови нормализовались, а больной уже легко встает и ходит.
Через большее время после операции, после проведения симптоматической терапии приступают к местному лечению и устранению осложнений, которые не удалось ликвидировать ранее.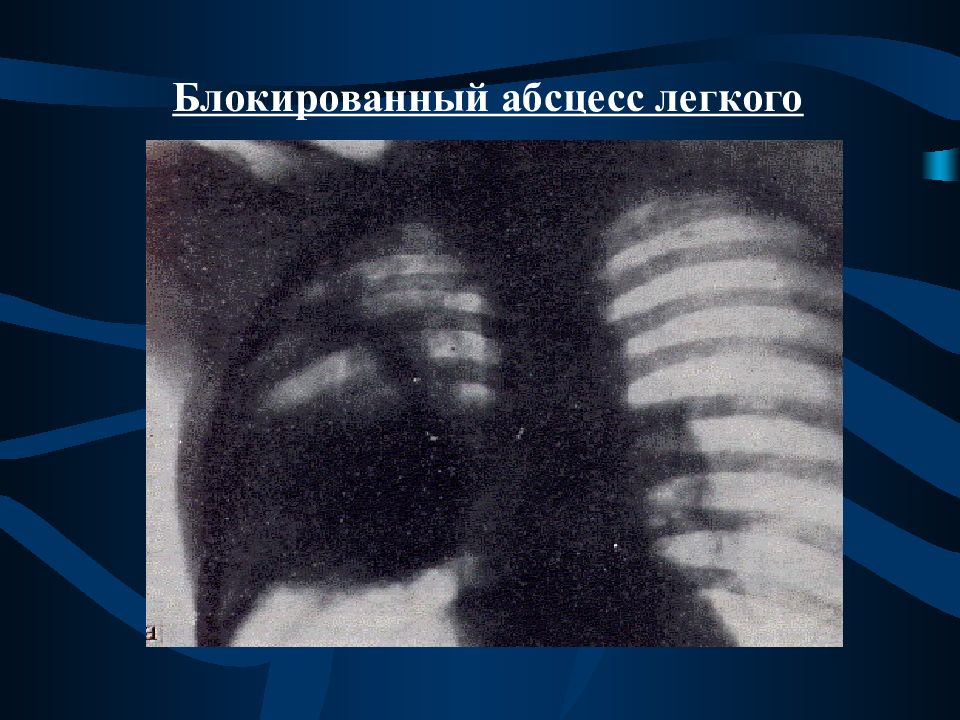 Вместе с этим дыхательная и кровеносная системы стабилизируются, а обменные процессы приходят в норму.
Вместе с этим дыхательная и кровеносная системы стабилизируются, а обменные процессы приходят в норму.
Хирургическое вмешательство у пациентов с хроническими абсцессами легких за последние несколько десятков лет стало показывать гораздо лучшие результаты. Но даже успешное хирургическое лечение легких не исключает летальных исходов.
К сожалению, процент смертности пациентов данной категории по-прежнему высок и достигает 15%. Чаще всего больные гибнут из-за кровотечений, сердечной и дыхательной недостаточности, а также в связи с эмпиемой плевры.
Анализируя статистику летальных исходов пациентов с хроническими абсцессами легких после резекций, можно сделать вывод о методах улучшения результатов лечения.
Для этого нужно максимально тщательно готовить пациентов к операции, сделать технику оперативного вмешательства более совершенной, а также своевременно предупреждать и лечить развивающиеся послеоперационные осложнения.
Источник: https://www.syl.ru/article/157949/new_abstsess-legkogo-prichinyi-simptomyi-diagnostika-i-lechenie
Абсцесс легкого — симптомы, диагностика и лечение
Абсцесс легкого определяется, как некроз легочной ткани с образованием полостей, содержащих некротические остатки тканей и жидкость – продукты жизнедеятельности микробной инфекции.
Формирование многочисленных мелких (менее 2 см) абсцессов иногда называют некротической пневмонией или гангреной легких.
Обе этих патологии имеют весьма сходное проявление и патогенетическую картину.
Отсутствие своевременного диагноза и лечения абсцесса легких связано с неблагоприятным клиническим исходом, чаще всего – смертью пациента.
Причины возникновения
Что это такое? Основной причиной абсцесс легкого является ситуация, при которой легочная ткань полностью теряет кислород. Больные очаговой пневмонией находятся в группе риска.
Больные очаговой пневмонией находятся в группе риска.
Гнойно-некротические процессы в легочных тканях могут возникнуть по причине попадания в полости верхних дыхательных путей инородных тел, рвотных масс.
Посторонние предметы, попадая в легкие, полностью закрывают бронх, препятствуя поступлению к нему воздуха в должном количестве. Именно в таком пространстве быстро развиваются гнойники.
Абсцесс легкого может стать последствием перенесенной бронхоэктатической болезни, сниженного иммунитета. Эти причины достаточно существенные для развития заболевания и возникновения последующих рецидивов. Гнойный воспалительный процесс может возникнуть, когда в кровеносную систему попадают определенные микробы из уже существующих очагов воспаления.
Абсцесс легкого может быть вызван болезненной микрофлорой у людей, страдающих воспалением десен. Болезнетворные бактерии из полости рта попадают в дыхательные пути, что провоцирует скоротечное развитие инфекции и воспаление легочных тканей. В дальнейшем без надлежащего осмотра врача и приема лекарств некроз прогрессирует и приводит к образованию абсцесса.
Симптомы абсцесса легкого
Абсцесс лёгкого в острой форме по статистике чаще поражает сильный пол в возрасте 20-50 лет. Правое лёгкое, из-за его больших параметров, воспаляется чаще. При этом абсцессы возникают в разных частях органа, хотя верхняя доля лёгких подвержена болезни сильнее.
Симптомы заболевания выявляемые в 1 период:
- Боль со стороны пораженного легкого, усиливающаяся в момент глубокого вдоха и при кашле.
- Сухой кашель.
- Увеличение частоты дыхания до 30 дыхательных движений в минуту и более.
- Повышение температуры до 39 °C и выше.
- Головная боль.
- Резкое снижение аппетита.
- Тошнота.
- Общая слабость.
Симптоматика, появляющиеся во 2 период:
- Влажный кашель.
- Выделение мокроты при кашле «полным ртом».
- Зловонный запах отделяемого (если инфекционным агентом выступила гнилостная микрофлора).

- От 1000 мл и более гнойного отделяемого в сутки (чем больше полостной процесс, тем выше объем отделяемого).
- Уменьшение температуры тела и общей интоксикации.
В зависимости от хода развития болезни и возможностей рецидива принято делить абсцесс на хронический и острый.
Течение заболевания
В случае когда гной прорвало в бронхи, но при этом инфекционный процесс получилось остановить, то у человека наступает стадия выздоровления. Если же больной не обратился за медицинской помощью, то его состояние значительно ухудшается и наступают осложнения абсцесса. Они выражены в виде:
- болевого шока;
- сепсиса;
- эмпиемы плевры;
- воспалительно-некротического очага;
- пиопневмотораксе;
- легочном кровотечении.
Как правило, именно легочное кровотечение является наиболее распространенным осложнением абсцесса легкого.
Хронический абсцесс легкого
Возникает в том случае, если острый процесс не завершается за 2 месяца.
Этому способствуют особенности самого абсцесса – большие размеры (больше 6 см в диаметре), плохой дренаж мокроты, локализация очага в нижней части легкого; ослабление организма – нарушение в работе иммунитета, хронические заболевания и так далее; ошибки при лечении острого абсцесса – неправильно подобранный антибиотик или слишком маленькие дозы, поздно начатое или недостаточное лечение.
При хроническом абсцессе больного мучают одышка, кашель с отделением зловонной мокроты, чередование ухудшения и нормализации состояния, повышенная утомляемость, слабость, истощение, потливость.
Постепенно, из-за нехватки кислорода и постоянной интоксикации организма, развивается бронхоэктазия, пневмосклероз, эмфизема легких, дыхательная недостаточность и другие осложнения.
Меняется внешний вид больного – грудная клетка увеличивается в размерах, кожные покровы бледные, цианотичные, конечные фаланги пальцев утолщаются, приобретают вид «барабанных палочек».
Диагностика
Диагноз ставится по результатам обследования пациента. Существует несколько методов проведения обследования больного. Одним из них является пальпация больного участка. При этом обнаруживается болезненность.
- При проведении рентгена и на КТ можно увидеть образование воспалительного инфильтрата, который характеризуется гомогенным затемнением. Если абсцесс прорывается в область бронхиального дерева, то обнаруживается гнойная мокрота в большом количестве, которая имеет неприятный запах, иногда имеется примесь крови.
- Чаще всего при прорыве абсцесса наблюдается облегчение состояния пациента, температура начинает понижаться. При этом на рентгене можно увидеть, что в легких образуется просветление. Большое значение имеет состояние пациента, развитие заболевания, а также данные, которые были получены в результате лабораторных, функциональных, иммунологических и рентгенологических исследований.
- Хронический абсцесс легкого очень часто имеет схожие симптомы с гангреной легких, поэтому различить их бывает достаточно сложно. Поэтому чаще всего диагноз ставится после проведения рентгенологического обследования. Большое значение имеет проведение КТ, которая позволяет определить степень поражения легочной ткани. Кроме того, при подозрении на полостные формы онкологии, необходимо пройти пункционную биопсию.
Абсцесс правого легкого нередко напоминает туберкулез.
В таком случае для уточнения необходимо сдать мокроту на посев палочки, а также иммунологическое обследование. Существуют похожие симптомы с эмфиземой и пневмотораксом, нагноившимися легочными кистами.
Как лечить абсцесс легкого?
При возникновении абсцесса легкого начало лечения зависит от его причины, характера течения (острый, хронический), микроорганизма-возбудителя и его чувствительности к антибиотикам, наличия сопутствующих легочных заболеваний.
- Стандартно лечение начинают с назначения пенициллина по 500000—1000000 ЕД лучше внутривенно 6—8 раз в день (до 8000000—10000000 ЕД в сутки).
 При отсутствии эффекта после определения чувствительности бактериальной флоры к антибиотикам назначают наиболее эффективный препарат. Лечебный эффект могут дать морфоциклин, эритромицин, метициллин, левомицетин, сигмамицин, олеадомицин и другие антибиотики.
При отсутствии эффекта после определения чувствительности бактериальной флоры к антибиотикам назначают наиболее эффективный препарат. Лечебный эффект могут дать морфоциклин, эритромицин, метициллин, левомицетин, сигмамицин, олеадомицин и другие антибиотики. - Весьма эффективной бывает бронхоскопия с отсасыванием гнойного содержимого абсцесса и последующим введением в полость антибиотика, подобранного согласно антибиотикограмме. При этом пенициллин вводят по 300 000—800 000 ЕД каждые 2—3 дня (всего 15 введений), стрептомицин — по 500000 ЕД.
- Нередко бывает высокоэффективной комбинация антибиотиков с сульфаниламидами (сульфадиметоксин по 1 г в день, норсульфазол или сульфадимезин — по 1 г 6—8 раз в день). Назначают отхаркивающие средства. Большое значение имеет обеспечение дренажа, для чего больному (в зависимости от локализации абсцесса) придают определенное положение.
- При множественных двусторонних или центрально расположенных абсцессах, а также абсцессах, осложненных кровотечением, наряду с другими методами лечения применяют инфузию антибиотиков в легочную артерию. В качестве основы для приготовления смеси лекарственных препаратов обычно используют раствор хлорида натрия (1 л), в котором растворяют суточную дозу одного из антибиотиков, 5000—10000 ЕД гепарина, 1000 мг витамина С, 25— 30 мг гидрокортизона. Раствор вводят капельно непрерывно со скоростью 12—15 капель в минуту.
- Необходима общеукрепляющая терапия: повторные переливания крови (по 100—200 мл каждые 4—5 дней), витамины А, С, О и группы В, высококалорийная диета (3000—4000 калорий) с высоким содержанием белка.
Если в течение 1 1/2 — 2 мес консервативная терапия не дает эффекта, больного направляют на операцию.
Методы хирургического лечения
Хирургическое лечение абсцесса легкого осуществляется несколькими методами:
- Путем дренирования абсцесса (торакоцентез, торакотомия и пневмотомия).
- С помощью резекции легкого.
Оно направлено на быстрое и максимально полное удаление гноя и омертвевших участков ткани легкого.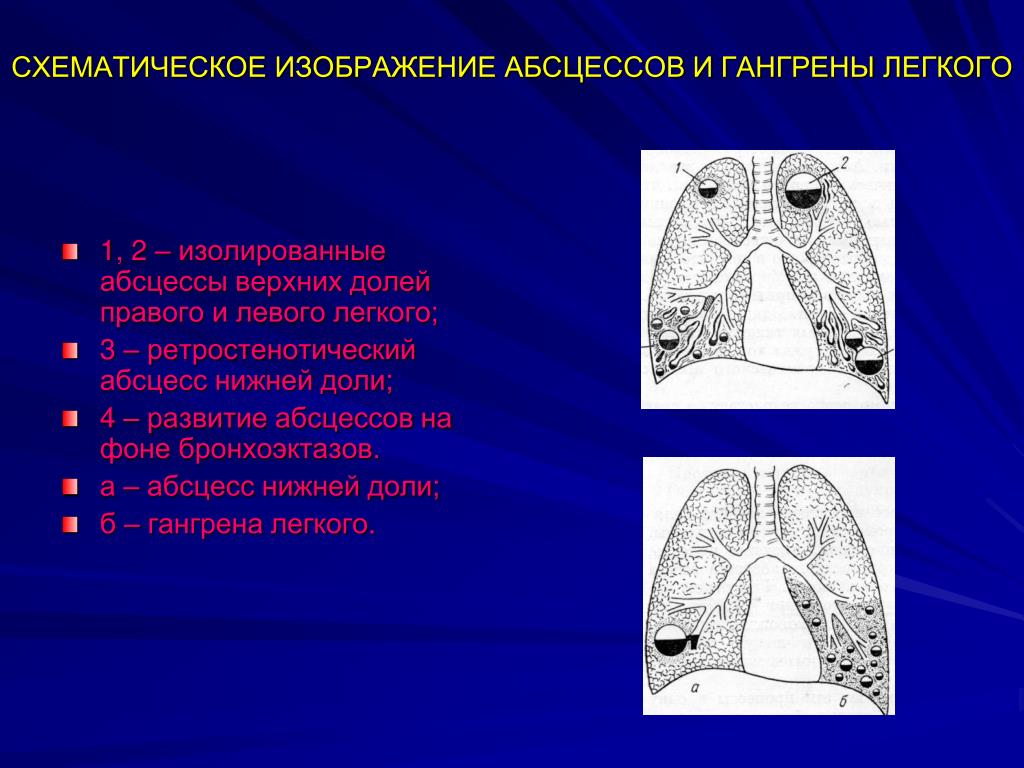
Профилактика
Специфической профилактики абсцесса легкого нет. Неспецифической профилактикой является своевременное лечение пневмоний и бронхитов, санация очагов хронической инфекции и предупреждение аспирации дыхательных путей.
Так же важным аспектом в снижении уровня заболеваемости является борьба с алкоголизмом.
Источник: https://medsimptom.org/abstsess-legkogo/
Абсцесс лёгкого
Абсцесс лёгкого – неспецифический воспалительный недуг дыхательной системы, в результате прогрессирования которого в лёгком формируется полость с тонкими стенками, внутри которой содержится гнойный экссудат. Данное заболевание более часто начинает развиваться в случае, если было проведено неполноценное лечение пневмонии – на участке лёгкого наблюдается расплавление с последующей некротизацией ткани.
Реже тонкостенная полость формируется после перекрытия небольшого бронха эмболом. Как результат, в этот участок перестаёт поступать кислород, он спадается, и в него легко проникают инфекционные агенты.
На фоне всего этого начинает формироваться абсцесс.
В более редких клинических ситуациях полость с гноем формируется в результате заноса в лёгочные ткани инфекции гематогенным путём (из очага воспаления, который уже имеется в организме человека).
Этиология
Абсцесс лёгкого – это инфекционный процесс. Его развитию способствуют патогенные бактерии или грибки. Обычно заболевание прогрессирует вследствие патологической активности пневмококков, золотистого стафилококка, синегнойной палочки, стрептококков, грибов. Микроорганизмы проникают в лёгочные ткани через бронхи или же с током крови из очагов воспаления.
Чаще всего абсцесс лёгкого развивается:
- в виде осложнения ранее перенесённой пневмонии;
- при попадании в воздухоносные пути содержимого желудка;
- из-за перекрытия бронха эмболом;
- из-за сепсиса. Это тяжёлый недуг инфекционной природы, который характеризуется возникновением очагов гнойного воспаления в жизненно важных органах человеческого тела.

Факторы риска:
- курение;
- грипп;
- употребление алкогольных напитков в большом количестве;
- переохлаждение;
- снижение реактивности организма.
Формы
Абсцесс лёгкого
В медицине используют несколько классификаций абсцесса лёгкого, которые основываются на причинах возникновения патологического процесса, его расположении в органе, длительности и характере течения.
От расположения:
- центральный абсцесс лёгкого;
- периферический. В этом случае очаг воспаления располагается ближе к периферии лёгкого.
От причин, спровоцировавших прогрессирование недуга:
- первичный. В этом случае основной причиной формирования патологического очага является травма грудины;
- вторичный.
От длительности течения патологического процесса:
- острый абсцесс лёгкого. Длительность прогрессирования патологического процесса составляет не более 6 недель. Как правило, после этого наступает период выздоровления;
- хронический абсцесс лёгкого. Длительность заболевания составляет более 6 недель. Для данного недуга характерным является чередование периодов обострения и ремиссии.
От характера течения недуга:
- лёгкое течение. Характерные симптомы абсцесса лёгкого (одышка, кашель) выражены не ярко;
- среднетяжелое. Симптомы выражены умеренно;
- тяжёлое. Симптомы недуга резко выражены, также возможно развитие опасных осложнений.
Симптоматика
Симптоматика абсцесса напрямую зависит от того, какая форма патологии (острая или хроническая) развилась у человека. Стоит отметить, что если на периферии органа формируется небольшая патологическая полость с гнойным экссудатом, то характерных симптомов патологии может и не наблюдаться, что значительно усложняет диагностику. Это приводит к хронизации воспалительного процесса.
Острая форма
Данное заболевание имеет две клинические стадии течения:
- период формирования тонкостенной полости с гноем;
- период вскрытия.
В период формирования абсцесса наблюдается следующая симптоматика:
- отмечаются симптомы сильной интоксикации;
- высокая температура;
- потеря аппетита;
- одышка;
- головная боль;
- состояние больного стремительно ухудшается;
- кашель;
- боли различной интенсивности в грудине.
Тяжесть протекания патологии зависит от количества и размеров сформированных абсцессов, от типа возбудителя, который стал причиной их формирования. Указанный период длится до 10 дней. Но стоит отметить тот факт, что его течение может быть как стремительным – до 2–3 дней, так и замедленным – до 2–3 недель.
После этого наступает период вскрытия гнойника. Он прорывает свою оболочку, и гной начинает выделяться наружу через воздухоносные пути. В это время состояние больного сильно ухудшается.
Основной симптом, указывающий на данный процесс, влажный и внезапный кашель, во время которого происходит выделение большого количества гнойной мокроты.
Клиницисты характеризуют это состояние, как «отхаркивание мокроты полным ртом». Объем её может достигать одного литра.
Как только гнойник прорвёт, состояние больного постепенно начинает улучшаться. Симптомы интоксикации уменьшаются, нормализуется температура, восстанавливается аппетит. Но стоит отметить, что одышка, слабость и боль в грудине сохраняются. Длительность протекания недуга напрямую зависит от состояния дренажа, а также от правильно подобранной терапии.
Хроническая форма
О развитии данной формы недуга стоит говорить, если острый процесс длится более двух месяцев. Также прогрессированию патологии способствуют большие размеры гнойного образования, его локализация в нижней части органа, а также плохое отхождение мокроты. Кроме этого, стоит выделять также такие причины:
- снижение реактивности организма;
- хронические патологии;
- неправильное лечение острого абсцесса лёгких.
Основные симптомы данной формы недуга:
- одышка;
- кашель, во время которого происходит выделение мокроты со зловонным запахом;
- период ухудшения состояния сменяется периодом его стабилизации;
- слабость;
- истощение;
- повышенная потливость.
Диагностика
При появлении первых симптомов, которые указывают на прогрессирование абсцесса лёгкого, следует незамедлительно обратиться в медицинское учреждение для прохождения полной диагностики и установки точного диагноза. Стандартная программа диагностики включает в себя:
- сбор и анализ жалоб;
- проведение общего осмотра пациента;
- анализ крови. Данный метод диагностики необходим, так как даёт возможность обнаружить признаки воспаления в организме;
- биохимия крови;
- анализ мокроты. С помощью этого диагностического метода есть возможность выявить истинного возбудителя недуга, а также определить его чувствительность к антибиотикам;
- рентген грудной клетки – метод, с помощью которого можно обнаружить место локализации образований с гноем;
- КТ – наиболее информативная методика диагностики. Позволяет определить локализацию, а также размеры абсцесса;
- фибробронхоскопия – метод диагностики, который даёт возможность детально осмотреть дыхательные пути и определить наличие в них аномальных образований.
Только после получения результатов диагностики можно начинать проводить лечение абсцесса лёгкого.
Лечение
Терапию заболевания рекомендовано проводить как можно раньше, тогда шансы на полное выздоровление значительно возрастают. Лечение абсцесса лёгкого проводится как консервативными методиками, так и хирургическими.
Медикаментозная терапия основывается на применении таких препаратов:
- антибиотики;
- муколитики;
- антисептики;
- отхаркивающие лекарства;
- иммуномодуляторы;
- дезинтоксикационные средства;
- кислородотерапия.
Также во время консервативного лечения применяют методики, позволяющие максимально быстро удалить гнойную мокроту из дыхательных путей:
- постуральный дренаж;
- дыхательная гимнастика;
- вибрационный массаж грудной клетки;
- санационная бронхоскопия.
Хирургическое вмешательство показано проводить в том случае, если медикаментозная терапия не оказала должного эффекта. Применяют следующие методики:
- пункция. Абсцесс прокалывается при помощи специальной иглы. Гнойное содержимое удаляется, полость промывается антисептическими растворами, после чего в неё вводят антибиотики;
- торакоцентез и дренирование полости абсцесса;
- удаление определённой части лёгкого (доли).
Источник: https://SimptoMer.ru/bolezni/organy-dykhaniya/1234-abstsess-legkogo-simptomy
Абсцесс легкого
Абсцесс легкого – это неспецифическое воспаление легочной ткани, в результате которого происходит расплавление с образованием гнойно-некротических полостей. В период формирования гнойника отмечается лихорадка, торакалгии, сухой кашель, интоксикация; в период вскрытия абсцесса — кашель с обильным отхождением гнойной мокроты. Диагноз выставляется на основании совокупности клинических, лабораторных данных, рентгенологической картины. Лечение подразумевает проведение массивной противомикробной терапии, инфузионно-трансфузионной терапии, серии санационных бронхоскопий. Хирургическая тактика может включать дренирование абсцесса или резекцию легких.
Абсцесс легкого входит в группу «инфекционных деструкций легких», или «деструктивных пневмонитов». Среди всех нагноительных процессов в легких на долю абсцесса приходится 25-40%. Абсцессы легочной ткани в 3-4 раза чаще регистрируются у мужчин.
Типичный портрет пациента — мужчина среднего возраста (40-50 лет), социально неустроенный, злоупотребляющий алкоголем, с длительным стажем курильщика. Более половины абсцессов образуется в верхней доле правого легкого.
Актуальность проблематики в современной пульмонологии обусловлена высокой частотой неудовлетворительных исходов.
Возбудители проникают в полость легкого бронхогенным путем. Золотистый стафилококк, грамотрицательные аэробные бактерии и неспорообразующие анаэробные микроорганизмы являются наиболее распространенной причиной абсцесса легких.
При наличии воспалительных процессов в полости рта и носоглотке (пародонтоз, тонзиллит, гингивит и др.) вероятность инфицирования легочной ткани возрастает.
Аспирация рвотными массами, например, в бессознательном состоянии или в состоянии алкогольного опьянения, аспирация инородными телами тоже может стать причиной абсцесса легких.
Варианты заражения гематогенным путем, когда инфекция попадает в легочные капилляры при бактериемии (сепсисе) встречаются редко.
Вторичное бронхогенное инфицирование возможно при инфаркте легкого, который происходит из-за эмболии одной из ветвей легочной артерии.
Во время военных действий и террористических актов абсцесс легкого может образоваться вследствие прямого повреждения или ранения грудной клетки.
В группу риска входят люди с заболеваниями, при которых возрастает вероятность гнойного воспаления, например больные сахарным диабетом. При бронхоэктатической болезни появляется вероятность аспирации зараженной мокротой. При хроническом алкоголизме возможна аспирация рвотными массами, химически-агрессивная среда которых так же может спровоцировать абсцесс легкого.
Начальная стадия характеризуется ограниченной воспалительной инфильтрацией легочной ткани. Затем происходит гнойное расплавление инфильтрата от центра к периферии, в результате чего и возникает полость.
Постепенно инфильтрация вокруг полости исчезает, а сама полость выстилается грануляционной тканью, в случае благоприятного течения абсцесса легкого происходит облитерация полости с образованием участка пневмосклероза.
Если же в результате инфекционного процесса формируется полость с фиброзными стенками, то в ней гнойный процесс может самоподдерживаться неопределенно длительный период времени (хронический абсцесс легкого).
По этиологии абсцессы легких классифицируют в зависимости от возбудителя на пневмококковые, стафилококковые, коллибациллярные, анаэробные и пр. Патогенетическая классификация основана на том, каким образом произошло заражение (бронхогенным, гематогенным, травматическим и другими путями).
По расположению в легочной ткани абсцессы бывают центральными и периферическими, кроме того они могут быть единичными и множественными, располагаться в одном легком или быть двусторонним. Некоторые авторы придерживаются мнения, что гангрена легкого — это следующая стадия абсцесса.
По происхождению выделяют:
- Первичные абсцессы. Развиваются при отсутствии фоновой патологии у ранее здоровых лиц.
- Вторичные абсцессы. Формируются у лиц с иммуносупрессией (ВИЧ-инфицированных, перенесших трансплантацию органов).
Болезнь протекает в два периода: период формирования абсцесса и период вскрытия гнойной полости.
В период образования гнойной полости отмечаются боли в области грудной клетки, усиливающиеся при дыхании и кашле, лихорадка, порой гектического типа, сухой кашель, одышка, подъем температуры.
Но в некоторых случаях клинические проявления могут быть слабо выраженными, например, при алкоголизме болей практически не наблюдается, а температура редко поднимается до субфебрильной.
С развитием болезни нарастают симптомы интоксикации: головная боль, потеря аппетита, тошнота, общая слабость. Первый период абсцесса легкого в среднем продолжается 7-10 дней, но возможно затяжное течение до 2-3 недель или же наоборот, развитие гнойной полости носит стремительный характер и тогда через 2-3 дня начинается второй период болезни.
Во время второго периода абсцесса легкого происходит вскрытие полости и отток гнойного содержимого через бронх. Внезапно, на фоне лихорадки, кашель становится влажным, и откашливание мокроты происходит «полным ртом». За сутки отходит до 1 литра и более гнойной мокроты, количество которой зависит от объема полости.
Симптомы лихорадки и интоксикации после отхождения мокроты начинают снижаться, самочувствие пациента улучшается, анализы крови так же подтверждают угасание инфекционного процесса.
Но четкое разделение между периодами наблюдается не всегда, если дренирующий бронх небольшого диаметра, то отхождение мокроты может быть умеренным.
Если причиной абсцесса легкого является гнилостная микрофлора, то из-за зловонного запаха мокроты, пребывание пациента в общей палате невозможно.
После длительного стояния в емкости происходит расслоение мокроты: нижний густой и плотный слой сероватого цвета с крошковидным тканевым детритом, средний слой состоит из жидкой гнойной мокроты и содержит большое количество слюны, а в верхних слоях находится пенистая серозная жидкость.
Если в процесс вовлекается плевральная полость и плевра, то абсцесс осложняется гнойным плевритом и пиопневмотораксом, при гнойном расплавлении стенок сосудов возникает легочное кровотечение.
Также возможно распространение инфекции, с поражением здорового легкого и с образованием множественных абсцессов, а в случае распространения инфекции гематогенным путем – образование абсцессов в других органах и тканях, то есть генерализация инфекции и бактериемический шок.
Примерно в 20% случаев острый гнойный процесс трансформируется в хронический.
При визуальном осмотре, часть грудной клетки с пораженным легким отстает во время дыхания, или же, если абсцесс легких носит двусторонний характер, движение грудной клетки асимметрично.
В крови ярко выраженный лейкоцитоз, палочкоядерный сдвиг лейкоцитарной формулы, токсичная зернистость нейтрофилов, повышенный уровень СОЭ. Во второй фазе абсцесса легкого анализы крови постепенно улучшаются.
Если процесс хронизируется, то в уровень СОЭ увеличивается, но остается относительно стабильным, так же присутствуют признаки анемии.
Биохимические показатели крови изменяются – увеличивается количество сиаловых кислот, фибрина, серомукоида, гаптоглобинов и α2- и у-глобулинов; о хронизации процесса говорит снижение альбуминов в крови. В общем анализе мочи – цилиндрурия, микрогематурия и альбуминурия, степень выраженности изменений зависит от тяжести течения абсцесса легкого.
Проводят общий анализ мокроты на присутствие эластических волокон, атипичных клеток, микобактерий туберкулеза, гематоидина и жирных кислот. Бактериоскопию с последующим бакпосевом мокроты выполняют для выявления возбудителя и определения его чувствительности к антибактериальным препаратам.
- Рентгенография легких является наиболее достоверным исследованием для постановки диагноза, а так же для дифференциации абсцесса от других бронхолегочных заболеваний. В сложных диагностических случаях проводят КТ или МРТ легких. ЭКГ, спирография и бронхоскопия назначаются для подтверждения или исключения осложнений абсцесса легкого.
- При подозрении на развитие плеврита осуществляется плевральная пункция.
- Тяжесть течения заболевания определяет тактику его терапии. Возможно как хирургическое, так и консервативное лечение. В любом случае оно проводится в стационаре, в условиях специализированного отделения пульмонологии.
Консервативная терапия включает в себя соблюдение постельного режима, придание пациенту дренирующего положения несколько раз в день на 10-30 минут для улучшения оттока мокроты. Антибактериальная терапия назначается незамедлительно, после определения чувствительности микроорганизмов возможна коррекция антибиотикотерапии.
Для реактивации иммунной системы проводят аутогемотрансфузию и переливание компонентов крови. Антистафилакокковый и гамма-глобулин назначается по показаниям.
Если естественного дренирования не достаточно, то проводят бронхоскопию с активной аспирацией полостей и с промыванием их растворами антисептиков (бронхоальвеолярный лаваж).
Возможно также введение антибиотиков непосредственно в полость абсцесса легкого. Если абсцесс расположен периферически и имеет большой размер, то прибегают к трансторакальной пункции.
Когда же консервативное лечение абсцесса легкого малоэффективно, а также в случаях осложнений показана резекция легкого.
Благоприятное течение абсцесса легкого идет с постепенным рассасыванием инфильтрации вокруг гнойной полости; полость теряет свои правильные округлые очертания и перестает определяться. Если процесс не принимает затяжной или осложненный характер, то выздоровление наступает через 6-8 недель.
Летальность при абсцессе легкого достаточно высока и на сегодняшний день составляет 5-10%. Специфической профилактики абсцесса легкого нет. Неспецифической профилактикой является своевременное лечение пневмоний и бронхитов, санация очагов хронической инфекции и предупреждение аспирации дыхательных путей.
Так же важным аспектом в снижении уровня заболеваемости является борьба с алкоголизмом.
Источник: https://www.KrasotaiMedicina.ru/diseases/zabolevanija_pulmonology/lung_abscess
Абсцесс легкого – причины, симптомы и диагностика
При легочном абсцессе в полости образуется гнойник. В зависимости от формы — острой или хронической могут наблюдаться разные симптомы абсцесса легкого. Больному требуется обязательное лечение для предотвращения развития осложнений и необходимости хирургической операции.
Абсцессом легкого называют воспалительный процесс в дыхательных органах, ведущий к образованию внутри легких тонкостенной полости экссудатом и гноем внутри. Часто такой недуг появляется как осложнение пневмонии, ведущее к некротическим процессам в тканевых структурах.
В редких ситуациях формирование полости с тонкими стенками наблюдается при перекрытии бронха, из-за чего в поврежденной зоне прекращается питание кислородом, что ослабляет возможности иммунной защиты и ведет к проникновению инфекций. Еще один вариант образования гнойной полости это инфицированием посредствам крови, когда в организме человека имеется обширный воспалительный очаг.
Код по МКБ-10
Рассматриваемая болезнь принадлежит к классу J85 по классификации МКБ-10, куда входит абсцесс легкого с пневмонией и без нее, с гангреной и некрозом.
Причины
Сам абсцесс легкого возникает по причине занесения инфекции, имеющей различную природу – грибковую, бактериальную и т.д. Чаще всего недуг образуется при заражении золотистым стафилококком, синегнойной палочкой, стрептококками и другими.
Если человек здоров, то проникновение этих агентов в легочную систему невозможно, однако наличие пневмонии, прорыва бронх, тяжелых инфекционных поражений и других осложнений, делает возможным появление гноя и мокроты с соответствующими внешними симптомами и признаками.
Обычно абсцесс в легком появляется:
- После тяжелой пневмонии или если она должным образом не лечится;
- При заносе в дыхательную систему содержимого пищеварительного тракта;
- Из-за перекрытия бронх эмболом;
- При сепсисе, когда инфекция настолько развивается, что в теле возникают очаги гнойных воспалительных реакций, откуда с кровотоком патогенная микросреда разносится по всему организму.
Кроме причин, существует ряд провоцирующих факторов, значительно повышающих риск подверженности абсцессу легкого:
- Вдыхание сигаретного дыма, пассивное и активное;
- Заболевание гриппом;
- Сильная алкогольная зависимость;
- Подверженность переохлаждению;
- Состояния иммунодефицита;
Виды
Разнообразие причин ведет к необходимости классификации патологии для обеспечения точного и эффективного лечения. Локализация абсцесса в легком бывает разной, что выявляется при диагностике с помощью рентгена. Исходя из местоположения, наблюдается различный набор симптомов.
По расположению абсцесс легкого бывает:
- Центральным;
- Периферическим, размещающимся в периферийной области;
По причинам болезнь делят на следующие формы:
- Первичную, когда воспалительная реакция появляется после серьезной травмы грудной клетки;
- Вторичную, являющуюся осложнением других болезней, к примеру, пневмонии или поражения бронх;
Важнейшей с точки зрения лечения выступает классификация исходя из продолжительности присутствия патологии. По этому показателю недуг делят на:
- Острый абсцесс легкого, длящийся до полутора месяцев с выздоровлением после.
- Хронический абсцесс легкого, продолжительностью более 1,5 месяцев, когда симптомы то появляются при обострении, то исчезают при ремиссиях.
Характер протекания заболевания бывает:
- Легким, когда в симптомах заметено лишь появление одышки и кашля с мокротой;
- Среднетяжелым с умеренными признаками и проявлениями;
- Тяжелым, с ярко выраженной симптоматикой и существованием угрозы легочной гангрены и других серьезных последствий;
Симптомы
Присутствие разных признаков абсцесса легкого прямо связано с его формой – хронической или острой и продолжительностью патологии. На ранней стадии при периферийном расположении небольшой полости с гнойной мокротой симптомы подчас совсем отсутствуют. Обнаружить заболевание можно пройдя рентген грудной клетки или флюорографию, которая даст сигнал для более глубокого обследования.
Острый
Опишем какой набор симптомов наблюдается при остром абсцессе легкого, который отличается двумя стадиями развития.
При формировании полости с гноем и экссудатом отмечаются признаки:
- Интоксикация;
- Повышение температуры;
- Плохой аппетит, боль в голове;
- Наличие одышки при минимальной активности;
- Пронзительный кашель;
- Болевые ощущения разного характера в грудной клетке;
- Стремительное ухудшение состояния;
Интенсивность симптомов определяется числом и размерами абсцессов в легких, типом возбудителя, существованием фоновых осложнений. Формируется экссудативная полость в среднем до полутора недель, обычно разброс от пары дней до нескольких недель.
После вскрытия гнойничков начинается второй этап острой фазы. Мокрота и гнойные массы понимают внутрь легкого, при этом во время дыхания они поднимаются и выходят через носовые пазухи. В этот момент пациент чувствует заметное усиление симптомов.
В дальнейшем острая фаза почти полностью сходит, интоксикация и все связанные с ней симптомы ослабевают, спадает температура, больной начинает есть, однако остаются симптомы одышки и слабости с болями в груди.
Хронический
О хроническом абсцессе говорят, когда после острой фазы и проведенного или отсутствующего лечения гнойник сохраняется более 1,5-2 месяцев. Способствуют переходу в такое состояние местоположение внизу легкого, что затрудняет отведение прорвавшейся мокроты. Усугубляющие факторы: проблемы с иммунной системой, внутренние заболевания.
Хронический абсцесс легкого отличается следующими симптомами:
- одышкой;
- кашлем с отделением плохо пахнущей мокроты;
- слабостью;
- истощением;
- повышенным потоотделением;
- волнообразным появлением и исчезновением описанных признаков;
Осложнения
Если не заниматься лечением абсцесса легкого, то есть риск развития:
- Легочного кровотечения;
- Эмпиемы легочной плевры;
- Дыхательной недостаточности;
- Вторичных бронхоэктазов;
- Пиопневмоторакса;
- Септикопиемии;
Диагностика
Для выработки тактики эффективного лечения важно точно диагностировать абсцесс легкого. Основой постановки диагноза служит прохождение процедуры рентгена грудной клетки. В общем случае для диагностики требуется:
- Опрос больного на предмет симптомов;
- Внешний осмотр;
- Получение результатов общего анализа крови, по которым обнаруживается существование воспалительной реакции организма;
- Биохимический анализ крови;
- Исследование состава отхаркиваемой мокроты для выявления инфекционной среды, что важно при лечении антибиотиками;
- Рентген грудного отдела, показывающий размеры и локализацию гнойника;
- Компьютерная томография, дополняющая рентгенологическое обследование в случае необходимости более точных данных;
- Пройти фибробронхоскопию, позволяющую в деталях оценить состояние дыхательных путей и выявить аномальные образования в них;
Лечение
Шансы успешно вылечить острый абсцесс и не допустить его перехода в хроническое течение с необходимостью операции тем выше, чем раньше начато лечение. Как лечить поражение – консервативно при помощи препаратов или с помощью хирургической операции решается при диагностике. Рассмотрим оба метода.
В первую очередь проводится медикаментозное лечение, осуществляемое при помощи:
- антибиотиков;
- муколитиков;
- антисептиков
- отхаркивающих средств;
- иммуностимулирующих препаратов;
- лекарств, снижающих интоксикацию;
- методом кислородотерапии;
Помимо приема препаратов, больному показаны процедуры, целью которых максимально быстрое удаление мокроты из органов дыхания. Этого добиваются при помощи:
- Постурального дренажа;
- Дыхательной гимнастики;
- Вибрационного массажа грудной части туловища;
- Санационной бронхоскопии;
Операция
Хирургическому лечению больного подвергают в условиях, когда консервативные способы не показали эффективности. Методы, которыми проводят операцию, зависят от степени поражения и стадии развития абсцесса легкого:
- Пункцией называется процедура прокола абсцесса, удаления из него гноя и промывки антисептическим раствором с закладкой антибиотиков;
- Путем торакоцентеза добиваются дренирования полости;
- В условиях тяжелого протекания удалению подлежит часть или доля легкого;
Источник: https://legkieplus.ru/lechenie/abstsess-legkogo-prichiny-simptomy-i-diagnostika.html
Абсцесс легкого — справочник болезней — ЗдоровьеИнфо
Обычная причина формирования абсцесса – попадание изо рта или горла в легкие бактерий, вызывающих воспаление. Организм имеет много способов защиты против этого, поэтому инфекции развиваются только в том случае, если защитные силы организма подавлены, например когда человек находится без сознания или в коме из-за передозировки успокаивающих препаратов, злоупотребления алкоголем, болезни нервной системы, а также пребывает под действием наркоза. Часто источником бактерий становятся воспаленные десны, но даже слюна здорового человека содержит достаточно бактерий, чтобы, попадая в легкие, вызывать инфекцию. У некоторых людей, особенно старше 40 лет, абсцессу легкого может способствовать опухоль легких, так как она нередко блокирует дыхательные пути.Пневмония, вызванная некоторыми бактериями, например золотистым стафилококком, легионеллой пневмофила или грибами, может вести к абсцессу легких. У людей с ослабленной иммунной системой причиной пневмонии могут стать более редкие микроорганизмы. К редким причинам относятся также инфицирование легочного эмбола и возбудители инфекции, которые распространяются с током крови.
Как правило, развивается только один абсцесс легкого; если их несколько, они поражают то же самое легкое. Возбудители инфекции, распространяющиеся в легких с током крови, способствуют образованию множества рассеянных абсцессов. Это часто встречается у наркоманов, которые используют грязные иглы.
В конечном счете большинство абсцессов прорывается в дыхательные пути, в результате образуется много мокроты, которую больной откашливает. Прорвавшийся абсцесс оставляет полость в легком, которая заполняется жидкостью и воздухом. Иногда происходит прорыв абсцесса в плевральную полость (пространство между оболочками, охватывающими легкие), и она заполняется гноем. Скопление гноя в плевральной полости называется эмпиемой. Большой абсцесс может прорваться в бронх, и гной распространяется по легким, что приводит к пневмонии и острому респираторному дистресс-синдрому. Если абсцесс разрушает стенку кровеносного сосуда, возможно тяжелое кровотечение.
Абсцесс легкого — причины, симптомы, диагностика и лечение
Абсцесс легкого – это неспецифическое воспаление легочной ткани, в результате которого происходит расплавление с образованием гнойно-некротических полостей. В период формирования гнойника отмечается лихорадка, торакалгии, сухой кашель, интоксикация; в период вскрытия абсцесса — кашель с обильным отхождением гнойной мокроты. Диагноз выставляется на основании совокупности клинических, лабораторных данных, рентгенологической картины. Лечение подразумевает проведение массивной противомикробной терапии, инфузионно-трансфузионной терапии, серии санационных бронхоскопий. Хирургическая тактика может включать дренирование абсцесса или резекцию легких.
Общие сведения
Абсцесс легкого входит в группу «инфекционных деструкций легких», или «деструктивных пневмонитов». Среди всех нагноительных процессов в легких на долю абсцесса приходится 25-40%. Абсцессы легочной ткани в 3-4 раза чаще регистрируются у мужчин. Типичный портрет пациента — мужчина среднего возраста (40-50 лет), социально неустроенный, злоупотребляющий алкоголем, с длительным стажем курильщика. Более половины абсцессов образуется в верхней доле правого легкого. Актуальность проблематики в современной пульмонологии обусловлена высокой частотой неудовлетворительных исходов.
Абсцесс легкого
Причины
Золотистый стафилококк, грамотрицательные аэробные бактерии и неспорообразующие анаэробные микроорганизмы являются наиболее распространенной причиной абсцесса легких. Возбудители чаще всего проникают в полость легкого бронхогенным путем. В качестве провоцирующего фактора выступают:
- Поражения рта и ЛОР-органов. При наличии воспалительных процессов в полости рта и носоглотке (пародонтоз, тонзиллит, гингивит и др.) существует вероятность инфицирования легочной ткани.
- Аспирация. Аспирация рвотными массами, например, в бессознательном состоянии или в состоянии алкогольного опьянения, попадание инородных тел тоже может стать причиной абсцесса легких.
- Поражение сосудов легких. Вторичное бронхогенное инфицирование возможно при инфаркте легкого, который происходит из-за эмболии одной из ветвей легочной артерии.
- Сепсис. Варианты заражения гематогенным путем, когда инфекция попадает в легочные капилляры при бактериемии (сепсисе) встречаются редко.
- Травматические повреждения. Во время военных действий и террористических актов абсцесс легкого может образоваться вследствие прямого повреждения или ранения грудной клетки.
В группу риска входят люди с заболеваниями, при которых возрастает вероятность гнойного воспаления, например больные сахарным диабетом. При бронхоэктатической болезни появляется вероятность аспирации зараженной мокротой. При хроническом алкоголизме возможна аспирация рвотными массами, химически-агрессивная среда которых так же может спровоцировать абсцесс легкого.
Патогенез
Начальная стадия характеризуется ограниченной воспалительной инфильтрацией легочной ткани. Затем происходит гнойное расплавление инфильтрата от центра к периферии, в результате чего и возникает полость. Постепенно инфильтрация вокруг полости исчезает, а сама полость выстилается грануляционной тканью, в случае благоприятного течения абсцесса легкого происходит облитерация полости с образованием участка пневмосклероза. Если же в результате инфекционного процесса формируется полость с фиброзными стенками, то в ней гнойный процесс может самоподдерживаться неопределенно длительный период времени (хронический абсцесс легкого).
Классификация
По этиологии абсцессы легких классифицируют в зависимости от возбудителя на:
- пневмококковые;
- стафилококковые;
- коллибациллярные;
- анаэробные;
- вызванные другими возбудителями.
Патогенетическая классификация основана на том, каким образом произошло заражение (бронхогенным, гематогенным, травматическим и другими путями). По расположению в легочной ткани абсцессы бывают центральными и периферическими, кроме того они могут быть единичными и множественными, располагаться в одном легком или быть двусторонними. Некоторые авторы придерживаются мнения, что гангрена легкого — это следующая стадия абсцесса. По происхождению выделяют:
- Первичные абсцессы. Развиваются при отсутствии фоновой патологии у ранее здоровых лиц.
- Вторичные абсцессы. Формируются у лиц с иммуносупрессией (ВИЧ-инфицированных, перенесших трансплантацию органов).
Симптомы абсцесса легких
Болезнь протекает в два периода: период формирования абсцесса и период вскрытия гнойной полости. В период образования гнойной полости отмечаются боли в области грудной клетки, усиливающиеся при дыхании и кашле, лихорадка, порой гектического типа, сухой кашель, одышка, подъем температуры. Но в некоторых случаях клинические проявления могут быть слабо выраженными, например, при алкоголизме болей практически не наблюдается, а температура редко поднимается до субфебрильной.
С развитием болезни нарастают симптомы интоксикации: головная боль, потеря аппетита, тошнота, общая слабость. Первый период абсцесса легкого в среднем продолжается 7-10 дней, но возможно затяжное течение до 2-3 недель или же наоборот, развитие гнойной полости носит стремительный характер и тогда через 2-3 дня начинается второй период болезни.
Во время второго периода абсцесса легкого происходит вскрытие полости и отток гнойного содержимого через бронх. Внезапно, на фоне лихорадки, кашель становится влажным, и откашливание мокроты происходит «полным ртом». За сутки отходит до 1 литра и более гнойной мокроты, количество которой зависит от объема полости.
Симптомы лихорадки и интоксикации после отхождения мокроты начинают снижаться, самочувствие пациента улучшается, анализы крови так же подтверждают угасание инфекционного процесса. Но четкое разделение между периодами наблюдается не всегда, если дренирующий бронх небольшого диаметра, то отхождение мокроты может быть умеренным.
Если причиной абсцесса легкого является гнилостная микрофлора, то из-за зловонного запаха мокроты, пребывание пациента в общей палате невозможно. После длительного стояния в емкости происходит расслоение мокроты: нижний густой и плотный слой сероватого цвета с крошковидным тканевым детритом, средний слой состоит из жидкой гнойной мокроты и содержит большое количество слюны, а в верхних слоях находится пенистая серозная жидкость.
Осложнения
Если в процесс вовлекается плевральная полость и плевра, то абсцесс осложняется гнойным плевритом и пиопневмотораксом, при гнойном расплавлении стенок сосудов возникает легочное кровотечение. Также возможно распространение инфекции, с поражением здорового легкого и с образованием множественных абсцессов, а в случае распространения инфекции гематогенным путем – образование абсцессов в других органах и тканях, то есть генерализация инфекции и бактериемический шок. Примерно в 20% случаев острый гнойный процесс трансформируется в хронический.
Диагностика
Обследование осуществляет врач-пульмонолог. При визуальном осмотре часть грудной клетки с пораженным легким отстает во время дыхания, или же, если абсцесс легких носит двусторонний характер, движение грудной клетки асимметрично. Для уточнения диагноза назначаются следующие процедуры:
- Рентгенография легких. Является наиболее достоверным исследованием для постановки диагноза, а также для дифференциации абсцесса от других бронхолегочных заболеваний.
- Другие инструментальные методики. В сложных диагностических случаях проводят КТ или МРТ легких. ЭКГ, спирография и бронхоскопия назначаются для подтверждения или исключения осложнений абсцесса легкого. При подозрении на развитие плеврита осуществляется плевральная пункция.
- Анализы мокроты. Проводят общий анализ мокроты на присутствие эластических волокон, атипичных клеток, микобактерий туберкулеза, гематоидина и жирных кислот. Бактериоскопию с последующим бакпосевом мокроты выполняют для выявления возбудителя и определения его чувствительности к антибактериальным препаратам.
- Общее исследование крови. В крови ярко выраженный лейкоцитоз, палочкоядерный сдвиг лейкоцитарной формулы, токсичная зернистость нейтрофилов, повышенный уровень СОЭ. Во второй фазе абсцесса легкого анализы постепенно улучшаются. Если процесс хронизируется, то в уровень СОЭ увеличивается, но остается относительно стабильным, присутствуют признаки анемии.
- Биохимический анализ крови. Биохимические показатели крови изменяются – увеличивается количество сиаловых кислот, фибрина, серомукоида, гаптоглобинов и α2- и у-глобулинов; о хронизации процесса говорит снижение альбуминов в крови.
- Исследование мочи. В общем анализе мочи – цилиндрурия, микрогематурия и альбуминурия, степень выраженности изменений зависит от тяжести течения абсцесса легкого.
Лечение абсцесса легкого
Тяжесть течения заболевания определяет тактику его терапии. Возможно как хирургическое, так и консервативное лечение. В любом случае оно проводится в стационаре, в условиях специализированного отделения пульмонологии. Консервативная терапия включает в себя соблюдение постельного режима, придание пациенту дренирующего положения несколько раз в день на 10-30 минут для улучшения оттока мокроты.
Антибактериальная терапия назначается незамедлительно, после определения чувствительности микроорганизмов возможна коррекция антибиотикотерапии. Для реактивации иммунной системы проводят аутогемотрансфузию и переливание компонентов крови. Антистафилакокковый и гамма-глобулин назначается по показаниям. Если естественного дренирования не достаточно, то проводят бронхоскопию с активной аспирацией полостей и с промыванием их растворами антисептиков (бронхоальвеолярный лаваж).
Возможно также введение антибиотиков непосредственно в полость абсцесса легкого. Если абсцесс расположен периферически и имеет большой размер, то прибегают к трансторакальной пункции. Когда же консервативное лечение абсцесса легкого малоэффективно, а также в случаях осложнений показана резекция легкого.
Прогноз и профилактика
Благоприятное течение абсцесса легкого идет с постепенным рассасыванием инфильтрации вокруг гнойной полости; полость теряет свои правильные округлые очертания и перестает определяться. Если процесс не принимает затяжной или осложненный характер, то выздоровление наступает через 6-8 недель. Летальность при абсцессе легкого достаточно высока и на сегодняшний день составляет 5-10%.
Специфической профилактики абсцесса легкого нет. Неспецифической профилактикой является своевременное лечение пневмоний и бронхитов, санация очагов хронической инфекции и предупреждение аспирации дыхательных путей. Так же важным аспектом в снижении уровня заболеваемости является борьба с алкоголизмом.
Абсцесс легкого — признаки, причины, симптомы, лечение и профилактика
Виды
Недуг бывает острым и хроническим. Первый заключается в пораженном участке, где образуется ихор, а ветви дыхательного горла расплавляются и погибают. Когда зловонная жидкость начинает частично выходить с кашлем, над образованием скапливается воздух. Далее наступает хроническое состояние или гангрена ветви.
При первом виде наблюдается сильная боль в грудине, усиливающаяся при кашле и дыхании, появляется одышка, сухой кашель, отделения, дурно пахнущая мокрота, кровохарканье. По мере прогрессирования течения общее настроение ухудшается, проявляется интоксикация, головная боль, слабость в суставах, тошнота, потеря аппетита, повышенная утомляемость. Выявить эту стадию можно уже при визуальном осмотре. Так, та часть грудины, в которой располагается пораженный центр, будет отставать при дыхании. Бывает нарыв локализуется одновременно с двух сторон. Тогда движение грудной клетки будет ассиметричным. Как правило, длительность острой фазы составляет примерно десять дней. Но бывают и другие варианты. Она может как затянуться (до трех недель), так и очень быстро закончиться (в течение трех дней).
Второй период соответствует времени вскрытия полости центра, заполненной гноем. Последнее подтверждает наличие зловонной птизмы, отделяемой при кашле. За сутки же отделяется до литра жидкости. Самочувствие пациента чуть улучшается, поскольку интоксикация организма снижается, лихорадка уменьшается.
Острый процесс может перейти в затяжную стадию. В этом случае будет наблюдаться периодическое обострение заболевания.
Симптомы
Начало болезни зависит от локализации капсулы с воспалением. Прикрепляясь к стенке легкого, отклонение прогрессирует энергично и способно привести к тяжелым результатам, вплоть до разрыва легочной ткани.
Второй вариант представляет новообразование внутри полости дыхательного органа. В подобной ситуации долгое время диагноз проходит в скрытой форме, практически не беспокоя человека. Велика вероятность перерастания недуга в хроническую форму, проявляющуюся в самой серьезной стадии.
Развивается патология до момента прорыва оболочки как обычная инфекция, сопровождающаяся горячкой, однако после самопроизвольного разрыва не исключен гнойнистый кашель и чрезмерное отхаркивание птизмы.
Абсцесс легкого хронический, описание заболевания на портале Medihost.ru
Абсцесс легкого – это скопление гноя в органах дыхания – легких – в ограниченной полости.
Наиболее частой причиной образования абсцессов в легких является не долеченная пневмония, туберкулез, ожоги легких (в том числе химические.) Абсцессы образовавшиеся в результате развития ателектазов протекаю наиболее тяжело.
При развитии острого абсцесса вокруг воспаленного участка ткани легкого образуется инфильтрат, наполненный гнойными массами. Вокруг очага воспаления образуется так называемая перифокальная реакция – воспаление ранее здоровой ткани легких. При нарушении целостности абсцесса или при слиянии с просветом с бронхом содержимое абсцесса выделяется наружу путем откашливания, перемешиваясь с мокротой и слизью бронхов.
Обычно абсцесс разрешается, вскрываясь и впоследствии зарастая грануляционной тканью с образованием рубца. Иногда абсцесс из острого состояния переходит в хроническое течение. В тяжелых случаях абсцесс не только не разрешается, но и переходит в угрожающее жизни человека состояние – гангрену легкого.
Хронический абсцесс легкого – это капсула: покрытая соединительной тканью, заполненная гнойным содержимым.
Симптомы
Симптомы абсцедирования легкого соответствуют симптомам развития тяжелой пневмонии. Чаще всего это – высокая температура, которая плохо поддается снижению антипиретиками, мучительный кашель без мокроты В начале развития гнойного очага и с мокротой в середине и конце развития абсцесса. При аускультации пульмонологом отмечается притупление перкуторных звуков легких, а также ослабление или отсутствие дыхания над областью образования инфильтрата. При образовании абсцессов больши размеров появляются боли при совершении вншнего дыхания на той стороне, где развился абсцесс. После созревания и разрыва гнойникапоявляется обильная мокрота с гноем, иногда с примесью крови, которая можт быть в большом количестве (полным ртом) Характер мокроты тае может различаться. Так, при развитии некротических процессов и гангрены запах мокроты очень выражен, зловонный.
Лечение
Как только диагноз абсцесс легкого поставлен – пациент в срочном порядке госпитализируется в отделение гнойной хирургии, где в комплексе проходит лечение и хирургов и терапевтов – пульмонологов. Иногда абсцесс прорывается в плевральную полость – так образуется закрытый пневмоторакс, который может осложниться развитием плеврита.
В консервативную часть лечения входит обеспечение наиболее комфортного окружения для пациента – строгий постельный режим, высокобелковая калорийная пища для повышения регенерации тканей, контроль применения антибиотиков. При развитии кровотечения в результате вскрытия абсцесса показаны переливания крови.
Хирургическое лечение показано при вскрытие гнойника с кровотечением, вскрытии в плевральную полость с образованием эмпиемы, при гангрене легкого. Лечение хронических абсцессов возможно только путем радикальных хирургических вмешательств – в наиболее тяжелых случаях удаляется целое легкое. При наличии показаний, запрещающих какое либо оперативное вмешательство проводится регулярная санация полости абсцесса с применением сильных антисептических средств и регулярной антибиотикотерапии. Наряду с санацией пациенту назначается дыхательная гимнастика, постуральный дренаж, физиотерапия и назначение вспомогательных лекарственных препаратов – муколитиков и бронхорасширяющих средств. Такое лечение при хроническом абсцедировании назначается на длительное время, вплоть до пожизненного.
Лечение осложнения пневмонии в Тюмени
Отделение анестезиологии и реанимации №2Пневмония – тяжелое инфекционное заболевание лёгких. Обычно оно поражает людей с ослабленной иммунной системой (например, больных сахарным диабетом, алкоголизмом, ВИЧ-инфицированных) или развивается в результате заражения высокопатогенным штаммом вируса гриппа. Также пневмония может возникнуть в результате длительного горизонтального лежания у хронически больных пациентов. Пневмонией может осложниться острая вирусная инфекция, перенесенная на ногах.Причины пневмонии
Часто причиной является бактериальная флора, в особенности стрептококки, или вирусы. Бактериальная пневмония может развиться после инфекции верхних дыхательных путей, например простуды или гриппа. Примерно в 50% случаев возбудителем пневмонии является вирус.В некоторых случаях возбудителями являются микоплазмы — микроорганизмы со свойствами как вирусов, так и бактерий.
Другими возбудителями пневмонии могут быть грибы и паразиты, но это случается гораздо реже.
Симптомы пневмонии
Симптомы пневмонии могут быть схожи с симптомами простуды или гриппа. Симптомы бактериальной пневмонии могут появляться как остро, так и постепенно. Они включают: лихорадку, дрожь, острую боль в груди, сильное потоотделение, кашель с густой, рыжеватой или зеленоватой мокротой, учащенный пульс и ускоренное дыхание, цианотичность губ и ногтей. Чувство нехватки воздуха – частый симптом пневмонии.Для вирусной пневмонии характерны: жар, сухой кашель, головная боль, мышечная боль, слабость, переутомление и сильная одышка.
Симптомы пневмонии, вызываемой микоплазмами, часто схожи с симптомами бактериальной и вирусной пневмонии, но выражены обычно слабее.
Осложнения пневмонии
Пневмония может осложниться воспалением плевры (плевритом), отеком легких, абсцессом легкого (полость в легком, заполненная гноем), нарушениями дыхания.Что можете сделать вы
При наличии похожих на пневмонию симптомов немедленно проконсультируйтесь с врачом. До этого можно принять жаропонижающее средство, лекарства против кашля.Немедленно обратитесь к врачу или вызовите его на дом в следующих случаях:
- непрекращающийся кашель, боль в груди, жар;
- резкое ухудшение общего состояния после простуды или гриппа;
- озноб, затрудненное дыхание.
Что может сделать врач
Для подтверждения диагноза проводят рентгенографию грудной клетки. Возбудителя определяют с помощью специального анализа крови и мокроты. При выявлении бактериальной или грибковой инфекции назначают антибактериальную терапию и противогрибковые препараты. При вирусной природе – противовирусные препараты.В тяжелых случаях пациента госпитализируют в отделение реанимации. При тяжелой дыхательной недостаточности проводят кислородную терапию или искусственную вентиляцию легких специальными дыхательными аппаратами.
Пневмонию также требует проведения инфузионно-трансфузионной терапии (иногда переливания компонентов крови), искусственного питания, иногда – заместительной почечной терапии.
Услуги и цены отделения
Абсцесс в легких — Заболевания легких и дыхательных путей
Абсцесс легкого обычно вызывается бактериями, которые обычно живут во рту или горле и которые вдыхаются (аспирируются) в легкие, что приводит к инфекции. Часто источником бактерий, вызывающих абсцесс легкого, является заболевание десен (пародонтоз).
В организме есть множество защитных механизмов (например, от кашля), которые помогают предотвратить попадание бактерий в легкие. Заражение происходит в первую очередь, когда человек находится без сознания или очень сонлив из-за седативных средств, анестезии, употребления алкоголя или наркотиков, или заболевания нервной системы, и, таким образом, он менее способен кашлять, чтобы избавиться от аспирированных бактерий.
У людей с плохо функционирующей иммунной системой абсцесс легкого может быть вызван организмами, которые обычно не встречаются во рту или горле, такими как грибы или Mycobacterium tuberculosis (организм, вызывающий туберкулез). Другими бактериями, которые могут вызвать абсцессы легких, являются стрептококки и стафилококки, включая устойчивый к метициллину Staphylococcus aureus (MRSA), который является серьезной инфекцией.
Закупорка (закупорка) дыхательных путей также может привести к образованию абсцесса.Если ветви дыхательного горла (бронхов) заблокированы опухолью или инородным предметом, может образоваться абсцесс, поскольку за препятствием могут скапливаться выделения (слизь). Иногда в эти выделения попадают бактерии. Обструкция препятствует откашливанию бактериальных выделений через дыхательные пути.
Реже абсцессы возникают, когда бактерии или инфицированные сгустки крови попадают с кровотоком в легкие из другого инфицированного участка тела (септическая легочная эмболия).
Обычно у людей развивается только один абсцесс легкого в результате аспирации или обструкции дыхательных путей. Если развивается несколько абсцессов, они обычно находятся в одном легком. Однако, когда инфекция достигает легких через кровоток, в обоих легких может развиться множество рассеянных абсцессов. Эта проблема чаще всего встречается у людей, употребляющих инъекционные наркотики с использованием грязных игл или нестерильных методов.
В конце концов, большинство абсцессов прорываются в дыхательные пути, производя большое количество мокроты, которая отхаркивается.После разрыва абсцесса в легком остается полость, заполненная жидкостью и воздухом. Иногда абсцесс прорывается в пространство между легкими и грудной стенкой (плевральное пространство), заполняя пространство гноем — состояние, называемое эмпиемой. Очень редко, если абсцесс разрушает стенку кровеносного сосуда, это может привести к серьезному кровотечению.
Абсцесс легкого — легочные заболевания
Внутривенные антибиотики или, для менее серьезно пораженных пациентов, пероральные антибиотики
Чрескожное, эндобронхиальное или хирургическое дренирование абсцесса, не поддающегося лечению антибиотиками или эмпиемы
Основной выбор — комбинация ингибиторов бета-лактам / бета-лактамаз (например, ампициллин / сульбактам от 1 до 2 г внутривенно каждые 6 часов).Другие альтернативы включают карбапенем (например, имипенем / циластатин 500 мг внутривенно каждые 6 часов) или комбинированную терапию метронидазолом 500 мг каждые 8 часов плюс пенициллин 2 миллиона единиц внутривенно каждые 6 часов. Менее тяжелобольным можно назначать пероральные антибиотики, такие как амоксициллин / клавуланат 875/125 мг перорально каждые 12 часов или, у пациентов с аллергией на пенициллин, клиндамицин 300 мг перорально каждые 6 часов. Схемы внутривенного вливания могут быть преобразованы в пероральные, когда пациент откладывает прием. Для очень серьезных инфекций, связанных с MSRA, лучшим лечением является линезолид или ванкомицин.Если грамотрицательные бациллы культивируются в значительных концентрациях из мокроты или крови и обнаруживаются при окраске по Граму, схему антибиотикотерапии следует изменить, чтобы охватить конкретный патоген в дополнение к анаэробам.
Клиндамицин 600 мг внутривенно каждые 6-8 часов был предпочтительным препаратом, поскольку он обладает превосходной активностью против стрептококков и анаэробных организмов; тем не менее, он стал препаратом второй линии из-за опасений по поводу высокой частоты инфицирования Clostridioides (ранее Clostridium ), difficile при продолжительной терапии клиндамицином.Это по-прежнему полезный выбор для пациентов с аллергией на пенициллин.
Оптимальная продолжительность лечения неизвестна, но обычная практика заключается в лечении до тех пор, пока рентгенограмма грудной клетки не покажет полное разрешение или небольшой стабильный остаточный рубец, что обычно занимает от 3 до 6 недель или дольше. Как правило, чем больше абсцесс, тем больше времени требуется, чтобы рентген показал разрешение.
Большинство авторитетов не рекомендуют физиотерапию грудной клетки и постуральный дренаж из-за возможности распространения инфекции в другие бронхи с распространением инфекции или острой непроходимостью.
Необходимо дренировать сопутствующую эмпиему. Хирургическое удаление или дренирование абсцессов легких необходимо примерно у 10% пациентов, у которых поражения не поддаются лечению антибиотиками, а также у тех, у кого развивается гангрена легких. Устойчивость к лечению антибиотиками чаще всего встречается при больших полостях и пост-обструктивных абсцессах. Если пациенту не удается уменьшить рефлексию или клиническое улучшение через 7-10 дней, их следует обследовать на предмет наличия резистентных или необычных патогенов, обструкции дыхательных путей и неинфекционных причин кавитации.
Когда необходимо хирургическое вмешательство, наиболее распространенной процедурой является лобэктомия; Сегментарной резекции может быть достаточно при небольших поражениях (полость диаметром <6 см). Пневмонэктомия может потребоваться при множественных абсцессах, не поддающихся лекарственной терапии, или при гангрене легких. У пациентов, которые могут плохо переносить операцию, чрескожный дренаж или, в редких случаях, бронхоскопическое размещение катетера типа косичка может облегчить дренаж. Эндобронхиальное ультразвуковое исследование для определения установки интродьюсера стало еще одним методом дренирования.
Симптомы, причины, диагностика и лечение
Абсцесс легкого или легочный абсцесс — это заполненная гноем полость в легких, вызванная инфекциями, вызванными бактериями, а иногда и грибками или паразитами. Они могут быть первичными, развивающимися в области пневмонии или другого заболевания легких, или вторичными, при которых бактерии из другой области тела всасываются в легкие или распространяются в легкие другим путем. Абсцесс легкого можно увидеть на рентгеновском снимке грудной клетки, хотя лучший тест для диагностики — это компьютерная томография грудной клетки.В большинстве случаев они проходят только с помощью антибиотиков, но в некоторых случаях требуется дренаж или хирургическое вмешательство.
Признаки, симптомы и осложнения
Симптомы абсцесса легкого могут начаться быстро или медленно и незаметно. Абсцессы описываются как:
- Острая: продолжительностью менее 6 недель
- Хроническая болезнь: более 6 недель
Ранние признаки и симптомы могут включать:
- Лихорадка и озноб: Лихорадка часто является первым признаком абсцесса легкого, при этом не менее 80% людей испытывают этот симптом.
- Ночная потливость: Ночная потливость, в отличие от «приливов», часто описывается как «промокание» и требует смены ночного белья. Потоотделение также может возникать в течение дня.
- Постоянный кашель: сначала кашель обычно сухой, но может стать продуктивным (откашливание мокроты), особенно если абсцесс прорывается в бронхи.
Более поздние признаки и симптомы могут включать:
Осложнения
Если абсцесс легкого сохраняется или если диагноз задерживается, может возникнуть ряд осложнений.Это включает:
- Эмпиема: абсцесс может прорваться в плевральную полость, пространство между мембранами, выстилающими легкие. Когда это происходит, состояние часто лечится по-другому.
- Бронхоплевральный свищ: между бронхом и плевральной полостью может образоваться свищ (аномальный проход).
- Гангрена легких
- Кровоизлияние (кровотечение в легкие)
- Септическая эмболия: части абсцесса могут отламываться и перемещаться в другие области, особенно в мозг, что приводит к абсцессу мозга или менингиту.
- Вторичный амилоидоз
Причины и факторы риска
При рассмотрении возможных причин абсцессы легких делятся на две основные категории:
- Первичный: первичный абсцесс легкого возникает в результате расширения состояния, затрагивающего само легкое.
- Вторичный: абсцессы легких могут возникать вторично в результате состояния вне легких, распространяющегося на легкие.
Эти причины, в свою очередь, имеют разные основные факторы риска.
Наиболее частая причина
Наиболее частой причиной абсцесса легкого является аспирация анаэробных бактерий (бактерий, которые живут без кислорода) изо рта.
Абсцессы могут быть одиночными или множественными, причем множественные абсцессы чаще встречаются при пневмонии или сепсисе.
Причины и факторы риска первичного абсцесса легкого
Ряд состояний, которые напрямую влияют на легкие, могут предрасполагать человека к развитию абсцесса легких.
- Пневмония: любой тип пневмонии, но особенно аспирационная пневмония, может привести к абсцессу легкого, особенно если диагноз и лечение откладываются.
- Опухоли: основной вид рака способствует формированию абсцесса легкого примерно у 10–15% людей. В этом случае обструкция дыхательных путей из-за опухоли часто приводит к пневмонии (пост-обструктивная пневмония), которая, в свою очередь, приводит к абсцессу. Плоскоклеточный рак легких является наиболее распространенной формой рака легких, приводящей к абсцессу легкого, но другие виды рака, такие как лимфомы, также могут быть первопричиной.
- Основное заболевание легких: Заболевания легких, такие как бронхоэктазы, муковисцидоз, ушибы легких (синяки) и инфицированные инфаркты, могут привести к абсцессу легкого.
- Иммунодефицит: синдромы врожденного иммунодефицита, а также приобретенные (например, при ВИЧ / СПИДе или в результате химиотерапии) могут привести к абсцессу легкого.
Вторичные причины абсцесса легкого
Вторичный абсцесс легкого может возникнуть, когда бактерии, присутствующие в других регионах, распространяются в легкие при вдыхании (аспирации), через кровоток или извне (например, при проникающей травме).
- Аспирация инфекционного материала изо рта и верхних дыхательных путей
- Септические эмболы: инфекции могут распространяться через кровоток в легкие из области тромбофлебита, инфицированного сердечного клапана (бактериальный эндокардит) на правой стороне сердца (например, трехстворчатого клапана), инфицированного центрального катетера или Внутривенное употребление наркотиков.
- Проникновение: Инфекция может проникнуть в легкие из близлежащих областей, таких как пищевод (бронхоэзофагеальный свищ), инфекция средостения или абсцесс под диафрагмой (поддиафрагмальный абсцесс).
Факторы риска
Факторы риска абсцесса легкого включают:
- Снижение уровня сознания, ведущее к аспирации: алкоголизм и употребление других наркотиков, кома, инсульт, общая анестезия, судорожные расстройства, ИВЛ
- Снижение мышечного контроля: нервно-мышечные состояния, которые приводят к дисфагии (затрудненное глотание) или неспособности кашлять.
- Стоматологические проблемы: кариес, плохая гигиена полости рта, инфекции зубов и пародонта (например, заболевание десен)
- Заболевания верхних дыхательных путей: инфекции носовых пазух, хирургия ротоглотки
- Подавление иммунитета: длительный прием кортикостероидов, иммунодепрессанты, сепсис, пожилой возраст, недоедание
- Другие состояния: Диабет (особенно фактор риска абсцессов легких с Klebsiella , гастроэзофагеальная рефлюксная болезнь, бронхиальная непроходимость, инфекции суставов и мышц, сепсис
Злоупотребление алкоголем — наиболее частый фактор риска абсцесса легкого (но, конечно, не единственная причина).
Патогены (бактерии и другие организмы, присутствующие в абсцессе)
Абсцессы легких чаще всего содержат комбинацию как аэробных (бактерий, которые живут в кислороде), так и анаэробных бактерий, в среднем присутствуют шесть или семь различных видов. Тип присутствующих бактерий варьируется в зависимости от первопричины, от того, начинается ли инфекция в сообществе или в больнице, а также от географии.
Анаэробные бактерии обычно преобладают и могут включать:
- Бактероиды
- Фузобактерии
- Peptostreptococcus magnus (теперь называется Finegoldia magna )
- Prevotella melaninogenica
- Порфиромонас
- Bacteroides fragilis
- Clostridium perfringens
- Veillonella (чаще встречается у детей, перенесших операцию, а также у людей с онкологическими заболеваниями или иммунодефицитом)
Аэробные бактерии также часто присутствуют, особенно у людей с ослабленным иммунитетом.Они могут включать:
- Klebsiella pneumoniae
- Haemophilus influenzae
- Синегнойная палочка
- Легионелла
- Staphylococcus aureus , включая MRSA (могут присутствовать множественные абсцессы)
- Streptoccous pneumoniae, Streptococcus pyogenes, Streptoccocus anginosus или Strep группы B
- Вид Nocardia
- Виды Actinomyces
- Burkholderia pseudomallei (Юго-Восточная Азия)
- Виды Mycobacterium
Паразиты
- Entamoeba histolytica (эхинококкоз)
- Paragogonimus westermani
- Эхинококк
Грибки
- Аспергиллы
- Blastomyces
- Гистоплазма
- Криптококк
- Coccidioides
- Фузариоз
Бактерии, вызывающие основные причины заболевания
Типы бактерий, обнаруженных в абсцессе, связаны с основной причиной и факторами риска. Staph. aureus является частым виновником множественных абсцессов и чаще встречается при вторичных абсцессах, например, связанных с инфекциями сердечного клапана. Другие распространенные бактерии, обнаруживаемые во вторичных абсцессах легких, включают Streptococcus, Klebsiella, Pseudomonas, Haemophilus parainfluenzae , Acinetobacter и Escherichia coli . Первичные абсцессы легких часто вызываются грамотрицательными бактериями, такими как Bacteroides, Clostridium и Fusobacterium.Взаимодействие с другими людьми
Ответственные бактерии могут изменяться
В прошлом анаэробы были преобладающими бактериями, присутствующими в внебольничных абсцессах (люди, у которых абсцессы развились за пределами больницы), а стрептококк был второй по частоте причиной. Похоже, что ситуация меняется, и теперь клебсиелла обычно обнаруживается в внебольничных абсцессах. Связь клебсиеллы с основным диабетом и недавнее увеличение числа случаев диабета могут играть определенную роль.
Диагностика
Заподозрить абсцесс легкого можно на основании симптомов и факторов риска, а также на основании результатов физикального обследования.При физикальном осмотре врач может услышать звуки бронхиального дыхания, при этом область, расположенная над абсцессом, звучит глухо при постукивании по груди (тупость при перкуссии). Обычно присутствует лихорадка. Также могут быть отмечены такие факторы риска, как кариес и заболевание десен.
Изображения
На ранней стадии рентген грудной клетки может показать только инфильтраты (свидетельство пневмонии) без очевидного абсцесса. Компьютерная томография (КТ) грудной клетки — самый надежный тест, хотя ультразвуковое исследование легких также может быть полезно при оценке абсцесса, особенно у детей.КТ также помогает отличить абсцесс легкого от эмпиемы (что важно, поскольку эти два состояния лечат по-разному).
По мере прогрессирования абсцесса полость абсцесса может быть более отчетливо видна на изображениях, и может рассматриваться как полость с толстыми стенками с уровнем воздух-жидкость (часто окруженная признаками пневмонии). По мере дальнейшего развития абсцесса он может стать менее четким при визуализации, поскольку область замещается рубцовой тканью.
При абсцессах, вызванных аспирацией, наиболее частыми локализацией абсцесса являются правая средняя доля или верхние части нижних долей любого легкого.
Бактериальный анализ / культура
Для оценки типа присутствующих бактерий может быть взят образец, но это не всегда необходимо. Иногда берут образец мокроты (образец откашливаемой мокроты), но, как правило, неточный. Более точные образцы могут быть получены с помощью эндобронхиального ультразвука / аспирации во время бронхоскопии. Культуры крови часто бывают отрицательными, если преобладающим типом присутствующих бактерий являются анаэробы.
Дифференциальная диагностика
Первый важный шаг в оценке абсцесса легкого — отличить абсцесс от эмпиемы, хотя эмпиема может возникнуть как осложнение абсцесса.При визуализации абсцесс легкого часто выглядит как круглая полость, тогда как эмпиема имеет более двояковыпуклую форму.
Есть ряд других состояний, помимо абсцессов, которые могут вызвать кавитацию в легких. Некоторые из них включают:
- Туберкулез (туберкулезная полость)
- Легочный инфаркт: область гибели клеток в легких из-за отсутствия кровотока, как при сердечном приступе (инфаркт миокарда) или инсульте (цереброваскулярный инфаркт)
- Рак (полостные поражения, вызванные раком легких)
- Грибковые инфекции
- Гранулемы (с ревматоидными узелками в легких)
- Некротическая пневмония (обычно с множественными участками кавитации)
Лечение
В то время как дренирование является предпочтительным методом лечения абсцессов во многих частях тела, дренирование или хирургическое вмешательство редко требуется при абсцессах легких.Для лечения абсцесса легкого часто бывает достаточно одних антибиотиков, и они эффективны примерно в 80% случаев.
Антибиотики и физиотерапия легких
Комбинация антибиотиков широкого спектра действия чаще всего используется для борьбы с различными присутствующими бактериями. В зависимости от того, насколько болен человек, антибиотики часто начинают внутривенно и продолжают от четырех до шести недель или до тех пор, пока признаки абсцесса не исчезнут при визуализирующих исследованиях.
При абсцессах, вызванных грибами, паразитами, а также инфекциями, вызываемыми Mycobacterium, Actinomyces или Nocardia, может потребоваться более длительная продолжительность лечения, например, до 6 месяцев.Взаимодействие с другими людьми
Сами по себе антибиотики приводят к разрешению абсцесса примерно в 80% случаев, но если улучшения не наблюдается, могут потребоваться другие методы лечения.
Также часто помогают физиотерапия легких и постуральный дренаж, которые часто сочетаются с лечением антибиотиками.
Чрескожный или эндоскопический дренаж
Если абсцесс легкого не поддается лечению антибиотиками, дренаж может потребоваться. Это обычно рассматривается, если после 10-14 дней приема антибиотиков улучшения не отмечается, и в этом случае следует рассмотреть вопрос раньше, чем позже.
Дренирование может быть выполнено либо с помощью иглы, вводимой через грудную стенку в абсцесс (чрескожный дренаж), либо с помощью бронхоскопии и эндобронхиального ультразвука (эндобронхиальный дренаж). Эндобронхиальный дренаж может быть лучшим вариантом при абсцессах, расположенных в центре и вдали от плевры, когда существует риск прокола легочной ткани, но чрескожный дренаж выполняется чаще.
Хирургия
В редких случаях (примерно в 10% случаев) может потребоваться операция.Наиболее распространенными процедурами являются лампэктомия или сегментэктомия, при которых удаляются абсцессы и некоторые окружающие ткани, и часто их можно выполнить с помощью минимально инвазивной хирургии (торакоскопическая хирургия с видеосвязью или VATS).
Показания к операции могут включать:
- Большие абсцессы (более 6 сантиметров или примерно 3 дюйма в диаметре).
- Кашляет кровью
- Сепсис
- Длительная лихорадка или повышенное количество лейкоцитов
- Образование бронхоплеврального свища
- Эмпиема
- Абсцессы, безуспешно леченные антибиотиками или дренажом
- При подозрении на основной рак
Прогноз
До появления антибиотиков прогноз абсцессов легких был плохим.Теперь, при своевременном лечении антибиотиками, прогноз часто больше зависит от основной причины, и многие абсцессы легких проходят без каких-либо долгосрочных проблем.
Абсцессы легких, как правило, гораздо менее опасны, чем в прошлом, из-за широкой доступности антибиотиков широкого спектра действия.
Слово Verywell
Своевременное распознавание и лечение абсцесса легкого важны для уменьшения осложнений. Как и в случае со многими другими заболеваниями, лучшее лекарство — это профилактика.«Хорошая гигиена полости рта, своевременная медицинская помощь при подозрении на пневмонию, тщательное регулирование уровня сахара в крови у людей с диабетом и обеспечение проходимости дыхательных путей у предрасположенных людей — все это играет важную роль в снижении риска.
Абсцесс легкого | Это серьезно? 5 Причины, симптомы и лечение
Причины абсцесса легкого
Самая распространенная причина, по которой вызывающие инфекцию бактерии попадают в легкие, — это аспирация. Событие аспирации обычно происходит, когда человек с нарушением сознания или способности глотать вдыхает слюну изо рта, содержащую эти бактерии, вместо того, чтобы проглотить ее.Другие причины включают заболевание десен, нарушение кашлевого рефлекса, рак, иммунную недостаточность и септическую легочную эмболию.
Болезнь десен
Люди с заболеваниями десен, такими как гингивит, более склонны к развитию абсцессов легких, если их слюна попадает в трахею, а не проглатывается. Гингивит и другие заболевания пародонта возникают из-за большого количества бактерий во рту. Это увеличенное количество бактерий при аспирации может легче заселять ткань легкого, создавая абсцесс.
Нарушение кашлевого рефлекса
Когда слюна опускается по трахее, срабатывает кашлевой рефлекс, так как организм пытается заставить слюну подняться обратно в дыхательное горло, чтобы ее можно было проглотить в пищевод — правильный путь для слюны и пищи. Однако нарушение сознания снижает этот кашлевой рефлекс, увеличивая вероятность проглатывания бактерий. У некоторых людей с неврологическими заболеваниями, поражающими ствол головного мозга, также может быть нарушение кашлевого рефлекса. Общие причины нарушения сознания и последующих событий аспирации включают:
- Алкогольное опьянение
- Общая анестезия
- Употребление наркотиков
- Инсульт
Рак, глотка или рак дыхательных путей
Некоторые люди предрасположены к аспирации орального содержимого, несмотря на сохраненное сознание.Люди с раком ротовой полости и горла могут испытывать структурные изменения в полости рта, затрудняющие правильное глотание. У людей с опухолью легких или инородным предметом, застрявшим в легких (проглоченным), также может развиться абсцесс легкого. Люди с такими препятствиями могут попытаться откашлять содержащую бактерии слизь, но не могут этого сделать из-за этих препятствий. Таким образом, бактерии остаются в легочной ткани и могут вызвать ее разрушение и образование абсцесса.
Иммунодефицит
Люди с недостаточной иммунной системой также подвержены абсцессам легких.Такой иммунодефицит может включать ВИЧ и людей, принимающих иммунодепрессанты. Обычно, если небольшое количество бактерий попадает в наши легкие, наша иммунная система способна бороться с ними, не вызывая никаких проблем. Однако у людей с нарушенной иммунной функцией эти бактерии имеют возможность размножаться, что может привести к образованию абсцесса.
Септическая легочная эмболия
Реже причиной абсцесса легкого является септическая легочная эмболия. Это происходит, когда бактерии колонизируют ткани в других частях тела (например,грамм. сердечного клапана при эндокардите) выходят из этой ткани и перемещаются по кровотоку в легкие.
Абсцесс легкого — симптомы, диагностика и лечение
Ограниченное скопление гноя в легком, которое приводит к образованию полости, обычно с уровнем воздуха и жидкости, видимым на рентгенограмме грудной клетки.
Наиболее частым причинным фактором является аспирация желудочного содержимого.
Смешанная микробная флора, включая анаэробные бактерии и микроаэрофильные стрептококки, участвует в образовании абсцессов, связанных с аспирацией желудочного содержимого.
Лихорадка, связанная с продуктивным кашлем и гнилостным отхаркиванием, является частым клиническим проявлением.
Диагностика основана на рентгенологических данных, выявляющих кавитацию на уровне воздух-жидкость. Документировать анаэробную инфекцию обычно сложно.
Варианты лечения включают противомикробные препараты против аэробных и анаэробных бактерий, назначаемые отдельно или в комбинации.
Чрескожный дренаж под визуальным контролем или хирургическая резекция предназначены для пациентов, не отвечающих на лечение противомикробными препаратами.
Абсцесс легкого — это локализованное скопление гноя в легком, которое приводит к образованию полости, обычно с толстой стенкой. [1] Tuddenham WJ. Глоссарий терминов по торакальной радиологии: рекомендации Номенклатурного комитета Общества Флейшнера. AJR Am J Roentgenol. 1984 сентябрь; 143 (3): 509-17. http://www.ajronline.org/doi/pdf/10.2214/ajr.143.3.509 http://www.ncbi.nlm.nih.gov/pubmed/6380245?tool=bestpractice.com [2] Бартлетт Дж. Анаэробные бактериальные инфекции легких.Грудь. 1987 июн; 91 (6): 901-9. http://journal.chestnet.org/article/S0012-3692(15)43176-9/fulltext http://www.ncbi.nlm.nih.gov/pubmed/3556058?tool=bestpractice.com Абсцессы чаще всего возникают, когда микробная инфекция вызывает некроз паренхимы легких с образованием одной или нескольких полостей. Сообщение таких полостей с бронхиальным деревом приводит к кашлю с образованием гнойной мокроты и наличию уровней жидкости и воздуха на рентгенограмме грудной клетки. [3] Маншарамани Н.Г., Козил Х. Хронический легочный сепсис: абсцесс легкого, бронхоэктазы и эмпиема. .Curr Opin Pulm Med. 2003 Май; 9 (3): 181-5. http://www.ncbi.nlm.nih.gov/pubmed/12682562?tool=bestpractice.com
Абсцесс — Причины — NHS
Большинство абсцессов вызвано инфекцией стафилококковыми бактериями.
Когда бактерии попадают в организм, иммунная система посылает лейкоциты для борьбы с инфекцией. Это вызывает отек (воспаление) в месте заражения и отмирание близлежащих тканей. Создается полость, которая заполняется гноем, образуя абсцесс.
Гной содержит смесь мертвых тканей, лейкоцитов и бактерий. Абсцесс может увеличиваться в размерах и становиться более болезненным, поскольку инфекция продолжается и выделяется больше гноя.
Некоторые виды стафилококковых бактерий вырабатывают токсин под названием лейкоцидин Пантона-Валентайна (PVL), который убивает лейкоциты. Это заставляет организм вырабатывать больше клеток, чтобы продолжать бороться с инфекцией, и может привести к повторным кожным инфекциям.
В редких случаях абсцесс может быть вызван вирусом, грибами или паразитами.
Абсцессы кожи
Когда бактерии попадают под поверхность кожи, может образоваться абсцесс. Это может произойти на любом участке тела, хотя кожные абсцессы чаще встречаются у:
- подмышки
- руки и ноги
- багажник
- гениталии
- ягодицы
Бактерии могут попасть на вашу кожу и вызвать абсцесс, если у вас есть небольшая кожная рана, например, небольшой порез или ссадина, или если сальная железа (сальная железа) или потовая железа на вашей коже заблокированы.
Внутренние абсцессы
Абсцессы, развивающиеся внутри живота (брюшной полости), вызываются инфекцией, проникающей в ткани, расположенные глубже в организме. Это может произойти в результате:
- травма
- абдоминальная хирургия
- инфекция, распространяющаяся из близлежащего района
Инфекция может распространиться в брюшную полость и вызвать развитие абсцесса разными путями.
Например, абсцесс легкого может образоваться после бактериальной инфекции в легких, такой как пневмония, а лопнувший аппендикс может распространять бактерии в брюшной полости.
Повышенный риск
Помимо конкретных причин, упомянутых выше, факторы, повышающие вероятность развития абсцесса, могут включать:
- с ослабленной иммунной системой — это может быть связано с заболеванием, таким как ВИЧ, или лечением, например химиотерапией
- страдают диабетом
- с основным воспалительным заболеванием, таким как гнойный гидраденит
- является переносчиком стафилококковых бактерий
Однако многие абсцессы развиваются у людей, которые в остальном в целом здоровы.
Последняя проверка страницы: 4 ноября 2019 г.
Срок следующего рассмотрения: 4 ноября 2022 г.
Аспирационная пневмония и абсцесс легкого
Что нужно знать каждому врачу:
Аспирация может вызывать любой из четырех различных синдромов: пневмонит (который не обсуждается далее в этой главе), некротическая пневмония, абсцесс легкого и эмпиема (которая почти всегда перекрывается с пневмонией или образованием абсцесса). Легочная аспирация и ее инфекционные осложнения являются важными причинами серьезных заболеваний и смертей у госпитализированных пациентов и пациентов хронических больных.
Как правило, аспирационная пневмония является полимикробной. Роль анаэробов спорна, но, вероятно, менее важна, чем предполагалось исторически. Тем не менее, следует предполагать, что эти организмы присутствуют у пациентов с факторами риска или подозрительными результатами физикального обследования. Серьезные последствия можно свести к минимуму за счет быстрого распознавания инфекции, своевременного начала соответствующей антибактериальной терапии и стратегий, позволяющих избежать повторной аспирации. Стероиды не доказали свою эффективность при аспирационной пневмонии.Пневмония, связанная с искусственной вентиляцией легких, избранный пример аспирационной пневмонии, подчеркивает важность минимизации аспирации. Вопреки распространенному мнению, трубки для чрескожной эндоскопической гастростомии (ПЭГ) не снижают аспирацию по сравнению с назогастральными трубками. Однако недавний Кокрановский анализ показывает, что установка зонда для питания после привратника привратника приводит к снижению аспирационной пневмонии примерно на 30% по сравнению с внутрижелудочным размещением.
Классификация:
Не применимо
Вы уверены, что у вашего пациента аспирационная пневмония или абсцесс легкого? Что вы должны ожидать найти?
Клинические проявления аспирации могут быть самыми разными, включая бессимптомный сухой кашель, дисфонию, стридор, рвоту после еды и ОРДС.Симптомы истинной инфекции (аспирационная пневмония) сильно различаются и зависят от точки, в которой пациент находится под наблюдением в процессе развития болезни, от вовлеченных патогенов и множества факторов, специфичных для хозяина. Симптомы аналогичны любому процессу острой пневмонии, но часто развиваются медленнее — обычно в течение нескольких дней или недель, а не часов.
Проявления варьируются от легкой болезни у амбулаторного пациента до критического заболевания с шоком и / или дыхательной недостаточностью.На пневмонию указывают лихорадка (или переохлаждение у пожилых людей), одышка, плевритная боль в груди и кашель с выделением гнойной слизи. Эти пациенты обычно токсичны и имеют лихорадку выше 39 ° C, тахикардию и тахипноэ. У пациентов с аспирационной пневмонией почти никогда не бывает озноба. Физические симптомы, которые соответствуют другим формам пневмонии, включают снижение шума дыхания, притупление перкуссии, хрипы, эгофонию, грудную клетку, шум трения плевры, изменение психического статуса, гипотонию и / или гипоксемию.
Признаки, указывающие на наличие анаэробной инфекции, включают плохую проходимость зубов, неприятный запах изо рта и / или мокроты, а также консолидированные данные в зависимых от силы тяжести зонах легких. Без своевременного распознавания и надлежащего лечения анаэробная пневмония кавитирует и / или приводит к образованию абсцесса. Симптомы абсцесса, которые постепенно развиваются в течение многих недель, включают в себя усталость, субфебрильную температуру, потерю веса и продуктивный кашель. Половина пациентов сообщают об отхождении гнилостной мокроты, которая может быть связана или не связана с кровохарканьем.Эти пациенты выглядят хронически больными и имеют температуру обычно ниже 39 ° C. Необычные, но наводящие на размышления находки включают звуки амфорического дыхания над полостью абсцесса и удары пальцев.
Диагноз аспирационной пневмонии подозревается на основании клинической картины и наличия ключевых признаков, включая факторы риска аспирации, заболевания пародонта, дурно пахнущие выделения, поражение зависимых сегментов легких и кавитацию. Диагноз подтверждается, если в инвазивном респираторном секрете обнаруживаются многочисленные полиморфно-ядерные лейкоциты и множество организмов с различной морфологией и характеристиками окраски по Граму.
Осторожно: существуют другие заболевания, которые могут имитировать аспирационную пневмонию или абсцесс легкого:
Неинфекционный аспирационный пневмонит (синдром Мендельсона) является основным фактором. Также следует учитывать возможность задержанного аспирированного инородного тела. Кавитацию бронхогенной карциномы можно оценить с помощью бронхоскопии. Микозы, гиперчувствительный пневмонит и васкулит на рентгенограмме могут проявляться аналогично кавитации, имитирующей образование абсцесса.
Как и / или почему у пациента развилась аспирационная пневмония или абсцесс легкого?
Аспирация определяется как попадание твердых частиц или жидких веществ ниже уровня настоящих голосовых связок.Аспирированные вещества могут быть эндогенными (ротоглоточные выделения, желудочный сок) или экзогенными (пища, вода). Существует две формы аспирационного синдрома: аспирация большого объема с острыми симптомами и хроническая аспирация малого объема с медленно прогрессирующими жалобами. Примечательно, что большинство случаев аспирации вызывают химический пневмонит, а не инфекцию (пневмонию).
Неизбирательное применение антибиотиков при аспирационном пневмоните приводит к отбору устойчивых патогенов и предрасполагает пациента к бактериальной суперинфекции.Аспирация вызывает прямую потерю реснитчатых клеток и не реснитчатых клеток, восстановление которой занимает до недели и предрасполагает пациента к развитию активной инфекции. Аспирированное содержимое желудка также может вносить жизнеспособную эндогенную флору в нижние дыхательные пути.
Состояния, которые увеличивают объем аспирированного материала и / или бактериальную нагрузку секрета у человека с нарушенной защитой, способствуют аспирационной пневмонии. Широко распространенное использование ингибиторов протонной помпы (ИПП), которое особенно распространено среди населения, подверженного риску аспирации, изменяет pH и увеличивает риск колонизации.
Становится все более очевидным, что большинство случаев аспирационной пневмонии являются полимикробными. В одной классической серии у пациентов было в среднем 3,2 изолята, из которых 2,6 были анаэробами и 0,6 — не анаэробами. Ранние бактериологические исследования обычно вовлекали анаэробные виды (Bacteroides, Prevotella, Fusobacterium, Peptostreptococcus) в внебольничную аспирационную пневмонию, но последующие оценки показали, что смешанные аэробные грамотрицательные вещества (в частности, Pseudomonas aeruginosa, Klebsiella pneumoniae и Escherichramia coli) aureus и Streptococcus pneumoniae) приобретают все большее значение.Два более поздних и тщательно разработанных испытания, в которых использовались защищенные пробы кисточки и анаэробное культивирование у пациентов с острой аспирацией, не выявили никаких анаэробов. Эти исследования предполагают, что анаэробы играют более ограниченную роль, чем традиционно считалось.
Изменения флоры полости рта у пожилых людей, находящихся в специализированных учреждениях, связанные с плохой гигиеной полости рта и недоеданием, способствуют колонизации анаэробными и аэробными грамотрицательными организмами. Исследование, в котором использовались образцы бронхов в случаях тяжелой аспирационной пневмонии в этой популяции, показало, что около 50% имели грамотрицательные бациллы и только около 15% имели анаэробные бактерии.Предыдущее воздействие антибиотиков также имеет значение, так как почти половина пациентов с пневмонией с положительным посевом, получивших однократную дозу антибиотиков перед взятием микробиологических проб, имели Pseudomonas aeruginosa, Staphylococcus aureus и / или грамотрицательные палочки в качестве возбудителей. Анаэробные патогены особенно склонны вызывать фиброзный ответ, который ограничивает распространение инфекционного процесса, ограничивая инфекцию одним сегментом легкого и приводя к образованию абсцесса.
Какие люди подвергаются наибольшему риску развития аспирационной пневмонии или абсцесса легкого?
Истинная частота аспирационной пневмонии неизвестна, но обычно считается низкой (5–15% всех случаев внебольничной пневмонии).Вариабельность показателей, сообщаемых в литературе, связана с отсутствием стандартизированных диагностических критериев, сложностями в диагностике и невозможностью отличить пневмонит от пневмонии. Аспирационная пневмония все чаще встречается у пожилых пациентов, особенно у жителей домов престарелых.
Одно исследование случаев пневмонии, приобретенной в домах престарелых, и контрольной группы с внебольничной пневмонией показало, что распространенность аспирационной пневмонии у жителей домов престарелых составляла 18% по сравнению с 5% у пациентов с ВП.Более недавнее исследование с аналогичным дизайном показало, что аспирационная пневмония составляет 30% всех случаев пневмонии, приобретаемой в домах престарелых, тогда как это составляет 10% от истинной ВП. Заболеваемость была зарегистрирована у 10% пациентов, госпитализированных с передозировкой наркотиков, и в 0,003% хирургических случаев, когда применялась общая анестезия.
Факторы риска аспирационной и аспирационной пневмонии включают пожилой возраст, неврологические расстройства (инсульт, деменция, нервно-мышечные заболевания), измененный уровень сознания (кома, судороги, употребление алкоголя или седативных / снотворных средств), функциональная зависимость в повседневной деятельности и различные желудочно-кишечные заболевания (гастроэзофагеальный рефлюкс, нарушение моторики пищевода, нарушение глотания, задержка опорожнения желудка).
Ожирение все чаще признается фактором риска, учитывая повышенное внутрибрюшное давление, высокий остаточный объем желудка, низкий pH, задержку опорожнения желудка и повышенную частоту рефлюкса. Заболевания пародонта также являются основным фактором риска развития анаэробных плевропульмональных инфекций, поскольку количество бактерий в десневых щелях заметно повышается у пациентов с различными заболеваниями пародонта. Риск аспирационной пневмонии ниже у беззубых пациентов.
В других избранных подгруппах пациентов могут применяться уникальные факторы риска (например,(например, сниженная фракция выброса левого желудочка является фактором риска аспирационной пневмонии у пациентов, перенесших сердечно-сосудистые операции).
Какие лабораторные исследования следует заказать для постановки диагноза и как интерпретировать результаты?
Стандартные исследования включают полный анализ крови для оценки степени лейкоцитоза, базовую метаболическую панель для выявления нарушений электролитов и оценки функции почек для дозирования антибиотиков, газов артериальной крови для оценки pH и оксигенации, а также мокроты для окрашивания по Граму, посева, и микробиология.
Диагностическая ценность посева мокроты подвергалась критике, поскольку анаэробы трудно надежно изолировать с помощью обычных методов посева. Для получения точных результатов требуется анаэробная обработка и транспортировка для сохранения анаэробов и привередливых штаммов. Окончательный диагноз анаэробной инфекции обычно требует инвазивной процедуры. Однако врачи обычно не решаются подвергать остро больных пациентов большинству этих процедур. Соответственно, диагноз обычно основывается на клинических особенностях.
Рутинные посевы крови не рекомендуются из-за их низкого результата в неосложненных случаях (отсутствие признаков сепсиса или шока).
Подтверждение аспирации не дает окончательного подтверждения того, что наблюдаемая пневмония возникла непосредственно из аспирированного материала, поскольку 45% здоровых взрослых людей проводят аспирацию во время сна без клинических последствий. Считается, что эти явления протекают бессимптомно, учитывая малые объемы аспирированного материала, низкую нагрузку патогенов в аспирированном материале, наличие эффективных механизмов очистки и неизменный иммунитет.Хотя многие объекты были оценены (пепсин, макрофаги с липидами, растворимый запускающий рецептор, экспрессируемый на миелоидных клетках, С-реактивный белок, прокальцитонин, различные цитокины, конденсат выдыхаемого воздуха), надежных биомаркеров для окончательной диагностики аспирационной пневмонии не существует.
Какие визуальные исследования будут полезны при постановке или исключении диагноза аспирационной пневмонии или абсцесса легкого?
Рентгенологические данные различны, но плотные инфильтраты обычно развиваются в легочных сегментах, которые зависели от того, когда произошла аспирация.Как правило, это наблюдается в задних сегментах верхней доли и верхней нижней доле, когда пациент лежит на спине, и в базилярных сегментах нижних долей, когда пациент находится в вертикальном положении. Исследования глотания в сочетании с консультацией речевого патолога могут быть использованы для надежной оценки дисфагии в соответствующих случаях. Прозрачность инфильтрата свидетельствует о некротической пневмонии. Притупление реберно-диафрагмального угла и наличие мениска являются признаками парапневмонического плеврального выпота. Плевральный выпот и / или прогрессирование до некроза с кавитацией — обычное явление при анаэробной инфекции.Сообщается, что эмпиема развивается примерно в трети случаев.
Какие неинвазивные легочные диагностические исследования будут полезны для постановки или исключения диагноза аспирационной пневмонии или абсцесса легкого?
Недавнее исследование показывает, что простой тест на глотание воды у постели больного является недорогим и достаточно надежным тестом для оценки аспирации. Клиническая применимость требует последовательных глотков больших объемов в качестве скринингового маневра, за которыми следуют одиночные глотки небольшого объема для подтверждения аспирации.
Какие диагностические процедуры будут полезны при постановке или исключении диагноза аспирационной пневмонии или абсцесса легкого?
Бронхоскопическая визуализация инородного материала ниже пуповины позволяет установить диагноз аспирации, но не пневмонии. Отбор пробы с помощью щетки для защищенных образцов с помощью бронхоскопии позволяет избежать контаминации полости рта, но требует применения седативных препаратов, которые являются установленным фактором риска для дальнейшей аспирации. Несколько обсервационных исследований показывают, что ранняя бронхоскопия благоприятно влияет на клинические исходы при аспирационной пневмонии у пациентов с механической вентиляцией легких — открытие, которое следует проспективно подтвердить, прежде чем широко применять в клинической практике.Транстрахеальная аспирация, когда-то считавшаяся золотым стандартом диагностики, редко проводится из-за ее инвазивного характера и опасений, что восстановленные организмы представляют ротоглоточную флору, аспирированную во время процедуры, или колонизаторов трахеи. Чрескожная биопсия легкого надежна, но выполняется редко, поскольку она инвазивна.
При подозрении на нарушение глотания подтверждающие тесты могут включать датчики pH, тесты визуализации красителя, введение радиоактивных индикаторов, видеофлюороскопию и эндоскопию.Ни одно из этих исследований не является достаточно надежным и / или воспроизводимым, чтобы быть общепринятым стандартом.
Какие патологические / цитологические / генетические исследования помогут поставить или исключить диагноз аспирационной пневмонии или абсцесса легкого?
Не применимо.
Если вы решите, что у пациента аспирационная пневмония или абсцесс легкого, как следует вести себя с пациентом?
Антибиотики всегда показаны при аспирационной пневмонии, подтвержденной микробиологическими исследованиями. Хотя пенициллин исторически был препаратом выбора при аспирационной пневмонии, более свежие данные свидетельствуют о том, что его роль ограничена, учитывая снижение внимания к анаэробам как возбудителям болезней и увеличение частоты видов, продуцирующих бета-лактамазы.Эмпирическая терапия аспирационной пневмонии должна иметь активность против штаммов, продуцирующих бета-лактамазы. Два исследования продемонстрировали, что показатели клинического излечения были выше у клиндамицина по сравнению с пенициллином. Также было показано, что клиндамицин так же эффективен, как ампициллин-сульбактам и имипенем, при значительно меньших затратах и меньшем количестве суперинфекций MRSA.
Рекомендации по оптимальной терапии являются сложными из-за отсутствия консенсуса по патогенам, вызывающим наибольшее беспокойство, и ограниченных проспективных сравнений клинических исходов с различными схемами антибиотиков.Когда анаэробные бактерии, вероятно, являются патогенами аспирационной пневмонии, клиндамицин обычно используется в качестве терапии первой линии. Альтернативные схемы включают монотерапию амоксициллин-клавуланатом и комбинированную терапию, состоящую из амоксициллина или пенициллина G плюс метронидазол.
При нозокомиальной аспирационной пневмонии и аспирационной пневмонии, приобретаемой в домах престарелых, все большее значение приобретают сопутствующие аэробные организмы. У этих пациентов рассмотрите возможность монотерапии пиперациллин-тазобактамом или имипенемом или комбинированной терапии левофлоксацином, ципрофлоксацином или цефтазидимом в сочетании с клиндамицином или метронидазолом.Не следует использовать монотерапию метронидазолом, поскольку она связана с частотой неудач, приближающейся к 50%, предположительно из-за отсутствия эффекта на микроаэрофильные и аэробные стрептококки.
Отсутствуют убедительные данные об использовании моксифлоксацина, макролидов, цефотаксима и тигециклина при аспирационной пневмонии и абсцессе легкого. Триметоприм-сульфаметоксазол проявляет низкую активность in vitro в отношении нескольких вызывающих озабоченность патогенов, и его следует избегать. Независимо от схемы, терапию обычно проводят внутривенно до тех пор, пока количество лейкоцитов и кривая лихорадки не покажут устойчивого улучшения.
Продолжительность терапии произвольна, так как нет проспективных исследований оптимальной продолжительности лечения. Нормализация лихорадки, разрешение лейкоцитоза и возврат мокроты к исходному уровню предполагают разрешение пневмонии. Курсы антибиотиков продолжительностью 7-10 дней часто используются при неосложненной пневмонии (без кавитации, абсцесса или эмпиемы), которая демонстрирует быстрое клиническое улучшение. Более короткие курсы терапии, вероятно, будут эффективными, но они недостаточно изучены.Пациентов с устойчивыми к антибиотикам патогенами, многодолевой болезнью, недоеданием или некротической инфекцией обычно лечат в течение 14 дней или дольше. Абсцессы легких часто лечат внутривенной терапией в течение 4-8 недель с последующим длительным курсом пероральной терапии. Пациентам с абсцессами требуется серийная визуализация, так как окончательная продолжительность терапии в значительной степени зависит от разрешения полости абсцесса.
Пациентам с задокументированной дисфункцией глотания необходимы усилия для предотвращения повторных аспирационных явлений.Профилактические стратегии должны сочетать поведенческие, диетические и медицинские вмешательства. Пациентам, у которых продолжается аспирация, несмотря на эти вмешательства, рекомендуется зондовое питание, и это питание следует вводить постпилорически, если это возможно. Профилактические антибиотики не доказали свою эффективность у пациентов из группы риска и не рекомендуются.
Каков прогноз для пациентов с рекомендованным лечением?
Различный временной ход улучшения, по-видимому, напрямую связан со степенью инфекции, возбудителем (ами), вызывающим заболевание, а также своевременностью и адекватностью назначенной антибактериальной терапии.Серия случаев показывает, что лихорадка должна исчезнуть через 1-3 недели, хотя на закрытие полостей абсцесса может потребоваться много месяцев.
Зарегистрированные уровни смертности составляют ~ 19% от внебольничной аспирационной пневмонии и ~ 28% от аспирационной пневмонии, приобретенной в лечебных учреждениях.


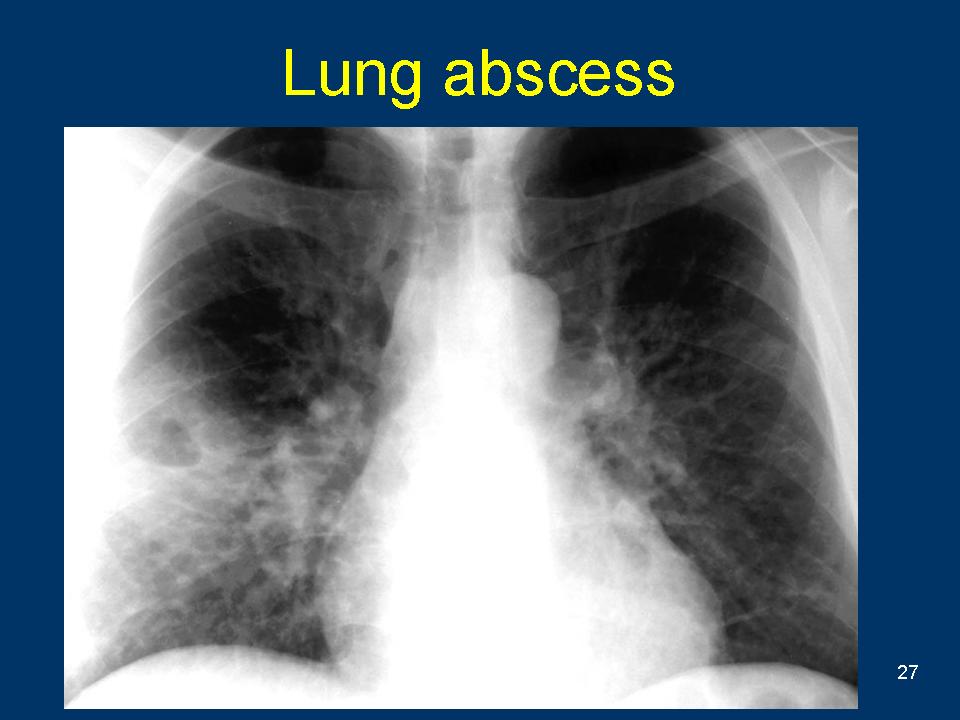




 При отсутствии эффекта после определения чувствительности бактериальной флоры к антибиотикам назначают наиболее эффективный препарат. Лечебный эффект могут дать морфоциклин, эритромицин, метициллин, левомицетин, сигмамицин, олеадомицин и другие антибиотики.
При отсутствии эффекта после определения чувствительности бактериальной флоры к антибиотикам назначают наиболее эффективный препарат. Лечебный эффект могут дать морфоциклин, эритромицин, метициллин, левомицетин, сигмамицин, олеадомицин и другие антибиотики.