С каждым днем растет количество людей, страдающих аллергическими болезнями: обструктивным бронхитом, атопическим дерматитом, хроническим ринитом, бронхиальной астмой. В основе этих заболеваний, чувствительное восприятие организмом определенных видов аллергенов. Иммунная система пациентов с подобными патологиями несовершенна, поэтому приступы аллергии у них могут возникать неожиданно и иметь негативные последствия.

Cимптомы аллергии:
Если вы страдаете сезонным обострением ринита, остро реагируете на укусы насекомых и введение новых продуктов питания в рацион, стоит как можно скорее обратиться к специалистам и провести ряд лабораторных исследований, которые помогут выявить аллерген и определиться с дальнейшей тактикой лечения.
Причины аллергии:
Своевременно начатое лечение и профилактические процедуры помогут держать под контролем аллергию. Сегодня многие клиники гарантируют своим клиентам качественное медицинское обслуживание на протяжении всего периода лечения и реабилитации. Люди, склонные к частому обострению аллергических заболеваний, должны регулярно проходить индивидуальное обследование и получать поддерживающее лечение. При отсутствии квалифицированной помощи аллергические болезни легко переходят в хроническую стадию и дают частые рецидивы.
Лечение аллергии:
Принципы лечения аллергических патологий. Лечение аллергии должно быть комплексным. Для начала очень важно определиться с причинами наступления аллергической реакции, чтобы исключить контакт организма пациента с провоцирующими факторами.
Для профилактики рецидивов болезни рекомендуется:
- соблюдать все врачебные рекомендации;
- придерживаться принципов гипоаллергенного питания;
- использовать только натуральные ткани и продукты;
- защищать кожу от перегревания и чрезмерной потливости;
- остерегаться стрессов и контакта с аллергенами.
Лечащим врачом назначаются препараты, подавляющие активность гистамина, снимающие отечность тканей и слизистых. Симптоматическое лечение направлено на борьбу с различными проявлениями аллергии: кожным зудом, покраснением склеры, чиханием, насморком, головной болью. Особая роль отводится физиотерапевтическим процедурам, которые помогают сократить частоту обострений заболевания, снизить восприимчивость организма к аллергенам (пыль, пыльца, цитрусовые, медикаменты) и повысить качество жизни.
Ангина известное заболевание. Знают о ней с давних времён.

Cимптомы ангины:
Симптомы этого заболевания очень схожи между собой, но причины вспышки могут быть самыми разными. Самая лёгкая из форм считается катаральная.
- Лихорадка
- Высокая температура, которая сбивается очень тяжело
- Сильная сухость во рту
- Нос заложен
- Начинается сильный кашель.
Катаральная ангина
Вспышка ангины происходит чаще всего при переохлаждении организма или после промокания ног на улице. Чаще всего ангиной болеют с осени и до весны. В это время организм очень ослаблен нехваткой витамин. Начинается болезнь с резкой боли в горле, сильного першения и сухости во рту. Человек чувствует слабость. Поднятие температуры колеблется от 37.3 до 39 градусов. Гланды краснеют и опухает небо. На второй-третий день болезнь достигает своего пика. К концу шестого дня болезнь идёт на спад. У детей катаральная ангина протекает тяжелее чем у взрослых. При болезни у них могут возникнуть судороги. Температура не спадает около недели.
При возникновении первых признаков болезни нужно сразу же обратиться к врачу.
Причины ангины:
Заболевает человек с ослабленным иммунитетом. Приём в пищу холодной воды ли мороженого тоже способствует вспышке ангины.
Лечение ангины:
Если болезнь протекает в лёгкой форме, то больного не госпитализируют. Лечение происходит на дому. Принимаю стрептоцид 4–5 раз в день, бактрим или его аналоги по 2 таблетки 3 раза в день. При высокой температуре пьют жаропонижающие. Фолликулярная и лакунарная ангина. Более тяжёлая форма ангины. На гландах появляются небольшие белые гнойнички. Температура 40 градусов, озноб, вялость, более сильно болит голова. Воспаляются миндалины и лимфа.
На гландах выскакивают желтоватые гнойнички. Дети переносят этот вид ангины более тяжело. У них может случиться расстройство стула - понос. На ранних стадиях заболевание похожи между собой.
При повреждениях фолликулярной ангиной у больного берутся мазки из горла и носа. Назначаются антибиотики группы пимелиновых. Сюда можно отнести гематоксилин, амоксиклав, оксациллин, фосфат эритромицина. тетрациклин. Приём лекарств должен длился не менее 10 дней. Лечение заболевшего у каждого индивидуальные.
Флегмонозная ангина
Самый тяжелый вид ангины. Острое гнойное воспаление клетчатки около миндальной. В большинстве случаях вспышка болезни происходит в верхней полости миндалин. Вспышка болезни происходит резко.
Заболевший жалуется на боли в горе, с одной стороны. Невозможен приём даже жидкой пищи. Гнусавящий голос, речь непонятная, больной пытается повернуть голову на больную сторону. Из-за сильного воспаления больной может открыть рот только на несколько миллиметров. Изо рта чувствуется неприятный запах ацетона, температура 40, головная боль, состояние тяжёлое.
Лечение можно производить не оперативно вышеупомянутыми способами, или хирургическим путём. Здесь происходит вскрытие абсцесса хирургическим путём. Если абсцесс залегает глубоко, и место вскрытия трудно определить, в этом случае применяют диагностическую акцию.
При первых признаках болезни не медлите, и обратитесь к врачу.
Бронхиальная астма – острое заболевание дыхательных путей (в основном бронхов), которое носит воспалительный характер.
В большинстве случаев астма возникает на фоне попадания сильного аллергического раздражителя в дыхательные пути. Организм не может справиться с ним самостоятельно, поэтому возникает подобная ответная реакция.
Еще одной причиной возникновения бронхиальной астмы является наследственность. Если кто-то из ваших предков болел ею, то вполне возможно, что она угрожает проявиться и у вас. В этом случае вы просто обязаны тщательно следить за состоянием своего здоровья. При малейших подозрениях необходимо немедленно обратиться к семейному терапевту или пульмонологу.

Cимптомы бронхиальной астмы:
- Одышка (особенно после физических нагрузок. Но иногда может возникать, и сама по себе);
- Приступы удушья (ядухи). В основном, этот симптом возникает по трем причинам: А. чрезмерная физическая нагрузка; Б. нервное потрясение; стресс; В. попадание в дыхательные пути сильнейшего аллергена (пуха тополя, шерсти животного, пыли и других);
- тяжелое дыхание во время сна;
- сухой непродуктивный кашель;
- свистящие хрипы в бронхах;
- периодические головокружения и упадок сил (возникают в результате сильной ядухи).
Ядуха – это приступ сильного удушья, обусловленный сужением бронхов.
Диагностика бронхиальной астмы:
На приеме у доктора для подтверждения или же опровержения диагноза он может проводить осмотр по следующим пунктам:
- опрос пациента;
- фонендоскопия (прослушивание хрипов с помощью фонендоскопа);
- аллергические пробы;
- бакпосев мокроты;
- рентген;
- флюорография;
- спирограмма;
- бронхоскопия.
Последний из вышеперечисленных способов диагностирования бронхиальной астмы применяется довольно часто. Эта процедура считается одной из самых действенных и достоверных в исследовании просветов бронхов. В то же время она очень неприятная. Но если вам дороже свое здоровье, чем собственные страхи, то отказываться от нее не следует. Тем более, что она проводится под эпидуральной (местной) анестезией.
Лечение бронхиальной астмы:
Когда «приговор» «бронхиальная астма» уже прозвучал, врачи первым делом выписывают пациенту ингалятор-аэрозоль. Он используется как для устранения приступов ядухи, так и для разжижения мокроты. Благодаря этому человеку становится легче дышать и откашляться.
При прогрессирующей форме заболевания может возникнуть ряд осложнений. На этом фоне могут развиться пневмония, обструктивный бронхит, хронический бронхит или переход самой же астмы в хроническую стадию. В этом случае доктор может назначить сильнодействующие антибиотики (Цефазолин, Цефтриаксон и др.).
Если же в медицинской карте стоит диагноз «бронхиальная астма в стадии ремиссии», то это значит, что у вас есть реальный шанс победить болезнь.
Гипертонус – это спазмирование мышц матки, которое может возникнуть в любом триместре беременности.
Гипертонус является опасным заболеванием и имеет серьезные последствия. Однако при регулярных визитах к врачу, соблюдении всех рекомендаций и лечения, заболевание успешно лечится.
Большинство беременных сталкивались с диагнозом гипертонус матки.

Чем опасен гипертонус:
- Отслоение плодного яйца
- Отслоение плаценты
- Гипоксия плода
- Нарушение питания плода
Данный диагноз врач может поставить при осмотре или во время узи. При этом сама беременная может ощущать, а может и не ощущать никаких симптомов.
Cимптомы гипертонуса матки:
- Ноющая боль в пояснице
- Тянет низ живота
- Низ живота каменеет, матка выпячивается, живот становится «бугристым»
Причины гипертонуса:
- Превышение мужских гормонов (когда тестостерон превышает прогестерон)
- Соматические заболевания (поражение внутренних органов и систем – сердце, почки, печень, нервной системы и пр.)
- Инфекционные заболевания (грипп, заболевания мочеполовой системы и пр.)
- Патологии матки (наличие полной или сплошной перегородки и пр.)
- Нервные расстройства
От правильного определения причины гипертонуса зависит эффективность лечения, и недопущение повторения в последующем.
Лечение гипертонуса:
- Колют спазмолитик, чтоб снять спазм матки.
- Выписывают прогестерон (если причиной является гормональный сбой). Прогестерон расслабит мышцы матки, и будет поддерживать ее в нормальном тонусе.
- Выписывают препараты магния (магнеВ6) – снимает спазм.
- Назначают успокоительное.
- Постельный режим. По усмотрению врача, беременную госпитализируют в больницы, либо рекомендуют соблюдать полный постельный режим в домашних условиях.
- Расслабление. Старайтесь не переживать, займите удобное положение и расслабьте все группы мышц, начиная с лицевых и опускаясь вниз.
- Хорошо расслабляет матку упражнение «кошечке нравиться, кошечке не нравится». Необходимо стать на четвереньки и тихонько прогнуться, затем выгнуться.
Важно! Перед выполнением обязательно проконсультируйтесь с лечащим врачом.
Запрещается:
- Подъем тяжести
- Длительные прогулки
- Сидение в одном положении
- Подниматься по ступенькам
- Интимная жизнь
Помните основное: не нервничайте, старайтесь при любой ситуации сохранять спокойствие, при первых же симптомах незамедлительно обращайтесь к врачу. От этого зависит здоровье и жизнь вашего малыша.
Почему у одних людей появляется лишай, а у других нет – это вопрос, имеющий неоднозначный ответ и порождающий множество различных мнений даже среди врачей-дерматологов, являющихся специалистами этой области. Ясно одно, что тем больше шансов подхватить этот недуг, чем сильнее подорван иммунитет организма и чем он чаще пребывает в стрессовом состоянии.

Признаки лишая:
Стригущий лишай
Когда появляется стригущий лишай, кожа начинает шелушиться в местах поражения, что сопровождается зудом и дискомфортом. Общий вид недуга представляется в виде сыпи с четкими, но неровными краями, кожа покрывается белой корочкой, а волосы на этом участке кожи обламываются. Этот лишай называется стригущим именно из-за избирательной локализации на волосяном покрове тела. У мужчин может быть поражены участки кожи лица на подбородке в месте роста усов и бороды.
Розовый лишай
Розовый лишай может возникнуть на любом участке тела: спине, плечах, животе, груди. На коже появляется сыть, чей цвет переходит от бледно-розового до коричневого. Край также четко просматривается, имеет красный контур. Особенность розового лишая в том, что за одним маленьким пятнышком появляются множество других. Первое пятно именуют материнской бляшкой, от него по коже распространяются прочие очаги поражения. Размер сыпи может быть диаметром в несколько сантиметров. Пока пятна распространяются, они чешутся и зудят.
Опоясывающий лишай
Опоясывающий лишай поражается центральную нервную систему, поэтому его появление и развитие сопровождается болевыми ощущениями. К постоянному зуду присоединяется также жжение. Высыпания имеют форму бугорков, заполненных жидкостью.Через некоторое время эти бугорки лопаются, корочка подсыхает, а когда отслаивается, остается чистая кожа. Самое неприятное при опоясывающем лишае (помимо дискомфорта) – это боль, преимущественно в области ребер и прочих частях тела, имеющие крупные нервные стволы.
Микроскопия
Микроспория также является разновидностью лишая. Поражает волосяной покров и распространяется на шею, лицо и конечности. Пораженные участки кожи имеют розовый цвет, а по краям темный валик. Центр очага шелушиться, но что нехарактерно, при микроспории не возникает обычного зуда кожи. На участке высыпания волосы ломаются в десяти сантиметрах от корня.
Красный плоский лишай
Красный плоский лишай может появиться в местах повреждения эпидермиса. Этот лишай может развиться не только на коже, но и на слизистой оболочке. И как следует из названия, места поражения имеют красный или фиолетовый цвет, а форму – бугорков. С ростом и развитием бугорки сливаются. В случае поражения слизистой оболочки, цвет будет бледно-розовым или серым. Если лишай возник на ногте, пластина ногтя начнет разрушаться и крошиться.
Лечение лишая:
При стригущем лишае необходимо полностью удалить волосяной покров. Пораженная кожа смазывается йодом, а перед сном – серно-салициловой мазью. Это помогает и при микроспории. Розовый лишай иногда проходит сам собой за несколько месяцев. Чтобы недуг исчез быстрее, дерматолог может прописать прием антигистаминных препаратов, которые помогут снизить аллергическую реакцию.
Опоясывающий лишай вызван действием вируса герпеса. Медикаменты прописываются с противовирусным эффектом.
Красный плоский лишай требует от пациента проявления силы воли для того, чтобы не начать чесаться. Остальной набор медикаментов прописывается врачом. Обычно это иммуномодуляторы и средства для нормализации микрофлоры.
При проявлении любого из видов лишая необходимо обратиться к врачу-дерматологу для консультации и назначения лечения.
Миома матки – доброкачественное новообразование с непредсказуемым поведением. Развивается в мышечном слое и на начальной стадии может никак себя не проявлять. Это коварная проблема – женщина долгое время может не подозревать о наличии заболевания, потому что дискомфорта и болей нет.
Размеры миомы принято определять так же, как и сроки беременности: если матка увеличена до размеров семинедельной беременности, то говорят о семинедельной миоме. Если размер очень мал, на осмотре его выявить невозможно. Здесь в качестве первого предупреждения могут выступать обильные месячные, больше похожие на кровотечения, приступообразные болевые ощущения в нижней части живота, участившееся мочеиспускание.
В любом случае необходимо гинекологическое обследование и ультразвуковое подтверждение.

Как возникают узелки
- Причины их возникновения неизвестны, а зачинщиком является одна-единственная клетка, которая начинает делиться и образует узелок. Основной причиной принято считать гормональный сбой, но практика показывает, что миома может расти и на фоне полного гормонального благополучия. В любом случае - это гормонозависимое образование и развивается только до наступления менопаузы: уменьшается количество эстрогенных гормонов в организме и рост узелков как минимум прекращается, а иногда и поворачивает вспять (узлы начинают уменьшаться).
- Показателями, способствующими возникновению миомы, принято считать наследственную предрасположенность, диабет, ожирение, снижение иммунитета, стресс. К причинам развития миомы относят аборты, воспаления близлежащих органов, внутриматочные контрацептивы.
Что выбрать – операцию или лекарство?
Прежде чем начать выбирать между лекарствами и оперативным вмешательством, нужно внести поправки в образ жизни. Пора отказаться от больших физических нагрузок и тепловых процедур (бани-сауны, горячие ванны и пляж), стараться находиться в спокойной обстановке.
Лечение зависит от многих факторов – размера миомы, количества узелков, скорости роста и наличия у пациентки болезненных ощущений. Если миома небольшая и не вызывает дискомфорта, то ее достаточно просто держать под контролем (каждые полгода проходить ультразвуковое обследование).
Если беременность не планируется, а миома за последние годы медленно увеличивалась в размерах, возможно придется прибегнуть к гормональным препаратам, тормозящим выработку эстрогенов. Это поможет замедлить, а может быть и приостановить рост миомы.
Что касается оперативного вмешательства, то существуют показатели, при которых его лучше не откладывать:
- Если женщина планирует забеременеть
- Быстрый рост опухоли (больше, чем на 4 недели в год)
- Большой размер опухоли (более 14 недель)
- Кровотечение
- Перекрученные или выталкиваемые маткой наружу узлы
- Подслизистое расположение опухоли
- Отрицательное воздействие миомы на расположенные рядом органы
Виды операций при миоме
- Вид оперативного вмешательства операции зависит от определенных условий – расположения новообразования, его размера, состояния женского здоровья. В самых сложных случаях (множественность крупных узлов) может потребоваться удаление тела матки. Если же есть возможность сохранить матку, то операция проводится методом лапаро- или резектоскопии. Эти методы позволяют аккуратно удалить узелки, а восстановление занимает меньше времени, чем после полостной операции. Затем потребуется корректировка гормональной составляющей, так как сама по себе операция не даст полной гарантии, что миома не начнет развиваться вновь.
- Еще одним вариантом оперативного вмешательства является купирование доступа крови в сосудах, питающих опухоль. Операция проводится под местной анестезией с помощью катетера, введенного в маточную артерию. Пациентка может покинуть стационар в тот же день после операции, но восстановление после вмешательства длится около двух недель и половину из них придется соблюдать постельный режим.
- После любой операции беременность нужно планировать не ранее, чем через 10-12 месяцев. Нужно дождаться полноценного формирования рубца, состояние которого во время вынашивания ребенка должно контролироваться.
Беременность и миома
При миоме матки трудно давать общие рекомендации, так как все зависит от размера миомы, количества узелков и места их расположения. Но в любом случае важно знать, что присутствие опухоли, даже и доброкачественной, влияет на уменьшение вероятности зачатия. Миома может стать обыкновенным механическим препятствием, которое вкупе с нарушенным гормональным фоном затрудняет это событие. Поэтому если вы планируете беременность, обязательно заранее пройдите обследование у врача-специалиста.
Не нужно откладывать такое важное событие, как рождение ребенка, на потом. Сейчас все больше женщин во главу угла ставят образование и карьеру, а ребенка рожают уже после 30 лет. Но к этому времени в организме начинается гормональный дисбаланс и все чаще в последнее время медики обнаруживают миомы у беременных такого возраста. Как правило, это не является указанием на прерывание беременности, но если женщина забеременела уже при имеющейся миоме, тогда увеличивается риск осложнений. Конечно, все опять-таки зависит от места расположения и величины узлов. Влияние миомы и плода друг на друга непредсказуемо, возможно на время беременности миома прекратит или замедлит свой рост.
Об угрозе осложнения беременности на фоне имеющейся миомы матки можно говорить в случае, если крупный узел расположен позади места прикрепления плаценты. И в этом, и в любом другом случае сочетание миомы и беременности предполагает пристальное внимание - как специалиста, так и самой женщины. Если соблюдать все рекомендации, то возможность самостоятельно родить здорового ребенка весьма велика. И всегда нужно помнить о профилактике, посещать врачей-специалистов пару раз в год для осмотров в течение всей жизни.
Молочница, известная также под названием вагинальный кандидоз, является заболеванием, поражающим слизистую оболочку влагалища. Заболевание вызвано грибковой инфекцией – размножением дрожжеподобных грибков рода Candida. Больше половины женщин на протяжении жизни хотя бы единожды страдает этим заболеванием.
Практически любая женщина хотя бы один раз встречалась с таким заболеванием как молочница. Многим знакомы неприятные симптомы, портящие настроение и влияющие на качество семейной жизни. Для того, чтобы заболевание не перешло в хроническое желательно сразу обращаться к врачу на первой стадии заболевания.
Обычным проявлением молочницы является зуд, который усиливается ночью. Одновременно наблюдается ощущение жжения. Еще одним признаком заболевания являются творожистые беловатые выделения из влагалища.
При появлении любого из подобных симптомов незамедлительно женщине требуется обратиться к специалисту. На осмотре врач сможет заметить происходящие воспалительные процессы.

Cимптомы молочницы:
Чаще всего на появление кандидоза влияют состояния, изменяющие сопротивляемость организма:
- Заболевания, передающиеся половым путем (ЗППП);
- Применение антибиотиков без дальнейшего приема препаратов, восстанавливающих микрофлору кишечника;
- Неправильно питание, авитаминозы;
- Частые стрессовые ситуации;
- Беременность;
- Заболевания, подавляющие иммунную систему – туберкулез, сахарный диабет и другие.
Стандартным местом обитания дрожжеподобных грибов является кишечник. Однако, количество микробов там очень маленькое. Также повышается риск возникновения молочницы при ношении тесной одежды, несоблюдении правил гигиены, а также жарких условиях климата. После попадания грибов в организм они закрепляются на слизистых оболочках, а затем размножаются, образуя колонии.
После внедрения грибов в толщу слизистой оболочки и начинается проявление симптомов заболевания. Иногда грибы проникают глубоко до кровеносных сосудов, и тогда инфекция разносится по всему организму.
Существуют следующие формы молочницы половых органов:
- Острый кандидоз, при котором наблюдается одновременно все симптомы заболевания. Слизистые оболочки отечны, красного цвета, иногда рыхлой структуры. Женщина наблюдает выделения творожистого характера.
- Хронический кандидоз, при котором отмечается чередующиеся появления и исчезновения симптомов. Такая форма опасна тем, что течение болезни может быть затянуто на долгие годы. Периодичность появления симптомов часто зависит от менструального цикла.
В связи с тем, что грибки хорошо приспосабливаются к изменениям среды, первым этапом лечения заболевания является диагностика. Эта процедура осуществляется при первом обращении женщины к врачу, а также при каждом рецидиве. На основе результатов диагностики врач назначает лечение.
Обширные поражения слизистых оболочек лечат с помощью спринцевания, с помощью суппозиторий или специальных таблеток. Если стадия не является запущенной, то обычно такого лечения будет достаточно. Такие препараты местного применения действуют непосредственно на участках нанесения, следовательно, они не будут эффективны на сложных стадиях.
Лечение молочницы:
Чаще всего при лечении молочницы необходимо комплексное лечение, при котором назначают препараты нескольких групп – системные и местные.
Самолечение при молочнице нежелательно, поскольку устранение симптомов не дает гарантии излечения от заболевания.
Бесконтрольный прием препаратов может преобразовать молочницу в хроническую форму. Также опасна неправильная дозировка. Это может привести к мутагенным процессам, а, следовательно, при дальнейших рецидивах заболевания большая часть препаратов не окажет никакого влияния на заболевание.
При лечении также желательно соблюдать противогрибковую диету: исключить сладости, жирные и копченые продукты, алкоголь.
Профилактикой молочницы является соблюдение гигиенических норм, использование нижнего белья из натуральных тканей, поддержание общего состояния здоровья.
После лечения необходимо пройти контрольное обследование, на котором можно сделать выводы о решении проблемы.
Паховой грыжей называют врожденный или приобретенный дефект мышц паха с выпячивание предлежащих органов за пределы анатомической зоны. В зависимости от особенностей местоположения выделяют прямые, косые и комбинированные. У женщин грыжи развиваются гораздо реже, чем у мужчин.

Cимптомы паховой грыжи:
Симптомы могут быть хроническими: боль, дискомфорт при ходьбе, выпячивание грыжевого мешочка при покашливании, напряжении или поднятии тяжестей. Также отмечается тенденция к увеличению в размерах, отдающие боли в область крестца и таза или лобка, трудности с мочеиспусканием, метеоризм и запоры.
Также симптомы могут носить острую форму с ущемлением грыжи: внезапная резкая нарастающая боль, выпячивание овальной формы в области паха, тошнота и рвота. Также типично общее ухудшение состояния. В этом случае нужна немедленная доставка больного в приемное отделение и срочная операция.
Диагностика паховой грыжи:
Первично больного осматривают стоя, а затем и лежа. Хирург исследует паховую область и мошонку с целью выявить асимметрию. При надавливании в области пахового канала и одновременном напряжении брюшины появляется «симптом толчка». Диагноз подтверждают на ультразвуковом исследовании органов живота, мошонки и малого таза. В сложных случаях со скользящими грыжами проводят дополнительные исследования близлежащих органов: мочевого пузыря, кишечника и других.
Лечение паховой грыжи:
Лечение может быть плановым или экстренным, но всегда оперативным. Хирургическим путем устраняют дефект и укрепляют стенку паха. Восстановление целостности, герниопластику, проводят с помощью тканей пациента или с использованием сетчатого синтетического протеза. На сегодняшний день методы ненатяжной герниопластики с использованием трансплантата наиболее надежны. И в большинстве случаев эти меры предотвращают рецидивы заболевания.
Предстательная железа – орган, который имеется только у мужчин и располагается под мочевым пузырем. Он вырабатывает биологические активные вещества и секрет, входящий в состав спермы. Заболевание, возникающее при воспалении простаты, носит название простатит. Благодаря урологическим исследованиям выявлено, что проблемой, связанной с предстательной железой, страдают лица в возрасте от 30 лет. При этом с возрастом вероятность заполучить данное заболевание увеличивается.

Cимптомы простатита:
Различают четыре вида простатита:
- Острый либо хронический бактериальный
- Хронический не бактериальный (воспалительный)
- Хронический не бактериальный (невоспалительный)
- Хронический асимптоматический
Симптомы зависят непосредственно от вида заболевания. Может наблюдаться повышение температуры тела, озноб, боль при мочеиспускании, частые позывы к испражнению мочевого пузыря, боль в паховой области и в пояснице при остром простатите. Однако намного чаще встречается хроническая форма заболевания, которая может повлечь за собой различные осложнения, связанные с мочеполовой системой, например, воспаление мочевого пузыря или абсцесс предстательной железы.
Причины простатита:
Вероятных причин множество. Переохлаждение, стресс, неправильный режим питания, недосыпание – все это может привести к воспалению предстательной железы. Негативное воздействие оказывают вредные привычки (таковыми являются алкоголизм и табакокурение). Одной из мер профилактики простатита являются занятия физкультурой, ведь чаще всего данное заболевание проявляется у людей, ведущих сидячий образ жизни. Нерегулярный секс и длительное воздержание также способствуют развитию болезни.
Связь простатита с импотенцией.
Импотенция или эректильная дисфункция является одной из наиболее распространенных проблем современного общества. Многие считают, что одной из причин возникновения импотенции является простатит, однако это мнение ошибочно. Мужчинам часто приходится отказываться от половых контактов из-за болей, которые являются следствием воспаления предстательной железы.
Лечение простатита:
Основным методом лечения простатита является прием медикаментов. Наиболее часто врачом назначаются антибиотики. Если они оказываются не столь эффективными, как предполагалось, значит, заболевание не бактериальное. Уменьшить болезненность помогут альфа-адреноблокаторы, различные противовоспалительные и обезболивающие препараты.
Одним из распространенных методов лечения, параллельно медикаментозному, является массаж простаты. При отсутствии реакции на антибиотики производится пальцевое воздействие на простату, что способствует проникновению лекарственных веществ в данный орган.
Чтобы избежать возникновения данного заболевания, необходимо вести здоровый образ жизни, правильно питаться и иметь одного постоянного партнера для половых актов.
Профилактика простатита для человека, уже переболевшего острой формой заболевания не менее важна. Ему необходимо регулярно проводить обследование у лечащего врача и делать УЗИ предстательной железы, чтобы избежать перехода острой формы заболевания в хроническую. Всегда лучше избежать болезни, чем потом ее лечить. Предварительная забота о своем здоровье поможет сохранить свое время, деньги и хорошее настроение.
Псориаз является хроническим заболеванием кожи, которое вызывает масштабное воспаление. Теорий о формировании псориаза много, но никто на 100 % их не может подтвердить научными исследованиями. Некоторые эксперты склоняются к мнению, что это аутоиммунное заболевание, это означает, что по какой-то причине организм начинает атаковать собственные ткани и разрушает их. Ученые доказывают, что псориаз передается генетическим путем.
Заболевание обычно проявляется между 10 и 40 годами, но в последние годы все больше и больше людей поддаются ему даже после 70 лет.
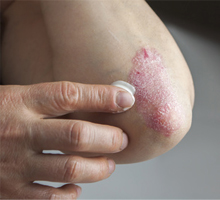
Cимптомы псориаза:
Процесс регенерации (развитие, созревание и смерть) клеток кожи занимает 26 -28 дней. При псориазе, иммунная система посылает сигналы, которые сокращают процесс до 4 дней. Новые клетки созревают быстро, а старые не успевают отслаиваться. Вот почему у людей, страдающих от псориаза, кожа становится намного толще, чем обычно. Новый слой формируется из мертвых клеток в виде твердых чешуек.
Хлопья кожи постепенно наслаиваются и образуют толстые, грубые участки, которые называются бляшками. Псориаз может варьироваться от легкой до тяжелой формы. Начальная стадия псориаза проявляется не более чем небольшими участками шелушения кожи, которые едва заметны. С другой стороны, есть тяжелые случаи псориаза, где почти все ваше тело покрывается красными, зудящими, воспаленными пятнами. Хотя псориаз может появиться практически на любой части тела, наиболее часто появляется на локтях, волосистой части головы, коленях, пояснице, ногах и руках.
Причины псориаза:
- Сильный эмоциональный стресс;
- Наследственный фактор;
- Сбой в работе иммунной системы;
- ВИЧ заболевания;
- Экологические факторы, такие как холодный климат;
- Частое применение гормональных препаратов;
- Злоупотребление алкоголем (интоксикация организма).
Ряд факторов, начиная от травмы и эмоционального стресса, могут привести к развитию псориаза. Исследования показывают, что сбой в работе иммунной системы человека является основной причиной псориаза. Около 80% людей, которые имеют такое кожное заболевание, как псориаз, недавно испытали эмоциональную травму, такую как смерть близкого человека или увольнение с любимой работы. Большинство врачей считают, что внешние стрессоры служат в качестве раздражителей для наследуемого дефекта в иммунной функции.
Травмы кожи и некоторые лекарства могут усугубить развитие псориаза. Они включают в себя определенные виды лекарства кровяного давления, такие как бета-блокаторы, ибупрофен. Псориаз имеет тенденцию передаваться из поколения в поколения, и что самое необычное – поколение может быть пропущено. Например, дед по своим генам может передать инфекцию внуку, в тот момент как его дочь или сын никогда не будут болеть псориазом. При надлежащем лечении, симптомы, как правило, исчезают в течение нескольких месяцев.
Заразен ли псориаз?
Вопреки тому, что люди, которые абсолютно ничего не знают о псориазе, предполагают, что болезнь не заразна. Ни во время рукопожатия, ни использование столовых приборов или даже во времяпрепровождение в одной постели, псориаз не передается. Это стоит знать, чтобы не беспокоиться о заражении своей семьи или друзей во время приветствия.
Лечение псориаза:
Учитывая тот факт, что псориаз в настоящее время является неизлечимой болезнью, главная задача в лечении - остановить его развитие и облегчить состояние пациента.
Псориаз изначально отражается внешне. Во время использования мазей и облучения мы не увидим ожидаемых результатов, так как заболевание должно лечиться еще и внутренне, должны также назначаться оральные препараты. Начинается терапия, которая будет направлена на удаление бляшек (но не механически). С этой целью, кожа смазывается препаратами с салициловой кислотой.
После терапии на очищенную кожу применяются такие мази:
- Дитранол;
- Смолы;
- Витамин D и его производные;
- Стероидные мази, например: Левомеколь;
- Иммуносупрессивные препараты, которые действуют на иммунную систему (например: Циклоспорин);
- Производные витамина А (так называемые Ретиноиды).
Также эффективна фототерапия, или воздействие на кожу светочувствительных препаратов. Данная процедура требуется 2-3 раза в неделю, на протяжении 2 месяцев для достижения терапевтического эффекта.
Профилактика псориаза:
Стресс и негативные эмоции способствуют обострению псориаза. Во время лечения очень важно придерживаться основных правил, которые являются профилактикой заболевания. Вам нужно:
- Изменить свой рацион так, чтобы в пище было много ненасыщенных жирных кислот омега-3 и витамина D (например, рыба и морепродукты, масла). Это также цитрусовые, темный виноград, петрушка, салат, морковь, чеснок.
- Избегайте мясо свинины, шоколад, кофе, какао, мед, бобовые.
- Избегайте употребления алкоголя и сигарет.
- Защищайте кожу от порезов, ссадин, раздражения. Не царапать образовавшиеся бляшки на коже!
- Как можно чаще увлажняйте кожу (вазелином, маслами, кремом для тела). Лосьон применяют сразу после ванны, когда кожа еще влажная.
- Примите душ вместо ванны, чтобы кожа не размякла. Используйте препараты Мертвого моря, чтобы успокоить раздражение кожи.
- Не используйте губку.
- Вместо классического мыла, использовать специальные моющие средства. Избегайте препаратов искусственно окрашенных и ароматизированных.
- Попробуйте медитацию, чтобы успокоиться.
- Разумный загар часто помогает в лечении псориаза, но солнцем нужно наслаждаясь в меру.
- Не перегревайтесь и не переохлаждайте тело.
Придерживайтесь этих простых правил, и вы ускорите свое лечение или никогда не прочувствуете на себе симптомы этой ужасной болезни.
