Как лечить зубы при грудном вскармливании?
Если возникает необходимость в лечении зубов в период лактации, то это можно и нужно делать.
Кормление грудью – не повод отказываться от лечения зубов, наоборот, нужно посещать стоматолога чаще обычного. Снижение иммунитета во время беременности и после родов, нехватка кальция в организме может спровоцировать развитие кариеса и его осложнений.
Не секрет, что при лактации существует запрет на многие лекарственные средства, состав которых может повредить малышу при грудном вскармливании.
Существуют проблемы, при которых анестезия нужна (удаление зуба, вскрытие пульпы зуба и др.). Молодые мамы опасаются применения обезболивающего препарата (анестетика), который может проникнуть в их молоко и повредить ребёнку. Современная анестезия при лечении зубов не противопоказана в период кормления грудью. Современные анестетики, применяемые в стоматологии, действуют короткое время и применяются в маленьких дозах, поэтому, когда женщина выйдет из кабинета врача, скорее всего, действие препаратов уже закончится.
Обязательно не забудьте при лечении зубов сообщить врачу о вашем статусе и врач подберет вам наиболее безопасный анестетик. Анестетики выводятся как правило в течении 5-6 часов. Поэтому если есть возможность накануне приема у стоматолога можно сцедить молоко, чтобы у ребенка был запас еды на ближайшие часы.
В период лактации женщина может:
- лечить зубы,
- лечить десны,
- удалять зубы,
- делать рентген по показаниям,
- принимать антибиотики по рецепту врача.
Существует мнение, что рентген запрещен в период лактации. Рентгенография не сказывается на состоянии грудного молока и при необходимости рентгенологические снимки можно делать.
При некоторых серьезных состояниях показан прием антибиотиков, учитывая статус молодой мамы, стоматолог подберет средства, которые не влияют на качество грудного молока. При назначении спросите врача как скоро лекарство выведется из организма, и вы сможете скорректировать график кормления.
Марчик Татьяна Петровна, валеолог
анестезия во время грудного вскармливания
Если вы – кормящая мать и столкнулись с проблемами, касающимися зубов, то посетить стоматолога просто необходимо для предотвращения пагубных последствий «запущенного» состояния здоровья зубов.
Для начала нужно разобраться в возможных причинах появления болей в зубах в период кормления грудью. Существует ряд проблем, из-за которых молодые мамы могут почувствовать дискомфорт в зубах:
- Гингивит
- Пародонтит
- Гиперчувствительность.
- Кариес и пульпит.
Это воспаление дёсен, причинами которого могут послужить нехватка витамина С, курение, снижение иммунитета, скудное питание, неправильный прикус. Но основная причина – это размножение бактерий из-за недостаточной гигиены полости рта и скопившегося налета.
Первые симптомы гингивита — это краснота и зуд десен, повышенная кровоточивость, воспаление и припухлость.
Это воспаление, являющееся одной из форм наиболее тяжелой стадии заболевания десен, которая может привести к потере зубов навсегда. Такая зубная патология может развиться, если вовремя не вылечить гингивит.
Такая зубная патология может развиться, если вовремя не вылечить гингивит.
Первые симптомы — кровоточивость во время чистки зубов, покраснение или опухание дёсен, неприятный запах изо рта.
Для нормального развития организма ребенка ему необходим целый ряд полезных веществ, в том числе и кальций. Если молодая мама не получает достаточное количество микроэлементов в своем рационе питания, то со временем он будет подвержен вымыванию из организма. Это приведёт к разрушению эмали и повышенной ломкости костей, как следствие повлечет за собой и проблемы с зубами.
Кариес – это небольшие пятна на поверхности зуба, появляющиеся из-за воздействия вредоносных внешних и внутренних факторов на зубы и ведущие за собой воспалительные процессы в твердых слоях зуба.
Пульпит – это воспаление, перетекающее из глубокого кариеса, которое достигает корневых каналов и нервных окончаний, поражая их. Заболевания кариеса и пульпита могут вызвать банальное несоблюдение гигиены полости рта, неправильное питание, а также заболевания ЖКТ.
Заболевания кариеса и пульпита могут вызвать банальное несоблюдение гигиены полости рта, неправильное питание, а также заболевания ЖКТ.
Лечение зубов под микроскопом
Получите индивидуальную консультацию специалиста в клинике TopSmile и узнайте, можно ли лечить зубы в период лактации
Ознакомиться с услугойЧто делать при появлении зубной боли в период лактации?
При зубной боли нужно сразу же обратиться к специалисту, который проведет диагностику для выявления патологий и даст вам точные рекомендации по проблеме. Однако из-за загруженности в жизни кормящей мамы не всегда есть время на экстренный поход к врачу. Это значит, что совсем не обязательно терпеть зубную боль до посещения кабинета стоматолога. Уменьшить боль можно при помощи следующих процедур:
- Удалить остатки пищи, попавшие в проемы между зубами, при контакте с которыми раздражается нерв;
- Приложить ватный тампон, смоченный каплями «Дента», к месту с болезненными симптомами – это снизит боль и успокоит зуб;
- Прополоскать рот растворами фурацилина, перекиси водорода, хлоргексидина или марганцовки;
- Делать полоскания рта после приемов пищи раствором пищевой соды;
- Полоскать рот отваром коры дуба;
- Проконсультировавшись с врачом, можно принять препарат на основе ибупрофена или парацетамола.

Но не стоит возлагать надежды на то, что такие процедуры принесут долгосрочный эффект спокойствия и отсутствия дискомфорта. Настоящее лечение, которое поможет искоренить источник боли и окончательно решить проблему, может назначить только стоматолог. При этом не нужно забывать сообщать о своем положении кормящей матери, чтобы специалист смог выбрать наиболее подходящие медикаментозные препараты для лечения и назначить необходимые процедуры, которые не навредят вам и вашему ребенку.
От каких стоматологических процедур стоит воздержаться в период лактации и почему?
В период грудного вскармливания не стоит забывать, что есть и такие стоматологические процедуры, от которых следует воздержаться:
- Отбеливание зубов – оно противопоказано в период лактации, так как реабилитация в это время происходит медленнее и может вызвать осложнения, связанные с нехваткой кальция, что приведет к появлению дефектов эмали и развитию кариеса;
- Установление имплантов зубов разрешено только в случае, если человек здоров и организм в состоянии перенести сложную операцию вживления и период адаптации импланта без особого вреда для него.
 У женщин во время грудного вскармливания наблюдается нехватка полезных веществ в организме, сопровождаемая ослабленностью из-за постоянного недосыпания и тревожности. Кроме этого, после вживления протезов зубов врач обязательно назначает курс антибиотиков, что нежелательно женщинам в период кормления грудничка;
У женщин во время грудного вскармливания наблюдается нехватка полезных веществ в организме, сопровождаемая ослабленностью из-за постоянного недосыпания и тревожности. Кроме этого, после вживления протезов зубов врач обязательно назначает курс антибиотиков, что нежелательно женщинам в период кормления грудничка; - Антибиотикотерапия – эффективный способ борьбы с бактериями, поражающими слизистую полости рта, которые вызывают воспаление десен и боли в зубах;
- Применение некоторых обезболивающих медикаментов (анальгин, цитрамон). Применение этих препаратов запрещено, так как в их составе содержатся аспирин и кофеин, которые очень опасны для ребенка, потому что усиливают кровообращение. Анальгин сокращает количество тромбоцитов и лейкоцитов, что влечет за собой разрушение костного мозга.
Допустима ли анестезия в период грудного вскармливания?
Сегодня практически каждая процедура, связанная с лечением зубов проводится с применением анестезии. Врач, учитывая особенности пациента, подбирает наиболее подходящий препарат, не вызывающий у его организма отрицательных реакций. Анестезия помогает избавиться от болевых ощущений во время лечения и перенести операцию по устранению зубной патологии, не испытывая дискомфорта и страха.
Врач, учитывая особенности пациента, подбирает наиболее подходящий препарат, не вызывающий у его организма отрицательных реакций. Анестезия помогает избавиться от болевых ощущений во время лечения и перенести операцию по устранению зубной патологии, не испытывая дискомфорта и страха.
Проблемы, при которых требуется местная анестезия:
- Лечение корневых каналов;
- Удаление зубов;
- Удаление кист зуба;
- Фиксация штифтов.
Делать процедуру анестезии при лечении зубов в период кормления можно. В этом случае необходимо выбрать правильные анестетики. Для кормящих женщин используют местные анестетики краткосрочного действия, которые выводятся из организма спустя 5-6 часов после введения и снижают чувствительность только в тех местах, где это необходимо. К ним относятся:
- Новокаин – используется в лечении с крайней осторожностью в случае, если предполагаемая польза для кормящей матери превышает риски навредить новорожденному ребенку;
- Лидокаин – одно из наиболее часто используемых средств анестезии за счет своих малых концентраций, которые остаются в крови и молоке кормящей, и недолгим действием;
- Артикаин – также одно из относительно безопасных медикаментозных средств, отличающееся минимальными концентрациями, из-за которых отсутствует нужда в прерывании кормления грудью после посещения стоматолога.

Если же вы сомневаетесь в данных препаратах, можете проконсультироваться со специалистом, который подберет для вас индивидуальное средство анестезии, не несущее вред ни вам, ни вашему ребенку. Но не следует воздерживаться от процедуры обезболивания в любом случае, так как во время проведения стоматологических операций организм имеет стрессовую реакцию, в дальнейшем выделяя адреналин, способный вызвать возбуждение нервной системы и напряженность на эмоциональном уровне у грудного ребенка.
Можно ли кормить ребенка после анестезии?
Кормить грудничка, конечно, можно, но нужно помнить о мерах предосторожности и знать, что анестезия окончательно выводится из организма только спустя 5-6 часов.Потому следует придерживаться совета врачей, которые рекомендуют покормить ребенка перед процедурой и сделать запас грудного молока. После анестезии следует слить молоко, в которое могла попасть доля препарата анестезии, покормив ребенка молоком, которое было сцежено ранее.
Профилактика возникновения кариеса в период лактации.
В период лактации женщины испытывают огромную нагрузку на организм, но от возникновения каких-либо заболеваний и появления болевых ощущений никто не застрахован. Поэтому стоит придерживаться некоторых рекомендаций для предотвращения ситуаций, которые могут негативно повлиять на ваше здоровье, психологическое состояние и настроение:
- Соблюдать правила по уходу и гигиене ротовой полости;
- Сократить потребление сладких продуктов;
- Регулярно чистить зубы качественной щеткой и зубной пастой без вредных химических веществ;
- Не потреблять слишком холодные либо горячие блюда и напитки;
- После каждого приема пищи совершать полоскания;
- Обязательно включать в свой рацион еду, богатую микроэлементами и витаминами;
- Периодически посещать кабинет врача-стоматолога для проверки состояния зубного ряда и дальнейшей консультации по поддержанию здоровья зубов.

лечение зубов во время лактации (кормящая мама)
Можно ли кормящей маме лечить зубы? Это еще один актуальный вопрос, волнующий большинство женщин. Период лактации – не повод откладывать лечение зубов кормящей маме, наоборот, нужно посещать стоматолога чаще, чем обычно.
Наличие кариозных зубов у кормящей мамы расценивается как очаг инфекции. Неизбежный близкий контакт с малышом может стать причиной передачи инфекции ему от матери. В результате у ребенка может развиться воспаление слизистой оболочки полости рта — стоматит. Поэтому всегда нужно помнить, что больные зубы негативно влияют не только на здоровье и самочувствие самой кормящей мамы, но и потенциально опасны для ее ребенка! Наконец, хроническая зубная боль вызывает психоэмоциональное перенапряжение у кормящей матери, что очень важно в период грудного вскармливания.
Прежде чем начинать лечение зубов при грудном вскармливании, нужно обязательно сообщить врачу о том, что вы кормите грудью, чтобы он смог подобрать для Вас безопасный набор лекарств. Лечение зубов кормящей маме в сети клиник «Городская стоматология» проводится с применением современных обезболивающих препаратов. Они являются короткодействующими, поэтому не представляют опасности для малыша и мамы. Эти препараты применяются в довольно маленьких дозах, поэтому по окончании стоматологического вмешательства, скорее всего, действие лидокаина, ультракаина или других препаратов уже закончится. И все же, лучше приложить ребенка к груди перед визитом к стоматологу.
Лечение зубов кормящей маме в сети клиник «Городская стоматология» проводится с применением современных обезболивающих препаратов. Они являются короткодействующими, поэтому не представляют опасности для малыша и мамы. Эти препараты применяются в довольно маленьких дозах, поэтому по окончании стоматологического вмешательства, скорее всего, действие лидокаина, ультракаина или других препаратов уже закончится. И все же, лучше приложить ребенка к груди перед визитом к стоматологу.
А если вы получите какое-то назначение, узнайте у доктора, через какое время назначенное лекарство «исчезнет» из молока. Как правило, для полного выведения требуется около шести часов. В это время лучше начать давать малышу смесь, а собственное молоко аккуратно сцеживать примерно шесть раз в день. Это нужно делать для того, чтобы лактация не прекратилась. Хотя, к счастью, большинство антибиотиков совместимы с грудным вскармливанием.
Рентгеновское исследование в лактационный период не противопоказано. Информация о том, что рентгеновские лучи оказывают негативное воздействие на грудное молоко, является мифом, так как во время процедуры пациентка одевает специальный защитный фартук из свинца. После проведения этой процедуры рекомендуется сцедить грудное молоко и вылить его, после чего спокойно можно кормить ребенка. Бывают случаи, когда после проведённого рентгенологического исследования на некоторый период количество молока уменьшается. Если такое произошло — не стоит паниковать, это нормальный процесс и вскоре молоко опять должно появиться в полном объеме.
Информация о том, что рентгеновские лучи оказывают негативное воздействие на грудное молоко, является мифом, так как во время процедуры пациентка одевает специальный защитный фартук из свинца. После проведения этой процедуры рекомендуется сцедить грудное молоко и вылить его, после чего спокойно можно кормить ребенка. Бывают случаи, когда после проведённого рентгенологического исследования на некоторый период количество молока уменьшается. Если такое произошло — не стоит паниковать, это нормальный процесс и вскоре молоко опять должно появиться в полном объеме.
Стоит помнить, что пломбирование зубов – это единственная процедура, которая разрешена кормящей маме. Об имплантации, протезировании или установке брекетов на этот период стоит забыть.
Во время кормления грудью допустимо проводить удаление зубов. В сети клиник «Городская стоматология» используются препараты, безопасные для организма матери и ребенка. Отлучения ребенка от груди также не требуется. Вы можете продолжать кормить грудью, как до, так и после удаления зуба.
Несомненно, лечение зубов при кормлении грудью вносит свои коррективы и изменения в повседневную жизнь женщины. Ей нужно больше времени для отдыха. Нужно продумать и спланировать все нюансы: начиная от кормления до того, кто будет сидеть с ребенком. А еще, если потребуется удалять зуб, нужно продумать меню на ближайшие пару дней. Ведь после удаления зуба в течение нескольких дней необходимо будет воздерживаться от приёма твёрдой пищи. Однако питание должно быть сбалансированным, так как с материнским молоком в организм ребенка должны поступать все питательные вещества и витамины.
В лактационный период необходимо повышенное поступление всех витаминов, макро- и микроэлементов, в том числе и кальция, который укрепляет зубы и кости. Поэтому нужно стараться употреблять в пищу много овощей и фруктов (кунжут, шпинат и другие), молочные продукты (творог, сыр). Как дополнение, можно принимать комплекс витаминов в таблетках или капсулах, но перед этим стоит проконсультироваться с врачом.
Не стоит затягивать с лечением зубов, так как больной зуб является разносчиком инфекции, которая может передаться от матери к ребенку. Даже если у вас нет стоматологических проблем, существует большой риск развития заболеваний в период лактации, так как вместе с молоком женщина теряет вещества, которые так необходимы для защиты полости рта от воздействия болезнетворных микроорганизмов.
Следует придерживаться нескольких правил по уходу за зубами:
- Чистите зубы после каждого приема пищи. Можно полоскать полость рта специальными ополаскивателями.
- Используйте флоссеры.
- Употребляйте продукты, богатые кальцием и другими минералами.
- Чаще меняйте зубную щетку.
- Отдавайте предпочтение пасте с повышенным содержанием фтора.
Если Вам необходима консультация специалиста, запишитесь на прием к специалистам сети клиник «Городская стоматология» по телефонам клиник здесь или с помощью формы онлайн записи.
Порадуйте себя здоровой и красивой улыбкой в сети клиник «Городская стоматология»!
Лечить зубы при грудном вскармливании
После беременности и родов женский организм нередко испытывает нехватку кальция и других важных минералов. Кроме того, у молодой мамы порой отсутствует время для полноценного ухода за полостью рта и регулярных профилактических визитов к врачу. Именно поэтому различные стоматологические заболевания в период лактации отнюдь не являются редкостью. Безусловно, лечить зубы при грудном вскармливании не только можно, но и необходимо, однако важно соблюдать некоторые ограничения.
Кроме того, у молодой мамы порой отсутствует время для полноценного ухода за полостью рта и регулярных профилактических визитов к врачу. Именно поэтому различные стоматологические заболевания в период лактации отнюдь не являются редкостью. Безусловно, лечить зубы при грудном вскармливании не только можно, но и необходимо, однако важно соблюдать некоторые ограничения.
ОСОБЕННОСТИ ЛЕЧЕНИЯ ЗУБОВ ПРИ ГРУДНОМ ВСКАРМЛИВАНИИ
Специалисты советуют придерживаться следующих рекомендаций при лечении зубов в период лактации:
- Необходимо предупредить стоматолога о своем статусе кормящей мамы. В этом случае врач сделает все возможное для того, чтобы производимые им манипуляции не привели к необходимости даже временного прекращения лактации.
- Вопреки расхожему мнению, лечение зубов при грудном вскармливании может проводиться с анестезией. Как правило, для обезболивания в этом случае применяются препараты лидокаин или ультракаин, которые выводятся из организма за короткое время.

- Если врач рекомендует сделать рентгенографию, не стоит отказываться от данного исследования: ведь отсутствие важной диагностической информации может стать причиной неправильного лечения. Однако желательно отдать предпочтение цифровому аппарату: это существенно снизит дозу облучения.
- Перед посещением стоматолога желательно покормить ребенка. Кроме того, по возможности следует заранее подготовить небольшой запас сцеженного молока: оно пригодится, если все же не получится обойтись без применения несовместимых с лактацией лекарственных препаратов. Когда они выведутся из организма, грудное вскармливание можно будет продолжать без ограничений.
Откладывать визит к врачу до окончания лактации опасно: отсутствие своевременного лечения может привести к таким серьезным осложнениям, как пульпит, периостит, остеомиелит и т.д.
Если вам необходима срочная стоматологическая помощь во время грудного вскармливания, ждем вас в клинике «ДентаЛюкс-М». Опытные специалисты позаботятся о том, чтобы лечение не повлияло на возможность продолжать лактацию и дадут рекомендации, соблюдение которых поможет сократить риск развития стоматологических заболеваний в дальнейшем.
Удаление зуба при грудном вскармливании
Содержимое:
- Показания к удалению зубов в период лактации.
- Подготовка к удалению.
- Процесс удаления зуба у кормящей мамы.
- Рентген и анестезия при лактации.
- Рекомендации на восстановительный период.
- Меры профилактики.
При кормлении малыша грудью, мама должна тщательно следить за собственным здоровьем. Если есть инфекция, то она может передаться ребенку, так как общение с ним очень тесное. Кроме того, больной зуб вызывает стресс, изматывает физически, а это может плохо отразиться на качестве и количестве молока. Однако операция в этот период нежелательна. Необходимость экстракции определяет врач после тщательной диагностики и отсутствии эффекта терапевтического лечения.
Во время процедуры применяются препараты, которые способны проникать в материнское молоко. Если возможно перенести дату операции, то экстирпацию проводят после перевода ребенка на искусственное питание. Зубную единицу удаляют экстренно при гнойном воспалительном процессе, так как он способствует распространению инфекции по всему организму.
Зубную единицу удаляют экстренно при гнойном воспалительном процессе, так как он способствует распространению инфекции по всему организму.
В каких случаях операция необходима:
- нагноении кисты, абсцессе, периостите;
- шаткости при пародонтите, пародонтозе третьей, четвертой степени;
- одонтогенном остеомиелите, гайморите, флегмоне;
- переломе зубного корня;
- пульпите, который невозможно вылечить из-за сложности каналов;
- ретинированной восьмерке, осложненном росте третьего моляра, давлении на соседние зубы;
- глубоком кариесе, который затронул корень.
Внеплановую экстракцию также проводят при сильных, непрекращающихся болях.
Процедура имеет противопоказания, среди которых ОРЗ, хронические заболевания в стадии обострения, инфекции полости рта, синуситы, тяжелые патологии печени, почек, сердца, сосудов, лейкоз, нарушения свертываемости крови, психические расстройства.
Если зуб начал болеть, десна опухла, изо рта плохо пахнет, то это может говорить о тяжелом воспалении в зубочелюстной системе. На приеме стоматолог собирает анамнез, проводит визуальный осмотр и направляет женщину на рентген. Для кормящей мамы важно избегать психоэмоционального напряжения, поэтому ей разрешается заранее принять седативные препараты.
Лучшим вариантом сохранения устойчивости психики и устранения страха является кислородная седация закисью азота (ЗАКС). Она проводится в кабинете врача перед процедурой. Пациент вдыхает газ и погружается в полудрему. Дополнительно в десну вводится местный анестетик.
Процедура для женщины в период лактации ничем не отличается от той, которую выполняют для обычных пациентов.
Экстирпация зубной единицы проводится поэтапно:
- антисептическая обработка слизистых;
- анестезия местными антисептиками, либо общее обезболивание;
- наложение щипцов и отсоединение связки;
- раскачивание или вывихивание;
- извлечение из лунки;
- остановка кровотечения.

Если удаляется третий моляр снизу, то операция усложняется. Для того чтобы его выдернуть, врач рассекает десну, удаляет часть кости, разделяет корни на фрагменты и извлекает их по отдельности. Для профилактики инфицирования рана обрабатывается антибактериальными препаратами. После всех манипуляций десна зашивается рассасывающим или нерассасывающим шовным материалом.
Перед экстирпацией зубной единицы практически всегда делают рентген или компьютерную томографию. Это необходимо для оценки структуры, положения и состояния корневой системы. Чтобы защитить пациентку от рентгеновского облучения, ей надевают свинцовый фартук. Он блокирует опасные волны, но после процедуры первую партию молока лучше сцедить и вылить.
Для местной анестезии частные клиники используют препараты, разрешенные при беременности: Ультракаин, Убистезин, Артифрин, Альфакаин и аналогичные медикаменты. Они не содержат токсичных компонентов, которые могут вызвать аллергию и другие побочные эффекты. Примакаин отличается коротким периодом полураспада, поэтому кормление можно не пропускать.
Примакаин отличается коротким периодом полураспада, поэтому кормление можно не пропускать.
Наркоз применяется только в крайних случаях, если делают сложную и длительную экстракцию. При необходимости общего обезболивания ребенка временно переводят на искусственное питание. В этот период мать должна регулярно сцеживать молоко, чтобы его воспроизводство продолжалось.
Если необходима антибиотикотерапия после сложного удаления, то грудное вскармливание придется отменить на несколько дней. При длительной отмене врачи рекомендуют давать искусственные смеси не через соску, а через ложечку или даже шприц без иглы. В противном случае ребенок может отказаться от груди, так как процесс сосания молока из бутылки с соской гораздо легче.
Для того чтобы избежать осложнений после хирургического вмешательства, нужно следовать всем советам врача. После процедуры врач накладывает ватный тампон для остановки крови. Его нужно держать не более 10 минут, иначе кровяной сгусток присохнет и оторвется вместе с ваткой. При повышенном артериальном давлении кровотечение продолжается более длительное время, поэтому тампон можно держать 15 — 20 минут.
При повышенном артериальном давлении кровотечение продолжается более длительное время, поэтому тампон можно держать 15 — 20 минут.
В первые дни нельзя:
- перегревать организм, делать согревающие компрессы;
- заниматься тяжелым физическим трудом, спортом;
- вылизывать кровяной сгусток;
- употреблять горячую, острую, грубую пищу;
- пить через трубочку;
- курить;
- касаться лунки зубной щеткой и другими предметами.
Кушать разрешается через 3 — 4 часа. Вопрос кормления ребенка нужно согласовать с врачом. Местные анестетики практически не попадают в кровь, а в материнское молоко компоненты проникают в минимальном количестве. Если доктор не выписал других препаратов, то кормить ребенка можно уже через несколько часов.
После прекращения действия анестезирующих средств появляется боль. Возможно повышение температуры тела.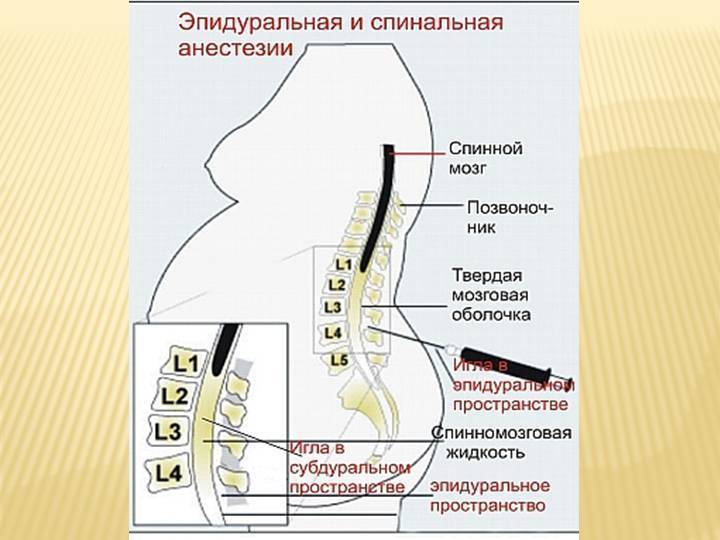 Для купирования острых симптомов разрешается принимать Парацетамол, Ибупрофен, Напроксен. Уменьшить боль и отек можно с помощью холодных компрессов.
Для купирования острых симптомов разрешается принимать Парацетамол, Ибупрофен, Напроксен. Уменьшить боль и отек можно с помощью холодных компрессов.
Полоскание рта и чистку зубов разрешается проводить на второй день. Для полоскания используют аптечные препараты: Ромазулан, Хлоргексидин, Мираместин. Они предотвратят развитие инфекции и воспаления. Можно полоскать рот водным раствором с содой и солью. Для улучшения заживания поврежденных тканей применяют отвары коры дуба, ромашки, календулы.
Экстракция зубной единицы проводится в случаях, когда заболевание запущено или терапевтическое лечение не дает эффекта. Так как во время беременности зубы быстрее разрушаются, нужно еще при вынашивании ребенка проводить полноценную гигиену полости рта и проходить профилактический осмотр у стоматолога. Если обнаружить патологию на ранних стадиях, то удаления не потребуется.
Рекомендации врачей в период лактации:
- дважды в день чистить зубы;
- полоскать рот после каждого приема пищи, пользоваться зубной нитью;
- полноценно питаться;
- ограничить употребление сладких продуктов.

При лактации можно и нужно лечить зубы. Даже если анестезию проводят лидокаином, не стоит переживать. Нужно лишь уточнить у врача, на какой период времени следует воздержаться от кормления. Компоненты препарата попадают в молоко в минимальной концентрации, поэтому при применении в небольшой дозировке не нанесут вреда здоровью малыша.
Советы по анестезии для кормящих мам
Кормящая мать должна с особым вниманием относиться ко всем химическим соединениям, которые так или иначе проникают в ее организм. Ведь многие вещества и препараты могут попасть в молоко, а значит, и в организм новорожденного. Это относится и к стоматологическому обезболиванию: очень важно знать, какая анестезия при кормлении допустима, а какая нежелательна.
Анестезия при грудном вскармливании: основные параметры выбора
Главный выбор, который ставит анестезия при грудном вскармливании (ГВ) — подбор подходящего анестетика. Определяют решение, прежде всего, особенности каждого препарата в организме пациентки.
Определяют решение, прежде всего, особенности каждого препарата в организме пациентки.
- Период полувыведения. Краеугольный показатель, демонстрирующий, за какое время организм выводит 50% введенной дозы анестетика. Для мепивакаина это время составляет 114 минут, половина введенного лидокаина выводится за 90 минут, период полувыведения артикаина — всего 20 минут. Сложноэфирные препараты ввиду разрушения только ферментами плазмы крови выводятся значительно дольше.
- Степень токсичности. Не менее важный фактор, напрямую зависит от периода полувыведения. Полное исчезновение токсичности местного анестетика происходит примерно за 6 периодов полураспада, при этом первоначальное содержание препарата в плазме понижается на 98,5%. То есть, если анестезия при ГВ сделана мепивакаином, его токсичность нивелируется за 11 часов, негативное действие лидокаина полностью проходит спустя 9 часов после введения, артикаин теряет 98,5% концентрации за 2 часа.
- Жирорастворимость.
 Показывает способность анестетика проникать через естественные барьеры, такие как гематоэнцефалический или гематотканевой, в том числе в молоко матери, и связывание с жировой тканью организма. Следует помнить, что материнское молоко — это транссудат крови, поэтому все, что циркулирует в кровеносном русле и способно преодолевать барьерные образования организма, неизбежно перейдет ребенку. Лидокаин на 46,4% жирорастворим, тогда как артикаин всего на 17%. Анестезия при грудном вскармливании препаратом с высоким уровнем этого показателя нежелательна, так как повышается риск проникновения вещества в организм малыша, а также растет длительная системная токсичность за счет депонирования в жировой ткани.
Показывает способность анестетика проникать через естественные барьеры, такие как гематоэнцефалический или гематотканевой, в том числе в молоко матери, и связывание с жировой тканью организма. Следует помнить, что материнское молоко — это транссудат крови, поэтому все, что циркулирует в кровеносном русле и способно преодолевать барьерные образования организма, неизбежно перейдет ребенку. Лидокаин на 46,4% жирорастворим, тогда как артикаин всего на 17%. Анестезия при грудном вскармливании препаратом с высоким уровнем этого показателя нежелательна, так как повышается риск проникновения вещества в организм малыша, а также растет длительная системная токсичность за счет депонирования в жировой ткани. - Связывание с белками плазмы. Демонстрирует, насколько возможно негативное действие анестетика при попадании в кровь. Артикаин соединяется с белками плазмы крови на 95%, мепивакаин на 75-80%, лидокаин на 60%. Чем выше этот показатель, тем благоприятнее анестезия при ГВ.
Какая же анестезия при кормлении наиболее безопасна?
Из всех основных перечисленных показателей очевидно, что оптимальная анестезия при кормлении — растворы артикаинового ряда. В практике применяются ультракаин и убистезин, содержащие 4% артикаина гидрохлорида. Эти препараты практически не присутствуют в материнском молоке, соответственно, не проникают в организм новорожденного; они не накапливаются в жировой ткани, быстро выводятся из организма: спустя 2 часа после введения можно спокойно кормить любимого ребенка.
В практике применяются ультракаин и убистезин, содержащие 4% артикаина гидрохлорида. Эти препараты практически не присутствуют в материнском молоке, соответственно, не проникают в организм новорожденного; они не накапливаются в жировой ткани, быстро выводятся из организма: спустя 2 часа после введения можно спокойно кормить любимого ребенка.
можно ли делать анестезию, отзывы
Лечение зубов при грудном вскармливании – обязательная часть поддержания здоровья кормящей матери. После рождения ребенка организм страдает от нехватки кальция, ведущей к кариозным образованиям и другим осложнениям. Несмотря на предубеждения, кормление грудью не считается противопоказанием для проведения стоматологических процедур, а лишь накладывает некоторые ограничения.Перед лечением кормящей маме необходимо плотно накормить своего малыша
Можно ли лечить зубы, не прерывая ГВ?
При посещении стоматологической клиники проинформируйте врача о том, что находитесь на грудном вскармливании. В этом случае он предложит безопасные анестетики короткого действия и расскажет, когда будет можно кормить ребенка после окончания лечения.
В этом случае он предложит безопасные анестетики короткого действия и расскажет, когда будет можно кормить ребенка после окончания лечения.
Обычно действие используемых препаратов прекращается через некоторое время после выхода из кабинета стоматолога. Обезболивающее быстро выводится из организма, поэтому продолжительного прерывания ГВ не потребуется.
Как правило, анестетик выводится из грудного молока в течение 6 часов, но для безопасности уточните точное время у стоматолога.
Обратите внимание, что при затяжном лечении с кормлением лучше повременить. На время лечения давайте малышу смеси и сцеживайте грудное молоко для сохранения лактации.
Какие процедуры безопасны при ГВ?
Рентген считается безопасным при кормлении грудью и не влияет на качество грудного молока. Во время процедуры на пациентку надевают свинцовый фартук, защищающий от излучения. После проведения исследования молоко сцеживают и выливают. Далее ребенка можно кормить без ограничений. Краткосрочное сокращение количества вырабатываемого молока считается допустимым.
Далее ребенка можно кормить без ограничений. Краткосрочное сокращение количества вырабатываемого молока считается допустимым.
Кроме рентгеновского исследования, кормящей маме можно делать следующие процедуры:
- лечение зубов и десен, включая пломбирование и удаление;
- компьютерную томографию.
Полный запрет накладывается только на имплантацию, а частичный – на терапию антибиотиками. При серьезной инфекции врач прописывает специальную линейку безопасных препаратов. После окончания их приема ГВ возобновляют.
Особенности анестезии для кормящих мам
Особо болезненные процедуры, включающие удаление зуба, не обходятся без обезболивающего. Современные препараты краткосрочного действия вводятся в малых количествах и полностью выводятся из организма. В качестве активных веществ такая анестезия включает гидрохлорид артикаина, диазепам, фентанил или пропофол.
Перед лечением зубов под анестезией обязательно покормите ребенка и сцедите молоко для кормления в первые 6 часов после введения обезболивающего.
Возможные осложнения при отсутствии лечения
При кормлении грудью образовавшийся кариес опасен не только для матери, но и для ребенка. Постоянный тесный контакт с грудничком, сопровождающийся объятиями и поцелуями, способствует передаче инфекции.
Если кормящей маме не вылечить кариес, то бактерии передадутся ее ребенку
Отсутствие своевременного лечения чревато:
- присоединением новой инфекции на фоне ослабленного иммунитета;
- поражением нерва и развитием пульпита;
- воспалением периодонта, ведущим к образованию гранулемы или кисты;
- развитием отита при проникновении патогенных микроорганизмов из ротовой полости в среднее ухо.
Помимо физических страданий, зубная боль вызывает нарушение психоэмоционального состояния. Недостаток сна, повышенная раздражительность и ноющие боли, отдающие в голову, влияют на качество молока и могут привести к его исчезновению.
Избежать такого исхода поможет регулярное посещение стоматолога не менее 1-го, а лучше 2-х раз в год. Помните, что стоматологические услуги не противопоказаны на время лактации и выступают дополнительной подушкой безопасности для кормящей мамы и младенца, получающего вместе с молоком материнский иммунитет.
Читайте также: можно ли лечить зубы во время беременности
Сравнение местной анестезии ремифентанилом и общей внутривенной анестезией при оперативных гистероскопических процедурах в дневной хирургии
Задний план: Это исследование было направлено на сравнение общего i.v. анестезия (TIVA) с контролируемой анестезией (MAC) во время дневной хирургической гистероскопии в отношении: времени операции, времени до мобилизации и выписки, а также степени удовлетворенности пациента.
Методы: Девяносто одна здоровая женщина была рандомизирована в группу MAC с парацервикальной местной анестезией и ремифентанилом или в группу TIVA с пропофолом и ремифентанилом. Наблюдали время от прибытия до выхода из операционной, время от прибытия в палату восстановления до мобилизации и готовности к выписке, а также удовлетворенность пациентов MAC и TIVA.
Полученные результаты: Время от прибытия до выхода из операционной не показало значимой разницы между группами (P = 0.6). Время до мобилизации {MAC: 53 мин [межквартильный диапазон (IQR) 40-83], TIVA: 69 мин (IQR 52-96) (P = 0,017)} и общее время от прибытия до готовности к выписке [MAC: 118 мин (IQR 95–139), TIVA: 138 (IQR 120–158) (P = 0,0009)] были значительно снижены для пациентов в группе MAC. Больше пациентов в группе MAC 45 (91,8%), чем в группе TIVA 24 (64,9%), ответили положительно на вопрос: хотели бы вы получить такую же анестезию для аналогичной процедуры в будущем? (Р = 0.003).
Больше пациентов в группе MAC 45 (91,8%), чем в группе TIVA 24 (64,9%), ответили положительно на вопрос: хотели бы вы получить такую же анестезию для аналогичной процедуры в будущем? (Р = 0.003).
Выводы: Парацервикальная местная анестезия в сочетании с ремифентанилом подходит для оперативной гистероскопии в дневной хирургии.
Анестезиологическое обеспечение при открытой и чрескожной необратимой электропорации | BJA: Британский журнал анестезии
Абстрактные
Предпосылки
Необратимая электропорация (IRE) — это новый метод удаления опухоли, включающий повторяющееся приложение электрической энергии вокруг опухоли.Использование импульсных электрических градиентов сопряжено с риском сердечных аритмий, сильных мышечных сокращений и судорог. Мы стремились определить риски, связанные с IRE, и соответствующие меры предосторожности при анестезиологическом лечении.
Мы стремились определить риски, связанные с IRE, и соответствующие меры предосторожности при анестезиологическом лечении.
Методы
Проспективно были включены все пациенты, получавшие IRE. Критериями исключения были аритмии, застойная сердечная недостаточность, активная ишемическая болезнь сердца и эпилепсия. Все процедуры проводились под общей анестезией с полным расслаблением мышц во время импульсов, синхронизированных с ЭКГ.Были проанализированы нежелательные явления, сердечно-сосудистые эффекты, образцы крови, церебральная активность и постпроцедурная боль.
Результаты
Двадцать восемь пациентов прошли 30 сеансов IRE по поводу опухолей печени, поджелудочной железы, почек и малого таза. Во время IRE серьезных нежелательных явлений не произошло. Медиана систолического и диастолического артериального давления увеличилась на 44 мм рт. Ст. (Диапазон от –7 до 108 мм рт. Ст.) И 19 мм рт. Ст. (Диапазон 1–50 мм рт. Ст.), Соответственно. Наблюдались две преходящие малые сердечные аритмии без гемодинамических последствий. Мышечные сокращения были умеренными, и IRE не вызывал реактивной активности мозга на упрощенной ЭЭГ. Боль в первые 24 часа после чрескожной IRE была обычно слабой, но после лечения поджелудочной железы сообщалось о более высоких показателях боли (средний балл по ВАШ 3; диапазон 0–9).
Мышечные сокращения были умеренными, и IRE не вызывал реактивной активности мозга на упрощенной ЭЭГ. Боль в первые 24 часа после чрескожной IRE была обычно слабой, но после лечения поджелудочной железы сообщалось о более высоких показателях боли (средний балл по ВАШ 3; диапазон 0–9).
Выводы
Побочные эффекты во время IRE на опухоли печени, поджелудочной железы, почек и малого таза кажутся легкими и управляемыми при соблюдении текущих рекомендаций по ведению анестезии, включая глубокое расслабление мышц и синхронизированную пульсацию ЭКГ.Электрические импульсы, по-видимому, не вызывают реактивной мозговой активности, и доказательства наличия ранее существовавшей фибрилляции предсердий как абсолютного противопоказания для IRE сомнительны.
Необратимая электрокорпорация — это новый метод удаления опухоли, включающий многократное применение электрической энергии.
Электрические импульсы могут вызвать судороги, аритмию и мышечные сокращения.

Авторы сообщают о частоте осложнений у 28 пациентов, перенесших методику.
Не было обнаружено серьезных осложнений, а частота незначительных осложнений была низкой.
Необратимая электропорация (IRE) — это новый метод удаления опухоли, основанный на локальном приложении электрического поля между двумя или более электродами, вставленными вокруг опухоли. Множественные циклы коротких электрических импульсов чрезвычайно высокого напряжения изменяют трансмембранный потенциал опухолевых клеток, что приводит к созданию наноразмерных дефектов в липидном бислое клеточной мембраны, увеличивая проницаемость мембраны.При соответствующих электрических параметрах (90 импульсов по 70 мкс; напряженность электрического поля 1500 В · см -1 ; подаваемый ток 20-50 А) проницаемость мембраны становится постоянной, и клетка в конечном итоге умирает из-за потери гомеостаза. 1,2 Поскольку гибель клеток в IRE основана на электроэнергии, а не на тепловой энергии, этот метод имеет два преимущества по сравнению с методами термической абляции, такими как радиочастотная абляция (RFA). Во-первых, в то время как IRE эффективно разрушает все клетки в области абляции, внеклеточный матрикс сохраняется.Как следствие, сосудистые, желчные и нервные структуры, богатые внеклеточными коллагеновыми и эластическими структурами, остаются нетронутыми. 3,4 Во-вторых, на IRE не действует так называемый эффект теплоотвода, при котором неполная абляция опухоли может происходить вблизи крупных сосудов в результате потери тепла через кровоток. 5 Таким образом, IRE может представлять собой эффективную альтернативу опухолям, которые невозможно удалить или подвергнуть термической абляции из-за неблагоприятного расположения. В свете многообещающих результатов первых испытаний, посвященных изучению безопасности и эффективности IRE в различных органах, мы ожидаем, что терапевтическое использование IRE будет быстро расширяться в ближайшем будущем. 6–9
Во-первых, в то время как IRE эффективно разрушает все клетки в области абляции, внеклеточный матрикс сохраняется.Как следствие, сосудистые, желчные и нервные структуры, богатые внеклеточными коллагеновыми и эластическими структурами, остаются нетронутыми. 3,4 Во-вторых, на IRE не действует так называемый эффект теплоотвода, при котором неполная абляция опухоли может происходить вблизи крупных сосудов в результате потери тепла через кровоток. 5 Таким образом, IRE может представлять собой эффективную альтернативу опухолям, которые невозможно удалить или подвергнуть термической абляции из-за неблагоприятного расположения. В свете многообещающих результатов первых испытаний, посвященных изучению безопасности и эффективности IRE в различных органах, мы ожидаем, что терапевтическое использование IRE будет быстро расширяться в ближайшем будущем. 6–9
Для анестезиолога пульсирующее приложение электрических импульсов с очень высоким напряжением представляет определенные проблемы, включая возможное включение сердечной аритмии, вызванной повышенной проницаемостью клеточной мембраны электропорированной ткани, что открывает путь для переноса ионов . 10 Кроме того, сильные мышечные сокращения и эпилептические припадки могут возникнуть из-за стимуляции мышечной или нервной ткани. 11 Следовательно, для безопасного выполнения IRE требуются особые меры предосторожности при внутрипроцедурном управлении.Например, поскольку для предотвращения мышечных сокращений необходим полный паралич мышц, все процедуры IRE требуют общей анестезии и использования нервно-мышечных блокаторов. Кроме того, для предотвращения аритмий электрические импульсы должны подаваться синхронно с сердечным ритмом, потому что внешние электрические стимулы, доставляемые в течение периода абсолютной рефрактерности сердца, не могут вызвать потенциал действия. 10
10 Кроме того, сильные мышечные сокращения и эпилептические припадки могут возникнуть из-за стимуляции мышечной или нервной ткани. 11 Следовательно, для безопасного выполнения IRE требуются особые меры предосторожности при внутрипроцедурном управлении.Например, поскольку для предотвращения мышечных сокращений необходим полный паралич мышц, все процедуры IRE требуют общей анестезии и использования нервно-мышечных блокаторов. Кроме того, для предотвращения аритмий электрические импульсы должны подаваться синхронно с сердечным ритмом, потому что внешние электрические стимулы, доставляемые в течение периода абсолютной рефрактерности сердца, не могут вызвать потенциал действия. 10
Текущая литература по анестезиологическому обеспечению процедур IRE ограничена одной публикацией Болла и его коллег, которые сообщили о своем первоначальном опыте лечения 21 пациента с чрескожной IRE под контролем КТ при опухолях печени, почек и легких, а также сформулировали рекомендации. для этой процедуры. 11 В нашем исследовании мы стремились расширить опыт открытой и чрескожной IRE на дополнительную популяцию пациентов с различными типами опухолей и подтвердить ранее сформулированные рекомендации по анестезиологическому лечению. С этой целью мы специально сосредоточили внимание на побочных эффектах, связанных с IRE, и соответствующих мерах предосторожности в отношении анестезиологического обеспечения открытых и чрескожных процедур на различных органах.
для этой процедуры. 11 В нашем исследовании мы стремились расширить опыт открытой и чрескожной IRE на дополнительную популяцию пациентов с различными типами опухолей и подтвердить ранее сформулированные рекомендации по анестезиологическому лечению. С этой целью мы специально сосредоточили внимание на побочных эффектах, связанных с IRE, и соответствующих мерах предосторожности в отношении анестезиологического обеспечения открытых и чрескожных процедур на различных органах.
Методы
Это исследование было проведено с одобрения Комитета по медицинской этике Медицинского центра Университета VU.Исследование было разработано и проведено в соответствии с Надлежащей клинической практикой и принципами Хельсинкской декларации. Все пациенты дали письменное информированное согласие.
Пациенты
Все пациенты, получавшие открытую или чрескожную ИРЭ в период с августа 2012 г. по сентябрь 2013 г., были проспективно включены в базу данных и проанализированы. Это включало пациентов, участвовавших в исследовании COLDFIRE-I, в котором пациенты, которые уже подвергались хирургической резекции колоректальных метастазов в печени (CRLM), получали лечение IRE во время операции за 60 минут до резекции (Clincaltrials.государственный регистрационный номер: NCT01799044). Всем остальным пациентам выполняли IRE на печени, поджелудочной железе, почках или малом тазу по клиническим показаниям из-за близости опухоли к жизненно важным структурам, что исключает хирургическую резекцию или термическую абляцию. Местное лечение определяется назначенным междисциплинарным советом. Все пациенты имели гистологически подтвержденную злокачественную опухоль и прошли соответствующую предоперационную визуализацию. Критерии включения: классификация III по ASA или выше и адекватная функция костного мозга, печени и почек.Критерии исключения: сердечная аритмия, требующая антиаритмической терапии или кардиовертера-дефибриллятора, наличие в анамнезе застойной сердечной недостаточности (класс NYHA выше II), активная ишемическая болезнь сердца, неконтролируемая гипертензия и эпилепсия.
по сентябрь 2013 г., были проспективно включены в базу данных и проанализированы. Это включало пациентов, участвовавших в исследовании COLDFIRE-I, в котором пациенты, которые уже подвергались хирургической резекции колоректальных метастазов в печени (CRLM), получали лечение IRE во время операции за 60 минут до резекции (Clincaltrials.государственный регистрационный номер: NCT01799044). Всем остальным пациентам выполняли IRE на печени, поджелудочной железе, почках или малом тазу по клиническим показаниям из-за близости опухоли к жизненно важным структурам, что исключает хирургическую резекцию или термическую абляцию. Местное лечение определяется назначенным междисциплинарным советом. Все пациенты имели гистологически подтвержденную злокачественную опухоль и прошли соответствующую предоперационную визуализацию. Критерии включения: классификация III по ASA или выше и адекватная функция костного мозга, печени и почек.Критерии исключения: сердечная аритмия, требующая антиаритмической терапии или кардиовертера-дефибриллятора, наличие в анамнезе застойной сердечной недостаточности (класс NYHA выше II), активная ишемическая болезнь сердца, неконтролируемая гипертензия и эпилепсия.
Анестезиологический менеджмент
Предоперационный скрининг проводился с особым упором на противопоказания к IRE. Перед операцией пациенты, перенесшие лапаротомию, получили грудную эпидуральную анестезию.Используемая техника анестезии была стандартизирована, чтобы избежать предвзятости. Исходя из личных предпочтений, а также из практических соображений (не все наркозные аппараты в радиологическом отделении нашего учреждения оснащены надлежащими системами очистки, которые позволяют использовать летучие анестетики), всего в / в. анестезию вызывали пропофолом (2 мг / кг -1 ), суфентанилом (0,3 мкг -1 ) и рокуронием (0,6 мг / кг -1 ) и поддерживали пропофолом и ремифентанилом.
Устройство для стробирования ЭКГ Accusync (модель 72; Милфорд, Коннектикут) было подключено к ЭКГ в 5 отведениях, чтобы синхронизировать импульсы IRE с рефрактерным периодом сердца во избежание аритмий.В качестве меры предосторожности были помещены две прокладки для дефибрилляции и подключены к дефибриллятору. Непосредственно перед IRE полное расслабление мышц подтверждалось отношением последовательности четырех (TOF), равным 0, с использованием стимулятора периферических нервов (TOF-Watch ® , MIPM, Маммендорфер, Германия) для оценки нервно-мышечной передачи. При необходимости вводили дополнительную дозу рокурония.
Непосредственно перед IRE полное расслабление мышц подтверждалось отношением последовательности четырех (TOF), равным 0, с использованием стимулятора периферических нервов (TOF-Watch ® , MIPM, Маммендорфер, Германия) для оценки нервно-мышечной передачи. При необходимости вводили дополнительную дозу рокурония.
После лапаротомии эпидуральная анестезия оставалась in situ не менее 3 дней. Для купирования боли после чрескожных процедур применяли ацетаминофен в сочетании с НПВП (диклофенак) и опиоидом (пиритрамид) при необходимости.
Анализ безопасности
Все нежелательные явления были классифицированы в соответствии с Общими критериями терминологии для нежелательных явлений (NCI CTCAE v4.0). Сердечный ритм, артериальное давление и сатурация постоянно контролировались. ЭКГ отслеживались непрерывно до выписки из палаты восстановления, а еще одна ЭКГ в 12 отведениях была сделана через 1 день после IRE. Образцы крови оценивались с особым акцентом на электролиты сыворотки, функцию почек и ферменты печени или поджелудочной железы, которые могли идентифицировать биохимические нарушения, возможно, вызванные разрушением клеток.Эти образцы были взяты в течение 7 дней до IRE, в течение 5 минут после IRE и как минимум через 1 день после процедуры. Чтобы контролировать активность мозга и влияние импульсов на головной мозг до и во время IRE, у шести пациентов была сделана упрощенная электроэнцефалограмма (ЭЭГ) с использованием Thymatron System IV (Schwind Benelux Medical Electronics BV, Oosterbeek, Нидерланды). Постоперационная боль оценивалась три раза в день при поступлении в больницу с использованием визуальной аналоговой шкалы (ВАШ).
Образцы крови оценивались с особым акцентом на электролиты сыворотки, функцию почек и ферменты печени или поджелудочной железы, которые могли идентифицировать биохимические нарушения, возможно, вызванные разрушением клеток.Эти образцы были взяты в течение 7 дней до IRE, в течение 5 минут после IRE и как минимум через 1 день после процедуры. Чтобы контролировать активность мозга и влияние импульсов на головной мозг до и во время IRE, у шести пациентов была сделана упрощенная электроэнцефалограмма (ЭЭГ) с использованием Thymatron System IV (Schwind Benelux Medical Electronics BV, Oosterbeek, Нидерланды). Постоперационная боль оценивалась три раза в день при поступлении в больницу с использованием визуальной аналоговой шкалы (ВАШ).
Вмешательство
Все процедуры были выполнены сертифицированным интервенционным радиологом, прошедшим обучение в IRE.Перед IRE были определены размер и форма целевого поражения, включая 1 см свободный от опухоли край; это определило количество и конфигурацию электродов. Два или более изолированных игольчатых электрода диаметром 15 см с длиной воздействия 2 см (печень, почка и малый таз) или 1,5 см (поджелудочная железа) помещали на внешней границе опухоли с расстоянием между зондами 2,0 см (0,2 см). . Во время лапаротомии для облегчения установки электродов использовалось интраоперационное ультразвуковое исследование (Alpha7, Hitachi Aloka Medical, Ltd, Токио, Япония).Для чрескожных процедур электроды выдвигались при КТ-рентгеноскопии (Volume Zoom, Siemens, Эрланген, Германия) с ультразвуком или без него (рис. 1). Чтобы можно было ввести иглу под компьютерной рентгеноскопией, вентиляция была ненадолго остановлена.
Два или более изолированных игольчатых электрода диаметром 15 см с длиной воздействия 2 см (печень, почка и малый таз) или 1,5 см (поджелудочная железа) помещали на внешней границе опухоли с расстоянием между зондами 2,0 см (0,2 см). . Во время лапаротомии для облегчения установки электродов использовалось интраоперационное ультразвуковое исследование (Alpha7, Hitachi Aloka Medical, Ltd, Токио, Япония).Для чрескожных процедур электроды выдвигались при КТ-рентгеноскопии (Volume Zoom, Siemens, Эрланген, Германия) с ультразвуком или без него (рис. 1). Чтобы можно было ввести иглу под компьютерной рентгеноскопией, вентиляция была ненадолго остановлена.
Рис. 1
Открытая (а) и чрескожная (б) процедура IRE печени с электродами in situ .
Рис. 1
Открытая (а) и чрескожная (б) процедура IRE печени с электродами in situ .
После подтверждения правильного положения электрода были установлены соответствующие параметры для напряжения (1500 В см -1 ), количества импульсов (90) и интервала между импульсами (70 мкс), и началась абляция с помощью NanoKnife, a устройство для абляции постоянного тока с низким энергопотреблением (AngioDynamics, Latham, NY). Импульсы были синхронизированы с сердечным ритмом, как описано выше. Поставляемый ток должен составлять от 20 до 50 А, а в случае перегрузки по току (> 50 А) предохранительный механизм автоматически отключает подачу энергии, чтобы предотвратить термическое повреждение.При необходимости электроды перемещали для повторной абляции до тех пор, пока зона абляции полностью не покроет опухоль.
Импульсы были синхронизированы с сердечным ритмом, как описано выше. Поставляемый ток должен составлять от 20 до 50 А, а в случае перегрузки по току (> 50 А) предохранительный механизм автоматически отключает подачу энергии, чтобы предотвратить термическое повреждение.При необходимости электроды перемещали для повторной абляции до тех пор, пока зона абляции полностью не покроет опухоль.
Статистический анализ
Все данные были описаны и проанализированы; непрерывные переменные были представлены как среднее значение и sd (нормальное распределение), медиана и диапазон (ненормальное распределение) или частоты и проценты (категориальные переменные). Значение P <0,05 считалось значимым. Анализ проводился с использованием SPSS 20.0 (SPSS, Inc., Чикаго).
Результаты
В общей сложности 28 пациентов с классом ASA I ( n = 4), II ( n = 23) и III ( n = 1) прошли курс лечения IRE за 30 сеансов. Тринадцать пациентов прошли лечение во время лапаротомии по поводу CRLM; из них 10 пациентов приняли участие в исследовании COLDFIRE. Всем этим пациентам была выполнена резекция и РЧА дополнительных очагов поражения. Остальные 15 пациентов получали чрескожное лечение по поводу CRLM ( n = 5), карциномы поджелудочной железы ( n = 5), холангиокарциномы ( n = 1), аденомы печени ( n = 1), почечно-клеточного рака. ( n = 1) и пресакральные метастазы колоректальной карциномы ( n = 2).Двое пациентов получали лечение дважды из-за местного рецидива (пресакральные метастазы и холангиокарцинома). Для каждой процедуры использовалось от двух до шести электродов, в зависимости от размера целевого поражения. Среднее время абляции, определяемое как интервал между первым и последним импульсом, составляло 14 минут (диапазон 4–120) и определялось размером поражения и необходимостью изменения положения иглы для перекрывающихся абляций. Среднее общее время процедуры составляло 206 минут (диапазон 90–315), а средняя продолжительность госпитализации составляла 8 дней после лапаротомии (диапазон 5–12 дней) и 4 дня после чрескожной IRE (диапазон 2–20).
Тринадцать пациентов прошли лечение во время лапаротомии по поводу CRLM; из них 10 пациентов приняли участие в исследовании COLDFIRE. Всем этим пациентам была выполнена резекция и РЧА дополнительных очагов поражения. Остальные 15 пациентов получали чрескожное лечение по поводу CRLM ( n = 5), карциномы поджелудочной железы ( n = 5), холангиокарциномы ( n = 1), аденомы печени ( n = 1), почечно-клеточного рака. ( n = 1) и пресакральные метастазы колоректальной карциномы ( n = 2).Двое пациентов получали лечение дважды из-за местного рецидива (пресакральные метастазы и холангиокарцинома). Для каждой процедуры использовалось от двух до шести электродов, в зависимости от размера целевого поражения. Среднее время абляции, определяемое как интервал между первым и последним импульсом, составляло 14 минут (диапазон 4–120) и определялось размером поражения и необходимостью изменения положения иглы для перекрывающихся абляций. Среднее общее время процедуры составляло 206 минут (диапазон 90–315), а средняя продолжительность госпитализации составляла 8 дней после лапаротомии (диапазон 5–12 дней) и 4 дня после чрескожной IRE (диапазон 2–20). Характеристики пациента и процедуры приведены в таблице 1.
Характеристики пациента и процедуры приведены в таблице 1.
и процедуры IRE. HD, гемодинамический; ВАШ, оценка визуального аналога; САД, систолическое артериальное давление; ДАД, диастолическое артериальное давление; ударов в минуту, ударов в минуту; перкутанная, чрескожная
| . | . | Печень (открытая) . | Печень (перк.) . | Поджелудочная железа . | Почки . | Крестец . | Итого . |
|---|---|---|---|---|---|---|---|
| Количество пациентов | 13 | 7 | 5 | 1 | 2 | 28 | |
| Количество очагов | 8184 9018 4 | 3 | 36 | ||||
| Количество процедур IRE | 13 | 8 | 5 | 1 | 3 | 30 | |
| 20 (5–53) | 28 (14–50) | 40 (33–50) | 32 | 48 (34–50) | 28 (5–53) | ||
| Движение мышц | — | +/− | + | — | + + | ||
| Параметры HD ( n , или медиана и диапазон) | Аритмии | 1 | — | 1 | — | — | 2 |
Повышение САД (мм рт. Ст.) Ст.) | 29 (−7–54) | 45 (10–80) | 60 (30–108) | 60 | 50 (42–50) | 44 (−7–108) | |
| Увеличение ДАД (мм рт. Ст.) | 16 (1–23) | 30 (5–50) | 30 (25 –38) | 20 | 25 (18–28) | 19 (1–50) | |
| ЧСС (уд / мин) | 2 (−7–20) | 6 (0–32) | 18 (10–22) | 2 | 10 (0–15) | 10 (−7–32) | |
| Максимальный ВАШ (медиана, диапазон) | 4 (0–10) | 3 (0–8) | 4 (2–9) | 0 | 2 (0–5) | 3 (0–9) |
| . | . | Печень (открытая) . | Печень (перк.) . | Поджелудочная железа . | Почки . | Крестец . | Итого . |
|---|---|---|---|---|---|---|---|
| Количество пациентов | 13 | 7 | 5 | 1 | 2 | 28 | |
| Количество очагов | 8184 9018 4 | 3 | 36 | ||||
| Количество процедур IRE | 13 | 8 | 5 | 1 | 3 | 30 | |
| 20 (5–53) | 28 (14–50) | 40 (33–50) | 32 | 48 (34–50) | 28 (5–53) | ||
| Движение мышц | — | +/− | + | — | + + | ||
| Параметры HD ( n , или медиана и диапазон) | Аритмии | 1 | — | 1 | — | — | 2 |
Повышение САД (мм рт. Ст.) Ст.) | 29 (−7–54) | 45 (10–80) | 60 (30–108) | 60 | 50 (42–50) | 44 (−7–108) | |
| Увеличение ДАД (мм рт. Ст.) | 16 (1–23) | 30 (5–50) | 30 (25 –38) | 20 | 25 (18–28) | 19 (1–50) | |
| ЧСС (уд / мин) | 2 (−7–20) | 6 (0–32) | 18 (10–22) | 2 | 10 (0–15) | 10 (−7–32) | |
| Максимальный ВАШ (медиана, диапазон) | 4 (0–10) | 3 (0–8) | 4 (2–9) | 0 | 2 (0–5) | 3 (0–9) |
Характеристики пациента и процедуры IRE.HD, гемодинамический; ВАШ, оценка визуального аналога; САД, систолическое артериальное давление; ДАД, диастолическое артериальное давление; ударов в минуту, ударов в минуту; перкутанная, чрескожная
| . | . | Печень (открытая)
. | Печень (перк.) . | Поджелудочная железа . | Почки . | Крестец . | Итого . |
|---|---|---|---|---|---|---|---|
| Количество пациентов | 13 | 7 | 5 | 1 | 2 | 28 | |
| Количество очагов | 8184 9018 4 | 3 | 36 | ||||
| Количество процедур IRE | 13 | 8 | 5 | 1 | 3 | 30 | |
| 20 (5–53) | 28 (14–50) | 40 (33–50) | 32 | 48 (34–50) | 28 (5–53) | ||
| Движение мышц | — | +/− | + | — | + + | ||
| Параметры HD ( n , или медиана и диапазон) | Аритмии | 1 | — | 1 | — | — | 2 |
Повышение САД (мм рт. Ст.) Ст.) | 29 (−7–54) | 45 (10–80) | 60 (30–108) | 60 | 50 (42–50) | 44 (−7–108) | |
| Увеличение ДАД (мм рт. Ст.) | 16 (1–23) | 30 (5–50) | 30 (25 –38) | 20 | 25 (18–28) | 19 (1–50) | |
| ЧСС (уд / мин) | 2 (−7–20) | 6 (0–32) | 18 (10–22) | 2 | 10 (0–15) | 10 (−7–32) | |
| Максимальный ВАШ (медиана, диапазон) | 4 (0–10) | 3 (0–8) | 4 (2–9) | 0 | 2 (0–5) | 3 (0–9) |
| . | . | Печень (открытая) . | Печень (перк.) . | Поджелудочная железа . | Почки . | Крестец . | Итого . |
|---|---|---|---|---|---|---|---|
| Количество пациентов | 13 | 7 | 5 | 1 | 2 | 28 | |
| Количество очагов | 8184 9018 4 | 3 | 36 | ||||
| Количество процедур IRE | 13 | 8 | 5 | 1 | 3 | 30 | |
| 20 (5–53) | 28 (14–50) | 40 (33–50) | 32 | 48 (34–50) | 28 (5–53) | ||
| Движение мышц | — | +/− | + | — | + + | ||
| Параметры HD ( n , или медиана и диапазон) | Аритмии | 1 | — | 1 | — | — | 2 |
Повышение САД (мм рт. Ст.) Ст.) | 29 (−7–54) | 45 (10–80) | 60 (30–108) | 60 | 50 (42–50) | 44 (−7–108) | |
| Увеличение ДАД (мм рт. Ст.) | 16 (1–23) | 30 (5–50) | 30 (25 –38) | 20 | 25 (18–28) | 19 (1–50) | |
| ЧСС (уд / мин) | 2 (−7–20) | 6 (0–32) | 18 (10–22) | 2 | 10 (0–15) | 10 (−7–32) | |
| Максимальный ВАШ (медиана, диапазон) | 4 (0–10) | 3 (0–8) | 4 (2–9) | 0 | 2 (0–5) | 3 (0–9) |
Сердечно-сосудистые эффекты: гипертония и аритмии
Во время электропорации у большинства пациентов наблюдалось повышение систолического и диастолического артериального давления со средним значением 44 мм рт. Ст. (Диапазон от –7 до 108 мм рт. Ст.) И 19 мм рт. Ст. (Диапазон 1–50 мм рт. Ст.) По сравнению с исходным уровнем.Это было наиболее выражено при IRE поджелудочной железы (60 и 30 мм рт. Ст.) (Таблица 1). Это повышение легко контролировалось дополнительным приемом пропофола и ремифентанила, и артериальное давление вернулось к исходному уровню в течение нескольких минут после IRE. Частота сердечных сокращений умеренно увеличивалась во время электропорации (медиана 10 мин -1 , диапазон от -7 до 32) и казалась более значительной во время IRE поджелудочной железы (18 мин -1 ), чем других органов (8 мин −1 ), хотя эта разница не была значимой (таблица 1).
Ст.) По сравнению с исходным уровнем.Это было наиболее выражено при IRE поджелудочной железы (60 и 30 мм рт. Ст.) (Таблица 1). Это повышение легко контролировалось дополнительным приемом пропофола и ремифентанила, и артериальное давление вернулось к исходному уровню в течение нескольких минут после IRE. Частота сердечных сокращений умеренно увеличивалась во время электропорации (медиана 10 мин -1 , диапазон от -7 до 32) и казалась более значительной во время IRE поджелудочной железы (18 мин -1 ), чем других органов (8 мин −1 ), хотя эта разница не была значимой (таблица 1).
Во время двух процедур IRE наблюдалась незначительная самоограничивающаяся сердечная аритмия. Желудочковая экстрасистолия наблюдалась во время открытой апикальной ИРЭ в печени рядом с левой диафрагмой. Сердечный ритм нормализовался после прерывания процедуры и мог быть продолжен после удаления электрода, ближайшего к сердцу. Вторая аритмия, бигеминия с преждевременным желудочковым комплексом, возникла во время аблации поджелудочной железы, но исчезла в течение 5 минут после окончания процедуры. Ни одна из незначительных аритмий не привела к гемодинамической нестабильности. Все ЭКГ, сделанные через 1 день после IRE, не имели отклонений и были аналогичны ЭКГ, сделанным до вмешательства.
Ни одна из незначительных аритмий не привела к гемодинамической нестабильности. Все ЭКГ, сделанные через 1 день после IRE, не имели отклонений и были аналогичны ЭКГ, сделанным до вмешательства.
Сокращения мышц во время IRE
Расслабление мышц было подтверждено перед началом IRE у всех пациентов, выраженное как TOF = 0. Несмотря на то, что генерализованные сокращения скелетных мышц были успешно предотвращены с помощью рокурония, легкие сокращения, ограниченные областью лечения, все еще были видны.Во время открытой IRE это было замечено по минимальному пульсирующему движению электродов. Локальные сокращения были более сильными во время чрескожных процедур, особенно когда электроды вводились через большие мышцы для достижения оптимального положения. Изолированные сокращения большой ягодичной мышцы и прямой мышцы живота были заметны во время IRE в малом тазу (дорсальный доступ) и в поджелудочной железе, соответственно. Сокращения мышц никогда не приводили к вывиху электродов. Средняя продолжительность между последним импульсом и завершением процедуры составляла 20 минут для чрескожных (диапазон 3–89) и 113 минут для открытых процедур (диапазон 32–172). В 11 из 15 чрескожных процедур средняя доза сугаммадекса составила 400 мг (диапазон 200–1600 мг), а в 6 из 13 открытых процедур 200 мг использовались для устранения нервно-мышечного блока.
Средняя продолжительность между последним импульсом и завершением процедуры составляла 20 минут для чрескожных (диапазон 3–89) и 113 минут для открытых процедур (диапазон 32–172). В 11 из 15 чрескожных процедур средняя доза сугаммадекса составила 400 мг (диапазон 200–1600 мг), а в 6 из 13 открытых процедур 200 мг использовались для устранения нервно-мышечного блока.
Лабораторные значения
Существенных нарушений электролитного баланса не наблюдалось ни у одного пациента. PH сыворотки измеряли во время открытых процедур, но никаких нарушений не отмечалось.Функция почек оставалась без особенностей во время IRE и в послеоперационном периоде, за исключением клинически незначительного снижения скорости клубочковой фильтрации у пациента, получавшего лечение почек (69–59 мл мин. –1 1,73 м –2 ). Дальнейший анализ выявил повышение ферментов печени и поджелудочной железы у всех пациентов сразу после IRE печени и поджелудочной железы, соответственно. Это было наиболее выражено в первый послеоперационный день и впоследствии уменьшилось. У одного пациента развился панкреатит с утечкой желчи, характеризующийся стойким повышением ферментов поджелудочной железы, болью и лихорадкой.Эти значения нормализовались после лечения антибиотиками и дренажа. Послеоперационное повышение уровня трансаминаз у 13 пациентов, которым была проведена дополнительная РЧА и резекция сегмента печени (исследование COLDFIRE), нельзя отнести исключительно к IRE, поскольку эти дополнительные процедуры обычно связаны с таким увеличением.
Это было наиболее выражено в первый послеоперационный день и впоследствии уменьшилось. У одного пациента развился панкреатит с утечкой желчи, характеризующийся стойким повышением ферментов поджелудочной железы, болью и лихорадкой.Эти значения нормализовались после лечения антибиотиками и дренажа. Послеоперационное повышение уровня трансаминаз у 13 пациентов, которым была проведена дополнительная РЧА и резекция сегмента печени (исследование COLDFIRE), нельзя отнести исключительно к IRE, поскольку эти дополнительные процедуры обычно связаны с таким увеличением.
Церебральный мониторинг
До введения общей анестезии регистрировали нормальную мозговую деятельность. После индукции активность мозга стала минимальной у пяти (5/6) пациентов.Во время IRE каждый электрический импульс четко регистрировался как артефакт у всех шести пациентов (рис. 2). Важно отметить, что реактивной (эпилептической) активности не наблюдалось.
Рис. 2
2
Упрощенная регистрация ЭЭГ (100 мкВ см -1 ). (а) Церебральная активность до введения общей анестезии. (b) Исходная церебральная активность после индукции общей анестезии. (c) Церебральная активность во время IRE с артефактами, наблюдаемыми во время фактического IRE, и возвращением мозговой активности к исходному уровню после этого.
Рис. 2
Упрощенная регистрация ЭЭГ (100 мкВ см -1 ). (а) Церебральная активность до введения общей анестезии. (b) Исходная церебральная активность после индукции общей анестезии. (c) Церебральная активность во время IRE с артефактами, наблюдаемыми во время фактического IRE, и возвращением мозговой активности к исходному уровню после этого.
Осложнения
За исключением ранее упомянутых незначительных аритмий, побочных эффектов во время процедур не наблюдалось.В послеоперационном периоде после открытой IRE у четырех пациентов (4/13) произошло пять осложнений, два из которых были серьезными (повторная лапаротомия из-за предполагаемого продолжающегося кровотечения; послеоперационная боль). Ни одно из этих осложнений не было сочтено напрямую связанным с IRE, но, скорее всего, связано с хирургической процедурой.
Ни одно из этих осложнений не было сочтено напрямую связанным с IRE, но, скорее всего, связано с хирургической процедурой.
Постоперационные осложнения после чрескожной IRE также возникли у пяти пациентов (5/17) после удаления опухоли печени, поджелудочной железы, почек и малого таза (таблица 2). Два из них были признаны серьезными осложнениями (степень ≥3 по шкале CTCAE).
Таблица 2 Осложненияво время и после IRE
| Место лечения . | Осложнение . | № . | Класс . | Вмешательство . | ||||
|---|---|---|---|---|---|---|---|---|
| Печень (открытая) | Аритмия | 1 | I | Удаление одного электрода | ||||
| Послеоперационное кровотечение | 1 | III | БольII, III | Устный, i.v. и интратекальные анальгетики | ||||
| Пневмония | 1 | II | Антибиотики | |||||
| Периферический отек | 1 | II | Пневмония | для кожных компрессов | II | Грудная трубка | ||
| Поджелудочная железа | Аритмия | 1 | I | Нет | ||||
| Панкреатит + утечка желчи | 1 | Дренаж уха | 1 | I | Нет | |||
| Таз | Потеря нервной функции | 1 | II / III | Реабилитация, физиотерапия |
Место лечения
. Осложнение
. | № . | Класс
. | Вмешательство
. | | ||||
|---|---|---|---|---|---|---|---|---|
| Печень (открытая) | Аритмия | 1 | I | Удаление одного электрода | ||||
| Послеоперационное кровотечение | 1 | III | БольII, III | Устный, i.v. и интратекальные анальгетики | ||||
| Пневмония | 1 | II | Антибиотики | |||||
| Периферический отек | 1 | II | Пневмония | для кожных компрессов | II | Грудная трубка | ||
| Поджелудочная железа | Аритмия | 1 | I | Нет | ||||
| Панкреатит + утечка желчи | 1 | Дренаж уха | 1 | I | Нет | |||
| Таз | Потеря нервной функции | 1 | II / III | Реабилитация, физиотерапия |

Место лечения
. Осложнение
. | № . | Класс
. | Вмешательство
. | | ||
|---|---|---|---|---|---|---|
| Печень (открытая) | Аритмия | 1 | I | Удаление одного электрода | ||
| Послеоперационное кровотечение | 1 | III | БольII, III | Устный, i.v. и интратекальные анальгетики | ||
| Пневмония | 1 | II | Антибиотики | |||
| Периферический отек | 1 | II | Пневматические чулки | II | Грудная трубка | |
| Поджелудочная железа | Аритмия | 1 | I | Нет | ||
| Панкреатит + утечка желчи | 1 | Дренаж уха | 1 | I | Нет | |
| Таз | Потеря нервной функции | 1 | II / III | Реабилитация, физиотерапия |
Послеоперационная боль
Поскольку все пациенты, которым выполнялась открытая IRE печени, также подвергались дополнительной резекции или термической абляции, послеоперационная боль вряд ли была связана исключительно с IRE. У всех пациентов, кроме одного, боль купировалась с помощью торакальной эпидуральной анальгезии.
У всех пациентов, кроме одного, боль купировалась с помощью торакальной эпидуральной анальгезии.
Постпроцедурная боль после чрескожной IRE в печени, поджелудочной железе, почках и малом тазу была легкой, со средней максимальной оценкой по ВАШ 3 во время госпитализации (диапазон 0–9). Из этих участков боль после IRE поджелудочной железы была наиболее сильной со средним максимальным значением ВАШ 4 (диапазон 2–9) (таблица 2).
Обсуждение
IRE — новый многообещающий метод местного лечения опухолей, не подлежащих хирургической резекции или термической абляции.Локальное применение чрезвычайно высокого напряжения создает несколько проблем в управлении анестезией, которые необходимо предвидеть. 10,11 Результаты настоящего исследования показывают, что побочные эффекты могут включать сердечную аритмию, временное повышение артериального давления и мышечные сокращения. Однако эти побочные эффекты, как правило, были легкими и легко управляемыми. Хотя размер нашей популяции не позволяет сделать окончательные выводы, наши результаты согласуются с предыдущими наблюдениями, согласно которым IRE кажется безопасным и выполнимым, если специальная группа анестезиологов принимает надлежащие меры предосторожности.
Хотя размер нашей популяции не позволяет сделать окончательные выводы, наши результаты согласуются с предыдущими наблюдениями, согласно которым IRE кажется безопасным и выполнимым, если специальная группа анестезиологов принимает надлежащие меры предосторожности.
Известно, что сильные электрические токи могут вызывать аритмии, включая желудочковую тахикардию или даже фибрилляцию желудочков. 12 Без использования сердечной синхронизации Болл и его коллеги наблюдали короткие периоды желудочковой тахикардии у семи пациентов, которые, по-видимому, чаще возникали в непосредственной близости от сердца. 11 Из них четыре были связаны со снижением артериального давления, но сразу после завершения 10-пульсного лечебного цикла артериальное давление и ритм ЭКГ нормализовались.Эти и другие желудочковые аритмии следует предотвращать путем синхронизации подачи импульса IRE с абсолютным рефрактерным периодом сердечного цикла (микросекунды после зубца R) с использованием обнаружения зубца R. 9,10 Что касается использования синхронизированной пульсации, в литературе описаны только незначительные аритмии, и все они разрешились спонтанно после прерывания процедуры. 7,9,13 В нашем исследовании умеренная и самоограничивающаяся сердечная аритмия наблюдалась у двух пациентов, один из которых произошел во время IRE около левой диафрагмы, что соответствует предыдущим результатам.По словам производителя, IRE противопоказана пациентам с ранее существовавшей сердечной аритмией, поскольку определение зубца R может быть менее надежным, хотя литературы, подтверждающей это, нет. Поскольку другие приложения, такие как электрическая кардиоверсия для лечения фибрилляции предсердий, также зависят от точного определения зубца R для применения синхронизированного дефибрилляционного разряда, это противопоказание может быть относительным и требует дальнейшего изучения. 14
9,10 Что касается использования синхронизированной пульсации, в литературе описаны только незначительные аритмии, и все они разрешились спонтанно после прерывания процедуры. 7,9,13 В нашем исследовании умеренная и самоограничивающаяся сердечная аритмия наблюдалась у двух пациентов, один из которых произошел во время IRE около левой диафрагмы, что соответствует предыдущим результатам.По словам производителя, IRE противопоказана пациентам с ранее существовавшей сердечной аритмией, поскольку определение зубца R может быть менее надежным, хотя литературы, подтверждающей это, нет. Поскольку другие приложения, такие как электрическая кардиоверсия для лечения фибрилляции предсердий, также зависят от точного определения зубца R для применения синхронизированного дефибрилляционного разряда, это противопоказание может быть относительным и требует дальнейшего изучения. 14
Преходящее повышение артериального давления во время электропорации, обычно без одновременного увеличения частоты сердечных сокращений, наблюдалось у всех пациентов, кроме одного, что подтверждает предыдущие наблюдения. 11 В нашем исследовании повышение артериального давления эффективно лечилось дополнительным пропофолом и ремифентанилом. Хотя средние значения изменений артериального давления были умеренными, максимальная индивидуальная реакция может считаться опасной для пациента с сердечно-сосудистыми заболеваниями в анамнезе. Точный механизм этого увеличения неясен, но вероятное объяснение — стимуляция автономной нервной системы. Вызывается ли эта автономная стимуляция прямой стимуляцией или восприятием боли и как ее лучше всего предотвратить, еще предстоит выяснить, прежде чем приступить к лечению пациентов с серьезными сердечно-сосудистыми заболеваниями.
11 В нашем исследовании повышение артериального давления эффективно лечилось дополнительным пропофолом и ремифентанилом. Хотя средние значения изменений артериального давления были умеренными, максимальная индивидуальная реакция может считаться опасной для пациента с сердечно-сосудистыми заболеваниями в анамнезе. Точный механизм этого увеличения неясен, но вероятное объяснение — стимуляция автономной нервной системы. Вызывается ли эта автономная стимуляция прямой стимуляцией или восприятием боли и как ее лучше всего предотвратить, еще предстоит выяснить, прежде чем приступить к лечению пациентов с серьезными сердечно-сосудистыми заболеваниями.
При применении импульсов высокого напряжения требуется нервно-мышечная блокада, чтобы избежать неконтролируемых сильных сокращений. Болл и его коллеги сообщили, что у недостаточно парализованных пациентов с каждым импульсом возникали сокращения всей верхней части тела, похожие на большой припадок. 11 В нашем исследовании, даже после подтверждения полной лекарственной нервно-мышечной блокады (TOF = 0), электрические импульсы вызывали, по крайней мере, легкие сокращения мышц, ограниченные обрабатываемой областью во всех чрескожных процедурах. Эти сокращения, вероятно, были вызваны током утечки, индуцирующим региональное электромагнитное поле, вызывающее прямую деполяризацию мышц, что не предотвращается недеполяризующими нервно-мышечными блокирующими агентами.
Эти сокращения, вероятно, были вызваны током утечки, индуцирующим региональное электромагнитное поле, вызывающее прямую деполяризацию мышц, что не предотвращается недеполяризующими нервно-мышечными блокирующими агентами.
Еще одно противопоказание для IRE, отмеченное производителем, — это эпилепсия или предшествующая судорожная активность, потому что электрические разряды теоретически могут вызвать приступ из-за пульсирующей стимуляции мозга. Электрические импульсы, используемые в электросудорожной терапии тяжелой депрессии, вызывают судорожную активность, если достигается частота> 5 Гц, но точно не установлено, может ли IRE вызывать судороги. 15 Таким образом, мы проанализировали влияние IRE на мозг у неэпилептических пациентов, отслеживая церебральную активность с помощью упрощенной ЭЭГ. Мы обнаружили отсутствие фоновой мозговой активности во время IRE у 5 из 6 пациентов. Это может быть связано с использованием пропофола, который является известным супрессором мозговой активности. 16 Высокое напряжение, наблюдаемое во время электрического импульса, никогда не сопровождалось реактивной церебральной реакцией ни у одного из пациентов. Действительно, глубина анестезии может полностью исключить судороги.Вероятность индукции судорог IRE также снижается за счет синхронизации импульсов с сердечным ритмом, а это означает, что они никогда не достигнут минимальной частоты в 5 Гц, необходимой для того, чтобы спровоцировать приступ. 17 Исходя из этих результатов и аргументов, риск эпилептических припадков во время IRE, вероятно, очень низок. Если бы IRE были показаны пациенту с эпилепсией, мы предполагаем, что использование церебрального мониторинга во время процедуры позволит быстро распознать приступ и начать лечение.
16 Высокое напряжение, наблюдаемое во время электрического импульса, никогда не сопровождалось реактивной церебральной реакцией ни у одного из пациентов. Действительно, глубина анестезии может полностью исключить судороги.Вероятность индукции судорог IRE также снижается за счет синхронизации импульсов с сердечным ритмом, а это означает, что они никогда не достигнут минимальной частоты в 5 Гц, необходимой для того, чтобы спровоцировать приступ. 17 Исходя из этих результатов и аргументов, риск эпилептических припадков во время IRE, вероятно, очень низок. Если бы IRE были показаны пациенту с эпилепсией, мы предполагаем, что использование церебрального мониторинга во время процедуры позволит быстро распознать приступ и начать лечение.
Постоперационная боль была ранее исследована после чрескожной IRE почек, легких и печени. 11 Боль хорошо купировалась пероральными анальгетиками почти у всех пациентов, если лечение было необходимо. Другое исследование показало, что послеоперационная боль у пациентов, получавших РЧА или IRE по поводу гепатоцеллюлярной карциномы, была сопоставимой, без существенной разницы в требованиях к анальгетикам и без необходимости в эпидуральной анальгезии ни у одного из пациентов. 18 Это было подтверждено нашими результатами, которые показали, что чрескожная IRE печени, почек и малого таза не вызывает большого дискомфорта.Предыдущее исследование показало, что после чрескожной IRE поджелудочной железы большинство пациентов испытывали боль I степени (CTCAE). 19 Здесь абляция поджелудочной железы была связана с самой сильной болью в первые 24 часа после IRE с максимальным баллом по ВАШ до 9, что может быть объяснено анатомическим расположением поджелудочной железы рядом с чревным сплетением в сочетании с индукция реактивного панкреатита, вызванного лечением. Эта боль все еще эффективно контролировалась с помощью мультимодального лечения боли, состоящего из ацетаминофена в сочетании с НПВП и опиоидами.В последние годы изучалась взаимосвязь между употреблением опиоидов и рецидивом рака. Пока что в большинстве исследований не может быть выявлено никаких существенных различий между послеоперационным использованием опиоидов или других обезболивающих.
18 Это было подтверждено нашими результатами, которые показали, что чрескожная IRE печени, почек и малого таза не вызывает большого дискомфорта.Предыдущее исследование показало, что после чрескожной IRE поджелудочной железы большинство пациентов испытывали боль I степени (CTCAE). 19 Здесь абляция поджелудочной железы была связана с самой сильной болью в первые 24 часа после IRE с максимальным баллом по ВАШ до 9, что может быть объяснено анатомическим расположением поджелудочной железы рядом с чревным сплетением в сочетании с индукция реактивного панкреатита, вызванного лечением. Эта боль все еще эффективно контролировалась с помощью мультимодального лечения боли, состоящего из ацетаминофена в сочетании с НПВП и опиоидами.В последние годы изучалась взаимосвязь между употреблением опиоидов и рецидивом рака. Пока что в большинстве исследований не может быть выявлено никаких существенных различий между послеоперационным использованием опиоидов или других обезболивающих. 20 Эти данные извлечены из противоречивых результатов ретроспективного анализа после удаления первичного рака, а не лечения метастазов. Ожидаются проспективные испытания, чтобы сделать четкие выводы о роли опиоидов в рецидивах рака.Относительно умеренная послеоперационная боль и ограниченное употребление опиоидов после (чрескожной) IRE у большинства наших пациентов могут быть полезными в этом отношении, но количество пролеченных слишком мало, чтобы делать какие-либо жесткие утверждения. С другой стороны, относительно большая продолжительность процедуры могла усугубить возникшую послеоперационную боль у некоторых пациентов, поскольку непрерывная инфузия ремифентанила связана с гипералгезией. 21
20 Эти данные извлечены из противоречивых результатов ретроспективного анализа после удаления первичного рака, а не лечения метастазов. Ожидаются проспективные испытания, чтобы сделать четкие выводы о роли опиоидов в рецидивах рака.Относительно умеренная послеоперационная боль и ограниченное употребление опиоидов после (чрескожной) IRE у большинства наших пациентов могут быть полезными в этом отношении, но количество пролеченных слишком мало, чтобы делать какие-либо жесткие утверждения. С другой стороны, относительно большая продолжительность процедуры могла усугубить возникшую послеоперационную боль у некоторых пациентов, поскольку непрерывная инфузия ремифентанила связана с гипералгезией. 21
Результаты этого исследования представляют собой наш первый опыт применения IRE в относительно небольшой и неоднородной группе пациентов с точки зрения органа-мишени и подхода к лечению, что позволило оценить проблемы с анестезией, связанные с IRE, в различных органах, чем сообщалось ранее. В целом периоперационное ведение пациентов было аналогичным. Отсутствие серьезных сердечных аритмий и мышечных сокращений подтверждает предположение, что их можно предотвратить с помощью синхронизированной по ЭКГ пульсации и глубокой нервно-мышечной блокады. Эпилепсия могла рассматриваться как относительное, а не абсолютное противопоказание, если бы IRE считалась единственным вариантом местного лечения. Однако к нашим выводам следует относиться с осторожностью из-за небольшого размера выборки, что является ограничением данного исследования.В будущих исследованиях следует сосредоточить внимание на долгосрочном наблюдении, включая отдаленные нежелательные явления, местный контроль и выживаемость. С точки зрения анестезии, возможно, стоит продолжить изучение более общих физиологических последствий IRE, потому что IRE призвана вызывать только местные эффекты. Например, было бы интересно исследовать механизм повышения артериального давления во время IRE и можно ли предотвратить локальные сокращения мышц, вызванные токами утечки, с помощью деполяризующего нейромышечного блокирующего агента, такого как сукцинилхолин.
В целом периоперационное ведение пациентов было аналогичным. Отсутствие серьезных сердечных аритмий и мышечных сокращений подтверждает предположение, что их можно предотвратить с помощью синхронизированной по ЭКГ пульсации и глубокой нервно-мышечной блокады. Эпилепсия могла рассматриваться как относительное, а не абсолютное противопоказание, если бы IRE считалась единственным вариантом местного лечения. Однако к нашим выводам следует относиться с осторожностью из-за небольшого размера выборки, что является ограничением данного исследования.В будущих исследованиях следует сосредоточить внимание на долгосрочном наблюдении, включая отдаленные нежелательные явления, местный контроль и выживаемость. С точки зрения анестезии, возможно, стоит продолжить изучение более общих физиологических последствий IRE, потому что IRE призвана вызывать только местные эффекты. Например, было бы интересно исследовать механизм повышения артериального давления во время IRE и можно ли предотвратить локальные сокращения мышц, вызванные токами утечки, с помощью деполяризующего нейромышечного блокирующего агента, такого как сукцинилхолин.
В заключение, наше исследование предполагает, что побочные эффекты во время IRE со стороны печени, поджелудочной железы, почек и малого таза, как правило, легкие и легко поддаются лечению при соблюдении особых периоперационных мер предосторожности. К ним относятся общая анестезия с глубоким расслаблением мышц и пульсация, синхронизированная с ЭКГ.
Вклад авторов
К.Н .: Изучение концепции и дизайна, сбор и анализ данных, составление и редакция статьи, окончательное согласование.H.J.S .: изучение концепции и дизайна, сбор и анализ данных, подготовка и редактирование статьи, окончательное утверждение. J.M.V .: концепция исследования, сбор и анализ данных, интерпретация данных, редактирование статьи, окончательное утверждение. A.A.J.M.v.T .: дизайн базы данных, анализ данных, доработка статьи, окончательное согласование. С.М .: Изучение концепции и интерпретации данных, доработка рукописи, утверждение окончательной версии. C.v.K .: дизайн исследования, интерпретация данных, редактирование рукописи, утверждение окончательной версии.M.P.v.d.T .: со-инициатор этого исследовательского проекта, сбор данных, исправление и обсуждение всех результатов и всех версий рукописи, утверждение окончательной версии. М.Р.М .: со-инициатор этого исследовательского проекта. Изучить концепцию и сбор данных, интерпретацию данных и исправления рукописи, утверждение окончательной версии. Р.А.Б .: со-инициатор этого исследовательского проекта и руководитель всего управления данными, написание первого черновика и редактирование статьи, окончательное одобрение.
C.v.K .: дизайн исследования, интерпретация данных, редактирование рукописи, утверждение окончательной версии.M.P.v.d.T .: со-инициатор этого исследовательского проекта, сбор данных, исправление и обсуждение всех результатов и всех версий рукописи, утверждение окончательной версии. М.Р.М .: со-инициатор этого исследовательского проекта. Изучить концепцию и сбор данных, интерпретацию данных и исправления рукописи, утверждение окончательной версии. Р.А.Б .: со-инициатор этого исследовательского проекта и руководитель всего управления данными, написание первого черновика и редактирование статьи, окончательное одобрение.
Декларация интересов
р.А.Б. получил финансирование от Нидерландского кардиологического фонда (грант для исследовательской карьеры доктора Э. Деккера), Голландского общества анестезиологов (N.v.A., грант для молодых исследователей) и Нидерландской организации научных исследований (ZonMW) (клиническая стипендия). R.A.B. является членом ассоциированной редколлегии BJA .
R.A.B. является членом ассоциированной редколлегии BJA .
Финансирование
Работа не финансировалась. Финансирование, полученное R.A.B. как упоминалось выше, не было частью этой работы.
Благодарность
Авторы благодарят профессора д-ра C.J. Stam MD, доктора клинической нейрофизиологии, отделение неврологии, Университетский медицинский центр VU, Амстердам, Нидерланды, за его опыт и помощь в интерпретации регистрации ЭЭГ.
Список литературы
1,,.Необратимая электропорация: новый метод абляции — клинические последствия
,Technol Cancer Res Treat
,2007
, vol.6
(стр.37
—48
) 2,,.Необратимая электропорация: новая терапия рака под визуальным контролем
,Кишечная печень
,2010
, vol.4
Доп. 1
(стр.S99
—104
) 3,,,,,.
Усовершенствованная методика абляции печени для создания полной гибели клеток: необратимая электропорация
,Радиология
,2010
, vol.255
(стр.426
—33
) 4« и др.Воздействие на мочевыводящие пути после мультифокальной нетермической необратимой электропорации почки: мониторинг острых и хронических заболеваний с помощью магнитно-резонансной томографии, внутривенной урографии и цитологии мочи
,Cardiovasc Interv Radiol
,2012
, vol.35
(стр.921
—6
) 5,,.Чрескожная необратимая электропорация под визуальным контролем: корреляция между ультразвуком и иммуногистологией
,Technol Cancer Res Treat
,2007
, vol.6
(стр.287
—94
) 6,,,,.Безопасность и ранняя эффективность необратимой электропорации опухолей печени вблизи жизненно важных структур
,J Surg Oncol
,2012
, vol.107
(стр.544
—9
) 7,,, et al.
Удаление периваскулярных злокачественных опухолей печени с помощью необратимой электропорации
,J Am Coll Surg
,2012
, vol.215
(стр.379
—87
) 8,,,.Необратимая электропорация при местнораспространенном раке поджелудочной железы: потенциальное улучшение общей выживаемости
,Ann Surg Oncol
,2012
, vol.20
(стр.S443
—9
) 9« и др.Исследование безопасности необратимой электропорации у человека
,J Vasc Interv Radiol
,2011
, vol.22
(стр.611
—21
) 10,,, et al.Необратимая электропорация в области сердца: желудочковые аритмии можно предотвратить с помощью синхронизации ЭКГ
,AJR Am J Roentgenol
,2011
, vol.196
(стр.W330
—5
) 11,,.Необратимая электропорация: новая проблема в анестезии «вне операционной»
,Anesth Analg
,2010
, vol.110
(стр.1305
—9
) 12,.
Электропорация сердца
,Europace
,2005
, т.7 (
Дополнение 2)
(стр.146
—54
) 13« и др.Необратимая электропорация почечно-клеточного рака: первое клиническое исследование фазы I с участием человека
,Cardiovasc Interv Radiol
,2011
, vol.34
(стр.132
—8
) 14.Электрическая реверсия сердечных аритмий
,Br Heart J
,1967
, vol.29
(стр.469
—89
) 15.Развитие эпилептических припадков при стимуляции мозга низкой интенсивности
,Nature
,1967
, vol.214
(стр.1020
—1
) 16,,,,,.Электроэнцефалографическое подавление всплеска инфузией пропофола у человека: гемодинамические последствия
,Anesth Analg
,1993
, vol.77
(стр.155
—60
) 17,.Нейроны эпилептической коры головного мозга человека. Ответ на прямую корковую стимуляцию
,J Neurosurg
,1981
, vol.
55
(стр.904
—8
) 18,,,,,.Анализ боли у пациентов с гепатоцеллюлярной карциномой: необратимая электропорация в сравнении с радиочастотной абляцией — первоначальные наблюдения
,Cardiovasc Interv Radiol
,2012
, vol.36
(стр.176
—82
) 19« и др.Чрескожная необратимая электропорация для снижения стадии и контроля неоперабельной аденокарциномы поджелудочной железы
,J Vasc Interv Radiol
,2012
, vol.23
(стр.1613
—21
) 20,.Могут ли методы анестезии и обезболивания повлиять на рецидив или метастазирование рака?
,Br J Анаэст
,2012
, т.109
Доп.)
(стр.i17
—28
) 21« и др.Послеоперационная гипералгезия, вызванная ремифентанилом, и ее профилактика малыми дозами кетамина
,Анестезиология
,2005
, vol.103
(стр.147
—55
)Заметки автора
© Автор, 2014. Опубликовано Oxford University Press от имени Британского журнала анестезии. Все права защищены. Для получения разрешений обращайтесь по электронной почте: [email protected]
Опубликовано Oxford University Press от имени Британского журнала анестезии. Все права защищены. Для получения разрешений обращайтесь по электронной почте: [email protected]
Влияние каудальной блокады с использованием различных объемов местного анестетика на диаметр оболочки зрительного нерва у детей: проспективное рандомизированное исследование
Abstract
Предпосылки:
Каудальная блокада обычно применяется для послеоперационной анальгезии у детей.Хотя сообщалось, что каудальная блокада с использованием местного анестетика 1,5 мл кг -1 снижает церебральную оксигенацию у младенцев, влияние каудальной блокады на внутричерепное давление (ВЧД) у детей не было хорошо изучено. Диаметр оболочки зрительного нерва (ONSD) коррелирует со степенью ВЧД. Это исследование было направлено на оценку влияния каудальной блокады на ВЧД в зависимости от объема местного анестетика с использованием ультразвукового измерения ONSD у детей.
Методы:
Восемьдесят пациентов в возрасте от 6 до 48 месяцев были случайным образом распределены в группы большого объема (HV) или низкого объема (LV) для каудальной блокады с помощью ропивакаина 0.15%, 1,5 мл кг -1 или 1,0 мл кг -1 соответственно. Измерение ONSD проводили до (T0), сразу после (T1), а также через 10 минут (T2) и 30 минут (T3) после каудальной блокады.
Результаты:
Две группы показали значительные различия в ONSD в зависимости от времени ( P Группа x Время = 0,003). Группа HV показала значительно большие изменения в ONSD от T0 до T2 и T3, чем группа LV. Однако в обеих группах ONSD в T1, T2 и T3 были значительно выше по сравнению с таковыми в T0, с самыми высокими значениями в T2.
Выводы:
Каудальная блокада с большим объемом местного анестетика может вызвать большее повышение ВЧД, чем каудальная блокада с низким объемом местного анестетика. Однако каудальная блокада 1,0 мл -1 местного анестетика также может привести к значительному увеличению ВЧД.
Регистрация клинического исследования
NCT02768493.
Ключевые слова
анестезия
каудальная
внутричерепная гипертензия
зрительный нерв
педиатрия
УЗИ
Рекомендуемые статьиЦитирующие статьи (0)
Просмотр аннотацииCopyright © 2017 Автор (s).Опубликовано Elsevier Ltd. Все права защищены.
Рекомендуемые статьи
Цитирующие статьи
Учебники для студентов MSA — Магистр наук в области анестезии
Учебники для студентов MSA — Магистр наук в области анестезии — Руководства по библиотекам Библиотек Медицинского колледжа Висконсина Перейти к основному содержаниюПохоже, вы используете Internet Explorer 11 или более ранней версии. Этот веб-сайт лучше всего работает с современными браузерами, такими как последние версии Chrome, Firefox, Safari и Edge. Если вы продолжите работу в этом браузере, вы можете увидеть неожиданные результаты.
Введение
Список учебников для студентов MSA на 2020-2021 годы расположен в алфавитном порядке по заголовкам. Предоставляются ссылки на электронную книгу и книжную запись библиотечного каталога с указанием местоположения печатной книги, телефонного номера и информации о текущем состоянии тиража. Записи библиотечного каталога также включают ссылки на электронные книги, если таковые имеются. Пользователям за пределами кампуса может быть предложено войти на прокси-сервер. Резервные копии доступны для оформления в службе поддержки библиотеки Тодда Вера с 9:00 до 17:00. С понедельника до пятницы.
Предоставляются ссылки на электронную книгу и книжную запись библиотечного каталога с указанием местоположения печатной книги, телефонного номера и информации о текущем состоянии тиража. Записи библиотечного каталога также включают ссылки на электронные книги, если таковые имеются. Пользователям за пределами кампуса может быть предложено войти на прокси-сервер. Резервные копии доступны для оформления в службе поддержки библиотеки Тодда Вера с 9:00 до 17:00. С понедельника до пятницы.
ClinicalKey также можно просматривать на мобильных устройствах, загрузив приложение ClinicalKey. См. Инструкции в нашем информационном руководстве по ClinicalKey.
Для получения дополнительной информации обратитесь в Справочник по библиотекам MCW.
Дополнительные ресурсы библиотеки см. В руководстве по программе «Магистр наук в области анестезии».
График работы временно приостановлен
Библиотеки MCW временно приостановили доступ для всех посетителей и постоянных посетителей во всех библиотеках. Библиотека Тодда Вера по-прежнему будет доступна круглосуточно и без выходных со значком MCW ID. С библиотекарями можно связаться в чате или по электронной почте в рабочее время, и вы можете организовать встречи через WebEx или Skype.
Библиотека Тодда Вера по-прежнему будет доступна круглосуточно и без выходных со значком MCW ID. С библиотекарями можно связаться в чате или по электронной почте в рабочее время, и вы можете организовать встречи через WebEx или Skype.
Учебники в алфавитном порядке
- The 5-Minute Anesthesia ConsultPrint: Reserve & Reference — WO 231 S617z 2013
Сингх-Рэдклифф Н, изд. Консультация по 5-минутной анестезии . Филадельфия, Пенсильвания: Уолтерс Клувер / Липпинкотт Уильямс и Уилкинс; 2013. - Анатомия и физиология: единство формы и функции Печать: Ссылка — QS 4 S159a 2018
Обязательно Saladin KS, Gan CA, Cushman HN. Анатомия и физиология: единство формы и функции. 8-е изд. Нью-Йорк, Нью-Йорк: образование Макгроу-Хилл; 2018.
- Анестезия: всесторонний обзор
Требуется
Новое шестое издание готовится к публикации. - Секреты анестезии Кич BM, Laterza RD, ред. Секреты анестезии . 6-е изд. Филадельфия, Пенсильвания: Эльзевьер; 2021.
- Руководство анестезиолога по хирургическим процедурам Электронная книга: Книги у Овидия
Требуется Jaffe RA, Schmiesing CA, Golianu B, eds. Руководство анестезиолога по хирургическим процедурам. 6-е изд. Липпинкотт Уильямс и Уилкинс; 2020. - Анестезиология Печать: Ссылка — WO 200 A579 2018
Лонгнекер Д.Е., Ньюман М.Ф., Запол В.М., Макки С.К., Сандберг В.С., ред. Анестезиология. 3-е изд. Нью-Йорк, Нью-Йорк: образование Макгроу-Хилл; 2018.
- Атлас анатомии человека
Распечатать: Справка — QS 17 N474a 2019
Обязательно Netter FH. Атлас анатомии человека . 7-е изд. Филадельфия, Пенсильвания: Эльзевьер; 2019. - Электронная книга по базовой и клинической фармакологии: AccessMedicine
Required Katzung BG, ed. Основы и клиническая фармакология . 14-е изд. Нью-Йорк, Нью-Йорк: образование Макгроу-Хилл; 2018. - Основы анестезии
Версия для печати: Резерв и справка — WO 200 P226b 2018
Требуется Пардо М.С. младший, Миллер Р.Д., ред. Основы анестезии . 7-е изд. Филадельфия, Пенсильвания: Эльзевьер; 2018. - Электронная книга по клинической анестезии: Книги Овидия
Печать: Резерв и справка — WO 200 C6398 2017
Бараш П. Г., Каллен Б.Ф., Стултинг Р.К. и др. ред. Клиническая анестезия . 8-е изд. Филадельфия, Пенсильвания: Уолтерс Клувер; 2017.
Г., Каллен Б.Ф., Стултинг Р.К. и др. ред. Клиническая анестезия . 8-е изд. Филадельфия, Пенсильвания: Уолтерс Клувер; 2017. - Анестезиологический менеджмент в кризисных ситуациях
Печать: Ссылка — WO 200 C932 2015
Габа Д.М., Фиш К.Дж., Ховард С.К., Бёрден А.Р., ред. Анестезиологический менеджмент . 2-е изд. Филадельфия, Пенсильвания: Эльзевьер / Сондерс; 2015. - Основная клиническая анестезия Печать: Ссылка — WO 200 E78 2011
Vacanti CA, Sikka PK, Urman RD, Dershwitz M, Segal BS, ред. Основная клиническая анестезия . Нью-Йорк, Нью-Йорк: издательство Кембриджского университета; 2011. - Электронная книга Гайтона и Холла по медицинской физиологии: ClinicalKey >
Обязательно Hall JE, Hall ME. Учебник медицинской физиологии Гайтона и Холла. 14-е изд. Филадельфия, Пенсильвания: Эльзевьер; 2021.
14-е изд. Филадельфия, Пенсильвания: Эльзевьер; 2021. - Справочник по процедурам клинической анестезии Массачусетской больницы общего профиля Электронная книга: Книги в Овидии
Печать: Ссылка — WO 231 h336 2016
Обязательно Пино Р.М., Альбрехт М.А., Биттнер Е.А., Читилиан Х.В., Левин В.С., Вассалло С.А., ред. Справочник по процедурам клинической анестезии Массачусетской больницы общего профиля. 9 изд. Филадельфия, Пенсильвания: Липпинкотт Уильямс и Уилкинс; 2016. (Название варианта: Процедуры клинической анестезии Массачусетской больницы ) - Электронная книга Miller’s Anesthesia: ClinicalKey
Required Gropper, MA, Miller RD, Cohen NH, et al., Eds. Анестезия Миллера . 9 изд. Филадельфия, Пенсильвания: Эльзевьер; 2020. - Электронная книга «Клиническая анестезиология Моргана и Михаила»: AccessMedicine
Печать: Ссылка — WO 200 B988m 2018
Обязательно Баттерворт Дж. Ф. IV, Макки, округ Колумбия, Васник Дж. Д., ред. Клиническая анестезиология Моргана и Михаила. 6-е изд. Нью-Йорк, Нью-Йорк: образование Макгроу-Хилл; 2018.
Ф. IV, Макки, округ Колумбия, Васник Дж. Д., ред. Клиническая анестезиология Моргана и Михаила. 6-е изд. Нью-Йорк, Нью-Йорк: образование Макгроу-Хилл; 2018. - Единственная книга ЭКГ, которая вам когда-либо понадобится
Печать: Справочник Тодда Вер, резерв и стопки; Froedtert Stacks — WG 140 T365o 2019
Требуется Thaler MS. Единственная книга ЭКГ, которая вам когда-либо понадобится . 9 изд. Филадельфия, Пенсильвания: Уолтерс Клувер; 2019. - Физика в анестезии Печать: Резерв и справочник — WO 200 M628p 2012
Обязательно Миддлтон Б., Филлипс Дж., Томас Р., Стейси С. Физика в анестезии. Оксфордшир, Великобритания: Scion Publishing, Ltd .; 2012. - Карточки по медицинской терминологии Стедмана 2-е изд. 2009
Требуется
Предварительная ориентация на покупку для студентов - Анестезия Стултинга и сопутствующие заболевания Электронная книга: ClinicalKey
Версия для печати: Резерв и справка — WO 245 S872 2018
Требуется Hines RL, Marschall KE, eds. Анестезия Стултинга и сопутствующее заболевание . 7-е изд. Филадельфия, Пенсильвания: Эльзевьер; [2018].
Анестезия Стултинга и сопутствующее заболевание . 7-е изд. Филадельфия, Пенсильвания: Эльзевьер; [2018]. - Фармакология и физиология Стултинга в анестезиологической практике Электронная книга: Книги Овидия
Печать: Ссылка — QV 81 S525s 2015
Требуется Флуд П., Ратмелл Дж. П., Шафер С. Фармакология и физиология Стултинга в анестезиологической практике . 5-е изд. Филадельфия, Пенсильвания: Wolters Kluwer Health; 2015 г. - Анестезиология Яо и Артузио: проблемно-ориентированное ведение пациентов Электронная книга: Книги в Овидии
Печать: Ссылка — WO 218.2 Y25 2016
Yao, F-S F, Malhotra V, Fong J, Skubas NJ, ред. Анестезиология Яо и Артузио: проблемно-ориентированное ведение пациентов. 8-е изд. Филадельфия, Пенсильвания: Уолтерс Клувер; 2016.
Расположение печатной книги
Резерв
- Спросите эти книги в службе поддержки библиотеки Тодда Вера.
- Выписка книг за 2 часа
- Большинство резервных книг в этом списке доступны только участникам программы MSA.
Ссылка
- Найдите эти книги в справочном разделе библиотеки Тодда Вера.
- Книги доступны круглосуточно и не могут быть удалены из библиотеки.
Стеки библиотек
- Книги находятся на полках в Библиотеке Тодда Вера и / или Библиотеке Фродтерта.
- Книги выдаются за 4 недели, можно продлевать до 5 раз.
Магистр наук в области анестезии — программа ассистента анестезиолога
Программа «Магистр анестезии — помощник анестезиолога» предназначена для обучения людей, которые хотели бы работать в области анестезии под руководством врача. 28-месячная программа проводится в кампусе Медицинской школы MCW в Милуоки и призвана помочь восполнить нехватку анестезиологов. Чтобы узнать больше об этой программе, посетите сайт магистра наук в области анестезии.
28-месячная программа проводится в кампусе Медицинской школы MCW в Милуоки и призвана помочь восполнить нехватку анестезиологов. Чтобы узнать больше об этой программе, посетите сайт магистра наук в области анестезии.
Библиотеки MCW
8701 Watertown Plank Road
Milwaukee, WI 53226
(414) 955-8300
Пропофол в сравнении с седацией мидазоламом и общей анестезией для чрескожной микроволновой абляции у пациентов со злокачественными новообразованиями печени: одноцентровый сравнительный анализ трех исторических когорт
Дизайн исследования и популяция
Это ретроспективное когортное исследование в одном учреждении было проведено в Амстердамском университете Медицинские центры — местонахождение VUmc, Нидерланды, специализированный специализированный центр по лечению злокачественных новообразований печени.
Данные были собраны из проспективно поддерживаемого реестра абляции опухоли печени. При представлении данных исследования соблюдались рекомендации STROBE [20]. С января 2013 г. по сентябрь 2018 г. 90 пациентов (22 HCC; 68 CRLM) со 171 поражением печени перенесли 114 чрескожных микроволновых абляций (рис. 1). Все пациенты лечились в нашем амбулаторном отделении интервенционной онкологии, где есть компьютерный томограф и анестезиологическое оборудование.
При представлении данных исследования соблюдались рекомендации STROBE [20]. С января 2013 г. по сентябрь 2018 г. 90 пациентов (22 HCC; 68 CRLM) со 171 поражением печени перенесли 114 чрескожных микроволновых абляций (рис. 1). Все пациенты лечились в нашем амбулаторном отделении интервенционной онкологии, где есть компьютерный томограф и анестезиологическое оборудование.
Блок-схема для отбора пациентов
Пациенты были включены в исследование, если они лечились с помощью чрескожной микроволновой абляции первичного или вторичного рака печени под контролем компьютерной томографии (КТ).Для включения требовалось четкое документирование техники анестезии и доз лекарств. Последующее наблюдение должно было включать по крайней мере одно исследование метода визуализации, чтобы исключить локальное прогрессирование опухоли (ДП). Пациенты, получавшие радиочастотную абляцию, были исключены, поскольку в последние годы этот метод использовался реже из-за предпочтений врачей.
Хотя общая анестезия в основном использовалась для пациентов с противопоказаниями к седации, выбор седативной терапии мидазоламом или пропофолом был основан на доступности специализированного ассистента анестетика (седация пропофолом) по сравнению с интервенционным радиологом, сертифицированным для применения седативных препаратов мидазолама.
Общая анестезия
С января 2013 г. по сентябрь 2018 г. было выполнено 22 процедуры под общей анестезией. Внутривенный пропофол (Diprivan ® , AstraZeneca BV, Zoetermeer, Нидерланды), рокуроний (Esmeron ® , Sandoz BV, Almere, Нидерланды), ремифентанил (Ultiva ® , Mylan BV, Амстелвин, Нидерланды) и суфентанил. (Суфента ® , Янссен Фармацевтика, Берс, Бельгия) дозы были назначены анестезиологом.Общая анестезия включала интубацию и контролируемое дыхание с постоянным сердечно-легочным мониторингом. Пациентам с противопоказаниями к обоим методам седации была выбрана общая анестезия.
Midazolam Sedation
В период с марта 2013 г. по май 2016 г. все процедуры выполнялись с применением седативных препаратов мидазолама / фентанила (рис. 1). Дозы седации для внутривенного введения мидазолама (Dormicum ® , Roche BV, Woerden, Нидерланды) назначались лечащим врачом и вводились обученным анестезиологом, ответственным за мониторинг жизненно важных функций пациента.Начальная доза мидазолама составляла 1-2,5 мг. Фентанил (Durogesic ® , Janssen Pharmaceutica, Beerse, Бельгия) вводился внутривенно перед самой процедурой (50 мкг) и внутрипроцедурно, когда считалось, что пациент испытывает боль (гримаснивание или движения тела). Обе дозы были титрованы и скорректированы с учетом индекса массы тела (ИМТ) и клинического ответа. Все пациенты получали местную анестезию с однократной болюсной инъекцией лидокаина (B. Braun Medical B.V., Осс, Нидерланды).Угнетение дыхания лечилось активным бодрствованием пациентов или, в случае неудачи, временной механической манжетой для дыхания. Флумазенил (Anexate ® , Roche BV, Woerden, Нидерланды) и налоксон (Narcan ® , Bristol-Myers Squibb BV, Утрехт, Нидерланды) были соответственно доступны для потенциальной передозировки мидазолама и фентанила.
Когда в нашем учреждении проводилась седация мидазоламом, анестезиологов было недостаточно.Первая выпускная группа сертифицированных ассистентов анестезиолога (специалистов по седации), прошедшая специальную программу обучения использованию целевой контролируемой инфузии пропофола, стала доступна в середине 2016 года.
Седация пропофола
С июля 2016 года по сентябрь 2018 года пропофол (Diprivan ® , AstraZeneca BV, Zoetermeer, Нидерланды) вводился и контролировался специализированным ассистентом анестезиолога с использованием целевой контролируемой инфузии, которая автоматически рассчитывает эффективную концентрацию пропофола в головном мозге пациента в зависимости от возраста и веса пациента.Альфентанил (Rapifen ® , Janssen Pharmaceutica, Beerse, Бельгия) или ремифентанил (Ultiva ® , Mylan BV, Amstelveen, Нидерланды) вводили при тех же обстоятельствах, что и для седативного эффекта мидазолама. Пациентам позволяли дышать спонтанно, и скорость инфузии пропофола титровалась в соответствии с клиническим ответом. Считалось, что адекватная седация достигается при отсутствии движений тела и неспособности реагировать на словесные команды. Хотя пациенты не могут выполнять инструкции по дыханию, известно, что пропофол создает спокойное, устойчивое состояние дыхания с минимальными движениями диафрагмы, несмотря на болевой раздражитель во время установки зонда, в отличие от седативного действия мидазолама.
В случае неадекватной седации вводились дополнительные болюсы пропофола путем увеличения значения углеродного эквивалента. Некоторые анестезиологи предпочли введение дополнительного эскетамина (Ketanest-S ® , Pfizer BV, Capelle aan den Ijssel, Нидерланды). Все пациенты получали местную анестезию с одноразовой болюсной инъекцией лидокаина (B. Braun Medical B.V., Осс, Нидерланды). Во время процедуры по запросу был доступен один анестезиолог.
СВЧ абляция Подробные сведения
Перед процедурой пациенты, получившие общую анестезию или седативные препараты пропофолом, обычно проверялись анестезиологом.Все пациенты голодали не менее 6 ч до процедуры. MWA (Emprint Thermosphere; от Medtronic, Миннеаполис, Миннесота, США) использовался в соответствии с его знаком CE.
КТ-рентгеноскопия в реальном времени использовалась для наведения иглы и нацеливания на поражение (я), окружающие структуры и для оценки увеличивающейся зоны абляции. Внутрипроцедурная оценка контрастного вещества (Xenetix 300; Guerbet SA, Villepinte, Франция) через размещение артериального катетера в общей печеночной артерии использовалась для улучшения видимости поражения на КТ-изображениях в реальном времени (КТ артериальная портография; КТ печеночной артериографии).Непосредственно перед аблацией пациенты были помещены в кабинет ангиографии для установки артериального катетера. Оболочку удалили сразу после процедуры, поместив гемостатическое закрывающее устройство на общую бедренную артерию. Этот метод был ранее подробно описан van Tilborg et al. [21] Удаление следа было выполнено, чтобы предотвратить возможное кровотечение и посев опухоли вдоль следа иглы [1].
После процедуры пациенты поступали непосредственно в хирургическое отделение в случае седации мидазоламом.После общей анестезии и седации пропофолом пациенты сначала отправлялись в постанестезиологическое отделение, чтобы контролировать жизненно важные параметры, прежде чем их поместили в хирургическое отделение. Протокол постпроцедурной анальгезии был идентичным для всех трех групп. Все пациенты оставались госпитализированными как минимум на одну ночь.
Все абляции были выполнены двумя интервенционными радиологами (MRM и JJV), оба из которых имеют степень магистра в области абляции опухолей под визуальным контролем (выполнив и / или под наблюдением более 100 процедур термической абляции).
Последующее наблюдение
Всем пациентам была проведена КТ с контрастным усилением (КТ) сразу после аблации, чтобы оценить технический успех и осложнения. В случае неполной абляции была проведена дополнительная MWA для обработки остаточной неаблированной опухолевой ткани. Последующее наблюдение включало позитронно-эмиссионную томографию (ПЭТ) [18F] -фтор-2-дезокси-d-глюкозы ( 18 F-FDG) — КТ-сканирование 3 раза в месяц в течение первого года и каждые 6 месяцев после этого, согласно национальным данным. руководящие принципы [22] и критерии отчетности для удаления опухоли под визуальным контролем [23].
Сбор и анализ данных
Общее (состояние здоровья) пациента, характеристики поражения и характеристики каждой процедуры были получены из электронной базы данных пациентов (таблица 1). Общее время процедуры (от введения седации до удаления иглы), восприятие перипроцедурной боли, осложнения, локальное прогрессирование опухоли и данные о выживаемости представлены в таблицах 2 и 3.
Внутрипроцедурная боль была субъективно оценена (присутствует / отсутствует) и сообщена анестезиологом. и / или интервенционный радиолог по признакам дискомфорта (например,g., [невербальное] выражение возбуждения, гримасы, телодвижений). Боль после медицинских процедур измерялась медперсоналом и документировалась в виде письменного описания или оценки восприятия боли (визуальная аналоговая шкала; ВАШ) от 0 (без боли), 1-2 (слабая боль), 3-5 (умеренная боль) и 5. –10 (сильная боль) согласно принятым рекомендациям [23, 24]. Первая оценка восприятия боли была отмечена сразу после процедуры, когда пациенты могли общаться. В течение шести часов после этого обычно фиксировался второй результат.Отдельно анализировались баллы по ВАШ от 5 и выше, поскольку эти баллы связаны с сильной болью [24]. Если было доступно только письменное описание боли после процедуры, эти данные сначала интерпретировались и переводились в взаимозаменяемую числовую шкалу (ВАШ) независимым исследователем (VZP) и просматривались вторым автором (RSP) для оценки вариабельности между наблюдателями.
Процедура термической абляции была признана технически успешной после того, как была подана энергия, как планировалось, и не было обнаружено остаточного усиления вокруг зоны абляции на немедленно полученных изображениях ce-CT [23].Техническая эффективность определялась как полное удаление поражения печени, как показано на первом контрольном снимке после абляции. ДП была определена как «появление опухолевых очагов на краю зоны абляции после того, как по крайней мере одно последующее исследование с контрастным усилением подтвердило адекватную абляцию и отсутствие жизнеспособной ткани в целевой опухоли и окружающем крае абляции» [23 ]. Локальная выживаемость без прогрессирования опухоли (LTPFS) рассчитывалась от времени лечения до LTP на обработанное поражение, с цензурой смерти.
Статистический анализ
Статистические данные представлены в виде числа (с или без процента;%), медианы (межквартильный размах, IQR) или среднего значения (стандартное отклонение, ± SD). Непрерывные измерения сравнивались с использованием теста Краскела – Уоллиса ( § ). Непрерывные переменные сравнивались с использованием теста Пирсона χ 2 ( ‡ ).
Выживаемость оценивалась с использованием метода Каплана – Мейера со сравнениями с использованием лог-рангового критерия. Предположение о пропорциональных рисках было проверено графически, чтобы оценить параллельность кривых выживаемости.Факторы, связанные с LTPFS, были проанализированы с использованием одномерных и многомерных регрессионных моделей пропорциональных рисков Кокса. Факторы (например, диаметр опухоли), которые, как известно, связаны с LTPFS, и факторы с P ≤ 0,20 при одномерном анализе были введены в модель многомерного анализа для одновременной корректировки других потенциальных предикторов. Были рассчитаны отношения рисков (HR) и 95-процентные доверительные интервалы (95% CI). Уровень значимости для всех параметров был установлен на уровне P ≤ 0.05. Статистический анализ проводился при консультации с независимым слепым эпидемиологом (MCJ) с использованием SPSS ® версии 22.0 (IBM ® , Армонк, Нью-Йорк, США) [25].
Амбулаторная анестезия при артроскопии коленного сустава: анестезия и обезболивание
В редакцию:
Я с интересом прочитал отчет Mulroy et al. (1) о сравнении спинальной, эпидуральной и общей анестезии при амбулаторной артроскопии коленного сустава. Хотя эпидуральная анестезия 2-хлорпрокаином обеспечивает сравнимое время восстановления и выписки с общей анестезией пропофолом и закисью азота, я не верю, что это метод региональной анестезии в условиях загруженного амбулаторного центра.Использование артроскопии под местной анестезией может быть подходящей альтернативой, если пациент желает быть бдительным и участвовать во время хирургической процедуры. Эпидуральная анестезия требует больше времени для выполнения, имеет более медленное начало анестезии, более высокую частоту неудач и требует больше технических знаний, чем внутрисуставная местная анестезия. Артроскопия под местной анестезией обеспечивает удовлетворительные операционные условия и высокую приемлемость для пациента для различных оперативных вмешательств на коленном суставе (2–5) .Мы чаще используем эту технику для амбулаторной артроскопии коленного сустава в нашем учреждении (6,7) . По нашему опыту, эти пациенты могут обойтись без отделения постанестезии I фазы и быть переведены непосредственно в зону II фазы. Кроме того, использование внутрисуставных анальгетиков обеспечивает повышенный комфорт пациента и позволяет избежать приема опиоидов в периоперационном периоде (6,7) . Я считаю, что этот метод является безопасной, надежной, недорогой и практичной альтернативой эпидуральной, спинальной или общей анестезии при амбулаторной артроскопии коленного сустава.
Скотт С. Рубен, доктор медицины
Список литературы
1. Малрой М.Ф., Ларкин К.Л., Ходжсон П.С. и др. Сравнение спинальной, эпидуральной и общей анестезии при амбулаторной артроскопии коленного сустава. Anesth Analg 2000; 91: 860–4. 2. Бакли Дж. Р., Худ Г. М., Макрэй В. Артроскопия под местной анестезией. J Bone Joint Surg 1989; 71: 126–7. 3. Якобуччи Г. Н., Брюс Р., Конахан Т. Дж. И др. Артроскопическая хирургия колена под местной анестезией. Артроскопия 1990; 6: 311–4.4. Fruensgaard S, Johannsen HV. Амбулаторная артроскопия колена под местной анестезией. Int Orthop 1990; 14: 37-40. 5. Hutlin J, Hamberg P, Stenstrom A. Артроскопия коленного сустава с использованием местной анестезии. Артроскопия 1992; 8: 239–41. 6. Рубен СС, Коннелли Н.Р. Постартроскопическая анальгезия восстановления мениска внутрисуставным кеторолаком или морфином. Anesth Analg 1996; 82: 1036–9. 7. Джоши В., Рубен С.С., Килару П.Р. и др. Послеоперационная анальгезия при амбулаторной артроскопической хирургии коленного сустава с помощью внутрисуставного клонидина и / или морфина.Anesth Analg 2000; 90: 1102–6.Офтальмологическая региональная анестезия: срединная эписклеральная (субтеноновая) анестезия Canthus более эффективна, чем перибульбарная анестезия | Анестезиология
Пациенты получали премедикацию перорально 150 мкг клонидина за 1 час до операции. Был вставлен периферический внутривенный катетер, и мониторинг включал непрерывную электрокардиографию, пульсоксиметрию и автоматическое неинвазивное измерение артериального давления.Перед индукцией блокады закапывали капли оксибупрокаина и внутривенно вводили 0,2–0,5 мг / кг пропофола для получения кратковременного седативного эффекта во время пункции глаза. Пациенты были рандомизированы для получения однократной инъекции PBA или ESA (рис. 1). Список рандомизации был предоставлен отделом биостатистики больницы. Назначение методики получалось вскрытием закрытого конверта. Все проколы были выполнены старшим анестезиологом, ответственным за пациента, который имел опыт в обеих техниках, с использованием иглы 25-го размера с коротким скосом.В группе PBA игла вводилась трансконъюнктивально в месте соединения медиальных двух третей и латеральной трети нижних краев глазницы строго в заднем направлении (рис. 2). 1,21 Глубина введения иглы была ограничена 25 мм. 22 В группе ESA игла вводилась для контакта с конъюнктивой между глазным яблоком и полулунной складкой на глубине менее 1 мм со скосом, направленным в сторону глазного яблока. 16–19 Затем иглу слегка сместили кнутри, сместив полулунную складку и карункулу от глазного яблока.Игла продвигалась в переднезаднем направлении, глазок был направлен иглой немного медиально, до тех пор, пока не ощущался «щелчок» на глубине примерно 15–20 мм. В этот момент глобус вернулся в исходное положение взгляда (рис. 3). Эта точка представляет собой надежный маркер глубины, который подтверждает эписклеральное расположение кончика иглы. В каждой группе после аспирационного теста вводили раствор местного анестетика и смесь в равных частях 0,5% бупивакаина и 2.Вводился 0% лидокаин с 25 МЕ / мл гиалуронидазы. Вводимый объем не был заранее определен, но адаптирован для каждого пациента: в группе PBA инъекция продолжалась до появления проптоза и полноты век с ощущением «полной орбиты»; в группе ESA инъекция продолжалась до появления субконъюнктивального отека (хемоза), проптоза и переполнения век, которые считаются факторами, предсказывающими успех блокады. 16–19 В обеих группах прерывистая компрессия применялась в течение 15 минут с использованием баллона Honan, установленного на 30 мм рт. Ст., Для снижения внутриглазного давления.
.
 У женщин во время грудного вскармливания наблюдается нехватка полезных веществ в организме, сопровождаемая ослабленностью из-за постоянного недосыпания и тревожности. Кроме этого, после вживления протезов зубов врач обязательно назначает курс антибиотиков, что нежелательно женщинам в период кормления грудничка;
У женщин во время грудного вскармливания наблюдается нехватка полезных веществ в организме, сопровождаемая ослабленностью из-за постоянного недосыпания и тревожности. Кроме этого, после вживления протезов зубов врач обязательно назначает курс антибиотиков, что нежелательно женщинам в период кормления грудничка;
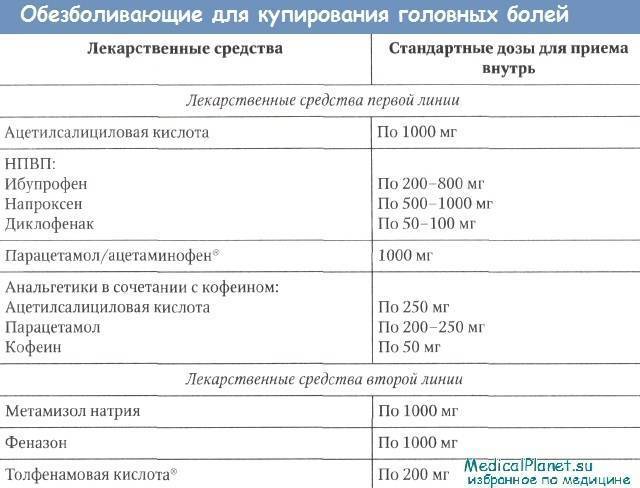

 Показывает способность анестетика проникать через естественные барьеры, такие как гематоэнцефалический или гематотканевой, в том числе в молоко матери, и связывание с жировой тканью организма. Следует помнить, что материнское молоко — это транссудат крови, поэтому все, что циркулирует в кровеносном русле и способно преодолевать барьерные образования организма, неизбежно перейдет ребенку. Лидокаин на 46,4% жирорастворим, тогда как артикаин всего на 17%. Анестезия при грудном вскармливании препаратом с высоким уровнем этого показателя нежелательна, так как повышается риск проникновения вещества в организм малыша, а также растет длительная системная токсичность за счет депонирования в жировой ткани.
Показывает способность анестетика проникать через естественные барьеры, такие как гематоэнцефалический или гематотканевой, в том числе в молоко матери, и связывание с жировой тканью организма. Следует помнить, что материнское молоко — это транссудат крови, поэтому все, что циркулирует в кровеносном русле и способно преодолевать барьерные образования организма, неизбежно перейдет ребенку. Лидокаин на 46,4% жирорастворим, тогда как артикаин всего на 17%. Анестезия при грудном вскармливании препаратом с высоким уровнем этого показателя нежелательна, так как повышается риск проникновения вещества в организм малыша, а также растет длительная системная токсичность за счет депонирования в жировой ткани.


 Г., Каллен Б.Ф., Стултинг Р.К. и др. ред. Клиническая анестезия . 8-е изд. Филадельфия, Пенсильвания: Уолтерс Клувер; 2017.
Г., Каллен Б.Ф., Стултинг Р.К. и др. ред. Клиническая анестезия . 8-е изд. Филадельфия, Пенсильвания: Уолтерс Клувер; 2017. 14-е изд. Филадельфия, Пенсильвания: Эльзевьер; 2021.
14-е изд. Филадельфия, Пенсильвания: Эльзевьер; 2021. Ф. IV, Макки, округ Колумбия, Васник Дж. Д., ред. Клиническая анестезиология Моргана и Михаила. 6-е изд. Нью-Йорк, Нью-Йорк: образование Макгроу-Хилл; 2018.
Ф. IV, Макки, округ Колумбия, Васник Дж. Д., ред. Клиническая анестезиология Моргана и Михаила. 6-е изд. Нью-Йорк, Нью-Йорк: образование Макгроу-Хилл; 2018. Анестезия Стултинга и сопутствующее заболевание . 7-е изд. Филадельфия, Пенсильвания: Эльзевьер; [2018].
Анестезия Стултинга и сопутствующее заболевание . 7-е изд. Филадельфия, Пенсильвания: Эльзевьер; [2018].