Долихосигма | Симптомы | Диагностика | Лечение
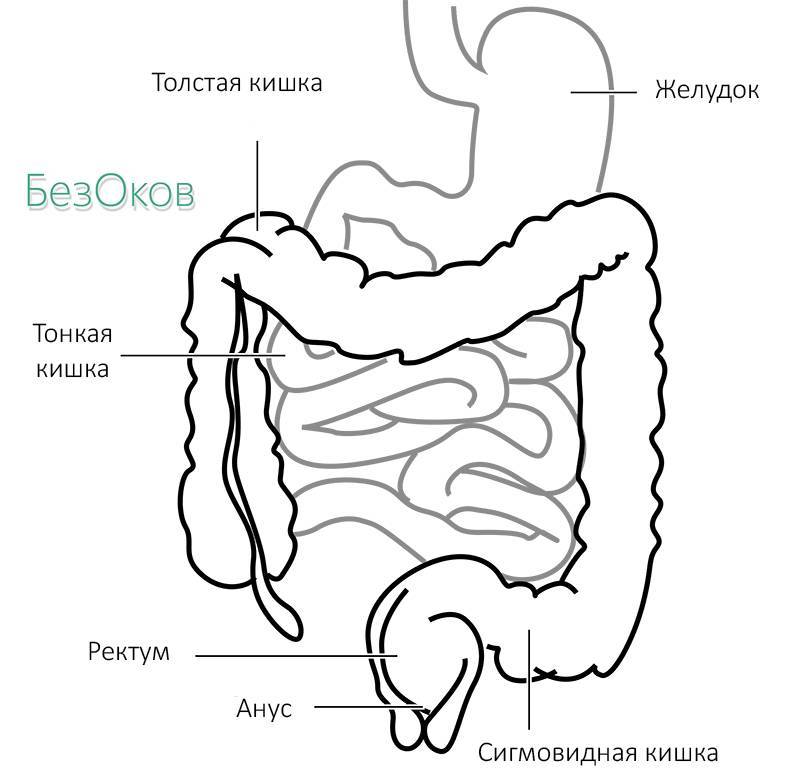
Долихосигма — это патологическое удлинение сигмовидной кишки, являющейся частью толстого кишечника. Существует мнение, что долихосигма не всегда бывает патологией, в ряде случаев она может быть особенностью, не вызывающей каких-либо болезненных ощущений и вредных для организма последствий. В подтверждение этого мнения приводят тот факт, что долихосигма у детей встречается довольно часто — она наблюдается примерно у 15% здоровых детей и не приводит ни к каким расстройствам пищеварения.
Однако на практике удлиненная сигмовидная кишка часто становится причиной запоров, поэтому ее имеет смысл рассматривать в качестве аномалии, подлежащей лечению. Такая патология может встречаться как у взрослых, так и у детей, причем симптомы будут одинаковы. По статистике, удлинение сигмовидной кишки наблюдается примерно у 25% людей, подвергшихся обследованиям. По мнению педиатров, долихосигму диагностируют примерно у 40% детей, страдающих от запоров.
Долихосигма может быть как врожденной, так и приобретенной. Известны случаи, когда это заболевание протекает бессимптомно.
В норме длина сигмовидной кишки достигает 24-46 см, соответственно, при долихосигме ее длина превышает 46 см. Известны случаи, когда сигмовидная кишка не просто удлиняется: также она расширяется, а стенки утолщаются. В этом случае специалисты говорят о мегадолихосигме.
Как показали исследования, кишечный стаз и хроническое воспаление, вызванные долихосигмой и связанными с ней запорами, приводят к склеротическим изменениям брыжейки, миофиброзу, гипертрофии мышечных волокон, поражению интрамуральных нервных ганглиев, дистрофии слизистой оболочки. Эти изменения, протекающие в стенках кишечника, приводят к нарушению моторной функции кишки.
Причины долихосигмы
Причины возникновения врожденной долихосигмы специалистам не вполне ясны. Большинство полагает, что удлинение сигмовидного отдела толстой кишки вызывано следующими причинами:
- наследственностью;
- инфекционными заболеваниями, от которых страдала женщина, ждущая ребенка;
- приемом ряда лекарств на стадии беременности;
- воздействием на плод неблагоприятных химических, физических, экологических факторов.

Что касается приобретенной долихосигмы, здесь ситуация более понятна. Принято считать, что развитие этого заболевания связано с процессами длительного брожения и гниения в кишечнике, которые ведут к серьезным нарушениям пищеварения. Чаще всего с такими проблемами сталкиваются люди в возрасте 45-50 лет и старше, которые:
- ведут малоподвижный образ жизни;
- занимаются сидячей работой;
- часто испытывают стрессы;
- злоупотребляют мясной пищей, а также пищей, богатой углеводами.
Однако есть мнение, согласно которому долихосигма всегда является врожденной, а проблемы с пищеварением — это лишь усиление клинических проявлений, спровоцированное уже имеющимися анатомическими предпосылками.
Классификация долихосигмы
По мнению специалистов, можно выделить три формы долихосигмы. Их также рассматривают как три стадии заболевания, которые могут переходить одна в другую:
- компенсированная форма — на этой стадии общее самочувствие пациента в целом остается нормальным, могут возникать запоры, которые длятся от 3 до 5 дней, отмечается боль в животе.
 Больные часто вынуждены прибегать к помощи слабительных препаратов и клизм, так как иначе им не удается опорожнить кишечник.
Больные часто вынуждены прибегать к помощи слабительных препаратов и клизм, так как иначе им не удается опорожнить кишечник. - субкомпенсированная форма — на этой стадии больного беспокоят боли в животе, вздутие живота, запоры становятся постоянными, а слабительные препараты оказываются малоэффективными;
- декомпенсированная форма — представляет собой финальную стадию долихосигмы. На этой стадии запоры могут длиться неделю и даже дольше, пациента постоянно беспокоят боли в животе, кишка раздувается, увеличивается в размерах, так как в ней скапливаются газы и каловые массы. Также могут появляться симптомы кишечной непроходимости. При этом развивается интоксикация, наблюдается отсутствие аппетита. Пациент страдает от тошноты и рвоты, на коже появляются гнойные высыпания.
Симптомы долихосигмы
Симптомы долихосигмы в целом одинаковы у взрослых и детей. Однако, как говорилось выше, заболевание может развиваться и для каждой стадии характерна своя симптоматика, причем скорость развития патологии зависит от того, насколько удлинена сигмовидная кишка, в какой степени изменились ее тонус и моторика, а также от того, насколько организм способен компенсировать данное расстройство.
Долихосигма кишечника всегда проявляется посредством запоров, которые у ребенка могут развиться уже в возрасте от 6 месяцев до 1 года. Чаще всего долихосигма у ребенка проявляется в возрасте от 3 до 6 лет.
Среди симптомов необходимо отметить появление примеси алой крови в стуле: это может быть связано с повреждением слизистой прямой кишки при прохождении твердых каловых масс.
К характерным клиническим признакам долихосигмы как у взрослых, так и у детей необходимо отнести метеоризм, а также боли в левой подвздошной или околопупочной области. Они могут усиливаться после физических нагрузок и обильного приема пищи, но, как правило, уменьшаются или полностью исчезают после опорожнения кишечника.
У большинства детей, страдающих от долихосигмы и вызванных ей последствий, могут наблюдаться нарушения работы других отделов желудочно-кишечного тракта. Среди них особенно важно отметить следующие:
Долихосигма у взрослых может привести к геморрою или варикозной болезни.
Долихосигма и вызванное ей длительное отсутствие опорожнения кишечника может привести к формированию каловых камней, развитию каловой аутоинтоксикации, анемии, синдрому раздраженного кишечника. Что касается наиболее серьезных осложнений, необходимо обратить внимание на то, что может возникнуть непроходимость кишечника.
Если Вы обнаружили у себя схожие симптомы, незамедлительно обратитесь к врачу. Легче предупредить болезнь, чем бороться с последствиями.
Диагностика долихосигмы
Многие симптомы долихосигмы диагностируются при обычном осмотре. У детей — это дефицит массы тела, отставание в физическом развитии, бледность кожи. Большую роль в предварительной диагностике играет пальпация брюшной полости: при прощупывании специалист легко может определить петли кишечника, переполненные каловыми массами. Также проводится пальцевое ректальное исследование: при долихосигме в этом случае обнаруживается пустая прямая кишка даже тогда, когда у ребенка давно не было стула.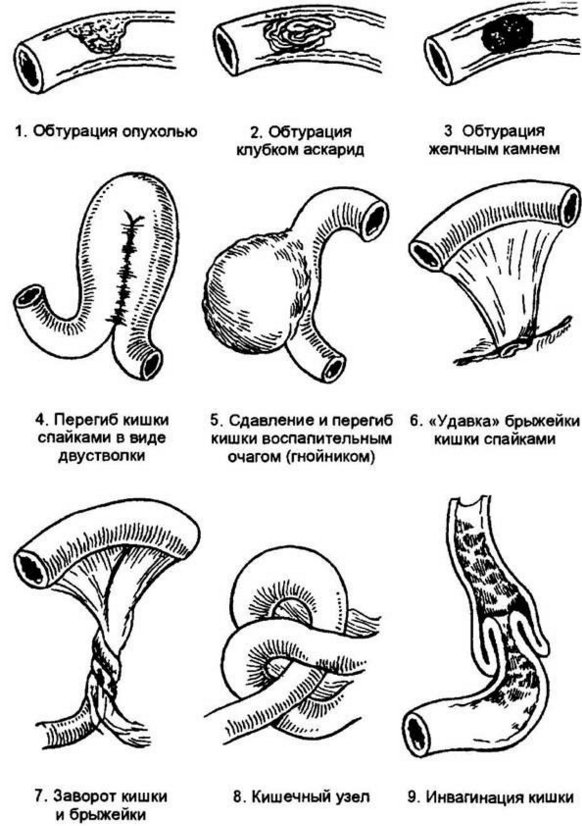
- Основная методика, позволяющая четко диагностировать долихосигму — ирригография. При ней можно не только заметить удлинение сигмовидной кишки, но и выявить дополнительные петли кишечника. Для того чтобы определить расположение толстой кишки и детально исследовать ее форму, контуры, длину, наличие добавочных петель и другие параметры, проводится МСКТ.
- Помимо вышеперечисленных методик, применяются различные лабораторные методы: копрограмма, анализ кала на дисбактериоз, скрытую кровь, яйца гельминтов, а также клинический и биохимический анализы крови.
- В качестве вспомогательных способов диагностики могут использоваться эндоскопия, рентгенография, УЗИ брюшной полости и так далее.
Долихосигма у ребенка должна дифференцироваться от других заболеваний, имеющих сходные симптомы: язвенного колита, хронического аппендицита и так далее. Поэтому при подозрении на развитие этой патологи необходимо проконсультироваться со специалистами — гастроэнтерологом, хирургом, колопроктологом. Нужных специалистов можно найти в любом современном гастроэнтерологическом центре.
Нужных специалистов можно найти в любом современном гастроэнтерологическом центре.
Лечение долихосигмы
Вне зависимости от стадии заболевания большую роль в лечении долихосигмы играет комплексная консервативная терапия. Основная цель, которую преследуют специалисты, — нормализация работы пищеварительного тракта.
В ряде случаев при лечении долихосигмы у взрослых и детей применяют слабительные и микроклизмы.
Если пациент испытывает спастические боли, ему могут быть назначены спазмолитики (например, «Дротаверин» или «Платифиллин»). В случае гипотонии кишечника рекомендуется «Прозерин», могут помочь массаж передней брюшной стенки, лечебная физкультура, гидроколонотерапия, электростимуляция толстой кишки, иглорефлексотерапия.
При долихосигме полезно лечиться в санаториях, где есть источники минеральной воды. Также поможет витаминотерапия, употребление бактериальных препаратов. Однако не стоит забывать, что лечение назначает врач, и его рекомендаций необходимо придерживаться.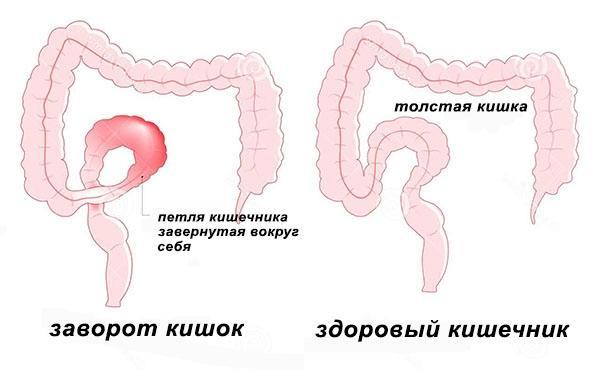
В некоторых случаях может потребоваться хирургическое вмешательство, но такая необходимость возникает редко. Оперативное удаление долихосигмы требуется в следующих случаях:
- кишечная непроходимость;
- острые запоры;
- наличие нерасправляемых петель и перегибов кишечника;
- прогрессирующая каловая интоксикация.
Также операция может потребоваться, если консервативная терапия оказалась безрезультатной.
При лечении в 90% случаев наблюдается стойкий положительный эффект, при этом долихосигма не приводит к летальному исходу, даже если лечение началось на финальной стадии заболевания.
Диета при долихосигме
Диета при долихосигме особенно важна. Рекомендуется употреблять продукты, богатые клетчаткой: овощи, цельнозерновой хлеб, отруби, ягоды, зелень, фрукты. Необходимо добавить в рацион кисломолочные продукты, растительное масло, сырые овощи, мед, заменить мучные изделия блюдами из картофеля. Также гастроэнтерологи советуют принимать минеральную воду
Также гастроэнтерологи советуют принимать минеральную воду
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.
Статья «Ректоцеле — симптомы, диагностика, лечение»
Рассказывает хирург-колопроктолог Екатерина Бородина
Ректоцеле» (rectocele: лат. rectum – прямая кишка; греч. kele – выпячивание, грыжа, припухлость) — это выпячивание передней стенки прямой кишки в сторону влагалища (переднее ректоцеле), и/или, крайне редко, по задней полуокружности прямой кишки.
Ректоцеле страдают в подавляющем большинстве женщины. Слабость связок и мышц тазового дна, развивающаяся в течение жизни, их повреждение во время тяжелых и осложненных родов приводят к ослаблению ректовагинальной перегородки — стенки между кишкой и влагалищем. При этом она истончается, а задняя стенка влагалища, тесно связанная с прямой кишкой, приобретает патологическую подвижность. При повышении внутрибрюшного давления (хронические запоры и сильное натуживание во время дефекации) происходит выбухание передней стенки прямой кишки в сторону истонченной задней стенки влагалища. Вместо того, чтобы при натуживании «работать» на опорожнение кишки, перегородка выпячивается во влагалище, образующийся при этом карман препятствует нормальной дефекации.
При повышении внутрибрюшного давления (хронические запоры и сильное натуживание во время дефекации) происходит выбухание передней стенки прямой кишки в сторону истонченной задней стенки влагалища. Вместо того, чтобы при натуживании «работать» на опорожнение кишки, перегородка выпячивается во влагалище, образующийся при этом карман препятствует нормальной дефекации.
Ректоцеле, чаще всего, это верхушка айсберга проблем тазового дна женщины старше 50 лет и причинатак называемого синдрома обструктивной дефекации. Несостоятельность мышц тазового дна приводит также к недержанию мочи во время напряжения (при кашле, чихании), к проблемам в сексуальной сфере у женщин. Именно поэтому ректоцеле и опущение женских половых органов — это заболевания с единым механизмом развития и клинической картиной, адекватное лечение которых требует объединения усилий колопроктолога и урогинеколога.
Симптомы ректоцеле
Основная жалоба при ректоцеле — запоры. Дефекация затруднена, появляется чувство неполного опорожнения прямой кишки. По мере развития заболевания возникает необходимость применения ручного пособия во время стула, длительныхнатуживаний. Результатом неполного опорожнения прямой кишки являются частые, нерезультативные позывы к дефекации, возникает потребность в двухэтапной дефекации. Характерный признак скопления кала в «резервуаре»: кишечник «срабатывает», если поддерживать или надавливать пальцами на заднюю стенку влагалища или с боков от ануса.
По мере развития заболевания возникает необходимость применения ручного пособия во время стула, длительныхнатуживаний. Результатом неполного опорожнения прямой кишки являются частые, нерезультативные позывы к дефекации, возникает потребность в двухэтапной дефекации. Характерный признак скопления кала в «резервуаре»: кишечник «срабатывает», если поддерживать или надавливать пальцами на заднюю стенку влагалища или с боков от ануса.
В дальнейшем длительноенатуживание ведет к травмированию слизистой оболочки анального канала и возникновению ряда сопутствующих проктологических заболеваний (хронический геморрой, анальная трещина, свищи прямой кишки, хронический криптит и т. п.).
Диагностика ректоцеле
Характерные жалобы на затрудненный акт дефекации, необходимость ручного пособия путем надавливания на заднюю стенку влагалища для освобождения прямой кишки являются достаточным основанием для того, чтобы предположить наличие у пациентки ректоцеле. Основным методом диагностики ректоцеле является проктологический осмотр, проводимый на гинекологическом кресле в положении на спине с ногами, согнутыми в коленных суставах и приведенными к животу. При проведении пальцевого исследования прямой кишки и влагалищного исследования при натуживании выявляют выпячивание передней стенки прямой кишки в сторону влагалища. Проведение аноскопии/ректоскопии/колоноскопии является обязательным при всех заболеваниях прямой кишки и анального канала. При этом определяют состояние прямой кишки и выявляют сопутствующие проктологические заболевания. Проводится трансректальное ультразвуковое исследование для определения состояния мышц тазового дна, размеров ректоцеле.
При проведении пальцевого исследования прямой кишки и влагалищного исследования при натуживании выявляют выпячивание передней стенки прямой кишки в сторону влагалища. Проведение аноскопии/ректоскопии/колоноскопии является обязательным при всех заболеваниях прямой кишки и анального канала. При этом определяют состояние прямой кишки и выявляют сопутствующие проктологические заболевания. Проводится трансректальное ультразвуковое исследование для определения состояния мышц тазового дна, размеров ректоцеле.В специализированных клиниках, занимающихся проблемами тазового дна, в том числе в Клинике колопроктологии ЕМС, проводятся сложные исследования функции акта дефекации и анатомии таза с использованием рентгеновского излучения (дефекография), МРТ (МРТ-дефекография), анальнаяманометрия. Обязательно исследование пассажа (прохождения) рентгеноконтрастного вещества по толстой кишке для исключения медленнотранзиторного запора.
Медикаментозное лечение
У всех пациенток с ректоцеле лечение следует начинать с консервативных мероприятий, заключающихся в подборе режима питания с включением в рацион высоковолокнистых продуктов и большого количества жидкости.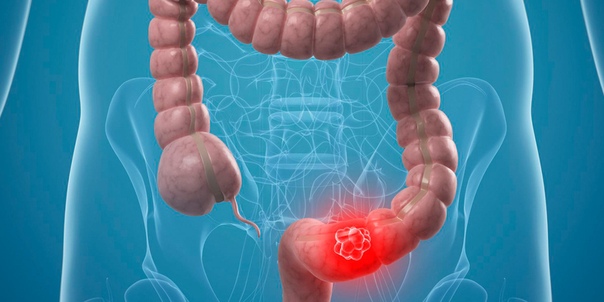 Это диета с повышенным содержанием пищевой клетчатки, лекарственные препараты с пищевыми волокнами для размягчения и увеличения объема стула; эубиотики, стимулирующие развитие «полезной» кишечной флоры.
Это диета с повышенным содержанием пищевой клетчатки, лекарственные препараты с пищевыми волокнами для размягчения и увеличения объема стула; эубиотики, стимулирующие развитие «полезной» кишечной флоры.
Доказано, что употребление жидкости до 1,5 -2 л в день увеличивает частоту стула и снижает необходимость в приеме слабительных средств у пациентов, соблюдающих высокошлаковую диету. Такая терапия направлена на нормализацию эвакуаторной функции толстой кишки, и ее следует назначать за 1,5-2 мес. до операции. В тех случаях, когда функцию кишки не удается улучшить при помощи режима питания, следует использовать осмотические слабительные средства и прокинетики — препараты, нормализующие двигательную активность желудочно-кишечного тракта.
В начальной стадии полезно проведение комплекса гимнастических упражнений, укрепляющих мышцы тазового дна (упражнения Кегеля).
Хирургическое лечение
Если, несмотря на все проводимые мероприятия, направленные на улучшение опорожнения прямой кишки, симптомы ректоцеле сохраняются, врач рассматривает вопрос о проведении хирургического вмешательства с целью удаления выпячивающейся части прямой кишки и укрепления ректовагинальной перегородки. Такое решение принимается совместнымконсилумомурогинеколога и колопроктолога. Возможно выполнение сочетанных операций. Выбор способа оперативного лечения проводится с учетом анамнеза пациента и сопутствующей патологии. Так, при выраженных патологических изменениях положения органов малого таза или наличия сопутствующих заболеваний, например, цистоцеле, геморроя, полипов или анальной трещины, операция по поводу ректоцеле проводится с помощью комбинированного доступа с одновременной коррекцией сопутствующих заболеваний, так как у женщин, страдающих ректоцеле, часто наблюдаются различные повреждения заднего прохода, в частности, его передней полуокружности, воспаление сигмовидной и прямой кишок.
Такое решение принимается совместнымконсилумомурогинеколога и колопроктолога. Возможно выполнение сочетанных операций. Выбор способа оперативного лечения проводится с учетом анамнеза пациента и сопутствующей патологии. Так, при выраженных патологических изменениях положения органов малого таза или наличия сопутствующих заболеваний, например, цистоцеле, геморроя, полипов или анальной трещины, операция по поводу ректоцеле проводится с помощью комбинированного доступа с одновременной коррекцией сопутствующих заболеваний, так как у женщин, страдающих ректоцеле, часто наблюдаются различные повреждения заднего прохода, в частности, его передней полуокружности, воспаление сигмовидной и прямой кишок.
 Количество осложнений и рецидивов сведено к минимуму. Женщине разрешается вставать уже на следующий день после проведения операции и активно двигаться на 2-3 сутки. Операция малотравматична, позволяет излечивать женщин старшего возраста, перенесших генитальный пролапс (опущение и выпадение влагалища) и/или с большим количеством сопутствующих заболеваний. У пациенток восстанавливаются нормальные функции мышц тазового дна и приходит в норму процесс опорожнения кишечника.
Количество осложнений и рецидивов сведено к минимуму. Женщине разрешается вставать уже на следующий день после проведения операции и активно двигаться на 2-3 сутки. Операция малотравматична, позволяет излечивать женщин старшего возраста, перенесших генитальный пролапс (опущение и выпадение влагалища) и/или с большим количеством сопутствующих заболеваний. У пациенток восстанавливаются нормальные функции мышц тазового дна и приходит в норму процесс опорожнения кишечника.Метод пластики сетчатыми имплантами не подходит для женщин, которые планируют беременность, так как становится невозможно адекватное растяжение ректовагинальной области, необходимое для успешных естественных родов.
В случаях, когда имеются противопоказания к проведению хирургического вмешательства, урогинекологи принимают решение о назначении особой лечебной гимнастики и рекомендуют ношение пессария – резинового или пластикового кольца, предупреждающего выпадение органов малого таза, в том числе и матки. Пессарий поддерживает внутренние половые органы женщины.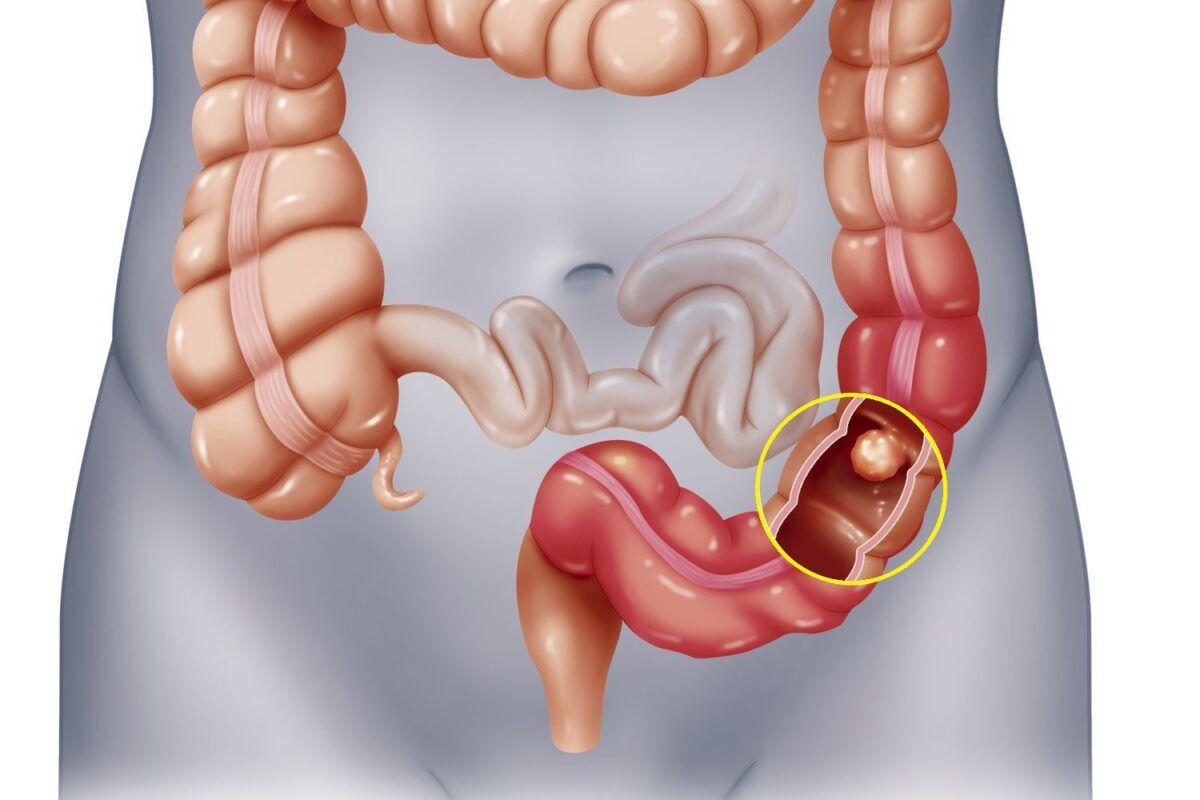 Он устанавливается во влагалище врачом и требует периодической замены, так как при длительном ношении вызывает образование пролежней.
Он устанавливается во влагалище врачом и требует периодической замены, так как при длительном ношении вызывает образование пролежней.
симптомы, лечение, операция — Медиленд
Долихосигма – особенная закладка сигмовидной части кишечника человеческого организма. Удлинение сигмовидной кишки человека с образованием ее дополнительной петли – это врожденное состояние, и может протекать абсолютно бессимптомно и не требовать какой-либо медицинской коррекции.
Причины, вызывающие долихосигму не установлены, но стоит знать, что это заболевание относится к внутриутробным, то есть еще до рождения ребенка закладка его органов происходит неправильно. После рождения развитие долихосигмы уже невозможно.
Если долихосигма выявлена случайно, во время обследования по поводу любого состояния, не связанного с жалобами со стороны толстой кишки, не стоит расстраиваться и уделять этому большого внимания. К такой «находке» можно относиться, как к слишком длинному носу или оттопыренным ушам. Это всего лишь особенность вашего организма.
Это всего лишь особенность вашего организма.
В случаях, когда пациент сталкивается с регулярными запорами, вздутием и болями в животе, при исключении других причин подобных жалоб, долихосигма будет нуждаться в лечении.
Симптомы долихосигмы, при которых необходима помощь проктолога.
Часто заболевание никак не проявляет себя симптоматически, и люди, страдающие этой патологией, даже не подозревают о ее существовании и живут полноценной жизнью. Но, в большинстве случаев заболевание дает о себе знать:
- Запоры. Застой каловых масс может быть незначительным (1-2 дня) или же серьезным (несколько месяцев), при этом вызывая дискомфорт. В таких случаях больным рекомендуют использовать клизмы для очищения организма механическим путем.
- Интоксикационный процесс, то есть отравление, которое происходит в результате застоя вредных веществ в кишечнике при запорах.
- Снижение аппетита, которое происходит вследствие интоксикации (отравления) организма.

- Боль внизу живота, которая не имеет определенной локализации и обостряется при запорах. Больной чувствует боль по всему периметру живота и не может показать, где именно болит.
- Урчание и вздутие живота – безобидный симптом, который, оказывается, тоже считается одним из проявлений данной патологии.
- Повышение образования газов, то есть метеоризм.
При появлении одного или нескольких из этих симптомов, необходимо незамедлительно обратиться к врачу-проктологу, который назначит осмотр, консультацию и необходимое лечение.
Врачи-проктологи клиники «Медиленд» проведут качественную диагностику и составят эффективное лечение. Для диагностики долихосигмы будет проведен осмотр прямой и сигмовидной кишки с помощью пальцевого исследования и пальпации живота, а также в диагностике используют рентген, УЗИ, колоноскопию и ректороманоскопию.
Врачи проктологи МЦ «Медиленд»
Мищенко Михаил Владимирович
Врач проктолог высшей категории, хирург, кандидат медицинских наук, доцент
Желтоножская Юлия Борисовна
Хирург, проктолог
Бахтизин Максим Андреевич
Хирург, проктолог
Методы лечения долихосигмы в МЦ «Медиленд»
Консервативное лечение долихосигмы у взрослых
В случаях, когда пациент сталкивается с регулярными запорами, вздутием и болями в животе, при исключении других причин подобных жалоб, долихосигма будет нуждаться в лечении.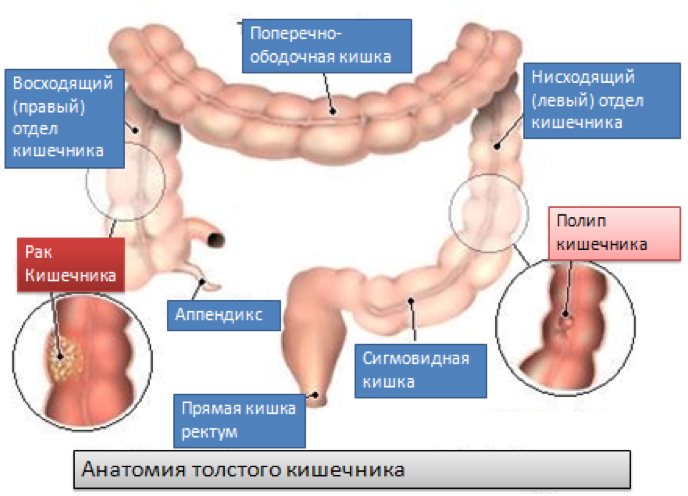 При появлении одного или нескольких из этих симптомов необходимо незамедлительно обратиться к врачу-проктологу, который назначит осмотр, консультацию и необходимое лечение.
При появлении одного или нескольких из этих симптомов необходимо незамедлительно обратиться к врачу-проктологу, который назначит осмотр, консультацию и необходимое лечение.
Лечение долихосигмы может быть консервативным и операционным. Суть консервативного лечения долихосигмы сводится к:
- подбору правильного режима питания;
- нормализации процессов пищеварения в кишечнике и его моторики;
- ликвидации воспаления слизистой оболочки кишки и дисбактериоза, при их наличии.
Оперативное лечение долихосигмы
Операция при долихосигме выполняется редко и только в случае неэффективности методов консервативного лечения. Операция носит плановый характер и заключается в удалении «лишней» петли сигмовидной кишки (в некоторых случаях выполняется удаление левой половины толстой кишки).
После операции нормализуется функция кишечника, пациент является абсолютно здоровым и никак не ощущает отсутствие удаленной части кишки.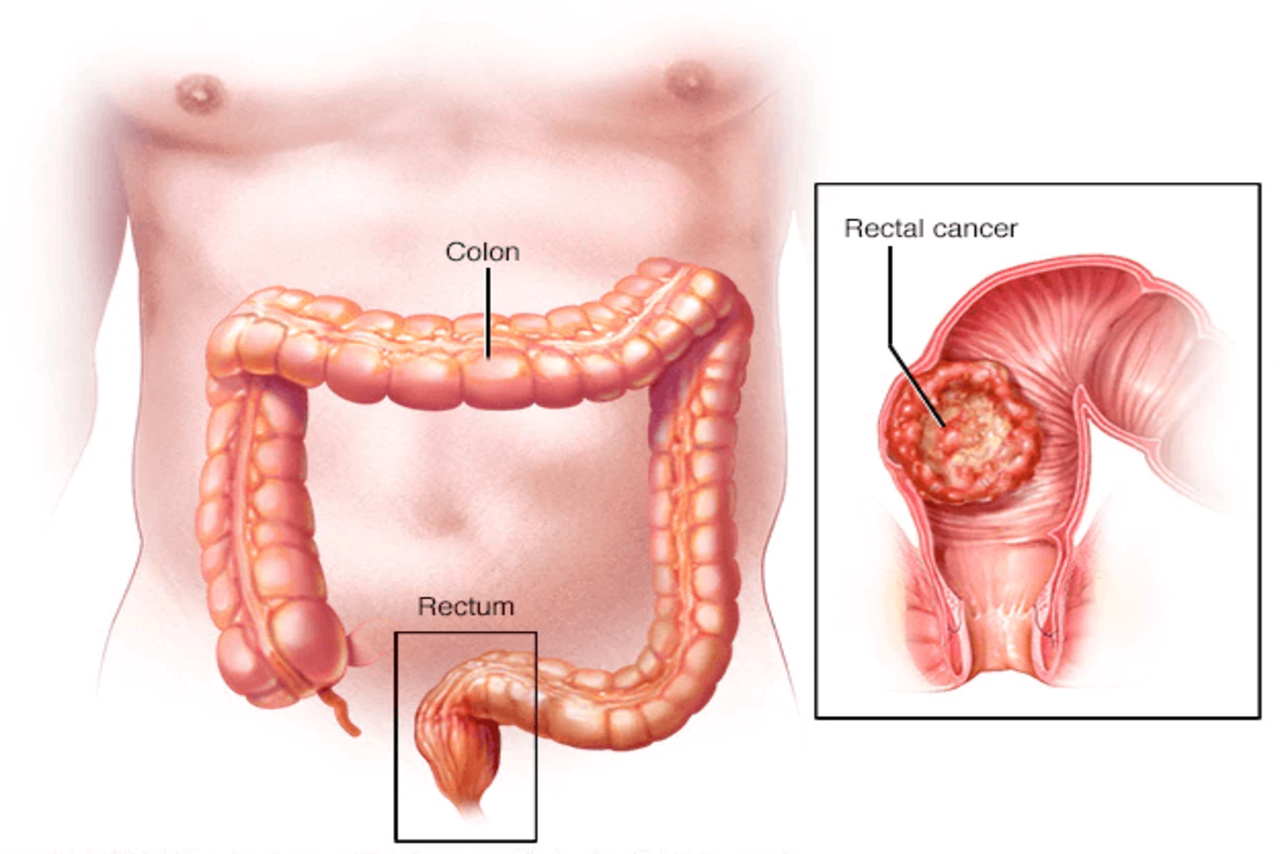
Операция выполняется под общим наркозом, длится около 1,5 – 2 часов и заканчивается косметическим швом. В ходе операции могут применяться современные одноразовые сшивающие аппараты, что сокращает срок вмешательств до 1 часа.
Срок госпитализации 7 – 10 дней.
Срок нетрудоспособности – до 3 недель.
Заворот кишок: причины, симптомы, лечение | Здоровая жизнь | Здоровье
Взрослея, мы стали считать это родительскими страшилками. Однако на самом деле заболевание это отнюдь не забавное и вовсе не мифическое.
Почему это происходит
Кишечник – длинная извитая трубка – находится внутри брюшной полости не в свободном, «подвешенном» состоянии, а крепится к ее стенкам с помощью брыжейки – тонкого тяжа, сквозь который проходят кровеносные сосуды и нервы. Если брыжейка слишком длинная или узкая, часть кишки может повернуться вокруг своей оси – именно это в быту и называют «заворотом кишок». Обычно это состояние связано с анатомическими особенностями человека.
Виною может стать и воспалительное заболевание, которое изменяет брыжейку, заставляет ее сморщиваться. На ней образуются рубцы. Тогда два отдела кишечника сближаются гораздо теснее, чем положено, и возникают условия для заворота. Долгое бездействие кишечника, например, во время голодания или постельного режима, а потом резкая его активность тоже могут стать причиной болезни. Часть одного отдела кишечника внедряется в соседний отдел, и вместо трубки, по которой свободно проходила пища, образуются три цилиндра. Ясно, что продвижение пищи становится невозможным. В результате возникает очень опасное состояние – кишечная непроходимость, которая угрожает жизни.
Что чувствует больной
Обычно все случается как гром среди ясного неба – человек выглядел совершенно здоровым и вдруг корчится от сильной боли в животе. На лице выступает пот, может даже начаться бред. Боли приходят в виде схваток, которые то следуют одна за другой, то на время затихают или совсем исчезают.
Может начаться рвота. Рвотные массы нередко имеют особо неприятный запах из-за того, что часть кишечного содержимого попала в желудок.
Рвотные массы нередко имеют особо неприятный запах из-за того, что часть кишечного содержимого попала в желудок.
Еще один настораживающий признак – задержка стула, повышенное образование газов в животе. Это заметно и по тому, что живот увеличивается в объеме, раздувается. Если постучать по нему, появляется звук, похожий на барабанный.
Такое состояние очень опасно для больного, потому что заворот может привести к омертвению части кишечника и отравлению организма продуктами разложения полупереваренной пищи, обезвоживанию. Температура при этом высокая, до 38 градусов, самочувствие быстро ухудшается.
Что делать
Как отличить такую экстремальную ситуацию от кишечной колики или болей при расстройстве живота? При завороте кишечника характерны «светлые» промежутки, когда боль и все неприятные симптомы отступают. Потом «светлые» промежутки становятся все более редкими. Нарастает вялость, апатия, на приступы боли человек реагирует все менее резко. Еще один типичный признак: через 3–6 часов после начала заболевания появляется стул с кровью, почти без каловых масс, в виде слизистого «малинового желе».
Еще один типичный признак: через 3–6 часов после начала заболевания появляется стул с кровью, почти без каловых масс, в виде слизистого «малинового желе».
Если все эти признаки присутствуют, нужно немедленно вызвать бригаду скорой помощи, которая доставит больного в хирургическое отделение. Никакие домашние средства тут не помогут, скорее всего, понадобится операция.
Иногда заворот устраняют и другими методами, без хирургического вмешательства, но это бывает не так уж часто. Так что промедление с обращением к хирургам недопустимо.
Смотрите также:
Запоры у детей: современные подходы и тактика лечения | #07/08
Выбор эффективного лечения хронических запоров у детей является серьезной проблемой для педиатров. Частота встречаемости этой патологии у детей до года составляет 17,6% (1), а в более старшем возрасте 10–25% [2]. Особенности развития толстой кишки у детей объясняют многие клинические симптомы нарушения моторики, приводящие к развитию хронического запора.
Рост толстой кишки во внутриутробном периоде отстает от роста тонкой кишки, и у новорожденного соотношение между длиной тонкой и толстой кишок равно 5,6:1. До трех лет обе части кишечника растут одинаково интенсивно, но в последующие периоды толстая кишка обнаруживает более быстрые темпы роста, и отношение между двумя отделами кишечника становится равным 4,6:1. У новорожденных слепая кишка располагается высоко, восходящая ободочная кишка короче нисходящей, сигмовидная кишка отличается большой длиной и образует перегибы. Строение стенки толстой кишки характеризуется слабым развитием мышечных лент, вздутий и сальниковых придатков.
Ободочная кишка у новорожденных и у детей до года имеет обычно подковообразную форму, изгибы ее слабо выражены. Поперечная ободочная кишка имеет короткую брыжейку и малоподвижна. В первые 1,5 года жизни ребенка брыжейка удлиняется в 3–4 раза. Уже в раннем детском возрасте наблюдаются различия в длине и положении поперечной ободочной кишки. Она может располагаться поперечно, идти в косом восходящем направлении и провисать в виде буквы V. Отмечена зависимость положения поперечной ободочной кишки от формы живота и нижней апертуры грудной клетки. При широкой апертуре кишка располагается чаще всего горизонтально, при узкой апертуре она в большей или меньшей степени провисает.
Она может располагаться поперечно, идти в косом восходящем направлении и провисать в виде буквы V. Отмечена зависимость положения поперечной ободочной кишки от формы живота и нижней апертуры грудной клетки. При широкой апертуре кишка располагается чаще всего горизонтально, при узкой апертуре она в большей или меньшей степени провисает.
Сигмовидная кишка у новорожденных имеет длинную брыжейку; петли ее могут располагаться в различных областях живота. В первые годы жизни кишка располагается высоко. После 5 лет она все более опускается в полость малого таза. Брыжейка в постнатальном периоде относительно укорачивается, и кишка становится более фиксированной.
Прямая кишка новорожденных имеет относительно большую длину, ее изгибы слабо выражены, стенки тонкие. Кишка занимает почти всю полость малого таза. На протяжении 1-го года формируется ампула прямой кишки. Выраженность ампулы индивидуально варьирует (у взрослых различают две основные формы прямой кишки: ампулярную, с хорошо развитой ампулой, и цилиндрическую, не имеющую выраженной ампулы).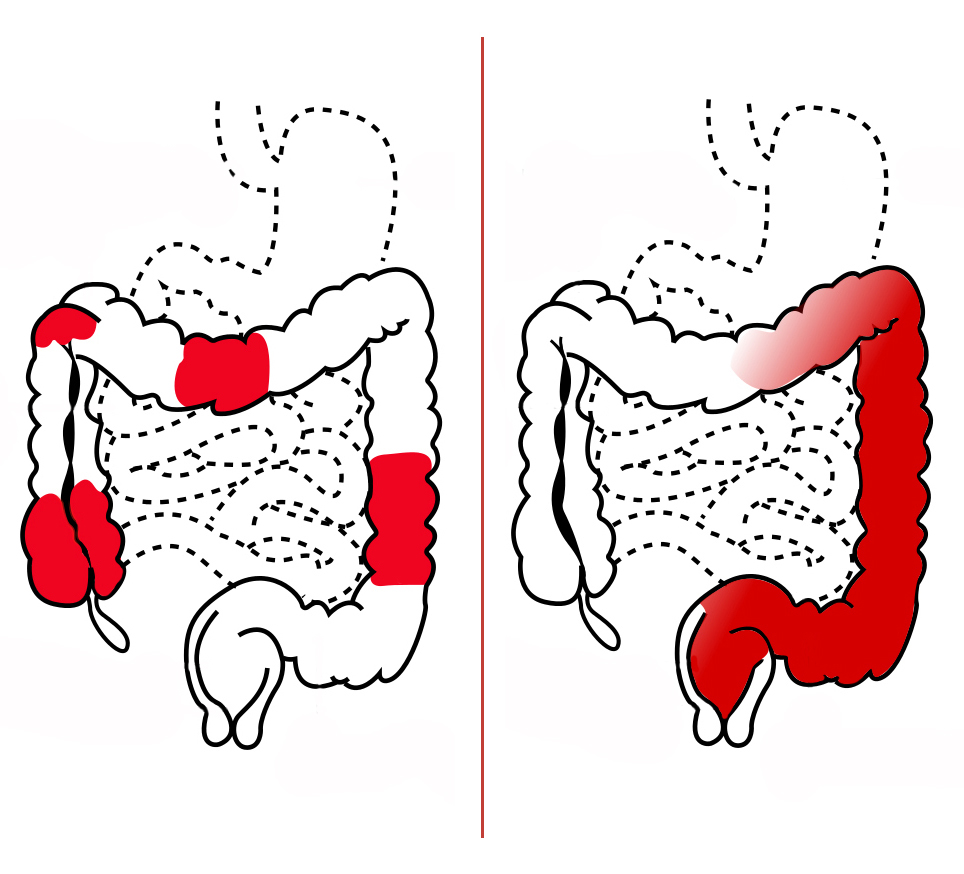 В окружности прямой кишки располагается соединительная ткань, играющая роль в фиксации органа. В раннем детском возрасте она развита слабо, что создает предпосылки для выпадения прямой кишки при повышении внутрибрюшного давления, напряжении брюшного пресса при сильном кашле, натуживании и т. д.
В окружности прямой кишки располагается соединительная ткань, играющая роль в фиксации органа. В раннем детском возрасте она развита слабо, что создает предпосылки для выпадения прямой кишки при повышении внутрибрюшного давления, напряжении брюшного пресса при сильном кашле, натуживании и т. д.
Расстройства акта дефекации у детей раннего возраста, с незавершенной фиксацией отделов толстой кишки, способствуют формированию патологической подвижности и перегибов толстой кишки, что приводит к замедлению пассажа кишечного содержимого.
Причиной нарушения продвижения каловых масс по толстой кишке может явиться и такая аномалии развития, как гиперплазия толстой кишки (син.: гигантизм толстой кишки врожденный) — расширение и удлинение толстой кишки. Различают несколько вариантов:
а) долихосигма — врожденное удлинение сигмовидной кишки без элементов ее расширения.
Кишка, как правило, образует 2–3 и более добавочных петель;
б) мегадолихосигма (син.: долихомегасигма) — удлинение сигмовидной кишки с расширением, достигающим у детей 10–20 см, и утолщением стенки;
в) долихоколон — удлинение толстой кишки за счет избыточного роста в длину поперечной ободочной, нисходящей и сигмовидной кишок без ее расширения;
г) мегадолихоколон — удлинение сопровождается равномерным расширением просвета кишки, гипертрофией ее стенки и отсутствием гаустр.
Педиатр при первом патронаже новорожденного должен осмотреть анальную область и оценить аноректальный индекс (АРИ) с целью исключения эктопии анального отверстия. АРИ представляет собой частное от деления расстояния между vagina или scrotum и анусом (см) на расстояние между vagina или scrotum и копчиком (см). В норме у девочек АРИ составляет 0,45 ± 0,08, у мальчиков — 0,54 ± 0,07 [3], при переднем смещении (эктопии) анального отверстия АРИ снижается — у девочек < 0,34, а у мальчиков < 0,46 [4].
Осмотр анальной области должен являться обязательной частью общего врачебного осмотра. Хорошо известно из практики, что многие пороки развития манифестируют спустя некоторое время после рождения ребенка, поэтому при осмотре в роддоме их могут не увидеть даже опытные врачи. Ниже мы рассмотрим пороки развития прямой кишки и аноректальной области, которые могут сопровождаться запорами.
Атрезия прямой кишки — встречается у 2,5–6,6 детей на 10 000 новорожденных. В настоящее время у животных обнаружены мутации генов Sonic hedgehog (Shh), Gli2 и Gli3, Ephrin-b2 lacz/Lacz, при которых возникают аномалии развития прямой кишки [5].
Клиническая картина бессвищевой формы атрезии анального отверстия или прямой кишки различной локализации и протяженности проявляется главным образом симптомами низкой непроходимости кишечника. Отсутствие отхождения мекония, беспокойство, отказ от еды и рвота являются наиболее характерными симптомами, которые появляются спустя 1–2 суток с момента рождения ребенка.
Часто атрезия прямой кишки сочетается со свищами в мочеполовую систему или на кожу промежности. Клинические проявления зависят от диаметра и протяженности свища. При высокой атрезии преобладают свищи узкого диаметра. Нормальное опорожнение кишечника через них затруднено, вследствие чего симптомы непроходимости кишечника появляются раньше. Свищи, открывающиеся на кожу промежности у девочек, чаще бывают короткими и широкими, обеспечивающими достаточно долго нормальное опорожнение кишечника, что позволяет выбрать оптимальные сроки для оперативного лечения (в возрасте 1,5–2 лет). До этого возраста необходимо обеспечивать регулярное опорожнение кишечника с помощью послабляющей диеты, очистительных клизм, бужирования свища.
Врожденные сужения прямой кишки и заднего прохода могут располагаться в различных отделах прямой кишки, включая анальное отверстие. Они также могут представлять собой отверстия разного диаметра. Клинические проявления зависят главным образом от степени сужения и могут характеризоваться различными симптомами (от запоров до кишечной непроходимости). Локализацию и степень сужения прямой кишки устанавливают при ректоскопии или проктографии. При небольшой степени сужения применяют консервативные методы лечения (послабляющую диету, бужирование и др.). При неэффективности консервативных мероприятий проводится оперативное лечение.
Клинические проявления зависят главным образом от степени сужения и могут характеризоваться различными симптомами (от запоров до кишечной непроходимости). Локализацию и степень сужения прямой кишки устанавливают при ректоскопии или проктографии. При небольшой степени сужения применяют консервативные методы лечения (послабляющую диету, бужирование и др.). При неэффективности консервативных мероприятий проводится оперативное лечение.
Удвоение прямой кишки представляет собой аномальное добавочное образование, которое может иметь форму дивертикула, а также кистозного образования круглой или продолговатой формы, расположенного внутристеночно или рядом с прямой кишкой. Большие размеры удвоения могут обусловить сдавление прямой кишки с появлением симптомов низкой кишечной непроходимости. Основными в диагностике этого порока являются рентгенологические и эндоскопические методы. Лечение оперативное.
Эктопия заднего прохода представляет собой смещение нормально сформированного ануса на большее или меньшее расстояние от места обычного его расположения.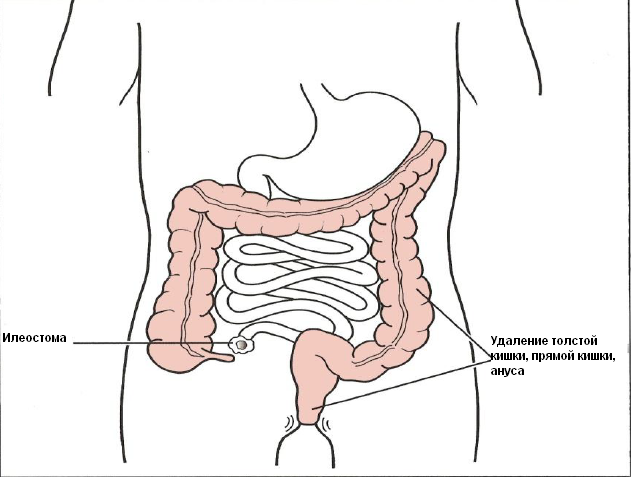 При этом незначительные смещения не имеют клинических значений и даже могут оставаться длительное время незамеченными вследствие отсутствия функциональных нарушений. При функциональных нарушениях (недержание кала) в случае эктопии заднего прохода следует проводить дифференциальный диагноз с атрезией прямой кишки в сочетании со свищом. Специальные исследования (миография сфинктеров и др.) выполняют в стационаре [6, 7].
При этом незначительные смещения не имеют клинических значений и даже могут оставаться длительное время незамеченными вследствие отсутствия функциональных нарушений. При функциональных нарушениях (недержание кала) в случае эктопии заднего прохода следует проводить дифференциальный диагноз с атрезией прямой кишки в сочетании со свищом. Специальные исследования (миография сфинктеров и др.) выполняют в стационаре [6, 7].
Тератома крестцово-копчиковая (эмбриоцитома) — состоит из зачатков различных органов и незрелых тканей эмбрионального типа, что обусловливает быстрый рост опухоли. При осмотре в крестцово-копчиковой области обнаруживается безболезненная шаровидная опухоль, неоднородной консистенции с кистозными флюктуирующими участками и плотными узлами. Тератома может достигать больших размеров и свисать, оттягивая задний проход, что и является причиной запора и затрудненного мочеиспускания.
Запоры с раннего возраста являются основным симптомом синдрома Каррарино (Currarino) — редкого наследственного синдрома аноректальных, сакральных и пресакральных аномалий. Полная форма синдрома включает в себя сочетание аноректального стеноза, пресакрального образования и дефекта крестцовой кости, в 80% диагностируется в первые 10 лет жизни [8].
Полная форма синдрома включает в себя сочетание аноректального стеноза, пресакрального образования и дефекта крестцовой кости, в 80% диагностируется в первые 10 лет жизни [8].
Болезнь Гиршпрунга — аномалия развития интрамуральной нервной системы толстой кишки, частота встречаемости 1:5000 детей. Основные клинические симптомы: с раннего возраста отсутствие самостоятельного стула, каломазание, отсутствие кала в прямой кишке при пальцевом исследовании, после очистительной клизмы выявляются каловые фрагменты малого диаметра. Как правило, к 3 месяцам жизни болезнь Гиршпрунга диагностируется у 40% детей, к году — у 61% и к 4 годам у 82% [9].
Аномалии развития кишки являются причинами запоров у 5% детей [9]. Практика показывает, что хронические запоры в этих случаях развиваются постепенно, утяжеляются с ростом ребенка и отражают декомпенсацию функции кишки.
Независимо от того, диагностирована ли аномалия развития толстой кишки или врач только предполагает ее наличие, необходимо проводить все терапевтические мероприятия, направленные одновременно на нормализацию моторики кишечника и восстановление нарушенного акта дефекации.
В подавляющем большинстве случаев причиной хронического запора является намеренное или подсознательное удержания стула (это утверждение не относится только к детям первых месяцев жизни).
Развитию хронического запора предшествует эпизод острой задержки стула. Вследствие различных причин каловые массы уплотняются и уменьшаются в объеме, эвакуация их из прямой кишки урежается и сопровождается большими усилиями. Раздражение ануса, часто сопровождающееся анальной трещиной, является причиной болезненной дефекации. Если не были приняты меры по устранению запора, ребенок начинает сознательно удерживать кал, т. к. дефекация ассоциируется с болью. Каловые массы скапливаются в прямой кишке, что приводит к растяжению ампулы прямой кишки, формированию функционального мегаректума, дискоординации мышц тазового дна и, как следствие, стойкому нарушению акта дефекации.
Ребенок плачет во время акта дефекации, упирается ногами или туловищем, сжимает ягодицы, прилагает большие усилия, чтобы освободиться от каловых масс. Яркий румянец может покрывать лицо ребенка, поэтому часто большие усилия при акте дефекации неверно истолковываются родителями.
Яркий румянец может покрывать лицо ребенка, поэтому часто большие усилия при акте дефекации неверно истолковываются родителями.
Этиология острого запора может различаться в зависимости от возраста и периода развития ребенка.
Основные причины остро возникшего запора у детей первого года жизни
-
Смена грудного молока на адаптированную молочную смесь или употребление неадаптированных продуктов на основе коровьего (козьего) молока. Причиной замедления моторики кишки может быть как непосредственно состав адаптированной молочной смеси (повышенный уровень белков по отношению к углеводам, соотношение кальция и фосфора), так и аллергия к белкам коровьего молока (БКМ). В последнем случае запоры могут возникать и на грудном вскармливании при употреблении матерью продуктов, содержащих неадаптированный белок коровьего (козьего) молока. По патогенетическому механизму БМК-индуцированные запоры относятся к функциональным, связаны с нарушением слизеобразования в толстой кишке, что приводит к замедленному пассажу каловых масс в дистальном направлении.
 Морфологической основой этой патологии является лимфоцитарная инфильтрация, лимфоидные узлы, интерстициальный отек, эозинофильная инфильтрация собственной пластинки с интраэпителиальными «эозинофильными абсцессами» [10].
Морфологической основой этой патологии является лимфоцитарная инфильтрация, лимфоидные узлы, интерстициальный отек, эозинофильная инфильтрация собственной пластинки с интраэпителиальными «эозинофильными абсцессами» [10].
-
Лактазная недостаточность приблизительно у 10% детей протекает с запорами вследствие спазма кишки, вызванного кислым рН содержимого толстой кишки.
-
Раздражение кожи перианальной области кислыми каловыми массами при лактазной недостаточности; чрезмерное использование средств детской гигиены или развитие аллергической реакции кожи на них может способствовать формированию трещины ануса и вызвать болевую реакцию в виде нарушения расслабления сфинктера.
-
Механическое повреждение слизистой оболочки анального канала при запорах. Анальная трещина заднепроходного канала обычно щелевидной или овальной формы и чаще располагается на задней полуокружности анального канала.
 Характерны резкие боли в области заднего прохода, возникающие в момент дефекации и продолжающиеся от нескольких часов до нескольких суток, необильные кратковременные кровотечения из заднего прохода, как правило, связанные с дефекацией. Маленький ребенок реагирует плачем и беспокойством, дети постарше иногда показывают или озвучивают место возникновения боли. Но, к сожалению, как родители, так и педиатры не придают большого значения поведению ребенка при акте дефекации, тем самым пропуская диагностические признаки формирования хронического запора.
Характерны резкие боли в области заднего прохода, возникающие в момент дефекации и продолжающиеся от нескольких часов до нескольких суток, необильные кратковременные кровотечения из заднего прохода, как правило, связанные с дефекацией. Маленький ребенок реагирует плачем и беспокойством, дети постарше иногда показывают или озвучивают место возникновения боли. Но, к сожалению, как родители, так и педиатры не придают большого значения поведению ребенка при акте дефекации, тем самым пропуская диагностические признаки формирования хронического запора.
При осмотре перианальной области и осторожном растягивании кожных складок можно обнаружить наружную часть трещины, ребенка необходимо показать хирургу. Через 3–4 недели при отсутствии своевременного лечения заболевание переходит в хроническую форму, которая характеризуется отсутствием (или слабой интенсивностью) боли после дефекации, периодически кровянистыми выделениями, спазмом сфинктера, что усугубляет течение запора. -
Раннее принудительное (конфликтное) приучение к горшку может вызывать психогенный запор.
 Весьма болезненная тема в современных условиях, т. к. широко применяемое воспитание ребенка чужими (не матерью) людьми, в отсутствие свидетелей иногда позволяет родителям лишь предполагать о произошедшем конфликте между ребенком и воспитателем. Собственные проблемы, возникающие со своим ребенком при попытках приучать к горшку, как правило, хорошо известны и признаются родителями.
Весьма болезненная тема в современных условиях, т. к. широко применяемое воспитание ребенка чужими (не матерью) людьми, в отсутствие свидетелей иногда позволяет родителям лишь предполагать о произошедшем конфликте между ребенком и воспитателем. Собственные проблемы, возникающие со своим ребенком при попытках приучать к горшку, как правило, хорошо известны и признаются родителями.
Основные причины остро возникшего запора у детей старшего возраста
-
Стесняющие, некомфортные условия в детском саду или школе, часто антисанитарное состояние туалетов, непривычные для ребенка открытые кабинки и наличие других детей в этом же месте: все это заставляет многих из них «терпеть до дома». Немалую лепту вносят и учителя, не выпускающие детей с уроков в туалет. Поскольку изменить эту ситуацию достаточно трудно, то у ребенка необходимо вырабатывать стойкий рефлекс на дефекацию в фиксированное время, желательно утром.
 Педиатр должен зафиксировать внимание родителей на этой проблеме и научить их регулярно после завтрака высаживать ребенка на горшок в течение 5–7 мин и поощрять его при удачном исходе. Такая же проблема может возникнуть и в школе, что необходимо учитывать родителям и врачам, отправляя ребенка в 1 класс.
Педиатр должен зафиксировать внимание родителей на этой проблеме и научить их регулярно после завтрака высаживать ребенка на горшок в течение 5–7 мин и поощрять его при удачном исходе. Такая же проблема может возникнуть и в школе, что необходимо учитывать родителям и врачам, отправляя ребенка в 1 класс.
Психогенный запор как проявление дезадаптации может возникнуть у маленького ребенка при переездах с дачи на квартиру, когда выросший и повзрослевший ребенок не узнает свое жилище и не может к нему долго привыкнуть. Такие же проблемы могут возникнуть в туристических поездках, на отдыхе, в любой незнакомой или необычной обстановке. -
Анусит. Это заболевание, характеризующееся воспалением кожи и слизистой оболочки анального канала от проксимальных участков кожных складок вокруг заднепроходного отверстия до зубчатой линии и морганиевых заслонок (участок длиной 2–4 см), т. е. зоны сфинктеров. Воспаление слизистой анального канала может быть вызвано анальной микрофлорой (бета-стрептококки) или специфическими возбудителями (обычно — гонококками).
 Сфинктерный проктит может быть первичным и вторичным, на фоне других воспалительных заболеваний анального канала, прямой кишки и параректальной клетчатки (геморрой, криптит, анальная трещина, парапроктит, свищи прямой кишки и др.). При осмотре выявляется гипертонус или спазм сфинктера, гиперемия и отечность слизистой, слизисто-гнойные выделения. Нередко возникают сильные приступообразные боли, зуд ано-перинеальной области, возникающий вследствие обильных выделений и последующей мацерации кожи. Такие больные беспокойны, раздражительны, сконцентрированы на своих жалобах. Общая слабость, недомогание, отсутствие аппетита, субфебрильная температура могут сопутствовать сфинктерному проктиту.
Сфинктерный проктит может быть первичным и вторичным, на фоне других воспалительных заболеваний анального канала, прямой кишки и параректальной клетчатки (геморрой, криптит, анальная трещина, парапроктит, свищи прямой кишки и др.). При осмотре выявляется гипертонус или спазм сфинктера, гиперемия и отечность слизистой, слизисто-гнойные выделения. Нередко возникают сильные приступообразные боли, зуд ано-перинеальной области, возникающий вследствие обильных выделений и последующей мацерации кожи. Такие больные беспокойны, раздражительны, сконцентрированы на своих жалобах. Общая слабость, недомогание, отсутствие аппетита, субфебрильная температура могут сопутствовать сфинктерному проктиту.
Вышеописанная клиническая картина, остро возникшая у ребенка, должна насторожить педиатра относительно возможного сексуального насилия. В этом случае необходима консультация хирурга и психолога.
Представление самих родителей о запоре несколько отличается от клинической характеристики этого страдания. Среди опрошенных родителей 45% считают запор следствием «ленивой» кишки, 23% определяют запор как наличие твердого (тугого) стула, 10% — как отсутствие стула в течение нескольких дней и только 6% ассоциируют запор с болью или напряжением во время дефекации [11].
Среди опрошенных родителей 45% считают запор следствием «ленивой» кишки, 23% определяют запор как наличие твердого (тугого) стула, 10% — как отсутствие стула в течение нескольких дней и только 6% ассоциируют запор с болью или напряжением во время дефекации [11].
Хронический запор — стойкое или интермиттирующее, продолжающееся более 6 месяцев, урежение возрастного ритма акта дефекации, сопровождающееся вынужденным натуживанием, занимающим более 25% акта дефекации, чувством неполного опорожнения кишечника, изменением формы и характера стула.
Частота стула у детей считается нормальной, если в возрасте от 0 до 4 месяцев происходит 7–1 актов дефекации в сутки, от 4 месяцев до 2 лет — 3–1, старше 2 лет допускается от 2 раз в день до 1 раза в 2 дня.
Алгоритм обследования ребенка, страдающего запорами, включает в себя тщательный сбор анамнеза: течение беременности (формирование пороков развития, гиперплазии толстой кишки), возраст начала заболевания, отягощенная наследственность как по нарушению моторики пищеварительного тракта, так и по порокам развития толстой кишки.
Оценка клинической картины включает в себя:
-
кратность дефекации, характер каловых масс (размер — диаметр, длина калового столба), консистенцию, наличие патологических примесей;
-
провоцирующие факторы: нарушение диеты, режима питания; невротические реакции;
-
эффективность проводимой терапии — соблюдение диеты, седативная терапия, применение слабительных, желчегонных и ферментных препаратов, клизм;
-
наличие сопутствующих симптомов дисфункции пищеварительного тракта (отрыжка, изжога, боли в животе, ахоличный стул, овечий кал, неустойчивый стул), психосоматических расстройств.
Обследование пищеварительного тракта, выполняемое амбулаторно, традиционно включает в себя проведение эзофагогастродуоденоскопии, ультразвукового обследования органов брюшной полости, копрологического исследования, биохимии крови. Функциональные исследования сфинктеров прямой кишки могут проводиться как амбулаторно, так и в стационаре в зависимости от наличия необходимого оборудования. Рентгенологическое исследование — ирригографию проводят в стационаре.
Функциональные исследования сфинктеров прямой кишки могут проводиться как амбулаторно, так и в стационаре в зависимости от наличия необходимого оборудования. Рентгенологическое исследование — ирригографию проводят в стационаре.
Необходимыми исследованиями являются рентгенография пояснично-крестцового отдела позвоночника и ядерномагнитная томография (для исключения пороков развития спинного мозга), а также ЭхоЭГ, ЭЭГ, осмотр окулиста. Педиатр должен знать, что перинатальные поражения ЦНС могут быть причиной некоторых форм хронических запоров у детей. Механизм развития и клиническая картина зависят от уровня поражения ЦНС [12].
Терапия
Так как у детей раннего возраста главным аллергеном является БКМ, то основным принципом диетотерапии является полное исключение коровьего молока и продуктов на его основе из рациона больного ребенка или диеты матери, если ребенок находится на естественном вскармливании. Если у ребенка на грудном вскармливании отмечаются тяжелые проявления аллергии или имеет место поливалентная сенсибилизация, то помимо молочных продуктов из рациона матери следует исключить и другие потенциально аллергенные продукты — яйцо, глютен, рыбу, морепродукты.
Если у ребенка на грудном вскармливании отмечаются тяжелые проявления аллергии или имеет место поливалентная сенсибилизация, то помимо молочных продуктов из рациона матери следует исключить и другие потенциально аллергенные продукты — яйцо, глютен, рыбу, морепродукты.
Отчасти положительная клиническая динамика на фоне элиминации аллергенов может быть обусловлена восстановлением барьерной функции слизистой оболочки кишки, что предотвращает чрезмерное поступление в организм других случайных антигенов (потенциальных аллергенов).
Смеси с частичным гидролизом белка содержат пептиды достаточно крупного размера, способные вызвать аллергическую реакцию у больных детей, поэтому они не могут быть рекомендованы в качестве лечебной смеси у больных с аллергией к БКМ. Их применение с профилактической целью в настоящее время активно исследуется, но до сих пор нет однозначного мнения об их эффективности. Предпочтительнее использовать формулы на основе глубокого белкового гидролиза (табл. 1).
1).
Для терапии запоров, вызванных лактазной недостаточностью, детям, находящимся на искусственном вскармливании, могут быть рекомендованы адаптированные молочные смеси с различным сниженным содержанием лактозы (табл. 2).
В тяжелых случаях лактазной недостаточности или по религиозным соображениям у детей старше 6 месяцев возможно использование смеси на основе соевого белка: Нутрилон-соя, Фрисо-соя, Энфамил-соя, Хумана СЛ.
Основной задачей терапии при лечении запоров является восстановление нарушенного пассажа кишечного содержимого и регулярное опорожнение кишечника, чему способствуют метаболиты бифидо- и лактобактерий. Молочная, уксусная, муравьиная, пропионовая, масляная кислоты регулируют моторику кишечника и обладают антибактериальным эффектом. Для детей первого года жизни предпочтительнее применять диетотерапию, т. е. использовать адаптированные молочные смеси для функционального питания, продукты прикорма, содержащие про- и пребиотики.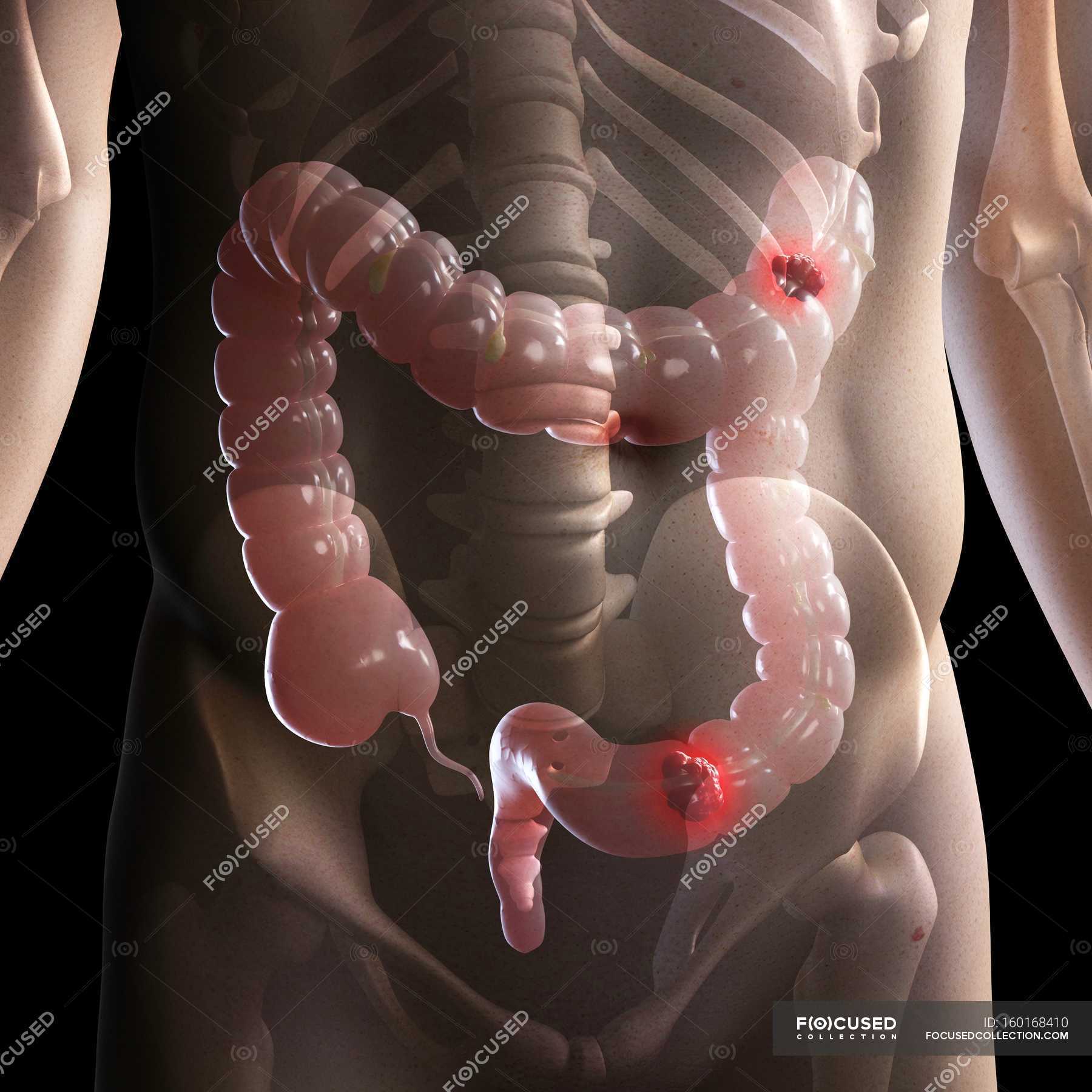
На рынке в России в настоящее время имеются сухие и жидкие адаптированные молочные смеси с пробиотиками (табл. 3).
В современных смесях, содержащих пребиотики (табл. 4), используется комбинация 90% галактоолигосахаридов (ГОС) и 10% фруктоолигосахаридов (ФОС). Все ГОС в смесях получены синтетическим путем, имеют относительно простое строение, ФОС в разных смесях могут отличаться по длине цепи моносахаров, но принципиальной разницы это не имеет. В мире существуют два основных производителя: ГОС — Domo (Голландия) и ФОС — Orafti N. V. (Бельгия)
Лечебное действие смесей, содержащих лактулозу, обусловлено тем, что лактулоза — изомер лактозы — не расщепляется ферментом лактазой и поступает в неизмененном виде в нижние отделы кишечника, где служит субстратом для бифидо- и лактобактерий, которые, метаболизируя лактозу, продуцируют ряд коротко- и среднецепочечных жирных кислот (уксусную, пропионовую, масляную и др. ). Эти кислоты, раздражая рецепторы толстой кишки, стимулируют ее двигательную активность. Кроме того, высокая концентрация нерасщепленной лактулозы и органических кислот создает в просвете кишечника повышенное осмотическое давление, привлекая в просвет кишечника воду, что также способствует размягчению каловых масс и опорожнению кишечника. Смеси, содержащие лактулозу, могут быть рекомендованы в полном объеме или в количестве 1/3–1/2 от необходимого объема в каждое кормление в сочетании с обычной адаптированной молочной смесью до достижения стойкого терапевтического эффекта.
). Эти кислоты, раздражая рецепторы толстой кишки, стимулируют ее двигательную активность. Кроме того, высокая концентрация нерасщепленной лактулозы и органических кислот создает в просвете кишечника повышенное осмотическое давление, привлекая в просвет кишечника воду, что также способствует размягчению каловых масс и опорожнению кишечника. Смеси, содержащие лактулозу, могут быть рекомендованы в полном объеме или в количестве 1/3–1/2 от необходимого объема в каждое кормление в сочетании с обычной адаптированной молочной смесью до достижения стойкого терапевтического эффекта.
В диете детей всех возрастов, страдающих запорами, целесообразно использовать специализированные продукты, содержащие пищевые волокна, в раннем возрасте — продукты прикорма с добавлением пре- и пробиотиков. Обязательно регулярное употребление кисломолочных продуктов (разной степени адаптированности) с целью стимуляции моторики кишечника и коррекции микробиоценоза, нарушения которого всегда носят вторичный характер.
Препараты лактулозы (Дюфалак, Нормазе, Лактусан, Прелакс) в настоящее время широко используются в повседневной педиатрической практике в качестве эффективного и безопасного слабительного средства, многие разрешены с рождения, доза подбирается индивидуально. Длительность приема не ограничена, т. к. привыкания к нему не наблюдается.
Макроголь — изоосмотическое слабительное средство, представляет собой длинные линейные полимеры, которые посредством водородных связей удерживают молекулы воды, которая разжижает каловые массы и облегчает их эвакуацию, оказывая косвенное воздействие на перистальтику, при этом не вызывая раздражающего эффекта. Не всасывается из пищеварительного тракта. Действие препарата развивается через 24–48 ч после приема. В России зарегистрированы детские формы макроголя — Транзипег и Форлакс (детский). Детям в возрасте от 1 до 6 лет назначают 1–2 саше/сут (предпочтительно утром). Содержимое саше предварительно следует растворить в 50 мл воды.
В практической работе педиатра для лечения запоров могут использоваться спазмолитики и нормотоники с различными механизмами действия, обладающие способностью нормализовать моторно-эвакуаторную функцию кишечника.
Мебеверин (Дюспаталин) оказывает антиспастический эффект, снижая проницаемость клеток гладкой мускулатуры для Na+, уменьшает отток К+, и постоянной релаксации или гипотонии не возникает. Детям старше 12 лет проглатывать целиком, запивая водой. Внутрь по 1 капсуле (200 мг) 2 раза в сутки за 20 минут до еды (утром и вечером).
Тримебутин регулирует перистальтику ЖКТ. Эффект обусловлен влиянием на опиоидные рецепторы ЖКТ. Принимается внутрь, ректально и парентерально. Режим дозирования индивидуальный. Суточная доза для приема внутрь — до 300 мг, ректально — 100–200 мг. В/м или в/в разовая доза — 50 мг, частота и длительность применения зависят от клинической ситуации. У детей разрешен с первого года жизни, дозу устанавливают в зависимости от возраста.
Гиосцина бутилбромид (Бускопан) — блокатор М-холинорецепторов, оказывает спазмолитическое действие на гладкую мускулатуру внутренних органов. Отсутствует антихолинергическое влияние на ЦНС. Детям старше 6 лет — по 10–20 мг 3 раза в сутки внутрь, с небольшим количеством воды. Детям в возрасте от 1 года до 6 лет — по 5–10 мг внутрь или ректально — по 7,5 мг 3–5 раз в сутки; до 1 года — внутрь, по 5 мг 2–3 раза в сутки или ректально — по 7,5 мг до 5 раз в сутки.
Чрезвычайно важным патогенетическим этапом терапии запоров является восстановление деятельности сфинктерного аппарата ампулы прямой кишки. Терапия состоит из нескольких, обязательных для исполнения этапов, причем длительность ее определяется индивидуально по наличию стойкого положительного эффекта (10–30 дней). Для успокоения ребенка следует использовать седативные препараты: Валокордин, настойку валерианы или пустырника (1 капля на год жизни 3 раза в день), седативные чаи, Пассифит, Персен в возрастной дозировке.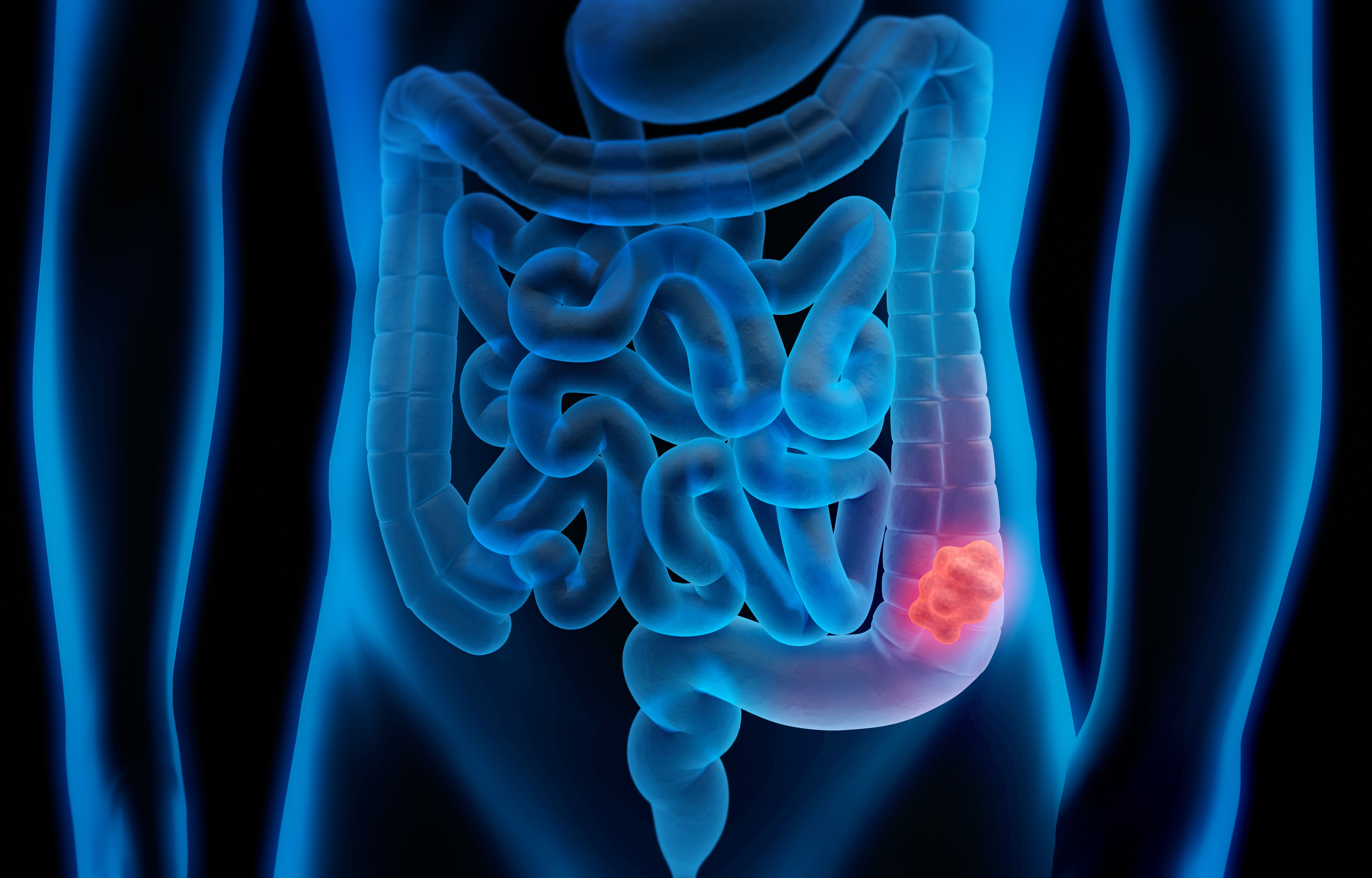
Ежедневно, желательно в фиксированное время (утром, после завтрака или вечером перед сном) делать очистительные микроклизмы по 10–15 мл с целью стимуляции акта дефекации. Предпочтительны микроклизмы с кипяченой водой комнатной температуры или отваром ромашки. Традиционно рекомендуемые гиперосмолярные солевые или мыльные растворы у ребенка с хроническим раздражением анальной области или с трещиной ануса вызывают острую боль, отказ от процедуры. Микроклизмы «Микролакс» можно использовать вместо традиционных вышеописанных клизм.
Ежедневно, после эвакуации каловых масс (в результате действия микроклизмы) и выполнения гигиенических процедур, в ампулу прямой кишки вводят свечу с противовоспалительным эффектом (ромашка, календула), в старшем возрасте (после 4 лет) — можно использовать свечи Релиф, Релиф Адванс (с анестетиком) или мазь Релиф. Обычно курс терапии длится около 10 дней, затем вторым этапом для восстановления слизистой оболочки прямой кишки рекомендуются на ночь микроклизмы (7–10 процедур) с Нормофлорином-Б в разведении 1:1 с водой.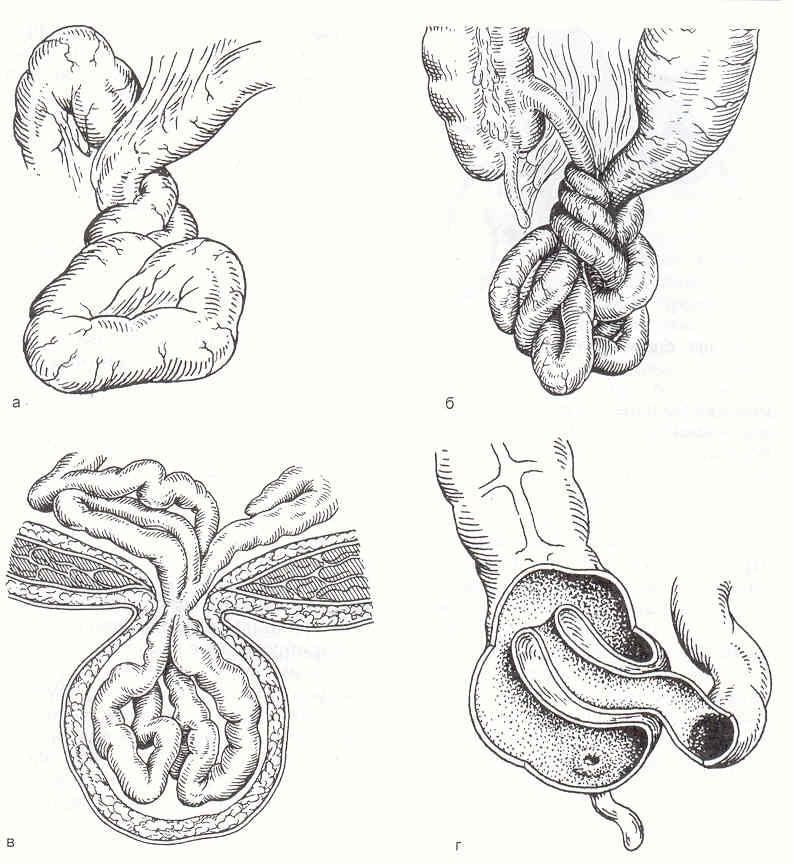
Как уже было сказано выше, с целью нормализации тонуса анального сфинктера используется М-холиноблокатор гиосцин (Бускопан) в виде ректальных свечей по 7,5 мг до 5 раз в сутки в течение 10–14 дней.
При запорах, связанных с дискоординацией сокращений мышц тазового дна и наружного сфинктера заднего прохода, может оказаться эффективным метод биологической обратной связи, проведение ректальной стимуляции. Эти процедуры обычно проводятся в стационаре или центрах, имеющих соответствующее оборудование.
Отсутствие эффекта от повторных курсов консервативной терапии хронических запоров у детей с миелодисплазией является показанием к их оперативному лечению [12].
В статье мы не затрагивали проблему нейрогенных запоров, являющихся проявлением таких заболеваний, как болезнь Гиршпрунга, псевдообструктивный синдром, патология спинного мозга; эндокринных, возникающих при гипотиреозе, сахарном диабете; психосоциальных (задержка психического развития, аутизм, оппозиционно — девиантное поведение). Заболевания соединительной ткани, целиакия, муковисцидоз, гиперкальциемия, гиподинамия, употребление фармакологических препаратов (висмута, антацидов, анальгетиков, спазмолитиков), глистные инвазии, нарушение режима питания и диеты, избыточное употребление сладостей — неполный перечень причин вторичных запоров, требующих пристального внимания со стороны педиатров.
Заболевания соединительной ткани, целиакия, муковисцидоз, гиперкальциемия, гиподинамия, употребление фармакологических препаратов (висмута, антацидов, анальгетиков, спазмолитиков), глистные инвазии, нарушение режима питания и диеты, избыточное употребление сладостей — неполный перечень причин вторичных запоров, требующих пристального внимания со стороны педиатров.
Качество жизни у детей с запорами достоверно ниже, чем у детей, страдающих воспалительными заболеваниями кишечника или гастроэзофагеальной рефлюксной болезнью [13]. Запор у ребенка оказывает сильное психологическое влияние как на самого ребенка, так и на его семью. Лечение продолжается долго. 30% людей, страдающих запорами в детстве, продолжают страдать ими, будучи взрослыми [14].
Литература
-
Iacono G. et al. Dig Liver Dis. 2005, Jun; 37 (6): 432–438.
-
Мазурин А.
 В., Цветкова Л. Н., Филин В. А. Педиатрия. 2000. №‚ 5. С. 19–22.
В., Цветкова Л. Н., Филин В. А. Педиатрия. 2000. №‚ 5. С. 19–22.
-
Davari H. A., Hosseinpour M. The anal position index: a simple method to define the normal position of the anus in neonate // Acta Paediatr. 2006; 95 (7): 877–880.
-
Herek O., Polat A. Incidence of anterior displacement of the anus and its relationship to constipation in children // Surg Today. 2004; 34 (2): 190–192.
-
Yucel S., Dravis Ch., Garcia N., Henkemeyer M., Baker L. A. Hypospadias and anorectal malformations mediated by Eph/ephrin signaling // J. Pediatr Urol. 2007; 3 (5): 354–363.
-
Исаков Ю. Ф., Степанов Э. А., Красовская Т. В. Абдоминальная хирургия у детей. М., 1988. 184 с.
-
Ленюшкин А. И. Проктология детского возраста.
 М., 1976. 178 с.
М., 1976. 178 с.
-
Mavridis G., Livaditi E., Soutis M., Keramidas D. C. Complete Currarino triad in all affected members of the same family // Eur. J. Pediatr Surg. 2005; 15 (5): 369–373.
-
University of Michigan Medical Center. Idiopathic constipation and soiling in children. Ann Arbor (MI): University of Michigan Health System; 1997. 5 p.
-
Шумилов П. В., Дубровская М. И., Юдина О. В., Мухина Ю. Г., Тертычный А. С. Эозинофильные воспалительные заболевания желудочно-кишечного тракта и пищевая аллергия у детей // Вопросы современной педиатрии. 2007. Т. 6, №‚ 4. С. 43–53.
-
Pediatric Gastrointestinal Disease 4/e 2005, 2227 р.
-
Морозов В. И., Ахунзянов А. А. Значение неврологических факторов в развитии запоров у детей // Педиатрия.
 2003. №‚ 5. С. 1–3.
2003. №‚ 5. С. 1–3.
-
Youssef N. N., Langseder A. L., Verga B. J., Mones R. L., Rosh J. R. Chronic Childhood Constipation Is Associated with Impaired Quality of Life: A Case-Controlled Study JPGN 41: 56–60, 2005.
-
Benninga M. A., Voskuijl W. P., Taminiau J. A. J. M. Childhood Constipation: Is There New Light in The Tunnel? JPGN 39: 448–464, 2004.
М. И. Дубровская, кандидат медицинских наук
П. В. Шумилов, кандидат медицинских наук
Ю. Г. Мухина, доктор медицинских наук, профессор
РГМУ, Москва
Выпадение прямой кишки | «УРО-ПРО» Екатеринбург
Выпадение прямой кишки — это выход, выпадение всех слоев стенки прямой кишки за пределы анального кольца, жома. Длина выпадающего фрагмента может варьировать от 2 до 20 и более сантиметров.
Выпадение прямой кишки встречается как у детей, так и у взрослых. У взрослых людей заболевание встречается у мужчин трудоспособного возраста, занятых тяжелым физическим трудом, однако чаще всего данная патология диагностируется у женщин старше 50 лет, имеющих несколько родов в анамнезе.
Причины
Увеличивают риски развития данной проблемы следующие факторы:
- Особенности строения таза, в частности крестца. Обычно он имеет вогнутый изгиб, обращенный во внутрь таза, и прямая кишка как раз находится в этой вогнутости. Если она слабо выражена, как, например, бывает у детей, кишка как бы соскальзывает, что и приводит к ее выпадению.
- Долихосигма – удлинение сигмовидной кишки и/или ее брыжейки.
- Ослабление мышц таза и анального сфинктера, что наиболее характерно для возрастных пациентов.
Непосредственно к выпадению кишки приводят следующие факторы:
- Физическое напряжение, сопровождающееся повышением давления внутри брюшной полости. Пролапс может произойти даже от однократной избыточной физической нагрузки, но чаще развивается при постоянном физическом напряжении.
- Травмы области таза.
- Наличие новообразований в прямой кишке, например, полипов или злокачественных опухолей.
- Хронические заболевания пищеварительной системы, сопровождающиеся запорами и диареями.
- Заболевания дыхательной системы, сопровождающиеся хроническим кашлем.
- У женщин спровоцировать ректальный пролапс могут беременности и роды.
- Анальный секс.
Симптомы
Чаще всего ректальный пролапс развивается постепенно. Сначала выпадение отмечается только во время натуживания, после прекращения которого кишка втягивается самостоятельно. На второй стадии заболевания самостоятельного вправления не происходит, приходится помогать себе руками. И, наконец, на декомпенсированной стадии пролапс отмечается при малейшей физической нагрузке, кишка выпадает даже просто при принятии вертикального положения.
При этом отмечаются следующие симптомы:
- Боль. Развивается из-за натяжения брыжейки. После вправления кишки она утихает.
- Позывы к дефекации.
- Выделение из заднего прохода слизи и крови — возникают из-за травмирования слизистой оболочки кишки.
- Недержание газов.
- Энкопрез — недержание кала.
По мере усиления пролапса, в процесс вовлекаются другие внутренние органы, что сопровождается, например, частым мочеиспусканием, выпадением вышележащих отделов толстого кишечника. Особую угрозу представляет смещение петель тонкой кишки, которое может вызвать кишечную непроходимость и некроз ее стенки.
Диагностика
Для диагностики ректального пролапса необходим осмотр проктолога. Во время пролапса отмечается наличие новообразования ярко-красного или синюшного цвета, который обусловлен нарушением кровоснабжения стенки кишки. В центре образования будет щелевидное или звездчатое отверстие. При вправлении кишки ишемия проходит, кровообращение восстанавливается, и слизистая приобретает нормальный цвет.
Проведение пальцевого исследования позволяет провести дифференциальную диагностику между выпадением кишки и геморроем или анальными полипами. Одновременно с этим оценивается тонус сфинктера. Более детально оценить состояние мышц тазового дна можно с помощью манометрии.
Эндоскопические методы обследования позволят определить причины пролапса и исключить наличие патологических образований (опухоли, дивертикулы, долихосигма, копростаз и др.). Функциональные особенности кишечника помогут оценить рентгенологические методы диагностики, например, исследование пассажа бария, дефектография.
Лечение
Полное излечение ректального пролапса возможно только хирургическим путем. Разработано более 200 вариантов операций, которые могут выполняться разными доступами, в том числе лапароскопически, трансанально, лапаротомически, через промежность. Выбор техники определяется возрастом пациента, состоянием его здоровья, причинами болезни и степенью пролапса. Наиболее часто используется заднепетлевая ректопексия, при которой прямая кишка подшивается к крестцу. Помимо этого, используются следующие техники:
- Резекция пролабированного отрезка кишки. Может использоваться циркулярное или лоскутное отсечение.
- Пластика тазового дна. Например, используется техника сшивания леваторов и прикрепление их к прямой кишке. Реже используется хирургическое сужение анального канала.
- Резекция толстой кишки. Такие вмешательства применяются при долихосигме или опухолях.
Следует отметить, что это очень сложные операции, и выполняются они только на базе специализированного медицинского учреждения, например, ОКБ №1.
Категорически не рекомендуется откладывать оперативное лечение, поскольку длительно существующий пролапс приводит к нарушению анального жома (недержание), что неблагоприятно сказывается на процессе восстановления и результатах лечения.
Лечение инвагинации кишечника у детей
Вопрос обзора
Как лучше лечить инвагинацию кишечника у детей?
Актуальность
Инвагинация кишечника — это неотложное состояние, встречающееся у детей, когда один участок кишки, как телескоп, «складывается»в другую часть кишки. Это вызывает боль, рвоту и кишечную непроходимость, которая препятствует пассажу кишечного содержимого. При отсутствии лечения может произойти перфорация кишки, вследствие чего в брюшную полость изливается ее содержимое, что приводит к развитию осложнений в дальнейшем. В редких случаях это может привести к смерти. Быстрая диагностика и лечение уменьшают связанные с инвагинацией риски и необходимость хирургического вмешательства.
Как только диагноз инвагинации выставлен, большинство врачей сходятся во мнении относительно назначения клизмы в качестве стартового лечения. Эта процедура состоит из введения вещества (воздуха или жидкости) в кишку, через прямую кишку под определенным давлением, что расправляет «телескопическую» кишку в ее нормальное положение.
Продолжаются споры вокруг конкретных деталей относительно того, какой тип вещества следует использовать для клизмы, как визуализировать это вещество во время процесса, следует ли давать дополнительные лекарства для усиления терапии и как следует поступать в случае неэффективности лечения, а также какой подход является наилучшим при хирургическом лечении инвагинации кишечника у детей.
Характеристика исследований
Доказательства актуальны по сентябрь 2016 года. Мы выявили шесть рандомизированных исследований с участием 822 детей, в которых изучали лечение инвагинации кишечника и оценивали различные виды вмешательств. Мы также выявили три продолжающихся клинических испытания.
Основные результаты
Основным исходом было число детей с успешным расправлением кишечника. Также, исходы включали число детей, обратившихся с повторной инвагинацией, и оценку вреда (нежелательных событий) в результате вмешательства.
Доказательства, полученные в результате двух исследований свидетельствуют о том, что клизма с воздухом более эффективна для уменьшения инвагинации, чем клизма с жидкостью. Доказательства, полученные в ходе двух исследований также свидетельствуют о том, что применение у ребенка с инвагинацией кишечника стероидных препаратов, таких как дексаметазон, может уменьшить частоту рецидива инвагинации, независимо от того, что применялось для клизмы — воздух или жидкость.
Мы выявили довольно скудную информацию об интраоперационных и послеоперационных осложнениях и о других неблагоприятных событиях.
Качество доказательств
Мы считаем, что все шесть выявленных испытаний могут быть потенциально смещены из-за отсутствия подробных сведений о том, как проводилось каждое исследование. Мы обнаружили несогласованность в определении и оценке исходов. В отношении всех включенных исследований были серьезные опасения по поводу неточностей, основанных на незначительном числе событий, широком диапазоне доверительных интервалов, или высокого риска смещения. В целом, мы пришли к выводу, что качество доказательств, представленных в этих исследованиях, было низким, и реальный эффект может значительно отличаться от того, который отмечался в этих исследованиях.
Необходимы дальнейшие научные исследования, чтобы помочь врачам лучше понять, какой метод лечения инвагинации кишечника у детей является наиболее эффективным.
Лечение искривленной непроходимости кишечника: хирургические и нехирургические варианты
Искривленная кишка — серьезное заболевание, требующее быстрого лечения. Ваш план лечения зависит от состояния вашего кишечника и вашего общего состояния здоровья. Изучите варианты, а затем поговорите со своим врачом, чтобы выбрать лучший вариант для вас.
Что такое искривленный кишечник?
Ваш врач может называть это заворотом. Это происходит, когда кишечник скручивается вокруг себя или ткани, которая удерживает его на месте.Пораженное место блокирует прохождение пищи и жидкости. Он может быть даже достаточно тугим, чтобы перекрыть кровоток. Если это произойдет, ткань в этой области кишечника может погибнуть. Это может вызвать серьезные проблемы.
Самая распространенная форма искривления кишечника — заворот сигмовидной кишки. Это скручивание последней части толстой кишки, называемой сигмовидной кишкой. Это также может произойти в начале толстой кишки (слепая и восходящая кишка). Если он там скручен, это называется заворот слепой кишки.
Нехирургические варианты
В некоторых случаях вам не понадобится операция, чтобы исправить положение.
Продолжение
Если поворот находится в сигмовидной кишке, ваш врач может сначала попробовать ректороманоскопию. Они введут гибкую трубку (или сигмоидоскоп) через прямую кишку в нижнюю часть толстой кишки. Небольшое количество воздуха закачивается в толстую кишку, чтобы открыть ее. Обычно этого достаточно, чтобы кишечник расправился. Но вероятность того, что кишечник снова закрутится на том же месте, очень высок.Ваш врач может порекомендовать операцию в качестве постоянного решения.
Подобная процедура, колоноскопия, может исправить завихрения в начале толстой кишки. Но вероятность того, что он снова закрутится, высока. В большинстве случаев в этой области требуется операция.
Операции
Операция — это вариант лечения заворота и предотвращения повторного скручивания кишечника. Типы операций по поводу искривления кишечника:
Колэктомия: Это операция, при которой удаляется вся или часть толстой кишки. При искривлении нижней части толстой кишки врач удалит пораженную часть кишечника.Затем они соединят два здоровых конца вместе с помощью процедуры, называемой резекцией кишечника. Вероятность возвращения заворота после операции очень мала.
Продолжение
Если у вас заворот слепой кишки, то удаляется начало толстой кишки, включая слепую и восходящую кишку. Оставшаяся часть прикрепляется к концу тонкой кишки.
Колостомия: Подобно колэктомии, эта операция включает удаление искривленной части нижней части кишечника.При колостоме вместо того, чтобы соединять две части толстой кишки, один конец прикрепляется к отверстию в животе. Затем к отверстию прикрепляется мешок для колостомы для сбора телесных отходов.
Если вы проявляете признаки инфекции или другие серьезные симптомы из-за искривления кишечника, ваш врач может провести так называемую процедуру Хартмана. Это то же самое, что и колостома, за исключением того, что ее можно отменить через 3-6 месяцев, если вы чувствуете себя лучше.
Цекостомия: Искривление в начале толстой кишки устраняется.Затем врач вводит тонкую трубку в слепую кишку через небольшой разрез на животе. Зонд помогает избавиться от отходов и прикрепляет слепую кишку к внутренней стенке желудка.
Продолжение
Людям с заворотом слепой кишки может быть сделана цекостомия, если они недостаточно здоровы для других операций. Вероятность заражения высока, но толстая кишка, скорее всего, больше не повредит.
Cecopexy: Может также лечить заворот слепой кишки. Врачи раскрутят начало толстой кишки и пришьют его к внутренней брюшной стенке.После этой процедуры высока вероятность того, что та же область снова перекрутится. Так что обычно приберегают для людей, состояние которых нестабильно.
Непроходимость и непроходимость кишечника: симптомы, причины и лечение
Что такое непроходимость кишечника?
Непроходимость кишечника — серьезная проблема, которая возникает, когда что-то блокирует ваш кишечник, толстый или тонкий кишечник. Это также известно как кишечная непроходимость.
Если ваша пищеварительная система перестает работать, у вас не может быть дефекации или отхождения газов.Вы также можете заметить боль в животе и вздутие живота.
Распространенный тип закупорки называется фекальной закупоркой. Это когда большая твердая масса фекалий застревает в пищеварительном тракте и не может быть выброшена обычным способом. Но когда ваш кишечник заблокирован чем-то, кроме твердого стула, врачи называют это непроходимостью кишечника.
Типы кишечной непроходимости
Непроходимость кишечника может быть частичной или полной закупоркой. У вас также может быть так называемая псевдообструкция.Это когда у вас есть симптомы непроходимости кишечника, но ничего не блокирует физически. Это может произойти из-за проблем с мышцами желудочно-кишечного тракта или с контролирующими их нервами.
Симптомы кишечной непроходимости
Признаки кишечной непроходимости будут зависеть от степени тяжести непроходимости. Но почти всегда это сопровождается болью в животе, обычно в районе пупка, и спазмами. К другим признакам относятся:
- Запор
- Не удается отвести газ
- Отсутствие аппетита
- Тошнота или рвота
- Твердый опухший живот
- Диарея (с частичной закупоркой)
Если у вас запор и если у вас есть какие-либо из этих симптомов, немедленно обратитесь к врачу.Они сообщат вам, что делать, в том числе позвонить ли 911.
Многие люди с непроходимостью кишечника старше и могут иметь другие серьезные заболевания, поэтому непроходимость кишечника может быть опасной для жизни. Скорее всего, вам нужно будет лечь в больницу.
Причины непроходимости кишечника и факторы риска
Ваш кишечник может быть заблокирован несколькими способами:
- Часть вашего кишечника может быть перекручена на , что может закрыть ее и препятствовать прохождению чего-либо.
- Может вызвать воспаление и опухоль.
- Часть вашего кишечника может скользить в другую часть, например телескоп (инвагинация).
- Рубцовая ткань или грыжа могут сделать ваш кишечник слишком узким, чтобы через него что-то могло пройти.
- Опухоль или другой тип новообразования внутри кишечника может заблокировать ее.
- Поврежденный кровь сосуды , ведущие в кишечник, могут вызвать отмирание некоторых тканей кишечника.
Продолжение
Во многих случаях воспаление, операции или рак могут вызвать непроходимость кишечника. Это чаще встречается у пожилых людей.
Непроходимость кишечника может возникнуть в тонком или толстом кишечнике, но, скорее всего, в тонком кишечнике. Вы можете подвергаться более высокому риску, если у вас есть:
Диагноз непроходимости кишечника
Ваш врач спросит о вашей истории болезни, в том числе о том, были ли у вас запоры, был ли у вас рак и какие новые симптомы у вас появились.Они также могут:
- Провести медицинский осмотр, чтобы узнать, нет ли у вас боли в животе, выделяют ли вы газы или чувствуете ли они опухоль в животе.
- Заказать анализ крови
- Заказать анализ мочи
- Закажите компьютерную томографию или рентген для поиска закупорки.
- Сделайте бариевую клизму. В прямую кишку введут специальную жидкость, содержащую барий (беловато-серебристый металл). Он распространится в кишечник и покажется на рентгеновском снимке яркой областью. Если есть закупорка, это может показать барий.
Лечение непроходимости кишечника
Вам, вероятно, нужно будет лечь в больницу. Ваш врач введет вам лекарства и жидкости через вену (внутривенно или внутривенно). Они также могут ввести тонкую трубку через нос в желудок. Это называется назогастральный зонд. Он выпускает жидкости и газы, чтобы облегчить симптомы.
Большинство частичных засоров проходят сами по себе. Ваш врач может назначить вам специальную диету, которая облегчит работу кишечника.
Клизмы из воздуха или жидкости могут помочь устранить закупорку, повышая давление в кишечнике.
Сетчатая трубка, называемая стентом, является безопасным вариантом для людей, которые слишком больны для операции. Ваш врач вводит его в ваш кишечник, чтобы заставить кишечник открыться. Некоторым людям может не понадобиться ничего, кроме стента. Другим может потребоваться операция после стабилизации состояния.
Продолжение
Хирургия обычно является лучшим лечением полностью заблокированного кишечника, когда кишечник поврежден. Ваш врач может устранить причину обструкции или удалить заблокированную область и любые поврежденные ткани.
Если вам сделали операцию, вам может понадобиться колостома или илеостома. После того, как врач извлечет поврежденную часть кишечника, он зашьет оставшуюся часть к отверстию в коже. Какашки выходят из вашего тела через это отверстие и попадают в одноразовый мешок. В некоторых случаях кишечник может быть восстановлен после того, как вам станет лучше.
Симптомы, лечение и уход на дому
Ободочная кишка (толстый кишечник) является частью вашей пищеварительной системы. С одной стороны, он прикрепляется к тонкой кишке.С другой стороны, он прикрепляется к прямой кишке и анусу.
В толстой кишке присутствует большое количество бактерий. Бактерии расщепляют все оставшиеся непереваренные пищевые материалы. Толстая кишка также поглощает воду и переносит оставшиеся отходы в прямую кишку, откуда они выводятся в виде стула.
Средний размер толстой кишки составляет от 120 до 150 сантиметров (примерно от 47 до 60 дюймов) в длину.
Однако у человека с избыточным двоеточием толстая кишка ненормально длинная, особенно в последней части (называемой нисходящей толстой кишкой).Избыточная толстая кишка часто имеет дополнительные петли или изгибы.
Другие названия избыточной толстой кишки включают извилистую или удлиненную толстую кишку.
У некоторых людей может быть избыточная толстая кишка, и они никогда не испытывают связанных с этим симптомов.
У других может наблюдаться вздутие живота, запор и закупорка каловых масс. Стул вызывается обильным, твердым и сухим стулом, который остается в прямой кишке, что затрудняет отхождение шлаков.
При отсутствии лечения запор может вызвать осложнения, включая геморрой, трещины заднего прохода или выпадение прямой кишки, из-за чего кишечник выступает из ануса.
Люди с избыточной толстой кишкой имеют повышенный риск заворота толстой кишки. Это когда толстая кишка скручивается вокруг себя. Заворот толстой кишки замедляет или полностью останавливает отток стула, что приводит к обструкции толстой кишки и часто требует хирургического вмешательства.
Избыточная сигмовидная кишка может привести к завороту сигмовидной кишки. Сигмовидная кишка — это часть толстой кишки, ближайшая к прямой кишке. Симптомы заворота сигмовидной кишки включают:
- невозможность опорожнения кишечника через некоторое время
- вздутие живота, наполненный воздухом
- боль внизу живота
- тошнота
- рвота
Некоторые люди имеют генетическую предрасположенность к избыточной толстой кишке .Если у члена семьи есть лишний двоеточие, вы также подвергаетесь большему риску. У других может быть избыточное двоеточие без известной причины.
Многие люди живут с избыточным двоеточием, даже не подозревая о его наличии. Это не считается неотложной медицинской помощью.
Однако наличие избыточной толстой кишки может увеличить риск некоторых желудочно-кишечных заболеваний, которые могут потребовать лечения.
Обратитесь за неотложной медицинской помощью, если:
- испытываете сильную боль в животе или внизу живота
- не испражняетесь более 3 дней
- у вас начинается рвота коричневым, похожим на стул веществом
Избыточный кишечник Не всегда требуется медицинское вмешательство.Многие люди могут жить с избыточной толстой кишкой, не нуждаясь в лечении. В некоторых тяжелых случаях (с повторяющимися осложнениями) требуется хирургическая коррекция.
У людей с избыточной толстой кишкой большая длина толстой кишки для переваренной пищи, и они с большей вероятностью страдают запорами. Для некоторых диета с высоким содержанием клетчатки может снизить вероятность запора.
Примеры продуктов с высоким содержанием клетчатки:
- фасоль
- фрукты
- чечевица
- овощи
- цельнозерновые
Чем больше обрабатывается пища, тем меньше в ней клетчатки.
По данным Mayo Clinic, рекомендуемое дневное количество клетчатки составляет примерно от 30 до 38 граммов в день для мужчин и от 21 до 25 граммов в день для женщин. Если вы едите намного меньше, постепенно увеличивайте потребление.
Обильное питье также помогает смягчить стул, облегчая его отхождение.
Если у вас по-прежнему возникают проблемы с запором, обратитесь к врачу. Они могут порекомендовать пищевые добавки с клетчаткой или определить, может ли вам помочь слабительное.
Однако для других это может усугубить ситуацию.Клетчатка может увеличить объем стула, который затем с трудом преодолеет все извилистые углы и складки избыточной толстой кишки.
Когда запор является проблемой у кого-то с избыточной толстой кишкой, доступны различные другие варианты лечения запора.
Эти варианты включают лекарства, которые притягивают больше воды к толстой кишке или стимулируют сокращения кишечника, чтобы что-то двигаться. Для некоторых лучше всего будет диета с низким содержанием клетчатки.
Симптомы, лечение и уход на дому
Ободочная кишка (толстый кишечник) является частью вашей пищеварительной системы.С одной стороны, он прикрепляется к тонкой кишке. С другой стороны, он прикрепляется к прямой кишке и анусу.
В толстой кишке присутствует большое количество бактерий. Бактерии расщепляют все оставшиеся непереваренные пищевые материалы. Толстая кишка также поглощает воду и переносит оставшиеся отходы в прямую кишку, откуда они выводятся в виде стула.
Средний размер толстой кишки составляет от 120 до 150 сантиметров (примерно от 47 до 60 дюймов) в длину.
Однако у человека с избыточным двоеточием толстая кишка ненормально длинная, особенно в последней части (называемой нисходящей толстой кишкой).Избыточная толстая кишка часто имеет дополнительные петли или изгибы.
Другие названия избыточной толстой кишки включают извилистую или удлиненную толстую кишку.
У некоторых людей может быть избыточная толстая кишка, и они никогда не испытывают связанных с этим симптомов.
У других может наблюдаться вздутие живота, запор и закупорка каловых масс. Стул вызывается обильным, твердым и сухим стулом, который остается в прямой кишке, что затрудняет отхождение шлаков.
При отсутствии лечения запор может вызвать осложнения, включая геморрой, трещины заднего прохода или выпадение прямой кишки, из-за чего кишечник выступает из ануса.
Люди с избыточной толстой кишкой имеют повышенный риск заворота толстой кишки. Это когда толстая кишка скручивается вокруг себя. Заворот толстой кишки замедляет или полностью останавливает отток стула, что приводит к обструкции толстой кишки и часто требует хирургического вмешательства.
Избыточная сигмовидная кишка может привести к завороту сигмовидной кишки. Сигмовидная кишка — это часть толстой кишки, ближайшая к прямой кишке. Симптомы заворота сигмовидной кишки включают:
- невозможность опорожнения кишечника через некоторое время
- вздутие живота, наполненный воздухом
- боль внизу живота
- тошнота
- рвота
Некоторые люди имеют генетическую предрасположенность к избыточной толстой кишке .Если у члена семьи есть лишний двоеточие, вы также подвергаетесь большему риску. У других может быть избыточное двоеточие без известной причины.
Многие люди живут с избыточным двоеточием, даже не подозревая о его наличии. Это не считается неотложной медицинской помощью.
Однако наличие избыточной толстой кишки может увеличить риск некоторых желудочно-кишечных заболеваний, которые могут потребовать лечения.
Обратитесь за неотложной медицинской помощью, если:
- испытываете сильную боль в животе или внизу живота
- не испражняетесь более 3 дней
- у вас начинается рвота коричневым, похожим на стул веществом
Избыточный кишечник Не всегда требуется медицинское вмешательство.Многие люди могут жить с избыточной толстой кишкой, не нуждаясь в лечении. В некоторых тяжелых случаях (с повторяющимися осложнениями) требуется хирургическая коррекция.
У людей с избыточной толстой кишкой большая длина толстой кишки для переваренной пищи, и они с большей вероятностью страдают запорами. Для некоторых диета с высоким содержанием клетчатки может снизить вероятность запора.
Примеры продуктов с высоким содержанием клетчатки:
- фасоль
- фрукты
- чечевица
- овощи
- цельнозерновые
Чем больше обрабатывается пища, тем меньше в ней клетчатки.
По данным Mayo Clinic, рекомендуемое дневное количество клетчатки составляет примерно от 30 до 38 граммов в день для мужчин и от 21 до 25 граммов в день для женщин. Если вы едите намного меньше, постепенно увеличивайте потребление.
Обильное питье также помогает смягчить стул, облегчая его отхождение.
Если у вас по-прежнему возникают проблемы с запором, обратитесь к врачу. Они могут порекомендовать пищевые добавки с клетчаткой или определить, может ли вам помочь слабительное.
Однако для других это может усугубить ситуацию.Клетчатка может увеличить объем стула, который затем с трудом преодолеет все извилистые углы и складки избыточной толстой кишки.
Когда запор является проблемой у кого-то с избыточной толстой кишкой, доступны различные другие варианты лечения запора.
Эти варианты включают лекарства, которые притягивают больше воды к толстой кишке или стимулируют сокращения кишечника, чтобы что-то двигаться. Для некоторых лучше всего будет диета с низким содержанием клетчатки.
Симптомы, лечение и уход на дому
Ободочная кишка (толстый кишечник) является частью вашей пищеварительной системы.С одной стороны, он прикрепляется к тонкой кишке. С другой стороны, он прикрепляется к прямой кишке и анусу.
В толстой кишке присутствует большое количество бактерий. Бактерии расщепляют все оставшиеся непереваренные пищевые материалы. Толстая кишка также поглощает воду и переносит оставшиеся отходы в прямую кишку, откуда они выводятся в виде стула.
Средний размер толстой кишки составляет от 120 до 150 сантиметров (примерно от 47 до 60 дюймов) в длину.
Однако у человека с избыточным двоеточием толстая кишка ненормально длинная, особенно в последней части (называемой нисходящей толстой кишкой).Избыточная толстая кишка часто имеет дополнительные петли или изгибы.
Другие названия избыточной толстой кишки включают извилистую или удлиненную толстую кишку.
У некоторых людей может быть избыточная толстая кишка, и они никогда не испытывают связанных с этим симптомов.
У других может наблюдаться вздутие живота, запор и закупорка каловых масс. Стул вызывается обильным, твердым и сухим стулом, который остается в прямой кишке, что затрудняет отхождение шлаков.
При отсутствии лечения запор может вызвать осложнения, включая геморрой, трещины заднего прохода или выпадение прямой кишки, из-за чего кишечник выступает из ануса.
Люди с избыточной толстой кишкой имеют повышенный риск заворота толстой кишки. Это когда толстая кишка скручивается вокруг себя. Заворот толстой кишки замедляет или полностью останавливает отток стула, что приводит к обструкции толстой кишки и часто требует хирургического вмешательства.
Избыточная сигмовидная кишка может привести к завороту сигмовидной кишки. Сигмовидная кишка — это часть толстой кишки, ближайшая к прямой кишке. Симптомы заворота сигмовидной кишки включают:
- невозможность опорожнения кишечника через некоторое время
- вздутие живота, наполненный воздухом
- боль внизу живота
- тошнота
- рвота
Некоторые люди имеют генетическую предрасположенность к избыточной толстой кишке .Если у члена семьи есть лишний двоеточие, вы также подвергаетесь большему риску. У других может быть избыточное двоеточие без известной причины.
Многие люди живут с избыточным двоеточием, даже не подозревая о его наличии. Это не считается неотложной медицинской помощью.
Однако наличие избыточной толстой кишки может увеличить риск некоторых желудочно-кишечных заболеваний, которые могут потребовать лечения.
Обратитесь за неотложной медицинской помощью, если:
- испытываете сильную боль в животе или внизу живота
- не испражняетесь более 3 дней
- у вас начинается рвота коричневым, похожим на стул веществом
Избыточный кишечник Не всегда требуется медицинское вмешательство.Многие люди могут жить с избыточной толстой кишкой, не нуждаясь в лечении. В некоторых тяжелых случаях (с повторяющимися осложнениями) требуется хирургическая коррекция.
У людей с избыточной толстой кишкой большая длина толстой кишки для переваренной пищи, и они с большей вероятностью страдают запорами. Для некоторых диета с высоким содержанием клетчатки может снизить вероятность запора.
Примеры продуктов с высоким содержанием клетчатки:
- фасоль
- фрукты
- чечевица
- овощи
- цельнозерновые
Чем больше обрабатывается пища, тем меньше в ней клетчатки.
По данным Mayo Clinic, рекомендуемое дневное количество клетчатки составляет примерно от 30 до 38 граммов в день для мужчин и от 21 до 25 граммов в день для женщин. Если вы едите намного меньше, постепенно увеличивайте потребление.
Обильное питье также помогает смягчить стул, облегчая его отхождение.
Если у вас по-прежнему возникают проблемы с запором, обратитесь к врачу. Они могут порекомендовать пищевые добавки с клетчаткой или определить, может ли вам помочь слабительное.
Однако для других это может усугубить ситуацию.Клетчатка может увеличить объем стула, который затем с трудом преодолеет все извилистые углы и складки избыточной толстой кишки.
Когда запор является проблемой у кого-то с избыточной толстой кишкой, доступны различные другие варианты лечения запора.
Эти варианты включают лекарства, которые притягивают больше воды к толстой кишке или стимулируют сокращения кишечника, чтобы что-то двигаться. Для некоторых лучше всего будет диета с низким содержанием клетчатки.
Симптомы, лечение и уход на дому
Ободочная кишка (толстый кишечник) является частью вашей пищеварительной системы.С одной стороны, он прикрепляется к тонкой кишке. С другой стороны, он прикрепляется к прямой кишке и анусу.
В толстой кишке присутствует большое количество бактерий. Бактерии расщепляют все оставшиеся непереваренные пищевые материалы. Толстая кишка также поглощает воду и переносит оставшиеся отходы в прямую кишку, откуда они выводятся в виде стула.
Средний размер толстой кишки составляет от 120 до 150 сантиметров (примерно от 47 до 60 дюймов) в длину.
Однако у человека с избыточным двоеточием толстая кишка ненормально длинная, особенно в последней части (называемой нисходящей толстой кишкой).Избыточная толстая кишка часто имеет дополнительные петли или изгибы.
Другие названия избыточной толстой кишки включают извилистую или удлиненную толстую кишку.
У некоторых людей может быть избыточная толстая кишка, и они никогда не испытывают связанных с этим симптомов.
У других может наблюдаться вздутие живота, запор и закупорка каловых масс. Стул вызывается обильным, твердым и сухим стулом, который остается в прямой кишке, что затрудняет отхождение шлаков.
При отсутствии лечения запор может вызвать осложнения, включая геморрой, трещины заднего прохода или выпадение прямой кишки, из-за чего кишечник выступает из ануса.
Люди с избыточной толстой кишкой имеют повышенный риск заворота толстой кишки. Это когда толстая кишка скручивается вокруг себя. Заворот толстой кишки замедляет или полностью останавливает отток стула, что приводит к обструкции толстой кишки и часто требует хирургического вмешательства.
Избыточная сигмовидная кишка может привести к завороту сигмовидной кишки. Сигмовидная кишка — это часть толстой кишки, ближайшая к прямой кишке. Симптомы заворота сигмовидной кишки включают:
- невозможность опорожнения кишечника через некоторое время
- вздутие живота, наполненный воздухом
- боль внизу живота
- тошнота
- рвота
Некоторые люди имеют генетическую предрасположенность к избыточной толстой кишке .Если у члена семьи есть лишний двоеточие, вы также подвергаетесь большему риску. У других может быть избыточное двоеточие без известной причины.
Многие люди живут с избыточным двоеточием, даже не подозревая о его наличии. Это не считается неотложной медицинской помощью.
Однако наличие избыточной толстой кишки может увеличить риск некоторых желудочно-кишечных заболеваний, которые могут потребовать лечения.
Обратитесь за неотложной медицинской помощью, если:
- испытываете сильную боль в животе или внизу живота
- не испражняетесь более 3 дней
- у вас начинается рвота коричневым, похожим на стул веществом
Избыточный кишечник Не всегда требуется медицинское вмешательство.Многие люди могут жить с избыточной толстой кишкой, не нуждаясь в лечении. В некоторых тяжелых случаях (с повторяющимися осложнениями) требуется хирургическая коррекция.
У людей с избыточной толстой кишкой большая длина толстой кишки для переваренной пищи, и они с большей вероятностью страдают запорами. Для некоторых диета с высоким содержанием клетчатки может снизить вероятность запора.
Примеры продуктов с высоким содержанием клетчатки:
- фасоль
- фрукты
- чечевица
- овощи
- цельнозерновые
Чем больше обрабатывается пища, тем меньше в ней клетчатки.
По данным Mayo Clinic, рекомендуемое дневное количество клетчатки составляет примерно от 30 до 38 граммов в день для мужчин и от 21 до 25 граммов в день для женщин. Если вы едите намного меньше, постепенно увеличивайте потребление.
Обильное питье также помогает смягчить стул, облегчая его отхождение.
Если у вас по-прежнему возникают проблемы с запором, обратитесь к врачу. Они могут порекомендовать пищевые добавки с клетчаткой или определить, может ли вам помочь слабительное.
Однако для других это может усугубить ситуацию.Клетчатка может увеличить объем стула, который затем с трудом преодолеет все извилистые углы и складки избыточной толстой кишки.
Когда запор является проблемой у кого-то с избыточной толстой кишкой, доступны различные другие варианты лечения запора.
Эти варианты включают лекарства, которые притягивают больше воды к толстой кишке или стимулируют сокращения кишечника, чтобы что-то двигаться. Для некоторых лучше всего будет диета с низким содержанием клетчатки.
Заворот: определение, причины и лечение
Заворот — это ненормальное скручивание части толстой или тонкой кишки.Такое перекручивание может привести к непроходимости кишечника, что может вызвать серьезные осложнения.
Заворот — это неотложная медицинская помощь, требующая оперативной диагностики и лечения. В этой статье мы рассмотрим признаки и симптомы у детей и взрослых. Заворот кишечника вызывает непроходимость кишечника, которая может перекрывать кровоснабжение участков кишечника.
Заворот возникает, когда часть толстой кишки или кишечника скручивается. Скручивание вызывает непроходимость кишечника, которая может перекрывать кровоснабжение кишечника.
Заворот — это неотложная медицинская помощь, требующая хирургического лечения. Если не лечить, части кишечника, которые не получают достаточно крови, начнут умирать.
Заворот тонкой кишки обычно встречается у младенцев и детей. У взрослых заворот тонкой кишки встречается редко.
У взрослых заворот обычно располагается в толстой кишке и известен как заворот сигмовидной кишки.
У младенцев заворот тонкой кишки часто возникает из-за мальротации. Мальротация возникает, когда проблема с формированием кишечника заставляет его селиться в неправильном месте брюшной полости.Это может привести к перекручиванию или закупорке кишечника.
У взрослых причины заворота сигмовидной кишки включают:
- увеличенную толстую кишку
- спаечные процессы в брюшной полости, которые развиваются после операции, травмы или инфекции
- заболевания толстой кишки, такие как болезнь Гиршпрунга
- толстая кишка, которая не прикреплен к брюшной стенке
- узкое соединение в основании толстой кишки
- хронический запор
- беременность
Дополнительные факторы риска заворота сигмовидной кишки включают:
- мужской
- возраст старше 60
- проживание в медперсонале на дому или в учреждении длительного ухода
Заворот обычно возникает из-за другого основного состояния или физической проблемы.Однако иногда это может произойти само по себе.
Симптомы заворота появляются внезапно и резко, поэтому люди обычно сразу обращаются в отделение неотложной помощи для оперативной оценки.
Симптомы заворота включают следующее:
- Боль и болезненность в животе
- рвота зеленой желчью
- тошнота
- вздутие живота
- кровавый стул
- запор
- шок
Младенцы с заворотом кишечника могут также иметь дополнительные признаки симптомы, в том числе:
- внезапные приступы плача
- втягивание в ноги, как от боли
- летаргия
- учащенное сердцебиение и дыхание
Иногда у ребенка могут быть периоды, когда у него появляются симптомы заворота, и периоды, когда они без симптомов.
В этих случаях у ребенка может быть прерывистый заворот — форма состояния, при которой симптомы периодически повторяются, но проходят сами по себе.
Своевременная диагностика заворота может привести к успешному лечению и лучшим результатам.
Если у человека появляются признаки заворота, врач проведет медицинский осмотр и расспросит человека об их истории болезни. Обычно они заказывают другие анализы, в том числе:
- анализы крови
- анализы для исследования кала на кровь
- барий Рентгеновские снимки верхних или нижних отделов брюшной полости
- сканирование компьютерной томографии (КТ) для проверки брюшной полости на наличие аномалий
- Гибкая ректороманоскопия
Заворот требует немедленного лечения и обычно требует хирургического вмешательства.Во время операции по исправлению заворота кишечника врач делает небольшой разрез в брюшной стенке рядом с местом искривления кишечника и раскручивает его.
После этого врач восстановит приток крови к участкам, пораженным заворотом. Если части кишечника слишком долго находились без крови и часть кишечника отмерла, хирург может удалить этот кусок кишечника.
Иногда хирургу приходится удалять настолько большую часть кишечника, что невозможно снова прикрепить концы друг к другу.В этом случае хирургу, возможно, придется соединить два конца кишечника с отверстиями в брюшной стенке, известными как стомы.
Если человеку требуется стома, стул будет проходить через эти отверстия в мешок для колостомы. Это может быть постоянным или временным.
Иногда в результате этой процедуры аппендикс человека остается в другом месте. Если это произойдет, хирург может удалить аппендикс, потому что, если бы он находился не на своем месте, врач, возможно, не смог бы диагностировать аппендицит в будущем.Удаление приложения предотвращает эту проблему.
Поделиться на Pinterest Осложнения заворота могут включать сепсис; тяжелая инфекция крови.Заворот нужно лечить как можно скорее, чтобы снизить риск осложнений.
Осложнения заворота могут включать любое из следующего:
- тяжелая инфекция крови, называемая сепсисом
- нарушение всасывания, называемое синдромом короткой кишки, которое возникает из-за отсутствия тонкой кишки
- инфекция брюшной полости, известная как вторичный перитонит
Заворот может быть опасным для жизни, если не лечить его вовремя.

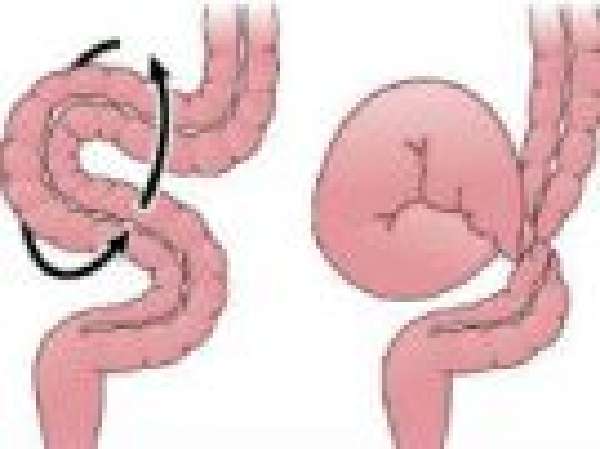
 Больные часто вынуждены прибегать к помощи слабительных препаратов и клизм, так как иначе им не удается опорожнить кишечник.
Больные часто вынуждены прибегать к помощи слабительных препаратов и клизм, так как иначе им не удается опорожнить кишечник.
 Кишка, как правило, образует 2–3 и более добавочных петель;
Кишка, как правило, образует 2–3 и более добавочных петель;  Морфологической основой этой патологии является лимфоцитарная инфильтрация, лимфоидные узлы, интерстициальный отек, эозинофильная инфильтрация собственной пластинки с интраэпителиальными «эозинофильными абсцессами» [10].
Морфологической основой этой патологии является лимфоцитарная инфильтрация, лимфоидные узлы, интерстициальный отек, эозинофильная инфильтрация собственной пластинки с интраэпителиальными «эозинофильными абсцессами» [10].
 Характерны резкие боли в области заднего прохода, возникающие в момент дефекации и продолжающиеся от нескольких часов до нескольких суток, необильные кратковременные кровотечения из заднего прохода, как правило, связанные с дефекацией. Маленький ребенок реагирует плачем и беспокойством, дети постарше иногда показывают или озвучивают место возникновения боли. Но, к сожалению, как родители, так и педиатры не придают большого значения поведению ребенка при акте дефекации, тем самым пропуская диагностические признаки формирования хронического запора.
Характерны резкие боли в области заднего прохода, возникающие в момент дефекации и продолжающиеся от нескольких часов до нескольких суток, необильные кратковременные кровотечения из заднего прохода, как правило, связанные с дефекацией. Маленький ребенок реагирует плачем и беспокойством, дети постарше иногда показывают или озвучивают место возникновения боли. Но, к сожалению, как родители, так и педиатры не придают большого значения поведению ребенка при акте дефекации, тем самым пропуская диагностические признаки формирования хронического запора.  Весьма болезненная тема в современных условиях, т. к. широко применяемое воспитание ребенка чужими (не матерью) людьми, в отсутствие свидетелей иногда позволяет родителям лишь предполагать о произошедшем конфликте между ребенком и воспитателем. Собственные проблемы, возникающие со своим ребенком при попытках приучать к горшку, как правило, хорошо известны и признаются родителями.
Весьма болезненная тема в современных условиях, т. к. широко применяемое воспитание ребенка чужими (не матерью) людьми, в отсутствие свидетелей иногда позволяет родителям лишь предполагать о произошедшем конфликте между ребенком и воспитателем. Собственные проблемы, возникающие со своим ребенком при попытках приучать к горшку, как правило, хорошо известны и признаются родителями.
 Педиатр должен зафиксировать внимание родителей на этой проблеме и научить их регулярно после завтрака высаживать ребенка на горшок в течение 5–7 мин и поощрять его при удачном исходе. Такая же проблема может возникнуть и в школе, что необходимо учитывать родителям и врачам, отправляя ребенка в 1 класс.
Педиатр должен зафиксировать внимание родителей на этой проблеме и научить их регулярно после завтрака высаживать ребенка на горшок в течение 5–7 мин и поощрять его при удачном исходе. Такая же проблема может возникнуть и в школе, что необходимо учитывать родителям и врачам, отправляя ребенка в 1 класс.  В., Цветкова Л. Н., Филин В. А. Педиатрия. 2000. №‚ 5. С. 19–22.
В., Цветкова Л. Н., Филин В. А. Педиатрия. 2000. №‚ 5. С. 19–22.
 2003. №‚ 5. С. 1–3.
2003. №‚ 5. С. 1–3.