Декубитальная язва матки: причины и лечение.
Декубитальная язва матки – это разновидность эрозии, которая возникает вследствие нарушения трофики (питания) слизистой оболочки.
Наряду с лучевой эрозией, это одна из разновидностей трофических форм эрозий матки.
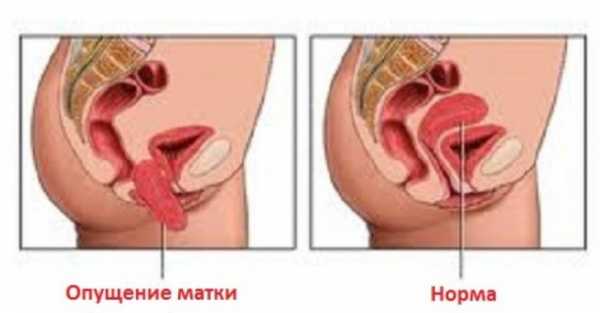
Развивается она чаще всего у женщин пожилого возраста с сопутствующим пролапсом тазовых органов.
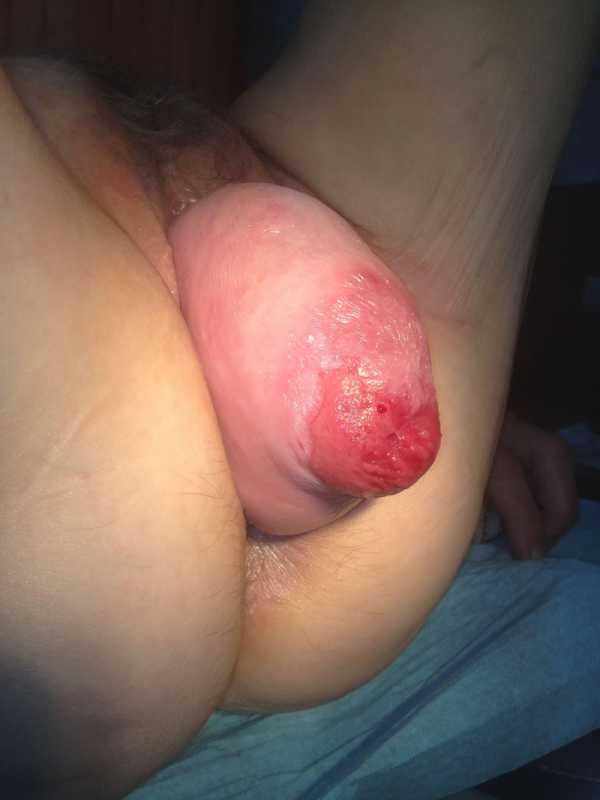
Причины и механизм развития декубитальной язвы матки
Декубитальная язва шейки матки развивается при выпадении или опущении матки.
В основном она появляется у женщин в постменопаузе.
Развивается язва в результате перегиба кровеносных сосудов и венозного застоя.
Ситуацию усугубляет возрастная гипоэстрогенемия (низкий уровень эстрогенов).
В этом случае атрофические изменения и воспаление многослойного эпителия эктоцервикса ускоряют формирование декубитальной язвы.
В патогенезе заболевания также играет определенную роль бактериальная флора.
Потому что на определенном этапе могут появляться инфекционные осложнения.
Стадии декубитальной язвы
В своем развитии декубитальная язва проходит несколько стадий.
Вначале появляется эритема – это красное пятно.
Затем следует стадия эрозии.
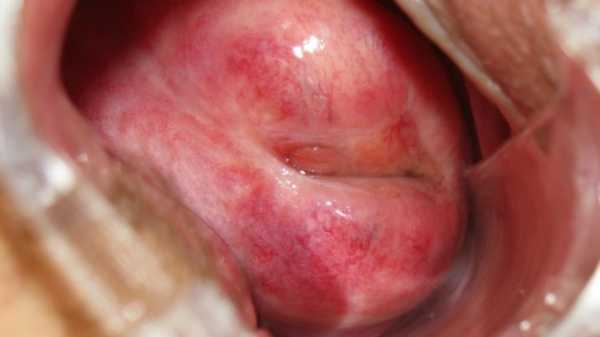
Появляется дефект эпителия шейки матки без признаков воспалительного процесса.
Симптомов, как правило, женщина не ощущает.
После этого, если не предпринимаются никакие лечебные меры, начинается фаза асептического воспаления.
Она проявляется покраснением, отечностью, усилением или появлением болевых ощущений.
Такая декубитальная язва нередко кровоточит.
Затем возможно присоединение вторичной бактериальной флоры.
Это стадия инфекционных осложнений.
Декубитальная язва матки: диагностика
Сама язва обнаруживается при гинекологическом осмотре.
О том, что она имеет трофическое происхождение, свидетельствует сочетание с пролапсом тазовых органов.
Тем не менее, требуется дифференциальная диагностика.
Потому что эрозия может иметь и другое происхождение.
Дифференцируют декубитальную язву в первую очередь с эктопией шейки матки и другими разновидностями эрозий:
- травматической
- ожоговой
- лучевой
- раковой
- специфической
Ожоговая, лучевая и травматическая эрозии исключаются путем сбора анамнеза.
Врач выясняет, были ли у женщины травмы и проходила ли она лучевую терапию.
Специфическая эрозия может быть туберкулезной и сифилитической.
Для исключения туберкулезной язвы достаточно клинического осмотра, так как это инфекционное заболевание обычно поражает всю матку.
Сифилис исключают путем проведения анализа крови на эту инфекцию (ИФА).
Для исключения рака или эктопии проводят:
- мазок на онкоцитологию
- кольпоскопию – осмотр влагалищной части шейки матки при помощи оптического прибора с увеличением в несколько десятков раз
- по показаниям – биопсию (взятие фрагмента ткани на гистологическое исследование)

При присоединении гнойного процесса может быть назначен бактериологический посев с целью определения условно-патогенной флоры и оценки чувствительности к антибиотикам.
Лечение декубитальной язвы матки
В случае обнаружения декубитальной язвы шейки матки лечение преследует несколько целей:
- заживление эрозивно-язвенного дефекта
- предотвращение повторного появления декубитальной язвы
- лечение основного заболевания, приведшего к возникновению трофических нарушений
При декубитальной язве лечение может быть как консервативным, так и хирургическим.
Выбор основных методов терапии зависит от стадии заболевания, особенностей первичной патологии, приведшей к формированию эрозии.
Устранение опущения при декубитальной язве матки
Развивается декубитальная язва при выпадении матки.
Так что одной из основных целей лечения является восстановление правильного анатомического положения репродуктивных органов.
Это требуется для нормализации кровотока в кровеносных сосудах мочеполовой системы.
Язва имеет атрофическое происхождение,
Поэтому восстановление кровоснабжения будет не только способствовать репаративным процессам, но и предотвратит повторное возникновение этого осложнения.
Проводится коррекция положения тазовых органов двумя способами.
Первый – консервативный, он заключается в применении гинекологических пессариев.
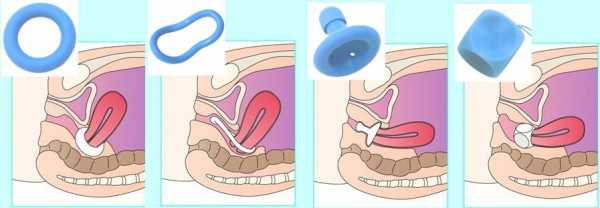
Это специальные устройства, которые вводятся во влагалище и помогают удерживать половые органы в анатомически правильном положении.
Но это временная мера.
Как только пессарий будет удален, органы снова опустятся.
Второй метод лечения – радикальный.
Это хирургическая операция, после которой тазовые органы примут правильное положение.
Данный метод лечения рекомендован женщинам с большой ожидаемой продолжительностью жизни.
Поводом для отказа от операции могут быть разве что медицинские противопоказания, старческий возраст или наличие тяжелых заболеваний.
Основные хирургические вмешательства, которые проводятся в случае пролапса тазовых органов:
- укрепление тазового дна
- укорачивание круглых связок матки
- фиксация матки за счет укрепления и транспозиции её связок
- фиксирование выпадающих органов к стенкам таза
- частичная облитерация влагалища
- экстирпация матки
Вид операции врач выбирает, исходя из особенностей клинической ситуации.
Учитывается также возраст женщины, потребность в половых контактах, наличие или отсутствие недержания мочи и т.д.
Декубитальная язва матки: профилактика и лечение гнойных осложнений
Часто присоединяется вторичная бактериальная флора.
При наличии декубитальных язв в активной фазе воспаления операция для коррекции положения тазовых органов не может быть проведена.
Требуется подготовка.
Вначале нужно уничтожить инфекцию и добиться эпителизации язвы.
Только после этого проводится лечение, направленное на устранение причин её возникновения.
Обычно при наличии декубитальной язвы проводится локальная терапия.
Применяются тампоны, которые смазываются медицинскими препаратами.
Для уничтожения бактериальной флоры или профилактики инфицирования эрозии применяются кремы с антисептиками или антибиотиками (Левомеколь).

С целью ускорения заживления декубитальной язвы используется метилурацил.
Могут использоваться обезболивающие и противовоспалительные препараты с целью уменьшения симптоматики патологического процесса.
Гормональная заместительная терапия при декубитальной язве матки
Не у всех женщин с выпадением или опущением половых органов развивается декубитальная язва.
Но риск её появления значительно увеличивается с возрастом.
Причиной тому является возрастная инволюция гонад.
Яичники вырабатывают всё меньше эстрогенов.
Результатом становится постепенная атрофия слизистой оболочки половых органов.
Поэтому после менопаузы у женщин появляются или начинают быстро прогрессировать декубитальные язвы.
В случае их появления одним их элементов лечения может быть заместительная терапия гормонами.

Она позволяет нормализовать уровень гормонов в крови и улучшить трофические процессы в репродуктивных органах.
Если яичники женщины не вырабатывают эстрогены и прогестерон, то их можно получить в виде медицинских препаратов.
Влияния на организм собственных гормонов и лекарств ничем не отличается.
Помимо увеличения вероятности заживления декубитальной язвы, женщина также получит множество другой пользы от заместительной терапии.
У неё уменьшится вероятность остеопороза и сердечно-сосудистые риски.
Хирургическое лечение декубитальной язвы матки
При тяжелом течении декубитальной язвы с появлением очагов некроза может потребоваться хирургическое лечение.
Оно заключается обычно в конизации шейки матки.
Это операция, при которой участок органа удаляется.
Данное хирургическое вмешательство не влияет на фертильность, качество половой жизни и другие показатели репродуктивного здоровья.
На сегодняшний день эта операция проводится не только при помощи скальпеля.
Бывает конизация матки:
- лазерная
- радиоволновая
- петлевая
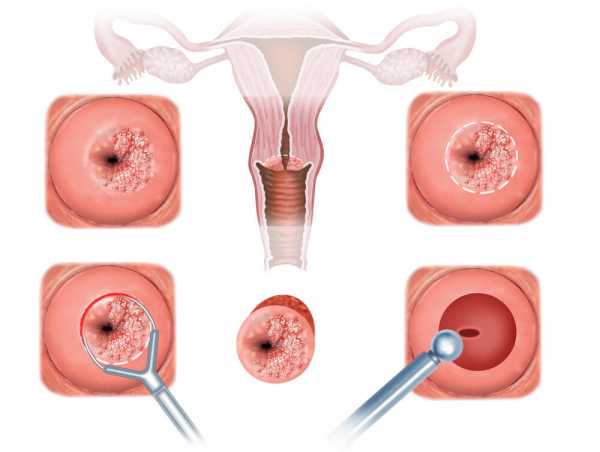
Процедура длится обычно 15-30 минут.
Она простая и практически бескровная.
Восстановление после операции длится около 1 месяца.
В первые дни возможны кровянистые выделения, тянущие боли в животе.
Обычно врач назначает антибиотики, чтобы предотвратить инфекционные осложнения.
Как не допустить развития декубитальной язвы матки
Профилактика декубитальной язвы бывает первичной и вторичной.
Первичная предполагает недопущение развития пролапса тазовых органов.
Вторичная профилактика направлена на предотвращение возникновения декубитальной язвы на фоне уже развившегося выпадения или опущения матки.
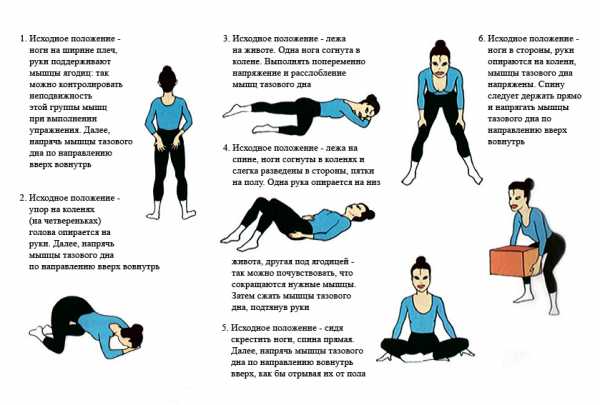
К мерам первичной профилактики относятся:
- лечебная физкультура
- щадящее консервативное ведение родов
- ушивание разрывов влагалища после родов
- поддержания тонуса мышц тазового дна при помощи упражнений Кегеля
- отказ от тяжелых физических нагрузок
- своевременное лечение экстрагенитальной патологии, которая приводит к повышению внутрибрюшного давления
Если пролапс тазовых органов уже развился, не допустить появление декубитальной язвы можно, если не запускать болезнь.
Следует использовать гинекологические пессарии для поддержания матки в анатомически правильном положении.
Желательно своевременно провести радикальное хирургическое вмешательство для лечения пролапса тазовых органов.
В период постменопаузы нужно использовать гормональную заместительную терапию.
Гормоны улучшают кровоснабжение половых органов и предотвращают изъязвления трофического происхождения.
В случае появления декубитальной язвы, вы можете обратиться в нашу клинику.
Доктор обследует вас и назначит лечение с целью заживления эрозии.
При подозрении на декубитальную язву матки обращайтесь к грамотным гинекологам нашего медицинского центра.
kvd-moskva.ru
Эрозия шейки матки. Cимптомы, диагностика, методы лечения.
 Эрозия, или язва, шейки матки! Такой диагноз слышат от гинеколога многие женщины. Встречается он в различных возрастных группах – от мала до велика. Но чаще всего у женщин детородного возраста.
Эрозия, или язва, шейки матки! Такой диагноз слышат от гинеколога многие женщины. Встречается он в различных возрастных группах – от мала до велика. Но чаще всего у женщин детородного возраста.
Язвы на шейке матки могут быть разными как по своей природе, так и по внешнему виду. Тактика лечения также отличается. Важно знать, что лечение любой эрозии на раннем этапе происходит проще, а прогноз – благоприятнее.
Как выглядит язва шейки матки?
Врач-гинеколог определяет наличие язвы при осмотре. Она представляет собой повреждённый участок слизистой красного цвета. Может быть различных размеров и форм.
Чем же так опасна эрозия?
Незаживающая длительно поверхность слизистой – это постоянно открытые ворота для различных инфекций. Кроме того важно знать, что эрозия со временем может переродиться в злокачественную опухоль.
Причины возникновения.
• Гормональные отклонения.
• Воспалительные гинекологические заболевания.
• Механические повреждения (во время родов, абортов, сексуальных контактов).
• Раннее начало половой жизни. Однако может встречаться и у девственниц.
• Различные инфекционные заболевания: сифилис, туберкулёз, гонорея, хламидиоз, генитальный герпес и др.
• Нарушение питания тканей шейки матки.
• Злокачественные опухоли.
Симптомы эрозии.
Иногда эрозия существует практически бессимптомно. Поэтому многие женщины подолгу не обращаются к врачу.
Наличие следующих признаков может свидетельствовать о данном заболевании:
• Кровянистые или обильные белые выделения;
• Тянущие боли внизу живота;
• Нарушение менструального цикла.
Обследование.
При обращении врач опрашивает пациентку и проводит осмотр.
Обязательными являются следующие виды обследования:
• Анализ мазка. Для определения микробного состава.
• Цитологическое исследование на наличие отклонений в поверхностных клетках слизистой шейки матки.
• Кольпоскопия – осмотр эрозии с помощью увеличительной оптики.
• Биопсия шейки матки – взятие участка слизистой для обследования. Выполняется при наличии подозрений на рак.
• Обследование на ВИЧ, сифилис.
В зависимости от полученных результатов, врач может назначать дополнительное обследование. Например, на различные инфекции. Может потребоваться так же консультация онколога, дерматовенеролога, фтизиатора.
Лечение.
Первым делом приступают к лечению сопутствующих заболеваний, которые могли стать причиной появления эрозии. Так же восстанавливают «правильный» состав микрофлоры влагалища.
Заживления язвы добиваются различными методами.
Для нерожавших женщин иногда показано лишь лечение сопутствующих заболеваний и наблюдение за эрозией. После родов язва может исчезнуть сама собой. Однако в определенных случаях необходимо лечение и нерожавшим.

Методы хирургического лечения.
1. Диатермокоагуляция. Язва прижигается электрическим током. Это наиболее травматичный метод. В результате возможны следующие осложнения: рубцевание шейки матки, кровотечения, длительная болезненная реакция, выкидыши и бесплодие. Процесс восстановления после данной процедуры продолжительный – 6-7 недель. Часто сопровождается болями в нижней части живота и пояснице, обильными выделениями (прозрачными или кровянистыми). После проведения процедуры возможно повторное появление язвы – рецидив. Тогда процедуру повторяют снова.
2. Криотерапия. Язва разрушается под воздействием низких температур жидкого азота. Данная процедура переносится значительно легче предыдущей. Восстановление происходит быстрее – 4-6 недель. Рецидивы появляются редко. Возможно применение для нерожавших женщин.
3. Лазеротерапия – самый современный, безопасный и эффективный метод. На строго определенный участок повреждённой слизистой воздействуют лучом хирургического лазера. С успехом применяется у нерожавших женщин.
4. Радиоволновый метод. Так же очень хорошо себя зарекомендовал. На эрозию воздействуют радиоволной.
5. Воздействие на эрозию химическими препаратами. Поражённый участок шейки матки обрабатывают агрессивными химическими препаратами, которые уничтожают поражённые клетки. Для полного излечения требуется несколько процедур. Метод не самый эффективный. Возможны рецидивы, а так же неполное заживление язвы. Применяется у нерожавших женщин.
6. При подозрении на раковую опухоль, возможно, потребуется операция. И полное удаление эрозированных тканей хирургическим путём.
Приведенные выше процедуры выполняют в начале менструального цикла. После проведения рекомендуют: не перегреваться, не принимать ванны, половой покой.
Язва шейки матки – это серьёзное заболевание, которое может привести к очень неприятным последствиям. Поэтому не стоит затягивать с обращением к специалисту и тем более заниматься самолечением.
Будьте здоровы.
zdorovushko.ru
Послеродовая язва шейки матки — виды, причины, симптомы, лечение и профилактика
Содержание
Названия
Послеродовая язва шейки матки.
 Строение внутренних женских половых органов
Строение внутренних женских половых органовОписание
Послеродовая язва шейки матки непосредственно связана с процессом родоразрешения и инфицированием родовых путей. Послеродовую язву шейки матки относят к ограниченным формам послеродовой инфекции, которая развивается на фоне травмирования шейки матки при стремительных, затяжных или оперативных родах через естественные родовые пути.
Внутренние разрывы на шейке матки чаще всего образуются в конце первого периода родов при не полностью открытой шейке и могут служить входными воротами для инфекции. Вследствие инфицирования трещин или разрывов слизистой цервикального канала может сформироваться послеродовая язва шейки матки. На ее поверхности происходит некроз тканей с образованием гнойного налета, развивается отек и гиперемия близлежащих тканей.
Послеродовая язва шейки матки рассматривается как определенный этап развития единого инфекционного процесса в организме родившей женщины. На стадии послеродовой язвы шейки матки инфекция локализована в пределах матки, но при обширном поражении и неправильном лечении может привести к развитию осложнений, вплоть до генерализованной септической формы. Процессы заживления послеродовой язвы шейки матки нередко бывают нарушены и значительно замедлены, что может привести к хронизации воспаления.
Причины
Послеродовая язва шейки матки развивается при проникновении микроорганизмов на поверхность послеродовой раны цервикального канала. Появление послеродовой язвы шейки матки может вызывать патогенная микрофлора: гонококки, трихомонады, хламидии, микоплазмы. При снижении иммунитета возбудителями послеродовой язвы шейки матки могут выступать условно-патогенные микроорганизмы: золотистый стафилококк, гемолитические и анаэробные стрептококки, лактозонегативные энтеробактерии (протей, клебсиелла), гемолизирующая кишечная палочка, облигатные и факультативные анаэробы (клостридии, бактероиды; пептококки, пептострептококки и ), а также ассоциации микроорганизмов.
Факторами риска развития послеродовой язвы шейки матки являются осложнения родовой деятельности: преждевременное излитие амниотических вод, затяжные роды при крупном плоде, маточные кровотечения в процессе родов и раннем послеродовом периоде, оперативные роды с травмой родовых путей (родовая травма), длительный безводный интервал в родах.
Нарушение санитарно-эпидемиологического режима, инвазивная диагностика во время беременности и родов (трансцервикальный амниоцентез и амниоскопия, прямая электрокардиография плода), хирургическое лечение истмико – цервикальной недостаточности, частые влагалищные исследования при разрыве оболочек плодного яйца и ручное обследование полости матки) могут служить причинами послеродовых осложнений, в т. Послеродовой язвы шейки матки.
Наличие у роженицы хронических инфекций половых органов способствует развитию воспалительного процесса на месте послеродовой травмы и формированию послеродовой язвы шейки матки.
Симптомы
Послеродовая язва образуется на месте послеродовой травмы шейки матки обычно на 3 – 4 сутки после родов. Местная симптоматика послеродовой язвы шейки матки характеризуется наличием плотного гнойного налета серо-желтого цвета на поверхности раны, признаками воспаления (покраснением и отечностью) периферических тканей, кровоточивостью пораженного участка.
Послеродовая язва шейки матки может сопровождаться субфебрильной температурой, болезненностью, общим недомоганием. При распространении инфекции за пределы шейки матки развиваются кольпиты, вульвиты с типичной для них симптоматикой – жжением, белями, зудом, гиперемией слизистой.
Обычно через 4-5 суток температура нормализуется, самочувствие улучшается. При благоприятном течении послеродовой язвы шейки матки происходит очищение раны от налета и ее эпителизация. В противном случае возможна генерализация септической инфекции.
Диагностика
Диагностика послеродовой язвы шейки матки основывается на клинических симптомах, данных гинекологического осмотра, лабораторных и инструментальных исследований.
Гинекологический осмотр с помощью зеркал выявляет раневой дефект на поверхности шейки матки, покрытый фибринозно-гнойным или гнойным налетом, отечность и гиперемию окружающих тканей.
В крови при остром процессе обнаруживается повышение лейкоцитов и СОЭ. Возбудителей послеродовой язвы шейки матки можно установить методом ПЦР – диагностики или бактериологического исследования выделений из цервикального канала. Бакпосев проводят до начала антибактериального лечения.
Дополнительно гинеколог может назначить проведение кольпоскопии, ультразвукового исследования, гистероскопии, термографии и.
Лечение
При послеродовой язве шейки матки основным методом является местное лечение, которое направлено на удаление гнойного отделяемого, антисептическую обработку раны и ускорение процессов регенерации. Если на шейку матки наложены швы, их необходимо снять на время лечения.
Послеродовую язву шейки матки очищают от гнойных налетов наложением стерильных марлевых турунд с 10% раствором хлорида натрия, фурацилином, мазевыми аппликациями с антибиотиками (левомеколь, эмульсия синтомицина, мазь Вишневского), некролитическими ферментами (цигерол, трипсин, химотрипсин). Салфетки меняют каждые сутки, до того времени, пока язва не очистится от гноя, – как правило, это занимает несколько дней.
Эпителизация послеродовой язвы шейки матки обычно заканчивается через 10 – 12 суток. При небольшой поверхности поражения послеродовая язва шейки матки заживает вторичным натяжением, при обширных ранах накладывают швы.
После заживления ушитых глубоких разрывов может развиться рубцовая деформация шейки матки. Этот дефект впоследствии корректируют с помощью лазера, радионожа или хирургических методов – конизации шейки матки, бужирования цервикального канала.
Прогноз
Прогноз послеродовой язвы шейки матки в большинстве случаев благоприятный. При своевременном и адекватном лечении послеродовая язва шейки матки очищается от гноя и постепенно эпителизируется. В настоящее время благодаря профилактическим мероприятиям, а также разумной антибактериальной терапии гинекология редко сталкивается с осложнениями на фоне послеродовой язвы шейки матки.
Профилактика
Профилактика послеродовой язвы шейки матки должна включать лечение воспалительных гинекологических и экстрагенитальных заболеваний при планировании беременности, санацию родовых путей, рациональное ведение родов и послеродового периода, обработку послеродовых швов, соблюдение правил асептики, антисептики и личной гигиены.
Диагностика декубитальной язвы шейки матки
Декубитальный дефект еще называют пролежневым. Возникает он из-за постоянного давления на слизистую, вследствие чего нарушаются трофические процессы. Как правило, глубина поражения напрямую зависит от силы и времени воздействия раздражителя.
В стоматологии, рассматриваемая патология встречается у людей практически всех возрастных категорий. Однако чаще, подобный недуг поражает лиц преклонного возраста. Язва может затронуть практически все участки. При этом чаще, диагностируют подобное явление на языке и щеках. Из-за постоянного воздействия острых краев зубов, пораженных кариесом.
В гинекологии, подобному дефекту подвержены женщины, преклонного возраста. Образуется рассматриваемая патология при полном опущении матки. Этот тип эрозивного поражения имеет трофический характер и требует незамедлительного лечения. Поскольку декубитальная язва способствует присоединению вторичной инфекции.
Если язвенное образование выявлено на шейке матки гинеколог прибегает к инструментальному и лабораторному исследованию. С помощью этих методик, удается определить провокатора, размер и характер патологии.
Для определения и исследования образований на шейке прибегают к следующим диагностическим методикам:
- при первичном обращении врач проводит осмотр с помощью гинекологических зеркал для определения подвижности органа, наличие и размеров патологии;
- чтобы оценить состояние матки используют бимануальную терапию;
- если имеются подозрения, что патология поразила ткани прямой кишки, используют ректовагинальную диагностику. К этому методу прибегают и в том случае, когда пациентка девственница;
- для опровержения или подтверждения злокачественного новообразования выполняют забор мазка на онкоцитологическое исследование;
- для детального изучения пораженной зоны, а также забора материала на цитологическое исследование, применяют колькоскоп;
- прицельная биопсия выполняется для забора биологического материала с целью провести гистологическое и гистохимическое исследование;
- выскабливание в целях диагностики.
Кроме того, гинеколог может порекомендовать пациентке пройти ультразвуковое обследование малого таза и детородного органа. Если наличие образования подтверждено, для уточнения размеров потребуется провести МРТ и КТ. Также дополнительно потребуется сдать анализ ПРЦ, если у пациентки выявлены атипичные клетки в эпителии.
Причины
Возникновение и дальнейший генезис послеродовой язвы шейки матки может зависеть непосредственно от проникновения болезнетворных микроорганизмов на поверхность раны после родов или на поверхность цервикального канала. Генезису послеродовой язвы может способствовать патогенная микрофлора, которая представлена гонококками, хламидиями и трихомонадами, микроплазмами и прочими микроорганизмами.
Как только уровень иммунитета будет снижен, возбудителями послеродовой язвы могут стать и условно патогенные бактерии: анаэробные стрептококки, гемолитические стрептококки, золотистый стафилококк, гемолизирующая кишечная палочка, лактозонегативные энтеробактерии, к которым относят протей и клебсиелла, анаэробы, среди которых бактероиды, пептококки, клостридии, пептострептококки и прочие болезнетворные ассоциации микроорганизмов.
Риску дальнейшего генезиса послеродовой язвы могут способствовать: осложнения родовой деятельности, которые могут выражаться в виде излития амниотических вод, также это может быть крупный плод или затяжные роды, кровотечения матки в процессе родов, раннее послеродовое состояние, травма родовых путей, полученная в результате оперативных родов, известна как родовая травма, а также безводный и длительный период интервала в родах.
Если во время беременности или родов нарушается санитарно-эпидемиологический режим, при котором происходит инвазивная диагностика, появляется необходимость частых влагалищных исследований из-за нарушения плотности оболочек плодного яйца, а также при ручном обследовании полости матки, то возможен вариант осложнения родов, послеродовых процессов заживления, среди которых — генезис язвы шейки матки.
https://www.youtube.com/watch?v=ytpolicyandsafetyru
Если у роженицы имеются хронические заболевания и инфекции половых органов, то именно они могут способствовать развитию воспалительных процессов на месте послеродовых травм. Они формируют послеродовую язву шейки матки и провоцируют ее дельнейшее распространение.
Послеродовая язва шейки матки представляет собой инфицированную рану, которая возникает после рождения ребенка.
Причин формирования декубитальной язвы несколько:
- вирус папилломы. Этот дефект увеличивает в несколько раз риск развития предраковых и раковых состояний эпителия;
- венерические патологии, хронического характера;
- повреждения слизистой, полученные вследствие тяжёлой родовой деятельности или из-за многочисленных абортов;
- повышение уровня эстрогена;
- обострения, вызванные цервицитом и вагинитом, хронического типа, возникающим при влагалищном дисбиозе;
- иммунодефицит;
- курение;
- использование на протяжении длительного времени спиралей, выполненных из меди, неправильное применение гигиенических тампонов и вагинальных свечей.
Рассматриваемый недуг может возникать из-за лучевой терапии. Как правило, женщины, чья профессиональная деятельность связана с постоянным контактом, с токсическими и канцерогенными веществами, чаще подвержены формированию подобных образований.
Основной причиной, по которой образуется декубитальная язва в полости рта, постоянный контакт раздражителя со слизистой. Развивается подобный негативный процесс следующим образом:
- сначала слизистая подвергается инфильтрации;
- затем, раневые участки инфицируются;
- далее начинается воспаление.
В зоне поражения образуется язва. Ее дно покрывает гнойный налет с грануляциями. Провоцирует образование подобного дефекта следующие раздражители:
- зубы с кариесом или с острыми краями;
- неправильно установленные пломбы;
- коронки, выходящие за границы;
- некачественные ортодонтические или ортопедические конструкции.
К сожалению, даже высококачественные съёмные протезы, установленные в ротовой полости, оказывают негативное воздействие на слизистую. Они блокируют естественный процесс самоочищения, чем вызывают ухудшение кровообращения в тканях и нарушают баланс в микрофлоре.
Абсолютно все искусственные коронки, погруженные в десна, вызывают раздражение слизистой. Кроме того, часто декубитальное язвенное образование формируется у лиц, имеющих неправильный прикус. Происходит так из-за сильного давления на коренные зубы.
Стоит отметить, дети также подвержены рассматриваемой патологии. Причина заключается в склонности прикусывать щеки и язык во время, когда происходит прорезывание зубов. Кроме того, дополнительными негативными провокаторами возникновения декубитальные язвы считается неправильное питание, авитаминоз, сосудистые патологии и сахарный диабет.
Наличие декубитальных язвенных образований в ротовой полости поможет определить следующая симптоматика:
- боль в ротовой полости;
- дискомфорт, возникающий во время разговора;
- болевые ощущения, беспокоящие пациента во время приема пищи.
Подтвердить или опровергнуть подобный диагноз можно, обратившись к стоматологу или лору. Если имеется место рассматриваемой патологии на слизистой будут обнаружены раневые участки, покрытые серым налетом, который без труда снимается шпателем.
В момент прикосновения к раневой зоне человек ощущает сильную боль. Сама патология имеет хорошо очерченные края и воспалена. Лимфатические подчелюстные узлы, располагающиеся в зоне поражения, будут увеличены и болезненны при пальпации.
Для определения точного диагноза требуется объективный осмотр пациента. Дело в том, что декубитальный дефект ротовой полости схож по своей симптоматике с раковой и туберкулезной язвой, а также с последствиями сифилиса:
- Язвенная патология, злокачественного происхождения практически не поддается стандартному терапевтическому лечению и существует на ротовой полости в течение длительного времени. Края при подобном дефекте напоминают цветную капусту. При этом, даже после устранения раздражителя, не улучшается. А при цитологическом исследовании взятого мазка выявляются атипичные клетки.
- Язвенное образование, возникшее вследствие туберкулеза, отличается по своему виду. Края раневой зоны не ровные, а сам дефект имеет зернистое дно с вкраплениями желтого оттенка. При цитологическом обследовании будут выявлены клетки Лангханса.
- Если причина формирования язвочек в сифилисе, раневые зоны будут плотными, края ровными и безболезненными. Это касается и лимфатических узлов. Они увеличатся в размерах, однако не будут доставлять дискомфорт.
- В том случае, когда виновник появившихся образований трофическая язва, раневые зоны не заживают длительное время, даже после устранения провокатора.
Точный диагноз устанавливается на основании жалоб пациента, клинической картины протекающей патологии и исследования взятого мазка. После получения всех данных и определения первопричины, вызвавшей язвенное образование в ротовой полости, назначается подходящая терапия, способствующая заживлению раневой поверхности.
https://www.youtube.com/watch?v=edit
Лечить декубитальное язвенное образование в ротовой полости начинают с устранения первопричины, вызвавшей подобное явление. Комплекс терапевтических мероприятий состоит из следующих действий:
- санация рта;
- пломбирование зубов, пораженных кариесом;
- замена некачественных пломб на новые;
- если раздражитель ортопедические и ортодонтические конструкции, необходимо свести к минимуму их негативное воздействие.
Кроме того, людям, у которых ярко выражен болевой синдром следует регулярно проводить полоскания и аппликации с применением Лидокаина и Новокаина.
Для избавления от некротического и фиброзного налета показаны аппликации с препаратами Трипсин и Химотрипсин. После подобных аппликаций некротический налет легче отделяется и убирается шпателем. А раневая зона обрабатывается антисептиками в виде перекиси водорода. Для ускорения процесса заживления показаны мази с репарационным действием. Ну а когда начнется процесс заживления следует наносить на ранки кератопластические средства. наиболее эффективным считается облепиховое масло.
Это способ лечения окажет положительный результат только в том случае, когда будет устранена первопричина.
преждевременное излитие амниотических вод, затяжные роды при крупном плоде, маточные кровотечения в процессе родов и раннем послеродовом периоде, оперативные роды с травмой родовых путей (родовая травма), длительный безводный интервал в родах. Нарушение санитарно-эпидемиологического режима, инвазивная диагностика во время беременности и родов (трансцервикальный амниоцентез и амниоскопия, прямая электрокардиография плода), хирургическое лечение истмико – цервикальной недостаточности, частые влагалищные исследования при разрыве оболочек плодного яйца и ручное обследование полости матки) могут служить причинами послеродовых осложнений, в т.
Описание
Послеродовая язва шейки матки непосредственно связана с процессом родоразрешения и инфицированием родовых путей. Послеродовую язву шейки матки относят к ограниченным формам послеродовой инфекции, которая развивается на фоне травмирования шейки матки при стремительных, затяжных или оперативных родах через естественные родовые пути.
Внутренние разрывы на шейке матки чаще всего образуются в конце первого периода родов при не полностью открытой шейке и могут служить входными воротами для инфекции. Вследствие инфицирования трещин или разрывов слизистой цервикального канала может сформироваться послеродовая язва шейки матки. На ее поверхности происходит некроз тканей с образованием гнойного налета, развивается отек и гиперемия близлежащих тканей.
Послеродовая язва шейки матки рассматривается как определенный этап развития единого инфекционного процесса в организме родившей женщины. На стадии послеродовой язвы шейки матки инфекция локализована в пределах матки, но при обширном поражении и неправильном лечении может привести к развитию осложнений, вплоть до генерализованной септической формы. Процессы заживления послеродовой язвы шейки матки нередко бывают нарушены и значительно замедлены, что может привести к хронизации воспаления.
Симптомы
Послеродовая язва образуется на месте послеродовой травмы шейки матки обычно на 3 – 4 сутки после родов. Местная симптоматика послеродовой язвы шейки матки характеризуется наличием плотного гнойного налета серо-желтого цвета на поверхности раны, признаками воспаления (покраснением и отечностью) периферических тканей, кровоточивостью пораженного участка.
Послеродовая язва шейки матки может сопровождаться субфебрильной температурой, болезненностью, общим недомоганием. При распространении инфекции за пределы шейки матки развиваются кольпиты, вульвиты с типичной для них симптоматикой – жжением, белями, зудом, гиперемией слизистой. Обычно через 4-5 суток температура нормализуется, самочувствие улучшается.
Как уже говорилось ранее, послеродовая язва шейки матки образовывается на месте послеродовой травмы, которая может быть получена во время родов. Развитие заболевания происходит только через 3-4 суток после родов, потому сразу же диагностировать подобное заболевание невозможно. В качестве местной симптоматики может быть наличие плотного гнойного налета с характерным серо-желтым цветом вокруг и на поверхности самой ранки.
При возникновении послеродовой язвы шейки матки может появиться субфебрильная температура, общее недомогание и болезненность. Если инфекция распространилась далеко за пределы первичного очага, то могут начаться вульвиты и кольпиты в сопровождении типичной для таких процессов симптоматики: зуд, жжение, бели и гиперемия слизистой.
Как правило, спустя несколько суток температура стабилизируется, а общее самочувствие значительно улучшается. Если протекание болезни улучшается, наличествуют благоприятные условия, то рана очищается, налет исчезает и происходит самостоятельная эпителизация. Если же исход другой, то необходимо срочно обращаться к специалистам, дабы избежать процесса генерализации септической инфекции.
https://www.youtube.com/watch?v=ytcopyrightru
Декубитальная язва шейки матки по своему развитию во многом схожа с классической патологией. Однако все же имеются определенные исключения. Если раневая поверхность имеет незначительные размеры, симптоматика будет скудной и практически незаметной для пациентки. Вследствие чего женщина просто не обращает внимание на подобные проявления.
При увеличении раневой зоны, женщину беспокоят следующие симптомы:
- Сильная боль. Этот признак проявляется после начала формирования патологии. Дискомфорт может быть ноющим или жгучим. При этом неприятные ощущения усиливаются при ходьбе, интимной близости, беге и любом другом движении;
- Нарушение мочеиспускания. В этом случае у женщины возникает желание опорожниться, однако мочи нет. Кроме того, пациентку беспокоят не только ложные позывы, но и боль;
- Сбой месячного цикла. Выделения могут вовсе исчезнуть или быть скудными с гнойными примесями. Как правило, подобное явление наблюдается в том случае, когда к язвенному образованию присоединяется инфекция;
- При запущенной стадии может произойти выпадении матки.
При отсутствии своевременной терапии, декубитальная язва преобразуется в злокачественной новообразование. Ввиду чего, важно не пропустить сигналы, которые подает женский организм. Если наблюдается хоть один из вышеперечисленных симптомов, следует незамедлительно обращаться к гинекологу.
Диагностика
Диагностика послеродовой язвы шейки матки основывается на клинических симптомах, данных гинекологического осмотра, лабораторных и инструментальных исследований. Гинекологический осмотр с помощью зеркал выявляет раневой дефект на поверхности шейки матки, покрытый фибринозно-гнойным или гнойным налетом, отечность и гиперемию окружающих тканей.
В крови при остром процессе обнаруживается повышение лейкоцитов и СОЭ. Возбудителей послеродовой язвы шейки матки можно установить методом ПЦР – диагностики или бактериологического исследования выделений из цервикального канала. Бакпосев проводят до начала антибактериального лечения. Дополнительно гинеколог может назначить проведение кольпоскопии, ультразвукового исследования, гистероскопии, термографии и.
Диагностировать заболевание шейки матки можно основываясь на клинических симптомах, данных гинекологического осмотра, лабораторных и инструментальных исследованиях. При помощи гинекологического осмотра и использования зеркал может быть выявлен раневой дефект, который возникает на поверхности шейки матки, о чем свидетельствует покрытие гнойным налетом. Таким же способом выявить можно и отечность, гиперемию периферийных тканей.
Анализ крови может показать повышение лейкоцитов и СОЭ, что происходит при остром протекании болезни. При помощи ПЦР можно установить и выявить возбудителей послеродовой язвы шейки матки, взяв на анализ выделения из цервикального канала. Перед началом антибактериального лечения проводят биопосев. Гинеколог может дополнительно назначить проведение таких процедур, как кольпоскопия, гистероскопия, УЗИ и термография.
Лечение послеродовой язвы шейки матки
Базовым методом, который используется для устранения послеродовой язвы, является местное лечение, основная цель которого — удалить гнойные налеты и выделения при помощи антисептической обработки раны и значительного ускорения процедуры регенерации. Антисептическая обработка подразумевает использование специальных салфеток, которые необходимо менять каждые сутки, пока рана окончательно не будет очищена от гноя. Лечение, как правило, занимает несколько дней.
При послеродовой язве шейки матки основным методом является местное лечение, которое направлено на удаление гнойного отделяемого, антисептическую обработку раны и ускорение процессов регенерации. Если на шейку матки наложены швы, их необходимо снять на время лечения. Послеродовую язву шейки матки очищают от гнойных налетов наложением стерильных марлевых турунд с 10% раствором хлорида натрия, фурацилином, мазевыми аппликациями с антибиотиками (левомеколь, эмульсия синтомицина, мазь Вишневского), некролитическими ферментами (цигерол, трипсин, химотрипсин).
Салфетки меняют каждые сутки, до того времени, пока язва не очистится от гноя, – как правило, это занимает несколько дней. Эпителизация послеродовой язвы шейки матки обычно заканчивается через 10 – 12 суток. При небольшой поверхности поражения послеродовая язва шейки матки заживает вторичным натяжением, при обширных ранах накладывают швы.
Прогноз и профилактика для диагноза послеродовой язвы шейки матки
Практически всегда прогноз для данного заболевания благоприятный. Своевременное и качественное лечение дает свои результаты, ранку очищается от гноя и происходит постепенная эпителизация.
В качестве профилактических методов можно включить лечение воспалительных процессов на стадии планирования беременности, в процессе санации родовых путей и ответственно относиться к ведению родов, а также всего послеродового периода. Важно качественно проводить обработку послеродовых швов и соблюдать правила септики и личной гигиены.
Прогноз послеродовой язвы шейки матки в большинстве случаев благоприятный. При своевременном и адекватном лечении послеродовая язва шейки матки очищается от гноя и постепенно эпителизируется. В настоящее время благодаря профилактическим мероприятиям, а также разумной антибактериальной терапии гинекология редко сталкивается с осложнениями на фоне послеродовой язвы шейки матки.
Устранение патологии на шейке матки
https://www.youtube.com/watch?v=ytaboutru
Наиболее действенным способом устранения такой патологии, как декубитальная язва шейки матки лечение хирургическим путем. Этот вид дефекта не склонен к регрессу. Поэтому устраняют язвочки при помощи следующих методик:
- Если образование небольших размеров, используют жидкий азот, лазер или радиоволновый метод. Эти способы лечения позволяют сохранить функции шейки и других органов. А сам реабилитационный период займет немного времени;
- В том случае, когда декубитальная язва преобразовалась в дисплазию тяжелой формы и имеются признаки роста опухоли, прибегают к конизации. Эта хирургическая методика предусматривает удаление матки, части влагалища и близ расположенных лимфоузлов. Кроме того, перед подобным оперативным вмешательством пациентке назначают лучевую химиотерапию;
- Если злокачественная опухоль распространилась за пределы детородного органа в виде метастаз в соседние системы, оперативное вмешательств противопоказано. Чтобы снизить интенсивность развития опухоли назначается химия, радио и лучевая терапия. С помощью этих методик удается приостановить рост и уменьшить болевые ощущения. Однако шансов на полное излечение мало.
После проведения оперативного вмешательства, удаленные ткани отправляют на гистологические обследование. Если будут определены атипичные клетки, потребуется провести расширенное хирургическое вмешательство. Параллельно назначаются противоопухолевые препараты. Подобная терапия выполняет роль вспомогательной. Ее основная задача исключить вероятность развития воспалений и инфицирования, тем самым снизить риск осложнений.
И в завершение стоит отметить, в настоящее время рассматриваемый недуг выявляют у каждой второй представительницы прекрасной половины человечества. Возникают они в любом возрасте. Однако чаще, подвержены подобному явлению пациентки в момент гормональной перестройки организма, в период вынашивания малыша, при наступившем климаксе и в пубертатном периоде.
https://www.youtube.com/watch?v=ytdevru
Чтобы не допустить тяжелый последствий в виде онкологии, женщинам следует регулярно посещать гинеколога и проходить плановый осмотр. Важно помнить, запущенная декубитальная язва непредсказуема и неминуемо приводит к онкологии.
motiv-tarif.ru
Декубитальная язва шейки матки
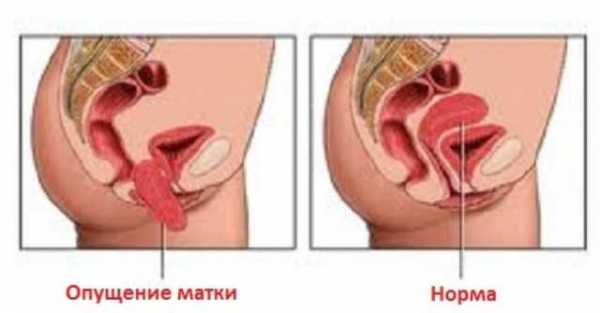
Декубитальная язва шейки матки является патологическим процессом, который проявляет себя при затруднении оттока крови или загибе вен ввиду нарушения анатомических характеристик матки. Основная причина развития патологии – снижение продукции гормона эстрогена. Обычно данное заболевание проявляется у женщин старшей возрастной группы. При декубитальной язве на шейке протекают атрофические и воспалительные процессы вследствие нарушения кровообращения, присоединяется вторичная инфекция. При диагностировании патологии декубитальная язва имеет четкие границы разрастания и сопутствующий воспалительный процесс.
Этиология
Основной причиной появления декубитальной язвы шейки матки является патология сосудов. С возрастом шейка матки теряет свой тонус и физиологические характеристики. Из-за сниженного мышечного тонуса она может сдвигаться или опускаться, бывают даже случаи выпадения шейки. Помимо этого, декубитальная язва формируется за счет значительного падения в крови женского полового гормона – эстрогена. Снижение его уровня приходится на возрастную категорию женщин после 60 лет, соответственно декубитальная язва шейки проявляется в постменопаузе чаще всего.
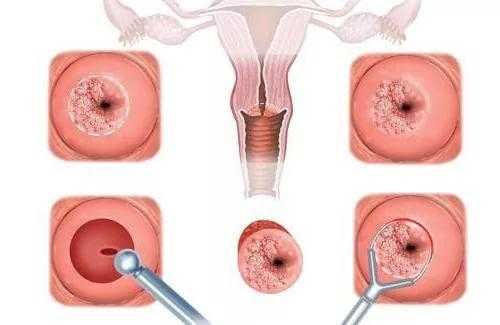
Декубитальная язва шейки относится к трофическим процессам, то есть проявляется на шейке при сильном мышечном растяжении тканей и плохом венозном оттоке. Это главное отличие декубитальной язвы от эрозии шейки матки. Помимо этого, способствовать такому заболеванию могут: перегиб артерий малого таза при их сдавлении и венозный застой при заболеваниях крови. Данная патология требует незамедлительного медицинского лечения.
При позднем диагностировании декубитальной язвы шейки, частым осложнением может быть частичное или полное выпадение матки. Декубитальная язва является почвой для развития рака.
Симптомы
Симптомы проявляют себя уже при имеющейся декубитальной язве шейки, при этом, как правило, она уже представлена довольно внушительными размерами. Основными признаками заболевания являются сильные тянущие боли внизу живота, затрудненное мочеиспускание, гнойные и кровяные выделения. Такие выделения встречаются, если присоединилась сопутствующая инфекция, что провоцирует воспалительный процесс. Со временем симптоматика при декубитальной язве шейки нарастает, болевые ощущения в области живота и крестца усиливаются, особенно во время пеших прогулок, при подъёме тяжёлых предметов, кашле и чихании. А также может быть затруднен процесс мочеиспускания, это может быть чревато застоем остаточной мочи, что, в свою очередь, ведёт к инфицированию мочевыводящих путей. У каждой 3 пациентки с такой патологией развиваются осложнения с проктологической стороны, а именно частые запоры.
К симптоматике можно отнести непосредственно само выпадение или смещение матки, это может быть заметно визуально. Стоит отметить, что такой признак не является основным для диагностирования заболевания.
Диагностика
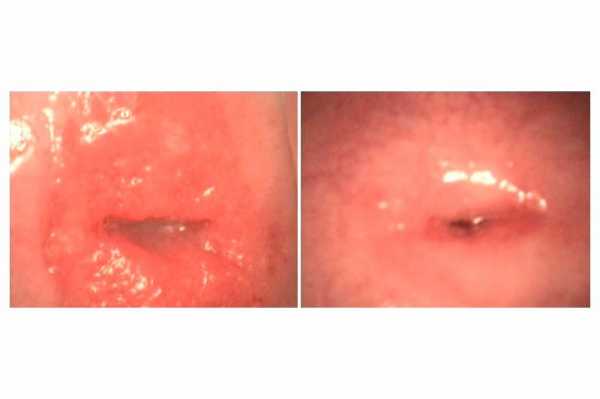
Декубитальную язву шейки диагностируют уже когда она достигает больших размеров, так как до этого момента никаких симптомов не наблюдается. Основным методом для выявления аномалии является гинекологический осмотр с помощью зеркала. При достижении язвой средних размеров отмечается болевой синдром. После осмотра назначают кольпоскопию, так как можно рассмотреть декубитальную язву в увеличенном размере, взять биопсию для исключения рака шейки матки. При осмотре с помощью кольпоскопии декубитальная язва выглядит как округлой или овальной формы дефект, цвет темный, имеет четкие контуры и белесое содержимое. По периферии наблюдаются участки красного цвета.
При диагностировании декубитальной язвы не на шейке матки, а непосредственно в её канале, назначают дополнительное исследование – гистероскопию. С помощью специального инструмента – гистероскопа, можно обследовать всю полость матки, шейка и устья маточных труб, а также при необходимости осмотреть большой участок имеющейся патологии. Это может быть показанием к конизации шейки матки. Данная манипуляция не только проводится в целях диагностики, но и позволяет проводить лечение.
Лечение
При диагностировании декубитальной язвы шейки матки лечение проводится в больнице. Состояние является неотложным особенно при сопутствующем воспалительном процессе. Лечение без промедлений следует проводить в случае, когда дно декубитальной язвы имеет гнойное содержимое, а края при этом отечны. При несвоевременном лечении гнойный процесс станет инвазивным, что, в свою очередь, может способствовать сепсису или заражению крови. Поэтому в данной ситуации пациентка должна находиться под контролем специалиста и начать скорейшее лечение.
Стандартным методом лечения при декубитальной язве является применение тампонов с лекарственными мазями. Лекарственные препараты должны обладать не только противовоспалительным эффектом, но и заживляющим. Из новых методов лечения применяют метод орошения влагалища и матки специальными лекарственными растворами под действием ультразвука. Как правило, требуется около 5 процедур. Для более быстрого лечения и заживления декубитальной язвы при выпадении применяют специальные пессарии (кольца), они не имеют побочных эффектов и не доставляют неудобств. Если уже наблюдается сильное опущение или выпадение матки, то при лечении показано хирургическое вмешательство.
После лечения пациентке нужен подбор менопаузальной гормонотерапии, для предотвращения заболевания в дальнейшем.
Если у женщины помимо декубитальной язвы наблюдается опущение шейки и матки это также является показаниям к лечению. При незначительном опущении рекомендуют использовать упражнения Кегеля, направленные на укрепление мышц таза. Если же имеется значительное опущение с выпадением, то показана хирургическая операция.
На сегодняшний момент имеется достаточно много методик для лечения и коррекции патологии. К основным хирургическим методам относят:
- Переднюю кольпораффию – операция проводится на передней стенке влагалища с удалением части ткани.
- Кольпоперинеолеваторопластику – манипуляция направлена на укрепление дна малого таза.
- Влагалищную экстирпацию матки – удаление части матки.
- Кольпопексию – поднятие и фиксация купола влагалища.
- Ушивание влагалища.
Проводят манипуляции разными способами, например, вагинальным, лапароскопическим или лапаротомическим. Выбор операции и способ её проведения полностью зависит от степени развития патологического процесса.
Профилактика
Данная аномалия развивается длительное время, поэтому для предотвращения её следует посещать врача-гинеколога раз в полгода. Помимо этого, профилактическими мероприятиями являются посильная регулярная физическая активность и прием, только по согласованию с врачом, кроворазжижающих препаратов. Для предупреждения осложнений стоит начать лечение сразу же, как была диагностирована патология.
ginekola.ru
Послеродовая язва шейки матки — причины, симптомы, диагностика и лечение
Послеродовая язва шейки матки – ограниченный раневой дефект слизистой оболочки и подлежащих тканей шейки матки, возникший на месте внутренних послеродовых разрывов или ран. Течение послеродовой язвы шейки матки характеризуется местной инфекционно–воспалительной реакцией, субфебрилитетом, явлениями кольпита, вульвита. Диагностика послеродовой язвы шейки матки основывается на проведении гинекологического осмотра, кольпоскопии, исследовании мазков. Лечение язвенного дефекта шейки матки местное – наложение салфеток с гипертоническим раствором, ферментами, антибактериальными мазями.
Общие сведения
Послеродовая язва шейки матки непосредственно связана с процессом родоразрешения и инфицированием родовых путей. Послеродовую язву шейки матки относят к ограниченным формам послеродовой инфекции, которая развивается на фоне травмирования шейки матки при стремительных, затяжных или оперативных родах через естественные родовые пути.
Внутренние разрывы на шейке матки чаще всего образуются в конце первого периода родов при не полностью открытой шейке и могут служить входными воротами для инфекции. Вследствие инфицирования трещин или разрывов слизистой цервикального канала может сформироваться послеродовая язва шейки матки. На ее поверхности происходит некроз тканей с образованием гнойного налета, развивается отек и гиперемия близлежащих тканей.
Послеродовая язва шейки матки рассматривается как определенный этап развития единого инфекционного процесса в организме родившей женщины. На стадии послеродовой язвы шейки матки инфекция локализована в пределах матки, но при обширном поражении и неправильном лечении может привести к развитию осложнений, вплоть до генерализованной септической формы. Процессы заживления послеродовой язвы шейки матки нередко бывают нарушены и значительно замедлены, что может привести к хронизации воспаления.
Послеродовая язва шейки матки
Причины образования послеродовой язвы шейки матки
Послеродовая язва шейки матки развивается при проникновении микроорганизмов на поверхность послеродовой раны цервикального канала. Появление послеродовой язвы шейки матки может вызывать патогенная микрофлора: гонококки, трихомонады, хламидии, микоплазмы. При снижении иммунитета возбудителями послеродовой язвы шейки матки могут выступать условно-патогенные микроорганизмы: золотистый стафилококк, гемолитические и анаэробные стрептококки, лактозонегативные энтеробактерии (протей, клебсиелла), гемолизирующая кишечная палочка, облигатные и факультативные анаэробы (клостридии, бактероиды; пептококки, пептострептококки и др.), а также ассоциации микроорганизмов.
Факторами риска развития послеродовой язвы шейки матки являются осложнения родовой деятельности: преждевременное излитие амниотических вод, затяжные роды при крупном плоде, маточные кровотечения в процессе родов и раннем послеродовом периоде, оперативные роды с травмой родовых путей (родовая травма), длительный безводный интервал в родах.
Нарушение санитарно-эпидемиологического режима, инвазивная диагностика во время беременности и родов (трансцервикальный амниоцентез и амниоскопия, прямая электрокардиография плода), хирургическое лечение истмико — цервикальной недостаточности, частые влагалищные исследования при разрыве оболочек плодного яйца и ручное обследование полости матки) могут служить причинами послеродовых осложнений, в т. ч. послеродовой язвы шейки матки. Наличие у роженицы хронических инфекций половых органов способствует развитию воспалительного процесса на месте послеродовой травмы и формированию послеродовой язвы шейки матки.
Симптомы послеродовой язвы шейки матки
Послеродовая язва образуется на месте послеродовой травмы шейки матки обычно на 3 – 4 сутки после родов. Местная симптоматика послеродовой язвы шейки матки характеризуется наличием плотного гнойного налета серо-желтого цвета на поверхности раны, признаками воспаления (покраснением и отечностью) периферических тканей, кровоточивостью пораженного участка.
Послеродовая язва шейки матки может сопровождаться субфебрильной температурой, болезненностью, общим недомоганием. При распространении инфекции за пределы шейки матки развиваются кольпиты, вульвиты с типичной для них симптоматикой – жжением, белями, зудом, гиперемией слизистой.
Обычно через 4-5 суток температура нормализуется, самочувствие улучшается. При благоприятном течении послеродовой язвы шейки матки происходит очищение раны от налета и ее эпителизация. В противном случае возможна генерализация септической инфекции.
Диагностика послеродовой язвы шейки матки
Диагностика послеродовой язвы шейки матки основывается на клинических симптомах, данных гинекологического осмотра, лабораторных и инструментальных исследований. Гинекологический осмотр с помощью зеркал выявляет раневой дефект на поверхности шейки матки, покрытый фибринозно-гнойным или гнойным налетом, отечность и гиперемию окружающих тканей.
В крови при остром процессе обнаруживается повышение лейкоцитов и СОЭ. Возбудителей послеродовой язвы шейки матки можно установить методом ПЦР — диагностики или бактериологического исследования выделений из цервикального канала. Бакпосев проводят до начала антибактериального лечения. Дополнительно гинеколог может назначить проведение кольпоскопии, ультразвукового исследования, гистероскопии, термографии и др.
Лечение послеродовой язвы шейки матки
При послеродовой язве шейки матки основным методом является местное лечение, которое направлено на удаление гнойного отделяемого, антисептическую обработку раны и ускорение процессов регенерации. Если на шейку матки наложены швы, их необходимо снять на время лечения.
Послеродовую язву шейки матки очищают от гнойных налетов наложением стерильных марлевых турунд с 10% раствором хлорида натрия, фурацилином, мазевыми аппликациями с антибиотиками (хлорамфеникол+ метилурацил, эмульсия синтомицина, мазь Вишневского), некролитическими ферментами (цигерол, трипсин, химотрипсин). Салфетки меняют каждые сутки, до того времени, пока язва не очистится от гноя, — как правило, это занимает несколько дней.
Эпителизация послеродовой язвы шейки матки обычно заканчивается через 10-12 суток. При небольшой поверхности поражения послеродовая язва шейки матки заживает вторичным натяжением, при обширных ранах накладывают швы. После заживления ушитых глубоких разрывов может развиться рубцовая деформация шейки матки. Этот дефект впоследствии корректируют с помощью лазера, радионожа или хирургических методов – конизации шейки матки, бужирования цервикального канала.
Прогноз и профилактика послеродовой язвы шейки матки
Прогноз послеродовой язвы шейки матки в большинстве случаев благоприятный. При своевременном и адекватном лечении послеродовая язва шейки матки очищается от гноя и постепенно эпителизируется. В настоящее время благодаря профилактическим мероприятиям, а также разумной антибактериальной терапии гинекология редко сталкивается с осложнениями на фоне послеродовой язвы шейки матки.
Профилактика послеродовой язвы шейки матки должна включать лечение воспалительных гинекологических и экстрагенитальных заболеваний при планировании беременности, санацию родовых путей, рациональное ведение родов и послеродового периода, обработку послеродовых швов, соблюдение правил асептики, антисептики и личной гигиены.
www.krasotaimedicina.ru
Декубитальная язва шейки матки | boleznimatki.com
Декубитальная язва шейки матки является патологическим процессом, который проявляет себя при затруднении оттока крови или загибе вен ввиду нарушения анатомических характеристик матки. Основная причина развития патологии снижение продукции гормона эстрогена. Обычно данное заболевание проявляется у женщин старшей возрастной группы. При декубитальной язве на шейке протекают атрофические и воспалительные процессы вследствие нарушения кровообращения, присоединяется вторичная инфекция. При диагностировании патологии декубитальная язва имеет четкие границы разрастания и сопутствующий воспалительный процесс.
Этиология
Основной причиной появления декубитальной язвы шейки матки является патология сосудов. С возрастом шейка матки теряет свой тонус и физиологические характеристики. Из-за сниженного мышечного тонуса она может сдвигаться или опускаться, бывают даже случаи выпадения шейки. Помимо этого, декубитальная язва формируется за счет значительного падения в крови женского полового гормона эстрогена. Снижение его уровня приходится на возрастную категорию женщин после 60 лет, соответственно декубитальная язва шейки проявляется в постменопаузе чаще всего.
Декубитальная язва шейки относится к трофическим процессам, то есть проявляется на шейке при сильном мышечном растяжении тканей и плохом венозном оттоке. Это главное отличие декубитальной язвы от эрозии шейки матки. Помимо этого, способствовать такому заболеванию могут: перегиб артерий малого таза при их сдавлении и венозный застой при заболеваниях крови. Данная патология требует незамедлительного медицинского лечения.
При позднем диагностировании декубитальной язвы шейки, частым осложнением может быть частичное или полное выпадение матки. Декубитальная язва является почвой для развития рака.
Симптомы
Симптомы проявляют себя уже при имеющейся декубитальной язве шейки, при этом, как правило, она уже представлена довольно внушительными размерами. Основными признаками заболевания являются сильные тянущие боли внизу живота, затрудненное мочеиспускание, гнойные и кровяные выделения. Такие выделения встречаются, если присоединилась сопутствующая инфекция, что провоцирует воспалительный процесс. Со временем симптоматика при декубитальной язве шейки нарастает, болевые ощущения в области живота и крестца усиливаются, особенно во время пеших прогулок, при подъёме тяжёлых предметов, кашле и чихании. А также может быть затруднен процесс мочеиспускания, это может быть чревато застоем остаточной мочи, что, в свою очередь, ведёт к инфицированию мочевыводящих путей. У каждой 3 пациентки с такой патологией развиваются осложнения с проктологической стороны, а именно частые запоры.
К симптоматике можно отнести непосредственно само выпадение или смещение матки, это может быть заметно визуально. Стоит отметить, что такой признак не является основным для диагностирования заболевания.
Диагностика
Декубитальную язву шейки диагностируют уже когда она достигает больших размеров, так как до этого момента никаких симптомов не наблюдается. Основным методом для выявления аномалии является гинекологический осмотр с помощью зеркала. При достижении язвой средних размеров отмечается болевой синдром. После осмотра назначают кольпоскопию, так как можно рассмотреть декубитальную язву в увеличенном размере, взять биопсию для исключения рака шейки матки. При осмотре с помощью кольпоскопии декубитальная язва выглядит как округлой или овальной формы дефект, цвет темный, имеет четкие контуры и белесое содержимое. По периферии наблюдаются участки красного цвета.
Тест: Насколько крепкое у вас здоровье?

При диагностировании декубитальной язвы не на шейке матки, а непосредственно в её канале, назначают дополнительное исследование гистероскопию. С помощью специального инструмента гистероскопа, можно обследовать всю полость матки, шейка и устья маточных труб, а также при необходимости осмотреть большой участок имеющейся патологии. Это может быть показанием к конизации шейки матки. Данная манипуляция не только проводится в целях диагностики, но и позволяет проводить лечение.
Лечение
При диагностировании декубитальной язвы шейки матки лечение проводится в больнице. Состояние является неотложным особенно при сопутствующем воспалительном процессе. Лечение без промедлений следует проводить в случае, когда дно декубитальной язвы имеет гнойное содержимое, а края при этом отечны. При несвоевременном лечении гнойный процесс станет инвазивным, что, в свою очередь, может способствовать сепсису или заражению крови. Поэтому в данной ситуации пациентка должна находиться под контролем специалиста и начать скорейшее лечение.
Стандартным методом лечения при декубитальной язве является применение тампонов с лекарственными мазями. Лекарственные препараты должны обладать не только противовоспалительным эффектом, но и заживляющим. Из новых методов лечения применяют метод орошения влагалища и матки специальными лекарственными растворами под действием ультразвука. Как правило, требуется около 5 процедур. Для более быстрого лечения и заживления декубитальной язвы при выпадении применяют специальные пессарии (кольца), они не имеют побочных эффектов и не доставляют неудобств. Если уже наблюдается сильное опущение или выпадение матки, то при лечении показано хирургическое вмешательство.
После лечения пациентке нужен подбор менопаузальной гормонотерапии, для предотвращения заболевания в дальнейшем.
Если у женщины помимо декубитальной язвы наблюдается опущение шейки и матки это также является показаниям к лечению. При незначительном опущении рекомендуют использовать упражнения Кегеля, направленные на укрепление мышц таза. Если же имеется значительное опущение с выпадением, то показана хирургическая операция.
На сегодняшний момент имеется достаточно много методик для лечения и коррекции патологии. К основным хирургическим методам относят:
- Переднюю кольпораффию операция проводится на передней стенке влагалища с удалением части ткани.
- Кольпоперинеолеваторопластику манипуляция направлена на укрепление дна малого таза.
- Влагалищную экстирпацию матки удаление части матки.
- Кольпопексию поднятие и фиксация купола влагалища.
- Ушивание влагалища.
Проводят манипуляции разными способами, например, вагинальным, лапароскопическим или лапаротомическим. Выбор операции и способ её проведения полностью зависит от степени развития патологического процесса.
Профилактика
Данная аномалия развивается длительное время, поэтому для предотвращения её следует посещать врача-гинеколога раз в полгода. Помимо этого, профилактическими мероприятиями являются посильная регулярная физическая активность и прием, только по согласованию с врачом, кроворазжижающих препаратов. Для предупреждения осложнений стоит начать лечение сразу же, как была диагностирована патология.
boleznimatki.com
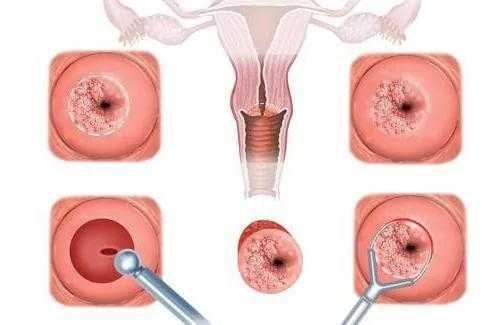
Что такое декубитальная язва на шейке матки?
При гинекологическом осмотре часто выявляется эрозивная поверхность шейки матки. Эта патология может появиться вследствие различных причин. В зависимости от предрасполагающего фактора выделяют несколько видов эрозий. Примером может служить декубитальная язва. Этот вид повреждения эпителия матки наблюдается у женщин пожилого возраста.
Что такое декубитальная язва?
Практически каждая вторая женщина по собственному опыту знает, что такое эрозия шейки матки. С данным диагнозом можно жить в течение многих лет, при этом не чувствуя никакого дискомфорта. Именно поэтому многие женщины не обращают внимания на наличие патологии, считая её неопасной. В некоторых случаях эрозия и вправду не вредит здоровью. Тем не менее, следует помнить, что она считается факультативным предраковым состоянием и в любой момент может трансформироваться в онкологическую патологию. Одной из разновидностей этого заболевания считается декубитальная язва шейки матки. В отличие от обычной эрозии данный недуг более серьёзен и требует срочного лечения.
Причины развития язвы на матке
В большинстве случаев диагностируют декубитальную язву у женщин пожилого и старческого возраста. Её появление связано с сосудистыми нарушениями. Учитывая, что влагалище и матка относятся к мышечным органам, с возрастом происходит их растяжение. Особенно это касается тех женщин, которые ведут малоподвижный образ жизни. В результате пониженного мышечного тонуса органы постепенно растягиваются. В некоторых случаях наблюдается опущение или даже выпадение матки. Помимо адинамии, к этому приводит и другой фактор – снижение уровня эстрогенов. Эти гормоны продуцируются яичниками лишь до определённого возраста (45-55 лет). Поэтому заболевание чаще наблюдается у женщин, которые находятся в периоде постменопаузы. Декубитальная язва относится к трофическим нарушениям. То есть, она развивается вследствие растяжения органа, а также при ухудшении венозного оттока. Помимо возрастной инволюции мускулатуры, существуют и другие причины появления декубитальных язв. Среди них: перегиб сосудов малого таза, венозный застой вследствие заболеваний крови.
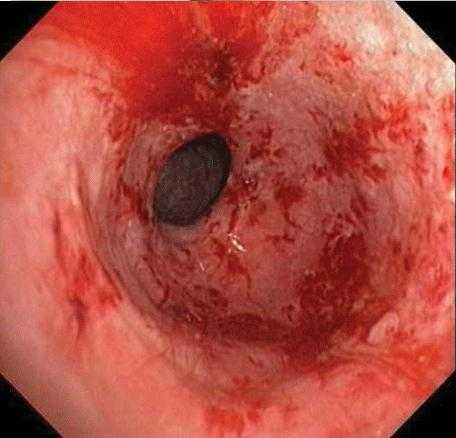
Декубитальная язва матки: как диагностируют?
Глубокую эрозию (язву) шейки матки не всегда легко заподозрить. Ведь многие женщины не предъявляют никаких жалоб при её наличии. В редких случаях к симптомам язвы относятся: боль в области половых органов и внизу живота, патологические выделения из влагалища (гной или кровь). Такая клиническая картина может наблюдаться, если дефект имеет большие размеры и глубину, а также присутствует воспаление поражённого участка. Тем не менее, в большинстве случаев любая из разновидностей эрозий выявляется благодаря гинекологическому осмотру. При пальпации матки иногда наблюдается болезненность. Увидеть язву можно только при исследовании половых органов зеркалом. Благодаря этому инструменту шейку матки удаётся фиксировать в нужном положении и хорошо рассмотреть. При наличии эрозии проводится кольпоскопия. Этот метод исследования позволяет увидеть повреждение под большим увеличением, а также получить кусочек патологической ткани (биопсия). Декубитальная язва шейки матки на фото после проведения кольпоскопии выглядит следующим образом: округлый или овальный дефект тёмного цвета с чётким контуром и белым содержимым. По краю наблюдается покраснение. Помимо этого, к диагностическим процедурам относится взятие мазка на онкоцитологию. Если язва находится не на шейке, а в теле или дне матки, назначают гистероскопию. В некоторых случаях необходимо получить большой участок ткани. Это является показанием для конизации шейки матки. Данная процедура проводится не только с целью диагностики, но и относится к одному из методов лечения.
Язва на шейке матки: что делать?
В отличие от неглубокой эрозии, при трофической язве следует госпитализировать пациентку. Это особенно необходимо в случаях, когда дефекту сопутствует воспалительная реакция. Если дно язвы содержит гной, а по краям наблюдается отёчность и покраснение, к лечению следует приступить немедленно. Ведь чем больше времени развивается повреждение, тем оно глубже. Поэтому язвенные дефекты могут привести к заражению всего органа и даже к сепсису (прорыв очага инфекции). В таких случаях редко удаётся сохранить матку. Чтобы не довести до подобного состояния, необходим постоянный контроль специалиста. С целью лечения применяют тампоны с мазевыми лекарственными средствами. К примеру, препарат «Левомеколь». Он обладает не только противовоспалительным, но и заживляющим эффектом.
Профилактика декубитальных язв
Декубитальная язва развивается длительное время, поэтому, чтобы не запустить процесс, необходимо посещать гинеколога хотя бы 1 раз в год. К профилактическим мероприятиям относятся: физические упражнения для укрепления мышц, употребление препаратов для разжижения крови. Для того, чтобы избежать осложнений, необходимо вовремя начать противовоспалительное лечение. При выпадении органов следует провести хирургическое вмешательство.
fb.ru
