что это такое, симптомы и лечение острого, хронического и гнойного заболевания
Холангит – воспалительный процесс в желчных каналах, спровоцированный инфекцией, проникшей через лимфу или кровь, которые поступают из кишечника или желчного пузыря. Синдром редко возникает самостоятельно, чаще выступает осложнением вирусного гепатита, воспаления поджелудочной железы, калькулезного холецистита.
Среди патологий тракта пищеварения именно холангит предстает одной из сложнейших патологий в плане диагностики и терапии. Выделяют несколько разновидностей недуга, которые отличаются клиническими проявлениями и этиологическими факторами. Часть из них имеет латентное лечение, причину установить не удается.
Рассмотрим этиологию, патанатомию, разновидности и формы воспаления, особенности течения и методы консервативной терапия холангита.
Описание болезни и причины возникновения
У человека в организме имеется сложная сеть каналов различных размеров, по которым течет желчь.
Начало сеть берет от печени, заканчивается в кишечнике, где перевариваются липиды, уничтожаются патогенные микроорганизмы.
На фоне холангита у пациента поражаются вне- и внутрипеченочные желчные каналы.
Патология чаще всего развивается у женщин 50-60-летнего возраста. В гастроэнтерологической практике болезнь нередко диагностируют совместно с ЖКБ, воспалением поджелудочной железы, гастродуоденитом, вирусным гепатитом, холециститом (тогда говорят о холецистохолангите).
Этиология
Доминирующую роль в развитии холангита (за исключением склерозирующей формы) играет два провоцирующих фактора – наличие патогенных микроорганизмов, проникнувших восходящим путем, и застойные явления.
Микробы, провоцирующие воспаление, способны проникнуть в каналы из желчного пузыря, кишечника, кровеносных сосудов либо по лимфатическому пути. По этой причине часто холангит выступает осложнением воспаления желчного пузыря.
Застойные явления – это следствие нарушения отхождения желчи. Причиной выступают следующие факторы:
- Закупоривание протоков конкрементами на фоне ЖКБ.
- Возникновение острой формы панкреатита и последующая отечность головки поджелудочной.
- Наличие опухолевого новообразования, которое сдавливает холедох либо препятствует полноценному отхождению желчи.
- Стеноз (патологическое сужение) желчевыводящих каналов.
- Поражение Фатерова сосочка – это место, куда открывается просвет холедоха и панкреатических каналов.
От всех остальных отличается склерозирующая форма холангита. До сих пор точно не установлены причины развития патологии. Большинство врачей придерживаются теории аутоиммунного возникновения.
Из-за неправильной работы иммунной системы, вследствие которой иммунитет начинает атаковать здоровые клетки, поражаются ткани канальной системы. Продолжительное хроническое воспаление провоцирует патологических рост соединительных тканей, стеноз просвета и нарушение отхождения желчи.
При аутоиммунных расстройствах поражаются внутрипеченочные желчные капилляры, что способствует возникновению цирроза.
Виды и формы патологии
Определение разновидности и формы патологии играет важную роль в лечении.
Классификация холангита зависит от формы, вида и течения заболевания.
В зависимости от течения холангит бывает острый и вялотекущий (то есть хронический).
В свою очередь острое течение делится на подтипы. Они представлены в таблице:
| Подтип острого воспаления | Описание |
| Гнойный | Расплавляются стенки желчевыводящих каналов, формируется много внутренних абсцессов. |
| Катаральный | Для этой разновидности характерен отек слизистых, которые выстилают внутреннюю поверхность путей, чрезмерный приток крови к ним, перенасыщение лейкоцитами, что приводит к отслаиванию эпителиальных клеток. |
| Дифтерический | На слизистой оболочке появляется язвенное поражение, происходит инфильтрация лейкоцитами, что ведет к некрозу тканей. |
| Некротический | Из-за агрессивного «поведения» поджелудочной железы начинается процесс отмирания тканей. |
Хроническая форма холангита бывает склерозирующей (когда разрастаются соединительные ткани), скрытой, рецидивирующей, длительной септической и абсцедирующей. В зависимости от локализации воспалительного очага выделяют:
- Холедохит (при воспалении общего протока).
- Ангиохолит (воспалительный процесс затрагивает вне- и/или внутрипеченочные желчевыводящие каналы).
- Папиллит (воспаление дуоденального сосочка).
В зависимости от происхождения заболевание бывает бактериальное, асептическое (эта разновидности бывает двух подтипов – аутоиммунной и склерозирующей) и паразитарное.
Клиника холангита
Острый и хронический холангит – сложные заболевания для диагностики.
При одинаковом заболевании у двух пациентов может быть различная клиника.
Иногда воспаление маскируется под другой недуг, протекает латентно, что еще больше усложняет диагностический процесс.
Острая форма
Острый (реактивный) холангит – опасное состояние, которое требует незамедлительной помощи медицинских специалистов. Отсутствие терапии приводит к заражению крови, высока вероятность летального исхода.
Триада острого холангита:
- Увеличение температуры. Обычно лихорадочное состояние проявляется внезапно, температура повышается до 40 градусов. Пациент жалуется на сильную слабость, головную боль. Наблюдается повышенное потоотделение, из-за чего возрастают риски обезвоживания. У некоторых больных температура «скачет», не всегда держится на одном уровне.
- Желтуха, зуд кожного покрова. Эти два симптомы имеют одинаковые причины, обусловлены повышением концентрации билирубина в крови. Билирубин является токсином, который формируется после распада эритроцитов, выводится вместе с желчью либо уриной. Поскольку вследствие воспаления нормальный процесс нарушен, то скапливается билирубин. У больного желтеют белки глаз, слизистые оболочки, покров, зудит кожа.
- Боль в области правого подреберья. Если провести ребром ладони по краю реберных дуг справа и слева, то болевой синдром будет справа. Это говорит о холангите и воспалении желчного пузыря.
Перечисленные признаки могут дополняться другой симптоматикой – понижение показателей артериального давления, учащенное биение сердца и пульса.
Хроническая форма
Заподозрить хронический холангит сложно, поскольку на фоне вялотекущего течения недуга самочувствие человека ухудшается незначительно. Дополнительно затрудняет диагностику многообразие форм заболевания. У каждого больного хроническое воспаление протекает со своими симптомами.
Подсказкой для постановки правильного диагноза служит анамнез пациента:
- Удаление желчного пузыря (такая операция называется холецистэктомия). По статистике после оперативного вмешательства у 1/3 пациентов развивается холангит.
- ЖКБ – один из факторов риска.
- В прошлом острый холангит, который неправильно лечили.
У людей с таким анамнезом высокие риски развития холангита. Заподозрить хроническое воспаление также можно по следующим жалобам:
- Нарушение работы пищеварительного тракта.
- Пожелтение кожного покрова.
- Боль в верхней половине живота справа.
- Постоянная слабость и вялость, снижение трудоспособности.
- Лихорадочное состояние идиопатической этиологии.
- Привкус горечи в ротовой полости.
Такие жалобы свидетельствуют о ряде других гастроэнтерологических заболеваний, поэтому требуется комплексная дифференциальная диагностика.
ПСХ
Первичная склерозирующая форма заболевания в 55% случаев имеет бессимптомное течение. У 20-60% пациентов диагностируют недуг, когда уже имеется циррозное поражение печени. До 20% страдают от злокачественного поражения печени, которое стало следствием ПСХ.
Это говорит о том, что ПСХ очень сложно обнаружить. С одной стороны, пациенты редко обращаются к доктору с легкими симптомами, с другой – не каждый специалист заподозрит редкую, но коварную болезнь.
Методы диагностики
Для подтверждения диагноза проводится комплекс инструментальных и лабораторных методов исследования.
Обязательно рекомендуется клиническое исследование крови – оценивают концентрацию СОЭ, лейкоцитов и нейтрофилов. Анализ мочи на наличие билирубина. Биохимию крови – определяют реактивный белок, общий и прямой билирубин, ГГТП, АСТ, АЛТ, щелочную фосфатазу.
При остром холангите все перечисленные показатели выше нормы. А на фоне хронического течения в пределах нормальных значений, за исключением скорости распада эритроцитов. В норме билирубина в урине быть не должно.
Магнитно-резонансная холангиопанкреатография – это «золотой стандарт» диагностики холангита. В кровь больного вводят специальное лекарство, которое окрашивает протоки и желчный пузырь в определенный цвет. Далее их состояние изучают на аппарате МРТ.
Другие инструментальные исследования:
| Вид исследования | Описание |
| УЗИ | Оценивают состояние желчного пузыря, холедоха. Плюсы метода – информативный и безопасный, можно делать при беременности, маленькому ребенку. Минусы эхоскопического исследования – нельзя рассмотреть маленькие желчные каналы. |
| Эндоскопическая ретроградная панкреатохолангиография | Через ротовую полость вводится специальный прибор, и по достижению конечного отдела холедоха вводят контрастное вещество. Оно распределяется по всей канальной системе, что позволяет визуализировать ее на снимке. Минус исследования – высокие риски развития осложнений. |
| ЧЧХ | Желчные каналы заполняют контрастом, после делают снимки. Основное отличие от предыдущей методики – способ доставки контрастного компонента. Он вводится сразу в канал через кожу либо печень под контролем аппарата УЗИ. |
Медикаментозная терапия
Если у больного подозревают острое течение холангита, то требуется лечение в стационарных условиях – пациента определяют в хирургическое отделение. Это обусловлено тем, что болезнь характеризуется непредсказуемыми последствиями, в любой момент воспаление канальной системы способно спровоцировать сепсис либо тяжелые нарушения функциональности других органов.
Каждому больному потенциально показано оперативное вмешательство, чтобы восстановить полноценное отхождение желчи. Врачи стараются выбирать малоинвазивные методики. Если есть возможность, то процедуру делают с помощью эндоскопа – проводят через ротовую полость до конечного отдела холедоха. Хронические формы лечатся в домашних условиях.
Лечение острого заболевания
Операция проводится в 95% случаев. Время ее проведения определяется самочувствием больного. При относительном легком течении заболевания проводят вмешательство в первые 24 часа после госпитализации.
В тяжелых случаях или когда развился сепсис, требуется подготовить организм посредством лекарственных препаратов.
Лечебный курс по улучшению состояния включает в себя:
- Внутривенным способом вливают растворы, которые улучшают обменные процессы, снижают интоксикацию в организме (хлорид натрия, глюкоза, раствор Рингера).
- Антибактериальная терапия (комбинируют несколько антибиотиков разных групп).
- Гепатопротекторы – чтобы поддержать функциональность гепатоцитов.
- Если пациент мучается от боли, требуется применение обезболивающих средств.
После оперативного лечения продолжается консервативная терапия. Схема терапии назначается индивидуально.
Лечение хронического недуга
При выявлении хронического холангита медицинские специалисты стараются найти первоисточник проблемы. Именно он определяет последующую тактику терапии.
Терапевтический курс обусловлен этиологией заболевания:
- Если обнаружены патогенные микроорганизмы в желчных каналах, то назначаются антибиотики. Длительность применения 2 недели. Проблем с подбором препаратов не возникает, поскольку предварительно делают анализ на восприимчивость бактерий к лекарствам.
- Паразитарный недуг (чаще всего причиной выступают описторхи). Рекомендация в этом случае – проведение противопаразитарной терапии.
- ПСХ. Это неблагоприятный вариант, поскольку заболевание практически не поддается воздействию медикаментами. Единственное вещество с доказанной клинической эффективностью – это урсодезоксихолевая кислота (Урсофальк, Урсосан).
Специфическое лечение дополняется общими рекомендациями. Рекомендуется диета (стол № 5), отказ от курения, алкоголя, исключение чрезмерной физической активности. Нужно принимать витаминные комплексы, включающие в состав ретинол, токоферол, витамины K и D.
Прогноз
При своевременной терапии острого холангита, который не осложнен заражением крови, печеночной недостаточностью, прогноз благоприятный. Адекватное лечение при катаральном холангите обеспечивает положительный результат. А при гнойной и некротической форме всегда развиваются осложнения. Продолжительное течение хронической формы приводит к инвалидности.
Автор статьи
Сазонов Григорий Андреевич
Написано статей
621
blotos.ru
что это такое, причины, симптомы, лечение, диагностика, прогноз

Фильтрация токсинов, запасание витаминов, производство гликогена – эти основные задачи выполняет печень в организме каждого человека. Если по каким-то причинам данные функции не могут в полной степени выполниться, тогда развиваются различные болезни. Пожелтение кожи или склер глаз – это явные признаки того, что печень начинает давать сбой. Все о холангите пойдет речь на vospalenia.ru.
Что это такое – холангит?
Что это такое – холангит? Это воспаление желчных протоков. Их непроходимость с присоединением инфекции – верный признак болезни.
перейти наверхВиды и формы
У холангита имеются свои виды и формы развития. По формам делится на:
- Острый. По воспалительному характеру острый холангит делят на виды:
- Катаральный – отек желчных протоков с их дальнейшим рубцеванием и сужением.
- Гнойный – затрагивает печень и желчный пузырь, характеризуется скоплением гноя и желчи в желчных протоках.
- Некротический — образование некроза участков желчного протока после попадания в него ферментов поджелудочной железы.
- Дифтеритический – изъявления и некротизирование слизистой, разрушение стенок желчного протока, гнойное расплавление окружающей ткани.
- Хронический. По воспалительному характеру делят на виды:
- Скрытый (латентный).
- Септический.
- Рецидивирующий.
- Абсцедирующий.
- Склерозирующий (аутоиммунный) холангит – предполагается, что развивается в результате аутоиммунной реакции организма на самого себя. Происходит отвердение, сужение и зарастание желчных протоков, что приводит к циррозу печени.
- Бактериальный.
Причины
Какие могут быть причины такой неприятной болезни, как холангит? Рассмотрим самые распространенные:
- Желчекаменная болезнь в желчевыводящих протоках (холедохолитиаз).
- Рубцевание и сужение желчевыводящего протока по причине удаления кисты, опухоли или хронического холецистита.
- Аскариды, глистная инвазия.
- Гепатит.
- Проникновение инфекции из кишечника, через ток лимфы или крови. Благоприятной для нее средой становится нарушение оттока (застой) желчи.
Предрасполагающими факторами данных аномалий являются:
- Генетическая предрасположенность.
- Психогенный фактор.
- Врожденные аномалии.
- Лямблиоз.
- Дискенезия.
- Эндокринные расстройства.
- Иммунологические реакции.
- Панкреатобилиарный рефлюкс.
- Дисхолия, которая развивается по следующим причинам:
- Нарушение питания.
- Ожирение.
- Избыточный вес.
- Гормональные сбои.
- Прием гормональных лекарств.
- Нарушение кровоснабжения печени и желчного пузыря.
- Дисгормональные расстройства.
- Алкоголизм, курение.
Симптомы и признаки холангита желчных протоков
Симптомы и признаки холангита желчных протоков следует рассматривать по форме их протекания:
- Острый:
- Приступ боли в правой стороне грудной клетки (плечо, лопатка) и живота.
- Поднятие температуры до 40ºС.
- Тошнота.
- Понижение кровяного давления.
- Слабость.
- Рвота.
- Кожный зуд.
- Озноб.
- Желтизна кожных покровов, слизистых оболочек, склеры.
- Нарушение сознания.
- Возможно развитие печеночной комы.
- Хронический:
- Боли слабо выражены, но имеют интенсивный характер при наличии камней.
- Кожный зуд.
- Распирание или сдавливание в правом подреберье.
- Слабость.
- Периодически высокая температура.
- Утомляемость.
- Утолщение пальцев, покраснение ладоней.
- Склерозирующий:
- Боли в верхней части живота и правом подреберье.
- Нарушение стула, как при язвенном колите или болезни Крона.
- Желтуха и кожный зуд.
- Температура до 38ºС.
Холангит у детей
У детей холангит встречается преимущественно по причинам генетического или врожденного характера. В других случаях болезнь не наблюдается у детей.
перейти наверхХолангит у взрослых
перейти наверхУ взрослых холангит развивается по причине генетических, врожденных и хронических болезней. У женщин он встречается при гормональных сбоях во время беременности или родов. У мужчин встречается по причине наличия вредных привычек или нелеченных болезней. Нездоровый образ жизни и некачественное питание – главные факторы холангита у взрослых.
Диагностика
Диагностика воспаления желчных протоков начинается с общего осмотра и сбора жалоб. По некоторым внешним признакам у врача появляются причины для проведения следующих процедур:
- УЗИ печени.
- КТ.
- Анализ крови.
- Магнитно-резонансная холангиография.
- Анализ кала на яйца глистов.
- Эндоскопическая ретроградная холангипанкреатография.
- Анализ мочи.
- Дуоденальное зондирование.
- Рентгенологическая холеграфия.
- Холангиоманометрия.
- Холедохоскопия.
- Биопсия печени.
- Радиоизотопное обследование желчных протоков.
Лечение
Чем лечить холангит? Врач прописывает лекарства, если наблюдается нормальный отток желчи:
- Антибиотики.
- Спазмолитики.
- Сульфаниламиды.
- Лекарства, снижающие интоксикацию.
- Медикаменты, улучшающие отток желчи.
- Противогельминтные препараты.
В случае неэффективности консервативного лечения прибегают к хирургическому. Проводится эндоскопия с дренированием желчных протоков, устранением сужения, удалением камней. При гнойном воспалении проводится полостная операция по удалению гнойных или некротических участков. Порой проводится холецистэктомия – удаление желчного пузыря или полная пересадка печени.
В лечении холангита активно используется жесткая диета:
- Питание маленькими порциями не менее 5 раз.
- Запрет на прием пищи перед сном.
- Исключение из меню свежего хлеба, острого, жареного, пряного, лука, сала, кислых ягод и фруктов, чеснока, крепкого чая, алкоголя.
- Включаются в меню постная рыба, творог, гречка, овсяная каша, теплое молоко, белки яиц, вареное мясо, овощи, молочные супы, кефир, черствый хлеб, мед, варенье.
- Запрет на голодовку.
- Чаепитие специальных сборов трав. Компоты, кисель, минеральные воды.
Склерозирующий холангит лечится следующим образом:
- Витаминотерапией.
- Антигистаминными препаратами.
- Урсодезоксизолевой кислотой.
- Седативными препаратами.
Используются физиотерапевтические процедуры:
- УВЧ.
- Амплипульстерапия.
- Диатермия.
- СВЧ-терапия.
- Парафиновые и грязевые аппликации.
- Санаторное лечение.
- Лечебная гимнастика.
Продолжительность жизни
Сколько живут при холангите? Само заболевание на продолжительность жизни не влияет, но провоцирует такие осложнения, которые приводят к смертельным исходам:
- Перитонит.
- Абсцесс брюшной полости.
- Панкреатит.
- Печеночная недостаточность.
- Внутрипеченочные абсцессы.
- Сепсис.
- Биллиарный цирроз.
- Холангиокарцинома.
Здесь следует не затягивать с лечением и не заниматься самолечением. Обращайтесь за врачебной помощью при первых симптомах.
vospalenia.ru
причины, симптомы, диагностика и лечение
Холангит – неспецифическое воспалительное поражение желчных протоков острого или хронического течения. При холангите отмечается боль в правом подреберье, лихорадка с ознобами, диспепсические расстройства, желтуха. Диагностика холангита включает анализ биохимических показателей крови, проведение фракционного дуоденального зондирования с бакисследованием желчи, УЗИ, чрескожной чреспеченочной холангиографии, РХПГ. В лечении холангита используется антибиотикотерапия, дезинтоксикационная терапия, назначение ферментов, ФТЛ (грязелечение, хлоридно-натриевые ванны, парафино- и озокеритотерапия, УВЧ, диатермия), иногда – хирургическая декомпрессия желчных путей.
Общие сведения
Классификация холангита
Течение холангита может быть острым и хроническим. В зависимости от патоморфологических изменений острый холангит может принимать катаральную, гнойную, дифтеритическую или некротическую форму. Катаральных холангит характеризуется гиперемией и отеком слизистой желчных протоков, лейкоцитарной инфильтрацией их стенок, десквамацией эпителия. При гнойном холангите происходит расплавление стенок желчных ходов и образование множественных абсцессов. Тяжелое течение отмечается при образовании фибринозных пленок на стенках желчных ходов (дифтеритический холангит) и появлении очагов некроза (некротический холангит).
Наиболее часто встречается хронический холангит, который может развиваться как исход острого воспаления или с самого начала приобретать затяжное течение. Выделяют латентную, рецидивирующую, длительно текущую септическую, абсцедирующую и склерозирующую формы хронического холангита. При склерозирующем холангите в стенках желчных ходов разрастается соединительная ткань, что вызывает стриктуры желчных протоков и еще большую их деформацию.
По локализации воспаления различают холедохит (воспаление холедоха – общего желчного протока), ангиохолит (воспаление внутрипеченочных и внепеченочных желчных ходов), папиллит (воспаление фатерова сосочка). По этиологическим факторам различают холангиты бактериальной, асептической и паразитарной природы.
Причины холангита
Большая часть холангитов обусловлена попаданием в желчные протоки бактериальных возбудителей (чаще — кишечной палочки, протея, стафилококков, энтерококков, неклостридиальной анаэробной инфекции, реже — микобактерий туберкулеза, брюшнотифозной палочки, бледной спирохеты). Микроорганизмы проникают в желчные ходы преимущественно восходящим путем из просвета 12-перстной кишки, гематогенным – через воротную вену, лимфогенным – при холецистите, панкреатите, энтерите. Мелкие внутрипеченочные желчные протоки, как правило, воспаляются при вирусном гепатите. Паразитарные холангиты чаще всего развиваются при сопутствующем описторхозе, аскаридозе, лямблиозе, стронгилоидозе, клонорхозе, фасциолезе.
Асептический ферментативный холангит может развиваться в результате раздражения стенок желчных ходов активированным панкреатическим соком, имеющим место при панкреатобилиарном рефлюксе. В этом случае вначале возникает асептическое воспаление, а присоединение инфекции происходит вторично, в более позднем периоде.
По асептическому типу также протекает склерозирующий холангит, обусловленный аутоиммунным воспалением желчных протоков. При этом, наряду со склерозирующим холангитом, часто отмечаются неспецифический язвенный колит, болезнь Крона, васкулит, ревматоидный артрит, тиреоидит и т. д.
Предпосылками для развития холангита служит холестаз, встречающийся при дискенезии желчевыводящих путей, аномалиях желчных ходов, кисте холедоха, раке желчных путей, холедохолитиазе, стенозе фатерова сосочка и т. д. Предшествовать началу холангита могут ятрогенные повреждения стенок протоков при эндоскопических манипуляциях (ретроградной панкреатохолангиографии, установке стентов, сфинктеротомии), оперативных вмешательствах на желчных путях.
Симптомы холангита
Клиника острого холангита развивается внезапно и характеризуется триадой Шарко: высокой температурой тела, болями в правом подреберье и желтухой.
Острый холангит манифестирует с лихорадки: резкого подъема температуры тела до 38-40°C, ознобов, выраженной потливости. Одновременно появляются интенсивные боли в правом подреберье, напоминающие желчную колику, с иррадиацией в правое плечо и лопатку, шею. При остром холангите быстро нарастает интоксикация, прогрессирует слабость, ухудшается аппетит, беспокоит головная боль, тошнота с рвотой, понос. Несколько позднее при остром холангите появляется желтуха – видимое пожелтение кожи и склер. На фоне желтухи развивается кожный зуд, как правило, усиливающийся по ночам и нарушающий нормальный сон. В результате выраженного зуда на теле пациента с холангитом определяются расчесы кожи.
В тяжелых случаях к триаде Шарко могут присоединяться нарушения сознания и явления шока – в этом случае развивается симптомокомплекс, называемый пентадой Рейнолдса.
Клинические проявления хронического холангита носят стертый, но прогрессирующий характер. Заболевание характеризуется тупыми болями в правом боку слабой интенсивности, ощущением дискомфорта и распирания в эпигастрии. Желтуха при хроническом холангите развивается поздно и свидетельствует о далеко зашедших изменениях. Общие нарушения при хроническом холангите включают субфебрилитет, утомляемость, слабость.
Осложнениями холангита могут стать холецистопанкреатит, гепатит, биллиарный цирроз печени, множественные абсцессы печени, перитонит, сепсис, инфекционно-токсический шок, печеночная недостаточность.
Диагностика
Заподозрить холангит, как правило, удается на основании характерной триады Шарко; уточняющая диагностика осуществляется на основании лабораторных и инструментальных исследований.
Биохимические пробы косвенно свидетельствуют о холестазе; при холангите отмечается увеличение уровня билирубина, щелочной фосфатазы, трансаминаз, aльфа-амилазы. Для выявления возбудителей холангита проводится фракционное дуоденальное зондирование с бактериологическим посевом желчи. В 60% случаев при холангите имеет место смешанная бактериальная флора. С целью исключения паразитарной инвазии показано исследование кала на яйца гельминтов и простейшие.
К визуализирующим методам диагностики холангита относятся УЗИ брюшной полости и печени, ультрасонография желчных путей, КТ. С их помощью удается получить изображение желчных протоков, выявить их расширение, определить наличие структурных и очаговых изменений в печени.
Среди инструментальных методов диагностики холангита ведущая роль отводится эндоскопической ретроградной панкреатохолангиографии, магнитно-резонансной панкреатохолангиографии (МРПХГ), чрескожной чреспечёночной холангиографии. На полученных рентгенограммах и томограммах хорошо визуализируется структура желчевыводящих путей, что позволяет выявить причину их обструкции.
Дифференциальная диагностика холангита необходима с ЖКБ, некалькулезным холециститом, вирусным гепатитом, первичным билиарным циррозом, эмпиемой плевры, правосторонней пневмонией.
Лечение холангита
Важнейшими задачами при холангите являются купирование воспаления, дезинтоксикация и декомпрессия желчных путей. В зависимости от причин и наличия осложнений лечение холангита может проводиться консервативными или хирургическими методами. Консервативное ведение пациента с холангитом заключается в обеспечении функционального покоя (постельного режима, голода), назначении спазмолитических, противовоспалительных, антибактериальных, противопаразитарных средств, инфузионной терапии, гепатопротекторов.
Этиотропное лечение холангита проводится с учетом обнаруженных возбудителей: при бактериальной флоре обычно применяются цефалоспорины в комбинации с аминогликазидами и метронидазолом; при выявлении глист или простейших — противопаразитарные средства. При выраженной интоксикации показано проведение плазмафереза. В период ремиссии холангита широко используется физиотерапевтическое лечение: индуктотермия, УВЧ, микроволновая терапия, электорофорез, диатермия, грязевые аппликации, озокеритотерапия, парафинотерапия, хлоридно-натриевые ванны.
Поскольку лечение холангита невозможно без нормализации функции желчеотведения, довольно часто приходится прибегать к различного рода хирургическим вмешательствам. С целью декомпрессии желчных протоков могут проводиться зндоскопическая папилосфинктеротомия, экстракция конкрементов желчных протоков, эндоскопическое стентирование холедоха, чрескожное транспеченочное дренирование желчных протоков, наружное дренирование желчных протоков и др. вмешательства. Наиболее эффективным методом лечения склерозирующего холангита служит трансплантация печени.
Прогноз и профилактика
При холангите, осложненном абсцедированием, циррозом, печеночно-почечной недостаточностью, генерализованным септическим процессом, прогноз неудовлетворительный. Своевременная терапия катарального холангита позволяет добиться излечения; при гнойной, дифтеритической и некротической форме — прогноз более серьезный. Длительное течение хронического холангита может привести к стойкой инвалидизации.
Профилактика холангита диктует необходимость своевременного лечения гастродуоденита, бескаменного холецистита, ЖКБ, панкреатита, глистных и протозойных инвазий; наблюдения у гастроэнтеролога после перенесенных хирургических вмешательств на желчных путях.
www.krasotaimedicina.ru
причины, признаки, симптомы и лечение
Печень является одним из важнейших органов человеческого тела наряду с сердцем, мозгом, лёгкими. Задач, которые выполняет печень, немало: это и фильтрация всевозможных токсинов, и производство гликогена, и запасание некоторых витаминов (A, D, B12). Относится к функциям печени и синтез жёлчи. Вначале жёлчь собирается в печёночных жёлчных протоках, а затем по общему жёлчному протоку направляется к жёлчному пузырю. Воспаление этих жёлчных протоков является главной особенностью довольно распространённого заболевания – холангита.
Онлайн консультация по заболеванию «Холангит».
Задайте бесплатно вопрос специалистам: Гепатолог.
Анатомия желчевыводящих путей
Причины возникновения
Возникновению и развитию холангита способствуют два фактора: застой жёлчи и наличие инфекции. Такое стечение обстоятельств могут вызывать следующие причины:
- Проникновение в жёлчные протоки болезнетворных бактерий: стафилококков, кишечной палочки, бледной спирохеты, брюшнотифозной палочки. Проникают бактерии обычно из просвета двенадцатипёрстной кишки, но порой это происходит через воротную вену или лимфу.
- Наличие в организме паразитов. Наиболее сильно способствуют развитию холангита лямблии, аскариды, кишечные угрицы.
- Раздражение стенок панкреатическим соком.
- Аутоиммунные заболевания. Разновидность болезни в этом случае будет носить название первичный склерозирующий холангит.
- Аномалии в развитии жёлчных протоков.
- Рак жёлчных протоков.
- Хирургические вмешательства в данную область.
Помимо этих причин, воспаление жёлчных протоков могут провоцировать некоторые вирусы – к примеру, гепатит С.
Классификация разновидностей болезни
В предыдущем разделе были рассмотрены различные виды холангитов, которые отличались вызывающими заболевание причинами. Так, к примеру, различают бактериальный, вирусный, аутоиммунный и гельминтозный вид болезни. Однако холангиты разделяют и по другим признакам. Основные виды будут рассмотрены ниже.
Первичный склерозирующий тип
О том, что представляет собой первичный склерозирующий холангит, было немного сказано выше, однако будет нелишним рассмотреть этот вопрос несколько подробнее. Начать стоит с того, что это хронический холангит, при котором в жёлчных путях образуются рубцы. Вследствие этого жёлчь не может нормально продвигаться по каналам, а, значит, печень работает не так, как нужно.
Причины, способствующие развитию такого заболевания, как первичный склерозирующий холангит, изучены не до конца, однако предполагается, что это связано с аутоиммунными заболеваниями. В категорию риска попадают люди, родственники которых болели данным заболеванием. Также несколько чаще первичный склерозирующий холангит возникает у мужчин, нежели у женщин.

Первичный склерозирующий холангит
Гнойный тип болезни
Гнойный холангит обычно имеет бактериальную природу и характеризуется наличием ран на стенках жёлчных протоков. Ранки со временем начинают гноиться, в некоторых случаях даже может начаться некроз тканей. Эта разновидность заболевания иногда ведёт себя как острый холангит, а иногда принимает хроническую форму.
Гнойный тип холангита опасен, в первую очередь, тем, что его картина болезни схожа с другими разновидностями этого заболевания, а неправильное и несвоевременное лечение может привести к тяжелейшим осложнениям: печёночной недостаточности, возникновении в печени множества абсцессов, гнойной интоксикации и т. д.
Холецистохолангит
Холецистохолангит, или, как его ещё именуют, ангиохолецистит – это хроническое заболевание, при котором воспаляется жёлчный пузырь с жёлчными протоками. Отождествить понятия «хронический холангит» и «холецистохолангит» нельзя, т. к. холецистохолангит – это другое, более общее заболевание, которое предполагает наличие воспалительных процессов не только в жёлчных протоках, но и в жёлчном пузыре. В остальном все очень сходно: вызывают холецистохолангит бактериальные, вирусные и паразитарные инфекции, врождённые патологии, аллергические реакции, механические вмешательства, аутоиммунные заболевания и т. д. Симптоматика и методы лечения такой болезни, как холецистохолангит, также сходны с классическим холангитом.
Проявления болезни
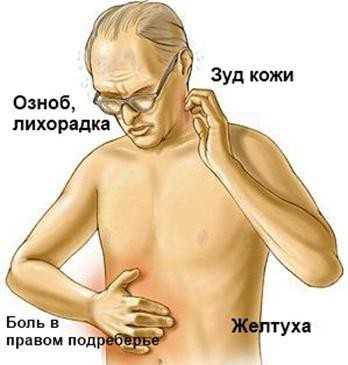
Симптомы холангита
Несмотря на то что разных типов холангитов существует несколько (в том числе и уже упомянутые первичный склерозирующий холангит, холецистохолангит и т. д.), симптомы их довольно схожи. Эти характерные для холангита признаки будут перечислены ниже.
- Пожелтение кожных покровов и белков глаз. Возникает из-за застоя жёлчи.
- Сильная лихорадка, озноб. Особенно такие симптомы характерны, если имеет место острый холангит.
- Болезненные ощущения в правом подреберье.
- Горечь во рту, тошнота, сильные рвотные позывы.
- Увеличение печени в размерах.
- Слабость, вялость.
При острой форме заболевания все эти симптомы будут выражены очень ярко, так что не заметить их будет трудно. А вот в хронической форме все симптомы несколько приглушены: вместо лихорадки наблюдается субфебрилитет, вместо постоянной рвоты – незначительная тошнота, боли в подреберье не столь сильны. С одной стороны, хроническая форма болезни менее мучительная для больного, с другой – человек часто решает перетерпеть не слишком сильную боль, а в случае с холангитом это может иметь плачевные последствия.
Способы диагностики
Симптомы холангита, в особенности острого, выражены ярко и указывают на наличие проблем с печенью, однако для того, чтобы поставить точный диагноз и назначить лечение от холангита, необходим ряд дополнительных анализов. Вот основные из них:
- Первичный осмотр. На нём производится пальпация, при помощи которой можно установить, увеличена и уплотнена ли печень, присутствует ли болевой синдром.
- Печёночные пробы (это анализ крови). Позволяют узнать уровень некоторых ферментов и билирубина.
- Исследование жёлчи, полученной путём дуоденального зондирования.
- Холецистография, экскреторная холеграфия.
- УЗИ. Позволяет оценить размеры жёлчного пузыря и печени.
- Анализ кала на наличие паразитов.
- Биохимическое исследование крови.

Дуоденальное зондирование
Лечение при холангите
Лечение холангита может производиться как в амбулатории, так и в отделении стационара. Пациента необходимо освободить от физических нагрузок. Методы лечения действуют в комплексе, потому важно не упустить ни одной его стороны.
Способ питания
Диета при холангите предполагает отказ от жирной пищи, алкоголя, жареной еды, блюд с обилием специй, копчёностей, консервов. Нельзя также есть чеснок и лук. Принимать пищу надо часто и помалу, чтобы не перегружать печень. Пользу же принесут следующие продукты:
- Нежирные виды мяса (телятина, филе курицы, крольчатина) и рыбы (хек, судак).
- Нежирные кисломолочные продукты (кефир, ряженка, обезжиренный творог).
- Каши, в особенности гречневая и овсяная.
- Овощи – варёные или на пару.
Также при холангите важен питьевой режим – в сутки необходимо употреблять не менее 1,5–2 л чистой воды.
Медикаментозное лечение
В период острых приступов лечение холангита предполагает приём препаратов, способных снять воспаление. Обычно это антибиотики широкого спектра, такие как тетрациклин, биомицин. Для снятия болевых ощущений назначаются седативные препараты и обезболивающие.
Консервативная терапия
Когда острое воспаление удалось снять, для улучшения состояния больного применяются общие способы лечения. Хорошие результаты в этом отношении даёт пребывание на курортах минеральных вод, также показаны некоторые физиопроцедуры (диатермия, УВЧ), специальные комплексы упражнений, грязевые и парафиновые аппликации.
В завершение можно отметить, что симптомы холангита порой не слишком заметны, но важно вовремя обратить на них внимание. Лечение холангита в нынешнее время не слишком трудное, в особенности на ранних стадиях, но если запустить болезнь, то осложнения могут быть очень серьёзными – вплоть до цирроза печени.
simptomer.ru
Холангит : причины, симптомы, диагностика, лечение
Симптомы холангита
Острая форма заболевания способна возникнуть на фоне осложнения при тотальной обструкции желчного пузыря. Крайне редко все происходит как осложнение холедоха. Клиническая картина проявления включает в себя недомогание, желтуху, болевой синдром в лопатке, предплечье. Все это способно перетечь в лихорадку, тошноту, рвоту. Человека донимает спутанность сознания, наблюдается артериальная гипотензия. У больных наблюдается тромбоцитопения. Она является проявлением внутрисосудистой коагулопатии.
Острая форма заболевания имеет несколько другую симптоматику. Точнее она обладает более острым течением. В большинстве случаев человека донимают диспепсические расстройства, которые протекают без лихорадки и желтухи. Болевой синдром отсутствует. В промежутках между обострениями, симптоматика способна полностью отсутствовать. Если поражена еще и печень, то ко всем признакам прибавляются еще и те, которые соответствуют паренхиматозной желтухе.
Порой болезнь может начаться подобно сепсису. Так, человека донимают чередующийся между собой озноб и лихорадка. Тяжелая форма сопровождается септическим шоком и почечной недостаточностью. Периодичность лихорадки зависит от возбудителя, который спровоцировал заболевание. Крайне сложно проходят пневмококковые холангиты. Как только желчная гипертензия снижается, симптоматика исчезает. Во время обострения печень способна увеличиваться в размерах.
При хроническом течении все сопровождается тупыми болями, чувством давления, зудом, легкой желтушностью слизистых оболочек. Часто проявляет себя немотивированный субфебрилитетом. У пожилых людей наблюдается выраженный астенический синдром. Для него характерна лихорадка и боли.
Первые признаки
Многое зависит от того, какая форма недуга присутствует у человека. Так, для хронического холангита характерно бессимптомное течение, которое сопровождается острой формой, но лишь изредка. Для этого состояния характерно наличие повышенной температуры, сильных схваткообразных болей в области живота и грудной клетки. Особо выражено проявляет себя слабость, тошнота, рвота и резкое понижение артериального давления. По этим симптомам, возможно, поставить диагноз.
Хронический холангит не имеет первых симптомов, так как протекает практически бессимптомно. В этом и заключается основная опасность. Болезнь способна привести к почечной коме. Поэтому при появлении какого-либо дискомфорта или наличии проблем сопутствующих развитию холангита, стоит обратиться за помощью в медицинское учреждение. Для хронической формы характерно появление болевого синдрома различной интенсивности. Человек чувствует усталость, его донимает кожный зуд, а также повышение температуры. Нередко наблюдается покраснение ладоней. Концевые фаланги пальцев способны утолщаться.
[8], [9], [10], [11]
Триада шарко при холангите
Для острой формы заболевания характерно наличие триады шарко. Заключается она в наличии трех основных симптомов. Как правило, это боль в правом верхнем квадранте живота, лихорадка и желтуха. Определить наличие двух последних признаков очень просто. Для этого достаточно осмотреть печень, она явно увеличена и это заметно при пальпации.
Имеется еще и симптом Мерфи. Для него характерно наличие точечной чувствительности в области желчного пузыря. Определить это просто при проведении пальпации. Наблюдается чувствительность в правом подреберье. Обычно она распространяется по всей ширине печени. Отек печени может иметь разную степень выраженности. Поэтому определить наличие данного симптома просто. Если правильно расценить клинические проявления, то лечение будет не только правильным, но и эффективным.
Поэтому больных с наличием холецистита или желчной колики направляют на УЗИ. Это позволит подтвердить или опровергнуть факт наличия проблемы. При несвоевременном определении патологии, она способна активно прогрессировать. При этом добавляется еще пара симптомов, а именно спутанность сознания и септический шок. Эти признаки вместе с триадой Шарко способны привести к летальному исходу. Принять решение по госпитализации и лечению нужно принять за час.
Склерозирующий холангит
Первичный склерозирующий холангит (ПСХ) это состояние, для которого характерна выработка антител к желчным протокам. Все это сопровождается нарушением оттока желчи. Причины данной формы заболевания неизвестны. Предполагают, что проблема связана с наличием инфекционного агента, который является провоцирующим фактором у людей, с генетическим предрасположением.
Мужчины подвержены данному явлению намного чаще, нежели женщины. Развивается патология в возрасте 25-45 лет. В некоторых случаях это случается у деток раннего возраста. Практически в 70% холангит сопровождается неспецифическим язвенным колитом. Может сочетаться он с сахарным диабетом, а также тиреоидитом.
Болезнь ярко себя не проявляет. Симптоматика простая, она заключается в изменение биохимических показателей. Чаще всего сопровождается отсутствие признаков. В начале заболевания человек начинает резко худеть, у него наблюдается кожный зуд, боли в правом подреберье, а также желтуха. Если симптомы начали себя проявлять, значит, процесс имеет тяжелое течение. Лихорадка не специфична.
Диагностика болезни заключается в исследовании сыворотки крови. Для состояния характерно повышение щелочной фосфатазы, а также билирубина, уровня γ-глобулинов, IgM. Во время проведения УЗИ наблюдается утолщение стенок желчных протоков. Для болезни характерно развитие поражения печени, которое сопровождается циррозом и печеночно-клеточной недостаточностью.
Острый холангит
Острое течение болезни характеризуется ознобом, а также лихорадкой. Не исключен обильный пот, появление горечи во рту, а также рвоты. Нередко встречаются боли в области правого подреберья. Иногда болевой синдром слишком интенсивный. Печень способна увеличиваться в размерах, сопровождаться желтухой и кожным зудом.
Иногда встречается повышенная температура, ноющие боли в области правого подреберья. Бывает слабость, утомляемость. Человек быстро устает, его знобит. Печень и селезенка характеризуются немалым размером. Заболевание может нести за собой осложнения. Для них характерно наличие нагноения, некрозов.
Болезнь нередко приводит к склерозированию желчных протоков. Все это со временем перетекает к развитию гепатита. Исход ситуации – цирроз печени. Диагноз ставится по симптоматике. При пальпации печень значительно увеличена. Для подтверждения диагноза проводится ряд рентгенологических и лабораторных исследований. В анамнезе – заболевание желчного пузыря.
[12], [13], [14], [15], [16], [17], [18], [19], [20]
Хронический холангит
Для данного заболевания характерен озноб, которые сопровождается или чередуется лихорадкой. Человека донимает обильное потоотделение, горечь во рту, а также рвота и болевой синдром в правом подреберье. Печень может значительно увеличиваться. Нередко возникает желтуха, а также кожный зуд. В крови наблюдается повышенный уровень лейкоцитов.
Хроническая форма болезни возникает на фоне ранее имеющегося острого периода. Клиническая картина схожая. Человека донимает повышенная субфебрильная температура, а также желтизна склер. Появляются ноющие боли в области правого подреберья. Пострадавший быстро устает, у него проявляется слабость, резкое похудание. Печень и селезенка скорее увеличены.
Хроническая форма способна привести к ряду осложнений. Может возникнуть нагноение, гепатит и даже цирроз печени. Поэтому допускать данное заболевание, тем более его прогрессирование – нельзя. При пальпации ощущается резкое увеличение печени. Важно вовремя диагностировать болезнь и приступить к ее лечению.
[21], [22], [23], [24], [25], [26], [27]
Бактериальный холангит
Чаще всего проявляется себя классическая форма, а именно Триада Шарко. Человека донимает боль, сопровождается все желтухой и лихорадкой. Болевые ощущения локализуются в основном в эпигастральной области. Чаще всего пациенты жалуются на интенсивные или коликообразные боли. В редких случаях ощущается дискомфорт.
Данная патология характеризуется повышением температуры, до 39 градусов. Иногда она значительно выше. Помимо этого наблюдается головная боль, озноб. Во время осмотра, врач замечает увеличенную печень, а также боли в правом боку. Практически во всех случаях наблюдается лейкоцитоз.
Диагностика проводится путем сдачи лабораторных анализов. Активно проводятся инструментальные исследования. Обычно, достаточно сдачи крови. Дополнительно можно сдать копрограмму и анализ мочи, но после одобрения врача. Проводится УЗИ, ЭКГ и КТ. Важно вовремя диагностировать проблему и начать лечение.
[28], [29], [30], [31], [32], [33], [34], [35], [36]
Лямблиозный холангит
Данное заболевание вызывают обыкновенные лямблии. Встречается патология как у взрослых, так и детей. Передается в основном через немытые руки, путем проникновения в рот. Живут бактерии в двенадцатиперстной кишке, а также верхних отделах кишечника. Иногда встречаются в желчном пузыре.
Определить наличие проблемы не так просто, ведь она тесно связана с иными болезнями кишечника, а также желчевыводящих путей. Диагностировать патологию можно исключительно при обнаружении простейших лямблий. Несмотря на это, симптоматика все же наблюдается. Так, человека донимает боль в правом подреберье, тошнота, головокружение, а также проблемы с желудочно-кишечным трактом. Может появиться изжога, понос или запор. Иногда встречается повышение температуры, а также болевые синдромы в области печени. Устранить проблему можно исключительно путем соблюдения особого питания. Наблюдение у гастроэнтеролога является обязательным.
Гнойный холангит
Клинически проявляется данная патология в виде лихорадки и желтухи. У человека может быть спутанное сознание, а также артериальная гипотензия. Со временем может развиваться почечная недостаточность, как следствие из этого – тромбоцитопения. Состояние должно быть устранено врачебным вмешательством.
Диагностировать все можно с помощью сдачи лабораторных исследований. Обычно, направляют человека на посев крови, количество лейкоцитов. Рассматривают показатели функциональности почек. Проводится УЗИ. Даже при отрицательных его результатах, рекомендуется провести эндоскопическую холангиографию.
Лечение заключается в использовании антибиотиков широкого спектра. Подробная информация о медикаментах данного типа будет предоставлена ниже. Устранить проблему не так сложно, но работа кропотливая. Поэтому желательно при появлении первой симптоматики обращаться за помощью к врачу. Комплексное устранение проблемы поможет раз и навсегда убрать заболевание.
Холангит после удаления желчного пузыря
Из печени желчь должна поступать в желчный пузырь. Здесь она скапливается и доходит до определенной концентрации. Как только пища будет поступать в организм, концентрированная желчь отправляется в двенадцатиперстную кишку и после участвует в переваривании и усвоении жиров.
Когда проводится операция по удалению желчного пузыря, желчь начинает напрямую поступать в двенадцатиперстную кишку. Это происходит непосредственно из печени. Но желчь менее концентрированная, она просто неспособна выполнять свою основную функцию. В процессе пищеварения она не участвует, точнее не дает необходимого результата.
Для того чтобы не было осложнений, человек должен соблюдать особую диету. Иначе произойдет застой желчи в печени. Опасность развития воспалительного процесса находится на высоком уровне. Первым может появиться холангит. Больной должен кушать понемногу и часто, раз 6-7. В таком случае осложнений не будет.
[37], [38], [39], [40], [41], [42], [43], [44], [45], [46], [47], [48]
Калькулезный холангит
Данная патология не возникает просто так. Для ее развития должен произойти специальный толчок. Как правило, заключается он в наличии инфекционного очага в организме. Для того чтобы победить иммунную систему, инфекция должна быть очень сильной, а функции организма значительно ослабленными. Только лишь, таким образом, возможно развитие заболевания.
Зачастую все возникает на фоне наличия холецистита. Дело в том, что очаг инфекции расположен слишком близко к печени и протокам. Поэтому проникновение ее в желчные пути вполне вероятно. Плюс к этому, наблюдается застой желчи, что значительно усугубляет ситуацию. Застой всегда приводит к развитию сильной инфекции.
Воспаление способно привести к отеку и покраснению. Именно они являются спутниками воспаления. Важно вовремя обратить внимание на основные симптомы и начать лечение. Для человека страдающего холангитом на данном этапе характерно наличие высокой температуры, желтухи и тупой боли в области печени.
[49], [50], [51], [52], [53], [54], [55]
Аутоиммунный холангит
Заболевание по своим гистологическим признакам напоминает первичный биллиарный цирроз. Однако, для него характерно наличие антимиохондриальных антител, а также антинуклеарные антитела и/или антитела к гладкой мускулатуре. Таким образом, заболевание считается идиопатическим, с присутствием смешанной картины проявления гепатита и холестаза.
Основные симптомы заключаются в иммунном холангите. Однако определение заболевания неоднозначно. Ведь не ясно, по каким причинам оно развилось. Точнее, каким образом заболевание пересекается с синдромом первичного биллиарного цирроза, а также гепатита. Холангит этого типа может иметь форму самостоятельного заболевания. Увидеть эту тонкую грань не так просто. Встречается проблема не так часто, а только лишь в 5-10% случаев.
Важно вовремя начать диагностировать заболевание. Более того, нужно правильно определить в какой форме находится патология. Правильная диагностика и лечение помогут справиться с проблемой.
[56], [57], [58], [59], [60], [61], [62], [63], [64], [65], [66], [67], [68]
Билиарный холангит
Заболевание является идиопатической патологией печени. В основном поражает проблема исключительно взрослых людей. Страдают им преимущественно женщины среднего возраста. Подвержены ему и молодые мужчины. Заболеванию присущи диффузные воспалительные и фиброзные изменения всего билиарного дерева.
Основная причина появления проблемы до сих пор не была выявлена. Есть несколько основных признаков, которые свидетельствуют о наличии болезни. Так, зачастую холангит связан с иными аутоиммунными заболеваниями. Наличие циркулирующих в крови антител часто провоцируют развитие патологии. Во время него поражаются желчные протоки. Спровоцировать болезнь способна семейная предрасположенность.
Обнаружить проблему не так просто. Обычно она идет в сочетании с другой проблемой. Необходимо сдавать анализы крови и исследовать печень. Это поможет отследить уровень лейкоцитов, а также другие основные показатели. Затем назначается качественное лечение.
[69], [70], [71], [72], [73], [74], [75], [76], [77], [78]
Стенозирующий холангит
Начало заболевания бессимптомное. Все развивается постепенно, поэтому долгое время человека ничего не беспокоит. Первое проявление заключается в повышении активности g-глутамилтранспептидазы (ГГТП) и щелочной фосфатазы (ЩФ) сыворотки. То бишь, никаких визуальных проявлений нет. Выявить проблему можно только лишь путем сдачи крови.
Бессимптомное течение особо опасное, потому как способно привести к развитию цирроза печени, а также портальной гипертензии. Но при этом признаков холестаза не наблюдается. Чаще всего диагностируется непосредственно «криптогенный цирроз».
Намного лучше, когда болезнь начинает себя проявлять. Это позволит избежать возможных осложнений и спасти человека. Проявляется все в виде лихорадки, быстрой утомляемости, постоянных болевых ощущений. Возможно изменение массы тела, а также кожный зуд. На прогрессирующей стадии развивается желтуха. Постепенно появляется печеночноклеточная недостаточность, как следствие из этого – формируется биллиарный цирроз.
Диагностировать патологию можно исключительно благодаря лабораторным исследованиям. Заболевание проявляется незначительной гипербилирубинемией и увеличением уровня IgМ, повышением уровня ЦИК (70 % случаев).
Рецидивирующий холангит
Если отток желчи нарушается постоянно, то болезнь прогрессирует и переходит в хроническую форму. Многократное повторение данного процесса приводит к тому, что патология постоянно присутствует и донимает человека повсеместно. Естественно, все чередуется периодами затишья и серьезного проявления заболевания.
Для периода обострения характерно наличие острой боли в правом подреберье. Все это сопровождается лихорадкой, желтухой и кожным зудом. Отток желчи способен самопроизвольно восстановится. Но это происходит в так называемые периоды затишья. Тогда боль постепенно утихает, состояние человека улучшается, признаков желтухи не наблюдается. Человек чувствует себя намного лучше. Но такое состояние ненадолго. Со временем наступит фаза активного проявления патологии. Симптоматика постоянно повторяется. Важно поддерживать состояние человека. Ведь в противном случае состояние значительно ухудшится. Постоянно возникающие рецидивы пророчат развитие хронической формы.
Гематогенный холангит
Он характеризуется гематогенным распространением возбудителя инфекции. Болезнь может протекать по-разному. Так, формы ее могут быть разнообразными. Вариант развития зависит от причины, по которой появился холангит.
В основе всех форм развития лежат бактерии или простейшие микроорганизмы, проникающие в организм. Чаще всего это условно-патогенная микрофлора, лямблии, гельминты. Послужить фоном для развития болезни могут воспаления желчного пузыря, наличие камней в нем, а также глистная инвазия. Застой желчи провоцирует развитие холангита.
Для патологии характерно острое начало. Обычно фиксируется резкий подъем температуры, до 40 градусов. Параллельно с этим человек чувствует болевые ощущения в правом боку. Причем болевой синдром может быть различной интенсивности. Иногда он просто напоминает колику. Тянуть может вся правая половина, бок, плечо, шея и область лопатки. В этих местах находятся пучки нервных окончаний. При прогрессировании появляется кожный зуд, тошнота, рвота, а также нарушение аппетита.
Холангит у детей
Острая форма заболевания у деток встречается крайне редко. В основном оно несет вторичную форму. Изначально малыш может перенести стрептококковую этиологию, а затем уже возникнет данная патология. Иногда она несет тяжелые последствия. Так, не исключен плеврит, абсцесс легкого, сепсис и панкреатит. Если методика лечения будет выбрана неправильно, возможно развитие токсической дистрофии печени.
Первичная патология имеет острую симптоматику. Если же она хроническая, то никаких признаков нет. Лишь изредка малыш чувствует боль в правом подреберье, его донимает слабость, озноб и температура. Обычно такое проявление характерно для острой фазы. При вторичной развитии не исключен биллиарный цирроз печени. Провести диагностику очень тяжело, а сама по себе болезнь имеет сложное течение.
Повлиять на развитие патологии у ребенка могут: застой желчи, наличие рубцов на внутренних поверхностях желчных протоков, наличие паразитов, а также нарушение целостности оболочки желчного протока. При этом страдает не только желчный пузырь, а также легкие, ткани печени, поджелудочная.
Лечить данную форму лучше хирургическим путем. Потому как от этого зависит дальнейшее состояние ребенка. Допускать хроническую форму не стоит. Последствий может быть много. Важно соблюдать правильное питание.
[79], [80], [81], [82], [83], [84], [85], [86], [87], [88], [89], [90], [91]
ilive.com.ua
Холангит — Википедия
Материал из Википедии — свободной энциклопедии
Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 24 мая 2015; проверки требуют 5 правок. Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 24 мая 2015; проверки требуют 5 правок.Холангит (от др.-греч. χολή — жёлчь и ἀγγεῖον — сосуд), ангиохолит — воспаление жёлчных протоков вследствие проникновения в них инфекции из жёлчного пузыря, кишечника, кровеносных сосудов (чаще) или по лимфатическим путям (реже)[3]. Частой причиной холангита является токсоплазмоз, переносчики токсоплазмы — кошки.
Развитию заболевания способствует застой жёлчи. Основная причина холангита — хроническое воспаление жёлчного пузыря с последующим распространением инфекции на желчевыводящие пути[3].
Холангиты могут быть бактериальными и паразитарными в зависимости от возбудителя.
По течению холангит может быть острым и хроническим[3], по характеру изменений в протоках — катаральным и гнойным[4].
Особенности клинических проявлений. Острый холангит возникает как осложнение холедохолитиаза при тотальной или субтотальной обструкции желчного протока, реже он развивается как осложнение холангиографии или после эндопротезирования холедоха, проведения эндоскопической папиллосфинктеротомии. Клиническая симптоматика острого холангита включает недомогание, желтуху, боль в правом подреберье с иррадиацией в правое плечо, предплечье, лопатку, перемежающуюся лихорадку с ознобами и обильным потом, тошнотой, рвотой, спутанность сознания, артериальную гипотензию (инфекционно-токсический шок), составляющие так называемую пентаду Рейнольдса. Больных часто развиваются тромбоцитопения как проявление внутрисосудистои коагулопатии, признаки печеночно-клеточной недостаточности[5].
Острый рецидивирующий холангит характеризуется менее тяжелым течением и возникает на фоне желчнокаменной болезни, болезни Кароли. Рецидивирующему холангиту присуща триада Шарко. В ряде случаев у больных наблюдаются неопределенные диспепсические расстройства без лихорадки, желтухи, болевого синдрома. В промежутках между обострениями, при отсутствии заболевания печени, симптомы холангита могут отсутствовать или проявляться легкой билиарной диспепсией. Желтуха при холангите может иметь комбинированный характер, обычно она механическая, обусловлена препятствием оттоку желчи. В случаях сопутствующего поражения печени присоединяются признаки паренхиматозной желтухи. Иногда заболевание начинается подобно сепсису: с перемежающимися лихорадкой и ознобами. Тяжелые формы заболевания сопровождаются развитием сепсиса, осложняющегося септическим шоком, олигоурией и почечной недостаточностью[5].
Периодичность лихорадки, характер течения заболевания при бактериальном холангите зависят от возбудителя и степени обтурации желчных протоков. Особенно тяжело протекают пневмококковые холангиты, которые, как правило, осложняются развитием абсцессов печени. Уменьшение желчной гипертензии приводит к исчезновению клинических проявлений. Во время обострения заболевания печень увеличивается в размерах вследствие перерастяжения печеночной капсулы, становится болезненной при пальпации. Край печени обычно имеет гладкую поверхность. Следует отметить, что, поскольку ведущим звеном в патогенезе холангита является временная обтурация желчных протоков, механическая желтуха имеет переменный характер и зависит, аналогично температуре, от степени обтурации желчных путей. Клинические проявления холангита при хроническом течении могут характеризоваться чувством давления или тупыми болями в правом подреберье, слабостью, быстрой утомляемостью, нередко легкой желтушностью видимых слизистых оболочек, кожи, зудом кожи Частым симптомом являются длительные периоды немотивированного субфебрилитета, сопровождающегося ознобом. Особенности течения заболевания у пожилых людей — выраженный астенический синдром спутанность сознания при отсутствии лихорадки и болей. В постановке диагноза, наряду с описанной клинической картиной, помогают лабораторные и инструментальные методы исследования.
См. в статье Холецистит.
Лечение холангита направлено главным образом на подавление возбудителя: антибактериальные препараты широкого действия, противопаразитарные препараты, а также на усиление оттока желчи желчегонными препаратами. Диета №5, № 5а.
При остром обтурационном холангите рекомендуется начинать терапию еще до получения данных исследования чувствительности к антибиотикам с применением уреидопенициллина (мезлоциллина) и цефалоспоринов (цефотаксима), а также добавлением препаратов метронидазола. При рецидивирующем холангите и частичной обтурации протоков больные часто находятся на амбулаторном лечении, в связи с тем, что госпитализация по поводу каждого приступа невозможна. В таких случаях рекомендуется употребление таких оральных антибиотиков, как ко-тримоксазол.
Антибактериальную терапию проводят до регресса клинических признаков воспалительного процесса.
| |||||||
| |||||||
ru.wikipedia.org
симптомы и лечение, рекомендации по питанию
Данное заболевание нередко путают с холециститом, но это совершенно разные болезни. В статье мы подробно рассмотрим, что такое хронический холангит и как он проявляет себя. Познакомимся с причинами и симптомами. В завершении статьи разберем направления диагностики, схему лечения хронического холангита. И узнаем, какой может быть профилактика болезни.
Что это?
Хронический холецистит и холангит объединены тем, что они являются заболеваниями желчного пузыря. Разница — в локации поражения органа, течении болезни.
Хронический холангит — это воспаление желчных путей, притом как внешних, так и внутренних протоков. Для него характерно продолжительное, рецидивирующее течение (поэтому болезнь и названа хронической). В конечном счете может привести к холестазу.
Хронический холангит. Что за болезнь? Воспалительные процессы в желчных протоках из-за проникновения в них инфекции из органов пищеварительного тракта (желчного пузыря, кишечника), кровеносных сосудов. Реже инфекция может попасть по лимфатическим путям. Одной из частых причин заболевания выступает токсоплазмоз. А переносчиками самой токсоплазмы выступают домашние кошки.
Основная информация о болезни
Среди основных клинических признаков хронического холангита выделяют сильную боль в зоне печени, лихорадку, озноб, желтуху. Главные направлением диагностики здесь на сегодня называется ультрасонография поджелудочной железы и ведущих к ней желчных путей. Используют также такие методики, как ретроградную холангиопанкреатографию, компьютерную томографию выводящих желчь путей, а также общий и биохимический анализ крови.
Что касается лечения хронического холангита, то самым эффективным выступает комбинированный вариант. Это соединение антибактериальной консервативной, обезболивающей терапии, дезинтоксикации, а также хирургической декомпрессии желчных путей.
Что касается хронического холангита в МКБ-10, то он обозначен под кодом K83.0.
Статистические данные
Обратимся теперь к мировой медицинской статистике. В отличие от хронического холецистита, холангит встречается гораздо реже. Как и в сравнении с иными воспалительными заболеваниями гепатобилиарной системы.
В основном патология развивается у взрослых людей. Средний возраст пациентов — 50 лет. Каких-то наблюдений о более частой подверженности болезни мужчин или женщин нет.
В большинстве случаев проявляет себя на фоне уже имеющихся заболеваний печени и желчного пузыря. Отмечено, что в 37 % случаев заболевание будет диагностировано после холецистэктомии.
Нельзя не сказать и о специфической форме заболевания — склерозирующем холангите. Она прогрессирует на фоне относительного здоровья человека. Медленно развивается в течение в среднем 10 лет. И в итоге приводит уже к необратимым поражениям печени. Об истинных цифрах заболеваемости склерозирующей формой нет достоверных данных, так как пока что ее диагностика затруднена. Но, надо сказать, что в последнее время количество зафиксированных случаев возросло. Что, прежде всего, говорит об улучшении качества диагностики.
Если говорить о смертности от хронической формы холангита, то тут нет четких цифр. В зависимости от сроков выявления болезни, правильности терапии, она составляет от 15 до 90%.
Причины
Возможно ли развитие хронического холангита после удаления желчного пузыря? Да, во многих случаях. Это заболевание более бактериальной природы. Его способны вызвать практически все возбудители, которые присутствуют в пищеварительном тракте:
- Протеи.
- Энтерококки.
- Кишечная палочка.
- Клебсиеллы и проч.
Практически во всех случаях отмечается инфицирование несколькими такими возбудителями одновременно. И при этом очень редко при посевах желчи обнаруживается только один-единственный агент-бактерия. Во многих случаях при хроническом типе холангита выявляется и наличие бактерий в крови пациента (положительный посев на стерильность крови).
Как мы уже говорили, факторами риска при этой болезни служат различные хирургические, диагностические, терапевтические вмешательства, затрагивающие желчные пути. Они могут выполняться на фоне как врожденных аномалий развития, так и различных инфекционных процессов.
Что способствует развитию болезни?
Что может способствовать попаданию бактерий, кишечной микрофлоры в желчевыводящие пути? Обычно это следующее:
- Нарушение функционирования дуоденального сосочка.
- И лимфогенная, и гематогенная диссеминация различных бактериальных агентов.
Такой механизм инфицирования желчных протоков может наблюдаться при следующем:
- Аномалии в развитии самих желчных путей, наличие врожденных кист и проч.
- Стенозы и деформации желчных путей после проведения хирургических вмешательств или эндоскопических мероприятий.
- Опухоли желчевыводящих путей или самой поджелудочной железы.
- Холестаз, развившийся на фоне желчекаменной болезни.
- Инвазии паразитов.
Как правило, для формирования именно хронического холангита необходимо сочетание трех факторов:
- Транслокация (попадание) кишечной микрофлоры в желчные протоки.
- Холелитиаз.
- Увеличение внутрипротокового давления.
Нужно отметить, что хроническая форма холангита может формироваться и как продолжение острого холангита. Но нельзя исключать и первичного сугубо хронического течения болезни.
Основные симптомы на ранней стадии
Главным симптомом хронического холангита выступает выявление так называемой триады Шарко. Она включает в себя следующее:
- Умеренная боль, ощущаемая в правом подреберье.
- Озноб — повышение температуры тела больного до субфебрильных показателей.
- Желтуха.
Что касается признаков хронического холангита, то пациент страдает от тупых, слабоинтенсивных, ноющих болей. После желчной колики он ощущает умеренную лихорадку, маловыраженный озноб.
Что касается клинической картины, то тут она стертая, рецидивирующая. Поэтому пациенты, как правило, редко обращают внимание на первые симптомы заболевания.
Основные симптомы на поздней стадии
Если перейти к признакам хронического холангита (холецистит — совершенно иное заболевание) уже на поздней стадии, то можно заметить следующее:
- Иктеричность (простыми словами желтушность) как кожных покровов, так и слизистой оболочки.
- Повышенная утомляемость.
- Общая слабость (обобщенно выражается при пожилом возрасте пациента).
Что касается возраста больного более 60 лет, то диагностика в таком случае существенно затруднена. Клиническая картина будет не соответствовать тяжести воспалительного процесса, происходящего в желчных протоках. Симптомы слишком стертые, поэтому установить правильный диагноз сложно даже специалисту.
Осложнения заболевания
Такая форма болезни, как гнойный хронический холангит, может привести к тому, что инфекция проникнет в системный кровоток. А это уже чревато развитием септического билиарного шока. Его итог в 30% случаев — летальный.
Не менее опасными для жизни и здоровья пациента являются и следующие осложнения:
- Порто-кавальный тромбоз.
- Абсцесс печени.
- Иного рода септические проявления.
Что касается склерозирующей хронической формы, она может обернуться следующими последствиями:
- Гепатоцеллюлярная карцинома.
- Цирроз печени.
Диагностика лабораторная
При выявлении у себя даже подозрения на симптомы хронического типа холангита нужно обязательно обратиться за консультацией к специалисту-гастроэнтерологу. Для постановки предварительного диагноза доктор убеждается в наличии у пациента триады Шарко.
Далее для уточнения вердикта необходимо прохождение ряда лабораторных тестов. Тут выявляется следующее:
- Общий анализ крови. Если у пациента именно хронический холангит, будет обнаружен высокий лейкоцитоз, увеличенная СОЭ, а также нейтрофильный сдвиг лейкоцитарных формул.
- Биохимический анализ крови. Если диагноз установлен верно, то в итогах скрининга будет повышенный уровень билирубина, активность Г-ГТП и ЩФ.
- Микробиологические исследования. Практически у всех больных находят кишечную микрофлору в желчи. У половины пациентов обнаруживают бактерии и в крови.
Диагностика инструментальная
Также доктора обращаются и к инструментальным методикам диагностики. В частности, проводится ультрасонография желчных путей и самой поджелудочной пути. Тут можно увидеть утолщение и некоторое расширение стенок желчевыводящих путей.
Не менее важна и распространенная сегодня компьютерная томография. Она не только подтверждает данные, полученные при ультразвуковом обследовании, но и помогает вовремя определить осложнения гнойной формы хронического холангита. В частности, различные гнойные абсцессы и пилефлебит.
Чтобы провести ретроградную холангиопанкреатографию, дополнительно необходима консультация доктора-эндоскописта. Такое обследование помогает не только визуализировать конкременты, находящиеся в желчных путях, но и указать на их конкретные расширения.
В последнее время ЭРХПГ заменила магнитно-резонансная панкреатохолангиография. Ее несомненный плюс в том, что это неинвазивный способ диагностики. Он не только выявляет симптомы холангита хронической формы, но и помогает установить причины его развития.
Если диагностические обследования проводятся непосредственно перед хирургическим вмешательством, могут использовать чреспеченочную холангиографию. Иглу проводят через кожу пациента, а затем через его желчные пути. Так осуществляется и контрастирование, и дренирование последних.
Схожесть с другими заболеваниями
При диагностике хронического холангита специалистам нужно быть особо внимательными — заболевание схоже по проявлениям, симптоматике с рядом других патологий и болезней:
- Закупорка желчных протоков (наблюдается при желчекаменной болезни).
- Вирусные гепатиты.
- Калькулезный и острый холецистит.
- Опухоли желчных протоков, печени или поджелудочной железы.
- Стриктуры желчных протоков по иной причине.
Медикаментозная терапия
В статье мы разбираем, в числе всего прочего, симптомы и лечение хронического холангита. Что касается терапии, она преимущественно амбулаторная. Госпитализация в гастроэнтерологическое отделение стационара требуется только в особых случаях:
- Злокачественный холестаз.
- Тяжелое течение болезни.
- Преклонный возраст пациента.
Медикаментозное лечение тут предварительное — это первый этап к хирургической разгрузке желчных протоков. В частности, проводится дезинтоксикация организма, больному назначают противомикробные и обезболивающие средства. До получения бактериальных посевов прописываются антибиотики широкого действия. Это пенициллины, способные проникать в желчь, цефалоспорины и аминогликозиды. Если природа инфекции паразитарная, назначаются соответствующие препараты дополнительно.
Оперативное вмешательство
Главная цель хирургической операции при хронической форме холангита — удаление конкрементов из желчных протоков, что способно улучшить, стабилизовать отток желчи. То есть, проводится дренирование желчевыводящих путей.
С данной целью осуществляются следующие операции:
- Наружное дренирование желчных путей.
- Транспеченочное чрескожное дренирование.
- Назобилиарный тип дренирования (проводится при РПХГ).
- Извлечение конкрементов из холедохов.
- Извлечение конкрементов из желчных протоков при РАХГ.
- Баллонная эндоскопическая дилатация сфинктера Одди.
- Эндоскопические стентирования холедоха.
Что касается реабилитации в послеоперационном периоде, то здесь очень важно соблюдать специальную диету при хроническом холангите. Она составляется вашим лечащим врачом. Важно включать в рацион пищу, богатую как витаминами, так и растительными маслами. Диету обязательно совмещают с проведением желчегонной и противобактериальной терапии.
Профилактика и прогнозы
Не нужно забывать, что хронический тип холангита — довольно серьезное заболевание, игнорирование которого, неправильное или несвоевременное лечение может обернуться летальным исходом. Прогноз болезни тут ухудшает следующее:
- Женский пол.
- Преклонный возраст.
- Длительная гипертермия — более двух недель (повышенная температура тела).
- Анемия.
- Расстройства сознания.
- Недостаточная функция печени и почек.
Профилактика в данном случае вторичная. Сводится к двум важным направлением:
- Проведение профилактической диагностики печени, желчного пузыря и пищеварительного тракта в целом.
- Своевременное лечение заболеваний, инфекций, патологий, которые могут вызвать холангит.
Мы познакомились с достаточно серьезным заболеванием — воспалением желчных протоков инфекционной природы. Хронический холангит опасен тем, что его симптомы (особенно при ранней стадии) стерты. Нужна всесторонняя диагностика — как лабораторная, так и инструментальная. Больному предстоит медикаментозное, хирургическое лечение, соблюдение диеты.
labuda.blog
