признаки и лечение / Mama66.ru
Воспалительными заболеваниями половых органов страдают не только женщины, но и маленькие девочки. Одним из недугов, возникающих как у взрослых людей, так и у юных деток, является вульвовагинит. Под этим термином понимается воспалительный процесс, при котором поражается вульва и слизистая оболочка влагалища.

В основном вульвовагинит возникает у малышек старше 3 лет. Примерно в этом возрасте родители приучают своих дочек к самостоятельному подмыванию. Недостаточная гигиена половых органов становится причиной развития вульвовагинита у девочек. Заболевание могут спровоцировать и другие факторы (например, расчесы).
Общая информация о недуге
Вульвовагинит – заболевание, имеющее бактериальное происхождение. Возбудителями могут быть различные микроорганизмы. В некоторых случаях вульвовагинит является проявлением аллергической реакции детского организма.
При заболевании у девочек возникают следующие симптомы:
- боль в области наружных половых органов;
- зуд;
- чувство жжения.
Не исключено появление слизисто-гнойных выделений. Они могут быть скудными или обильными со странным запахом и примесью крови.
При появлении у девочек вышеперечисленных признаков родителям необходимо обратиться за помощью к врачу. При отсутствии лечения вульвовагинит перейдёт в хроническую форму. В дальнейшем заболевание может привести к появлению синехий (сращений половых губ), препятствующих мочеиспусканию. Из-за них в будущем половая жизнь будет затруднена. Подробнее о том, как выглядят синехии у девочек →
Классификация заболевания и причины воспаления
Специалисты различают следующие формы вульвовагинита: острую и хроническую. При первой разновидности заболевания симптомы являются ярко выраженными. Вульвовагинит, протекающий в хронической форме, может не беспокоить девочек на протяжении длительного времени. В периоды обострений признаки недуга становятся более чёткими.

Заболевание также классифицируют в зависимости от микроорганизмов, вызвавших его. Вульвовагинит у девочек может быть:
- микотическим;
- трихомонадным;
- вирусным.
Существуют и другие виды заболевания, но вышеперечисленные являются наиболее часто встречающимися в детском возрасте.
Микотический вульвовагинит возникает из-за грибка рода Candida. Причины развития этого вида недуга у маленьких девочек: применение антибиотиков не по назначению врача, ослабленная иммунная защита организма, дефицит витаминов. Заболевания эндокринной системы тоже могут спровоцировать вульвовагинит.
Вирусную разновидность недуга вызывают вирусы (аденовирус, цитомегаловирус, герпес и др.). Возбудители могут передаться ребёнку от матери. Довольно часто инфицирование происходит во время родов.
Ещё одна разновидность заболевания – трихомонадный вульвовагинит. Недуг развивается из-за попадания в организм девочек трихомонад. Инфицирование возможно при несоблюдении ребёнком правил личной гигиены (например, при использовании чужого полотенца или мыла). Дети заражаются и от собственных матерей во время родов. Кроме этого, трихомонадный вульвовагинит выявляется у девочек, которые начали половую жизнь.
К заболеванию могут предрасполагать определённые факторы. У детей уровень эстрогенов является низким, а среда во влагалище – нейтральной. Эти особенности предрасполагают к вульвовагиниту. Недуг может возникнуть из-за применения мыла, ведь средство способно изменить pH. Также к заболеванию предрасполагают механические раздражения (мастурбация, ношение синтетического и облегающего белья, инородное тело во влагалище).
Обследование и лечение детей
Диагностика вульвовагинита у девочек довольно простая. Врачи в первую очередь спрашивают родителей о том, какие симптомы они заметили у своих детей. Выясняется тип применяемого мыла, характер и продолжительность выделений. Специалисты интересуются, в каком направлении заболевшие детки вытирают задний проход, контактируют ли с заражёнными родственниками.

После получения необходимой информации проводится осмотр малышей в коленно-грудном положении для исключения наличия инородного тела во влагалище и в «позе лягушки» с целью взятия материала для проведения исследования. Мазок берётся с помощью тампона, смоченного в стерильном физиологическом растворе. Во время забора материала специалисты не касаются девственной плевы. После получения результатов посева врачи ставят диагноз.
Если при исследовании взятого мазка будет обнаружена нормальная микрофлора, то ребёнку врач поставит диагноз «неспецифический вульвовагинит». Специалисты в таких случаях дают следующие рекомендации:
- регулярно мыть промежность, наружные половые органы, не пренебрегать правилами личной гигиены;
- носить качественное нижнее белье, сшитое из натуральных тканей;
- трижды в сутки принимать тёплые сидячие ванны, а после процедур промакивать полотенцем область половых органов и лежать в течение 10 мин. с разведёнными ногами;
- не использовать для подмываний жёсткое мыло (рекомендуется применять качественное щелочное мыло, в составе которого есть растительные масла).
Медикаментозное лечение вульвовагинита (неспецифического) у девочек назначается в том случае, если при соблюдении вышеперечисленных советов, положительный результат не появился через 3 недели. Больным девочкам назначаются такие препараты, как Ампициллин, Цефалексин. Как правило, эти лекарственные средства принимаются внутрь на протяжении 10–14 дней. Иногда специалисты выписывают кремы, в составе которых есть антимикробные компоненты (сульфаниламид, сульфабензамид).
Антимикробная терапия может оказаться неэффективной. Если положительного результата не будет, то врач назначит кремы с эстрогенами (гормональная терапия). Эти средства применяются в течение 2–3 недель.
При обнаружении в мазке грибков рода Candida(микотический вид заболевания) специалисты рекомендуют противогрибковые препараты в виде мазей или кремов (например, Нистатин). Лечение вирусного вульвовагинита проводят в следующих направлениях: повышение устойчивости организма к воздействию патогенных факторов и угнетение жизнедеятельности микроорганизмов, вызвавших недуг. Для этого применяют противовирусные препараты (Ацикловир и др.). Лечение трихомонадного вульвовагинита заключается в использовании таких лекарственных средств, как Метронидазол, Трихопол.
Профилактика вульвовагинита у девочек
Предупредить возникновение этого заболевания у маленьких девочек под силу всем родителям. Нужно лишь вовремя уделить внимание вопросу, касающемуся профилактики вульвовагинита. Она включает в себя несколько мер.
- Регулярный туалет наружных половых органов. Чтобы не столкнуться с заболеванием и необходимостью лечения вульвовагинита у девочек, необходимо ежедневно проводить гигиенические мероприятия. Подмывания должны осуществляться после опорожнений кишечника и перед сном. Гигиена включает в себя омывание промежности, вульвы и анального отверстия (родителям малышек стоит помнить, что тёплую и чистую воду нужно направлять от наружных половых органов в сторону заднего прохода, а не наоборот). Можно 2–3 раза в неделю использовать детское мыло.
- Ношение нижнего белья, изготовленного из натуральных тканей. Синтетические вещи носить не рекомендуется, ведь они отрицательно сказываются на детском здоровье. Такое белье не пропускает воздух, не впитывает кожные выделения, создаёт для размножения микроорганизмов благоприятные условия. Именно поэтому не нужно покупать детям белье из синтетики.

- Нельзя разрешать детям носить тесную и облегающую одежду. Из-за подобных вещей создаётся повышенная влажность в области промежности. Такие условия благоприятствуют росту и размножению бактерий. Также стоит запретить девочкам надевать стринги. Это нижнее белье кажется юным модницам очень красивым, но его ношение небезопасно для здоровья. Стринги могут спровоцировать попадание кишечной микрофлоры во влагалище и развитие воспалительного процесса. Тогда необходимости проведения лечения вульвовагинита у девочек не удастся избежать.
- Исключение необоснованного приёма антибиотиков. Применение этих препаратов без назначения врача не пойдёт на пользу ребёнку. Из-за антибиотиков нарушается баланс микрофлоры в организме. Из-за преобладания одних микроорганизмов над другими у девочки может развиться какое-нибудь заболевание (в частности и вульвовагинит). Чтобы этого не произошло, нужно все лекарственные средства принимать только по назначению специалиста, а антибиотикотерапию проводить на фоне приёма пробиотиков.
- Исключение частого использования ежедневных прокладок. Родители должны объяснить своим дочерям, что постоянно применять такие средства гигиены нельзя. Производители, рекламируя свой товар, говорят, что прокладки позволяют коже дышать. Врачи же это отрицают. Они отмечают, что прокладки имеют непроницаемый для воздуха и влаги слой. Частое использование средств гигиены может привести к появлению на коже раздражений, покраснений.
Таким образом, вульвовагинит – это заболевание, которое вполне можно предупредить. Родители должны проводить профилактику этого недуга и приучить своих девочек к выполнению несложных действий. Если же, несмотря на все усилия, заболевание возникло, то нужно обратиться к врачу, а не заниматься самолечением и не думать, что всё само по себе пройдёт. Вульвовагинит у девочек опасен, так как он может привести к образованию синехий и появлению более серьёзных проблем., поэтому задача мамы — научить дочку правильной гигиене и следить за её здоровьем.
Рекомендуем к просмотру: консультация эксперта
Советуем почитать: Лечение ООВИ: разбираемся в медикаментах и народных рецептах
mama66.ru
Вульвовагинит у девочек детей: лечение, симптомы, причины
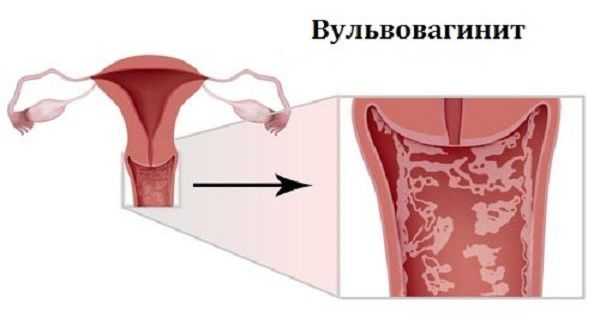
Вульвовагинит у девочек – распространенное заболевание, характеризующееся сочетанием воспаления слизистой оболочки влагалища (вагинита) и наружных половых органов (вульвита). Риск развития инфекции присутствует у детей с первого года жизни и до периода полового созревания. Терапия вульвовагинита, как и других гинекологических заболеваний, комплексная, и включает антибактериальные, гормональные средства для местного и перорального применения. У детей лечить воспаление сложно, так как назначение многих препаратов ограничивается возрастом ребенка.
Вульвовагинит у девочек
Причины
У взрослой женщины и девушки после начала месячных функционирование слизистой оболочки влагалища регулируется эстрогенами. Они постоянно поддерживают кислый уровень рН среды, губительный для большинства бактерий. До 3 – 6 месяцев у девочек концентрация этих гормонов также повышена, так как они остались в организме ребенка еще с периода внутриутробного развития. После этого возраста слизистая становится восприимчивой к патогенной флоре.
Вульвовагинит у ребенка вызывают стафилококки, стрептококки, энтерококки, кишечная палочка, протеи, дрожжевые грибки (в основном рода Candida). Реже причиной воспаления служат хламидии, гонококки, трихомонады. В таком случае заражение возможно в процессе родов от инфицированной матери либо при использовании общих с больным человеком полотенец и белья. Кроме этого, причинами вульвовагинита у девочек являются:
Интересные статьи
- несвоевременная замена подгузника или пеленок;
- попадание кала в область наружных половых органов;
- расчесы при энтеробиозе;
- тесное белье из синтетических воздухонепроницаемых тканей;
- частое использование мыла для подмывания;
- реакция как на пищевой аллерген, так и на различные красители, ароматизаторы, моющие средства, ополаскиватели и стиральные порошки;
- купание в грязных водоемах, бассейнах с повышенным содержанием хлора;
- переохлаждение.
Кроме того, причиной воспаления нередко становится попадание инородного тела во влагалище. Это кусочек нитки, пуговица, бусинка. Мелкий предмет не ощущается, но служит постоянным источником бактериальной микрофлоры. В таком случае симптомы инфекции возникают волнообразно. После упорного лечения они проходят, но, спустя какое-то время, возвращаются вновь.
Предрасполагающим фактором к развитию вульвовагинита у девочек является ослабление защитных сил организма. Причиной этого может быть наличие врожденного либо приобретенного хронического заболевания, нервный стресс, попадание в тесный детский коллектив в раннем возрасте. Иммунитет страдает от длительного лечения антибиотиками, бесконтрольного применения противовирусных препаратов, курса терапии глюкокортикоидами или цитостатиками. Не последнюю роль в подверженности инфекциям играет рацион с дефицитом необходимых для маленьких детей витаминов.
Клиническая картина
Детям до определенного возраста сложно описать свои жалобы при воспалении наружных половых органов и влагалища. Предположить вульвовагинит на начальной стадии мама может самостоятельно (фото признаков инфекции есть в интернете). Отмечается сильное покраснение слизистой оболочки, отечность. Иногда гиперемия охватывает кожу промежности. Помимо этого, заболевание протекает с такими симптомами:
- слизисто-гнойные выделения из влагалища с неприятным запахом;
- зуд и жжение, усиливающиеся при мочеиспускании, ходьбе, подмывании, прикосновении.
В редких случаях вульвовагинит у детей протекает с повышением температуры и ухудшением общего состояния. За счет недостаточной сопротивляемости слизистой оболочки половых органов ребенка бактериям, инфекция распространяется быстро. Воспаление может охватить матку, яичники и «подняться» вверх по уретре до мочевого пузыря и почек. Иногда детям на фоне лечения вульвовагинита требовалась терапия цистита и пиелонефрита. Поэтому при появлении первых симптомов воспаления необходимо обратиться к доктору.
Методы диагностики
Для выявления причин заболевания девочек следует записать на прием к детскому гинекологу. Он аккуратно осматривает промежность, наружные половые органы и область влагалища. Затем доктор берет мазок при помощи тампонов, смоченных в физрастворе. В лаборатории помимо определения возбудителя инфекции, проводят тесты на их чувствительность к антибиотикам.
Также доктор выдает детям направление на клинические анализы и УЗИ. Если воспаление не затронуло органы малого таза и не сопряжено с вирусной инфекцией, показатели исследования крови в норме. В моче обнаруживают лейкоциты на все поле зрения, бактерии. В таком случае следует проверить почки и мочевой пузырь на УЗИ для исключения инфекции.
Вульвовагинит – инфекция женских половых органов
Вульвовагинит
08.Вульвовагинит. Принципы комплексной терапии
Также выполняют анализ на энтеробиоз. В некоторых случаях он неинформативен, поэтому для уточнения диагноза для исследования на паразитарные инвазии берут кровь. Кроме того, детям рекомендуют проверить уровень сахара. При подозрении на специфические возбудители воспаления необходимо сдать кровь на анализ методом ПЦР.
Обычно лечить вульвовагинит начинают до получения результатов бакпосева, так как выполнение этого анализа занимает несколько дней. Детям назначают мази и растворы для местного применения. При неэффективности терапии выписывают антибактериальные средства в виде суспензий или таблеток. Лечение вульвовагинита у девочек за редким исключением проводится амбулаторно (в домашних условиях).
Медикаментозная терапия
Перечень назначаемых лекарств зависит от возбудителя заболевания. Если не выявлено специфических бактерий, предпочтение отдают препаратам для местного применения. Таким образом снижается риск системных осложнений и побочных эффектов. Для обработки влагалища и наружных половых органов детям показаны:
- Левомеколь содержит антибактериальный компонент хлорамфеникол, активный в отношении большинства представителей грамположительной и грамотрицательной микрофлоры, и метилураций, ускоряющий процессы регенерации слизистой оболочки;
- Линимент синтомицина по действию схож с Левомеколем, так как содержит хлорамфеникол;
- Раствор Мирамистина – мощный антисептик с бактерицидным и фунгицидным эффектом;
- Раствор Сангвиритина 0,2% обладает широким спектром действия в отношении патогенной микрофлоры.
При лечении вульвовагинита у девочек мазью тщательно смазывают слизистую оболочку наружных половых органов. Также допускается введение препарата детям во влагалище при помощи катетера (или шприца без иглы). При назначении растворов средством смачивают сложенную в несколько слоев марлю и делают примочки. Повторять манипуляцию необходимо 2 – 3 раза в сутки.
Принципы лечения специфического детского вульвовагинита отличаются. После выявления возбудителя назначают антибиотик. Детям чаще выписывают Аугментин. Его принимают в форме сиропа, дозировка составляет 40 мг/кг. При тяжелом течении инфекции девочкам старше года прописывают Азитромицин (Сумамед) в количестве 10 мг/кг в сутки. При обнаружении трихомониаза необходим Метронидазол, в возрасте от года до 12 лет его пьют из расчета 20 мг/кг в три приема.
Лечение аллергического вульвовагинита у девочек проводится антигистаминными препаратами. Детям их дают в виде сиропов. Ассортимент медикаментов этой группы в таблетках гораздо шире, чем в форме суспензий. Врачи рекомендуют Эриус, Кларитин, Кларисенс (их применяют начиная с 1 года) по 2,5 мл в сутки.
Дополнительная терапия
Показаны сидячие ванночки с отваром из цветков ромашки или коры дуба. Готовить их следует по такому рецепту: столовую ложку лекарственного растения залить стаканом кипятка и настоять в течение 2 – 3 часов. Затем раствор процедить и смешать с заранее приготовленной теплой водой. Вместо отваров, можно применять разведенную до светло-розового цвета марганцовку.
Симптомы вульвовагинита (зуд, жжение, выделения из влагалища) вызывают беспокойство и раздражительность у ребенка. Поэтому показаны седативные препараты на основе валерианы или пустырника. Для увлажнения слизистой оболочки применяют персиковое или облепиховое масло. Вульвовагинит обычно развивается на фоне ослабленного иммунитета. Поэтому необходимо пройти курс лечения такими препаратами, как Неовир, Интерферон, Иммунал, Эхинацея композитум.
Слипчивый вульвит
Подобный тип заболевания родителям известен как синехии. Из-за недостаточного функционирования слизистой оболочки малые половые губы срастаются (фотографии патологии есть на специализированных форумах). Подобное явление встречается у половины девочек в возрасте от 1 года до 2 лет. В большинстве случаев синехии носят физиологический характер и проходят самостоятельно.
Иногда сращение половых губ препятствует нормальному выделению мочи и воздухообмену, что приводит к бактериальному вульвовагиниту. Лечение заключается в назначении детям 1% гидрокортизиновой мази. В течение 2 недель ее наносят на пораженную область дважды в день, затем еще на протяжении такого же периода – 1 раз в сутки. Если подобная терапия не окажет эффекта, показано инструментальное разделение половых губ под анестезией.
Профилактика
Дети первого года жизни обычно большую часть суток проводят в подгузниках, поэтому родителям следует уделять внимание гигиене половых органов. Подмывать ребенка необходимо после каждой дефекации (но не меньше двух раз в сутки). Мыло следует подбирать гипоаллергенное, без красителей и ароматизаторов. Когда памперсы сменяют на трусики, предпочтение стоит отдавать белью из натуральных, белых тканей (лучше хлопку).
При стирке рекомендуют пользоваться детскими порошками, тщательно выполаскивать моющие средства. При покраснении слизистой наружных половых органов, появлении белесых или гнойных выделений из влагалища нельзя заниматься самолечением. Частые подмывания с мылом, применение антибактериальных мазей приведут к развитию осложнений. Необходимо обратиться к детскому гинекологу, который назначит определенные препараты и расскажут об их применении .
kakiebolezni.ru
Как лечить острый бактериальный вульвовагинит у детей: симптомы и лечение
Вульвовагинит у детей сопровождается болью, неприятными ощущениями.
Чтобы помочь ребенку выздороветь, родителям необходимо как можно раньше приступить к лечению.
Как вывести вшей и гнид у ребенка? Узнайте об этом из нашей статьи.
Общая информация
Вульвовагинит — это заболевание, характеризующееся воспалительным процессом.
Поражаются вульва и слизистая влагалища. Страдают чаще всего девочки старше трех лет.
Причиной болезни у маленьких девочек может стать неправильное, либо нечастое подмывание.
Недуг имеет бактериальное происхождение. Вызывают патологию болезнетворные микроорганизмы. Болезнь может передаваться от матери к дочери во время родов. У взрослых женщин заболевание развивается из-за незащищенного полового акта.
Вульвовагинит отличается от вульвита. Если первое заболевание поражает не только наружные половые органы, но и внутренние, то вульвит возникает только снаружи. Воспаление бывает только на поверхности, не задевает слизистую влагалища.
Вылечить вульвит легче, чем вульвовагинит. Для лечения внутреннего воспаления понадобится больше времени.
к содержанию ↑Причины появления и факторы развития
Основными причинами возникновения болезни у девочек являются:
- Несоблюдение правил гигиены. Подмывание бывает нечасто, либо выполняется неправильно.
- Чрезмерный уход за половыми органами. Во время подмывания используется много мыла, различных гелей. Они могут нарушить естественную микрофлору и вызвать заболевание.
- Длительный прием антибиотиков. Сильнодействующие лекарства могут приводить к осложнениям. Данное заболевание является негативным последствием приема таких медикаментов.
- Перенесенные инфекционные заболевания. Могут спровоцировать вульвовагинит.
- Заражение девочки от матери во время родов. Болезнь может передаваться во время родов.
К факторам развития врачи также относят немытые руки после дефекации, использование химических средств во время купания, прыщи, высыпания на коже.
Тесное белье также может спровоцировать болезнь.
к содержанию ↑Разновидности и формы
Специалисты выделяют две формы болезни:
- Острая. Возникает внезапно, характеризуется сильным зудом, болью. Длительность болезни обычно не превышает двух-трех недель.
- Хроническая. Может длится долго, симптомы проявляются слабее. Боль не сильная, наблюдается ощущение дискомфорта в промежности.
В зависимости от типа возбудителя заболевание бывает следующих видов:
- бактериальный. Патология появляется при воздействии на организм стрептококков, стафилококков, кишечной палочки;
- трихомонадный. Возникает из-за негативного воздействия трихомонады. Это вредоносные микроорганизмы, которые приводят к тяжелому течению заболевания;
- кандидозный. Причины возникновения патологии — подходящая микрофлора. Если женщина употребляет много сладостей и выпечки, микрофлора половых органов меняется, что способствует развитию болезни;
- смешанный. Тяжелый вид болезни, при котором на половые органы воздействует сразу несколько видов возбудителей.
к содержанию ↑Как лечить вазомоторный ринит у детей? Ответ узнайте прямо сейчас.
Осложнения и последствия
Если патологию не лечить, могут возникнуть негативные последствия:
- Воспалительные заболевания малого таза. Очаг воспаления будет разрастаться, займет всю область малого таза.
- Внутриматочные инфекции. Из-за воспалений могут возникнуть инфекции, которые проникнут в самые важные органы половой системы.
- Эмфизематозный вагинит. Болезнь будет проникать дальше, вызывая сильные боли, сопровождаясь изменениями естественной микрофлоры.
Диагностика
Диагностика заболевания осуществляется в больнице врачом-гинекологом.
Сначала пациентку осматривает врач, затем применяются данные методы диагностирования:
- УЗИ тазовых органов. Позволяет рассмотреть очаг воспаления.
- Анализ мочи. Говорит о наличии или отсутствии болезнетворных бактерий.
- Применение вагиноскопа. Это узкая, совсем маленькая конструкция, которая снабжена светом и камерой. Разработана для девочек, поэтому боли не причиняет, позволяет детально рассмотреть очаг воспаления.
Данные методы позволяют быстро установить диагноз, источник заболевания. После диагностирования патологии врачи назначают оптимальный способ лечения.
О способах лечения водянки яичка у мальчиков без операции читайте здесь.
О вульвовагинитах у девочек вы можете узнать из видео:
к содержанию ↑Методы лечения
Как и чем лечить малышку? Заболевание можно устранить с помощью аптечных и народных средств.
Медикаментозный

Для лечения девочки применяют антисептик Тантум Роза. Он уничтожает болезнетворные бактерии, устраняет воспаление, зуд, борется с причиной болезни.
Изготавливается препарат в виде раствора для ванночек, либо подмывания. Использовать его нетрудно: необходимо смешать 140 мл лекарства и 100 мл воды.
Средство немного нагревают на водяной бане, используют для ванночки, либо подмывания девочки. Проводится процедура утром и вечером.
Отличным средством является перекись водорода. Лекарство используется для ванночек. В тазик наливают воду, примерно половину всей емкости. В набранную воду добавляют столовую ложку перекиси водорода и тщательно перемешивают с водой.
Ребенку нужно сесть в тазик с лекарством на десять минут, затем встать. Ребенка слегка подмывают после процедуры. Проводится утром и вечером. Если нет перекиси водорода, можно использовать марганцовку. Ее добавляют в малом количестве, вода должна стать слегка розовой. Процедура длится также десять минут.
Специалисты рекомендуют использовать для борьбы с заболеванием следующие мази:
- Анестезин;
- Бензокаин.
Средства устраняют покраснение, боль и зуд. Наносить мази надо дважды в день. Они должны попасть не только на кожу, но и на слизистую.
Однако большое количество мази может привести к неприятным ощущениям и жжению. Используется лишь небольшое количество лекарства.
Борются с заболеванием следующие растворы:
- Фурацилин;
- Мирамистин.
Они разводятся с водой и используются для ванночек. Нужно смешать одну столовую ложку раствора и два стакана теплой кипяченой воды. Готовое лекарство используется в виде ванночек 2-3 раза в день. Длительность процедуры — десять минут.
к содержанию ↑Рекомендации по лечению варикоцеле у подростков вы найдете на нашем сайте.
Народные средства

Превосходно борется с заболеванием настой из листьев ежевики. Для этого смешивают 50 г листьев и один литр кипятка.
Раствор настаивается час, затем процеживается. Готовое лекарство используют для подмывания девочки дважды в день.
Быстро выздоровеет девочка при использовании отвара листьев мать-и-мачехи. Для этого смешивают 50 г измельченного растения и литр кипятка. Настаивать раствор надо не менее тридцати минут, затем процедить.
Готовое лекарство наливают в тазик, ребенок сидит в нем десять минут. После этого половые органы девочки слегка ополаскиваются. Проводится процедура 2-3 раза в день.
Рекомендуется регулярно принимать настой из зверобоя. Для этого смешивают одну чайную ложку измельченного растения и стакан кипятка. Настаивается раствор пятнадцать минут, затем его процеживают. Употребляют по половине стакана 2-3 раза в день вместо чая.
к содержанию ↑Профилактика
Чтобы предотвратить заболевание у девочек, применяются следующие профилактические меры:
- Регулярное подмывание девочки. Нужно приучить ребенка подмываться утром и вечером. При этом нельзя использовать ароматизированные средства, наполненные красителями, так как они вызывают раздражение слизистой ребенка. Подбирается мыло без ароматизаторов и красителей.
- Белье должно быть свободным. Нельзя носить тесное белье, которое натирает половые органы и вызывает зуд. Нужно подбирать белье из натуральных материалов.
- Нельзя принимать долгое время антибиотики. Они могут привести к осложнениям.
- Прием витаминов, употребление здоровой пищи. Это поможет повысить иммунитет ребенка, предотвратит возникновение заболеваний.
Данное заболевание причиняет немало вреда организму девочки.
Чтобы помочь ребенку, надо как можно раньше начать лечение, тогда болезнь будет устранена предельно быстро.
Чем лечить бородавки на руках у детей? Читайте об этом тут.
Доктор Комаровский о гигиене девочек в этом видео:
Убедительно просим не заниматься самолечением. Запишитесь ко врачу!pediatrio.ru
Вульвовагинит у девочек: формы, симптомы, причины, лечение
В педиатрической практике вульвовагинит у девочек встречается часто. Под этим состоянием понимают воспаление влагалища и наружных половых органов. Протекая в стёртой или хронической форме, заболевание может не выдавать себя ничем, но нести вред здоровью ребёнка. Лечением этой проблемы занимается детский гинеколог.
Общая информация
Возникновение острого воспаления – ответ на попадание в организм чужеродных микробов или воздействие раздражающего аллергена. Если источник инфекции – болезнетворные бактерии, болезнь называют специфической. В данном случае есть прямая связь между патогенной флорой и заболеванием. Если же воздействуют вирусы или грибки, патология считается неспецифической и развивается только при определённых условиях: злоупотребление антибиотиками, пониженный иммунитет, несоблюдение правил личной гигиены, перенесённая недавно тяжёлая инфекция.

Вульвовагинит у девочек – это неприятные ощущения и угроза репродуктивному здоровью
В течение заболевания выделяют острый и хронический период. Во время первого отмечается нарастание симптомов и жалоб, которые без квалифицированной медицинской помощи доставляют ребёнку массу неудобств. Второй же может проходить незамеченным и длиться годами. Хронизация воспалительного процесса опасна для здоровья будущей женщины.
При отсутствии адекватной терапии острого процесса болезнь принимает затяжное течение. В результате могут образовываться спайки между внутренними половыми органами и сращения наружных половых губ. Это негативно отражается на работе выделительной системы и возможности забеременеть и выносить плод в будущем.
Причины и виды
Вульвовагинит в детском возрасте вызывается обстоятельствами инфекционного и неинфекционного характера. В зависимости от причин возникновения выделяют следующие виды вульвовагинита:
- Аллергический – реакция на раздражающие вещества. Ими могут быть частицы лекарственных препаратов, бытовой химии и косметики, продукты питания. Распространена аллергия на шоколад и другие сладости, цитрусовые. Воспаление в промежности возникает при купании в хлорированной воде бассейна, если есть непереносимость хлора.
- Вульвовагинит, обусловленный дисбактериозом – нарушением естественной микрофлоры влагалища девочки. Происходит это вследствие частого подмывания с жёстким мылом, когда с кожи и слизистых вымываются «полезные» микробы. Развитию дисбактериоза способствуют долгий приём антибиотиков, нехватка витаминов, общее снижение иммунитета, глистные инвазии.
- Вирусный – попадание в ослабленный организм вирусов кори, ветряной оспы, аденовируса, краснухи, герпеса простого и генитального. Инфицирование происходит во время родов от матери или воздушно-капельным путём при посещении мест большого скопления людей – детских садов, торговых центров, общественного транспорта. Попадая через дыхательные пути в организм, патоген током крови разносится к органам и тканям.
- Бактериальный – вызывается болезнетворными микроорганизмами. Самые распространённые причины – трихомонады, микоплазмы, гонококки и хламидии. К болезни приводит несоблюдение правил личной гигиены, в том числе использование чужих гигиенических и постельных принадлежностей. В группе риска оказываются любители общественных бань и бассейнов. В тёплой влажной среде с большим потоком людей болезнетворная флора развивается быстро. Море и пляжи сомнительной чистоты также могут грозить ребёнку, который любит пробовать окружающий мир на зуб.
- Механический – местное раздражение кожи и слизистых оболочек половых органов. Вызывается инородным предметом во влагалище. Им может быть бусинка, деталь игрушки, частички песка с пляжа. Неудобное, тесное бельё из синтетических материалов, не дающее нежной детской коже дышать, повышает риск развития воспалений.

Причиной заболевания может стать неправильное подмывание после туалета
Некоторые девушки вступают в интимные контакты в 14 лет и раньше. Незащищённые половые акты – риск передачи вирусов и бактерий.
Вульвовагинит распространён и у детей дошкольного возраста из-за особенностей незрелого полового аппарата и аллергической предрасположенности. Уровень женского гормона эстрогена ещё низок, а среда во влагалище нейтральна. Такие условия благоприятны для развития воспаления.
Симптомы
Родителей должны насторожить любые жалобы ребёнка на неприятные ощущения в промежности и внизу живота. По следующим признакам распознают вульвит и вагинит:
- Жжение и зуд в промежности. Ощущения усиливаются ночью или после мочеиспускания.
- Покраснение и отёчность кожи наружных половых органов. На ощупь она становится горячей и «натянутой».
- Боль в паху, внизу живота. Болезненность становится сильнее при посещении туалета, чесании, надевании тугого белья.
- Появление расчёсов и высыпаний в промежности. Пузырьки сливаются, лопаются, образуя язвочки.
- Слизистые, творожистые или гнойные выделения с неприятным запахом. В тяжёлых случаях обнаруживаются примеси в моче.
У малышей, неспособных рассказать о самочувствии и симптомах, появляется общее беспокойство, плохой дневной сон. Они постоянно тянутся ручками к промежности, стараются снять подгузник, перебирают ногами.
Когда процесс распространяется по вышележащим органам, к локальным симптомам добавляются признаки общей интоксикации – лихорадка, вялость, головная боль, потливость и слабость.
Лечение
Схема терапии зависит от установленных причин и выраженности клинических проявлений. Неосложнённый вульвовагинит можно вылечить дома с помощью лекарственных средств. Их подбирает специалист, основываясь на данных бактериального посева мазка из влагалища. Во время забора анализа девственная плева остаётся нетронутой.
Лечение проводят следующими препаратами:
- антибиотики – останавливают рост и убивают чужеродные бактерии;
- противовирусные препараты – активны в отношении вирусных инфекций;
- антигельминтные – применяются в случае поражения гельминтами;
- противогрибковые – часто используют местно для борьбы с грибками рода Candida, вызывающими молочницу;
- пробиотики – восстанавливают нормальную микрофлору женской половой системы;
- антигистаминные – снимают зуд и жжение, используются в терапии аллергического вульвовагинита;
- успокоительные – облегчают состояние, убирают выраженность симптомов, улучшают сон.

Для лечения используют таблетки, мази, кремы
Педиатры рекомендуют использовать для подмывания и сидячих ванночек раствор соды или отвары лекарственных трав. Ромашка, шалфей, зверобой обладают противовоспалительными свойствами. Ванны с лекарственными растениями снимают неприятные симптомы.
Травяные отвары и настои готовят только на водяной бане. Активные компоненты сырья теряют свойства, если залить его кипятком.
Профилактика
Чтобы не допустить воспаления вульвы и вагины у ребёнка, родители должны следить за гигиеной. В то же время важно не перестараться и не использовать агрессивные косметические средства, нарушающие микрофлору влагалища.
Нательное бельё меняют ежедневно: постельное – раз в неделю, подгузник – сразу после испражнения. Девочка должна носить трусики свободного покроя из натуральных тканей, которые пропускают воздух и отводят влагу.
Во избежание развития вульвовагинита у девочек нужно укреплять иммунитет ребёнка правильным питанием и закаливанием. При появлении жалоб следует показаться специалисту, не занимаясь самолечением. Не до конца вылеченная в детстве инфекция может в будущем привести к бесплодию и сексуальным расстройствам.
Читайте также: причины и симптомы вульвита у девочек
www.baby.ru
Вульвовагинит у детей: признаки и лечение
Содержание статьи:
Вульвовагинит у детей диагностируется не реже, чем у взрослых женщин. Это заболевание связано с проникновением болезнетворных бактерий в половые органы. В результате на слизистой поверхности влагалища развивается воспалительный процесс. Заболевание не опасно для здоровья репродуктивной системы женщины, но оно может провоцировать развитие других проблем. Поэтому родителям необходимо запомнить первые признаки такой болезни и особенности терапии.
Особенности заболевания
Вульвовагиниты чаще диагностируются у детей, которым уже исполнилось 3 года. Именно с этого возраста девочки начинают самостоятельно следить за личной гигиеной и нередко допускают в этом ошибки. Недостаточная чистота половых органов в купе со случайными микротравмами дают старт развитию заболевания.
В первые несколько недель жизни в крови у грудничка циркулируют эстрогены, которые передались от матери. Под их влиянием происходит изменение микрофлоры влагалища. Создается благоприятная обстановка для активного размножения патогенной микрофлоры.
В зависимости от возраста меняется локализация воспалительного процесса. В детских половых органах поражается вульва. У взрослых женщин болезнь затрагивается всю слизистую поверхность влагалища. При несвоевременном или неграмотном лечении в процесс вовлекается матка и другие органы репродуктивной системы.
Основные причины
Вульвовагинит у ребенка может развиться под действием множества факторов. Среди основных из них выделяют:


- Проявление аллергической реакции. Нередко такое заболевание появляется, если ребенок злоупотребляет цитрусовыми, шоколадом и некоторых другими аллергенными продуктами. Такая реакция может быть связана с применением неподходящих моющих средств, туалетной бумаги или лекарственных препаратов.
- Длительное лечение с применением антибактериальных средств. Они убивают не только патогенную, но и полезную микрофлору, что приводит к серьезному дисбактериозу.
- Заражение паразитами. Чаще всего детское здоровье страдает от остриц. Инфицирование происходит контактно-бытовым путем. Эти черви откладывают свои яйца в области анального отверстия.
- Чрезмерная гигиена. От этого чаще других страдают новорожденные. Молодые мамы моют половые органы малышки с применением различных средств по несколько раз в день. В результате нарушается микрофлора влагалища. Снижаются защитные функции. Половые органы необходимо мыть с мылом не чаще двух раз в неделю.
- Инфицирование вирусами. Развитию вульвовагинита у детей могут предшествовать ОРВИ, ветрянка, краснуха и некоторые другие болезни.
- Инфицирование половых органов патогенной микрофлорой может произойти во время купания в море.
- Детский вагинит может быть связан с травмированием вульвы посторонними предметами. Иногда достаточно попадания небольшой бусинки или ниточки в половые органы, чтобы зародился воспалительный процесс.
Прежде, чем начинать лечение вульвовагинита, необходимо определить и устранить его причину. В противном случае заболевание рецидивирует.
Формы заболевания
В большинстве случаев причиной детского вагинита становится попадание в половые органы болезнетворных микроорганизмов. В зависимости от типа возбудителя и факторов, спровоцировавших заболевание, выделяют следующие его разновидности:
- Неспецифический. Связан с активной жизнедеятельностью условно-патогенной микрофлоры. Она присутствует в небольших количествах в организме каждой женщины. Под действием неблагоприятных факторов она начинает активно размножаться, что и провоцирует воспаление. В качестве возбудителя могут выступать стафилококки, стрептококки, кишечные палочки, энтерококки и так далее.
- Специфический. Причиной такого заболевания становятся болезнетворные бактерии: трихомонада, гонококк, хламидии, микоплазма. Такие микроорганизмы передаются грудничкам от инфицированной матери. Заражение происходит во время прохождения ребенка по родовым путям.
- Грибковый. Причиной становится нарушение баланса микрофлоры влагалища. Возбудителем болезни становятся вирусы: герпес, цитомегаловирус, ВПЧ и другие.
- Первично-неинфекционный. Его причиной становится аллергическая реакция, травмирование слизистой поверхности влагалища, ношение тесного синтетического нижнего белья и так далее.
В зависимости от формы и степени тяжести болезни будет подбираться программа терапии. Конкретные средства, чем лечить вагинит, может определить только специалист.
Симптоматика
Лечение вульвовагинита необходимо начинать, как только проявились его первые признаки. Среди основных симптомов проблемы выделяют:
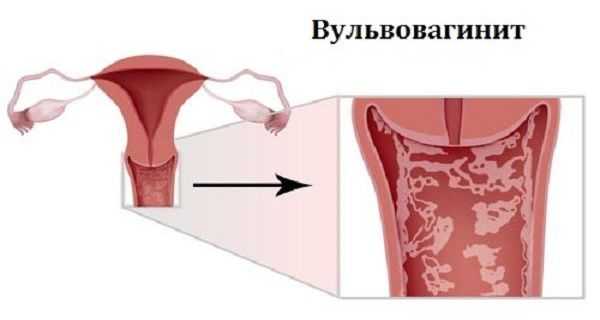
- Появление неестественных выделений из влагалища. Если речь идет о специфическом вагините, то секрет приобретает неестественный цвет и зловонный запах. При грибковых поражениях они могут иметь белый оттенок и творожистую структуру.
- В области половых органов появляется чувство дискомфорта, зуд или жжение.
- В некоторых случаях болезненные ощущения могут распространяться на нижнюю часть живота и в область крестца.
- Наблюдается отечность и покраснение в области половых органов.
- При отсутствии должного лечения появляются очаги эрозии.
- Если возбудителем болезни стали хламидии, то на стенках влагалища появляются небольшие кровоизлияния.
Острая форма заболевания характеризуется яркой симптоматикой. У новорожденных проявляется плаксивость, нежелание спать и есть, быстрая утомляемость. Дети старшего возраста часто становятся нервозными, появляется страх дефекации или опорожнения мочевого пузыря.
В раннем возрасте заболевание провоцирует проблемы с сердечно-сосудистой и дыхательной системой. При отсутствии должного лечения возможно развитие сопутствующих заболеваний.
Диагностические мероприятия
Детские вагиниты чаще проявляются характерными симптомами, что облегчает диагностику. Специалист может выявить причину болезни только после прохождения медицинского обследования. Оно включает в себя следующие мероприятия:


- Визуальный осмотр влагалища. Специалист определяет состояние тканей и наличие неестественных выделений. Одновременно с этим берется мазок для дальнейшего лабораторного исследования.
- Микроскопическое исследование. Отобранный у пациентки материал смешивают со специализированными красителями. После этого проводится изучение подготовленного препарата при помощи микроскопа. Это исследование позволяет выявить наличие в мазке возбудителя заболевания.
- При подозрении на инфицирование патогенными микроорганизмами биологический материал изучают при помощи методики полимерной цепной реакции.
- Вирусные инфекции обнаруживаются при помощи иммуноферментного анализа.
- При необходимости проводится серологическое исследование на заражение гельминтами.
Проанализировав результаты анализов, специалист делает вывод о форме и степени тяжести заболевания. Только после этого он может выстроить грамотную программу терапии.
При вагините у детей обязательным становится проведения бактериологического анализа мочи. Это помогает исключить присоединение хронической формы инфекции мочевыделительной системы.
Терапевтические методики
Лечение вагинита у детей проводят с применением медикаментозных средств. Применяются следующие группы препаратов:


- Антибиотики на основе ампициллина и цефалексина. Они помогают справиться с возбудителем инфекции. Продолжительность их применения варьируется от одной до двух недель в зависимости от состояния здоровья и тяжести болезни.
- Вагинальный крем. Чаще используются препараты, в состав которых входят клиндамицин. При лечении детской болезни кремом обрабатывают область промежности и половые губы.
- Лечению симптоматики способствует прием антигистаминных препаратов. С их помощью удается устранить зуд и неприятные ощущения в области половых органов.
- Кремы с гормональными компонентами. Их рекомендовано применять с 3-х летнего возраста. Они наносятся на половые органы, чтобы остановить распространение воспалительного процесса.
- При вульвовагинитах вирусной природы показано применение противовирусных препаратов. Чаще всего назначают Ацикловир. Он не только борется с возбудителем болезни, но и оказывает иммуномодулирующее действие.
- Если в результате анализов выявлена грибковая инфекция, то лечим болезнь с использованием Нистатина, Натамицина, Кетоконазола.
Для новорожденного показано омывание половых органов с применением противомикробных средств, например, Хлоргексидина или Мирамистина. Лечить вульвовагинит помогают сидячие ванночки с теплой водой. В них добавляют отвар ромашки или календулы.
Помогут детскому организму справиться с болезнью правильное питание и прогулки на свежем воздухе. Это стимулирует работу иммунной системы. При этом необходимо следить за соблюдением норм индивидуальной гигиены. Запрещено ношение нижнего белья, сшитого из синтетических тканей. Оно способствует созданию парникового эффекта, что благотворно влияет на размножение патогенной микрофлоры.
Если лечение вульвовагинитов проводилось с применением антибиотиков, то потребуется прием препаратов от дисбактериоза. Чаще применяются Хилак-Форте, Лактобактерин, Линекс, Бифиформ и другие. Малышей лечат средствами, выпускаемыми в форме капель. Для старших детей можно использовать средства в форме капсул.
Выбор конкретных медикаментов, их дозировок и продолжительности лечения может проводить только врач. Родителям запрещено самостоятельно отменять прием медикаментов или заменять их на аналоги даже, если симптомы болезни отступили.
Профилактические мероприятия
Бороться с детским вагинитом иногда бывает проблематично. Гораздо легче предотвратить его появления. Для этого необходимо придерживаться нескольких рекомендаций:


- При проведении гигиенических процедур половых органов необходимо использовать только специализированные щадящие средства с нормальным уровнем pH. После каждого опорожнения кишечника проводят подмывание, чтобы предотвратить проникновение болезнетворных микроорганизмов во влагалище. Чистой водой мыть половые органы нужно каждый день, а с применением моющих средств не чаще двух раз в неделю.
- Детскими вагинитами часто страдают девочки, которые носят синтетическое белье. Оно способствует быстрому размножению патогенной микрофлоры. Носить такие трусики детям категорически не рекомендуется. Отдавать предпочтение следует только изделиям из натуральных тканей.
- Категорически запрещено применять антибактериальные препараты без назначения лечащего врача. Они приводят к нарушению баланса микрофлоры влагалища. Это создает благоприятные условия для развития заболевания. Перед применением любых медикаментов необходимо консультироваться со специалистом и внимательно изучать прилагаемые инструкции.
- Девочкам старшего возраста мамы должны объяснять, что постоянное ношение ежедневных гигиенических прокладок может вредить здоровью. Если отказаться от них невозможно, то менять прокладки необходимо каждые два часа. В противном случае в них начинают активно размножаться болезнетворные микроорганизмы.
- Необходимо направить все сила на поддержание иммунитета на должном уровне. Для этого ребенку необходимо организовать правильное сбалансированное питание. В его рацион должно входить как можно больше овощей, фруктов, кисломолочных продуктов. Девочка должна больше времени проводить на свежем воздухе, заниматься спортом, кататься на велосипеде, посещать бассейн.
Вульвовагинит часто становится следствием неправильного ухода родителями за ребенком. При обнаружении первых же негативных симптомов родители должны обращаться за консультацией к специалисту.
venerbol.ru
Вульвовагинит у детей: причины возникновения и лечение
Воспалительные патологии половых органов встречаются не только у женщин, но и у маленьких девочек. Одним из таких недугов является вульвовагинит. Основные причины патологического процесса, его формы и методы лечения будут рассмотрены в этой статье.
Особенности заболевания
Вульвовагинит — это серьезное заболевание, характеризующееся воспалением стенок влагалища и непосредственно самой вульвы. Согласно статистическим данным, оно диагностируется в 60% случаев у девочек в возрасте до 8 лет. Причины развития патологического процесса различны. Чаще всего заболевание обусловлено анатомическими особенностями строения слизистой влагалища. У новорожденных детей оно покрыто несколькими слоями плоского эпителия. В его составе присутствует гликоген, а секрет имеет кислую реакцию. Примерно на четвертой неделе жизни наблюдается слущивание эпителия, поскольку эстрогенное влияние со стороны материнского организма прекращается. Слизистый шар истончается, в результате чего микробы могут беспрепятственно проникать в организм.
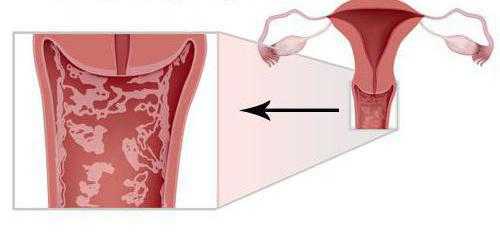
Во время полового созревания эпителизация влагалища вновь усиливается, но уже под воздействием собственных эстрогенов. Различные повреждения слизистой половых органов (ожоги, введение инородного тела) нарушают установившийся баланс. В результате равновесие между клетками эпителия влагалища и обитающими в нем микроорганизмами дестабилизируется, увеличивается количество лейкоцитов и продуцируемого секрета, развивается воспаление.
Почему еще может возникнуть недуг?
Начавшийся воспалительный процесс может носить как инфекционный, так и неинфекционный характер. В первом случае в роли причины заболевания выступает патогенная флора (гонококки, трихомонады, туберкулезная палочка, хламидии). Такой вульвовагинит называется специфическим. Во втором случае развитию недуга способствуют условно патогенные микроорганизмы, вирусы, кандиды и проч. Вульвовагинит у детей может возникнуть на фоне снижения иммунитета, при эндокринных нарушениях или глистной инвазии. Иначе его называют неспецифическим.
У детей до года заболевание может быть следствием заражения от матери во время родоразрешения. Его выявляют не сразу, поэтому воспалительный процесс иногда приобретает хронический характер. Возбудителями инфекции могут выступать любые микроорганизмы, находящиеся на слизистых половых путей матери. Однако чаще вульвовагинит у детей до года развивается из-за несоблюдения правил гигиены. Если малыш страдает атопическим дерматитом, что среди грудничков не является редкостью, воспалительный процесс может носить аллергический характер.
После года ребенок начинает активно знакомиться с окружающим миром. Он может легко травмировать влагалище, засовывая в него игрушки. В дошкольном и младшем школьном возрасте заболевание возникает вследствие снижения иммунитета и попадания инфекции вместе с током крови из других очагов. В роли последних обычно выступают хронические тонзиллиты, отиты и гаймориты.

Микотический вульвовагинит
Данная форма заболевания чаще всего диагностируется у новорожденных детей и девочек пубертатного возраста. Для нее характерно появление творожистого налета на половых органах, под которым обнаруживаются эрозированные участки. Также микотический вульвовагинит у детей может сопровождаться зудом в области влагалища, гиперемией кожных покровов.
Лечение обычно проводится в домашних условиях. Для борьбы с заболеванием рекомендуется делать спринцевания слабым раствором бикарбоната натрия. В особо серьезных случаях врач может назначить прием «Леворина» в таблетках на 10 дней.
Трихомонадный вульвовагинит
Эта форма заболевания чаще всего выявляется у новорожденных детей и девочек после 12 лет, когда во влагалище уже сформировался зрелый эпителий. Наличие в нем гликогена обуславливает максимально благоприятную среду для паразитирования трихомонады. Среди основных симптомов патологического процесса можно выделить гиперемию слизистой вульвы, небольшие отеки. Еще одним характерным признаком являются обильные пенистые бели, которые обладают неприятным запахом.
Для лечения заболевания используют препарат «Метронидазол». Маленьким пациентам его назначают по 2 таблетки дважды в день. Трихомонадный вульвовагинит у ребенка 5 лет и старше требует иной схемы лечения. Первые два дня дают по 2 таблетки «Метронидазола», а следующие 5 — по одной пилюле. Обязательно проводят спринцевание дезинфицирующими растворами.
Вирусный вульвовагинит
Бактериальный, или вирусный вульвовагинит, иногда развивается при оспе и дифтерии, а также на фоне острых респираторных заболеваний. Чаще всего его причиной является проникновение в организм стрепто-стафилококковой инфекции. В результате реактивность организма падает, а баланс между флорой влагалища и его слизистой нарушается. Воспалительный процесс отличается умеренным течением, возможно покраснение вульвы и половых губ.
Для лечения заболевания показана санация очагов инфекции. Местно назначается спринцевание слабым раствором бикарбоната натрия. Процедуру рекомендуется повторять ежедневно до полного исчезновения симптомов, характерных для заболевания «бактериальный вульвовагинит».
Ребенка можно вылечить, если заметить проявления недуга своевременно. Иногда его развитие провоцирует кишечная палочка, которую часто заносят в организм острицы. Среди проявлений патологии отмечается зуд в зоне половых органов, утолщение анальных складок, желтовато-зеленые выделения. В этом случае лечение направлено на уничтожение виновника недуга — остриц. Терапия подбирается индивидуально.
Как распознать болезнь своевременно?
Своевременная диагностика вульвовагинита является залогом скорейшего выздоровления. Поводом для обращения к врачу могут стать следующие симптомы:
- жжение в зоне половых органов;
- дискомфорт во время мочеиспускания;
- гнойные выделения из влагалища.
После сбора анамнеза и получения необходимой информации врач приступает к осмотру малыша. В первую очередь необходимо исключить присутствие инородного тела во влагалище, а также взять материал для последующего микроскопического исследования. С помощью смоченного в физиологическом растворе тампона врач берет мазок, но при этом он не касается девственной плевы. При смазанной клинической картине дополнительно назначается анализ крови. Даже незначительное отклонение от нормы определенных показателей позволяет заподозрить вульвовагинит у детей. И повышение СОЭ, и изменение количества лейкоцитов указывают на начало воспалительного процесса. На основании результатов проведенного обследования и физикального осмотра доктор ставит диагноз.

Медикаментозное лечение
Необходимо обобщить все методы, которые обеспечивают эффективную терапию заболевания у маленьких пациентов. При наличии глистных инвазий используют «Пирантел» или «Вермокс». Сильный зуд в зоне половых органов считается показанием к применению седативных и антигистаминных средств («Тавегил», «Диазолин»). Вне зависимости от причины заболевания и его течения маленьким пациентам назначают общеукрепляющее лечение, которое состоит из приема витаминов и иммуностимуляторов.
Неспецифические вульвовагиниты у детей требуют приема антибиотиков в возрастных дозировках. Врач может назначить «Ампициллин» или «Цефалексин». Эти средства принимаются перорально, курс лечения составляет 10-14 дней. Также показано использование влагалищных палочек и специальных мазей («Левомеколь», «Фуразолидон», синтомициновая эмульсия) при вульвовагините у детей. Отзывы медиков об этих препаратах встречаются исключительно положительные. Если антимикробная терапия оказывается неэффективной, доктор может назначить препараты с эстрогенами. Их применяют в течение двух-трех недель.
При обнаружении в мазке микроорганизмов рода Candidae для лечения используются противогрибковые препараты в виде мазей или кремов («Нистатин»). Терапия вирусного вульвовагинита должна быть направлена на повышение устойчивости организма к воздействию патогенных факторов и угнетение жизнедеятельности бактерий, вызывавших недуг. Среди используемых медикаментов наибольшей эффективностью обладает «Ацикловир».
Лечение в домашних условиях
Народные лекари предлагают несколько рецептов для борьбы с такой патологией, как вульвовагинит у детей. Например, можно делать травяные примочки. Для этого подойдет ромашка аптечная, шалфей, мята. Процедуры рекомендуется повторять ежедневно. Лечебным эффектом обладает чай из зверобоя. Для его приготовления необходимо чайную ложку сухой травы залить стаканом кипятка, оставить на 15 минут. Принимать отвар следует по 1/2 стакана трижды в день. Нетрадиционная терапия является дополнением к основному курсу лечения, а перед ее началом необходимо проконсультироваться с врачом.

Меры профилактики
Можно ли обезопасить от диагноза «вульвовагинит» ребенка? Причины патологического процесса должен знать каждый родитель и стараться их предупреждать. Однако только избегать провоцирующих заболевание факторов недостаточно. Необходимо соблюдать простые правила по уходу за ребенком.
- После каждого акта дефекации врачи рекомендуют подмывать малыша под проточной водой. После процедуры половые органы следует промокнуть пеленкой или чистым полотенцем.
- Купать ребенка необходимо ежедневно. Можно пользоваться детскими косметическими средствами.
- Важно ежедневно менять нижнее белье. Предпочтение лучше отдавать комплектам из натуральных тканей. Синтетическое белье не пропускает воздуха и не впитывает кожных выделений, что создает благоприятные условия для размножения бактерий.
- Для того чтобы повысить иммунитет малыша, педиатры рекомендуют чаще гулять на свежем воздухе, проводить закаливание. Особое внимание необходимо уделять питанию и режиму отдыха ребенка.

Вульвовагинит — это такое заболевание, развитие которого можно предупредить. Если, несмотря на все усилия, избежать недуга не удалось, необходимо обратиться к врачу. Не стоит пытаться самостоятельно вылечить или игнорировать вульвовагинит у детей. Фото осложнений патологического процесса внушают страх. Заболевание весьма опасно и может привести к образованию синехий, а также более серьезных последствий.
fb.ru
Кандидный вульвовагинит в практике детского гинеколога | Уварова Е.В.
Научный центр акушерства, гинекологии и перинатологии РАМН
Заболевание, вызванное грибами рода Candida, является одним из наиболее распространенных поражений нижнего отдела полового тракта у девочек. По мнению корифеев отечественной детской гинекологии, грибы рода Candida обнаруживаются более чем в половине случаев при хронических рецидивирующих вульвовагинитах у девочек дошкольного возраста и у 24–25% подростков с воспалительными заболеваниями половых органов (М.Н. Кузнецова, 1998; Ю.А. Гуркин, 2000).
Факторы риска кандидоза
Анализ заболеваемости по возрастам показал, что максимальная доля кандидных вульвовагинитов приходится на период новорожденности, на возраст 3, 7 лет и подростковый период. Первый подъем объясняется возможностью вертикальной внутриутробной передачи инфекции от матери, нередким использованием в лечении новорожденных антибиотиков без прикрытия антимикотическими препаратами, повышенным риском инфицирования внутрибольничными штаммами Candida. Второй подъем обусловлен уменьшением внимания родителей к туалету наружных гениталий у детей, а также наиболее выраженной аллергизацией детей 2–3 лет. Третий подъем связан с недостаточными гигиеническими навыками девочек, увеличением количества простудных заболеваний и энтеробиоза в возрасте 7 лет [Шушунова, В.Г. Баласанян, 2001]. Следует, однако, отметить, что по сравнению с другими возрастными периодами кандидный вульвовагинит у девочек до менархе встречается крайне редко. В пубертатном периоде жизни некоторое увеличение частоты генитального кандидоза, как правило, обусловлено неадекватностью гормональных соотношений на протяжении менструального цикла. Дефицит эстрогенной насыщенности влагалищного эпителия приводит к недостаточному развитию лактобактерий, являющихся основным конкурентом грибов во влагалищном биотопе. Резкое увеличение заболеваемости наблюдается у женщин, начинающих сексуальные отношения.
Повышенный риск кандидных инфекций у детей может быть связан со снижением сопротивляемости организма на фоне гиповитаминоза, дисбаланса микрофлоры влагалища, иммунодефицита. В ряду заболеваний, сопровождающихся иммуносупрессией различной степени выраженности у детей, особое место занимают острые и рецидивирующие заболевания ротоглотки, системные инфекционные болезни, эндокринная патология (гипогонадизм, гипотиреоз, сахарный диабет, гипофункция надпочечников), нарушение местного и общего кровообращения, нейтропения и агранулоцитоз, дисбактериоз кишечника, гиповитаминозы и дефицит микроэлементов, цинка, железа и магния. Кандидный вульвовагинит у детей нередко оказывается проявлением колонизации грибами рода Candida полости рта, кишечника и окружающих кожных покровов, которые, в свою очередь, обусловлены особенностями диеты, гигиенических бытовых условий, пребыванием девочек в стационарах, зараженных госпитальными штаммами дрожжевых грибов и пр. Возникновению генитального кандидоза нередко способствует длительное и зачастую бесконтрольное применение антибиотиков, кортикостероидных препаратов и цитостатиков. Как известно, прием большинства антибиотиков без прикрытия антимикотическими препаратами приводит к снижению колонизационной резистентности влагалища и тем самым облегчает адгезию грибов к поверхностному эпителию и их последующее размножение. Кроме того, антибиотики, кортикостероиды и цитостатики обусловливают снижение содержания секреторного иммуноглобулина, обеспечивающего местную и общую сопротивляемость организма ребенка к инфекции. К кандидозу предрасполагают не только пероральные антибиотики, но и местные препараты, содержащие йод, а также клиндамицин, метронидазол.
Значение полового пути передачи грибов невелико, хотя и не отрицается инфицирование от партнера с острой стадией генитального кандидоза.
Доказанным фактором риска развития вагинального кандидоза является физиологическое изменение гормонального фона у женщин юного и детородного возраста во время беременности и при приеме комбинированных оральных контрацептивов, особенно первого поколения с высоким содержанием эстрогенов. Отсутствие цикличности секреции половых стероидов как при беременности, так и на фоне приема комбинированных оральных контрацептивов, приводит к тому, что прогестерон тормозит процесс бласттрансформации лимфоцитов на антигены Candida, а эстрогены подавляют функцию нейтрофилов. Наряду с этим, клетки грибов, имеющие рецепторы половых гормонов, реагируют на изменение гормональной среды повышением своей адгезивной способности.
Имеются сведения о развитии вагинального кандидоза у сексуально активных подростков, применявших современные барьерные методы контрацепции (спермициды и презервативы, содержащие ноноксинол–9) и практикующих оральный секс (Nyirjesy P. и соавт., 1995).
Возбудитель
Грибы рода Candida относятся к условно–патогенным аэробным микроорганизмам, лишенным половой стадии жизненного цикла и растущим преимущественно в дрожжевой фазе, т.е. размножающимся почкованием. Благодаря этому свойству виды Candida получили свое название – дрожжевые грибы. Применение термина «дрожжеподобные» с современной точки зрения не соответствует истинной биологии развития грибов рода Candida. Клетки гриба, окруженные четко выраженной многослойной оболочкой, могут иметь округлую, эллипсоидную, овальную или цилиндрическую форму в дрожжевой стадии развития и гифоподобную форму в мицелиальной или тканевой стадии развития Candida. Истинного мицелия дрожжевые грибы не образуют, но за счет соприкосновения удлиненных клеток формируется псевдомицелий и митоспоры (бесполые споры) грибного сообщества.
В слабокислой среде влагалища при нормальной температуре тела человека грибы рода Candida получают наиболее благоприятные условия для роста и размножения. В мицелиальной фазе Candida прикрепляются к влагалищному эпителию. Псевдомицелий обладает способностью проникать вглубь до 4–6 слоев эпителия, что позволяет грибам противостоять естественным факторам защиты макроорганизма и выживать на фоне неспецифической санации влагалища. Повышение температуры тела до 40–42°C способствует замедлению роста, но не гибели клеток грибов. Остановка роста возможна при нагреве культуры гриба до 50°C, а полное разрушение клеток – только в процессе кипячения.
Среди 150 известных видов Candida только 20 штаммов относятся к истинным возбудителям вагинального кандидоза, а лидерами среди возбудителей являются всего 4 вида – Candida albicans, Candida tropicalis, Candida parapsilosis и Candida glabrata.
Грибы рода Candida являются комменсалами многих теплокровных животных, так как входят в состав постоянной микрофлоры пищеварительного тракта, особенно толстой кишки. Candida albicans, Candida tropicalis и Candida parapsilosis можно найти на коже здорового человека вокруг естественных отверстий, в ротовой полости, на коже рук. У 10–30% здоровых женщин обнаруживается «немое» носительство Candida albicans и Candida glabrata во влагалище.
Вместе с тем, по данным ряда иностранных авторов (Cox R. A., 1997; Farrington P.E., 1997; Koumantakis E.E.,1997; Vexiau–Robert D.,1996), Candida оказалась на втором месте среди возбудителей вульвовагинита у детей. По данным А.Ю. Сергеева с соавторами (2001), Candida albicans выделяется не менее чем в 80% случаев генитального кандидоза и по патогенности превосходит остальные виды дрожжевых грибов. Другие виды грибов вида Candida выделяются в 15–30% случаев кандидозных вульвовагинитов. Candida glabrata является вторым после Candida albicans возбудителем вагинального кандидоза, особенно у больных, не поддающихся традиционно используемому лечению препаратами имидазолового ряда и, как следствие, имеющих хроническое, рецидивирующее течение заболевания. Условное третье место в этиологии вагинального кандидоза микологи отводят Candida tropicalis, реже – Candida krusei и Candida parapsilosis. Отмечено, что Candida parapsilosis чаще всего заселяет кожу пальцев рук, особенно ложе под свободным краем ногтей. Такое свойство грибов обусловило повышенную опасность передачи возбудителя через руки медицинского персонала на инструменты, шприцы, капельницы и растворы для парентерального питания, искусственные эндопротезы и пр.
Ускоренное распространение вагинального кандидоза, вызванного дрожжевыми грибами, отличными от Candida albicans, привело к появлению термина не–albicans кандидоза (НАК). Некоторые исследователи склонны относить НАК к осложненному грибковому поражению гениталий, объясняя подобную трактовку частой ассоциацией НАК с хроническим рецидивирующим течением заболевания, трудно излечиваемого традиционными антимикотическими препаратами. Имеется ряд клинико–эпидемиологических и лабораторных характеристик, позволяющих клиницисту диагностировать НАК. Подобный диагноз можно предположить у больных с рецидивами кандидного вульвовагинита после неоднократного применения азольных антимикотиков, у пациенток, предъявляющих жалобы на зуд при незначительных или малозаметных выделениях из половых путей, у девочек и девушек с проявлениями бактериального вагиноза, при обнаружении сопутствующей инфекции, передаваемой половым путем, а также при отсутствии псевдомицелия гриба при микроскопии вагинального мазка.
Клиническая картина
Соответственно течению заболевания у детей выделяют кандидоносительство, острую, хроническую, рецидивирующую и персистирующую (осложненную) форму кандидного вульвовагинита, а также вторичный кандидоз вульвы и влагалища на фоне негрибкового поражения половых органов (красный плоский лишай, пемфигоз, болезнь Бехчета, склероатрофический лихен и пр.).
Кандидоносительство диагностируется только при отсутствии нарастания числа колоний грибов в 5–6 бактериологических посевах отделяемого влагалища, последовательно проведенных с интервалом в неделю. Острая форма существует не более 2 месяцев. Под рецидивирующей формой следует понимать наличие 4 и более эпизодов ярких клинических проявлений заболевания за один год, чередующихся с латентными периодами кандидоносительства. При персистирующей форме симптомы заболевания сохраняются постоянно, несколько стихая после санации влагалища или проведенного антимикотического лечения.
Основными симптомами заболевания у детей является выраженный зуд в области промежности и жжение при мочеиспускании. Зуд может быть постоянным или усиливающимся при нахождении в теплой постели, после горячей ванны, после длительной ходьбы, при использовании синтетического нижнего белья, гигиенических прокладок. В области вульвы и половых губ зуд, как правило, наиболее интенсивен и сопровождается расчесами. Болезненность и жжение у маленьких девочек может вызвать страх перед мочеиспусканием, а в редких случаях привести к развитию клинических проявлений острой задержки мочи. Сильный постоянный зуд нередко ведет к нарушению сна и повышенной раздражительности девочки, вплоть до появления выраженных невротических реакций. У сексуально активных подростков болезненность и чувство жжения вульвы и во влагалище приводят к появлению страха перед половым сношением, что также способствует формированию невротических расстройств и патологических установок на секс.
При осмотре больной с острым кандидным вульвовагинитом отмечается выраженная гиперемия и отечность наружных половых органов, вульварного кольца и стенок влагалища. Необильное сливкообразное или творожистое отделяемое влагалища имеет нерезкий кисловатый запах. Реже выделения приобретают водянистую консистенцию с примесью творожистых крошек. Для детей более характерна псевдомембранозная форма заболевания, называемая в быту «молочница». Между малыми половыми губами, в преддверии и на стенках влагалища определяются островки тонкого серовато–белесого налета, который, в отличие от дифтерийного поражения слизистых оболочек, легко снимается, обнажая кровоточащие участки яркой гиперемии. Мацерация, крупные красные эрозивные очаги поражения кожи с белесоватым отслаивающимся эпидермисом по периферии (кандидное интертриго), расчесы и отек иногда распространяются на кожу промежности в области паховых складок и внутренних поверхностей бедер. Зона поражения имеет лиловый оттенок, лаковый блеск, сливные эрозии не сопровождаются обильным мокнутием, четко очерчены от окружающей непораженной ткани, по периферии очагов можно обнаружить мелкие пузырьки, пустулы или эритематозно–сквамозные элементы.
Хронические стадии кандидоза отличаются меньшей распространенностью поражений, менее интенсивной гиперемией и отечностью, немногочисленными пленками налета. У менструирующих нелеченных девочек симптомы кандидного вульвовагинита возобновляются перед очередной менструацией и несколько стихают в менструальные дни. Для хронических форм характерно наличие инфильтрации и трещин в области клитора, половых губ, промежности, перианальной области. Появляется блеск и лихенизация (грубые складки) кожи половых губ и вокруг входа во влагалище. Изменения наружных половых органов могут напоминать крауроз, так как кожа и слизистые оболочки приобретают бурую окраску, становятся дряблыми и атрофичными, большие и малые половые губы сглаживаются и сморщиваются, а преддверие влагалища сужается. При эритематозной (атрофической) разновидности хронического кандидоза гениталий выделения из влагалища и налет отсутствуют, а на слизистой оболочке преддверия и стенок влагалища определяются пятна утонченного гиперемированного или слегка синюшного эпителия. Наряду с поражением половых органов может обнаруживаться кандидный стоматит, кандидоз кишечника, кандидная ангина.
Лабораторная диагностика
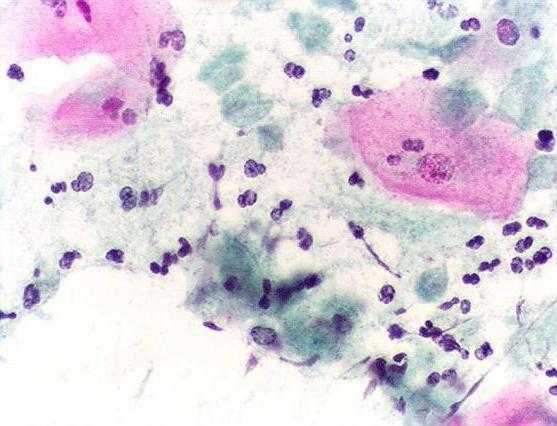
Лабораторная диагностика кандидного вульвовагинита требует проведения прямой микроскопии свежего материала, взятого преимущественно с передней стенки влагалища. Для микроскопии используют как неокрашенные нативные препараты, приготовленные в капле физиологического раствора, так и мазки, окрашенные по Граму, Романовскому или метиленовым синим. Обращают внимание на наличие псевдомицелия и дрожжевых клеток, количество лейкоцитов, состав ассоциантов. Следует, однако, помнить, что обнаружение вегетирующих форм (почкующихся клеток и псевдомицелия) позволяет определить количество грибов, но не дает информации о патогенных свойствах и активности инфекционного процесса. С другой стороны, отсутствие псевдомицелия не всегда является критерием исключения кандидоза, так как последний мог быть вызван другими видами Candida. Положительные результаты микроскопии соответствуют превышению содержания колониеобразующих единиц (КОЕ) грибов более 103 в 1 мл материала. Отсутствие клинических проявлений при выделении более 104 КОЕ/мл грибов должно расцениваться, как бессимптомное кандидоносительство. При наличии клинической картины, подкрепленной положительной микроскопией мазка, кандидное поражение гениталий не вызывает сомнений. Культуральный метод диагностики (как и метод ПЦР) не относится к высокоспецифичным и стандартным методам диагностики кандидного вульвовагинита. Однако только с помощью этих методов реальны идентификация рода и вида грибов и адекватный последующий выбор системного антимикотического лечебного воздействия.
Лечение
Для лечения детей с кандидным вульвовагинитом применяется принцип обязательной ликвидации (эрадикации) возбудителя. Следует помнить, что в первую очередь необходимо создать условия, губительные для жизни клетки гриба рода Candida, и лишь затем устранить расстройства вагинального микроценоза и заниматься коррекцией фоновых состояний и заболеваний. Более того, учитывая легкую колонизацию Candida, важно понимать, что полное уничтожение клеток грибов in vivo невозможно. Ожидаемым результатом лечения является удаление возбудителя в целях устранения основных клинических проявлений, либо в целях блокады размножения грибов на время действия одного из факторов, предрасполагающих к развитию кандидного поражения слизистых оболочек (профилактика).
Для предотвращения колонизации слизистых оболочек полости рта, кишечника и влагалища используются так называемые местные формы. Обычно используют пероральные полиеновые антибиотики (нистатин, амфотерицин В, натамицин, леворин). Эти препараты не обладают системным действием, а лишь санируют кишечную трубку, поскольку их абсорбция в кишечнике минимальна. Для защиты от кишечной гиперколонизации грибами рода Candida хороший эффект обеспечивается пероральным приемом препаратов имидазолового ряда (клотримазол, кетоконазол, миконазол). Интересно отметить, что использование эубиотиков для коррекции кишечного дисбиоза при вагинальном кандидозе не получило явного научного подтверждения, хотя до сих пор активно рекомендуется педиатрами и детскими гинекологами. Превентивная санация влагалища возможна с помощью вагинальных таблеток, свечей, гелей, растворов и мазей, содержащих любые противогрибковые вещества. Вместе с тем следует учесть, что у больных с длительно действующими и выраженными предрасполагающими факторами кандидоза полиеновые антибиотики и местные формы мало эффективны. Лучшими средствами профилактики для таких больных являются противогрибковые препараты триазолового ряда, в частности, итраконазол и флуконазол (Микосист и др.).
Механизм действия Микосиста обусловлен ингибированием синтеза эргостерола, входящего в ссостав клеточной мембраны грибов. Препарат оказывает высоко специфичное действие на грибковые ферменты, зависимые от цитохрома Р450. Лечение Микосистом можно начинать до получения результатов посева и других лабораторных исследований, в дальнейшем необходима коррекция дозы. Микосист у лиц детского и подроссткового возраста назначают в дозе, не превышающей суточную дозу для взрослых.
Результаты многочисленных исследований свидетельствуют о высокой эффективности (до 99%) однократного приема флуконазола у больных с неизмененным иммунитетом.
Большинство случаев острого и выраженного грибкового вульвовагинита у детей и подростков поддается лечению местными антимикотическими средствами и антисептиками. Преимуществом локально применяемых средств являются системная безопасность, высокие концентрации препаратов в очаге поражения, быстрое исчезновение мучительных симптомов заболевания, меньшая вероятность развития резистентности Candida. Местные препараты более разнообразны по составу, чем системные антимикотики, так как многие из них из–за системной токсичности годятся только для локального применения. По источнику получения все противогрибковые препараты распределяются на продукты жизнедеятельности микроорганизмов и синтезированные химические вещества.
Для местного лечения кандидного вульвовагинита у девочек можно использовать суппозитории с полиеновыми антибиотиками (нистатином, леворином, натамицином) и препараты азолового ряда (клотримазол и пр.), которые детский гинеколог или обученная им медицинская сестра ежедневно вводят во влагалище.
Перед первым введением свечей или вагинальных таблеток желательно орошение влагалища через катетер раствором питьевой соды и борной кислоты, антисептиками с фунгистатическим действием (раствор октенисепта, 2% раствор тетрабората натрия, раствор мирамистина, водные растворы анилиновых красителей). Длительное применение местных антисептиков чаще всего оказывается низкоэффективным, так как эффект применения заканчивается вскоре после их отмены.
Продолжительность лечения должна составлять 6 дней для натамицина и клотримазола и, как минимум, 10 дней для нистатина, леворина и миконазола, что не всегда приемлемо для амбулаторного ведения маленьких девочек. Поэтому в настоящее время все чаще для локального лечения кандидного вульвовагинита у детей используются суппозитории с эконазолом, которые вводят глубоко во влагалище по 1 свече на ночь в течение 3 дней. Гино–травоген и гино–трозид, несмотря на пролонгированное (до 1 недели) их действие после однократного введения 1 свечи, оказались менее популярными у детских гинекологов, что, возможно, обусловлено настороженностью по отношению к отмеченным в аннотации аллергическим реакциям и высокой стоимостью препаратов. Применение кетоконазола (низорала) у детей ограничено из–за выраженных его побочных эффектов. У больных с вульвовагинитами и выраженным поражением кожи наружных половых органов антибиотики–антимикотики можно вводить не только глубоко во влагалище, но и наносить в виде гелей и мазей на вульву, область наружного отверстия уретры и промежность.
При наличии ассоциации патогенных грибов рода Candida с другими урогенитальными инфекциями целесообразно применение комбинированных препаратов, одновременно содержащих антимикотик и другие противомикробные средства. В практике детского гинеколога имеет смысл более широко применять для устранения смешанной инфекции нижних половых путей макмирор–комплекс (нитрофурантел и нистатин), тержинан (тернидазол с неомицином, нистатином и преднизолоном), полижинакс (неомицин, нистатин и полимиксин), клион–Д (метронидазол и миконазола нитрат). Использование комбинированных местных препаратов в ряде случаев позволяет избежать назначения пероральных антибиотиков, способствующих усугублению вагинального кандидоза.
Важно учесть, что большинство производных азолов для местного применения не рекомендуется использовать у юных женщин, желающих сохранить беременность. При необходимости разрешается их применение в первом триместре гестационного процесса. Кроме того, следует помнить, что назначение имидазольных производных совместно с антибиотиками полиенового ряда обусловливает взаимное ослабление эффектов.
У девочек с хроническим, рецидивирующим, осложненным или персистирующим течением поверхностного кандидоза, в том числе и кандидного вульвовагинита, более целесообразно сочетанное применение системных и местных форм антимикотиков одного ряда, либо параллельный прием местных антисептиков и фунгистатиков с системными противогрибковыми препаратами. Преимуществом последних является удобство назначения, минимизация продолжительности лечения, а также возможность высокоэффективного воздействия на возбудитель при любой локализации.
В ряду системных антимикотиков особое место занимают триазольные соединения, из которых в России наиболее распространен флуконазол (Микосист и др.). Флуконазол считается препаратом выбора благодаря его высокой селективной активности против Candida albicans, особенностям фармакокинетики и удобству применения. Поскольку триазольные соединения хорошо всасываются, следует отдавать предпочтение пероральному введению препарата. Парентеральное введение допустимо при невозможности принятия лекарства через рот. При неосложненном вульвовагините кандидной этиологии достаточно употребить препарат однократно, а у больных с торпидным или тяжелым течением заболевания продолжительность лечения зависит от видовой принадлежности гриба в семействе Candida и от глубины поражения. Детская доза препарата при кандидозе кожи и влагалища составляет 2 мг/кг массы тела ребенка, тогда как у детей старше 12 лет должна применяться стандартная суточная доза, равная 50 или 150 мг флуконазола. Общей рекомендацией по лечению осложненных форм генитального кандидоза является увеличение продолжительности приема препарата в стандартных дозах до 10–14 дней.
Следует помнить, что самой распространенной причиной неудачного лечения кандидного вульвовагинита является невыполнение рекомендаций врача и предшествовавшее обращению к врачу бессистемное самолечение местными антисепиками и антимикотиками. Положение осложнилось проникновением на фармакопейный рынок России некачественных дженериков, а иногда и вовсе поддельных препаратов. Наряду с этим, нередкой ошибкой врачебного этапа ведения больных детей становится игнорирование бактериологического исследования посева содержимого влагалища в целях видовой идентификации возбудителя и определения чувствительности его к основным противомикотическим препаратам. Борьба с рецидивами вульвовагинитов грибковой этиологии должна включать обязательную коррекцию фоновых и предрасполагающих состояний. В этой связи представляет интерес использование иммуномодулятора Гепон, обладающего интерферон–индуцирующей активностью и способностью быстро устранять самые характерные клинические проявления кандидного вульвовагинита (зуд, болезненность, покраснение воспаленной ткани значительно уменьшались уже ко 2 суткам применения препарата). Предположительно гепон угнетает выработку клетками грибов протеиназ, являющихся одним из ведущих компонентов воспаления. Согласно данным Перламутрова Ю.Н. и его коллег (2001), Тищенко А.Л. с соавторами (2001), трехкратное орошение 5 мл 0,04% раствора гепона (разовая доза 2 мг) слизистых оболочек влагалища и кожи промежности с интервалом в 2–3 дня не только оказывало выраженное клиническое противовоспалительное действие, но и позволило достичь клинико–этиологического излечения у 84% больных генитальным кандидозом.
Эффективность лечения кандидного вульвовагинита устанавливают через каждые 10 дней лечебного воздействия, а также через 40 дней и 3–4 месяца после окончания антимикотического этиотропного лечения с учетом клинико–лабораторной характеристики количественного и видового состава влагалищного биотопа и выраженности колонизации его грибами рода Candida.
www.rmj.ru
