Какой врач лечит лимфоузлы, как называется, к кому обращаться
Какой врач лечит воспаленные лимфоузлы и к кому обращаться
Лимфатическая система призвана защищать организм человека от проникновения патогенных микроорганизмов и удалять токсины из крови, тканей и клеток. Многие негативные факторы как из внешней среды, так изнутри могут влиять на размеры, консистенцию и чувствительность лимфатических узлов. Зная возраст пациента, предъявляемые жалобы и локализацию патологического процесса, принимается решение о том, какой врач лечит лимфоузлы в конкретном случае.
Консультация специалиста обязательна при наличии таких симптомов, как:
- любые изменения в лимфатических узлах и кожи над ними – увеличение в размерах, спаянность, болезненность, гиперемия;
- общая слабость, потеря аппетита и нарушение сна;
- повышенная температура тела в течение недели и более;
- признаки интоксикации неясного происхождения – тошнота, головная боль, расстройство пищеварения;
- высыпания на коже.

Врач для взрослых и детей, который занимается лимфоузлами
Шейные, паховые и подмышечные узлы являются самыми крупными в организме человека. Именно они первыми реагируют на проникновение инфекции воспалительным процессом. Лимфоузлы увеличиваются в размерах, становятся болезненными и причиняют дискомфорт, развивается лимфоденопатия. Состояние не является заболеванием, а лишь указывает на наличие проблем в близлежащих органах. Различают локализованную и генерализованную форму. В первом случае лимфатические узлы увеличены только в одном каком-то месте, во втором – патология отмечается на двух и более участках тела.
Для взрослых пациентов первым в списке специалистов по лимфоузлам идут терапевт или врач общей практики. Врач после сбора анамнеза, выявления жалоб и тщательного осмотра поставит предварительный диагноз и при необходимости направит к специалисту более узкой специализации.
Узкопрофильные специалисты
Локализация воспалительного очага указывает на то, к какому узкому врачу следует обращаться с лимфоузлами.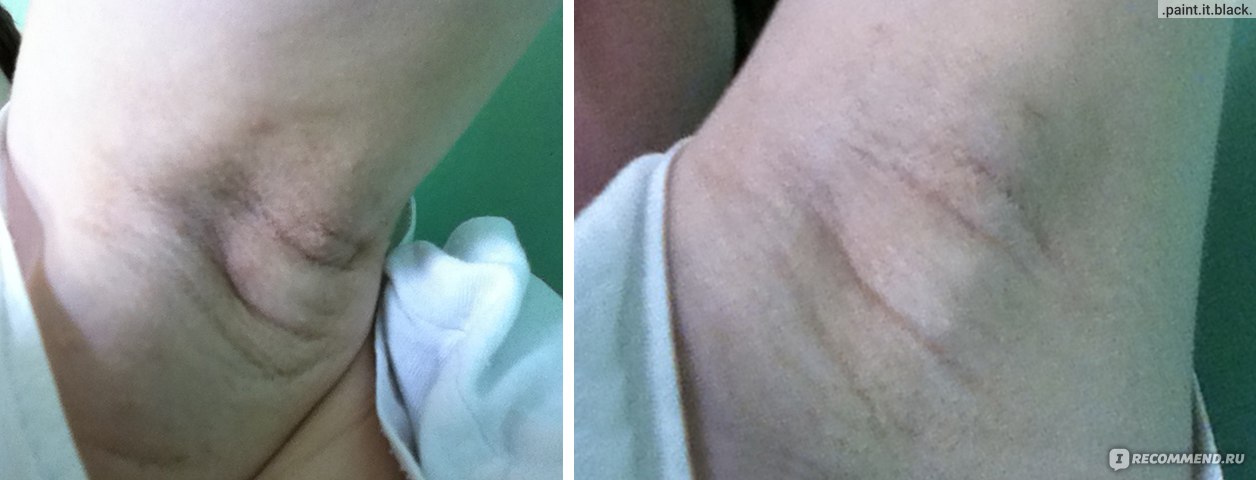 Чаще всего патологией занимаются следующие специалисты:
Чаще всего патологией занимаются следующие специалисты:
- Оториноларинголог (ЛОР). К этому врачу приходят на прием в тех случаях, когда лимфаденопатия развивается в области шеи. Вызывать увеличение и болезненность шейных лимфатических узлов могут респираторная инфекция, отиты, гайморит, ангина различной этиологии, воспалительные заболевания верхних дыхательных путей. При необходимости ЛОР-врач выполнит прокол гайморовых пазух, удалит миндалины или разросшиеся аденоиды, проведет манипуляции, направленные на устранение воспаления в глотке, гортани и ушах.
- Стоматолог. Подчелюстной и/или шейный лимфаденит нередко являются следствием патологических процессов в ротовой полости. Лимфатические узлы могут воспаляться в результате стоматита, гангрены пульпы зуба, нагноения кисты. После установления первопричины подбирается соответствующая тактика лечения – медикаментозная либо хирургическая терапия.
- Гинеколог или уролог. Увеличение паховых лимфоузлов свидетельствует о проблемах в мочеполовой системе.

- Дерматолог. Аллергические реакции, опоясывающий лишай, некоторые системные или аутоиммунные заболевания могут стать причиной развития лимфаденита. Врач занимается лимфоузлами одновременно с лечением основного заболевания.
- Онколог. Идти к врачу данной специализации следует при неясной причине воспаления лимфатических узлов или неэффективности проводимой терапии. Любые новообразования независимо от локализации опухоли являются показанием к посещению онколога. Организм с помощью лимфатической системы пытается избавиться от злокачественных клеток, тем самым вызывая изменения в узлах. Негативно влияют на состояние лимфоузлов метастазы или раковые клетки, занесенные с током лимфы из других органов или систем.
- Фтизиатр.
 Частыми симптомами туберкулеза являются субфебрильная температура тела, постоянная усталость, астения, повышенное потоотделение и изменения в лимфатических узлах. Туберкулезной палочкой могут поражаться любые органы и системы, поэтому локализация воспаленных лимфоузлов будет зависеть от местонахождения инфекции. При подтверждении диагноза лечение направлено на устранение основного заболевания.Инфекционист. С проблемными лимфоузлами можно обратиться к этому специалисту, ведь нередко лимфаденопатия развивается в ответ на различные инфекции вроде кори, краснухи, туляремии, токсоплазмоза, СПИДа и других. Врач проводит осмотр, определяет локализацию, выполняет дифференциальную диагностику и при необходимости назначает лечение.
Частыми симптомами туберкулеза являются субфебрильная температура тела, постоянная усталость, астения, повышенное потоотделение и изменения в лимфатических узлах. Туберкулезной палочкой могут поражаться любые органы и системы, поэтому локализация воспаленных лимфоузлов будет зависеть от местонахождения инфекции. При подтверждении диагноза лечение направлено на устранение основного заболевания.Инфекционист. С проблемными лимфоузлами можно обратиться к этому специалисту, ведь нередко лимфаденопатия развивается в ответ на различные инфекции вроде кори, краснухи, туляремии, токсоплазмоза, СПИДа и других. Врач проводит осмотр, определяет локализацию, выполняет дифференциальную диагностику и при необходимости назначает лечение.
Специалист для решения проблем с лимфатической системой
Врач по лимфоузлам называется лимфолог. Он занимается конкретно заболеваниями лимфатической системы. На основании предъявляемых пациентом жалоб и симптомов назначает следующие виды обследований:
- анализы крови общий и биохимический;
- рентгенографию органов грудной клетки;
- ультразвуковое исследование брюшной полости, органов малого таза, периферических лимфатических узлов;
- компьютерную томографию;
- магнитно-резонансная томографию.

При необходимости выполняются лимфоангиография (лимфография) и лимфосцинтиграфия. В первом случае в лимфатическую систему вводится контраст, и с помощью рентгеновского оборудования прослеживается его перемещение с лимфой. Во втором – продвижение введенного ранее радионуклеидного вещества в лимфатическую систему изучается при помощи сканирующей аппаратуры.
При обнаружении проблемных лимфатических узлов проводится их биопсия и гистологическое изучение. Применение современных методов исследования и своевременно назначенное лечение позволяет добиться точной диагностики на ранних стадиях и, если не выздоровления, то стойкой ремиссии.
Источник:
http://prolimfouzly.ru/polezno-znat/kakoj-lechit.html
Какой врач лечит воспаление лимфоузлов на шее, к кому обратится?
При воспалении лимфоузлов в паху, на шее или в подмышечной впадине многие не знают, к какому врачу идти на прием. Информация о правильном выборе специалиста поможет быстрее пройти необходимое обследование, получить рекомендации по лечению.
К какому врачу обращаться при увеличении лимфоузлов на шее?
Ни в коем случае не начинайте самолечение, если у вас или вашего ребенка заметили в области шеи увеличенный лимфатический узел. Причиной воспаления всегда является инфекция. Выяснить ее источник и выбрать необходимые препараты может только специалист.
Болезнь при воспалении лимфоузлов на шее называется шейный лимфаденит. Его причинами может стать инфекция, поразившая органы, расположенные рядом с лимфоузлами. Частые причины воспалений:
- ангина;
- фарингит;
- ларингит;
- гайморит;
- тонзиллит.
Всеми проблемами, связанными с ушами и носоглоткой, занимается ЛОР-врач. Воспалившийся узел может сигнализировать о ЛОР-проблеме или другой патологии. К примеру, из области стоматологии.
Если увеличились лимфоузлы, расположенные на шее прямо под челюстью, диагностируют подчелюстной лимфаденит. При остром течении болезни у человека могут возникать боли. Узлы можно прощупать рукой, они увеличены и плотные, почти твердые.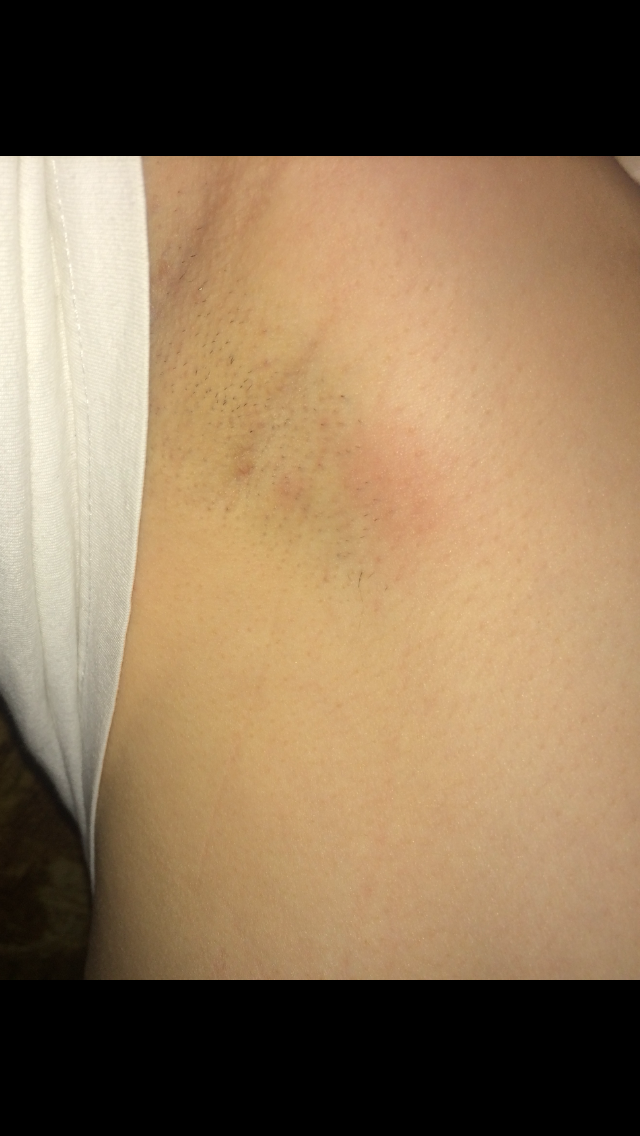 Этот вид лимфаденита может вылечить врач стоматолог. Воспалительный процесс мог начаться из-за стоматологических заболеваний:
Этот вид лимфаденита может вылечить врач стоматолог. Воспалительный процесс мог начаться из-за стоматологических заболеваний:
- стоматита;
- кисты;
- гангрены пульпы.
При отсутствии ЛОР-проблем и патологических процессов из разряда стоматологии остается открытым вопрос, какой врач лечит воспаленные лимфоузлы на шее? В этом случае поможет провести обследование и отправит к нужному специалисту общий доктор: у взрослых — терапевт, у детей — педиатр.
Обследование у терапевта
К терапевту и педиатру человек идет, когда не представляет себе, кто сможет решить его проблему. Прежде чем назначать обследование, терапевт проводит визуальный осмотр больного, опрашивает его на предмет жалоб. После осмотра может дать направление к узкому специалисту:
- онкологу;
- хирургу;
- эндокринологу;
- ЛОРу;
- стоматологу.
За дальнейшим обследованием терапевт может отправить больного к врачу, который должен заниматься лимфоузлами, это врач-инфекционист.
Диагностика
Доктор, занимающийся лечением, проводит осмотр больного. Оценивает его состояние, величину и местонахождение очага воспаления. Обследует другие участки тела (пах, подмышки), где расположена лимфатическая система. На следующем этапе начинается лабораторное и аппаратное обследование больного:
- анализы;
- УЗИ или рентген;
- биопсия (при необходимости).
От лимфаденита часто страдают беременные женщины. Опасный период 2–3 триместры. У многих в этот период ослаблен иммунитет, что приводит к воспалениям. Что патологический процесс идет, узнают при визуальном осмотре и наличии перечисленных ниже симптомов.
В группе риска находятся женщины, у которых большой процент инфекционных заболеваний и у тех, кто принимает гормональные препараты.
Поводы для посещения доктора
Необходимо знать симптомы, при появлении которых необходимо обратиться к врачу.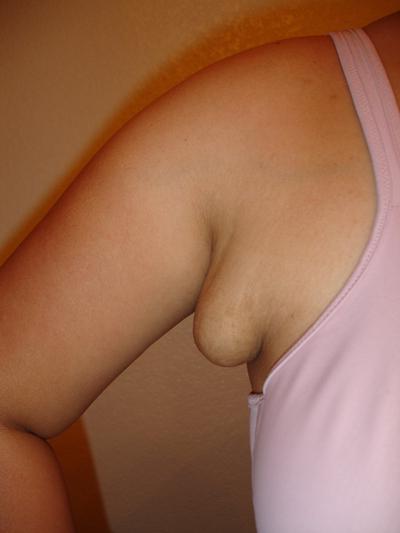 Когда лимфоузлы на шее увеличиваются, серьезным поводом для беспокойства служат:
Когда лимфоузлы на шее увеличиваются, серьезным поводом для беспокойства служат:
- наличие температуры на протяжении недели, она может быть небольшой — 37 °C;
- ощущение слабости;
- снижение веса;
- отсутствие аппетита;
- тошнота;
- затрудненное дыхание;
- потливость.
Перечень узких специалистов
Рассмотрим узких специалистов, которые могут заниматься лечением увеличенных лимфоузлов на шее, не считая стоматолога и ЛОР-врача.
Лимфолог
Лимфологом называют узкого специалиста, который проводит диагностику, лечение и профилактику заболеваний лимфосистемы. Лимфолог может провести качественную диагностику (лимфосцинтиграфию, компьютерную томографию или МРТ). На основании полученных данных, проанализировать состояние сосудов, выяснить, почему могли воспалиться лимфоузлы, назначить комплексную терапию.
В ходе диагностики врач направляет больного на сдачу анализов крови (общий, биохимический). Пациенту обследуют на УЗИ периферические лимфатические узлы.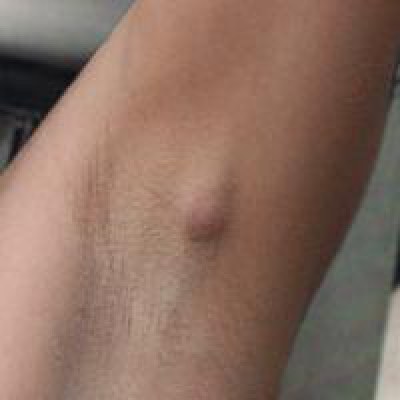 При необходимости отправляют образец ткани на гистологическое исследование. На основании всех полученных данных лимфолог принимает решение о способе лечения (медикаментозном, хирургическом).
При необходимости отправляют образец ткани на гистологическое исследование. На основании всех полученных данных лимфолог принимает решение о способе лечения (медикаментозном, хирургическом).
Источник:
http://viplor.ru/gorlo/sheya/kakoj-vrach-lechit-limfouzly
Какой специалист (врач) лечит лимфоузлы
Какой врач лечит лимфоузлы, если они воспалились?
Наш организм содержит в своей структуре две системы, пронизывающих его. Одной из них является лимфатическая система, которая как сеть капилляров, сосудов, стволов и узлов охватывает всё тело. Кроме того, она является частью иммунной системы, которая защищает от посторонних тел, антигенов.
Как называется врач по лимфоузлам
Лимфатические узлы входят в состав лимфатической системы. Они представляют собой фильтры.
Их функция заключается в том, что задерживают и уничтожают, попавшие в кровь, сосуды, органы посторонние микроэлементы, бактерии, которые приносит живая жидкость, лимфа.
Лимфа течёт по капиллярам тканей органов. Стенки капилляров всасывают различные взвеси, попавшие в организм, и коллоидные образования. При переходе капилляр в сосуды, обладающие однонаправленными клапанами, они задерживаются лимфоузлами, в которые входят сосуды.
Стенки капилляров всасывают различные взвеси, попавшие в организм, и коллоидные образования. При переходе капилляр в сосуды, обладающие однонаправленными клапанами, они задерживаются лимфоузлами, в которые входят сосуды.
Клапаны сосудов не позволяют лимфе дать обратных ход. То, что принесла лимфа, в том числе, инфекцию, вирусы, яды, оседают и перерабатываются лимфатическими железами (узлами). Лимфа в своём составе содержит белые кровяные тельца, называемые лейкоцитами. Именно они наносят первый удар по чужеродным элементам.
Поскольку лимфоузлы находятся в органах тела или рядом с ними, то при попадании инфекции, заболевает орган. В таком случае обращаются к врачу, лечащему заболевший орган. Так, если болит ухо, то лечением занимается ЛОР.
Опытный врач увидит причину воспаления и скажет, что в данном случае нужен специалист по лимфоузлам.
Как называется врач, который занимается лимфоузлами
Воспаление органа чаще всего связано с инфекцией, поэтому врач, занимающийся лимфоузлами, называется инфекционист.
Тем не менее, обычно консультируются и с врачами других профилей. Возможно, потребуется оперативное вмешательство. Тогда необходимо обратится к хирургу.
В каком случае обращаются к врачу
Причиной обращения к врачу могут быть повышенная температура, недомогание, головокружение, рвота, сыпь на теле и т.п.
Лечение
Врач смотрит лимфоузлы, выявляет, болезненное ли прикосновение при пальпации больного места. Назначает лабораторное обследование.
В результате исследования выявляется возбудитель болезни. Врач лечит лимфатическую систему, назначая этиотропный препарат в соответствии с выявленным возбудителем, составляет план лечения.
Процесс лечения может быть продолжительным. Больному нужно регулярно посещать специалиста.
Источник:
http://prolimfo.ru/bolezni/vospalenie/kakoj-vrach-lechit-limfouzly
Воспалился лимфоузел: причины, к какому врачу обратиться, методы лечения
Лимфоузел – небольшое образование, расположенное в русле лимфатического сосуда. Узел имеет величину в диаметре до 50 мм, основное заполнение образования – лимфоциты. Лимфоузлы располагаются по всему телу, оттекающая из органа лимфа фильтруется через узлы, при наличии инфекции в дело вступают лимфоциты, частично уничтожающие вредного агента. Кроме того, информация о наличии инфекции распространяется по всей иммунной системе и активизирует защитные возможности организма.
Узел имеет величину в диаметре до 50 мм, основное заполнение образования – лимфоциты. Лимфоузлы располагаются по всему телу, оттекающая из органа лимфа фильтруется через узлы, при наличии инфекции в дело вступают лимфоциты, частично уничтожающие вредного агента. Кроме того, информация о наличии инфекции распространяется по всей иммунной системе и активизирует защитные возможности организма.
Самостоятельная диагностика
Определить самостоятельно, что воспалился лимфоузел, достаточно просто. Пациенты обнаруживают лимфаденит в частях тела, где они находятся близко к поверхности кожи – в подмышках, на шее, в подключичной области, на затылке, за ушами. Воспаление глубоких лимфоузлов определить самостоятельно невозможно.
Первые симптомы воспаления:
- Увеличение в размерах. Нормальный размер образования – не более 0,5-1,0 мм, он почти не прощупывается при пальпации, обозначаясь как маленький подвижный узелок под кожей. Здоровый узелок можно прощупать только под нижней челюстью, в остальных местах он будет неощутим для рук.

- При нажатии на воспаленный бугорок будет чувствоваться боль.
- Фактура лимфоузла становится плотной.
- Кожа в районе дислокации воспаления приобретает красный оттенок.
- В запущенных случаях может наблюдаться нагноение, температура.
- Воспаление передается по локальной цепочке лимфоузлов.
При обнаружении хотя бы одного из признаков необходимо обратиться к врачу. Считается, что если воспалился лимфоузел и процесс не прогрессирует, распространяясь на всю цепочку, нет болезненных ощущений, то особых поводов для беспокойства нет.
Единичное воспаление может быть следствием недавно перенесенной инфекции, и после полного восстановления организма величина лимфоузла придет в норму. Если кроме увеличения наблюдается боль и дискомфорт, требуется консультация врача.
Увеличение лимфоузлов в любой части тела сигнализирует о том, что иммунная система находится на грани истощения и уже не может самостоятельно справляться с инфекциями.
Механизм воспаления
Если воспалился лимфоузел, то это означает, что в организме есть инфекция, поскольку лимфатическая система является частью иммунитета человека. Эти небольшие образования задерживают опасные клетки, микрочастицы, а затем активируют лимфоциты, вступающие на защиту организма. Лимфоциты стремительно размножаются и оседают в лимфатическом узле, за счет чего он увеличивается в размерах.
Часть лимфоцитов потоком лимфы и крови распространяется в другие органы, ответственные за иммунитет, что вызывает активацию всей системы защиты. В узел, с которого началось движение и где сосредоточены враждебные клетки, устремляется дополнительная помощь в виде других агентов иммунитета, и лимфоузел увеличивается еще больше.
Увеличение размеров лимфоузлов уже вызывает тревогу у большинства людей, а если к этому добавляются болевые ощущения, то картина начинает казаться угрожающей. И не напрасно – в организме начались воспалительные процессы.
Они вызваны разрушением клеток иммунитета, которые выделяют биологически активные вещества (гистамин, серотонин и пр. ). Высвобождаясь в ткани, они раздражают нервные окончания. Также болевой синдром обусловливается тем, что на нервы действуют продукты распада патогенных клеток и выделенные ими токсины, к процессу присоединяются разрушенные клетки самого организма.
). Высвобождаясь в ткани, они раздражают нервные окончания. Также болевой синдром обусловливается тем, что на нервы действуют продукты распада патогенных клеток и выделенные ими токсины, к процессу присоединяются разрушенные клетки самого организма.
Есть еще несколько факторов, рассказывающих, почему воспалились лимфоузлы. Причина боли и увеличения размеров кроется также в отеке тканей, начавшемся из-за расширения кровеносных сосудов. Отек сдавливает лимфоузел, а человек чувствует боль и наблюдает за набуханием небольшой шишки под кожей.
Причины лимфаденита
Если постоянно воспаляются лимфоузлы, то следует искать причину такой реакции организма. Она может крыться в патологических нарушениях, а именно:
- Инфекциях ротовой полости.
- Заболеваниях дыхательной системы.
- Развитии новообразований.
Лимфаденит делят на две группы:
- Специфический. Воспаление вызывают такие заболевания, как сифилис, СПИД, корь, туберкулез и пр.

- Неспецифический. Этот вид патологии вызывается попаданием во внутреннюю среду организма враждебных микробов, таких как стафилококк, стрептококк. Простуда, абсцессы, аллергии, ОРВИ, токсоплазмоз также вызывают неспецифический лимфаденит.
Если в организме есть рана с небольшим нагноением, то следует ожидать, что это послужит причиной воспаления лимфоузлов.
Лимфаденит на шее
Наиболее часто от пациента можно услышать жалобу, что воспалился лимфоузел на шее. Лимфаденит – это всегда следствие воспалительного процесса, а расположение увеличившихся узлов указывают на то, где он протекает.
Основные причины, почему воспалился лимфоузел, относятся к неспецифическому лимфадениту, а именно:
- Венерические заболевания.
- ОРВИ, грипп.
- Болезни ротовой полости (отит, стоматит).
- Поражения вирусами, гельминтами или грибком.
- Заболевания верхних дыхательных путей (ангина, воспаление горла и гортани, фарингит).
- Опухоли лимфатической системы.

- Понижение иммунитета и т. д.
Специфический лимфаденит шеи вызывается такими патологиями:
- Патологии щитовидной железы.
- Алкоголизм.
- Различные виды аллергических реакций.
- Заболевания соединительной ткани.
- Нарушения механизма обмена веществ.
Пациент чувствует общее недомогание, повышается температура, выражена слабость, воспаленные лимфоузлы на шее болят, при глотании болевые ощущения усиливаются.
Воспаления ротовой полости
Инфекции ротовой полости также могут стать причиной того, что воспалится лимфоузел на шее. Взрослые люди часто прощупывают увеличенные лимфатические узлы в подчелюстной области, это объясняется ранее перенесенными инфекционными заболеваниями, а также бактериями и продуктами их жизнедеятельности, находящимися в ротовой полости.
В кабинете стоматолога пациентов часто беспокоит вопрос: может ли воспалиться лимфоузел из-за зуба? При течении некоторых видов инфекционных поражений в ротовой полости может.
Лимфаденит вызывают такие заболевания:
- Гингивит. Нарушение правил гигиены ротовой полости приводит к образованию налета, где развиваются бактерии. Ослабленный иммунитет не может с ними справиться, и происходит воспаление. Страдают десны, ротовая полость в целом, как следствие, пациент обнаруживает, что воспалился лимфоузел, иногда несколько.
- Инфекционный глоссит – это воспаление языка. При заболевании инфекция поражает не только слизистую поверхность, но и мышечные слои. Лимфа этого органа распределяется в несколько групп лимфоузлов. При бурном течении болезни воспалиться может целая группа.
- Кариес – вялотекущий процесс разрушения структуры зуба. Вызывается рядом бактерий, большая часть из них – стрептококки. Продукты жизнедеятельности бактерий с током лимфы распределяются по лимфоузлам, вызывая их воспаление.
- Стоматит – любое заболевание полости рта, имеющее инфекционную природу. Воспаление может наблюдаться на деснах, языке, щеках, небе.
 Бактерии, попадая в поток лимфы, попадают и в лимфоузлы, что вызывает их увеличение и воспаление.
Бактерии, попадая в поток лимфы, попадают и в лимфоузлы, что вызывает их увеличение и воспаление.
Специалист, общаясь с пациентом, будет выяснять, может ли воспалиться лимфоузел из-за зуба, инфекции, поразившей слизистую оболочку ротовой полости, воспалений уха и так далее. В поиске ответов врач проводит серию диагностических мероприятий для определения источника болезни.
Лимфаденит при ангине
Ангина – это заболевание, вызываемое вирусами или инфекцией, той патогенной микрофлорой, на которую отзывается иммунная система каждого человека. Патология имеет спектр признаков и симптомов, во многих случаях тяжело протекает и имеет осложнения. Одним из признаков тяжело текущего заболевания является воспаление лимфоузлов на шее. Увеличение узла может достигать размера перепелиного яйца, в области поражения пациент чувствует боль, структура образования уплотняется.
Для лечения назначается комплекс мероприятий, призванных не только устранить болезнь, но и избежать осложнений, которые часто являются следствием ангины. «Воспалился лимфоузел», – такая жалоба нередко звучит из уст пациента, перенесшего ангину или находящегося в стадии ее острого течения. Лечение начинают с терапии основного заболевания, укрепления иммунитета. Обычно выздоровление приносит устранение всех симптомов, в том числе и нормализацию состояния лимфоузлов, если лимфаденит остался, требуется дополнительное обследование и поиск очага воспаления.
«Воспалился лимфоузел», – такая жалоба нередко звучит из уст пациента, перенесшего ангину или находящегося в стадии ее острого течения. Лечение начинают с терапии основного заболевания, укрепления иммунитета. Обычно выздоровление приносит устранение всех симптомов, в том числе и нормализацию состояния лимфоузлов, если лимфаденит остался, требуется дополнительное обследование и поиск очага воспаления.
Простуда
Воспалились лимфоузлы? Этот факт является сигналом для врача о том, что иммунная система работает на пределе и ей нужна поддержка. В этом случае осуществляется терапия основного заболевания, определяются мероприятия и медикаменты для поддержки защитных функций организма.
В том случае, если после всех предпринятых мер на протяжении нескольких недель величина и состояние лимфатической системы не приходят в норму, назначаются дополнительные обследования пациентов. Целью диагностики является выяснение причин того, почему воспалился лимфоузел.
К какому врачу обратиться:
- Эндокринологу.

- Инфекционисту.
- Хирургу.
- Онкологу.
- Фтизиатру.
Каждый из этих специалистов проверит лимфатические кластеры, профильные заболевания и сможет подтвердить или опровергнуть подозрения на глобальные патологии, такие как онкология, СПИД, сахарный диабет, сифилис и т. д. За симптомами обыкновенной простуды может скрываться серьезное заболевание. Сигналом к дополнительной диагностике служит тот факт, что ее течение стало затяжным, обычная терапия не приносит результата, а состояние больного продолжает ухудшаться.
Особенности реакций женского организма
Женщины иногда замечают, что лимфоузлы воспаляются перед месячными. Обнаружить их можно в паху, в подмышечной области, на шее и других частях тела. У некоторых это происходит крайне редко, но есть случаи, когда синдром проявляется каждый месяц. В этом случае необходима диагностика. Воспаление лимфатических узлов указывает на место локализации заболевания.
Например, если воспалился лимфоузел в паху, то это может быть следствием:
- Кисты яичника.

- Злокачественной опухоли в малом тазу.
- Воспаления с локализацией во влагалище или матке.
- Венерической патологии.
Обнаружив, что воспалился лимфоузел в подмышечной области, можно заподозрить:
- Гормональный дисбаланс (следствие аборта, длительной несбалансированной диеты, гинекологического заболевания и пр.).
- Побочный эффект приема некоторых гормональных препаратов.
- Наличие уплотнений в молочной железе, которые невозможно обнаружить наружным самостоятельным исследованием.
- Нарушение оттока лимфы вследствие отека тканей.
- Обострение течения любого хронического заболевания. Перед критическими днями у женщин резко снижается иммунитет, что провоцирует лимфаденит.
Практика показывает, что воспаление лимфоузлов в подмышечной области говорит о наличии мастопатии. Многие женщины страдают этим заболеванием в скрытой форме. Обнаруженное воспаление необходимо исследовать, провести маммограмму и получить консультацию гинеколога и терапевта.
Особый случай
Иногда складывается ситуация, когда воспалились лимфоузлы и не болят. Это может произойти после перенесенной инфекции, и необходимо пронаблюдать за состоянием лимфатических узлов на протяжении 3 или 4 недель, при отсутствии других воспалительных патологий они придут в нормальное состояние.
Если воспаление прогрессирует и постоянно появляются новые воспаленные узлы, то необходимо срочно обращаться к врачу – подобные симптомы характерны для онкологии (например, лимфомы). Одной из форм диагностики должна стать пункция лимфоузла для взятия тканей и подробного изучения.
Диагностика
Терапия любого заболевания начинается с диагностики, в том числе если воспалился лимфоузел и болит. Что делать? Обратиться к участковому терапевту, он назначит серию анализов, направит на комплексное обследование, куда входит:
- Исследование крови (общий анализ). Результаты подтвердят или исключат анемию, лейкоцитоз, лейкопению, лимфопению и еще ряд заболеваний.

- Биохимический анализ крови расскажет о состоянии печени, поджелудочной железы, почек и пр. Т. е. укажет на пораженный орган.
- Исследование мочи (общий анализ).
- Биопсия тканей воспаленных узлов – изучается содержимое узла, устанавливается вид инфекции, подтверждается/опровергается онкология.
- Рентгенография, УЗИ.
- Компьютерная томография, лимфография.
- Иммунография, тесты на ЗППП, СПИД, ВИЧ.
Лечение
Лечение назначается только после полной диагностики причин, по которым воспалились лимфоузлы. Антибиотики, которые стремятся принимать многие пациенты самостоятельно, без консультации врача, не всегда приносят желаемый результат, но могут стать дополнительным ударом по иммунной системе.
Для комплексной терапии назначаются такие группы медикаментозных препаратов:
- Антибактериальные средства. Их подбирают в зависимости от текущего заболевания сугубо индивидуально.
- Антимикотические препараты («Клотримазол», «Кетоконазол» и пр.
 ).
). - Комплексы витаминов и минералов для поддержания и укрепления защитных сил организма.
- Противовирусные средства («Циклоферон», «Виферон»). В случае вирусной природы поражения в лечении применяют общие меры терапии.
- Противогерпетические медикаментозные средства («Ацикловир»), прием препаратов назначается после подтверждения герпеса.
Для лечения нагноения используются наружные средства (кремы, мази, компрессы). Запрещено прогревать воспаленные лимфоузлы, это может вызвать гнойные процессы. Если причиной воспаления лифатической системы послужило онкологическое заболевание, то применяется химиотерапия, в некоторых случая хирургическое иссечение.
Кроме применения медикаментозного лечения могут быть назначены физиотерапевтические процедуры, меры, направленные на укрепление иммунитета, в том числе народные средства – прием отваров и настоек эхинацеи, корня женьшеня, рекомендован прием витамина С (цитрусовые, отвар шиповника и пр.). Положительно скажется на общем состоянии закаливание, занятия спортом, отказ от вредных привычек, переход на здоровое питание.
Воспаленный лимфоузел или целая группа – это свидетельство работы иммунной системы над нейтрализацией какого-либо воспалительного, инфекционного процесса. Поэтому ограничиться лечением только лимфатических узлов неверно, необходим комплексный подход к выявлению глобального заболевания. В тех случаях, когда болезнь лечится верными методами и наступает выздоровление, лимфоузлы приходят в норму через короткий промежуток времени.
Источник:
http://fb.ru/article/29720/uu-vospalilsya-limfouzel-prichinyi-k-kakomu-vrachu-obratitsya-metodyi-lecheniya
К какому врачу идти, если воспалилсь лимфатические узлы?
Воспалились лимфоузлы около уха и под ним с одной стороны. Болят, если дотронуться. Но вроде ничего не болит больше, простуды нет.
Какой специалист нужен?
К терапевту, он отправит на анализы, а там видно будет.
та же фигня. Время от времени воспаляется слевой стороны подчелюстной. Когда дотрагиваюсь-болит. Проходит дней через 5. Тоже не знаю,что к чему
У меня подчелюстные часто восполяются, я к врачам не хожу. А надо?? Сами проходят. Помню в детстве тоже были, врачи ничего не говорили.
А надо?? Сами проходят. Помню в детстве тоже были, врачи ничего не говорили.
К терапевту, он отправит на анализы, а там видно будет.
а к эндокринологу то зачем.
У неё же не щитовидка увеличена!
Срочно к терапевту и на анализы. это не шутка!
У меня так было, давно. Сначала был терапевт, узлы не проходят. Послали к онкологу, сдать кровь. Примерно с месяц пытались лечить в пол-ке, ставили все диагнозы, даже краснуху. Без результата. Направили в онкоцентр на Каширке. Там брали пункцию и веселый врач на мой вопрос об окончательном диагнозе, ответил, что окончательный диагноз вам скажут только при вскрытии. Мне было 23 года тогда, я только посмеялась. Молодая была. (сейчас бы было не до смеха). Анализ показал в большом кол-ке какие-то нехорошие клетки и заключение было с подозрением на онкологию. Выписали кучу антибиотиков. Ушла я оттуда, не стала ничего пить. Постепенно все прошло. И вот уже 20 лет жива-здорова, тьфу, тьфу. Я к тому, что правильный диагноз поставить очень трудно, поэтому не переживайте, может и само пройти. Хотя и врачу показаться надо. Всякое бывает все же.
Хотя и врачу показаться надо. Всякое бывает все же.
хотя бы к терапевту. Возможно – к гематологу. Меня терапевт отправил с увеличенными лимф. узлами в гематологию. Там делала анализы, осматривал врач. Оказалось – не лимф. узлы это – а липома в области лимф. узлов.
Если большие лимфоузлы и долго не проходят – к терапевту. Сдать обязательно анализ крови. Если увеличены и другие группы лимфоузлов и давно – провериться на ВИЧ(
ПухендрыльК эндокринологуа к эндокринологу то зачем.
У неё же не щитовидка увеличена!
Потому что при серьезных заболеваниях щитовидки (тиреотоксикоз) одним из побочных явлений может являться увеличение шейных лимфоузлов.
НезабудкаПухендрыльК эндокринологуа к эндокринологу то зачем.
У неё же не щитовидка увеличена!
Потому что при серьезных заболеваниях щитовидки (тиреотоксикоз) одним из побочных явлений может являться увеличение шейных лимфоузлов.
шейные лимфоузлы могут увеличиваться не толька от шитовидки!
Так получилось, что мне надо было сходить на консультацию к онкологу по поводу родинки – там и проконсультировалась насчет узлов. Сделали узи, сказали, что все нормально, просто была легкая простуда. Однако велели сдать кровь на вич, гепатиты и сифились и с анализами приходить на пункцию. Кровь сдала, в понедельник теперь поеду на пункцию, если узлы сами не пройдут. А если пройдут – удалю, наконец, родинки.
Сделали узи, сказали, что все нормально, просто была легкая простуда. Однако велели сдать кровь на вич, гепатиты и сифились и с анализами приходить на пункцию. Кровь сдала, в понедельник теперь поеду на пункцию, если узлы сами не пройдут. А если пройдут – удалю, наконец, родинки.
Родинки удаляйте у хороших специалистов.
Пункции брать, а проще говоря колоть иголкой в опухоль – нельзя! Если опухоль злокачественная, это вызовет ее пробуждение и быстрый рост. Опасно.
У меня тоже лимфатические узлы с грецкий орех под мышками были но оказалось воспалительный процесс, принимаю уколы, антибиотики, но лимфатические узлы не проходят, подмышками, ставлю уже 5 день антибиотики, кому можно обратиться ? Кроме терапеата ?
А как можно вылечить самостоятельно)
У меня под подбородочный лимфоузлы воспаляются. Был момент когда я ела под подбородком так натянулось больно было.
У меня на ягодице вырезали три фурункула в течении трёх месяцев. Когда вышло первых два воспалились лимфоузлы в паховой зоне.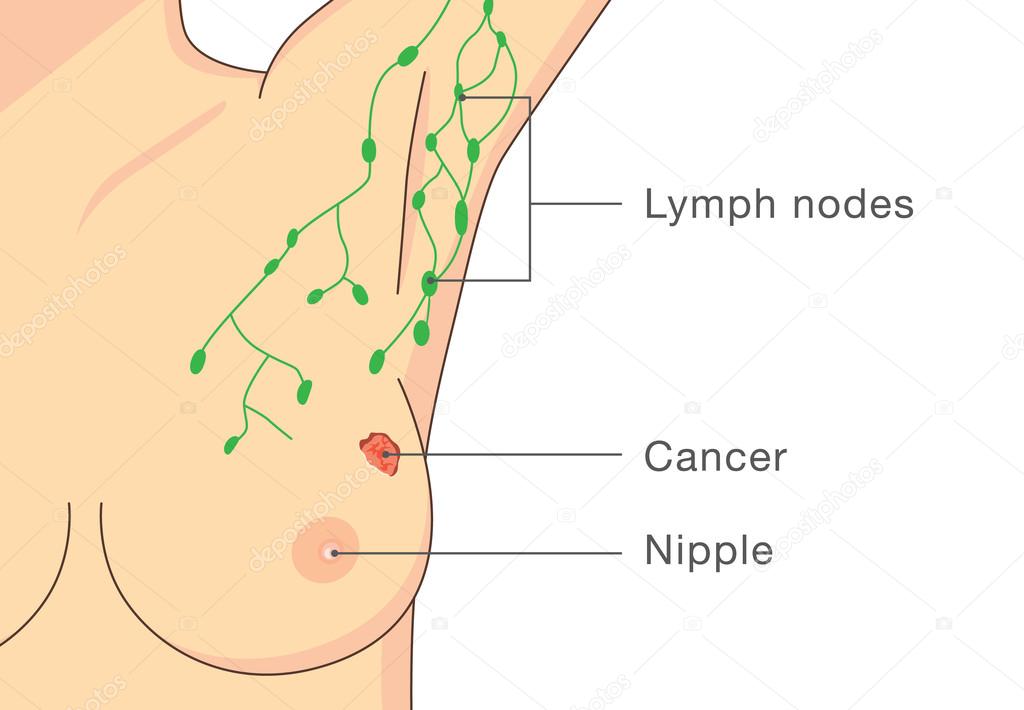 Хирург назначил антибиотик Амоксиклав, все прошло. На третий месяц вышел ещё один фурункул, вырезали, зажило. Спустя неделю снова воспаление лимфоузлов на том же месте с температурой. Терапевт назначил те же антибиотики, но спустя два дня нет никаких результатов, боль невыносимая. Анализ крови сдаю только завтра. Может лучше к другому специалисту обратиться? Но к кому?
Хирург назначил антибиотик Амоксиклав, все прошло. На третий месяц вышел ещё один фурункул, вырезали, зажило. Спустя неделю снова воспаление лимфоузлов на том же месте с температурой. Терапевт назначил те же антибиотики, но спустя два дня нет никаких результатов, боль невыносимая. Анализ крови сдаю только завтра. Может лучше к другому специалисту обратиться? Но к кому?
У меня под коленом восполен лимф узел. К какому доктору лучше пойти?Зарание спасибо тому кто подскажет.
У меня под коленом восполен лимф узел. К какому доктору лучше пойти?Зарание спасибо тому кто подскажет.
У дочи в области шее воспален лимфоузел. к какому врачу обратиться?часто жалуется на боль в горле
Всем у моего сына с сентябрь месяца шейный лимфоденит.лечились долго.досехпор есть. Теперь думаем куда пойти Оренбург или Самара ,какой лор центр помагите советом .Узи сделали там гноя нету.Врач педиатр отправил нас сдать анализ на -Эпштейна Бар .Тепер думаем куда-то дальше идти другой город,область
Воспалились лимфоузлы около уха и под ним с одной стороны.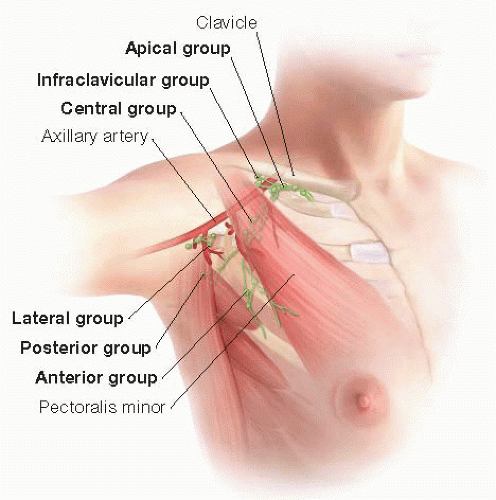 Болят, если дотронуться. Но вроде ничего не болит больше, простуды нет.
Болят, если дотронуться. Но вроде ничего не болит больше, простуды нет.
Какой специалист нужен?
Администрация сайта Woman.ru не дает оценку рекомендациям и отзывам о лечении, препаратах и специалистах, о которых идет речь в этой ветке. Помните, что дискуссия ведется не только врачами, но и обычными читателями, поэтому некоторые советы могут быть не безопасны для вашего здоровья. Перед любым лечением или приемом лекарственных средств рекомендуем обратиться к специалистам!
Всем у моего сына с сентябрь месяца шейный лимфоденит.лечились долго.досехпор есть. Теперь думаем куда пойти Оренбург или Самара ,какой лор центр помагите советом .Узи сделали там гноя нету.Врач педиатр отправил нас сдать анализ на -Эпштейна Бар .Тепер думаем куда-то дальше идти другой город,область
Как у вас все решилось?
Хочу спровоцировать схватки, чтобы не положили в роддом заранее
Во время беременность болезнь переносится сложнее ?
Секс на 8 месяце беременности . Не опасно ли ?
35 неделя , вообще нет сил.
Мои секреты похудения
Четвёртый день похудения
Мастурбация
Болит зуб с лекарством
Очень важный вопрос девочкам
Пользователь сайта Woman.ru понимает и принимает, что он несет полную ответственность за все материалы, частично или полностью опубликованные с помощью сервиса Woman.ru. Пользователь сайта Woman.ru гарантирует, что размещение представленных им материалов не нарушает права третьих лиц (включая, но не ограничиваясь авторскими правами), не наносит ущерба их чести и достоинству.
Пользователь сайта Woman.ru, отправляя материалы, тем самым заинтересован в их публикации на сайте и выражает свое согласие на их дальнейшее использование владельцами сайта Woman.ru. Все материалы сайта Woman.ru, независимо от формы и даты размещения на сайте, могут быть использованы только с согласия владельцев сайта.
Использование и перепечатка печатных материалов сайта woman.ru возможно только с активной ссылкой на ресурс. Использование фотоматериалов разрешено только с письменного согласия администрации сайта.
Размещение объектов интеллектуальной собственности (фото, видео, литературные произведения, товарные знаки и т.д.) на сайте woman.ru разрешено только лицам, имеющим все необходимые права для такого размещения.
Copyright (с) 2016-2020 ООО «Хёрст Шкулёв Паблишинг»
Сетевое издание «WOMAN.RU» (Женщина.РУ)
Свидетельство о регистрации СМИ ЭЛ №ФС77-65950, выдано Федеральной службой по надзору в сфере связи, информационных технологий и массовых коммуникаций (Роскомнадзор) 10 июня 2016 года. 16+
Учредитель: Общество с ограниченной ответственностью «Хёрст Шкулёв Паблишинг»
Главный редактор: Воронова Ю. В.
Контактные данные редакции для государственных органов (в том числе, для Роскомнадзора):
Источник:
http://www.woman.ru/health/medley7/thread/3921244/
Меланома: лечение, симптомы, диагностика, удаление
Использование генных технологий – настоящий прорыв в борьбе со столь опасной опухолью. Сегодня учеными открыты моноклональные антитела, блокирующие антиген на поверхности клетки. Именно мутации определенного гена приводят к развитию опухолевого процесса. Воздействие на уровне генома подавляет образование опухоли путем ограничения роста клеток. Это открывает новые перспективы – путь к спасению и продлению жизни больным, у которых вчера еще не было надежды.
Читать полностью
В настоящее время уже изложена учеными рабочая гипотеза о взаимодействии вируса и опухолевой клетки. Суть возможного метода в следующем: опухолевая клетка не способна в полной мере противостоять атаке вируса; применяя быстродействующий вирус, можно добиться гибели раковой клетки еще до того момента, когда иммунная система атакует вирус.
Скрыть
Меланома – злокачественная опухоль, развивающаяся из пигментобразующих клеток (меланоцитов), отличающихся интенсивной окраской и способных вырабатывать пигмент меланин. Меланома чаще встречается на открытых участках тела, подверженных воздействию солнечных лучей. При этом у женщин чаще располагается на коже нижних конечностей, у мужчин – на туловище. Иногда меланома может образовываться и на других участках тела: сетчатке глаза, слизистых оболочках, анусе и влагалище. Также на коже нижних конечностей, туловища и лица проявляет меланома симптомы. Лечение опухоли зависит от стадии болезни. Следует отметить, что не каждый вид невусов одинаково склонен к злокачественности. Меланома может также возникнуть и на чистом участке кожи. Ранняя диагностика меланомы имеет важнейшее значение и существенно увеличивает шансы больного на выздоровление.
Меланома может возникать у людей любого возраста, в том числе и у подростков. Это опасное заболевание, требующее незамедлительного лечения. В большинстве случаев злокачественное образование локализовано на коже, его нетрудно выявить в начальной стадии, когда возможно излечение.
Диагностика
Первым этапом диагностики является осмотр онколога или дерматолога. При постановке диагноза используют такие методы, как дерматоскопия, биопсия и гистологическое исследования. Для изучения распространенности процесса проводят исследования «сторожевого» лимфоузла, а также дополнительные исследования (компьютерная томография, ультразвуковое исследования и т.д.).
Эти методики широко используют специалисты LISOD, что дает возможность точно диагностировать степень распространения заболевания с последующим объемом терапии.
Лечение
Полную информацию о диагностике и лечении этого вида рака Вам предоставят консультанты Информационной службы LISOD:
- 0-800-500-110 (бесплатно для звонков
со стационарных телефонов по Украине) - или +38 044 520 94 00 – ежедневно
с 08:00 до 20:00.
Лечение меланомы зависит от стадии развития болезни. При наличии первичного очага без метастазов применяют оперативное лечение с широким иссечением первичного очага. Иногда после такого иссечения образуются довольно большие дефекты, требующие закрытия сложными лоскутами кожи из других участков тела. Особенно это касается функционально активных зон – конечностей и лица. В LISOD этот этап выполняет опытный пластический хирург.
При наличии метастазов меланомы в регионарные лимфатические узлы, дополнительно проводят иссечение регионарных лимфоузлов, лечение противоопухолевыми средствами сочетают с иммунотерапией. Чтобы определить, поражены ли лимфатические узлы, если на то нет явных указаний, возможно проведение процедуры выявления «сторожевого» лимфоузла. Этот лимфоузел первым получает лимфу из зоны опухоли и является первым, в котором развиваются метастазы. Если же в «сторожевом» узле метастазов не выявлено, то вероятность их распространения в другие лимфоузлы не превышает 2-3%. Таким образом, исследуя состояние «сторожевого» лимфоузла, мы с очень высокой степенью достоверности можем судить о состоянии всех других лимфоузлов и избавить многих пациентов от травматичных операций и связанных с ними возможных осложнений.
При невозможности проведения хирургического лечения альтернативой выступают современные методы химиотерапии, которые широко используются в LISOD. Схему химиотерапии для пациентов подбирают сугубо индивидуально, учитывая все критерии. Количество курсов химиотерапии зависит от течения заболевания и переносимости больным терапии. После минимального количества циклов пациенту проводят контрольное обследование, например компьютерную томографию или ПЭТ-КТ, по результатам которых оценивают эффективность терапии.
В лечении меланом также используется лучевая терапия. Применение линейных ускорителей с привлечением компьютерной томографии и сложных компьютерных программ дает возможность получить трехмерное изображение опухоли и здоровых органов. При этом к опухоли подводится необходимая доза облучения, тогда как на окружающие органы и ткани излучение практически не распространяется. Это позволяет существенно снизить частоту побочных явлений и осложнений лучевой терапии.
Симптомы
Клинически переход доброкачественного пигментного пятна в злокачественную меланому характеризуется следующими симптомами:
- ростом пятна и затвердением;
- усилением пигментации или, наоборот, ослаблением ее;
- появлением красноты и застойных явлений вокруг основания пятна;
- развитием пигментных или непигментных лучистых разрастаний, идущих от пигментного пятна в разные стороны.
Иногда первым симптомом растущей меланомы является увеличение регионарных лимфатических узлов, тогда как давно существующее пигментное пятно или папиллома не имеет признаков видимого увеличения или иногда даже несколько уменьшается в своих размерах и в интенсивности пигментации. Увеличение пигментного пятна (папилломы) и уплотнение его являются первыми и наиболее постоянными признаками злокачественного превращения родимых пятен.
Нередко рядом с увеличивающимся пигментным пятном появляются другие мелкие узелки, чаще пигментированные, реже не пигментированные.
Другим начальным признаком, иногда совпадающим с первыми или появляющимся независимо от них, является увеличение или уменьшение пигментации. Особое значение придается пигментным или непигментным радиальным разрастаниям, расходящимся от первичной опухоли в разные стороны и несущим с собою распространение процесса в окружающую нормальную кожу и соседние ткани.
Наконец, довольно значительная группа опухолей появляется без видимых причин – сначала в виде доброкачественного уплотнения, папилломы, пигментированного образования, иногда долгое время остающегося без видимого роста.
Факторы риска
Наиболее значимыми факторами, влияющими на возникновение меланомы, являются:
- повышенная солнечная радиация;
- солнечные ожоги.
Большинство раковых заболеваний кожи, в том числе и меланома, вызваны чрезмерным ультрафиолетовым излучением. Под воздействием УФ излучения повышается вероятность генетических нарушений в клетках, что может привести к образованию опухоли. Помочь больному может только своевременное лечение меланомы кожи.
Группы риска
- Значительно увеличивается риск заболевания меланомой, если ранее уже был поставлен аналогичный диагноз либо выявлен любой другой рак кожи.
- Семейная история. Если ближайшие родственники (особенно 2 и более) уже сталкивались с этим заболеванием, то риск возникновения меланомы значительно увеличивается.
- Пожилой возраст. У людей в пожилом возрасте значительно чаще встречается заболевание меланомой.
- Травматизация. Травма невуса (как однократная, так и многократная).
Профилактика
Основной профилактикой является предотвращение избыточного ультрафиолетового облучения.
Вопросы и ответы
В разделе публикуются вопросы пациентов и ответы наших специалистов. Вопрос каждого человека касается конкретной проблемы, связанной с его заболеванием. Пациентам отвечают израильские клинические онкологи и главный врач LISOD, д.м.н., профессор Алла Винницкая.
Ответы специалистов основаны на знаниях принципов доказательной медицины и профессиональном опыте. Ответы соответствуют исключительно предоставленным сведениям, имеют ознакомительный характер и не являются врачебной рекомендацией.
Основная цель раздела – дать информацию пациенту и его семье, чтобы вместе с лечащим врачом принять решение о виде лечения. Предложенная Вам тактика лечения может отличаться от принципов, изложенных в ответах наших специалистов. Не стесняйтесь задать лечащему врачу вопрос о причинах отличий. Вы должны быть уверены, что получаете правильное лечение.
Доброго дня, в моєї матері меланома, провели дві операції, що порадите,
Клінічний діагноз: меланома шкіри періанальної ділянки ІА ст рТіаіМоМо. Рго1оп§аїіо шогЬі. Мі$ меланоми в пахові лімфовузли справа.
22.03. Іб.операція: висічення тумора періанальної ділянки. Гістологічне дослідження № 13823-32 (01.04.16.)- пігментна меланома з перевагою горизонтального росту, за Кларком III, з виразкуванням, помірним лімфоїдним інфільтратом по переферії утвору. КТ (голови, ОГК, о.ч.п. і тазу 25.04.16.)-ознак вторинного ураження на рівні обстеження не виявлено, киста правої нирки (протокол обстеження на руки). Загальний аналіз крові: Ег- 4,0 -1012\л, НЬ-122 г/л, КП-0,9 , Ь-83’109\л (е-1%, п-5%, с-71%, л-17%, м-6%), ШОЕ- 11 мм/год. Біохімічний аналіз крові: заг.білірубін-11,9 мкмоль\л, заг.білок- 79,5 г\л, глюкоза-6,0 ммоль\л, креатинін-48 мкхоль\л, АСТ-21од\л (ТЧ<37од\л), АЛТ-20од\л (14.<41 од’л), амілаза-98од\л (ТЧ< 100 од’л). Коагулограма: протромбіновий час-13,4″, протромбіновий індекс-97%, заг.фібриноген -3,7 г\л, фібриноген „Б”-1+, етаноловий тест-слабо позитивний, ІТЧК-0,79. Гр.крові В(ІІІ)Ші+. ЕКГ-без патології. УЗД: в правій паховій ділянці визначаються скупчення гіпоехогенних неоднорідних овальної форми чіткоконтурованих включень сі~1,0; 2,5; 2,65; 4,5см-збільшені лімфовузли. 14.07.16. операція Дюкена справа. Гістологічне дослідження № 30563-74 (20.07.16.)- у лімфовузлах метастази пігментної меланоми із вторинними змінами. Післяопераційний період-без особливостей. Виписується в задовільному стані під амбулаторне спостереження проктолога.
Здравствуйте. Пациентка нуждается в более детальном обследовании для уточнения масштаба распространения болезни. Необходим визит к клиническом у онкологу.
12.11.2015 року моїй сестрі зроблена операція -Радикальне висічення пухлини шкіри спини та Аксілярна лімфаденектомія зліва. Поставлено діагноз: Меланома шкіри спини рТ2в рN2 М1. Сr лівої грудної залози Т2 рN1 кл.гр.II. Мts в ліву легеню ER(+++) PR(+++)HER 2neu(2-) 11.12.2015 Висновок з відділення ПЕТ-КТ-картина метастатичної лівобічної аксілярної лімфаденопатії,дифузного метастатичного ураження паренхіми легень,неопластичній тканині верхнього латерального квадранту лівої молочної залози,вогнища відсіву меланоми в шкіру тулуба зліва. Нам порадили хіміотерапію за \»дортмунською схемою\»з препаратами Дакарбазин,Цисплатин,Кармустин,Тамоксифен. Напишіть,будь ласка,як ви рахуєте- чи максимально правильно назначено лікування і що це за схема?
Добрый день!
На Ваш вопрос отвечал Реут Игорь Анатольевич, клинический онколог больницы израильской онкологии LISOD:
«Необходимо сделать исследование ткани опухоли на наличие мутации гена BRAF, для решения вопроса о возможности таргетной терапии Вемурафенибом.
Если начинать химиотерапию, то достаточно одного Дакарбазина.»
С уважением, LISOD
Уважаемый доктор. Моему мужу удалили на левой половине шеи родимое пятно хирургическим методом. Диагноз: поверхностно-распространяющая меланома , узловая форма, фаза вертикального роста. Результаты гистологии показали: стадия 1А, КГ — II, рТ-1, N0, М0. Лечение не назначено, при желании можно принимать эхинацею. Что бы Вы посоветовали?
Если стадирование проведено правильно и операция проведена адекватно, то дополнительного лечения не требуется.
Здравствуйте. В мае 2012 перенес операцию на левой голени по удалению меланомы. Стадия 1А, 3-й уровень инвазии по Кларку, по Бреслоу глубина проникновения 1мм, без поражения лимфоузлов. Назначено лечение — «Интерферон 2B», принимал 1 месяц. В настоящее время у меня воспалился лимфоузел в левой подмышечной области. Регионарные лимфоузлы при проверке на УЗИ не увеличены. Вопрос: может ли увеличение подмышечного лимфоузла быть проявлением меланомы? как проверить организм?
Вероятность поражения лимфоузла существует. Рекомендуется проведение ПЭТ-КТ для верификации возможного распространения болезни и консультация онколога по результатам исследования.
Здравствуйте! В январе 2013 удалена родинка, по гистологии-меланома. Проведено широкое иссечение. При выписке диагноз: меланомы кожи спины,T2N0M0 Назначен лайферон. В мае на осмотре пункция из подмышечного лимфоузла — найдены клетки меланомы. Назначили удаление лимфоузла. Все остальные УЗИ и анализы в пределах нормы. Обязательно ли вырезать лимфоузел или есть другие методы лечения? Что обследовать еще, чтобы избежать рецидива?
В таком случае необходимо проведение ПЭТ-КТ исследования, если нет возможности, то КТ всего тела, включая голову. Если нет других находок, то показана диссекция подмышечных лимфоузлов.
Добрый день! Мне 33 года, через 1,5 года после рождения второго ребенка заметила, что на голени увеличилась родинка (из обычной превратилась в непонятно что, больше похожее на «гуску»). Обратилась к врачу, рекомендовал удаление, анализ показал меланому. Иммуногистохимическое исследование с АТ к: Myogenin(F5D), СD177, S-100 protein, HMB45, Ki 67 (MIB-1). Tyrosinase (T311), Desmin (D33). Опухоль кожи характерного альвеолярного строения из атипичных меланцитов с характерной экспрессией S-протеина, HMB45, вертикальным распространиением в верхние слои эпидермиса и ретикулярный слой дермы, достигая потовых желез, наличием атипических митозов в ядрах и ядерной экспрессией Ki 67 в около 10% опухлевых клеток. Отмечается минимальное внутри и внеклекточное содержание пигмента и скудный перифокальный реактивный лимфоидный инфильтрат. Итого: меланома, узловая форма, 4 уровень инвазии, толщина 2,2 мм. Сделали операцию иссечения кожи вокруг родинки, в результатах опухлевого роста не выявлено. Назначено лечение в течении года лаферобионом или иммунофаном. Подскажите, этого достаточно?
При меланоме, с указанными Вами характеристиками ((Т3) и отсутствии отдаленных метастазов)) рекомендуется проведение широкого иссечения опухоли (2 см края разреза) и исследование «сигнального» лимфатического узла (как правило, пахового, в Вашем случае). Если метастазов в этом узле нет, то хирургическое лечение на этом ограничивается, если есть – выполняется удаление всей группы паховых лимфоузлов. Учитывая группу высокого риска рецидива, метастазирования и молодой возраст – принято рекомендовать профилактическую терапию интерфероном .
Здравствуйте! Мне 35 лет. В апреле месяце 2012 мне поставили диагноз: меланома кожи правого бедра по гистологии, родинка была удалена по принципу обширной биопсии без какого либо предварительного обследования. Далее выяснилось, что есть mts в паховобедренные лимфоузлы. Произведена операция Дюкена 3 июля, после назначили курс интерферонов по 40 млн в/в по схеме 5-2 в течении 2-х месяцев. Как только доза снизилась до 6-ти при повторном КТ обнаружили лимфоузлы в правом паху и подвздошной области. 30 ноября проведена внутритазовая подвздошно-обтураторная правостороння лимфодиссекция, правосторонняя паховая лимфодиссекция Т3N1MO ст.3 гр 2. После операции назначили химию, но только с 21 января 2013 (пока всё заживало). На повторном КТ от января 2013 обнаружены новые узлы вдоль правых подвздошных сосудов и паховые узлы слева. Сейчас прохожу курс химиотерапии по протоколу Винбластин + Цисплатин. МРТ головы структурных изменений головного мозга не выявлено, КТ брюшной полости — без патологии. Предлагают после курса химиотерапии, если узлы не уйдут, опять оперироваться. Есть ли в этом смысл?
После окончания проводимой химиотерапии следует сделать повторную оценку состояния, исключить отдаленное метастазирование (ПЭТ-КТ) и если находки будут только в лимфоузлах, то оперативное их удаление может дать эффект.
Здравствуйте! 21.11.2009 в лазерном центре удалили плоскую бородавку на пятке. 12.08.2011 было широкое иссечение с замещением дефекта свободным кожным лоскутом: заболевание пигментой кожи правой пяточной области. Гистология: меланома, 3-й уровень инвазии по Кларку. 23.07.2012 операция Дюкена справа. Гистология: вторичные изменения меланомы в 4-х из 8 лимфоузлах. КТ от 26.11.2012: КТ-картина множественного mts-поражения легких. 14.12.2012 назначили паллиативную химию. Что посоветуете?
В данном случае назначение химиотерапии абсолютно правильное решение.
Добрый день, доктор! Мужу 41 год. Месяц назад установлен диагноз: атипическая лентигиозная меланоцитарная дисплазия фокусом перехода в меланому, преимущественно эпителиоидноклеточного строения с глубиной инвазии 2 по кларку и толщиной 0,8 по Бреслоу. Некрозонизъязвления нет. Удалена в пределах нормальных тканей. Выписали домой и сказали приехать через 3 месяца. Провели УЗИ лимфоузлов паховой области — всё в норме. Что посоветуете дальше?
Если стадия соответствует действительности, необходимо проведение компьютерной томографии всего тела, включая головной мозг.
Если все в порядке, то рекомендуется только наблюдение.
Почему воспаляются лимфоузлы под мышками и как их лечить? | Рутвет
Оглавление:
- Причины увеличения лимфоузлов под мышками
- Симптомы воспаления лимфоузлов в подмышечных впадинах
- Лечение увеличенных лимфоузлов под мышками
Лимфатические узлы, которые расположены в подмышечной впадине, являются одними из центральных органов в иммунной системе человеческого организма. Лимфоузлы под мышкой способствуют максимальной защите организма от разнообразных инфекций и надежно ограждают от многочисленных вредных микроорганизмов, которые провоцируют развитие серьезных заболеваний.
Как известно, лимфа циркулирует по организму, «собирая» все вредные микроорганизмы, которые затем уничтожаются лимфоцитами непосредственно в самих лимфоузлах. Именно поэтому чрезвычайно важно внимательно следить за состоянием лимфатических узлов, ведь любые изменения в их нормальном функционировании могут свидетельствовать о серьезных нарушениях в работе иммунной системы организма. Не знаете, где находятся лимфоузлы под мышкой? Фото расположения лимфоузлов под мышкой можно посмотреть в медицинских энциклопедиях, но визуально их можно заметить лишь при увеличении, в нормальном состоянии они не просматриваются у человека.
В своем нормальном состоянии лимфатические узлы в подмышечной впадине практически незаметны и их очень сложно прощупать при обычной пальпации. Увеличение лимфоузлов может ярко свидетельствовать о различных инфекционных заболеваниях, которые развиваются, а также о попадании в организм вредоносных микроорганизмов и клеток с аномальной структурой, например, раковых клеток.Причины увеличения лимфоузлов под мышками
Увеличение лимфоузлов под мышками может иметь целый ряд причин. К наиболее распространенным причинам можно отнести:
- В большинстве случаев увеличение лимфоузлов провоцирует воспаление волосяных фолликул непосредственно в подмышечной впадине, которое получило название фолликулит. В свою очередь, причиной фолликулита может стать регулярное применение дезодорантов, антиперспирантов, кремов для тела и других косметических препаратов.
- В некоторых случаях увеличенные лимфоузлы под мышкой могут стать аллергической реакцией на использование косметических препаратов и различных средств личной гигиены. Чаще всего аллергию вызывают дезодоранты, антиперспиранты длительного действия и различные кремы от пота.
- Воспаленный лимфоузел под мышкой может стать закономерным результатом перенесения различных инфекционных заболеваний, к которым можно отнести ОРВИ, грипп, ангину, краснуху, корь, токсоплазмоз, мононуклеоз, аденовирусные инфекции.
- У женщин увеличение лимфатических узлов в подмышечных впадинах может свидетельствовать о развитии мастопатии – болезненного уплотнения в молочных железах. Как правило, при развитии мастопатии «страдают» близлежащие лимфоузлы – под мышками, что выражается в их увеличении.
- Самая опасная и страшная причина воспаления лимфоузлов под мышкой — онкологические заболевания молочных желез. На начальных стадиях развития злокачественных новообразований в груди увеличение лимфоузлов, как правило, не сопровождается болезненными ощущениями, которые обычно появляются уже на запущенных стадиях онкологических заболеваний.
Теперь вы знаете, почему воспаляются лимфоузлы под мышками. Появление увеличенных лимфоузлов в подмышечной впадине сопровождается характерными симптомами, которые помогают установить четкую клиническую картину и диагностировать заболевание. Как правило, на начальных стадиях воспалительного процесса признаки заболевания имеют минимальную выраженность, которая постепенно увеличивается с развитием заболевания.
Видео о том, почему воспаляются лимфоузлы под мышками
Симптомы воспаления лимфоузлов в подмышечных впадинах
- Область воспалительного процесса в подмышечной впадине сопровождается заметной отечностью и покраснением кожных покровов.
- Частым симптомом увеличения лимфатических узлов в подмышечных впадинах является повышение температуры тела. Обычно на начальных стадиях заболевания этот симптом наблюдается только в некоторых случаях. При развитии заболевания и перерождении в более тяжелые и запущенные формы озноб и лихорадка могут постоянно сопровождать человека вне зависимости от времени суток.
- При пальпации подмышечных впадин можно обнаружить увеличенные лимфатические узлы. В некоторых случаях пальпация лимфоузлов может сопровождаться значительными болезненными ощущениями, которые возникают при надавливании на припухлость.
- В частых случаях при увеличении и воспалении лимфоузлов под мышками могут наблюдаться различные нарушения и сбои в нормальном функционировании органов желудочно-кишечного тракта. Это может быть выражено в форме постоянной изжоги, тошноты, рвоты.
- У больного может наблюдаться сонливость, хроническое чувство усталости и подавленности. Он не способен в течение длительного времени выполнять физические упражнения.
- Наиболее тяжелой формой воспаления лимфатических узлов в подмышечных впадинах является гнойная форма, которая сопровождается появлением гнойничков непосредственно в области воспаления, а также на поверхности близлежащих кожных покровов. При гнойной форме заболевания все вышеописанные симптомы приобретают максимальную выраженность и интенсивность – например, высокая температура тела стойко держится на протяжении длительного времени, а чувство хронической усталости не дает больному возможности совершать привычные для себя физические движения и заниматься любимой деятельностью.
Почему болят лимфоузлы под мышками? Как сказано выше, причин появления болей может быть несколько и требуется точно выявить их причину.
Лечение увеличенных лимфоузлов под мышками
При появлении первых признаков воспалительного процесса лимфатических узлов в подмышечных впадинах следует немедленно обратиться за квалифицированной врачебной помощью. Следует отметить, что залогом правильного и эффективного лечения является выявление причины увеличение лимфоузлов под мышками. Это очень важно, ведь качественное и полноценное лечение данного заболевания требует не только устранения болевого синдрома и улучшения качества жизни больного, но и полнейшей нейтрализации первопричины заболевания.
Если причиной увеличения лимфоузлов стало инфекционное заболевание, то основное действие лечебной терапии должно быть направлено на его устранение. Ни в коем случае не стоит заниматься самолечением, использовать лекарственные препараты по совету знакомых или применять сомнительные методы народной медицины! Это может привести к самым опасным и неблагоприятным последствиям, например, к перерождению воспалительного процесса в злокачественное новообразование. Данное заболевание получило название лимфома.
Основные методы лечения при воспалении лимфатических узлов в подмышечных впадинах:
- В обязательном порядке проводится иммуномодулирующая терапия, заключающаяся в назначении больному лекарственных препаратов, действие которых направлено на восстановление и укрепление защитных сил организма. Это может выражаться в применении иммунала в таблетированной форме, регулярном употреблении спиртовой настойки эхинацеи и элеутерококка.
- В случае если причиной увеличения лимфатических узлов под мышками стало попадание в организм вредоносных бактерий или вирусов, показано применение сильных антибиотиков.
- Для того чтобы устранить покраснение кожных покровов в области подмышечных впадин, применяются различные лечебные мази – например, троксевазин или гепарин.
- Очень благоприятное воздействие оказывают различные физиотерапевтические процедуры, действие которых направлено на уменьшение размеров воспаленных лимфатических узлов. К таким методам физиотерапии относится электрофорез и ультразвук.
- Во многих случаях положительного эффекта от лечения удается достичь благодаря назначению курса лечебных компрессов с хлорэтилом.
- При гнойной форме воспаления лимфоузлов следует обязательно провести вскрытие образовавшихся гнойничков и их чистку.
- Если воспалительный процесс в лимфатических узлах подмышечных впадин стал последствием развития ракового заболевания в организме, больному обязательно назначается курс химиотерапии, который способствует скорейшей нормализации состояния больного.
Видео об увеличении лимфоузлов под мышками
А Вы сталкивались с увеличением лимфоузлов под мышками? Каковы были симптомы и как Вы лечили этот недуг? Поделитесь своим мнением в комментариях.
Болезнь кошачьей царапины › Болезни › ДокторПитер.ру
Болезнь кошачьей царапины, известная также, как доброкачественный лимфоретикулез и феллиноз – это инфекционное заболевание, которое развивается после тесного контакта с кошкой. Болезнь эта распространена повсеместно, где есть кошки.
Признаки
Болезнь может протекать в типичной и атипичной формах. Типичная форма заболевания начинается через 3-10 дней после контакта с животным. На месте уже зажившего повреждения кожи, царапины или укуса,появляется слегка приподнятое и немного болезненное пятно. Через пару дней на его месте возникает безболезненная красно-коричневая папула (пузырек). Еще через несколько дней пузырек исчезает, а на его месте остается язва или корочка.
Через некоторое время (может пройти от нескольких дней до 1,5 месяцев) воспаляется ближайший к царапине лимфатический узел. Он увеличивается и болит. Температура тела у пациента при этом повышается, но чаще не очень сильно. Также его беспокоят слабость, головная боль и повышенное потоотделение. Такое состояние длится 7-10 дней, потом наступает некоторое облегчение. Довольно часто болезнь принимает волнообразное течение и длится 5-6 месяцев.
Воспаленный лимфоузел либо медленно рассасывается, либо, если происходит сильное нагноение, вскрывается самостоятельно, либо его вскрывают врачи.
Атипичная форма этого заболевания может протекать в форме
- синдрома Парино, который проявляется увеличением подчелюстных и околоушных лимфатических узлов, лихорадкой, односторонним конъюнктивитом с образованием на веке узелков и язв;
- нейроретинита, при котором ухудшается зрение, обычно только на одном глазу;
- воспаления костной ткани;
- поражения головного мозга, при котором состояние ухудшается быстро в течение нескольких часов – от головной боли до потери сознания и комы.
Описание
Несмотря на то, что впервые болезнь кошачьей царапины была описана в 1931 году, только в 1992 году стало известно, что возбудитель ее Bartonellahenselae. Этот микроорганизм выделили из крови домашней кошки. А здоровым кошкам от больных этот микроорганизм передают блохи.
Заразиться этим заболеванием можно при тесном контакте с кошкой. Для передачи возбудителя человеку кошке часто достаточно его просто облизать. Еще проще возбудителю проникнуть в организм человека при укусе или царапинах. А от человека к человеку это заболевание не передается.
При попадании бартонеллы под кожу на месте внедрения развивается воспаление. Через некоторое время возбудитель по лимфатическим сосудам достигает ближайшего лимфатического узла, в котором с его появлением также развивается воспаление. Далее бартонеллы проникают в кровь и разносятся по всему организму.
Диагностика
Диагноз ставит инфекционист на основании клинической картины, данных анамнеза и лабораторных исследований.
Для подтверждения диагноза делают кожную пробу с антигеном возбудителя. Также делают биопсию лимфатического узла с последующим исследованием биоптата методом полимеразной цепной реакции.
Лечение
В большинстве случаев болезнь проходит сама через 1-2 месяца. Однако это не повод не обращаться к врачу, ведь не всегда известно, почему воспалился лимфоузел.
Болезнь кошачьей царапины лечат антибиотиками.
При нагноении лимфоузлов, их вскрывают и дренируют.
Профилактика
Специфической профилактики не разработано. Но врачи настоятельно рекомендуют дезинфицировать царапины и укусы кошек, например, перекисью водорода.
Профилактическое лечение кошек не проводится, это неэффективно.
© Доктор Питер
Причины, лечение, когда обратиться к врачу
Существует множество возможных причин боли в подмышках или подмышечных впадинах (с медицинской точки зрения называемой болью в подмышечных впадинах), которые могут варьироваться от неприятных до серьезных. Раздражение от дезодоранта, инфекции потовых желез, травмы, сдавление нервов или даже рак — это лишь некоторые из возможных вариантов. Боль может возникать сама по себе или быть связана с сыпью, увеличением лимфатических узлов или другими признаками.
Диагностика часто начинается с тщательного сбора анамнеза и физического осмотра, но могут потребоваться анализы крови и визуализирующие исследования, чтобы определить причину и выбрать лучшее лечение.Даже когда боль в подмышечной впадине сопровождается увеличением лимфатических узлов в подмышечной впадине, распространенный рак груди является , а не самой частой причиной.
Иллюстрация Александры Гордон, VerywellАнатомия и строение подмышечной впадины
Прежде чем говорить о потенциальных причинах боли в подмышках и о том, что ваш врач может порекомендовать для ее облегчения, полезно подумать об анатомии подмышечной впадины (подмышечной впадины) и о том, какие структуры в ней «живут».
Структуры и ткани, обнаруженные в подмышечной впадине, включают:
- Мышцы: Ближе к задней части подмышечной впадины находятся большая круглая мышца и широчайшая мышца спины.Большая грудная мышца входит в эту область от груди. Coracobrachialis проходит по центру через подмышку, а мышцы рук, включая дельтовидную, длинную головку трехглавой мышцы и двуглавую мышцу, находятся поблизости.
- Кровеносные сосуды: В этом регионе проходят вены и артерии.
- Нервы: Плечевое сплетение находится чуть выше подмышечной впадины, а срединный, локтевой, лучевой и кожно-мышечный нерв проходят через эту область.
- Потовые железы: В подмышечной впадине находится множество потовых желез, которые ответственны за слишком распространенный запах подмышек и нередкие инфекции в этой области.
- Лимфатические узлы: В каждой подмышечной впадине находится примерно от 20 до 40 подмышечных лимфатических узлов. Эти лимфатические узлы, в свою очередь, получают дренаж из лимфатических сосудов в руке, груди и части шеи, груди и верхней части живота.
- Кости: Под подмышкой расположены верхние ребра, а чуть выше подмышечной впадины находится головка плечевой кости (верхняя кость руки), где она соединяется с лопаткой (лопаткой).
- Кожа: Существует ряд кожных заболеваний, которые могут влиять на различные слои кожи.Внутри этих слоев находятся волосяные фолликулы, потовые железы, жир, соединительная ткань и многое другое.
Подмышка очень теплая по сравнению со многими частями тела (одна из причин, почему в прошлом температура часто измерялась в подмышечной впадине), что в сочетании с перекрытием тканей, когда руки свисают с телом, вызывает это место, где могут процветать инфекции.
Причины боли в подмышках
Есть несколько различных причин боли в подмышках.Боль может быть вызвана напрямую, но состояния, затрагивающие структуры в подмышечной впадине и рядом с ней, могут быть отнесены к боли (боль, которая возникает в другой части тела, где она ощущается) из более отдаленных областей. Некоторые причины могут вызывать боль только в одной подмышке, тогда как другие (например, увеличенные лимфатические узлы из-за вирусной инфекции) могут вызывать боль с обеих сторон.
Растяжение мышц
Мышцы подмышек подвержены чрезмерной нагрузке и мышечному напряжению, особенно при таких действиях, как подъем, тяга, бросание или толкание.Такие занятия, как поднятие тяжестей и занятия спортом (например, бейсбол), могут привести к растяжениям и растяжениям.
Местное давление на мышцы и другие структуры подмышечной впадины, например, при использовании костылей, также может вызывать сильную боль в подмышечной впадине.
Травмы
Существует несколько способов травмирования структур подмышечной впадины и возникновения боли. Сеть нервов над плечом образует плечевое сплетение. Травмы плечевого сплетения могут возникнуть при сильном вытягивании или сгибании руки и могут привести к боли в подмышечной впадине, а также к потере подвижности плеча, слабости, онемению или покалыванию в руке или руке.Другие травмы в этой области, включая вывих плеча, могут вызвать боль в подмышечной впадине.
Раздражение кожи и сыпь
Кожа в подмышечной впадине может раздражаться, что может вызвать боль. Тесная одежда и грубая ткань могут вызывать раздражение. Раздражение также является обычным явлением при бритье. Кроме того, как раздражающий, так и аллергический контактный дерматит могут вызывать дезодоранты, мыло, лосьоны, моющие средства для стирки и многое другое.
Другие неинфекционные высыпания, которые могут возникать в подмышечной впадине (и вызывать дискомфорт), включают черный акантоз, бархатистую сыпь, часто обнаруживаемую у людей, страдающих диабетом или ожирением, и псориаз.
Гнойный гидраденит — это хроническое заболевание с поражением потовых желез (обычно в подмышечной впадине или в паху), которое похоже на тяжелые формы акне. Варианты лечения могут варьироваться от лекарств от прыщей до антибиотиков, иммуномодуляторов, а иногда и хирургического вмешательства. Без лечения могут образоваться фурункулы (см. Ниже) и свищи между инфекцией и поверхностью кожи.
Инфекции
Как местные, так и системные (по всему телу) инфекции могут вызывать боль в подмышечной впадине.Некоторые из них вызывают локальное воспаление, а другие поражают лимфатические узлы в подмышечной впадине, вызывая боль.
Часто встречаются грибковые инфекции, в том числе дрожжевые (кандидоз). Интертриго обычно вызывает очень красную блестящую сыпь с шелушением в местах соприкосновения кожи, таких как подмышки. Стригущий лишай (tinea corporis) может возникать на любом участке тела и часто вызывает зудящую сыпь с красными шишками по кругу.
Некоторые распространенные бактериальные инфекции кожи могут вызывать боль в подмышечной впадине, часто сопровождающуюся покраснением или отеком.Эритразма начинается с розовой сыпи, которая становится коричневой и чешуйчатой и обычно находится в подмышечной впадине. Эритразму, которую часто путают с грибковой инфекцией, вызывают бактерии, известные как Corynebacterium minutissimum . Это часто связано с влажностью и диабетом. Могут возникнуть другие инфекции, такие как целлюлит, фолликулит, фурункулы (фурункулы) и карбункулы. Если фурункул не лечить, он может перерасти в абсцесс.
Некоторые генерализованные инфекции могут вызывать увеличение лимфатических узлов в подмышечной впадине (см. Ниже), что приводит к боли.
Увеличенные подмышечные лимфатические узлы
Боль в подмышечной впадине может сопровождаться увеличением лимфатических узлов, хотя на ранней стадии может не быть явных шишек или припухлостей. Лимфатические узлы в подмышечной впадине (подмышечной впадине) могут увеличиваться по ряду причин, причем некоторые причины чаще встречаются с увеличением с одной стороны (односторонняя подмышечная лимфаденопатия), а другие — с поражением обеих подмышек. Возможные причины увеличения подмышечных лимфатических узлов:
- Инфекции: Вирусные инфекции, такие как инфекционный мононуклеоз и ВИЧ, бактериальные инфекции, такие как болезнь кошачьих царапин, сифилис, туберкулез и паразитарные заболевания, такие как токсоплазмоз, могут привести к болезненным и увеличенным подмышечным узлам (лимфаденит).Инфекции в груди (мастит), кистях, руках, шее, частях грудной клетки и верхней части живота также могут стекать в лимфатические узлы в подмышечной впадине, вызывая боль и отек.
- Аутоиммунное заболевание: Такие состояния, как ревматоидный артрит и волчанка, могут привести к увеличению болезненных лимфатических узлов в подмышечной впадине.
- Рак: Существует ряд видов рака, которые могут распространяться на подмышечные лимфатические узлы. В этих лимфатических узлах могут начаться лимфомы (например, лимфома Ходжкина).Хотя многие люди знакомы с распространением рака груди как причины метастазов в лимфатические узлы, почти любой рак может распространяться на эти узлы, включая рак легких и меланому. В некоторых случаях увеличение и боль в лимфатическом узле в одной подмышке могут быть первым признаком рака.
Увеличенные лимфатические узлы, связанные с инфекцией, часто бывают нежными, мягкими и подвижными, по сравнению с лимфатическими узлами при раке, которые часто не болезненны, фиксированы и плотны, но есть много исключений.
Компрессия нерва
Сдавление любого из нервов в подмышечной впадине (защемление нервов) может вызвать боль в подмышечной впадине, которая часто носит жгучий характер.Это может сопровождаться покалыванием или онемением кисти или руки или слабостью. Сдавление нерва может быть вызвано травмой или давлением на нервы в результате опухоли или отека. Один из видов рака легких, опухоль Панкоста, может вызывать боль в подмышечной впадине. Это может быть связано с отеком лица, шеи или плеч, и его легко не заметить при рентгенографии грудной клетки.
Битумная черепица
Опоясывающий лишай — это состояние, которое возникает, когда ветряная оспа реактивируется в нервном корешке, где она сохраняется.Со временем сыпь обычно развивается вдоль области, снабжаемой нервом (дерматом), но вначале обычно возникает только боль.
Доброкачественные образования
Помимо раковых (злокачественных) опухолей, существует ряд доброкачественных опухолей и состояний, которые могут вызывать боль в подмышечной впадине. Это могут быть кисты, липомы и фиброаденомы.
Лимфедема
Лимфедема — это состояние, при котором нарушается нормальный отток лимфы, часто связанное с хирургическим вмешательством по поводу рака груди.Это может привести к сильной боли в подмышечной впадине, часто сопровождающейся отеком одной руки.
Кислотный рефлюкс
Кислотный рефлюкс иногда может вызывать боль, которая ощущается только в подмышечной впадине.
Болезнь сердца
Обычно мы думаем о боли в груди, когда думаем о болезни сердца, но симптомы ишемической болезни сердца, особенно болезни сердца у женщин, могут быть очень неспецифическими и расплывчатыми и могут включать только симптомы боли в подмышечной впадине. Боль обычно тупая и ноющая и может сопровождаться дискомфортом в спине или челюсти, тошнотой и общим ощущением, что что-то не так.Взаимодействие с другими людьми
Заболевание периферических артерий (ЗПА)
Подобно тому, как сужение кровеносных сосудов сердца может вызвать боль в груди и сердечные приступы, сужение основных кровеносных сосудов, кровоснабжающих руку (заболевание периферических артерий), может привести к боли, которая ощущается в подмышечной впадине.
Боль, связанная с менструальным циклом
Многие женщины испытывают болезненность груди непосредственно перед менструацией и во время нее, которая может отдавать в подмышечную впадину, но некоторые могут испытывать этот дискомфорт только в подмышечной впадине.
Когда обращаться к врачу
Решение о том, когда обратиться к врачу, будет зависеть от серьезности вашей боли, от того, ограничивает ли она вашу повседневную деятельность, связанных с ней симптомов и многого другого.
Немедленно обратитесь за помощью, если боль в подмышечной впадине сопровождается болью в груди, одышкой, покалыванием в руках или пальцах, тошнотой и рвотой. Также важно немедленно обратиться за медицинской помощью, если у вас есть признаки инфекции, такие как лихорадка и озноб, покраснение или дренаж.Симптомы ночного потоотделения, уплотнения в груди или непреднамеренной потери веса также являются поводом сразу же записаться на прием.
Если ваши симптомы легкие, но не исчезнут, запишитесь на прием к врачу. Боль — это способ нашего тела сказать нам, что что-то не так.
вопросов, которые задаст врач
Ваш врач может задать несколько вопросов, чтобы определить источник вашей боли. Они могут включать:
- Качество боли: острая или тупая и ноющая, ощущается ли покалывание или жжение, или это по своей природе зуд?
- Продолжительность: Когда началась боль? Он постоянный или прерывистый? Становится хуже?
- Интенсивность: Насколько сильна боль по шкале от 1 до 10, где 1 — почти нет боли, а 10 — самая сильная боль, которую вы можете себе представить?
- Какие еще симптомы у вас есть? Например, жар или озноб, ночная потливость, боль в других местах или увеличение лимфатических узлов в других местах?
- Были ли у вас сыпь, покраснение или заметили ли вы какие-либо другие изменения в подмышечной впадине?
- Были ли у вас на руке или руке царапины или порезы?
- Вы начали какие-то новые занятия или занятия спортом?
- Были ли у вас в последнее время травмы?
- Использовали ли вы новые дезодоранты, лосьоны, мыло для ванн или стиральные порошки?
- Если вы женщина, когда вам делали последнюю маммографию? У вас есть семейная история рака груди? Вы заметили уплотнения в груди при осмотре?
- Насколько боль мешает вашей повседневной жизни?
Диагностика
Чтобы правильно диагностировать боль в подмышечной впадине и убедиться, что вы не упускаете ничего малозаметного, важно обратиться к врачу.Они тщательно изучат историю, в том числе зададут многие из вышеперечисленных вопросов. Затем они проведут медицинский осмотр. Это будет включать поиск любых покраснений, сыпи, шишек или увеличенных лимфатических узлов в подмышечной впадине.
Они также осмотрят области вокруг вашей подмышки, такие как голова и шея, руки и грудь, проведут неврологическое обследование, направленное на исключение компрессии нерва, и проведут тщательный осмотр груди (даже если вы мужчина, как могут мужчины). заболеть раком груди).В зависимости от того, что они найдут, могут быть проведены дальнейшие тесты.
Лаборатории и тесты
Если у вас есть признаки инфекции (локальная инфекция или инфекция всего тела, которая может вызывать увеличение лимфатических узлов), вам может быть назначен общий анализ крови.
Изображения
Также могут потребоваться визуализирующие тесты. Они могут включать УЗИ, КТ, МРТ или ПЭТ, если у вас в анамнезе есть рак. Также может быть рекомендована маммография (или МРТ молочной железы, если у вас есть серьезный семейный анамнез рака груди или очень плотная грудь).Взаимодействие с другими людьми
Процедуры
Визуализирующие исследования могут предложить возможные диагнозы, но при подозрении на рак необходима биопсия, чтобы поставить точный диагноз. Если у вас большой фурункул или абсцесс, может потребоваться разрез и дренирование. Кроме того, незамедлительное обращение за медицинской помощью при появлении многих из перечисленных выше причин может снизить риск осложнений или ухудшения состояния.
Лечение
Лечение боли в подмышечной впадине будет зависеть от основной причины.
Если ваша боль вызвана растяжением мышц, можно порекомендовать лед, покой и легкие движения. Если ваша подмышка раздражена, вам будет рекомендовано избегать того, что вызвало проблему. Если лимфатические узлы опухли по доброкачественной причине, могут быть рекомендованы теплые компрессы.
Независимо от причины, ношение одежды, свободно облегающей подмышку, а также отказ от бритья или использования любых лосьонов, кремов или дезодорантов в области подмышек могут помочь уменьшить боль.
Профилактика
Многие причины боли в подмышечной впадине невозможно предотвратить, но некоторые можно.Будьте осторожны с продуктами личной гигиены, чтобы снизить риск раздражения. Также целесообразно правильно разминаться перед занятиями спортом и избегать чрезмерной нагрузки на руку и плечо.
Слово Verywell
Существует множество потенциальных причин боли в подмышках, и хотя многие люди думают о раке груди, особенно если присутствует увеличенный лимфатический узел, наиболее частыми причинами являются растяжение мышц или раздражение, связанное с дезодорантами и другими продуктами. Тем не менее, боль в подмышках иногда может быть признаком чего-то более серьезного, и важно обратиться к врачу, чтобы получить точный диагноз и рекомендации по лечению.
Медицинский блог Hello Doctor
Шишки в подмышечных впадинах встречаются часто и обычно возникают из-за опухшей железы или лимфатического узла 안재욱 친구 다운로드. Лимфатические узлы — это небольшие структуры овальной формы в лимфатической системе вашего тела. Они играют важную роль в вашей иммунной системе.
Шишки в подмышках также могут быть вызваны кистами (новообразованием), инфекцией или раздражением от бритья или использования антиперспиранта.
Наиболее частые причины образования комков в подмышках:- Бактериальные или вирусные инфекции
- Разрастания жировой ткани.
- Фиброаденома (разрастание доброкачественной фиброзной ткани)
- Аллергические реакции
- Плохая реакция на прививки
- Грибковые инфекции
- Рак груди
- Лимфома (рак лимфатической системы)
- Лейкоз (рак клеток крови)
Хотя очевидным симптомом является сама шишка в подмышечной впадине, она может помочь вам выяснить причину. Текстура и размер комка — хорошие показатели.
Например, киста, инфекция или жировая опухоль могут казаться мягкими на ощупь. Раковые опухоли или фиброаденомы могут казаться скованными. Болезненные шишки обычно вызваны аллергической реакцией или инфекцией лимфатических узлов. Помимо шишки, инфекции обычно включают другие симптомы, такие как жар и ночная потливость.
У женщин опухоль в подмышечной впадине может означать рак груди. Женщинам следует ежемесячно проводить самообследование груди и немедленно сообщать своему врачу о любых опухолях. Закупорка и воспаление желез под подмышкой также может быть причиной образования комков.Эти шишки обычно представляют собой болезненные и похожие на фурункулы шишки, которые могут быть заполнены гноем.
Диагностика опухолей под мышками Поскольку существует множество возможных причин образования комков под мышками, ваш врач задаст вам вопросы. Вас спросят о любых изменениях в шишке и о том, испытываете ли вы боль в этой области.
Ваш врач осмотрит шишку, чтобы проверить структуру и лимфатические узлы в этой области. Если это не вредно и исчезнет, диагностика закончится. Если ваш врач подозревает, что дело обстоит серьезнее, будет назначено лечение.
В большинстве случаев опухоли под мышками не нужно лечить, и они со временем исчезнут. Для облегчения дискомфорта можно порекомендовать домашние средства, такие как теплые компрессы и безрецептурные болеутоляющие.
Лечение будет зависеть от основной причины опухоли в подмышечной впадине. При аллергии также назначают лекарства, и вам нужно избегать определенных триггеров аллергии.
Если причиной является бактериальная инфекция, ваш врач может назначить пероральные антибиотики для борьбы с ней.Через несколько дней опухоль под мышкой должна начать исчезать. В серьезных случаях, если антибиотики не действуют, вам может потребоваться госпитализация для лечения.
Артикул:Уловить разницу: увеличение лимфатических узлов при лейкемии VS во время инфекции
Увеличение лимфатических узлов возникает как симптом лейкемии примерно у 20% пациентов до постановки диагноза. Также называемые «опухшими железами», лимфатические узлы представляют собой комочки размером с горошину, содержащие лейкоциты.При увеличении они могут ощущаться или рассматриваться как приподнятые шишки под кожей, чаще всего в области шеи, подмышек или в области паха.
В подавляющем большинстве случаев увеличение лимфатических узлов указывает не более чем на то, что ваше тело борется с такой инфекцией, как тонзиллит или даже простуда. Однако из-за этого увеличенные лимфатические узлы можно легко принять за безвредные, хотя на самом деле они могут быть предупреждающим признаком чего-то более серьезного, например, рака крови.
“ Я записался на прием к своему терапевту после работы.Он подумал, что это тонзиллит, поэтому дал мне антибиотики. Однако в конце недели мне стало не лучше. Я вернулся, и меня снова прописали с другим антибиотиком. ”
Определенные характеристики, такие как размер лимфатических узлов, их самочувствие или продолжительность, могут помочь отличить опухоль, вызванную инфекцией, от опухоли, вызванной лейкемией или другим типом рака крови. Выявление разницы между безвредными и вредными лимфатическими узлами может иметь решающее значение для ранней диагностики лейкемии.
Заметить разницу
Хотя увеличение лимфатических узлов почти всегда вызвано инфекцией или реакцией на аллергию, есть несколько вещей, на которые вы можете обратить внимание, чтобы определить разницу между лейкемией и инфекцией:
- Они длятся дольше двух недель — Увеличение лимфатических узлов, вызванное инфекцией, обычно снижается в течение двух или трех недель (то есть до тех пор, пока инфекция не будет излечена естественным путем). Обязательно посетите своего терапевта, если ваши лимфатические узлы не улучшаются, за это время или не улучшаются после приема антибиотиков .
“ Я заметил опухоль железы возле ключицы. После того, как пара недель не пошла на убыль, я записался на прием к врачу. ”
« Мне сказали, что у меня тяжелая форма тонзиллита, и мне дали двухнедельный курс антибиотиков. Я продолжал работать, но, похоже, мне не стало лучше. ”
- Они безболезненны — Как ни странно, болезненность, покраснение или тепло узлов на самом деле являются хорошим признаком, поскольку с большей вероятностью указывают на инфекцию узла.Важно, чтобы безболезненные уплотнения осмотрел терапевт, чтобы определить причину увеличения. При этом лейкемия или лимфома (другой тип рака крови) могут иногда вызывать болезненные ощущения в лимфатических узлах. Это потому, что они могут вырасти достаточно большими, чтобы давить на окружающие нервы или другие органы, вызывая боль.
“ Я заметил опухоль, появившуюся на линии подбородка. Я не особо задумывался об этом, поскольку предполагал, что это просто кусок жира, естественный с возрастом.Это было совсем не больно, но немного неприятно. ”
- Они продолжают увеличиваться в размерах — В опухшем состоянии во время инфекции лимфатические узлы могут увеличиваться до размера полдюйма в диаметре. Лимфатические узлы размером около 1 или 2 дюйма или больше не являются нормальными и должны быть тщательно осмотрены терапевтом. Поскольку увеличенные лимфатические узлы часто безболезненны, иногда они могут увеличиваться в размерах еще до того, как человек их заметит.
« У меня была шишка сбоку на шее.Однажды я был на работе, и парень на столе рядом со мной сказал, что он становится все больше, поэтому я пошел к своему врачу. ”
- Вы не можете понять, что вызвало их увеличение. — Обычно у вас есть довольно хорошее представление о том, почему ваш лимфатический узел опух, например, у вас может быть простуда или инфекция зубов. Вам следует записаться на прием к терапевту, если у вас опухла железа, а нет других признаков болезни или инфекции .
- Они твердые или неподвижные — К сожалению, помимо безболезненности и аномально большого размера, опухшие лимфатические узлы при лейкемии или лимфоме имеют тенденцию ощущаться очень похожими на инфицированные лимфатические узлы. Однако иногда они могут ощущаться очень твердыми, и их нельзя сдвинуть, если их толкнуть. Здоровые лимфатические узлы более эластичны, чем окружающие ткани, но не твердые, как камень. Любые твердые, сильно увеличенные шишки на шее, паху или под мышками, которые не двигаются при толкании, могут указывать на лимфому или другой тип рака и должны быть обследованы вашим терапевтом.
- Вы также испытываете другие симптомы лейкемии — Симптомы лейкемии обычно возникают группами. Если вы заметили какие-либо другие симптомы, такие как ночная потливость , стойкая лихорадка (более 3-4 дней) или необъяснимая потеря веса , немедленно обратитесь к врачу.
“ Я чувствовал себя очень грубым, очень усталым и слабым. Я тоже похудела, у меня увеличились лимфатические узлы, и я был очень эмоциональным. ”
Что такое лимфатические узлы и почему они увеличиваются?
Лимфатические узлы — это небольшие структуры в форме фасоли, которые расположены в виде виноградных гроздей по всему телу.Они являются частью лимфатической системы, которая переносит жидкость (называемую лимфой) по телу. Лимфатическая жидкость поглощает любые отходы из крови, а также любые вирусы и бактерии, которые пытаются заразить организм.
Лимфатические узлы «отбирают» лимфу на предмет любых вредоносных вторжений и «предупреждают» иммунную систему при обнаружении вирусов или бактерий. Когда иммунная система предупреждена, лимфатические узлы в области, ближайшей к инфекции, могут увеличиваться в размерах из-за воспаления. Поэтому обычно увеличенные лимфатические узлы являются лишь признаком того, что они очень стараются избавиться от инфекции.
При лейкемии увеличение лимфатических узлов вызывается накоплением большого количества раковых клеток, которые вышли из костного мозга. Иногда при лейкемии или лимфоме заболевание находится в «активном» состоянии и вырабатывает большое количество дисфункциональных лейкоцитов. Однако иногда болезнь может «замедляться», и некоторые клетки могут погибнуть. Это может означать, что увеличенные лимфатические узлы могут изменяться в размере, увеличиваться и уменьшаться с течением времени.
“ Я хорошо знал о шишках и шишках, но они у меня были какое-то время, и они всегда выскакивали, если меня сбивали с ног.Мой врач спросил, не увеличились ли у меня лимфатические узлы под мышками или в паху. Я сказал нет, но затем он сказал, что что-то почувствовал, и спросил, могу ли я остаться на анализ крови. ”
Когда мне следует беспокоиться?
Важно не заниматься самодиагностикой. Не каждому человеку с увеличенными лимфатическими узлами требуется немедленное обследование у врача, а если у вас опухшие лимфатические узлы, не следует сразу ожидать рака, поскольку это вряд ли может быть причиной.
Однако не забудьте посетить врача, если вы чувствуете, что лимфатические узлы на шее или подмышках выпячиваются больше, чем обычно, безболезненны или действуют дольше, чем вы ожидали. Иногда инфекции, такие как тонзиллит, инфекции уха или горла, действительно требуют посещения терапевта, если они особенно тяжелы. Вам могут прописать антибиотики, однако не забудьте вернуться к терапевту, если ваши симптомы не улучшатся.
Знание того, какие другие симптомы типичны для лейкемии, имеет решающее значение для того, чтобы помочь вам быстрее принять решение о посещении терапевта для анализа крови.Свяжите точки между симптомами лейкемии и точечной лейкемии как можно скорее.
Для получения информации о других симптомах лейкемии щелкните здесь.
Шишки под мышками: когда волноваться
Легко почувствовать беспокойство, если вы обнаружите шишку под подмышкой, но есть ли повод для беспокойства?
В большинстве случаев уплотнение подмышкой безвредно, но важно знать, что могло его вызвать, и следует ли вам обратиться к врачу по этому поводу.
Если шишка держалась более двух недель или стала больше, вам следует как можно скорее обратиться к врачу.
Что такое шишка подмышкой?
Подмышка расположена под плечевым суставом, где рука соединяется с плечом. Он содержит нервы, кровеносные сосуды и маленькие железы, известные как лимфатические узлы.
Шишка подмышкой — это любой рост на коже в этой области, которого обычно не должно быть.
Шишки могут появиться на любом участке тела. Если вы обнаружили шишку, не игнорируйте ее.
Причины образования комков под мышками
1. Увеличение лимфатических узлов
Лимфатические узлы играют важную роль в вашей иммунной системе, и если ваше тело борется с инфекцией, эти железы могут набухать.
Это часть естественных защитных сил вашего тела и признак нездоровья, поэтому отдыхайте и избегайте обезвоживания, чтобы помочь вам восстановиться, и к этому времени ваши железы должны выйти из строя.
2. Киста
Кисты — это комки, заполненные жидкостью, которые образуются под поверхностью вашей кожи. Определенные типы кист (волосистые кисты) образуются вокруг волосяных фолликулов, например, под мышкой. Но чаще встречаются на коже головы.
Эти типы кист обычно поражают женщин среднего возраста и могут передаваться в семьях.Они безвредны и могут исчезнуть без лечения.
3. Липома
Липома — это мягкие комочки жира, которые растут под кожей. Они не часто появляются в подмышечной впадине, но не о чем беспокоиться, когда они появляются, и обычно не требуют лечения.
4. Инфекция груди
Инфекция груди (или мастит) вызывает воспаление тканей груди женщины, и иногда под мышкой может появиться уплотнение из-за распространения инфекции на лимфатические узлы.
Чаще встречается у кормящих женщин и обычно поражает только одну грудь. Для лечения вам могут потребоваться антибиотики, поэтому визит к врачу необходим.
От чего у меня опухоль подмышкой?
Если вы обнаружили уплотнение в подмышечной впадине, этот контрольный список поможет вам определить, что его вызывает.
- Шишка желтого или белого цвета, наполненная гноем?
Если да, то это может быть киста. Обычно они безболезненны, но при инфицировании могут быть болезненными и болезненными.
- Шишка кажется мягкой и слегка перемещается под кожей при нажатии на нее?
Если да, возможно, у вас липома. Обычно они безболезненны, имеют тенденцию к медленному росту и могут иметь размер от горошины до нескольких сантиметров в поперечнике.
- Шишка кажется нежной и болезненной?
Если это так, возможно, у вас опухшие лимфатические узлы. Они, как правило, проходят сами по себе через 2 или 3 недели после того, как вы излечились от инфекции.
- Шишка имеет форму клина или твердая на ощупь?
Если да, то шишка в подмышке может быть вызвана инфекцией груди, которая распространилась на лимфатические узлы. Ваша грудь тоже может быть красной и опухшей.
Иногда шишка под мышкой может быть признаком чего-то более серьезного, например рака груди или лимфомы Ходжкина. Если вы не уверены или беспокоитесь, всегда обращайтесь к врачу.
Когда обращаться к врачу
Вам следует немедленно обратиться к врачу, если у вас есть красная болезненная область на груди и вы испытываете любой из следующих симптомов:
- боли
- высокая температура (лихорадка) 38C (100.4F) или выше
- Дрожь и озноб
- усталость
- плохое самочувствие
Когда мне следует беспокоиться о шишке подмышкой?
Задайте себе следующие вопросы:
- Шишка держалась более 2 недель?
- Шишка становится больше?
- Я похудела без всяких попыток?
- Есть ли у меня другие симптомы, которые я не могу объяснить?
- Шишка вернулась после удаления?
Если вы ответили утвердительно на любой из этих вопросов, лучше как можно скорее обратиться к врачу.
Они должны определить причину появления шишки. Если они не уверены, они могут направить вас в больницу для дальнейших анализов, таких как биопсия или ультразвуковое сканирование.
Если вам нужна дополнительная информация о различных типах шишек и их причинах, прочтите нашу статью о шишках и опухолях.
Лимфома — Диагностика, оценка и лечение
Лимфома — это рак, который развивается в лейкоцитах лимфатической системы.Симптомы могут включать увеличение лимфатических узлов, необъяснимую потерю веса, усталость, ночную потливость и одышку, кашель или затрудненное дыхание.
Ваш врач проведет медицинский осмотр и может назначить анализы крови или биопсию лимфатических узлов, чтобы оценить ваше состояние. Если диагностирована лимфома, аспирация и биопсия костного мозга, люмбальная пункция, рентген грудной клетки, компьютерная томография тела, ПЭТ, сканирование костей, МРТ тела или УЗИ брюшной полости могут использоваться для поиска увеличенных лимфатических узлов по всему телу и определения наличия лимфомы. распространение.Лечение зависит от типа и стадии лимфомы, а также от вашего возраста и общего состояния здоровья. Некоторые типы лимфомы могут потребовать только наблюдения, в то время как другие могут потребовать химиотерапии, профилактики ЦНС, лучевой терапии, радиоиммунотерапии, биологической терапии или трансплантации стволовых клеток.
Что такое лимфома?
Лимфома — это рак, который развивается в лейкоцитах (лимфоцитах) лимфатической системы, которая является частью иммунной системы организма.
Лимфатическая система включает сеть небольших каналов, похожих на кровеносные сосуды, по которым циркулирует жидкость (называемая лимфой), лимфатические узлы (также называемые железами), костный мозг и несколько органов, все из которых состоят из лимфоцитов.
Существует два основных типа лимфомы: Ходжкина (HL) и неходжкинская (NHL), каждый из которых имеет несколько подтипов. Лимфома Ходжкина, также известная как болезнь Ходжкина, встречается гораздо реже, чем неходжкинская лимфома.
Индивидуальные лимфомы различаются по тому, как они ведут себя, распространяются и реагируют на лечение. Тип лимфомы определяется путем исследования некоторых раковых клеток под микроскопом. Когда присутствует аномальная клетка, называемая клеткой Рида-Штернберга, лимфома классифицируется как Ходжкина.Когда его нет, рак классифицируется как неходжкинский.
Симптомы лимфомы могут включать:
- Увеличение лимфатических узлов в области шеи, подмышек или паха
- Необъяснимая потеря веса
- лихорадка
- обливание ночного пота
- Зуд генерализованный
- усталость
- потеря аппетита
- кашель или затрудненное дыхание
- Боль в животе, груди или костях
- Вздутие живота
- чувство сытости после небольшого количества еды
- Одышка или кашель
начало страницы
Как диагностируется и оценивается лимфома?
Ваш основной врач сначала спросит вас о вашей истории болезни и симптомах, а затем проведет медицинский осмотр.Ваш врач может также назначить один или несколько из следующих тестов.
Анализы крови: Количество лейкоцитов, тромбоцитов и эритроцитов может снизиться, когда лимфома распространяется на костный мозг. Результаты анализа крови помогают определить, как функционируют печень и почки.
Биопсия лимфатического узла: Процедура, при которой часть или весь лимфатический узел удаляется хирургическим путем, чтобы его можно было исследовать под микроскопом на предмет наличия клеток лимфомы.Другие лабораторные тесты могут быть выполнены на образце биопсии, включая молекулярно-генетические тесты.
Аспирация и биопсия костного мозга: Хирургическая процедура, при которой тонкая полая игла вводится в бедренную кость для удаления небольшого количества жидкого костного мозга, чтобы его можно было проанализировать под микроскопом. Эта процедура обычно выполняется после диагностики лимфомы, чтобы определить, распространилась ли болезнь на костный мозг. Дополнительные сведения см. На странице «Биопсия».
Люмбальная пункция (спинномозговая пункция) : Минимально инвазивный тест, который включает удаление небольшого количества спинномозговой жидкости (CSF) — жидкости, окружающей головной и спинной мозг, — чтобы ее можно было проанализировать на наличие клетки лимфомы. Этот тест обычно выполняется только при определенных типах лимфомы или если у пациента есть симптомы, указывающие на то, что лимфома достигла головного мозга.
Рентген грудной клетки : Рентген грудной клетки используется для поиска увеличенных лимфатических узлов.
КТ тела : КТ тела используется для обнаружения увеличенных лимфатических узлов или органов и аномалий в области живота, таза, груди, головы и шеи.
В некоторых случаях КТ может использоваться для точного наведения биопсийной иглы в подозрительную область, чтобы можно было взять образец ткани и исследовать его под микроскопом. Эта процедура называется игольной биопсией под контролем КТ .
ПЭТ-сканирование : ПЭТ-сканирование, в котором используется небольшое количество радиоактивного материала, может помочь показать, является ли увеличенный лимфатический узел злокачественным, и выявить раковые клетки по всему телу, которые нельзя увидеть на компьютерной томографии. сканировать.Некоторым пациентам с лимфомой после лечения проводится ПЭТ-сканирование, чтобы определить, реагирует ли рак на лечение. ПЭТ-сканирование часто сочетается с компьютерной томографией или МРТ, чтобы получить подробные изображения тела.
Сканирование костей : При сканировании костей радиоактивный изотоп под названием технеций-99m вводится в вену и перемещается к поврежденным участкам кости. Этот тест обычно выполняется, если у пациента наблюдается боль в костях или другие тесты предполагают, что лимфома переместилась в кости.
МРТ : МРТ помогает обнаружить лимфому, распространившуюся на спинной или головной мозг. Это может быть полезно и в других частях тела, например в области головы и шеи.
УЗИ брюшной полости : УЗИ брюшной полости можно использовать для исследования увеличенных лимфатических узлов, особенно в брюшной полости. Ультразвук также используется для визуализации органов брюшной полости и почек, которые могут быть поражены увеличенными лимфатическими узлами.
Женщины всегда должны сообщать своему врачу или рентгенологу, если есть вероятность, что они беременны. Беременным женщинам с лимфомой можно использовать МРТ и УЗИ для определения стадии заболевания, одновременно защищая плод от вредного излучения. Дополнительную информацию о беременности и радиации см. На странице «Безопасность».
начало страницы
Как лечится лимфома?
Варианты лечения зависят от типа и стадии лимфомы, возраста и общего состояния здоровья пациента.Для некоторых типов лимфомы, если болезнь запущена, но медленно растет (вялотекущая), выжидательный подход может быть вариантом. Когда требуется лечение лимфомы, можно использовать один или несколько из следующих методов лечения.
Химиотерапия: Химиотерапия, используемая отдельно или в сочетании с лучевой терапией, является одним из основных методов лечения лимфомы. Он включает в себя использование лекарств, убивающих рак, которые вводятся перорально или в виде инъекций.
Профилактика ЦНС, при которой химиотерапия вводится в позвоночник через поясничную пункцию , может использоваться для лечения определенных типов неходжкинской лимфомы, которые распространились на мозг или имеют высокий риск такого распространения.Кроме того, для снятия отека и воспаления можно использовать стероидные препараты.
Лучевая терапия : Лучевая терапия использует высокоэнергетическое излучение для уменьшения размеров опухолей и уничтожения раковых клеток. Пациентов с лимфомой можно лечить с помощью внешней лучевой терапии , при которой пучки рентгеновских лучей высокой энергии генерируются аппаратом вне пациента и направляются на опухоль и раковые лимфатические узлы. Внешняя лучевая терапия может использоваться отдельно или в сочетании с химиотерапией.
Терапия моноклональными антителами (также называемая таргетной терапией): Это лечение с использованием лабораторных молекул, называемых моноклональными антителами, которые созданы для распознавания и связывания с поверхностью раковых клеток. Моноклональные антитела имитируют вырабатываемые естественным путем в организме антитела, которые атакуют инородные вещества, такие как бактерии и вирусы. Моноклональные антитела можно комбинировать с химиотерапевтическим препаратом или радиоактивным материалом, позволяя антителу доставлять прямую дозу агента, убивающего рак, к раковой клетке.
Два моноклональных антитела, используемых при лимфоме:
- Ритуксимаб®, моноклональное антитело, предназначенное для поиска и фиксации белкового рецептора (CD20), обнаруженного на определенном типе лимфоцитов (В-клетки), который вызывает гибель клетки лимфомы. Это лечение используется для многих пациентов с В-клеточной лимфомой и может сочетаться с химиотерапией и / или лучевой терапией.
- Брентуксимаб ведотин (Adcetris®), который сочетает в себе химиотерапевтический препарат с моноклональным антителом, которое прикрепляется к определенной молекуле (CD30) на поверхности клеток болезни Ходжкина.
Радиоиммунотерапия (также называемая терапией радиоактивными моноклональными антителами) : Эта терапия сочетает моноклональные антитела с радиоактивным материалом, таким как Иттрий-90, с Ибритумомабом Тиуксетаном (Зевалин®). Радиоактивно меченное моноклональное антитело перемещается и связывается с раковыми клетками, позволяя доставить высокую дозу излучения непосредственно к опухоли.
Биологическая терапия : Это лечение включает в себя натуральные или лабораторные вещества, предназначенные для усиления, направления или восстановления естественной защиты организма от рака или для вмешательства в определенные биологические пути в клетках лимфомы.Интерферон — это один из видов биологической терапии, который влияет на деление раковых клеток и может замедлить рост опухоли. Леналидомид и ибрутиниб нарушают метаболические пути в клетках лимфомы.
Трансплантация стволовых клеток: При этом лечении больной костный мозг заменяется собственными здоровыми стволовыми клетками пациента (называемыми аутологичными) или стволовыми клетками донора (называемыми аллогенными), чтобы способствовать росту нового костного мозга. Трансплантация стволовых клеток может быть вариантом, если лимфома возвращается после лечения.Пациенты, перенесшие трансплантацию стволовых клеток, могут сначала получить внешнее лучевое облучение всего тела вместе с высокодозной химиотерапией, чтобы уничтожить как можно больше лимфомных клеток по всему телу.
начало страницы
Эта страница была просмотрена 25 февраля 2018 г.
Что делать, если маммограмма показывает увеличение лимфатических узлов у женщин, только что вакцинированных от COVID
БОСТОН — Увеличение лимфатических узлов в области подмышек является нормальным ответом на вакцинацию от COVID-19, но когда они видны на маммограмме, их можно ошибочно принять за опухоли из-за рака.В некоторых случаях проводится биопсия узлов, чтобы подтвердить, что они не являются раком. Чтобы избежать путаницы со стороны пациентов и их медицинских работников, а также во избежание задержек с вакцинацией или рекомендованной маммографией во время пандемии, радиологи Массачусетской больницы общего профиля (MGH) опубликовали подход к управлению тем, что, как ожидается, станет довольно частым явлением по мере расширения программ вакцинации вверх. Подход описан в Американском журнале рентгенологии .
«Мы начали принимать больше пациентов в нашей клинике визуализации груди с увеличенными лимфатическими узлами при маммографии, ультразвуке и магнитно-резонансной томографии.И мы заметили, что они приходили в нашу клинику после недавней вакцинации от COVID-19 «, — объясняет ведущий автор Констанс Леман, доктор медицинских наук, директор отдела визуализации груди и содиректор Центра комплексной оценки груди Avon при MGH. наши коллеги из первичной медико-санитарной помощи и в наших специализированных клиниках по лечению рака груди, и поняли, что нам нужен четкий план управления ».
Цели группы заключались в разработке программы, которая поддерживала бы пациентов в продолжении участия в программах вакцинации, а также обеспечивала бы предоставление пациентам их повседневной медицинской помощи, такой как скрининг на рак груди.Также было важно убедить пациентов в том, что увеличение лимфатических узлов в подмышечной впадине — это нормальное и ожидаемое обнаружение после вакцинации.
Групповой подход основан на трех принципах: 1) поощрение вакцинации против COVID-19; 2) сокращение и / или устранение задержек, отмен и переносов обследований на визуализацию груди; и 3) сокращение ненужных дополнительных изображений и / или биопсий лимфатических узлов, которые увеличились в результате недавней вакцинации.
«В дополнение к предотвращению задержек с вакцинацией и диагностикой рака груди, мы надеемся, что наша модель снизит беспокойство пациентов, нагрузку на медицинских работников и затраты на ненужные оценки увеличенных лимфатических узлов после вакцинации», — говорит Леман.
Леман и ее коллеги, в том числе соавторы Лесли Лэмб, доктор медицинских наук, магистр наук, и Хелен Энн Д’Алессандро, доктор медицинских наук, подчеркивают, что не требуется дополнительных визуализационных тестов для опухших лимфатических узлов после недавних прививок, если опухоль не сохраняется или у пациента другие проблемы со здоровьем. Это сообщение следует передать как персоналу, выполняющему визуализацию, так и пациентам. Письма пациентов могут гласить: «Лимфатические узлы в области подмышек, которые мы видим на маммограмме, больше на той стороне, где вы недавно получили вакцину против COVID-19.Увеличенные лимфатические узлы являются обычным явлением после вакцинации COVID-19 и являются нормальной реакцией вашего организма на вакцину. Однако, если вы чувствуете опухоль в подмышечной впадине, которая держится более шести недель после вакцинации, вам следует сообщить об этом своему лечащему врачу ».
Lehman отмечает, что из-за пандемии COVID-19 во многих медицинских учреждениях наблюдается резкое снижение количества случаев скрининговой маммографии и диагностики рака груди. «Это нарушение скрининга рака груди, вероятно, приведет к значительному увеличению случаев рака, диагностируемых на поздних стадиях, и к увеличению спроса на процедуры скрининга рака, поскольку отложенные тесты переносятся», — говорит она.«Мы считаем, что наша модель может избежать сокращения или отсрочки вакцинации и дальнейшего сокращения или отсрочки постановки диагноза рака груди из-за путаницы среди пациентов и / или их поставщиков».
###
О больнице общего профиля Массачусетса
Массачусетская больница общего профиля, основанная в 1811 году, является первоначальной и крупнейшей клинической больницей Гарвардской медицинской школы. Mass General Research Institute проводит крупнейшую в стране исследовательскую программу на базе больниц с ежегодными исследовательскими операциями на сумму более 1 миллиарда долларов и включает более 9 500 исследователей, работающих в более чем 30 институтах, центрах и отделах.В августе 2020 года Mass General заняла 6-е место в списке лучших больниц Америки по версии U.S. News & World Report.
Заявление об ограничении ответственности: AAAS и EurekAlert! не несут ответственности за точность выпусков новостей, размещенных на EurekAlert! участвующими учреждениями или для использования любой информации через систему EurekAlert.
Рак молочной железы и состояние лимфатических узлов
Что такое лимфатические узлы?
Лимфатические узлы — это небольшие скопления иммунных клеток, которые действуют как фильтры для лимфатической системы.Лимфатическая система проходит по всему телу, как и система кровообращения, и переносит жидкость и клетки.
Если рак груди распространяется, лимфатические узлы в подмышечной области (подмышечные лимфатические узлы) — это первое место, куда он может попасть.
На рисунке 4.4 показано расположение подмышечных узлов.
Что такое статус лимфатических узлов?
Состояние лимфатических узлов сильно зависит от прогноза (шансов на выживание).
- Без лимфатических узлов означает, что ни один из подмышечных лимфатических узлов не содержит злокачественных опухолей.
- Наличие лимфатических узлов означает, что по крайней мере один подмышечный лимфатический узел содержит рак.
Прогноз лучше, если рак не распространился на лимфатические узлы (лимфатические узлы отрицательные) [13].
Чем больше лимфатических узлов, содержащих рак, тем хуже прогноз [13].
Узнайте о статусе лимфатических узлов и стадии рака груди.
Состояние лимфатических узлов и размер опухоли
Состояние лимфатических узлов связано с размером опухоли. Чем больше опухоль, тем больше вероятность того, что рак груди распространился на лимфатические узлы (положительный результат на лимфатические узлы) [14].
Медицинские осмотры и патологические исследования
Иногда во время медицинского осмотра можно прощупать лимфатические узлы. Однако для определения статуса лимфатических узлов необходимо обследование патологом лимфатических узлов, удаленных во время биопсии или операции.
Во время медицинского осмотра ваш лечащий врач ощупает вашу руку, чтобы проверить, увеличены ли лимфатические узлы. Если лимфатические узлы увеличены, скорее всего, рак груди распространился. Однако рак может распространиться на лимфатические узлы, даже если они не увеличиваются.
Патологоанатом проверит узлы под микроскопом. Почти у трети женщин с отрицательными лимфатическими узлами, обнаруженными при физикальном обследовании, во время патологического обследования были обнаружены узлы с раком [14]. А у некоторых женщин с увеличенными лимфоузлами во время медицинского осмотра лимфоузлы отсутствуют [14].
Оценка лимфатических узлов (биопсия сторожевого узла и подмышечная диссекция)
Биопсия сторожевого узла — наиболее распространенный способ проверки подмышечных лимфатических узлов на наличие рака.


 Частыми симптомами туберкулеза являются субфебрильная температура тела, постоянная усталость, астения, повышенное потоотделение и изменения в лимфатических узлах. Туберкулезной палочкой могут поражаться любые органы и системы, поэтому локализация воспаленных лимфоузлов будет зависеть от местонахождения инфекции. При подтверждении диагноза лечение направлено на устранение основного заболевания.Инфекционист. С проблемными лимфоузлами можно обратиться к этому специалисту, ведь нередко лимфаденопатия развивается в ответ на различные инфекции вроде кори, краснухи, туляремии, токсоплазмоза, СПИДа и других. Врач проводит осмотр, определяет локализацию, выполняет дифференциальную диагностику и при необходимости назначает лечение.
Частыми симптомами туберкулеза являются субфебрильная температура тела, постоянная усталость, астения, повышенное потоотделение и изменения в лимфатических узлах. Туберкулезной палочкой могут поражаться любые органы и системы, поэтому локализация воспаленных лимфоузлов будет зависеть от местонахождения инфекции. При подтверждении диагноза лечение направлено на устранение основного заболевания.Инфекционист. С проблемными лимфоузлами можно обратиться к этому специалисту, ведь нередко лимфаденопатия развивается в ответ на различные инфекции вроде кори, краснухи, туляремии, токсоплазмоза, СПИДа и других. Врач проводит осмотр, определяет локализацию, выполняет дифференциальную диагностику и при необходимости назначает лечение.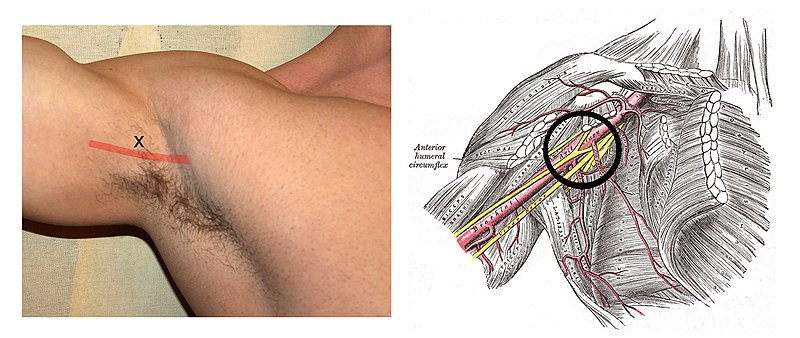
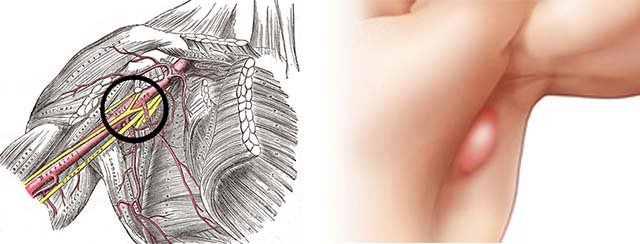

 Бактерии, попадая в поток лимфы, попадают и в лимфоузлы, что вызывает их увеличение и воспаление.
Бактерии, попадая в поток лимфы, попадают и в лимфоузлы, что вызывает их увеличение и воспаление.

 ).
).