симптомы, лечение, профилактика / Mama66.ru
Беременность – это время, когда организм работает на пределе своих возможностей. Иммунная система женщины очень ослаблена, так как все её силы направлены на развитие нового организма. Также наблюдается сильный гормональный сбой. Все это ведет к уязвимости перед различными заболеваниями. Одним из таких заболеваний и является уретрит.
Что такое уретрит
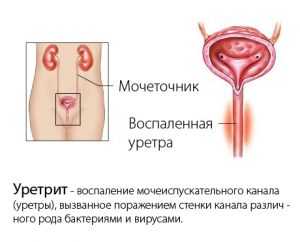
Уретрит – это воспаление мочеиспускательного канала. Часто его путают с циститом, но это различные заболевания.

В зависимости от вида уретрита, возникшего во время беременности, назначается лечение и определяется степень опасности для плода.
Инфекционный уретрит – воспалительные процессы, которые вызваны какой-либо инфекцией. Уретрит могут вызвать хламидии, уреаплазмы, гоноккоки… Все эти и многие другие – возбудители инфекционных заболеваний, которые могут жить в организме женщины и до беременности, но проявиться только после зачатия.
Неинфекционный уретрит может стать последствием аллергии, травмы. Во время беременности он появляется из-за растущего плода, который давит на мочевой канал.
Симптомы уретрита при беременности
Симптоматика уретрита у беременных не отличается от симптомов заболевания небеременных женщин. Особенностью признаков этой болезни является вероятность приглушенных болевых ощущений, на которые женщина может не обратить внимания. Но на осмотре у гинеколога уретрит диагностируется сразу.
Сигналом к тревоге должно стать учащенное мочеиспускание, которое сопровождается болевыми ощущениями, зудом и жжением. Совместно с этими признаками появляются выделения из мочеиспускательного канала, обильность и вид которых зависит от возбудителя уретрита.
По симптомам уретрит похож на цистит, но различия в следующем: во время цистита боль появляется после мочеиспускания, а при уретрите она сопровождает этот процесс и не прекращается после его завершения.
Чем опасен уретрит во время беременности
Любая инфекция, которая поражает женский организм, может серьезно повлиять на течение беременности и на развитие плода. Степень риска возникновения патологий плода зависит от того, каким типом уретрита страдает беременная, и какой вид инфекции дал начало уретриту.
Наиболее опасным является уретрит, возникший при заболевании хламидиозом или уреаплазмозом. Дело в том, что эти инфекции способны проникать в околоплодные воды, через которые легко заражают плод. В результате возможно возникновение патологий развития.
Велика вероятность инфицирования ребенка во время родов, когда он уже движется по родовым путям. При таком заражении новорожденный может страдать конъюнктивитом, пневмонией, гонококковой инфекцией.

Неинфекционной уретрит во время беременности – это менее опасно, так как нет вероятности инфицирования плода опасными микробами. Но лечения требует, так как при запущенных формах неинфекционный уретрит может перерасти в другие более серьезные заболевания мочеполовой системы.
Как диагностируется уретрит
Во время беременности женщина посещает гинеколога раз в месяц на ранних сроках и раз в неделю-две на более поздних. Перед каждым посещением сдаются определенные анализы, согласно которым определяется состояние здоровья будущей мамы. Также при каждом визите доктор проводит опрос о самочувствии беременной. Начало диагностики уретрита – это жалобы женщины на плохое самочувствие и дискомфорт при мочеиспускании.
На основе жалоб проводится осмотр наружных половых органов и берется мазок из уретр, посев на чувствительность к антибиотикам. Во время беременности воспалительные процессы, сопровождающие уретрит, быстро распространяются на слизистую влагалища. Взяв мазок из этой области, становится сразу понятно, что происходит воспаление мочеиспускательных каналов.
Лечение уретрита во время беременности
Лечение уретрита во время беременности полностью зависит от его характера. Если причиной стала инфекция, то женщина незамедлительно направляется в стационар. Здесь подбираются наиболее консервативные антибиотики, которые как можно меньше повлияют на развитие плода. Также назначаются препараты местного действия и курс иммунотерапии.
Неинфекционный уретрит лечится на дому после назначений врача. Прописанные препараты должны снять воспаление и устранить причину заболевания.
Существую также методы народной медицины, но они являются только дополнениям к медикаментозному лечению, и применяются после консультации с врачом. Может практиковаться спринцевание настоями ромашки, липы. Также рекомендуют пить кислые соки, морсы и употреблять больше листовых овощей.

Целью лечения при любом типе уретрита является восстановление свойств стенок мочеиспускательного канала, восстановление микрофлоры влагалища и усиление защитных функций иммунной системы.
Профилактика уретрита
Возникновение уретрита у женщин при беременности может быть связано, как с инфекцией, так и с другими неблагоприятными факторами, которые нарушают микрофлору влагалища. Женщина всегда, а особенно во время беременности, должна защищать свой организм от этих факторов:
- избегать переохлаждения;
- не подвергать организм стрессовым ситуациям;
- соблюдать правила личной гигиены;
- иметь постоянного полового партнера или предохраняться при случайных связях;
- правильно питаться для поддержания иммунитета;
- обеспечить полноценный отдых;
- регулярно посещать гинеколога.
Соблюдение мер предосторожности снизит вероятность возникновения этого заболевания.
Самолечение в любом случае может привести только к усугублению проблемы. Помните, сейчас вы отвечаете за две жизни: вашу и малыша. Уретрит во время беременности может привести к необратимым последствиям, поэтому при малейших недомоганиях обратитесь к специалисту. Только он сможет поставить правильный диагноз и подобрать щадящее лечение.
Советуем почитать: Пиелонефрит во время беременности: симптомы, лечение, профилактика
mama66.ru
Уретрит во время беременности диагностика и лечение, чем лечить уретрит при беременности
На чтение 17 мин. Опубликовано
Как лечить воспаление уретры при беременности?
Уретрит подразделяют на венерический (специфический) и невенерический (неспецифический). В первом случае инфекция попадает в организм беременной женщины половым путем. Вызвать специфическую форму недуга могут:
- Neisseria gonorrhoeae (гонорея).
- Trichomonas vaginalis (трихомониаз).
- Chlamydia trachomatis. (хдамидиоз).
- Human papillomavirus (вирус папиломы человека).
- Candida (грибы рода кандида).
При развитии неспецифического формы недуга возбудитель попадает из очага хронического воспаления, передвигаясь по крови или лимфе. Вызвать болезнь могут:
- Streptococcus (стрептококки).
- Escherichia coli (кишечная палочка).
Неинфекционный уретрит у беременных может быть вызван следующими причинами:
- Хронические запоры.
- Травмы половых органов.
- Активные сексуальные отношения.
- Аллергической реакцией.
- Нарушением обмена веществ, в результате чего в моче увеличивается количество фосфатов или уратов.
- Мочекаменная болезнь, при которой слизистая оболочка повреждается проходящими камнями.
- Появлением опухолей в области уретры.
- Гинекологическими заболеваниями.
Обратите внимание! Появлению уретрита у беременных могут способствовать такие факторы, как понижение иммунитета, хронические воспаления органов малого таза, переохлаждения, употребление недостаточного количества жидкости или нарушения правил личной гигиены.
Воспалительные заболевания мочевыделительной системы неприятны и опасны для любой женщины, но особый вред несет уретрит при беременности. В этом случае возникает большая угроза для здоровья не только самой будущей мамы, но и развивающегося плода.
Уретрит — заболевание, характеризующееся воспалением стенок мочеиспускательного канала. Наиболее часто развитие патологического процесса связано с активным размножением в уретре инфекционных микроорганизмов.
Возбудителями заболевания могут становиться бактерии (стафилококки, стрептококки, гонококки, хламидии, уреаплазмы и микоплазмы, гарднереллы, трихомонады, палочка Коха), вирусы (герпеса, гриппа), грибки (Кандида).
Провоцирующими факторами для развития патогенной микрофлоры у беременных являются:
- снижение иммунитета;
- гормональные изменения;
- гинекологические заболевания;
- сопутствующие патологии мочевыделительной системы;
- неправильное питание;
- недостаточная интимная гигиена;
- переохлаждение;
- венерические заболевания.
У будущих мам также встречаются неинфекционные уретриты, причиной которых может стать аллергия на средства интимной гигиены или продукты, и травмы мочевого канала.
Для уретрита, возникающего во время беременности, характерны следующие симптомы:
- боль при мочеиспускании;
- учащенные позывы к опорожнению мочевого пузыря;
- зуд и жжение в мочеиспускательном канале;
- покраснение и появление местного отека в области уретры;
- слизистые, гнойные или беловатые выделения из отверстия мочевыделительного канала;
- ухудшение общего состояния, слабость;
- повышение температуры тела до субфебрильных значений.
Хроническое воспаление уретры чаще всего проходит в вялотекущей форме: признаки патологии выражены слабо и проявляются лишь временами.
Методы выявления
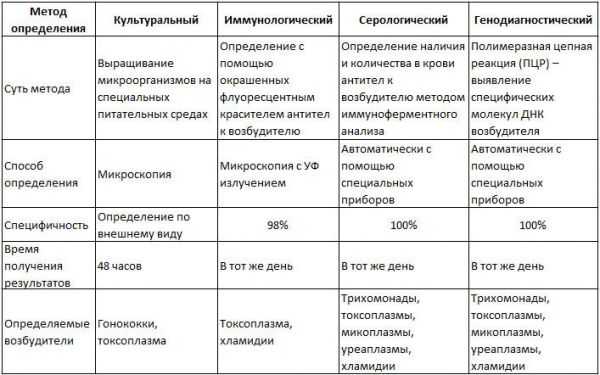
Уретрит легко определяется при помощи лабораторных исследований. Для выявления воспалительного процесса выполняют общий анализ и бакпосев мочи, проводят трехстаканную пробу, исследование средней порции урины по Нечипоренко и общеклинический анализ крови.
Чтобы выяснить причину патологии, у беременной берут мазок из уретры. ПЦР-диагностика биоматериала, полученного при соскобе, позволяет точно определить тип возбудителя и назначить эффективное лечение.
Дополнительно женщине рекомендуют выполнить УЗИ мочевого пузыря и почек, которое поможет оценить состояние органов мочевыделительной системы и выявить возможные осложнения уретрита.
Лечение
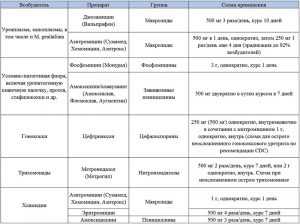
Уретрит, возникающий во время беременности, необходимо лечить комплексно. В первую очередь следует бороться с возбудителем заболевания. Если воспаление мочеиспускательного канала имеет бактериальную природу, женщине назначаются антибиотики, которые разрешено принимать во время вынашивания ребенка под строгим контролем врача.
На ранних сроках применяют препараты пенициллинового ряда — Амоксициллин, Флемоксин, Амоксиклав, Флемоклав. Если бактерии проявляют устойчивость к лекарствам такого типа, специалист может выписать беременной антибиотики из группы цефалоспоринов — Цефтриаксон, Цефазолин. На более поздних сроках возможно применение макролидов (Эритромицин, Азитромицин).
При наличии вирусной инфекции, в т. ч. герпесной, необходимо использовать противовирусные и иммуномодулирующие средства — Анаферон, Гриппферон, Виферон, Ацикловир. Грибковые уретриты лечат при помощи антимикотических лекарств. При беременности разрешено применять фунгицидные препараты системного действия на основе натамицина, например, Пимафуцин.
Для облегчения симптомов болезни будущим мамам можно пить растительные уросептики. Наиболее безопасен при вынашивании ребенка Канефрон в таблетках. Он оказывает спазмолитическое, противовоспалительное и мягкое мочегонное действие.
Любые медикаменты во время беременности можно принимать только по назначению специалиста, строго следуя его рекомендациям, касающимся дозировки и длительности применения препаратов.
С разрешения лечащего врача женщина может дополнить медикаментозную терапию безопасными средствами народной медицины. В период беременности разрешается воспользоваться следующими рецептами:
- 2 ст. л. цветков липы заварить 500 мл кипятка, поставить на умеренный огонь на 10 минут, затем остудить и процедить. Полученную жидкость принимать перед сном по 1 стакану.
- 1 ч. л. сухой ромашки залить 1 стаканом кипятка, накрыть крышкой, оставить на 5–10 минут. Пить вместо чая в теплом виде в течение дня небольшими порциями.
- 1 стакан ягод клюквы очистить от мусора, промыть проточной водой и отжать. Жмых залить 1 л воды, довести до кипения, настоять 15 минут, затем добавить 2 ст. л. сахара или меда и полученный ранее сок. Готовый морс пить по 1–2 стакана в день.
На протяжении всего периода лечения беременной нужно соблюдать оздоровительную диету, отказаться от половых контактов и применения средств интимной гигиены, которые могут провоцировать химическое раздражение слизистой оболочки уретры.
Организм женщины во время беременности сильно ослаблен, поэтому уретрит может быстро перейти в хроническую форму, которая приводит к патологическим изменениям слизистой оболочки мочеиспускательного канала, или спровоцировать развитие сопутствующих заболеваний мочевыводящей системы: цистита, пиелонефрита.
Патогенные микроорганизмы, вызывающие уретрит, способны легко проникать во влагалище, а оттуда — в полость матки, минуя плацентарный барьер и приводя к заражению плода инфекцией.
Особую опасность инфицирование представляет на первых неделях беременности, когда происходит формирование всех жизненно важных органов и систем ребенка.
Профилактика
Чтобы защититься от возникновения урологической патологии во время беременности, женщине следует полноценно питаться, избегать стрессов и переохлаждения организма и вовремя устранять любые нарушения со стороны мочевыделительных и репродуктивных органов. Для предотвращения заражения венерическими инфекциями необходимо практиковать только защищенные сексуальные контакты. Большую роль играет также тщательное соблюдение интимной гигиены.
При первых признаках уретрита будущей маме нужно как можно быстрее обратиться к врачу — это позволит вылечить заболевание и предотвратить развитие осложнений.
Инфекции мочевыводящих путей при беременности остаются актуальной проблемой не только в современном акушерстве, но и в урологии. Одной из них считается уретрит – воспаление стенок мочеиспускательного канала. Оно может возникать вследствие активного распространения микроорганизмов в область уретры.
Определить наличие уретрита при беременности возможно по симптомам, которые имеют ярко выраженную окраску. Но иногда они отсутствуют вовсе, особенно на начальной стадии развития патологии. В каждом конкретном случае это зависит от типа возбудителя. Заподозрить заболевание можно по наличию следующих признаков:
- покраснение и отек слизистой половых органов;
- зуд и жжение в уретральном канале, усиливающееся при опорожнении мочевого пузыря;
- расстройство мочеиспускания вследствие поражения слизистых и мышечной ткани;
- выделения из уретры белого цвета с зеленоватым или желтоватым оттенком;
- помутнение урины, присутствие в ней примесей крови и гноя.
Важно знать! Развитие воспалительного процесса обычно начинается скрыто. Инкубационный период может составлять несколько недель, но первые симптомы проявляются уже спустя 5-15 дней в зависимости от разновидности провоцирующего патогена.
Воспаление в период беременности как первичная патология развивается крайне редко. Скорее всего, оно является следствием вагинитов, что обусловлено особенностями анатомического строения и близкого расположения уретры и органов половой сферы. Ведущая роль в развитии инфекционного процесса в мочеиспускательном канале принадлежит микоплазмам, хламидиям, уреаплазмам, гонококкам, стрептококкам, энтеробактериям и грибам рода Candida.
Специалисты выделяют целый ряд факторов возникновения уретрита:
- Венерические болезни, которые могли появиться как до зачатия, так и во время вынашивания ребенка.
- Нарушение уродинамики мочевыводящих путей, которое приводит к застою и бактериальному инфицированию мочи.
- Снижение местного и общего иммунитета на фоне гормональной перестройки.
- Хронические инфекции мочевыделительной и репродуктивной системы – вагинит, цистит, цервицит.
- Сопутствующие заболевания – гайморит, синусит, тонзиллит. Источником инфекции в период беременности может стать даже банальный кариес.
- Частые стрессы и связанные с ними переутомления и нарушения сна.
- Повреждения слизистого эпителия, обусловленные мочекислым диатезом или мочекаменной болезнью.
- Введение различных инструментов в уретру или влагалище при проведении диагностических манипуляций.
- Частые простуды и переохлаждения.
- Пренебрежение правилами личной гигиены.
- Погрешности в питании – преобладание в рационе острой, соленой и жирной пищи, копченостей, маринадов, а также умеренное потребление жидкости.
Симптоматика заболевания
Во время беременности симптомы уретрита не отличаются от обычного состояния.
- Частые или резкие позывы в туалет.
- Изменения в самом процессе мочеиспускания (задержка или недержание).
- Жгучая боль в уретральном канале.
- Выделения различных видов, в зависимости от сопутствующего заболевания.
- Болевые ощущения в паховой области.
- Краснота внешних половых губ.
Такие дискомфортные ощущения должны насторожить женщину во время беременности. Необходимо обратиться к врачу, если присутствует один из вышеперечисленных симптомов.
Уретрит достаточно коварная болезнь, его признаки могут быть несущественными и иметь отличия в зависимости от того, что именно спровоцировало недуг.
Аллергический уретрит может появиться уже через пару часов, после контакта с раздражителем. Инкубационный период бактериальной формы уретрита может составлять от 3 дней до 10 недель. Развивается через 7 дней после инфицирования гонококком и спустя 10 суток после попадания в организм трихомонады. После инфицирования хламидией, микоплазмой или вирусами симптомы могут появиться только через несколько месяцев.
К общим симптомам уретрита относят:
- Боль во время акта мочеиспускания, которая не исчезает после того как он завершен.
- Жжение и зуд в процессе.
- Покраснение и отек в области наружных половых органов.
- Выделения (в некоторых случаях гнойные).
- Периодические ноющие болевые ощущения над лобком.
- Наличие крови и гноя в моче.
- После сна возникает ощущение того, что мочеиспускательный канал слипается.
Обратите внимание! Симптомы могут проявляться все сразу, при этом некоторые из них более выражены. При обострении хронического заболевания они могут и вовсе отсутствовать, тогда болезнь выявится только во время гинекологического осмотра.
При инфекционном уретрите течение его и выраженность симптомов может отличаться:
- Если возбудителем недуга становится трихомонада, специфическим признаком становится жжение и зуд половых органов.
- Когда болезнь вызвана гонококком появляется боль в мочеиспускательном канале, если поход в туалет откладывается.
- Хламидии провоцируют гнойные выделения.
- На грибок в качестве провокатора указывают неприятные ощущения во время выхода мочи и бело-розовые вязкие выделения из уретры.
Обратите внимание! При хронической форме признаками становятся слабый зуд и жжение во время похода в туалет или появление нескольких капель гноя из мочеиспускательного канала.
Уретрит во время беременности имеет ярко выраженные признаки, проявляющиеся в периоды обострения болезни. Во время инкубационного периода заболевание в большинстве случаев протекает незаметно. Это обусловлено особенностями анатомического строения мочеиспускательного канала у женщин, раздражение которого происходит во время половых актов. Патологические проявления у беременных могут возникнуть спустя несколько дней или даже месяцев после раздражения уретры.
Выделения
Воспаление мочевыводящего канала и его желез нередко сопровождается скудными выделениями из уретры, в большинстве случаев гнойными. Их количество обычно увеличивается в утреннее время суток.
В норме из мочеиспускательного канала может выделяться прозрачная слизь с белым или желтоватым оттенком. Нарушение секреции отмечается при обострениях неспецифического уретрита.
При воспалениях, вызванных трихомонадной инфекцией, появляются обильные прозрачные выделения пенистого характера, имеющие желтоватый цвет. При грибковом уретрите у беременных они творожистые.
Выделения из мочеиспускательного канала при беременности — явление довольно распространенное.
Выход кровянистой или гнойной секреции после мочеиспускания, сопровождающийся болью и жжением, свидетельствует об инфицировании уретры. В данном случае рекомендуется обратиться за врачебной помощью.
При нормальном раскладе изменение секреции не сопровождается зудом и жжением, а белые выделения из уретры появляются чаще всего из-за переутомления.
Неприятные ощущения в уретре указывают на развитие активного воспалительного процесса в органах мочеполовой системы.
К основным симптомам уретрита у беременных можно отнести:
- учащенные позывы к мочеиспусканию;
- болезненность при освобождении мочевого пузыря;
- зуд, рези в уретре, жжение при мочеиспускании;
- случаи недержания;
- боль в области крестца;
- отечность уретры;
- покраснение входа в мочевыводящий канал;
- наличие гнойных выделений в моче.
Хронический уретрит в большинстве случаев протекает вяло, при этом признаки болезни выражены слабо и проявляются лишь время от времени.
Диагностика заболевания
При осмотре наблюдаются покраснение наружного отверстия уретры и окружающих тканей. При нажатии на мочеиспускательный канал пациентка испытывает болевые ощущения. Также могут наблюдаться гнойные выделения.
Для того, чтобы подтвердить диагноз, необходимо провести следующие анализы:
- Общий анализ крови.
- Общий анализ мочи.
- Анализ мочи по Нечипоренко для определения в моче лейкоцитов и эритроцитов. Это позволяет оценить состояние мочевыводящих путей и почек.
- Бактериологическое исследование мочи, в некоторых случаях позволяющее определить возбудителя заболевания.
- Мазок с уретры для проведения анализа методом полимеразной цепной реакции, для выявления возбудителя (это наиболее точный анализ, позволяющий выявить возбудителя).
- Мазок на бакпосев. Позволяет определить чувствительность патогенных микроорганизмов к антибиотикам.

Патогенные микроорганизмы, вызывающие уретрит, способны легко проникать во влагалище, а оттуда — в полость матки, минуя плацентарный барьер и приводя к заражению плода инфекцией. Внутриутробное поражение организма младенца бактериями, вирусами и грибками приводит к порокам развития, провоцирует выкидыш и преждевременные роды.
Опасность заболевания при беременности
Организм женщины во время вынашивания ребенка претерпевает глобальную перестройку, обусловленную изменением гормонального фона и ослаблением иммунной системы.
Поэтому развитие уретрита при беременности не является редкостью. В случае отсутствия адекватного лечения, заболевание может перейти в хроническую форму. Это чревато развитием серьезных осложнений, нередко проявляющихся в качестве самостоятельных заболеваний мочеполовой системы. Самыми распространенными из них являются цистит и пиелонефрит.
Помимо этого, существует опасность внутриутробного инфицирования плода. Это может произойти посредством проникновения патогенных микроорганизмов через плаценту в полость матки.
Поражение ребенка вирусной, грибковой и бактериальной инфекцией может привести к развитию различных уродств и пороков у плода, спровоцировать преждевременные роды или выкидыш.
Поэтому лечить воспалительное заболевание мочеиспускательного канала необходимо обязательно — независимо от природы его возникновения.

Уретрит представляет собой воспалительный процесс затрагивающий слизистые оболочки уретры. Он возникает в результате инфицирования патогенными микроорганизмами, аллергии или травмирования.
Мочеиспускательный канал у лиц женского пола короткий и широкий, что дает возможность инфекции легко перемещаться в мочевой пузырь и не нарушать отток мочи даже при наличии сильных отеков.
Часто болезнь возникает у женщин ожидающих рождения ребенка. Главным фактором, влияющим на развитие уретрита у беременных, становится изменение гормонального фона, в результате чего защитные силы организма ослабевают.
Уретрит при беременности требует лечения, поскольку любая инфекция, которая попала в организм матери, негативно воздействует на плод.
Причины болезни
Причиной инфекционного уретрита могут стать грибы, вирусы или бактерии. Они проникают в организм уже во время беременности, или же находятся в нем длительный период, вызывая хронические заболевания.
В свою очередь недуг подразделяют на венерический (специфический) и невенерический (неспецифический). В первом случае инфекция попадает в организм беременной женщины половым путем.
Вызвать специфическую форму недуга могут:
- Neisseria gonorrhoeae.
- Trichomonas vaginalis.
- Chlamydia trachomatis.
- Human papillomavirus.
- Candida.
- Streptococcus.
- Escherichia coli.
Чем опасен уретрит?
Неинфекционный уретрит во время беременности в большинстве случаев не является опасным для будущего малыша. В то же время воспаление может переместиться вверх и спровоцировать цистит, кольпит или пиелонефрит.
А вот если заболевание вызвано патогенными микроорганизмами, то лечение нужно начинать незамедлительно. Хламидии, микоплазма, уреаплазма, могут вызвать прерывание беременности на ранних сроках и преждевременные роды на поздних. Также они могут инфицировать плод, в результате чего у новорожденного развивается отит, конъюнктивит или пневмония.
Еще один провокатор заболевания, грибок кандида может инфицировать новорожденного при прохождении через родовые пути и вызвать у ребенка молочницу или конъюнктивит.
Особую опасность во время вынашивания ребенка представляет гонококк, он может не только вызвать преждевременные роды, но и сепсис новорожденного, что в некоторых случаях заканчивается летальным исходом.
Методы лечения
Как и множество иных болезней, определить уретрит (гонококковый, хламидийный, трихомонадный, кандидозный), включая неинфекционный его тип, можно при визуальном осмотре на первичной консультации. А также в этом случае не обойтись и без лабораторных исследований:
- Общий анализ мочи. Определяется наличие белка, увеличение количества эритроцитов и лейкоцитов в мочевом осадке.
- Культуральное исследование урины и ее бакпосев. По результатам определяется тип микроба и его чувствительность к антибиотикам.
- Урогенитальный мазок. Для микроскопии путем окрашивания осуществляют забор образцов из цервикального и уретрального канала, а также из заднего свода влагалища.
- Уретроцистоскопия. Назначается при длительном течении заболевания с целью оценки эффективности проводимой терапии.
- Узи мочевыделительной системы. Применяется для выявления функциональных нарушений органов и их анатомических особенностей.
- ПЦР диагностика. Проводится при подозрении на инфекционную природу возбудителя. Считается достоверным методом, результаты которого в коррекции не нуждаются.
Относительно быстрым способом подтверждения диагноза является также ИФА – иммунологический тест.
Лечение уретрита при беременности должно проводиться под контролем врача. Многие препараты в этот период противопоказаны и могут навредить малышу. Выбор лекарства зависит от возбудителя уретрита и его чувствительности. Цель терапии – устранение воспалительного процесса и нормализация микрофлоры. Препарат, его дозировку, схему и длительность приема должен определить врач, после очной консультации и изучения анализов.
| Возбудитель | Препараты и их действие |
|---|---|
| Гонококк, стрептокк, стафилокк, пневмококк, кишечная палочка, хламидии. | Макролиды (Эритромицин, Азитромицин). Лекарства из этой группы проникают через плаценту в очень небольших количествах, поэтому не могут принести вред. Препараты назначают во 2-м и 3-м триместре, в 1-м применять их не рекомендуется. Цефалоспорины (Цефуроксим, Цефиксим, Супракс). Они не оказывают токсического воздействия на будущего ребенка, но в 1-м триместре их не назначают. Пенициллины (Аугментин, Флемоксин, Ампициллин). Не обладает тератогенным действием. В 1-м триместре назначают с осторожностью. |
| Микоплазма. | Макролиды (Азитромицин). Препарат проникает через плаценту в низких концентрациях и не вызывает аномалии развития. Действие других лекарств из этой группы на будущего малыша практически не изучено, поэтому их не назначают. |
| Трихомонады. | Нитроимидазолы (Метронидазол). Он хорошо проникает через плацентарный барьер. Препарат противопоказан в 1-м триместре, во 2-м и 3-м его используют с осторожностью. Предпочтение отдают суппозиториям с метронидазолом. |
| Герпес. | Аналоги нуклеозидов (Ацикловир, Валавир). Препарат проникает сквозь плацентарный барьер при этом не оказывает негативного воздействия на плод и не вызывает его аномалий. Можно применять в первой половине беременности. |
Обратите внимание! Аллергический уретрит лечится с помощью антигистаминных препаратов Супрастина и Фенистила. Не рекомендуется принимать эти средства до 12 недели беременности.
В некоторых случаях для лечения уретрита у беременных назначают суппозитории:
- Если возбудителем заболевания является грибок из рода кандида, используются свечи Пимафуцин. Действующее вещество препарата не всасывается через слизистые оболочки, поэтому не оказывает системного действия и никаким образом не влияет на будущего ребенка. По одной свече вводят во влагалище раз в сутки перед сном. Курс лечения составляет 3 – 6 дней. Препарат можно использовать на протяжении всего периода вынашивания малыша.
- Для лечения уретрита вызванного трихомонадой назначают свечи Метронидазол. При местном применении он всасывается в кровь в минимальных количествах. Клинические данные говорят о том, что препарат не обладает тератогенным свойством. Применяют по 1 свече раз в сутки перед сном на протяжении 10 дней.
- В комплексном лечении уретрита вызванного грибком, трихомонадой или смешанными инфекциями в 1-м триместре назначают свечи Йодоксид. Они не оказывают негативного воздействия на плод в период его формирования. Применяют по 1 суппозиторию раз в сутки в течение недели. Во 2-м и 3-м триместре от использования препарата нужно отказаться, поскольку он может оказывать негативное воздействие на работу щитовидной железы малыша.
- В комплексном лечении заболевания вызванного хламидиями, микоплазмой, уреаплазмой, гарднереллой, трихомонадой или герпесом назначают суппозитории или раствор Гексикон. В их основе антисептик хлоргексидина биглюконат. Он не оказывает негативного воздействия на малыша, поэтому беременность не является противопоказанием для применения препарата. Свечи вводят во влагалище дважды в сутки в течение недели. Раствор впрыскивают в уретру утром и вечером через день.
Для подмывания половых органов используют слабый раствор марганцовки или фурациллина. Также можно применять отвары ромашки, календулы или дубовой коры (3 г на литр воды, прокипятить 5 минут, остудить до комфортной температуры и процедить).
При грибковом уретрите рекомендуется использовать содовый раствор (столовая ложка соды на литр воды). Применяют эти средства, до тех пор, пока симптомы заболевания не исчезнут.
intim4ik.info
Уретрит во время беременности: симптомы и лечение
Уретрит представляет собой воспалительное заболевание выделительной системы с вовлечением в процесс мочеиспускательного канала, в котором происходит размножение инфекционных микроорганизмов. Заболеванию с одинаковой периодичностью подвергаются как мужчины, так и женщины. У представительниц слабого пола уретрит чаще всего развивается при беременности.
Попадание инфекционных агентов в органы женской мочеполовой системы приводит к изменению микрофлоры влагалища. Результатом этого становится воспаление мочеиспускательного канала.

Содержание статьи
Причины уретрита при беременности
Состояние беременности является стрессом для женского организма. В этот период у большинства представительниц слабого пола отмечается снижение иммунитета, возникают гормональные сбои. В результате сильно ослабляются защитные силы организма.
Многие возбудители: гонококки, хламидии, уреплазмы, способные вызвать уретрит, — могут спокойно обитать в организме женщины и активироваться только после зачатия. Состояние беременности обуславливает появление предпосылок для размножения бактерий, что в большинстве случаев является основной причиной уретрита.
Помимо этого, существует ряд провоцирующих факторов, способствующих развитию воспалительного процесса в уретре.
Среди них можно выделить:
- употребление большого количества острой и жареной пищи;
- травмирование уретры конкрементами;
- переохлаждение организма;
- несоблюдение питьевого режима: женщине при беременности следует выпивать не менее полутора литров жидкости в течение суток;
- несоблюдение правил личной гигиены;
- урологические инфекции;
- венерические заболевания;
- возникновение аллергических реакций;
- функциональные нарушения мочеполовой системы;
- частые переутомления;
- стрессы;
- давление на уретру, возникающее при вынашивании ребенка;
- врожденные дефекты, обусловленные особенностями анатомического строения мочевыводящего канала;
- нарушение процесса кровообращения в органах малого таза;
- чрезмерные физические нагрузки.
Причиной развития неинфекционных уретритов может стать аллергизация организма, вызванная употреблением некоторых продуктов питания или использованием предметов бытовой химии.
Симптомы
Уретрит во время беременности имеет ярко выраженные признаки, проявляющиеся в периоды обострения болезни. Во время инкубационного периода заболевание в большинстве случаев протекает незаметно. Это обусловлено особенностями анатомического строения мочеиспускательного канала у женщин, раздражение которого происходит во время половых актов. Патологические проявления у беременных могут возникнуть спустя несколько дней или даже месяцев после раздражения уретры.
Выделения
Воспаление мочевыводящего канала и его желез нередко сопровождается скудными выделениями из уретры, в большинстве случаев гнойными. Их количество обычно увеличивается в утреннее время суток.
В норме из мочеиспускательного канала может выделяться прозрачная слизь с белым или желтоватым оттенком. Нарушение секреции отмечается при обострениях неспецифического уретрита.
При воспалениях, вызванных трихомонадной инфекцией, появляются обильные прозрачные выделения пенистого характера, имеющие желтоватый цвет. При грибковом уретрите у беременных они творожистые.
Выделения из мочеиспускательного канала при беременности — явление довольно распространенное.
Выход кровянистой или гнойной секреции после мочеиспускания, сопровождающийся болью и жжением, свидетельствует об инфицировании уретры. В данном случае рекомендуется обратиться за врачебной помощью.
При нормальном раскладе изменение секреции не сопровождается зудом и жжением, а белые выделения из уретры появляются чаще всего из-за переутомления.
Неприятные ощущения в уретре
Неприятные ощущения в уретре указывают на развитие активного воспалительного процесса в органах мочеполовой системы.
К основным симптомам уретрита у беременных можно отнести:
- учащенные позывы к мочеиспусканию;
- болезненность при освобождении мочевого пузыря;
- зуд, рези в уретре, жжение при мочеиспускании;
- случаи недержания;
- боль в области крестца;
- отечность уретры;
- покраснение входа в мочевыводящий канал;
- наличие гнойных выделений в моче.
Хронический уретрит в большинстве случаев протекает вяло, при этом признаки болезни выражены слабо и проявляются лишь время от времени.
Диагностика
Диагностика уретрита осуществляется при помощи лабораторных и инструментальных методов исследования.
При подозрении на данное заболевание назначают:
- общий анализ мочи с целью выявления бактерий, слизи и крови;
- общий клинический анализ крови, при помощи которого осуществляется оценка гемоглобина, определяется уровень эритроцитов, лейкоцитов и тромбоцитов — эти показатели могут свидетельствовать о развитии активного воспалительного процесса в организме;
- микроскопический мазок из уретры, позволяющий обнаружить возбудителя заболевания, вызвавшего уретрит — данный метод является наиболее достоверным;
- бакпосев предполагает исследование биологического материала с целью определения патогенной микрофлоры и степени ее чувствительности к антибиотикам;
- ИФА и РИФ — исследования осуществляются с целью выявления антител разных классов, вырабатываемых человеческим организмом в качестве ответной реакции на инфекцию;
- ПРЦ-диагностика позволяет исключить половые инфекции путем обнаружения бактерий в мазке.
Окончательный диагноз ставится при учете жалоб пациентки на плохое самочувствие и нарушения при мочеиспускании.

Лечение
Уретрит при беременности предполагает комплексное лечение. Терапия должна быть направлена на устранение возбудителя и купирование воспалительного процесса.
Заболевание вирусной этиологии, в том числе вызванное герпесной инфекцией, лечится при помощи противовирусных препаратов и иммуномодуляторов. Для лечения уретритов грибковой природы применяют антимикотические средства. Если заболевание вызвано бактериальной инфекцией, проводят антибиотикотерапию.
Можно ли антибиотики
Подбор антибиотиков при беременности требует особого подхода. Должны применяться только те препараты, которые не окажут негативного воздействия на плод. Осторожность следует проявлять в начале беременности, так как в данный период происходит формирование внутренних органов малыша. Некоторые антибактериальные препараты могут спровоцировать развитие аномалий плода.
Прием антибиотиков во время вынашивания ребенка должен осуществляться под врачебным контролем.
На ранних сроках беременности будущим мама назначают препараты пенициллиновой группы: Амоксиклав, Амоксициллин, Флемоксин. В случае проявления устойчивости бактерий к ним, беременной могут быть выписаны лекарства цефалоспоринового ряда: Цефазолин, Цефтриаксон.
На более поздних сроках возможно использование макролидов: Азитромицина, Эритромицина, Хемомицина, Cумамеда, Азитрокса.
Народные средства
Нетрадиционные методы при лечении уретрита могут использоваться в качестве дополнительных мер, направленных на облегчение симптоматики.
Существует несколько рецептов народных средств, которые разрешено использовать в период беременности:
- Липовый отвар для снятия воспаления. Для его приготовления необходимо взять 2 ст. л. липового цвета, залить их 500 мл кипятка и поставить на медленный огонь на 5 минут. Отвар перелить в стеклянную емкость, прикрыть крышкой и оставить настаиваться до полного остывания, затем процедить и принимать по 250 мл в день перед отходом ко сну.
- Настой на основе лекарственной ромашки, обладающий противовоспалительным действием. Готовится следующим образом: 1 ч. л. сухой травы следует залить 250 мл крутого кипятка и настаивать на протяжении 10 минут. Пить вместо чая.
- Клюквенный морс для оказания мочегонного эффекта. Стакан спелых ягод промыть под водой, отжать, залить литром чистой воды, прокипятить и настаивать до остывания. Затем добавить в отвар ранее выжатый клюквенный сок и 2 ст. л. натурального пчелиного меда. Пить лекарство по 2 стакана в день.
При воспалении мочевыводящего канала полезно употреблять сок петрушки, отвар из листьев черной смородины и мяты.

Фитопрепараты
Фитопрепараты при уретрите беременным назначают крайне редко. Несмотря на то, что данные лекарственные средства созданы на растительной основе, они содержат в своем составе активные компоненты, способные повлиять на состояние плода.
Одним из самых безопасных препаратов данной серии является Канефрон. В состав лекарства входят травы: любисток, розмарин, золототысячник. Оно обладает противовоспалительными, мочегонными свойствами и является прекрасным спазмолитиком. Кроме того, лекарство усиливает действие антибиотиков.
Местное лечение
При уретрите, протекающем в гестационный период, могут быть назначены медикаменты местного действия, выпускаемые в виде мазей, кремов и гелей.
При кандидозном уретрите используются мази, обладающие противогрибковой активностью: Клотримазол, Нистатин, Пимафуцин.
Противовирусные средства для наружного применения, к которым можно отнести Зовиракс, Ацигерпин, Оксалиновую мазь, позволяют избавиться от вирусов, выступающих в качестве возбудителей заболевания.
При уретрите бактериальной природы назначают Левомеколь, Банеоцин, Гиоксизон.
Все мази и кремы используют от 1 до 3 раз в день, нанося тонким слоем на область половых органов. Длительность курса лечения зависит от степени тяжести заболевания. Обычно средства применяют до тех пор, пока уретра не перестанет болеть.
Помимо медикаментозных препаратов, при уретрите практикуется спринцевание отварами ромашки и календулы.

Опасность
Организм женщины во время вынашивания ребенка претерпевает глобальную перестройку, обусловленную изменением гормонального фона и ослаблением иммунной системы.
Поэтому развитие уретрита при беременности не является редкостью. В случае отсутствия адекватного лечения, заболевание может перейти в хроническую форму. Это чревато развитием серьезных осложнений, нередко проявляющихся в качестве самостоятельных заболеваний мочеполовой системы. Самыми распространенными из них являются цистит и пиелонефрит.
Помимо этого, существует опасность внутриутробного инфицирования плода. Это может произойти посредством проникновения патогенных микроорганизмов через плаценту в полость матки.
Поражение ребенка вирусной, грибковой и бактериальной инфекцией может привести к развитию различных уродств и пороков у плода, спровоцировать преждевременные роды или выкидыш.
Поэтому лечить воспалительное заболевание мочеиспускательного канала необходимо обязательно — независимо от природы его возникновения.
Профилактика
Чтобы избежать развития заболевания во время беременности, рекомендуется придерживаться некоторых правил:
- организовать полноценное, сбалансированное питание;
- высыпаться, побольше отдыхать;
- придерживаться здорового образа жизни;
- соблюдать правила гигиены;
- избегать стрессов и переохлаждений организма;
- иметь одного полового партнера;
- своевременно посещать гинеколога.
При подозрении на данное урологическое заболевание женщинам настоятельно не рекомендуется заниматься самолечением. Лучше сразу обращаться за врачебной помощью.
Видео
Об основных симптомах уретрита у женщин можно узнать из данного видео.
prostatu.guru
Уретрит при беременности: причины, лечение, симптомы
Воспалительные заболевания мочевыделительной системы неприятны и опасны для любой женщины, но особый вред несет уретрит при беременности. В этом случае возникает большая угроза для здоровья не только самой будущей мамы, но и развивающегося плода.

Почему возникает уретрит у беременных
Уретрит — заболевание, характеризующееся воспалением стенок мочеиспускательного канала. Наиболее часто развитие патологического процесса связано с активным размножением в уретре инфекционных микроорганизмов. Возбудителями заболевания могут становиться бактерии (стафилококки, стрептококки, гонококки, хламидии, уреаплазмы и микоплазмы, гарднереллы, трихомонады, палочка Коха), вирусы (герпеса, гриппа), грибки (Кандида).
Провоцирующими факторами для развития патогенной микрофлоры у беременных являются:
 снижение иммунитета;
снижение иммунитета;- гормональные изменения;
- гинекологические заболевания;
- сопутствующие патологии мочевыделительной системы;
- неправильное питание;
- недостаточная интимная гигиена;
- переохлаждение;
- венерические заболевания.
У будущих мам также встречаются неинфекционные уретриты, причиной которых может стать аллергия на средства интимной гигиены или продукты, и травмы мочевого канала.
Характерные признаки
Для уретрита, возникающего во время беременности, характерны следующие симптомы:
- боль при мочеиспускании;
- учащенные позывы к опорожнению мочевого пузыря;
- зуд и жжение в мочеиспускательном канале;
- покраснение и появление местного отека в области уретры;
- слизистые, гнойные или беловатые выделения из отверстия мочевыделительного канала;
- ухудшение общего состояния, слабость;
- повышение температуры тела до субфебрильных значений.
Хроническое воспаление уретры чаще всего проходит в вялотекущей форме: признаки патологии выражены слабо и проявляются лишь временами.
Методы выявления
Уретрит легко определяется при помощи лабораторных исследований. Для выявления воспалительного процесса выполняют общий анализ и бакпосев мочи, проводят трехстаканную пробу, исследование средней порции урины по Нечипоренко и общеклинический анализ крови.
Чтобы выяснить причину патологии, у беременной берут мазок из уретры. ПЦР-диагностика биоматериала, полученного при соскобе, позволяет точно определить тип возбудителя и назначить эффективное лечение.
Дополнительно женщине рекомендуют выполнить УЗИ мочевого пузыря и почек, которое поможет оценить состояние органов мочевыделительной системы и выявить возможные осложнения уретрита.
Лечение
Уретрит, возникающий во время беременности, необходимо лечить комплексно. В первую очередь следует бороться с возбудителем заболевания. Если воспаление мочеиспускательного канала имеет бактериальную природу, женщине назначаются антибиотики, которые разрешено принимать во время вынашивания ребенка под строгим контролем врача.
На ранних сроках применяют препараты пенициллинового ряда — Амоксициллин, Флемоксин, Амоксиклав, Флемоклав. Если бактерии проявляют устойчивость к лекарствам такого типа, специалист может выписать беременной антибиотики из группы цефалоспоринов — Цефтриаксон, Цефазолин. На более поздних сроках возможно применение макролидов (Эритромицин, Азитромицин).
 При наличии вирусной инфекции, в т. ч. герпесной, необходимо использовать противовирусные и иммуномодулирующие средства — Анаферон, Гриппферон, Виферон, Ацикловир. Грибковые уретриты лечат при помощи антимикотических лекарств. При беременности разрешено применять фунгицидные препараты системного действия на основе натамицина, например, Пимафуцин.
При наличии вирусной инфекции, в т. ч. герпесной, необходимо использовать противовирусные и иммуномодулирующие средства — Анаферон, Гриппферон, Виферон, Ацикловир. Грибковые уретриты лечат при помощи антимикотических лекарств. При беременности разрешено применять фунгицидные препараты системного действия на основе натамицина, например, Пимафуцин.
Для облегчения симптомов болезни будущим мамам можно пить растительные уросептики. Наиболее безопасен при вынашивании ребенка Канефрон в таблетках. Он оказывает спазмолитическое, противовоспалительное и мягкое мочегонное действие.
Любые медикаменты во время беременности можно принимать только по назначению специалиста, строго следуя его рекомендациям, касающимся дозировки и длительности применения препаратов.
С разрешения лечащего врача женщина может дополнить медикаментозную терапию безопасными средствами народной медицины. В период беременности разрешается воспользоваться следующими рецептами:
- 2 ст. л. цветков липы заварить 500 мл кипятка, поставить на умеренный огонь на 10 минут, затем остудить и процедить. Полученную жидкость принимать перед сном по 1 стакану.
- 1 ч. л. сухой ромашки залить 1 стаканом кипятка, накрыть крышкой, оставить на 5–10 минут. Пить вместо чая в теплом виде в течение дня небольшими порциями.
- 1 стакан ягод клюквы очистить от мусора, промыть проточной водой и отжать. Жмых залить 1 л воды, довести до кипения, настоять 15 минут, затем добавить 2 ст. л. сахара или меда и полученный ранее сок. Готовый морс пить по 1–2 стакана в день.
На протяжении всего периода лечения беременной нужно соблюдать оздоровительную диету, отказаться от половых контактов и применения средств интимной гигиены, которые могут провоцировать химическое раздражение слизистой оболочки уретры.
Опасность заболевания при беременности
Организм женщины во время беременности сильно ослаблен, поэтому уретрит может быстро перейти в хроническую форму, которая приводит к патологическим изменениям слизистой оболочки мочеиспускательного канала, или спровоцировать развитие сопутствующих заболеваний мочевыводящей системы: цистита, пиелонефрита.
Патогенные микроорганизмы, вызывающие уретрит, способны легко проникать во влагалище, а оттуда — в полость матки, минуя плацентарный барьер и приводя к заражению плода инфекцией. Внутриутробное поражение организма младенца бактериями, вирусами и грибками приводит к порокам развития, провоцирует выкидыш и преждевременные роды. Особую опасность инфицирование представляет на первых неделях беременности, когда происходит формирование всех жизненно важных органов и систем ребенка.
Профилактика
Чтобы защититься от возникновения урологической патологии во время беременности, женщине следует полноценно питаться, избегать стрессов и переохлаждения организма и вовремя устранять любые нарушения со стороны мочевыделительных и репродуктивных органов. Для предотвращения заражения венерическими инфекциями необходимо практиковать только защищенные сексуальные контакты. Большую роль играет также тщательное соблюдение интимной гигиены.
При первых признаках уретрита будущей маме нужно как можно быстрее обратиться к врачу — это позволит вылечить заболевание и предотвратить развитие осложнений.
venerologia03.ru
причины и симптоматика, осложнения у плода и матери, лечение
Содержание статьи:
Уретрит представляет собой воспалительный процесс, затрагивающий слизистые оболочки уретры. Он возникает в результате инфицирования патогенными микроорганизмами, аллергии или травмирования.
Часто болезнь возникает у женщин ожидающих рождения ребенка. Главным фактором, влияющим на развитие уретрита у беременных, становится изменение гормонального фона, в результате чего защитные силы организма ослабевают. Уретрит при беременности требует лечения, поскольку любая инфекция, которая попала в организм матери, негативно воздействует на плод.
Причины развития воспаления у беременных
Уретрит подразделяют на венерический (специфический) и невенерический (неспецифический). В первом случае инфекция попадает в организм беременной женщины половым путем. Вызвать специфическую форму недуга могут:
- Neisseria gonorrhoeae (гонорея).
- Trichomonas vaginalis (трихомониаз).
- Chlamydia trachomatis. (хдамидиоз).
- Human papillomavirus (вирус папиломы человека).
- Candida (грибы рода кандида).
При развитии неспецифического формы недуга возбудитель попадает из очага хронического воспаления, передвигаясь по крови или лимфе. Вызвать болезнь могут:
- Streptococcus (стрептококки).
- Escherichia coli (кишечная палочка).
Факторы, способствующие развитию уретрита
Неинфекционный уретрит у беременных может быть вызван следующими причинами:
- Хронические запоры.
- Травмы половых органов.
- Активные сексуальные отношения.
- Аллергической реакцией.
- Нарушением обмена веществ, в результате чего в моче увеличивается количество фосфатов или уратов.
- Мочекаменная болезнь, при которой слизистая оболочка повреждается проходящими камнями.
- Появлением опухолей в области уретры.
- Гинекологическими заболеваниями.
Обратите внимание! Появлению уретрита у беременных могут способствовать такие факторы, как понижение иммунитета, хронические воспаления органов малого таза, переохлаждения, употребление недостаточного количества жидкости или нарушения правил личной гигиены.
Симптоматика заболевания
Уретрит достаточно коварная болезнь, его признаки могут быть несущественными и иметь отличия в зависимости от того, что именно спровоцировало недуг.
Аллергический уретрит может появиться уже через пару часов, после контакта с раздражителем. Инкубационный период бактериальной формы уретрита может составлять от 3 дней до 10 недель. Развивается через 7 дней после инфицирования гонококком и спустя 10 суток после попадания в организм трихомонады. После инфицирования хламидией, микоплазмой или вирусами симптомы могут появиться только через несколько месяцев.
К общим симптомам уретрита относят:
- Боль во время акта мочеиспускания, которая не исчезает после того как он завершен.
- Жжение и зуд в процессе.
- Покраснение и отек в области наружных половых органов.
- Выделения (в некоторых случаях гнойные).
- Периодические ноющие болевые ощущения над лобком.
- Наличие крови и гноя в моче.
- После сна возникает ощущение того, что мочеиспускательный канал слипается.
Обратите внимание! Симптомы могут проявляться все сразу, при этом некоторые из них более выражены. При обострении хронического заболевания они могут и вовсе отсутствовать, тогда болезнь выявится только во время гинекологического осмотра.
При инфекционном уретрите течение его и выраженность симптомов может отличаться:
- Если возбудителем недуга становится трихомонада, специфическим признаком становится жжение и зуд половых органов.
- Когда болезнь вызвана гонококком появляется боль в мочеиспускательном канале, если поход в туалет откладывается.
- Хламидии провоцируют гнойные выделения.
- На грибок в качестве провокатора указывают неприятные ощущения во время выхода мочи и бело-розовые вязкие выделения из уретры.
Обратите внимание! При хронической форме признаками становятся слабый зуд и жжение во время похода в туалет или появление нескольких капель гноя из мочеиспускательного канала.
Чем опасен уретрит?
Неинфекционный уретрит во время беременности в большинстве случаев не является опасным для будущего малыша. В то же время воспаление может переместиться вверх и спровоцировать цистит, кольпит или пиелонефрит.
А вот если заболевание вызвано патогенными микроорганизмами, то лечение нужно начинать незамедлительно. Хламидии, микоплазма, уреаплазма, могут вызвать прерывание беременности на ранних сроках и преждевременные роды на поздних. Также они могут инфицировать плод, в результате чего у новорожденного развивается отит, конъюнктивит или пневмония.


Еще один провокатор заболевания, грибок кандида может инфицировать новорожденного при прохождении через родовые пути и вызвать у ребенка молочницу или конъюнктивит.
Особую опасность во время вынашивания ребенка представляет гонококк, он может не только вызвать преждевременные роды, но и сепсис новорожденного, что в некоторых случаях заканчивается летальным исходом.
Диагностика заболевания
При осмотре наблюдаются покраснение наружного отверстия уретры и окружающих тканей. При нажатии на мочеиспускательный канал пациентка испытывает болевые ощущения. Также могут наблюдаться гнойные выделения.
Для того, чтобы подтвердить диагноз, необходимо провести следующие анализы:
- Общий анализ крови.
- Общий анализ мочи.
- Анализ мочи по Нечипоренко для определения в моче лейкоцитов и эритроцитов. Это позволяет оценить состояние мочевыводящих путей и почек.
- Бактериологическое исследование мочи, в некоторых случаях позволяющее определить возбудителя заболевания.
- Мазок с уретры для проведения анализа методом полимеразной цепной реакции, для выявления возбудителя (это наиболее точный анализ, позволяющий выявить возбудителя).
- Мазок на бакпосев. Позволяет определить чувствительность патогенных микроорганизмов к антибиотикам.
Методы лечения
Лечение уретрита при беременности должно проводиться под контролем врача. Многие препараты в этот период противопоказаны и могут навредить малышу. Выбор лекарства зависит от возбудителя уретрита и его чувствительности. Цель терапии – устранение воспалительного процесса и нормализация микрофлоры. Препарат, его дозировку, схему и длительность приема должен определить врач, после очной консультации и изучения анализов.
Таблетки для лечения уретрита
| Возбудитель | Препараты и их действие |
|---|---|
| Гонококк, стрептокк, стафилокк, пневмококк, кишечная палочка, хламидии. | Макролиды (Эритромицин, Азитромицин). Лекарства из этой группы проникают через плаценту в очень небольших количествах, поэтому не могут принести вред. Препараты назначают во 2-м и 3-м триместре, в 1-м применять их не рекомендуется. Цефалоспорины (Цефуроксим, Цефиксим, Супракс). Они не оказывают токсического воздействия на будущего ребенка, но в 1-м триместре их не назначают. Пенициллины (Аугментин, Флемоксин, Ампициллин). Не обладает тератогенным действием. В 1-м триместре назначают с осторожностью. |
| Микоплазма. | Макролиды (Азитромицин). Препарат проникает через плаценту в низких концентрациях и не вызывает аномалии развития. Действие других лекарств из этой группы на будущего малыша практически не изучено, поэтому их не назначают. |
| Трихомонады. | Нитроимидазолы (Метронидазол). Он хорошо проникает через плацентарный барьер. Препарат противопоказан в 1-м триместре, во 2-м и 3-м его используют с осторожностью. Предпочтение отдают суппозиториям с метронидазолом. |
| Герпес. | Аналоги нуклеозидов (Ацикловир, Валавир). Препарат проникает сквозь плацентарный барьер при этом не оказывает негативного воздействия на плод и не вызывает его аномалий. Можно применять в первой половине беременности. |
Обратите внимание! Аллергический уретрит лечится с помощью антигистаминных препаратов Супрастина и Фенистила. Не рекомендуется принимать эти средства до 12 недели беременности.
Свечи
В некоторых случаях для лечения уретрита у беременных назначают суппозитории:
- Если возбудителем заболевания является грибок из рода кандида, используются свечи Пимафуцин. Действующее вещество препарата не всасывается через слизистые оболочки, поэтому не оказывает системного действия и никаким образом не влияет на будущего ребенка. По одной свече вводят во влагалище раз в сутки перед сном. Курс лечения составляет 3 – 6 дней. Препарат можно использовать на протяжении всего периода вынашивания малыша.
- Для лечения уретрита вызванного трихомонадой назначают свечи Метронидазол. При местном применении он всасывается в кровь в минимальных количествах. Клинические данные говорят о том, что препарат не обладает тератогенным свойством. Применяют по 1 свече раз в сутки перед сном на протяжении 10 дней.
- В комплексном лечении уретрита вызванного грибком, трихомонадой или смешанными инфекциями в 1-м триместре назначают свечи Йодоксид. Они не оказывают негативного воздействия на плод в период его формирования. Применяют по 1 суппозиторию раз в сутки в течение недели. Во 2-м и 3-м триместре от использования препарата нужно отказаться, поскольку он может оказывать негативное воздействие на работу щитовидной железы малыша.
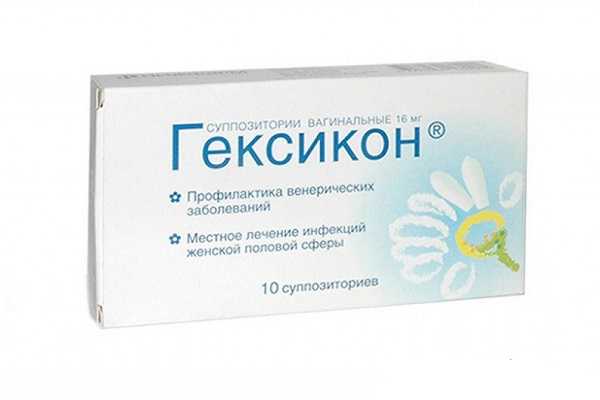
- В комплексном лечении заболевания вызванного хламидиями, микоплазмой, уреаплазмой, гарднереллой, трихомонадой или герпесом назначают суппозитории или раствор Гексикон. В их основе антисептик хлоргексидина биглюконат. Он не оказывает негативного воздействия на малыша, поэтому беременность не является противопоказанием для применения препарата. Свечи вводят во влагалище дважды в сутки в течение недели. Раствор впрыскивают в уретру утром и вечером через день.
Для подмывания половых органов используют слабый раствор марганцовки или фурациллина. Также можно применять отвары ромашки, календулы или дубовой коры (3 г на литр воды, прокипятить 5 минут, остудить до комфортной температуры и процедить).
При грибковом уретрите рекомендуется использовать содовый раствор (столовая ложка соды на литр воды). Применяют эти средства, до тех пор, пока симптомы заболевания не исчезнут.
Профилактика
Для того, чтобы избежать уретрита в период беременности, необходимо:
- Соблюдать правила личной гигиены.
- Избегать переохлаждения.
- Вести здоровый образ жизни и соблюдать режим дня.
- Правильно питаться.
- Гулять на свежем воздухе.
- Во время полового акта использовать контрацептивы.
Если наблюдаются симптомы заболевания необходимо обратиться за консультацией к гинекологу или урологу.
venerbol.ru
Уретрит во время беременности — симптомы, лечение, профилактика
Вынашивание ребенка является для женского организма периодом повышенной ответственности и рисков. Порой он работает на грани своих возможностей, что и приводит к уязвимости, возникновению различных заболеваний. Часто это проблемы мочеполовой системы, в частности, уретрит. Узнаем о симптоматике болезни, ее лечении при беременности, профилактике.
Прежде всего, уясним, что уретрит является воспалением мочеиспускательного канала. Очень часто его путают с циститом, но это разные недуги.
Инфекционный уретрит вызван инфекцией. Его возбудителями могут бить гонококки, уреаплазма, хламидии. Они способны жить в женском организме до зачатия, а проявить себя только после него.
Причинами неинфекционного уретрита бывают травмы, аллергия. В период вынашивания малыша он может появиться из-за растущего плода, который, растягивая матку, давит на органы малого таза и мочеиспускательный канал.
Признаки уретрита у будущих мамочек те же, что и у обычных женщин. Порой невысокая степень их выраженности — это приглушенные болевые ощущения. На них многие женщины просто не обращают внимание. Гинеколог при осмотре определяет уретрит сразу.
Основной симптом недуга проявляется учащенным мочеиспусканием с жжением, зудом, болью. Из мочеиспускательного канала могут появиться выделения. Их вид, обильность зависит от причины заболевания.
Будущим мамам стоит знать, как отличить цистит от уретрита. Признак первого — это боль после мочеиспускания. При уретрите болевой синдром сопровождает процесс и продолжается после него.
Любая инфекция, поражающая организм при беременности, способна влиять и на развитие плода. При этом самым опасным является уретрит, возникающий при заболевании женщины уреаплазмозом и хламидиозом. Указанные инфекции могут проникать в околоплодные воды и таким образом заражать плод. Так и возникают патологии его развития.
Неинфекционный уретрит в период вынашивания малыша менее опасен. Но и он требует лечения, поскольку запущенная форма недуга может перерасти в хроническую форму, привести к осложнениям.
Что касается диагностики уретрита при беременности, то при каждом плановом визите гинеколог интересуется самочувствием и жалобами будущей мамы. На их основе врач проводит осмотр половых органов пациентки, берет мазок, посев на чувствительность к антибиотикам.
Терапия уретрита в период беременности зависит от его причины. Если это инфекция, то беременную направляют в стационар. Там подбирается лечение консервативными антибиотиками, в наименьшей степени влияющими на плод. Назначаются иммуностимуляторы, препараты местного действия. Если же уретрит неинфекционный, то лечить его можно амбулаторно. Назначенные доктором препараты снимают воспаление, устраняя причину заболевания.
Помимо традиционной медицины, есть и эффективные методы народной. Однако при беременности они служат вспомогательной формой основного лечения. Применять такие методы можно исключительно после консультации с лечащим врачом. Это спринцевание настоями календулы, ромашки, употребление кислых соков, морсов, листовых овощей.
Лечение уретрита направлено на восстановление свойств мочеиспускательного канала, микрофлоры влагалища.
Для беременной женщины важно предупреждать появление таких заболеваний, особенно, если их природа инфекционная. Это на практике означает следующие меры профилактики:
- Избегать переохлаждений, особенно ног.
- Стараться не подвергать организм стрессам.
- Неукоснительно соблюдать личную гигиену.
- Иметь постоянного партнера либо предохраняться при случайных интимных контактах.
- Сбалансировано питаться для поддержки иммунитета.
- Полноценно отдыхать.
- Регулярно посещать своего гинеколога.
Специально для beremennost.net – Елена ТОЛОЧИК
beremennost.net
Симптомы и лечение уретрита при беременности
Беременность – удивительный, но вместе с тем сложный и ответственный период в жизни каждой женщины. Гормональная перестройка оказывает влияние на работу всех органов, в том числе и на иммунную систему. Ослабление защитных сил повышает риски возникновения различных недугов. Уретрит при беременности является одним из них, поэтому будущая мама должна знать, как защитить себя от заражения и что делать, если возбудитель уже проник в организм.
Содержание статьи:
Развитие и особенности воспаления уретры у беременных
Инфекции мочевыводящих путей при беременности остаются актуальной проблемой не только в современном акушерстве, но и в урологии. Одной из них считается уретрит – воспаление стенок мочеиспускательного канала. Оно может возникать вследствие активного распространения микроорганизмов в область уретры.
Проявление уретрита у будущих мам
Определить наличие уретрита при беременности возможно по симптомам, которые имеют ярко выраженную окраску. Но иногда они отсутствуют вовсе, особенно на начальной стадии развития патологии. В каждом конкретном случае это зависит от типа возбудителя. Заподозрить заболевание можно по наличию следующих признаков:
- покраснение и отек слизистой половых органов;
- зуд и жжение в уретральном канале, усиливающееся при опорожнении мочевого пузыря;
- расстройство мочеиспускания вследствие поражения слизистых и мышечной ткани;
- выделения из уретры белого цвета с зеленоватым или желтоватым оттенком;
- помутнение урины, присутствие в ней примесей крови и гноя.
Важно знать! Развитие воспалительного процесса обычно начинается скрыто. Инкубационный период может составлять несколько недель, но первые симптомы проявляются уже спустя 5-15 дней в зависимости от разновидности провоцирующего патогена.
Причины появления воспалительного процесса
Воспаление в период беременности как первичная патология развивается крайне редко. Скорее всего, оно является следствием вагинитов, что обусловлено особенностями анатомического строения и близкого расположения уретры и органов половой сферы. Ведущая роль в развитии инфекционного процесса в мочеиспускательном канале принадлежит микоплазмам, хламидиям, уреаплазмам, гонококкам, стрептококкам, энтеробактериям и грибам рода Candida.
Специалисты выделяют целый ряд факторов возникновения уретрита:
- Венерические болезни, которые могли появиться как до зачатия, так и во время вынашивания ребенка.
- Нарушение уродинамики мочевыводящих путей, которое приводит к застою и бактериальному инфицированию мочи.
- Снижение местного и общего иммунитета на фоне гормональной перестройки.
- Хронические инфекции мочевыделительной и репродуктивной системы – вагинит, цистит, цервицит.
- Сопутствующие заболевания – гайморит, синусит, тонзиллит. Источником инфекции в период беременности может стать даже банальный кариес.
- Частые стрессы и связанные с ними переутомления и нарушения сна.
- Повреждения слизистого эпителия, обусловленные мочекислым диатезом или мочекаменной болезнью.
- Введение различных инструментов в уретру или влагалище при проведении диагностических манипуляций.
- Частые простуды и переохлаждения.
- Пренебрежение правилами личной гигиены.
- Погрешности в питании – преобладание в рационе острой, соленой и жирной пищи, копченостей, маринадов, а также умеренное потребление жидкости.
Особая роль отводится кишечной палочке, которая в норме присутствует в любом организме. При ослабленном иммунитете она может беспрепятственно проникнуть в вагинальное отверстие или уретру и спровоцировать развитие заболевания.
Опасность для женщины и плода
Беременность у пациенток с уретритом протекает с различными осложнениями. Поэтому неудивительно, что ослабленный организм плохо справляется с нагрузками, и на фоне имеющегося воспаления часто возникает цистит и пиелонефрит.
Внимание! Также доказано, что вследствие распространения инфекции в почки в 80% случаев развивается преэклампсический синдром, который характеризуется ранним началом и тяжелым течением.
Помимо этого у женщин, ожидающих рождения малыша, на фоне протекающего уретрита любой этиологии могут возникнуть опасные состояния:
- анемия, которая трудно поддается лечению;
- выкидыши на ранних сроках беременности;
- недоразвитие и внутриутробные пороки плода;
- преждевременные роды;
- заражение ребенка во время родового процесса;
- внутриутробная гибель плода.

С учетом вышесказанного может стать понятной как вся опасность самого заболевания, так и необходимость его скорейшего лечения. Нужно довериться только высококвалифицированному специалисту, способному провести всестороннее обследование и назначить адекватную терапию.
Подробнее о методах диагностики
Как и множество иных болезней, определить уретрит (гонококковый, хламидийный, трихомонадный, кандидозный), включая неинфекционный его тип, можно при визуальном осмотре на первичной консультации. А также в этом случае не обойтись и без лабораторных исследований:
- Общий анализ мочи. Определяется наличие белка, увеличение количества эритроцитов и лейкоцитов в мочевом осадке.
- Культуральное исследование урины и ее бакпосев. По результатам определяется тип микроба и его чувствительность к антибиотикам.
- Урогенитальный мазок. Для микроскопии путем окрашивания осуществляют забор образцов из цервикального и уретрального канала, а также из заднего свода влагалища.
- Уретроцистоскопия. Назначается при длительном течении заболевания с целью оценки эффективности проводимой терапии.
- Узи мочевыделительной системы. Применяется для выявления функциональных нарушений органов и их анатомических особенностей.
- ПЦР диагностика. Проводится при подозрении на инфекционную природу возбудителя. Считается достоверным методом, результаты которого в коррекции не нуждаются.
Относительно быстрым способом подтверждения диагноза является также ИФА – иммунологический тест.
Допустимые способы лечения уретрита при беременности
Ответственным моментом считается выбор терапевтической тактики при воспалении мочеиспускательного канала у беременной, поскольку врач должен учесть все возможные риски как для матери, так и для плода. Лечение неспецифического уретрита рекомендуется проводить на любом сроке с целью минимизации рисков развития гестационного пиелонефрита и уросепсиса.
Разрешенные медикаменты
Лечение уретрита у беременных (в том числе и других половых инфекций), а также назначение антибактериальных препаратов проводится по прошествии 16 недель гестации, когда плацента уже полностью сформировалась и эмбриогенез завершен. Этот срок выбирается не случайно, поскольку позволяет избежать возникновения каких-либо пороков внутриутробного развития плода.
Важно знать! Выбор антибиотиков обусловлен типом возбудителя, стадией патологического процесса, сроком беременности, а также индивидуальными особенностями организма будущей матери и ее ребенка. Относительно безопасными считаются препараты цефалоспорины II и III поколения.
Свою эффективность показали и лекарственные средства иных групп. В зависимости от типа возбудителя для лечения уретрита применяются стандартные схемы.
В таблице приведен перечень препаратов, разрешенных к применению в период вынашивания плода.
| Возбудитель | Препарат | Группа |
|---|---|---|
| Уреаплазмы, микоплазмы | «Джозамицин» («Вильпрафен») | Макролиды |
| «Азитромицин» («Сумамед», «Азитрокс») | ||
| Условно-патогенная флора, включая кишечную палочку, стафилококки, протею | «Фосфомицин» («Монурал») | Фосфомицины |
| «Амоксиклав», «Аугментин», «Флемоклав» | Защищенные пенициллины | |
| Гонококки | «Цефтриаксон» | Цефалоспорины |
| Трихомонады | «Метрогил», «Метронидазол» | Нитроимидазолы |
| Хламидии | «Сумамед», «Хемомицин», «Азитрокс», «Эритромицин» | Макролиды |
| «Амоксициллин» | Пенициллины |
С целью облегчения местных проявлений показана обработка наружных половых органов растворами «Мирамистина», «Фурацилина», «Хлоргексидина». Одновременно может проводиться симптоматическая терапия препаратами:
- «Папаверин»;
- «Но-Шпа»;
- «Канефрон»;
- «Фитолизин»;
- «Цистон».
Согласно отзывам, они эффективно уменьшают интенсивность болевых ощущений, увеличивают объем диуреза и облегчают процесс мочеиспускания. Последние к тому же нормализуют кислотность урины.
Преимущество народных средств
Применяя в терапии любого заболевания средства народной медицины, следует помнить, что эффективность большинства из них не подтверждена научно и клинически. Поэтому их можно использовать в качестве дополнительного метода для укрепления организма и устранения неприятных ощущений. В целом, лечение воспаления уретрального канала с помощью народных средств дает неплохие результаты.
- Мочегонные: отвар петрушки, листьев черной смородины, цветков липы, настой корзиночек василька синего.
- Противомикробные: настой листьев петрушки на молоке, сок клюквы и черной смородины.
Полезны ежедневные теплые ванночки с добавлением отвара ромашки, шалфея, или спринцевания с помощью этих же средств. Отличным эффектом при проведении последней процедуры обладает и масло чайного дерева, 5 капель которого нужно растворить в 2 литрах воды.
Польза правильного питания
Питание способно повлиять на ход лечения и ускорить процесс выздоровления, его основной целью является минимизация раздражения воспаленной слизистой мочеиспускательного канала. Принципы диеты основываются на оказании антимикробного и мочегонного эффекта.
Специалисты рекомендуют включать в ежедневный рацион максимальное количество продуктов натурального происхождения. А поскольку мочевыделительная система более интенсивно функционирует в первой половине дня, то и съедать большую часть из них нужно до и во время обеда. В послеобеденные часы и вечерний период предпочтение следует отдать более легкой пище, способной насыщать, не оказывая при этом большой нагрузки на мочевыводящие органы. При уретрите показано употребление продуктов, которые действуют таким образом:
- улучшают перистальтику кишечника, не допуская развитие запоров;
- способствуют выведению лишней жидкости из организма;
- оказывают общеукрепляющее воздействие на организм в целом.
В меню диетологи рекомендуют включить следующие полезные продукты:
- овощи, богатые клетчаткой;
- арбузы и огурцы в качестве природного мочегонного;
- постное мясо или рыбу;
- кисломолочные продукты;
- каши из гречки и овсянки;
- орехи, мед.
Одновременно не следует забывать и об употреблении достаточного объема жидкости. В период проведения терапии он должен составлять примерно 2-2,5 л. Пить нужно стараться только чистую воду.
Предупреждающие меры
Специфических мер по предупреждению воспалительного процесса в уретральном канале при беременности не существует. Для минимизирования риска развития уретрита и последующего распространения инфекции на всю мочеполовую систему врачи советуют соблюдать общие рекомендации по профилактике:
- тщательно соблюдать интимную гигиену, выполнять все необходимые процедуры;
- скорректировать питание, чтобы получать максимум витаминов и микроэлементов;
- не переохлаждаться, не простужаться;
- избегать стрессовых ситуаций и нервного перенапряжения;
- использовать барьерные контрацептивы.
Терапию желательно начинать при первых проявлениях патологии и проводить ее одновременно и параллельно с половым партнером. При необходимости рекомендуется наблюдение у иммунолога. Следует также вести здоровый образ жизни, соблюдать режим дня, выделяя достаточно времени на сон и отдых, прогулки на свежем воздухе.
Заключение
Для эффективной борьбы с воспалительным заболеванием стенки уретры при беременности необходимо строго выполнять все назначения лечащего врача и не прибегать к самолечению в домашних условиях. Оно может нанести непоправимый вред здоровью матери и еще не родившегося ребенка.
uromir.ru

 снижение иммунитета;
снижение иммунитета;