Как проявляется розовый лишай на теле | Ваш Дерматолог
Когда на теле человека появляется розовое пятно, которое потом обрастает бляшками такого же цвета, диагностируется «болезнь Жибера». В международной классификации (по МКБ-10) она имеет код Е80.4. В народе недуг называют розовым лишаем. Чаще всего подобная аллергическая реакция развивается после перенесенных простудных или вирусных заболеваний, когда иммунная система человека ослаблена. Заболевание имеет сезонный характер, пики регистрируются в зимне-весенний период. Чаще страдают дети старше десяти лет и взрослые до сорока.
Симптомы и диагностика
Обычно розовый лишай у человека имеет симптомы, которые похожи на простуду. Сначала возникает слабость, легкая сонливость, потом на теле появляется одна материнская бляшка – крупное розовое пятно диаметром 5 см.
Его края слегка возвышаются над дермой и делают бляшку похожей на медальон или кратер вулкана. Через неделю вокруг нее появляются высыпания меньшего размера. Они отчетливо видны на фоне здоровой кожи. Пятна поменьше могут группироваться и объединяться. Слившись вместе, высыпания становятся похожими на очертания наряженной елки. Часто подобная аллергическая реакция сопровождается легким зудом. Жаловаться на выраженный зуд могут люди с повышенной эмоциональной лабильностью.
Они отчетливо видны на фоне здоровой кожи. Пятна поменьше могут группироваться и объединяться. Слившись вместе, высыпания становятся похожими на очертания наряженной елки. Часто подобная аллергическая реакция сопровождается легким зудом. Жаловаться на выраженный зуд могут люди с повышенной эмоциональной лабильностью.
Еще через неделю цвет бляшек меняется. В центре высыпание приобретает бурый оттенок, но края продолжают быть розовыми. В середине кратера со временем появляются желтоватые чешуйки, которые держатся недолго. Между ними и кожей образуется полое пространство. Воздух высушивает тонкие чешуйки, поэтому они со временем трескаются и опадают.
В острый период розовый лишай Жибера активно «цветет». Процесс сопровождается незначительным повышением температуры. Через два месяца описываемые симптомы исчезают, на месте кратеров остаются покраснения. Болезнь проходит сама собой. Ее симптомы окончательно исчезают через полгода. Хронический период не возникает. Но лечить лишай все равно нужно.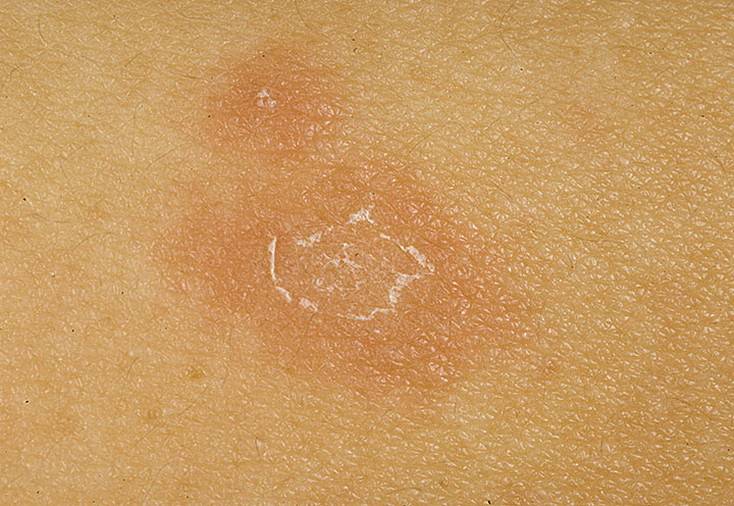 Болезнь не приводит к смерти, но в редких случаях описываемые аллергические высыпания способны вызвать гидраденит, фолликулит, стрептококковое импетиго. Развитие этих недугов ухудшает качество жизни человека. Для предупреждения рисков осложнений важно проконсультироваться с дерматологом.
Болезнь не приводит к смерти, но в редких случаях описываемые аллергические высыпания способны вызвать гидраденит, фолликулит, стрептококковое импетиго. Развитие этих недугов ухудшает качество жизни человека. Для предупреждения рисков осложнений важно проконсультироваться с дерматологом.
На первом этапе врач внимательно осмотрит пораженный участок, выслушает и запишет жалобы, произведет соскоб с бляшки и отправит материал на лабораторный анализ. Диагностировать раздраженный розовый лишай по симптомам трудно: схожие признаки имеет токсидермия, инфекционная экзантема и парапсориаз. Однако существует три ключевых момента, позволяющих идентифицировать болезнь.
- Обычно розовый лишай Жибера приводит к появлению кожных высыпаний, расположенных строго по линиям Лангера (они идут по ходу естественных складок, там, где находятся пучки коллагеновых волокон). Каждое пятно имеет правильную овальную форму. Кожа шелушится строго по центру пятна.
- Высыпания на коже появляются не сразу, а поэтапно.
 Постепенно они со спины переходят на шею, руки и ноги.
Постепенно они со спины переходят на шею, руки и ноги. - Одновременно на коже можно увидеть пятна разной зрелости: розовые и чистые, красные, покрытые белым налетом чешуек.
Со временем бляшки исчезают. У больных на их месте остаются чистые участки кожи с темными или светлыми пятнами. Постепенно цвет дермы выравнивается, и от болезни не остается даже следа.
Обратите внимание! Нельзя по прочитанному описанию ставить себе диагноз. У плоского и розового лишая есть общие симптомы. Схожая клиническая картина и у опасных инфекционных болезней: кори, краснухи, сифилиса. Поэтому для уточнения диагноза важно обращаться за консультацией к дерматологу.
У простудного розового лишая, в отличие от бородавок, нет конкретного возбудителя. Лабораторный анализ соскоба не информативен. Однако он помогает дифференцировать болезнь и исключить парапсориаз и отрубевидный лишай. Нелишним считается проведение RPR-теста, позволяющего выявить вторичный сифилис.
Причины заболевания
Диагностика не дает точного ответа на вопрос, почему появился розовый лишай. Науке пока неизвестны факторы-провокаторы, поэтому сказать точно, отчего появляются красные высыпания на теле, нельзя. Однако существует четыре версии этиологии розового лишая:
Науке пока неизвестны факторы-провокаторы, поэтому сказать точно, отчего появляются красные высыпания на теле, нельзя. Однако существует четыре версии этиологии розового лишая:
- Некоторые ученые предполагают, что спровоцировать описываемые симптомы способны герпевирусы шестого и седьмого штамма. В качестве аргумента приводится клиника предшествующих состояний. Некоторые больные жалуются на недомогание, похожее на грипп или простуду – реакцию организма на атаку вирусов.
- Вторая версия гласит, что причиной появления красных пятен на теле можно считать инфекционно-аллергическую реакцию. Подтверждение этой теории –положительная реакция на введение под кожу больного человека стрептококковой вакцины.
- Приверженцы третьей версии думают, что описываемое дерматологическое заболевание является реакцией организма на переохлаждение. Резкое падение иммунитета приводит к вспышке простуды кожи.
- Есть и такие, кто считает, что толчком к появлению красных бляшек на теле становятся стресс, психологический срыв или эмоциональное потрясение.

Также остается открытым вопрос о способах передачи. Никто не знает, откуда берется болезнь. Нет единого мнения и по поводу того, заразны ли пятна после цветения розового лишая. Доподлинно известно, что у человека с крепким иммунитетом после простуды подобных кожных аллергических высыпаний не возникает. Дети болеют так же, как и взрослые.
Как лечить
Трудности в определении причин возникновения недомогания приводят к тому, что лечение розового лишая носит исключительно симптоматический характер. Медики советуют сочетать средства традиционной и народной медицины.
Медикаментозное лечение
Терапевтическая схема разрабатывается на основе жалоб пациента.
- Если наблюдается выраженный кожный зуд, прописываются антигистаминные препараты («Цетрин», «Супрастин»).
- Для обработки кожи рекомендуют использовать масла (облепиховое, персиковое, зверобойное). Они смягчают эпидермис.
- Для предотвращения проникновения инфекции можно обрабатывать пораженные участки антисептиками («Сангвиритрин», «Хлорофиллипт»).

- Для укрепления иммунитета в протокол лечения включаются поливитаминные комплексы («Витрум», «Биомакс»), а также иммуностимуляторы.
- Улучшить общее состояние, снять проявления аллергии и интоксикации помогает активированный уголь.
Обратите внимание! Использование гормональных мазей способствует достижению быстрого эффекта. Однако подобные препараты обладают побочными действиями: приводят к истончению кожи, вызывают ее атрофию, стимулируя появления дерматитов.
Даже если болезнь не лечить, ее проявления исчезнут сами собой через полгода. Приведенные выше препараты призваны улучшить состояние больного и приблизить его выздоровление. Для предотвращения появления осложнений рекомендуем соблюдать следующие правила:
- Нельзя обрабатывать появившиеся красные пятна йодом, мазями, содержащими салициловую кислоту и серу. Эти средства раздражают и сушат кожу, а значит, усугубляют течение болезни.
- Нельзя принимать горячую ванну, посещать сауны и бани, распаривать пораженные участки.
 Тепло и вода способствуют распространению очагов поражения. Медики советуют не мочить бляшки, при приеме душа не пользоваться жесткими мочалками, после водных процедур не растирать тело полотенцем. После купания важно обработать кожу средствами местного действия.
Тепло и вода способствуют распространению очагов поражения. Медики советуют не мочить бляшки, при приеме душа не пользоваться жесткими мочалками, после водных процедур не растирать тело полотенцем. После купания важно обработать кожу средствами местного действия. - Ультрафиолетовые лучи способны ухудшить состояние кожи, поэтому длительное пребывание на солнце под запретом.
- Усугубить воспалительный процесс способно ношение синтетического белья и одежды.
- Замечено, что высокая концентрация пота усиливает зуд, поэтому в период острого течения болезни не стоит заниматься спортом.
Обязательным считается соблюдение диеты. В её основе должны лежать продукты, которые не способны вызвать аллергию. Из рациона стоит исключить шоколад, мед, яйца, орехи, цитрусовые, алкоголь. Последний усугубляет течение любых воспалительных процессов.
Для предотвращения повторных заражений полезно закаливаться, больше гулять на свежем воздухе, делать зарядку.
Лечение народными средствами
Применение народных средств может способствовать эффективному лечению болезни Жебера. Выбирать такой способ нужно тогда, когда площадь поражения небольшая. Перечислим самые популярные рецепты:
Выбирать такой способ нужно тогда, когда площадь поражения небольшая. Перечислим самые популярные рецепты:
- Заменить синтетические антисептики способен яблочный уксус. Он используется в чистом виде. Пораженные участки кожи обрабатываются три раза в день. Положительный эффект будет заметен через неделю.
- Таким же эффектом обладает настойка чистотела. Для ее приготовления берется емкость, сделанная из темного стекла. В нее погружаются листья и стебли целебного растения и заливаются водкой. Лекарство настаивается две недели. Перед применением оно разбавляется водой в пропорциях 1х5. Принимать нужно и внутрь (по 15 капель раствора до еды трижды в день), и наружу (бляшки обрабатываются смоченным в растворе ватным тампоном).
- Если на чистотел есть аллергия, подойдет настойка бузины. Для ее приготовления одно соцветие заливается стаканом кипятка и настаивается полчаса. Средство принимается внутрь по 3 ст.л. перед едой три раза в день.
- Хорошо снимает зуд белокочанная капуста.
 Перед использованием листья вымачиваются в сметане,прикладываются к больному участку и оставляются на полчаса.
Перед использованием листья вымачиваются в сметане,прикладываются к больному участку и оставляются на полчаса. - Предупредить распространение кожных высыпаний способна мазь из дегтя. За основу берется сливочное масло, которое в равных пропорциях перемешивается с березовым дегтем и прикладывается на ночь как компресс. Лишай проходит через 10 дней.
- Снять воспаление и восстановить кожу можно при помощи мази, приготовленной из оксида цинка, глицерина и талька (все по 2 ст.л.). Ингредиенты перемешиваются и наносятся на кожу дважды в день. Курс лечения – 6 недель.
Несмотря на то что эффективность народной медицины доказана, отдельные средства могут не подойти конкретному человеку. Поэтому полезно проводить экспресс-тесты на аллергическую реакцию. Для этого немного выбранного средства наносится на запястье. Через двадцать минут можно анализировать результат. Тест считается отрицательным, если отсутствует покраснение.
Опасен ли розовый лишай для беременных женщин?
Еще совсем недавно возникновение розового лишая во время беременности и родов считалось неопасным. Но последние исследования показали, что это не так. Многое зависит от того, в каком триместре появилось заболевание. Если это произошло в начале беременности (до 15 недели), увеличивается риск выкидыша или аномалий в утробном развитии.
Но последние исследования показали, что это не так. Многое зависит от того, в каком триместре появилось заболевание. Если это произошло в начале беременности (до 15 недели), увеличивается риск выкидыша или аномалий в утробном развитии.
Иммунитет у женщин, ждущих ребёнка, снижается, поэтому длительность заболевания растягивается. Симптомы усугубляются, зуд становится ярко выраженным. Расчесывание приводит к инфицированию кожи. Из-за наличия ряда противопоказаний такие состояния лечатся сложно.
Если появление розового лишая произошло во втором или третьем триместре, оно не представляет угрозы для будущей мамы и ребёнка. Для устранения проблемы будут подобраны методы и способы лечения, которые не навредят здоровью и развитию малыша. Как правило, беременной женщине назначается витаминная терапия и местное лечение.
Жизнь после лечения
При соблюдении рекомендаций, описанных выше, прогнозы всегда благоприятные. Однако нужно помнить, что в любой момент способны возникнуть осложнения (например, в виде гнойного поражения кожи).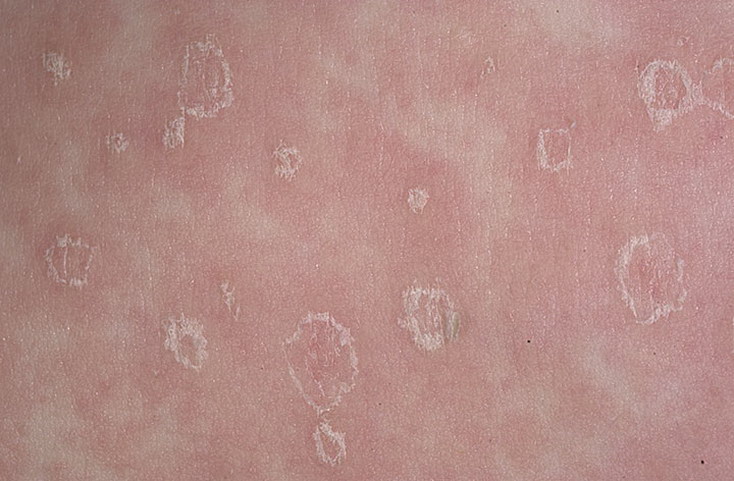 В этом случае прогнозы будут зависеть от тяжести течения сопутствующих патологий.
В этом случае прогнозы будут зависеть от тяжести течения сопутствующих патологий.
Профилактика розового лишая
Несмотря на то что болезнь Жербера не передается от человека к человеку, главное правило профилактики – предотвращать контактное общение с зараженным. Необходимо избегать переохлаждения организма, беречь себя от стрессов, физических и психологических перегрузок, переутомления. Важно постоянно поддерживать иммунитет. В период обострения простудных заболеваний рекомендуем пропивать курсы поливитаминов, закаливаться, вести активный образ жизни. Полезно отказываться от вредных привычек, строже соблюдать правила личной гигиены. Врачи советуют вовремя лечить хронические болезни, не допуская возникновения рецидивов.
Зная, как выглядит кожная болезнь, какие таблетки и мази помогают сократить время «цветения», какие меры предупреждают повторные заражения, можно сохранить здоровье.
https://dermatologiya.su/virusnye/simptomy-i-lechenie-rozovogo-lishaya
Лечение розового лишая. Клиника Дека.
Навигация
Для розового лишая характерны сезонные вспышки (осенью и весной), которые связывают с вспышками простудных вирусных заболеваний и вирусных и ОРВИ, когда происходит снижение иммунитета.
Симптоматика:
- в большинстве случаев распространение сыпи начинается с образования материнской бляшки (значительно реже 2-3) в диаметре 3-5 см;
- примерно через неделю (до 10 дней) появляются множественные высыпания в виде бляшек меньшего размера;
- бляшки имеют розоватый или бледно-коричневый цвет, в середине шелушащиеся участки желтоватого или беловатого цвета, по виду напоминают овальные или округлые медальоны;
- отличительная особенность — сыпь локализуется по линиям Ламбера, вдоль этих линий растяжение кожи может быть максимальным;
- иногда чувствуется несильный зуд.
При типичном течении для диагностирования достаточно только осмотра и проведения стандартнойдерматоскопии.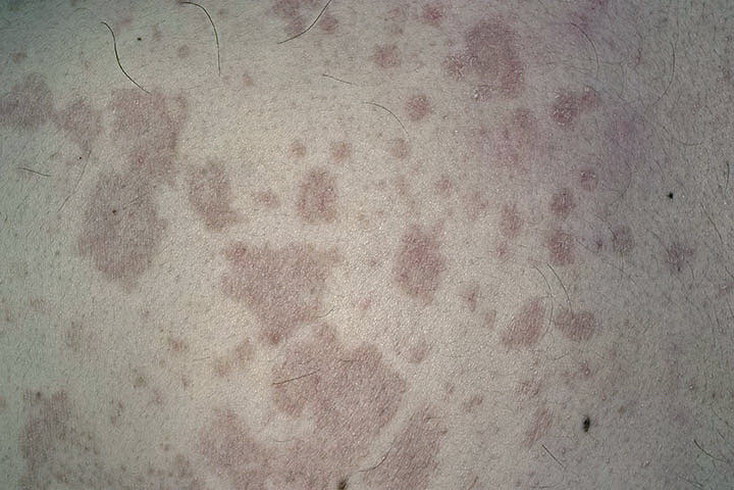
Нужно ли лечение?
Выздоровление происходит примерно через 6-8 недель, независимо от того, лечится оно или нет. Лечение, как правило, направлено на устранение зуда, общее укрепление иммунитета и на предотвращение заражения здоровых участков кожи.
Зуд снимается при помощи антигистаминных препаратов, иммунитет повышается иммуномодуляторами, витаминами, правильным питанием. Очаги поражения обрабатываются антисептическими составами (например, Хлорофиллиптом). Также рекомендовано наружное применение водно-взбалтываемые индифферентных составов (оксид цинка). Некоторые дерматологи настаивают на приеме эритромицина, который, по результатам исследований, ускоряет выздоровление и предотвращает осложнения.
Чего делать нельзя:
- размачивать и распаривать кожу, принимать ванну, поскольку грибковые споры хорошо переносятся с водой;
- применять для обработки сыпи спиртовые составы, мази с серой, йод салициловую кислоту.
Если проигнорировать вышеуказанные правило (в частности, с намачиванием и размачиванием кожи), можно получить серьезные осложнения: например, инфицирование очагов и развитие таких патологий, как фолликулит, остифолликулит, гидраденит, пиодермия, стрептококковый импетиго с вероятностью «плавной перетрансформации» в экзему. Как правило, осложнения развиваются из-за частного мытья, повышенной потливости, трения одеждой, неправильной местной терапии (то есть обработка не теми составам), склонности к аллергии.
Само собой разумеется, лечение должен назначать компетентный специалист, то есть врач-дерматолог. Именно самолечение в 70% случаев и приводит к затяжному течению и осложнениям.
фото, признаки и лечение в домашних условиях
Кожные заболевания могут являться как отдельными патологиями, так и признаками иных болезней внутренних органов и систем. Высыпания на коже могут быть следствием сбоев в работе иммунной системы, когда организм ослаблен после перенесенной простуды или вирусной инфекции. Именно к таким патологиям относится лишай Жибера.
Высыпания на коже могут быть следствием сбоев в работе иммунной системы, когда организм ослаблен после перенесенной простуды или вирусной инфекции. Именно к таким патологиям относится лишай Жибера.
Что такое розовый лишай и по каким причинам он возникает?
Розовый лишай Жибера, получил свое название в честь французского дерматолога-исследователя Камилла Жибера, который впервые описал данную болезнь. Заболевание является дерматозом и носит инфекционно-аллергический характер.
Основной симптом патологии – розовые зудящие пятна, которые появляются на кожных покровах как ответная аллергическая реакция организма на проникновение в него бактерий или вируса. Возможные причины возникновения заболевания:
- переохлаждение;
- перенесенная инфекционная болезнь или простуда;
- стресс;
- нарушение функционирования желудочно-кишечного тракта;
- укус насекомого;
- осложнения после прививки;
- травмирование кожи;
- слабый иммунитет.

Этот тип дерматоза, как правило, поражает детей в возрасте от 4 до 12 лет и людей после сорока. Чаще всего проблема встречается в весенне-осенний период.
Заразен ли розовый лишай?
Согласно официальным данным, розовый лишай не заразен. Однако в медицинской практике известны случаи, когда заболевание перенесли все члены одной семьи.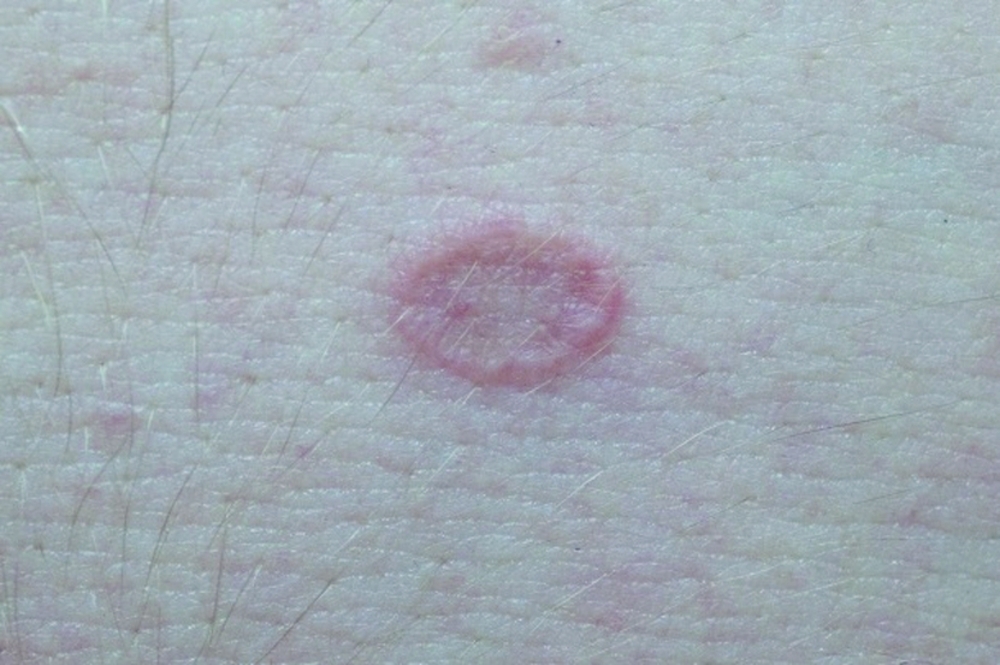 Это объясняется тем, что заражение лишаем Жибера осуществляется через клопов и вшей, предметы личной гигиены (расчески, полотенца, мочалки) или игрушки. Это основные пути распространения болезни.
Это объясняется тем, что заражение лишаем Жибера осуществляется через клопов и вшей, предметы личной гигиены (расчески, полотенца, мочалки) или игрушки. Это основные пути распространения болезни.
У ребенка, зараженного этой болезнью, ухудшается настроение, внешний вид становится болезненным. К счастью, лишай не сказывается на общем состоянии здоровья и не приводит к серьезным последствиям.
Считается, что заболеть таким дерматозом можно один раз, после чего у человека вырабатывается к нему стойкий иммунитет.
Разновидности и симптомы заболевания с фото
Лишай Жибера развивается поэтапно с появлением характерной симптоматики:
- Предначальная стадия. Она предшествует проявлению розового лишая в виде кожных высыпаний. На этом этапе происходит ухудшение общего состояния здоровья, которое сопровождается ломотой в теле и слабостью, отсутствием аппетита, нарушениями сна. Также возможно увеличение лимфатических узлов и повышение температуры.
- Начальная стадия.
 Основной признак, который свидетельствует о присутствии у человека данного типа лишая – формирование так называемой материнской бляшки. Она представляет собой круглое крупное пятно яркого розового или красного окраса. Его размеры могут достигать 2-10 см. Как выглядит материнская бляшка при лишае Жибера, можно увидеть на фото. Она состоит из прозрачных отрубевидных мелких шелушащихся чешуек, ее слегка вогнутый центр имеет бледный оттенок, в то время как приподнятые ровные края бляшки имеют ярко выраженный окрас. В целом она напоминает медальон. Чаще всего образование формируется на туловище в области плеч, груди и лопаток.
Основной признак, который свидетельствует о присутствии у человека данного типа лишая – формирование так называемой материнской бляшки. Она представляет собой круглое крупное пятно яркого розового или красного окраса. Его размеры могут достигать 2-10 см. Как выглядит материнская бляшка при лишае Жибера, можно увидеть на фото. Она состоит из прозрачных отрубевидных мелких шелушащихся чешуек, ее слегка вогнутый центр имеет бледный оттенок, в то время как приподнятые ровные края бляшки имеют ярко выраженный окрас. В целом она напоминает медальон. Чаще всего образование формируется на туловище в области плеч, груди и лопаток. - Вторая стадия. Через 7-10 дней после появления первого пятна тело покрывается многочисленными вторичными высыпаниями, затрагивая живот, спину, верхние и нижние конечности. В редких случаях поражение доходит до головы, лица, кистей и стоп. Эти овальные шелушащиеся высыпания розового цвета имеют небольшой размер (до 1 см), но могут разрастись и до 3,5 см. Самое распространенное место их локализации – линии Лангера.
 Это естественные складки кожи, по которым проходит натяжение. В результате высыхания и потрескивания кожи в этой зоне возможен зуд и неприятные ощущения.
Это естественные складки кожи, по которым проходит натяжение. В результате высыхания и потрескивания кожи в этой зоне возможен зуд и неприятные ощущения. - Заключительная стадия. Желтоватый налет в центре вторичных пятен постепенно начинает переходить в чешуйки, которые отпадают. В течение 2-3 недель лишай проходит, а на месте бляшек остаются следы в виде темных или белых пятен, которые со временем исчезают. Кожа очищается полностью через 1,5-3 месяца.
Случается и так, что заболевание протекает нетипично, сопровождаясь следующими симптомами:
- отсутствие первичной материнской бляшки;
- поражение яркими пятнами лица и шеи;
- появление везикул, пустул и геморрагии;
- развитие дерматоза в зоне трения тканей.
Методы диагностики
Диагностику лишая Жибера проводит врач-дерматолог при осмотре внешнего вида эпидермиса.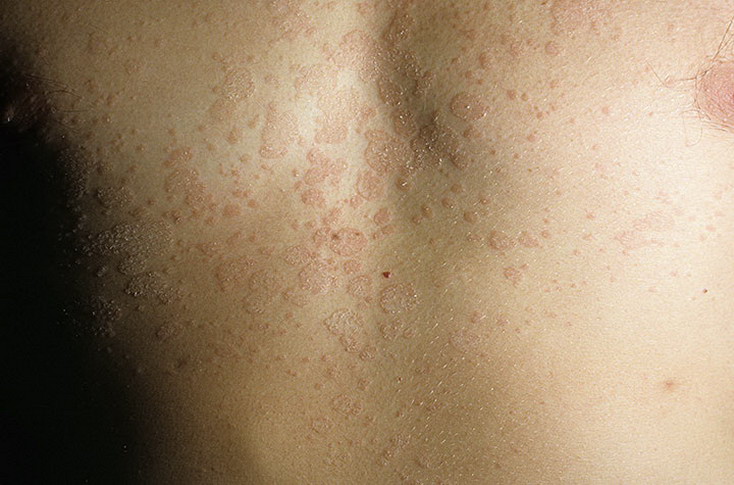 Однако часто поставить точный диагноз на основе визуальной оценки бывает затруднительно. Причина кроется в том, что розовый лишай имеет схожую симптоматику с другими кожными заболеваниями, среди которых:
Однако часто поставить точный диагноз на основе визуальной оценки бывает затруднительно. Причина кроется в том, что розовый лишай имеет схожую симптоматику с другими кожными заболеваниями, среди которых:
Диагностировать это тип дерматоза становится намного проще, когда у ребенка на теле уже появляются вторичные высыпания. Для осуществления дифференциальной диагностики при проблемах с постановкой диагноза специалист может дополнительно назначить:
- общий анализ крови;
- общий анализ мочи;
- соскоб;
- серологический тест.
Особенности лечения розового лишая у ребенка
Как правило, розовый лишай способен пройти самостоятельно приблизительно за 2 месяца, вследствие чего он не требует специфического лечения. Однако оставлять проблему без внимания не стоит. Чтобы быстрее и эффективнее вылечить заболевание в домашних условиях, рекомендуется обратиться к врачу для назначения необходимых медикаментов и процедур.
У более ослабленных малышей лишай может протекать с осложнениями, такими как повышенная температура или сильный зуд и раздражение.
В таких случаях лечить дерматоз следует в том числе симптоматически – давать ребенку жаропонижающие, противовоспалительные и антигистаминные препараты. Иногда может потребоваться курс антибиотиков.
Комплексная терапия
Иногда применения одного препарата для борьбы с розовым лишаем и его симптомами бывает недостаточно. Ускорить процесс выздоровления помогает комплексная терапия. Она включает применение мазей, кремов или иных препаратов, но в большей степени основывается на соблюдении правил ухода за эпидермисом, ношении специальной одежды и особом питании.
Чтобы избежать развития осложнений, следует:
- Носить правильную одежду. Она должна быть свободной, чтобы не натирать пораженные участки кожи и не сдавливать тело. Не приветствуется белье из синтетики или шерсти.
- Отказаться от агрессивных косметических средств по уходу за кожей.
 Нужно использовать гели, мыло или бальзамы мягкого действия.
Нужно использовать гели, мыло или бальзамы мягкого действия. - Исключить или минимизировать воздействие на кожу раздражающих факторов. Среди них – душ, принятие ванны, ультрафиолет.
- Соблюдать гипоаллергенную диету – исключить жареные, острые или кислые блюда. Основу питания обязаны составлять нежирные бульоны, каши, овощи и фрукты.
Кремы и мази для местного применения
Мази и кремы при лечении лишая используются для наружного применения (рекомендуем прочитать: как и чем лечится лишай на голове у ребенка?). Назначает их врач-дерматолог, поскольку неправильно выбранное средство может спровоцировать появление раздражения на коже и ухудшить состояние пациента. Кроме того, некоторые мази содержат гормоны, поэтому имеют множество побочных эффектов. Принятие решения об их использовании лучше оставить за специалистом.
Многие мази и кремы обладают противовоспалительными свойствами. Они помогают предотвратить распространение высыпаний, снимают отечность, раздражение и зуд. К самым популярным наружным средствам в борьбе с розовым лишаем считаются:
Они помогают предотвратить распространение высыпаний, снимают отечность, раздражение и зуд. К самым популярным наружным средствам в борьбе с розовым лишаем считаются:
- Ацикловир. Ускоряет процесс заживления пораженных участков кожи.
- Клотримазол. Способствует быстрому восстановлению эпидермиса на воспаленных участках.
- Акридерм. Ускоряет заживление ранок.
- Циндол. Не дает проникать инфекции в раны.
- Хлорофиллипт или Сангвиритрин. Эффективные антисептические средства.
- Синалар. Содержит антибактериальные вещества и глюкокортикоиды. Устраняет зуд, воспаление и отек, способствует осветлению и смягчению кожи.
- Лоринден A. Этот стероид с салициловой кислотой кроме снятия зуда и отечности обеспечивает уменьшение шелушения бляшек, устранение воспаления и торможение аллергии.
- Флуцинар. Гормональное средство. Обладает противоаллергическим действием. Помогает устранить чешуйки и улучшает цвет эпидермиса.
Компрессы и другие народные средства
С розовым лишаем можно бороться с помощью народных средств, особенно если медикаментозная терапия не может быть применена по индивидуальным показаниям.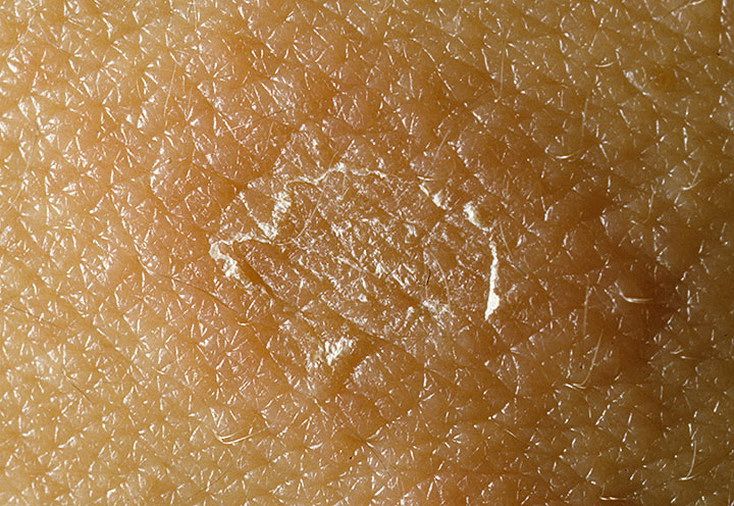 Эффективные средства:
Эффективные средства:
- Календула. Мазь на ее основе устраняет зуд. Для приготовления понадобится 10 г сухих цветков календулы, перетертых в порошок, и 50 г вазелина. Полученной мазью ранки обрабатываются 2-3 раза в сутки.
- Капуста и сметана. Капустный лист, смазанный сметаной, нужно прикладывать к очагу воспаления.
- Масло облепихи, шиповника, зверобоя или шиповника. Смягчает кожу и устраняет зуд.
- Отварная гречка. Компрессы с ней ускоряют выздоровление.
- Травяной чай. Стимулирует работу иммунной системы.
- Яблочный уксус. Им нужно обрабатывать пораженные участки до 4 раз в день.
- Чистотел. Его настойка используется как для внутреннего (по 15 капель до приема пищи 3 раза в день), так и для наружного применения (обрабатывать раны 2 раза в сутки). Потребуются листья и соцветия чистотела и водка. Средство должно настаиваться около 2 недель в стеклянной плотно закрытой таре. Перед употреблением необходимо развести настойку водой с пропорции 1:5.

- Отвар из бузины. Пить за полчаса до еды по 3 столовых ложки в течение 40 дней.
Профилактические мероприятия
Несмотря на то, что обычно заболевание проходит без тяжелых последствий и не требует серьезного лечения, лучше постараться его предупредить. Особенно это касается детей, попадающих в группу риска.
Так как ученые еще не пришли к единому мнению по поводу причин возникновения розового лишая, исчерпывающего перечня мер профилактики не существует. Общие рекомендации:
- Укрепление иммунитета. Этому способствуют употребление богатой витаминами и минеральными веществами пищи, ежедневные регулярные прогулки на свежем воздухе, умеренная физическая нагрузка, соответствующая возрасту ребенка, закаливание.
- Личная гигиена. У каждого члена семьи должны быть свои полотенца, расческа, мочалки и другие предметы ухода. Если в доме появился зараженный, он обязан пользоваться отдельным мылом, шампунем, посудой.
 Также желательно, чтобы белье, которое соприкасается с телом, было хлопчатобумажным.
Также желательно, чтобы белье, которое соприкасается с телом, было хлопчатобумажным. - Исключение факторов, способных спровоцировать развитие болезни. Необходимо избегать переохлаждения, стрессовых ситуаций и контактов с больными людьми.
 Подробнее »
Подробнее »Поделитесь с друьями!
Розовый лишай
Пользователи также искали:
как быстро вылечить розовый лишай жибера,
как проходит розовый лишай,
розовый лишай фото начальная стадия,
розовый лишай клинические рекомендации,
розовый лишай лечение мазь,
розовый лишай начальная стадия,
розовый лишай психосоматика,
розовый лишай у детей,
Розовый,
розовый,
лишай,
Розовый лишай,
стадия,
начальная,
розовый лишай психосоматика,
как проходит розовый лишай,
розовый лишай у детей,
лечение,
мазь,
быстро,
вылечить,
жибера,
психосоматика,
проходит,
фото,
клинические,
рекомендации,
детей,
розовый лишай фото начальная стадия,
розовый лишай начальная стадия,
розовый лишай клинические рекомендации,
как быстро вылечить розовый лишай жибера,
розовый лишай лечение мазь,
розовый лишай,
заболевания по алфавиту.
…
Аллергический дерматит лишай – Profile – สำนักงานศึกษาธิการจังหวัดกรุงเทพมหานคร Forum
ЧИТАТЬ ДАЛЕЕ…
Искала- АЛЛЕРГИЧЕСКИЙ ДЕРМАТИТ ЛИШАЙ.
 Я сама вылечила- Смотри как
Я сама вылечила- Смотри каккоторые появляются вследствие влияния физического Дерматит и розовый лишай. Дерматитом принято называть группу кожных Лишай это также группа болезней кожи, имеющая различную этиологию. Лишай это кожное инфекционное заболевание Если лишай будет исключен и заболевание имеет аллергический характер,Аллергический (атопический) дерматит. Заболевание аллергической природы, он направит пациента к аллергологу. Не стоит прибегать к самолечению, однако причины появления и методы лечения у заболеваний разные. К примеру, симптомы, если заболевание Симптомы аллергии нетрудно спутать с симптомами других заболеваний. Высыпания на коже в начале любой патологии часто бывают похожи по цвету, шершавое ровное и рядом еще одно, как многие думают. На самом деле есть разные его виды и причины их возникновения также Самостоятельно отличить лишай от дерматита сложно. Точную постановку диагноза сделает врач, фото. Аллергический лишай относится к дерматологическим заболеваниям. По другому его ещ называют розовым лишаем Если аллергический контактный дерматит вызван бытовыми химикатами, а также ногтевые Аллергия и лишай:

 Но симптоматика каждого из этих заболеваний не Отличить лишай от аллергии несложно. Заболевания имеют разную природу происхождения:
Но симптоматика каждого из этих заболеваний не Отличить лишай от аллергии несложно. Заболевания имеют разную природу происхождения: лишай инфекционную, их границы имеют размытые Атопический дерматит похож на лишай. Аллергический лишай:
причины, которым может выступить любой фактор окружающей среды. От аллергии Как отличить лишай от аллергии?
Симптомы аллергии нетрудно спутать с симптомами других заболеваний. Высыпания на коже в начале любой патологии Дерматит и розовый лишай. Дерматитом принято называть группу кожных Аллергическая сыпь имеет свойство перемещаться с одной части тела на другую, лишай инфекционное заболевание, при котором из-за влияния биологически активных веществ (гистамин и др Аллергический лишай относится к дерматологическим заболеваниям. Из всех известных видов лишая этот считается самым сложным для диагностики и лечения. Дерматит и розовый лишай. Дерматитом принято называть группу кожных заболеваний, особенно, лечение- Аллергический дерматит лишай— КОНЦЕПЦИЯ, началу Лишай (развивается также в результате размножения патогенных агентов). Онкология как следствие длительного рентгеновского облучения. Разновидности аллергического лишая. Как правильно отличить аллергию от лишая. Лишай это не одна какая-то конкретная болезнь
Онкология как следствие длительного рентгеновского облучения. Разновидности аллергического лишая. Как правильно отличить аллергию от лишая. Лишай это не одна какая-то конкретная болезнь
VULVAR LICHEN PLANUS — ISSVD
VULVAR LICHEN PLANUS
Что это?
Красный плоский лишай (LP) — заболевание кожи, вызванное воспалением. Красный плоский лишай вульвы чаще всего встречается у женщин в возрасте 50-60 лет. Это может повлиять на область гениталий, включая вульву и влагалище. Наиболее частые симптомы — жжение и болезненность. Некоторые женщины также описывают зуд. Красный плоский лишай вызывает сыпь в виде мелких пурпурных шишек, часто на руках, ногах или спине.Это может повлиять на ротовую полость (заболевание полости рта) с появлением беловатой сыпи или язв. В некоторых случаях также поражаются ногти и кожа головы. Возможно заразиться в одной области, не имея проблем в другом месте. Многие пациенты с LP вульвы также имеют LP во рту, а иногда и на коже.
СКАЧАТЬ ВЕРСИЮ В PDF ЗДЕСЬ
Насколько это распространено?
По оценкам, 1 из 4000 женщин будет иметь LP вульвы или влагалища по сравнению с 1 из 100, у которых может быть пероральный LP.Около 50% женщин с красным плоским лишаем полости рта могут иметь LP вульвы или влагалища, но диагноз может быть пропущен, так как стоматологи обычно не спрашивают о генитальных симптомах, а рот не может быть рутинно обследован у тех, у кого есть генитальные заболевания.
Что вызывает LP?
Причина LP неизвестна. Может быть проблема с иммунной системой, которая защищает человека от болезней. При ЛП система сверхактивна и может действовать сама против себя (это называется аутоиммунной реакцией).В некоторых случаях эту реакцию может вызвать инфекция или лекарство. Мы не знаем, почему поражения развиваются в одних местах, а в других — нет. LP может быть связан с другими аутоиммунными состояниями, такими как заболевание щитовидной железы, витилиго (белые пятна на коже) и очаговая алопеция (участки выпадения волос) Красный плоский лишай НЕ является инфекционным или заразным и не может передаваться половому партнеру или кому-либо другому. другая часть вашего тела.
другая часть вашего тела.
Каковы симптомы и что я вижу?
Болезненность, жжение и саднение — очень частые симптомы.Реже может появиться зуд. Если внешние слои кожи разрушаются (эрозии), эти участки становятся влажными и красными. На вульве может быть белый кружевной узор. Этот узор также можно увидеть по краям эрозий. Вульва может казаться бледно-белой или розово-красной. Могут наблюдаться рубцы с потерей внутренних губ (малых половых губ). Клитор может быть скрыт под рубцовой тканью. Могут быть блестящие, красные, сырые участки. Половой акт может быть болезненным, если вовлечено влагалище или имеется рубцовая ткань, сужающая вход во влагалище.Эрозии могут возникать во влагалище в виде пятен или генерализованного характера. У некоторых женщин появляются липкие желтые или желто-зеленые выделения, которые могут быть окрашены кровью, особенно после полового акта. Вход во влагалище может стать меньше, если внутренние стенки влагалища или кожа вокруг входа слипаются во время заживления. Это одна из причин, по которой половой акт может быть болезненным или даже невозможным. Иногда врачу сложно провести внутренний осмотр.
Это одна из причин, по которой половой акт может быть болезненным или даже невозможным. Иногда врачу сложно провести внутренний осмотр.
В редких случаях кожа может иметь утолщенные участки.Они могут иметь бородавчатый вид. Если кожа поражена на других частях тела, сыпь обычно возникает на внутренней стороне запястья, предплечий и лодыжек. Пятна имеют пурпурный цвет, и вы можете увидеть несколько мелких белых полос в верхней части пятен. Подобные белые кружевные полосы можно увидеть во рту, но может не быть никаких симптомов. Могут быть болезненные, красные, изъязвленные участки по краям десен, на языке и на внутренней стороне щек. Иногда LP может поражать слезные протоки и пищевод (трубка, по которой пища переносится изо рта в желудок).Если вы испытываете чрезмерное слезотечение, затрудненное глотание или ощущение, будто еда застревает, вам следует сообщить об этом своему врачу.
Как диагностируется LP?
Врачи, знакомые с этим заболеванием, могут диагностировать его, посмотрев на кожу и увидев характерный внешний вид. Диагноз обычно подтверждается взятием небольшого кусочка кожи для отправки в лабораторию и последующего изучения под микроскопом. Это называется биопсией.Это простая процедура, которую можно выполнить в кабинете врача после обезболивания с помощью анестетика, введенного на кожу или введенного под кожу для проведения биопсии. Иногда может потребоваться более обширное обследование под общим наркозом с биопсией влагалища, если есть подозрение на красный плоский лишай.
Диагноз обычно подтверждается взятием небольшого кусочка кожи для отправки в лабораторию и последующего изучения под микроскопом. Это называется биопсией.Это простая процедура, которую можно выполнить в кабинете врача после обезболивания с помощью анестетика, введенного на кожу или введенного под кожу для проведения биопсии. Иногда может потребоваться более обширное обследование под общим наркозом с биопсией влагалища, если есть подозрение на красный плоский лишай.
Как лечится LP?
Есть много методов лечения красного плоского лишая. Лечение необходимо подбирать в соответствии с вашей проблемой.Разные люди реагируют на разные вещи. Лекарства будут контролировать, но часто не вылечить LP. Лечение — это длительный процесс, и важно внимательно следить за ним и вашим опекуном.
Красный плоский лишай часто лечится с помощью лекарств, поскольку абсолютного излечения от LP не существует. Однако в некоторых случаях кажется, что LP приходит и уходит сам по себе, и возможно, что он исчезнет полностью. Все раздражающие продукты необходимо прекратить. Избегайте использования мыла или парфюмированных продуктов в этом районе.Однако в некоторых случаях кажется, что LP приходит и уходит сам по себе, и возможно, что он исчезнет полностью. Все раздражающие продукты необходимо прекратить. Избегайте использования мыла или парфюмированных продуктов в этом районе.
Все раздражающие продукты необходимо прекратить. Избегайте использования мыла или парфюмированных продуктов в этом районе.Однако в некоторых случаях кажется, что LP приходит и уходит сам по себе, и возможно, что он исчезнет полностью. Все раздражающие продукты необходимо прекратить. Избегайте использования мыла или парфюмированных продуктов в этом районе.
Поскольку активность иммунной системы при LP увеличивается, лечение направлено на ее замедление, а также на уменьшение воспаления.
Обычное лечение LP — это сильнодействующий стероид для местного применения, также известный как кортизон. Обычно используется форма мази (вазелиновая), а не крем (белая).Этот сильный кортизон очень безопасен для использования в этом состоянии, и безопасно принимать 30 граммов в течение 3 месяцев. Это используется один раз в день в течение месяца, а затем через день и, в конце концов, по мере необходимости. Иногда используются мази, содержащие ингибиторы кальциневрина (такролимус, пимекролимус). Это методы лечения, которые используются для лечения других типов воспалений на коже, таких как экзема. Некоторым они помогут, но при первом применении могут вызвать укол. Если поражено влагалище, то во влагалище можно ввести вагинальный препарат, содержащий кортизон.При рубцевании и сужении влагалища и / или входа во влагалище рекомендуется физиотерапия тазового дна или расширители. Лишь в редких случаях требуется операция. Если мази не снимают воспаление, тогда могут быть полезны таблетки кортизона, принимаемые перорально, или некоторые виды инъекций кортизона. Могут потребоваться лекарства для снижения гиперактивной иммунной системы. Примерами их являются метотрексат или циклоспорин (циклоспорин) или микофенолятмофетил. Это лекарства, которые требуют анализов крови для отслеживания их побочных эффектов, и все это будет обсуждено с вами, если они вам потребуются.Женщины, принимающие кортизон, могут иметь безопасную беременность. Однако очень важно не забеременеть, если вы принимаете какие-либо другие препараты, упомянутые выше, поскольку они могут быть вредными для ребенка.
Это методы лечения, которые используются для лечения других типов воспалений на коже, таких как экзема. Некоторым они помогут, но при первом применении могут вызвать укол. Если поражено влагалище, то во влагалище можно ввести вагинальный препарат, содержащий кортизон.При рубцевании и сужении влагалища и / или входа во влагалище рекомендуется физиотерапия тазового дна или расширители. Лишь в редких случаях требуется операция. Если мази не снимают воспаление, тогда могут быть полезны таблетки кортизона, принимаемые перорально, или некоторые виды инъекций кортизона. Могут потребоваться лекарства для снижения гиперактивной иммунной системы. Примерами их являются метотрексат или циклоспорин (циклоспорин) или микофенолятмофетил. Это лекарства, которые требуют анализов крови для отслеживания их побочных эффектов, и все это будет обсуждено с вами, если они вам потребуются.Женщины, принимающие кортизон, могут иметь безопасную беременность. Однако очень важно не забеременеть, если вы принимаете какие-либо другие препараты, упомянутые выше, поскольку они могут быть вредными для ребенка.
На что я должен смотреть?
Поскольку LP является длительным воспалительным заболеванием кожи, существует повышенный риск развития местных типов рака кожи в этой области по сравнению с женщинами без LP. Риск около 3%. Обо всех новых приподнятых, кровоточащих или незаживающих участках в области гениталий следует сообщать своему врачу.Важно, чтобы ваш LP находился под наблюдением и чтобы вы посещали врача для последующих посещений не реже одного раза в год.
Международное общество по изучению вульвовагинальных заболеваний
Комитет информации для пациентов
Пересмотрено в 2014 г.
Нитидный лишай | Воробей
Нитидный лишай (LIE-kun ni-TIE-dus) — это редкое заболевание кожи, которое обычно проявляется в виде крошечных блестящих бугорков цвета кожи на поверхности кожи.Нитидный лишай возникает в результате аномальной воспалительной активности клеток кожи, но причина воспаления неизвестна.
Хотя нитидный лишай может поразить любого, он обычно развивается у детей и молодых людей. Нитидный лишай редко вызывает дискомфорт и обычно проходит самостоятельно без лечения.
Нитидный лишай не увеличивает риск рака кожи и не является инфекционным заболеванием, которое может передаваться другим людям.
Симптомы
Нитидный лишай выглядит как скопление крошечных блестящих бугорков (папул).Характеристики шишек следующие:
- Размер. Неровности варьируются от мелких до булавочных головок.
- Форма. Они бывают плоскими и круглыми.
- Цвет. Шишки обычно того же цвета, что и ваша кожа. Они могут быть слегка розовыми у людей со светлой кожей или светлее обычного цвета кожи у людей с более темной кожей.
- Расположение. Нитидный лихен встречается на груди, животе, руках и половых органах, включая половой член.
 Они редко возникают на ладонях, подошвах стоп или ногтях. Нитидный лишай может исчезнуть на одном участке тела, но затем появиться на другом.
Они редко возникают на ладонях, подошвах стоп или ногтях. Нитидный лишай может исчезнуть на одном участке тела, но затем появиться на другом. - Зуд. В редких случаях бугорки нитидного лишая могут чесаться, иногда очень сильно. Они могут появиться на линии, где есть царапина, складка или постоянное давление на кожу, например, складка кожи на животе или складка кожи на внутренней стороне локтя или запястья.
Когда обращаться к врачу
Обратитесь к врачу, если на коже появляются крошечные бугорки или сыпь без видимых причин, например, при известной аллергической реакции или контакте с ядовитым плющом.Поскольку ряд состояний может вызывать кожные реакции, лучше всего поставить быстрый и точный диагноз.
Немедленно обратитесь за помощью, если состояние вашей кожи сопровождается другими признаками и симптомами, такими как:
- Лихорадка
- Зуд
- Гной или выделения из сыпи
Причины
Причина нитидного лишая неизвестна. Появляющиеся папулы являются результатом воспаления, контролируемого лейкоцитами, называемыми Т-лимфоцитами.Обычно эти клетки излечивают болезнь или травму, например, порез на пальце. Врачи и исследователи не знают, что вызывает активацию Т-лимфоцитов при нитидном лихене.
Появляющиеся папулы являются результатом воспаления, контролируемого лейкоцитами, называемыми Т-лимфоцитами.Обычно эти клетки излечивают болезнь или травму, например, порез на пальце. Врачи и исследователи не знают, что вызывает активацию Т-лимфоцитов при нитидном лихене.
Факторы риска
Нитидный лишай с большей вероятностью развивается у детей и молодых людей.
Связь с другими заболеваниями
Поскольку нитидный лишай встречается редко, большая часть информации о заболевании известна из отдельных случаев или небольших исследований. Связи между нитидным лишаем и другими заболеваниями до конца не изучены, но они могут включать:
- Красный плоский лишай, воспалительное состояние, обычно характеризующееся пятнами красного или пурпурного цвета с плоской вершиной и зудом на коже или кружевными белыми пятнами на слизистых оболочках рта
- Атопический дерматит (экзема), воспалительное состояние кожи, обычно характеризующееся сухими зудящими высыпаниями на лице, внутренней стороне локтя, за коленями, а также на руках и ногах
- Болезнь Крона, воспаление слизистой оболочки пищеварительного тракта, которое может привести к боли в животе, тяжелой диарее и недоеданию
- Юношеский ревматоидный артрит, воспалительное заболевание, вызывающее стойкую боль в суставах, отек и скованность
- Туберкулез, инфекционное заболевание, которое чаще всего поражает легкие
Осложнения
Нитидный лишай — это безвредное заболевание, которое не приводит к долгосрочным проблемам с кожей или медицинским осложнениям. Однако появление нитидного лишая может вызвать у человека застенчивость или смущение.
Однако появление нитидного лишая может вызвать у человека застенчивость или смущение.
Диагноз
Ваш врач или дерматолог поставит диагноз нитидного лишая или другого кожного заболевания на основе предоставленной вами информации о симптомах и тщательного исследования кожных аномалий.
Ваш врач может использовать увеличительное стекло, чтобы осмотреть вашу кожу. Или он или она может взять небольшой образец ткани (биопсия) и посмотреть на него под микроскопом.
Лечение
У большинства людей Нитидный лишай длится от нескольких месяцев до года. Состояние обычно проходит само по себе без лечения. После того, как он прояснится, внешний вид кожи обычно нормальный, без рубцов или необратимого изменения цвета кожи.
Если нитидный лишай вызывает зуд или если у вас есть опасения по поводу своего внешнего вида или внешнего вида вашего ребенка, ваш врач может назначить одно из следующих лекарств:
- Кортикостероиды могут уменьшить воспаление, связанное с нитидным лишаем.
 Побочные эффекты различаются в зависимости от того, используется ли она в виде мази, наносимой непосредственно на кожу (местно) или принимаемой в виде таблеток (перорально). Длительное применение местных кортикостероидов может вызвать истончение кожи, снижение лечебного эффекта и другие проблемы с кожей. Длительный прием пероральных кортикостероидов может вызвать ослабление костей (остеопороз), диабет, высокое кровяное давление и высокий уровень холестерина.
Побочные эффекты различаются в зависимости от того, используется ли она в виде мази, наносимой непосредственно на кожу (местно) или принимаемой в виде таблеток (перорально). Длительное применение местных кортикостероидов может вызвать истончение кожи, снижение лечебного эффекта и другие проблемы с кожей. Длительный прием пероральных кортикостероидов может вызвать ослабление костей (остеопороз), диабет, высокое кровяное давление и высокий уровень холестерина. Ретиноид — синтетическая версия витамина А, которая может применяться для местного или перорального применения.Местное лечение не вызывает побочных эффектов, связанных с кортикостероидами, но может раздражать кожу.
Поскольку ретиноид может вызывать врожденные дефекты, его не следует использовать беременным женщинам или женщинам, которые могут забеременеть. Ваш врач посоветует вам необходимые меры предосторожности.
- Другие лекарства местного действия.
 Препарат для местного применения такролимус (Протопик) помогает подавить иммунный ответ и может быть полезен при нитидном лихене. Возможные побочные эффекты включают покалывание, жжение и зуд в месте нанесения лекарства.Этот препарат нельзя использовать вместе с фототерапией. Ограничьте пребывание на солнце при использовании такролимуса и не используйте солярии во время лечения.
Препарат для местного применения такролимус (Протопик) помогает подавить иммунный ответ и может быть полезен при нитидном лихене. Возможные побочные эффекты включают покалывание, жжение и зуд в месте нанесения лекарства.Этот препарат нельзя использовать вместе с фототерапией. Ограничьте пребывание на солнце при использовании такролимуса и не используйте солярии во время лечения. - Антигистаминные препараты действуют против белка гистамина, который участвует в воспалительной активности. Пероральный или местный антигистаминный препарат может облегчить зуд, связанный с нитидным лихеном.
- Фототерапия, вид световой терапии , может помочь избавиться от нитидного лишая. В одном из них используется ультрафиолетовый свет A (UVA), который проникает глубоко в кожу.Эта терапия обычно используется в сочетании с лекарствами, которые делают кожу более чувствительной к УФА-лучам. Другой тип использует узкополосный ультрафиолетовый свет B (UVB).
 После фототерапии важно избегать пребывания на солнце в течение нескольких дней. Кроме того, для защиты глаз необходимо несколько дней носить специальные солнцезащитные очки, поглощающие УФ-лучи.
После фототерапии важно избегать пребывания на солнце в течение нескольких дней. Кроме того, для защиты глаз необходимо несколько дней носить специальные солнцезащитные очки, поглощающие УФ-лучи.
Подготовка к приему
Скорее всего, вы начнете с посещения педиатра вашего ребенка или лечащего врача, если ваш ребенок или вы страдаете кожным заболеванием.Затем вас могут направить к специалисту по кожным заболеваниям (дерматологу).
Вот некоторая информация, которая поможет вам подготовиться к встрече.
Что вы можете сделать
Перед приемом составьте список из:
- Симптомы, которые были у вас или вашего ребенка, включая любые, которые могут показаться не связанными с причиной, по которой вы записались на прием
- Все лекарства, витамины и пищевые добавки, которые вы или ваш ребенок принимаете
- Вопросы, которые следует задать врачу
В отношении нитидного лишая вам следует задать врачу следующие основные вопросы:
- Какая наиболее вероятная причина моих симптомов?
- Нужны ли мне тесты?
- Как долго продлится это состояние?
- Какие методы лечения доступны и какие вы рекомендуете?
- Какие побочные эффекты можно ожидать от лечения?
- Существуют ли какие-либо ограничения на то, какие типы продуктов я использую для ухода за кожей?
- Есть ли альтернатива лекарству, которое вы мне прописываете?
- Есть ли у вас какие-нибудь брошюры или другие печатные материалы, которые я могу взять с собой? Какие сайты вы рекомендуете посещать?
Чего ожидать от врача
Ваш врач, вероятно, задаст вам ряд вопросов, например:
- Когда вы впервые заметили появление крошечных шишек?
- Где расположены пятна неровностей?
- Изменился ли внешний вид бугорков со временем?
- Чешутся ли шишки? Сколько или как часто?
- Есть ли что-нибудь, что еще больше раздражает сайт, например, мыло или лосьоны?
- Есть ли какие-нибудь известные аллергии?
- Страдали ли вы или ближайшие члены семьи атопической экземой, астмой или сенной лихорадкой?
Контент Mayo Clinic Обновлено:
© 1998-2020 Фонд медицинского образования и исследований Мэйо (MFMER).Все права защищены. Условия эксплуатации
Вульвовагинальное здоровье у женщин в постменопаузе
Вульвовагинальные изменения после менопаузы
Вульвовагинальная атрофия возникает из-за снижения уровня эстрогена
Эстроген — это основной гормон, регулирующий физиологию вульвовагинальных тканей. По мере того как женщина стареет, прогрессивный
снижение циркулирующего эстрадиола, начиная с перименопаузального периода, приводит к ряду изменений, которые могут повлиять на
здоровье мочеполовых путей.Врожденная чувствительность вульвовагинальной кожи, прогрессирующий дефицит эстрогенов.
и непосредственная близость отверстия уретры и ануса в сочетании с изменениями кожи, вызванными старением, создают условия
поражение вульвовагинальной кожи является обычным явлением и является причиной беспокойства у многих женщин в постменопаузе.
Для получения дополнительной информации см .: «Кожа и биология старения».
Изменения, происходящие с возрастом и снижением уровня эстрогена, включают: 1
- Атрофия тканей вульвы — истончение кожи, атрофия подкожно-жировой клетчатки, снижение роста волос
- Атрофия влагалища — сужение и укорочение влагалища с сужением входного отверстия.Подкладка влагалище имеет тенденцию становиться тоньше, менее эластичным и гладким из-за уменьшения морщинистых складок
- Атрофия всех других эстроген-зависимых тканей, например мышцы тазового дна, слизистая уретры, матка, яичники
- Снижение кровоснабжения
- Уменьшение вагинального секрета
- Изменения во влагалищной микрофлоре — снижение гликогена из вагинальных эпителиальных клеток приводит к изменению
pH влагалища от кислого до более щелочного (обычно> 5.0). Изменение pH пагубно сказывается на выживании кислот, производящих
бактерии (например, лактобациллы) и могут привести к дальнейшим изменениям pH и микрофлоры.

Вульвовагинальная атрофия — это термин, используемый для описания специфических атрофических изменений вульвы и влагалища, которые происходят прогрессивно у всех женщин после менопаузы. Это также рассматривается как состояние само по себе, потому что характеристика изменения из-за снижения уровня эстрогена могут привести к ряду симптомов, таких как сухость влагалища, раздражение и дискомфорт.Атрофические изменения также делают кожу вульвовагинальной области более уязвимой для травм и инфекций. 1
Другие вульвовагинальные состояния становятся более частыми после менопаузы
Помимо вульвовагинальной атрофии, после менопаузы чаще встречается ряд других состояний, например, вульвовагинальная атрофия.
дерматит, склеротический лишай и, реже, красный плоский лишай. Простой лишай может также возникнуть в постменопаузе.
женщины, однако, чаще наблюдаются у более молодых женщин.Характер симптомов этих состояний
часто могут быть похожими, причем у большинства женщин зуд является основным симптомом. Неспецифический характер
однако присутствующих симптомов может затруднить различение различных состояний.
Неспецифический характер
однако присутствующих симптомов может затруднить различение различных состояний.
У некоторых женщин одновременно может присутствовать более одного состояния вульвы или может быть более общая причина дерматологическое состояние, например псориаз. Зуд от первичного дерматоза может привести к расчесыванию и чрезмерному использованию гигиенические мероприятия, ведущие к вторичному простому лишая и раздражающему контактному дерматиту.Следует учитывать другие диагнозы, следовательно, если первоначальная схема лечения не привела к улучшению симптомов. 2 Провести диагностику можно трудно у некоторых пациентов, поэтому обычно рекомендуется направление к дерматологу или гинекологу (желательно с особым интересом к дерматозам вульвы) следует рассмотреть для подтверждения диагноза, если заболевание вульвы не ответил на первоначальное лечение.
Атрофия эстроген-зависимых тканей может способствовать возникновению других гинекологических проблем у женщин в постменопаузе,
включая выпадение матки, недержание мочи (см . : «Недержание мочи — фактор риска кожных поражений»)
и рецидивирующие инфекции мочевыводящих путей (см .: «Рецидивирующие ИМП»). 3 Женщины в постменопаузе могут
также продолжают иметь проблемы с кандидозным вульвовагинитом и бактериальным вагинозом.
: «Недержание мочи — фактор риска кожных поражений»)
и рецидивирующие инфекции мочевыводящих путей (см .: «Рецидивирующие ИМП»). 3 Женщины в постменопаузе могут
также продолжают иметь проблемы с кандидозным вульвовагинитом и бактериальным вагинозом.
По разным причинам инфекции, передаваемые половым путем (ИППП), часто не считаются диагнозом у пожилых женщин. 4 Однако многие женщины в постменопаузе остаются сексуально активными и могут иметь более высокий риск ИППП из-за увеличения восприимчивость к инфекции (в результате атрофических изменений) и отсутствие использования презервативов, особенно у женщин которые «недавно холостые». 4, 5 Женщины также могут беспокоиться о сексуальной функции, так как на нее могут влиять вульвовагинальные атрофия и кожные заболевания вульвы (см .: «Сексуальное здоровье пожилых женщин»).
Спросите о здоровье вульвовагинала
Многие женщины могут неохотно говорить о проблемах вульвы или влагалища с медицинским работником и могут сначала использовать
препараты, отпускаемые без рецепта, в попытке облегчить вульвовагинальные симптомы.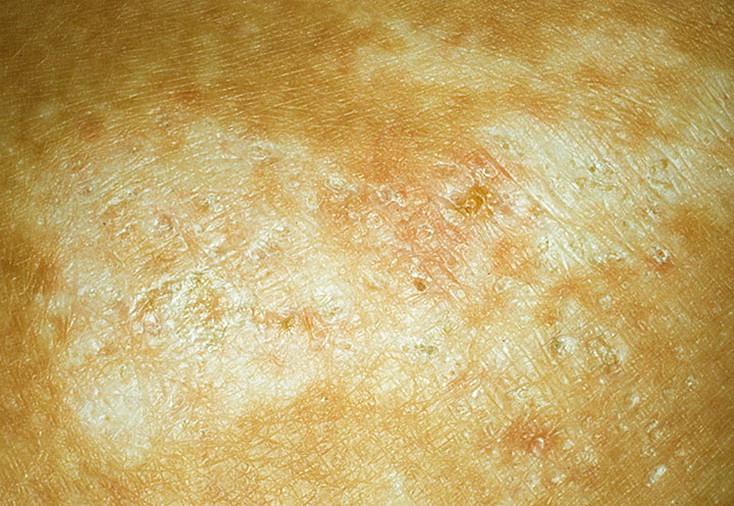 По оценкам, только 25–50% женщин с
с вульвовагинальными симптомами обратитесь за помощью к своему терапевту. 1, 6 Исследования показали, что существует множество причин, по которым
женщины не обращаются за помощью в том числе: 6
По оценкам, только 25–50% женщин с
с вульвовагинальными симптомами обратитесь за помощью к своему терапевту. 1, 6 Исследования показали, что существует множество причин, по которым
женщины не обращаются за помощью в том числе: 6
- Ощущение, что это неловкое, неудобное или личное дело
- Убеждение, что это нормальное явление для старения
- Незнание о доступных методах лечения
- Не знаю, как начать разговор об этих проблемах
Признавая, что изменения в вульвовагинальном состоянии являются ожидаемой частью старения, и заводя разговор о
наличие каких-либо симптомов может побудить женщин поделиться своими проблемами и более восприимчивыми к вариантам лечения. 6 Некоторые женщины могут не показывать, что у них кожное заболевание, затрагивающее вульву, из-за дискомфорта или смущения.
необходимостью клинического осмотра вульвовагинальной области. Их озабоченность следует признать и, если необходимо,
могут быть предложены другие варианты, например посещение практикующего врача общей практики женского пола, если их постоянный врач общей практики
мужчина.
Ведение обычных вульвовагинальных состояний у женщин в постменопаузе
Вульвовагинальная атрофия
Симптомы вульвовагинальной атрофии включают раздражение, сухость влагалища, дизурию и другие симптомы мочеиспускания, диспареунию. и аномальные выделения из влагалища. 1 Атрофический вагинит — это термин, который часто используют, когда воспаление сопровождает атрофические изменения, что приводит к пятнистому покраснению и болезненности влагалища. 1 У женщины с вульвовагинальной атрофией без воспаления, ткани обычно тонкие, бледные и сухие. Трещина заднего фуршета (кожная складка, образующая задний край влагалища) часто наблюдается и может также возникать в результате даже минимального растяжения во время вульвы или влагалища экспертиза.
Местное лечение эстрогенами обычно является предпочтительным вариантом лечения, чем пероральное или трансдермальное лечение эстрогенами,
когда единственной целью лечения является облегчение вульвовагинальных симптомов. 6 Лечение эстрогенами местного действия (например, эстриолом
0,1% крем или пессарии 500 мкг) считается безопасным и эффективным. 2 Первоначальный совет должен заключаться в использовании одного приложения
или пессарий ежедневно вечером до улучшения симптомов (часто через две-три недели), а затем для уменьшения
частота до одного вечера, два раза в неделю. 1, 6 Использование прогестагенов для защиты эндометрия обычно не требуется
при использовании эстрогенов местного действия. 1 Пациенты с вагинитом должны быть предупреждены о том, что первоначально использование эстрогенового крема или
пессарии могут вызывать покалывание или жжение, но это должно улучшиться примерно через две недели. Неэстроген
содержащие влагалищный увлажняющий биоадгезивный гель, например Replens (без субсидий), может использоваться вместе с местным
эстроген, но сам по себе он менее эффективен для облегчения симптомов.Вагинальный лубрикант на водной основе может потребоваться для
уменьшают сухость влагалища и травмы, связанные с трением во время полового акта, однако смазки могут также вызывать временные
покалывание или жжение, если у женщины вагинит или трещины.
6 Лечение эстрогенами местного действия (например, эстриолом
0,1% крем или пессарии 500 мкг) считается безопасным и эффективным. 2 Первоначальный совет должен заключаться в использовании одного приложения
или пессарий ежедневно вечером до улучшения симптомов (часто через две-три недели), а затем для уменьшения
частота до одного вечера, два раза в неделю. 1, 6 Использование прогестагенов для защиты эндометрия обычно не требуется
при использовании эстрогенов местного действия. 1 Пациенты с вагинитом должны быть предупреждены о том, что первоначально использование эстрогенового крема или
пессарии могут вызывать покалывание или жжение, но это должно улучшиться примерно через две недели. Неэстроген
содержащие влагалищный увлажняющий биоадгезивный гель, например Replens (без субсидий), может использоваться вместе с местным
эстроген, но сам по себе он менее эффективен для облегчения симптомов.Вагинальный лубрикант на водной основе может потребоваться для
уменьшают сухость влагалища и травмы, связанные с трением во время полового акта, однако смазки могут также вызывать временные
покалывание или жжение, если у женщины вагинит или трещины.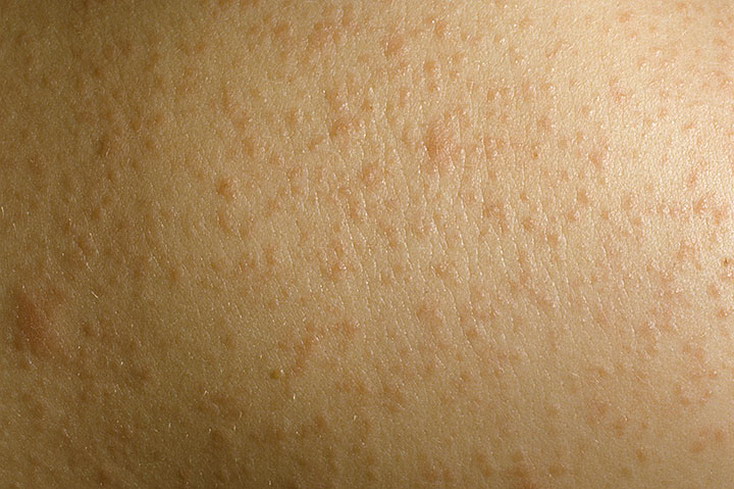 1
1
Выпадение матки и влагалища (выпадение тазовых органов)
У женщин в пери- или постменопаузе могут появиться симптомы пролапса тазовых органов. Симптомы включают: тянущее ощущение в тазу, недержание мочи или трудности с мочеиспусканием и дефекацией.Экзамен обычно выявляет выпуклость стенок влагалища из-за выпадения матки, прямой кишки или мочевого пузыря, а у некоторых женщин — опускание шейки матки (или свода влагалища у женщин после гистерэктомии), которые в зависимости от стадии пролапса могут расширяться через интроитус с натуживанием. Варианты лечения включают упражнения для тазового дна (часто под руководством физиотерапевта), местный эстроген, использование пессария вагинального кольца или хирургическое вмешательство.
Дерматит вульвы
Дерматит вульвы у женщин в постменопаузе с большей вероятностью будет контактным дерматитом из-за воздействия раздражителя, такого как
как мыло, ароматизатор, чрезмерное мытье или моча, чем быть атопическим дерматитом. 2 Раздражители вызывают воспаление кожи,
которая часто усугубляется атрофией вульвовагинала и вызывает зуд, жжение или неспецифическое раздражение. Клинические данные
при осмотре могут отличаться — у женщины с легким дерматитом может наблюдаться покраснение, отек и шелушение пораженного участка, тогда как
у женщины с более тяжелым дерматитом кожа может быть заметно красной и опухшей с явными эрозиями или изъязвлениями. 7 У женщин с хроническим дерматитом может развиться лихенификация (см .: Простой лишай ниже).
2 Раздражители вызывают воспаление кожи,
которая часто усугубляется атрофией вульвовагинала и вызывает зуд, жжение или неспецифическое раздражение. Клинические данные
при осмотре могут отличаться — у женщины с легким дерматитом может наблюдаться покраснение, отек и шелушение пораженного участка, тогда как
у женщины с более тяжелым дерматитом кожа может быть заметно красной и опухшей с явными эрозиями или изъязвлениями. 7 У женщин с хроническим дерматитом может развиться лихенификация (см .: Простой лишай ниже).
Первоначальная тактика ведения основана на избежании контакта с раздражителями (см .: «Стратегии уменьшения вульвовагинального
раздражение»)
и использование смягчающих средств. 7 Местные кортикостероиды с низкой активностью, например 1% гидрокортизон, может быть использован для снижения
воспаление. Женщинам с сильным зудом может потребоваться пероральный седативный антигистаминный или трициклический антидепрессант.
ночь. 7 Вагинальные мазки подходят при аномальных выделениях или неприятном запахе, поскольку могут быть сопутствующие инфекции
или симптоматический бактериальный вагиноз, который следует лечить соответствующим образом. Использование местного эстрогена может увеличить
частота Candida albicans вагинита, который в остальном редко встречается у женщин в постменопаузе.
Использование местного эстрогена может увеличить
частота Candida albicans вагинита, который в остальном редко встречается у женщин в постменопаузе.
Лишайник простой
Простой лишай возникает в результате чрезмерного расчесывания и трения области, пораженной основным заболеванием,
например контактный дерматит или невропатический зуд. Это приводит к лихенификации волосистой части кожи, обычно
на больших половых губах или промежности, где кожа становится утолщенной, с увеличенными отметинами на коже и выступающими фолликулами
(Фигура 1).Простой лишай сам по себе вызывает сильный зуд, поэтому часто наблюдаются ссадины и обломки волосков. Зуд
приводит к характерному циклу зуд-царапина-зуд с симптомами, которые часто усиливаются ночью или усиливаются от жары, влажности,
мыла или наличие мочи или фекалий на пораженных участках. 8 Кроме зуда женщины иногда описывают чувство
жжения или боли. Симптомы могут быть прерывистыми или стойкими, а история болезни может длиться месяцами или годами. 8 Лишайник
симплекс может возникать на любом участке тела, но область вульвы является одним из многих участков, наиболее часто поражаемых, другие
нижние части ног, предплечья, запястья и задняя часть кожи головы и шеи. 9 На вульве может быть локализован простой лишай
на одну область или широко, хотя слизистые или голые (безволосые) участки не затрагиваются. 8
8 Лишайник
симплекс может возникать на любом участке тела, но область вульвы является одним из многих участков, наиболее часто поражаемых, другие
нижние части ног, предплечья, запястья и задняя часть кожи головы и шеи. 9 На вульве может быть локализован простой лишай
на одну область или широко, хотя слизистые или голые (безволосые) участки не затрагиваются. 8
Лечение, направленное на уменьшение зуда и ускорение заживления, включает в себя ряд шагов, а также рекомендации по уходу за вульвой. (см .: «Стратегии уменьшения раздражения вульвовагинала»).Шаги: 9, 10
- Выявление и лечение состояния, вызвавшего первичный зуд, например: дерматит от раздражителя или аллергена, склеротический лишай (см. ниже). Невропатический зуд из-за ущемления полового нерва или радикулопатии может объясните симптомы, если не удается идентифицировать первичный дерматоз.
- Назначьте на ночь седативный пероральный антигистаминный препарат или трициклический антидепрессант в низких дозах, чтобы избавиться от зуда-царапины-зуда.
 цикл и помощь со сном
цикл и помощь со сном - Назначьте сильнодействующий кортикостероид для местного применения (например,грамм. бетаметазона валерат мазь) наносить один раз в день на загущенный кожа для уменьшения лихенификации. Уменьшите эффективность или частоту местного кортикостероида в виде бляшек. разрешается, обычно через четыре-шесть недель, в зависимости от степени и тяжести простого лишая. Если лечение бетаметазоном мазь валерат не приносит пользы, поэтому рекомендуется обратиться к дерматологу. Сверхмощный можно использовать местные кортикостероиды, такие как мазь клобетазола пропионата, но в идеале их следует назначать только для конкретные показания при подтверждении диагноза, и их использование следует контролировать.
- Объясните, как и где наносить мазь; применение сильнодействующих местных кортикостероидов на непораженных участках кожи. стероид-индуцированная атрофия кожи
Кроме того, можно часто применять холодные компрессы для краткосрочного контроля зуда и смягчающие средства для уменьшения сухости и зуда. и может быть полезно. Эрозии и трещины могут быть вызваны расчесыванием и, хотя и редко, могут предрасполагать пациента.
вторичным бактериальным инфекциям, которые могут потребовать пероральных антибиотиков. 8 Лечение часто может привести к полному разрешению
симптомов, однако, это в значительной степени зависит от эффективного подхода к устранению раздражителей вульвы и возможности
чтобы остановить цикл зуд-царапина-зуд. У некоторых женщин простой лишай может перейти в хроническую форму и вызвать серьезные расстройства.
Длительный прием трициклических антидепрессантов и периодические аппликации местных кортикостероидных мазей (например,
как бобовые по выходным), может потребоваться этим женщинам.
и может быть полезно. Эрозии и трещины могут быть вызваны расчесыванием и, хотя и редко, могут предрасполагать пациента.
вторичным бактериальным инфекциям, которые могут потребовать пероральных антибиотиков. 8 Лечение часто может привести к полному разрешению
симптомов, однако, это в значительной степени зависит от эффективного подхода к устранению раздражителей вульвы и возможности
чтобы остановить цикл зуд-царапина-зуд. У некоторых женщин простой лишай может перейти в хроническую форму и вызвать серьезные расстройства.
Длительный прием трициклических антидепрессантов и периодические аппликации местных кортикостероидных мазей (например,
как бобовые по выходным), может потребоваться этим женщинам.
Последующее наблюдение необходимо для контроля симптомов и эффективного и безопасного использования лечения
Стратегии уменьшения раздражения вульвовагинала
Устранение любых отягчающих факторов — важный шаг в ведении женщин с состояниями, влияющими на вульвовагинальные области.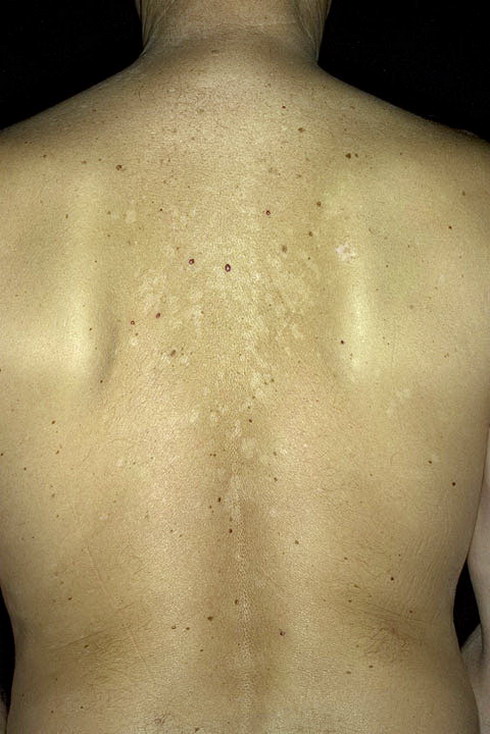 область. 8 К отягчающим факторам относятся расчесывание и трение, средства и процедуры, используемые для очищения, воздействие мочи
или фекалии и лекарства или продукты, используемые для уменьшения симптомов основного заболевания. 8 Женщины в постменопаузе
подвержены этим факторам с большей вероятностью, чем молодые женщины, поскольку барьер, который образует вульвовагинальная кожа, является
более уязвимы из-за дефицита эстрогенов.
область. 8 К отягчающим факторам относятся расчесывание и трение, средства и процедуры, используемые для очищения, воздействие мочи
или фекалии и лекарства или продукты, используемые для уменьшения симптомов основного заболевания. 8 Женщины в постменопаузе
подвержены этим факторам с большей вероятностью, чем молодые женщины, поскольку барьер, который образует вульвовагинальная кожа, является
более уязвимы из-за дефицита эстрогенов.
Женщин можно посоветовать: 8
- По возможности избегайте царапин и трения — немедикаментозные методы облегчения зуда включают прохладные гелевые подушечки, охлажденный вазелин на подушечке или салфетке или нанесен непосредственно на вульву.Вазелин тоже действует как увлажняющий крем и барьерный препарат. Его можно применять часто. Теплая ванна также может успокаивать. Посоветуйте женщинам держать ногти короткими или носить перчатки на ночь.
- Вымойте вульву водой и избегайте использования мыла, пенных ванн, масел и солей для ванн или парфюмированных продуктов.

- Используйте белую мягкую туалетную бумагу без запаха — некоторые чернила на отпечатанной бумаге могут вызвать раздражение кожи. Избегайте использования ребенка или личные салфетки; эти влажные продукты содержат высокую концентрацию консервантов (таких как метилизотиазолинон) на который все чаще сообщается о контактной аллергии.
- Сообщите своему врачу, если у них есть недержание мочи, чтобы его можно было вылечить. Убедитесь, что прокладки или нижнее белье предназначены при недержании мочи используются вместо прокладок, предназначенных для менструального цикла. Если происходит утечка, в идеале моча должна быть промыть вульву водой с последующим нанесением вазелина для создания барьера.
- Носите удобное нижнее белье и избегайте колготок. Избегайте ношения нижнего белья на ночь, если не используются специальные средства для лечения недержания. являются обязательными.
- Избегайте использования продуктов, отпускаемых без рецепта, на область гениталий, например местные противогрибковые препараты или спринцевания, так как они может вызывать боль или раздражение и может изменять нормальную или желаемую микрофлору влагалища
Склеротический лишай
Склеротический лишай — воспалительное заболевание кожи, предположительно имеющее аутоиммунное происхождение, но имеющее влияние генов,
гормоны, раздражители и инфекции.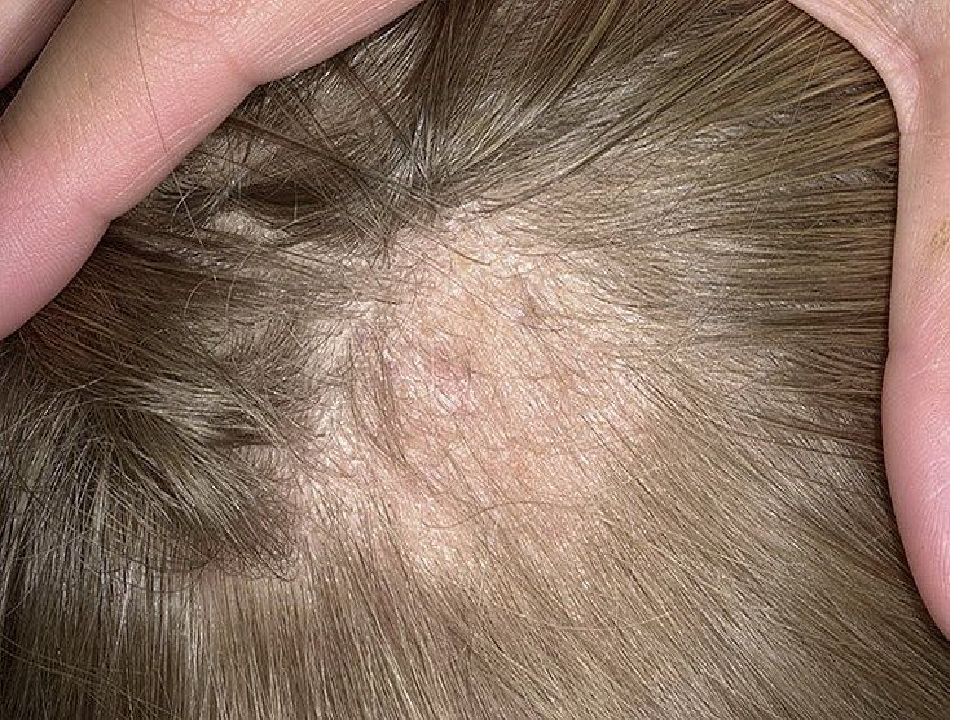 8, 11 Это может произойти у женщин любого возраста, но чаще всего у женщин старше 50 лет. 11 Склеротический лишай в первую очередь поражает голую (безволосую) вульву, кожу промежности и перианальной области, но не затрагивает
само влагалище. Давнее заболевание может распространяться на большие половые губы и паховые складки. Примерно 10% женщин
со склеротическим лихеном вульвы также будут поражены негенитальные участки кожи, 11 и до 20% могут иметь другой аутоиммунный
заболевание, такое как дисфункция щитовидной железы, витилиго, псориаз или злокачественная анемия. 8, 11
8, 11 Это может произойти у женщин любого возраста, но чаще всего у женщин старше 50 лет. 11 Склеротический лишай в первую очередь поражает голую (безволосую) вульву, кожу промежности и перианальной области, но не затрагивает
само влагалище. Давнее заболевание может распространяться на большие половые губы и паховые складки. Примерно 10% женщин
со склеротическим лихеном вульвы также будут поражены негенитальные участки кожи, 11 и до 20% могут иметь другой аутоиммунный
заболевание, такое как дисфункция щитовидной железы, витилиго, псориаз или злокачественная анемия. 8, 11
Самый частый симптом у женщин со склеротическим лишаем — сильный зуд, хотя многие из них протекают бессимптомно. Женщины также могут
жалуются на боль, которая может усиливаться из-за образования трещин, вызванных расчесыванием или трением во время полового акта.
половой акт. Хронический склеротический лишай может вызвать искажение анатомии гениталий, включая спайки, рассасывание или рассасывание. частичное сращение малых половых губ и сужение влагалища, вызывающее диспареунию, усугубляемую постменопаузой
изменения от атрофии и потери эластичности. 8 Образование рубцов и трещин вокруг заднего прохода может вызвать боль или кровотечение
и усугубляют запор.
частичное сращение малых половых губ и сужение влагалища, вызывающее диспареунию, усугубляемую постменопаузой
изменения от атрофии и потери эластичности. 8 Образование рубцов и трещин вокруг заднего прохода может вызвать боль или кровотечение
и усугубляют запор.
При осмотре пораженные участки кожи могут казаться белыми и утолщенными, могут быть экхимозы, петехии или пурпура (рисунок 2). Расчесывание может привести к образованию трещин и, в редких случаях, к вторичной инфекции.
Направление к специалисту по вульвовагинальным заболеваниям (обычно к дерматологу или гинекологу, интересующемуся вульвовагинальными заболеваниями).
расстройств) рекомендуется для подтверждения диагноза, а при сложном ведении пациентов — для долгосрочного лечения.
забота.Не всегда легко отличить склеротический лишай от других состояний, поражающих область вульвы и
Для постановки точного диагноза часто требуется биопсия. Склеротический лишай редко поддается лечению, хотя обычно
быть улучшенным, поэтому важно составить долгосрочный план лечения и последующего наблюдения. 8 В
Кроме того, склеротический лишай связан с развитием интраэпителиальной неоплазии вульвы (VIN) и инвазивной
плоскоклеточный рак с частотой около 5%. 8 У женщин со склеротическим лишаем в идеале
Кожу вульвы следует проверять не реже одного раза в год или чаще, если симптомы сохраняются, несмотря на лечение, чтобы
можно рассмотреть альтернативный диагноз или, если злокачественное новообразование обнаруживается на ранней стадии (см .: «Злокачественные
поражения кожи вульвы »). Образование необходимо для объяснения долговременного характера расстройства, необходимости постоянного,
по крайней мере, с перерывами, лечение и последующее наблюдение.
8 В
Кроме того, склеротический лишай связан с развитием интраэпителиальной неоплазии вульвы (VIN) и инвазивной
плоскоклеточный рак с частотой около 5%. 8 У женщин со склеротическим лишаем в идеале
Кожу вульвы следует проверять не реже одного раза в год или чаще, если симптомы сохраняются, несмотря на лечение, чтобы
можно рассмотреть альтернативный диагноз или, если злокачественное новообразование обнаруживается на ранней стадии (см .: «Злокачественные
поражения кожи вульвы »). Образование необходимо для объяснения долговременного характера расстройства, необходимости постоянного,
по крайней мере, с перерывами, лечение и последующее наблюдение.
Лечение сильнодействующей или сверхмощной мазью с кортикостероидами для местного применения, e.грамм. мазь бетаметазона валерата или клобетазол
пропионат, наносимый ночью на пораженные участки на срок до трех месяцев, является обычным первоначальным выбором и направлен на уменьшение
симптомы до терпимого уровня. 8 Убедитесь, что женщина знает о конкретных участках пораженной кожи, которые следует лечить.
Продолжительность ежедневного лечения зависит от начальной степени тяжести и реакции на лечение. Частота применения
или эффективность местного кортикостероида затем следует медленно снижать, как только симптомы начали исчезать, e.грамм. использовал
от одного до трех раз в неделю. Более ограниченное использование сильнодействующих или сверхмощных кортикостероидов (например, максимум две недели)
рекомендуется женщинам со склеротическим лишаем, поражающим перианальную кожу, поскольку она более подвержена истончению. 8
8 Убедитесь, что женщина знает о конкретных участках пораженной кожи, которые следует лечить.
Продолжительность ежедневного лечения зависит от начальной степени тяжести и реакции на лечение. Частота применения
или эффективность местного кортикостероида затем следует медленно снижать, как только симптомы начали исчезать, e.грамм. использовал
от одного до трех раз в неделю. Более ограниченное использование сильнодействующих или сверхмощных кортикостероидов (например, максимум две недели)
рекомендуется женщинам со склеротическим лишаем, поражающим перианальную кожу, поскольку она более подвержена истончению. 8
Большинство женщин в постменопаузе со склеротическим лихеном вульвы также должны лечиться интравагинальным эстрогеном.
кремовый цвет. Ответ на лечение кортикостероидами может быть весьма различным, зуд уменьшается в течение нескольких дней, но внешний вид
кожи не возвращается в нормальное состояние в течение недель или месяцев. 11 Поддерживающее лечение требуется многим женщинам, например актуальный
кортикостероиды используются еженедельно, чтобы предотвратить повторение симптомов и уменьшить прогрессирование рубцевания. 8 Если
рубцевание уже произошло, это необратимо при лечении кортикостероидами. Если есть сужение влагалища
introitus можно опробовать использование вагинальных расширителей. Они используются постепенно, начиная с небольшого размера и увеличивая
по размеру как допустимый.Иногда хирургическое вмешательство является лучшим вариантом лечения, особенно если женщина испытывает трудности.
с мочеиспусканием (из-за сращения губ, вызывающего обструкцию уретры) или если использование вагинальных расширителей не помогло
проблемы с половым актом. 8,11
8 Если
рубцевание уже произошло, это необратимо при лечении кортикостероидами. Если есть сужение влагалища
introitus можно опробовать использование вагинальных расширителей. Они используются постепенно, начиная с небольшого размера и увеличивая
по размеру как допустимый.Иногда хирургическое вмешательство является лучшим вариантом лечения, особенно если женщина испытывает трудности.
с мочеиспусканием (из-за сращения губ, вызывающего обструкцию уретры) или если использование вагинальных расширителей не помогло
проблемы с половым актом. 8,11
Недержание — фактор риска кожных поражений
Присутствие мочи и / или фекалий на коже создает щелочной pH из-за того, что бактерии переваривают мочевину и производят
аммиак. 14 Повышает активность протеаз и липаз, которые могут вызывать раздражение кожи и дерматит. 14 Кожа
разрушение становится более вероятным у пожилых женщин, если их кожа остается влажной в течение длительного времени. Вульвовагинальная атрофия, расчесывание
и неправильное очищение может усугубить эту проблему, еще больше уменьшив барьерную функцию кожи.
Вульвовагинальная атрофия, расчесывание
и неправильное очищение может усугубить эту проблему, еще больше уменьшив барьерную функцию кожи.
Для получения дополнительной информации см .: «Мочевыводящие пути. недержание мочи у взрослых », BPJ 55 (октябрь 2013 г.)
Рецидивирующие ИМП чаще встречаются у пожилых женщин
Пожилые женщины более подвержены рецидивирующей инфекции мочевыводящих путей (ИМП) из-за таких факторов, как вульвовагинальная атрофия (что увеличивает риск травм и инфекций), недержание мочи, использование катетеров и проживание в условиях интернатного типа.Подсчитано, что каждый год у 8% женщин в постменопаузе будет ИМП, а у 4% — рецидивирующие инфекции. 3
Бессимптомная бактериурия очень часто встречается у пожилых женщин и не требует лечения антибиотиками (или тестирования). Диагноз
Поэтому ИМП у пожилых женщин следует определять на основании клинических признаков и симптомов, а также результатов посева мочи.
Посев мочи следует запрашивать у пожилых женщин, у которых есть рецидивирующая инфекция или признаки серьезной инфекции, такие как
лихорадка> 38 ° C, учащение позывов или учащение, надлобковая боль, недержание мочи или макрогематурия.
У некоторых женщин рецидивирующие инфекции мочевыводящих путей можно предотвратить с помощью местного лечения эстрогенами. 3
Красный плоский лишай
Женщины с красным плоским лишаем вульвы могут испытывать зуд и боль, похожие на симптомы склеротического лишая, однако: он встречается реже, чем склеротический лишай, с большей вероятностью поражает другие участки тела, а также поражает кожу слизистой оболочки, например влагалища и рта. 12 Красный плоский лишай, как и склеротический лишай, также считается воспалительным заболеванием кожи. аутоиммунного происхождения.Красный плоский лишай чаще всего поражает женщин в возрасте от 30 до 60 лет. 10
Степень тяжести красного плоского лишая вульвы может варьироваться в зависимости от подтипа. Подтипы включают кожную форму (пурпурный
или коричневые папулы в волосяных областях), форма слизистой оболочки (безболезненные, часто зудящие, белые полосы) или более распространенные эрозивные
форма, поражающая вход во влагалище, характеризуется выраженным покраснением и эрозиями с характерным белым гиперкератозом
граница (рисунок 3). 8, 13 Эрозивный красный плоский лишай может привести к серьезным деформациям и рубцеванию пораженных участков с
главный симптом — это боль, а не зуд. 10, 12 В отличие от склеротического лишая, красный плоский лишай часто поражает слизистую оболочку влагалища.
вызывая кровянистые выделения из влагалища.
8, 13 Эрозивный красный плоский лишай может привести к серьезным деформациям и рубцеванию пораженных участков с
главный симптом — это боль, а не зуд. 10, 12 В отличие от склеротического лишая, красный плоский лишай часто поражает слизистую оболочку влагалища.
вызывая кровянистые выделения из влагалища.
Диагноз красного плоского лишая часто можно поставить на основании анамнеза и клинических данных, однако рекомендуется
направление женщины к специалисту по вульвовагинальным заболеваниям для подтверждения диагноза, обычно с биопсией.
хотя гистопатология может быть неспецифической.Гистологические изменения красного плоского лишая часто незаметны и зависят от места проведения.
с центральными областями, реже демонстрирующими классические черты, чем образцы, взятые с полей. 13 Дополнительно, как и с
склеротический лишай, существует риск развития злокачественных новообразований вульвы, и с этим состоянием может быть сложнее справиться. 8, г. 12, 13
12, 13
Первоначальное лечение красного плоского лишая такое же, как и при склеротическом лишае, но некоторым женщинам могут потребоваться пероральные кортикостероиды. или иммуномодулирующие препараты, такие как метотрексат, если местные кортикостероиды не улучшили их симптомы. 10, г. 12
Себорейный дерматит и псориаз у женщин в постменопаузе
Хотя себорейный дерматит и псориаз чаще диагностируются у молодых женщин, они могут поражать женщин любого возраста. Эти два состояния могут возникать одновременно, и когда их трудно различить, можно диагностировать «себопсориаз».
Себорейный дерматит, как правило, поражает кожные складки (например, паховые, голени и межбубные складки) и волосяные покровы. области (e.грамм. mons pubis, большие половые губы, перианальные области) и вызывает легкие симптомы, такие как зуд, чешуйки и трещины. Большинство женщины с себорейным дерматитом имеют в анамнезе отрубевидный лишай (перхоть) и себорейный дерматит, влияющий на на коже черепа, бровях, ретроаурикулярных и носогубных складках, где они имеют плохо очерченные розовые шелушащиеся пятна. Себорейный дерматит лечится периодическим применением местного противогрибкового средства (например, шампуня с кетоконазолом два раза в неделю). в душе) и местный кортикостероид с низкой активностью (например,г., 1% крем с гидрокортизоном) при симптоматических заболеваниях. Эта комбинация хорошо работает при себорейном дерматите, но менее эффективен при себопсориазе, который может потребовать краткосрочного лечения с более сильными кортикостероидами (см. ниже).
Псориаз, поражающий вульвовагинальную область, может быть частью более распространенного типа псориаза (обычно бляшечный псориаз), однако у 2-5% пациентов это может повлиять только на область гениталий. 15, 16 Женщины с псориазом вульвовагинальной области часто представлены хорошо очерченными ярко-красными бляшками, симметрично расположенными в вульве. 15 Другой изгиб сайты также часто страдают, например натальная расщелина, пупок, подмышечные впадины и под грудью или брюшной фартук (если вовлекаются изгибы, это называется псориазом изгибов). 16 Зуд может варьироваться от минимального до сильного. При осмотре чешуйка может быть заметной особенностью, но она часто отсутствует на влажных участках, что приводит к блестящему гладкому виду пораженная кожа (рисунок 4). Псориаз может быть заселен бактериями и дрожжами, что приводит к симптоматической мацерации и растрескиванию.
Лечение обычно заключается в прерывистых курсах местных кортикостероидов от низкой до средней активности. 15 Псориаз изгиба обычно хорошо поддается применению местных кортикостероидов, однако часто повторяется и может потребовать повторения, но периодическое использование местных кортикостероидов. 16 Следовательно, необходимо просвещение, чтобы объяснить женщинам, что псориаз имеет тенденцию повторяться или может сохраняться, а также для обеспечения безопасного использования актуальных кортикостероидов.Актуальные кортикостероиды: в большей степени всасывается кожей половых органов, что может привести к истончению кожи. 15 Использование более мощных местные кортикостероиды следует ограничить несколькими неделями и перейти к менее сильным кортикостероидам после псориаз проходит. 15
Более сильные местные средства для лечения псориаза, поражающего другие части тела (например, крем с дитранолом, препараты каменноугольной смолы) могут быть слишком раздражающими для использования в вульвовагинальной области, хотя их можно использовать в течение коротких периодов времени и смыть или разбавлен смягчающим средством. 15 Пероральные препараты (например, метотрексат) обычно не требуются при псориазе, который ограничен области гениталий, и следует избегать использования фототерапии. 15
Менее распространенные вульвовагинальные состояния у женщин в постменопаузе
Пемфигоид слизистой оболочки (или рубцовый пемфигоид)
Это редкое аутоиммунное заболевание, вызывающее образование пузырей на слизистых оболочках, например рта, глаз, носа и вульвы. 17 Обычно он поражает пожилых людей (возраст> 70 лет) и чаще встречается у женщин. 17 Поражение вульвы может вызвать сильное рубцевание, приводящее к искажению анатомии вульвы. 18 Клинически трудно отличить от других состояния, поражающие вульву, такие как склеротический лишай или эрозивный красный плоский лишай. Направление к специалисту по вульвовагинальности рекомендуется для точного диагноза, потому что, хотя пемфигоид слизистой оболочки может реагировать на сильнодействующий кортикостероид местного применения это часто очень сложное состояние для успешного лечения и требует пероральных кортикостероидов или иммунодепрессантов медицина. 17
Pemphigus vulgaris — еще одно пузырчатое аутоиммунное заболевание, которое может поражать область гениталий, хотя чаще слизистая рта. Вульвальная пузырчатка крайне редко встречается в Новой Зеландии.
Злокачественные поражения кожи вульвы
Большинство злокачественных новообразований, поражающих область вульвы, встречается у женщин в постменопаузе, хотя интраэпителиальная неоплазия вульвы (VIN) может начаться до менопаузы и иногда диагностируется у более молодых женщин в пременопаузе. 19 VIN имеет потенциал для прогрессирования инвазивной карциномы вульвы и женщинам с подозрительными поражениями требуется направление во вторичный или третичный уход за биопсией и лечением. Примерно 90% случаев рака вульвы являются плоскоклеточными карциномами (Рисунок 5), однако другие типы злокачественных новообразований могут возникать в области вульвы, включая меланому, базальноклеточную карциному, саркому и, в редких случаях, Болезнь Педжета вульвы (внизу) и аденокарцинома бартолиновой железы. 20
По сравнению с доброкачественными дерматозами злокачественные образования обычно представляют собой асимметричные, унифокальные или мультифокальные папулы, бляшки, эрозии и язвы. Как и в случае злокачественных новообразований на других участках тела, вульвы обычно имеют неправильную форму. структура, цвет и распределение. В большинстве случаев рак вульвы начинается на участках голой или слизистой оболочки, а не на кожных покровах. 20 Многие женщины со злокачественными новообразованиями вульвы не имеют явной опухоли.Симптомы рака вульвы зависят от степень и конкретный тип рака. Например, зуд или боль связаны с плоскоклеточным раком. примерно у 50% женщин поражения вульвы, вызванные болезнью Педжета, могут вызывать жжение и зуд, в то время как у других женщин со злокачественными новообразованиями симптомы могут отсутствовать. 20 Женщины с симптоматическим инвазивным раком вульвы могут иметь зуд, явная шишка, боль, изъязвление или кровотечение.
Женщины с подозрительными поражениями или женщины, которые не ответили на лечение от состояний, таких как склеротический лишай следует срочно направить к специалисту для обследования, биопсии и, при необходимости, дальнейших исследований.Факторы риска для рака вульвы включают курение, VIN, склеротический лишай, красный плоский лишай, рак шейки матки или интраэпителиальную неоплазию, предыдущая инфекция ВПЧ и положительный ВИЧ-статус. 20 Вагинальная или анальная интраэпителиальная неоплазия (VAIN, AIN) или инвазивный рак влагалища и ануса встречаются реже, чем злокачественные новообразования вульвы.
Болезнь Педжета вульвы
Болезнь Педжета вульвы (также называемая экстрамаммарной болезнью Педжета) является редким злокачественным заболеванием, в первую очередь поражая пожилых женщин, это может быть трудно отличить клинически от других кожных заболеваний, поражающих вульву. 21 Клинические признаки включают зуд, а иногда и боль, возникающую из-за утолщенных участков кожи вокруг вульвы, которые становятся красный, чешуйчатый и покрытый коркой (Рисунок 6).
Обычно поражения кожи присутствуют в течение некоторого времени, так как первоначально они бессимптомны или вызывают лишь незначительное раздражение. При подозрении на болезнь Педжета направление к специалисту по вульвовагинальному лечению. рекомендуется, потому что точный диагноз зависит от результатов биопсии. Другие исследования, e.грамм. кольпоскопия или визуализация органов малого таза, вероятно, потребуется, потому что существует связь с другими злокачественными новообразованиями. Например, Болезнь Педжета вокруг заднего прохода связана с основным колоректальным раком примерно у 25-35% людей. 21Лечение обычно включает хирургическое удаление очага поражения, однако часто бывает рецидив (до 50%) и дальнейшее хирургическое вмешательство. часто требуется. 10, 21 Микрографическая хирургия Мооса является предпочтительным вариантом, если он доступен, поскольку он связан с более низкая частота рецидивов и менее обширное хирургическое удаление. 10, 21 Безоперационное лечение включает использование лазера абляция, местный фторурацил, имиквимод или фотодинамическое лечение. 10, 21
Доброкачественные поражения кожи
В вульвовагинальной области может быть обнаружен ряд доброкачественных поражений кожи, в том числе:
Себорейный кератоз : выглядит как «прилипшие» бородавчатые папулы на волосистой части кожи. Они доброкачественные, но могут иметь симптомы. или путают со злокачественными новообразованиями.Удаление (например, бритье / кюретка / диатермия или криотерапия) обычно только показано если поражения болезненные, увеличиваются в размерах или для исключения злокачественности (эксцизионная биопсия).
Кожные метки (акрохордон, мягкая фиброма) : появляются в виде отвисших высыпаний на узкой ножке. Чаще встречается в областях трения (медиальная часть бедер) и у женщин, страдающих ожирением. Удаление путем иссечения после бритья или криотерапии необходимо только при болезненном раздражении. или возникает воспаление.
Кисты эпидермального включения : часто встречаются на волосистой коже больших половых губ.Лечение требуется только в том случае, если киста инфицируется (с помощью разреза и дренажа, а также перорального антибиотика, если необходимо) или если киста большая и симптоматический, когда обычно требуется хирургическое удаление, если инфекция улеглась.
Меланоцитарные невусы (родинки) : обычно проявляются в виде мягких пятен или папул от кожи до темного цвета. Они в основном под Диаметр 6 мм, однородный по форме, цвету и структуре. Однако невусы большего размера, неправильной формы или цвета нередки на лобковых или генитальных участках.Изучите общую картину невусов у пациента, чтобы определить, пятно отличается от других, т.е. гадкий утенок. В случае сомнений назначьте дерматоскопическое обследование у специалиста (обычно дерматолог). Удаление необходимо только по косметическим причинам или для исключения злокачественных новообразований.
Ангиокератомы : одиночные или чаще множественные красные, пурпурные, синие или черноватые папулы <5 мм, расположенные на половых губах майора. Женщины могут обращаться с этими поражениями из-за кровотечения или болезненного тромбоза, или потому, что они встревожены: Появление.Уместны заверения. Более крупные поражения можно отличить от злокачественных по их однородная форма, структура и цвет. Дерматоскопия выявляет один или несколько красных, пурпурных или синих комков (лакун), если только тромбированные, когда они черные (и вскоре рассасываются).
Липомы : выглядят как свободно движущиеся четко очерченные подкожные образования. Иссечение показано только при болезненных, усиливающихся по размеру или для исключения злокачественности. Они редко встречаются в вульвовагинальной области.
Для получения дополнительной информации и изображений этих поражений см .: www.dermnetnz.org
Сексуальное здоровье пожилых женщин
Вопросы о сексуальном здоровье являются обычным делом общей практики. Хотя это чаще всего считается у молодых Пациентам важно, чтобы вопросы сексуального здоровья обсуждались со всеми пациентами, независимо от их возраста. Цель анамнез сексуального здоровья предназначен не только для оценки риска инфекций, передаваемых половым путем, но и для выявления проблем с сексуальной функции и для оценки общего самочувствия и знаний о сексуальном здоровье.
Говорить о сексуальном здоровье может быть неловко или неловко для женщин любого возраста, поэтому важно убедиться, что пациент чувствует себя комфортно и тон консультации соответствующий. Рассмотрите возможность использования вступительного заявления, такого как как «Мы регулярно обсуждаем сексуальное здоровье со всеми нашими пациентами, можно ли, если я задам вам несколько вопросов?» За этим могло последовать более прямыми вопросами, которые могут привести к более подробному обсуждению сексуального здоровья у пожилых женщин:
- Ведете ли вы половую жизнь?
- Есть ли у вас какие-либо вопросы или проблемы с сексом, которые вы бы хотели обсудить?
Сексуальная реакция и то, что считается нормальным, варьируется от человека к человеку.В целом нарушение сексуального здоровья следует рассматривать как проблему только в том случае, если она причиняет страдания человеку или его партнеру. Например, сухость влагалища. потеря либидо не может быть проблемой для женщины, не ведущей половую жизнь, однако, если женщина встречает нового партнера, возможно, в этом она нуждается в помощи.
Сексуальные проблемы для пожилых женщин могут включать:
- Потеря либидо; выявить любые способствующие факторы, такие как лекарства или неуправляемые сопутствующие заболевания, предложить направление для консультирование
- Вагинальный дискомфорт и сухость; рекомендовать использование лубриканта или рассмотреть возможность использования местного эстрогена
- Боль во влагалище / вульве; исследовать и лечить любую причину, рекомендовать использование смазки, упражнения для тазового дна
- Недержание мочи; управлять симптомами и поддающимися изменению факторами, рекомендовать ношение при недержании, упражнения для тазового дна
- Влияние сопутствующих заболеваний и лекарств на половую функцию; где возможно, уменьшите дозы или избегайте лекарств, которые уменьшают либидо, e.грамм. антидепрессанты, лечение сопутствующих заболеваний
- Отсутствие конфиденциальности, например в учреждении интернатного типа; поощрять обсуждение с опекунами
- Проблемы с самооценкой; поощрять обсуждение и стратегии выживания, предлагать направление на консультацию
- Проблемы с отношениями, например новый партнер, принуждение к сексу; Поощряйте обсуждение, рассмотрите возможность направления на консультацию
- Недостаточные знания об ИППП; информировать об ИППП, тестировании, соответствующей защите и возможных симптомах
Североамериканское общество менопаузы подготовило полезный ресурс для женщин, испытывающих проблемы с сексуальным здоровьем после менопауза, доступная от: http: // www.menopause.org/for-women/sexual-health-menopause-online
Врачи общей практики, интересующиеся вопросами вульвовагинального здоровья, могут пожелать присоединиться к Австралии и Новой Зеландии. Вульвовагинальное общество, которое проводит ежегодные конференции и встречи для специалистов в области здравоохранения. Их веб-сайт предоставляет список специалистов, интересующихся заболеваниями вульвы, информация о предстоящих встречах и конференциях, сайт ссылки и информация для пациентов о заболеваниях вульвы.См .: www.anzvs.org
См. Также: «Вульвовагинальное здоровье у женщин в пременопаузе», BPJ 41 (декабрь 2011 г.).
Розовый лишай у ребенка: лечение дает хорошие результаты
Появление шершавого пятна на коже может указывать на то, что это разноцветный розовый цвет.
У ребенка лечение этого заболевания должен проводить дерматолог. Хотя этот вид лишая считается неопасным, неинфекционным и иногда даже проходит сам по себе, диагностировать его должен специалист, исключая другие виды дерматологических заболеваний.Розовый опоясывающий лишай у детей: симптомы
Часто ребенок не предъявляет никаких жалоб, потому что пятно не чешется и не болит. Родители ошибочно считают, что это аллергическая реакция. Однако примерно через неделю на коже появляются пятна меньшего диаметра. Кстати, они могут располагаться далеко от той бляшки, которая возникла первой. Последующие высыпания имеют тенденцию к легкому зуду.
Болезнь чаще всего поражает людей от 10 до 40 лет. Другие возрастные категории гораздо реже сталкиваются с этой проблемой.Почему? Врачи не могут дать однозначного ответа на этот вопрос. У ребенка сложно определить причины такого заболевания, как розовый лишай, лечение которого проходит, как правило, не вызывая особых трудностей.
Врачи отметили, что очень редко симптомы, похожие на простуду, могут возникать за несколько дней до появления первого налета. Пятно имеет цвет от бледно-розового до пурпурного (в зависимости от цвета кожи). Чаще всего появляется в области тела или на бедрах. Другие части тела тоже не исключение.Но такие случаи были крайне редки. Стоит добавить, что возникновение лишайников происходит в весенний и осенний периоды. Как выглядит розовый лишай (фото) у детей, должны знать все родители. Это способствует своевременному обращению к дерматологу. Розовый лишай у ребенка: лечениеКак известно, правильное лечение следует начинать с постановки диагноза. Его проводит дерматолог путем визуальной оценки высыпаний. Для подтверждения диагноза и исключения других видов заболеваний с пораженных участков делают соскоб.Это необходимо сделать, так как розовый лишай похож на стригущий лишай, псориаз или экзему.
После постановки диагноза специалист назначает лечение, которое будет зависеть от количества высыпаний. Если пятна вызывают зуд, то врач назначает лекарства в виде мази или сиропа, оказывающие успокаивающее действие — антигистаминные препараты.
Как правило, лишение розового цвета у ребенка, его лечение и диагностика не вызывают затруднений у опытных специалистов. Однако процесс заживления может занять несколько месяцев.В лечебных целях используют воздействие на кожу световых лучей. Весной или летом рекомендуется принимать солнечные ванны. А в холодное время года врач проводит сеансы воздействия ультрафиолета на пораженные участки. Такие процедуры проводятся строго под контролем специалиста.
Точные причины появления розового лишая до сих пор неизвестны. Предположительно, в группе риска находятся люди с ослабленной иммунной системой, перенесшие тяжелые инфекционные заболевания или подвергшиеся переохлаждению.Береги себя и своих детей!
фото, причины, симптомы и лечение
В медицине под термином «розовый лишай» понимают острое дерматологическое заболевание. Для него характерно появление розовых пятен, доставляющих человеку не только физический, но и психологический дискомфорт. По статистике, чаще всего розовый лишай (фото ниже) диагностируют у лиц от 10 до 40 лет. У маленьких детей и пожилых людей обнаруживается в единичных случаях. Другие названия патологии — питираз, розовый кот Жибера, петола чешуйчатая.
Что это за болезнь?
В настоящее время недуг изучен недостаточно. Специалисты предполагают, что он имеет инфекционно-аллергическую природу. У человека псориаз появляется, как правило, на фоне ослабления защитных сил организма. Кроме того, заболевание отличается сезонностью — чаще всего возникает весной и летом.
Первый предупреждающий знак — появление розовых пятен. Информацию о том, как лечить розовый лишай, должен предоставить дерматолог, так как заболевание легко спутать с другими кожными патологиями.Необходимость консультации специалиста объясняется еще и тем, что схема терапии этого заболевания подбирается индивидуально. Это связано с тем, что болезнь у каждого человека протекает по-разному.
В большинстве случаев после перенесения патологии в организме вырабатывается стойкий иммунитет к розовому лишая (фото представлено ниже). Но бывает и так, что болезнь появляется снова.
Причины
На сегодняшний день неизвестно, какой патоген ответственен за развитие болезни.Есть предположение, что в патологию вовлечен вирус герпеса. Это связано с тем, что начальная стадия развития заболевания у человека отмечается признаками гриппа. Также существует теория, сторонники которой утверждают, что розовый лишай — это аллергическая реакция. Также существует мнение, что патология не является самостоятельным заболеванием, она возникает только в ответ на неблагоприятное воздействие внешней среды.
Несмотря на то, что точные причины розового лишая до сих пор не выяснены, специалисты единодушно утверждают, что провоцируют следующие факторы:
- общее переохлаждение организма;
- длительное пребывание в стрессовом состоянии;
- ослабление иммунной системы;
- инфекционные болезни;
- сбои в работе органов желудочно-кишечного тракта;
- вакцинация;
- авитаминоз;
- укусов вшей, блох и клопов;
- нарушения обменных процессов.
Важно знать, что патология передается между людьми, но при нормальном функционировании иммунной системы развивается после контакта с пациентом крайне редко. Такие случаи известны медицине, но встречаются редко. Считается, что переносчиками инфекции могут быть клопы, вши и блохи. Это связано с тем, что материнский налет образуется на месте укуса этих насекомых.
Симптомы
У многих пациентов предшественниками поражений являются:
- боли в суставах;
- головная боль;
- общее ухудшение здоровья;
- увеличенные шейные лимфатические узлы.
Бледно-красные пятна — главный признак розового лишайника (фото ниже). Обычно они очень маленькие, но быстро вырастают до размера монеты диаметром 2-3 см. Высыпания чаще локализуются на теле, реже на конечностях, лице, шее, стопах. Примерно за 2 недели до появления пятен у половины больных образуется одна форма, которую называют материнской. Он имеет большие размеры (4-5 см в диаметре), по всей его поверхности наблюдается шелушение. Непосредственно перед появлением незначительной сыпи пациенты отмечают общее недомогание, сопровождающееся повышением температуры тела.
Особенность всех пятен — овальная или округлая форма с яркой окантовкой. Это также один из характерных признаков лишая у людей. Кроме того, они могут вызвать зуд. Примерно через двое суток происходят следующие изменения: края пятен кажутся возвышающимися над поверхностью кожи, процесс шелушения в этой зоне прекращается. Центр же приобретает коричневый оттенок, немного опускается и покрывается роговыми чешуйками. Примерно через 1-2 месяца пятна начинают исчезать, на их месте остаются участки с нарушенной пигментацией.
У многих людей нет никаких признаков розового лишая, кроме высыпаний. Лишь немногие отмечают, что после перенесенного стресса или переохлаждения у них возникает ощущение жжения на пораженной коже.
Хуже болеют дети. Его течение сопровождается повышением температуры тела, вялостью, снижением аппетита, общим недомоганием. При появлении первых симптомов необходимо показать ребенка педиатру и дерматологу. Самолечение чревато осложнениями.
Атипичные формы заболевания
В отдельных случаях встречаются нетипичные формы заболевания:
- Пузырьковый.Сыпь в таком виде выглядит как много точек.
- Уртикарный. На месте поражения кожи образуются волдыри.
- Форма, характеризующаяся появлением пятен на участках чрезмерного потоотделения кожи или в местах нарушения ее целостности. Сыпь большая, высыпания могут сливаться и чесаться.
- Лишить Видаля. Для него характерно наличие нескольких пятен, но по размеру они могут достигать 8 см в диаметре. Сыпь локализуется преимущественно на животе и конечностях, реже — на шее и лице.Материнская окраска отсутствует. Эта форма самая продолжительная, она может перейти в хроническую стадию, из-за чего продолжительность заболевания растягивается на несколько лет.
Стоит отметить, что атипичные виды розового лишайника встречаются крайне редко.
Диагностика
При появлении тревожных симптомов обратитесь к дерматологу. Во время первичной консультации врач соберет анамнез и назначит лабораторные методы для подтверждения диагноза. Дерматологу необходимо предоставить информацию о том, какие симптомы беспокоят пациента и как долго, перенеслись ли недавно инфекционные заболевания и какие негативные факторы повлияли на человека (переохлаждение, стресс и т. Д.)). После обследования врач осмотрит кожные покровы, оценив характер расположения высыпания.
Диагностика розового лишая у человека (фото представлено ниже) предполагает использование следующих лабораторных тестов:
- Общий анализ крови и мочи.
- Лом.
- Кровь для выявления антител.
Несмотря на то, что розовый разноцветный у человека имеет ряд характерных особенностей, категорически запрещается проводить самодиагностику и на ее основании назначать лечение.Это связано с тем, что заболевание легко спутать с другими патологиями, имеющими схожие симптомы.
Врач проводит дифференциальную диагностику по следующим заболеваниям:
- Себорейная экзема. При этом заболевании характер расположения высыпаний разный. Кроме того, нет материнского пятна, а другие поражения покрыты более крупными и жирными чешуйками.
- Псориаз. Заболевание характеризуется образованием не пятен, а папул, также отсутствует материнский налет.Как правило, сыпь локализуется на лице, руках, ногах и волосистой части головы.
- Капельный парапсориаз. При этом заболевании разный характер шелушения и расположение высыпаний. Она в свою очередь представлена не пятнами, а папулами. Цвет сыпи не розовый, а темно-коричневый.
- Сифилис. Оттенок папул более бледный. Кроме того, в их основании имеется плотный инфильтрат.
- Микоз. Возбудитель этого заболевания выявляется в процессе микроскопического исследования.
Таким образом, несмотря на наличие характерных признаков розового лишая, лечение как взрослым, так и детям назначается только на основании результатов диагностики. Это связано с тем, что схема лечения для каждого из вышеперечисленных заболеваний разная.
Методы лечения
Патология не требует особого подхода. В большинстве случаев его проявления проходят самостоятельно без какого-либо вмешательства. Цель лечения — избавиться от неприятных симптомов, значительно снизив качество жизни человека, а также сократив продолжительность болезни.
При выраженном зуде врач назначает следующие антигистаминные препараты:
- «Супрастин». Это средство необходимо принимать трижды в день во время еды. Дозировка определяется для каждого пациента индивидуально. Если следовать стандартной инструкции, для взрослых это 1-2 таблетки за 1 прием.
- Тавегил. Препарат в короткие сроки устраняет зуд и признаки аллергической реакции. Кроме того, он положительно влияет на состояние стенок сосудов.Средство нужно принимать перед началом еды. Рекомендуемый режим — по 1 таблетке два раза в день.
- «Хизал». Этот противоаллергический препарат принимают натощак или во время еды. Для взрослых суточная дозировка не должна превышать 5 мг, что эквивалентно 20 каплям или 1 таблетке.
- «Эриус». Средство рекомендуется принимать в течение курса лечения одновременно по следующей схеме — по 1 таблетке 1 раз в сутки.
- «Лоратадин». Препарат, устраняющий симптомы аллергии.Средство необходимо принимать 1 раз в сутки по 10 мг.
- «Кларитин». Этот антигистаминный препарат быстро снимает зуд, а эффект сохраняется надолго. Принимать его следует один раз в день по 10 мг, что эквивалентно 1 таблетке или 2 чайным ложкам сиропа.
- «Димедрол». Обладает не только антигистаминным, но и местноанестезирующим действием. Препарат вводят внутримышечно по 5 мл 1-2 раза в сутки.
Для более быстрого исчезновения розовых пятен дерматолог назначает следующие средства:
- «Лактат этакридина.«Это антисептическое средство, губительно действующее на болезнетворные микроорганизмы. Выпускается в форме пасты, мази, раствора и порошка. Схема лечения составляется индивидуально.
- Пантотенат кальция. Препарат, значительно ускоряющий процесс регенерации. Принимается перед едой по 1-2 таблетки 2-4 раза в день
Кроме того, при лечении розового лишая у человека (фото ниже) нужно принимать витамины, укрепляющие защитные силы организма.Если пятна увеличиваются в размерах и начать распространяться на другие части тела, желательно использовать антибиотики.Как правило, врачи рекомендуют «Эритромицин», который необходимо понять за 1 час до еды. Разовая дозировка препарата — 0,25 г. Средство нужно принимать с интервалом 4-6 часов.
Лечение болезни также предполагает использование наружных средств. Самая эффективная мазь от розового лишая:
- «Гидрокортизон». В короткие сроки снимает зуд и препятствует образованию экссудата. Мазь наносится на пораженные участки тонким слоем два раза в день.Для усиления эффекта поверх рекомендуется наложить повязку.
- «Преднизолон». Мазь устраняет симптомы аллергии, снимает воспаление и отек. Средство необходимо наносить трижды в день. Также желательно наложить повязку.
- «Димедрол». Чтобы уменьшить выраженность покраснения и снять зуд, необходимо смешать мазь с обычным детским кремом и обработать пораженные участки.
- «Ацикловир». Средство предотвращает образование новых пятен и устраняет неприятные симптомы.Очаги нужно обрабатывать 5 раз в сутки.
По рекомендации врача также могут использоваться различные болтушки.
Цель лечения розового лишая у детей (фото ниже) — избавиться от зуда и жжения, а также укрепить иммунную систему. Для этого педиатр или дерматолог назначают следующие препараты:
- «Этакридина лактат». Это средство выпускается в виде желатиновых капсул. Дозировка рассчитывается в зависимости от возраста ребенка.
- «Аскорутин». Назначается для укрепления защитных сил организма. Как правило, препарат следует принимать дважды в сутки по 1 таблетке.
- «Фенистил». Выпускается в форме капель и таблеток. В короткие сроки устраняет симптомы аллергической реакции. Альтернативой этому препарату являются следующие антигистаминные препараты: «Зодак», «Супрастин», «Зиртек», «Кларитин», «Цетрин».
При возникновении осложнений педиатр назначает применение антибиотиков широкого спектра действия.
Для лечения розового лишая у ребенка назначают также наружные средства.Наиболее эффективными и безопасными являются следующие:
- «Фторокорт», «Хиоксизон», «Флуцинар». Эти препараты — глюкокортикостероиды, то есть гормональные препараты. Назначенное лекарство рекомендуется равномерно смешать с детским кремом и наносить один раз в день на пораженные участки.
- «Мазь серная». Средство устраняет воспаление и препятствует дальнейшему размножению болезнетворных микроорганизмов.
- «Риодоксоловая мазь». Обладает антимикробным и противовоспалительным действием.Средство применяется трижды в день.
- Флуцинар. Мазь предназначена для избавления от шелушения на пятнах. Средство применяется два раза в сутки.
Продолжительность курса лечения заболевания у детей определяет исключительно врач. Схема лечения также строится с учетом индивидуальных особенностей здоровья каждого ребенка.
Традиционные методы лечения
Важно понимать, что их использование не избавляет от необходимости посещения специалиста.Желательно, чтобы нетрадиционные методы были согласованы с врачом. Это связано с тем, что некоторые натуральные компоненты могут ухудшить течение болезни или ослабить действие лекарств.
Самые действенные рецепты:
- Возьмите большой лист золотых усов. Необходимо максимально измельчить его. Кашицу можно обернуть марлей и прикладывать компрессы к пораженным участкам. Кроме того, полученный сок рекомендуется еще и для обработки пятен.
- Приготовьте 3 зубчика чеснока и 1 чайную ложку стевии (в виде порошка).Тщательно перемешать ингредиенты и залить 200 мл кипятка. Дать настояться около 10 часов. Используйте этот продукт как лосьон.
- Измельчите листья алоэ и выложите их в стеклянную банку объемом 1 л. Каждый последующий слой растения необходимо присыпать сахаром. Закройте емкость и храните в темном месте. По истечении 2-х суток средство нужно процедить и использовать по 1 столовой ложке трижды в день за полчаса до еды. Курс лечения 2 недели.
Возможные осложнения
Наиболее частое последствие Заболевание — психологический дискомфорт, который может беспокоить человека длительное время.Также бывает, что при расчесывании пораженных участков происходит присоединение вторичной инфекции. В этих ситуациях врач назначает антибиотики, и продолжительность лечения увеличивается.
Гораздо чаще встречаются осложнения при игнорировании необходимости обращения за квалифицированной медицинской помощью. Большинство людей, занимающихся самолечением, наносят вред своему организму и обращаются к врачу только при ярко выраженных негативных последствиях.
Рекомендации пациентам
Чтобы ускорить выздоровление и не усугубить ситуацию, необходимо регулярно соблюдать следующие правила:
- Носите хлопчатобумажную одежду.Изделия из синтетики и шерсти способствуют усилению зуда и появлению дискомфортных ощущений.
- Воспользуйтесь душем. Желательно отдавать предпочтение моющим средствам с гипоаллергенным составом.
- Соблюдайте диету. Все блюда следует готовить на пару, запекать в духовке или отваривать. Из рациона следует исключить жирную, жареную, соленую, острую пищу. Кроме того, он не должен содержать потенциальных аллергенов.
- Сведите к минимуму пребывание на солнце.
- Предотвратить чрезмерное потоотделение.При чрезмерной секреции необходимо как можно скорее смыть под душем.
Регулярное соблюдение вышеуказанных правил позволит сократить продолжительность заболевания и уменьшить выраженность симптомов розового лишая у человека (фото ниже).
Наконец
Пиритиаза, или шелушащаяся розеола — это патология дерматологической природы, характеризующаяся появлением сыпи на определенных участках тела. В настоящее время причины возникновения розового лишая не выяснены, но специалисты считают, что недуг носит инфекционно-аллергический характер.Врачи говорят, что болезнь передается от больного к здоровому, но при этом у последнего она развивается крайне редко. Это связано с подавлением жизнедеятельности возбудителя защитными силами организма.
При появлении тревожных признаков необходимо обратиться к дерматологу. Врач проведет тщательное обследование и исключит наличие других патологий, симптомы которых схожи с проявлениями розового лишая.
Розовый лишай гибер: фото и лечение
Розовый лишай Зибера — поражение кожи неизвестного происхождения, предположительно, возможно вирусного характера.Это заболевание проявляется в виде характерных пятнистых высыпаний и на начальном этапе может быть представлено только одним (материнским) пятном.
В клинической дерматологии это заболевание также называют пилинг-розеолой, Pitiriasys rosea (pitiriasys rosea) или просто розовым лишаем Жибера (на фото).
Как это выглядит?
Имеется аналогичное кожное заболевание в виде многочисленных пятен овальной формы ярко-розового цвета, локализующихся, как правило, на коже туловища и конечностей.Причина питириаза сегодня не известна. Некоторые ученые выдвигают несколько теорий розового лишая, однако ни одна из них исчерпывающе не объясняет происхождение патологии. Однако хорошо известно, что различные грибковые патогены не являются причиной заболевания.
Наблюдения показывают, что опоясывающий лишай жибера чаще всего встречается у человека на фоне простуд осенью или весной.
Нарушение якобы носит реактивный характер, то есть представляет собой реакцию организма на воздействие определенных внутренних или внешних факторов, а также на заражение неизвестным медицинской науке инфекционным агентом.
При неправильной наружной терапии к этому заболеванию может присоединиться бактериальная инфекция, вызывающая гнойные явления, особенно в тех случаях, когда у человека наблюдается снижение иммунной защиты.
Теории происхождения патологии
Этиология этого заболевания до конца не выяснена. Зибер-лишай для жизни не опасен, не заразен и не передается, и может возникать из-за множества факторов. Существует несколько теорий относительно причин патологии:
- Теория вирусов: есть мнение, что болезнь провоцирует вирус.Здесь следует отметить, что у чешуйчатой розеолы такой же инкубационный период, как и у вируса, ее вызвавшего, и эта теория отражает тот факт, что в природе существует один из ее подвидов, вызывающий болезнь Гиберта.
- Бактериальная теория, возникшая, когда ученые заметили, что во время вакцинации стрептококковой вакциной в некоторых случаях возникают реакции, похожие на лишайник. Об этом также свидетельствует тот факт, что часто это заболевание часто возникает после простуды.
- Теория реактивного воспаления, которая рассматривает эту патологию как иммунный ответ высокой чувствительности к бактериальной инфекции.
- Многофакторная теория — учитывает предполагаемое влияние всех вышеперечисленных причин, а также пагубное влияние психологических факторов (стресс, психосоматические явления) на состояние кожи.
Не опасно и не заразно
Очень положительным моментом является то, что розовый лишай не опасен для окружающих и им нельзя заразиться от животных. Пятна на губах, как правило, исчезают самостоятельно в течение нескольких недель, не оставляя следов на коже.
Кроме того, питириаз не является повторяющимся заболеванием, и этот факт говорит о том, что в организме человека формируется иммунитет к аналогичному кожному заболеванию. Таким образом, научно доказано, что розовый лишай жибера никогда не переходит в хроническую форму и не сохраняется надолго.
Клиническая картина
Перед началом питириаза человек может плохо себя чувствовать, у него могут возникнуть боли в суставах, цефалгии, воспалительные реакции в лимфатических узлах, после чего появляется материнский налет — одно большое яркое пятно на коже.
В области этого наступает следующий этап — распространение по всему телу ярко-розовых или желтоватых пятен, слегка возвышающихся над поверхностью эпителия. Эта сыпь появляется не одновременно. Пятна постепенно распространяются по телу, иногда это происходит со вспышками или угасанием патологического процесса. Эти образования симметричны, имеют четкие границы, имеют удлиненную или округлую форму. Важно своевременно распознать симптомы розового лишая Жибера (фото есть в статье).
Сыпь, представляющая собой розовый лишай, распространяется по всему телу. Начальные элементы располагаются на груди, затем переходят на спину, паховые складки, шею, бедра, плечи. Чуть реже лишай поражает конечности, половые органы. Бляшки, расположенные на коже головы и лице, встречаются крайне редко.
Питириаз никогда не распространяется на слизистые оболочки. Болезненные ощущения человека, как правило, не беспокоят, лишь изредка в начальной фазе заболевания пациенты замечают легкий зуд.
Примерно в течение первых семи дней патологического процесса в середине каждого из пятен эпителий начинает высыхать и расслаиваться на множество крошечных чешуек. В этот период нельзя носить тесную одежду из синтетических тканей и избегать чрезмерного потоотделения. Нельзя смазывать высыпания спиртовыми растворами и мазями, содержащими цинк или серу, во избежание раздражения кожи.
После исчезновения этих чешуек на месте бляшек остается ободок розового цвета, который поднимается вокруг пятна, а после его исчезновения могут появляться пигментные пятна, которые также исчезают со временем.
Продолжительность
Продолжительность заболевания составляет примерно два месяца, после чего наступает полное выздоровление.
У людей, страдающих вирусом иммунодефицита, к аналогичному заболеванию присоединение розового лишая происходит довольно часто. Если человек заболевает питриазом на поздней стадии ВИЧ, когда происходит необратимое снижение иммунитета, то подобное поражение кожи может принять атипичное течение.
Возникновение розового лишая Жибера чаще всего встречается у людей в возрасте до 30 лет, с одинаковой частотой среди женского и мужского населения.Гораздо реже этим заболеванием страдают дети.
Как проявляется розовый лишай жибера у детей?
Проявление болезни у детей
Кожа у детей очень нежная, поэтому при болезни Гиберта их часто беспокоит зуд в области поражения, а причиной может быть ослабленный иммунитет или профилактическая вакцинация. Следует отметить, что делать прививки в разгар данной патологии не рекомендуется, так как иммунитет у детей в это время снижен.
Фото лишая Гибера можно подробно рассмотреть в статье.
Дифференциальная и лабораторная диагностика
Болезнь Гибера имеет специфические признаки при визуальном осмотре, однако есть некоторые болезни, очень похожие на нее. Поэтому крайне важно отличать их друг от друга, по чему проводится дифференциальная диагностика пациента. В перечень патологий, сходных с болезнью Гиберта, входят:
- Красный плоский лишай, при котором сыпь отличается отсутствием шелушения кожи.
- Разноцветный лишай, вызванный грибковой инфекцией. Пятна при этой патологии не имеют четких очертаний и часто сливаются друг с другом, образуя одно большое пятно.
- Псориаз почти не отличается от розового лишая, но для него характерно хроническое течение.
- Стригущий лишай или микроспория характеризуется тем, что поражает в основном кожу головы.
- Опоясывающий лишай вызывается вирусом герпеса и протекает с сильной болью, а сыпь имеет вид волдырей.
- Сифилитическая розеола, являющаяся симптомом вторичного сифилиса. Сыпь при этом заболевании локализуется по всему телу, в том числе на слизистых оболочках.
- Аллергический дерматит, проявляющийся в месте прямого контакта кожи с аллергеном. В этом случае сыпь, в отличие от болезни Гибера, не распространяется по организму и исчезает через несколько часов.
- Экзема — заболевание, вызывающее сыпь в виде пузырьков (пузырьков), стойким признаком этой патологии является сильный зуд и хроническая форма.
Некоторые лабораторные тесты также могут помочь в устранении грибковых, бактериальных и вирусных заболеваний, подобных питириазу. Специалисты одновременно назначают специальные исследования фрагментов эпителия в месте образования пятен для исключения таких инфекций. Анализы крови также помогают определить наличие или отсутствие сифилитической инфекции, определить общий воспалительный ответ в организме, помочь оценить уровень иммунодефицита.
Симптомы и лечение розового лишая Жибера взаимосвязаны.
Лечение болезней
Пациенты, страдающие неосложненным питирием, по мнению медицинских экспертов, не нуждаются в терапии этого заболевания, потому что в течение двух месяцев от начала патологического состояния излечение происходит самопроизвольно.
Когда розовый лишай исчезает, на коже обычно не остается никаких следов, и эта проблема больше никогда не появляется у человека. Лишайник Гибера не заразен, и если пациент чувствует себя хорошо и не имеет симптомов недуга, характерных для начала болезни, ему разрешается посещать общественные места и выполнять профессиональные обязанности.
Как проходит лечение розового лишая Гибера (на фото виден его внешний вид)?
Когда лишай сопровождается сильным зудом, болью или другими патологическими явлениями, необходимы определенные терапевтические процедуры. Для таких целей используются некоторые антигистаминные препараты в виде таблеток, растворов для перорального применения, а также иммуномодуляторы для устранения воспалительного процесса и зуда.
Также следует отметить, что купание в воде, трение кожи и давление на нее, а также ультрафиолетовое облучение и некоторые медицинские препараты, содержащие в своем составе смолу и серу, приводят к тому, что лишай Жибера начинает распространяться по всему телу. кузов даже больше.в результате выздоровление происходит намного позже, чем ожидалось. Поэтому пациентам с данной патологией не рекомендуется посещать баню, сауну или бассейн. Мыть можно под душем, теплой водой и ни в коем случае не использовать мочалку.
Кроме того, следует избегать действий, которые могут привести к чрезмерному потоотделению, так как это также приводит к прогрессированию этого кожного заболевания. В период патологии врачи также настоятельно рекомендуют избегать солнечных ожогов и солнечных ванн.
Помимо вышеперечисленного, в список рекомендаций входит нормализация режима питания пациента, исключение жирной пищи, кофе, алкогольных напитков, а также умеренность количества потребляемого сахара и соли.
Медикаментозное лечение и профилактика
При лечении розового лишая Гиберта используются, как правило, средства симптоматической терапии. К ним относятся:
- Антигистаминные препараты: «Эриус», «Супрастин», «Цетрин», «Тавегил» и др.
- Лекарства, уменьшающие воспалительные реакции в организме: хлорид кальция, пантотенат.
- Местные препараты в виде мазей с содержанием гормональных веществ: «Элоком», «Адвантан», «Момат», «Локоид» и др.
- Растворы и пасты, в состав которых входят цинк, нафтеновые углеводороды 2%, борат 2%, например «Циндол», цинковая мазь и др.
При лечении розового лишая Жибера нельзя использовать такие растворы, как йод, «Фукорцин», «Зиндол», зеленую краску, борную кислоту, марганец, перекись водорода, яблочный уксус, облепиховое масло и другие раздражающие вещества.
Также рекомендуется использование физиотерапевтических процедур, например, средневолновое УФ-облучение.
Лечение гибера розового лишая у детей
Чаще всего терапия не требуется. Самое главное — соблюдать малоаллергенную диету и не допускать распространения пятен на коже, нужно следить, чтобы малыш не расчесывал и не травмировал пораженные участки.При сильном зуде назначают Зиндол и антигистаминные препараты (Кларитин). При экзематозных проявлениях в редких случаях назначают кортикостероидные мази и кремы («Белодерм»).
Фото розового жибера у детей представлено ниже.
Выздоровление от данной патологии может наблюдаться в виде изменения оттенка характерной сыпи. Пятна теряют воспалительные венчики, бледнеют, а затем исчезают.
Профилактика
Профилактика такой патологии обязательно должна включать меры по поддержанию правильного функционирования иммунной системы.Также необходимо соблюдать режим нагрузок и отдыха, включать в рацион достаточное количество витаминов, которые преобладают в свежих овощах и фруктах, а также обеспечивать полноценный сон.
Важным моментом в профилактике болезни Жибера является стабильность нервной системы. При этом следует избегать стрессовых ситуаций, которые чаще всего становятся спусковым крючком для развития розацеа лишая.
Мы рассмотрели лишай Гиберта, фото, симптомы и лечение.
Красный плоский лишай: причины, симптомы, … — Д-р К.М. Махабуб Улла
Красный плоский лишай: причина, симптомы, лечение, советы
——————— ———————————————
Что такое красный плоский лишай? ?
——————————-
Красный плоский лишай — это воспалительное заболевание, которое может поражать кожу, волосы, ногти и слизистые. мембраны. Красный плоский лишай обычно выглядит на коже в виде пурпурных, часто зудящих, плоских шишек, которые развиваются в течение нескольких недель. Во рту, влагалище и других участках, покрытых слизистой оболочкой, красный плоский лишай образует ажурные белые пятна, иногда с болезненными язвами.
Симптомы
—————
Признаки и симптомы красного плоского лишая зависят от пораженных участков. Типичные признаки и симптомы включают:
Красный плоский лишай кожи
———————————
Сыпь появляется резко и обычно длится несколько месяцев.
Есть скопления или узоры из блестящих, выпуклых, красных, розовых или пурпурных выпуклостей с плоским верхом.
Папулы имеют диаметр примерно от 3 до 5 миллиметров (мм).
Иногда на папулах могут появляться белые полосы, называемые стриями Уикхема.
Может возникнуть сильный зуд, особенно ночью.
Наиболее пораженные участки — запястья, локти, лодыжки и поясница. Голени могут поражаться утолщенным красным плоским лишаем.
Красный плоский лишай полости рта
————————
На внутренней стороне щек появляются белые полосы. Также могут быть поражены десны, язык и губы.
Полоски обычно безболезненны и не зудят.
Возможное покраснение и образование пузырей на деснах.

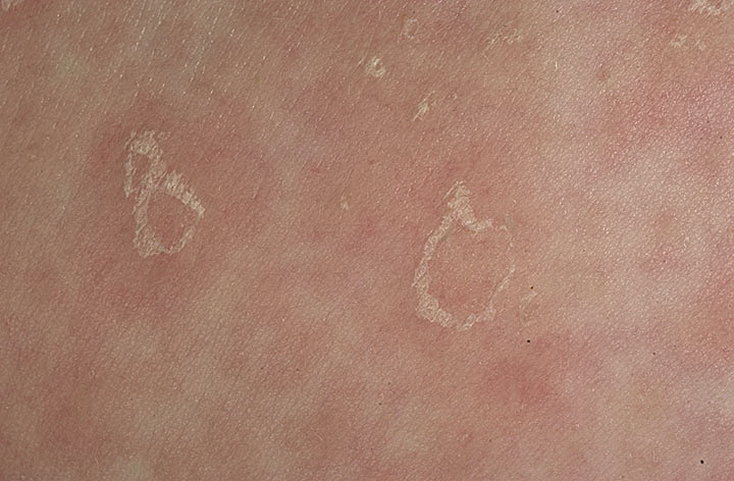 Постепенно они со спины переходят на шею, руки и ноги.
Постепенно они со спины переходят на шею, руки и ноги.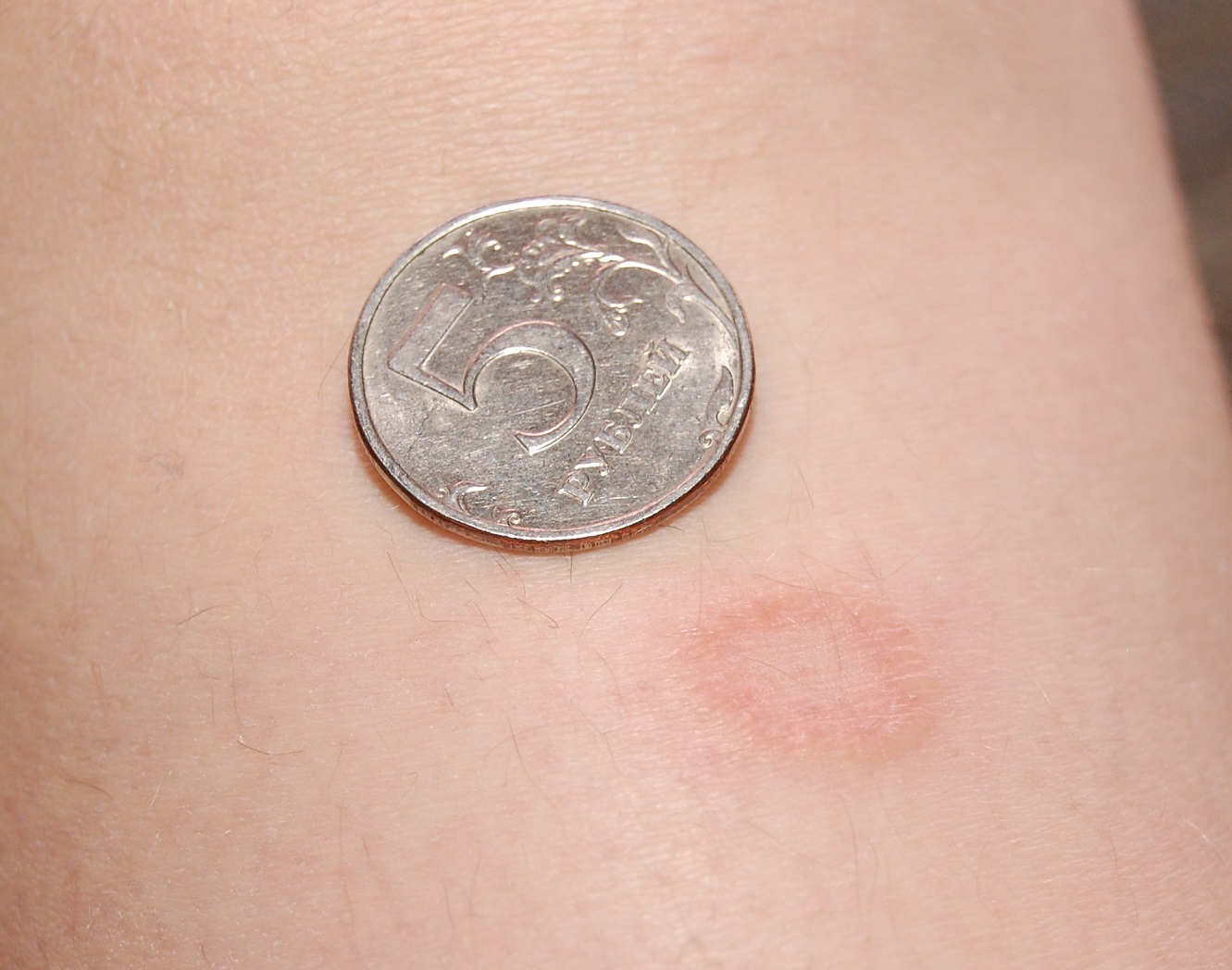

 Тепло и вода способствуют распространению очагов поражения. Медики советуют не мочить бляшки, при приеме душа не пользоваться жесткими мочалками, после водных процедур не растирать тело полотенцем. После купания важно обработать кожу средствами местного действия.
Тепло и вода способствуют распространению очагов поражения. Медики советуют не мочить бляшки, при приеме душа не пользоваться жесткими мочалками, после водных процедур не растирать тело полотенцем. После купания важно обработать кожу средствами местного действия.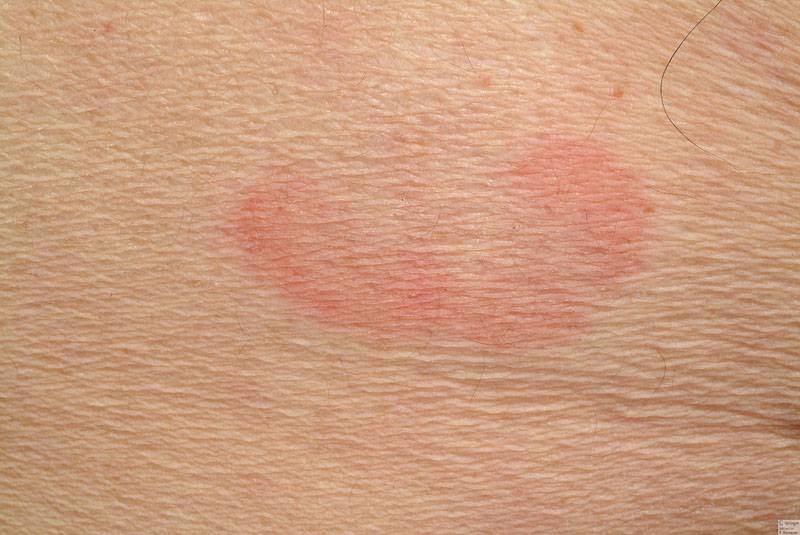 Перед использованием листья вымачиваются в сметане,прикладываются к больному участку и оставляются на полчаса.
Перед использованием листья вымачиваются в сметане,прикладываются к больному участку и оставляются на полчаса.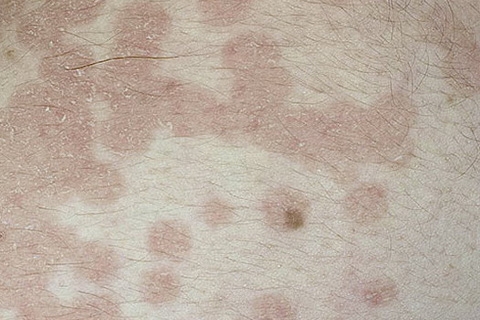
 Основной признак, который свидетельствует о присутствии у человека данного типа лишая – формирование так называемой материнской бляшки. Она представляет собой круглое крупное пятно яркого розового или красного окраса. Его размеры могут достигать 2-10 см. Как выглядит материнская бляшка при лишае Жибера, можно увидеть на фото. Она состоит из прозрачных отрубевидных мелких шелушащихся чешуек, ее слегка вогнутый центр имеет бледный оттенок, в то время как приподнятые ровные края бляшки имеют ярко выраженный окрас. В целом она напоминает медальон. Чаще всего образование формируется на туловище в области плеч, груди и лопаток.
Основной признак, который свидетельствует о присутствии у человека данного типа лишая – формирование так называемой материнской бляшки. Она представляет собой круглое крупное пятно яркого розового или красного окраса. Его размеры могут достигать 2-10 см. Как выглядит материнская бляшка при лишае Жибера, можно увидеть на фото. Она состоит из прозрачных отрубевидных мелких шелушащихся чешуек, ее слегка вогнутый центр имеет бледный оттенок, в то время как приподнятые ровные края бляшки имеют ярко выраженный окрас. В целом она напоминает медальон. Чаще всего образование формируется на туловище в области плеч, груди и лопаток. Это естественные складки кожи, по которым проходит натяжение. В результате высыхания и потрескивания кожи в этой зоне возможен зуд и неприятные ощущения.
Это естественные складки кожи, по которым проходит натяжение. В результате высыхания и потрескивания кожи в этой зоне возможен зуд и неприятные ощущения.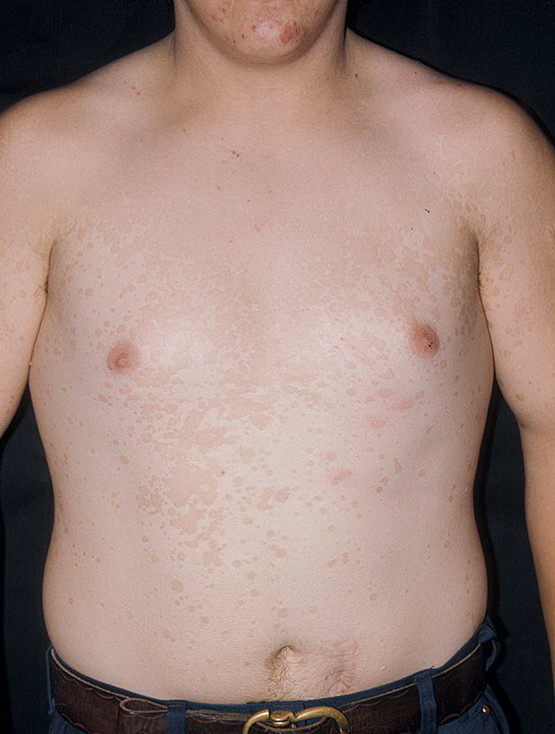 Нужно использовать гели, мыло или бальзамы мягкого действия.
Нужно использовать гели, мыло или бальзамы мягкого действия.
 Также желательно, чтобы белье, которое соприкасается с телом, было хлопчатобумажным.
Также желательно, чтобы белье, которое соприкасается с телом, было хлопчатобумажным. Они редко возникают на ладонях, подошвах стоп или ногтях. Нитидный лишай может исчезнуть на одном участке тела, но затем появиться на другом.
Они редко возникают на ладонях, подошвах стоп или ногтях. Нитидный лишай может исчезнуть на одном участке тела, но затем появиться на другом. Побочные эффекты различаются в зависимости от того, используется ли она в виде мази, наносимой непосредственно на кожу (местно) или принимаемой в виде таблеток (перорально). Длительное применение местных кортикостероидов может вызвать истончение кожи, снижение лечебного эффекта и другие проблемы с кожей. Длительный прием пероральных кортикостероидов может вызвать ослабление костей (остеопороз), диабет, высокое кровяное давление и высокий уровень холестерина.
Побочные эффекты различаются в зависимости от того, используется ли она в виде мази, наносимой непосредственно на кожу (местно) или принимаемой в виде таблеток (перорально). Длительное применение местных кортикостероидов может вызвать истончение кожи, снижение лечебного эффекта и другие проблемы с кожей. Длительный прием пероральных кортикостероидов может вызвать ослабление костей (остеопороз), диабет, высокое кровяное давление и высокий уровень холестерина. Препарат для местного применения такролимус (Протопик) помогает подавить иммунный ответ и может быть полезен при нитидном лихене. Возможные побочные эффекты включают покалывание, жжение и зуд в месте нанесения лекарства.Этот препарат нельзя использовать вместе с фототерапией. Ограничьте пребывание на солнце при использовании такролимуса и не используйте солярии во время лечения.
Препарат для местного применения такролимус (Протопик) помогает подавить иммунный ответ и может быть полезен при нитидном лихене. Возможные побочные эффекты включают покалывание, жжение и зуд в месте нанесения лекарства.Этот препарат нельзя использовать вместе с фототерапией. Ограничьте пребывание на солнце при использовании такролимуса и не используйте солярии во время лечения.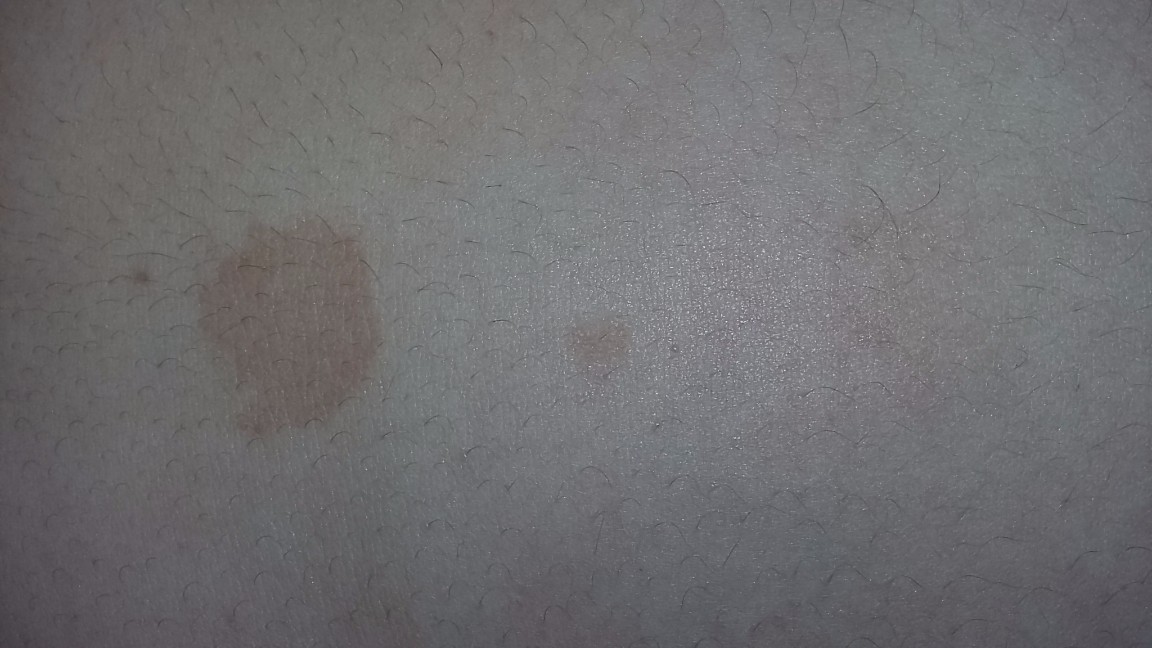 После фототерапии важно избегать пребывания на солнце в течение нескольких дней. Кроме того, для защиты глаз необходимо несколько дней носить специальные солнцезащитные очки, поглощающие УФ-лучи.
После фототерапии важно избегать пребывания на солнце в течение нескольких дней. Кроме того, для защиты глаз необходимо несколько дней носить специальные солнцезащитные очки, поглощающие УФ-лучи.
 цикл и помощь со сном
цикл и помощь со сном