Рефлюкс у детей — диагностика и лечение в ЕМС
У здорового человека моча движется из почки через мочеточник в мочевой пузырь. Если мочевой пузырь полный, давление в нем растет, и клапан пузырного отдела мочеточника смыкается. Поэтому обратное движение мочи исключено. Но при пузырно-мочеточниковом рефлюксе (ПМР) клапан поврежден или ослаблен, и моча движется назад к почке.
Чаще всего такую патологию диагностируют у детей до 2 лет.
ПРИЧИНЫ ПМР У ДЕТЕЙ
Во многих случаях причиной развития рефлюкса у ребенка становится воспаление. В результате него теряется эластичность тканей устья мочеточника, и клапан перестает смыкаться.
Часто ПМР возникает ввиду врожденных аномалий пузырного отдела мочеточника.
Спровоцировать развития патологии может высокое давление в мочевом пузыре при неполном смыкании клапана.
ОПАСЕН ЛИ ПМР ДЛЯ РЕБЕНКА
Рефлюкс опасен своими осложнениями.
Из-за нарушения оттока мочи и воспалительного процесса в почке происходит рубцевание ткани почки и теряется ее работоспособность.
Иногда рубцевание ткани сопровождается повышением артериального давления. В таких случаях консервативная терапия не справляется с повышенным АД, поэтому необходимо удаление почки.
СИМПТОМЫ ПУЗЫРНО-МОЧЕТОЧНИКОВОГО РЕФЛЮКСА У ДЕТЕЙ
В зависимости от степени (стадии) пузырно-мочеточникового рефлюкса у детей симптомы могут проявляться сильнее или слабее.
Так как чаще всего заболевание поражает маленьких детей, которые не всегда могут рассказать о своих жалобах и плохом самочувствии, особое внимание здоровью ребенка должны уделить родители.
Повышенная температура без признаков простуды и гриппа (насморк, боль в горле, кашель) – первый симптом, который должен насторожить родителей.
Общая слабость, которая появляется из-за повышения АД, также сигнализирует о патологии.
При этом ребенок может испытывать
По результатам обследования у детей с пузырно-мочеточниковым рефлюксом диагностируется повышенный уровень лейкоцитов в крови и моче и СОЭ в крови – главные признаки воспаления в организме.
ДИАГНОСТИКА ПУЗЫРНО-МОЧЕТОЧНИКОВОГО РЕФЛЮКСА У ДЕТЕЙ
Результаты лабораторных анализов помогают врачу заподозрить острый пиелонефрит и ПМР у ребенка. Далее маленький пациент должен пройти инструментальное обследование.
Главный этап диагностики рефлюкса – цистография. Это исследование позволяет визуализировать обратный заброс мочи из мочевого пузыря в мочеточник и почку.
Поскольку рефлюкс – динамический процесс, который может быть различной продолжительности и интенсивности и возникает при различном наполнении мочевого пузыря, важно для диагностики ПМР правильно провести это исследование.
Преимущества проведения цистографии в ЕМС:
- Исследование в ЕМС проводит детский уролог. Он сразу оценивает информативность полученных снимков и подробно разъясняет родителям результаты.
-
Цистография проводится в динамическом режиме записи видео на цифровом рентгеновском аппарате. Это помогает врачу полностью визуализировать и зафиксировать процесс наполнения и опорожнения мочевого пузыря, дает возможность пересмотреть полную запись исследования и не пропустить даже самый короткий рефлюкс.
-
При необходимости, например, если ребенок очень мал или испытывает страх перед исследованием, в ЕМС возможно проведение цистографии под седацией. Это поможет ребенку расслабиться и успокоиться, и во время процедуры он не будет испытывать дискомфорта и негативных эмоций. Перед проведением цистографии под седацией врач-анестезиолог обязательно проведет консультацию и определит дозу седативного препарата.
ЛЕЧЕНИЕ ПУЗЫРНО-МОЧЕТОЧНИКОВОГО РЕФЛЮКСА У ДЕТЕЙ В ЕМС
Клинические рекомендации по выбору метода лечения сводятся к выяснению причины пузырно-мочеточникового рефлюкса у детей.
Во многих случаях, если к развитию рефлюкса привели воспалительные заболевания, достаточно проведения консервативного лечения этих патологий. Если оно оказывается не эффективным или рефлюкс вызван анатомическими дефектами, проводится операция.
Специалисты Европейского медицинского центра владеют всеми современными методами хирургического лечения ПМР у ребенка.
Эндоскопическая операция при пузырно-мочеточниковом рефлюксе – это распространенный метод, позволяющий устранять рефлюкс более чем в 85% случаев. Суть такой операции заключается в восстановлении нарушенной функции мочеточника с помощью введения под его выходной отдел жидкого полимера (объемообразующего препарата).
Преимущества эндоскопической коррекции рефлюкса в ЕМС:
-
Работаем с любыми объемобразующими препаратами, которые разрешены к использованию в мире. На этапе дохирургического лечения обсуждаем с родителями все аспекты их применения.
-
Наши специалисты прошли международное обучение эндоскопической коррекции ПМР.

Специалисты ЕМС также выполняют реконструктивные пластические операции по коррекции пузырно-мочеточникового рефлюкса открытым, лапароскопическим или роботоассистированным способами.
Наличие в клинике новейшего оборудования и всех современных методов диагностики (высокоточное УЗИ, радионуклидные исследования, цистография на современных высокоразрешающих аппаратах, уродинамические исследования) помогает врачам давать полноценную клиническую оценку состояния здоровья пациента и проводить именно то лечение, которое эффективно в конкретном случае.
Операция при пузырно-мочеточниковом рефлюксе у ребенка 2 лет
Пузырно-мочеточниковый рефлюкс у детей (ПМР) ✅ лечение, диагностика, операции — Николаев Василий Викторович
Пузырно-мочеточниковый рефлюкс
Что такое пузырно-мочеточниковый рефлюкс?
Пузырно-мочеточниковый рефлюкс (ПМР) представляет собой возвратный ток мочи из мочевого пузыря по мочеточнику в почку. В норме моча движется однонаправленно из почки по мочеточнику в мочевой пузырь, а возвратному току мочи препятствует клапан образованный пузырным отделом мочеточника. При наполнении мочевого пузыря давление в нем возрастает, что приводит к смыканию клапана. При рефлюксе клапан поврежден или ослаблен, и моча устремляется обратно к почке. Примерно у 20% детей с инфекцией мочевых путей при обследовании выявляется пузырно-мочеточниковый рефлюкс.
В норме моча движется однонаправленно из почки по мочеточнику в мочевой пузырь, а возвратному току мочи препятствует клапан образованный пузырным отделом мочеточника. При наполнении мочевого пузыря давление в нем возрастает, что приводит к смыканию клапана. При рефлюксе клапан поврежден или ослаблен, и моча устремляется обратно к почке. Примерно у 20% детей с инфекцией мочевых путей при обследовании выявляется пузырно-мочеточниковый рефлюкс.
Чем опасен пузырно-мочеточниковый рефлюкс у детей?
У детей ПМР – наиболее частая причина вторичного сморщивания почек и нарушения почечной функции. Рефлюкс мешает удалению проникающей в мочевые пути микрофлоры, приводя к хроническому воспалению почек (пиелонефриту). Кроме того, при мочеиспускании давление в почечной лоханке резко возрастает, вызывая повреждение почечной ткани. Исходом хронического воспаления протекающего на фоне нарушения оттока мочи является рубцевание почечной ткани с потерей функции почки (вторичное сморщивание почки, нефросклероз).
Каковы причины ПМР?
Выделяют несколько основных факторов, приводящих к нарушению функции клапана в нижнем отделе мочеточника. Повышенное давление в мочевом пузыре вместе с недостаточной фиксацией устья мочеточника, сопровождаются укорочением клапанного отдела мочеточника и возникновением ПМР. Хронический цистит (воспаление) нарушает эластичность тканей устья мочеточника, способствуя нарушению смыкания клапана. Особое место среди причин ПМР занимают врожденные аномалии пузырного отдела мочеточника, включающие различные варианты нарушения анатомии мочеточниково-пузырного соединения.
Каковы клинические проявления ПМР?
Атака острого пиелонефрита является первым клиническим проявлением наличия пузырно-мочеточникового рефлюкса у большинства детей. Заболевание начинается с повышение температуры выше 38,0 без катаральных явлений. В анализах мочи повышается количество лейкоцитов, количество белка. В анализах крови также определяется высокий уровень лейкоцитов, повышение СОЭ. Дети с острым пиелонефритом направляются на стационарное лечение, после которого обычно проводится урологическое обследование. Изредка встречаются жалобы на боли в животе или в поясничной области стороне поражения. У новорожденных подозрение на рефлюкс чаще возникает при обнаружении расширения лоханки (пиелоэктазии) по данным УЗИ.
В анализах мочи повышается количество лейкоцитов, количество белка. В анализах крови также определяется высокий уровень лейкоцитов, повышение СОЭ. Дети с острым пиелонефритом направляются на стационарное лечение, после которого обычно проводится урологическое обследование. Изредка встречаются жалобы на боли в животе или в поясничной области стороне поражения. У новорожденных подозрение на рефлюкс чаще возникает при обнаружении расширения лоханки (пиелоэктазии) по данным УЗИ.
Как устанавливается диагноз?
Основным методом диагностики ПМР является микционная цистография: в мочевой пузырь через катетер, проведенный по мочеиспускательному каналу, вводится 15-20%-ный раствор рентгеноконтрастного вещества до появления позыва к мочеиспусканию. Производится 2 рентгеновских снимка: первый – непосредственно после заполнения мочевого пузыря, второй — во время мочеиспускания. На основании цистографии ПМР разделяются по степеням от 1 до 5ст (Рис.1). Критериями — является уровень заброса мочи и выраженность расширения мочеточника. Наиболее легкой является первая степень, а наиболее тяжелой — 5степень рефлюкса.
Наиболее легкой является первая степень, а наиболее тяжелой — 5степень рефлюкса.
Выявленные при цистографии рефлюксы также подразделяются на активные (во время мочеиспускания) и пассивные (вне мочеиспускания при низком давлении в мочевом пузыре). Помимо обнаружения рефлюкса и определения его степени, цистография позволяет получить важную информацию о проходимости мочеиспускательного канала, и заподозрить нарушения функции мочевого пузыря. Пузырно-мочеточниковый рефлюкс, появляющийся время от времени, носит название транзиторного.
Какие еще методы используются для обследования?
Дополнительную информацию о состоянии органов мочевыделения у детей с ПМР позволяют получить внутривенная урография, исследование функции мочевого пузыря (уродинамическое исследование), цистоскопия и лабораторные анализы. Функция почек определяется на основании радиоизотопного исследования (нефросцинтиграфия). В результате этих исследований рефлюксы дополнительно подразделяются на первичные (патология устья мочеточника) и вторичные, возникшие из-за воспаления и повышения давления в мочевом пузыре.
Как лечится вторичный рефлюкс?
При вторичном ПМР проводится лечение заболеваний, приводящих к его возникновению (лечение цистита, дисфункции мочевого пузыря, восстановление проходимости мочеиспускательного канала). Вероятность исчезновения вторичного рефлюкса после устранения причины составляет от 20 до 70% в зависимости от заболевания. Реже происходит «самоизлечение» вторичных ПМР при врожденной патологии. Нередко и после устранения причины, вторичный рефлюкс сохраняется, тогда лечение проводится оперативными методами.
Как лечится первичный ПМР?
При первичных рефлюксах, возникающих на фоне патологии устья мочеточника, выполняются хирургические или эндоскопические операции, направленные на восстановление клапанной функции мочеточника. Хирургические операции тяжелее переносятся детьми и выполняются на открытом мочевом пузыре. Эндоскопические операции намного легче и безопаснее для ребенка и проводятся в процессе цистоскопии через мочеиспускательный канал.
Как выбирается метод лечения рефлюкса?
И при хирургическом и при эндоскопическом лечении можно получить хорошие результаты лечения. Однако на практике результаты лечения в разных клиниках значительно варьируют. Как правило, хирург использует тот метод, которым он лучше владеет и который позволяет ему получить приемлемые результаты лечения. В российском здравоохранении выбор метода операции определяется установками, принятыми в данном учреждении. Нефрологи реже направляют больных для оперативного лечения, наблюдая детей и проводя антибактериальное лечение и профилактику инфекции. Следует отметить, что такой подход оправдан при малых степенях рефлюксов и отсутствии инфекции мочевых путей.
Может ли первичный ПМР исчезнуть без операции?
Если не лечить первичный рефлюкс оперативными методами, то с годами он может исчезнуть самостоятельно в 10-50% случаев, однако, за это время в почке происходят необратимые изменения. Чем выше степень рефлюкса, тем ниже вероятность его самоизлечения. Наиболее вероятно исчезновение рефлюкса 1ст, поэтому при ПМР 1 ст. операции обычно не проводятся. Маловероятно самоизлечение рефлюксов 3-5 степени – поэтому они подлежат оперативному лечению. Рефлюкс 2 степени и транзиторный рефлюкс оперируют при рецидивирующем пиелонефрите. Методом выбора является эндоскопический.
Наиболее вероятно исчезновение рефлюкса 1ст, поэтому при ПМР 1 ст. операции обычно не проводятся. Маловероятно самоизлечение рефлюксов 3-5 степени – поэтому они подлежат оперативному лечению. Рефлюкс 2 степени и транзиторный рефлюкс оперируют при рецидивирующем пиелонефрите. Методом выбора является эндоскопический.
Насколько срочно нужно лечить ПМР?
Абсолютно показано оперативное лечение рефлюкса эндоскопическим или хирургическим методом, независимо от степени и возраста пациента, при рецидивирующем остром пиелонефрите. Рефлюкс 3-5 степени без обострений пиелонефрита так же, как правило, лечат оперативными методами. Стерильный рефлюкс 1-3 степени без воспалительных изменений в анализах мочи может быть оставлен под наблюдением.
Каков принцип хирургического лечения ПМР?
До настоящего времени в большинстве урологических отделений проводится хирургическое лечение пузырно-мочеточникового рефлюкса. Операции выполняются на открытом мочевом пузыре. Задачей антирефлюксных операций является создание туннеля под слизистой оболочкой мочевого пузыря, в который помещается участок мочеточника. При этом моча, заполняющая мочевой пузырь, прижимает эластичную верхнюю стенку мочеточника к нижней, препятствуя проникновению мочи из мочевого пузыря в мочеточник.
Задачей антирефлюксных операций является создание туннеля под слизистой оболочкой мочевого пузыря, в который помещается участок мочеточника. При этом моча, заполняющая мочевой пузырь, прижимает эластичную верхнюю стенку мочеточника к нижней, препятствуя проникновению мочи из мочевого пузыря в мочеточник.
Каковы недостатки хирургического лечения ПМР?
Различные хирургические методики в разных руках позволяют добиться положительных результатов в 75 — 98% случаев. Недостатки: травматичность, длительный наркоз, длительный послеоперационный период. При рецидиве рефлюкса повторные операции сложны и имеют более высокий риск неудач.
Что такое эндоскопическое лечение ПМР?
Суть метода заключается в восстановлении нарушенной антирефлюксной функции мочеточника путем введения под его выходной отдел белка коллагена или инертной пасты («безразличной» для человеческих тканей) (рис. 2). Полимер формирует бугорок, который прижимает нижнюю стенку мочеточника к верхней, восстанавливая клапанную функцию.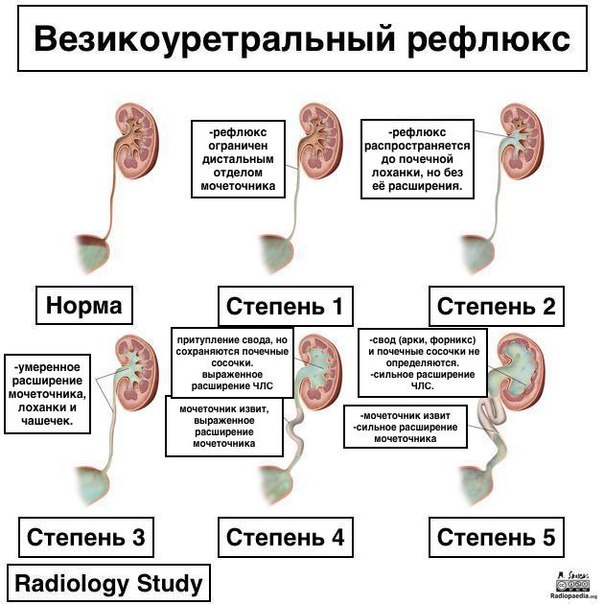
Как осуществляется эндоскопическое лечение?
Вмешательство проводится в процессе цистоскопии, под кратковременным ингаляционным (масочным) или внутривенным наркозом. Используются современные детские операционные цистоскопы фирмы и специальные иглы. Продолжительность процедуры составляет 10-15 минут. Через 1-3 часа состояние пациента нормализуется. Через 2-4 суток дети выписываются под амбулаторное наблюдение. До выписки проводится антибактериальная профилактика мочевой инфекции. Контрольное обследование — через 3-6 месяцев.
Каковы преимущества эндоскопического лечения?
Преимущества эндоскопических операций при рефлюксе очевидны: малая травматичность, короткий госпитальный период, минимальный риск осложнений. Если при этом достигается высокая эффективность (не менее 70-80% стойкого излечения после первой процедуры), то преимущества эндоскопического лечения оказываются бесспорными. В тоже время при низкой эффективности возрастает количество повторных вмешательств и наркозов, что снижает целесообразность использования метода, поэтому хирургическое лечение рефлюкса сохраняет актуальность. Следует отметить, что неправильно выполненная первичная эндоскопическая процедура резко снижает эффективность лечения, так как устье мочеточника фиксируется в невыгодном положении.
Следует отметить, что неправильно выполненная первичная эндоскопическая процедура резко снижает эффективность лечения, так как устье мочеточника фиксируется в невыгодном положении.
От чего зависят результаты эндоскопического лечения?
Метод имеет множество технических нюансов, поэтому результаты его применения значительно различаются. Излечение после одной эндоскопической процедуры от 25 до 95% , а окончательные результаты лечения в разных руках сотавляют от 40 до 97%. Более надежные результаты получены при использовании нерассасывающихся паст – Тефлон, Дефлюкс, Дам+. Лучшие результаты отмечены при : первичных процедурах, рефлюксах малых степеней, отсутствии грубой аномалии устья мочеточника и патологии мочевого пузыря.
Каковы собственные результаты эндоскопического лечения ПМР?
По нашим данным (урологическое отделения РДКБ) стойкое излечение ПМР при эндоскопическом лечении всех его форм составляет 95%, при рефлюксе 2-3 степени 98%, при рефлюксах 4-5степени 84-89%. В настоящее время проведено лечение более 2.500 пациентов. Таким образом, эффективность эндоскопического лечения в нашей клинике выше, чем хирургических методов, что и определяет его приоритетное использование.
В настоящее время проведено лечение более 2.500 пациентов. Таким образом, эффективность эндоскопического лечения в нашей клинике выше, чем хирургических методов, что и определяет его приоритетное использование.
Консультации (от 0 до 18 лет) проводятся в поликлинике Российской Детской Клинической Больницы (Москва, Ленинский проспект 117)
+7 (495) 434-76-00
номер приемной Российской Детской Клинической Больницы
+7 (916) 610-70-82
Контактный номер (только WhatsApp) Николаева Василия Викторовича
НазадПузырно-мочеточниковый рефлюкс — WMT клиника высоких технологий
Пузырно-мочеточниковый рефлюкс (ПМР) – заболевание, при котором происходит обратный ток мочи из мочевого пузыря в мочеточники. Патология встречается как у взрослых, так и у детей, и без своевременного лечения приводит к нарушению функционирования всей мочевыделительной системы.
ПРИЧИНЫ ПМР
Пузырно-мочеточниковый рефлюкс бывает первичным и вторичным. Первичный возникает из-за аномалий мочевых органов во внутриутробном периоде и чаще всего встречается у детей. Вторичный возникает после перенесённых заболеваний и операций на органах мочевыделительной системы, проявляется чаще у взрослых.
Основные причины развития рефлюкса:
- Перенесенные инфекционные заболевания мочевыделительной системы
- Обструкция уретры
- Гиперплазия предстательной железы
- Злокачественные опухоли
- Сморщенный мочевой пузырь
- Нейрогенный мочевой пузырь
КАК ПРОЯВЛЯЕТСЯ ПМР?
- Частые позывы к мочеиспусканию
- Болезненность при мочеиспускании и в покое
- Мочеиспускание малыми порциями
- Мутный цвет мочи
- При воспалительных осложнениях повышение температуры тела, озноб
- Сильные боли в пояснице
- При развитии вторично сморщенной почки – явления артериальной гипертонии и почечной недостаточности
ДИАГНОСТИКА ПМР
Для полноценного лечения необходимо точно определить причину заболевания, а затем ее устранить. С этой целью в клинике WMT врачи-урологи проводят комплексную диагностику:
С этой целью в клинике WMT врачи-урологи проводят комплексную диагностику:
- Общий осмотр
- Сбор анамнеза
- Ультразвуковая диагностика
- Компьютерная томография
- Контрастная рентгенография мочевого пузыря
ЛЕЧЕНИЕ ПМР
В клинике WMT врачи-урологи выполняют все виды лечения заболевания:
- При незначительном и неосложнённом рефлюксе возможно применение консервативной терапии. Она включает профилактику инфекционных осложнений, периодическую самокатетеризацию, обязательное мочеиспускание каждые 2 часа.
- Оперативное лечение включает различные способы устранения проблемы: от введения препаратов, образующих объем, в область устья мочеточников до реконструктивных операций.
ЗАПИСЬ НА ПРИЁМ
Запишитесь на консультацию к урологу клиники WMT по телефону 8 (861) 206-03-03 или оставьте заявку на сайте.
Мочеточниковый рефлюкс у детей ПМР: операция, эндоскопическая коррекция гелем
Лечение ПМР у детей в «МедикаМенте»
Если у ребенка имеется пузырно мочеточниковый рефлюкс, следует обязательно лечить данное заболевание, в противном случае можно получить необратимые изменения в почке с потерей ее функции! Современное лечение ПМР включает в себя комплекс мероприятий (терапевтических и хирургических), направленных на устранение причины рефлюкса и ликвидацию его последствий. Для выбора верной тактики лечения необходимо тщательное обследование ребенка. Основным методом диагностики ПМР является микционная цистография — рентгенологическое исследование наполненного контрастным веществом мочевого пузыря. При цистоскопии по состоянию устьев мочеточников уточняется форма рефлюкса.
Для выбора верной тактики лечения необходимо тщательное обследование ребенка. Основным методом диагностики ПМР является микционная цистография — рентгенологическое исследование наполненного контрастным веществом мочевого пузыря. При цистоскопии по состоянию устьев мочеточников уточняется форма рефлюкса.
Детские урологи медцентра «МедикаМенте» накопили большой опыт лечения детских урологических заболеваний и готовы помочь Вашему ребенку. Специализированный детский хирургический стационар в Королеве оснащен современной медицинской аппаратурой, а детские хирурги Центра мастерски владеют современными методиками в области урологической эндоскопии. Дети, поступающие в стационар МедикаМенте с диагнозом пузырно-мочеточниковый рефлюкс, проходят лечение лично у главного врача клиники — к.м.н., детского уролога-андролога с большим опытом и стажем Никитского М.Н.
Никитский М.Н. в интервью
о стационаре Медика Менте
преимущества и возможности хирургии 1 дня, ролик всего 2 минуты
Хирургические операции при ПМР у детей имеют 2 основные разновидности. Это традиционная пересадка мочеточника (выполняемая лапароскопически или через разрез в области живота на открытом мочевом пузыре) и эндоскопическая коррекция рефлюкса. В случае необходимости операции хирург медцентра МедикаМенте отдает предпочтение наиболее современным и малотравматичным методам лечения, а именно: эндоскопической коррекции пузырно-мочеточникого рефлюкса у ребенка. В нашем центре можно выполнить подслизистую имплантацию любого объемобразующего препарата (Vantris, Urodex). Однако следует понимать, что выбор метода лечения зависит от множества факторов и проводится индивидуально в каждом конкретном случае. В ряде случаев (при высоких степенях рефлюкса, после неудачных инъекционных эндоскопических коррекций) предпочтение может быть отдано традиционной антирефлюксовой операции на открытом мочевом пузыре.
Это традиционная пересадка мочеточника (выполняемая лапароскопически или через разрез в области живота на открытом мочевом пузыре) и эндоскопическая коррекция рефлюкса. В случае необходимости операции хирург медцентра МедикаМенте отдает предпочтение наиболее современным и малотравматичным методам лечения, а именно: эндоскопической коррекции пузырно-мочеточникого рефлюкса у ребенка. В нашем центре можно выполнить подслизистую имплантацию любого объемобразующего препарата (Vantris, Urodex). Однако следует понимать, что выбор метода лечения зависит от множества факторов и проводится индивидуально в каждом конкретном случае. В ряде случаев (при высоких степенях рефлюкса, после неудачных инъекционных эндоскопических коррекций) предпочтение может быть отдано традиционной антирефлюксовой операции на открытом мочевом пузыре.
(*нам важно Ваше мнение о наших услугах)
Пузырно мочеточниковый рефлюкс у детей
ЧТО МЫ ГОТОВЫ ПРЕДЛОЖИТЬСовсем не больно!
В любом возрасте оперативное лечение пузырно-мочеточникового рефлюкса у детей выполняется под наркозом. Маленький пациент засыпает, а когда просыпается, все неприятности уже позади. Использование анестетика последнего поколения Севоран делает выход из наркоза и возвращение к нормальному состоянию достаточно скорым и комфортным. В центре детской хирургии «МедикаМенте» по согласованию с хирургом мама или папа могут находиться рядом с ребенком в операционной, пока он не уснет от наркоза.
Маленький пациент засыпает, а когда просыпается, все неприятности уже позади. Использование анестетика последнего поколения Севоран делает выход из наркоза и возвращение к нормальному состоянию достаточно скорым и комфортным. В центре детской хирургии «МедикаМенте» по согласованию с хирургом мама или папа могут находиться рядом с ребенком в операционной, пока он не уснет от наркоза.
Комфортные условия пребывания в стационаре
Высокий уровень сервиса в стационаре клиники «Медика Менте» и возможность совместного пребывания с ребенком делают процесс лечения максимально комфортным для родителей и юного пациента. Комфортабельные одно- и двухместные палаты оснащены импортной медицинской мебелью, отдельным санузлом, телевизором, беспроводным интернетом (Wi-Fi). Каждая кровать в стационаре оснащена кнопкой «вызов» для связи с медперсоналом. Питание для пациентов стационара организовывается в индивидуальном режиме …фото палат стационара
Без стрессов и очередей
Часто бывает что, что операцию пузырно-мочеточникового рефлюкса в стационаре городской больницы приходится ждать в очереди несколько месяцев.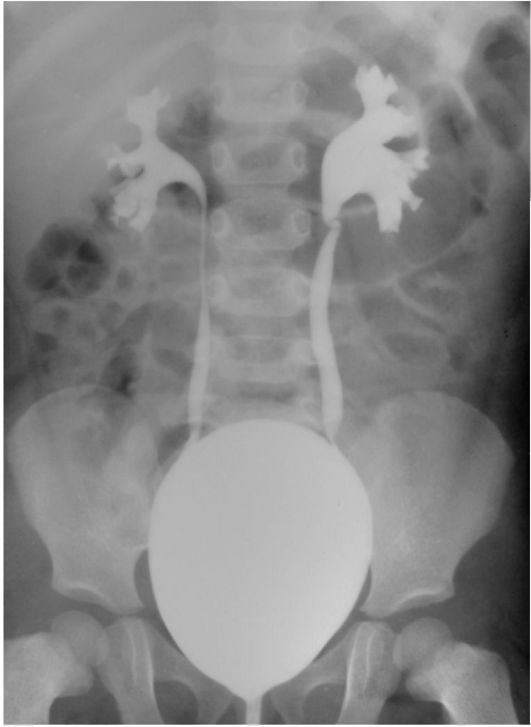 Госпитализация в стационар клиники МедикаМенте осуществляется в удобное для вас время и в кратчайшие сроки …как происходит госпитализация
Госпитализация в стационар клиники МедикаМенте осуществляется в удобное для вас время и в кратчайшие сроки …как происходит госпитализация
Всего 1 день в больнице
Эндоскопическая коррекция ПМР отличается минимальной травматичностью и коротким сроком госпитализации. Как правило, через 2-4 часа после операции состояние пациента полностью нормализуется. Через сутки после проведения контрольного УЗИ в случае удовлетворительного состояния дети выписываются под амбулаторное наблюдение.
Антирефлюксная операция: традиционная пересадка мочеточника
Открытое оперативное лечение пузырно-мочеточникового рефлюкса – достаточно серьезная операция. Длительность оперативного вмешательства составляет не менее полутора часов. Операция выполняется под эндотрахеальным наркозом, требует разреза в нижней части живота, пребывания в больнице (продолжительность неосложненного госпитального периода после полостной операции составляет в среднем от 7 суток), катетеризации пузыря после операции. Открытая операция рекомендуется, в основном, для лечения высоких степеней рефлюкса с нарушением анатомии устья мочеточника.
Открытая операция рекомендуется, в основном, для лечения высоких степеней рефлюкса с нарушением анатомии устья мочеточника.
Эндоскопическая операция при рефлюксе у детей
Эндоскопическая коррекция является альтернативой оперативному лечению пузырно-мочеточникового рефлюкса. В отличие от операции на открытом мочевом пузыре при эндоскопическом методе процедура занимает 30-40 минут, не оставляет шрамов, отличается меньшими послеоперационными осложнениями и сводит к минимуму период госпитализации и восстановления. Как правило, через 2-4 часа состояние пациента полностью нормализуется. Через сутки ребенок выписывается под амбулаторное наблюдение.
Метод обладает малой инвазивностью. Коррекция ПМР проводится с помощью прибора эндоскопа под кратковременным ингаляционным (масочным) наркозом. Используются современные детские (очень тонкие) операционные цистоскопы фирмы «STORZ» (Германия). В место, где мочеточник входит в мочевой пузырь, вводится специальный гель, препятствующий возвращению мочи в мочеточник. Используемый имплантат (объемобразующий гель) имеет огромное значение в эндоскопической методике лечения рефлюкса мочевого пузыря у детей. В стационаре МедикаМенте для эндоскопической коррекции пузырно-мочеточникового рефлюкса используются современные высокоэффективные препараты зарубежного производства. До 85% больных избавляются от ПМР после первой процедуры. Контрольная цистография выполняется через 6 месяцев.
Используемый имплантат (объемобразующий гель) имеет огромное значение в эндоскопической методике лечения рефлюкса мочевого пузыря у детей. В стационаре МедикаМенте для эндоскопической коррекции пузырно-мочеточникового рефлюкса используются современные высокоэффективные препараты зарубежного производства. До 85% больных избавляются от ПМР после первой процедуры. Контрольная цистография выполняется через 6 месяцев.
Анализы перед операцией ПМР у детей
Пройти предоперационное обследование можно в поликлинике по месту жительства или в любой коммерческой клинике. Сканы результатов анализов необходимо прислать на наш электронный адрес. Перед операцией необходимо будет предоставить оригиналы анализов, выписок и заключений врачей. Уточняйте у своего лечащего врача список анализов и обследований перед операцией, так как в некоторых случаях при сопутствующей патологии необходимы дополнительные консультации и обследования.
- анализ мочи
- анализ крови
- тромбоциты, время свертывания, кровотечения (коагулограмма)
- биохимический анализ: белок, билирубин, мочевина, креатинин
- ВИЧ, исследование на гепатиты «В» и «С»
- ЭКГ с расшифровкой или заключение кардиолога
- группа крови, резус фактор
Пузырно-мочеточниковый рефлюкс
Шмыров О. С.
С.
Пузырно-мочеточниковый рефлюкс (ПМР) — это ретроградный ток (заброс) мочи из мочевого пузыря в мочеточник. ПМР воздействует отрицательно на почку, создавая условия для активизации инфекции мочевых путей и хронического пиелонефрита, а также вызывает патологические изменения ткани почки со снижением её функции — рефлюкс нефропатию.
Моча, образуясь в ткани почки, далее попадает в почечную лоханку, из лоханки — в мочеточник, из мочеточника — в мочевой пузырь. В мочевом пузыря моча накапливается (фаза накопления мочи), и при сокращении мочевого пузыря выводится наружу через мочеиспускательный канал (фаза изгнания мочи).В норме, моча течёт только в направлении «от почки к мочеиспускательному каналу», что обеспечивается волнообразными сокращениями мышечных волокон лоханки и мочеточника, и наличием функционального клапана в месте впадения мочеточника в мочевой пузырь. Пузырно-мочеточниковый рефлюкс — заболевание, при котором ток мочи приобретает обратное направление, вследствие несостоятельности клапанного механизма пузырно-мочеточникового сегмента, т. е. моча забрасывается в мочеточник в фазу накопления мочи (пассивный рефлюкс), в фазу изгнания мочи (активный рефлюкс) или в обе фазы (смешанный рефлюкс).
е. моча забрасывается в мочеточник в фазу накопления мочи (пассивный рефлюкс), в фазу изгнания мочи (активный рефлюкс) или в обе фазы (смешанный рефлюкс).
Синонимами термина «пузырно-мочеточниковый рефлюкс» являются: пузырно-почечный рефлюкс и пузырно-лоханочный рефлюкс.
Основной опасностью существования пузырно-мочетоикового рефлюкса (ПМР) является рецидивирующая инфекция мочевыхпутей и рефлюкс- нефропатия, приводящие к ухудшению функции почки, или даже, в тяжёлых случаях, к потере функции почки.
Под термином «рефлюкс-нефропатия» понимают комплекс склеротических изменений в структуре почки, приводящих к замещению паренхимы почки — патологической соединительной тканью,неспособной выполнять почечную функцию.
Симптомы
Наиболее частым проявлением пузырно-мочеточникового рефлюкса является инфекция мочевых путей, в виде:
- лейкоцитурии (увеличение количества лейкоцитов в анализе мочи)
- пиелонефрита (повышение температуры тела, недомогание, увеличение количества лейкоцитов в анализе мочи, иногда боли в поясничной области)
Если у ребёнка любого возраста отмечается устойчивое увеличение количества лейкоцитов в анализе мочи — первое состояние, которое нужно диагностировать — ПУЗЫРНО-МОЧЕТОЧНИКОВЫЙ РЕФЛЮКС.
Диагностика
На первом этапе диагностики выполняется ультразвуковое исследование почек, мочеточников и мочевого пузыря. При расширении лоханки почки и мочеточника может быть заподозрен пузырно-мочеточниковый рефлюкс. При наличии признаков истончения паренхимы почек — требуется проведение дополнительного исслеования — ультразвуковой допплерографии почек. УЗДГ почек позволит выявить признаки рефлюкс-нефропатии.
Так же на начальном диагностическом этапе выявляются варианты дисфункции мочевого пузыря, которые могут быть причиной и(или) усугублять течение пузырно-мочеточникового рефлюкса, путём регистрации ритма спонтанных мочеиспуканий, выполнения УЗИ с полным и опорожнённым мочевым пузырём, функциональных исследований мочевого пузыря в случае необходимости.
Основным способом диагностики ПМР является микционная цистография.
Микционная цистография заключается в введении раствора, содержащего контрастное вещество в мочевой пузырь (через катетер) и выполнении рентгеновских снимков до и во время мочеиспускания.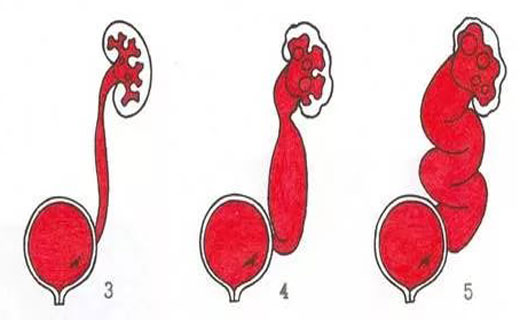 Если отмечен заброс контрастного вещества в мочеточник и лоханку почки — диагностируется ПУЗЫРНО-МОЧЕТОЧНИКОВЫЙ РЕФЛЮКС.
Если отмечен заброс контрастного вещества в мочеточник и лоханку почки — диагностируется ПУЗЫРНО-МОЧЕТОЧНИКОВЫЙ РЕФЛЮКС.
В зависимости от уровня ретроградного заброса контрастноговещества на цистографии и сопутствующих изменений размеров мочеточника и почечной лоханки разделяют 5 степеней ПМР (внутренняя ссылка):
- 1 степень — на цистографии контрастируется только нерасширенный мочеточник;
- 2 степень — контрастируется мочеточник и почечная лоханка, не расширены;
- 3 степень — мочеточник и лоханка незначительно расширены;
- 4 степень — контраст определяеся в умеренно извитом, расширенном мочеточнике и расширенной почечной лоханке;
- 5 степень — контрастируется коленообразно извитой, расширенный мочеточник и расширенная коллекторная система почки.
Рис.1 Градация пузырно-мочеточникового рефлюкса по степеням, в зависимости от уровня заброса контрастного вещества на цистографии.
В ряде случаев, с целью исключения сопутствующих пороков верхних мочевых путей необходимо выполнение экскреторной урографии (введения контрастного вещества внутривенно и последующим выполнением серии рентгеновских снимков, с целью визуализации структуры лоханки почки и мочеточника и для выявления нарушения эвакуации контрастного вещества из верхних мочевых путей).
С целью оценки функции почек и выраженности рефлюкс-нефропатии выполняется радиоизотопное исследование почек — статическая нефросцинтиграфия.
Цистоскопия — инструментальное исследование, которое выполняется на этапе выбора тактики лечения. Технология выполнения цистоскопии: Через мочеиспускательный канал в полость мочевого пузыря вводится ЦИСТОСКОП — оптический прибор, имеющий вид стержня — трубки, диаметром от 1,2 до 4 мм (подбирается в зависимости от возраста), подключённый к видеокамере и экрану. Через цистоскоп осматривается полость мочевого пузыря, слизистая и устья мочеточников — отверстия, которыми открываются мочеточники в полость мочевого пузыря. Визуальная анатомия устьев мочеточников оказывает влияние на выбор тактики лечения пузырно-мочеточникового рефлюкса.
Лечение
На выбор тактики лечения оказывает влияние степень рефлюкса, активность инфекции мочевых путей (как часто возникают изменения в анализе мочи и(или)обострение пиелонефрита), выраженность признаков рефлюкс-нефропатии и цистоскопическая анатомия устьев мочеточников.
При первой и второй степени рефлюкса показана консервативная терапия (средства направленные на профилактику инфекции мочевых путей, на улучшение трофики мочевого пузыря, физиотерапия). Только при неэффективности терапии и персистенции инфекции мочевых путей рассматривается вопрос об эндоскопической инъекционной коррекции ПМР.
При третьей степени рефлюкса частота перехода от консервативной терапии к инъекционной коррекции выше. У части пациентов с прогрессирующей нефропатией, рецидивирующей инфекцией мочевых путей и нарушением эндоскопической анатомии устьев мочеточников целесообразно выполнение хирургического вмешательства для ликвидации ретроградного заброса мочи — антирефлюксной операции — реимплантации мочеточников.
При четвёртой и пятой степени рефлюкса эффективность эндоскопической инъекционной коррекции существенно ниже, чем при меньших степенях и используется ограниченно, при невыраженных нарушениях эндоскопической анатомии устьев мочеточников. Наибольшее значение при высоких степенях ПМР приобретают варианты оперативного лечения — антирефлюксные операции Лич-Грегуара, Политано-Леадбеттера, Коэна, Барри.
Описание способов коррекции ПМР
Эндоскопическая инъекционная коррекция пузырно мочеточникового рефлюкса заключается в введении гелевого импланта через специальную иглу в область устья мочеточника во время цистоскопии.
Введённый имплант формирует «бугорок», который при отсутствии выраженных изменений анатомии устья обеспечивает «функциональный клапан» и препятствует забросу мочи из мочевого пузыря в мочеточник.
Существуют различные типы имплантов — биодеградируемые (рассасывающиеся), частично биодеградируемые и небиодеградируемые (нерассасывающиеся). При выборе импланта специалист руководствуется множеством различных факторов — активностью инфекции, возрастом, степенью рефлюкса, анатомией устьев — и осуществляет его (выбор) индивидуально дифференцированно.
Оперативное лечение пузырно-мочеточникового рефлюкса сохраняет свою актуальность для высоких степеней ПМР и в случае неудачных эндоскопических инъекционных коррекций, заключается в реимплантации мочеточников в мочевой пузырь с хирургическим формированием антирефлюксного механизма.
Предложено множество открытых оперативных методик формирования антирефлюксного механизма через разрез передней брюшной стенки и мочевого пузыря. Самые распространённые и часто используемые: уретероцистонеоимплантации по Коэну (Cohen), Лич-Грегуару (Lich-Gregoir), Политано-Леадбеттеру (Politano-Leadbetter), Барри (Barry).
Рис.2 Транстригональный способ уретероцистонеоимплантации по Коэну (Cohen)
Рис.3 Экстравезикальное формирование антирефлюксного тоннеля по Лич-Грегуар (Lich-Gregoir)
Рис.4. Интра-экстравезикальный способ Политано-Леадбеттера (Politano-Leadbetter)
Рис.5. Экстравезикальный уретероцистонеоанастомоз по Барри (Barry)
С ними Вы можете подробнее ознакомиться в любом руководстве по урологии. В нашей статье мы опишем своё «ноу-хау» — модификации открытых методик, которые мы выполняем лапароскопически или везикоскопически — через проколы передней брюшной стенки и мочевого пузыря, без больших разрезов, малотравматически.
Везикоскопическая уретроцистонеоимплантация по Коэну (Cohen). Выполняется в нашем отделении при высоких степенях рефлюкса с нарушением анатомии устья мочеточника, в том числе после неудачных инъекционных эндоскопических коррекций.
Через 3 прокола передней брюшной стенки в полость мочевого пузыря вводится лапароскоп и два эндоскопических инструмента. Мочеточник мобилизовывается в полости мочевого пузыря, затем формируется подслизистый тоннель в поперечном направлении. Длина тоннеля, согласно классическим представлениям, подтвердившим свою эффективность должна быть в 4 раза больше диаметра мочеточника. Мобилизованный отдел мочеточника перемещается в подслизистый тоннель. Неоустье (новое устье) фиксируется по окружности мочеточника 5-6 узловыми швами тонкой, саморассасывающейся нитью на атравматичной игле. Затем ушиваются оставшиеся дефекты слизистой мочевого пузыря, троакары удаляются.
Лапароскопическая операция выгодно отличается ототкрытой более лёгким протеканием послеоперационного периода, отличным косметическим эффектом (нет разреза) и более быстрой выпиской из стационара (5-8 дней).
Лапароскопическая операция Лич-Грегуара (Lich-Greoir). Выполняется в нашем отделении при 3 и 4 степени рефлюкса при неэффективности эндоскопических коррекций, типичной локализации устья мочеточника, когда требуется создание дополнительной антирефлюксной защиты.методика применяется преимущественно у мальчиков (у девочек расположение матки и её кровеносных сосудов может препятствовать применению способа).
Через три троакара в брюшную полость вводится лапароскоп и два эндоскопических инструмента. Мобилизуется дистальный отдел мочеточника, рассекается мышечный слой мочевого пузыря. На слизистую мочевого пузыря укладывавется мочеточник и над ним сшивается рассечённый мышечный слой мочевого пузыря — формируется антирефлюксный механизм.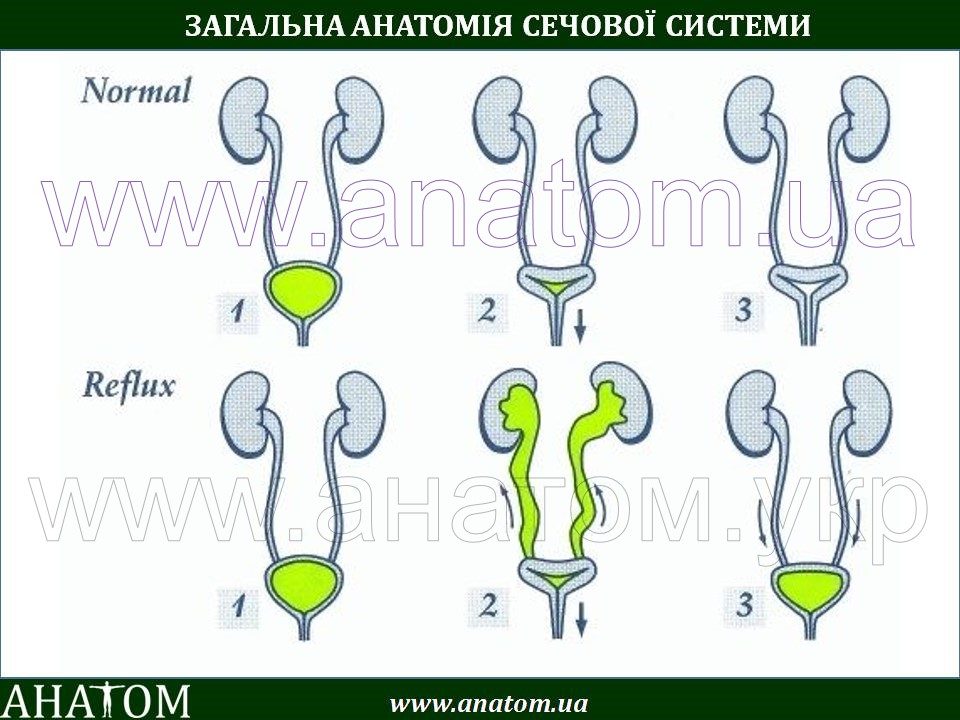
Лапароскопическая модификация операция Политано-Леадбеттера подразумевает под собой сохранение направления хода мочеточника по направлению к шейке мочевого пузыря. Это делает её предпочтительной у пациентов с мочекаменной болезнью в анамнезе, так как предоставляет возможность для эндоскопического удаления или дробления камней в просвете мочеточника. В мочевой пузырь через переднюю брюшную стенку устанавливаются 3 троакара, мочеточник мобилизовывается внутрипузырно. Слизистая мочевого пузыря рассекается по направлению к шейке мочевого пузыря. На мышечный слой укладывается мочеточник, швами фиксируется устье, рассечённая слизистая мочевого пузыря сшивается над мочеточником — формируется антирефлюксная защита.
Лапароскопическая экстравезикальная уретероцистонеоимплантация (модификация операции Barry) незаменима при необходимости изолированной реимплантации рефлюксирующего мочеточника нижнего сегмента при удвоении почек.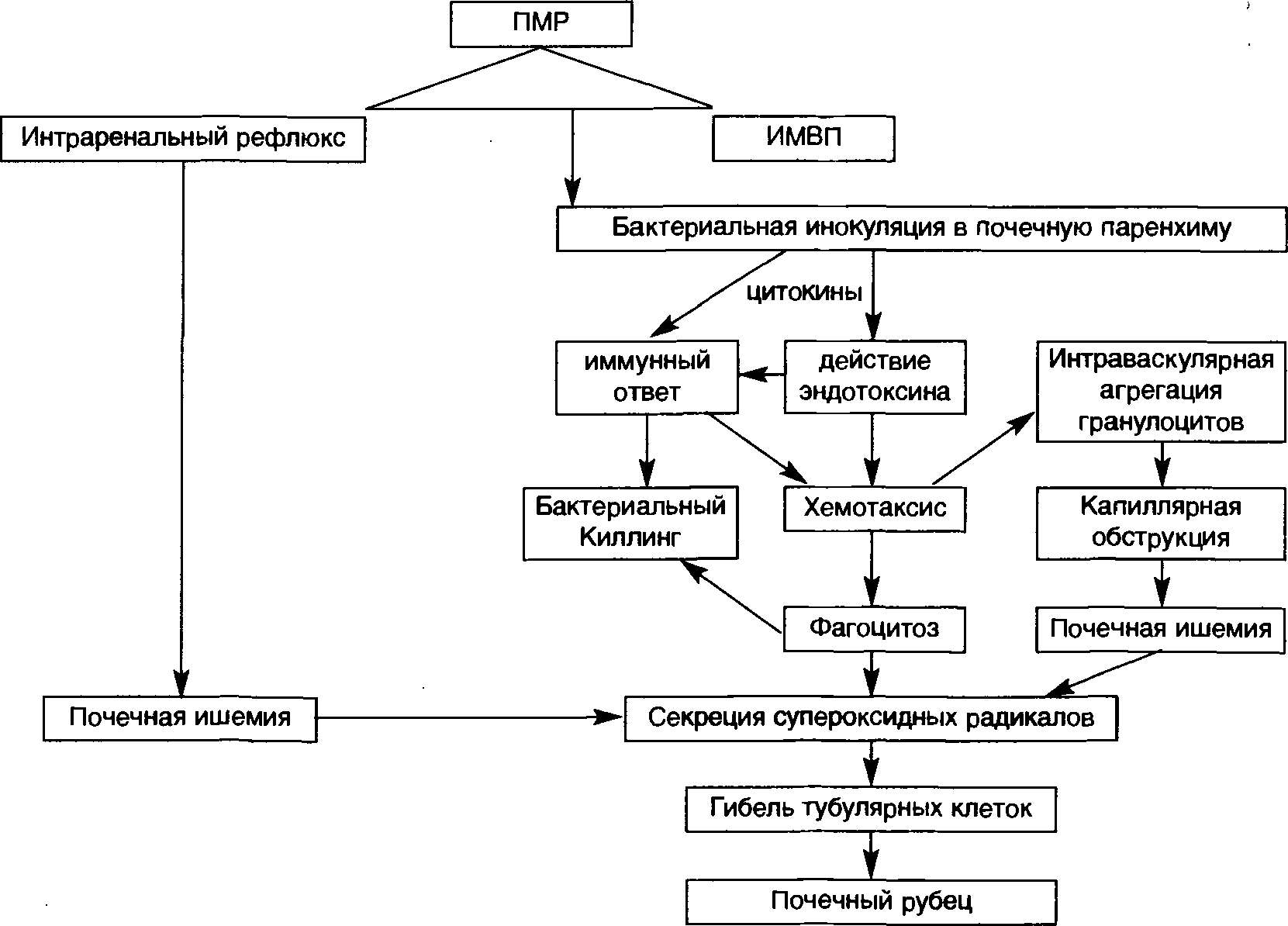 Методика предотвращает травматизацию мочеточника верхнего, неповреждённого сегмента.
Методика предотвращает травматизацию мочеточника верхнего, неповреждённого сегмента.
В брюшную полость устанавливаются три тоакара, над дистальными отделами удвоенных мочеточников вскрывается брюшина и порочный мочеточник нижнего сегмента отделяется от нормального мочеточника верхнего сегмента. Со стороны брюшной полости мышечный слой мочевого пузыря рассекается в поперечном направлении до слизистой. В сформированное ложе укладывается дистальный отдел мочеточника, перфорируется слизистая, узловыми швами формируется устье, а мышечный слой сшивается над мочеточником — создаётся антирефлюксный механизм.
Все описанные оперативные методики являются ультрасовременными, и освоены далеко не во всех клиниках России и стран развитого капитализма. В нашем отделении выполнено более 30 подобных операций. Какую методику применить в конкретном случае мы каждый раз решаем коллегиально, оценивая данные обследования и все необходимые аспекты описанные Выше. На момент публикации этого текста у наших пациентов, перенёсших лапароскопические или везикоскопические антирефлюксные операции по поводу пузырно-мочеточникового рефлюкса РЕЦИДИВОВ или других осложнений, характерных для открытых методик, НЕТ.
Дети быстрее восстанавливаются, болевой синдром минимален, соответственно выписываются домой раньше.
Отделение плановой хирургии и урологии андрологии
Морозовская детская городская клиническая больница
Москва, 2014
Лутков Алексей — Пузырно-мочеточниковый рефлюкс
Пузырно-мочеточниковый рефлюкс у детей, что это?
Ретроградный, патологический заброс мочи во время сокращения детрузора мочевого пузыря (микции) так и во время фазы накопления, сопровождающийся повреждением почечной паренхимы почки (почек) называется пузырно-мочеточниковым рефлюксом.
Начало изучения пузырно-мочеточникового рефлюкса приходится на 1883 г. когда W.Semiblinon в эксперименте доказал существование пузырно-мочеточникового рефлюкса (далее в тексте – ПМР).
Причины возникновения пузырно-мочеточникового рефлюкса?
Мочеточник имеет два мышечных слоя, благодаря которому происходит его перистальтика и активный транспорт мочи из полости почки в мочевой пузырь. Это наружный циркулярный и внутренний продольный слой гладкой мускулатуры.
Это наружный циркулярный и внутренний продольный слой гладкой мускулатуры.
В области пузырно-мочеточникового соустья циркулярный слой у мочеточника отсутствует, а продольный расщепляясь, создает площадку треугольной формы. Так называемый глубокий и поверхностный треугольник мочевого пузыря. Притом волокна правого и левого мочеточника, переплетаются, их согласованное сокращение вызывает удлинение внутрипузырного отдела мочеточника, что приводит к замыканию внутреннего отверстия мочеточника и препятствует обратному току мочи.
В эксперименте Э.Танаго удалось доказать, что нарушения функции мочепузырного треугольника ведет к возникновению пузырно-мочеточникового рефлюкса. Для этого он пересекал мышечные волокна треугольника Льето, в итоге возникал ПМР. После регенерации структуры упомянутого треугольника рефлюкс прекращался.
Это важное открытие дало ключ к пониманию механизма возникновения пузырно-мочеточникового рефлюкса (ПМР) у детей и взрослых. Так, например, хронический воспалительный процесс слизистой мочевого пузыря (хронический цистит) приводит к отеку и гиперемии слизистой, что меняет ее физические свойства, а так же приводит к снижению сократительной способности мышц мочепузырного треугольника. Подобным образом, у беременных женщин, под действием высокого уровня прогестерона, сократительная способность глубокого и поверхностного треугольника мочевого пузыря так же снижается. Что приводит к возникновению ПМР и как следствие – гестационному пиелонефриту (пиелонефриту беременных).
Подобным образом, у беременных женщин, под действием высокого уровня прогестерона, сократительная способность глубокого и поверхностного треугольника мочевого пузыря так же снижается. Что приводит к возникновению ПМР и как следствие – гестационному пиелонефриту (пиелонефриту беременных).
Перерастяжение мочевого пузыря при вынужденной, длительной задержке мочеиспускания, а так же у пациентов с нарушением сократительной функции мочевого пузыря либо в случае инфравезикальной обструкции (аденома, стриктура уретры, рак простаты) так же приводит к возникновению пузырно-мочеточникового рефлюкса.
Вышеперечисленное создает приобретенные и функциональные предпосылки для возникновения ПМР. Но, существуют и врожденные причины для возникновения пузырно-мочеточникового рефлюкса. Прежде всего, это полное удвоение мочеточника (по статистике встречается у одного из 140 новорожденных), в этом случае мочеточник, по закону Вейрта-Майера, идущий от нижней половины удвоенной почки, имеет короткий интрамуральный отдел мочеточника с нарушенной замыкательной функцией и локализуется проксимальнее.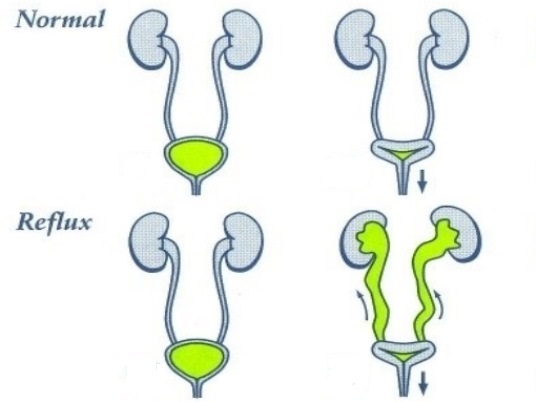
Поэтому рефлюкс, как правило, поражает нижнюю половину удвоенной почки. Эктопия устья мочеточника, уретероцеле, парауретеральный дивертикул являются так же распространенной врожденной причиной возникновения ПМР.
К приобретенным анатомическим причинам необходимо отнести ятрогенное повреждение области мочевого треугольника и устья мочеточника во время ТУР мочевого пузыря или рассечение устья мочеточника при экстракции камня. При удалении предстательной железы происходит травматизация мышечных структур треугольника Льето, что часто приводит к временному, или сохраняющемуся ПМР. Этот механизм объясняет возникновение острого пиелонефрита после радикальной простатэктомии.
Как часто у детей встречается Пузырно-мочеточниковый рефлюкс?
В детской практике, более 50% случаев возникновения пиелонефрита, связано с наличием функционального интермитирующего или врожденного пузырно-мочеточникового рефлюкса.
Какое влияние на почку оказывает пузырно-мочеточниковый рефлюкс у детей?
В норме, давление в лоханке почки равно нулю мм. вод.ст. Мышечный слой лоханки и мочеточника по сути является единым органом, имеет два слоя, и не обладает большой силой. Мочевой пузырь, напротив, способен сокращаться с достаточной мощностью. Так, например, давление в наполненном мочевом пузыре составляет от 20 до 30 мм.вод.ст. И при мочеиспускании это давление многократно усиливается.
вод.ст. Мышечный слой лоханки и мочеточника по сути является единым органом, имеет два слоя, и не обладает большой силой. Мочевой пузырь, напротив, способен сокращаться с достаточной мощностью. Так, например, давление в наполненном мочевом пузыре составляет от 20 до 30 мм.вод.ст. И при мочеиспускании это давление многократно усиливается.
Теперь представьте, что мочеточник, не имеющий замыкательного аппарата в области мочевого пузыря (рефлюксирующий), передает это давление в неподготовленные для этого лоханки и чашечки почки. Моча попадает ретроградно под давлением в тубулярный аппарат и форниксы чашечек, повреждает их, попадая в интерстиций почки, вызывая асептическое воспаление. А при наличии бактерий воспаление становиться септическим.
Если принять во внимание, что врожденный рефлюкс, связанный с аномалией мочеточников, начинается еще внутриутробно, то становиться понятным, почему пузырно-мочеточниковый рефлюкс является главной причиной ХПН (хронической почечной недостаточности), инвалидности и основной причиной пересадки почки либо перевода на аппарат «искусственная почка».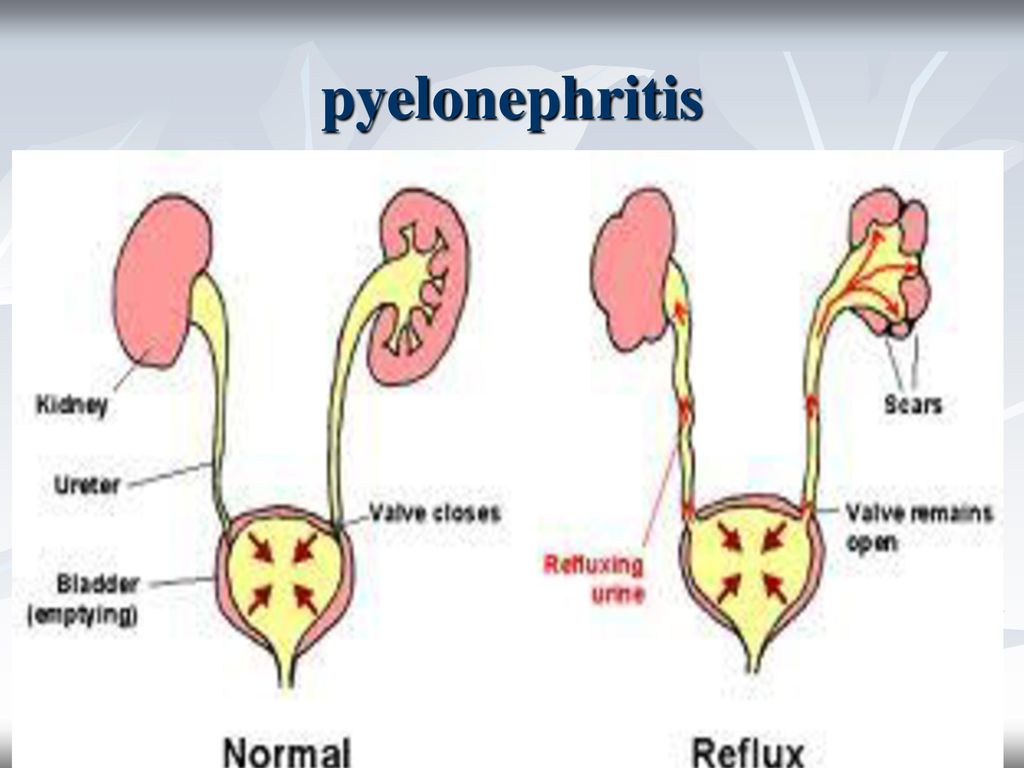
Бывает ли пузырно-мочеточниковый рефлюкс у взрослых?
У взрослых пациентов, на долю острого и хронического пиелонефрита приходится 8% пузырно-мочеточникового рефлюкса. Как правило, это приобретенные (рак мочевого пузыря, рак шейки матки, рак простаты, доброкачественная гиперплазия простаты) или ятрогенные причины возникновения.
Отдельная группа возникновения ПМР это пузырно-мочеточниковый рефлюкс после перенесенной уретероцистонеостомии (пересадка мочеточника), выполненной по причине обструктивного уретерогидронефроза, травмы мочеточника или во время пересадки донорской почки.
Диагностика Пузырно-мочеточникового рефлюкса у детей.
Специфической клинической картины ПМР у детей нет. Как правило, клинические проявления ПМР сопряжены с симптомами острого или хронического пиелонефрита. У небольшого количества пациентов отмечается боль в области живота или реберно-позвоночном углу во время мочеиспускания. Пальпация почек и мочевого пузыря в период ремиссии пиелонефрита безболезненные. Ректальный осмотр может выявить снижение тонуса анального сфинктера, что нередко при аномалии развития позвоночника в районе S2-S4 ( менингомиелоцеле, тетрапарез, рассеяный склероз).
Ректальный осмотр может выявить снижение тонуса анального сфинктера, что нередко при аномалии развития позвоночника в районе S2-S4 ( менингомиелоцеле, тетрапарез, рассеяный склероз).
Важное значение имеет лейкоцитурия и бактерийурия, особенно если изменения в ОАМ (общий анализ мочи) сопровождаются расширением верхних мочевых путей по типу пиелоэктазии обнаруживаемых по данным УЗИ. Необходимо отметить, что у мальчиков возможен стерильный пузырно-мочеточниковый рефлюкс. Наличие, которого, однако, не умаляет его разрушительной сути. Наличие пиелоэктазии, вместе с уровнем резидуальной мочи часто указывает на возможность обнаружения ПМР при проведении специальных методов обследования. За рубежом давно и активно используется ультразвуковой метод микционной цистографии с использованием ультразвуковых контрастов. Метод лишен лучевой нагрузки, а чувствительность метода превосходит таковую при традиционной рентгеновской цистографии.
По данным экскреторной урографии можно догадаться о наличии рефлюкса, в случае, если наблюдается расширенный дистальный участок мочеточника или же мочеточник контрастирован на всем протяжении. Если по данным экскреторной урографии обнаружена деформация ЧЛС (чашечно-лоханочная система), то это более чем в 85% случаев может оказаться следствием ПМР.
Если по данным экскреторной урографии обнаружена деформация ЧЛС (чашечно-лоханочная система), то это более чем в 85% случаев может оказаться следствием ПМР.
Традиционным методом диагностики пузырно-мочеточникового рефлюкса является рентгеновская микционная цистография.
Которая должна проводиться при строгом соблюдении правил антисептики. Желательно, чтобы проводил ее квалифицированный специалист. В нашей клинике это врачебная процедура. Суть ее выполнения заключается в физиологическом наполнении мочевого пузыря теплым, стерильным раствором рентген-контрастного препарата необходимой концентрации, после предварительного обезболивания мочеиспускательного канала одним из лидокаин содержащих препаратов (лидохлор, катаджель, инстиллягель). Я целенаправленно выделил в тексте слова: теплый, стерильный, необходимой концентрации, обезболивание.
Так как предварительное введение вышеуказанных препаратов (например, катаджель) в уретру, обеспечивает ее максимальную безболезненность и предотвращает инфицирование мочевых путей, а, следовательно, профилактирует обострение хронического пиелонефрита.
Введение же теплого раствора рентгенконтрастного препарата в физиологическом объеме, позволяет избежать ложных результатов. Так как холодный и концетрированный растовор рентгенконтрастного препарата введенный даже в физиологическом объеме, способен вызвать нарушение работы замыкательного аппарата устья мочеточника, что в свою очередь дает неверный результат и может привести к ненужному оперативному вмешательству.
Какие степени пузырно-мочеточникового рефлюкса бывают?
Предложено несколько классификаций и степеней пузырно-мочеточникового рефлюкса, основанных на степени распространения контрастного препарата в мочевых путях при выполнении микционной цистографии. А так же в зависимости от степени деформации верхних мочевых путей и толщины паренхимы, а так же ее структурных изменений выявляемых по данным УЗИ. Все эти попытки достаточно не объективны и далеко не всегда отображают степень поражения ткани почки.
Гораздо важнее, с практической точки зрения, определение активного или пассивного пузырно-мочеточникового рефлюкса (рефлюкс малого давления). Рефлюкс малого давления регистрируется при выполнении микционной цистографии вне акта мочеиспускания. Его наличие говорит о глубокой структурной аномалии и в большинстве случаев соответствует выраженной латеропозиции устья мочеточника, дисплазии замыкательного аппарата треугольника Льето. Во время цистоскопии, такое устье имеет форму подковы или лунки для гольфа. Обнаружение , пассивного пузырно-мочеточникового рефлюкса у детей, в подавляющем большинстве случаев, является показанием для оперативного лечения.
Рефлюкс малого давления регистрируется при выполнении микционной цистографии вне акта мочеиспускания. Его наличие говорит о глубокой структурной аномалии и в большинстве случаев соответствует выраженной латеропозиции устья мочеточника, дисплазии замыкательного аппарата треугольника Льето. Во время цистоскопии, такое устье имеет форму подковы или лунки для гольфа. Обнаружение , пассивного пузырно-мочеточникового рефлюкса у детей, в подавляющем большинстве случаев, является показанием для оперативного лечения.
Наличие пузырно-мочеточникового рефлюкса высокого давления (активного) в ряде случаев позволяет урологу или детскому урологу прибегнуть к консервативному лечению. Прежде всего, задачей такой терапии является нормализация функции мочевого пузыря (устранение гиперактивности) или инфравезикальной обструкции. Так, например устранение КЗУ (клапана задней уретры) у мальчиков в подавляющем большинстве случаев устраняет и ПМР. Либо лечение, направленное на купирование и профилактику рецидивирования хронического цистита, нормализует состояние слизистой мочевого пузыря и функцию мышечного аппарата треугольника Льето, что в свою очередь так же приводит к купированию ПМР.
Какие существуют методы лечения Пузырно-мочеточникового рефлюкса у детей.
Выше я уже вкратце упомянул о методах лечения активного пузырно-мочеточникового рефлюкса у детей. Они сводятся к консервативному лечению воспалительного процесса слизистой мочевого пузыря и восстановлению эвакуаторной функции мочевого пузыря. Однако, в случае, если при контрольном исследовании, выполненном через 6 месяцев с начала лечения, ПМР продолжает регистрироваться. Это является показанием для оперативного лечения.
В подавляющем большинстве случаев избавиться от ПМР можно при помощи эндоскопической коррекции объем образующим препаратом. Мы в своей практике лечения ПМР использовали все известные препараты, за исключением, разве что тефлоновой пасты.
С 2010 г. мы используем стабильный объем образующий препарат «Вантрис». Стабильный-значит не биодиградируемый, «не рассасывающийся» препарат. То есть с течением времени, после его имплантации в область устья мочеточника, данный препарат не исчезнет и рефлюкс не рецидивирует, проявившись очередной атакой пиелонефрита. Или что еще хуже станет стерильным. Что, тем не менее, продолжит процесс нефросклероза на субклиническом (незаметном) до поры уровне. И проявиться лишь при возникновении хронической почечной недостаточности при двустороннем процессе или потери функции одной почки.
Или что еще хуже станет стерильным. Что, тем не менее, продолжит процесс нефросклероза на субклиническом (незаметном) до поры уровне. И проявиться лишь при возникновении хронической почечной недостаточности при двустороннем процессе или потери функции одной почки.
Даже если рецидив заболевания будет вовремя диагностирован во время очередного выполнения рентгеновской микционной цистографии, а данный вид, малоприятного исследования необходимо проводить с интервалом 6 месяцев после введения препарата «коллагена» или «дефлюкс», мы не видим смысла в повторном введении биодеградируемых объем образующих препаратов. Ведь проблему ПМР можно закрыть однократным введением стабильного «вантриса» и больше к этому не возвращаться.
Тем более что выполнение микционной цистографии после введения «вантриса» требуется лишь однократно, спустя два месяца после коррекции. В 99% случаев при констатации выздоровления по данным цистографии, ПМР не возвращается.
Когда выполняются открытые оперативные вмешательства при наличии ПМР?
Эндоскопическая коррекция пузырно-мочеточникового рефлюкса имеет неоспоримые преимущества в тех случаях, когда выполнение данного вида оперативного вмешательства абсолютно показаны. Этот вид оперативного вмешательства малотравматичен, спустя несколько часов после операции под общим наркозом ребенок не ощущает дискомфорт. Продолжительность операции составляет две-три минуты. Продолжительность наркоза не многим больше. Таким образом, эндоскопическое пособие является абсолютно показанным в подавляющем большинстве случаев. Эффективность, если операция выполнена по четким показаниям и правильной технике выполнения, составляет от 95 до 98%.
Этот вид оперативного вмешательства малотравматичен, спустя несколько часов после операции под общим наркозом ребенок не ощущает дискомфорт. Продолжительность операции составляет две-три минуты. Продолжительность наркоза не многим больше. Таким образом, эндоскопическое пособие является абсолютно показанным в подавляющем большинстве случаев. Эффективность, если операция выполнена по четким показаниям и правильной технике выполнения, составляет от 95 до 98%.
В каких же случаях показана традиционная антирефлюксная защита мочеточника? Абсолютным показанием для антирефлюксной уретероцистонеостомии является дистопия устья при удвоении мочеточника или без такового. Уретероцеле и парауретеральный дивертикул, так же вынуждает оперирующего детского уролога прибегнуть к антирефлюксной пересадке мочеточника (уретероцистонеостомия). Неэффективность либо обструкция вызванная использованием стабильного объем-образующего препарата для коррекции ПМР — это прямое показание для выполнения уретероцистонеостомии. Выраженная латеропозиция устья мочеточника или его большой диаметр в виде лунки для гольфа, так же является показанием для уретероцистонеостомии. При выраженной дилатации (расширении) мочеточника, в ряде случаев выполняется его модуляция до необходимого диаметра.
Выраженная латеропозиция устья мочеточника или его большой диаметр в виде лунки для гольфа, так же является показанием для уретероцистонеостомии. При выраженной дилатации (расширении) мочеточника, в ряде случаев выполняется его модуляция до необходимого диаметра.
Индивидуальный подход к лечению конкретного пациента с ПМР выбирает оптимальный вид оперативного лечения. В отдельных случаях мы выполняем операцию Личь Грегуар без отсечения мочеточника. Прекрасные результаты дает лапароскопический вариант данной операции. Суть этой операции заключается в том, что мочеточник укладывается как бы в ложбину между предварительно рассеченными мышцами детрузора боковой стенки мочевого пузыря и нетронутой слизистой. Мышечный слой сшивается над мочеточником, таким образом, формируется тоннель, который обеспечивает антирефлюксную защиту.
В иных случаях (эктопия устья мочеточника, выраженная дилатация мочеточника) мы выполняем внепузырный вариант уретероцистонеостомии. Эта операция выполняется аналогично предыдущему варианту и дополняется лишь предварительным отсечением мочеточника от стенки мочевого пузыря, в ряде случаев сопровождается модуляцией дистального отдела мочеточника до приемлемого диаметра.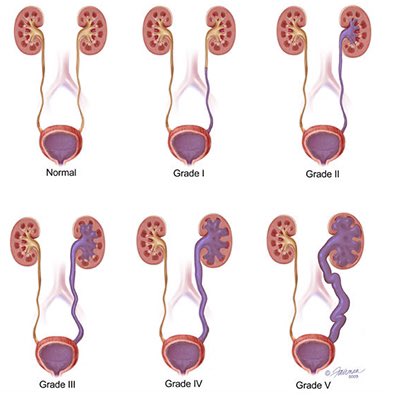 Мы любим данную модификацию в связи с малой травматичностью. Так как для создания антирефлюксного механизма мы выполняем тоннелинг в детрузоре без его рассечения, то есть, не повреждая его иннервацию как это происходит в предыдущем варианте.
Мы любим данную модификацию в связи с малой травматичностью. Так как для создания антирефлюксного механизма мы выполняем тоннелинг в детрузоре без его рассечения, то есть, не повреждая его иннервацию как это происходит в предыдущем варианте.
Классической является чрезпузырная уретероцистонеостомия (антирефлюксная неоимплантация мочеточника) по Коэну или Политано. Мы выполняем и этот вид оперативного пособия, но, как правило, только при уретероцеле большого диаметра либо наличии парауретерального дивертикула.
Длительность госпитализации после оперативного лечения пузырно-мочеточникового рефлюкса?
Длительность госпитализации после эндоскопической коррекции — один день. Госпитализация после того или иного метода уретероцистонеостомии может быть от четырех до десяти суток. Зависит от продолжительности гематурии.
Методы лечения пузырно-мочеточникового рефлюкса при нейрогенной дисфункции мочевого пузыря.
Пациенты со спинальным мочевым пузырем, осложненным пузырно-мочеточниковым рефлюксом, это отдельная большая и сложная группа. Это, как правило, пациенты, перенесшие спинальную травму либо имеющие врожденное менингомиелоцеле. Детский церебральный паралич (ДЦП) так же в той или иной степени приводит к нарушению замыкательной функции дистального отдела мочеточника и развитию ПМР тяжелой степени. Выполнение простой антирефлюксной операции в данном случае не является выходом. Подробнее о методах оперативного лечения спинального мочевого пузыря осложненного пузырно-мочеточниковым рефлюксом мы рассказываем в отдельной статье нашего сайта.
Это, как правило, пациенты, перенесшие спинальную травму либо имеющие врожденное менингомиелоцеле. Детский церебральный паралич (ДЦП) так же в той или иной степени приводит к нарушению замыкательной функции дистального отдела мочеточника и развитию ПМР тяжелой степени. Выполнение простой антирефлюксной операции в данном случае не является выходом. Подробнее о методах оперативного лечения спинального мочевого пузыря осложненного пузырно-мочеточниковым рефлюксом мы рассказываем в отдельной статье нашего сайта.
Реабилитация и исходы лечения Пузырно-мочеточникового рефлюкса
Реабилитация пациента в послеоперационном периоде заключается в профилактике обострения хронического пиелонефрита. С этой целью мы используем притивомикробную терапию, препараты, улучшающие микроциркуляцию в почке и иммунокоррегирующее лечение.
Антибактериальный препарат подбирается с учетом предварительного бактериологического исследования. Притом, забор мочи на посев, производится только по уретральному катетеру. Как правило, это происходит во время выполнения микционной цистографии. С целью улучшения фильтрационной функции почки, а так же в качестве иммуномодулятора, мы активно используем фитотерапию. Отсутствие побочных явлений, мягкое и комплексное действие фитопрепаратов позволяет нам назначать их на длительный срок.
Как правило, это происходит во время выполнения микционной цистографии. С целью улучшения фильтрационной функции почки, а так же в качестве иммуномодулятора, мы активно используем фитотерапию. Отсутствие побочных явлений, мягкое и комплексное действие фитопрепаратов позволяет нам назначать их на длительный срок.
Амбулаторное наблюдение, за пациентами, перенесшими ту или иную операцию по поводу пузырно-мочеточникового рефлюкса, мы так же оставляем за собой. В течение года, пациенты контролируют ОАМ ежемесячно. Затем, в последующие годы, только лишь при возникновении каких либо острых респираторных заболеваниях. УЗИ контроль в динамике, проводится дважды в год, желательно у одного и того же специалиста ультразвуковой диагностики.
Микционная цистография после выполнения эндоскопической коррекции ПМР препаратом «вантрис» проводится лишь однажды, спустя два месяца после выполнения операции. У пациентов перенесших уретероцистонеостомию тем или иным способом, микционная цистография в сочетании с УЗИ почек выполняется через 6 месяцев и через один год после проведенного оперативного лечения. В ряде случаев, перечисленные методы исследования дополняются выполнением изотопного исследования почек.
В ряде случаев, перечисленные методы исследования дополняются выполнением изотопного исследования почек.
Возможна ли дистанционная консультация по поводу пузырно-мочеточникового рефлюкса?
Дистанционное, заочное консультирование пациентов с пузырно-мочеточниковым рефлюксом мы считаем целесообразным и весьма эффективным методом. Для проведения качественной консультации нам необходимы данные рентгеновского исследования (микционная цистография, экскреторная урография), ультразвуковое исследование почек (желательно в динамике), данные лабораторного исследования (ОАМ, ОАК, биохимический анализ крови, результат посева мочи на стерильность).
Возможно, не все из этого списка обследований у вас имеется, возможно, для постановки диагноза и рекомендаций по тактике лечения, что то и вовсе не понадобиться. Все это можно легко скорректировать дистанционно по мере поступления вопросов и информации от вас.
Пузырно мочеточниковый рефлюкс у детей причины симптомы и лечение.

Что такое пузырно-мочеточниковый рефлюкс?
Пузырно-мочеточниковый рефлюкс (ПМР) представляет собой возвратный ток мочи из мочевого пузыря по мочеточнику в почку. В норме моча движется однонаправлено из почки по мочеточнику в мочевой пузырь, а возвратному току мочи препятствует клапан образованный пузырным отделом мочеточника. При наполнении мочевого пузыря давление в нем возрастает, что приводит к смыканию клапана. При рефлюксе клапан поврежден или ослаблен, и моча устремляется обратно к почке. Примерно у 22% детей с инфекцией мочевых путей при обследовании выявляется пузырно-мочеточниковый рефлюкс.Когда у ребенка пузырно-мочеточниковый рефлюкс, механизм, предотвращающий обратный ток мочи не работает, позволяя моче течь в обоих направлениях. Ребенок, у которого диагностируется пузырно-мочеточниковый рефлюкс, подвергается риску инфицирования почек, которое со временем может привести к повреждению и образованию рубцов на почке.
Причины пузырно-мочеточникового рефлюкса
Существует много различных причин для развития пузырно-мочеточникового рефлюкса у детей. Наиболее часто встречаемые причины:
Наиболее часто встречаемые причины:
- пузырно-мочеточниковый рефлюкс обычно встречается у детей, чьи родители или братья имеют отклонения в мочеполовой системе
- у детей, которые рождаются с дефектами нервной трубки, например, спина бифида, возможно развитие пузырно-мочеточникового рефлюкса
- в младенчестве заболевание чаще встречается среди мальчиков, так как в их мочеполовых путях давление больше. В раннем детстве, это нарушение чаще встречается у девочек
- пузырно-мочеточниковый рефлюкс может сочетаться также с другими аномалиями мочеполового тракта, например, наличие аномальных задних клапанов уретры, уретероцеле, или двойные мочеточники
- частота пузырно-мочеточникового рефлюкса зависит также от континентальных широт, например, часто встречается у кавказских детей.
Симптомы пузырно-мочеточникового рефлюкса
Ниже приведены наиболее распространенные симптомы пузырно-мочеточникового рефлюкса. Однако, каждый ребенок может испытывать симптомы по-разному. Различают следующие симптомы:
Однако, каждый ребенок может испытывать симптомы по-разному. Различают следующие симптомы:
- инфекции мочевыводящих путей (инфекции мочевыводящих путей встречаются редко у детей до 5 лет и почти не встречаются у мальчиков с диагнозом пузырно-мочеточниковый рпефлюкс)
- нарушение мочеиспускания: недержание, мочеиспускание вялой струей, подтекание мочи
Симптомы пузырно-мочеточникового рефлюкса неспецифичны, встречаются и при других патологиях мочеполовой системы. Поэтому необходимо при наличии какого-либо симптома обратиться к вашему врачу для постановки диагноза..
Диагноз пузырно-мочеточникового рефлюкса
Пузырно-мочеточниковый рефлюкс, как правило, можно обнаружить при ультразвуковом исследовании плода еще в утробе матери. Если отягощен семейный анамнез (наличие у родственников пузырно-мочеточникового рефлюкса), но у вашего ребенка нет симптомов поражения мочеполовой системы, то ваш доктор может назначить ряд исследований с диагностической целью для выявления или исключения данной патологии. Различают следующие виды диагностических исследований:
Различают следующие виды диагностических исследований:
- цистоуретрография -использование рентгеновских лучей для изучения анатомического и функционального состояния мочеполовых путей. Мочевой катетер (полая трубка) устанавливается в мочеиспускательный канал (уретра), мочевой пузырь заполняют водорастворимым контрастным веществом. Рентгеновские изображения выполняются при полном и опорожненном мочевом пузыре. На рентгеновских снимках отображается нарушение пассажа мочи (есть ли обратный ток мочи в мочеточник и почку) и наполнение мочевого пузыря
- радионуклидная цистография – радионуклидная цистография аналогично цистоуретрографии, выявляет нарушение тока мочи. При этом используются меченые радиоизтопным веществом белки. Также радионуклидная цистография определяет, где производится моча
- ультразвуковое исследование почек — неинвазивный метод диагностики, при котором звуковые волны сканируют орган и передают изображение на экран.
 Данный метод позволяет определить размер и форму почек, уровень обструкции или аномалию, а также выявить наличие камней, кист в почках
Данный метод позволяет определить размер и форму почек, уровень обструкции или аномалию, а также выявить наличие камней, кист в почках
- анализ крови — для определения функционального состояния почек.
Лечение пузырно-мочеточникового рефлюкса
Пузырно-мочеточниковый рефлюкс может проявляться в различных степенях тяжести. При легкой степени тяжести отмечается обратный ток мочи на короткое расстояние в мочеточнике. При тяжелой степени тяжести пузырно-мочеточниковый рефлюкс ведет к инфицировании почек и постоянному повреждению почек. Выбор тактики лечения пузырно-мочеточникового рефлюкса определяет ваш лечащий доктор, основываясь на:
- возрасте вашего ребенка, общее состояния здоровья и медицинскую историю
- степень тяжести заболевания
- толерантность вашего ребенка на препараты, процедуры, или терапию
- ожидании условий проведения лечения
- ваше мнение или предпочтения
Существует также оценка тяжести состояния по стадиям (от 1 до 5) для выявления степени рефлюкса у вашего ребенка. Чем выше стадия, тем тяжелее степень пузырно-мочеточникового рефлюкса.
Чем выше стадия, тем тяжелее степень пузырно-мочеточникового рефлюкса.
Насколько срочно нужно лечить ПМР?
Абсолютно показано оперативное лечение рефлюкса эндоскопическим или хирургическим методом, независимо от степени и возраста пациента, при рецидивирующем остром пиелонефрите. Рефлюкс 3-5 степени без обострений пиелонефрита так же, как правило, лечат оперативными методами. Стерильный рефлюкс 1-3 степени без воспалительных изменений в анализах мочи может быть оставлен под наблюдением.
Рефлюкс 3-5 степени без обострений пиелонефрита так же, как правило, лечат оперативными методами. Стерильный рефлюкс 1-3 степени без воспалительных изменений в анализах мочи может быть оставлен под наблюдением.
Каков принцип хирургического лечения ПМР?
До настоящего времени в большинстве урологических отделений проводится хирургическое лечение пузырно-мочеточникового рефлюкса. Операции выполняются на открытом мочевом пузыре. Задачей антирефлюксных операций является создание туннеля под слизистой оболочкой мочевого пузыря, в который помещается участок мочеточника. При этом моча, заполняющая мочевой пузырь, прижимает эластичную верхнюю стенку мочеточника к нижней, препятствуя проникновению мочи из мочевого пузыря в мочеточник.
Каковы недостатки хирургического лечения ПМР?
Различные хирургические методики в разных руках позволяют добиться положительных результатов в 75 — 98% случаев. Недостатки: травматичность, длительный наркоз, длительный послеоперационный период. При рецидиве рефлюкса повторные операции сложны и имеют более высокий риск неудач.
При рецидиве рефлюкса повторные операции сложны и имеют более высокий риск неудач.
Лапароскопическое лечение пузырно-мочеточникового рефлюкса
Лапароскопия при пузырно-мочеточниковом рефлюксе изучается, как новая альтернатива обычным хирургическим вмешательствам открытым доступом. Первоначальные попытки лечения рефлюкса были успешными, но требовали достаточно много времени, чтобы осуществить операцию. Появление новых технологий способствует усовершенствованию медицины и в том числе малоинвазивная лапароскопическая операция, которая представляется более эффективным методом лечения. Хотя при этом сохраняется высокий процент успешных операций открытым доступом, и составляет около 98 %, с минимальным количеством осложнений. При одностороннем пузырно-мочеточниковом рефлюксе предпочтительным методом является лапароскопический доступ оперативного вмешательста с минимальным послеоперационным периодом и быстрым восстановлением. При лапароскопии существенным фактором является миниинвазивность (минимальный разрез, низкая травматичность тканей), в результате незначительные послеоперационные рубцы. Рубец при открытой хирургической операции остается внизу живота, который обычно прикрыт бельем. Продолжение технического усовершенствования метода, скорее всего, обеспечит хорошую альтернативу оперативным вмешательствам открытым доступом
Рубец при открытой хирургической операции остается внизу живота, который обычно прикрыт бельем. Продолжение технического усовершенствования метода, скорее всего, обеспечит хорошую альтернативу оперативным вмешательствам открытым доступом
Детский пузырно-мочеточниковый рефлюкс — условия и методы лечения
Что такое пузырно-мочеточниковый рефлюкс?
Пузырно-мочеточниковый рефлюкс (ПМР) возникает, когда моча из мочевого пузыря попадает обратно в мочеточники и почки. Это состояние чаще всего диагностируется в младенчестве и детстве. Ребенок с пузырно-мочеточниковым рефлюксом подвержен риску развития рецидивирующих инфекций почек, которые со временем могут вызвать повреждение и рубцевание почек.
Что вызывает пузырно-мочеточниковый рефлюкс?
Есть много разных причин, по которым у ребенка может развиться пузырно-мочеточниковый рефлюкс.Некоторые из наиболее частых причин включают:
- Наличие у родителей или братьев и сестер VUR
- Тяжелые аномальные паттерны мочеиспускания, такие как чрезмерное задержание мочи
- Рождение с дефектами нервной трубки, такими как расщелина позвоночника
- Наличие других аномалий мочевыводящих путей, например как задние уретральные клапаны, уретероцеле или дупликация мочеточника
В младенчестве это заболевание чаще встречается у мальчиков, потому что во время мочеиспускания все их мочевыводящие пути испытывают повышенное давление. В раннем детстве аномалия чаще встречается у девочек. VUR чаще встречается у детей европеоидной расы, чем у детей афроамериканского происхождения.
В раннем детстве аномалия чаще встречается у девочек. VUR чаще встречается у детей европеоидной расы, чем у детей афроамериканского происхождения.
Каковы симптомы пузырно-мочеточникового рефлюкса?
Ниже приведены наиболее частые симптомы пузырно-мочеточникового рефлюкса, однако у каждого ребенка симптомы могут отличаться. Симптомы могут включать:
- Инфекция мочевыводящих путей (инфекции мочевыводящих путей редко встречаются у детей младше 5 лет и маловероятны у мальчиков в любом возрасте, если не присутствует ПМР)
- Проблемы с мочеиспусканием, включая: Смачивающие штаны
Симптомы ПМР могут напоминать другие состояния или медицинские проблемы.Всегда консультируйтесь с терапевтом вашего ребенка для постановки диагноза.
Как диагностируется пузырно-мочеточниковый рефлюкс?
ПМР часто можно заподозрить на УЗИ еще до рождения ребенка, если есть растяжение почки (гидронефроз), но это не доказывает наличие рефлюкса. Если в семейном анамнезе имеется VUR, но у вашего ребенка нет симптомов, врач вашего ребенка может решить провести диагностический тест, чтобы исключить VUR.
Если в семейном анамнезе имеется VUR, но у вашего ребенка нет симптомов, врач вашего ребенка может решить провести диагностический тест, чтобы исключить VUR.
Диагностические процедуры для VUR включают:
- Цистоуретрограмма мочеиспускания (VCUG) : VCUG — это рентгеновский тест, который исследует мочевыводящие пути.Небольшой катетер (полая трубка) вводится в уретру (трубка, по которой моча выводится из мочевого пузыря за пределы тела), и мочевой пузырь заполняется жидким красителем. Рентгеновские снимки будут сделаны по мере наполнения и опорожнения мочевого пузыря. Изображения покажут, есть ли обратный поток мочи в мочеточники и почки.
Ультразвук почек : это неинвазивный тест, при котором зонд проводится над почкой, производя звуковые волны, которые отражаются от почки, передавая изображение органа на видеоэкран.Тест используется для определения размера и формы почки, а также для обнаружения новообразований, камней в почках, кисты или других препятствий или аномалий.
 Это не может доказать наличие рефлюкса, но позволяет увидеть растяжение почек, которое может вызвать рефлюкс, или рубцы, вызванные рефлюксом.
Это не может доказать наличие рефлюкса, но позволяет увидеть растяжение почек, которое может вызвать рефлюкс, или рубцы, вызванные рефлюксом.- Анализы крови для измерения функции почек.
Как лечить пузырно-мочеточниковый рефлюкс?
ПМР может возникать разной степени тяжести. Он может быть очень легким, когда моча задерживается только на небольшом расстоянии в мочеточниках.Или это может быть серьезным и привести к почечным инфекциям и необратимому повреждению почек (рубцеванию). Детское национальное специальное лечение для VUR будет определено врачом вашего ребенка на основании:
- Возраст вашего ребенка, общее состояние здоровья и история болезни
- Степень или степень рефлюкса
- Способность вашего ребенка принимать определенные лекарства и процедуры , или методы лечения
- Возможность самопроизвольного исчезновения рефлюкса
- Ваше мнение или предпочтение
Врач вашего ребенка может назначить систему оценок (от 1 до 5), чтобы указать степень рефлюкса. Чем выше оценка, тем тяжелее рефлюкс.
Чем выше оценка, тем тяжелее рефлюкс.
VUR 1-3 степени
Большинству детей с VUR 1-3 классами не требуется интенсивная терапия. Рефлюкс проходит сам по себе, обычно в течение пяти лет. Детям, у которых часто возникают лихорадка или инфекции, может потребоваться постоянная профилактическая антибактериальная терапия и периодические анализы мочи.
Доказано, что профилактические антибиотики в некоторых случаях останавливают инфекцию мочевыводящих путей и не представляют большого риска возникновения проблем. Они не делают вашего ребенка менее защищенным от болезней или инфекций.Используемые дозы очень низкие, их достаточно, чтобы предотвратить начало инфекции мочевыводящих путей. Пока вы ждете, пока пройдет рефлюкс, иногда лучше оставить ребенку профилактический прием антибиотиков, чтобы у него больше не было инфекций.
Также возможно хирургическое лечение.
VUR Grade 4-5
Детям с рефлюксом 4 и 5 степени может потребоваться операция. Во время процедуры хирург создаст для мочеточника устройство с клапаном-откидным клапаном, которое будет препятствовать попаданию мочи в почки. В более тяжелых случаях может потребоваться хирургическое удаление рубцовой почки и мочеточника.
В более тяжелых случаях может потребоваться хирургическое удаление рубцовой почки и мочеточника.
Процедура может быть выполнена посредством открытой хирургии, лапароскопической хирургии и роботизированной хирургии.
Открытая операция проводится через разрез внизу живота (разрез бикини), мочевой пузырь вскрывается и мочеточники восстанавливаются таким образом, чтобы предотвратить повторный рефлюкс. Уровень успеха очень высок (95–97 процентов). Лапароскопическая хирургия с роботизированной помощью (DaVinci) теперь может выполняться в отдельных больницах и предлагает в целом более короткое пребывание в больнице и более быстрое восстановление после трех небольших разрезов.Детская национальная больница предлагает все хирургические варианты коррекции ПМР, включая роботизированную хирургию и малоинвазивные процедуры. Педиатрические специалисты разработают план ухода, который наилучшим образом соответствует потребностям каждого отдельного ребенка.
Пузырно-мочеточниковый рефлюкс — Диагностика и лечение
Диагноз
Анализ мочи может определить, есть ли у вашего ребенка ИМП . Могут потребоваться другие тесты, в том числе:
Могут потребоваться другие тесты, в том числе:
- УЗИ почек и мочевого пузыря. В этом методе визуализации используются высокочастотные звуковые волны для получения изображений почек и мочевого пузыря. Ультразвук может обнаружить структурные аномалии. Эта же технология, часто используемая во время беременности для наблюдения за развитием плода, также может выявить опухшие почки у ребенка, что является признаком первичного пузырно-мочеточникового рефлюкса.
Специализированная рентгенография мочевыводящих путей. В этом тесте используются рентгеновские снимки мочевого пузыря, когда он наполнен и когда он опорожняется, для выявления отклонений.Тонкая гибкая трубка (катетер) вводится через уретру в мочевой пузырь, когда ваш ребенок лежит на спине на рентгеновском столе. После того, как контрастный краситель вводится в мочевой пузырь через катетер, мочевой пузырь вашего ребенка подвергается рентгеновскому обследованию в различных положениях.

Затем катетер удаляется, чтобы ребенок мог помочиться, и во время мочеиспускания делают дополнительные рентгеновские снимки мочевого пузыря и уретры, чтобы проверить, правильно ли функционируют мочевыводящие пути. Риски, связанные с этим тестом, включают дискомфорт от катетера или полного мочевого пузыря и возможность новой инфекции мочевыводящих путей.
- Ядерное сканирование. В этом тесте используется индикатор, называемый радиоизотопом. Сканер обнаруживает индикатор и показывает, правильно ли функционируют мочевыводящие пути. Риски включают дискомфорт от катетера и дискомфорт при мочеиспускании.
Оценка состояния
После обследования врачи оценивают степень рефлюкса. В самых легких случаях моча попадает только в мочеточник (степень I). В наиболее тяжелых случаях наблюдается сильный отек почек (гидронефроз) и перекручивание мочеточника (V степень).
Лечение
Варианты лечения пузырно-мочеточникового рефлюкса зависят от тяжести состояния.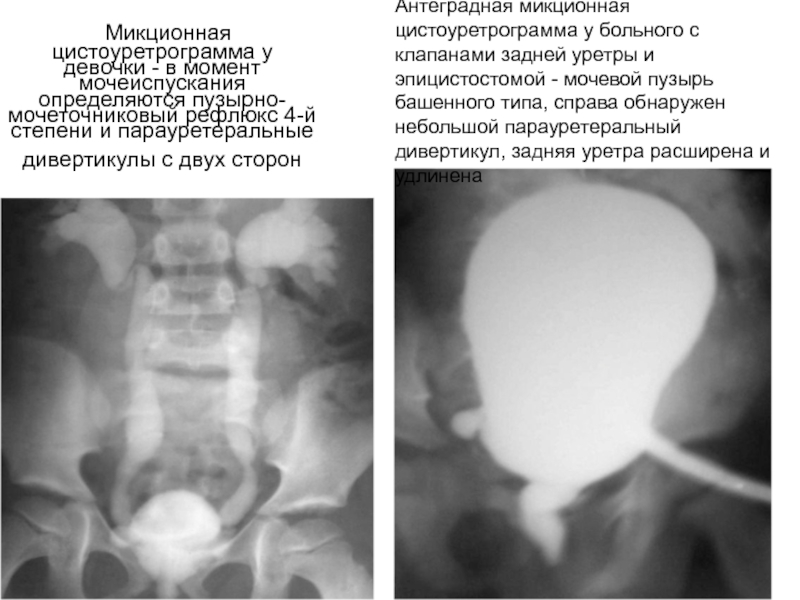 Дети с легкой формой первичного пузырно-мочеточникового рефлюкса могут со временем перерасти заболевание. В этом случае ваш врач может порекомендовать выжидательный подход.
Дети с легкой формой первичного пузырно-мочеточникового рефлюкса могут со временем перерасти заболевание. В этом случае ваш врач может порекомендовать выжидательный подход.
Для более тяжелого пузырно-мочеточникового рефлюкса варианты лечения включают:
Лекарства
ИМП требуют немедленного лечения антибиотиками, чтобы инфекция не попала в почки.Чтобы предотвратить UTI s, врачи могут также назначать антибиотики в более низких дозах, чем для лечения инфекции.
Ребенок, принимающий лекарства, должен находиться под наблюдением, пока он или она принимает антибиотики. Сюда входят периодические медицинские осмотры и анализы мочи для выявления прорывных инфекций — ИМП, с, которые возникают, несмотря на лечение антибиотиками, — и периодическое рентгенографическое сканирование мочевого пузыря и почек, чтобы определить, перерос ли ваш ребенок пузырно-мочеточниковый рефлюкс.
Операция
Операция по поводу пузырно-мочеточникового рефлюкса устраняет дефект клапана между мочевым пузырем и каждым пораженным мочеточником. Дефект клапана не дает ему закрываться и препятствует обратному течению мочи.
Методы хирургического восстановления включают:
- Открытая хирургия. Эта операция проводится под общей анестезией и требует разреза в нижней части живота, через который хирург устраняет проблему.Этот тип операции обычно требует нескольких дней пребывания в больнице, в течение которых устанавливается катетер, чтобы опорожнить мочевой пузырь вашего ребенка. Пузырно-мочеточниковый рефлюкс может сохраняться у небольшого числа детей, но обычно проходит самостоятельно без необходимости дальнейшего вмешательства.
Роботизированная лапароскопическая хирургия. Подобно открытой хирургии, эта процедура включает восстановление клапана между мочеточником и мочевым пузырем, но выполняется с небольшими разрезами.
 Преимущества включают меньшие разрезы и, возможно, меньшее количество спазмов мочевого пузыря, чем открытая операция.
Преимущества включают меньшие разрезы и, возможно, меньшее количество спазмов мочевого пузыря, чем открытая операция.Но предварительные результаты показывают, что лапароскопическая операция с помощью роботов может не иметь такого высокого уровня успеха, как открытая операция. Процедура также была связана с более длительным временем операции, но более коротким пребыванием в больнице.
Эндоскопическая хирургия. В этой процедуре врач вводит освещенную трубку (цистоскоп) через уретру, чтобы заглянуть внутрь мочевого пузыря вашего ребенка, а затем вводит наполнитель вокруг отверстия пораженного мочеточника, чтобы попытаться усилить способность клапана правильно закрываться.
Этот метод является минимально инвазивным по сравнению с открытой хирургией и представляет меньший риск, хотя может быть не таким эффективным. Эта процедура также требует общей анестезии, но обычно может выполняться амбулаторно.
Лечение пузырно-мочеточникового рефлюкса в клинике Мэйо уникально своим индивидуальным подходом к лечению.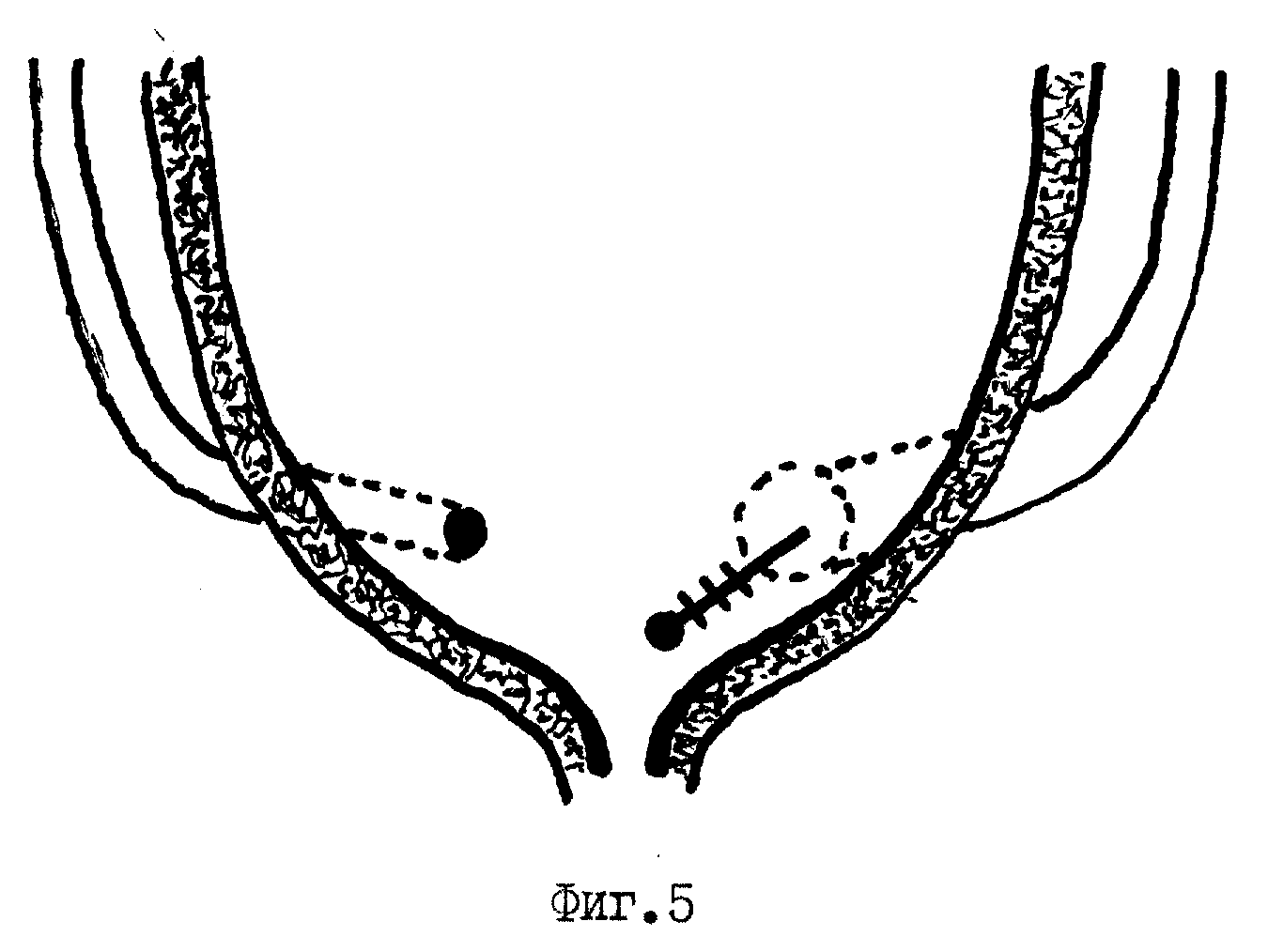 Не все случаи рефлюкса. Детские урологи клиники Mayo делают акцент на тщательном изучении истории болезни и обследовании, подходящих для каждого пациента и семьи.
Не все случаи рефлюкса. Детские урологи клиники Mayo делают акцент на тщательном изучении истории болезни и обследовании, подходящих для каждого пациента и семьи.
Поскольку дисфункция кишечника и мочевого пузыря может оказывать значительное влияние на некоторых пациентов с рецидивирующими инфекциями мочевыводящих путей с рефлюксом или без него, в клинике Мэйо есть современная программа реабилитации тазового дна и биологической обратной связи, которая помогает вылечить эти состояния.
Когда операция необходима, ваша медицинская бригада клиники Mayo реализует план операции, разработанный для достижения наилучших результатов с помощью наименее инвазивного метода. Врачи клиники Мэйо являются новаторами процедуры эндоскопической хирургии скрытого разреза (HIdES), которая позволяет проводить операцию с разрезами, которые не видны, если ребенок носит купальный костюм.
Образ жизни и домашние средства
Инфекции мочевыводящих путей, которые так часто встречаются при пузырно-мочеточниковом рефлюксе, могут быть болезненными. Но вы можете принять меры, чтобы облегчить дискомфорт вашего ребенка, пока антибиотики не избавят его от инфекции. В их числе:
Но вы можете принять меры, чтобы облегчить дискомфорт вашего ребенка, пока антибиотики не избавят его от инфекции. В их числе:
- Поощряйте ребенка пить жидкость, особенно воду. Питьевая вода разжижает мочу и помогает избавиться от бактерий.
- Приготовьте грелку, теплое одеяло или полотенце. Тепло помогает свести к минимуму чувство давления или боли. Если у вас нет грелки, поместите полотенце или одеяло в сушилку на несколько минут, чтобы нагреть ее. Убедитесь, что полотенце или одеяло только теплое, а не горячее, и накройте им живот ребенка.
Если дисфункция мочевого пузыря и кишечника ( BBD ) способствует пузырно-мочеточниковому рефлюксу у вашего ребенка, поощряйте здоровые привычки пользоваться туалетом. Может помочь предотвращение запоров и опорожнение мочевого пузыря каждые два часа в бодрствующем состоянии.
Подготовка к приему
Врачи обычно обнаруживают пузырно-мочеточниковый рефлюкс в ходе последующего обследования, когда у младенца или маленького ребенка диагностирована инфекция мочевыводящих путей. Если у вашего ребенка есть признаки и симптомы, такие как боль или жжение при мочеиспускании или стойкая необъяснимая температура, обратитесь к врачу вашего ребенка.
Если у вашего ребенка есть признаки и симптомы, такие как боль или жжение при мочеиспускании или стойкая необъяснимая температура, обратитесь к врачу вашего ребенка.
После обследования вашего ребенка могут направить к врачу, специализирующемуся на заболеваниях мочевыводящих путей (уролог), или к врачу, специализирующемуся на заболеваниях почек (нефролог).
Вот некоторая информация, которая поможет вам подготовиться и чего ожидать от врача вашего ребенка.
Что вы можете сделать
Перед встречей найдите время, чтобы записать ключевую информацию, в том числе:
- Признаки и симптомы, которые испытывает ваш ребенок, и как долго
- Информация об истории болезни вашего ребенка, , включая другие недавние проблемы со здоровьем
- Подробная информация о истории болезни вашей семьи, , в том числе о том, был ли у кого-либо из родственников первой степени родства (например, родителя или брата или сестры) диагностирован пузырно-мочеточниковый рефлюкс
- Названия и дозировки любых рецептурных и безрецептурных лекарств , которые принимает ваш ребенок
- Вопросы, которые следует задать вашему врачу
При пузырно-мочеточниковом рефлюксе врачу следует задать следующие основные вопросы:
- Какая наиболее вероятная причина признаков и симптомов у моего ребенка?
- Есть ли другие возможные причины, например инфекция мочевого пузыря или почек?
- Какие тесты нужны моему ребенку?
- Насколько вероятно, что состояние моего ребенка улучшится без лечения?
- Каковы преимущества и риски рекомендованного лечения для моего ребенка?
- Есть ли у моего ребенка риск осложнений из-за этого состояния?
- Как вы будете следить за здоровьем моего ребенка с течением времени?
- Какие шаги я могу предпринять, чтобы снизить риск заражения моего ребенка инфекциями мочевыводящих путей в будущем?
- Подвержены ли другие мои дети повышенному риску этого состояния?
- Вы рекомендуете моему ребенку обратиться к специалисту?
Не стесняйтесь задавать дополнительные вопросы, которые возникают у вас на приеме у вашего ребенка. Лучший вариант лечения пузырно-мочеточникового рефлюкса — от бдительного ожидания до операции — часто не является однозначным. Чтобы выбрать лечение, которое подходит вам и вашему ребенку, важно, чтобы вы понимали состояние вашего ребенка, а также преимущества и риски каждой доступной терапии.
Лучший вариант лечения пузырно-мочеточникового рефлюкса — от бдительного ожидания до операции — часто не является однозначным. Чтобы выбрать лечение, которое подходит вам и вашему ребенку, важно, чтобы вы понимали состояние вашего ребенка, а также преимущества и риски каждой доступной терапии.
Чего ожидать от врача
Врач вашего ребенка проведет физическое обследование вашего ребенка. Он или она, вероятно, также задаст вам ряд вопросов.Если вы будете готовы ответить на них, у вас останется время, чтобы обсудить те моменты, на которые вы хотите потратить больше времени. Ваш врач может спросить:
- Когда вы впервые заметили, что у вашего ребенка появились симптомы?
- Были ли эти симптомы постоянными или они приходят и уходят?
- Насколько серьезны симптомы у вашего ребенка?
- Кажется, что-нибудь улучшает эти симптомы?
- Что может ухудшить симптомы у вашего ребенка?
- Есть ли у кого-нибудь в вашей семье в анамнезе пузырно-мочеточниковый рефлюкс?
- Были ли у вашего ребенка проблемы с ростом?
- Какие виды антибиотиков получал ваш ребенок от других инфекций, например, от ушных инфекций?
Янв. 15, 2020
15, 2020
Пузырно-мочеточниковый рефлюкс (ПМР) у младенцев и детей раннего возраста
Около 1-3% всех младенцев и детей имеют состояние, называемое пузырно-мочеточниковым рефлюксом (ПМР), что означает, что часть их мочи после попадания в мочевой пузырь течет в неправильном направлении.
Часть мочи течет обратно к почкам и может увеличить вероятность развития инфекции мочевыводящих путей (ИМП).
Что вызывает ПМР у детей?
Большинство детей с ПМР рождаются с этим заболеванием, и врачи не уверены в его причине.Кажется, это случайно. Исследователи изучают наследственные или генетические факторы (условия, с которыми рождаются дети), которые могут быть причиной.
Мочевыводящие пути ребенка — это обычно улица с односторонним движением (см. Рисунки ниже). Моча течет из каждой почки по трубкам, называемым мочеточниками. Мочеточники попадают в мочевой пузырь через туннель мышцы мочевого пузыря, который создает специальные односторонние клапаны, чтобы моча не попадала обратно в почки. Моча в мочевом пузыре выходит из организма через другую трубку, называемую уретрой.
Моча в мочевом пузыре выходит из организма через другую трубку, называемую уретрой.
У детей с ПМР канал в мочевом пузыре для одного или обоих мочеточников может быть слишком коротким, что приводит к «негерметичности» клапана. ПМР также может возникнуть в результате того, что мочевой пузырь не опорожняется нормально. Это менее частая причина ПМР.
Каковы признаки и симптомы ПМР?
ПМР обычно не вызывает симптомов, пока у ребенка не разовьется ИМП.
ИМП могут быть в мочевом пузыре или почках.
ИМП мочевого пузыря: Это распространенное и неприятное явление, но инфекции мочевого пузыря обычно не вредны для здоровья в долгосрочной перспективе.Симптомы могут включать частое мочеиспускание или боль при мочеиспускании.
ИМП почек : ПМР может повысить риск ИМП почек (также называемый пиелонефритом). Это связано с тем, что моча, переносящая микробы, может попасть в почки.
 ИМП почек может вызвать сильное заболевание ребенка. У ребенка может быть высокая температура, озноб и боли в спине. ИМП почек могут вызвать рубцевание почек. В редких случаях рубцы могут вызвать повышение артериального давления или снижение функции почек.
ИМП почек может вызвать сильное заболевание ребенка. У ребенка может быть высокая температура, озноб и боли в спине. ИМП почек могут вызвать рубцевание почек. В редких случаях рубцы могут вызвать повышение артериального давления или снижение функции почек.
ПМР также можно заподозрить, если у ребенка гидронефроз, отек почек, вызванный скоплением жидкости. Это можно увидеть на УЗИ почек.
Следует ли моему ребенку пройти тестирование на ДМР?
VUR диагностируется с помощью теста, называемого цистоуретрограмма мочеиспускания (ЦУУГ). VCUG обычно выполняется, если:
Чего ожидать во время теста VCUG:
Тонкая пластиковая трубка, называемая катетером, вводится в уретру, а мочевой пузырь заполняется специальной жидкостью, которую можно увидеть по x- луч.Тест не является болезненным, но ребенок может испытывать некоторый стресс и кратковременный дискомфорт от введения катетера в мочевой пузырь.
Рентген делается по мере наполнения мочевого пузыря. ПМР диагностируется, если жидкость не проходит по мочеточнику в почку.
ПМР диагностируется, если жидкость не проходит по мочеточнику в почку.
Какие еще тесты могут быть сделаны ребенку с VUR?
Ультразвук: В этом тесте используются звуковые волны для создания изображения почек и мочевого пузыря ребенка. Рекомендуется для всех младенцев и детей ясельного возраста после первой ИМП с лихорадкой.
Сканирование димеркаптоянтарной кислоты (DMSA): Сканирование DMSA может дать более подробную информацию о том, появились ли в почках рубцы в результате ИМП почек. Врач может назначить его, если у ребенка было много ИМП с лихорадкой.
Анализ крови: Креатинин измеряет функцию почек. У ребенка с повреждением почек уровень креатинина может быть слишком высоким.
Артериальное давление: Артериальное давление следует проверять не реже одного раза в год.Дети с проблемами почек подвержены более высокому риску высокого кровяного давления.

Как оценивается VUR?
VUR оценивается от 1 (легкая) до 5 (худшая). Оценка основана на том, насколько далеко моча задерживается и насколько широк мочеточник. Дети, у которых в раннем детстве обнаружена более низкая оценка ПМР (1-2), имеют хорошие шансы перерасти ее в течение 1–5 лет.
Какие врачи оказывают помощь детям с ПМР?
К педиатрам, которые заботятся о детях с ПМР, относятся:
Как лечится ПМР?
Лечение VUR зависит от возраста ребенка, степени его VUR и от того, вызывает ли оно какие-либо проблемы, например, частые ИМП.Во многих случаях VUR улучшается сама по себе с возрастом.
Подходы к лечению включают:
Наблюдение: Дети с низкими степенями VUR могут находиться под безопасным наблюдением под присмотром врачей. Обычно это включает регулярные контрольные визиты. Он может включать визуализацию, чтобы убедиться, что почки нормально растут.
 Детям с ПМР следует сдавать мочу на наличие инфекции всякий раз, когда у них повышается температура и нет другой причины, например, простуды.
Детям с ПМР следует сдавать мочу на наличие инфекции всякий раз, когда у них повышается температура и нет другой причины, например, простуды.Профилактические антибиотики (профилактика): Некоторым детям назначают низкие дозы антибиотик каждый день, чтобы снизить риск развития ИМП, пока вы ждете, чтобы увидеть, перерастут ли они ПМР. Американская академия педиатрии (AAP) рекомендует профилактические антибиотики в основном детям с более высокими степенями VUR (3-5 классы).
Хирургия: Если ПМР тяжелая и не проходит, или если повторяются ИМП почек с лихорадкой, ребенку может быть полезна операция по исправлению протекающего клапана между мочевым пузырем и мочеточником.Процедуры включают:
Реимплантация мочеточника: Связь между мочеточником и мочевым пузырем исправлена, так что моча течет только в одном направлении.
Эндоскопическая инъекция: Вещество вводится в область, где мочеточник встречается с мочевым пузырем, чтобы предотвратить обратный поток мочи.

Эти процедуры распространены, как правило, очень безопасны и имеют отличный долгосрочный успех.
Что еще могут делать родители детей с ДМР?
Продолжайте помогать вашему ребенку со здоровым мочевым пузырем и кишечником. Всем приученным к горшку детям с ПМР необходимо поработать над этим, чтобы предотвратить ИМП.
Избегайте запоров. Большинство детей получают запор. Это обычное дело в возрасте приучения к горшку, когда они учатся удерживать кишечник. Запор затрудняет опорожнение мочевого пузыря и увеличивает риск ИМП. Важно избегать запора или лечить его.
Не рекомендуется «держать его в руках». Употребление достаточного количества воды и диета с высоким содержанием клетчатки может предотвратить или вылечить запор. Некоторым детям может потребоваться ежедневное легкое слабительное. У детей должен быть мягкий стул каждый день.
Также важно, чтобы дети полностью опорожняли мочевой пузырь каждые 2-3 часа, когда они бодрствуют.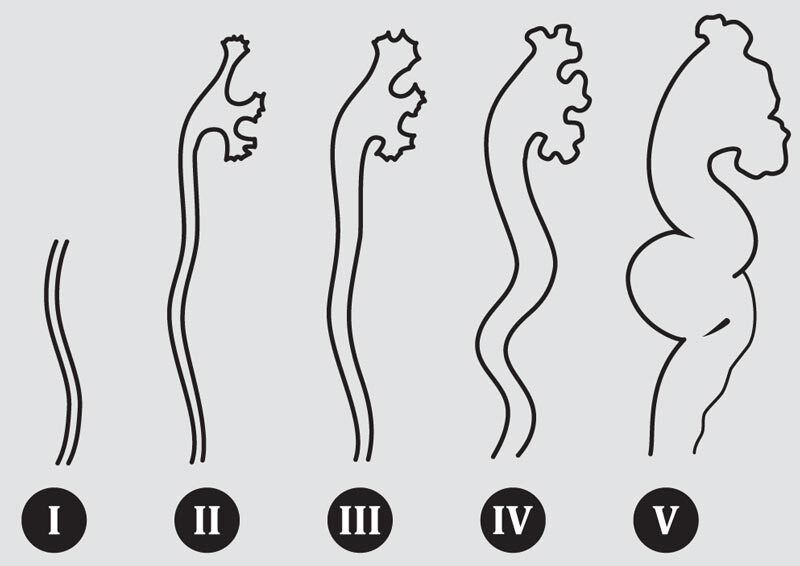 Детям не следует задерживать мочу в течение длительного времени. Это помогает поддерживать чистоту мочевого пузыря и предотвращает ИМП.
Детям не следует задерживать мочу в течение длительного времени. Это помогает поддерживать чистоту мочевого пузыря и предотвращает ИМП.
Узнайте о первых признаках ИМП:
Если у вашего ребенка есть какие-либо из этих симптомов, позвоните своему педиатру.На основании результатов анализов ваш педиатр решит, нужно ли вашему ребенку начинать лечение антибиотиком дома или в больнице.
Помните:
Многие дети вырастают из VUR с течением времени, часто к 5 годам. Раннее обнаружение VUR и тщательное наблюдение за ним с врачами вашего ребенка и, при необходимости, лечение, помогут избежать любых длительных проблем.
Дополнительная информация:
Информация, содержащаяся на этом веб-сайте, не должна использоваться вместо медицинской помощи и рекомендаций вашего педиатра.Ваш педиатр может порекомендовать различные варианты лечения в зависимости от индивидуальных фактов и обстоятельств.
Пузырно-мочеточниковый рефлюкс (ПМР) | NIDDK
На этой странице:
Что такое пузырно-мочеточниковый рефлюкс?
Пузырно-мочеточниковый рефлюкс (ПМР) — это состояние, при котором моча оттекает из мочевого пузыря в один или оба мочеточника, а иногда и в почки.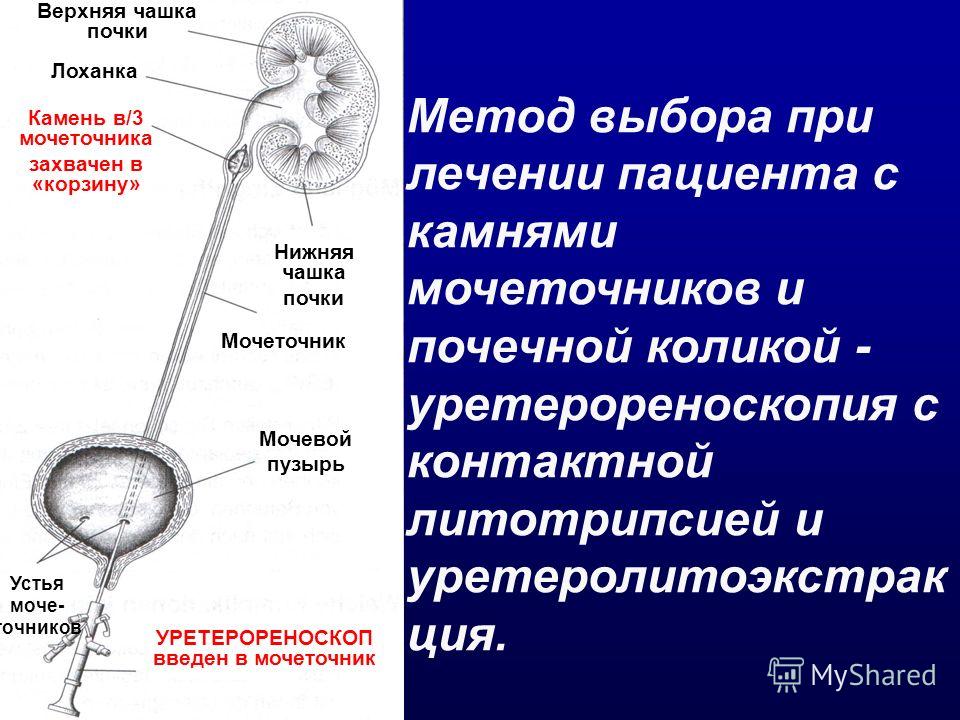 VUR чаще всего встречается у младенцев и детей младшего возраста.У большинства детей не возникает долгосрочных проблем из-за VUR.
VUR чаще всего встречается у младенцев и детей младшего возраста.У большинства детей не возникает долгосрочных проблем из-за VUR.
В норме моча течет по мочевыводящим путям из почек через мочеточники в мочевой пузырь. При ПМР некоторое количество мочи будет возвращаться вверх — или рефлюкс — через один или оба мочеточника и может достигать почек.
Врачи обычно оценивают VUR от 1 до 5. Степень 1 — самая легкая форма состояния, а степень 5 — самая серьезная.
VUR заставляет мочу возвращаться вверх по мочевыводящим путям, что часто приводит к инфекциям мочевыводящих путей.VUR может вызывать инфекции мочевыводящих путей (ИМП) и, реже, повреждение почек. Два основных типа VUR — это первичная и вторичная VUR. Большинство детей имеют первичную ПМР.
Насколько распространен пузырно-мочеточниковый рефлюкс?
Примерно каждый третий ребенок с ИМП с лихорадкой имеет ПМР. 1 Число детей с VUR может быть больше, потому что некоторые дети с VUR, у которых нет симптомов или проблем, не проходят тестирование.
У кого выше вероятность развития пузырно-мочеточникового рефлюкса?
Как правило, чем младше ребенок, тем выше вероятность того, что у него будет VUR.ПМР чаще встречается у младенцев и детей в возрасте 2 лет и младше, но также может присутствовать у детей старшего возраста и даже у взрослых. 2
Дети с аномалиями почек или мочевыводящих путей более склонны к ПМР. Девочки чаще, чем мальчики, имеют ДМР. 2
У ребенка больше шансов получить ДМР, если оно есть у брата, сестры или родителя. Немногим более чем у 1 из 4 братьев и сестер детей с VUR также будет это заболевание. Немногим более чем у 1 из 3 детей, у которых есть родитель с VUR, также будет это заболевание. 3
Каковы симптомы и осложнения пузырно-мочеточникового рефлюкса?
Иногда у ребенка с ПМР симптомы отсутствуют. Если у ребенка есть симптомы, наиболее распространенным является ИМП. Когда моча течет в обратном направлении, как это происходит при ПМР, бактерии легче размножаются в мочевыводящих путях ребенка, вызывая ИМП.
Проблемы с функцией мочевого пузыря или кишечника иногда могут быть связаны с ПМР. Ребенок с VUR, скорее всего, будет иметь
Большинство детей с ПМР, перенесших ИМП, выздоравливают без других проблем.Однако в некоторых случаях ИМП могут привести к рубцеванию почки, также называемому рубцеванием почек, или постоянным рубцам на почке. У ребенка больше шансов получить рубцевание почек, если его или ее не лечить вообще — или лечить недостаточно быстро — от ИМП, повторных ИМП или высокой степени ПМР. 4, 5
Дети с ПМР вместе с симптомами со стороны мочевого пузыря или кишечника имеют более высокий риск ИМП. Врачи используют определенные тесты, чтобы определить, подвержен ли ребенок проблемам с почками.
Что вызывает пузырно-мочеточниковый рефлюкс?
Первичный пузырно-мочеточниковый рефлюкс
Большинство детей с ПМР имеют первичную ПМР, что означает, что они рождаются с аномалией мочеточника.При первичной ПМР клапан между мочеточником и мочевым пузырем плохо закрывается, поэтому моча возвращается вверх по мочеточнику к почке. Если поражен только один мочеточник и одна почка, врачи называют ПМР односторонним рефлюксом.
Если поражен только один мочеточник и одна почка, врачи называют ПМР односторонним рефлюксом.
Первичная ПМР может улучшиться или исчезнуть по мере взросления ребенка. По мере роста ребенка вход мочеточника в мочевой пузырь созревает и клапан работает лучше.
У детей с первичной ПМР клапан между мочеточником и мочевым пузырем не закрывается должным образом, поэтому моча возвращается по мочеточнику к почке.Вторичный пузырно-мочеточниковый рефлюкс
У детей может быть вторичная ПМР по многим причинам, включая закупорку или сужение шейки мочевого пузыря или уретры. Например, складка ткани может блокировать уретру. Блокировка останавливает выход части мочи из организма, поэтому моча возвращается в мочевыводящие пути.
У ребенка также может быть вторичная ПМР, потому что нервы мочевого пузыря могут плохо работать. Проблемы с нервом могут препятствовать нормальному расслаблению и сокращению мочевого пузыря с выделением мочи.
Дети со вторичной ПМР часто имеют двусторонний рефлюкс, то есть ПМР поражает оба мочеточника и обе почки. Иногда врачи могут диагностировать закупорку мочи у плода в утробе матери. Узнайте больше о закупорке мочи у новорожденных.
Иногда врачи могут диагностировать закупорку мочи у плода в утробе матери. Узнайте больше о закупорке мочи у новорожденных.
Как врачи диагностируют пузырно-мочеточниковый рефлюкс?
Для диагностики степени ПМР врачи используют визуализационные тесты.
Визуальные тесты
Прежде чем вы и врач вашего ребенка решите использовать визуализацию мочевыводящих путей для диагностики ПМР у вашего ребенка, врач принимает во внимание
ребенка.- возраст
- симптомы
- семейная история ВУР
- Уровень половой активности у старшего ребенка
Врачи используют следующие визуализационные тесты или тесты, чтобы увидеть органы внутри тела, чтобы помочь диагностировать VUR
- УЗИ брюшной полости. Ультразвук использует звуковые волны, чтобы заглянуть внутрь тела, не подвергая вашего ребенка воздействию рентгеновского излучения. Ультразвук брюшной полости, называемый УЗИ брюшной полости, может создавать изображения всего мочевыводящих путей, включая почки и мочевой пузырь.
 Ультразвук может показать, расширены ли у ребенка почки или мочеточники. Во время этого безболезненного теста ваш ребенок лежит на мягком столе. Техник осторожно перемещает палочку, называемую датчиком, по животу и спине вашего ребенка. Анестезия не требуется.Ультразвук можно использовать для поиска проблем с почками и мочевыводящими путями после того, как ребенок перенес ИМП.
Ультразвук может показать, расширены ли у ребенка почки или мочеточники. Во время этого безболезненного теста ваш ребенок лежит на мягком столе. Техник осторожно перемещает палочку, называемую датчиком, по животу и спине вашего ребенка. Анестезия не требуется.Ультразвук можно использовать для поиска проблем с почками и мочевыводящими путями после того, как ребенок перенес ИМП. - Цистоуретрограмма мочеиспускания (VCUG). VCUG использует рентгеновские снимки мочевого пузыря и уретры, чтобы показать, течет ли моча обратно в мочеточники. Для проведения теста техник использует небольшой катетер, чтобы заполнить мочевой пузырь вашего ребенка специальным красителем. Затем техник делает рентгеновские снимки до, во время и после мочеиспускания вашего ребенка. VCUG использует только небольшое количество излучения. Анестезия не требуется, но врач может предложить вашему ребенку успокаивающее лекарство, называемое седативным.
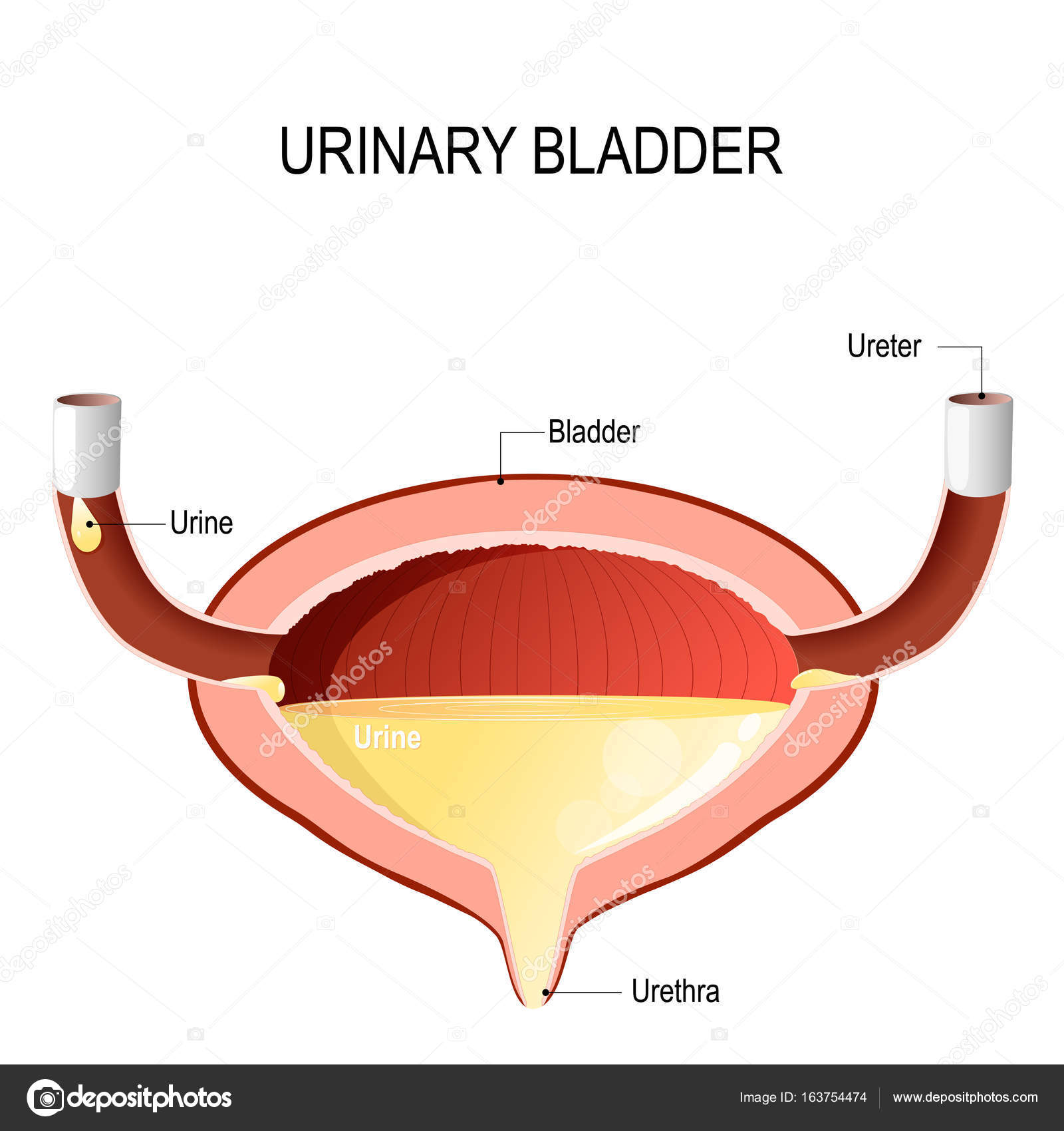
Лабораторные испытания
Медицинские работники часто берут образец мочи, который называется анализом мочи, для выявления ИМП. Лейкоциты и бактерии в моче могут быть признаком ИМП. Для подтверждения ИМП необходим посев мочи.
Как врачи лечат пузырно-мочеточниковый рефлюкс?
Врачи лечат ПМР в зависимости от возраста ребенка, симптомов, типа и степени ПМР.
Первичный пузырно-мочеточниковый рефлюкс
Первичная ПМР будет часто улучшаться и исчезнет по мере взросления ребенка.
До тех пор, пока ПМР не исчезнет сама по себе, врачи лечат любые развивающиеся ИМП с помощью антибиотиков — лекарства, которое борется с бактериями. Быстрое лечение ИМП и предотвращение их развития снизят вероятность заражения вашего ребенка почечной инфекцией.
Лечащий врач вашего ребенка также может рассмотреть возможность длительного приема низких доз антибиотиков для профилактики ИМП.Исследователи обнаружили, что ежедневный прием антибиотиков в низких дозах может помочь многим детям с ПМР. Посоветуйтесь с лечащим врачом о применении антибиотиков. С бактериями, вызывающими эти инфекции, становится труднее бороться при длительном применении антибиотиков.
Посоветуйтесь с лечащим врачом о применении антибиотиков. С бактериями, вызывающими эти инфекции, становится труднее бороться при длительном применении антибиотиков.
Иногда врачи рассматривают возможность операции ребенку с ПМР с повторными ИМП, особенно если у ребенка рубцевание почек или тяжелый рефлюкс, который не проходит. Врачи могут использовать операцию для коррекции рефлюкса у ребенка и предотвращения оттока мочи обратно в почки.
В некоторых случаях лечение может включать в себя инъекции для увеличения объема. Врачи вводят небольшое количество гелеобразной жидкости в стенку мочевого пузыря возле отверстия мочеточника. Гель вызывает выпуклость в стенке мочевого пузыря, которая действует как клапан для мочеточника, если клапан ребенка не работает должным образом. Врач проводит лечение под общей анестезией, и ребенок обычно может пойти домой в тот же день.
Вторичный пузырно-мочеточниковый рефлюкс
Врачи лечат вторичную ПМР после установления точной причины состояния. Лечение может включать
Лечение может включать
- Операция по устранению закупорки
- Антибиотики для профилактики или лечения ИМП
- Операция по исправлению аномалии мочевого пузыря или мочеточника
- периодическая катетеризация мочевого пузыря — дренирование мочевого пузыря путем введения катетера через уретру в мочевой пузырь. Вы можете сделать это дома, если мочевой пузырь вашего ребенка не опорожняется должным образом.
Можно ли предотвратить пузырно-мочеточниковый рефлюкс?
Вы не можете предотвратить ПМР, но хорошие привычки могут помочь сохранить здоровье мочевыводящих путей вашего ребенка, насколько это возможно.Чтобы предотвратить некоторые инфекции мочевого пузыря и проблемы с контролем мочевого пузыря, попросите вашего ребенка
- Пейте достаточно жидкости в соответствии с рекомендациями врача.
- придерживайтесь хороших привычек в ванной, таких как регулярное мочеиспускание и вытирание спереди назад.

- сменить его как можно скорее после того, как его или ее подгузник станет грязным, если он или она не приучены к горшку.
- при необходимости вылечите запор. Если возможно, постарайтесь предотвратить запор у ребенка.
- лечится от связанных проблем со здоровьем, таких как недержание мочи или недержание кала.
Клинические испытания
Национальный институт диабета, болезней органов пищеварения и почек (NIDDK) и другие подразделения Национального института здоровья (NIH) проводят и поддерживают исследования многих заболеваний и состояний.
Что такое клинические испытания и какую роль в исследованиях играют дети?
Клинические испытания — это исследования с участием людей всех возрастов. В клинических испытаниях рассматриваются новые безопасные и эффективные способы предотвращения, обнаружения или лечения заболеваний.Исследователи также используют клинические испытания, чтобы изучить другие аспекты лечения, такие как улучшение качества жизни. Исследования с участием детей помогают ученым
Исследования с участием детей помогают ученым
- Определите, какой уход лучше всего подходит для ребенка
- найди лучшую дозу лекарств
- найти методы лечения заболеваний, от которых страдают только дети
- лечат состояния, которые ведут себя иначе у детей
- понять, как лечение влияет на организм растущего ребенка
Узнайте больше о клинических испытаниях и детях.
Какие клинические испытания открыты?
Клинические испытания, которые в настоящее время открыты и набираются, можно просмотреть на сайте www.ClinicalTrials.gov.
Список литературы
[1] Hoberman A et al. Визуализирующие исследования после первой лихорадочной инфекции мочевыводящих путей у маленьких детей. Медицинский журнал Новой Англии. 2003; 348: 195–202.
[2] Литвин М.С., Сайгал С.С., ред. Урологические заболевания в Америке. Веб-сайт Национального института диабета, болезней органов пищеварения и почек. www.niddk.nih.gov/about-niddk/strategic-plans-reports/urologic-diseases-in-america. Опубликовано 2012 г. Проверено 4 июня 2018 г.
www.niddk.nih.gov/about-niddk/strategic-plans-reports/urologic-diseases-in-america. Опубликовано 2012 г. Проверено 4 июня 2018 г.
[3] Ведение и скрининг первичного пузырно-мочеточникового рефлюкса у детей. Сайт Американской урологической ассоциации. www.auanet.org/guidelines/vesicoureteral-reflux-(2010-reviewed-and-validity-confirmed-2017). Опубликован в 2010 г. Срок действия подтвержден в 2017 г. По состоянию на 4 июня 2018 г.
[4] Следователи РИВУРа. Почечное рубцевание в исследовании рандомизированного вмешательства для детей с пузырно-мочеточниковым рефлюксом (RIVUR). Клинический журнал Американского общества нефрологов. , 7 января 2016 г .; 11 (1): 54–61.
[5] Shaikh N, et al. Раннее лечение антибиотиками у детей с лихорадкой, инфекцией мочевыводящих путей и рубцеванием почек. JAMA Pediatrics. , 1 сентября 2016 г .; 170 (9): 848–54.
Пузырно-мочеточниковый рефлюкс (ПМР) | Бостонская детская больница
Что такое пузырно-мочеточниковый рефлюкс?
Пузырно-мочеточниковый рефлюкс (ПМР) — это результат аномального образования нормального клапана между почкой и мочевым пузырем.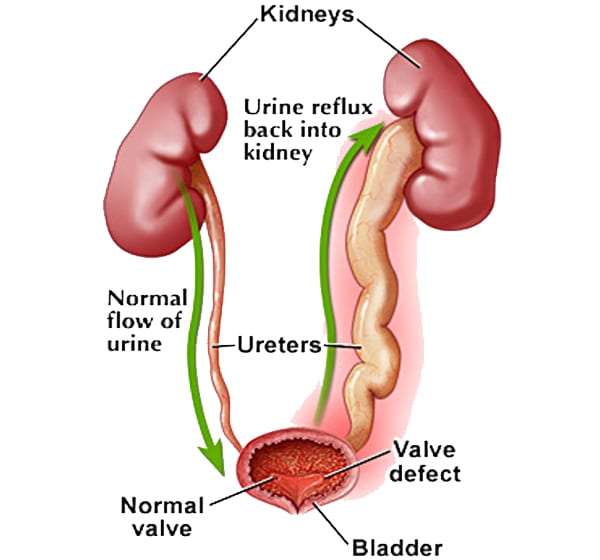 Этот клапан обеспечивает одностороннее движение мочи от почки к мочевому пузырю. Если у вашего ребенка ПМР, моча движется обратно в мочеточники и почки. У некоторых детей ПМР легкая, у других большое количество мочи возвращается обратно в почки.
Этот клапан обеспечивает одностороннее движение мочи от почки к мочевому пузырю. Если у вашего ребенка ПМР, моча движется обратно в мочеточники и почки. У некоторых детей ПМР легкая, у других большое количество мочи возвращается обратно в почки.
Хотя ПМР сама по себе обычно безболезненна, ПМР может стать проблемой, если у ребенка развивается инфекция мочевыводящих путей (ИМП) в мочевом пузыре. При этом типе инфекции бактерии переносятся обратно из мочевого пузыря в почки, что может привести к серьезной инфекции и, возможно, к повреждению почек.
Насколько распространен пузырно-мочеточниковый рефлюкс?
VUR — это заболевание, которым страдают от 1 до 3 процентов всех детей. Однако есть определенные группы детей, у которых ПМР встречается гораздо чаще, в том числе:
- дети с гидронефрозом или избыточной жидкостью в почках. Среди этой группы ПМР выявляется примерно у 15 процентов этих детей, когда тестирование проводится после рождения ребенка.
- детей с инфекцией мочевыводящих путей, особенно если инфекция была связана с лихорадкой.
 В этой группе ПМР обнаруживается у 50–70 процентов этих детей.
В этой группе ПМР обнаруживается у 50–70 процентов этих детей.
Каковы симптомы пузырно-мочеточникового рефлюкса?
Дети с пузырно-мочеточниковым рефлюксом (ПМР) могут не чувствовать себя больными, поскольку ПМР обычно не проявляет симптомов. ПМР чаще всего диагностируется после того, как ребенок перенес инфекцию мочевыводящих путей (ИМП), сопровождающуюся лихорадкой. Некоторым детям также ставят диагноз вскоре после рождения, если у них был обнаружен гидронефроз (жидкость в почках) на пренатальном (до рождения) ультразвуковом исследовании.
Общие симптомы ИМП у детей включают:
- лихорадка
- Боль или жжение при мочеиспускании
- Сильный или неприятный запах мочи
- внезапное начало частого мочеиспускания или недержания мочи
- Боль в животе или в боку (между бедром и ребром)
Что вызывает пузырно-мочеточниковый рефлюкс?
Причина ПМР неизвестна, однако имеется сильная генетическая составляющая.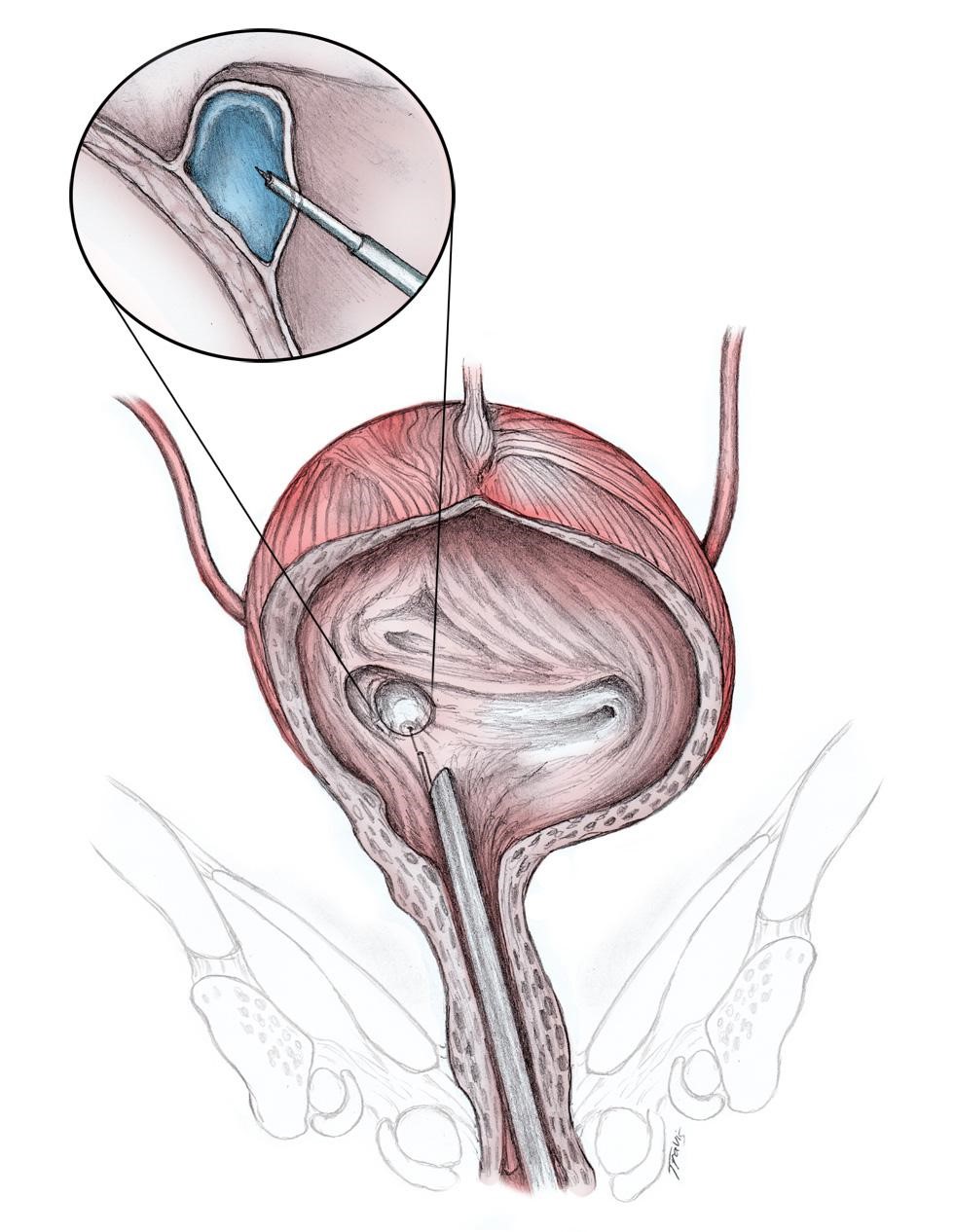 Хотя никаких специфических генов не идентифицировано, ПМР часто встречается у детей и братьев и сестер родителей с ПМР.В младенчестве ПМР чаще встречается у мальчиков. У детей старшего возраста ПМР чаще диагностируется у девочек.
Хотя никаких специфических генов не идентифицировано, ПМР часто встречается у детей и братьев и сестер родителей с ПМР.В младенчестве ПМР чаще встречается у мальчиков. У детей старшего возраста ПМР чаще диагностируется у девочек.
VUR также может возникнуть в результате следующих менее распространенных проблем:
Как лечить пузырно-мочеточниковый рефлюкс
Команда отделения урологии Бостонской детской больницы придерживается консервативного подхода к VUR. Большинство детей вырастают из своего VUR самостоятельно, и мы даем им шанс сделать это.
Наша основная цель — лечить пузырно-мочеточниковый рефлюкс (ПМР) и предотвращать инфекции, которые могут повлиять на почки и, возможно, вызвать повреждение почек.Наши специалисты обеспечивают комплексный подход к лечению пузырно-мочеточникового рефлюкса от первоначальной диагностики до лечения и последующего наблюдения.
Пузырно-мочеточниковый рефлюкс (ПМР) | Диагностика и лечение
Как диагностируется пузырно-мочеточниковый рефлюкс?
Пузырно-мочеточниковый рефлюкс (ПМР) можно диагностировать только с помощью теста, называемого цистограммой, при котором катетер вводится через уретру в мочевой пузырь и мочевой пузырь заполняется жидкостью. Эта процедура позволяет врачам увидеть обратный поток мочи по направлению к почкам. Есть два типа цистограмм:
Эта процедура позволяет врачам увидеть обратный поток мочи по направлению к почкам. Есть два типа цистограмм:
- Цистоуретрограмма мочеиспускания (VCUG): рентгеновский тест, который исследует мочевыводящие пути вашего ребенка. Мочевой пузырь заполняется контрастом с помощью катетера, и делается рентгеновский снимок. Изображения показывают, есть ли обратный поток мочи в мочеточники и почки. Цистограмма радионуклида
- (RNC): этот тест выполняется аналогично VCUG с катетером, помещенным в уретру и мочевой пузырь, за исключением того, что для выделения мочевыводящих путей вашего ребенка используется другая жидкость.
Цистограмма чаще всего выполняется у ребенка, перенесшего ИМП, но также может выполняться у младенцев с гидронефрозом (жидкость в почках) — заболеванием, которое определяется с помощью ультразвукового исследования еще до рождения.
Есть и другие тесты, которые иногда проводят детям с ПМР, в том числе:
Если у ребенка есть подозрение на инфекцию мочевыводящих путей (ИМП), необходимо взять пробы мочи с использованием специальных методов, чтобы избежать заражения и получения ложных результатов анализов. Для детей младшего возраста и младенцев это обычно означает введение катетера в мочевой пузырь для получения образца мочи.В некоторых случаях на ребенка надевают мешок для сбора мочи, хотя этот метод часто дает ложные результаты. У детей старшего возраста, приученных к туалету, ребенок может мочиться в чашку.
Для детей младшего возраста и младенцев это обычно означает введение катетера в мочевой пузырь для получения образца мочи.В некоторых случаях на ребенка надевают мешок для сбора мочи, хотя этот метод часто дает ложные результаты. У детей старшего возраста, приученных к туалету, ребенок может мочиться в чашку.
Какие варианты лечения пузырно-мочеточникового рефлюкса?
На основании результатов диагностического тестирования пузырно-мочеточникового рефлюкса (ПМР) врач обычно присваивает количественный балл для ПМР. Баллы варьируются от одного до пяти или от одного до трех, в зависимости от типа выполненного теста. Чем выше число или балл, тем серьезнее VUR.
У детей с легкой ПМР, вероятно, со временем выздоровеют, и они реже нуждаются в хирургическом вмешательстве. Когда ПМР проходит сама собой, родителям важно знать, что их ребенок все еще может болеть ИМП.
Если у ребенка более тяжелая ПМР или часто возникают инфекции почек, несмотря на профилактические антибиотики, ему или ей может потребоваться операция для коррекции ПМР. Тяжелая форма VUR вряд ли разрешится сама по себе.
Тяжелая форма VUR вряд ли разрешится сама по себе.
Операция по реимплантации мочеточника
Операция по реимплантации мочеточника — это хирургическая процедура, при которой восстанавливается соединение между мочеточником и мочевым пузырем для предотвращения ПМР.
Эндоскопическое лечение
Эндоскопическое лечение — вариант для некоторых детей с более низкой степенью ПМР. Процедура проводится в амбулаторных условиях под общим наркозом.
Врач вводит небольшой телескоп в мочевой пузырь через уретру (трубка соединяет мочевой пузырь с внешней стороной) и вводит небольшое количество гелеобразного материала под отверстие мочеточника. Введенный материал частично закрывает отверстие и предотвращает обратное движение мочи по направлению к почке.
Успешность этой процедуры составляет около 75 процентов, а осложнений очень мало. Однако мы не знаем, как долго сохранятся результаты, так как у некоторых детей ПМР может повториться через несколько месяцев или лет. Хотя эндоскопическое лечение имеет некоторые преимущества, это не всегда лучший вариант.
Хотя эндоскопическое лечение имеет некоторые преимущества, это не всегда лучший вариант.
Роботизированная хирургия
Роботизированная лапароскопическая хирургия выполняется путем введения небольших инструментов через несколько крошечных разрезов в брюшной полости.Эта процедура обычно выполняется у пациентов, которым требуется повторная операция по поводу ПМР или для лечения ПМР у подростков и молодых людей. У детей младшего возраста этот доступ применяется редко, потому что открытая операция лучше (около 98%) и с небольшим количеством осложнений.
Дальнейшие технические улучшения в роботизированной хирургии, вероятно, станут хорошей альтернативой открытой хирургии в будущем. Мы добились больших успехов в роботизированной лапароскопической хирургии для VUR.
Урология | Педиатрический пузырно-мочеточниковый рефлюкс (ПМР) Причины и симптомы
Мочевой рефлюкс означает, что моча может снова попасть в почки после того, как попала в мочевой пузырь. Обычно присутствует с момента рождения. Это может происходить с одной или с обеих сторон, и чаще встречается у детей с нарушением мочеиспускания или непроходимостью мочевого пузыря.
Обычно присутствует с момента рождения. Это может происходить с одной или с обеих сторон, и чаще встречается у детей с нарушением мочеиспускания или непроходимостью мочевого пузыря.
Рефлюкс обычно обнаруживают при обследовании инфекции мочевыводящих путей (ИМП).Кроме того, это может быть заподозрено из-за увеличения дренажной системы почек при ультразвуковом исследовании, проведенном до или после родов. Тест, который обнаруживает рефлюкс, называется цистоуретрограммой мочеиспускания (VCUG). Этот тест представляет собой рентгеновский снимок мочевого пузыря, который проводится в радиологическом отделении. В мочевой пузырь вводится небольшой катетер (трубка), который заполняется веществом, которое позволяет нам видеть мочевой пузырь. Затем снимки делаются до тех пор, пока мочевой пузырь не наполнится, а затем ребенок мочится.Если рентгеновский материал виден в мочеточниках или почках, мы знаем, что имеется рефлюкс. Мочеиспускание — важная часть обследования, поскольку иногда рефлюкс не появляется, пока мочевой пузырь не начнет опорожняться. Вот почему мы обычно не применяем седацию или анестезию для проведения этого теста.
Вот почему мы обычно не применяем седацию или анестезию для проведения этого теста.
Рефлюкс сам по себе обычно не вызывает проблем, если нет блокировки потока мочи в мочевыводящие пути. Проблема с рефлюксом заключается в том, что если инфекция (ИМП) начинается в мочевом пузыре, она может легко подняться в почки, что приведет к инфекции почек.Если не лечить в ближайшее время или полностью, инфекции почек могут вызвать необратимое рубцевание почек. Когда это рубцевание является серьезным, результатом может быть высокое кровяное давление и / или почечная недостаточность. Поэтому в случаях тяжелого рефлюкса мы рекомендуем провести сканирование почек, чтобы увидеть, есть ли рубцы. Это сканирование выполняется в отделении ядерной медицины. Вашему ребенку вводят индикатор и делают снимки почек.
Что вызывает рефлюкс? Обычно моча вырабатывается в почках и по трубке, мочеточнику, попадает в мочевой пузырь. По мере наполнения мочевого пузыря нормальный мочеточник сжимается, не позволяя моче проходить в почки. Если этот «клапан» не сработает должным образом, произойдет рефлюкс. Рефлюкс обычно передается по наследству; Таким образом, ваш врач может порекомендовать проверить наличие у братьев и сестер детей с рефлюксом.
По мере наполнения мочевого пузыря нормальный мочеточник сжимается, не позволяя моче проходить в почки. Если этот «клапан» не сработает должным образом, произойдет рефлюкс. Рефлюкс обычно передается по наследству; Таким образом, ваш врач может порекомендовать проверить наличие у братьев и сестер детей с рефлюксом.
После выявления рефлюкса лечение зависит от степени тяжести рефлюкса и возраста вашего ребенка. Рефлюкс оценивается по шкале от 1 (самый легкий) до 5 (самый тяжелый).Поскольку более легкие формы со временем могут пройти, цель лечения — предотвратить инфекцию мочевыводящих путей до тех пор, пока рефлюкс не пройдет. Рефлюкс может исчезнуть через несколько лет. Чтобы предотвратить заражение, вашему ребенку могут назначать небольшую дозу антибиотика один раз в день, чтобы предотвратить инфекцию мочевыводящих путей. Чаще всего используются 2 препарата: Котримоксазол (Бактрим, Септра) или Макродантин (Фурадантин, Макробид). Эти препараты оказывают наименьшее влияние на другие части тела. Если вашему ребенку меньше 2 месяцев, чаще всего используют Амоксициллин.Если у вашего ребенка есть симптомы инфекции мочевыводящих путей, вам необходимо обратиться к педиатру. Цистоуретрограмма при мочеиспускании (ЦУМГ) и УЗИ обычно повторяются ежегодно, пока сохраняется рефлюкс.
Эти препараты оказывают наименьшее влияние на другие части тела. Если вашему ребенку меньше 2 месяцев, чаще всего используют Амоксициллин.Если у вашего ребенка есть симптомы инфекции мочевыводящих путей, вам необходимо обратиться к педиатру. Цистоуретрограмма при мочеиспускании (ЦУМГ) и УЗИ обычно повторяются ежегодно, пока сохраняется рефлюкс.
Ваш уролог может порекомендовать операцию по следующим причинам:
- Рефлюкс высокий (4 или 5 степени)
- Ваш ребенок продолжает болеть инфекциями мочевыводящих путей даже после лечения антибиотиками
- Ваш ребенок не может принимать предписанные антибиотики
- Рефлюкс сохраняется через несколько лет или ваш ребенок приближается к подростковому возрасту
Для лечения ПМР используются три основных типа хирургии.Их:
- Малоинвазивные эндоскопические инъекции
- традиционная открытая хирургия
- роботизированная хирургия
Реимплантация мочеточника выполняется путем выполнения небольшого разреза в нижней части живота или 3 или 4 небольших разрезов на брюшной полости с использованием операционного робота.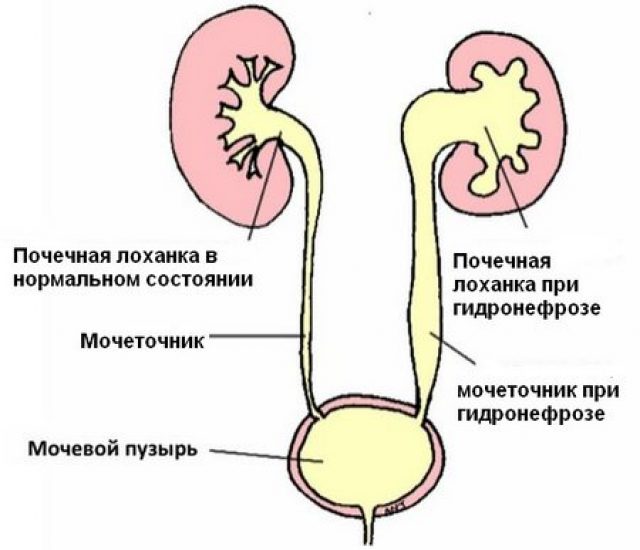 Затем мы перемещаем мочеточник (-ы) в новое место в мочевом пузыре, чтобы зафиксировать обратный односторонний клапан.Это делается путем туннелирования мочеточника вдоль стенки мочевого пузыря. Вашему ребенку необходимо будет оставаться в больнице после операции в течение 1-2 дней. Внутривенный катетер (трубка) в вену будет введен во время операции и будет оставаться в нем до тех пор, пока ваш ребенок не научится принимать жидкости. При необходимости будут доступны обезболивающие. Катетер будет выводить мочу из мочевого пузыря в течение как минимум 24 часов, а небольшая дренажная трубка может пройти через кожу в месте разреза или рядом с ним. Трубки могут быть удалены до того, как ваш ребенок пойдет домой, или могут оставаться на месте в течение недели или дольше в отдельных случаях.Ваш ребенок может часто ходить в туалет или жаловаться на жжение при мочеиспускании. Даже после того, как трубки удалены, вы можете продолжать замечать кровь в моче в течение 1-2 недель. Швы рассосутся сами по себе.
Затем мы перемещаем мочеточник (-ы) в новое место в мочевом пузыре, чтобы зафиксировать обратный односторонний клапан.Это делается путем туннелирования мочеточника вдоль стенки мочевого пузыря. Вашему ребенку необходимо будет оставаться в больнице после операции в течение 1-2 дней. Внутривенный катетер (трубка) в вену будет введен во время операции и будет оставаться в нем до тех пор, пока ваш ребенок не научится принимать жидкости. При необходимости будут доступны обезболивающие. Катетер будет выводить мочу из мочевого пузыря в течение как минимум 24 часов, а небольшая дренажная трубка может пройти через кожу в месте разреза или рядом с ним. Трубки могут быть удалены до того, как ваш ребенок пойдет домой, или могут оставаться на месте в течение недели или дольше в отдельных случаях.Ваш ребенок может часто ходить в туалет или жаловаться на жжение при мочеиспускании. Даже после того, как трубки удалены, вы можете продолжать замечать кровь в моче в течение 1-2 недель. Швы рассосутся сами по себе. Ваш ребенок будет проверен в кабинете, и врач может назначить УЗИ через 4-6 недель после операции.
Ваш ребенок будет проверен в кабинете, и врач может назначить УЗИ через 4-6 недель после операции.
Во время операции используется общая анестезия, и риск у здоровых детей низкий.Наиболее частые проблемы, которые могут возникнуть у 1-2% пациентов, включают закупорку (непроходимость) мочеточника (ов) или стойкий рефлюкс. Обструкция может быть временной, но может потребоваться временное дренирование почки с помощью боковой трубки или трубки через мочевой пузырь. В редких случаях требуется повторное хирургическое вмешательство для лечения закупорки или устранения стойкого рефлюкса. Другие более редкие проблемы после операции включают инфицирование разреза или другого места и кровотечение. Вашему ребенку будет рекомендовано делать глубокие вдохи и кашлять после операции, чтобы предотвратить инфицирование легких.
Что происходит после операции? Ваш ребенок будет продолжать принимать ежедневную дозу антибиотиков до тех пор, пока ваш врач не подтвердит, что лучше всего прекратить прием антибиотиков. Ему / ей необходимо будет ежегодно проходить УЗИ почек, чтобы убедиться в отсутствии закупорки. Инфекции мочевыводящих путей могут возникнуть после операции, но обычно ограничиваются мочевым пузырем. Мы рекомендуем нам или вашим лечащим врачом проверять артериальное давление не реже одного раза в год, если у вашего ребенка есть рубцы на почках.
Ему / ей необходимо будет ежегодно проходить УЗИ почек, чтобы убедиться в отсутствии закупорки. Инфекции мочевыводящих путей могут возникнуть после операции, но обычно ограничиваются мочевым пузырем. Мы рекомендуем нам или вашим лечащим врачом проверять артериальное давление не реже одного раза в год, если у вашего ребенка есть рубцы на почках.
Если у вашего ребенка частые или тяжелые инфекции мочевыводящих путей или проблемы с мочеиспусканием, его или ее врач, скорее всего, порекомендует пройти обследование, чтобы исключить пузырно-мочеточниковый рефлюкс. Единственный способ окончательно диагностировать ПМР — это провести тест, называемый цистограммой.
Существует два типа цистограммы, которые используются для диагностики пузырно-мочеточникового рефлюкса.
- Цистоуретрограмма мочеиспускания (VCUG) — это визуализирующий тест, в котором используется рентгеновская технология для просмотра мочевыводящих путей.
 Используя контрастный краситель, техник наполнит мочевой пузырь мочевым катетером и сделает рентгеновские снимки. Эти изображения покажут поток мочи, которые расскажут специалисту, течет ли моча обратно в почки.
Используя контрастный краситель, техник наполнит мочевой пузырь мочевым катетером и сделает рентгеновские снимки. Эти изображения покажут поток мочи, которые расскажут специалисту, течет ли моча обратно в почки. - Радионуклидная цистограмма (RNC) — этот тест аналогичен VCUG, но в нем используется контрастное вещество ядерной медицины для визуализации мочевыводящих путей и потока мочи, а не контрастный краситель.
Если вашему ребенку поставлен диагноз ПМР, его или ее врач может также порекомендовать дополнительное обследование, чтобы оценить тяжесть рефлюкса и определить, повредил ли он почки.Эти тесты могут включать:
- УЗИ почек для определения их размера, формы и состояния, а также для поиска аномалий
- Сканирование почек с DMSA для оценки формы, состояния и функции почек
- Уродинамическое исследование функции мочевого пузыря
- Общий анализ мочи и посев мочи
- Анализы крови
Большинство детей, рожденных с пузырно-мочеточниковым рефлюксом, вырастут самостоятельно без лечения. По этой причине мы лечим ПМР консервативно, если у вашего ребенка нет тяжелой ПМР или частых или тяжелых инфекций почек. Лечение ПМР варьируется от профилактических антибиотиков и осторожного ожидания до хирургической коррекции неисправных клапанов.
По этой причине мы лечим ПМР консервативно, если у вашего ребенка нет тяжелой ПМР или частых или тяжелых инфекций почек. Лечение ПМР варьируется от профилактических антибиотиков и осторожного ожидания до хирургической коррекции неисправных клапанов.
При легкой ПМР мы обычно лечим низкими дозами профилактических антибиотиков и проводим регулярные тесты для оценки ПМР и функции почек. Антибиотики помогают предотвратить инфекции мочевыводящих путей (ИМП). Если у вашего ребенка продолжаются инфекции мочевыводящих путей, несмотря на лечение низкими дозами антибиотиков, может потребоваться операция.
У всех трех типов хирургии есть риски и преимущества. Хирург вашего ребенка обсудит с вами, какой вариант он или она рекомендует. В Beaumont каждый ребенок получает уход с учетом его или ее состояния и симптомов. Независимо от того, в каком лечении (ах) нуждается ваш ребенок, мы всегда будем держать вас в курсе. Вы — важная часть терапевта вашего ребенка, и мы ценим ваш вклад.
.


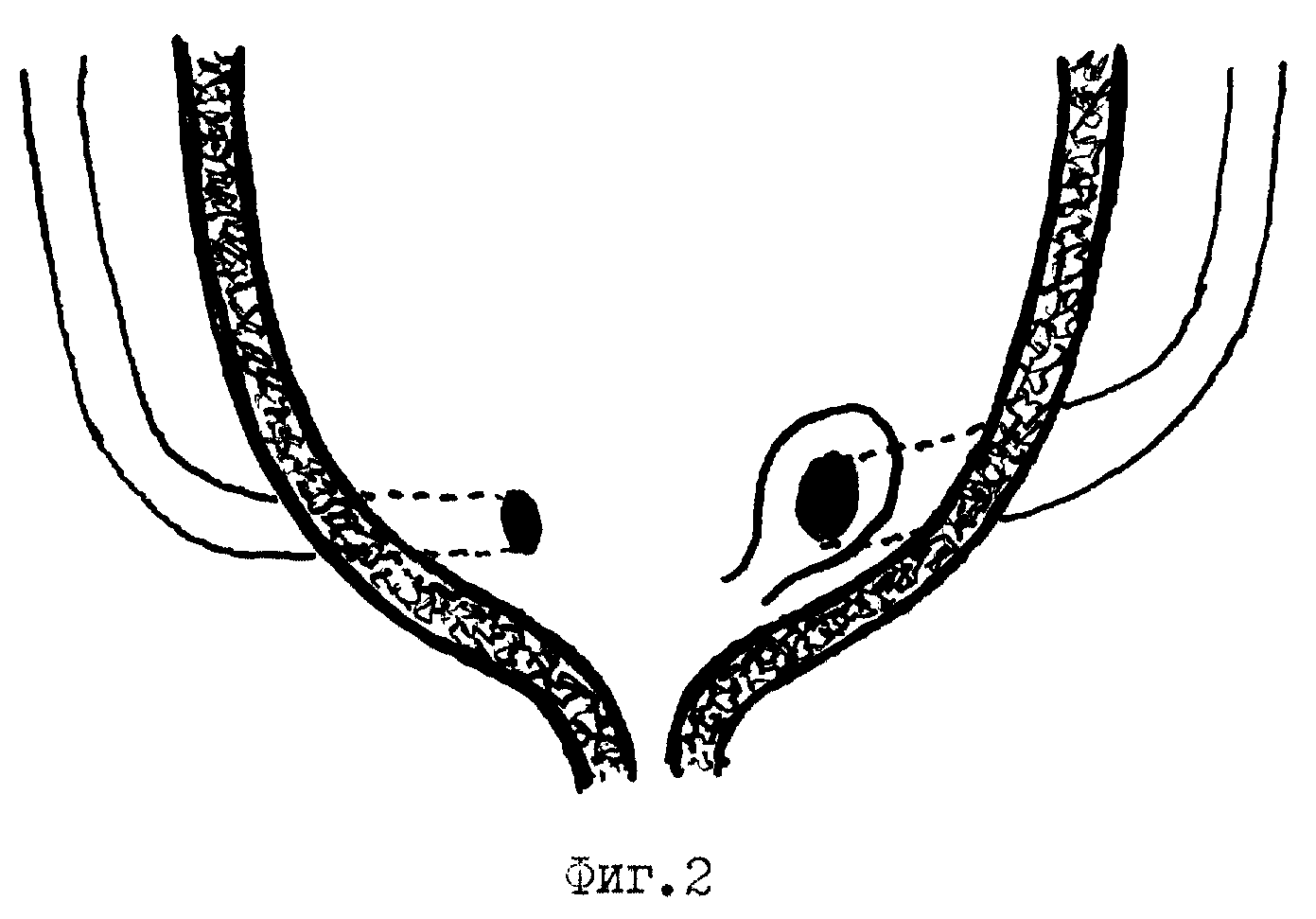 Данный метод позволяет определить размер и форму почек, уровень обструкции или аномалию, а также выявить наличие камней, кист в почках
Данный метод позволяет определить размер и форму почек, уровень обструкции или аномалию, а также выявить наличие камней, кист в почках  Это не может доказать наличие рефлюкса, но позволяет увидеть растяжение почек, которое может вызвать рефлюкс, или рубцы, вызванные рефлюксом.
Это не может доказать наличие рефлюкса, но позволяет увидеть растяжение почек, которое может вызвать рефлюкс, или рубцы, вызванные рефлюксом.
 Преимущества включают меньшие разрезы и, возможно, меньшее количество спазмов мочевого пузыря, чем открытая операция.
Преимущества включают меньшие разрезы и, возможно, меньшее количество спазмов мочевого пузыря, чем открытая операция.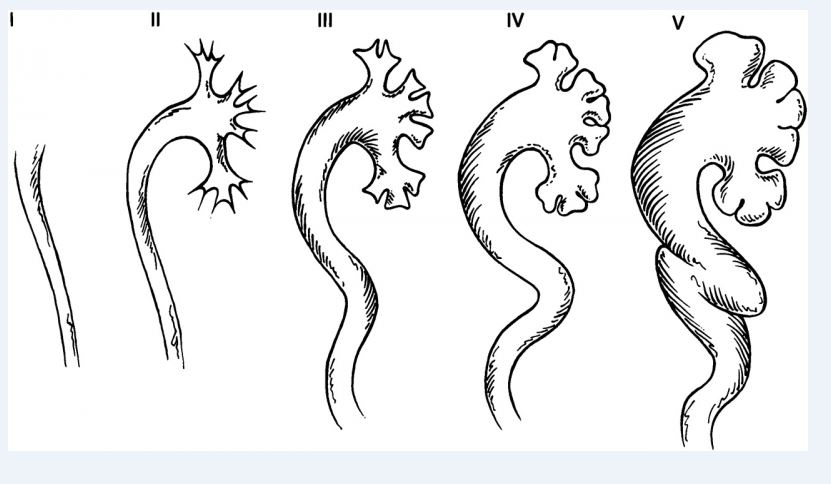 ИМП почек может вызвать сильное заболевание ребенка. У ребенка может быть высокая температура, озноб и боли в спине. ИМП почек могут вызвать рубцевание почек. В редких случаях рубцы могут вызвать повышение артериального давления или снижение функции почек.
ИМП почек может вызвать сильное заболевание ребенка. У ребенка может быть высокая температура, озноб и боли в спине. ИМП почек могут вызвать рубцевание почек. В редких случаях рубцы могут вызвать повышение артериального давления или снижение функции почек.
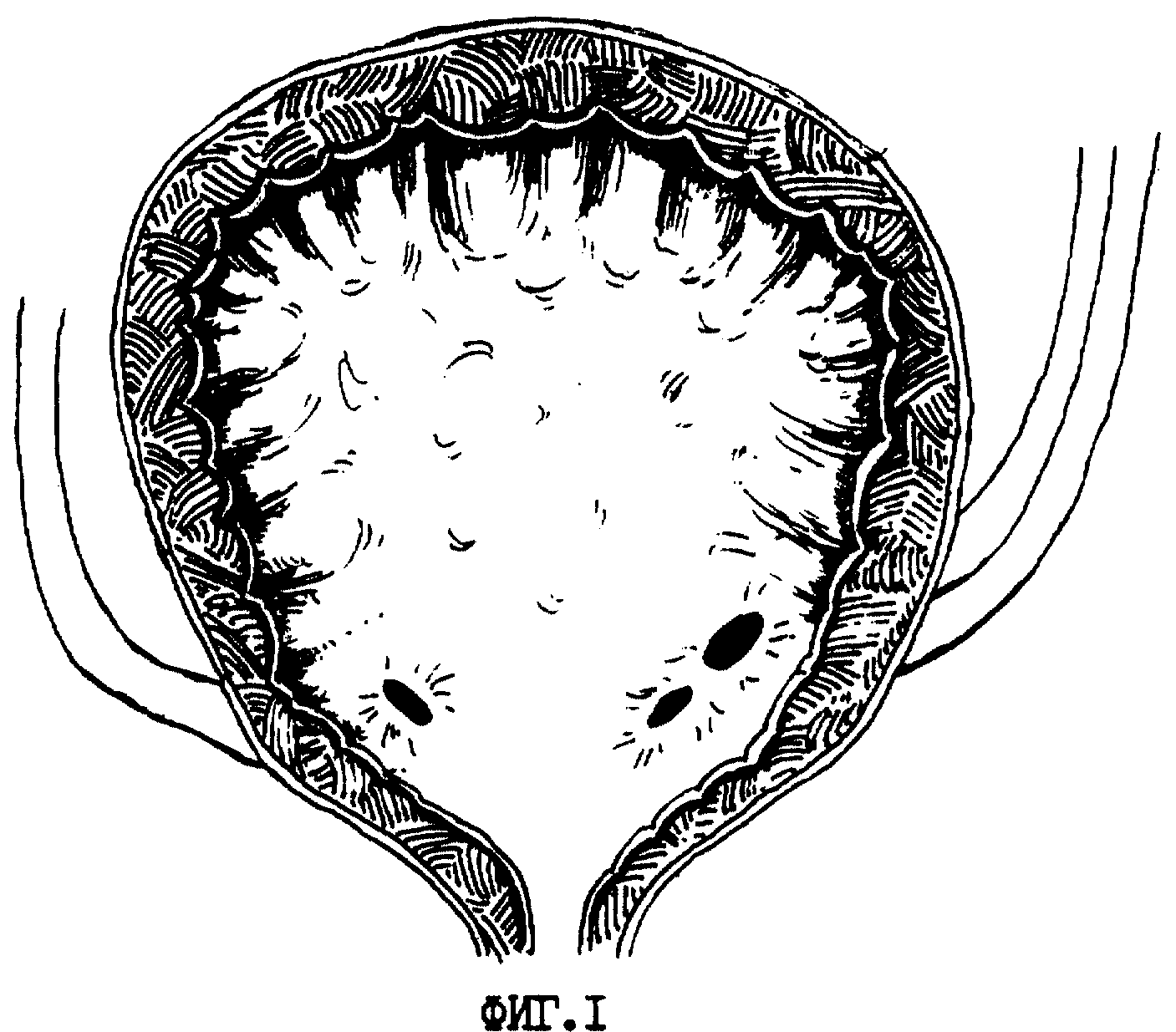 Детям с ПМР следует сдавать мочу на наличие инфекции всякий раз, когда у них повышается температура и нет другой причины, например, простуды.
Детям с ПМР следует сдавать мочу на наличие инфекции всякий раз, когда у них повышается температура и нет другой причины, например, простуды.
 Ультразвук может показать, расширены ли у ребенка почки или мочеточники. Во время этого безболезненного теста ваш ребенок лежит на мягком столе. Техник осторожно перемещает палочку, называемую датчиком, по животу и спине вашего ребенка. Анестезия не требуется.Ультразвук можно использовать для поиска проблем с почками и мочевыводящими путями после того, как ребенок перенес ИМП.
Ультразвук может показать, расширены ли у ребенка почки или мочеточники. Во время этого безболезненного теста ваш ребенок лежит на мягком столе. Техник осторожно перемещает палочку, называемую датчиком, по животу и спине вашего ребенка. Анестезия не требуется.Ультразвук можно использовать для поиска проблем с почками и мочевыводящими путями после того, как ребенок перенес ИМП.
 В этой группе ПМР обнаруживается у 50–70 процентов этих детей.
В этой группе ПМР обнаруживается у 50–70 процентов этих детей. Используя контрастный краситель, техник наполнит мочевой пузырь мочевым катетером и сделает рентгеновские снимки. Эти изображения покажут поток мочи, которые расскажут специалисту, течет ли моча обратно в почки.
Используя контрастный краситель, техник наполнит мочевой пузырь мочевым катетером и сделает рентгеновские снимки. Эти изображения покажут поток мочи, которые расскажут специалисту, течет ли моча обратно в почки.