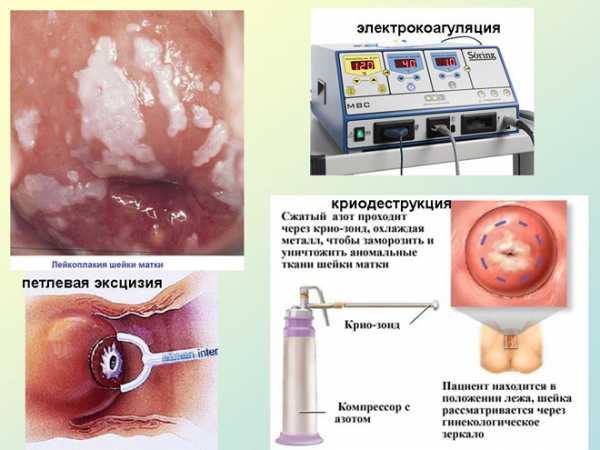
Что такое простая лейкоплакия шейки матки
Лейкоплакия шейки матки представляет собой процессы утолщения, а также ороговения многослойного эпителия, которым выстлана влагалищная часть. По-другому патология может называться интраэпителиальной неоплазией.
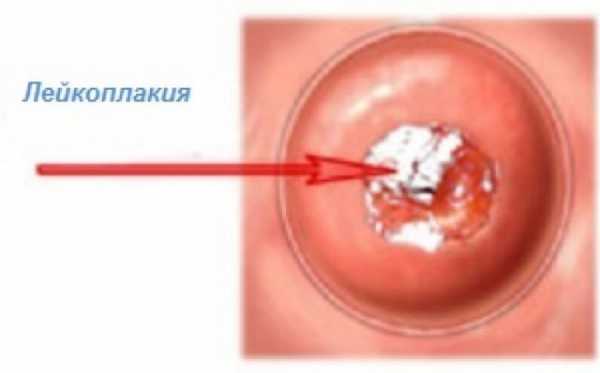
Согласно статистическим данным, заболевание нельзя отнести к распространённым гинекологическим патологиям. Недуг больше характерен для женщин репродуктивного возраста. Лейкоплакия шейки матки поражает около 1% женского населения. Однако для патологии характерно перерождение в рак, что наблюдается примерно у трети заболевших представительниц. Таким образом, лейкоплакия считается опасным заболеванием, протекающим зачастую бессимптомно. Нередко патологический процесс диагностируется случайно во время регулярного осмотра у гинеколога. Лечение оказывается не всегда эффективным и своевременным.
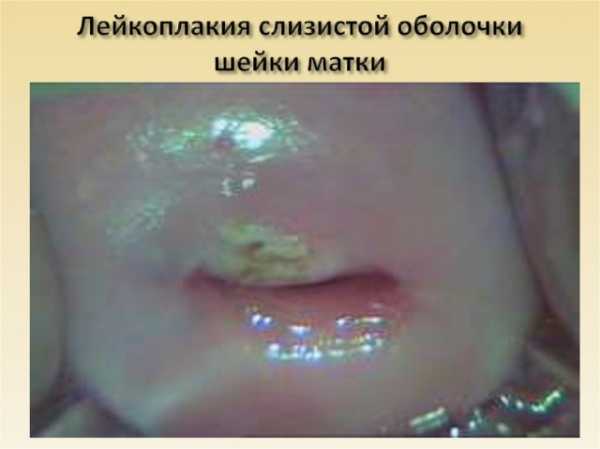
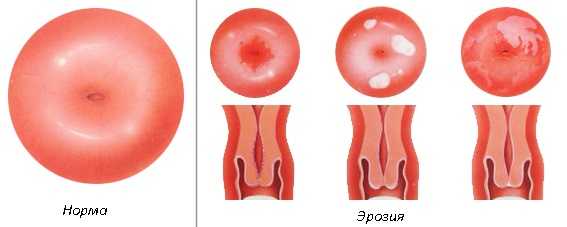
При лейкоплакии шейки матки утолщение и ороговение выражено по-разному. Визуально патология напоминает светлые пятна, которые возвышаются над слизистой.
Лейкоплакия может развиваться в цервикальном канале.
Факторы и причины формирования
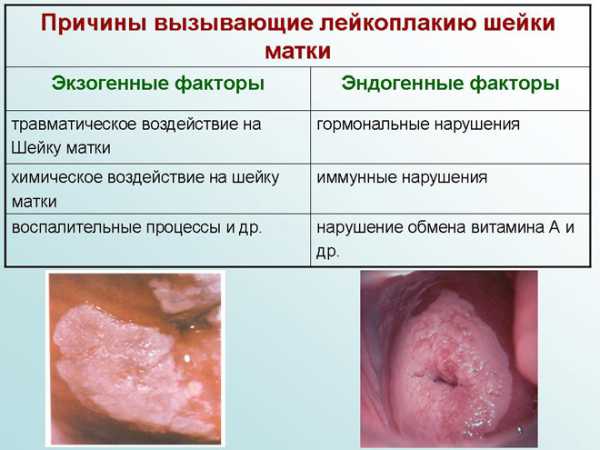
Заболевание может возникать по разным причинам. В развитии лейкоплакии выделяют 2 группы факторов.
- Эндогенные. К этой группе относят гормональные и иммунные нарушения.
- Экзогенные. Эта разновидность включает причины травматического, химического и инфекционного характера.
Гормональный дисбаланс приводит к отсутствию овуляции, гиперэстрогении и недостатку прогестерона. В результате наблюдаются гиперпластические явления в органах репродуктивной системы.
Среди экзогенных факторов можно выделить:
- эндометрит и аднексит;
- сбой менструального цикла;
- ВПЧ, микоплазменную и уреаплазменную инфекции, хламидиоз, половой герпес, ЦМВ;
- кольпит, цервицит, эктопию;
- беспорядочную интимную жизнь;
- хирургическое прерывание беременности;
- ЛДВ и РДВ;
- прижигание эрозии шеечной части матки.
Неблагоприятные факторы приводят к перестройке и кератинизации эпителиальных клеток. Со временем на изменённых участках появляются своеобразные роговые чешуйки, которые не содержат гликоген. В норме ороговение ткани шейки матки не наблюдается.
Разновидности
Патология характеризуется наличием нескольких клинических форм.
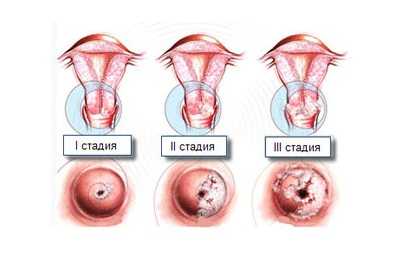
Очаги лейкоплакии бывают:
- единичными;
- множественными.
В гинекологии выделяют несколько разновидностей лейкоплакии.
- Простую. При этой патологии происходит характерное утолщение, а также ороговение поверхности эпителия. Однако клетки более глубоких слоёв не изменяются. Простая лейкоплакия характеризуется возникновением светлых очагов, которые не возвышаются над здоровой тканью. Для простой лейкоплакии свойственно бессимптомное течение. Выявление простой формы заболевания происходит случайно во время профилактического осмотра или обращения к гинекологу по другой причине.
Начальную стадию патологии при простой форме не всегда удаётся диагностировать в рамках обычного гинекологического осмотра.
- Пролиферативную. При такой форме наблюдается клеточная пролиферация всех слоёв эпителия. Нарушается процесс жизнедеятельности клеток, и со временем появляются атипичные структуры. Пролиферативная лейкоплакия называется предраковой разновидностью или дисплазией (CIN).
- Эрозийная. Для этой формы характерно образование пятен белого цвета, трещин и эрозийных участков.
- Бородавчатая. Такое заболевание проявляется образованиями, которые можно визуализировать на эпителиальной поверхности. Бородавчатые очаги имеют плотную структуру и наслаиваются друг на друга.
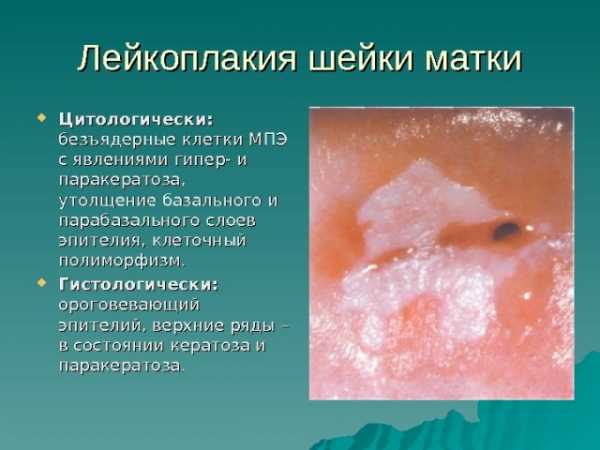
Самой благоприятной формой лейкоплакии является её простой вариант. Простая разновидность легче поддаётся лечению и реже сопровождается развитием осложнений. В то время как при выявлении бородавчатой разновидности лейкоплакии женщине рекомендовано проведение биопсии. Это связано с тем, что этот вид патологии имеет существенный риск трансформации в злокачественную опухоль.
Симптомы и клиническая картина
Для заболевания характерно бессимптомное прогрессирование. Лейкоплакия, особенно простого вида, крайне редко сопровождается специфическими симптомами и признаками. Как правило, пациентка не предъявляет никаких жалоб и не обращается своевременно к врачу. В таких случаях выявление болезни происходит случайно. Этому способствуют сопутствующие патологии, которые часто диагностируются одновременно с лейкоплакией, в том числе, простой формы.
При лейкоплакии шейки матки могут наблюдаться следующие симптомы:
- обильные выделения или бели, которые имеют неприятный запах;
- так называемые контактные выделения, содержащие примесь крови;
- зуд во влагалище;
- болезненность при половых контактах;
- кровоточащие трещины, появляющиеся на коже и слизистой влагалища.
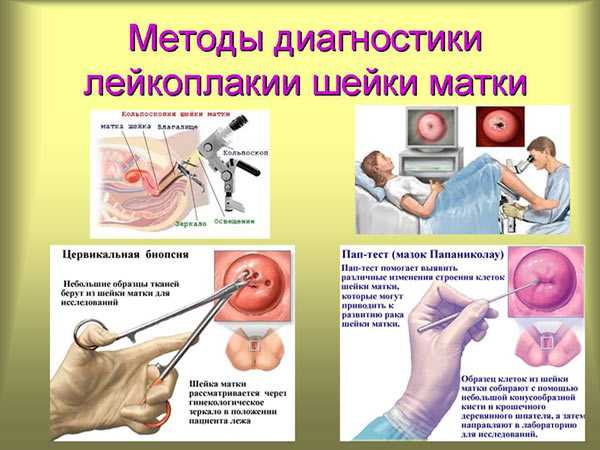
Методы диагностики
На ранней стадии заболевания диагностика простой лейкоплакии затруднена из-за отсутствия клинических признаков. При прогрессировании патологического процесса визуального осмотра зачастую достаточно для постановки диагноза.
Диагностика патологии включает различные методы.
- Гинекологический осмотр. При осмотре вагинальным зеркалом визуализируются пятна белого цвета, имеющие овальную форму и чёткие границы. Эти пятна незначительно возвышаются над участками здоровой ткани и покрыты ороговевшими чешуйками.
- Цитологическая диагностика. Для определения простой лейкоплакии и других разновидностей выполняется соскоб шейки матки. Однако это исследование может давать неверные результаты из-за процессов, происходящих при ороговении и уплотнении слизистой.
- Биопсия. Это ведущий метод исследования, который выполняется способом прицельной ножевой биопсии с последующей гистологической диагностикой. Метод позволяет определить или исключить наличие опухолей и дисплазии шейки матки.
- Диагностическое выскабливание области цервикального канала. Исследование выполняется для исключения злокачественного процесса.
- Кольпоскопия. Как правило, для определения разновидности и размера лейкоплакии рекомендована расширенная кольпоскопия с применением специальных растворов.
- Лабораторная диагностика. Такое исследование включает выполнение мазков на флору, бакпосев и ПЦР-диагностику. В некоторых случаях необходимо проведение гормонального и иммунологического анализов.
Различные методы диагностики позволяют дифференцировать простую лейкоплакию с другими видами патологии, а также псевдоэрозией и онкологическим процессом.
Некоторым пациенткам рекомендован осмотр онкогинекологом и консультация гинеколога-эндокринолога.
Лечение
Лечение простой лейкоплакии и других видов патологии зависит от стадии заболевания. Лечение направлено на устранение сопутствующих патологий и удаление очагов как простой, так и пролиферативной формы.
Лечение лейкоплакии следует начинать сразу при её обнаружении, так как простая форма в течение непродолжительного времени может трансформироваться в более серьёзное заболевание.
Для лечения сопутствующих болезней пациентке назначаются следующие препараты:
- антибактериальные;
- противовоспалительные;
- противовирусные;
- иммуностимулирующие и иммуномодулирующие;
- витаминные комплексы.
В современной гинекологии лечение лейкоплакии шейки матки, в том числе, простой разновидности, проводится при помощи различных эффективных методик.
- Химической коагуляции. В процессе лечения на патологические участки наносят специальный раствор. В результате воздействия видоизменённые клетки гибнут.
- Электрокоагуляции. Такое прижигание является самым распространённым методом лечения. Связано это с доступностью процедуры. Однако это лечение имеет ряд существенных недостатков и противопоказаний. Электрокоагуляция является травматичной процедурой, в процессе которой происходит поражение как патологической, так и здоровой ткани. К тому же после выполнения манипуляции слизистая восстанавливается довольно продолжительное время. Такое лечение не рекомендуется нерожавшим женщинам.
- Криодеструкции. Под лечением понимают воздействием жидким азотом. Достоинства процедуры заключаются в безболезненности и высокой эффективности. К тому же лечение не сопровождается осложнениями и не оставляет рубцовой ткани. Среди минусов можно отметить доступность криодеструкции только при простой лейкоплакии. Иногда после лечения можно диагностировать укорочение шейки матки.
- Лечения лазером. Тактика характеризуется достаточной эффективностью, безболезненностью и простотой выполнения. После такого лечения заживление происходит быстро, а рецидивы заболевания практически отсутствуют.
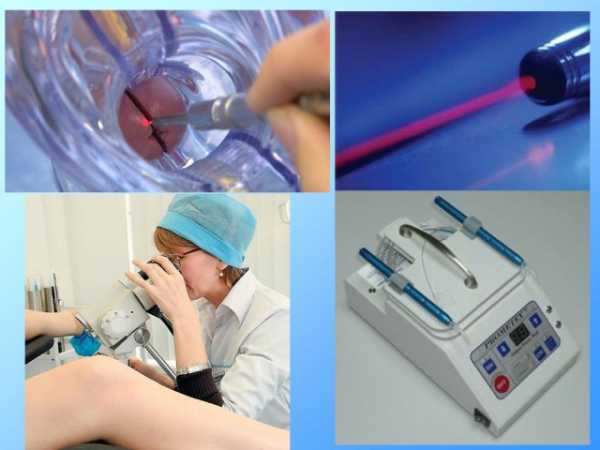
- Радиоволновой хирургии. Это современный метод удаления, который можно использовать для лечения нерожавшим девушкам. Под воздействием радиоволн в процессе вмешательства происходит выпаривание патологических участков.
Женщинам репродуктивного возраста рекомендовано делать выбор в пользу щадящих тактик лечения, которые не сопровождаются образованием рубцов. При возникновении беременности пациентки с простой лейкоплакией находятся на контроле у лечащего врача.
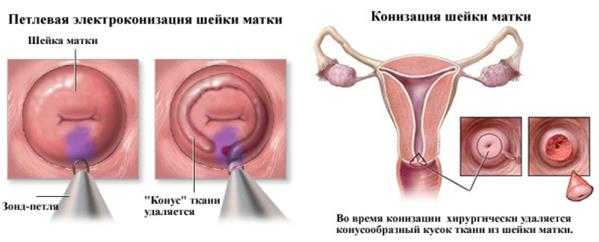
При выявлении тяжёлой дисплазии и деформации шейки матки может потребоваться проведение радикального вмешательства, которое включает конизацию и ампутацию шеечной части матки.
В целом заживление повреждённой ткани происходит до двух месяцев. На скорость восстановления влияют стадия заболевания, площадь поражения, наличие сопутствующих патологий и способ лечения. Во время лечения патологии полностью противопоказана интимная жизнь, а также применение контрацепции.
Меры профилактики
Лейкоплакия шейки матки относится к опасным патологиям. Любую форму этого заболевания, в частности, простую лейкоплакию, необходимо своевременно лечить.
Среди мер профилактики лейкоплакии можно выделить:
- лечение эктопии, воспалительных процессов и инфекционных болезней, поражающих репродуктивную систему;
- исключение хирургического прерывания беременности, травматизации шейки матки при родах и выскабливаниях;
- предупреждение половых инфекций;
- применение барьерного способа контрацепции;
- коррекцию гормональных нарушений;
- регулярное обследование у гинеколога.
После лечения простой лейкоплакии женщина дважды в год проходит обследование, которое включает кольпоскопию, мазок на онкоцитологию и ВПЧ. Если по истечении двух лет рецидивы не возникают, пациентку снимают с диспансерного учёта.
При отсутствии признаков атипии и ВПЧ можно говорить о благоприятном прогнозе после проведённого вмешательства.
ginekola.ru
лечение, прогноз, симптомы и диагностика
 Лейкоплакия шейки матки представляет собой сложное и вместе с тем комплексное заболевания гинекологического профиля.
Лейкоплакия шейки матки представляет собой сложное и вместе с тем комплексное заболевания гинекологического профиля.
Затрагивает оно, как и следует из названия, слизистую оболочку шейки матки. Возможно нисходящее течение заболевания, при котором в процесс вовлекаются ткани влагалища и родовых ходов, также наружных половых органов. Код по МКБ – N88.1. Суть процесса заключается в утолщении эпителиальных тканей, их уплотнении и ороговении. В переводе лейкоплакия означает «белая бляшка», что хорошо характеризует патогенный процесс.
Действительно, участки лейкоплакии выглядят как белые утолщения на стенках слизистых оболочек.
Что это такое?
Лейкоплакия шейки матки — это состояние, при котором ее эпителий приобретает нехарактерное для этого места свойство — ороговевание.
У здоровой женщины такому процессу в норме подвержены только клетки кожи — она слущивается и так обновляется. Аномальное свойство может появляться не только в клетках плоского эпителия шейки матки, но и влагалища, промежности, а также ротовой полости. Опасность лейкоплакии заключается в том, что ее наличие в несколько раз повышает вероятность развития в этом месте рака.
Лейкоплакия — предраковое заболевание. Однако своевременное выявление и лечение позволит избежать столь плачевных последствий. Отзывы женщин, перенесших этот недуг, подтверждают это. В каждом конкретном случае терапия подбирается индивидуально. Кому-то подойдет прижигание лейкоплакии шейки матки, другим же — лучше лазер или жидкий азот.
Причины лейкоплакии шейки матки
К наиболее вероятным причинам появления на шейке матки лейкоплакии в настоящее время относятся:
1) Инфекционно-воспалительные недуги. Рецидивирующие инфекционные воспалительные процессы во влагалище негативно сказываются на состоянии плоского эпителия, провоцируя его десквамацию, а также истощают иммунитет. Достоверно установлено, что у женщин репродуктивной поры возникновению лейкоплакии шейки матки нередко предшествуют воспалительные процессы матки и придатков.
Свыше 50% имеющих лейкоплакию шейки матки пациенток имеют диагностически подтвержденный вирус папилломы человека. Он внедряется в слизистые через имеющиеся микротравмы и, грубо говоря, повреждает их генетическую память.
2) Гормональная дисфункция, а именно абсолютная или относительная гиперэстрогения. Все происходящие в слизистых наружных гениталий процессы зависят от состояния гормональной функции яичников, особенно от уровня эстрогенов. Повышенная секреция эстрогенов (преобладание эстрадиола) приводит к чрезмерной пролиферации многослойного эпителия.
У женщин с менструальными нарушениями лейкоплакия шейки матки встречается в 13%, а у тех, чей менструальный ритм сохранен – только в 3%.
3) Травмы слизистой различного генеза: аборты, роды, диагностические травмирующие манипуляции, барьерные и спермицидные контрацептивы, некорректное использование влагалищных гигиенических тампонов, агрессивные половые контакты и прочие.
Лейкоплакия шейки матки на фоне травмы слизистых всегда сочетается с наличием на шейке матки эктопии. Образующиеся микроповреждения слизистых нередко заживают некорректно, это приводит к формированию псевдоэрозий, а лейкоплакия появляется на одном из этапов ее образования.
Из экзогенных факторов, увеличивающих шансы развития лейкоплакии, можно назвать эндокринные патологии (особенно сахарный диабет), деформацию иммунного статуса.
Классификация
Согласно морфологическим критериям шеечная лейкоплакия подразделяется на две разновидности: простую или пролиферативную.
- Простая цервикальная лейкоплакия – это фоновое изменение эпителиального слоя, представляющее собой паракератоз или гиперкератоз. Для этой формы патологии характерно ярко выраженное ороговение и утолщение поверхностного эпителиального слоя, однако парабазальные и базальноклеточные структуры не изменяются.
- Пролиферативная лейкоплакия – для этой патологической разновидности свойственно нарушение дифференциации, пролиферативные изменения всех тканевых слоев и наличие атипичных клеточных структур. Пролиферативную форму относят к предраковым состояниям, ее еще называют интраэпителиальной цервикальной неоплазией или дисплазией шейки матки.
Симптомы лейкоплакии шейки матки
Заболевание не сопровождается специфической клинической картиной и субъективными жалобами.
Чаще лейкоплакия шейки матки выявляется при очередном осмотре гинеколога. В некоторых случаях могут присутствовать косвенные симптомы лейкоплакии шейки матки – значительные бели с неприятным запахом, контактные выделения небольшого объема крови после полового акта.
При этом боль не сопутствует лейкоплакии. Ее появление ассоциируется с появлением осложнений или других заболеваний.
Лейкоплакия и беременность
Планировать беременность при наличии лейкоплакии не рекомендуется. Врачи советуют сначала вылечить заболевание, а потом приступать к зачатию. На протекание беременности патология влияния не оказывает. Но под воздействием гормональных изменений поврежденные клетки эпителия могут переродиться в злокачественную опухоль. Дополнительным провоцирующим фактором в данном случае является снижение иммунитета.
Сама по себе лейкоплакия не препятствует зачатию. Способность к оплодотворению падает из-за причин, спровоцировавших патологию. Очень часто гинекологические заболевания сопровождаются ановуляцией. Если недуг появился во время вынашивания ребенка, терапию откладывают на послеродовой период. Родовая деятельность чаще всего осуществляется естественным путем. При интенсивном разрастании роговых чешуек показано проведение кесарева сечения.
Фото
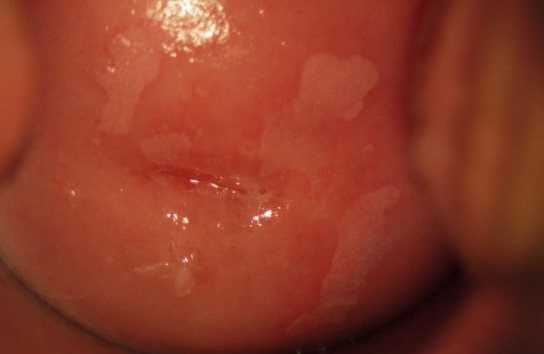
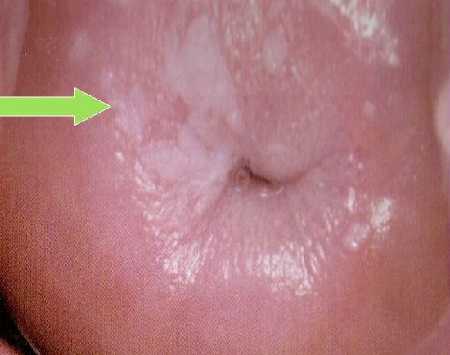
При лейкоплакии на шейке матке появляются белые пятна, которые образуются после структурных изменений в нормальных тканях. Участок поражения отличается от окружающей здоровой области цветом, повышенной сухостью и отсутствием эластичности.
Ниже представлено как заболевание выглядит на фото:
Подобное перерождение тканей может происходить в области вульвы и клитора. Там женщина может легко заметить патологические изменения и вовремя обратиться к врачу. Для ранней диагностики проблем с шейкой матки необходимо проходить ежегодные осмотры у гинеколога и делать кольпоскопию.
Диагностика
Диагностировать лейкоплакию шейки матки можно уже по характерным пятнам на поверхности, которые обнаруживаются при обычном гинекологическом осмотре. Для того чтобы определить, кератозом какого вида поражена шейка, существуют ли в слизистой атипичные или раковые клетки, насколько глубока область поражения, используются следующие методы обследования:
- Общий анализ крови и мочи для установления наличия воспалительных заболеваний органов мочеполовой системы.
- Биохимический анализ крови на сахар, белок (позволяет диагностировать нарушение обмена веществ, способствующее возникновению гормонального сдвига в организме).
- Анализ крови на гормоны. Необходим для определения соотношения половых и других гормонов, от содержания которых зависит характер цикла, длительность месячных.
- Анализ крови на онкомаркеры, на различные виды инфекции.
- Бактериологический анализ мазка из шейки матки для установления характера микрофлоры.
- Биопсия тканей с поверхности шейки с последующим исследованием под микроскопом (гистологический анализ для определения видов инфекции), кольпоскопический осмотр шейки матки.
- УЗИ органов малого таза позволяет обнаружить патологии в строении и форме матки, наличие участков воспаления в различных ее отделах.
Все эти методы определяют причину появления у женщины лейкоплакии шейки, степень опасности злокачественного перерождения, позволяют выбрать оптимальный способ лечения.
Лечение лейкоплакии шейки матки
Стратегия лечения определяется формой выявленной лейкоплакии шейки матки (простой или пролиферативной). Целями лечения служат устранение фоновых заболеваний и полное удаление патологических очагов.
В случае простой лейкоплакии лечением занимается врач-гинеколог, если же выявлены признаки атипии, терапию заболевания определяет и проводит гинеколог-онколог.
Цель лечения – устранение пораженных очагов шейки матки.
Вопрос о том, как лечить лейкоплакию шейки матки наиболее эффективно, до сих пор не решен. Предложено довольно много способов воздействия на патологический очаг, в частности:
- диатермокоагуляция;
- воздействие жидким азотом;
- лазерное лечение лейкоплакии шейки матки с помощью излучения высокой интенсивности;
- радиоволновая хирургия;
- общее медикаментозное лечение;
- применение лекарств местно.
Перед началом лечения необходимо убедиться, что у пациентки отсутствуют воспалительные заболевания вульвы и влагалища, вызванные вирусами, хламидиями, трихомонадами, грибками. По показаниям проводится лечение соответствующими противомикробными препаратами.
Медикаментозное лечение
Применяются следующие медикаментозные средства.
- Антибиотики. Назначаются при сопутствующих половых инфекциях, наличии воспаления, например, в местах расчесов. Если таких признаков нет, антибактериальные препараты не используются.
- Противовирусные. При обнаружении сопутствующего поражения ВПЧ или ВПГ (вируса простого герпеса).
- Иммуномодулирующие. Часто включаются в схемы для повышения резистентности организма. Это биологические добавки, препараты из группы интерферонов в виде свечей.
- «Солковагин». Это раствор, состоящий из смеси кислот. Используется для обработки шейки матки в местах поражения, после чего в этих зонах формируется местный небольшой ожог тканей с их последующим восстановлением. Обычно требуется две-три процедуры обработки с интервалом в семь-десять дней. Но лечение «Солковагином» нельзя проводить при подозрении или наличии дисплазии или воспаления.
Не рекомендуется лечение лейкоплакии шейки матки народными средствами. Такие вещества, как облепиховое масло, масло шиповника, средства на основе алоэ и другие популярные рецепты могут усилить размножение патологических клеток и вызвать появление атипичных клеток. Советуем женщинам не рисковать своим здоровьем, а лечиться согласно современным представлениям.
Методы удаления лейкоплакии
Хирургические методы, которые могут применяться для лечения лейкоплакии шейки матки:
- Термокоагуляция. На пораженный участок воздействуют электрическим током, что приводит к ожогу, отмиранию пораженного эпителия и замены его на здоровые клетки. Процедура болезненная, простая в проведении, сопровождается высоким риском кровотечения и длительным заживлением.
- Криодеструкция. Лечение холодом считается современным и высокоэффективным методом. Жидкий азот разрушает пораженную область и атипичные клетки прекращают разрастаться. Процедура имеет множество преимуществ – безболезненность, высокую эффективность, отсутствие рубцов.
- Лазеротерапия. Один из лучших методов лечения на сегодняшний день. Процедура не требует обезболивания, шейка матки быстро заживает и не кровоточит. Метод бесконтактный – пучок лазер обрабатывает патологические клетки, после чего они разрушаются. В конце процедуры на пораженной поверхности образуется защитная пленка, которая предупреждает проникновение инфекции в рану. Метод достаточно дорогостоящий.
- Радиоволновая терапия. Также представляет собой бесконтактный и эффективный метод, который разрушает очаг лейкоплакии радиоволнами.
- Химическая коагуляция. Пораженный участок слизистой обрабатывают препаратом Солковагин, который содержит смесь кислот. Метод безболезненный. Однако эффективный только при поверхностной лейкоплакии, так как средство не проникает глубже 2 мм.
В каждом случае необходимо взвесить все «за» и «против» лечения. Особое внимание следует уделять женщинам, планирующим беременность или вообще еще не рожавшим. Применяемые оперативные технологии по отношению к ним должны подразумевать минимально возможное удаление тканей, иначе в будущем последствия такого лечения лейкоплакии шейки матки могут привести к проблемам с вынашиванием.
Некоторые отзывы женщин:
- Евгения, 27 лет: когда выявили цервикальную лейкоплакию, врач предложила на выбор – прижигать или удалять лазером. По рекомендации знакомого гинеколога остановилась на лезеротерапии, о чем ничуть не сожалею. Процедура прошла без осложнений, быстро и безболезненно. Рекомендую.
- Екатерина, 38 лет: мне лечили шеечную лейкоплакию традиционным прижиганием. Осложнений не было. После лечения через полтора года благополучно родила сына. Поэтому можно смело сказать, что лечение прошло удачно.
В послеоперационном периоде врачи настоятельно рекомендуют соблюдать половой покой на протяжении 1,5 месяцев. Также запрещается подъем тяжестей, прием горячих ванн, походы в бани и сауны. Кроме того, запрещается проведение спринцеваний и использование гигиенических тампонов. Необходимо соблюдать и правила интимной гигиены. В первые 10 дней после любого способа обработки шейки матки возможно появление обильных жидких выделений, что не должно пугать женщину. Это реакция на лечение и свидетельствует о заживлении раневой поверхности.
Профилактика
Для своевременного выявления патологических изменений всем женщинам настоятельно рекомендуется проходить осмотр у гинеколога не реже 1 раза в 6 месяцев.
В репродуктивном возрасте необходимо также принимать меры по устранению нарушений менструального цикла. Любые заболевания инфекционно-воспалительного генеза требуют своевременной и адекватной терапии.
Прогноз лечения
Да, полное излечение гарантировано практически в 99%.
Прогноз при данном заболевании благоприятный, в случае своевременного лечения и устранения провоцирующих факторов. В противном случае возможно рецидивирование процесса, а в 15% перерождение лейкоплакии в дисплазию и злокачественное перерождение шейки матки.
doctor-365.net
Лейкоплакия шейки матки — что это такое, как лечить
Лейкоплакия – состояние ороговения эпителия шейки матки.
В нормальных условиях, такому процессу подвергается только кожа, когда у больных женщин может страдать и влагалище, и промежность, и даже ротовая полость.

Основная особенность заболевания – лейкоплакия шейки матки очень быстро перерождается в онкологию. Чтобы избежать этого, женщина должна знать «врага» в лицо и уметь уберечь себя от знакомства с ним.
Заключение
В завершение хочется подытожить:
- лейкоплакия – опасное заболевание, при котором происходит видоизменение эпителия шейки матки;
- данный недуг не является приговором для женщины, он отлично поддается лечению при своевременной диагностике;
- так как лейкоплакия является предраковым состоянием, пораженный эпителий нужно как можно раньше удалить во избежание летального исхода.
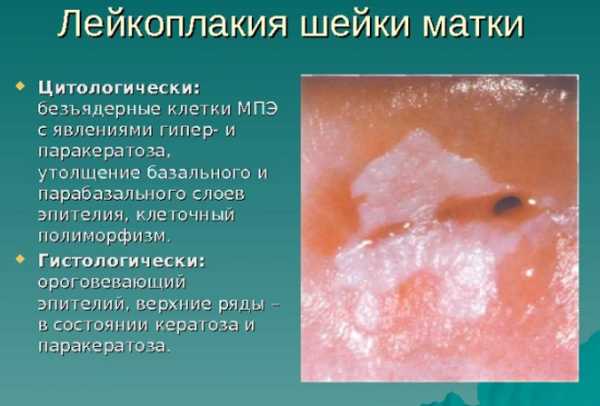
Что такое лейкоплакия шейки матки
Лейкоплакия – ороговевшие и уплотненные участки эпителия шейки матки с разной степенью выраженности.
Под микроскопом недуг имеет вид белых бляшек, которые выделяются на фоне слизистой шейки матки.
Заболевание часто диагностируется у девушек репродуктивного возраста и быстро трансформируется в раковые клетки. Озлокачествление наступает у более 30% женщин.
В зависимости от клинической картины, болезнь классифицируется на 3 группы.
Простая лейкоплакия шейки матки
Простая лейкоплакия (плоская) – наиболее часто встречающаяся форма заболевания. Внешне недуг представляет собой белесые пятна на шейке матки и влагалища.
Такая проблема может быть обнаружена врачом даже без кольпоскопии. Это вызвано тем, что ороговевшие участки сложно спутать с чем-то другим, например, с кандидозом и пр. При касании ороговевшей слизистой инструментом, врач не сможет удалить белесые участки, а после применения силы на месте воздействия появятся кровавые пятна.
Веррукозная лейкоплакия шейки матки
Веррукозную форму еще называют бородавчатой. Это вызвано тем, что огрубевшая кожа похожа на всем знакомые бородавки.
Бородавчатая лейкоплакия появляется на фоне стремительного размножения ороговевшего эпителия, который не отслаивается, а нарастает друг на друга. Несмотря на это, их без труда можно отделить инструментом от шейки матки, останется лишь розовое пятнышко.
Сложность диагностики веррукозной лейкоплакии заключается в том, что нарост внешне сложно отличить от папиллом.
Язвенно-некротическая форма
Данная форма лейкоплакия шейки матки кардинально отличается от бородавчатой. Все ороговевшие ткани со временем отслаиваются, на месте чего образуются язвы.
Так как места, где ороговевшие клетки отслоились, внешне очень напоминают эррозивные изменения, установить точный диагноз можно только путем забора биоптата и его последующим исследованием. По результатам гистологического исследования можно будет также констатировать, типичная или атипичная форма.
Наиболее опасной считается атипичная лейкоплакия, в таких образцах уже присутствуют аномальные клетки, из-за чего увеличивается вероятность дальнейшего озлокачествления и развития рака.
Симптомы
Отличительная особенность лейкоплакии шейки матки – недуг протекает практически без признаков развития патологического процесса. Именно это и является наибольшей опасностью, девушка может и не догадываться, что в ее организме запущен разрушающий процесс.
К сожалению, сегодня все чаще у женщин диагностируется запущенная форма, так как многие пренебрегают элементарными профилактическими визитами к гинекологам.
В таких случаях не приходится говорить о лечении болезни медицинскими препаратами и всевозможными народными средствами. В запущенных случаях нужно решать проблему только оперативным путем.
Иногда женщина может заметить некую неспецифическую симптоматику, например:
- выделения из влагалища с белесым окрасом и неприятным запахом;
- дискомфорт;
- болезненность во время секса;
- мажущие кровавые выделения после интимной близости.
Несмотря на то, что эти симптомы не дают уверенность в наличии именно лейкоплакии шейки матки, не стоит ждать ухудшения состояния. Нужно максимально быстро посетить гинеколога.

Причины
Причины, по которым лейкоплакия поражает шейку матки у женщин, до сих пор не известны. Есть данные, свидетельствующие о том, что патология развивается, как при папилломавирусе, так и при воспалительных процессах в хронической форме либо при отсутствии всего вышеперечисленного.
Поэтому сложно выделить конкретную связь, которая оказывает благотворное воздействие на стремительное прогрессирование заболевания. Но, есть ряд теорий, по которым может развиваться недуг. Об этом далее.
Гормональная теория
О гормональной теории развития лейкоплакии шейки матки первые предположения были выдвинуты еще в 60-е годы. Тогда бытовало мнение, что главная причина разрастания патологической ткани – недостаточная продукция прогестерона и чрезмерное выделение эстрогена.
Излишняя выработка эстрогена возможна при неправильной работе гипофиза. В таком случае, у женщины не наступает овуляция. Непосредственная связь, при этом, наблюдается с неправильным развитием слизистых матки, чему способствует недостаточное количество прогестерона.
Также, чрезмерное количество эстрогенов может наблюдаться у женщин, которые принимают гормональные препараты и оральные средства контрацепции.
Но, пока нет проверенных данных, которые подтверждают данную теорию.
Заболевания матки и придатков
Причиной развития лейкоплакии шейки матки могут быть инфекционные и воспалительные заболевания. Часто развитие недуга приходится на момент рубцевания и образования спаек после воспаления, например эндометрита, аднексита, цервицита и пр.
Также, неизбежно начало воспалительного процесса после проникновения в органы бактерий и вирусов. Иногда патогенные микроорганизмы могут оказаться в организме вследствие интимной близости, но, бытовым путем также можно инфицироваться.
Другие причины
Есть ряд факторов, которые могут быть подспорьем для развития лейкоплакии шейки матки, а именно:
- ранее ведение половой жизни;
- большое количество сексуальных партнеров;
- воспаления мочеполовой системы в хронической форме;
- снижение местного иммунитета;
- нерегулярность менструаций;
- травмы шейки матки;
- частые использования тампонов с маслами и мазями;
- разрушение микрофлоры влагалища;
- дисбаланс гормонов.
Стоит заметить, что внутренние факторы тоже имеют место быть. Так, недостаток витамина А, гастроэнтерологические патологии и сниженная устойчивость слизистой к внешним раздражителям могут быть причиной развития лейкоплакии шейки матки.

Устранение факторов риска
Лечение лейкоплакии шейки матки, независимо от формы и сложности, лечить нужно в комплексе. Терапия должна начинаться с устранения факторов, которые были первопричиной для развития патологического процесса и сопутствующих сбоев в работе организма.
Также стоит позаботиться о том, чтобы у пациента не было инфекций и воспалительных заболеваний, соматических и эндокринных нарушений. Не менее важно, отказаться от табакокурения, и, как вариант, освободить ротовую полость от протезов из металла.
Диагностика
На пути к выздоровлению, в первую очередь, нужно пройти осмотр у гинеколога. Эта процедура необходима для оценки состояния шейки матки и выявления белесых участков, присущих лейкоплакии.
Не у всех пациенток удается визуализировать белые пятна на слизистой. В таких случаях, используются следующие процедуры:
- кольпоскопия;
- микроскопический осмотр пациентки с использованием специальных растворов;
- гистологическое исследование с изучением биоптата.
Также, при лейкоплакии может проводиться проба Шиллера. Цель анализа – окрасить стенки матки специальными веществами. Если у женщины присутствует лейкоплакия, пораженная слизистая не прокрасится, что позволит визуализировать очаги без дополнительных исследований.
Исследование мазков
Забор мазков из влагалища необходим для оценки состава микрофлоры. Чтобы проверить женщину на инфекции, передающиеся половым путем, потребуется провести ПЦР-исследование.
Взятие материала для последующего цитологического исследования берется шпателем Эйра либо с помощью цервикальной щетки. Эти инструменты позволяют взять образец с влагалищной части шейки матки, переходного участка и трети цервикального канала.
Несмотря на то, что анализ позволяет отличить гиперкератоз от паракератоза, такое исследование при лейкоплакии является малоэффективным. Образцы не позволяют оценить развитие патологического процесса в базальных слоях, поэтому цитологические методы не укажут на форму недуга (с атипией или без нее).
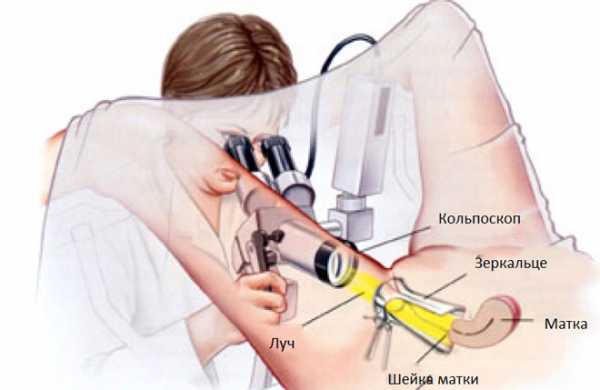
Кольпоскопическое исследование
Кольпоскопия используется для детализации полученной информации в ходе гинекологического осмотра.
С помощью кольпоскопического исследования, можно уточнить размер и степень поражения шейки матки, визуализировать белесые бляшки с точными контурами. Кроме того, кольпоскопия позволяет оценить размер лейкоплакии, который может достигать обширных участков.
Гистологическое исследование
Так как процессы пара- и геперкератоза мешают клеткам из глубоких слоев слизистой проникнуть в соскоб, наиболее результативным методом диагностики лейкоплакии шейки матки на сегодня считается ножевая биопсия с последующим гистологическим исследованием.
В ходе такой процедуры удается подтвердить либо опровергнуть наличие новообразования, а также диагностировать цервикальную интраэпителиальную неоплазию.
Иммунограмма
Иммунограмма – это зеркало, в котором отражается работоспособность иммунной системы и общее ее состояние.
Результаты иммунограммы со сниженными показателями свидетельствуют о недостаточной сопротивляемости иммунитета, что обязательно, рано или поздно, скажется на общем самочувствии женщины.

Как лечить лейкоплакию шейки матки
Лечение патологии зависят от формы, но, в любом случае, измененные участки слизистой требуется удалять. Также, обязательно используется лечение фоновых болезней, а всевозможные воспаления ликвидируют до начала оперативного вмешательства.
Если у пациентки есть инфекции, передающиеся половым путем, врач назначает противогрибковые, антибактериальные или противовирусные средства.
Женщинам с нерегулярным менструальным циклом показана терапия гормональными средствами.
Оперативные методы лечения
Если все, ранее опробованные, способы лечения не позволили достичь желаемого эффекта, пациентке показано хирургическое вмешательство.
Суть процедуры заключается в конизации шейки матки, в результате чего иссекаются патологические ткани по периметру очага. В процессе такой чистки вырезается участок, который внешне похож на конус. Именно из-за этого процедура называется конизацией.
Данный метод лечения показан пациенткам с обширными поражениями. Если же анализы показывают, что в тканях есть атипичные клетки, требуется удаление матки либо ее части.
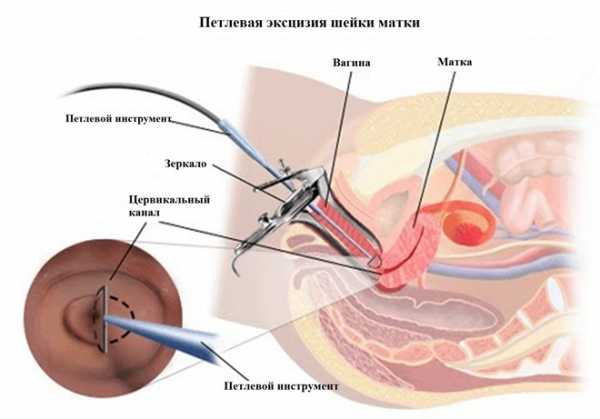
Диатермокоагуляция
Диатермокоагуляция – один из способов удаления патологических тканей. В ходе процедуры производится прижигание шейки матки с помощью электрических импульсов.
Основной плюс манипуляции – ее можно проводить в кабинете гинеколога без дополнительных плат.
Минус диатермокоагуляции – болезненность в ходе прижигания и высокая вероятность развития осложнений.
Такая процедура назначается только ранее рожавшим девушкам. После прижигания, есть вероятность возникновения на шейке матки рубцов, которые могут негативно повлиять на родовую деятельность.
Криодеструкция
Наиболее популярный и эффективный способ лечения лейкоплакии – криодеструкция. В ходе процедуры, на пораженные участки воздействуют жидким азотом, который замораживает клетки. Результат – некроз новообразований.
Такой метод может назначаться девушкам, независимо от того, есть ли у нее дети. Это вызвано тем, что после криодеструкции рубцы не появляются.
Криодеструкция так популярна в силу того, что она безболезненная и не требует долгого восстановления и заживления. Минус процедуры – возможен рецидив.
После выполнения манипуляции, шейка матки может стать короче, что сразится на фертильности женщины. Также, могут быть повреждены здоровые участки слизистой, ведь следить за глубиной воздействия холодом невозможно.
Лазеротерапия
Лечение лейкоплакии лазером – бесконтактный способ. Лазерный луч разрушает патологические ткани, испаряя жидкость. В результате, на эпителии образуется пленка, которая препятствует инфицированию раны.
Продолжительность восстановления женщины после процедуры зависит от соблюдения врачебных рекомендаций. Как правило, на заживление уходит от 2 до 4 недель.
В ходе лазерной терапии, пациентка не ощущает боли, рубцы не формируются. Минусом считается дороговизна лечения.
Радиоволновый метод
Для радиоволнового лечения используется аппарат Сургитрон. В ходе манипуляции, используется электрод, который позволяет преобразовывать электронные импульсы в радиоволны. При этом, патологические очаги подвергаются нагреванию, за счет чего испаряется жидкость.
Из-за минимальной болезненности, способ лечения пользуется популярностью, раневые поверхности шейки матки быстро заживают.
За счет того, что врач может контролировать и регулировать направленность волн, здоровая слизистая не разрушается и кровотечения не открываются.
Химическая коагуляция
При химической коагуляции, на патологические ткани воздействуют раствором Солковагин. Вещество содержит органические и неорганические кислоты.
Такая тактика лечения лейкоплакии может использоваться только на первых порах развития патологии, ведь раствор проникает вглубь тканей всего на 2,5 мм. Если патологический процесс поразил большие объемы тканей, химическая коагуляция не поможет.
Основное достоинство процедуры – минимальные шансы осложнений и побочных эффектов.
Народные способы лечения
Учитывая всю сложность заболевания, вылечить лейкоплакию шейки матки народными средствами невозможно. Но, нетрадиционные методы помогут уменьшить симптоматику.
Отличное решение – это отвары из лекарственных трав. Такие составы используются на этапе восстановления либо перед хирургическим вмешательством.
Для приготовления широко используются цветки ромашки, золотарник, зверобой и календула.
Кроме того, что настои используют внутрь, их также можно использовать для подмываний или тампонирования.
Продолжительность лечения травами и отварами из них составляет не менее 3 недель.

Послеоперационное лечение
Чтобы максимально приблизить выздоровление, девушке нужно строго придерживаться рекомендаций врача. При этом, пациентка обязательно должна принимать прописанные препараты, не пропускать гинекологические осмотры.
Особенно осторожными и внимательными стоит быть женщинам, планирующим беременность либо во время вынашивания.
Наблюдение
После проведения лечения женщине следует уделять должное внимание своему самочувствию. Очень важно реагировать на симптоматику, которая может быть признаком осложнений.
Рецидив недуга может развиться не только на фоне некачественного лечения или несоблюдения врачебных рекомендаций в послеоперационном периоде, но и от образа жизни девушки, ее чистоплотности.
Обратить внимание стоит на нерегулярность месячных, примесь гноя в выделениях секрета из влагалища, необъяснимые кровотечения либо сильную боль в нижнем отделе живота.
Антибиотикотерапия
Принимать антибактериальные средства стоит во избежание воспаления либо инфекционных поражений.
Так как для полного восстановления поврежденных тканей нужно несколько недель, шейка матки все это время будет очень уязвимой и не сможет противостоять бактериям.
Чтобы избежать размножения патогенных микроорганизмов, врачи, в качестве «страховки», прописывают макролиды, аминогликозиды, фторхинолоны и цефалоспорины.

Наблюдение за состоянием операционного поля
После лечения лейкоплакии шейки матки, женщина должна состоять на учете у гинеколога и, с определенной регулярностью, проходить осмотр. По стандартной схеме, кроме осмотра послеоперационного поля, специалист берет мазки, проводит кольпоскопию, онкоцитологию и совершает забор анализа на ВПЧ.
Только спустя 2 года, можно переходить на привычную схему посещения гинеколога (хотя бы раз в 6 месяцев).
Контроль уровня гормонов и метаболитов
Поскольку на фоне гормонального дисбаланса лейкоплакия развивается очень стремительно, очень важно на этапе лечения откорректировать баланс женских гормонов.
Если все-таки в женском организме присутствуют гормональные сбои, врач может порекомендовать принимать Билема или Ароместон.
Также стоит обследовать организм на уровень глюкозы. С помощью такого анализа удастся отследить реакцию организма на оперативное вмешательство.
Диета
После лечения лейкоплакии, пациентка не должна придерживаться какой-то специфической диеты. Но, стоит пересмотреть принципы питания, например:
- отказаться от потенциально аллергенных продуктов;
- выпивать за день не менее 2 л чистой воды;
- исключить из употребления алкоголь.
Рекомендуется обогатить суточное меню фруктами и овощами, сократить к минимуму употребление простых углеводов, перейти на здоровый образ жизни.

Физиотерапия
Физиотерапевтические процедуры назначаются для ускорения процессов регенерации тканей. При лейкоплакии чаще применяется магнитотерапия и электрофорез.
Такие процедуры разгоняют обмен веществ, что благотворно сказывается на работе всего организма. Данные манипуляции стоит проходить курсами, в среднем, продолжительностью 7-10 сеансов.
Магнитотерапия и электрофорез купируют воспаление, избавляют от отечности и приближают момент полного восстановления тканей.
Профилактика
В качестве профилактики лейкоплакии шейки матки стоит придерживаться простых правил:
- вовремя диагностировать и лечить эрозию;
- своевременно избавляться от воспалительных процессов и инфекции;
- не прибегать к абортам;
- не допускать травмирования шейки матки во время родовой активности либо при оперативном вмешательстве;
- использовать средства контрацепции.
Если у девушки наблюдается нерегулярность менструального цикла, она должна состоять на учете у гинеколога-эндокринолога, который поможет нормализовать дисбаланс гормонов.
Прогноз
Если анализы подтвердили отсутствие атипии в исследуемых клетках, прогноз на будущее, после лечения лейкоплакии, положителен. В противном случае — недуг может трансформироваться в рак.

Отзывы
Евгения, 37 лет:
Лейкоплакия подтвердилась после гистологии. Для лечения врач рекомендовал прижигание жидким азотом. Процедура прошла хорошо, осложнений не было. Уже прошло 1,5 года, рецидивов нет. Каждые 3 месяца до сих пор посещаю гинеколога для перестраховки.
Яна, 26 лет:
Полезно узнать:Во время рождения сына, из-за крупного плода и стремительных родов, сильно порвалась. В процессе восстановления на месте разрывов образовались рубцы. Спустя год на плановом осмотре у гинеколога услышала от врача, что у меня стремительно развивается лейкоплакия. Прижигали лазером, все прошло успешно. Задумываемся с мужем о втором малыше, врач дала добро.
endometriy.com
Лейкоплакия шейки матки — причины, симптомы, диагностика и лечение
Лейкоплакия шейки матки – ограниченное патологическое изменение экзоцервикса, характеризующееся процессами пролиферации и ороговения многослойного эпителия. Лейкоплакия шейки матки в целом протекает бессимптомно; может сопровождаться значительными белями и контактными выделениями. Диагностируется с помощью осмотра шейки матки в зеркалах, расширенной кольпоскопии, исследования соскобов шейки матки, биопсии с гистологическим изучением материала. В лечении лейкоплакии шейки матки используются методы криодеструкци, радиоволновой коагуляции, СО2-лазерной вапоризации, аргоноплазменной коагуляции; в некоторых случаях показаны конизация или ампутация шейки матки.
Общие сведения
Лейкоплакия (греч. — leucos; plax – белая бляшка) представляет собой зоны ороговения и утолщения покровного эпителия шейки матки различной выраженности (по типу гиперкератоза, паракератоза, акантоза). Макроскопически картина лейкоплакии выглядит как белесоватые бляшки, возвышающиеся над слизистой влагалищного отдела шейки матки, иногда эти образования локализуются в цервикальном канале.
Распространенность лейкоплакии составляет 5,2% среди всей патологии шейки матки. Заболеванию чаще подвержены женщины репродуктивного возраста. Коварность лейкоплакии заключается в высокой степени риска злокачественной трансформации эпителия шейки матки, которая развивается у 31,6% пациенток. Поэтому вопросы своевременности диагностики и лечения лейкоплакии шейки матки находятся в тесной связи с проблемой профилактики рака шейки матки.
Лейкоплакия шейки матки
Причины развития лейкоплакии шейки матки
В этиологии лейкоплакии шейки матки выделяют влияние эндогенных факторов (нарушения гормональной и иммунной регуляции), а также экзогенных причин (инфекционных, химических, травматических). В изменении гормонального гомеостаза имеет значение нарушение функциональной взаимосвязи в цепи гипоталамус – гипофиз – яичники – матка, приводящее к ановуляции, относительной или абсолютной гиперэстрогении, дефициту прогестерона и, как следствие, — гиперпластическим процессам в органах-мишенях.
Возникновению лейкоплакии шейки матки нередко предшествуют инфекционно-воспалительные процессы (эндометриты, аднекситы), нарушения менструального цикла (аменорея, олигоменорея). К числу фоновых факторов относятся папилломавирусная инфекция, уреаплазмоз, хламидиоз, микоплазмоз, герпес, цитомегаловирусная инфекция, неспецифические кольпиты и цервициты, рецидивирующие эктопии; сниженная общая и местная реактивность; беспорядочная половая жизнь. Развитию лейкоплакии способствуют травматические и химические повреждения шейки матки при хирургическом прерывании беременности, диагностических выскабливаниях, медикаментозном прижигании или диатермокоагуляции эрозии шейки матки, других агрессивных вмешательствах.
На фоне этиологических факторов запускаются механизмы, вызывающие кератинизацию клеток многослойного эпителия экзоцервикса (в норме не ороговевающих). Вследствие постепенной перестройки клеток эпителия (дезинтеграции ядер и внутриклеточных органоидов) образуются роговые чешуйки, не содержащие гликоген. Очаги лейкоплакии шейки матки могут быть единичными или множественными.
Формы лейкоплакии шейки матки
По морфологическим критериям гинекология выделяет простую и пролиферативную лейкоплакию шейки матки. Простую лейкоплакию шейки матки относят к фоновым изменениям (гипер- или паракератозу). Ее характеризует утолщение и ороговение поверхностных слоев эпителия; при этом клетки базального и парабазального слоев изменений не претерпевают.
При пролиферативной трансформации нарушается дифференцировка, пролиферация клеток всех слоев, появляются атипичные структурные элементы. Данная форма лейкоплакии шейки матки расценивается как предраковый процесс — цервикальная интраэпителиальная неоплазия (CIN, дисплазия шейки матки).
Симптомы лейкоплакии шейки матки
Заболевание не сопровождается специфической клинической картиной и субъективными жалобами. Чаще лейкоплакия шейки матки выявляется при очередном осмотре гинеколога. В некоторых случаях могут присутствовать косвенные признаки лейкоплакии шейки матки – значительные бели с неприятным запахом, контактные выделения небольшого объема крови после полового акта.
Диагностика лейкоплакии шейки матки
При гинекологическом осмотре с помощью зеркал на шейке матки определяются белесые участки в виде пятен или бляшек, чаще овальной формы, с четкими границами, вариабельных размеров. Очаги лейкоплакии, как правило, незначительно возвышаются над поверхностью неизмененного эпителиального покрова шейки матки. Поверхность бляшек может быть покрыта ороговевшими чешуйками эпителия.
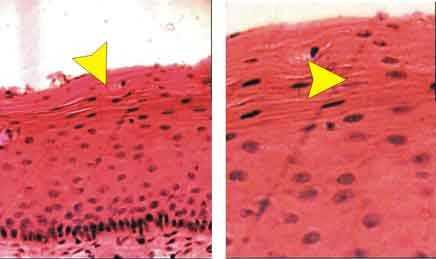
Цитологическое исследование соскоба шейки матки выявляет скопления поверхностных эпителиальных клеток с признаками гиперкератоза или паракератоза. В случае гиперкератоза в большом количестве выявляются безъядерные ороговевшие чешуйки. При паракератозе усиливается плотность и окраска цитоплазмы мелких клеток с пикнотическими ядрами.
Процессы гипер- и паракератоза препятствуют попаданию в соскоб клеток глубоких слоев эпителия, в которых возможны пролиферация, нарушения дифференцировки и атипия. Поэтому в диагностике лейкоплакии ведущим методом служит прицельная ножевая биопсия шейки матки и гистологическое исследование тканей экзоцервикса, позволяющие исключить либо подтвердить опухолевые процессы, а также цервикальную интраэпителиальную неоплазию (CIN). С целью исключения рака шейки матки проводится выскабливание цервикального канала.
С помощью расширенной кольпоскопии (видеокольпоскопии) уточняются характер и размеры поражения. При кольпоскопической визуализации видны белые бляшки с мелкозернистой поверхностью, четкими и ровными краями, отсутствием кровеносных сосудов. Величина и распространенность лейкоплакии шейки матки может варьировать от единичной точечной бляшки до множественных и обширных зон, покрывающих весь экзоцервикс и переходящих на влагалищные своды. Проведение пробы Шиллера выявляет йодонегативные участки.
Клинико-лабораторные тесты включают микроскопическое, бактериологическое исследование мазков, ПЦР-выявление и типирование ВПЧ, гормональные и иммунологические исследования (по показаниям). В процессе диагностики лейкоплакию шейки матки дифференцируют с цервикальным раком, эрозией шейки матки. Пациенткам с лейкоплакией шейки матки может потребоваться консультация онкогинеколога, гинеколога-эндокринолога.
Лечение лейкоплакии шейки матки
Стратегия лечения определяется формой выявленной лейкоплакии шейки матки (простой или пролиферативной). Целями лечения служат устранение фоновых заболеваний и полное удаление патологических очагов.
По показаниям проводится антибактериальная, противовирусная, противовоспалительная терапия. Для удаления очагов лейкоплакии шейки матки в гинекологии используются методы криогенного воздействия, радиоволновой деструкции, аргоноплазменной коагуляции, СО2-лазерной вапоризации, диатермокоагуляции, химической коагуляции. Малоинвазивная деструкция очагов лейкоплакии шейки матки выполняется амбулаторно; заживление тканей может потребовать срока от 2 недель до 2 месяцев с учетом обширности поражения, сопутствующих заболеваний, метода деструкции.
На период лечения лейкоплакии шейки матки исключается половая жизнь и использование любой контрацепции. В случае наличия цервикальной интраэпителиальной неоплазии, сочетания лейкоплакии с гипертрофией, краурозом, рубцовыми деформациями шейки объем вмешательства может включать конизацию шейки матки или ампутацию шейки матки.
Профилактика лейкоплакии шейки матки
В целях предупреждения развития лейкоплакии шейки матки необходимо раннее лечение эрозий, воспалительных и инфекционных процессов в репродуктивных органах; исключение абортов, травм шейки матки во время родов и гинекологических манипуляций; профилактика ИППП, использование барьерной контрацепции.
Женщины, страдающие нарушением менструального цикла, должны наблюдаться у гинеколога-эндокринолога с целью коррекции гормональных нарушений. В вопросе профилактики лейкоплакии шейки матки важны скрининговая и разъяснительная работа, регулярные гинекологические осмотры. Существенным профилактическим моментом является вакцинация против ВПЧ.
После деструкции очагов лейкоплакии без атипии пациентке каждые полгода выполняют кольпоскопию, исследование мазка на онкоцитологию, анализы на ВПЧ. По истечении 2-х лет и при отсутствии рецидивов женщина переводится на обычный режим наблюдения.
Прогноз при лейкоплакии шейки матки
При отсутствии атипии, папилломавирусной инфекции, устранении неблагоприятных фоновых факторов прогноз после излечения лейкоплакии шейки матки благоприятен. При сохранении первопричины заболевания возможно манифестное течение и переход лейкоплакии в цервикальный рак.
При простой лейкоплакии у женщин, планирующих деторождение, во избежание рубцовой деформации шейки матки предпочтительно использование щадящих методов деструкции — криодеструкции, лазерной вапоризации, радиохирургического лечения, химической коагуляции. Ведение беременности у данной группы пациенток требует повышенного контроля за состоянием шейки матки.
www.krasotaimedicina.ru
симптомы, причины возникновения, диагностика и лечение заболевания
Многие патологии женской репродуктивной системы не вызывают каких-либо симптомов. Это могут быть незначительные клеточные изменения, возникающие из-за эндокринных расстройств и воспалительных процессов. В то же время бессимптомные заболевания половых органов могут быть опасны высоким риском злокачественного перерождения тканей. Так, лейкоплакия эпителия может трансформироваться в рак шейки матки. Регулярные гинекологические обследования позволяют своевременно обнаруживать такие расстройства и проводить лечение.
Общая информация
Лейкоплакия шейки матки представляет собой область утолщения и ороговевания слизистой оболочки органа. Внешне патология похожа на небольшое белое пятно, возвышающееся над оболочкой органа. Заболевание характеризуется избыточным делением и огрублением клеток многослойного эпителия. Считается, что измененные ткани могут подвергнуться злокачественному перерождению с формированием карциномы шейки матки. Лейкоплакия не нарушает менструальный цикл и не вызывает неприятных ощущений, однако некоторые пациентки жалуются на подозрительные выделения.
Лейкоплакия может образовываться в слизистых оболочках разных органов. Чаще всего врачи обнаруживают подобный патологический очаг в ротовой полости или аногенитальной области. В эпителиальной оболочке матки лейкоплакия формируется примерно у 1% женщин. Чаще всего такая болезнь диагностируется до наступления менопаузы. Опасность патологии связана с высоким риском озлокачествления: карцинома шейки матки формируется у 30% пациенток с лейкоплакией. Своевременное хирургическое вмешательство при таком заболевании является методом профилактики рака.
Матка и репродуктивные органы
Женская репродуктивная система представлена молочными железами и органами малого таза. Главной функцией этих органов является продолжение рода. Половые железы продуцируют регуляторные вещества, влияющие на развитие репродуктивной системы и других органов. Наиболее важными структурами являются яичники, в которых происходит созревание женских половых клеток. Во время овуляции половая клетка выходит из фолликула яичника и попадает в фаллопиеву трубу. Слияние мужской и женской половых клеток в этом органе приводит к формированию зачатка нового организма. Остальные этапы развития эмбриона происходят в просвете матки.
Матка представляет собой полый мышечный орган, расположенный рядом с прямой кишкой, влагалищем, яичниками и мочевым пузырем. Полость матки соединена с внешней средой с помощью цервикального канала и отверстия влагалища. Фаллопиевы трубы обеспечивают миграцию оплодотворенной яйцеклетки в матку. Прикрепление зародыша к внутреннему слою (эндометрию) органа необходимо для образования эмбриональных органов.
Основной частью шейки матки является узкий цервикальный канал, соединяющий влагалищное отверстие с полостью матки. Эта анатомическая структура необходима для транспортировки сперматозоидов в фаллопиевы трубы. Слизистая оболочка цервикального канала содержит большое количество желез, выделяющих специальную жидкость. К функциям цервикальной слизи гинекологи относят защиту от патогенных микроорганизмов и обеспечение транспортировки сперматозоидов. Гладкомышечные и эластичные волокна шейки матки обеспечивают расширение цервикального канала во время родов.
Причины возникновения
Точные причины возникновения лейкоплакии неизвестны. Гинекологи связывают этиологию этого заболевания с патологическими внешними и эндогенными влияниями. Так, значительное увеличение выработки эстрогена на фоне дефицита прогестерона может спровоцировать развитие болезни. Важную роль в формировании лейкоплакии играют наследственные факторы: определенные генетические мутации могут обуславливать эпителиальные изменения.
Возможные причины:
- Заболевания эндокринной системы. Железы внутренней секреции регулируют развитие всех органов, включая структуры репродуктивной системы. Наибольший риск развития лейкоплакии шейки матки связан с расстройством гипофиза и яичников. Заболевания щитовидной железы и надпочечников также могут осложняться поражением шейки матки.
- Хронические инфекции и воспалительные заболевания органов тазовой полости. В частности, папилломавирусная инфекция напрямую влияет на состояние эпителия шейки матки.
- Венерические инфекции, включая хламидиоз, гонорею и герпес. Заболевания, передающиеся половым путем, влияют на состояние наружных и внутренних половых органов.
- Механическое повреждение эпителия шейки матки, возникающее при травме, диагностических и лечебных процедурах. Искусственное прерывание беременности приводит к травматизации тканей.
- Мутация гена, отвечающего за подавление роста опухолевых клеток. Согласно исследованиям, мутация гена р53, контролирующего клеточное развитие, приводит к нарушению роста тканей.
В норме наружная оболочка шейки матки представлена многослойным неороговевающим эпителием. Определенные заболевания могут повлиять на внутреннюю структуру клеток эпителия. Изменение регуляции эпителиоцитов приводит к ороговеванию и утолщению наружного слоя оболочки. Предполагается, что одним из механизмов изменения клеток является экспрессия мутантного гена.
Факторы риска
Помимо непосредственных причин возникновения лейкоплакии шейки матки, гинекологи признают значимость определенных форм предрасположенности к болезни, связанных с наследственностью, индивидуальным анамнезом и образом жизни женщины.
Известные факторы риска:
- незащищенные половые контакты;
- нарушение менструального цикла;
- употребление алкогольных напитков и курение;
- радиационная терапия органов малого таза;
- недостаточное поступление витаминов и микроэлементов с пищей;
- заболевания обмена веществ;
- неконтролируемый прием гормональных препаратов;
- обнаружение лейкоплакии или карциномы шейки матки у близкой родственницы.
Устранение некоторых перечисленных выше факторов риска является эффективным методом профилактики заболевания.
Классификация
Существуют два основных вида лейкоплакии шейки матки, отличающихся морфологическими и функциональными особенностями. Определение конкретного вида заболевания возможно только с помощью гистологического исследования. Разные морфологические формы лейкоплакии отличаются риском злокачественного перерождения.
Формы болезни:
- Простая лейкоплакия, характеризующаяся огрубением наружного слоя эпителия и избыточным делением клеток. Значительные морфологические изменения клеток базального слоя не выявляются.
- Пролиферативная лейкоплакия. Эта форма болезни характеризуется нарушением специализации клеток и появлением специфических морфологических изменений. Пролиферативная лейкоплакия считается предраковым состоянием.
Определение формы патологии необходимо для подбора лечения.
Симптомы
В большинстве случаев заболевание не проявляется симптоматически. Само по себе огрубение наружного эпителия шейки матки не приводит к нарушению функций органа, поэтому патология может долго оставаться недиагностированной. Обычно лейкоплакия становится случайной находкой во время гинекологического обследования.
Возможные симптомы:
- неприятные ощущения во время полового акта;
- боли во время менструации;
- кровянистые выделения;
- избыточные вагинальные выделения.
Появление частых маточных кровотечений, не связанных с менструацией, и боли может свидетельствовать о трансформации лейкоплакии в злокачественную опухоль.
Диагностика
При обнаружении факторов риска болезни необходимо записаться на прием к гинекологу. Во время консультации врач спросит женщину о жалобах и изучит анамнестические данные. Затем проводится первичный осмотр половых органов, включающий пальпаторное исследование и использование зеркал для оценки состояния шейки матки. При обнаружении подозрительных изменений гинеколог назначает инструментальные и лабораторные исследования.
Дополнительные методы диагностики:
- Кольпоскопия – метод визуального обследования шейки матки. Врач просит пациентку расположиться в гинекологическом кресле. Через влагалищное отверстие в шейку матки осторожно вводится кольпоскоп, оснащенный оптикой и источником света. Гинеколог подробно изучает состояние эпителия органа. Обработка подозрительных участков раствором йода дает возможность обнаружить патологические изменения в тканях. При необходимости оптика заменяется видеокамерой, позволяющей специалисту видеть четкое изображение тканей органа на мониторе. Кольпоскопия является надежным и безопасным исследованием, не требующим обезболивания.
- Соскоб клеток эпителия шейки матки. Во время кольпоскопии врач вводит в полость органа специальный инструмент для забора клеток в подозрительной области. Цитологическое исследование полученного материала в лаборатории дает возможность оценить морфологические изменения и определить форму лейкоплакии. Цитология является надежным методом исключения злокачественного перерождения тканей.
- Биопсия шейки матки. При сильном огрублении эпителия врач не может получить клетки нижних слоев лейкоплакии с помощью соскоба. В этом случае ножевая биопсия является оптимальной диагностической процедурой. С помощью специального инструмента специалист иссекает нужный объем тканей. Цитологическое обследование биоптата также необходимо для исключения роста злокачественных клеток. Процедура проводится под местной анестезией. При необходимости гинеколог назначает полное выскабливание эпителия цервикального канала.
- Микробиологическое исследование материала. Полученные с помощью соскоба или мазка ткани могут быть использованы для исключения инфекции. Специальные питательные среды дают специалисту возможность идентифицировать возбудителя болезни.
- Анализ крови. В процедурном кабинете медсестра производит забор венозной крови у пациентки. Лабораторное исследование материала проводится для обнаружения признаков воспаления и инфекции. Серологические реакции, направленные на поиск специфических иммуноглобулинов, необходимы для исключения венерических заболеваний. При подозрении на ВПЧ-инфекцию проводится поиск участков ДНК вируса с помощью полимеразной цепной реакции (ПЦР).
Объем диагностики зависит от результатов кольпоскопии и общего осмотра. Основной задачей является исключение риска злокачественного перерождения тканей.
Лечение
Метод лечения зависит от формы лейкоплакии и индивидуального анамнеза пациентки. Из-за высокого риска трансформации патологии в карциному рекомендуется удалять очаг измененных тканей. В некоторых случаях гинеколог назначает медикаментозную терапию. Назначаемые лекарственные средства могут включать антибиотики и противовоспалительные медикаменты. Лечение первопричины болезни позволяет предотвратить развитие рецидива.
Методы удаления патологии:
- Криохирургия – применение холода для уничтожения пораженного эпителия. Во время процедуры пациентка находится в гинекологическом кресле. После введения расширителя в шейку матки хирург использует специальный зонд, наконечник которого охлаждается с помощью жидкого азота. Деструкция лейкоплакии занимает 5-10 минут. Криохирургия не сопровождается травматизацией тканей или сильной болью.
- Радиоволновая деструкция. Специальный аппарат, вводимый в шейку матки, оказывает воздействие на ткани. Это безопасный и быстрый метод лечения, характеризующийся низким риском осложнений.
- Другие методы малоинвазивного удаления недуга, включая химическое прижигание и аргоноплазменную коагуляцию. Длительность реабилитации после таких вмешательств не превышает 2 месяцев.
Если гинеколог обнаруживает признаки злокачественного перерождения лейкоплакии, назначаются радикальные методы хирургического лечения. Врачу необходимо удалить не только патологический очаг, но и окружающие его клетки. Это важно для предупреждения миграции аномальных клеток в соседние ткани.
Другие методы хирургического лечения:
- Конизация шейки матки. С помощью специального инструмента специалист оказывает радиоволновое воздействие на орган и удаляет пораженную часть шейки матки. Это малотравматичная процедура, позволяющая сохранить репродуктивную функцию.
- Ампутация шейки матки – удаление пораженного сегмента органа. Недостатком метода является высокая степень травматизации тканей, однако операция позволяет сохранить целостность репродуктивной системы.
Во время лечения болезни врач просит пациентку воздержаться от половых контактов и приема гормональных контрацептивов.
Профилактика и прогноз
В большинстве случаев прогноз благоприятный. Отсутствие папилломавирусной инфекции и дисплазии указывает на низкий риск злокачественного перерождения тканей. Проведение хирургического вмешательства позволяет не только устранить риск озлокачествления органа, но и сохранить репродуктивную функцию. После лечения гинеколог регулярно проводит обследования для исключения риска рецидива.
Простые врачебные рекомендации позволяют уменьшить вероятность возникновения лейкоплакии и других заболеваний половой системы. Методы профилактики направлены на изменение образа жизни и устранение негативных внешних факторов.
Основные методы профилактики:
- использование гормональных препаратов только под контролем врача;
- регулярное прохождение гинекологических обследований;
- ведение календаря менструального цикла и обращение к врачу при появлении расстройств;
- отказ от алкогольных напитков и сигарет;
- своевременное лечение хронических заболеваний половых и эндокринных органов;
- использование латексного презерватива;
- половой акт только с проверенным партнером (ВПЧ-инфекция может передаваться даже при использовании презерватива).
Консультация гинеколога или онколога поможет женщине узнать больше о факторах риска лейкоплакии и методах лечения этого заболевания. При необходимости врач сразу проводит обследование и исключает наличие подозрительных изменений в шейки матки.
www.nrmed.ru
что это такое в гинекологии? Признаки, симптомы и лечение лейкоплакии шейки матки
Сегодня многие женщины сталкиваются с таким диагнозом, как лейкоплакия. Что это такое в гинекологии? Почему возникает подобное заболевание? Насколько опасным оно может быть? Какие средства лечения предлагает современная медицина? Ответы на эти вопросы ищут многие читатели.
Лейкоплакия — что это такое в гинекологии?
Для начала стоит сказать, что подобное нарушение относят к группе так называемых предраковых патологий. И сегодня многие пациентки женской консультации слышат диагноз «лейкоплакия». Что это такое в гинекологии? Как проявляется? Какие именно ткани поражает?
Данное заболевание сопровождается утолщением и последующим ороговением слизистой оболочки репродуктивных органов. Чаще всего врачами в современной медицинской практике регистрируется лекоплакия шейки матки, при которой поражается и цервикальный канал. Кроме того, изменение покровов нередко наблюдается во влагалищной части матки. Реже диагностируется лейкоплакия влагалища и вульвы.
Данная проблема не считается слишком распространенной — по результатам статистических исследований, около 5-6% женщин сталкиваются с подобным заболеванием. Тем не менее игнорировать его ни в кое случае нельзя. Дело в том, что это заболевание значительно повышает вероятность злокачественного перерождения тканей и развития рака в будущем.
Основные причины развития болезни
Есть некоторые факторы, под воздействием которых может развиваться столь неприятная и опасная болезнь, как лейкоплакия. Что это такое в гинекологии? Для начала стоит сказать, что причиной изменения тканей может быть воздействие как внешней, так и внутренней среды.

К внутренним причинам относятся сбои в работе эндокринной системы. Нарушение гормонального фона может приводить к ановуляции, гиперэстрогении, резкому снижению уровня прогестерона, в результате чего наблюдаются гиперпластические процессы в тканях.
Довольно часто лейкоплакия матки является результатом инфекционно-воспалительного процесса. В частности, факторами риска являются ранее перенесенные аднекситы, эндометриты, нарушения нормального менструального цикла. Кроме того, изменение тканей может развиваться на фоне инфекций, включая герпес, уреаплазмоз, цитомегаловирусную и папилломавирусную инфекцию, микоплазмоз, хламидиоз и т. д. Неспецифические инфекционные заболевания (например, цервицит, кольпит) также могут быть опасными.
Химические и травматические повреждения тканей матки, полученные в результате прерывания беременности, диагностических или лечебных процедур (выскабливание, прижигание эрозий) также способствуют развитию болезни. К факторам риска относят снижение активности иммунной системы, беспорядочную половую жизнь.
Разновидности лейкоплакии
Есть несколько форм заболевания под названием лейкоплакия. Гинекология выделяет три основные, хотя на самом деле есть несколько схем классификации. Тем не менее, в зависимости от особенностей течения болезни, у женщины могут обнаружиться следующие виды патологии::
- Простая форма лейкоплакии. Считается одним из фоновых изменений. Подобный процесс характеризуется утолщением и постепенным ороговением поверхностных слоев эпителия — при этом базальные и парабазальные слои данному расстройству не подвержены.
- Пролиферативные формы заболевания. Сопровождаются нарушением нормальной дифференцировки тканей, в результате чего наблюдается изменение всех слоев клеток и постепенное формирование атипичных структур. Подобная форма болезни расценивается как предраковое состояние.
В зависимости от течения заболевания выделяют плоскую (на поверхности эпителия образуются белесые пленки), чешуйчатую (можно заметить ороговевшие участки), эрозивную (изменение клеток сопровождается образование эрозий), бородавчатую и некоторые другие формы лекоплакии.
Какими симптомами сопровождается болезнь?

Многие женщины интересуются вопросами о том, какими признаками сопровождается лейкоплакия. Отзывы врачей и пациенток, а также данные статистических опросов доказывают, что чаще всего это заболевание протекает без каких-либо симптомов. Чаще всего патологическое изменение и ороговение клеток обнаруживает врач на плановом гинекологическом осмотре.
Лишь изредка лейкоплакия вызывает некоторые видимые нарушения — чаще всего лишь в том случае, если протекает на фоне воспаления. Женщины с подобными проблемами жалуются на появление небольшого количества белей с нехарактерным цветом и запахом. Иногда наблюдается зуд наружных половых органов. Некоторые пациентки жалуются на болезненные менструации и боль во время полового акта.
Как выглядит процесс диагностики?
Довольно многие пациентки сегодня интересуются вопросами о том, что представляет собой лейкоплакия. Симптомы и лечение данного заболевания, осложнения, которые с ним сопряжены, также интересуют женщин. Но не менее важной информацией является и процесс диагностики.
Как уже упоминалось, заподозрить наличие лейкоплакии врач может во время обычного осмотра шейки с помощью зеркал. При наличии белесых участков и ороговевших тканей проводится соскоб тканей (кстати, эти участки могут быть как одиночными, так и множественными).
Во время лабораторного исследования специалист может заметить присутствие клеток с паракератозом и гиперкератозом. В некоторых случаях дополнительно проводится ножевая биопсия и гистологическое исследование тканей экзоцервикса — это дает возможность определить наличие глубинной пролиферации и атипии клеток.
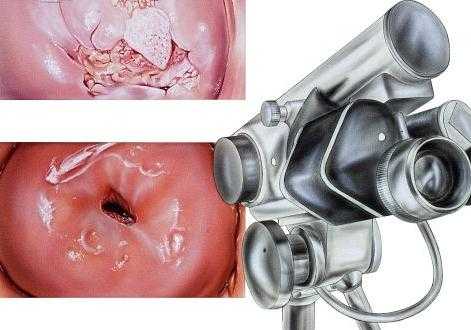
В дальнейшем проводится расширенная кольпоскопия, в процессе которой врачу удается хорошо рассмотреть образованные на тканях бляшки. Кроме того, крайне важно определить причину развития заболевания, поэтому нередко пациенткам назначают гормональные, бактериологические, иммунологические исследования и некоторые другие тесты. Иногда дополнительно требуется консультация эндокринолога и онколога.
Медикаментозное лечение лейкоплакии
Только врач может поставить женщине диагноз «лейкоплакия матки». Лечение в данном случае подбирается индивидуально, так как здесь все зависит от формы и степени тяжести заболевания, причин его возникновения, а также возраста пациентки и особенностей ее организма.
Медикаментозное лечение целесообразно в том случае, если лейкоплакия шейки сопряжена с инфекцией или воспалением. В таких случаях пациенткам назначают противовоспалительные, антибактериальные или противовирусные средства. При наличии проблем с иммунной системой необходим прием иммуномодуляторов, витаминных комплексов и т. д. Если заболевание возникло на фоне сбоя в эндокринной системе, то может понадобиться лечение с помощью гормональных препаратов.
Терапия, как правило, длится около двух месяцев. В этот период женщина должна тщательно соблюдать все рекомендации врача. Кстати, на время лечения нужно прекратить все половые контакты — это ускорит процесс восстановления нормального эпителия.
Другие методы лечения лейкоплакии

На сегодняшний день существует множество методов удаления очагов ороговения и утолщения тканей. Но еще раз стоит сказать, что сначала крайне важно выяснить и устранить причину заболевания, и лишь потом приступать к удалению участков поражения. На сегодняшний день существует несколько популярных методик:
- Хирургическая коагуляция предусматривает прижигание участков поражения с помощью агрессивных медикаментозных лекарства, например, «Солковагина». Процедура практически безболезненна, редко сопровождается осложнениями. Кроме того, примерно у 75-96% после прижигания наблюдается полное выздоровление.
- Электрокоагуляция — процедура, при которой участки лейкоплакии прижигают с помощью электрического тока. Эта методика связана с некоторыми серьезными осложнениями, в частности, кровотечениями и инфицированием тканей, поэтому в гинекологии ее используют редко.
- Еще одним довольно эффективным методом является криодеструкция, которая также дает 96% результат. Во время процедуры на измененные участки воздействуют жидким азотом, что вызывает отмирание и отторжение тканей.
- Наиболее эффективным и безопасным на сегодняшний день считается лазерное удаление лейкоплакии. Эта методика позволяет быстро удалить измененные участки и при этом избежать контакта с кровью и тканями, то сводит вероятность инфицирования к минимуму. Кстати, при наличии больших очагов поражения процедуру проводят несколько раз, до полного их исчезновения.
- В наиболее тяжелых случаях проводят ампутацию шейки матки с дальнейшей ее пластической реконструкцией.
Лейкоплакия и беременность

У некоторых женщин лейкоплакию обнаруживают уже во время беременности. Сразу же стоит сказать, что заболевание не является прямой угрозой ребенку. Конечно же, существует риск преждевременных родов, поэтому пациентка должна находиться под постоянным наблюдением врача.
Тем не менее лейкоплакия во время беременности — это риск для женщины. Дело в том, что колебания гормонального фона и изменения в работу иммунной системы могут вызывать злокачественное перерождение. Именно поэтому так важно диагностировать и устранить болезнь еще во время планирования беременности.
Профилактические мероприятия
К сожалению, не существует лекарства, способного навсегда обезопасить от подобного заболевания. Поэтому профилактика лейкоплакии сводится к регулярным профилактическим осмотрам у гинеколога. Рекомендуется использовать средства защиты во время половых контактов, своевременно делать анализы и мазки на различные инфекции и воспалительные заболевания, а при их обнаружении вовремя проходить курс лечения. Естественно, приветствует укрепление иммунной системы, а также правильное питание, умеренно активный образ жизни и прочие оздоровительные мероприятия.
Прогнозы для пациенток
При отсутствии злокачественного перерождения тканей лечение возможно — здесь крайне важно определить и устранить причину лейкоплакии и только после этого проводить удаление измененных участков. Подобная терапия, как правило, заканчивается полным выздоровлением. Первые два года после проведения лечения пациентка обязана каждые шесть месяцев проходить кольпоскопию — это дает возможность обнаружить рецидив на ранней стадии. К сожалению, если первопричина заболевания не была устранена, то высока вероятность того, что болезнь перейдет в цервикальный рак.
Лейкоплакия (лечение): отзывы врачей и пациенток
Сегодня многие женщины проходят через процесс лечения этого заболевания. Как быстро проходит восстановление организма после того, как была выявлена лейкоплакия шейки матки? Отзывы свидетельствуют о том, что удаление ороговевших участков — это самая быстрая и легкая часть терапии. Гораздо больше времени и сил забирает процесс выявления и устранения причин заболевания (гормональная терапия, коррекция иммунитета, лечение воспалительных заболеваний и инфекций). Согласности статистике, большинству женщин удается полностью справиться с заболеванием, особенно если процесс изменения тканей был выявлен на ранних этапах. После излечения пациентки чаще всего могут рассчитывать на оплодотворение, нормальную беременность и полноценную половую жизнь.
fb.ru
лечение, причины, симптомы, признаки, фото
- Беременность
- Развитие плода по неделям
- 1 триместр
- Скрининг 1 триместр
- 1-6 недели
- 1 неделя
- 2 неделя
- 3 неделя
- 4 неделя
- 5 неделя
- 6 неделя
- 7-12 недели
- 7 неделя
- 8 неделя
- 9 неделя
- 10 неделя
- 11 неделя
- 12 неделя
- 2 триместр
- Скрининг 2 триместра
- 13-18 недели
- 13 неделя
- 14 неделя
- 15 неделя
- 16 неделя
- 17 неделя
- 18 неделя
- 19-24 недели
- 19 неделя
- 20 неделя
- 21 неделя
- 22 неделя
- 23 неделя
- 24 неделя
- 3 триместр
- Скрининг 3 триместра
- 25-30 недели
- 25 неделя
- 26 неделя
- 27 неделя
- 28 неделя
- 29 неделя
- 30 неделя
- 31-36 недели
- 31 неделя
- 32 неделя
- 33 неделя
- 34 неделя
- 35 неделя
- 36 неделя
- 37-39 недели
- 37 неделя
- 38 неделя
- 39 неделя
- 37, 38, 39 недели у повторнородящих
- 1 триместр
- Как определить беременность
- Месячные и беременность
- Вопросы и рекомендации по беременности
- Выделения при беременности
- Питание при беременности
- Осложнения и боли при беременности
- Прерывание беременности
- Развитие плода по неделям
- Болезни
- Грипп Мичиган
- Рахит у грудничков
- Кишечная колика
- Пупочная грыжа
- Инструкции
- для детей
- при ОРВИ
- Виферон свечи
- Ибуклин Юниор
- Синупрет капли
- при кашле
- Аскорил сироп
- Бромгексин таблетки
- Пантогам сироп
- Синекод
- Саб симплекс
- Эриспирус сироп
- Эреспал сироп
- при гриппе
- Амоксиклав
- Амиксин
- Арбидол
- Панавир
- Ремантадин
- Тамифлю
- Циклоферон
- жаропонижающие
- Нурофен детский
- Панадол сироп
- Парацетамол сироп
- Цефекон свечи
- при болях
- Плантекс (от коликов)
- Смекта (от диареи)
- Энтерол (для кишечника) для детей
- Эспумизан беби (боли животика)
- Другие заболевания
- Вибуркол свечи (симптоматическое средство)
- Зиннат суспензия (отиты и т.п.)
- Изофра (риниты и синуситы)
- Мирамистин (антисептик)
- Отипакс (отит)
- Сиалор (ЛОР-заболевания)
- при ОРВИ
- при беременности и лактации
- при ОРВИ
- Анальгин
- Пиносол
- Тизин
- при кашле
- Биопарокс
- Гексорал спрей
- Лизобакт
- Либексин
- Сироп Алтея
- Стодаль
- Фарингосепт
- Цикловита
- при гриппе
- Арбидол
- Ацикловир
- Ремантадин
- Тамифлю
- жаропонижающие
- Ибупрофен
- при болях
- Ибупрофен
- Но-шпа
- Пенталгин
- Цитрамон
- Другие заболевания
- Клотримазол (грибок, инфекция половых органов)
- Линдинет 20 (противозачаточное)
- Мастодинон (нарушение менструации)
- Норколут (гормональный препарат)
- Полижинакс (противогрибковое)
- Тироксин (при гипотиреозе)
- Эстровэл (от женских заболеваний)
- Ярина (противозачаточное)
- при ОРВИ
- для взрослых
- при ОРВИ
- Амиксин
- Арбидол
- Гриппферон
- Интерферон
- при ОРВИ
- для детей
zdorrov.com
