симптомы, лечение и причины возникновения
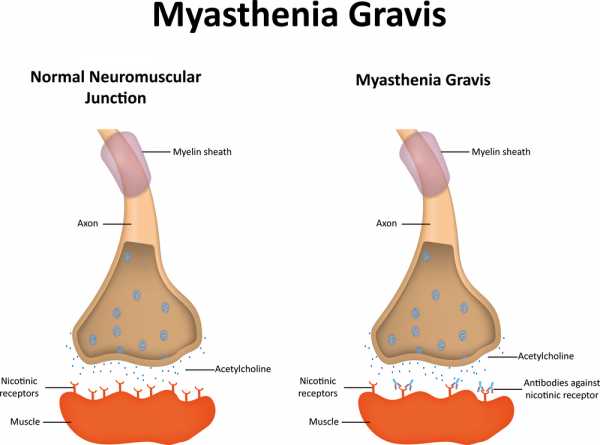
Миастения — это наиболее частое аутоиммунное заболевание, характеризующееся поражением нервно-мышечных синапсов, вследствие выработки аутоантител к рецепторам ацетилхолина или к специфическим фермента – мышечноспецифической тирозин-киназы.В результате этого развивается патологическая утомляемость и слабость скелетной мускулатуры, мутации в белках нервно-мышечных соединений могут приводить к развитию врожденных миастенических синдромов.

Что это такое?
Миастения – это довольно редко встречающееся заболевание аутоиммунного типа, характеризующееся слабостью и вялостью мышц. При миастении происходит нарушение связи между нервными и мышечными тканями.
Официальное научное название данного недуга звучит так – myasthenia gravis pseudoparalitica, что на русский язык переводится как астенический бульбарный паралич. В медицинской российской терминологии широко употребляют понятие “миастения Гравис”.
Причины миастении
На сегодняшний день специалисты не имеют четких сведений о том, что именно провоцирует возникновение у человека симптомов миастении. Миастения является аутоиммунным недугом, ведь в сыворотке больных обнаруживаются множественные аутоантитела. Врачи фиксируют определенное количество семейных случаев миастении, однако доказательств влияния наследственного фактора на проявление болезни нет.
Достаточно часто миастения проявляется параллельно с гиперплазией либо опухолью вилочковой железы. Также миастенический синдром может возникнуть у больных, которые жалуются на органические заболевания нервной системы, полидерматомиозит, онкозаболевания.
Чаще миастенией болеют представительницы женского пола. Как правило, проявляется болезнь у людей в возрасте 20– 30 лет. В целом заболевание диагностируется у пациентов в возрасте от 3 до 80 лет. В последние годы специалисты проявляют существенный интерес к данному заболеванию ввиду высокой частоты проявления миастении у детей и молодых людей, что приводит к последующей инвалидизации. Впервые данный недуг был описан более столетия тому назад.
Патогенез
В механизме развития миастении играют роль аутоиммунные процессы, обнаружены антитела в мышечной ткани и вилочковой железе. Часто поражаются мышцы век, появляется птоз, который варьирует по степени выраженности в течение дня; поражаются жевательные мышцы, нарушается глотание, изменяется походка. Больным вредно нервничать, так как это вызывает боль в груди и одышку.
Провоцирующим фактором может являться стресс, перенесённая ОРВИ, нарушение функции иммунной системы организма ведёт к образованию антител против собственных клеток организма — против ацетилхолиновых рецепторов постсинаптической мембраны нервно-мышечных соединений (синапсов). По наследству аутоиммунная миастения не передаётся.
Чаще всего заболевание проявляется во время переходного возраста у девочек(11-13 лет),реже встречается у мальчиков в этом же возрасте. Все чаще выявляется заболевание у детей дошкольного возраста (5-7 лет).
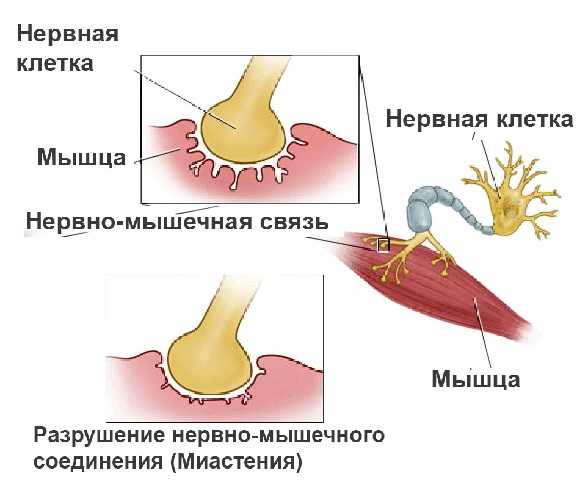
Классификация
Это заболевание у всех развивается по-разному. Чаще всего начинается миастения со слабости глазных и лицевых мышц, потом это нарушение переходит на мышцы шеи и туловища. Но у некоторых людей присутствуют только некоторые признаки заболевания. В соответствии с этим существует несколько видов миастении.
- Глазная форма характеризуется поражением черепно-мозговых нервов. Первым признаком этого является опущение верхнего века, чаще всего сначала с одной стороны. Больной жалуется на двоение в глазах, затруднения в движении глазными яблоками.
- Бульбарная форма миастении – это поражение жевательных и глотательных мышц. Кроме нарушения этих функций, у больного меняется речь, голос становится тихим, гнусавым, наблюдаются трудности в произношении некоторых звуков, например, «р» или «б».
- Но чаще всего встречается генерализованная форма заболевания, при которой сначала поражаются мышцы глаз, потом процесс распространяется на шею, верхние и нижние конечности. Особенно часто поражаются бедра и мышцы рук, больному сложно подниматься по лестнице, удерживать предметы. Опасность такой формы заболевания в том, что слабость распространяется на дыхательные мышцы.
Симптомы
К сожалению, чаще всего миастению диагностируют уже в тех случаях, когда заболевание протекает несколько лет подряд и переходит в запущенную форму. По этой причине любую необъяснимую усталость, вялость мышц, резко нарастающую при повторяющихся движениях слабость необходимо расценивать как возможный симптом миастении до тех пор, пока этот диагноз не будет полностью опровергнут.
К ранним симптомам относятся:
- нарушение глотания,
- затруднения при пережевывании твердой пищи вплоть до отказа от еды,
- при разговоре – «затухание голоса»,
- быстрая утомляемость при расчесывании, подъеме по лестнице, обычной ходьбе,
- появление шаркающей походки,
- опущение век.
Наиболее часто поражаются глазодвигательные, мимические, жевательные мышцы, а также мускулатура гортани и глотки. Следующие пробы помогают выявить скрыто протекающую миастению:
- Если пациента попросить быстро открывать и закрывать рот в течение 30 секунд, то здоровый человек сделает около 100 движений, а страдающий миастенией – меньше.
- Лечь на спину, приподнять голову и удерживать ее в таком положении 1 минуту, смотря при этом на свой живот.
- Вытянуть руки и постоять так 3 минуты.
- Сделать 15–20 глубоких приседаний.
- Быстро сжимать и разжимать кисти – у больного миастенией это зачастую вызывает опущение век.
Локальная форма миастении характеризуется проявлением мышечной слабости определенной группы мышц, а при генерализованной форме в процесс вовлекаются мышцы туловища или конечностей.
Миастенический криз
Причиной этого состояния могут стать:
- травмы;
- стрессовые состояния:
- любые инфекции острого характера;
- прием медицинских препаратов с нейролептическим или транквилизирующим эффектом;
- хирургические вмешательства в организм и проч.
Симптоматика проявляется тем, что сначала появляется двоение в глазах. Затем больной ощущает внезапно нарастающий приступ мышечной слабости, двигательная активность мышц гортани снижается, что приводит к нарушению процессов:
- голосообразования;
- дыхания и глотания;
- усиливается слюноотделение и учащается пульс;
- могут расшириться зрачки, возникнуть тахикардия и наступить полный паралич без потери чувствительности.
Развитие острой недостаточности поступления кислорода в мозг могут привести к прямой угрозе жизни, поэтому в срочном порядке необходимо проведение реанимационных мероприятий.
Диагностика
Для того чтобы поставить правильный диагноз больному назначают комплексное исследование, так как клиническая картина миастении может быть схожей с другими заболеваниями. Основными методами диагностики выступают:
- Развернутые биохимические анализы крови на выявление антител;
- Электромиография – исследование, во время которого можно оценить потенциал мышечных волокон при их возбуждении;
- Генетический скрининг, который проводится для выявления врожденной формы миастении;
- Электронейрография – исследование, позволяющее оценить скорость передачи нервных импульсов к мышечным волокнам;
- МРТ – при помощи данного исследования можно заметить даже самые незначительные признаки гиперплазии вилочковой железы;
- Тест на мышечную утомляемость – пациента просят быстро открывать и закрывать несколько раз рот, махать руками и ногами, сжимать и разжимать кисти, приседать. Главным синдромом миастении является появление нарастающей мышечной слабости при повторении этих движений.
- Прозериновая проба – больному подкожно вводят прозерин, после чего ждут до получаса, а затем оценивают результат. Больной миастенией чувствует значительное улучшение своего состояния, а спустя несколько часов клинические симптомы возобновляются с прежней силой.
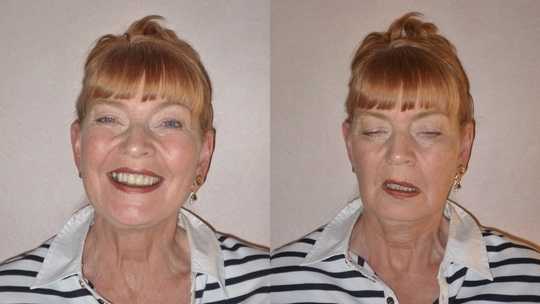
Как лечить миастению?
При тяжелом течении миастении показано удаление вилочковой железы в ходе оперативного вмешательства. К самым эффективным медикаментам, успешно применяемым для снятия симптомов заболевания, относят прозерин и калинин. Наряду с ними используют лекарственные средства, повышающие иммунитет, и ряд других медикаментов, улучшающих самочувствие пациента. Важно помнить, что чем раньше начато лечение, тем эффективнее оно будет.
На первой стадии заболевания в качестве симптоматической терапии применяют антихолинэстеразные препараты, цитостатики, глюкокортикоиды и иммуноглобулины. Если причиной миастении является опухоль, то проводится операция по её удалению. В тех случаях, когда симптомы миастении быстро прогрессируют, показана экстракорпоральная гемокоррекция, позволяющая очистить кровь от антител. Уже после первой процедуры больной отмечает улучшение состояния, для более стойкого эффекта лечение проводят несколько дней.
К новым, эффективным методам лечения относится криофорез – очищение крови от вредных веществ под воздействием низких температур. Процедура проводится курсом (5–7 дней). Преимущества криофореза перед плазмофорезом очевидны: в плазме, которая возвращается к пациенту после очистки, сохраняются все полезные вещества в неизменном виде, что помогает избежать аллергических реакций и вирусного заражения.
Также к новым методам гемокоррекции, применяемым в лечении миастении, относится каскадная плазменная фильтрация, при которой очищенная кровь, пройдя через нанофильтры, возвращается к пациенту. Уже после первых минут проведения процедуры больной отмечает улучшение самочувствия, полный курс лечения миастении требует пяти-семи дней.
К современным методам лечения миастении относится также и экстракорпоральная иммунофармакотерапия. В рамках проведения процедуры из крови больного выделяют лимфоциты, которые обрабатываются медикаментами и отправляются обратно в кровяное русло больного. Данная процедура при лечении миастении считается максимально эффективной. Она позволяет снизить активность иммунной системы, уменьшив продукцию лимфоцитов и антител. Подобная методика даёт стойкую ремиссию в течение года.
Профилактика миастении и её осложнений
Предотвратить заболевание нельзя, но можно сделать всё возможное для того, чтобы и с таким диагнозом жить полноценно.
- Во-первых, контроль врача. Таких пациентов ведут неврологи. Помимо прописанной схемы лечения и систематического посещения невролога необходимо контролировать общее состояние (сахар крови, давление и т. п.), чтобы не допустить развития других заболеваний на фоне лечения миастении.
- Во-вторых, стоит избегать чрезмерных нагрузок – физических и эмоциональных. Стрессы, тяжелая физическая работа, излишне активные виды спорта ухудшают состояние больных. Умеренная физзарядка, прогулки даже полезны.
- В-третьих, стоит исключить пребывание на солнце.
- В-четвертых, необходимо знать противопоказания для больных миастенией и строго их соблюдать.
- В-пятых, строго соблюдать прописанную врачом схему лечения, не пропускать прием препаратов и не принимать лекарства больше, чем назначено лечащим врачом.
Врач обязан выдать перечень медикаментов, противопоказанных такому пациенту. В него входят препараты магния, миорелаксанты, транквилизаторы, некоторые антибиотики, мочегонные препараты за исключением верошпирона, который, наоборот, показан.
Не стоит увлекаться иммуномодулирующими препаратами и любыми успокоительными, даже теми, которые кажутся безопасными (например, валерьянка или настойка пиона).
Прогноз
Ранее миастения была тяжёлым заболеванием с высокой летальностью — 30—40 %. Однако при современных методах диагностики и лечения летальность стала минимальной — менее 1 %, около 80 % на фоне правильного лечения достигают полного выздоровления или же ремиссии. Заболевание является хроническим, но требует тщательного наблюдения и лечения.
medsimptom.org
что это такое, причины и симптомы
Почему возникает заболевание?
Распространённость данной патологии составляет 4 случая на 100 тыс. населения. Примечательно, что в молодом возрасте болезнь чаще поражает женщин и девочек-подростков, в пожилом возрасте и мужчины, и женщины заболевают с гендерной частотой 1:1.
Причина, по которой развивается миастения гравис, ещё до конца не изучена. На сегодняшний день спровоцировать развитие болезни могут следующие факторы:
- Патология вилочковой железы или тимуса, а также других желез (надпочечников, гипофиза, щитовидной).
- Мутации в генах, кодирующих работу нервно-мышечных синапсов.
- Экзогенные причины (переохлаждение, частые стрессы, физическое перенапряжение, инфекции, аутоиммунные заболевания).
Более чем у 60% пациентов с выявленной миастенией наблюдается патология тимуса (вилочковой железы) – гиперплазия или тимома.
Основные симптомы болезни возникают из-за того, что рецепторы поперечно-полосатых мышц перестают связываться с ацетилхолином – медиатором, который продуцируют нервные окончания. Рецептор не получает «топливо», из-за чего мышечная активность отсутствует.
Это происходит из-за:
- выработки собственных антител к ацетилхолиновым рецепторам;
- недостаточной выработки ацетилхолина;
- чрезмерной активности фермента ацетилхолинэстеразы, которая разрушает медиатор.
При гиперплазии тимуса возникает избыточное выделение в кровь гормона тимина, который запускает каскад аутоиммунных реакций, приводящих к разрушению мышечных рецепторов из-за повышенной выработки холинэстеразы и антител.
Механизм развития болезни происходит на уровне нервно-мышечного синапса: блокируется импульс, проходящий от нейрона к миоциту – сокращения мышц не происходит. Чаще других поражаются мышцы век, туловища и конечностей, жевательные мышцы.
Клиническая картина
Первые симптомы миастении связаны с избирательным нарушением функций отдельных групп мышц. Нередко болезнь дебютирует с поражения мышц глаз – офтальмологический синдром: к концу рабочего дня пациент может ощущать временное двоение в глазах (диплопию), опущение верхнего века (птоз), затруднения при вращении глазными яблоками.
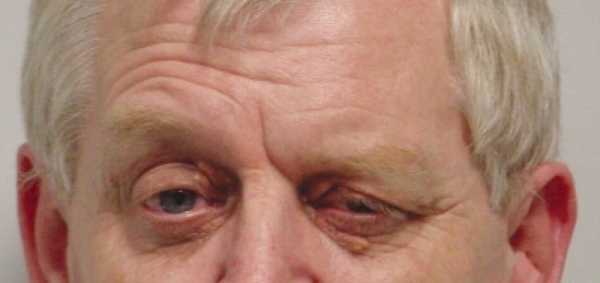
Если мышечные изменения не распространяются дальше области глаз, данная форма заболевания носит название глазная миастения. Если же мышечная слабость прогрессирует, в патологический процесс вовлекаются и другие группы мышц – мимические, глотательные, мышцы шеи, туловища и конечностей, развивается генерализованная форма миастении.
Формы
Выделяют 4 формы миастении, которые характеризуются определённой клинической картиной:
- Генерализованная – повышенная утомляемость и слабость вплоть до пареза или паралича развивается практически во всех группах мышц. Если болезнь развивается постепенно, то в её начале пациенты могут предъявлять жалобы на двоение в глазах или птоз к концу дня после зрительной нагрузки. Кроме зрительных расстройств, может нарушаться глотание, речь, развиваться слабость в конечностях, приводящая к парезам или параличам, страдают мышцы шеи, из-за чего заболевшим становится трудно удерживать голову. Наиболее тяжелыми симптомами данного недуга являются удушье, обусловленное слабостью дыхательной мускулатуры, и расстройства сердечной деятельности.
- Бульбарная – форма миастении гравис, характеризующаяся патологическими изменениями в центрах ствола головного мозга, сопровождающаяся нарушениями речи, глотания, жевания.
- Глазная – при данной патологии изолированно страдают мышцы глаз: пациенты предъявляют жалобы на двоение, нависание верхнего века, косоглазие. Функции мышц туловища, глотки, конечностей не нарушаются.
- Туловищная – проявления данной формы включают в себя поражение мышц конечностей, живота, груди.
По своему течению болезнь бывает:
- Злокачественной – от начала появления симптомов до тяжёлых расстройств дыхания, глотания проходит около двух недель.
- Прогрессирующей – болезнь развивается постепенно, медленно, однако её симптомы неуклонно прогрессируют, и состояние пациента ухудшается.
- Стационарной (непрогрессирующей) – длительное время состояние пациента остается стабильным, без отрицательной или положительной динамики мышечной патологии.
- Эпизодической – мышечные нарушения носят временный, преходящий характер. Они могут возникать при ослаблении иммунитета, на фоне стресса, перенесённой инфекции, интоксикации. После стабилизации общего состояния пациента симптомы заболевания могут бесследно исчезать.
Кризы
Квинтэссенцией клиники заболевания являются миастенические кризы – резкие ухудшения состояния пациентов, при которых симптомы болезни резко нарастают. Кризы могут быть спровоцированы недостаточностью терапии, изменением дозировки принимаемых лекарственных средств, инфекцией, физическим или психоэмоциональным напряжением.
Чаще кризы возникают у пациентов, страдающих генерализованной или бульбарной формой миастении. О наступлении криза свидетельствует резкое нарастание мышечной слабости, появление или усугубление дыхательных расстройств, нарушение глотательных движений, афония. Пациенты напуганы и тревожны из-за резкого ухудшения самочувствия.
Без оказания неотложной медицинской помощи сознание больных может изменяться: становиться сопорозным или коматозным, возникают расстройства сердечной деятельности (тахикардия, падение артериального давления, жизнеугрожающие аритмии).
Как диагностировать болезнь?
Диагностика миастении основывается на клинической картине, а также лабораторных и инструментальных методах исследования, специфических пробах.
Важное диагностическое значение имеют:
- Прозериновая проба – пациенту вводят под кожу 1-3 мл 0,05%-го раствора прозерина. Если миастения имеется, то после инъекции её признаки на 2-3 часа уменьшаются: двигательная активность на время улучшается.
- Проба с открыванием глаз, высовыванием языка – пациент в течение 40 раз поочередно открывает и закрывает глаза либо 40 раз высовывает язык. Положительный результат пробы, подтверждающий диагноз, наблюдается, если после этих упражнений появляется птоз, возникают нарушения речи, ограничение объёма языка.
- Электромиография – это высокоинформативный инструментальный метод исследования, позволяющий исследовать потенциалы отдельных мышечных волокон. При миастении наблюдается временное снижение амплитуды мышечного ответа.
- Пневмомедиастинография – позволяет выявить изменения в тимусе у большинства пациентов.
- Серологическое исследование крови – у 90% заболевших генерализованной формой и у 70% с глазным синдромом выявляются антитела к холинорецепторам постсинаптической мембраны.

Для точной постановки диагноза, помимо клинических симптомов, врачу необходимо иметь не менее 2-3 подтверждающих диагностических тестов с положительным результатом, а также заключение серологического исследования крови.
Лечение миастении
Лечение и прогноз миастении в каждом случае индивидуален и зависит от формы болезни, характера её течения. Терапия требует индивидуального подхода: врач должен учесть особенности конкретного пациента, стадию заболевания, сопутствующую патологию.
На сегодняшний день терапия заболевания может проводиться консервативно (при помощи лекарств) и хирургически.
Медикаментозная терапия
Хороший терапевтический эффект в лечении демонстрируют антихолинэстеразные средства. Клинические исследования показали, что у пациентов с локальными формами миастении применение данной группы лекарств позволяет стабилизировать течение заболевания.
К ингибиторам антихолинэстеразы относят:
- Прозерин 15 мг внутрь или 0,05%-й раствор по 2-3 мл подкожно.
- Калимин 30-60 мг 3-6 раз в день.
Препараты данной группы способствуют накоплению ацетилхолина в синаптической щели за счет торможения его разрушения.
В терапии миастении применяются и другие фармакологические группы медикаментозных средств:
- Гормональные препараты: Преднизолон курсами в высоких дозах на протяжении 1-2 недель, а затем постепенный переход к дозе 5-15 мг ежедневно или 10-30 мг через день.
- Цитостатики: Азатиоприн по 50-150 мг в сутки, Циклоспорин до 5мг/кг в сутки.
- Иммуноглобулины в/в из расчета 0,4г/кг/сут в течение 5 дней.
- Анаболические стероиды (могут назначаться мужчинам): Ретаболил по 1-2 инъекции в неделю, а затем по 1 введению через каждые 3-4 недели.
Назначенную врачом схему лечения нельзя корректировать или отменять. Препараты необходимо принимать лишь в той дозировке, которая рекомендована специалистом.
Лечение народными средствами не оказывает должного действия в терапии заболевания и может нанести больше вреда, чем пользы.
Хирургическое лечение
В случае неэффективности консервативного лечения, при неуклонном прогрессировании заболевания, наличии генерализованной формы заболевания у пациентов в возрасте до 70 лет, а также при диагностировании тимомы может быть рекомендовано удаление вилочковой железы.
Хороший прогноз оперативное вмешательство имеет у молодых пациентов с давностью болезни до пяти лет: у 80% прооперированных наблюдается улучшение состояния и стойкая ремиссия (пять и более лет). У многих пациентов после радикальной операции получается и вовсе уйти от медикаментозного приема антихолинэстеразных препаратов или существенно снизить их дозировку.
Противопоказаниями к операции являются декомпенсированные соматические заболевания, нерезектабельная злокачественная опухоль с множественными метастазами в другие органы, возраст старше 70 лет. Зачастую при глазной форме миастении хирургическое лечение оказывается неэффективным.
Если операция производится по поводу опухоли тимуса, то до и после хирургического вмешательства пациент проходит курсы лучевой терапии.
Терапия миастенических кризов
При развитии криза заболевания пациентам следует оказывать квалифицированную медикаментозную помощь в стационарных условиях, а если имеет место угнетение дыхания – то в отделении реанимации и интенсивной терапии.
При любых нарушениях со стороны органов дыхания или при возникновении дисфагии следует перевести пациента на искусственную вентиляцию легких во избежание паралича дыхательной мускулатуры. Круглосуточно проводится мониторинг частоты дыхания, ЧСС, насыщения крови кислородом.
Пациентам с миастеническим кризам проводят пульс-терапию глюкокортикостероидами, назначают высокие дозы антихолинэстеразных препаратов до улучшения самочувствия. После купирования острого состояния корректируют базисную схему лечения, уходя от высоких доз лекарственных средств.
Пациентов следует обучать узнавать «предвестники» кризов: вовремя отмечать нарастание слабости, появление расстройства речи, трудности глотания и другие специфические симптомы, указывающие на возможное обострение патологического процесса, и вовремя обращаться за медицинской помощью.
Прогноз
На сегодняшний день при успешном лечении прогноз даже при тяжёлых формах миастении стал во много крат благоприятнее.
Пациенты с непрогрессирующей, эпизодической, глазной формой при поддерживающей терапии ведут полноценный образ жизни и доживают до старости.
Менее благоприятен прогноз при наличии опухоли тимуса, при заболевании с частыми кризами в анамнезе. Кризовое течение может привести к развитию острой дыхательной недостаточности и вызвать летальный исход.
Для подготовки статьи использовались следующие источники:
1. Быков Ю. Н. Смолин А. И. Лечение и реабилитация больных миастенией // Сибирский медицинский журнал – 2013 – №4
2. Конькова Д. Ю. История исследования миастении — от описания симптомов до изучения патогенеза // Дальневосточный медицинский журнал – 2015
3. Скворцов М. Б. Смолин А. И. Миастения. Хирургическое лечение и его эффективность // Acta Biomedica Scientifica – 2012 – №4(86)
neuromed.online
причины, симптомы, диагностика и лечение
Миастения – это аутоиммунное заболевание, вызывающее слабость мышц из-за нарушения в работе нервно-мышечной передачи. Чаще всего нарушается работа мышц глаз, лицевых и жевательных мышц, иногда – дыхательной мускулатуры. Это определяет характерные для миастении симптомы: опущение нижнего века, гнусавость голоса, нарушения глотания и жевания. Диагноз миастении устанавливается после прозериновой пробы и анализа крови на наличие антител к рецепторам постсинаптической мембраны. Специфическое лечение миастении заключается в назначении антихолинэстеразных препаратов, таких как амбенония хлорид или пиридостигмин. Эти средства восстанавливают нервно-мышечную передачу.
Общие сведения
Миастенией (или ложным/астеническим бульбарным параличом, или болезнью Эрба-Гольдфлама) называют заболевание, основным проявлением которого является быстрая (болезненно быстрая) утомляемость мышц. Миастения – это абсолютно классическое аутоиммунное заболевание, при котором клетки иммунной системы, по той или иной причине уничтожают другие клетки собственного же организма. Такое явление можно считать обычной реакцией иммунитета, только направлена она не на чужеродные клетки, а на свои.
Патологическая утомляемость мышц была описана клиницистами в середине XVI века. С тех пор заболеваемость миастенией стремительно растет и выявляется у 6-7 человек на каждые 100 тыс. населения. Женщины болеют миастенией в три раза чаще мужчин. Самое большое количество случаев развития заболевания наблюдается у людей в возрасте от 20 до 40 лет, хотя болезнь может развиться в любом возрасте или быть врожденной.
Миастения
Причины миастении
Врожденная миастения является следствием генной мутации, из-за которой нервно-мышечные синапсы не могут нормально функционировать (такие синапсы – это что-то вроде «переходников», которые позволяют нерву взаимодействовать с мышцей). Приобретенная миастения встречается чаще врожденной, но легче поддается лечению. Существует несколько факторов, которые при определенных условиях могут стать причиной развития миастении. Наиболее часто патологическая мышечная утомляемость формируется на фоне опухолей и доброкачественной гиперплазии (разрастания тканей) вилочковой железы — тимомегалии. Реже причиной возникновения болезни становятся другие аутоиммунные патологии, например – дерматомиозит или склеродермия.
Описано достаточно случаев выявления миастенической слабости мышц у больных с онкологическими заболеваниями, например, с опухолями половых органов (яичников, предстательной железы), реже — легких, печени и др.
Как уже упоминалось, миастения – это заболевание аутоиммунной природы. Механизм развития болезни основан на выработке организмом антител к белкам-рецепторам, которые находятся на постсинаптической мембране синапсов, осуществляющих нервно-мышечную передачу.
Схематически это можно описать так: отросток нейрона имеет проницаемую мембрану, через которую могут проникать специфические вещества – медиаторы. Они нужны для передачи импульса от нервной клетки к мышечной, на которой есть рецепторы. Последние на мышечных клетках теряют способность связывать медиатор ацетилхолин, нервно-мышечная передача значительно затрудняется. Именно это и происходит при миастении: антитела разрушают рецепторы на «второй стороне» контакта между нервом и мышцей.
Симптомы миастении
Миастению называют «ложным бульбарным параличом» из-за того, что симптомы этих двух патологий действительно похожи. Бульбарный паралич – это повреждение ядер трех черепно-мозговых нервов: языкоглоточного, блуждающего и подъязычного. Все эти ядра располагаются в продолговатом мозге и их поражение крайне опасно. Как при бульбарном параличе, так и при миастении, возникает слабость жевательных, глоточных и лицевых мышц. В итоге это приводит к самому грозному проявлению — дисфагии, то есть нарушению глотания. Патологический процесс при миастении, как правило, первыми затрагивает мышцы лица и глаз, затем – губ, глотки и языка. При длительном прогрессировании заболевания развивается слабость дыхательных мышц и мышц шеи. В зависимости от того, какие группы мышечных волокон поражены, симптомы могут комбинироваться в разных вариантах. Есть и универсальные признаки миастении: изменение выраженности симптомов в течение дня; ухудшение состояния после длительного напряжения мышц.
При глазной форме миастении болезнь затрагивает только глазодвигательные мышцы, круговую мышцу глаза, мышцу, поднимающую верхнее веко. Как следствие, основными проявлениями будут: двоение в глазах, косоглазие, сложность в фокусировке взгляда; невозможность долго смотреть на объекты, расположенные очень далеко или очень близко. Кроме этого, почти всегда присутствует характерный симптом – птоз или опущение верхнего века. Особенность этого симптома при миастении заключается в том, что он появляется или усиливается к вечеру. Утром же его может не быть вовсе.
Патологическая утомляемость лицевой, жевательной мускулатуры и мышц, ответственных за речь, приводит к изменению голоса, трудностям с приемом пищи и речью. Голос у больных миастенией становится глухим, «носовым» (такая речь звучит примерно так же, как если бы человек просто говорил, зажав нос). При этом говорить очень тяжело: короткий разговор может настолько утомить больного, что ему необходимо будет несколько часов на восстановление. То же самое касается и слабости жевательных мышц. Жевание твердой пищи может оказаться для человека с миастенией физически непосильной задачей. Больные всегда стараются четко планировать время еды, чтобы принимать пищу в момент максимального действия принимаемых лекарств. Даже в периоды относительного улучшения самочувствия, больные предпочитают есть в первой половине дня, поскольку к вечеру симптомы усиливаются.
Поражение мышц глотки – более опасное состояние. Здесь проблема, напротив, состоит в невозможности принимать жидкую пищу. При попытке выпить что-то больные часто поперхиваются, а это чревато попаданием жидкости в дыхательные пути с развитием аспирационной пневмонии.
Все описанные симптомы заметно усиливаются после нагрузки на ту или иную группу мышц. Например, длительный разговор может стать причиной еще большей слабости, а жевание твердой пищи часто приводит к дополнительному ухудшению работы жевательных мышц.
И, наконец, несколько слов о самой опасной форме миастении – о генерализованной. Именно она обеспечивает стабильный 1% смертности среди больных данной патологией (за последние 50 лет показатель смертности снизился с 35% до 1%). Генерализованная форма может проявляться слабостью дыхательных мышц. Расстройство дыхания, которое возникает по этой причине, приводит к возникновению острой гипоксии и смерти, если больному вовремя не была оказана помощь.
Миастения со временем неуклонно прогрессирует. Темп ухудшения может существенно различаться у разных больных, возможно даже временное прекращение прогрессирования болезни (впрочем, это встречается достаточно редко). Ремиссии возможны: как правило, они возникают спонтанно и заканчиваются так же – «сами по себе». Обострения миастении могут носить эпизодический или длительный характер. Первый вариант называется миастеническим кризом, а второй – миастеническим состоянием. При кризе симптомы проходят достаточно быстро и полностью, то есть во время ремиссии никаких остаточных явлений не наблюдается. Миастеническое состояние – это длительно существующее обострение с наличием всех симптомов, которые, тем не менее, не прогрессируют. Продолжаться такое состояние может в течение нескольких лет.
Диагностика миастении
Наиболее показательное при миастении исследование, которое может дать неврологу массу информации о заболевании – это прозериновая проба. Прозерин блокирует работу фермента, расщепляющего ацетилхолин (медиатор) в пространстве синапса. Таким образом, количество медиатора увеличивается. Прозерин обладает очень мощным, но кратковременным эффектом, поэтому для лечения этот препарат почти не используется, а вот в процессе диагностики миастении прозерин необходим. При помощи последнего проводится несколько исследований. Сначала больного осматривают, чтобы оценить состояние мышц до пробы. После этого подкожно вводится прозерин. Следующий этап исследования производится через 30-40 минут после приема препарата. Врач повторно осматривает больного, выясняя тем самым реакцию организма.
Кроме того, подобная же схема применяется для электромиографии – регистрации электрической активности мышц. ЭМГ проводится дважды: до введения прозерина и через час после него. Исследование позволяет определить, действительно ли проблема заключается в нарушении нервно-мышечной передачи или нарушена функция изолированно мышцы или нерва. Если даже после ЭМГ остаются сомнения в природе заболевания, может понадобиться проведение ряда исследований проводящей способности нервов (электронейрографии).
Важно исследование анализа крови на наличие в ней специфических антител. Их обнаружение – достаточный повод для постановки диагноза миастении. При необходимости делают биохимический анализ крови (по индивидуальным показаниям).
Ценную информацию может дать компьютерная томография органов средостения. В силу того, что большой процент случаев миастении можно связать с объемными процессами в вилочковой железе, КТ средостения таким больным проводят достаточно часто.
В процессе диагностирования миастении необходимо исключить все прочие варианты – заболевания, которые имеют сходную симптоматику. В первую очередь это, конечно, уже описанный выше бульбарный синдром. Помимо этого, проводится дифференциальная диагностика с любыми воспалительными заболеваниями (энцефалит, менингит) и опухолевыми образованиями в области ствола мозга (глиома, гемангиобластома и др.), другой нейро-мышечной патологией (БАС, синдром Гийена, миопатии). В ряде случаев похожие на миастению симптомы может давать нарушение мозгового кровообращения (ишемический инсульт) в бассейне позвоночной артерии.
Лечение миастении
Цель лечения при миастении – увеличить количество ацетилхолина в нервно-мышечных синапсах. Это делается не путем увеличения синтеза этого вещества (это достаточно сложно), а путем угнетения его разрушения. Для этого в практической неврологии используются препараты из той же группы, в которую входит неостигмин. Для длительного лечения выбираются препараты другого типа: оптимальным вариантом здесь считается средство с мягким и длительным действием. Наиболее часто сейчас используются производные пиридостигмина и амбенония.
В случае тяжелого течения и стремительного прогрессирования болезни назначаются препараты, угнетающие иммунный ответ. Как правило, используют глюкокортикоиды, реже – классические иммунодепрессанты. При подборе стероидов всегда стоит проявлять максимальную осторожность. Больным с миастенией противопоказаны препараты, содержащие фтор, поэтому спектр лекарств для выбора оказывается не очень большим. Всем больным миастенией старше 69 лет проводится удаление вилочковой железы. Также к этому методу прибегают при обнаружении в тимусе объемного процесса и в случае резистентной к лечению миастении.
Препараты для симптоматического лечения подбираются индивидуально, исходя из особенностей каждого больного. Человек с миастенией должен соблюдать некоторые правила в своем образе жизни, чтобы ускорить выздоровление или продлить ремиссию. Не рекомендуется проводить слишком много времени под солнечными лучами и переносить излишние физические нагрузки. Перед тем, как самостоятельно начать принимать какое-либо лекарство, консультация с врачом абсолютно необходима. При миастении противопоказаны некоторые средства. К примеру, прием определенных антибиотиков, мочегонных средств, успокаивающих препаратов и лекарств, содержащих магний — последние могут значительно ухудшить состояние больного.
Прогноз и профилактика миастении
Прогноз при миастении зависит от массы факторов: от формы, времени начала, типа течения, условий, пола, возраста, качества или наличия/отсутствия лечения и т. д. Легче всего протекает глазная форма миастении, тяжелее всего – генерализованная. На данный момент при строгом соблюдении рекомендаций врача почти все больные имеют благоприятный прогноз.
Так как миастения — это хроническое заболевание, то чаще всего больные вынуждены постоянно принимать лечение (курсами или непрерывно) для поддержания хорошего самочувствия, но качество их жизни от этого страдает не очень сильно. Очень важно своевременно диагностировать миастению и остановить ее прогрессирование до момента появления необратимых изменений.
www.krasotaimedicina.ru
Миастения: симптомы, причины возникновения
Миастения представляет собой аутоиммунное нервно-мышечное заболевание, характеризующееся неуклонно прогрессирующим или же рецидивирующим течением. Эта серьезная болезнь регистрируется достаточно часто – ею страдают примерно 5-10 человек из 100 тыс., причем 2/3 больных составляют женщины. Дебютирует миастения у людей в возрасте 15-45 лет, но подавляющее большинство случаев болезни отмечается у 20-30-летних лиц, а изредка им страдают и дети.
В данной статье рассмотрим подробнее причины возникновения, механизм развития и клинические проявления (симптомы) миастении. Начнем.
Причины миастении и механизм ее развития
К сожалению, на сегодняшний день ответить на вопрос «почему возникает миастения?» не может никто. Считается, что определенную роль играет наследственность: при опросе больного нередко удается выяснить, что данным заболеванием страдает или страдал ранее кто-то из его кровных родственников.
В ряде случаев миастения протекает не самостоятельно, а в сочетании с опухолью тимуса (вилочковой железы) или ее гиперплазией, или же на фоне некоторых системных заболеваний соединительной ткани (например, дерматомиозита), онкологических заболеваний (рак яичника, молочной железы, легкого), или сопутствует боковому амиотрофическому склерозу. Если миастения развивается в сочетании с вышеуказанными заболеваниями, ее рассматривают не как самостоятельную патологию, а как синдром.
Под воздействием ряда факторов (стрессы, нарушения в системе иммунитета, воздействие инфекционных агентов и других) ранее здоровый организм начинает вырабатывать антитела к собственным тканям, а именно, к рецепторам постсинаптической мембраны. Основной функцией синапса является передача нервного импульса с одной нервной клетки (нейрона) на другую. Под воздействием антител постсинаптическая мембрана постепенно разрушается, передача импульса ослабевает, а затем и вовсе прекращается.
При исследовании структуры центральной системы изменений, специфических для миастении, не определяется. В 30% случаев обнаруживается увеличенная в размерах или же с наличием опухолевидного образования вилочковая железа. Что касается непосредственно мышц, то при микроскопическом исследовании в них выявляются признаки дистрофии и атрофии мышечных волокон.
Виды миастении
Миастения может дебютировать в различные периоды жизни человека и быть врожденной или же приобретенной.
Наиболее распространенной формой, как уже было сказано выше, является приобретенная миастения. Возникнуть данный вид патологии может как в подростковом возрасте, так и в зрелом, но большинство случаев заболевание приходится на молодой возраст – 20-30 лет. Развивается болезнь под воздействием совокупности внешних (в частности, инфекционной природы) и внутренних (в том числе, генетических) факторов. Протекать может по-разному: поражать весь организм (генерализованная форма) или преимущественно мускулатуру глаз (глазная форма). В случае тяжелого течения генерализованной формы миастении, у больного периодически возникают миастенические кризы, о которых мы поговорим ниже.
Врожденная форма миастении, к счастью, встречается достаточно редко. В этом случае ребенок заболевает, еще находясь в утробе: болезнь передается ему от страдающей миастенией матери. Во внутриутробном периоде отмечается слабая активность плода, а сразу после рождения определяется, что ребенок очень слаб, малоподвижен и практически не может дышать – у него атрофированы мышцы, в том числе и дыхательные. В большинстве случаев новорожденные, страдающие врожденной формой миастении, погибают практически сразу после рождения. Иногда, при своевременном диагностировании и адекватной терапии, заболевание отступает.
Симптомы миастении
 Мышечная слабость при миастении постепенно прогрессирует и нередко приводит к инвалидности.
Мышечная слабость при миастении постепенно прогрессирует и нередко приводит к инвалидности.Основу клинических проявлений миастении составляет синдром патологической мышечной утомляемости. Различают 2 формы миастении:
- генерализованную;
- глазную.
При генерализованной форме поражается мускулатура всего организма, при глазной – непосредственно области глаз.
В определенный момент жизни человек, страдающий генерализованной миастенией, но еще даже не подозревающий, что болен, отмечает у себя новое ощущение – слабость мышц. Сначала эта слабость возникает только после тяжелого физического труда, при продолжительных движениях, особенно в вечернее время. Постепенно мышечная слабость прогрессирует и объем физической нагрузки, которую может выполнить больной, становится все меньше. Поражается поперечнополосатая мускулатура всего тела – шеи, туловища, конечностей, мимические мышцы. В результате больной ощущает распространенную слабость в мышцах, а в тяжелых случаях и затруднения дыхания. Вследствие слабости сфинктеров (они тоже представлены поперечнополосатыми мышцами) развивается недержание мочи и кала. В конце концов, больной теряет способность к самообслуживанию.
Глазная форма миастении характеризуется поражением глазодвигательных мышц: они слабеют, что проявляется двоением в глазах, косоглазием, опущением века (птозом) с одной или обеих сторон. В ряде случаев в процесс вовлекаются лицевые и жевательные мышцы, в результате чего у больного возникают сложности с приемом пищи и выражением эмоций на лице (ему сложно хмуриться, улыбнуться и так далее). Затруднения возникают также в отношении глотания и речи (заметны после долгого разговора) – голос приобретает носовой, «гундосый» оттенок, речь становится более медленной, нечеткой.
Все вышеописанные симптомы миастении присутствуют не постоянно, они динамичны. Более выражены они после или на фоне общей физической нагрузки, при фиксации взгляда на чем-либо, во время чтения, то есть тогда, когда поперечнополосатая мускулатура той или иной части тела или того или иного органа максимально напряжена.
Миастения – заболевание хроническое, неуклонно прогрессирующее. Иногда она протекает в виде миастенических эпизодов (когда в основном болезнь находится в состоянии ремиссии, но время от времени возникают обострения с типичной симптоматикой – как правило, это характерно для глазной формы миастении), а иногда – как миастеническое состояние (проявления болезни длительно сохраняются, а ремиссии – редкие и кратковременные).
При тяжелой форме генерализованной миастении у больного периодически возникают состояния, называемые миастеническими кризами. Такой криз представляет собой внезапно возникающий приступ резкой слабости, локализованный в области дыхательных мышц и мышц глотки. В результате этой слабости развиваются расстройства дыхания: оно учащается, становится шумным, свистящим; возникает тахикардия (учащенное сердцебиение), слюнотечение. Миастенические кризы несут прямую угрозу жизни больного и требуют неотложной медицинской помощи.
Миастения – это грозное заболевание, которое при отсутствии лечения приводит к инвалидности больного. Важно как можно раньше, при появлении первых симптомов болезни, обратиться за помощью к врачу: он назначит обследование в необходимом объеме и в случае подтверждения диагноза назначит соответствующее лечение. О том, какими методами диагностируется миастения и каковы принципы ее лечения, мы поговорим в одноименной статье.
Первый канал, передача «Жить здорово» с Еленой Малышевой на тему «Миастения. Как преодолеть мышечную слабость»
Обучающий фильм на тему «Миастения»
doctor-neurologist.ru
Миастения — Википедия
Миастения Гравис (лат. myasthenia gravis; др.-греч. μῦς — «мышца» и ἀσθένεια — «бессилие, слабость») — аутоиммунное нервно-мышечное заболевание, характеризующееся патологически быстрой утомляемостью поперечнополосатых мышц.
Миастения Гравис (астенический бульбарный паралич, астеническая офтальмоплегия, ложный бульбарный паралич, болезнь Эрба — Гольдфлама) является классическим аутоиммунным заболеванием человека. Основным клиническим проявлением миастении является синдром патологической мышечной утомляемости (усиление проявлений миастении после физической нагрузки и уменьшение их после отдыха).
Впервые заболевание было описано Томасом Уиллисом в 1672 году. Антитела при миастении впервые были выделены Strauss в 1960 году. Окончательно аутоиммунное происхождение болезни было доказано Patrick и Lindstrom в опыте на кроликах, иммунизированных Torpedo californica AChR, у которых появились признаки миастении.
Заболевание обычно начинается в возрасте 20—40 лет; чаще болеют женщины. В последнее время заболеваемость миастенией растёт, на сегодняшний момент распространённость составляет приблизительно 5—10 человек на 100 000 населения.
Миастения бывает как врождённой, так и приобретённой. Причиной врождённой миастении являются мутации в генах различных белков, отвечающих за построение и работу нервно-мышечных синапсов. В синапсах (в частности, в концевых пластинках нервно-мышечных синапсов) ацетилхолинэстераза присутствует в виде тетрамера изоформы T, присоединённого к коллагеноподобному белку, который кодируется отдельным геном COLQ[3]. Мутация этого гена является одной из наиболее распространённых причин наследственной миастении (myasthenia gravis)[4]. Другой распространённой причиной миастении являются различные мутации субъединиц никотинового рецептора ацетилхолина[5].
Иногда, чаще у молодых, возникает опухоль вилочковой железы, которую удаляют хирургическим путём.
В механизме развития миастении играют роль аутоиммунные процессы, обнаружены антитела в мышечной ткани и вилочковой железе. Часто поражаются мышцы век, появляется птоз, который варьирует по степени выраженности в течение дня; поражаются жевательные мышцы, нарушается глотание, изменяется походка. Больным вредно нервничать, так как это вызывает боль в груди и одышку.
Провоцирующим фактором может являться стресс, перенесённая ОРВИ, а также нарушение функции иммунной системы организма, которое ведёт к образованию антител против собственных клеток организма — ацетилхолиновых рецепторов постсинаптической мембраны нервно-мышечных соединений (синапсов). По наследству аутоиммунная миастения не передаётся.
Чаще всего заболевание проявляется во время переходного возраста у девочек (11-13 лет), реже встречается у мальчиков в этом же возрасте. Все чаще выявляется заболевание у детей дошкольного возраста (5-7 лет).
Ранее миастения была тяжёлым заболеванием с высокой летальностью — 30—40 %. Однако при современных методах диагностики и лечения летальность стала минимальной — менее 1 %, около 80 % на фоне правильного лечения достигают полного выздоровления или же ремиссии. Заболевание является хроническим, требует тщательного наблюдения и лечения.
Существует несколько форм миастении (глазная, генерализованная, бульбарная и миастенический синдром Ламберта — Итона (при раке лёгкого и др.). Заболевание чаще начинается с глазных симптомов (опущение век, двоение). Особенностью является динамичность симптомов: утром птоз может быть меньше, чем вечером, двоение меняется по выраженности. Затем чаще присоединяется слабость проксимальных отделов мышц конечностей (трудно подняться по лестнице, подняться со стула, поднимать руки вверх). При этом на фоне физической нагрузки слабость отчётливо нарастает во всех группах мышц (после пробы с 10 приседаниями слабость увеличивается не только в мышцах ног, но и рук, усиливается птоз). Могут присоединяться бульбарные нарушения (на фоне длительного разговора или во время приёма пищи голос приобретает гнусавый оттенок, появляется дизартрия, трудно выговаривать «Р», «Ш», «С». После отдыха эти явления проходят). Далее бульбарные нарушения могут стать более выраженными (появляется нарушение глотания, поперхивания, попадание жидкой пищи в нос).
Приём антихолинэстеразных препаратов (калимин, прозерин) в значительной мере улучшает состояние больных — такие больные стараются принимать пищу на пике действия антихолинэстеразных препаратов.
В стандартных случаях диагностика миастении включает:
- Клинический осмотр и выяснение истории болезни.
- Функциональная проба на выявление синдрома патологической мышечной утомляемости. Электромиографическое исследование: декремент-тест
- Прозериновая проба
- Повторный декремент-тест для выявления реакции на прозерин
- Клинический осмотр для выявления обратимости миастенических изменений на фоне прозерина
- Анализ крови на антитела к ацетилхолиновым рецепторам и антитела к титину
- Компьютерная томография органов переднего средостения (вилочковой железы, синоним: тимуса).
В случаях сложной дифференциальной диагностики проводятся игольчатая электромиография, исследование проводящей функции нервов, электромиография отдельных мышечных волокон (джиттер), биохимические исследования (креатинфосфокиназа, лактат, пируват, 3-гидроксибутират).
В случаях лёгкой впервые выявленной миастении и глазной формы в лечении применяется только калимин и препараты калия.
Калимин 60Н по 1 таб 3 раза в день с интервалом не менее 6 часов. Хлористый калий по 1 г 3 раза в день или калий-нормин по 1 таб 3 раза в день.
В случаях выраженной мышечной слабости или наличии бульбарных нарушений применяется глюкокортикоидная терапия: преднизолон в дозе 1 мг/кг веса строго через день в утренние часы (обычные дозы составляют 60-80 мг в сутки, минимально эффективные дозы составляют 50 мг в сутки через день).
Одна таблетка преднизолона содержит 5 мг, соответственно суточная доза преднизолона составляет 12—16 таблеток. Таблетка Метипреда содержит 4 мг, но по эффективности она равна 1 таб преднизолона 5 мг, поэтому в пересчёте на метипред количество таблеток составляет те же 12—16 таб, а суммарная доза будет меньше.
Преднизолон 60 мг утром через день.
Приём преднизолона длительный, ремиссия может наступить через 1—2 месяца, далее доза преднизолона по 0,5 таб снижается до поддерживающей дозы 10—40 мг через день. А затем медленно с осторожностью по 0,25 таблетки до полного исключения препарата.
Приём преднизолона требует контроля сахара крови и контроля со стороны участкового терапевта (артериальное давление, профилактика стероидной язвы, остеопороза).
В первые 1-2 года от начала заболевания при генерализованной форме миастении проводится оперативное вмешательство по удалению вилочковой железы (тимэктомия). Эффект от тимэктомии развивается в интервале 1-12 месяцев с момента тимэктомии, оценка эффективности тимэктомии производится через 1 год.
В пожилом возрасте, при недостаточной эффективности терапии преднизолоном, при невозможности назначения преднизолона и при отмене преднизолона назначается цитостатическая терапия. В лёгких случаях — азатиоприн по 50 мг (1 таб) 3 раза в день. В более серьезных случаях — циклоспорин (сандиммун) по 200—300 мг в сутки или селлсепт по 1000—2000 мг в сутки.
При обострении миастении допустимо и оправдано проведение плазмафереза и введение внутривенного иммуноглобулина. Плазмаферез целесообразно проводить по 500 мл через день N5-7 с замещением плазмой или альбумином.
Иммуноглобулин вводится внутривенно в дозе 5—10 г в сутки до суммарной дозы 10—30 г, в среднем 20 г. Вводится иммуноглобулин медленно, по 15 капель в минуту.
- аминогликозиды (гентамицин, стрептомицин, неомицин, канамицин, мономицин, тобрамицин, сизомицин, амикацин, дидезоксиканамицин-В, нетилмицин)
- фторхинолоны (эноксацин, норфлоксацин, ципрофлоксацин, офлоксацин, флероксацин, ломефлоксацин, спарфлоксацин), а тетрациклин — под наблюдением врача
ru.wikipedia.org
Миастения, миастенический синдром: причины, симптомы, лечение
Миастения – заболевание нервно-мышечного аппарата с хроническим, рецидивирующим или прогрессирующим течением, которое относится к классу разнородных по клиническим проявлениям аутоиммунных процессов. Патологическая выработка аутоантител происходит в результате нарушения функций собственной иммунной системы в целом или ее отдельных компонентов, что приводит к разрушению органов и тканей организма. Миастенический синдром проявляется целым комплексом клинических признаков: опущением нижнего века, гнусавостью голоса, дисфонией, дисфагией и проблемами с жеванием. Нарушение нервно-мышечной передачи приводит к слабости поперечно-полосатых мышц глаз, лица, шеи. Подобные процессы и определяют характерную для миастении симптоматику.
Термин «миастения» в переводе с древнегреческого языка означает «бессилие или слабость мышц». Это классическая аутоиммунная патология, в основе которой лежит самоуничтожение клеток организма. Обычная реакция иммунитета изменяет направленность с чужеродных клеток на свои собственные.
Впервые недуг был описан еще в 16 веке. В настоящее время миастения встречается у 6 человек на каждые 100 тысяч. Женщины страдают патологией намного чаще мужчин. Пик заболеваемости приходится на лиц в возрасте 20-40 лет. Известны также врожденные формы миастении. Данная болезнь регистрируется не только у людей, но и у кошек, собак.
Мышечная слабость может быть самостоятельной нозологией — миастенией, или проявлением других психосоматических болезней — миастеническим синдромом. Но независимо от основной клинической формы симптомы патологии динамичны и лабильны. Они усиливаются при двигательной активности или эмоциональном напряжении, особенно в жаркое время года. После отдыха происходит быстрое восстановление сил. Миастения может длительно протекать у больного. При этом он сам даже не подозревает об имеющемся недуге. Рано или поздно прогрессирующая болезнь все равно заявит о себе.
Лечение миастении направлено на восстановление нервно-мышечной передачи. Поскольку в основе недуга лежит аутоиммунный процесс, больным назначают гормональные препараты.
Этиология и патогенез

В настоящее время этиопатогенетические факторы миастенического синдрома до конца не определены.
Возможные причины миастении:
- Наследственная предрасположенность — известны семейные случаи заболевания. Врожденная форма миастении обусловлена генной мутацией, которая нарушает нормальную работу мионевральных синапсов и препятствует процессу взаимодействия нерва с мышцей.
- Опухоль или доброкачественная гиперплазия тимуса — тимомегалия.
- Органическое поражение нервной системы .
- Системные заболевания — васкулиты, дерматомиозит, системная красная волчанка.
- Доброкачественные и злокачественные новообразования внутренних органов.
- Гипертиреоз — усиление функции щитовидной железы.
- Сонная болезнь.
При миастении нарушается взаимосвязь между нервными и мышечными тканями. Провоцирующими факторами развития патологии являются: стрессы, инфекции, иммунодефицит, травмы, длительный прием нейролептиков или транквилизаторов, хирургические вмешательства. Именно они запускают сложный аутоиммунный процесс, при котором в организме образуются антитела к собственным клеткам организма — ацетилхолиновым рецепторам.
Патогенетические звенья синдрома:
- выработка аутоантител к рецепторам ацетилхолина;
- поражение нейромышечного синапса;
- разрушение постсинаптической мембраны;
- нарушение синтеза, обмена и выброса ацетилхолина — особого химического вещества, обеспечивающего передачу нервного импульса от двигательного нерва к мышце;
- затруднение нервно-мышечной проводимости – недостаточное поступление импульса к мышце;
- сложности с выполнением движений;
- полная обездвиженность мышц.

В настоящее время ученые-медики заинтересовались миастенией ввиду высокой частоты ее появления среди детей и молодых людей. У данной категории лиц болезнь часто заканчивается инвалидизацией.
Симптоматика

Клинические проявления патологии зависят от того, какие группы мышц вовлечены в патологический процесс. Выраженность симптомов изменяется в течение дня: усиливается после длительного физического перенапряжения и уменьшается после кратковременного отдыха. Больные после пробуждения чувствуют себя абсолютно здоровыми и бодрыми, но спустя буквально пару часов эти ощущения бесследно исчезают, сменяясь недомоганием и слабостью.
- Глазная форма патологии характеризуется поражением глазодвигательной мышцы, круговой мышцы глаза и мышцы, поднимающей верхнее веко. У больных при этом двоится в глазах, возникают сложности с фокусировкой взгляда и движением глазных яблок, развивается косоглазие, становится невозможно перевести взгляд с дальнего предмета на ближний. Односторонний птоз — патогномоничный симптом миастении. Веко сильно опускается к вечеру. Утром птоз может быть незаметным.
 При поражении мышц, отвечающих за речь, возникают трудности со звукопроизношением. У больных изменяется голос. Он становится глухим и гнусавым, осипшим и охрипшим, как бы «затухает» при разговоре, становясь совсем беззвучным. У окружающих появляется ощущение, что человек говорит, зажав нос. Сам процесс общения становится очень тяжелым для больного. Даже короткая беседа быстро утомляет его. Чтобы восстановиться полностью, им требуется несколько часов. Эту форму называют бульбарной.
При поражении мышц, отвечающих за речь, возникают трудности со звукопроизношением. У больных изменяется голос. Он становится глухим и гнусавым, осипшим и охрипшим, как бы «затухает» при разговоре, становясь совсем беззвучным. У окружающих появляется ощущение, что человек говорит, зажав нос. Сам процесс общения становится очень тяжелым для больного. Даже короткая беседа быстро утомляет его. Чтобы восстановиться полностью, им требуется несколько часов. Эту форму называют бульбарной.- Слабость жевательных мышц нарушает процесс приема пищи. Особенно это касается пережевывания твердых продуктов питания. К ранним симптомам патологии относится нарушение глотания и отказ от еды. Больные обычно едят во время максимального действия лекарственных препаратов. В утренние часы их самочувствие намного лучше, чем в вечерние, поэтому прием пищи у них запланирован на утро.
- При вовлечении в процесс мышечных волокон глотки состояние больных максимально ухудшается. Даже прием жидкой пищи затрудняется. Больные поперхиваются, когда пьют воду. Жидкость попадает в респираторный тракт, что может привести к аспирации.
 Генерализованная форма является самой опасной и характеризуется вовлечением в процесс мышц туловища и конечностей. У больных возникает слабость мышц глаз, шеи, рук и ног. Они с трудом удерживают голову. При поражении мимических мышц лицо приобретает характерные черты: появляется своеобразная поперечная улыбка, на лбу – глубокие морщины. Больным довольно сложно выразить свои эмоции: они с трудом хмурятся и улыбаются. Пациенты тяжело поднимаются по лестнице и удерживают предметы, быстро утомляются при расчесывании и обычной ходьбе, не могут поднять руки вверх или встать со стула. Появляется шаркающая походка. Постепенно больные теряют способность к самообслуживанию. При распространении процесса на дыхательную мускулатуру ситуация значительно ухудшается. При отсутствии своевременной и адекватной медицинской помощи развивается острая гипоксия, наступает смерть.
Генерализованная форма является самой опасной и характеризуется вовлечением в процесс мышц туловища и конечностей. У больных возникает слабость мышц глаз, шеи, рук и ног. Они с трудом удерживают голову. При поражении мимических мышц лицо приобретает характерные черты: появляется своеобразная поперечная улыбка, на лбу – глубокие морщины. Больным довольно сложно выразить свои эмоции: они с трудом хмурятся и улыбаются. Пациенты тяжело поднимаются по лестнице и удерживают предметы, быстро утомляются при расчесывании и обычной ходьбе, не могут поднять руки вверх или встать со стула. Появляется шаркающая походка. Постепенно больные теряют способность к самообслуживанию. При распространении процесса на дыхательную мускулатуру ситуация значительно ухудшается. При отсутствии своевременной и адекватной медицинской помощи развивается острая гипоксия, наступает смерть.
Миастения имеет прогрессирующее или хроническое течение с периодами ремиссии и обострения. Обострения возникают эпизодически, бывают длительными или кратковременными.
Особые формы миастении:
- Миастенический эпизод отличается быстрым и полным исчезновением симптомов без каких-либо остаточных явлений.
- При развитии миастенического состояния обострение длится долго и проявляется всеми симптомами, которые обычно не прогрессируют. При этом ремиссии короткие и редкие.
- Под воздействием эндогенных или экзогенных причинных факторов заболевание прогрессирует, а степень и тяжесть симптомов нарастает. Так возникает миастенический криз. Больные жалуются на двоение в глазах, приступообразно возникающую мышечную слабость, изменение голоса, трудности с дыханием и глотанием, гиперсаливацию и тахикардию. При этом лицо багровеет, давление достигает 200 мм рт. ст., дыхание становится шумным и свистящим. Уставшие мышцы полностью перестают слушаться. В итоге может наступить полный паралич без потери чувствительности. Пациенты теряют сознание, дыхание останавливается. В отличие от паралича при миастении функции мышц восстанавливаются после отдыха. Спустя пару часов признаки синдрома начинают нарастать вновь.
Миастения у детей
Миастения у детей бывает 4 видов: врожденная, миастения новорожденных, ранняя детская форма патологии, юношеская миастения.
- Врожденная форма диагностируется внутриутробно при проведении профилактического УЗИ. Движения плода неактивны. Возможна его гибель из-за нарушения дыхания.
- У новорожденных патология обнаруживается сразу после рождения. Миастения развивается у детей в процессе эмбриогенеза. Она передается по наследству от больных матерей. Заболевание проявляется поверхностным дыханием, отказом от груди, частым поперхиванием, неподвижным взглядом. Больные дети очень слабы и малоподвижны. У младенцев атрофированы дыхательные мышцы, поэтому они не могут самостоятельно дышать. Новорожденные с врожденной формой миастении часто погибают сразу после появления на свет.
- Ранняя детская миастения поражает детей 2-3 лет. У них нарушается зрение, появляется птоз, глаза начинают косить. Больные малыши плохо передвигаются и постоянно просятся на руки. Они часто прикрывают веки, падают в процессе слишком быстрой ходьбы или при беге.
- Юношеская миастения обнаруживается у подростков. Они жалуются на быструю утомляемость и зрительные расстройства. Школьники часто роняют портфель, поскольку не могут долго держать его в руке. У некоторых даже не получается крутить педали велосипеда.
Диагностические мероприятия
Диагностику миастении начинают с осмотра больного и выяснения истории болезни. Затем оценивают состояние мышц и переходят к основным диагностическим методикам.
Невропатологи просят пациентов выполнить следующие упражнения:
- Быстро открыть и закрыть рот.
- Простоять с вытянутыми руками несколько минут.
- Глубоко присесть 20 раз.
- Делать взмахи руками и ногами.
- Быстро сжимать и разжимать кисти.
Эти упражнения больной с миастенией либо не сделает, либо выполнит очень медленно, по сравнению со здоровым людьми. Работа кистями рук у больного вызывает опущение век. Нарастание мышечной слабости при повторении одних и тех же движений — ведущий симптом миастении, выявляемый при данных функциональных пробах.

Основные диагностические процедуры:
- Проба с прозерином помогает неврологам поставить диагноз. Поскольку это вещество обладает очень мощным действием, его используют только для диагностики. В качестве лекарственного средства его применение недопустимо. Прозерин блокирует фермент, расщепляющий ацетилхолин, тем самым увеличивая количество медиатора. Лекарство в данном случае предназначено для подкожного введения. После инъекции ждут 30-40 минут, а затем определяют реакцию организма. Улучшение общего состояния больного свидетельствует в пользу миастении.
- Электромиография позволяет зарегистрировать электрическую мышечную активность. С помощью полученных данных обнаруживают нарушение нервно-мышечной проводимости.
- Электронейрография проводится, если вышеперечисленные методы не дают однозначных результатов. Методика позволяет оценить скорость передачи нервных импульсов к мышечным волокнам.
- Серологический анализ на аутоантитела позволяет подтвердить или опровергнуть предполагаемый диагноз.
- Анализ крови на биохимическое показатели проводится по показаниям.
- КТ или МРТ органов средостения позволяет выявить изменения в тимусе, которые часто становятся причиной миастении.
- Генетический скрининг предназначен для выявления врожденной формы миастении.
Видео: ЭНМГ в диагностике миастении
Лечение
Чтобы справиться с миастенией, необходимо увеличить количество ацетилхолина в синапсах. Сделать это довольно сложно. Все терапевтические мероприятия направлены на подавление разрушения этого медиатора.
- Больным назначают антихолинэстеразные средства – «Физостигмин», «Галантамин», «Калимин». Эти препараты позволяют компенсировать расстройства нервно-мышечной проводимости.
- Прогрессирующая форма патологии требует использования препаратов, угнетающих иммунный ответ. Больным назначают глюкокортикостероиды «Преднизолон» и классические иммунодепрессанты «Циклоспорин», «Азатиоприн». Эти средства подавляют аутоиммунный процесс и снижают количество иммунных клеток.
- Дополнительно назначают симптоматические средства – «Спиронолактон», «Ацесоль», «Эфедрин».
- В случае развития миастенического криза больным вводят внутривенно «Прозерин».
- Препараты калия стимулируют проведение нервного импульса и сократительную способность мышц – «Панангин», «Аспаркам».
- Антиоксиданты улучшают обменные процессы в организме – «Актовегин», «Церебролизин».
- Внутривенно вводят иммуноглобулин для поддержания нормальной работы иммунной системы на оптимальном уровне.
- Пациентам 70-летнего возраста удаляют вилочковую железу — проводят тимэктомию. Эта операция показана всем больным при обнаружении в тимусе новообразования.
- Рентгенотерапия благодаря воздействию лучевой энергии угнетает аутоиммунный процесс.
- Санаторно-курортное лечение показано всем больным во время ремиссии.
Миастенический криз лечат в условиях реанимации с помощью ИВЛ и плазмафереза. Экстракорпоральная гемокоррекция позволяет очистить кровь от антител. Больным проводят криофорез, каскадную плазменную фильтрацию, иммунофармакотерапию. С помощью данных процедур можно добиться стойкой ремиссии, которая сохраняется в течение года.
Рекомендации специалистов, которые должен соблюдать каждый больной с миастенией:
- избегать прямых солнечных лучей,
- исключить чрезмерные физические нагрузки,
- не принимать без назначения лечащего врача антибиотики, диуретики, седативные средства, магнийсодержащие препараты,
- употреблять продукты, богатые калием — картофель, изюм, курагу,
- не подвергаться стрессам.
Чтобы прогноз патологии был максимально благоприятным, все пациенты должны находиться на диспансерном учете у невролога, принимать назначенные препараты и строго соблюдать все врачебные рекомендации. Это поможет долгое время сохранять трудоспособность и удовлетворительное самочувствие.
Миастения — неизлечимая болезнь, требующая приема препаратов в течение всей жизни, с помощью которых каждый больной может добиться устойчивой ремиссии.
Профилактика и прогноз
Поскольку этиология и патогенез миастении точно не определены учеными, эффективных профилактических мероприятий в настоящее время не существует. Известно, что провоцирующими факторами являются травмы, эмоциональные и физические нагрузки, инфекция. Чтобы предупредить развитие миастенического синдрома, необходимо защищать организм от их воздействия.

Все пациенты с диагнозом миастения должны находиться под наблюдением и контролем врача-невролога. Кроме этого, следует регулярно измерять показатели общего состояния организма — глюкозу крови, давление. Это позволит не допустить развития сопутствующих соматических патологий. Больные должны не пропускать прием препаратов, прописанных доктором, и соблюдать все врачебные рекомендации.
Миастения – тяжелое заболевание с высокой летальностью. Полноценная диагностика и своевременное лечение позволяют добиться стойкой ремиссии, а некоторых случаях – даже выздоровления. Заболевание требует тщательного наблюдения и лечения.
Прогноз патологии зависит от формы, общего состояния больного, эффективности проводимой терапии. Лучше всего поддается лечению глазная форма миастении, а сложнее – генерализованная. Строгое соблюдение врачебных предписаний делает прогноз заболевания сравнительно благоприятным.
Видео: лекция-презентация по миастении
Видео: советский учебный фильм по миастении
Видео: миастения в программе “Жить здорово!”
sindrom.info
что это такое, причины возникновения, симптомы и лечение
Автор Герман Романовский На чтение 9 мин. Просмотров 110 Опубликовано
Аутоиммунные заболевания, как правило, проявляются в раннем возрасте, потому что в большинстве случаев генетически детерминированы. Однако существуют исключения, когда поражения, не зависящие от внешних факторов, возникают во время пубертатного возраста или даже намного позже. Миастения Гравис относится к таким болезням, причем, количество пациентов увеличивается год от года. Современная статистика показывает цифры до 150-160 случаев на каждый миллион человек.
Что такое миастения?
Мышечная усталость знакома любому. Вопросы, что это за болезнь — миастения, возникают только в случае патологической утомляемости, которая не связана с объективными напряженными физическими нагрузками. С точки зрения процессов в организме любое аутоиммунное заболевание представляет собой неспецифическую реакцию на собственные клетки и ткани. Симптомы миастении начинают проявляться в результате образования антител против собственных поперечнополосатых мышц.
С точки зрения биохимии патогенез выглядит следующим образом:
- В какой-то момент начинают вырабатываться антитела, которые воздействуют на белок холинорецепторов поперечнополосатых мышц. К этой группе относится большая часть двигательной и лицевой мускулатуры, в том числе — жевательные, дыхательные и глазные.
- По мере увеличения количества антител снижается синтез белка ацетилхолина и повышается активность его расщепления.
- Из-за этого усложняется передача нервных импульсов по поперечнополосатой мускулатуре, мышцам становится тяжелее сокращаться из-за нехватки белка, регулирующего процесс.
- Антитела продолжают разрушать ацетилхолин, из-за чего симптомы миастении прогрессируют.
В ряде случаев, патология связана с аномальным разрастанием вилочковой железы. Доброкачественные опухоли провоцируют активную выработку антигенов, из-за чего нарушается транзиторная функция в мышцах. Причина не является единственной, хотя обязательно в рамках диагностических мер проводится компьютерная томография с выявлением состояния и функционала вилочковой железы.
 Компьютерная томография при миастении
Компьютерная томография при миастенииЗаболевание не всегда носит именно прогрессирующий характер. С учетом современных методов контроля и лечения существует возможность длительных ремиссий, когда приступы возникают лишь иногда и купируются специальными лекарственными препаратами.
Как и большинство других аутоиммунных болезней, лечение миастении предполагает контроль симптомов, особый режим для пациента, но полностью избавиться от патологии организма удается только в исключительных случаях. До изобретения современных методов терапии заболевание относилось к опасным, летальность в пролонгированном периоде составляла до 40% в первые пять-семь лет от манифестации первых симптомов.
На настоящий момент медицинская поддержка позволяет больным жить полноценной жизнью, соблюдая правильные методы лечения миастении. Всего в 1% из всех случаев наблюдается злокачественный процесс, который неспособны остановить никакие лекарственные средства. Длительные ремиссии, хотя и не приравниваются к полному выздоровлению, но могут длиться годами и десятилетиями.
Классификация
Классификация проводится по принципу основных симптомов миастении и их локализации, а также по критерию врожденности либо возраста манифестации.
Врожденная форма встречается достаточно редко, как правило, носит генетически-наследуемый характер, у большинства пациентов с таким типом заболевания обнаруживаются близкие родственники, также страдавшие от этого заболевания.
Врожденная форма почти всегда оказывается летальной, потому что такие младенцы неспособны самостоятельно дышать.
Гораздо чаще первые симптомы миастении начинают проявляться в возрасте 13-15 лет либо от 30 до сорока. Статистически доказано, что женщины чаще страдают от болезни, чем мужчины. Врожденная миастения почти всегда передается от матери ребенку.
По критерию локализации выделяют такие формы:
Бульбарная миастения
Затрагивает дыхательные, жевательные, мимические мышцы. Пациент не может пережевывать пищу, затрудняется дыхание. Бульбарная миастения, особенно если она прогрессирует, опасна для жизни за счет возникновения параличей и парезов дыхательной системы. Еще один характерный признак: человек не может говорить либо разговаривает очень тихо из-за невозможности полноценно задействовать голосовые связки.
Глазная миастения
 Глазная миастения
Глазная миастенияВ первую очередь, затрагивает зрительную мускулатуру. Внешне проявляется птозом: опущением одного или обоих век. Человек испытывает трудности с концентрацией зрения, быстро утомляется при зрительной активности. Зачастую именно с глаз начинается симптоматика, впоследствии затрагивающая и другие мышечные структуры.
Генерализованная миастения
Начинается как бульбарная миастения или в виде глазной формы, но постепенно под влияние патологического процесса попадают все мышцы. Больной испытывает трудности с любой физической активностью, дыханием, глотанием. Эта форма не всегда протекает в тяжелой форме, особенно с учетом терапии.
Миастенические кризы
Выделяют как отдельный подтип заболевания. Симптоматика не нарастает постоянно, а развивается в течение короткого периода времени. Бульбарные параличи особенно опасны в виде криза, поскольку человек может задохнуться из-за пареза дыхательной мускулатуры.
По типу протекания чаще всего встречается миастеническое состояние — это форма, которая не ухудшается или незначительно ухудшается в течение многих лет.
Современная терапия позволяет полностью убрать все клинические признаки. Реже всего появляется злокачественная миастения, которая не реагирует на терапию и в течение короткого периода времени заканчивается летальным исходом.
Причины миастении
Причины возникновения миастении до сих пор являются не до конца изученными. Считается, что роль в появлении болезни играет множество факторов — от генетической предрасположенности до образа жизни. Влияет также наличие других аутоиммунных заболеваний, в том числе, наличие в анамнезе аллергий.
Среди причин возникновения миастении называют следующие:
- Опухоли и дисфункции тимуса (вилочковой железы) как главный фактор развития заболевания. В первую очередь, проводят диагностику этого органа, особенно если речь идет о пациенте подросткового возраста с симптомами миастении. Тимома — опухоль вилочковой железы дает самую агрессивную форму заболевания, с другой стороны, этот вид болезни легче поддается коррекции при проведении оперативного вмешательства.
- Мутация гена COLQ, который отвечает за правильное распределение и функции коллагеновых белков, к которым относится ацетилхолин. Причины мутации в настоящее время неизвестны.
- Прием некоторых лекарств, побочным эффектом которых является воздействие на синаптическую активность. Среди таких препаратов — некоторые противосудорожные средства, антидепрессанты. При появлении симптомов миастении рекомендуется прекратить прием лекарства, но в каждом случае необходима консультация врача, назначившего препарат.
- Считается, что хронические стрессы могут «запустить» патологический процесс в организме при наличии предопределяющих факторов.
- Любые аутоиммунные заболевания, например, артрит, являются показанием к тому, чтобы обследоваться на возможное развитие миастенического комплекса, поскольку такие болезни зачастую развиваются на фоне друг друга.
Очень часто миастения появляется у пациентов, страдающих от рака легкого. В этом случае наблюдается особенно агрессивное течение, выбор терапии будет зависеть от приоритета в лечении пациента. С другой стороны, симптомы миастении, особенно бульбарной, должны заставить человека пройти обследования на наличие злокачественных образований в дыхательной системе.
Симптомы миастении
Клиническая картина при миастении Гравис может носить достаточно разнообразный характер, который зависит от первичной локализации и злокачественности болезни.
Заболевание, за исключением молниеносных кризовых форм, развивается медленно, может оставаться незамеченным.
Стоит обратить внимание на следующие признаки:
- Симптомы миалгии— боли в мышцах, усиливающиеся после физических нагрузок, причем, даже незначительных. Также характерна быстрая утомляемость. Миалгия может быть разной выраженности: от дискомфорта до резких, непереносимых болей, беспокоящих человека особенно сильно в ночное время.
- Птоз век, нарушение нормального зрения. На фоне миопатии глазной мускулатуры может развиваться глаукома. На ранних стадиях пациент просто не может сосредоточить взгляд, страдает от усталости глаз.
- Расстройства речи — голос становится тихим, невнятным, появляется характерная гнусавость.
- Нарушения дыхания, одышка, которая появляется даже без физических нагрузок, но усиливающаяся после них.
- Расстройства жевательных мышц затрудняют прием пищи, из-за чего может наблюдаться анорексия и быстрая потеря массы.
К самым ранним симптомами относят то, что люди могут принимать за хроническую усталость и последствия стресса: быструю утомляемость, нежелание двигаться. Игнорировать эти клинические проявления нельзя, поскольку они могут указывать на тяжелые аутоиммунные заболевания. Патологии зрения быстро приводят к глаукоме без лечения, а бульбарные формы чреваты парезом дыхательных путей.
При диагностике проводят эдрофониевые и ацетилхолиновые тесты, а также КТ грудной клетки для выявления тимомы. Дифференциальные диагнозы: рассеянный склероз, сирингомиелия, другие формы мышечных миопатий. Симптоматика достаточно схожая, поэтому самостоятельно установить причину состояния невозможно.
Лечение миастении
Лечение миастении начинается с правильной постановки диагноза. Если выявлено разрастание вилочковой железы, то всегда будет рекомендовано оперативное вмешательство, хотя оно не исключает последующей консервативной терапии.
Среди препаратов и методик для лечения миастении такие:
- Препараты для блокады синтеза пуринов, помогающие подавить активность Т- и В-клеток, выполняющих роль антител. Иммуносупрессивные препараты этой группы также используются для лечения рассеянного склероза, сирингомиелий и других форм аутоиммунных болезней. Среди препаратов: СеллСепт, Имуфет, Мифенакс.
- Блокаторы холинэстеразы, которые не позволяют белкам разрушаться: Прозерин, Калимин 60 — последний на основе калия, которого всегда не хватает мышцам у больных миастенией.
- Препараты антигистаминного спектра, специфические при таких состояниях: Тагиста, Авертид.
- Человеческий иммуноглобулин как поддержка таким препаратам, как Прозерин, Калимин 60, лучше всего работают в комплексе.
- Применяют кортикостероиды при тяжелых формах болезни. Как правило, используются такие препараты, как Преднизолон, Дексаметазон.
Все средства, для лечения болезни должен назначать врач в соответствии с индивидуальной схемой терапии. Кроме того, доказана эффективность дополнительной терапии: депривация сна, при которой пациентам не позволяли спать в течение полутора суток. Этот метод основывается на циркадных ритмах, применяется также в борьбе с депрессией. Помимо депривации сна доказанное действие есть у плазмафареза, экстракорпоральной иммунофармакотерапии.
Пациентам с миастенией рекомендуются придерживаться определенного образа жизни.
Он включает следующие принципы:
- избегать повышенных физических нагрузок;
- по возможности, избегать стрессов;
- ограничить в питании продукты, способствующие образованию пуринов — например, жирное красное мясо;
- употреблять антиоксиданты, как природные, так и в составе витаминных комплексов;
- исключить алкоголь.
Отдельное внимание лицам с миастенией, даже находящейся в стадии стабильной ремиссии, следует обратить на лекарственные препараты. Запрещены многие группы лекарств, среди которых бета-блокаторы, многие типы диуретиков, нестероидные противовоспалительные и обезболивающие средства, например, Паналгин.
 При миастении рекомендуется избегать солнечных лучей
При миастении рекомендуется избегать солнечных лучейИз косметических процедур запрещены те, которые подразумевают использование ботулотоксина — то есть, ботокса, поскольку это вещество вызывает локальный паралич мускулатуры. Также запрещено находиться на солнце либо в солярии, поскольку УФ-лучи негативно влияют на любые аутоиммунные патологии. Пациентам рекомендуют умеренные физические нагрузки, соответствующие протоколам лечебной физкультуры. Раз в год желательно проходить санаторное лечение.
Профилактика
Специфической профилактики не существует. Лицам, у которых есть родственники, больные миастенией или другими аутоиммунными заболеваниями, рекомендуется проходить обследования. Пациентам старше 65 лет с диагностированным заболеванием полностью удаляют вилочковую железу, более молодым также могут порекомендовать оперативное вмешательство.
Целью больного является выход на стойкую ремиссию, чего достичь нетрудно, если применять современные методы лечения и соблюдать здоровый образ жизни. При грамотной терапии миастения не влияет на продолжительность жизни человека.
lhealth.ru

 При поражении мышц, отвечающих за речь, возникают трудности со звукопроизношением. У больных изменяется голос. Он становится глухим и гнусавым, осипшим и охрипшим, как бы «затухает» при разговоре, становясь совсем беззвучным. У окружающих появляется ощущение, что человек говорит, зажав нос. Сам процесс общения становится очень тяжелым для больного. Даже короткая беседа быстро утомляет его. Чтобы восстановиться полностью, им требуется несколько часов. Эту форму называют бульбарной.
При поражении мышц, отвечающих за речь, возникают трудности со звукопроизношением. У больных изменяется голос. Он становится глухим и гнусавым, осипшим и охрипшим, как бы «затухает» при разговоре, становясь совсем беззвучным. У окружающих появляется ощущение, что человек говорит, зажав нос. Сам процесс общения становится очень тяжелым для больного. Даже короткая беседа быстро утомляет его. Чтобы восстановиться полностью, им требуется несколько часов. Эту форму называют бульбарной. Генерализованная форма является самой опасной и характеризуется вовлечением в процесс мышц туловища и конечностей. У больных возникает слабость мышц глаз, шеи, рук и ног. Они с трудом удерживают голову. При поражении мимических мышц лицо приобретает характерные черты: появляется своеобразная поперечная улыбка, на лбу – глубокие морщины. Больным довольно сложно выразить свои эмоции: они с трудом хмурятся и улыбаются. Пациенты тяжело поднимаются по лестнице и удерживают предметы, быстро утомляются при расчесывании и обычной ходьбе, не могут поднять руки вверх или встать со стула. Появляется шаркающая походка. Постепенно больные теряют способность к самообслуживанию. При распространении процесса на дыхательную мускулатуру ситуация значительно ухудшается. При отсутствии своевременной и адекватной медицинской помощи развивается острая гипоксия, наступает смерть.
Генерализованная форма является самой опасной и характеризуется вовлечением в процесс мышц туловища и конечностей. У больных возникает слабость мышц глаз, шеи, рук и ног. Они с трудом удерживают голову. При поражении мимических мышц лицо приобретает характерные черты: появляется своеобразная поперечная улыбка, на лбу – глубокие морщины. Больным довольно сложно выразить свои эмоции: они с трудом хмурятся и улыбаются. Пациенты тяжело поднимаются по лестнице и удерживают предметы, быстро утомляются при расчесывании и обычной ходьбе, не могут поднять руки вверх или встать со стула. Появляется шаркающая походка. Постепенно больные теряют способность к самообслуживанию. При распространении процесса на дыхательную мускулатуру ситуация значительно ухудшается. При отсутствии своевременной и адекватной медицинской помощи развивается острая гипоксия, наступает смерть.