Лечение панкреатита народными средствами
При воспалении поджелудочной железы врачи назначают разнообразные методы лечения. Часто при таком заболевании назначают и народные методы. Лечение панкреатита народными средствами можно использовать на любой стадии болезни. Самое главное правильно выбрать и приготовить рецепт.
Главный гастроэнтеролог РФ: «ПАНКРЕАТИТ не проходит?! Простой способ лечения уже исцелил сотни пациентов в домашних условиях! Чтобы навсегда вылечить поджелудочную нужно…» Читать далее »
Если вы решили при панкреатите лечиться народными средствами, то перед приготовлением нижеописанных рецептов необходимо в обязательном порядке проконсультироваться с лечащим доктором, чтобы избежать осложнений со здоровьем.
Самые эффективные методы лечения
Шиповник
 При данном заболевании хорошо помогает шиповник. В состав шиповника входит много разнообразных компонентов.
При данном заболевании хорошо помогает шиповник. В состав шиповника входит много разнообразных компонентов.
Например, витамины:
- Из группы В.
- Витамин С.
- Витамины из группы Е и А.
- Небольшое количество витамина К.
Помимо этого плоды богаты на природные антиоксиданты. В шиповник входят не только вышеописанные компоненты, но и минеральные соли. Помимо этого, учеными было доказано, что плод имеет в своем составе и флавоноиды.
Если в домашних условиях правильно приготовить шиповник, то это поможет снять спазмы, а также уменьшить болевой синдром. Помимо этого, шиповник обладает хорошим общетонизирующим, а также укрепляющим спектром действия.

К дополнительным преимуществам шиповника можно отнести:
- Отвар на основе шиповника помогает укрепить стенки сосудов.
- Плод быстро снижает уровень холестерина в крови.
- Если правильно приготовить народное средство, то можно ускорить выздоровление поврежденных клеток.
- Народный рецепт на основе шиповника при панкреатите хорошо устраняют отечность тканей воспаленной поджелудочной железы.
 Для того, чтобы приготовить шиповник, необходимо придерживаться определенных правил. Если неправильно приготовить рецепт, то может возникнуть обратный эффект. Приведем два самых эффективных метода лечения с шиповником.
Для того, чтобы приготовить шиповник, необходимо придерживаться определенных правил. Если неправильно приготовить рецепт, то может возникнуть обратный эффект. Приведем два самых эффективных метода лечения с шиповником.
Для приготовления первого рецепта вам понадобится взять примерно 200 г. шиповника. Залить все кипятком и настаивать в течение 20 минут. Как только отвар хорошо настоится, его процедить через стерильную марлю или салфетку. Принимать готовый отвар в дозировке по 100 миллилитров 3 раза в день.

Для настойки при панкреатите вам необходимо подготовить 2 ст. ложки ягод шиповника. После чего залить все 250 мл воды, а затем настаивать на протяжении 30 минут. Принимать такой народный рецепт 2-3 раза в день небольшими порциями. Врачи рекомендуют принимать настойку шиповника после приема пищи.
Давайте рассмотрим, как можно еще провести лечение панкреатита народными средствами: самые эффективные методы при остром течении болезни.
Золотой ус

Хорошо себя зарекомендовал Золотой ус. Растение обладает уникальным спектром действия.
- Помогает быстро устранить спазмы.
- Оказывает хорошим желчегонным спектром.
- Быстро снимает воспалительные процессы, непосредственно с пораженной ПЖ.
- Помогает нормализовать работу ПЖ.
- Способен активизировать клетки, непосредственно иммунной системы.
Помимо этих положительных качеств, также необходимо отметить, что Золотой ус улучшает метаболические процессы.
Способы лечения:
- Для приготовления первого рецепта вам понадобится: 3 листочки золотого уса. Их необходимо залить тремя стаканами кипятка. Настаивать на медленном огне, примерно 20 — 30 минут. При хроническом течении принимать по 50 мл.
- Второй рецепт состоит из аналогичных продуктов, однако имеет иной способ приготовления. Для этого вам понадобится один лист золотого уса в измельченном виде. В тару налить кипяток и поместить измельченные листочки. Настаивать в теплом месте сутки. Перед тем, как принимать готовый рецепт, его нужно перелить в стеклянную бутылку. Принимать в аналогичной дозировке вышеописанного рецепта.
Рекомендации от Еленой Малышевой в спецвыпуске «Жить здорово!», как побороть пакреатит при помощи исцеляющих воздействии природных средств.
Перед тем, как начать прием, каждый должен понимать, что дозировка растения не должна превышать 70 мл в сутки. В противном случае могут возникнуть побочные эффекты: головокружение, тошнота, рвота.
Прополис
 Как лечиться прополисом? При остром течении болезни можно использовать в качестве лечения прополис, но после консультации с доктором. Целебный продукт относится к природным антибиотикам, поэтому обладает достаточно хорошим спектром.
Как лечиться прополисом? При остром течении болезни можно использовать в качестве лечения прополис, но после консультации с доктором. Целебный продукт относится к природным антибиотикам, поэтому обладает достаточно хорошим спектром.
- Прополис помогает подавить воспалительные процессы в поджелудочной железе.
- Отвар на основе прополиса стимулирует обменные процессы, а также нормализует работу желудочно-кишечного тракта.
- При остром течении болезни прополис помогает улучшить отток желчи.
- Быстро снижает кислотность желудочного сока.
Если правильно приготовить рецепты на основе прополиса, то это поможет укрепить защитные реакции, а также быстро устранить болевой синдром в области живота. При остром течении можно использовать 20 % настойку прополиса. Ее необязательно готовить в домашних условиях, так как можно купить в аптеке натуральный продукт.
 В качестве лечения можно использовать просто свежий прополис. Вам понадобится 3 грамма прополиса, и положить его в рот, после чего рассосать. Обратите внимание, что свежий прополис необходимо принимать строго за час до приема пищи. В противном случае могут возникнуть побочные эффекты, например: сильная тошнота, вплоть до рвоты.
В качестве лечения можно использовать просто свежий прополис. Вам понадобится 3 грамма прополиса, и положить его в рот, после чего рассосать. Обратите внимание, что свежий прополис необходимо принимать строго за час до приема пищи. В противном случае могут возникнуть побочные эффекты, например: сильная тошнота, вплоть до рвоты.
Для того, чтобы приготовить спиртовую настойку, вам понадобится 20 % настойка, размешать в стакане теплого молока. Если имеется непереносимость молока, то смешивать настойку можно в воде.
Принимать готовую спиртовую настойку при панкреатите два раза в день. Курс лечения при остром течении составляет не менее 7 суток, при необходимости длительность приема увеличивается.
Необходимо отметить, что данные способы лечения не помогут полностью вылечить острый панкреатит. Однако они хорошо справляются с симптомами заболевания, а также увеличивается период до наступления нового приступа.
Семена льна
 Такое народное средство лечения панкреатита, как рецепт из льна, помогает быстро улучшить общее состояние. В составе присутствует много клетчатки, витаминов, а также полезных минералов. За счет обширного химического состава продукт обладает широким спектром действия.
Такое народное средство лечения панкреатита, как рецепт из льна, помогает быстро улучшить общее состояние. В составе присутствует много клетчатки, витаминов, а также полезных минералов. За счет обширного химического состава продукт обладает широким спектром действия.
- Обладает обволакивающим спектром действия.
- При таком заболевании назначается в качестве улучшения моторики кишечника.
- Продукт обладает легким желчегонным действием.
- При тяжелом течении болезни назначается в качестве замедления процессов деления клеток.
 Помимо этого лен помогает восстановить поврежденные ткани органа, а также быстро улучшает работу всего пищеварительного тракта. Некоторые врачи отметили, что если правильно использовать продукт, то это поможет стимулировать работу иммунной системы. Приведем два самых распространенных рецепта, которые можно использовать.
Помимо этого лен помогает восстановить поврежденные ткани органа, а также быстро улучшает работу всего пищеварительного тракта. Некоторые врачи отметили, что если правильно использовать продукт, то это поможет стимулировать работу иммунной системы. Приведем два самых распространенных рецепта, которые можно использовать.
Лечение панкреатита в домашних условиях льном:
- Для приготовления первого рецепта вам понадобится семена льна 1 ст. ложка. Семена необходимо высыпать в тару и влить 200 мл воды. Поставить тару на медленный огонь и варить в течение 20 минут. После чего, в обязательном порядке дать отвару настояться час.
- В домашних условиях можно приготовить и вторую рецепт — кисель из льна. Необходимо купить чистые льняные семена, после чего залить их одним литром кипятка. Лучше всего настаивать кисель в термосе на протяжении трех часов.
Такие простые рецепты быстро устранят симптомы при панкреатите и тем самым улучшится общее состояние больного.
Как еще можно вылечиться
 При панкреатите можно использовать и иные народные методы лечения. Такое народное средство лечения панкреатита, как бессмертник, обладает также положительными качествами. Помогает подавить симптомы острого и хронического панкреатита, тем самым нормализует состояние больного.
При панкреатите можно использовать и иные народные методы лечения. Такое народное средство лечения панкреатита, как бессмертник, обладает также положительными качествами. Помогает подавить симптомы острого и хронического панкреатита, тем самым нормализует состояние больного.
Для приготовления рецепта на основе бессмертника вам понадобится приобрести целые цветки растения (2 ст. ложки). После чего залить их холодной водой (250 мл). Поставить на медленный огонь и довести до кипения. После чего дать отвару настояться еще 20 минут, а затем процедить.
Чтобы устранить симптомы заболевания необходимо употреблять отвар в теплом виде.
Можно вылечить панкреатит народным средством на основе горькой полыни. Растения в своем составе содержит абсинтин, эфирные масла, а также дубильные вещества.
Положительные свойства:
- Помогает стимулировать продукцию соляной кислоты.
- Обладает желчегонным действием.
- Горькая полынь повышает аппетит.
Рецепты на основе горькой полыни ни в коем случае нельзя принимать при гиперчувствительности к составу, повышенной желудочной секреции, а также при язве желудка.
 Ингредиенты:
Ингредиенты:
- измельченная полынь — 1 ст. ложка;
- кипяток.
Приготовление: все смешать и настаивать в термосе в течение часа.
Применение: принимать готовое лекарство небольшими порциями перед основным приемом пищи.
Настойка Глебова также положительно воздействует на воспаленную поджелудочную железу. Для приготовления настойки нужно: две части травы репешка, одуванчики, три части календулы, а также 2 части лугового клевера. Для достижения более лучшего результата, в настойку можно добавить лекарственный шалфей и корень лопуха.
 Все перечисленные ингредиенты смешать в таре, а затем залить поллитра кипятка. Лучше всего настаивать в термосе 5 часов, затем процедить при помощи стерильной марли или чистые тряпки.
Все перечисленные ингредиенты смешать в таре, а затем залить поллитра кипятка. Лучше всего настаивать в термосе 5 часов, затем процедить при помощи стерильной марли или чистые тряпки.
Перед применением в обязательном порядке проконсультироваться с доктором, так как настойка Глебова пьется по определенной схеме.
В течение первой недели пить небольшими порциями 4 раза в день. Первый прием должен осуществляться перед едой, последний прием проводить перед сном. Сделать перерыв на одну неделю и продолжить лечение. При возникновении легкого головокружения принимать настойку два раза в день.
Обратите внимание, что употреблять настойку только в подогретом виде. Курс лечения составляет без перерыва 14 дней.
При панкреатите можно приготовить поджелудочный сбор.
Ингредиенты основные:
- кукурузные рыльца сухие;
- чистотел перемолотый;
- одуванчик, лучше всего купить корень, а не цветы.
Дополнительные ингредиенты для рецепта:
- небольшое количество плода аниса;
- трехцветная фиалка, при желании можно добавить траву птичьего горца.
Всех ингредиентов взять в равных частях по 10 грамм. Измельчить и залить литром кипятка. Поставить на медленный огонь и варить в течение 5 минут. Как только лекарственный отвар будет готов, необходимо его процедить и принимать по одной столовой ложке раз в день.
Самые простые методы лечения
 Народная медицина включает в себя не только сложные рецепты. Можно использовать и более простые методы.
Народная медицина включает в себя не только сложные рецепты. Можно использовать и более простые методы.
Народные методы лечения
Противовоспалительным, а также хорошим спазмолитическим спектром действия обладает простой картофельный сок. Его можно использовать не только при хроническом течении, но и в период обострения.
Приготовление. Для начала вам необходимо вымыть картофель, после чего натереть его на мелкой терке. Отметим, что картофель натереть на терке вместе с кожурой. Полученную массу завернуть в марлевую салфетку и отжать сок.
Принимать готовый сок перед едой по 1/3 стакана. Лучше всего ежедневно готовить свежую порцию, для того, чтобы в напитке оставались все полезные элементы. Принимать сок на протяжении 14 дней, затем сделать небольшой перерыв и продолжить лечение.
Необходимо отметить, что картофельный сок ни в коем случае нельзя употреблять при повышенной кислотности в желудке, в противном случае могут возникнуть осложнения со здоровьем.
В домашних условиях также можно приготовить свекольный сок. Готовится рецепт аналогично вышеописанному. Принимать на протяжении 14 дней небольшими порциями.
 Врачи рекомендуют при приступе панкреатита использовать овощной сок в лечении. Для его приготовления вам понадобится: свекла, морковь, укроп, а также капустные листья. Все перечисленные ингредиенты перемолоть на блендере или на мелкой терке, после чего отжать сок.
Врачи рекомендуют при приступе панкреатита использовать овощной сок в лечении. Для его приготовления вам понадобится: свекла, морковь, укроп, а также капустные листья. Все перечисленные ингредиенты перемолоть на блендере или на мелкой терке, после чего отжать сок.
Если у вас нет времени готовить, то можно купить в магазине натуральный гранатовый сок. Рекомендовано пить на протяжении 4 месяцев, по 100 — 150 мл.
При таком заболевании можно использовать рецепт на основе красной рябины. В состав ягод входит много витаминов и микроэлементов.
Например:
- магний;
- йод;
- фолиевая кислота;
- цинк;
- каротин и кремний.
Готовые рецепты помогут повысить устойчивость организма к кислородному голоданию, поэтому плод можно использовать в период ремиссии болезни. К дополнительным положительным качествам можно отметить: обладает вяжущим спектром действия, помогает восстановить организм после болезни, обладает легким слабительным действием.
Рецепты нельзя использовать после перенесенного инфаркта, при плохой свертываемости крови, а также при гипотонии.
Применение: употреблять рябину в свежем или сушеном виде. В домашних условиях также можно приготовить сок на основе рябины.
Помимо народного лечения, больному при панкреатите нужно соблюдать и правильное питание.
 Диета заключается в соблюдении определенных норм.
Диета заключается в соблюдении определенных норм.
- Жиров не более 80 г.
- Углеводов не более 350 г.
- В диету не должны входить копчёные продукты и жареные блюда.
- Необходимо отказаться от перекусов.
- Не стоит запивать еду водой или соками.
Список продуктов достаточно обширный.
Можно:
- Овощной суп.
- Салат из овощей.
- Картофельное пюре.
- Мясные блюда на пару.
- Растительное масло.
- Рыба нежирного сорта.
- Фрукты.
- Яйца в небольшом количестве.
- Крупы: овсянка, гречка.
- Молочные продукты.
Обратите внимание, что диета при остром и хроническом панкреатите разная. Поэтому все нюансы необходимо уточнить у своего лечащего доктора.
На вопрос: можно ли вылечить язву желудка или двенадцатиперстной кишки в домашних условиях отвечает врач-гастроэнтеролог, заведующий гастроэнтерологическим отделением Архипов Михаил Васильевич.
В заключение необходимо отметить, если народные методы лечения и диетического питание не приносит положительного результата, нужно пройти курс медикаментозной терапии. Ведь при несвоевременном лечении могут возникнуть серьезные осложнения со здоровьем.
чем лечить панкреатит поджелудочной железы
В этой статье мы рассмотрим, какое должно быть лечение панкреатита медикаментами. Препаратов достаточно много, поэтому необходимо знать, какое лекарство лучше принимать при острой или хронической стадии болезни.
Основные методы лечения
Острый панкреатит: лекарство назначается исходя из степени тяжести больного. При таком течении болезни возникает, как правило, сильный болевой синдром. Поэтому, для того, чтобы снять воспаление поджелудочной железы, врачи назначают спазмолитики.
На вопрос: можно ли вылечить язву желудка или двенадцатиперстной кишки в домашних условиях отвечает врач-гастроэнтеролог, заведующий гастроэнтерологическим отделением Архипов Михаил Васильевич.
В том случае, если обнаруживается дополнительно при остром панкреатите бактериальная или вирусная инфекция, то врачи прописывают курс антибиотикотерапии.
Лекарства при панкреатите
 Цефотаксим – полусинтетический антибиотик, быстро подавляет активность транспептидазы. В отличие от некоторых иных антибиотиков, данный препарат подавляет активность за счет блокировки пептидогликана.
Цефотаксим – полусинтетический антибиотик, быстро подавляет активность транспептидазы. В отличие от некоторых иных антибиотиков, данный препарат подавляет активность за счет блокировки пептидогликана.
Препарат для лечения острого панкреатита можно использовать только после предварительной консультации с доктором. Лекарство имеет широкий список противопоказаний и побочных эффектов.
 Препарат при панкреатите из группы бета-лактамные антибиотики, например Тиенам. В составе этого лекарства присутствуют такие компоненты как: циластатин и имипенем. Поэтому данное средство от острого панкреатита дополнительно обладает хорошим противомикробным спектром действия.
Препарат при панкреатите из группы бета-лактамные антибиотики, например Тиенам. В составе этого лекарства присутствуют такие компоненты как: циластатин и имипенем. Поэтому данное средство от острого панкреатита дополнительно обладает хорошим противомикробным спектром действия.
В отличие от вышеописанного лекарства, препарат Тиенам подавляет процесс клеточного синтезирования, непосредственно в стенках вредоносных микроорганизмов. Чаше всего лекарство назначают, если заболевание возникает на фоне инфекции.
 Медикаментозное лечение панкреатита можно осуществить при помощи Ампиокса. Выпускает в виде капсулы и порошка, обладает хорошим антибактериальным спектром действия.
Медикаментозное лечение панкреатита можно осуществить при помощи Ампиокса. Выпускает в виде капсулы и порошка, обладает хорошим антибактериальным спектром действия.
В своем составе, препарат содержит не только ампициллин, но и оксациллин. Препарат способен подавить грамположительные и грамотрицательные микроорганизмы.
Какие лекарства принимать при панкреатите можно начиная с 14-летнего возраста? Врачи детям назначают по 1,0 г. В раннем возрасте 7-9 лет, прописывают по 1,25 г. Перед применением проконсультироваться с доктором. Препарат имеет широкий список побочных эффектов, поэтому необходимо правильно подобрать дозировку (учитывать возраст и степень тяжести болезни).
 Чем ещё лечить панкреатит? Как мы и говорили выше, что препаратов много. В последнее время врачи начали назначать цефалоспориновые антибиотики, например препарат Цефуроксим. Лекарство помогает подавить синтез микробной стенки. Назначают таблетки по 250 мг.
Чем ещё лечить панкреатит? Как мы и говорили выше, что препаратов много. В последнее время врачи начали назначать цефалоспориновые антибиотики, например препарат Цефуроксим. Лекарство помогает подавить синтез микробной стенки. Назначают таблетки по 250 мг.
В обязательном порядке после антибиотикотерапии, врачи больному с воспаленной поджелудочной железой прописывают курс витаминотерапии. Назначают чаще всего поливитамины, например: Витрум.
Данное лекарство содержит в своем составе:
- Витамины из группы В.
- Витамины из группы А.
- Е, С и витамины из группы К.
Поливитамин помогает восстановить пищеварительную систему, а также положительно воздействует на метаболизм.
Гепатопротекторы
 Существует несколько препаратов из данной группы, которые могут назначить при таком заболевании. Чаще всего врачи прописывают такие препараты при панкреатите, как Эссенциале Форте. Препарат помогает восстановить клетки печени, поэтому его назначают после антибиотиков.
Существует несколько препаратов из данной группы, которые могут назначить при таком заболевании. Чаще всего врачи прописывают такие препараты при панкреатите, как Эссенциале Форте. Препарат помогает восстановить клетки печени, поэтому его назначают после антибиотиков.
Рекомендации от Еленой Малышевой в спецвыпуске «Жить здорово!», как побороть пакреатит при помощи исцеляющих воздействии природных средств.
Если имеется аллергическая реакция на препарат или противопоказания, то врачи прописывают аналогичные лекарства для поджелудочной железы при лечении панкреатита.
 Медикаменты:
Медикаменты:
- Резалют про. Препарат имеет сложный состав, поэтому не стоит его самостоятельно использовать в лечении. Основной механизм направлен на укрепление клеток печени, помогает восстановить поврежденные клеточные мембраны.
- Эссливер. Выпускается в виде капсул, препарат обладает не только гепатопротекторным, но и мембраностабилизирующим спектром действия. Назначается больным для быстрого восстановления окислительного фосфорилирования. В составе присутствуют витамины из группы В, Е и РР
Что касается побочных эффектов препарата Эссливер, то у больного при неправильном приеме может возникать дискомфорт в области живота и общие признаки интоксикации.
Лечение хронического панкреатита

Теперь давайте рассмотрим, чем лечить хронический панкреатит. При таком течении болезни необходимо в лечении использовать препараты для лечения панкреатита, которые помогут восстановить функцию ПЖ. Поэтому врачи прописывают больному ферменты.
Главный гастроэнтеролог РФ: «ПАНКРЕАТИТ не проходит?! Простой способ лечения уже исцелил сотни пациентов в домашних условиях! Чтобы навсегда вылечить поджелудочную нужно…» Читать далее »
Необходимо отметить, что ферменты могут быть желчесодержащие и не содержать желчь, поэтому самостоятельно нижеперечисленные лекарства не использовать в лечении. Ведь ферменты назначают исходя из степени тяжести болезни, и обязательно учитывают анамнез больного (сопутствующие заболевания).
 Лекарства-ферменты, для поджелудочной железы при лечении панкреатита:
Лекарства-ферменты, для поджелудочной железы при лечении панкреатита:
- Микразим 25000. Такое средство от панкреатита назначают больным, если имеется нехватка внешнесекреторной функции, непосредственно поджелудочной железы. Микразим 25000 помогает быстро восстановить пищеварение и тем самым облегчить общее состояние. Но, при неправильно применении могут возникать побочные эффекты, например: сильная тошнота, рвота или запор.
- Второй препарат – Холензим. Таблетки помогают выработать не только желчь, но и желчные кислоты. Тем самым препарат ускоряет процесс пищеварения, а также за короткий промежуток времени снижает уровень холестерина в крови больного с панкреатитом.
- Пить при панкреатите можно Панзинорм. Препарат помогает снять воспаление, а также быстро восстановить процесс пищеварения.
Дополнительно к одному из вышеописанных лекарств, врачи при хроническом течении болезни назначают энтеросорбент или пробиотик.
Например:
- Такие лекарственные препараты, как: Смекта, Дюфалак или Полисорб, помогают устранить расстройства желудка.
- Для того чтобы вывести из организма больного все вредные вещества, то необходимо использовать в лечении Полифепан. К дополнительным преимуществам лекарства можно отнести: активно борется с патогенной микрофлорой, непосредственно в кишечнике. Если имеется индивидуальная непереносимость, то назначают аналоги, например: Энтеросгель.
 Хорошо себя зарекомендовал Хилак Форте. Такой препарат помогает нормализовать работу микрофлоры, а также регулирует кислотность.
Хорошо себя зарекомендовал Хилак Форте. Такой препарат помогает нормализовать работу микрофлоры, а также регулирует кислотность.
Как лечить панкреатит вышеописанными препаратами, расскажет доктор, ведь дозировка подбирается в индивидуальном порядке.
При необходимости в комплексное лечение врачи подключают при хроническом течении болезни желчегонные лекарства, которые помогут выработать необходимо количества желчи.
Назначают:
- Гепазин.
- Элеутерококк.
- Мономах.
- Лив 52.
Некоторые приведенные лекарства можно использовать в детском возрасте. Перед применением внимательно изучить инструкцию.
Дополнительные методы лечения
Ещё чем лечат панкреатит. При воспалении железы также необходимо принимать лекарства, которые помогут нормализовать кислотность.
Если необходимо снизить уровень кислотности, то врачи назначают антацидные препараты.
Список лекарств:
- Энтерофурил.
- Лоперамид.
- Нифуроксазид.
Препараты обладают сильным спектром действия, некоторые из них и слабительным. Поэтому необходимо соблюдать дозировку, чтобы не возникло побочных реакций и осложнений.
Для восстановления выработки гормонов, назначают стероиды, нестероиды, антиоксиданты.
Например:
- Преднизолон.
- Нимесил.
- Найз.
- Немулекс.
Принимать препараты после еды. Отметим, что Немулекс обладает широким спектром действия (противовоспалительным, жаропонижающим, антиагрегантным, а также анальгезирующим).
Помните, прежде чем принимать лекарства, необходимо проконсультироваться с доктором. Мы привели списки самых распространенных лекарств, которые помогут снять симптомы болезни.

- Острая и хроническая формы
- Диета и народные средства
Под панкреатитом понимается заболевание воспалительного характера поджелудочной железы. Орган принимает активное участие в пищеварительном процессе. Больше всего он страдает в случае неправильного питания. Главная причина острого развития болезни заключается в алкогольной интоксикации хронического характера. Медики утверждают, что среди множества патологий ЖКТ именно эта болезнь является наиболее опасной.
Первая помощь
Первое, что необходимо сделать в случае острого панкреатита — вызвать скорую помощь. Не рекомендуется принимать самостоятельно каких-либо решений относительно лечения. Тем не менее не редко встречаются ситуации, когда нет возможности получить специализированную помощь во время приступа.
В таком случае важно знать, какие действия необходимо предпринять, чтобы лечение панкреатита не вызвало осложнений:
- Избавиться от сильной боли может помочь удобная поза, предполагающая абсолютное обездвиживание и похожая на позу эмбриона.
- Важно пить как можно больше различной жидкости маленькими порциями.
- Лучше всего поможет щелочная минеральная вода, с заранее выпущенными газами/слабоватый содовый раствор.
- На место локализации болевых ощущений необходимо приложить грелку со льдом и держать ее до приезда медицинских работников.
- В случае, если боль отступит можно занять сидячее положение, немного наклонив тело вперед.
- Чтобы немного облегчить общее самочувствие важно воздержаться от глубоких и резких вдохов. Снизить болевой синдром помогут легкие движения грудной клетки.
- Чтобы освободить от еды желудок можно попробовать самостоятельно вызвать рвоту. Если не удастся этого сделать, то можно выпить 2 л немного подсоленной воды, которая провоцирует самостоятельный выход рвотной массы из организма.
К какому врачу обратиться
Безусловно лечение панкреатита — серьезный вопрос. В случае подозрения на острый панкреатит необходимо вызвать бригаду неотложной помощи или самостоятельно, если это возможно, отправиться на прием к хирургу. Доктор скорой помощи обеспечит быструю транспортировку больного в отделение хирургии для оперативного проведения диагностики и подбора правильного лечения.
Панкреатит хронического типа, у которого нет частых обострений, развивается достаточно медленно и не нуждается в острой помощи врачей. Тем не менее, необходимо стабильное медицинское наблюдение.
К врачу терапевту следует отправиться в случае сухости во рту, частого чувства жажды, усиливающихся после приема спиртных напитков болей в животе. Связано это с тем, что обычно такого рода жалобы являются у большинства пациентов основанием полагать о воспалении ткани поджелудочной.
Как лечить панкреатит острой и хронической формы
В случае сильных болей всегда назначается лечение медикаментозного характера. В зависимости от этапа заболевания могут быть подобраны различные препараты. Какие таблетки пить эффективнее остальных сможет порекомендовать лечащий доктор. Чаще всего при лечении данного заболевания назначаются гормоны, желчегонные и седативные препараты, различные лекарства, обладающие обволакивающим свойством.
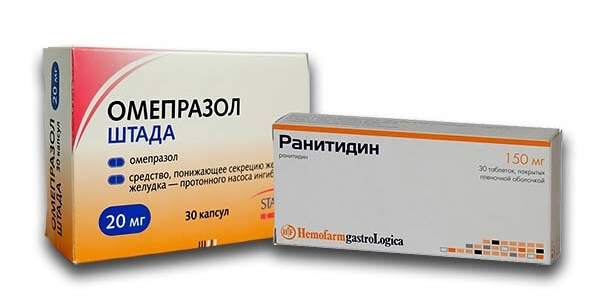
Если есть необходимость в поднятии иммунитета, восполнении содержания полезных питательных веществ, то можно обратить внимание на витамины, относящиеся к группам A, D, B.
Для начала обычно пациенту назначаются Ранитидин или Омепразол. Препараты в виде таблеток, основное действие которых направлено на рецепторы в целях подавления активной выработки соляной кислоты. Омепразол желательно принимать по 1 таблетке в сутки, а Ранитидин дважды в день. Курс приема данных препаратов — 2 недели, так как лечить панкреатит придется длительное время.
Как и у всех лекарственных препаратов, у них есть побочные действия в виде тошноты, сильных болей в голове, сыпи. Запрещается лечение данными лекарствами в случае печеночной недостаточности, беременности или периода лактации.
Нельзя выбирать препарат для лечения без консультации специалиста, поскольку важно знать общее состояние и картину заболевания. Для каждой категории пациентов препараты подбираются строго индивидуально.
В случае хронической болезни медикаменты придется пить длительный срок, а возможно и несколько лет. При панкреатите острого характера улучшение наступает не раньше, чем спустя пять недель.
Острый панкреатит
Врачи рассказывают о том, как лечить панкреатит и всегда в первую очередь отмечают необходимость срочной госпитализации. У одного из пяти пациентов по статистике болезнь протекает всегда в тяжелой форме, поэтому обязательно необходимо наблюдение в реанимационном отделении, поскольку очень часто заболевание приводит к повреждениям легких, сердца, почек.
Встречаются на практике случаи, когда заболевание приводит к панкреонекрозу и в таком случае лечение не обойдется без хирургического вмешательства.
На сегодняшний день острый панкреатит лечится на основании ряда принципов:
- соблюдение диеты, подразумевающей голод в первые три дня, со вторых суток употребление большого количества негазированной воды, после завершения дней голода — обязательное наличие в рационе жидких каш;
- чем раньше удастся начать процесс лечения, тем лучше будут результаты, и тем ниже риск проявления различного рода осложнений.
При лечении острого панкреатита, как отмечалось ранее, большое внимание уделяется питанию, которое должно осуществляться исключительно небольшими порциями, с высокой концентрацией различных полезных веществ. Запрещается в рационе наличие следующих продуктов: сырые овощи, яйца в любом виде, колбасные изделия, напитки, содержащие алкоголь, пряная, острая, жареная еда.
Диеты необходимо придерживаться не меньше трех месяцев, а в особо тяжелых случаях — на протяжении одного года.
Говоря о лекарственных препаратах, следует отметить, что врачи чаще всего назначают медикаменты, направленные на приостановку функции поджелудочной, снижение выработки различных гормонов поджелудочной железы, а также антибиотики в исключительных случаях.
Хронический панкреатит
Особого внимания заслуживает процесс лечения панкреатита хронического характера.
Первое, что может помочь — это голодание. Чем больше боль, чем она сильнее, тем дольше должен быть в идеале срок голодания. Поскольку в эти дни пациента могут покидать силы, врачами обычно назначается обязательно дополнительное питание парентерального характера. По мере уменьшения интенсивности боли, в рацион постепенно вводится дробное питание небольшими порциями. Особое внимание уделяется небольшому количеству жиров в блюдах.

Не менее важным моментом является употребление медикаментов. Для того, чтобы уменьшить выработку различных ферментов можно воспользоваться таким препаратом, как Октреотид. Сразу после завершения периода голода можно начинать прием разнообразных ферментов. Это могут быть даже такие простые таблетки, как Панкреатин. Также для снижения риска появления тошноты используются прокинетики, вроде препарата Церукал. Антибиотики обычно назначаются в исключительных случаях, если есть какие-либо инфекционные осложнения.
Стадия ремиссии
Основное лечение при панкреатите — это строгое соблюдение диеты в тех случаях, когда отсутствует обострение.
Важно соблюдать рекомендации врачей, в том числе на стадии ремиссии:
- Откажитесь полностью от напитков, которые содержат алкоголь даже в минимальном количестве.
- Питание должно быть дробного типа, а количество порций в сутки не меньше пяти.
- Ни в коем случае нельзя есть острую или жареную пищу, различные маринады, большое количество специй, а также употреблять ежедневно кофе, газированные напитки.
- Как можно больше в блюдах должно быть белка. Это могут быть нежирные сорта различной рыбы, нежирный творог или неострый сыр.
- Сведите к минимуму потребление животных жиров, углеводов рафинированного типа.
Все блюда на стол обязательно должны поддаваться исключительно в теплом виде. Если вдруг у пациента начинает наблюдаться резкое похудание, снижение в целом аппетита, то в таком случае должна быть назначена заместительная терапия с использованием таких препаратов, как Мезим-Форте, Пангрол.
Врачи отмечают, что ферменты были назначены в необходимом количестве, если стул снизился до трех раз в день, увеличился вес, заметно снижение явления метеоризма.
Санаторное лечение панкреатита
Кроме классических методов лечения при панкреатите важно обеспечить необходимое профилактическое лечение, для того чтобы не допустить неожиданного обострения или рецидива. Чтобы поддержать временно ослабленную поджелудочную железу, оздоровить максимально свой организм, врачи советуют отправиться на специализированный курорт.
Важно понимать, что, когда у человека есть проблемы с ЖКТ, автоматически он становится подвержен факторам риска. Во избежание развития заболевания, необходимо не только соблюдать достаточно строгую диету, но и совместить ее с полезными физиотерапевтическими процедурами. Идеальный вариант совмещения всех направлений лечения — это посещение санатория.
Почему врачи советуют пациентам отправиться именно на такое лечение:
- Возможность эффективно повысить действенность ранее проведенной терапии консервативного характера.
- Закрепление достигнутых улучшений при традиционных способах лечения.
- Предупреждение, купирование рецидивирующего заболевания.
- Устранение различных патологий ЖКТ в среднетяжелой и легкой форме.
Важно понимать, что далеко не все случаи могут быть подвержены курортному лечению. Например, нет смысла в нем, если наблюдается застой в панкреатических протоках, есть ярко выраженные приступы боли. Как правило, курс лечения варьируется в пределах от двух недель до месяца. Все зависит от того, насколько тяжелая форма заболевания. Самые популярные санатории находятся в Сочи, Есентуках и Кисловодске. Одним из самых известных санаториев в России считаются Ессентуки, которые известны своими целебными минеральными водами.
Как лечить поджелудочную железу диетой и народными методами
Лечение хирургическим путем хронического панкреатита, как правило, уже не дает шанса на устранение тех дегенеративных изменений поджелудочной железы, которые ранее наступили. По этой причине, говоря о том, как лечить поджелудочную железу, важно отметить тот факт, что почти все вмешательства оперативного характера преимущественно направлены на избавление от осложнений панкреатита, сильного болевого синдрома. Во время выбора способа операции необходимо предусмотреть, чтобы по максимуму были сохранены все секреторные функции железы.

Какие есть показания к назначению хирургического лечения болезни:
- Наличие подозрений на появление рака поджелудочной железы.
- Плеврит.
- Сильные боли, избавиться от которых не удается при помощи консервативного лечения.
- Внутрипротоковое кровотечение.
В арсенале вмешательств хирургического типа, которые выполняются при наличии панкреатита хронического характера, есть большое количество различных операций. Некоторые из них выполняются непосредственно на поджелудочной железе, а часть на смежных органах с ней. Объем выполняемых работ во время операции зависит от степени выраженности различных изменений поджелудочной железы, локализации этих изменений. Важно иметь в виду, что встречаются случаи, когда хирургам приходится использовать сразу несколько оперативных приемов.
Диета
Безусловно, врачи расскажут, как лечить поджелудочную железу, однако после посещения терапевта наверняка будет прописана диета. Это значит, что придется относиться к своему рациону ежедневного питания намного внимательнее. Желательно, чтобы все блюда готовились на пару. Это позволит еде сохранить высокую степень питательности, при этом никакого вреда организму нанесено не будет.
Пациент должен есть маленькими порциями, а между приемами пищи обязательно должен быть интервал не меньше двух часов. Запрещено подавать горячие, холодные блюда — они все должны быть теплыми. Все используемые продукты должны быть измельчены. Овсянка, гречка или рис отвариваются на воде, а затем обязательно также перетираются.
Важно отказаться от жареной, жирной пищи, солений и самых различных копченостей. Больной не должен пить кислых соков, кофе, чая. Кроме того, под запретом оказываются не только консервы, но также и сладости.
Народные средства
Благодаря использованию различных народных рецептов можно легко прочистить как поджелудочную железу, так и сосуды от образовавшегося застоя нежелательного холестерина, вредных веществ, которые ранее накопились. С давних времен различные народные средства используются в целях лечения максимально щадящими способами. Стоит отметить, что лечение такого типа порой может оказать намного больший эффект, нежели классическое лечение при помощи медикаментов, приобретенных в аптеке.
Самостоятельно дома можно приготовить, например, настой полыни. Для этого 0,5 литра горячей воды необходимо залить 2-3 ст. ложки полыни и оставить на 40 минут в термосе. Эффективность данного препарата ранее уже была доказана. Единственный недостаток использования именно этого народного средства заключается в длительности лечения с его применением.
Не менее эффективно можно избавиться от недуга, используя подорожник. Необходимо лишь залить 1 ст. ложку подорожника бокалом горячей воды. Полученный настоянный чай необходимо пить дважды в день на протяжении пары недель.
Профилактика
Благодаря использованию и применению достаточно простых правил вы сможете не только укрепить здоровье, но и уберечь себя от появления панкреатита в своей жизни.
Основу составляют принципы здорового образа жизни и питание сбалансированного типа:
- Откажитесь от вредных привычек, вроде курения.
- Исключите из своей жизни навсегда любые алкогольные напитки.
- Соблюдайте в случае признаков панкреатита строгую диету, прописанную врачом.
Важный момент заключается в том, что профилактика лечения поджелудочной железы может быть дополнена фитотерапией, применением различных народных рецептов с использованием полезных злаков, трав, которые уже далеко не один раз продемонстрировали собственную эффективность.
Автор: Оксана КисловаПанкреатит требует комплексного и длительного лечения. Первое, что нужно строго соблюдать после его выявления, — особая диета, главная цель которой состоит в облегчении работы поджелудочной железы. Но, без сомнения, одной диеты недостаточно — необходима также и медикаментозная терапия, которая различается в зависимости от формы протекания болезни.
Медикаментозная терапия панкреатита: необходимые таблетки и препараты
По своей сути панкреатит является не чем иным, как воспалением поджелудочной железы, при этом выделяется две основных его формы.
Острый панкреатит чаще всего обусловлен развитием ферментативного аутолиза, или самоперевариванием органа. Возникает он из-за повреждения ацинозных клеток, то есть тех, которые отвечают в организме за производство пищеварительных ферментов, а также из-за повышенного отделения панкреатического сока совместно с задержкой его оттока. В результате ферменты активируются в самой поджелудочной железе, следствием чего и является острый панкреатит. Повреждение ацинозных клеток может быть спровоцировано самыми разными причинами: травмами живота, операциями на органах ЖКТ, интоксикациями, аллергическими реакциями, эндокринными нарушениями, включая беременность. Но чаще всего острый панкреатит вызывают грубые погрешности в питании, например жирная пища в избыточном количестве, и злоупотребление алкоголем.
Спутник острого панкреатита — это всегда режущая и длительная опоясывающая боль в верхнем сегменте живота. Иногда боль отдает в область сердца или за грудину.
Выделяют также первичный хронический панкреатит, при котором воспаление развивается непосредственно в самой поджелудочной железе, и вторичный, являющийся следствием иного заболевания органов пищеварения — гастрита, холецистита, язвенной болезни и пр. Острый панкреатит без надлежащего лечения и длительного профилактического режима вполне способен перейти в хронический.
Хронический панкреатит характеризуется наличием двух сменяющих друг друга стадий: стадии ремиссии, в которой качество жизни больного несколько улучшается, и стадии обострения, всегда сопровождаемой сильными болями и нуждающейся в немедленном медицинском вмешательстве.
Но какая бы форма панкреатита ни была диагностирована у пациента, в любом случае возникает серьезная опасность для его здоровья. Поскольку пораженная поджелудочная железа перестает справляться с возложенной на нее задачей — перевариванием пищи — в том объеме, в котором она должна это делать. Экзокринная недостаточность органа, возникающая как следствие панкреатита, приводит к недополучению организмом необходимых веществ из пищи, в результате чего могут возникнуть анемия, резкое снижение веса, авитаминоз.
Обезболивающие средства
В обязательном порядке применяются для облегчения состояния больного при остром панкреатите или при обострении его хронической формы. В некоторых случаях боль может быть длительной, сохраняясь в течение суток, и чрезвычайно сильной — вплоть до потери сознания. Для снятия боли обезболивающие препараты можно вводить внутривенно, что значительно повышает скорость их воздействия. При сильной боли врач может назначить блокады, купирующие болевые ощущения.
Спазмолитические средства
Спазмолитики также назначаются для устранения боли. Под их воздействием расширяются сосуды поджелудочной железы, снимаются спазмы гладкой мускулатуры желчных протоков и сфинктера Одди, из-за которого происходит нарушение оттока поджелудочного сока и желчи в двенадцатиперстную кишку.
Важно!
Спазмолитики без рекомендации лечащего врача не следует принимать более двух дней, поскольку они могут иметь весьма неприятные побочные эффекты.
Противовоспалительные препараты
Воспалительный процесс при панкреатите не только поражает саму поджелудочную железу, но и нередко проникает в соседние с ней органы. Для того чтобы уменьшить распространение этого процесса, назначают противовоспалительные препараты и антибиотики широкого спектра действия. Их прием способен снизить риски возникновения серьезных осложнений, таких как сепсис, перитонит, абсцесс и панкреонекроз.
Ферментные препараты
Врач может назначить ферментотерапию для компенсации выработки ферментов пораженным органом только при хроническом панкреатите вне обострения. Ферментосодержащие препараты входят в одну из двух групп:
- на основе панкреатина — ферментосодержащего экстракта поджелудочной железы, активные вещества которого облегчают переваривание пищи, устраняют тошноту, улучшают самочувствие больного;
- на основе желчных кислот, эффективных для переваривания жиров и усиления перистальтики. Однако прием препаратов на основе желчи часто нежелателен, поскольку желчные кислоты провоцируют чрезмерно активное выделение поджелудочного сока.
Антациды
Антацидные препараты нередко назначаются совместно с ферментосодержащими лекарствами для усиления активности последних. Антациды также принимают для уменьшения кислотности желудочного сока, поскольку слишком большая концентрация соляной кислоты, содержащейся в нем, способна спровоцировать повышенную активность поджелудочной железы.
Препараты, которые способны полностью растворяться в крови человека, считаются всасывающимися антацидами. Они быстро снижают кислотность, но отличаются при этом кратковременностью воздействия и целым набором побочных действий. Невсасывающиеся антациды, в свою очередь, подразделяются на две группы:
- алюминиевые соли фосфорной кислоты;
- алюминиево-магниевые препараты (иногда в них могут быть добавлены дополнительные компоненты).
Самым высоким лечебным эффектом обладают лекарства, имеющие в своем составе катион алюминия, поскольку его наличие дает лучшую комбинацию свойств препарата: адсорбирующее, обволакивающее, нейтрализующее и цитопротекторное действие. Однако препараты на основе гидроксида алюминия могут провоцировать запоры и действуют относительно медленно.
Алюминиево-магниевые средства являются оптимальными с точки зрения скорости лечебного действия и отсутствия побочных эффектов. Сочетание гидроксидов магния и алюминия имеет высокую антацидную емкость.
Тем не менее современная гастроэнтерология постепенно отходит от использования антацидов, поскольку всасывающиеся антациды часто вызывают кислотный рикошет — повышение кислотопродукции желудка после окончания действия препарата. Вместо антацидов все чаще назначаются ингибиторы протонной помпы, такие как омепразол. Они надежно действуют продолжительное время, хотя эффект от них не наступает так же быстро, как при приеме антацидов. Ингибиторы протонной помпы уменьшают производство соляной кислоты, блокируя в клетках слизистой желудка особый фермент — Н+/К+-АТФазу, или протонную помпу, — главное звено в секреции кислоты.
Антисекреторные препараты
Чтобы уменьшить производство пищеварительных ферментов больным органом и остановить развитие некроза, возникающего из-за процесса самопереваривания, в терапии используют специальные антисекреторные препараты. Они необходимы для уменьшения болевых ощущений на ранних стадиях острого панкреатита.
h3-блокаторы гистаминовых рецепторов способны подавлять синтез соляной кислоты в желудке, блокируя особые гистаминовые h3-рецепторы. Иногда h3-антигистаминные средства назначают в рамках ферментной терапии, чтобы защитить панкреатический ферментный препарат от воздействия желудочных ферментов.
Электролитные растворы
При панкреатите нередко возникает интоксикация, вызывающая тошноту, рвоту и диарею, из-за чего у больного может начаться обезвоживание, уменьшается объем крови, а уровень электролитов в ней падает.
При лечении острого панкреатита в обязательном порядке вводятся электролитные растворы, действие которых направлено на восстановление водно-солевого баланса, профилактику возникновения тромбов. Растворы вводятся с помощью капельницы внутривенно. В результате снижается вязкость крови и отечность пораженной железы, а также активизируется микроциркуляция крови в органе. Помимо этого, введение таких растворов способно оказать противошоковое воздействие и нормализовать артериальное давление.
Препараты для устранения сопутствующей симптоматики панкреатита
Иногда для устранения сопутствующих симптомов больному при панкреатите назначают дополнительные препараты. Например, больные с тяжелой формой стеатореи получают витамины группы В и жирорастворимые витамины групп А, D, E, K. Также витамины назначаются при ферментной недостаточности, чтобы восполнить дефицит, возникающий из-за плохого усваивания их из пищи.
Седативные средства применяют в случае повышенной тревожности или возбудимости больного, вызванных постоянными болевыми приступами. Кроме того, применение седативных препаратов усиливает воздействие обезболивающих.
Тошнота и рвота — одни из самых неприятных симптомов панкреатита, способных принести больному немало страданий. Поэтому врачи очень часто назначают таким пациентам противорвотные препараты. При этом большинство лекарств, принимаемых перорально, в этом случае неэффективны — их заменяют инъекциями.
Чтобы снизить риск обезвоживания, могут быть назначены препараты против диареи, препятствующие выводу из организма воды и содержащихся в ней веществ. Применение противодиарейных препаратов предупреждает сбои в водно-электролитном балансе, развитие авитаминоза, анемии и недостатка белка.
Ферментная терапия хронического панкреатита
Одна из главнейших функций поджелудочной железы — это выработка особого панкреатического сока, в состав которого входят ферменты для переваривания пищи. За день здоровая железа вырабатывает около двух литров этого сока. При нормальном процессе пищеварения сок своевременно выводится в просвет двенадцатиперстной кишки. Но при панкреатите пораженная железа не может синтезировать ферменты в нужном объеме, из-за чего возникает ферментная недостаточность поджелудочной железы. Нарушение синтеза ферментов приводит и к нарушению пищеварительной функции.
Вызвать ферментную недостаточность в той или иной степени способны все виды панкреатита, но вот клинические проявления возникают только при значительном снижении функциональной активности поджелудочной железы — примерно на 90%. У больного возникает стеаторея, метеоризм, полифекалия, авитаминоз, дегидратация, анемия, тошнота, рвота, потеря веса. Отсутствие адекватного лечения ферментной недостаточности может вызвать серьезное истощение организма больного.
Для лечения ферментной недостаточности при панкреатите может применяться ферментная терапия. Но следует учитывать, что этот метод разрешено применять только при хронической форме заболевания, во всех других случаях ферментные препараты полностью запрещены. Только после снятия обострения врач может назначить курс ферментной терапии.
Кроме улучшения пищеварения ферментосодержащие препараты могут участвовать и в купировании болевого синдрома. Это связано с механизмом обратного торможения выработки ферментов, поскольку панкреатин в лекарственной форме, поступающий в достаточном количестве в просвет двенадцатиперстной кишки, приводит к инактивации холецистокинин-релизинг-фактора, что способствует снижению холецистокинина в крови и панкреатической секреции (по принципу «обратной связи»). Это снижает аутолиз, внутрипротоковое давление и болевые ощущения, обеспечивая поджелудочной железе функциональный покой на время терапии. Показаниями к ней являются диарея, проявления диспепсии, быстрое снижение веса и стеаторея.
Ферментотерапия чаще всего применяется комплексно, совместно с другими методами лечения и особой диетой. Самостоятельный прием ферментов при панкреатите нежелателен, если есть сомнения на счет формы заболевания. Назначать лечение должен врач, исходя из анамнеза, симптомов и степени тяжести болезни. Только в этом случае ферменты смогут помочь пациенту, а не ухудшить течение и без того опасного заболевания.

Сильные боли в верхней части живота, рвота с желчью, тошнота могут свидетельствовать о панкреатите – воспалении поджелудочной железы. При этом заболевании вырабатываемые органом пищеварительные ферменты вместо того, чтобы уйти в двенадцатиперстную кишку, остаются в железе и начинают ее переваривать. Это приводит к выделению токсинов, которые выбрасываются в кровь, доходят до почек, сердца, легких, мозга и разрушают их ткани. Своевременно принятые лекарства при панкреатите позволят избежать подобных последствий, нормализовать работу поджелудочной железы.
Статьи по темеСимптомы панкреатита
Поджелудочная железа синтезирует пищеварительные ферменты и гормоны, регулирующие белковый, жировой, углеводный обмены – инсулин, глюкагон, соматостатин. Орган имеет продолговатую форму и расположен в верхней части живота, позади желудка, тесно контактирует с двенадцатиперстной кишкой. Весит железа около 70 г, длина колеблется от 14 до 22 см, ширина – от 3 до 9 см, толщина – 2-3 см.
Воспаление поджелудочной может протекать в острой и хронической формах, клинические проявления которых различны. Острый панкреатит смертельно опасен, поскольку токсины могут спровоцировать некроз тканей железы и других органов, инфицирование, гнойные процессы. Даже при своевременно начатом лечении современными средствами летальность составляет 15%.
Четко выраженной клинической картины при остром панкреатите нет, поэтому для точной диагностики необходимы дополнительные обследования. При острой форме заболевания в поджелудочной нередко образуются ложные кисты, которые вызывают боли в других органах, нарушают продвижение пищи по желудку и кишечнику. Кроме того, патология проявляет себя следующими симптомами:
- острая боль вверху живота, отдающая в левую сторону, спину;
- тошнота;
- рвота с желчью, не приносящая облегчения;
- вздутие живота;
- обезвоживание;
- может развиться желтуха, сопровождающаяся пожелтением кожи, темной мочой, светлым калом;
- в некоторых случаях появляются синюшные пятна возле пупка или с левой стороны живота, иногда с желтым оттенком.
При хроническом воспалении в поджелудочной происходят необратимые изменения. Она сморщивается, протоки сужаются, клетки замещаются соединительной тканью, из-за чего орган перестает исполнять свои функции, происходит снижение синтеза пищеварительных ферментов, гормонов. Для хронического панкреатита характерна смытая клиническая картина, его симптомы легко можно спутать с другими болезнями пищеварительной системы.
Заболевание развивается постепенно и долго не дает о себе знать. Патология проявляет себя постоянной или периодической болью в животе, возле левого подреберья, может отдавать в поясницу. Болезнь сопровождает тошнота, рвота, отрыжка, изжога, неприятный кислый вкус во рту. Понос может чередоваться с запорами, вместе с калом выходят частицы непереваренной пищи. Возможна резкая потеря веса, появление сосудистых пятен. Поскольку поджелудочная синтезирует инсулин, хронический панкреатит нередко сопровождается сахарным диабетом.


Медикаментозное лечение панкреатита у взрослых
Обнаружив у себя симптомы, типичные для воспаления поджелудочной, необходимо срочно обратиться к доктору и пройти исследования. Затем, по результатам полученных анализов врач назначит схему лечения. Она предусматривает действия, направленные на:
- купирование болевых симптомов;
- снятие воспалений в поджелудочной и близлежащих органах;
- устранение симптомов, сопровождающих ферментную недостаточность поджелудочной железы;
- профилактику осложнений.
Чем раньше приступить к лечению, тем больше шансов на успех. Все лекарства от панкреатита у взрослых следует употреблять по указанию врача в назначенной дозировке. Для лечения поджелудочной железы выписывают спазмолитики, антациды, антиферментные препараты, Н-2 блокаторы. Хорошо помогают средства, содержащие полипептид апротинин. Параллельно с приемом лекарств назначают процедуры для очищения организма от панкреатических ферментов, диету.
Спазмолитики при панкреатите
Для устранения боли при воспалительных процессах применяют спазмолитики. Они расслабляюще действуют на гладкую мускулатуру, что облегчает вывод ферментов по протокам из поджелудочной. Спазмолитики – временная мера: как только их действие закончится, боль вернется, поэтому основная терапия должна быть направлена на нормализацию работы органа. Во время обострения врач назначает внутримышечные или внутривенные инъекции, реже – подкожные. При хроническом воспалении применяют таблетки.
Для устранения болей нередко назначается Но-Шпа (Венгрия) или его аналог Дротаверин. Активное вещество этих препаратов – дротаверина гидрохлорид. Средство снимает спазмы мышц пищеварительного тракта, мочевой системы, желчевыводящих путей, желчного пузыря, сосудов головного мозга. Действие лекарства после перорального употребления наступает через четверть часа, после укола – на второй минуте. При остром воспалении железы назначают:
- для внутримышечных инъекций: 2 мл раствора за раз;
- при внутривенном уколе 2 мл средства разбавляют 8-10 мл физиологического раствора натрия хлорида, вводят медленно на протяжении пяти минут;
- таблетки: средняя дневная доза – 80 мг, максимальная суточная доза – 240 мг.
Эффективно устраняет боль Папаверин, активное вещество которого аналогично названию препарата. Лекарство расслабляет гладкую мускулатуру органов пищеварительной мочеполовой и дыхательной систем, устраняет спазм клапана, который отвечает за отток сока из поджелудочной. Выпускают средство в виде таблеток, свечей, инъекций разные производители. Дозировка лекарства для взрослых:
- таблетки: 40-60 мг 3-4 раза в сутки, максимальная суточная доза – 0,6 г;
- подкожные и внутримышечные уколы при панкреатите: 0,5-2 мл двухпроцентного раствора, максимальная разовая доза – 5 мл, суточная – 15 мл.
Платифиллин снижает спазмы мышц брюшной полости, понижает тонус гладкой мускулатуры желчных протоков и желчного пузыря. Выпускают спазмолитик в виде таблеток или инъекций разные производители. Для купирования острых болей назначают уколы: раствор вводят подкожно 1-2 мл два-три раза в сутки, максимальная суточная доза – 15 мл, разовая не больше 5 мл.
Атропин расслабляет гладкую мускулатуру пищеварительной системы, блокирует чувствительность к ацетилхолину – нейромедиатору, который осуществляет нервно-мышечную передачу сигналов. Выпускают в виде таблеток и инъекций разные производители. Для снятия острой боли вводят подкожно 1 мл 0,1% раствора атропина сульфата два-три раза в день. Препарат возбуждающе действует на нервную систему, сердце, поэтому применять следует осторожно под наблюдением врача.


Ферменты и антиферментные препараты при панкреатите
Для нормализации кислотности желудочного сока доктор прописывает лекарства, содержащие вещества, которые заменяют пищеварительные ферменты, вырабатываемые поджелудочной железой. Это амилаза, способствующая переработке крахмала в сахара, а также протеаза и липаза (первая расщепляет соединения между аминокислотами в белках, вторая – жиры). Ферментные препараты при панкреатите поддерживают работу поджелудочной железы, позволяют избежать ее истощения, качественно переварить пищу, избавиться от поноса, тошноты, вздутия живота, метеоризма.
Для лечения поджелудочной выписывают ферментные лекарства, содержащие панкреатин. Он расщепляет жиры, белки и углеводы, заменяя амилазу, липазу, протеазу:
- Фестал. Кроме панкреатина в составе – гемицеллюлоза, экстракт бычьей желчи. Лекарство способствует не только перевариванию и всасыванию пищи, но и распаду клетчатки, улучшению выделения желчи, активизирует липазу. Доза: 1 драже в день после или во время приема пищи.
- Креон. Форма выпуска – капсулы 150, 300, 400 мг панкреатина. Дозировка зависит от клинической картины заболевания, принимают во время или после трапезы.
- Панзинорм 10000 и 20000. Выпускают в капсулах, пьют по 1 таблетке во время еды трижды в день.
- Дигестал. Форма выпуска – драже. Принимают после или во время трапезы 1-2 шт. три раза в день.
- Мезим 10000 и 20000. Выпускают в таблетках, капсулах, драже. Принимают перед или после трапезы по 1-2 шт. один-три раза в день.
При отеке поджелудочной железы следует подавить ее активность. Для этого доктор назначает внутривенное введение антиферментных препаратов. Среди них следует выделить Контрикал или его аналог Апротинин. Они инактивируют протеиназу, оказывают тормозящее действие на калликреин-кининовую систему – группу белков, которые принимают активное участие в воспалительных процессах, свертывании крови, возникновении боли.
Антациды
Воспаленная поджелудочная железа заставляет желудок выделять большое количество соляной кислоты. Повышенная кислотность разъедает окружающие ткани, вызывает сильные боли, нейтрализует работу пищеварительных ферментов. Чтобы улучшить действие ферментных препаратов и не допустить повреждений стенок желудка, врачи прописывают антациды, задачей которых является нейтрализовать соляную кислоту. Лекарства этой группы характеризуются обволакивающим действием, защищают от вредоносных воздействий, улучшают синтез гидрокарбонатов, предотвращают метеоризм.
Основными действующими веществами антацидов, которые используют при лечении воспаленной поджелудочной, являются соединения магния и алюминия. Такие препараты снижают уровень соляной кислоты, обладают желчегонным, местным анестезирующим действием, имеют слабительный эффект, улучшают желчеотделение, устраняют газообразование. Лекарства в виде таблеток перед употреблением следует измельчить или тщательно разжевать. Для стабилизации кислотно-щелочного баланса назначают следующие средства:
- Гель Алмагель. Взрослым назначают принимать 1-2 ч.л. в день за полчаса до приема пищи и перед сном. Максимальная суточная доза – 16 ч.л. Курс лечения –2-3 недели.
- Суспензия и таблетки Маалокс. Обладает обезболивающим действием, купируя боль в верхних отделах ЖКТ. Дозировка – 2-3 таблетки или 15 мл суспензии спустя час после приема пищи и перед сном. Курс лечения – 2-3 месяца.
- Таблетки Гастрацид. Дозировка: 1-2 таблетки 4 раза в день после трапезы и перед сном. Курс терапии не дольше трех недель.
- Таблетки Алюмаг. Пить через 1,5 часа после еды. Курс лечения – месяц.
- Гель и таблетки Палмагель. Дозировка: 2-3 таблетки или 5-10 мл суспензии через полтора часа после еды. Курс терапии 2-3 месяца.
Н2-блокаторы
При лечении панкреатита одновременно с антацидами обязательно назначают ингибиторы секреции – блокаторы Н2-гистаминовых рецепторов. Эти препараты делают нечувствительными к гистамину рецепторы клеток желудка, которые вырабатывают соляную кислоту. Это снижает ее синтез и поступление в просвет желудка, что способствует лечению панкреатита. Этим действие блокаторов на организм не ограничивается: ингибиторы секреции делают слизистую желудка более устойчивой к агрессивным факторам, способствуют ее заживлению.
Н2-блокаторы принимать следует осторожно, в строго указанной врачом дозировке, поскольку они могут вызывать немало побочных эффектов. Больше всего осложнений дают лекарства 1 поколения. Для лечения воспаленной поджелудочной назначают следующие препараты:
- Циметидин. Средство принимают перед или во время еды. Максимальная концентрация в крови наблюдается через 2 часа. Это препарат первого поколения, поэтому может спровоцировать много побочных эффектов со стороны разных органов. Среди них – понос, метеоризм, головные боли, поражения центральной нервной системы, изменения в составе крови, снижение иммунитета. Спустя сутки из организма выходит 48% действующего вещества.
- Ранитидин. Препарат относится ко второму поколению. Его активность в 60 раз превышает действие Циметидина. Лекарство принимают вне зависимости от пищи. Средство дает меньше осложнений, характеризуется более продолжительным действием. Быстро всасывается в кровоток, максимальная концентрация наблюдается спустя 2 часа. Сорок процентов действующего вещества выходит из организма спустя сутки.
- Таблетки Фамотидин. Препарат третьего поколения, поэтому намного эффективней Ранитидина, отличается меньшим количеством побочных эффектов и переносится хорошо. Средство можно принимать независимо от приема пищи. Максимальный уровень наблюдается через час, период полувыведения – 3,5 часа, эффективность длится 12 часов.
Последние исследования показали, что блокаторы Н2-гистаминновых рецепторов имеют немало недостатков. Они неспособны удержать нужный уровень кислотности больше 18 часов, после лечения случается немало рецидивов, организм быстро привыкает к лекарству и способен ему противостоять, а к приему препаратов возникает привыкание. Самым большим недостатком блокаторов является то, что их применение может спровоцировать развитие панкреатита или его обострение.


Ингибиторы протонной помпы
В последнее время блокаторы Н2-гистаминовых рецепторов стали вытеснять более эффективные и безопасные препараты – ингибиторы протонной помпы (ИПП). Их действие направлено на блокирование работы ферментов, известных под названием «протонная помпа», которые непосредственно участвуют в синтезе соляной кислоты. Преимуществом ИПП в том, что к ним не возникает привыкания после отмены, они неспособны спровоцировать развитие панкреатита, вызывают малое количество побочных реакций.
Все ингибиторы протонной помпы – производные бензимидазола, поэтому характеризуются одинаковым механизмом действия. Действующее вещество препаратов избирательно накапливается в секреторных канальцах, где под влиянием высокой кислотности преобразуется и активизируется, блокируя работу фермента. ИПП способны на протяжении суток контролировать синтез соляной кислоты вне зависимости от того, что стимулирует ее выделение.
Самым изученным средством этой группы является Омепрозол, однократный прием которого обеспечивает быстрое угнетение синтеза соляной кислоты. При остром воспалении поджелудочной препарат назначают в дозировке 20 мг раз в сутки, при рецидивирующем – 40 мг/сутки, хроническом – 60 мг/сутки. После употребления Омепрозола выработка соляной кислоты снижается на 50%. Снижение кислотности начинается через 2 часа, максимальный эффект наблюдается на четвертые сутки.
Эффективным лекарством при панкреатите является Пантопразол, который продается под названиями Нольпаза, Санпраз, Ульсепан. Пантап. Препарат эффективен вне зависимости от приема пищи, но лучше принять за 10 минут до трапезы. Максимальная концентрация лекарства в крови наблюдается через 2, 5 часа, эффект длится сутки. Длительность курса лечения определяет врач.
Для лечения панкреатита в качестве комплексной терапии используют Рабепразол (аналоги – Париет, Разо, Хайрабезол). ИПП начинает подавлять выработку соляной кислоты на протяжении часа после приема лекарства. Максимальное снижение уровня кислотности в желудке фиксируется спустя два-четыре часа после первой дозы, стабильный эффект через 3 дня лечения. В первые сутки показатель кислотности уменьшается на 61%, на восьмой день лечения – на 88% от первоначальных чисел.
Прочие лекарства при панкреатите
В некоторых случаях при хроническом воспалении поджелудочной врачи прописывают седативные препараты, которые успокаивающе действуют на нервную систему, снижают эмоциональное напряжение. Эти средства не только снижают депрессию, но и усиливают эффект обезболивающих лекарств при панкреатите. Среди таких препаратов можно выделить:
- Доксепин;
- Амитриптилин;
- Глицин;
- Фенибут.
При воспалении поджелудочной железы доктор может назначить гормональную терапию. Для подавления выработки поджелудочного и желудочного сока применяют Октреотид – аналог гормона соматостатина, который используют для лечения опухолей. Кортикостероиды (напр., Преднизолон) прописывают, если хроническое воспаление было спровоцировано аутоиммунным заболеванием. Гормональная терапия в течение определенного отрезка времени, поскольку продолжительное лечение может спровоцировать немало побочных эффектов.
При хроническом панкреатите нередко наблюдается расстройство пищеварения, сопровождающееся диареей. Ферментная недостаточность замедляет переваривание пищи, из-за чего еда задерживается в ЖКТ, и в ней поселяются бактерии, вызывающие процессы гниения, провоцируя понос и метеоризм. С этой проблемой способны справиться сорбенты. Смекта при панкреатите нейтрализует эти процессы, устраняя дискомфорт и стабилизируя стул. Препарат создает на слизистой защитную оболочку, обволакивает токсины и бактерии и выводит их наружу вместе с калом.
Антибиотики используют для уничтожения патогенных бактерий, которые спровоцировали инфекционные осложнения: разрыв протока поджелудочной, застой желчи, воспаление желчных протоков, появление кист, бактериальные инфекции. Препараты при остром панкреатите назначают в инъекциях, поскольку при обострениях следует действовать быстро. Антибиотики следует принимать только по указанию врача, поскольку они сами по себе способны повредить клетки поджелудочной и спровоцировать ее воспаление. Среди таких препаратов следует выделить:
- Цефтриаксон, Цефотаксим из группы цефалоспоринов;
- Амоксиклав из группы пенициллинов;
- Тиенам из группы тиенамицинов;
- Ампиокс – комбинированное лекарство из антибиотиков Ампициллина и Оксациллина;
- Ванкомицин из группы трициклических гликопептидов.
Чтобы не допустить отека поджелудочной, вывести лишние ферменты и яды из организма, врачи назначают диуретики – мочегонные средства. При панкреатите прописывают Фуросемид и Диакарб в сочетании с препаратами калия. Пить диуретики следует строго по указанию врача, поскольку неправильное применение может разрушить клетки поджелудочной железы, спровоцировать рост креатинина и мочевины в крови, сильное снижение артериального давления и другие реакции.


Особенности приема лекарств при панкреатите
Схему лечения должен назначить врач и разъяснить, какие лекарства для поджелудочной железы нужно пить после, какие – во время трапезы. Например, ферментные лекарства при панкреатите пьют одновременно с принятием пищи, тогда как антибиотики – после, ингибиторы протонного насоса – раз в день. Обезболивающие можно принимать при необходимости в любое время, точно соблюдая указанную в инструкции дозировку.
Все таблетки при панкреатите нужно запивать большим количеством чистой питьевой воды. Во время болезни категорически запрещен алкоголь, токсины которого разрушающе действуют на все клетки организма, в том числе – на поджелудочную железу. Сочетание лекарств с этанолом усилит нагрузку на печень, почки, другие органы пищеварительного тракта, приведет к серьезным осложнениям.
Любое лекарственное средство способно вызвать побочные эффекты и имеет противопоказания, поэтому перед употреблением необходимо прочитать инструкцию и сообщить доктору о любых хронических заболеваниях. Если лекарство при панкреатите спровоцировало осложнения и серьезные побочные эффекты, его следует сразу отменить, заменив средством с другим действующим веществом.
Продолжительность курса лечения каждым конкретным препаратом назначает врач. Например, антибиотики нельзя пить дольше двух недель, поскольку у бактерий появляется привыкание и лекарства становятся неэффективными. Прерывать назначенную терапию нельзя, поскольку это не только может снизить эффективность лечения, но и спровоцировать рецидив заболевания.
Чтобы лечение было эффективным, обязательно следует придерживаться диеты. При острой форме заболевания в первые два дня показана голодовка, после чего можно начать употреблять низкокалорийные блюда. Запрещены жирные, острые, соленые, перченые, копченые продукты, другие блюда, стимулирующие выделение желудочного сока, газообразование в кишечнике. При хронической форме заболевания их употребление тоже ограничить. Блюда готовить следует на пару, можно тушить, варить, запекать. Принимать пищу небольшими порциями 5-6 раз в день.
Видео
 Панкреатит
Смотреть видео
Панкреатит
Смотреть видео
Внимание! Информация, представленная в статье, носит ознакомительный характер. Материалы статьи не призывают к самостоятельному лечению. Только квалифицированный врач может поставить диагноз и дать рекомендации по лечению, исходя из индивидуальных особенностей конкретного пациента.
Нашли в тексте ошибку? Выделите её, нажмите Ctrl + Enter и мы всё исправим! Рассказать друзьям:В последнее время лечение панкреатита в домашних условиях пользуется особой популярностью. Ведь действительно, некоторые рецепты хорошо справляются с данным заболеванием. Но, самое главное, что должен запомнить больной – правильно приготовить рецепт и употреблять готовое средство. Только так можно добиться положительного результата.
Отметим, если народные методы не приносят положительного результата, то необходимо прекратить лечение, обратиться к доктору и пройти курс медикаментозной терапии.
На вопрос: можно ли вылечить язву желудка или двенадцатиперстной кишки в домашних условиях отвечает врач-гастроэнтеролог, заведующий гастроэнтерологическим отделением Архипов Михаил Васильевич.
Как проходит лечение
Приведем самые распространенные методы лечения.
Сок из картофеля и моркови
В домашних условиях можно приготовить сок на основе картофеля и моркови. Рецепт чаще всего назначают при хроническом течении болезни. Для приготовления рецепта вам понадобится 2 картофелины и 1 морковь. Овощи необходимо хорошо промыть под проточной водой.

Не очищая от кожуры необходимо перемолоть овощи на мясорубке или соковыжималке. Поместить готовую смесь в марлевую салфетку и отжать сок.
Принимать за полчаса до основного приема пищи, пить по стакану в день. Для того чтобы добиться положительного результата необходимо ежедневно готовить новую порцию свежего сока. Данный рецепт поможет устранить приступ панкреатита, а также улучшить работу органов пищеварения.
Отвар лопуха
Лечение в домашних условия при помощи отвара лопуха. Рецепт на основе лопуха используют при остром или хроническом панкреатите. За счёт того, что в состав лопуха входит много дубильных веществ и полисахаридов, он помогает устранить признаки воспаления и наладить работу желудочно-кишечного тракта. Насыщенные жирные кислоты, а также микроэлементы и витамины помогут улучшить общее состояние организма больного.

Необходимо отметить, что лечебные свойства лопуха основаны не только на противовоспалительном и антимикробном действии. Лопух обладает хорошим мочегонным, слабительным действием, а также способен регулировать кислотность желудочного сока.
Для того, чтобы приготовить настойку из корней лопуха, Вам необходимо измельчить одну чайную ложку корней. После чего полученную массу необходимо залить одним стаканом кипятка и настаивать в термосе в течение суток. Как только настойка из корней лопуха хорошо настоится, ее необходимо процедить через стерильную марлю или салфетку. Принимать по 1/3 стакана раз в день.

Для приготовления отвара из корней лопуха вам понадобится две чайные ложки измельченных сухих корней. В полученную массу необходимо влить полтора стакана воды и довести всё до кипения. Настаивать отвар в течение 5 минут. Врачи рекомендуют принимать по 1 чайной ложке 3-4 раза в день.
Рекомендации от Еленой Малышевой в спецвыпуске «Жить здорово!», как побороть пакреатит при помощи исцеляющих воздействии природных средств.
Гречка
Многие больные спрашивают, как лечить панкреатит гречкой? Гречневая крупа совместно с кисломолочным продуктом хорошо помогает при хроническом течении панкреатита. Для того, чтобы в домашних условиях приготовить рецепт, вам понадобится 250 грамм промытой гречки, после чего смешать с пол-литра кефира.
Полученную массу необходимо оставить на ночь. Принимать готовое средство необходимо два раза в день утром и вечером.
Обратите внимание, что данный рецепт не способен устранить симптомы заболевания. Гречневую крупу и кефир используют в комплексном лечении, для того чтобы улучшить процесс пищеварения.
Прополис от панкреатита

Обладает прекрасным спектром действия, за счет своего разнообразного состава. Рецепты можно использовать при остром или хроническом панкреатите.
Состав:
- Растительные смолы.
- Эфирные масла.
- Разнообразные микроэлементы.
- Прополис богат на витамины из группы А, Е, В.
За счёт такого состава, прополис помогает активизировать работу органов пищеварения.

Рецепты на основе прополиса ни в коем случае нельзя использовать при аллергической реакции на продукты пчеловодства.
В аптеке можно купить готовую настойку прополиса. Перед применением необходимо разбавить настойку в стакане молока. Дозировка зависит от степени тяжести заболевания и от общего состояния больного. Чаще всего врачи прописывают по 15 — 20 капель натурального прополиса.
Главный гастроэнтеролог РФ: «ПАНКРЕАТИТ не проходит?! Простой способ лечения уже исцелил сотни пациентов в домашних условиях! Чтобы навсегда вылечить поджелудочную нужно…» Читать далее »
В домашних условиях также можно использовать свежий прополис. Необходимо тщательно пережевывать небольшой кусочек прополиса, после чего его проглотить.
Данные методы лечения обладают хорошим ранозаживляющим, стимулирующим спектром действия. Поэтому прополис не только положительно воздействует на воспаленную поджелудочную железу, но и на весь организм в целом.
Барбарис при панкреатите

Для того чтобы устранить симптомы панкреатита, можно в лечении использовать рецепты на основе барбариса.
Состав:
- Витамины и микроэлементы.
- Зола.
- Дубильные вещества.
- Органические кислоты.
Барбарис быстро нормализует деятельность воспаленной ПЖ. Для приготовления отвара, вам понадобится 2 части плодов, после чего залить 0.5 литрами воды. Все хорошо перемешать и проварить 20 минут на медленном огне. Принимать средство по 50 мл 3 раза в день.
Отвар из листьев барбариса поможет быстро снять спазм в кишечнике и желудке. Смешать с одним стаканом воды, 15 г измельченных листьев барбариса. Проварить на медленном огне в течение 10 минут. Процедите средство, а потом добавить кипяченой воды в очищенный отвар. Принимать по 1 чайной ложке 2 раза в день. Врачи рекомендуют употреблять отвар из листьев барбариса за 20 минут до основного приема пищи.
При остром течении панкреатитом можно использовать отвар на основе корней барбариса. Такой рецепт обладает хорошим обезболивающим, а также спазмолитическим спектром действия.
Приготовление: перемолоть одну столовую ложку корней барбариса и залить 400 мл кипятка. Рецепт настаивать в течение суток, после чего прокипятить пару минут на медленном огне и процедить.
Принимать по 1 чайной ложке 2 раза в день.
Шиповник при панкреатите

Лечить панкреатит в домашних условиях можно рецептами на основе шиповника.
Польза:
- Плод шиповника увеличивает общую сопротивляемость организма.
- Масло шиповника не только снижает проницаемость сосудов, но и положительно влияет на верхние отделы пищеварительного тракта.
Для приготовления масла из шиповника вам понадобится: измельчить плод (100 г), после чего смешать с 0.5 л растительного масла.
Важно! Перед тем как смешивать, растительное масло необходимо подогреть на медленном огне. Настаивать рецепт 14 дней, ежедневно помешивать.
Готовим отвар: берем 100 грамм сухих перемолотых плодов шиповника и 400 мл воды. Всё перемешать и варить на медленном огне в течение 10 минут. Перед употреблением процедить.
Дополнительные методы лечения
Золотой Ус
Золотой Ус прекрасно справляется с симптомами панкреатита. Рецепт можно использовать в комплексе с медикаментозной терапией.
Пошаговое приготовление:
- Понадобиться 2 листа растения.
- Измельчить листья.
- Влить литр кипятка.
- Настаивать сутки.
- На 2-й день протомить на водяной бане 30 минут.
- Снова настаивать сутки.
Принимать готовое средство по 50 грамм два раза в день.
Квашеная капуста
Многие больные отметили, что им хорошо помогает справиться с приступом панкреатита квашеная капуста. Но, врачи не сторонники данного рецепта, так как квашеная капуста вызывает процесс брожение, тем самым могут возникнуть болевые симптомы.
Чаще всего, квашеную капусту назначают в качестве диетического питания. Но при этом она не должна содержать приправы и хрен. Если употреблять капусту в небольшом количестве, то она мягко воздействует на поджелудочную железу.
Рецепт на основе Н.В Уокера

Американский врач предлагает лечить панкреатит свежими продуктами. Такой метод лечения можно использовать при хроническом течении панкреатита.
В домашних условиях необходимо приготовить сок. Понадобится:
- морковь;
- зеленая стручковая фасоль;
- листья салата;
- брюссельская капуста.
Все ингредиенты взять в равной пропорции, после чего пропустить через мясорубку и отжать сок. Принимать по пол стакана за 30 минут до основного приема пищи.
Важно! Рецепт обладает слабительным действием, поэтому более 30 дней не использовать.
Рецепт на основе семян льна

Используют при остром панкреатите. Рецепт помогает снять воспаление и обострение, а также восстанавливает работу поджелудочной железы.
Приготовление: семена залить кипятком, настаивать в термосе сутки.
Применение: принимать средство по 1 чайной ложке 2 раза в день.
Лекарственный отвар
Если правильно приготовить лекарственный отвар, то можно быстро устранить симптомы панкреатита. Отвар используют на начальной стадии болезни, при тяжелом течении необходимо прибегнуть к иным методам.
Ингредиенты:
- мята;
- череда;
- девясил.
Приготовление: взять в равной пропорции, затем влить 700 мл кипятка. Варить на медленном огне, на протяжении 10 минут, процедить.
Применение: пить по 50 грамм ежедневно.
Обратите внимание, что курс лечения сбором составляет не менее 2-х месяцев. За этот промежуток времени, необходимо постоянно наблюдаться у врача и проходить дополнительные методы обследования.
Лечебный сбор при хроническом панкреатите
Для приготовления рецепта вам понадобится много трав. Если имеется индивидуальная непереносимость одного компонента, то такой способ использовать нельзя.
Понадобится:
- семена укропа;
- тысячелистник;
- хвощ, лучше всего полевой;
- зверобой;
- шиповник;
- чистотел;
- стручковая фасоль.
Приготовление: берем по 1 столовой ложке каждого ингредиента, заливаем 2-мя стаканами кипятка. Настаивать 8 часов, затем процедить.
Применение: употреблять небольшими порциями за полчаса до основного приема пищи.
Как вы видите, что методов лечения много. Самое главное правильно подобрать рецепт, в этом вам сможет помочь лечащий доктор. Не стоит использовать самостоятельно вышеописанные рецепты, ведь это может привести к серьезным осложнениям.
 Пациент на приеме у врача
Пациент на приеме у врачаЧасто у пациентов возникает вопрос о том, можно ли вылечить хронический панкреатит или нет. Это заболевание развивается, если оставить без внимания воспаление поджелудочной железы. Терапия этого заболевания включает в себя медикаментозное лечение, народные средства, хирургическое вмешательство.
Важно! Успех лечения зависит от многих факторов, среди которых длительность заболевания, интенсивность его проявлений, наличие сопутствующих недугов, возраст больного.
Лечебные мероприятия при хроническом панкреатите
Как можно вылечить хронический панкреатит? Необходимо избавиться от вредных привычек, которые оказывают негативное воздействие на поджелудочную железу, — это алкоголь, сигареты и наркотики. Они не только тормозят выздоровление, но и способствуют развитию злокачественных опухолей.
 Курение и алкоголь отягчают течение панкреатита
Курение и алкоголь отягчают течение панкреатитаБольной должен соблюдать лечебную диету, при которой полностью исключаются жирные и острые блюда. Дневной рацион делится на несколько приемов пищи небольшими порциями. В моменты обострения болезни применяется метод голодания, который должен проводиться в условиях стационара, больной будет под постоянным наблюдением.
Основные цели лечебного питания:
- Поступление в организм достаточного количества белков.
- Ограничение углеводов.
- Продукты не должны стимулировать активную работу поджелудочной железы.
Следующий шаг – это прием ферментов. Их задача заключается в следующем:
- Способствовать улучшению пищеварения.
- Облегчать боль.
- Подавлять производство поджелудочной железой собственных ферментов.
- Снижать общую нагрузку на больной орган.
При интенсивных болях и ухудшении общего состояния врач прописывает анальгетики и противовоспалительные препараты.
 Прием ферментов благотворно влияет на поджелудочную железу
Прием ферментов благотворно влияет на поджелудочную железуНеплохо зарекомендовала себя при хроническом панкреатите фитотерапия. Но этот метод лечения применяется в момент ремиссии, когда прием лекарств закончен или ограничен. Чаще всего применяют такие рецепты:
- В пропорции 1:1 смешиваются ромашка, бессмертник и укроп, заливаются кипятком и настаиваются определенное время. После этого принимаются в виде отвара внутрь по 1/4 стакана после приема пищи.
- Берется 1 ст.л. ноготков и заливается 1 стаканом кипятка. Средство настаивается 1 час, после этого принимается до еды по 1/3 стакана.
- Можно приготовить отвар из девясила, мяты и череды, смешав эти травы в равных пропорциях. После этого смесь лекарственных растений заливается кипятком, кипятится на медленном огне 5 минут. Выпивается такое средство до еды по 1/3 стакана.
Важно! Несмотря на то что хронический панкреатит протекает не столь выражено, больной должен находиться в покое, в периоды обострения прописывается постельный режим.
 Отвар ноготков
Отвар ноготковЛечение хронического панкреатита медицинскими препаратами
Можно вылечить хронический панкреатит медикаментами? Для этих целей применяются антациды и h3-гистаминоблокаторы. Самыми популярными из этой группы являются:
- Фамотидин.
- Алмагель.
- Ранитидин.
- Фосфалюгель.
h3-гистаминоблокаторы – это средства, позволяющие снизить кислотность желудочного сока, блокируя специфические рецепторы в его стенке.
Антацидные средства защищают стенки желудка от воздействия соляной кислоты. Больной может самостоятельно принимать эти лекарства, но консультация врача необходима.
Нередко врачи назначают людям с хроническим панкреатитом Омепразол. Он в состоянии снизить кислотность желудка. Но при избыточном применении лекарства в желудке выделяется слишком малое количество пепсина, от чего расщепление пищи нарушается.
 Наиболее популярные препараты при панкреатите
Наиболее популярные препараты при панкреатитеКак уже говорилось выше, при этом заболевании необходимы заменители ферментов, так как воспаленная железа не в состоянии вырабатывать собственные. В этом случае чаще всего применяют Панкреатин, Креон 800 и Креон 25 000.
При медикаментозном лечении хронического панкреатита учитываются и сопутствующие симптомы, которые так же необходимо устранять, а именно:
- Появление запоров.
- Проблемы с желчевыделением в печени.
- Метеоризм.
- Боли в области желудка.
- Высокая температура тела.
- Общая слабость и быстрая утомляемость.
Применение трав в лечении панкреатита
Вылечить хронический панкреатит народными средствами полностью не получится, но поддерживать организм в нормальном состоянии вполне возможно. Человек не может длительно принимать лекарства от заболевания.
Совет! В моменты затишья болезни можно перейти на травяные отвары. Только подбирать их нужно тщательно и желательно, чтобы это делал знающий человек. Лекарственные растения в состоянии нормализовать функцию органа и предотвратить развитие осложнений.
Но существуют и свои подводные камни, например, лечение травами может быть возможным для взрослого человека, их можно сочетать с лекарственными препаратами. Но говоря о хроническом панкреатите у ребенка, лучше всего довериться врачу и провести полный курс медикаментозной терапии. Если доктор посчитает нужным провести лечение травяными отварами, стоит последовать его советам.
Лекарственные растения могут заменить медикаменты в следующих случаях:
- При подборе растений, которые способствуют выведению желчи.
- Готовить противовоспалительные настои.
- Народная медицина предусматривает улучшение питания.
- Соблюдение диеты №5.
 Перед использованием трав посоветуйтесь с лечащим врачом
Перед использованием трав посоветуйтесь с лечащим врачомТолько врач сможет подобрать правильную тактику лечения, так как панкреатит развивается по-разному, имеется много причин возникновения болезни, у человека могут быть и другие сопутствующие недуги, способствующие возникновению заболевания.
Основные рекомендации по лечению хронического панкреатита
Важно! Если болезнь перешла в хроническую форму, могут возникать периоды обострения. Но заболевание приобретет вялотекущий характер. Опасность такого состояния заключается в том, что постепенно будет поражаться поджелудочная железа, это отрицательно скажется на всем организме.
Можно ли хронический панкреатит вылечить на 100 %? Полное излечение хронического состояния панкреатита невозможно, но если вовремя проводить лечение, то вести обычный образ жизни вполне реально.
К тому же больной человек должен будет придерживаться ряда правил, которые не позволят болезни распространяться дальше:
- Это, прежде всего, соблюдение диеты, если очень тяжело выполнить такое правило, хотя бы исключите из своего рациона продукты, которые могут привести к обострению болезни.
- Всегда иметь при себе ферменты и спазмолитики, которые назначит гастроэнтеролог.
- Регулярно посещать кабинет врача и проходить соответствующее обследование, особенно важно своевременно сдавать на анализы кал и кровь.
 Даже после лечения панкреатита пациенту необходимо продолжать наблюдаться у врача и сдавать анализы
Даже после лечения панкреатита пациенту необходимо продолжать наблюдаться у врача и сдавать анализыПрогноз на выздоровление
Совет! Прогноз будет благоприятным, если больной будет соблюдать все рекомендации врача. Главное — это отказ от алкоголя и соблюдение диеты. При соблюдении этих условий обострения будут проявляться крайне редко.
Если хронический панкреатит развился на фоне приема алкоголя, то прогноз выживаемости с учетом правильного лечения, в среднем, составляет 10 лет. При регулярном употреблении алкогольных напитков продолжительность жизни сокращается. Только выполнение всех правил при лечении позволяет добиться длительной и стойкой ремиссии.
90000 Pancreatitis — Diagnosis and treatment 90001 90002 Diagnosis 90003 90004 Tests and procedures used to diagnose pancreatitis include: 90005 90006 90007 Blood tests to look for elevated levels of pancreatic enzymes 90008 90007 Stool tests in chronic pancreatitis to measure levels of fat that could suggest your digestive system is not absorbing nutrients adequately 90008 90007 Computerized tomography (CT) scan to look for gallstones and assess the extent of pancreas inflammation 90008 90007 Abdominal ultrasound to look for gallstones and pancreas inflammation 90008 90007 Endoscopic ultrasound to look for inflammation and blockages in the pancreatic duct or bile duct 90008 90007 Magnetic resonance imaging (MRI) to look for abnormalities in the gallbladder, pancreas and ducts 90008 90019 90004 Your doctor may recommend other tests, depending on your particular situation.90005 90022 More Information 90023 Show more related information 90002 Treatment 90003 90004 Initial treatments in the hospital may include: 90005 90006 90007 90004 90031 Fasting. 90032 You’ll stop eating for a couple of days in the hospital in order to give your pancreas a chance to recover. 90005 90004 Once the inflammation in your pancreas is controlled, you may begin drinking clear liquids and eating bland foods. With time, you can go back to your normal diet.90005 90004 If your pancreatitis persists and you still experience pain when eating, your doctor may recommend a feeding tube to help you get nutrition. 90005 90008 90007 90031 Pain medications. 90032 Pancreatitis can cause severe pain. Your health care team will give you medications to help control the pain. 90008 90007 90031 Intravenous (IV) fluids. 90032 As your body devotes energy and fluids to repairing your pancreas, you may become dehydrated. For this reason, you’ll receive extra fluids through a vein in your arm during your hospital stay.90008 90019 90004 Once your pancreatitis is under control, your health care team can treat the underlying cause of your pancreatitis. Depending on the cause of your pancreatitis, treatment may include: 90005 90006 90007 90004 90031 Procedures to remove bile duct obstructions. 90032 Pancreatitis caused by a narrowed or blocked bile duct may require procedures to open or widen the bile duct. 90005 90008 90004 A procedure called endoscopic retrograde cholangiopancreatography (ERCP) uses a long tube with a camera on the end to examine your pancreas and bile ducts.The tube is passed down your throat, and the camera sends pictures of your digestive system to a monitor. 90005 90004 ERCP can aid in diagnosing problems in the bile duct and pancreatic duct and in making repairs. In some people, particularly the elderly, ERCP can also lead to acute pancreatitis. 90005 90007 90031 Gallbladder surgery. 90032 If gallstones caused your pancreatitis, your doctor may recommend surgery to remove your gallbladder (cholecystectomy). 90008 90007 90031 Pancreas surgery.90032 Surgery may be necessary to drain fluid from your pancreas or to remove diseased tissue. 90008 90007 90031 Treatment for alcohol dependence. 90032 Drinking several drinks a day over many years can cause pancreatitis. If this is the cause of your pancreatitis, your doctor may recommend you enter a treatment program for alcohol addiction. Continuing to drink may worsen your pancreatitis and lead to serious complications. 90008 90019 90022 Additional treatments for chronic pancreatitis 90023 90004 Depending on your situation, chronic pancreatitis may require additional treatments, including: 90005 90006 90007 90004 90031 Pain management.90032 Chronic pancreatitis can cause persistent abdominal pain. Your doctor may recommend medications to control your pain and may refer you to a pain specialist. 90005 90004 Severe pain may be relieved with options such as endoscopic ultrasound or surgery to block nerves that send pain signals from the pancreas to the brain. 90005 90008 90007 90031 Enzymes to improve digestion. 90032 Pancreatic enzyme supplements can help your body break down and process the nutrients in the foods you eat.Pancreatic enzymes are taken with each meal. 90008 90007 90031 Changes to your diet. 90032 Your doctor may refer you to a dietitian who can help you plan low-fat meals that are high in nutrients. 90008 90019 90002 Clinical trials 90003 90004 Explore Mayo Clinic studies testing new treatments, interventions and tests as a means to prevent, detect, treat or manage this disease. 90005 90002 Lifestyle and home remedies 90003 90004 Once you leave the hospital, you can take steps to continue your recovery from pancreatitis, such as: 90005 90006 90007 90031 Stop drinking alcohol.90032 If you’re unable to stop drinking alcohol on your own, ask your doctor for help. Your doctor can refer you to local programs to help you stop drinking. 90008 90007 90031 Stop smoking. 90032 If you smoke, quit. If you do not smoke, do not start. If you can not quit on your own, ask your doctor for help. Medications and counseling can help you quit smoking. 90008 90007 90031 Choose a low-fat diet. 90032 Choose a diet that limits fat and emphasizes fresh fruits and vegetables, whole grains, and lean protein.90008 90007 90031 Drink more fluids. 90032 Pancreatitis can cause dehydration, so drink more fluids throughout the day. It may help to keep a water bottle or glass of water with you. 90008 90019 90002 Alternative medicine 90003 90004 Alternative therapies can not treat pancreatitis, but some alternative therapies may help you cope with the pain associated with pancreatitis. 90005 90004 People with chronic pancreatitis may experience constant pain that is not easily controlled with medications.Using complementary and alternative medicine therapies along with medications prescribed by your doctor may help you feel more in control of your pain. 90005 90004 Examples of alternative therapies that may help you cope with pain include: 90005 90006 90007 Meditation 90008 90007 Relaxation exercises 90008 90007 Yoga 90008 90007 Acupuncture 90008 90019 90002 Preparing for your appointment 90003 90004 Start by seeing your family doctor or a general practitioner if you have any signs or symptoms that worry you.If your doctor suspects you may have pancreatitis, you may be referred to a doctor who specializes in the digestive system (gastroenterologist). 90005 90004 Because appointments can be brief, and because there’s often a lot to discuss, it’s a good idea to be well-prepared. Here’s some information to help you get ready and know what to expect from your doctor. 90005 90022 What you can do 90023 90006 90007 90031 Be aware of any pre-appointment restrictions.90032 At the time you make the appointment, be sure to ask if there’s anything you need to do in advance, such as restrict your diet. 90008 90007 90031 Write down any symptoms you’re experiencing, 90032 including any that may seem unrelated to the reason for which you scheduled the appointment. 90008 90007 90031 Write down key personal information, 90032 including any major stresses or recent life changes. 90008 90007 90031 Make a list of all medications, 90032 as well as any vitamins or supplements, that you’re taking.90008 90007 90031 Take a family member or friend along. 90032 Sometimes it can be difficult to absorb all the information provided during an appointment. Someone who accompanies you may remember something that you missed or forgot. 90008 90007 90031 Write down questions to ask 90032 your doctor. 90008 90019 90004 For pancreatitis, some basic questions to ask your doctor include: 90005 90006 90007 What is likely causing my symptoms or condition? 90008 90007 What are other possible causes for my symptoms or condition? 90008 90007 What kinds of tests do I need? 90008 90007 Is my condition likely temporary or chronic? 90008 90007 What is the best course of action? 90008 90007 What are the alternatives to the primary approach that you’re suggesting? 90008 90007 I have other health conditions.How can I best manage pancreatitis along with these conditions? 90008 90007 Are there any restrictions that I need to follow? 90008 90007 Should I see a specialist? What will that cost, and will my insurance cover it? 90008 90007 Is there a generic alternative to the medicine you’re prescribing? 90008 90007 Are there any brochures or other printed material that I can take with me? What websites do you recommend? 90008 90007 What will determine whether I should plan for a follow-up visit? 90008 90019 90004 In addition to the questions that you’ve prepared to ask your doctor, do not hesitate to ask other questions.90005 90022 What to expect from your doctor 90023 90004 Your doctor is likely to ask you a number of questions. Being ready to answer them may allow more time to cover points you want to address. Your doctor may ask: 90005 90006 90007 When did you first begin experiencing symptoms? 90008 90007 Have your symptoms been continuous or occasional? 90008 90007 How severe are your symptoms? 90008 90007 What, if anything, seems to improve your symptoms? 90008 90007 What, if anything, appears to worsen your symptoms? 90008 90007 Have you had these symptoms before? 90008 90007 Have you been diagnosed with pancreatitis in the past? 90008 90007 Do you drink alcohol? If so, how much and how often do you drink? 90008 90007 Did you start any new medications before your symptoms began? 90008 90007 Is there a family history of any pancreas disease? 90008 90019 .90000 Treatment for Pancreatitis | NIDDK 90001 90002 How do health care professionals treat pancreatitis? 90003 90004 Treatment for acute or chronic pancreatitis may include 90005 90006 90007 a hospital stay to treat dehydration with intravenous (IV) fluids and, if you can swallow them, fluids by mouth 90008 90007 pain medicine, and antibiotics by mouth or through an IV if you have an infection in your pancreas 90008 90007 a low-fat diet, or nutrition by feeding tube or IV if you can not eat 90008 90013 90004 Your doctor may send you to a gastroenterologist or surgeon for one of the following treatments, depending on the type of pancreatitis that you have.90005 90016 Acute pancreatitis 90017 90004 Mild acute pancreatitis usually goes away in a few days with rest and treatment. If your pancreatitis is more severe, your treatment may also include: 90005 90004 90021 Surgery. 90022 Your doctor may recommend surgery to remove the gallbladder, called cholecystectomy, if gallstones cause your pancreatitis. Having surgery within a few days after you are admitted to the hospital lowers the chance of complications. If you have severe pancreatitis, your doctor may advise delaying surgery to first treat complications.90005 90004 90021 Procedures. 90022 Your doctor or specialist will drain fluid in your abdomen if you have an abscess or infected pseudocyst, or a large pseudocyst causing pain or bleeding. Your doctor may remove damaged tissue from your pancreas. 90005 90004 90021 Endoscopic Cholangiopancreatography (ERCP) 90022. Doctors use ERCP to treat both acute and chronic pancreatitis. ERCP combines upper gastrointestinal endoscopy and x-rays to treat narrowing or blockage of a bile or pancreatic duct.Your gastroenterologist may use ERCP to remove gallstones blocking the bile or pancreatic ducts. 90005 90016 Chronic pancreatitis 90017 90004 Treatment for chronic pancreatitis may help relieve pain, improve how well the pancreas works, and manage complications. 90005 90004 Your doctor may prescribe or provide the following: 90005 90004 90021 Medicines and vitamins. 90022 Your doctor may give you enzyme pills to help with digestion, or vitamins A, D, E, and K if you have malabsorption.He or she may also give you vitamin B-12 shots if you need them. 90005 90004 90021 Treatment for diabetes. 90022 Chronic pancreatitis may cause diabetes. If you get diabetes, your doctor and health care team will work with you to create an eating plan and a routine of medicine, blood glucose monitoring, and regular checkups. 90005 90004 90021 Surgery. 90022 Your doctor may recommend surgery to relieve pressure or blockage in your pancreatic duct, or to remove a damaged or infected part of your pancreas.Surgery is done in a hospital, where you may have to stay a few days. 90005 90004 In patients who do not get better with other treatments, surgeons may perform surgery to remove your whole pancreas, followed by islet auto-transplantation. Islets are groups of cells in your pancreas that make hormones, including insulin. After removing your pancreas, doctors will take islets from your pancreas and transplant them into your liver. The islets will begin to make hormones and release them into your bloodstream.90005 90004 90021 Procedures. 90022 Your doctor may suggest a nerve block, which is a shot of numbing medicine through your skin and directly into nerves that carry the pain message from your pancreas. If you have stones blocking your pancreatic duct, your doctor may use a procedure to break up and remove the stones. 90005 Treatment for acute or chronic pancreatitis may include a hospital stay to treat dehydration and prescribe pain medicine, antibiotics, and nutrition. 90002 How can I help manage my pancreatitis? 90003 90016 Stop drinking alcohol 90017 90004 Health care professionals strongly advise people with pancreatitis to stop drinking alcohol, even if your pancreatitis is mild or in the early stages.Continuing to drink alcohol when you have acute pancreatitis can lead to 90005 90006 90007 more episodes of acute pancreatitis 90008 90007 chronic pancreatitis 90008 90013 90004 When people with chronic pancreatitis caused by alcohol use continue to drink alcohol, the condition is more likely to lead to severe complications and even death. 90005 90004 Talk with your health care professional if you need help to stop drinking alcohol. 90005 90016 Stop smoking 90017 90004 Health care professionals strongly advise people with pancreatitis to stop smoking, even if your pancreatitis is mild or in the early stages.Smoking with acute pancreatitis, especially if it’s caused by alcohol use, greatly raises the chances that your pancreatitis will become chronic. Smoking with pancreatitis also may raise your risk of pancreatic cancer. 90005 90004 Talk with your health care professional if you need help to stop smoking. 90005 90002 How can I help prevent pancreatitis? 90003 90004 You can not prevent pancreatitis, but you can take steps to help you stay healthy. 90005 90016 Maintain a healthy weight or lose weight safely 90017 90004 Maintaining a healthy lifestyle and a healthy weight-or losing weight if needed-can help to 90005 90006 90007 make your pancreas work better 90008 90007 lower your chance of getting gallstones, a leading cause of pancreatitis 90008 90007 prevent obesity-a risk factor for pancreatitis 90008 90007 prevent diabetes-a risk factor for pancreatitis 90008 90013 Keeping a healthy weight-or losing weight if needed-can help lower your chances of getting gallstones, a leading cause of pancreatitis.90016 Avoid alcohol use 90017 90004 Alcohol use can cause acute and chronic pancreatitis. Talk with your health care professional if you need help to stop drinking alcohol. 90005 90016 Avoid smoking 90017 90004 Smoking is a common risk factor for pancreatitis-and the chances of getting pancreatitis are even higher in people who smoke and drink alcohol. Talk with your health care professional if you need help to stop smoking. 90005 .90000 Chronic pancreatitis — Treatment — NHS 90001 90002 90003 Treatment for chronic pancreatitis aims to help control the condition and reduce any symptoms. 90004 90005 90006 Lifestyle changes 90007 90008 Avoiding alcohol 90009 90002 The most important thing you can do is stop drinking alcohol, even if it is not the cause of your condition. This prevents further damage to your pancreas and may reduce the pain.90005 90002 If you continue to drink alcohol, it’s likely you’ll experience pain that stops you carrying out your day-to-day activities and also be more likely to develop complications. 90005 90002 Some people with chronic pancreatitis have a dependency on alcohol and need help and support to stop drinking. See your GP if this applies to you. 90005 90002 Treatment for alcohol dependence includes: 90005 90018 90019 one-to-one counselling 90020 90019 attending self-help groups — such as Alcoholics Anonymous 90020 90019 taking a medicine, called acamprosate, that can reduce cravings for alcohol 90020 90025 90002 Read more about treating alcohol misuse.90005 90008 Stopping smoking 90009 90002 If you smoke, you should stop. Smoking can speed up the damage caused by chronic pancreatitis, making it more likely your pancreas will stop working sooner. 90005 90002 You can use an anti-smoking treatment such as nicotine replacement therapy (NRT) or bupropion — a medicine used to reduce cravings for cigarettes. 90005 90002 See a GP for help and advice about quitting. They can refer you to an NHS Stop Smoking support service or you can call the NHS Stop Smoking helpline on 0300 123 1044 (England only) for more advice.90005 90002 Read more about stopping smoking. 90005 90008 Dietary changes 90009 90002 Because chronic pancreatitis can affect your ability to digest certain foods, you may need to change your diet. 90005 90002 A GP may be able to provide you with dietary advice, or you can ask them or your hospital doctor to refer you to a dietitian who will draw up a suitable dietary plan. 90005 90002 A low-fat, high-protein, high-calorie diet with fat-soluble vitamin supplements is usually recommended.But do not make changes to your diet without consulting a health professional. 90005 90006 Enzyme supplements 90007 90002 You may be given pancreatic enzyme supplements to help your digestive system work more effectively. 90005 90002 Side effects of these supplements include diarrhoea, constipation, feeling sick, vomiting and tummy pains. See a GP if you experience side effects, as your dosage may need to be adjusted.90005 90006 Steroid medicine 90007 90002 Steroid medicine is recommended for people with chronic pancreatitis caused by problems with the immune system because it helps to relieve the inflammation of the pancreas. 90005 90002 However, taking steroid medication for a long time can cause side effects such as osteoporosis and weight gain. 90005 90006 Pain relief 90007 90002 Pain relief is an important part of the treatment of chronic pancreatitis.90005 90008 Mild painkillers 90009 90002 In most cases, the first painkillers used are paracetamol, or anti-inflammatories such as ibuprofen. 90005 90002 But taking anti-inflammatory painkillers on a long-term basis can increase your risk of developing stomach ulcers, so you may be prescribed a proton pump inhibitor (PPI) to protect against this. 90005 90008 Stronger painkillers 90009 90002 If paracetamol or anti-inflammatories do not control the pain, you may need an opiate-based painkiller, such as codeine or tramadol.Side effects include constipation, nausea, vomiting and drowsiness. 90005 90002 Constipation can be particularly difficult to manage, so you may be prescribed a laxative to help relieve this. See the page on constipation for more information. 90005 90002 If you feel drowsy after taking an opiate-based painkiller, avoid driving and using heavy tools or machines. 90005 90008 Severe pain 90009 90002 If your pain is severe, you may be referred to a specialist (a gastroenterologist or pancreatico-biliary surgeon) or pain centre for further assessment.90005 90002 You may be offered surgery to help relieve the pain or treat any complications. 90005 90002 In some cases, additional medicine — called amitriptyline, gabapentin or pregabalin — may be recommended to help relieve the pain. 90005 90002 If this is not effective, severe pain can sometimes be relieved for a few weeks or months using an injection called a nerve block. This blocks the pain signals from the pancreas. 90005 90006 Severe episodes 90007 90002 If the inflammation of your pancreas suddenly gets worse, you may need a short stay in hospital for treatment.90005 90002 This might involve having fluids delivered directly into a vein and oxygen through tubes into your nose. 90005 90002 Read more about treating acute pancreatitis. 90005 90006 Surgery 90007 90002 Surgery can be used to treat severe pain in people with chronic pancreatitis. 90005 90008 Endoscopic surgery 90009 90002 Patients with gallstones in the opening of their pancreas (the pancreatic duct) may benefit from endoscopic surgery and a treatment called lithotripsy.90005 90002 Lithotripsy involves using shock waves to break the stones into smaller pieces. An endoscope is then used to access the pancreatic duct so the pieces can be removed. 90005 90002 This treatment may improve pain to some extent, but the benefit may not be permanent. 90005 90008 Pancreas resection 90009 90002 In cases where specific parts of the pancreas are inflamed and causing severe pain, they can be surgically removed. This is called a pancreas resection and may also be offered if endoscopic treatment does not work.90005 90002 The exact technique used for pancreas resection depends on which parts need to be removed. 90005 90002 Speak with your surgical team about the benefits and risks of the procedure before deciding to go ahead with it. 90005 90008 Total pancreatectomy 90009 90002 In the most serious cases of chronic pancreatitis, where the pancreas has been extensively damaged, it may be necessary to remove the entire pancreas (total pancreatectomy). 90005 90002 This can be very effective in treating pain, but you wont be able to produce the insulin that’s needed by your body any more.To overcome this problem, a technique called autologous pancreatic islet cell transplantation (APICT) is sometimes used. 90005 90002 During APICT, the islet cells responsible for producing insulin are removed from your pancreas before your pancreas is surgically removed. The islet cells are then mixed with a special solution and injected into your liver. 90005 90002 If APICT is successful, the islet cells remain in your liver and begin to produce insulin. 90005 90002 In the short term, APICT appears to be effective, but you may need additional insulin treatment in the long term.90005 90006 Other tests and checks 90007 90002 If you’ve been diagnosed with chronic pancreatitis, you should be offered: 90005 90018 90019 annual checks (every 6 months in under-16s) to make sure your diet is giving you the nutrients you need 90020 90019 a bone density assessment every 2 years — problems with digesting foods may affect your bone health 90020 90019 a blood test for diabetes every 6 months 90020 90019 an annual check for pancreatic cancer if the cause of chronic pancreatitis is hereditary 90020 90025 90002 Page last reviewed: 31 October 2018 90141 Next review due: 31 October 2021 90005 .90000 Chronic pancreatitis: Treatments, symptoms, and causes 90001 90002 Chronic pancreatitis is a long-term progressive inflammatory disease of the pancreas that leads to permanent breakdown of the structure and function of the pancreas. 90003 90002 The pancreas is a gland organ that is located in the abdomen, behind the stomach and below the ribcage. It specializes in producing important enzymes and hormones that help break down and digest foods. It also makes insulin to moderate the levels of sugar in the blood.90003 90002 The most common cause is long-term alcohol abuse — it is thought to account for between 70 and 80 percent of all cases. 90003 90002 Chronic pancreatitis results in over 122,000 visits to a doctor and 56,000 hospitalizations annually in the United States. 90003 90002 Significantly more men than women are affected. 90003 Share on PinterestThe pancreas produces important enzymes and hormones that help break down foods. 90002 The following treatments are commonly recommended for chronic pancreatitis.90003 90002 90015 Lifestyle changes 90016 90003 90002 People with chronic pancreatitis will need to undergo some lifestyle changes. These will include: 90003 90020 90021 90015 Stopping alcohol consumption: 90016 Giving up drinking will help prevent further damage to the pancreas. It will also contribute significantly towards relieving the pain. Some people may need professional help to quit alcohol. 90024 90021 90015 Stopping tobacco use: 90016 Smoking is not a cause of pancreatitis, but it can accelerate the progression of the disease.90024 90029 90002 90015 Pain management 90016 90003 90002 Treatment should not only focus on helping ease the pain symptoms, but also depression which is a common consequence of long-term pain. 90003 90002 Doctors will usually use a step-by-step approach, in which mild painkillers are prescribed, gradually becoming stronger until pain becomes manageable. 90003 90002 90015 Insulin 90016 90003 90002 The pancreas may stop producing insulin if the damage is extensive. The individual is likely to have developed diabetes type 1.90003 90002 Regular insulin treatment will become part of the treatment for the rest of the person’s life. Diabetes type 1 caused by chronic pancreatitis involves injections, not tablets, because most likely the digestive system will not be able to break them down. 90003 90046 90015 Surgery 90016 90049 90002 Severe chronic pain sometimes does not respond to painkilling medications. The ducts in the pancreas may have become blocked, causing an accumulation of digestive juices which puts pressure on them, causing intense pain.Another cause of chronic and intense pain could be inflammation of the head of the pancreas. 90003 90002 Several forms of surgery may be recommended to treat more severe cases. 90003 90002 90015 Endoscopic surgery 90016 90003 90002 A narrow, hollow, flexible tube called an endoscope is inserted into the digestive system, guided by ultrasound. A device with a tiny, deflated balloon at the end is threaded through the endoscope. When it reaches the duct, the balloon is inflated, thus widening the duct.A stent is placed to stop the duct from narrowing back. 90003 90002 90015 Pancreas resection 90016 90003 90002 The head of the pancreas is surgically removed. This not only relieves the pain caused by inflammation irritating the nerve endings, but it also reduces pressure on the ducts. Three main techniques are used for pancreas resection: 90003 90020 90021 90068 The Beger procedure: 90069 This involves resection of the inflamed pancreatic head with careful sparing of the duodenum, the rest of the pancreas is reconnected to the intestines.90024 90021 90068 The Frey procedure: 90069 This is used when the doctor believes pain is being caused by both inflammation of the head of the pancreas as well as the blocked ducts. The Frey procedure adds a longitudinal duct decompression to the pancreatic head resection — the head of the pancreas is surgically removed, and the ducts are decompressed by connecting them directly to the intestines. 90024 90021 90068 Pylorus-sparing pancreaticoduodenectomy (PPPD): 90069 The gallbladder, ducts, and the head of the pancreas are all surgically removed.This is only done in very severe cases of intense chronic pain where the head of the pancreas is inflamed, and the ducts are also blocked. This is the most effective procedure for reducing pain and conserving pancreas function. However, it has the highest risk of infection and internal bleeding. 90024 90029 90002 90015 Total pancreatectomy 90016 90003 90002 This involves the surgical removal of the whole pancreas. It is very effective in dealing with the pain. However, a person who has had a total pancreatectomy will be dependent on treatment for some of the vital functions of the pancreas, such as the release of insulin.90003 90002 90015 Autologous pancreatic islet cell transplantation (APICT) 90016 90003 90002 During the total pancreatectomy procedure, a suspension of isolated islet cells is created from the surgically removed pancreas and injected into the portal vein of the liver. The islets cells will function as a free graft in the liver and will produce insulin. 90003 90002 Taking dietary measures to reduce the effects of pancreatitis are vital. 90003 90002 The pancreas is involved in digestion, but pancreatitis can impair this function.This means that people with the disease will have difficulty digesting many foods. 90003 90002 Rather than three large meals a day, people with pancreatitis will be advised instead to consume six small meals. It is also better to follow a low-fat diet. 90003 90002 Managing the diet during pancreatitis aims to achieve four outcomes: 90003 90020 90021 reducing the risk of malnutrition and shortages of certain nutrients 90024 90021 avoiding high or low blood sugar 90024 90021 managing or preventing diabetes, kidney disease, and other complications 90024 90021 decreasing the likelihood of an acute flare-up of pancreatitis 90024 90029 90002 A diet plan will either be drawn up by the doctor, or the patient may be referred to a qualified dietitian.The plan is based on the current levels of nutrients in the blood shown in diagnostic testing. 90003 90002 Meal plans will generally involve food sources that are high in protein and have dense nutritional content. These are likely to include whole grains, vegetables, fruits, low-fat dairy products, and lean protein sources, such as boneless chicken and fish. 90003 90002 Fatty, oily, or greasy foods should be avoided, as these can trigger the pancreas to release more enzymes than usual. As a primary cause of chronic pancreatitis, alcohol is also best avoided while on a pancreatitis-friendly diet.90003 90002 Depending on the extent of the damage, patients may also have to take artificial versions of some enzymes to aid digestion. These will ease bloating, make their feces less greasy and foul-smelling, and help any abdominal cramps. 90003 Share on PinterestA person with chronic pancreatitis may experience abdominal pain that travels along the back. 90002 Common signs and symptoms of chronic pancreatitis include: 90003 90020 90021 severe upper abdominal pain that can sometimes travel along the back and is more intense following a meal 90024 90021 nausea and vomiting, more commonly experienced during episodes of pain 90024 90029 90002 As the disease progresses the episodes of pain become more frequent and severe.Some patients eventually suffer constant abdominal pain. 90003 90002 As chronic pancreatitis progresses, and the ability of the pancreas to produce digestive juices deteriorates, the following symptoms may appear: 90003 90020 90021 smelly and greasy stools 90024 90021 bloating 90024 90021 abdominal cramps 90024 90021 flatulence 90024 90029 90002 Eventually, the pancreas may not be able to produce insulin at all, leading to type 1 diabetes, which can produce the following symptoms: 90003 90020 90021 thirst 90024 90021 frequent urination 90024 90021 intense hunger 90024 90021 weight loss 90024 90021 tiredness 90024 90021 blurred vision 90024 90029 90002 Chronic pancreatitis is usually a complication of recurrent episodes of acute pancreatitis.These can lead to permanent damage in the pancreas. 90003 90002 Acute pancreatitis is caused when trypsin becomes activated within the pancreas. Trypsin is an enzyme that is produced in the pancreas and released into the intestines, where it breaks down proteins as part of the digestive system. 90003 90002 Trypsin is inactive until it has reached the intestines. If trypsin becomes activated inside the pancreas, it will start to digest the pancreas itself, leading to irritation and inflammation of the pancreas.This becomes acute pancreatitis. 90003 90046 Alcohol misuse 90049 90002 Alcohol can cause a process which triggers the activation of trypsin inside the pancreas, as can gallstones. 90003 90002 People who misuse alcohol and develop acute pancreatitis tend to have repeated episodes, and eventually develop chronic pancreatitis. 90003 90002 The repeated bouts of acute pancreatitis eventually take their toll on the pancreas, causing permanent damage, which then becomes chronic pancreatitis. 90003 90002 This is also known as alcoholic chronic pancreatitis.90003 90046 Idiopathic chronic pancreatitis 90049 90002 When a disease is idiopathic, it has no known cause or reason. Idiopathic chronic pancreatitis accounts for most of the remaining cases. 90003 90002 Most cases of idiopathic chronic pancreatitis develop in people aged 10 to 20 years and those aged over 50 years. 90003 90002 Nobody is certain why other age groups are rarely affected. The SPINK-1 and The CFTR genes, types of mutated genes, exist in about 50 percent of patients with idiopathic chronic pancreatitis.These genetic mutations may undermine the functions of the pancreas. 90003 90002 Other much rarer causes include: 90003 90020 90021 autoimmune chronic pancreatitis, in which the person’s own immune system attacks the pancreas 90024 90021 heredity pancreatitis, where patients have a genetic condition and are born with a faulty pancreas 90024 90021 cystic fibrosis, another genetic condition that damages organs including the pancreas 90024 90029 90002 There are no reliable tests to diagnose chronic pancreatitis.A doctor will suspect the disease because of the patient’s symptoms, history of repeated acute pancreatitis flare-ups, or alcohol abuse. 90003 90002 Blood tests may be useful in checking the blood glucose levels, which may be elevated. 90003 90002 Blood tests for elevated levels of amylase and lipase are not reliable at this stage. Amylase and lipase blood levels rise during the first couple of days of pancreatitis, and then settle back to normal after five to seven days. A patient with chronic pancreatitis would have had the disease for much longer.90003 90002 Doctors need to have a good look at the pancreas in order to diagnose the disease properly. This will most likely involve: 90003 90020 90021 90068 An ultrasound scan: 90069 High frequency sound waves create an image on a monitor of the pancreas and its surroundings. 90024 90021 90068 A CT scan: 90069 X-rays are used to take many pictures of the same area from several angles, which are then placed together to produce a 3-D image. The scan will reveal changes of chronic pancreatitis.90024 90021 90068 Magnetic resonance cholangiopancreatography (MRCP) scan: 90069 This scan shows the bile and pancreatic ducts more clearly than a CT scan. 90024 90021 90068 An endoscopic retrograde cholangio-pancreatography (ERCP) scan: 90069 An endoscope is inserted into the digestive system. The doctor uses ultrasound to guide the endoscope through. 90024 90029 90002 Patients with chronic pancreatitis have an elevated risk of developing pancreatic cancer. If symptoms worsen, especially the narrowing of the pancreatic duct, doctors may suspect cancer.If so, they will order a CT scan, MRI scan, or endoscopic study. 90003 Share on PinterestConstant or recurring pain may cause anxiety, irritability, stress, and depression. 90002 There are several ways in which chronic pancreatitis can develop and become more harmful to a person’s wellbeing. 90003 90002 90068 Stress, anxiety, and depression 90069 90003 90002 The disease may have an effect on the patient’s psychological and emotional well being. Constant or recurring pain, which is often severe, may cause distress, anxiety, irritability, stress, and depression.90003 90002 It is important for patients to tell their doctors if they are emotionally or psychologically affected. If there is a support group in your area, being able to talk to people who share the same condition may help you feel less isolated and more able to cope. 90003 90002 90068 Pseudocyst 90069 90003 90002 This is a collection of tissue, fluid, debris, pancreatic enzymes, and blood in the abdomen, caused by leakage of digestive fluids escaping from a faulty pancreatic duct. 90003 90002 Pseudocysts do not usually cause any health problems.However, sometimes they can become infected, cause blockage to part of the intestine, or rupture and cause internal bleeding. If this happens, the cyst will have to be surgically drained. 90003 90002 90068 Pancreatic cancer 90069 90003 90002 Even though pancreatic cancer is more common among patients with chronic pancreatitis, the risk is only 1 in 500. 90003 90002 Patients with acute pancreatitis significantly reduce their risk of developing chronic pancreatitis if they give up drinking alcohol.This is especially the case for patients who drink heavily and regularly. 90003.