Интерстициальный цистит — причины, симптомы, диагностика и лечение
Интерстициальный цистит — это хроническое прогрессирующее воспаление мочевого пузыря неинфекционного происхождения. Проявляется тазовой болью, поллакиурией, никтурией, императивными позывами к мочеиспусканию, диспареунией. Диагностируется при помощи цистометрии, цистоскопии с гидробужированием, калиевого теста с учетом результатов общего анализа мочи. Для лечения используют антигистаминные средства, трициклические антидепрессанты, синтетические мукополисахариды, интравезикальные инстилляции цитопротекторов, анестетиков, кортикостероидов, инъекции ботулотоксина, цистоскопическое бужирование, реконструктивную пластику.
Общие сведения
Термин «интерстициальный цистит» впервые был предложен американским гинекологом А. Скином в 1887 году для описания воспаления, распространяющегося за пределы эпителиального слоя. В 1915 году американский акушер-гинеколог Гай Гуннер выявил характерное язвенное поражение слизистой, впоследствии названное его именем и признанное патогномоничным симптомом заболевания.
Диагностические критерии интерстициальных форм цистита разработаны в 1988 году. В настоящее время расстройство также называют синдромом болезненного или гиперчувствительного мочевого пузыря (СБМП, СГМП). Распространенность патологии в популяции, по разным данным, составляет от 2,7 до 8%. До 90% случаев синдрома болезненного мочевого пузыря выявлено у женщин. Средний возраст заболевших составляет 45 лет. Расстройству чаще подвержены представители белой расы.
Интерстициальный цистит
Причины
Несмотря на проведение многочисленных исследований, этиология заболевания окончательно не установлена. Специалистами в сфере современной урологии выявлен ряд факторов, повышающих риск возникновения интерстициального воспаления мочепузырной стенки, а также предложено несколько теорий его происхождения. Предположительными причинами патологии могут быть:
- Дефект гликозаминогликанового слоя. У больных с интерстициальной формой цистита зачастую выявляются нарушения структуры барьерных гликозаминогликанов, которые обеспечивают защиту уровезикальной слизистой. Нарушение целостности уротелиальной слизи сопряжено с воздействием агрессивных факторов мочи на интрамуральные нервные рецепторы. Определенную роль может играть повышенная секреция антипролиферативного фактора, вызывающего дисфункцию эпителия.
- Аутоиммунная реакция. Частая ассоциация интерстициального варианта воспаления органа с аутоиммунными заболеваниями (ревматоидным артритом, системной красной волчанкой, тиреоидитом Хашимото) стала основой для разработки соответствующей теории. Кроме того, в крови пациентов выявляются аутоантитела, роль и происхождение которых пока неясны. Косвенным подтверждением аутоиммунного генеза цистита служит увеличение количества тучных клеток в мочевом пузыре.
- Бактериальный агент. Хотя возбудитель болезни не обнаружен, нельзя исключить роль инфекционного фактора. В ходе бактериологических исследований в биоматериалах больных выявлялась условно-патогенные флора, образующая пленки на уротелии. Наиболее часто определяются коринебактерии Lipophiloflavium jikeium, которые продуцируют экзотоксины и фермент нейраминидазу, способную активно разрушать уротелиальную слизь за счет отщепления сиаловых кислот.
Среди вероятных причин цистита также называют нейропатию, лимфатический застой, нарушение обмена оксидов азота, повреждающее воздействие мочи, психологические расстройства, приводящие к снижению порога болевой чувствительности. Основными факторами риска являются акушерские и гинекологические операции, абдоминальные полостные вмешательства, наличие фибромиалгии, вульводинии, аноректальной дискинезии, спастического колита, синдрома раздраженной толстой кишки, бронхиальной астмы, лекарственной аллергии, ревматоидного артрита, синдрома Шегрена, других аутоиммунных болезней.
Патогенез
Ключевым звеном в развитии интерстициального цистита считается облегчение доступа калия и других активных компонентов мочи в подслизистый и мышечный слои уровезикальной стенки. При возможной дисфункции уротелия, врожденной недостаточности компонентов гликозаминогликанового барьера, его повреждении патогенными факторами микроорганизмов, токсичными веществами, аутоантителами, иммунными комплексами моча напрямую контактирует с непокрытыми интерстициальными и мышечными клетками, что приводит к их повреждению, разрушению, началу воспалительной реакции.
Дегрануляция тучных клеток и выделение гистамина вызывает гиперергический ответ с локальным отеком, нарушением микроциркуляции, ишемией мочепузырных оболочек. Одновременно медиаторы воспаления оказывают раздражающее действие на окончания чувствительных нервных волокон. Усиленная афферентация в спинной и головной мозг сопровождается возникновением боли, стимуляцией сокращения гладкомышечных волокон, учащением мочеиспускания. При значительной деструкции тканей на фоне растяжения уровезикальной стенки возможен разрыв слизистой, подслизистого слоя. Исходом воспалительной реакции в условиях недостаточного кровоснабжения становится усиление фиброгенеза и склеротические процессы.
Классификация
- Интерстициальный язвенный цистит. Классический вариант воспаления, при котором в области верхушки мочевого пузыря формируется гуннеровская язва — специфическое повреждение эпителиального и подслизистого слоя в виде глубокого разрыва вследствие растяжения органа и деструкции тканей. Отличается более тяжелым течением, диагностируется у 10-20% пациентов. При наличии язвенного дефекта диагноз интерстициального мочепузырного воспаления является несомненным.
- Интерстициальный неязвенный цистит. Наиболее распространенная и трудно диагностируемая форма расстройства с менее выраженной клинической симптоматикой. Изменения слизистой минимальны, воспалительный процесс локализован преимущественно в глубоких слоях мочепузырной стенки. Диагноз неязвенного цистита обычно устанавливают методом исключения, большинство пациентов сначала длительно и безрезультатно лечатся по поводу других заболеваний.
Симптомы интерстициального цистита
Болезнь продолжительное время протекает бессимптомно, клиническая симптоматика нарастает постепенно по мере усугубления морфологических изменений органа. Расстройство обычно проявляется болью в надлонной области, крестце, промежности, наружном отверстии уретрального канала, влагалище. Болезненные ощущения усиливаются при наполнении мочевого пузыря, прекращаются или заметно ослабляются после мочеиспускания. Возможна иррадиация боли по внутренней поверхности бедра. До 98-99% пациентов предъявляют жалобы на частые позывы к мочеиспусканию, дизурию, преобладание ночного диуреза.
При развитии необратимых изменений в интерстициальном слое органа наблюдается учащение мочеиспускания до 50-60 и больше раз в сутки, больных беспокоят императивные позывы, появление крови в моче. Болезнь характеризуется хроническим циклически-прогрессирующим течением с периодами ремиссий и обострений. У женщин симптоматика цистита усиливается в период овуляции, перед менструацией. Ухудшение состояния может наблюдаться на фоне физических и психических стрессов, после курения, употребления алкогольных напитков, острых специй, калийсодержащих продуктов (шоколада, кофе, томатов, цитрусовых).
Осложнения
Диагностика
Как правило, диагноз интерстициального цистита устанавливается путем исключения заболеваний со сходными клиническими проявлениями. Специалистами разработан ряд клинических и инструментальных критериев, облегчающих диагностический поиск. Вероятность диагностирования интерстициального воспаления мочепузырных оболочек повышается у пациентов старше 18 лет без другой урологической, гинекологической, андрологической патологии, предъявляющих в течение полугода или дольше жалобы на характерную тазовую боль, мочеиспускания от 5 либо более раз в течение часа, никтурию больше 2 раз за ночь.
Важным диагностическим критерием считается неэффективность ранее проводимого лечения уроантисептиками, антибиотиками, спазмолитиками, антихолинергическими препаратами. Рекомендованными методами обследования являются:
- Цистометрия. По данным цистометрии, емкость заполненного мочевого пузыря составляет менее 350 мл. Для интерстициального варианта воспалительного процесса характерно возникновение императивных позывов к мочеиспусканию после ретроградного введения до 150 мл жидкости или до 100 мл газа. Отсутствуют непроизвольные сокращения детрузора.
- Цистоскопия с гидробужированием
- Калиевый тест. Метод предполагает поочередное введение в полость мочевого пузыря стерильной воды и раствора хлористого калия. О возможном интерстициальном воспалении свидетельствует возникновение более интенсивных болевых ощущений при инсталляции хлорида калия. Тест применяют ограниченно из-за низкой специфичности.
Для исключения других патологических состояний со сходной клинической картиной дополнительно могут назначаться УЗИ, КТ, МРТ органов малого таза, посев на флору секрета простаты, мазка из уретры и влагалища, ПЦР-диагностика урогенитальных инфекций, обзорная и экскреторная урография, цистография, урофлоуметрия. Дифференциальная диагностика проводится с инфекционными заболеваниями мочевых путей (неспецифическими уретритами, циститами, уретеритами), воспалительными процессами в органах малого таза (кольпитом, эндоцервицитом, эндометритом, аднекситом, спаечной болезнью), дивертикулитом; у мужчин – с простатодинией, хроническим простатитом, везикулитом.
В соответствии с рекомендациями профильных международных организаций в обязательном порядке исключаются мочекаменная болезнь с наличием камней в дистальном отделе мочеточника или мочевом пузыре, активный генитальный герпес, рак мочеиспускательного канала, шейки и тела матки, дивертикулы уретры, туберкулезный, пострадиационный и химический циститы, неоплазии мочевого пузыря, скинеит, лейкоплакия, малакоплакия, гиперактивный мочевой пузырь. При наличии показаний урологом назначаются консультации гинеколога, андролога, нефролога, инфекциониста, венеролога, фтизиатра, онколога.
Лечение интерстициального цистита
С учетом неясности этиопатогенеза терапия заболевания преимущественно эмпирическая. Экспертами международных урологических ассоциаций разработан трехэтапный алгоритм ведения пациентов с интерстициальным уровезикальным воспалением. Длительность каждого этапа определяется особенностями течения цистита у конкретного больного и эффективностью проводимых мероприятий.
На I этапе используют немедикаментозные методы и пероральную фармакотерапию. Пациентам с впервые диагностированным циститом интерстициального типа рекомендована коррекция диеты и образа жизни: отказ от курения, уменьшение количества потребляемых специй, соли, алкоголя, газированных напитков, кофе, увеличение суточного потребления жидкости до 1,5-2 л. Показаны тренировки мочевого пузыря, массаж, акупунктура, электростимуляция детрузора. Медикаментозная терапия включает:
- Антигистаминные препараты
- Трициклические антидепрессанты. Несмотря на незначительное увеличение емкости мочевого пузыря, пациенты ощущают субъективное улучшение уже в первую неделю после начала приема препаратов. В рекомендуемой дозировке антидепрессанты оказывают выраженный анальгезирующий эффект, который сохраняется даже после их отмены.
- Синтетические мукополисахариды. Благодаря восстановлению дефектов гликозаминогликанового слоя уменьшается контакт мочи с клетками глубоких слоев мочепузырной стенки. В результате ослабляется боль, становятся более редкими мочеиспускания, снижается их императивность. Мукополисахаридные средства практически не влияют на никтурию.
На II этапе проводится недеструктивная внутрипузырная фармакотерапия. Для уровезикальной инстилляции используются цитопротекторы, восстанавливающие защитный слой гликозаминогликанов, диметилсульфоксид (в качестве монотерапии или с последующим назначением гепарина), анестетики в комбинации с глюкокортикоидами, уменьшающие воспаление и расслабляющие мышечную оболочку. Внутридетрузорное введение ботулотоксина позволяет расслабить мышечные волокна, уменьшить боль и частоту мочеиспусканий, более чем в 2 раза увеличить цистометрическую емкость мочевого пузыря. На этом этапе осуществляется эндовезикальный ионофорез лекарственных средств.
Методы III этапа рекомендованы при отсутствии эффекта от недеструктивных способов лечения. Цистоскопическое гидробужирование мочевого пузыря приводит к ишемическому некрозу интравезикальных сенсорных рецепторов и восстанавливает микроваскуляризацию органа. При выявлении гуннеровских язв дополнительно выполняется трансуретральная резекция, электрокоагуляция, лазеротерапия поврежденной слизистой. Пациентам с выраженным склерозом стенки, значительной потерей емкости органа, мучительными тазовыми болями и тяжелой дизурией рекомендованы реконструктивно-пластические вмешательства (аугментационная цистопластика, кишечная пластика мочевого пузыря).
Прогноз и профилактика
Прогноз относительно благоприятный. В результате проведения комплексного медикаментозного и немедикаментозного (диета, физиотерапия) лечения у большинства пациентов наблюдается регресс симптоматики, но полное выздоровление наступает редко. Эффективность пероральной терапии достигает 27-30%, внутрипузырных методик — от 25 до 73%. Меры первичной профилактики интерстициального цистита не разработаны в связи с неясностью этиопатогенеза.
Для предупреждения обострений необходимо своевременно выявлять и лечить воспалительные заболевания мочеполовой системы, избегать факторов риска (эмоциональных стрессов, тяжелой физической работы, употребления продуктов, богатых калием, курения, больших доз алкоголя), контролировать сезонную аллергию.
www.krasotaimedicina.ru
пероральная терапия и ее результаты.
Интерстициальный цистит: консервативное лечение. Часть 1.Предыдущая статья
Диагноз интерстициальный цистит (Синдром Болезненного Мочевого пузыря) может быть поставлен на основании таких симптомов, как хроническая тазовая боль, чувство давления или дискомфорта, связанных с наполнением мочевого пузыря и сопровождаемых поллакиурией и/или императивными позывами к мочеиспусканию. Дальнейшая диагностика основана на цистоскопии с гидробужированием и результатах морфологического исследования.
Консервативная терапия интерстициального цистита направлена прежде всего на так называемую не-язвенную форму интерстициального цистита, которая характеризуется отсутствием Гуннеровских поражений при цистоскопии, наличием гломеруляций при цистоскопии с гидробужированием и характерными морфологическими изменениями (повышенное количество макрофагов, грануляционная ткань, воспалительный инфильтрат).
I. Пероральная терапия
Анальгетики
Поскольку боль является основным симптомом интерстициального цистита, снижение интенсивности болевого синдрома является первоочередной задачей терапии. С этой целью, пациенты активно применяют нестероидные противовоспалительные средства. К сожалению, в связи с участием висцерального и нейропатического компонента в патогенезе болевого синдрома при интерстициальном цистите, НПВС обычно неэффективны.
Наркотические анальгетики более эффективны и могут применяться для кратковременного обезболивания при усилении болевого синдрома. Поскольку интерстициальный цистит – хроническое заболевание, в тяжелых случаях возможен длительный прием наркотических анальгетиков, но с особой осторожностью (1).
Глюкокортикоиды
Публикации, посвященные результатам применения глюкокортикоидов при интерстициальном цистите, весьма противоречивы и демонстрируют как многообещающие (2), так и разочаровывающие результаты (3). Soucy предложил использовать преднизолон при язвенной форме интерстициального цистита, рефрактерной к другим видам терапии (4). Следует отметить, что серьезные побочные эффекты глюкокортикоидов затрудняют их длительное применение.
Антигистаминные препараты
Известно, что макрофаги играют важную роль в патогенезе интерстициального цистита. Поскольку при их дегрануляции выделяется множество биологически активных веществ, в том числе гистамин, применение блокаторов гистаминовых рецепторов выглядит вполне логичным. Существуют исследования, посвященные результатам применения блокаторов Н1 (5) и Н2 (6) рецепторов, с достаточно противоречивыми результатами.
Гидроксизин
Гидроксизин («Атаракс») является блокатором Н1-рецепторов с интересными дополнительными свойствами: он блокирует нейрональную активацию макрофагов за счет ингибирования синтеза серотонина макрофагами таламуса. Из побочных эффектов следует отметить сонливость и общую слабость, которые впрочем в большинстве случаев исчезают в ходе лечения(7). Согласно данным Theoharides, 90% пациентов сообщали об улучшении самочувствия.
Интересным является тот факт, что пациенты с интерстициальным циститом и сопутствующим синдромом раздраженного кишечника, мигренью — также демонстрировали снижение симптомов этих заболеваний (5). В отличие от впечатляющих результатов пилотных исследований (5,8), проспективное рандомизированное плацебо-контролируемое исследование не показало статистически достоверной разницы между гидроксизином и плацебо (9). Все же, комбинация гидроксизина и перорального приема пентозан-полисульфата оказалась эффективной в 40% случаев, против 13% у плацебо.
Амитриптилин
Трициклический антидепрессант амитриптилин уменьшает выраженность болевого синдрома, поллакиурии и ургентности при интерстициальном цистите. Возможным механизмом действия амитритилина является блокада м-холинорецепторов мочевого пузыря, ингибирование обратного захвата серотонина и норадреналина, блокада Н1-рецепторов. Кроме того, амитриптилин является анксиолитиком (10).
Результаты нескольких исследований продемонстрировали эффективность перорального применения амитриптилина при интерстициальном цистите (11 – 13). В одном из проспективных исследований 4-х месячный прием амитриптилина привел к статистически достоверному снижению болевого синдрома и ургентности, при этом функциональная емкость мочевого пузыря и поллакиурия изменились, но незначительно (14).
В последующих исследованиях 64% пациентов продемонстрировали положительный результат на фоне 20-месячного приема амитриптилина. 46% участников исследования сообщили о хорошем или отличном эффекте от приема амитриптилина (15,16). Амитриптилин продемонстрировал статистически значимое улучшение по сравнению с плацебо. Из побочных эффектов отмечались увеличение массы тела и сонливость.
Пентозан полисульфат
Считается, что пентозан полисульфат («Элмирон») способствует восстановлению дефектов защитного гликозаминогликанового слоя мочевого пузыря. Существенное улучшение симптомов интерстициального цистита (боль, поллакиурия, ургентность) было зафиксировано в результате курса пероральной гликозаминогликан-заместительной терапии пентозан полисульфатом. Не отмечено улучшения ноктурии. Терапия пентозан полисульфатом продемонстрировала более высокую эффективность у пациентов с Гуннеровскими поражениями мочевого пузыря, по сравнению с неязвенной формой интерстициального цистита (19).
Стандартная терапевтическая доза 150-200 мг дважды в день между приемами пищи продемонстрировала недостаточную абсорбцию в ЖКТ и следовательно, низкую биодоступность препарата. В одном из исследований сравнивались дозы в 300, 600 и 900 мг, которые продемонстрировали достаточную эффективность, которая впрочем не была дозозависимой. Эффективность пероральной гликозаминогликан-заместительной терапии пентозан полисульфатом больше зависела от продолжительности курса. Половина участников исследования продемонстрировала положительные результаты после 32-х недель терапии пентозан полисульфатом. Не было отмечено значительных побочных эффектов.
У пациентов с недостаточной эффективностью пероральной терапии интерстициального цистита пентозан полисульфатом была продемонстрирована эффективность подкожных инъекций гепарина по следующей схеме: стартовая дозировка – 5000 ЕД 2-3 раза в день на протяжении 12 дней, затем переход к поддерживающей дозе 5000 ЕД 1 раз в день на протяжении 6 месяцев (необходимый срок для восстановления уротелия) (21).
Хондроитинсульфат, гиалуронат натрия
Пока лишь незначительное количество исследований посвящено эффективности пероральной гликозаминогликан-заместительной терапии хондроитинсульфатом и гиалуронатом натрия (“IALuril” soft gels, «Уролайф»). Тем не менее, данные пилотных исследований указывают на снижение болевого синдрома и поллакиурии у пациентов с дефектами гликозаминогликанового слоя мочевого пузыря (интерстициальный и лучевой цистит). Дозировка составляла 200 – 400 мг хондроитинсульфата трижды в день на протяжении 3-6 месяцев. (36).
Антибиотики
Роль антибактериальных препаратов в терапии интерстициального цистита представляется весьма ограниченной, хотя некоторые исследования продемонстрировали уменьшение болевого синдрома и ургентности на фоне антибактериальной терапии (22).
Иммунодепрессанты
Согласно данным Oravisto, терапия азатиоприном приводит к снижению болевого синдрома и поллакиурии у пациентов с интерстициальным циститом (23). Пилотные исследования эффективности циклоспорина А (24) и метотрексата (25), продемонстрировали хороший анальгетический эффект при незначительном влиянии на поллакиурию и ургентность.
Относительно недавние исследования эффективности циклоспорина А показали многообещающие результаты с значительным снижением частоты мочеиспускания, увеличением функционального объема мочевого пузыря и объема выделенной мочи после 1 года терапии. При продолжении терапии достигнутый эффект сохранялся в течение 5 лет наблюдения, причем большинство пациентов сообщали об отсутствии боли в области мочевого пузыря. Однако, при прекращении терапии, через несколько месяцев наблюдался рецидив симптомов интерстициального цистита (26, 27).
В дальнейших исследованиях (27) было показано, что 6-месячный курс циклоспорина А является более эффективным по сравнению с таким же курсом пентозан полисульфата в отношении всех симптомов интерстициального цистита (75% участников получавших циклоспорин, отметили положительную динамику по сравнению с 19% в группе пентозан полисульфата).
Однако, значительные побочные эффекты в группе циклоспорина (боль в деснах, мышцах, животе, приливы, судороги и пр.) привели к прекращению участия в исследовании части пациентов. Тщательное наблюдение за пациентом с регулярным измерением АД и оценкой уровня креатинина в крови является необходимым при терапии иммунодепрессантами. Суточная доза циклоспорина А составляет 3-3,5 мг/кг массы тела, два раза в сутки.
Габапентин
Габапентин является препаратом для лечения эпилепсии, однако получил также широкое распространение в качестве средства для терапии нейропатической боли. Применение габапентина может снижать дозировку других анальгетиков, в том числе наркотических. В одном из исследований два пациента с интерстициальным циститом отметили увеличение функциональной емкости мочевого пузыря и адекватное обезболивание после добавления в их курс лечения габапентина (29).
В другом исследовании из 21 пациента с синдромом хронической тазовой боли, 10 отметили улучшение после 6-месячного приема габапентина (30). В исследовании принимали участие 8 пациентов с интерстициальным циститом, 5 из них сообщили о положительном эффекте габапентина. Рекомендованная стартовая доза габапентина – 300 мг 3 раза в день, в дальнейшем происходит титрация суточной дозы до 1800 мг.
Прегабалин
Прегабалин («Лирика») является одним из двух препаратов, разрешенных FDA для терапии нейропатической боли (31) и применяется для лечения диабетической и постгерпетической нейропатии. Исследований, посвященных эффективности прегабалина при интерстициальном цистите не существует, за исключением описания клинического случая, описанного индийским урологом Lakshmi.
Пациентка 52 лет получала по 75 мг прегабалина дважды в день вместе с 10 мг амитриптилина, отмечая незначительное улучшение. Стартовая доза прегабалина обычно 75 мг два раза в день, с постепенным повышением до 300 мг два раза в день.
Кверцетин
Кверцетин является биофлавоноидом, который возможно эффективен при СХТБ у мужчин (33). Theoharides с соавторами провели исследование эффективности препарата CystoProtek (34), содержащего кверцитин, хондроитинсульфат, гиалуронат натрия. Состояние пациентов значительно улучшилось после 6-месячного курса терапии. К сожалению, отсутствуют данные сравнительных исследований.
Танезумаб
Танезумаб представляет собой человеческие моноклональные антитела к фактору роста нервов. Повышенная продукция Фактора Роста Нервов макрофагами является одной из причин увеличения числа ванилоидных и пуриновых рецепторов в уротелии и приводит к появлению таких симптомов, как боль, ургентность и поллакиурия. На фоне применения танезумаба через 6 недель наблюдается регрессия этих симптомов (35).
II. Инстилляции в мочевой пузырь
Преимуществом внутрипузырного введения препаратов является создание высокой концентрации действующего вещества в очаге поражения при минимуме побочных эффектов. Недостатками являются необходимость катетеризации, которая при интерстициальном цистите может быть болезненной и риск инфекционных осложнений.
Лидокаин
Существует несколько публикаций об успешной терапии интерстициального цистита при помощи инстилляций лидокаина в мочевой пузырь (37,38). Подщелачивание раствора лидокаина улучшает его фармакокинетику (39). Исследование C.L.Parsons показало, что инстилляция комбинации 1-2% лидокаина, гепарина и бикарбоната натрия приводит к немедленному купированию болевого синдрома а также ирритативной симптоматики у 94% пациентов (40). Согласно данным J.C.Nickel, инстилляции лидокаина и бикарбоната натрия в течение 5 дней приводят к улучшению состояния на период до 1 месяца (41).
Пентозан полисульфат
Пентозан полисульфат применяется также внутрипузырно, вследствие низкой биодоступности при пероральном приеме. После 3-х месяцев терапии внутрипузырными инстилляциями пентозан полисульфата, 40% пациентов сообщили о значительном улучшении, тогда как в группе, получавшей инстилляции плацебо (физиологический раствор), об улучшении сообщили только 20% (42). Емкость мочевого пузыря повысилась только в группе, получавшей пентозан полисульфат.
Через 18 месяцев терапии об улучшении сообщали 80% в группе пентозан полисульфата и 40% в контрольной группе. В другом сравнительном рандомизированном исследовании, женщины с интерстициальным циститом были разделены на две группы:
1) пентозан полисульфат перорально и его же внутрипузырные инстилляции;
2) пентозан полисульфат перорально и внутрипузырные инстилляции плацебо.
Курс инстилляций продолжался 6 недель, прием пентозан полисульфата per os продолжался до 12 недель. Обе группы продемонстрировали улучшение, однако в группе, получавшей комбинированную терапию, оно оказалось более значимым (43).
Гепарин
Инстилляции гепарина в мочевой пузырь были предложены для защиты уротелия от воздействия ионов калия а также для восстановления его защитного гликозаминогликанового слоя. Половина пациентов с интерстициальным циститом, получавших инстилляции гепарина в течение 3-х месяцев сообщила об улучшении самочувствия (44).
Kuo с соавторами опубликовали результаты своего исследования, по их данным 80% участников с позитивным KCl-тестом отмечали улучшение после 3-х месяцев инстилляций гепарина (45).
Baykal с соавторами исследовали эффективность инстилляций гепарина в сочетании с электростимуляцией тибиального нерва и отмечали уменьшение болевого синдрома, поллакиурии и увеличение емкости мочевого пузыря(46).
Гиалуроновая кислота (гиалуронат натрия)
Гиалуронат натрия является природным протеогликаном, восстанавливающим дефекты гликозаминогликанового слоя мочевого пузыря. О положительных результатах инстилляций гиалуроната натрия на 4-й неделе терапии сообщили 56% пациентов и 71% — на 7-й неделе (47). После 24-недели эффективность инстилляций гиалуроновой кислоты снижалась.
Nordling с соавторами (48) и Kallestrup с соавторами (49) опубликовали результаты 3-х летнего наблюдения за пациентами, которые получали инстилляции гиалуроната натрия в течение 3-х месяцев. Положительный долговременный эффект продемонстрировали 2/3 пациентов. Еще одно исследование (50) показало аналогичные результаты инстилляций гиалуроновой кислоты пациентам с положительным KCl-тестом.
Участники получали еженедельные инстилляции 40 мг гиалуроната натрия (50 мл 0,08% раствора) в течение 10 недель. Болевой синдром оценивался по визуальной аналоговой шкале. Также, в одном из исследований оценивались отдаленные результаты внутрипузырного применения гиалуроната натрия (51). 50% респондентов сообщили о полной ремиссии без дополнительной терапии а 41,7% — об улучшении после повторного курса лечения.
Хондроитинсульфат
Внутрипузырные инстилляции хондроитинсульфата (52) продемонстрировали эффективность в двух нерандомизированных пилотных исследованиях. Steinhoff (53) выполнял инстилляции хондроитинсульфата один раз в неделю на протяжении 4-х недель и далее один раз в месяц на протяжении 12 месяцев.
Результаты после 3-12 недель терапии были следующими:
— хороший эффект – 46,2%;
— положительный эффект – 15,4%;
— частичный эффект – 30,8%;
— отсутствие эффекта – 7,7%.
Во втором исследовании (54) пациенты были пролечены раствором хондроитинсульфата высокой концентрации (2%) – две инстилляции в неделю на протяжении 2-х недель и затем 0,2% раствором раз в неделю в течение 4-х недель, далее один раз в месяц в течение года.
Положительные результаты продемонстрировали 73,1% пациентов, время до достижения максимального эффекта составляло 4-6 месяцев. Поддерживающие инстилляции 2% раствором были более эффективны чем 0,2%. Результаты сравнительных рандомизированных плацебо контролируемых исследований показали, что эффективность инстилляций хондроитинсульфата (39,4%) выше по сравнению с плацебо (22,6%), хотя разница была статистически недостоверна (55,56).
Диметилсульфоксид
Эффективность инстилляций димексида при интерстициальном цистите была обнаружена эмпирически, однако сейчас является стандартным лечением. В плацебо-контролируемом исследовании пациенты получали инстилляции димексида раз в две недели – восемь инстилляций на курс. Терапия оказалась эффективна по субъективной оценке в 53% случаев по сравнению 18% в группе плацебо. Объективное улучшение продемонстрировали 93% по сравнению с 35% соответственно (57).
Несмотря на достаточное количество предлагаемых методов лечения, интерстициальный цистит все еще представляется практически неизлечимым заболеванием. Таким образом целью терапии является достижение более или менее длительной ремиссии, либо адекватный контроль над болевым синдромом и поллакиурией. С этой целью чаще всего применяются:
Пероральная терапия:
— Амитриптилин – начиная с 12,5 мг два раза в день и повышая, при необходимости дозировку вплоть до 100 мг/сутки;
— Атаракс – 25 мг 2-3раза в сутки;
— Пентозан полисульфат – не менее 900 мг/сутки в три приема с продолжительностью курса лечения не менее 6 месяцев;
— Хондроитинсульфат – не менее 900 мг/сутки в три приема, 6 месяцев
Внутрипузырная терапия:
— Лидокаин 1-2% раствор – инстилляции в мочевой пузырь 3 – 7 раз в неделю
— Глюкокортикоиды
— Димексид 5% — инстилляции в мочевой пузырь 2-3 раза в неделю, 8 инстилляций на курс лечения;
— Гиалуронат натрия 0,08% или 0,12% раствор – инстилляции в мочевой пузырь 1-2 раза в неделю, до 24 инстилляций на курс лечения;
-Гепарин – 10 000 ЕД внутрипузырно, 1-2 раза в неделю;
— Хондроитинсульфат 0,2%, 2% раствор — инстилляции в мочевой пузырь 1-2 раза в неделю, до 24 инстилляций на курс лечения.
Читать следующую статью Интерстициальный цистит: консервативное лечение. Часть 2.
urolife.info
Интерстициальный цистит – лечение и симптомы
Марина Поздеева о проявлениях, диагностике и фармакотерапии цистита
Хоть женщин и причисляют к слабому полу, организм у них сильный. Чего стоят тяготы вынашивания, рождения и вскармливания ребенка! Однако, к сожалению, особенности анатомии иногда обусловливают и приверженность женщин некоторым заболеваниям, в частности воспалительным процессам в мочевом пузыре, которые нередко приобретают хронический характер. О распространенной форме хронического интерстициального цистита — наша статья.
Эпидемиология: цифры и факты
Под интерстициальным циститом (ИЦ) подразумевают клинический синдром, который характеризуется частым дневным и ночным мочеиспусканием и тазовой болью.
Цифры свидетельствуют о том, что в 90 % случаев патология приходится на женскую долю [1]. Раньше это заболевание считалось достаточно редким: предполагалось, что оно развивается всего лишь с вероятностью не более 5,1:1000 [2]. Однако в последние годы были получены менее обнадеживающие данные. Так, эпидемиологические исследования показали, что у американских женщин ИЦ выявляют с вероятностью 60–70:100000 [1]. В то же время в Европе распространенность заболевания не превышает 18 случаев на 100000 [3]. Столь ощутимая разница в эпидемиологических показателях Старого и Нового Света может объясняться как различиями в диагностических подходах, так и существенными расхождениями в образе жизни, питании и т. д. В РФ, к сожалению, не существует статистики распространенности ИЦ, и отечественные специалисты опираются, как правило, на информацию западных коллег.
Следует отметить, что ни семейное положение, ни количество сексуальных партнеров, ни уровень образования на вероятность развития ИЦ влияния не оказывают [1]. Средний возраст начала заболевания составляет 40 лет, однако не исключены случаи развития патологии и у молодых пациентов, в том числе и детей.
Причины интерстициального цистита и факторы риска
Как это ни печально, но этиология ИЦ до сих пор остается до конца не изученной. Определенную патогенетическую роль в развитии заболевания может играть недостаточность гликозаминогликанов в эпителиальном слое мочевого пузыря, что приводит к повышенной проницаемости прилежащих подслизистых тканей для токсичных веществ, содержащихся в моче [4].
Возможно, имеет значение инфекционный аспект, однако точно идентифицировать возбудителя заболевания и даже определенно оценить его роль в патогенезе ИЦ пока не удалось. Некоторые специалисты считают, что патология может быть связана с инфицированием каким‑либо еще неоткрытым медленно растущим вирусом или чрезвычайно прихотливой бактерией.
По другим данным, с ИЦ ассоциированы дисфункция мышц таза или нарушения мочеиспускания, а также аутоиммунные заболевания.
Раньше ученые исключали возможность передачи склонности к ИЦ по наследству, однако в 2005 году были получены результаты исследования, оценивающего возникновение заболевания у монозиготных и дизиготных близнецов. Они свидетельствуют, что для хронического интерстициального цистита характерна, по крайней мере, частичная генетическая предрасположенность [5].
Известно, что ИЦ часто протекает на фоне некоторых хронических заболеваний, в том числе воспалительных заболеваний кишечника, системной красной волчанки, синдрома раздраженного кишечника, фибромиалгии и атопической аллергии [1]. К тому же нередко ИЦ ассоциирован с психическими расстройствами, в частности депрессией.
К факторам риска, предрасполагающим к возникновению ИЦ, относятся:
- Пол. Как уже было сказано, в 90 % цистит наблюдается у женщин. Важно отметить, что у мужчин симптомы этого заболевания чаще всего связаны с сопутствующим простатитом.
- Цвет кожи и волос. Светлокожие рыжеволосые женщины подвержены более высокому риску развития ИЦ.
- Возраст. В большинстве случаев диагноз впервые устанавливается пациентам от 30 лет и старше.
- Хронический болевой синдром, например, синдром раздраженной толстой кишки или фибромиалгии.
Как проявляется ИЦ?
Заболевание обычно начинается остро, когда пациент вдруг, в какой‑то определенный отрезок времени обнаруживает проблемы с мочеиспусканием. Нередко больные связывают начало симптомов ИЦ с инфекцией мочевыводящих путей.
Прежде всего, для патологии характерны частые и болезненные позывы к мочеиспусканию, которым сопутствует чувство давления, дискомфорта и боли в области таза, а также ощущение неполного опорожнения мочевого пузыря. Кроме того, появляются сексуальные расстройства, в том числе боль при половом акте, снижение либидо и частоты оргазма.
Хроническому циститу свойственны чередования периодов обострения и частичных или даже полных ремиссий, во время которых симптомы отсутствуют. Длительность острых периодов может значительно варьировать: от нескольких дней до месяцев или даже лет. В среднем через 8 месяцев после манифестации заболевания 50 % больных ждет спонтанная ремиссия различной протяженности [1]. У женщин симптомы интерстициального цистита иногда колеблются по степени выраженности в зависимости от фазы менструального цикла.
Диагностические мероприятия
В отличие от инфекционных заболеваний мочевого тракта, интерстициальный цистит нельзя диагностировать с помощью привычного анализа мочи или ее посева. Факт наличия ИЦ подтверждается на основании характерной клинической картины, но только после исключения других возможных болезней, в том числе мочеполовых инфекций, мочекаменной болезни, рака мочевого пузыря, патологий почек, рассеянного склероза, эндометриоза и других [6]. Ключевой шаг диагностики ИЦ — цистоскопия — эндоскопическая диагностика мочевого пузыря с помощью уретроцистоскопа. В ходе процедуры в полость мочевого пузыря может вводиться жидкость с целью оценки функционального состояния органа.
В некоторых случаях во время цистоскопии проводят биопсию мочевого пузыря, позволяющую исключить злокачественные процессы и другие редкие причины болевого синдрома.
Принципы лечения ИЦ
Терапия ИЦ имеет две главные задачи: купирование боли и уменьшение выраженности воспалительного процесса. К сожалению, достигнуть этих целей непросто. В большинстве случаев лечение интерстициального цистита у женщин и мужчин представляет серьезную проблему на пути восстановления нормального качества жизни пациентов. Не существует четко определенного, стандартного способа лечения, который бы позволил облегчить страдания большинства больных. Как правило, методика подбирается на основании индивидуального ответа пациента. При этом, учитывая вероятность спонтанной ремиссии, дорогостоящее или агрессивное лечение назначается с осторожностью [1].
Неотъемлемой частью терапии считается формирование у пациентов представления об, увы, хроническом течении заболевания, его прогнозе и сложностях с лечением. Важную роль в успешном контроле над ИЦ играет диетотерапия.
Диетотерапия
Некоторые исследования показали, что почти у 90 % пациентов обострение заболевания связано с приемом определенных продуктов. К перечню «опасных» продуктов относятся [1]:
- Кофе
- Алкоголь
- Глутамат натрия
- Томаты
- Уксус
- Цитрусовые
- Острая пища
- Шоколад
- Клюквенный сок
Многие специалисты рекомендуют или вовсе избегать потребления триггеров, или вносить их в рацион изредка. С целью отражения связи между введением в пищу различных продуктов и обострением симптомов ИЦ целесообразно вести дневник питания. Далее рассмотрим, как принято лечить интерстициальный цистит.
Фармакотерапия
Наиболее частая ошибка в медикаментозной терапии ИЦ связана с некорректным назначением антибиотиков, абсолютно неэффективных в подобных случаях. Корни этого заблуждения лежат в изначально неверном диагнозе, которым, как правило, оказывается установленное эмпирически, на основании исключительно клинических симптомов, бактериальное воспаление мочевого пузыря. Можно сказать, залог эффективного лечения интерстициального цистита в правильном определении причин возникновения симптомов.
Медикаментозная терапия интерстициального цистита подразумевает назначение пероральных препаратов и внутрипузырных инстилляций лекарственных веществ.
Среди препаратов для внутреннего применения следует выделить:
- Трициклические антидепрессанты (амитриптилин). Назначенные в низких дозах препараты этой группы помогают расслабить мочевой пузырь, а также препятствуют высвобождению веществ, которые могут провоцировать болевой синдром и воспаление. К тому же трициклические антидепрессанты улучшают качество сна. По данным рандомизированного двойного слепого плацебоконтролируемого исследования, амитриптилин позволяет обеспечить статистически значимое улучшение состояния при ИЦ [7].
- Антигистаминные препараты, в частности гидроксизин, который в РФ относится к фармакологической группе анксиолитиков (транквилизаторов).
Противоаллергические средства блокируют высвобождение гистамина из тучных клеток, расположенных в стенках мочевого пузыря, что способствует уменьшению болевого синдрома, выраженности воспаления, а также снижению количества позывов к мочеиспусканию, в том числе и ночных. Следует учитывать, что гидроксизин может оказывать седативный эффект, поэтому его предпочитают назначать перед сном.
- НПВП. Напроксен, ибупрофен, парацетамол, мелоксикам, целекоксиб и другие НПВП применяют в качестве противовоспалительных и анальгетических средств, способных купировать легкий и умеренный болевой синдром при ИЦ.
Для внутрипузырных инстилляций широко используется местное противовоспалительное средство диметилсульфоксид, это единственный препарат, одобренный для использования в этих целях Американским управлением за качеством пищевых продуктов и медикаментов FDA. На фоне введения диметилсульфоксида стенки мочевого пузыря расслабляются, уменьшаются боль и выраженность воспаления. Стандартный курс лечения включает шесть инстилляций (по одной в неделю на протяжении шести недель).
Другие методы лечения
Кроме того, при ИЦ могут применяться физиотерапевтические процедуры (эндовезикальный ионофорез, лазерное фотооблучение мочевого пузыря, УВЧ, индуктотерапия, бальнеотерапия и др.), а также оперативное лечение, которое производится только в тяжелых упорных случаях. В ходе хирургического вмешательства пытаются добиться увеличения мочевого пузыря, оптимизации оттока мочи и проводят резекцию язвенных поражений слизистой (если они есть).
Прогноз интерстициального цистита
Несмотря на то что чаще всего заболевание имеет перемежающееся течение, которому свойственно чередование обострений и ремиссий, не исключены тяжелые случаи, при которых наблюдается постепенная и упорная прогрессия симптомов ИЦ, которую невозможно остановить. Иногда облегчить клиническую картину заболевания удается с помощью мер самоконтроля, таких как отказ от табакокурения, повышение физической активности, уменьшение влияния стрессовых факторов, подбор свободного нижнего белья и одежды и, конечно, соблюдение диеты.
И тем не менее урологи признают, что средств, позволяющих предотвратить или значительно уменьшить тяжесть симптомов ИЦ, не существует.
Заболевание серьезно снижает качество жизни, причем настолько, что в США, например, этот диагноз дает основание для получения инвалидности. Работа, представленная американскими учеными под руководством Кимберли Хэпнер (Kimberly Hepner) в 2012 году, показала, что в группе взрослых женщин с симптомами ИЦ 11 % респонденток рассматривали самоубийство как способ освобождения от мучений, связанных с их болезнью [8]. Данные исследований свидетельствуют, что влияние ИЦ на качество жизни может быть сравнимо со страданиями, которые испытывают больные на терминальной стадии почечной недостаточности или ревматоидного артрита [9, 10].
Все эти малоутешительные сведения говорят, что перед современными учеными стоит непростая задача поиска новых средств и методов терапии хронического цистита — тяжелого заболевания, которое пока остается одной из сложных и пока еще неразгаданных загадок в мировой медицине.
Источники
- Rovner E. S., Kim E. D. Interstitial cystitis //Medscape Reference. May. — 2011.
- Konkle KS, Berry SH, Elliott MN, Hilton L, Suttorp MJ, Clauw DJ, et al. Comparison of an interstitial cystitis/bladder pain syndrome clinical cohort with symptomatic community women from the RAND Interstitial Cystitis Epidemiology study. J Urol. 2012 Feb. 187 (2):508–12.
- Curhan G. C., Speizer F. E., Hunter D. J. Epidemiology of interstitial cystitis: a population based study // The journal of urology. — 1999. — Vol. 161. — P. 549–552.
- Parsons CL, Boychuk D, Jones S, et al. Bladder surface glycosaminoglycans: an epithelial permeability barrier. J Urol. 1990 Jan. 143 (1):139–42.
- Warren JW, Keay SK, Meyers D, Xu J. Concordance of interstitial cystitis in monozygotic and dizygotic twin pairs. Urology. 2001 Jun. 57 (6 Suppl 1):22–5.
- Hsieh, CH; Chang, WC; Huang, MC; Su, TH; Li, YT; Chiang, HS (December 2012). «Treatment of interstitial cystitis in women». Taiwan Journal of Obstetrics & Gynecology. 51 (4): 526–532.
- van Ophoven A, Pokupic S, Heinecke A, Hertle L. A prospective, randomized, placebo controlled, double-blind study of amitriptyline for the treatment of interstitial cystitis. J Urol. 2004 Aug. 172 (2):533–6.
- Hepner, Kimberly A.; Watkins, Katherine E.; Elliott, Marc; Clemens, J. Quentin; Hilton, Lara; Berry, Sandra H. (June 2012). «Suicidal ideation among patients with bladder pain syndrome/interstitial cystitis». Urology. 80 (2): 280–285.
- American Urological Association Guideline: Diagnosis and Treatment of Interstitial Cystitis. Bladder Pain Syndrome [January 2011]» (PDF). American Urological Association. Retrieved 1 April 2011.
- Channing Laboratory, Department of Medicine, Brigham and Women’s Hospital, Harvard Medical School, Boston, Massachusetts, USA. Ho N, Koziol J, Parsons CL. Epidemiology of Interstitial Cystitis, in G. Sant (Ed.), Interstitial Cystitis. Philadelphia: Lippincott-Raven Publishers, 1997; 9–15.
www.katrenstyle.ru
Интерстициальный цистит: причины, симптомы и лечение
Интерстициальный цистит – неинфекционное воспаление, характеризующееся поражением мочевого пузыря, при котором слизистая не выполняет в полной мере свои защитные функции. Это связано с нарушением целостности тканей, располагающихся под слизистой, что вызывает хронический процесс воспаления. При таком расстройстве уплотняются стенки этого органа, что влечёт за собой уменьшение его размеров. Зачастую недуг диагностируется у женщин старше сорокалетнего возраста.
Онлайн консультация по заболеванию «Интерстициальный цистит».
Задайте бесплатно вопрос специалистам: Уролог.Точные причины возникновения интерстициального цистита не выявлены, но существует несколько предрасполагающих факторов – протекание инфекционных процессов в организме человека, наличие токсичных компонентов в урине, аутоиммунные заболевания, нарушение нормального функционирования периферической нервной системы. Внешнее выражение болезни индивидуально, но основными симптомами подобного расстройства считаются – постоянная болезненность внизу живота, давление в мочевом пузыре, частые позывы к испусканию урины, боль и дискомфорт во время полового контакта.
Диагностические мероприятия интерстициального цистита состоят из целого комплекса процедур, основу которых составляют – изучения истории болезни пациента, проведение лабораторных исследований крови и мочи, а также инструментальные обследования больного – УЗИ, КУДИ, цистоскопия и другие методики, направленные на оценку внутреннего состояния мочевого пузыря. Лечение подобного расстройства основывается на приёме медикаментов, соблюдении специальной диеты, а также использовании народных средств медицины. В тяжёлых случаях прибегают к хирургическому вмешательству.
Этиология
На сегодняшний момент до конца не известны причины, а также факторы того, почему интерстициальным циститом страдают в основном женщины. Но существует ряд благоприятных факторов, на фоне которых может развиваться болезнь. К ним относятся:
- поражение мочевого пузыря инфекционными агентами;
- недостаточное выполнение защитной функции слизистой оболочкой органа;
- аутоиммунные патологии, во время которых организм атакует собственные клетки;
- действие токсинов, которые могут содержаться в моче. Это становится причиной дистрофии нервных окончаний мочевого пузыря;
- различные расстройства нормального функционирования периферической нервной системы;
- нарушение обмена азота;
- расстройства нормального роста клеток эпителия данного органа.
Но это лишь теории, которые полностью не доказаны. В медицине принято считать главным поводом для появления интерстициального цистита неправильную выработку сахарных остатков, которые покрывают оболочку клеток слизистой мочевого пузыря.
Кроме этого, существуют факторы риска, способствующие прогрессированию недуга:
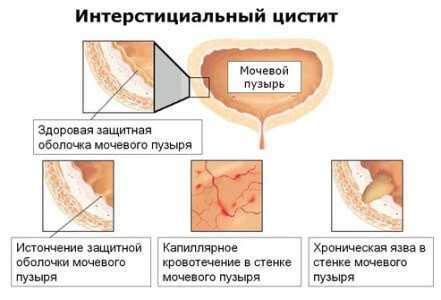
Патогенез развития интерстициального цистита
Разновидности
Интерстициальный цистит может существовать в нескольких различных формах:
- язвенной – когда имеется воспалённый разрыв не только слизистого, но и подслизистого слоя;
- неязвенной – на слизистой не наблюдается никаких дефектов.
Симптомы
Типичное клиническое проявление интерстициального цистита полностью не установлено. Но основными признаками заболевания считаются:
- хронический болевой синдром в области малого таза – таковым он считается при длительном выражении (более одного года). Распространение болезненности наблюдается во влагалище и задний проход. У мужчин отмечается выражение болезненности в области мошонки. Характеризуется усилием при полном мочевом пузыре и снижением боли после испускания мочи;
- возникновение неприятных ощущений во время сексуального акта. У мужчин боль во время оргазма;
- частые позывы к испусканию урины не только днём, но и ночью.
Симптомы интерстициального цистита могут практически не выражаться на начальных этапах развития недуга, но по мере прогрессирования болезни признаки проявляются более ярко. Кроме этого, течение этого недуга может ухудшиться при изменении гормонального фона, протекании менструации, употреблении острых блюд, спиртного, кофе или шоколада, а также из-за интенсивных физических нагрузок.
Осложнения
При игнорировании признаков и несвоевременно начатом лечении интерстициального цистита, существует вероятность развития осложнений, среди которых:
- образование камней;
- кровоизлияния;
- расширение мочеточника;
- сужение мочеточника по причине формирования рубцов;
- заброс урины из мочевого пузыря в мочеточник;
- сморщенный мочевой пузырь;
- отсутствие оргазма у женщин или влечения к противоположному полу;
- почечная недостаточность.
Наиболее частое последствие интерстициального цистита – язвенные новообразования мочевого пузыря.
Диагностика
Диагностические мероприятия недуга носят комплексный характер и направлены не только на подтверждение наличия такого заболевания, как интерстициальный цистит, но также на исключение некоторых недугов. Например, ЗППП, инфекции мочевыводящих путей и онкологии. Кроме этого, важно дифференцировать болезнь от эндометриоза у женщин, воспаления простаты у мужчин.
Перед назначением лабораторных и инструментальных обследований, врачу необходимо изучить анамнез жизни пациента, выяснить возможные причины возникновения такого расстройства, а также наличие, первое время проявления и интенсивность симптомов. После этого необходимо провести лабораторные исследования анализов крови и мочи, что позволяет выявить наличие воспалительного или инфекционного процесса, а также оценить состояние иммунитета. Бакпосев урины необходим для выявления бактерий и их восприимчивости к антибиотикам.
К инструментальным способам обследования пациента относятся:
- УЗИ – позволяет оценить размеры мочевого пузыря и почек, наличие камней, кист или других новообразований;
- экскреторную урографию – состоит из введения в вену контраста, после чего выполняется рентгенография органов мочевыделительной системы;
- урофлоуметрию – заключается в измерении скорости потока урины при опорожнении;
- КУДИ – необходимо для определения работы нижних мочевых путей;
- ретроградную цистоуретрографию – для оценки формы и объёмов поражённого органа;
- цистоскопию – осмотр слизистой при помощи специальных инструментов;
- калиевый тест – оценивание интенсивности болевого синдрома во время введения стерильной воды и раствора хлорида калия.
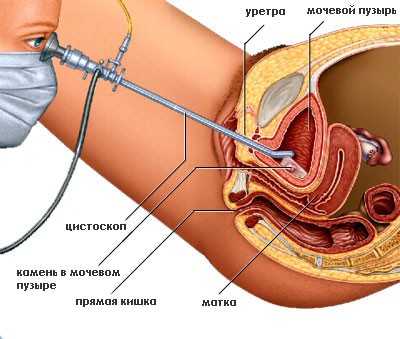
Цистоскопия
При обнаружении каких-либо новообразований проводится биопсия, которая необходима для исключения наличия злокачественных опухолей мочевого пузыря.
Лечение
Терапия заболевания комплексная и назначается индивидуально для каждого пациента. Лечение интерстициального цистита состоит из:
- консервативной терапии с использованием медикаментов и физиотерапии;
- соблюдения специальной диеты;
- тренировки мышц тазового дна и мочевого пузыря;
- операбельного вмешательства.
Лечение лекарственными препаратами состоит из применения веществ, которые направлены на восстановление и защиту слизистой поражённого органа, блокирование воспалений и действия гистамина, снижение болевого синдрома, борьбу с депрессивным состоянием. Кроме этого, консервативная терапия предусматривает введение в мочевой пузырь раствора нитрата серебра и увеличение объёмов этого органа при помощи нагнетания в него жидкости.
Лечить интерстициальный цистит операбельным методом можно несколькими способами:
- иссечение поражённой стенки и её замещение участком кишечника. Операция осуществляется для увеличения объёмов этого органа;
- полное удаление поражённого органа и создание нового из кишки;
- прижигание лазером.
Диета при интерстициальном цистите исключает приём следующих продуктов:
- цитрусовых;
- помидор;
- шоколада, кофе и какао;
- сладких газированных и алкогольных напитков;
- острых блюд.
Кроме этого, существует лечение народными средствами, которое можно применять только после консультаций со специалистами. Такие рецепты включают в себя настои и отвары на основе – лука, берёзового дёгтя, полевого хвоща и листьев подорожника, семян укропа, толокнянки, почек и листьев осины, бузины, ромашки и чертополоха, брусники и клюквы.
Профилактика
Для того чтобы у человека никогда не возникло проблем с интерстициальным циститом, необходимо придерживаться несложных правил профилактики, которые состоят из:
- своевременной ликвидации любых воспалительных процессов мочевого пузыря;
- контроля над аллергическими реакциями;
- соблюдения назначенного врачом питания – ограничение употребления жирных блюд и продуктов с содержанием белка. Кроме этого, необходимо сократить объёмы употребления соли до двух грамм в сутки;
- полное исключение стрессовых ситуаций;
- прохождение полного профилактического осмотра в медицинском учреждении не меньше двух раз в год.
Также необходимо выполнять умеренные физические нагрузки, вести здоровый образ жизни и носить свободную одежду.
simptomer.ru
лечение, симптомы, у женщин и мужчин, диагностика, препараты, народные средства
Интерстициальный цистит – воспаление мочевого пузыря, которое чаще всего встречается у женщин. Патология сопровождается неприятными симптомами, что не только ухудшает самочувствие пациента, но и приводит к развитию психологического дискомфорта.

Интерстициальный цистит – воспаление мочевого пузыря, которое чаще всего встречается у женщин.
Причины появления заболевания
Точные данные о причинах развития интерстициального цистита отсутствуют. Чаще всего заболевание возникает вследствие дефицита гликозаминогликанов в слизистой оболочке мочевого пузыря. Это приводит к тому, что составляющие урины способны проникать вглубь эпителия, провоцируя раздражение оболочек органа и появление болевых ощущений.
Есть и другие теории возникновения интерстициального цистита:
- нарушение целостности слизистой оболочки мочевого пузыря;
- инфекционная этиология, в случае которой развитие заболевания провоцируют различные вирусы и бактерии;
- застой лимфы;
- нейропатия;
- нарушение местного иммунитета слизистой оболочки органа;
- разрушительное действие токсических компонентов урины на стенки мочевого пузыря;
- психологические расстройства.

Психологические расстройства причина возникновения интерстициального цистита.
Некоторые соматические заболевания также могут провоцировать развитие интерстициального цистита. Главные факторы риска:
- синдром раздраженного кишечника;
- непереносимость некоторых лекарственных средств;
- бронхиальная астма;
- спастический колит;
- аутоиммунные заболевания;
- ревматизм и др.
Кроме того, интерстициальный цистит может развиваться после операции на репродуктивных органах и брюшной полости.
Кроме того, интерстициальный цистит может развиваться после операции на репродуктивных органах и брюшной полости.
Симптомы
Клинические признаки интерстициального цистита характеризуются большой разнообразностью. Симптомы могут меняться в зависимости от времени суток, физической активности. Некоторое влияние на их интенсивность оказывают продукты. Иногда признаки сохраняют постоянство в течение нескольких недель или даже месяцев.
Клинические проявления заболевания:
- Интерстициальный цистит проявляется в виде боли и ощущения давления в мочевом пузыре. Неприятные ощущения усиливаются при наполнении органа. Могут быть незначительными и ноющими или резкими и пронзительными. Боль локализуется не только внизу живота, но и распространяется на поясницу, в область таза.
- Женщины отмечают возникновение неприятных ощущений во влагалище, а мужчины – в мошонке, яичках или пенисе.
- Пациенты замечают частые позывы к мочеиспусканию. Чаще всего они являются ложными, ведь в действительности урины в мочевом пузыре уже нет.
- Нарушается половая жизнь, поскольку как у мужчин, так и у женщин, секс сопровождается сильной болью.
- Процесс мочеиспускания сопровождается жжением, изредка появляются примеси крови. Это возможно в том случае, когда в результате длительного течения заболевания на слизистой оболочке органа формируются язвы и эрозии.
- Симптомы интерстициального цистита усиливаются под воздействием провоцирующих факторов. К ним относятся газированные напитки и некоторые продукты питания, а также стресс, физическое перенапряжение и менструация у женщин.
Цистит: лечение, препараты
Диагностика
Для подтверждения диагноза интерстициального цистита пациент должен пройти тщательное обследование, которое включает:
- Ведение дневника мочеиспускания. В течение нескольких дней нужно отмечать частоту мочеиспусканий, количество урины, наличие или отсутствие болевых ощущений, сопровождающих этот процесс.
- Гинекологический осмотр. Необходим для исключения заболеваний органов репродуктивной системы.
- Анализ мочи. Показано проведение не только общего анализа, но и бактериологического посева урины. При выделении возбудителя дополнительно определяют чувствительность к противомикробным средствам.
- Цистоскопия. Дает возможность визуально осмотреть стенки уретры и мочевого пузыря, установить наличие хронического воспалительного процесса.
- Чувствительность к калию. Тест заключается во введении в мочевой пузырь через катетер сначала чистой воды, а затем раствора калия. При интерстициальной форме заболевания второй раствор провоцирует появление боли внизу живота и сильные позывы к испражнению.
- Биопсия. Осуществляется во время проведения цистоскопии. Полученный образец материала отправляют на гистологическое исследование, чтобы исключить рак.

Для подтверждения диагноза интерстициального цистита пациент должен пройти тщательное обследование, которое включает анализ мочи.
Лечение интерстициального цистита
Схема лечения интерстициального цистита должна быть комплексной и разрабатывается для каждого пациента индивидуально. Основана на результатах всестороннего обследования больного. Направлена на восстановление целостности слизистой оболочки мочевого пузыря, уменьшение нейрогенности и снижение аллергической реакции. Включает применение лекарственных средств, народных методов и диеты.
Медикаменты
При интерстициальном цистите показано применение спазмолитических средств: Дриптан, Но-Шпа и др. Обезболивающие препараты предназначены для снятия неприятных ощущений и улучшения самочувствия пациента. Снизить проявления аллергической реакции поможет применение антигистаминных препаратов системного действия: Лоратадин, Тавегил и др.
При гиперактивности мочевого пузыря могут быть показания к введению ботулотоксина. С его помощью можно блокировать нервные импульсы и снизить интенсивность клинических проявлений заболевания.
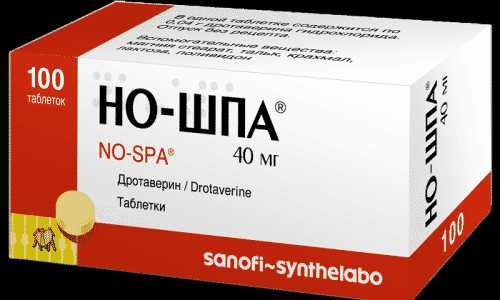
При интерстициальном цистите показано применение спазмолитических средств: Но-Шпа.
При образовании камней в мочевом пузыре следует использовать препараты для повышения диуреза, улучшения кровообращения в почках и мочевыводящих путях: Роватинекс и др.
Народные средства
Улучшить состояние пациента и ускорить выздоровление можно народными средствами. Использовать самостоятельно категорически запрещено, только уролог может определить целесообразность их применения.
Хорошие результаты в лечении заболевания показывает сбор на основе семян льна, листьев березы и крапивы двудомной. Все компоненты нужно смешать в равных долях, 1 ст. л. смеси залить стаканом горячей воды и поставить на 10-15 минут на водяную баню. Принимать лекарство по 1 стакану дважды в день.

Улучшить состояние пациента и ускорить выздоровление можно народными средствами.
Снять признаки интерстициального цистита поможет сбор, в состав которого входят 10 г листьев брусники, 30 г листьев высокого ясеня, 5 г душицы и 5 г шишек хмеля. Все компоненты нужно измельчить и перемешать. Заварить 1 ст. л. сбора в стакане воды и принимать ежедневно на протяжении нескольких недель.
Диета
Важную роль в лечении интерстициального цистита играет диета, которая поможет снять раздражение слизистой оболочки мочевого пузыря, остановить развитие воспалительного процесса.

Важную роль в лечении интерстициального цистита играет диета, которая поможет снять раздражение слизистой оболочки мочевого пузыря, остановить развитие воспалительного процесса.
Для этого нужно придерживаться следующих правил:
- Исключить из меню острые, соленые, жареные, копченые и маринованные блюда.
- Избегать употребления кофе, спиртных и газированных напитков.
- Не рекомендуется есть полуфабрикаты, колбасы, соусы и др.
- При приготовлении блюд нельзя использовать специи, подсластители, ароматизаторы, красители и др.
- Нежелательно употребление продуктов, содержащих калий. К ним относятся печень, семга, яйца, сухофрукты и др.
Осложнения и последствия
При отсутствии своевременного лечения интерстициальный цистит может приводить к развитию осложнений.
К ним относятся:
- Мочекаменная болезнь. Особенностью патологии является образование конкрементов сразу в мочевом пузыре.
- Кровотечение. Развивается вследствие длительного воздействия токсических компонентов урины на стенки органа.
- Сморщенный мочевой пузырь.
- Хроническая почечная недостаточность. При этом происходит нарушение всех видов обмена – водного, азотистого, солевого и др.
- Стриктура мочеточника. Мочеточник сужается вследствие рубцовых изменений слизистой оболочки.
- Пузырно-мочеточниковый рефлюкс. Характеризуется обратным забросом урины из мочевого пузыря в мочеточник.
- Гидроуретеронефроз (расширение почечных структур). Развивается из-за продолжительной задержки мочи и нарушения функционирования выделительной системы.
Профилактика

Чтобы не допустить развития интерстициального цистита, нужно своевременно лечить воспаление мочевого пузыря любой этиологии.
Чтобы не допустить развития интерстициального цистита, нужно своевременно лечить воспаление мочевого пузыря любой этиологии. При склонности к аллергическим реакциям необходимо установить аллерген и по возможности его устранить.
Избегать стрессовых ситуаций, физического и психического перенапряжения.
Особенности интерстициального цистита у мужчин и детей
Интерстициальный цистит у мужчин диагностируется намного хуже, чем у женщин. Признаки патологии сходны с проявлениями хронического простатита или инфравезикальной обструкции, обусловленной увеличением в размерах предстательной железы.
Течение интерстициального цистита у детей характеризуется быстрым прогрессированием и ухудшением самочувствия ребенка. Это обусловлено тем, что малыши не в силах полноценно описать жалобы, а это затрудняет диагностику.
Специфика хронического интерстициального цистита
Отсутствие своевременного лечения интерстициального цистита приводит к переходу заболевания в хроническую стадию.
Признаки патологии при этом отличаются меньшей интенсивностью, но присутствуют постоянно. Поскольку процесс сопровождается сильным повреждением слизистой оболочки мочевого пузыря и постоянной нервной возбудимостью, вылечить патологию тяжело.
При ухудшении самочувствия пациент должен немедленно обратиться к врачу для полноценного обследования и назначения соответствующей терапевтической схемы.
cistit.online
диагностика 3 важных критерия, симптомы и лечение
Интерстициальный цистит – это хроническая форма воспаления мочевого пузыря. Заболевание сопровождается повреждением слизистой оболочки органа, в результате чего компоненты мочи проникают в промежуточную ткань (интерстициальную), раздражают нервные окончания, вызывая острую боль и позывы к мочеиспусканию.
Причины и симптомы заболевания
Учеными до конца не выяснена причина развития патологии. Провоцирующим фактором считается ослабление иммунитета, недостаточность гликозаминогликанов, которые покрывают внутреннюю стенку мочевого пузыря. В результате ирританты могут проникать через слизистую оболочку, вызывая симптомы интерстициального цистита. Женщины страдают недугом в 10 раз чаще, чем мужчины. В меньшей степени подвержены развитию патологии дети и люди пожилого возраста.
Характерные признаки:
- урина мутная, с неприятным запахом;
- боль в малом тазу, отдающая в область поясницы;
- болезненный половой акт, снижение либидо;
- повышение температуры тела;
- тошнота, рвота;
- общее недомогание;
- усиление симптомов перед началом менструации.
Ирританты внедряются в стенки мочевого пузыря и вызывают высвобождение гистамина из тучных клеток, это приводит к раздражению тканей и нервных окончаний. Хронический процесс приводит к образованию рубцов на стенках пузыря, это провоцирует снижение эластичности и общего функционирования органа. Симптомы цистита могут проявляться по-разному, иногда позывы в туалет возникают каждые 20–30 минут, при этом сохраняется чувство заполненности пузыря даже после посещения уборной.

Наполнение пузыря сопровождается разрывами слизистой оболочки и интерстициальной ткани, в этом месте образуется кровяной сгусток и скапливается фибрин. Такие очаги называются гуннеровскими язвами, которые чаще всего локализуются в верхней части мочевого пузыря.
Иногда болезненные симптомы интерстициального цистита проходят без какого-либо лечения, и длительное время сохраняется ремиссия. Но чаще всего заболевание имеет прогрессирующий характер.
Диагностика интерстициального цистита
Интерстициальный цистит диагностируется достаточно сложно, так как заболевание долгое время не имеет выраженных симптомов. Одним из эффективных методов является цистоскопия. Это инструментальное исследование мочевого пузыря с помощью цистоскопа, оснащенного видеокамерой. Анализ помогает оценить состояние слизистой оболочки, выявить наличие воспаления, язв, рубцов, при необходимости сразу выполняется забор кусочка ткани для цитологического исследования.
Еще одним методом диагностики интерстициального цистита является гидродистензия. Мочевой пузырь заполняют жидкостью и проверяют растяжимость стенок органа. Подтверждается заболевание, если растяжимость низкая, появляются трещины и кровоизлияния. В лечебных целях в полость пузыря вводят антибиотики, витамины.
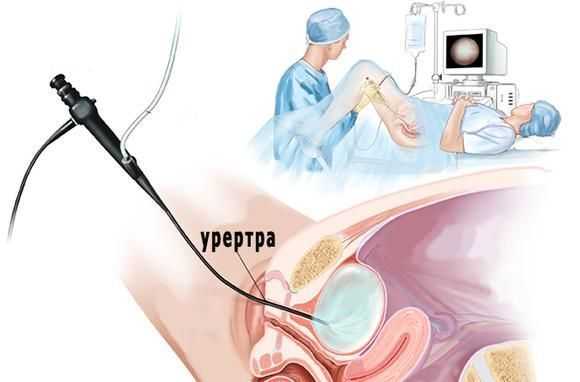
Совместно с цистоскопией проводится калиевая проба. В полость пузыря вводят хлорид калия, препарат у здоровых людей не вызывает болезненных ощущений. Но при растяжениях или язвах средство приникает в промежуточную ткань, появляется позыв к мочеиспусканию и начинает сильно болеть низ живота.
Традиционные способы лечения интерстициальной формы цистита
Терапия направлена на устранение воспалительного процесса, снятие болевого синдрома и восстановление функций мочевого пузыря.
Для этого применяют нестероидные противовоспалительные препараты:
Так как повреждение слизистой оболочки при интерстициальном цистите провоцирует аллергическую реакцию, то больным назначают антигистаминные средства (Диазолин, Супрастин). Для снятия воспаления принимают антибиотики широкого спектра действия в комплексе с противогрибковыми средствами.
Укрепляет слизистую оболочку Элмирон, Пентозанполисульфат натрия, эти препараты предотвращают развитие тромбоза и рубцевания тканей. Лечение длительное, может занимать до 6 месяцев.
Обычные анестетики малоэффективны при интерстициальном цистите, так как болевой синдром вызван раздражением нервных окончаний. Поэтому больным назначают антидепрессанты и противосудорожные средства. Дополнительными методами терапии является проведение физиотерапевтических процедур:
- электромиостимуляция;
- массаж;
- упражнения для укрепления мускулатуры тазового дна.
Для укрепления иммунитета полезно принимать витаминно-минеральные комплексы (Дуовит, Комплевит), иммуномодулирующие препараты (Эхинацея, Имудон), травяные чаи, отвары и настои.
Пациенты должны соблюдать специальную диету, исключающую продукты, богатые калием: бобовые, абрикос, бананы, дыню. А также рекомендуется ограничить количество пищи, способной раздражать слизистую мочевого пузыря:
- алкоголь;
- газированные напитки;
- кофе;
- острые специи.
Необходимо увеличить объем употребляемой жидкости, в течение дня нужно выпивать 2–3 литра чистой, негазированной воды.
Хирургический метод терапии
Лечение интерстициального цистита хирургическим путем показано при значительном уменьшении объема мочевого пузыря на фоне прогрессирующей патологии. Выполняется частичное иссечение или аугментационная цистопластика мочевыделительного органа. Врач формирует новый пузырь из части тонкой или толстой кишки, резервуар соединяют с мочеиспускательным каналом или формируют искусственный вывод урины на переднюю стенку брюшной полости.
В таких случаях пациенту необходимо несколько раз в сутки опорожнять новый пузырь с помощью катетера, так как естественные позывы после операции исчезают. Важно регулярно выполнять процедуры, чтобы не произошел разрыв переполненного пузыря.

Лечение цистита рецептами народной медицины
В дополнение к традиционной терапии можно применять лечение народными средствами. Для их приготовления используют целебные травы, имеющие противовоспалительные, укрепляющие и мочегонные свойства.
Рецепт от интерстициального цистита
Берут в равных пропорциях корень:
- лапчатника;
- хвоща полевого;
- солодки;
- подорожника большого.

Одну столовую ложку смеси заливают 0,5 л крутого кипятка и настаивают в течение 2 часов. Затем отвар процеживают и принимают по 1/3 стакана 3 раза в день.
Рецепт от цистита из газеты «Доктор Ай-Болит»: понадобится зверобойное масло, приобрести его можно в аптеке, 1 кг картофеля. Корнеплоды необходимо помыть и сварить в кожуре, после приготовления их разминают и перекладывают в ведро. Женщине необходимо сесть сверху и укутаться теплым одеялом, париться следует 30–40 минут. Затем зверобойным маслом смазывают низ живота над лобком, прикладывают пищевую пленку, накрывают полотенцем и оставляют до утра. Процедуру делают каждый вечер перед сном в течение 5 дней.

Лечить интерстициальный цистит можно с помощью такого рецепта: 2 столовые ложки соцветий бузины заливают 250 мл кипятка, держат на паровой бане 15 минут, затем укутывают и настаивают 2 часа. Отвар процеживают и принимают по 1 столовой ложке 3 раза в день за 30 минут до еды. Терапию проводят 14 дней, после делают перерыв на 1 неделю и снова повторяют лечение.
Интерстициальный цистит является хроническим прогрессирующим заболеванием мочевыделительной системы. Без своевременного лечения недуг приводит к атрофии мочевого пузыря и недержанию. Терапия выполняется путем приема медикаментов, проведения физиотерапевтических процедур. В тяжелых случаях показано хирургическое вмешательство. Дополнительно с основным лечением можно применять рецепты народной медицины.
nefroclinic.ru
Медикаментозное лечение интерстициального цистита Текст научной статьи по специальности «Клиническая медицина»
О.БЛОРАН, д.м.н., профессор, член-корр. РАМН, Л.А.СИНЯКОВА, д.м.н., профессор, И.В.КОСОВА, к.м.н., РМАПО, Москва
Медикаментозное лечение интерстициального цистита
Интерстициальный цистит (ИЦ) — это клинический синдром, основными симптомами которого являются хроническая тазовая боль, учащенное болезненное мочеиспускание, императивные позывы, никтурия при наличии стерильного посева мочи. В большинстве случаев, при отсутствии характерной для этого заболевания Гуннеровской язвы, это диагноз исключения.
■ Нарушения мочеиспускания, боли в области малого таза при ИЦ приводят к социальной дезадаптации больных.
Учитывая трудность и неоднозначность диагностических критериев, проведение эпидемиологических исследований крайне затруднено. В Финляндии в 1975 г., по данным Oravisto, заболеваемость ИЦ у женщин составила 18,1 случаев на 100 000, суммарная заболеваемость мужчин и женщин — 10,6 на 100 000. В 10% случаев ИЦ характеризовался тяжелым течением [1]. В 1989 г. в США провели популяционное исследование, в ходе которого было выявлено 43500 больных с подтвержденным диагнозом ИЦ. В 1990 г. Held выявил 36,6 случаев заболеваемости ИЦ на 100 000 [2]. В 1995 г. в Нидерландах выявлено от 8 до 16 случаев на 100 000 [3]. Вместе с тем данные о распространенности ИЦ в нашей стране отсутствуют [4].
Нарушения мочеиспускания, боли в области малого таза, учащенное мочеиспускание (до 100 раз в сутки без наличия инконтиненции) — эти симптомы сохраняются и в ночное время, что приводит к социальной дезадаптации больных: 60% больных избегают сексуальных отношений, количество самоубийств у этих пациентов в 2 раза выше, чем в популяции [5].
Интерстициальный цистит является одной из причин хронической тазовой боли у женщин [6] и хронического абактериального простатита или простатодинии у мужчин.
В настоящее время принята многофакторная теория изменений стенки мочевого пузыря у больных ИЦ, которые включают в себя изменения поверхности уротелия (GAG) и экстрацеллюлярного матрикса, увеличение проницаемости уротелия, влияние тучных клеток и изменение афферентной иннервации стенки мочевого пузыря (нейроиммун-ный механизм).
Основные этапы диагностики ИЦ включают: анализ жалоб пациента (в т.ч. с использованием раз-
личных видов опросников) и данных осмотра, проведение цистоскопии, уродинамических исследований, исключение других заболеваний нижних мочевых путей, протекающих со сходной клинической симптоматикой [7].
В 1987 г. в National Institute of Arthritis, Diabetes, Digestive and Kidney Diseases (NIDDK) были разработаны основные критерии диагностики ИЦ (табл. 1) [8].
Установить диагноз ИЦ достаточно сложно в связи с интермиттирующим и прогрессивным нарастанием симптоматики, а также с неспецифичностью симптомов, которые могут быть обусловлены и другими гинекологическими и урологическими заболеваниями [9]. Характеристика симптомов представлена в таблице 2.
К факторам риска развития ИЦ относятся: гинекологические, акушерские, хирургические вмешательства, спастический колит, синдром раздраженной толстой кишки, ревматоидный артрит, астма, аллергические реакции на медикаменты, аутоиммунные и некоторые другие заболевания.
Таким образом, несмотря на многообразие теорий развития ИЦ: нарушение проницаемости клеток уротелия, аутоиммунных механизмов, генетическая предрасположенность, нейрогенные и гормональные факторы или воздействие токсических агентов — этиология и патогенез заболевания остаются неизвестными. В связи с этим лечение данной категории больных — сложная задача. Из множества препаратов, применяемых для лечения ИЦ, ни один не имеет 100% эффективности.
По механизму действия основные виды неоперативного лечения ИЦ могут быть разделены на три категории [4]:
1. Лекарства, которые прямо или косвенно изменяют нервную функцию: наркотические или ненаркотические анальгетики, антидепрессанты, антигиста-минные, противовоспалительные, антихолинерги-ческие средства, спазмолитики.
Таблица 1. Критерии NIH/NIDDK диагностики интерстициального цистита 1
Критерии исключения Позитивные факторы Критерии включения
Возраст< 18 лет 1. Боль в мочевом пузыре при его наполнении, стихающая при мочеиспускании Наличие Гуннеровской язвы в мочевом пузыре
Опухоль мочевого пузыря 2. Постоянные боли в проекции малого таза, над лоном, в промежности, влагалище, уретре
Камни мочеточника, мочевого пузыря 3. Цистометрическая емкость мочевого пузыря < 350 мл, отсутствие нестабильности детрузора
Туберкулезный цистит 4. Гломеруляции при цистоскопии
Бактериальный цистит
Постлучевой цистит
Вагиниты
Опухоли гениталий
Генитальный герпес
Дивертикул уретры
Частота мочеиспусканий < 5/ч
Никтурия < 2 раз
Продолжительность заболевания < 12 мес.
2. Цистодеструктивные методики, разрушающие зонтичные клетки мочевого пузыря и приводящие к ремиссии после их регенерации. К этим видам лечения относятся гидробужирование мочевого пузыря, инстилляции диметилсульфоксида, хлорпактина, нитрата серебра.
3. Цитопротективные методики, защищающие и восстанавливающие слой муцина в мочевом пузыре. К этим препаратам относятся полисахариды — такие как гепарин, пентозан полисульфат (PPS) и гиа-луроновая кислота.
Препараты, используемые для медикаментозной терапии, с учетом уровня доказательности (приложение 1), представлены в таблице 3.
Гистамин — это вещество, которое высвобождается тучными клетками и индуцирует развитие боли, вазодилатации и гиперемии. Принято считать, что инфильтрация тучными клетками и их актива-
ция является одним из многочисленных звеньев патогенеза развития ИЦ [10,11]. Эта теория и послужила обоснованием применения антигистаминных препаратов в лечении ИЦ.
Гидроксизин — это антагонист трициклического пиперазингистаминового 1 рецептора. Theoharides T.C. и соавт. впервые указали на эффективность его применения в дозе 25—75 мг в день у 37 из 40 больных ИЦ [12]. В другом исследовании была указана эффективность применения этого препарата ежедневно в течение 3 мес. примерно у 40% больных [13]. Исследование Interstital Cystitis Clinical Trials Group показало с высокой степенью доказательности неэффективность монотерапии
■ ИЦ является одной из причин хронической тазовой боли у женщин и хронического абактериально-го простатита у мужчин.
Таблица 2. Характеристика основных симптомов интерстициального цистита [4]
Симптомы « 5 лет, в % 5-10 лет, в % 10-15 лет, в % « 15 лет, в %
Императивные позывы 91,2 92,8 96,0 99,2
Поллакиурия 84,0 93,6 94,4 96,2
Тазовая боль 67,2 73,6 77,6 80,8
Давление над лоном 57,6 58,4 60,0 74,4
Спазмы мочевого пузыря 51,2 56,8 60,8 78,4
Жжение в мочевом пузыре 53,6 55,2 64,8 69,6
Боли при coitus 70,4 68,0 68,8 54,4
Боли, нарушающие сон 44,8 57,6 55,2 59,2
Число мочеиспусканий в сутки 19,4 26,8 49,6 88,9
Интервал между микциями днем, ч 1,2 0,9 0,5 0,3
Hydroxyzine в лечении больных ИЦ. В исследование были включены 121 пациентки, которые получали плацебо, гидроксизин, PPS или сочетание гидрокси-зина с PPS. Эффективность применения препарата по сравнению с плацебо составила 31 и 20% соответственно [14]. Отсутствие рандомизированных исследований с включением как минимум 1000 больных не позволяет с достоверной убежденностью доказать, что препарат неэффективен, и в то же время редукция симптомов менее чем у 50% больных указывает на минимальную эффективность препарата.
Циметидин — гистамин-2 антагонист. Клиническая эффективность препарата (400 мг х 2 раза в сутки) была доказана в двойном слепом рандомизированном плацебо-контролируемом проспективном исследовании у 34 больных с неязвенной формой ИЦ [15]. Получено достоверное снижение симптоматики в группе пациентов, получавших лечение (с 19,7 до 11,3), по сравнению с плацебо (19,4 до 18,7). Боль над лоном и никтурия оказались симптомами, по которым у большинства больных наступила регрессия.
Следует отметить, что при повторной биопсии до и после лечения антигистаминными препаратами изменений слизистой мочевого пузыря выявлено не было, поэтому механизм эффективности этих препаратов остается неясным [16].
Амитриптилин (элавил, эндеп) — трицикличес-кий антидепрессант, оказывает влияние на центральную и периферическую антихолинергическую активность, обладает антигистаминовым, седатив-ным эффектом, ингибирует обратный захват серо-тонина и норэпинефрина.
В 1989 г. Hanno et al. впервые указали на эффективность амитриптилина у больных с наличием болей над лоном и частым мочеиспусканием [17]. В настоящее время безопасность и эффективность применения препарата в течение 4 мес. в дозе 25—100 мг доказана в двойном слепом рандомизированном
плацебо-контролируемом проспективном исследовании. В исследование были включены 5 групп больных, при этом снижение симптоматики с 26,9 до 18,5 баллов наблюдалось у больных, получавших препарат, и с 27,6 до 24,1 — в группе плацебо (р=0,005). Боль и ургентность значительно снизились в лечебной группе, емкость мочевого пузыря увеличилась незначительно, но в группе у больных, получавших препарат, больше по сравнению с плацебо [18]. Через 19 мес. после окончания лечения сохранялся хороший ответ на применение препарата [19]. Амитриптилин обладает выраженным аналь-гезирующим эффектом в рекомендуемой дозировке 75 мг (25 мг до 100 мг). Эта доза ниже, чем та, которая применяется при лечении депрессии (150—300 мг). Регресс симптоматики развивается достаточно быстро: от 1 до 7 дней после начала приема препарата. Применение дозы более 100 мг ассоциировано с риском развития внезапной коронарной смерти [20].
L-аргинин — субстрат для окислительных процессов, существовало мнение, что применение этого препарата приведет к улучшению симптомов ИЦ. Оксид азота усиливает релаксацию гладкой мускулатуры, в связи с чем было выявлено снижение окислительных процессов у больных с ИЦ. Были проведены два двойных слепых рандомизированных пла-цебо-контролируемых проспективных исследования использования L-аргинина в дозе от 1,5 г до 2,4 г ежедневно в течение 3 мес. и плацебо [21, 22]. При этом не было выявлено достоверных различий в симптоматике в лечебной и контрольной группах, поэтому применение препарата в лечении больных с ИЦ не рекомендовано.
Пентозанполисульфат (эльмирон) PPS — это синтетический мукополисахарид, который выпускается в форме для перорального приема, его действие заключается в коррекции дефектов глюкозами-ногликанового слоя. Применяется в дозе 100 мг в день. Было проведено 6 двойных слепых плацебо-
Таблица 3. Препараты, используемые для терапии ИЦ,
по уровню доказательности, эффективности [7]
Препарат Уровень доказательности Рекомендации Рекомендации: использовать (+) /не использовать (-)
Циметидин 1 (эффективен) В (+)
Амитриптилин 1 (эффективен) В (+)
Пентозанполисульфат Противоречивые данные, рекомендаций нет ф)
Гидроксизин 1 (особой эффективности не выявлено) В (-)
L-аргинин 1 (особой эффективности не выявлено) А (-)
контролируемых исследований эффективности PPS в лечении ИЦ. Parsons и Muholland [24] провели лечение пентозанполисульфатом 62 больных с ИЦ в дозе 300—400 мг в течение более 4 мес. и получили улучшение симптоматики у более 50% пациентов. Эти же авторы провели повторное исследование: применяли препарат в дозе 300 мг в течение 3 мес., при этом улучшение симптоматики наблюдалось только у 28% пациентов, получавших препарат и у 13% — плацебо [25]. Авторы третьего исследования (применение препарата в дозе 300 мг в течение 3 мес.) указывают, что эльмирон улучшает симптоматику, связанную с болью, ургентностью, учащенным мочеиспусканием, но не влияет на никтурию [26]. Позже Nickel и соавт., применяя различные дозировки препарата, доказали, что увеличение дозировки не приводит к более значимому улучшению качества жизни больного, но определенное значение имеет длительность применения [27]. В сравнительном исследовании PPS, гидроксизина и плацебо авторы получили менее обнадеживающие данные: 34% в группе пентозансульфата по сравнению с 18% в группе плацебо. Наилучшие результаты были получены при применении обоих препаратов в сочетании — 40% [14].
Несмотря на ряд проведенных исследований, высокую степень доказательности имеет исследование Holm-Bentzen (1987), при котором не было зарегистрировано статистически значимых отличий в эффективности исследуемого препарата и плацебо [28].
Побочные эффекты применения PPS в дозе 100 мг 3 раза в день встречаются достаточно редко и составляют менее 4% [29], проявляются чаще всего в виде обратимой алопеции, диареи, тошноты и сыпи. Очень редко встречаются кровотечения [30]. Учитывая, что препарат усиливает пролиферацию клеток рака молочной железы MCF-7 in vitro, его следует с осторожностью назначать пациенткам с высоким риском развития рака груди и женщинам в преме-
нопаузальном возрасте [31]. Таким образом, данные использования аналогов мукополисахаридного слоя весьма противоречивы, применение препарата находится в группе D, поэтому необходимы рандомизированные исследования высокой степени доказательности.
К другим препаратам для перорального приема, когда-либо использованных в лечении ИЦ, относятся: нифедипин, мизопростол, метотрексат, монтелу-каст, преднизолон, циклоспорин А. Однако их эффективность статистически не доказана, т.к. группы пациентов были относительно невелики (от 9 до 37 больных) [32-40].
Н ВНУТРИПУЗЫРНАЯ ТЕРАПИЯ
Суммарные данные об эффективности внутри-пузырной терапии представлены в таблице 4.
Эффективность гидробужирования при ИЦ была описана ранее, его действие основывалось на ише-мическом некрозе нервных сенсорных окончаний в стенке мочевого пузыря, увеличении уровня гепарин-связанного фактора роста и изменении микро-васкуляризации [41, 42].
Наибольшая группа пациентов (65 больных) перенесла гидробужирование у Glemain и соавт. [43]. Бужирование проводилось под эпидуральной анестезией в течение 3 ч с небольшими перерывами. Эффективность метода при ретроспективном анализе составила 37,7% через 6 мес., 21,9% — через 1 год. При проспективной части исследования эффективность составила 60% через 6 мес. и 43,3% — через 1 год. Результаты гидробужирования у пациентов с первоначальной емкостью мочевого пузыря более 150 мл были лучше. Уровень доказательности метода 4, С.
Действие диметилсульфоксида (ДМСО) основано на повышении мембранной проницаемости, усилении абсорбции лекарственного препарата, противовоспалительном и анальгезирующем действии, способствовали диссолюции коллагена, расслабле-
Таблица 4. Препараты, используемые для внутрипузырной
терапии ИЦ по уровню доказательности, эффективности [7]
Рекомендации: исполь-
Препарат Уровень доказательности Рекомендации зовать (+) /не ис-
пользовать (-)
Гидробужирование 4 С (+)
Диметилсульфоксид (ДМСО) 1 В (+)
Гепарин (как монотерапия после проведенного лечения ДМСО) 4, 1 С, В (+), (+)
БЦЖ 1 (не эффективна) А (-)
Гиалуроновая кислота 4 С (+)
Клорпацетин 4 С (+)
Резиниферотоксин 1 (не эффективна) В (-)
Ботулиновый токсин-А 4 С (+)
нии мышечной стенки, выбросу гистамина тучными клетками.
Было проведено 3 исследования, при которых выявлено уменьшение симптоматики у 50—70% больных при использовании ДМСО в 50% концентрации [44]. Sant [45] наблюдал 22 пациента, у 40% больных после проведения 4 курсов терапии имел место рецидив. Perez-Marrero и соавт. [46] в плацебо-контролируемом исследовании подтвердили эффективность внутрипузырного введения ДМСО у 33 больных (93%) по сравнению с плацебо (35%). Данные подтверждены уродинамическими исследованиями, опросниками, дневниками мочеиспусканий. Однако после проведения 4 курсов терапии частота рецидива симптомов составила 59%.
Для снижения риска рецидива эти же авторы [47] провели работу, в которой часть пациентов получали внутрипузырно гепарин в дозе 10000 ЕД каждый месяц после курса ДМСО, а другая группа получала только ДМСО. Таким образом, авторам удалось добиться снижения процента рецидивов до 20% случаев в группе пациентов, получавших гепарин, по сравнению с 52% в группе монотерапии ДМСО. Уровень доказательности 1В (см. ниже), уровень реко-мендательности В.
Учитывая, что повреждение глюкозаминоглика-нового слоя является одним из факторов развития ИЦ, гепарин применятся как структура, являющаяся
аналогом мукополисахаридного слоя [48]. Кроме того, гепарин обладает противовоспалительным эффектом, ингибирует ангиогенез и пролиферацию фибробластов и гладкой мускулатуры. Parsons [49] и соавт. указывают на эффективность введения 10000 ЕД гепарина 3 раза в неделю в течение 3 мес. У 56% больных ремиссия сохранялась в течение 6 мес. Авторы делают вывод о том, что более чем у 50% больных ремиссия сохранялась до 1 года. Другие авторы получили сходные результаты [50].
Как было указано выше, применение гепарина после курса внутрипузырного введения ДМСО является эффективным методом лечения. Уровень доказательности 1В, уровень рекомендательности С.
Хорошие результаты были получены при применении внутрипузырного введения гепарина с гидрокортизоном в сочетании с оксибутинином и толтеродином. Эффективность метода составила 73% [51]. Монотерапия гепарином менее эффективна, уровень доказательности 4, уровень рекоменда-тельности С.
Патогенетическое обоснование применения ВЦЖ включает иммунную дисрегуляцию с возможным развитием дисбаланса между Th2 и Th3. Внутри-пузырное введение БЦЖ является методом иммунотерапии поверхностного рака мочевого пузыря.
Peters и соавт. провели рандомизированное проспективное исследование у 30 больных, которым
Таблица 5. Препараты, используемые для мультимодальной внутрипузырной терапии ИЦ по уровню доказательности, эффективности[7]
Препарат Механизм действия N Период наблюдения (мес.) Результаты Уровень доказательности Рекомендации: использовать (+), не использовать (-)
Доксепин 75 мг + пироксикам 40 мг Oral, C [71] Антидепрессант+ противовоспалительное 37 3 26 — ремиссия, 6 — улучшение » 80%, релапс симптомов после прекращения приема 4 открытое исследование С (+)
PPS + гидроксизин Oral, C [14] Протектор глюкозаминогликанового слоя + антигистаминный препарат 121 18 Эффективность метода 40%, NS 5 RCT D (-)
DMSO + гепарин (внутрипузырно) [47] Повышение проникновения гепарина в стенку 50 12 20% релапс при введении DMSO + Heparin по сравнению с 52% только DMSO 1 кет в (+)
Гепарин (внутрипузырно) + нейро-модуляция [72] Повышение проникновения гепарина в стенку, нейромодуляция воздействует на рефлексы мочеиспускания 10 13 Значительное улучшение по шкале симптомов, увеличение максимальной функциональной емкости мочевого пузыря 4 открытое исследование с (+)
Метилпреднизо-лон+ DMSO + гепарин (внутрипузырно) [73] Иммуномодулятор + нейро-модулятор, протектор глюкозаминогликанового слоя 25 12 У 23 ремиссия симптомов, в среднем в течение 8,1 мес. 4 открытое исследование с (+)
Примечание. Исследование: Ns — клинически не значимо, С — продолжается, RCT — рандомизированное, контролируемое.
еженедельно проводились инсталляции БЦЖ или плацебо в течение 6 нед. Среднее время наблюдения составило 8 мес. Эффективность использования БЦЖ-терапии составила 60% по сравнению с плацебо — 27%, однако разница статистически недостоверна. Наибольшее время наблюдения составило 27 мес., при этом у 89% больных из числа положительно ответивших на терапию сохранялась стойкая ремиссия [52].
Peeker и соавт. [53] провели проспективное двойное слепое сравнительное исследование БЦЖ и ДМСО. Ни у одного из 21 пациента не было улучшения максимальной функциональной емкости. Количество мочеиспусканий уменьшилось после введения ДМСО, но только у пациентов с неязвенной формой, чего не было отмечено после введения БЦЖ. Боль уменьшилась у пациентов как с язвенной, так и с неязвенной формой, но только после введения ДМСО.
В исследовании ICCTG продемонстрированы результаты мультицентрового рандомизированного двойного слепого плацебо-контролируемого исследования внутрипузырного введения БЦЖ для лечения рефрактерного интерстициального цистита [54], в которое были включены 265 пациентов. Положительный ответ на введение БЦЖ составил 21%, на введение плацебо — 12%. Тем не менее разница статистически недостоверна. Это крупное исследование указывает, что применять БЦЖ в лечении ин-терстициального цистита с умеренной и выраженной симптоматикой нецелесообразно.
Несмотря на то что Peters и соавт. [52,55] указывают на эффективность БЦЖ-терапии, данные его статически недостоверны (уровень доказательности 5). И наоборот, авторы ICCTG с высокой степенью достоверности указывают на неэффективность применения внутрипузырного введения БЦЖ (уровень доказательности 1Б) [7].
Гиалуроновая кислота — компонент глюкозами-ногликанового слоя, который находится в высоких концентрациях в субэпителиальном слое стенки мочевого пузыря и предназначен для защиты стенки мочевого пузыря от раздражающих компонентов мочи. Кроме того, гиалуроновая кислота связывает свободные радикалы и выступает в качестве имму-номодулятора.
Morales и соавт. [56] исследовали эффективность внутрипузырного введения гиалуроновой кислоты 1 раз в неделю в дозе 40 мг в течение 4 нед. Улучшение определялось как снижение выраженности симптомов более чем на 50%. Эффективность использования возросла с 56% после 4 нед. введения до 71% после 12 нед. Эффект сохранялся в течение 20 нед. Признаков токсичности препарата выявлено не было.
Nordling [57,58] предпринял проспективное нерандомизированное исследование эффективности
гиалуроновой кислоты с последующим 3-летним наблюдением у 20 больных с ИЦ. Лечение проводилось 1 раз в неделю в дозе 40 мг гиалуроновой кислоты в течение 1, 2, и 3 мес. После окончания этого этапа 11 пациентам было продолжено лечение. У 7 из них курс был продолжен до 37 мес., при этом признаков рецидива выявлено не было. Уровень доказательности 4, С.
Sodium oxychlorosene (хлорпактин) — дериват гипохлорной кислоты, действие которого обусловлено ее окисляющими свойствами. Введение препарата проводится под общим обезболиванием, т.к. внутрипузырная инстилляция болезненна. Наличие пузырно-мочеточникового рефлюкса является противопоказанием из-за высокого риска развития фиброза мочеточника. Необходимо также защищать зону промежности и интроитуса от контакта с хлор-пактином.
Messing и Stamey [59] провели лечение 52 больным путем введения 0,4% р-ра хлорпактина под давлением 10 см водного столба с перерывом 1 мес. Эффективность метода (улучшение симптоматики в течение более 6 мес.) составила 72%. Sant и LaRock [60] доложили о 50—60% улучшении симптоматики у 60 пациентов.
Необходимо помнить о том, что при недавно проведенных исследованиях в биопсийном материале стенки мочевого пузыря больных ИЦ не было выявлено бактериальных и вирусных агентов [61]. Уровень доказательности 4, С.
Резиниферотоксин (RTX) — это ванелоидный нейротоксин. Препарат может быть эффективен при лечении больных ИЦ за счет повреждающего воздействия на С-волокна мочевого пузыря, которые переносят болевой стимул и приводят к развитию учащенного мочеиспускания и ургентности. Lazzi-ri и соавт. [62] опубликовали пилотное исследование применения RTX у 5 больных с хорошими результатами. Payne и соавт. провели мультицентровое рандомизированное плацебо-кон-тролируемое исследование для определения эффективности и безопасности однократного введения препарата при лечения больных ИЦ [63]. В отличие от Lazzeri, при этом исследовании не было выявлено различий между лечебными группами (10, 50 и 100 мг RTX) по сравнению с плацебо. Кроме того, было указано на появление дозозависимой болезненности в области мочевого пузыря при инстилляции RTX, что подтверждено другими авторами [64]. Первый уровень доказательности указывает на неэффективность однократного внутрипузырного введения RTX.
■ Из множества препаратов, применяемых для лечения ИЦ, ни один не имеет 100% эффективности.
Ботулинический токсин (BTA) ингибирует выброс ацетилхолина в пресинаптических нейромус-кулярных соединениях [65]. Известен также антино-цицептивный эффект ВТА [66]. Schurсh и соавт. [67] впервые продемонстрировали эффективность и безопасность инъекций ВТА для лечения нейроген-ной инконтиненции. Smith и соавт. впервые описали внутридетрузорную инъекцию ВТА для лечения больных ИЦ [68]. Из 30 больных у 9 наступило улучшение симптоматики в первую неделю после применения препарата в дозе 100—200 ЕД. Симптоматика улучшилась на 71%. Согласно заполненным опросникам VAS, количество дневных мочеиспусканий, никтурия и боли уменьшились на 44, 45 и 79% соответственно. Позыв к мочеиспусканию и максимальная цис-тометрическая емкость увеличились на 58 и 57% соответственно.
И наоборот, Rackley и соавт. указывают на отсутствие изменений клинической симптоматики при введении ботулотоксина [69]. Таким образом, применение ВТА в лечении ИЦ может быть рекомендо-
■ Одна из гипотез, касающихся развития ИЦ, заключается в повреждении глюкозаминоглика-нового слоя и диффузии повреждающих агентов в стенку мочевого пузыря [23].
вано только после проведения контролируемых клинических исследований.
В последнее время внутрипузырное применение оксибутинина в дозе 10 мг показало свою эффективность, однако требуется проведение дальнейших исследований [70].
Учитывая многофакторную этиологию развития ИЦ, ряд авторов предлагают применять мультимо-дальную терапию, рассчитывая на синергизм эффектов и лучшие клинические результаты. Данные представлены в таблице 5.
Таким образом, несмотря на многообразие препаратов, применяемых в лечении ИЦ, ни один из них не является полностью эффективным. Необходимо проведение многоцентровых рандомизированных плацебо-контролируемых исследований для решения вопроса о целесообразности использования того или иного метода лечения. В 1969 г. Hanash и Pool так высказались об ИЦ: «…причина неизвестна, диагноз труден, а лечение паллиативное, эффект непродолжителен».
Приложение 1. Уровни доказательности и степени рекомендаций
Рейтинговая система подразделения клинических исследований и вытекающих из них выводов на несколько групп. Уровней доказательности исследования может быть несколько (от 3 до 5—7. Ниже только 3 категории), их обозначают латинскими цифрами, чем меньше цифра, тем большую достоверность имеют данные исследования.
— К категории I относятся хорошо разработанные, крупные, рандомизированные, контролируемые исследования, данные мета-анализов или систематических обозрений.
— К категории II относятся когортные исследования и исследования типа случай-контроль.
— К категории III принято относить неконтролируемые исследования и консенсусы специалистов.
Практические рекомендации по диагностике и лечению опираются как на данные исследований, так и на экстраполяции этих данных. С учетом этого обстоятельства рекомендации подразделяются на 3—5 уровней. Ниже только 4 уровня, которые принято обозначать латинскими буквами — А, В, С, D.
Рекомендации уровня А базируются на результатах исследований, относимых к I категории доказательности, и отличаются наиболее высоким уровнем достоверности.
Достоверность рекомендаций уровня В также довольно высока — при их формулировании используются материалы исследований II категории или экстраполяции исследований I категории доказательности. Рекомендации уровня С строятся на основании неконтролируемых исследований и консенсусов специалистов (III категории доказательности) или содержат экстраполяции рекомендаций I и II категории. К рекомендациям уровня D относят одну или более публикаций, основанных на 5 уровне доказательности или противоречивых данных, подтвержденных в исследованиях, соответствующих уровням доказательности от 1 до 4.
УРОВЕНЬ / ТЕРАПИЯ / ПРОФИЛАКТИКА, ЭТИОЛОГИЯ / РИСК
1 а — Систематические Обзоры (мета-анализ), Рандомизированные Контролируемые Клинические Испытания(РКИ)
1 Ь — Отдельные РКИ (с узким Доверительным Интервалом, низкий альфа-и бета-риск), обычно более 20 больных/1 группу
1с — РКИ с более высоким альфа- и бета-риском, обычно менее 20 больных/1 группа
2а — Высокого качества когортные проспективные исследования, Систематические Обзоры Когортных Исследований (серии, когорты из одного исследовательского центра с предложенной тактикой)
2Ь — Отдельные Когортные испытания высокого качества
За — Высококачественные ретроспективные исследования Случай-контроль, включающих группы пациентов, рандомизированных по полу, возрасту и т.д., страдающих одним и тем же заболеванием, и контрольную группы из общей популяции.
ЗЬ — Отдельные высококачественные ретроспективные исследования Случай-контроль, или когортные исследования низшего уровня, где когорты подобраны в разное время и из разных исследовательских центров.
4 — Высококачественные исследования, где группы пациентов с одинаковыми заболеваниями, получавших одинаковое лечение, изучались без контрольной группы. Или исследования более низкого уровня, где общей и контрольной группам проведено лечение в разное время или в разных центрах.
5 — Мнение экспертов, основанное не на доказательствах, а на личном опыте без точной критической оценки.
cyberleninka.ru