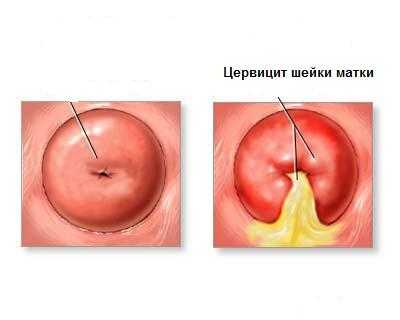
Эндоцервицит лечение и симптомы | Лечение эндоцервицита народными средствами
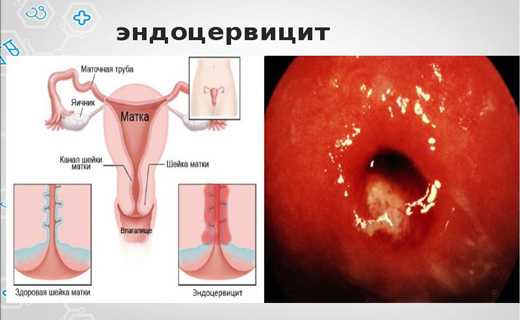
Шейкой матки считается нижняя суженная часть матки, стенки которой состоят преимущественно из коллагеновой ткани, также там присутствуют гладкие мышцы и слизистая оболочка, покрывающая шейку изнутри и снаружи. Цервикальный канал находится внутри и выполняет соединительную функцию, влагалища и матки. Эндоцервицит шейки матки – это воспалительный процесс, который протекает в цервикальном канале слизистой. По симптомам и лечению это заболевание считается весьма тяжелым и вызывается в ряде случаев инфекциями.
Лечение эндоцервицита препаратами
Как только у вас появились симптомы эндоцервицита, вы определили его возбудителя, назначается лечение соответствующими медикаментозными средствами, антибиотиками. На время лечения стоит отказать от сексуальных отношений, следует соблюдать половую гигиену и во время менструаций.
Лечение шейки матки часто сочетают с криотерапией, диатермокуагуляцией и лазеротерапией. Если говорить о хронической форме данного заболевания, то переход в нее возможен только при проникновении в железы слизистой канала шейки матки инфекции. Там на болезнь невозможно воздействовать только лечебными процедурами, чаще всего врачам приходится прибегать к хирургическому вмешательству. Но лечение такое будет возможно только в случае полного выздоровления женщины после перенесенных ею инфекций. Решения, с помощью какой процедуры проводить хирургическое вмешательство решают врачи, исходя из сложившейся ситуации. При операции может использоваться криотерапия — примораживание тканей с помощью азота, лазеротерапия – с помощью лазерного луча, а также электрохирургическое вмешательство – с помощью аппарата “Сургитрон”.
Также хронический эндоцервицит шейки матки значительно ослабляет защитные функции иммунной системы, поэтому и назначаются препараты, способствующие поддержанию всех защитных механизмов организма.
Лечение эндоцервицита народными средствами
1.
В первую очередь для лечения эндоцервицита нужно смешать по пузырьку 20% настойки календулы и столько же прополиса. Затем влейте в получившуюся у вас смесь 60 граммов ланолина, хорошо перемешайте. Смочите в этом народном средстве тампон и вставьте во влагалище на ночь. Лечение данным средством проводить курсами по 10 дней.
2.

Используйте тампоны, но уже с облепиховым маслом. Длительность курса лечения народным средством будет 12 дней.
3.
Для лечения эндоцервицита растворите мумие (2-3 грамма) в половине стакана, наполненного водой. Смочите в народном средстве тампон и поместите его во влагалище на ночь. Также полезным является прием мумие по 0,3 грамм каждый день.
4.
Лечение эндоцервицита народными средствами подразумевает использование настойки с пионом уклоняющимся. Для этого вам нужно залить пол литра водки на 1 столовую ложку измельченного корня пиона. Оставьте полученный раствор на месяц в плотно закрытой бутылке. Пить следует по 1 чайной ложке коло 3 раз в день в течение 40 дней. Потом сделайте двухнедельный перерыв, после которого можете повторять лечение.
5.
До полного выздоровления следует воздержаться от половых связей. При изготовлении лекарственных средств тщательно соблюдайте все пропорции. Следите за интимной гигиеной, в этот момент старайтесь носить нижнее белье из натуральных материалов.
Симптомы эндоцервицита
Эндоцервицит матки – одно из заболеваний, определить которое помогает быстрый переход из острой формы эндоцервицита в уже хроническую форму. Жалобы больных весьма схожи: наблюдается большое количество выделений, гнойно-слизистого характера. Второй симптом эндоцервицита матки – это тянущие, ноющие, тупые боли в низу живота. У некоторых определить эндоцервицит матки поможет зуд в областях половых органов.
При более тщательном обследовании отмечается, что период обострения эндоцервицита матки можно заметить по покраснению шейки матки, начинают образовываться эрозии, хоть и мелкие. Иногда даже эрозии покрываются определенными гнойными налетами, из канала выделяется гнойное содержимое.
1.
Возникновение сильных болей местного характера;
2.
При эндоцервиците наблюдается повышение температуры;
3.
Ухудшается сон, пропадает аппетит, появляется головная боль и озноб;
4.
В редких случаях при эндоцервиците также наблюдается зуд и жжение в области половых органов;
5.
Невыносимая боль при половом акте и при мочеиспускании.
При состоянии слизистой поверхности в цервикальном канале, которая считается нормой, можно сказать, что на ней нет микроорганизмов, так существуют надежные способы защиты ее от их попадания внутрь. Но если ваш иммунитет снизился в виду каких-либо причин, будь то переохлаждение, механические травмы, при родах и т. д., то этот канал становится более подверженным заражению различного рода инфекций. В этом случае все болезнетворные инфекции имеют прямой доступ в ваш организм, и может возникнуть эндоцервицит шейки матки, и его следует лечить.
Причины эндоцервицита
Эндоцервицит матки — своеобразный процесс, подразумевающий воспалительные действия, который возникают при воздействии различных факторов на внутреннюю флору влагалища, в шейке матки. Факторы эндоцервицита матки определить сложно, так как они могут быть самыми разнообразными: от самого обыкновенного менструального цикла и снижения работоспособности иммунной системы до различных инфекций, таких как хламидии, кишечная палочка, стафилококки и другие.
Риск заболевания эндоцервицитом матки значительно увеличивается, когда организм ослаблен, также огромное значение определяется вирулентности микроорганизмов. Считается, что чем более патогенным будет возбудитель, тем выше становятся шансы, что возникнет воспаление и эндоцервицит матки.
Всем, кто страдал эндоцервицитом матки, следует знать то, что иногда можно перепутать выздоровление с переходом эндоцервицита в более тяжелую, хроническую форму. При которой боли ослабевают, выделения определенно уменьшаются, и больная уже начинает думать, что она вполне здорова, хоть на самом деле все наоборот.
Также эндоцервицит матки болезнь достаточно спокойная, но в то же время она очень опасна своими последствиями. После него возникают осложнения, как например то, что воспалительный процесс распространяется дальше по всему организму, и определить его сложно.
Про заражение, как говорилось уже свыше конкретных путей передачи эндоцервицита матки нет. Поэтому обязательной для вас должна стать явка в женскую консультацию не реже раз в полгода. Пути заражения весьма неоднозначные, поэтому всегда следует с осторожностью относится ко всяческим внутриматочным вмешательствам. Определенное внимание следует уделить личной гигиене половых отношений, отношения только с одним половым партнером всегда считались самым надежным способом защитить свой организм, также следует избегать половых актов во время месячных.
Возбудители эндоцервицита шейки матки
Имеются следующие причины и виды возбудителей, которые вызывают эндоцервицит шейки матки:
- трихомонады,
- хламидии,
- кишечная палочка,
- гонококки,
- грибки и другие.
При заболевании появляются такие симптомы, как гнойно-слизистые выделения, иногда даже может быть зуд в паховой области. Наиболее распространенными симптомами эндоцервицита шейки матки также являются:
- сильные боли внизу живота,
- нарушение процесса мочеиспускания,
- боли при половом акте,
- отек в областях наружных половых областях.
Эндоцервицит шейки матки, в зависимости от протекания болезни и симптомов подразделяется на острый эндоцервицит и хронический. Это происходит из-за того, что инфекции проникают в те железы канала, где они становятся недоступными для средств местного применения. Другая часть инфекции может распространяться и дальше по организму, поражая один орган за другим.
Признаки эндоцервицита

Очень распространенная на сегодняшний день гинекологическая болезнь – это эндоцервицит. Признаки болезни явные. Она характеризуется воспалительными процессами в слизистой оболочке шейки матки. Симптомы эндоцервицита тесно перекликаются с его причинами. Чаще эндоцервицитом заболевают те женщины, которые находятся в репродуктивном возрасте, это от 20 и 40 лет.
Эндоцервицит, как и любая гинекологическая болезнь не наступает без причины, обязательно нужно что-то, что спровоцирует болезнь, какие у нее признаки. Но, рассматривая именно эндоцервицит, следует отметить, что его наступление может быть спровоцировано как хирургическим вмешательством, абортом или родами, так и понижением иммунной системы или обыкновенными месячными.
Для того чтобы предотвратить попадание болезнетворных микроорганизмов в шейку матки, в ее канале находится так называемая «пробка». Но, тем не менее, под воздействием медицинских манипуляции или при снижении защитной функции организма эта пробка разрушается, и все инфекции могут попадать прямо в организм. Возникает такая болезнь, как эндоцервицит.
По каким признакам распознать эндоцервицит?
1.
Сильные боли в низу живота, которые имеют ноющий, тяжелый характер.
2.
Наличие выделений, которые могут быть как скудными, так и обильными.
3.
Постепенно нарастающий зуд в области половых органов является одним из признаков эндоцервицита.
4.
При непосредственном осмотре врачом на кресле и при помощи специальных инструментов можно заметить множественные мелкие эрозии поверхности шейки матки, а также цвет шейки матки будет нездоровым, ярко-вишневого оттенка – один из признаков болезни, по которым ее можно распознать.
Признаки эндоцервицита могут быть только у самой простой формы эндоцервицита, так как когда болезнь переходит в следующую стадию – хроническую, тогда все перечисленные симптомы могут и не наблюдаться. Поэтому этот противоречивый процесс развития эндоцервицита в организме можно перепутать с выздоровлением. Поэтому следует избегать самостоятельности и постоянно советоваться с врачом, также следует помнить о том, узнать выздоровела ли ты или нет, можно только сдав повторно анализы на признаки болезни.
Также при эндоцервиците могут наблюдаться такие признаки, как нездоровое состояние, может болеть голова, может быть отсутствие аппетита и плохой сон. Хоть все эти симптомы болезни перечислены в общем, но может, для кого-то они будут полезны, ведь информированность – это самая лучшая защита.
Экзо эндоцервицит
Один из самых надежных барьеров, которые препятствуют попаданию инфекций и возбудителей болезни в верхние отделы половых органов – это шейка матки. Специально для этого природа создала узкий цервикальный канал шейки матки, также помогает защищать организм от болезнетворных микробов и слизистая «пробка». Но при различном механическом воздействии на шейку матки (родовые травмы, травмы при абортах или чистках), эти механизмы разрушаются. Инфекция начинает проникать в половые пути, образовывается воспалительный процесс во влагалищной части шейки матки и воспалительный процесс слизистой оболочки канала шейки матки – это экзо эндоцервицит с симптомами, которые просто распознать.
Причины экзо эндоцервицита
Сам термин «воспалительный процесс» — означает реакцию живой ткани на повреждения, на изменения состава крови, терминального сосудистого ложа и соединительной ткани. Это значит, что экзо эндоцервицит – не является самостоятельным заболеванием, воспаление – это реакция организма на возбудитель данной болезни.
Как всем хорошо известно, шейка матки и влагалище – это единая система, поэтому воспалительные процессы не могут быть изолированными. Экзо эндоцервицит могут иметь возбудителей, влияющих на симптомы недуга:
- неспецифической этиологии,
- спецефической этиологии.
Развитие экзо эндоцервицита чаще всего обуславливается инфекционными заболеваниями, которые передаются только половым путем. По статистическим данным чаще всего заболевают экзо эндоцервицитом женщины, попадающие в группу риска – это женщины репродуктивного возраста, 20 – 40 лет. В то же время участились случаи заболевания женщин, в связи с возрастными изменениями (дефицит эстрогенов).
Симптомы экзо эндоцервицита:
1.
Наличие обильных выделений слизисто-гнойного характера – один из симптомов;
2.
Зуд, сильные боли внизу живота, так наблюдается боль во время полового акта и при мочеиспускании – важный признак заболевания;
3.
При осмотре влагалища наблюдается отек, гиперемия в области слизистой оболочки – один из явных симптомов.
Хроническая стадия не характеризуется какими-либо выраженными симптомами, поэтому ее очень часто путают с выздоровлением. Поэтому не стоит полагаться исключительно только на свои ощущения и симптомы, стоит посетить врача, и только сдав все необходимые анализы, узнаете, выздоровели вы или нет.
Хронический эндоцервицит
Хронический эндоцервицит является одной из болезней, которая поражает шейку матки и имеет разные симптомы. Хронический эндоцервицит часто приводит к таким последствиям, как воспаление слизистой оболочки канала матки, возникает эта болезнь при заражении организма инфекцией в организме женщины. Протекание хронического эндоцервицита не характеризуется наличием каких либо симптомов.
Шейка матки в женском организме устроена так, что микробы не могут появиться в ней извне. Только в случае очень низкого иммунитета, защитные функции организма ослабевают, и вы можете заболеть хроническим эндоцервицитом. Внутрь могут попасть различные микробы, бактерии, вирусы и болезненные микроорганизмы. Чаще всего такая ситуация возникает после родов, абортов, заболеваний половых органов, также когда устанавливаются внутриматочные контрацептивы, при приеме сильных антибиотиков и других препаратов.
Симптомы хронического эндоцервицита:
- сильная отечность,
- выделения гнойного характера,
- слизистая оболочка выглядит слегка красной,
- довольно сильный зуд,
- дизурия,
- могут возникать сильные боли при половом акте,
- боли внутри живота.
Диагностика хронического эноцервицита
Диагностика хронического эноцервицита возможна только в клинических условиях. На гинекологическом уровне происходит осмотр шейки матки, кольпоскопия, также обязательно проведение других гинекологических анализов и обследований. Если источник хронического эндоцервицита — именно инфекция, то лечиться следует обоим партнерам, иначе у вас постоянно будут проблемы.
Хронический эндоцервицит редко появляется без других сопутствующих болячек. Следующие заболевания женских половых органов, такие как эктропион, эрозии и кольпит могут появится вместе с эндоцервицитом.
Лечение хронического эноцервицита
Лечение должно быть комплексным, так как лечить приходиться несколько заболеваний одновременно. Если лечение эндоцервицита не приносит результатов, то болезнь перетекает в следующую стадию такую, как хронический эндоцервицит. Когда болезнь имеет острый характер, врачу приходится назначать антибактериальную терапию, используется специальный комплекс антибиотиков. В случае хронического заболевания – назначается также физиотерапия, в дополнение.
Чтобы избежать подобных случаев проходите обследование у врача-гинеколога не реже одного раза в год. Также берегите свое здоровье, следите за своим иммунитетом, ведь именно от работы иммунной системы зависит то, как часто нам придется посещать поликлиники и больницы.
Эндоцервицит при беременности
Эндоцервицит во время беременности опасен, и эта болезнь получила самое широкое распространение именно на сегодняшний день. Также болезнь часто протекает параллельно с воспалительными процессами в других отделах половой системы – это сальпингоофорит, кольпит, а также и эрозия шейки матки. Эндоцервицит и беременность – понятия несовместимые, но уже если произошло заражение, то вам сразу же следует проинформировать врача о ваших подозрениях, так как лечение должно начаться незамедлительно, ведь это опасно.
Эндоцервицит и планирование беременности
Заболевание эндоцервицитом весьма нежелательный фактор для нормального протекания беременности. Все воспалительные процессы в шейке матки будут вести к выкидышу на ранней стадии беременности, также увеличивается возможность преждевременных родов – понятно, насколько это опасно. Очень неблагоприятной для плода будет ситуация, если эндоцервицит при беременности вызван хламидиями, ведь близкое соседство плода с очагом инфекций не останется без последствий.
Эндоцервицит и беременность – это очень опасная ситуация для жизни будущей матери и малыша, следует быть постоянно под присмотром врачей и дословно выполнять все предписания врача, чтобы все отрицательные последствия эндоцервицита минули вас стороной.
Избежать столкновения с этим заболеванием при беременности помогут ежегодные профилактические осмотры, сразу же обратитесь к врачу при возникновении обоснованных подозрений или похожих симптомов. Следует всегда помнить о том, что если лечение эндоцервицита при беременности не проводилось должным образом (народные средства не в счет), а все симптомы вдруг исчезли – это вовсе не говорит о выздоровлении, так как одной из характеристик хронической формы эндоцервицита является отсутствие каких-либо симптомов или жалоб. Когда болезнь переходит в хроническую форму, то можно представить, насколько это опасно, ведь здоровье женщины серьезно страдает: на фоне эндоцервицита возникают другие болезни гинекологической направленности, такие как, например эрозия. А если вообще запустить эндоцервицит, и не лечить, то это опасно, ведь вскоре он перейдет еще в более усложненную форму – цервицит.
© Автор: Маркова Юлия
www.medmoon.ru
Лечение эндоцервицита
Эндоцервицит представляет собой появление и прогрессирование воспалительного процесса ткани цервикального канала, локализованного в шейке матки. Эта патология лидирует среди воспалительных заболеваний у женщин репродуктивного возраста. Эндоцервицит также встречается после менопаузы в связи с происходящими в организме возрастными изменениями.
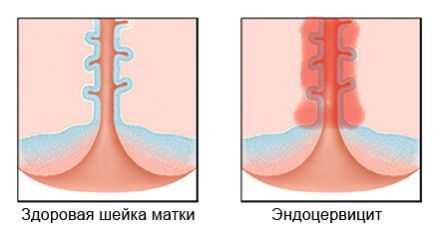
Воспаление шеечного канала нередко приводит к различным осложнениям в репродуктивной сфере у женщин. Эндоцервицит нуждается в обязательном медикаментозном лечении, которое может сопровождать применение средств народной медицины.
Эндоцервицит может быть диагностирован в двух формах:
- острой;
- хронической.
Большинство выявленных воспалительных процессов цервикального канала относится к хронической форме.
В зависимости от степени распространённости эндоцервицита, выделяют его следующие разновидности:
- очаговую;
- диффузную.
Эндоцервицит вызывают различные микроорганизмы, которые подразделяются на две группы:
- условно-патогенные;
- патогенные.
Условно-патогенная группа представлена микроорганизмами, проникающими в цервикальный канал из прямой кишки или через кровь и лимфу. Микроорганизмы, называемые условно-патогенными возбудителями, в норме содержатся на коже и слизистых. Их активное размножение и вызывает неспецифическую разновидность эндоцервицита. Среди такой микрофлоры можно выделить:
- грибы Кандида;
- кишечную палочку;
- стрептококки и стафилококки.
Патогенная флора передаётся во время полового контакта и представлена:
- хламидиями;
- гонококками;
- уреаплазмами;
- микоплазмами;
- ВПЧ;
- вирусом герпеса.
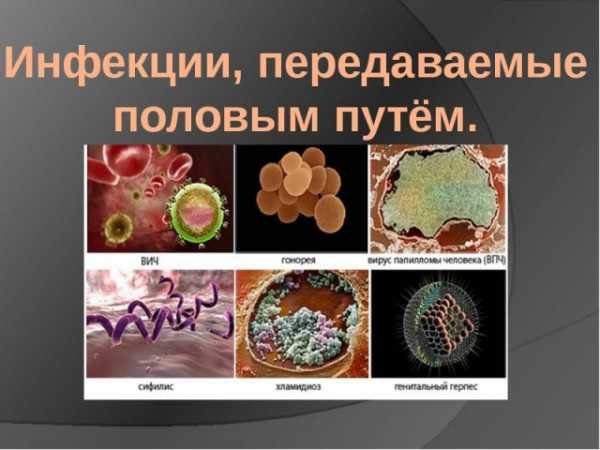
Возбудитель воспалительного процесса обуславливает развитие характерной клинической картины.
Причины развития и клиническая картина
Учёные отмечают, что основной причиной возникновения воспалительного процесса в цервикальном канале шейки матки является присутствие условно-патогенной или патогенной инфекции. Однако для прогрессирования заболевания необходимы еще и следующие факторы:
- снижение местного и общего иммунитета;
- травмы шеечной части матки в анамнезе;
- сопутствующие воспалительные процессы в малом тазу;
- наличие спирали как средства контрацепции;
- частое применение средств предохранения, действующих локально;
- сексуальная жизнь с несколькими половыми партнёрами;
- возрастные изменения ткани цервикального канала;
- эндокринные и гормональные нарушения.
Учёные считают, что для развития воспаления необходимо неблагоприятное воздействие сразу нескольких факторов.
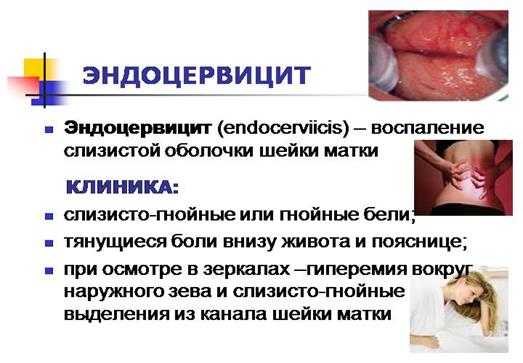
Симптомы патологии зависят от характера её течения. При острой форме эндоцервицита проявления заболевания отличаются большей выраженностью. В целом к признакам воспаления цервикального канала можно отнести:
- дискомфорт во влагалище;
- контактные выделения;
- патологические бели слизистого или гнойного характера;
- тянущие боли внизу живота;
- незначительное повышение температуры.
Симптомы эндоцервицита схожи с признаками других гинекологических патологий. Для того чтобы предупредить развитие хронической формы, при обнаружении характерных проявлений следует обратиться в медицинское учреждение. Врач назначит необходимое обследование и лечение, которое не исключает использование народных средств.
Диагностика и лечение
Установить диагноз можно во время осмотра шейки матки в зеркалах. При воспалении она отличается гиперемией, выпячиванием слизистой и наличием кровоизлияний, деформации и утолщения.
Для выявления возбудителя патологии и сопутствующих гинекологических заболеваний используются следующие виды диагностики:
- мазок на флору;
- цитологическое исследование;
- бакпосев;
- кольпоскопия;
- биопсия;
- УЗИ органов малого таза;
- анализы крови и мочи;
- ПЦР-исследование на определение инфекций.
При медикаментозном лечении применяются:
- антибиотики;
- противогрибковые средства;
- противовирусные препараты;
- антисептики;
- народные средства.
Консервативное медикаментозное лечение проводится для купирования воспаления. Хороший эффект также оказывают витаминные комплексы и средства физиотерапии.
При хронической стадии лечение может осуществляться хирургическими методами:
- лазерной вапоризацией;
- диатермокоагуляцией;
- криодеструкцией;
- радиоволновой тактикой.
Хирургическое лечение обязательно проводится в комплексе с медикаментозными средствами, в том числе, народной медицины.
Народные средства при лечении
Лечение эндоцервицита может осуществляться народными средствами. В этом случае, народные средства дополняют основную схему лечения.
Лечение народными средствами при помощи спринцеваний и тампонов.
- Четыре больших ложки зверобоя залить двумя литрами кипящей воды и варить около десяти минут, не допуская закипания. Затем снять с огня и остудить.
- Смесь из цветков 1 столовой ложки ромашки, шалфея, листьев берёзы, коры дуба, календулы, сушеницы, лаванды и полыни залить двумя литрами кипящей воды. Для приготовления отвара емкость укутать полотенцем и дать настояться не менее трёх часов.

Во время спринцевания следует пользоваться резиновой грушей. Следует учесть, что лечение эндоцервицита должно выполняться только тёплыми средствами.
- Три грамма мумиё необходимо развести половиной стакана воды. Тампон смочить в готовой жидкости и на ночь ввести во влагалище.
- Тампон пропитать облепиховым маслом и ввести во влагалище, желательно на ночь.
В качестве тампонов можно использовать скрученную марлю и нить.
Применение настоек в качестве народных средств.
- Пять больших ложек корней пиона заливают половиной литра водки. Емкость следует плотно закрыть и оставить для настаивания на месяц. Полученную настойку рекомендуют принимать трижды в день по одной столовой ложке в течение 30–40 суток.
- Ежедневно следует употреблять по 0,3 грамма лекарственного мумиё во время обострения симптомов заболевания.
К терапии народными средствами следует приступать только после рекомендации лечащего врача. Во время лечения желательно повышать иммунитет регулярной физической нагрузкой и правильным сбалансированным питанием.
В качестве профилактики эндоцервицита следует не реже двух раз в год посещать врача и проходить обследование, а также своевременно лечить воспалительные патологии гинекологической сферы.
ginekola.ru
что это такое, лечение, разновидности
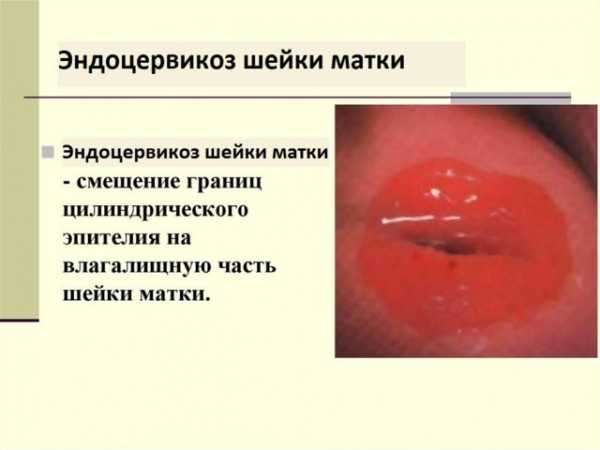
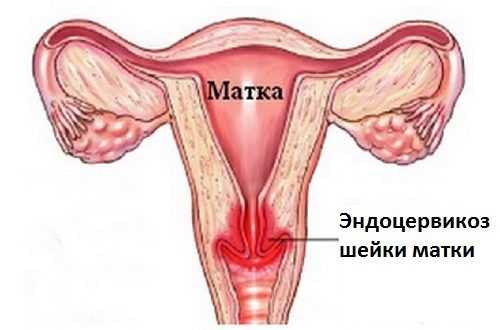
Эндоцервикоз шейки матки встречается у женщин разного возраста. В течение длительного времени заболевание может протекать бессимптомно и обнаружиться внезапно при очередном визите к гинекологу. Отсутствие терапии грозит малигнизацией процесса. Методика лечения выбирается в соответствии со стадией, распространением и причинами возникновения патологии.
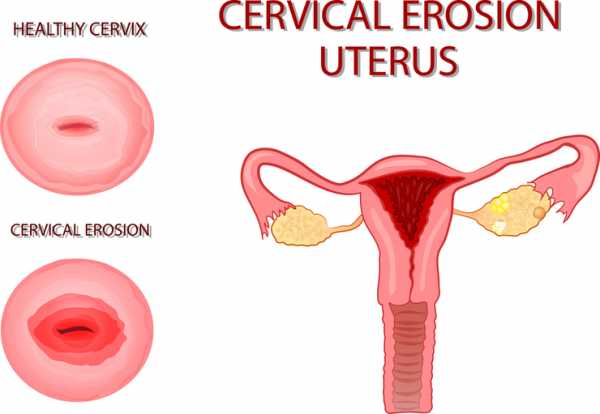
Эндоцервикоз шейки матки является эрозией
Суть заболевания
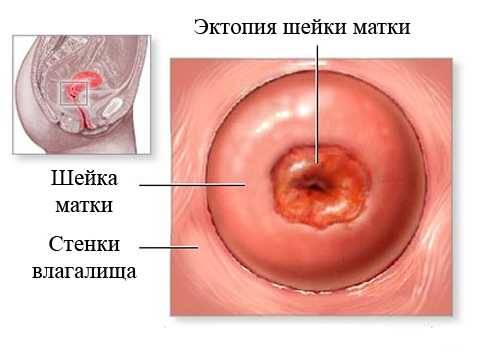
У женщин при обнаружении эндоцервикоза шейки матки часто появляется паника, поскольку данный диагноз им не знаком. По сути, данная патология слизистой – это та же самая эрозия или эктопия, но с уточнением формы. Механизм развития заболевания сложный, болезнь может протекать в течение длительного времени.
Анатомическое строение женских половых органов обеспечивает надежную защиту матки и придатков от проникновения в них инфекционных агентов. В нормальном состоянии шейка матки имеет два вида эпителия. Во влагалищной зоне она покрыта плоским, а внутри выстлана цилиндрическим. Шейка матки постоянно контактирует с кислой средой влагалища. Большое количество лактобацилл обеспечивает своевременное подавление роста колоний патогенных микроорганизмов. Внутри цервикальный канал имеет щелочную среду, благодаря чему сперматозоиды способны передвигаться в нем и достигать своей цели. При нарушении границ данных зон эпителия происходит своеобразный выворот цилиндрического, из-за чего нарушается работа половых органов:
- снижается защитная функция шейки матки;
- воспаляется часть цервикального канала, контактирующая с кислой средой влагалища;
- снижается вероятность зачатия;
- повышается риск инфицирования внутренних половых органов.
При визуальном осмотре гинеколог может заподозрить эндоцервицит, поскольку слизистая изменена, отечна, есть покраснения. Однако поставить точный диагноз можно только с помощью обследования.
Лечение эндоцервикоза выполняется консервативными или хирургическими методами
Формы патологии
При проведении кольпоскопии могут определиться:
- железисто-кистозные включения – воспаленные железы цервикального канала становятся кистами;
- железистые образования – в результате воспалительного процесса отдельные эпителиальные клетки становятся эрозией;
- папиллярные включения – в области смещения эпителиальной ткани заметны сосочки;
- поверхностно расположенные клетки – воспаленные участки находятся на поверхности тканей и не проникают вглубь.
Во время обследования также можно установить стадию заболевания. По характеру течения и динамике его классифицируют на формы.
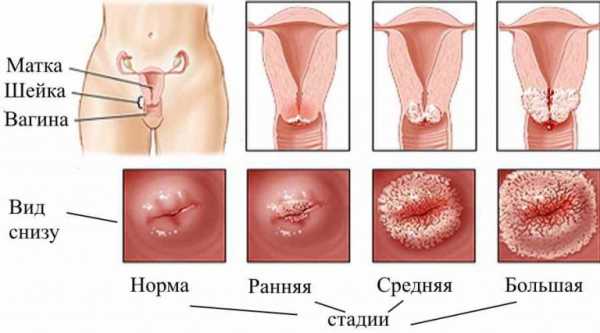
- Начальная или стационарная форма поражения слизистой. При обследовании обнаруживается, что изменение клеток присутствует только в верхнем сегменте влагалища. При этом заболевание не поражает новые ткани и не подвергается обратному преобразованию. Стационарный тип смещения тканей характеризуется нахождением в исходном состоянии на протяжении длительного времени. В данном случае врачи часто выбирают выжидательную тактику и не предпринимают никаких коррекционных действий.
- Воспаление шейки матки прогрессирующей формы. Во время диагностики обнаруживается выход цилиндрического эпителия на участок, для которого наличие этого типа эпителия не характерно. Если процесс сопровождается активным делением клеток, можно увидеть кистозные образования различной формы и размера. Прогрессирующий тип воспаления требует обязательной терапии. Неконтролируемое деление клеток может привести к появлению злокачественной опухоли.
- Заживающий процесс в области выхода цилиндрического эпителия на плоский. При обследовании видно, что патологические участки затягиваются, на них формируется естественная эпителиальная ткань. Данное состояние обычно не вызывает беспокойства и не требует врачебного вмешательства.
- Осложнившаяся форма воспаления. Данное состояние развивается в результате инфицирования влагалища или цервикального канала. Изменение тканей происходит из-за негативного влияния патогенных микроорганизмов.
- Хронический процесс развивается по причине отсутствия врачебной помощи. Зачастую встречается у женщин, которые игнорируют визиты к гинекологу. Прогноз хронического течения болезни всегда индивидуальный, зависит от давности болезни и скорости распространения клеток.
Определив форму заболевания и установив его причины, врач может подобрать для пациента адекватную терапию.
Причины возникновения
Спровоцировать развитие заболевания может:
- наследственная предрасположенность – изменение эпителиальной ткани возникает в период внутриутробного развития из-за генетических аномалий;
- изменение гормонального фона – часто наслоение одного типа эпителия на другой определяется в период полового созревания, начала половой жизни, беременности и после родов;
- повреждение тканей шейки – провокатором становятся осложненные роды, оперативные вмешательства, травмы;
- инструментальные вмешательства – лечение и диагностика внутриматочных патологий;
- инфицирование специфическими и неспецифическими микроорганизмами.
В группу риска входят женщины с ослабленным иммунитетом, вредными привычками и те, кто принимает оральные контрацептивы. Эпидермизирующийся процесс может возникать при обострении ВПЧ и герпетической инфекции. Определить провоцирующий фактор бывает достаточно трудно. Поэтому при обращении женщины врач изучает анамнез и детально знакомится с клинической картиной, после чего назначает диагностику.

Прогрессирующий эндоцервикоз вызывает кровотечения
Симптомы
У многих пациенток заболевание не имеет характерных признаков. Изредка возникают болезненные ощущения в малом тазу, которые могут усиливаться при половом контакте. После трения с шейкой матки возникает необильное кровотечение. Его могут спровоцировать: интимная близость, использование тампонов, спринцевание.
При заболевании в хронической стадии женщина не имеет никаких признаков, помимо неприятных ощущений после полового акта. На поверхности шейки матки отсутствуют нервные окончания, поэтому постоянной острой боли нет.
Если провокатором эпидермизирующегося воспаления стали условно-патогенные или патогенные микроорганизмы, у пациентки появляются обильные вагинальные выделения с неприятным запахом, ухудшается самочувствие, снижается работоспособность и появляется гипертермия.
Диагностический минимум
Перед лечением проводится диагностика, включающая в себя:
- осмотр с помощью зеркал;
- мазок с шейки матки;
- цитологическое исследование;
- кольпоскопию;
- биопсию;
- анализ крови на скрытые инфекции;
- определение гормонального статуса;
- УЗИ.
Поскольку дисплазия является осложнением данного процесса, необходимо во время обследования ее исключить. При обнаружении атипичных клеток устанавливается стадия патологического процесса и выбирается индивидуальная методика коррекции.
Консервативные методы
Если в результате комплексного обследования установлена заживающая форма воспаления, женщине рекомендуется иммуномодулирующая терапия и прием витаминов.
При начальном изменении эпителиальной ткани или незначительных масштабах распространения патологического процесса проводится консервативная терапия. Пациентке назначаются противомикробные, антисептические, противовирусные или противогрибковые лекарства системного действия – зависит от результатов диагностики. В дальнейшем рекомендуется прием препаратов для восстановления влагалищной микрофлоры. Для устранения боли и других неприятных симптомов назначаются НПВС и спазмолитики. При кровотечениях рекомендуются гемостатические препараты.
Стационарный эндоцервикоз требует диагностики
Хирургическое вмешательство
При стремительном нарастании силы симптомов или отсутствии положительного результата от консервативной методики рекомендуется оперативное вмешательство. Современные методы малоинвазивных операций позволяют устранить эндоцервикоз с первого раза без неприятных последствий в будущем. Если пациентка желает иметь детей, об этом необходимо уведомить специалиста. В этом случае врач выбирает малотравматичные методики, не вызывающие рубцевания тканей и исключающие вероятность инфицирования.
В гинекологии используется:
- диатермокоагуляция – обработка тканей электрическим током;
- криодеструкция – обработка низкими температурами;
- радиоволны – осуществляется выпаривание патологических клеток;
- лазер – иссекает атипичные участки и оказывает антисептический эффект.
Редко можно встретить использование химических веществ. Обработка лекарственными препаратами, имеющими токсичное действие на патологически расположенные клетки, не показывает столь быстрого результата и требует повторения процедуры.
Народные средства
Народная медицина предлагает множество растительных средств для устранения эндоцервикоза. Несмотря на положительные отзывы о методиках, необходимо проконсультироваться с врачом об их применении.
Женщины активно используют:
- календулу для спринцевания;
- медовые тампоны;
- настойку боровой матки;
- микроклизмы с алоэ.
При использовании народных рецептов необходимо помнить, что орошения влагалища и спринцевания запрещены, если есть активный воспалительный процесс. Не рекомендованы ванны и согревающие компрессы, если у женщины эндометриоз или есть опухоли в малом тазу.
Заключение
Характерным признаком проблем с шейкой матки является периодическое выделение крови, которое не имеет ничего общего с менструацией. Часто оно возникает после интимной близости, физической нагрузки. Если есть подобные беспокойства, необходимо обязательно показаться врачу. Со временем измененная эпителиальная ткань может незаметно переродиться в рак.
Читайте также: дискератоз шейки матки
www.baby.ru
Эндоцервикоз шейки матки: что это такое, фото
Эндоцервикоз шейки матки представляет собой нарушение расположения эпителия канала шейки матки. Состояние характеризуется замещением плоской слизистой на цилиндрическую. Данную патологию еще называют эктопия или псевдоэрозия – перемещение клеток, которые выстилают цервикальный канал.
При диагностике гинеколог видит ярко-красный участок, который кровоточит при прикосновениях. Заболевание может развиваться по разным причинам и диагностируется чаще всего у женщин 25-35 лет, но может наблюдаться в период постменопаузы. В статье рассмотрим симптомы, лечение, виды патологии, и как ее избежать.
Что такое эндоцервикоз шейки матки
Предшественником заболевания является истинная эрозия, которая возникает на фоне воспаления шейки матки. В развитии эндоцервикоза также играют роль гормональные нарушения, а в некоторых случаях патология является врожденной. В гинекологии считается, что болезнь развивается на фоне избытка эстрогена – женского полового гормона.
Гормональный дисбаланс вызывает перемещение границы между клетками канала шейки и плоского эпителия. Цилиндрический эпителий постепенно замещает слизистую влагалища, из-за чего снижается защита матки от различной инфекции, появляются проблемы с оплодотворением, увеличивается риск возникновения дисплазии и рака.
Врожденная форма вызвана ненормальной гормональной функцией яичников. Обычно она не нуждается в лечении, но при присоединении инфекции, воспаления или сопутствующих патологий может потребоваться терапия. Врачи разделяют несколько видов патологии, рассмотрим их подробнее.
Формы заболевания
Эндоцервикоз – общий диагноз, который ставится при первичном осмотре. Прежде чем назначить лечение доктор отправляет пациентку на дополнительное исследование, чтобы определить форму патологии. Она зависит от клеточного изменения и динамики развития. По гистологической принадлежности разделяют:
- Железисто-кистозный эндоцервикоз – для этой формы характерно «превращение» эрозированных желез в кисты.
- Железистый – когда из клеток цилиндрического эпителия возникают эрозированные железы.
- Поверхностно расположенный – тип характеризуется расположением цилиндрических клеток на ровной поверхности слизистой оболочки.
- Папиллярный – в пораженной области появляются папулезные сосочки.
В зависимости от динамики патология бывает нескольких видов:
- Стационарный эндоцервикоз – наиболее безопасная форма, при которой замещение тканей наблюдается в верхней части слизистой влагалища, и больше нигде. При этом измененная область не прогрессирует, то есть не уменьшается, и не увеличивается;
- Прогрессирующий эндоцервикоз – можно наблюдать более выраженное увеличение цилиндрического покрова, он находится в нетипичном месте. При пролиферации наблюдаются железистые разрастания и множественные кисты. Такая форма нередко вызывает предраковое состояние, поэтому требует обязательного наблюдения. Пролиферирующий эндоцервикоз подразумевает рост новых желез во влагалищной части шейки;
- Заживающий эндоцервикоз – пораженные участки покрываются нормальным, многослойным эпителием. Эпидермизирующийся эндоцервикоз возникает по 2 причинам: размножение плоского эпителия под цилиндрическим с нарастанием нормальной ткани на эктопию или врастание многослойного эпителия в железистые ткани. Эпидермизирующийся участок не нуждается в лечении;
- Осложненный – развивается на фоне воспаления или же цервицита и вагинита. Этот вид патологии тяжело протекает и лечится;
- Хронический эндоцервикоз – появляется вследствие отсутствия лечения или при провоцирующих факторах. Длительное течение патологии приводит к отеку слизистой, присоединению инфекции и нагноению пораженных участков.
Определение вида дает четкое понимание о причинах болезни, помогает доктору оценить риски, подобрать правильную терапию и метод лечения.
Что представляет из себя хроническая форма
Хронический цервикоз обычно протекает бессимптомно, только иногда женщина может заметить необычные выделения, жжение, зуд, примеси крови после полового контакта. Форма возникает на фоне невылеченной эрозии и сопутствующих гинекологических патологий. Хроническое течение опасно тем, что при наличии в организме пациентки вируса папилломы человека, вскоре возникает дисплазия, а далее рак. Лечение патологии комплексное, женщина проходит медикаментозную и малоинвазивную терапию.
При хроническом эндоцервикозе очень важно постоянно вести наблюдение, так как именно эта форма чаще всего вызывает атипию и онкологию. Женщина обязательно должна следить за своим интимным здоровьем, избегать случайных половых связей и абортов, вовремя лечить гинекологические заболевания, чтобы избежать осложнений. Любые негативные факторы могут повлиять на течение патологии и вызвать прогрессию, неприятную своими последствиями.
Причины возникновения
Причин развития эндоцервикоза множество, их разделяют на приобретенные и врожденные. Наследственная форма чаще всего вызвана неправильным генетическим развитием эпителия, когда он замещается цилиндрическим и плоским. Врожденная патология возникает вследствие полового созревания, перестройки организма женщины при беременности или гормональным дисбалансом.
Такое состояние считается физиологическим и не вызывает подозрений. Обычно врожденный эндоцервикоз проходит самостоятельно без какого-либо лечения. Приобретенная форма развивается по таким причинам:
- Аборты, гормональные расстройства, сложные роды с разрывами.
- Воспаление, появившееся на фоне грибкового, вирусного или инфекционного поражения шейки матки.
- Травма шейки, которую можно нанести внутриматочной спиралью, спринцеванием, применением химической контрацепции без согласования с врачом.
Помимо этого, возникновению заболевания способствует низкий иммунитет, заражение стафилококковым ВПЧ (вирус папилломы человека) или кишечной палочкой. Чтобы установить точную причину патологии недостаточно одного осмотра. Перед постановкой диагноза доктор тщательно исследует женщину, изучает историю болезни, опрашивает.
Симптомы

Первые симптомы эндоцервикоза схожи с эрозией. Простая, стационарная форма нередко протекает бессимптомно. В самом начале женщина чувствует боль внизу живота, она может быть жгучая или тянущая. Дискомфорт обостряется при половом акте или во время него. Помимо этого, появляется кровяная или гнойная слизистая секреция, обычно в большом количестве.
Если патология вызвана гормональными нарушениями или же дисбаланс спровоцирован заболеванием, возникают такие признаки эндоцервикоза:
- Постоянная усталость, апатия, слабость, депрессия;
- Резкий набор веса;
- Постоянные перепады настроения.
В некоторых случаях наблюдается зуд внешних половых органов и обильные белые выделения при эндоцервикозе, иногда с неприятным запахом.
Диагностика

После того как общий диагноз эндоцервикоз поставлен, необходимо определить вид и форму патологии. Для этого гинеколог назначает такие дополнительные исследования:
- Биопсия пораженных клеток – применяется для исключения злокачественного течения.
- УЗИ полости матки для того, чтобы убедится в отсутствии воспаления.
- Мазок – необходим для обнаружения инфекции и оценки микрофлоры влагалища.
- Кольпоскопия – с помощью кольпоскопа изучается поврежденная область под увеличением в 30-40 раз. Исследование помогает оценить структуру шейки и область распространения изменений.
- Анализ на вирус папилломы человека.
- Анализ крови для определения уровня женских гормонов.
Каждая женщина должна помнить, что ежегодно необходимо посещать гинеколога и несколько раз в год сдавать мазок.
Как лечить
Адекватное лечение эндоцервикоза должно включать в себя устранение воспаления, стимуляцию иммунитета, удаление поврежденного эпителиального слоя. На начальных стадиях врач может назначить медикаментозную терапию, которая включает прием противовоспалительных, противовирусных препаратов и антибиотиков. Помимо этого применяются средства для повышения иммунитета, и в некоторых ситуациях – гормональные препараты. Довольно эффективными считаются свечи на основе трав, имеющие заживляющее действие. Их назначают после проведения операции.
Если же патогенный процесс активен и эпителий быстро разрастается, показано удаление пораженных участков современными методами. Сегодня их несколько, наиболее популярные будут приведены ниже:
- Диатермокоагуляция – прижигание электрическим током считается самым дешевым и доступным методом. Способ не рекомендован нерожавшим девушкам, которые планируют зачатие. Во время процедуры женщина может ощущать боль и неприятный запах. К недостаткам относится потеря эластичности матки, возникновение рубцов;
- Криотерапия – замораживание считается надежным методом. Процедура производится с помощью жидкого азота, который сильно обмораживает пораженные клетки, из-за чего они погибают. После «прижигания» не остается глубоких шрамов и рубцов, метод практически безболезненный, но эффективный;
- Радиоволновая терапия – клетки разрушаются радиоволнами и испаряются. Во время удаления женщина не чувствует боли, метод бесконтактный. Использование радиоволн безопасно для молодых, нерожавших девушек;
- Лазерная деструкция – для современной медицины этот метод самый безопасный и эффективный. Лазер иссекает все патогенные пучки, исключая спайки, рубцы и рецидивы;
- Химическая коагуляция – этим способом можно лечить только маленькую область поражения. Метод малотравматичный, так как в процессе используются специальные кислоты, которые выжигают патогенный эпителий, не задевая здоровые ткани.
Главная задача доктора – ликвидировать разросшиеся ткани, чтобы на их месте появился нормальный эпителий, типичный для шейки матки. Вылечить эндоцервикоз можно, основное правило – своевременное обращение в поликлинику и беспрекословное следование рекомендациям врача.
Народные средства
Лечение народными средствами возможно только во вспомогательных целях и при врожденных или хронических стадиях. Отвары и травы не могут полностью излечить болезнь, но помогут уменьшить неприятные симптомы. Рецептов против эндоцервикоза много, очень часто используется мед для изготовления тампонов.

Нужно взять 1 ч.л меда, положить на марлю, сложить ее в 3 слоя, скрутить в тампон и ввести во влагалище. Также, вместо меда можно взять тыкву, то есть ее мякоть. Тампоны вставляются на ночь, 4 раза в неделю. Лечение длится до полного выздоровления.
Часто используется календула. Она полезна для мочеполовой системы и хорошо убирает симптоматику.
Рецепт приготовления настоя из календулы для спринцевания:
- Возьмите 1 стакан (100 г) цветков растения.
- Залейте 0,5 л спирта или водки.
- Настаивайте каждый день на солнце в течение 2 недель.
- Процедите, налейте в бутылку.
Каждое утро разводите 1 ч.л полученного раствора в 200 г кипяченой, но не горячей воды. Спринцевание проводится ежедневно в течение 21 дня.
Не менее эффективно лечение соком алоэ. Для приготовления жидкости возьмите 3 ч.л свежевыжатого сока растения, пятую часть ложки касторового масла и 1,5 ложки меда. Ингредиенты хорошо смешиваются, после чего получившуюся массу используют для пропитки тампонов. Курс терапии – 15 дней.
Важно учитывать, что самолечение не всегда актуально. Перед этим нужно обсудить со специалистом, какие народные методы полезны именно в вашем случае.
Цервикоз и полип – одно и то же?
Полип – доброкачественное образование, которое образуется из эпителия шейки и растет в ее просвет. Эндоцервикоз – прорастание эпителия цервикального канала во влагалище. Цервикоз и полипы – не одно и то же, но эти заболевания тесно связаны между собой и зачастую протекают вместе. Они сопровождаются похожими симптомами, но иногда вообще не дают о себе знать.
Полипы развиваются на фоне гормонального расстройства, различных травм матки, эрозии и т.д. В качестве лечения показано удаление нароста, так как обычные медикаментозные препараты малоэффективны. Они используются только при сопутствующих воспалениях и инфекционном заражении.

О наличии полипов и эндоцервикоза говорят похожие симптомы – появление обильных выделений белого цвета, кровяная секреция после секса, тянущие боли внизу живота. Определить полипы можно с помощью УЗИ, кольпоскопии и цервикоскопии. Как и эндоцервикоз, полип иногда перерождается в рак, но перед этим нарост проходит несколько стадий развития – гиперплазия, метаплазия, дисплазия, онкология.
Последствия

Чаще всего, эндоцервикоз шейки матки опасен только в тех случаях, когда патология вызвана вирусными инфекциями или не лечилась должным образом. К самым опасным последствиям относится:
- Онкологическое перерождение клеток цервикального канала;
- Бесплодие;
- Высокие риски разрыва шейки при родах.
Если вовремя выявить болезнь, грамотно пролечить ее и соблюдать рекомендации врача, негативных последствий можно избежать.
Важно понимать, что заболевание считается предраковым состоянием, поэтому лечение проводится в обязательном порядке.
Цервикоз при беременности

Забеременеть при цервикозе можно, только если заболевание на ранних стадиях или имеет врожденную форму. Часто патология вызывает самопроизвольные выкидыши на ранних сроках, поэтому беременность лучше планировать после благополучного лечения.
Помимо этого, заболевание увеличивает риски разрыва тканей шейки матки при родовой деятельности, а на фоне этого развиваются неприятные осложнения в виде инфицирования, неправильного зарастания тканей и т.д.
matkamed.ru
что это такое, причины, симптомы и лечение
Эндоцервикоз шейки матки – это заболевание, для которого характерно разрастание клеток и желез цервикального канала, называемого эндоцервиксом, на влагалищной зоне шейки матки.
Этот недуг также называется цервикальной эктопией, при которой клетки из цервикального канала перемещаются на поверхность влагалища. Такое состояние носит фоновый характер, не перерождается в рак и может называться псевдоэрозией.
Чаще всего эту болезнь диагностируют у женщины репродуктивного возраста, а именно с 25 до 45 лет, но не исключены варианты, когда патология развивается во время постменопаузы. В данной статье вы сможете узнать все о данной болезни: что это такое, каковы причины, симптомы и лечение патологии, и как она может сказаться на течении беременности.
Что такое эндоцервикоз шейки матки
Чаще всего развитию заболевания предшествует истинная эрозия шейки матки, которая возникает вследствие воспалительных процессов в органах репродуктивной системы.
Спровоцировать воспаление (кольпит) могут инфекции, вирусы, венерические заболевания, химические, механические и прочие травмы, также достаточно частой причиной появления эрозии шейки матки являются гормональные расстройства. В гинекологии принято считать, что избыток эстрогенов способствует смещению границ между эпителиальным слоем и клетками эндоцервикса в сторону влагалищной части шейки.
Воспалительные процессы провоцируют отек слизистой оболочки и отслоение многослойного плоского эпителия, который эту оболочку покрывает. Такой процесс называют «десквамация». Именно он способствует появлению истинной эрозии маточной шейки. Не нужно путать эрозию с язвой, поскольку в первом случае поражение задевает лишь поверхностный слой эпителия.
Визуально эрозия представляется собой очаг вокруг наружного зева якро-красного цвета, округлой, а в редких случаях неправильно формы.
При соприкосновении с пораженным участком последний начинает кровить, такая ситуация возможна при половом контакте или после гинекологического осмотра. То есть признаком эрозии является контактное кровотечение.
Если изучать очаг эрозии при помощи микроскопических методов диагностики, она имеет четкие признаки воспалительного процесса. На пораженном участке нет эпителия, а поверхность покрыта пленкой фибрина и частичками крови. Истинная эрозия заживает очень быстро, обычно на это уходит от нескольких дней до 2 недель. Если же заживление не произошло, данное заболевание переходит в псевдоэрозию.
Внутри цервикальный канал устлан клетками призматического эпителия, он образуется множественными железистыми структурами. Эти клетки способны очень быстро делиться и заполнять освободившуюся после отторжения многослойного плоского эпителия поверхность, что и провоцируется переход эрозии в цервикальную эктопию.
Участок, пораженный псевдоэрозией, имеет вид ярко-красного очага, в окружении розовой слизистой оболочки.
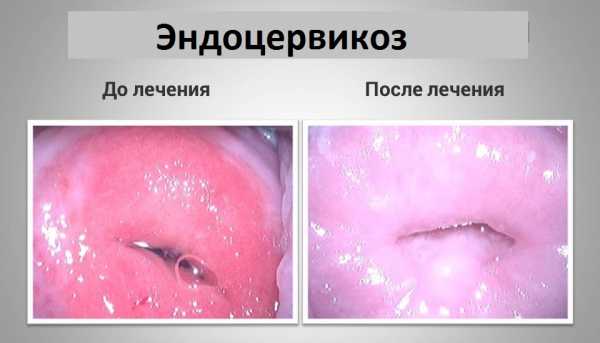
Данное заболевание может быть врожденным, в таком случае основной причиной являются гормональные нарушения, которые провоцируют неправильную работу яичников. Чаще всего патология не требует специфического лечения, но при дополнительном инфицировании или наличии воспалительных процессов и сопутствующих заболеваний врач может назначить определенную терапию. Метод лечения, который будет выбирать специалист, во многом зависит от вида данной патологии.
Формы заболевания
Обнаружение эндоцервикоза возможно при обычном гинекологическом осмотре, но для выбора эффективного метода лечения только установки диагноза недостаточно, следует пройти ряд обследований, чтобы определить форму данного заболевания, которая зависит от характера клеточных изменений и от их динамики развития. В зависимости от гистологической принадлежности недуг может быть следующим:
- железисто-кистозный – при этом эрозированные железы могут превращаться в кисты;
- железистый – когда эрозированными железами становятся клетки цилиндрического эпителия;
- расположенный поверхностно – при этом цилиндрические клетки располагаются ровно по поверхности слизистого слоя;
- папиллярный – для него характерно появление папулезных сосочков в пораженном участке.
По динамике развития болезни различают следующие ее формы:
- стационарный эндоцервикоз – самый безопасный тип заболевания, при котором ткани замещаются исключительно в верхней части слизистой влагалища. При этом нет пролиферации или прогрессирования, как в меньшую, так и в большую сторону;
- прогрессирующий эндоцервикоз – при этой форме наблюдается более выраженное разрастание клеток в нетипичных для них местах. Пролиферирующий эндоцервикоз характеризуется появлением новообразований в виде желез, сосочков или клеточных скоплений. В зависимости от того, какой тип имеет место, патология также классифицируется на железистый, папиллярный и эпидермизирующийся эндоцервикоз;
- заживающий эндоцервикоз – при данном виде заболевания пораженные области начинают покрываться нормальными клетками многослойного эпителия. Эта форма может возникать в двух случаях: под цилиндрическим эпителием разрастается плоский, при этом на псевдоэрозие нарастает нормальная ткань или многослойный эпителий врастает в железистый слой. Эта форма патологии не требует лечения;
- осложненный – развитие этой формы происходит на фоне воспалительного процесса, цервицита или вагинита, характерно тяжелое течение и длительное лечение;
- хронический – без должного лечения и при наличии провоцирующих факторов болезнь переходит в хроническую форму, при которой отекает слизистая, присоединяется инфекция и загнивают пораженные участки.
О хронической форме
Осложненное заболевание без адекватной терапии может поражать слизистую шейки матки месяцами или даже годами.
Хронический цервикоз вызывает у пациенток симптоматику схожую с инфекционными воспалениями наружных половых органов:
- патологические выделения. Они могут иметь серозный или серозно-гнойный характер. Выделения при эндоцервикозе в хроническом течении могут источать неприятный гнилостный запах;
- контактные кровотечения. Они возникают после секса, спринцеваний или гинекологического осмотра;
- жжение и зуд в промежности.
Во время гинекологического осмотра врач видит изменения, характерные для воспалительного процесса: отечность, красноту слизистой, патологические выделения. Шейка матки воспалена, а на области цервикоза есть серозный или серозно-гнойный налет. При длительном существовании воспалительного процесса во влагалище в него вовлекается и цервикальный канал.
Для подтверждения хронического цервикоза требуется дополнительно проведение лабораторных исследований и выяснение причины воспалительного процесса. Перед лечением самого заболевания в обязательном порядке устраняется воспаление.
Причины возникновения
Заболевание может быть врожденным и приобретенным. Если имеет место наследственная форма патологии, то причиной развития эндоцервикоза является генетический сбой в росте эпителия, который замещается цилиндрическим и плоским.
Спровоцировать врожденную патологию может пубертатный период, гормональные перестройки при беременности или гормональные нарушения. Такая форма развития эпителиального слоя считается физиологической и не требует лечения.
Приобретенный цервикоз может возникнуть по следующим причинам:
- аборты, гормональный дисбаланс с недостатком эстрогенов, роды, осложненные разрывами;
- воспалительные процессы, вызванные грибковыми, вирусными и инфекционными поражениями шейки матки;
- травматизация шейки внутриматочной спиралью, неправильным спринцеванием и применением химических противозачаточных без консультации врача;
- сниженный иммунитет;
- стафилококковый ВПС, кишечная палочка;
- раннее начало половых контактов и большое количество сексуальных партнеров.
Симптомы
Первые признаки эндоцервикоза похожи с эрозией. При стационарной форме может вообще не быть никаких патологических симптомов. Изначально женщина может ощущать тянущую или жгучую боль в нижней части живота. Болевые ощущения обостряются во время секса. Для запущенной стадии характерно появление обильных выделений с примесью крови и гноя.

Если причиной заболевания стал гормональный дисбаланс или проблемы с эндокринной системой дополнительно возникает следующая симптоматика:
- беспричинная усталость, безразличие, ослабленность, депрессивное состояние;
- резкое увеличение массы тела;
- эмоциональные перепады.
Иногда может возникнуть зуд в области промежности и обильные бели с резким неприятным запахом.
Диагностика
Диагноз устанавливается при первичном осмотре, но для определения вида и формы болезни, необходима более глубокая диагностика. Гинеколог может назначить следующие мероприятия:
- биопсия пораженного участка – данное исследование поможет исключить наличие злокачественных процессов;
- УЗИ органов малого таза поможет обнаружить воспалительные процессы в матке;
- мазок на микрофлору даст оценку ее состояния и позволит обнаружить наличие инфекций;

- кольпоскопия. С помощью данного метода пораженный участок визуально увеличивается в 30-40 раз, что позволяет более досконально изучить его, а также оценить состояние шейки;
- анализ на ВПЧ;
- анализ крови на гормоны.
Вовремя распознать заболевание на ранней стадии поможет ежегодный обязательный визит к гинекологу.
Как лечить
Лечение эндоцервикоза включает в себя следующие этапы:
- устранение воспалительного процесса;
- стимуляция иммунитета;
- удаление пораженного эпителия.
Начальную стадию болезни врач будет лечить медикаментами, при этом назначаются противовоспалительные и противовирусные средства, а также антибиотики. Дополнительно выписываются иммуностимуляторы и гормональные препараты в случае необходимости. Наиболее эффективной формой лекарств от данной патологии признаны свечи на основе растительных компонентов, которые обладают заживляющим эффектом.
Если вылечить пациентку медикаментами не получается, и эпителий разрастается слишком активно, может быть назначено удаление пораженного участка.
На сегодняшний день есть несколько видов операций, способных справиться с цервикальной эктопией:
- диатермокоагуляция;
- криотерапия;
- радиоволновое удаление;
- лазерная деструкция;
- химическая коагуляция.
При своевременном обращении к специалисту заболевание хорошо поддается лечению.
Народные средства
Лечение народными средствами возможно лишь с разрешения лечащего врача. Рецепты народной медицины могут применяться как дополнение к основному лечению на ранних стадиях болезни и при врожденных или хронических формах Травяные отвары и настои не способны справиться с заболеванием, но могут облегчить состояние и снять неприятную симптоматику.
Большинство рецептов для лечения цервикальной эктопии базируются на основе меда. Чаще всего делаются тампоны для интравагинального введения. Для их изготовления нужно взять чайную ложку меда и завернуть его в марлевый отрез, сложенный в 3 раза. Затем марля сворачивается в виде тампона и вводится во влагалище. Некоторые вместо меда используют тыквенную мякоть. Процедура делается перед сном, тампон извлекается сутра. Это нужно делать не менее 4 раз в неделю до полного излечения.

Эффективным средством при заболеваниях мочеполовой системы является календула, настой которой используют для спринцевания. Для его приготовления нужно взять 100 г цветков календулы, залить их 0,5 л водки или спирта и настаивать в светлом месте на протяжении 2 недель, затем отцедить и перелить в стеклянную тару. Раствор для спринцевания должен состоять из 0,2 л кипяченой негорячей воды и 1 ч.лож. настойки. Процедура проводится каждое утро на протяжении 21 дня.
Высокую эффективность показало лечение соком алоэ, которым смачивают тампоны. Для приготовления лекарства нужно взять 3 чайные ложки свежевыжатого сока, 1/5 чайной ложки касторки и 1,5 ложечки меда, все компоненты тщательно перемешиваются, и полученной смесью пропитывается марлевый тампон. Закладывать его нужно ежедневно на протяжении 15 дней.

Любой из перечисленных методов нельзя использовать без предварительного согласования с гинекологом.
Цервикоз и полип – одно и то же?
Полипы и псевдоэрозия – это два абсолютно разных заболевания, которые зачастую протекают одновременно.
Полипом называют доброкачественное новообразование, состоящее из эпителиальных клеток шейки матки, оно растет в ее просвет, а при цервикозе эпителий разрастается во влагалищную область канала. У этих патологий схожая симптоматика, но в некоторых случаях они могут никак себя не проявлять.
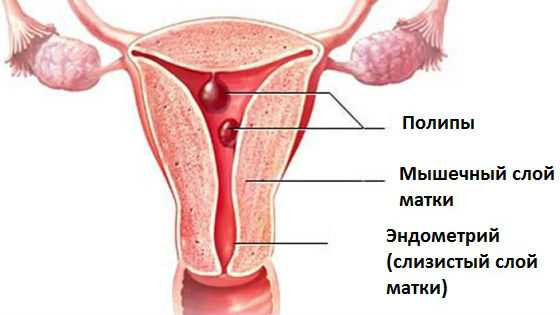
Причиной появления полипов могут быть гормональные нарушения, травмы матки, эрозии и прочее. Основным лечением полипов является их удаление, поскольку медикаментозная терапия малоэффективна и применяется только для устранения воспалительных и инфекционных процессов.
Для полипов и эктопии характерными проявлениями будут обильные бели, кровянистая секреция после интимной близости, тянущие боли в нижней части живота. Определяется полип на УЗИ и во время кольпоскопии или цервикоскопии. В некоторых случаях оба заболевания могут переродиться в рак, поэтому следует в обязательном порядке лечить каждый из недугов.
Последствия
Эндоцервикоз шейки матки представляет опасность только в тех случаях, когда спровоцирован вирусными инфекциями или не вылечен должным образом.
Наиболее опасными последствиями недуга являются:
- злокачественно перерождение клеток цервикального канала;
- бесплодие;
- высокая вероятность разрыва шейки во время родовой деятельности;
- высокий риск самопроизвольного аборта.
Если болезнь выявлена своевременно, и лечение проводилось с соблюдением всех врачебных предписаний, вероятность негативных последствий будет минимальной. Поскольку патология считается предраковым состоянием, лечить ее нужно в обязательном порядке.
Цервикоз при беременности
Беременность при данном заболевании возможна, но лишь на ранних стадиях или при врожденной форме. В других случаях есть высокий риск самопроизвольного аборта. Данное заболевание может спровоцировать послеродовые осложнения в виде разрыва шейки матки, инфицирования и неправильного зарастания поврежденных тканей. По этой причине специалисты рекомендуют заранее планировать беременность и лишь после того, как будут устранены все патологические состояния.
ginekologius.ru