Кандидозный кольпит, лечение, симптомы
Симптомы кандидозного кольпита (научное название «молочницы») известны почти каждой девушке и женщине. Постоянное чувство дискомфорта, зуд в области половых органов, который беспокоит даже по ночам, боль при мочеиспускании и обильные белые «творожистые» выделения – типичные признаки грибкового вагинита.
Чем отличается кольпит кандидозный от, например, бактериального? Ответ содержится в названии заболевания – причиной этой болезни являются дрожжеподобные грибы (кандиды). Особенностью такого вида вагинита является то, что источник инфекции всё время находится в организме и под влиянием определённых факторов превращается из мирных спорообразований в болезнетворного врага.
Что может спровоцировать кандидозный кольпит?
- длительный приём антибиотиков;
- гормональная контрацепция;
- сахарный диабет;
- ожирение;
- беременность;
- ношение синтетического узкого белья;
- снижение защитных сил организма из-за частых болезней и стрессов.

Симптомы «молочницы» достаточно ярко проявляются, поэтому при появлении соответствующих признаков нужно начинать лечение.
Подходы к терапии кандидозного кольпита
Несвоевременное обращение к врачу может перевести заболевание из острой формы в хроническую. Это опасно тем, что невылеченный кандидоз будет всё время возвращаться: несколько раз в год женщина будет переживать все неприятные симптомы и длиться такие ощущения могут по 3-4 месяца, кроме того со временем болезнь может перейти на другие внутренние органы. Поэтому лечение кандидозного кольпита — решение, не терпящее отлагательств.
Как лечить кандидозный кольпит?
Многие женщины не воспринимают всерьёз признаки «молочницы» и занимаются самолечением. Без точного диагноза и рекомендаций врача не стоит принимать никакие препараты.
Терапия всех видов этого заболевания, таких как лечение трихомонадного кольпита, лечение атрофического кольпита, начинается со  После того как гинеколог выслушает все жалобы пациентки, он перейдёт к осмотру и назначит лабораторное исследование мазков. На основании полученных данных доктор поставит точный диагноз и назначит соответствующее лечение. Расскажет, какую опасность представляет кандидозный кольпит и лечение его без консультации доктора.
После того как гинеколог выслушает все жалобы пациентки, он перейдёт к осмотру и назначит лабораторное исследование мазков. На основании полученных данных доктор поставит точный диагноз и назначит соответствующее лечение. Расскажет, какую опасность представляет кандидозный кольпит и лечение его без консультации доктора.
Ключевыми лекарствами в терапии кандидозного поражения половых органов (кандидозный вульвит, кандидозный вульвовагинит), выступают противогрибковые препараты. Ещё одно важное направление лечения – восстановление здоровой микрофлоры влагалища и укрепление иммунитета. Во время курса лечения не рекомендуется вступать в половые контакты.
Гинекологические заболевания – очень волнительная тема для женщины, поэтому важно, чтобы доктор, которого она выбрала смог оказать ей не только медицинскую, но и психологическую помощь. Квалифицированные врачи «ОН Клиник» очень внимательно относятся к любой даже самой маленькой жалобе женщины, всегда выбирают индивидуальный подход в лечении и создают комфортную атмосферу в общении со своими пациентами.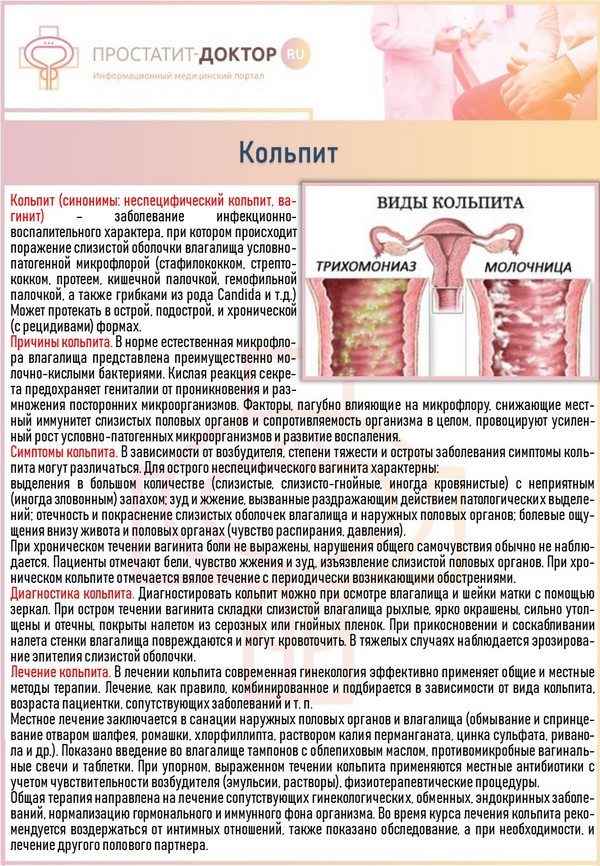
Лечение кандидозного кольпита (вагинита): помощь и услуги высококвалифицированных гинекологов в Алматы
Кольпит (или по-другому вагинит) – одно из самых распространенных заболеваний, с которым сталкиваются женщины в детородном возрасте. Оно представляет собой воспалительный процесс, затрагивающий половые органы. Лечение кольпита (вагинита) назначает врач-гинеколог. Известны случаи, когда болезнью страдают девочки. Патологический процесс в раннем возрасте развивается по причине гормональных сбоев и ношения синтетического белья. Симптомы кольпита могут беспокоить и женщин в возрасте.
Заболевание имеет второе название – вагинит. Он возникает вследствие химических, физических и механических воздействий. Среди факторов, способствующих развитию болезни, наиболее распространены бактериальные инфекции, нарушение работы яичников, аномалии половых органов, пренебрежение правилами личной гигиены.
Лечить вагинит(вульвит) рекомендуется своевременно. Максимальную опасность для женского здоровья представляет заболевание, вызванное трихомонадами или хламидиями. Инфекция быстро распространяется на матку и придатки. Если процесс перейдет в хроническое заболевание, преодолеть его прогрессирование будет сложнее.
Если у пациентки подозревается кольпит, симптомы могут быть самыми разными.
Симптомы кольпита
- отечность влагалища;
- чувство жжения, зуд;
- выделения в виде слизи или гноя;
- болезненность во время интимной близости;
- боль и дискомфорт при мочеиспускании.
Если своевременное лечение кольпита отсутствует, повышается риск развития осложнений.
Лечение кольпита
- медикаментозную терапию;
- общеукрепляющее лечение;
- применение препаратов местного действия.
Лечения кольпита проводиться индивидуально, после полного обследования.Если вы обнаружили первые симптомы кольпита, не затягивайте с визитом к врачу. Своевременная медицинская помощь поможет избежать осложнений и вернуться к полноценному образу жизни.
Кольпит – причины, симптомы, осложнения и лечение инфекции
Согласно статистике, каждая вторая девушка, пришедшая на прием гинеколога, хотя бы раз в жизни сталкивалась с таким интимным заболеванием, как кольпит.
Кольпит или вагинит — это воспалительный процесс инфекционной или неинфекционной природы, затрагивающий слизистую оболочку влагалища, а в отдельных случаях и вульву.
Данная болезнь приносит массу дискомфорта — от выделений и неприятного запаха до болезненных ощущений во время полового акта, и ухудшает качество жизни женщины.
На начальном этапе развития инфекция не является опасной, но отсутствие своевременной квалифицированной медицинской помощи или самолечение могут привести к возникновению серьезных осложнений.
Причины заболевания
В зависимости от того, что является причиной кольпита, можно выделить специфический, то есть вызванный инфекционным агентом, и неспецифический, вызванный микроорганизмами влагалища, которые в норме у здоровой женщины не вызывают проблем, но при воздействии определенных факторов начинают интенсивно размножаться, вызывая неприятные ощущения и приводя к патологическим процессам.
Важно правильно определить причину, вызвавшую воспалительный процесс и назначить соответствующее лечение, точно направленное на устранение проблемы.
Выделяют следующие наиболее распространенные причины вагинита:
● Инфекции, передающиеся половым путем.
Обширная группа заболеваний вызвана инфекциями, приобретенными при незащищенном половом контакте.
Существуют микроорганизмы, которые могут быть переданы данным способом от инфицированного партнера через слизистые оболочки, но не несут никакого вреда здоровому человеку, так как его иммунная система подавляет размножение патогенной микрофлоры.
Однако, если имеют место особо патогенные микроорганизмы, а также при снижении иммунитета, наличии микротравм или сопутствующих заболеваний, развивается воспалительный процесс.
Кольпит могут вызвать сифилис, хламидиоз, гонорея, трихомониаз, вирус папилломы человека, уреаплазмоз и многие другие.
Самым надежным вариантом профилактики вагинита в данном случае является использование методов барьерной контрацепции при сексуальном контакте.
● Повреждения слизистой оболочки влагалища.
Слизистая оболочка играет очень важную роль барьера, препятствующего попаданию микроорганизмов в толщу стенок влагалища.
● Нарушение кровоснабжения.
С кровью во влагалище поступает не только кислород, но и множество питательных веществ, обеспечивающих нормальное функционирование слизистой оболочки. При нехватке микроэлементов, она истончается, не производит достаточное количество естественных выделений, что приводит к образованию микротравм.
● Эндокринные заболевания.
Правильное функционирование эндокринной системы отвечает в том числе и за достаточное производство естественного секрета влагалища и своевременное обновление слизистой оболочки. При заболеваниях яичников, щитовидной железы, поджелудочной железы и надпочечников в организме женщины происходит гормональный дисбаланс, который может привести к воспалительным процессам во влагалище.
● Антибиотики.
● Слабая иммунная система.
Иммунитет играет важную роль в организме человека, с точностью идентифицируя патогенные микроорганизмы и устраняя их. После хирургических вмешательств, длительного приема антибиотиков, авитаминоза, общего истощения организма и перенесенных заболеваний иммунная система ослабевает и становится не способна отражать атаки инфекций, что провоцирует кольпит.
Виды кольпита
В зависимости от причины, вызвавшей кольпит, можно выделить несколько видов. Каждой форме болезни присущи разные проявления, сроки выздоровления и риски развития осложнений, поэтому подход к лечению должен подбирать персонально.
Кандидозный кольпит
Вид инфекции, называемой “молочница”, провоцирует грибок Candida. Эти грибки могут обитать в организме годами, не вызывая неприятных ощущений, а некоторые факторы могут спровоцировать их интенсивный рост и привести к воспалению. Кандидозный кольпит возникает как в результате незащищенного секса, так и при ослабленном иммунитете, дисбактериозе, антибактериальной терапии.
Атрофический кольпит
Чаще всего появляются у женщин после наступления естественной менопаузы, когда снижается количество эстрогенов, из-за чего эпителий влагалища становится недостаточно увлажнен, он истончается, появляются микротрещины. Для женщины кольпит сопровождается массой дискомфортных ощущений, сухостью, зудом, болью во время полового акта.
Атрофический кольпит может встречаться и у девушек, перенесших операцию по удалению яичников или матки, и после приема некоторых медикаментов.
Трихомонадный кольпит
Связан с инфицированием микроорганизмом Trichomonas vaginalis. Передача инфекции происходит во время полового акта с зараженным партнером без использования средств барьерной контрацепции.
Передача инфекции происходит во время полового акта с зараженным партнером без использования средств барьерной контрацепции.
На раннем этапе развития заболевания оно легко диагностируется и лечится. Но запущенная стадия может привести к хронизации болезни, вылечить которую составляет большую проблему. В этом случае периоды обострения, сменяются короткими периодами ремиссий.
Трихомонадный кольпит опасен тем, что при отсутствии грамотного и своевременного лечения приводит к опасным осложнениям, в том числе к бесплодию.
Возбудители инфекции
При специфическом характере болезни возбудителями служат инфекции, передающиеся половым путем, а при неспецифическом — условно-патогенная микрофлора.
Среди факторов, которые провоцируют условно-патогенные микроорганизмы стать возбудителями болезни, можно выделить следующие:
● Частое использование ежедневных прокладок;
● Ношение нижнего белья из искусственных материалов;
● Обтягивающая одежда, не дающая возможность вентилирования половых органов;
● Несоблюдение регулярной интимной гигиены;
● Ослабление иммунной защиты организма вследствие стрессов, приема антибиотиков, авитаминоза, недостаточного питания;
● Аборт;
● Сахарный диабет;
● Постклимактерический период.
Симптомы
Признаки данного заболевания могут быть самыми разными, в зависимости от причины его возникновения и стадии развития. На более поздних стадиях у больной может наблюдаться повышение температуры тела, головные боли, общее недомогание. А на начальном этапе болезни самыми частыми проявлениями являются запах из влагалища, нездоровые выделения, болезненные ощущения как при половых контактах, так и в обычной жизни.
Выделения из влагалища
Выделения при вагините никак не связаны с фазой менструального цикла. При кандидозе они белого цвета, имеют неоднородную творожистую текстуру. Для трихомониаза характерны серо-зеленые выделения, а при бактериальной форме они пенистые, однородной консистенции.
Запах
Часто признаком размножения патогенной микрофлоры во влагалище является запах. Он может быть разным в зависимости от конкретного вида микроорганизмов. Его появление связано с тем, что в процессе жизнедеятельности бактерии разлагают различные вещества, выделяя газ, который в свою очередь и обладает запахом.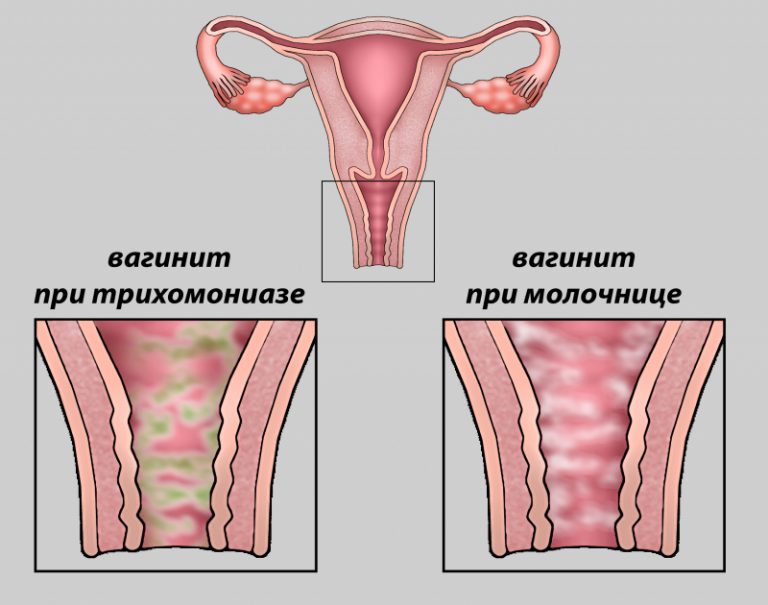
Боли
При воспалении стенок влагалища нередко отмечают болезненные ощущения во время полового акта. Также боль может возникать при мочеиспускании, когда вещества, содержащиеся в моче, раздражают и без того раздраженные слизистые оболочки. Часто женщины жалуются на присутствие жжения и зуда, а боль характерна для воспалений, в результате механических повреждений.
Диагностика заболевания
При диагностике кольпита задача врача заключается не только в выявлении болезни, но и в установлении фактора, спровоцировавшего ее появления. Обычно уже на первом приеме врач-гинеколог может заподозрить заболевание по жалобам пациентки и осмотру в гинекологическом кресле.
Для более точной диагностики проводится кольпоскопия, УЗИ органов малого таза, ректальное обследование, позволяющее обнаружить различные новообразования в прямой кишке. Мазок из влагалища на цитологию позволит определить характер воспалительного процесса, а с помощью бактериологического анализа можно выявить конкретный вид микроорганизмов.
При необходимости доктор также назначает сдачу общего анализа крови и мочи и анализа крови на гормоны.
Профилактика
Для профилактики кольпита следует соблюдать ряд правил:
● Регулярные обследования у гинеколога для выявления нарушений на начальных стадиях их возникновения.
● Уход за оболочкой влагалища, включающий в себя соблюдение правил личной гигиены, частую смену нижнего белья, правильное использование туалетной бумаги.
● Прием антибактериальных средств исключительно по назначению врача и, при необходимости, сочетание их с приемом препаратов, которые поддержат микрофлору слизистой в нормальном состоянии.
● Укрепление иммунной системы.
Лечение кольпита
Правильное лечение должно включать в себя не только устранение тревожащих симптомов, но и избавление от причины патологии. Последнее входит в компетенцию этиотропной терапии. Она основана на применении противогрибковых, антибактериальных или противовирусных препаратах.
Она основана на применении противогрибковых, антибактериальных или противовирусных препаратах.
Для лечения неспецифического кольпита назначается прием комбинированных лекарств для уничтожения нескольких видов инфекций. Местная терапия заключается в наружном использовании различных антисептиков и других медикаментов в виде спринцевания или смоченных вагинальных тампонов.
Не стоит забывать, что, если вагинит связан с приобретением инфекционного агента при половом контакте с зараженным партнером, нужно проводить лечение обоих партнеров одновременно.
Рекомендуется на время терапии отказаться от половых связей до полного выздоровления.
Чем опасен кольпит
Кольпит не является опасным заболеванием, если своевременно начать его лечение. Если же женщина пренебрегает медицинской помощью, заболевание может перейти в хроническую форму, что значительно ухудшит качество жизни.
При неправильном лечении вагинита, он может перейти в эндометрит, уретрит или эрозию шейки матки. Также кровоточащие микротрещины на стенках влагалища служат открытыми вратами для приобретения новых патогенных микроорганизмов, осложняющих процесс лечения.
Также кровоточащие микротрещины на стенках влагалища служат открытыми вратами для приобретения новых патогенных микроорганизмов, осложняющих процесс лечения.
Какие могут быть осложнения
Отсутствие должного внимания к проблеме и своевременного обращения за медицинской помощью может привести к серьезным осложнениям при кольпите таким как проблемы с зачатием, невынашивание ребенка, бесплодие и внематочная беременность.
Также есть вероятность, что воспалительный процесс перейдет другие органы малого таза, спровоцировав другие серьезные заболевания. Поэтому регулярное посещение гинеколога и внеплановая консультация при подозрении на патологию крайне необходимы для профилактики кольпита.
Введите, пожалуйста, свои данные
Лечение кольпита в СПб
Кольпит – гинекологическое заболевание; воспаление слизистой оболочки влагалища и прилегающей к нему части шейки матки. Кольпит вызывается внутренними или внешними причинами.
Кольпит вызывается внутренними или внешними причинами.
В зависимости от этих причин, выделяют три вида кольпита:
- Кандидозный кольпит. Вызывается грибком рода Candida. Первичная диагностика – внешний осмотр; болезнь выражается в покраснении слизистой оболочки влагалища с белым налетом. Для более точной диагностики требуется лабораторный анализ. Причины попадания грибка в организм различны: это и дисбактериоз, и ослабление иммунной системы, и даже оральный или анальный контакт. Развивается кандидозный кольпит при длительном лечении антибиотиками или во время беременности, когда сильно меняется гормональный фон. Наибольший риск заражения грибками отмечается во время третьего триместра.
- Атрофический кольпит. Симптомы – сухость и зуд во влагалище, дискомфорт во время полового акта. Причиной атрофического кольпита является сбой в работе эндокринной системы, а именно – снижение уровня эстрогена. Слой клеток на стенках влагалища истончается, а количество полезных лактобактерий – уменьшается.
 Все это создает благоприятные условия для развития инфекции. К группе риска относятся женщины пожилого возраста и те, которые принимают некоторые виды лекарств.
Все это создает благоприятные условия для развития инфекции. К группе риска относятся женщины пожилого возраста и те, которые принимают некоторые виды лекарств. - Трихомонадный кольпит. Характеризуется посторонними выделениями и белым налетом на стенках влагалища. Причиной является трихомонада – самая распространенная мочеполовая инфекция. Она попадает в организм через предметы повседневной жизни или при половом акте. Инфекция размножается очень быстро и требует немедленного лечения.
Лечением кольпита в СПб занимается клиника «Rossimed». Вы можете записаться к нам на прием при первых же симптомах болезни. Причем появляется кольпит далеко не всегда из-за незащищенного полового акта. Даже если женщина внимательно следит за своим здоровьем, появляется риск проникновения инфекции из-за ослабленного иммунитета, нарушения обмена веществ или аллергии на лекарственные препараты.
К признакам гнойного кольпита относят повышение температуры тела, головные боли, повышенную утомляемость и общую слабость организма. У других разновидностей этого заболевания симптоматика выражена сильнее. К ним относят, к примеру, посторонние выделения с неприятным запахом и слабые боли в низу живота, усиливающиеся при мочеиспускании. Необходимо обратиться к врачу для лечения кольпита в СПб и в том случае, если чувствуется дискомфорт во время полового акта.
У других разновидностей этого заболевания симптоматика выражена сильнее. К ним относят, к примеру, посторонние выделения с неприятным запахом и слабые боли в низу живота, усиливающиеся при мочеиспускании. Необходимо обратиться к врачу для лечения кольпита в СПб и в том случае, если чувствуется дискомфорт во время полового акта.
Первичная диагностика кольпита заключается в проведении осмотра у гинеколога. Часто кольпит сопутствует другим гинекологическим заболеваниям, поэтому для точного диагноза необходимо комплексное обследование. Помимо осмотра, оно включает в себя кольпоскопию, УЗИ органов малого таза, общие анализы крови и мочи, а также специальные исследования на гормоны и биохимический состав крови.
Лечение кольпита направлено на устранения основной причины заболевания. Активно применяются противовирусные и антибактериальные препараты. Для редких форм кольпита врачи назначают противогрибковые средства и антисептики. Физиотерапия назначается в качестве вспомогательного средства. Обязательным условием терапии является лечение сопутствующих кольпиту заболеваний, а также лечение второго партнера. Для записи на лечение кольпита в СПб в клинике «Rossimed» позвоните нам по телефону или оставьте заявку на сайте.
Обязательным условием терапии является лечение сопутствующих кольпиту заболеваний, а также лечение второго партнера. Для записи на лечение кольпита в СПб в клинике «Rossimed» позвоните нам по телефону или оставьте заявку на сайте.
причины, симптомы, лечение и профилактика заболевания — Клиника ISIDA Киев, Украина
Содержание
Строение женских внешних половых органов и наличие специфической микрофлоры во влагалище способствует поддержанию нормального женского здоровья. Это защищает макроорганизм и урогенитальный тракт от действия патогенных и условно-патогенных микроорганизмов, которые являются этиологическим фактором заболеваний. Если же уровень рН или состав микрофлоры влагалища меняются, то развиваются различные патологические процессы. Формируется вульвит либо вульвовагинит.
Что такое вульвовагинит?
Это воспаление слизистой оболочки половых органов (вульвы и влагалища).
Провоцирующими факторами патологии являются:
- Неправильное соблюдение правил гигиены наружных половых органов.

- Отсутствие постоянного полового партнера.
- Метаболические болезни.
- Гормональные нарушения. В подростковом возрасте и во время менопаузы происходят активные гормональные скачки, что также отражается на кислотно-щелочном (рН) равновесии слизистой оболочки макроорганизма.
- Прием медикаментов и некоторые виды терапии.
Туалет вульвы должен проводится ежедневно с использованием средств с подходящим рН. Важно знать, что проводить гигиенические процедуры нужно по направлению спереди назад.
Частая смена партнеров, нерегулярная половая жизнь, отказ от применения барьерных контрацептивов способствуют развитию заболеваний, которые передаются половым путем.
Патологические процессы, при которых нарушается основной обмен (тиреотоксикоз, гипотиреоз, сахарный диабет) приводят к нарушению влагалищной микрофлоры.
Бесконтрольный прием лекарственных средств, химио- и лучевая терапия способствуют активации грибковой флоры с формированием вульвовагинита.
Также часто такой патологический процесс возникает при травмах половых органов, длительном механическом раздражении, применение агрессивных средств для интимной гигиены, снижение общего и местного иммунитета.
Классификация вульвовагинита по происхождению
Различают:
- Инфекционные
- Неспецифические (коко-бацилярная флора).
- Специфические. Формируется при активации условно-патогенных и патогенных микроорганизмов влагалища (гонококки, трихомонады, хламидии, уреаплазмы, микоплазмы, грибы рода Candida). Уровень молочнокислых бактерий, которые играют роль барьера, снижается и формируется хороший фон для развития воспалительных процессов органов малого таза.
- Атрофический вульвовагинит. Патология, которая характеризуется снижением выработки смазочного вещества стенками влагалища. Эта разновидность заболевания возникает при нарушении гормонального фона. Чаще встречается у женщин в климактерическом периоде.

- Аллергический вульвовагинит. Протекает как реакция на механическое раздражение слизистой влагалища, при обнаружении гельминтов. Чаще возникает у маленьких девочек при некачественной гигиене наружных половых органов.
В зависимости от того, какой из видов патологии возникает, будет различаться симптоматика и схема медицинской помощи пациенту.
По клинике вульвовагиниты делят на острые и хронические.
Кандидозный вульвовагинит
Это разновидность инфекционного поражения слизистой оболочки женских половых органов. Этиологическим фактором заболевания является грибы рода Candida. Болезнь занимает второе место, среди гинекологической патологии. Часто осложняет течение беременности. Это патологическое состояние возникает из-за таких причин:
- Применение медикаментов (антибактериальные препараты широкого спектра действия). Бесконтрольное использование различных лекарственных средств нарушает микрофлору влагалища с развитием патологического процесса.

- Синтетическое белье. У многих женщин развивается воспалительный процесс слизистой, при неправильном выборе нижнего белья. Синтетические материалы нарушают дыхание кожных покровов, что способствует присоединению инфекции.
- Нарушение работы эндокринных органов. При гормональном дисбалансе активизируется грибковая микрофлора, формируется бесконтрольное размножение грибков, что активизирует развитие заболевания.
Данная патология имеет характерные клинические проявления. Пациентка жалуется на появления «творожистых» выделений из влагалища. Возникает постоянное ощущение зуда и жжение, которое усиливается при проведении гигиенических процедур и после них.
Кандидозная форма вульвовагинита может развиваться и у женщин во время беременности. Это связывают с дисбалансом в работе эндокринных желез. Такое заболевание опасно не только для организма будущей матери, но и для состояния ребенка. Вульвовагинит может стать фактором активации преждевременных родов. Также может возникнуть кандидозное поражение полости рта, патологический процесс в легких. При тяжелом течение формируется вульвовагинит у грудничка.
Также может возникнуть кандидозное поражение полости рта, патологический процесс в легких. При тяжелом течение формируется вульвовагинит у грудничка.
Симптомы вульвовагинита
Факторов, приводящих к вульвовагиниту, может быть множество и все они сильно отличаются друг от друга, но симптоматика патологии похожа не зависимо от этиологии. Характерные клинические проявления вульвита, вагинита (кольпита) и собственно вульвовагинита сложно выделить. Данные заболевания характеризуются в первую очередь признаками локального (местного) воспаления. Чаще всего больных вульвовагинитом беспокоят:
- Зуд и дискомфортные ощущения в зоне воспаления, часто усиливающиеся во время мочеиспусканий.
- Бели из влагалища (обильные выделения) гнойного, молочного или творожистого характера, а при тяжелом течении – кровянистые. При развитии старческого вульвовагинита клиническая картина проявляется по-другому – слизистый покров влагалища сухой, склонен к эрозиям шейки матки.
- Выделения с характерным неприятным запахом.

- Диспареуния (болезненные ощущения во время половых отношений), а также нерезкая ноющего характера боль в области низа живота.
- Повышение температуры тела.
- Полакиурия (учащенное мочеиспускание).
- Невротические реакции, на фоне расчесов, нарушения сна, чаще всего у детей.
Острый вульвовагинит отличается от хронического яркостью клинической картины. Обострения при хроническом течении формируются на фоне интеркуррентных (случайно присоединившихся) заболеваний, погрешностей в питании и переохлаждении. Вульвовагинит у детей может осложниться синехиями малых половых губ, что в дальнейшем нарушает акт мочеиспускания. Запущенное, длительное течение приводит к образованию рубцовых тканей, в будущем половая жизнь может быть существенно усложнена.
Также, если вульвовагинит приобрел восходящее развитие, то это грозит развитию оофорита, сальпингита или эндометрита. Наиболее опасным вагинит может оказаться для беременных, данная инфекция может послужить провоцирующим фактором хориамнионита, самопроизвольного аборта, эндометрита в послеродовом периоде и даже проявлением инфекции у новорожденного.
Хронический вульвовагинит также может быть причиной появления крауроза вульвы. При этой патологии ткани приобретают повышенную плотность, появляются эрозии и трещины. При данной патологии повышается риск появления раковых заболеваний.
Диагностика вульвовагинита
Чтобы окончательно подтвердить диагноз вульвовагинита важно провести ряд инструментальных и лабораторных исследований. Это позволит выявить причину патологии, особенности течения и на основании этого составить максимально эффективный план лечения.
В первую очередь требуется прием гинеколога с осмотром на кресле и забором мазков на микрофлору. Если есть показания, то проводят такие исследования, как:
- Кольпоцервикоскопию (для девочек проводят вагиноскопию) – осмотр с помощью кольпоскопа стенок влагалища и шейки матки.
- Бактериоскопия и бактериологическое исследование урогенитальных выделений.
При вульвовагините подтверждается вышеперечисленная симптоматика, а при введении гинекологического зеркала больная может отмечать резкую болезненность из-за наличия воспаления.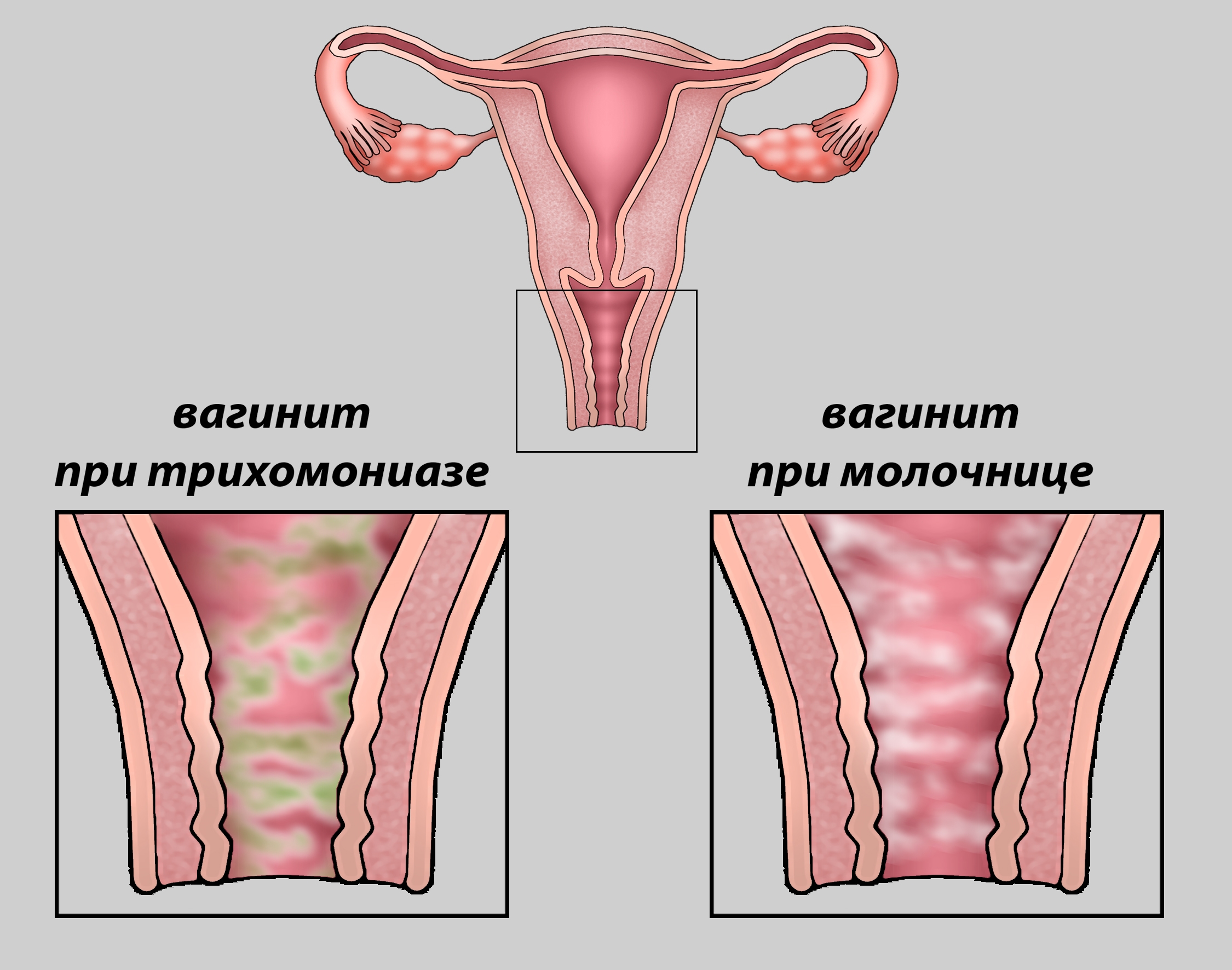
Для того, чтобы определить этиологический фактор вызвавший развитие заболевания проводят лабораторную диагностику путем бактериологического исследования и микроскопии мазков материалов. Материалы для мазков берутся из мочеиспускательного канала, шеечного канала и влагалища. У девочек не живущих половой жизнью только из мочеиспускательного канала и заднего свода, при этом используется особый инструмент – ложка Фолькмана. Также проводят высокоточные исследования: ПЦР-анализ (полимеразная цепная реакция) и МФА (метод флуоресцирующих антител). Также важными являются клинический анализ крови, анализ мочи, а у маленьких девочек проведение соскоба на энтеробиоз.
Проводят дифференцирование диагноза между различными видами вульвовагинитов (специфические, неспецифические), а также с другими заболеваниями. Для исключения восходящей или низходящей инфекции проводят ультразвуковое исследование органов малого таза. При тяжелом развитии патологии, необычном или рецидивирующем течении желательна консультация смежных специалистов: дерматовенеролога, инфекциониста, иммунолога, аллерголога, уролога. Потребность в консультации и выбор специалиста определяется особенностями течения.
При тяжелом развитии патологии, необычном или рецидивирующем течении желательна консультация смежных специалистов: дерматовенеролога, инфекциониста, иммунолога, аллерголога, уролога. Потребность в консультации и выбор специалиста определяется особенностями течения.
Как лечить вульвовагинит
Терапия данного заболевания обязательна, поскольку самоизлечение не приходит, а в запущенных стадиях есть большой риск развития осложнений. Поэтому независимо от этиологического фактора, формы, течения или клинических проявлений обязательно требуется посещение гинеколога. В комплексное лечение входит этиотропная терапия (воздействие на причинные факторы и их устранение), местная терапия (обработка пораженных зон антисептическими и дезинфицирующими средствами), устранение интеркуррентных заболеваний, восстановление естественной микрофлоры влагалища.
- Этиотропная терапия направлена на причину возникновения заболевания. С этой целью применяются, как местные лекарственные средства (крема, вагинальные суппозитории, они же свечи, или таблетки), так и антибиотики системного действия.
 Антибактериальная терапия назначается обязательно исходя из выделенной патогенной микрофлоры и определения ее чувствительности. Так как достаточно сильно распространены полиэтиологические неспецифические вульвовагиниты, то важно использование многокомпонентных средств.
Антибактериальная терапия назначается обязательно исходя из выделенной патогенной микрофлоры и определения ее чувствительности. Так как достаточно сильно распространены полиэтиологические неспецифические вульвовагиниты, то важно использование многокомпонентных средств. - После полного курса терапии проводят заселение и восстановление естественной микрофлоры влагалища с использованием пробиотиков для перорального приема и внутривлагалищного применения.
- Для снижения интенсивности симптоматики применяются сидячие ванночки.
- Терапия интеркуррентных (сопутствующих) заболеваний предполагает нормализацию иммунной деятельности, устранение аллергических факторов, нормализация уровня гликемии (сахара) при сахарном диабете, санация участков воспаления, дегельметизацию и устранение прочих причин, которые могут помешать скорому выздоровлению.
- В случае определения специфического вульвовагинита немаловажно лечение полового партнера больной для исключения повторного заражения.
 На момент прохождения курса терапии следует удержаться от половой активности.
На момент прохождения курса терапии следует удержаться от половой активности.
Немаловажным также является коррекция питания, отказ от вредных привычек, создание культуры гигиены. Чаще всего отсутствие этиологического фактора приводит к полному излечению без рецидивов в будущем. Для проверки состояния микрофлоры и достоверности излеченности проводят контрольную лабораторную диагностику материалов слизистой .
Профилактика заболевания
Вульвовагинит у женщин – это заболевание, которое трудно поддается лечению. Чтобы полностью избавиться от патологии, требуется проведение длительного курса терапии. Поэтому лучше предупредить развитие патологии. Для этого нужно выполнять такие требования:
- Тщательное соблюдение личной гигиены. Лучше применять гигиенические средства без красителей и ароматизаторов, чтобы не вызывать раздражение слизистой.
- Нельзя проводить рутинные спринцевания. Без рекомендаций врача такие процедуры не рекомендуется проводить.
 Потому как в результате их выполнения можно вымыть нормальную микрофлору влагалища.
Потому как в результате их выполнения можно вымыть нормальную микрофлору влагалища. - Подбирать правильное белье. Нужно носить нижнее белье из натуральных, воздухопроницаемых тканей, подходящее по размеру.
- Применять барьерные контрацептивы. Важно чтобы каждый сексуальный контакт был безопасным. Так можно обезопасить себя не только от инфекционной патологии, но и от заболеваний, передающихся половым путем, иммунодефицитов.
Каждая представительница женского пола должна посещать гинеколога 1 раз в год, даже если у нее нет признаков какого-либо заболевания. Так можно выявить самые первые признаки болезни и вовремя назначить качественное лечение.
ЛЕЧЕНИЕ КОЛЬПИТА У ЖЕНЩИН | Добромед
Никакие заболевания не наносят столько вреда взаимоотношениям с любимым мужчиной, как гинекологические. То чешется что-то, то жжет, то мерзость какая-то выделяется.
Существуют некоторые болезни, при которых можно вести половую жизнь. Но той полноты ощущений, что бывает у женщины в состоянии полного «женского» здоровья испытать не получается, голова-то занята совсем не ласками, а тем, как лечиться, чем лечиться, и скоро ли наступит улучшение.
Если у вас диагностирован кольпит, то придется поставить крест на половой жизни до момента полного излечения.
Кольпитом (синоним «вагинит») называется воспаление слизистой влагалища. Заболевание может быть вызвано стафилококком, хламидией, стрептококком, трихомонадой и т.д.
Кольпит- симптомы, лечение
Откровенно скажем, к женщине во время кольпита лучше не подходить, симптомы этого заболевания могут свести с ума любую.
Выделения, ужасные, противнейшие обильные выделения, неприятный цвет, неприятный запах, очень неприятная консистенция. Выделения могут иметь гнойную или кровяную примесь.
Не хотим вас пугать, уважаемые женщины, но предупредить обязаны. При запущенном кольпите количество выделений можно сравнить с месячными. Влагалищное отделяемое вызывает нестерпимый зуд кожи и сильное ее раздражение.
Трихомонадный кольпит сопровождается пенистыми выделениями, имеющими «рыбный» запах. Исходя из названия, делаем вывод, что данный вид кольпита вызывается трихомонадой.
Дрожжевой кольпит (синоним «кандидозный кольпит», «молочница») вызывается дрожжеподобными грибками Candida. Опознать дрожжевой кольпит легко по характерным симптомам обильным творожистым выделениям.
Атрофический кольпит. Данный вид заболевания характерен для женщин пожилого возраста. Заболевание вызывается изменением гормонального фона, а конкретнее снижением количества гормона эстрогена. На здоровье женщины это отражается следующим образом: истончается слизистая оболочка влагалища, защитный «барьер», выстроенные лактобактериями, ослабляется, потому, полезные лактобактерии исчезают практически полностью.
С симптоматикой кое-как разобрались. Прежде, чем лечиться, надо что? Верно, взобраться на гинекологическое кресло и отдаться в нежные руки доктора из клиники гинекологии.
Гинеколог, вооружившись зеркалами, с пристрастием рассмотрит влагалище и шейку матки, соберет материал для бактериологического посева, микроскопического и ПЦР исследования (позволяет на уровне ДНК обнаружить возбудителя заболевания).
Описанные выше манипуляции – это, если можно так выразиться, гинекологический «минимум» при диагностике кольпита.
Что может быть еще?
Кольпоскопия – исследование шейки матки и влагалища специальным оптическим прибором кольпоскопом на предмет наличия/отсутствия доброкачественных или злокачественных образований.
Посмотрели, пощупали, проверили тесты, подтвердили «кольпит», лечение выписываем!
Кандидозный кольпит, он же молочница
Раз мы имеем дело с грибком Candida, значит надо этот грибок убить. Препарат Флуконазол и с «убийством» отлично справляется, и женщине скорое облегчение самочувствия приносит.
При необходимости доктор может прописать иммуномодуляторы и витамины.
Трихомонадный кольпит. Действенное средство, давно зарекомендовавшее себя – трихопол.
Лечимся сами и лечим своего мужчину (предварительно показав его врачу, да-да, кольпит у мужчин тоже бывает). ОБЯЗАТЕЛЬНО! И никакой половой жизни, даже если очень хочется. В противном случае, придется лечиться заново. Уменьшить выделения помогают сидячие ванночки с дезинфицирующими растворами.
Уменьшить выделения помогают сидячие ванночки с дезинфицирующими растворами.
Лечение атрофического кольпита базируется на заместительной гормональной терапии «Климонормом» и «Овестином» (наиболее распространенные лекарственные препараты).
Мы описали лишь приблизительные схемы лечения кольпита. Еще ни один гинеколог не смог назначить терапию не видя пациентки и результатов анализов.
Вулкан Удачи — официальный сайт онлайн казино
Вулкан Удачи — одно из самых востребованных онлайн-казино в России и странах СНГ. Официальный сайт азартного клуба доступен круглосуточно и без выходных. В заведении созданы комфортные условия для гемблеров, в том числе размещены разнообразие игровых автоматов и доступны регулярные бонусы. Гарантией честности Vulkan Udachi выступает лицензия Кюрасао.
Официальный сайт казино Vulkan Udachi
Платформы была основана в 2009 года и с тех пор занимает одну из лидирующих позиций в международных рейтингах. Игроков в онлайн-казино Вулкан Удачи привлекают следующие моменты:
Игроков в онлайн-казино Вулкан Удачи привлекают следующие моменты:
- простая и удобная навигация — портал четко структурирован, что позволяет быстро найти интересующую игру и зарегистрировать аккаунт;
- загрузка с любых браузеров и устройств — сайт корректно работает с ПК и мобильных устройств независимо от выбранного браузера;
- быстрые выплаты — вывод средств занимает до 24 часов на банковские карты и электронные кошельки;
- разнообразие развлечений — на сайте представлено около 1000 игровых автоматов, включая слоты и карточные игры;
- программа лояльности — все зарегистрированные пользователи участвуют в программе лояльности с накоплением баллов и обменом их на реальные деньги;
- регулярные турниры — в соревнованиях по слотам игроки борются за крупные денежные призы.
Все игровые автоматы в клубе Вулкан Удачи сертифицированы и протестированы на корректную работу ГСЧ. Для гемблеров это является гарантией честного игрового процесса и сохранения уровня отдачи, заложенного производителями.
Регистрация в казино
На сайте азартного клуба можно играть бесплатно и без регистрации, но в этом случае не предусмотрен вывод выигрыша с виртуального баланса. Наличие аккаунта открывает доступ к ставкам с реального счета, участию в акциях и турнирах.
Как зарегистрироваться в Вулкан Удачи:
- заполнить анкету — указать электронную почту и пароль, затем нажать на «Зарегистрироваться»;
- использовать профиль соцсети — можно создать аккаунт с помощью страницы ВКонтакте, Одноклассники, Facebook, Google, Twitter.
Лечение кандидозного вагинита и вульвита
Медицинские работники
Пациентка должна особо подчеркнуть важность взятия мазка из влагалища перед началом любого лечения. Если пациент не реагирует на ваше первое лечение так, как вы ожидали, остановите все и подумайте еще раз. Ваш диагноз правильный? Нет места эмпирическому применению вагинальных противогрибковых средств, если пациентка не получает полного и продолжительного ответа на недельный курс.
Персональный уход за пациентами
Воспаленный эпителий сверхчувствителен к химическим и физическим травмам, поэтому необходимо соблюдать особую осторожность, и только физиологический раствор может быть гарантированно безопасен для мытья. Большинству пациентов будет полезно избегать использования мыла и других очищающих средств, а также омыть область физиологическим раствором (соль, две чайные ложки на литр), нанеся вату и осторожно промокнув насухо мягким полотенцем. По той же причине пациентам следует рекомендовать не использовать домашние средства, препараты, отпускаемые без рецепта, и лекарства, отпускаемые без рецепта.У сексуально активных людей следует обсудить отказ от искусственных смазок.
Лечение инфекции C. albicans
Многие препараты эффективны при лечении кандидоза. Вагинальный имидазол, вводимый каждую ночь в течение одной недели, рекомендуется в качестве стандартного лечения кандидозного вульвовагинита.
Лечение рецидивирующего кандидоза
Общепринятого определения рецидивирующего кандидоза не существует.Тем не менее, инфекция может считаться рецидивирующей, если рецидив подтвержден менее чем через шесть месяцев после успешного лечения аналогичного эпизода. Если не будут приняты дополнительные меры, опыт показывает, что вероятны рецидивы с неприемлемой частотой.
Лабораторное подтверждение каждого подозрения на инфекцию является неотъемлемой частью лечения. Женщине следует посоветовать взять мазок из влагалища при подозрении на рецидив.
Существует несколько стратегий предотвращения рецидивов инфекции.При появлении клинической (доказанной) инфекции препаратом выбора по-прежнему остается недельный курс вагинального имидазола.
Изменение среды влагалища
Это может быть достигнуто путем замены контрацепции на депо ацетат медроксипрогестерона (который обеспечивает подавление овуляции без эстрогенов). Женщинам, принимающим заместительную гормональную терапию, можно использовать более низкую дозу эстрогена.
Женщинам, принимающим заместительную гормональную терапию, можно использовать более низкую дозу эстрогена.
Длительная вагинальная терапия
Ежедневное введение одного миллиона единиц нистатина во влагалищный крем, таблетку или пессарий (в том числе во время менструации) может фактически гарантировать защиту женщины от кандидоза без каких-либо значительных выделений в течение дня.В наиболее тяжелых случаях эту терапию следует продолжать в течение шести месяцев. Это лечение выбора для беременных женщин, у которых во время беременности было более одной подтвержденной инфекции. Эту профилактику не следует прекращать до начала родов.
Длительная пероральная терапия
Кетоконазол, флуконазол и итраконазол — эффективные пероральные противокандидозные препараты, доступные в Австралии. Они не достигают концентрации во влагалищном секрете, достаточной для того, чтобы их можно было рекомендовать в качестве единственного средства лечения клинической инфекции, но они определенно эффективны для профилактики. Есть данные, что флуконазол является наиболее эффективным и наименее токсичным, но при обычной дозировке 100 мг перорально два раза в неделю (для профилактики) пациент будет платить почти 40 долларов в неделю.
Есть данные, что флуконазол является наиболее эффективным и наименее токсичным, но при обычной дозировке 100 мг перорально два раза в неделю (для профилактики) пациент будет платить почти 40 долларов в неделю.
Кетоконазол 200 мг перорально в день более чем на 80% эффективен в предотвращении рецидивов, но сообщения о гепатотоксичности и иногда других побочных эффектах снижают его привлекательность. Иногда рецидивы будут возникать, если дозировка не будет увеличена до 200 мг два раза в день. Кетоконазол требует рецепта органа, если он предоставляется в рамках Программы фармацевтических льгот.Рекомендуется непрерывное лечение в течение шести месяцев.
Тщательно лечите каждый рецидив
Многие женщины, получив свободный доступ к микробиологической диагностике и будучи уверенными в том, что они могут получить быстрое лечение при каждом рецидиве, остановятся именно на этом — лекарстве при каждом подтвержденном рецидиве. В случае многократных рецидивов я бы рекомендовал 14 дней непрерывного использования (в том числе во время менструации) вагинального крема с имидазолом и одновременный курс кетоконазола 200 мг два раза в день в течение пяти дней.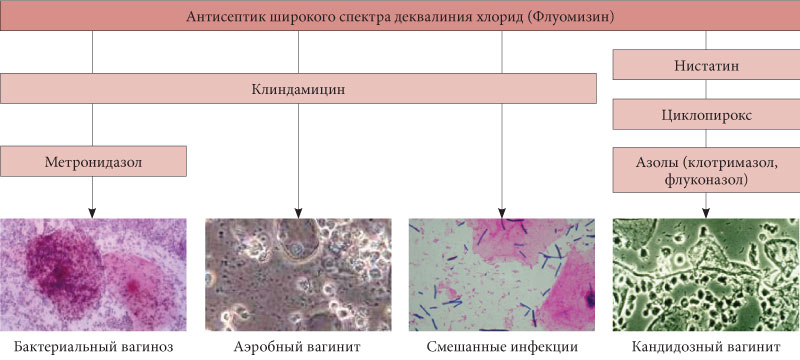 Во многих случаях этот режим снижает частоту рецидивов.
Во многих случаях этот режим снижает частоту рецидивов.
Электронная почта: [электронная почта защищена]
Благодарности
Доктора Джеймс Скерри и Род Синклер в значительной степени ответили за классификацию заболеваний вульвы, из которой была извлечена таблица 1. Я хочу поблагодарить доктора Сэма Сфамени за его предложения при подготовке этой статьи.
Кандидозный вульвовагинит — Консультант по инфекционным заболеваниям
ОБЗОР: Что необходимо знать каждому практикующему врачу о кандидозном вульвовагините
Вы уверены, что у вашего пациента кандидозный вульвовагинит? Что вы должны ожидать найти?
Симптомы кандидозного вагинита включают
кожный зуд
раздражение
болезненность
горение
дискомфорт
— в более тяжелых случаях — жжение при мочеиспускании.
из-за сопутствующего воспаления половой акт будет неудобным или болезненным
Симптомы различаются по степени тяжести и интенсивности от легкой до тяжелой
Физические данные подтверждают наличие вульвита в дополнение к вагиниту.

Можно ожидать покраснение, отек или раздражение, а иногда и трещины в вульве и промежности.
Вход во влагалище (преддверие) будет эритематозным, а половые губы опухшими.
Влагалище обычно содержит ненормальные выделения, но не всегда. Влагалище имеет тенденцию быть эритематозным, и выделения варьируются от классических творожистых до творожных, но могут быть белыми, водянистыми и неспецифическими.
Нельзя смотреть на пациента и уверенно диагностировать кандидозный вагинит. Каждому пациенту необходимо лабораторное подтверждение.
Самостоятельная постановка диагноза пациентами, заявляющими о рецидивирующих инфекциях, ненадежна.
Какие люди подвержены большему риску развития кандидозного вульвовагинита?
Кандидозный вульвовагинит не возникает до полового созревания из-за необходимости наличия эстрогена для создания условий, подходящих для экспрессии вирулентности Candida
Пик частоты кандидозного вульвовагинита приходится на второе и третье десятилетие, сопровождающее начало половой жизни.

В целом, кандидозный вульвовагинит гораздо реже встречается у женщин в постменопаузе, если они не продолжают использовать заместительную терапию эстрогенами, особенно местными эстрогенами.
Кандидозный вульвовагинит поражает все слои общества и не считается инфекцией, передающейся половым путем
Основные местные причины могут предрасполагать к рецидиву болезни
Неконтролируемый сахарный диабет, особенно II типа
Сопутствующие дерматологические заболевания вульвы, такие как
склеротический лишай
Использование местных кортикостероидов предрасполагает к инфекции Candida.
Рецидивирующий кандидозный вульвовагинит недавно был связан с хроническим кожно-слизистым кандидозом (ХМК), редким семейным синдромом,
Несколько возможных генетических факторов способствуют идиопатическому рецидивирующему кандидозному вагиниту у здоровых женщин, у которых никогда не развивался кожный или оральный кандидоз.

Пока генетическая информация не используется ни в каких терапевтических мерах.
Остерегайтесь: существуют другие заболевания, которые могут имитировать кандидозный вульвовагинит:
Помните, что бактериальный вагиноз и трихомониаз всегда приводят к повышению pH, а BV не приводит к вульвиту
Большинство пациентов с симптомами, указывающими на дрожжевые грибки, с отрицательными тестами и нормальным pH, представляют собой неинфекционную форму вульвовагинита, которая включает
контактный дерматит
дерматозы разные
Какие лабораторные исследования следует заказать и что ожидать?
Результаты соответствуют диагнозу
Уровень pH во влагалище будет нормальным, т.е.е. менее 4,5 (4 — 4,5)
Микроскопия физиологического раствора и 10% КОН:
Трудоемко
Относительно низкая чувствительность, особенно для практикующих, не выполняющих эти тесты на регулярной основе
Результаты, подтверждающие диагноз
Культура Candida, просто отправив сухой тампон, помещенный в транспортную среду.

Результаты посева будут доступны в течение 48 часов.
Поскольку 90% или более пациентов с кандидозным вульвовагинитом вызываются Candida albicans, нет необходимости определять вид у всех пациентов
Пациенты с рефрактерной болезнью, хроническими и рецидивирующими заболеваниями, виды должны быть определены таким образом, чтобы определить приоритетность вариантов лечения.
В качестве альтернативы можно получить AFIRM Test®
Надежные результаты в считанные часы.
ПЦР доступно
обычно не требует лечения, и результаты доступны в течение 2-3 дней.
Какие визуализационные исследования будут полезны при постановке или исключении диагноза кандидозного вульвовагинита?
Какие консультационные услуги или услуги были бы полезны для постановки диагноза и оказания помощи в лечении?
С этой инфекцией обычно справляются врачи первичного звена, если пациент не страдает рецидивирующим заболеванием. В этом случае следует проконсультироваться с гинекологом.
В этом случае следует проконсультироваться с гинекологом.
Если вы решите, что у пациента кандидозный вульвовагинит, какие методы лечения вам следует начать?
Основные принципы терапии
Лечение состоит из пероральных или местных терапевтических средств.
У женщин со спорадическими эпизодическими эпизодами лечите однократной дозой флуконазола 150 мг перорально или различными местными агентами.
При заболевании легкой и средней степени тяжести очень эффективен короткий курс местного лечения, и все, что необходимо — это однократная доза или лечение в течение нескольких дней.
Список местных агентов доступен в прилагаемой таблице I.
Отдельные эпизоды кандидозного вульвовагинита, вызванного C. albicans, хорошо поддаются краткосрочной пероральной или местной терапии азолами.
Следует рассмотреть более длительную терапию (например, 7–14 дней местного лечения или 100 мг, 150 или 200 мг флуконазола перорально каждый третий день, всего 3 дозы [день 1, 4 и 7]).
 для больных сахарным диабетом с плохим контролем уровня глюкозы.
для больных сахарным диабетом с плохим контролем уровня глюкозы.У пациентов с тяжелым заболеванием или рецидивирующим заболеванием кратковременная терапия будет недостаточной.
Потребуется местная терапия в течение семи дней.
Если используется флуконазол, вторую таблетку флуконазола можно вводить через 72 часа после первой, чтобы достичь терапевтических концентраций во влагалище в течение недели. Одного планшета недостаточно
Аналогичным образом рекомендуется длительный курс терапии при беременности.
Рекомендуемые схемы лечения ВВК у женщин с диабетом
Как мне лечить рецидивирующий кандидозный вульвовагинит?
После исключения любых очевидных предрасполагающих факторов, которые редко встречаются, пациента следует убедить, что они могут быть переведены на поддерживающие схемы, которые являются высокоэффективными в предотвращении рецидивов заболевания.

Нет единой волшебной пули; однако после достижения ремиссии
Один раз в неделю флуконазол в дозе 150 мг в неделю обеспечит более 90% контроля над процессом и позволит пациенту вести бессимптомную жизнь, включая нормальную сексуальную активность.
Флуконазол рекомендуется в течение шести месяцев и без необходимости выполнять какие-либо тесты функции печени.
Побочные эффекты при длительном применении флуконазола крайне редки, но включают
Эпизодические высыпания и желудочно-кишечные расстройства.
Функциональные тесты печени не нужны.
Редкие осложнения включают аллергическую реакцию, такую как синдром Стивена Джонсона
Выпадение волос возможно, но редко.
Через шесть месяцев прием флуконазола следует отменить.
Примерно в 50% случаев у пациента сохраняется полная ремиссия без симптомов.
У остальных 50% будут рецидивы генитальных симптомов и эпизод острого кандидозного вагинита, что обычно происходит в течение двух-трех месяцев.

Невозможно предсказать, у каких пациентов будет длительная ремиссия, а у кого — рецидив.
После быстрого рецидива и трех-четырех приступов в год пациентам следует предложить возможность перейти на поддерживающую терапию флуконазолом в течение одного года или дольше.
Долгосрочные побочные эффекты редки, и редко сообщается о резистентности к флуконазолу.
Как мне управлять рецидивирующим заболеванием, связанным с менее распространенными видами Candida?
Не-albicans виды Candida, включая тропический, парапсилоз и глабрата, являются причиной до 10% случаев.
За исключением glabrata и krusei, другие виды хорошо реагируют на терапию флуконазолом
C. krusei обычно реагирует на другие обычные азолы.
C. glabrata часто устойчива ко всем азолам как для местного, так и для перорального применения.
борная кислота интравагинально, 600 мг на ночь в течение 14 дней излечивает примерно 70% пациентов
Суппозиторий с нистатином 100 000 единиц в день следует вводить, если борная кислота не помогает.

Какие осложнения могут возникнуть в результате кандидозного вульвовагинита?
Рецидивирующее заболевание — основное осложнение, связанное с кандидозным вульвовагинитом
Около 5-9% женщин репродуктивного возраста будут сообщать о повторных приступах кандидозного вагинита.
Лишь у меньшинства будет обнаружена местная причина, такая как неконтролируемый диабет или местные дерматологические образования.
У большинства пациентов местная или системная причина не проявляется.
Раньше женщинам с рецидивирующим заболеванием рекомендовалось проходить тестирование для исключения сахарного диабета или ВИЧ.
Однако диабет вряд ли может представить рецидивирующий вагинит как его единственное проявление, и, безусловно, в тестах на толерантность к глюкозе теперь нет необходимости.
Рецидивирующий кандидозный вагинит редко, если вообще когда-либо, является единственным проявлением нераспознанной ВИЧ-инфекции
, если пациентка участвовала в поведении высокого риска и у нее есть другие факторы, которые подвергают ее риску заражения ВИЧ, особенно при наличии системных проявлений, тогда тестирование на ВИЧ является разумным.

Тестирование на ВИЧ не должно проводиться в плановом порядке у женщин с рецидивирующим кандидозным вагинитом.
КАКИЕ ДОКАЗАТЕЛЬСТВА для конкретных рекомендаций по ведению и лечению?
Андерсон, М. Р., Клинк, К., Корссен, А.«Оценка вагинальных жалоб». JAMA. об. 17. 2004. С. 1368–79. (Подход здравого смысла к симптомам вульвовагинита.)
Пиротта, М. В., Ганн, Дж. М., Хондрос, П. «« Не молочница снова! » Женский опыт постантибиотического вульвовагинита ». Med J Aust. об. 179. 2003. С. 43-6.
Собел, Дж. Д., Хаим, В., Нагаппан, В., Лиман, Д. «Лечение вагинита, вызванного Candida glabrata: местное применение борной кислоты и флуцитозина». Am J Obstet Gynecol. об.189. 2003. pp. 1297–300. (Исследование, показывающее, что борная кислота и флуцитозин играют определенную роль в лечении этой необычной и очень устойчивой инфекции.)
Собель, Д.Д., Визенфельд, ХК, Мартенс, М, Данна, П, Хутон, Т. М., Ромпало, А, Сперлинг, М, Ливенгуд, Ц, Горовиц, Б, фон Трон, Дж, Эдвардс, Л, Танк, Х, Чу, ТЦ. «Поддерживающая терапия флуконазолом при рецидивирующем кандидозном вульвовагините». N Engl J Med. об. 26. 2004. С. 876-83. (Отчет об исследовании, определяющем наилучшую схему лечения рецидивирующих инфекций Candida.)
М., Ромпало, А, Сперлинг, М, Ливенгуд, Ц, Горовиц, Б, фон Трон, Дж, Эдвардс, Л, Танк, Х, Чу, ТЦ. «Поддерживающая терапия флуконазолом при рецидивирующем кандидозном вульвовагините». N Engl J Med. об. 26. 2004. С. 876-83. (Отчет об исследовании, определяющем наилучшую схему лечения рецидивирующих инфекций Candida.)
Янг, Г.Л., Джуэлл, Д. «Местное лечение вагинального кандидоза (молочницы) во время беременности». Кокрановская база данных Syst Rev. vol. 4. 2006. pp. CD000225 (Обзор доказательств безопасного лечения кандидозного вульвовагинита у беременных женщин.)
Copyright © 2017, 2013 ООО «Поддержка принятия решений в медицине». Все права защищены.
Ни один спонсор или рекламодатель не участвовал, не одобрял и не платил за контент, предоставляемый Decision Support in Medicine LLC.Лицензионный контент является собственностью DSM и защищен авторским правом.
NORD (Национальная организация по редким заболеваниям)
Поскольку предполагается, что Candida Albicans присутствует у здоровых людей, лечение требуется очень редко. Американская академия аллергии и иммунологии заявила, что концепция аллергии на дрожжи или гиперчувствительности кандидоза является спекулятивной и бездоказательной. Здоровая пища и витамины не являются эффективным лечением.
Американская академия аллергии и иммунологии заявила, что концепция аллергии на дрожжи или гиперчувствительности кандидоза является спекулятивной и бездоказательной. Здоровая пища и витамины не являются эффективным лечением.
Если пациент принимает антибиотик широкого спектра действия, полезно прекратить лечение, чтобы восстановить обычную бактериальную флору слизистых оболочек.Если возможно, лечение кортикостероидами и иммунодепрессантами также следует прекратить. Пациентам, которые особенно предрасположены к инфекциям кандидозом (например, диабетикам), следует особенно стараться избегать приема лекарств, способствующих росту грибка.
Лечение кандидоза кожи или влагалища местными аппликациями нистатина, клотримазола или миконазола во многих случаях может быть эффективным. Для одновременного лечения воспаления и зуда можно использовать одновременно противогрибковые и кортикостероидные кремы.
Для профилактики и лечения кандидоза полости рта необходима тщательная гигиена полости рта, особенно при использовании зубных протезов. Для лечения острого пульпарно-альвеолярного целлюлита (инфекция соединительной ткани, выстилающей корневой канал) может оказаться полезным удаление разложившихся и инородных тел со слизистых поверхностей, полоскание теплой соленой водой или раствором пищевой соды. Лекарства, вводимые через корневой канал, также доказали свою эффективность в некоторых случаях.
Для лечения острого пульпарно-альвеолярного целлюлита (инфекция соединительной ткани, выстилающей корневой канал) может оказаться полезным удаление разложившихся и инородных тел со слизистых поверхностей, полоскание теплой соленой водой или раствором пищевой соды. Лекарства, вводимые через корневой канал, также доказали свою эффективность в некоторых случаях.
Вагинальный кандидоз — лечение выделений из влагалища и зуда при этом типе инфекции заключается в применении определенных противогрибковых препаратов.Правильные гигиенические привычки и контроль диабета, когда это применимо, могут помочь избежать повторных инфекций у женщин, которые особенно предрасположены к этой инфекции.
Чтобы предотвратить распространение инфекции Candida влагалища или полового члена, когда инфицирован один половой партнер, нистатин может быть прописан обоим партнерам.
При кандидозной сыпи от подгузников кожа должна быть сухой, часто меняя подгузники. Следует избегать использования вазелина и талька. В тяжелых случаях нельзя использовать пластиковые штаны и одноразовые пластиковые покрывала для подгузников.Некоторые кремы и мази могут быть прописаны врачом.
В тяжелых случаях нельзя использовать пластиковые штаны и одноразовые пластиковые покрывала для подгузников.Некоторые кремы и мази могут быть прописаны врачом.
Для лечения хронического кожно-слизистого кандидоза полезны амфотерицин B, нистатин, клотримазол, миконизол или 5-фторцитозин. В лечении также используются противогрибковые и стимулирующие иммунную систему вещества (такие как молекула, которая может передавать иммунитет от сенсибилизированного к несенсибилизированному человеку), называемые фактором переноса, тимозином, трансплантацией эпителиальных клеток тимуса и левамизолом. (Для получения дополнительной информации об этих заболеваниях выберите «иммунодефицит» в качестве поискового запроса в базе данных редких заболеваний.)
Новое лекарство для лечения кандидоза, криптококкового менингита и других людей с ослабленной иммунной системой, таких как пациенты со СПИДом, недавно было одобрено FDA. Препарат дифлюкан (флуконазол) оказался эффективным против этих типов инфекций у людей с ослабленной иммунной системой.
Липидный комплекс амфотерицина B (Abelcet) получил статус орфанного препарата для лечения кандидоза. Необходимы дополнительные исследования, чтобы определить долгосрочную безопасность и эффективность этого препарата для лечения кандидоза.Для получения дополнительной информации обращайтесь:
The Liposome Company, Inc.
One Research Way
Princeton. N. 08540
Причины, симптомы и варианты лечения
Проверено с медицинской точки зрения Drugs.com. Последнее обновление: 1 июня 2020 г.
Что такое кандидоз?
Кандидоз — это инфекция, вызываемая грибами Candida, в большинстве своем Candida albicans. Эти грибы встречаются практически повсюду в окружающей среде. Некоторые из них могут безвредно жить вместе с многочисленными «местными» видами бактерий, которые обычно колонизируют ротовую полость, желудочно-кишечный тракт и влагалище.
Обычно Candida находится под контролем местных бактерий и иммунной защиты организма. Если смесь местных бактерий изменяется под действием антибиотиков или влажность тела, окружающая местные бактерии, претерпевает изменения в кислотности или химическом составе, это может позволить дрожжам разрастаться и вызывать симптомы.
Если смесь местных бактерий изменяется под действием антибиотиков или влажность тела, окружающая местные бактерии, претерпевает изменения в кислотности или химическом составе, это может позволить дрожжам разрастаться и вызывать симптомы.
Кандидоз может поражать многие части тела, вызывая локальные инфекции или более серьезные заболевания, в зависимости от человека и его или ее общего состояния здоровья.
Инфекции Candida могут вызывать симптомы у здоровых людей.Обычно дрожжевые инфекции ограничиваются ротовой полостью, областью половых органов или кожей. Однако люди с ослабленной системой из-за болезни или приема лекарств, таких как кортикостероиды или противоопухолевые препараты, не только более восприимчивы к местным инфекциям, но и с большей вероятностью перенесут более серьезную внутреннюю инфекцию.
Места на теле и внутри тела, которые могут быть поражены кандидозом, включают:
- Молочница — Молочница — распространенное название инфекции полости рта, вызываемой грибком Candida albicans.
 Поражает влажные поверхности вокруг губ, щек, языка и неба.
Поражает влажные поверхности вокруг губ, щек, языка и неба. - Эзофагит — Кандидозные инфекции полости рта могут распространяться на пищевод, вызывая эзофагит.
- Кожный кандидоз — Candida может вызывать кожные инфекции, в том числе опрелости, на участках кожи, которые плохо вентилируются и являются необычно влажными. Некоторые общие места включают область подгузника; руки людей, которые обычно надевают резиновые перчатки; ободок кожи у основания ногтя, особенно рук, подверженных воздействию влаги; области вокруг паха и в ягодичной складке; и складки кожи под большой грудью.
- Вагинальные дрожжевые инфекции — Вагинальные дрожжевые инфекции обычно не передаются половым путем. В течение жизни 75% всех женщин могут иметь хотя бы одну вагинальную инфекцию Candida, а до 45% — 2 или более. Женщины могут быть более восприимчивы к вагинальным дрожжевым инфекциям, если они беременны или страдают диабетом.
 Использование антибиотиков или противозачаточных таблеток может способствовать развитию дрожжевой инфекции. Так же можно частое спринцевание.
Использование антибиотиков или противозачаточных таблеток может способствовать развитию дрожжевой инфекции. Так же можно частое спринцевание. - Глубокий кандидоз (например, кандидозный сепсис) — при глубоком кандидозе грибки Candida заражают кровоток и распространяются по всему телу, вызывая тяжелую инфекцию.Это особенно часто встречается у новорожденных с очень низкой массой тела при рождении и у людей с сильно ослабленной иммунной системой из-за болезни или лекарств, таких как противоопухолевые препараты. У этих людей грибки Candida могут попасть в кровоток через кожные катетеры, места трахеостомии, вентиляционные трубки или хирургические раны. Глубокий кандидоз также может возникнуть у здоровых людей, если грибы Candida попадают в кровь при внутривенном введении наркотиков, сильных ожогах или ранениях, вызванных травмой.
Симптомы
Кандидоз вызывает разные симптомы в зависимости от места инфицирования.
- Молочница — Молочница вызывает образование белых образований, похожих на творог, во рту, особенно на языке, нёбе и вокруг губ. Если вы попытаетесь соскоблить эту белесую поверхность, вы обычно найдете красный воспаленный участок, который может слегка кровоточить. В уголках рта могут быть потрескавшиеся, красные, влажные участки кожи. Иногда молочница болезненна, но часто нет.
- Эзофагит — Кандидозный эзофагит может затруднять или причинять боль при глотании, а также может вызывать боль в груди за грудиной (грудиной).
- Кожный кандидоз — Кожный кандидоз вызывает появление пятен красной, влажной, влажной кожи, иногда с небольшими пустулами поблизости.
Вагинальные дрожжевые инфекции — Вагинальные дрожжевые инфекции могут вызывать следующие симптомы: вагинальный зуд и / или болезненность; густые выделения из влагалища по консистенции мягкие или творожные; жгучий дискомфорт вокруг входа во влагалище, особенно если моча касается этой области; и боль или дискомфорт во время полового акта.

Глубокий кандидоз — Когда Candida попадает в кровоток, он может вызвать широкий спектр симптомов, от необъяснимой лихорадки до шока и полиорганной недостаточности.
Диагностика
Ваш врач запросит подробную информацию о вашей истории болезни. Он также спросит о вашей диете и о недавнем использовании вами антибиотиков или лекарств, которые могут подавлять иммунную систему.Если ваш врач подозревает кожный кандидоз, он или она может спросить, как вы ухаживаете за своей кожей и какие условия приводят к чрезмерному увлажнению кожи.
Часто ваш врач может диагностировать молочницу, кожный кандидоз или вагинальную дрожжевую инфекцию с помощью простого медицинского осмотра. Однако, если диагноз не определен, ваш врач может получить образец, осторожно соскоблив пораженную поверхность, для исследования под микроскопом, или может отправить его на посев. Посев особенно полезен, если у вас есть грибковая инфекция, которая возвращается после лечения.В этом случае посев может помочь определить, устойчивы ли дрожжи к обычной противогрибковой терапии. Если ваш врач подозревает, что у вас недиагностированное заболевание, повышающее риск кандидоза, например, диабет, рак или ВИЧ, могут потребоваться анализы крови или другие процедуры.
Посев особенно полезен, если у вас есть грибковая инфекция, которая возвращается после лечения.В этом случае посев может помочь определить, устойчивы ли дрожжи к обычной противогрибковой терапии. Если ваш врач подозревает, что у вас недиагностированное заболевание, повышающее риск кандидоза, например, диабет, рак или ВИЧ, могут потребоваться анализы крови или другие процедуры.
Чтобы диагностировать кандидозный эзофагит, вашему врачу может потребоваться направить вас к специалисту, который осмотрит ваш пищевод с помощью эндоскопа, гибкого инструмента, который вставляется в ваше горло и позволяет врачу непосредственно осматривать область.Во время этого обследования, называемого эндоскопией, врач возьмет образец ткани (биопсия или «чистка») из пищевода для исследования в лаборатории.
Для диагностики глубокого кандидоза ваш врач возьмет образец крови, который будет проверен в лаборатории на рост грибков Candida или других инфекционных агентов.
Ожидаемая продолжительность
У здоровых людей, страдающих молочницей, кожным кандидозом или вагинальными дрожжевыми инфекциями, инфекции Candida обычно можно устранить с помощью короткого лечения (иногда однократной дозы) противогрибковых препаратов. Однако у людей со СПИДом или другими заболеваниями, ослабляющими иммунную систему, инфекции Candida трудно поддаются лечению и могут вернуться после лечения. У людей с ослабленной иммунной системой кандидоз может быть опасным для жизни, если он попадает в кровь и распространяется на жизненно важные органы.
Однако у людей со СПИДом или другими заболеваниями, ослабляющими иммунную систему, инфекции Candida трудно поддаются лечению и могут вернуться после лечения. У людей с ослабленной иммунной системой кандидоз может быть опасным для жизни, если он попадает в кровь и распространяется на жизненно важные органы.
Профилактика
В целом, вы можете предотвратить большинство инфекций Candida, сохраняя вашу кожу чистой и сухой, используя антибиотики только по назначению врача и придерживаясь здорового образа жизни, включая правильное питание.Люди с диабетом должны стараться держать уровень сахара в крови под строгим контролем.
Лечение
Лечение кандидоза различается в зависимости от пораженной области:
- Молочница — Врачи лечат молочницу с помощью местных противогрибковых препаратов, таких как нистатин (микостатин и другие) и клотримазол. В легких случаях жидкую версию нистатина можно пропустить через рот и проглотить, или пастилку клотримазола можно растворить во рту.
 В более тяжелых случаях можно принимать один раз в день внутрь противогрибковый препарат, например флуконазол (дифлюкан).
В более тяжелых случаях можно принимать один раз в день внутрь противогрибковый препарат, например флуконазол (дифлюкан). - Эзофагит — Кандидозный эзофагит лечится пероральными противогрибковыми препаратами, такими как флуконазол.
- Кожный кандидоз — Эту кожную инфекцию можно эффективно лечить с помощью различных противогрибковых порошков и кремов. Пораженный участок должен быть чистым, сухим и защищенным от натирания.
- Вагинальные дрожжевые инфекции — Вагинальные дрожжевые инфекции можно лечить с помощью противогрибковых препаратов, которые вводятся непосредственно во влагалище в виде таблеток, кремов, мазей или суппозиториев.К ним относятся бутоконазол (Фемстат), клотримазол (Гин-Лотримин), миконазол (Монистат, Вагистат и другие), нистатин (Микостатин и другие) и тиоконазол (Монистат-1, Вагистат-1). Можно использовать однократную дозу флуконазола перорально. Половые партнеры обычно не нуждаются в лечении.

- Глубокий кандидоз — Эта инфекция обычно начинается с внутривенного введения противогрибковых препаратов, таких как вориконазол или флуконазол. Людям с очень низким уровнем лейкоцитов может потребоваться альтернативный внутривенный противогрибковый препарат, например каспофунгин или микафунгин.
Когда обращаться к специалисту
Звоните своему врачу, если у вас есть симптомы кандидоза.
Здоровые женщины могут самостоятельно лечить простой кандидозный вагинит. Обратитесь к врачу, если симптомы не проходят, несмотря на местную терапию, или рецидивируют вскоре после лечения.
Прогноз
Обычно у здоровых людей с поверхностным кандидозом правильно вылеченная инфекция проходит, не оставляя необратимых повреждений.Для лечения поверхностного кандидоза может потребоваться больше времени, и вероятность его рецидива выше у людей, которым требуется длительный курс антибиотиков.
У людей с хроническими заболеваниями или ослабленной иммунной системой эпизоды кандидоза могут быть более устойчивыми к лечению и могут возобновиться после его окончания. У людей с глубоким кандидозом наилучший прогноз для тех, кто быстро диагностируется и лечится эффективно, особенно если их инфекцию можно остановить до того, как она распространится на основные органы.
Подробнее о кандидозе
Сопутствующие препараты
IBM Watson Micromedex
Внешние ресурсы
Центры по контролю и профилактике заболеваний (CDC)
http: // www.cdc.gov/
Дополнительная информация
Всегда консультируйтесь со своим врачом, чтобы убедиться, что информация, отображаемая на этой странице, применима к вашим личным обстоятельствам.
Заявление об отказе от ответственности
(PDF) Хронический кольпит: иммунологический профиль и лечение
Хронический кольпит: иммунологический профиль и лечение
М. Грубиско *, Е. Пауловикова, Х. Варгова
Отделение аллергии и клинической иммунологии, Национальный институт респираторных заболеваний, Братислава, Словацкая Республика.ВВЕДЕНИЕ
Хронический бактериальный и / или дрожжевой кольпит (вульвовагинит) беспокоит многих женщин в странах с западным образом жизни [5]. Причины многофакторны, но, согласно некоторым исследованиям (проведено не так много) и нашему опыту, основными причинами являются изменения физиологической микрофлоры слизистой оболочки человека. Дополнительными факторами могут быть иммунодефицит и / или атопия (аллергия). Иммунодефицит возникает в основном вторично как следствие хронической инфекции, но не исключен первичный иммунодефицит некоторых защитных механизмов слизистой оболочки (это не может быть диагностировано стандартными методами скрининга) [2,8,9].Аллергическая реакция может возникать на слизистой оболочке влагалища так же, как в носу, бронхах, коже и т. Д. [1,5,6,7].
Антибактериальное и антимикотическое лечение хронического кольпита неэффективно: оно не защищает от рецидивов (С).
Грубиско *, Е. Пауловикова, Х. Варгова
Отделение аллергии и клинической иммунологии, Национальный институт респираторных заболеваний, Братислава, Словацкая Республика.ВВЕДЕНИЕ
Хронический бактериальный и / или дрожжевой кольпит (вульвовагинит) беспокоит многих женщин в странах с западным образом жизни [5]. Причины многофакторны, но, согласно некоторым исследованиям (проведено не так много) и нашему опыту, основными причинами являются изменения физиологической микрофлоры слизистой оболочки человека. Дополнительными факторами могут быть иммунодефицит и / или атопия (аллергия). Иммунодефицит возникает в основном вторично как следствие хронической инфекции, но не исключен первичный иммунодефицит некоторых защитных механизмов слизистой оболочки (это не может быть диагностировано стандартными методами скрининга) [2,8,9].Аллергическая реакция может возникать на слизистой оболочке влагалища так же, как в носу, бронхах, коже и т. Д. [1,5,6,7].
Антибактериальное и антимикотическое лечение хронического кольпита неэффективно: оно не защищает от рецидивов (С). В качестве основной причины мы предполагаем перечисленные выше факторы: вторичный иммунодефицит, аллергию, а также сниженную или разрушенную физиологическую микрофлору слизистой оболочки. Хотя позиционный документ EAACI по иммунотерапии не одобряет специфическую микробную иммунотерапию, он широко используется, включая иммунотерапию хронического кольпита Candida albicans [3,4].ЦЕЛЬ ИССЛЕДОВАНИЯ
Мы исследовали иммунологический профиль пациентов с хроническим кольпитом: атопический статус (кожный укол с ингаляционными аллергенами и антигенами Candida), сывороточные иммуноглобулины, белки острой фазы, фагоцитоз и маркеры специфического клеточного иммунитета (CD3, CD4, CD8, CD19, CD16 + 56 ). Изотип IgD (общий IgD) также был определен, поскольку его роль в защите не ясна, но предполагается, что он играет роль активного антитела в микробной и ингаляционной сенсибилизации (атопии). Определяли специфические антитела IgG, IgA, IgM и IgE к Candida albicans.Мы также исследовали маннан-связывающий белок (MBP) как член семейства C-лектинов, который участвует в неспецифическом иммунном ответе на микробные патогены.
В качестве основной причины мы предполагаем перечисленные выше факторы: вторичный иммунодефицит, аллергию, а также сниженную или разрушенную физиологическую микрофлору слизистой оболочки. Хотя позиционный документ EAACI по иммунотерапии не одобряет специфическую микробную иммунотерапию, он широко используется, включая иммунотерапию хронического кольпита Candida albicans [3,4].ЦЕЛЬ ИССЛЕДОВАНИЯ
Мы исследовали иммунологический профиль пациентов с хроническим кольпитом: атопический статус (кожный укол с ингаляционными аллергенами и антигенами Candida), сывороточные иммуноглобулины, белки острой фазы, фагоцитоз и маркеры специфического клеточного иммунитета (CD3, CD4, CD8, CD19, CD16 + 56 ). Изотип IgD (общий IgD) также был определен, поскольку его роль в защите не ясна, но предполагается, что он играет роль активного антитела в микробной и ингаляционной сенсибилизации (атопии). Определяли специфические антитела IgG, IgA, IgM и IgE к Candida albicans.Мы также исследовали маннан-связывающий белок (MBP) как член семейства C-лектинов, который участвует в неспецифическом иммунном ответе на микробные патогены. Предполагается, что функциональная недостаточность MBP вовлечена в процесс хронического кандидоза. Все параметры устанавливаются на исходном уровне и через 6 месяцев лечения (см. Терапию). Из-за длительной иммунотерапии мы продолжаем оценивать все параметры и через 1 год.
ИССЛЕДОВАТЕЛЬСКАЯ ГРУППА
Обследованы 23 женщины с хроническим кольпитом (возраст 31,6 ± 8,7 года).У 19 из них (83%) мы обнаружили Candida albicans в их вагинальном секрете, у 7 была смешанная флора (C. albicans + патогенные бактерии), у 4 была только патогенная бактериальная флора (Enterococcus sp., E.coli, Staphylococci, Streptococci …) . Лактобациллы не присутствовали во влагалищной флоре на исходном уровне. Хронический кольпит был определен как наличие в анамнезе минимум 3 эпизодов воспаления слизистой оболочки влагалища за последние 6 месяцев, определенных гинекологическим и микробиологическим обследованием, рецидивных, несмотря на лечение антимикробными препаратами.МЕТОДЫ
Кожный укол (SPT, Alyostal®) с ингаляционными аллергенами и аллергеном C.
Предполагается, что функциональная недостаточность MBP вовлечена в процесс хронического кандидоза. Все параметры устанавливаются на исходном уровне и через 6 месяцев лечения (см. Терапию). Из-за длительной иммунотерапии мы продолжаем оценивать все параметры и через 1 год.
ИССЛЕДОВАТЕЛЬСКАЯ ГРУППА
Обследованы 23 женщины с хроническим кольпитом (возраст 31,6 ± 8,7 года).У 19 из них (83%) мы обнаружили Candida albicans в их вагинальном секрете, у 7 была смешанная флора (C. albicans + патогенные бактерии), у 4 была только патогенная бактериальная флора (Enterococcus sp., E.coli, Staphylococci, Streptococci …) . Лактобациллы не присутствовали во влагалищной флоре на исходном уровне. Хронический кольпит был определен как наличие в анамнезе минимум 3 эпизодов воспаления слизистой оболочки влагалища за последние 6 месяцев, определенных гинекологическим и микробиологическим обследованием, рецидивных, несмотря на лечение антимикробными препаратами.МЕТОДЫ
Кожный укол (SPT, Alyostal®) с ингаляционными аллергенами и аллергеном C. albicans проводился в соответствии с международным стандартом. Уровни специфических IgE к Candida albicans в сыворотке определяли методом EAST (Hycor Biomedical). Анти-С. albicans Изотипы IgG, IgA, IgM анализировали иммунотурбидиметрическим методом на маннановый белковый антиген C. albicans. Результаты были выражены в виде процента от 100% -положительного стандарта (объединенная сыворотка пациентов с положительным результатом на C. albicans). Белок, связывающий маннан, определяли с помощью лазерной нефелометрии (N Latex MbP, Dade Behring).Уровни IgD в сыворотке определяли иммунотурбидиметрическим методом (Sevapharma anti-human IgD в нашей собственной модификации). Антигены CD определяли методом двухцветной проточной цитометрии. Фагоцитоз гранулоцитов определяли при приеме внутрь клеток железа (May-Grünwald, Giemsa-Romanovski). Статистический анализ результатов проводился с помощью двустороннего непараметрического T-критерия Стьюдента.
ТЕРАПИЯ
Пациенты с подтвержденным вторичным специфическим клеточным иммунодефицитом первоначально получали «фактор переноса» (диализат лейкоцитов человека, 5 инъекций / 5 недель).
albicans проводился в соответствии с международным стандартом. Уровни специфических IgE к Candida albicans в сыворотке определяли методом EAST (Hycor Biomedical). Анти-С. albicans Изотипы IgG, IgA, IgM анализировали иммунотурбидиметрическим методом на маннановый белковый антиген C. albicans. Результаты были выражены в виде процента от 100% -положительного стандарта (объединенная сыворотка пациентов с положительным результатом на C. albicans). Белок, связывающий маннан, определяли с помощью лазерной нефелометрии (N Latex MbP, Dade Behring).Уровни IgD в сыворотке определяли иммунотурбидиметрическим методом (Sevapharma anti-human IgD в нашей собственной модификации). Антигены CD определяли методом двухцветной проточной цитометрии. Фагоцитоз гранулоцитов определяли при приеме внутрь клеток железа (May-Grünwald, Giemsa-Romanovski). Статистический анализ результатов проводился с помощью двустороннего непараметрического T-критерия Стьюдента.
ТЕРАПИЯ
Пациенты с подтвержденным вторичным специфическим клеточным иммунодефицитом первоначально получали «фактор переноса» (диализат лейкоцитов человека, 5 инъекций / 5 недель).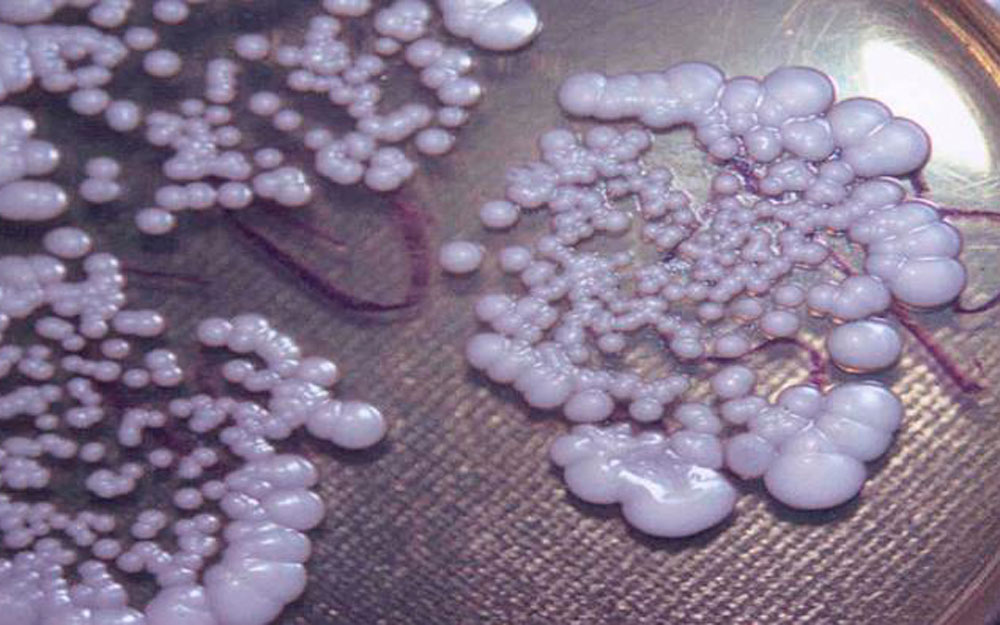 У женщин с атопией мы предположили аллергическое воспаление слизистой оболочки влагалища, поэтому мы лечили всех пациентов с атопией в течение всего исследования антигистаминным препаратом лоратадина второго поколения в дозе 10 мг в день (Кларитин®). Пищевая добавка с пробиотическими бактериями (3 штамма: Lactobacillus acidophilus, Bifidobacterium longum, Bifidobacterium bifidum) применялась на протяжении всего исследования.
Согласно предположению об общей иммунной системе слизистых оболочек (MALT), пациенты изначально получали местный коммерческий бактериальный лизат (параллельное интраназальное и сублингвальное применение — IRS-19® и Imudon®, соответственно).На следующем этапе применялась специфическая Candida-вакцина (сублингвальная) в сочетании с коммерческим рибосомальным продуктом (Рибомунил®).
РЕЗУЛЬТАТЫ
Ингаляционная аллергия присутствовала у 43% пациентов, однако у 87% пациентов был SPT-положительный антиген C. albicans, у 86% были положительные анти-Candida albicans специфические IgE-антитела (EAST класс 1-2).
У женщин с атопией мы предположили аллергическое воспаление слизистой оболочки влагалища, поэтому мы лечили всех пациентов с атопией в течение всего исследования антигистаминным препаратом лоратадина второго поколения в дозе 10 мг в день (Кларитин®). Пищевая добавка с пробиотическими бактериями (3 штамма: Lactobacillus acidophilus, Bifidobacterium longum, Bifidobacterium bifidum) применялась на протяжении всего исследования.
Согласно предположению об общей иммунной системе слизистых оболочек (MALT), пациенты изначально получали местный коммерческий бактериальный лизат (параллельное интраназальное и сублингвальное применение — IRS-19® и Imudon®, соответственно).На следующем этапе применялась специфическая Candida-вакцина (сублингвальная) в сочетании с коммерческим рибосомальным продуктом (Рибомунил®).
РЕЗУЛЬТАТЫ
Ингаляционная аллергия присутствовала у 43% пациентов, однако у 87% пациентов был SPT-положительный антиген C. albicans, у 86% были положительные анти-Candida albicans специфические IgE-антитела (EAST класс 1-2). Только у 1 пациента был положительный SPT и отрицательный sIgE, что показывает очень хорошую корреляцию между SPT и sIgE в сыворотке (рис. 1). IgE-гиперчувствительность Candida albicans обнаружена также у пациентов без ингаляционной аллергии (57%).Анти-С. albicans (G-, A-, M-изотипы) значительно снизились после 6 месяцев лечения, напротив, сывороточные уровни IgD увеличились втрое (статистически значимо, рисунок 2, 3). Одновременно мы наблюдали более чем двукратное увеличение ОБМ (рисунок 4). Существенных изменений специфических и неспецифических клеточных параметров после лечения не наблюдалось (включая пациентов со сниженным специфическим клеточным иммунитетом, определяемым по CD-маркерам).
Клиническое улучшение было установлено на основании гинекологического и микробиологического обследования, а также симптомов пациента.Когда были достигнуты все три конечные точки (гинекологическое, микробиологическое и улучшение симптомов), клинический эффект был оценен как очень хороший; когда были достигнуты только 2 конечные точки, статус считался хорошим.
Только у 1 пациента был положительный SPT и отрицательный sIgE, что показывает очень хорошую корреляцию между SPT и sIgE в сыворотке (рис. 1). IgE-гиперчувствительность Candida albicans обнаружена также у пациентов без ингаляционной аллергии (57%).Анти-С. albicans (G-, A-, M-изотипы) значительно снизились после 6 месяцев лечения, напротив, сывороточные уровни IgD увеличились втрое (статистически значимо, рисунок 2, 3). Одновременно мы наблюдали более чем двукратное увеличение ОБМ (рисунок 4). Существенных изменений специфических и неспецифических клеточных параметров после лечения не наблюдалось (включая пациентов со сниженным специфическим клеточным иммунитетом, определяемым по CD-маркерам).
Клиническое улучшение было установлено на основании гинекологического и микробиологического обследования, а также симптомов пациента.Когда были достигнуты все три конечные точки (гинекологическое, микробиологическое и улучшение симптомов), клинический эффект был оценен как очень хороший; когда были достигнуты только 2 конечные точки, статус считался хорошим. Ни у одного из наших пациентов не было никакого эффекта после 1 года терапии. После первых 6 месяцев лечения только 1/3 пациентов полностью выздоровели. После 1 года лечения полностью улучшилось состояние 43% пациентов. В 57% случаев мы оценили результат терапии как хороший, что означает улучшение симптомов и объективного гинекологического статуса (менее 3 рецидивов кольпита за 12 месяцев), но не полную микробную нормализацию (у этой пациентки Candida albicans периодически давала положительные результаты во влагалищном секрете. ).ОБСУЖДЕНИЕ, РЕКОМЕНДАЦИИ
Мы предполагаем, что ингаляционная аллергия (атопическая предрасположенность по положительному SPT) не значительно выше у пациентов с хроническим кольпитом, а специфический анти-C IgE. albicans антитела (рисунок 1) могут играть патогенную роль в этом состоянии. Комбинированная иммунотерапия (как описано выше) может уменьшить воспалительный процесс и вызвать защитные механизмы во влагалище, что может быть установлено путем измерения анти-C.
Ни у одного из наших пациентов не было никакого эффекта после 1 года терапии. После первых 6 месяцев лечения только 1/3 пациентов полностью выздоровели. После 1 года лечения полностью улучшилось состояние 43% пациентов. В 57% случаев мы оценили результат терапии как хороший, что означает улучшение симптомов и объективного гинекологического статуса (менее 3 рецидивов кольпита за 12 месяцев), но не полную микробную нормализацию (у этой пациентки Candida albicans периодически давала положительные результаты во влагалищном секрете. ).ОБСУЖДЕНИЕ, РЕКОМЕНДАЦИИ
Мы предполагаем, что ингаляционная аллергия (атопическая предрасположенность по положительному SPT) не значительно выше у пациентов с хроническим кольпитом, а специфический анти-C IgE. albicans антитела (рисунок 1) могут играть патогенную роль в этом состоянии. Комбинированная иммунотерапия (как описано выше) может уменьшить воспалительный процесс и вызвать защитные механизмы во влагалище, что может быть установлено путем измерения анти-C. albicans IgG, IgA, антитела IgM (уменьшение, рис. 2) и MBP (увеличение, рис.4). Мы предполагаем возможное защитное действие антител IgD.
Поскольку более 85% этих пациентов сенсибилизированы антигенами Candida albicans, и аллергия на многие вещества может играть роль в этом состоянии (латекс, семенная жидкость, гигиенические и туалетные салфетки … [1,5,6,9]), Мы рекомендуем использовать антигистаминные препараты второго поколения как стандартную терапию хронического кольпита, несмотря на то, что эти препараты не зарегистрированы (запущены) по данному показанию.
Комбинированная и длительная иммунотерапия хронического кольпита полезна: первоначальная иммуностимуляция при клеточном иммунодефиците, постоянное добавление пробиотических бактерий, иммунотерапия слизистой оболочки бактериальными вакцинами (бактериальными лизатами и / или рибосомными продуктами) и вакциной против Candida albicans.По нашему опыту, минимальная продолжительность первого курса такого лечения составляет 6 месяцев, но полезны повторные курсы рибосомальной иммунотерапии и Candida-вакцины.
albicans IgG, IgA, антитела IgM (уменьшение, рис. 2) и MBP (увеличение, рис.4). Мы предполагаем возможное защитное действие антител IgD.
Поскольку более 85% этих пациентов сенсибилизированы антигенами Candida albicans, и аллергия на многие вещества может играть роль в этом состоянии (латекс, семенная жидкость, гигиенические и туалетные салфетки … [1,5,6,9]), Мы рекомендуем использовать антигистаминные препараты второго поколения как стандартную терапию хронического кольпита, несмотря на то, что эти препараты не зарегистрированы (запущены) по данному показанию.
Комбинированная и длительная иммунотерапия хронического кольпита полезна: первоначальная иммуностимуляция при клеточном иммунодефиците, постоянное добавление пробиотических бактерий, иммунотерапия слизистой оболочки бактериальными вакцинами (бактериальными лизатами и / или рибосомными продуктами) и вакциной против Candida albicans.По нашему опыту, минимальная продолжительность первого курса такого лечения составляет 6 месяцев, но полезны повторные курсы рибосомальной иммунотерапии и Candida-вакцины.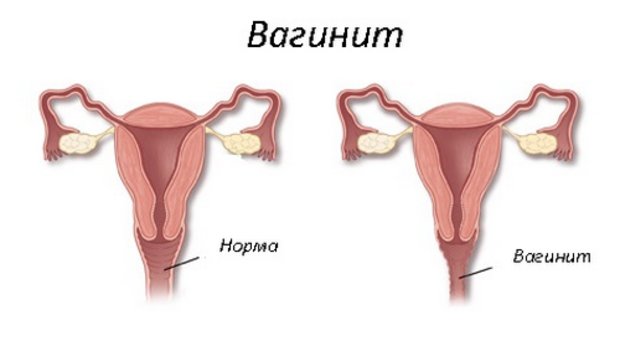 Поскольку западный образ жизни склонен к сокращению физиологической бактериальной микрофлоры человека, мы рекомендуем замещение пробиотических бактерий в течение всей жизни в качестве одного из краеугольных камней лечения хронического кольпита.
ИСПОЛЬЗОВАННАЯ ЛИТЕРАТУРА
1. Исон Э.Л., Фельдман П. Контактный дерматит, связанный с использованием гигиенических салфеток Always. CMAJ 1996, 154, 1173-1176.2. Фидель П.Л., Собель А.Д., Джек Д. Роль клеточного иммунитета при кандидозе. Тенденции в микробиологии 1994; 2/6: 202-206.
3. Кертыс П., Климент М., Червенкова Д. Бактериальные лиофилизаты в терапии рецидивирующего вагинита. Scand J Immunol 2001; 54: Дополнение 1120.
4. Moraes PSA, Lima-Goiba S, Taketomi EA. Иммунотерапия аллергеном Candida albicans при рецидивирующем вагинальном кандидозе. Дж. Инвест Аллергол Клин Иммунол; 2000: 40.
5. Мораес П.С.А., Такетоми Е.А.: Аллергический вульвовагинит. Ann Allergy Asthma Immunol 2000, 85, 253-267.6. Виткин С.С., Иеремиас Дж., Леджер В.Дж. Локализованный вагинальный аллергический ответ у женщин с рецидивирующим вагинитом.
Поскольку западный образ жизни склонен к сокращению физиологической бактериальной микрофлоры человека, мы рекомендуем замещение пробиотических бактерий в течение всей жизни в качестве одного из краеугольных камней лечения хронического кольпита.
ИСПОЛЬЗОВАННАЯ ЛИТЕРАТУРА
1. Исон Э.Л., Фельдман П. Контактный дерматит, связанный с использованием гигиенических салфеток Always. CMAJ 1996, 154, 1173-1176.2. Фидель П.Л., Собель А.Д., Джек Д. Роль клеточного иммунитета при кандидозе. Тенденции в микробиологии 1994; 2/6: 202-206.
3. Кертыс П., Климент М., Червенкова Д. Бактериальные лиофилизаты в терапии рецидивирующего вагинита. Scand J Immunol 2001; 54: Дополнение 1120.
4. Moraes PSA, Lima-Goiba S, Taketomi EA. Иммунотерапия аллергеном Candida albicans при рецидивирующем вагинальном кандидозе. Дж. Инвест Аллергол Клин Иммунол; 2000: 40.
5. Мораес П.С.А., Такетоми Е.А.: Аллергический вульвовагинит. Ann Allergy Asthma Immunol 2000, 85, 253-267.6. Виткин С.С., Иеремиас Дж., Леджер В.Дж. Локализованный вагинальный аллергический ответ у женщин с рецидивирующим вагинитом. J. Allergy Clin Immunol 1988; 81: 412-416.
7. Виткин С.С., Иеремиас Дж., Леджер В.Дж. Вагинальные эозинофилы и антитела IgE к Candida albicans у женщин с рецидивирующим вагинитом. J Med Vet Mycol 1989; 27: 57-58.
8. Виткин С.С. Иммунология влагалища. Clin Obstet Gynecol 1993; 36: 122-127.
9. Виткин С.С., Линьярес И., Хиральдо П., Джеремиас Дж., Леджер В.Дж. Индивидуальный иммунитет и восприимчивость к инфекциям женских половых путей.Am J Obstet Gynecol 2000; 183: 252-256.
J. Allergy Clin Immunol 1988; 81: 412-416.
7. Виткин С.С., Иеремиас Дж., Леджер В.Дж. Вагинальные эозинофилы и антитела IgE к Candida albicans у женщин с рецидивирующим вагинитом. J Med Vet Mycol 1989; 27: 57-58.
8. Виткин С.С. Иммунология влагалища. Clin Obstet Gynecol 1993; 36: 122-127.
9. Виткин С.С., Линьярес И., Хиральдо П., Джеремиас Дж., Леджер В.Дж. Индивидуальный иммунитет и восприимчивость к инфекциям женских половых путей.Am J Obstet Gynecol 2000; 183: 252-256.
Вульвовагинит — AMBOSS
Последнее обновление: 21 декабря 2020 г.
Резюме
Вульвовагинит относится к большому количеству состояний, которые приводят к воспалению вульвы и влагалища. Причины могут быть инфекционными (например, бактериальный вагиноз в большинстве случаев) или неинфекционными. Физиологически нормальная микрофлора влагалища (в основном лактобациллы) поддерживает низкий уровень pH влагалищных жидкостей, предотвращая, таким образом, чрезмерный рост патогенных и условно-патогенных организмов. Нарушение этой флоры (например, из-за полового акта) предрасполагает к инфекции и воспалению. Диагноз инфекционного вульвовагинита ставится на основании гистологического исследования выделений из влагалища. Лечение состоит из приема антибиотиков или противогрибковых препаратов (в зависимости от возбудителя).
Нарушение этой флоры (например, из-за полового акта) предрасполагает к инфекции и воспалению. Диагноз инфекционного вульвовагинита ставится на основании гистологического исследования выделений из влагалища. Лечение состоит из приема антибиотиков или противогрибковых препаратов (в зависимости от возбудителя).
Атрофический вагинит является наиболее частой неинфекционной причиной вульвовагинита и часто поражает пожилых женщин после менопаузы в результате снижения уровня эстрогенов. Диагноз ставится на основании клинических данных, а лечение включает применение вагинальных лубрикантов и местного эстрогенового крема.Другие причины неинфекционного вульвовагинита включают аллергические и механические.
Инфекционный вульвовагинит
- Этиология
- Общие причины инфекционного вульвовагинита
- Другие причины инфекционного вульвовагинита (дополнительную информацию см. В соответствующих статьях)
Партнерская терапия рекомендуется в большинстве случаев ЗППП, особенно хламидиоза, трихомониаза и гонореи. Бактериальный вагиноз и вагинальная дрожжевая инфекция не требуют лечения партнера (ов).
Бактериальный вагиноз и вагинальная дрожжевая инфекция не требуют лечения партнера (ов).
Бактериальный вульвовагинит
- Эпидемиология: наиболее частая вагинальная инфекция у женщин (22–50% всех случаев) [1] [2]
- Возбудитель: Gardnerella vaginalis (плеоморфная палочка с грамм-переменной)
- Патофизиология: более низкие концентрации Lactobacillus acidophilus приводят к чрезмерному росту Gardnerella vaginalis и других анаэробов без воспаления вагинального эпителия из-за отсутствия иммунного ответа
- Факторы риска
- Клинические особенности
- Диагностика: диагноз подтверждается при выполнении трех из следующих критериев Амселя [3]
- Подсказки
- Эпителиальные клетки влагалища с пунктирной окраской и нечеткими границами из-за прилипания бактерий к поверхности клетки.

- Идентифицировано на мокром препарате: образец вагинальной жидкости / выделений переносится на предметное стекло и смешивается с физиологическим раствором.Затем предметное стекло исследуют под микроскопом.
- Эпителиальные клетки влагалища с пунктирной окраской и нечеткими границами из-за прилипания бактерий к поверхности клетки.
- pH влагалища> 4,5
- Положительный тест Whiff: усиление рыбного запаха после добавления 1-2 капель 10% гидроксида калия в образец вагинальной жидкости
- Тонкие однородные выделения серо-белого или желтого цвета, прилипающие к стенкам влагалища
- Подсказки
- Лечение
- Осложнения: инфицирование матери приводит к более высокому риску преждевременных родов
ABCDEFG: критерии Амзеля, бактериальный вагиноз, ключевые клетки, выделения (серые или молочные), электроны (pH влагалищного секрета щелочной), рыбный запах выделений, и Беременность (повышенный риск выкидыша) являются наиболее важными признаками бактериального вагиноза.
Вагинальная дрожжевая инфекция (вульвовагинальный кандидоз)
Трихомониаз
- Эпидемиология: 4–35% всех случаев [1]
- Возбудитель: Trichomonas vaginalis
- Передача: половой
- Клинические особенности
- Диагностика
- Лечение
«После секса сожги гадость, зеленое дерево»: ощущение жжения и зловонные желто-зеленые выделения — признаки трихомоноза.
Неинфекционный вульвовагинит
Атрофический вагинит
[8]- Этиология
- Клинические признаки
- Уменьшение жировой прослойки губ
- Болезненность, сухость влагалища
- Диспареуния, ощущение жжения после секса
- Выделения, периодические кровянистые выделения
- Обычно ассоциируется с залысинами на лобке
- Диагностика: в первую очередь клинический диагноз, дополнительные тесты (например,g., pH-тест, влажное крепление) часто неспецифичны
- Лечение [9] [10]
- Негормональные вагинальные увлажняющие и лубриканты при легких симптомах
- Вагинальная терапия эстрогенами при умеренных и тяжелых симптомах
- Системная гормональная терапия при вазомоторных симптомах
Аэробный вагинит
- Эпидемиология
- Возбудитель [12]
- Патофизиология: более низкие концентрации видов Lactobacillus во влагалищной флоре → повышение pH влагалища → чрезмерный рост аэробных патогенов может вызвать вагинальную иммунную реакцию [13]
- Клинические особенности
- Диагностика
- Лечение: адаптировать лечение в зависимости от тяжести каждого из трех компонентов заболевания (инфекция, атрофия и воспаление)
- Осложнения: аэробный вагинит связан с повышенным риском преждевременных родов и другими тяжелыми осложнениями, связанными с беременностью (например,г.
 , восходящий хориоамнионит, ПРО, выкидыш) [13]
, восходящий хориоамнионит, ПРО, выкидыш) [13] - Эпидемиология: может поражать все возрастные группы, но особенно часто встречается у девочек препубертатного возраста.
- Этиология: аллергия на средства для стирки или чистки, текстильные волокна, гигиенические салфетки и т. Д.
- Клинические признаки: кожный зуд, покраснение, отек, чувство жжения
- Диагностика: может быть показана специальная диагностика аллергии (например, укол / пункция, внутрикожный тест), если симптомы сохраняются, несмотря на лечение.
- Лечение
- Избегайте раздражителей
- Успокаивающие лосьоны, пакеты со льдом и сидячие ванны (например, содержащие ромашку)
- Кремы с кортизоном при необходимости
- Этиология
- Клинические признаки: кожный зуд, покраснение, отек, иногда дизурия и / или диспареуния.

- Диагностика: специальные дерматологические или ревматологические тесты для определения причины кожного зуда.
- Лечение
- Зависит от причины
- Успокаивающие лосьоны / кремы, пакеты со льдом и сидячие ванны (например,г., содержащий ромашку)
- Эпидемиология: наиболее частое гинекологическое заболевание у детей препубертатного возраста.
- Этиология
- Плохая гигиена (наиболее частая причина)
- Использование ароматного мыла и пенных ванн
- Локальные кожные заболевания
- Инородное тело в мочеполовых путях [15]
- В некоторых случаях сексуальное насилие
- Патофизиология: уровень эстрогена ниже у девочек в препубертатном возрасте, что делает кожу вульвы и слизистую оболочку влагалища очень тонкими.Это делает их более подверженными вульвовагиниту любой причины.

- Клинические особенности
- Диагностика
- Лечение
- Ганди Дж., Чен А., Дагур Г. и др. Мочеполовой синдром менопаузы: обзор клинических проявлений, патофизиология, этиология, оценка и лечение. Am J Obstet Gynecol . 2016; 215 (6): с.704-711. DOI: 10.1016 / j.ajog.2016.07.045. | Открыть в режиме чтения QxMD
- Североамериканское общество менопаузы.Лечение симптоматической вульвовагинальной атрофии: заявление о позиции Североамериканского общества по менопаузе в 2013 г. Менопауза . 2013; 20 (9): с.888-902; викторина 903-4. DOI: 10.1097 / GME.0b013e3182a122c2. | Открыть в режиме чтения QxMD
- Американский колледж акушеров и гинекологов. Бюллетень практики ACOG № 141: ведение симптомов менопаузы .. Акушерский гинекол . 2014; 123
(1): с.202-16.
DOI: 10.1097 / 01.AOG.0000441353.20693.
 78. | Открыть в режиме чтения QxMD
78. | Открыть в режиме чтения QxMD - Nyirjesy P, Peyton C, Weitz MV, Mathew L, Culhane JF. Причины хронического вагинита: анализ проспективной базы данных больных женщин .. Obstet Gynecol . 2006; 108 (5): с.1185-91. DOI: 10.1097 / 01.AOG.0000239103.67452.1a. | Открыть в режиме чтения QxMD
- Дондерс Г.Г., Вереекен А., Босманс Э., Декерсмакер А., Салембьер Г., Шпиц Б. Определение типа аномальной микрофлоры влагалища, которая отличается от бактериального вагиноза: аэробный вагинит.. BJOG . 2002; 109 (1): с.34-43. DOI: 10.1111 / j.1471-0528.2002.00432.x. | Открыть в режиме чтения QxMD
- Дондерс Г., Беллен Г., Резеберга Д. Аэробный вагинит при беременности. BJOG . 2011; 118 (10): с.1163-1170. DOI: 10.1111 / j.1471-0528.2011.03020.x. | Открыть в режиме чтения QxMD
- Дондерс Г.Г., Рубан К., Беллен Г. Выбор антимикробного лечения аэробного вагинита.
 Curr Infect Dis Rep .2015; 17
(5): с.477.
DOI: 10.1007 / s11908-015-0477-6. | Открыть в режиме чтения QxMD
Curr Infect Dis Rep .2015; 17
(5): с.477.
DOI: 10.1007 / s11908-015-0477-6. | Открыть в режиме чтения QxMD - Heczko PB, Tomusiak A, Adamski P, et al. Дополнение стандартной антибактериальной терапии пероральными пробиотиками при бактериальном вагинозе и аэробном вагините: рандомизированное двойное слепое плацебо-контролируемое исследование. BMC Womens Health; 15: 115. . 2015; 15 : с.115. DOI: 10.1186 / s12905-015-0246-6. | Открыть в режиме чтения QxMD
- Американский колледж акушеров и гинекологов.Вагинит у небеременных пациенток. Акушерство и гинекология . 2020; 135 (1): p.e1-e17. DOI: 10.1097 / aog.0000000000003604. | Открыть в режиме чтения QxMD
- Куманс Э. Х., Штернберг М., Брюс С. и др. Распространенность бактериального вагиноза в США, 2001–2004 гг .; Ассоциации с симптомами, сексуальным поведением и репродуктивным здоровьем.
 Секс Трансмиссия . 2007; 34
(11): с.864-869.
DOI: 10.1097 / olq.0b013e318074e565.| Открыть в режиме чтения QxMD
Секс Трансмиссия . 2007; 34
(11): с.864-869.
DOI: 10.1097 / olq.0b013e318074e565.| Открыть в режиме чтения QxMD - Амсель Р., Тоттен П.А., Шпигель КА, Чен ККС, Эшенбах Д., Холмс К.К. Неспецифический вагинит. Am J Med . 1983; 74 (1): стр.14-22. DOI: 10.1016 / 0002-9343 (83) 91112-9. | Открыть в режиме чтения QxMD
- Кригер Х., Киммиг П. [Выживаемость Trichomonas vaginalis в минеральных ваннах] .. Gesundheitswesen . 1995; 57 (12): с.812-9.
- Киссинджер П., Музны С.А., Мена Л.А. и др.Сравнение однократной и 7-дневной дозы метронидазола для лечения трихомониаза у женщин: открытое рандомизированное контролируемое исследование. Ланцет Инфекция Дис . 2018; 18 (11): с.1251-1259. DOI: 10,1016 / s1473-3099 (18) 30423-7. | Открыть в режиме чтения QxMD
- Вульвовагинальный кандидоз. https://www.
 cdc.gov/std/tg2015/candidiasis.htm .
Обновлено: 4 июня 2015 г.
Доступ: 9 апреля 2017 г.
cdc.gov/std/tg2015/candidiasis.htm .
Обновлено: 4 июня 2015 г.
Доступ: 9 апреля 2017 г. - Чинава Дж., Обу Х., Уваезуоке С.Инородное тело во влагалище: необычная причина вагинита у детей. Анналы исследований в области медицины и здравоохранения . 2013; 3 (1): с.102. DOI: 10.4103 / 2141-9248.109463. | Открыть в режиме чтения QxMD
- Определение: воспалительный вагинит неинфекционного происхождения с нарушением микробиома и вторичной бактериальной инфекцией
Аллергический вульвовагинит
Механический вульвовагинит
Особые группы пациентов
Вульвовагинит у детей
Ссылки
Кандидоз влагалища — обзор
Вульвовагинальный кандидоз
Вульвовагинальный кандидоз (ВВК) — самая известная из вагинальных инфекций, особенно среди населения в целом. Этой известности, вероятно, способствует доступность безрецептурных противогрибковых препаратов и связанная с этим реклама в непрофессиональной прессе.Многие женщины ошибочно полагают, что их вагинальные симптомы вызваны дрожжевой инфекцией или их врач неправильно диагностировал.
По оценкам, дрожжевые инфекции являются причиной 20–30% случаев вагинитов. Самый высокий уровень заболеваемости ВВК приходится на третье и четвертое десятилетия жизни. 19
19
Дрожжи могут колонизировать влагалище примерно у 15–20% женщин, а также могут колонизировать кожу и пищеварительный тракт. 20 Считается, что симптоматический ВВК возникает в результате феномена чрезмерного роста в ответ на различные триггеры.Состояния, которые предрасполагают женщину к ВВК, включают сахарный диабет, беременность, экзогенные эстрогены, использование противомикробных препаратов широкого спектра действия, иммуносупрессию и, возможно, половой акт. В большинстве случаев триггер не может быть идентифицирован. 17,19 Небольшая группа женщин подвержена рецидиву ВВК, определяемому как 4 или более эпизодов симптоматической ВВК в течение 1 года. 19
Candida albicans — вид, наиболее вероятно вызывающий ВВК, хотя он может быть вызван C.glabrata или C. tropicalis и реже другими видами Candida . 20 Несколько различных штаммов C. albicans оказались способными вызывать инфекцию.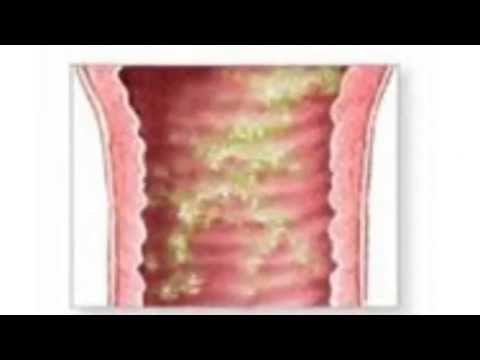 У женщин с рецидивирующим ВВК обычно сохраняется тот же самый штамм. 21 Женщины с ВВК не имеют явных изменений влагалищной флоры и сохраняют преобладание лактобацилл. 22
У женщин с рецидивирующим ВВК обычно сохраняется тот же самый штамм. 21 Женщины с ВВК не имеют явных изменений влагалищной флоры и сохраняют преобладание лактобацилл. 22
Симптомы ВВК включают выделения из влагалища, раздражение, диспареунию, внешнюю дизурию и зуд.Выделения из влагалища могут иметь густой, белый, «творожный» вид и могут прилипать к слизистой оболочке, но могут преобладать такие признаки, как эритема, отек и экскориации. 20 Следует попытаться подтвердить диагноз с помощью прямой микроскопии вагинального секрета. Наличие псевдогиф Candida является диагностическим. Их можно лучше визуализировать, добавив к жидкости 10% КОН, который лизирует другие клеточные элементы и бактерии. Возможно, потребуется изучить несколько образцов, чтобы обнаружить псевдогифы, поскольку чувствительность этих тестов неоптимальна. 19 Иногда будут видны только почкующиеся дрожжи, особенно у пациента с C. glabrata . 17 Влагалищный pH <4,5 и тест на запах отрицательный у пациенток с ВВК, если нет коинфекции с BV или T. vaginalis. Поскольку это воспалительное состояние, часто присутствуют лейкоциты. Наблюдение за небольшим количеством почкующихся дрожжей во влажном состоянии у бессимптомного пациента следует считать нормальным. Посев на грибок следует использовать для особых обстоятельств, таких как подтверждение клинического диагноза у пациента с отрицательной микроскопией или у пациента с резистентными инфекциями и / или рецидивирующим VVC, где могут быть полезны идентификация и тестирование чувствительности. 23 Использование посева на регулярной основе приведет к гипердиагностике, так как дрожжи могут колонизировать влагалище, не вызывая инфекции.
vaginalis. Поскольку это воспалительное состояние, часто присутствуют лейкоциты. Наблюдение за небольшим количеством почкующихся дрожжей во влажном состоянии у бессимптомного пациента следует считать нормальным. Посев на грибок следует использовать для особых обстоятельств, таких как подтверждение клинического диагноза у пациента с отрицательной микроскопией или у пациента с резистентными инфекциями и / или рецидивирующим VVC, где могут быть полезны идентификация и тестирование чувствительности. 23 Использование посева на регулярной основе приведет к гипердиагностике, так как дрожжи могут колонизировать влагалище, не вызывая инфекции.
Варианты лечения неосложненной ВВК включают пероральные и местные препараты, эффективность всех которых превышает 80%. 17 Азоловые интравагинальные кремы и суппозитории, такие как клотримазол, миконазол, терконазол и бутоконазол, остаются наиболее часто назначаемыми и используются в течение 3–7 дней. Доступны безрецептурные препараты. Среди пероральных средств кетоконазол в значительной степени заменен флуконазолом из-за более благоприятного профиля побочных эффектов последнего.Было показано, что однократная доза 150 мг перорального флуконазола столь же эффективна, как и интравагинальные препараты, и имеет аналогичную стоимость, однако ее не следует использовать во время беременности. 24 Женщинам с рецидивом ВВК требуется индукционная терапия флуконазолом в дозе 150 мг каждый третий день, всего 3 дозы (день 1, 4 и 7), а затем еженедельные поддерживающие дозы 150 мг в течение не менее 6 месяцев. 19 Было показано, что этот режим предотвращает рецидивы у 90% женщин во время поддерживающей фазы. 19
Среди пероральных средств кетоконазол в значительной степени заменен флуконазолом из-за более благоприятного профиля побочных эффектов последнего.Было показано, что однократная доза 150 мг перорального флуконазола столь же эффективна, как и интравагинальные препараты, и имеет аналогичную стоимость, однако ее не следует использовать во время беременности. 24 Женщинам с рецидивом ВВК требуется индукционная терапия флуконазолом в дозе 150 мг каждый третий день, всего 3 дозы (день 1, 4 и 7), а затем еженедельные поддерживающие дозы 150 мг в течение не менее 6 месяцев. 19 Было показано, что этот режим предотвращает рецидивы у 90% женщин во время поддерживающей фазы. 19
Хотя Candida видов, отличных от albicans , как правило, имеют более высокие минимальные ингибирующие концентрации по отношению к азолам, уровень активного лекарственного средства, присутствующего в обычно используемых препаратах, обычно достаточен для лечения.


 Все это создает благоприятные условия для развития инфекции. К группе риска относятся женщины пожилого возраста и те, которые принимают некоторые виды лекарств.
Все это создает благоприятные условия для развития инфекции. К группе риска относятся женщины пожилого возраста и те, которые принимают некоторые виды лекарств.
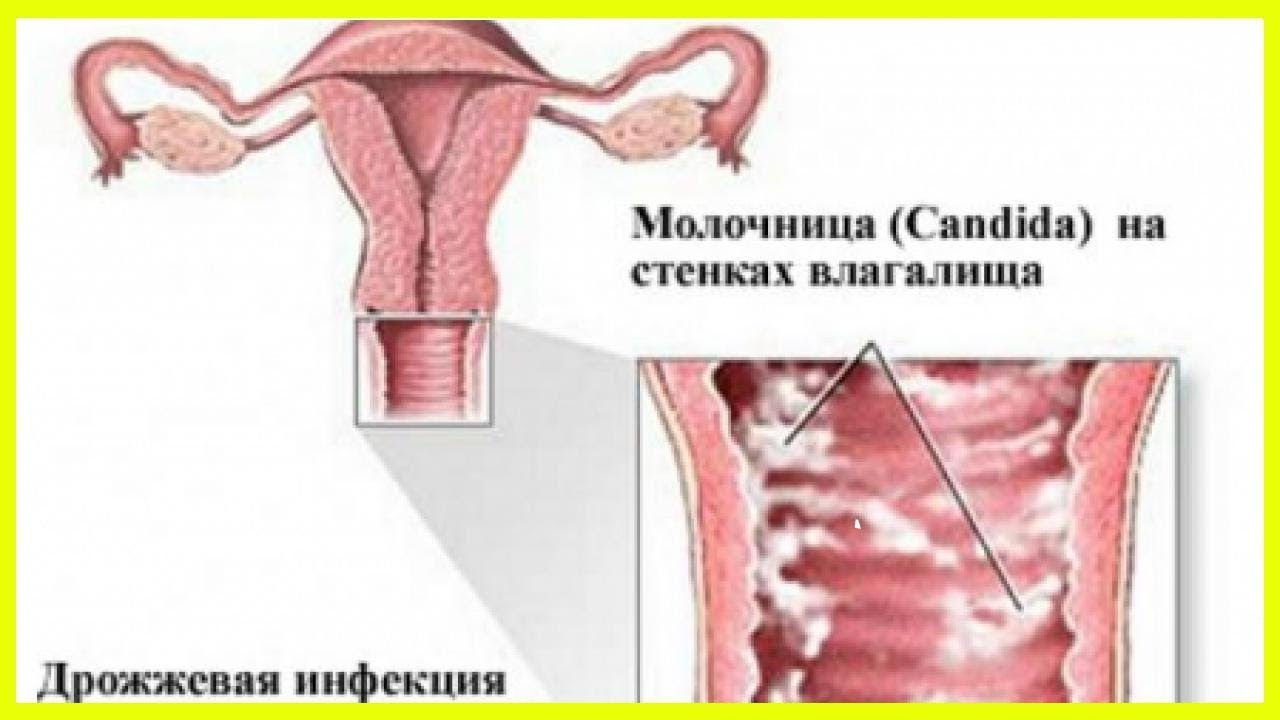
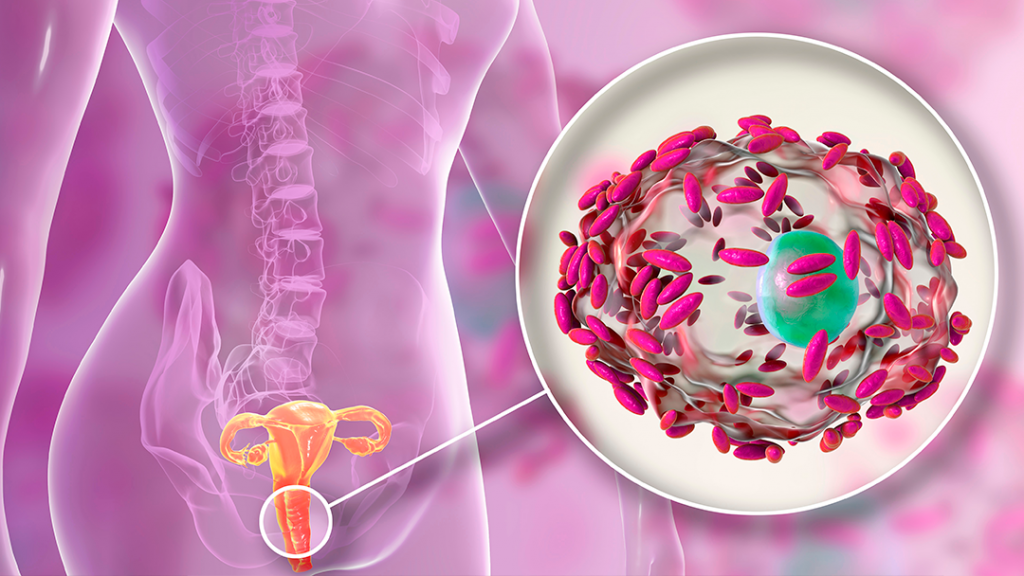

 Антибактериальная терапия назначается обязательно исходя из выделенной патогенной микрофлоры и определения ее чувствительности. Так как достаточно сильно распространены полиэтиологические неспецифические вульвовагиниты, то важно использование многокомпонентных средств.
Антибактериальная терапия назначается обязательно исходя из выделенной патогенной микрофлоры и определения ее чувствительности. Так как достаточно сильно распространены полиэтиологические неспецифические вульвовагиниты, то важно использование многокомпонентных средств.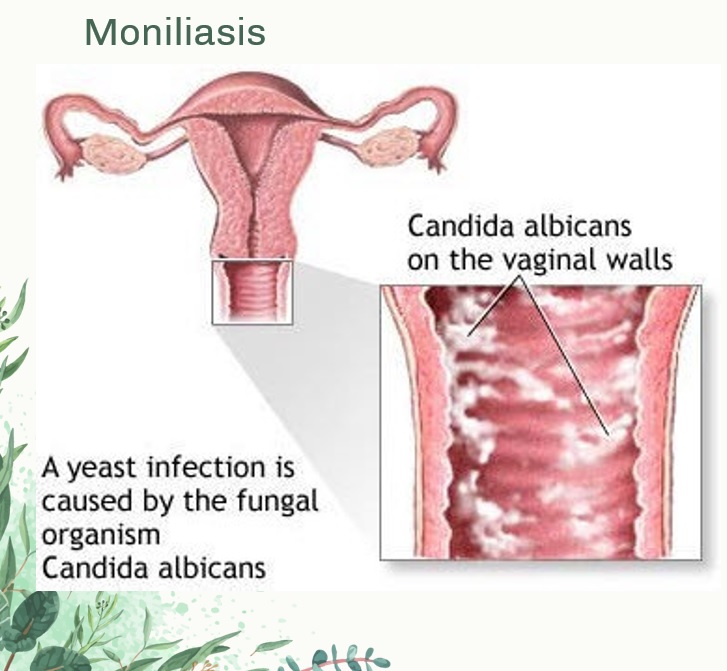 На момент прохождения курса терапии следует удержаться от половой активности.
На момент прохождения курса терапии следует удержаться от половой активности. Потому как в результате их выполнения можно вымыть нормальную микрофлору влагалища.
Потому как в результате их выполнения можно вымыть нормальную микрофлору влагалища.

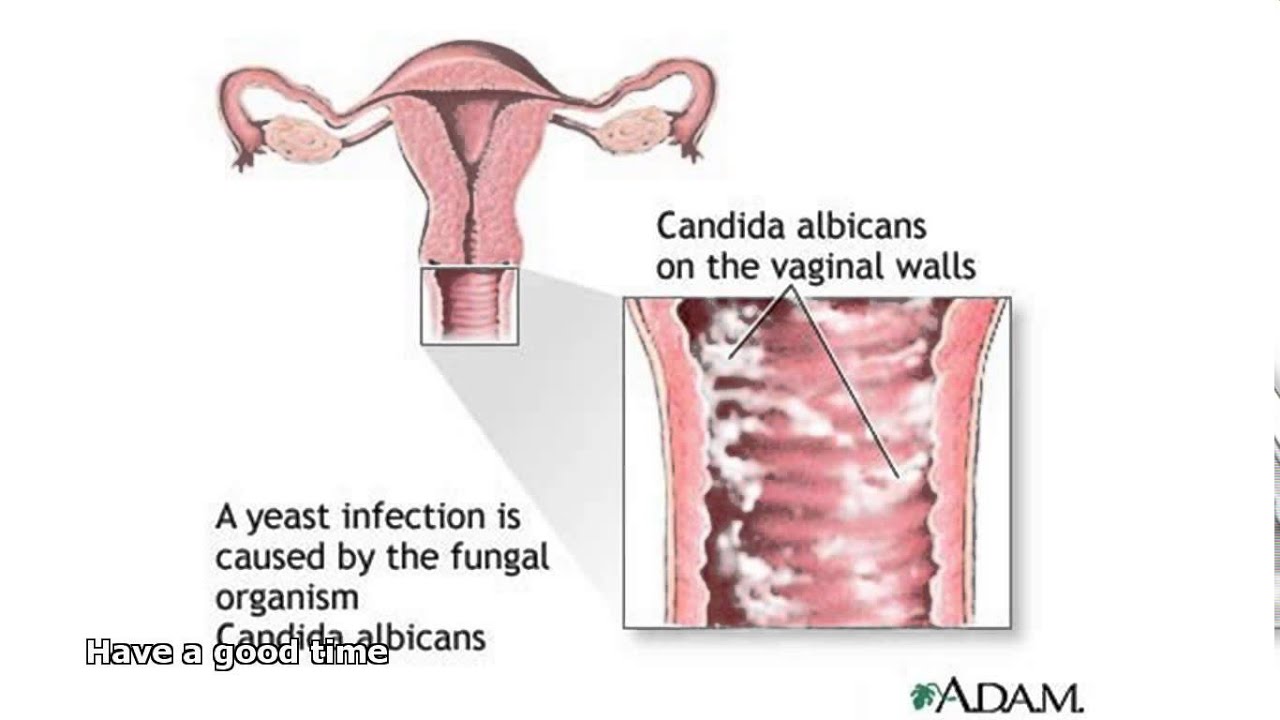
 для больных сахарным диабетом с плохим контролем уровня глюкозы.
для больных сахарным диабетом с плохим контролем уровня глюкозы.



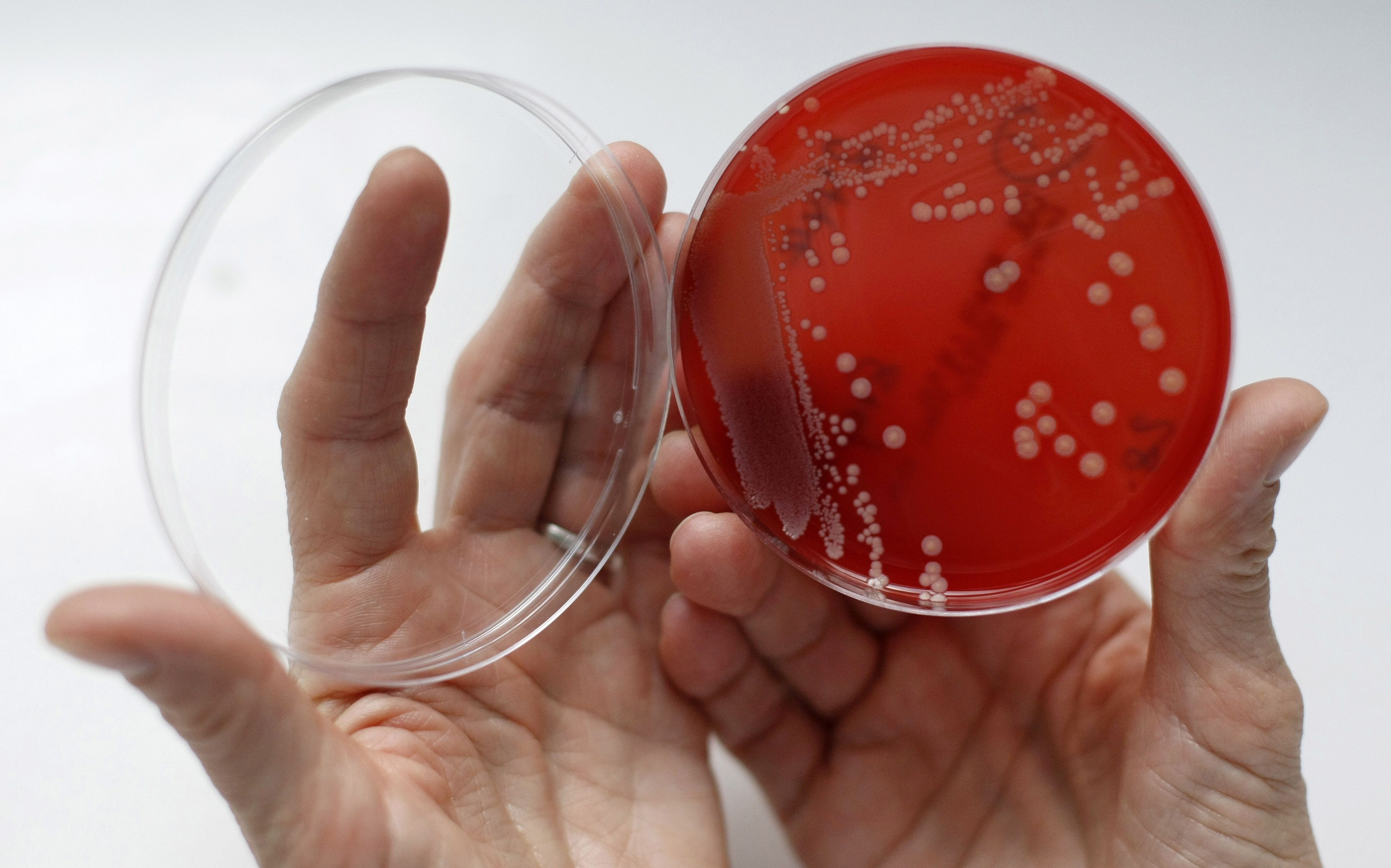 Поражает влажные поверхности вокруг губ, щек, языка и неба.
Поражает влажные поверхности вокруг губ, щек, языка и неба.
 В более тяжелых случаях можно принимать один раз в день внутрь противогрибковый препарат, например флуконазол (дифлюкан).
В более тяжелых случаях можно принимать один раз в день внутрь противогрибковый препарат, например флуконазол (дифлюкан).
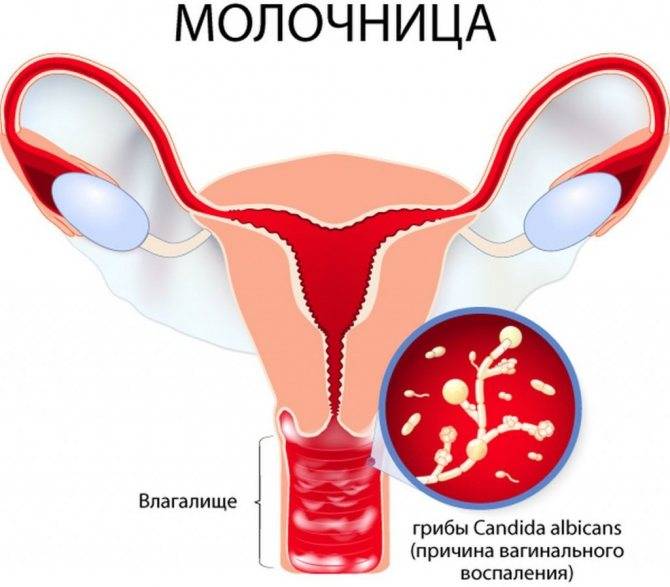
 , восходящий хориоамнионит, ПРО, выкидыш) [13]
, восходящий хориоамнионит, ПРО, выкидыш) [13] 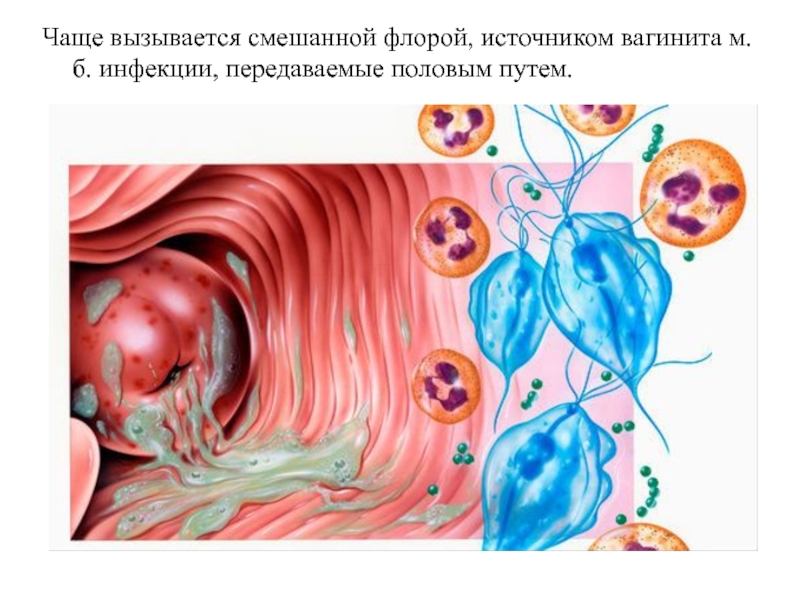
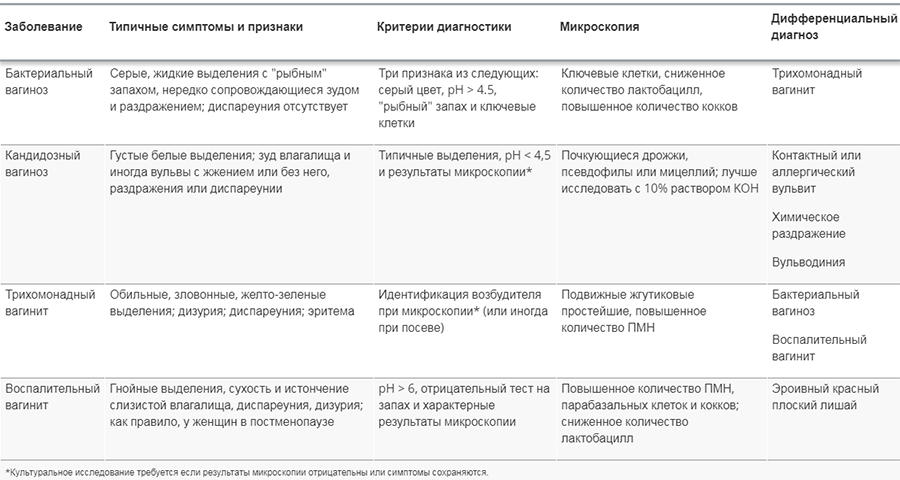
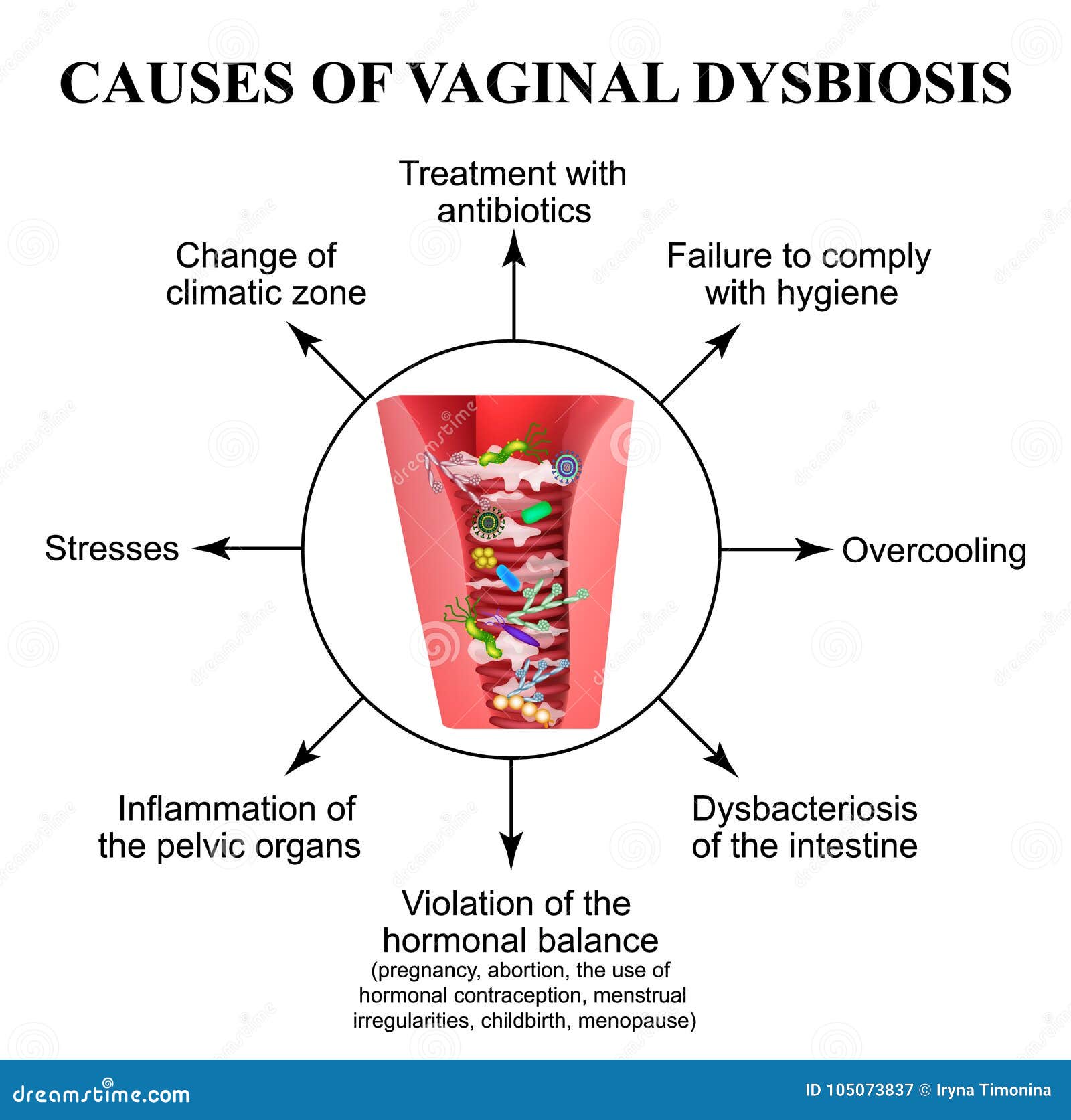 78. | Открыть в режиме чтения QxMD
78. | Открыть в режиме чтения QxMD Curr Infect Dis Rep .2015; 17
(5): с.477.
DOI: 10.1007 / s11908-015-0477-6. | Открыть в режиме чтения QxMD
Curr Infect Dis Rep .2015; 17
(5): с.477.
DOI: 10.1007 / s11908-015-0477-6. | Открыть в режиме чтения QxMD Секс Трансмиссия . 2007; 34
(11): с.864-869.
DOI: 10.1097 / olq.0b013e318074e565.| Открыть в режиме чтения QxMD
Секс Трансмиссия . 2007; 34
(11): с.864-869.
DOI: 10.1097 / olq.0b013e318074e565.| Открыть в режиме чтения QxMD cdc.gov/std/tg2015/candidiasis.htm .
Обновлено: 4 июня 2015 г.
Доступ: 9 апреля 2017 г.
cdc.gov/std/tg2015/candidiasis.htm .
Обновлено: 4 июня 2015 г.
Доступ: 9 апреля 2017 г.