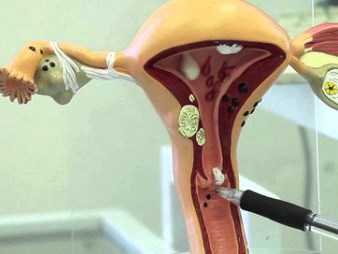
Лечение цервицита свечами
Цервицит представляет собой одно из часто диагностируемых заболеваний у женщин. Во время общего осмотра врачом-гинекологом данная патология выявляется более чем в 70% случаев.
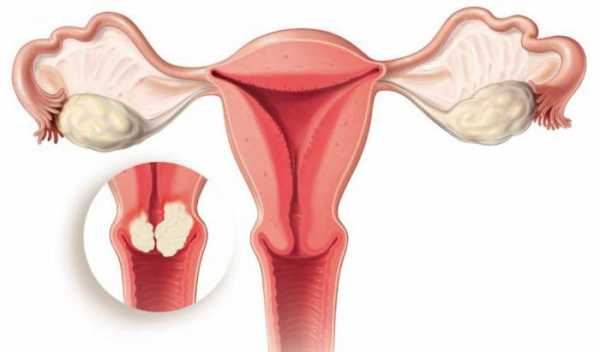
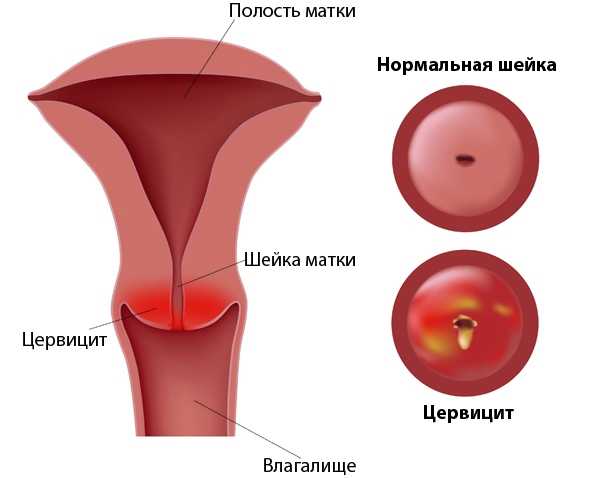
Цервицитом называют воспалительный процесс, который развивается в шейке матки. При поражении цервикального канала говорят о появлении эндоцервицита. Если воспаление прогрессирует во влагалищной части шейки матки, такое заболевание определяется, как экзоцервицит. Как правило, воспалительный процесс в обоих отделах шейки матки развивается одновременно, что позволило врачам обозначить его соответствующим термином и лечить как одно заболевание.
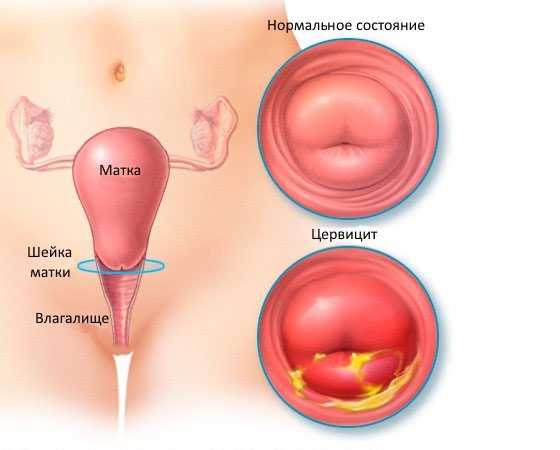
Шейка матки, соединяющая мышечный орган с влагалищем посредством цервикального канала, является своеобразным защитным барьером. Это достигается благодаря анатомической узости и специальной слизи шеечного канала.
Цервицит классифицируется как:
- острый и хронический;
- диффузный и очаговый;
- специфический и неспецифический.
Острый цервицит обязательно необходимо лечить как свечами, так и таблетками. При отсутствии адекватного лечения острое заболевание быстро прогрессирует в хроническое течение.
При хроническом цервиците могут возникнуть следующие осложнения:
- деформация и утолщение шейки матки;
- развитие инфекции по восходящему пути;
- возникновение воспалительного процесса в трубах, яичниках, полости матки;
- рост доброкачественных и злокачественных образований;
- бесплодие;
- выкидыш и преждевременные роды.
При очаговом цервиците воспалительный процесс локализован на определённом участке, а в случае диффузной разновидности распространён по всей шейки матки. Гинекологи отмечают, что диффузный цервицит сложнее лечить.
Специфический цервицит формируется после инфицирования половыми инфекциями:
- хламидиями;
- уреаплазмами;
- вирусом герпеса;
- вирусом папилломы.

Неспецифический цервицит — это результат активизации условно-патогенной микрофлоры, которая постоянно присутствует на коже и слизистых в незначительном количестве. К таким микроорганизмам относят:
- грибы Кандида;
- кишечную палочку;
- стрептококки и стафилококки.
Возбудитель цервицита оказывает влияние на прогрессирование и клиническую картину заболевания.
В качестве основной причины цервицита учёные выделяют различные инфекции и неблагоприятные факторы, способствующие ослаблению иммунитета:
- сопутствующие гинекологические патологии;
- хирургические вмешательства на шейке матки в анамнезе;
- беспорядочные половые отношения;
- длительное применение средств локальной контрацепции;
- возрастные изменения;
- расстройства в эндокринной системе;
- нарушения в продукции половых гормонов.
В основе развития цервицита нередко оказывается сочетание нескольких неблагоприятных факторов.
Диагностические методы выявления
Выявление воспалительного процесса шейки матки осуществляется во время гинекологического осмотра влагалищным зеркалом. Врач визуально может определить утолщение слизистой, кровоизлияния и разрастания, а также наличие доброкачественных новообразований. Однако для обнаружения причины цервицита необходимо провести дополнительное обследование, которое поможет лечить заболевание свечами и другими препаратами более эффективно.
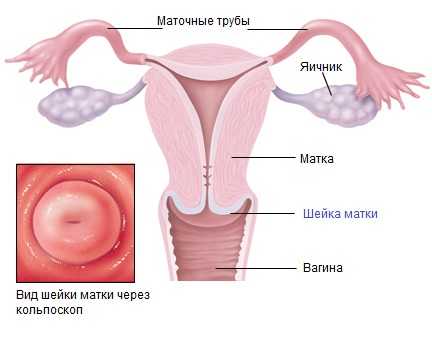
Выделяют несколько методов диагностики при воспалительных процессах шейки матки.
- Мазок на флору. Данное исследование помогает определить активизацию условно-патогенной микрофлоры и наличие воспаления.
- Бакпосев. Анализ представляет собой расширенный мазок, выявляющий соотношение микроорганизмов влагалищной микрофлоры. При помощи результатов этого исследования можно лечить заболевание более эффективно.
- ПЦР-исследование. Диагностика позволяет обнаружить различные половые инфекции и в некоторых случаях определить их чувствительность к лекарственным препаратам.
- Цитологическое исследование. Мазок на онкоцитологию является самым простым способом определения патологических клеток.
- Кольпоскопия. Исследование назначается женщинам, у которых была обнаружена эрозия шейки матки. Расширенная, а также простая кольпоскопия не заменима, если по результатам цитологического мазка удалось выявить атипичные клеточные элементы.
- Биопсия. Забор образца ткани для исследования рекомендуется при сомнительных результатах кольпоскопии и онкоцитологии.
- Анализ мочи. Выполнение такой диагностики осуществляется, если есть признаки поражения мочевого пузыря и уретры.
- Анализ крови на ВИЧ и сифилис. Данные исследования являются стандартными при цервиците.
- УЗИ органов малого таза. Процедура используется для выявления сопутствующих патологий гинекологического характера.

Диагностика назначается в зависимости от конкретного клинического случая.
Лечение
Лечение цервицита проводится комплексно. Основу составляет консервативное лечение с назначением свечей и других лекарственных форм. Лечить свечами, а также таблетками необходимо в зависимости от конкретного возбудителя и стадии заболевания. Чтобы лечить гинекологические заболевания, в том числе, цервицит, более эффективно, широко применяются различные свечи. Связано это с тем, что данная лекарственная форма практически не всасывается в общий кровоток, действуя локально.
Лечить цервицит можно:
- антибактериальными свечами, например, тержинаном;
- противовирусными свечами, в том числе, вифероном;
- противогрибковыми свечами, среди которых часто применяются клотримазол и пимафуцин;

- свечами с антисептическим эффектом, например, бетадином и гексиконом;
- гормональными свечами, самыми распространёнными из которых являются эстриол и овестин;
- свечами, восстанавливающими микрофлору во влагалище, в частности, бифидумбактерином и ацилактом.
Лечение цервицита при помощи свечей имеет следующие положительные стороны:
- ликвидация поражённых эпителиальных тканей;
- стимуляция роста здоровых клеток;
- устранение выделений и воспаления;
- оказание антисептического действия.
Прежде чем лечить вагинальными свечами, необходимо учитывать следующие правила:
- перед применением определённых свечей их необходимо смачивать водой, а также спринцеваться;
- процедуру следует проводить, предварительно помыв руки;
- при наличии длинных ногтей желательно пользоваться аппликатором;
- свечи рекомендовано вставлять как можно глубже во влагалище, а после их введения полежать несколько минут;
- приём свечей противопоказан в критические дни;
- хранить свечи необходимо согласно инструкции;
- лечение свечами подразумевает воздержание от половой жизни.
Свечи, как и любой другой лекарственный препарат, могут вызвать аллергическую реакцию. Если эффект от применения свечей отсутствует, зуд и жжение усилились, появился отёк — это значит, что необходимо отменить лекарственное средство и обратиться к врачу.
Лечение цервицита зачастую подразумевает назначение таблеток, в частности, антибиотиков и комплексных витаминов. Хороший эффект оказывают спринцевания и физиотерапия.
Хроническую форму цервицита можно лечить при помощи хирургических методик:
- диатермокоагуляции;
- лазерной вапоризации;
- криодеструкции;
- радиоволнового прижигания.
Хирургическое лечение чаще рекомендуется рожавшим женщинам. При наличии показаний возможно лечить при помощи лазерной вапоризации и радиоволновой тактики. После прижигания назначается лечение в виде противовоспалительных свечей и иммуностимулирующих препаратов.
Правильно подобранное лечение позволяет избежать прогрессирования заболевания в хроническую форму, а также возникновения рецидивов.
В качестве профилактики развития цервицита рекомендовано своевременно посещать врача-гинеколога, проходить необходимое обследование и лечение, избегать абортов, укреплять иммунную систему.
ginekola.ru
свечи для лечения, какие лучше
Свечи от экзоцервицита – какова их эффективность?
Выбор конкретного метода лечения экзоцервицина на фоне воспаления шейки матки зависит от формы болезни и причин, спровоцировавших ее развитие. Для лечения острой формы болезни применяются медикаментозные средства, а хронический экзоцервицит практически всегда лечится хирургическим методом.
Существует перечень традиционных методов лечения болезни:
- Противовирусные и противомикробные лекарственные препараты;
- Кремы и свечи от экзоцервицита для местного воздействия на очаг воспаления;
- Средства для повышения иммунитета и витаминные комплексы;
- Медикаментозные препараты для восстановления микрофлоры влагалища;
- Физиотерапия.
Лечение цервицита осуществляется только под наблюдением врача.
Воспалительный процесс слизистой экзоцервицит – какие свечи или препараты используются для лечения?
Если у женщины появились признаки или симптомы воспаления шейки влагалища, то нужно сразу обратиться к гинекологу, который после осмотра и лабораторных исследований назначит эффективное лечение. В первую очередь оно будут направлено на обезвреживание и устранение возбудителя болезни.
- Если причина воспаления кандидоз, то врач назначает противогрибковые свечи, например, Нистатин.
- Противовирусные суппозитории, например, Ацикловир, рекомендуется применять, если требуется устранить вирусную инфекцию.
- Если болезнь возникла на фоне размножения бактерий, то для устранения заболевания экзоцервицит свечи для лечения будут назначаться такие: Тержинан или Бетадин. Выбор конкретного препарата зависит от общей клинической картины заболевания.
- В некоторых случаях пациентке назначают применение комбинированных препаратов, оказывающих антибактериальный и противовоспалительный эффект.
- Гормональные свечи являются эффективным средством для лечения хронической формы болезни, при которой слизистая оболочка шейки матки утолщается. В таких ситуациях чаще всего предпочтение отдается вагинальным свечам Овестин. Подобное средство также продается в таблетированной и кремообразной форме.
При диагнозе экзоцервицит свечи оказывают такое воздействие:
- Способствуют регенерации пораженных тканей, шейка матки постепенно покрывается здоровым слоем клеток;
- Минимизируются выделения;
- Ликвидируется воспалительный процесс, оказывается обеззараживающий эффект.
Экзоцервицит – лечение свечами. Какие лучше?
Выбор того или иного препарата напрямую зависит от характера течения болезни и причин, вызвавших ее.
Лечение лекарственными свечами должно начинаться спустя несколько дней после окончания менструальных выделений. Для прохождения полноценного терапевтического курса потребуется 10 свечей. Суппозитории вставляются во влагалище перед сном через день. Если при использовании лекарственного препарата возникают побочные эффекты, то использование свечей стоит приостановить и обратиться за консультацией к гинекологу.
ectocervical.ru
Как лечить цервицит? — 14 ответов врачей на вопрос на сайте СпросиВрача
Ирина Иванова, 17 ноября 2017
1) У меня проверяли вирус папилломы человека — по месту жительства на 16,18 типы — несколько раз. Ничего не нашли. В другом центре на 27 типов было сдано — тоже отсутствуют. Плюс доктор говорит, что цитологический мазок сам по себе показывает не только онкологию (отсутствие или присутствие), но и косвенные следы папиломмовируса. У меня в мазке на онкоцитологию признаки папилломы сейчас не обнаруживаются (за последние полгода делали три раза, если не больше). 2) Мочу сдавала бакпосев — не нашли ничего, анализ чистый. Сдавала и просто мочу, обычный анализ — тоже в норме. Летом принимала свечи полиоксидоний вагинально — стало лучше и в мочевом. До этого был умеренный дискомфорт при мочеиспускании и тянуло в пояснице. Принимаю сейчас канефрон — становится еще лучше: в пояснице не тянет (наладилось уже после полиоксидония), стал проходить дискомфорт при мочеиспускании (с первых дней приема Канефрона). Но с возникшим недавно раздражением на интимный гель снова стало похуже. Снова теперь есть небольшой дискомфорт при мочеиспускании. 3) Молочницы у меня нет, цикл регулярный 4) Герпес: делали с доктором мазок ПЦР — методом, ничего не нашли. И я сдавала кровь на антитела G и M в момент предполагаемой активности (шел воспалительный процесс). Анализ подтвердил присутствие вируса в организме, но не подтвердил его активность в данный момент. Плюс была у иммунолога. Он специализируется на лечении герпесов, в том числе, у людей с ослабленным иммунитетом. По общей клинической картине (там тоже было много разных анализов), он бы не сказал, что я имею дело с герпесом, хоть он и есть в организме.
Эндоцервицит, свечи при эндоцервиците — гинеколог
Эндоцервицит – это воспалительный процесс, который протекает в слизистой оболочке шейки матки.
Причины
Спровоцировать воспаление цервикального канала могут патологические микроорганизмы (гонококки, стафилококки, кишечные палочки), простейшие, вирусы и грибы, которые проникают на слизистые оболочки при механических повреждениях шейки матки:
- Механическое раздражение слизистой оболочки шейки матки вследствие бесконтрольного использования контрацептивов;
- Неправильная установка внутриматочной спирали;
- Хирургический аборт;
- Разрыв шейки матки при прохождении плода по родовым путям;
- Повреждение слизистой оболочки во время диагностических внутриматочных исследований.
Лечение
Для профилактики эндоцервицита после посещения бассейнов, пляжей, использования чужого полотенца можно применять специальные вагинальные суппозитории с антисептическим компонентом.
Данные свечи эффективны как в целях профилактики возникновения воспаления, так и при лечении эрозии шейки матки, комплексном лечении трихомониаза, кандидозного вагинита и других гинекологических инфекций.
Клинические проявления
Для эндоцервицита характерны таки клинические признаки:
- Обильные выделения из наружных половых путей слизистого или слизисто-гнойного характера, иногда с неприятным запахом;
- Дискомфорт при мочеиспускании;
- Зуд, жжение во время занятий сексом;
- Кровянистые выделения из влагалища после чрезмерно активного полового акта.
Перед назначением терапии женщина должна быть обязательно осмотрена гинекологом. Для эндоцервицита характерно покраснение и отечность цервикального канала и слизистой оболочки шейки матки.
Во время осмотра гинеколог берет мазок из цервикального канал и влагалища, после чего проводит бактериальный посев выделений для определения возбудителя инфекции и его чувствительности к антибактериальным препаратам.
На сегодняшний день самым эффективным препаратом для борьбы с эндоцервицитом являются влагалищные свечи с антибактериальным свойством. Этот препарат относится к средствам для интимной гигиены женщины, который можно использовать как в профилактических целях, так и в качестве лечения гинекологических заболеваний.
Характеристика свечей
Вагинальные суппозитории устраняют сухость влагалища, обладают выраженным антисептическим свойством, способствуют регенерации слизистых оболочек при эрозиях, нормализуют микрофлору влагалища, снимают зуд и жжение, устраняют симптомы воспаления и отечность слизистой оболочки.
Перед началом использования данного препарата необходимо проконсультироваться с врачом. Суппозитории оказывают местное воздействие на воспаленную слизистую оболочку, и лишь снимают симптомы инфекции.
Возбудитель, который спровоцировал начало воспалительного процесса, должен подвергаться антибиотикотерапии. Антибиотик подбирает врач для каждой женщины индивидуально, в зависимости от тяжести течения болезни, чувствительности возбудителя к препарату и индивидуальной переносимости пациентки к компонентам препарата.
Эндоцервицит:
Ответы на вопросы по теме: Эндоцервицит
Как лечить цервицит (хронический, гнойный, вирусный, неспецифический): препараты
Цервицит – воспаление шейки матки. Это заболевание, которое часто себя никак не проявляет, но может привести к очень серьезным последствиям и даже раку. Выделяют наружный (экзоцервит) и внутренний (эндоцервицит). Но это разделение очень условное, так как при наличии патологического процесса вовлекаются все части шейки матки – и поверхностный плоский эпителий влагалищной части, и цилиндрический в цервикальном канале. Как лечить цервицит наиболее эффективно?
Читайте в этой статье
Принципы терапии
Для наиболее эффективного лечения необходимо более детальное обследование. Ведь спектр патогенов, которые могут вызывать подобные воспалительные изменения, огромный. А тактика и используемые препараты совершенно различные.
Итак, перед врачом и пациентом всегда стоит вопрос, как лечить цервицит в данной ситуации. Варианты решения проблемы следующие:
- Назначить терапию без углубленного обследования, используя только результаты цитологии с признаками цервицита. Но спектр возможных патогенов такой, что даже если выбрать наиболее часто встречающихся, то на препараты уйдет не меньше денежных средств, нежели на детальное исследование. Также следует учитывать, что часть микробов может оказаться устойчивой ко многим лекарствам.
- Назначить лечение с учетом детального обследования. Это дает наибольшие шансы на то, что терапия поможет с первого раза. Ведь будет известно, кто вызвал воспалительный процесс, насколько глубоки изменения, к каким препаратам патоген наиболее чувствителен. Так можно сэкономить больше и времени, и денег, и сил, а главное – здоровья.
Рекомендуем прочитать статью о цервикальной эктопии шейки матки. Из нее вы узнаете о признаках цервицита и его влиянии на шейку матки, причинах патологии и последствиях заболевания.
В любом случае только врач может предложить наиболее действенные в данной ситуации схемы. Преступая к лечению, лучше придерживаться следующих рекомендаций:
- Лучше начинать терапию после детального обследования.
- В большинстве случаев необходимо лечить обоих половых партнеров.
- Как правило, цервицит – хроническое состояние, поэтому одной упаковкой свечей здесь явно не обойтись. Наиболее эффективно комплексное лечение с использованием этиотропной терапии, иммуномодулирующей, по восстановлению микрофлоры и т.д.
- Обязательно необходим контроль, желательно 2 или даже 3 раза с интервалом в несколько месяцев.
- При упорном течении цервицита не следует забывать, что за этим может скрываться рак шейки матки.
Медикаментозное лечение цервита
Выбор препаратов зависит от нескольких составляющих. А именно:
- вирусная или бактериальная флора стала причиной заболевания, условно или однозначно патогенная она;
- чувствительность микроба к лекарственным средствам;
- как долго протекает хронический цервицит;
- какие есть сопутствующие заболевания у женщины.
Неспецифический бактериальный цервицит
Влагалище ни в коем случае не должно быть стерильным. Только при наличии полезной флоры, кисломолочных палочек, женщина чувствует себя здоровой, ей не грозят в большинстве гинекологические заболевания.
Но даже в норме во влагалище могут находиться условно-патогенные микробы, которые при сочетании условий могут вызвать болезнь. Например, к подобным относятся кишечная палочка, стрептококки и другие. Они же могут вызывать и цервициты, в том числе хронические.
В последнем случае постоянным провокатором недуга может быть основное заболевание, например, сахарный диабет и т.п. При неспецифическом цервиците схема лечения будет следующей:
- Антибиотики внутрь, чаще всего это макролиды (Азитромицин, Джозамицин, Кларитромицин и т.п.), аминогликозиды (Амикацин и другие), защищенные пенициллины (Амоксиклав), тетрациклины (Доксициклин), цефалоспорины (Цефотаксим), Метронидазол и другие с учетом чувствительности к ним микроорганизмов. Режим приема и дозу устанавливает врач в каждом конкретном случае. Классическим вариантом можно считать таблетки Доксициклина (любые его дженерики) в дозе 0,1 г по 1 2 раза в сутки на протяжении 10 дней. Также популярно назначение Азитромицина по 1 г дважды с интервалом в 7 — 10 дней.
- Местно свечи или вагинальные капсулы/таблетки. Чае всего предпочтение отдается комплексным, например, Тержинан при цервиците хорошо помогает бороться, а также Полижинакс, Гинокапс и другие. Они воздействуют локально, при этом защищают от развития молочницы при приеме антибиотиков, содержат антибактериальный компонент в дополнение, а также иногда гормоны, которые помогают снять острые признаки воспаления. В редких случаях, но все-таки можно ограничиться только местным лечением, не используя антибиотики внутрь.
- Препараты для укрепления иммунитета. Обычно это лекарственные средства интерферонового ряда, например, Руферон, Виферон, Генферон и другие. Классическая схема назначения – по одной свече ректально или вагинально в течение 10 — 14 дней. Но часто могут использоваться индивидуальные режимы, в том числе продленные.
- Препараты для восстановления флоры. Используются для того, чтобы заполнить «пустующие ниши» после приема антибиотиков. Если этого не сделать, высок риск рецидива патологии или развития бактериального вагиноза, кандидоза и т.д. Можно использовать такие препараты, как Лактожиналь, Биофлор и другие подобные. Иногда, помимо полезных кисломолочных палочек, в состав входят витамины, например, С, что усиливает лечебный эффект.
Смотрите на видео о заболеваниях шейки матки:
Специфический бактериальный цервицит
Если это гнойный цервицит, или присутствуют какие-то особенные выделения (пенистые, творожистые и другие), скорее всего речь идет о какой-то специфической инфекции.
Также патогенные микроорганизмы могут обнаруживаться только при обследовании на ИППП, так как протекают практически бессимптомно.
Лечение в подобных ситуациях будет более конкретное, с учетом выявленных возбудителей. Так, чаще всего приходится констатировать следующее:
- Трихомониаз – достаточно распространенная патология. Опасность ее заключается в том, что трихомонады могут переходить в особые внутриклеточные формы, не определяясь в этом состоянии обычными методами исследования. Поэтому лечить инфекцию необходимо со строгим соблюдением всех назначений врача. Наиболее чувствительны трихомонады к метронидазолу. Минимальная схема – 0,5 г в сутки в один или два приема в течение 10 дней.
На этом фоне также необходимо проводить иммуномодулирующую терапию интерферонами, а также местное использование свечей с содержанием метронидазола (Метрогил, Флагил, Гинокапс и другие).
- Гонорея – венерическое заболевание, которое также диагностируется при цервиците, особенно гнойном. Лечение ее проводится с использованием внутримышечного введения антибиотиков, а также местно — комплексные свечи. Как правило, терапия ведется в условиях либо стационара, либо амбулаторно у венеролога.
- При выявлении хламидиоза, мико- и уреаплазмоза схемы лечения приблизительно одинаковые. В первую очередь это специфические антибиотики (чаще макролиды или тетрациклины), а также свечи или вагинальные таблетки комплексного действия. Для повышения эффективности лечения назначается иммуномодулирующая терапия (интерфероны), а также препараты по восстановлению микрофлоры влагалища уже после основного курса лечения.
- Также специфический кольпит могут давать кандидозные грибы. Но перед лечением молочницы обязательно необходимо убедиться, что нет какой-то специфической инфекции. В случае только кандидозного воспаления лечение проводится по классической схеме. Это противогрибковые свечи или таблетки курсами в течение нескольких недель на фоне иммунокоррекции и препаратов лактобактерий.
Вирусные цервициты
Вирусные цервициты не так эффективно поддаются лечению. Чаще всего это однократная этиотропная терапия с последующим постоянным поддержанием иммунитета на должном уровне. Говоря о вирусных цервицитах, в большинстве случаев имеются ввиду следующие:
- с выявлением ВПЧ (папилломы человека),
- ВПГ (герпетическая),
- ЦМВ (цитомегаловирусная) и других.
Спектр противовирусных препаратов относительно небольшой, поэтому и схемы лечения во всех случаях приблизительно одинаковые. Основные группы используемых средств:
- Специфические противовирусные лекарства – Ацикловир, Валацикловир, Валганцикловир (при ЦМВ) и другие. Продолжительность и доза устанавливается в зависимости от клинической картины, иногда это две и более недели.
- Иммунокоррекция с помощью интреферонов курсами (Руферон, Виферон и другие).
- Препараты, укрепляющие собственный противовирусный иммунитет, например, Гроприносин.
- Также эффективно, но уже не в остром периоде, а после основного курса лечения вакцинация. Она поможет сохранить иммунитет против данных патогенов намного дольше.
- В борьбе с вирусами могут использовать и различные физиопроцедуры, такие как, например, ВЛОК – внутривенное лазерное облучение крови и подобные.
Атрофические цервициты
Данные цервициты могут возникать не только в менопаузе, но и на фоне длительного использования гормональных контрацептивов, при лечении эндометриоза агонистами гонадотропинов, при природной эстрогенной недостаточности и т.п.
Лечение атрофического цервицита у женщин включает препараты с эстрогенным компонентом в обязательном порядке. Например, Гинокапс, Овестин и другие. Также следует включать в схему длительные курсы пробиотиков (Лактожиналь, Биофлор и т.д.). В остальном лечение не отличается от терапии бактериальных, вирусных цервицитов.
Хирургические методы
В некоторых ситуациях консервативное лечение оказывается неэффективным. Как правило, такое можно наблюдать в следующих случаях:
- при наличии эрозии, эктопии, рубцовой деформации шейки матки;
- при скрытом течении злокачественного процесса.
Как лечить хронический цервицит в этом случае? Единственное радикальное лечение – хирургическое. В зависимости от степени изменения шейки матки и сложности патологического процесса могут применяться следующие методики:
Объем и наиболее подходящий метод лечения может подобрать только врач. Причем после манипуляции женщину еще ожидает период восстановления около 30 дней.
Народные методы
Вместо того, чтобы использовать антибиотики при лечении неспецифического цервицита или любого другого варианта воспаления, некоторые отдают предпочтение народным методам. Но все же эффективнее использовать эти средства в комплексе с медикаментозным лечением. Чаще всего применяют рецепты и препараты на основе следующих растений:
- Облепиха. Это могут быть как свечи (Олазоль и др.), так и собственно приготовленные тампоны на основе масла.
- Ромашка. Обладает антисептическим и заживляющим действием. Чаще используются настои, отвары и настойки для спринцеваний.
- Мумие. Используются уже готовые свечи, а также можно готовить состав для тампонов самостоятельно. Но здесь главное – не попасть на некачественный продукт.
- Алоэ. Для лечения применяются как аптечный раствор в ампулах, так и листья домашнего растения.
- Красная щетка, боровая матка и многие другие травы.
Профилактика
Профилактика цервицита любой этиологии заключается в следующем:
- необходимо регулярно обследоваться у гинеколога и выявлять патологию вовремя;
- для предохранения в случае неуверенности в партнере или частой их смене лучше использовать презервативы, так как это единственное средство для защиты от инфекций;
- рекомендуется вести здоровый образ жизни и поддерживать таким образом иммунитет, тогда сам организм сможет справляться с большей частью патологий;
- не следует переусердствовать личной гигиеной – во влагалище не должно быть стерильно;
- все спринцевания и другие подобные процедуры выполнять только по назначению врача.
Рекомендуем прочитать статью о наботовых кистах шейки матки. Из нее вы узнаете о причинах и симптомах заболевания, опасности новообразования и методах лечения.
Цервицит – на первый взгляд простое заболевание, но хроническое воспаление в шейке матки – прямой путь к развитию онкологической патологии, а также множества доброкачественных недугов (полипы, эндометриты, бесплодие и т.д.). Поэтому необходимо регулярно проходить осмотры у гинеколога и строго соблюдать назначение лечение.
Похожие статьи
-

Цервикальная эктопия шейки матки с хроническим…
Цервикальная эктопия шейки матки и хронический цервицит. Шейка матки – очень уязвимое место, благодаря своему … Возможно и сочетание заболеваний, такое, как цервикальная эктопия шейки матки с хроническим цервицитом. -

Наботовы кисты шейки матки: что это такое, каковы…
Наботовы кисты на шейке матки: причины их возникновения. Симптомы и последствия заболевания. … Наботовы кисты шейки матки. Шейка матки – небольшой участок органа, являющийся переходом от него к влагалищу. -

Расширение цервикального канала в постменопаузе…
Самое безобидное из них – воспаление покрытия шейки. Хронический цервицит иногда проходит незаметно или с мутными выделениями, которым … Способствует заболеванию опущение влагалища и матки, свойственное периоду климакса. -

Лейкоплакия шейки матки: лечение — прижигание…
В этом вся опасность заболевания. Что способствует развитию лейкоплакии шейки матки, как выявить и вылечить недуг? … Из нее вы узнаете о признаках цервицита и его влиянии на шейку матки, причинах развития эктопии и методах лечения. -

Атрезия цервикального канала в постменопаузе: причины…
Цервикальный канал – это достаточно узкое пространство внутри шейки матки. … Цервициты. Заращение канала происходит при запущенном заболевании, а само воспаление провоцируется снижением эстрогенов, атрофическими процессами в…
promesyachnye.ru
хронический эндоцервицит лечение, ответы врачей, консультация
Здравствуйте! С мужем 10 месяцев планируем 2-ю беременность, но пока не получается. Решила сама начать проходить обследование, пока нахожусь в отпуске.Возраст: 37 лет. Цикл 28-32 дня. Продолжительность месячных 3 дня — средней обильности. Графики БТ — 2-х фазные. Разница между фазами 0.36-0.44.
Прокомментируйте, пожалуйста результаты УЗИ органов малого таза, результаты колькоскопии, а так же гормонов 1 фазы.
РЕЗУЛЬТАТЫ УЗИ (трансвагинальное):
на 5 день цикла:
Тело матки:
определяется — в антерфлексио
размеры — 49x46x41мм
форма — обычная
контур — ровный, четкий
строение миометрия — диффузно-неоднородный
Эндометрий — 4.8 мм.
Шейка матки
определяется — с ov-naboti
размерами 30×22мм
церквиальный канал не расширен, с анэхогенными кистозными включениями до 4мм.
эндоцервикс — 2мм, линейный, гиперэхогенный.
Левый яичник:
определяется размерами 27x18x17мм, объем 5.5 см3
строение: с фолликулами по переферии до 4-5 мм (до 8-10 в одном срезе)
Правый яичник:
определяется размерами 30x29x27мм, объем 12.6 см3
строение: с анэхогенными кистозными образованиями по переферии размерами до 9-12 мм (до 5 в одном срезе).
В позадиматочном пространстве свободная жидкость 8.5 мм.
Заключение: УЗИ-признаки диффузных изменений миометрия.УЗИ-признаки кистозных изменений правого яичника. УЗИ-признаки кист цервикального канала.
День цикла — 16.
Тело матки:
определяется — в антерфлексио
размеры — 57x47x48мм
форма — округлая
контур — ровный, четкий
строение миометрия — достаточно-однородный
Эндометрий — гиперэхогенный 10 мм.
Шейка матки
определяется — нормальными размерами 39×23мм
церквиальный канал — 8 мм с анэхогенной полосой 2.5 мм и анэхогенными образованиями до 11 мм
эндоцервикс — 2мм, линейный, гиперэхогенный.
Левый яичник:
определяется размерами 26x22x24мм, объем 7.5 см3
строение: с фолликулами до 7 мм
Правый яичник:
определяется размерами 39x21x29мм, объем 12.7 см3
строение: с фолликулами до 12мм, и фолликулом 24 мм (преовуляторный).
Заключение: УЗИ-признаки кист цервикального канала.
на 22 день цикла:
Тело матки:
определяется — в антерфлексио
размеры — 55x48x47мм
форма — округлая
контур — ровный, четкий
строение миометрия — диффузно-неоднородный
Эндометрий — гиперэхогенный, 11.5 мм.
Шейка матки
определяется — с ov-naboti
размерами 39×22мм
шейка матки и цервикальный канал с анэхогенными образованиями до 13 мм.
Левый яичник:
определяется размерами 27x18x17мм, объем 7 см3
строение: с фолликулами до 8 мм
Правый яичник:
определяется размерами 35x30x34мм, объем 18.8 см3
строение: с фолликулами до 15 мм и гипоэхогенное образование гетерогенной структуры 19 мм (желтое тело?)
Заключение: УЗИ-признаки эндометриоза тела матки. УЗИ-признаки кист шейки матки и церквиального канала.
КОЛЬКОСКОПИЯ:
Шейка матки — цилиндрическая, рубцово-деформирована
Наружный зев — деформирован, нижняя треть ц.канала отечна, гипермирована
Экзоцервикс покрыт МПЭ — полностью
Стык МПЭ и ЦЭ — без особенностей
Подслизестые сосуды — расширены, на уксусную пробу реагируют
Устья желез — с ободками ороговения
закрытые железы — множественные, крупные, с растянутыми по поверхности сосудами
Зона трансформации — завершенная
Проба Шиллера — положительная
Окрашивание раствором Люголя — неоднородное.
Слизистая влагалища — гиперемирована, отечна.
Показания к биопсии — есть.
Заключение: Абнормальная колькоскопическая картина. Ацето-белый эпителий. Йод-негативный эпителий.
Другие результаты: Воспаление. Хронический эндоцервицит. Рубцовая деформация шейки матки.
Посев на mycoplasma hominis — Лечение назначили, лечимся с мужем.
Гормоны 1 фазы:
ФСГ — 5.00 (норма 3.03 — 8.08)
ЛГ — 2.52 (норма 1.80 — 11.780
Пролактин — 118.57 ( норма 108.78 — 557.13)
Эстрадиол — 99.0 (норма 77 — 921)
Кортизол — 6.0 ( норма 3.7 -19.4)
17-ОН-прогестерон — 1.69 (норма 0.4 — 2.1)
ДГЭА-сульфат — 418.8 (норма 74.8 — 410.2)
Тестостерон — 0.77 (норма 0.13 — 1.08)
Вот я не понимаю, какие кисты по УЗИ и мешают ли они наступлению беременности. И беспокоюсь за эндометриоз……Он точно у меня есть??? Заранее спасибо!
www.health-ua.org
Цервицит. Воспаление шейки матки.
Цервицит — это воспаление слизистой оболочки шейки матки. Встречается довольно часто.
Может быть следствием проникновения гонококков, стафилококков, стрептококков, кишечной палочки, трихомонад, хламидий, кандиды и др. из влагалища в канал шейки матки, а также из-за уменьшения количества полезных лактобактерий во влагалище и разрастания болезнетворных бактерий (бактериальный вагиноз).
Часто сочетается с воспалением влагалища и другими воспалительными гинекологическими заболеваниями (вагинит, эндометрит, сальпингоофорит). Если своевременно не лечить, то постепенно инфекция со слизистой оболочки может рапространиться на соединительную ткань шейки матки и дойти до придатков, матки, мочевого пузыря, почек (восходящий путь распространения инфекции). А бели, длительное время выделяющиеся из канала шейки матки, приводят к образованию эрозии.
Причины:
Инфекции, передающиеся половым путем (хламидии, трихомонада, гонорея и др),
Снижение иммунитета,
Неправильный или длительный прием противозачаточных средств,
Осложнение после родов, абортов,
Гинекологические вмешательства
Гормональные нарушения,
Климакс.
Классификация
Различают:
1. Эндоцервицит – воспаление слизистой оболочки цервикального канала;
2. Экзоцервицит – поражение влагалищной части шейки матки.
Течение.
Имеет острое, подострое и хроническое течение.
И острая стадия и хроническая стадии болезни могут проходить как бессимптомно, так и с выраженной клинической картиной.
Клинические симптомы.
- При цервиците появляются несильные боли внизу живота, отдающие в поясницу. Боли могут быть и острыми и ноющими, особенно интевсивнее бывают боли при специфических инфекциях.
- Дискомфорт и болезненность во время и после полового акта,
- Небольшие кровянистые выделения после полового акта слизисто-гнойные бели (в зависимости от инфекционного возбудителя),
- Зуд, жжение в области влагалища.
- Жалобы на учащенное мочиспускание, чаще всего ложные позывы к мочеиспусканию.
Все эти симптомы наблюдаются как в острой стадии цервицита, так и при обострении хронического.
Диагностика.
- Осмотр при помощи гинекологических зеркал.При гинекологическом осмотре наблюдается покраснение и отек шейки матки, кровоточивость при прикосновении, могут быть эрозии, гнойные выделения из цервикального канала.
- Кольпоскопия при необходимости,
- Бактериологическое исследование мазка для выявления возбудителя инфекции и его чувствительность к антибиотикам,
- Цитологический анализ,
- ПЦР (полимеразная цепная реакция),
- Общий анализ крови и мочи,
- Сонография органов малого таза.
ЛЕЧЕНИЕ ЦЕРВИЦИТА.
1-ый этап лечения начинается после выявления возбудителя и определения чувствительности к антибиотикам.
Медикаменты.
- При инфекционной форме цервицита назначаются Антибиотики и Сульфаниламидные препараты, группа Метронидазола.
При многих инфекциях Метронидазол является препаратом выбора. - Очень эффективны Комбинированные препараты в виде свечей – тержинан, мико-плюс, кломегель, клион-Д, макмирор.
- При кандидозном цервиците – флуконазол, пимафуцин,
- При микоплазмозе – эритромицин, доксициклин, азитромицин и др,
- При трихомониазе – метронидазол, орнидазол,
- При вагинальном герпесе – ацикловир и т.д.
- При хламидийном цервиците — тетрациклин, мономицин, доксициклин, макролиды, азитромицин (сумамед).
- При атрофии слизистой оболочки шейки назначаются также гормональные препараты.
Например препарат овестин, содержащий эстрогены.
Местное лечение:
- обработка шейки матки и влагалища.
Для спринцевания влагалища рекомендуют Растворы антисептиков (ромашка, шалфей, фурацилин, риванол, хлоргексидин).
2-ой этап лечения – восстановление нормальной микрофлоры и рН влагалища.
- Применяются свечи, содержащие полезную микрофлору — ацилакт, бификол, лактобактерин, вагилак, нарине, колибактерин.
- Витаминотерапия (поливитамины, рибофлавин, аскорбиновая кислота),
- Физиотерапия (магнитотерапия, диатермические токи, СМТ, магнийэлектрофорез, дарсонвализация, влагалищная лазеротерапия, акупунктура).
www.medglav.com