что это такое? Причины, симптомы и лечение
Как правило, слабый пол очень тщательно следит за состоянием своего женского здоровья. И в то время, когда понятия «молочница» или «цистит» всем очень хорошо известны, существуют менее распространенные в широких кругах заболевания. Одной из таких проблем является экзоцервицит. Что это такое, каковы его симптомы, как его лечить, и существуют ли способы избежать этого заболевания? Давайте разбираться.

Экзоцервицит — что это такое?
Из-за специфических особенностей женской анатомии, а в частности, мочеполовой системы, патогенные организмы могут очень легко проникнуть внутрь организма. В результате они могут вызвать экзоцервицит шейки матки. Что это такое? Это воспалительные процессы в слизистой шейки матки, которые сопровождаются болями внизу живота и нехарактерными для женщины выделениями.
Воспалительный процесс — экзоцервицит — чаще всего наблюдается у женщин в возрасте от 25 до 35 лет, которые ведут активную и неупорядоченную половую жизнь.
Причины возникновения экзоцервицита
Существует несколько факторов, которые могут спровоцировать появление заболевания:
- Беспорядочные половые связи, незащищённый секс.
- Снижение иммунитета из-за почечной либо печёночной недостаточности, ВИЧ-инфекции, сахарного диабета.
- Аборт, роды, а также наличие травм, нанесённых внутренним половым органам в результате этих процессов.
- Опущение шейки матки.
- Воспалительные процессы в мочеполовой системе (кольпит, цистит и т. д.).
- Наличие заболеваний, во время которых по всему организму вместе с кровью разносятся и микробы (тонзиллит, различные воспаления и т. д.).
- Неправильное использование внутренних средств контрацепции (спирали, вагинальные свечи) либо частое спринцевание агрессивными препаратами с целью защиты от беременности.
- Гормональные сбои в организме. Чаще всего это происходит у женщин в постменопаузном периоде, когда значительно уменьшается выработка женских гормонов и из-за этого в слизистой оболочке начинают развиваться атрофические воспаления. Ещё одной причиной гормонального сбоя может стать неправильный прием оральных контрацептивов (противозачаточных таблеток).
- Игнорирование правил личной гигиены.

Экзоцервицит шейки матки: что это такое и каковы его симптомы
С вопросом, что такое экзоцервицит шейки матки, разобрались — это воспалительные процессы в её слизистой оболочке. Какие симптомы сопровождают эти процессы? Это зависит от стадии заболевания. В то время как на начальной стадии женщина может даже не подозревать о наличии инфекций и воспалительных процессов в половой системе, то в случае обострения появятся некоторые специфические симптомы, по которым можно судить о заболевании:
- ощущение дискомфорта и болей внизу живота;
- боль во время секса и кровянистые выделения сразу или через небольшой промежуток времени после него;
- дискомфорт, рези или жжение во время мочеиспускания;
- изменение характера выделений — они могут стать кровянистыми, с примесями гноя либо слизи.
- зуд в области наружных половых органов.
Помимо основных симптомов, может наблюдаться сонливость, общее недомогание, повышение температуры тела.

Классификация заболевания
В зависимости от характера заболевания экзоцервицит разделяют на две группы:
1. Острый экзоцервицит.
Этот тип заболевания характерен для здоровой шейки матки. Спровоцирован он грибковой инфекцией либо гонореей. Характерными признаками острого экзоцервицита являются появление гнойных или слизисто-гнойных выделений из влагалища, сильные боли и лихорадка.
2. Хронический экзоцервицит.
В большинстве случаев он развивается в случае ненадлежащего лечения острого экзоцервицита. Характеризуется этот тип заболевания увеличением болей, уплотнением шейки матки, выраженным воспалением и образованием кисты, отторжением эпителия.

Диагностика заболевания
Для того чтобы лечение прошло как можно быстрее и без приложения лишних усилий, важно вовремя заметить симптомы заболевания и обратиться к врачу для подтверждения диагноза «экзоцервицит». Что это такое и какие его симптомы, было описано выше, поэтому сейчас стоит узнать более подробно о способах диагностики заболевания.
Посещение гинеколога начинается с небольшого опроса. Врач задаёт вопросы о характере и продолжительности болей в животе, наличии либо изменении выделений из влагалища, особенностях менструального цикла, ранее перенесённых инфекционных заболеваниях и так далее.
Второй этап диагностики — осмотр на гинекологическом кресле. В первую очередь осматриваются наружные половые органы, после чего врач переходит к влагалищу и шейке матки. Уже во время осмотра гинеколог определяет характер и тип заболевания: острый либо хронический экзоцервицит.
Для более точной диагностики и назначения правильного и эффективного способа лечения, кроме осмотра проводятся ещё следующие процедуры:
- Взятие мазка на флору из влагалища.
- Диагностика возможных вирусных заболеваний, передающихся половым путём (в том числе ВИЧ, гепатит В).
- УЗИ органов малого таза (яичников, придатков матки).
- Общие анализы крови и мочи.
- Кольпоскопия.
- Проведение цитологического обследования. Оно помогает окончательно подтвердить диагноз «экзоцервицит». Цитограмма поможет врачу ещё раз убедиться в наличии воспалительных процессов, получить информацию об изменениях во флоре влагалища. Особенное внимание уделяется характеру изменений эпителия.
Если цитограмма соответствует экзоцервициту, гинеколог назначает необходимый курс лечения. При этом лечение подбирается исключительно в индивидуальном порядке исходя их особенностей организма пациента.

Лечение заболевания
Следующий этап после постановки диагноза «экзоцервицит» — лечение. Оно может носить разный характер, в зависимости от степени тяжести заболевания и его возбудителей.
Если воспаление было вызвано бактериями, назначается курс антибиотикотерапии. При этом лекарственный препарат и дозировку может назначить только врач!
В случае вирусной природы заболевания лечение проводится курсом противовирусной терапии. Наиболее популярные препараты в таком случае — «Валтрекс» и «Ацикловир». Так же, как и в предыдущем случае, необходимая дозировка рассчитывается индивидуально.
Если экзоцервицит был вызван грибком, то, соответственно, назначаются противогрибковые препараты.
После проведения курса лечения обязательно назначаются препараты для восстановления микрофлоры влагалища. Это могут быть различные мази либо свечи, которые также подбираются в индивидуальном порядке.
Если заболевание было диагностировано слишком поздно и спровоцировало осложнения, возможны хирургические вмешательства. Их цель — удаление повреждённого слоя эпителия с помощью лазерного излучения.
Профилактика заболевания
Экзоцервицит — что это такое? Какие он имеет симптомы и почему возникает? Ответы на все эти вопросы есть в статье. Поэтому понять, как уберечь себя от этой неприятности, уже не составит труда. Главное правило: не допускать появления причин заболевания и проходить обязательные осмотры у гинеколога не реже одного раз в год.
fb.ru
Экзоцервицит и эндоцервицит — симптомы и лечение
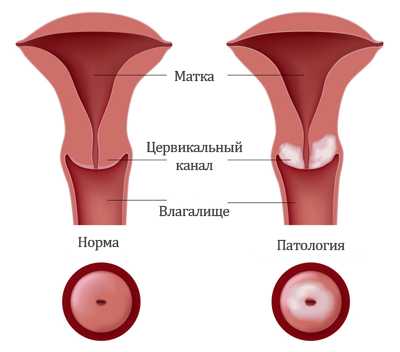
Гинекологических заболеваний с созвучными названиями довольно много. Нередко пациентки путают экзоцервицит, эндоцервицит. Что это такое — попробуем разобраться в данной статье.
Некоторые специалисты визуально похожие патологии шейки матки, для которых характерна гиперемия, называют эрозией. На самом деле это не так. Диагнозов может быть довольно много. Лишь опытный доктор может разобраться, какая на самом деле проблема возникла у пациентки.
Источник: spital.sf.treime.md
Эндоцервицитом называют воспалительные процессы, затрагивающие оболочку цервикального канала. В то время как экзоцервицит представляет собой воспаление той части шейки матки, которая находится во влагалище. Воспаление в шейке встречаются довольно часто. Около 70% женщин сталкиваются с болезнями под названием экзо- и эндоцервицит.
Очень важно вовремя проходить осмотр, дабы выявить у женщины скрытые инфекции, протекающие без симптомов. Если пациентка планирует беременность, то обследование обязательно. Если гинеколог подозревает экзоцервицит и эндоцервицит, тогда важно провести цитологическое обследование. Для этого берется мазок со слизистой поверхности шейки.
Болезнь может быть острой или хронической. Что касается зоны поражения, то тут различают диффузный и очаговый.
Зачастую женщина слышит один из следующих диагнозов:
- хронический неспецифический цервицит;
- острый неспецифический вагинит или цервицит.
Причины
Если говорить о неспецифическом вагините и цервиците, то их может провоцировать условно-патогенные бактерии. У здоровых женщин соотношение аэробной и анаэробной флоры составляет 1 к 10. Благодаря полезным микроорганизмам патогенные микробы не могут беспрепятственно вызывать разного рода воспалительные процессы.
Так, инфекции, передающиеся половым путем, могут вызвать эндоцервицит, экзоцервицит.
Возрастные изменения, присущие менопаузе, характеризуются уменьшенной выработкой эстрогенов, что приводит к появлению неспецифического цервицита и кольпита.
Шейка матки является своеобразным барьером, который защищает половую сферу от проникновения возбудителей болезней. Особенности строения органа позволяют справляться с возложенной на него функцией. Так, цервикальный канал довольно узкий. Он закрыт слизистой пробкой, обладающей бактерицидным эффектом. Она состоит из лизоцима, секреторного IgA и других важных веществ.
Экзо, эндоцервицит — что это патология, требующая лечения, сомнений нет. Данное состояние нарушает работу шейки матки, как и любые травмирующие факторы. К ним можно отнести послеродовой эктропион или аборты, инвазивные обследования. Нередко это и приводит к образованию цервицитов.
Влагалищная часть шейки (экзоцервикс) выполняет защитную функцию. За прочность отвечают кератиновые глыбы, а иммунный отпор дают гликогеновые гранулы. Благодаря этому биотоп вагины под надежной защитой.
Цервикальный канал (эндоцервикс) выполняет секреторную функцию. Изнутри он выстлан цилиндрическим эпителием. Там же имеются углубления и щели — железы, вырабатывающие секрет. Характер выделений меняется в зависимости от дня менструации.
Что такое экзоцервицит и эндоцервицит — понятно уже из названия. В первом случае воспаление развивается в экзоцервиксе, а во втором — в эндоцервиксе.
Воспаление проходит три стадии:
- альтерацию;
- экссудацию;
- пролиферацию.
Альтерация — это повреждение о отшелушивание эпителия, при котором базальная мембрана оголяется. Экссудация приводит к разрыхлению слизистой. Вследствие чего активируются макрофаги и выделяются фибробласты, гистиоциты, лимфоциты и клетки плазмы.
Пролиферация — это регенерация пораженных тканей. Данный процесс нельзя назвать быстрым. Его нередко сопровождает образование наботовых кист. В этом случае закупориваются отверстия некоторых желез. Если цитограмма соответствует экзоцервициту, тогда у гинеколога нет сомнений и можно начинать лечение.
Учитывая тот факт, что шейка матки и влагалище являются частью одной биологической системы, то любые воспаления поражают обычно оба органа. Если у женщины диагностирован сальпингит, кольпит, эндометрит, эктопия, то довольно часто на их фоне проявляется и эндоцервицит.
Заболевание длится долго из-за того, что микроорганизмы проникают в железы слизистой. При травмирующих факторах ситуация усугубляется.
При обследовании обнаруживают покраснение слизистой, отечность. Поверхностный эпителий слущивается. В нижнем эпителиальном слое и строме образуются инфильтраты. Они состоят из плазмоцитов, лимфоцитов и сегментоядерных лейкоцитов. Иногда могут появиться абсцессы.
При хронической форме симптомы менее выражены. Отечность и гиперемия практически не заметны. В тех местах, где произошло отторжение эпителия, наблюдаются процессы регенерации слизистой. Может произойти и замещение цилиндрического эпителия на плоский или метаплазия.
Симптомы
Острая форма вагинита и цервицита проявляются обильной секрецией, нередко гнойной. Также беспокоит зуд и дискомфорт в нижней части живота. И тогда цитограмма соответствует экзо, эндоцервициту. При осмотре гинеколог обнаруживает отечность, покраснение и мелкие кровоизлияния на слизистой в виде точек(петехии). Тяжелая форма характеризуется изъязвлениями.
Хроническая патология также проявит себя отечностью, а вот секреция не будет чрезмерно активной.
В случае острого эндоцервицита женщина жалуется на обильные выделения слизи с примесью гноя. Нередко пациентки ощущают тянущие боли внизу живота или спине. При осмотре в зеркалах гинеколог увидит покраснение вокруг отверстия канала. Слизистая из-за отека будет немного выпячиваться. Поверхность может быть эрозирована.
Хроническая форма эндоцервицита — последствие острой патологии, которую вовремя не удалось купировать. Воспалительный процесс переходит на более глубокие слои слизистой. Влагалищная область шейки выглядит так, как при эрозии. Могут возникнуть инфильтраты, что приводит к дистрофическим и гиперпластическим процессам. Когда эрозия заживает, появляются кисты, поэтому шейка становится плотнее и гипертрофируется.
Диагноз гонорейный эндоцервицит вызывает поражение слизистой оболочки канала. При этом будет затронут цилиндрический эпителий эндоцервикса, а также железы, находящиеся на слизистой. Когда клетки эпидермиса повреждаются и отшелушиваются, гонококки легко могут проникнуть в строму и нижний слой эпителия. Клиническая картина будет выражена довольно ярко — отечность, гиперемия, повышенная секреция.
Диагностика
При помощи лабораторных исследований диагностировать экзо, эндоцервицит довольно просто.
Обычно используются следующие методы:
- анализ на цитологию;
- микроскопия мазка;
- бакпосев;
- определение рН выделяемой секреции;
- анализ ПЦР и иммуноферментный.
Также показана и кольпоскопия.
К обязательным исследованиям относят:
- микроскопию на флору из уретры, влагалища и цервикального канала;
- обязательно нужно исключить грибки, трихомонады, гонококки, гарднереллы;
- бакпосев проводят, чтобы определить чувствительность возбудителя цервицита к антибиотикам;
- мазок на цитологию, дабы исключить раковые клетки.
Для получения данных о состоянии всего организма проводят дополнительное обследование:
- ОАК;
- ОАМ;
- анализ крови на ВИЧ и сифилис;
- бакпосев на гонококк;
- определяют, нет ли инфекций, передающихся половым путем.
Кольпоскопия позволит обнаружить пораженные участки диаметром от 0,1 до 0,5 см. Они окрашены в желтовато-красный оттенок, а вокруг окружены каймой белого цвета. Такая клиника присуща воспалительному процессу.
Экзоцервицит, эндоцервицит — что это такое, всегда видно при помощи микроскопа. Поверхность шейки обычно имеет утонченные зоны с сосудами, подвергшимися деформации.
Бывает и так, что небольшие очаги сливаются в один огромный. В таком случае будут просвечивать петли сосудов, которые расширились. Кроме того, не исключены кровоточащие сосуды, встречающиеся по одиночке. Наблюдается также гиперемия как диффузная, так и очаговая.
Лабораторные методы:
Микроскопия. Данный метод поможет установить, какие микробы являются виновниками воспаления, а какие принадлежат к группе лактобактерий.
Бакпосев. Чтобы определить, к какому роду и виду относится тот или иной микроорганизм, проводят бактериологическое исследование. Также благодаря данному способу, как уже упоминалось ранее, можно определить чувствительность вируса к антибиотикам.
Цитология. Данный метод позволяет понять, насколько повреждены ткани на клеточном уровне, увидеть их структуру. Когда цитограмма соответствует экзоцервициту или эндоцервициту, специалист должен обязательно искать причину такого состояния. Кроме того, данный анализ поможет определить, насколько эффективным было лечение.
Теперь давайте обсудим особенности кольпоскопии. Расширенная кольпоскопия — это возможность увидеть воспалительный процесс, а также после лечения оценить, насколько терапия была эффективной.
Как известно, влагалищная секреция разнится в зависимости от того, какой микроорганизм попал в половые пути и активно там размножается. Или же это может быть буйствует местная условно-патогенная флора, для которой были созданы благоприятные условия для роста.
При увеличении слизистой доктор обнаружит изменения цилиндрического эпителия в виде красных точек, являющихся верхушками мелких сосудов.
Во время кольпоскопии пробу Шиллера проводят для того, чтобы увидеть, как меняется слизистая под воздействием йода или кислоты. При истинной эрозии можно обнаружить гнойный налет. Экзоцервицит и эндоцервицит выглядят как светлые точечные очаги, находящиеся на фоне коричневых тонов. Или же будут обнаружены йодонегативные зоны округлой формы.
Помимо кольпоскопии проводят также и ультразвуковое обследование органов малого таза, дабы оценить состояние всей репродуктивной системы.
Задача специалиста провести дифференцирование таких диагнозов, как эндоцервицит, экзоцервицит, эктопия, рак шейки матки, а также специфических цервицитов, вызванных туберкулезом, сифилисом, гонореей.
Лечение
Зачастую терапия включает использование препаратов антибактериальной направленности, чтобы избавиться от возбудителя. Если диагностирован вагинит или кандидозный цервицит, тогда назначают Флуконазол или Имидазол. Также при грибковой инфекции показан Натамицин.
При обнаружении хламидий помимо тетрациклиновых антибиотиков назначают макролиды и хинолы. Также нередко используют и азитромицин. Общее лечение дополняют местной терапией, чтобы эндоцервицит, экзоцервицит максимально быстро были устранены. Для этих целей проводится обработка шейки матки раствором Диметилсульфоксида и Хлорофиллипта.
При атрофических изменениях шейки необходим Эстриол — препарат, который содержит женские половые гормоны. Неспецифический цервицит требует местной терапии. Обычно назначается Тержинан, Нистатин, Неомицин, Преднизолон.
После основного лечения необходимо восстановить микрофлору влагалища. Для этих целей подходит Ацилакт, Вагилак.
Экзоцервицит и эндоцервицит — что это такое, мы с вами разобрались. Если вы столкнулись с проблемами шейки матки, то регулярное обследование нельзя игнорировать. Воспалительные процессы не дают шейке выполнять свои функции, теряется защитный барьер и любые инфекции тут же атакуют половую сферу.
Вовремя замеченное воспаление позволяет без проблем избавиться от проблемы и не запустить болезнь до появления неприятных симптомов.
Дата обновления: 13.05.2018, дата следующего обновления: 13.05.2021
1ivf.info
что это такое, признаки и лечение
 Шейка матки является одной из наиболее уязвимых участков, она подвержена механическим, химическим воздействиям. Одной из проблем, которая может возникнуть с шейкой матки является экзоцервицит. Это воспаление экзоцервикса — влагалищной части шейки матки. Дело в том, что шейка является самым узким участком. Цервикальный канал содержит в себе специальную слизистую пробку с защитной микрофлорой, которая не позволяет инфекции, бактериям из влагалища попадать в полость матки. Поэтому, если в цервикальном канале нарушений нет, и защитная слизистая пробка выполняет свои функции, воспаляется только незащищенная часть шейки матки, выходящая во влагалище. Что же это такое — экзоцервицит шейки матки, и как его лечить?
Шейка матки является одной из наиболее уязвимых участков, она подвержена механическим, химическим воздействиям. Одной из проблем, которая может возникнуть с шейкой матки является экзоцервицит. Это воспаление экзоцервикса — влагалищной части шейки матки. Дело в том, что шейка является самым узким участком. Цервикальный канал содержит в себе специальную слизистую пробку с защитной микрофлорой, которая не позволяет инфекции, бактериям из влагалища попадать в полость матки. Поэтому, если в цервикальном канале нарушений нет, и защитная слизистая пробка выполняет свои функции, воспаляется только незащищенная часть шейки матки, выходящая во влагалище. Что же это такое — экзоцервицит шейки матки, и как его лечить?
Вконтакте
Google+
Мой мир
Причины экзоцервицита
Это инфекционное воспаление, которое может быть вызвано такими микроорганизмами, как: коринебактерии, кишечная палочка, стафилококки, стрептококки, трихомонады, гонококки, иногда хламидии. Факторы, которые могут спровоцировать воспаление:
- незащищенный половой акт;
- ослабленный иммунитет;
- грибковые поражения;
- другие воспалительные процессы в мочеполовых органах, например, оофорит, уретрит или цистит;
- травмы влагалищной ткани, либо самой шейки матки, которые могут быть получены во время проведения абортов, родов;
- опущение матки;
- гормональные сбои;
- частые спринцевания, особенно, если они выполняются с использованием растворов, в которых содержатся агрессивные вещества, способные нарушить интимную микрофлору;
- установка ВМС;
- неправильная дозировка оральных контрацептивов.
Читайте также: эпицистостома мочевого пузыря у женщин.
Симптомы экзоцервицита: как проявляется заболевание?
Различают несколько форм экзоцервицита. И в зависимости от нее, симптомы соответствующие. Экзоцервицит может быть:
- острым;
- умеренным;
- хроническим.
Острая форма возникает вследствие воздействия специфической инфекции, например, гонореи. Умеренная форма, клинические признаки которой выражены минимально, чаще всего, возникает из-за хламидии. Хроническая форма обычно бессимптомна, и диагностируется только при осмотре гинекологом. При острой форме симптомы наиболее выражены:
- зуд;
- жжение;
- боли во время мочеиспускания;
- обильные выделения.
При умеренной форме симптомы те же, но они выражены не так сильно. При острой форме к основным симптомам, также может добавиться раздражение, нервозность, эмоциональная нестабильность. Это связано с тем, что женщине сложно терпеть основные симптомы. Острую форму экзоцервицита обязательно необходимо лечить. Болезнь, если вовремя обратиться к врачу, очень эффективно, успешно лечится.
Если этого не сделать, инфекция может распространиться вверх по половым путям и стать причиной возникновения других воспалений органов малого таза.
Хронический экзоцервицит
Обычно он протекает бессимптомно, либо обостряется при сопутствующих гинекологических заболеваниях. При обострении хронической формы, могут возникнуть следующие симптомы:
- жжение;
- зуд;
- тянущие боли в нижней части живота;
- слизистые прозрачные или гнойные выделения.
Но, вне фазы обострения, хронический экзоцервицит протекает бессимптомно, но в этом ничего хорошего нет. В этом случае женщина может узнать о том, что у нее хроническая форма данной болезни, только если посетит гинеколога и пройдет осмотр. В противном случае, если она не будет знать о болезни, либо посчитает, что она безопасна, не предпримет никаких мер, могут возникнуть более серьезные осложнения. Например, может развиться эрозия шейки матки, кольпит, эндометрит. Регулярное посещение гинеколога, даже если проблем нет, просто в профилактических целях, позволит выявить наличие хронической формы экзоцервицита и пройти необходимый курс лечения.
Когда применяются свечи Вольтарен в гинекологии, и как их правильно применять?
Какими симптомами проявляется параметрит, и какими методами его лечат, можно найти информацию здесь.
О диффузной мастопатии молочных желез: http://venerolog-ginekolog.ru/gynecology/diseases/diffuznaya-mastopatiya-lechenie.html.
Диагностика
Экзоцервицит гинеколог может заметить сразу во время осмотра на кресле. Но, мало просто выявить наличие этой болезни, необходимо определить, чем она вызвана, какими именно микроорганизмами. Поэтому, дополнительно требуются мазки, бакпосевы, чтобы в лабораторных условиях выявить возбудителя. Только при этом условии можно будет назначить грамотное лечение, которое принесет свои плоды.
Методы лечения и препараты
Лечение экзоцервицита включает в себя несколько этапов. На первом этапе устраняется возбудитель. В зависимости от того, что именно является возбудителем, назначают соответствующие препараты:
- бактерицидные;
- противовирусные;
- противогрибковые.
 Если воспаление специфическое и у пациентки есть постоянный половой партнер, параллельно лечение проходит и он. На следующем этапе восстанавливается микрофлора влагалища. Для этих целей используют препараты, содержащие в себе лактобактерии. В большинстве случаев используют формы препаратов, оказывающих местное воздействие, например, свечи, мази. Чаще всего для восстановления интимной микрофлоры назначают:
Если воспаление специфическое и у пациентки есть постоянный половой партнер, параллельно лечение проходит и он. На следующем этапе восстанавливается микрофлора влагалища. Для этих целей используют препараты, содержащие в себе лактобактерии. В большинстве случаев используют формы препаратов, оказывающих местное воздействие, например, свечи, мази. Чаще всего для восстановления интимной микрофлоры назначают:
- Ацилакт;
- Лактагель;
- Бифидумбактерин.
На последнем этапе лечения укрепляется общий и местный иммунитет. Для этого назначают витаминно-минеральные комплексы и иммуномодуляторы. Также женщина должна соблюдать определенные правила, касающиеся интимной гигиены, чтобы не провоцировать рецидив болезни. Это все, если речь идет о классическом лечении экзоцервицита. Но, может применяться еще и хирургическое лечение. Это требуется в том случае, когда болезнь дала уже серьезные осложнения, например, в виде эрозии. При использовании хирургического метода лечения, чаще всего применяются:
- криодеструкция;
- лазерное излучение;
- электрокоагуляция.
Если экзоцервицит был диагностирован во время беременности, хирургические вмешательства противопоказаны. Врач назначает препараты, чтобы избавиться от инфекции, вызвавшей экзоцервицит. Он подбирает их из списка разрешенных во время беременности, учитывая и ее срок. Это позволяет быстро и безопасно вылечить болезнь, не нанося вред плоду.
Что необходимо знать о заболеваниях шейки матки на видео:
Вконтакте
Google+
venerolog-ginekolog.ru
Народное лечение экзоцервицит: средства, методы, отзывы
Экзоцервицит на фоне воспаления шейки матки чаще всего диагностируется у женщин репродуктивного возраста. В зависимости от запущенности случая, врач может не только назначить медикаментозное лечение, но и рекомендовать применение средств народной медицины. Несмотря на такую возможность, женщина должна понимать, какие могут быть риски и осложнения в случае неправильного или некорректного домашнего лечения.
В основном такие средства от экзоцервицита представлены в виде настоек, отваров и свечей.
Экзоцервицит – лечение народными средствами для питья
Для приготовления отваров и настоек обязательно используются предварительно высушенные или свежие лекарственные травы. Есть несколько рецептов приготовления лечебных средств, отличающихся неплохой эффективностью.
- В одинаковом соотношении нужно подготовить травяной сбор из зверобоя, хвоща, мяты, листьев малины и березы. 5 грамм этой смеси заливают кипятком и нагревают в водяной бане 10 минут. После остывания настойку процеживают и пьют по 3 раза 1/3 стакана каждый день;
- Народное лечение экзоцервицита кандидозной природы происхождения также предусматривает использование трав для приготовления отвара. Чтобы приготовить смесь трав, нужно смешать: по 2 ложки ягод можжевельника, цветков пижмы, по одной ложке – березовые почки, эвкалипт, ольховые шишки, шалфей, тысячелистник. В эту смесь добавляют один стакан кипятка, после чего емкость ставится на огонь для кипячения. На протяжении 10 минут отвар кипятится в этой закрытой емкости. Через полчаса его процеживают и пьют по 50 гр. Три раза в день.
Настойки для спринцевания и прочие народные средства. Экзоцервицит – лечение местное
Есть несколько рецептов настоек, используемых с целью спринцевания. Алгоритм их приготовления одинаков: сухие компоненты перемешиваются, заливаются стаканом кипяченой воды и прогреваются около 15-ти минут на водяной бане. После настаивания в течение нескольких часов все это процеживается. Таким образом, средство для спринцевания готово, его применяют три раза в день по 200 мл.
Набор трав:
- Березовые листья, трава пустырника, цветки календулы и мальвы цветной, одуванчики, ягоды тмина, корень солодки.
- Корень дягиля, цветки календулы, мята поперечная, трава зверобоя, побеги черники, лабазник и листья одуванчика.
- Зерна тмина, овес, листья черемухи, березовые листья, можжевельник, кропива, кора белой ивы, мать-и-мачеха.
Экзоцервицит: народные средства в виде свечей
Заранее нужно подготовить такие компоненты: плоды облепихи, цветки ромашки, корень пырея, семена льна, подорожник, цветы календулы и клевера, полевой хвощ и хвоя можжевельника. Все это измельчается в порошок и заливается 500 мл воды. Смесь нужно кипятить на водяной бане до момента двойного уменьшения объема. После этого вливают 50 мл обычного подсолнечного масла и продолжат кипятить 15 минут. В конце приготовления нужно добавить 50 мл меда.
Готовую смесь остужают и выкладывают на бинтовую полоску длиной 20 см. Ее нужно закрутить так, чтобы 5-7 см бинта осталось свободным. Такие свечи рекомендуется применять на ночь.
ectocervical.ru
что это такое, причины, симптомы 🚩 Заболевания
Экзоцервицит – это заболевание, которое может возникнуть только у женщин из-за особенностей строения мочеполовой системы. Чаще всего он наблюдается у людей от 25 до 35 лет и порожает экзоцервикс, то есть вагинальную часть шейки матки.
Существуют факторы, провоцирующие развитие экзоцервицита. Среди основной причины его появления следует выделить незащищенный половой акт с человеком, в здоровье которого женщина не уверена. Все дело в том, что помимо ИППП мужчина может «подарить» своей партнерше патогенные микроорганизмы, которые при размножении вызовут инфекционные процессы.
При сниженном иммунитете риск заболеть данным заболеванием возрастает в несколько раз. В группе риска также находятся девушки, имеющие заболевания почек и печени, а также сахарный диабет, ВИЧ-инфекцию.
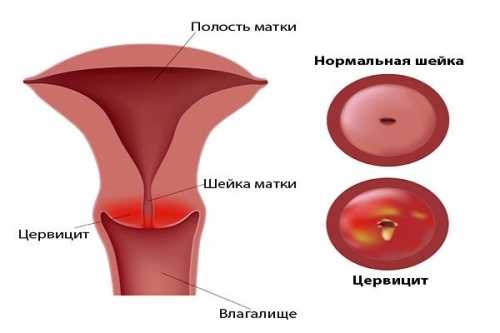
Среди факторов, провоцирующих развитие экзоцервицита следует выделить аборты, роды, операции, связанные с половой системой. Все дело в том, что травмированная слизистая очень чувствительна, поэтому бактерии могут легко ее атаковать.
Заболевание может появиться из-за опущения шейки матки, воспалительных заболеваний мочевыводящих путей, гормонального сбоя (чаще всего в период постменопаузы). Спровоцировать размножение патогенных микроорганизмов может спираль, слишком частое спринцевание и неправильная гигиена.
Мочеполовая система женщин очень подвержена различным инфекционным заболеваниям. У женского пола может диагностироваться грибковое заболевание влагалища, стафилококк, кишечная палочка. Именно к этим инфекциям может присоединиться экзоцервицит. Поэтому очень важно при первых симптомах обращаться за помощью к врачу.
Симптоматика заболевания зависит от стадии. На начальном этапе женщина может даже и не догадываться о подобных процессах в организме. По мере прогрессирования болезни появляются и усиливаются признаки. При острой форме заболевания симптомы имеют яркий характер.
Первое, что должно насторожить человека, это дискомфорт и болевые ощущение в области мочеполовой системы. Чуть позже присоединяются кровянистые выделения с примесью гноя или слизи, начинают зудиться половые органы. Женщина, болеющая экзоцервицитом, испытывает боль во время близости с мужчиной, так как слизистая оболочка воспалена.
Некоторые больные отмечают повышение температуры тела, недомогание как при ОРВИ. Так как воспаление локализуется на шейки матки, при мочеиспускании женщина может чувствовать боль, резь, жжение.

В зависимости от характера заболевания различают острый и хронический экзоцервицит. Острый тип чаще всего наблюдается у женщин, не имеющих проблем с шейкой матки. Вызывается заболевание молочницей или гонореей. Именно во время острого экзоцервицита симптомы несут ярко выраженный характер.
При хронической форме заболевания врач наблюдает уплотнение шейки матки, болевые ощущения пациентки, отторжение эпителия, образование кисты. Этот тип экзоцервицита развивается из-за ненадлежащего ухода за интимной зоной. Острая стадия заболевания при отсутствии лечения может перерасти в хроническую. Хроническая же опасна развитием онкологических заболеваний, эрозии, деформацией матки. Также заболевание может стать причиной бесплодия и разрастания полипов.
Исходя из типов патогенных микроорганизмов подразделяют несколько видов экзоцервицита.
- Гнойный вид заболевания. Возникает чаще всего на фоне гонореи. Женщина наблюдает у себя режущую боль в области мочеполовых органов, выделения с примесью гноя и характерным запахом. Врач при осмотре видит гной в шеечном канале.
- Вирусный вид заболевания. Развивается на фоне неправильной гигиены, беспорядочных половых актов. Сопровождается зудом, дискомфортом, болью внизу живота.
- Бактериальный вид заболевания. В этом случае размножение патогенных микроорганизмов происходит на фоне дисбактериоза влагалища либо другого бактериального инфицирования. Женщина жалуется на боль в области мочевыводящих путей, слизистые выделения.
- Кандидозный вид заболевания. Развивается на фоне грибковой инфекции. Симптомы схожи с молочницей.
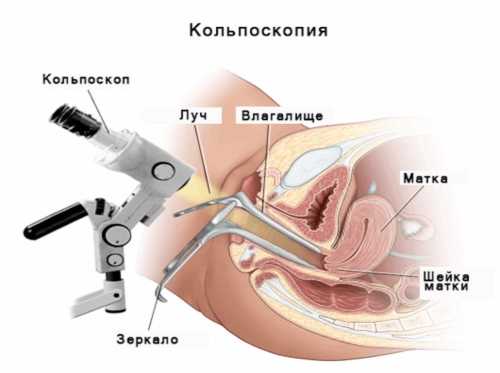
Чтобы процесс не перерос в хроническую стадию, нужно вовремя начать лечение. Но чтобы правильно выбрать тактику, нужно провести полную диагностику. Женщина при любых дискомфортных ощущениях в области мочеполовой системы должна обратиться к гинекологу. Именно это врач соберет полный анамнез, проведет гинекологический осмотр.
Во время приема у женщины будет взят мазок с шейки матки на флору и инфекции, передающиеся половым путем. Также врач назначит ей УЗИ гениталий, анализ крови и мочи, кольпоскопию. Пациентке будет проведено цитологическое исследование, и именно цитограмма даст полную картину по воспалительному образованию на слизистой шейки матки.
Если в ходе обследования будет диагностирована хроническая стадия экзоцервита, гинеколог назначит биопсию шейки матки для исключения онкологии.
Лечение заболевания зависит от течения, вида и типа болезни. План лечения в каждом случае строго индивидуален.
Если у пациентки наблюдается бактериальный тип заболевания, лечение основывается на антибактериальной терапии. Дозировка и длительность лечения зависит от особенностей организма женщины. Антибиотики убивают не только вредные бактерии, но и полезные, поэтому после такого лечения пациентке нужно пройти курс препарата, восстанавливающего микрофлору влагалища.
Если у заболевания вирусная природа, врач назначает противовирусные препараты, например, «Ацикловир». При вирусном типе лечение носит длительный характер.
При грибковой инфекции выписывают, соответственно, противогрибковые препараты в виде мазей, гелей, свечей.

Иногда развитие экзоцервицита провоцируют гормональные изменения, связанные с менопаузой. В этом случае у женщины наблюдается дефицит эстрогенов и в силах современной медицины стабилизировать гормональный фон и вылечить сопутствующее заболевание посредством заместительно-гормональной терапии.
При запущенных стадиях заболевания используют хирургическое вмешательство, а именно лазер, с помощью которого удаляется поврежденный слой эпителия. Но перед операцией пациентка должна пройти медикаментозную терапию, направленную на устранение всех инфекций.
При хронической форме заболевания женщине могут быть назначены физиопроцедуры, например, электрофорез во влагалище. Иногда врачи применяют криотерапию.
Во время лечения женщина должна отказаться от половой жизни и наладить уход за половыми органами. Также ей будет рекомендовано ношение белья только из хлопковой ткани.
Воспалительные процессы в матке чреваты серьезными осложнениями, поэтому проще предотвратить развитие болезни, нежели лечить ее потом. В качестве профилактических мер выступает посещение гинеколога каждые полгода, избежание беспорядочных половых связей.
Также женщины должны делать интимную гимнастику (особенно после родов), чтобы не допустить опущение шейки матки, и вовремя лечить инфекции мочеполовой системы. Очень важно вести здоровый образ жизни, правильно ухаживать за интимной зоной и укреплять свой иммунитет, особенно во время беременности.
www.kakprosto.ru
хронический и острый, лечение, диагностика (цитограмма)
Экзоцервицит представляет собой воспаление, характерное для влагалищной части шейки матки. Именно это заболевание диагностируется наиболее часто, когда пациентка посещает гинеколога с жалобами на боли внизу живота и нетипичные выделения. Группу риска составляют женщины 25-35 лет с активными и неупорядоченными половыми отношениями.
Острый экзоцервицит
Учитывая характер протекания патологий, принято различать две формы данного заболевания. Острый характерен для интактной (здоровой) шейки матки. Среди основных разновидностей — гонорейный или грибковый. Распространение воспалительного процесса достаточно оперативное и оно может осуществляться по отношению органов малого таза кровотоком или лимфогенным путем. Характерные особенности — обильные выделения, лихорадочные состояния, а также выраженные боли.
Хронический экзоцервицит
Протекает на протяжении 3 месяцев, как минимум, и отличается более выраженное воспалительной реакцией, которая может активно распространяться на соседние мышечные и соединительные ткани. Заболевание может прогрессировать из-за несвоевременного лечения острого экзоцервицита, опущения влагалища, неправильного использования антибиотиков или противозачаточных средств, а также неупорядоченных половых отношений и недолжного соблюдения правил личной гигиены. Характеризуется данная форма заболевания увеличением и уплотнением шейки матки, отторжением эпителия и повреждением эпителиальных клеток, выраженное воспаление или образование кисты.
Причины
Среди наиболее распространенных причин проявления заболевания принято выделять следующие:
- Частая смена половых партнеров;
- Печеночная или почечная недостаточность, ВИЧ-инфекции или сахарный диабет. Все это способствует снижению иммунитета;
 Опущение влагалищной части шейки матки;
Опущение влагалищной части шейки матки;- Воспаление легочной ткани, тонзиллит, рожа и прочие заболевания, способствующие распространению микробов вместе с кровью;
- Патологии и инфекционные воспаления мочеполовой системы;.
- Диагностические выскабливания и аборты;
- Неправильное использование контрацептивов, характеризующееся нерациональным использованием химических спермицидов или контрацептивным препаратов, частое спринцевание.
Симптомы
В зависимости от стадии, клиника экзоцервицита могут быть выражена незначительно или очень явно. При ремиссии симптомы могут быть выражены слабо, тогда как обострение приводит к следующим проявлениям.
- Дискомфорт внизу живота, сопровождающийся частыми ноющими ощущениями. В первые сутки после, во время и перед менструацией возможно усиление;
- Патологическое кровомазание;
- Рези при мочеиспускании;
- Боль во время полового акта и незначительные кровянистые выделения после;
- Зуд в области половых органов;
- Кровянистые, гнойные или слизистые патологические выделения, характерные для хламидийной или гонорейной инфекции. Пенистые бели при инфицировании трихомонадой.
Диагностика
 Первостепенно врач проводит гинекологический осмотр с зеркалами, в которых при наличии заболевания отображается отечность, покраснения и эрозирование шейки матки. Характерны гнойные выделения, особенно в случае острой формы протекания воспаления. Хроническая форма характеризуется мутноватыми выделениями.
Первостепенно врач проводит гинекологический осмотр с зеркалами, в которых при наличии заболевания отображается отечность, покраснения и эрозирование шейки матки. Характерны гнойные выделения, особенно в случае острой формы протекания воспаления. Хроническая форма характеризуется мутноватыми выделениями.
Комплексное диагностическое обследование предполагает следующие меры:
- Мазок на флору;
- Диагностика передающихся половым путем инфекций;
- Анализ крови и мочи;
- Бактериологический посев микрофлоры влагалища;
- УЗИ органов малого таза;
- Кольпоскопия;
- Биопсия и гистология патологического участка в случае хронического протекания болезни;
- Цитологическое исследование соскоба шейки матки. Цитограмма позволяет изучить состояние шейки матки максимально безболезненно и безопасно, заболевание может быть диагностировано даже на очень раннем сроке.
При экзоцервиците количество лейкоцитов в цитограмме будет составлять 100 и более (при норме до 10), слизь будет обильной, обнаружатся патогенные или условно-патогенные бактерии, элементы трихомонады или хламиды, мицелий грибов Кандида.
Лечение
Лечения экзоцервицита предполагает использование антибактериальных противотрихомонадных, противохламидийных и противогрибковых препаратов. Первый этап лечения характеризуется этиотропной (зависящей от причины) терапией. Индивидуальный прием препаратов назначается врачом с учетом характера воспалительного процесса и причины заболевания. Цель второго этапа лечения заключается в возобновлении микробиоценоза влагалища путем применения индивидуально подобранных врачом препаратов (таких как гинофлор и гинофлор Э).
Меры профилактики
Профилактика экзоцервицита предполагает обследование пациентки на наличие инфекций во время беременности, планирования семьи, а также на производство при диспансеризации. Обследование в случае выявления цервицитов или вагинитов является обязательной мерой и предполагает цитологическое исследование мазка шейки матки. Цель данного исследования — исключения онкологических заболеваний. Также профилактика предполагает исключение причин заболевания, представленных выше.
ginomedic.ru
причины, признаки и симптомы, лечение воспаления
Цервицит – это воспалительный процесс, локализация которого сосредоточена в области влагалищного сегмента шейки матки. Цервицит, симптомы течения которого характеризуются мутного типа выделениями, болью внизу живота (тянущей или тупой), болезненностью полового акта и мочеиспускания, в затяжной хронической своей форме может привести к эрозии. Помимо этого подобное его течение может спровоцировать утолщение (т.е. гипертрофию) или истончение шейки матки, а также вызвать распространение инфекции к верхним отделам половых органов.
Онлайн консультация по заболеванию «Цервицит».
Задайте бесплатно вопрос специалистам: Уролог.Общее описание
Шейка матки сама по себе выступает в качестве барьера, который является препятствием к проникновению в матку, а также в верхние отделы половых путей (в виде защитного секрета, слизистой пробки и цервикального канала) инфекции. Воздействие определенных факторов провоцирует нарушение в ее защитных функциях, что приводит к попаданию в эту область инородной микрофлоры, способствуя, тем самым, развитию воспалительного процесса. Именно таким процессом и является цервицит, который также включает в себя экзоцервицит (воспаление экзоцервикса, или же влагалищного сегмента в матке) и эндоцервицит (воспаление эндоцервикса, или же воспаление в области внутренней оболочки, принадлежащей цервикальному каналу шейки матки).
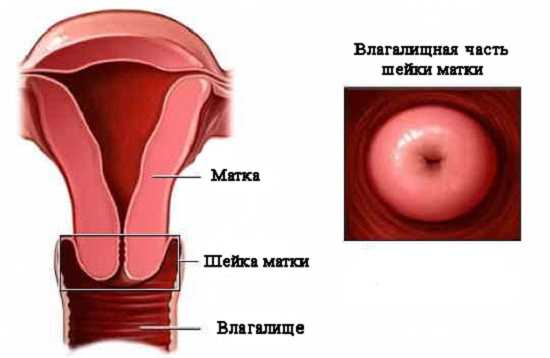
Влагалищная часть шейки матки: как ее видит при осмотре врач
Цервицит может появиться в результате воздействия неспецифической инфекции, которая возникает за счет условно-патогенной микрофлоры. В частности к таковым относится стафилококк и стрептококк, кишечная палочка и грибки. Помимо этого заболевание также возникает и вследствие воздействия специфических вирусов: хламидий, гонококков, трихомонады и т.д. Не исключается и воздействие протозойных инфекций и инфекций паразитарных.
Указанная условно-патогенная микрофлора, провоцирующая цервицит, в матке оказывается посредством контактного попадания через лимфу и кровь, а также через прямую кишку. Что касается специфических вирусов, то в матку они попадают половым путем.
Следует заметить, что цервицит может развиться под воздействием определенных факторов, к которым относятся родовые травмы, касающиеся шейки матки, диагностические выскабливания и прерывание беременности, а также использование контрацептивов (в частности речь идет об установке и удалении внутриматочной спирали). В качестве провоцирующих цервицит факторов выделяют различного типа рубцовые деформации, а также образования в шейке матки доброкачественного типа. Не исключается также и снижение иммунитета при рассмотрении актуальных факторов, ведущих к развитию цервицита.
Особенности развития цервицита указывают на то, что заболевание это крайне редко возникает изолированно – в основном его «спутниками» являются те или иные заболевания, касающиеся половой системы: вагинит, вульвит, псевдоэрозии или выворот шейки матки, бартолинит.
Что касается возрастной категории, то чаще всего рассматриваемое нами заболевание встречается среди женщин репродуктивного возраста (порядка 70% случаев заболеваемости), реже цервицит возникает при менопаузе. Примечательно, что цервицит является одной из наиболее частых причин, при которых вынашивание беременности становится невозможным, кроме того, именно цервицит в большинстве случаев провоцирует преждевременные роды. В качестве следствия данного заболевания образуются полипы, а также эрозии в области шейки матки и воспаления в области верхних отделов половых путей. Протекает цервицит в острой или в хронической форме, помимо других его разновидностей, которые мы также рассмотрим ниже.
Острый цервицит
Острый цервицит представляет собой, соответственно, острое воспаление, возникающее в шейке матки. Преимущественно воспаление касается в этом случае лишь эндоцервикальных желез, при этом в редких случаях может отмечаться также и поражение плоского эпителия. Некоторые из исследователей придерживаются мнения о том, что характер воспаления (то есть, его постоянство, область локализации, пути распространения) напрямую определяется исходя из конкретного вида возбудителя. Гонококки, к примеру, поражают исключительно эпителиальные клетки, принадлежащие эндоцервикальным железам, распространение же их происходит вдоль поверхности слизистой. Если речь идет о воспалении, спровоцированном стафилококками или стрептококками, то их локализация сосредотачивается непосредственно в эндоцервикальных железах с затрагиванием при этом стромы шейки матки. Ток лимфы обеспечивает попадание возбудителей к другим органам в малом тазу, что, соответственно, приводит к их инфицированию.
Останавливаясь конкретно на симптомах, следует отметить, что первый из них на начальной стадии заболевания проявляется в виде выделений, причем характер этих выделений может быть различным. Между тем, чаще всего отмечается содержание примеси в них гноя при одновременно профузном их характере, что в особенности актуально в случае актуальности такого заболевания как гонорея.
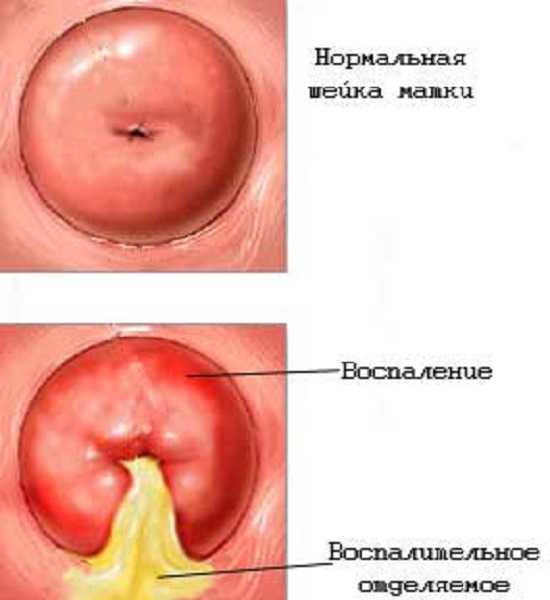
Сравнение нормальной и пораженной шейки матки
Помимо этого острое течение заболевания зачастую сопровождается небольшим повышением температуры, возникновением тупой боли в области нижнего отдела живота. Часто возникают ощущения приливов, сосредоточенных в области малого таза органов. Кроме того, пациентки нередко испытывают боль в пояснице, нарушения, связанные с мочеиспусканием (полиурия или дизурия, увеличение объема выделяемой мочи или уменьшение объема выделяемой мочи соответственно) и боль, возникающая в области наружных половых органов и органов малого таза при половом сношении.
При диагностировании острого цервицита кроме гинекологического осмотра используют микроскопическое исследование мазков, а также посев выделений цервикального канала непосредственно на питательную среду.
Если речь идет о диагностировании гонорейного цервицита в острой форме, то здесь, как правило, оно производится крайне редко ввиду обращения пациенток к врачу лишь в тех случаях, при которых воспалительный процесс переходит уже к придаткам матки. Учитывая это, при наличии боли в придаточной области при острой форме течения гонорейного цервицита необходимо применять несколько иное лечение, чем при обыкновенном остром цервиците, потому как в этом случае воспалительный процесс имеет довольно специфичный характер.
Хронический цервицит
Хронический цервицит образуется при поражении различными бактериями половых органов, а также при их поражении грибами и вирусами. Начало инфекционного процесса в этом случае может произойти при опущении шейки матки или влагалища, а также при неправильном использовании гормональных и противозачаточных препаратов. Помимо этого, сопутствующими факторами развития хронического цервицита выступают беспорядочная половая жизнь, нарушение гигиены и воспалительные заболевания в области органов малого таза.
Клинические проявления данной формы цервицита обуславливаются конкретным типом возбудителя, а также общей реактивностью в каждом конкретном случае организма пациентки. В числе основных симптомов отмечаются скудные слизистые выделения мутной консистенции, в некоторых случаях возможна примесь гноя. Также отмечается покраснение слизистой матки, ее отек. Острая форма проявления хронической формы патологии проявляется, соответственно, в большей выраженности симптоматики. Опять же, отмечаются тупые боли, возникающие внизу живота, зуд, боль и жжение при мочеиспускании, кровотечения, возникающие после полового акта.
Заболевание более чем серьезно для женщины, потому как несвоевременность лечения, приводит к утолщению стенок шейки матки с последующей гипертрофией, что способствует формированию другого типа патологий. За счет этого также возрастает риск возможных онкозаболеваний, бесплодия и дисплазии в рассматриваемой области половых органов.
Для постановки диагноза проводят осмотр матки с использованием кольпоскопа и зеркала. Кровь и мочу исследуют на предмет наличия передаваемых половым путем инфекций. Также проводится УЗИ с последующим изучением состояния органов малого таза.
Гнойный цервицит
Гнойный слизистый цервицит предусматривает наличие в области цилиндрического слоя эпителиальных клеток воспалительного процесса, а также актуальность субэпителиальных повреждениях области шейки матки. Помимо этого также могут возникнуть повреждения во всех одновременно участках цилиндрического эпителия, который эктопически сосредоточен с наружной стороны шейки матки (то есть, отмечается неестественность смещения эпителия).
Что примечательно, при наличии у женщины гнойного цервицита практически наверняка можно утверждать о наличии уретрита у ее партнера, вызываемого аналогичного типа возбудителями, однако с большими трудностями подвергаемого диагностированию. Гнойный цервицит является одним из самых распространенных заболеваний, передаваемых половым путем, а также служащих наиболее частой причиной возникновения воспалительных процессов, локализующихся в области органов малого таза. При наличии симптоматики гнойного цервицита среди будущих мам в значительной степени возрастает риск нарушения нормального течения всей беременности, а также последующих родов.
Как правило, причина формирования патологии заключается в гонококках или в палочке трахомы. Неофициальная статистика указывает на то, что один из трех случаев отмечается возникновением заболевания вследствие воздействия уреаплазм. Симптоматика в этом случае сходна с заболеваниями, вызываемыми вирусом герпеса и трихомонадами. В целом же гнойный цервицит образуется на фоне течения гонореи.
Вирусный цервицит
Вирусный цервицит с характерным для него воспалительным процессом возникает при передаче инфекции половым путем. Локализация воспалительного инфекционного процесса определяет такие формы заболевания как экзоцервицит и эндоцервицит, при поражении наружных тканей шейки матки и поражении внутренней ее части соответственно.
Общепринятая классификация определяет разделение воспалительного процесса на специфическую форму его течения и неспецифическую. Специфическая форма является сопутствующим проявлением вирусного цервицита, соответственно, речь идет о вирусной этиологии с актуальной передачей вируса при половом контакте (генитальный герпес, ВПЧ).Как правило, поражению подвергаются женщины возраста детородной группы. К числу же основных симптомов относятся возникающие внизу живота болезненные ощущения, общий дискомфорт и сильнейший зуд, возникающий с наружной стороны половых органов. Помимо этого отмечаются выделения с примесями в виде гноя или слизи. В острой стадии вирусного цервицита выделения характеризуются обильностью, в хронической – скудностью.
Бактериальный цервицит
Бактериальный цервицит также достаточно распространен в случаях обращения пациенток к гинекологу. Заболевание является инфекционным, при этом его локализация сосредотачивается в канале шейки матки либо во влагалище в области участка, граничащего с шейкой. Сопутствует его течению нарушение влагалищной микрофлоры, сильная воспалительная реакция отсутствует.
Протекает цервицит экзогенно, при этом его развитие происходит на фоне пораженных слизистых вирусами типа герпеса, папилломавируса, трихомониаза или сифилиса, однако связи с самими половыми инфекциями в этом случае нет. Помимо перечисленных причин, вызывающих бактериальный цервицит, выделяют также мочеполовой туберкулез. Бактериальный вагиноз – наиболее распространенная причина для формирования неспецифического хронического цервицита.
Самыми распространенными симптомами данной формы заболевания являются дизурия (т.е. расстройства мочеиспускания), тупые тянущие боли, возникающие внизу живота, а также болезненные ощущения, сопровождающие половой акт. Помимо этого у пациенток появляются выделения из влагалища различной консистенции при одновременной их обильности или, наоборот, скудности. Отмечается также наличие примеси в виде слизи или гноя.
Атрофический цервицит
Атрофический цервицит располагает рядом особенностей, однако его развитие протекает в соответствии с общими принципами, актуальными для цервицита. Причинами, провоцирующими возникновение этой формы цервицита, могут служить различного типа заболевания, формирующиеся в мочеполовой системе (эрозия шейки матки, цистит, эндометрит, воспаление придатков). Помимо этого, развитие атрофической формы цервицита возможно и при незащищенном половом контакте, в частности при попадании в нем в организм возбудителей того или иного типа заболеваний, которые передаются половым путем. В качестве инфекционных агентов выступают гонорея, трихомониаз, хламидиоз, микоплазмоз, а также вирусные заболевания. Помимо этого выделяют и неспецифические инфекции (стафилококки, стрептококки).
Развитие атрофического цервицита происходит также и в области поврежденного участка. Причиной травмы в этом случае может послужить выскабливание, аборт, разрыв матки в процессе родовой ее деятельности. Атрофический цервицит сопровождается характерным истончением, возникающим в тканях шейки матки. При тяжелых формах атрофии возникают нарушения в мочеиспускании. Как правило, эта форма заболевания становится результатом хронического течения цервицита.
Кистозный цервицит
В этом случае в качестве причины заболевания выделяют сочетание инфекций (хламидии, гонококки, стрептококки, грибки, стафилококки, гарднереллы, трихомонады и т.д.), что приводит к разрастанию цилиндрического эпителия вдоль поверхности матки. Это, в свою очередь, приводит к постепенному и сплошному зарастанию кистами. Нередко кисты сочетаются с проявлениями в виде эрозий.
Диагностирование цервицита
Достаточно часто, как нами уже отмечено, цервицит протекает без каких-либо симптомов, что, соответственно, приводит к несвоевременному обращению к специалисту. Как правило, обнаружение заболевания происходит случайным образом при плановом медосмотре или при обращении к врачу с подозрением на другое заболевание.
Диагностирование цервицита происходит на основании таких данных, как:
- осмотр шейки матки посредством использования для этого зеркал;
- при получении результатов кольпоскопии, позволяющих произвести детализацию патологических изменений в эпителии в случае актуальности цервицита;
- на основании результатов лабораторных исследований (микроскопия мазка, посев на микрофлору, ПЦР).
Лечение цервицита
В современных условиях гинекология располагает множеством различных методологических возможностей, позволяющих произвести лечение цервицита. Между тем, первое, что в этом лечении необходимо сделать – это устранить факторы, предрасполагающие к развитию рассматриваемого заболевания.
В лечении цервицитов применяются противовирусные, антибактериальные и иные средства, что определяется исходя из конкретно выявленного возбудителя и характерной для него чувствительности в отношении выбранного препарата. Учитывается также и стадия, в которой пребывает воспалительный процесс. Широко применимы в лечении цервицитов местные препараты комбинированного типа, а также крема и свечи.
Специфические инфекции требуют параллельного лечения партнера.
Хроническая стадия заболевания характеризуется меньшей успешностью консервативного лечения, что, соответственно, определяет необходимость в применении хирургических методов (криотерапии, диатермокоагуляции, лазеротерапии) при предварительном избавлении от инфекций.
В случае подозрения на цервицит, а также наличие соответствующих данному заболеванию симптомов в той или иной форме их проявления, следует обратиться к гинекологу. Дополнительно также может понадобиться обследование у уролога.
simptomer.ru

 Опущение влагалищной части шейки матки;
Опущение влагалищной части шейки матки;