Дисплазия шейки матки 1, 2 и 3 степени
 При выставлении диагноза «дисплазия шейки матки 3 степени» некоторые женщины выпадают в почти паническое состояние. Все дело в слухах, которые в изобилии сопровождают это заболевание, и обещают чуть ли не неминуемую онкологическую патологию.
При выставлении диагноза «дисплазия шейки матки 3 степени» некоторые женщины выпадают в почти паническое состояние. Все дело в слухах, которые в изобилии сопровождают это заболевание, и обещают чуть ли не неминуемую онкологическую патологию.
Однако врачи-гинекологи предупреждают пациенток – хотя дисплазия такой тяжелой степени и относится к предраковым состояниям, она вполне поддается полному излечению.
Именно поэтому так важно иметь представление о характере этого заболевания, его патогенезе, симптомах, степенях прогрессирования. Раннее выявление патологии на начальных стадиях – залог ее успешного лечения.
Развитие заболевания, его причины и симптомы
Дисплазией называется патологическое развитие клеточной структуры слизистой оболочки шейки матки.
Патогенез дисплазии
 Шейка матки – нижний отдел органа, состоящий из канала, который соединяет полость матки со влагалищем, и наружной, влагалищной части. Эти области имеют совершенно различную клеточную структуру выстилающей их слизистой оболочки.
Шейка матки – нижний отдел органа, состоящий из канала, который соединяет полость матки со влагалищем, и наружной, влагалищной части. Эти области имеют совершенно различную клеточную структуру выстилающей их слизистой оболочки.
Стенки канала покрыты однослойным эпидермисом из клеток цилиндрической формы, насыщенным слизистыми железами. Выделяемых железами секрет должен надежно предохранять полость матки от проникновения инфекции из влагалища, разжижаясь только в середине менструального цикла для пропуска сперматозоидов.
Слизистая влагалищной части шейки матки имеет многослойную структуру.
- Нижний, самый глубокий базальный-парабазальный слой граничит с кровеносными сосудами, мышечной тканью, нервными окончаниями, состоит из молодых клеток, размножающихся обычным путем деления. При отсутствии патологии клетки округлые, объемные, имеют одно крупное ядро.
- В процессе своего созревания клетки переходят в центральный, промежуточный слой эпидермиса, при этом они уплощаются, ядро начинает уменьшаться в размерах.
- В ходе дальнейшего развития клетки перемещаются в наружный, функциональный слой слизистой, они должны иметь выраженную плоскую структуру, маленькое клеточное ядро. По мере замещения, отжившие клетки отторгаются от слизистой и выводятся из организма естественным путем.
Степени развития дисплазии
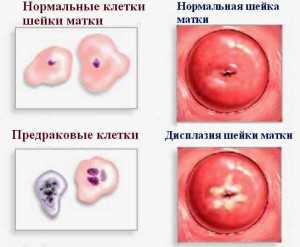
 Дисплазия шейки матки связана с атипичным развитием клеточной структуры эпидермиса, нарушением нормальных размеров и формы клеток, их гиперхромии, наличием в них ядра аномальных размеров, или даже нескольких ядер.
Дисплазия шейки матки связана с атипичным развитием клеточной структуры эпидермиса, нарушением нормальных размеров и формы клеток, их гиперхромии, наличием в них ядра аномальных размеров, или даже нескольких ядер.
Согласно классификации, внедренной в 90 годы прошлого века Всемирной Организаций Здравоохранения, по степени распространения и локализации патологии болезнь делится на 3 степени:
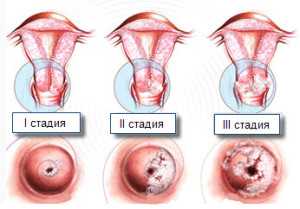
Дисплазия шейки матки 1 степени (CIN I) — начальная и самая распространённая форма. В этой стадии заболевания атипичные процессы развиваются лишь в нижнем, базальном слое, не распространяясь на промежуточный и на ткани, находящиеся под базальной мембраной.
Дисплазия шейки матки 2 степени (CIN II) — процесс охватывает до двух третей толщи слизистой, при этом структурные клеточные изменения более выражены. В этой стадии нередко отмечают нарушение полярности расположения слоев эпидермиса
Дисплазия шейки матки 3 степени (CIN III) — патологические изменения охватывают практически всю слизистую, четкое разделение по слоям исчезает, все клеточные образования имеют выраженные признаки атипичности, зачастую сходные с онкологическими. Непринятие своевременных мер повышает вероятность появления злокачественных новообразований. Кстати, в некоторых источниках можно иногда встретить достаточно откровенную терминологию – неинвазийный рак. Распространение патологических процессов не проникает в ткани и кровеносные сосуды, отделенные базальной мембраной.
Иногда дисплазию шейки матки ошибочно называют эрозией, хотя разница очевидна. Эрозия подразумевает локальное нарушение целостности слизистой из-за механических повреждений, химических ожогов, инфекционных поражений. При дисплазии происходит глубокое биологическое преобразование клеточных структур ткани, вызванное рядом факторов.
Возможные причины гиперплазии, группы риска 
- Почти в 90 % случаев диагностирования дисплазии шейки матки, ее появление связывают с наличием в организме вируса папилломы человека (ВПЧ), который может до поры никак себя не проявлять. Этот вирус свободно распространяется половым путем, риски заразиться им весьма высоки – до 80 %. Иногда заражение приводит к образованию генитальных бородавок – явному признаку вирусной атаки, но случается это нечасто. В «спящем» виде вирус очень сложно идентифицировать, но, как правило, наличие его в слизистой в течение одного – двух лет ведет к развитию гиперплазии в начальной, легкой степени.
- Вирус герпеса — не менее распространен, и также может являться причиной начала патологических процессов в слизистой.
- Побуждающей причиной к возникновению гиперплазии шейки матки 1 степени могут стать генитальные инфекции и венерические заболевания.
- Начало развития заболевания может быть сопряжено с эндогенными (внутренними) факторами и особенностями организма –
Кроме непосредственных причин болезни, существуют определенные факторы риска, способствующие ее появлению и развитию:
- Заболевание часто выявляется у многократно рожавших женщин.
- Дефицит витаминных продуктов в повседневном рационе (особенно – нехватка витаминов A, С и бета-каротина).
- Слишком длительное (5 лет и более) непрерывное использование гормональных контрацептивов.
- Раннее начало половой жизни (до 16 лет).
- Частая смена половых партнеров, незащищенный секс.
- Отягощенная наследственность, генная предрасположенность к заболеванию.
- Воздействие никотина, как при активном, так и при пассивном курении.
- Низкий уровень социализации, пренебрежение элементарными гигиеническими правилами, безразличное отношение к состоянию собственного здоровья.
Важность ранней диагностики и профилактических мер
 Коварство этого заболевания в том, что, чаще всего, его начало и прогрессирование не сопровождается какими бы то ни было болезненными симптомами. Неприятные ощущения, выделения, кровотечения могут быть вызваны, скорее, генитальными инфекционными поражениями, развивающимися на фоне дисплазии.
Коварство этого заболевания в том, что, чаще всего, его начало и прогрессирование не сопровождается какими бы то ни было болезненными симптомами. Неприятные ощущения, выделения, кровотечения могут быть вызваны, скорее, генитальными инфекционными поражениями, развивающимися на фоне дисплазии.
Именно поэтому гинекологи не устают убеждать, что каждая женщина должна регулярно проходить профилактические осмотры
- Кроме визуального осмотра, гинекологи применяют кольпоскопию, которая позволяет более четко выявить очаги развития патологии, провести необходимые диагностические пробы.
- Основным методом диагностики является цитологическое исследование тканей, взятых с помощью ПАП-мазка. Процедура эта безболезненна, и дает развернутую клиническую картину состояния эпидермиса слизистой.
- В случае необходимости, при явных признаках дисплазии, проводят более глубокие
Хотя дисплазия шейки матки относится к предраковым состояниям, при постановке такого диагноза паниковать и опускать руки не следует. Современная медицина располагает методами успешной борьбы с этим заболеванием, как консервативными, так и хирургическими, в большинстве случаев приводящими к полному излечению.
Кроме того, медицинская статистика говорит, что риск трансформации болезни в онкологическую не столь высок, как это, зачастую, преподносится:
- Свыше 70 % женщин с дисплазией легкой и умеренной степени полностью от нее избавляются. Болезнь имеет свойство регрессирования, безусловно, при выполнении должных профилактических и оздоравливающих процедур.
- Среднестатистический риск перехода болезни от 1 ко 2 и 3 степеням, при своевременном лечении, не превышает 1 %.
- Если все же болезнь перешла в умеренную стадию, то дисплазия шейки матки 3 степени в пятилетний период может развиться у 25 % пациенток.
- Развитие раковой опухоли из CIN III наблюдается не более, чем у трети больных дисплазией женщин.
А что будет после того как вы вылечитесь от дисплазии (эрозии)? Про последствия заболевания можно прочесть в статье.
Что такое железистая гиперплазия? Здесь все подробности.Профилактика
И, конечно же, женщина должна тщательно проанализировать свой образ жизни, постараться изменить его, чтобы минимизировать потенциальное воздействие факторов риска.
Видео: О дисплазии шейки матки с Малышевой
Также рекомендуем посмотреть:
1ginekologiya.com
причины поражения эпителия, симптомы и лечение
Болезни в шейке матки часто возникают в результате изменения структуры клеток, которые находятся в мягких тканях. Дисплазия шейки матки 1 степени — это распространённая болезнь, которая возникает в разном возрасте, в зависимости от патологических факторов. Болезнь относят к следующему классу патологий: болезни мочеполовой системы, код по МКБ 10 — N 87.0. Болезнь имеет ещё одно медицинское название — CIN 1 степени шейки матки.
Характеристика дисплазии
Шейка матки по разным причинам может подвергаться негативному воздействию. В результате возникают разнообразные патологические процессы. Эпителий изменяет свою структуру. Мягкие ткани покрывают внутреннюю часть влагалища. Если сравнивать болезнь с эрозивными очагами, то во втором варианте повреждается только верхний слой или слизистая.
При прогрессировании болезни внутри происходят негативные процессы, которые поражают даже глубокие плоские слои. Эпителий становится более толстым и грубым по своей структуре. В результате таких процессов в организме слизистая претерпевает серьёзные изменения. Воспалительные процессы, которые лечатся неправильно, могут привести к печальным последствиям.
Глубокий эпителиальный слой, который находится рядом с мышечной тканью, называется «базальным».В зависимости от характера патологических изменений в организме, существует несколько типов ДШМ:
- Слабая или 1 степень. Происходит поражение базального слоя и поверхности эпителия.
- Умеренная или 2 степень. Наблюдается воспалительный процесс на внутреннем слое.
- Тяжёлая или 3 степень. При развитии этого типа болезни поражаются все три слоя, которые выполняют главные функции в организме. Болезнь этой формы часто приводит к развитию онкологической опухоли. Внутри мягкой ткани образовываются атипичные клетки и очаговое воспаление, поэтому может возникнуть злокачественное новообразование.
Дисплазия имеет несколько особенностей. В организме происходят клеточные изменения, которые локализуются в базальном слое. Мышечные волокна не травмируются. Это заболевание все чаще диагностируют у женщин в возрасте 25−40 лет у беременных девушек.
Во время вынашивания ребёнка состояние будущей матери остаётся стабильным. Во время беременности нужно регулярно посещать гинеколога, который будет контролировать процессы внутри слизистой. Женщины смогут самостоятельно родить ребёнка. Болезнь не влияет на его развитие и формирование. Дисплазия 1 степени исключительно в редких случаях перерастает в более тяжёлые формы. В медицине зафиксировано много случаев, когда эпителий восстанавливался самостоятельно, без лечения.
Причины развития
Дисплазия 1 степени развивается в результате разных факторов. Наиболее частая причина — проникновение вирусы папилломы человека, которая попадает в организм через незащищенный половой акт. Он имеет несколько разновидностей, которые приводят к формированию и распространению злокачественных клеток.
Когда на поверхность эпителия попадает вирус, то первым делом страдает базальный слой. Клетки начинают активно делиться, происходит их полное обновление. Происходит постепенное накопление белка, который питает и способствует размножению вируса в организме. Именно такие процессы становятся причиной развития патологии у женщин. Когда вирус разрушает целостность клетки и проникает внутрь, гены начинают функционировать неправильно. Именно поэтому в эпителии накапливается огромное количество патологических клеток, которые имеют аномальную ДНК.
Если лечение не начато, их строение полностью нарушается, происходит поражение следующих слоёв. Клетки могут легко переродиться в злокачественное новообразование или опухоль. Существует высокий риск малигнизации. Главная причина развития дисплазии — это повреждение слизистой оболочки механическим путём. В группу высокого риска попадают женщины, которым делали механический аборт или проводили гинекологические манипуляции. Строение слизистой может нарушиться при прогрессировании инфекционных и воспалительных процессов в результате гормонального сбоя.
Можно выделить следующие факторы риска, которые приводят к возникновению и прогрессированию ДШК 1 степени:
- Ранняя половая жизнь, наступление беременности до 20 лет. В 18 лет заканчивается развитие половых органов, а также стабилизируется гормональный фон. Если организм ещё не окреп, он не сможет в полной мере бороться с половыми инфекциями и прочими болезнетворными вирусами.
- Незащищенный половой акт, несколько партнёров. Девушки и женщины подвергаются заражению половыми инфекциями.
- Ведение половой жизни во время менструации, плохая гигиена половых органов. Все эти факторы приводят к развитию воспалительного процесса в организме. Поражаются наружные и внутренние половые органы.
- Неправильное лечение воспаления или инфекционных патологий. Если девушки не обращаются за помощью к гинекологу, самостоятельно покупают препараты с гормонами, употребляют противозачаточные средства длительное время, то риск развития дисплазии 1 степени значительно увеличивается.
Важно следить за собственным иммунитетом и правильно питаться. Чтобы не столкнуться с такой болезнью, необходимо отказаться от вредных привычек, употребления алкогольных напитков, избегать нервного и физического истощения. Хронические болезни должны лечиться своевременно и правильно.
Клинические проявления
 Дисплазия лёгкой формы в большинстве случаев не проявляет себя, поэтому женщины не догадываются, что в организме происходят патологические процессы. Именно поэтому важно регулярно приходить на профилактический осмотр к гинекологу. Часто при прогрессировании дисплазии 1 степени возникают симптомы инфекционных или воспалительных процессов.
Дисплазия лёгкой формы в большинстве случаев не проявляет себя, поэтому женщины не догадываются, что в организме происходят патологические процессы. Именно поэтому важно регулярно приходить на профилактический осмотр к гинекологу. Часто при прогрессировании дисплазии 1 степени возникают симптомы инфекционных или воспалительных процессов.
Наиболее распространённые клинические проявления:
- увеличение интенсивности выделений из влагалища;
- в слизи присутствуют прожилки крови;
- выделения приобретают серый, жёлтый, зелёный оттенок, изменяется их консистенция, возникает неприятный запах;
- ощущение жжения во влагалище;
- болезненность в нижней части живота;
- дискомфорт во время полового акта.
Во время гинекологического осмотра врач сразу же обнаруживает дисплазию 1 степени. Шейка матки увеличивается в размерах из-за отёчности. Чтобы уточнить и поставить точный диагноз, женщине необходимо пройти комплексное обследование.
Методы диагностики
Чтобы диагностировать ДШК 1 степени, необходимо определить, присутствуют ли внутри эпителия атипичные или ВПЧ клетки. Чтобы обнаружить папилломавирус, назначают сдачу анализа крови по методу ПЦР. Врач сможет точно определить тип микроорганизмов по ДНК, которые привели к развитию патологии. Очаговая дисплазия 1 степени требует своевременного лечения, но при этом врач учитывает характер патологического поражения.
Чтобы оценить состояние слизистой, проводят цитологическое исследование при помощи мазка на ПАП-тест. Если врач подозревает, что патология будет прогрессировать и развиваться в эпителии, дополнительно назначают биопсию. Для этого отбираются мягкие ткани, которые нужны для гистологического исследования. Материал берут в виде столбиков, чтобы отследить состояние каждого слоя эпителиальной оболочки.
Чтобы тщательно осмотреть шейку внутри матки применяют специальный оптический прибор — кольпоскоп. Оптическое увеличение помогает детально оценить состояния слизистой. Перед проведением процедуры врач обрабатывает шейку при помощи раствора люголя. В составе этого средства содержится йод, раствор уксусной кислоты в концентрации 3%.
Если на поверхности эпителия возникают бледные пятна, то это свидетельствует о дальнейшей распространении дисплазии. Она поражает другие слои, утяжеляет течение патологического процесса в организме. Беременным женщинам категорически запрещено выполнять биопсию. Такой метод исследования может стать причиной выкидыша на разном сроке. Разрешено делать кольпоскопию для оценки состояния.
Способы лечения дисплазии
Существует несколько эффективных способов, которые помогут вылечить дисплазию. Терапия подбирается для каждой пациентки индивидуально, с учётом полученных результатов обследования. Врач изучает особенности развития патологического процесса, определит уровень ослабевания организма.
Укрепление иммунитета
Если иммунитет у женщины довольно сильный, то лечение может не назначаться. Иммунная система может самостоятельно справиться с вирусом, поэтому болезнь отступает. Этот вариант лечения назначают многим женщинам, потому что при прогрессировании дисплазии слабой степени врачи периодически наблюдают за состоянием пациентки.
Обследование повторяется 1 раз в 2 месяца, чтобы предотвратить перерождение здоровых клеток в атипичные. Комплексно проводят лечение сопутствующих воспалительных процессов в организме, восстанавливают правильный гормональный фон. Пациентке назначают приём гормональных противозачаточных препаратов.
Прижигание, радиоволновая и криодеструкция
 Независимо от степени повреждения слизистой оболочки, состояние эпителия остаётся неизменным. Повреждённые клетки не меняют своё положение, находятся строго в базальном слое. Для лечения врач назначит препараты, которые способы усилить иммунитет.
Независимо от степени повреждения слизистой оболочки, состояние эпителия остаётся неизменным. Повреждённые клетки не меняют своё положение, находятся строго в базальном слое. Для лечения врач назначит препараты, которые способы усилить иммунитет.
Наиболее эффективным иммуномодулирующим препаратом является Иммунофан. Гинеколог учтёт все показания и противопоказания к применению. Комплексно назначают приём витаминов, противовоспалительных препаратов. Они помогут устранить инфекционные болезни в организме. Если улучшение не наступает в течение двух лет после начала терапии, то пациентке назначают радикальную терапию:
- Прижигание с использованием химических компонентов. Повреждённый участок обрабатывают при помощи раствора солковагина. В его составе содержатся кислоты, которые способны разрушить поражённые мягкие ткани.
- Криодеструкция. Врач делает обработку повреждённого участка слизистой оболочки с использованием жидкого азота.
- Радиоволновая деструкция. Это щадящий и эффективный способ бесконтактного лечения пациентки.
Все перечисленные методики являются полностью безопасными для здоровья пациентки. Они не способны навредить эластичности мягкой ткани шейки в полости матки, а также не имеют ограничений по возрасту. Такое лечение может назначаться беременным девушкам.
Хирургическое вмешательство
Если дисплазия лёгкой степени шейки матки прогрессирует и переходит на следующую стадию, женщинам показано лечение хирургическим путём. Сложность проведения операции зависит от осложнений и наличия злокачественной опухоли. Операция проводится под общим наркозом.
Пациентку госпитализируют в стационар. После выполнения хирургического вмешательства назначают препараты, которые помогают быстрому восстановлению, витамины. В течение первых 3−4 дней важно соблюдать строгий постельный режим.
Прогноз для пациенток
Дисплазия 1 ст. — это заболевание, которое встречается в разном возрасте. Чтобы предупредить развитие патологических процессов, необходимо позаботиться об устранении всех факторов риска. Женщинам важно иметь одного полового партнёра, использовать средства контрацепции, чтобы внутрь влагалища не проникали болезнетворные инфекции (ВПЧ). Если у пациентки диагностирована дисплазия 1 степени, лечение важно начать незамедлительно.
Нужно своевременно лечить воспалительные процессы, укреплять иммунитет, вести здоровый образ жизни, заниматься спортом, отказаться от вредных привычек. Прогноз для дисплазии шейки матки 1 степени благоприятный, если лечение начато своевременно и женщина регулярно посещает гинеколога для профилактического осмотра.
krasotka.guru
CIN I, II, III степени
CIN (ЦИН) — этот медицинский термин означает цервикальную интраэпителиальную неоплазию шейки матки. Если понятнее — изменения клеток, в том числе увеличение их ядра. Такое бывает при воспалительных процессах, предраке и раке. Но неоплазия (или как ее раньше называли — дисплазия) бывает разных степеней. И тактика ведения пациенток врачами отличается в зависимости от них. Есть определенные алгоритмы, которых гинекологи должны придерживаться.
Но сначала про степени CIN. Всего их три.
I степень – незначительные нарушения дифференциации клеток, затрагивающие треть плоского эпителия.
II степень – более выраженные изменения, располагающиеся на половине всех эпителиальных слоев;
III степень – значительные изменения клеток по типу ракового перерождения, охватившие более 2/3 толщины эпителия.
К содержанию
Легкая дисплазия шм
Фиксированного алгоритма наблюдения для пациенток с CIN I нет, потому что эта степень неоплазии может регрессировать без какого-либо лечения. Несмотря на это, в каждом конкретном случае трудно предположить, чем закончится эта патология.
Для CIN I существуют следующие варианты наблюдения.
- Повторное обследование через полгода и год или ВПЧ-тест через год:
- два негативных результата цитологии или отрицательный ВПЧ-тест определяет режим скрининга 1 раз в год;
- цитограмма выше ASC-US, ВПЧ-тест положительный – необходима кольпоскопия, дополненная биопсией.
- Лечение методом лазерной вапоризации.
В качестве альтернативы лазерной вапоризации проводится эксцизия (конизация) шейки матки в случаях, если:
- кольпоскопическая картина считается неудовлетворительной;
- повторное обнаружение ЦИН 1 после лазерной вапоризации;
- обширный процесс в шейке матки;
- дисплазия не регрессировала в течение 1,5 лет;
- возраст женщины 35 лет и старше;
- невозможность регулярного обследования или отказ от него.
К содержанию
Умеренная и тяжелая дисплазия шм
По иному обстоит ситуация с CIN II и CIN III. В этом случае совершенно недопустимы методы обследования, которые требуют времени. Обязательно проводится эксцизия или конизация шейки матки с исследованием удаленного материала. Если женщина планирует беременность, объем удаленной ткани должен быть минимальным, а при небольшом поражении возможно удаление очага методом вапоризации. Однако если после вапоризации неоплазия развилась снова, необходимо проведение эксцизии.
В дальнейшем наблюдение проводится в следующем порядке.
- Повторное обследование вместе с кольпоскопией через 4-6 месяцев:
- три негативных результата друг за другом – скрининг 1 раз в год;
- результат цитологии выше ASC-US – кольпоскопический контроль.
- ВПЧ-тест через полгода:
- положительный ВПЧ-тест является показанием для кольпоскопии;
- ВПЧ-тест отрицательный – скрининговое обследование 1 раз в год.
Следует отметить, что в случае повторного возникновения неоплазии проводится конизация повторно, а в ряде случаев – удаление матки, если у женщины нет репродуктивных планов.
К содержанию
Дисплазия шм у беременных
Раковый процесс в шейке матки занимает лидирующие позиции по частоте выявления у беременных женщин. Как правило, до 3% больных раком шейки матки – будущие мамы в возрасте 30 лет.
Выявление неоплазии во время беременности никак не влияет на ее течение, поскольку во время беременности быстрое прогрессирование патологии считается маловероятным (всего 0,4% обследованных), а также высока вероятность излечения патологии в послеродовый период.
Поэтому беременность наблюдается как обычно, способ родов (естественные роды или кесарево сечение) также не влияет на прогресс заболевания. В различных источниках есть сведения, что в 40-60% случаев независимо от способа родоразрешения наступает регресс обнаруженной во время беременности дисплазии.
Если у беременной обнаружена CIN любой степени тяжести или даже карциномы на месте, необходимо проведение кольпоскопического, а при подозрении на рак – биопсийного исследований. Считается, что кольпоскопия в сочетании с прицельной биопсией более информативны в плане выявления рака шейки матки у беременных, нежели проведение эксцизии.
Если рак с врастанием в подлежащие ткани по данным биопсии исключен, то все мероприятия по диагностике и лечению CIN проводятся не ранее 8 недель послеродового периода. Несмотря на высокий процент самопроизвольного излечения атипии после родов, эти пациентки входят в группу риска и нуждаются в тщательном наблюдении ближайшие 5 лет.
В заключении следует отметить тот факт, что организм каждой женщины индивидуален, и тактика наблюдения в каждом конкретном случае своя. Врач-гинеколог с использованием всех доступных ему средств поможет выявить патологию и вовремя оказать медицинскую помощь. Поэтому не стоит затягивать с гинекологическим осмотром, который каждая женщина должна проходить не реже одного раза в год. Именно благодаря своевременности обнаружения предраковых состояний, может гарантировать излечение и хороший прогноз в дальнейшем.
К содержанию
Это тоже интересно

Добавить комментарий
viskablivanie.ru
степени, диагностика и варианты лечения — Симптом Инфо
Основные факты о дисплазии шейки матки
Что такое дисплазия шейки матки?
Какова основная причина дисплазии шейки матки?
Какие симптомы характерны для дисплазии шейки матки?
Как проводится диагностика дисплазии шейки матки?
На какие типы классифицируется дисплазия шейки матки?
Какие известны методы лечения дисплазии шейки матки?
Какими результатами характеризуется лечение и каков прогноз выздоровления при дисплазии шейки матки?
Можно ли предотвратить формирование дисплазии шейки матки?
Основные факты о дисплазии шейки матки
- Дисплазия шейки матки представляет собой патологические предраковые изменения в строении клеток слизистой шейки матки.
- Причиной образования предраковых клеток с измененной структурой и функциями является инфицирование вирусом папилломы человека (ВПЧ), который встраивается в ДНК клетки и вызывает ее структурные изменения. Кроме этого, в качестве причин дисплазии может выступать ряд других факторов.
- ВПЧ-инфекция – это инфекция, весьма распространенная среди населения в целом. Однако, до конца не понятно, почему у некоторых женщин развивается дисплазия и рак шейки матки, связанные с ВПЧ-инфекцией, а у других нет.
- Опасность дисплазии шейки матки состоит в том, что очень часто она протекает без каких-либо признаков или симптомов.
- Дисплазия шейки матки диагностируется с помощью биопсии ткани шейки матки, влагалища или вульвы.
- В большинстве случаев лечение представляет собой удаление патологически измененной зоны слизистой, например, абляция (разрушение) или резекцию (иссечение) аномального участка шейки матки.
- В качестве метода профилактики в настоящее время разработаны высокоэффективные вакцины, которые способны эффективно противостоять заражению 9-ю наиболее распространенными штаммами вируса папилломы человека, с которыми связывают появление дисплазии и развитие рака шейки матки
Что такое дисплазия шейки матки?
Дисплазия шейки матки – это предраковое изменение клеток слизистой, выстилающей поверхность шейки матки, области где влагалище соединяется с телом матки или вход в полость матки. Визуально, то есть при обычном осмотре поверхности слизистой, невозможно определить есть там дисплазия клеток или нет, поскольку для этого необходимо использование микроскопа и только благодаря ему можно определить изменена структура клетки или нет. Для этого необходимо взять на исследование участок ткани, иначе говоря выполнить биопсию. Степень такого изменения может быть различной от легкой до средней и тяжелой дисплазии. В последние годы была пересмотрена классификация дисплазии шейки матки и в настоящее время в определении типа дисплазии используются данные цитологии (визуализация клеток в мазках) и гистологии (визуализация клеток в кусочках ткани, взятой при биопсии), которые подлежат оценке под микроскопом. Мазок по наличию атипичных клеток позволяет только заподозрить наличие дисплазии, в то время как полный и окончательный диагноз устанавливается на основании биопсии ткани.
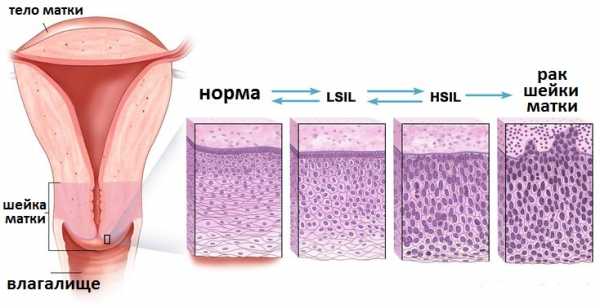
Рис.1 Дисплазия клеток слизистой шейки матки
В зависимости от микроскопической картины, получаемой при изучении мазка, выделяют несколько степеней аномальности клеток слизистой шейки матки: ASCUS (атипичные клетки плоского эпителия неопределенного происхождения), LSIL (низкая степень плоскоклеточного интраэпителиального поражения) и HSIL (высокая степень плоскоклеточного интраэпителиального поражения).
Более полным и точным диагнозом является диагноз, выставленный с учетом степени цервикальной интраэпителиальной неоплазии (CIN — Cervical intraepithelial neoplasia), определяемой только после забора образца ткани хирургическим путем с помощью биопсии или одного из способов хирургического удаления шейки матки. Согласно выявленным изменениям выделяют 3 степени дисплазии шейки матки: CIN1 (легкая), CIN2 (умеренная) и CIN III (тяжелая). Каждая из них является предраковым состоянием.
Ниже мы подробнее рассмотрим эту классификацию.
Какова основная причина дисплазии шейки матки?
Дисплазия шейки матки часто ассоциируется (то есть бывает связана своим происхождением) с инфекцией шейки матки, вызванной вирусом папилломы человека (ВПЧ). Несмотря на то, что в настоящее время известно более 100 типов ВПЧ, отдельная ее подгруппа – подгруппа HPVs чаще всего поражает слизистую оболочку шейки матки и другие слизистые половых путей женщин. ВПЧ является очень распространенной инфекцией и чаще всего передается половым путем. Большинство случаев инфицирования, возникающих у молодых женщин, не вызывает абсолютно никаких симптомов и самостоятельно разрешается без каких-либо отдаленных последствий этого инфицирования. Средняя продолжительность возникновения нового случая инфицирования ВПЧ у молодых женщин составляет 8-13 месяцев, то есть это время, проходящее между эпизолами инфицирования. Кроме того, при этом возможно реинфицирование другим типом ВПЧ.
Некоторые ВПЧ-инфекции сохраняются в тканях шейки матки в течение продолжительного периода времени и не выводится из организма женщины. Избирательный характер такого поражения и сохранения инфекции до конца не изучен. Тем не менее, исследователи выявили ряд факторов, которые увеличивают такую вероятность:
- преклонный возраст,
- продолжительность инфекции,
- заражение типом ВПЧ «высокого риска» (см. ниже).
Как показали исследования, стойкая ВПЧ-инфекция играет одну из ключевых ролей в формировании остроконечных кондилом и предраковых изменений (дисплазии) шейки матки, а также непосредственно рака шейки матки. Несмотря на то, что ВПЧ-инфекция является одним из ведущих предрасполагающих факторов развития дисплазии шейки матки и рака, не у всех женщин с ВПЧ-инфекцией они развиваются. Вероятно, для возникновения дисплазии шейки матки и рака необходимо сочетание сразу нескольких факторов. Поскольку ВПЧ-инфекция передается в основном половым путем, риск заражения возрастает при увеличении количества сексуальных партнеров.
Среди ВПЧ, которые часто инфицируют урогенитальный тракт, некоторые виды вызывают обычные бородавки или умеренную дисплазию слизистой (типы ВПЧ «низкого риска» — ВПЧ-6, ВПЧ-11), в то время как другие типы вируса (типов ВПЧ «высокого риска») провоцируют развитие тяжелой дисплазии и рака шейки матки (ВПЧ-16, ВПЧ-18). Курение сигарет и любое иммунодефицитное состояние (например, в комбинации с ВИЧ-инфекцией) доказано увеличивают риск ВПЧ-индуцированных дисплазии и рака шейки матки.
Типы ВПЧ, которые провоцируют развитие рака шейки матки часто также бывают связаны с аноректальным раком и раком полового члена у мужчин, а также некоторыми видами рака головы и шеи как у женщин, так и у мужчин.
Какие симптомы характерны для дисплазии шейки матки?
Как правило, дисплазия шейки матки не вызывает каких-либо визуальных признаков или симптомов, в связи с чем является достаточно опасным заболеванием. Поэтому единственным способом раннего выявления этой болезни является проведение регулярных осмотров и консультаций у гинеколога, и выполнение регулярных мазков Папаниколау с целью так называемого скрининга (ранней диагностики и лечения).
Как проводится диагностика дисплазии шейки матки?
Скрининг дисплазии шейки матки
Дисплазия шейки матки и рак шейки матки обычно развиваются и формируются в течение определенного промежутка времени (иногда в течение нескольких лет), поэтому регулярное обследование у гинеколога имеет крайне важное значение для выявления и лечения ранних предраковых изменений и профилактики развития рака шейки матки. Традиционно для этого используется тест Папаниколау (мазок слизистой шейки матки), который используется с целью скрининга или первичного выявления дисплазии слизистой. Принцип теста достаточно прост, и именно поэтому он является методом выбора при скрининге.
Пап тест (видео-анимация)
Благодаря использованию расширителя влагалища обнажается и визуализируется зона шейки матки, и с помощью специального тампона или кисточки берется мазок с поверхности слизистой шейки матки во время гинекологического осмотра. Клетки распределяются по предметному стеклу и тщательно исследуются под микроскопом для выявления каких-либо признаков аномальных клеток.
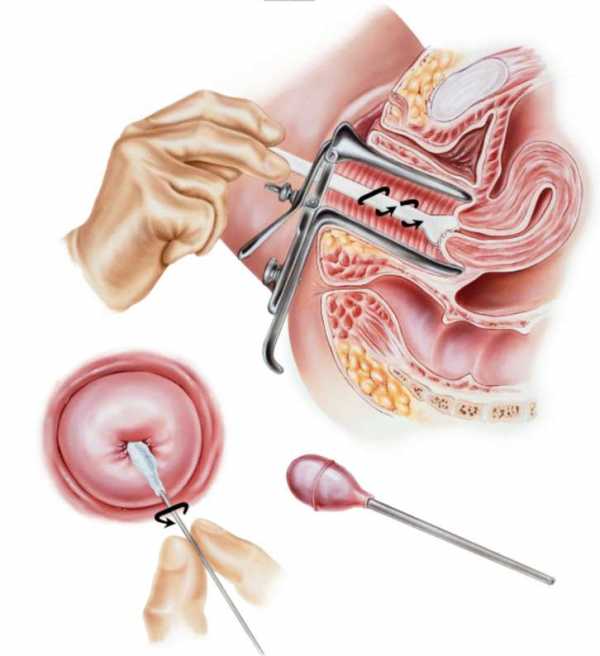
Рис.2 Тест Папаниколау или Рара
В настоящее время для скрининга используют более новые технологии. Образцы клеток, полученные вышеуказанным способом, размещают в специальные жидкие среды и затем используются для подготовки предметного стекла для микроскопии, так и для проведения цитологического исследования.
Дополнительная диагностика
Для пациенток, у которых с помощью первичной диагностики, нельзя точно установить злокачественных характер поражения слизистой, могут быть использованы другие методы диагностики:
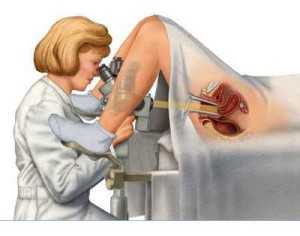
Кольпоскопия – это гинекологическое исследование, во время которого слизистую влагалища и шейки матки осматривают с помощью специальной оптики или гинекологического микроскопа (кольпоскопа), нередко с возможностью видеоизображения, после введения и раскрытия влагалищного зеркала. Кольпоскоп представляет собой микроскоп с бинокулярным приводом и содержит несколько увеличительных линз, позволяющих дифференцировать (визуализировать) ткани вплоть клеток слизистой шейки матки. С помощью кольпоскопии можно выявить любые поверхностные аномалии шейки матки, влагалища и наружных половых органов.

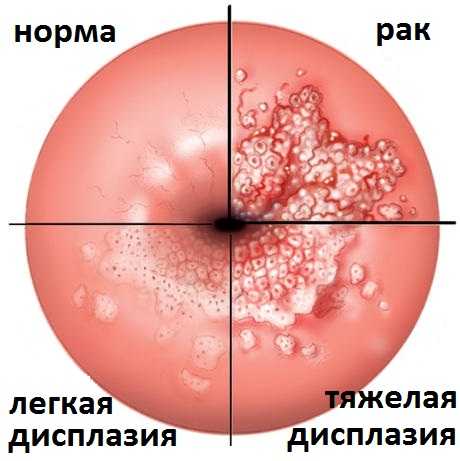
Рис.3 Кольпоскопия при дисплазии матки
Самым высокоинформативным методом диагностики дисплазии шейки матки является биопсия. Принцип биопсии основан на удалении подозрительного участка слизистой и изучении его клеток под микроскопом. Достоверность полученных при биопсии результатов достигает почти 99%, поэтому практически всегда позволяет поставить точный диагноз.
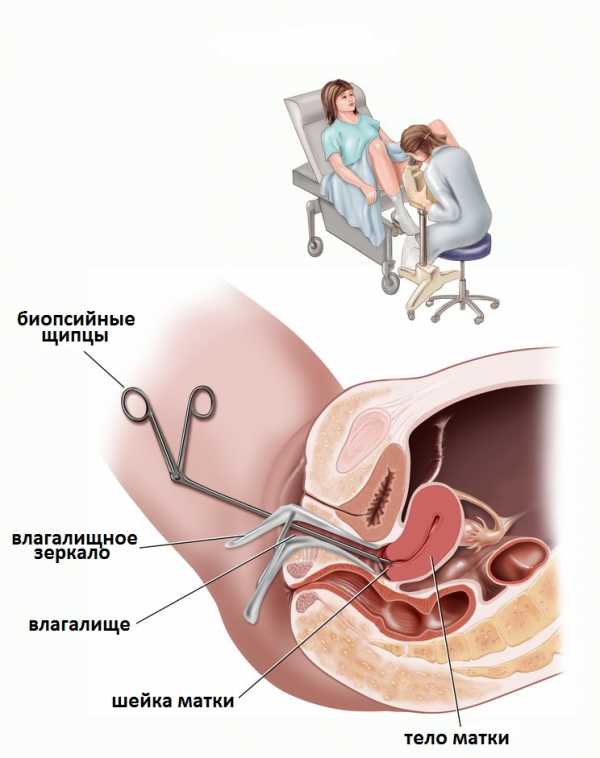
Рис4. Биопсия шейки матки
Для выявления взаимосвязи дисплазии шейки матки с вирусом папилломы человека, нередко проводится ВПЧ-тест для обнаружения типа ВПЧ «высокого риска», особенно если при тесте Папаниколау выявляются атипичные клетки в мазке. В последнее время достаточно часто в качестве метода скрининга ВПЧ тест стал использоваться изолированно, то есть без использования мазка Рар, поскольку выявление изменений слизистой при кольпоскопии и положительный ВПЧ тест говорят о высокой вероятности наличия дисплазии шейки матки.
На какие типы классифицируется дисплазия шейки матки?
Цитологический анализ (скрининг-тесты)
Классификация мазка по Папаниколау основана на медицинской системе носящей название системы Bethesda, которая была разработана в Национальном институте здоровья (NIH) в 1988 году и изменена в 2001 году с выделением основных категорий обнаруженных аномальных клеток:
ASC-US: atypical squamous cells of undetermined significance или атипичные клетки плоского эпителия неопределенного значения. Слово ASC или «атипичные плоские клетки», что анализу подвергаются плоские клетки, расположенные на поверхности слизистой шейки матки. Выделяют 2 варианта обнаруженных клеток, обозначение о принадлежности которых добавляется к аббревиатуре ASC: ASC-US — означает неопределенный характер атипичной клетки и ASC-H – означает предраковое состояние и не исключает возможности наличия HSIL (смотрите ниже).
LSIL: Low-grade squamous intraepithelial lesion или низкой степени плоскоклеточное интраэпителиальное поражение. Выявление такого варианта клеток, соответствует легкой степени дисплазии клеток шейки матки.
HSIL: High grade squamous intraepithelial lesion или высокой степени плоскоклеточное интраэпителиальное поражение. Соответствует тяжелой степени дисплазии.
Гистологический анализ (биопсия)
Для обозначения предраковых изменений в клетках слизистой шейки матки, взятых во время биопсии, используется термин CIN (cervical intra-epithelial neoplasia — цервикальная интраэпителиальная неоплазия). Термин «интраэпителиальная» означает, что атипичные клетки присутствуют в слизистой шейки матки, а «неоплазия» — аномальный рост клеток.
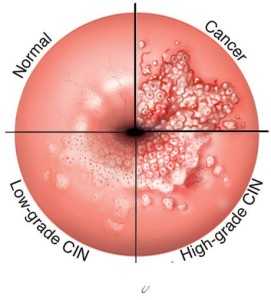
По степени CIN клетки классифицируются на 3 типа в зависимости от изменений структуры аномальных клеток и глубины их прорастания в слизистую:
CIN 1 означает, что выявляется незначительная дисплазия эпителиальных клеток при умеренной пролиферации (делении) базальных клеток слизистой (прежнее название дисплазия легкой степени).
CIN 2 характеризуется более выраженными изменениями слизистой. К этой стадии относится дисплазия, распространяющаяся на две трети толщины слизистой, преимущественно в области слоя базальных клеток (прежнее название умеренная дисплазия).
CIN 3 — это предраковое состояние или дисплазия тяжелой степени. При таком варианте дисплазии аномальные клетки охватывают более чем две трети толщины слизистой шейки матки, иногда на всю толщу слизистой. Нередко такую форму дисплазии шейки матки называют раком на месте (in situ).
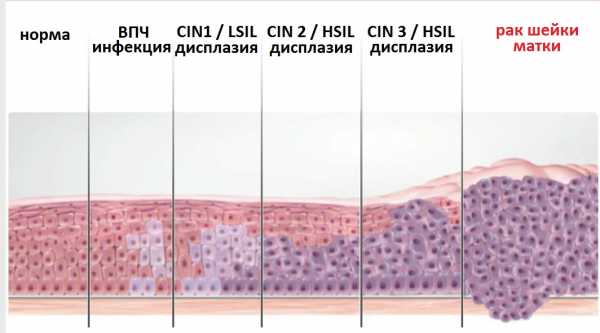
Рис.5 Классификация по степени дисплазии шейки матки
Какие известны методы лечения дисплазии шейки матки?
Перед тем, как разобрать основные методы лечения дисплазии шейки матки, мы должны предупредить наших читателей о том, что принципы лечения инвазивного рака шейки матки и дисплазии имеют принципиальные различия. В данном разделе речь пойдет о вариантах лечения именно дисплазии шейки матки, и большинство представленных методик не подходит для лечения рака шейки матки.
Для большинство женщин с низкой (легкой) степенью дисплазии (CIN1) после постановки точного диагноза и оценки всех патологически измененных участков слизистой шейки матки обычно предпринимается выжидательная тактика. Это связано с тем, что при этой форме дисплазии высока вероятность регрессии заболевания без лечения. Однако у части пациенток эта дисплазия будет сохраняться длительное время или прогрессировать. Для контроля за этим состоянием необходимо регулярно посещать гинеколога и проводить плановые осмотры и кольпоскопию. При прогрессировании дисплазии до более высоких степеней (CIN II и CIN III) обычно показано проведение какого-то из ниже приведенных вариантов лечения.
Принципиально лечение дисплазии шейки матки делится на две основные категории: уничтожение (абляция) и/или удаление (резекция) патологически измененной зоны. Эффективность их практически сопоставима.
При аблации происходит контактное воздействие на очаги дисплазии с помощью различных физических агентов: углеродный (углекислотный) лазер, электрокоагуляция и криотерапия. При проведении резекции обычно происходит хирургическое удаление (иссечение) патологической ткани, для чего используются петлевая электрохирургическая эксцизия (LEEP — loop electrosurgical excision procedure), холодно-ножевая конизация и гистерэктомия. Тактика и выбор метода лечения обычно определяется не сразу во время проведения кольпоскопии, а спустя какое-то время, требуемое для постановки точного диагноза и оценки данных проведенной биопсии.
Углекислотный лазер с эффектом фотоаблации
Принцип этого варианта лечения дисплазии шейки матки основан на использовании мощности СО2-лазера, представляющего невидимый луч когерентного света. При попадании на поверхность слизистой и зону поражения происходит «выпаривание» области с аномальными клеточными элементами. Для проведения процедуры лазерной аблации может потребоваться использование местного анестетика, который позволяет добиться онемения области воздействия и исключение неприятных ощущений во время процедуры. В период от нескольких дней до недель после лазерной аблации возможно появление кровянистых влагалищных или маточных выделений. Такой вариант маточных кровотечений обычно проходит самостоятельно без дополнительной терапии, но тем, не менее необходимо постоянно поддерживать контакт с оперирующим гинекологом. Частота осложнений после этой процедуры крайне низкая и наиболее распространенными осложнениями лазерной аблации являются сужение (стеноз) шеечного отверстия и маточные кровотечения.
Криотерапия
Как и лазерное лечение, криотерапия является абляционным вмешательством. Для этого используется закись азота для вымораживания зоны с аномальными клетками. Несмотря на свою эффективность, криотерапия подходит только для локальных (местных) и поверхностных вариантов дисплазии, в то время как при поражении больших по площади участков слизистой и тяжелой форме дисплазии оказывается недостаточно эффективной. Также как и после лазерной аблации, женщины могут испытывать появление незначительных водянистых или кровяных выделений из половых путей в течение нескольких недель. Осложнения встречаются также редко и включают возникновение стеноз шейки матки и маточные кровотечения.
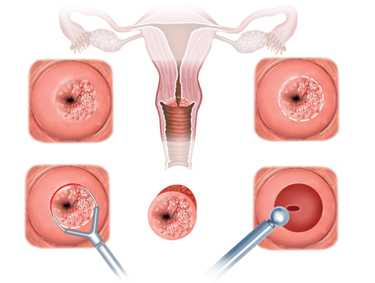
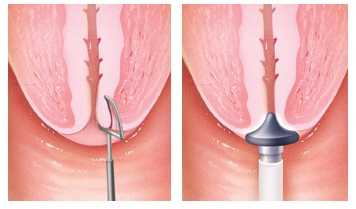
Рис.6 Электрохирургическое иссечение петлей и криоаблация
Петлевое электрохирургическое иссечение (LEEP)
Этот вариант лечения, известный как LEEP процедура (loop electrosurgical excision procedure), является относительно недорогим и простым в использовании. Принцип физического воздействия основан на применении радиочастотного тока для удаления аномальных участков. По технике выполнения он похож на конусную биопсию, но менее травматичный. Основным его преимуществом среди резекционных методов лечения является возможность гистологического исследования после удаления, чего нет у деструктивных (разрушающих) методов лечения. Осложнения петлевой инцизии (так еще называется иссечение) встречаются редко, и чаще представляют собой стеноз шейки матки, являющейся потенциальной причиной преждевременных родов и снижения рождаемости.
Холодно-ножевая конизация
Ранее конусная биопсия являлась практически основным методом диагностики и лечения дисплазии шейки матки. После появления альтернативных методов стала использоваться все реже. В большинстве случаев конусная биопсия используется при недостаточной информативности кольпоскопии, когда гинекологу не удается осмотреть всю пораженную зону. Неоценимую пользу конизация имеет при необходимости уточнения диагноза, однако ее инвазивный характер сопровождается более высокой частотой осложнений нежели другие методы коррекции дисплазии шейки матки.
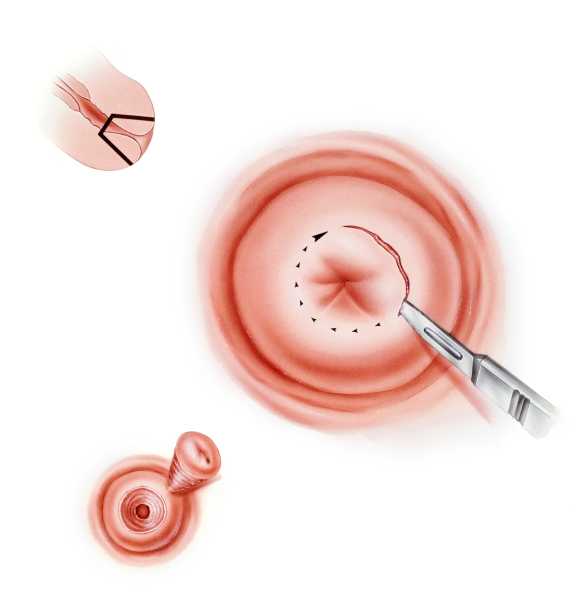
Рис.7 Конизация шейки матки
Гистерэктомия
Гистерэктомия это операция по хирургическому удалению матки. Показанием к гистерэктомии является высокая частота рецидивирования (повторного появления) дисплазии при использовании других методов лечения дисплазии шейки матки или когда они просто оказываются неэффективными или дисплазия прогрессирует до развития ракового перерождения.
Какими результатами характеризуется лечение и каков прогноз выздоровления при дисплазии шейки матки?
Как уже было сказано ранее, дисплазия шейки матки низкой степени (CIN1) часто исчезает без какого то специального лечения, но тем не менее, после эпизода выявления дисплазии очень важен последующий мониторинг и регулярные обследования у гинеколога. Как процедуры аблации, так и резекционные вмешательства при дисплазии шейки матки являются эффективными вариантами лечения, однако у некоторых женщин сохраняется высокая вероятность рецидива дисплазии по лечения, что может потребовать дополнительного вмешательства. Без должного лечения дисплазия может прогрессировать до рака шейки матки. Сроки такого прогрессирования различны для каждой женщины, и точно предсказать через какой промежуток времени разовьется раковая трансформация сложно. Именно поэтому женщины с дисплазией шейки матки, даже после лечения, должны наблюдаться у гинеколога.
Можно ли предотвратить формирование дисплазии шейки матки?
Серьезным прорывом в профилактике дисплазии шейки матки является разработка вакцин, направленных на выработку иммунитета к 9 наиболее распространенным штаммам ВПЧ, связанных с развитием дисплазии и рака шейки матки. В настоящее время широкое применение получила вакцина гардасил (Gardasil 9), разрешенная к использованию у женщин в возрасте от 9 до 26 лет и эффективная в отношении вируса папилломы человека ВПЧ типа 6, 11, 16, 18, 31, 33, 45, 52 и 58.
Воздержание сексуальной активности и избирательность в сексуальных связях позволяет предупредить распространение ВПЧ, передающихся половым путем. Как показывает практика и целый ряд исследований, ВПЧ-инфекция может передаваться от матери к ребенку во время родов при прохождении плода через родовые пути. Так, в некоторых исследованиях выявлена взаимосвязь между ВПЧ инфекцией матери и генитальной ВПЧ-инфекции у детей младшего возраста. Другими распространенными путями передачи вируса являются контактно-бытовой и орально-генитальный.
Как уже было сказано, ВПЧ передается при прямом контакте во время половой связи или при контакте с кожей, но при этом его сложно обнаружить в биологических жидкостях (слюне, слизистом секрете и т.д.) организма, в крови или трансплантируемых органах. Использование презервативов во время полового акта уменьшает риск передачи ВПЧ, однако не в состоянии полностью ограничить его возможное распространение. Спермициды и гормональные методы контроля рождаемости (контрацептивы) не предотвращают распространение инфекции ВПЧ.
symptominfo.ru

